Синдром лайелла у детей лечение: Лечение синдрома Лайелла в Москве в отделении аллергологии клиники ИАКИ
Синдром Лайелла у детей и взрослых — причины, симптомы, лечение и клинические рекомендации
Реаниматолог Александр Черновоб острой патологии с иммунным механизмом развития и высоким процентом летальных исходов
К сожалению, до сих пор есть заболевания, которые за считанные часы доводят, казалось бы, совершенно здорового человека до критического состояния и имеют крайне неблагоприятный прогноз.Одним из таких заболеваний является синдром Лайелла (L51.2 по МКБ-10).
В СМИ широко обсуждался скандальный случай смерти от данной патологии — гибель в июле 2003 года журналиста, депутата Государственной Думы третьего созыва Юрия Щекочихина.
Свидетели отмечали необъяснимое резкое ухудшение его состояния: «за две недели превратился в глубокого старика, волосы выпадали клоками, с тела сошла кожа, практически вся, один за другим отказывали внутренние органы» («Новая газета», выпуск № 20 от 24 марта 2008 г.).
По факту смерти депутата было заведено уголовное дело по статье 105 УК РФ ч. 1 — «Убийство». Родственники и подхватившая ажиотаж пресса твердили об отравлении, в частности таллием. Семь месяцев проводились соответствующие экспертизы, эксгумировали тело депутата. Лишь к марту 2004 года были установлены обстоятельства стремительного ухудшения состояния Щекочихина. Диагноз и причина смерти — синдром Лайелла, острая сердечно-сосудистая недостаточность.
1 — «Убийство». Родственники и подхватившая ажиотаж пресса твердили об отравлении, в частности таллием. Семь месяцев проводились соответствующие экспертизы, эксгумировали тело депутата. Лишь к марту 2004 года были установлены обстоятельства стремительного ухудшения состояния Щекочихина. Диагноз и причина смерти — синдром Лайелла, острая сердечно-сосудистая недостаточность.
Из истории синдрома
Впервые эту патологию описал в 1956 году шотландский дерматолог Алан Лайелл. Он систематизировал 11 сообщений о 14 случаях этого заболевания, 4 из которых наблюдал лично.
Лайелл заменил принятое ранее обозначение «острый пемфигус» на «токсический эпидермальный некролиз» (ТЭН).Дело в том, что у всех пациентов отмечалась сыпь, «имеющая сходство с ошпариванием кожи объективно и субъективно». Сыпь и послужила основным диагностическим признаком для выделения новой нозологической единицы. Термин «токсический» Лайелл ввел, полагая, что заболевание вызывается токсемией — циркулирующим в организме определенным токсином. «Некролиз» — медицинский неологизм, придуманный самим Лайеллом, скомбинировавшим в нем основной клинический признак — «эпидермолиз» и гистопатологический признак — «некроз».
«Некролиз» — медицинский неологизм, придуманный самим Лайеллом, скомбинировавшим в нем основной клинический признак — «эпидермолиз» и гистопатологический признак — «некроз».
Также Лайелл отметил тяжесть поражения слизистых оболочек и необычную слабость воспалительных процессов в дерме — «дермальное безмолвие».
В научном мире заболевание получило имя своего первооткрывателя еще при жизни Лайелла — в 60‑е годы. Однако сам дерматолог всегда использовал обозначение ТЭН.
В 1967 году, проведя целевой опрос коллег по всей Великобритании, Лайелл представил самое обширное на сегодняшний день обобщение по ТЭН — 128 случаев заболевания. В том же году он описал 4 формы ТЭН, соответствующие определенной этиологии: стафилококковая, лекарственная, смешанная и идиопатическая.
«Некролиз» — медицинский неологизм, придуманный самим Лайеллом, скомбинировавшим в нем основной клинический признак — «эпидермолиз» и гистопатологический признак — «некроз».
В настоящее время стафилококковая форма синдрома Лайелла выделена в отдельную нозологическую единицу: стафилококковый синдром ошпаренной кожи (staphylococcal scalded skin syndrome, SSSS, L00 по МКБ-10).
Эпидемиология
С 70‑х годов в медицине ведется ежегодный учет распространенности синдрома Лайелла. По данным разных авторов, показатели колеблются в пределах 0,4–1,3 случая на 1 млн населения в год. Показатели смертности составляют 20–60 % от числа заболевших, в зависимости от состояния системы здравоохранения региона. Таким образом число смертей от данной патологии по всему миру за год исчисляется тысячами. Среди аллергических реакций немедленного типа по показателю смертности синдром Лайелла уступает лишь анафилактическому шоку. В общей структуре лекарственных аллергий доля синдрома Лайелла составляет 0,3 %. Чаще болеют женщины: соотношение с пациентами-мужчинами 1,5:1. Прямой зависимости риска заболевания от возраста не выявлено. Группой риска считаются пациенты, ранее перенесшие синдром Лайелла, особенно в детском возрасте.
Самая распространенная форма синдрома — лекарственная, до 80 % всех случаев.После лекарственной, второй по частоте причиной выступают злокачественные новообразования (особенно лимфомы). Частота идиопатических случаев синдрома составляет 5–10 %.
Частота идиопатических случаев синдрома составляет 5–10 %.
У детей Лайелла синдром чаще — до 60 % случаев — имеет инфекционную этиологию. Особая группа риска проявления болезни среди детей — это перенесшие в раннем возрасте ОРВИ и прошедшие в связи с этим курс лечения НПВП.
Этиология
Дискуссии об этиологии и патогенезе синдрома Лайелла продолжаются. Наиболее изучена лекарственная форма заболевания, которая развивается из‑за нарушения способности организма к обезвреживанию реактивных промежуточных лекарственных метаболитов. Данные метаболиты взаимодействуют с тканями, в результате формируется антигенный комплекс, иммунный ответ на который и инициирует развитие болезни.
Фактически доказана и генетическая предрасположенность к данной патологии, в частности у лиц с рядом антигенов комплекса гистологической совместимости HLA: A2, А29, В12, В27, DR7. Наличие в организме хронических очагов инфекции (синусит, тонзиллит, холецистит и т. п.), приводящих к снижению иммунитета, — увеличивает риск заболевания. Особую группу риска составляют ВИЧ-инфицированные пациенты: у них риск развития синдрома Лайелла в 1000 раз выше, чем в общей популяции.
Особую группу риска составляют ВИЧ-инфицированные пациенты: у них риск развития синдрома Лайелла в 1000 раз выше, чем в общей популяции.
Диагностика
Для дифференциальной и лабораторной диагностики провокационные пробы не проводятся, поскольку высок риск неконтролируемых осложнений. Наиболее распространены внеорганизменные диагностические пробы, основанные на реакциях клеток крови пациента на сенсибилизировавшее организм вещество. К ним относятся: тест дегрануляции базофилов по Шелли, реакция агломерации лейкоцитов по Флеку, реакция бластной трансформации лимфоцитов, гемолитические тесты.
У ВИЧ-инфицированных пациентов риск развития синдрома Лайелла в 1000 раз выше, чем в общей популяции.
Апоптоз кератиноцитов — один из первых тканевых морфологических признаков синдрома Лайелла. Всё большее распространение приобретает пункционная биопсия с использованием замороженных срезов кожи. При этом выявляются отсутствие типичных акантолитических клеток, тотальный эпидермальный некролиз, под- и внутриэпидермальные пузыри.
Течение
По характеру течения выделяют три варианта клиники синдрома Лайелла:
- Молниеносная форма — до 10 % всех случаев. Развивается в течение нескольких часов. Этиология: идиопатическая или лекарственная. Кожные поражения за сутки охватывают до 90 % поверхности тела. Нарушение сознания вплоть до коматозного. Острая почечная недостаточность — анурия. Ввиду того, что эти пациенты в большинстве своем не доживают до госпитализации или поступают уже в терминальном состоянии, летальный исход составляет 95% в течение 2–3 суток. На вскрытии внутренние органы обычно интактны.
- Острая форма — 50–60 % случаев. Поражение кожи и слизистых проходит весь спектр созревания: от высыпаний до некролиза. Площадь некролизированных поверхностей может достигать 70 % поверхности тела. Заболевание длится от 7 до 20 суток. Начиная с 3–4 суток появляются симптомы почечной, печеночной, сердечно-сосудистой, легочной недостаточности, инфекционные осложнения — прежде всего пульмональные и инфекции мочеполовой системы, а при прогрессировании заболевания — сепсис.
 Летальность достигает 60 %.
Летальность достигает 60 %. - Благоприятное течение (сглаженная форма) — частота до 30 % случаев. Поражение кожных покровов и слизистых оболочек не превышает 50 % поверхности тела. Клинические проявления достигают пика на 5–6 сутки заболевания. Затем, в течение 3–6 недель, наблюдается улучшение состояния пациента до полного восстановления здоровья.
У подавляющего числа пациентов — более 90 % — присутствуют эрозивные изменения слизистых оболочек. Типичны жалобы на болезненность по ходу уретры при мочеиспускании и светобоязнь.
Характерен положительный симптом Никольского: отслойка эпидермиса на внешне неизмененной коже при скользящем надавливании и отслойка околопузырного эпидермиса при потягивании за обрывок пузырной покрышки. При особо тяжелых формах наблюдается тотальная отслойка эпидермиса при трении по всей поверхности тела пациента.
Синдром Стивена — Джонсона или синдром Лайелла?
Один из главных прогностических факторов при синдроме Лайелла — площадь некролизированной поверхности. Поэтому очень важна правильная оценка ее протяженности. Для этого используются те же правила, что и в комбустиологии: правило «девятки» — когда руки, грудь и живот считаются по 9 % поверхности тела, а спина и ноги — по 18 %; и правило «однопроцентной ладони». Для более точной оценки рекомендуется измерять площадь отделенного и отделяемого эпидермиса не только на участках с выраженными эритематозными изменениями, но и на отдаленных от «эпицентра» участках тела.В зависимости от площади пораженной некролизом поверхности выделяют клинические отличия синдрома Лайелла от синдрома Стивена — Джонсона.
Поэтому очень важна правильная оценка ее протяженности. Для этого используются те же правила, что и в комбустиологии: правило «девятки» — когда руки, грудь и живот считаются по 9 % поверхности тела, а спина и ноги — по 18 %; и правило «однопроцентной ладони». Для более точной оценки рекомендуется измерять площадь отделенного и отделяемого эпидермиса не только на участках с выраженными эритематозными изменениями, но и на отдаленных от «эпицентра» участках тела.В зависимости от площади пораженной некролизом поверхности выделяют клинические отличия синдрома Лайелла от синдрома Стивена — Джонсона.
На протяжении 30 лет — с конца 70‑х — кортикостероиды считались обязательным звеном в терапии синдрома Лайелла. В последние годы появились критические замечания по поводу их эффективности: в частности, указывается, что при их использовании возрастает риск септических осложнений.
В последние годы набирает популярность теория, что эти синдромы являются двумя вариантами тяжелого исхода эпидермолитической кожной реакции на медикаменты и отличаются лишь степенью отслойки кожного покрова.
Системная терапия
К сожалению, единых клинических рекомендаций при диагностированном синдроме Лайелла не существует. Это связано прежде всего с полиорганностью поражений, что предполагает в первую очередь разнонаправленную посимптомную терапию.Для лечения синдрома Лайелла правило «отмены последнего» назначенного медикамента чаще всего неэффективно, так как время проявления заболевания варьирует от нескольких часов до нескольких суток. Поэтому рекомендуется отмена всех ранее назначенных медикаментов и экстренная симптоматическая терапия. Подтверждено, что быстрая и тотальная отмена всех медикаментов при невозможности четкого выявления определенного аллергена — улучшает прогноз заболевания на 30 %. В рамках специфического лечения аллергического синдрома Лайелла большинством исследователей однозначно рекомендованы:
- экстренная, желательно в первые же часы заболевания, каскадная плазмофильтрация (плазмаферез), позволяющая удалить до 80 % плазмы пациента. При технической невозможности плазмафереза рекомендована гемосорбция;
- массивная системная кортикостероидная терапия.
 Рекомендуемые схемы кортикостероидов варьируют от 3–4 мг/кг массы тела в первые сутки заболевания до полного запрета при ухудшении состояния пациента;
Рекомендуемые схемы кортикостероидов варьируют от 3–4 мг/кг массы тела в первые сутки заболевания до полного запрета при ухудшении состояния пациента; - внутривенные иммуноглобулины. Ежесуточная доза начиная с первого дня заболевания варьируется от 0,2 до 0,75 г/кг массы тела пациента. Длительность цикла — от 4 до 12 дней. Эффективность иммуноглобулинов обусловлена содержанием в них естественных анти-Fas-антител, регулирующих апоптоз и пролиферацию в интактных и трансформированных лимфоидных клетках. Они снижают частоту бактериальных осложнений и предотвращают прогрессирование синдрома;
- гипербарическая оксигенация при отсутствии в легких пациента абсцессов, каверн и свободной проходимости дыхательных путей.
Лечение поражений кожного покрова и слизистых проводят по принципам терапии ожогов. Соблюдается режим парентерального питания. Коррекция инфузий осуществляется в зависимости от состояния пациента.
В период нахождения в стационаре обязательны регулярные — не реже одного раза каждые 72 часа — осмотры урологом, окулистом, стоматологом, отоларингологом, чтобы вовремя выявить и назначить соответствующую терапию при поражении слизистых оболочек.
Прогноз
С 2011 года на Западе распространена SCORTEN шкала оценки тяжести синдрома Лайелла. В ней учитываются следующие прогностические факторы:
- возраст пациента > 40 лет;
- ЧСС > 120 уд. в мин.;
- наличие сопутствующего злокачественного онкологического заболевания;
- площадь пораженной поверхности тела > 10 %;
- уровень мочевины крови > 10 ммоль/л;
- уровень бикарбонатов плазмы
- глюкоза крови > 14 ммоль/л.
Наличие каждого фактора увеличивает риск летального исхода. Так, примерный риск смерти составляет: при наличии 1 фактора — до 3,2 %; 2‑х факторов — 12,1 %; 3‑х факторов — 35,3 %; 4‑х факторов — 58,3 %; 5 и более факторов — 90 %.
Клинический случай
В 2009 году в Донецке я стал свидетелем редчайшего для Донбасса (всего 6 случаев в Донецкой области за период с 1991 по 2013 годы!) случая синдрома Лайелла. Пациентка: 37 лет. Аллергический и инфекционный анамнезы — не отягощены. За трое суток до поступления заболела простудным заболеванием. Лечилась «знакомыми» лекарствами: таблетки от кашля, глазные, носовые капли, витамины. С вечера второго дня появились зуд, высыпания. Самостоятельно принимала супрастин. После кратковременного облегчения — состояние ухудшилось. Вечером на третьи сутки, после обморока доставлена БСМП в городскую больницу, в течение нескольких часов переведена в областную клинику.
Лечилась «знакомыми» лекарствами: таблетки от кашля, глазные, носовые капли, витамины. С вечера второго дня появились зуд, высыпания. Самостоятельно принимала супрастин. После кратковременного облегчения — состояние ухудшилось. Вечером на третьи сутки, после обморока доставлена БСМП в городскую больницу, в течение нескольких часов переведена в областную клинику.
Поступила женщина с гиперемированной кожей на грудной клетке, плечах, внутренних поверхностях бедер. На третий день появились наполненные мутноватым содержимым пузыри. Объем иных достигал 100 мл. На протяжении всего периода сохранялась гиперемия век, склер, слизистых оболочек ротовой полости, перианальной области.
С третьих суток комбустиологом неоднократно предпринимались попытки закрыть раневую поверхность ксенокожей. Однако кратковременные периоды спокойствия сменялись у пациентки психомоторным возбуждением, что приводило к смещению повязок и ксенокожи. Ни один лоскут не прижился. На протяжении двух недель в реанимационном отделении пациентка более половины времени провела в вынужденном медикаментозном сне. А с шестых суток, когда состояние пациентки стало критическим, ее перевели на постоянную ИВЛ.
А с шестых суток, когда состояние пациентки стало критическим, ее перевели на постоянную ИВЛ.
В данном случае синдром Лайелла диагностирован в течение двух суток после поступления пациентки в стационар; течение заболевания было не молниеносным, а скорее острым; проводилась посимптомная терапия, но спасти женщину не удалось.
Особенности течения и лечения синдрома Лайелла
Синдром Лайелла (син. — острый эпидермальный некролиз, токсический эпидермальный некролиз) – тяжелое иммуноаллергическое лекарственно-индуцированное заболевание, угрожающее жизни больного, представляющее собой острую кожно-висцеральную патологию и характеризующееся интенсивной эпидермальной отслойкой и некрозом эпидермиса с образованием обширных пузырей и эрозий на коже и слизистых оболочках.
Летальность от этого заболевания, по данным разных авторов, составляет 30–70 %.
В отделении анестезиологии и интенсивной терапии областной детской клинической больницы № 1 ежегодно отмечается поступление детей с синдромом Лайелла и, что характерно, имеется тенденция к увеличению числа таких больных. За последние 5 лет зарегистрировано 10 случаев синдрома Лайелла. По нашим данным, причиной возникновения этого тяжелого заболевания явились нестероидные противовоспалительные препараты (ибупрофен, нимесулид), которые широко применяются педиатрической службой, и, по нашему мнению, необходимо обратить внимание педиатров на столь небезопасное явление. У части детей выявить причину заболевания было невозможно вследствие полипрагмазии, т.е. одновременного приема нескольких препаратов. Заболевание чаще проявлялось у детей младшего возраста (до 5 лет), и лишь у двоих детей старше 14 лет. Практически у всех больных поводом к назначению препаратов являлась вирусная инфекция, и лишь у одного больного синдром Лайелла возник на фоне лечения уросепсиса. Следует отметить, что только у одного ребенка отмечался аллергический анамнез.
За последние 5 лет зарегистрировано 10 случаев синдрома Лайелла. По нашим данным, причиной возникновения этого тяжелого заболевания явились нестероидные противовоспалительные препараты (ибупрофен, нимесулид), которые широко применяются педиатрической службой, и, по нашему мнению, необходимо обратить внимание педиатров на столь небезопасное явление. У части детей выявить причину заболевания было невозможно вследствие полипрагмазии, т.е. одновременного приема нескольких препаратов. Заболевание чаще проявлялось у детей младшего возраста (до 5 лет), и лишь у двоих детей старше 14 лет. Практически у всех больных поводом к назначению препаратов являлась вирусная инфекция, и лишь у одного больного синдром Лайелла возник на фоне лечения уросепсиса. Следует отметить, что только у одного ребенка отмечался аллергический анамнез.
Проявления синдрома Лайелла были достаточно типичны: процесс начинался остро, через несколько часов после первого приема лекарственного средства. На фоне сохраняющейся температурной реакции на коже туловища, разгибательных поверхностей верхних и нижних конечностей, а также на лице и в области половых органов появлялись распространенные эритематозно-отечные пятна багрово-красного цвета, которые, сливаясь, образовывали крупные бляшки. Исключительно быстрое развитие воспалительных явлений, буквально в течение нескольких часов, приводило к образованию плоских, дряблых пузырей с фестончатыми очертаниями, величиной до ладони взрослого человека и больше, наполненных серозной и серозно-геморрагической жидкостью (рис. 1).
Исключительно быстрое развитие воспалительных явлений, буквально в течение нескольких часов, приводило к образованию плоских, дряблых пузырей с фестончатыми очертаниями, величиной до ладони взрослого человека и больше, наполненных серозной и серозно-геморрагической жидкостью (рис. 1).
Покрышка пузырей была морщинистая, вялая, легко отделялась, обнажая обширные мокнущие, резко болезненные эрозивные поверхности. Симптом Никольского резко положительный: при малейшем прикосновении эпидермис легко отделялся на большом протяжении. На ладонях он отделялся обширными пластинами, наподобие перчатки. На тыльных поверхностях кистей и стоп, на разгибательных поверхностях предплечий и голеней имелись пятнистые высыпания, напоминающие элементы экссудативной полиморфной эритемы. По клинической картине поражения на туловище, ягодицах, бедрах напоминали кожу при ожоге II степени (рис. 2).
На слизистых оболочках полости рта, губах возникали обширные множественные эрозивные участки, болезненные, легко кровоточащие, на губах они покрывались геморрагическими корками и трещинами, затрудняющими прием даже жидкой пищи (рис. 3).
3).
Уже спустя 1–3 дня от начала заболевания состояние больного становится крайне тяжелым, в эти сроки может наступить даже гибель, поэтому необходима обязательная и срочная госпитализация таких больных.
Из лабораторных исследований обращало на себя внимание наличие лейкоцитоза со сдвигом лейкоцитарной формулы влево, повышенная СОЭ на фоне увеличения содержания иммуноглобулина М, что свидетельствует об антигенной инвазии и бурном иммунологическом ответе. Это подтверждает, что в основе патогенеза заболевания лежит иммунологическая реакция, типа феномена Шварцмана — Санарелли, приводящая к бурным протеолитическим процессам в коже и слизистых оболочках.
У всех детей к третьим суткам отмечалось повышение уровня среднемолекулярных пептидов (маркеров интоксикации), снижение уровня белка, водно-электролитные нарушения, появлялся ацетон в моче, у отдельных больных имело место повышение аланинаминотрансферазы и аспартатаминотрансферазы, что в совокупности свидетельствовало о развитии синдрома эндогенной интоксикации, нарастание которого приводит к дисбалансу дыхательной системы, гемодинамики, ЦНС и в конечном счете — к летальному исходу, который за последние 5 лет у нас отмечался один раз.
В отделении анестезиологии и интенсивной терапии областной детской клинической больницы № 1 нами отработана тактика лечения, которая имеет некоторые особенности ведения больных с синдромом Лайелла.
1. Системная терапия: высокие дозы глюкокортикоидов — метилпреднизолона (10 мг/кг), дексаметазона (1 мг/кг). При этом высшая доза кортикостероидов удерживается до стабилизации процесса и нивелирования синдрома эндогенной интоксикации (7–10 дней), а затем ее интенсивно снижаем, с переводом на таблетированные формы.
2. Десенсибилизирующая терапия. Отдаем предпочтение супрастину и тавегилу.
3. Профилактика инфекционных осложнений проводится по двум направлениям:
а) профилактика внутрибольничной инфекции;
б) профилактика кокковой инвазии.
Профилактика внутрибольничной инфекции обеспечивается фотокаталитическим очистителем воздуха «Аэролайф-Л», который обладает высокой бактерицидной эффективностью в отношении патогенных микроорганизмов, вызывающих заболевания, передающиеся воздушно-капельным путем, создает стерильную, гипоаллергенную воздушную среду в помещениях лечебно-профилактических учреждений, уничтожает широкий спектр органических экозагрязнителей воздуха. В профилактике кокковой инвазии предпочтение отдаем ванкомицину.
В профилактике кокковой инвазии предпочтение отдаем ванкомицину.
Перечисленные профилактические мероприятия позволили значительно уменьшить количество инфекционных осложнений: из 10 больных лишь у одного отмечалось вторичное инфицирование, в связи с чем применялась антибактериальная терапия, соответствующая результатам бактериальных посевов.
Наш многолетний опыт ведения больных с синдромом Лайелла категорически исключает проведение каких-либо местных процедур, за исключением обработки слизистых оболочек только стерильным физраствором на фоне поддержания температуры окружающей среды 28 °С и максимально стерильных условий.
Кроме того, важным направлением в лечении синдрома Лайелла является поддержание гомеостаза: обеспечение дезинтоксикации, коррекция водно-электролитного баланса с преимущественным использованием раствора глюкозы 5% и физиологического раствора 0,9%, при необходимости проведения оксигенотерапии использовали кислородную палатку во избежание травматизации кожи лица (маска) и слизистых (катетеры).
Проводимое лечение сопровождалось улучшением состояния больных на протяжении 7–10 дней, после чего дети переводились в отделение аллергологии областной детской клинической больницы № 1, где время их пребывания составило до 30 дней.
На момент перевода из отделения анестезиологии и интенсивной терапии, как правило, происходила стабилизация процесса эпидермолиза, отмечались процессы регенерации пораженных участков кожи и слизистых. В аллергологическом отделении продолжалась системная терапия с постепенным переводом на таблетированную форму препаратов и снижением их дозы вплоть до полной отмены на фоне гипосенсибилизирующей терапии.
По мере улучшения состояния больных расширялся пищевой рацион с ограничением аллергенных продуктов.
Все осложнения зафиксированы в период после 3 недель основного заболевания:
1. Микотическое поражение полости рта (у 3 больных), потребовавшее специфической терапии.
2. Результатом длительного и глубокого поражения кожи и слизистых оболочек явилось образование синехий, гипертрофических и келоидных рубцовых поражений.
3. У одного ребенка отмечено заращение слезно-носовых каналов, требующее оперативного лечения.
4. Формирование стойких пигментных пятен, сохраняющихся более одного года после перенесенного заболевания.
5. Практически у всех больных формировалась деформация ногтевых пластинок.
Следует обратить внимание на то, что детям, перенесшим синдром Лайелла, в течение 2 лет необходимо ограничить проведение профилактических прививок, закаливающих процедур и пребывание на солнце.
Лечение синдрома Лайелла: наш опыт
1. Roujeau J.C., Chosidow O., Saiag P., Guillaume J.C. Токсический эпидермальный некролиз (синдром Лайелла). Варенье. акад. Дерматол. 1990; 23:1039–58. [PubMed] [Google Scholar]
2. Вестли Э.Д., Векслер Х.Л. Токсический эпидермальный некролиз. Гранулоцитарная лейкопения как прогностический показатель. Арка Дерматол. 1984; 120:721–6. [PubMed] [Google Scholar]
3. Kvasnicka J., Rezac J., Svejda J., Duchova H., Kaze F., Zalud P. , Richter J. Диссеминированное внутрисосудистое свертывание, связанное с токсическим эпидермальным некролизом (синдром Лайелла) . бр. Дж. Дерматол. 1979;100:551–8. [PubMed] [Google Scholar]
, Richter J. Диссеминированное внутрисосудистое свертывание, связанное с токсическим эпидермальным некролизом (синдром Лайелла) . бр. Дж. Дерматол. 1979;100:551–8. [PubMed] [Google Scholar]
4. Наполи Б., Д’Арпа Н., Сферрацца-Папа Г., Маселлис М. Случай токсического эпидермального некролиза, ассоциированного с грибовидным микозом и осложненного коагулопатией потребления. Анна. Ожоги и пожары. 1995; 8:11–16. [Google Scholar]
5. McIvor R.A., Zaidi J., Peters W.T., Hyland R.H. Острые и хронические респираторные осложнения токсического эпидермального некролиза. J. Реабилитация при ожогах. 1996; 17: 237–40. [PubMed] [Google Scholar]
6. Michel P., Joly P., Ducrotte P., Hemet J., Leblanc I., Lauret P., Lerebours E., Colin R. Вовлечение подвздошной кишки в токсический эпидермальный некролиз (болезнь Лайелла). синдром). Копать землю. Дис. Наука. 1993;10:1938–41. [PubMed] [Google Scholar]
7. Perro G., Cutillas M., Maachi B., Castede JC, Sanchez R. Une anurie singulière lors d’une toxidrmie Bulleuse Chez un enfant. Брюлюры. 2000; 1:39–41. [Google Scholar]
Брюлюры. 2000; 1:39–41. [Google Scholar]
8. Saiag P., Caumes E., Chosidow O., Revuz J., Roujeau J.C. Лекарственно-индуцированный токсический эпидермальный некролиз у пациентов, инфицированных вирусом иммунодефицита человека. Варенье. акад. Дерматол. 1992; 26: 567–74. [PubMed] [Google Scholar]
9. Клейн П.А. Синдром Стивенса-Джонсона и токсический эпидермальный некролиз. www.emedicine.com/DERM/topic 405.htm [Google Scholar]
10. Виар И., Верли Ф., Буллани Р., Шнайдер П., Холлер Н., Саломон Д., Хунцикер Т., Сорат Дж.М., Чопп Дж., Френч Л.Е. Ингибирование токсического эпидермального некролиза путем блокады CD95 человеческим внутривенным иммуноглобулином. Наука. 1998; 282:490–3. [PubMed] [Google Scholar]
11. Laghi Pasini F., Capecchi P.L., Bellisai F., Lazzerini P.E., Galeazzi M. Le indicazioni al trattamento con иммуноглобулина endovena nelle malattie reumatiche. Ревматизм. 2003; 55: 209–19. [PubMed] [Академия Google]
12. Моричи М.В., Гален В.К., Шетти А. К., Лебуф Р.П., Гури Т.П., Коуэн Г., Гедалия А. Внутривенная иммуноглобулиновая терапия у детей с синдромом Стивенса-Джонсона. Дж. Ревматол. 2000;10:2494–7. [PubMed] [Google Scholar]
К., Лебуф Р.П., Гури Т.П., Коуэн Г., Гедалия А. Внутривенная иммуноглобулиновая терапия у детей с синдромом Стивенса-Джонсона. Дж. Ревматол. 2000;10:2494–7. [PubMed] [Google Scholar]
13. Paquet P., Jacob E., Damas P., Pierard G.E. Лечение лекарственно-индуцированного токсического эпидермального некролиза (синдром Лайелла) внутривенными человеческими иммуноглобулинами. Бернс. 2001; 6: 652–5. [PubMed] [Google Scholar]
14. Тристани-Фирузи П., Петерсен М.Дж., Саффл Дж.Р., Моррис С.Е., Зона Дж.Дж. Лечение токсического эпидермального некролиза внутривенными иммуноглобулинами у детей. Варенье. акад. Дерматол. 2002; 47: 548–552. [PubMed] [Академия Google]
15. Трент Дж.Т., Кирснер Р.С., Романелли П., Кердель Ф.А. Анализ внутривенного иммуноглобулина для лечения токсического эпидермального некролиза с использованием SCORTEN: Опыт Университета Майами. Арка Дерматол. 2003; 139:39–43. [PubMed] [Google Scholar]
16. Prins C., Kerdel F.A., Padilla S., Hunziker Th., Chimenti S. , Viard I., Mauri D.N., Flynn K., Trent J.T., Margolis D.I., Saurat J.H., Французский Л.Э. Лечение токсического эпидермального некролиза высокими дозами внутривенных иммуноглобулинов. Арка Дерматол. 2003;139: 26–32. [PubMed] [Google Scholar]
, Viard I., Mauri D.N., Flynn K., Trent J.T., Margolis D.I., Saurat J.H., Французский Л.Э. Лечение токсического эпидермального некролиза высокими дозами внутривенных иммуноглобулинов. Арка Дерматол. 2003;139: 26–32. [PubMed] [Google Scholar]
17. Bachot N., Revuz J., Roujeau J.C. Внутривенное лечение иммуноглобулином синдрома Стивенса-Джонсона и токсического эпидермального некролиза: проспективное несравнительное исследование, не показавшее преимуществ в отношении смертности или прогрессирования. Арка Дерматол. 2003; 139:33–36. [PubMed] [Google Scholar]
18. Аль-Мутаири Н., Арун Дж., Осама Н.-Э., Амр З., Мазен А.-С., Ибтесам Эль-А., Назеха Э.-Б. . Проспективное несравнительное открытое исследование в Кувейте роли внутривенного иммуноглобулина в лечении токсического эпидермального некролиза. International J. Dermatology Online Early. 2004: 1365–4632. [PubMed] [Академия Google]
19. Кофлер Х., Вамбахер-Гассер Б., Топар Г., Вайнлих Г., Шулер Г., Хинтнер Х., Романи Н. , Фрич П. Внутривенное лечение иммуноглобулином при приобретенном буллезном эпидермолизе, резистентном к терапии. Варенье. акад. Дерматол. 1997; 36: 331–35. [PubMed] [Google Scholar]
, Фрич П. Внутривенное лечение иммуноглобулином при приобретенном буллезном эпидермолизе, резистентном к терапии. Варенье. акад. Дерматол. 1997; 36: 331–35. [PubMed] [Google Scholar]
20. Toth G.G., Jonkman M.F. Успешное лечение рекальцитрантной пеницилламин-индуцированной листовидной пузырчатки низкими дозами внутривенных иммуноглобулинов (письмо). бр. Дж. Дерматол. 1999; 141: 583–5. [PubMed] [Академия Google]
21. Наполи Б., Д’Арпа Н., Айя А., Маселлис М. Реанимационное лечение при синдроме Лайелла. Анна. Ожоги и пожары. 2003; 16: 126–30. [Google Scholar]
22. Bastuji-Garin S., Fouchard N., Bertocchi M., Roujeau J.C., Revuz J., Wolkenstein P. SCORTEN: Оценка тяжести заболевания при токсическом эпидермальном некролизе. Дж. Инвест. Дерматол. 2000; 115:149–53. [PubMed] [Google Scholar]
Синдром Стивенса-Джонсона — NHS
Синдром Стивенса-Джонсона — это редкая, но серьезная кожная реакция, которая обычно вызывается приемом определенных лекарств. Нужно срочно лечить в больнице.
Нужно срочно лечить в больнице.
Тяжелый синдром Стивенса-Джонсона иногда называют токсическим эпидермальным некролизом.
Причины синдрома Стивенса-Джонсона
Синдром Стивенса-Джонсона часто вызывается реакцией организма на определенные лекарства, особенно на некоторые виды:
- лекарств от эпилепсии
- антибиотики
- противовоспалительные обезболивающие
Лекарства, обычно связанные с синдромом Стивенса-Джонсона
- аллопуринол
- карбамазепин
- ламотриджин
- невирапин
- оксикам противовоспалительные средства, такие как мелоксикам и пироксикам
- фенобарбитал
- фенитоин
- сульфаметоксазол и другие сульфаниламидные антибиотики
- сульфасалазин
У детей синдром Стивенса-Джонсона иногда может быть вызван такими инфекциями, как простуда или грипп, герпес и железистая лихорадка.
Кто подвержен повышенному риску
У вас больше шансов заболеть синдромом Стивенса-Джонсона, если:
- он у вас уже был после приема определенного лекарства – у вас больше шансов получить его снова, если вы снова примете это лекарство или другие подобные лекарства
- у вас ослаблена иммунная система — например, из-за таких заболеваний, как ВИЧ или СПИД, или лечения, такого как химиотерапия
- у близкого члена семьи был синдром Стивенса-Джонсона — иногда ваши гены могут означать, что вы подвержены более высокому риску его заражения
Важный
Синдром Стивенса-Джонсона встречается редко, и риск его возникновения низок, даже если вы принимаете лекарство, которое может его вызвать.
Симптомы синдрома Стивенса-Джонсона
Синдром Стивенса-Джонсона может начинаться с гриппоподобных симптомов, таких как высокая температура, боль в горле, кашель и боль в суставах.
Через несколько дней появляется сыпь. Он состоит из круглых пятен, которые темнее в середине и светлее снаружи.
Фото:
BSIP SA / Alamy. Фото https://www.alamy.com/stock-photo-stevens-johnson-syndrome-49184570.html?pv=1&stamp=2&imageid=135F5C14-A57D-467D-88E5-EEC0BEFD47C2&p= 163945&n=0&ориентация=0&pn=1&searchtype=0&IsFromSearch=1&srch=foo%3dbar%26st%3d0%26pn%3d1%26ps%3d100%26sortby%3d2%26resultview%3dsortbyPopular%26npgs%3d0%26qt%3dCT0FBP% 26qt_raw%3dCT0FBP%26lic% 3d3%26mr%3d0%26pr%3d0%26ot%3d0%26creative%3d%26ag%3d0%26hc%3d0%26pc%3d%26blackwhite%3d%26cutout%3d%26tbar%3d1%26et%3d0x00000000000000000000000%26vp% 3d0% 26loc%3d0%26imgt%3d0%26dtfr%3d%26dtto%3d%26size%3d0xFF%26archive%3d1%26groupid%3d%26pseudoid%3d%26a%3d%26cdid%3d%26cdsrt%3d%26name%3d%26qn% 3d%26apalib%3d%26apalic%3d%26lightbox%3d%26gname%3d%26gtype%3d%26xstx%3d0%26simid%3d%26saveQry%3d%26editor%3d1%26nu%3d%26t%3d%26edoptin%3d% 26customgeoip%3d%26cap%3d1%26cbstore%3d1%26vd%3d0%26lb%3d%26fi%3d2%26edrf%3d0%26ispremium%3d1%26flip%3d0%26pl%3d
Сыпь обычно начинается на верхней части тела, а затем быстро распространяется на лицо, руки, ноги и другие участки тела, такие как гениталии. Обычно это не зуд.
Обычно это не зуд.
Затем на коже появляются волдыри, которые лопаются, оставляя болезненные язвы. Кожа часто очень легко шелушится.
Кредит:
DR M.A. ANSARY / НАУЧНАЯ ФОТОБИБЛИОТЕКА
https://www.sciencephoto.com/media/262594/view
Вы также можете получить волдыри и язвы:
- на губах, во рту и горле – это может вызвать боль при глотании
- в трубке, по которой моча выводится из вашего тела – это может вызвать боль при мочеиспускании
- на ваших глазах – это может вызвать боль в глазах, боль при взгляде на яркий свет и проблемы со зрением
Требуются немедленные действия: позвоните по номеру 999 или обратитесь в службу неотложной помощи, если вы или ваш ребенок:
- имеет круговую сыпь, более темную в середине и более светлую по краям после инфекции или начала приема нового лекарства
- имеет сыпь и кожу зудит, краснеет, опухает, покрывается волдырями или шелушится
- свистящее дыхание
- имеет стеснение в груди или горле
- испытывает трудности с дыханием или речью язык или горло
Это может быть признаком серьезной реакции, такой как синдром Стивенса-Джонсона, и может потребоваться немедленное лечение в больнице.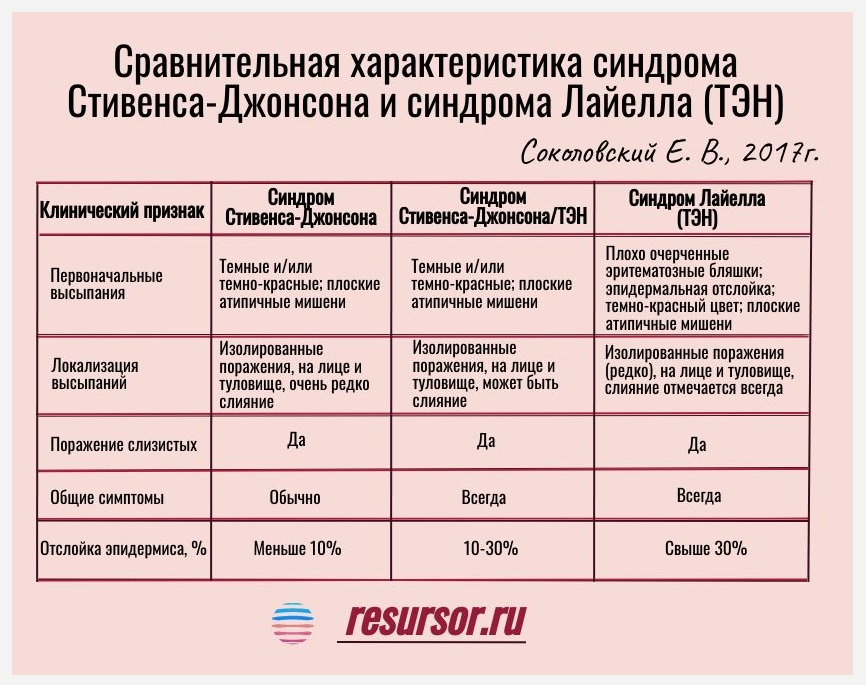
Лечение синдрома Стивенса-Джонсона
Синдром Стивенса-Джонсона лечат в больнице, часто в отделении интенсивной терапии.
Без лечения симптомы могут стать опасными для жизни.
Если предполагается, что синдром Стивенса-Джонсона вызван лекарством, которое вы принимаете, его прием будет остановлен.
Вам будет назначено лечение для облегчения симптомов, которое может включать:
- введение жидкостей в вену для предотвращения обезвоживания
- кремы и повязки для увлажнения и защиты кожи
- сильнодействующие обезболивающие средства, помогающие облегчить любую боль
- лекарства для контроля воспаления и предотвращения инфекции
Восстановление после синдрома Стивенса-Джонсона
Полное выздоровление от синдрома Стивенса-Джонсона может занять несколько недель или месяцев.
