Шейка матки на 15 неделе беременности: Истмико-цервикальная недостаточность (ИЦН) — укорочение шейки матки. Как не упустить время?
узи плода на 15 неделе
- Развитие плода по неделям
- Наша аппаратура
- другие виды…
- Ведение беременности
- Данные фетометрии в различных сроках
Стоимость узи во втором триместре в сроке от 14 до 26 недель составляет 550 гривен. В цену включено проведение пренатального скрининга, биометрии по протоколам, 3D/4D визуализация. Стоимость комплексного пренатального скрининга по PRISCA (УЗИ + свободный эстриол + альфа-фетопротеин + бетаХГЧ с расчетом индивидуального риска хромосомных патологий (например синдрома Дауна или Эдвардса) и дефектов развития (например дефект нервной трубки) – 1060 гривен.
При УЗИ плода в 15 недель беременности можно увидеть, как ребеночек активно двигает ногами и пинается локтями, пока что вы еще это не ощущаете, плод еще мал, чтоб вы смогли почувствовать его толчки. Размеры при УЗИ плода в 15 недель беременности приблизительно сответствуют среднему апельсину. Ваш ребеночек уже может слышать стук вашего сердца и ваш голос. Он уже готов услышать, как сильно он любим вами. Это важное достижение возможно благодаря тому, что уши у плода смещаются к бокам, там, где они и должны находиться. При обычном УЗИ плода в 15 недель беременности увидеть уши не так то просто, но это возможно при проведении 3d 4 d узи при беременности. Глаза плода при УЗИ плода в 15 недель беременности смещаются вперед, на свое привычное место. У плода прокрашиваются брови и ресницы, волосы на голове становятся толще. При УЗИ плода в 15 недель беременности видно, как ребенок шевелит пальцами на руках и ногах, делает спонтанные дыхательные движения, готовясь к жизни вне матки. Конечно же, плод еще слишком незрелый для самостоятельной жизни, ему еще крайне необходим его уютный домик в вашем животе. Плод уже полностью покрыт лануго – пушковыми волосиками, которые согревают его и делают очень милым. Лануго сохраняется приблизительно до 35 недель беременности.
Он уже готов услышать, как сильно он любим вами. Это важное достижение возможно благодаря тому, что уши у плода смещаются к бокам, там, где они и должны находиться. При обычном УЗИ плода в 15 недель беременности увидеть уши не так то просто, но это возможно при проведении 3d 4 d узи при беременности. Глаза плода при УЗИ плода в 15 недель беременности смещаются вперед, на свое привычное место. У плода прокрашиваются брови и ресницы, волосы на голове становятся толще. При УЗИ плода в 15 недель беременности видно, как ребенок шевелит пальцами на руках и ногах, делает спонтанные дыхательные движения, готовясь к жизни вне матки. Конечно же, плод еще слишком незрелый для самостоятельной жизни, ему еще крайне необходим его уютный домик в вашем животе. Плод уже полностью покрыт лануго – пушковыми волосиками, которые согревают его и делают очень милым. Лануго сохраняется приблизительно до 35 недель беременности.
Сердце при проведении УЗИ плода в 15 недель беременности бьется со скоростью 140-160 ударов в минуту и перекачивает за день 28 литров крови!
Волосы на голове обретают цвет, уже можно понять, вырос ли у ребенка папин чуб или мамин.
Кроме дыхательных движений, при узи плода в 15 недель беременности можно увидеть, как ребенок интенсивно тренируется для главного дебюта в своей жизни – выхода на белый свет. Плод сосет пальчики, активно глотает околоплодные воды – важные навыки для выживания во внешней среде.
Что еще необходимо проверить при УЗИ плода в 15 недель беременности?
Шейка матки женщины при УЗИ плода в 15 недель беременности
Важно оценить состояние шейки матки при УЗИ плода в 15 недель беременности. Именно в это время чаще всего дебютируют первые признаки истмико-цервикальной недостаточности. Истмико-цервикальная недостаточность – это проблема шейки матки, связанная с несостоятельностью запирательной функции шейки. Грубо говоря, шейка не может удержать плод внутри матки, открывается раньше времени, и происходит выкидыш.
Основные причины истмико-цервикальной недостаточности:
- Травматизирующие гинекологические операции (выскабливания, аборты, биопсии)
- Инфекции,передающиеся половым путем — хламидиоз, уреаплазмоз, микоплазмоз, и т.
 д. — и ассоциированный с ними хронический эндоцервицит (воспаление внутри шейки матки).
д. — и ассоциированный с ними хронический эндоцервицит (воспаление внутри шейки матки). - Рубцовая деформация шейки после предшествующих тяжелых родов с разрывами шейки матки.
Яичники женщины при УЗИ плода в 15 недель беременности
При УЗИ плода в 15 недель беременности оцениваются также яичники женщины. Не всегда удается оценить не измененные яичники (если с яичниками все в порядке). Визуализация их затруднена в связи с увеличенной беременной маткой.
Матка женщины при УЗИ плода в 15 недель беременности
В структуре матки обязательно оценивается однородность мышечного слоя (миометрия), где могут визуализироваться миоматозные узлы. В норме при УЗИ матки в 15 недель беременности миометрий представлен тонким, около 2,5 см, однородной структурой.
Плацента при УЗИ плода в 15 недель беременности
Плацента при УЗИ плода в 15 недель беременности может иметь разную локализацию. Чаще всего, она расположена по передней или по задней стенке матки. Иногда плацента доходит до шейки матки или перекрывает шейку матки. Такое расположение плаценты при УЗИ плода в 15 недель беременности называется предлежанием плаценты. Эта ситуация требует постоянного врачебного контроля. При предлежании плаценты возникает необходимость часто проходить стационарное профилактическое лечение. Полное предлежание плаценты вообще будет требовать практически всю беременность после установления диагноза постельный режим, чаще в условиях стационара. Такая тактика связана с тем, что плацента при предлежании расположена в самой подвижной и растяжимой части матки – в нижнем сегменте. Эта локализация опасна угрозой преждевременной отслойки плаценты, внутриутробной гибели плода и смертельного маточного кровотечения. Миграция плаценты (перемещение плаценты выше опасной зоны), проходит вплоть до 28 недели, но если при УЗИ в 15 недель беременности диагностируется полное предлежание плаценты, вероятность того, что плацента так и останется на этом месте очень высока.
Иногда плацента доходит до шейки матки или перекрывает шейку матки. Такое расположение плаценты при УЗИ плода в 15 недель беременности называется предлежанием плаценты. Эта ситуация требует постоянного врачебного контроля. При предлежании плаценты возникает необходимость часто проходить стационарное профилактическое лечение. Полное предлежание плаценты вообще будет требовать практически всю беременность после установления диагноза постельный режим, чаще в условиях стационара. Такая тактика связана с тем, что плацента при предлежании расположена в самой подвижной и растяжимой части матки – в нижнем сегменте. Эта локализация опасна угрозой преждевременной отслойки плаценты, внутриутробной гибели плода и смертельного маточного кровотечения. Миграция плаценты (перемещение плаценты выше опасной зоны), проходит вплоть до 28 недели, но если при УЗИ в 15 недель беременности диагностируется полное предлежание плаценты, вероятность того, что плацента так и останется на этом месте очень высока.
Сердце при УЗИ плода в 15 недель беременности
При УЗИ плода в 15 недель беременности сердце имеет четыре камеры: два предсердия и два желудочка, как и у взрослого человека. Особенностью плодового сердца является наличие открытого овального окна, через которое происходит сбос крови. Овальное окно закроется после первого вдоха, но у некоторых оно полностью не закрывается. Между предсердиями в норме при УЗИ плода в 15 недель беременности имеется полная перегородка.
Особенностью плодового сердца является наличие открытого овального окна, через которое происходит сбос крови. Овальное окно закроется после первого вдоха, но у некоторых оно полностью не закрывается. Между предсердиями в норме при УЗИ плода в 15 недель беременности имеется полная перегородка.
ЦНС при УЗИ плода в 15 недель беременности
Головной мозг доступен полноценной оценке при УЗИ плода в 15 недель беременности. Оцениваются желудочки головного мозга, мозжечек, разделение головного мозга на два полушария.
Другие органы при УЗИ плода в 15 недель беременности
Обязательно оценивается при УЗИ плода в 15 недель беременности наличие и правильность расположения желудка, мочевого пузыря, почек, кишечника.
Изменения в организме будущей мамы
Ваше сердце к данному сроку беременности перекачивает на 20% крови больше, чем до беременности. Чаще всего здоровая женщина чувствует себя при этом абсолютно нормально. Компенсаторные возможности организма велики.
Чаще всего здоровая женщина чувствует себя при этом абсолютно нормально. Компенсаторные возможности организма велики.
Дно матки находится посередине между лобком и пупком. Вы можете это самостоятельно проверить, если ляжете на спину и аккуратно ладонью потрогаете свой живот. Так и без УЗИ плода в 15 недель беременности вы можете быть спокойной, что беременность развивается.
Гормоны делают уязвимыми ваши десна. Вам необходимо более тщательно следить за гигиеной полости рта для профилактики бактериального воспаления десен. Посетить стоматолога самое время, если вы не успели это сделать до беременности.
читайте далее: 16 неделя беременности
Мы вполняем все виды узи-диагностики:
- 3D и 4D узи при беременности
- Данные фетометрии в различных сроках
- Узи-диагностика синдрома Дауна и других хромосомных аномалий
- Оценка правильного развития плода по УЗИ
Узи при беременности
- Гидротубация (эхогидротубация): исследование проходимости маточных труб (ультразвуковая гистеросальпингоскопия)
- Трансвагинальное
- Яичников
- Матки
- Молочных желез
Женское УЗИ
- Дуплексное сканирование
- Сосудов головного мозга
- Сосудов шеи (дуплексное ангиосканирование магистральных артерий головы)
- Вен нижних конечностей
УЗИ сосудов
- Трансректальное (трузи): предстательной железы
- Мошонки (яичек)
- Сосудов полового члена
Мужское УЗИ
- Аппендицит
- Брюшной полости
- Желчного пузыря
- Желудка
- Кишечника
- Мочевого пузыря
- Мягких тканей
- Поджелудочной железы
- Печени
- Почек
- Суставов
- Щитовидной железы
- Эхокардиография (узи сердца)
УЗИ органов
- Варикоз: УЗИ-диагностика варикозного расширения вен
- Гипертония: УЗИ-диагностика гипертонии
- Тромбоз: УЗИ-диагностика тромбоза вен
- Узи диагностика хронического панкреатита
- при камнях в почках
- при холецистите
УЗИ-диагностика заболеваний
- Тазобедренных суставов у новорожденных (при подозрении на дисплазию тазобедренного сустава)
Детское УЗИ
Прогнозирование и профилактика преждевременных родов — современное состояние проблемы
Частота спонтанных преждевременных родов (ПР) в мире в последние годы составляет в среднем 11,1% и имеет тенденцию к повышению [1]. Каждый год 15 млн детей рождаются недоношенными. На них приходится почти 75% перинатальной смертности и примерно 50% случаев неврологической заболеваемости [2, 3]. В настоящее время ПР рассматриваются не как диагноз, а как «событие», наступившее раньше времени и способное повлечь за собой ряд неблагоприятных последствий для новорожденного. Предваряя основное изложение опубликованных научных работ, необходимо сделать важное уточнение. Проблема П.Р. касается двух основных популяций беременных. Первая — это беременные, не имеющие клинических проявлений угрожающих преждевременных родов, c тем или иным фактором риска их развития или же без такового, за которыми проводится наблюдение. Именно об этой группе беременных пойдет речь. Вторая группа — беременные с соответствующей симптоматикой, а именно, с жалобами на тянущие боли, влагалищные выделения с примесью крови, гипертонусом миометрия, прогрессирующими изменениями шейки матки. Когда мы говорим о профилактике ПР, то имеем в виду мероприятия, направленные только на помощь беременным 1-й группы.
Каждый год 15 млн детей рождаются недоношенными. На них приходится почти 75% перинатальной смертности и примерно 50% случаев неврологической заболеваемости [2, 3]. В настоящее время ПР рассматриваются не как диагноз, а как «событие», наступившее раньше времени и способное повлечь за собой ряд неблагоприятных последствий для новорожденного. Предваряя основное изложение опубликованных научных работ, необходимо сделать важное уточнение. Проблема П.Р. касается двух основных популяций беременных. Первая — это беременные, не имеющие клинических проявлений угрожающих преждевременных родов, c тем или иным фактором риска их развития или же без такового, за которыми проводится наблюдение. Именно об этой группе беременных пойдет речь. Вторая группа — беременные с соответствующей симптоматикой, а именно, с жалобами на тянущие боли, влагалищные выделения с примесью крови, гипертонусом миометрия, прогрессирующими изменениями шейки матки. Когда мы говорим о профилактике ПР, то имеем в виду мероприятия, направленные только на помощь беременным 1-й группы. В любой момент такие беременные могут перейти из группы риска в группу с симптомами угрожающего недонашивания беременности. Тогда им предлагается госпитализация с диагнозом угрожающие, начинающиеся или начавшиеся ПР, и уже проводятся лечебные мероприятия, подразумевающие антенатальную терапию кортикостероидами — профилактика респираторного дистресс-синдрома (РДС) — и токолиз. Цель последних не предотвратить «событие», а отсрочить его, чтобы создать условия для более благоприятного исхода для новорожденного, включая перевод в стационар более высокого уровня. Переход из бессимптомной группы риска к так называемым угрожающим ПР, а затем к явной клинической картине часто бывает незаметным. Данные, используемые в клинической практике для диагностики ПР, такие как состояние тонуса миометрия (тактильное определение), пальцевое исследование шейки матки и даже аппаратная регистрация маточной активности крайне субъективны [4]. Поэтому часто наблюдаются как гипердиагностика с последующими необоснованными госпитализациями и вмешательствами, так и запоздалая диагностика с неблагоприятными последствиями для плода.
В любой момент такие беременные могут перейти из группы риска в группу с симптомами угрожающего недонашивания беременности. Тогда им предлагается госпитализация с диагнозом угрожающие, начинающиеся или начавшиеся ПР, и уже проводятся лечебные мероприятия, подразумевающие антенатальную терапию кортикостероидами — профилактика респираторного дистресс-синдрома (РДС) — и токолиз. Цель последних не предотвратить «событие», а отсрочить его, чтобы создать условия для более благоприятного исхода для новорожденного, включая перевод в стационар более высокого уровня. Переход из бессимптомной группы риска к так называемым угрожающим ПР, а затем к явной клинической картине часто бывает незаметным. Данные, используемые в клинической практике для диагностики ПР, такие как состояние тонуса миометрия (тактильное определение), пальцевое исследование шейки матки и даже аппаратная регистрация маточной активности крайне субъективны [4]. Поэтому часто наблюдаются как гипердиагностика с последующими необоснованными госпитализациями и вмешательствами, так и запоздалая диагностика с неблагоприятными последствиями для плода. Порой можно встретить беременных, которым было рекомендовано длительно принимать токолитические препараты, например гинипрал в таблетках, часто в сочетании с антагонистами кальция, якобы для профилактики ПР. В данном случае имеет место не только назначение неэффективной и имеющей ряд побочных эффектов (со стороны сердечно-сосудистой и дыхательной систем) терапии, но и очевидна подмена профилактических мероприятий лечебными.
Порой можно встретить беременных, которым было рекомендовано длительно принимать токолитические препараты, например гинипрал в таблетках, часто в сочетании с антагонистами кальция, якобы для профилактики ПР. В данном случае имеет место не только назначение неэффективной и имеющей ряд побочных эффектов (со стороны сердечно-сосудистой и дыхательной систем) терапии, но и очевидна подмена профилактических мероприятий лечебными.
В стратегии профилактики ПР выделяют три последовательных этапа:
— выявление факторов риска ПР у беременной;
— проведение диагностических тестов для прогнозирования ПР;
— проведение мероприятий для профилактики спонтанных ПР.
Из-за большого количества и неопределенной роли каждого из факторов риска прогнозирование ПР по ним крайне затруднено. Фактор риска — это указание на повышенный относительный риск (RR-relative risk) возникновения неблагоприятного исхода. Абсолютный же риск, т. е. вероятность его наступления для конкретной беременной, как правило, незначительный.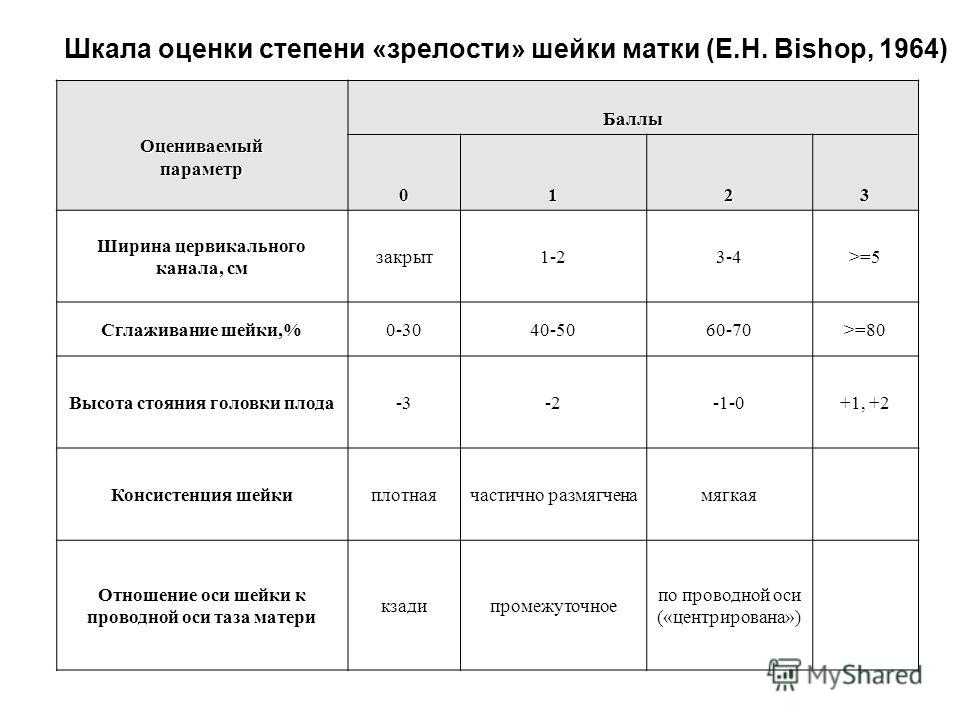 Предложено более 20 различных диагностических тестов для прогнозирования ПР, среди них маммарный тест, определение сывороточного релаксина, альфа-фетопротеина, кортикотропного рилизинг-гормона, С-реактивного белка, эстриола, интерлейкинов (IL-6, IL-8), цервико-вагинального пролактина, хорионического гонадотропина человека (чХГ) и др., но не доказана клиническая польза ни одного из них [4]. Тем не менее выделены наиболее полезные тесты для уточнения состояния без клинических беременных проявлений. Из аппаратных методов — ультразвуковая цервикометрия, а среди биологических маркеров — определение фетального фибронектина и фосфорилированного протеина-1, связывающего инсулиноподобный фактор роста (фПСИФР-1) в цервикальной слизи. Отдельно стоит вопрос о скрининге и лечении нарушений микробиоты влагалища во время беременности.
Предложено более 20 различных диагностических тестов для прогнозирования ПР, среди них маммарный тест, определение сывороточного релаксина, альфа-фетопротеина, кортикотропного рилизинг-гормона, С-реактивного белка, эстриола, интерлейкинов (IL-6, IL-8), цервико-вагинального пролактина, хорионического гонадотропина человека (чХГ) и др., но не доказана клиническая польза ни одного из них [4]. Тем не менее выделены наиболее полезные тесты для уточнения состояния без клинических беременных проявлений. Из аппаратных методов — ультразвуковая цервикометрия, а среди биологических маркеров — определение фетального фибронектина и фосфорилированного протеина-1, связывающего инсулиноподобный фактор роста (фПСИФР-1) в цервикальной слизи. Отдельно стоит вопрос о скрининге и лечении нарушений микробиоты влагалища во время беременности.
Ультразвуковая цервикометрия. Укорочение шейки матки — наиболее информативный симптом, предшествующий началу родовой деятельности. Польза измерения длины шейки при беременности была установлена в 1999 г. [5] и продолжает изучаться. Для прогнозирования ПР цервикометрия имеет гораздо более высокую положительную (positive prognostic value-PPV) и отрицательную (negative prognostic value-NPV) прогностическую ценность, чем пальцевое исследование [6]. Однако, несмотря на большое количество исследований, доказывающих эффективность цервикометрии, остается неясным, является ли этот метод полезным для обследования всех беременных. Кохрановское общество на основании метаанализа V. Berghella и соавт. [7], который был сфокусирован на сопоставлении исходов беременностей, когда врачам был известен результат цервикометрии в сравнении со «слепыми» случаями, не рекомендует цервикометрию у беременных в качестве скринингового метода, так как он показал отсутствие различий в таких исходах, как ПР, перинатальная смертность, материнская госпитализация и токолиз. Почему эффективный диагностический тест не всегда приносит практическую пользу? Трудности любого метаанализа обычно состоят в большой разнородности исследований и отсутствии стандартов.
[5] и продолжает изучаться. Для прогнозирования ПР цервикометрия имеет гораздо более высокую положительную (positive prognostic value-PPV) и отрицательную (negative prognostic value-NPV) прогностическую ценность, чем пальцевое исследование [6]. Однако, несмотря на большое количество исследований, доказывающих эффективность цервикометрии, остается неясным, является ли этот метод полезным для обследования всех беременных. Кохрановское общество на основании метаанализа V. Berghella и соавт. [7], который был сфокусирован на сопоставлении исходов беременностей, когда врачам был известен результат цервикометрии в сравнении со «слепыми» случаями, не рекомендует цервикометрию у беременных в качестве скринингового метода, так как он показал отсутствие различий в таких исходах, как ПР, перинатальная смертность, материнская госпитализация и токолиз. Почему эффективный диагностический тест не всегда приносит практическую пользу? Трудности любого метаанализа обычно состоят в большой разнородности исследований и отсутствии стандартов. Рассмотрим факторы, которые влияют на прогностическую ценность цервикометрии.
Рассмотрим факторы, которые влияют на прогностическую ценность цервикометрии.
Эхографические параметры для оценки. Три основные эхографические характеристики указывают на несостоятельность шейки матки: длина, расширение внутреннего зева и симптом «воронки». Расширение внутреннего зева было первым ультразвуковым симптомом, связанным с повышенным риском ПР. О. Okitsu и соавт. [8] показали, что дилатация внутреннего зева >5 мм до 30 нед беременности связана с преждевременными родами в 33,3%. Другой симптом — пролабирование плодного пузыря в шейку матки с уменьшением ее функциональной длины, спонтанно или при надавливании рукой на дно матки. Около 10% беременных без факторов риска развития ПР и 20—25% из группы повышенного риска ПР имеют симптом «воронки» [9]. Несмотря на высокую вариабельность, симптом «воронки» является надежным прогностическим тестом для П.Р. Выявление выраженного симптома «воронки» до 22 нед гестации ассоциируется с 50% вероятностью ПР. В последних публикациях отмечается важность еще одного критерия для прогноза ПР, так называемой цервикальной железистой зоны (CGA-cervical gland area). CGA определяется как гипоэхогенная область, окружающая цервикальный канал. Отсутствие CGA вокруг канала шейки матки во II триместре беременности является мощным предиктором ПР <32 нед [10].
CGA определяется как гипоэхогенная область, окружающая цервикальный канал. Отсутствие CGA вокруг канала шейки матки во II триместре беременности является мощным предиктором ПР <32 нед [10].
Критическая длина шейки матки. Наиболее ценным и воспроизводимым эхографическим параметром является длина шейки [7]. При соблюдении техники исследования воспроизводимость результата в серии повторных измерений разными наблюдателями [11] достигает 90%. Любой физиологический параметр имеет диапазон нормальных значений. Длина шейки матки у беременных в сроке 14—24 нед составляет от 25 до 50 мм [12]. Значит нужно определить «порог», ниже которого шейка матки считается несостоятельной. В разных исследованиях этот порог варьировал от 15 до 30 мм. J. Crane и соавт. [13] считают, что лучшим порогом для прогноза спонтанных ПР при сроке <35 нед является длина шейки <30 мм. При таком пороге чувствительность (Se) составляет 63,6%, специфичность (Sp) — 77,2%, PPV — 28,0% и NPV — 93,8%. Большинство исследователей в качестве порога «короткой» шейки выбирают ≤25 мм [4]. При этом пороге для прогноза ПР в сроке менее 35 нед Se варьирует от 13 до 44%, Sp — от 87 до 99%, PPV — от 15 до 47%, а NPV — от 80 до 98% [9].
При этом пороге для прогноза ПР в сроке менее 35 нед Se варьирует от 13 до 44%, Sp — от 87 до 99%, PPV — от 15 до 47%, а NPV — от 80 до 98% [9].
Срок беременности для проведения исследования. До 14 нед почти все беременные, в том числе и те, у которых существует риск развития ПР, имеют нормальную длину шейки матки. Поэтому до 14 нед беременности цервикометрия мало информативна [14]. Хорошая воспроизводимость результатов отмечается только после 14 нед, когда становится легко отличить шейку матки от нижнего сегмента. После 30 нед наблюдается индивидуальный процесс укорочения шейки матки в ходе подготовки к родам, поэтому длина шейки менее 25 мм после 30 нед беременности может являться физиологической и не указывает на риск развития ПР [11]. Оптимальным для измерения длины шейки матки в общей популяции считается срок 18—22 нед. Считается, чем раньше обнаружено укорочение шейки, тем выше вероятность ПР. У беременных с высоким риском недонашивания беременности укорочение шейки матки менее 25 мм на 14—18-й неделе имеет положительное прогностическое значение в 70% для ПР в сроке менее 35 нед, а при обнаружении такой длины шейки матки в 18—22 нед только 40% [11]. В настоящее время установлено, что трансвагинальная техника цервикометрии является наилучшей. Трансабдоминальная методика плохо воспроизводима и не должна быть использована [15], также 3D-технология не имеет преимуществ [16]. Кроме указанных факторов, на прогностическую ценность цервикометрии могут оказывать влияние многоплодная беременность, наличие врожденных аномалий матки, ПР и эксцизия шейки матки в анамнезе. Таким образом, объективная оценка цервикометрии в прогнозировании спонтанных ПР затруднена в связи с указанными факторами, тем не менее это один из наиболее эффективных методов. Объективности ради нужно отметить, что несмотря на отсутствие рекомендаций Кохрановского и Американского общества акушеров-гинекологов для проведения цервикометрии у всех беременных (ACOG) [17, 18], Международная федерация акушерства и гинекологии (FIGO) в 2015 г. издала и разослала в 120 стран резолюцию по «короткой шейке», в которой рекомендуется цервикометрия на сроке беременности 19—24 нед в обязательном порядке [19, 20].
В настоящее время установлено, что трансвагинальная техника цервикометрии является наилучшей. Трансабдоминальная методика плохо воспроизводима и не должна быть использована [15], также 3D-технология не имеет преимуществ [16]. Кроме указанных факторов, на прогностическую ценность цервикометрии могут оказывать влияние многоплодная беременность, наличие врожденных аномалий матки, ПР и эксцизия шейки матки в анамнезе. Таким образом, объективная оценка цервикометрии в прогнозировании спонтанных ПР затруднена в связи с указанными факторами, тем не менее это один из наиболее эффективных методов. Объективности ради нужно отметить, что несмотря на отсутствие рекомендаций Кохрановского и Американского общества акушеров-гинекологов для проведения цервикометрии у всех беременных (ACOG) [17, 18], Международная федерация акушерства и гинекологии (FIGO) в 2015 г. издала и разослала в 120 стран резолюцию по «короткой шейке», в которой рекомендуется цервикометрия на сроке беременности 19—24 нед в обязательном порядке [19, 20]. Поэтому дальнейшие исследования должны включать конкретный контингент беременных и стандартизированную методику исследования, т. е. кому, в каком сроке и какой порог длины шейки матки. Самой главной целью таких исследований должна быть разработка обоснованного протокола по дальнейшему ведению на основании результатов цервикометрии.
Поэтому дальнейшие исследования должны включать конкретный контингент беременных и стандартизированную методику исследования, т. е. кому, в каком сроке и какой порог длины шейки матки. Самой главной целью таких исследований должна быть разработка обоснованного протокола по дальнейшему ведению на основании результатов цервикометрии.
Биологические маркеры. Фетальный фибронектин (ФФН) — это гликопротеин, содержащийся на границе между децидуальной оболочкой матери и амниохориальной оболочкой плода. Он служит в качестве «клея», который поддерживает тесный контакт оболочек плода с подлежащими тканями матки. ФФН содержится в цервикальной слизи до 20 нед, но должен отсутствовать с 22-й по 37-ю неделю, появляясь вновь накануне родов. Повышение уровня ФФН (>50 нг/мл) служит маркером ПР при целом плодном пузыре, что связано с отделением плодных оболочек от децидуальной. Метод одобрен в США организацией FDA и рекомендован ACOG для диагностики ПР. У беременных без симптомов угрожающих преждевременных родов ФФН имеет низкую Se — 20—29% и PPV — 17—25% в прогнозировании родов в сроке менее 34 нед, однако NPV является высокой — 96—97% [21]. Напротив, у беременных с симптомами ПР, по данным метаанализа А. Boots и соавт. [22], показатели Se и Sp для прогнозирования родов в течение ближайших 7 дней составляют 75—76 и 79—82% соответственно. В РФ определение ФФН в цервикальном секрете не является доступным методом. Эффективен тест на определение в цервикальном секрете фПСИФР-1, который производится децидуальными клетками. При угрозе ПР, амниохориальная оболочка начинает отделяться от децидуальной. В результате в цервикальную слизь попадает фПСИФР-1. В большинстве публикаций установлено, что это равнозначные тесты для прогнозирования ПР [23, 24]. Характеристики тестов для прогнозирования ПР в сроке меньше 37 нед у беременных без признаков угрожающих ПР в среднем следующие: для ФФН: Se 44%, Sp 86%, а для фПСИФР-1: Se 40%, Sp 84% [4, 24]. Иммунохроматографическое определение фПСИФР-1 реализовано в тест-системе АктимПартус. Полезность тестов заключается в их высокой отрицательной прогностической ценности (NPV) для прогноза ПР в течение 48 ч, 7 и 14 дней, которая составляет для фПСИФР — 1; 0,92; 0,92, а для ФФН — 0,97; 0,89; 0,89 соответственно.
Напротив, у беременных с симптомами ПР, по данным метаанализа А. Boots и соавт. [22], показатели Se и Sp для прогнозирования родов в течение ближайших 7 дней составляют 75—76 и 79—82% соответственно. В РФ определение ФФН в цервикальном секрете не является доступным методом. Эффективен тест на определение в цервикальном секрете фПСИФР-1, который производится децидуальными клетками. При угрозе ПР, амниохориальная оболочка начинает отделяться от децидуальной. В результате в цервикальную слизь попадает фПСИФР-1. В большинстве публикаций установлено, что это равнозначные тесты для прогнозирования ПР [23, 24]. Характеристики тестов для прогнозирования ПР в сроке меньше 37 нед у беременных без признаков угрожающих ПР в среднем следующие: для ФФН: Se 44%, Sp 86%, а для фПСИФР-1: Se 40%, Sp 84% [4, 24]. Иммунохроматографическое определение фПСИФР-1 реализовано в тест-системе АктимПартус. Полезность тестов заключается в их высокой отрицательной прогностической ценности (NPV) для прогноза ПР в течение 48 ч, 7 и 14 дней, которая составляет для фПСИФР — 1; 0,92; 0,92, а для ФФН — 0,97; 0,89; 0,89 соответственно. Напомним, что значение NPV указывает на вероятность отсутствия ПР при негативном результате теста. Известно, что большинство беременных с симптомами угрожающих ПР рожают в срок. Протестировав этих женщин на фПСИФР-1, можно избежать ненужных госпитализаций и вмешательств, так как по крайней мере у 90% беременных при отрицательном тесте АктимПартус роды не произойдут в ближайшие 7 дней. FIGO рекомендует отказаться от токолитической терапии и назначения кортикостероидов при негативном тесте и длине шейки более 25 мм [19]. Позитивный результат играет важную роль в осторожном отношении к симптомам и объективном применении токолиза и профилактики РДС у плода. Прогностическая ценность фПСИФР-1 у беременных с отсутствием признаков угрожающих ПР наиболее высокая при выполнении теста на 30-й неделе. Наличие в образце крови или вод может дать ложноположительный результат. При комбинации с ультразвуковой цервикометрией информативность теста повышается.
Напомним, что значение NPV указывает на вероятность отсутствия ПР при негативном результате теста. Известно, что большинство беременных с симптомами угрожающих ПР рожают в срок. Протестировав этих женщин на фПСИФР-1, можно избежать ненужных госпитализаций и вмешательств, так как по крайней мере у 90% беременных при отрицательном тесте АктимПартус роды не произойдут в ближайшие 7 дней. FIGO рекомендует отказаться от токолитической терапии и назначения кортикостероидов при негативном тесте и длине шейки более 25 мм [19]. Позитивный результат играет важную роль в осторожном отношении к симптомам и объективном применении токолиза и профилактики РДС у плода. Прогностическая ценность фПСИФР-1 у беременных с отсутствием признаков угрожающих ПР наиболее высокая при выполнении теста на 30-й неделе. Наличие в образце крови или вод может дать ложноположительный результат. При комбинации с ультразвуковой цервикометрией информативность теста повышается.
Микробиоценоз влагалища. В течение двух десятилетий накопились данные о связи между бактериальным вагинозом (BV) и ПР [25, 26]. Однако дискуссии о целесообразности скрининга на BV у беременных без признаков угрожающих ПР продолжаются. Точный механизм индукции ПР при BV неизвестен, но при повышении содержания метаболитов анаэробных бактерий, обладающих муколитической и фосфолипазной активностью, создаются условия для преодоления цервикального барьера и инфицирования полости матки. Фосфолипаза приводит к высвобождению из мембран децидуальных и амниотических клеток арахидоновой кислоты — предшественника простагландинов, индуцирующих роды. Другой механизм — это активация плодовых и материнских воспалительных реакций под воздействием бактериальных ферментов [27]. С 2002 г. по настоящее время опубликовано 10 метаанализов, посвященных диагностике и лечению BV у беременных. На основании последнего метаанализа P. Brocklehurst и соавт. [28], включившего 21 исследование с участием 7847 беременных с BV, установлено, что лечение BV не снижает: ни риска развития ПР в сроке менее 37 нед (RR — 0,88; 95% ДИ 0,71—1,09), ни преждевременного излития вод (RR — 0,74; 95% ДИ 0,30—1,84).
Однако дискуссии о целесообразности скрининга на BV у беременных без признаков угрожающих ПР продолжаются. Точный механизм индукции ПР при BV неизвестен, но при повышении содержания метаболитов анаэробных бактерий, обладающих муколитической и фосфолипазной активностью, создаются условия для преодоления цервикального барьера и инфицирования полости матки. Фосфолипаза приводит к высвобождению из мембран децидуальных и амниотических клеток арахидоновой кислоты — предшественника простагландинов, индуцирующих роды. Другой механизм — это активация плодовых и материнских воспалительных реакций под воздействием бактериальных ферментов [27]. С 2002 г. по настоящее время опубликовано 10 метаанализов, посвященных диагностике и лечению BV у беременных. На основании последнего метаанализа P. Brocklehurst и соавт. [28], включившего 21 исследование с участием 7847 беременных с BV, установлено, что лечение BV не снижает: ни риска развития ПР в сроке менее 37 нед (RR — 0,88; 95% ДИ 0,71—1,09), ни преждевременного излития вод (RR — 0,74; 95% ДИ 0,30—1,84). В указанный анализ вошли два рандомизированных исследования, показавших, что лечение BV до 20 нед приводит к снижению спонтанных ПР в сроке менее 37 нед. Почему же при явно доказанной связи BV c ПР не хватает доказательств эффективности его лечения для их профилактики? Следует напомнить, что одним из важных условий проведения метаанализа является однородность включенных в него исследований (конечные точки, метод воздействия, группы пациентов и т. д.) [29]. Во всех же анализах по данной проблеме сообщается о значительной клинической и методологической гетерогенности включенных в них исследований о наличии сопутствующих факторов риска (только при исключении других факторов можно уверенно говорить о роли BV), о разных критериях диагностики BV при включении пациентов (диагностика по критериям Амселя и критериям Ньюджента часто не совпадает даже у одной пациентки), о разных схемах и сроках лечения. Таким образом, методологические различия между исследованиями могли привести к неточным результатам метаанализов.
В указанный анализ вошли два рандомизированных исследования, показавших, что лечение BV до 20 нед приводит к снижению спонтанных ПР в сроке менее 37 нед. Почему же при явно доказанной связи BV c ПР не хватает доказательств эффективности его лечения для их профилактики? Следует напомнить, что одним из важных условий проведения метаанализа является однородность включенных в него исследований (конечные точки, метод воздействия, группы пациентов и т. д.) [29]. Во всех же анализах по данной проблеме сообщается о значительной клинической и методологической гетерогенности включенных в них исследований о наличии сопутствующих факторов риска (только при исключении других факторов можно уверенно говорить о роли BV), о разных критериях диагностики BV при включении пациентов (диагностика по критериям Амселя и критериям Ньюджента часто не совпадает даже у одной пациентки), о разных схемах и сроках лечения. Таким образом, методологические различия между исследованиями могли привести к неточным результатам метаанализов. В итоге нет убедительных доказательств клинической эффективности скрининга и лечения BV у беременных, не имеющих клинических проявлений ПР, без факторов риска. Стоит напомнить, что BV может самостоятельно разрешаться у 50% беременных [30]. Кохрановское общество не поддерживает идею об обязательном скрининге и лечении BV у беременных. Однако подчеркивается необходимость дальнейших исследований с выделением различных групп с факторами риска.
В итоге нет убедительных доказательств клинической эффективности скрининга и лечения BV у беременных, не имеющих клинических проявлений ПР, без факторов риска. Стоит напомнить, что BV может самостоятельно разрешаться у 50% беременных [30]. Кохрановское общество не поддерживает идею об обязательном скрининге и лечении BV у беременных. Однако подчеркивается необходимость дальнейших исследований с выделением различных групп с факторами риска.
Проведение тестов для прогнозирования ПР имеет смысл только в том случае, если беременной может быть предложено какое-либо профилактическое мероприятие, желательно с доказанной эффективностью. Мы не будем касаться мероприятий, направленных на популяцию в целом, таких как улучшение питания, борьба с курением, лечение заболеваний пародонта, ИППП и др. В настоящее время для беременных с факторами риска или укорочением шейки матки по данным УЗИ для профилактики ПР предложены только три мероприятия: цервикальный серкляж, установка вагинального пессария и назначение препаратов прогестерона [31]. Эти мероприятия достаточно широко применяются на практике и поэтому заслуживают особого внимания с точки зрения оценки своей клинической эффективности.
Эти мероприятия достаточно широко применяются на практике и поэтому заслуживают особого внимания с точки зрения оценки своей клинической эффективности.
Цервикальный серкляж. Несмотря на множество публикаций, в настоящее время отсутствуют качественные исследования по оценке необходимости и эффективности зашивания шейки матки для профилактики П.Р. Отсутствует консенсус по оптимальному выполнению процедуры, например: вагинальный или абдоминальный доступ [32], лента или нить, методика McDonald или Shirodkar, срок гестации, показания. Механизм действия серкляжа также неясен — механическая поддержка или улучшение эффективности физиологического барьера от восходящей инфекции? Трудности в оценке эффективности этого мероприятия имеют объективный характер как в оценке любого явления с многофакторным влиянием. Клиническая гетерогенность исследований, посвященных серкляжу, ограничивает возможность их объединения для проведения метаанализа. Анализ данных четырех рандомизированных исследований, сравнивающих эффективность цервикального серкляжа по методу Мак-Дональда (n=150) и Широдкара (n=127), не выявил значимых различий в сроке родов и частоте спонтанных ПР в сроке менее 33 нед: 23 и 20% соответственно [33]. Ряд исследователей [34] не только не обнаружили пользы от серкляжа, но отметили вред, например при двойне. Во всем мире принято только два показания к серкляжу: прерывание беременности в анамнезе и укорочение шейки по данным УЗИ. Метод пальцевой оценки шейки матки для решения вопроса о серкляже очень необъективен. На основании последнего метаанализа Z. Alfirevic и соавт. [35], включившего 12 исследований (3328 женщин), можно заключить, что, по сравнению с отсутствием вмешательства у беременных с историей ПР, наложение шва приводит к небольшому снижению частоты ПР в сроке менее 37 нед (RR — 0,80; 95% ДИ — 0,69—0,95) без статистически значимой разницы в неонатальной заболеваемости (9,6% против 10,2%) и перинатальной смертности (8,4% против 10,7%). Серкляж связан с более высоким уровнем осложнений: вагинальные бели, кровотечения, лихорадка у матери — и частоты кесарева сечения (RR — 1,19; 95% ДИ — 1,01—1,40). Не отмечено различий в эффективности у групп с разными показаниями к серкляжу: с ПР в анамнезе или с «короткой» шейкой.
Ряд исследователей [34] не только не обнаружили пользы от серкляжа, но отметили вред, например при двойне. Во всем мире принято только два показания к серкляжу: прерывание беременности в анамнезе и укорочение шейки по данным УЗИ. Метод пальцевой оценки шейки матки для решения вопроса о серкляже очень необъективен. На основании последнего метаанализа Z. Alfirevic и соавт. [35], включившего 12 исследований (3328 женщин), можно заключить, что, по сравнению с отсутствием вмешательства у беременных с историей ПР, наложение шва приводит к небольшому снижению частоты ПР в сроке менее 37 нед (RR — 0,80; 95% ДИ — 0,69—0,95) без статистически значимой разницы в неонатальной заболеваемости (9,6% против 10,2%) и перинатальной смертности (8,4% против 10,7%). Серкляж связан с более высоким уровнем осложнений: вагинальные бели, кровотечения, лихорадка у матери — и частоты кесарева сечения (RR — 1,19; 95% ДИ — 1,01—1,40). Не отмечено различий в эффективности у групп с разными показаниями к серкляжу: с ПР в анамнезе или с «короткой» шейкой. В целом этот метаанализ оставляет больше вопросов, чем дает ответов. Нельзя забывать, что метаанализ — это лишь математический синтез результатов нескольких исследований, посвященных одному и тому же вопросу, каждое из которых имеет порой прямо противоположные выводы. В связи с этим следует вспомнить высказывание профессора Ганса Юргена Айзенка (Hans Eysenck) — автора популярного теста на интеллект: «Если медицинское вмешательство дает настолько неясный эффект, что для его прояснения требуется метаанализ, то я не хотел бы применять это вмешательство по отношению к себе». Эффективность серкляжа у беременных после конизации также не установлена. Имеющиеся исследования указывают на отсутствие эффекта от этого мероприятия [36, 37]. H. Zeisler и соавт. [38] отметили, что серкляж не только не снижает риск ПР, но может провоцировать сокращения матки и увеличивать частоту госпитализаций. Сообщается также, что серкляж сам может быть фактором риска для беременных. Швы, действуя как инородное тело, приводят к воспалению и гипертонусу миометрия [39].
В целом этот метаанализ оставляет больше вопросов, чем дает ответов. Нельзя забывать, что метаанализ — это лишь математический синтез результатов нескольких исследований, посвященных одному и тому же вопросу, каждое из которых имеет порой прямо противоположные выводы. В связи с этим следует вспомнить высказывание профессора Ганса Юргена Айзенка (Hans Eysenck) — автора популярного теста на интеллект: «Если медицинское вмешательство дает настолько неясный эффект, что для его прояснения требуется метаанализ, то я не хотел бы применять это вмешательство по отношению к себе». Эффективность серкляжа у беременных после конизации также не установлена. Имеющиеся исследования указывают на отсутствие эффекта от этого мероприятия [36, 37]. H. Zeisler и соавт. [38] отметили, что серкляж не только не снижает риск ПР, но может провоцировать сокращения матки и увеличивать частоту госпитализаций. Сообщается также, что серкляж сам может быть фактором риска для беременных. Швы, действуя как инородное тело, приводят к воспалению и гипертонусу миометрия [39]. Только G. Leiman и соавт. [40] рекомендуют серкляж при большом объеме конизации. Для полноты картины нужно упомянуть о трансабдоминальном цервикоистмическом серкляже (TCIC) у беременных с практически полным отсутствием шейки матки (трахелэктомия при лечении рака IА2 стадии). Им трудно выполнить вагинальный серкляж из-за отсутствия влагалищной порции шейки и TCIC может быть достаточно эффективным [41]. Недавнее исследование показало, что в муниципальных больницах США беременным шейку зашивают в 4 раза чаще (так как идут страховые начисления), чем в университетских клиниках [42]. В таких случаях при неудачном исходе часто можно с сожалением услышать от верившей в обоснованность данного подхода беременной: «Даже швы не помогли…».
Только G. Leiman и соавт. [40] рекомендуют серкляж при большом объеме конизации. Для полноты картины нужно упомянуть о трансабдоминальном цервикоистмическом серкляже (TCIC) у беременных с практически полным отсутствием шейки матки (трахелэктомия при лечении рака IА2 стадии). Им трудно выполнить вагинальный серкляж из-за отсутствия влагалищной порции шейки и TCIC может быть достаточно эффективным [41]. Недавнее исследование показало, что в муниципальных больницах США беременным шейку зашивают в 4 раза чаще (так как идут страховые начисления), чем в университетских клиниках [42]. В таких случаях при неудачном исходе часто можно с сожалением услышать от верившей в обоснованность данного подхода беременной: «Даже швы не помогли…».
Вагинальный пессарий. Первые модели пессариев были разработаны для лечения пролапса гениталий, и только в 1959 г. R. Cross предложил использовать пессарий у беременных. В конце 70-х годов прошлого века H. Arabin [43] разработал круглый конусообразный пессарий, сделанный из гибкого силикона, наиболее широко используемую модель. Механизм действия пессария также неясен. Предполагаются две гипотезы: отклонение шейки кзади (сакрализация) с образованием угла к нижнему сегменту, что уменьшает давление плодного пузыря на область внутреннего зева, и чисто механическое улучшение барьерной функции цервикальной слизи от восходящей инфекции. Эффективность пессария как мероприятия, альтернативного серкляжу, остается дискуссионной [44]. Пессарий несомненно имеет главное преимущество — неинвазивность. В Кохрановский обзор [45] вошло только одно рандомизированное клиническое исследование (РКИ), в которое были включены 385 беременных с короткой шейкой матки ≤25 мм от 18 до 22 нед беременности. В группе с пессарием (n=192) было отмечено снижение частоты спонтанных ПР в сроке менее 37 нед — 22% по сравнению с контрольной группой (n=193) — 59% (RR — 0,36; 95% ДИ — 0,27—0,49). Однако в этом исследовании критику вызывает очень высокая чувствительность УЗИ-цервикометрии (59%), так как в 59% УЗИ-диагноз оказался истинно положительным.
Механизм действия пессария также неясен. Предполагаются две гипотезы: отклонение шейки кзади (сакрализация) с образованием угла к нижнему сегменту, что уменьшает давление плодного пузыря на область внутреннего зева, и чисто механическое улучшение барьерной функции цервикальной слизи от восходящей инфекции. Эффективность пессария как мероприятия, альтернативного серкляжу, остается дискуссионной [44]. Пессарий несомненно имеет главное преимущество — неинвазивность. В Кохрановский обзор [45] вошло только одно рандомизированное клиническое исследование (РКИ), в которое были включены 385 беременных с короткой шейкой матки ≤25 мм от 18 до 22 нед беременности. В группе с пессарием (n=192) было отмечено снижение частоты спонтанных ПР в сроке менее 37 нед — 22% по сравнению с контрольной группой (n=193) — 59% (RR — 0,36; 95% ДИ — 0,27—0,49). Однако в этом исследовании критику вызывает очень высокая чувствительность УЗИ-цервикометрии (59%), так как в 59% УЗИ-диагноз оказался истинно положительным. В 2013 г. опубликовано РКИ S. Hui и соавт. [46], включившее 108 беременных: 53 — в группе с применением пессария и 55 — в контрольной группе, не отличавшихся по средней длине шейки матки (19,6 и 20,5 мм соответственно), сроку беременности и демографическим характеристикам. Авторы утверждают, что профилактическое применение пессария не снижает число случаев преждевременных родов в сроке менее 34 нед, которое составило 9,4% — в группе с применением пессария и 5,5% — в контрольной группе. Это исследование не вошло в Кохрановский обзор 2013 г. Эффективность применения пессария у беременных после эксцизии шейки матки также не установлена. Существует только одно пилотное исследование без контрольной группы, включившее 21 беременную после ножевой конизации [47]. Авторы сделали вывод о положительном эффекте пессария у беременных с конизацией. Таким образом, нужны более убедительные доказательства эффективности пессария у беременных с различными факторами риска развития ПР, включая многоплодие.
В 2013 г. опубликовано РКИ S. Hui и соавт. [46], включившее 108 беременных: 53 — в группе с применением пессария и 55 — в контрольной группе, не отличавшихся по средней длине шейки матки (19,6 и 20,5 мм соответственно), сроку беременности и демографическим характеристикам. Авторы утверждают, что профилактическое применение пессария не снижает число случаев преждевременных родов в сроке менее 34 нед, которое составило 9,4% — в группе с применением пессария и 5,5% — в контрольной группе. Это исследование не вошло в Кохрановский обзор 2013 г. Эффективность применения пессария у беременных после эксцизии шейки матки также не установлена. Существует только одно пилотное исследование без контрольной группы, включившее 21 беременную после ножевой конизации [47]. Авторы сделали вывод о положительном эффекте пессария у беременных с конизацией. Таким образом, нужны более убедительные доказательства эффективности пессария у беременных с различными факторами риска развития ПР, включая многоплодие.
Терапия прогестероном для профилактики преждевременных родов используется в течение нескольких десятилетий, но только в последнее время убедительно доказана ее эффективность. Крупный метаанализ R. Romero и соавт. [48], включивший 5 исследований высокого качества и в общей сложности 775 беременных с короткой шейкой (≤25 мм), показал, что использование вагинального прогестерона связано со значительным снижением ПР в сроке менее 33 нед (RR — 0,58; 95% ДИ — 0,42—0,80), частоты респираторного дистресс-синдрома плода (RR — 0,48; 95% ДИ — 0,30—0,76) и неонатальной заболеваемости и смертности (RR — 0,57; 95% ДИ — 0,40—0,81). Существуют убедительные доказательства, что применение прогестерона эффективно у женщин с ПР в анамнезе. Метаанализ J. Dodd и соавт. [49], включивший 36 клинических испытаний у 8523 беременных, показал, что прогестерон значительно снижает риск ПР в сроке менее 34 нед (RR — 0,31; 95% ДИ — 0,14—0,69) и перинатальную смертность (RR — 0,50, 95% ДИ — 0,33—0,75). Не доказана эффективность прогестерона при многоплодной беременности. Не выявлено зависимости от способа введения (перорально, вагинально), времени начала лечения и дозы для большинства изученных исходов. Механизм, посредством которого прогестерон пролонгирует беременность, остается до конца не ясным. Выделяют два возможных действия: путем снижения функции лимфоцитов Th2 и усиления Th3 с противовоспалительным эффектом, противодействующим инициации родов, и путем изменения экспрессии изоформ рецепторов прогестерона в миометрии и их функционального эффекта [50]. Если прогестерон является настолько эффективным в предотвращении преждевременных родов у женщин с короткой шейкой матки, следует ли всем беременным проводить цервикометрию во II триместре? Вопрос имеет большое значение и остается спорным. В США анализ клинической стратегии с рутинной цервикометрией в 18—24 нед и назначением вагинального прогестерона при короткой шейке показал экономическую эффективность. На каждые 100 тыс. беременных, прошедших скрининг, можно сэкономить 12 млн долларов США и спасти 424 новорожденных с поправкой на последующие полноценные годы жизни.
Не выявлено зависимости от способа введения (перорально, вагинально), времени начала лечения и дозы для большинства изученных исходов. Механизм, посредством которого прогестерон пролонгирует беременность, остается до конца не ясным. Выделяют два возможных действия: путем снижения функции лимфоцитов Th2 и усиления Th3 с противовоспалительным эффектом, противодействующим инициации родов, и путем изменения экспрессии изоформ рецепторов прогестерона в миометрии и их функционального эффекта [50]. Если прогестерон является настолько эффективным в предотвращении преждевременных родов у женщин с короткой шейкой матки, следует ли всем беременным проводить цервикометрию во II триместре? Вопрос имеет большое значение и остается спорным. В США анализ клинической стратегии с рутинной цервикометрией в 18—24 нед и назначением вагинального прогестерона при короткой шейке показал экономическую эффективность. На каждые 100 тыс. беременных, прошедших скрининг, можно сэкономить 12 млн долларов США и спасти 424 новорожденных с поправкой на последующие полноценные годы жизни. Резолюцией экспертного совета в рамках 16-го Всемирного конгресса по вопросам репродукции человека (Берлин, 2015) для РФ рекомендована стратегия раннего выявления группы риска развития ПР посредством сбора анамнеза и проведения цервикометрии при втором скрининговом визите с последующим назначением вагинального прогестерона с ранних сроков или с момента выявления «короткой» шейки. Тем не менее ACOG рекомендует ограничить антенатальное применение прогестерона для профилактики ПР беременным с преждевременными родами в анамнезе в сроке менее 37 нед и женщинам, у которых случайно обнаружено укорочение шейки матки (<15 мм!) [18]. По мнению коллегии, несмотря на ряд доказательств, скрининг на популяционном уровне для выявления и последующего лечения беременных, не имеющих клинических проявлений угрожающего прерывания беременности, не может быть рекомендован до тех пор, пока не будут известны отсроченные последствия влияния экзогенного ПГ на здоровье матери и ребенка.
Резолюцией экспертного совета в рамках 16-го Всемирного конгресса по вопросам репродукции человека (Берлин, 2015) для РФ рекомендована стратегия раннего выявления группы риска развития ПР посредством сбора анамнеза и проведения цервикометрии при втором скрининговом визите с последующим назначением вагинального прогестерона с ранних сроков или с момента выявления «короткой» шейки. Тем не менее ACOG рекомендует ограничить антенатальное применение прогестерона для профилактики ПР беременным с преждевременными родами в анамнезе в сроке менее 37 нед и женщинам, у которых случайно обнаружено укорочение шейки матки (<15 мм!) [18]. По мнению коллегии, несмотря на ряд доказательств, скрининг на популяционном уровне для выявления и последующего лечения беременных, не имеющих клинических проявлений угрожающего прерывания беременности, не может быть рекомендован до тех пор, пока не будут известны отсроченные последствия влияния экзогенного ПГ на здоровье матери и ребенка.
В заключение необходимо отметить, что, несмотря на достижения в выхаживании недоношенных, очень мало достигнуто в способности предотвращать П. Р. Кроме описанных мероприятий, большую роль играют другие меры профилактики ПР: сокращение ятрогенных ПР, отказ от курения, содействие здоровому питанию, профилактика и лечение ИППП, разумное использование вспомогательных репродуктивных технологий, лечение заболеваний пародонта и профилактика неоплазий шейки матки. Успех будет зависеть от их комплексной реализации, носить междисциплинарный характер с участием специалистов из нескольких областей с чертами национальной политики.
Р. Кроме описанных мероприятий, большую роль играют другие меры профилактики ПР: сокращение ятрогенных ПР, отказ от курения, содействие здоровому питанию, профилактика и лечение ИППП, разумное использование вспомогательных репродуктивных технологий, лечение заболеваний пародонта и профилактика неоплазий шейки матки. Успех будет зависеть от их комплексной реализации, носить междисциплинарный характер с участием специалистов из нескольких областей с чертами национальной политики.
Слабая шейка матки (несостоятельность шейки матки или недостаточность шейки матки)
Шейка матки представляет собой канал в основании матки (матки), который соединяет ее с влагалищем. Его также называют шейкой матки. Когда беременность достигает полного срока, шейка матки начинает укорачиваться и раскрываться (расширяться) при сокращениях, позволяя ребенку родиться. Это часть нормального процесса родов.
Слабая шейка матки — это структурная проблема с шейкой матки. Если у вас слабая шейка матки, она может укоротиться и раскрыться во втором или начале третьего триместра без каких-либо симптомов родов. Иногда это может привести к позднему выкидышу или преждевременным родам. Это редкость.
Иногда это может привести к позднему выкидышу или преждевременным родам. Это редкость.
Слабость шейки матки иногда называют недостаточностью шейки матки или недостаточностью шейки матки. Эти термины звучат не очень приятно, но постарайтесь помнить, что это медицинские термины. Оно не описывает вас или ваше тело.
«Я потеряла своего первого ребенка в 20 недель из-за «несостоятельности шейки матки». Никто не мог предсказать, что это произойдет, но я все равно винила себя в том, что «потеряла» ребенка. Мы должны понимать, что это медицинское состояние. Никто не виноват. Постановка диагноза жизненно важна, чтобы вы могли затем получить правильное лечение, которое поможет вам во время любых будущих беременностей».
Сьюзан
Симптомы слабости шейки матки при беременности
К сожалению, часто отсутствуют явные симптомы раннего раскрытия шейки матки. Шейка матки может укорачиваться и открываться без каких-либо других признаков.
Иногда из открытых плодных оболочек могут идти выделения. Позвоните своей акушерке или в родильное отделение, если у вас есть какие-либо выделения во время беременности, которые вас беспокоят.
Слабость шейки матки обычно диагностируется после одного или более поздних выкидышей или преждевременных родов и после исключения других причин.
Симптомы преждевременных родов
Раннее раскрытие шейки матки может вызвать преждевременные роды, поэтому важно знать признаки, в том числе:
- регулярные схватки или схватки
- усиление выделений — это может быть связано с выходом плодных оболочек через шейку матки или преждевременным отхождением вод (преждевременный преждевременный разрыв плодных оболочек)
- менструальные боли в животе или пояснице – они могут иметь ритм или быть постоянными
- необычная для вас боль в спине.
Немедленно позвоните своей акушерке или в родильное отделение больницы, если вы подозреваете, что у вас ранние роды. Возможно, это ложная тревога, но лучше провериться. Узнайте больше о симптомах преждевременных родов.
Возможно, это ложная тревога, но лучше провериться. Узнайте больше о симптомах преждевременных родов.
Есть ли у меня риск ослабления шейки матки?
У вас повышенный риск слабости шейки матки, если у вас были один или несколько преждевременных родов или выкидышей, произошедших во втором или начале третьего триместра (как правило, в сроке 34 недели или ранее).
Другие факторы риска слабости шейки матки включают:
Хирургическое лечение
Возможно, вы проходили курс лечения рака шейки матки или предраковых клеток. Эти методы лечения включают трахелэктомию (хирургическое удаление шейки матки), процедуры LLETZ или конусную биопсию. В некоторых из этих процедур может быть удалена значительная часть шейки матки. Вашему лечащему врачу может потребоваться наблюдение за шейкой матки во время беременности, если удалено более 1 см ткани.
Травма шейки матки
Это может включать разрыв шейки матки во время родов или расширение и выскабливание (D&C).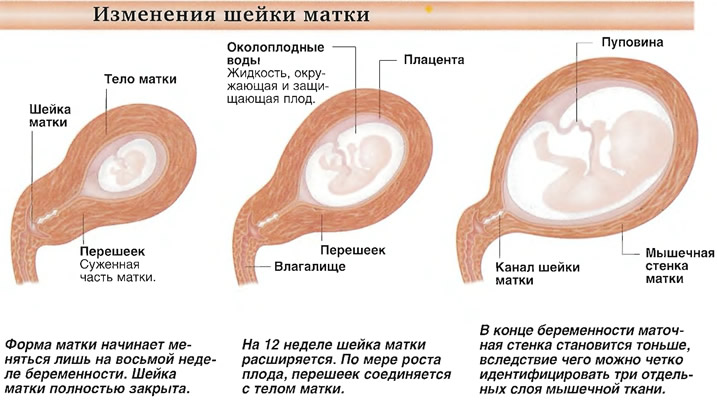 D&C включает вскрытие шейки матки и удаление части слизистой оболочки или внутренней части матки после раннего выкидыша или аборта (аборт).
D&C включает вскрытие шейки матки и удаление части слизистой оболочки или внутренней части матки после раннего выкидыша или аборта (аборт).
Предшествующее экстренное кесарево сечение
Если ранее у вас было экстренное кесарево сечение с полным или частичным расширением (сечение во втором периоде родов), верхушка шейки матки может быть повреждена во время родов.
Заболевания соединительной ткани
Возможно, вы родились с заболеванием соединительной ткани, таким как гипермобильность или синдром Элерса-Данлоса. Это влияет на коллаген в тканях шейки матки, вызывая его ослабление.
Воздействие препарата диэтилстилбестрол (ДЭС)
Возможно, вы подверглись воздействию ДЭС (диэтилстилбестрола) в утробе матери. DES назначался женщинам до 1971 года, так как считалось, что он предотвращает выкидыш. С тех пор его связывают с проблемами репродуктивной системы и преждевременными родами у тех, чьи матери принимали его во время беременности.
Аномалии матки
Аномалии матки (матки) не влияют на структуру шейки матки, но они связаны с преждевременными родами.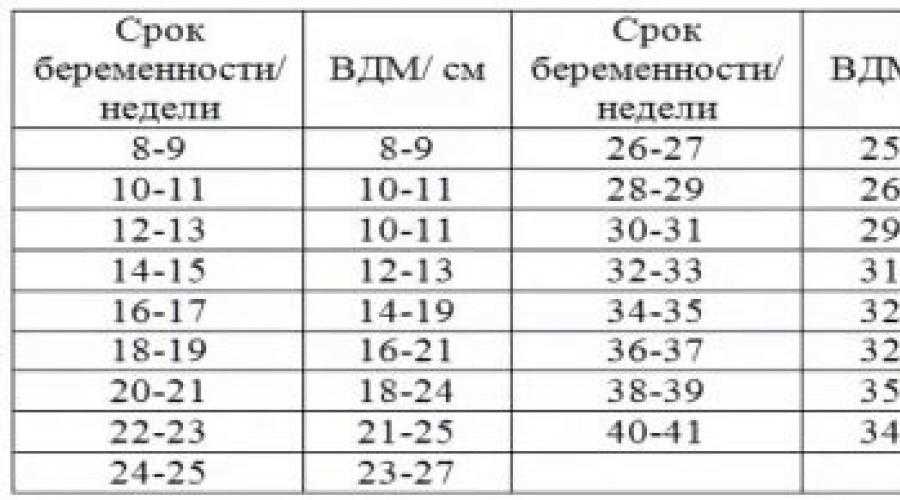
Генетика
Возможно, вы родились с естественно слабой или короткой шейкой матки, и это может быть генетическим.
Лечение слабой шейки матки
Ваш врач может предложить вам лечение, чтобы попытаться предотвратить преждевременные роды вашего ребенка.
Вам могут предложить контролировать длину шейки матки. Если размер вашей шейки меньше 25 мм (2,5 см), считается, что у вас высокий риск преждевременных родов. Вы будете находиться под пристальным наблюдением и получать лечение, чтобы помочь вам и вашему ребенку достичь полного срока.
Мониторинг должен начинаться на 16-й неделе беременности и будет включать следующее:
- Трансвагинальное сканирование — во влагалище вводится ультразвуковой зонд для получения наилучшего изображения длины шейки матки.
- Вагинальные мазки для выявления признаков преждевременных родов – например, фетальный фибронектин, вещество, которое присутствует во влагалище только при повышенном риске преждевременных родов.

Некоторые консультанты могут проверить наличие необычных бактерий или инфекций во влагалище и предложить лечение.
Прогестерон
Вам могут предложить прогестерон. Это гормон, который может помочь предотвратить схватки и помочь вынашиванию беременности. Это будет дано вам в виде маленькой таблетки, которую вы поместите во влагалище или задний проход.
Наложение шва на шейку матки
Если у вас очень высокий риск преждевременных родов и слабая шейка матки, наиболее распространенным методом лечения является наложение шва на шейку матки или серкляж. Шейный шов — это операция, при которой шов накладывается вокруг шейки матки (шейки матки). Это может помочь сохранить шейку матки закрытой и снизить риск преждевременных родов.
Нет убедительных доказательств того, что наложение шва на шейку матки предотвратит преждевременные роды, если вы беременны более чем одним ребенком. Узнайте больше о многоплодной беременности.
Ваш консультант посоветует вам, следует ли вам отдыхать в больнице или дома. Они также обсудят с вами, какой уровень активности вам подходит, чтобы снизить риск преждевременных родов.
Они также обсудят с вами, какой уровень активности вам подходит, чтобы снизить риск преждевременных родов.
Узнайте больше о лечении преждевременных родов.
Как справиться со слабой шейкой матки
Некоторые люди говорят нам, что чувствуют себя виноватыми, когда у них случается поздний выкидыш или преждевременные роды, вызванные несостоятельностью шейки матки.
Вот почему некоторые люди предпочитают использовать термины «слабая шейка матки» или «раннее раскрытие шейки матки», потому что слово «некомпетентность» кажется перекладыванием вины.
Слабая шейка матки — не ваша вина. Но если у вас был травмирующий опыт, иногда это может привести к негативным мыслям.
Если вам трудно совладать со своими чувствами и эмоциями, вам может потребоваться лечение или консультация.
Поговорите со своим лечащим врачом о том, как вы себя чувствуете. Они помогут вам найти правильное лечение и поддержку.
Вы также можете бесплатно поговорить с акушеркой Tommy’s с 9:00 до 17:00 с понедельника по пятницу по телефону 0800 0147 800 или по электронной почте [email protected]
Исследование слабости шейки матки
Мы до сих пор не полностью понять некомпетентность шейки матки и роль, которую она играет в преждевременных родах.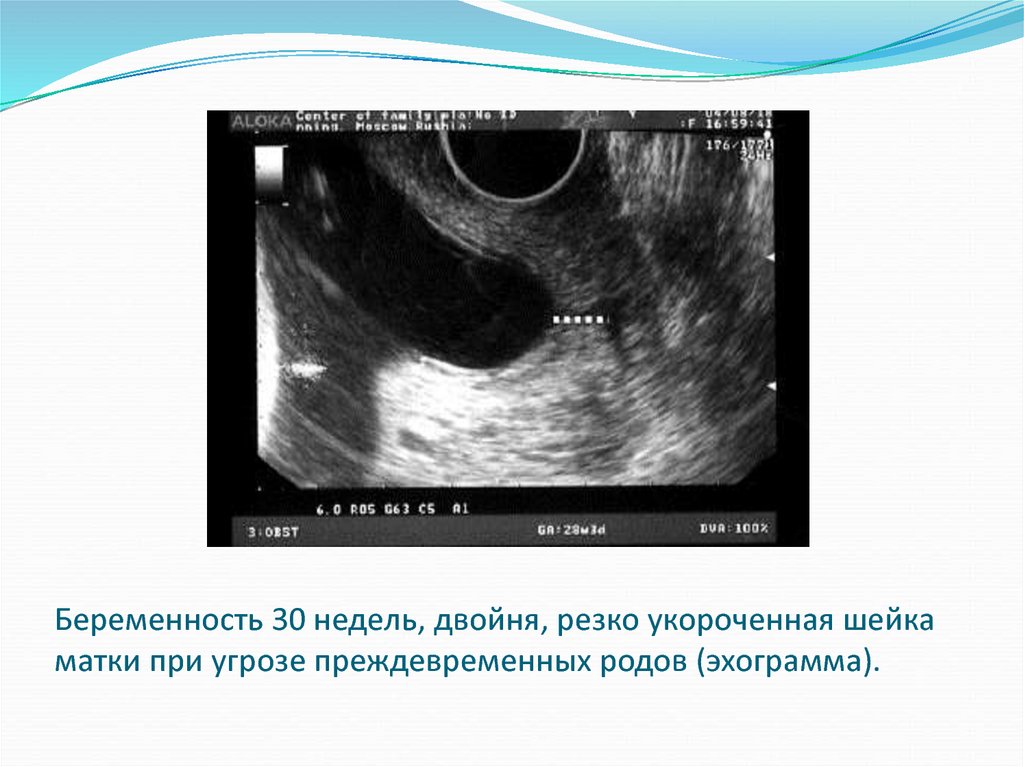 Исследования жизненно важны, чтобы мы могли определить, у каких женщин могут начаться роды раньше, и помочь им вынашивать ребенка как можно дольше.
Исследования жизненно важны, чтобы мы могли определить, у каких женщин могут начаться роды раньше, и помочь им вынашивать ребенка как можно дольше.
Узнайте больше о наших текущих исследовательских проектах.
Дополнительная поддержка и информация
- Incompetent Cervix UK — группа Facebook для всех жителей Великобритании и Ирландии, которым нужен совет, информация или поддержка по любому аспекту слабости шейки матки. Существует также сестринская группа для беременных
- UK TAC Support Group — группа в Facebook, специально предназначенная для людей, у которых есть трансабдоминальный серкляж или которые думают о его размещении в Великобритании или Ирландии. Он был номинирован на премию за поддержку, которую он оказывает своим членам.
.
Путеводитель по 15-недельной беременности – «Самый счастливый ребенок»
Happyest Baby Staff
На этой странице
- Детское обновление
- Чего ожидать
- Список дел
- Беременность Lingo Урок
15 недель беременности: новости о ребенке
От крохотного эмбриона в форме ореха кешью с хвостом и без глаз до полностью сформированного зародыша ваш ребенок растет… быстро! Их костная система продолжает формироваться, кости укрепляются, и они немного выпрямляются.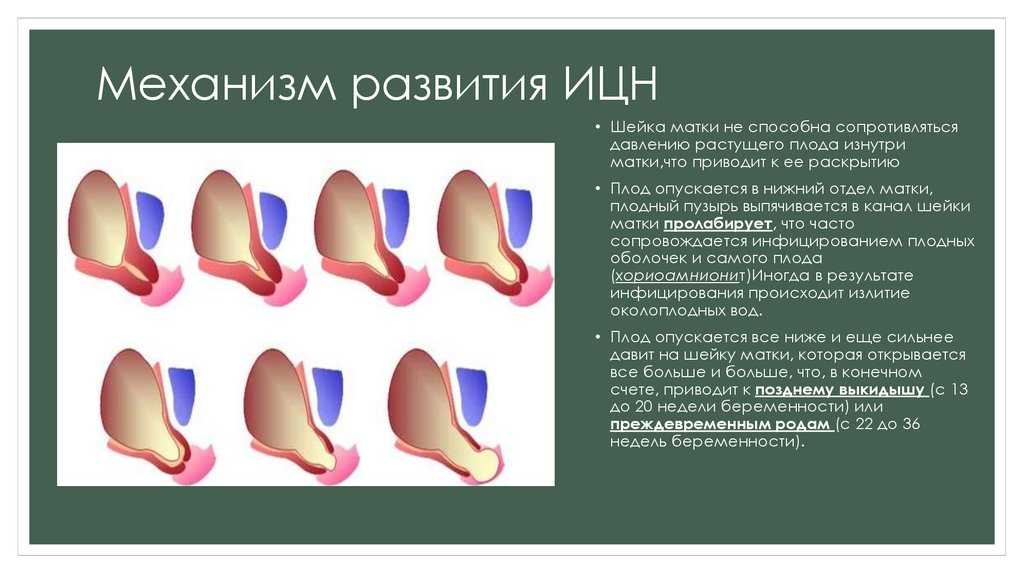 Нервы, которые контролируют движения мышц рук и кистей, быстро развиваются и будут продолжать развиваться в течение следующих нескольких недель.
Нервы, которые контролируют движения мышц рук и кистей, быстро развиваются и будут продолжать развиваться в течение следующих нескольких недель.
Хотите знать, кто маленький человек в вашем животе мальчик или девочка? Если у вас назначена встреча на этой неделе, специалист УЗИ сможет сказать вам пол вашего ребенка. В этот момент либо простата, либо яичники уже присутствуют (забавный факт: девочки рождаются с примерно 1-2 миллионами яйцеклеток!).
Сколько месяцев 15 недель беременности?
15 недель беременности означает 3-1/2 месяца беременности.
Размер ребенка на 15 неделе беременности
В 15 недель ваш ребенок имеет размер яблока.
15 недель беременности: чего ожидать
Ой! Вы можете начать ощущать острые боли в нижней части живота, напоминающие покалывание в боку во время бега. Это боль в круглых связках, и она возникает, когда связки, удерживающие матку на месте, растягиваются, чтобы приспособиться к ее новому размеру и положению. Боль в круглой связке невероятно распространена во втором триместре и обычно уменьшается после 18-й недели. Если она становится очень интенсивной или вы замечаете ее только на одной стороне живота, поговорите со своим лечащим врачом — это может быть миома.
Боль в круглой связке невероятно распространена во втором триместре и обычно уменьшается после 18-й недели. Если она становится очень интенсивной или вы замечаете ее только на одной стороне живота, поговорите со своим лечащим врачом — это может быть миома.
Дополнительный выброс гормонов в организме во время беременности может иметь неожиданные побочные эффекты. Вы можете заметить, что ваши десны начинают кровоточить после чистки зубов щеткой или зубной нитью. Сейчас они более чувствительны благодаря этим гормонам. Однако не позволяйте этому помешать вам регулярно чистить зубы. Здоровье зубов чрезвычайно важно во время беременности, потому что заболевание десен не только беспокоит вас, но и связано с преждевременными родами и низким весом при рождении. Следуйте своему обычному распорядку… но будьте нежны.
Сейчас у вас может быть сильно заложен нос или иногда может идти кровь. Как вы уже догадались, в этом тоже виноваты гормоны. Они посылают дополнительную кровь к слизистым оболочкам внутри ваших ноздрей. В общем, прямо сейчас через ваше тело проходит гораздо больше крови, и крошечные сосуды внутри вашего носа могут легко лопнуть из-за давления. Как и в случае с деснами, используйте легкое прикосновение, когда вы сморкаетесь. Если у вас сильное или продолжительное кровотечение из носа, позвоните своему врачу.
В общем, прямо сейчас через ваше тело проходит гораздо больше крови, и крошечные сосуды внутри вашего носа могут легко лопнуть из-за давления. Как и в случае с деснами, используйте легкое прикосновение, когда вы сморкаетесь. Если у вас сильное или продолжительное кровотечение из носа, позвоните своему врачу.
15 недель беременности: список дел
Записаться на прием к стоматологу: Беременность увеличивает риск заболеваний пародонта, а домашняя чистка зубов и зубная нить плюс профессиональная чистка лучше защитят вас от стоматологических осложнений. Обязательно сообщите своему стоматологу, что вы беременны, и попросите отложить рентген до появления ребенка.
Начать список имен для малышей: Пришло время сыграть в игру с именами! По мере того, как вы сужаете потенциальные имена для вашего будущего малыша, вам может быть полезно записать их и потренироваться произносить их вслух. Что касается того, раскрываете ли вы свое имя ребенка… это зависит от вас! Некоторым родителям нравится держать свой выбор рядом с жилетом, пока ребенок не появится, чтобы они не получили нежелательную обратную связь. С другой стороны, вы можете найти обратную связь полезной. Вот несколько вещей, которые следует учитывать, когда дело доходит до раскрытия имени вашего ребенка. Нужно вдохновение для имени ребенка? Ознакомьтесь с нашим руководством по именам для детей!
С другой стороны, вы можете найти обратную связь полезной. Вот несколько вещей, которые следует учитывать, когда дело доходит до раскрытия имени вашего ребенка. Нужно вдохновение для имени ребенка? Ознакомьтесь с нашим руководством по именам для детей!
Увлажните живот: Хотя эксперты говорят, что увлажняющий крем не остановит появление растяжек (генетика, увеличение веса и диета играют роль), он может облегчить зуд, возникающий в результате всех этих растяжек. Лучше всего подходят натуральные масла и бальзамы, и многие предпочитают миндальное масло, масло ши или масло какао.
Урок для беременных: Недостаточность шейки матки
В какой-то момент во время беременности вы можете услышать термин «недостаточность шейки матки» или «несостоятельность шейки матки», что может звучать немного оскорбительно! Но этот термин относится к состоянию, которое испытывают некоторые беременные.
Шейка матки напоминает очень маленький розовый пухлый бублик с крошечным отверстием в центре. Это помогает защитить ребенка внутри вас и защищает от инфекционных агентов. Во время беременности шейка матки толстая и длинная, закупоренная слизью. Во время родов она истончается (стирается) и расширяется, готовясь к рождению. Цервикальная недостаточность или несостоятельность шейки матки означает, что шейка матки стирается и расширяется задолго до того, как вы родите. Это серьезное, но редкое!
Это помогает защитить ребенка внутри вас и защищает от инфекционных агентов. Во время беременности шейка матки толстая и длинная, закупоренная слизью. Во время родов она истончается (стирается) и расширяется, готовясь к рождению. Цервикальная недостаточность или несостоятельность шейки матки означает, что шейка матки стирается и расширяется задолго до того, как вы родите. Это серьезное, но редкое!
Недостаточность шейки матки трудно диагностировать; часто это обнаруживается только после одного или нескольких выкидышей. Если у вас есть эта проблема, ваш врач или акушерка могут порекомендовать что-то, называемое серкляжем шейки матки, который представляет собой медицинскую процедуру, предотвращающую слишком раннее раскрытие шейки матки. В противном случае вас будут контролировать частыми трансвагинальными УЗИ.
<14 недель беременности | 16 недель беременности >
Посмотреть больше сообщений с тегами,
Неделя за неделей
Есть вопросы о продукте Happyest Baby? Наши консультанты будут рады
помощь! Свяжитесь с нами по адресу customercare@happiestbaby.
