Роды в 6 месяцев: Преждевременные роды
Недоношенный ребенок может вырасти здоровым? Кто виноват в преждевременных родах? И что нужно знать про вакцинацию таких детей? Отвечаем на важные вопросы о детях, родившихся раньше срока
Плод на 8-й неделе
BSIP / UIG / Getty Images
В России выхаживают недоношенных детей весом от 500 граммов. Их родители часто очень переживают: будет ли ребенок здоровым, что вообще происходит, на что обращать внимание после выписки и какие есть ограничения. При этом люди вокруг могут совсем не поддерживать родителей и даже осуждать мать за то, что она якобы сама виновата в том, что случилось. Мы решили помочь таким родителям и их близким, ответив на важные вопросы о недоношенных детях.
На каком сроке должен родиться ребенок, чтобы его назвали недоношенным?
До 37 недель (обычно нормальная беременность длится 40 недель). Если говорить точнее, до 36 недель и 6 дней, считая от первого дня последней менструации.
С нижней границей все гораздо сложнее. В России ребенка могут зарегистрировать, когда одновременно:
- срок беременности 22 недели и больше;
- масса тела ребенка при рождении — 500 граммов и больше (при взвешивании в течение первого часа после рождения; это не касается многоплодных родов) или если масса тела ребенка при рождении неизвестна, длина тела — 25 сантиметров и больше.

Если один из этих критериев не соблюдается, однако ребенок живет 168 часов, то его тоже могут зарегистрировать. В остальных случаях свидетельство о рождении не выдают.
Но ребенок может родиться и при этом не быть живым. Поэтому утверждены еще официальные признаки живорождения: кроме непосредственно самого рождения важно присутствие четырех признаков живорожденности (сердцебиения, самостоятельного дыхания, пульсации пуповины или произвольного движения конечностей), при этом наиболее важный признак — наличие сердцебиения, отмечает главный внештатный неонатолог Минздрава в Северо-Кавказском федеральном округе, заведующий отделением реанимации и интенсивной терапии новорожденных Калужской областной клинической больницы Алексей Мостовой. Если ни одного из этих признаков нет, ребенка можно считать мертворожденным.
Даже если ребенок не соответствует критериям регистрации, врачи, тем не менее, могут его реанимировать и переместить в инкубатор, обеспечив тепло, питание, обезболивание, искусственную вентиляцию легких и другую поддерживающую терапию. Тогда ребенок может выжить и прожить те самые 168 часов, чтобы получить свидетельство о рождении. Но в реальности такие дети выживают довольно редко. «Если ребенок, не соответствующий критериям живорождения, выживает — это случай, который описывают в специализированных медицинских изданиях, об этом часто пишет и обычная пресса, — рассказывает заместитель главного врача по акушерско-гинекологической помощи Городской клинической больницы им. Ф. И. Иноземцева Сергей Апресян. — То есть это случается, но как экстраординарное событие».
Тогда ребенок может выжить и прожить те самые 168 часов, чтобы получить свидетельство о рождении. Но в реальности такие дети выживают довольно редко. «Если ребенок, не соответствующий критериям живорождения, выживает — это случай, который описывают в специализированных медицинских изданиях, об этом часто пишет и обычная пресса, — рассказывает заместитель главного врача по акушерско-гинекологической помощи Городской клинической больницы им. Ф. И. Иноземцева Сергей Апресян. — То есть это случается, но как экстраординарное событие».
Из-за строгости критериев возникают проблемы
Такие строгие критерии регистрации и признаки живорождения часто критикуют. Как минимум потому, что на практике это приводит к довольно странным ситуациям: «Юридический статус подобных детей [не отвечающих признакам живорождения] все равно не определен — в первые семь дней жизни они, согласно букве закона, и не живорожденные, и не мертворожденные, — говорит юрисконсульт по медицинскому праву, учредитель компании „Факультет медицинского права“ Полина Габай. — <…> Я читала решение одного апелляционного суда, который признал ребенка, прожившего несколько суток в реанимации, нерожденным, поскольку он, цитирую: „Не соответствовал определенным антропометрическим параметрам“. Даже не знаю, кто тогда, по мнению суда, лежал в кювезе? Из обстоятельств дела известно, что его вес был на 20 граммов меньше, чем это было установлено критериями рождения».
— <…> Я читала решение одного апелляционного суда, который признал ребенка, прожившего несколько суток в реанимации, нерожденным, поскольку он, цитирую: „Не соответствовал определенным антропометрическим параметрам“. Даже не знаю, кто тогда, по мнению суда, лежал в кювезе? Из обстоятельств дела известно, что его вес был на 20 граммов меньше, чем это было установлено критериями рождения».
Всемирная организация здравоохранения (ВОЗ) вообще не предлагает никаких строгих критериев для определения живорождения. Ее позиция такова: ребенок признается живорожденным вне зависимости от срока беременности — главное, чтобы он дышал или демонстрировал другие признаки жизни, например, биение сердца. «Рекомендации ВОЗ по ведению статистики, которые служат единственной цели — стандартизации сбора данных во всем мире, чиновники превратили в юридические критерии, которые определяют статус новорожденного ребенка, — пишет старший преподаватель Российского университета дружбы народов Диана Мустафина-Бредихина. — <…> Наличие в законе нижней границы отсчета живорождения странным образом действует на следственные органы, которые в последнее время все чаще начали заводить уголовные дела, преследуя врачей за „умышленное убийство“ недоношенных детей с экстремально низкой массой тела».
— <…> Наличие в законе нижней границы отсчета живорождения странным образом действует на следственные органы, которые в последнее время все чаще начали заводить уголовные дела, преследуя врачей за „умышленное убийство“ недоношенных детей с экстремально низкой массой тела».
В Великобритании и США врачебные организации, когда говорят о том, как должны вести себя врачи, рекомендуют ориентироваться на прогноз. Для детей, рожденных до 22 недели, он очень плохой, поэтому в таких случаях обычно даже не советуют начинать реанимацию, считая, что гуманнее не проводить активную реанимацию. На чуть более поздних сроках советуют обсудить этот вопрос с родителями. В таких случаях риск смерти тоже высок, как и риск серьезных нарушений развития нервной системы, поэтому важно учитывать их мнение. Если они отказываются от реанимации, то ребенку оказывают паллиативную помощь. В России это почти невозможно: если зафиксировано живорождение, должна проводиться реанимация, отказ от нее противоречит федеральному закону.
Девять недель
BSIP / Alamy / Vida Press
Что ждет недоношенных детей и их родителей сразу после родов?
Нужно приготовиться к тому, что и сразу после родов, и долгое время после будет очень много неопределенности. Может шокировать даже то, как выглядит ребенок.
«Люди, которые не видели наших детей, иногда думают, что это трехкилограммовые розовые пупсы, только маленькие», — объясняет анестезиолог-реаниматолог отделения реанимации и интенсивной терапии новорожденных Регионального перинатального центра Калининградской области Элина Сушкевич. В действительности у таких детей очень тонкая нежная кожа, через которую видны сосуды и которая плохо выполняет свои барьерные функции, то есть посредственно защищает от опасных бактерий и вирусов. Подкожного жира у таких детей мало, поэтому они выглядят очень хрупкими и истощенными. У них при рождении отсутствуют некоторые рефлексы, и родившемуся до 35-й недели ребенку сложно координировать сосание и глотание. «Сформированные анатомически системы органов не обладают должными функциональными возможностями и не справляются полноценно с условиями внеутробной жизни», — пишет в ответ на вопрос «Медузы» педиатр клиники «Рассвет» Ольга Евсейчик.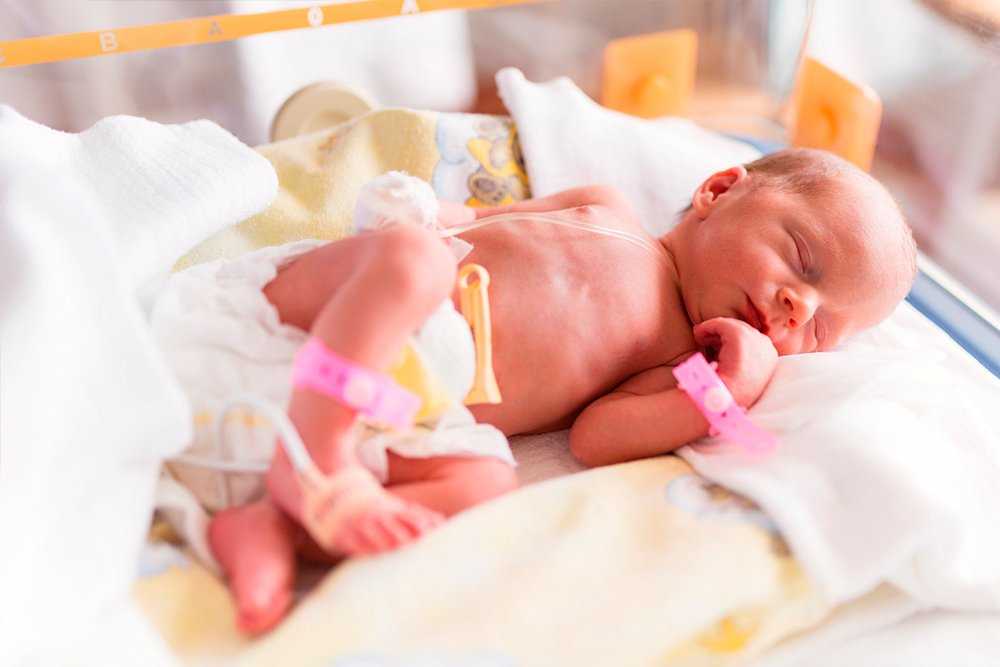
«Я не стала бы рекомендовать искать какую-либо информацию по выживаемости, инвалидизации ребенка, — пишет в ответ на вопрос „Медузы“ педиатр, главный врач детской клиники „Рассвет“ Наталья Васильева. — Она может оказаться ложной как в положительную сторону, так и в отрицательную». «У таких детей все может измениться в любое мгновение, как к лучшему, так и к худшему, — пишет Ольга Евсейчик. — Невозможно это предугадать, и даже не всегда возможно объяснить изменения постфактум».
«На первом месте [среди причин смерти недоношенных детей] — тяжелые врожденные инфекции и связанные с ними осложнения: некротизирующий энтероколит, внутричерепные кровоизлияния», — пишет Алексей Мостовой.
Среди других причин — респираторный дистресс-синдром и врожденные патологии. По американским данным, из 1000 детей, рожденных до 28-й недели беременности, выживет 625, с 28-й по 31-ю неделю — 964, с 32-й по 33-ю неделю — 984, с 34-й по 36-ю неделю — 993. По словам Алексея Мостового, такой общероссийской статистики не ведется. Однако в среднем, насколько известно, показатели сопоставимы с теми, что есть в других развитых странах. С другой стороны, многое зависит от уровня клиники, и этот показатель может сильно отличаться от региона к региону.
Однако в среднем, насколько известно, показатели сопоставимы с теми, что есть в других развитых странах. С другой стороны, многое зависит от уровня клиники, и этот показатель может сильно отличаться от региона к региону.
Однако чтобы сделать прогноз для конкретного ребенка, недостаточно знать только срок, на котором он родился.
Если вам не хватает информации о происходящем, Наталья Васильева рекомендует задавать вопросы врачам. «Нередко выясняется, что под словами „нам ничего не говорят“ подразумевается „да мы не спрашивали ничего“», — объясняет эксперт.
Возможно, в это непростое время вам стоит обратиться за поддержкой к психологу. Это можно сделать онлайн или по телефону — например, обратившись на горячую линию благотворительного фонда помощи недоношенным детям «Право на чудо» (8 800 555 29 24). По другим важным вопросам, например, по поводу финансовой помощи или юридической поддержки, там тоже могут проконсультировать. Существуют также зарубежные некоммерческие организации, на сайтах которых есть немало поддерживающих и полезных материалов (это, например Tommyʼs и Bliss).
Недоношенный ребенок может вырасти здоровым?
Это возможно, но многое зависит от того, на каком сроке он родился, сколько он весил при рождении, какие заболевания у него были изначально, а также какими ресурсами обладала медицинская организация, в которой он находился.
Основные негативные последствия, которые бывают у недоношенных детей, — церебральный паралич, когнитивные нарушения, нарушения зрения и слуха. Чем меньше вес и срок родов, тем вероятнее такие последствия. Поэтому при угрозе преждевременных родов их стараются отодвинуть различными методами хотя бы на несколько дней: это и само по себе улучшает прогноз для ребенка, и дает возможность использовать препараты, которые помогают ребенку быстрее адаптироваться к жизни вне матки. Но даже у экстремально недоношенных детей (рожденных до 28-й недели) есть шанс на отсутствие всех этих нарушений.
В школьном возрасте у тех, кто родился раньше срока, выше риск появления лишнего веса и ожирения. Во взрослом возрасте — развития инсулинорезистентности, повышенного давления, ишемической болезни сердца и некоторых других заболеваний. Но, на самом деле, можно рассуждать о каких-то прогнозах лишь с оговоркой, что сейчас долгосрочные последствия видны у детей, которые родились раньше срока много лет назад, когда у медицинских специалистов было меньше инструментов. Каков точный прогноз для детей, рожденных сейчас, неясно.
Но, на самом деле, можно рассуждать о каких-то прогнозах лишь с оговоркой, что сейчас долгосрочные последствия видны у детей, которые родились раньше срока много лет назад, когда у медицинских специалистов было меньше инструментов. Каков точный прогноз для детей, рожденных сейчас, неясно.
Правда ли, что дети рождаются недоношенными, потому что мать курила во время беременности или пила? Что вообще на это влияет?
К преждевременным родам может привести множество обстоятельств, в том числе неконтролируемых, непредсказуемых и неизвестных. Неустановленные причины отвечают за большинство случаев преждевременных родов. И далеко не всегда даже известные факторы риска оказывают значительное влияние сами по себе — к преждевременным родам может привести их сочетание.
Сейчас считается, что риск преждевременных родов негативно увеличивают, например, следующие факторы:
- курение;
- беременность в результате экстракорпорального оплодотворения.
 Во многом это объясняется тем, что в таких случаях беременность чаще бывает многоплодной, а двойняшки и тройняшки склонны рождаться раньше срока. Именно поэтому современные рекомендации меняются, и теперь в большинстве случаев за раз советуют переносить в полость матки только один эмбрион;
Во многом это объясняется тем, что в таких случаях беременность чаще бывает многоплодной, а двойняшки и тройняшки склонны рождаться раньше срока. Именно поэтому современные рекомендации меняются, и теперь в большинстве случаев за раз советуют переносить в полость матки только один эмбрион; - беременность в течение 18 месяцев после родов;
- возраст матери — риски выше, если женщина моложе 17 лет и старше 35;
- сахарный диабет и некоторые другие хронические заболевания;
- преэклампсия. При этом состоянии у женщины повышается артериальное давление, что не вызывает симптомов, однако может обнаружиться на приеме (при этом, конечно, не каждое повышение давления — признак преэклампсии). Опасность в том, что состояние может осложниться отеками, сильной головной болью, проблемами со зрением, а затем у некоторых женщин судорожными приступами, инсультом и другими тяжелыми и жизнеугрожающими состояниями. В этом случае врачи могут провести кесарево сечение или стимулировать роды, даже если срок беременности меньше 37 недель, потому что так безопаснее и для матери, и для ребенка.

Что касается стресса, возможно, он немного повышает риск преждевременных родов. Однако с уверенностью говорить об этом нельзя: проведение исследований осложняется тем, что стрессовые события бывают практически у всех. И на каком сроке беременности они хотя бы теоретически могут оказать негативный эффект, неясно.
11 недель
BSIP / Alamy / Vida Press
Как предотвратить преждевременные роды?
Кроме борьбы с уже перечисленными контролируемыми факторами риска (курением, количеством подсаживаемых эмбрионов), врачи могут предложить еще несколько инструментов для того, чтобы отодвинуть роды. В первую очередь важно, чтобы женщина планировала беременность, готовилась к ней и впоследствии наблюдалась у врача. По словам Алексея Мостового, такой подход уже долгое время распространен, например, в Швеции, и в результате больше женщин поступают именно так, в результате чего младенческая смертность в этой стране снизилась.
Вот что еще можно сделать кроме этого.
- Иногда можно вовремя «поймать» опасное состояние.
 Женщинам с историей преждевременных родов и одноплодной беременностью на сроке от 16-й недели (кто-то говорит о 18-й) до 24-й рекомендуется исследовать длину шейки матки с помощью ультразвука (некоторые эксперты предлагают проводить такое исследование всем). Если она короче положенного, то это значит, что риск преждевременных родов повышен. Тогда, чтобы снизить риски, можно назначить прогестерон в виде вагинального геля или наложить на шейку матки швы либо, возможно, пессарий, хотя у него все хуже с доказательствами эффективности.
Женщинам с историей преждевременных родов и одноплодной беременностью на сроке от 16-й недели (кто-то говорит о 18-й) до 24-й рекомендуется исследовать длину шейки матки с помощью ультразвука (некоторые эксперты предлагают проводить такое исследование всем). Если она короче положенного, то это значит, что риск преждевременных родов повышен. Тогда, чтобы снизить риски, можно назначить прогестерон в виде вагинального геля или наложить на шейку матки швы либо, возможно, пессарий, хотя у него все хуже с доказательствами эффективности. - В качестве профилактики женщинам, уже рожавшим раньше времени, можно сразу назначать прогестерон, начиная с 16–20-й недели беременности (если она одноплодная). Также, если врач понимает, что риск преждевременных родов высок, он может назначить кортикостероиды — препараты, которые ускоряют развитие органов ребенка (обычно это происходит после 24-й недели).
- Если у женщины уже начались схватки и стала раскрываться шейка матки, можно использовать токолитическую терапию (например, индометацин или нифедипин), которая может остановить процесс хотя бы на несколько дней.
 Это требует госпитализации. Однако токолитическую терапию нельзя использовать для профилактики: ее безопасность и эффективность имеют лучший баланс именно в тех случаях, когда у женщины начались схватки. За время, которое таким образом выигрывают врачи, можно ввести кортикостероиды. И сульфат магния, который помогает защитить мозг от повреждений и, соответственно, уменьшает риск развития церебрального паралича. Даже если токолитики отодвинут роды на несколько часов, это уже хорошо: у сульфата магния и кортикостероидов будет больше времени, чтобы подействовать. Также у женщины появляется возможность поехать в более оснащенную клинику, в которой регулярно выхаживают недоношенных детей. «Рождение недоношенного ребенка — это всегда роды высокого риска, — объясняет педиатр Наталья Васильева. — По всем стандартам роды высокого риска в идеальном мире должны происходить в специализированных учреждениях, в которых есть все технические возможности для спасения ребенка».
Это требует госпитализации. Однако токолитическую терапию нельзя использовать для профилактики: ее безопасность и эффективность имеют лучший баланс именно в тех случаях, когда у женщины начались схватки. За время, которое таким образом выигрывают врачи, можно ввести кортикостероиды. И сульфат магния, который помогает защитить мозг от повреждений и, соответственно, уменьшает риск развития церебрального паралича. Даже если токолитики отодвинут роды на несколько часов, это уже хорошо: у сульфата магния и кортикостероидов будет больше времени, чтобы подействовать. Также у женщины появляется возможность поехать в более оснащенную клинику, в которой регулярно выхаживают недоношенных детей. «Рождение недоношенного ребенка — это всегда роды высокого риска, — объясняет педиатр Наталья Васильева. — По всем стандартам роды высокого риска в идеальном мире должны происходить в специализированных учреждениях, в которых есть все технические возможности для спасения ребенка».
Нужно еще помнить, что в трети случаев схватки прекращаются самостоятельно, и женщина рожает в срок.
Помогает ли постельный режим или лежание «на сохранении»?
Не существует хороших данных, которые бы указывали на то, что постельный режим (или лежание «на сохранении») уменьшает риск преждевременных родов, в том числе у женщин с короткой шейкой матки. Более того, такая практика теоретически может быть опасна из-за повышенного риска образования тромбов. Не говоря уже о том, что качество жизни она не улучшает.
Однако бывают исключения. «В некоторых ситуациях госпитализация имеет смысл при очень высоком риске преждевременных родов для быстрого спасения недоношенного ребенка (не для предотвращения преждевременных родов), — объясняет акушер-гинеколог, медицинский директор „Клиники Фомина“ Татьяна Румянцева. — [Это бывает] актуально, если женщина живет далеко от крупного перинатального центра и теоретически может не успеть доехать до него».
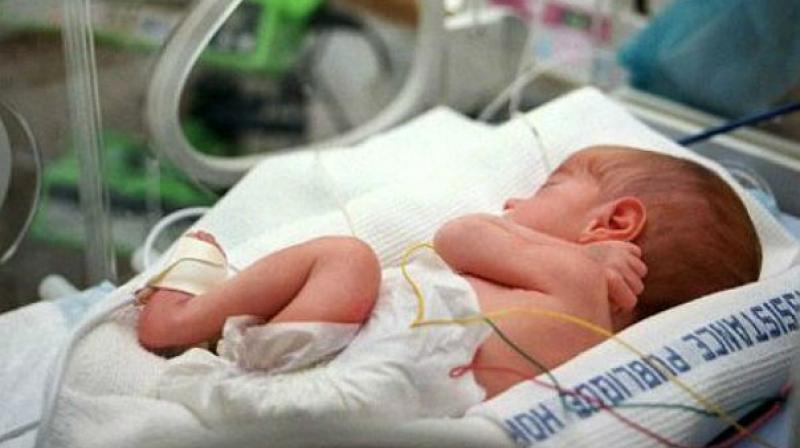
Что нужно, чтобы выходить недоношенного ребенка?
Когда ребенок рождается раньше срока, ему могут потребоваться разные виды помощи, чтобы выжить: от искусственной вентиляции легких до согревающих устройств и теплой шапочки (их нередко вяжут волонтеры). Кроме того, врачи и медсестры стараются снизить риски негативных последствий — как в краткосрочной перспективе, так и в долгосрочной. Например, дают кислород и с помощью лекарств корректируют различные показатели работы организма, чтобы все было в норме, и это, помимо прочего, снижает риск внутричерепного кровоизлияния.
Кроме того, врачи и медсестры стараются снизить риски негативных последствий — как в краткосрочной перспективе, так и в долгосрочной. Например, дают кислород и с помощью лекарств корректируют различные показатели работы организма, чтобы все было в норме, и это, помимо прочего, снижает риск внутричерепного кровоизлияния.
В специализированных медицинских организациях (перинатальных центрах) есть больше возможностей оказать недоношенному ребенку всю необходимую помощь и улучшить его шансы на выживание и здоровую жизнь, чем в обычных роддомах. В перинатальных центрах сконцентрированы не только опытные специалисты, но и современное оборудование и препараты, без которых невозможно оказать адекватную медицинскую помощь: «Неонатальная реанимация дорого стоит, а работа с глубоко недоношенными детьми стоит и того дороже, — объясняет Наталья Васильева. — Нет смысла „размазывать“ ресурсы по деревенским роддомам, есть смысл в организации крупных перинатальных центров и налаживании профессиональной транспортировки новорожденных, если уж роды высокого риска произошли вне их стен».
Ольга Евсейчик объясняет, что при таких учреждениях есть выездные реанимационно-консультативные бригады отделений реанимации и интенсивной терапии новорожденных: «[Они] позволяют максимально приблизить неонатальную реанимационную помощь к младенцам и обеспечить максимально щадящую их транспортировку в центр», — пишет Евсейчик.
Оба эксперта приводят большой список необходимого для оказания помощи недоношенным детям. Например:
- системы обогрева (инкубаторы). «[Это должна быть] нормальная „умная“ система, учитывающая колебания температур, звукоизоляцию и возможность взвешивания ребенка без изъятия его из кювеза, — объясняет Наталья Васильева. — <…> Недоношенный младенец не может самостоятельно удерживать тепло. Кювез обеспечивает замещение функции терморегуляции, поддерживая оптимальные для малыша температуру и влажность. А еще он выполняет одну из самых главных своих функций — защищает младенца от громких звуков и яркого света. Если вы посмотрите реальные фотографии из неонатальных реанимационных отделений, вы заметите накинутые на кювезы одеяла и покрывала — это дополнительная защита от звука и света.
 Как только ребенок сможет самостоятельно удерживать тепло, он может быть переведен сначала под источник обогрева в кроватку, а потом и в обычную кроватку без дополнительного тепла».
Как только ребенок сможет самостоятельно удерживать тепло, он может быть переведен сначала под источник обогрева в кроватку, а потом и в обычную кроватку без дополнительного тепла». - аппараты для различных видов кислородной поддержки: «От „простого“ неонатального аппарата ИВЛ до аппарата для высокочастотной ИВЛ», — объясняет Наталья Васильева;
- множество аппаратов для микроструйного введения препаратов;
- различные виды парентерального питания, то есть питательные смеси для внутривенного введения;
- современные антибиотики, сурфактанты, то есть препараты, помогающие легким раскрыться, и другие дорогостоящие лекарства.
Различные медицинские организации, в том числе Всемирная организация здравоохранения, рекомендуют не разлучать родителей и недоношенного ребенка: по возможности наладить грудное вскармливание и практиковать продолжительный контакт «кожа к коже» — один из родителей садится в кресло, ему под одежду на грудь кладут ребенка без одежды (разве что в подгузнике), и они так могут сидеть много часов.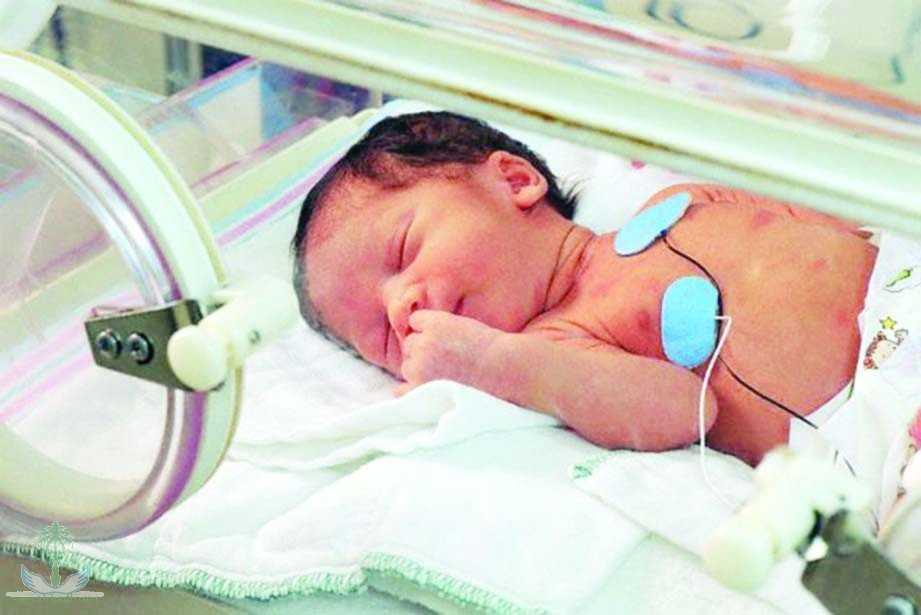 В английском это называется kangaroo care, то есть дословно «уход кенгуру», потому что ребенок находится в контакте с одним из родителей, как кенгуренок в сумке матери. «Если состояние малыша позволяет переноску с места на место, то количество подсоединенных к нему проводов и шлангов не имеет значения — он может быть помещен на руки/грудь родителей, — пишет Наталья Васильева. — Просто стоит помнить о том, что малышам, находящимся в критическом состоянии, перемещение может быть смертельно опасно. Существует так называемая „проба на перекладывание“ — если малыш ее переносит, то его можно перемещать».
В английском это называется kangaroo care, то есть дословно «уход кенгуру», потому что ребенок находится в контакте с одним из родителей, как кенгуренок в сумке матери. «Если состояние малыша позволяет переноску с места на место, то количество подсоединенных к нему проводов и шлангов не имеет значения — он может быть помещен на руки/грудь родителей, — пишет Наталья Васильева. — Просто стоит помнить о том, что малышам, находящимся в критическом состоянии, перемещение может быть смертельно опасно. Существует так называемая „проба на перекладывание“ — если малыш ее переносит, то его можно перемещать».
По словам Ольги Евсейчик, в России такая практика распространена не повсеместно, хотя доказательства эффективности у нее есть.
Когда ребенок сможет нормально дышать и есть самостоятельно, поддерживать нормальную температуру тела и стабильно набирать вес, его или ее выпишут домой.
22 недели
BSIP / Alamy / Vida Press
Что нужно знать, если растишь ребенка, который родился раньше срока?
Перед выпиской родителям должны объяснить, что нормально и что ненормально и в каких случаях нужно обратиться к врачу (или вообще в скорую). Это нередко зависит от особенностей самого ребенка. Но на самом деле особенностей в уходе за такими детьми меньше, чем может показаться.
Это нередко зависит от особенностей самого ребенка. Но на самом деле особенностей в уходе за такими детьми меньше, чем может показаться.
Ребенку, родившемуся раньше срока, могут потребоваться частые визиты к педиатру (особенно поначалу), чтобы тот корректировал лечение имеющихся заболеваний, отслеживал изменения и консультировал по другим вопросам вроде сна и питания. Всем недоношенным детям нужно проходить дополнительные скрининговые исследования. Как часто и какие именно — зависит от конкретной ситуации. Но основное внимание обычно уделяется потере слуха, ретинопатии недоношенных и другим заболеваниям глаз, двигательному, интеллектуальному и нервно-психическому развитию (в том числе расстройствам аутического спектра, риск которых возрастает у таких детей). При планировании скрининга учитывается скорректированный возраст ребенка.
«Задача педиатра — суммировать знания о малыше в одних руках, соединить в одно планы наблюдения по разным направлениям, контролировать их, менять по ходу роста и улучшения/ухудшения состояния ребенка, — пишет Ольга Евсейчик. — Чем раньше родился ребенок, тем больше в списке таких контрольных точек. Сколько — индивидуально в каждом случае». Также эксперт указывает на то, что таким детям требуются консультации узких специалистов, но список также зависит от конкретной ситуации.
— Чем раньше родился ребенок, тем больше в списке таких контрольных точек. Сколько — индивидуально в каждом случае». Также эксперт указывает на то, что таким детям требуются консультации узких специалистов, но список также зависит от конкретной ситуации.
«Само слово „недоношенный“ для родителей что-то вроде внутренней стигмы, какая-то печать вины, которую они подспудно ощущают в первое время, — объясняет Ольга Евсейчик. — Они чаще всего много читают разной литературы, знают, как „должно быть“ и все отклонения от „нормы“ воспринимают как угрозу. <…> [Родителей] волнует вес ребенка, прирост его навыков, [они] часто спрашивают, „когда он догонит“. Напрасные тревоги схожи с таковыми и у доношенных детей, просто их больше: не того цвета стул, вчера прибавил за сутки 30 граммов, а сегодня только 25, дольше спал, чем обычно, дольше не мог заснуть, чем обычно, и т. п.».
Это понятное отношение, но иногда оно приводит к не очень хорошим результатам. Врачи даже выделили такой феномен, как «синдром уязвимого ребенка», который вызван избыточным обереганием ребенка, в частности, если он родился раньше срока. В результате таким детям сложно наладить отношения со сверстниками, им приходится чаще пропускать школу, чем в действительности необходимо, у них развивается тревога и возникают другие физические и психологические проблемы.
В результате таким детям сложно наладить отношения со сверстниками, им приходится чаще пропускать школу, чем в действительности необходимо, у них развивается тревога и возникают другие физические и психологические проблемы.
Недоношенных детей можно вакцинировать?
Недоношенных детей необходимо вакцинировать, причем не только по общему календарю, но и дополнительно. «Нужно учитывать, что такие детки в случае заболевания детскими инфекциями переносят их намного тяжелее, это может быть фатально для них, потому вакцинация для них даже более необходима», — объясняет Ольга Евсейчик. Кроме того, дети, родившиеся до 28-й недели, не имеют защиты от некоторых заболеваний, которая должна была передаться внутриутробно от матери. Да и те недоношенные дети, которые родились после 28-й недели, будут обладать этой защитой меньше, чем если бы они родились в срок. Некоторые вакцины могут защищать таких детей чуть хуже, потому что у них вырабатывается меньше антител, чем у доношенных. Но врачи сходятся во мнении, что вакцинация все равно необходима. Иногда просто впоследствии требуется еще одна прививка сверх календаря, чтобы защита была лучше.
Иногда просто впоследствии требуется еще одна прививка сверх календаря, чтобы защита была лучше.
В Великобритании рекомендуют прививать таких детей через восемь недель после рождения. В США не рекомендуют ждать и советуют прививаться согласно хронологическому (не скорректированному) возрасту. В России недоношенность сама по себе официально не является противопоказанием. Однако рекомендуется прививать с месяца — «по паспортному возрасту всеми вакцинами в обычных дозах после стабилизации состояния при адекватной прибавке веса», как указано в методических рекомендациях Минздрава.
Есть лишь некоторые особенности в том, когда делать определенные прививки.
Вирус гепатита B
Детей, которые при рождении весят от полутора до двух килограммов и у которых нет видимых заболеваний, в России можно сразу привить от гепатита B. Или отложить вакцинацию на месяц. В США рекомендации схожи.
В остальных случаях, если ребенок весит меньше двух килограммов, нужно стабилизировать его состояние или дождаться, пока он наберет вес — тогда можно прививать от гепатита B.
Если у матери положительный тест на HBsAg, вне зависимости от веса ребенка вакцинация нужна в первые сутки (в США рекомендуют уложиться в первые 12 часов).
Ротавирус
Вакцина от ротавирусной инфекции, безусловно, нужна недоношенным детям (хотя ее нет в основном списке российского Национального календаря, утвержденного Минздравом). Однако это живая вакцина, и есть теоретический риск, что другие дети, которым она противопоказана и которые находятся в том же отделении реанимации, могут столкнуться с вирусом из вакцины. Это может закончиться плохо. Поэтому первую дозу ребенок должен получить при выписке (но не позже 15-й недели жизни).
БЦЖ
Такая вакцинация противопоказана, если ребенок весит меньше двух килограммов. Это связано с тем, что она вводится внутрикожно, в то время как у детей с маленьким весом кожа очень тонкая, и технически невозможно провести вакцинацию правильно. «Таких детей следует вакцинировать при выписке со второго этапа, однако на практике мы сталкивается с медотводами в подавляющем большинстве случаев», — объясняет Ольга Евсейчик.
Респираторно-синцитиальный вирус
В данном случае речь идет не о вакцине, а о препарате, который защищает от респираторно-синцитиального вируса другим способом. Препарат паливизумаб (в России он продается под единственным коммерческим названием «Синагис») — это моноклональные антитела, то есть антитела, созданные при помощи генных технологий. При введении обычной вакцины организм должен выработать антитела к вирусу или бактерии, чтобы в следующий раз при встрече с патогеном иммунная система отреагировала быстро. Здесь же антитела вводятся извне.
Союз педиатров России рекомендует использовать этот препарат у недоношенных детей в первый год жизни и в некоторых случаях до двух лет, причем в начале сезонного распространения респираторно-синцитиального вируса (обычно это холодное время года — в России говорят о том, что паливизумаб нужно вводить каждый месяц с ноября по март). В некоторых регионах препарат вводят бесплатно.
В США и Канаде рекомендации для применения паливизумаба более узкие. Вероятно, это связано с его высокой стоимостью.
Вероятно, это связано с его высокой стоимостью.
Другие опасные вирусы и бактерии
Всем детям, в том числе недоношенным, во многих странах рекомендуют привиться от большего количества заболеваний, чем указано в официальном российском календаре вакцинации. На это есть несколько причин, и финансовая — одна из них: входящее в календарь должно обеспечиваться «бесплатно». Однако Союз педиатров России составил расширенный «идеальный календарь прививок», в который входит все необходимое среднестатистическому ребенку. В целом можно ориентироваться на эти рекомендации, однако педиатр, вполне вероятно, внесет какие-то коррективы в зависимости от индивидуальных особенностей ребенка и местной эпидемиологической обстановки. Скорее всего, дополнительные вакцины будут платными, однако в разных регионах календарь может быть шире, чем общероссийский. Кроме того, даже по общему Национальному календарю, недоношенных детей нужно прививать от гемофильной инфекции, то есть это должно происходить без дополнительной платы.
Дарья Саркисян
Редакция благодарит за помощь в подготовке материала Викторию Базоеву и фонд помощи хосписам «Вера»
Памятка для будущих родителей — Городская клиническая больница имени Е.О.Мухина
Памятка для будущих родителей — Городская клиническая больница имени Е.О.Мухина
Государственная клиническая больница им Е.О. Мухина Департамента здравоохранения Москвы
При госпитализации в роддом иметь при себе:
Документы:
• Паспорт
• Обменная карта
• Заключение врача акушера гинеколога ГБУЗ «ГКБ им. Е.О. Мухина ДЗМ» о возможности родоразрешения в роддоме.
• Оплаченный договор на оказание ПМУ по программам родовспоможения (для тех, кто такими услугами пользуется).
Вещи:
• Халат
• Рубашка
• Моющиеся тапочки
• Носки
• Предметы ухода за собой (личной гигиены)
• Телефон + зарядка
• Минеральная вода (негазированная)
Родственникам, присутствующим на родах иметь при себе:
• Паспорт
• Флюорография или рентгенография грудной клетки — не позднее 6 месяцев
• Заключение врача-терапевта о перенесенной коронавирусной инфекции COVID- 19 либо положительный анализ на иммуноглобулины G к новой коронавирусной инфекции COVID- 19, либо отрицательный результат исследования биологического материала (мазок из носо и ротоглотки) на наличие новой коронавирусной инфекции COVID- 19 методом ПЦР, проведенным не более чем за 7 дней до даты родоразрешения либо сведения о проведено вакцинации
• Одежда (чистые хлопчатобумажные брюки, футболка, резиновые тапочки)
Ответы на часто задаваемые вопросы:
Практикуются ли в роддоме партнерские роды и кто на них может присутствовать?
Да. Мы приветствуем присутствие близкого человека на родах. Это может быть муж, мама, сестра.
Мы приветствуем присутствие близкого человека на родах. Это может быть муж, мама, сестра.
Какие методы обследования необходимо пройти для присутствия на родах?
Флюорография или рентгенография грудной клетки — не позднее 6 месяцев. Заключение врача-терапевта о перенесенной коронавирусной инфекции COVID- 19 либо положительный анализ на иммуноглобулины G к новой коронавирусной инфекции COVID- 19, либо отрицательный результат исследования биологического материала (мазок из носо и ротоглотки) на наличие новой коронавирусной инфекции COVID- 19 методом ПЦР, проведенным не более чем за 7 дней до даты родоразрешения либо сведения о проведено вакцинации.
Практикуется ли в роддоме раннее прикладывание новорожденного к груди матери?
Да, при удовлетворительном состоянии матери и ребенка.
Когда новорожденного отделяют от матери?
Пережатие пуповины при родах через естественные родовые пути производится после прекращения пульсации сосудов пуповины (как правило, через 1-3 минуты).
Практикуются ли вертикальные роды?
Да, это возможно.
Всем ли поводится обезболивание родов?
Обезболивание поводится при необходимости. Все зависит от акушерской ситуации и решается в каждом случае индивидуально.
Как попасть в роддом?
Плановая госпитализация по направлению врача женской консультации, либо экстренная госпитализация на роды по скорой помощи, либо в порядке самостоятельного обращения.
Каковы условия пребывания в роддоме?
Непосредственно роды походят в индивидуальных боксах. В послеродовом отделении и отделении патологии беременности 2-х местные палаты с санузлом.
Какие прививки ставят новорожденным?
Прививки от гепатита В и от туберкулеза ставятся только по письменному согласию матери.
Какие молочные смеси применяют в роддоме для кормления младенцев?
Мы рекомендуем грудное вскармливание. Но если возникают проблемы, никто голодным не останется. Адаптированные молочные смеси применяются строго по медицинским показаниям.
Адаптированные молочные смеси применяются строго по медицинским показаниям.
У матерей может развиться высокое кровяное давление через несколько месяцев после родов
(alvarez/E+ via Getty Images)
Мониторинг артериального давления женщины во время беременности и сразу после родов является стандартной практикой. Но новое исследование в одном медицинском центре предполагает, что у некоторых молодых матерей, у которых ранее не было высокого кровяного давления, это состояние может быть пропущено, если практика прекратится через шесть недель.
Исследование, опубликованное во вторник в журнале Hypertension Американской кардиологической ассоциации, показало, что около пятой части женщин, у которых развилось высокое кровяное давление, также называемое гипертонией, впервые после родов было диагностировано после окончания послеродового наблюдения. Риск был особенно высок для чернокожих женщин и женщин в возрасте 35 лет и старше, родившихся с помощью кесарева сечения или куривших в настоящее время или в прошлом.
«Мы были удивлены количеством случаев, выявленных более чем через шесть недель после родов», — сообщила в пресс-релизе ведущий автор исследования Саманта Паркер. Паркер — доцент эпидемиологии Школы общественного здравоохранения Бостонского университета. «Наблюдение в этот период может смягчить тяжелые послеродовые и долгосрочные сердечно-сосудистые осложнения».
Послеродовая гипертензия обычно обнаруживается сразу после родов или во время последнего послеродового осмотра женщины, обычно через четыре-шесть недель после родов. Существует мало данных о гипертонии, диагностированной после этого визита, поскольку в большинстве исследований используются измерения артериального давления, сделанные во время родов или пока мать все еще находится в больнице. Но при этом охватываются только самые тяжелые случаи, которые связаны с опасными для жизни осложнениями, такими как инсульты, сердечные приступы и почечная недостаточность.
Хорошо известно, что женщины, у которых до или во время беременности развивается высокое кровяное давление, в более позднем возрасте подвержены большему риску сердечных заболеваний. Но мало что известно о рисках сердечно-сосудистых заболеваний у женщин, у которых впервые после родов развилась гипертония.
Но мало что известно о рисках сердечно-сосудистых заболеваний у женщин, у которых впервые после родов развилась гипертония.
Предыдущие исследования также показали, что развитие высокого кровяного давления впервые после родов может быть в 2,5 раза более частым среди чернокожих женщин, чем их белые сверстницы. В новом исследовании изучался риск гипертонии в течение года после родов среди группы женщин разных рас, которые получали дородовую помощь и принимали роды в Бостонском медицинском центре.
Исследователи проанализировали 2465 медицинских записей о родах с 2016 по 2018 год среди женщин без хронической гипертензии в анамнезе. Высокое кровяное давление в исследовании определялось как имеющее систолическое («верхнее» число) значение 140 мм рт. ст. или выше и/или диастолическое число («нижнее» число) 90 мм рт. ст. или выше.
Артериальное давление измеряли не менее чем через 48 часов после родов. Дополнительные измерения были взяты из медицинских карт в течение первого года после родов.
В целом, 12% женщин в исследовании без истории высокого кровяного давления имели состояние в течение года после родов. В то время как большинство случаев были диагностированы вскоре после родов, 22% не были диагностированы до истечения шести недель после рождения ребенка.
Факторы риска развития гипертонии: возраст 35 лет и старше, наличие кесарева сечения, курение в настоящее время или в прошлом. Риск также был выше среди чернокожих женщин.
«Больше знаний о высоком кровяном давлении по прошествии шести недель после родов может дать представление о тревожных расовых различиях в материнском здоровье», — сказала Паркер.
Будущие исследования, по ее словам, должны изучить дополнительные плохие исходы, связанные с послеродовой гипертензией, такие как повторные госпитализации, последующие осложнения беременности и сердечно-сосудистые заболевания.
Если у вас есть вопросы или комментарии по поводу этой новости Американской кардиологической ассоциации, отправьте электронное письмо по адресу [email protected].
Новости Американской кардиологической ассоциации
Новости Американской кардиологической ассоциации освещают болезни сердца, инсульт и связанные с ними проблемы со здоровьем. Не все мнения, выраженные в новостях Американской кардиологической ассоциации, отражают официальную позицию Американской кардиологической ассоциации. Заявления, выводы, точность и достоверность исследований, опубликованные в научных журналах Американской кардиологической ассоциации или представленные на научных собраниях Американской кардиологической ассоциации, принадлежат исключительно авторам исследования и не обязательно отражают официальное руководство, политику или позицию Американской кардиологической ассоциации.
Авторские права принадлежат Американской кардиологической ассоциации, Inc., и все права защищены. Разрешение предоставляется бесплатно и без необходимости дополнительного запроса для отдельных лиц, средств массовой информации и некоммерческих образовательных и просветительских мероприятий на ссылки, цитаты, выдержки или перепечатку из этих историй на любом носителе, при условии, что текст не изменен. и надлежащая ссылка сделана на новости Американской кардиологической ассоциации.
и надлежащая ссылка сделана на новости Американской кардиологической ассоциации.
Другие виды использования, включая образовательные продукты или услуги, продаваемые с целью получения прибыли, должны соответствовать Руководству по разрешению авторских прав Американской кардиологической ассоциации. См. полные условия использования. Эти истории нельзя использовать для продвижения или поддержки коммерческих продуктов или услуг.
ОТКАЗ ОТ ОТВЕТСТВЕННОСТИ ЗА ЗДРАВООХРАНЕНИЕ: Этот сайт и его услуги не являются практикой медицинских консультаций, диагностики или лечения. Всегда говорите со своим лечащим врачом для диагностики и лечения, включая ваши конкретные медицинские потребности. Если у вас есть или вы подозреваете, что у вас есть медицинская проблема или состояние, немедленно обратитесь к квалифицированному медицинскому работнику. Если вы находитесь в Соединенных Штатах и испытываете неотложную медицинскую помощь, немедленно позвоните по номеру 911 или вызовите скорую медицинскую помощь.
Связанные статьи
Частота нарушений артериального давления во время беременности удвоилась за 12 лет
Повреждения, вызванные преэклампсией, спустя десятилетия можно будет увидеть в глазах
Лечение высокого кровяного давления во время беременности безопасно и может снизить риск для матери
Популярные статьи
Понимание лечения сердца Берни Сандерса
Химическое вещество, широко используемое в медицинском пластике, изменяет работу сердца в лабораторных тестах
секс, фертильность и контрацепция после родов
Главное, что нужно знать о сексе после родов
После родов вы можете заниматься сексом, когда вам удобно
Вы можете забеременеть до того, как у вас снова начнется менструация
Некоторые формы контроля над рождаемостью можно использовать сразу после родов
Что такое послеродовой период? Послеродовой период, который иногда называют «четвертым триместром», в некоторых рекомендациях считается через несколько недель после рождения, в некоторых исследованиях — через шесть месяцев, а по другим стандартам — до года. Послеродовой секс просто означает секс, который у вас есть в это время.
Послеродовой секс просто означает секс, который у вас есть в это время.
Если вы не знаете, как долго ждать секса после родов, когда начинать противозачаточные средства или какие у вас есть варианты послеродового контроля над рождаемостью, все это описано в этой статье.
Как долго я должен ждать, чтобы заняться сексом после родов?
В течение времени после рождения типичные сексуальные модели и предпочтения могут измениться (1). Некоторые люди чувствуют себя настолько привязанными к своим партнерам после рождения, что сразу же хотят заняться сексом. Для других послеродовой секс может быть сложным. Сексуальные отношения также часто развиваются во время взлетов и падений воспитания (1). После рождения новорожденного большинство медицинских работников, вероятно, порекомендуют вам подождать шесть полных недель, прежде чем пытаться вступить в половую связь (2, 3). Это связано с тем, что ткани влагалища, промежности и/или брюшной полости все еще заживают (2, 4).
Существует также риск инфицирования матки, поскольку после рождения в месте прикрепления плаценты к матке остается рана (2, 4). Эта рана может быть восприимчива к бактериям, попавшим во влагалище во время секса (4). У некоторых людей для полного заживления раны требуется около шести недель, но она может заживать раньше или позже (2, 4).
Эта рана может быть восприимчива к бактериям, попавшим во влагалище во время секса (4). У некоторых людей для полного заживления раны требуется около шести недель, но она может заживать раньше или позже (2, 4).
Загрузите Подсказку, чтобы начать отслеживать ваши плодородные дни.
App StorePlay Store
Решение о том, как скоро заняться сексом после родов, является личным решением, будь то шесть недель или раньше или позже (3). Вы можете подумать о своем текущем уровне боли, о том, насколько хорошо зажила ваша кожа и насколько сильно вы хотите заняться сексом (1, 3). Если у вас было кесарево сечение или вагинальная операция, может быть особенно важно подождать полные шесть недель, чтобы ткани зажили должным образом и чтобы предотвратить разрывы, инфекцию и боль (2).
Некоторые люди занимаются сексом до шести недель после родов без каких-либо осложнений (1). Хорошее эмпирическое правило — дождаться прекращения ярко-красного вагинального кровотечения (5). Если вы не уверены, что подходит именно вам или безопасно ли заниматься сексом после родов, спросите своего лечащего врача.
Если вы не уверены, что подходит именно вам или безопасно ли заниматься сексом после родов, спросите своего лечащего врача.
Когда следует начинать послеродовые противозачаточные средства?
Самое важное, что нужно знать о послеродовом сексе, это то, что вы можете забеременеть до возобновления менструации (1, 2, 6). Это связано с тем, что овуляция происходит перед менструальным кровотечением (1, 2, 6). После беременности тело возвращается к своим типичным репродуктивным моделям (2, 6). На время возвращения организма к фертильности влияет множество факторов, в том числе грудное вскармливание и особенности вашего цикла до беременности (2, 6).
Если вы кормите новорожденного исключительно грудью, ваш цикл может быть отложен на месяцы или даже на год (6). Если вы кормите из бутылочки исключительно смесью (без грудного вскармливания и без сцеживания), ваша овуляция и менструация, скорее всего, быстро вернутся и могут начаться уже в следующем месяце после родов (6). Некоторые люди возвращаются к своим типичным овуляционным и менструальным циклам вскоре после рождения, даже если они кормят грудью (6).
Какие существуют варианты контроля над рождаемостью после беременности и родов?
Существует несколько вариантов контроля над рождаемостью для предотвращения беременности после родов. Это может быть основной темой обсуждения во время ваших послеродовых посещений, и ваш лечащий врач может помочь вам найти тот, который соответствует вашему телу и вашим потребностям (2, 3). Существуют барьерные методы (такие как презервативы), гормональные методы, негормональные внутриматочные средства (ВМС), лактационная аменорея (ЛАМ), хирургическая стерилизация. Важно помнить, что только презервативы защищают от инфекций, передающихся половым путем (ИППП) (6).
Гормональные противозачаточные средства после беременности и родов
Гормональные контрацептивы, содержащие только прогестин, являются рекомендуемым методом гормональной контрацепции при грудном вскармливании (6, 7). К ним относятся:
Все эти методы являются формами контроля над рождаемостью, содержащими только прогестин, они эффективны и имеют низкий риск (6). Есть некоторые опасения по поводу влияния гормона эстрогена на грудное молоко, поэтому медицинские работники часто рекомендуют пилюли, содержащие только прогестин, кормящим грудью (7, 8).
Есть некоторые опасения по поводу влияния гормона эстрогена на грудное молоко, поэтому медицинские работники часто рекомендуют пилюли, содержащие только прогестин, кормящим грудью (7, 8).
Методы, основанные только на прогестине, в первую очередь работают за счет сгущения цервикальной слизи, предотвращая попадание сперматозоидов в яйцеклетку (8). Они также могут иногда полностью препятствовать выходу яйцеклетки из яичника (как типичный комбинированный гормональный контроль над рождаемостью) у некоторых людей (10).
Если вы не кормите грудью и не сцеживаете грудное молоко, через шесть недель после родов вы можете использовать любой вид гормональной контрацепции, который, по вашему мнению, вам подходит (6).
Медная внутриматочная спираль (ВМС) послеродовая
Медный ВМС — это устройство, которое вводится поставщиком медицинских услуг в клинике или офисе. Его можно даже вставить в течение 48 часов после рождения и оставить на месте до 10 лет (6). Его можно легко удалить в любое время, если вы не адаптируетесь или решите снова забеременеть (6). Медная проволока препятствует способности сперматозоидов плавать по фаллопиевой трубе к яйцеклетке, и оплодотворение предотвращается (11). Если случайно сперма попадает в яйцеклетку и оплодотворяет ее, ВМС предотвращает имплантацию эмбриона (11). Этот тип ВМС имеет репутацию вызывающего больше кровотечений и спазмов, но новые исследования показывают, что большинство людей удовлетворены и имеют меньше спазмов и кровотечений через 6 месяцев после введения (11, 14).
Медная проволока препятствует способности сперматозоидов плавать по фаллопиевой трубе к яйцеклетке, и оплодотворение предотвращается (11). Если случайно сперма попадает в яйцеклетку и оплодотворяет ее, ВМС предотвращает имплантацию эмбриона (11). Этот тип ВМС имеет репутацию вызывающего больше кровотечений и спазмов, но новые исследования показывают, что большинство людей удовлетворены и имеют меньше спазмов и кровотечений через 6 месяцев после введения (11, 14).
Метод лактационной аменореи (ЛАМ) и грудное вскармливание
Метод лактационной аменореи естественным образом подавляет овуляцию (2, 6). Это происходит потому, что гормоны, стимулирующие овуляцию, заменяются гормонами, стимулирующими лактацию (2, 6). Исследования показали, что этот метод эффективен более чем на 98% в течение первых шести месяцев после родов , но только если вы кормите исключительно грудью, то есть вы всегда кормите своего ребенка только грудным молоком и сцеживаете молоко каждые четыре часа (12). Рекомендуется включить дополнительный сеанс сцеживания, чтобы имитировать кормление ребенка , если вы кормите из бутылочки, – и ограниченное кормление из бутылочки грудным молоком рекомендуется, если вы используете LAM (2, 6, 7).
Рекомендуется включить дополнительный сеанс сцеживания, чтобы имитировать кормление ребенка , если вы кормите из бутылочки, – и ограниченное кормление из бутылочки грудным молоком рекомендуется, если вы используете LAM (2, 6, 7).
Постоянная хирургическая стерилизация после рождения
Хирургическая стерилизация органов с маткой обычно относится к процедуре перевязки маточных труб (связывание маточных труб). Фаллопиевы трубы на самом деле не столько «связывают», сколько разрезают, а затем прижигают или сшивают, чтобы предотвратить выход яйцеклетки из яичника (9). Перевязку маточных труб можно сделать сразу после кесарева сечения, чтобы после рождения новорожденного человек мог сразу же предотвратить будущие беременности, если он того пожелает (9).).
Тела с яичками также могут подвергаться хирургической стерилизации, называемой вазэктомией (9). Хирург разрезает, прижигает и/или сшивает трубку в мошонке, называемую семявыносящим протоком , чтобы предотвратить перемещение сперматозоидов со спермой (9). У мужчины или человека с яичками, перенесшего успешную вазэктомию, сперма не будет содержать сперматозоидов через 12 недель после операции (9). Используйте барьерный метод, такой как презерватив, пока уролог не подтвердит, что в сперме нет сперматозоидов (9).
У мужчины или человека с яичками, перенесшего успешную вазэктомию, сперма не будет содержать сперматозоидов через 12 недель после операции (9). Используйте барьерный метод, такой как презерватив, пока уролог не подтвердит, что в сперме нет сперматозоидов (9).
Барьерные методы и послеродовой секс
Барьерные методы предотвращают попадание сперматозоидов в шейку матки. К ним относятся мужские или женские презервативы, диафрагма и цервикальный колпачок. Барьерными методами считаются даже спермицидная пена, губки и пленка. Презервативы, диафрагмы и цервикальные колпачки еще более эффективны против беременности, если их использовать вместе со спермицидом (6). Имеются данные о том, что использование спермицидов с презервативом так же эффективно, как прием противозачаточных таблеток (6).
Методы информирования о фертильности и послеродовой секс
Методы, основанные на осведомленности о фертильности (FABM), основаны на знании того, на какой стадии цикла вы находитесь, чтобы предотвратить беременность. В каждом цикле примерно шесть дней, когда возможно зачатие. FABM работают, избегая секса или используя презервативы в дни высокого риска беременности — до, во время и после периода цикла, когда может наступить беременность.
В каждом цикле примерно шесть дней, когда возможно зачатие. FABM работают, избегая секса или используя презервативы в дни высокого риска беременности — до, во время и после периода цикла, когда может наступить беременность.
Вы можете использовать FABM для послеродового контроля над рождаемостью после того, как ваш цикл вернется к вашей версии типичного (13). Для большинства людей это около месяца, если вы не кормите грудью/грудным вскармливанием (13). Если вы кормите грудью, время, пока ваш цикл не вернется к обычному состоянию, сильно варьируется (13). Может быть, лучше подождать, пока у вас не будет 4 менструаций/3 цикла, и предсказуемо, что они начнут использовать FABM в послеродовом периоде.
Экстренная контрацепция в послеродовой период
В зависимости от того, где вы живете, у вас может быть доступ к экстренной контрацепции, если один из предпочитаемых вами методов контрацепции не сработает и вы будете действовать быстро. Экстренную контрацепцию можно применять в течение 3–5 дней после незащищенного полового акта, но ее нельзя использовать в качестве регулярного метода контрацепции, поскольку она не так эффективна, как ежедневные гормональные противозачаточные средства или ВМС (5, 6).
Таблетки для экстренной контрацепции, содержащие только левоноргестрел/прогестин, считаются единственным типом, безопасным для приема во время непрерывного грудного вскармливания. Таблетка под названием элла, содержащая улипристала ацетат, не была достаточно исследована, чтобы считать ее безопасной во время грудного вскармливания (8).
Послеродовой секс у всех разный
Если вы не знаете, когда заняться послеродовым сексом, заранее оцените, как вы к этому относитесь. Новорожденный в доме может изменить вашу семейную динамику. Беременность и роды могут изменить ваше тело и то, как вы его воспринимаете. Некоторые люди испытывают боль во время секса после родов, а некоторые люди испытывают сухость во влагалище (1, 3), поэтому, если вам хочется заняться сексом, убедитесь, что у вас под рукой есть лубриканты. Также может быть полезно открыто поговорить с вашим партнером о возможности боли и о том, что вы будете делать, если вы больше не хотите заниматься сексом после того, как вы начали (1, 3).
