Роды преждевременные на 31 неделе беременности: Преждевременные роды: признаки и симптомы
31 неделя беременности – что происходит, развитие плода, вес ребенка и живот на тридцать первой неделе беременности
ЧТО ПРОИСХОДИТ
С этого срока ребенок начинает испытывать болевые ощущения, когда на него оказывают неприятное воздействие. И если вы случайно придавите живот, кроха моментально проявит свое возмущение активными шевелениями.
На 31-й неделе беременности продолжается развитие головного мозга: на нем появляются защитные оболочки, а передача нервных импульсов ускоряется. Совершенствуется печень плода, она продуцирует желчь и теперь готова самостоятельно очищать кровь от токсинов. Полностью сформировалась поджелудочная железа, и в организме ребенка уже активно вырабатывается инсулин, необходимый для поддержания нормального уровня глюкозы.
Продолжает накапливаться подкожный жир, именно благодаря ему новорожденные младенцы имеют такой пухленький вид. Большую часть суток малыш спит, а бодрствуя, очень любит сосать пальчик. При этом кроха заглатывает околоплодные воды, из-за чего на него временами нападает икота. В такие моменты вы можете почувствовать в животе ритмичные вздрагивания. К 30 – 31-й неделе беременности зрачки плода способны реагировать на свет, и, если направить на живот луч фонарика, малыш зажмурит глазки и попытается отвернуться.
При этом кроха заглатывает околоплодные воды, из-за чего на него временами нападает икота. В такие моменты вы можете почувствовать в животе ритмичные вздрагивания. К 30 – 31-й неделе беременности зрачки плода способны реагировать на свет, и, если направить на живот луч фонарика, малыш зажмурит глазки и попытается отвернуться.
ВАШЕ САМОЧУВСТВИЕ
В этот период будущие мамочки обычно замечают, как изменилась их внешность: ногти стали крепкими, а волосы — густыми и блестящими. Но в то же время вам может всерьез досаждать кровоточивость десен — обратитесь за советом к стоматологу.
С ростом матки увеличивается и вес, а соответственно, усиливается нагрузка на позвоночник. Поэтому к 31-й неделе беременности вас все больше беспокоят боли в спине. Организм сейчас готовится к родам: тазовые кости немного расходятся, из-за чего возникают болевые ощущения в крестце и промежности. Если же боль локализуется в лобковой кости, это может быть признаком симфизита. Данная патология проявляется в виде отека и подвижности лонного сочленения (симфиза), которое в норме должно находиться в фиксированном положении. Симфизит может быть вызван дефицитом кальция и гормональными изменениями, при которых размягчаются костные ткани.
Данная патология проявляется в виде отека и подвижности лонного сочленения (симфиза), которое в норме должно находиться в фиксированном положении. Симфизит может быть вызван дефицитом кальция и гормональными изменениями, при которых размягчаются костные ткани.
Симптомы симфизита:
- Отечность в области лобка;
- Боль и щелчки при надавливании на лобковую кость;
- Дискомфорт в области таза, в копчике, паху, бедре;
- Резкая боль при изменении позы и подъеме по лестнице;
- Не получается поднять выпрямленные ноги, находясь в положении лежа.
По мере развития симфизита боль усиливается и может появляться не только при движении, но и в пассивном состоянии, когда вы лежите или сидите. Если у беременной женщины диагностируется эта патология, родоразрешение совершается путем кесарева сечения, потому что при естественных родах существует большой риск разрывов. Симфизит не влияет на здоровье ребенка, и вскоре после его рождения эта проблема исчезает сама.
На 30 – 31-й неделе беременности у многих женщин возникает поздний токсикоз (гестоз). Чаще всего с ним сталкиваются будущие мамы с лишним весом, гипертонией, заболеваниями сердца, почек и печени. Гестоз опасен и для беременной, и для малыша, поэтому необходимо следить за своим весом, а для своевременного выявления отеков контролировать водный баланс.
На сроке 30 – 31 неделя беременности может повыситься тонус матки. Это состояние провоцируют стрессы, переутомление, физические нагрузки и подъем тяжестей. Если проблема сохраняется длительное время, надо обязательно обратиться к врачу: из-за гипертонуса плод недополучает кислород, к тому же постоянное напряжение матки чревато преждевременными родами.
Нормальное явление на 31-й неделе беременности — тренировочные схватки Брэкстона-Хикса. Когда они возникают, вы чувствуете, как матка сжимается, а живот на несколько секунд становится твердым. При этом сами такие «схватки» безболезненны и не должны иметь регулярный характер. Если сокращения мускулатуры нарастают и к ним присоединяются боли внизу живота, срочно вызывайте неотложку!
Если сокращения мускулатуры нарастают и к ним присоединяются боли внизу живота, срочно вызывайте неотложку!
На сроке 31 неделя беременности у некоторых мамочек может наблюдаться подтекание околоплодной жидкости. Особенно часто это происходит у повторнородящих женщин в случаях, когда предыдущие роды были менее 3 лет назад и организм еще не до конца восстановился. Если вы замечаете, что нижнее белье увлажняется, подложите хлопчатобумажную прокладку и понаблюдайте за количеством влагалищных выделений. А во время визита к гинекологу обязательно расскажите врачу обо всех своих сомнениях.
ФАКТОРЫ РИСКА
Преждевременные роды на сроке 31 неделя беременности не так страшны, но все же ребенку лучше еще какое-то время пожить в мамином животике. У малыша пока не закончилось формирование иммунной системы, да и легкие плода в настоящий момент не способны выполнять свою функцию, поэтому у младенца, родившегося раньше срока, могут возникнуть осложнения.
На 30 – 31-й неделе беременности вас должны настораживать необычные выделения. Они могут быть признаком наличия половой инфекции, причем некоторые виды генитальных заболеваний требуют лечения антибиотиками, а это сейчас невозможно. В такой ситуации во избежание инфицирования плода при родах врачи назначают кесарево сечение.
Они могут быть признаком наличия половой инфекции, причем некоторые виды генитальных заболеваний требуют лечения антибиотиками, а это сейчас невозможно. В такой ситуации во избежание инфицирования плода при родах врачи назначают кесарево сечение.
МЕДИЦИНСКОЕ НАБЛЮДЕНИЕ
Обязательными анализами на сроке 31 неделя беременности являются исследования крови и мочи. Они очень важны: в частности, анализ мочи позволяет выявить начало позднего токсикоза и вовремя принять меры.
Как обычно, при посещении гинеколога будущей маме измеряют высоту стояния дна матки, а также прослушивают сердцебиение плода. Вполне вероятно, что вам назначат третье плановое УЗИ. Ультразвуковое исследование поможет врачу получить подробную информацию о развитии малыша, а маме — в очередной раз встретиться со своим ребеночком. При проведении УЗИ в 31 неделю беременности измеряется размер плода, устанавливается его расположение и выслушивается сердцебиение. Также осматриваются внутренние органы малыша, оценивается состояние матки, количество и качество околоплодных вод.
РЕКОМЕНДАЦИИ
Для профилактики возникновения отеков надо придерживаться нескольких несложных правил: во время отдыха поднимайте ноги повыше (например, кладите их на стул или подушку), не носите тесную одежду и обувь, откажитесь от употребления соли, поскольку она задерживает в организме воду. Кстати, очень важно пить достаточно жидкости, чтобы ваше тело не накапливало ее «про запас». Суточная норма потребления воды в 31 неделю беременности составляет 1,5 литра. При этом обязательно сравнивайте объем выпитого и выделенной мочи. Разница в количествах должна быть меньше 200 г. Если она больше, значит жидкость плохо выводится.
Чтобы снять излишнюю нагрузку на позвоночник, пользуйтесь бандажом. Но имейте в виду, что, когда плод находится в тазовом положении, от бандажа придется отказаться, потому что ребенок еще может перевернуться.
На 31-й неделе беременности ваш ежедневный рацион следует составить таким образом, чтобы вы не испытывали чувство голода, потому что малыш должен получать с пищей все необходимые витамины и макроэлементы. Ешьте часто, но небольшими порциями. На этом сроке рекомендуется полностью отказаться от вредных продуктов и налегать на фрукты и овощи.
Ешьте часто, но небольшими порциями. На этом сроке рекомендуется полностью отказаться от вредных продуктов и налегать на фрукты и овощи.
Срок 30 – 31 неделя беременности не повод сидеть дома. Почаще гуляйте. Вам пойдут на пользу небольшие физические нагрузки. Оптимальный вариант — плавание и водная гимнастика. Это самые безопасные способы поддержания физической формы беременной женщины. Вода обладает успокаивающим действием, а выполняемые в ней упражнения благотворно влияют на кровоток и дыхательную систему. А еще можно заняться йогой. Комплекс упражнений для будущих мам включает в себя движения, способствующие правильному дыханию, избавлению от болей и восстановлению душевного равновесия.
Мамочки, увлекающиеся рукоделием, в последние недели ожидания могут сотворить для своего крохи что-нибудь необыкновенное: эти занятия помогают снять стресс, а результаты такого труда замечательно поднимают настроение. Помните, что ребеночек уже все слышит, поэтому почаще с ним разговаривайте, пойте песенки и включайте приятную музыку.
Начиная с 30 – 31-й недели беременности в интимных отношениях может возникнуть пауза. У женщины уменьшается половое влечение, а ее партнер опасается навредить ребенку. Если нет медицинских противопоказаний, не стоит отказываться от близости. Главное — соблюдать осторожность, тогда никакого вреда не будет.
Беременность и роды
Седьмой месяц беременности: изменения в женском организме и развитие плода по неделям
Грудное вскармливание
Все о грудном вскармливании
Давайте развеем самые популярные заблуждения, связанные с кормлением грудью.
Беременность и роды
Что взять с собой в роддом
Беременность и роды
Психология беременности и материнства
Позитивный настрой и преодоление страхов во время беременности, психологическая гигиена и самочувствие женщины.
Беременность и роды
Питаемся правильно во время беременности
Как создать здоровый рацион для беременной женщины, какие витамины должны присутствовать в диете, сколько жидкости следует выпивать, каким напиткам отдать предпочтение, а каких лучше избегать, какие продукты считаются вредными для беременных и как держать вес под контролем, оставаясь в хорошем настроении.
Беременность и роды
Анализы и обследования во время беременности
Статистика преждевременных родов
Преждевременными считаются роды, произошедшие на сроке от 22 до 37 нед беременности (от 154 до менее 259 дней). Преждевременные роды делят по срокам гестации на очень ранние преждевременные роды — 22-27 нед, ранние преждевременные роды — 28-33 нед и преждевременные роды — 34-37 нед, что связано с особенностями акушерской тактики и исходами преждевременных родов [11]. По результатам научных исследований, около 5% преждевременных родов происходит при сроке беременности до 28 нед, около 15% — в 28-31 нед, около 20% — в 32-33 нед, 60-70% — в 34-37 нед [16].
По результатам научных исследований, около 5% преждевременных родов происходит при сроке беременности до 28 нед, около 15% — в 28-31 нед, около 20% — в 32-33 нед, 60-70% — в 34-37 нед [16].
За последние 50 лет, несмотря на прогресс в оказании медицинской помощи, в том числе широкое применение с 70-х годов XX века бета-адреномиметиков в качестве токолитических средств, частота преждевременных родов не изменилась [1] и составляет 5-10%, меняется от региона к региону, неодинакова в разных странах; в развитых странах в последние годы повышается в результате применения новых репродуктивных технологий [15]. По данным литературы [11], в начале XXI века этот показатель в США составил 10,1%, в Англии — 7,8%, во Франции — 7,2%, в Германии — 9-10%, в Венгрии — 10%. В Норвегии частота преждевременных родов колеблется по районам от 5 до 7,8%, составляя в среднем 7%. В США в 1981 г. этот показатель составил 9,5%, а в 2005 г. — 12,7% [16] и различается у разных этнических групп: в США и Великобритании у афроамериканских и афрокарибских женщин преждевременные роды имели место у 16-18% женщин по сравнению с 5-9% у женщин белой расы. В Восточной Азии, Испании показатели недонашиваемости низки, в Южной Азии, в том числе на индийском субконтиненте, высок уровень рождения детей с низкой массой тела, что обусловлено снижением роста плода, но при этом процент преждевременных родов не увеличен [16]. По результатам исследований R. Goldenberg и соавт. (2008), в США около 20-25% беременных женщин курят, из них 12-15% продолжают курить во время беременности, никотин, как известно, повышает риск преждевременных родов.
В Восточной Азии, Испании показатели недонашиваемости низки, в Южной Азии, в том числе на индийском субконтиненте, высок уровень рождения детей с низкой массой тела, что обусловлено снижением роста плода, но при этом процент преждевременных родов не увеличен [16]. По результатам исследований R. Goldenberg и соавт. (2008), в США около 20-25% беременных женщин курят, из них 12-15% продолжают курить во время беременности, никотин, как известно, повышает риск преждевременных родов.
По МКБ-10 «Преждевременные роды» имеют самостоятельную рубрику О 60 — начало родов (спонтанное) ранее 37 полных недель беременности [5]. Учет преждевременных родов в нашей стране осуществляется по ежегодной статистической отчетной форме Минздрава России №32 «Отчет о медицинской помощи беременным, роженицам и родильницам». В РФ до последнего времени учет преждевременных родов проводился с 28 нед беременности, а в экономически развитых странах — с 22 нед. В этой связи показатели перинатальных потерь были не сопоставимы.
В Российской Федерации регистрировалась следующая частота преждевременных родов (28-37 нед беременности): 2008 г. — 3,6% от общего числа родов, 2009 г. — 4,1%, 2010 г. — 3,8%, 2011 г. — 3,9%. В связи с переходом в 2012 г. России на критерии регистрации рождения, рекомендуемые ВОЗ (масса тела плода 500 г и более, срок беременности 22 нед и более) [6], доля преждевременных родов в сроке 22-37 нед в 2012 г. составила 4,3% [8].
Этиология и патогенез преждевременных родов до конца не изучены. Преждевременные роды в 22-27 нед беременности (масса плода от 500 до 1000 г) чаще всего обусловлены истмико-цервикальной недостаточностью, инфицированием нижнего полюса плодного пузыря и преждевременным его разрывом. Преждевременные роды при сроке гестации 28-33 нед (масса плода 1000-1800 г) и преждевременные роды при сроке гестации 34-37 нед (масса плода 1900-2500 г и более) обусловлены разнообразными причинами: возрастом женщины (до 20 лет и старше 35 лет), преэклампсией, многоплодной беременностью и т. д. Наибольший процент прерывания беременности приходится на сроки 34-37 нед беременности, тогда как в сроки беременности 22-27 нед этот показатель в 12 раз ниже. Высокая заболеваемость и смертность недоношенных новорожденных отмечается в ранних сроках — 22-33 нед гестации.
д. Наибольший процент прерывания беременности приходится на сроки 34-37 нед беременности, тогда как в сроки беременности 22-27 нед этот показатель в 12 раз ниже. Высокая заболеваемость и смертность недоношенных новорожденных отмечается в ранних сроках — 22-33 нед гестации.
Преждевременные роды — многофакторный процесс. В 70-80-х годах. прошлого века мировая научная общественность обсуждала статьи о выявленных социальных факторах риска преждевременных родов, среди которых частота преждевременных родов была выше у жительниц северных и отдаленных районов; у приезжих женщин в отдаленных районах она составляла 18%, так как они не адаптированы к экстремальным условиям; в крупных городах, вблизи аэродромов, крупных автодорожных магистралей частота преждевременных родов выше; у женщин, работающих 42 ч в неделю, частота преждевременных родов составляла 8,5%, а у работающих менее 42 ч в неделю — 4,5%; среди женщин, пользующихся несколькими видами транспорта по пути на работу, преждевременные роды наблюдались у 22%, при меньшей нагрузке — у 6,3%; у женщин, занятых физическим трудом, сочетающих работу и учебу, преждевременные роды встречались в 2 раза чаще; у женщин моложе 20 лет и старше 40 лет процент преждевременных родов выше и т. д. [16].
д. [16].
У женщин с преждевременными родами в 2,5 раза повышен риск их повтора при следующей беременности. Изучение всех этих факторов дает возможность предсказать вероятность возникновения преждевременных родов у женщин, не имеющих клинических признаков заболевания. Речь идет не о раннем выявлении заболевания, а о прогнозе степени вероятности его развития. Среди факторов риска не последнюю роль играет интервал между родами: следующая одна за другой беременности и роды истощают материнский организм, снижают его сопротивляемость, тем самым способствуют повышению заболеваемости.
Значительные успехи в изучении преждевременных родов были достигнуты французским ученым Е. Papernik [12]. Группе исследователей под его руководством удалось снизить частоту преждевременных родов в 2-2,5 раза (1969-1984). Благодаря учету влияния социально-демографических, профессиональных и бытовых факторов в европейских странах значительно снизилась перинатальная смертность. По заключению E. Papernik [12], программа профилактики преждевременных родов может быть выполнена только при хорошей организации работы как медицинской ее части, так и социальной.
П.Г. Мартыненко, В.Г. Волков [3] на основании ретроспективного анализа историй родов 25 297 родильниц в учреждениях родовспоможения Тульской области в течение 2006-2008 гг. выявили, что основными факторами риска ранних преждевременных родов (22-31-я неделя) являются многоплодие (75,8%) и истмико-цервикальная недостаточность (54,9%). Приведенные материалы свидетельствуют о социальной направленности факторов риска преждевременных родов. В этой связи преждевременные роды — не только медицинская, но и социальная проблема.
Беременность и сами преждевременные роды сопровождаются значительным числом осложнений, а исходы для матери и плода — повышенным уровнем репродуктивных потерь. Именно преждевременные роды определяют уровень перинатальной заболеваемости и смертности. Проблема преждевременных родов приобретает огромную социальную значимость, учитывая высокую стоимость выхаживания детей низкой массы. Средняя стоимость выхаживания ребенка массой 500 г — более 150 000 долл. США, и только 44% из них выживают. При массе ребенка 1251-1500 г средняя стоимость выхаживания приблизительно 30 000 долл. США и выживаемость 97% [11, 12]. Суммарная стоимость медицинской помощи недоношенным новорожденным составляет 16,9 биллионов долларов в год. Это — 10% всех затрат на детство и 35% всех затрат на новорожденных.
США, и только 44% из них выживают. При массе ребенка 1251-1500 г средняя стоимость выхаживания приблизительно 30 000 долл. США и выживаемость 97% [11, 12]. Суммарная стоимость медицинской помощи недоношенным новорожденным составляет 16,9 биллионов долларов в год. Это — 10% всех затрат на детство и 35% всех затрат на новорожденных.
Известный неонатолог, автор исследования в области проблем, касающихся новорожденных и недоношенных детей, Ола Дидрик Заугстад [17] считает, что на сегодняшний день о причинах преждевременных родов известно недостаточно. Вместе с тем он отмечает следующие причины преждевременных родов: кровотечение во время беременности, стресс, осложнения беременности, тяжелая физическая работа, слабость шейки матки, многоплодие, раннее отхождение вод, наследственность.
При анализе механизмов развития преждевременных родов выделены четыре основные причины преждевременных родов:
— инфекция — острая, хроническая, системная, восходящая, бактериальная и/или вирусная;
— стресс матери и/или плода, обусловленный наличием экстрагенитальной патологии, осложнений беременности и плацентарной недостаточности;
— тромбофилические нарушения, ведущие к отслойке плаценты, тромбозам в плаценте;
— перерастяжение матки при многоплодии, многоводии, при пороках развития матки, инфантилизме [10, 12].
Высокая частота осложнений беременности и самих преждевременных родов обусловливает значительную неонатальную заболеваемость и смертность новорожденных. На долю недоношенных детей приходится 60-70% случаев ранней неонатальной смертности, 50% неврологических заболеваний [17]. Мертворождаемость при преждевременных родах наблюдается в 8-13 раз чаще, чем при своевременных. В развитых странах летальность детей массой тела при рождении 1000-1500 г снизилась с 50 до 5%, смертность детей с массой тела 500-1000 г — с 90 до 20% [9].
Выживаемость недоношенных детей значительно улучшилась с развитием интенсивной неонатальной помощи. Хотя большинство недоношенных детей выживают, они подвергаются повышенному риску нарушения нервной, дыхательной систем, развития желудочно-кишечных осложнений. Чем меньше срок беременности в момент родов, тем выше риск заболеваемости и смертности для ребенка.
Финские ученые [2] подсчитали, что снижение перинатальной смертности обусловлено на 40% улучшением социальных условий жизни, на 35% — развитием экономики страны и на 30% — медико-организационными мероприятиями.
Показатель младенческой смертности в России при новых критериях рождения [6], по данным Росстата, повысился с 7,4 до 8,7‰ (на 17,6%). Уровень перинатальной смертности увеличился с 7,17 в 2011 г. до 10,0 на 1000 родившихся живыми и мертвыми в 2012 г. (на 39,7%): показатель мертворождаемости — с 4,5 до 6,34‰ (на 40,9%), а ранней неонатальной смертности — с 2,7 до 3,6‰ (на 33,3%). Уровень перинатальной смертности в акушерских стационарах в 2012 г. увеличился на 45,1%, в основном за счет учета детей массой тела 500-999 г, и составил 9,75 на 1000 родившихся живыми и мертвыми — против уровня 6,72% в 2011 г. в отношении детей с массой тела 1000 г и более. По данным Л.П. Сухановой [7], в акушерских стационарах 2-го уровня проводится 53,2% преждевременных родов и 50,3% родов в сроке 22-27 нед.
О тяжести контингента женщин с ранними преждевременными родами свидетельствует высокая частота их оперативного родоразрешения и вынужденных операций акушерской гистерэктомии в течение всех лет. Так, по среднегодовому показателю за 5 лет частота гистерэктомии в процессе прерывания беременности у женщин со сроком гестации 22-27 нед в 18,6 раза превышает показатель в родах (28,4) на 1000 прерываний в сроке 22-27 нед против 1,53 на 1000 родов в сроке 28 нед и более. Частота операции малого кесарева сечения (307,0 на 1000 прерываний в сроке 22-27 нед по среднегодовому показателю за 2008-2012 гг.) в 1,4 раза выше показателя в сроке 28 нед и более (219,2 на 1000 родов) — при более высокой летальности в малых сроках беременности. Частота осложнений при операции малого кесарева сечения (0,55 на 100 операций) выше, чем в сроке 28 нед и более (0,35) [7].
Так, по среднегодовому показателю за 5 лет частота гистерэктомии в процессе прерывания беременности у женщин со сроком гестации 22-27 нед в 18,6 раза превышает показатель в родах (28,4) на 1000 прерываний в сроке 22-27 нед против 1,53 на 1000 родов в сроке 28 нед и более. Частота операции малого кесарева сечения (307,0 на 1000 прерываний в сроке 22-27 нед по среднегодовому показателю за 2008-2012 гг.) в 1,4 раза выше показателя в сроке 28 нед и более (219,2 на 1000 родов) — при более высокой летальности в малых сроках беременности. Частота осложнений при операции малого кесарева сечения (0,55 на 100 операций) выше, чем в сроке 28 нед и более (0,35) [7].
В работах отечественных исследователей [13] был показан повышенный риск материнской смертности, связанный с преждевременными родами. Так, ведущими причинами смерти женщин при преждевременных родах были преэклампсия (26,6%), экстрагенитальные заболевания (23,4%), кровотечение (21,9%) и сепсис (12,4%). В группе женщин, умерших при своевременных родах, 1-е место в структуре причин смерти заняло кровотечение (25,8%), 2-е — сепсис (22,3%), 3-е — разрыв матки (18,2%), 4-е — экстрагенитальные заболевания (9,9%).
По данным М.Е. Матвеенко [4], клиническому анализу подвергнута первичная медицинская документация на 82 случая материнской смерти при многоплодной беременности, наступившей у 81 женщины самостоятельно, у 1 — после ЭКО и ПЭ. После родов умерли 93,9%, из них после преждевременных родов — 48,7%.
Среди умерших матерей в 2008 г. в России роженицы и родильницы составили 69,4%, из них умершие при преждевременных родах — 31,3%. Исследование показало, что преждевременные роды при их частоте в популяции 3,4% обусловливают 21,7% случаев смерти матерей. В связи с этим профилактика преждевременных родов является резервом снижения материнской смертности [13].
Тактика ведения и лечения угрозы преждевременных родов учитывает возможные причины преждевременных родов и определяется: сроком гестации, состоянием матери и плода, наличием целого плодного пузыря, характером сократительной деятельности матки, степенью изменений шейки матки, наличием кровотечения и его тяжестью [12]. Основными задачами при ведении женщин с угрозой преждевременных родов является пролонгирование беременности до оптимального срока родов, своевременная профилактика и коррекция возникающих осложнений, наблюдение за состоянием и развитием плода, правильный выбор метода родоразрешения, рациональное ведение родов и послеродового периода [1]. Терапия для предотвращения преждевременных родов, способы родоразрешения при них, эффективность или опасность вмешательств, не имеющих необходимую доказательную базу, изложены в Кокрановском руководстве, а также в клиническом протоколе по преждевременным родам [1, 14]. Знание этих документов изменит приоритеты в отечественной службе родовспоможения от излишней «акушерской агрессии» в сторону превентивной базовой помощи, исходя из основного принципа перинатального акушерства — обеспечения безопасности женщины и ребенка.
Основными задачами при ведении женщин с угрозой преждевременных родов является пролонгирование беременности до оптимального срока родов, своевременная профилактика и коррекция возникающих осложнений, наблюдение за состоянием и развитием плода, правильный выбор метода родоразрешения, рациональное ведение родов и послеродового периода [1]. Терапия для предотвращения преждевременных родов, способы родоразрешения при них, эффективность или опасность вмешательств, не имеющих необходимую доказательную базу, изложены в Кокрановском руководстве, а также в клиническом протоколе по преждевременным родам [1, 14]. Знание этих документов изменит приоритеты в отечественной службе родовспоможения от излишней «акушерской агрессии» в сторону превентивной базовой помощи, исходя из основного принципа перинатального акушерства — обеспечения безопасности женщины и ребенка.
Для понимания причин и более раннего лечения преждевременных родов, а не их следствия в настоящее время остро ставится вопрос о внедрении в клиническую практику маркеров преждевременных родов. Известно, что преждевременным родам сопутствует дисбаланс про- и антиангиогенных факторов, являющийся, по-видимому, результатом активности определенных аллелей. С прогрессом молекулярной биологии появилась возможность выделить ДНК практически любого белка из биологических жидкостей (околоплодные воды, моча, цервикальная слизь, влагалищные выделения, сыворотка, плазма, слюна) с помощью полимеразной цепной реакции. Проводится попытка найти молекулярные предикторы преждевременного развития родовой деятельности, что позволит подобрать рациональную этиологически и патогенетически обоснованную терапию.
Известно, что преждевременным родам сопутствует дисбаланс про- и антиангиогенных факторов, являющийся, по-видимому, результатом активности определенных аллелей. С прогрессом молекулярной биологии появилась возможность выделить ДНК практически любого белка из биологических жидкостей (околоплодные воды, моча, цервикальная слизь, влагалищные выделения, сыворотка, плазма, слюна) с помощью полимеразной цепной реакции. Проводится попытка найти молекулярные предикторы преждевременного развития родовой деятельности, что позволит подобрать рациональную этиологически и патогенетически обоснованную терапию.
Таким образом, преждевременные роды являются медико-социальной проблемой и связаны с низким социально-экономическим, образовательным статусом женщины, нередко стрессом, тяжелым физическим трудом. Частота преждевременных родов в мире колеблется от 5 до 10%. Изучена роль инфекции, преждевременного излития околоплодных вод, истмико-цервикальной недостаточности, многоплодной беременности, отягощенного акушерско-гинекологического анамнеза в возникновении преждевременных родов. Вместе с тем в 40-50% случаев причину преждевременных родов установить не удается. Известно, что женщины с преждевременными родами составляют группу риска высоких репродуктивных потерь. В последнее время особый интерес представляет поиск предикторов преждевременных родов для того, чтобы выявить группы риска по развитию этого осложнения и предупредить его развитие, чему и посвящено наше научное исследование.
Вместе с тем в 40-50% случаев причину преждевременных родов установить не удается. Известно, что женщины с преждевременными родами составляют группу риска высоких репродуктивных потерь. В последнее время особый интерес представляет поиск предикторов преждевременных родов для того, чтобы выявить группы риска по развитию этого осложнения и предупредить его развитие, чему и посвящено наше научное исследование.
31 неделя беременности: что происходит с малышом, мамой, болит низ живота
На 31-й неделе беременности вес плода составит около 1,6 кг, полный рост – 38-39 см. У малыша начинают функционировать нервные окончания, появляется болевая чувствительность. У мамы возможны нарушения ночного сна из-за активных и сильных толчков плода. Настало время изучить вопросы обезболивания при родах.
Сколько месяцев?
31-я акушерская неделя – это восьмой лунный месяц беременности. От зачатия пошла приблизительно 29-я неделя. Интересное о сроках читайте тут: Сроки беременности: акушерский и эмбриональный — как определить и не запутаться в сроках – https://razvitie-krohi.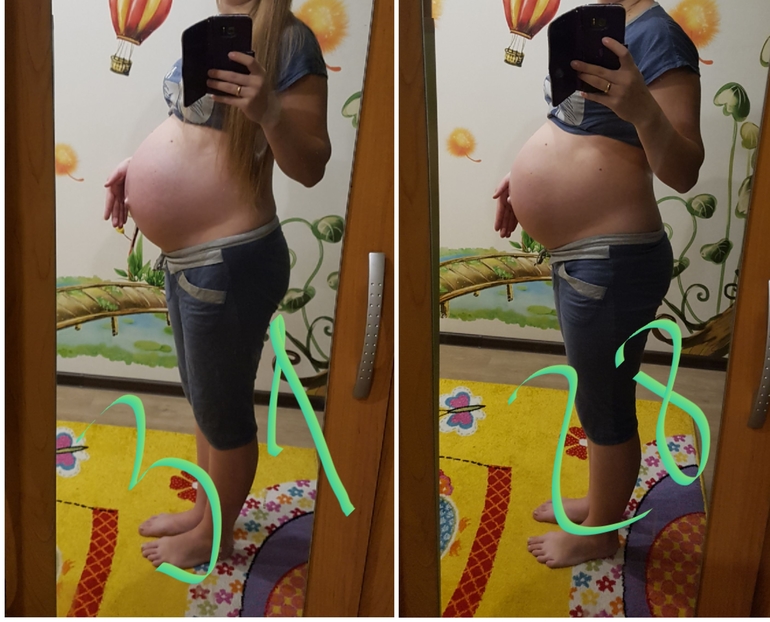 ru/beremennost/kak-opredelit-srok-beremennosti.html
ru/beremennost/kak-opredelit-srok-beremennosti.html
Развитие плода
В первом триместре беременности каждая неделя вносила в развитие плода огромные изменения. Сейчас у вашего малыша давно уже сформированы все органы и системы. Главное направление дальнейшего развития – это совершенствование головного мозга и нервной системы.
Например, у плода развиваются нервные окончания. Это означает появление общей и болевой чувствительности. Сами нервные волокна с каждым днём всё лучше и лучше проводят сигналы головного мозга к нервным окончаниям и обратно.
Это сложнейший процесс, который для нас проходит незаметно, но на деле управляет всей нашей жизнедеятельностью.
У малыша начинают вырабатываться естественные защитные реакции. Например, если сейчас при рефлекторном движении руки кулачок случайно попадёт в глаз, веки самопроизвольно сомкнутся, чтобы защитить глазное яблоко.
Кроме того, тело ребёнка готовится к предстоящей жизни вне организма матери. У плода продолжается развитие подкожного жира.
У плода продолжается развитие подкожного жира.
Благодаря этому веществу кожа малыша постепенно утрачивает ярко-красный цвет, становится чуть бледнее. Однако полностью цвет кожи малыша определится только в течение некоторого времени после родов.
Происходит постепенное разглаживание кожных покровов, которое делает новорождённых такими пухленькими на вид.
Черты лица плода становятся более определёнными, индивидуальными. Ноготки дорастают до кончиков пальцев, причём на этом их рост не заканчивается. Многих мам поражает, насколько длинными бывают ногти их деток при рождении, но на самом деле это совершенно нормально.
На этом сроке многие детки уже располагаются совершенно правильно. Голова – внизу, ягодицы – под грудью матери, ручки и ножки скрещены и прижаты к телу. Ношение бандажа поможет малышу остаться в этом положении и не перевернуться снова.
Однако нельзя забывать, что плод может располагаться иначе и переворачиваться до самых родов. Если на более поздних сроках малыш всё ещё не занял необходимого положения, от бандажа придётся отказаться, чтобы дать ребёнку возможность повернуться как надо.
Если на более поздних сроках малыш всё ещё не занял необходимого положения, от бандажа придётся отказаться, чтобы дать ребёнку возможность повернуться как надо.
Шевеления вашего подросшего малыша теперь ощущаются практические постоянно. Сокращения мышц – это тоже тренировка перед рождением. Самые сильные толчки даже могут разбудить вас ночью. Относитесь к этому терпеливо и спокойно. Позднее, особенно сразу после родов, многие мамы признаются, что скучают по ощущению жизни внутри себя и по движениям своего малыша в животике.
Зачем нужны разговоры?
Многим родителям непонятно: для чего говорить с ребёнком, который ещё не родился? Он ведь не соображает ничего и понимать начнёт нескоро! Ответ: чтобы научиться делать это после рождения малыша. Конечно, есть огромное количество “говорящих” игрушек и развивающие мультфильмы чуть ли не с рождения.
Но ваш голос и ваше общение незаменимы. К сожалению, родители этого часто не понимают и ограничиваются только дежурными словами вроде “не плачь”, “тихо”, “спи” и “ешь”. А потом удивляются, почему ребёнок плохо выговаривает звуки, не слушается и не может нормально наладить контакт со сверстниками.
А потом удивляются, почему ребёнок плохо выговаривает звуки, не слушается и не может нормально наладить контакт со сверстниками.
А начинаются все эти проблемы в последнем триместре беременности.
Спокойные беседы и поглаживания живота имеют ещё одно практическое значение. Почти все мамы замечают, что при таких действиях шевеления плода становятся менее резкими. Если учесть, что сейчас малыш толкается порой весьма болезненно, разговоры и поглаживания принесут облегчение самой маме.
Это не строго научные данные, а наблюдения, но они верны: даже ребёнку, который ещё не родился, нужно ваше внимание и общение. Это касается и родителей, и других родных.
Что происходит с мамой
Срок беременности 31 неделя для большинства женщин становится началом отпуска. При беременности двойней это время наступает на две недели раньше. Многие женщины на это время намечают множество разных дел. Но оказывается, что больше всего хочется отдыхать и отсыпаться. Это вполне нормальное состояние.
Это вполне нормальное состояние.
С начала беременности вес может увеличиться примерно на 10 кг. Это очень усреднённый показатель. Некоторые мамы даже за все 40 недель столько не набирают, но чувствуют себя прекрасно. Есть женщины с большей прибавкой в весе. К этому необходимо относиться очень внимательно по нескольким причинам:
- Излишняя полнота затрудняет ваши движения.
- Нагрузка на сердце, и без того повышенная, возрастает ещё больше. Это неблагоприятный фактор для здоровья плода и вашего.
- Если избыточный вес – результат обильного питания и неправильной диеты, можете располнеть не только вы, но и ваш малыш. Крупный плод – это трудности при родах и опасность развития ожирения у ребёнка в более позднем возрасте.
- Значительное повышение веса может косвенно указывать на внутренние отёки. Это один из признаков позднего токсикоза. Об этом опасном осложнении беременности читайте здесь.
Психологическая подготовка к родам
Вам необходимо некоторое время уделять мыслям о том, что предстоит через несколько недель. Роды – процесс сложный. Поскольку главным страхом будущих рожениц является страх боли, изучите вопрос родов с анестезией.
Роды – процесс сложный. Поскольку главным страхом будущих рожениц является страх боли, изучите вопрос родов с анестезией.
Есть несколько методик облегчения страданий женщины на разных этапах родов. Например, спазмолитическая терапия позволит расслабить определённые мышцы и снизить болезненность маточных сокращений.
При эпидуральной анестезии в позвоночник вводится катетер. Препараты снижают болевые ощущения, но сохраняют чувствительность.
Наркотическое обезболивание применяется тогда, когда невозможно применить эпидуральную анестезию, например, при межпозвонковой грыже.
Однако следует помнить, что любой препарат через вашу кровь попадёт к ребёнку. Безвредных лекарств не бывает. Поэтому лучше настроиться вот на что: если боль будет переносима, то от анестезии лучше отказаться. Использовать обезболивающие средства можно и нужно лишь при нестерпимой боли, так как она мешает сосредоточиться на родах и услышать рекомендации врачей и акушерки.
Интересно, что многие мамы после рождения первенцев признавались: их боль была намного меньше ожидаемой и длилась не настолько долго, чтобы стать нестерпимой.
Научный факт. По некоторым данным, высшие животные, родившие с обезболиванием, сразу же бросали своих малышей. Под воздействием анестезии выработка особого гормона привязанности снижалась до критического уровня, и материнский инстинкт просто пропадал.
Существуют и немедикаментозные методы обезболивания родов. К ним относятся ароматерапия, иглоукалывание, точечный массаж.
Эти методы не имеют на 100% научного подтверждения своей эффективности и далеко не в каждом родильном доме доступны.
Кроме того, любое воздействие на биологически активные точки должно выполняться только профессионалом, иначе могут возникнуть побочные эффекты и наступить неприятные последствия.
Выделения и боли
Подросший животик заставляет сильно сместиться центр тяжести вашего тела. Из-за этого может увеличиться прогиб в пояснице. А во время ходьбы и в положении стоя вы наверняка откидываетесь назад.
Из-за этого может увеличиться прогиб в пояснице. А во время ходьбы и в положении стоя вы наверняка откидываетесь назад.
При беременности двойней это особенно заметно, так как общий вес малышей, матки и околоплодных вод при этом выше. Такое состояние приводит к тому, что у вас то и дело немного побаливает поясница или вся спина.
Это состояние практически неизбежно и считается нормальным.
Лёгкие боли, особенно внизу живота и его самопроизвольным напряжением говорят о тренировочных схватках. Здесь нужно обращать внимание на частоту и периодичность. Если схватки повторяются через равные промежутки времени и/или чаще четырёх раз в течение часа, это тревожный признак.
Выделения из влагалища должны быть скудными, прозрачными или белого цвета, без резкого запаха. Из груди может выделяться довольно много молозива. Этот процесс индивидуален для каждой мамы.
О чём не стоит волноваться. Если молозива нет до сих пор, тревожиться не стоит – это просто особенность вашего организма.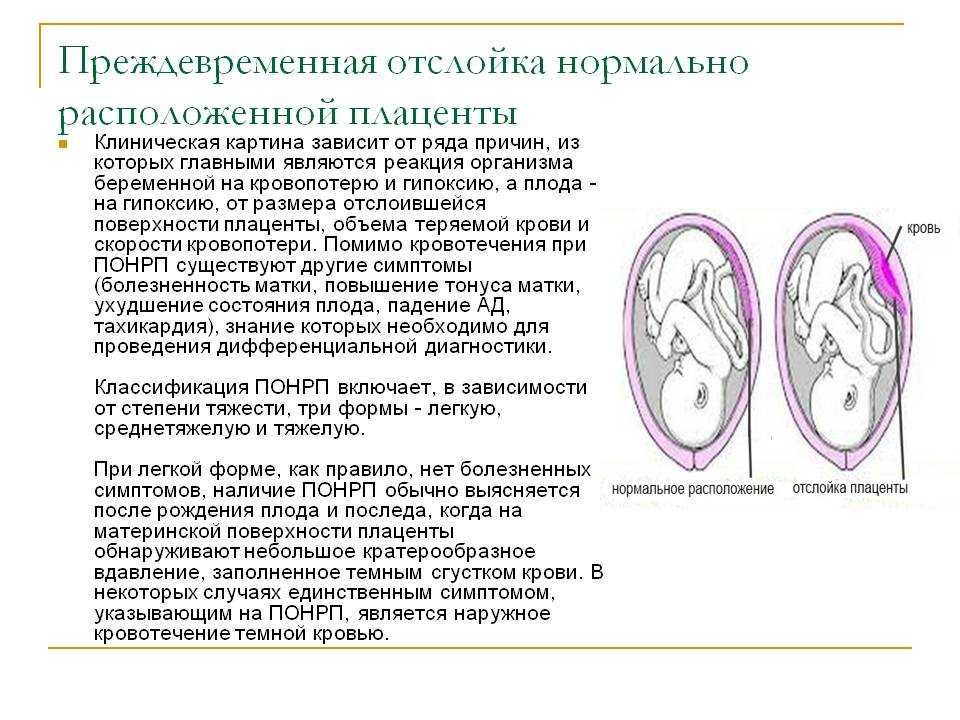 В некоторых случаях молозиво начинает вырабатываться только накануне родов.
В некоторых случаях молозиво начинает вырабатываться только накануне родов.
При любых отклонениях от нормы обязательно обращайтесь к врачам. Резкая боль, обильные водянистые выделения и кровотечения означают, что вам необходима неотложная медицинская помощь.
Видео: Боли на 31 неделе беременности:
Преждевременные роды
На 31-й неделе беременности ваш плод ещё не считается доношенным. Если ребёнок родится на этом сроке, он в целом будет жизнеспособен, но во многом недоразвит. Такой новорождённый выживет только при наличии квалифицированной медицинской помощи и специального оборудования.
Наблюдения врача
Как минимум раз в две недели вам необходимо посещать женскую консультацию. За день-два до этого обязательно сдайте плановые анализы крови и мочи, направления на которые врач выдаёт заранее. Такие частые проверки совершенно необходимы.
Беременные женщины могут испытывать различные сложности со здоровьем. Многие болезни поначалу не дают о себе знать, протекают бессимптомно.
Но в анализах крови и мочи уже будут видны нежелательные изменения в организме, так что лабораторный контроль очень важен.
Вам может быть назначено плановое УЗИ (если вы не прошли его ранее). Во время исследования врач определит основные параметры плода, проверит симметричность развития конечностей (ручки и ножки должны быть одинаковой длины). Плюс проверка расположения плаценты, общего состояния плода, наличия/отсутствия каких-либо патологий.
Фото животиков
УЗИ. 31 неделя беременности (3D)
Фото УЗИ:
Рекомендации
[sc:rsa ]
- Питание: мясо, рыба, каши, молочное, овощи, фрукты. Будьте очень внимательны к сроку годности продуктов. При пищевых отравлениях в организме образуется множество токсинов, которые неминуемо попадут в кровь плода и нанесут ему вред.
- Ограничивайте солёное, сладкое и полностью исключите жирную пищу и жареную пищу.
- Если у вас установлено маловодие или, напротив, избыток околоплодных вод, не стоит садиться на водную диету.
 Количество амниотической жидкости никак не связано с тем, сколько вы пьёте.
Количество амниотической жидкости никак не связано с тем, сколько вы пьёте. - Вокруг вас должно быть много свежего воздуха. Проветривайте помещения, где находитесь, чаще гуляйте.
- Одевайтесь строго по погоде. Переохлаждение легко приведёт вас к простуде, а перегрев может вызвать дурноту и даже обморок.
- Даже если единственное ваше желание – это сидеть, лежать и спать, не забывайте о физической активности. Она нужна для устранения и профилактики периодических отёков, расширенных вен на ногах и для тренировки сердца. Но ваши нагрузки должны быть умеренными, без резких движений и напряжения.
- Лучшим методом физических тренировок считается плавание. Вода поддерживает вас и не позволяет перенапрягаться. Есть мнение, что именно этот вид спорта помогает малышу занять правильное положение в матке.
- Сексуальная жизнь может продолжаться в прежнем режиме, если доставляет удовольствие вам и отцу ребёнка. Противопоказания остаются прежними: маловодие, угроза преждевременных родов, многоплодная беременность.
- Чтобы избежать одышки, ходите и поднимайтесь по лестницам не торопясь. Полноценное дыхание восстановится только ближе к родам, когда ваш живот немного опустится.
- Полностью откажитесь от сидения “нога на ногу”, чтобы не нарушать кровообращения в органах малого таза.
- Носите бандаж, чтобы облегчить нагрузку на спину и поясницу.
- Компрессионное бельё и чулки помогут вам легче переносить неприятные ощущения в области поясницы и живота, снизят нагрузку на кровеносные сосуды ног.
Во время отпуска по беременности и родам постарайтесь тщательно подготовиться к встрече с вашим малышом.
← 30 неделя 32 неделя →
Видео гид: 31 неделя беременности что происходит, шевеления, одышка, боли, обезболивание родов
[sc:ads ]
Посещаем бассейн
31 неделя беременности
Под кожей накопилось много жировой ткани, поэтому увидеть сосуды под кожей ребенка невозможно. Малыш освоил мочеиспускание, его почки полностью сформировались.
Малыш освоил мочеиспускание, его почки полностью сформировались.
Плацента и матка работают еще активнее, они пропускают не менее 500 миллилитров крови через кровеносные сосуды. Несмотря на это, кровь ребенка не смешивается с кровью матери. Ногти ребенка вырастают еще сильнее.
Зрение обостряется, и ребенок еще сильнее реагирует на резкие вспышки света.
Женщина испытывает сильные боли в области поясницы. Из-за сильного расслабления всех мышечных тканей происходит расширение сосудов, поэтому на 31 неделе может появиться варикозное расширение вен. Из-за большого количества околоплодной жидкости и высокого веса ребенка, который составляет приблизительно 1600 граммов, женщина прибавляет не менее 8 килограммов веса.
Матка увеличивается и поднимается выше, это усиливает изжогу и давление на все внутренние органы. Постарайтесь наладить питание: кушайте 6 раз в день, но маленькими порциями, чтобы пища легче усваивалась и желудок не растягивался. Могут появиться боли в тазовой области, это связано с гормоном релаксином, который расслабляет тазовые кости и подготавливает женщину к родам.
На третьем триместре беременности в Вашей жизни происходят значительные перемены. До родов остается не очень много времени и родители начинают задумываться об создании уютных условий для своего малыша, с определением имени, покупкой детских вещей и тому подобным.
| Снимки УЗИ 31 недели | 31 неделя развития плода на фото |
31 неделя беременности: что происходит с малышом
Развитие Вашего ребеночка интенсивно продолжается, хотя он успел в достаточной мере окрепнуть. Плоду уже довольно тесно в матке, его вес может достигнуть полтора килограмма и больше, а его рост может достигнуть 41 см. Делая попытки приспособиться к такому тесному пространству малыш принимает свернутое положение, а его ручки и ножки перекрещиваются.
Ребеночек продолжает много двигаться на протяжении суток, но по-разному. У него сейчас вырабатывается стадии сна и активного поведения. Движения крохи уже может почувствовать и папа, если прикоснется к животу, а так же Вы можете увидеть, как проступают очертания его тельца, когда он ворочается.
На данном этапе развития черты личика становятся более тонкими, носик становится более определенной формы, растут ушки, удлиняется шейка. Кожа сморщенная и имеет красный цвет. Под ней начинает накапливаться жирок, что в дальнейшем способствует разглаживанию кожи. Легкие малыша достаточно развиты, но не на столько как на 8-ом месяце.
На 31-ой недели мозг продолжает развиваться, его размер увеличивается. Активно начинают функционировать нервные окончания, начинают образовываться нервные связи. Нервные импульсы уже передаются намного быстрее, это способствует тому, что плод способен к обучению.
Ребенок способен реагировать на внешние звуки, он уже может проявлять недовольство или наоборот любит слушать определенную музыку, главное чтоб ее звучание не было слишком громким, ведь это может его напугать. Ваш малыш начинает отличать Ваш голос и голос папы. Также он реагирует на свет.
Но пока еще он не различает цвета, эта способность появиться только через несколько месяцев после рождения. На кроху в значительной степени влияют Ваши эмоции, он понимает когда Вам плохо и когда Вы испытываете радостные чувства.
На кроху в значительной степени влияют Ваши эмоции, он понимает когда Вам плохо и когда Вы испытываете радостные чувства.
По этому необходимо исключить возможные раздражители и избегать стрессовых ситуаций.
Фото животиков на 31 неделе
Беременность в 31 неделю — ощущения
Теперь Ваш организм устает намного чаще и быстрее. Вам становится труднее дышать из-за того, что вес ребенка в 31 неделю беременности становится большим и не позволяет достаточному количеству воздуха наполнить легкие. Движения также становятся немного неуклюжими, растет риск того, что Вы можете упасть.
Может появиться одышка, особенно при физических нагрузках. Постарайтесь меньше и медленнее ходить, необходимо следить за осанкой и старайтесь больше отдыхать. Ваша кожа и волосы могут порадовать своим видом. Фигура становится более округлой, сейчас Вы воплощение женственности.
На видео ниже можно посмотреть как протекает 31 неделя беременности, а также фото плода.
Интенсивность обмена веществ увеличивается, поэтому часто Вам становится жарко, что приводит к выделению пота, несмотря где находитесь: в теплом или холодном помещении.
На самом деле, это явление весьма позитивное, потому что оно помогает организму вывести из организма вредные вещества.
Очень важно правильно питаться. Старайтесь употреблять больше здоровой пищи. Основу вашего рациона должны составлять молочные продукты, крупы, мясные и рыбные блюда. Стоит воздержаться от жареных, острых и тяжелых блюд, ведь и так увеличивается нагрузка на работу почек.
Плод довольно сильно давит на диафрагму и желудок, поэтому ощущается тяжесть внизу живота. В груди может образовываться молозиво — предшественник грудного молока. У некоторых женщин молозиво может вытекать часто, а у других не появиться вообще.
Присутствие или отсутствие молозива во время беременности никак не влияет на способность кормления ребенка грудью.
31 неделя беременности: ваш вес и вес плода
Регулярные плановые посещения женской консультации позволяет врачу, который следит за Вашей беременностью, контролировать изменения Вашего веса. К 31-ой неделе вес не должен уменьшаться, а наоборот увеличиваться, ведь ваш малыш растет с каждым днем.
Вес не должен увеличиваться только за счет накопления жирового запаса женщины. На это влияют и абсолютно другие факторы: увеличение количества околоплодных вод, увеличения объема крови, плаценты, матки, увеличение веса груди.
Можете не переживать о том что у Вас собирается подкожный жирок, ведь этот запас будет расходоваться во время самих родов и кормлении младенца грудью.
Часто беременные пользуются своим положением и руководствуются фразой « если я хочу есть, то я должна есть столько, сколько хочу и то, что хочу».
Такое небрежное отношение к своему питанию довольно негативно отражается на самочувствии, может способствовать отечности рук и ног, головокружениям, появлению изжоги, запоров и даже к молочнице.
Аппетит беременной необходимо контролировать, тем более в третьем триместре.
Ваш вес на 31 неделе беременности может увеличиться приблизительно на 11-13 кг сравнительно с тем, который был до беременности, это норма. Не стоит паниковать.
Не стоит паниковать.
Не стоит забывать о тех факторах, которые перечислены выше, так как не у всех вес соответствует установленным стандартам: у кого-то может быть больше, у кого-то меньше.
Ни в коем случае не стоит принимать любые действия, не проконсультировавшись со своим врачом. Если Ваш врач заметил какие-либо отклонения в весе, он сам подскажет что и как следует делать.
Что Вас может тревожить
Часто спутниками беременности стают скачки артериального давления выше или ниже установленных границ. Если Вас беспокоит изменения давления, то необходимо учесть что на уровень артериального давления оказывают влияние различные факторы: работа сердца, почек. О проблеме с давлением следует сообщить своему лечащему врачу.
Он назначит сдачу необходимых анализов и прохождение УЗД для определения причин недуга.
Следует обратить внимание, что на повышение и понижение давления может повлиять употребление некоторых продуктов: так употребление соленой пищи, тонизирующих напитков (крепкого чая, кофе)— повышает, а некоторые продукты и медикаменты (мочегонные и успокоительные средства) — наоборот понижают.
Увеличение веса вашего живота вызывает значительные нагрузки на суставы, тазовые кости и позвоночник. Для снижения давления необходимо сидеть на стульчики в которых обязательно есть спинка, стараться ходить не слишком долго, больше отдыхайте, как можно больше гуляйте на свежем воздухе, так как он просто необходим не только Вам, но и малышу.
31 неделя – это седьмой месяц, поэтому женщина может испытывать болезненные ощущения в области таза. Тому виной гормон релаксин, осуществляющий размягчительное влияние на тазовые кости, результатом чего становится их разъезд в стороны. Это происходит для того, чтоб малыш смог с легкостью и без затруднений появиться на свет.
УЗИ на 31 неделе
В конце 31-ой — начале 32-ой недели следует сделать очередное плановое УЗИ, которое позволит определить какое предлежание у ребенка. Это поможет определиться какого вида будут проходить роды: либо природным путем, либо с помощью кесарева сечения.
Во время УЗИ можно увидеть чем занимается ребенок.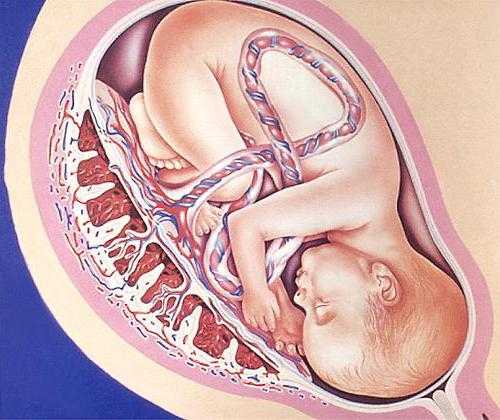 Довольно интересно наблюдать, как малыш играет с пуповиной, со своими пальчиками, закрывает личико ручками. Если ребенок в хорошем настроении можно увидеть, как он улыбается.
Довольно интересно наблюдать, как малыш играет с пуповиной, со своими пальчиками, закрывает личико ручками. Если ребенок в хорошем настроении можно увидеть, как он улыбается.
Кроме всего этого врач, делающий диагностику, смотрит как развиваются внутренние органы крохи, нет ли каких-либо отклонений, измеряет размер околоплодных вод, обращает внимание на степень зрелости плаценты, что очень важно, проверяет нет ли патологий внутренних органов плода, матки и органов малого таза мамы. В заключении указывается количество обвития пуповиной ребенка, если они есть.
Фото УЗИ на 31 неделе
Состояние матки
Значительное внимание во время УЗИ отводится осмотру матки. Необходимо убедиться, что с ней все в порядке, ведь она уже достаточно больших размеров, что вызывает у мамы чувство дискомфорта.
К 31-ой недели беременности матка занимает положение на уровне 12 см над пупком. Иногда женщина может ощущать сокращения матки, так называемые тренировочные схватки. Такие кратковременные маточные сокращения называются схватками Брекстона-Гикса и, как правило, могут начаться после 20-ой недели беременности.
С помощью таких сокращений матка готовится к родам, в такие моменты она безболезненно начинает твердеть и напрягается. Это состояние обычно длиться от 30 секунд до 2 минут.
Если оно сопровождается неприятными ощущениями, то очень помогают дыхательные упражнения (глубоко вдохните через нос, и медленно выдохните воздух ртом), а также смена положения тела.
В срочном порядке свяжитесь с врачом, если 31 неделя беременности сопровождается частыми схватками (больше чем 4 на протяжении часа) и при этом сильно болит спина, живот, присутствуют выделения из влагалища, а также, если Вы относитесь к группе риска преждевременных родов.
Секс на 31 неделе беременности
Многие «беременные» пары частично или полностью прекращают ведение половой жизни. На это может повлиять самочувствие и эмоциональное состояние женщины, а также боязнь мужчины нанести вред женщине и ребенку. По поводу этого вопроса можно обратиться к Вашему врачу. Он, опираясь на Ваше самочувствие и анализы, может проконсультировать о возможности ведения половой жизни.
Если никаких противопоказаний нету, будущая мама не испытывает к таким процессам антипатий и чувствует себя прекрасно, то запомните — секс на этом этапе беременности никак не навредит малышу, ведь его защищают стенка матки и пузырь в котором он находится. Часто на седьмом месяце у женщины «просыпается» сильное желание секса.
Сокращения матки во время достижения оргазма тренирует мышцы влагалища к будущим родам.
Если после полового акта Вы обнаружили незначительные кровяные выделения, то не стоит сразу поднимать панику, а просто следует в дальнейшем быть поаккуратней.
Каждая пара сама для себя выбирает наиболее удобные позы, ведь это индивидуальное, но самой удобной позой считается когда партнер находится сзади, так как отсутствует давление на живот и партнер может контролировать глубину проникновений.
Выделения на 31 неделе беременности
На поздних сроках беременности количество выделений из влагалища может слегка увеличиться.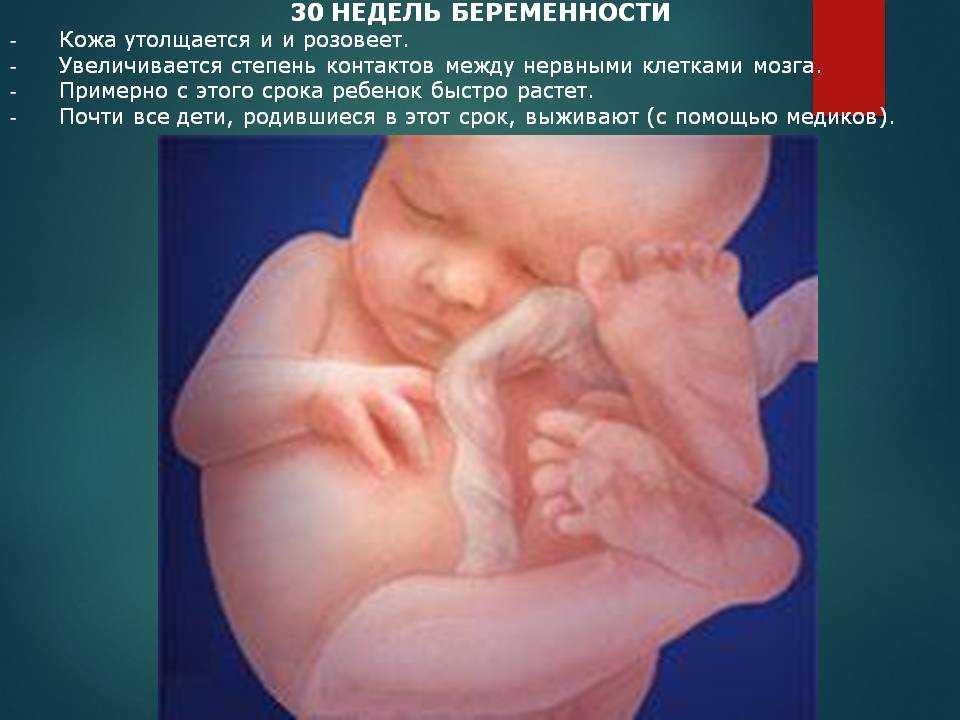 Но необходимо различать выделения от возможных подтеканий околоплодных вод. Довольно часто женщины не могут отличить одно от другого.
Но необходимо различать выделения от возможных подтеканий околоплодных вод. Довольно часто женщины не могут отличить одно от другого.
Если нету никаких отклонений, то воды жидкие, прозрачные и не имеют запаха. Сегодня в аптеке можно купить специальные тесты помогающие определить или у Вас сильные выделения, или это таки подтекают воды.
Если это подтекают воды, то срочно нужно ехать в больницу, ведь в такой момент ребенок подвергается опасности внутриутробного инфицирования.
В начале третьего триместра (когда беременность находится в 30-31 и 31-32 недели) у беременной берут мазок из влагалища для определения присутствия различных инфекций, которые могут представлять угрозу не только для женщины, но и для плода.
Почти у каждой роженицы обнаруживают молочницу (31 неделя беременности активно обсуждается в разделе «Форум»). Ее появлению могут поспособствовать нарушения в питании, особенно чрезмерное употребление мучного и сладкого. Еще одной из причин может быть использование ежедневных прокладок.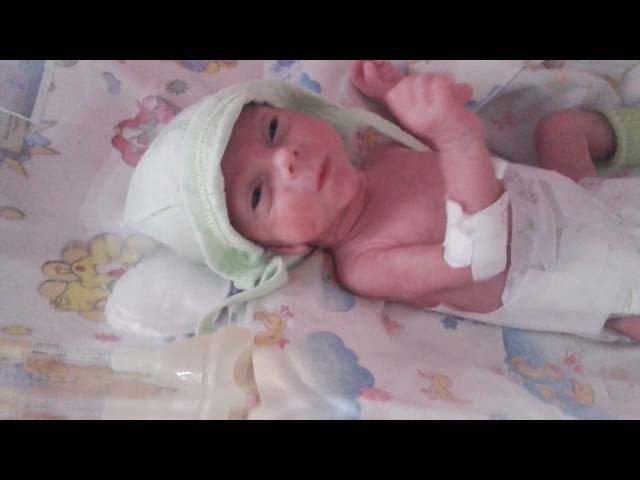
Гинекологи рекомендуют отказаться от них и просто чаще менять нижнее белье, которое должно состоять из натуральных волокон. О том, что у Вас молочница, можно определить по творожным и слизистым выделениям, сопровождающимися специфическим запахом, напоминающим пиво или дрожжи.
Они всегда приносят женщине большой дискомфорт: чувство боли половых органов, их раздражение, сильный зуд и жжение. Следует как можно быстрее пройти курс лечения, так как при рождении ребенок проходит по половом пути мамы и есть возможность его заражения этой болезнью.
Самое распространенное лечение молочницы с помощью свечей, которые вводятся во влагалище, но только тех, какие прописал врач.
Следует обратить внимание на кровянистые выделения. Но не следует сразу паниковать, ведь они могут быть последствием осмотра гинекологом, полового акта и просто если на анальном проходе есть трещинка. Это касается тех случаев, если выделения небольшие.
Другое дело если они интенсивные, вызванные предлежанием или отслойкой плаценты, что может сигнализировать о возможности преждевременных родов.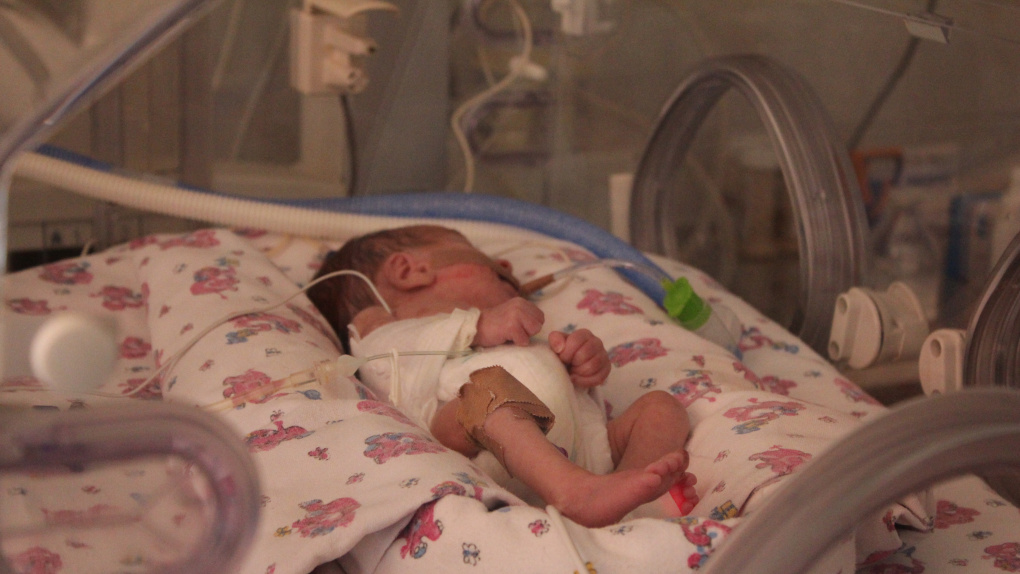
Если у женщины кровянистые выделения незначительных размеров, но сопровождаются болями в животе, это может свидетельствовать о том, что повышается тонус матки.
Преждевременные роды на 31 неделе
Во время третьего триместра следует потихоньку собирать необходимые вещи для поездки в роддом. Намного лучше и удобнее, если Вы заблаговременно узнаете что взять с собой в роддом и сложите все необходимое.
Ведь в случае начала родов, а это всегда происходит неожиданно, любой человек будь это муж, мама, подруга или кто-либо другой мог без трудностей и с экономией времени быстро доставить Вам все в родильное отделение.
Беременной женщине следует заботится в первую очередь о малыше и делать все необходимое, чтобы он дождался подходящего времени появления на свет у мамы в животике. Ведь необходимо, чтоб легкие малыша достигли определенного этапа развития и кроха смог самостоятельно дышать после рождения.
Но если обстоятельства настроены против Вас или малышу надоело тесное пространство, то следует запомнить — ребенок родившийся на 31 недели беременности выживет, а это самое главное! На этом этапе развития ребенок может самостоятельно поддерживать температуру тела, принимать первую пищу.
Младенец уже напоминает обычных новорожденных, но ему следует пробыть в специальном инкубаторе до достижения безопасного возраста и набора веса.
Если так произошло, что Ваш ребенок появился на свет на 31 неделе, ни в коем случае не нужно расстраиваться. Подготовьтесь к выхаживанию крохи — он сейчас нуждается в Ваше любви и заботе больше всего. Когда врачи решат, что малыш больше не нуждается в искусственной поддержке жизни, то Вы можете рассчитывать на долгожданную выписку и возвращение домой.
Начиная с 30-ой недели Вы можете начинать оформлять декретный отпуск. Теперь необходимо держать в готовности пакет документов необходимых в роддоме: паспорт, обменную карту ( выдается в женской консультации), медицинскую страховку.
Обменная карта очень важна ведь в ней находится информация о всей Вашей беременности.
Она поможет врачу, принимающему роды, увидеть нет ли у роженицы или ребенка различных проблем со здоровьем, ведь в процессе родов у Вас или Вашего партнера важная информация может просто вылететь из головы.
Опасности
- Следует опасаться слишком большого набора веса, так как это влечет за собой повышение давление, головные боли, излишние отеки конечностей и всего тела.
- На таких сроках существует угроза выкидыша. Лучше при любых болях в животе на 31 неделе (особенно, если беременность двойней) перестраховаться и вызвать врача.
Рекомендации
- Контролируйте вес. Исключите тяжелую, жирную, острую пищу. Помните, что «привес» не больше 300 г.
- Контролируйте объем выпитой и выделившейся жидкости. Если суточная разница меньше или больше чем 300 г, следует срочно обратиться к врачу. Опасно! Возможна госпитализация!
С этой статьей также смотрят
Автор публикации: Алексей Кулагин
31 неделя беременности – что происходит, развитие плода, вес ребенка и живот на тридцать первой неделе беременности
С этого срока ребенок начинает испытывать болевые ощущения, когда на него оказывают неприятное воздействие. И если вы случайно придавите живот, кроха моментально проявит свое возмущение активными шевелениями.
На 31-й неделе беременности продолжается развитие головного мозга: на нем появляются защитные оболочки, а передача нервных импульсов ускоряется.
Совершенствуется печень плода, она продуцирует желчь и теперь готова самостоятельно очищать кровь от токсинов.
Полностью сформировалась поджелудочная железа, и в организме ребенка уже активно вырабатывается инсулин, необходимый для поддержания нормального уровня глюкозы.
Продолжает накапливаться подкожный жир, именно благодаря ему новорожденные младенцы имеют такой пухленький вид. Большую часть суток малыш спит, а бодрствуя, очень любит сосать пальчик.
При этом кроха заглатывает околоплодные воды, из-за чего на него временами нападает икота. В такие моменты вы можете почувствовать в животе ритмичные вздрагивания.
К 30 – 31-й неделе беременности зрачки плода способны реагировать на свет, и, если направить на живот луч фонарика, малыш зажмурит глазки и попытается отвернуться.
Ваше самочувствие
В этот период будущие мамочки обычно замечают, как изменилась их внешность: ногти стали крепкими, а волосы — густыми и блестящими.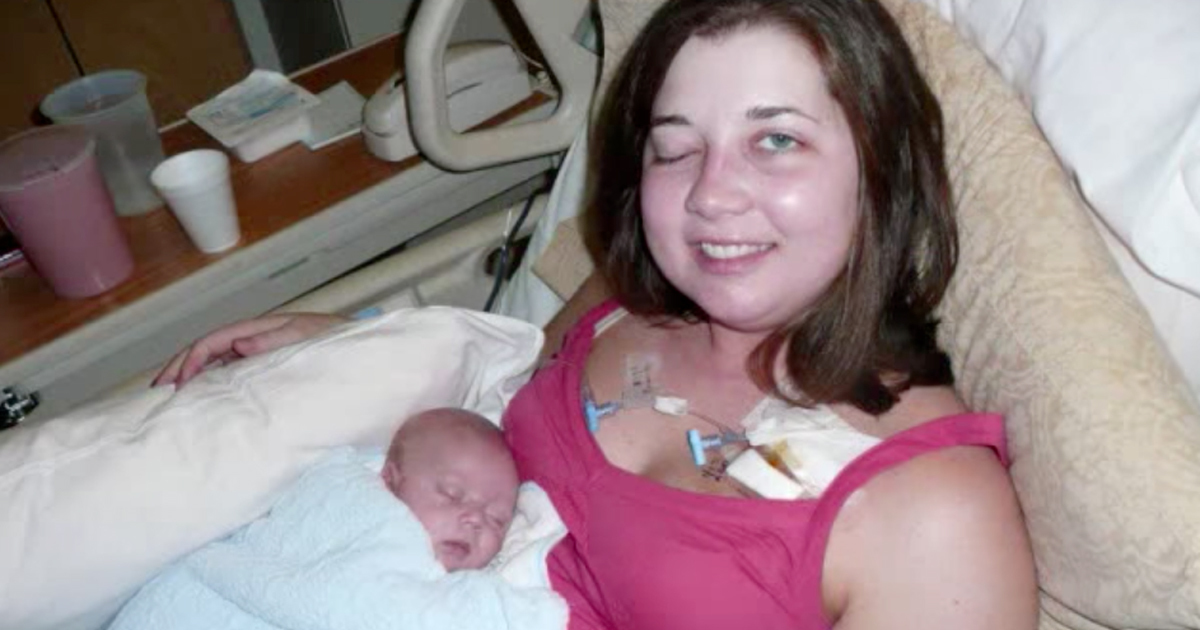 Но в то же время вам может всерьез досаждать кровоточивость десен — обратитесь за советом к стоматологу.
Но в то же время вам может всерьез досаждать кровоточивость десен — обратитесь за советом к стоматологу.
С ростом матки увеличивается и вес, а соответственно, усиливается нагрузка на позвоночник. Поэтому к 31-й неделе беременности вас все больше беспокоят боли в спине. Организм сейчас готовится к родам: тазовые кости немного расходятся, из-за чего возникают болевые ощущения в крестце и промежности.
Если же боль локализуется в лобковой кости, это может быть признаком симфизита. Данная патология проявляется в виде отека и подвижности лонного сочленения (симфиза), которое в норме должно находиться в фиксированном положении.
Симфизит может быть вызван дефицитом кальция и гормональными изменениями, при которых размягчаются костные ткани.
Симптомы симфизита:
- Отечность в области лобка;
- Боль и щелчки при надавливании на лобковую кость;
- Дискомфорт в области таза, в копчике, паху, бедре;
- Резкая боль при изменении позы и подъеме по лестнице;
- Не получается поднять выпрямленные ноги, находясь в положении лежа.
По мере развития симфизита боль усиливается и может появляться не только при движении, но и в пассивном состоянии, когда вы лежите или сидите.
Если у беременной женщины диагностируется эта патология, родоразрешение совершается путем кесарева сечения, потому что при естественных родах существует большой риск разрывов.
Симфизит не влияет на здоровье ребенка, и вскоре после его рождения эта проблема исчезает сама.
На 30 – 31-й неделе беременности у многих женщин возникает поздний токсикоз (гестоз). Чаще всего с ним сталкиваются будущие мамы с лишним весом, гипертонией, заболеваниями сердца, почек и печени. Гестоз опасен и для беременной, и для малыша, поэтому необходимо следить за своим весом, а для своевременного выявления отеков контролировать водный баланс.
На сроке 30 – 31 неделя беременности может повыситься тонус матки. Это состояние провоцируют стрессы, переутомление, физические нагрузки и подъем тяжестей. Если проблема сохраняется длительное время, надо обязательно обратиться к врачу: из-за гипертонуса плод недополучает кислород, к тому же постоянное напряжение матки чревато преждевременными родами.
Нормальное явление на 31-й неделе беременности — тренировочные схватки Брэкстона-Хикса. Когда они возникают, вы чувствуете, как матка сжимается, а живот на несколько секунд становится твердым. При этом сами такие «схватки» безболезненны и не должны иметь регулярный характер. Если сокращения мускулатуры нарастают и к ним присоединяются боли внизу живота, срочно вызывайте неотложку!
На сроке 31 неделя беременности у некоторых мамочек может наблюдаться подтекание околоплодной жидкости.
Особенно часто это происходит у повторнородящих женщин в случаях, когда предыдущие роды были менее 3 лет назад и организм еще не до конца восстановился.
Если вы замечаете, что нижнее белье увлажняется, подложите хлопчатобумажную прокладку и понаблюдайте за количеством влагалищных выделений. А во время визита к гинекологу обязательно расскажите врачу обо всех своих сомнениях.
Факторы риска
Преждевременные роды на сроке 31 неделя беременности не так страшны, но все же ребенку лучше еще какое-то время пожить в мамином животике. У малыша пока не закончилось формирование иммунной системы, да и легкие плода в настоящий момент не способны выполнять свою функцию, поэтому у младенца, родившегося раньше срока, могут возникнуть осложнения.
У малыша пока не закончилось формирование иммунной системы, да и легкие плода в настоящий момент не способны выполнять свою функцию, поэтому у младенца, родившегося раньше срока, могут возникнуть осложнения.
На 30 – 31-й неделе беременности вас должны настораживать необычные выделения. Они могут быть признаком наличия половой инфекции, причем некоторые виды генитальных заболеваний требуют лечения антибиотиками, а это сейчас невозможно. В такой ситуации во избежание инфицирования плода при родах врачи назначают кесарево сечение.
Медицинское наблюдение
Обязательными анализами на сроке 31 неделя беременности являются исследования крови и мочи. Они очень важны: в частности, анализ мочи позволяет выявить начало позднего токсикоза и вовремя принять меры.
Как обычно, при посещении гинеколога будущей маме измеряют высоту стояния дна матки, а также прослушивают сердцебиение плода. Вполне вероятно, что вам назначат третье плановое УЗИ.
Ультразвуковое исследование поможет врачу получить подробную информацию о развитии малыша, а маме — в очередной раз встретиться со своим ребеночком.
При проведении УЗИ в 31 неделю беременности измеряется размер плода, устанавливается его расположение и выслушивается сердцебиение.
Также осматриваются внутренние органы малыша, оценивается состояние матки, количество и качество околоплодных вод.
Рекомендации
Для профилактики возникновения отеков надо придерживаться нескольких несложных правил: во время отдыха поднимайте ноги повыше (например, кладите их на стул или подушку), не носите тесную одежду и обувь, откажитесь от употребления соли, поскольку она задерживает в организме воду.
Кстати, очень важно пить достаточно жидкости, чтобы ваше тело не накапливало ее «про запас». Суточная норма потребления воды в 31 неделю беременности составляет 1,5 литра. При этом обязательно сравнивайте объем выпитого и выделенной мочи. Разница в количествах должна быть меньше 200 г.
Если она больше, значит жидкость плохо выводится.
Чтобы снять излишнюю нагрузку на позвоночник, пользуйтесь бандажом. Но имейте в виду, что, когда плод находится в тазовом положении, от бандажа придется отказаться, потому что ребенок еще может перевернуться.
На 31-й неделе беременности ваш ежедневный рацион следует составить таким образом, чтобы вы не испытывали чувство голода, потому что малыш должен получать с пищей все необходимые витамины и макроэлементы. Ешьте часто, но небольшими порциями. На этом сроке рекомендуется полностью отказаться от вредных продуктов и налегать на фрукты и овощи.
Срок 30 – 31 неделя беременности не повод сидеть дома. Почаще гуляйте. Вам пойдут на пользу небольшие физические нагрузки. Оптимальный вариант — плавание и водная гимнастика. Это самые безопасные способы поддержания физической формы беременной женщины.
Вода обладает успокаивающим действием, а выполняемые в ней упражнения благотворно влияют на кровоток и дыхательную систему. А еще можно заняться йогой.
Комплекс упражнений для будущих мам включает в себя движения, способствующие правильному дыханию, избавлению от болей и восстановлению душевного равновесия.
Мамочки, увлекающиеся рукоделием, в последние недели ожидания могут сотворить для своего крохи что-нибудь необыкновенное: эти занятия помогают снять стресс, а результаты такого труда замечательно поднимают настроение.
Помните, что ребеночек уже все слышит, поэтому почаще с ним разговаривайте, пойте песенки и включайте приятную музыку.
Начиная с 30 – 31-й недели беременности в интимных отношениях может возникнуть пауза. У женщины уменьшается половое влечение, а ее партнер опасается навредить ребенку. Если нет медицинских противопоказаний, не стоит отказываться от близости. Главное — соблюдать осторожность, тогда никакого вреда не будет.
Клинические примеры
Данный сайт использует cookies
Продолжив просмотр сайта вы соглашаетесь с политикой конфиденциальности.
- Все примеры
- Преждевременные роды
- Послеродовые кровотечения
Все примерыПослеродовые кровотеченияПреждевременные роды
24
25
26
27
28
29
30
31
32
33
срок беременности (недели)
Акушер-гинеколог
Опыт применения в ФГБНУ НИИ акушерства, гинекологии и репродуктологии им. Д.О. Отта
Д.О. Отта
Б.,31года
Срок беременности: 30 недель
Повторнородящая 31 года поступила в ФГБНУ НИИ акушерства, гинекологии и репродуктологии им. Д.О. Отта с жалобами на тянущие боли внизу живота.
Данная беременность по счету 6
В анамнезе:
1999 год — искусственный аборт при сроке 9/10 недель, abrasio
2003 год замершая беременность при сроке 5/6 недель, вакуум-аспирация
2008 год – самопроизвольный выкидыш при сроке 14 недель, abrasio
2012 год – эктопическая беременность после ЭКО, левосторонняя тубэктомия
2013 год – преждевременные роды при сроке 33 недели – родилась недоношенная девочка массой 2580, длиной 45 см, переведена на второй этап выхаживания
2014 — настоящая
При осмотре пациентки был установлен диагноз:
Беременность 30/31 неделя
Угрожающие преждевременные роды
Истмико-цервикальная недостаточность (установлен акушерский пессарий)
АИТ. Субклинический гипотиреоз (компенсированный L-тирокс)
ОАГА
На отделении начато обследование беременной и плода, сохраняющая терапия, проведена профилактика РДС плода.
Учитывая сохраняющиеся признаки угрозы прерывания беременности, несмотря на проводимую терапию, а также осложненный акушерский анамнез начата терапия Трактоцилом по общепринятой методике.
После проведения терапии Трактоцилом беременная объективно отметила улучшение самочувствия на 1-е сутки (купирование тянущих и схваткообразных болей внизу живота). В дальнейшем учитывая отсутствие жалоб, была выписана при сроке 32/33 недель под наблюдение НИИАГи Р им Д.О. Отта.
При сроке 38/39 недель у пациентки произошли благополучные естественные роды, которые протекали в умеренном темпе. Родилась живая доношенная девочка массой 3170 гр., длиной 50 см, с оценкой по шкале Апгар 8/8 баллов.
Послеродовый период протекал без особенностей, выписана на 3-е сутки.
Акушер-гинеколог
ОПЫТ ПРИМЕНЕНИЯ В ТРУНОВСКОЙ ЦРБ
Н., 24 года
Срок беременности: 32 недели
Больная Н., 24 лет поступила в Труновскую ЦРБ с жалобами на тянущую боль внизу живота.
Из анамнеза: 3-я беременность, 2 предыдущие закончились родами через естественные родовые пути.
При осмотре: шейка матки сглажена, открытие 3 см.
Диагноз: Беременность 32 нед. Угрожающие преждевременные роды.
Принято решение о применении препарата трактоцил по схеме:
1 этап: 0,9 мл в/в болюсно;
2 этап: 2 флакона трактоцила+90 мл физ. Р-ра капается инфузоматом со скоростью 24 мл/ч 3 часа, остаток перевели на скорость 8 мл/ч;
3 этап: 3 флакона по 100мл с приготовленным раствором (10 мл трактоцила+90 мл физ. Р-ра) капается на инфузомате со скоростью 8 мл/ч до 45 часов.
При этом проводилась профилактика РДС плода дексаметазоном 8 мг через 8 часов №3 в/м .
На фоне лечения побочных эффектов не было. Терапия оценена как эффективная, родовая деятельность прекратилась.
Больная находилась в стационаре еще 5 суток, затем снова началась родовая деятельность, переведена в ПЦ.
Акушер-гинеколог
ОПЫТ ПРИМЕНЕНИЯ В ПЕРИНАТАЛЬНОМ ЦЕНТРЕ
Н. , 27 лет
, 27 лет
Срок беременности: 30 недель
Н.,27 лет,1-я беременность.
Жалобы на схваткообразные боли внизу живота.
При осмотре: схватки через 5-6 мин по 20-25 сек средние,шейка матки по проводной оси таза, сглажена, маточный зев в диаметре 3-4см., цервикометрия не проводилась.
Диагноз: Беременность 30 недель. Угрожающие преждевременные роды.
Терапия трактоцилом
1 этап: 0,9 мл в/в болюсно;
2 этап: 2 флакона трактоцила+90 мл физ. Р-ра капается инфузоматом со скоростью 24 мл/ч 3 часа, остаток перевели на скорость 8 мл/ч;
3 этап: 3 флакона по 100мл с приготовленным раствором (10 мл трактоцила+90 мл физ. Р-ра) капается на инфузомате со скоростью 8 мл/ч до 45 часов.
Профилактика РДС: дексаметазон 8 мг через 8 часов №3 в/м
Метод родоразрешения: консервативный.
Ребенок
Оценка по шкале Апгар: 6-7 баллов.
Акушер-гинеколог
ОПЫТ ПРИМЕНЕНИЯ В ОБЛАСТНОМ ПЕРИНАТАЛЬНОМ ЦЕНТРЕ г. ВОРОНЕЖ
ВОРОНЕЖ
Л.,
Срок беременности: 33 недели
Повторнородящая Л., поступила в БОКБ ПЦ ОПБ 2 01.10.2015г. С жалобами на периодические схваткообразные боли внизу живота в течении суток.
Из анамнеза: Данная беременность 2-я. 1-я-2011 г. I Срочные самопроизвольные роды m= 2900 г. б/о, 2-я- 2015 г.Настоящая беременность. На сроке 17 недель стац. лечение.DS:Угроза прерывания беременности.ИЦН. Произведена хирургическая коррекция ИЦН.
Был выставлен диагноз: Беременность 33-34 недели.ИЦН.(Шов снят) Угроза преждевременных родов. Резус отрицательный тип крови с изосенсебилизацией (титр 1:64).Анемия легкой степени.ХФПН,ст. компенсации.Уреоплазмоз.Маловодие.Кандидозный кольпит.
01.10.15 г Была проведена инфузия трактоцила по схеме с положительным эффектом.
Родоразрешена на сроке 37-38 недель.
Акушер-гинеколог
ОПЫТ ПРИМЕНЕНИЯ В ПЕРИНАТАЛЬНОМ ЦЕНТРЕ
А. , 28 лет
, 28 лет
Срок беременности: 31 неделя
А., 28 лет, 2-я беременность
Жалобы: на тянущие боли внизу живота .
При осмотре: матка приходит в тонус по 10-15 сек через 10-15 мин., шейка матки отклонена кзади от проводной оси таза, укорочена до 1,0 см,
Цервикометрия: длина 10 мм, диаметр в/зева 11 мм.
Диагноз перед токолизом: Беременность 31 неделя. Угрожающие преждевременные роды.
Терапия трактоцилом
1 этап: 0,9 мл в/в болюсно;
2 этап: 2 флакона трактоцила+90 мл физ. Р-ра капается инфузоматом со скоростью 24 мл/ч 3 часа, остаток перевели на скорость 8 мл/ч;
3 этап: 3 флакона по 100мл с приготовленным раствором (10 мл трактоцила+90 мл физ. Р-ра) капается на инфузомате со скоростью 8 мл/ч до 45 часов.
Побочных эффектов не было. Лечение оценено как эффективное, родовая деятельность прекратилась.
Пациентка находилась в стационаре еще 6 суток, затем снова началась родовая деятельность, в результате которой родился здоровый ребенок с оценкой по шкале Апгар 7-8 баллов.
Профилактика РДС: дексаметазон 8 мг через 8 часов №3 в/м.
Метод родоразрешения: кесарево сечение (роды при тазовом предлежании плода).
Акушер-гинеколог
ОПЫТ ПРИМЕНЕНИЯ В ГОРОДСКОМ ПЕРИНАТАЛЬНОМ ЦЕНТРЕ г. ИРКУТСК
21 год
Пациентка И. 21 год, ожидает 3 роды. Соматически здорова. Хроническая никотиновая интоксикация.
Срок гестации 28 недель, на диспансерном учёте по беременности не состояла, криминальное вмешательство с целью прерывания беременности отрицает.
Поступила с жалобами на регулярные схватки через 7 минут по 25 – 30 секунд.
Акушерский статус: положение плода продольное, предлежит головка, прижата ко входу в малый таз. Сердцебиение плода ясное ритмичное 140 – 160 в минуту.
Влагалищное исследование: шейка матки укорочена до 1 см, открытие 1,5 см. Плодный пузырь цел, наливается на схватку.
Начато введение Трактоцила по регламентированной производителем схеме.
В течение 1 часа – купировались сокращения матки. Подтверждено КТГ – мониторингом.
Подтверждено КТГ – мониторингом.
Токолиз проводился 48 часов, после чего пациентка с пролонгирующейся беременностью переведена в ОАПБ ГПЦ для коррекции шейки матки акушерским пессарием.
Роды в срок.
Акушер-гинеколог
ОПЫТ ПРИМЕНЕНИЯ В ГОРОДСКОМ ПЕРИНАТАЛЬНОМ ЦЕНТРЕ г. ИРКУТСК
В.,25 лет
Пациентка В. 25 лет, ожидает 1 роды.
Срок беременности 27 недель. Экстрагенитальной патологии нет.
В анамнезе – удаление перешеечного миоматозного узла 3 года назад. В настоящее время имеется фибромиоматозный(?) узел, предположительно исходящий из шейки матки, диаметром около 8 см – выполняет влагалище. На диспансерном учете в 8 недель, за это время рост узла с 3 до 8 см.
Жалобы при поступлении – схваткообразные боли внизу живота через 10 минут. Положение плода продольное, предлежит головка, прижата ко входу в малый таз. Сердцебиение 150 ритмичное. Околоплодные воды целы.
Влагалищный статус: влагалище заполнено фиброматозным узлом, с трудом шейка матки достижима, смещена кпереди, практически сглажена, открытие 1 см.
С целью подготовки сурфактантной системы плода (изначально предполагается оперативное родоразрешение в сроке 32 недели) проведён токолиз трактоцилом по стандартной схеме, родовая деятельность полностью прекращена. Пациентка выписана с рекомендациями поступить на родоразрешение в 32 недели. Разрешена путём операции кесарева сечения в сроке 31 неделя – поступила с дородовым излитием околоплодных вод, на операции узел определён как исходящий из стенки таза, в связи с чем не удалён. Пациентка выписана на 4 сутки с нормоинволюцией матки, дано направление в онкологический диспансер для оперативного лечения.
Результаты: введение трактоцила имело хороший клинический эффект, переносилось без каких-либо побочных действий. Единственное неудобство – необходимость передвижения со стойкой для инфузии ( помпы жёстко фиксируются, в руки пациенткам не доверяем).
Акушер-гинеколог
Опыт применения в Сургутском перинатальном центре
А. , 31 год
, 31 год
Срок беременности: 25 недель
Беременная А, 31 год. Поступила с регулярной родовой деятельностью. Диагноз при поступлении: Беременность 25 недель. Угрожающие преждевременные роды.
Из анамнеза: В первом триместре выявлена анемия I ст., во втором триместре беременности выявлена низкая плацентация.
При поступлении схватки через 3-4 мин (7-10 схваток за 30 мин), по 30-40 сек, шейка матки 1 см, канал 2 пальца свободно
Начата терапия атозибаном по схеме ( болюс 0,9 мл в/в, далее 2 концентрата по 5 мл на 90 мл физ. раствора т.е. 100 мл в течении 3-х часов со скоростью 24 мл/ч, далее по 100 мл р-р капается со скоростью 8 мл/ч, таких раствора будет 3 т.е 300 мл в течении 45 часов). Параллельно проводилась профилактика РДС-синдрома.
Беременность пролонгирована до 32 недель, родоразрешена по причине излития околоплодных вод.
Таким образом благодаря терапии атозибаном ибеременность была пролонгирована на 7 недель.
Считаем, что атозибан должен использоваться как препарат первой линии при лечении угрозы преждевременных родов, учитывая минимальное количество осложнений и высокую эффективность. В нашем случае благодаря использованию атозибана удалось пролонгировать беременность с 25 до 32 недель. Это, безусловно, неоценимая помощь в работе врача акушера-гинеколога. Надеемся что в дальнейшем он будет использоваться более широко и приобретаться по федеральным программам.
В нашем случае благодаря использованию атозибана удалось пролонгировать беременность с 25 до 32 недель. Это, безусловно, неоценимая помощь в работе врача акушера-гинеколога. Надеемся что в дальнейшем он будет использоваться более широко и приобретаться по федеральным программам.
Зав. родильным отделением
Опыт применения в НЦАГиП им. В.И.Кулакова
Е., 31 год
Срок беременности: 31 неделя
Беременность 31-32 недели. ЭКО и ИКСИ. Трихориальная тройня. Головное предлежание 1 плода. ИЦН. Швы на шейке матки. HCV.
Поступила с регулярной родовой деятельностью. При поступлении схватки через 7-8 мин (4-5 схваток за 30 мин), по 30-40 сек, шейка матки 1,5 см, стянута швами.
Трактоцил по схеме под контролем ктг
Профилактика РДС плода
Остановка схваток в течение первых 3 часов, перевод в отделение
Возобновление схваток через 7 дней, снятие швов, экстренное кесарево сечение (поперечное положение второго и третьего плода). 1370-1320-1270г
1370-1320-1270г
Зав. родильным отделением
Опыт применения в НЦАГиП им. В.И.Кулакова
Д., 32 года
Срок беременности: 32 недели
Беременная Д, 32 года. Поступила с регулярной родовой деятельностью. Диагноз при поступлении: Беременность 31-32 недели. ЭКО и ИКСИ. Дихориальная диамниотическая двойня. Головное предлежание 1 плода. Угрожающие преждевременные роды.
Из анамнеза: в 2013г замершая беременность после ЭКО.
При поступлении схватки через 3-4 мин (7-10 схваток за 30 мин), по 30-40 сек, шейка матки 1 см, канал 2 пальца свободно
Несмотря на начало терапии трактоцилом, родовая деятельность развивалась, продолжалось открытие и схватки фактически не ослабли. Трактоцил отключен и роды произошли через 6 часов
Родился мальчик 1725/44, мальчик 1460/41. Оценка по Апгар 6-7 баллов.
Зав. родильным отделением
Опыт применения в Перинатальном Медицинском центре
Е., 34 года
Срок беременности: 25 недель
Беременная Е.34 года,поступила в отделение патологии беременных с диагнозом беременность 5,24-25 недель,угроза преждевременных родов,вылеченное бесплодие методом ВРТ. В анамнезе:1 и 2 беременности-исскуственные аборты,3 беременность -роды со слабостью родовой деятельностью,родоразрешена путем операции кесерево сечение.Родился живой мальчик,
весом 3700 гр.4 -я беременность-замершая в 8-9 недель.Затем -бесплодие 4 года,с нарушением менструального цикла. Настоящая беременность наступила после второй попытки ВРТ,осложнялась угрозой прерывания в 6-7 недель и в 8-9 недель беременности.При поступлении отмечает незначительные боли внизу живота.При обследовании-матка в тонусе.При осмотре в зеркалах:шейка матки длинной до 15 мм.,наружный зев цервикального канала закрыт.При УЗИ:длинна шейки матки 18 мм. ,цервикальный канал Y -образной формы,эндоцервикс в зоне внутреннего зева 10 мм.,до 5 мм.-в зоне наружного зева.Тест Actim Partus положительный.Выставлен диагноз:угроза преждевременных родов,истмико-цервикальная недостаточность.Получала лечение:токолитическая терапия Трактоцилом,коррекция истмико-цервикальной недостаточности разгрузочным акушерским песарием,профилактика синдрома дыхательных расст.плода. При динамическом наблюдении:через неделю дл.шейки матки — 20 мм.,эндоцервикс в зоне внутр.зева-6 мм.,в зоне наружного зева-5 мм..В 30 нед.женщину выписано из стационара. Беременность закончилась родоразрешением путем операции кесарево сечение в 39 нед.берем.Родился живой мальчик -3700 гр.,53 см.,по Апгар 8 баллов.
,цервикальный канал Y -образной формы,эндоцервикс в зоне внутреннего зева 10 мм.,до 5 мм.-в зоне наружного зева.Тест Actim Partus положительный.Выставлен диагноз:угроза преждевременных родов,истмико-цервикальная недостаточность.Получала лечение:токолитическая терапия Трактоцилом,коррекция истмико-цервикальной недостаточности разгрузочным акушерским песарием,профилактика синдрома дыхательных расст.плода. При динамическом наблюдении:через неделю дл.шейки матки — 20 мм.,эндоцервикс в зоне внутр.зева-6 мм.,в зоне наружного зева-5 мм..В 30 нед.женщину выписано из стационара. Беременность закончилась родоразрешением путем операции кесарево сечение в 39 нед.берем.Родился живой мальчик -3700 гр.,53 см.,по Апгар 8 баллов.
Врач акушер-гинеколог
Опыт применения в Нижневартовском перинатальном центре
В., 32 года
Срок беременности: 24 недели
Поступила с жалобами на периодические тянущие боли внизу живота.
Диагноз при поступлении: Беременность I -22,1 нед. ОГА. ЭКО.
Дихориальная диамниотическая двойня. ИЦН. Угрожающие преждевременные роды.
Per vaginalis: шейка матки укорочена до 1,5 см ,центрирована,мягкая ,ближе к центру.Цервикальный канал пропускает 1 п\пальца.
С целью токолиза использовался р-р гексопреналина сульфата, сначала с положительным эффектом, на фоне чего был установлен акушерский пессарий.
С 23 недели, учитывая недостаточный токолитический эффект, желанную беременность после ЭКО, дихориальную двойню коллегиально было решено начать токолиз атозибаном по 3-х этапной схеме, несмотря на срок беременности.
- Болюсная дозировка 0,9мл в\в в течение 1 мин (6,75мг)
- Сразу в течение 3-х часов 18мг\час
- Затем 6мг\час в течение 45 часов
Общая продолжительность инфузии составила 48 часов.
До 25 недель беременности женщина продолжала находиться под наблюдением в АОПБ, периодически проводилась токолитическая терапия гексопреналином сульфатом (по требованию),так же проводилась нейропротективная терапия раствором сульфата магния 25%.
В 25 нед учитывая недостаточную эффективность токолиза было принято решение провести повторный курс лечения атозибаном по той же схеме:
- Болюсная дозировка 0,9мл в\в в течение 1 мин (6,75мг)
- Сразу в течение 3-х часов 18мг\час
- Затем 6мг\час в течение 45 часов
Общая продолжительность инфузии составила 48 часов.
Эффект положительный. Лечение в условиях АОПБ продолжалось. Токолиз проводился по требованию при схваткообразных болях более 5 за час р-ром гексопреналина сульфата.
В 28 недель, учитывая жалобы и зарегистрированные на токограмме схватки хорошей силы, было решено провести 3-й курс токолиза атозибаном по той же схеме:
- Болюсная дозировка 0,9мл в\в в течение 1 мин (6,75мг)
- Сразу в течение 3-х часов 18мг\час
- Затем 6мг\час в течение 45 часов
Общая продолжительность инфузии составила 48 часов.
Таким образом, нами был проведен максимально допустимый курс терапии атозибаном (трижды)
Показанием к применению трактоцила явилась угроза преждевременных родов в сроке беременности 23 недели, 25 недель, 28 недель, целые плодные оболочки, желанную беременность после ЭКО, дихориальную двойню.
Побочных эффектов при применении трактоцила зарегистрировано не было ни со стороны матери, ни со стороны плодов. Препаратом первой линии трактоцил не был выбран в связи со сроком беременности на момент поступления 22 нед.
Результаты: В связи с преждевременным разрывом плодных оболочек в сроке беременности 33 нед. беременная была родоразрешена. Родились мальчик и девочка 1960гр 45см и 1880гр и 45 см соответственно 6\7 б по Апгар и 2 б по Сильверману каждый. Послеоперационный период протекал без осложнений. На данный момент выписаны домой.
Выводы: считаем, что Трактоцил должен использоваться как препарат первой линии при лечении угрозы преждевременных родов, учитывая минимальное количество осложнений и высокую эффективность. В нашем случае благодаря использованию трактоцила удалось пролонгировать беременность с 23 до 33 недель. Это, безусловно, неоценимая помощь в работе врача акушера-гинеколога. Надеемся что в дальнейшем он будет использоваться более широко и приобретаться по федеральным программам
зав АОПБ Недоризанюк М. А.
А.
Ассистент кафедры акушерства и гинекологии №3 ФПК и ППС РостГМУ, к.м.н
Опыт применения Трактоцила в акушерском отделении областной клинической больницы №2 г. Ростова-на-Дону
Б., 32
Срок беременности: 29 недель
Повторнобеременная, повторнородящая.
Поступила с жалобами на регулярные схваткообразные боли внизу живота.
У беременной отмечались схватки по 35-40 сек. через каждые 4-5 мин.
Данные внутреннего акушерского исследования: шейка матки центрирована, длиной 2 см, цервикальный канал проходим для 1 поперечного пальца.
Диагноз при поступлении:
Угроза преждевременных родов при беременности 28-29 нед.
Показаниями для проведения 3-х этапной токолитической терапии препаратом Трактоцил явились регулярные схватки по 35-40 сек. через каждые 4-5 мин. в сроке беременности 28-29 нед., укорочение шейки матки.
На I этапе была введена болюсная доза 0.9 мл внутривенно, струйно.
На II этапе через инфузомат вводилось 100 мл. раствора, приготовленного из 10 мл. Трактоцила и 90 мл физиологического раствора. Инфузия осуществлялась в течение 3 часов, скорость введения составила 24 мл/час.
На III этапе инфузоматом вводился раствор в объеме 300 мл., (на каждые 10 мл. Трактоцила бралось 90 мл физиологического раствора). Инфузия осуществлялась в течение 42 часов, скорость введения составила 8 мл/час. Общая продолжительность терапии Трактоцилом составила 45 часов.
Побочных эффектов в течение всего курса терапии Трактоцилом не отмечалось.
Результаты: В данном клиническом случае отмечена высокая эффективность применения препарата Трактоцил, что подтверждалось данными КТГ: прекращением маточных сокращений после введения «дозы насыщения» (II этап). К концу курса терапии пациентка жалоб не предъявляла.
Беременность была пролонгирована 9 недель без повторного использования токолитиков (до 37-38 недель).
В 37-38 недель началась спонтанная родовая деятельность, роды прошли без осложнений, пациентка была выписана домой на 5-е сутки с ребенком.
Выводы: Опыт использования препарата позволяет заключить, что Трактоцил является высокоэффективным лекарственным средством для лечения угрожающих преждевременных родов, с высоким профилем безопасности. Препарат первой линии. Своевременное назначение терапии, обеспечивает благоприятный перинатальный исход.
Ассистент кафедры акушерства и гинекологии No3 ФПК и ППС РостГМУ, к.м.н
Опыт применения Трактоцила в акушерском отделении областной клинической больницы No2 г. Ростова-на-Дону
М., 29 лет
Срок беременности: 30 недель
Поступила с жалобами на схваткообразные боли внизу живота.
У беременной отмечались схватки по 30 сек. через каждые 6-7 мин.
Данные внутреннего акушерского исследования: шейка матки центрирована, длиной 1. 5 см, цервикальный канал проходим для одного поперечного пальца.
5 см, цервикальный канал проходим для одного поперечного пальца.
Диагноз при поступлении: Угроза преждевременных родов при беременности 30-31 нед. Тазовое предлежание. ОАГА. Рубец на матке. Аномалия развития внутренних половых органов (двурогая матка). Генетически детерминированная тромбофилия. Хронический ринит, ремиссия. Эутиреоз.
Показаниями для проведения токолитической терапии явились регулярные схватки по 30 сек. через каждые 6-7 мин. в сроке беременности 30-31 нед., укорочение шейки матки и раскрытие цервикального канала на 1 см.
Был проведен острый токолиз гинипралом в дозе 10 мкг внутривенно — без эффекта, в связи с чем решено применить 3-х этапное внутривенное введение препарата Трактоцил:
На I этапе была введена болюсная доза 0.9 мл внутривенно, струйно.
На II этапе через инфузомат вводилось 100 мл. раствора, приготовленного из 10 мл. Трактоцила и 90 мл физиологического раствора. Инфузия осуществлялась в течение 3 часов, скорость введения составила 24 мл/час.
На III этапе инфузоматом вводился раствор в объеме 300 мл., (на каждые 10 мл. Трактоцила бралось 90 мл физиологического раствора). Инфузия осуществлялась в течение 45 часов, скорость введения составила 8 мл/час. Общая продолжительность терапии Трактоцилом составила 48 часов.
Побочных эффектов в течение всего курса терапии Трактоцилом не отмечалось.
Результаты: В данном клиническом случае отмечена высокая эффективность применения препарата Трактоцил, что подтверждалось данными КТГ: урежением частоты, а затем прекращением маточных сокращений после введения «дозы насыщения» (II этап).
К концу курса терапии пациентка жалоб не предъявляла.
Беременность была пролонгирована 8 недель без повторного использования токолитиков (до 38-39 недель).
В 38-39 недель, в связи с тазовым предлежанием и рубцом на двурогой матке была проведена операция кесарево сечение, пациентка выписана домой на 7-е сутки после операции с ребенком.
Выводы: Опыт использования препарата позволяет заключить, что Трактоцил является высокоэффективным лекарственным средством для лечения угрожающих преждевременных родов, с высоким профилем безопасности. Препарат первой линии. Своевременное назначение терапии, обеспечивает благоприятный перинатальный исход.
Препарат первой линии. Своевременное назначение терапии, обеспечивает благоприятный перинатальный исход.
К.м.н. доцент, заведующий отделением патологии беременных
ОПЫТ ПРИМЕНЕНИЯ В ПЕРИНАТАЛЬНОМ ЦЕНТРЕ ПЕДИАТРИЧЕСКОГО ГОСУДАРСТВЕННОГО МЕДИЦИНСКОГО УНИВЕРСИТЕТА г. САНКТ-ПЕТЕРБУРГ
Первобеременная, 29 лет
Срок беременности: 27 недель
Первобеременная 29 лет поступила в Перинатальный центр Педиатрического Государственного медицинского университета в экстренном порядке с диагнозом:
Беременность 27 недель. Угрожающие преждевременные роды. Дихориальная диамниотическая двойня. ОГА. Хронический тонзиллит, ремиссия. Хронический цистит, ремиссия.
Гинекологический анамнез:
Менструации с 13 лет, через 25 – 45 дней, не регулярные, по 5 дней, умеренно болезненные, не обильные. Половая жизнь с 16 лет , в браке с 18 лет.
Гинекологические заболевания.
Синдром поликистозных яичников. Длительное первичное бесплодие ( в течение 11лет). В 2012 году выполнена резекция обоих яичников. С 2012 года проведено 3 курса контролируемой индукции овуляции и две искусственной инсеминации.
Данная беременность наступила на фоне искусственной инсеминации.
По данным УЗИ в сроке 19/20 недель – дихориальная диамниотическая двойня, длина шейки матки 41мм, внутренний зев сомкнут, масса плодов соответствовала сроку беременности, плацента без особенностей.
Жалобы при поступлении – боли внизу живота тянущего характера в течение нескольких дней с тенденцией к усилению. Шевеление плодов отчетливое. Околоплодные воды не изливались.
Данные УЗИ при поступлении: Беременность 26/27 недель, дихориальная диамниотическая двойня. Масса плодов 564г и 600г, плацента 0 степени зрелости, соответствует сроку беременности.
Данные цервикометрии при поступлении – длина цервикального канала 25мм с расширением на всем протяжении до 48мм, внутренний зев расширен до 11мм.
Данные повторной цервикометрии: цервикльный канал 13,2мм , внутренний зев сглажен.
Данные внутреннего исследования: влагалищная часть шейки матки длиной 1см, мягкая, цервикальный канал проходим для 1п.п. за мягкий внутренний зев.
По результатам КТГ состояние плодов не нарушено.
Результаты: У пациентки отмечена высокая эффективность препарата Трактоцил. Полное отсутствие побочных эффектов. К концу курса терапии у пациентки отсутствовали какие-либо жалобы. В сроке 32/33 недели беременная была родоразрешена путем операции кесарево сечение в связи с преждевременным излитием околоплодных вод.
Масса плодов при рождении – 1760г/39см и 1450г/36см с оценкой по Апгар 4/ 6 баллов и 7/8 баллов соответственно.
Заключительный диагноз: Роды I преждевременные на 32/33 неделе беременности. Дихориальная диамниотическая двойня. Синдром задержки развития плодов. ОАГА. Хронический тонзиллит, ремиссия. Хронический цистит, ремиссия. Лапаротомия по Пфанненштилю. Кесарево сечение в нижнем сегменте матки.
Дети выписаны на 35 день жизни в удовлетворительном состоянии.
Выводы: Опыт применения препарата позволяет заключить, что Трактоцил является эффективным токолитическим средством, с высоким профилем безопасности, для лечения угрожающих преждевременных родов. Действительно по праву может считаться препаратом первой линии терапии преждевременных родов.
Зав. Отделением, врач акушер-гинеколог
ОПЫТ ПРИМЕНЕНИЯ В ОБЛАСТНОМ ПЕРИНАТАЛЬНОМ ЦЕНТРЕ г. ЯРОСЛАВЛЬ, отделение патологии беременности
С., 28 лет
Срок беременности: 24 недели
Переведена из хирургического отделения гор. Больницы Семашко, где находилась на лечении по поводу острого гнойного аппендицита с разлитым перитонитом, при сроке беременности 24-25 недель. На 5-е сутки после операции пожаловалась на периодические схваткообразные боли внизу живота. Проконсультирована дежурным акушер-гинекологом больницы Семашко и направлена в Областной перинатальный центр для сохранения и пролонгирования беременности. Поступила с жалобами на схваткообразные боли в низу живота.
Поступила с жалобами на схваткообразные боли в низу живота.
Диагноз: Угрожающие преждевременные роды. ЭКО.
Сопутствующий: Состояние после аппендэктомии по поводу острого гнойного аппендицита с разлитым перитонитом, дренирование брюшной полости.
Данные внутреннего акушерского исследования: Шейка матки укорочена до 18 мм. Цервикальный канал имеет V образное расширение до 7 мм в диаметре.
Был назначен препарат Гинипрал:
В дозе 10 мкг, разведенного в 10 мл изотонического раствора вводили болюсно в течение 5-10 минут с последующей инфузией со скоростью 0,3 мкг/мин, без эффекта.
И в связи с усилением жалоб, было принято решение о применение препарата Трактоцил по стандартной схеме введения (1:8) в III этапа:
I этап: болюсная дозировка 0,9 мл в/в струйно.
II этап: на 90 мл физиологического раствора 2 флакона Трактоцила по 5мл, полученный раствор 100 мл капается инфузоматом со скоростью 24 мл\ч в течение 3 часов, оставшийся раствор (28 мл) переводят инфузомат на скорость 8 мл\ч.
III этап: готовится три флакона раствора по 100 мл (90 мл. физиологического раствора + 2 флакона Трактоцила по 5 мл.) капается инфузоматом со скоростью 8 мл\ч в течение до 45 часов.
Общая продолжительность терапии Трактоцилом составила 48 часов.
Показаниями к применению препарата Трактоцил (атозибан) явилась угроза преждевременных родов в сроке беременности 24-25 недель, усиление жалоб после неэффективной терапией Гинипралом.
Следует отметить, что не было отмечено каких-либо побочных эффектов на фоне терапии Трактоцилом.
Результаты: У пациентки отмечена высокая эффективность препарата Трактоцил, на КТГ отмечалось снижение частоты маточных сокращений после введения «дозы насыщения» (II этап). Полное отсутствие побочных эффектов со стороны матери и плода. К концу курса терапии у пациентки отсутствовали какие-либо жалобы. Беременность была пролонгирована до срока. При контроле УЗ исследовании на 8 сутки после проведенной терапии препаратом «Трактоцил» длина шейки матки составила 30 мм. Цервикальный канал закрыт на всем протяжении.
Цервикальный канал закрыт на всем протяжении.
Выводы: Опыт применения препарата позволяет заключить, что Трактоцил является высокоэффективным лекарственным средством, с высоким профилем безопасности, для лечения угрожающих преждевременных родов. Препарат первой линии. Поскольку данный препарат входит в стандарты лечения угрозы преждевременных родов, то хотелось бы в дальнейшем иметь возможность приобретения данного лекарства по федеральным программам.
Зав. Отделением, врач акушер-гинеколог
ОПЫТ ПРИМЕНЕНИЯ В РОДДОМЕ №18 г. САНКТ-ПЕТЕРБУРГ, отделение патологии беременности
Н., 26 лет
Срок беременности: 29 недель
Поступила с жалобами на тянущие боли в нижних отделах живота различной степени интенсивности.
Диагноз: Многоплодная беременность двойней— после ЭКО, II-я попытка ЭКО на фоне эндометриоидной болезни. Дихориальная диамниотическая двойня. Угрожающие преждевременные роды. Наследственная тромбофилия.
Угрожающие преждевременные роды. Наследственная тромбофилия.
Было принято решение о введении препарата Трактоцил по стандартной схеме введения (1:8) в III этапа:
I этап: болюсная дозировка 0,9 мл в/в струйно.
II этап: на 90 мл физиологического раствора 2 флакона Трактоцила по 5мл, полученный раствор 100 мл капается инфузоматом со скоростью 24 мл\ч в течение 3 часов, оставшийся раствор (28 мл) переводят инфузомат на скорость 8 мл\ч.
III этап: готовится три флакона раствора по 100 мл (90 мл. физиологического раствора + 2 флакона Трактоцила по 5 мл.) капается инфузоматом со скоростью 8 мл\ч в течение до 45 часов.
Общая продолжительность терапии Трактоцилом составила 48 часов.
У пациентки отмечена высокая эффективность препарата Трактоцил, на КТГ отмечалось снижение частоты маточных сокращений после введения «дозы насыщения» (II этап).
Показаниями к применению препарата Трактоцил (атозибан) явилась угроза преждевременных родов в сроке беременности 29 недель. Целый плодный пузырь.
Целый плодный пузырь.
Побочные эффекты на фоне терапии Трактоцилом не зарегистрированы. Беременность была пролонгирована на 7 недель без повторного использования токолитиков (до 36 недель).
Результаты: У пациентки отмечена высокая эффективность препарата Трактоцил. Полное отсутствие побочных эффектов. К концу курса терапии у пациентки отсутствовали какие-либо жалобы. К концу курса терапии пациентка жалоб не предъявляла.
Выводы: Опыт применения препарата позволяет заключить, что Трактоцил является эффективным токолитическим средством, с высоким профилем безопасности, для лечения угрожающих преждевременных родов. Действительно по праву может считаться препаратом первой линии терапии преждевременных родов.
Врач акушер-гинеколог
ОПЫТ ПРИМЕНЕНИЯ В РОДДОМЕ №2 г. САНКТ-ПЕТЕРБУРГ, отделение патологии беременности
А., 35 лет
Срок беременности: 28 недель
Поступила с жалобами на тянущие боли.
Диагноз: Угрожающие преждевременные роды. ИЦП.
Данные внутреннего акушерского исследования: Шейка матки укорочена до 1 см., размягчена, воронкообразное расширение внутреннего зева до 16 мм.
Было принято решение о введении препарата Трактоцил по стандартной схеме введения (1:8) в III этапа:
I этап: болюсная дозировка 0,9 мл в/в струйно.
II этап: на 90 мл физиологического раствора 2 флакона Трактоцила по 5мл, полученный раствор 100 мл капается инфузоматом со скоростью 24 мл\ч в течение 3 часов, оставшийся раствор (28 мл) переводят инфузомат на скорость 8 мл\ч.
III этап: готовится три флакона раствора по 100 мл (90 мл. физиологического раствора + 2 флакона Трактоцила по 5 мл.) капается инфузоматом со скоростью 8 мл\ч в течение до 45 часов.
Общая продолжительность терапии Трактоцилом составила 48 часов.
У пациентки отмечена высокая эффективность препарата Трактоцил.
Показаниями к применению препарата Трактоцил (атозибан) явилась угроза преждевременных родов в сроке беременности 28-29 недель. Целый плодный пузырь.
Целый плодный пузырь.
Побочные эффекты на фоне терапии Трактоцилом не зарегистрированы
Беременность была пролонгирована на 10 недель без повторного использования токолитиков (до 39 недель).
Результаты: У пациентки отмечена высокая эффективность препарата Трактоцил. Полное отсутствие побочных эффектов. К концу курса терапии у пациентки отсутствовали какие-либо жалобы. Была выписана с прогрессирующей беременностью 30 недель. Роды произошли на 39 недели.
Выводы: Опыт применения препарата позволяет заключить, что Трактоцил является эффективным токолитическим средством, с высоким профилем безопасности, для лечения угрожающих преждевременных родов. Действительно по праву может считаться препаратом первой линии терапии преждевременных родов.
Врач акушер-гинеколог
ОПЫТ ПРИМЕНЕНИЯ В ОБЛАСТНОЙ КЛИНИЧЕСКОЙ БОЛЬНИЦЕ №2 г. РОСТОВ-НА-ДОНУ, отделение патологии беременности
К., 29 лет
Срок беременности: 30 недель
Поступила с жалобами на тянущие боли в нижних отделах живота различной степени интенсивности.
Диагноз: Одноплодная беременность, рубец на матке, длина шейки матки 2 см (по данным цервикометрии). Угрожающие преждевременные роды.
Данные внутреннего акушерского исследования: Шейка матки резко укорочена, длиной 0,5 см, цервикальный канал проходим для 2х пальцев свободно.
При кардиомониторном наблюдении состояние плода удовлетворительное, регистрировались регулярные маточные сокращения матки по 15 секунд 4-6 раз в течение часа.
Было принято решение о введении препарата Трактоцил по стандартной схеме введения (1:8) в III этапа:
I этап: болюсная дозировка 0,9 мл в/в струйно.
II этап: на 90 мл физиологического раствора 2 флакона Трактоцила по 5мл, полученный раствор 100 мл капается инфузоматом со скоростью 24 мл\ч в течение 3 часов, оставшийся раствор (28 мл) переводят инфузомат на скорость 8 мл\ч.
III этап: готовится три флакона раствора по 100 мл (90 мл. физиологического раствора + 2 флакона Трактоцила по 5 мл.) капается инфузоматом со скоростью 8 мл\ч в течение до 45 часов.
Общая продолжительность терапии Трактоцилом составила 48 часов.
Показаниями к применению препарата Трактоцил (атозибан) явилась угроза преждевременных родов в сроке беременности 30 недель с целью пролонгирования беременности и проведения экстренной профилактики синдрома дыхательных расстройств плода.
Следует отметить отсутствие побочных эффектов в течение всего курса терапии Трактоцилом.
Результаты: У пациентки отмечена высокая эффективность препарата Трактоцил. В течение первых 2-4 часов после введения Трактоцила пациентка отмечала снижение интенсивности и частоты ложных схваток. Полное отсутствие каких-либо побочных эффектов. К концу курса терапии у пациентки отсутствовали какие-либо жалобы.
Выводы: В целом опыт применения препарата можно оценить как положительный, эффективно предотвращающий развитие преждевременно начавшейся родовой деятельности. При наблюдении было отмечено полное отсутствие каких-либо побочных эффектов как со стороны матери, так и со стороны плода.
Зав. Отделением, врач акушер-гинеколог
ОПЫТ ПРИМЕНЕНИЯ В ПЕРИНАТАЛЬНОМ МЕДИЦИНСКОМ ЦЕНТРЕ г. МОСКВА, родильное отделение
И., 34 лет
Срок беременности: 30 недель
Поступила без выраженных жалоб.
Диагноз: Угроза преждевременных родов.
Данные внутреннего акушерского исследования: Шейка матки резко укорочена, длиной 0,5 см, цервикальный канал проходим для 2х пальцев свободно.
При кардиомониторном наблюдении состояние плода удовлетворительное, регистрировались регулярные маточные сокращения матки по 15 секунд 4-6 раз в течение часа.
Было принято решение о введении препарата Трактоцил:
I этап: болюсная дозировка 0,9 мл в/в струйно.
II этап: на 90 мл физиологического раствора 2 флакона Трактоцила по 5мл, полученный раствор 100 мл капается инфузоматом со скоростью 24 мл\ч в течение 3 часов, оставшийся раствор (28 мл) переводят инфузомат на скорость 8 мл\ч.
III этап: готовится три флакона раствора по 100 мл (90 мл. физиологического раствора + 2 флакона Трактоцила по 5 мл.) капается инфузоматом со скоростью 8 мл\ч в течение до 45 часов.
Общая продолжительность терапии Трактоцилом составила 48 часов.
Показаниями к применению препарата Трактоцил (атозибан) явилась угроза преждевременных родов в сроке беременности 31 неделя.
Следует отметить отсутствие побочных эффектов в течение всего курса терапии Трактоцилом.
Результаты: Введение препарата принесло желаемый эффект. Маточные сокращения прекратились, наблюдалась в отделении патологии беременных, родоразрешена в доношенном сроке беременности.
Выводы: Опыт применения препарата позволяет заключить, что Трактоцил является эффективным лекарственным средством при угрозе преждевременных родов, с высоким профилем безопасности.
Клиники и лаборатории ЦИР — Сообщения с тегом «преждевременные роды»
Дементьева Светлана Николаевна
01. 04.202212:1601.04.2022 12:16:44
04.202212:1601.04.2022 12:16:44
Акушер-гинеколог
Вторая история.
Артериальная гипертония, избыточный вес, многократные преэклампсии в анамнезе, привычное невынашивание.
Ко мне на прием в Центр иммунологии и репродукции на Новокузнецкой обратилась женщина для подготовки к беременности.
В анамнезе — 3 беременности с преэклампсией: 1 экстренное кесарево сечение на сроке 38 недель и 2 малых экстренных кесарева сечения в 20 недель; 3 потери беременности на ранних сроках.
Женщина старшего репродуктивного возраста, 38 лет, живет на Дальнем Востоке. До беременности она прилетала на консультации в Москву. Далее, при наступлении беременности, мы проводили онлайн приемы.
Анамнез
В конце первой беременность, которая была 15 лет назад, на сроке 38 недель повысилось артериальное давление до 180/100, и появился белок в моче. Было произведено экстренное кесарево сечение по состоянию плода на фоне преэклампсии. Родился здоровый доношенный, с хорошим весом мальчик.
Родился здоровый доношенный, с хорошим весом мальчик.
Потом было 2 неразвивающихся беременности подряд на сроке 6-7 недель.
Дальше, четвертая и пятая беременности. С ранних сроков по назначению гемостазиолога женской консультации пациентка принимала Клексан. Но на сроке 20 недель резко повышалось давление, появлялся белок в моче. Клексан не является основным препаратом для профилактики нарушений функции плаценты. 20 недель — это как раз тот срок, с которого может проявляться преэклампсия. Оба раза было произведено малое кесарево сечение, дети погибли.
Диагностика
Читать подробнее…
<Без имени>
01.04.202212:1601.04.2022 12:16:44
Просмотров:579
Комментариев:0
Теги: анализы, гестационный сахарный диабет, кейсы ЦИР, невынашивание беременности, осложнения беременности, преждевременные роды, пренатальная диагностика, Преэклампсия (гестоз)
Дементьева Светлана Николаевна
21. 03.202213:3921.03.2022 13:39:28
03.202213:3921.03.2022 13:39:28
Акушер-гинеколог
Первая история, которую я хочу вам рассказать, о молодой женщине 30 лет. Она обратилась к нам в ЦИР осенью 2020 года с тем, что было 2 беременности, которые закончились неблагоприятно.
Дано
Женщина молодая и миниатюрная, рост около 160 см и вес 48 кг. Индекс массы тела – важный показатель, он рассчитывается по соотношению веса и роста. У этой женщины он равен 20 — это нормальный показатель (норма от 18,5 до 25).
Первый брак для обоих супругов в паре. Нормальное давление у женщины, гинекологических заболеваний не было.
Первая беременность у женщины закончилась на сроке 5 недель — это была отслойка хориона по УЗИ, которая клинически характеризовалась болями в животе, и на 6 неделях беременность остановилась в развитии.
Следующая беременность была через 3 года — в 2019 году, в итоге она закончилась кесаревым сечением на сроке 30-31 неделя по состоянию плода. Был очень сильный ранний токсикоз и все 30 недель — тошнота, иногда многократная рвота. Биохимический анализ крови не проводился всю беременность, по функции печени и желчного пузыря, уровню глюкозы и белков данных нет. Масса тела снижалась.
Был очень сильный ранний токсикоз и все 30 недель — тошнота, иногда многократная рвота. Биохимический анализ крови не проводился всю беременность, по функции печени и желчного пузыря, уровню глюкозы и белков данных нет. Масса тела снижалась.
Первый скрининг: сданы 2 показателя: PAPP-A и ХГЧ. Мы делаем 3 биохимических показателя крови и ультразвуковое исследование.
Первый пренатальный скрининг
По результатам первого скрининга, который проводится на сроке 11 недель — 13 недель 6 дней, можно исключить хромосомные врожденные аномалии плода. Во время УЗИ оценивается строение плода – все органы, позвоночник, мозг, шейная складка, носовая кость, реверсные кровотоки. Вторая часть — биохимические маркеры. Мы смотрим 3 показателя, их соотношение говорит о том, есть ли косвенный риск врожденных хромосомных аномалий. С другой стороны, они говорят о том, как работает плацента.
По ультразвуку на сроке первого скрининга делается допплеровское исследование – оценка кровотока в маточных артериях. Допплерометрия кровотока плода и пуповины не проводится, это неинформативно.
Допплерометрия кровотока плода и пуповины не проводится, это неинформативно.
Когда беременная женщина приходит на ультразвук, на ультразвуковом аппарате обязательно включается режим «акушерство», и интенсивность сигнала на аппаратах выставляется намного меньше, чем даже при гинекологических исследованиях, для того чтобы риск повреждения плода был минимальным.
Допплеровское исследование маточных артерий дает показатель «пульсационный индекс», который говорит о том, как происходит кровоток в матке. Он может быть разный по левой и правой маточной артерии.
По многим показателям на первом скрининге, кроме абсолютного значения, есть еще значение относительное, по которому можно смотреть выходит ли он за границы нормы или нет. Этот показатель отображается в МоМ (multiple of median) — отклонение от медианного, среднего, значения. Норма МоМ показателей первого скрининга от 0.5-0,7 до 2.
Читать подробнее…
<Без имени>
21. 03.202213:3921.03.2022 13:39:28
03.202213:3921.03.2022 13:39:28
Просмотров:984
Комментариев:0
Теги: анализы, невынашивание беременности, осложнения беременности, преждевременные роды, пренатальная диагностика, пренатальный скрининг, Преэклампсия (гестоз), кейсы ЦИР
Клиники и лаборатории ЦИР
27.05.201909:3427.05.2019 09:34:36
Вопрос: «В первую беременность для профилактики Дюфастон, а далее свечи Утрожестан до 40 недели. Сейчас вторая беременность, шейка 3,8, нужна ли терапия прогестероном, как в первую беременность?»
Ответы на ваши вопросы в передаче «В ЦИРе и в мире». Отвечает Игорь Иванович Гузов, акушер-гинеколог, к.м.н., основатель Центра иммунологии и репродукции.
Для определения индивидуальной программы обследования и профилактики невынашивания беременности требуется консультация врача акушера-гинеколога.
<Без имени>
27.05.201909:3427.05.2019 09:34:36
Просмотров:15045
Комментариев:0
Теги: беременность, гормоны, дюфастон, ИЦН (истмико-цервикальная недостаточность), осложнения беременности, преждевременные роды, прогестерон, терапия во время беременности, утрожестан
Клиники и лаборатории ЦИР
15.11.201810:3315.11.2018 10:33:32
Игорь Иванович Гузов, акушер-гинеколог, к.м.н., основатель Центра иммунологии и репродукции.
Почему при недоношености один ребенок будет абсолютно здоровым, а у другого разовьются долговременные неврологические последствия? Что является фактором, который вызывает повреждения головного мозга плода?
Возможно, это было и в педиатрических секциях, по крайней мере, на международных съездах, которые касаются акушерства, гинекологии и перинатологии, этот вопрос активно обсуждается. Очень много групп исследователей из разных стран занимаются системой комплемента при беременности, но я бы обратил внимание на ту группу, которая работает сейчас в Эдинбурге: оказывается, что вот это повреждение головного мозга плода происходит тогда, когда происходит активация системы комплемента. То есть те факторы профилактики преждевременных родов, которые традиционно используются (например, аспирин) никак не действуют на систему комплемента плода.
То есть те факторы профилактики преждевременных родов, которые традиционно используются (например, аспирин) никак не действуют на систему комплемента плода.
Читать подробнее…
<Без имени>
15.11.201810:3315.11.2018 10:33:32
Просмотров:17711
Комментариев:0
Теги: плаквенил, беременность, осложнения беременности, преждевременные роды
Клиники и лаборатории ЦИР
17.11.201611:5817.11.2016 11:58:17
Этот день учрежден в 2011 году Европейским Фондом по уходу за новорожденным детьми, организацией March of Dimes, международным фондом помощи странам Африки Little Big Souls и Национальным фондом мам недоношенных детей Австралии.
В 2009 года праздник назывался Международным днём повышения осведомленности о недоношенности. Его впервые отметили участники Европейского Фонда по уходу за новорожденным детьми и партнерских европейских организаций. В 2010 году к ним присоединились организация March of Dimes, Национальный фонд мам недоношенных детей Австралии, международный фонд помощи странам Африки Little Big Souls, все члены объединения «Мир недоношенных детей». В 2011 году событие приобрело современное название и всемирный масштаб.
В 2010 году к ним присоединились организация March of Dimes, Национальный фонд мам недоношенных детей Австралии, международный фонд помощи странам Африки Little Big Souls, все члены объединения «Мир недоношенных детей». В 2011 году событие приобрело современное название и всемирный масштаб.
Читать подробнее…
<Без имени>
17.11.201611:5817.11.2016 11:58:17
Просмотров:9088
Комментариев:3
Теги: неонатолог, осложнения беременности, преждевременные роды, ребенок, узи
Курганников Андрей Сергеевич
12.05.201621:1112.05.2016 21:11:06
Врач ультразвуковой диагностики
В своём блогепро истмико-цервикальную недостаточность (ИЦН) я столкнулся с большим количеством вопросов, касающихся необходимости использования акушерского пессария в том или ином случае. Попробую рассказать о том, что знаю, и о том, что узнал совсем недавно относительно этого устройства под названием пессарий.
Читать подробнее…
<Без имени>
12.05.201621:1112.05.2016 21:11:06
Просмотров:378108
Комментариев:426
Теги: ИЦН (истмико-цервикальная недостаточность), преждевременные роды, терапия во время беременности
Курганников Андрей Сергеевич
09.09.201511:0009.09.2015 11:00:00
Врач ультразвуковой диагностики
Скрининг первого триместра беременности позади, время идёт, растёт животик, и появляются новые тревоги.
Вы где-то слышали или читали про истмико-цервикальную недостаточность (ИЦН), преждевременные роды, УЗИ шейки матки и теперь не знаете, грозит ли это Вам и нужно ли такое исследование именно Вам, а если нужно, то когда?
В этой статье я постараюсь рассказать о такой патологии, как ИЦН, о современных методах её диагностики, формировании группы высокого риска преждевременных родов и способах лечения.
Читать подробнее…
<Без имени>
09. 09.201511:0009.09.2015 11:00:00
09.201511:0009.09.2015 11:00:00
Просмотров:590581
Комментариев:311
Теги: беременность, ИЦН (истмико-цервикальная недостаточность), пессарий, преждевременные роды, узи
Какая длина шейки матки говорит о вероятности преждевременных родов — клиника «Добробут»
Главная
Медицинская библиотека Добробут
Дата публикации: 2020-06-30
Цервикометрия при беременности – что это такое
Цервикометрия – методика трансвагинального УЗИ, с помощью которой измеряют длину шейки матки. Когда шейка матки слишком короткая, существует повышенный риск преждевременных родов. О том, как делается цервикометрия и в каких случаях показано исследование, пойдет речь ниже.
Нормы длины шейки матки по неделям беременности
Цервикометрия при беременности – что это такое? Это наиболее достоверный способ измерения длины закрытой части шейки матки. Трансвагинальная ультразвуковая техника превосходит по точности трансабдоминальный способ определения длины шейки матки. Цервикометрию проводят всем беременным, но для женщин, у которых в анамнезе были случаи преждевременных родов, результаты исследования особенно важны. Этим пациенткам показана цервикометрия через каждые 15 дней в интервале с 14 до 24 недели беременности. Остальным беременным рекомендуется однократное исследование на 20–24 неделе. Процедура абсолютно безопасна для матери и плода и практически ничем не отличается от стандартного ультразвукового исследования.
Цервикометрию проводят всем беременным, но для женщин, у которых в анамнезе были случаи преждевременных родов, результаты исследования особенно важны. Этим пациенткам показана цервикометрия через каждые 15 дней в интервале с 14 до 24 недели беременности. Остальным беременным рекомендуется однократное исследование на 20–24 неделе. Процедура абсолютно безопасна для матери и плода и практически ничем не отличается от стандартного ультразвукового исследования.
Нормы длины шейки матки по неделям беременности:
- 16–20 неделя: 40–45 мм;
- 25–28 неделя: 35–40 мм;
- 32–36 неделя: 30–35 мм.
Если длина шейки матки 30 мм и более, вероятность преждевременных родов не превышает общепопуляционный показатель. Какая длина шейки матки сигнализирует о высоком риске преждевременных родов? При выявлении укороченной шейки матки (менее 15 мм) показана срочная госпитализация и комплекс мер по предотвращению преждевременных родов (цервикальный серкляж, назначение прогестерона). Если по результатам цервикометрии длина шейки матки составляет менее 25 мм, то пациентке выдают заключение «ЭХО-признаки ИЦН» с рекомендацией консультации акушера-гинеколога.
Если по результатам цервикометрии длина шейки матки составляет менее 25 мм, то пациентке выдают заключение «ЭХО-признаки ИЦН» с рекомендацией консультации акушера-гинеколога.
Цервикометрия: подготовка и техника проведения
Перед исследованием следует опорожнить мочевой пузырь. Цервикометрию выполняют в литотомическом положении (женщина лежит на спине с согнутыми коленями). Врач осторожно вводит ультразвуковой датчик во влагалище по направлению к переднему своду. При этом получают сагиттальный вид органа. Ориентиром для определения положения внутреннего зева служит слизистая эндоцервикса. Врач производит измерение закрытой части шейки матки, начиная от наружного зева и вплоть до V-образной выемки внутреннего зева. На этом исследование заканчивается и пациентке выдается заключение.
Трансвагинальная цервикометрия позволяет выявить ряд важных клинических состояний, которые варьируются от преждевременных родов до полигидрамниона (многоводия). Обнаружение короткой шейки матки трансвагинальным УЗИ на 18–24 неделе беременности является самым главным прогностическим параметром спонтанных преждевременных родов. Если длина шейки матки на 14–24 неделе беременности менее 15 мм, то с вероятностью 50% на сроке беременности до 33 недель могут случиться преждевременные роды. У женщин с предшествующим неблагоприятным анамнезом прослеживается закономерность: чем короче шейка матки, тем более вероятны рецидивирующие преждевременные роды, а при длине менее 10 мм степень вероятности увеличивается до 90%. Вот почему так важно во время беременности наблюдаться у гинеколога и своевременно проводить трансвагинальную цервикометрию.
Если длина шейки матки на 14–24 неделе беременности менее 15 мм, то с вероятностью 50% на сроке беременности до 33 недель могут случиться преждевременные роды. У женщин с предшествующим неблагоприятным анамнезом прослеживается закономерность: чем короче шейка матки, тем более вероятны рецидивирующие преждевременные роды, а при длине менее 10 мм степень вероятности увеличивается до 90%. Вот почему так важно во время беременности наблюдаться у гинеколога и своевременно проводить трансвагинальную цервикометрию.
Цену УЗИ цервикометрии можно узнать на нашем сайте https://www.dobrobut.com
Связанные услуги:
Гинекологический Check-up
Кольпоскопия
Хотите получить онлайн разъяснение от врача МС “Добробут”?
Скачивайте наше приложение Google Play и App Store
Наши врачи
Смотреть всех врачей 633
Наши сертификаты
Сертифікат № QIZ 804 468 C1
Сертифікат № QIZ 804 469 C1
Сертифікат № QIZ 804 470 C1
Сертифікат № QIZ 804 471 C1
Смотреть все сертификаты
Заказать обратный звонок
Введите Ваш телефон
Другие статьи
Чем опасна агенезия почки у плода — что говорят врачи
Агенезия почки у ребенка: чем опасны односторонняя и двусторонняя форма аномалии. Как заподозрить наличие агенезии или аплазии и надо ли лечить.
Как заподозрить наличие агенезии или аплазии и надо ли лечить.
Когда снимают швы после хирургической операции по удалению атеромы
Можно ли удалить атерому волосистой части головы лазером. Методы диагностики патологии. Как лечить атерому века у ребенка – советы практикующего врача.
Диагностика дилатационной кардиомиопатии: основные методы обследования
Что такое кардиомиопатия. Виды кардиомиопатии. Симптомы гипертрофической обструктивной кардиомиопатии. Диагностика заболевания. Лечение алкогольной кардиомиопатии. Прогноз заболевания.
Профилактические мероприятия при варикозной болезни
Какие профилактические меры необходимо предпринять, чтобы минимизировать риск развития варикозных заболеваний сосудов. Практические советы флеболога для сохранения здоровья ваших ножек
Практические советы флеболога для сохранения здоровья ваших ножек
Смотреть все статьи
Заказать обратный звонок
Введите Ваш телефон
Недоношенные дети, рожденные на сроке менее 31 недели, лучше растут при циклическом освещении по сравнению с непрерывной полной темнотой
Сохранить цитату в файл
Формат:
Резюме (текст)PubMedPMIDAbstract (текст)CSV
Добавить в коллекции
- Создать новую коллекцию
- Добавить в существующую коллекцию
Назовите свою коллекцию:
Имя должно содержать менее 100 символов
Выберите коллекцию:
Не удалось загрузить вашу коллекцию из-за ошибки
Повторите попытку
Добавить в мою библиографию
- Моя библиография
Не удалось загрузить делегатов из-за ошибки
Повторите попытку
Ваш сохраненный поиск
Название сохраненного поиска:
Условия поиска:
Тестовые условия поиска
Эл. адрес:
адрес:
(изменить)
Который день?
Первое воскресеньеПервый понедельникПервый вторникПервая средаПервый четвергПервая пятницаПервая субботаПервый деньПервый рабочий день
Который день?
ВоскресеньеПонедельникВторникСредаЧетвергПятницаСуббота
Формат отчета:
SummarySummary (text)AbstractAbstract (text)PubMed
Отправить максимум:
1 шт. 5 шт. 10 шт. 20 шт. 50 шт. 100 шт. 200 шт.
Отправить, даже если нет новых результатов
Необязательный текст в электронном письме:
Создайте файл для внешнего программного обеспечения для управления цитированием
Полнотекстовые ссылки
Эльзевир Наука
Полнотекстовые ссылки
Клинические испытания
. 2002 г., февраль; 140(2):192-9.
2002 г., февраль; 140(2):192-9.
doi: 10.1067/mpd.2002.121932.
Дебра Х Брэндон
1
, Дайан Холдич-Дэвис, Майкл Белья
Принадлежности
принадлежность
- 1 Школа медсестер Университета Дьюка, Институт перинатальных исследований Дьюка, Дарем, Северная Каролина 27710, США.
PMID:
11865270
DOI:
10.1067/mpd.2002.121932
Клинические испытания
Debra H Brandon et al.
J Педиатр.
2002 Февраль
. 2002 г., февраль; 140(2):192-9.
2002 г., февраль; 140(2):192-9.
doi: 10.1067/mpd.2002.121932.
Авторы
Дебра Х Брэндон
1
, Дайан Холдич-Дэвис, Майкл Белья
принадлежность
- 1 Школа медсестер Университета Дьюка, Институт перинатальных исследований Дьюка, Дарем, Северная Каролина 27710, США.
PMID:
11865270
DOI:
10.1067/mpd.2002.121932
Абстрактный
Цели:
Наша цель состояла в том, чтобы оценить преимущества циклического освещения (CL) по сравнению с почти полной темнотой (ND) для здоровья недоношенных детей, рожденных в сроке гестации <31 недели.
Дизайн исследования:
Рандомизированное интервенционное исследование, в котором сравнивали младенцев, получавших (1) КЛ с рождения, (2) КЛ в 32-недельном постконцептуальном возрасте (ППВ) и (3) КЛ в 36-недельном ППВ при переходе к выписке домой. Статистическую значимость оценивали с помощью сегментированных смешанных общих линейных моделей, ковариационного анализа, общих оценочных уравнений, хи(2) и точной процедуры Фишера.
Полученные результаты:
Младенцы, получавшие КЛ при рождении и 32-недельную АКП, прибавляли в весе быстрее, чем дети, не получавшие КЛ до 36-недельной АКП. Между группами не было различий в продолжительности госпитализации или количестве дней на ИВЛ, но мощность этих переменных была низкой.
Выводы:
Эти результаты показывают, что КЛ имеет значительные преимущества в увеличении веса по сравнению с НД, и нет краткосрочных преимуществ НД по сравнению с циклическим светом для здоровья недоношенных детей.
Похожие статьи
Циклический свет в отделении интенсивной терапии для недоношенных и маловесных детей.
Мораг И., Олссон А.
Мораг I и др.
Cochrane Database Syst Rev. 3 августа 2013 г.; (8): CD006982. doi: 10.1002/14651858.CD006982.pub3.
Кокрановская система базы данных, ред. 2013 г.PMID: 23913547
Обновлено.
Обзор.Циклический свет в отделении интенсивной терапии для недоношенных и маловесных детей.
Мораг И., Олссон А.
Мораг I и др.
Cochrane Database Syst Rev. 2011 19 января; (1): CD006982. doi: 10.1002/14651858.CD006982.pub2.
Кокрановская система базы данных, ред. 2011 г.PMID: 21249685
Обновлено.
Обзор.Сроки введения циклического освещения для крайне недоношенных детей: рандомизированное контролируемое исследование.

Брэндон Д.Х., Сильва С.Г., Парк Дж., Малкольм В., Камхави Х., Холдитч-Дэвис Д.
Брэндон Д.Х. и др.
Рес Нурс Здоровье. 2017 авг; 40 (4): 294-310. дои: 10.1002/нур.21797. Epub 2017 21 апр.
Рес Нурс Здоровье. 2017.PMID: 28431191
Бесплатная статья ЧВК.Клиническое испытание.
Циклическое освещение в сравнении с постоянной почти полной темнотой у недоношенных детей: рандомизированное контролируемое исследование.
Арайичи С., Симсек Г.К., Урас Н., Онсел М.Ю., Джанполат Ф.Е., Огуз С.С.
Арайичи С. и соавт.
Клин Падиатр. 2022 март; 234(2):74-80. дои: 10.1055/a-1554-5699. Epub 2021, 1 сентября.
Клин Падиатр. 2022.PMID: 34470064
Клиническое испытание.
Английский.Младенцы с экстремальной задержкой роста: существует ли центиль жизнеспособности?
Камодзи В.
 М., Дорлинг Дж.С., Манктелоу Б.Н., Дрейпер Э.С., Филд Диджей.
М., Дорлинг Дж.С., Манктелоу Б.Н., Дрейпер Э.С., Филд Диджей.
Камодзи В.М. и соавт.
Педиатрия. 2006 г., август; 118 (2): 758-63. doi: 10.1542/пед.2005-2399.
Педиатрия. 2006.PMID: 16882834
Посмотреть все похожие статьи
Цитируется
Развитие циркадной системы в раннем возрасте: материнские и экологические факторы.
Вонг С.Д., Райт К.П. младший, Спенсер Р.Л., Веттер С., Хикс Л.М., Дженни О.Г., ЛеБуржуа М.К.
Вонг С.Д. и др.
J Физиол Антропол. 2022 16 мая; 41(1):22. doi: 10.1186/s40101-022-00294-0.
J Физиол Антропол. 2022.PMID: 35578354
Бесплатная статья ЧВК.Обзор.
Непрерывный искусственный свет потенциально нарушает центральные и периферические репродуктивные часы, что приводит к изменению физиологии матки и снижению успешности беременности у мышей-альбиносов.

Дас М., Миноча Т., Кумар Д., Ядав С.К., Халдар С.
Дас М. и др.
Фотохимия Photobiol Sci. 2022 июль; 21(7):1217-1232. doi: 10.1007/s43630-022-00210-6. Epub 2022 10 апр.
Фотохимия Photobiol Sci. 2022.PMID: 35399124
Применение шкалы оценки поведения новорожденных для оценки нейроповедения недоношенных новорожденных.
Малак Р., Фехнер Б., Сикорска Д., Росолек М., Мойс Э., Самборски В., Баум Э.
Малак Р. и др.
наук о мозге. 2021 сен 28;11(10):1285. doi: 10.3390/brainsci11101285.
наук о мозге. 2021.PMID: 34679350
Бесплатная статья ЧВК.Начало прозревать: уроки, извлеченные из разработки циркадной системы для оптимизации световых условий в отделении интенсивной терапии новорожденных.
Хазелхофф Э.
 М., Дудинк Дж., Мейер Дж.Х., Кервези Л.
М., Дудинк Дж., Мейер Дж.Х., Кервези Л.
Hazelhoff EM, et al.
Фронтальные нейроски. 2021 18 марта; 15:634034. doi: 10.3389/fnins.2021.634034. Электронная коллекция 2021.
Фронтальные нейроски. 2021.PMID: 33815040
Бесплатная статья ЧВК.Обзор.
Воздействие света в ночное время влияет на развитие головного мозга через пинеальные аллопрегнанолон-зависимые механизмы.
Харагути С., Камата М., Токита Т., Таширо К.И., Сато М., Нодзаки М., Окамото-Кацуяма М., Симидзу И., Хан Г., Чоудхури В.С., Лэй XF, Миядзаки Т., Ким-Канеяма Дж.Р., Накамачи Т., Мацуда К. , Отаки Х., Токумото Т., Тачибана Т., Миядзаки А., Цуцуи К.
Харагути С. и соавт.
Элиф. 2019 30 сентября; 8: e45306. doi: 10.7554/eLife.45306.
Элиф. 2019.PMID: 31566568
Бесплатная статья ЧВК.
Просмотреть все статьи «Цитируется по»
Типы публикаций
термины MeSH
Грантовая поддержка
- F31 NR007180/NR/NINR NIH HHS/США
- NR07180-02/NR/NINR NIH HHS/США
Полнотекстовые ссылки
Эльзевир Наука
Укажите
Формат:
ААД
АПА
МДА
НЛМ
Отправить по номеру
Преждевременные роды и недоношенные дети
Преждевременные роды: основные сведения
Беременность длится в среднем 40 недель (обычно от 38 до 42 недель). Преждевременные роды – это когда ребенок рождается до 37 недель. Так что ребенок, рожденный в 36 недель и 6 дней, официально считается недоношенным.
Преждевременные роды – это когда ребенок рождается до 37 недель. Так что ребенок, рожденный в 36 недель и 6 дней, официально считается недоношенным.
Степень недоношенности часто описывается по гестационному возрасту как:
- крайне недоношенная – от 23-28 недель
- очень недоношенная – 28-32 недели
- умеренно недоношенная – 32-34 недели
- поздняя недоношенность – 34- 37 недель.
Гестационный возраст
Гестационный возраст — это время, в течение которого ваш ребенок развивается в матке. Он рассчитывается с первого дня последней менструации.
Точный срок беременности важен, поскольку чем больше недоношенных детей, тем менее развитыми они будут. А это означает, что им, вероятно, потребуется больше медицинской помощи для их легких, сердца, живота и кишечника, контроля температуры и кормления.
Например, большинству детей, родившихся ранее 32 недель беременности, потребуется помощь при дыхании. Это означает, что о них будут заботиться в отделении интенсивной терапии новорожденных (NICU). Если они более развиты, о них могут заботиться в питомнике особого ухода.
Это означает, что о них будут заботиться в отделении интенсивной терапии новорожденных (NICU). Если они более развиты, о них могут заботиться в питомнике особого ухода.
Низкая масса тела при рождении
Дети могут быть как недоношенными, так и детьми с низкой массой тела при рождении.
Низкая масса тела при рождении — это когда дети весят менее 2,5 кг или их вес ниже ожидаемого для их гестационного возраста.
Низкий вес при рождении может быть вызван тем, что недоношенные дети рождаются до того, как у них появляется возможность прибавить в весе в последние недели или месяцы беременности. Эти дети имеют низкий вес при рождении, но их развитие соответствует их гестационному возрасту.
Как выглядят недоношенные дети
Внешний вид вашего недоношенного ребенка во многом зависит от того, насколько он недоношен.
Когда ребенок рождается на 34-37 неделе беременности (поздний недоношенный), он, вероятно, будет выглядеть как маленький доношенный ребенок.
По мере того, как гестационный возраст ребенка при рождении уменьшается, его вес и размер обычно также уменьшаются.
Крайне недоношенные дети, например дети, рожденные на 24-й неделе беременности, будут довольно маленькими и могут удобно помещаться в вашей руке. Они могут выглядеть истощенными и иметь хрупкую полупрозрачную кожу. Их глаза все еще могут быть закрыты.
По мере того, как эти крошечные дети растут, родители могут наблюдать изменения во внешнем виде, движениях и способности ребенка взаимодействовать с окружающим миром.
Преждевременные роды: факторы риска
Примерно в половине всех преждевременных родов причина преждевременных родов неизвестна.
Следующие факторы повышают вероятность преждевременных родов:
- предыдущие преждевременные роды
- некоторые состояния матки или шейки матки, такие как фибромы или ослабленная шейка матки
- многоплодная беременность – двойня или более
- материнская инфекция или состояние матери, которое означает, что роды должны быть осуществлены быстро для безопасности матери и ребенка — например, преэклампсия
- состояния, такие как диабет и высокое кровяное давление.

Есть также некоторые другие факторы , связанные с преждевременными родами. К ним относятся плохое или недостаточное питание, чрезмерная физическая активность, курение, употребление алкоголя и других наркотиков, чрезмерный стресс, тревога, депрессия, ожирение, недостаточный вес и отсутствие дородового ухода. Фактором преждевременных родов также может быть возраст младше 17 лет или старше 35 лет.
Лучший способ убедиться в том, что ваша беременность протекает нормально, — это посещать регулярные дородовые консультации и следовать советам своего врача или акушерки о:
- правильно питаться
- не курить, не употреблять алкоголь и не принимать другие наркотики
- делать достаточную физическую активность
- справляться со стрессом, депрессией и беспокойством.
Даже если вы будете следовать всем советам по беременности, у вас все равно может родиться недоношенный ребенок. Но если вы позаботитесь о себе, вы сделаете все возможное для своего ребенка. Если вы считаете, что у вас может быть риск преждевременных родов, поговорите со своим врачом или другим медицинским работником.
Но если вы позаботитесь о себе, вы сделаете все возможное для своего ребенка. Если вы считаете, что у вас может быть риск преждевременных родов, поговорите со своим врачом или другим медицинским работником.
У курящих женщин почти в два раза выше риск рождения детей с низким весом и преждевременных родов. Отказ от курения, даже во время беременности, снизит риск. Если вам нужна помощь, чтобы бросить курить, поговорите со своим врачом или акушеркой или позвоните на линию помощи по отказу от курения по телефону 137 848.
Преждевременные роды: признаки и симптомы
Если у вас есть какие-либо из следующих симптомов, вам следует обратиться к акушерке, врачу или в больницу. Эти симптомы могут означать, а могут и не означать, что у вас роды, но вы всегда должны их проверять:
- тупая боль в пояснице
- ощущение, что ребенок давит вниз или ощущение давления в области таза
- отек рук, ног или лица
- схватки, которые происходят более четырех раз в час
- тошнота , рвота или диарея
- нечеткость зрения, двоение в глазах или другие нарушения зрения
- спазмы в животе, похожие на менструальные боли
- замедление или прекращение движений вашего ребенка
- выделение жидкости или крови из влагалища.

Возможно, вы просто плохо себя чувствуете, даже если у вас нет особых симптомов. Если это произойдет, доверьтесь своим инстинктам . Обратитесь к врачу или акушерке или обратитесь в больницу.
Если у вас преждевременные роды, чем раньше вы обратитесь к акушерке или врачу, тем лучше. Некоторые преждевременные роды можно остановить или отсрочить. Если ваш ребенок хорошо растет и получает все, что ему нужно, от вашего тела, чем дольше ваш ребенок может оставаться в вашей утробе, тем лучше.
Иногда вы можете заранее знать, что родите ребенка, чтобы подготовиться к преждевременным родам. Один из способов подготовиться — поговорить со своим врачом и задать несколько вопросов о преждевременных родах.
Недоношенные дети: выживание и развитие
В Австралии большинство недоношенных детей выживают . И показатели выживаемости продолжают улучшаться по мере того, как улучшаются медицинские знания.
Выживание зависит от того, насколько недоношенный ребенок. Например, у умеренно недоношенных детей больше шансов выжить, чем у крайне недоношенных. Дети, рожденные после 23 недель, имеют разумные шансы на выживание — более 50%.
Например, у умеренно недоношенных детей больше шансов выжить, чем у крайне недоношенных. Дети, рожденные после 23 недель, имеют разумные шансы на выживание — более 50%.
Большинство недоношенных детей развиваются так же, как и доношенные дети. Чем дольше вынашивается ваш ребенок, тем меньше вероятность возникновения каких-либо проблем со здоровьем или развитием.
Младенцы, родившиеся поздними недоношенными, как правило, не имеют серьезных долгосрочных проблем.
Крайне недоношенные дети (рожденные в возрасте 28 недель или меньше) имеют повышенный риск проблем развития. Но даже у крайне недоношенных детей серьезные проблемы развития все еще довольно редки.
Недоношенные дети и их родители могут начать совместную жизнь неожиданно, а иногда и со стрессом. Тем не менее, при профессиональном уходе, поддержке и руководстве ранние проблемы часто решаются, и большинство детей имеют типичное развитие.
Преждевременные (преждевременные) роды: признаки, причины и лечение
В этой статье
- Что повышает риск?
- Симптомы
- Как проверить наличие схваток
- Если вам необходимо обратиться в больницу
- Можно ли предотвратить преждевременные роды?
- Что произойдет, если мой ребенок родится раньше срока?
Преждевременные роды также называются преждевременными родами. Это когда ваше тело начинает готовиться к родам слишком рано во время беременности. Роды считаются преждевременными, если они начинаются более чем за 3 недели до установленного срока.
Это когда ваше тело начинает готовиться к родам слишком рано во время беременности. Роды считаются преждевременными, если они начинаются более чем за 3 недели до установленного срока.
Преждевременные роды могут привести к преждевременным родам. Но хорошая новость заключается в том, что врачи могут многое сделать, чтобы отсрочить ранние роды. Чем дольше ваш ребенок будет расти внутри вас — вплоть до срока родов — тем меньше вероятность того, что у него возникнут проблемы после рождения.
Что повышает риск?
Многие вещи могут увеличить риск преждевременных родов. Вот некоторые из них:
- Курение
- Слишком избыточный или недостаточный вес до беременности
- Подростковый возраст или возраст 40 лет и старше
- Отсутствие хорошего дородового ухода
- Употребление алкоголя или наркотиков1 во время беременности Наличие заболеваний, таких как высокое кровяное давление, преэклампсия, диабет, нарушения свертываемости крови или инфекции
- Беременность ребенком с определенными врожденными пороками
- Беременность ребенком в результате экстракорпорального оплодотворения
- Беременность двойней или другой многоплодной беременностью
- Семейный или личный анамнез преждевременных родов
- Слишком ранняя беременность после родов младенец
Симптомы
Чтобы остановить преждевременные роды, необходимо знать предупреждающие знаки. Быстрые действия могут иметь большое значение. Немедленно позвоните акушерке или врачу, если у вас:
Быстрые действия могут иметь большое значение. Немедленно позвоните акушерке или врачу, если у вас:
- Боль в спине, , которая обычно возникает в нижней части спины. Это может быть постоянным или приходить и уходить, но это не пройдет, даже если вы поменяете положение или сделаете что-то еще для комфорта.
- Схватки, каждые 10 минут или чаще, которые становятся более быстрыми и сильными
- Спазмы в нижней части живота или менструальные спазмы. Они могут ощущаться как боли от газов, которые могут сопровождаться диареей.
- Подтекание жидкости из влагалища
- Гриппоподобные симптомы , такие как тошнота, рвота или диарея. Позвоните своему врачу даже в легких случаях. Если вы не можете переносить жидкости более 8 часов, вы должны обратиться к врачу.
- Повышенное давление в области таза или влагалища
- Повышенные выделения из влагалища
- Вагинальное кровотечение, включая легкое кровотечение
Некоторые из них трудно отличить от обычных симптомов беременности, таких как боль в спине. Но нельзя быть слишком осторожным. Проверьте все возможные предупреждающие знаки.
Но нельзя быть слишком осторожным. Проверьте все возможные предупреждающие знаки.
Как проверить наличие схваток
Проверка на наличие схваток является ключевым способом выявления ранних родов.
- Положите кончики пальцев на живот.
- Если вы чувствуете, что матка сжимается и размягчается, это схватка.
- Засекайте схватки. Запишите время начала схватки и запишите время начала следующей схватки.
- Попробуй остановить схватки. Слезь с ног. Измените свою позицию. Расслабляться. Выпейте два-три стакана воды.
- Позвоните своему врачу или акушерке, если у вас продолжаются схватки каждые 10 минут или чаще, если какой-либо из ваших симптомов ухудшается или если у вас сильная боль, которая не проходит.
Имейте в виду, что у многих женщин случаются безобидные ложные роды, называемые схватками Брэкстона-Хикса. Обычно они беспорядочны, не сближаются и прекращаются, когда вы двигаетесь или отдыхаете. Они не являются частью труда. Если вы не уверены в типе схваток, которые вы чувствуете, обратитесь к врачу.
Если вы не уверены в типе схваток, которые вы чувствуете, обратитесь к врачу.
Если вам необходимо обратиться в больницу
Если ваш врач или акушерка считает, что у вас начнутся преждевременные роды, вам, вероятно, следует обратиться в больницу. По прибытии врач, акушерка или медсестра:
- Спросят о вашей истории болезни, в том числе о лекарствах, которые вы принимали во время беременности.
- Проверьте свой пульс, артериальное давление и температуру.
- Положите монитор себе на живот, чтобы контролировать частоту сердечных сокращений вашего ребенка и ваши сокращения.
- Мазок на фетальный фибронектин, который помогает прогнозировать риск преждевременных родов.
- Проверьте свою мочу или шейку матки на инфекции.
- Проверьте, открывается ли шейка матки.
Если у вас диагностированы преждевременные роды, вам может потребоваться лечение, которое может включать:
- Внутривенное введение жидкостей
- Лекарство для расслабления матки и прекращения родов
- Лекарство для ускорения развития легких вашего ребенка
- Антибиотики
- Поступление в больницу
Если ваши роды продолжаются и не могут быть остановлены, ваш врач или акушерка приготовятся родить вашего ребенка. Они также могут сделать это, если у вас есть инфекция амниотической жидкости и матки или такое заболевание, как тяжелая преэклампсия или эклампсия (высокое кровяное давление, возникающее во время беременности).
Они также могут сделать это, если у вас есть инфекция амниотической жидкости и матки или такое заболевание, как тяжелая преэклампсия или эклампсия (высокое кровяное давление, возникающее во время беременности).
Ребенок также может родиться раньше срока, если он плохо себя чувствует, если у вас предлежание плаценты (плацента, покрывающая шейку матки) с обильным кровотечением, если у вас отслойка плаценты (отслоение плаценты), или если есть определенные врожденные дефекты или пороки развития. найденный.
Если врачи говорят, что у вас нет преждевременных родов, вы можете идти домой. Несмотря на распространенное мнение, постельный режим, по-видимому, не помогает предотвратить преждевременные роды и сам по себе сопряжен с риском.
Можно ли предотвратить преждевременные роды?
Самое важное, что вы можете сделать, чтобы родить здорового ребенка, — это быть в наилучшем состоянии до того, как вы забеременеете, и получить дородовой уход.
Предотвратить преждевременные роды и преждевременные роды невозможно, но эти шаги могут помочь:
- Постарайтесь уменьшить стресс.
 Каждый день выделяйте время для тишины и просите о помощи, когда она вам нужна.
Каждый день выделяйте время для тишины и просите о помощи, когда она вам нужна. - Исследователи также обнаружили связь между заболеванием десен и преждевременными родами, поэтому ежедневно чистите зубы и пользуйтесь зубной нитью.
- Если вы курите, бросьте.
Ваш врач проверит вас на наличие факторов риска преждевременных родов и обсудит, какие меры предосторожности вам следует предпринять. Измерение длины шейки матки с помощью специального трансвагинального ультразвукового датчика может помочь предсказать риск преждевременных родов. Обычно это делается между 20 и 28 неделями беременности, если это необходимо.
Недавние исследования показали, что лечение гормоном прогестероном может предотвратить преждевременные роды у некоторых женщин. Вагинальный прогестерон назначают беременным женщинам с короткой шейкой матки. А женщины, у которых ранее были преждевременные роды и которые беременны одним ребенком, могут получать инъекции прогестерона на протяжении всей беременности, чтобы снизить риск.
Что произойдет, если мой ребенок родится раньше срока?
Примерно каждый десятый ребенок, родившийся в США, недоношен. Большинство недоношенных детей преуспевают по мере того, как становятся старше и вовремя догоняют своих доношенных сверстников.
Но у этих детей повышен риск проблем. Недоношенные дети растут медленнее, чем дети, рожденные в срок. Они могут медленнее переворачиваться на спину, говорить или хватать и удерживать предметы руками. У них более высокий риск некоторых долгосрочных проблем со здоровьем, включая аутизм, умственную отсталость, церебральный паралич, проблемы с легкими, а также потерю зрения и слуха. У других детей позже возникают проблемы с поведением. У некоторых бывают эмоциональные всплески или они гиперактивны. У них могут быть проблемы с обучением или чтением в школе.
Чем раньше рождается ребенок, тем больше у него проблем. Те, кто родился после 7 месяцев, обычно нуждаются в кратковременном пребывании в отделении интенсивной терапии новорожденных (ОИТН). Младенцы, рожденные раньше, сталкиваются с гораздо большими проблемами. Им потребуется специализированный уход в отделении интенсивной терапии.
Младенцы, рожденные раньше, сталкиваются с гораздо большими проблемами. Им потребуется специализированный уход в отделении интенсивной терапии.
Когда вы оба вернетесь домой из больницы, следите за признаками того, что вам может понадобиться позвонить своему врачу или отвезти ребенка в отделение неотложной помощи.
Сестринское дело. Ваш малыш может есть медленно и не может съедать столько молока или смеси, сколько доношенный ребенок. Вы будете кормить их чаще, примерно каждые 3 или 4 часа. Если они отказываются есть, позвоните своему врачу или медсестре. Если вашему ребенку трудно научиться сосать грудь, попросите помощи у медсестры, врача или консультанта по грудному вскармливанию.
Сон. Ваш ребенок может быть более сонным, чем доношенные дети. Они могут даже спать во время кормления. Разбудите ребенка, когда придет время есть. Положите их на спину, чтобы спать.
Дыхание. Позвоните своему врачу или 911, если заметите, что ему трудно дышать.
Температура тела. У недоношенных детей не так много жира, чтобы поддерживать нормальную температуру. Держите ребенка подальше от холодных сквозняков. Держите их комнату в тепле и уюте. Зимой одевайте их слоями, чтобы они оставались теплыми.
Желтуха. Если кожа или глаза вашего ребенка желтые или ему трудно есть, это может быть признаком этого заболевания. Это означает, что их печень не может очистить кровь от чего-то, что называется билирубином. Перед выпиской из больницы убедитесь, что они проверились на наличие желтухи, и позвоните своему врачу, если заметите какие-либо симптомы. Это может привести к повреждению головного мозга, если его не лечить на ранней стадии.
Инфекции. Недоношенные дети не имеют полностью развитой иммунной системы. Это подвергает их большему риску заражения. Следите за симптомами болезни, такими как высокая температура или проблемы с дыханием. Позвоните своему врачу, если вы считаете, что ваш ребенок нуждается в лечении инфекции.
Руководство по охране здоровья и беременности
- Беременная
- Первый триместр
- Второй триместр
- Третий триместр
- Трудно и доставка
- Осложнения беременности
- Все направляющие темы
Премированная выживаем. страшнее, чем преждевременные роды.
Несмотря на многочисленные достижения в области медицины, преждевременные роды по-прежнему являются основной причиной неонатальных потерь.
Однако теперь статистика показывает, что показатели выживаемости даже самых ранних недоношенных детей просто поразительны.
Если вы столкнулись с преждевременными родами, вы, вероятно, задаетесь вопросом, какие исходы вероятны, исходя из вашей текущей беременности.
Если вы подвержены риску преждевременных родов, знание результатов по неделям становится частью обратного отсчета беременности, и вы знаете, что каждый день и каждая неделя означают повышение показателей выживаемости.
Когда у меня было кровотечение на 16 неделе беременности, я помню, как мое сердце замерло.
Ее быстро приподняли, когда мне сделали ультразвуковое исследование, но я знала, что кровотечение во втором триместре (в сочетании с некоторыми плацентарными осложнениями) может увеличить вероятность преждевременных родов.
Позже, когда у меня отошли воды в 29 недель, я лихорадочно начала искать статистику. Каждый день, проведенный в больнице, приносил облегчение, зная, что прогноз моего ребенка улучшается с каждым днем.
В течение первых 24 часов моего пребывания в больнице доктор за доктором приходили, чтобы обсудить самые разные вещи – от специалиста по материнской и эмбриональной медицине, обсуждавшего УЗИ, до неонатолога, пришедшего поговорить о выживаемости.
Это был вихрь информации, но все, что я хотел знать в то время, это насколько вероятно, что с моим ребенком все будет в порядке.
Каковы показатели выживаемости недоношенных детей?
При оценке выживаемости учитывается множество факторов – страна, в которой вы находитесь, больница, в которую вы обращаетесь, пол вашего ребенка и т. д.
д.
В разных районах и больницах действуют разные правила, например, в отношении реанимации или жизнеспособности. Статистика просто дает общую картину того, что может произойти.
Самая новая и наиболее меняющаяся статистика касается крайне недоношенных детей, также известных как недоношенные, потому что много лет назад жизнеспособность не начиналась до 28 недель.
Теперь, как правило, когда вы достигаете 24 недель, вы достигаете жизнеспособности, а коэффициент выживаемости составляет 40-70%
Некоторые учреждения пытаются реанимировать младенцев, рожденных уже в 22 недели. Выживаемость составляет 0-10%.
Более низкая выживаемость может быть частично связана с меньшим количеством попыток реанимации младенцев на этом сроке беременности из-за плохого долгосрочного прогноза до 24 недель.
Младенцы, рожденные в возрасте 34 недель, имеют почти такие же показатели выживаемости, как доношенные дети, — 98% и более.
Они более подвержены риску определенных осложнений со здоровьем и развитием, чем доношенные дети, но их выживаемость и долгосрочный прогноз очень близки к таковым у доношенных детей.
Показатели выживаемости по неделям
Каждая ситуация уникальна, но эта статистика поможет вам понять, чего ожидать.
- 21 неделя или менее: 0%
- 22 недели: 0-10%
- 23 недели: 10-35%
- 24 недели: 40-70%
- 25 недель: 50-80%
- 26 недель: 80-90%
- 27 недель: более 90%
- 28 недель: 92% или более
- 29 недель: 95% или более
- 30 недель: более 95%
- 31 неделя: более 95%
- 32 недели: 98%
- 33 неделя: 98%
- 34 недели: 98% или более
Хотя в каждой больнице действуют разные правила ведения преждевременных родов, 24 недели считаются возрастом жизнеспособности, поскольку 50 % или более детей выживают на этом сроке беременности.
При поддержке неонатологии дети, рожденные в возрасте 32 недель, имеют показатели выживаемости, близкие к показателям доношенных детей.
Дети, рожденные в возрасте 34 недель или позже, имеют показатели выживаемости доношенных детей, часто с небольшой поддержкой в еде и, иногда, в дыхании.
Дети, рожденные между 35 и 37 неделями, хотя и считаются недоношенными, обычно не нуждаются в респираторной поддержке, и многие из них могут кормить перорально без осложнений. Тем не менее, некоторым из этих младенцев по-прежнему потребуется некоторая поддержка при переходе, что может означать непродолжительное пребывание в отделении интенсивной терапии. Однако показатели выживаемости в этой группе редко вызывают беспокойство.
Можете ли вы увеличить шансы вашего ребенка на выживание?
Большая часть беременности и родов находится вне нашего контроля. Однако есть некоторые вещи, которые мы можем контролировать.
Когда речь идет о недоношенности, высказывание лучше профилактики, чем фунта лечения совершенно верно.
Не все случаи недоношенности можно предотвратить, но есть вещи, которые мы можем сделать, чтобы снизить риски и увеличить шансы ребенка на выживание. А в ситуациях, когда у нас нет никакого контроля, к счастью, мы живем во времена многих неонатальных достижений.
Чтобы снизить риск преждевременных родов:
- Получайте регулярный и адекватный дородовой уход
- Обратитесь к акушеру или врачу, если у вас есть какие-либо признаки ИМП или других инфекций/лихорадки
- Примите меры до зачатия и во время беременности, чтобы снизить риск гестационного диабета (ГД)
- Если у вас развился БГ или у вас диабет 1 или 2 типа, следуйте рекомендациям врача по диете, физическим упражнениям и лекарствам. Если у вас диабет 1 типа, вам следует по мере необходимости работать с эндокринологом.
- Сообщите о любом кровотечении акушерке или врачу
- Сообщите о спазмах или схватках акушерке или врачу. Хотя они часто не вызывают беспокойства, важно, чтобы ваш врач решил , нужно ли вам наблюдаться
- Немедленно обратитесь к акушеру или врачу, если вы считаете, что у вас подтекают или отошли воды,
.
Если преждевременные роды уже неизбежны, мало что можно сделать; однако есть вещи, которые могут помочь вашему ребенку:
- Если начались преждевременные роды, как можно скорее обратитесь в больницу
- Иногда токолитические препараты могут ослаблять или останавливать схватки, что позволяет ребенку оставаться в положении на несколько дней дольше, а иногда даже до полного срока
- Если вам меньше 32 недель, ваша акушерка или врач, вероятно, назначит сульфат магния, чтобы защитить мозг вашего ребенка и снизить риск церебрального паралича.
 Сульфат магния также действует как мягкий токолитик, который может помочь ребенку оставаться в постели немного дольше 9.0010
Сульфат магния также действует как мягкий токолитик, который может помочь ребенку оставаться в постели немного дольше 9.0010 - Если вам меньше 34 недель, ваша акушерка или врач введут одну или две дозы стероидов, чтобы помочь легким вашего ребенка созреть
Как видите, самое главное для улучшения исхода вашего ребенка — это обратиться к врачу, как только вы подозреваете преждевременные роды. Токолитики, сульфат магния и стероиды обычно назначают в условиях стационара.
Узнайте больше о Преждевременные роды — признаки, симптомы и лечение и получите уверенность с Серия фотографий, посвященная силе недоношенных детей.
Сезонность, связанная с преждевременными родами. Заимствуем ли мы у наших детей? | неонатология | JAMA Network Open
Преждевременные роды представляют собой серьезную глобальную проблему здравоохранения с документально подтвержденными последствиями для младенцев, семьи и общества в целом. Преждевременные роды, признанные ведущей причиной смерти детей в возрасте до 5 лет, происходят примерно в 15 миллионах родов во всем мире и остаются одной из основных проблем в области акушерства. 1 Показатели преждевременных родов растут во всем мире. 1 В 2019 г., последнем году, по которому имеются полные данные, частота преждевременных родов в США составила 10,23%, а частота родов ранее 28 недель беременности — 0,66%. 2 Гестационный возраст на момент родов и риск неонатальной заболеваемости и смертности обратно пропорциональны. Новорожденные, рожденные ранее 28 недель беременности, составляют наименьшую долю рождений, но у этих детей непропорционально выше частота осложнений, связанных с недоношенностью, включая смерть. 3 Для сравнения, уровень младенческой смертности среди детей, родившихся ранее 28 недель беременности, был в 186 раз выше, чем среди детей, родившихся между 37 и 41 неделей беременности в США в 2018 году. 3 Выжившие младенцы подвергаются риску развития широкий спектр краткосрочных и долгосрочных заболеваний. Хотя бремя преждевременных родов ясно, понимание биологических характеристик родов у человека остается неуловимым.
1 Показатели преждевременных родов растут во всем мире. 1 В 2019 г., последнем году, по которому имеются полные данные, частота преждевременных родов в США составила 10,23%, а частота родов ранее 28 недель беременности — 0,66%. 2 Гестационный возраст на момент родов и риск неонатальной заболеваемости и смертности обратно пропорциональны. Новорожденные, рожденные ранее 28 недель беременности, составляют наименьшую долю рождений, но у этих детей непропорционально выше частота осложнений, связанных с недоношенностью, включая смерть. 3 Для сравнения, уровень младенческой смертности среди детей, родившихся ранее 28 недель беременности, был в 186 раз выше, чем среди детей, родившихся между 37 и 41 неделей беременности в США в 2018 году. 3 Выжившие младенцы подвергаются риску развития широкий спектр краткосрочных и долгосрочных заболеваний. Хотя бремя преждевременных родов ясно, понимание биологических характеристик родов у человека остается неуловимым. С этой целью изучаются поддающиеся изменению факторы риска для решения этой серьезной проблемы общественного здравоохранения.
С этой целью изучаются поддающиеся изменению факторы риска для решения этой серьезной проблемы общественного здравоохранения.
Hviid и коллеги 4 сообщают данные популяционного ретроспективного когортного исследования в Дании, в котором изучалась связь сезона родов и сезона наступления беременности с частотой преждевременных родов. Времена года определялись как зима (декабрь, январь, февраль), весна (март, апрель, май), лето (июнь, июль, август) и осень (сентябрь, октябрь, ноябрь). Преждевременные роды были классифицированы в соответствии с тяжестью: крайне преждевременные роды определялись как живорождения, произошедшие между 22 и 27 неделями беременности, очень преждевременные, как живорождения, произошедшие между 28 и 31 неделями беременности, и умеренно преждевременные, как живорождения, произошедшие между 32 и 36 неделями беременности. ‘ беременности. Из-за существенного бремени крайней недоношенности основным результатом исследования были роды между 22 и 27 неделями беременности. Были разработаны сложные модели частоты преждевременных родов в зависимости от сезона с поправкой на социально-экономические и демографические факторы, такие как характеристики здоровья матери и статус курения.
Были разработаны сложные модели частоты преждевременных родов в зависимости от сезона с поправкой на социально-экономические и демографические факторы, такие как характеристики здоровья матери и статус курения.
В период с 1997 по 2016 год было зарегистрировано 1136143 беременностей, которые соответствовали критериям приемлемости для включения в исследование. Общая частота преждевременных родов составила 3,4%, а частота чрезвычайно преждевременных родов для когорты составила 0,20% при 2009 случаях. Авторы обнаружили, что кумулятивная частота чрезвычайно преждевременных родов была самой низкой зимой (0,16%; 95% ДИ, 0,14–0,17%) и самой высокой осенью (0,20%, 95% ДИ, 0,18–0,21%), а затем летом. (0,18%; 95% ДИ, 0,17%-0,20%) и весной (0,17%; 95% ДИ, 0,16%-0,19).%). Используя зиму в качестве референтного сезона, затем рассчитывали скорректированные коэффициенты риска (AHR) для сезона рождения и сезона наступления беременности с использованием страт крайне недоношенных, очень преждевременных и умеренно преждевременных родов. При анализе сезона рождения после поправки на материнские демографические и семейные социально-экономические факторы AHR для риска чрезвычайно преждевременных родов составили 1,15 (95% ДИ, 1,02–1,31) для лета и 1,25 (95% ДИ, 1,10–1,42). на осень. Число крайне недоношенных родов, на которые приходится повышенный риск весной, летом и осенью, составило 56,1 (95% ДИ, 18,2-99,7), или 2,8% (95% ДИ, 0,9%-5,0%) всех крайне преждевременных родов в исследовании. При анализе сезона наступления беременности самый высокий риск (AHR, 1,12; 95% ДИ, 0,99-1,27) экстремально преждевременных родов был у весны, а самый низкий — летом (AHR, 0,87; 95% ДИ, 0,77-0,99). ) по сравнению с зимой. Для исследуемой когорты с информацией об индексе массы тела матери (рассчитываемом как вес в килограммах, деленный на рост в метрах в квадрате) и статусе курения во время беременности (n = 689680) были обнаружены аналогичные HR. Кроме того, анализы, включающие только чрезвычайно преждевременные роды, зарегистрированные как спонтанные (n = 811) или материнская преэклампсия (n = 32543), существенно не изменили результаты.
При анализе сезона рождения после поправки на материнские демографические и семейные социально-экономические факторы AHR для риска чрезвычайно преждевременных родов составили 1,15 (95% ДИ, 1,02–1,31) для лета и 1,25 (95% ДИ, 1,10–1,42). на осень. Число крайне недоношенных родов, на которые приходится повышенный риск весной, летом и осенью, составило 56,1 (95% ДИ, 18,2-99,7), или 2,8% (95% ДИ, 0,9%-5,0%) всех крайне преждевременных родов в исследовании. При анализе сезона наступления беременности самый высокий риск (AHR, 1,12; 95% ДИ, 0,99-1,27) экстремально преждевременных родов был у весны, а самый низкий — летом (AHR, 0,87; 95% ДИ, 0,77-0,99). ) по сравнению с зимой. Для исследуемой когорты с информацией об индексе массы тела матери (рассчитываемом как вес в килограммах, деленный на рост в метрах в квадрате) и статусе курения во время беременности (n = 689680) были обнаружены аналогичные HR. Кроме того, анализы, включающие только чрезвычайно преждевременные роды, зарегистрированные как спонтанные (n = 811) или материнская преэклампсия (n = 32543), существенно не изменили результаты. Статистические различия в сезонности и очень преждевременных родах были схожими. Однако анализ умеренно преждевременных родов не выявил связи ни с сезоном родов, ни с сезоном наступления беременности.
Статистические различия в сезонности и очень преждевременных родах были схожими. Однако анализ умеренно преждевременных родов не выявил связи ни с сезоном родов, ни с сезоном наступления беременности.
Hviid и коллеги 4 подчеркивают важность и трудности изучения факторов, связанных с преждевременными родами. Их выводы особенно актуальны, учитывая, что в исследовании использовался подход к оценке плодов в группе риска для оценки общенациональных данных о более чем 1 миллионе рождений. То есть их анализ ограничил путаницу, которая может возникнуть при использовании подхода временных рядов, который не учитывает сезонные колебания рождаемости. Кроме того, авторы подчеркивают, что анализ живорождений учитывал потенциальное влияние мертворождений с использованием подхода конкурирующего риска, и они провели скорректированный анализ различных материнских и семейных социально-демографических факторов. Несмотря на отсутствие связи с умеренно преждевременными родами, авторы предполагают, что результаты крайне преждевременных родов важны из-за значительной заболеваемости и смертности, обнаруженных у этих уязвимых детей. Кроме того, данные о снижении крайне преждевременных родов зимой могут объяснить аналогичное снижение, наблюдаемое во время пандемии COVID-19.период блокировки, который изменил воздействие климата и усилил гигиену. 5
Кроме того, данные о снижении крайне преждевременных родов зимой могут объяснить аналогичное снижение, наблюдаемое во время пандемии COVID-19.период блокировки, который изменил воздействие климата и усилил гигиену. 5
Прежде чем сезонность можно будет считать окончательным фактором риска преждевременных родов (крайне преждевременных или иных), необходимо принять во внимание несколько важных предостережений. Во-первых, наблюдались существенные различия в изученной популяции по сравнению с популяциями в других регионах. Частота преждевременных родов в исследовании Hviid et al 4 (3,4%) была значительно ниже, чем в других странах. 1 ,2 Например, частота преждевременных родов в США 2 почти в 3 раза выше как для умеренно преждевременных (<37 недель беременности), так и для крайне преждевременных (<28 недель беременности) родов по сравнению с с показателями, найденными в когорте исследования. Кроме того, материнские факторы в исследуемой популяции, такие как характеристики здоровья и статус курения, заметно отличались от популяций в других регионах. Например, доля беременных с индексом массы тела выше 25 колебалась от 21,3% до 24,5% в исследуемой когорте по сравнению с 55,9%.% в США в 2019 году. 2 Расовая и этническая принадлежность участников представляет собой другие очевидные различия в Дании по сравнению с другими регионами. 1 ,2 Во-вторых, что важно, другие факторы риска преждевременных родов не изучались. Авторы не оценивали связь между предыдущими преждевременными родами и риском рецидива, особенно при рассмотрении частоты, порядка и тяжести предыдущих преждевременных родов и последующего риска преждевременных родов при текущей беременности. 6 В-третьих, о стратегиях акушерского ведения, таких как наложение серкляжа на шейку матки, не сообщалось, что могло повлиять на частоту преждевременных родов, особенно родов во втором триместре между 22 неделями, 0–7-м днем беременности и 27-м днем беременности. недель, 6-7 дней беременности. В-четвертых, предположение о том, что снижение физической активности связано с улучшением показателей крайне преждевременных родов, не было четко подтверждено текущими данными.
Например, доля беременных с индексом массы тела выше 25 колебалась от 21,3% до 24,5% в исследуемой когорте по сравнению с 55,9%.% в США в 2019 году. 2 Расовая и этническая принадлежность участников представляет собой другие очевидные различия в Дании по сравнению с другими регионами. 1 ,2 Во-вторых, что важно, другие факторы риска преждевременных родов не изучались. Авторы не оценивали связь между предыдущими преждевременными родами и риском рецидива, особенно при рассмотрении частоты, порядка и тяжести предыдущих преждевременных родов и последующего риска преждевременных родов при текущей беременности. 6 В-третьих, о стратегиях акушерского ведения, таких как наложение серкляжа на шейку матки, не сообщалось, что могло повлиять на частоту преждевременных родов, особенно родов во втором триместре между 22 неделями, 0–7-м днем беременности и 27-м днем беременности. недель, 6-7 дней беременности. В-четвертых, предположение о том, что снижение физической активности связано с улучшением показателей крайне преждевременных родов, не было четко подтверждено текущими данными. Действительно, досуг может быть полезным фактором, связанным с уменьшением, а не увеличением частоты преждевременных родов. 7 ,8
Действительно, досуг может быть полезным фактором, связанным с уменьшением, а не увеличением частоты преждевременных родов. 7 ,8
Несмотря на эти предостережения, провокационным следствием результатов исследования Hviid et al 4 является потенциальная связь воздействия тепла и климата с преждевременными родами. Bekkar и коллеги 9 недавно провели систематический обзор 68 исследований, охвативших более 32 миллионов родов, и обнаружили, что увеличение воздействия окружающей среды, такого как жара, которое усугубляется изменением климата, в значительной степени связано с неблагоприятными исходами беременности, включая преждевременные роды. . Хотя механизмы преждевременных родов сложны, гетерогенны и многофакторны по происхождению, текущие данные в сочетании с недавней литературой намекают на потенциальные последствия изменения климата для здоровья в будущем. Часто говорят, что мы не наследуем землю от наших предков. Мы заимствуем это у наших детей. Действительно, если эти предполагаемые выводы подтвердятся, заемный долг выплачивается сегодня. Расходы на здравоохранение являются существенным следствием преждевременных родов при рассмотрении как прямых, так и косвенных затрат. Этот вопрос был недавно изучен с использованием данных когорты родившихся в США за 2016 год, при этом общее социальное бремя преждевременных родов оценивается в 25,2 миллиарда долларов, или 64815 долларов на одно преждевременное рождение. 10 При анализе с использованием другого метода корректировки на рост цен общая стоимость в 2016 году составила бы 32 миллиарда долларов. 10 Медицинские услуги для детей, рожденных недоношенными, на сегодняшний день составляют самую крупную категорию социальных расходов, составляя две трети общих расходов, тогда как косвенные расходы составили 4,8 миллиарда долларов. 10 Помимо финансовых затрат, нельзя переоценить влияние преждевременных родов на пациентов и семьи, которым мы служим. Мы с нетерпением ждем будущих исследований последствий сезона, климата и поддающихся изменению факторов, чтобы понять и предотвратить этот глобальный кризис в области здравоохранения.
Действительно, если эти предполагаемые выводы подтвердятся, заемный долг выплачивается сегодня. Расходы на здравоохранение являются существенным следствием преждевременных родов при рассмотрении как прямых, так и косвенных затрат. Этот вопрос был недавно изучен с использованием данных когорты родившихся в США за 2016 год, при этом общее социальное бремя преждевременных родов оценивается в 25,2 миллиарда долларов, или 64815 долларов на одно преждевременное рождение. 10 При анализе с использованием другого метода корректировки на рост цен общая стоимость в 2016 году составила бы 32 миллиарда долларов. 10 Медицинские услуги для детей, рожденных недоношенными, на сегодняшний день составляют самую крупную категорию социальных расходов, составляя две трети общих расходов, тогда как косвенные расходы составили 4,8 миллиарда долларов. 10 Помимо финансовых затрат, нельзя переоценить влияние преждевременных родов на пациентов и семьи, которым мы служим. Мы с нетерпением ждем будущих исследований последствий сезона, климата и поддающихся изменению факторов, чтобы понять и предотвратить этот глобальный кризис в области здравоохранения.
Наверх
Информация о статье
Опубликовано: 3 февраля 2022 г. doi:10.1001/jamanetworkopen.2021.45808
Открытый доступ: Это статья в открытом доступе, распространяемая на условиях лицензии CC-BY. © 2022 Нельсон ДБ и др. Открытие сети JAMA .
Автор, ответственный за переписку: Дэвид Б. Нельсон, доктор медицинских наук, отделение акушерства и гинекологии, Юго-западный медицинский центр Техасского университета, 5323 Harry Hines Blvd, Dallas, TX 75390-9032 ([email protected]).
Раскрытие информации о конфликте интересов: Не сообщалось.
Ссылки
1.
Чаванпайбун
С, Фогель
Дж. П., Моллер
АБ,
и другие. Глобальные, региональные и национальные оценки уровней преждевременных родов в 2014 г.: систематический обзор и модельный анализ. Lancet Glob Health . 2019;7(1):e37-e46. doi: 10.1016 / S2214-109X (18) 30451-0 PubMedGoogle ScholarCrossref
Lancet Glob Health . 2019;7(1):e37-e46. doi: 10.1016 / S2214-109X (18) 30451-0 PubMedGoogle ScholarCrossref
2.
Мартин
Дж. А., Гамильтон
Б.Э., Остерман
MJK, Дрисколл
АК. Рождения: окончательные данные за 2019 год. Natl Vital Stat Rep . 2021;70(2):1-51.PubMedGoogle Scholar
3.
Эли
DM, Дрисколл
АК. Младенческая смертность в США, 2018 г.: данные из файла, связанного с рождением/детской смертностью за период. Натл Vital Stat Rep . 2020;69(7):1-18.PubMedGoogle Scholar
4.
Хвиид
А, Лаксафосс
А, Хедли
П,
и другие. Оценка сезонности и чрезвычайно преждевременных родов в Дании. JAMA Netw Open . 2022;5(2):e2145800. doi:10.1001/jamanetworkopen.2021.45800Google Scholar
2022;5(2):e2145800. doi:10.1001/jamanetworkopen.2021.45800Google Scholar
5.
Хедерманн
Г., Хедли
PL, Бэквад-Хансен
М,
и другие. Уровень преждевременной рождаемости в Дании во время блокировки COVID-19. Arch Dis Child Fetal Neonatal Ed . 2021;106(1):93-95. doi: 10.1136 / archdischild-2020-319990 PubMedGoogle ScholarCrossref
6.
Дж, Кук
Э, Амон
Э, Лит
Т. Риск рецидива преждевременных родов. Am J Obstet Gynecol . 2007;196(6):576.e1-576.e6. doi: 10.1016 / j.ajog.2007.01.039
Д, Шлезингер
С, Хенриксен
Т, Саугстад
ОД, Тонстад
С. Физическая активность и риск преждевременных родов: систематический обзор и метаанализ эпидемиологических исследований. БЙОГ . 2017;124(12):1816-1826. doi: 10.1111 / 1471-0528.14672 PubMedGoogle ScholarCrossref
2017;124(12):1816-1826. doi: 10.1111 / 1471-0528.14672 PubMedGoogle ScholarCrossref
8.
Гробман
Вашингтон, Гилберт
SA, Ямс
Джей Ди,
и другие; Юнис Кеннеди Шрайвер Сеть отделений медицины матери и плода (MFMU) Национального института детского здоровья и развития человека (NICHD). Ограничение активности у женщин с короткой шейкой матки. Акушерство Гинекол . 2013;121(6):1181-1186. дои: 10.1097/AOG.0b013e3182917529 PubMedGoogle ScholarCrossref
9.
Беккар
Б, Пачеко
С, Басу
Р, ДеНикола
Н. Связь загрязнения воздуха и воздействия тепла с преждевременными родами, низкой массой тела при рождении и мертворождением в США: систематический обзор. JAMA Netw Open . 2020;3(6):e208243. doi: 10.1001 / jamanetworkopen.2020.8243 PubMedGoogle Scholar
10.
Вайцман
Нью-Джерси, Джалали
А, Гроссе
SD. Затраты на преждевременные роды в течение всей жизни в США в 2016 г.: обновленная информация. Семин Перинатол . 2021;45(3):151390. doi: 10.1016 / j.semperi.2021.151390 PubMedGoogle Scholar
Преждевременные роды и церебральный паралич
Все дети, рожденные недоношенными, подвержены риску серьезных проблем со здоровьем, но те, кто родился раньше, подвергаются большему риску медицинских осложнений, длительной инвалидности а в некоторых тяжелых случаях даже смерть. Узнайте, как достижения в области медицины повысили шансы на выживание.
Как преждевременные роды повышают риск церебрального паралича?
В то время как преждевременное рождение ребенка может привести к серьезным проблемам, связанным со смертью этого ребенка, достижения в акушерстве и неонатологии, области педиатрии, занимающейся лечением новорожденных, повысили шансы на выживание.
Преждевременные роды до 37 недель являются фактором риска развития многих заболеваний, включая церебральный паралич. Беременность считается доношенной, если гестация длится от 37 до 42 недель. Младенцы, рожденные раньше срока, сталкиваются с рядом проблем. Их тела и нервная система могут быть не полностью развиты, что может вызвать такие осложнения, как проблемы с дыханием. Кроме того, матка матери защищает плод от инфекций и различных аномалий; преждевременные роды снимают эту защиту, и, следовательно, многие недоношенные дети должны оставаться в отделениях интенсивной терапии новорожденных.
Преждевременные роды не означают, что у ребенка разовьется церебральный паралич или какие-либо проблемы со здоровьем. Тем не менее, почти половина детей, у которых действительно развивается церебральный паралич, родились недоношенными. Многие неврологические состояния и причины, связанные с церебральным параличом (например, повреждение белого вещества головного мозга, известное как перивентрикулярная лейкомаляция или ПВЛ), тесно связаны с преждевременными родами. Недоношенные дети также имеют повышенный уровень инфицирования, что является еще одним значительным фактором риска развития церебрального паралича.
Недоношенные дети также имеют повышенный уровень инфицирования, что является еще одним значительным фактором риска развития церебрального паралича.
Низкий и очень низкий вес при рождении
Низкий вес при рождении (НМТ) означает, что ребенок родился с весом менее 5 фунтов 8 унций (примерно 2500 граммов) и имеет значительный риск развития церебрального паралича. Около 7,6% рождений имеют низкую массу тела при рождении. Чем меньше вес ребенка при рождении, тем выше риск развития ДЦП.
Многие здоровые дети рождаются с низкой массой тела при рождении. Иногда дети просто маленькие, и нет причин для беспокойства. В других случаях низкий вес при рождении может быть признаком того, что ребенок еще не закончил развитие.
Очень низкая масса тела при рождении (ОНМТ) — это разновидность низкой массы тела при рождении, когда ребенок рождается с весом менее 3 фунтов 4 унции (почти 1500 граммов). Многие дети с очень низкой массой тела при рождении также рождаются недоношенными. Недоношенность сама по себе является фактором риска развития церебрального паралича.
Недоношенность сама по себе является фактором риска развития церебрального паралича.
Считается, что низкий или очень низкий вес при рождении увеличивает вероятность развития у ребенка церебрального паралича. Если ребенок недоношен и имеет низкий вес при рождении, он подвергается большему риску, чем если бы существовал только один из факторов.
Таблица массы тела при рождении
| Вес при рождении | В фунтах | В граммах |
|---|---|---|
| Крайне низкий вес при рождении | 2 фунта. 3 унции или меньше | Менее 1000 г |
| Очень низкий вес при рождении | 2 фунта. 4 унции. до 3 фунтов. 5 унций | от 1001 до 1500 г |
| Низкий вес при рождении | 3 фунта. 6 унций до 5 фунтов. 8 унций. | от 1501 до 2500 г |
| Средний вес при рождении | 5 фунтов. 9 унций до 8 фунтов. 15 унций 15 унций | от 2 501 до 4 079 г |
| Высокий вес при рождении | 9 фунтов. и более | 4080 г и более |
В новостях. состояние, характеризующееся высоким кровяным давлением и белком в моче. Они обнаружили, что дети, рожденные меньше обычного, а также умеренно недоношенные (от 32 до 36 недель) или очень недоношенные (менее 31 недели) от матери, перенесшей преэклампсию, подвержены значительному, в 20 раз, повышенному риску диагностирования церебрального паралича.
Среди доношенных детей те, кто родился с нормальным ростом у женщины с преэклампсией, не подвергались повышенному риску, в то время как дети, рожденные маленькими для гестационного возраста женщинами с преэклампсией, подвергались повышенному риску. в 3 раза, говорится в исследовании, опубликованном 9 июля 2013 года в BMJ. Преэклампсия — это заболевание, которое проявляется высоким кровяным давлением и значительным количеством белка в моче беременных женщин.


