Первичная легочная гипертензия у детей: Первичная легочная гипертензия у детей
Легочная гипертензия новорожденных. Что такое Легочная гипертензия новорожденных?
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Легочная гипертензия новорожденных – состояние рефрактерного повышения сосудистого сопротивления в легких и шунтирования крови в обход малого круга кровообращения с развитием гипоксемии. Основными проявлениями являются стойкий центральный цианоз, учащение дыхания и положительная реакция на кислородотерапию. Диагностируется с помощью определения газового состава крови, а также на ЭКГ и ЭхоКГ, которые подтверждают гипертрофию правых отделов сердца и факт шунтирования крови в обход легких. Лечение комплексное, направлено на расширение сосудов легких с целью нормализации оксигенации, поддержание артериального давления, коррекцию водно-электролитного баланса и др.
- Причины и классификация легочной гипертензии новорожденных
- Симптомы и диагностика легочной гипертензии новорожденных
- Лечение и прогноз при легочной гипертензии новорожденных
- Цены на лечение
Общие сведения
Легочная гипертензия новорожденных – достаточно распространенное патологическое состояние. В норме легочная гипертензия присутствует до рождения. С началом легочного дыхания давление в сосудах легких должно снизиться, чего в данном случае по различным причинам не происходит. Частота заболевания – 1-6 случаев на 1000 новорожденных, дети обычно доношенные. Актуальность легочной гипертензии новорожденных в педиатрии связана достаточно высокой смертностью (10-20% случаев), которая лишь незначительно снижается по мере развития современных медицинских технологий. Высоким остается также процент инвалидизации вследствие длительной гипоксемии и продолжительной искусственной оксигенации. Растет количество форм заболевания, связанных с генетическими синдромами, и в целом число ассоциированных форм, что осложняет терапию.
Легочная гипертензия новорожденных
Причины и классификация легочной гипертензии новорожденных
В большинстве случаев легочная гипертензия новорожденных является следствием дефекта адаптации сосудов легких к изменению концентрации кислорода после рождения. Способствовать высокому сосудистому давлению в легких могут многие факторы, например, внутриутробные инфекции плода, прием матерью различных препаратов во время беременности, гипоксия в родах и др. Кроме того, причиной развития заболевания нередко становятся синдром аспирации мекония, респираторный дистресс-синдром и пневмония. Легочная гипертензия новорожденных регистрируется при гипоплазии легких и диафрагмальных грыжах. Оба этих состояния ведут к снижению общей площади альвеол и легочных капилляров, что вызывает повышение сосудистого давления.
Согласно современной классификации, принятой Институтом изучения заболеваний сосудов легких в 2011 году, выделяют две основные группы легочной гипертензии новорожденных: врожденную и персистирующую. Врожденная легочная гипертензия новорожденных может быть связана:
Врожденная легочная гипертензия новорожденных может быть связана:
- С материнскими причинами (хориоамнионит, преэклампсия и др.).
- С нарушением развития легочных сосудов ребенка (гипоплазия легких, диафрагмальные грыжи, альвеолярная дисплазия, аномалии легочных сосудов).
- С врожденными пороками сердечно-сосудистой системы (преждевременное закрытие овального окна или артериального протока и др.).
Персистирующая легочная гипертензия новорожденных обусловлена стойким дефектом адаптации легочных сосудов и может быть идиопатической (когда причина неизвестна), либо связанной с синдромом аспирации мекония, сепсисом, пневмонией, приемом некоторых лекарственных препаратов и другими обстоятельствами.
Симптомы и диагностика легочной гипертензии новорожденных
В 77% случаев заболевание развивается в первые сутки жизни малыша. Основным проявлением легочной гипертензии новорожденных является стойкий центральный цианоз, который, как правило, не соответствует степени выраженности патологических изменений в легких. Дыхание ребенка учащено, но не критически. Артериальное давление чаще в норме, по мере развития состояния постепенно снижается. Патогномоничным признаком считается разница оксигенации в большом и малом кругах кровообращения от 20% и выше. Определить это можно, одновременно измерив парциальное давление кислорода в большом и малом круге кровообращения. Также при легочной гипертензии новорожденных отмечается положительная реакция на кислородотерапию. Кроме цианоза и тахипноэ в ряде случаев обнаруживаются симптомы аспирации мекония, пневмонии и других заболеваний, которые могут вызвать повышение сопротивления в легочных сосудах.
Дыхание ребенка учащено, но не критически. Артериальное давление чаще в норме, по мере развития состояния постепенно снижается. Патогномоничным признаком считается разница оксигенации в большом и малом кругах кровообращения от 20% и выше. Определить это можно, одновременно измерив парциальное давление кислорода в большом и малом круге кровообращения. Также при легочной гипертензии новорожденных отмечается положительная реакция на кислородотерапию. Кроме цианоза и тахипноэ в ряде случаев обнаруживаются симптомы аспирации мекония, пневмонии и других заболеваний, которые могут вызвать повышение сопротивления в легочных сосудах.
Первичный физикальный осмотр педиатра позволяет выявить цианоз кожных покровов. Аускультативные изменения в легких выражены, как правило, незначительно. При аускультации сердца характерным является систолический щелчок над легочной артерией и акцент второго тона там же. Легочная гипертензия новорожденных подтверждается лабораторными методами диагностики. Общий и биохимический анализ крови обнаруживают полицитемию, гипокальциемию и гипогликемию. Гипоксемия определяется анализом газов крови. Рентгенограмма легких чаще в норме, кроме случаев пневмонии. ЭКГ и ЭхоКГ свидетельствуют о гипертрофии правых отделов сердца, которым при легочной гипертензии новорожденных приходится работать фактически на оба круга кровообращения.
Общий и биохимический анализ крови обнаруживают полицитемию, гипокальциемию и гипогликемию. Гипоксемия определяется анализом газов крови. Рентгенограмма легких чаще в норме, кроме случаев пневмонии. ЭКГ и ЭхоКГ свидетельствуют о гипертрофии правых отделов сердца, которым при легочной гипертензии новорожденных приходится работать фактически на оба круга кровообращения.
Патологию помогают диагностировать гипероксические тесты, позволяющие достоверно определить наличие сброса крови через открытые эмбриональные отверстия (артериальный проток, овальное окно) из малого круга кровообращения в большой, минуя легкие. Для детей, находящихся на искусственной вентиляции легких, возможно проведение гипервентиляционного гипероксического теста. Для этого частоту дыхания повышают до 80-100 в минуту на 5-10 минут. Диагноз легочной гипертензии новорожденных подтверждается, если цианоз исчезает. Если же цианоз остается, можно заподозрить у ребенка порок сердца «синего типа».
Лечение и прогноз при легочной гипертензии новорожденных
Терапия направлена на снижение сосудистого сопротивления в легких и лечение сопутствующего заболевания. Показан строгий лечебно-охранительный режим, количество манипуляций с ребенком стараются свести к необходимому минимуму. Как правило, речь идет о кювезном режиме в палате интенсивной терапии или реанимации. Независимо от причины легочной гипертензии новорожденных, лечение начинают с введения обезболивающих и седативных препаратов. Это позволяет минимизировать нагрузку на легкие и сердце.
Показан строгий лечебно-охранительный режим, количество манипуляций с ребенком стараются свести к необходимому минимуму. Как правило, речь идет о кювезном режиме в палате интенсивной терапии или реанимации. Независимо от причины легочной гипертензии новорожденных, лечение начинают с введения обезболивающих и седативных препаратов. Это позволяет минимизировать нагрузку на легкие и сердце.
Проводят инфузионную терапию с целью поддержания адекватного сердечного выброса и концентрации электролитов. Для поддержания артериального давления показаны инотропные препараты. Коррекцию гипоксемии осуществляют с использованием кислородотерапии, методом выбора в первые 2-3 суток является конвекционная ИВЛ. Для нормализации сосудистого давления в легких применяют вазодилататоры, которые могут назначаться ингаляционно в составе дыхательной смеси для ИВЛ, вводиться внутривенно или перорально. С этой же целью используют простагландины. В тяжелых случаях требуется экстракорпоральная мембранная оксигенация крови.
Осуществляют терапию основного заболевания, при патологии инфекционного генеза показаны антибиотики. Даже без подтвержденной пневмонии или сепсиса антибиотикотерапию часто назначают превентивно. В случае гипоплазии легких, диафрагмальной грыжи или подтвержденных врожденных пороков сердца и легких необходимо оперативное лечение. Методику выбирают в зависимости от типа патологии, в отдельных случаях выполняют пересадку легких или комплекса «легкие-сердце».
Прогноз легочной гипертензии новорожденных неблагоприятный. Кроме высокой смертности, о которой было сказано выше, примерно 25% выживших детей в дальнейшем имеют признаки отставания в физическом и умственном развитии. Часто возникают хронические легочные заболевания и нейросенсорные расстройства слуха. Профилактики заболевания не существует.
Вы можете поделиться своей историей болезни, что Вам помогло при лечении легочной гипертензии новорожденных.
Источники
- Настоящая статья подготовлена по материалам сайта: https://www.
 krasotaimedicina.ru/
krasotaimedicina.ru/
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Первичная лёгочная гипертензия. Что такое Первичная лёгочная гипертензия?
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Первичная легочная гипертензия – наследственная патология, характеризующаяся повышенным давлением внутри легочной артерии и усиленным общим легочным сосудистым сопротивлением. Проявляется одышкой, повышением частоты сердечных сокращений, непродуктивным кашлем, потерей сознания, загрудинными болями, непереносимостью физических нагрузок, отеками, кровохарканьем. Назначаются инструментальные методы исследования сердца, сосудов, диагноз подтверждается данными измерения давления в легочном стволе. Лечение включает прием вазодилатирующих препаратов, коррекцию ежедневных нагрузок.
Назначаются инструментальные методы исследования сердца, сосудов, диагноз подтверждается данными измерения давления в легочном стволе. Лечение включает прием вазодилатирующих препаратов, коррекцию ежедневных нагрузок.
МКБ-10
I27.0 Первичная легочная гипертензия
- Причины первичной легочной гипертензии
- Патогенез
- Симптомы первичной легочной гипертензии
- Осложнения
- Диагностика
- Лечение первичной легочной гипертензии
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Первичная легочная гипертензия (ПЛГ) имеет ряд синонимичных названий: идиопатическая легочная гипертензия, синдром Аэрза-Арилаго, болезнь Аэрза, болезнь Эскудеро. Распространенность данной патологии невелика, в течение года диагноз устанавливается 1-2 людям из 1 млн. Наибольшая подверженность болезни определяется у женщин от 20 до 30 лет и у мужчин от 30 до 40 лет. Дети, подростки и люди старческого возраста (после 60 лет), заболевают редко, их доля среди всех больных составляет не больше 7-9%. Половой и расовой предрасположенности к патологии не выявлено. Среднее время от дебюта до подтверждения диагноза составляет 2 года, средняя выживаемость больных – от 3 до 5 лет.
Половой и расовой предрасположенности к патологии не выявлено. Среднее время от дебюта до подтверждения диагноза составляет 2 года, средняя выживаемость больных – от 3 до 5 лет.
Первичная лёгочная гипертензия
Причины первичной легочной гипертензии
Этиология заболевания изучена недостаточно. Предполагается, что ПЛГ относится к наследственным патологиям. У пациентов обнаруживаются мутации генов, определяющих производство сосудорасширяющих соединений – NO-синтазы, карбимил-фосфат синтазы, транспортеров серотонина, а также активность рецептора типа второго костного морфогенетического белка. Механизм генетической передачи аутосомно-доминантный, сопровождается неполной пенетрацией. Это означает, что дебют болезни возможен при наличии одного или двух дефектных генов в аллели, но иногда заболевание остается непроявленным. Передача мутации происходит с тенденцией к манифестации патологии в более раннем возрасте и с более тяжелым течением в следующих поколениях.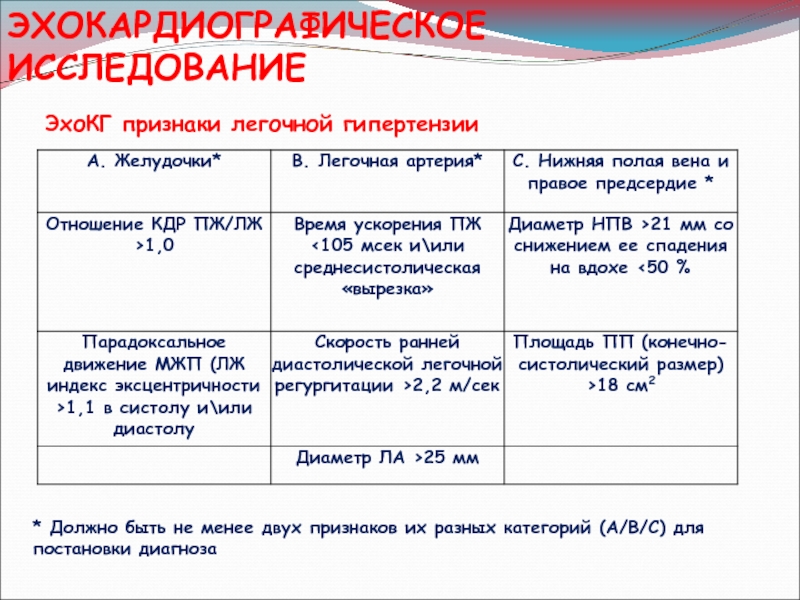 Носительство мутационного гена или генов приводит к развитию симптоматики не всегда, а только при воздействии пусковых факторов, к которым относятся:
Носительство мутационного гена или генов приводит к развитию симптоматики не всегда, а только при воздействии пусковых факторов, к которым относятся:
- Медикаментозные, наркотические интоксикации. ПЛГ потенцируется приемом амфетаминов, L-триптофана, аминорекса, фенфлурамина. Предполагается негативное влияние мета-амфетаминов, кокаина, препаратов химиотерапии.
- Физиологические состояния. Спровоцировать начало болезни могут роды и гестация. В группе высокого риска находятся беременные женщины с заболеваниями сердечно-сосудистой системы, осложнениями в родах.
- Сопутствующие заболевания. Установлено, что к развитию ПЛГ предрасполагает системная или портальная гипертензия, ВИЧ-инфекция, болезни печени, врожденные шунты между легочными и системными сосудами. Вероятно, пусковыми механизмами могут стать тиреопатии, гематологические заболевания, генетические метаболические патологии.
Патогенез
Развитие ПЛГ происходит в несколько этапов. Вначале нарастает дисфункция или появляются повреждения сосудистого эндотелия, возникает дисбаланс производства и секреции вазодилатирующих и вазоконстрикторных соединений. Повышается продукция тромбоксана и эндотелина-1 – пептида с митогенным действием на гладкомышечные клетки. Образуется недостаток вазодилатирующих соединений, основными из которых являются окись азота и простациклин. Сосуды легких сужаются.
Вначале нарастает дисфункция или появляются повреждения сосудистого эндотелия, возникает дисбаланс производства и секреции вазодилатирующих и вазоконстрикторных соединений. Повышается продукция тромбоксана и эндотелина-1 – пептида с митогенным действием на гладкомышечные клетки. Образуется недостаток вазодилатирующих соединений, основными из которых являются окись азота и простациклин. Сосуды легких сужаются.
На втором этапе формируются необратимые изменения структуры сосудов легких. Из эндотелиальных клеток высвобождаются хемокины, которые вызывают перемещение клеток гладких мышц во внутреннюю оболочку легочных артериол. Запускается процесс патологического разрастания стенок сосудов внутрь и усиления производства медиаторов с выраженным сосудосуживающим действием, развивается тромбоз. Углубляется поражение эндотелиальных тканей, прогрессирует сосудистая обструкция. Патологические процессы распространяются на все слои сосудистых стенок и разные типы клеток. Увеличивается сопротивление току крови, повышается давление.
Симптомы первичной легочной гипертензии
Первым и наиболее распространенным проявлением ПЛГ является инспираторная одышка. Сначала она отмечается лишь при умеренной физической нагрузке, позже начинает сопровождать повседневную двигательную активность. При тяжелом или продолжительном течении заболевания нарушения ритма дыхания возникают внезапно в покое. Другой частый симптом – боль в груди. По характеру она бывает ноющей, жгучей, сжимающей, давящей, колющей. Продолжительность колеблется от минуты до нескольких дней. Как правило, боль нарастает постепенно, заметно обостряется при занятиях спортом, физическом труде.
Около половины больных при нагрузке испытывают головокружения и обмороки. Внешне это проявляется резким побледнением кожных покровов, а затем появлением синюшной окраски лица, рук и ног, помутнением и иногда – потерей сознания. Длительность подобных симптомов колеблется от 1 до 20-25 минут. У 60% пациентов выявляется учащенное сердцебиение и перебои ритма сердца, у 30% – непродуктивный кашель. У каждого десятого больного развивается однократное или продолжающееся несколько дней кровохарканье. Со временем изменяется форма пальцев – колбовидно утолщаются концевые фаланги, ногти закругляются.
У каждого десятого больного развивается однократное или продолжающееся несколько дней кровохарканье. Со временем изменяется форма пальцев – колбовидно утолщаются концевые фаланги, ногти закругляются.
Осложнения
ПЛГ нередко осложняется тромбоэмболией субсегментарных ветвей легочной артерии, мерцательной аритмией, острой сердечной недостаточностью. Наиболее характерна правожелудочковая недостаточность, которая проявляется отеком, распространяющимся от нижних конечностей вверх, асцитом, увеличением печени, набуханием шейных вен, потерей массы тела. При длительном течении болезни возникает декомпенсация по большому кругу кровообращения. Острое состояние сопряжено с риском смертельного исхода, около 27% больных умирают из-за внезапной остановки сердца.
Диагностика
Постановка диагноза первичной легочной гипертензии затруднена, поскольку симптомы неспецифичны, а распространенность болезни незначительна. Обследование проводит врач-кардиолог, терапевт. Пациенты жалуются на слабость, одышку, загрудинные боли. При сборе анамнеза нередко определяется наличие провоцирующего фактора (вирусной инфекции, беременности, родов) и семейной отягощенности. С целью уточнения диагноза, исключения сердечных пороков, рецидивирующей ТЭЛА, ХОБЛ и заболеваний миокарда осуществляется:
Пациенты жалуются на слабость, одышку, загрудинные боли. При сборе анамнеза нередко определяется наличие провоцирующего фактора (вирусной инфекции, беременности, родов) и семейной отягощенности. С целью уточнения диагноза, исключения сердечных пороков, рецидивирующей ТЭЛА, ХОБЛ и заболеваний миокарда осуществляется:
- Физикальное исследование. В ходе осмотра обнаруживается акроцианоз (синюшность кожи). Правожелудочковая сердечная недостаточность проявляется набуханием вен шеи, отеками конечностей, накапливанием жидкости в органах брюшины. Аускультация сердца выявляет акцент второго тона над легочной артерией, пансистолический шум, шум Стилла.
- Лабораторные анализы. Назначается клиническое и биохимическое исследование крови, тест на тиреоидные гормоны, антикардиолипиновые антитела, D-димер, антитромбин III и протеин C. Результаты позволяют дифференцировать сердечно-сосудистые заболевания, например, исключить тромбофилию. При ПЛГ возможно определение низкого титра антикардиолипиновых антител.

- Инструментальная диагностика. По результатам ЭКГ ЭОС отклоняется вправо, правый сердечный желудочек и предсердие гипертрофированы, дилатированы. При фонокардиографии диагностируется гипертензия, гиперволемия легочного круга кровообращения. При рентгенографии ОГК левая ветвь и ствол легочной артерии выбухают, корни легких расширены, правые структуры сердца увеличены. Путем катетеризации сердца измеряется давление крови внутри артерии легких, оценивается минутный объем крови, общее легочное сосудистое сопротивление. Диагноз ПЛГ подтверждается при ДЛАср. от 25 мм. рт. ст. в состоянии покоя либо ниже 30 мм .рт. ст. с нагрузкой, ДЗЛА не выше 15 мм. рт. ст., ОЛСС не менее 3 мм рт. ст./л/минуту.
Лечение первичной легочной гипертензии
Терапия нацелена на нормализацию давления крови в артериях и легочном стволе, замедление прогрессирования болезни, предупреждение и устранение осложнений. Пациенты госпитализируются при первичном появлении симптомов, выявлении признаков ускоренного развития болезни, формировании декомпенсации по системному кругу и тромбоэмболии легочного ствола. Лечение проводится в трех направлениях:
Лечение проводится в трех направлениях:
1. Медикаментозная терапия. Лекарственные средства позволяют быстро улучшить состояние больных, полностью или частично достичь компенсации нарушенных сердечно-сосудистых функций. Используются препараты следующих групп:
- Антикоагулянты, дезагреганты. Назначаются оральные антикоагулянты – варфарин, гепарин, низкомолекулярные гепарины. Среди дезагрегантов наиболее распространено применение ацетилсалициловой кислоты. Регулярный прием лекарств снижает риск тромбоэмболии.
- Диуретики. Мочегонные средства (петлевые диуретики) уменьшают объем циркулирующей крови, снижают системное давление. В период терапии тщательно контролируется уровень электролитов в крови, функциональность почек.
- Сердечные гликозиды, кардиотоники. Предупреждают развитие и прогрессирование недостаточности функций сердца, корректируют мерцательную аритмию. Часто препараты вводятся внутривенно.
- Блокаторы кальциевых каналов.
 Вызывают релаксацию гладких мышечных волокон в стенках сосудов, увеличивая их просвет. Лечение целесообразно для лиц с положительной реакцией на вазодилататоры, имеющих один или несколько из следующих показателей: сердечно-сосудистый индекс более 2,1 л/мин/м2, насыщение гемоглобином крови вен больше 63%, давление в правом предсердии менее 10 мм. рт. ст.
Вызывают релаксацию гладких мышечных волокон в стенках сосудов, увеличивая их просвет. Лечение целесообразно для лиц с положительной реакцией на вазодилататоры, имеющих один или несколько из следующих показателей: сердечно-сосудистый индекс более 2,1 л/мин/м2, насыщение гемоглобином крови вен больше 63%, давление в правом предсердии менее 10 мм. рт. ст. - Простагландины. Оказывают вазодилатирующее, антиагрегационное и антипролиферативное действие. Распространено использование простагландина E1.
- Антагонисты эндотелиновых рецепторов. По данным исследований легочной ткани больных, эндотелин-1 участвует в патогенезе ПЛГ, оказывая вазоконстрикторный эффект. Активация системы эндотелина подтверждает необходимость применения антагонистов рецепторов к этому соединению.
- Оксид азота. Данное соединение является сильнодействующим эндогенным вазодилататором. Больным показаны курсы ингаляций на протяжении 2-3 недель.
- ФДЭ-5. Препараты данной группы снижают ОЛСС и нагрузку на правый желудочек.
 Их прием улучшает движение крови по сосудам, повышает толерантность к физической активности.
Их прием улучшает движение крови по сосудам, повышает толерантность к физической активности.
2. Коррекция образа жизни. Пациентам рекомендуются физические нагрузки, которые не сопровождаются выраженной одышкой и болями в области груди. Поскольку гипоксия усугубляет течение болезни, противопоказано пребывание в высокогорных регионах. Авиаперелеты должны сопровождаться возможностью оксигенотерапии. Необходимо проведение профилактики простудных заболеваний, особенно тяжелых вирусных инфекций, способных ухудшить течение ПЛГ. Женщинам рекомендуется использовать барьерные контрацептивные средства. Беременность и роды сопряжены с высоким риском смерти матери.
3. Хирургическое лечение. Процедура предсердной септостомии направлена на искусственное образование перфорации межпредсердной перегородки – дополнительный сброс крови снижает давление внутри предсердий, улучшает функциональность сердца. Операция сопровождается риском артериальной гипоксемии и смерти, летальность составляет 5-15%. Другой вариант хирургического лечения – трансплантация легких или комплекса сердца и легких. Выживаемость пациентов спустя 3 года достигает 55%.
Другой вариант хирургического лечения – трансплантация легких или комплекса сердца и легких. Выживаемость пациентов спустя 3 года достигает 55%.
Прогноз и профилактика
Средний показатель продолжительности жизни больных – 3-5 лет. Поиски эффективных методов лечения продолжаются. В настоящее время врачам удается снизить риск летального исхода с помощью операций трансплантации легких, но показатели смертности остаются высокими. Система профилактических мер не установлена, генетиками и кардиологами разрабатываются способы скрининговых обследований, которые позволят выявить семьи с отягощенным анамнезом и лиц из групп риска. Последним рекомендуется совместно с врачом решать вопрос о безопасности беременности и родов, своевременно лечить артериальную гипертензию, патологии печени, эндокринные заболевания, избегать заражения ВИЧ и приема веществ, способных спровоцировать ПЛГ.
Вы можете поделиться своей историей болезни, что Вам помогло при лечении первичной лёгочной гипертензии.
Источники
- Рекомендации ESC/ERS по диагностике и лечению легочной гипертензии 2015/ Рабочая группа по диагностике и лечению легочной гипертензии Европейского Общества Кардиологов и Европейского Общества Пульмонологов// Российский кардиологический журнал – 2016 — №3.
- Легочная гипертензия: учебно-методическое пособие/ Малаева Е.Г., Ходунов О.Б., Мистюкевич И.И., Цырульникова А.Н., Алейникова Т.В., Ярмоленко О.А., Укла А.А., Цитко Е.В. – 2015.
- Диагностика и лечение первичной легочной гипертензии: современный взгляд на проблему/ Породенко Н.В., Скрибицкий В.В., Запевина В.В.// Кубанский научный медицинский журнал – 2014 — №3.
- Настоящая статья подготовлена по материалам сайта: https://www.krasotaimedicina.ru/
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Курьезный случай легочной гипертензии у ребенка | Египетский журнал сердца
- Отчет о болезни
- Открытый доступ
- Опубликовано:
- А. Шахир Ахмед
ORCID: orcid.org/0000-0002-2512-4689 1 , - Гаурав Кумар Дивани 1 и
- Шиванк Гупта 1
Египетский журнал сердца
том 74 , Номер статьи: 58 (2022)
Процитировать эту статью
1334 доступа
Сведения о показателях
Abstract
История вопроса
Легочная гипертензия у детей младшего возраста может быть вызвана множеством состояний. Немногие этиологии легочной гипертензии потенциально обратимы. Обширное исследование причины легочной гипертензии является обязательным, прежде чем приписывать ее идиопатической легочной гипертензии. Мы описываем необычную этиологию легочной гипертензии у маленького мальчика.
Немногие этиологии легочной гипертензии потенциально обратимы. Обширное исследование причины легочной гипертензии является обязательным, прежде чем приписывать ее идиопатической легочной гипертензии. Мы описываем необычную этиологию легочной гипертензии у маленького мальчика.
Описание случая
12-летний ребенок с туберкулезным плевральным выпотом в анамнезе. В течение 2 лет жалуется на одышку при физической нагрузке и легкую утомляемость. Он был обследован в другом месте и лечился от первичной легочной гипертензии легочными сосудорасширяющими средствами. Ребенок был повторно осмотрен, так как клинические признаки не полностью соответствовали диагнозу. При детальном обследовании был поставлен диагноз констриктивный перикардит. Направлен на перикардэктомию.
Выводы
Констриктивный перикардит, проявляющийся тяжелой легочной гипертензией без симптомов застоя, встречается очень редко. У пациентов с легочной гипертензией всегда ищите обратимую причину, прежде чем маркировать их как идиопатическую ЛАГ.
История вопроса
Легочная гипертензия у детей младшего возраста может быть вызвана множеством состояний. Немногие этиологии легочной гипертензии потенциально обратимы. Обширное исследование причины легочной гипертензии является обязательным, прежде чем приписывать ее идиопатической легочной гипертензии. Легочная гипертензия относительно редко встречается при хроническом констриктивном перикардите, особенно у детей. Мы описываем необычную этиологию легочной гипертензии у маленького мальчика.
Представление клинического случая
У 12-летнего ребенка в анамнезе одышка при нагрузке II класса по NYHA и легкая утомляемость в течение 2 лет. Вздутия живота или отека стоп у него не было. У него в анамнезе был туберкулезный плеврит 3 года назад, и он прошел 6-месячную противотуберкулезную терапию. Его обследовали в другом месте и лечили от первичной легочной артериальной гипертензии легочными вазодилататорами и диуретиками. Он был направлен в вышестоящий центр для дальнейшего управления. Поскольку клинические признаки не полностью соответствовали диагнозу, мы провели повторное обследование ребенка.
Поскольку клинические признаки не полностью соответствовали диагнозу, мы провели повторное обследование ребенка.
При осмотре давление в яремных венах было повышенным, но кривые не были четко различимы из-за тахикардии. При аускультации Р2 громкий, дополнительных звуков нет. Электрокардиограмма (ЭКГ) выявила увеличение двух предсердий, низковольтные комплексы QRS и неспецифические изменения ST-T. Эти данные ЭКГ свидетельствовали либо о констриктивном перикардите, либо о рестриктивной кардиомиопатии, а не в пользу легочной гипертензии. Рентгенограмма грудной клетки показала левосторонний осумкованный плеврит и признаки легочной венозной гипертензии. При ближайшем рассмотрении была очевидна кальцификация перикарда. Кальцификация перикарда была более заметной при рентгеноскопии (рис. 1). У него было среднее трансторакальное эхокардиографическое окно. Наиболее яркой находкой при эхокардиографии было расширение правого предсердия и желудочка с правожелудочковой дисфункцией. Систолическое давление в правом желудочке составляло 60 мм рт. ст.+ ДДП. Однако при детальном осмотре были обнаружены признаки констриктивного перикардита, такие как скачок перегородки, реверсивное кольцо и парадокс, E/A = 2:1 и реверсирование экспираторной печеночной вены (Дополнительные файлы 1, 2). КТ с контрастированием выявила утолщение перикарда (5 мм) с кальцинозом. Пациенту была проведена катетеризация сердца после постукивания по левому плевральному выпоту, так как это могло повлиять на расчет PVRi. Отмечалось повышение и выравнивание диастолического давления во всех камерах сердца. Волна быстрого наполнения левого желудочка и картина квадратного корня были видны на кривой желудочкового давления (рис. 2). Однако желудочковая взаимозависимость не была заметной, вероятно, из-за дилатации и дисфункции правого желудочка. Исходное давление в легочной артерии составляло 87/46/63 мм рт.ст. (sys/dias/среднее) с соответствующим давлением в аорте 89/63/74 мм рт. ст., а PVRi — 17,1 единицы Вуда. Сердечный индекс составил 1,9 л/мм2, а отношение ЛСС/УСС составило 0,7.
ст.+ ДДП. Однако при детальном осмотре были обнаружены признаки констриктивного перикардита, такие как скачок перегородки, реверсивное кольцо и парадокс, E/A = 2:1 и реверсирование экспираторной печеночной вены (Дополнительные файлы 1, 2). КТ с контрастированием выявила утолщение перикарда (5 мм) с кальцинозом. Пациенту была проведена катетеризация сердца после постукивания по левому плевральному выпоту, так как это могло повлиять на расчет PVRi. Отмечалось повышение и выравнивание диастолического давления во всех камерах сердца. Волна быстрого наполнения левого желудочка и картина квадратного корня были видны на кривой желудочкового давления (рис. 2). Однако желудочковая взаимозависимость не была заметной, вероятно, из-за дилатации и дисфункции правого желудочка. Исходное давление в легочной артерии составляло 87/46/63 мм рт.ст. (sys/dias/среднее) с соответствующим давлением в аорте 89/63/74 мм рт. ст., а PVRi — 17,1 единицы Вуда. Сердечный индекс составил 1,9 л/мм2, а отношение ЛСС/УСС составило 0,7. Затем вводили 100% кислород в течение 10 мин и повторяли измерения. После ингаляции кислорода давление в легочной артерии снизилось до 70/37/54 мм рт.ст. с соответствующим давлением в аорте 97/68/80 мм рт.ст. Соотношение PVRi и отношение PVR/SVR после введения кислорода составили 13,6 единицы Вуда и 0,4 соответственно. Отмечено снижение ЛССi и отношения ЛСС/УСС более чем на 20% в ответ на кислород, что свидетельствует о реактивной легочной гипертензии. Силденафил и фуросемид были продолжены. Больной направлен на перикардэктомию.
Затем вводили 100% кислород в течение 10 мин и повторяли измерения. После ингаляции кислорода давление в легочной артерии снизилось до 70/37/54 мм рт.ст. с соответствующим давлением в аорте 97/68/80 мм рт.ст. Соотношение PVRi и отношение PVR/SVR после введения кислорода составили 13,6 единицы Вуда и 0,4 соответственно. Отмечено снижение ЛССi и отношения ЛСС/УСС более чем на 20% в ответ на кислород, что свидетельствует о реактивной легочной гипертензии. Силденафил и фуросемид были продолжены. Больной направлен на перикардэктомию.
Рис. 1
A Электрокардиограмма, показывающая низкоамплитудные комплексы QRS в отведениях от конечностей, увеличение левого предсердия и неспецифические изменения реполяризации. B Рентгенограмма органов грудной клетки, передняя проекция, показывающая признаки легочной венозной гипертензии и кальцификации перикарда (стрелка) C Изображение КТ, показывающее кальцификацию перикарда D Кинофлюороскопия в прямой проекции, показывающая перикардиальную кальцификацию кальцификация
Полноразмерное изображение
Рис. 2
2
A Одновременная кривая давления в аорте и легочной артерии на исходном уровне B Одновременная кривая давления в аорте и легочной артерии после введения 100% кислорода C Вентрикулярная кривая внутриглазного давления, показывающая заметную быструю волну наполнения и выравнивание диастолического давления в желудочках D Эхокардиография в апикальной четырехкамерной проекции, показывающая расширенные правые предсердие и желудочек
Полноразмерное изображение
Констриктивный перикардит в детской возрастной группе встречается относительно редко. Даже у пациентов с констриктивным перикардитом наличие перикардиальной кальцификации встречается еще реже. Обызвествление перикарда чаще наблюдается при констриктивном перикардите туберкулезной этиологии [1]. В целом перикардиальная кальцификация выявляется примерно в 25–30% случаев ХЦП. Эта оценка намного ниже в педиатрической возрастной группе. Кальцификация перикарда в основном наблюдается в атриовентрикулярной борозде и кпереди от правого желудочка, что более очевидно на боковой и косой рентгенограммах грудной клетки [2]. Давление в легочной артерии при констриктивном перикардите обычно менее 50 мм рт. Однако примерно в 5–20% случаев может присутствовать легочная гипертензия [3, 4]. Легочная гипертензия чаще встречается у тех, кто получил лучевую терапию, и у тех, у кого в анамнезе были кардиохирургические вмешательства [3]. Вероятные механизмы, предполагаемые для легочной гипертензии при констриктивном перикардите, включают поражение миокарда, преобладающую левостороннюю констрикцию, сужение левой АВ борозды, приводящее к обструкции притока ЛЖ, и эпикардиальное коронарное сужение за счет утолщения перикарда [5]. Лечение таких пациентов легочными вазодилататорами может привести к ухудшению симптомов у некоторых пациентов [6]. Хотя в нашем случае наблюдалось некоторое улучшение симптомов, следует проявлять бдительность при назначении сосудорасширяющих средств. Перикардэктомия при наличии легочной гипертензии сопряжена с более высоким риском. При наличии тяжелой ЛАГ в первую очередь следует выполнить стриппинг перикарда над левым желудочком.
Давление в легочной артерии при констриктивном перикардите обычно менее 50 мм рт. Однако примерно в 5–20% случаев может присутствовать легочная гипертензия [3, 4]. Легочная гипертензия чаще встречается у тех, кто получил лучевую терапию, и у тех, у кого в анамнезе были кардиохирургические вмешательства [3]. Вероятные механизмы, предполагаемые для легочной гипертензии при констриктивном перикардите, включают поражение миокарда, преобладающую левостороннюю констрикцию, сужение левой АВ борозды, приводящее к обструкции притока ЛЖ, и эпикардиальное коронарное сужение за счет утолщения перикарда [5]. Лечение таких пациентов легочными вазодилататорами может привести к ухудшению симптомов у некоторых пациентов [6]. Хотя в нашем случае наблюдалось некоторое улучшение симптомов, следует проявлять бдительность при назначении сосудорасширяющих средств. Перикардэктомия при наличии легочной гипертензии сопряжена с более высоким риском. При наличии тяжелой ЛАГ в первую очередь следует выполнить стриппинг перикарда над левым желудочком. Таким пациентам может потребоваться вентиляция легких iNO и легочные вазодилататоры в периоперационном периоде. Легочные вазодилататоры и перикардэктомия в таких случаях помогают купировать легочную гипертензию [7].
Таким пациентам может потребоваться вентиляция легких iNO и легочные вазодилататоры в периоперационном периоде. Легочные вазодилататоры и перикардэктомия в таких случаях помогают купировать легочную гипертензию [7].
Констриктивный перикардит, проявляющийся легочной гипертензией без преобладающих застойных симптомов, встречается очень редко. Констриктивный перикардит редко наблюдается у детей, а кальцификация перикарда еще реже встречается в этой возрастной группе. Отсутствие застойных явлений, плевральный выпот в анамнезе, наличие преобладающего ревматоидного артрита и дилатации правого желудочка с легочной гипертензией маскировали истинный диагноз. Этот случай демонстрирует, что в эпоху уменьшения клинических навыков и увеличения зависимости от эхокардиографии для диагностики сердца орлиная интерпретация простых, проверенных временем исследований, таких как рентген грудной клетки и электрокардиограмма, дает важные детали для постановки правильного диагноза. Вовлечение левого желудочка чаще, чем правого, может привести к легочной гипертензии при констриктивном перикардите. В нашем случае наличие дилатации и дисфункции ПЖ могло ослабить взаимозависимость желудочков.
В нашем случае наличие дилатации и дисфункции ПЖ могло ослабить взаимозависимость желудочков.
Выводы
У пациентов с легочной гипертензией всегда ищите обратимую причину, прежде чем списывать его/ее как случай идиопатической ЛАГ, которая может привести к огромным изменениям в их жизни.
Наличие данных и материалов
Данные доступны для обмена.
Сокращения
- NYHA:
Нью-Йоркская кардиологическая ассоциация
- ЭКГ:
Электрокардиограмма
- ИНН:
Давление в правом предсердии
- ПВРи:
Индекс легочного сосудистого сопротивления
- СВР:
Системное сосудистое сопротивление
- КПК:
Хронический констриктивный перикардит
- LV:
Левый желудочек
- №:
Оксид азота
- АВ:
Атриовентрикулярный
- РА:
Правое предсердие
- РВ:
Правый желудочек
- ПАУ:
Легочная артериальная гипертензия
Ссылки
- «>
van der Horst RL (1978) Кальцификация перикарда у детей. Cardiovasc Radiol 1(4):265–267
Статья
Google Scholar
Bogaert J, Meyns B, Dymarkowski S, Sinnaeve P, Meuris B (2016)Кальцифицированный констриктивный перикардит: распространенность, характер распространения и связь с миокардом. JACC Cardiovasc Imaging 9(8):1013–1014
Статья
Google Scholar
Talreja DR, Nishimura RA, Oh JK, Holmes DR (2008)Констриктивный перикардит в современную эпоху: новые критерии диагностики в лаборатории катетеризации сердца. J Am Coll Cardiol 51 (3): 315–319
Артикул
Google Scholar
Вуд П. (1961) Хронический констриктивный перикардит. Am J Cardiol [Интернет]. 7(1):48–61
Статья
КАСGoogle Scholar
- «>
Nw B, K R, Kt K, Yk S, E S, Pc Y и др. (2013) Случай рецидивирующего перикардиального сужения, проявляющегося тяжелой легочной гипертензией. Pulm Circ [Интернет]. 3(2):436–9
Статья
Google Scholar
Бруннер Н.В., Рамачандран К., Куделко К.Т., Сунг Ю.К., Шпикеркоттер Э., Ян П.С. и др. (2013)Случай рецидивирующего перикардиального сужения с тяжелой легочной гипертензией. Pulm Circ [Интернет]. 3(2):436–9
Статья
Google Scholar
Ling LH, Oh JK, Schaff HV, Danielson GK, Mahoney DW, Seward JB et al (1999) Констриктивный перикардит в современную эпоху: развитие клинического спектра и влияние на исход после перикардэктомии. Тираж 100(13):1380–1386
Артикул
КАСGoogle Scholar
Ссылки на скачивание
Благодарности
Нет.
Финансирование
Нет.
Информация об авторе
Авторы и организации
Кафедра кардиологии, Медицинский колледж Вардман Махавир и больница Сафдарджунг, 7-й этаж, Суперспециализированный блок, Нью-Дели, 110029, Индия
А. Шахир Ахмед , Гаурав Кумар Дивани и Шиванк Гупта
Авторы
- А. Шахир Ахмед
Просмотр публикаций автора
Вы также можете искать этого автора в
PubMed Google Scholar - Gaurav Kumar Divani
Просмотр публикаций автора
Вы также можете искать этого автора в
PubMed Google Scholar - Шиванк Гупта
Просмотр публикаций автора
Вы также можете искать этого автора в
PubMed Google Академия
Вклады
ASA участвовала в уходе за пациентами, разработке концепции рукописи, предоставила критические материалы и дала окончательное одобрение рукописи. GKD участвовала в написании рукописи и уходе за пациентами. SG участвовал в уходе за пациентами и сборе данных. Все авторы внесли равный вклад в подготовку рукописи. Все авторы прочитали и одобрили рукопись.
SG участвовал в уходе за пациентами и сборе данных. Все авторы внесли равный вклад в подготовку рукописи. Все авторы прочитали и одобрили рукопись.
Автор, ответственный за переписку
А. Шахир Ахмед.
Декларация этики
Одобрение этики и согласие на участие
Одобрение этики не требуется, и письменное информированное согласие было получено от родителей пациента.
Согласие на публикацию
Письменное информированное согласие было получено от родителей пациента.
Конкурирующие интересы
Авторы заявляют об отсутствии конкурирующих интересов.
Дополнительная информация
Примечание издателя
Springer Nature остается нейтральной в отношении юрисдикционных претензий в опубликованных картах и институциональной принадлежности.
Дополнительная информация
Дополнительный файл 1 : Эхокардиография в апикальной четырехкамерной проекции, показывающая расширенное правое предсердие и желудочек, а также скачок перегородки.
Дополнительный файл 2
: Рис. S1. A Непрерывно-волновая допплерография трехстворчатого клапана B Допплерография печеночной вены, показывающая реверсирование потока выдоха C Допплерография ткани медиального митрального кольца, показывающая медиальную скорость E’ и парадоксальное кольцо D Режим М через IVC.
Права и разрешения
Открытый доступ Эта статья находится под лицензией Creative Commons Attribution 4.0 International License, которая разрешает использование, совместное использование, адаптацию, распространение и воспроизведение на любом носителе или в любом формате, при условии, что вы указываете соответствующие права на оригинальный автор(ы) и источник, предоставьте ссылку на лицензию Creative Commons и укажите, были ли внесены изменения. Изображения или другие сторонние материалы в этой статье включены в лицензию Creative Commons на статью, если иное не указано в кредитной строке материала. Если материал не включен в лицензию Creative Commons статьи, а ваше предполагаемое использование не разрешено законом или выходит за рамки разрешенного использования, вам необходимо получить разрешение непосредственно от правообладателя. Чтобы просмотреть копию этой лицензии, посетите http://creativecommons.org/licenses/by/4.0/.
Если материал не включен в лицензию Creative Commons статьи, а ваше предполагаемое использование не разрешено законом или выходит за рамки разрешенного использования, вам необходимо получить разрешение непосредственно от правообладателя. Чтобы просмотреть копию этой лицензии, посетите http://creativecommons.org/licenses/by/4.0/.
Перепечатки и разрешения
Об этой статье
Легочная гипертензия — Детская больница Сиэтла
Что такое легочная гипертензия?
Легочная гипертензия (произносится как PULL-mun-airy hi-per-TEN-shun) — это высокое кровяное давление в легких. Это происходит, когда кровеносные сосуды в легких не могут расшириться настолько, чтобы принять кровь, поступающую от сердца.
Лекарства нет. Но лечение может помочь с некоторыми симптомами и замедлить развитие болезни. Дети, как правило, чувствуют себя лучше, если они получают лечение как можно скорее.
В норме правый желудочек сердца перекачивает бедную кислородом (голубую) кровь в легкие для насыщения кислородом.
 Эта кровь покидает сердце через легочную артерию.
Эта кровь покидает сердце через легочную артерию.Легочная артерия разветвляется и становится более мелким кровеносным сосудом в легких. Мельчайшие кровеносные сосуды в легких называются капиллярами. Капилляры имеют тонкие стенки и проходят рядом с небольшими воздушными камерами легких.
Кровь поглощает кислород в капиллярах. Затем богатая кислородом (красная) кровь течет в более крупные сосуды, чтобы вернуться к сердцу. Эта кровь поступает в левую часть сердца, где левый желудочек перекачивает ее к остальным частям тела.
В стенках легочных артерий и легочных капилляров имеются мышцы. Эта мышца расслабляется, чтобы пропустить больше крови, или сжимается, чтобы пропустить меньше крови в зависимости от потребностей организма.
У детей с легочной гипертензией утолщены мышцы стенок легочных артерий и легочных капилляров. Эти кровеносные сосуды не могут легко расширяться. Когда правый желудочек ребенка перекачивает кровь к легким, стенки сосудов сопротивляются больше, чем обычно.

Основной эффект легочной гипертензии заключается в том, что правый желудочек должен работать с большей нагрузкой, чтобы перекачивать кровь в легкие. Поскольку этот желудочек работает интенсивнее, он становится больше и толще, что может привести к сердечной недостаточности.
Легочная гипертензия может иметь множество причин или сопутствующих заболеваний.
У детей частой причиной является врожденный порок сердца. Некоторые пороки сердца могут вызывать легочную гипертензию, поскольку они направляют больше крови, чем обычно, в легочные артерии. Это причина, по которой может быть важно восстановить дефекты сердца, когда это возможно, до того, как сердце или кровеносные сосуды будут повреждены навсегда. Часто легочная гипертензия улучшается после того, как врачи устраняют порок сердца.
Другой распространенной причиной легочной гипертензии у детей является заболевание легких. Заболевание легких может возникнуть из-за того, что ребенок родился рано (преждевременно) или у него врожденная проблема с легкими.
 Дети также могут заболеть легкими после длительного нахождения на аппарате, помогающем им дышать (механический вентилятор).
Дети также могут заболеть легкими после длительного нахождения на аппарате, помогающем им дышать (механический вентилятор).Иногда у детей с синдромом обструктивного апноэ сна развивается легочная гипертензия.
Другие заболевания, которые могут вызывать легочную гипертензию, включают серповидно-клеточную анемию, волчанку и склеродермию.
В редких случаях легочная гипертензия возникает без ясной причины. Тогда врачи называют это идиопатическим. В некоторых случаях заболевание имеет семейный анамнез.
Легочная гипертензия в детской больнице Сиэтла
В детской больнице Сиэтла есть специальная клиника легочной гипертензии, предназначенная только для детей с высоким кровяным давлением в легких. Мы аккредитованы Ассоциацией легочной гипертензии (PHA) в качестве педиатрического центра комплексной помощи.
- В команду Кардиологического центра входят 3 врача со специальными знаниями в области легочной гипертензии: кардиолог, кардиолог-реаниматолог и врач передовой практики (APP).
 Мы диагностировали и лечили многих детей с легочной гипертензией и состояниями, которые могут ее вызвать.
Мы диагностировали и лечили многих детей с легочной гипертензией и состояниями, которые могут ее вызвать. - Наша клиника легочной гипертензии — единственная подобная клиника для детей в Вашингтоне, Аляске, Монтане и Айдахо. Врачи Северо-Запада направляют к нам детей и семьи.
- Опытные врачи, медицинские работники и медсестры в нашей команде обеспечивают комплексное обследование и уход. Мы предлагаем полный спектр вариантов лечения, таких как кислородная терапия, лекарства и хирургия для исправления порока сердца.
- Мы тесно сотрудничаем со специальными фармацевтами, чтобы вы могли получить лекарства, необходимые вашему ребенку для лечения легочной гипертензии. Часто в местных аптеках или аптеках этих лекарств нет.
- У нас также есть бригада педиатрической кардиоанестезиологической бригады и отделение кардиологической интенсивной терапии, готовые оказать помощь детям, перенесшим операцию на сердце.
- В группу вашего ребенка входят другие специалисты из Seattle Children’s в зависимости от их потребностей.
 Например, вашего ребенка могут посещать врачи, специализирующиеся на новорожденных (неонатологи), здоровье легких (пульмонологи), бронхолегочная дисплазия или врожденная диафрагмальная грыжа.
Например, вашего ребенка могут посещать врачи, специализирующиеся на новорожденных (неонатологи), здоровье легких (пульмонологи), бронхолегочная дисплазия или врожденная диафрагмальная грыжа. - Наша тесная связь с Ассоциацией легочной гипертензии (PHA) также важна. PHA — это группа, которая предлагает поддержку и факты пациентам и их семьям и работает над поиском лекарства.
- В команду Кардиологического центра входят 3 врача со специальными знаниями в области легочной гипертензии: кардиолог, кардиолог-реаниматолог и врач передовой практики (APP).
- Seattle Детские врачи и специалисты передовой практики наблюдают младенцев, детей и подростков с легочной гипертензией. У нас есть опыт диагностики и лечения этого заболевания у детей всех возрастов.
- План лечения вашего ребенка составляется индивидуально. Медицинские работники Клиники легочной гипертензии рассмотрят симптомы вашего ребенка, историю болезни и результаты анализов, чтобы составить план лечения именно для вашего ребенка. Мы внимательно изучаем потребности вашего ребенка, чтобы убедиться, что он получает уход, который подходит ему по мере его роста.

- Наша цель — найти причину проблемы вашего ребенка и вылечить любые сопутствующие заболевания. Мы сосредоточены на уменьшении симптомов у вашего ребенка и улучшении работы его сердца. Мы также работаем над улучшением факторов, которые могут повлиять на здоровье вашего ребенка, таких как низкий уровень кислорода во время сна.
- Когда ваш ребенок станет старше, ему потребуется помощь врачей, лечащих взрослых. Чтобы помочь вашему ребенку сделать этот шаг, мы сотрудничаем с врачами UW Medicine. У них есть клиники для взрослых с легочной гипертензией и сопутствующими заболеваниями сердца или легких.
- Если ваш ребенок родился с пороком сердца, у нас есть специальная программа для взрослых с врожденными пороками сердца, чтобы удовлетворить его долгосрочные потребности в медицинском обслуживании. Эта программа, совместно используемая с Вашингтонским университетом, переводит вашего ребенка под опеку взрослых, когда он будет к этому готов.
- Мы стремимся к общему здоровью и благополучию вашего ребенка и помогаем вашему ребенку жить полной и активной жизнью.

- В каких бы видах ухода ни нуждался ваш ребенок, мы поможем вашей семье справиться с этим. Мы обсудим состояние вашего ребенка и варианты лечения так, как вы это понимаете, и вовлекаем вас в каждое решение.
- Наши специалисты по программе Child Life знают, как помочь детям разобраться в своих болезнях и методах лечения с учетом их возраста.
- Seattle Children’s имеет много ресурсов, от финансовых до духовных, чтобы поддержать вашего ребенка и вашу семью и сделать путешествие как можно более гладким.
- Многие дети и семьи обращаются за помощью в Seattle Children’s. Мы помогаем вам координировать поездки и жилье, чтобы вы могли сосредоточиться на своем ребенке.
- Узнайте больше о поддерживающем уходе, который мы предлагаем.
- Мы стремимся к общему здоровью и благополучию вашего ребенка и помогаем вашему ребенку жить полной и активной жизнью.
- Seattle Children’s работает над улучшением ухода за детьми с легочной гипертензией и исследованием новых методов лечения.
- Мы принимаем активное участие в исследованиях, чтобы выяснить, могут ли новые лекарства обеспечить лучшие результаты или можно ли адаптировать лекарства, используемые у взрослых, для работы с детьми, чтобы у семей было больше вариантов лечения.

- Журналы болезней — это списки пациентов с подробной информацией об их здоровье. Наша команда использует реестры и приглашает семьи зарегистрироваться, чтобы расширить знания о легочной гипертензии и помочь детям во всем мире с этим заболеванием.
Симптомы легочной гипертензии
Затруднения дыхания являются наиболее частым симптомом у детей с легочной гипертензией.
Другие симптомы могут включать:
- Ощущение одышки при активности
- Обморок или чувство слабости или головокружение при активности
- Усталость больше, чем обычно
- Боль в груди
- Синюшный или фиолетовый оттенок кожи, губ или ногтей (цианоз) или кожа с пятнами, сероватой или бледнее обычного цвета кожи вашего ребенка
- Отек лодыжек
Если у вашего ребенка есть симптомы, они могут ухудшиться при физической нагрузке или активности.
Диагностика легочной гипертензии
Чтобы диагностировать это заболевание, лечащий врач осмотрит вашего ребенка и с помощью стетоскопа прослушает его сердце. Медицинский работник запросит подробную информацию о симптомах вашего ребенка, его истории болезни и истории болезни вашей семьи.
Медицинский работник запросит подробную информацию о симптомах вашего ребенка, его истории болезни и истории болезни вашей семьи.
Вашему ребенку также потребуется эхокардиограмма и электрокардиограмма.
Чтобы получить больше информации о том, как выглядят и работают его сердце и легкие, вашему ребенку могут потребоваться некоторые или все из следующих тестов:
- Лабораторные анализы, чтобы узнать, как работает сердце и другие органы вашего ребенка
- Функциональные тесты легких, чтобы определить, насколько хорошо ваш ребенок может дышать
- Визуализирующие исследования легких и сердца вашего ребенка, такие как рентген грудной клетки, КТ (компьютерная томография), ангиография, сканирование легких с помощью ядерной медицины или МРТ сердца (магнитно-резонансная томография)
- Нагрузочное тестирование
- Катетеризация сердца
- Исследования сна, чтобы определить, есть ли у вашего ребенка синдром обструктивного апноэ во сне
Мы также можем попросить вашего ребенка пройти тест 6-минутной ходьбы. Для этого теста мы просим вашего ребенка пройти как можно большее расстояние за 6 минут, а затем сообщаем нам, насколько он устал и насколько хорошо он может дышать. Мы также проверяем уровень кислорода в их крови. Тест ходьбы можно использовать для проверки состояния вашего ребенка с течением времени, чтобы увидеть, не ухудшается ли оно.
Для этого теста мы просим вашего ребенка пройти как можно большее расстояние за 6 минут, а затем сообщаем нам, насколько он устал и насколько хорошо он может дышать. Мы также проверяем уровень кислорода в их крови. Тест ходьбы можно использовать для проверки состояния вашего ребенка с течением времени, чтобы увидеть, не ухудшается ли оно.
Лечение легочной гипертензии
Без лечения легочная гипертензия ухудшается и может привести к сердечной недостаточности. Правильное лечение может замедлить развитие болезни и облегчить симптомы у вашего ребенка. Чем раньше дети получают лечение, тем лучше они, как правило, делают.
Лечение легочной гипертензии может быть сложным. Медсестра нашей клиники легочной гипертензии координирует многие услуги, которые могут понадобиться вашему ребенку.
Варианты лечения включают:
Это означает вдыхание воздуха, содержащего больше кислорода, чем обычно, через трубки, которые входят в нос вашего ребенка, или через маску, закрывающую нос и рот.
 Это лечение помогает открыть кровеносные сосуды в их легких.
Это лечение помогает открыть кровеносные сосуды в их легких.Некоторым детям нужны лекарства, чтобы расслабить мышцы кровеносных сосудов в легких или улучшить работу сердца. Это зависит от того, насколько серьезно их состояние. Некоторым детям необходимо принимать лекарства внутрь. Некоторым необходимо принимать ингаляционные лекарства. Другие нуждаются в постоянном лечении через трубку, вставленную в их вену. Это называется инфузионной терапией, и для введения лекарства используется насос.
Детям с легочной гипертензией из-за врожденного порока сердца может потребоваться хирургическое вмешательство для устранения дефекта. Это часто улучшает легочную гипертензию.
Одним из вариантов для некоторых детей является шунт Поттса. Хирурги могут имплантировать эту трубку для направления избыточной крови из легочной артерии в аорту. Детская команда Сиэтла несколько раз использовала этот метод, чтобы уменьшить давление на легочную артерию ребенка.

Разрабатывается множество новых методов лечения легочной гипертензии, включая новые пероральные (внутрь) и ингаляционные методы лечения. Эти разработки интересны, но их также нужно использовать осторожно. Лекарства могут нанести вред при неправильном применении. Некоторые из них полезны только для определенных групп пациентов. Детей, которые получают новые лекарства, нужно начинать постепенно, в больнице. Семьи нуждаются в обучении и поддержке, чтобы научиться давать лекарства, когда их ребенок возвращается домой.
Команда нашей Клиники легочной гипертензии обладает опытом, необходимым для предоставления новейших и самых передовых методов лечения вашего ребенка, а также обучения и поддержки вашей семьи.
Кто в команде?
Детский кардиолог, кардиолог-реаниматолог или практикующая медсестра из нашего Кардиологического центра осмотрит вашего ребенка в Клинике легочной гипертензии. Эти поставщики услуг тесно сотрудничают с остальными сотрудниками нашего Кардиологического центра, в который входят анестезиологи-кардиологи, кардиохирурги и медсестры, специализирующиеся на кардиологической помощи.
В зависимости от потребностей вашего ребенка члены их бригады по легочной гипертензии также тесно сотрудничают с детскими бригадами Сиэтла, которые специализируются на бронхолегочной дисплазии, легочной медицине, врожденной диафрагмальной грыже, катетеризации сердца, питании, социальной работе, лечебном питании, паллиативной помощи и других областях. .
Команды
Перейти к роли:
Выберите рольКардиологКардиореаниматологВрач-медсестраМедсестрыКоординатор по легочной гипертензии
Кардиолог
Дельфин Юнг, доктор медицины
Наверх
Кардиореаниматолог
Моник Рошель Радман, MD, MAS
Наверх
Практикующая медсестра
Эмма Олсон Джексон, ARNP
Мередит Эллен Райкер, ARNP
Наверх
Медсестры
Энн Дэвис, RN
Келли Меррилл, RN
Наверх
Специализированный координатор по легочной гипертензии
Венди Моубрей, CMA
Наверх
Research and Clinical Trials
Seattle Children’s — один из немногих педиатрических центров в стране, которые принимают участие в научных исследованиях новых лекарств от легочной гипертензии — или новых версий, предназначенных для детей (педиатрические составы).
