Контактный дерматит лечение при беременности: Дерматит у беременных — причины, симптомы, диагностика, лечение и профилактика
Дерматит у беременных — причины, симптомы, диагностика, лечение и профилактика
- Диагностика и лечение дерматита при беременности
- Врачи
- Акции
Важно: Не принимать никаких «чудодейственных» препаратов, они могут навредить развитию вашего ребенка! Обратитесь к опытному врачу-дерматологу!
Специалисты Международного медицинского центра «ОН КЛИНИК» консультируют, проводят лабораторные исследования анализов и назначают щадящее лечение дерматита у беременных.
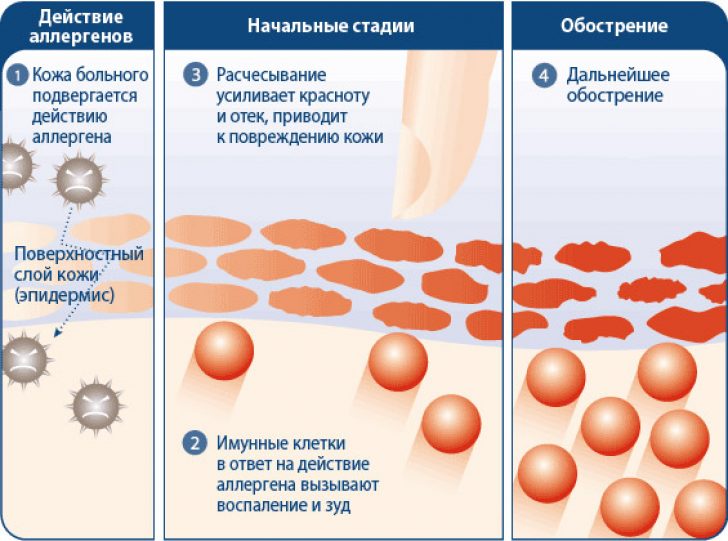
Причина возникновения дерматита во время беременности связана, как правило, с ослаблением иммунитета и гормональной перестройкой организма. Важно вовремя обратить внимание на симптоматику и проконсультироваться с врачом. Покраснение кожи, зуд могут быть симптомами таких серьезных заболеваний как:
- периоральный, атопический или полиморфный дерматит;
- герпес;
- псориаз;
- гестоз беременных.

Атопический дерматит – это самый распространенный вид заболевания при беременности. Считается, что он носит наследственный характер (передается от родителей). В данном случае необходимо еще в период планирования беременности принять все профилактические меры против обострения дерматита.
Аллергический дерматит при беременности может проявиться как реакция на аллергены различной этиологии: продукты, косметика, цветущие растения, шерсть животных и т.д.
Дерматит у беременных может вспыхнуть в результате воздействия аллергенов различной этиологии. Это могут быть: цветущие растения, шерсть животных, косметика и пищевые продукты.
Локализация высыпания на коже, покраснения и шелушения – в области живота, рук, шеи, спины, ног. Может сопровождаться неприятными ощущением – зудом и жжением.
Различают III стадии аллергического (атопического) дерматита у беременных
- I — легкая степень: высыпания еле заметны, легкий зуд.
 На данной стадии, как правило, достаточно исключить все виды аллергенов, чтобы болезнь не прогрессировала.
На данной стадии, как правило, достаточно исключить все виды аллергенов, чтобы болезнь не прогрессировала. - II — средняя степень тяжести. Сыпь распространяется на большие участки и проявляется не только на лице, но и на спине, бедрах и других частях тела. При этом зуд усиливается. Лечение пациентки в данном случае проходит в стационаре.
- III — тяжелая степень. Кожный зуд становится настолько сильным, что вызывает расстройства неврологического характера. Обострение может произойти в любой момент, но чаще всего в I и III триместрах беременности.
Лечение дерматита у беременных – это процедура, которая строится исходя из комплексной диагностики. Чтобы поставить более точный диагноз, выявить аллергены и иные причины заболевания, необходимо пройти обследование дерматолога, проконсультировать у аллерголога, сдать определенные анализы. Могут потребоваться показания гастроэнтеролога, токсиколога и эндокринолога. Такой комплексный подход обусловлен сложностью постановки диагноза во время беременности.
В ММЦ «ОН КЛИНИК» применяются новейшие методики лечения кожных заболеваний при беременности.
Стандартное лечение атопического (аллергического) дерматита у беременных, как правило, включает в себя:
- соблюдение гипоаллергенной диеты;
- употребление жидкости – 1 литр чистой воды + 1 литр в виде других жидкостей в день.
- при обострении прием таких сорбентов как фильтрум или паста энтеросгель.
- прием противоаллергенных препаратов и т.д.
Мы намеренно не называем лекарства, которые прописывают мамочкам при дерматите, так как это специалисты ОН КЛИНИК назначают лечение по индивидуальной программе с учетом многих факторов.
В ОН КЛИНИК проводят лечение дерматита у беременных таким образом, чтобы это не повредило развитию ребенка и здоровью матери!
Статья проверена врачом
Поделиться
Наши врачи
Выберите врача для записи на консультацию.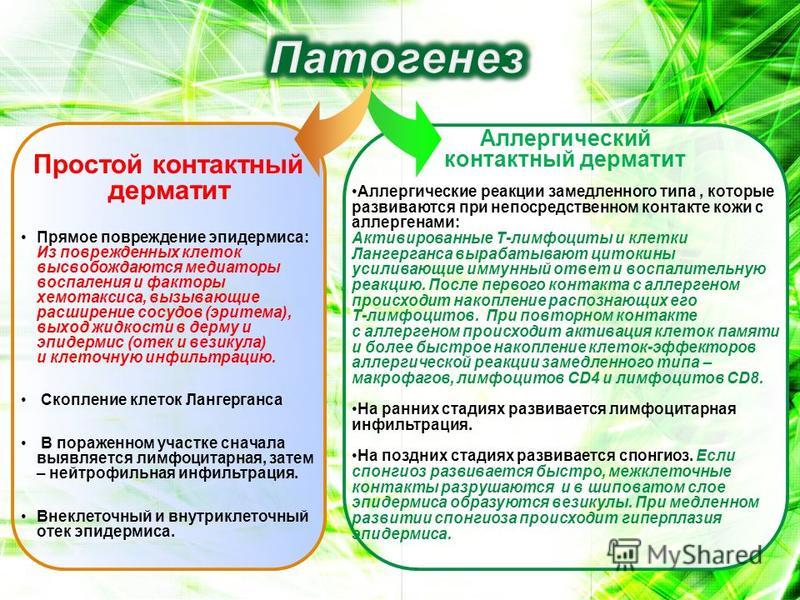
Показать
все клиники
Москва
Азарова Евгения Сергеевна
Подолог (подиатр), миколог, дерматокосметолог, травматолог-ортопед
Записаться на прием
Болсун Светлана Владимировна
Дерматовенеролог, косметолог, трихолог
Записаться на прием
Братилова Анастасия Викторовна
Дерматовенеролог, трихолог, косметолог, миколог
Записаться на прием
Гозалова Татьяна Юрьевна
Дерматовенеролог, косметолог, трихолог
Записаться на прием
Григорьев Владимир Сергеевич
Дерматовенеролог, миколог, трихолог
Записаться на прием
Гурцкая Лаура Валерьевна
Дерматовенеролог, косметолог, трихолог, врач высшей категории
Записаться на прием
Ефимова Любовь Александровна
Дерматовенеролог, косметолог, трихолог
Записаться на прием
Калантаров Юрий Борисович
Дерматовенеролог, миколог
Записаться на прием
Кикоть (Ткаченко) Алена Александровна
Дерматовенеролог, трихолог, косметолог
Записаться на прием
Кислицына Наталья Васильевна
Ведущий косметолог
Записаться на прием
Ларина Татьяна Львовна
Дерматовенеролог, врач высшей категории
Записаться на прием
Нарайкина Елена Владимировна
Дерматовенеролог
Записаться на прием
Питерский Денис Валерьевич
Дерматовенеролог, косметолог, трихолог
Записаться на прием
Ромашкина Светлана Владимировна
Дерматовенеролог, косметолог, трихолог, миколог
Записаться на прием
Сенникова Светлана Валерьевна
Дерматовенеролог, косметолог, трихолог, врач высшей категории
Записаться на прием
Соляник Ольга Григорьевна
Дерматовенеролог, косметолог, трихолог
Записаться на прием
Сыч Антонина Михайловна
Дерматовенеролог высшей категории, косметолог, трихолог
Записаться на прием
Показать всех врачей (13)
Акции
Другие заболевания
Гонорея (триппер)
Микоплазмоз
Ксероз
Дерматит на теле
Псориаз
Варикозный дерматит
Солнечный дерматит
Себорейный дерматит
Акне
Контактный дерматит
Дерматит
Аллергический дерматит
Атопический дерматит
Открыть карту с клиниками
Дерматозы беременных.
 Что такое Дерматозы беременных?
Что такое Дерматозы беременных?
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Дерматозы беременных — это группа специфических кожных заболеваний, которые возникают при гестации и спонтанно разрешаются после родов. Проявляются зудом, уртикарными, папулезными, везикулярными, буллезными, пустулезными высыпаниями, изменением цвета кожи. Диагностируются на основании данных иммунограммы, РИФ, ИФА, результатов гистологического исследования биоптата, биохимического анализа крови, посева отделяемого или соскоба. Для лечения применяются противогистаминные препараты, мембраностабилизаторы, топические и системные глюкокортикостероиды, эмоленты.
МКБ-10
L20-L30 Дерматит и экзема
- Причины
- Патогенез
- Классификация
- Симптомы дерматозов беременных
- Осложнения
- Диагностика
- Лечение дерматозов беременных
- Прогноз и профилактика
- Цены на лечение
Общие сведения
К категории дерматозов беременных относят четыре заболевания с кожными симптомами, ассоциированные с гестационным периодом и лишь в редких случаях проявляющиеся после родов, — атопический дерматит, пемфигоид, полиморфный дерматоз, акушерский холестаз. Только у 20% пациенток с атопическим дерматитом характерные расстройства выявлялись до беременности. Патологии диагностируются у 1,5-3% беременных женщин, как правило, имеющих наследственную предрасположенность к аллергическим реакциям и аутоиммунным заболеваниям. Общим отличительными особенностями, позволяющими объединить гестационные дерматозы в одну группу, являются доброкачественное течение, связь с периодом беременности, наличие зуда в клинической картине.
Только у 20% пациенток с атопическим дерматитом характерные расстройства выявлялись до беременности. Патологии диагностируются у 1,5-3% беременных женщин, как правило, имеющих наследственную предрасположенность к аллергическим реакциям и аутоиммунным заболеваниям. Общим отличительными особенностями, позволяющими объединить гестационные дерматозы в одну группу, являются доброкачественное течение, связь с периодом беременности, наличие зуда в клинической картине.
Дерматозы беременных
Причины
Этиология специфических поражений кожи, выявляемых при беременности, изучена недостаточно. Большинство специалистов в сфере акушерства связывают их с физиологической гормональной и иммунной перестройкой в период гестации. Определенную провоцирующую роль играют изменения, происходящие в коже, — растяжение соединительнотканных волокон, активация эккриновых потовых желез. Непосредственными причинами дерматозов считаются:
- Повышение активности Th3.
 Изменения иммунитета у беременных направлены на предотвращение отторжения плода. Во время вынашивания ребенка уменьшается выработка гуморальных антител, угнетается активность Т-хелперов 1-го типа (Th2). Относительное усиление активности Т-хелперов 2-го типа стимулирует образование аллерген-специфических Ig-антител и пролиферацию эозинофилов, что становится предпосылкой для формирования или обострения атопического дерматита.
Изменения иммунитета у беременных направлены на предотвращение отторжения плода. Во время вынашивания ребенка уменьшается выработка гуморальных антител, угнетается активность Т-хелперов 1-го типа (Th2). Относительное усиление активности Т-хелперов 2-го типа стимулирует образование аллерген-специфических Ig-антител и пролиферацию эозинофилов, что становится предпосылкой для формирования или обострения атопического дерматита. - Повреждение соединительной ткани. Увеличение объема живота, вызванное ростом беременной матки, сопровождается растяжением кожи и повреждением соединительнотканных волокон. Фрагменты коллагена и эластина могут восприниматься клетками иммунной системы как аллергены, что приводит к развитию локальной аутоиммунной реакции с появлением кожной сыпи. Подобные нарушения чаще наблюдаются при многоплодной беременности, значительном увеличении веса.
- Наследственная предрасположенность. Основой большинства специфических дерматозов, диагностируемых у беременных, являются аутоиммунные процессы.
 Зачастую атопические кожные заболевания имеют семейный характер и возникают в результате генетически обусловленной аллергической реакции на человеческий лейкоцитарный антиген A31 (HLA-А31), гаптоген HLA-B8, плацентарный антиген, имеющий сходство с коллагеном базальной мембраны кожных покровов (BPAG2, BP180).
Зачастую атопические кожные заболевания имеют семейный характер и возникают в результате генетически обусловленной аллергической реакции на человеческий лейкоцитарный антиген A31 (HLA-А31), гаптоген HLA-B8, плацентарный антиген, имеющий сходство с коллагеном базальной мембраны кожных покровов (BPAG2, BP180).
Патогенез
Предположительно механизм развития дерматозов беременных обусловлен нарушением иммунной реактивности с развитием реакций гиперчувствительности Th3-типа, активацией тучных клеток и базофилов, выделяющих медиаторы воспаления. У 70-80% пациенток в ответ на стимуляцию плацентарным антигеном, фрагментами соединительнотканных волокон, другими аутоантигенами усиливается пролиферация Т-лимфоцитов 2 типа. Th3-клетки активно синтезируют интерлейкины 4 и 13, которые стимулируют образование IgE. Под действием иммуноглобулинов Е дегранулируются тучные клетки и базофилы, активируются макрофаги, возникает эффект множественной сенсибилизации. Дополнительно под влиянием интерлейкинов 5 и 9 дифференцируются и пролиферируют эозинофилы, что усугубляет атопический ответ.
В 15-20% случаев реакция вызвана не гиперпродукцией IgE, а влиянием провоспалительных цитокинов, гистамина, серотонина, других факторов. Под действием медиаторов, поступающих в межклеточное пространство, кожные сосуды расширяются, развивается эритема, ткани отекают, инфильтрируются Т-хелперами-2. В зависимости от выраженности воспалительных изменений наблюдаются зуд, папулезная, везикулезная, пустулезная сыпь. Определенное значение в патогенезе гестационных дерматозов, особенно атопического дерматита, имеет дисбаланс вегетативной нервной системы, проявляющийся высокой активностью холинэргических и α-адренергических рецепторов на фоне угнетения β-адренорецепторов. У пациенток, страдающих акушерским холестазом, раздражение кожи вызвано усиленной экскрецией и накоплением желчных кислот.
Классификация
Систематизация форм расстройства учитывает этиологические факторы, особенности патофизиологических изменений, клиническую картину заболевания. Выделяют следующие типы дерматозов беременных, которые отличаются распространенностью, кожной симптоматикой, вероятностью осложненного течения:
Выделяют следующие типы дерматозов беременных, которые отличаются распространенностью, кожной симптоматикой, вероятностью осложненного течения:
- Атопический дерматит. Составляет более половины случаев поражения кожи при гестации. Обусловлен усиленным Th3-ответом. В 80% случаев впервые диагностируется при беременности и в последующем никак не проявляется. Может быть представлен экземой, пруриго (почесухой) или зудящим фолликулитом беременных. Обычно эти формы дерматита сопровождаются дискомфортом, но не представляют угрозы для течения беременности.
- Полиморфный дерматоз беременных. Вторая по распространенности кожная патология гестационного периода (заболеваемость составляет 0,41-0,83%). Чаще выявляется в 3-м триместре у пациенток с многоплодной беременностью и у женщин с большой прибавкой веса. Связана с аутоиммунным ответом на повреждение коллагеновых волокон. Характеризуется зудом, полиморфной сыпью. Не влияет на вероятность осложнений при гестации.
- Внутрипеченочный холестаз (зуд) беременных.
 Наследственное заболевание, возникающее у 0,1-0,8% больных с генетическими дефектами аллелей HLA-B8 и HLA-А31. Зуд беременных обычно развивается в последнем триместре беременности. Вероятнее всего, дерматологические симптомы являются результатом раздражающего воздействия желчных кислот, циркулирующих в коже. Из всех гестационных дерматозов наиболее опасен в плане осложнений.
Наследственное заболевание, возникающее у 0,1-0,8% больных с генетическими дефектами аллелей HLA-B8 и HLA-А31. Зуд беременных обычно развивается в последнем триместре беременности. Вероятнее всего, дерматологические симптомы являются результатом раздражающего воздействия желчных кислот, циркулирующих в коже. Из всех гестационных дерматозов наиболее опасен в плане осложнений. - Пемфигоид (герпес) беременных. Редкая аутоиммунная патология, распространенность которой составляет 0,002-0,025%. Аллергеном служит плацентарный антиген, вызывающий перекрестную реакцию на коллаген базальной кожной мембраны. Проявляется зудом, уртикарной, везикулезной сыпью. Возможно осложненное течение беременности, наличие высыпаний у новорожденного, рецидив заболевания при повторных гестациях.
Симптомы дерматозов беременных
Общими признаками гестационных заболеваний кожи являются зуд разной интенсивности, сыпь, изменение цвета кожных покровов. Клиническая симптоматика определяется видом дерматоза. Атопический дерматит чаще выявляется у первородящих беременных в 1-2 триместрах, может повторяться при последующих гестациях. Зудящие экзематозные и папулезные высыпания обычно локализованы на лице, шее, сгибательных поверхностях верхних и нижних конечностей, ладонях и подошвах, реже распространяются на живот. При зудящем фолликулите — редко встречающемся варианте атопического дерматита — на верхней части спины, груди, руках, плечах, животе возникает угревая сыпь, представленная множественными папулами и пустулами размерами 2-4 мм, расположенными в основании волосяных фолликулов.
Атопический дерматит чаще выявляется у первородящих беременных в 1-2 триместрах, может повторяться при последующих гестациях. Зудящие экзематозные и папулезные высыпания обычно локализованы на лице, шее, сгибательных поверхностях верхних и нижних конечностей, ладонях и подошвах, реже распространяются на живот. При зудящем фолликулите — редко встречающемся варианте атопического дерматита — на верхней части спины, груди, руках, плечах, животе возникает угревая сыпь, представленная множественными папулами и пустулами размерами 2-4 мм, расположенными в основании волосяных фолликулов.
Признаки полиморфного дерматоза появляются у первородящих пациенток в III триместре, реже — после родов. Зудящие красные папулы, бляшки, пустулы вначале образуются на коже живота, в том числе над растяжками, после чего могут распространяться на грудь, плечи, ягодицы, бедра, однако практически никогда не поражают слизистые, кожу возле пупка, на лице, подошвах, ладонях. Диаметр отдельных элементов составляет 1-3 мм, возможно формирование сливных полициклических очагов.
Уртикарная, везикулезная, буллезная сыпь у беременных с пемфигоидом возникает на 4-7 месяце, изначально локализуется в околопупочной области, затем обнаруживается на груди, спине, конечностях. При повреждениях пузырьков и волдырей появляются эрозии, корки. Часто элементы высыпаний сгруппированы. С каждой последующей гестацией пемфигоидный дерматоз начинается раньше, сопровождается более выраженной симптоматикой.
Отличительными особенностями внутрипеченочного холестаза являются первичный характер интенсивного кожного зуда и пожелтение кожи, выявляемое у 10% беременных. Зудящие ощущения обычно возникают остро на ладонях, подошвах, постепенно распространяясь на живот, спину, другие части тела. Сыпь, как правило, вторичная, представлена расчесами (экскориациями), папулами. Чаще всего клинические признаки заболевания определяются в 3 триместре.
Осложнения
Вероятность осложненного течения зависит от вида заболевания. В большинстве случаев дерматозы беременных повторяются при следующих гестациях. Наиболее благоприятным является атопический дерматит, который не провоцирует развитие акушерских осложнений и не оказывает влияния на плод. Однако в отдаленном периоде дети, матери которых страдали этим дерматозом, более склонны к атопическим кожным заболеваниям. При полиморфном дерматозе возможно преждевременное рождение ребенка с маленькой массой. В связи с трансплацентарным переносом антител у 5-10% детей, выношенных женщинами с пемфигоидом беременных, выявляются транзиторная папулезная и буллезная сыпь.
В большинстве случаев дерматозы беременных повторяются при следующих гестациях. Наиболее благоприятным является атопический дерматит, который не провоцирует развитие акушерских осложнений и не оказывает влияния на плод. Однако в отдаленном периоде дети, матери которых страдали этим дерматозом, более склонны к атопическим кожным заболеваниям. При полиморфном дерматозе возможно преждевременное рождение ребенка с маленькой массой. В связи с трансплацентарным переносом антител у 5-10% детей, выношенных женщинами с пемфигоидом беременных, выявляются транзиторная папулезная и буллезная сыпь.
При этом дерматозе также возрастает риск развития фетоплацентарной недостаточности, гипотрофии плода, преждевременных родов, послеродового тиреоидита и диффузного токсического зоба у пациентки, рецидива заболевания при приеме оральных контрацептивов и в период месячных. Зуд беременных может осложниться преждевременными родами, попаданием мекония в амниотическую жидкость, внутриутробным дистрессом, антенатальной гибелью плода вследствие токсического действия высоких концентраций желчных кислот. Из-за нарушения всасывания витамина К при внутрипеченочном холестазе чаще страдают процессы коагуляции, возникают послеродовые кровотечения.
Из-за нарушения всасывания витамина К при внутрипеченочном холестазе чаще страдают процессы коагуляции, возникают послеродовые кровотечения.
Диагностика
Несмотря на выраженные клинические симптомы, постановка правильного диагноза при дерматозе беременных часто затруднена из-за неспецифичности высыпаний, которые могут наблюдаться при многих кожных болезнях. В пользу гестационного происхождения патологии свидетельствует ее возникновение в период беременности, отсутствие признаков микробного поражения, этапность развития элементов сыпи, их распространения по коже. В диагностическом плане наиболее информативны:
- Определение содержания антител. Для атопических дерматитов характерно повышение содержания IgE — специфического маркера аллергических реакций. При герпесе беременных в крови пациенток увеличивается содержание антител IgG4, у всех больных в ходе прямой иммунофлуоресценции определяется отложение комплемента 3 вдоль базальной мембраны, которое иногда сочетается с осаждением IgG.
 С помощью ИФА выявляются противоколлагеновые антитела, характерные для пемфигоида.
С помощью ИФА выявляются противоколлагеновые антитела, характерные для пемфигоида. - Исследование биоптата кожи. Результаты гистологических исследований более показательны при пемфигоидном и полиморфном дерматозах. В обоих случаях наблюдается отек дермы, периваскулярное воспаление с инфильтрацией тканей лимфоцитами, эозинофилами, гистиоцитами. Для герпеса беременных патогномоничны субэпидермальные пузыри, для полиморфного дерматоза — эпидермальный спонгиоз. Патогистологические изменения при атопическом дерматите и зуде беременных менее специфичны.
- Биохимический анализ крови. Стандартным методом диагностики акушерского холестаза является исследование пигментного обмена. Из-за нарушенного оттока желчи в крови определяется высокий уровень желчных кислот. У 10-20% беременных с тяжелым течением дерматоза возрастает содержание билирубина. В 70% случаев увеличивается активность печеночных ферментов, особенно АЛТ и АСТ. При остальных гестационных дерматозах биохимические показатели крови обычно не нарушены.

Для исключения бактериального и грибкового поражения рекомендован посев соскоба или отделяемого высыпаний на микрофлору, люминесцентная диагностика. Дифференциальный диагноз осуществляется между различными видами гестационных дерматозов, исключаются чесотка, лекарственная токсидермия, диффузный нейродермит, герпетиформный дерматит Дюринга, себорея, акне, микробный фолликулит, экзема, гепатит и другие заболевания печени. К обследованию пациентки привлекается дерматолог, по показаниям — инфекционист, невропатолог, гастроэнтеролог, гепатолог, токсиколог.
Лечение дерматозов беременных
Возникновение гестационных поражений кожи обычно не становится препятствием для продолжения беременности. Хотя такие дерматозы сложно поддаются лечению из-за постоянного присутствия провоцирующих факторов, правильный подбор препаратов позволяет существенно уменьшить клиническую симптоматику. Схему лечения подбирают с учетом срока беременности, интенсивности зуда, вида и распространенности сыпи. Для медикаментозной терапии обычно используют:
Для медикаментозной терапии обычно используют:
- Антигистаминные препараты и мембраностабилизаторы. Благодаря блокированию гистаминовых рецепторов подавляют воспалительный процесс, уменьшают зуд и высыпания. Назначаются с осторожностью из-за возможного воздействия на плод, особенно в 1 триместре. Предпочтительны противогистаминные средства 2-3 поколения.
- Кортикостероиды. Из-за выраженного противовоспалительного действия эффективны всех гестационных дерматозах, кроме зуда беременных. Обычно применяются в виде топических форм. При тяжелом течении пемфигоида, полиморфного дерматоза, атопического дерматита допустимы короткие курсы системных глюкокортикоидов.
- Эмоленты. Используются в качестве вспомогательных средств для восстановления поврежденного эпидермиса. Увлажняют и смягчают кожу, восстанавливают межклеточные липидные структуры, ускоряют регенерацию. Большинство эмолентов не имеют противопоказаний для назначения беременным с дерматозами.
- Урсодезоксихолевая кислота.
 Назначается при лечении внутрипеченочного холестаза. Воздействует на кальций-зависимую α-протеинкиназу гепатоцитов, снижая концентрацию токсичных фракций желчных кислот. За счет конкурентного взаимодействия тормозит их всасывание в кишечнике. Усиливает отток желчи.
Назначается при лечении внутрипеченочного холестаза. Воздействует на кальций-зависимую α-протеинкиназу гепатоцитов, снижая концентрацию токсичных фракций желчных кислот. За счет конкурентного взаимодействия тормозит их всасывание в кишечнике. Усиливает отток желчи.
Беременность при гестационных дерматозах обычно завершается в срок естественными родами. Досрочное родоразрешение рекомендовано только при тяжелом акушерском холестазе с возникновением угрозы для плода. Роды стимулируются на сроках с высокими показателями выживаемости новорожденных. Кесарево сечение выполняется только при наличии акушерских показаний.
Прогноз и профилактика
Прогноз для матери и плода при дерматозах беременных обычно благоприятный. Выбор правильной тактики ведения гестации и мониторинг состояния ребенка позволяет избежать осложнений даже в сложных случаях холестаза. Специальные меры профилактики дерматозов отсутствуют. Пациенткам, перенесшим гестационное поражение кожи при предыдущей беременности, необходимо до 12-недельного срока стать на учет в женской консультации, регулярно наблюдаться у акушера-гинеколога и дерматолога, исключить контакты с пищевыми, производственными, бытовыми аллергенами, контролировать набор веса. Рекомендованы замена синтетического белья натуральным, тщательный гигиенический уход и увлажнение кожных покровов.
Рекомендованы замена синтетического белья натуральным, тщательный гигиенический уход и увлажнение кожных покровов.
Вы можете поделиться своей историей болезни, что Вам помогло при лечении дерматозов беременных.
Источники
- Дерматозы беременных/ Коробейникова Э.А., Чучкова М.В.// Здоровье, демография, экология финно-угорских народов. – 2011 — №2.
- Дерматозы у беременных: Автореферат диссертации/ Аленькина А.Б. – 2006.
- Взгляд на проблему специфических дерматозов беременных/ Хачикян Х.М., Карапетян Ш.В.// Клиническая дерматология и венерология.- 2014 — №6.
- Специфичные для беременности дерматозы/ Уайт С., Филипс Р., Нэйл М., Келли Е.// Skin Therapy Letter – 2014 – 19 (№5).
- Настоящая статья подготовлена по материалам сайта: https://www.krasotaimedicina.ru/
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Экзема во время беременности: лечение, причины и др.
Беременность и экзема
- изменения пигментации кожи, такие как темные пятна
- акне
- сыпь
- чувствительность кожи при беременности 9009 сухая или сухая кожа 90-909
- экзема
экзема
- атопическая сыпь беременных (АЭП)
- почесуха беременных
- зудящий фолликулит беременных
- папулезный дерматит беременных
наиболее распространенный
Каковы симптомы экземы?
Симптомы экземы, вызванной беременностью, такие же, как и при экземе вне беременности. Симптомы включают красные, грубые, зудящие шишки, которые могут появиться в любом месте на вашем теле. Зудящие шишки часто сгруппированы и могут иметь корку. Иногда видны пустулы. Если у вас была экзема до беременности, экзема может ухудшиться во время беременности. Примерно у четверти женщин симптомы экземы улучшаются во время беременности.
Примерно у четверти женщин симптомы экземы улучшаются во время беременности.
Кто болеет экземой во время беременности?
Экзема может возникнуть впервые во время беременности. Если у вас была экзема в прошлом, ваша беременность может спровоцировать обострение. По оценкам, только от 20 до 40 процентов женщин, страдающих экземой во время беременности, имели экзему в анамнезе до беременности.
Что вызывает экзему?
Врачи до сих пор не совсем уверены, что вызывает экзему, но считается, что определенную роль играют экологические и генетические факторы.
Диагностика экземы во время беременности
В большинстве случаев врач ставит диагноз экземы или АЭП, просто взглянув на вашу кожу. Для подтверждения диагноза может быть выполнена биопсия. Сообщите своему врачу о любых изменениях, которые вы заметили во время беременности. Ваш врач захочет исключить любые другие состояния, которые могут вызывать изменения кожи, и убедиться, что это не влияет на вашего ребенка. Ваш врач захочет узнать:
Ваш врач захочет узнать:
- когда начались кожные изменения
- если вы что-то изменили в своем распорядке дня или образе жизни, включая диету, что может способствовать изменению вашей кожи
- о ваших симптомах и о том, как они влияют на вашу повседневную жизнь симптомы улучшаются или ухудшаются
Принесите с собой список лекарств, которые вы принимаете в настоящее время, а также любые лекарства или методы лечения, которые вы уже применяли для лечения экземы.
Как лечить экзему во время беременности?
В большинстве случаев экзему, вызванную беременностью, можно контролировать с помощью увлажняющих средств и мазей. Если экзема достаточно тяжелая, врач может назначить стероидную мазь для нанесения на кожу. Местные стероиды
кажутся безопасными
во время беременности, но поговорите со своим врачом о любых опасениях. Они могут помочь вам понять ваши варианты лечения и связанные с ними риски. Есть некоторые свидетельства того, что УФ-терапия также может помочь в лечении экземы. Избегайте любого лечения, которое включает метотрексат (Trexail, Rasuvo) или псорален плюс ультрафиолет А (PUVA) во время беременности. Они могут нанести вред плоду. Вы также можете предпринять шаги, чтобы помочь предотвратить экзему или остановить ее ухудшение:
Есть некоторые свидетельства того, что УФ-терапия также может помочь в лечении экземы. Избегайте любого лечения, которое включает метотрексат (Trexail, Rasuvo) или псорален плюс ультрафиолет А (PUVA) во время беременности. Они могут нанести вред плоду. Вы также можете предпринять шаги, чтобы помочь предотвратить экзему или остановить ее ухудшение:
- Принимайте теплый умеренный душ вместо горячего.
- Держите кожу увлажненной с помощью увлажняющих средств.
- Наносите увлажняющий крем сразу после душа.
- Носите свободную одежду, которая не будет раздражать кожу. Выбирайте одежду из натуральных материалов, таких как хлопок. Одежда из шерсти и конопли может вызвать дополнительное раздражение кожи.
- Избегайте агрессивного мыла или чистящих средств для тела.
- Если вы живете в сухом климате, рассмотрите возможность использования дома увлажнителя воздуха. Обогреватели также могут сушить воздух в вашем доме.
- Пить воду в течение дня.
 Это полезно не только для вашего здоровья и здоровья вашего ребенка, но и для вашей кожи.
Это полезно не только для вашего здоровья и здоровья вашего ребенка, но и для вашей кожи.
Узнайте больше: Домашнее лечение и профилактика экземы »
Что вы думаете?
Экзема во время беременности, как правило, не опасна для матери или ребенка. В большинстве случаев экзема должна пройти после беременности. Однако иногда экзема может продолжаться даже после беременности. Вы также можете подвергаться повышенному риску развития экземы во время любых будущих беременностей. Экзема не связана с какими-либо проблемами с фертильностью и не вызовет долгосрочных осложнений ни у вас, ни у вашего ребенка.
Вопросы и ответы: Экзема и кормление грудью
Вопрос:
Могу ли я использовать те же методы лечения во время грудного вскармливания, что и во время беременности? Анонимный пациент
A:
Да, вы должны иметь возможность использовать те же увлажняющие средства и даже стероидные кремы для местного применения во время грудного вскармливания. Если вам требуются стероидные кремы на обширных участках тела, вам следует сначала проконсультироваться с врачом. Однако в большинстве случаев грудное вскармливание совместимо с лечением экземы. Sarah Taylor, MD, FAAD Ответы представляют мнения наших медицинских экспертов. Весь контент носит исключительно информационный характер и не должен рассматриваться как медицинский совет.
Если вам требуются стероидные кремы на обширных участках тела, вам следует сначала проконсультироваться с врачом. Однако в большинстве случаев грудное вскармливание совместимо с лечением экземы. Sarah Taylor, MD, FAAD Ответы представляют мнения наших медицинских экспертов. Весь контент носит исключительно информационный характер и не должен рассматриваться как медицинский совет.
Причины, лечение и домашние средства
Люди с экземой могут испытывать обострения во время беременности или могут обнаружить, что их симптомы полностью исчезают. У людей, у которых нет экземы, симптомы могут появиться в результате беременности.
Экзема — это общий термин для нескольких кожных заболеваний, которые могут вызывать изменение цвета, зуд и воспаление. Экземой могут заболеть люди всех возрастов, от младенцев до пожилых людей. Распространенные типы экземы включают атопический дерматит, контактный дерматит и себорейный дерматит.
У некоторых людей с обычным типом экземы симптомы могут измениться во время беременности. У других людей может развиться экзема во время беременности.
У других людей может развиться экзема во время беременности.
Более 31 миллиона американцев страдают той или иной формой экземы. Неясно, у скольких людей развивается экзема во время беременности, но более ранние исследования показывают, что на экзему приходится от одной трети до половины всех случаев дерматита во время беременности.
По данным Национальной ассоциации экземы, женщины чаще страдают экземой, чем мужчины. Это почти одинаково распространено у людей всех цветов кожи, рас и национальностей. Однако это немного чаще встречается у коренных американцев и жителей азиатских или тихоокеанских островов.
Беременность по-разному влияет на экзему у разных людей. Однако общий термин «атопические высыпания беременных» (АЭБ) обычно относится к обострениям дерматита, возникающим во время беременности.
Сюда входят обострения у людей, у которых до беременности уже были распространенные виды экземы, такие как атопический дерматит. У них может наблюдаться временное ухудшение симптомов или временное улучшение симптомов.
В других случаях AEP может означать обострение дерматита у человека, у которого обычно нет экземы. Это может быть атопический дерматит, но также могут быть и другие состояния, такие как почесуха беременных или зудящий фолликулит беременных.
Обычно они проходят после рождения. Во всех случаях это обычно является результатом временного воздействия беременности на иммунную систему.
Реже у беременных могут развиться более тяжелые симптомы других типов экземы или дерматита, таких как везикулярный дерматит рук, также известный как дисгидротическая экзема.
Узнайте больше о кожной сыпи во время беременности.
Хотя симптомы экземы могут быть болезненными и неприятными, экзема не опасна для ребенка и не заразна.
Симптомами экземы могут быть:
- кожный зуд
- шероховатые или шелушащиеся пятна, которые могут сочиться или образовывать корки
- сухая, чувствительная или воспаленная кожа
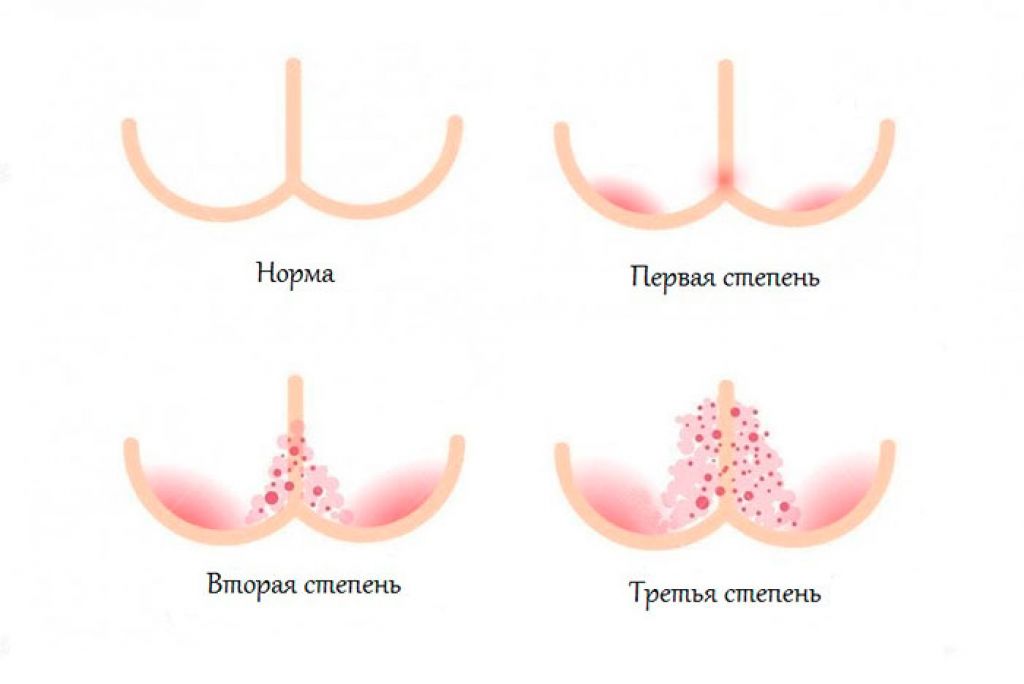
складки суставов, таких как локти, колени и лодыжки. Примерно у одной трети разовьются поражения на туловище или конечностях.
Примерно у одной трети разовьются поражения на туловище или конечностях.
У людей со светлой кожей пятна экземы могут казаться красными и воспаленными. У людей с более темной кожей экзема может сделать кожу пепельной или серой. Некоторые пятна могут казаться темнее окружающей кожи или иметь коричневый или фиолетовый оттенок.
У некоторых людей наблюдаются все эти симптомы, а у других — только некоторые из них. Кроме того, симптомы могут различаться по степени тяжести.
У некоторых людей наблюдаются серьезные симптомы, которые мешают им заниматься некоторыми повседневными делами, в то время как другие находят свои симптомы очень легкими и не беспокоящими.
Узнайте об экземе на Цветной коже.
Лечение экземы во время беременности может быть сложной задачей. Это связано с тем, что многие лекарства могут нанести вред развивающемуся плоду. Это также может зависеть от типа экземы у человека.
Существует несколько относительно безопасных вариантов, в том числе:
- Стероиды для местного применения легкой и средней степени тяжести: Представляется, что кремы со стероидами легкой и средней тяжести безопасны для использования во время беременности.
 Они могут помочь облегчить зуд и другие симптомы при нанесении на пораженную кожу.
Они могут помочь облегчить зуд и другие симптомы при нанесении на пораженную кожу. - Пероральные антигистаминные препараты: Поскольку у человека с ОЭП может быть гиперактивная иммунная система, антигистаминные препараты могут помочь. Врачи обычно назначают лоратадин (Кларитин) или цетиризин (Зиртек).
- Ультрафиолет B: Некоторые исследования показали, что ультрафиолетовое излучение помогает уменьшить симптомы экземы, особенно когда стероиды неэффективны. Подобно местным стероидам, УФ-излучение безопасно во время беременности.
Если эти методы лечения неэффективны, другие варианты включают:
- более сильные местные стероиды
- пероральные стероиды
- циклоспорин и другие препараты, подавляющие иммунную систему
подробно обсудить с врачом риски и преимущества их приема во время беременности.
Чего следует избегать
Беременная женщина должна полностью избегать определенных видов лечения. К ним относятся метотрексат, псорален плюс УФА (ПУФА) и Токтино (алитретиноин).
К ним относятся метотрексат, псорален плюс УФА (ПУФА) и Токтино (алитретиноин).
Кроме того, хотя экзема сама по себе не влияет на фертильность, человеку необходимо прекратить прием этих лекарств, если он пытается забеременеть, чтобы устранить любой потенциальный риск для эмбриона. Это может также распространяться на партнера, который не будет вынашивать беременность.
Женщина, у которой уже есть экзема и которая забеременела, или женщина, пытающаяся забеременеть, должна как можно скорее поговорить с врачом о лекарствах, которые они принимают. После беременности женщине, кормящей грудью, также может потребоваться избегать этих лекарств.
Домашние средства могут быть очень эффективными при лечении некоторых неприятных ощущений, связанных с экземой.
Некоторые домашние средства, которые можно попробовать, включают:
- Увлажнение: Регулярное использование увлажняющих и смягчающих средств имеет решающее значение при лечении экземы.
 Выберите нежный, гипоаллергенный лосьон без запаха.
Выберите нежный, гипоаллергенный лосьон без запаха. - Принятие теплого душа: Горячий душ может высушить кожу. Вместо этого переключитесь на теплую воду и увлажняйте кожу сразу после выхода из душа или ванны.
- Носите свободную одежду: Избегайте ношения слишком тесной или облегающей одежды. Тесная одежда может удерживать тепло и раздражать кожу. Человек также может выбрать натуральные волокна, такие как хлопок.
- Избегайте агрессивного мыла или моющих средств: Эти продукты могут усугубить экзему. Переключитесь на органические и нежные, гипоаллергенные. В дополнение к мылу и средствам для мытья тела человек с экземой может также использовать более мягкие моющие средства, средства для макияжа и духи.
- Предотвращение обезвоживания: В дополнение к здоровью тела и растущего ребенка потребление достаточного количества воды необходимо для хорошего здоровья кожи. Он сохраняет кожу мягкой и может уменьшить симптомы экземы.

Некоторые люди предпочитают использовать естественные средства для контроля своих симптомов, в том числе:
- Кокосовое масло: Кокосовое масло — это натуральное увлажняющее смягчающее средство, известное своей способностью уменьшать воспаление. Люди могут использовать его в качестве лосьона и наносить непосредственно на раздраженную или зудящую кожу.
- Диетические изменения: Некоторые продукты могут усилить воспаление в организме, включая кожу. Если человек хочет использовать диетические изменения для предотвращения обострений экземы, отказ от молочных продуктов и глютена может быть хорошим началом. Кроме того, есть в основном цельные, необработанные продукты — хороший совет для всех, особенно для беременных.
- Пробиотики: Полезные штаммы бактерий присутствуют во всем организме, включая кожу и кишечник. Пробиотики могут помочь предотвратить экзему у некоторых беременных, хотя для подтверждения этой связи необходимы дополнительные исследования.

У некоторых людей обострения экземы продолжаются после родов. У других людей экзема развивается на груди и соске или вокруг них, особенно если они кормят грудью.
Увлажняющие средства и стероиды легкой и средней степени тяжести обычно могут облегчить симптомы. Важно смыть лекарство перед следующим кормлением.
Часто возникают вопросы о лечении и уходе за экземой во время беременности. Следующее может помочь ответить на некоторые вопросы.
Может ли беременность вызвать экзему?
Изменения в организме во время беременности могут вызвать кожные заболевания, такие как экзема. Гормональные изменения могут повлиять на баланс клеток в организме, защищающих кожный барьер. Когда это происходит, иммунные клетки могут начать атаковать клетки кожи. Это может привести к экземе.
Какой крем можно использовать от экземы во время беременности?
Лечение экземы во время беременности может быть сложной задачей. Он должен быть эффективным для человека с экземой, но безопасным для развивающегося плода. Человек обычно использует увлажняющие кремы и смягчающие средства в качестве немедикаментозного варианта. Однако им может потребоваться местный прием кортикостероидов, таких как гидрокортизон и бетаметазон, которые также безопасны в использовании. Если эти варианты не работают, врач может назначить УФ-терапию, другие местные стероиды или циклоспорин А.
Человек обычно использует увлажняющие кремы и смягчающие средства в качестве немедикаментозного варианта. Однако им может потребоваться местный прием кортикостероидов, таких как гидрокортизон и бетаметазон, которые также безопасны в использовании. Если эти варианты не работают, врач может назначить УФ-терапию, другие местные стероиды или циклоспорин А.
Проходит ли экзема беременных?
Люди, у которых экзема развилась во время беременности, могут не иметь симптомов после родов. Однако это состояние может вернуться при будущих беременностях или после рождения ребенка. Если у человека проявляются симптомы экземы после рождения ребенка, ему может потребоваться более сильное лечение, если он не кормит грудью.
Можно ли использовать средства от экземы при грудном вскармливании?
Люди с экземой, которые также кормят грудью, могут использовать некоторые средства от экземы. Тем не менее, им нужно быть осторожными в отношении воздействия на младенца. Некоторые увлажняющие и смягчающие средства безопасны в использовании, но стероиды или другие местные средства могут быть безопасными.

