Коагулопатия беременных что это: Коагулопатия крови – синдром гиперкоагуляции
Гестационная коагулопатия: прорыв во взглядах на профилактику кровотечений
PERINATOLOGY AND PEDIATRIC. UKRAINE. 2017.3(71):39-43; doi 10.15574/PP.2017.71.39
Макаренко М. В., Говсеев Д. А., Сокол И. В., Слободенюк А. И., Берестовой В. О., Ворона Р. М.
Национальный медицинский университет имени А.А. Богомольца, г. Киев, Украина
Гестационная тромбоцитопения является второй гематологической аномалией после анемии, которая встречается во время беременности, и поражает 7–10% всех беременных женщин. Гестационная тромбоцитопения составляет приблизительно 75% случаев всех тромбоцитопений во время беременности, в большинстве случаев имеет доброкачественное течение и не вызывает какихAлибо неблагоприятных последствий для матери или ребенка.
Цель — исследовать состояние системы гемостаза у женщин с низким уровнем тромбоцитов на основе данных тромбоеластограм.
Пациенты и методы. На базе КГРД № 5 проведен анализ историй родов беременных в третьем триместре с уровнем тромбоцитов ниже 150×109/л. Все женщины дообследованы методом тромбоеластографии (ТЭГ). В основную группу вошла 91 женщина с изменениями в системе гемостаза. Основную группу рандомизировано было разделено на две подгруппы. В I подгруппе 48 женщинам проводили переливание компонентов крови. Во ІІ подгруппу вошли 43 женщины, которым не проводилось переливание компонентов крови. Контрольную группу составили 44 женщины с уровнем тромбоцитов более 150×109/л, без патологических изменений по данным ТЭГ.
Все женщины дообследованы методом тромбоеластографии (ТЭГ). В основную группу вошла 91 женщина с изменениями в системе гемостаза. Основную группу рандомизировано было разделено на две подгруппы. В I подгруппе 48 женщинам проводили переливание компонентов крови. Во ІІ подгруппу вошли 43 женщины, которым не проводилось переливание компонентов крови. Контрольную группу составили 44 женщины с уровнем тромбоцитов более 150×109/л, без патологических изменений по данным ТЭГ.
Результаты. Сравнение кровопотери во время родов и кесарева сечения в I и II подгруппах и в КГ демонстрирует меньшую кровопотерю в I подгруппе по сравнению со II подгруппой (p<0,05). Наименьшая кровопотеря была отмечена в контрольной группе по сравнению с основной (р<0,05).
Выводы. Исследование показало значимость метода ТЭГ в предотвращении кровотечения у женщин с низким уровнем тромбоцитов. В целом метод ТЭГ демонстрирует общее состояние системы гемостаза in vivo. Определение показателей системы гемостаза является чрезвычайно важным, особенно в тех случаях, когда ожидается «обязательная» кровопотеря во время родов, оперативных вмешательств и т.д. Правильная коррекция гемостатических изменений на основе данных ТЭГ помогает предотвратить развитие массивных кровотечений.
Определение показателей системы гемостаза является чрезвычайно важным, особенно в тех случаях, когда ожидается «обязательная» кровопотеря во время родов, оперативных вмешательств и т.д. Правильная коррекция гемостатических изменений на основе данных ТЭГ помогает предотвратить развитие массивных кровотечений.
Ключевые слова: тромбоэластография, акушерское кровотечение, тромбоцитопения, гемостаз.
Литература
1. Баринов С.В., Медянникова И.В., Долгих В.Т. (2014). Оценка эффективности лечения массивных акушерских кровотечений. Общая реаниматология. 10(3): 6—14.
2. Макаренко М.В., Говсеев Д.А., Скирда И.И. (2015). Тромбоэластография в диагностике и лечении коагулопатий беременных и ассоциированных акушерских синдромов. Збірник наук. пр.. спів роб. НМАПО імені П.Л. Шупика. Київ: 125—128.
3. Макаренко М.В., Говсеев Д.А., Скирда И.И., Жукова С.Н. (2013). Работа службы трансфузиологии и эфферентной терапии в акушерстве и гинекологии и пути ее оптимизации. Здоровье женщины. 9: 38—41.
Здоровье женщины. 9: 38—41.
4. Макаренко М.В., Говсеев Д.О., Скирда І.І., Ворона Р.М. (2016). Трансфузійна тактика в акушерській практиці. Збірник наук. пр. XIV з’їзду акушерів-гінекологів України. Проблемні питання акушерства, гінекології та репродуктології в сучасних умовах. 22—23 вер. 2016 р., м. Київ. Київ: 25—26.
5. Штабницкий А.М. Экспериментальная модель преэклампсии, тромбоэластография в акушерстве. http://www.rusanesth.com/acusher/st_4.htm.
6. Lescale KB, Eddleman KA, Cines DB et al. (1996). Antiplatelet antibody testing in thrombocytopenic pregnant women. Am J Obstet Gynecol. 174: 1014—1018. https://doi.org/10.1016/S0002-9378(96)70342-3
7. Bockenstedt PL. (2011). Thrombocytopenia in pregnancy. Hematol Oncol Clin North Am. 25(2): 293—310. https://doi.org/10.1016/j.hoc.2011.01.004; PMid:21444031
8. White H, Zollinger C, Jones M, Bird R. (2010). Can thromboelastography performed on kaolinactivated citrated samples from critically ill patients provide stable and consistent parameters? Int J Lab Hematol. 32(2): 167—173. https://doi.org/10.1111/j.1751-553X.2009.01152.x; PMid:19302233
32(2): 167—173. https://doi.org/10.1111/j.1751-553X.2009.01152.x; PMid:19302233
9. Gernsheimer T, James AH, Stasi R. (2013). How I treat thrombocytopenia in pregnancy. Blood. 121(1): 38—47. https://doi.org/10.1182/blood-2012-08-448944; PMid:23149846
10. Gude NM, Roberts CT, Kalionis B, King RG. (2004). Growth and function of the normal human placenta. Thrombosis Res. 114: 397—407. https://doi.org/10.1016/j.thromres.2004.06.038; PMid:15507270
11. Hartert H. (1948). Blutgerinnungsstudien mit der thrombelastographie, einem neuen untersuchungsverfahren. Klin Wochenschr. 26: 577—583. https://doi.org/10.1007/BF01697545; PMid:18101974
12. Provan D, Stasi R, Newland AC et al. (2010). International consensus report on the investigation and management of primary immune thrombocytopenia. Blood. 115(2): 168—186. https://doi.org/10.1182/blood-2009-06-225565; PMid:19846889
13. McCrae KR. (2006). Thrombocytopenia in Pregnancy. Platelets. Michelson AD (ed). New York, Elsevier: 925—933.
New York, Elsevier: 925—933.
14. Myers B. (2012). Diagnosis and management of maternal thrombocytopenia in pregnancy. Br J Haematol. 158: 3—15. https://doi.org/10.1007/978-3-642-25023-1_4
15. Myers B. (2009). Thrombocytopenia in pregnancy. Obstetrician&Gynecologist. 11: 177—183. https://doi.org/10.1576/toag.11.3.177.27502
16. Perepu U, Rosenstein L. (2013). Maternal thrombocytopenia in pregnancy. Proc Obstet Gynecol. 3(1): 1—15.
17. Win N, Rowley M, Pollard C et al. (2005). Severe gestational (incidental) thrombocytopenia: to treat or not to treat. Hematology. 10(1): 69—72. https://doi.org/10.1080/10245330400020421; PMid:16019450
18. Neunert C, Lim W, Crowther M et al. (2011). The American Society of Hematology 2011 evidencebased practice guideline for immune thrombocytopenia. Blood. 117(16): 4190—4207. https://doi.org/10.1182/blood-2010-08-302984; PMid:21325604
19. Rajpal G, Pomerantz JM, Ragni MV et al. (2011). The use of thromboelastography for the peripartum management of a patient with platelet storage pool disorder.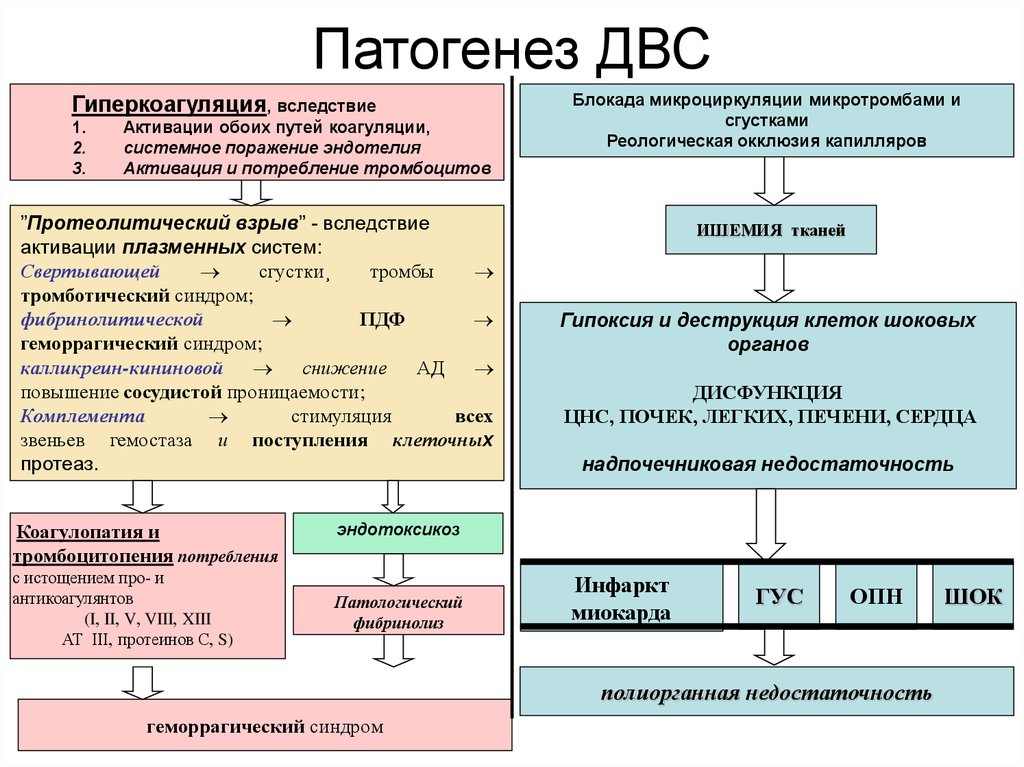 Int J Obstet Anesth. 20(2): 173—177. https://doi.org/10.1016/j.ijoa.2010.09.014; PMid:21168326
Int J Obstet Anesth. 20(2): 173—177. https://doi.org/10.1016/j.ijoa.2010.09.014; PMid:21168326
20. Roeloffzen WW, Kluin Nelemans HC, Mulder AB, de Wolf JT. (2010). Thrombocytopenia affects plasmatic coagulation as measured by thrombelastography. Blood Coagul Fibrinolysis. 21(5): 389—397. https://doi.org/10.1097/MBC.0b013e328335d0e4; PMid:20410815
Как распознать заболевания крови при беременности
- Главная
- Как распознать болезнь
- Беременность и роды
- Заболевания крови при беременности
Подробнее о враче
Как выявить заболевания крови?
Заболевания крови при беременности — это группа патологий, поражающих систему кроветворения, свертывания крови, а также иммунной защиты. Сталкиваются с ними около 50% пациенток. Одной из самых распространенных патологий является анемия, крайне редко встречаются лейкозы.
Наиболее частые заболевания крови у беременных
К наиболее распространённым заболеваниям крови у беременных женщин относят:
- Анемию. Данная патология встречается у большинства беременных женщин. Она связана со снижением уровня гемоглобина в сыворотке крови.
- Лейкоцитоз. Повышение уровня лейкоцитов может свидетельствовать о воспалительном процессе в организме.
- Лимфому. Заболевание, которое носит онкологический характер, связано с избыточным разрастанием лимфоидной ткани.
- Нарушения свёртывающей системы крови. У беременной женщины повышается склонность к развитию тромбозов, реже, появляется гипокоагуляция.
Факторы риска
К основным факторам риска, приводящим к развитию заболеваний крови, относят:
- Небольшие промежутки между родами.
- Нарушения менструальной функции, проявляющиеся в виде гиперполименореи.
- Миому матки.
- Послеродовые кровотечения в анамнезе.
- Патологии желудочно—кишечного тракта.
- Глистные инвазии.
- Воздействие токсических факторов.
- Отягощенный анамнез.
Симптомы и первые признаки
Выявление первых симптомов заболевания позволяет своевременно заподозрить патологию и провести полное обследование.
Наиболее часто анемия на начальных стадиях не проявляется. Значительное падение гемоглобина сопровождается головокружением, головной болью, мельканием мушек перед глазами, а также выраженной слабостью. На фоне анемии повышается риск развития задержки поста плода и нарушения работы плаценты.
При выявленном лейкозе в первом триместре беременности женщине рекомендуют выполнить ее прерывание. Это связано с возможным рецидивированием процесса, невозможность проведения специфической терапии, а также высоким риском осложнений. На фоне выраженной слабости, бледности кожных покровов, выпадения волос, а также сердцебиения, могут возникать кровотечения из различных органов. Из-за сниженного иммунитета женщины могут сталкиваться с инфекционными заболеваниями.
Из-за сниженного иммунитета женщины могут сталкиваться с инфекционными заболеваниями.
Для лейкоцитоза характерно многообразие клинической картины. Поскольку в качестве причины могут выступать воспалительные процессы в печени, почках и других органах, основные симптомы могут зависеть от локализации патологического очага.
Тромбоцитопения характеризуется повышенным риском кровотечения. Пациентки во время беременности отмечают кровотечения из матки, отслойка плодных оболочек, а также кровоподтеки на поверхности кожных покровов.
Гиперкоагуляция. Повышенная свёртываемость крови, вызванная изменением гормонального фона, приводит к тромбозам в плацентарной ткани, а также периферическом кровотоке. Наиболее опасным является тромбоз глубоких вен, который несёт угрозу для жизни женщины.
Диагностика
Для подтверждения диагноза необходимо предварительно побеседовать с пациентом. Врач выясняет жалобы, данные анамнеза, информацию о приеме лекарственных средств, а также перенесённых патологиях. На основании полученного осмотра удаётся выявить бледность кожных покров, их похолодание, а также гематомы.
На основании полученного осмотра удаётся выявить бледность кожных покров, их похолодание, а также гематомы.
К дополнительным методам диагностики относят:
- Общеклинический анализ крови. При его выполнении оценивается уровень эритроцитов, гемоглобина, лейкоцитов и тромбоцитов.
- Коагулограмму. Нарушение коагуляции приводит к изменению показателей, у пациентки с гиперкоагуляция время свертывания укорачивается, а при тромбоцитопении происходит удлинение данного периода.
- Биохимическое исследование крови. Неинвазивный способ оценки работы внутренних органов позволяет выявить нарушения в печени, почках, а также иммунной системе.
- Общий анализ мочи. Исследование применяется с целью исключения источника лейкоцитоза, локализованного в почках.
- Исследование на гены системы гемостаза. Методика показана при неуточненной причине развития коагулопатии.
- Ультразвуковое исследование органов брюшной полости и почек.
 Сканирование данных органов направлено на выявление источника воспалительной реакции.
Сканирование данных органов направлено на выявление источника воспалительной реакции. - Пункцию лимфатических узлов. Для уточнения причины лимфаденопатии выполняется пункция изменённого лимфатического узла. Исследование позволяет определить стадию патологического процесса, а также подобрать лечение.
- Биопсию костного мозга. При подозрении на лейкоз проводится пункция костного мозга для уточнения диагноза.
Тактика лечения
Лечение заболеваний крови во время беременности может быть затруднительным. Это связано с возможным патологическим влиянием лекарственных средств на развитие плода. Лечение зависит от заболевания.
При анемии, в качестве немедикаментозной терапии назначают изменение рациона питания. Для этого женщине необходимо изменить меню, увеличив количество говядины, телятины, субпродуктов, а также овощей и фруктов. Из лекарственных средств применяются препараты железа.
Лечение лейкоцитоза предусматривает назначение антибактериальных средств с учётом причины заболевания.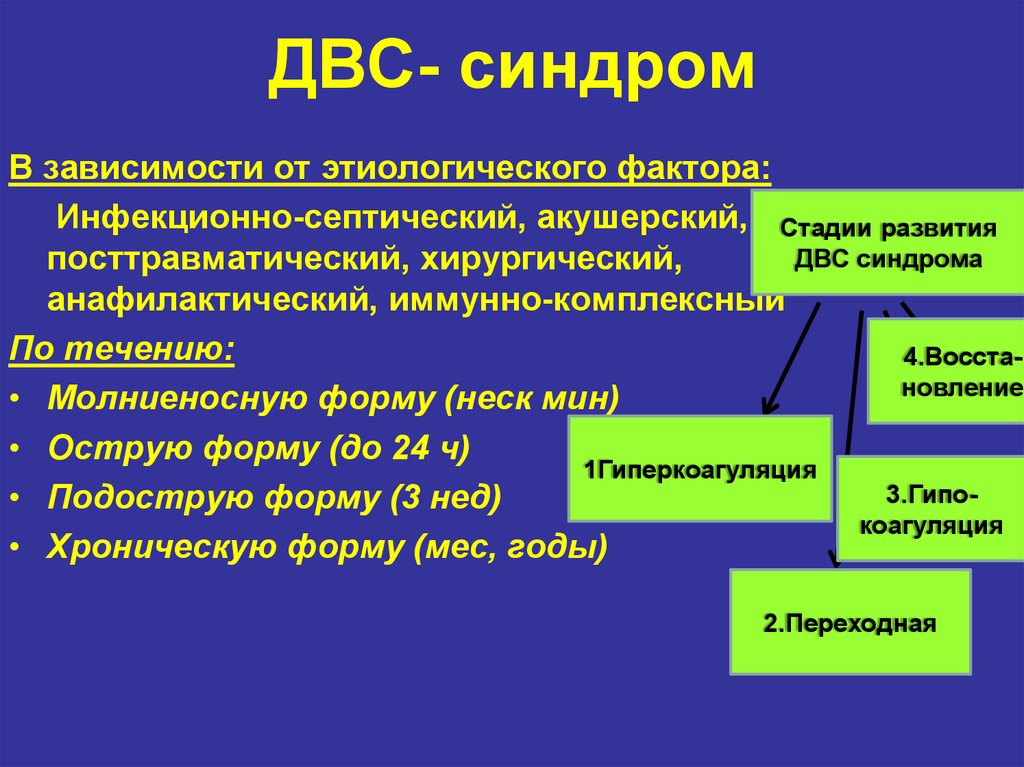 Выбор антибиотика зависит от срока беременности, так как на ранних сроках отдельные группы противопоказаны.
Выбор антибиотика зависит от срока беременности, так как на ранних сроках отдельные группы противопоказаны.
С основе терапии лейкоза лежит химиотерапия. В зависимости от степени тяжести химиотерапию отсрочивают до момента родов. С целью стабилизации самочувствия назначается заместительная терапия. При необходимости используются антибиотики.
Лечение тромбоцитопении проводится в стационарных условиях с обязательным соблюдением постельного режима. В качестве медикаментозной терапии применяют глюкокортикоиды. Их применение во время беременности строго ограничено, поэтому они используются по строгим показаниям.
С целью устранения гиперкоагуляции, повышающей риск тромбоза глубоких вен могут назначаться антикоагулянты или дезагреганты, а также препараты, улучшающие реологические свойства крови.
Для своевременного выявления заболевания необходимо пройти комплексное обследование на этапе планирования беременности и регулярно посещать женскую консультацию, выполняя назначенные исследования.
Нарушения свертываемости крови и беременность | Детский павильон Техаса для женщин
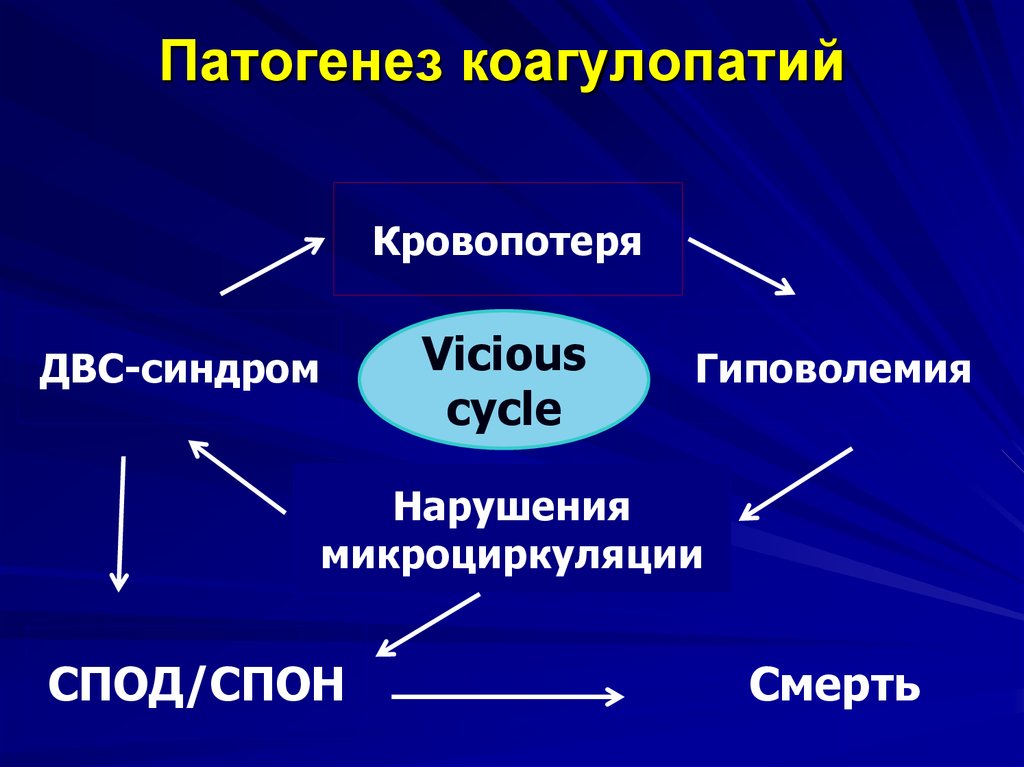
Нарушения свертываемости крови, также известные как коагулопатия, — это состояния, которые влияют на способность вашего организма нормально сворачиваться в месте травмы, что приводит к кровотечению, которое может варьироваться от легкого до тяжелого. Кровотечение может быть внутри или снаружи тела.
Во время беременности нарушение свертываемости крови может представлять серьезную опасность для матери и ребенка.
Большинство нарушений свертываемости крови передаются по наследству. Другие приобретаются, то есть могут развиться в любое время, в некоторых случаях в результате беременности.
Осложнения нарушений свертываемости крови при беременности
Женщины с нарушениями свертываемости крови или кровотечениями в анамнезе подвергаются повышенному риску осложнений беременности, которые включают:
- Кровотечения во время беременности
- Риски при родах для детей с наследственными нарушениями свертываемости крови
риски во время родов
Причины нарушений свертываемости крови
Причины нарушений кровотечений включают:
- Болезнь фон Виллебранда
- Гемофилия
- Другие дефицит фактора свертывания
- Расстройства тромбоцитов
- Disorders, вызванные связанными с помощью антикоаглянтов (кровя -загадки)
- , вызванные связанными с помощью антикоаглянтов.
 преэклампсия или острая жировая дистрофия печени при беременности)
преэклампсия или острая жировая дистрофия печени при беременности)
Нарушения свертываемости крови можно диагностировать с помощью анализа крови или по клиническим симптомам и признакам.
Лечение нарушений свертываемости крови во время беременности
- Лечение зависит от нарушения свертываемости крови у женщины, ее общего состояния здоровья и течения беременности. В общем, лечение может включать:
- Специализированную помощь врача-акушера-фетолога, акушера-гинеколога, который специализируется на беременностях высокого риска
- Частые дородовые визиты для тщательного наблюдения
- Тщательно спланированные роды, включая анестезию и варианты родоразрешения которые сводят к минимуму риск кровотечения
- Генетическое консультирование для оценки риска наследственного нарушения свертываемости крови у ребенка
- Многопрофильная медицинская бригада, включающая гематолога (специалиста по лечению заболеваний крови), анестезиолога, имеющего опыт ведения беременных с нарушениями свертываемости крови, и детского гематолога, фармацевта и банк крови, при необходимости
- Доставка в современном учреждении с ресурсами, необходимыми для решения серьезных проблем с кровотечением
Преимущества специализированной помощи
Детский павильон Техаса для женщин предлагает специализированную помощь при беременности, связанную с нарушением свертываемости крови, оптимизируя безопасность и результаты для матери и ребенка.
Услуги включают:
- Консультации перед зачатием для оценки и снижения рисков для матери и плода до беременности
- Пренатальные консультации, оценка и лечение специалистом по охране материнства и плода, обученным и имеющим опыт ведения этих высоко- беременность с риском
- Усовершенствованная визуализация для раннего выявления и лечения осложнений
- Роды в Павильоне для женщин Передовое учреждение , оборудованное для реагирования на опасные для жизни осложнения и неотложные состояния, включая круглосуточный доступ к продуктам крови и службам переливания
- Беспрепятственный доступ к Детской больнице Техаса и к специалистам для младенцев, нуждающихся в дополнительном уходе и наблюдении, включая Детский фетальный центр Техаса®, Детский центр для новорожденных Техаса® и отделение интенсивной терапии новорожденных (ОИТН) уровня IV
- Экспертное генетическое консультирование и новейшие технологии тестирования в Клинике пренатальной генетики Медицинского колледжа Бэйлора, крупнейшей в США в своем роде матери и дети во время беременности с нарушением свертываемости крови
- Тесное сотрудничество с вашими существующими поставщиками медицинских услуг
Коагулопатии при беременности: что должен знать акушер!
J Obstet Gynaecol Индия. 2019 декабрь; 69(6): 479–482.
2019 декабрь; 69(6): 479–482.
Опубликовано онлайн 2019 ноябрь 27. DOI: 10.1007/S13224-019-01290-8
1, 2, 3
АВТОР. вызывает беспокойство, если вы читаете «33 женщины умирают каждый час от осложнений при беременности и родах — Индия входит в 10 стран с самым высоким коэффициентом материнской смертности» (ВОЗ). Осложнения беременности и родов являются ведущими причинами инвалидности и смертности среди женщин в возрасте от 15 до 49 лет.. В исследовании, проведенном в Мумбаи, более половины женщин, страдающих различными осложнениями, были в более молодом возрасте родом из сельской местности [1].
В 1990 году ВОЗ сообщила о смерти 523 000 матерей из-за осложнений во время беременности и родов; в 2013 году это число было на 45% меньше, что свидетельствует о том, что достижения науки помогли нам добиться такого снижения смертности. Но мы по-прежнему отстаем, поскольку распределение талантов и механизмов здравоохранения не соответствует привилегированным и неимущим.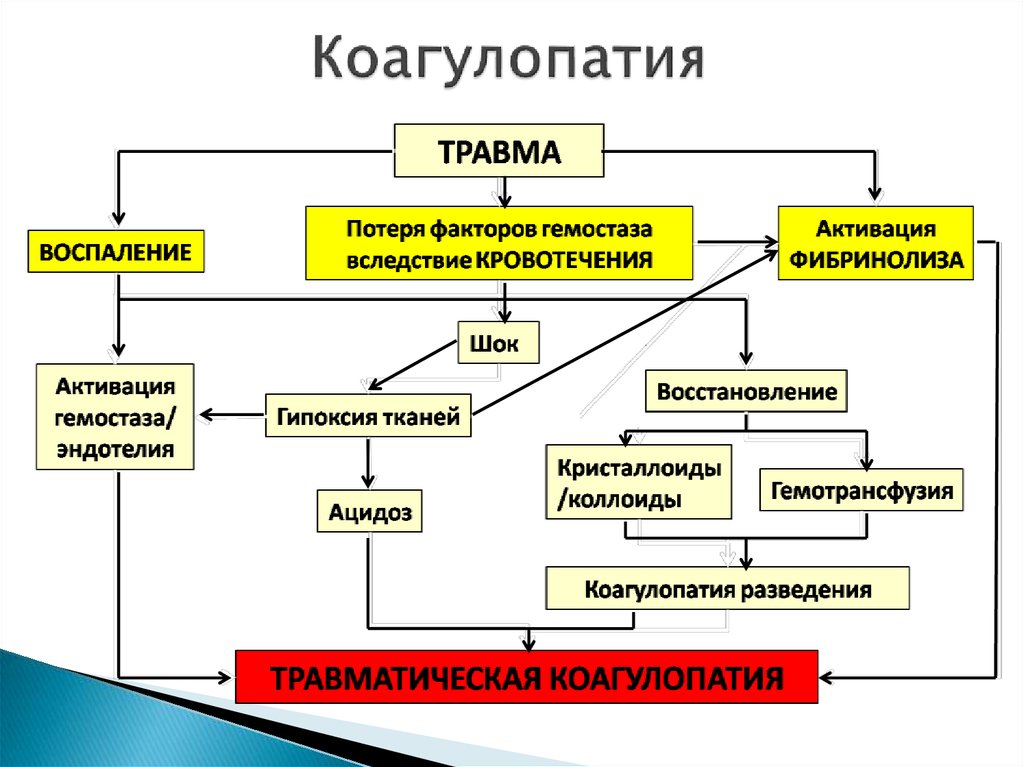
Неотложные гематологические состояния способствуют значительной заболеваемости и смертности среди беременных и могут быть внезапными, беспрецедентными и катастрофическими. Конечно, есть возможность предотвратить неотложные гематологические заболевания в нашем сообществе, и мы обязаны сделать это перед нашими женщинами, сделать все возможное как мыслители, планировщики и исполнители надлежащей медицинской помощи и безопасных методов. Так мы поставляем то же самое? Я чувствую, что знание патофизиологии и ожидание или распознавание возможных опасных событий являются двумя ключами к лучшей терапии и результату.
Коагулопатии во время беременности могут проявляться или приводить к акушерским неотложным состояниям и могут варьировать от протромботических/микроангиопатических событий, таких как HELLP (гемолиз, повышенный уровень ферментов печени, низкий уровень тромбоцитов), TTP (тромботическая тромбоцитопения пурпура) и другие микроангиопатии, особенно ДВС-синдром (диссеминированная внутрисосудистая коагулопатия), к тромбозу глубоких вен (ТГВ) и невынашиванию беременности, а с другой стороны, к кровотечениям, таким как дородовое кровотечение и ПРК (послеродовое кровотечение), и это лишь некоторые из них.
Этого можно было бы избежать, если бы мы тщательно наблюдали за пациентом на наличие предупреждающих признаков, которые могли бы потребовать проведения тестов для диагностики этих нежелательных событий. К сожалению, регулярное последующее наблюдение в наших клиниках не является обычным явлением, и иногда пациенты впервые обращаются к нам с неотложной помощью без документального подтверждения предыдущих нежелательных явлений во время более ранней беременности.
Итак, как мы можем распознать и предотвратить такие катастрофические события у наших пациентов? Конечно, поняв патофизиологию, мы могли бы со всей честностью попытаться сделать это. Хороший анамнез прошлых эпизодов кровотечения вместе с семейным анамнезом кровотечения может предупредить о склонности к кровотечению, такой как врожденное нарушение свертываемости крови, такое как болезнь фон Виллебранда (длительное время кровотечения, повышенное АЧТВ (активированное частичное тромбопластиновое время) и история кровотечения из слизистых оболочек от детский возраст, особенно меноррагия). Простые лабораторные тесты, такие как глобальная коагуляционная панель, включая общий анализ крови, ПВ (протромбиновое время), ЧТВ/ЧТТК (частичное тромбопластиновое время с каолином) и фибриноген плазмы, могут предсказать коагулопатию. Длительный ПВ может свидетельствовать о наличии основного заболевания печени или дефицита FVII, в то время как удлиненный АЧТВ/ЧЧТК может свидетельствовать о дефиците внутреннего пути (фактор XII, XI, IX, VIII), а удлинение обоих может свидетельствовать о дефекте в глобальной системе свертывания крови. особенно ДВС-синдром или коагулопатия при ПРК или массивной трансфузии. Короткие (меньше контрольных) значения коагуляционных тестов (ПВ, АЧТВ/ЧТТК) действительно могут нас предупреждать о протромботическом состоянии, таком как преэклампсия или ранний ДВС-синдром (диссеминированная внутрисосудистая коагулопатия) в данной клинической ситуации. ТЭГ (томбоэластограмма) — это простой прикроватный тест с коротким временем выполнения, который может определить и направить подходящую компонентную терапию в случае кровотечения, особенно у пациентов с ПРК или послеоперационным состоянием, когда вы хотели бы дифференцировать коагулопатию от местной хирургическая причина кровотечения [2].
Простые лабораторные тесты, такие как глобальная коагуляционная панель, включая общий анализ крови, ПВ (протромбиновое время), ЧТВ/ЧТТК (частичное тромбопластиновое время с каолином) и фибриноген плазмы, могут предсказать коагулопатию. Длительный ПВ может свидетельствовать о наличии основного заболевания печени или дефицита FVII, в то время как удлиненный АЧТВ/ЧЧТК может свидетельствовать о дефиците внутреннего пути (фактор XII, XI, IX, VIII), а удлинение обоих может свидетельствовать о дефекте в глобальной системе свертывания крови. особенно ДВС-синдром или коагулопатия при ПРК или массивной трансфузии. Короткие (меньше контрольных) значения коагуляционных тестов (ПВ, АЧТВ/ЧТТК) действительно могут нас предупреждать о протромботическом состоянии, таком как преэклампсия или ранний ДВС-синдром (диссеминированная внутрисосудистая коагулопатия) в данной клинической ситуации. ТЭГ (томбоэластограмма) — это простой прикроватный тест с коротким временем выполнения, который может определить и направить подходящую компонентную терапию в случае кровотечения, особенно у пациентов с ПРК или послеоперационным состоянием, когда вы хотели бы дифференцировать коагулопатию от местной хирургическая причина кровотечения [2].
Из всех коагулопатий диссеминированная внутрисосудистая коагулопатия (ДВС-синдром) является наиболее серьезной, так как ее заболеваемость и смертность высоки. ДВС-синдром связан с системной активацией коагуляции, вызывающей диссеминированное отложение фибрина в мелких кровеносных сосудах из-за активации тромбина, что приводит к полиорганной недостаточности. Это приводит к активации коагуляции, что приводит к истощению тромбоцитов и факторов свертывания крови, что может вызвать кровотечение (коагулопатия потребления) [3]. ДВС-синдром может возникнуть в результате ряда осложнений беременности, начиная от острого перипартального кровотечения и заканчивая отслойкой плаценты, преэклампсией/эклампсией/HELLP и задержкой мертворождения/сепсисом и острой жировой дистрофией печени во время беременности. Диагноз ДВС-синдрома может быть поставлен на ранней стадии при наличии клинической картины персистирующего просачивания крови в области хирургического вмешательства, экхимозов на коже, полиорганного поражения или недостаточности, изменения цвета пальцев, снижения количества тромбоцитов и увеличения протромбинового времени/АЧТВ. PTTK, особенно при снижении уровня фибриногена (даже если он находится в пределах нормы, тенденция к снижению уровня фибриногена значительна, поэтому необходимо исходное значение) с повышением D-димера или FDP (продуктов деградации фибрина) и шистоцитов в мазке [4]. Лечение ДВС-синдрома включает устранение основных причин, таких как контроль: сепсиса, удаление мертвого плода, остановку кровотечения и избежание ненужных переливаний, поскольку это может вызвать ДВС-синдром с разведением. Однако при наличии кровотечения оптимальным вариантом для нормализации коагуляционного профиля является использование различных компонентов крови или факторотерапия ПКК (концентраты протромбинового комплекса) для восполнения факторов и содержания ДВС-синдрома. Типичная цель для компонентов крови у кровоточащего пациента с ДВС-синдромом: тромбоциты ≥ 0000 мм 3 , ПВ в пределах 3 с от контроля и АЧТВ/ЧТТК в пределах 6 с от контроля, гемоглобин 8 гм% и фибриноген более 1,5 г/л. ДВС-синдром может вызвать серьезные осложнения, если не смертность, и требует немедленного выявления и лечения.
PTTK, особенно при снижении уровня фибриногена (даже если он находится в пределах нормы, тенденция к снижению уровня фибриногена значительна, поэтому необходимо исходное значение) с повышением D-димера или FDP (продуктов деградации фибрина) и шистоцитов в мазке [4]. Лечение ДВС-синдрома включает устранение основных причин, таких как контроль: сепсиса, удаление мертвого плода, остановку кровотечения и избежание ненужных переливаний, поскольку это может вызвать ДВС-синдром с разведением. Однако при наличии кровотечения оптимальным вариантом для нормализации коагуляционного профиля является использование различных компонентов крови или факторотерапия ПКК (концентраты протромбинового комплекса) для восполнения факторов и содержания ДВС-синдрома. Типичная цель для компонентов крови у кровоточащего пациента с ДВС-синдромом: тромбоциты ≥ 0000 мм 3 , ПВ в пределах 3 с от контроля и АЧТВ/ЧТТК в пределах 6 с от контроля, гемоглобин 8 гм% и фибриноген более 1,5 г/л. ДВС-синдром может вызвать серьезные осложнения, если не смертность, и требует немедленного выявления и лечения.
С другой стороны, наиболее опасным кровотечением является ПРК (послеродовое кровотечение), при котором происходит острая потеря более 500 мл крови во время родов. Это можно было бы предсказать, если бы уровень фибриногена составлял от 2 до 3 г/л во время родов. Риск увеличивался почти в 12 раз, когда уровень фибриногена составлял < 2 г/л, что позволяет предположить, что фибриноген имел положительную прогностическую ценность 100 % для тяжелого послеродового кровотечения при пороговом уровне 2 г/л [5]. Немедленный контроль источника кровотечения (хирургическим путем или путем эмболизации кровоточащего сосуда) с последующим агрессивным переливанием эритроцитарной массы и введением протокола массивных переливаний (MTP) является необходимостью этого часа. Если кровотечение не останавливается, то в качестве пакета используются дополнительные компоненты, такие как СЗП/криопреципитат/тромбоциты для дальнейшего контроля процесса свертывания крови. Компонентную терапию лучше начинать при необходимости более четырех эритроцитарных масс, особенно при продолжающемся кровотечении, так как истощение факторов крови может спровоцировать коагулопатию. Таким образом, профилактика коагулопатии лучше, чем позволить ей развиваться.
Таким образом, профилактика коагулопатии лучше, чем позволить ей развиваться.
Существует несколько других микрососудистых коагулопатий, таких как эклампсия, эклампсия и HELLP (гемолиз, повышенный уровень ферментов печени, низкий уровень тромбоцитов), HUS (синдром гемолитической уремии) и TTP (тромботическая тромбоцитопения пурпура), обусловленные микроангиопатией во время беременности, которые могут значительно повлиять на течение беременности исход.
Повышение уровня креатинина, тромбоцитопения с неврологическими признаками, лихорадка и шистоциты в мазке свидетельствуют о ТТП, в то время как аналогичные признаки без неврологических нарушений, но с повышением уровня креатинина и анемией предполагают ГУС. Если шистоциты сопровождаются повышением активности печеночных ферментов и тромбоцитопенией, то это, скорее всего, HELLP, а если новым явлением является гипертензия, то это может быть преэклампсия, особенно с повышением уровня ЛДГ и протеинурии [6].
Легкая преэклампсия была описана у женщин с умеренной артериальной гипертензией и не более чем незначительными следами альбумина в моче [7]. Тяжелая преэклампсия (PE-SF) теперь диагностируется, когда впервые возникает гипертензия ≥ 20 недель беременности, в сочетании по крайней мере с одним тяжелым признаком, затрагивающим другие органы, такие как печень, почки, глаза или легкие, согласно пересмотренным диагностическим критериям ACOG для preeclampsia 2013. Окончательным методом лечения преэклампсии и HELLP являются роды, после которых состояние матери обычно неуклонно улучшается в течение 2–3 дней [8].
Тяжелая преэклампсия (PE-SF) теперь диагностируется, когда впервые возникает гипертензия ≥ 20 недель беременности, в сочетании по крайней мере с одним тяжелым признаком, затрагивающим другие органы, такие как печень, почки, глаза или легкие, согласно пересмотренным диагностическим критериям ACOG для preeclampsia 2013. Окончательным методом лечения преэклампсии и HELLP являются роды, после которых состояние матери обычно неуклонно улучшается в течение 2–3 дней [8].
ТТП (тромботическая тромбоцитопеническая пурпура) — редкая тромботическая микроангиопатия (ТМА), которая чаще всего является приобретенной ингибирующей аутоантителой против ADAMTS13 (дезинтегрина и металлопротеиназы с мотивом тромбоспондина 1 типа, член 13), фермента, который в норме расщепляет фон Фактор Виллебранда (VWF) [9]. Его можно диагностировать по быстроразвивающейся тромбоцитопении, шистоцитам в мазке (фрагментированные эритроциты), анемии с поражением почек (повышенный уровень креатинина) и ЦНС (патологическое поведение). У беременных с выраженной тромбоцитопенией в первой половине беременности следует исключить ТТП, поскольку преэклампсия и HELLP маловероятны. Подозрение на ТТП также должно быть высоким у лиц с личным или семейным анамнезом ТТП [10]. У женщин с гемолизом и выраженной тромбоцитопенией во второй половине беременности или в послеродовом периоде следует определить уровень активности ADAMTS13 для исключения ТТП [6]. ТТП представляет собой быстропрогрессирующее молниеносное заболевание, требующее быстрого выявления и специфической терапии с помощью плазмафереза со стероидами и дополнительными препаратами или без них. В частности, следует избегать переливания тромбоцитов, так как это может усугубить основное заболевание при ТТП и увеличить риск неврологических или сердечно-сосудистых событий или смерти [11].
У беременных с выраженной тромбоцитопенией в первой половине беременности следует исключить ТТП, поскольку преэклампсия и HELLP маловероятны. Подозрение на ТТП также должно быть высоким у лиц с личным или семейным анамнезом ТТП [10]. У женщин с гемолизом и выраженной тромбоцитопенией во второй половине беременности или в послеродовом периоде следует определить уровень активности ADAMTS13 для исключения ТТП [6]. ТТП представляет собой быстропрогрессирующее молниеносное заболевание, требующее быстрого выявления и специфической терапии с помощью плазмафереза со стероидами и дополнительными препаратами или без них. В частности, следует избегать переливания тромбоцитов, так как это может усугубить основное заболевание при ТТП и увеличить риск неврологических или сердечно-сосудистых событий или смерти [11].
Историческая связь между ТТП и ГУС (гемолитический уремический синдром) привела к путанице и задержке в диагностике ТТП. ГУС характеризуется триадой микроангиопатической гемолитической анемии, тромбоцитопении и острого повреждения почек [12]. Лечение ГУС — диализ/инфузия плазмы/плазмаферез/стероиды, как и при ТТП, а для атипичной разновидности — экулизумаб [13]. Все это может существенно повлиять на исход беременности неблагоприятно.
Лечение ГУС — диализ/инфузия плазмы/плазмаферез/стероиды, как и при ТТП, а для атипичной разновидности — экулизумаб [13]. Все это может существенно повлиять на исход беременности неблагоприятно.
В то время как вышеупомянутые патологии находятся на уровне микрососудов и, следовательно, не рассматриваются как очевидный клинический признак, визуально очевидный изолированный отек конечности с болью и изменением цвета должен предупреждать нас о ТГВ (тромбоз глубоких вен), который может быть подтверждается ультразвуковой допплерографией вен пораженной конечности. D-димер является диагностическим тестом на ТГВ, но во время беременности он действует как естественная протромботическая защита от кровотечения и, следовательно, не является хорошим индикатором ТГВ, как это наблюдается у небеременных. По этой причине пороговое значение D-димера, специфичное для более высокого триместра, может иметь лучшую чувствительность при беременности [14]. Легочную эмболию (ТЭЛА) можно было легко пропустить из-за сходства симптомов с беременностью; тем не менее, если есть стойкий кашель, потливость, кровохарканье, обмороки, лихорадка, тахипноэ, гипоксия и гипотензия, ей следует немедленно оказать помощь по поводу ТЭЛА. Недиагностированный и нелеченный ТГВ может повлиять на рост ребенка и вызвать фатальную легочную эмболию. На ВТЭ (ТГВ с ТЭЛА) приходилось 15% материнских смертей, зарегистрированных в США в период с 2003 по 2011 год [15]. Такие конкретные данные не были опубликованы в индийском населении во время беременности. V/Q-сканирование (вентиляционно-перфузионное сканирование) предпочтительнее КТ-ангиограммы легких при беременности для диагностики тромбоэмболии легочной артерии, поскольку при V/Q-сканировании в 150 раз меньше облучения груди по сравнению с CTPA-сканированием [16].
Недиагностированный и нелеченный ТГВ может повлиять на рост ребенка и вызвать фатальную легочную эмболию. На ВТЭ (ТГВ с ТЭЛА) приходилось 15% материнских смертей, зарегистрированных в США в период с 2003 по 2011 год [15]. Такие конкретные данные не были опубликованы в индийском населении во время беременности. V/Q-сканирование (вентиляционно-перфузионное сканирование) предпочтительнее КТ-ангиограммы легких при беременности для диагностики тромбоэмболии легочной артерии, поскольку при V/Q-сканировании в 150 раз меньше облучения груди по сравнению с CTPA-сканированием [16].
После постановки диагноза ТГВ/ТЭЛА (с нормальной гемодинамикой) требуется срочная терапевтическая антикоагулянтная терапия низкомолекулярным гепарином (1 мг/кг два раза в день при нормальном уровне креатинина) с хорошим профилем безопасности, поскольку НМГ не проникает через плаценту , и не связано с какой-либо тератогенностью [17]. НОАК (прямые пероральные антикоагулянты) не изучались во время беременности или в период грудного вскармливания.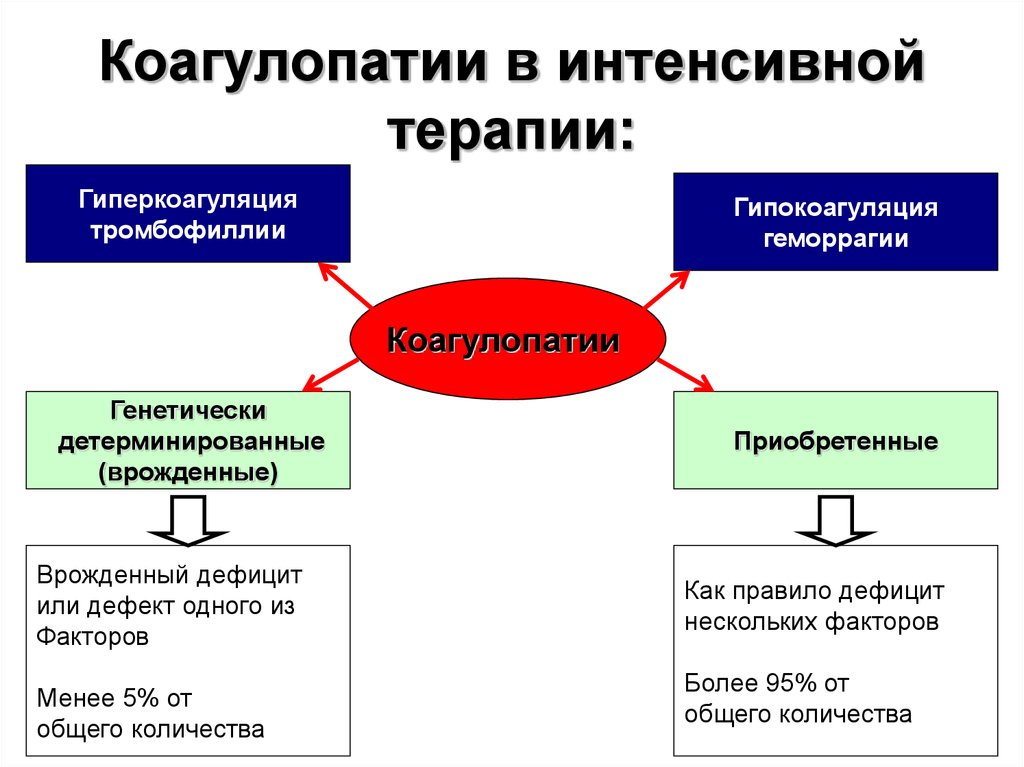 При гемодинамической нестабильности (гипотензии), вторичной по отношению к тромбоэмболии легочной артерии, препаратом выбора является тромболитическая терапия, а rtPA (рекомбинантный тканевой активатор плазминогена) является наиболее безопасным фибринолитическим препаратом при беременности с минимальным плацентарным переносом и отсутствием тератогенности [16].
При гемодинамической нестабильности (гипотензии), вторичной по отношению к тромбоэмболии легочной артерии, препаратом выбора является тромболитическая терапия, а rtPA (рекомбинантный тканевой активатор плазминогена) является наиболее безопасным фибринолитическим препаратом при беременности с минимальным плацентарным переносом и отсутствием тератогенности [16].
В послеродовом периоде риск ВТЭ является самым высоким в первые 3–6 недель, но остается умеренно повышенным до 12 недель после родов [18], а кесарево сечение (КС) имеет повышенный абсолютный риск ВТЭ от 2,0 до 4,3 на 1000 КС [18]. 19]. Следовательно, продление продолжительности антикоагулянтной терапии на 3–6 месяцев после ТГВ/ТЭЛА у таких пациентов полезно для предотвращения ТГВ/ТЭЛА в домашних условиях, когда пациент находится без присмотра! Решение о продлении для профилактики ТГВ в домашних условиях основывается на конкретном случае и стратификации риска. В таком расширении или профилактике нет необходимости, если нет ТГВ или у пациента низкий риск и ранняя мобилизация. Варфарин (с целевым МНО 2–3 в течение желаемой продолжительности), если его использовать в качестве продления или для профилактики после родов, безопасен во время грудного вскармливания. Его следует сочетать с низкомолекулярным гепарином до достижения МНО 2–3 в двух последовательных тестах.
Варфарин (с целевым МНО 2–3 в течение желаемой продолжительности), если его использовать в качестве продления или для профилактики после родов, безопасен во время грудного вскармливания. Его следует сочетать с низкомолекулярным гепарином до достижения МНО 2–3 в двух последовательных тестах.
Хорошая оценка АНК, история кровотечения или тромбообразования в прошлом/семейном анамнезе во время беременности или иным образом, а также общий профиль коагуляции/ТЭГ помогут диагностировать многие коагулопатии. Обращение к патологоанатому или гематологу для просмотра мазка периферической крови на наличие шистоцитов в качестве раннего предупредительного признака микроангиопатии помогает обеспечить соответствующие ранние меры для спасения беременности и беременной матери. Своевременное прекращение приема антикоагулянтов перед любым хирургическим вмешательством или спинальной/эпидуральной анестезией предотвратит кровотечение, а повторное введение антикоагулянта после операции предотвратит тромбоз у пациентов с высоким риском.
Осведомленность и раннее выявление микроангиопатий акушером снизит заболеваемость и смертность. Своевременное направление к терапевту или гематологу поможет устранить многие из этих нежелательных явлений и улучшить результаты лечения пациента. Для пациентов, находящихся на менее чем третичном уровне помощи, скорейший перевод в учреждение более высокого уровня с лучшими условиями для специалистов и банком крови может спасти жизнь.
Доктор Абхай А. Бхаве
получил степень доктора общей медицины в LTMMC, LTMGH, больнице Сион Мумбаи. Он был удостоен стипендии Королевского колледжа патологов Австралии, FRCPA. В настоящее время он является главным редактором медицинского журнала больницы Лилавати, редактором отдела гематологии, индийским практикующим врачом, приглашенным редактором журнала Индийской медицинской ассоциации. Он
Член ICMR за рекомендации по миелодиспластическому синдрому и лауреат премии BR Ramasubramanian от IMA за академические услуги. Он является членом группы по тромбозу глубоких вен и группе новых пероральных антикоагулянтов, а также членом совета реестра доноров костного мозга в Индии 9. 0003
0003
Д-р Абхай А. Бхаве, консультант-гематолог, больница и исследовательский центр Лилавати, Бандра-Уэст, Мумбаи, Глобальные больницы, Парел, Мумбаи, Специализированный центр гематологии и онкологии Империи, Бандра-Уэст, Мумбаи.
Примечание издателя
Springer Nature остается нейтральной в отношении юрисдикционных претензий в опубликованных картах и институциональной принадлежности.
1. Гогой М. Осложнения беременности и исход родов: имеют ли значение медицинские услуги? Int Res J Soc Sci. 2015 г.; 4(3):27–35.
2. Bolte AC, Hermans FJ, Van Rheenen-Flach LE. [227-POS]: Тромбоэластография (TEG®) и ротационная тромбоэластометрия (ROTEM®) при беременности: систематический обзор. Prenancy Hypertens Int J Женское сердечно-сосудистое здоровье. 2015;5(1):114–115. [Google Scholar]
3. Леви М. Диссеминированное внутрисосудистое свертывание крови (ДВС-синдром) при беременности и в послеродовом периоде. Рез. Тромб. 2009;1(123):S63–S64. doi: 10.1016/S0049-3848(09)70013-1. [PubMed] [CrossRef] [Google Scholar]
doi: 10.1016/S0049-3848(09)70013-1. [PubMed] [CrossRef] [Google Scholar]
4. Erez O, Mastrolia SA, Thachil J. Диссеминированное внутрисосудистое свертывание крови при беременности: понимание патофизиологии, диагностики и лечения. Am J Obstet Gynecol. 2015;213(4):452–463. doi: 10.1016/j.ajog.2015.03.054. [PubMed] [CrossRef] [Академия Google]
5. Cortet M, Deneux-Tharaux C, Dupont C, Colin C, Rudigoz RC, Bouvier-Colle MH, Huissoud C. Связь между уровнем фибриногена и тяжестью послеродового кровотечения: вторичный анализ проспективного исследования. Бр Джей Анаст. 2012;108(6):984–989. doi: 10.1093/bja/aes096. [PubMed] [CrossRef] [Google Scholar]
6. Гупта М., Файнберг Б.Б., Бервик Р.М. Тромботические микроангиопатии беременных: дифференциальная диагностика. Гипертоническая болезнь беременных. 2018;1(12):29–34. doi: 10.1016/j.preghy.2018.02.007. [PubMed] [CrossRef] [Академия Google]
7. Ирвинг ФК. Исследование пятисот последовательных случаев преэклампсии. Can Med Assoc J. 1939;40(2):137. [Бесплатная статья PMC] [PubMed] [Google Scholar]
1939;40(2):137. [Бесплатная статья PMC] [PubMed] [Google Scholar]
8. Американский колледж акушеров и гинекологов. Целевая группа по гипертонии во время беременности Гипертония во время беременности. Отчет рабочей группы Американского колледжа акушеров и гинекологов по гипертонии у беременных. Акушерство Гинекол. 2013 ноябрь; 122 (5): 1122–31. [PubMed]
9. Furlan M, Robles R, Solenthaler M, Wassmer M, Sandoz P, Lämmle B. Недостаточная активность протеазы, расщепляющей фактор фон Виллебранда, при хронической рецидивирующей тромботической тромбоцитопенической пурпуре. Кровь. 1997;89(9):3097–3103. doi: 10.1182/кровь.V89.9.3097. [PubMed] [CrossRef] [Google Scholar]
10. Пейванди Ф., Лаворетано С., Палла Р., Фейс Х. Б., Ванхурельбеке К., Баттальоли Т., Валсекки К., Канчиани М. Т., Фабрис Ф., Звер С. ., Рети М., Микович Д., Карими М., Джуффрида Г., Лауренти Л., Маннуччи П.М. Антитела ADAMTS13 и анти-ADAMTS13 как маркеры рецидива приобретенной тромботической тромбоцитопенической пурпуры в период ремиссии. Гематология. 2008;93(2):232–239. doi: 10.3324/гематол.11739. [PubMed] [CrossRef] [Google Scholar]
Гематология. 2008;93(2):232–239. doi: 10.3324/гематол.11739. [PubMed] [CrossRef] [Google Scholar]
11. Benhamou Y, Baudel JL, Wynckel A, Galicier L, Azoulay E, Provot F, Pène F, Mira JP, Presne C, Poullin P, Halimi JM. Вредны ли переливания тромбоцитов при приобретенной тромботической тромбоцитопенической пурпуре в острой фазе? Опыт Французского референс-центра тромботических микроангиопатий. Am J Гематол. 2015;90(6):E127–E129. doi: 10.1002/ajh.23997. [PubMed] [CrossRef] [Google Scholar]
12. N. James, AC George, Acquired TTP: Clinical Manifestations and Diagnosis, in: L.L. Leung (Ed.), UpToDate, UpToDate, Waltham, MA, 2017. 22 ноя 2017
13. Брюэль А., Кавана Д., Норис М., Дельмас Ю., Вонг Э.К., Бресин Э., Провот Ф., Броклебанк В., Меле С., Ремуцци Г., Луара С. Гемолитический уремический синдром при беременности и после родов. Clin J Am Soc Нефрол. 2017;12(8):1237–1247. doi: 10.2215/CJN.00280117. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
14. Чан В.С., Ли А., Спенсер Ф.А., Чунилал С., Кроутер М., Ву В., Джонстон М., Роджер М., Гинзберг Дж.С. Тестирование D-димера у беременных: к определению следующего «уровня» в диагностике тромбоза глубоких вен. Джей Тромб Хемост. 2010;8(5):1004–1011. [PubMed] [Академия Google]
Чан В.С., Ли А., Спенсер Ф.А., Чунилал С., Кроутер М., Ву В., Джонстон М., Роджер М., Гинзберг Дж.С. Тестирование D-димера у беременных: к определению следующего «уровня» в диагностике тромбоза глубоких вен. Джей Тромб Хемост. 2010;8(5):1004–1011. [PubMed] [Академия Google]
15. Курия А., Пьедимонте С., Спенс А.Р., Чужой-Шульман Н., Кезу А., Абенхайм Х.А. Заболеваемость и причины материнской смертности в США. J Obstet Gynaecol Res. 2016;42(6):661–668. doi: 10.1111/jog.12954. [PubMed] [CrossRef] [Google Scholar]
16. Leonhardt G, Gaul C, Nietsch HH, Buerke M, Schleussner E. Тромболитическая терапия при беременности. J Тромб Тромболизис. 2006;21(3):271–276. doi: 10.1007/s11239-006-5709-z. [PubMed] [CrossRef] [Google Scholar]
17. Форестье Ф., Даффос Ф., Капелла-Павловский М. Низкомолекулярный гепарин (PK 10169) не проникает через плаценту во втором триместре беременности исследуют путем прямого забора крови плода под контролем УЗИ. Рез. Тромб. 1984;34(6):557–560. doi: 10.
