Грибок в мазке при беременности: Молочница во время беременности
Молочница при беременности — симптомы и лечение — Клиника ISIDA Киев, Украина
17 октября 2013
Клиника ISIDA делает подарок будущим мамам – предлагает воспользоваться следующими специальными предложениями:
«ISIDA test drive» – это возможность получить бесплатно первую консультацию врача-гинеколога в отделениях клиники ISIDA:
А также – пройти УЗ-исследование в этих отделениях.
Воспользовавшись специальным предложением «ISIDA test drive», Вы получаете возможность лично познакомиться с клиникой ISIDA, сформировать собственное мнение об уровне профессионализма специалистов клиники, сервисном обслуживании и т.д. Данное специальное предложение действительно только для пациенток в первом триместре беременности, которые еще ни разу не были в клинике ISIDA.
Подробнее: https://isida.ua/test-drive/
Молочница – это бытовое название дрожжевого кольпита. Вызывает данное состояние дрожжевой грибок Candida albiсans. Отсюда еще одно название – кандидозный кольпит.
Вызывает данное состояние дрожжевой грибок Candida albiсans. Отсюда еще одно название – кандидозный кольпит.
Проявляется данное состояние покраснением слизистой влагалища, зудом, жжением и выделениями, по внешнему виду напоминающие свернувшееся молоко – поэтому «молочница».
Данный вид грибка есть абсолютно у всех. Поэтому относить кандидозный кольпит к половым инфекциям неправильно. Молочница не является самостоятельным заболеванием, она лишь симптом иммунодефицита. И лечить надо не молочницу, а иммунодефицит, а точнее понимать факторы, которые будут провоцировать эти состояния, и бороться с ними.
Причины
Состояния, когда микробы, обычно живущие в нашем организме в небольших количествах, вдруг начинают активно размножаться, называются дисбактериозами. Наиболее известное всем понятие: дисбактериоз кишечника. Проявления данной проблемы – понос или, наоборот, запор, вздутие и даже боли. Наиболее частая причина – антибактериальная терапия. А последствия, о которых, начиная прием антибиотиков, мало кто думает, – нарушение нормального переваривания и всасывания пищи. Отсюда: авитаминоз, анемия, нарушение работы печени, снижение иммунитета – при наличие нормального количества витаминов в пище. Причем, синтетические поливитамины будут усугублять нарушение работы печени, как органа ответственного за их утилизацию! Поэтому, еще раз хочется напомнить о том, что написано в любой аннотации к антибиотику: прежде чем принимать проконсультируйтесь с врачом, взвесьте пользу и побочные действия! Нарушать работу кишечника будет неправильное питание. Несбалансированное количество углеводов в диете, шипучие напитки, жвачки – очень серьезно нарушают работу желудочно-кишечного тракта. А одной из его функций является иммунная. Но не только антибиотики являются иммунодепрессантами. Этим действием будут обладать гормоны, включая гормональные контрацептивы. Недаром симптомом многих нарушений гормонального обмена (сахарный диабет, гипотиреоз, болезнь или синдром Иценко-Кушинга) является молочница.
А последствия, о которых, начиная прием антибиотиков, мало кто думает, – нарушение нормального переваривания и всасывания пищи. Отсюда: авитаминоз, анемия, нарушение работы печени, снижение иммунитета – при наличие нормального количества витаминов в пище. Причем, синтетические поливитамины будут усугублять нарушение работы печени, как органа ответственного за их утилизацию! Поэтому, еще раз хочется напомнить о том, что написано в любой аннотации к антибиотику: прежде чем принимать проконсультируйтесь с врачом, взвесьте пользу и побочные действия! Нарушать работу кишечника будет неправильное питание. Несбалансированное количество углеводов в диете, шипучие напитки, жвачки – очень серьезно нарушают работу желудочно-кишечного тракта. А одной из его функций является иммунная. Но не только антибиотики являются иммунодепрессантами. Этим действием будут обладать гормоны, включая гормональные контрацептивы. Недаром симптомом многих нарушений гормонального обмена (сахарный диабет, гипотиреоз, болезнь или синдром Иценко-Кушинга) является молочница. Крайне негативно на иммунитете сказываются стрессовые ситуации, как острые, так и хронические. Cпровоцировать молочницу может любое ОРВИ.
Крайне негативно на иммунитете сказываются стрессовые ситуации, как острые, так и хронические. Cпровоцировать молочницу может любое ОРВИ.
Молочница во время беременности
Если у женщины до беременности был дисбактериоз, то во время вынашивания ребенка он может проявиться более ярко. Это особенность гормонального статуса и иммунитета беременных. В 1-м триместре идет перестройка иммунного ответа с более агрессивного на более лояльный, в противном случае беременность отторгается (иммунное бесплодие, невынашивание). Процесс перестройки очень тонкий и вмешиваться в него сложно, можно навредить. Поэтому самое логичное и полезное: нормализовать режим дня и питание. Постараться избегать стрессовых ситуаций, там, где это возможно, а где это невозможно, найти конструктивное решение этим ситуациям. Т.к. стрессовый фактор – это серьезный провокатор нарушений иммунитета.
Иногда обострение молочницы провоцируют сексуальные отношения, тогда от них лучше отказаться. Лечить при этом партнера, особенно, если его ничего не беспокоит, нет смысла. Дрожжевой грибок жил у вас до секса, просто в данном состоянии секс был последней каплей в терпении вашего иммунитета.
Лечить при этом партнера, особенно, если его ничего не беспокоит, нет смысла. Дрожжевой грибок жил у вас до секса, просто в данном состоянии секс был последней каплей в терпении вашего иммунитета.
Итак, лечить или не лечить медикаментозно дрожжевой кольпит во время беременности?
Доказано и признано уже не только во всем мире, но и на постсоветском пространстве, что никакого вреда Candida albiсans принести плоду не может. Лечить, если есть симптомы воспаления (зуд, покраснение, выделения, воспалительная реакция в анализе выделений), но понимать, что зачастую вопрос не решается, и с помощью лечения можно на некоторое время подавить симптомы молочницы, которая может снова рецидивировать. Не лечить при отсутствии жалоб и воспалительной реакции в анализе выделений, даже если Candida albiсans высевается в бактериологическом посеве. Выбор препарата обязательно следует обсудить с доктором.
Разумное лечение молочницы и бактериального вагиноза во время беременности: что нужно знать
В связи с гормональными изменениями во время беременности естественная микрофлора ослаблена, а иммунная система женщины подвергается трансформации: подавление специфического ответа, снижение фагоцитарной активности лейкоцитов, угнетение синтеза интерферона и снова по кругу. Именно поэтому беременные женщины более других подвержены высокому риску развития бактериального вагиноза и вагинита.
Именно поэтому беременные женщины более других подвержены высокому риску развития бактериального вагиноза и вагинита.
Бактериальный вагиноз — инфекционный невоспалительный синдром полимикробной этиологии, обусловленный изменением биоценоза влагалища за счет значительного снижения количества или полного отсутствия лактобактерий при увеличении количества условно-патогенных микроорганизмов.
Если заподозрен бактериальный вагиноз, то необходимо немедленно обратиться к врачу-гинекологу для уточнения диагноза и назначения своевременного лечения. Самостоятельно проводить лечение в данном случае не рекомендуется, так как точный диагноз и возбудителей бактериального вагиноза устанавливает только врач-гинеколог.
Бактериальный вагиноз грозит внутриутробным инфицированием плода, может спровоцировать преждевременные роды и влечет за собой нарушения в развитии плода. При бактериальном вагинозе осложнения могут коснуться и женщину: повышается риск гнойных осложнений у рожениц, особенно после кесарева сечения.
При бактериальном вагинозе осложнения могут коснуться и женщину: повышается риск гнойных осложнений у рожениц, особенно после кесарева сечения.
Лечение назначает только врач-гинеколог. Одной из наиболее часто назначаемых комбинаций для местного лечения бактериального вагиноза является метронидазол 500 мг и миконазола нитрат 100 мг — это синергия широкого спектра действия метронидазола против наиболее частых возбудителей бактериального вагиноза и миконазола для профилактики кандидозной суперинфекции 1,2,3. Метронидазол 500 мг + миконазола нитрат 100 мг имеют широкую доказательную базу и положительный опыт применения у практикующих врачей-гинекологов.
Вагинальный кандидоз: 7 наболевших вопросов
Оглавление
Кандидоз («молочница») – грибковое поражение слизистого эпителия (от латинского наименования дрожжеподобных грибов: Candida – «белый»).
Грибок-возбудитель имеет несколько разновидностей, в наших широтах преобладает Candida albicans, который относится к условно-патогенной микрофлоре – при нормальной работе иммунитета его носительство не является заболеванием и не вызывает дискомфорта. Симптомы появляются при нарушениях иммунного статуса или под воздействием внешних факторов – грибок поражает слизистые оболочки (ротовую полость, кишечник и т. д.).
У женщин чаще всего встречается кандидоз влагалища.
Что приводит к кандидозу?
- ВИЧ, иммунодефициты
- Беременность
- Мощные стрессы
- Длительный прием эстрогенов
- Глюкокортикоиды
- Травмирование слизистой: конизация шейки матки, аборты, роды, эрозии
- Антибактериальная терапия: уничтожая патогенные бактерии, антибиотики также удаляют микробы нормофлоры – естественную защиту слизистых от внедрения грибков
- Прием цитостатиков (химиопрепаратов, подавляющих рост опухолей)
- Иммунодепрессанты (подавляющие иммунитет)
- Радиотерапия (облучение)
- Проникновение извне нетипичных грибков – Candida tropicalis или др.

Как развивается кандидоз?
Естественную защиту обеспечивают не только гуморальные факторы (белки крови), но и собственная нормофлора: преобладание лактобактерий во влагалище подавляет рост грибков. Нарушение микрофлоры из-за травмы, приема лекарств, а также проникновения грибков извне, при нарушении гигиены, позволяет кандидам интенсивно размножаться.
Оседая на стенках полового тракта грибки травмируют эпителий и плотно спаиваются со слизистой. Продукты их жизнедеятельности закисляют среду влагалища и раздражают чувствительные нервы. При попадании этих продуктов в кровь запускается иммунная реакция, проявляющаяся воспалением. При чрезмерном иммунном ответе возникают аллергические реакции, которые ухудшают симптомы заболевания.
Результатом поражения половых путей грибками Candida становятся белые выделения, напоминающие творожные хлопья, состоящие из слущенного эпителия, слизи и массы грибков, а также комплекс легко узнаваемых симптомов.
Как проявляется молочница?
Наиболее показательными для диагностики заболевания являются творожистые выделения, которые могут отличаться объемами, плотностью, консистенцией, иметь желтоватый оттенок и даже принимать форму довольно крупных комочков.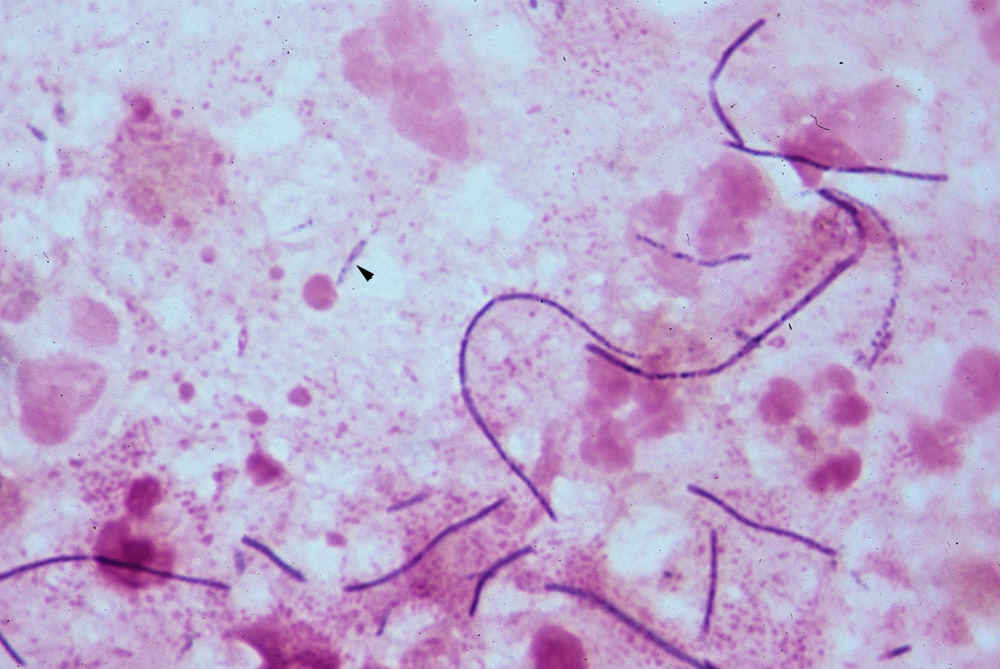
Почти всегда выделениям сопутствует зуд, часто нестерпимый, жжение, ощущение тяжести, распирания во влагалище, отечность и покраснение видимых слизистых. Может появляться болезненное мочеиспускание, боли во время полового акта.
Симптомы могут усиливаться после тепловых процедур, в жаркую погоду, при долгом сидении.
При хроническом течении грибковой инфекции, частых рецидивах клиническая картина может стираться, некоторые симптомы отсутствуют – грибковая инфекция выявляется случайно при анализе мазка.
Как протекает вагинальный кандидоз?
Выделяют 4 формы заболевания:
- Острый кандидоз – характерны обильные выделения, зуд, боль, жжение половых органов. Яркие клинические проявления сохраняются до недели, затем постепенно стихают. Симптомы общей интоксикации отсутствуют, температура нормальная
- Хронический кандидоз – заболевание возвращается при наличии располагающих факторов, но протекает не столь бурно, часто бессимптомно.
 Может осложняться присоединением вторичной инфекции, так как слизистая постоянно травмируется грибком. Тяжело протекает при сахарном диабете, лейкозах
Может осложняться присоединением вторичной инфекции, так как слизистая постоянно травмируется грибком. Тяжело протекает при сахарном диабете, лейкозах - Рецидивирующий кандидоз – чередование обострений (более 4-х в год) и ремиссий
- Носительство – грибки постоянно живут на слизистой половых путей, но не размножаются, так как подавляются нормофлорой и факторами иммунной защиты
Чем опасен кандидоз для беременных?
У беременных вагинальный кандидоз требует лечения, несмотря на то, что прямо не влияет на вынашивание ребенка и течение родов:
- Повреждающее действие грибка на слизистую и сильное воспаление могут спровоцировать развитие вторичной инфекции в условиях сниженного иммунитета при незначительных погрешностях в гигиене, что может привести к внутриутробному инфицированию плода
- При прохождении ребенка по родовым путям может произойти обсеменение, которое проявится у новорожденного стоматитом, отитом, синуситом или поражением ЖКТ
Лечение вагинального кандидоза беременных предполагает тщательный выбор терапии, взвешенное соотнесение пользы и вреда.
Как устанавливается диагноз?
Диагностикой и лечением кандидоза занимается врач-гинеколог. Он проводит визуальный осмотр на кресле, берет биологический материал (урогенитальный мазок).
Исследование материала может производиться двумя методами:
- Микроскопия мазка – это рассматривание мазка на предметных стеклах под микроскопом. Позволяет определить количество грибка, оценить уровень воспаления по количеству лейкоцитов
- Бакпосев (анализ на микрофлору) – помещение материала на питательную среду и выращивание с целью выявления возбудителя. Позволяет также определить чувствительность грибка к лекарствам
Как лечить кандидоз?
Лечение вагинального кандидоза включает:
- Прием противогрибковых препаратов
- Антибиотиков
- Противомикробных препаратов
- Глюкокортикостероидов (в комплексной терапии)
- Комбинированных препаратов (противогрибковые антибиотики трех разных групп, антибиотики + противомикробное + противогрибковое средство + глюкокортикостероид)
- Спринцевания или ванны с раствором соды
Большая часть современных лекарств выпускается не только в таблетированном виде, но и в форме вагинальных таблеток, капсул, свечей, кремов. Они применяются местно и не оказывают системного действия, поэтому могут назначаться беременным и кормящим женщинам.
Они применяются местно и не оказывают системного действия, поэтому могут назначаться беременным и кормящим женщинам.
Преимущества проведения процедуры в МЕДСИ
- Практикующие акушеры-гинекологи МЕДСИ следят за актуальными мировыми тенденциями в лечении
- Возможность экспресс-диагностики
- Индивидуальный подход к каждому пациенту, подбор схемы лечения с учетом особенностей организма
- Наблюдение в динамике, коррекция схемы лечения, скидка на повторный прием
Для записи на прием звоните по телефону 8 (495) 7-800-500 (работает круглосуточно).
Мазок на флору во время беременности — когда и зачем сдавать
Мазок на флору – это самый распространенный анализ, который назначает врач акушер-гинеколог. Для проведения данного исследования врач, во время осмотра женщины в гинекологическом кресле, производит забор содержимого влагалища из заднего свода (это пространство, которое расположено между задней стенкой влагалища и шейкой матки), канала шейки матки и отделяемого уретры, наносит материал на предметное стекло и направляет его в лабораторию..gif)
Исследование мазка на флору в лаборатории проводит врач лабораторной диагностики под микроскопом. Данное исследование позволяет определить характер микрофлоры (виды микроорганизмов) влагалища, канала шейки матки и мочеиспускательного канала, выявить воспалительный процесс в половых органах у женщины, в ряде случаев позволяет определить также возбудителя данного воспалительного процесса (например, гонококк, трихомонада).
Когда сдавать мазок на флору
В обязательном порядке для всех беременных мазок сдается дважды – при постановке на учет и в 30 недель беременности, зачастую еще один раз мазок на флору берется в 36-37 недель для оценки состояния микрофлоры влагалища перед родами. В эти сроки анализ сдается даже в случаях, когда пациентку ничего не беспокоит. Это проводится с целью выявления скрытого воспалительного процесса, который может приводить к серьезным осложнениям в течение беременности. Во время беременности за счет изменения гормонального фона и снижения иммунитета значительно чаще происходит обострение хронических инфекций, а также кандидоза (молочницы). Любой воспалительный процесс во влагалище во время беременности может приводить к серьезным осложнениям беременности – преждевременному излитию околоплодных вод, преждевременным родам, маловодию или многоводию, задержке внутриутробного развития плода и другим.
Любой воспалительный процесс во влагалище во время беременности может приводить к серьезным осложнениям беременности – преждевременному излитию околоплодных вод, преждевременным родам, маловодию или многоводию, задержке внутриутробного развития плода и другим.
При наличии жалоб у беременной женщины – появлении обильных выделений из половых путей, зуда, жжения или дискомфорта в области половых органов также сдается мазок на флору. При некоторых патологических состояниях, например при наличии в прошлом выкидышей, связанных с инфекционными осложнениями беременности, несостоятельности шейки матки, мазок на флору берется один раз в месяц, а после 30 недель один раз в две недели. Забор мазка является абсолютно безопасной процедурой и не приводит к каким-либо осложнениям, поэтому может производиться при любом сроке беременности.
Что показывает мазок на флору
Мазок на флору оценивается по следующим показателям:
- Эпителий — плоский эпителий – это клетки поверхностного слоя слизистой оболочки влагалища и шейки матки.
 Наличие большого количества плоского эпителия в мазке может свидетельствовать о воспалительном процессе. Отсутствие эпителия в мазке указывает на нарушение гормонального фона.
Наличие большого количества плоского эпителия в мазке может свидетельствовать о воспалительном процессе. Отсутствие эпителия в мазке указывает на нарушение гормонального фона. - Лейкоциты– это клетки крови, участвующие в уничтожении болезнетворных бактерий. Лейкоциты способны активно проникать через стенку сосудов в ткани организма и участвовать в борьбе с инфекционными агентами. В норме в мазке на флору из влагалища присутствует не более 10, из цервикального канала не более 15 лейкоцитов в поле зрения, из уретры – до 2 лейкоцитов в поле зрения. Повышение содержания лейкоцитов в мазке – признак воспаления, при этом, чем больше содержание лейкоцитов в мазке, тем более выражен воспалительный процесс.
- Эритроциты — это красные клетки крови. В норме в мазке на флору могут встречаться единичные эритроциты (1-2 в поле зрения). Увеличение количества эритроцитов свидетельствует о наличии хронического воспалительного процесса, а кроме того быть признаком травмы или скрытого кровотечения, например при наличии эктопии шейки матки (так называемой эрозии, когда влагалищная часть шейки матки покрыта цилиндрическим эпителием в норме выстилающим внутреннюю часть шейки).
- Слизь — в норме в уретре слизь отсутствует, во влагалище определяется умеренное количество слизи, в шейке матки слизь может быть в большом количестве. Увеличение количества слизи может быть признаком воспалительного процесса, однако большой диагностической ценности данный критерий не имеет, и на него редко опираются врачи при постановке диагноза.
- Бактерии — в норме в мочеиспускательном канале флора обнаруживаться не должна, во влагалище и шейке матки выявляется палочковая флора в умеренном количестве. Палочковая флора – это чаще всего лактобактерии, которые на 95% составляют нормальный биоценоз влагалища. Лактобактерии активно заселяют влагалище и создают в нем кислую среду, препятствуя тем самым росту и размножению болезнетворных бактерий.
Кроме лактобактерий во влагалище могут присутствовать и другие палочковые бактерии, например кишечная палочка, бактероиды, а также различные кокки. Это бактерии, при микроскопии имеющие форму шариков. К этой группе бактерий относятся стрептококки, стафилококки, энтерококки. В небольшом количестве в норме они присутствуют во влагалище. Если их количество резко возрастает на фоне гибели нормальных лактобактерий – это может приводить к развитию воспалительного процесса. К сожалению, по результатам обычного мазка на флору невозможно определить, какие конкретно бактерии и в каком количестве присутствуют во влагалище. Поэтому при выраженном воспалительном процессе, а также при обнаружении в мазке на флору большого количества кокковой флоры врач для постановки правильного диагноза назначает дополнительный анализ – посев на флору с определением чувствительности к антибиотикам. - Условно-патогенная флора – это микроорганизмы, которые обитают в организме человека в небольшом количестве, не принося вреда, но при определенных условиях могут привести к возникновению воспалительного процесса. К таким микроорганизмам, обнаруживаемым в мазке на флору, относятся грибы рода кандида и гарднереллы.
- Гарднерелла («ключевые клетки»). Гарднерелла и другие бактерии, живущие в бескислородных условиях (так называемые анаэробные бактерии) в норме живут во влагалище в небольшом количестве, не вызывая симптомов воспалительного процесса. При снижении местного иммунитета, что достаточно часто встречается во время беременности, происходит увеличение доли этих бактерий в микрофлоре влагалища, возникает заболевание – бактериальный вагиноз (дисбиоз влагалища). При этом в мазке на флору обнаруживают «ключевые» клетки – это клетки слизистой влагалища, облепленные гарднереллами и другими анаэробными бактериями. Сами гарднереллы в обычном не окрашенном мазке не видны. Их можно выявить только при окраске мазков специальными красителями.
- Грибы. Микроорганизмы рода Кандида входят в состав нормальной микрофлоры рта, влагалища и толстой кишки большинства здоровых людей. В норме количество этих микроорганизмов небольшое и воспалительного процесса они не вызывают. В норме у некоторых женщин во влагалищном мазке может выявляться небольшое количество спор гриба. При отсутствии воспалительной реакции и жалоб пациентки лечение такого состояния не проводится. Выявление же в мазке на флору большого количества спор или мицелия дрожжеподобного гриба рода Кандида позволяет поставить диагноз кандидоза (или молочницы).
- Патогенная флора. Существуют микроорганизмы, которые в нормальных условиях не должны присутствовать во влагалище здоровой женщины и выявление которых в мазке на флору свидетельствует о наличии серьезного заболевания, передающегося половым путем. Из таких инфекций в мазке чаще всего выявляются трихомонады и гонококки.
- Трихомонады — это простейшие микроорганизмы, имеющие жгутик и способные к движению. Выявление в мазке на флору трихомонад свидетельствует о наличии заболевания, передающегося половым путем – трихомониаза. Трихомониаз у беременной женщины увеличивает риск преждевременных родов, преждевременного излития околоплодных вод, внутриутробной задержки развития плода. Кроме того, есть опасность инфицирования малыша при прохождении через родовые пути, поэтому при обнаружении трихомонад в мазке обязательно проводится антибактериальное лечение во время беременности.
- Гонококки — это бактерии, имеющие в мазке вид двойных шариков бобовидной формы, прилегающих друг к другу вогнутой стороной. Обнаружение в мазке гонококков позволяет врачу поставить диагноз – гонорея. Это заболевание, передающееся половым путем, которое также обязательно должно быть излечено во время беременности. Воспалительный процесс, вызванный гонококком значительно осложняет течение беременности, может привести к выкидышу, преждевременным родам, преждевременному излитию околоплодных вод, инфицированию плаценты и плодных оболочек, а кроме того, при прохождении малыша через родовые пути происходит поражение глаз новорожденного гонококком.
Обнаружение в мазке на флору возбудителей других инфекций, передающихся половым путем очень затруднительно. Поэтому при наличии воспалительного процесса по данным мазка врач обычно рекомендует сдать анализы на половые инфекции другим, более чувствительным методом – мазок методом ПЦР.
Правила подготовки к забору мазка на флору
Чтобы результат мазка на флору был достоверным, перед сдачей данного анализа нужно соблюдать ряд важных условий. В течение 2—3 дней нельзя пользоваться какими-либо влагалищными свечами или кремами, противопоказаны спринцевания любыми растворами, поскольку они изменяют состав микрофлоры влагалища, затрудняют выявление возбудителя воспаления. Кроме того, в течение 2 дней желательно воздержаться от половых контактов. Это также связано с тем, что сперматозоиды и остатки семенной жидкости во влагалище могут привести к неправильному результату мазка на флору.
Кандидоз — причины, симптомы диагностика и лечение
Кандидоз — инфекционное заболевание с поражением кожи, слизистых оболочек и/или внутренних органов, вызываемое дрожжеподобными грибками рода Candida. Термин «кандидоз» подразумевает патологический процесс, основу которого составляет избыточный рост Candida первично в желудочно-кишечном тракте и вторично — в других областях (на слизистой оболочке гениталий, бронхов, в паренхиматозных органах).
Причины
Кандидоз (молочница) поражает не только наружные, но и внутренние органы. Причиной заболевания являются дрожжеподобные грибы, которые обитают в организме каждого человека.
- Спровоцировать интенсивное размножение грибка может множество факторов. Например, переохлаждение, болезнь, стресс, изменение гормонального фона (во время беременности или приеме гормональных препаратов).
- При приеме антибиотиков наряду с патогенными бактериями погибает и полезная микрофлора кишечника и влагалища, которая контролирует рост и развитие грибов Candida. Наличие хронического заболевания, снижающего активность иммунитета (ВИЧ, венерические заболевания, инфекции) очень часто вызывает кандидоз.
- Кандидозом могут сопровождаться эндокринные заболевания (диабет, ожирение, нарушение функций щитовидной железы).
- Наконец, причинами кандидоза могут стать жаркий климат или ношение неудобного тесного или синтетического белья.
Источником инфицирования кандидозом, как правило, является собственная флора организма (аутоинфекция), однако может произойти заражение извне. Вызывая болезнь, грибок не меняет своих свойств – свои свойства меняет организм (снижается местная защита). Прикрепляясь к клеткам эпителия, патогенный грибок начинает паразитировать в них, проникая вглубь тканей.
В борьбе организма с кандидозом часто возникает динамическое равновесие, когда грибок стремится проникнуть глубже в ткани, но не может, а организм пытается его отторгнуть и также не может. В таком случае процесс может длиться годами, смещение равновесия в ту или иную сторону приведет либо к выздоровлению, либо к обострению процесса.
Кандидозы встречаются в нескольких формах в зависимости некоторых особенностей.
- Носительство.Человек является носителем заболевания. Симптомы кандидоза отсутствуют, лечить нет нужды.
- Острая.Сопровождается зудом, высыпаниями, выделениями. Лечить необходимо комплексно и качественно. Чаще всего инфицированию подвержены дети младшего возраста.
- Хроническая.Характерно затихание и проявление симптомов, возможны рецидивы. Развивается в случае, если неправильно лечить антибиотиками длительное время, применять гормональные контрацептивы.
Эта болезнь имеет несколько разновидностей, поскольку не имеет точной локализации в организме:
- Урогенитальный кандидоз
- женский.
- мужской.
- Кандидозы ротовой полости
- Молочница губ
- Молочница языка
- Стоматит, а также орофарингеальный кандидоз – молочница слизистой оболочки рта, миндалин, десен.
- Кожные и ногтевые кандидозы
- На складках кожи (подмышки, область между ягодицами, паховые складки).
- Кандидоз открытых (или гладких) частей кожи. Встречается редко.
- Кандидоз на ладонях.
- Кандидоз на ногтевых пластинах.
- Кандидоз стоп.
- Кандидозы внутренних органов
- ЖКТ (желудка, пищевода, кишечника, заднего прохода).
- Легких и бронхов.
- Сердца.
- Мозговой оболочки.
- Глаз и ушей.
- Кандидозы новорожденных детей (например, псевдомембранозный)
Симптомы кандидоза
Заболевание распространено повсеместно. Возбудители кандидоза обнаружены в воздухе, почве, на овощах, фруктах, продуктах кондитерского производства. Дрожжеподобные грибы встречаются как сапрофиты на здоровой коже и слизистых оболочках.
Проявления кандидоза, а следовательно симптомы и признаки зависят от локализации очага заболевания.
Кандидоз слизистой оболочки рта (оральный кандидоз, детская молочница) чаще всего встречается у детей, как правило, они заражаются от матери через родовые пути. Симптомы:
- слизистая щек, зева, язык и дёсны становятся красными,
- появляется отечность,
- затем на слизистой оболочке полости рта возникают очаги белого творожистого налета.
При кандидозе кожи и ее придатков чаще всего очаги располагаются в крупных складках:
- пахово-бедренных,
- межъягодичных,
- подмышечных впадинах,
- под молочными железами.
Может поражаться кожа в межпальцевых складках, чаще у детей и взрослых, страдающих тяжелыми заболеваниями – на коже ладоней, стоп, гладкой коже туловища и конечностей. Очаги в крупных складках выглядят как мелкие 1-2 мм пузырьки, которые вскоре вскрываются с образованием эрозий. Эрозии увеличиваются в размерах, сливаются, образуя большие участки повреждения.
Очаги кандидоза имеют неправильную форму, темно-красную окраску, вокруг очага – полоска отслаивающегося эпидермиса. Вне складок очаги имеют вид красных пятен с шелушением в центре, изредка вокруг очага могут появляться мелкие пузырьки.
Кандидоз влагалища (кандидамикоз, молочница) — это инфекционное заболевание слизистой влагалища, которое нередко распространяется на шею матки и вульву. Практически каждая женщина сталкивалась с таким заболеванием, а некоторые признаки кандидоза беспокоят постоянно. Чаще всего встречается у женщин репродуктивного возраста, но может возникать у девочек
Кандидоз кишечника (дисбактериоз) часто сопровождает вагинальный кандидоз или развивается изолированно. Обычно кандидоз кишечника появляется после приема антибиотиков или перенесенных кишечных инфекций. Грибы рода Candida поселяются в тонком кишечнике. Симптомы характерные для этого вида кандидоза: в стуле больного, страдающего кандидозом кишечника, часто обнаруживаются белые творожистые хлопья.
Кандидоз пищевода – заболевание, которое среди всех имеющихся в области гастроэнтерологии очень трудно определить. Для недуга характерно несоответствие степени тяжести болезни, уровня поражения и состояния самого пациента.
Осложнение
При своевременном лечении кандидоз не наносит особого вреда здоровью. Но симптомы кандидоза могут доставить массу неприятных ощущений. Длительно существующий, он может приводить к поражению других органов, чаще всего мочеиспускательного канала, мочевого пузыря и почек. В особо тяжелых случаях прогрессирующее заболевание может поражать репродуктивные органы, что приводит к бесплодию, как у мужчин, так и у женщин. Но наибольшую опасность кандидоз представляет для беременных женщин, т.к. очень высок риск поражения плода.
Как диагностируют заболевание
Визуальные методы диагностики кандидоза. При осмотре выявляются воспаление участков кожи, ограниченное бордюром отслаивающегося, мацерированного эпидермиса, белесоватый налет на слизистых оболочках.
Лабораторная диагностика. Вопреки распространенному мнению, главным методом диагностики кандидоза до сих пор является микроскопия мазка с пораженных участков слизистой. ПЦР (ДНК — диагностика), популярная в последнее время, как правило, плохо подходит для диагностики кандидоза.
Лабораторная диагностика заболевания включает в себя:
- микроскопию мазка выделений
- культуральную диагностику (посев)
- иммуно-ферментный анализ (ИФА)
- полимеразная цепная реакция (ПЦР).
Лечение кандидоза
Лечение кандидоза направлено на устранение факторов, способствующих возникновению кандидоза. При поражении кожи проводится местное лечение открытым способом с применением противогрибковых мазей.
Лечащий врач от этого недуга назначает системные и местные лекарственные препараты. Местные средства не всасываются в кровь – действуют только на слизистую оболочку, пораженную грибком Candida. Они останавливают размножение и рост грибков, снимают неприятные ощущения и восстанавливают пораженные ткани.
Профилактика
Поскольку кандидоз представляет собой рецидивирующий инфекционный процесс, который встречается весьма часто, то существуют некоторые методы профилактики, приводящие к снижению частоты возникновения повторов заболевания, а также препятствуют первичному инфицированию.
Из общепринятых средств профилактики кандидоза следует отметить следующие:
- закаливание организма,
- употребление витаминов и микроэлементов весной и осенью,
- регулярные стандартные методы гигиены;
- особое значение следует отдать типу одежды и нижнего белья. Рекомендуется ношение хлопчатобумажного белья, дышащей и свободной повседневной одежды.
При своевременном лечении прогноз благоприятный, излечение как правило наступает в течение недели. При осложненных формах и поражениях внутренних органов лечение кандидоза затруднено.
Шапилова Н.В.
Дрожжевые грибки в мазке при беременности
Обнаруженные во время исследования микрофлоры влагалища дрожжи в мазке могут свидетельствовать о патологическом процессе в организме женщины. Своевременная диагностика и правильно подобранное лечение позволит избавить пациента от неприятных симптомов и опасных последствий, вызываемых грибками рода кандида (albicans, tropicalis, krusei, parapsilosis).
Дрожжевые грибы существуют на слизистой влагалища каждой здоровой женщины. Это подвид условно-патогенных микроорганизмов, населяющих микрофлору в небольших количествах. Норма содержания дрожжевых грибков во флоре влагалища у женщин — до 10 в 4 степени КОЕ/мл. Повышенные показатели в мазке означают опасность развития серьезного заболевания. Если найден псевдомицелий дрожжеподобных грибов рода Candida, в 75% случаев в гинекологии это говорит о возникновении влагалищного кандидоза.
Причины появления повышенного количества грибов кандиды в мазке
Морфологические свойства дрожжевых микроорганизмов таковы, что дрожжи во влагалище продолжают мирное сосуществование с организмом человека до тех пор, пока не создана благоприятная среда для их размножения. Грибки в аномальном количестве появляются в период гормональных всплесков, сопровождающихся дефицитом или изобилием эстрогена (период полового созревания, беременность, климакс). Прием некоторых лекарственных препаратов провоцирует почкующиеся дрожжевые клетки. К ним относят:
- кортикостероидные препараты;
- антибиотики;
- гормональные средства контрацепции.
Заболевания, которые могут спровоцировать вторичный симптом в виде кандидоза:
- сахарный диабет;
- туберкулез;
- ЗППП:
- хламидиоз;
- трихомониаз;
- гонорея;
- генитальный герпес.
Внешние факторы, провоцирующие дрожжевые грибки в мазке:
- жаркий климат;
- тесное белье из ненатуральной ткани;
- ежедневные прокладки;
- нарушение микрофлоры влагалища путем частого спринцевания;
- несоблюдение личной гигиены;
- половой контакт с зараженным человеком.
Другие причины того, что нашли мицелий и споры дрожжевого грибка в мазке:
- сильный стресс;
- снижение иммунитета;
- посттравматическое или послеперационное состояние.
Вернуться к оглавлению
Гормональный фон женщины при беременности претерпевает значительные изменения. Множество физиологических и химических процессов приводит к тому, что среда во влагалище у беременной меняется. В вагинальной секреции девушек в положении повышается уровень сахара, что способствует быстрому размножению грибов рода Кандида.
Если в мазке у беременной были обнаружены бластоспоры и нити псевдомицелия дрожжеподобных грибов, женщине в период вынашивания младенца необходимо пройти детальную диагностику, чтобы исключить ИППП и подобрать соответствующее лечение. Немногие препараты призваны лечить беременную от кандидоза. Многие противогрибковые лекарства по причине своей токсичности проникают сквозь плацентарный барьер и влияют на внутриутробное развитие будущего ребенка. Гинекология предусматривает местное лечение беременных от молочницы, снимая симптомы при помощи вагинальных суппозиториев, кремов и мазей.
Наиболее популярные средства для того чтобы убрать симптомы молочницы при беременности, — «Пимафуцин», «Тержинан», «Ливарол», «Клотримазол».
Если бактериоскопический анализ мазка показал рост количества грибов группы кандида свыше нормы, значит, есть риск развития опасных последствий. Дрожжи в мазке у женщин — основной признак молочницы. Молочница часто сопровождается эрозией шейки матки, которая, в свою очередь, часто приводит к препятствию успешному слиянию сперматозоида и яйцеклетки — бесплодию. Давние эрозии являются самой частой причиной возникновения онкологических заболеваний. Кандидоз, обнаруженный в мазке у мужчин, приводит к баланопоститу.
Медикаменты, уничтожающие дрожжеподобные грибы, указаны в таблице:
В период вынашивания ребенка женщина особо подвержена инфекциям. Обнаруженные в мазке или моче дрожжи при беременности могут свидетельствовать о развивающемся в организме вагинальном кандидозе, который доставляет немало дискомфорта. Диагностировать и победить болезнь у беременной особо важно, так как речь идет о здоровье не только самой женщины, но и ее ребенка.
Во время беременности радикально изменяется гормональный фон женщины. Одним из химических изменений в организме является повышение уровня глюкозы в выделениях слизистой влагалища. Сахарная среда питает грибы, за счет чего количество их возрастает выше нормы в несколько раз. Это и является основной причиной возникновения кандидоза у беременной.
Среди других факторов риска развития молочницы при беременности:
- прием антибиотиков;
- несоблюдение интимной гигиены;
- редкая смена гигиенических прокладок и белья;
- тесные синтетические плавки;
- изобилие в питании сладостей, кондитерских изделий, мучного;
- ухудшение иммунитета;
- болезни, передающиеся половым путем.
Вернуться к оглавлению
Признаки появления дрожжей у женщин при беременности:
- Появление обильных выделений из влагалища. Характер выделений различный, цвет может варьироваться от прозрачного и белого до желтовато-серого, консистенция — творожистая, реже — водянистая. Запах — кисломолочный или тухлой рыбы.
- Наличие жгучих ощущений при мочеиспускании, постоянного зуда, который усиливается в ночное время.
- Изменение внешнего вида половых органов — отечность, покраснение, припухлость.
- Болезненность сексуальных контактов.
Вернуться к оглавлению
Выявление дрожжевой инфекции у беременной включает следующие этапы:
- посещение гинеколога с детальным описанием симптомов;
- взятие мазка на флору;
- взятие мазка на ИППП;
- бактериальный посев из влагалища;
- ОАМ и ОАК.
Постановление правильного диагноза очень важно, так как симптомы, которые провоцируют дрожжевые грибки, зачастую схожи с инфекциями, передающимися половым путем (трихомониаз, хламидиоз, гонорея и другие). Неверная диагностика приведет к неэффективному, а возможно, даже опасному лечению для беременной женщины и ее будущего ребенка. Например, прием антибиотиков без показаний у пациентки с молочницей вызовет сильный рецидив болезни.
Лечение от кандидоза необходимо, так как младенец, проходя уже зараженные родовые пути матери, обязательно заразится молочницей. Кандидоз матери вызывает у ребенка конъюнктивит и стоматит. Также грибок, который присутствует на слизистой влагалища у женщины при беременности, ухудшает эластичность тканей. Риск разрывов и осложнений в родах в таком случае увеличивается в несколько раз.
Следует отметить, что дрожжи в мазке или моче при беременности безопасны для плода в утробе.
Лечение дрожжей при беременности осложнено тем фактом, что большинство лекарств противопоказаны для применения у девушек в положении. Многие синтетические препараты способны проникать сквозь плацентарный барьер, влияя на развитие плода. Воздействие некоторых лекарственных средств на ребенка, который находится в утробе, вовсе не изучено до конца. Например, эффективное лекарство от молочницы «Флуконазол» («Фуцис», «Дифлюкан») невозможно использовать при терапии беременных по причине его высокой токсичности.
Системное лечение дрожжей во время беременности зачастую не рекомендуется. Вся терапия сводится к снятию неприятных симптомов во влагалище и местному уничтожению грибков на слизистой. Врачи рекомендуют беременным вагинальные свечи, мази, кремы от молочницы. Наиболее популярные препараты против дрожжевых грибков, безопасные для матери и ее будущего ребенка при беременности, представлены в таблице.
По причине невозможности применения многих лекарственных средств для уничтожения дрожжей во время беременности на выручку приходят рецепты народной медицины, безопасные для беременной и плода. Рецепты избавления от дрожжей в домашних условиях у беременной:
- Использование соды и йода. Сода, обладающая щелочной средой, блокирует размножение грибковой инфекции, йод заживляет и дезинфицирует ранки и эрозии на слизистой. Применять можно в виде сидячих ванночек (на литр воды 1 ст. л. соды и 1 ч. л. йода).
- Календула. Отвар календулы (2 ст. л. цветков заливается стаканом воды, после чего разбавляется водой до достижения объема 1 л) наливают в таз и сидят в нем не менее получаса ежедневно при молочнице во время беременности.
- Мед. Тампоны, смоченные в медовом растворе (ложка меда на стакан воды), вводятся во влагалище на ночь.
- Кефир. Использование домашнего кефира в тампонировании эффективно против дрожжей в период беременности.
- Масло чайного и оливкового дерева. Применение эфирного масла чайного дерева вместе с оливковым поможет побороть грибковую инфекцию. На 100 капель оливкового масла добавить 2 капли масла чайного дерева, в этой смесью смочить тампон, поместить во влагалище на ночь.
Для достижения максимального эффекта терапию должны проходить оба половых партнера одновременно.
Избежать повторного появления дрожжевых инфекций при беременности можно, придерживаясь несложных правил. Важно в период прохождения терапии против молочницы полностью отказаться от интимной близости. Спровоцировать рецидив заболевания может употребление в пищу острых, жирных, сладких продуктов, поэтому от их чрезмерного употребления стоит отказаться. Предпочтение лучше отдать белью из натуральных тканей. Правильная гигиена, своевременная замена белья и гигиенических ежедневных прокладок увеличит шансы того, что болезнь никогда не возвратится. Также врачи советуют женщинам при беременности вести здоровый образ жизни, гулять, высыпаться и избегать стрессовых ситуаций.
врач акушер-гинеколог, к.м.н Коган Яна Эдуардовна.
03 декабря 2019
Журнал «Здоровье семьи»
Заболевание, с которым встречалась
практически каждая женщина – это молочница. Современная реклама и широкий выбор лекарств в аптеках делает эту проблему,
на первый взгляд, легко решаемой и поэтому женщины очень часто от молочницы
лечатся сами и это приводит к различным
результатам. Одним из положительных моментов является временное облегчение и
молочница как будто отступает, но только
на короткий промежуток времени.
Более выражен отрицательный результат, а точнее:
1. Симптомы молочницы вновь тревожат
женщину от 1 до нескольких раз в месяц.
2. Средства, которыми пользовалась женщина становятся неэффективными от молочницы при их повторном использовании.
3. На фоне неправильного лечения кандидоза влагалища часто присоединяется вторичная инфекция.
Симптомы этого заболевания известны
если не всем, то, во всяком случае, очень
многим женщинам. Его безобидное и даже
уютное «народное» название – «молочница» – отчасти отражает весьма распространенное фаталистически-легкомысленное к
нему отношение. Фаталистическое – потому
что этот недуг порой считают хотя и досадной, но практически неизбежной «дамской»
неприятностью, а не настоящей болезнью.
Легкомысленное – поскольку «раз у всех
это есть, значит, можно не особенно беспокоиться – само пройдет». Такой взгляд на
проблему – глубокое заблуждение, особенно опасно во время беременности. Постараемся Вас в этом убедить, рассказав подробнее о болезни, которую в быту принято
называть «молочницей».
Немного истории.
Грибковые заболевания известны человечеству еще со времен глубокой древности.
Изучать данную группу заболеваний начали еще ученые античного мира — Гиппократ первым описал молочницу. В настоящее время в список потенциальных
возбудителей микозов включено около 400
видов грибков, из которых особого внимания заслуживают микроорганизмы рода
Candida, насчитывающего более 180 видов.
Эти условно-патогенные микроорганизмы
широко распространены во внешней среде.
В качестве сапрофитов (нормальной микрофлоры) они обитают на кожных покровах и
слизистых оболочках здоровых людей. Патогенными для организма человека являются следующие виды: C. albicans (в 85–90%
случаев), C. tropicalis, C. pseudotropicalis, C.
crusei, C. parapsilosis и др.
Вагинальный кандидоз (ВК) – заболевание слизистой влагалища, обусловленное
грибковой инфекцией и нередко распространяющееся на слизистую наружных
половых органов. За последние годы его
частота возросла в 2 раза и составляет, по данным разных авторов, от 26 до 40–45%
среди инфекционной патологии нижнего
отдела половой системы. По данным I.D.
Sobel, 75% женщин в течение жизни имеют
хотя бы один, а 40–45% – два и более эпизодов кандидоза мочеполовых органов.
Пик заболеваемости отмечается в 20-45
лет. Беременность способствует развитию
кандидоза, это заболевание в 2-3 раза чаще
встречается при беременности, чем у небеременных женщин. Многие женщины
впервые сталкиваются с кандидозом во время беременности, кроме того, существует
прямая связь между сроком беременности
и частотой возникновения кандидоза. Это
обусловлено изменениями гормонального
баланса во время беременности, который, в
свою очередь, изменяет кислотную среду во
влагалище и подавляет иммунитет.
Вагинальный кандидоз имеет важное значение в акушерской практике, так как часто
сочетается с другими нарушениями микроценоза влагалища и ассоциируется с угрозой
прерывания беременности, самопроизвольными выкидышами, преждевременными
родами, хориоамнионитом, несвоевременным излитием околоплодных вод, рождением детей с малой массой тела, хронической
гипоксией и/или признаками внутриутробной инфекции, возникновением раневой
инфекции родовых путей, эндометритом в
послеродовом периоде. Беременные и родильницы с вагинальным кандидозом могут
быть источником как внутриутробного, так
и постнатального инфицирования новорожденных.
Передача грибка от матери к новорожденному во время родов происходит более чем
в 70% случаев, при этом одинаково часто у
женщин, рожавших через естественные родовые пути, и перенесших кесарево сечение.
Факторы риска.
Bагинальный кандидоз чаще возникает у
женщин детородного возраста, на фоне состояний снижения сопротивляемости макроорганизма, неправильного питания, частых стрессов, бесконтрольного применения
лекарственных средств, в первую очередь
антибиотиков, кортикостероидов, заболевания половых органов (вирусы, микробы,
простейшие), сахарного диабета, туберкулеза, гиповитаминозов, на фоне ВИЧ–инфекции. В настоящее время принято различать
3 клинические формы генитального кандидоза:
1. Кандидоносительство.
2. Острый урогенитальный кандидоз.
3. Хронический (рецидивирующий) урогенитальный кандидоз.
Основные жалобы и симптомы:
Симптомы кандидоза проявляются в любом случае, однако некоторые женщины
совсем не обращают на них внимание. Выраженность симптомов зависит от формы
протекания молочницы:
1. Носительство. Возникает у женщин с
достаточным иммунитетом. Симптомы заболевания при этом отсутствуют, однако при
исследовании мазка обнаруживаются грибы рода кандида. Несмотря на то, что сама
женщина не ощущает каких-либо неудобств,
если не провести лечение, возможна передача инфекции ребенку во время родов.
2. Острая форма. Проявляется следующими симптомами:
• зуд и чувство жжения во влагалище и в
области наружных половых органов, который усиливается при ношении облегающего
синтетического белья, после теплой ванны,
полового акта, мочеиспускания;
• белые, густые, творожистые выделения.
Чаще всего они скудные, без резкого запаха.
Характер выделений может незначительно
различаться;
• отек и покраснение слизистой оболочки
влагалища и наружных половых органов.
При кольпоскопии (осмотре слизистой под
микроскопом) выявляются изменения, характерные для воспалительного процесса, с
вкраплениями в виде «манной крупы» и выраженным сосудистым рисунком;
• боли при половом акте и мочеиспускании.
3. Стойкий кандидоз, или хроническая
молочница. Наблюдается примерно у 2-3 %
женщин. Характеризуется тем, что симптомы заболевания длятся несколько месяцев
и больше. При этом симптомы молочницы
могут затухать, появляется иллюзия выздоровления, однако через некоторое время все
повторяется. Все симптомы могут выступать
как в совокупности, так и по отдельности обычно они появляются за 1 неделю до менструации, после полового акта.
Диагностика.
• Микробиологические методы исследования:
1. Микроскопическое исследование – сдать
обыкновенный мазок на степень чистоты.
2. Культуральный метод – сдать мазок на
бактериологический посев. Материал выращивается на специальных питательных
средах, что позволяет определить количество, родовую и видовую принадлежность
грибов, их чувствительность к антифунгальным препаратам, а также определить характер и степень микробной обсеменённости
другими условнопатогенными бактериями
и определить чувствительность данной микрофлоры к антибиотикам.
• Определение титра антител к грибам
рода Candida в сыворотке крови. Метод
может быть использован при тяжелых, рецидивирующих формах кандидозного вульвовагинита, сопровождающихся нарушениями в иммунной системе, но он практически
не применяется из-за высокой частоты ложноотрицательных и ложноположительных
результатов.
Вопросы лечения генитального кандидоза представляют собой большие трудности
вследствие того, что чаще всего кандидоз
– это не заболевание, передающееся половым путём, а маркер неблагополучия в организме (иммунодефицитные состояния,
дисгормональные нарушения и др.). В связи
с этим, параллельно с антимикотической терапией, необходимо проводить коррекцию
состояний, приводящих к развитию кандидозного вульвовагинита.
Кроме того, классический постулат «один
микроб – одно заболевание» в современных условиях не находит подтверждения
в клинической практике. Все большее
значение в патологии приобретают
полимикробные ассоциации с различной степенью этиологической
значимости ассоциантов.
Как правило, лечение назначают на основании истории
развития заболевания и результатов клинического и лабораторного исследования.
В связи с вышеизложенным, терапию кандидозного вульвовагинита рекомендуется
проводить в зависимости от клинической
формы заболевания, концентрации дрожжеподобных грибов рода Candida и характера
сопутствующей микрофлоры в вагинальном
биотопе.
При обнаружении кандидоза помимо назначения противогрибковых препаратов
нужно обследовать организм, найти первопричину иммунодефицита, принять меры к
повышению иммунитета (витамины, иммуно- модуляторы).
Лечение должны пройти одновременно
оба партнера. Во время лечения необходимо предохраняться презервативом.
Эффективность лечения определяют через
7-10 дней с помощью повторного мазка или
бакпосева на специальные среды с определением чувствительности к препаратам. И
конечно, ни в коем случае нельзя заниматься самолечением, хотя все иногда кажется
банально просто!
Поделиться в соц.сетях
Чувствительность мазка по папаниколау в диагностике инфекции Candida albicans шейки матки
N Am J Med Sci. 2010 фев; 2 (2): 97–99.
Avwioro Og
1 Кафедра анатомии, Государственный университет Дельта, Абрака, Нигерия.
Olabiyi Oe
2 Школа медицинских лабораторных исследований, Учебная больница Университета Обафеми Аволово, Иле-Ифе, Нигерия.
Avwioro To
3 Отделение сестринского дела, Учебная больница Университета Обафеми Аволово, Иле-Ифе, Нигерия.
1 Кафедра анатомии, Государственный университет Дельты, Абрака, Нигерия.
2 Школа медицинских лабораторных исследований, Учебная больница Университета Обафеми Аволово, Иле-Ифе, Нигерия.
3 Отделение сестринского дела, Учебная больница Университета Обафеми Аволово, Иле-Ифе, Нигерия.
Для корреспонденции: Аввиоро Ог, кафедра анатомии и клеточной биологии, Государственный университет Дельты, Абрака, Нигерия. Тел .: 2348037149777, moc.oohay@goroiwva Авторские права: © Североамериканский журнал медицинских наук
Это статья в открытом доступе, распространяемая в соответствии с условиями Creative Commons Attribution-Noncommercial-Share Alike 3.0 Unported, что разрешает неограниченное использование, распространение и воспроизведение на любом носителе при условии правильного цитирования оригинальной работы.
Эта статья цитируется в других статьях в PMC.
Abstract
Справочная информация:
Инфекции шейки матки Candida albicans не выявляются адекватно в мазках Папаниколау по сравнению с посевом на агаре с декстрозой Сабуро.
Методы:
Мазки из шейки матки были взяты у 1000 небеременных бессимптомных женщин.Образцы получали с использованием метода мазка Папаниколау (Пап), исследовали под микроскопом и затем культивировали в агаре с декстрозой Сабуро.
Результаты:
Общая частота встречаемости C. albicans в мазках из шейки матки, культивируемых на декстрозном агаре Сабуро, составила 30,10%, в то время как заболеваемость в мазках Папаниколау составила 7,60%, что делает чувствительность мазков Папаниколау для диагностики C. albicans к быть 25,25%. Легкие и некоторые умеренные инфекции, обнаруживаемые в декстрозном агаре Сабуро, не могли быть обнаружены в образцах мазка Папаниколау.Уязвимость к инфекции C. albicans снижалась с возрастом: самый высокий уровень инфицирования был в возрасте от 20 до 39 лет, а самый низкий — в возрасте от 60 до 69 лет. Метод Папаниколау очень хорошо окрашивал ядра, хроматин и ядрышки и усиливал дифференциацию между злокачественными и доброкачественными клетками. Он также окрашивал цитоплазму и ее содержимое, такое как кератин, вакуоли и гранулы, и различал ацидофильные и базофильные материалы. Неклеточные вещества, такие как фибрин, кристаллы и пигменты, также окрашивались этим методом.Кроме того, метод Папаниколау также окрашивал некоторые виды грибов и бактерий, но не давал отличительных характеристик окрашивания, наблюдаемых при окрашивании по Граму.
Выводы:
Окраска по Папаниколау не должна использоваться в качестве альтернативы посеву при диагностике Candida albicans.
Ключевые слова: Мазок Папаниколау, посев, инфекции Candida albicans, шейка матки, декстрозный агар Сабуро
Введение
Для большинства здоровых людей Candida albicans является безвредной микрофлорой, но у пациентов с ослабленным иммунитетом C.albicans превращается в условно-патогенный микроорганизм, который может вызывать опасные для жизни диссеминированные инфекции [1]. Хотя иммунный статус хозяина является основным фактором, определяющим, может ли C. albicans стать патогеном и вызвать инфекцию, тот факт, что C. albicans является наиболее частой причиной грибковых инфекций у таких ослабленных пациентов, указывает на то, что он должен обладают чертами, которые делают его более успешным колонизатором и патогеном, чем другие важные с медицинской точки зрения виды Candida [2].
Была изучена взаимосвязь между мазками из шейки матки и диагнозом злокачественных новообразований, и было сообщено, что лежащие в основе инфекции могут маскировать раковые или предраковые изменения и что некоторые инвазивные плоскоклеточные карциномы шейки матки не могут быть обнаружены до тех пор, пока инфекции не будут излечены [3]. C. albicans является основной причиной заболевания, называемого вульвовагинальным кандидозом, и обладает семейством генов, которые кодируют секретируемые аспарагиновые протеиназы [4], которые связаны с вирулентностью гриба [5].Во время инфекций протеиназы переваривают белки хозяина для снабжения питательными веществами и уклоняются от защиты хозяина, разрушая иммуноглобулины и белки комплемента [6]. Отдельные члены семейства генов могут играть свою особую роль в инфекции, и это может отражаться в различных паттернах экспрессии на различных стадиях процесса инфекции [3].
Принято считать, что патогенность C. albicans не вызвана одними доминирующими факторами вирулентности [7], скорее, это, по-видимому, высокая адаптивность C.albicans ко многим различным нишам-хозяевам, что подтверждается наличием множества различных адгезинов, которые опосредуют связывание с различными тканями, что позволяет грибку колонизировать и инфицировать практически все участки тела [8]. Предпосылкой для этой приспособляемости является способность реагировать на сложные сигналы окружающей среды, представляющие различные ниши хозяина, посредством экспрессии соответствующего набора генов, связанных с вирулентностью. Внутриамниотические и плацентарные инфекции Candida albicans во время беременности встречаются редко, но они были описаны [9] и были обнаружены в связи с внутриматочной спиралью (ВМС) [10,11].ВМС, являющаяся посредником инфекции.
Мазок Папаниколау — это рутинный скрининговый тест, используемый для выявления аномалий шейки матки и предраковых диспластических изменений шейки матки [12]. Он также обнаруживает некоторые вирусные, бактериальные и грибковые инфекции шейки матки и влагалища [13]. Существуют также эпидемиологические и экспериментальные данные о том, что мазки Папаниколау полезны для выявления инфекций, которые являются факторами риска, связанными с раком шейки матки, таких как вирус папилломы человека [14].Целью этого исследования было определение пригодности окраски Папаниколау для обнаружения C. albicans в образцах из шейки матки.
Пациенты и методы
С 2005 по 2007 год были взяты образцы из шейки матки у 1000 бессимптомных небеременных женщин в возрасте от 20 до 70 лет в Юго-Западной Нигерии. Лица с обильными выделениями из влагалища были исключены из исследования, поскольку это часто приводит к ложноположительным результатам мазка Папаниколау. Образцы собирали с помощью тампонов и шпателя Эйра с опорой на зеркало.Мазки со шпателя Эйра наносились на чистые сухие предметные стекла. Мазки немедленно фиксировали равными объемами спирта и эфира, пока они еще были влажными в течение 1 часа.
Затем их окрашивали методом Папаниколау следующим образом: гематоксилин Харриса без уксусной кислоты в течение 5 минут, промывали водопроводной водой и дифференцировали в 1% кислотно-спиртовой смеси в течение 30 секунд и вороняли в воде Скотта в течение 2 минут. Мазки растворяли в 95% спирте и окрашивали в OG6 в течение 2 минут, промывали в 95% спирте и окрашивали в EA 35 в течение 2 минут.Затем мазки были взяты на две смены абсолютного спирта, ксилола и помещены в DPX. Окрашенные мазки исследовали под световым микроскопом при малом и высоком увеличении объектива на наличие Candida albicans.
Образцы из тампонов культивировали на декстрозном агаре Сабуро (SDA) с 0,05 мг / мл хлорамфеникола, инкубировали при 37 ° C в течение 48 часов и исследовали на рост дрожжей. Пастообразные, кремообразные и гладкие колонии считали дрожжевыми, а затем дополнительно идентифицировали тестом на зародышевые трубки и образованием хламидоспор на агаре из кукурузной муки.Колонии размазывали на предметных стеклах по стандартной методике окрашивания по Граму. Влажные препараты тампонов в стерильном физиологическом растворе также исследовали с помощью объективов с низким и высоким увеличением.
Результаты
Всего было исследовано 1000 образцов шейки матки. Они были разделены на 5 возрастных групп по 200 человек в каждой. Заболеваемость Candida albicans в мазках по Папаниколау сравнивалась с заболеваемостью Candida albicans при микроскопии и культуре. Общая частота встречаемости C. albicans в мазках из шейки матки, культивируемых в SDA, составила 30.10%, тогда как частота в мазках Папаниколау составила 7,60%, в результате чего чувствительность мазка Папаниколау для диагностики C. albicans составляет 25,25%. Рост культур на чашках с агаром с декстрозой Сабуро варьировался от слабого, умеренного до обильного. Легкие и некоторые умеренные инфекции, обнаруживаемые в культуре, не могли быть обнаружены в мазках Папаниколау. Уязвимость к инфекции C. albicans снижалась с возрастом: самый высокий уровень инфицирования был между 20 и 39 годами, а самый низкий — между 60 и 69 годами ().
Таблица 1
Сравнительное исследование C.albicans в мазках Папаниколау с микроскопией и культивированием
Метод Папаниколау очень хорошо окрашивал ядро, хроматин и ядрышко и усиливал дифференциацию между злокачественными и доброкачественными клетками. Он также окрашивал цитоплазму и ее содержимое, такое как кератин, вакуоли и гранулы, и различал ацидофильные и базофильные материалы. Неклеточные вещества, такие как фибрин, кристаллы и пигменты, также окрашивались этим методом. Кроме того, метод Папаниколау также окрашивал некоторые виды грибов и бактерий, но он не давал уникальных характеристик дифференциального окрашивания, наблюдаемых при окрашивании по Граму.
Обсуждение
Метод окрашивания Папаниколау является наиболее важным методом окрашивания в цитологии, поскольку он усиливает дифференциацию между злокачественными и доброкачественными клетками, а также окрашивает цитоплазму и ее содержимое. Способность различать ацидофильные и базофильные материалы, а также его способность окрашивать неклеточные вещества, такие как фибрин, кристаллы и пигменты, делают его важным пятном в цитологии. Метод Папаниколау также окрашивает грибы и бактерии, но он не обеспечивает дифференциальных характеристик окрашивания, наблюдаемых при окрашивании по Граму [13].
Это исследование подтверждает, что C. albicans можно обнаружить с помощью метода Папаниколау, но основным недостатком является его неспособность обнаруживать легкие инфекции, поскольку он имеет чувствительность только 25,25% по сравнению с результатами микроскопии и посева на декстрозном агаре Сабуро. Женщины моложе 20 лет были исключены из исследования, поскольку их часто исключают из рутинных тестов мазка Папаниколау, и было трудно найти добровольцев моложе 20 лет. Из 1000 изученных случаев 301 (30,10%) имели C.albicans в шейке матки методом культивирования, в то время как только 76 (7,60%) были положительными по мазку Папаниколау. Этот результат немного ниже, чем в предыдущем исследовании [15], где в образцах, взятых у беременных женщин, 40% были положительными в культуре по сравнению с 20% в мазках Папаниколау. Авторы пришли к выводу, что положительные культуры были тесно связаны с рядом клинических признаков и симптомов, но мазки Папаниколау не были чувствительны для диагностики симптоматических грибковых инфекций.
В отдельном исследовании C. albicans был обнаружен у 42.3% образцов при использовании метода иммунологического теста агглютинации латекса для обнаружения C. albicans во влагалище [16], но это не было подтверждено посевом. Низкое значение в 1,2% C. albicans было обнаружено в мазках Папаниколау в исследовании, проведенном в Иордании [17], хотя они также не сравнивали свои результаты с посевом. Еще одно исследование показало поразительно низкое значение 14%, наблюдаемое в культурах вагинальных образцов беременных женщин [18].
В некоторых странах люди имеют неограниченный доступ к лекарствам, включая противогрибковые, и используют их по своему желанию.Этим можно объяснить большие различия в наличии микроорганизмов в шейке матки от одной страны к другой. Иммунный статус, гигиена и уровень инфицирования пациентов также могут иметь сильное влияние на способность C. albicans вызывать инфекцию шейки матки, так как частота C. albicans во влагалище у пациентов с вагинальным зудом составляет 50%. и разряд наблюдались [19].
Заключение
Таким образом, посев является золотым стандартом диагностики Candida albicans, и мазки Папаниколау не должны использоваться в качестве альтернативы для диагностики C.albicans, потому что он не может обнаружить легкие и некоторые умеренные инфекции.
Ссылки
1. Шансы F. C. Candida и Candidosis (Baillie´re Tindall, London) 1988 [Google Scholar] 2. Staib P, Kretschmar M, Nichterlein T, Hof H, Morschha J. Дифференциальная активация семейства генов вирулентности Candida albicans во время инфекции. PNAS. 2000. 97 (11): 6102–6107. [Бесплатная статья PMC] [PubMed] [Google Scholar] 4. Monod M, Hube B, Hess D, Sanglard D. Дифференциальная регуляция SAP8 и SAP9 , которые кодируют двух новых членов семейства секретируемых аспарагиновых протеиназ в Candida albicans .Микробиология. 1998. 144: 2731–2737. [PubMed] [Google Scholar] 5. Кассон А., Де Бернардис Ф., Монделло Ф., Седдиа Т., Агатенси Л. Доказательства корреляции между секрецией протеиназы и кандидозным вульвовагиналом. J Infect Dis. 1987. 156 (5): 777–783. [PubMed] [Google Scholar] 6. Hube B. Возможная роль секретируемых протеиназ в инфекции Candida albicans . Преподобный Ибероам. Микол. 1998. 15: 65–68. [PubMed] [Google Scholar] 7. Коэффициенты F. C. Candida видов и вирулентность. Новости ASM. 1994; 60: 313–318.[Google Scholar] 8. Кальдероне РА. Распознавание Candida albicans и клеток-хозяев. Trends Microbiol. 1993. 1 (2): 55–58. [PubMed] [Google Scholar] 9. Смит К.В., Хоренштейн Дж., Платт Л.Д. Внутриамниотическая инфекция Candida albicans, связанная с сохраненным внутриматочным контрацептивом: отчет о случае. Am J Obstet Gynecol. 1988. 159 (1): 123–124. [PubMed] [Google Scholar] 10. Мишо П., Лемер Б., Тешер М. Самопроизвольный аборт с ВМС и кандидозным хориоамнионитом. Gynecol Obstet. 1989. 84 (1): 45–46.[PubMed] [Google Scholar] 11. Мейзосо Т., Ривера Т., Фернандес-Асеньеро М. Дж, Местре М. Дж, Гарридо М., Гарауле С. Внутриутробный кандидоз: отчет о четырех случаях. Arch Gynecol Obstet. 2008. 278 (2): 173–176. [PubMed] [Google Scholar] 12. Папаниколау Г. Н. Новая процедура окрашивания вагинальных мазков. Наука. 1942; 95: 438–439. [PubMed] [Google Scholar] 13. Avwioro OG. 1-е изд. Клаверианун пресс Нигерия; 2002. Гистохимия и патология тканей. [Google Scholar] 14. Schiffman MH, Bauer HM, Hoover RN. Эпидемиологические доказательства того, что инфекция, вызванная вирусом папилломы человека, вызывает большинство интраэпителиальных неоплазий шейки матки.JNCI. 1993; 85: 958–964. [PubMed] [Google Scholar] 15. Дондерс Г.Г., ван Стратен Д., Хофт П., Де Вет Г.Х. Обнаружение форм Candida клеток в мазках Папаниколау во время беременности. Eur J Obstet Gynecol Reprod Biol. 1992. 43 (1): 13–18. 9. [PubMed] [Google Scholar] 16. Limia OF, Lantero DMI. Распространенность Candida albicans и Trichomonas vaginalis у беременных в городе Гавана по результатам иммунологического теста агглютинации латекса Med Gen Med. 2004; 6: 50. [Бесплатная статья PMC] [PubMed] [Google Scholar] 17. Малкави С.Р., Абу Хазим Р.М., Хаджат Б.М., Хаджири Ф.К.Оценка мазков из шейки матки в Медицинском центре Короля Хусейна, Иордания, более трех с половиной лет. Отчет журнала здоровья Восточного Средиземноморья. 2004. 10: 676–679. [PubMed] [Google Scholar] 18. Alteras I, Aryeli J. Заболеваемость Candida albicans в последний день беременности и первые дни новорожденного. Микопатология. 1980; 72: 85–87. [PubMed] [Google Scholar] 19. Уме С.О., Емелуго Б.М. Заболеваемость Candida albicans среди женщин, страдающих вагинальным зудом и выделениями, в штате Авка-Анамбра, Нигерия.Trop J Med Res. 2007; 11: 9–11. [Google Scholar]
Дрожжевые инфекции во время беременности
Во время беременности женщина подвергается повышенному риску заражения несколькими различными типами инфекций, включая инфекции мочевыводящих путей (ИМП) и бактериальный вагиноз (БВ). Грибковая инфекция — еще одно заболевание, которое очень часто встречается у беременных женщин, особенно во втором и третьем триместрах. Возможно, вы уже хорошо знаете о дрожжевых инфекциях, учитывая, что примерно 75% всех женщин будут иметь хотя бы одну инфекцию в течение жизни.
Хотя эта инфекция может быть довольно неприятной и неприятной, в целом она безвредна и легко лечится противогрибковыми препаратами. Тем не менее, важно лечить это состояние как можно раньше, чтобы не передать инфекцию ребенку во время родов.
Прочтите ниже, чтобы узнать больше об этом состоянии, причинах, доступных методах лечения и способах его предотвращения в будущем.
Что такое дрожжевая инфекция?
Влагалищная дрожжевая инфекция (вагинальный кандидоз) — это грибковая инфекция, вызывающая раздражение и выделения из влагалища.В нормальных условиях влагалище поддерживает здоровый баланс своего pH (кислотного уровня) и количества дрожжей внутри него. Этот баланс действует как тип защиты и помогает убивать вредные бактерии. Когда возникает дрожжевая инфекция, уровни кислоты и дрожжей во влагалище становятся несбалансированными, что позволяет дрожжам разрастаться, что вызывает неприятные симптомы.
Грибковая инфекция не является инфекцией, передающейся половым путем (ИППП), но у женщин это заболевание часто развивается после того, как они впервые стали регулярно вести половую жизнь.Это также может быть связано с контактом рот к гениталиям (орально-генитальный секс). Эта инфекция поражает до 3 из 4 женщин, что делает ее чрезвычайно распространенной. К счастью, дрожжевые инфекции не считаются серьезными и могут быть вылечены в течение 2 недель с помощью соответствующего лечения.
Почему дрожжевые инфекции часто встречаются во время беременности?
Грибковые инфекции гораздо чаще встречаются у беременных женщин из-за гормональных изменений, происходящих в их организме. Как известно, их трудно лечить во время беременности.
Беременность увеличивает выброс гормона эстрогена, который, как известно, нарушает химический баланс влагалища. У беременных женщин во влагалищных выделениях также содержится больше сахара, что облегчает рост дрожжей. Эти факторы также увеличивают риск заражения дрожжевой инфекцией:
- Гормональные изменения, возникающие во время беременности или до менструации
- Прием гормональных препаратов
- Прием антибиотиков
- Прием стероидов
- Высокий уровень сахара в крови или диабет
- Вагинальный половой акт
- Спринцевание
- Влагалище контактирует с кровью или спермой
- Нарушение иммунной системы
Каковы симптомы дрожжевой инфекции?
Симптомы дрожжевой инфекции могут варьироваться в зависимости от того, насколько далеко зашла инфекция, но обычно включают одно или несколько из следующих
- Повышенное количество выделений
- Водянистые выделения из влагалища
- Выделения белого / коричневого цвета или, возможно, желто-зеленый
- Выделения, похожие на творог (без запаха)
- Выделения с запахом дрожжей / хлеба
- Зуд или раздражение во влагалище и вульве
- Покраснение или отек вульвы
- Чувство жжения во время мочеиспускание или половой акт
Беременные женщины более склонны к так называемой «сложной дрожжевой инфекции».»Это просто означает, что вы можете столкнуться с множественными дрожжевыми инфекциями на протяжении всей беременности, что может вызвать хронические симптомы, для устранения которых требуется больше времени. Это считается нормальным и не является поводом для беспокойства, особенно если вы находитесь во втором или третьем триместре.
Как диагностируют дрожжевую инфекцию?
Если вы подозреваете, что у вас может быть дрожжевая инфекция, важно сразу же записаться на прием к врачу.Лечение дрожжевых инфекций на раннем этапе может избавить вас от более неприятных симптомов.
В кабинете врача ваш врач проведет осмотр органов малого таза и воспользуется небольшим инструментом для безболезненного взятия мазков из ваших выделений или вагинального секрета. Образец помещается под микроскоп, где врач может идентифицировать и диагностировать инфекцию.
Как лечить дрожжевую инфекцию?
В нормальных условиях врачи обычно назначают однократный пероральный препарат под названием Дифлюкан, который может избавить от инфекции в течение нескольких дней. Однако не было доказано, что это лекарство безопасно принимать во время беременности, и его следует по возможности избегать.
Вместо пероральных таблеток врачи порекомендуют вам вагинальные кремы и свечи для лечения инфекции. Это противогрибковые препараты, которые борются с разросшимися дрожжами и восстанавливают баланс влагалища. Только определенные кремы и суппозитории безопасны для использования во время беременности. Такие процедуры, как теразол или монистат, обычно считаются безопасными для беременных, но обязательно проконсультируйтесь с врачом, чтобы узнать его профессиональное мнение.
Для полного избавления от дрожжевой инфекции может потребоваться до двух недель, но неприятные симптомы могут исчезнуть в течение первых нескольких дней.После того, как инфекция исчезнет, может быть полезно использовать сушильный порошок, не содержащий крахмала, чтобы предотвратить новую инфекцию.
Может ли дрожжевая инфекция нанести вред моему ребенку?
Грибковые инфекции редко вызывают какие-либо осложнения для вас или вашего ребенка. Эти инфекции легко поддаются лечению и, как правило, локализуются в одной области. Если не лечить, дрожжевые инфекции могут попасть в рот вашего ребенка во время родов. Это состояние называется «молочница», и его можно лечить с помощью другого противогрибкового препарата — нистатина.Поэтому беременным женщинам важно обратиться к врачу, как только у них начнутся симптомы.
При этом, если инфекция набирает силу и распространяется через влагалище или кровь, существует, хотя и низкий, риск осложнений. В редких случаях он может вызвать хориоамнионит, недоношенность, эндометриоз и неонатальный сепсис.
Как предотвратить дрожжевую инфекцию?
Есть несколько различных шагов, которые вы можете предпринять, чтобы предотвратить повторение грибковой инфекции, в том числе:
- Носите свободное дышащее хлопковое белье.
- После душа используйте фен на слабой прохладной температуре, чтобы высушить внешнюю часть области гениталий.
- Всегда протирайте спереди назад при использовании туалета.
- Избегайте ношения влажной мокрой одежды. Меняйте одежду сразу после плавания или тренировки.
- Включите в свой рацион йогурт с бактериями lactobacillus acidophilus.
- Ограничьте потребление сахара, так как сахар способствует росту дрожжей.
Не используйте эти:
- Облегающие брюки или колготки
- Спринцевание
- Спреи для женской гигиены
- Гигиенические прокладки и тампоны, содержащие дезодорант или ароматизаторы
- Принятие ванны с пеной
- Использование цветной или ароматизированной туалетной бумаги
или сидение в горячей ванне
душистое мыло
Как справиться с дрожжевой инфекцией во время беременности
В целом, дрожжевые инфекции во время беременности доставляют больше неприятностей, чем беспокойства.Но бывает достаточно редких случаев с трагическими исходами, чтобы не только следить за своей дрожжевой инфекцией, но и проконсультироваться с врачом, чтобы убедиться, что она под контролем.
Но хорошие новости ужасны, какими бы ни были дрожжевые инфекции, они обычно легко поддаются лечению и лишь в редких случаях вызывают долгосрочные осложнения.
Если с вашими симптомами трудно справиться, поговорите со своим врачом о других безрецептурных лекарствах, специально предназначенных для лечения жжения, зуда и отеков.Не забудьте полностью закончить весь курс лечения, чтобы полностью избавиться от инфекции и предотвратить ее повторное появление.
Источники и дополнительная литература
Элькади А., Синха П. и Хассан С. А. З. (ред.). (2019). Инфекции при беременности: доказательный подход . Издательство Кембриджского университета.
Виейра-Баптиста, П., и Борнштейн, Дж. (2019). Кандидоз, бактериальный вагиноз, трихомониаз и другие вагинальные состояния, влияющие на вульву. Болезнь вульвы (стр. 167-205). Спрингер, Чам.
Jeanmonod, R., et al. (2019). Вагинальный кандидоз (вульвовагинальный кандидоз). Жемчуг .
Presterl, E., et al. (2019). Медицинская микология: грибковые инфекции. Основы микробиологии и инфекционного контроля для акушерок (стр. 155-159). Спрингер, Чам.
Chatzivasileiou, P., & Vyzantiadis, T.A. (2019). Колонизация влагалищных дрожжевых грибков: от потенциально безвредного состояния к клиническим последствиям и подходам к лечению — обзор литературы. Микозы: диагностика, терапия и профилактика грибковых заболеваний .
Вагинальный кандидоз | Грибковые заболевания
Около
Кандидоз — это инфекция, вызываемая дрожжевым грибком (разновидность грибка) под названием Candida . Candida обычно живет внутри тела (в таких местах, как рот, горло, кишечник и влагалище) и на коже, не вызывая никаких проблем. Иногда Candida может размножаться и вызывать инфекцию, если среда во влагалище изменяется таким образом, что способствует ее росту.Кандидоз во влагалище обычно называют «вагинальной дрожжевой инфекцией». Другие названия этой инфекции — «вагинальный кандидоз», «кандидозный вульвовагинит» или «кандидозный вагинит».
Симптомы
Симптомы вагинального кандидоза включают: 1,2
- Зуд или болезненность влагалища
- Боль при половом акте
- Боль или дискомфорт при мочеиспускании
- Аномальные выделения из влагалища
Хотя в большинстве случаев кандидоз влагалища протекает в легкой форме, у некоторых женщин могут развиться тяжелые инфекции, сопровождающиеся покраснением, отеком и трещинами на стенке влагалища.
Обратитесь к своему врачу, если у вас есть какие-либо из этих симптомов. Эти симптомы аналогичны симптомам других типов вагинальных инфекций, которые лечат различными лекарствами. Врач скажет вам, есть ли у вас вагинальный кандидоз и как его лечить.
Риск и предотвращение
Кто заболевает вагинальным кандидозом?
Вагинальный кандидоз является распространенным явлением, хотя необходимы дополнительные исследования, чтобы понять, сколько женщин им подвержено. Среди женщин, у которых больше шансов заболеть вагинальным кандидозом, находятся:
- Беременны
- Используйте гормональные контрацептивы (например, противозачаточные таблетки)
- Болеют диабетом
- Иметь ослабленную иммунную систему (например, из-за ВИЧ-инфекции или лекарств, ослабляющих иммунную систему, таких как стероиды и химиотерапия)
- Принимаете или недавно принимали антибиотики
Как предотвратить вагинальный кандидоз?
Ношение хлопкового нижнего белья может снизить вероятность заражения дрожжевым грибком. 2 Поскольку прием антибиотиков может привести к вагинальному кандидозу, принимайте эти лекарства только по назначению и в точном соответствии с указаниями врача. Узнайте больше о том, когда антибиотики работают, а когда их следует избегать.
Источники
По оценкам ученых, около 20% женщин обычно имеют Candida во влагалище без каких-либо симптомов. 2 Иногда грибок Candida может размножаться и вызывать инфекцию, если среда во влагалище изменяется таким образом, что способствует его росту.Это может произойти из-за гормонов, лекарств или изменений в иммунной системе.
Диагностика и тестирование
Медицинские работники обычно диагностируют вагинальный кандидоз, беря небольшой образец выделений из влагалища для исследования под микроскопом в медицинском кабинете или отправки в лабораторию на предмет грибковой культуры. Однако положительный результат посева на грибок не всегда означает, что Candida вызывает симптомы, потому что у некоторых женщин Candida может находиться во влагалище без каких-либо симптомов.
Лечение
Вагинальный кандидоз обычно лечат противогрибковыми препаратами. 3 Для большинства инфекций лечение представляет собой противогрибковое лекарство, вводимое во влагалище, или однократную дозу флуконазола, принимаемую внутрь. Другие методы лечения могут потребоваться для более серьезных инфекций, которые не проходят или которые продолжают возвращаться после улучшения. Эти методы лечения включают прием больших доз флуконазола внутрь или других лекарств, вводимых во влагалище, таких как борная кислота, нистатин или флуцитозин.
Если вы являетесь поставщиком медицинских услуг, обратитесь по адресу:
Статистика
Вагинальный кандидоз — распространенное явление. В Соединенных Штатах это второй по распространенности тип вагинальной инфекции после бактериальных вагинальных инфекций. 2 По оценкам, в США ежегодно происходит 1,4 миллиона амбулаторных посещений по поводу вагинального кандидоза. 4 Число случаев вагинального кандидоза в США неизвестно.
- Gonçalves B, Ferreira C, Alves CT, Henriques M, Azeredo J, Silva S.Вульвовагинальный кандидоз: эпидемиология, микробиология и внешние факторы риска. Criti Rev Microbiol 2016; 42: 905-27.
- Sobel JD. Кандидозный вульвовагинальный наружный значок. Ланцет 2007; 369: 1961-71.
- Pappas PG, Kauffman CA, Andes DR, Clark CJ, Marr KA, Ostrosky-Zeichner L, et al. Руководство по клинической практике лечения кандидоза: обновление 2016 г., опубликованное Американским обществом инфекционных болезней, внешний значок. Clin Infect Dis 2016; 62: e1-50.
- Бенедикт К., Джексон Б.Р., Чиллер Т, Пиво К.Д.Оценка прямых затрат на лечение грибковых заболеваний в США. Clin Infect Dis. 2018 10 сентября
Аномальный мазок Папаниколау | Мичиган Медицина
Обзор темы
Что такое ненормальный мазок Папаниколау?
Когда ваш врач говорит, что ваш Пап-тест или мазок Папаниколау были ненормальными, это означает, что тест обнаружил некоторые клетки на шейке матки, которые не выглядят нормально.
Мазок Папаниколау может быть сделан как часть обычного медицинского осмотра женщины, потому что это лучший способ предотвратить рак шейки матки.Но ненормальный результат теста не означает, что у вас рак. На самом деле вероятность того, что у вас рак, очень мала.
Что вызывает отклонение от нормы мазка Папаниколау?
Чаще всего аномальные клеточные изменения вызываются определенными типами вируса папилломы человека или ВПЧ. ВПЧ — это инфекция, передающаяся половым путем.
Обычно эти изменения ячеек проходят сами по себе. Но некоторые типы ВПЧ связаны с раком шейки матки. Вот почему так важны регулярные мазки Папаниколау.
Иногда измененные клетки возникают из-за других типов инфекции, например, вызванных бактериями или дрожжами. Эти инфекции можно лечить.
У женщин, переживших менопаузу, мазок Папаниколау может выявить клеточные изменения, которые являются лишь результатом старения.
Что увеличивает ваш риск отклонения от нормы мазка Папаниколау?
Определенные виды сексуального поведения, такие как секс без презервативов и наличие более одного сексуального партнера (или наличие сексуального партнера, у которого есть другие партнеры), могут увеличить риск заражения ВПЧ.А ВПЧ повышает риск отклонения от нормы Пап-теста.
ВПЧ могут оставаться в вашем организме многие годы, даже если вы об этом не знаете. Таким образом, даже если у вас сейчас только один партнер и вы практикуете более безопасный секс, у вас все равно может быть ненормальный тест Папаниколау, если вы подвергались воздействию ВПЧ в прошлом.
Курение или нарушение иммунной системы также повышают ваши шансы на клеточные изменения шейки матки.
Вызывают ли аномальные изменения клеток симптомы?
Сами по себе изменения клетки не вызывают симптомов.ВПЧ, который вызывает большинство отклонений в мазках Папаниколау, обычно также не вызывает симптомов.
Если другая инфекция, передающаяся половым путем, является причиной отклонения от нормы, у вас могут быть такие симптомы, как:
- Выделения из влагалища, которые не являются нормальными для вас, например изменение количества, цвета, запаха , или текстуры.
- Боль, жжение или зуд в области таза или гениталий при мочеиспускании или половом акте.
- Язвы, шишки, волдыри, сыпь или бородавки на половых органах или вокруг них.
Что вам нужно делать, если у вас ненормальный тест Папаниколау?
Вам могут потребоваться дополнительные тесты, чтобы выяснить, есть ли у вас инфекция, или узнать, насколько серьезны изменения клеток. Например, вам может потребоваться:
- Кольпоскопия, тест для осмотра влагалища и шейки матки через увеличительное устройство с подсветкой.
- Тест на ВПЧ. Как и мазок Папаниколау, тест на ВПЧ проводится на образце клеток, взятых из шейки матки.
- Еще один мазок Папаниколау примерно через 6–12 месяцев.
Кольпоскопия обычно проводится до начала лечения. Во время кольпоскопии врач также берет небольшой образец ткани шейки матки, чтобы его можно было рассмотреть под микроскопом. Это называется биопсией.
Лечение, если таковое имеется, будет зависеть от того, являются ли ваши аномальные клеточные изменения легкими, умеренными или тяжелыми. В умеренных и тяжелых случаях вам может быть назначено лечение для разрушения или удаления аномальных клеток.
Причина
Большинство отклонений в Пап-тестах вызвано инфекциями ВПЧ.
Другие типы инфекций, например, вызванные бактериями, дрожжами или простейшими (Trichomonas ), иногда приводят к незначительным изменениям на мазке Папаниколау, которые называются атипичными плоскоклеточными клетками.
Естественные клеточные изменения, которые могут произойти во время и после менопаузы, также могут вызывать отклонение от нормы мазка Папаниколау.
Что увеличивает риск получения ненормального результата теста?
Определенные виды сексуального поведения — например, секс без презервативов и наличие нескольких половых партнеров — увеличивают риск заражения ВПЧ.А инфекция ВПЧ повышает риск отклонений от нормы результатов анализов.
Другие факторы, которые также могут сыграть роль в повышении вашего риска, включают:
- Курение.
- Наличие ослабленной иммунной системы.
- Вы подверглись воздействию препарата DES, когда ваша мать была беременна вами, хотя это случается редко.
Если у вас был один ненормальный результат мазка Папаниколау, у вас больше шансов получить другой в будущем.
Типы результатов
Специалисты лабораторий маркируют аномальные клетки согласно , насколько они аномальны — насколько они отличаются от нормальных клеток.Знание того, какой тип аномальных клеток у вас есть, поможет вашему врачу принять решение о лечении.
Незначительные изменения клеток
Незначительные изменения клеток могут исчезнуть без лечения. Но иногда они переходят в более серьезные клеточные изменения. Типы незначительных клеточных изменений:
- ASC-US или ASC-H. Это изменения, причина которых неизвестна. Изменения ASC-US обычно остаются прежними или возвращаются в норму. Изменения ASC-H также незначительны, но с большей вероятностью станут более серьезными.
- LSIL. Эти изменения могут стать более серьезными со временем, но даже когда они это сделают, они обычно возвращаются в норму.
Изменения ячеек от умеренных до тяжелых
От умеренных до тяжелых клеточных изменений
—HSIL и AGC — с большей вероятностью будут предраковыми и превратятся в рак шейки матки, если их не лечить.
В некоторых странах используются другие системы маркировки. Эти системы могут использовать термин дисплазия для описания изменений клеток шейки матки.Или они могут просто описать изменения как легкие, умеренные или серьезные.
Контрольные тесты
Если результат мазка Папаниколау не соответствует норме, вам всегда нужно проконсультироваться с врачом. Часто это просто означает регулярные осмотры и мазки Папаниколау. Но иногда это означает дополнительные анализы или лечение.
Очень важно пройти любое дополнительное обследование, рекомендованное врачом.
Бдительное ожидание
Большинство женщин не нуждаются в специальном обследовании или лечении.Вместо этого они будут следовать графику регулярных мазков Папаниколау, чтобы следить за изменениями клеток. Это называется бдительным ожиданием. Это может быть рекомендовано, когда:
- У вас излечимая инфекция влагалища или шейки матки.
- У вас инфекция ВПЧ. Большинство типов ВПЧ с низким риском проходят сами по себе в течение 6–18 месяцев.
- Изменения в ячейке незначительны.
Ничего не делать, кроме как смотреть и ждать, нормально, потому что незначительные изменения ячеек, такие как ASC-US или LSIL, обычно не становятся более серьезными в течение короткого периода бдительного ожидания.
Бдительное ожидание может быть не лучшим выбором, если вы не думаете, что сможете следовать рекомендациям врача о регулярных тестах Папаниколау. Поговорите со своим врачом о возможных вариантах тестирования.
Дополнительные тесты
После отклонения от нормы мазка Папаниколау вам может потребоваться больше тестов, чтобы выявить инфекцию или узнать больше об изменениях в ваших клетках. Эти тесты включают:
Тест на ВПЧ
. Этот тест предназначен для поиска типов ВПЧ (вируса папилломы человека) высокого риска.Информация о том, есть ли у вас тип ВПЧ высокого риска, может помочь в принятии решения о лечении.
Кольпоскопия
. В этом тесте ваш врач использует увеличительный инструмент, чтобы осмотреть ваше влагалище и шейку матки. Врач берет небольшой образец ткани, чтобы его можно было исследовать под микроскопом.
Конусная биопсия
. Биопсия конуса удаляет немного больше ткани, чем биопсия шейки матки.Это также может служить лечением путем удаления аномальных клеток.
- Анализы на другие инфекции, такие как другие инфекции, передаваемые половым путем, дрожжевую инфекцию или бактериальную инфекцию.
Анализы и методы лечения
Тип лечения, который вы будете получать, будет зависеть от причины отклонения результатов анализов.
Инфекция: Если ваши отклонения от нормы были вызваны вагинальной инфекцией или инфекцией, передающейся половым путем, вас можно лечить лекарствами.
Менопауза: Женщины в период менопаузы могут иметь ненормальные результаты из-за нормальных изменений тела во время менопаузы. Эти незначительные клеточные изменения можно улучшить с помощью крема с эстрогеном.
Умеренные или тяжелые клеточные изменения, такие как HSIL. Ваше лечение будет сосредоточено на разрушении или удалении аномальной ткани. Варианты лечения включают:
При раке шейки матки лечение будет сосредоточено на уничтожении или удалении рака. Чтобы узнать больше, смотрите тему Рак шейки матки.
Беременная женщина с отклонением от нормы мазка Папаниколау находится под пристальным наблюдением на протяжении всей беременности. Мониторинг может включать кольпоскопию. Цель состоит в том, чтобы исключить рак шейки матки, редкий диагноз. Если рак исключен, лечение аномальных клеточных изменений проводится после родов.
Кредиты
Текущий по состоянию на:
17 декабря 2020 г.
Автор: Healthwise Staff
Медицинский обзор:
Сара Маршалл, доктор медицины, семейная медицина,
Мартин Дж.Габица, доктор медицины, семейная медицина,
, Кэтлин, Ромито, доктор медицины, врач, занимающийся семейной медициной,
, Кевин К., Кили, доктор медицины, так и акушерство и гинекология
По состоянию на: 17 декабря 2020 г.
Автор:
Здоровый персонал
Медицинское обозрение: Сара Маршалл, доктор медицины, семейная медицина и Мартин Дж. Габика, доктор медицины, семейная медицина, Кэтлин Ромито, доктор медицины, семейная медицина, Кевин С.Кили, доктор медицины — акушерство и гинекология
Что нужно знать об аномальных мазках Папаниколау
Если результат мазка Папаниколау оказался ненормальным или положительным, это означает, что в шейке матки появились необычные клетки. Этот результат не означает, что у вас рак шейки матки. Чаще всего эти результаты являются признаком клеточных изменений, вызванных ВПЧ (вирусом папилломы человека). ВПЧ — наиболее распространенная ИППП (инфекция, передающаяся половым путем) и в некоторых случаях связана с раком шейки матки.Изменения в клетках шейки матки могут быть от умеренных до серьезных.
Что такое мазок Папаниколау?
Мазок Папаниколау или Пап-тест — это часть тазового осмотра. Пап — это сокращение от Папаниколау, которое происходит от имени врача, изучавшего изменения в клетках шейки матки. Мазок Папаниколау обычно выполняется женщине, когда она достигает 21 года, если только нет особых рисков для здоровья, таких как ВИЧ. Мазок Папаниколау — единственный доступный метод проверки клеток шейки матки для выявления изменений, которые могут привести к раку.Если вы подвержены риску заражения инфекциями, передаваемыми половым путем (ИППП), ваш врач в All Women’s Care также проверит наличие гонореи или хламидиоза одновременно с мазком Папаниколау.
Как проводится мазок Папаниколау?
Ваш врач из All Women’s Care вставит вам расширитель во влагалище, чтобы он мог исследовать вашу шейку матки. Используя небольшую пластиковую палочку с прикрепленной к ней щеткой, они затем осторожно соскребут образец клеток с шейки матки для анализа. Мазок Папаниколау не следует делать во время менструального цикла, так как это может повлиять на результаты теста.Вы также не должны спринцеваться или использовать какие-либо другие продукты для очистки влагалища перед сдачей мазка.
Большинство женщин испытывают легкие спазмы при чистке шейки матки, но это ощущение должно длиться всего минуту или меньше. Образцы клеток будут помещены в стеклянную бутылку или на предметное стекло и отправлены в лабораторию. Квалифицированный специалист исследует клетки под микроскопом, чтобы проверить, есть ли какие-либо отклонения, и сообщит о результатах вашему врачу.
Результаты мазка Папаниколау
В большинстве случаев результаты мазка Папаниколау нормальны; однако нередки случаи, когда результаты возвращаются как ненормальные.Специалисты в лаборатории маркируют аномальные клетки в зависимости от того, насколько они отличаются от нормальных клеток. Знание типа аномалии поможет вашему врачу в All Women’s Care принять решение о вашем лечении. Незначительные клеточные изменения могут исчезнуть без необходимости лечения, умеренные и тяжелые клеточные изменения с большей вероятностью являются признаком предракового состояния и могут перерасти в рак шейки матки.
Вот некоторые из терминов, используемых для определения результатов мазка Папаниколау:
- Доброкачественные изменения
Этот результат теста показывает, что ваш мазок Папаниколау в основном нормальный, но есть инфекция, которая вызвала воспаление клеток шейки матки.Возможно, вам понадобится еще один осмотр органов малого таза, чтобы определить причину инфекции и получить лечение.
- Ненормальный или ASCUS
ASCUS означает атипичные плоскоклеточные клетки неопределенного значения »и означает, что результаты вашего теста ненормальны. Ненормальный результат указывает на то, что в шейке матки есть некоторые клетки, которые не являются «нормальными» и нуждаются в проверке на возможный ВПЧ.
ASCUS бывает, когда ваши клетки нетипичны. Ваш врач в All Women’s Care проведет тест со специальной жидкостью для проверки на ВПЧ.Если ничего не обнаружено, поводов для беспокойства нет.
Вот некоторые рекомендации для молодых женщин в возрасте до 24 лет:
- Плоскоклеточное интраэпителиальное поражение низкой степени злокачественности (LSIL)
Результат теста на наличие LSIL указывает на то, что вы инфицированы ВПЧ (вирусом папилломы человека) и вам необходимо будет сдать мазок Папаниколау повторно в течение следующих двенадцати месяцев. Этот результат также может потребовать проведения кольпоскопии.
Если повторный мазок через двенадцать месяцев снова дает отклонения от нормы, требуется повторное наблюдение еще через двенадцать месяцев.Врач может попросить вас сделать кольпоскопию и, в зависимости от результатов, вернуться к графику мазка Папаниколау каждые три года или вернуться через двенадцать месяцев.
- Кольпоскопия
Кольпоскопия — это процедура для тщательного изучения влагалища, шейки матки и вульвы на наличие каких-либо признаков заболевания. Врач использует специальный инструмент, называемый кольпоскопом, который обеспечивает увеличенное изображение этих областей. Это почти безболезненная процедура, при этом некоторые сообщают лишь о небольшом давлении при вставке инструмента.
- Кольпоскопия
- ASC-H
Результаты, показывающие ASC-H, указывают на то, что ваши клетки шейки матки нетипичны и могут быть связаны с ВПЧ. В этом результате клетки считаются «атипичными», а «H» означает, что существует возможность «серьезных» изменений в шейке матки. Если вы получите результат мазка Папаниколау по шкале ASC-H, врач потребует от вас кольпоскопию.
- Интраэпителиальное поражение высокой степени (HSIL)
Результаты теста, указывающие на HSIL, означают, что в клетках шейки матки наблюдаются изменения.Изменения более серьезны, чем низкосортные изменения. Скорее всего, на данный момент у вас нет рака, но если вы не получите лечения, вы рискуете заболеть раком шейки матки. Кольпоскопия и лечение могут предотвратить развитие рака.
- Рак
Это редко встречается у женщин в возрасте до 24 лет, но если результаты мазка Папаниколау показывают раковые клетки, вас должен будет осмотреть гинеколог, специализирующийся на онкологических заболеваниях.Следует немедленно обратиться за лечением, и может потребоваться хирургическое вмешательство. Чем раньше вы подхватите и вылечите эту форму рака, тем выше будет ваш шанс оставаться здоровым.
Что означает наличие аномального мазка Папаниколау
Миллионы женщин ежегодно сдают мазок Папаниколау для выявления рака шейки матки. Это простая процедура и часть обычного посещения женщины гинекологом. Врач берет мазки из шейки матки и отправляет их в лабораторию, чтобы определить, нормальные они или нет.
Большинство мазков Папаниколау нормальны, и вы можете вздохнуть с облегчением и назначить следующий экзамен через несколько лет. Лишь от двух до пяти процентов женщин, у которых результаты мазка Папаниколау были ненормальными. Если вы попадете в эту группу, вы можете немного нервничать. Эта информация поможет вам понять, что значит получить «ненормальный» результат анализа мазка Папаниколау.
Причины аномального мазка Папаниколау
Аномальные клетки в результатах мазка Папаниколау не являются признаком рака.Есть множество причин, по которым ваши результаты оказались ненормальными. Чаще всего встречается ВПЧ (вирус папилломы человека).
Хотя ВПЧ является основной причиной аномальных мазков Папаниколау, это не означает, что у вас рак шейки матки. Согласно исследованию системы здравоохранения Генри Форда в Детройте, почти в девяноста процентах случаев это является причиной аномального мазка Папаниколау, он проходит сам по себе, не вызывая рака. В большинстве случаев у женщин с этим заболеванием симптомы отсутствуют или проявляются только легкие.
Когда ВПЧ действительно приводит к предраковым или злокачественным изменениям в клетках шейки матки, эти клетки будут классифицироваться как легкие, умеренные или тяжелые. С этого момента ваш врач в All Women’s Care обсудит ваши варианты.
Другие причины могут объяснить, почему у вас ненормальный мазок Папаниколау. Есть и другие инфекции, передающиеся половым путем (ИППП), а также гонорея и хламидиоз. Дрожжевые инфекции и бактериальный вагиноз также вызывают изменения в клетках шейки матки.Все эти состояния поддаются лечению.
- Дрожжевые инфекции
Дрожжи — это грибок, который обычно обитает во влагалище в небольшом количестве. Когда у вас развивается дрожжевая инфекция, это означает, что растет слишком много дрожжевых клеток. Инфекции дрожжей распространены среди женщин, и они могут стать довольно неприятными, но не серьезными.
Эти инфекции развиваются, когда что-то меняет баланс дрожжей. Иногда причиной дисбаланса являются антибиотики, а также высокий уровень эстрогена, вызванный гормональной терапией или беременностью.Другие причины дрожжевой инфекции — это такие проблемы со здоровьем, как ВИЧ или диабет.
Когда у вас развивается грибковая инфекция, вы можете испытывать болезненность или зуд во влагалище, а в некоторых случаях это вызывает жжение или боль во время мочеиспускания и секса. Вы также можете заметить густые комковатые выделения, которые чем-то напоминают творог. Это состояние легко поставить самостоятельно. Вам следует обратиться к врачу в All Women’s Care, если вы подозреваете, что у вас грибковая инфекция.
- Бактериальный вагиноз
Бактериальный вагиноз — легкая форма инфекции влагалища.Во влагалище женщины обычно много хороших и плохих бактерий. Хорошее будет контролировать рост плохого. Когда у вас развивается бактериальный вагиноз, баланс нарушается. Это состояние поддается лечению, но при его наличии может привести к отклонениям в результате мазка Папаниколау. Если заболевание не лечить, это может привести к более серьезным проблемам. Вам следует обратиться к врачу в All Women’s Care за лечением, если вы подозреваете, что у вас эта инфекция.
Симптомы бактериального вагиноза включают выделения с неприятным запахом, которые могут выглядеть желтыми или белыми.Вы также можете почувствовать «рыбный» запах после полового акта. Большинство женщин не замечают симптомов этой инфекции.
Когда женщина стареет и вступает в менопаузу, это также может вызвать изменения в клетках шейки матки. Когда организм перестает вырабатывать столько эстрогена, клетки начинают выглядеть забавно и даже могут имитировать предраковые состояния.
Что делать, если мазок Папаниколау ненормален
Мазок Папаниколау позволяет определить, что происходит с шейкой матки, но он не может сказать вам, что происходит, если результат теста не соответствует норме.Ваш врач в All Women’s Care захочет запланировать последующее наблюдение, чтобы узнать, что означают результаты. Большинство женщин не нуждаются в специальном обследовании или лечении; повторный мазок Папаниколау — обычная практика.
Можно подождать и выполнить второй мазок Папаниколау, поскольку незначительные изменения клеток обычно не становятся более серьезными в течение короткого периода времени. Бдительное ожидание — обычное дело, когда мазок Папаниколау возвращается с отклонениями от нормы, особенно если это ваш первый мазок.
Ваш врач может запросить второй мазок Папаниколау, чтобы исключить ошибки в тесте и проверить, есть ли признаки ДНК ВПЧ.Этот второй тест скажет врачу, есть ли у вас ВПЧ и что это причина того, что результат мазка Папаниколау не соответствует норме. Этот второй тест может даже предупредить врача, если у вас есть один из конкретных штаммов ВПЧ (16 или 18), который вызывает рак шейки матки.
Следующим шагом может быть заказ кольпоскопии; однако не каждый патологический мазок Папаниколау означает необходимость кольпоскопии. Особенно у молодых женщин этот тест используется редко, так как у них очень низкий риск рака шейки матки. В случае более молодых женщин (в возрасте до 25 лет) второй мазок Папаниколау обычно запрашивается через шесть месяцев после аномального, чтобы определить, будут ли результаты по-прежнему аномальными.
Ежегодно около 13 000 женщин получают диагноз «рак шейки матки», и около 4 000 из них умирают от этого рака. Большинство этих случаев можно предотвратить, если пациенты планируют и проходят мазок Папаниколау или проводят соответствующее последующее наблюдение.
Чего ожидать, если вам нужна кольпоскопия после аномального мазка Папаниколау
Если результаты мазка Папаниколау «ненормальные», как указано выше, в определенных случаях этот результат может потребовать от вас кольпоскопии. При кольпоскопии вас попросят раздеться ниже пояса.Как правило, есть форма согласия, которую вы должны подписать до того, как приступит к работе ваш врач.
Вы лягте на стол для осмотра, поместив ступни в держатели или стремена. Затем специалист по кольпоскопии осторожно вставит зеркало во влагалище так же, как при мазке Папаниколау. Зеркало разделяет стенки влагалища, чтобы можно было исследовать шейку матки. С помощью кольпоскопа для увеличения шейки матки врач осмотрит стенки шейки матки.
Кольпоскоп касается только внешней части влагалища, но не вас.Этот инструмент похож на большое увеличительное стекло, и с его помощью ваш врач может посмотреть на крошечные клетки на шейке матки. Врач возьмет мазок из влагалища и шейки матки уксусным раствором. Этот раствор временно заставит нездоровые клетки изменить свой цвет, чтобы врачу было легче наблюдать за ними. Если появятся нездоровые клетки, специалист, скорее всего, возьмет их образец для проведения биопсии.
Образец нездоровых клеток берут с помощью инструмента, похожего на пинцет. Образец будет помещен в сосуд, внутри которого находится консервирующая жидкость.Затем банку отправляют в лабораторию, где они проверяют образец на наличие каких-либо признаков болезни.
Процедура кольпоскопии обычно не вызывает дискомфорта. Он описывается как длительный осмотр органов малого таза, позволяющий врачу осмотреть шейку матки. При необходимости биопсия может вызвать некоторый дискомфорт, но это ощущение продлится меньше минуты. Некоторые женщины сообщают, что чувствуют легкое ущемление или легкие спазмы, тогда как другие сообщают, что ничего не чувствуют после биопсии. Если вас беспокоит дискомфорт во время кольпоскопии, перед процедурой можно принять безрецептурное обезболивающее.Обезболивающие, такие как напроксен натрия или ибупрофен, должны помочь при любой боли. Если вы испытываете дискомфорт во время мазка Папаниколау, то вам следует принять эти обезболивающие перед кольпоскопией.
По окончании процедуры специалист объяснит, что они видели, и брали ли они образец для дальнейшего исследования. Если они взяли образец, результаты анализа должны быть возвращены вашему врачу в течение двух-трех недель. Что может случиться после кольпоскопии:
- Небольшое кровотечение нередко возникает после биопсии или, возможно, некоторых кровянистых выделений
- Если вы заметили какие-либо признаки крови после процедуры, используйте тампон, а не тампон.
- После биопсии на трусиках или нижнем белье могут появиться комочки или коричневатый материал.Это частые выделения, которые не являются поводом для беспокойства. Глыбы сохраняются до пяти дней и появляются из раствора, используемого во время процедуры для остановки кровотечения
- После биопсии могут быть даже выделения черного цвета. Если ваш врач использовал раствор, известный как «нитрат серебра», для остановки кровотечения, это привело бы к выделениям черного цвета. Эти выделения тоже обычное явление и не повод для беспокойства.
- В течение 48 часов после процедуры вам не следует пользоваться тампонами, спринцеваться и вступать в половую связь.
Риск возникновения аномального мазка Папаниколау?
Определенные виды сексуального поведения подвергают женщину риску получить ненормальный мазок Папаниколау. Одна из практик — это незащищенный секс. Отсутствие презерватива подвергает женщину многочисленным рискам для здоровья, и ненормальный результат мазка Папаниколау является одним из них. Другой риск — иметь более одного полового партнера, поскольку это увеличивает риск заражения ВПЧ, а ВПЧ повышает риск отклонений от нормы Пап-тестов.
ВПЧ могут оставаться в организме человека многие годы, даже не подозревая об этом.Таким образом, даже после того, как женщина связалась с одним партнером, у нее все еще может быть ненормальный мазок Папаниколау, поскольку она могла заразиться ВПЧ в прошлом.
Другие риски получения ненормального результата теста включают курение или нарушение иммунной системы. Оба они могут изменить клетки шейки матки. Если вы подверглись действию препарата DES, когда ваша мать носила ребенка, вы также могли вызвать отклонения в результатах мазка Папаниколау, хотя это бывает редко.
- Нарушение иммунной системы
Иммунная система — это естественная система защиты вашего организма, которая борется с инфекциями.Если ваша система повреждена, она работает некорректно и не защитит вас от инфекций. Есть некоторые лекарства и состояния здоровья, которые могут ослабить или ослабить вашу иммунную систему:
- Лучевая или химиотерапия
- Лекарственные средства, такие как кортикостероиды, принимаемые для подавления иммунной системы после трансплантации органов
- Расстройства, связанные с употреблением психоактивных веществ
- Некоторые болезни, такие как рак, диабет, СПИД / ВИЧ
- DES
Между 1948 и 1971 годами женщинам давали лекарство под названием диэтилстильбестрол (ДЭС) в качестве средства для предотвращения выкидыша.У дочерей, рожденных от будущей мамы, принимавшей этот препарат, повышен риск развития:
- Аномальные клетки шейки матки, которые приводят к аномальным мазкам Папаниколау
- Рак влагалища
- Проблемы со строением репродуктивных органов, например, Т-образная форма матки, вызывающая бесплодие
Есть ли симптомы аномальных изменений клеток?
Когда клетки в шейке матки изменяются, само изменение не вызывает симптомов.Если изменение вызвано ВПЧ, обычно нет никаких симптомов, связанных с этим состоянием. Если причиной аномального мазка Папаниколау является инфекция, передающаяся половым путем, у вас могут быть симптомы, связанные с инфекцией, в том числе:
- Выделения, которые нетипичны, поскольку имеют другую текстуру, запах или цвет
- Болезненный зуд или жжение в области гениталий или таза во время мочеиспускания или секса
- Появление сыпи, волдырей, комков или бородавок вокруг половых органов
Где я могу узнать больше об аномальных мазках Папаниколау рядом со мной?
Позвоните или посетите одного из наших врачей по адресу All Women’s Care 213-250-9461, если во время последнего обследования у вас был ненормальный мазок Папаниколау.Мы лечим местных женщин в соответствии с высочайшими стандартами и можем дать вам ответы на все ваши вопросы относительно отклонений в результатах мазка Папаниколау. Используя самые современные процедуры и протоколы, мы охватываем широкий спектр проблем женского здоровья и готовы помочь вам.
Основы практики, обзор, Streptococcus группы B
Автор
Дарвин Скотт Смит, доктор медицины, магистр, DTM и H Адъюнкт-доцент кафедры микробиологии и иммунологии Медицинской школы Стэнфордского университета; Заведующий отделением инфекционных болезней и географической медицины, Отделение внутренней медицины, Kaiser Permanente Medical Group
Дарвин Скотт Смит, доктор медицины, магистр наук, DTM & H является членом следующих медицинских обществ: Американской медицинской ассоциации, Американского общества тропической медицины и гигиены, инфекционных заболеваний. Американское общество болезней, Международное общество медицины путешествий
Раскрытие информации: нечего раскрывать.
Соавтор (ы)
Маниш Басистха, магистр здравоохранения, CIC, CWS, CASP, FACCWS, HACP Старший менеджер программы профилактики и контроля инфекций, больница Kaiser Foundation в Редвуд-Сити
Маниш Басистха, магистр здравоохранения, CIC, CWS, CASP, FACCWS, член HACP следующих медицинских обществ: Академия общего образования, Американский колледж специалистов по клиническим ранам, Американский колледж эпидемиологии, Ассоциация специалистов по инфекционному контролю и эпидемиологии, Международная федерация инфекционного контроля, Общество эпидемиологии здравоохранения Америки
Раскрытие информации: ничего не раскрыть.
Специальная редакционная коллегия
Франсиско Талавера, фармацевт, доктор философии Адъюнкт-профессор, Фармацевтический колледж Медицинского центра Университета Небраски; Главный редактор Medscape Drug Reference
Раскрытие информации: Получил зарплату от Medscape за работу. для: Medscape.
Карл В. Смит, доктор медицины Заслуженные Крис Дж. И Мари А. Олсон, заведующий кафедрой акушерства и гинекологии, профессор кафедры акушерства и гинекологии, старший заместитель декана по клиническим вопросам, Медицинский центр Университета Небраски
Карл В. Смит, доктор медицинских наук, член следующих медицинских обществ: Американского колледжа акушеров и гинекологов, Американского института ультразвука в медицине, Ассоциации профессоров гинекологии и акушерства, Центральной ассоциации акушеров и гинекологов, Общества материнско-фетальной медицины, Совета кафедр акушерства при университетах. и гинекологии, Медицинская ассоциация Небраски
Раскрытие: Ничего не раскрывать.
Главный редактор
Карл В. Смит, доктор медицины Заслуженные Крис Дж. И Мари А. Олсон, заведующий кафедрой акушерства и гинекологии, профессор кафедры акушерства и гинекологии, старший заместитель декана по клиническим вопросам, Медицинский центр Университета Небраски
Карл В. Смит, доктор медицинских наук, член следующих медицинских обществ: Американского колледжа акушеров и гинекологов, Американского института ультразвука в медицине, Ассоциации профессоров гинекологии и акушерства, Центральной ассоциации акушеров и гинекологов, Общества материнско-фетальной медицины, Совета кафедр акушерства при университетах. и гинекологии, Медицинская ассоциация Небраски
Раскрытие: Ничего не раскрывать.
Дополнительные участники
Стефани А. Невинс Стажер-исследователь, Отдел генетики, Лаборатория Снайдера, Медицинский факультет Стэнфордского университета
Раскрытие: Ничего не разглашать.
Благодарности
Леонард Б. Берковиц, доктор медицины Начальник отдела инфекционных заболеваний и служб ВИЧ / СПИДа, Бруклинский госпитальный центр; Доцент кафедры медицины Государственного университета Нью-Йорка в Бруклине
Леонард Б. Берковиц, доктор медицинских наук, является членом следующих медицинских обществ: Американского колледжа врачей, Американского общества микробиологов, Американского общества инфекционных болезней и Phi Beta Kappa
.
Раскрытие: Ничего не нужно раскрывать.
Хайзал Хамза, доктор медицины Старший врач отделения внутренней медицины, клиника Фэйрвью-Риджес
Раскрытие: Ничего не нужно раскрывать.
Фаузия Хаттак, MD Врач-резидент, Отделение внутренней медицины, Бруклинский больничный центр, Медицинский колледж Вейл Корнелл,
Раскрытие: Ничего не нужно раскрывать.
Хизер Комер Юн, доктор медицины , директор программы по борьбе с инфекционными заболеваниями, Консорциум санитарного просвещения военнослужащих силовых структур Сан-Антонио (SAUSHEC)
Хизер Комер Юн, доктор медицинских наук, является членом следующих медицинских обществ: Alpha Omega Alpha, Американский колледж врачей — Американское общество внутренней медицины, Общество инфекционных болезней вооруженных сил и Общество инфекционных болезней Америки
Раскрытие: Ничего не нужно раскрывать.
Вагинит: диагностика и лечение — Американский семейный врач
1. Практический бюллетень ACOG.
Руководство по клиническому ведению акушеров-гинекологов, № 72, май 2006 г .: вагинит. Акушерский гинекол .
2006; 107 (5): 1195–1206 ….
2. Sobel JD.
Вагинит. N Engl J Med .
1997. 337 (26): 1896–1903.
3. Биларди Ю.Е.,
Уокер С,
Темпл-Смит М.,
и другие.
Бремя бактериального вагиноза: женский опыт физического, эмоционального, сексуального и социального воздействия жизни с рецидивирующим бактериальным вагинозом. PLoS Один .
2013; 8 (9): e74378.
4. Караш А,
Андерсон М.
Монологи вагинита: переживания женских вагинальных жалоб в условиях первичной медико-санитарной помощи. Soc Sci Med .
2003. 56 (5): 1013–1021.
5. Payne SC,
Кромер PR,
Станек М.К.,
Палмер А.А.
Свидетельства разочарования афроамериканских женщин хроническим рецидивирующим бактериальным вагинозом. Практика медсестры J Am Acad .
2010. 22 (2): 101–108.
6. Ирвинг Дж.,
Миллер Д,
Робинсон А,
Рейнольдс С,
Copas AJ.
Психологические факторы, связанные с рецидивирующим вагинальным кандидозом: предварительное исследование. Инфекция, передаваемая половым путем .
1998. 74 (5): 334–338.
7. Чжу YX,
Ли Т,
Вентилятор СР,
Лю XP,
Лян Ю.Х.,
Лю П.
Связанное со здоровьем качество жизни, измеренное с помощью опросника Short-Form 36 (SF-36) у пациентов с рецидивирующим вульвовагинальным кандидозом. Health Qual Life Outcomes .
2016; 14:65.
8. Ehrström S,
Корнфельд Д,
Райландер Э.
Воспринимаемый стресс у женщин с рецидивирующим кандидозным вульвовагинитом. Дж. Психосомный акушерский гинекол .
2007. 28 (3): 169–176.
9. Ворковский К.А.,
Болан Г.А.;
Центры по контролю и профилактике заболеваний.
Руководство по лечению болезней, передающихся половым путем, 2015 [опубликованное исправление есть в MMWR Recomm Rep. 2015; 64 (33): 924]. MMWR Recomm Rep .
2015; 64 (RR-03): 1–137.
10. Андерсон М. Р.,
Клинк К,
Корссен А.
Оценка вагинальных жалоб. ЯМА .
2004. 291 (11): 1368–1379.
11. Шааф В.М.,
Perez-Stable EJ,
Борхардт К.
Ограниченное значение симптомов и признаков в диагностике вагинальных инфекций. Arch Intern Med .
1990; 150 (9): 1929–1933.
12. Борнштейн Дж.,
Лаковский Ю.,
Лави I,
Бар-Ам А,
Абрамович Х.Классический подход к диагностике вульвовагинитов: критический анализ. Инфекция Dis Obstet Gynecol .
2001. 9 (2): 105–111.
13. Nwankwo TO,
Aniebue UU,
Umeh UA.
Синдромный диагноз в оценке женщин с симптомами вагинита. Curr Infect Dis Rep .
2017; 19 (1): 3.
14. Хайнер Б.Л.,
Гибсон М.В.
Вагинит. Ам Фам Врач .
2011. 83 (7): 807–815.
15. Фараж М.А.,
Миллер К.В.,
Ledger WJ.Определение причины вульвовагинальных симптомов. Акушерское гинекологическое обследование .
2008. 63 (7): 445–464.
16. ван Шалквик Дж.,
Юдин М.Х .;
Комитет по инфекционным болезням.
Вульвовагинит: скрининг и лечение трихомониаза, кандидозного вульвовагинита и бактериального вагиноза. Банка J Obstet Gynaecol .
2015; 37 (3): 266–274.
17. Блейк Д.Р.,
Дугган А,
Куинн Т,
Зенилман Дж.,
Иоффе А.Оценка вагинальных инфекций у женщин подросткового возраста: можно ли это сделать без расширителя? Педиатрия .
1998. 102 (4 ч. 1): 939–944.
18. Нельсон Д. Б.,
Беллами С,
Серый ТС,
Начамкин И.
Самостоятельно собранные и собранные врачом вагинальные мазки для диагностики бактериального вагиноза: оценка достоверности и надежности. Дж. Клин Эпидемиол .
2003. 56 (9): 862–866.
19. Штраус Р.А.,
Ойкер Б,
Савиц Д.А.,
Торп Дж. М. мл.Диагностика бактериального вагиноза по самостоятельно взятым вагинальным мазкам. Инфекция Dis Obstet Gynecol .
2005. 13 (1): 31–35.
20. Кашьяп Б,
Сингх Р.,
Бхалла П,
Арора Р.,
Аггарвал А.
Надежность вагинальных мазков, собранных самостоятельно, по сравнению с мазками, собранными врачом, для диагностики бактериального вагиноза. Int J STD AIDS .
2008. 19 (8): 510–513.
21. Morgan DJ,
Абуд CJ,
Маккаффри И.М.,
Бхиде С.А.,
Ламонт РФ,
Тейлор-Робинсон Д.Сравнение окрашенных по Граму мазков, полученных из слепых вагинальных мазков, с мазками, полученными при осмотре в зеркалах для оценки микрофлоры влагалища. Br J Obstet Gynaecol .
1996. 103 (11): 1105–1108.
22. Танксале ВС,
Сахасрабходжани М,
Патель В,
Неврекар П,
Менезес С,
Мабей Д.
Надежность структурированного протокола обследования и самостоятельно вводимых вагинальных мазков: пилотное исследование гинекологических амбулаторных пациентов в Гоа, Индия. Инфекция, передаваемая половым путем .
2003. 79 (3): 251–253.
23. Амсель Р,
Тоттен PA,
Spiegel CA,
Чен KC,
Эшенбах D,
Холмс К.К.
Неспецифический вагинит. Диагностические критерии и микробно-эпидемиологические ассоциации. Ам Дж. Мед. .
1983; 74 (1): 14–22.
24. Simoes JA,
Discacciati MG,
Бролазо ЭМ,
Премьер-министр Португалии,
Дини Д.В.,
Dantas MC.
Клинический диагноз бактериального вагиноза. Int J Gynaecol Obstet .
2006. 94 (1): 28–32.
25. Schwebke JR,
Хиллиер С.Л.,
Собель JD,
МакГрегор Дж. А.,
Сладкий RL.
Пригодность окраски вагинального грамма для диагностики бактериального вагиноза. Акушерский гинекол .
1996. 88 (4 ч. 1): 573–576.
26. Menard JP,
Mazouni C,
Феноллар Ф,
Рауль Д,
Бубли Л,
Бретель Ф.
Диагностическая точность количественного анализа ПЦР в реальном времени по сравнению с клинической идентификацией бактериального вагиноза и окрашиванием по Граму. Eur J Clin Microbiol Infect Dis .
2010. 29 (12): 1547–1552.
27. Мызюк Л,
Романовский Б,
Johnson SC.
Тест BVBlue для диагностики бактериального вагиноза. Дж. Клин Микробиол .
2003. 41 (5): 1925–1928.
28. Кампан NC,
Суффиан СС,
Итнин Н.С.,
Мухаммад М,
Закария СЗ,
Джамиль М.А.
Оценка набора BV (®) Blue Test Kit для диагностики бактериального вагиноза. Sex Reprod Healthc .2011; 2 (1): 1–5.
29. Leclair CM,
Харт А.Е.,
Goetsch MF,
Карпентье H,
Дженсен Дж. Т.
Стрептококк группы B: распространенность среди неакушерских популяций. J Диск нижних отделов мочеполовых путей .
2010. 14 (3): 162–166.
30. Чатвани А.Дж.,
Mehta R,
Хасан С,
Рахими С,
Джеронис С,
Дандолу В.
Экспресс-тест на выявление вагинальных дрожжевых грибков: проспективное исследование. Ам Дж. Обстет Гинеколь .
2007; 196 (4): 309.e1–309.e4.
31. Маро-Леблон А,
Nail-Billaud S,
Пилон Ф,
Бойхер Б,
Пулен D,
Роберт Р.
Эффективная диагностика кандидозного вульвовагинита с помощью нового экспресс-теста иммунохроматографии. Дж. Клин Микробиол .
2009. 47 (12): 3821–3825.
32. Дэн М.,
Лешем Ю,
Ешая А.
Проведение экспресс-теста на дрожжи при обнаружении Candida spp. во влагалище. Диагностика Microbiol Infect Dis .
2010. 67 (1): 52–55.
33. Лоу Н.К.,
Нил Дж. Л.,
Райан-Венгер Н.А.
Точность клинического диагноза вагинита по сравнению с лабораторным стандартом ДНК-зонда. Акушерский гинекол .
2009. 113 (1): 89–95.
34. Wiese W,
Пател С.Р.,
Patel SC,
Ол CA,
Estrada CA.
Мета-анализ мазка Папаниколау и мокрого мазка для диагностики вагинального трихомониаза. Ам Дж. Мед. .
2000. 108 (4): 301–308.
35.Ньирджеси П.
Лечение стойкого вагинита. Акушерский гинекол .
2014. 124 (6): 1135–1146.
36. Собель Ю.Д.,
Райхман О,
Мисра Д,
Ю В.
Прогноз и лечение десквамативного воспалительного вагинита. Акушерский гинекол .
2011. 117 (4): 850–855.
37. Schwebke JR,
Десмонд Р.
Рандомизированное испытание метронидазола при бессимптомном бактериальном вагинозе для предотвращения заражения венерическими заболеваниями. Ам Дж. Обстет Гинеколь .
2007; 196 (6): 517.e1–517.e6.
38. Мартин Х.Л.,
Ричардсон Б.А.,
Ньянге П.М.,
и другие.
Влагалищные лактобациллы, микробная флора и риск заражения вирусом иммунодефицита человека 1 типа и заболеваниями, передающимися половым путем. J Заразить Dis .
1999. 180 (6): 1863–1868.
39. Визенфельд HC,
Хиллиер С.Л.,
Крон М.А.,
Ландерс Д.В.,
Сладкий RL.
Бактериальный вагиноз является сильным предиктором инфекции Neisseria gonorrhoeae и Chlamydia trachomatis. Клиническая инфекция .
2003. 36 (5): 663–668.
40. Феррис Д.Г.,
Литакер М.С.,
Вудворд L,
Матис Д,
Хендрих Дж.
Лечение бактериального вагиноза: сравнение перорального приема метронидазола, вагинального геля с метронидазолом и вагинального крема с клиндамицином. Дж. Фам Прак .
1995. 41 (5): 443–449.
41. Symbiomix Therapeutics. FDA одобрило пероральные гранулы Solosec (секнидазол) компании Symbiomix Therapeutics для лечения бактериального вагиноза у взрослых женщин.18 сентября 2017 г. https://symbiomix.com/fda-approves-symbiomix-therapeutics-solosec-secnidazole-oral-granules-treatment-bacterial-vaginosis-adult-women/. По состоянию на 28 октября 2017 г.
42. Bohbot JM,
Vicaut E,
Fagnen D,
Брауман М.
Лечение бактериального вагиноза: многоцентровое, двойное слепое, двойное манекен, рандомизированное исследование фазы III, сравнивающее секнидазол и метронидазол. Инфекция Dis Obstet Gynecol .
2010; 2010.
43. Солосек (секнидазол) [информация о назначении].Ньюарк, штат Нью-Джерси: ООО «Симбиомикс терапевтикс»; Сентябрь 2017 г. https://www.accessdata.fda.gov/drugsatfda_docs/label/2017/209363s000lbl.pdf. По состоянию на 28 октября 2017 г.
44. Koss CA,
Барас округ Колумбия,
Переулок СД,
и другие.
Исследование использования метронидазола во время беременности и неблагоприятных исходов родов. Противомикробные агенты Chemother .
2012. 56 (9): 4800–4805.
45. Brocklehurst P,
Гордон А,
Хитли Э,
Милан SJ.
Антибиотики для лечения бактериального вагиноза при беременности. Кокрановская база данных Syst Rev .
2013; (1): CD000262.
46. Лейтич Х.,
Боднер-Адлер Б,
Брунбауэр М,
Кайдер А,
Эгартер С,
Хусслейн П.
Бактериальный вагиноз как фактор риска преждевременных родов: метаанализ. Ам Дж. Обстет Гинеколь .
2003. 189 (1): 139–147.
47. Собель Ю.Д.,
Брукер Д,
Штейн Г.Е.,
и другие.
Разовая пероральная доза флуконазола по сравнению с традиционной местной терапией клотримазолом кандидозного вагинита.Группа по изучению флуконазолового вагинита. Ам Дж. Обстет Гинеколь .
1995; 172 (4 ч. 1): 1263–1268.
48. Watson MC,
Гримшоу Дж. М.,
Бонд CM,
Моллисон Дж.
Ладбрук А.
Пероральные противогрибковые препараты имидазола и триазола для лечения неосложненного вульвовагинального кандидоза (молочница): систематический обзор. БЖОГ .
2002. 109 (1): 85–95.
49. Нурбхай М,
Гримшоу Дж,
Уотсон М,
Облигация C,
Моллисон Дж.
Ладбрук А.Пероральное противогрибковое лечение имидазолом и триазолом внутрь неосложненного вульвовагинального кандидоза (молочницы). Кокрановская база данных Syst Rev .
2007; (4): CD002845.
50. Merkus JM.
Лечение вагинального кандидоза: перорально или вагинально? J Am Acad Dermatol .
1990. 23 (3 ч. 2): 568–572.
51. Риф ЮВ,
Левин WC,
Макнил ММ,
и другие.
Варианты лечения кандидозного вульвовагинита, 1993. Клиническая инфекция .
1995; 20 (добавление 1): S80 – S90.
52. Sobel JD.
Факторы, влияющие на выбор пациентом перорального или вагинального лечения кандидозного вульвовагинала. Пациенты предпочитают приверженность .
2013; 8: 31–34.
53. Собель Ю.Д.,
Фаро С,
Force RW,
и другие.
Вульвовагинальный кандидоз: эпидемиологические, диагностические и терапевтические соображения. Ам Дж. Обстет Гинеколь .
1998. 178 (2): 203–211.
54. Феррис Д.Г.,
Nyirjesy P,
Собель JD,
Сопер Д,
Павлетик А,
Литакер М.С.
Злоупотребление безрецептурными противогрибковыми препаратами, связанное с диагностированным пациентом вульвовагинальным кандидозом. Акушерский гинекол .
2002. 99 (3): 419–425.
55. Mølgaard-Nielsen D,
Сванстрём Х,
Мельбай М,
Hviid A,
Пастернак Б.
Связь между приемом перорального флуконазола во время беременности и риском самопроизвольного аборта и мертворождения. ЯМА .
2016; 315 (1): 58–67.
56. Хоули М.М.,
Картер ТК,
Браун М.Л.,
Romitti PA, г.
Каннифф CM,
Друщель СМ.
Использование флуконазола и врожденные дефекты в Национальном исследовании по профилактике врожденных дефектов. Ам Дж. Обстет Гинеколь .
2016; 214 (5): 657.e1–657.e9.
57. Собель Ю.Д.,
Каперник П.С.,
Зервос М,
и другие.
Лечение осложненного кандидозного вагинита: сравнение однократной и последовательной доз флуконазола. Ам Дж. Обстет Гинеколь .
2001. 185 (2): 363–369.
58. Собель Ю.Д.,
Визенфельд ХК,
Мартенс М,
и другие.
Поддерживающая терапия флуконазолом при рецидивирующем вульвовагинальном кандидозе. N Engl J Med .
2004. 351 (9): 876–883.
59. Рихтер С.С.,
Галаск РП,
Мессер С.А.,
Холлис Р.Дж.,
Дикема Диджей,
Pfaller MA.
Противогрибковая чувствительность видов Candida, вызывающих вульвовагинит, и эпидемиология рецидивирующих случаев. Дж. Клин Микробиол .
2005. 43 (5): 2155–2162.
60. Суд G,
Nyirjesy P,
Вайц М.В.,
Чатвани А.
Крем с терконазолом для лечения грибкового вагинита, не связанного с Candida albicans: результаты ретроспективного анализа. Инфекция Dis Obstet Gynecol .
2000. 8 (5–6): 240–243.
61. Собель Ю.Д.,
Хаим В,
Нагаппан V,
Лиман Д.
Лечение вагинита, вызванного Candida glabrata: местное применение борной кислоты и флуцитозина. Ам Дж. Обстет Гинеколь .
2003. 189 (5): 1297–1300.
62. Фалагас МЭ,
Бетси Г.И.,
Афанасиу С.
Пробиотики для профилактики рецидивирующего кандидозного вульвовагинита: обзор. J Antimicrob Chemother .
2006. 58 (2): 266–272.
63. Ван СС,
Макклелланд Р.С.,
Рейли М,
и другие.
Влияние лечения вагинальных инфекций на распространение вируса иммунодефицита человека типа 1. J Infect Dis .2001. 183 (7): 1017–1022.
64. Киссинджер П.,
Мена Л,
Левисон Дж.
и другие.
Рандомизированное исследование лечения: однократная доза метронидазола в сравнении с 7-дневной дозой для лечения Trichomonas vaginalis среди ВИЧ-инфицированных женщин. Синдр иммунодефицита J Acquir .
2010. 55 (5): 565–571.
65. Johnson GL.
Тинидазол (Тиндамакс) при трихомониазе и бактериальном вагинозе. Ам Фам Врач .
2009. 79 (2): 102–105.
66. Коттедж МФ,
Пасторек JG II,
Ньюджент РП,
и другие.
Trichomonas vaginalis ассоциируется с низкой массой тела при рождении и преждевременными родами. Группа изучения вагинальных инфекций и недоношенности. Секс Трансмиссия .
1997. 24 (6): 353–360.
67. Линч К.
Вагинальная терапия эстрогенами для лечения атрофического вагинита.
