У грудничка сепсис: Перинатальные заболевания как ведущая причина летальных исходов у детей | #09/19
Сепсис
Общая информация
Сепсис — это опасная для жизни дисфункция внутренних органов, вызванная нарушением регуляции ответа организма на инфекцию (7). Если сепсис не распознать на ранней стадии не обеспечить своевременное лечение, он может вызвать септический шок, полиорганную недостаточность и смерть. Сепсис может быть вызван любым типом инфекционного патогена. Устойчивость к противомикробным препаратам является ведущим фактором, вызывающим отсутствие клинического ответа на лечение и быстрое развитие сепсиса и септического шока. Среди пациентов с сепсисом, вызванным лекарственно-устойчивыми патогенами, наблюдается повышенный риск больничной летальности.
Кто подвергается риску?
Сепсис может развиться у любого человека с инфекцией, однако повышенному риску подвергаются уязвимые группы населения,такие как пожилые люди, беременные женщины, новорожденные, госпитализированные пациенты и лица с ВИЧ/СПИДом, циррозом печени, раком, заболеваниями почек, аутоиммунными заболеваниями и удаленной селезенкой (8).
Признаки и симптомы
Сепсис является неотложным состоянием. Однако признаки и симптомы сепсиса у пациентов могут быть различными в различные моменты времени, поскольку такое клиническое состояние, как сепсис, может вызываться множеством возбудителей и менять свой характер на различных этапах. К тревожным признакам и симптомам относятся повышение или понижение температуры тела и озноб, изменение психического состояния, затрудненное/учащенное дыхание, учащенное сердцебиение, ослабление пульса/низкое кровяное давление, олигурия, синюшность или мраморность кожи, похолодание конечностей и сильные боли или дискомфорт в теле (9-11). Возникновение подозрения на сепсис является первым шагом к его раннему распознаванию и диагностике.
Профилактика
Существует два основных пути профилактики сепсиса:
1. предотвращение передачи микроорганизмов и инфицирования;
2. недопущение осложнения инфекции до состояния сепсиса.
Профилактика инфекций среди населения предусматривает соблюдение эффективных правил гигиены, таких как мытье рук и безопасное приготовление пищи, улучшение качества и доступности водоснабжения и средств санитарии, обеспечение доступа к вакцинам, особенно лиц, подверженных высокому риску развития сепсиса, а также надлежащее питание, включая грудное вскармливание новорожденных.
Профилактика внутрибольничных инфекций, как правило, обеспечивается наличием функционирующих программ по профилактике инфекций и инфекционному контролю, а также соответствующих групп персонала, применением эффективных методов соблюдения гигиены, в том числе гигиены рук, наряду с чистотой в помещениях и правильной работой оборудования.
Профилактика развития сепсиса как среди населения, так и в медицинских учреждениях предполагает надлежащее лечение инфекций с применением антибиотиков, в том числе регулярную оценку состояния больных для рационального применения антибиотиков, быстрое обращение за медицинской помощью и раннее обнаружение признаков и симптомов сепсиса.
Эффективность профилактики инфекций однозначно подтверждается научными данными. Например, при строгом соблюдении правил гигиены рук в учреждениях здравоохранения уменьшение числа случаев инфицирования может составить до 50% (12), а в общественных местах эти меры могут сократить риск возникновения диареи как минимум на 40% (13). Меры по улучшению водоснабжения, санитарии и гигиены (ВСГ) способны привести к сокращению общего бремени заболеваний во всем мире на 10%14. Каждый год вакцинации помогают предотвратить 2–3 миллиона случаев смерти, связанных с инфекциями (15) .
Меры по улучшению водоснабжения, санитарии и гигиены (ВСГ) способны привести к сокращению общего бремени заболеваний во всем мире на 10%14. Каждый год вакцинации помогают предотвратить 2–3 миллиона случаев смерти, связанных с инфекциями (15) .
Диагностика и клиническое ведение
Чтобы выявить сепсис на ранних этапах и своевременно организовать его надлежащее клиническое ведение, крайне важно распознать и не игнорировать перечисленные выше признаки и симптомы, а также выявить определенные биомаркеры (в частности прокальцитонин). На этапе после раннего выявления важное значение имеют диагностические процедуры, помогающие выявить возбудитель вызвавшей сепсис инфекции, поскольку от этого зависит выбор целенаправленного противомикробного лечения. Устойчивость к противомикробным препаратам (УПП) может препятствовать клиническому ведению сепсиса, поскольку оно нередко требует подбора антибиотика эмпирическим путем. Поэтому необходимо понимать эпидемиологические параметры распространения УПП в данных условиях. После определения источника инфекции важнейшей задачей является его ликвидация, например, путем дренирования абсцесса.
После определения источника инфекции важнейшей задачей является его ликвидация, например, путем дренирования абсцесса.
На раннем этапе ведения сепсиса важное значение также имеет инфузионная терапия для нормализации объема циркулирующей жидкости. Кроме того, для улучшения и поддержания перфузии тканей может потребоваться применение сосудосуживающих препаратов. Дальнейшие мероприятия по правильному ведению сепсиса выбираются исходя из данных повторных обследований и диагностических мероприятий, включая контроль основных показателей жизнедеятельности пациента.
Проблема сепсиса и Цели в области устойчивого развития
Сепсис является крайне актуальной причиной материнской смертности, а также смертности новорожденных и детей в возрасте до пяти лет. По этой причине борьба с сепсисом будет очевидным образом способствовать выполнению задач 3.1 и 3.2 в рамках Целей в области устойчивого развития (ЦУР).
Сепсис является крайне актуальной причиной материнской смертности, а также смертности новорожденных и детей в возрасте до пяти лет. По этой причине борьба с сепсисом будет очевидным образом способствовать выполнению задач 3.1 и 3.2 в рамках Целей в области устойчивого развития (ЦУР).
По этой причине борьба с сепсисом будет очевидным образом способствовать выполнению задач 3.1 и 3.2 в рамках Целей в области устойчивого развития (ЦУР).
Показателями выполнения этих двух задач ЦУР являются коэффициенты смертности матерей, новорожденных и детей младше пяти лет. Сепсис занимает важное место среди причин, вызывающих эти предотвратимые виды смертности. Именно он нередко является клиническим состоянием, вызывающим, в конечном счете, смерть пациентов, страдающих ВИЧ, туберкулезом, малярией и другими инфекционными заболеваниями, упомянутыми в задаче 3.3, но при этом он, как правило, не регистрируется в качестве причины смерти таких пациентов и не включается в статистику по показателям выполнения задачи 3.3 ЦУР.
Проблема сепсиса также имеет важное, хотя и более опосредованное значение для других связанных со здоровьем задач в рамках ЦУР 3. Так, профилактика и/или надлежащая диагностика и ведение сепсиса имеют также отношение к надлежащему охвату вакцинами, всеобщему охвату качественными услугами здравоохранения, возможностям для соблюдения Международных медико-санитарных правил, обеспечению готовности и предоставлению услуг водоснабжения и санитарии. Вместе с тем, обеспечение повсеместной профилактики, диагностики и ведения сепсиса остается сложной задачей.
Вместе с тем, обеспечение повсеместной профилактики, диагностики и ведения сепсиса остается сложной задачей.
Деятельность ВОЗ
В мае 2017 г. Семидесятая сессия Всемирной ассамблеи здравоохранения на основании доклада Секретариата ВОЗ приняла резолюцию о сепсисе.
Резолюция WHA70.7. Совершенствование профилактики, диагностики и клинического ведения сепсиса
Доклад Секретариата ВОЗ A70/13. Совершенствование профилактики, диагностики и клинического ведения сепсиса
В настоящее время в рамках нескольких программ уровня штаб-квартиры ВОЗ, осуществляемых в сотрудничестве и координации с региональными бюро ВОЗ, изучаются вопросы воздействия сепсиса на общественное здравоохранение, а также предоставляются руководящие указания и поддержка на уровне стран по вопросам профилактики, ранней и правильной диагностики, а также своевременного и эффективного клинического ведения сепсиса в интересах комплексного решения этой проблемы. Глобальная группа по вопросам профилактики инфекций и инфекционного контроля, работающая в штаб-квартире ВОЗ при Департаменте предоставления услуг и обеспечения их безопасности, обеспечивает координацию деятельности по проблеме сепсиса и руководит мероприятиями в области его профилактики.
Библиография
(1) Fleischmann C, Scherag A, Adhikari NK, et al. Assessment of Global Incidence and Mortality of Hospital-treated Sepsis. Current Estimates and Limitations. Am J Respir Crit Care Med 2016; 193(3): 259-72.
(2) Fleischmann-Struzek C, Goldfarb DM, Schlattmann P, Schlapbach LJ, Reinhart K, Kissoon N. The global burden of paediatric and neonatal sepsis: a systematic review. The Lancet Respiratory medicine 2018; 6(3): 223-30.
(3) Laxminarayan R, Matsoso P, Pant S, et al. Access to effective antimicrobials: a worldwide challenge. Lancet 2016; 387(10014): 168-75.
(4) Say L, Chou D, Gemmill A, et al. Global causes of maternal death: a WHO systematic analysis. The Lancet Global health 2014; 2(6): e323-33.
(5) Reproductive, Maternal, Newborn, and Child Health: Disease Control Priorities, Third Edition (Volume 2). In: Black RE, Laxminarayan R, Temmerman M, Walker N, eds. Reproductive, Maternal, Newborn, and Child Health: Disease Control Priorities, Third Edition (Volume 2).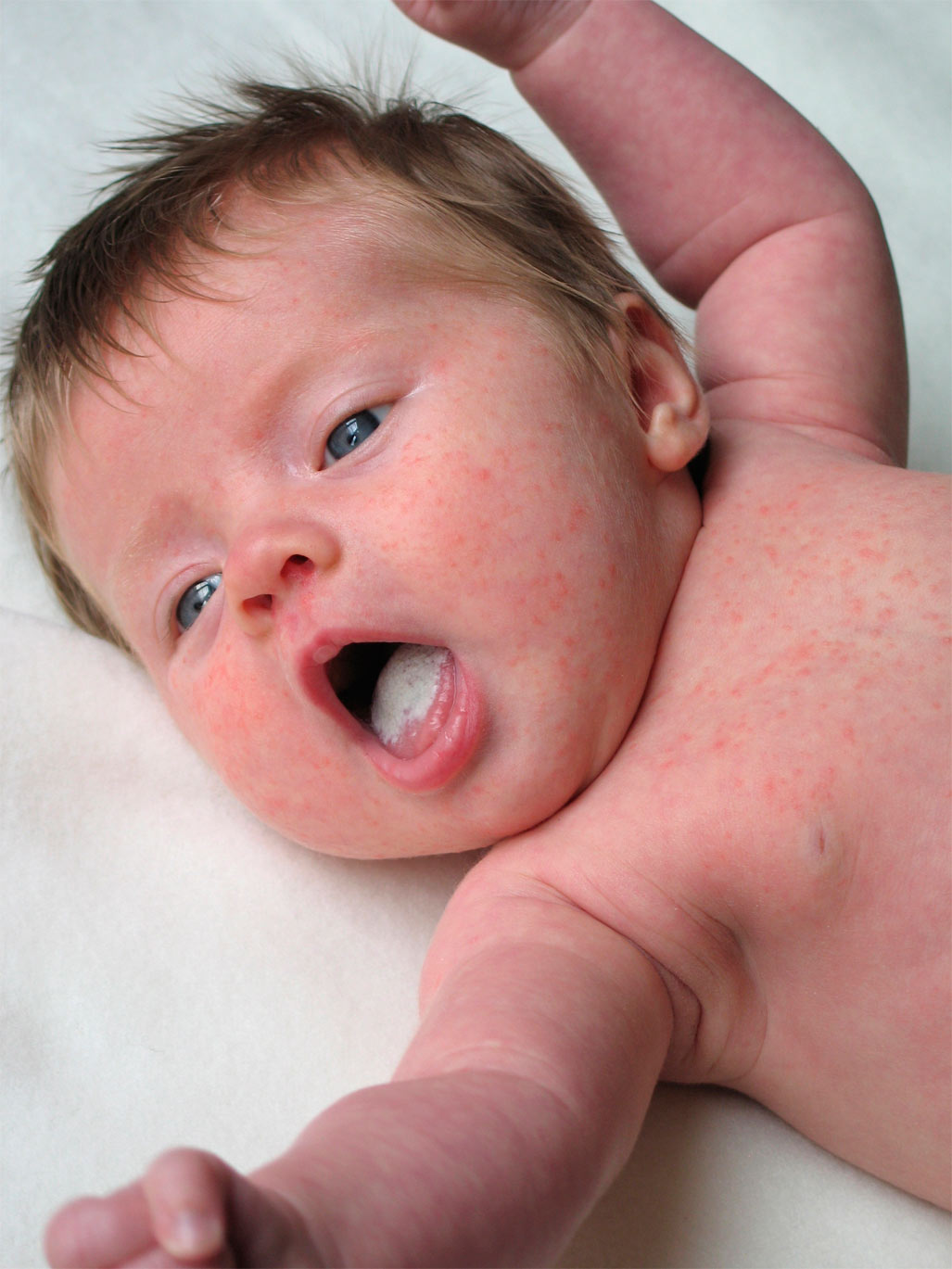 Washington (DC): The International Bank for Reconstruction and Development / The World Bank(c) 2016 International Bank for Reconstruction and Development / The World Bank.; 2016.
Washington (DC): The International Bank for Reconstruction and Development / The World Bank(c) 2016 International Bank for Reconstruction and Development / The World Bank.; 2016.
(6) World Health Organization. WHO Report on the burden of endemic health care-associated infection worldwide. 2017-11-21 15:11:22 2011.
http://apps.who.int/iris/bitstream/handle/10665/80135/9789241501507_eng.pdf?sequence=1 (accessed April 10 2018).
(7) Singer M, Deutschman CS, Seymour CW, et al. The Third International Consensus Definitions for Sepsis and Septic Shock (Sepsis-3). JAMA 2016; 315(8): 801-10.
(8) Gotts JE, Matthay MA. Sepsis: pathophysiology and clinical management. British Medical Journal 2016.
(9) United States Centers for Disease Control and Prevention. Healthcare Professional (HCP) Resources : Sepsis. 2018-02-01T06:23:15Z.
https://www.cdc.gov/sepsis/get-ahead-of-sepsis/hcp-resources.html (accessed April 10 2018).
(10) Global Sepsis Alliance. Toolkits. https://www.world-sepsis-day.org/toolkits/ (accessed April 10 2018).
Toolkits. https://www.world-sepsis-day.org/toolkits/ (accessed April 10 2018).
(11) UK SepsisTrust. Education. 2018. https://sepsistrust.org/education/ (accessed April 10 2018).
(12) Luangasanatip N, Hongsuwan M, Limmathurotsakul D, et al. Comparative efficacy of interventions to promote hand hygiene in hospital: systematic review and network meta-analysis. British Medical Journal. 2015;351:h4728.
(13) UNICEF. UNICEF Data : Monitoring the Situation of Children and Women — Diarrhoeal Disease. https://data.unicef.org/topic/child-health/diarrhoeal-disease/ (accessed April 10 2018).
(14) Pruss-Ustun A, Bartram J, Clasen T, et al. Burden of disease from inadequate water, sanitation and hygiene in low- and middle-income settings: a retrospective analysis of data from 145 countries. Tropical medicine & international health : TM & IH 2014; 19(8): 894-905.
(15) World Health Organization. Fact sheet: Immunization coverage. 2018-04-10 14:55:37.
2018-04-10 14:55:37.
Перинатальные заболевания как ведущая причина летальных исходов у детей | #09/19
В современном здравоохранении для улучшения охраны здоровья и снижения детской смертности был принят «Глобальный консенсус в отношении охраны здоровья матери, детей и новорожденных» [1]. Этот документ включает систему мероприятий как со стороны государства в целом, так и со стороны здравоохранения. Одним из аспектов Глобальной стратегии является улучшение регистрации летальных исходов в детском возрасте. В настоящее время около 30% летальных исходов приходится на возраст от 0 до 5 лет. Именно этот возрастной период является самым главным резервом для снижения показателя детской смертности [2, 3]. При этом смертность и заболеваемость у детей полностью взаимосвязанные понятия. От предотвратимых причин умирают около 40% детей первых месяцев жизни [4, 5]. Подавляющее количество детей умирают в возрасте до 1 года, что составляет 55–65% от показателя смертности в возрасте от 0 до 14 лет [6]. Из этих детей 40% умирают в раннем неонатальном периоде, 30% — в постнеонатальном периоде [7]. По данным Г. А. Самсыгиной смертность новорожденных составляет 40% от общего числа умерших детей [8].
Из этих детей 40% умирают в раннем неонатальном периоде, 30% — в постнеонатальном периоде [7]. По данным Г. А. Самсыгиной смертность новорожденных составляет 40% от общего числа умерших детей [8].
Самыми частыми причинами смерти новорожденных во всем мире являются асфиксия, неонатальный сепсис, врожденные пороки развития, инфекционные заболевания [9]. Большинство из этих причин относятся к заболеваниям плода и новорожденного. Согласно Международной классификации болезней 10-го пересмотра (МКБ-10) эти заболевания представляют класс XVI, который объединяет отдельные состояния, возникшие в перинатальном периоде. Следует подчеркнуть, что даже если заболевания и летальный исход возникли позднее, то эти нозологические единицы относятся к классу XVI (рубрики Р00-Р96). Поэтому для достижения цели снижения детской смертности необходимо учитывать и анализировать ведущие причины летальных исходов, в первую очередь заболеваний, возникших в перинатальном периоде.
Отдельные состояния, возникшие в перинатальном периоде, отличаются от заболеваний других классов этиологией, патофизиологией и клинической симптоматикой. Приводим основные особенности заболеваний, возникших в перинатальном периоде.
Приводим основные особенности заболеваний, возникших в перинатальном периоде.
Согласно современным литературным сведениям внутриутробные инфекции и неонатальный сепсис являются чаще всего основной причиной заболеваемости и смертности у новорожденных [7, 10, 11]. Врожденная пневмония, как отдельная нозологическая единица, в равной степени встречается в странах как с низким, так и высоким уровнем детской смертности [12, 13]. Врожденные инфекции любой этиологии напрямую связаны с особенностями течения беременности. Практически во всех случаях в материнском анамнезе имеются указания на неблагоприятные факторы в различные периоды гестации. При этом наиболее частой причиной рождения ребенка с инфекционным заболеванием является плацентарная недостаточность инфекционного генеза. При инфекционном поражении плода в плаценте определяются диффузные изменения в виде амнионита, трансмурального мембранита, фуникулита. В случаях плацентарной недостаточности инфекционного генеза микробный спектр матери самый многообразный. При этом независимо от этиологического фактора наиболее часто в инфекционный процесс вовлекается децидуальная оболочка плаценты [10]. Чаще всего у матерей с инфекционным поражением плаценты рождаются дети с врожденной пневмонией и сепсисом [14]. При этом возможны отрицательные посевы на микробную флору у новорожденного, но острое воспаление в плаценте все равно может присутствовать [15].
При этом независимо от этиологического фактора наиболее часто в инфекционный процесс вовлекается децидуальная оболочка плаценты [10]. Чаще всего у матерей с инфекционным поражением плаценты рождаются дети с врожденной пневмонией и сепсисом [14]. При этом возможны отрицательные посевы на микробную флору у новорожденного, но острое воспаление в плаценте все равно может присутствовать [15].
В зависимости от сроков манифестации бактериального сепсиса можно определить период инфицирования новорожденного. Если сепсис возникает до 72 часов жизни (ранний сепсис), то инфицирование новорожденного произошло до родов или в родах. Если сепсис развивается после 3-го дня жизни (поздний сепсис), то инфицирование ребенка возможно как в родах, так и после рождения [8, 16]. Диагноз сепсиса у подавляющего числа новорожденных до недавнего времени выставлялся на основании подозреваемой и/или документированной инфекции в сочетании с синдромом системной воспалительной реакции (SIRS — systemic inflammatory response syndrome) [17–19]. Однако время внесло свои коррективы в диагностическую концепцию сепсиса, в основе которой лежал SIRS как единственная движущаяся сила патологического процесса [20]. В настоящее время для диагностики сепсиса, в том числе у детей, должны использоваться новые подходы, разработанные экспертами Общества специалистов критической медицины (Society critical care medicine, SCCM) и Европейского общества интенсивной медицины (European society intensive medicine, ESICM) в 2016 г. [21, 22]. В основе обновленной концепции сепсиса лежит отказ от критериев SIRS и переход на оценку органной дисфункции по шкале SOFA (sepsis organ failure assessment). В 2017 г. была разработана и опубликована педиатрическая шкала pSOFA, которая показала высокую диагностическую и прогностическую точность [23]. В представленном нами ретроспективном анализе клинических случаев новые подходы диагностики сепсиса, в том числе шкала pSOFA, не использовались.
Однако время внесло свои коррективы в диагностическую концепцию сепсиса, в основе которой лежал SIRS как единственная движущаяся сила патологического процесса [20]. В настоящее время для диагностики сепсиса, в том числе у детей, должны использоваться новые подходы, разработанные экспертами Общества специалистов критической медицины (Society critical care medicine, SCCM) и Европейского общества интенсивной медицины (European society intensive medicine, ESICM) в 2016 г. [21, 22]. В основе обновленной концепции сепсиса лежит отказ от критериев SIRS и переход на оценку органной дисфункции по шкале SOFA (sepsis organ failure assessment). В 2017 г. была разработана и опубликована педиатрическая шкала pSOFA, которая показала высокую диагностическую и прогностическую точность [23]. В представленном нами ретроспективном анализе клинических случаев новые подходы диагностики сепсиса, в том числе шкала pSOFA, не использовались.
Большой удельный вес в заболеваемости и смертности детей периода новорожденности занимают врожденные инфекции небактериальной этиологии. К ним относят заболевания и состояния плода и новорожденного, возникшие в анте- или интранатальном периоде, источником которых явилась мать. По своей сути эти заболевания являются хроническими перинатальными инфекциями, которые в периоде новорожденности имеют сходную клиническую картину. В связи с этим для удобства их объединяют в одну группу — TORCH-инфекции (Тoxoplasmоsis — токсоплазмоз, Оther — другие, Rubella — краснуха, Cytomegalia — цитомегалия, Herpes — герпес). Диагностика их осуществляется на основании наличия TORCH-синдрома [24].
К ним относят заболевания и состояния плода и новорожденного, возникшие в анте- или интранатальном периоде, источником которых явилась мать. По своей сути эти заболевания являются хроническими перинатальными инфекциями, которые в периоде новорожденности имеют сходную клиническую картину. В связи с этим для удобства их объединяют в одну группу — TORCH-инфекции (Тoxoplasmоsis — токсоплазмоз, Оther — другие, Rubella — краснуха, Cytomegalia — цитомегалия, Herpes — герпес). Диагностика их осуществляется на основании наличия TORCH-синдрома [24].
Перинатальные заболевания неинфекционной природы представлены церебральной лейкомаляцией, бронхолегочной дисплазией (БЛД), внутричерепными кровоизлияниями (ВЧК) нетравматическими и травматическими, синдромом дыхательных расстройств (СДР), некротизирующим энтероколитом, асфиксией, гемолитической болезнью новорожденного, аспирацией мекония и др.
Церебральная лейкомаляция является одним из вариантов гипоксически-ишемического повреждения головного мозга у новорожденных. Это недостаточно изученное заболевание, но в большей степени обусловленное гипоксемией [25–27].
Это недостаточно изученное заболевание, но в большей степени обусловленное гипоксемией [25–27].
Увеличение выживаемости глубоко недоношенных детей в последние годы привело к появлению новых заболеваний и состояний, которые стали оказывать влияние на дальнейший прогноз жизни и здоровья. Одним из таких заболеваний является БЛД, возникшая в перинатальном периоде. Это полиэтиологическое заболевание незрелых легких, возникшее в результате интенсивной терапии СДР или пневмонии. В настоящее время выделяют две основные формы БЛД недоношенных: «новая (постсурфактантная) БЛД» и «старая (классическая) БЛД». Фенотипы этих вариантов БЛД кардинально отличаются по различным критериям (этиологии, патогенезу, патоморфологии, гестационному возрасту, респираторной терапии, тяжести заболевания и др.) [28].
Одними из неинфекционных заболеваний, возникшими в перинатальном периоде, являются ВЧК нетравматические и травматические. Нетравматические ВЧК являются прерогативой недоношенных детей, что связано с незрелостью головного мозга, особенностями его васкуляризации и потерей автономности мозгового кровотока на фоне критических состояний [29]. У доношенных детей причиной ВЧК нетравматических чаще всего является тяжелая хроническая или острая гипоксия. В основе ВЧК травматического генеза всегда лежит нарушение целостности тканей головного мозга, возникшее во время родов. В последние годы отмечено уменьшение количества родовых травм, в связи с увеличением количества кесаревых сечений.
У доношенных детей причиной ВЧК нетравматических чаще всего является тяжелая хроническая или острая гипоксия. В основе ВЧК травматического генеза всегда лежит нарушение целостности тканей головного мозга, возникшее во время родов. В последние годы отмечено уменьшение количества родовых травм, в связи с увеличением количества кесаревых сечений.
У глубоко недоношенных детей в связи с незрелостью легочной ткани возникает первичный дефицит сурфактанта, что является причиной СДР в раннем неонатальном периоде [16]. Современные перинатальные технологии позволяют большинству таких детей сохранить жизнь. Тем не менее в силу крайней степени морфофункциональной незрелости ребенка или тяжелого сопутствующего заболевания может наступить и летальных исход.
Еще одним заболеванием, возникшим в перинатальном периоде, является некротизирующий энтероколит. Это заболевание получило термин «болезнь выживших недоношенных». В основе его лежит сочетание неспецифического воспаления, ишемии кишечной стенки и незрелости механизмов защиты [30]. Летальность при этом заболевании чаще обусловлена перфорацией кишечной стенки с развитием перитонита и существенно растет с уменьшением массы тела и гестационного возраста ребенка.
Летальность при этом заболевании чаще обусловлена перфорацией кишечной стенки с развитием перитонита и существенно растет с уменьшением массы тела и гестационного возраста ребенка.
Наряду с описанными заболеваниями, возникшими в перинатальном периоде, летальность может быть также обусловлена гемолитической болезнью новорожденных, аспирацией мекония и некоторыми другими состояниями.
Целью настоящего исследования было изучить нозологические единицы летальных исходов у детей, относящихся к заболеваниям перинатального периода, для выработки направлений совершенствования медицинской помощи и снижения летальности.
Материалы и методы исследования
Представлен ретроспективный анализ медицинских карт стационарных больных, протоколов патологоанатомических вскрытий, результатов морфологического исследования плаценты и протоколов комиссий по изучению летальных исходов детей, умерших в отделении реанимации и интенсивной терапии (ОРИТ) для новорожденных за 10 лет (2008–2018 гг.). Стационар, в котором проводилось исследование, относится к учреждениям третьего уровня оказания медицинской помощи новорожденным, находящимся в критическом состоянии, детям с очень низкой и экстремально низкой массой тела при рождении или требующим хирургической помощи. Медицинская помощь детям в ОРИТ осуществляется на основании Приказа Министерства здравоохранения Российской Федерации от 12 ноября 2012 г. № 909н «Об утверждении Порядка оказания медицинской помощи детям по профилю «анестезиология и реаниматология». ОРИТ является структурным подразделением областной детской клинической больницы. Возраст пациентов, поступающих в ОРИТ неонатологического профиля, составлял от 0 до 28 суток жизни.
При статистической обработке материала проводилось определение среднего арифметического и среднеквадратичного отклонения некоторых показателей (M ± m). В последующем оценивалась значимость различий средних величин по t-критерию Стьюдента.
За период с 2008 по 2018 г. летальный исход был зарегистрирован у 186 детей. Из них у 146 (78,5%) пациентов основное заболевание кодировалось (согласно МКБ-10) по классу XVI (отдельные состояния, возникшие в перинатальном периоде). Перинатальные заболевания, ставшие причиной летального исхода у детей ОРИТ, представлены на рис. По другим классам МКБ-10 летальный исход был зарегистрирован у 21,5% пациентов. Класс XVII — врожденные аномалии (пороки развития), деформации и хромосомные нарушения (Q00-Q99) — встречался в 18,3% случаев (34 пациента). Класс I — некоторые инфекционные и паразитарные заболевания (А00-А99) — встречался в 2,1% (4 пациента) и класс IX — болезни системы кровообращения — в 1,1% (2 пациента).
Таким образом, в случаях летального исхода в ОРИТ преобладающей группой являются перинатальные заболевания (78,5%), относящиеся к классу XVI. В связи с этим нами было решено изучить именно эти нозологические единицы, возникшие в перинатальном периоде для выработки возможного совершенствования медицинской помощи детям и снижения летальности.
Результаты исследования и обсуждение
При перинатальных заболеваниях неонатальная летальность составила 62,4% (91 пациент), постнеонатальная летальность — 37,6% (55 пациентов). Из всех умерших детей с перинатальными заболеваниями недоношенных было 85,6% (125 пациентов), доношенных — 14,4% (21 ребенок).
Выявлено, что в 50% случаев (73 пациента) летальный исход произошел в результате бактериального сепсиса новорожденных (P36) и врожденной пневмонии (P23). Характеристика детей, умерших от бактериального сепсиса и врожденной пневмонии, приведена в табл. 1.
Из группы пациентов с бактериальным сепсисом и врожденной пневмонией 68 детей (93%) были недоношенные, 5 детей (7%) — доношенные. Как видно из табл. 1, среднее значение массы тела соответствовало низкой массе тела при рождении (менее 2500 г), а гестационный возраст соответствовал пациентам с очень низкой массой тела при рождении (менее 1500 г).
При бактериальном сепсисе новорожденных в 64% случаев определялись воспалительные изменения в плаценте, а при врожденной пневмонии в 88% случаев. Внутриутробное развитие плода при плацентарной недостаточности инфекционного генеза в большинстве случаев осложнялось истмико-цервикальной недостаточностью и преждевременными родами (91%).
У значительной части обследованных пациентов (40%) с бактериальным сепсисом и врожденной пневмонией этиологию заболевания определить не удалось (табл. 1). Однако при отрицательных посевах острое воспаление в плаценте (гнойный хориоамнионит, периваскулит, фуникулит) присутствовало у 30% случаев.
В случаях идентификации возбудителя (табл. 1) грамположительная флора обнаруживалась у 19 пациентов, грамотрицательная — у 17. При врожденной пневмонии грамположительная флора встречалась у 2 пациентов, грамотрицательная в 6 случаях. Лабораторные исследования для исключения атипичных возбудителей при врожденной пневмонии не проводились.
В 11,3% случаях бактериального сепсиса и 10% случаев врожденной пневмонии определялось фоновое заболевание — врожденное иммунодефицитное состояние (на секции выявлялся не классифицируемый тип иммунодефицита). Во всех этих случаях летальный исход был непредотвратимым.
На основании тщательного анализа медицинских карт стационарных больных и протоколов комиссий по изучению летальных исходов было выявлено, что при сепсисе непредотвратимость летального исхода составляла 90,6%, при врожденной пневмонии (85%).
В 15% случаев (22 пациента) причиной летального исхода были перинатальные инфекционные заболевания, кодирующие по другим рубрикам (характеристика детей, умерших от перинатальных инфекций, представлена в табл. 2). Из них: перинатальные инфекции неуточненные (P39.9) — 9 пациентов; врожденная цитомегаловирусная инфекция (P35.1) — 8; перинатальные инфекции уточненные (P39.8) — 4; синдром врожденной краснухи (P35.0) — 1.
У пациентов с летальным исходом в результате перинатальной инфекции неуточненной (P39.9) клинический диагноз был выставлен на основании наличия TORCH-синдрома, который встречался у 8 детей. В одном случае у ребенка с массой тела при рождении 930 г данный синдром отсутствовал. При этом 7 пациентов были недоношенными, а 2 — доношенными.
Из 8 случаев летального исхода от врожденной цитомегаловирусной инфекции (P35.1) диагноз у 7 пациентов был верифицирован только при патологоанатомическом исследовании. При жизни в 3 случаях были получены отрицательные результаты лабораторной диагностики для исключения этой инфекции; у 2 детей на основании имеющейся симптоматики был ошибочно поставлен диагноз бактериального сепсиса; у 2 детей не проводилось лабораторное исследование. В этой группе пациентов 7 детей были недоношенными и 1 — доношенный.
В результате перинатальной инфекции уточненной (P39.8) умерло 4 ребенка. Этиология инфекционного процесса была следующей: врожденный микоплазмоз (3 пациента), врожденный токсоплазмоз (1 пациент). Следует отметить, что при жизни у всех пациентов отмечался TORCH-синдром, но этиологический диагноз был поставлен только на основании посмертного морфологического исследования.
У 1 ребенка с перинатальной инфекцией при жизни на основании анамнеза, специфических клинических проявлений был поставлен диагноз «синдром врожденной краснухи» (P35.0). Впоследствии этот клинический диагноз подтвердился при патологоанатомическом исследовании.
У всех пациентов, умерших от перинатальных инфекций (неуточненные и уточненные, врожденная цитомегаловирусная инфекция, синдром врожденной краснухи), на секции были выявлены множественные поражения систем органов (интерстициальная пневмония, гепатит, менингоэнцефалит и др.). На основании данных патоморфологического исследования и изучения медицинских карт стационарных больных, протоколов комиссий по изучению летальных исходов был сделан вывод, что летальный исход был непредотвратимый.
Таким образом, самой частой причиной летальных исходов детей в ОРИТ были перинатальные инфекционные заболевания (65% случаев).
В 35% случаев летальный исход произошел от перинатальных заболеваний неинфекционной природы: церебральная лейкомаляция (Р91.2) — 16 пациентов; БЛД (Р27.2) — 14; ВЧК нетравматические (Р52) — 7; СДР (Р22) — 6; некротизирующий энтероколит (Р77) — 4; асфиксия тяжелая (Р21) — 1; ВЧК травматическое (Р10) — 1; гемолитическая болезнь плода и новорожденного (Р55) — 1; аспирация мекония (Р24) — 1.
Характеристика детей, умерших в результате церебральной лейкомаляции и БЛД, представлена в табл. 3.
В результате ретроспективного анализа выявлено, что у 81% детей с церебральной лейкомаляцией и у 71% детей с БЛД отмечалась тяжелая сопутствующая патология, которая взаимно отягощала течение основного заболевания (табл. 3).
У детей, умерших в результате церебральной лейкомаляции, отмечалась в анамнезе внутриутробная хроническая гипоксия, низкая оценка по шкале Апгар при рождении (через 1 минуту 3,6 ± 2,3; через 5 минут 6,3 ± 2,3) и критические состояния в неонатальном периоде. Основные клинические неврологические синдромы при церебральной лейкомаляции были следующие: атрофическая водянка головного мозга (9 пациентов), коматозное состояние (7 детей).
У пациентов с БЛД длительность искусственной вентиляции легких составляла 54 ± 26 дней. На основании фенотипа БЛД было выявлено, что новая форма встречалась у 5 пациентов. При этом летальный исход у них произошел от комбинированного основного заболевания из 2 конкурирующих (БЛД и крайняя незрелость или БЛД и гипоксически-ишемическая энцефалопатия). У 9 пациентов отмечалась классическая форма БЛД. Летальный исход при этом был непосредственно связан с основным заболеванием (БЛД), и на секции определялся диффузный пневмосклероз. Следует отметить, что при БЛД в 100% случаев отмечалась постнеонатальная летальность, и у всех детей летальный исход был непредотвратимым.
В 7 случаях летальный исход был обусловлен ВЧК нетравматическими. Все пациенты с нетравматическим генезом ВЧК были недоношенными, срок гестации составлял 26 ± 2 недели, масса тела 868 ± 263 г, и летальный исход у них отмечен в неонатальном периоде. У 4 детей было диагностировано внутрижелудочковое кровоизлияние II степени (интравентрикулярное), у 3 детей внутрижелудочковое кровоизлияние III степени (интравентрикулярное + перивентрикулярное). На основании анализа медицинских карт и протоколов комиссий по изучению летальных исходов был сделан вывод, что в 5 случаях летальный исход был непредотвратимым, в 2 случаях — предотвратимым. В 1 случае причиной смерти ребенка было травматическое кровоизлияние. Родовая травма в данном случае была обусловлена аномалией родовой деятельности.
В 6 случаях причиной летального исхода у недоношенных был СДР, обусловленный первичным дефицитом сурфактанта. Все пациенты были недоношенными, гестационный возраст составлял 28 ± 3 недели, масса тела 1472 ± 747 г. Смерть у всех пациентов произошла в неонатальном периоде. В 2 случаях летальный исход был предотвратимым в силу возникновения у детей побочных проявлений интенсивной терапии.
У 4 пациентов летальный исход произошел от некротизирующего энтероколита. Все дети умерли в неонатальном периоде, из них 3 ребенка были недоношенные и 1 — доношенным. Среднее значение гестационного возраста было 32 ± 3 недели, масса тела 1474 ± 592 г. Характер поражения желудочно-кишечного тракта при некротизирующем энтероколите был следующим. У 2 пациентов летальный исход отмечен на ранних стадиях поражения пищеварительной системы, и его причиной был синдром полиорганной недостаточности. В 2 случаях смерть пациентов произошла в результате перфорации кишечника с развитием перитонита. В одном случае при некротизирующем энтероколите летальный исход был предотвратимым.
По одному случаю зарегистрирован летальный исход в результате тяжелой асфиксии, аспирации мекония и гемолитической болезни новорожденных. Во всех случаях летальный исход был предотвратимым. У 1 доношенного пациента причиной смерти была асфиксия тяжелой степени, у второго — аспирация мекония. В обоих случаях смерть предотвратимая (при проведении реанимационных мероприятий возникло смертельное побочное осложнение — синдромы утечки воздуха из легких). Причиной летального исхода у 1 доношенного пациента была гемолитическая болезнь новорожденного по резус-фактору, которая осложнилась билирубиновой энцефалопатией, что и явилось причиной смерти.
Выводы
- Ведущей причиной летальных исходов в ОРИТ стационара для новорожденных были заболевания, возникшие в перинатальном периоде (78,5%). Подавляющее число среди умерших пациентов составили недоношенные дети (85,6%). При перинатальных заболеваниях неонатальная летальность была 62,4%, постнеонатальная — 37,6%. От предотвратимых причин умерло 13% пациентов. При определении статистических различий средних величин массы тела при рождении и гестационного возраста (t-критерий Стьюдента) сравниваемые величины оказались статистически не значимы (p > 0,05).
- В 65% случаев причиной летальных исходов были перинатальные инфекционные заболевания, в 35% — неинфекционные заболевания. Среди инфекционных перинатальных заболеваний в 50% случаев летальный исход произошел от бактериального сепсиса и врожденной пневмонии, что представляется главным резервом для снижения детской смертности. При инфицировании новорожденных до родов или в родах в большинстве случаев выявлялись воспалительные изменения в плаценте. В 64% случаях бактериального сепсиса инфицирование пациента произошло после рождения.
- Для совершенствования медицинской помощи и снижения летальности необходимо изменение системных факторов, в основе которых лежит улучшение состояние здоровья беременных женщин в плане инфекционных заболеваний. Кардинальное изменение этой ситуации находится за рамками полномочий врачей педиатров, и большое значение имеет улучшение жизненного уровня матерей. Для предупреждения инфекций, связанных с оказанием медицинской помощи детям, необходимо неукоснительное соблюдение санитарно-эпидемиологических требований, изложенных в СанПиН (2.1.3.2630–10).
- С учетом превалирования бактериального сепсиса (36%) среди всех причин летальных исходов и имеющихся обновленных ключевых положений этого заболевания необходимо внедрение новых критериев сепсиса, разработанных Третьим международным консенсусом по определению сепсиса и септического шока. Использование этих критериев и внедрение шкалы pSOFA у детей позволит своевременно распознавать сепсис, проводить раннюю интенсивную терапию и снизить летальность.
Литература
- Keeping promises, measuring result: Commission on information and accountability for women’s and children’s health — WHO, 2011.
- Прометнов Д. В., Спиридонова Е. А., Румянцев С. А. и др. Причины смертности детского населения (обзор литературы) // Медицинский вестник Юга России. 2013; 2: 13–19.
- Баранов А. А. Состояние здоровья детей в Российской Федерации // Педиатрия. 2012; 91 (3): 9–14.
- Alkema L., You D. Child mortality estimation: a comparison of UN IGME and IHME estimates of levels and trends in under five mortality rates and deaths // PLOS Medicine. 2012; 9 (8): e 1001288.
- Zobari M., Moslemi L., Abbasi E. et al. A study of frequency and causes of one month to 5-year-old child mortality and its affecting factors // International Journal Medicine. 2012; 1 (2): 33–36.
- Ильин А. Г., Романова Т. А., Акиньшин В. И. и др. Анализ младенческой смертности в Белгородской области за 2005–2007 гг. // Вопросы современной педиатрии. 2008; 7 (3): 125.
- Rajaratnam J. K., Marcus J. R., Flaxman A. D. et al. Neonatal, postneonatal, childhood and under-5 mortality for 187 countries, 1970–2010. A systematic analysis of progress towards Millennium Development Goal 4 // Lancet. 2008; 375.
- Самсыгина Г. А. О предрасполагающих факторах и факторов риска развития неонатального сепсиса и о современных подходах его лечения // Педиатрия. 2012; 91 (3): 32–37.
- Black R. E., Cousens S., Johnson H. L. et al. Child health epidemiology reference group of WHO and UNICEF. Global, regional and national causes of child mortality in 2008: A systematic analysis // Lancet. 2010; 375 (9730): 1969–1987.
- Перепелица С. А. Этиологические и патогенетические факторы развития внутриутробных инфекций у новорожденных (обзор) // Общая реаниматология. 2018; 14 (3): 54–67.
- Wynn J. L. Defining neonatal sepsis // Curr. Opin. Pediatr. 2016; 28 (2): 135–140.
- Zaidi A. K., Ganatra H. A., Syed S. at al. Effect of cause managements of neonatal mortality due to sepsis and pneumonia // BMC Public Health. 2011; 11 (Supl 3).
- Lawn J. E., Blencowe H., Oza S. et al. Every newborn: progress, priorities, and potential beyond survival // Lancet. 2014; 384 (9938): 189–205.
- Тирская Ю. И., Белкова Т. Н., Рудакова Е. Б. и др. Врачебная тактика при внутриутробных инфекциях // Акушерство и гинекология. 2011; 8: 42–47.
- Madan I., Romero R., Kusanovic J. P. et al. The frequency and clinical significance of intra-amniotic infection and/or inflammation in women with placenta previa and vaginal bleeding: an unexpected observation // J. Perinat. Med. 2010; 38 (3): 275–279.
- Володин Н. Н. (ред.). Неонатология. Национальное руководство. М.: ГЭОТАР-Медиа, 2008. 749 с.
- Bone R. C. Тoward an Epidemiology and Natural History of SIRS // JAMA. 1992; 268 (24): 3452–3455.
- Bone R. С. Toward a theory regarding the pathogenesis of the systemic inflammatory response syndrome: what we do and do not know about cytokine regulation // Crit. Care Med. 1996; 24 (1): 163–172.
- Angus D. C., van der Poll T. Severe sepsis and septic shock // N. Engl. J. Med. 2013; 369 (9): 840–851.
- Руднов В. А., Кулабухов В. В. Сепсис-3: обновленные ключевые положения, потенциальные проблемы и дальнейшие практические шаги // Вестник анестезиологии и реаниматологии. 2016; 13 (4): 4–11.
- Singer M., Deuschman C. S., Seymour C. W. et al. The Third International Consensus definitions for Sepsis and Septic Shock (Sepsis-3) // JAMA. 2016; 315 (8): 801–810.
- Лекманов А. У., Миронов П. И., Руднов В. А. и др. Современные дефиниции и принципы терапии сепсиса у детей // Вестник анестезиологии и реаниматологии. 2018; 15 (4): 61–69.
- Matics T. J., Sanchez-Pinto L. N. Adaptation and validation of a pediatrics sequential organ failure assessment score and evaluation of the Sepsis-3 definitions in critically ill children // JAMA Pediatr. 2017; 171 (10): pp.e172352.
- Кирилочев О. К., Кибирова А. И., Каширская Е. И. Современное состояние проблемы цитомегаловирусной инфекции у новорожденных // Астраханский медицинский журнал. 2015; 10 (2): 6–17.
- Khwaja O., Volpe J. J. Pathogenesis of cerebral white matter injury of prematurity // Arch. Dis. Child Fetal. Neonatal. Ed. 2008; 93 (2): 153–161.
- Kubota Т., Okumura A., Hayakawa F. et al. Relation between the data of cyst formation observable on ultrasonography and the timing of injury determined by serial electroencephalography in preterm infants with periventricular leucomalacia // Brain and Development. 2001; 23 (6): 390–394.
- Kohelet D., Shochat R., Luskya A. et al. Risk factors for seizures in very low birthweight infants with periventricular leukomalacia // Journal of child neurology. 2006. 21 (11): 965–970.
- Овсянников Д. Ю. Система оказания медицинской помощи детям, страдающим бронхолегочной дисплазией. Руководство для практикующих врачей / Под ред. проф. Л. Г. Кузьменко. М.: МДВ, 2010. 152 с.
- Volpe J. J. Neurology of the newborn. Philadelphia: WB. Sounders, 2008. 1094 p.
- Neu I., Walker W. A. Necrotizing enterocolitis // N. Engl. J. Med. 2011; 364 (3): 255–264.
О. К. Кирилочев*, 1, доктор медицинских наук, профессор
И. З. Китиашвили*, доктор медицинских наук, профессор
З. Г. Тарасова**, кандидат медицинских наук
* ФГБОУ ВО АсГМУ МЗ РФ, Астрахань
** ГБУЗ АО ОДКБ им. Н. Н. Силищевой, Астрахань
1 Контактная информация: [email protected]
DOI: 10.26295/OS.2019.51.48.010
Перинатальные заболевания как ведущая причина летальных исходов у детей/ О. К. Кирилочев, И. З. Китиашвили, З. Г. Тарасова
Для цитирования: Лечащий врач № 9/2019; Номера страниц в выпуске: 46-51
Теги: врожденные инфекции, летальный исход, внутриутробная гипоксия
Предотвратить сепсис у недоношенных младенцев может помочь грудное молоко — LIVE24
Исследователи из Медицинского факультета Вашингтонского университета в Сент-Луисе и клинике Майо обнаружили, что молекула, которую называют эпидермальным фактором роста, в грудном молоке способна активизировать рецепторы на клетках кишечника, тем самым предотвратить распространение кишечных бактерий. Такие микробы могут вызвать у новорожденного ребенка сепсис, сообщает med-heal.ru.
Ученые также выяснили, что грудное молоко с наиболее высоким уровнем эпидермального фактора роста, особенно с первых дней лактации после рождения ребенка, наиболее эффективно предотвращает проникновение опасных бактерий в кровоток.
«Поздний сепсис представляет собой серьезную проблему у недоношенных детей. Эти исследования дают лучшее понимание принципа развития сепсиса, а также определения лучшего инструмента для борьбы с данным заболеванием», — поделился доктор медицинских наук Вашингтонского университета Родни Д. Ньюберри.
В исследовании за основу брался сепсис с поздним началом, который, как правило, отмечается через 72 часа и спустя 60 дней после рождения ребенка. Именно на него приходится около 26% смертей среди недоношенных детей. Примерно 10% новорожденных, которые были рождены недоношенными и имеют поздний сепсис, а также от 30% до 50% тех, у кого только развивается инфекция, умирают. Большая доля усилий, направленных на предотвращение позднего сепсиса, имеет прямую зависимость от улучшения асептических методов. Среди них стоит назвать обеспечение того, чтобы на коже ребенка отсутствовали бактерии, а также чтобы внутривенные линии и другие спасательные трубки не имели потенциально опасной для ребенка инфекции.
Как отметил Ньюберри, изначально идея заключалась в том, что дети стали септическими от внутривенных инъекций и что бактерии попали внутрь организма через повреждения кожи. В процессе исследования ученый совместно с доктором философии Кэтрин А. Кнуп задавались вопросом, какую роль играют кишечные бактерии при сепсисе, развивающемся у новорожденных, особенно в том случае, когда подобные микробы перемещаются в кровотоке.
В результате оказалось, что виновниками распространения инфекции являются кишечные клетки, которые также называют кубковыми клетками. Данные клетки выделяют слизь, чтобы помочь предотвратить заражение, однако они также выделяют бактерии через незрелую кишечную оболочку премии. Именно из-за данных процессов бактерии способны попасть в кровоток.
В процессе исследования ученые давали новорожденным мышатам специальный раствор, который содержит бактерии Escherichia coli, которые были выделены из кровотока ребнка с поздним сепсисом. После этого малышей кормила либо их мать, либо другая мышь, которая родила раньше. В итоге выяснилось, что у последней в молоке содержится меньше эпидермального фактора роста.
В результате инфекция крови произошла у тех мышат, которых кормила мать в течение более длительных периодов времени, следовательно, у их кормилицы был более низкий уровень эпидермального фактора в молоке.
Доктор медицинских наук подытожил, что эпидермальный фактор роста можно добавлять в донорское грудное молоко, либо же смесь, в которой он содержится в меньших количествах. Если сравнивать с антибиотиками данный метод, то стоит сказать, что первые убивают все бактерии, а молоко с достаточной концентрацией эпидермального фактора роста нацелено именно на данную инфекцию.
Исследователи из Медицинского факультета Вашингтонского университета в Сент-Луисе и клинике Майо обнаружили, что молекула, которую называют эпидермальным фактором роста, в грудном молоке способна активизировать рецепторы на клетках кишечника, тем самым предотвратить распространение кишечных бактерий. Такие микробы могут вызвать у новорожденного ребенка сепсис, сообщает med-heal.ru.
Ученые также выяснили, что грудное молоко с наиболее высоким уровнем эпидермального фактора роста, особенно с первых дней лактации после рождения ребенка, наиболее эффективно предотвращает проникновение опасных бактерий в кровоток.
«Поздний сепсис представляет собой серьезную проблему у недоношенных детей. Эти исследования дают лучшее понимание принципа развития сепсиса, а также определения лучшего инструмента для борьбы с данным заболеванием», — поделился доктор медицинских наук Вашингтонского университета Родни Д. Ньюберри.
В исследовании за основу брался сепсис с поздним началом, который, как правило, отмечается через 72 часа и спустя 60 дней после рождения ребенка. Именно на него приходится около 26% смертей среди недоношенных детей. Примерно 10% новорожденных, которые были рождены недоношенными и имеют поздний сепсис, а также от 30% до 50% тех, у кого только развивается инфекция, умирают. Большая доля усилий, направленных на предотвращение позднего сепсиса, имеет прямую зависимость от улучшения асептических методов. Среди них стоит назвать обеспечение того, чтобы на коже ребенка отсутствовали бактерии, а также чтобы внутривенные линии и другие спасательные трубки не имели потенциально опасной для ребенка инфекции.
Как отметил Ньюберри, изначально идея заключалась в том, что дети стали септическими от внутривенных инъекций и что бактерии попали внутрь организма через повреждения кожи. В процессе исследования ученый совместно с доктором философии Кэтрин А. Кнуп задавались вопросом, какую роль играют кишечные бактерии при сепсисе, развивающемся у новорожденных, особенно в том случае, когда подобные микробы перемещаются в кровотоке.
В результате оказалось, что виновниками распространения инфекции являются кишечные клетки, которые также называют кубковыми клетками. Данные клетки выделяют слизь, чтобы помочь предотвратить заражение, однако они также выделяют бактерии через незрелую кишечную оболочку премии. Именно из-за данных процессов бактерии способны попасть в кровоток.
В процессе исследования ученые давали новорожденным мышатам специальный раствор, который содержит бактерии Escherichia coli, которые были выделены из кровотока ребнка с поздним сепсисом. После этого малышей кормила либо их мать, либо другая мышь, которая родила раньше. В итоге выяснилось, что у последней в молоке содержится меньше эпидермального фактора роста.
В результате инфекция крови произошла у тех мышат, которых кормила мать в течение более длительных периодов времени, следовательно, у их кормилицы был более низкий уровень эпидермального фактора в молоке.
Доктор медицинских наук подытожил, что эпидермальный фактор роста можно добавлять в донорское грудное молоко, либо же смесь, в которой он содержится в меньших количествах. Если сравнивать с антибиотиками данный метод, то стоит сказать, что первые убивают все бактерии, а молоко с достаточной концентрацией эпидермального фактора роста нацелено именно на данную инфекцию.
«Мы умерли от сепсиса». Как матери погибших новорожденных добиваются наказания для персонала роддомов
В конце 2016 года москвичка Олеся Сафонова с мужем приехала на праздники к свекрови в Брянск. Она была на четвертом месяце беременности, ждала девочек-двойняшек. Местные медики с учетом состояния Олеси посоветовали ей не отправляться в дальнюю дорогу и оставаться рожать в городе. Роды прошли в Брянском перинатальном центре 8 апреля 2017 года — через месяц после того, как учреждение открыл президент Владимир Путин. Спустя две недели одна из девочек умерла от пневмонии. Затем Сафонова узнала о гибели еще как минимум десяти новорожденных в том же Центре и разыскала 16 женщин, которые считают брянских медиков виновными в болезни или смерти своего ребенка. Следственный комитет возбудил уголовное дело о халатности.
«Четыре месяца беременности у меня было, на новогодние каникулы с мужем приехали в Брянск к свекрови. У меня заболел живот. Меня положили в первую больницу на сохранение. Я пролежала недели две-три на сохранении, и они решили меня зашивать, потому что шейка матки укоротилась. Новый год я справляла в больнице. В конце января мне поставили кольцо, разгружающий пессарий. Сказали, что двойня, тяжело очень, надо подстраховаться.
Потом я легла уже в перинатальный центр на сохранение, уже перед родами готовились. Собиралась рожать я в областном роддоме, уже договорилась. Муж меня повез в областной роддом, они сказали: «У нас приказ: до 34 недель всех, кто рожает, мы отправляем в перинатальный центр». Перинатальный должны были заполнить. И мы на своей машине с мужем поехали в перинатальный центр.
8-9 мая у меня должны были быть роды. А родила я на целый месяц раньше. В 33 недели и четыре дня. Девочки — два килограмма и два сто. 8 апреля, это была суббота.
Пошли воды, дежурила молоденькая девочка. Она меня посмотрела на кресле, сделала тесты. Сказала: «Да, воды, но ждем до понедельника, сохраняем, потому что надо чтобы кесарево было планово». Я позвонила своему врачу, у которого платно состояла, и она мне сказала: «Скорей беги на пост, они не имеют права». Как она мне объяснила, ребенок через шесть часов без вод умрет. Я побежала на пост, мне попались там взрослые женщины, сразу пришел заведующий отделением, самого [депутата облдумы и главрача городской больницы №1 Константина] Воронцова сын кесарил меня. Посмотрел, а у меня уже начинались схватки. Сделали анестезию эпидуральную, наркоз в спину. И они меня режут, а я все чувствую, плачу. А руки, ноги привязаны. Они первую девочку достали, Дашу, мне показали. А мне больно. Они: «Что ты притворяешься? Не может быть, пошевели ногой. Ты ничего не чувствуешь до пояса». А я беру и пальцами шевелю, представляете. И у меня такое ощущение было, как будто у меня по животу совковой лопатой по косточкам гребут, ужасная просто боль.
Я стала задыхаться, перепугалась очень. И анестезиолог Геннадий Рухля попался очень опытный, хороший. Стоял надо мной, брал мне маску с воздухом, не отходил ни на минуту. А я не могу, я и ртом хватаю воздух, и носом, у меня нет воздуха. Я слышу, что артерию какую-то передавили. Когда вторую девочку достали, у меня чуть-чуть воздух пошел.
После этого две недели я в палате лежала. Девочки первые два дня были в реанимации. Потом Дашу перевели уже на выздоровление, сказали, выпишут скоро, через неделю. А Ксюша, которая сейчас девочка живая, оставалась [в реанимации]. У нее была масочка на носике, она не могла раздышаться сама. Они больше напор делали, что выживет Даша, а не Ксюша. А получилось наоборот все.
8 апреля я родила, 21-го Даша умерла. У меня был нервный срыв. Я стала заикаться, у меня все болячки вылезли, я заболела. За Ксюшей я уже как коршун, я уже не отходила от нее ни на минуту. Я даже кушать не отходила, мне муж все приносил.
У Даши открыли окно и через несколько дней пневмония. Если хорошая такая вентиляция, они хвастаются, почему везде открыты окна всегда были? Мне сказали: не придумывайте, это специальные кувезы, даже если они открыты, они поддерживают температуру матки. Я подошла к своей Даше с мужем — она девочка-лед. Я устроила скандал.
Второй раз прихожу, опять эта смена — Даша лежит на животе, а у нее пупок еще не зажил и она лежит, уперлась носиком и орет. А я ее перевернуть не могу, потому что у нее датчики, чтобы пульс, сердце отслеживать на аппаратах. Мне сказали, это приказ заведующей — три часа на животе, три часа на спине. Я пошла к заведующей, устроила скандал. Я понимаю, ребенка выкладывать на 10-15 минут на живот, когда пуповина зажила. Ей две недели от роду. У нее в пуповине была трубочка, глюкоза туда поступала.
Они вообще сразу не нашли, что это пневмония. Сперва они сказали, что это колит кишечника. Я прихожу к девочке, а у нее зонд был во рту, с этого зонда кровь. И они только через несколько дней поняли, что это пневмония. Эта же узистка у моей Ксюши не нашла желчный пузырь. Она делала УЗИ, девочка поела только, говорит: «Я не увидела желчного пузыря, у вас наверное нет желчного пузыря». Вы представляете, так сказать?
Окно открывала Горбачева Луиза Ивановна. Антибиотики неправильно колола и диагнозы неправильно ставила — Артемьева Людмила Валерьевна. Уголовное дело заведено, а они работают дальше.
В перинатальном ребенку занесли также [грибковую инфекцию], у нее чуть ли не пошел сепсис. Она перестала писаться, у нее органы все стали отказывать, и мы умерли от сепсиса, от заражения.
В самом центре я находилась до 8 апреля три недели и выписали меня со второй девочкой 5 мая. Я такого ужасного отношения нигде не видела. Они даже не подходят к тебе. На кнопку нажимаешь, а они: «Что ты на кнопку нажимаешь, что тебе тут?». Я просила молокоотсосы, и много девочек просили, а их запрещают давать. Первые роды, у меня грудь как камень стала. Пока я не разревелась, не сказала «что мне делать», [не давали]. Для чего их закупили? Для чего президент выделял деньги?
11 июня «Брянская газета» написала о временном закрытии перинатального центра. Один из источников издания рассказал, что, вероятно, новорожденные в центре заражаются внутрибольничной инфекцией.
«Официально в приказе говорится, что его закрыли на профмойку — на чистку вентиляции. Истинную причину от нас, разумеется, скрывают», — подтвердил второй собеседник газеты. Еще один источник рассказывал об экстренном совещании у замгубернатора Николая Щеглова, на котором обсуждалась смертность в центре.
В тот же день ситуацию прокомментировал главврач перинатального центра Александр Кулаченко. Он настаивал на официальной версии: учреждение закрыли из-за «регламентных работ» для проверки оборудования. Главврач заверил, что все скончавшиеся за три месяца младенцы имели экстремально низкую массу тела, те или иные заболевания либо сниженный иммунитет.
«Это неправда. Меня нашли 16 девочек. Самый маленький вес — 1 200, а максимальный — 4 100. Это что дети с экстремальной массой тела?» — говорит Олеся Сафонова. Экстремально низкой массой новорожденного признается вес менее 1 000 грамм. 4 июля центр в Брянске возобновил работу.
На меня вышла анонимно девочка, сотрудница перинатального центра. Она говорит, что набирали всех молоденьких девочек, им по 21 году, все с областей, все неопытные. Оборудование немецкое. И на это оборудование документы все на нерусском языке. Как они могут им пользоваться? Говорит, приехал какой-то мужчина из Москвы, сутки побыл, отстажировал нас и все. Получается, на этом оборудовании не умеют работать.
Тут в Брянске каждый друг другу брат, сват, кум. Они стали меня унижать, что я подняла такую шумиху. Все бы молчали, а тут москвичка приехала, как они говорили, и на уши всех подняла. Они не хотят никак за это ответить. Я собираюсь дальше бороться. Это моя дочь. Да, я ее не верну. Но это моя дочь. Она два часа у меня на руках умирала, за что ребенка так мучили? Я записала видеообращение. Я создала группу: «Перинатальный центр — убийца детей», и меня сами стали находить девочки, стали звонить. Над каждой историей я ревела. Я нашла 16 девочек. И у всех идет пневмония, золотистый стафилококк и грибы кандида.
Меня допросили и девочек. Очных ставок не было. Подписала документы на медицинскую экспертизу. У меня своя, у них будет своя. Но это все опять через Брянск, экспертизу будут делать те же врачи, которые между собой братья-сестры. Что там будет?».
В августе 2014 года жительница Усолья-Сибирского Анна Березовская на 25 неделе беременности родила четвертого ребенка — девочку. Не дождавшись консультации в Иркутске, она оказалась в усольском роддоме. Местные врачи, утверждает Анна, спровоцировали преждевременные роды и открыто говорили, что ей стоит смириться с потерей ребенка и не «мучить нас и себя». После рождения девочка прожила еще 20 дней. Три года Березовская добивается уголовной ответственности для усольских врачей. Дело о халатности возбуждали и прекращали семь раз. По словам Анны, она — не первая роженица, чей ребенок погиб в усольском роддоме. Весной 2017 года Березовская собрала митинг, на который пришли около 20 человек. Другие пострадавшие не готовы открыто говорить о пережитом.
«У меня открытие пошло шейки матки, мне установили акушерский пессарий, чтобы предотвратить преждевременные роды. Поставили. При ношении акушерского пессария допускается небольшие кровотечения, так у большинства мамочек. У меня кровить начало. 14 августа меня отвезли в роддом на скорой, назначили лечение и потом опять начало кровить, незначительно. На что мне [акушер-гинеколог Людмила] Линкевич и [дежурный врач отделения патологии беременных Светлана] Сорокопуд вытащили это кольцо, сказали: «Зачем тебе четвертый, отдай ребеночка богу, хватит мучить нас и себя». Они сказали: «У тебя будет поздний выкидыш».
На следующий день у меня начались схватки, через несколько часов я родила девочку. 730 грамм. Ребенок 20 дней прожил и умер. Ребенок пережил две транспортировки. 18 августа я родила, 20-го ее перевезли в Ангарск в перинатальный центр. И через две недели ее перевели уже в Иркутск. У нас в Усолье оснащения не было даже [для] интенсивной терапии, для детей недоношенных. У них нет ни второго этапа выхаживания детей, ни неонатолога на тот момент, он не присутствовал при родах. Но они сделали документы, что он у них якобы был.
Шансы были бы, если она родилась в Иркутске. Я не доехала до туда. Не успела. У меня запись была на 18 августа — на консультацию. В Иркутске без записи не принимают.
У нее была двухсторонняя пневмония. В Иркутске проводят такие операции таким детям, делают на третий-четвертый день, и они выживают. В моем случае ребенку [операцию] хотели сделать только на 21-й день, когда уже были серьезные осложнения по здоровью. В Ангарск приезжал кардиохирург, консультировал, но операцию в условиях ангарского стационара он провести не мог. Потому что не было оборудования. В Иркутск ее перевели за два дня до смерти. 7 сентября будет три года, как ребенок умер. Мне говорили, что девочка сильная, боролась до последнего. Но слишком поздно.
Я считаю, что вина здесь наших усольских, им было просто все равно, они надеялись на то, что ребенок уже родится мертвый либо умрет в течение суток и будет считаться мертворожденный. Не имели права принимать роды в Усолье у меня, срок был 25 недель. По какой причине приняли, неизвестно. Почему в Иркутск не перевели, тоже неизвестно. То есть нарушения есть, но все — Следственный комитет, прокуратура — на это закрывают глаза.
В Усольском роддоме все зависит, как я считаю, от смены. Я же там тоже рожала — троих детей первых. Первую, конечно, проблемную девочку родила. Ребенок — инвалид. Двоих — девочку и сына — родила без проблем. А в этот раз получилось так: роды прошли очень рано. Еще бы две-три недели я бы доносила ее, ребеночек бы сто процентов выжил. А здесь родила с экстремально низкой массой тела — 730 грамм.
Когда на митинг собирала, очень много людей писало в «Одноклассники». И фигурируют одни и те же врачи. Прошлым летом девушка пишет, что у нее умер уже доношенный ребенок — у ребенка было двойное обвитие, ребенка выдавливали, ребенок родился мертвый, умер в утробе. Еще у одной девушки осенью прошлого года роды принимали, тоже выдавливали, Патхудинов (был лечащим врачом Березовской — МЗ) ей на живот лег: ребенок родился с травмами, он проходил лечение, но выжил.
Случаев очень много, но люди начали забывать, кто-то успокоился и не хочет воевать с ними. Потому что видят наглядный пример.
В Минздраве Иркутской области «Медиазоне» сообщили, что в 2013 году в усольском роддоме шесть новорожденных умерли «от внутриутробных инфекций и врожденных пороков развития», а в 2015 и 2017 годах зарегистрировано по одному случаю смерти новорожденных. В 2012, 2014 и 2016 году в роддоме таких случаев не было.
На форуме «Мамапедия» несложно найти возмущенные отзывы о работе врачей усольского роддома.
Елена: «Ужасные впечатления остались после родов в январе 2016 г. в этом роддоме. Халатность Линкевич Л.Ф. и медсестер ужасает. Ребеночек застрял. Капельки не помогла. Его выдавливали из меня. Ругая и крича, что я сейчас убью своего ребенка, если не буду правильно тужиться. А вот на мой неоднократный вопрос как правильно тужиться, никто толком не ответил «как-как, тужься и все». В итоге у ребёночка смещение швейных позвонков, у меня надорванное горло из-за того, что не так тужилась».
Дмитрий: «Рожала моя жена, кормят хорошо но роды приняли ужасно! Промучилась сутки родила с разрывами как она мне рассказывала когда у нее кровь лилась ручьем ей зачем-то давили на живот не знаю зачем, после чего её зашили и начали чистить мало того что после того как зашили так ещё и без всякого наркоза. ну все вроде бы ничего выписали приехали домой под вечер температура 39 Теперь лежит под капельницами как сказал врач в гинекологии занесли инфекцию. Больше детей планировать я так думаю не будем».
Сорокопуд перевели в гинекологи штатные в поликлинику, [дежурного врача] Ильина уволили — сейчас опять приняли на работу, Патхудинова уволили — опять приняли на работу. То есть врачи к ним не идут, они этих, которые халтурят, опять берут на работу. То есть ничего не меняется.
Полгода я бегала по всем инстанциям — они мне отказывали, отказывали. Пока я не дозвонилась до Москвы, написала им письмо. Они возбудили дело 30 ноября 2015 года. Потом месяц-два проходят, они его закрывают. Они семь раз закрывали уголовное дело. «Нет состава преступления». Город Усолье-Сибирское — это маленький городок. Среди следователей есть друзья, родственники этих врачей. Я не могу объяснить это по-другому.
Проводились и очные ставки. Мои показания все подтверждают, даже врачи. Это хамство, что они на очных ставках вытворяли. Все они говорят, что сами виноваты. У Линкевич и Патхудинова на очных ставках одна фраза: «Че вы к нам претесь-то все, езжайте в Иркутск, Ангарск — рожайте там»».
Сепсис и септический шок: признаки и диагностика
Сепсис – это потенциально опасное для жизни состояние, вызванное реакцией организма на инфекцию. Организм обычно выделяет химические вещества в кровь для борьбы с инфекцией. Сепсис возникает, когда реакция организма на эти химические вещества нарушается, вызывая изменения, которые могут нарушить функцию многих органов.
Если сепсис переходит в септический шок, кровяное давление резко падает. Это может привести к смерти.
Сепсис вызывают инфекции и может случиться с кем угодно. Сепсис наиболее распространен и наиболее опасен для:
- Пожилых людей
- Беременных женщин
- Детей младше 1 года
- Людей с хроническими заболеваниями, такими как диабет, заболевания почек, легких или рак
- Людей с ослабленной иммунной системой
На ранних стадиях сепсис лечат с помощью антибиотиков и большого количества капельниц, повышающих шансы на выживание.
Признаки и симптомы сепсиса
Для постановки диагноза сепсис у вас должна быть вероятная или подтвержденная инфекция и все следующие признаки:
- Изменение психического статуса
- Первое (верхнее) число в показании артериального давления – также называемое систолическим давлением – оно меньше или равно 100 миллиметрам ртутного столба
- Частота дыхания выше или равна 22 вдохам в минуту
Признаки и симптомы септического шока
Сепсис может прогрессировать до септического шока, когда происходят определенные изменения в системе кровообращения и клетках организма, которые нарушают доставку кислорода и других веществ к тканям. Септический шок чаще вызывает смерть, чем сепсис. Для постановки диагноза септический шок у вас должна быть вероятная или подтвержденная инфекция, а также оба следующих фактора:
- Потребность в лекарствах для поддержания кровяного давления выше или равного 65 миллиметрам ртутного столба.
- Высокий уровень молочной кислоты в вашей крови (сывороточный лактат). Наличие слишком большого количества молочной кислоты в крови означает, что ваши клетки не используют кислород должным образом.
Когда обратиться к врачу
Чаще всего сепсис встречается у людей, которые госпитализированы или недавно были госпитализированы. Люди в отделении интенсивной терапии особенно уязвимы для развития инфекций, которые могут привести к сепсису. Если у вас появятся признаки и симптомы сепсиса после операции или после госпитализации, немедленно обратитесь за медицинской помощью.
Причины сепсиса
Хотя любой тип инфекции – бактериальная, вирусная или грибковая – может привести к сепсису, наиболее вероятные варианты:
- Пневмония
- Инфекция пищеварительной системы (которая поразила желудок и толстую кишку)
- Инфекция почек, мочевого пузыря и других частей мочевыделительной системы
- Инфекция крови (бактериемия)
Факторы риска
Сепсис и септический шок чаще встречаются:
- В очень молодом возрасте
- В старости
- С ослабленной иммунной системой
- При диабете или циррозе
- При частых госпитализациях
- При ранах или травмах, ожогах
- При использовании инвазивных устройств, таких как внутривенные катетеры или дыхательные трубки
- Ранее получали антибиотики или кортикостероиды
Осложнения при сепсисе
По мере развития сепсиса нарушается кровоснабжение жизненно важных органов, таких как мозг, сердце и почки. Сепсис может вызвать образование тромбов в ваших органах, руках, ногах, пальцах рук и ног, что приводит к различной степени недостаточности органов и гибели тканей (гангрена).
Большинство людей выздоравливают от легкого сепсиса, но от септического шока смертность составляет около 40 процентов. Кроме того, эпизод тяжелого сепсиса может подвергнуть вас большему риску будущих инфекций.
Эксперт: коронавирус у детей может протекать под видом ОРВИ и сепсиса — Общество
МОСКВА, 11 декабря. /ТАСС/. Специалисты в Москве отметили, что чаще всего коронавирус у детей может протекать под видом ОРВИ, желудочно-кишечного заболевания, сепсиса, а также мультимодального синдрома. Об этом сообщил главный педиатр столицы, главный врач детской городской клинической больницы имени Башляевой Исмаил Османов в рамках Научно-методического форума организаторов здравоохранения с международным участием «Столичное здравоохранение: в призме глобального лидерства».
«Как я уже отмечал, клинические особенности и маски у детей с коронавирусом клинически разнообразны. Это клинически полиморфное заболевание, которое может протекать под маской ОРВИ, желудочно-кишечной инфекции, пневмонии без дыхательной недостаточности и с ней, мультисистемного воспалительного синдрома, в тяжелых случаях это носит маски сепсиса, септического шока, когда развивается уже полиорганная недостаточность», — сказал Османов.
Он напомнил, что всего в Москве на 16 ноября было зарегистрировано 46489 случаев заражения коронавирусом у детей, из них ученики 6-11 классов составили от общего числа заболевших 65%. За время пандемии госпитализировали 2131 ребенка, то есть примерно 4,4%, из них у 90,2% заболевание протекало в средне-тяжелой форме, а у 9,8% — в тяжелой. У 110 детей был диагностирован мультисистемный воспалительный синдром уже через три-четыре недели после перенесенной инфекции.
Врач подчеркнул, что именно поэтому все дети, которые переболели коронавирусом, находятся в строгом поле зрения как амбулаторных врачей, так и специалистов из стационаров с тем, чтобы ни одного ребенка не упустить, у кого высок риск развития этого синдрома. Каждый ребенок, у которого был диагностирован положительный тест, вне зависимости от формы течения болезни, находится под пристальным вниманием всех докторов на всех этапах. Именно это позволило уменьшить количество госпитализируемых детей, у которых заболевание протекало в средне-тяжелой форме.
«Говоря о бессимптомных случаях, нужно отметить, что к таким случаям относилось от одной пятой до одной третьей. У каждого пятого пациента, то есть не у всех, в отличие от взрослых, была выявлена пневмония, которая была выявлена только рентгенологически, иначе говоря, клинически она была немой, без симптоматики. Одной из особенностей протекания у детей является то, что инфекция поражает несколько жизненно важных органов — прежде всего легкие и сердце. Отмечено также, что у детей может быть более длительное выделение вируса даже после нормализации состояния», — добавил Османов.
«С введением дистанционной формы обучения, с разобщением детей, что является одной из самых важных мер при любой инфекции, мы получили очень серьезный результат — снижение частоты заболевания в два и более раза. Учитывая, что большинство детей — это дети старшего возраста 11-17 лет, у которых чаще регистрируются тяжелое течение и осложнения. Это было с медицинской точки зрения оправдано — разобщение детей», — сказал Османов.
О мультимодальном синдроме
Как пояснил врач, термин «мультисистемный воспалительный синдром» пришел в Россию где-то уже через месяц после начала пандемии из-за рубежа.
«Вначале даже не знали, как назвать. Этот синдром развивается через три-четыре недели после перенесенной инфекции с поражением ряда органов и систем: сердечно-сосудистой, дыхательной, желудочно-кишечного тракта, нервной системы, иммунной системы, свертывающей системы. Он может протекать в крайне тяжелом состоянии, вплоть до развития токсического шока и сепсиса», — подчеркнул Османов.
Бактериальный сепсис новорожденного > Архив — Клинические протоколы МЗ РК
Цели лечения: улучшить диагностику и исходы, а также проведение своевременной адекватной терапии сепсиса.
Немедикаментозное лечение: нет
Медикаментозное лечение:
1. Внутривенно 2 и более дозы:
— пенициллин в стартовой дозе 5 миллионов, затем – по 2,5 миллиона через каждые 4 часа, или
— ампициллин в стартовой дозе 2 г, затем – по 1 г через каждые 4 часа.
2. Возможные варианты, внутривенно:
— цефазолин в стартовой дозе 2 г, затем 1 г через 8 часов;
— клиндамицин по 900 мг через 8 часов;
— эритромицин по 500 мг через 6 часов;
— ванкомицин по 1 г через 12 часов.
Показания к профилактическому назначению антибиотиков (АБП) роженице с наличием следующих факторов:
1. Предыдущие дети с инфекцией, вызванной стрептококком группы Б (СГБ).
2. Бактериурия у матери, обусловленная СГБ во время настоящей беременности.
3. Настоящая беременность с положительным результатом на СГБ (за исключением планового кесарева сечения при отсутствии родовой деятельности).
4. Неизвестный статус по СГБ и:
— роды при сроке гестации < 37 недель;
— безводный период ≥ 18 часов;
— температура в родах у матери ≥ 38ºС.
Если на любой из поставленных вопросов ответ «Да» – назначить антибиотики!
Если же на каждый из поставленных вопросов ответ «Нет» – антибиотики не назначаются (рекомендации СDС, 2002 г.).
Алгоритм оказания помощи младенцам, рожденным матерями с вышеперечисленными факторами:
Лечебно-диагностический подход к новорожденному с подозрением на сепсис
|
Гестационный возраст |
≤ 35 недель |
> 35 недель |
|
|
Обследовать, лечить 10 дней |
Обследовать, лечить 10 дней |
|
|
|
|
|
|
|
|
|
|
|
|
АБП* ≥ 4 час после введения АБ роженице.
** Факторы риска: СГВ+, хориоамнионит, длительность безводного периода > 18 час., температура у матери в родах ≥ 38ºС, гестационный возраст < 37 недель.
Какие антибиотики назначать?
1. При раннем неонатальном сепсисе:
– полусинтетический пенициллин и аминогликозиды;
– цефалоспорины третьей генерации дополнительно используются при подозрении или при подтвержденном диагнозе менингита.
2. При позднем неонатальном сепсисе:
– антистафилококковый пенициллин/ ванкомицин, цефалоспорины, аминогликозиды;
– важно учитывать местные эпидемиологические/ микробиологические данные.
P.S. Цефалоспорины не эффективны в отношении энтерококков и листерий.
Дозы и кратность введения антибиотиков
|
АБ препарат |
Доза (1-7 дней) |
После 7-го дня |
|
Ампициллин (сепсис) |
50 мг/кг каждые 12 часов |
50 мг/кг каждые 8 часов |
|
Ампициллин (менингит) |
100 мг/кг каждые 12 часов |
100 мг/кг каждые 8 часов |
|
Цефотаксим (сепсис) |
50 мг/кг каждые 12 часов |
50 мг/кг каждые 8 часов |
|
Цефотаксим (менингит) |
50 мг/кг каждые 8 часов |
50 мг/кг каждые 6 часов |
|
Цефтриаксон |
50 мг/кг 1 раз в сутки |
50 мг/кг 1 раз в сутки |
|
|
|
|
|
|
|
|
Общие принципы организации помощи новорожденному с сепсисом:
1. Обеспечить тепловую защиту.
2. Назначить на 12 часов инфузию 10% раствора глюкозы в соответствии с возрастной потребностью.
3. Проводить мониторинг жизненно важных функций (ЧД и тяжесть ДР, ЧСС, температура тела младенца; диурез; по возможности – SpO2, АД).
4. Взять кровь на стерильность, ОАК, уровень глюкозы и СРБ (если возможно).
5. При наличии соответствующих показаний провести ЛП.
6. Назначить антибиотики.
7. Оценивать состояние новорожденного каждые 6 часов, наблюдая за динамикой.
8. Повторить обследования на сепсис через 12-24 часов после рождения ребенка.
9. При наличии признаков улучшения в течение 3-х дней – продолжить антибактериальную терапию до конца 10 дня.
10. При отсутствии признаков улучшения или при ухудшении состояния новорожденного после 3-го дня лечения:
— заменить антибиотики в соответствии с имеющимися бактериологическими данными;
— при их отсутствии – назначить цефотаксим вместо ампициллина и продолжить лечение (цефотаксим + аминогликозид), в течение 7 дней после появления симптомов улучшения;
— решить вопрос о переводе ребенка в стационар третьего уровня или в отделение патологии новорожденных детской больницы.
11. После 12 часов лечения антибиотиками или как только состояние ребенка начнет улучшаться – попробовать приложить его к груди матери или использовать альтернативный метод кормления сцеженным материнским молоком.
12. Определять уровень гемоглобина не реже двух раз в неделю.
13. После прекращения антибактериальной терапии наблюдать за ребенком в течение как минимум 24 часов. Если в течение этого времени состояние ребенка удовлетворительное и у него нет других проблем – выписать домой.
14. Если же симптомы инфекции появляются вновь:
— провести дополнительное обследование;
— назначить антибиотики, эффективные в отношении возбудителей позднего сепсиса;
— учесть результаты бактериологического исследования крови и, в случае несоответствия, внести изменения в проводимую терапию.
Профилактические мероприятия: нет.
Дальнейшее ведение: нет.
Индикаторы эффективности лечения: улучшение качества жизни.
Сепсис у младенцев и детей
Автор: Сильвия Овусу-Ансах, доктор медицины, магистр здравоохранения, FAAP
Любой может заразиться инфекцией, и почти любая инфекция может привести к сепсису — крайней реакции организма на инфекцию. Без своевременного лечения сепсис (иногда называемый септицемией или септицемией) может быстро привести к повреждению тканей, органной недостаточности и смерти.
Сепсис может поразить любого в любое время, но он, как правило, поражает очень старых и очень молодых. Дети, особенно новорожденные и младенцы грудного возраста, могут быть более подвержены развитию сепсиса.Те, у кого есть проблемы со здоровьем, также подвергаются более высокому риску.
Каждый год в США более 75000 младенцев и детей заболевают тяжелым сепсисом . Почти 7000 из этих детей умирают — больше, чем умирают дети от рака.
Будьте осторожны с признаками и симптомами сепсиса:
Раннее обнаружение сепсиса и немедленное начало лечения часто являются разницей между жизнью и смертью. Родители и опекуны должны немедленно обратиться за медицинской помощью, если они подозревают, что у их ребенка инфекция, которая не улучшается или ухудшается.Сепсису могла предшествовать инфекция, такая как инфекция мочевыводящих путей, пневмония или инфекция кожи или костей.
Признаки и симптомы сепсиса могут включать комбинацию любого из следующих:
Лихорадка или низкая температура (у новорожденных и младенцев может быть низкая температура)
Учащенное сердцебиение
Учащенное дыхание
Ощущение холода / холода в руках и ногах
Липкая и бледная кожа
Путаница, головокружение или дезориентация
Одышка
Сильная боль или дискомфорт
Тошнота и рвота
Важное примечание: Многие из этих признаков и симптомов сами по себе характерны для младенцев и детей, когда они больны.В большинстве случаев у них нет сепсиса. Однако, если одновременно наблюдается более одного из этих признаков и симптомов, или когда младенец или ребенок кажется более больным, чем обычно, вам следует обратиться за медицинской помощью. Если кожа вашего ребенка или ребенка холодная, бледная или имеет странные цвета или отметины; если ваш младенец или ребенок перестал отвечать или изо всех сил пытается дышать; или если у вашего ребенка сухие подгузники более 12 часов — вам следует немедленно доставить его в отделение неотложной помощи.
Как лечится сепсис?
Сепсис или даже подозреваемые на сепсис лечатся в больнице.Часто младенцам и детям требуется помощь в отделении интенсивной терапии (ОИТ). Борьба с инфекцией — чрезвычайная ситуация. Врачи и медсестры введут антибиотики внутривенно для борьбы с инфекцией. Для борьбы с сепсисом может потребоваться многое другое — внутривенные вливания, специальные лекарства для сердца и / или артериального давления, а также лекарства, чтобы дети оставались спокойными и комфортными. В некоторых случаях детям может потребоваться аппарат искусственной вентиляции легких, чтобы облегчить дыхание.
Вы могли слышать термин «исследование сепсиса».
«Обследование на сепсис» относится к комбинации тестов, используемых для диагностики конкретной причины детской инфекции.Важно выяснить, какой тип вируса или бактерий вызывает инфекцию. Обследование на сепсис может включать анализ крови, мочи и спинномозговой жидкости; Также может быть включен рентгеновский или ультразвуковой тест.
Неонатальный сепсис:
Когда у ребенка развивается сепсис в течение нескольких месяцев после рождения (до 90 дней), это называется неонатальный сепсис . Если сепсис развивается в течение первых часов или дней после рождения, его называют ранним началом сепсисом .Сепсис, который развивается после того, как ребенку исполнится 1 неделя, называется поздним неонатальным сепсисом . У недоношенных детей сепсис развивается чаще, чем у детей, родившихся вовремя.
Сепсис у детей старшего возраста:
По мере того, как дети становятся старше, их подверженность болезням может увеличиваться, поскольку они посещают детские учреждения, ходят в школу и участвуют в различных мероприятиях, например, спорте. У детей, как и у взрослых, могут развиться бактериальные инфекции, такие как инфекции мочевыводящих путей, кожные инфекции, пневмония, аппендицит и менингит.При отсутствии лечения все это может привести к сепсису.
Чего ожидать в больнице:
Большинство пациентов с сепсисом попадают в больницу. Сильно больные младенцы и дети могут лечиться в отделении интенсивной терапии больницы.
Младенцам и детям нужно будет делать внутривенные вливания для введения жидкости и лекарств. У них будут иглы для анализов крови. В зависимости от возраста может потребоваться мягкая трубка или игла для взятия мочи на анализ. Для анализа спинномозговой жидкости ребенку может также потребоваться спинномозговая пункция.Для этого в спину вводят полую иглу, чтобы взять небольшой образец спинномозговой жидкости — жидкости, окружающей спинной и головной мозг. Анализ спинномозговой жидкости важен для определения того, что у ребенка менингит. Иногда операция может потребоваться тем, у кого есть хирургические инфекции, приводящие к сепсису, такие как тяжелая инфекция кожи или костей или аппендицит.
Родители и опекуны могут помочь остановить эту неотложную медицинскую помощь.
Поговорите со своим педиатром о шагах, которые вы можете предпринять для предотвращения инфекций.
Некоторые шаги включают в себя заботу о хронических заболеваниях и соблюдение рекомендованных графиков вакцинации.
Соблюдайте правила гигиены, например, мойте руки и держите порезы чистыми до заживления.
Знайте признаки и симптомы сепсиса.
ACT FAST. Немедленно обратитесь за медицинской помощью, если вы подозреваете, что у вашего ребенка сепсис или инфекция, которая не проходит или ухудшается.
Дополнительная информация и ресурсы:
О Dr.Д-р Овусу-Ансах:
Сильвия Овусу-Ансах, доктор медицины, магистр здравоохранения, FAAP, сертифицированный педиатр и педиатр неотложной медицинской помощи, в настоящее время работает в Питтсбурге в Детской больнице Питтсбургского UPMC и директором догоспитального отделения и скорой медицинской помощи. В Американской академии педиатрии доктор Овусу-Ансах входит в состав Комитета по педиатрической неотложной медицине и работал с офисом округа Колумбия по вопросам защиты интересов на федеральном уровне, уровне штата и общины, включая Закон о доступе школ к экстренному адреналину.Доктор Овусу-Ансах женат на пожарном / фельдшере и имеет двух прекрасных дочерей.
Информация, содержащаяся на этом веб-сайте, не должна использоваться вместо медицинской помощи и рекомендаций вашего педиатра. Ваш педиатр может порекомендовать лечение по-разному, исходя из индивидуальных фактов и обстоятельств.
Симптомы, Диагностика и лечение> Информационные бюллетени> Йельская медицина
Как и у взрослых, когда у младенцев и детей развивается инфекция, их иммунная система борется с вторгшимся виновником, будь то бактерии, вирус или грибок.Но иногда реакция иммунной системы на инфекцию выходит из-под контроля, что приводит к опасному для жизни состоянию, называемому сепсисом. Сепсис возникает, когда реакция организма на уже имеющуюся инфекцию выходит из-под контроля, что приводит к серьезному воспалению по всему телу, которое, в свою очередь, может вызвать повреждение тканей и отказ органа. Когда органы начинают перестать функционировать, тело может перейти в стадию сепсиса, называемую «септический шок», и угроза смерти неминуема.
Хотя сепсис является серьезным заболеванием в любом возрасте, он особенно опасен для детей, поскольку его симптомы бывает труднее обнаружить.«Самая большая разница между взрослым и детским сепсисом — это признание», — говорит доктор детской интенсивной терапии Йельской медицины Сара Кандил. «Многие симптомы, которые мы ищем при сепсисе, например, лихорадка, похожи на другие болезни у детей».
Хотя детский сепсис — явление необычное, но и не такое уж редкое. По оценкам исследований, в США
ежегодно лечатся более 75000 детей от тяжелого сепсиса.
Сепсис может развиться в результате такой простой травмы, как инфицированная царапина на руке, или он может возникать на фоне уже опасного для жизни состояния, такого как острый аппендицит.«Те, у кого ослабленная иммунная система, например дети, проходящие химиотерапию, могут быть особенно восприимчивыми», — говорит доктор Кандил.
Помимо того, что его труднее обнаружить у детей, родители, опекуны и даже медицинский персонал могут не иметь достаточных знаний о признаках сепсиса. «В детской больнице Йельского университета Нью-Хейвена мы постоянно проводим кампанию, направленную на то, чтобы медицинские работники и семьи были осведомлены о сепсисе, — говорит доктор Кандил.
Все педиатры Yale Medicine обучены распознавать ранние признаки сепсиса у детей, чтобы обеспечить быструю и точную помощь, чтобы прервать прогрессирование состояния.
Сепсис у новорожденных: симптомы, причины, лечение
Обзор
Что такое сепсис у новорожденных?
Сепсис — серьезное заболевание, вызванное реакцией организма на инфекцию. У новорожденного, у которого есть инфекция и развивается сепсис, может быть воспаление (опухоль) по всему телу, что приводит к органной недостаточности.
Симптомы и причины
Что вызывает сепсис у новорожденных?
Бактериальные инфекции — наиболее частая причина сепсиса. Однако сепсис также может быть вызван грибами, паразитами или вирусами. Инфекция может располагаться в любом из множества мест по всему телу.
Как новорожденные заболевают сепсисом?
Новорожденные могут заразиться сепсисом несколькими способами:
- Если у матери инфекция околоплодных вод (состояние, известное как хориоамнионит)
- Преждевременные роды (недоношенные дети имеют более высокий риск сепсиса)
- Низкая масса тела ребенка при рождении (фактор риска сепсиса)
- Если вода у матери отходит рано (более чем за 18 часов до рождения ребенка)
- Если ребенок лечится от другого заболевания еще в больнице
- Если родовые пути матери колонизированы бактериями
Какие симптомы инфекций у новорожденных?
Симптомы инфекций у новорожденных включают:
- Плохое питание
- Я очень хочу спать
- Быть очень раздражительным
- Учащенное дыхание или паузы в дыхании (апноэ)
- Рвота или диарея
- Лихорадка (температура выше 100.4 градуса F или более 38,1 градуса C)
- Неспособность оставаться в тепле — низкая температура тела, несмотря на то, что он одет и завернут в одеяла
- Бледный вид
Диагностика и тесты
Как диагностируют сепсис у новорожденных?
Тесты на сепсис у новорожденных могут включать:
- Анализы крови (подсчет клеток крови, посев крови)
- Анализы мочи (общий анализ мочи и посев)
- Кожные мазки
- Спинальная пункция (также известная как люмбальная пункция) для проверки на менингит.Спинномозговая пункция — это процедура, при которой очень маленькая игла вводится в пространство вокруг позвоночника вашего ребенка для забора спинномозговой жидкости для проверки на инфекции.
Ведение и лечение
Как лечится сепсис у новорожденных?
Младенцы с сепсисом поступают в отделение интенсивной терапии.Лечение может включать следующее:
- Внутривенные (в / в, непосредственно в вену) жидкости
- Внутривенные антибиотики
- Лекарства от жара (у новорожденных применяются редко)
- Дополнительный кислород и другие формы респираторной поддержки, при необходимости
Иногда младенцам может потребоваться переливание крови.
Профилактика
Можно ли предотвратить сепсис у новорожденных?
Чтобы предотвратить инфицирование ребенка, беременным женщинам можно вводить антибиотики внутривенно за несколько часов до родов, если на это указывают пренатальные обследования или клинические признаки, такие как лихорадка у матери или болезненность матки.Ваш акушер решит, следует ли вам давать антибиотики перед родами.
Жить с
Как мне проконсультироваться с врачом после выписки новорожденного из больницы?
После выписки обратитесь к педиатру через 2–3 дня, чтобы убедиться в сохранении признаков выздоровления.
Когда мне следует позвонить поставщику медицинских услуг по поводу моего новорожденного?
Позвоните своему врачу, если ваш новорожденный:
- Плохо питается.
- Становится более раздражительным или вялым (сонным).
- Дышит слишком быстро или с трудом.
- Дышит слишком медленно, с паузами.
Сепсис у детей: узнайте признаки
Когда у ребенка или взрослого есть инфекция, иммунная система организма срабатывает, чтобы бороться с ней.Столкнувшись с вирусной инфекцией (например, простудой или гриппом) или бактериальной инфекцией (например, стрептококком), ребенок может испытывать такие симптомы, как жар, боль в горле, ломота в теле и головная боль. Эти симптомы обычно поддаются лечению, и здоровый иммунный ответ гарантирует, что ребенок полностью выздоровеет в течение нескольких дней.
Иногда, когда иммунная система выпускает химические вещества в кровоток для борьбы с инфекцией, эти химические вещества могут атаковать нормальные органы и ткани. Эта чрезмерная иммунная реакция называется сепсисом и может вызвать воспаление, проблемы с кровотоком, низкое кровяное давление, проблемы с дыханием и отказ жизненно важных органов.Сепсис у детей и взрослых может быть опасным для жизни.
Кто подвержен риску развития сепсиса?
Сепсис встречается редко, но может развиться у детей или взрослых любого возраста. Чаще всего встречается в:
- Новорожденные и младенцы в возрасте до 3 месяцев , незрелая иммунная система которых не может бороться с подавляющими инфекциями
- Дети, не вакцинированные против двух бактерий, которые чаще всего вызывают сепсис, Streptococcus pneumoniae (также называемого пневмококком) и Haemophilus influenzae
- Дети или взрослые с хроническими заболеваниями
- Дети или взрослые с ВИЧ, раком или другими состояниями, ослабляющими иммунную систему
- Пожилые люди
Примечание о сепсисе у младенцев:
Сепсис, поражающий новорожденных, почти всегда вызывается бактериями в крови.Общие виновники включают стрептококк группы B (GBS), Escherichia coli (E. coli), Listeria monocytogenes , Neisseria meningitis, Streptococcus pneumoniae , Haemophilus influenzae типа B и сальмонеллы.
Недоношенные дети, особенно те, которые вынуждены проводить время в отделении интенсивной терапии, наиболее подвержены риску сепсиса, поскольку у них недостаточно развитая иммунная система и они могут подвергаться воздействию бактерий в результате процедур, включающих длительные внутривенные (IV) линии, катетеры или трубки и дыхательные пути. трубки, прикрепленные к вентилятору.
Иногда инфекции, передаваемые от матери ребенку, могут вызывать сепсис. Следующие факторы могут повысить риск заражения новорожденного:
- Инфекция матери / лихорадка во время родов
- Инфекция матки или плаценты
- Разрыв амниотического мешка до 37 недель
- Разрыв амниотического мешка за 18+ часов до родов
До 30 процентов беременных женщин являются носителями стрептококка группы B (GBS), который может передаваться ребенку во время родов.Женщин проверяют на наличие этой бактерии на поздних сроках беременности с помощью простого мазка, и, если он присутствует, матери вводят антибиотики внутривенно во время родов, чтобы предотвратить передачу. Стрептококк группы B безвреден для матери.
Какие симптомы сепсиса у ребенка?
У новорожденных или младенцев с сепсисом могут проявляться следующие симптомы:
- Вздутие мягкого пятна
- Изменения ЧСС
- Уменьшение мочеиспускания
- Затруднения при пробуждении от сна
- Отсутствие интереса к кормлению или трудности с кормлением
- Лихорадка (ректальная температура) 100.4 градуса или больше
- Неспособность или нежелание смотреть в глаза
- Раздражительность или безутешный плач
- Желтуха (желтоватая кожа и / или глаза)
- Вялость
- Пауза в дыхании более 10 секунд (апноэ)
- Сыпь
- Болезненный вид
- Изменение цвета кожи (бледное, пятнистое, голубоватое)
- Проблемы с дыханием или учащенное дыхание
Симптомы сепсиса у младенцев старше 3 месяцев и детей могут включать:
- Путаница
- Затрудненное дыхание
- Затруднения при пробуждении от сна
- Существующая инфекция (например, пневмония) с ухудшением симптомов вместо улучшения
- Температура 102 градуса и выше
- Неспособность или нежелание смотреть в глаза
- Раздражительность
- Вялость
- Гоночное сердце
- Сыпь
- Изменение цвета кожи
- Проблемы с дыханием
Если вы заметили какой-либо из этих симптомов, немедленно обратитесь к врачу вашего ребенка.Младенцам с высокой температурой или любому ребенку с тяжелыми симптомами может потребоваться неотложная медицинская помощь.
Что такое септический шок?
Сепсис считается тяжелым, если у кого-то проявляется хотя бы один из следующих симптомов, которые могут указывать на органную недостаточность:
- Боль в животе
- Нарушение сердечной деятельности
- Изменение психического статуса
- Снижение тромбоцитов
- Затрудненное дыхание
- Значительно уменьшился диурез
Септический шок характеризуется серьезными симптомами и очень низким кровяным давлением, которое не поддается лечению.
Как диагностируют сепсис у детей?
Если врач вашего ребенка подозревает сепсис или хочет исключить серьезную инфекцию, он может заказать:
- Кровь анализов. Изучив образец крови, врач вашего ребенка может выявить инфекцию, нарушение функции печени или почек или низкий уровень кислорода, которые могут указывать на сепсис.
- Анализы мочи. Изучив образец мочи, врач вашего ребенка может найти бактерии, которые могут указывать на сепсис.
- Люмбальная пункция. Изучив образец спинномозговой жидкости, врач вашего ребенка может проверить наличие инфекции, в том числе менингита.
- Рентгеновские снимки. Рентген может показать пневмонию или другие состояния, которые могут вызвать сепсис.
Врач может сразу же назначить вашему ребенку антибиотики, даже до того, как эти анализы вернутся. Если у вашего ребенка сепсис, ему или ей нужно будет лечить в больнице антибиотиками и внутривенными вливаниями, а в некоторых случаях — лекарствами от кровяного давления и оборудованием, которое поможет ребенку дышать. Раннее лечение имеет решающее значение для предотвращения повреждения органов.
Как уберечь ребенка от сепсиса.
Невозможно предотвратить все случаи сепсиса. Но есть способы защитить своего ребенка от многих инфекций, которые могут привести к сепсису:
- Убедитесь, что ваш ребенок вакцинирован против Streptococcus pneumoniae (также называемого пневмококком) и Haemophilus influenzae в возрасте и в дозах, рекомендованных Центрами по контролю и профилактике заболеваний .
- Если вы беременны, убедитесь, что вы прошли тест на СГБ между 35 и 37 неделями, и проверьте свои результаты, чтобы знать, нужны ли вам антибиотики во время родов. Если у вас возникли преждевременные роды, спросите своего врача, следует ли вам принимать антибиотики. Если вы знаете, что вы инфицированы СГБ, отправляйтесь в больницу вскоре после появления симптомов родов или при отхождении воды.
- Убедитесь, что вы и другие люди, контактирующие с вашими детьми, прошли вакцинацию и часто мойте руки, чтобы предотвратить заражение.Не позволяйте больным посетителям находиться рядом с младенцами и детьми.
- Если вашему ребенку нужны медицинские устройства, такие как катетеры или долгосрочные внутривенные инъекции, следуйте указаниям врача по очистке и доступу к устройству.
- Немедленно обратитесь к врачу вашего ребенка, если вы заметили какие-либо из вышеперечисленных симптомов или другие симптомы или поведение, которые вас беспокоят.
Зарегистрироваться
Следите за новостями о здоровье, которые важны для ваших детей. Подпишитесь на рассылку новостей здоровья детей и получайте больше советов прямо на ваш почтовый ящик.
детей | Сепсис Альянс
Сепсис может поразить любого и в любое время, но он, как правило, чаще поражает людей, находящихся в самых трудных жизненных ситуациях, как очень старых, так и очень молодых. В результате дети, особенно недоношенные и младенцы, могут быть более восприимчивыми к развитию сепсиса. Сепсис, который иногда ошибочно называют заражением крови, является смертельной реакцией организма на инфекцию. Сепсис убивает и выводит из строя миллионы и требует раннего подозрения и быстрого лечения для выживания.
Сепсис и септический шок могут быть результатом инфекции в любом месте тела, например пневмонии, гриппа или инфекций мочевыводящих путей. Во всем мире одна треть людей, у которых развивается сепсис, умирает. Многие из тех, кто выживает, остаются с последствиями, изменяющими жизнь, такими как посттравматическое стрессовое расстройство (ПТСР), хроническая боль и усталость, дисфункция органов (органы не работают должным образом) и / или ампутации.
Тысячи детей во всем мире пострадали
В США более 75 000 детей ежегодно заболевают тяжелым сепсисом.Это составляет около 200 человек в день, и это число ежегодно увеличивается на 8%. Почти 7000 из этих детей умирают — это больше, чем те, кто умирает от детских онкологических заболеваний. Сепсис в развивающемся мире еще более серьезен, вызывая гораздо больше смертей.
Многие дети, пережившие сепсис, остаются с долгосрочными проблемами. Более чем у 1 из 3 выживших детей (34%) когнитивные навыки меняются еще через 28 дней после выписки из больницы. Почти половина из них возвращается в больницу хотя бы один раз после переживания сепсиса.
В развивающихся странах намного больше детей заболевают сепсисом и многие другие умирают. Сепсис может возникнуть в результате инфекций, которые возникают в результате антисанитарных условий при рождении, материнских инфекций, передающихся новорожденным, или предотвратимых инфекций, которые могут быть более распространены в странах с ограниченными вакцинациями и медицинским обслуживанием.
Как и взрослый, у ребенка может развиться сепсис в результате любого типа инфекции.
Вот еще несколько фактов и статистики:
Если вы подозреваете сепсис, позвоните 9-1-1 или обратитесь в больницу и скажите своему медицинскому работнику: «МЕНЯ ОБЕСПЕЧИВАЕТ СЕПСИС.”
Хотели бы вы поделиться своей историей о сепсисе или прочитать о других, перенесших сепсис? Посетите «Лица сепсиса», где вы найдете сотни историй выживших и дань уважения тем, кто умер от сепсиса.
Обновлено 9 августа 2020 г.
Причины, симптомы, диагностика и лечение
Сепсис — это потенциально опасное для жизни состояние, при котором иммунная система чрезмерно реагирует на инфекцию. Эта чрезмерная реакция вызывает повреждение органов и других тканей тела.
Любой младенец или ребенок с симптомами сепсиса должен доставить их в отделение неотложной помощи. Без своевременной медицинской помощи это состояние может привести к серьезным осложнениям и даже смерти.
В этой статье мы описываем некоторые симптомы и причины сепсиса, а также предоставляем информацию о том, как врачи диагностируют и лечат это состояние. Мы также обсуждаем некоторые факторы, которые могут увеличить риск развития сепсиса у ребенка, и даем общие советы по профилактике.
Раннее выявление и своевременное лечение сепсиса снижает риск серьезных осложнений и смерти.
Симптомы сепсиса могут различаться, но они будут включать один или несколько из следующих:
Некоторые из вышеперечисленных симптомов часто встречаются у младенцев и не обязательно являются признаком сепсиса. Однако, если ребенок выглядит больным и проявляет один или несколько из вышеперечисленных симптомов, важно как можно скорее обратиться за медицинской помощью.
Сепсис — это чрезмерная реакция иммунной системы на какую-либо инфекцию в организме.
По данным Центров по контролю и профилактике заболеваний (CDC), большинство случаев сепсиса вызвано бактериальной инфекцией.Однако сепсис также может возникать в ответ на вирусную, грибковую или паразитарную инфекцию.
В отчете о клиническом случае за 2016 год отмечается, что большинство случаев сепсиса вызвано инфекцией дыхательных путей или кровотока.
Дети в возрасте до 1 года подвергаются повышенному риску развития сепсиса, особенно если они родились преждевременно или их биологическая мать заразилась инфекцией во время беременности.
К другим факторам риска сепсиса относятся ослабленная иммунная система или хроническое заболевание, например:
Сепсис — это неотложная медицинская помощь для любого человека, включая младенцев.Родители или опекун, подозревающие, что у их ребенка сепсис, должны немедленно отвезти их в отделение неотложной помощи для специализированного лечения.
Лечение сепсиса первой линии — это внутривенные (IV) антибиотики, которые помогают бороться с инфекцией. Ребенок должен получить их в течение 1 часа после прибытия в больницу.
Кроме того, врач назначит лечение, которое поможет стабилизировать состояние ребенка и снизить риск дальнейших осложнений. Эти процедуры могут включать в себя одно или несколько из следующего:
- Внутривенные жидкости и электролиты
- сердечные лекарства
- лекарства от кровяного давления
- аппараты ИВЛ для облегчения дыхания
- лекарства для успокоения ребенка
Лечение сепсиса может потребуется время и может потребоваться пребывание в больнице на несколько недель.В некоторых случаях может потребоваться лечение в отделении интенсивной терапии.
Врач проведет диагностические тесты, чтобы определить первопричину сепсиса. Знание причины — ключ к правильному лечению.
Некоторые диагностические тесты, которые врачи могут использовать для диагностики основных инфекций, включают:
В некоторых случаях врачи могут проводить медицинские визуализационные тесты для выявления повреждений органов и других тканей тела. Примеры таких тестов:
У всех младенцев может развиться сепсис, хотя некоторые из них подвержены более высокому риску, чем другие.
Факторы риска включают:
- младше 1 года
- преждевременное рождение
- биологическая мать ребенка, перенесшая инфекцию во время беременности
- , имеющая ослабленную иммунную систему или другое основное заболевание, повышающее их восприимчивость к инфекциям
- с нарушением функции нескольких органов
По прибытии в отделение неотложной помощи родители или опекуны должны ожидать ответов на вопросы о истории болезни ребенка и любых симптомах, которые у них были.
Медицинская бригада немедленно введет жидкости и лекарства внутривенно перед проведением диагностических тестов.
Продолжительность пребывания детей с сепсисом в больнице варьируется. Согласно крупномасштабному исследованию 2014 года, средняя продолжительность пребывания в больнице составляет около 17 дней. Однако некоторым младенцам может потребоваться больше времени для восстановления. Тем, кому требуется более длительный период восстановления, возможно, придется оставаться в больнице более месяца.
Ранняя медицинская помощь повысит шансы ребенка на выживание и сократит общее время восстановления.
Однако для полного выздоровления от сепсиса потребуется время, и ребенок может продемонстрировать изменения в поведении после возвращения домой из больницы. Эти изменения могут включать:
После сепсиса некоторые дети могут продолжать испытывать физические и эмоциональные симптомы. Некоторые возможные долгосрочные последствия сепсиса включают:
У младенцев часто наблюдаются долгосрочные последствия сепсиса. В исследовании детского сепсиса 2019 года отмечается, что почти четверть детей, выздоравливающих после сепсиса, испытывают ухудшение качества жизни, связанного со здоровьем.
Любой, кто замечает признаки сепсиса у своего ребенка или ребенка, находящегося на его попечении, должен немедленно доставить его в отделение неотложной помощи. Сепсис может вызвать быстрое ухудшение здоровья. Без своевременной медицинской помощи это состояние может быть фатальным.
В исследовании 2014 г. сообщалось о 14% смертности среди детей с тяжелым сепсисом, но авторы отметили, что этот показатель был выше в подгруппе участников моложе 1 года.
Поскольку сепсис возникает в результате инфекции, родители и опекуны должны регулярно контролировать своего ребенка на предмет признаков инфекции или болезни.Некоторые общие признаки инфекции у младенцев включают:
- плохое питание
- необычная раздражительность
- постоянный плач
- недостаток энергии
- пониженная или повышенная температура
- кожная сыпь или изменение цвета кожи
- затрудненное дыхание
A Родитель или опекун, подозревающий, что у их ребенка инфекция, должны отвезти их к врачу. Раннее лечение инфекций поможет снизить риск сепсиса.
Ребенку с сепсисом потребуется срочная медицинская помощь, чтобы снизить риск осложнений и смерти.
Тяжелые осложнения могут развиваться быстрее у младенцев с ослабленной иммунной системой или хроническим заболеванием. Тем не менее, всем младенцам необходимо срочное лечение, независимо от их общего состояния здоровья.
При своевременном и надлежащем лечении большинство младенцев выздоравливает от сепсиса в течение нескольких недель. Однако некоторые могут продолжать демонстрировать поведенческие изменения, завершая выздоровление дома.
Единственный гарантированный способ избежать сепсиса — это предотвратить все инфекции, которые могут вызвать это состояние.Хотя это маловероятно, родители и опекуны могут предпринять шаги, чтобы снизить риск заражения своего ребенка. Примеры включают:
- обеспечение чистоты и гигиены окружающей среды ребенка
- стерилизация и лечение любых открытых ран и их закрытие до полного заживления
- контроль любых основных заболеваний, которые могут повысить риск развития инфекций или сепсиса у ребенка.
- наблюдение за ребенком на предмет ранних признаков инфекции
- обеспечение того, чтобы ребенок получил все рекомендованные вакцины от инфекций, которые могут привести к сепсису
- обеспечение адекватного питания для повышения шансов ребенка бороться с инфекциями
Сепсис у младенцев — это медицинское чрезвычайная ситуация.Без своевременного лечения состояние может привести к тяжелым осложнениям и даже смерти.
Родители и опекуны должны ознакомиться с признаками сепсиса у младенцев и детей младшего возраста. Если ребенок выглядит больным и проявляет какие-либо признаки сепсиса, человек должен немедленно доставить его в ближайшее отделение неотложной помощи.
Не всегда можно предотвратить инфекции, вызывающие сепсис. Однако родители и опекуны могут предпринять шаги, чтобы снизить риск развития инфекций у своего ребенка.К ним относятся обеспечение чистой и гигиеничной среды обитания, обеспечение ребенку всех необходимых прививок от инфекционных патогенов и наблюдение за ранними признаками инфекции.
Сепсис у младенцев | Признаки, симптомы и лечение
Хотя это заболевание может поражать людей любого возраста, младенцы и маленькие дети являются одними из наиболее уязвимых, а сепсис ежегодно поражает 25 000 детей в Великобритании. Сепсис — это неотложная медицинская помощь, поэтому важно уметь распознать симптомы, чтобы можно было начать лечение на раннем этапе.
Что такое сепсис?
Сепсис — серьезное и потенциально опасное для жизни заболевание. Обычно иммунная система работает контролируемым образом, предотвращая бактерии, вирусы и другие инфекции и борясь с ними. Если инфекция очень тяжелая или если иммунная система слаба, воспалительная реакция организма может атаковать его собственные ткани и органы. Это может снизить кровоснабжение жизненно важных органов, таких как мозг, сердце и почки, что приведет к их отказу. Однако при ранней диагностике сепсис можно успешно лечить антибиотиками.
Причины сепсиса
Основной причиной сепсиса у младенцев и детей младшего возраста является бактериальная инфекция, хотя в редких случаях она может быть вызвана вирусами или грибками.
Сепсис может быть вызван инфекцией в любой части тела, но наиболее распространены инфекции легких, мочевыводящих путей, органов брюшной полости и кожи. Другой способ развития сепсиса — это хирургическая операция. Бактерии попадают в организм через место хирургического разреза. В некоторых случаях бактерии могут попасть в организм ребенка от матери во время беременности, родов и родов.
Симптомы сепсиса
Сепсис бывает трудно распознать у новорожденных и младенцев, поэтому важно знать признаки сепсиса и знать, на что следует обращать внимание.
Если у вашего ребенка есть какие-либо из следующих симптомов, вам следует сразу обратиться в отделение неотложной помощи или позвонить по телефону 999:
- Пятнистый, голубоватый или очень бледный
- Очень вялый или трудно разбудить
- Чрезмерно холодно на ощупь
- Очень быстро дышит
- Имеется сыпь, которая не исчезает при нажатии на нее
- Припадок или судороги
Другие симптомы, которые могут указывать на сепсис у младенцев и требующие срочной медицинской консультации, включают:
Ненормальная температура
- Температура ниже 36 ° C
- Температура выше 38 ° C у детей до 3 месяцев или выше 39 ° C у детей в возрасте 3–6 месяцев
- Любая высокая температура у ребенка, который ни к чему не интересуется.
Ненормальное дыхание
- Мне становится труднее дышать, чем обычно
- Кряхтение при дыхании
- Дыхание с явными паузами
Меньше влажных подгузников
Ненормальное кормление и питье
- Ребенок до 1 месяца, не заинтересованный в кормлении
- Не пьет более 8 часов (в бодрствующем состоянии)
- Зеленая, кровавая или черная рвота
Ненормальное состояние и активность
- Мягкое место на голове ребенка (родничок) выбухает
- Глаза запавшие
- Нельзя поощрять проявлять интерес к чему-либо
- Гибкость
- Слабость, нытье или постоянный плач у детей младшего возраста
- Ребенок не отвечает или очень раздражителен
- Скованность в шее у ребенка старшего возраста, особенно при попытке посмотреть вверх и вниз
.
