Боль внизу живота при беременности во втором триместре: Тянет живот при беременности почему и что предпринять
Какие боли бывают во время беременности, когда это нормально и что делать от боли при беременности в Тюмени | 72.ru
Все новости
Кого призовут и кого посадят? 15 вопросов и ответов о мобилизации
Как согреться этой осенью: гид по магазинам, в которых продают куртки, пуховики, шубы и дубленки за полцены
Осенний волосопад: чем поможет врач-трихолог
В Тюмени появится вторая объездная. Названы сроки строительства
Больше чем у половины больных ковидом — насморк. Как его отличить от простудного?
«Взрослым приходится искать способы быть интересными». Интервью с тюменской участницей «Учителя года»
Что такое военное положение: разбираемся, когда его вводят и кого это может коснуться
В Госдуме рассказали о том, введут ли в России всеобщую мобилизацию
В Ишиме насмерть сбили пешехода
«Это просто кошмар. Спать невозможно»: гневные мнения тюменцев о теплых батареях в жару
Срок за неявку по повестке в период мобилизации и другие новости вокруг спецоперации за 20 сентября
Тюменские власти четыре месяца не назначают директора важного департамента. Почему?
Почему?
Тюменский губернатор копал картошку в кроссовках элитного бренда. Их цена — половина вашей зарплаты
На тюменском вокзале на несколько часов перекроют перрон — зачем
Все обсуждают поправки в УК о мобилизации и военном положении. Соавтор законопроекта объяснил, что это значит
В Тюмени ради реновации снесут дома в центральной части города
«Буду теперь всё нюхать». Врачи исправили редкую патологию: 32-летний пациент впервые в жизни начал дышать носом
Шестеро погибших, более сорока раненых: вспоминаем трагедию в пермском университете. Ровно год назад в ПГНИУ пришел стрелок
Госдума приняла закон об уголовном наказании за неявку по повестке и дезертирство. Что это значит для всех нас
В Тюменской области пройдут сборы для резервистов и солдат в запасе: когда готовиться и как отказаться
Тюменская пенсионерка гоняет на BMW и Mercedes. Она вместе с мужем накопила 60 штрафов
Актер и режиссер Сергей Пускепалис погиб в ДТП
Уголовный кодекс дополнили понятиями «мобилизация» и «военное положение»
В Тюменской области растет детская заболеваемость
«Приедешь, а 20 стран не готовы с тобой играть». Андрей Кириленко — о спорте, санкциях и приговоре баскетболистке из США
Андрей Кириленко — о спорте, санкциях и приговоре баскетболистке из США
Госдума рассмотрит поправки, которые дополнят УК понятиями «мобилизация» и «военное положение»
В Тюмени горела крыша многоэтажки на Народной. Спустя год оштрафовали подрядчика
В Тюмени подтопило один из дворов. Из-за срочного ремонта две многоэтажки остались без воды
У тюменского губернатора появился новый заместитель
Объявят ли в Тюменской области всеобщую мобилизацию? Ответ военкома
Съедобный или нет? Тест для грибников — сможете ли вы определить ядовитый гриб или отправитесь в реанимацию
Отказаться или привиться? Допустят ли тюменцев до работы без вакцинации от ковида
В районе коттеджного поселка в Тюменской слободе развернется стройка. Что именно там появится?
В шоу Андрея Малахова снялась жена тюменского священника
«На сборы в школу потратили 70 тысяч»: как живет семья с семью детьми, которая не получает пособия от государства
В Тюменской области ищут учителей. Рассказываем, какие зарплаты им обещают
Рассказываем, какие зарплаты им обещают
Какая рыба самая полезная? Отвечают диетологи
«Долги раскидают на всех?» Разбираемся, что на самом деле изменилось в расчетах за коммунальные услуги
В Тюмени сутки могут наблюдаться перебои с водой. Карта отключений
Все новости
Татьяна Гордеева — акушер-гинеколог женского консультативно-диагностического отделения перинатального центра в Тюмени. Стаж работы — 6 лет. Врач ведет беременных с высоким перинатальным риском
Фото: Ирина Шарова / 72.RU, предоставлено Татьяной Гордеевой, Полина Авдошина (коллаж)
Поделиться
Этот материал был опубликован в 2020 году. Мы вспоминаем его в День акушера.
В очередном выпуске рубрики «Скрининг 72.RU», мы расскажем про боли у женщин во время беременности. Врач-гинеколог из тюменского перинатального центра Татьяна Гордеева объясняет, почему у беременных болит живот и что с этим делать. Текст носит поясняющий и рекомендательный характер для беременных тюменок.
Текст носит поясняющий и рекомендательный характер для беременных тюменок.
По словам Татьяны Гордеевой, боли внизу живота на любом сроке беременности должны заставить женщину обратить на это внимание. При этом гинеколог говорит, что кратковременные, нерегулярные и непостоянные боли, возникающие в покое, — нормальное явление. Это связано с ростом матки и растяжением связочного аппарата, которые проявляются в неприятных ощущениях. Постоянные и ноющие боли, имеющие схваткообразный характер, не проходящие длительное время и нарастающие по силе, — однозначно ненормальные.
— Определить характер боли у женщины сможет только врач при очном осмотре, — сказала Татьяна Гордеева.
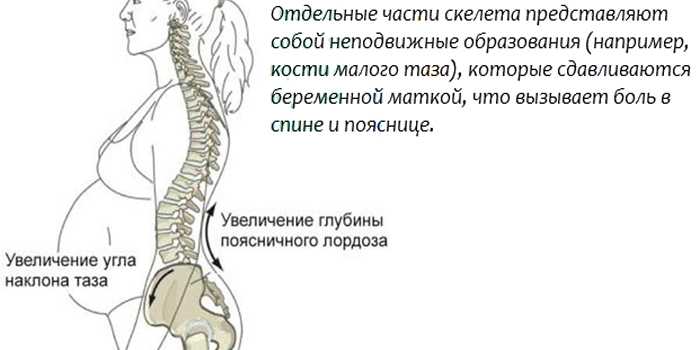
Причин, почему у женщины в положении может болеть живот, немало. Есть акушерские боли — это дискомфортные состояния внизу живота во время беременности. Неакушерские — те, которые вызваны другими причинами. Например, кишечная колика, аппендицит, боли при обструктивных заболеваниях почек. Сюда же можно отнести боли, вызванные заболеваниями опорно-двигательного аппарата: поясничный остеохондроз, протрузии (патологический процесс в позвоночнике), межпозвоночные грыжи и тому подобное.
Боли при беременности бывают у многих женщин. Чаще всего они выражаются именно в непостоянных и нерегулярных неприятных ощущениях. Такие ощущения могут возникнуть при быстрой ходьбе, резкой смене положения тела, при чиханье или кашле, в конце рабочего дня. Такие ощущения проходят после того, как женщина примет удобную позу, наденет удобную одежду и отдохнет в лежачем состоянии 15–20 минут.
При постоянных тянущих или схваткообразных болях внизу живота, которые не проходят даже в состоянии покоя, а также при появляющихся патологических выделениях из половых путей пациентке нужно обратиться к врачу. В таком случае женщине требуется консультация гинеколога, который назначит сохраняющую терапию.
В первую очередь беременная женщина должна обратиться к своему акушеру-гинекологу, который исключит или подтвердит угрожающий выкидыш и возможные ложные схватки. В любом случае врач назначит беременной сохраняющую терапию в амбулаторных условиях или в условиях стационара. При исключении акушерско-гинекологической патологии врач может направить пациентку к другому узкому специалисту.
— Специфической профилактики болей не существует. Рекомендуется вести спокойный образ жизни, нормированный режим труда и отдыха, избегать эмоционального перенапряжения, носить только удобную одежду и обувь, полноценно и правильно питаться, — посоветовала Татьяна Гордеева.
Фото: Полина Авдошина (инфографика)
Поделиться
Выкидыш — это самопроизвольное прерывание беременности до достижения плодом жизнеспособного срока. В России — это прерывание до 22 недель или при весе плода до 500 граммов. Как сохранить беременность и когда следует насторожиться при странных болях? Женщине нужно обратиться к врачу, когда она чувствует постоянную тянущую боль внизу живота.
— Это такая боль, которая не проходит в положение лёжа, сила боли всё время нарастает, боль приобретает характер спазмов. Но стоит отметить, что возникающая боль внизу живота во время беременности при смене положения тела, стрессе и физической нагрузке является дискомфортной, но лучше ее избегать и воздержаться от стрессов и труда, — пояснила Гордеева.
Беременная женщина с диагнозом «угрожающий самопроизвольный выкидыш» является нетрудоспособной. Лечение и сохранение беременности возможно как в стационаре, так и в амбулаторных условиях. При лечении женщине обеспечивают половой и физический покой. Также беременной назначают лекарства для сохранения плода.
Ранее мы публиковали материал о том, что положено женщинам бесплатно по полису ОМС. Сюда входят и визиты к узким медицинским специалистам, и сдача анализов, и прохождение УЗИ. На что могут рассчитывать беременные тюменки и как это можно получить — смотрите в нашем пошаговом материале для будущих мам.
В прошлом выпуске мы рассказывали вам про все родильные дома Тюмени. В этом обзорном материале мы вспомнили, что интересного есть в платных и бесплатных медицинских центрах, где женщины становятся мамами. Это мини-блоки про государственные роддома № 2 на Холодильной,№ 3 на Баумана, многофункциональный перинатальный центр, расположенный на Даудельной, и корпус на Энергетиков, частные медицинские центры «МироМед» и «Мать и дитя».
Если у вас есть вопросы или рассказы на тему родов или родильных домов, обязательно пишите нам на почту с пометкой «Родильный ликбез». Или же можете написать автору рубрики в социальной сети «ВКонтакте». Также с Марией Токмаковой можно связаться по телефону +7 922 261–00–52 (принимаются СМС, сообщения в Viber, WhatsApp, Telegram).
По теме
26 марта 2020, 07:00
Можно ли тюменкам выбрать кесарево и попросить у врачей эпидуралку? Ответы на важные вопросы о родах
12 декабря 2019, 07:00
Скоро стану мамой. Рассказываем, что могут бесплатно получить беременные тюменки
05 декабря 2019, 07:00
Выбираем, где рожать: обзор всех тюменских роддомов (отцам тоже полезно почитать)
Мария Токмакова
Журналист 72.ru
Беременность и родыВрачПеринатальный центр Тюмени
- ЛАЙК8
- СМЕХ0
- УДИВЛЕНИЕ3
- ГНЕВ0
- ПЕЧАЛЬ0
Увидели опечатку? Выделите фрагмент и нажмите Ctrl+Enter
КОММЕНТАРИИ5
Читать все комментарииДобавить комментарий
Новости СМИ2
Новости СМИ2
Болит копчик при беременности на ранних и поздних сроках: причины и лечение
Главная
Вики
Неврология
В жизни каждой женщины время ожидания появления на свет ребенка – одно из самых прекрасных и волнующих. Однако оно может быть омрачено приходом разных неприятных явлений и симптомов заболеваний. Так, нередко будущие мамы жалуются на то, что болит копчик при беременности. В одних случаях это явление совершенно нормальное, в других же – признак патологии. Поэтому не стоит медлить с посещением врача-невролога, ведь от своевременности выявления причин боли зависит здоровье женщины и малыша.
Однако оно может быть омрачено приходом разных неприятных явлений и симптомов заболеваний. Так, нередко будущие мамы жалуются на то, что болит копчик при беременности. В одних случаях это явление совершенно нормальное, в других же – признак патологии. Поэтому не стоит медлить с посещением врача-невролога, ведь от своевременности выявления причин боли зависит здоровье женщины и малыша.
Почему копчик болит при беременности
Проявлений болевого синдрома может быть множество, причем разных по длительности, интенсивности и другим характеристикам. Стоит рассмотреть основные причины, по которым возникают боли в нижней части спины при беременности.
Связанный с беременностью
Если при беременности болит копчик, это может быть абсолютно нормальным явлением. Дело в том, что уже на первых сроках организм будущей мамы вырабатывает гормон под названием релаксин, основной задачей которого является размягчение соединительной ткани в суставах и связках. Чем больше в крови этого гормона, тем сильнее назад будет отклоняться копчиковая кость, что и вызывает болезненные ощущения. Во втором триместре, в связи с увеличением в размерах матки, также увеличиваются крестцово-маточные связки, натягиваются тазовые кости, как и копчик. Этот процесс – своего рода защитный механизм для успешного вынашивания плода, но вместе с тем он способен вызывать очень неприятные ощущения. Если возникает угроза прерывания беременности, в копчике начинает сильно колоть и болеть; также болевой синдром распространяется на низ живота. На поздних сроках при беременности нередко также болит копчик. Это может быть обосновано тем, что голова ребенка давит на копчик, что и приводит к дискомфортным ощущениям. Женщина при этом нередко отмечает, что боль резко усиливается при смехе, чихании и любом мышечном напряжении.
Чем больше в крови этого гормона, тем сильнее назад будет отклоняться копчиковая кость, что и вызывает болезненные ощущения. Во втором триместре, в связи с увеличением в размерах матки, также увеличиваются крестцово-маточные связки, натягиваются тазовые кости, как и копчик. Этот процесс – своего рода защитный механизм для успешного вынашивания плода, но вместе с тем он способен вызывать очень неприятные ощущения. Если возникает угроза прерывания беременности, в копчике начинает сильно колоть и болеть; также болевой синдром распространяется на низ живота. На поздних сроках при беременности нередко также болит копчик. Это может быть обосновано тем, что голова ребенка давит на копчик, что и приводит к дискомфортным ощущениям. Женщина при этом нередко отмечает, что боль резко усиливается при смехе, чихании и любом мышечном напряжении.
Связанный с травмами
Любая травма копчиковой кости, которая была получена женщиной в тот или иной период ее жизни, может быть причиной того, почему при беременности болит копчик. Даже если в юности она ударилась копчиком о сидение качелей, старая травма может спровоцировать болевой синдром. Если же в анамнезе есть незалеченные переломы, вывихи, трещины, боль будет особенно интенсивной. Также может случиться, что копчик болит при беременности во втором триместре из-за патологических процессов в кишечнике, по гинекологической части и пр. К примеру, при наличии онкологии кишечника копчиковая кость начнет ныть уже в самом начале беременности. Другая проблема может заключаться в защемлении нерва или проблемах в работе нервной или мышечной системы. Более поздние сроки беременности нередко протекают тяжелее из-за воспаления седалищного нерва. В этом случае интенсивность болевого синдрома резко возрастает в ночное время и при застужении того или иного органа.
Даже если в юности она ударилась копчиком о сидение качелей, старая травма может спровоцировать болевой синдром. Если же в анамнезе есть незалеченные переломы, вывихи, трещины, боль будет особенно интенсивной. Также может случиться, что копчик болит при беременности во втором триместре из-за патологических процессов в кишечнике, по гинекологической части и пр. К примеру, при наличии онкологии кишечника копчиковая кость начнет ныть уже в самом начале беременности. Другая проблема может заключаться в защемлении нерва или проблемах в работе нервной или мышечной системы. Более поздние сроки беременности нередко протекают тяжелее из-за воспаления седалищного нерва. В этом случае интенсивность болевого синдрома резко возрастает в ночное время и при застужении того или иного органа.
Характер боли
Спровоцировавшие копчиковые боли причины оказывают большое влияние на характер неприятных ощущений. Каждая женщина, у которой болит копчик при беременности в первом, втором или третьем триместре, описывает ситуацию по-своему, и говорит, что боли:
- тянущие;
- острые;
- резкие;
- колющие;
- появляются приступами;
- постоянные
Часто во втором триместре беременности копчик болит ощутимее, когда женщина пытается наклониться, долго находится на ногах, сидит в неудобном положении и пр. У одних беременность протекает легко и без осложнений, у других же боли в копчике проявляются постоянно, причиняя очень сильный дискомфорт и приковывая к кровати. Иногда такие боли иррадиируют в кишечник, в низ живота, в органы малого таза, промежность и даже в ноги. Нередко будущие мамы жалуются доктору, что не могут нормально передвигаться из-за острых болей и вынуждены просить помощи у близких.
У одних беременность протекает легко и без осложнений, у других же боли в копчике проявляются постоянно, причиняя очень сильный дискомфорт и приковывая к кровати. Иногда такие боли иррадиируют в кишечник, в низ живота, в органы малого таза, промежность и даже в ноги. Нередко будущие мамы жалуются доктору, что не могут нормально передвигаться из-за острых болей и вынуждены просить помощи у близких.
Облегчение болевого синдрома
Часто врач не находит патологий, вызывающих боли копчика при беременности, – это означает, что отклонений от нормы не наблюдается. В целом можно сказать, что копчиковые боли при беременности в определенной мере считаются нормой, поэтому лучше всего прислушаться к рекомендациям врача и выполнять все озвученные им предписания для облегчения своего состояния. Эти рекомендации проверены временем и не одной женщиной.
Гимнастика
Лечебная физкультура, использование во время упражнений фитбола, специальные гимнастические упражнения и йога для будущих мамочек – великолепный способ облегчить состояние без вреда для здоровья, и своего собственного, и малыша. Если при беременности возникла боль в копчике, и доктор не обнаружил никаких патологий, стоит спросить у него, какие упражнения вам помогут снять болевой синдром, и начать регулярно заниматься. Такие упражнения, помимо всего прочего, укрепят мышцы, а также помогут женщине легко себя чувствовать даже на поздних сроках. В итоге вы избавитесь от болей в копчиковой области и будете полностью готовы к предстоящим родам.
Если при беременности возникла боль в копчике, и доктор не обнаружил никаких патологий, стоит спросить у него, какие упражнения вам помогут снять болевой синдром, и начать регулярно заниматься. Такие упражнения, помимо всего прочего, укрепят мышцы, а также помогут женщине легко себя чувствовать даже на поздних сроках. В итоге вы избавитесь от болей в копчиковой области и будете полностью готовы к предстоящим родам.
Иглоукалывание
В том случае если во время беременности болит копчик, не лишним будет посещать кабинет физиотерапевта или мануального терапевта. Эти специалисты знают, каким образом воздействовать на определенные точки тела беременной женщины, чтобы снять болевой синдром и облегчить состояние. Иглоукалывание является одним из самых действенных способов снятия болевых ощущений, единственное, что для посещения таких процедур нужно обязательно получить разрешение своего лечащего врача. Иначе попытка улучшить самочувствие может привести к существенному его ухудшению.
Профилактика
Как правило, большинство беременных женщин страдают от такого неприятного явления, как копчиковые боли. Тех, кто не столкнулся с этой неприятностью на протяжении всей беременности ни разу, единицы, остальным же рекомендуется выполнять некоторые действия, которые помогут улучшить состояние или не испытывать боль вовсе. Существуют специальные бандажи для беременных женщин, такой бандаж можно надевать уже по окончании первого триместра. Приспособление позволяет уменьшить нагрузку на опорно-двигательный аппарат будущей мамы. Кроме того, чтобы не думать о том, почему при беременности сильно болит копчик, не отмахивайтесь от решения проблем со стулом, если таковые имеются. Решить их означает избавить себя от неприятных проявлений сейчас и в будущем. Не носите обувь на каблуке. Ваша обувь должна быть удобной и не причинять дискомфорта, усиливая нагрузку на ноги и спину. Спите на ровной жесткой кровати, лучше всего – на ортопедическом матрасе. В этом случае ни в первом, ни во втором, ни в третьем триместре вам не придется думать о том, почему во время беременности болит копчик.
Запишитесь на диагностику или консультацию уже сегодня!
Записаться можно по телефону:
+7 (812) 901-03-03
Или оставьте заявку
ФИО
Номер телефона
Нажимая кнопку «Записаться на прием», я принимаю условия Политики обработки и обеспечения безопасности ПДн и даю согласие на обработку моих ПДн.
Наши медицинские центры
- 324449340054","name":"\u0426\u0435\u043d\u0442\u0440\u0430\u043b\u044c\u043d\u043e\u0435 \u043e\u0442\u0434\u0435\u043b\u0435\u043d\u0438\u0435<br> (\u041c\u0420\u0422 \u0438 \u041a\u0422)"}|{"coords_lat":"59.852427711551","coords_lng":"30.301380011107","name":"\u042e\u0436\u043d\u043e\u0435 \u043e\u0442\u0434\u0435\u043b\u0435\u043d\u0438\u0435<br> (\u041c\u0420\u0422 \u0438 \u041a\u0422)"}»>
Запись на прием
Фамилия пациента*
Некорректное имя
Имя*
Отчество
Контактный телефон*
E-mail*
Нажимая кнопку «Записаться на прием», я принимаю условия Политики обработки и обеспечения безопасности ПДн и даю согласие на обработку моих ПДн.
Запись и оплата повторного онлайн приёма
Фамилия пациента*
Некорректное имя
Имя*
Отчество*
Контактный телефон*
E-mail*
Нажимая кнопку «Отправить заявку», я принимаю условия Политики обработки и обеспечения безопасности ПДн и даю согласие на обработку моих ПДн.
О файлах cookie на этом веб-сайте
Мы используем cookie-файлы, IP-адреса и данные об устройствах для аналитики, чтобы Ваше посещение сайта было удобным и персонализированным. Вы можете отключить cookie-файлы в настройках вашего браузера. Продолжая пользоваться нашим сайтом, Вы даете согласие на обработку перечисленных данных и принимаете условия Политики обработки и обеспечения безопасности ПДн.
16 недель беременности – что происходит, развитие плода, ощущения, как выглядит живот
ЧТО ПРОИСХОДИТ
На 16-й неделе беременности длина плода достигнет 11 – 11,5 см, а вес — 80 г. В организме маленького человечка активно идут все процессы жизнедеятельности: усиленно работает сердечко, почки исправно выделяют мочу, продолжается развитие центральной нервной системы. К сроку 15 – 16 недель беременности состав крови плода уже оформился: она, как и должно быть, состоит из лимфоцитов, эритроцитов и моноцитов. В ней присутствует фетальный (или «плодный») гемоглобин: он нужен для лучшего снабжения кислородом клеток, и у новорожденного его доля составляет около 80 – 85% от общего количества. Однако уже на этом сроке появляется и «взрослый» гемоглобин — в течение полугода после рождения ребенка он заменит собой фетальный.
Однако уже на этом сроке появляется и «взрослый» гемоглобин — в течение полугода после рождения ребенка он заменит собой фетальный.
К 16-й неделе беременности мышцы малыша уже достаточно окрепли, он научился ровно держать головку и поворачивать ее из стороны в сторону, двигать пальчиками ручек и ножек. Ваш кроха очень активен: он улыбается, хмурит бровки, зевает, глотает, плюет, сосет пальчик и даже пытается поиграть с тем, что найдет рядом: хватает пупочный канатик, трогает свои ручки и ножки. А если в мамином животе не один малыш, детки общаются друг с другом.
ВАШЕ САМОЧУВСТВИЕ
На 15 – 16-й неделе беременности матка растет и растягивает мышцы и связки внизу живота, из-за чего вы можете почувствовать незначительные болезненные ощущения. Сейчас матка настолько увеличилась, что уже прощупывается: для этого опорожните мочевой пузырь, лягте на спину и расслабьтесь. Теперь попробуйте кончиками пальцев аккуратно обследовать область посередине живота чуть выше тазовой кости. Выступающая зона — это и есть ваш будущий ребенок. Если ничего не получилось и вы не нащупали матку, попросите врача научить вас делать это правильно.
Выступающая зона — это и есть ваш будущий ребенок. Если ничего не получилось и вы не нащупали матку, попросите врача научить вас делать это правильно.
На 16-й неделе беременности из-за сдавливания кишечника могут появиться проблемы с походами в туалет «по-большому». Если бы речь шла только о дискомфорте, было бы не так страшно, но длительные запоры способны повысить риск выкидыша. Поэтому нужно обязательно пересмотреть свой рацион и включить в него продукты, обладающие послабляющим действием. Для профилактики проблем с перистальтикой на 15 – 16-й неделе беременности желательно ежедневно выполнять несложные физические упражнения и прогуливаться на свежем воздухе, неплохо также посещать бассейн.
Ваша грудь продолжает увеличиваться, ареолы становятся еще больше и темнее. Гормональный всплеск закончился, и у вас усилился аппетит. Однако надо стараться не переедать и постоянно контролировать массу тела. В норме недельная прибавка в весе варьируется от 300 до 500 г.
А еще на этапе 15 – 16 недель беременности у вас может на 1 – 2 градуса повыситься температура. Не стоит волноваться: организм «перегревается» из-за интенсивной работы, а с помощью усиленного потоотделения и ощущения жара тело само себя охлаждает. Также может увеличиться количество влагалищных выделений. Повышенная секреция — своеобразная подготовка половых путей к родам.
В целом 16-я неделя беременности — период, когда эмоциональное состояние женщины нормализуется и к ней возвращается энергия. Появляется жажда бурной деятельности: хочется затеять ремонт, масштабный шопинг или даже переезд. Но будущая мама должна быть осторожной — не поднимать тяжести и не переутомляться, потому что это может негативно сказаться на здоровье ее малыша.
ФАКТОРЫ РИСКА
Если беременность развивается без патологий и осложнений, на этом сроке не должно быть каких-то особенных неприятных ощущений. При длительных физических нагрузках у вас могут появиться боли в пояснице или ногах, но ни в коем случае не внизу живота.
На 16-й неделе беременности возрастает риск развития железодефицитной анемии. Это связано с увеличением объема циркулирующей крови и снижением в ней количества эритроцитов. Для восполнения нехватки железа гинеколог может назначить прием препаратов, содержащих этот элемент. Также в крови будущей мамы, когда срок достиг 16 недель беременности, нередко обнаруживается недостаток кальция и магния, что чревато появлением судорог в ногах (чаще всего по ночам). В этой ситуации помогут специальные препараты магния, а для восполнения суточной потребности в кальции достаточно каждый день съедать немного творога и выпивать стакан кефира или молока.
Выделения на сроке 16 недель беременности белые или желтоватые, практически не пахнут. Когда же они вызывают зуд, имеют резкий запах и приобрели зеленый цвет, это могут быть симптомы развития генитальной инфекции, которую обязательно нужно лечить. А если выделения становятся коричневыми, розовыми или красными, это повод для серьезного беспокойства. В сочетании со схваткообразными болями, чувством натянутости в пояснице и «окаменевшего» живота они могут быть признаком гипертонуса матки. Примите лежачее положение и сразу же вызовите скорую помощь.
В сочетании со схваткообразными болями, чувством натянутости в пояснице и «окаменевшего» живота они могут быть признаком гипертонуса матки. Примите лежачее положение и сразу же вызовите скорую помощь.
МЕДИЦИНСКОЕ НАБЛЮДЕНИЕ
На 16-й неделе беременности, помимо общего анализа крови и мочи, вам, возможно, придется сдать кровь на коагулограмму (чтобы определить ее свертываемость), на свободный эстриол, АФП и ХГЧ. При таких болезнях, как синдром Дауна, черепно-мозговая грыжа и анэнцефалия, уровень содержания этих веществ будет отклоняться от нормы.
Обычно УЗИ на сроке 16 недель беременности не делается, но, если его назначили, будущая мама сможет наблюдать на мониторе не только движения своего малыша, но и его мимику. На этот раз с помощью обычного ультразвукового аппарата можно определить и пол ребенка, если конечно, ваш кроха повернется нужной стороной.
В некоторых случаях на 16-й неделе беременности назначается амниоцентез. Для этого исследования делается прокол амниотической оболочки и с помощью иглы извлекается небольшое количество околоплодной жидкости. Диагностический тест позволяет с практически абсолютной достоверностью определить, есть ли у плода та или иная патология. При данном исследовании можно выявить несколько сотен генетических дефектов. Но эта процедура небезопасна: по статистике, в одном случае из тысячи происходит инфицирование, а риск выкидыша в результате амниоцентеза равняется примерно 0,5 – 1%. Поэтому без крайней необходимости пункцию амниотической оболочки на 15 – 16-й неделе беременности лучше не делать.
Для этого исследования делается прокол амниотической оболочки и с помощью иглы извлекается небольшое количество околоплодной жидкости. Диагностический тест позволяет с практически абсолютной достоверностью определить, есть ли у плода та или иная патология. При данном исследовании можно выявить несколько сотен генетических дефектов. Но эта процедура небезопасна: по статистике, в одном случае из тысячи происходит инфицирование, а риск выкидыша в результате амниоцентеза равняется примерно 0,5 – 1%. Поэтому без крайней необходимости пункцию амниотической оболочки на 15 – 16-й неделе беременности лучше не делать.
РЕКОМЕНДАЦИИ
- Для 16-й недели беременности рекомендации остаются прежними. Сейчас для вас важно следить за прибавкой в весе. И чтобы избежать ожирения, необходимо исключить из рациона «быстрые» углеводы (сдобу, пирожные, шоколад, конфеты). Лишние килограммы могут привести к осложнениям и негативно отразиться на процессе родов. Когда у вас уже 16-я неделя беременности, питайтесь правильно: не отказывайтесь от завтрака, в качестве перекусов выбирайте орехи, фрукты, галеты, натуральные йогурты без сахара.
 А на ночь можно выпить травяной чай с медом или стакан кефира;
А на ночь можно выпить травяной чай с медом или стакан кефира; - Некоторых беременных женщин интересует вопрос, можно ли посещать баню или сауну на сроке 15 – 16 недель беременности. Не стоит этого делать: как и горячая ванна или душ, банные процедуры могут навредить ребенку, ведь, если температура вашего тела повысится даже на несколько минут, организму малыша будет причинен большой ущерб.
Беременность и роды
Беременность: 4 месяца
Питание ребенка
Польза витаминов и минералов
Наводим порядок в наших знаниях о том, какие витамины и минералы и в каком количестве необходимы для здоровья ребенка, и в каких продуктах они содержатся.
Беременность и роды
Спорт во время беременности
Чем полезен спорт в период ожидания малыша и какой спорт выбрать?
Беременность и роды
Работа во время беременности
Как работать во время беременности? Какие льготы и гарантии имеет будущая мама?
Беременность и роды
Секс во время беременности
Можно ли заниматься сексом во время беременности, что нужно учитывать, какие позы выбрать?
Беременность и роды
Анализы и обследования во время беременности
Беременность и роды
Питаемся правильно во время беременности
Как создать здоровый рацион для беременной женщины, какие витамины должны присутствовать в диете, сколько жидкости следует выпивать, каким напиткам отдать предпочтение, а каких лучше избегать, какие продукты считаются вредными для беременных и как держать вес под контролем, оставаясь в хорошем настроении.
Многоводие при беременности — Медицинский портал про здоровье
Многоводие при беременности – состояние, для которого характерно увеличение количества околоплодных вод в амнионе. Патология проявляется на разных сроках эмбриогенеза, сопровождается ухудшением общего самочувствия, флюктуацией, отечностью и выраженным токсикозом. Диагностировать многоводие при беременности удается на основании данных объективного осмотра и УЗИ. Лечение патологии предполагает госпитализацию в акушерское отделение, где назначаются антибиотики, препараты, улучшающие кровоток в плаценте, витамины. С учетом тяжести состояния пациентки может применяться выжидательная тактика или экстренное родоразрешение.
Общие сведения
Многоводие при беременности – акушерская аномалия, сопровождающаяся постепенным или стремительным отклонением уровня ОПВ от нормальных показателей в сторону увеличения. Другое название данного патологического состояния – полигидрамнион. В норме объем ОПВ зависит от срока гестации: в 10 недель – 30 мл, спустя 21 сутки – 100 мл, на 18 неделе – 400 мл, ближе к родам – 800-1500 мл. Многоводие диагностируется примерно у 1% пациенток на разных этапах гестации, чаще всего патология встречается во 2-3 триместре. Опасность многоводия при беременности заключается в провоцировании множественных негативных последствий для женщины и ребенка. В 36% от всех случаев данное состояние становится причиной выраженного токсикоза на любом этапе эмбриогенеза и способствует значительному ухудшению состояния пациентки.
В норме объем ОПВ зависит от срока гестации: в 10 недель – 30 мл, спустя 21 сутки – 100 мл, на 18 неделе – 400 мл, ближе к родам – 800-1500 мл. Многоводие диагностируется примерно у 1% пациенток на разных этапах гестации, чаще всего патология встречается во 2-3 триместре. Опасность многоводия при беременности заключается в провоцировании множественных негативных последствий для женщины и ребенка. В 36% от всех случаев данное состояние становится причиной выраженного токсикоза на любом этапе эмбриогенеза и способствует значительному ухудшению состояния пациентки.
Треть случаев многоводия при беременности заканчивается самопроизвольными прерываниями. Плодные оболочки не выдерживают повышенного давления ОПВ и повреждаются, что сопровождается гибелью плода. Многоводие при беременности чревато неправильным расположением плода в матке из-за наличия большого пространства для его движений. Такое нарушение проявляется примерно в 6-7% случаев. Опасность многоводия при беременности состоит еще и в том, что в каждом втором случае провоцирует развитие послеродовых кровотечений, преждевременного излития амниотической жидкости, отслойки плаценты.
Причины многоводия при беременности
Патогенез многоводия при беременности может заключаться в двух противоположных механизмах: нарушении секреторной активности ворсинок плодных оболочек и патологическом увеличении объема ОПВ вследствие расстройства всасывания. В норме поглощение амниотической жидкости осуществляется через легкие и кишечник малыша, а также непосредственно самой амниотической оболочкой. Многоводие при беременности также может развиться в случае нарушения глотательной активности плода. При этом выделяется нормальный объем ОПВ, но воды не успевают пройти цикл поглощения (в норме околоплодные воды обновляются каждые 3 часа, а ребенок за сутки заглатывает до 4 л).
Окончательно выяснить причины многоводия при беременности не удалось до сих пор. Медики считают, что риск развития акушерской патологии значительно увеличивается при наличии у женщины нарушений обменных процессов, в частности, сахарного диабета. Многоводие при беременности часто возникает вследствие заболеваний почек, сердечно-сосудистой системы. Вероятность полигидрамниона увеличивается на фоне резус-конфликта. Еще одна распространенная причина многоводия при беременности – инфекции, причем, в данном случае присутствует угроза внутриутробного заражения плода. Наибольшую опасность представляют возбудители краснухи и герпеса, токсоплазмы и цитомегаловирус.
Вероятность полигидрамниона увеличивается на фоне резус-конфликта. Еще одна распространенная причина многоводия при беременности – инфекции, причем, в данном случае присутствует угроза внутриутробного заражения плода. Наибольшую опасность представляют возбудители краснухи и герпеса, токсоплазмы и цитомегаловирус.
Многоводие при беременности может быть спровоцировано нарушениями в развитии плода. По статистике, акушерская аномалия чаще диагностируется, если присутствуют отклонения, связанные с хромосомными мутациями. Многоводие при беременности нередко возникает при наличии пороков развития почек, кишечника, легких, ЦНС, сердца. В группу риска по формированию этой патологии относятся женщины, которые после зачатия перенесли вирусные и бактериальные инфекции, включая грипп, ОРВИ. Определенную роль в развитии многоводия при беременности играет воздействие негативных факторов: курение, употребление наркотиков и алкоголя, работа на вредных предприятиях, недостаточное поступление питательных элементов.
Классификация и симптомы многоводия при беременности
В зависимости от скорости увеличения объема амниотической жидкости в акушерстве выделяют два вида данного состояния:
- Хроническое многоводие при беременности – наиболее благоприятный вариант течения патологии, при котором существует высокая вероятность доносить плод до предполагаемой даты родов. В данном случае многоводие при беременности развивается постепенно, сопровождается незначительными клиническими проявлениями и хорошо поддается консервативному лечению.
- Острое многоводие при беременности – тяжелая форма, характеризующаяся стремительным увеличением объема ОПВ (всего за несколько часов). Чаще такая патология развивается на 16-18 неделе гестации, приводит к тяжелому состоянию матери и малыша. Данная форма становится причиной самопроизвольного аборта на поздних сроках, тяжелых врожденных аномалий, мертворождения и провоцирует серьезные осложнения со стороны пациентки.
Выраженность многоводия при беременности определяется количеством амниотической жидкости: легкое – объем ОПВ до 3 л, средней тяжести – от 3 до 5 л, тяжелое – свыше 5 л.
Симптомы многоводия при беременности
Многоводие при беременности может проявляться по-разному, клиническая картина зависит от выраженности и скорости прогрессирования патологии. Наиболее характерным признаком акушерской аномалии является поздний токсикоз, сопровождающийся не только интенсивными приступами тошноты, но и сильной рвотой. У женщины, страдающей многоводием при беременности, наблюдается отечность передней брюшной стенки, возможно также скопление жидкости в подкожной жировой клетчатке нижних конечностей. Практически у каждой пациентки отмечается флюктуация – «хлюпанье» амниотической жидкости, усиливающееся при перемещении.
Многоводие при беременности всегда сопровождается значительным ухудшением общего состояния женщины. Из-за давления дна матки на диафрагму отмечается одышка, иногда нарушается работа сердца, выявляется тахикардия. При многоводии беременную беспокоит боль в животе, пояснице и паховой области, повышенная утомляемость. На фоне сильного перерастяжения тканей на передней брюшной стенке появляются множественные грубые растяжки. Со стороны плода многоводие при беременности обычно сопровождается признаками гипоксии, возможно также тазовое предлежание и обвитие пуповиной в силу достаточного пространства для двигательной активности.
Со стороны плода многоводие при беременности обычно сопровождается признаками гипоксии, возможно также тазовое предлежание и обвитие пуповиной в силу достаточного пространства для двигательной активности.
Диагностика многоводия при беременности
Заподозрить многоводие при беременности акушер-гинеколог может уже на основании объективного осмотра и жалоб пациентки. Помимо ухудшения общего состояния женщины характерным признаком является увеличение стояния дна матки, не соответствующее сроку гестации. Также о многоводии при беременности свидетельствует значительное увеличение окружности живота, показатели порой превышают 100-120 см. При пальпации может определяться патологическое положение плода в маточной полости – косое, поперечное или тазовое. При подозрении на многоводие при беременности женщине назначается лабораторная диагностика: общие анализы крови и мочи, мазок из половых путей на микрофлору с целью обнаружения инфекций.
Если многоводие при беременности вызвано резус-конфликтом, показано исследование на определение количества антител. Диагноз окончательно устанавливается после проведения УЗИ. В ходе процедуры удается измерить количество ОПВ, а также оценить функциональность плаценты и самочувствие плода. В редких случаях осуществляется амниоцентез. Многоводие при беременности требует тщательного наблюдения за малышом. С этой целью проводятся КТГ и маточно-плацентарная допплерография, позволяющие оценить степень гипоксии, работу сердца, двигательную активность, уровень кровотока в сосудах пуповины и определиться с дальнейшей врачебной тактикой.
Диагноз окончательно устанавливается после проведения УЗИ. В ходе процедуры удается измерить количество ОПВ, а также оценить функциональность плаценты и самочувствие плода. В редких случаях осуществляется амниоцентез. Многоводие при беременности требует тщательного наблюдения за малышом. С этой целью проводятся КТГ и маточно-плацентарная допплерография, позволяющие оценить степень гипоксии, работу сердца, двигательную активность, уровень кровотока в сосудах пуповины и определиться с дальнейшей врачебной тактикой.
Лечение многоводия при беременности
Многоводие при беременности требует госпитализации в акушерский стационар и тщательного наблюдения за состоянием женщины и плода. Назначается полный покой, важно исключить стрессовые факторы и физические нагрузки. Медикаментозное лечение многоводия при беременности зависит от причины возникновения данного состояния. Обязательно осуществляется терапия основного заболевания, которое способствовало развитию патологического увеличения объема ОПВ. Если этиология многоводия при беременности не установлена, применяется классическая схема – антибактериальная терапия с целью предупреждения занесения внутриутробной инфекции.
Если этиология многоводия при беременности не установлена, применяется классическая схема – антибактериальная терапия с целью предупреждения занесения внутриутробной инфекции.
Консервативное лечение многоводия при беременности также предполагает использование препаратов для улучшения маточно-плацентарного кровотока, витаминных комплексов, мочегонных лекарственных средств. В случае острого многоводия при беременности и значительного ухудшения состояния пациентки, сопряженного с угрозой для ее жизни, в зависимости от срока эмбриогенеза показано прерывание или преждевременное родоразрешение путем кесарева сечения. Если консервативный подход дает положительную динамику, ведение беременности продолжают до 37-38 недель.
Родоразрешение в случае многоводия при беременности проводится с помощью планового кесарева сечения. Важно предупредить самопроизвольное вскрытие плодного пузыря. Из-за большого объема амниотической жидкости ее стремительное излитие может привести к выпадению мелких частей плода, а также слабости родовой деятельности. Если принято решение об осуществлении естественных родов на фоне многоводия при беременности, требуется проведение амниотомии. Это дополнительно стимулирует схватки.
Если принято решение об осуществлении естественных родов на фоне многоводия при беременности, требуется проведение амниотомии. Это дополнительно стимулирует схватки.
Прогноз и профилактика многоводия при беременности
В целом прогноз при многоводии при беременности благоприятный. Ранняя диагностика и лечение дают возможность пролонгировать вынашивание до предполагаемой даты родов и сохранить здоровье малыша. Однако такое состояние нередко осложняется родовыми и послеродовыми кровотечениями, внутриутробной гипоксией, преждевременной отслойкой плаценты. Острое многоводие при беременности в большинстве случаев приводит к гибели плода. Для профилактики развития акушерской аномалии следует планировать зачатие, своевременно лечить очаги инфекции и являться на консультацию к акушеру-гинекологу. Предупреждение маловодия при беременности также заключается в умеренных физических нагрузках и правильном питании. Женщина в период вынашивания должна избегать стрессов и вредных привычек, много находиться на свежем воздухе.
Маловодие при беременности – аномалия, сопровождающаяся уменьшением объема околоплодных вод (ОПВ), которая может диагностироваться на разных сроках эмбриогенеза. Как правило, заболевание протекает бессимптомно, лишь при значительном снижении количества амниотической жидкости женщина может чувствовать дискомфорт при шевелении малыша. Со стороны ребенка маловодие при беременности проявляется задержкой внутриутробного развития. Диагностика патологии осуществляется путем объективного осмотра и УЗИ. Лечение предполагает госпитализацию, медикаментозную терапию, при неэффективности – родоразрешение с помощью кесарева сечения.
Общие сведения
Маловодие при беременности, или олигогидрамнион – серьезная акушерская патология, для которой характерно отклонение количества амниотической жидкости в меньшую сторону. Такое состояние представляет угрозу для малыша, так как становится причиной задержки внутриутробного развития и может спровоцировать множественные врожденные аномалии: косолапость, искривление позвоночника, деформацию костных тканей. Маловодие при беременности диагностируется сравнительно нечасто – примерно у 4% пациенток. ОПВ играют важную роль в формировании и росте плода, они обогащены минералами и питательными компонентами, способствуют расширению пространства матки и предупреждают давление ее стенок на малыша.
Маловодие при беременности диагностируется сравнительно нечасто – примерно у 4% пациенток. ОПВ играют важную роль в формировании и росте плода, они обогащены минералами и питательными компонентами, способствуют расширению пространства матки и предупреждают давление ее стенок на малыша.
Что касается сроков, то маловодие при беременности может проявиться на любом этапе эмбрионального развития. Однако, согласно статистике, наиболее часто такой диагноз в акушерстве устанавливается в третьем триместре – ближе к 37-38 неделе гестации, что обусловлено старением плаценты и снижением ее функциональной активности. Нередко маловодие при беременности становится причиной преждевременных родов. В единичных случаях данное состояние может возникать в первом триместре, в подобной ситуации присутствует высокая угроза самопроизвольного аборта.
Причины маловодия при беременности
Причины маловодия при беременности обычно обусловлены аномальным развитием ворсинок водной оболочки или нарушением их способности к продуцированию достаточного количества амниотической жидкости. В последнем случае пусковым фактором маловодия может стать проникновение инфекции, обменные заболевания, врожденные пороки плода. Патогенез маловодия при беременности специалисты нередко связывают с недостаточной способностью хориона к выработке ОПВ, которую могут спровоцировать различные негативные обстоятельства, влияющие на организм будущей матери.
В последнем случае пусковым фактором маловодия может стать проникновение инфекции, обменные заболевания, врожденные пороки плода. Патогенез маловодия при беременности специалисты нередко связывают с недостаточной способностью хориона к выработке ОПВ, которую могут спровоцировать различные негативные обстоятельства, влияющие на организм будущей матери.
Наиболее частая причина маловодия при беременности – врожденные пороки развития плода. В большинстве случаев патология диагностируется после 20 недели эмбриогенеза, сочетается с аномалиями развития почек и лицевого черепа. Вызвать маловодие при беременности способны внутриутробные инфекции, проникшие к плодным оболочкам из половых органов женщины. Опасность представляют также другие вирусные и бактериальные патологии, в частности, перенесенные после зачатия грипп, ОРВИ. Возбудитель, циркулирующий в крови матери, свободно проникает по венам пуповины к хориону и провоцирует нарушение продукции ОПВ.
Достаточно распространенная причина маловодия при беременности – нарушение обменных процессов в организме пациентки.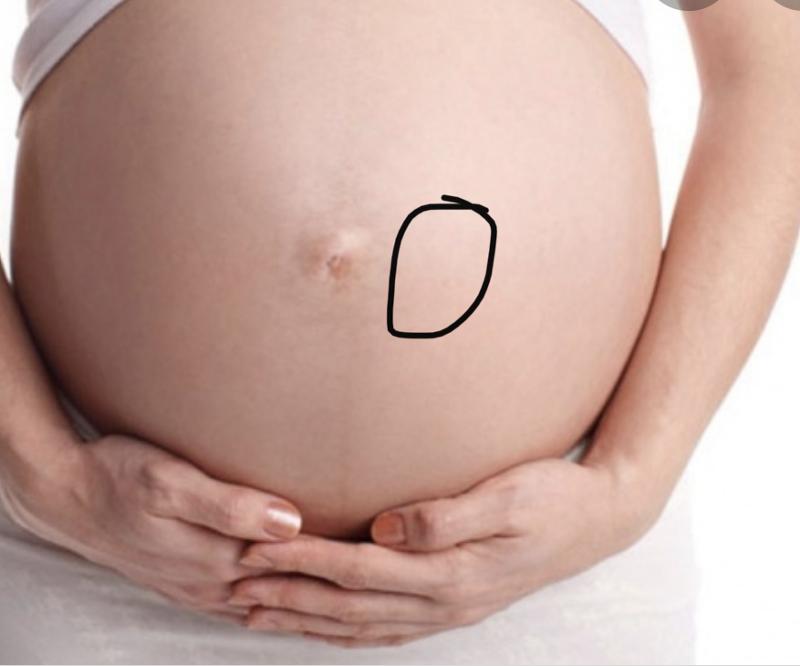 Именно поэтому женщины с сахарным диабетом и ожирением попадают в группу риска. В этом случае маловодие при беременности наблюдается уже в первом триместре. Спровоцировать данное состояние могут и сопутствующие заболевания внутренних органов – патологии мочевыводящих путей, сердечно-сосудистой системы, почек. Риск развития маловодия при беременности увеличивается при многоплодии. В большинстве случаев он обусловлен повышенной потребностью малышей в питательных компонентах.
Именно поэтому женщины с сахарным диабетом и ожирением попадают в группу риска. В этом случае маловодие при беременности наблюдается уже в первом триместре. Спровоцировать данное состояние могут и сопутствующие заболевания внутренних органов – патологии мочевыводящих путей, сердечно-сосудистой системы, почек. Риск развития маловодия при беременности увеличивается при многоплодии. В большинстве случаев он обусловлен повышенной потребностью малышей в питательных компонентах.
Маловодие при беременности может возникнуть и при патологии плаценты, в частности, если присутствует нарушение кровотока, неравномерное поступление крови к ее отдельным частям. Риск увеличивается при аномальном прикреплении, в случае преждевременной отслойки плаценты или ее старения, при пороках развития плаценты. В группу риска по возникновению маловодия при беременности попадают женщины, склонные к употреблению алкоголя, никотина, психотропных веществ. Опасность присутствует и при работе на вредных производствах.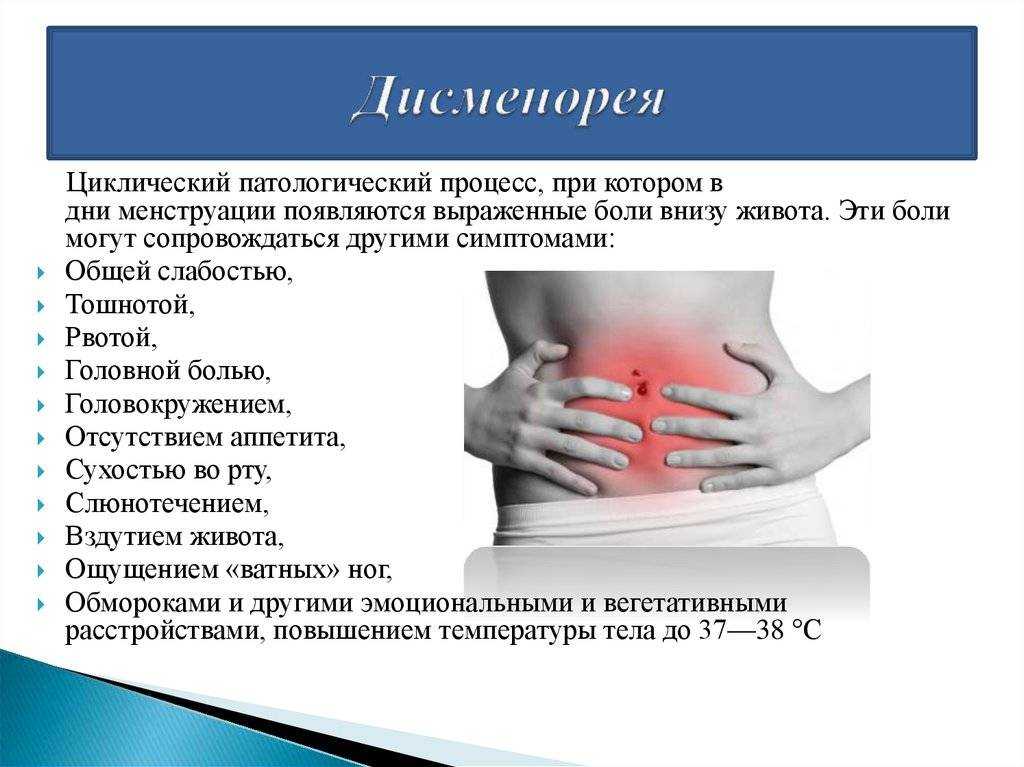 Поэтому с целью уменьшения вероятности формирования олигогидрамниона следует избегать воздействия данных факторов на организм.
Поэтому с целью уменьшения вероятности формирования олигогидрамниона следует избегать воздействия данных факторов на организм.
Классификация и симптомы маловодия при беременности
Данная патология в зависимости от срока гестации может быть двух видов:
- Раннее маловодие при беременности – диагностируется до 20 недель, чаще обусловлено несостоятельностью плодных оболочек.
- Позднее маловодие при беременности – проявляется во 2-3 триместре, развивается преимущественно на фоне других заболеваний и осложнений, связанных с прикреплением и функционированием плаценты.
Клиника маловодия при беременности определяется степенью снижения уровня ОПВ. В случае незначительного уменьшения (в пределах 400-700 мл) говорят об умеренной выраженности патологии. Такое маловодие при беременности проявляется лишь на УЗИ, какие-либо объективные симптомы отсутствуют. Если дефицит амниотической жидкости составляет более 700 мл, ставится диагноз «выраженное маловодие». У пациенток наблюдается тошнота, рвота, головокружение, нередко присутствует сухость слизистых оболочек. Характерным признаком также является боль при двигательной активности плода.
У пациенток наблюдается тошнота, рвота, головокружение, нередко присутствует сухость слизистых оболочек. Характерным признаком также является боль при двигательной активности плода.
Диагностика маловодия при беременности
Диагноз маловодие при беременности устанавливается на основании данных, полученных в результате опроса пациентки и объективного осмотра, проведенного акушером-гинекологом. Также назначается ряд лабораторных тестов и инструментальных исследований. Заподозрить маловодие при беременности можно при плановом осмотре женщины. Характерными признаками недостаточного объема ОПВ будут несоответствие окружности живота и высоты стояния дна матки срокам гестации с отклонением в меньшую сторону. При этом важно тщательно собрать анамнез и установить вероятную причину данного состояния, так как от нее зависит последующая тактика лечения.
Чтобы исключить инфекционный фактор в формировании маловодия при беременности, назначаются лабораторные исследования мочи, крови. Показан забор мазков из половых путей с целью определения патогенной микрофлоры и исключения или подтверждения подозрения на ее занесение к плоду. Окончательно подтвердить маловодие при беременности удается с помощью УЗИ. В ходе обследования специалист точно устанавливает объем ОПВ, оценивает состояние плаценты и ребенка, выявляет врожденные аномалии, которые могли способствовать развитию данного патологического состояния. Также маловодие при беременности предполагает проведение КТГ для определения самочувствия ребенка.
Показан забор мазков из половых путей с целью определения патогенной микрофлоры и исключения или подтверждения подозрения на ее занесение к плоду. Окончательно подтвердить маловодие при беременности удается с помощью УЗИ. В ходе обследования специалист точно устанавливает объем ОПВ, оценивает состояние плаценты и ребенка, выявляет врожденные аномалии, которые могли способствовать развитию данного патологического состояния. Также маловодие при беременности предполагает проведение КТГ для определения самочувствия ребенка.
Лечение маловодия при беременности
Медицинская помощь в случае маловодия при беременности зависит от формы патологического состояния, а также самочувствия пациентки и плода. При умеренном течении во втором триместре гестации и при отсутствии симптоматики применяется выжидательная тактика. В данной ситуации лечение маловодия при беременности осуществляется амбулаторно. Госпитализация показана при выраженной форме олигогидрамниона, если дополнительно присутствует гипертонус матки, а также, если акушерская патология диагностирована на 34 неделе гестации или позже. Наличие хотя бы одного из этих критериев является поводом для помещения будущей матери в отделение и пребывания в условиях клиники до появления малыша на свет.
Наличие хотя бы одного из этих критериев является поводом для помещения будущей матери в отделение и пребывания в условиях клиники до появления малыша на свет.
Лечение маловодия при беременности независимо от его формы начинается с правильной организации образа жизни. Важно обеспечить пациентке постельный режим, оградить ее от стрессов, переутомления, физической активности и домашней работы, исключить влияние негативных факторов на организм. Медикаментозная помощь при подтверждении маловодия при беременности предполагает назначение лекарственных препаратов, улучшающих маточно-плацентарный кровоток. Обязательно используются средства для нормализации функций плаценты, витаминные комплексы. Если маловодие при беременности сопровождается гипертонусом матки, показано употребление токолитиков.
Маловодие при беременности предполагает воздействие на причинный фактор. Если таковым является инфекция, назначаются антибактериальные или противовирусные средства с учетом чувствительности возбудителя. Дополнительно проводится лечение сопутствующих заболеваний, способных спровоцировать недостаточную секрецию амниотической жидкости. При маловодии при беременности необходим тщательный контроль со стороны акушера-гинеколога за состоянием матери и плода. Все усилия направляются на продолжение ведения беременности до предполагаемой даты родов и полноценное созревание малыша.
Дополнительно проводится лечение сопутствующих заболеваний, способных спровоцировать недостаточную секрецию амниотической жидкости. При маловодии при беременности необходим тщательный контроль со стороны акушера-гинеколога за состоянием матери и плода. Все усилия направляются на продолжение ведения беременности до предполагаемой даты родов и полноценное созревание малыша.
Если консервативное лечение маловодия при беременности не дает положительной динамики, уровень ОПВ продолжает снижаться, а состояние плода стремительно ухудшается, показано преждевременное родоразрешение вне зависимости от срока эмбриогенеза. Из-за высокой вероятности появления осложнений в процессе родов преимущество отдается кесареву сечению. Нередко маловодие при беременности становится причиной первичной слабости родовой деятельности, а также внутриутробной гипоксии плода. Если консервативная терапия дает положительные результаты, плановое кесарево сечение осуществляют по достижении 38 недель гестации.
Прогноз и профилактика маловодия при беременности
Своевременное выявление и лечение маловодия при беременности позволяет доносить плод до 37-38 недель гестации и родить здорового малыша. Наиболее неблагоприятный прогноз наблюдается в случае возникновения акушерской патологии во 2-3 триместре в сочетании с задержкой внутриутробного развития плода. В такой ситуации возможна гибель ребенка или его значительное отставание в росте и функциональная незрелость. Чтобы избежать развития маловодия при беременности, женщина еще до зачатия должна пройти полное обследование и лечение сопутствующих заболеваний внутренних органов. После оплодотворения профилактика олигогидрамниона предполагает своевременную постановку на учет к гинекологу, сдачу всех необходимых анализов. Для предупреждения развития маловодия при беременности следует исключить стрессы, физические нагрузки, влияние негативных факторов на организм будущей матери и плода. Обязательно нужно обеспечить рациональное питание, богатое витаминизированной пищей.
Наиболее неблагоприятный прогноз наблюдается в случае возникновения акушерской патологии во 2-3 триместре в сочетании с задержкой внутриутробного развития плода. В такой ситуации возможна гибель ребенка или его значительное отставание в росте и функциональная незрелость. Чтобы избежать развития маловодия при беременности, женщина еще до зачатия должна пройти полное обследование и лечение сопутствующих заболеваний внутренних органов. После оплодотворения профилактика олигогидрамниона предполагает своевременную постановку на учет к гинекологу, сдачу всех необходимых анализов. Для предупреждения развития маловодия при беременности следует исключить стрессы, физические нагрузки, влияние негативных факторов на организм будущей матери и плода. Обязательно нужно обеспечить рациональное питание, богатое витаминизированной пищей.
Многоводие при беременности считается одной из патологий гестации. Развивается в разные периоды, характеризуется нарушением самочувствия будущей мамы. Своевременное обнаружение отклонения и лечение позволяют продлить вынашивание и сохранить здоровье ребенка.
Что такое многоводие
Это ситуация, когда количество жидкости в амниотической полости превышает 1,5 литра. Частота патологии составляет около 1,2% от общего количества родов. Многоводие при беременности чаще встречается во II–III триместре.
Околоплодная жидкость имеет большое значение для формирования и роста плода:
- обеспечивает свободу движений и перемещения малыша;
- предохраняет пуповину от сдавливания;
- охраняет от толчков и шума извне;
- поддерживает стабильную температуру;
- участвует в процессе питания ребенка;
- выводит экскреты метаболизма;
- способствует формированию иммунитета и гормонального баланса.
Амниотическая жидкость давит на шейку матки, способствуя ее раскрытию. Излитие передних вод в процессе родов облегчает продвижение ребенка. Так как воды стерильны, они омывают и обеззараживают родовые пути.
Почему развивается
Околоплодные воды (ОПВ) включают в себя альвеолярную жидкость и мочу плода. Они постоянно движутся и обновляются каждые 3 часа. В сутки ребенок заглатывает около 4 литров. Если количество образовавшейся жидкости превышает ее расход, формируется многоводие.
Они постоянно движутся и обновляются каждые 3 часа. В сутки ребенок заглатывает около 4 литров. Если количество образовавшейся жидкости превышает ее расход, формируется многоводие.
Основные причины – инфицирование околоплодных вод, что чаще связано с заболеванием матери. Это могут быть ОРВИ, воспаления мочеполовой системы, а также инфекции, передающиеся половым путем.
Опасность появления патологии возрастает в следующих ситуациях:
- сахарный диабет у беременной;
- заболевания сердца и сосудов;
- конфликт по группе и резус-фактору;
- крупный плод.
Нередко при многоплодной беременности патология наблюдается у одного ребенка, тогда как другой испытывает маловодие. Более 60% случаев приходится на невыясненную этиологию.
Виды и степени тяжести
Многоводие проявляется в виде острой или хронической формы. В зависимости от того, сколько образовалось жидкости, есть три степени патологии:
- До 3000 мл.
- От 3000 до 5000 мл.
- Свыше 50000 мл.
Острая патология чаще встречается на сроке до 20 недель. Характеризуется стремительным началом, болями, резко увеличивается размер живота. Количество ОПВ нарастает по часам. Матка находится в тонусе, передняя брюшная стенка отечная. Нарушается дыхание беременной, а сердцебиение плода плохо прослушивается.
Хронический процесс развивается постепенно, чаще на поздних сроках. Клинические признаки слабо выражены. Так как женщина свыкается с определенным дискомфортом своего положения, некоторые симптомы остаются без внимания. Поэтому распознать многоводие без специального обследования сложно.
Диагностика состояния
Обычно симптоматика проявляется, когда объем жидкости превышает 3 литра. Поэтому первую степень доктор может выявить при общем осмотре и на основании данных инструментального обследования. С помощью УЗИ рассчитывают индекс амниотической жидкости, результат выражается в миллиметрах.
Изменения ИАЖ по неделям: норма и референсные значения:
Если, например, на 20 неделе в анализе цифры индекса немного превышают верхнюю границу, это означает, что у женщины развивается относительное или умеренное многоводие. Такое состояние не опасно для плода. Регулярный контроль позволяет вовремя обнаружить осложнения.
Такое состояние не опасно для плода. Регулярный контроль позволяет вовремя обнаружить осложнения.
Чем грозит многоводие
Многоводие может быть опасным для беременной и ребенка. В начале срока это частая рвоты, угроза самопроизвольного аборта. Возникает плацентарная недостаточность. Ребенок страдает от нехватки кислорода и питания, задерживается его развитие.
В поздний период гестации возможно возникновение следующих осложнений:
- токсикоз;
- неправильное предлежание младенца;
- аномалии развития нервной системы, органов ЖКТ;
- раннее отслаивание плаценты, кровотечение, гибель ребенка;
- угроза инфицирования плода;
- преждевременные роды.
Патология, возникшая перед родами, опасна ранним отхождением вод. Возникает риск выпадения петли пуповины и ее передавливания ручкой или ножкой. Нарушение кровообращения грозит ребенку асфиксией. Дальнейшие последствия – это отставание в психофизическом развитии, слабый иммунитет, склонность к простудам.
Для роженицы после излития вод возможно прекращение родовой деятельности, отсутствие схваток. Роды затяжные, появляется необходимость в срочном оперативном вмешательстве. Длительный и сложный послеродовой период с кровотечением и воспалительными заболеваниями.
Симптомы при многоводии
Будущая мама должна внимательно относиться к любым изменениям в своем состоянии. Есть ряд признаков, которые являются поводом для посещения женской консультации:
- повышенная утомляемость;
- систематическая тяжесть в лобковой области;
- учащенное дыхание и пульс;
- постоянные отеки на ногах;
- окружность живота по пупку превышает 120 см;
- широкие, красно-фиолетовые растяжки на животе;
- усиление флюктуации при движении.
Женщина страдает от приступов рвоты. Испытывая недостаток кислорода, малыш проявляет активность, а избыток свободного места повышает риск обвития пуповиной. При осмотре доктор может обнаружить, что положение дна матки не соответствует периоду беременности.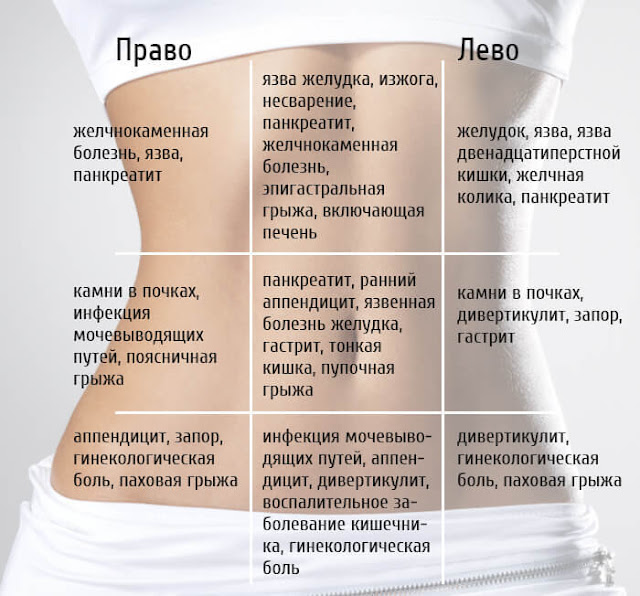
Особенности терапии
В зависимости от степени тяжести как острая, так и хроническая форма многоводия при беременности требует пребывания в стационаре или регулярного посещения консультации. Предварительно женщина сдает анализы и проходит ряд инструментальных исследований для выяснения причин патологии.
Проводится постоянный контроль артериального давления, отеков и массы тела. Раз в неделю выполняют УЗИ и допплерографию. Если женщина находится в больнице, ежедневно проверяют ЧСС плода и тонус матки. В особом случае прибегают к амниоцентезу – выводят некоторое количество ОПВ.
Обычно лечение проводят по универсальной схеме:
- препараты для улучшения кровообращения;
- лекарства, содержащие соли калия и магния;
- мочегонные средства;
- витаминные комплексы.
Если есть резус конфликт, понадобится иммуноглобулин. При наличии внутриутробной инфекции лечение проводят антибиотиками.
Будущей маме следует соблюдать диету. Меню должно быть разнообразным и сбалансированным, содержать достаточное количество микроэлементов и витаминов. Следует ограничить количество соли и специй, крепкие бульоны, маринованные продукты.
Следует ограничить количество соли и специй, крепкие бульоны, маринованные продукты.
Важно знать, многоводие не лечится народными методами!
Профилактика
Чтобы не пришлось столкнуться с подобной патологией, нужно перед планированием зачатия пройти обследование и пролечить хронические заболевания. Важно вовремя встать на учет, не пропускать плановые посещения, выполнять все рекомендации доктора. Для предупреждения многоводия нужно вести здоровый образ жизни, который включает отсутствие стрессов, правильное питание, полноценный сон, прогулки на свежем воздухе. Во время вынашивания не допускать вредных привычек, снизить физические нагрузки. Патология, обнаруженная на начальном этапе, быстро и эффективно устраняется. Беременность будет в радость, роды пройдут легко, малыш появится на свет вовремя и будет здоровым.
Почему тянет живот на ранних сроках беременности? Такой вопрос часто волнует будущих мам, а временами приводит к панике. Когда неприятные ощущения патология, а когда норма?
Беременность – это особое время для матери и ее ребенка. Ведь связь между ними неразрывна, и каждое негативное влияние или стресс сказывается на них обоих.
Ведь связь между ними неразрывна, и каждое негативное влияние или стресс сказывается на них обоих.
Возможные причины возникновения болей
Каждая женщина мечтает о том, чтобы беременность протекала легко и не вызывала никаких поводов для тревоги. Однако, очень частая жалоба среди беременных – это боли внизу живота тянущего или ноющего характера.
Жалобы настолько распространены, что необходимо четко понимать, когда тянущие ощущения при беременности относятся к патологическим и требуют немедленного врачебного вмешательства, а когда являются вполне физиологическими и требуют лишь соблюдения общих рекомендаций.
Конечно, боли внизу живота могут появиться в любом сроке беременности, однако, наиболее часто женщины отмечают их появление на ранних сроках беременности.
Болезненные ощущения в животе при беременности бывают самые разнообразные как по субъективным ощущениям, так и по своей локализации, по интенсивности возникновения. Боли могут появляться как в покое, так и после какой-либо физической нагрузки. Неприятные ощущения могут проявляться в одном месте, либо иррадиировать в другие области.
Неприятные ощущения могут проявляться в одном месте, либо иррадиировать в другие области.
Неприятных ощущений внизу живота редко удается избежать во время беременности. Данные ощущения могут возникать не только при патологии. Во время беременности матка увеличивается в размерах, происходит натяжение ее связок и мышц. Кроме того, происходит смещение органов малого таза. Все это ведет к появлению тянущих или ноющих ощущений в животе. Все эти явления – проявления физиологических изменений, которые происходят с женщиной во время беременности.
Конечно, данное состояние опаски не вызывает и не требует никаких вмешательств со стороны врача. Однако, не всегда тянущие боли внизу живота являются физиологическим процессом. Бывает, что это свидетельствует о том, что беременность протекает с патологией и требует медицинской корректировки.
Именно поэтому при появлении тянущих или ноющих болей внизу живота необходимо обратиться к акушер-гинекологу, чтобы точно установить причину возникновения болей.
Никогда не занимайтесь самолечением. Помните, что вы ответственны не только за себя, но и за маленького человечка, которого носите под своим сердцем.
Боли в животе во время беременности могут быть:
- «акушерские»;
- «неакушерские».
Боли, связанные с беременностью, могут быть связаны с развитием:
- физиологических изменений во время беременности;
- угрожающего выкидыша;
- замершей беременности;
- внематочной беременности.
Боли, не связанные с беременностью, могут возникать при:
- воспалительных процессах;
- патологии пищеварительной системы;
- хирургических заболеваниях;
- заболеваниях других органов или систем.
Боли внизу живота при беременности как вариант нормы
Не все боли внизу живота при беременности являются проявлением патологии. Иногда они могут встречаться и при нормальном течение беременности.
Как физиологический процесс боли внизу живота могут возникать при следующих ситуациях:
- признак наступившей беременности;
- смещение органов малого таза растущей маткой;
- растяжение связок и мышц, связанных с ростом матки.

Боли в животе – признак беременности
Узнать, что вы беременны, в настоящее время большого труда не составляет, потому что существуют тесты на беременность. Кроме того, свидетельством наступления беременности может служить задержка менструации.
Все это хорошо в том случае, когда менструации являются регулярными, а задержка их составляет не менее 14 дней. В этом случае тест на беременность может оказаться положительным. Однако, не стоит забывать, что не все тесты являются высокоточными, поэтому он может показать две заветные полоски гораздо позже, чем хотелось бы.
Поэтому необходимо пристальное внимание уделить ощущениям своего организма, ведь о наступлении беременности он сигнализирует задолго до проявления задержки менструации.
Если вы предполагаете, что наступление беременности возможно, то прислушайтесь внимательно к своему организму: он может послать вам сигнал в виде тянущих болей внизу живота. При этом боли будут отличаться по своей интенсивности: одна женщина скажет, что боли носят нестерпимый характер, другая их вообще не заметит. Каждая женщина индивидуальна.
Каждая женщина индивидуальна.
Если каждым менструациям предшествуют неприятные болезненные ощущения внизу живота или пояснице, можно не понять, что в очередной раз они связаны с наступившей беременностью.
Болевые ощущения внизу живота при наступлении беременности могут быть связаны с процессом имплантации. Для этого необходимо вспомнить процесс оплодотворения яйцеклетки сперматозоидом. После их слияния в маточных трубах, оплодотворенная яйцеклетка попадает под действием движения ресничек в фаллопиевых трубах в матку. Маточный эндометрий представляет собой рыхлую массу, куда имплантируется оплодотворенная яйцеклетка.
Процесс имплантации представляет собой внедрение оплодотворенной яйцеклетки в эндометрий матки. В это время происходит нарушение целостности эндометрия, что может сопровождаться неприятными ощущениями внизу живота. Кроме того, иногда из половых путей могут появиться незначительные мажущие темно-кровянистые выделения, которые могут восприниматься как начало очередной менструации.
Угрожающий выкидыш
Достаточно частой причиной, когда возникают боли внизу живота, является угрожающий выкидыш. Данное состояние индивидуально и зависит не от физических нагрузок или полного покоя, а от состояния женщины и его будущего ребенка.
Среди причин, которые могут вызвать выкидыш, могут быть:
- тяжелая физическая нагрузка;
- половой контакт;
- нарушения питания плодного яйца;
- генетические нарушения и другие причины.
Конечно, это не является свидетельством того, что при полном покое выкидыш не произойдет. Выкидыш может произойти и из-за генных аномалий, и из-за стрессов. Ни одна женщина не застрахована от угрозы потери беременности.
Именно поэтому так необходимо внимание и чуткое отношение к состоянию своего организма, который всячески будет посылать сигналы, что беременность протекает не так, как хочется.
Угрожающий выкидыш сопровождается:
- ноющими или тянущими болями внизу живота;
- ноющими или тянущими болями в пояснице или крестце.

- кровянистыми выделениями из половых путей.
Если у вас появились болезненные ощущения внизу живота, необходимо обратиться к врачу, так как угрожающий выкидыш при неоказании медицинской помощи может превратиться в начавший аборт, лечение которого гораздо сложнее, а то и вовсе бесполезно.
Бригаду скорой помощи необходимо вызывать в том случае, если:
- боли внизу живота усиливаются;
- боли начинают иррадиировать в другие области;
- болезненные ощущения долго не проходят;
- появились кровянистые выделения из половых путей.
Усиление боли
Если тянущие боли внизу живота слабые, не усиливаются и не отдают в другие области, то до женской консультации в дневное время суток можно прийти самостоятельно. Это не будет грозить серьезными осложнениями вашего состояния.
Если же болезненные ощущения становятся более интенсивными, не проходят в покое, не стоит заниматься самолечением, принимать препараты без назначения врача.
На живот ничего класть нельзя. И горячее, и холодное прикладывание может способствовать началу выкидыша. Кроме того, при угрозе аборта данная манипуляция не уберет болезненных ощущений.
Локализованная боль
При возникновении угрожающего выкидыша боль тянущего или ноющего характера беспокоит беременную внизу живота.
Если же боли имеют четкую локализацию в определенном месте, чаще всего справа или слева, то необходима обязательная консультация специалиста, так как возможно развитие внематочной беременности или хирургической патологии, например, аппендицита.
Кровянистые выделения из половых путей
Если к тянущим болезненным ощущениям внизу живота присоединились кровянистые выделения из половых путей, необходима срочная медицинская помощь. Данное явление может свидетельствовать о начавшемся выкидыше.
Выделения при этом могут быть скудными мажущими или обильными, темными или яркими. В любом случае без консультации акушер-гинеколога не обойтись.
Встречаются ситуации, когда болевые ощущения отсутствуют, а кровянистые выделения из половых путей имеются. Этот случай также требует консультации специалиста.
Этот случай также требует консультации специалиста.
Любые кровянистые выделения из половых путей могут быть свидетельством начавшегося выкидыша. Только своевременно начатое лечение может способствовать сохранению и пролонгированию беременности.
В некоторых случаях появление кровянистых выделений из половых путей может быть проявлением замершей беременности, которая требует немедленного медицинского вмешательства.
Замершая беременность
Не всегда оплодотворенная яйцеклетка развивается правильно. В некоторых случаях происходит прекращение ее деления и гибель. Чаще всего возникает замершая беременность из-за каких-либо мутаций. При этом женщина не подозревает, что беременность замерла.
Однако, погибшее плодное яйцо начинает отторгаться самостоятельно. При этом возникают тянущие боли внизу живота, к которым вскоре присоединяются кровянистые выделения из половых путей.
При установке диагноза замершей беременности может быть показано выскабливание полости матки. Возможно и консервативное ведение, но это может определить только специалист после консультации.
Возможно и консервативное ведение, но это может определить только специалист после консультации.
Внематочная беременность
Внематочная беременность чаще всего протекает по типу трубной беременности, когда оплодотворенная яйцеклетка не добирается до матки, и процесс имплантации происходит в маточной трубе. При этом развитие плодного яйца может продолжаться длительное время без каких-либо проявлений, вплоть до 12 недель беременности. Однако, чаще всего такая беременность прерывается на 6 – 8 неделе.
Плодное яйцо развивается и растет, что вызывает появление болезненных ощущений в правом или левом боку внизу живота. Боли односторонние, носят навязчивый характер, имеют тенденцию к усилению.
Кроме болей внизу живота появляются кровянистые выделения из половых путей, а боли начинают иррадиировать в ногу со стороны появления болей. Могут возникать неприятные ощущения давления на прямую кишку. Медицинское оперативное вмешательство – единственный способ сохранить жизнь женщине. Сохранение беременности при этом невозможно.
Сохранение беременности при этом невозможно.
«Неакушерские» причины возникновения болей внизу живота
Воспалительные процессы
Среди «неакушерских» причин, из-за которых возникают тянущие боли внизу живота, наиболее часто встречаются воспалительные процессы органов малого таза. Если раньше считалось, что воспаления у беременных быть не может, то сейчас доказано, что снижение иммунитета беременной пробуждает все патологические процессы в ее организме.
Боли при воспалительных процессах органов малого таза отличаются по своей интенсивности. При этом возникают они внизу живота и чаще всего носят тянущий или ноющий характер.
Патология пищеварительной системы
Очень часто тянущие боли внизу живота могут возникать у беременной из-за проблем с пищеварительным трактом. Во время беременности происходит снижение сократительной способности кишечника. Кроме того, происходят значительные сдвиги в гормональном фоне женщины. Поэтому очень часто беременность сопровождается запорами и вздутием живота. Для нормализации пищеварения рекомендовано изменение режима питания и возможен прием мягких слабительных средств.
Для нормализации пищеварения рекомендовано изменение режима питания и возможен прием мягких слабительных средств.
Хирургическая патология
Из хирургической патологии, которая может сопровождаться тянущими болями внизу живота во время беременности, наиболее часто встречается острый аппендицит.
На ранних сроках беременности обязательна дифференцировка акушерско-гинекологических заболеваний с аппендицитом, так как он имеет схожие симптомы. Появляются боли внизу живота, которые чаще всего возникают в области пупка или желудка, а затем спускаются в правую подвздошную область. Присоединяется тошнота, рвота, повышается температура. Единственный метод лечения – операция. При этом беременность сохраняется.
Заболевания других органов или систем
Кроме акушерских и хирургических причин, которые могут вызывать появление тянущих болей внизу живота на ранних сроках беременности, в патологический процесс могут вовлекаться и другие системы организма. Наиболее часто отмечается поражение мочеполового тракта.
Цистит
Цистит из-за анатомических особенностей женщины может возникать в любое время и в любом состоянии, поэтому беременные женщины также подвержены ему, как и небеременные.
Мочевой пузырь, расположенный в нижней трети живота, может давать ложные симптомы угрожающего выкидыша.
Цистит кроме тянущих или ноющих болей внизу живота, сопровождается болями при мочеиспускании, резями в конце акта мочеиспускания. Кроме того, при цистите, моча может окрашиваться кровью, и сложно отличить это от кровянистых выделений при выкидыше.
В любом случае необходима консультация акушер-гинеколога, сдача общего анализа мочи, а затем консультация уролога и лечение инфекции. Любая инфекция способна негативно сказаться на состоянии плода, поэтому своевременно начатое лечение – залог нормального развития вашего ребенка.
Запись на прием к врачу-гинекологу
Для уточнения подробностей, пройдите консультацию квалифицированного специалиста в клинике «Семейная».
Единый контактный центр
Чтобы уточнить цены на прием врача-гинеколога или другие вопросы пройдите по ссылке ниже:
Какие боли бывают во время беременности, когда это нормально и что делать от боли при беременности — советы акушера-гинеколога | ufa1.
 ru
ru
1
Как определить, какие боли у беременных — правильные?
Раньше любые виды боли, на которые жаловались беременные женщины, воспринимались как патология. Сейчас же с появлением новых исследований представления об особенностях течения беременности меняются, и сегодня в работе мы используем утвержденные Минздравом России клинические рекомендации «Нормальная беременность», формируемые на основании мирового медицинского опыта. В них указано, что не каждая боль у будущей мамы требует госпитализации. Мы обычно разделяем боли на несколько подвидов в зависимости от их локализации, но чаще всего возникают у беременной женщины именно боли в животе. На них остановимся подробнее.
Поделиться
2
При каких симптомах нужно срочно в больницу?
- Боли приобретают тянущий характер (как перед менструацией), возникают с периодичностью каждые 15 минут и чаще, длятся 15–20 секунд и ослабевают. Это может быть признаком угрозы прерывания беременности и начала преждевременных родов.
 Особенно опасно, если такие боли сопровождаются кровянистыми выделениями из половых путей любой интенсивности.
Особенно опасно, если такие боли сопровождаются кровянистыми выделениями из половых путей любой интенсивности.
- Острые боли, которые не проходят даже после того, как женщина заняла свободное положение лежа, и которые вызывают ухудшение ее общего состояния: головокружение, резкую слабость, холодный пот, обморочное состояние. Это также может свидетельствовать о серьезных осложнениях беременности.
- Частый пульс и низкое давление в сочетании с болями в области матки могут свидетельствовать о развитии акушерских осложнений, таких как отслойка плаценты или внематочная беременность (если беременность на малом сроке и нет ясности, где располагается плодное яйцо).
- Женщинам, у которых есть рубец на матке после операции кесарева сечения или удаления миоматозных узлов, очень важно следить за своим состоянием, потому что любые постоянные неприятные ощущения внизу живота — распирающие и усиливающиеся при движении плода — требуют осмотра и выполнения УЗИ на предмет состоятельности рубца, чтобы не допустить осложнений, таких, например, как разрыв матки.

- Беременная женщина обязательно должна обращать внимание на боли, которые возникают в эпигастрии (верхняя часть живота). Не всегда это симптом заболевания желудка, печени или поджелудочной железы, как часто считают сами пациентки и даже врачи. На поздних сроках беременности такие боли могут свидетельствовать о развитии тяжелого осложнения — преэклампсии.
- Периодические головные боли. Есть тенденция, что будущие мамы очень часто терпят головные боли, не жалуются на них, но и это может быть предвестником тяжелых акушерских осложнений. Очень важно чтобы женщины обращались к врачам и при таких симптомах, особенно если они сочетаются с отеками, с повышенным артериальным давлением, с повышенным уровнем белка в моче. Терпеть головную боль нельзя.
- Следует особо отметить повышение артериального давления у беременных женщин (свыше 140/90 мм рт. ст.). Даже если женщина имеет гипертоническую болезнь, к которой она привыкла до беременности, не чувствует при подъемах давления ухудшения самочувствия, плод и сосуды плаценты рассчитаны на давление не более 140/90 мм рт.
 ст. Всё, что больше данного уровня, вызывает спазм сосудов, нарушение питания плода, риск отслойки плаценты и других кровоизлияний, включая кровоизлияния в мозг у самой пациентки.
ст. Всё, что больше данного уровня, вызывает спазм сосудов, нарушение питания плода, риск отслойки плаценты и других кровоизлияний, включая кровоизлияния в мозг у самой пациентки.
Важно! В любых случаях, когда женщина прилегла, отдохнула, но боль в животе не прошла или она очень сильная, постоянная и чрезмерная и вызывает нарушения состояния, требуется быстрое реагирование, вызов скорой или обращение за медицинской помощью. Если вовремя не оказать помощь матери и ребенку, исход может быть очень неблагоприятным. Беременной женщине нельзя отказываться от рекомендованной врачами госпитализации! Всё это делается только в интересах матери и ребенка.
Поделиться
3
Какие боли можно перетерпеть?
- Редкие боли внизу живота, тянущие или неопределенного характера, не чаще 2–3 раз в день. Следует напомнить, что матка, которая у небеременной женщины размером меньше кулака, у будущей матери значительно увеличивается в размерах, и по мере роста раздвигает соседние органы, чтобы занять свою позицию.
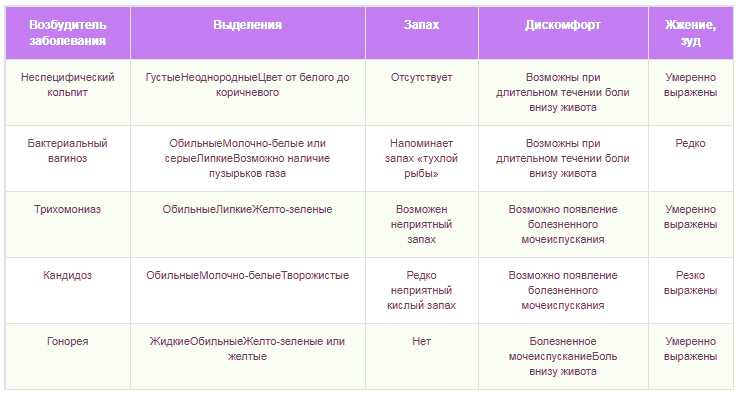 Это механическое сдавливание растущей маткой других органов может давать неприятные болезненные ощущения. Также последствиями этого могут быть частое мочеиспускание и дискомфорт при мочеиспускании на ранних сроках беременности (до 14 недель, когда матка находится в малом тазу) и в более поздние сроки, когда головка плода опускается и прижимается к тазу матери.
Это механическое сдавливание растущей маткой других органов может давать неприятные болезненные ощущения. Также последствиями этого могут быть частое мочеиспускание и дискомфорт при мочеиспускании на ранних сроках беременности (до 14 недель, когда матка находится в малом тазу) и в более поздние сроки, когда головка плода опускается и прижимается к тазу матери.
- Женщину могут периодически беспокоить спазмы и боли в области кишечника, особенно при запорах, которые характерны для беременности. Но все эти нечастые функциональные боли допустимы и не требуют медицинского вмешательства.
- Не считаются опасными боли в поясничном-крестцовом отделе позвоночника, если они не носят периодический схваткообразный характер (потянуло — заболело — отпустило) каждые 15 минут и чаще. По статистике, боль в спине во время беременности встречается у 35–60% женщин. Среди женщин с болью в спине у 47–60% боль впервые возникает на 5–7-м месяце беременности. Самой частой причиной возникновения боли в спине во время беременности является увеличение нагрузки на позвоночник в связи с увеличением живота и смещением центра тяжести, а также расслабление связок под влиянием релаксина.
 Как правило, такие боли проходят в положении лежа, отдыхе или ношении бандажа.
Как правило, такие боли проходят в положении лежа, отдыхе или ношении бандажа.
Поделиться
4
Как можно самостоятельно облегчить боль, не требующую срочной медицинской помощи?
- Самый главный совет: дать беременной женщине возможность прилечь и отдохнуть, особенно если болевые ощущения связаны с усталостью или перенапряжением.
- Если болит спина, поможет легкий массаж в области поясницы, его может сделать беременной женщине супруг или кого-то из близких. Согревающие процедуры и мази при этом использовать не следует. Важен режим физической активности, включающий смену нагрузок и отдыха, плавание, физические упражнения.
- При разных видах допустимой боли может помочь легкий успокоительный спазмолитический травяной чай, он разрешается беременным. Это ромашка, валериана, пустырник, мята, мелисса и другие. Фиточай для беременных помогает также справиться с функциональными нарушениями желудочно-кишечного тракта и ранним токсикозом (тошнотой и рвотой).

- Беременным мы не запрещаем ни ванну, ни плавание, если женщине это приятно и доставляет удовольствие, то это допустимо. Но горячую ванну принимать мы не советуем: можно переборщить с температурой воды, что может усилить кровообращение и вызвать осложнения в течении беременности. Разрешается принять легкий теплый душ.
Поделиться
5
Что делать, если боль не проходит?
Если у беременной женщины наблюдается ухудшение общего состояния, то мы рекомендуем обратиться за медицинской помощью и обследоваться. За это ведь никто ругать не будет! Если общее состояние тяжелое, начались схватки, отошли околоплодные воды, появилось кровотечение, беспокоит сильная головная боль, вызывайте скорую помощь. В других случаях можно обратиться к своему или дежурному врачу женской консультации, в которой вы наблюдаетесь. Бывает, женщины самостоятельно обращаются в приемный покой родильного дома — мы никому не отказываем в осмотре и обследовании. Например, каждой обратившейся к нам с болями беременной женщине мы в нашем Республиканском клиническом перинатальном центре выполняем УЗИ, кардиотокографию (исследуем сердцебиение плода), полностью осматриваем пациентку, оцениваем ситуацию и уже после полного обследования при выявленной патологии сопровождаем в стационар либо, если осложнений нет, направляем домой для амбулаторного наблюдения.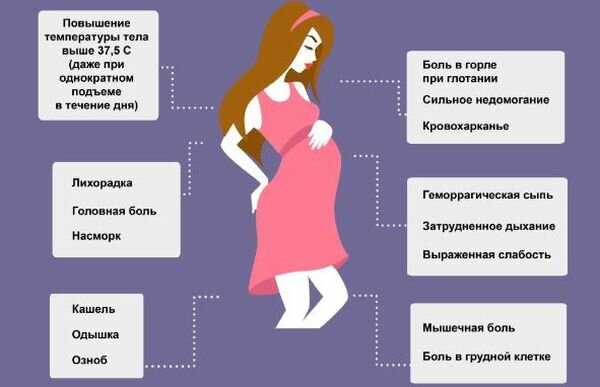 И тогда женщины с уверенностью, что у них всё хорошо, уходят. Точно так же работают и другие учреждения родовспоможения. И, естественно, это правильно — убедиться, что всё хорошо с малышом, если были беспокойства и боли. Многие будущие мамочки опасаются, что «меня в больницу всё равно положат вне зависимости от того, есть проблемы со здоровьем или нет». Эта позиция в корне неправильная! Мы сегодня уходим от излишней госпитализации и предлагаем беременной женщине стационарное лечение, только если для этого будут серьезные основания после полного обследования.
И тогда женщины с уверенностью, что у них всё хорошо, уходят. Точно так же работают и другие учреждения родовспоможения. И, естественно, это правильно — убедиться, что всё хорошо с малышом, если были беспокойства и боли. Многие будущие мамочки опасаются, что «меня в больницу всё равно положат вне зависимости от того, есть проблемы со здоровьем или нет». Эта позиция в корне неправильная! Мы сегодня уходим от излишней госпитализации и предлагаем беременной женщине стационарное лечение, только если для этого будут серьезные основания после полного обследования.
Поделиться
6
Я не хочу ехать в больницу, а врач настаивает. Как поступить?
Но в то же время у службы родовспоможения есть и другая серьезная проблема: беременные женщины зачастую скрывают свои осложнения, боли и тем самым переступают порог тяжелого осложнения. А затем категорически отказываются от оказания медицинской помощи, и их супруги и родственники их в этом поддерживают. Если на госпитализации настаивает врач, родные должны освободить будущую маму от всех проблем и дел, дать ей спокойно лечь в больницу, а мужьям не стоит убеждать свою супругу, что ей медицинская помощь не нужна! Мы постоянно сталкиваемся с такой проблемой, и уговаривать приходится не только обеспокоенных будущих мам, но и всех их родных. В экстренных ситуациях, когда счет идет на минуты, такие длительные уговоры просто недопустимы!
В экстренных ситуациях, когда счет идет на минуты, такие длительные уговоры просто недопустимы!
Если беременная женщина плохо себя чувствует вне зависимости от того, в чем это выражается, или вы видите, что она близка к потере сознания, у нее сильная головная боль, подергивание мышц, острые боли в животе, появились какие-либо выделения, не нужно заниматься интернет-диагностикой или помогать беременной женщине подручными средствами! Это повод, чтобы максимально быстро направить беременную женщину в стационар, вызвав скорую помощь.
Поделиться
7
Что делать, если началось кровотечение?
Одно из самых опасных осложнений, которое может возникнуть у беременной женщины, — это кровотечение. В этом случае женщину обязательно нужно положить на горизонтальную поверхность и сразу же вызывать скорую помощь. Ни в коем случае не выжидаем, «пока само пройдет»!
- Вплоть до приезда скорой помощи женщина обязательно должна оставаться в горизонтальном положении — не на спине, а на боку, потому что на спине нарушается кровообращение в матке.
 Ходить ей ни в коем случае нельзя.
Ходить ей ни в коем случае нельзя.
- Нежелательно самостоятельно доставлять пациентку в больницу, потому что кровопотеря может быть большая и быстрая, и, соответственно, переезд на своей машине, без медицинского оборудования и без специальных систем, которые есть в карете скорой помощи, могут привести к ухудшению состояния беременной. Лучше дождаться приезда специалистов, потому что кровотечение — это очень серьезная патология при беременности.
Поделиться
8
Можно ли беременной принимать обезболивающее, пока она ждет врача?
Пока ждете приезда врачей, не экспериментируйте с беременными! Даже стакан воды, чая, обезболивающая таблетка могут помешать дальнейшему оказанию медицинской помощи. К примеру, беременной стало плохо по причине отслойки плаценты (но об этом она пока не знает). По приезде в роддом в случае необходимости экстренной операции кесарева сечения прием пищи, воды, лекарств затруднит выбор и проведение обезболивания операции.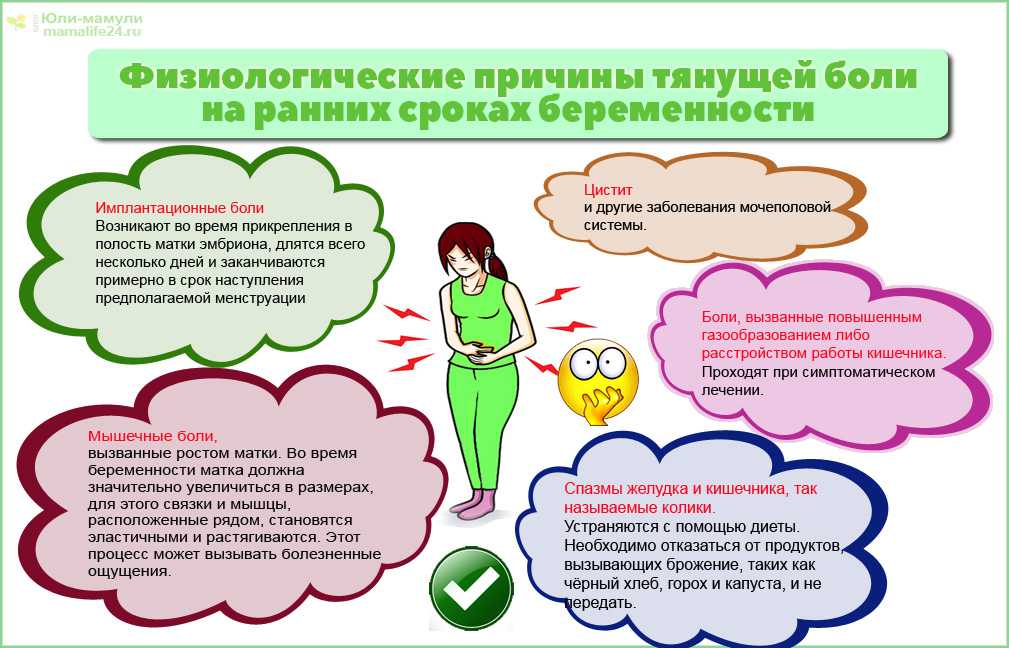 Поэтому, когда речь идет о непонятном состоянии, внезапно развившемся у будущей матери, лучше не предпринимать никаких лишних действий и давать себе максимальный отчет в том, что некоторые из этих состояний могут потребовать экстренного родоразрешения. Разбираться в ситуации должен врач, а не окружающие.
Поэтому, когда речь идет о непонятном состоянии, внезапно развившемся у будущей матери, лучше не предпринимать никаких лишних действий и давать себе максимальный отчет в том, что некоторые из этих состояний могут потребовать экстренного родоразрешения. Разбираться в ситуации должен врач, а не окружающие.
Поделиться
9
Что делать, если начались судороги?
Экстренная помощь окружающих может потребоваться при судорогах у беременной. Речь идет о судорожном приступе, который проявляется нарушением сознания, подергиванием мимических и скелетных мышц, непроизвольными судорожными движениями и выгибаниями туловища и конечностей, нарушениями дыхания. Такой приступ может быть проявлением эпилепсии, внутримозгового кровоизлияния или тяжелого осложнения беременности при сроке более 20 недель — эклампсии. Следует немедленно вызвать скорую помощь, даже если приступ длился недолго и полностью прошел. К сожалению, он может повториться в ближайшее время. Нельзя удерживать насильно женщину и пытаться прекратить судороги механическими усилиями, это может привести к травмам. Необходимо в положении лежа на левом боку бережно предохранять от ударов голову и конечности, обеспечить проходимость дыхательных путей — убедиться, что в полости рта нет большого количества слизи или рвотных масс: при восстановлении дыхания после судорожного припадка женщина может вдохнуть это содержимое. Если есть необходимость, очистить полость рта салфеткой, носовым платком. Всю остальную помощь будут оказывать специалисты скорой помощи.
Необходимо в положении лежа на левом боку бережно предохранять от ударов голову и конечности, обеспечить проходимость дыхательных путей — убедиться, что в полости рта нет большого количества слизи или рвотных масс: при восстановлении дыхания после судорожного припадка женщина может вдохнуть это содержимое. Если есть необходимость, очистить полость рта салфеткой, носовым платком. Всю остальную помощь будут оказывать специалисты скорой помощи.
Поделиться
10
Что делать, если отошли воды?
Немедленного реагирования требует отхождение околоплодных вод. Женщине следует занять горизонтальное положение и вызвать скорую помощь. Желательно, чтобы добиралась в роддом будущая мама не своими силами — на такси или на машине мужа, — а в сопровождении работников скорой помощи, потому что и здесь есть определенные риски для здоровья мамы и малыша. В среднем первые роды у женщин протекают в течение 8–12 часов, вторые — 6–8 часов. Этого времени вполне достаточно, чтобы добраться до роддома. Мы сталкиваемся сегодня с такими проблемами, как выжидание дома начала родовой деятельности при отхождении околоплодных вод. Это очень опасное явление, поскольку с увеличением длительности безводного периода растет риск инфекции у плода, а если родовые пути женщины не готовы, то затягивание с применением специальных методов подготовки к естественным родам может привести к вынужденному кесареву сечению.
Мы сталкиваемся сегодня с такими проблемами, как выжидание дома начала родовой деятельности при отхождении околоплодных вод. Это очень опасное явление, поскольку с увеличением длительности безводного периода растет риск инфекции у плода, а если родовые пути женщины не готовы, то затягивание с применением специальных методов подготовки к естественным родам может привести к вынужденному кесареву сечению.
Поделиться
11
Что делать, если начались схватки?
Если женщина чувствует, что начались регулярные схватки при недоношенном сроке беременности, необходимо отправляться в стационар, ждать, что «само пройдет», не нужно. При преждевременных родах торопиться в родильное отделение нужно особенно быстро, потому что в ряде случаев врачи могут остановить процесс: применяются специальные препараты, которые сдерживают родовую деятельность, и иногда докторам удается продлить беременность. Либо врачи делают всё необходимое, чтобы правильно и быстро подготовить недоношенного ребенка к рождению.
Поделиться
12
Что беременной взять с собой в больницу?
Каждой беременной женщине дома нужно иметь наготове «дежурную» сумку, которую нужно взять с собой в роддом или гинекологическое отделение в том случае, если возникли осложнения, вы вызываете скорую помощь и требуется госпитализация. В эту сумку следует сложить копии документов — паспорта, полиса обязательного медицинского страхования, СНИЛС, предметы личной гигиены, одежду и сменную обувь, которые необходимы для пребывания в больнице, и те препараты, которые беременная женщина регулярно принимает по назначению врача. Не забудьте оригиналы документов и обменную карту беременной. Обменная карта всегда должна у вас быть с собой, куда бы вы ни отправились: на прогулку, в поездку, в магазин. Даже если беременная женщина себя хорошо чувствует, пусть будет заранее приготовлено всё то, что пригодится ей в экстренном случае.
Поделиться
По теме
08 июня 2021, 10:00
Поздние роды: за или против? Врач рассказал, можно ли после 35 лет родить здорового ребенка
19 апреля 2021, 08:00
«Я рожала уже мертвого ребенка»: мать уверяет, что врачи угробили ее сына.
 Медкомиссия всё отрицает
Медкомиссия всё отрицает28 февраля 2021, 12:00
Начинаем год с заботы о себе. Рассказываем, где и как в Уфе пройти бесплатную диспансеризацию
Марина Лутская
Корреспондент
АкушерБеременностьГинекологБоли
- ЛАЙК7
- СМЕХ0
- УДИВЛЕНИЕ0
- ГНЕВ2
- ПЕЧАЛЬ0
Увидели опечатку? Выделите фрагмент и нажмите Ctrl+Enter
КОММЕНТАРИИ2
Читать все комментарииДобавить комментарий
Новости СМИ2
Новости СМИ2
Почему болит низ живота во втором триместре беременности
Во втором триместре беременности боли в низу живота – явление нередкое. Практически 65 % женщин сталкиваются с этими ощущениями. Тем не менее статистика утешительная по сравнению с первым и третьим триместром, когда практически 80–85 % женщин страдают от болей, локализованных в животе.
Содержание статьи
Чем объясняются боли при беременности во втором триместре?
С 13-ой по 28-ю неделю уровень прогестерона в организме держится в пределах 71,5–303,1 единиц. Это в разы превышает его концентрацию до зачатия, хотя на фоне первых недель он уже не так высок. Прогестерон – это гормон беременности. На этом сроке он все так же активно способствует благополучному вынашиванию плода: под его воздействием матка увеличивается и растягивается, а ее мышечный тонус снижается. Такие регуляторные функции органа способны спровоцировать слегка тянущую боль в низу живота.
Это в разы превышает его концентрацию до зачатия, хотя на фоне первых недель он уже не так высок. Прогестерон – это гормон беременности. На этом сроке он все так же активно способствует благополучному вынашиванию плода: под его воздействием матка увеличивается и растягивается, а ее мышечный тонус снижается. Такие регуляторные функции органа способны спровоцировать слегка тянущую боль в низу живота.
К концу 2-го триместра вес ребенка достигает 650 г. Вместе с этим показателем увеличиваются и другие: в длину малыш достигает 9 см. Совместно с плацентой и объемом околоплодных вод они растягивают стенки матки, заставляют ее смещаться вглубь и слегка приподниматься. При этом мышцы и связки растягиваются – это еще одна причина дискомфорта. Растяжение круглой связки, поддерживающей орган, характеризуется короткими острыми приступами, а мышечных волокон – более продолжительными тянущими ощущениями.
Дисфункция кишечника – частая причина боли при беременности во втором триместре. Запоры и метеоризм, с которыми сталкиваются практически все будущие мамы, могут быть спровоцированы разными факторами.
- Неправильное питание. Чрезмерное употребление бобовых, яиц, молока, капусты, кваса и газированных напитков. Недостаток каш. Злоупотребление сладостями.
- Обостряется боль на фоне хронического колита (воспаление слизистой оболочки кишечника) и дисбактериоза (дисбаланс кишечной микрофлоры).
- Еще одна причина дискомфорта – растущая матка, которая оказывает давление на региональные органы, в том числе и на кишечник. Мало того, что его моторика снижается под воздействием прогестерона, матка сдавливает его стенки, мешая естественному продвижению каловых масс.
Большинство женщин связывают болезненные ощущения с физическими нагрузками: быстрая ходьба, вынужденные наклоны, повороты тела – все, что связано с профессиональной деятельностью и ежедневной активностью.
Неправильное положение тела во время отдыха, сна, при сидячей работе.
Довольно часто с болью в животе при беременности во втором триместре сталкиваются женщины, ранее перенесшие операции. Оптимально это для уже состоявшихся мам, рожавших с помощью кесарева сечения.
Оптимально это для уже состоявшихся мам, рожавших с помощью кесарева сечения.
Как бороться с болью?
Описанные выше случаи не нуждаются в медикаментозном лечении. Обычно достаточно отдохнуть, сделать себе легкий массаж круговыми поглаживающими движениями, выпить теплого чая.
Немного иначе обстоят дела с метеоризмом и запорами. Клизма, свечи и касторка, слабительные средства на основе ревеня, крушины и сенны при беременности категорически запрещены. Для облегчения состояния и профилактики необходимо пересмотреть свой рацион: заменить обычный хлеб на цельнозерновой, утром натощак съедать ложку льняного семени, употреблять больше жидкости. А также по возможности выполнять гимнастику.
Когда обратится к врачу?
Боли при беременности во втором триместре могут быть симптомами гинекологических заболеваний. Возможно обострение хронических форм на фоне ослабленного иммунитета или появление новых по тем же причинам.
Еще один повод немедленно обратится к врачу – обильные выделения. Желтые или зеленоватые бели с неприятным гнилостным или кислым запахом могут свидетельствовать о присоединении половых инфекций. Если выделения коричневого или алого цвета, есть подозрение на угрозу прерывания беременности.
Желтые или зеленоватые бели с неприятным гнилостным или кислым запахом могут свидетельствовать о присоединении половых инфекций. Если выделения коричневого или алого цвета, есть подозрение на угрозу прерывания беременности.
Записаться
Ведение беременности
4 подуслуги
Услуга оказывается в
75 клиниках
– стоимость
от 22 600
до 490 000
руб
Записаться
Ведение беременности первый триместр
Услуга оказывается в
60 клиниках
– стоимость
от 2 900
до 490 000
руб
Записаться
Ведение беременности второй триместр
Услуга оказывается в
29 клиниках
– стоимость
от 1 820
до 81 700
руб
Записаться
Ведение беременности третий триместр
Услуга оказывается в
30 клиниках
– стоимость
от 2 100
до 56 650
руб
Записаться
Ведение многоплодной беременности
Услуга оказывается в
50 клиниках
– стоимость
от 40 000
до 490 000
руб
Показать все
Гинеколог
1176 врачей
на сайте
Центр комплементарных технологий Остео+
Записаться
Лаборатория ДиаЛаб м. Беговая
Беговая
Записаться
Лаборатория ДиаЛаб м. Калужская
Записаться
Ниармедик м. Сретенский бульвар
Записаться
Центр МРТ диагностики в Чертаново
Записаться
- Читайте также:
43794
19 февраля 2016
III триместр
Что делать, если пропал аппетит в 3 триместре беременности?
5876
19 февраля 2016
III триместр
Питаемся правильно в 3 триместре беременности
72773
19 февраля 2016
III триместр
Пониженное давление в 3 триместре беременности: как изменить ситуацию?
3756
15 февраля 2016
II триместр
Герпес при беременности: причины возникновения, опасности второго триместра
4312
10 февраля 2016
II триместр
Болит горло во втором триместре: причины, методы лечения
6624
10 февраля 2016
II триместр
Почему болит поясница во втором триместре беременности
13432
10 февраля 2016
II триместр
Головные боли во втором триместре беременности
28215
10 февраля 2016
II триместр
Нет аппетита во втором триместре беременности: патология или норма?
26332
10 февраля 2016
II триместр
Учащенное мочеиспускание во 2 триместре: есть ли повод для беспокойства?
11268
10 февраля 2016
II триместр
Молочница во втором триместре беременности: причины, опасности и методы лечения
8698
10 февраля 2016
II триместр
Причина обмороков у беременных во втором триместре: профилактика и лечение
26938
10 февраля 2016
II триместр
Чрезмерное газообразование у беременных во втором триместре: причины и методы лечения
6471
10 февраля 2016
II триместр
Замершая беременность во втором триместре: причины и симптомы
5723
10 февраля 2016
II триместр
Вреден ли кофе во втором триместре беременности?
13111
03 февраля 2016
II триместр
Токсикоз во 2 триместере беременности
Боли во втором триместре: причины, симптомы и лечение
Хотя все беременности разные, определенные симптомы имеют тенденцию проявляться в каждом триместре. Для некоторых женщин второй триместр означает конец утренней тошноты и усталости, но он также означает появление определенных видов боли.
Для некоторых женщин второй триместр означает конец утренней тошноты и усталости, но он также означает появление определенных видов боли.
Беременность состоит из трех триместров. Второй триместр длится с 13 по 28 неделю.
В этой статье вы узнаете, что вызывает боль во втором триместре и как ее облегчить.
Боли во втором триместре не являются редкостью, так как матка и живот увеличиваются.
Повышенное давление растущей матки, наряду с гормональными изменениями, может привести к различным видам болей.
Некоторые распространенные причины болей во втором триместре включают:
Боль в круглых связках
Поделиться на PinterestРаспространенные причины болей во втором триместре включают боль в круглых связках и боль в спине.
Круглые связки поддерживают матку и удерживают ее на месте. Во время беременности расширяющаяся матка заставляет эти связки растягиваться.
Боль в круглой связке часто начинается по мере роста живота во втором триместре.
Симптомы боли в круглой связке включают:
- острое или ноющее ощущение, обычно с одной стороны живота
- боль, которая более заметна после физической нагрузки или при смене положения
- боль, которая может иррадиировать в пах или бедро
Боль в круглой связке может длиться от нескольких секунд до нескольких минут.
Схватки Брэкстона-Хикса
Схватки Брэкстона-Хикса могут начаться в любое время во втором триместре беременности. Они связаны с сокращением мышц матки.
Эти схватки отличаются от настоящих родов несколькими важными моментами — они короткие и происходят нерегулярно.
Симптомы схваток Брэкстона-Хикса включают:
- сдавливание или сжатие матки
- боль, которая чаще возникает ночью
- боль, длящаяся от 30 секунд до 2 минут во-первых, но они могут стать более болезненными по мере развития беременности.
Судороги ног
Судороги ног являются частой причиной болей во втором и третьем триместрах беременности.
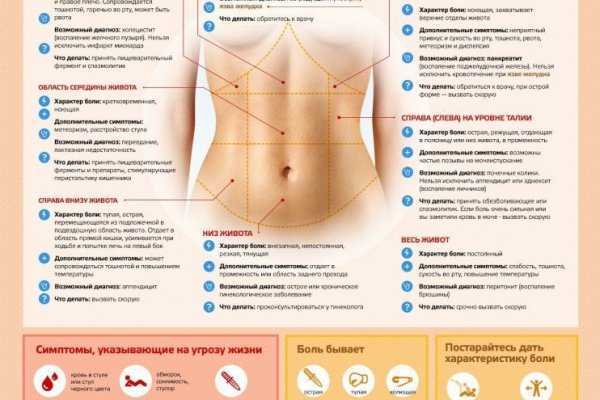
Они могут развиваться при сдавлении кровеносных сосудов или нервов в ногах. Недостаток магния в рационе также может вызвать судороги ног.
Синдром беспокойных ног, вызывающий дискомфорт в ногах, также может возникать во время беременности.
Некоторые исследования показывают, что синдром беспокойных ног у беременных развивается в 2-3 раза чаще, чем у остального населения.
Симптомы судорог в ногах включают:
- внезапную боль в икрах или стопах
- непроизвольные сокращения мышц в икрах
- боль, которая может усиливаться ночью боль в тазовом поясе может возникать примерно у 31 процента беременных женщин.
Вес матки может оказывать дополнительную нагрузку на суставы таза, вызывая их неравномерное движение.
Дисфункция лонного сочленения также может быть результатом гормональных изменений. Во время беременности организм вырабатывает гормоны, которые ослабляют и растягивают определенные связки, готовясь к родам. Эти изменения могут способствовать тазовой боли.
Симптомы дисфункции лобкового симфиза включают:
- боль в центре лобковой кости
- боль, иррадиирующую в бедра или промежность (область между влагалищем и анусом)
- трудности при ходьбе
боль в пояснице
5 9 боль в спине является одним из наиболее распространенных типов, возникающих во время беременности, и часто начинается во втором триместре.
Согласно некоторым исследованиям, около двух третей беременных женщин испытывают боль в пояснице.
Обычно это происходит из-за того, что растущий живот создает нагрузку на мышцы спины и вызывает изменение осанки.
К симптомам боли в пояснице относятся:
- ноющая или тупая боль в пояснице
- боль, усиливающаяся при наклоне вперед
- скованность в спине во втором триместре следует обратиться к врачу.
Наиболее распространенные причины болей во втором триместре не требуют медицинской помощи. Однако боль на этом этапе беременности может указывать на проблему, такую как преждевременные роды, инфекцию или другое осложнение.
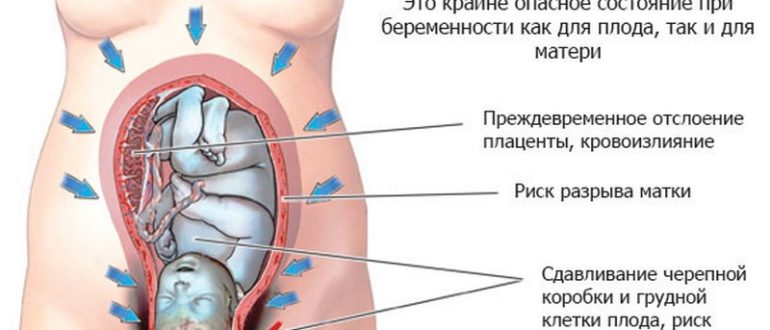
Обратитесь к врачу при развитии любого из следующих симптомов:
- схватки, которые происходят через равные промежутки времени
- вагинальное давление
- вагинальное кровотечение
- сильная головная боль
- острая боль в животе, которая не проходит даже после отдыха или переодевания позиции
- рвота, озноб или лихорадка
- менструальные спазмы, которые со временем становятся более сильными
- выделения из влагалища
Прежде чем использовать обезболивающие во втором триместре, необходимо проконсультироваться с врачом. Некоторые обезболивающие небезопасно принимать во время беременности.
Определенные дополнительные методы лечения могут помочь уменьшить боль в пояснице или тазу.
Исследование с участием 191 беременной женщины показало, что дополнительные методы лечения, включая иглоукалывание, ароматерапию и рефлексотерапию, уменьшали симптомы у 85 процентов участников.
Перед применением любого из этих подходов во время беременности обязательно проконсультируйтесь с врачом.

Домашние средства обычно могут облегчить боль во втором триместре, и лучший подход зависит от типа боли.
Могут помочь следующие стратегии:
- принятие теплой (не горячей) ванны
- легкая растяжка для снятия скованности
- использование грелки на нижней части спины хорошая поддержка спины
- избегать слишком долгого стояния на одном месте
- спать на правом или левом боку с подушкой между ног
- избегать слишком быстрой смены положения
- отдых
Во втором триместре могут возникать многие виды болей, в том числе боль в круглых связках, боль в спине и боль, возникающая в результате дисфункции лобкового симфиза.
В большинстве случаев основной причиной является распространенная проблема, и человек может лечить ее дома.
В некоторых случаях боль во втором триместре является признаком чего-то более серьезного. Всегда лучше обратиться к врачу, если боль не проходит или иным образом вызывает беспокойство.
Боли во втором триместре: причины, симптомы и лечение
Хотя все беременности разные, определенные симптомы проявляются в каждом триместре. Для некоторых женщин второй триместр означает конец утренней тошноты и усталости, но он также означает появление определенных видов боли.
Беременность состоит из трех триместров. Второй триместр длится с 13 по 28 неделю.
В этой статье вы узнаете, что вызывает боль во втором триместре и как ее облегчить.
Боли во втором триместре не редкость, так как матка и живот увеличиваются.
Повышенное давление растущей матки, наряду с гормональными изменениями, может привести к различным видам болей.
Некоторые распространенные причины болей во втором триместре включают:
Боль в круглых связках
Поделиться на PinterestРаспространенные причины болей во втором триместре включают боль в круглых связках и боль в спине.
Круглые связки поддерживают матку и удерживают ее на месте. Во время беременности расширяющаяся матка заставляет эти связки растягиваться.

Боль в круглой связке часто начинается по мере роста живота во втором триместре.
Симптомы боли в круглой связке включают:
- острое или ноющее ощущение, обычно на одной стороне живота
- боль, которая более заметна после физической нагрузки или при смене положения
- боль, которая может иррадиировать в пах или бедро
Боль в круглой связке может длиться от нескольких секунд до нескольких минут.
Схватки Брэкстона-Хикса
Схватки Брэкстона-Хикса могут начаться в любое время во втором триместре беременности. Они связаны с сокращением мышц матки.
Эти схватки отличаются от настоящих родов несколькими важными моментами — они короткие и происходят нерегулярно.
Симптомы схваток Брэкстона-Хикса включают:
- сдавливание или сжатие матки
- боль, которая чаще возникает ночью
- боль, длящаяся от 30 секунд до 2 минут во-первых, но они могут стать более болезненными по мере развития беременности.

Судороги ног
Судороги ног являются частой причиной болей во втором и третьем триместрах беременности.
Они могут развиваться при сдавлении кровеносных сосудов или нервов в ногах. Недостаток магния в рационе также может вызвать судороги ног.
Синдром беспокойных ног, вызывающий дискомфорт в ногах, также может возникать во время беременности.
Некоторые исследования показывают, что синдром беспокойных ног у беременных развивается в 2-3 раза чаще, чем у остального населения.
Симптомы судорог в ногах включают:
- внезапную боль в икрах или стопах
- непроизвольные сокращения мышц в икрах
- боль, которая может усиливаться ночью боль в тазовом поясе может возникать примерно у 31 процента беременных женщин.
Вес матки может оказывать дополнительную нагрузку на суставы таза, вызывая их неравномерное движение.
Дисфункция лонного сочленения также может быть результатом гормональных изменений. Во время беременности организм вырабатывает гормоны, которые ослабляют и растягивают определенные связки, готовясь к родам.
 Эти изменения могут способствовать тазовой боли.
Эти изменения могут способствовать тазовой боли.Симптомы дисфункции лобкового симфиза включают:
- боль в центре лобковой кости
- боль, иррадиирующую в бедра или промежность (область между влагалищем и анусом)
- трудности при ходьбе
боль в пояснице
5 9 боль в спине является одним из наиболее распространенных типов, возникающих во время беременности, и часто начинается во втором триместре.
Согласно некоторым исследованиям, около двух третей беременных женщин испытывают боль в пояснице.
Обычно это происходит из-за того, что растущий живот создает нагрузку на мышцы спины и вызывает изменение осанки.
К симптомам боли в пояснице относятся:
- ноющая или тупая боль в пояснице
- боль, усиливающаяся при наклоне вперед
- скованность в спине во втором триместре следует обратиться к врачу.
Наиболее распространенные причины болей во втором триместре не требуют медицинской помощи.
 Однако боль на этом этапе беременности может указывать на проблему, такую как преждевременные роды, инфекцию или другое осложнение.
Однако боль на этом этапе беременности может указывать на проблему, такую как преждевременные роды, инфекцию или другое осложнение.Обратитесь к врачу при развитии любого из следующих симптомов:
- схватки, которые происходят через равные промежутки времени
- вагинальное давление
- вагинальное кровотечение
- сильная головная боль
- острая боль в животе, которая не проходит даже после отдыха или переодевания позиции
- рвота, озноб или лихорадка
- менструальные спазмы, которые со временем становятся более сильными
- выделения из влагалища
Прежде чем использовать обезболивающие во втором триместре, необходимо проконсультироваться с врачом. Некоторые обезболивающие небезопасно принимать во время беременности.
Определенные дополнительные методы лечения могут помочь уменьшить боль в пояснице или тазу.
Исследование с участием 191 беременной женщины показало, что дополнительные методы лечения, включая иглоукалывание, ароматерапию и рефлексотерапию, уменьшали симптомы у 85 процентов участников.

Перед применением любого из этих подходов во время беременности обязательно проконсультируйтесь с врачом.
Домашние средства обычно могут облегчить боль во втором триместре, и лучший подход зависит от типа боли.
Могут помочь следующие стратегии:
- принятие теплой (не горячей) ванны
- легкая растяжка для снятия скованности
- использование грелки на нижней части спины хорошая поддержка спины
- избегать слишком долгого стояния на одном месте
- спать на правом или левом боку с подушкой между ног
- избегать слишком быстрой смены положения
- отдых
Во втором триместре могут возникать многие виды болей, в том числе боль в круглых связках, боль в спине и боль, возникающая в результате дисфункции лобкового симфиза.
В большинстве случаев основной причиной является распространенная проблема, и человек может лечить ее дома.
В некоторых случаях боль во втором триместре является признаком чего-то более серьезного.
 Всегда лучше обратиться к врачу, если боль не проходит или иным образом вызывает беспокойство.
Всегда лучше обратиться к врачу, если боль не проходит или иным образом вызывает беспокойство.Боли во втором триместре: причины, симптомы и лечение
Хотя все беременности разные, определенные симптомы проявляются в каждом триместре. Для некоторых женщин второй триместр означает конец утренней тошноты и усталости, но он также означает появление определенных видов боли.
Беременность состоит из трех триместров. Второй триместр длится с 13 по 28 неделю.
В этой статье вы узнаете, что вызывает боль во втором триместре и как ее облегчить.
Боли во втором триместре не редкость, так как матка и живот увеличиваются.
Повышенное давление растущей матки, наряду с гормональными изменениями, может привести к различным видам болей.
Некоторые распространенные причины болей во втором триместре включают:
Боль в круглых связках
Поделиться на PinterestРаспространенные причины болей во втором триместре включают боль в круглых связках и боль в спине.
Круглые связки поддерживают матку и удерживают ее на месте. Во время беременности расширяющаяся матка заставляет эти связки растягиваться.
Боль в круглой связке часто начинается по мере роста живота во втором триместре.
Симптомы боли в круглой связке включают:
- острое или ноющее ощущение, обычно на одной стороне живота
- боль, которая более заметна после физической нагрузки или при смене положения
- боль, которая может иррадиировать в пах или бедро
Боль в круглой связке может длиться от нескольких секунд до нескольких минут.
Схватки Брэкстона-Хикса
Схватки Брэкстона-Хикса могут начаться в любое время во втором триместре беременности. Они связаны с сокращением мышц матки.
Эти схватки отличаются от настоящих родов несколькими важными моментами — они короткие и происходят нерегулярно.
Симптомы схваток Брэкстона-Хикса включают:
- сдавливание или сжатие матки
- боль, которая чаще возникает ночью
- боль, длящаяся от 30 секунд до 2 минут во-первых, но они могут стать более болезненными по мере развития беременности.

Судороги ног
Судороги ног являются частой причиной болей во втором и третьем триместрах беременности.
Они могут развиваться при сдавлении кровеносных сосудов или нервов в ногах. Недостаток магния в рационе также может вызвать судороги ног.
Синдром беспокойных ног, вызывающий дискомфорт в ногах, также может возникать во время беременности.
Некоторые исследования показывают, что синдром беспокойных ног у беременных развивается в 2-3 раза чаще, чем у остального населения.
Симптомы судорог в ногах включают:
- внезапную боль в икрах или стопах
- непроизвольные сокращения мышц в икрах
- боль, которая может усиливаться ночью боль в тазовом поясе может возникать примерно у 31 процента беременных женщин.
Вес матки может оказывать дополнительную нагрузку на суставы таза, вызывая их неравномерное движение.
Дисфункция лонного сочленения также может быть результатом гормональных изменений. Во время беременности организм вырабатывает гормоны, которые ослабляют и растягивают определенные связки, готовясь к родам.
 Эти изменения могут способствовать тазовой боли.
Эти изменения могут способствовать тазовой боли.Симптомы дисфункции лобкового симфиза включают:
- боль в центре лобковой кости
- боль, иррадиирующую в бедра или промежность (область между влагалищем и анусом)
- трудности при ходьбе
боль в пояснице
5 9 боль в спине является одним из наиболее распространенных типов, возникающих во время беременности, и часто начинается во втором триместре.
Согласно некоторым исследованиям, около двух третей беременных женщин испытывают боль в пояснице.
Обычно это происходит из-за того, что растущий живот создает нагрузку на мышцы спины и вызывает изменение осанки.
К симптомам боли в пояснице относятся:
- ноющая или тупая боль в пояснице
- боль, усиливающаяся при наклоне вперед
- скованность в спине во втором триместре следует обратиться к врачу.
Наиболее распространенные причины болей во втором триместре не требуют медицинской помощи.
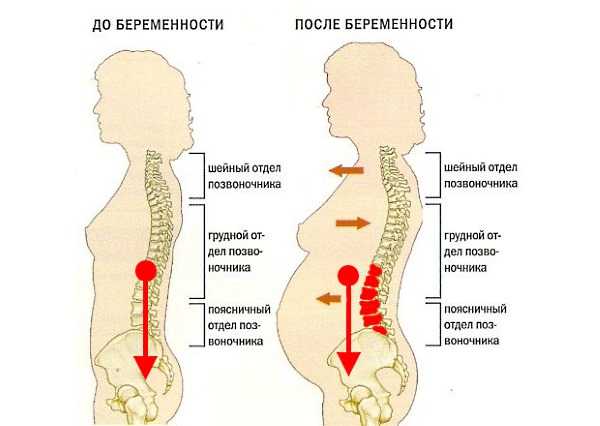 Однако боль на этом этапе беременности может указывать на проблему, такую как преждевременные роды, инфекцию или другое осложнение.
Однако боль на этом этапе беременности может указывать на проблему, такую как преждевременные роды, инфекцию или другое осложнение.Обратитесь к врачу при развитии любого из следующих симптомов:
- схватки, которые происходят через равные промежутки времени
- вагинальное давление
- вагинальное кровотечение
- сильная головная боль
- острая боль в животе, которая не проходит даже после отдыха или переодевания позиции
- рвота, озноб или лихорадка
- менструальные спазмы, которые со временем становятся более сильными
- выделения из влагалища
Прежде чем использовать обезболивающие во втором триместре, необходимо проконсультироваться с врачом. Некоторые обезболивающие небезопасно принимать во время беременности.
Определенные дополнительные методы лечения могут помочь уменьшить боль в пояснице или тазу.
Исследование с участием 191 беременной женщины показало, что дополнительные методы лечения, включая иглоукалывание, ароматерапию и рефлексотерапию, уменьшали симптомы у 85 процентов участников.

Перед применением любого из этих подходов во время беременности обязательно проконсультируйтесь с врачом.
Домашние средства обычно могут облегчить боль во втором триместре, и лучший подход зависит от типа боли.
Могут помочь следующие стратегии:
- принятие теплой (не горячей) ванны
- легкая растяжка для снятия скованности
- использование грелки на нижней части спины хорошая поддержка спины
- избегать слишком долгого стояния на одном месте
- спать на правом или левом боку с подушкой между ног
- избегать слишком быстрой смены положения
- отдых
Во втором триместре могут возникать многие виды болей, в том числе боль в круглых связках, боль в спине и боль, возникающая в результате дисфункции лобкового симфиза.
В большинстве случаев основной причиной является распространенная проблема, и человек может лечить ее дома.
В некоторых случаях боль во втором триместре является признаком чего-то более серьезного.
 Всегда лучше обратиться к врачу, если боль не проходит или иным образом вызывает беспокойство.
Всегда лучше обратиться к врачу, если боль не проходит или иным образом вызывает беспокойство.Боли во втором триместре: причины, симптомы и лечение
Хотя все беременности разные, определенные симптомы проявляются в каждом триместре. Для некоторых женщин второй триместр означает конец утренней тошноты и усталости, но он также означает появление определенных видов боли.
Беременность состоит из трех триместров. Второй триместр длится с 13 по 28 неделю.
В этой статье вы узнаете, что вызывает боль во втором триместре и как ее облегчить.
Боли во втором триместре не редкость, так как матка и живот увеличиваются.
Повышенное давление растущей матки, наряду с гормональными изменениями, может привести к различным видам болей.
Некоторые распространенные причины болей во втором триместре включают:
Боль в круглых связках
Поделиться на PinterestРаспространенные причины болей во втором триместре включают боль в круглых связках и боль в спине.

Круглые связки поддерживают матку и удерживают ее на месте. Во время беременности расширяющаяся матка заставляет эти связки растягиваться.
Боль в круглой связке часто начинается по мере роста живота во втором триместре.
Симптомы боли в круглой связке включают:
- острое или ноющее ощущение, обычно на одной стороне живота
- боль, которая более заметна после физической нагрузки или при смене положения
- боль, которая может иррадиировать в пах или бедро
Боль в круглой связке может длиться от нескольких секунд до нескольких минут.
Схватки Брэкстона-Хикса
Схватки Брэкстона-Хикса могут начаться в любое время во втором триместре беременности. Они связаны с сокращением мышц матки.
Эти схватки отличаются от настоящих родов несколькими важными моментами — они короткие и происходят нерегулярно.
Симптомы схваток Брэкстона-Хикса включают:
- сдавливание или сжатие матки
- боль, которая чаще возникает ночью
- боль, длящаяся от 30 секунд до 2 минут во-первых, но они могут стать более болезненными по мере развития беременности.

Судороги ног
Судороги ног являются частой причиной болей во втором и третьем триместрах беременности.
Они могут развиваться при сдавлении кровеносных сосудов или нервов в ногах. Недостаток магния в рационе также может вызвать судороги ног.
Синдром беспокойных ног, вызывающий дискомфорт в ногах, также может возникать во время беременности.
Некоторые исследования показывают, что синдром беспокойных ног у беременных развивается в 2-3 раза чаще, чем у остального населения.
Симптомы судорог в ногах включают:
- внезапную боль в икрах или стопах
- непроизвольные сокращения мышц в икрах
- боль, которая может усиливаться ночью боль в тазовом поясе может возникать примерно у 31 процента беременных женщин.
Вес матки может оказывать дополнительную нагрузку на суставы таза, вызывая их неравномерное движение.
Дисфункция лонного сочленения также может быть результатом гормональных изменений. Во время беременности организм вырабатывает гормоны, которые ослабляют и растягивают определенные связки, готовясь к родам.
 Эти изменения могут способствовать тазовой боли.
Эти изменения могут способствовать тазовой боли.Симптомы дисфункции лобкового симфиза включают:
- боль в центре лобковой кости
- боль, иррадиирующую в бедра или промежность (область между влагалищем и анусом)
- трудности при ходьбе
боль в пояснице
5 9 боль в спине является одним из наиболее распространенных типов, возникающих во время беременности, и часто начинается во втором триместре.
Согласно некоторым исследованиям, около двух третей беременных женщин испытывают боль в пояснице.
Обычно это происходит из-за того, что растущий живот создает нагрузку на мышцы спины и вызывает изменение осанки.
К симптомам боли в пояснице относятся:
- ноющая или тупая боль в пояснице
- боль, усиливающаяся при наклоне вперед
- скованность в спине во втором триместре следует обратиться к врачу.
Наиболее распространенные причины болей во втором триместре не требуют медицинской помощи.
 Однако боль на этом этапе беременности может указывать на проблему, такую как преждевременные роды, инфекцию или другое осложнение.
Однако боль на этом этапе беременности может указывать на проблему, такую как преждевременные роды, инфекцию или другое осложнение.Обратитесь к врачу при развитии любого из следующих симптомов:
- схватки, которые происходят через равные промежутки времени
- вагинальное давление
- вагинальное кровотечение
- сильная головная боль
- острая боль в животе, которая не проходит даже после отдыха или переодевания позиции
- рвота, озноб или лихорадка
- менструальные спазмы, которые со временем становятся более сильными
- выделения из влагалища
Прежде чем использовать обезболивающие во втором триместре, необходимо проконсультироваться с врачом. Некоторые обезболивающие небезопасно принимать во время беременности.
Определенные дополнительные методы лечения могут помочь уменьшить боль в пояснице или тазу.
Исследование с участием 191 беременной женщины показало, что дополнительные методы лечения, включая иглоукалывание, ароматерапию и рефлексотерапию, уменьшали симптомы у 85 процентов участников.

Перед применением любого из этих подходов во время беременности обязательно проконсультируйтесь с врачом.
Домашние средства обычно могут облегчить боль во втором триместре, и лучший подход зависит от типа боли.
Могут помочь следующие стратегии:
- принятие теплой (не горячей) ванны
- легкая растяжка для снятия скованности
- использование грелки на нижней части спины хорошая поддержка спины
- избегать слишком долгого стояния на одном месте
- спать на правом или левом боку с подушкой между ног
- избегать слишком быстрой смены положения
- отдых
Во втором триместре могут возникать многие виды болей, в том числе боль в круглых связках, боль в спине и боль, возникающая в результате дисфункции лобкового симфиза.
В большинстве случаев основной причиной является распространенная проблема, и человек может лечить ее дома.
В некоторых случаях боль во втором триместре является признаком чего-то более серьезного.
 Всегда лучше обратиться к врачу, если боль не проходит или иным образом вызывает беспокойство.
Всегда лучше обратиться к врачу, если боль не проходит или иным образом вызывает беспокойство.Боль внизу живота при беременности: это серьезно?
Совершенно нормально чувствовать боль внизу живота во время беременности. Тело претерпевает множество изменений по мере роста плода, и это может вызывать различные виды дискомфорта на протяжении всей беременности.
Может быть несколько объяснений болей внизу живота. Большинство из них безвредны и совершенно нормальны.
Однако сильная боль или спазмы, которые не проходят, могут быть признаком серьезной проблемы.
В этой статье будут рассмотрены некоторые из наиболее распространенных причин болей внизу живота во время беременности, как их лечить и когда обратиться к врачу.
Поделиться на PinterestВ то время как боль внизу живота во время беременности является нормальным явлением, сильная боль или спазмы могут сигнализировать о более серьезной проблеме.
Некоторые причины болей внизу живота могут возникать в любое время во время беременности:
Инфекции мочевыводящих путей (ИМП)
ИМП относительно распространены во время беременности, но врачи обычно легко их лечат.
 Они могут возникнуть в любое время во время беременности. Симптомы включают:
Они могут возникнуть в любое время во время беременности. Симптомы включают:- боль или давление в нижней части живота
- боль или жжение при мочеиспускании
- лихорадка
- чувство сильной усталости
- дрожь
- потребность в более частом мочеиспускании
- неприятный запах мочи
- красноватая или мутная моча .
Узнайте больше об ИМП во время беременности.
Газ
Возможная причина болей в нижней части живота у беременных женщин — захваченный ветер. Это происходит потому, что:
- гормоны беременности могут замедлить пищеварение
- растущая матка оказывает давление на пищеварительную систему
- связанные с беременностью запоры нарушают баланс пищеварительной системы
Узнайте больше о боли от газов во время беременности.
В течение первого триместра возможны следующие причины болей внизу живота:
Ранняя беременность
На ранних сроках беременности многие женщины испытывают менструальные боли или спазмы, обычно внизу живота.
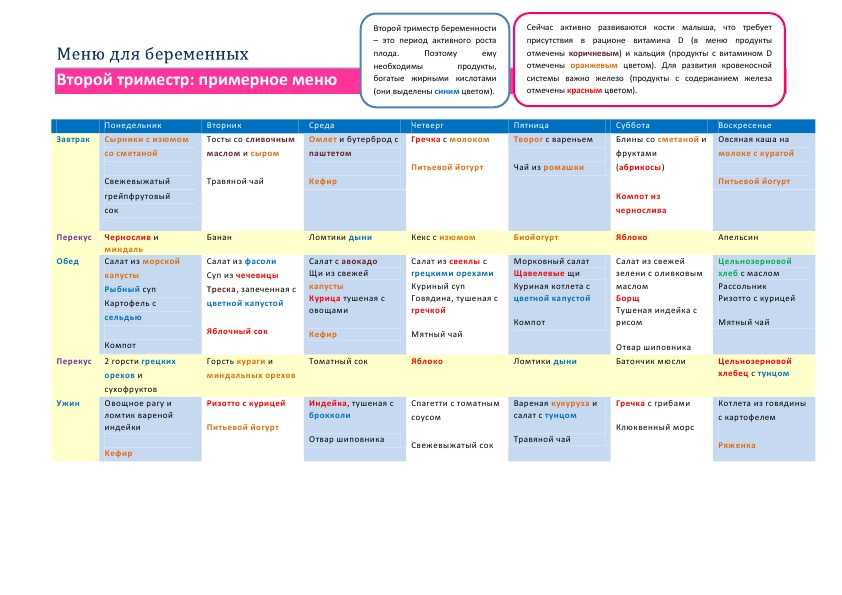 Это нормально, так как яйцеклетка оседает в матке.
Это нормально, так как яйцеклетка оседает в матке.Внематочная беременность
Внематочная беременность является редким, но потенциально опасным для жизни состоянием. Это происходит, когда оплодотворенная яйцеклетка растет вне матки, обычно в маточной трубе. По мере развития яйца трубка может разорваться, что может вызвать серьезное внутреннее кровотечение.
Ранние признаки внематочной беременности включают:
- легкую боль внизу живота или таза
- вагинальное кровотечение
- боль в пояснице
- легкие спазмы с одной стороны таза
Эти симптомы могут усиливаться по мере роста яйцеклетки. К признакам разрыва фаллопиевой трубы относятся:
- внезапная сильная боль в животе или тазу, которая не проходит что требует немедленного внимания.
Обычно для лечения внематочной беременности врачи используют комбинацию лекарств и хирургического вмешательства. Лечение будет направлено на то, чтобы заставить организм реабсорбировать яйцеклетку и восстановить разорванную маточную трубу.
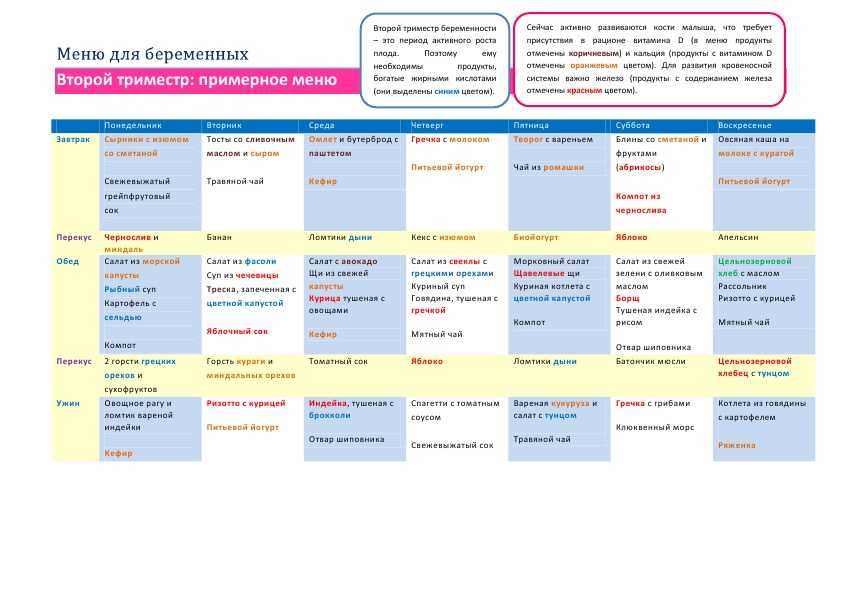
Узнайте больше о внематочной беременности здесь.
Боль внизу живота во втором триместре обычно может быть вызвана:
Растяжением мышц и связок
На более поздних сроках беременности мышцы и связки, поддерживающие матку, растягиваются по мере увеличения живота. Женщины могут чувствовать тупую боль в животе или острую боль с одной стороны. Это может ухудшиться, когда они встают, встают с постели или принимают ванну или кашляют.
Боль в круглой связке является частой жалобой во время беременности. Узнайте больше здесь.
Следующие причины болей внизу живота чаще встречаются на поздних сроках беременности:
Схватки Брэкстона-Хикса
Потенциальной причиной боли в животе на поздних сроках беременности являются схватки Брэкстона-Хикса. Врачи иногда называют это ложными родами.
Схватки Брэкстона-Хикса являются частью подготовки организма к родам и обычно возникают за неделю до родов. Они помогают сделать шейку матки более мягкой и тонкой.
 Многие женщины обнаруживают, что боль уходит, если они выходят на прогулку или меняют положение.
Многие женщины обнаруживают, что боль уходит, если они выходят на прогулку или меняют положение.Узнайте больше о схватках Брекстона-Хикса или ложных родах здесь.
Преждевременные роды
Боль в животе, которая не проходит при движении женщины, может быть признаком преждевременных родов. Это означает роды до 37 недели беременности.
Признаки и симптомы преждевременных родов включают:
- боль или давление в нижней части живота
- тупую боль в спине, которая не проходит
- спазмы живота
- диарею
- схватки
- изменение количества или консистенции выделений из влагалища – они могут быть более водянистыми, слизистыми или кровянистыми
Всем, у кого слишком рано появляются какие-либо симптомы родов, следует немедленно обратиться к врачу.
Легкая боль в животе во время беременности обычно проходит сама по себе. Женщины также могут попробовать принимать ацетаминофен, чтобы облегчить дискомфорт.
ИМП, внематочная беременность и преждевременные роды требуют медицинской помощи.
Домашние средства
Существует несколько домашних средств для облегчения легкой боли внизу живота. К ним относятся:
- покоя
- Использование тепловой падки
- с использованием холодного сжатия
- Массажирование живота
- Методы релаксации
- Упражнения
Беременные должны обратиться к врачу, если у них есть любое из следующих:
- 9
Беременные. a ИМП
- сильная боль
- боль, которая длится более нескольких часов
- вагинальное кровотечение
- лихорадка
- ощущение головокружения
- чувство слабости
Любой, кто подозревает, что у него может быть внематочная беременность, должен позвонить по номеру 911.
Во время беременности часто возникают боли внизу живота. Этот дискомфорт обычно незначителен и проходит сам по себе или с помощью отпускаемых без рецепта лекарств, таких как ацетаминофен.
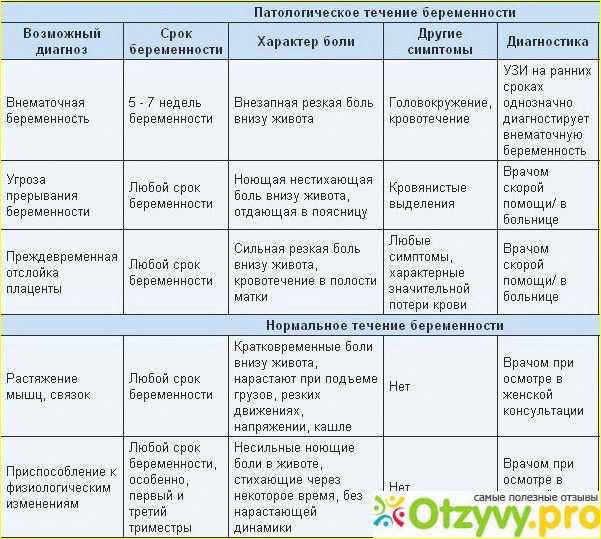
Если боль сильная и длится более нескольких часов, это может указывать на более серьезное заболевание. В этих случаях люди должны поговорить с врачом.
Боль внизу живота при беременности: это серьезно?
Совершенно нормально чувствовать боль внизу живота во время беременности. Тело претерпевает множество изменений по мере роста плода, и это может вызывать различные виды дискомфорта на протяжении всей беременности.
Может быть несколько объяснений болей внизу живота. Большинство из них безвредны и совершенно нормальны.
Однако сильная боль или спазмы, которые не проходят, могут быть признаком серьезной проблемы.
В этой статье будут рассмотрены некоторые из наиболее распространенных причин болей внизу живота во время беременности, как их лечить и когда обратиться к врачу.
Поделиться на PinterestВ то время как боль внизу живота во время беременности является нормальным явлением, сильная боль или спазмы могут сигнализировать о более серьезной проблеме.

Некоторые причины болей внизу живота могут возникать в любое время во время беременности:
Инфекции мочевыводящих путей (ИМП)
ИМП относительно распространены во время беременности, но врачи обычно легко их лечат. Они могут возникнуть в любое время во время беременности. Симптомы включают:
- боль или давление в нижней части живота
- боль или жжение при мочеиспускании
- лихорадка
- чувство сильной усталости
- дрожь
- потребность в более частом мочеиспускании
- неприятный запах мочи
- красноватая или мутная моча .
Узнайте больше об ИМП во время беременности.
Газ
Возможная причина болей в нижней части живота у беременных женщин — захваченный ветер. Это происходит потому, что:
- гормоны беременности могут замедлить пищеварение
- растущая матка оказывает давление на пищеварительную систему
- связанные с беременностью запоры нарушают баланс пищеварительной системы
Узнайте больше о боли от газов во время беременности.

В течение первого триместра возможны следующие причины болей внизу живота:
Ранняя беременность
На ранних сроках беременности многие женщины испытывают менструальные боли или спазмы, обычно внизу живота. Это нормально, так как яйцеклетка оседает в матке.
Внематочная беременность
Внематочная беременность является редким, но потенциально опасным для жизни состоянием. Это происходит, когда оплодотворенная яйцеклетка растет вне матки, обычно в маточной трубе. По мере развития яйца трубка может разорваться, что может вызвать серьезное внутреннее кровотечение.
Ранние признаки внематочной беременности включают:
- легкую боль внизу живота или таза
- вагинальное кровотечение
- боль в пояснице
- легкие спазмы с одной стороны таза
Эти симптомы могут усиливаться по мере роста яйцеклетки. К признакам разрыва фаллопиевой трубы относятся:
- внезапная сильная боль в животе или тазу, которая не проходит что требует немедленного внимания.
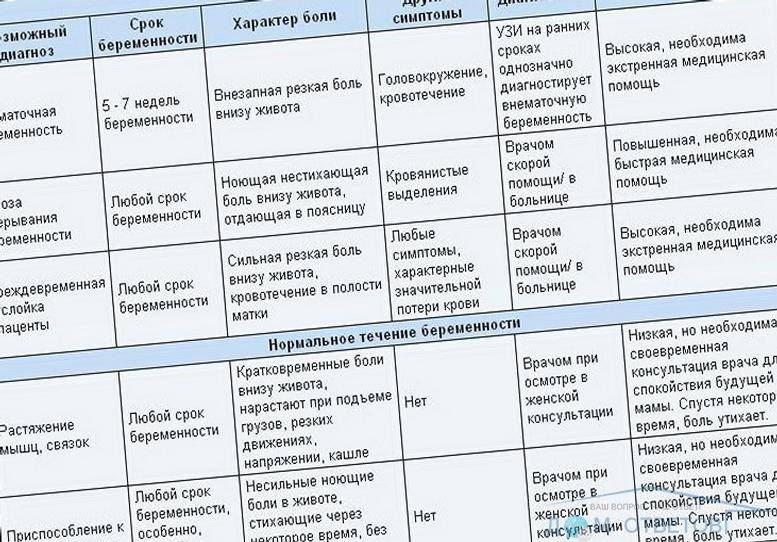
Обычно для лечения внематочной беременности врачи используют комбинацию лекарств и хирургического вмешательства. Лечение будет направлено на то, чтобы заставить организм реабсорбировать яйцеклетку и восстановить разорванную маточную трубу.
Узнайте больше о внематочной беременности здесь.
Боль внизу живота во втором триместре обычно может быть вызвана:
Растяжением мышц и связок
На более поздних сроках беременности мышцы и связки, поддерживающие матку, растягиваются по мере увеличения живота. Женщины могут чувствовать тупую боль в животе или острую боль с одной стороны. Это может ухудшиться, когда они встают, встают с постели или принимают ванну или кашляют.
Боль в круглой связке является частой жалобой во время беременности. Узнайте больше здесь.
Следующие причины болей внизу живота чаще встречаются на поздних сроках беременности:
Схватки Брэкстона-Хикса
Потенциальной причиной боли в животе на поздних сроках беременности являются схватки Брэкстона-Хикса.
 Врачи иногда называют это ложными родами.
Врачи иногда называют это ложными родами.Схватки Брэкстона-Хикса являются частью подготовки организма к родам и обычно возникают за неделю до родов. Они помогают сделать шейку матки более мягкой и тонкой. Многие женщины обнаруживают, что боль уходит, если они выходят на прогулку или меняют положение.
Узнайте больше о схватках Брекстона-Хикса или ложных родах здесь.
Преждевременные роды
Боль в животе, которая не проходит при движении женщины, может быть признаком преждевременных родов. Это означает роды до 37 недели беременности.
Признаки и симптомы преждевременных родов включают:
- боль или давление в нижней части живота
- тупую боль в спине, которая не проходит
- спазмы живота
- диарею
- схватки
- изменение количества или консистенции выделений из влагалища – они могут быть более водянистыми, слизистыми или кровянистыми
Всем, у кого слишком рано появляются какие-либо симптомы родов, следует немедленно обратиться к врачу.

