Беременность загиб матки: Вопрос задает – Юлия, — вопрос-ответ от специалистов клиники «Мать и дитя»
Загиб матки причины и последствия, лечение
Автор статьи
Лебедева Марина Юрьевна
подробно
Содержание
-
Введение -
Причины загиба матки -
Симптомы и диагностика -
Способы лечения -
Зачатие и беременность при загибе матки -
Видео по теме
В норме матка занимает серединное положение в малом тазу между мочевым пузырем и толстой кишкой. Она удерживается тяжами, состоящими из соединительной ткани, но имеет некоторую свободу, позволяющую перемещаться в одну или другую сторону в зависимости от позы тела, а также наполненности мочевого пузыря. При нормальном анатомическом расположении тело матки образует с шейкой открытый кпереди угол. Если этот угол меняется, открывается кзади, то такое положение считается патологией.
Различают несколько видов патологического отклонения органа от своего нормального положения. Орган может наклоняться вперед, перегибаться (складываться), отклоняться назад или вбок. Каждый из видов имеет свое медицинское название:
-
антефлексия, -
антеверсия, -
гиперантефлексия, -
ретрофлексия, -
латерофлексия.
При нормальном анатомическом расположении матки обеспечивается наиболее беспрепятственный путь сперматозоидов при зачатии. Отклонения затрудняют их проникновение во внутреннюю полость, в отдельных случаях становятся механической причиной бесплодия. Та или иная степень патологий позиции матки встречается у 20% нерожавших женщин. После родов этот процент снижается, поскольку ряд нарушений исчезает сам собой.
Причины загиба матки
Аномальное положение матки может быть врожденным. В зависимости от вида и степени, патология может никаким образом осложнять детородную функцию, но может и стать причинами бесплодия. Врожденный загиб матки у ребенка возникает как из-за определенных осложнений во время вынашивания, так может иметь и наследственные причины.
В зависимости от вида и степени, патология может никаким образом осложнять детородную функцию, но может и стать причинами бесплодия. Врожденный загиб матки у ребенка возникает как из-за определенных осложнений во время вынашивания, так может иметь и наследственные причины.
Приобретенный загиб органа чаще всего вызывается воспалительными процессами в малом тазу, эндометриозом, образованием спаек, операционными травмами. Большой процент патологических смещений матки возникает в результате невылеченных половых инфекций, поражающих органы малого таза. Большую роль для ее поддержания в нормальном положении играют связки. Они могут ослабевать, растягиваться, что приводит не только к изменению положения органа, но и к его опущению. К смещению также приводят опухоли и прочие патологии соседних с ней органов, прежде всего, мочевого пузыря и толстого кишечника.
Видео по теме
Симптомы и диагностика
Незначительные отклонения от нормального положения матки в малом тазу могут не вызывать никаких симптомов. Сам факт загиба обнаруживается на гинекологическом осмотре или во время проведения УЗИ. Но чаще любые отклонения от нормы положения этого органа сопровождаются болевыми ощущениями разной степени, которые особенно активно проявляются в период менструации. Это могут быть сильные боли, скудные выделения и появление сгустков. Дискомфорт и боли во время половых актов могут указывать на наличие сильного загиба.
При обратном отклонении матки (ретрофлексии) открывается задняя стенка мочевого пузыря, что вызывает частые позывы к мочеиспусканию. Это происходит из-за давления на мочевой пузырь петлей кишечника, расположенных выше. Ретрофлексия в отдельных случаях приводит к запорам – следствие передавливания маткой прямую кишку.
Диагностика изгиба матки с использованием УЗИ безошибочна.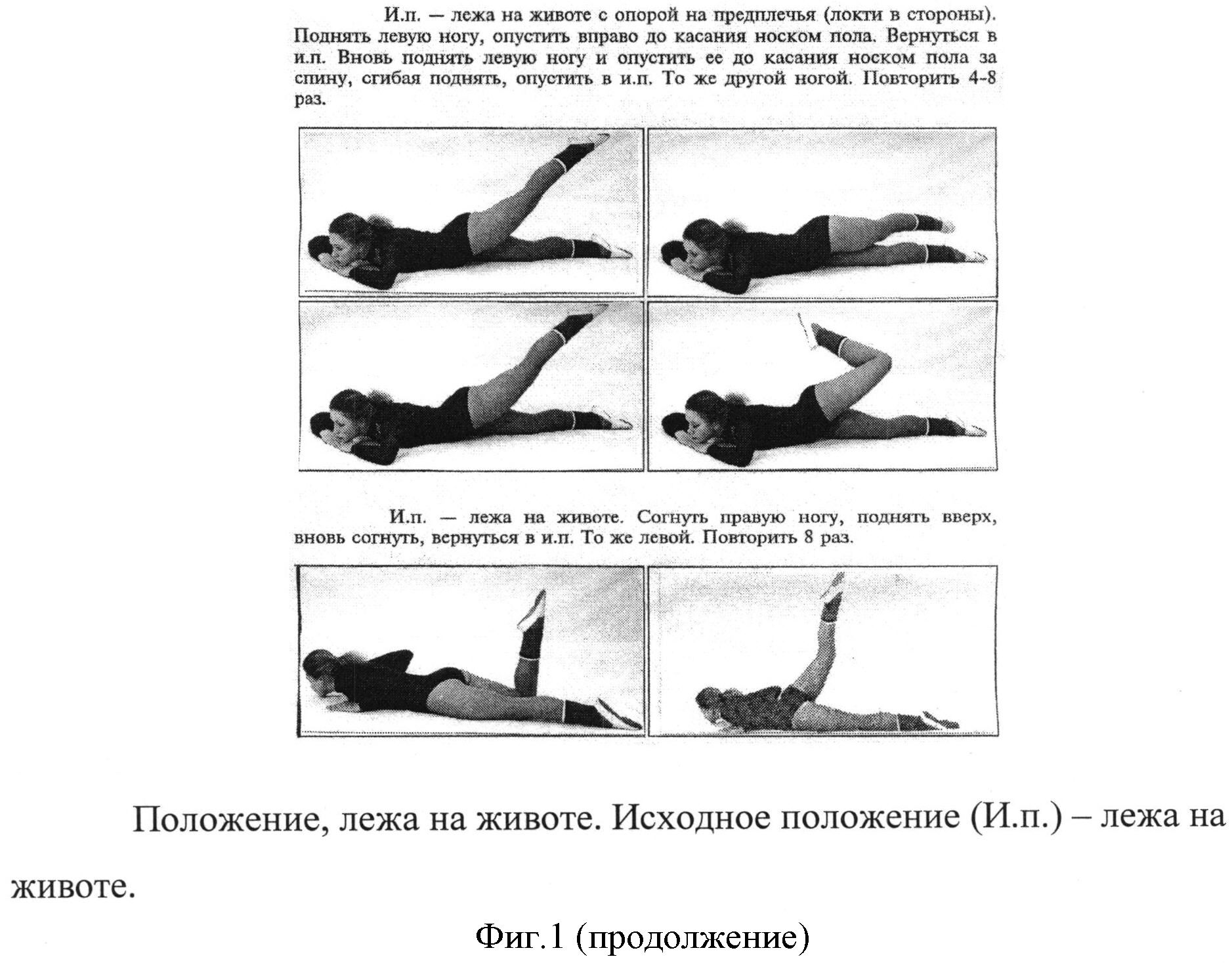 Орган хорошо просматривается при ультразвуковом исследовании, его положение и форма видна на экране монитора. На этапе диагностики выявляется тип загиба и его степень.
Орган хорошо просматривается при ультразвуковом исследовании, его положение и форма видна на экране монитора. На этапе диагностики выявляется тип загиба и его степень.
Способы лечения
Большинство женщин с врожденным загибом матки, физиологическим отклонением от нормального положения, не имеют проблем с зачатием и деторождением. Такая аномалия не вредит их здоровью и никак ими не ощущается, за исключением случаев, вызывающих «болезненные месячные». Если ситуация не сказывается на здоровье других органов малого таза, то никакого лечения врожденные загибы матки не требуют. Бесплодие по причине изгиба матки преодолевается при помощи искусственной инсеминации или других вспомогательных репродуктивных методик.
Патологический изгиб матки, приобретенный в течение жизни, можно и нужно лечить. Коррекция положения органа производится, прежде всего, устранением причины его смещения. Лечение начинается с диагностики: устанавливаются причины заболевания.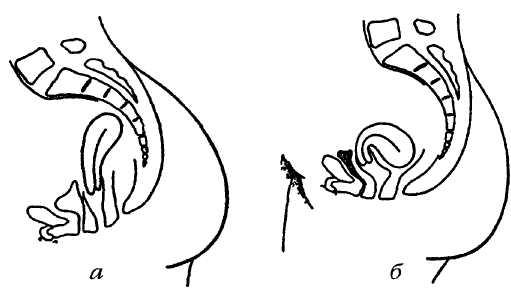 По результатам обследования врач назначает комплекс лечебных мероприятий.
По результатам обследования врач назначает комплекс лечебных мероприятий.
Очень часто приобретенный изгиб матки, возникший в результате воспалительных процессов в малом тазу или после операционных травм, фиксируется спайками. В таком случае их усекают в ходе лапароскопии – операции, проводимой через очень маленькие разрезы (проколы) при помощи тонких манипуляторов.
Наличие воспалений, вызванных инфекциями, требует медикаментозной терапии с применением антибиотиков. Нарушенное положение матки после этого корректируется выполнением упражнений, укрепляющих мышцы, окружающие органы малого таза и особенно тазового дна.
Упражнения при загибе матки
Зачатие и беременность при загибе матки
При физиологических аномалиях загибы в своем большинстве слабо выражены. Такие состояния часто рассматриваются как близкие к норме. Они практически не затрудняют зачатие, и никак не осложняют течение беременности. Женщины с такими физиологическими отклонениями положения и формы органа могут иметь много детей и это довольно распространенная ситуация.
Женщины с такими физиологическими отклонениями положения и формы органа могут иметь много детей и это довольно распространенная ситуация.
Проблемы со здоровьем, фертильностью и вынашиванием возникают при приобретенных загибах. Они существенно затрудняют проходимость сперматозоидов, а в случае оплодотворения, мешают нормальному увеличению размеров матки. Такие состояния требуют лечения до устранения причин патологии органа и восстановления его в положение, не угрожающее детородной функции. Беременность при патологических состояниях матки несет в себе риск невынашивания и дегенеративного развития плода.
Наиболее проблемным для детородной функции считается обратный загиб матки, при котором она смещается к спине. Чем больше он выражен, тем меньше шансов на естественное зачатие и нормальный ход беременности.
Важно понимать, что при патологическом загибе матки под вопрос ставится не только само зачатие, но и вынашивание. Поэтому подбор поз, облегчающих доступ сперматозоидов к шейке матки, – это решение лишь незначительной части проблемы. Больше внимания нужно уделять обследованию и устранению причин патологии. Необходимость лечения, его стратегию и способы определяет врач. Очень часто ситуация вообще не требует вмешательства.
Больше внимания нужно уделять обследованию и устранению причин патологии. Необходимость лечения, его стратегию и способы определяет врач. Очень часто ситуация вообще не требует вмешательства.
Читайте также:
Миома матки
Можно ли забеременеть с одним яичником?
Лечение кистом яичника
Автор статьи
Лебедева Марина Юрьевна
подробно
Загиб матки и беременность — Моя Александрия
11.07.2022 18:45:5130 просмотровАвтор:
admin
Матка не является статичным органом и может иногда менять свое обычное положение. Но если это изменение сохраняется надолго, то врачи уже говорят о патологии положения матки. Такие аномальные изменения могут быть разными: матка может поменять свою форму, может опуститься, наклониться в какую-либо сторону, загнуться.
Состояние, когда матка согнулась между шейкой и самим телом под прямым углом с отклонением в сторону спины называют ретрофлексией или загибом матки. Это достаточно распространенная патология, которая встречается у 16-20 % всех гинекологических больных.
Загибы матки в направлении назад бывают подвижные и фиксированные. Последние могут вызвать осложнения при беременности и быть причиной бесплодия.
Причины загиба матки
Врожденная патология встречается редко, чаще загиб может произойти из-за расслабления тканей, понижение их тонуса в связи:
- — с повреждением тазового дна;
- — со слабостью организма, как следствия болезней;
- — с астенической конституцией женщины;
- — с воспалением в области придатков;
- — с гипофункцией яичника.
Также на появление загиба матки влияют:
- — эндометриоз половых органов;
- — спайки, которые нарушают подвижность матки;
- — опухоль на передней стенке матки;
- — частые аборты;
- — родовые травмы;
- — тяжелая физическая работа.

Осложнения
- — выпадение матки.
Осложнения у беременных при ущемлении матки
- — цистит;
- — гангрена мочевого пузыря;
- — септический перитонит.
Внимание!
Современные данные не подтверждают влияние загиба матки на самопроизвольные аборты.
Диагностика
По оценке ученых загиб матки в половине случаях не имеет каких-либо признаков. У многих пациенток загиб матки обнаруживается случайно: они не жаловались на недомогание, у них не было характерных симптомов.
Симптомы загиба матки
Симптомы загиба матки зависят, прежде всего, от причины, по которой он возник.
Тяжесть внизу живота и в паху, боли в крестце и пояснице, боли при менструации, при сексе могут быть связаны с астенической конституцией женщины*. Равно, как и усталость, головные боли, сердцебиение, тошнота, рвота, отрыжка, тяжесть в области желудка и т.д.
*Для женщин астенической конституции характерны узкие плечи, слаборазвитая грудь, хрупкое сложение в сочетании с повышенной возбудимостью нервной системы.
Менструальные нарушения наблюдаются при загибе матки, но также и при других формах изменения её положения.
Понижение тонуса тазового дна, воспалительные процессы приводят к смещению мочевого пузыря, что вызывает частое, болезненное мочеиспускание. По той же причине у пациенток с загибом матки может быть болезненная дефекация.
При загибе матки важно определить, насколько она подвижна и нет ли спаек. Для этого проводят тщательный анализ жалоб и общего состояния больной, назначают УЗИ, делают бимануальное исследование. Иногда могут в диагностических целях провести вправление матки по Щульце, либо по Кюстыеру.
Маточный зонд не используют из-за высокого риска травмы (перфорации).
Лечение загиба матки
При загибе матки очень важно выяснить причину, почему он появился: от этого зависит лечение. Если загиб матки не вызывает жалоб, то терапию не проводят вовсе.
Если загиб матки связан:
1. с инфантилизмом, тогда проводят терапию для стимуляции и развития полового аппарата. Это диатермия, рациональное и полноценное питание, профилактика инфекций и заболеваний в детском и подростковом периоде и т.д.
Это диатермия, рациональное и полноценное питание, профилактика инфекций и заболеваний в детском и подростковом периоде и т.д.
2. с застойными явлениями в тазу, тогда назначают гинекологический массаж, лечебную гимнастику. Правда, если у тканей вялый тонус, то эффект от массажа будет лишь временный.
3. с воспалительным процессом, тогда назначают противовоспалительную терапию.
4. с расслаблением, низким тонусом тканей, то применяют пессарий (небольшое пластиковое или силиконовое медицинское устройство, которое вводится во влагалище для удержания матки в определённом положении). Он служит также диагностическим показателем того, насколько эффективной будет пластическая операция. Как способ лечения, пессарий помогает только тогда, когда устанавливается спустя 6-7 недель после родов. Если после ведения пессария, улучшения не было, то больной проводят общеукрепляющее лечение, устанавливают бандаж и т.д.
5. Если боль у пациентки связана
именно с ретрофлексией и предыдущие процедуры не помогли, то врач может направить на пластическую операцию на тазовом дне с последующей вентрофиксацией (подвешивание матки на специальных нитях к крестцу).
Зачатие при загибе матки
Загиб матки является анатомической преградой для проникновения сперматозоидов в полость матки и в этом случае зачать ребенка будет немного труднее, чем обычно. Но если загиб является только физиологической особенностью женщины, то можно благодаря простым действиям помочь зачатию.
Поза для зачатия
Во время секса женщина должна принять колено-локтевую позицию (таз выше головы) и после того, как произойдет семяизвержение, 10-15 минут остаться в той же позе.
Также полезно до 30 минут после секса полежать на животе.
Если же загиб матки вызван воспалением, наличием спаек, слабым тонусом тканей и т.д., то первоначально надо убрать причину загиба, пройти соответствующую терапию. Потому что в таком случае беременность может закончиться абортом или другими осложнениями.
Загиб матки при беременности
Загиб матки у беременной обычно исправляется самостоятельно и матка сама занимает правильное положение. Очень редко врачу приходится делать выправление. Чтобы помочь самопроизвольному выправлению матки беременная должна периодически принимать коленно-локтевое положение.
Чтобы помочь самопроизвольному выправлению матки беременная должна периодически принимать коленно-локтевое положение.
Если загиб матки остаётся (обычно это происходит, когда она фиксированная), то у беременной могут быть осложнения. Это происходит из-за того, что матка начинает заполнять весь малый таз, тесно прилегая к крестцу. Мочевой пузырь вытесняется вверх, сдавливаются уретра, прямая кишка. Все это мешает мочеиспусканию, дефекации и отхождению газов. Это состояние называется ущемлением матки и оно опасно осложнениями: выкидыш, сепсис, гангрена мочевого пузыря, острое воспаление почек и т.д.
Врачи диагностируют у беременной ущемление матки уже в первую половину беременности при расстройствах мочеиспускания. Если диагноз подтвержден, то матку выправляют. При этой операции сначала опорожняют мочевой пузырь с помощью мужского катетера, делают наркоз, потом выталкивают матку через боковые своды или вправляют кольпейринтером.
Самым надежным методом выправления ущемленной матки специалисты считают оперативное чревосечение, если невозможно привести матку в нормальное положение в малом тазу.
Если из-за спаек фиксированной остается только задняя стенка матки, то её ущемление происходит редко и осложнения во время беременности не возникают. Правда, во время родов может плохо раскрыться шейка матки. В таком случае роженице делают кесарево сечение.
Источники информации
- Большая медицинская энциклопедия. — М.: «Медицинская энциклопедия». 1996 г.
- «Патология половых органов и беременность». Медицинская энциклопедия.
- www.medclub.ru
- www.medkarta.com
- www.medwiki.org.ua
Дополнительная литература
- М. Потапов «Загиб матки и зачатие: как забеременеть при загибе матки»
- Курсовая «Реабилитация женщин с неправильным положением матки»
- «Ретрофлексия матки» (анг.)
- ma-ma.ru
Автор статьи: Надежда Смидович. Специально для Клумбы.
Загрузка…
поделитьсяподелитьсяподелитьсяподелиться
Подпишись на группу Viber
Только самое важное и интересное
Подписаться
По-видимому, ваша матка может свернуть сама себя во время родов
Вам не нужно, чтобы мы говорили вам, что даже в самых гладких обстоятельствах рожать все равно страшно, черт возьми. И хотя многое может (а иногда и случается!) пойти не так по пути, мамы в TikTok делятся травмирующим опытом выворота матки — очень реального, очень серьезного осложнения, которое происходит, когда матка складывается сама по себе — и это заставит вас морщиться и , полностью сжимая область живота, ощущая фантомные боли.
И хотя многое может (а иногда и случается!) пойти не так по пути, мамы в TikTok делятся травмирующим опытом выворота матки — очень реального, очень серьезного осложнения, которое происходит, когда матка складывается сама по себе — и это заставит вас морщиться и , полностью сжимая область живота, ощущая фантомные боли.
С колоссальными 10 миллионами просмотров и подсчетом #uterineinversion подчеркивает редкое осложнение, которое может возникнуть во время или после рождения плаценты, когда верхушка матки (также известная как дно) выпадает в полость матки, как говорят два акушера-гинеколога. Страшная мамочка.
Итак, если вы сейчас беременны или хотели бы забеременеть в будущем, вам, вероятно, интересно, как и почему это происходит. И насколько это распространено на самом деле? Вот все, что вам нужно знать об этом мало обсуждаемом заболевании.
Как и почему это происходит?
Перво-наперво: успокойтесь, зная, что выворот матки (также известный как перевернутая матка) действительно встречается редко. По оценкам Национальных институтов здравоохранения (NIH), это происходит от каждых 2000 до 20 000 родов, как указывает доктор Джилл Пурди, сертифицированный акушер-гинеколог и медицинский директор Pediatrix Medical Group. По данным клиники Кливленда, это обычно происходит в течение первых 24 часов после родов.
По оценкам Национальных институтов здравоохранения (NIH), это происходит от каждых 2000 до 20 000 родов, как указывает доктор Джилл Пурди, сертифицированный акушер-гинеколог и медицинский директор Pediatrix Medical Group. По данным клиники Кливленда, это обычно происходит в течение первых 24 часов после родов.
По сути, это происходит, когда дно загибается в нижнюю часть матки или даже через шейку матки во влагалище, говорит Пурди. Если это звучит пугающе, это потому, что так оно и есть. Но есть множество признаков и симптомов, которые предупредят вас, если что-то не так, и в это время вы получите неотложную неотложную помощь — подробнее об этом через минуту.
Еще страшнее то, что «в большинстве случаев это состояние возникает неожиданно», — говорит Пурди. «Лучшая теория о том, почему это происходит, заключается в том, что плацента прикреплена к дну матки, и когда на пуповину накладывается тракция, чтобы помочь удалить плаценту, она тянет матку вниз, выворачивая ее. Это более вероятно, если плацента прилипает (слишком хорошо) к внутренней поверхности матки».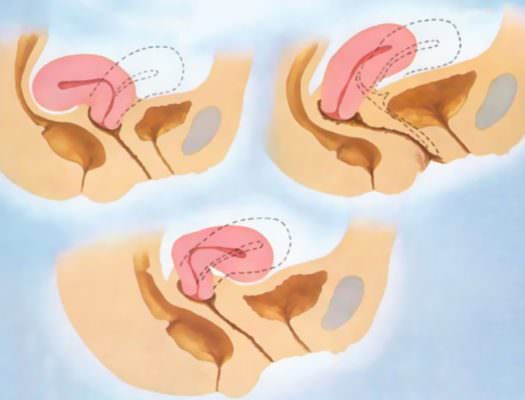
«Некоторые известные факторы риска включают быстрые роды, короткую пуповину или натяжение пуповины или плаценты во время удаления, аномалии в плаценте или чрезмерное растяжение матки», — говорит Стефани Браунридж, доктор медицинских наук, жительница Нью-Йорка. врач-репродуктолог в Shady Grove Fertility. «Одним из наиболее важных факторов риска является история выворота матки при предыдущих родах, хотя чаще всего это единичный случай».
Наиболее распространенные симптомы включают боль и ощущение переполнения/давления, значительное вагинальное кровотечение и шок, отмечают оба эксперта. Физический осмотр вашей акушеркой, врачом или другим поставщиком медицинских услуг подтвердит, действительно ли это перевернутая матка, при этом Парди добавляет, что «обычно в шейке матки или влагалище ощущается масса, а матку невозможно прощупать». через живот».
Насколько это серьезно?
«Выворот матки — это неотложная помощь», — говорит Браунридж. «К счастью, это можно быстро вылечить, особенно когда роды проходят в больнице». Пурди добавляет: «Выворот матки требует немедленной замены матки, а также реанимации матери жидкостями и кровью».
Пурди добавляет: «Выворот матки требует немедленной замены матки, а также реанимации матери жидкостями и кровью».
Оба врача отмечают, что не в каждом случае требуется хирургическое вмешательство, но неотложная медицинская помощь имеет первостепенное значение. «Во многих случаях матку может заменить врач вручную», — говорит Пурди. «Обычно для этого требуется дать лекарство, чтобы расслабить матку, и врач вытолкнет матку обратно на правую сторону. После замены матки назначают лекарства для сокращения матки; иногда может быть установлен баллон, чтобы удерживать матку в правильном положении. Если ручная замена невозможна, может потребоваться хирургическое вмешательство для исправления инверсии». Браунридж добавляет: «Цель операции — вернуть матку в правильное положение».
Если вы подозреваете, что это происходит с вами, и вы рожали вне больницы, оба врача настаивают на том, чтобы как можно скорее обратиться за неотложной помощью. «Выворот матки становится опасным для жизни, когда происходит обильная кровопотеря», — говорит Браунридж. «Однако это больше беспокоит за пределами больницы. Если это происходит после вагинальных родов, первым шагом является лечение инверсии вручную без хирургического вмешательства. Если это не помогло, следующим шагом будет операция по лечению инверсии».
«Однако это больше беспокоит за пределами больницы. Если это происходит после вагинальных родов, первым шагом является лечение инверсии вручную без хирургического вмешательства. Если это не помогло, следующим шагом будет операция по лечению инверсии».
Как выглядит восстановление?
«Восстановление после выворота матки зависит от тяжести», — говорит Браунридж. «При своевременном лечении с минимальным вмешательством восстановление в основном включает наблюдение, чтобы убедиться, что основные показатели жизнедеятельности стабильны», и пациент будет получать обезболивающие препараты, когда это необходимо. В случае хирургического вмешательства или сильной кровопотери «выздоровление может длиться несколько дней, когда необходим тщательный мониторинг и контроль боли».
К счастью, есть хорошие новости здесь. «Отдаленные осложнения после выздоровления — редкость, — говорит Браунридж. «Несмотря на то, что существует риск повторения выворота матки при будущих родах, у большинства женщин беременность и роды продолжаются». Однако Purdie отмечает, что конкретные данные о том, как часто происходят повторные вывороты матки, ограничены.
Однако Purdie отмечает, что конкретные данные о том, как часто происходят повторные вывороты матки, ограничены.
Как и при любых проблемах с беременностью или родами, Brownridge рекомендует проконсультироваться с врачом, чтобы оценить ваши конкретные риски и найти решения, которые будут держать ваше здоровье и безопасность на первом месте. И будьте спокойны, зная, что этот кошмарный сценарий вряд ли случится с вами, независимо от того, какой новый ужас TikTok вызвал в эти дни.
Что такое внематочная беременность?
Медицинская экспертиза: Джеки Росс, бакалавр наук, бакалавр наук, доктор медицинских наук, MRCOG и профессор Эндрю Хорн, доктор медицинских наук, доктор медицинских наук, FRCOG, FRCP
Последняя проверка: 06.01.2021 внематочная беременность Trust
Внематочная беременность — распространенное, иногда опасное для жизни состояние, которым страдает примерно 1 из 80 беременных. Проще говоря, это означает «неуместная беременность».
Возникает, когда оплодотворенная яйцеклетка (яйцеклетка) имплантируется («застревает») вне полости («пространства») матки (матки).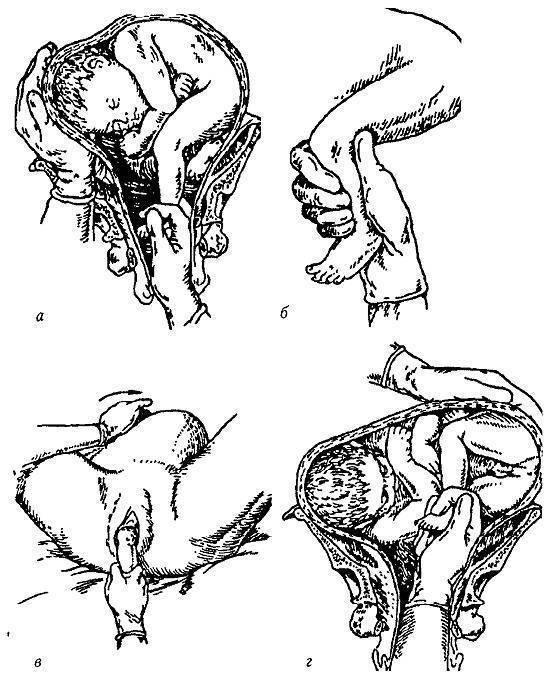 Наиболее распространенным местом внематочной беременности является маточная труба, но есть много других мест, где может быть обнаружена внематочная беременность. К сожалению, внематочную беременность невозможно перенести в матку.
Наиболее распространенным местом внематочной беременности является маточная труба, но есть много других мест, где может быть обнаружена внематочная беременность. К сожалению, внематочную беременность невозможно перенести в матку.
Каждый месяц во время менструального цикла происходит овуляция, когда один из яичников производит яйцеклетку, которая втягивается в конец фаллопиевой трубы с помощью пальцевидных структур, называемых фимбриями. Затем яйцеклетка продвигается по фаллопиевой трубе к матке. В ходе этого путешествия, если произошел половой акт (секс), он может столкнуться со спермой, и в этом случае он может оплодотвориться.
В случае оплодотворения яйцеклетка имплантируется в слизистую оболочку матки, называемую «эндометрием», и в конечном итоге вырастает в ребенка. Если она не оплодотворена, то и яйцеклетка, и слизистая оболочка матки выделяются во время менструального цикла (период), подготавливается свежая слизистая оболочка, и в яичнике начинает созревать новая яйцеклетка.
Что произойдет, если у вас внематочная беременность?
При внематочной беременности оплодотворенная яйцеклетка захватывается или задерживается при продвижении по фаллопиевой трубе. В этом случае беременность продолжает расти внутри маточной трубы, что может привести к ее разрыву или серьезному повреждению. Иногда это может вызвать внутреннее кровотечение, вызывающее боль и требующее немедленной медицинской помощи.
Сколько человек страдает этим заболеванием?
Ежегодно в Великобритании у почти 12 000 женщин диагностируется внематочная беременность (Источник: Конфиденциальные расследования MBRRACE 2016 г. по материнской смертности и заболеваемости, 2009–14). Судя по неофициальным данным, считается, что только в Великобритании число случаев внематочной беременности может превышать 30 000 в год.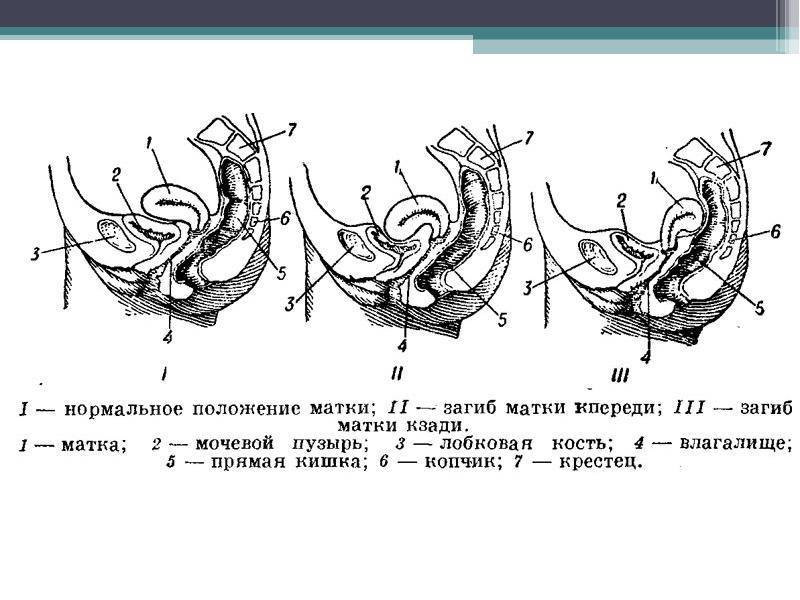
Согласно отчету MBRRACE о материнской смертности и заболеваемости за 2015–2017 годы, из шести женщин, умерших от проблем с беременностью на ранних сроках, у всех, кроме одной, была внематочная беременность, и все они умерли в течение 48 часов после поступления от внематочной беременности. Три из шести умерших женщин (50%) были из чернокожих или других групп этнических меньшинств (около 14% населения Великобритании составляют чернокожие или этнические меньшинства). В отчете MBRRACE за 2022 г. за 2018-20 гг. показано, что внематочная беременность остается наиболее частой причиной материнской смертности на ранних сроках беременности. Последний отчет показывает, что уровень смертности от внематочной беременности катастрофически увеличился с пяти женщин до восьми, и все умерли в течение 48 часов после появления внематочной беременности. Вы можете прочитать наше заявление здесь.
MBRRACE-UK Материнский отчет 2016
MBRRACE-UK Материнский отчет 2019
MBRRACE-UK Материнский отчет 2022
Конфиденциальное расследование случаев материнской смертности
К сожалению, в среднем умирают три человека s в год в Великобритании и Ирландии из-за внематочная беременность. В 21 веке ни одна женщина не должна умирать от внематочной беременности. В зависимости от индивидуальных медицинских обстоятельств доступно несколько видов лечения. Беременность никогда не спасти.
В 21 веке ни одна женщина не должна умирать от внематочной беременности. В зависимости от индивидуальных медицинских обстоятельств доступно несколько видов лечения. Беременность никогда не спасти.
Ectopic Pregnancy Trust считает, что смерти и травмы, связанные с внематочной беременностью, следует предотвращать. Мы стремимся облегчить страдания, связанные с этим опытом, и обеспечить постоянную поддержку во время их лечения и за его пределами.
Какие бывают виды внематочной беременности?
- 95% находятся в фаллопиевой трубе – либо ампулярно (в средней части фаллопиевой трубы), истмически (в верхней части фаллопиевой трубы рядом с маткой) или фимбриально (в конце трубы)
- 3% интерстициальные (внутри той части фаллопиевой трубы, которая переходит в матку)
- < 1% находятся в рубце после кесарева сечения на матке
- < 1% шейки матки (на шейке матки)
- < 1% являются роговыми (в матке аномальной формы)
- < 1% яичников (в яичнике или на яичнике)
- < 1% интрамурально (в мышцу матки)
- < 1% абдоминальные (в животе)
- < 1% приходится на гетеротопическую беременность
На этом изображении показаны наиболее вероятные места внематочной беременности:
Типы внематочной беременности более подробно:
Трубная внематочная беременность — ампулярная, истмическая и фимбриальная
Фаллопиевы трубы представляют собой маленькие полые мышечные трубки, каждая длиной около десяти сантиметров. Внешняя половина лежит рядом с яичником, но не прикреплена к нему. Фаллопиевы трубы имеют нежную слизистую оболочку внутри трубы, извитую в складки, которые почти заполняют каждую трубу. Диаметр и количество складок увеличиваются по мере того, как маточная труба приближается к яичнику и образует фимбрии — крошечные пальцевидные выросты, которые двигаются и создают эффект всасывания, чтобы втянуть яйцеклетку в фаллопиеву трубу.
Внешняя половина лежит рядом с яичником, но не прикреплена к нему. Фаллопиевы трубы имеют нежную слизистую оболочку внутри трубы, извитую в складки, которые почти заполняют каждую трубу. Диаметр и количество складок увеличиваются по мере того, как маточная труба приближается к яичнику и образует фимбрии — крошечные пальцевидные выросты, которые двигаются и создают эффект всасывания, чтобы втянуть яйцеклетку в фаллопиеву трубу.
В слизистой оболочке фаллопиевых труб половина клеток секретирует слизь, а половина имеет реснички – крошечные волосы, похожие на выросты, которые мягко развеваются, чтобы продвигать эти выделения к матке. Фаллопиевы трубы имеют естественное перистальтическое действие (сокращение и расслабление для создания эффекта накачки), которое способствует движению слизи.
Яйцеклетка, выпущенная во время овуляции, захватывается бахромками фаллопиевой трубы, и маточная труба отвечает за транспортировку оплодотворенной яйцеклетки в полость матки, что занимает около четырех дней. Если беременность наступила, как ожидается, пучок из шестидесяти четырех клеток достигает матки и имплантируется через шесть-семь дней после овуляции, когда естественные женские гормоны подготавливают клетки слизистой оболочки матки (эндометрий). Эмбрион внедряется в эндометрий и начинает формировать плаценту.
Если беременность наступила, как ожидается, пучок из шестидесяти четырех клеток достигает матки и имплантируется через шесть-семь дней после овуляции, когда естественные женские гормоны подготавливают клетки слизистой оболочки матки (эндометрий). Эмбрион внедряется в эндометрий и начинает формировать плаценту.
В тех случаях, когда беременность не достигает матки, нетрудно представить, как тонко сложенная слизистая оболочка фаллопиевых труб со специализированными клетками может быть повреждена воспалением или инфекцией и/или транспортировка развивающегося эмбриона в матку может быть замедлена в течение нет очевидной причины. Тем временем эмбрион все еще пытается развиваться и имеет естественную инвазивную природу, поэтому он может имплантироваться в фаллопиевы трубы или фимбрии, образуя плаценту, что приводит к потенциально опасной внематочной беременности.
Интерстициальная беременность
Интерстициальная беременность — это редкий тип внематочной беременности, который возникает, когда оплодотворенная яйцеклетка имплантируется в часть фаллопиевой трубы, когда она пересекает стенку матки.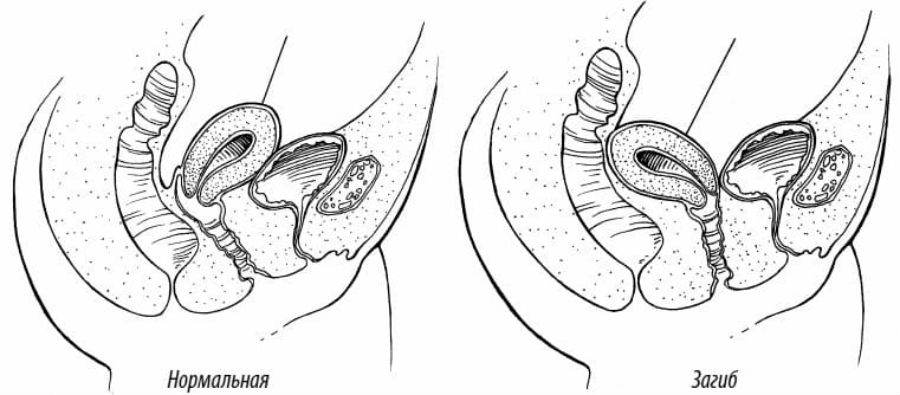
Беременность такого рода трудно диагностировать, поскольку она может казаться находящейся в матке при сканировании или может быть трудно различима при сканировании на очень ранней стадии. Они особенно опасны, если они растут, поскольку они могут прогрессировать дальше и иметь тенденцию к разрыву позже, что может привести к повреждению как стенки матки, так и маточной трубы.
При достаточно раннем диагностировании врачи могут порекомендовать лечение метотрексатом, если это возможно, поскольку хирургическое вмешательство при интерстициальной беременности может включать операцию на фактической стенке матки, что может привести к ее ослаблению. Некоторые интерстициальные внематочные беременности могут не развиваться и даже разрешаться без какого-либо активного лечения.
После интерстициальной беременности возможна успешная маточная беременность. Ваш врач тщательно осмотрит вас и рассмотрит необходимость планового кесарева сечения для родоразрешения любой последующей беременности, а предпочтительный метод родоразрешения будет зависеть от степени хирургического вмешательства, необходимого на стенке матки для разрешения внематочной беременности.
Некоторые врачи называют интерстициальную беременность «роговой», что сбивает с толку, поэтому предпочтение отдается термину «интерстициальная».
Рубец кесарева сечения при беременности
Рубец кесарева сечения при внематочной беременности – это когда оплодотворенная яйцеклетка имплантируется в щель в мышце матки, образовавшуюся в результате предшествующего кесарева сечения. Затем беременность может вырасти из матки или на шейку матки и вызвать обильные внутренние или вагинальные кровотечения.
При некоторых беременностях плацента развивается так, что только ее часть находится в рубце, и эти беременности могут закончиться родами живым ребенком, но с риском значительного кровотечения у матери и гистерэктомии во время родов.
Лечение беременности с рубцом от кесарева сечения потенциально сложно, поэтому лечение должно быть индивидуальным в каждом конкретном случае.
Большинство случаев беременности с рубцом от кесарева сечения можно лечить путем удаления плода с помощью отсасывания. Если беременность не может быть достигнута с помощью аспирации, тогда можно использовать операцию «замочная скважина» или инъекции/и метотрексата.
Если беременность не может быть достигнута с помощью аспирации, тогда можно использовать операцию «замочная скважина» или инъекции/и метотрексата.
Исследования показывают, что этот вид внематочной беременности, по-видимому, увеличивается, возможно, из-за воздействия планового кесарева сечения, которое было гораздо реже 10 лет назад, чем сегодня. Однако, несмотря на рост заболеваемости, они все еще относительно редки, и поэтому в некоторых больницах их очень мало. Соответственно, предпринимаются попытки сосредоточить помощь в этих случаях на региональных отделениях, имеющих опыт работы с такими случаями, как для оптимизации помощи, так и для сопоставления информации, чтобы обеспечить наличие лучшей доказательной базы для принятия решений о лечении в будущем.
Шеечная беременность
Шеечная беременность является одной из самых редких форм эктопической беременности и считается особенно опасной из-за риска опасного для жизни вагинального кровотечения. Шейка матки сильно васкуляризирована (много кровеносных сосудов), и, когда беременность отделяется от шейки матки, обычно необходимы переливания крови.
Шейка матки сильно васкуляризирована (много кровеносных сосудов), и, когда беременность отделяется от шейки матки, обычно необходимы переливания крови.
Экстренная гистерэктомия исторически была единственным вариантом, поскольку диагноз не часто устанавливался до разрыва; тем не менее, плановое консервативное лечение внематочной шеечной беременности с использованием аспирации с наложением швов на шейку матки или метотрексатом в настоящее время является потенциальным методом лечения для сохранения фертильности, если диагноз поставлен до того, как он станет неотложным. Рубцевание прохода через шейку матки в результате гинекологических процедур было определено как один из ведущих факторов риска цервикальной внематочной беременности.
Роговая или рудиментарная беременность
Это еще один редкий тип внематочной беременности, который возникает только в матке, которая не сформировалась должным образом.
Матка развивается, как и ожидалось, когда две половинки соединяются вместе. Однако иногда эти две половины не встречаются, и в результате остается одна бананообразная (однорогая) сторона, которая соприкасается с шейкой матки и влагалищем, и еще один выступ матки на противоположной стороне (который обычно не соприкасается с шейкой матки и влагалищем). , называемый рудиментарным рогом). Обе стороны имеют свои фаллопиевы трубы. Сперматозоиды могут проникать глубоко внутрь через одностороннюю матку, которая соприкасается с влагалищем, но противоположная маточная труба может забрать оплодотворенную яйцеклетку и транспортировать ее в рудиментарный рог.
Однако иногда эти две половины не встречаются, и в результате остается одна бананообразная (однорогая) сторона, которая соприкасается с шейкой матки и влагалищем, и еще один выступ матки на противоположной стороне (который обычно не соприкасается с шейкой матки и влагалищем). , называемый рудиментарным рогом). Обе стороны имеют свои фаллопиевы трубы. Сперматозоиды могут проникать глубоко внутрь через одностороннюю матку, которая соприкасается с влагалищем, но противоположная маточная труба может забрать оплодотворенную яйцеклетку и транспортировать ее в рудиментарный рог.
Поскольку рудиментарный рог часто имеет толстую мышечную стенку, эти беременности могут продвинуться во второй или даже третий триместр, прежде чем они вызовут катастрофический разрыв. Толстая стенка также затрудняет их диагностику, поскольку рудиментарный рог можно принять за нормальную матку при ультразвуковом сканировании.
Лечение заключается в прерывании беременности путем хирургического удаления рудиментарного рога и его маточной трубы.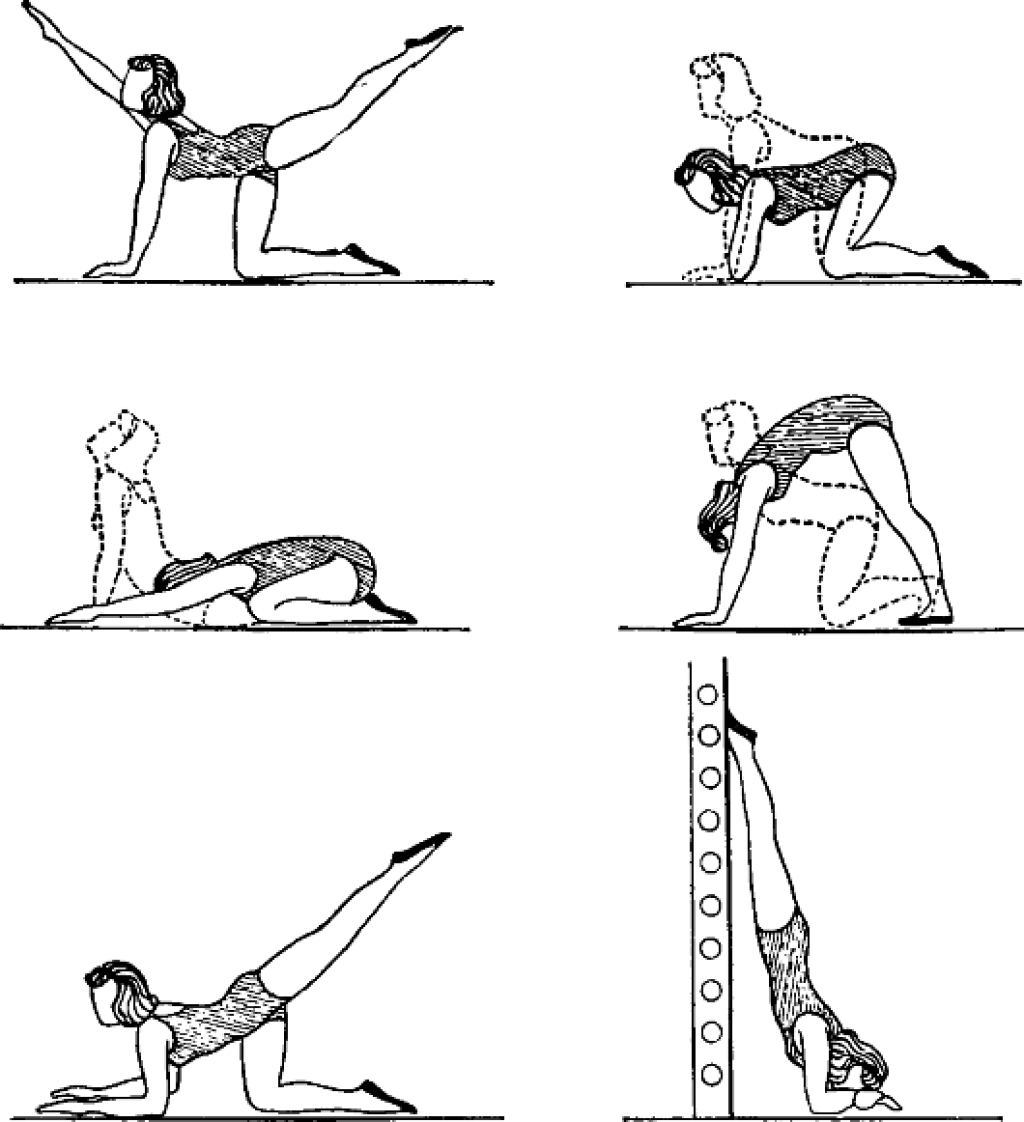 Если беременность на позднем сроке, это иногда трудно сделать без удаления яичника на той же стороне.
Если беременность на позднем сроке, это иногда трудно сделать без удаления яичника на той же стороне.
Беременность в маточной части фаллопиевых труб матки, которая формируется, как и ожидалось, называется интерстициальной беременностью. Это не следует путать с роговой беременностью.
Яичниковая беременность
Яичниковая внематочная беременность — самый редкий тип, составляющий менее 1% всех внематочных беременностей.
Их трудно диагностировать, так как они очень похожи на внематочную трубную беременность, прилипшую к яичнику, или к «желтому телу», из которого вышла яйцеклетка. Это может означать, что яичниковая беременность часто не диагностируется до операции.
Яичник представляет собой сильно сосудистую структуру. При внематочной беременности, расположенной на яичнике или в нем, обычно требуется хирургическое вмешательство, включающее частичное или полное удаление яичника из-за кровотечения. Если яичник частично удален, он может восстановиться и продолжить производить яйцеклетки, как и раньше.
Однако, даже если он больше не производит яйцеклетки или полностью удален, другой яичник вполне способен производить яйцеклетку в каждом цикле, что позволяет в будущем зачать ребенка естественным путем.
Внутренняя беременность
Этот термин означает «в стенке» и относится к беременности, которая имплантируется вне полости матки, но внутри ее мышечной стенки.
Считается, что эти беременности наступают, когда на матке образовались рубцы в результате предыдущей операции или состояния, называемого аденомиозом. Опять же, их может быть трудно диагностировать, поскольку бывает трудно увидеть полость отдельно от беременности. Беременные также недоступны, что затрудняет их лечение путем удаления беременности. Можно порекомендовать метотрексат.
Брюшная беременность
Считается, что брюшная беременность в большинстве случаев начинается в фаллопиевой трубе, а затем отделяется от стенки фаллопиевой трубы, всплывает в брюшную полость, чтобы затем снова прикрепиться к одной из структур в животе.
Беременность может прогрессировать и оставаться незамеченной в течение многих недель беременности. Есть несколько сообщений о выживших брюшных беременностях, которые были родоразрешены с помощью операции на брюшной полости, но они невероятно редки.
Гетеротопическая беременность
Гетеротопическая беременность — это срок, при котором имеет место сосуществование внутриматочной беременности с внематочной беременностью. Хотя это бывает редко, возможна многоплодная беременность, когда один эмбрион имплантируется в матку, а другой — в другое место.
Приблизительно в 30% диагностированных случаев гетеротопической беременности сосуществующий внутриутробный близнец может выжить даже при хирургическом лечении этого состояния. Некоторые исследования показывают, что уровень живорождения при выжившей беременности может быть даже выше, если она находится в матке и развивается, как ожидалось на момент постановки диагноза.
У вас или у ваших знакомых есть симптомы?
Примерно 1 из 80 беременностей в Великобритании является внематочной.
