Желтуха при беременности: Ошибка выполнения
Холестаз беременных. Что такое Холестаз беременных?
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Холестаз беременных — это вариант гестационного дерматоза, вызванный идиопатическим внутрипеченочным застоем желчи. Проявляется зудом кожи, желтушностью кожных покровов, диспепсическими симптомами, осветлением кала, потемнением мочи. Диагностируется на основании данных об уровне желчных кислот, билирубина, печеночных ферментов, факторов гемостаза с подкреплением результатами УЗИ печени. Для лечения применяются урсодезоксихолевая кислота, гепатопротекторы, холеретики, антигистаминные препараты, витаминно-минеральные комплексы, энтеросорбенты, детоксикационная терапия.
МКБ-10
O26. 6 Поражения печени во время беременности, родов и в послеродовом периоде
6 Поражения печени во время беременности, родов и в послеродовом периоде
- Причины
- Патогенез
- Классификация
- Симптомы холестаза беременных
- Осложнения
- Диагностика
- Дифференциальная диагностика.
- Лечение холестаза беременных
- Медикаментозная терапия
- Диета
- Родоразрешение
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Распространенность холестаза беременных (возвратной холестатической печеночной желтухи, гестационного кожного зуда) колеблется от 0,1% до 2%. Наиболее часто заболевание выявляют в Боливии, Чили, Скандинавии, Китае, северных территориях России. Патология зачастую носит семейный характер. Вероятность развития гестационного холестаза повышается у женщин, принимавших до беременности эстроген-гестагенные оральные контрацептивы, антибиотики. В группу риска также входят пациентки с непереносимостью макролидов, эритромицинов, желудочно-кишечной патологией, эндокринными болезнями. Риск рецидива акушерской желтухи при повторной беременности достигает 60-80%.
Риск рецидива акушерской желтухи при повторной беременности достигает 60-80%.
Холестаз беременных
Причины
Этиология гестационного зуда на сегодняшний день окончательно не установлена. Поскольку заболевание ассоциировано с беременностью и нередко проявляется у нескольких женщин одной семьи, вероятнее всего, в его развитии ведущую роль играют гормональные сдвиги у предрасположенных пациенток. Специалисты в сфере акушерства считают основными предпосылками возникновения холестаза в период гестации:
- Увеличение концентрации эстрогенов. К концу беременности уровень эстрогенных гормонов возрастает более чем в 1000 раз. Связываясь с рецепторами гепатоцитов, эстрогены усиливают синтез холестерина, за счет чего изменяется состав желчи. Под их влиянием у беременных также возникает дисбаланс желчных кислот: снижается концентрация дезоксихолевой, хенодезоксихолевой кислот и возрастает содержание холевой. Из-за снижения активности транспортных белков печени уровень желчных кислот в желчи уменьшается, соответственно, их поступление в кровь увеличивается.
 Изменения сильнее выражены при высокой гиперэстрогении, характерной для многоплодной беременности.
Изменения сильнее выражены при высокой гиперэстрогении, характерной для многоплодной беременности. - Повышенная чувствительность к эстрогенам. Изменение коллоидного равновесия желчи происходит у всех беременных, однако лишь у некоторых из них развивается клинически выраженный холестаз с зудом кожи. Вероятнее всего, это обусловлено генетическими аномалиями, которые изменяют чувствительность клеток печени, билиарных канальцев к эстрогенным гормонам или влияют на активность ферментных систем, обеспечивающих синтез и транспортировку желчных кислот. Подтверждением наследственной природы гестационного холестаза является достоверно более частое выявление у беременных с акушерской желтухой и их родственников тканевых антигенов HLA-А31, HLA-w16, HLA-B8.
Дополнительным фактором, способствующим нарушению оттока желчи и повышению количества желчных кислот в плазме крови, становится воздействие прогестерона. Прогестины оказывают расслабляющий эффект на гладкие мышечные волокна, что приводит к ухудшению моторики желчного пузыря, желчевыводящих путей, усиливающей внутрипеченочный застой желчи. Кроме того, за счет замедления перистальтики кишечника нарушается обратное всасывание желчных кислот, их дисбаланс усугубляется.
Кроме того, за счет замедления перистальтики кишечника нарушается обратное всасывание желчных кислот, их дисбаланс усугубляется.
Патогенез
Механизм возникновения холестаза беременных обусловлен раздражающим воздействием на кожные рецепторы желчных кислот, концентрация которых в крови при внутрипеченочном застое желчи увеличивается. Ведущим патофизиологическим звеном гепатоцеллюлярного холестаза становится снижение текучести базолатеральной и, несколько реже, каналикулярной мембраны. Проницаемость клеточной оболочки нарушается за счет недостаточности гепатобилиарного транспорта при врожденной несостоятельности белков-транспортеров и повышения концентрации холестерина из-за действия эстрогенов.
Указанные факторы снижают активность S-аденозилметилсинтетазы и тормозят синтез S-адеметионина. В результате течение биохимических процессов в гепатоцитах еще более дестабилизируется, гепатоцеллюлярные мембраны теряют фосфолипиды, уменьшается активность Na-К-АТФазы, остальных транспортных протеинов, снижаются запасы главных детоксикационных субстанций (глутатиона, таурина, других тиолов и сульфатов), что вызывает цитолиз клеток с дополнительным поступлением в кровь токсичных компонентов.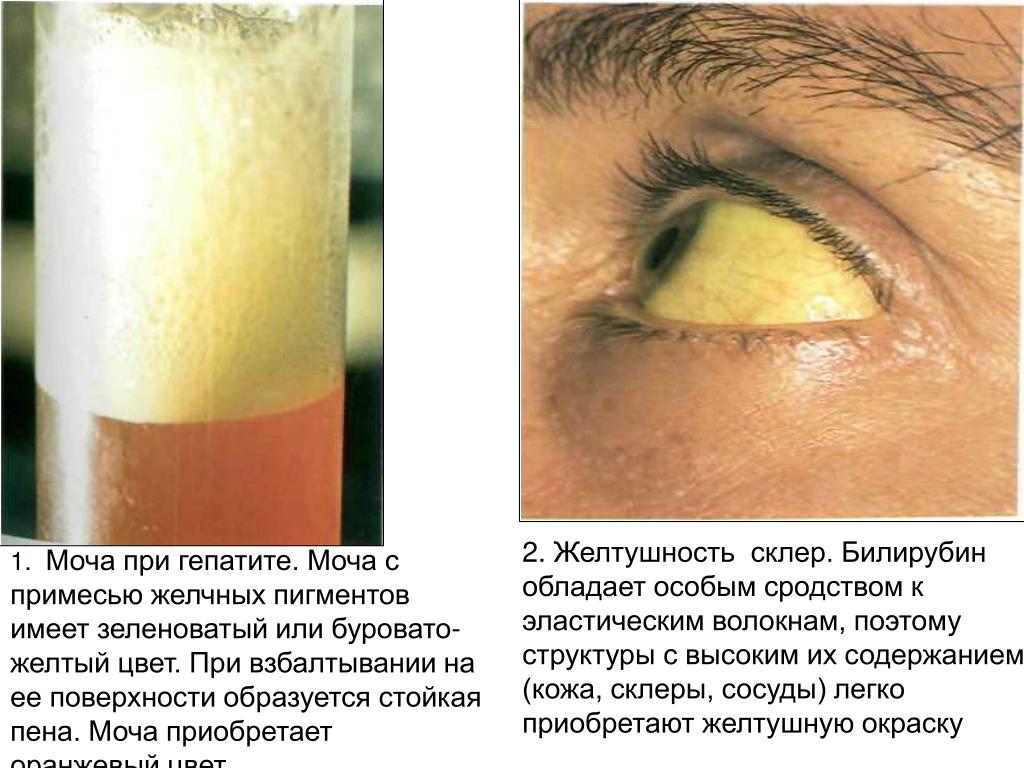 Холемия и повышение уровня билирубина в крови, воздействие метаболитов на гепатоциты и билиарные канальцы, дефицит желчи в просвете кишечника формируют типичную клиническую картину заболевания и его осложнений.
Холемия и повышение уровня билирубина в крови, воздействие метаболитов на гепатоциты и билиарные канальцы, дефицит желчи в просвете кишечника формируют типичную клиническую картину заболевания и его осложнений.
Классификация
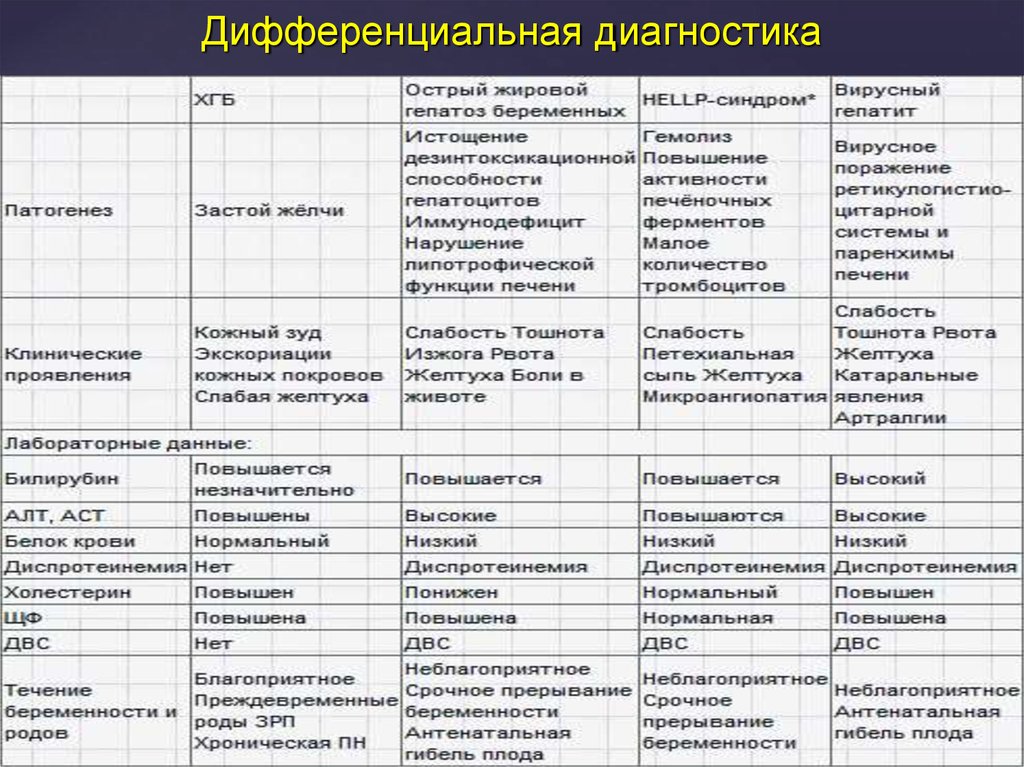
Специалисты в области гастроэнтерологии и гепатологии при систематизации форм внутрипеченочного гестационного холестаза учитывают характер изменения биохимических показателей и степень тяжести заболевания. Более благоприятным в прогностическом плане является парциальный билирубиновый вариант расстройства с нарушением синтеза и секреции преимущественно билирубина при сохранности метаболизма остальных составляющих желчи. При парциальной холеацидной форме холестаза беременных, представляющей наибольшую опасность для женщины и ребенка, нарушена акцепция или секреция желчных кислот при нормальном транспорте других компонентов. Для выбора тактики сопровождения гестации важно учитывать тяжесть заболевания:
- Легкая степень. Кожный зуд выражен нерезко.
 Активность трансаминаз повышена в 2-3 раза, увеличено содержание щелочной фосфатазы и гамма-глутамилтранспептидазы. Другие клинические и лабораторные признаки расстройства отсутствуют. Риск акушерских осложнений минимален, гестацию можно пролонгировать.
Активность трансаминаз повышена в 2-3 раза, увеличено содержание щелочной фосфатазы и гамма-глутамилтранспептидазы. Другие клинические и лабораторные признаки расстройства отсутствуют. Риск акушерских осложнений минимален, гестацию можно пролонгировать. - Средняя степень. Выраженный зуд кожи. Активность АЛТ, АСТ увеличена в 3-6 раз, повышены концентрации холестерина, ЩФ, ГГТП, нарушены показатели гемостаза. По УЗИ может определяться билиарный сладж. Наиболее частая форма заболевания с возможной фетоплацентарной недостаточностью и задержкой развития плода.
- Тяжелая степень. Кроме зуда кожи и значительного повышения активности ферментов отмечаются лабораторные признаки нарастающей коагулопатии, клиника гастроэнтерологических нарушений. Из-за высокой вероятности осложненного течения и даже гибели плода беременность рекомендуется прервать досрочно.
Симптомы холестаза беременных
Обычно заболевание возникает на 36-40-й неделях беременности, реже — в конце 2-го триместра. Сначала расстройство проявляется кожной симптоматикой. Беременная испытывает зуд различной интенсивности, от незначительного до мучительного. Зуд первично локализуется в области ладоней, подошв, затем распространяется на спину, живот, другие участки тела, становясь генерализованным. На коже могут выявляться участки экскориаций (расчесов), осложненные вторичным гнойным процессом.
Сначала расстройство проявляется кожной симптоматикой. Беременная испытывает зуд различной интенсивности, от незначительного до мучительного. Зуд первично локализуется в области ладоней, подошв, затем распространяется на спину, живот, другие участки тела, становясь генерализованным. На коже могут выявляться участки экскориаций (расчесов), осложненные вторичным гнойным процессом.
Непостоянный симптом холестаза — желтуха, которая появляется через 1-2 недели после возникновения зудящих ощущений, сопровождается потемнением мочи и осветлением кала. При тяжелом течении отмечаются жалобы на тошноту, отрыжку, изжогу, ухудшение аппетита, тяжесть в эпигастрии, тупые боли в правом подреберье, редко — рвоту. Беременная становится вялой, апатичной, заторможенной. Заболевание самостоятельно проходит спустя 7-15 дней после родов.
Осложнения
Холестаз беременных обычно не служит противопоказанием для продолжения гестации, однако при среднетяжелом и тяжелом течении оказывает на нее неблагоприятное влияние. При длительной холемии резко нарушается энергетический обмен, нарастает гипоксия, возникает цитотоксический эффект, которые приводят к фетоплацентарной недостаточности, задержке развития плода, увеличению перинатальной смертности до 4,7%. При рецидивирующем холестазе антенатальная гибель плода отмечается в 4 раза чаще, чем при нормальной беременности. До 35% родов завершаются рождением недоношенного ребенка с признаками гипоксии.
При длительной холемии резко нарушается энергетический обмен, нарастает гипоксия, возникает цитотоксический эффект, которые приводят к фетоплацентарной недостаточности, задержке развития плода, увеличению перинатальной смертности до 4,7%. При рецидивирующем холестазе антенатальная гибель плода отмечается в 4 раза чаще, чем при нормальной беременности. До 35% родов завершаются рождением недоношенного ребенка с признаками гипоксии.
При холестатической печеночной желтухе беременных в 12-44% случаев наблюдаются преждевременные роды, чаще диагностируется респираторный дистресс-синдром, определяется меконий в околоплодных водах. Из-за недостаточного всасывания витамина К развиваются расстройства гемостаза. В результате возрастает риск акушерских коагулопатических кровотечений, ДВС-синдрома.
Повышена вероятность послеродового эндометрита. Гестационный зуд имеет тенденцию рецидивировать во время следующих беременностей, на фоне приема комбинированных оральных контрацептивов. В отдаленном периоде такие пациентки чаще страдают желчнокаменной болезнью, холециститом, неалкогольными формами гепатитов, циррозом печени, хроническим панкреатитом.
В отдаленном периоде такие пациентки чаще страдают желчнокаменной болезнью, холециститом, неалкогольными формами гепатитов, циррозом печени, хроническим панкреатитом.
Диагностика
Поскольку зуд и пожелтение кожи выявляются не только при холестазе беременных, но и при ряде кожных, инфекционных, соматических заболеваний, задачей диагностического поиска является исключение признаков, характерных для других расстройств, которые могли возникнуть или обостриться при гестации. Рекомендуемый план обследования пациенток с подозрением на холестаз беременных включает следующие лабораторные и инструментальные методы:
- Определение уровня желчных кислот. Исследование считается скрининговым и позволяет обнаружить холестаз на доклиническом этапе у предрасположенных беременных. На фоне общего увеличения концентрации сывороточных желчных кислот повышено содержание холевой кислоты и снижен уровень хенодезоксихолевой.
- Печеночные пробы. Маркерами внутрипеченочного холестаза являются умеренное увеличение содержания прямого билирубина, α- и β-глобулинов, триглицеридов, β-липопротеидов.
 Отчетливо повышен холестерин. Уровень альбумина несколько снижен. Отмечается повышение активности ЩФ, ГГГТ, АлТ, АсТ, 5’-нуклеотидазы.
Отчетливо повышен холестерин. Уровень альбумина несколько снижен. Отмечается повышение активности ЩФ, ГГГТ, АлТ, АсТ, 5’-нуклеотидазы. - Гемостазиограмма. Для среднетяжелого и тяжелого течения заболевания характерны изменения в системе гемостаза с нарастанием АЧТВ и протромбинового времени.
- УЗИ печени и желчевыводящих путей. Печень беременной имеет нормальные размеры, однородную эхоструктуру. Возможно изменение акустической плотности печеночной ткани, появление билиарного сладжа. Желчный пузырь зачастую увеличен, внутрипеченочные желчные ходы расширены, эхогенность их стенок повышена.
Дифференциальная диагностика.
Гестационный холестаз дифференцируют с другими дерматозами беременных, острым жировым гепатозом при гестации, HELLP-синдромом, поздним гестозом, вирусными гепатитами, желчнокаменной болезнью, лекарственной холестатической желтухой, раком печени, наследственной печеночной патологией (гемохроматозом, болезнью Коновалова-Вильсона, синдромом Байлера) и другими заболеваниями. Исключают инфекционный мононуклеоз, цитомегаловирусную инфекцию. По показаниям пациентку консультируют дерматолог, инфекционист, гастроэнтеролог, гепатолог, токсиколог, онколог.
Исключают инфекционный мононуклеоз, цитомегаловирусную инфекцию. По показаниям пациентку консультируют дерматолог, инфекционист, гастроэнтеролог, гепатолог, токсиколог, онколог.
Лечение холестаза беременных
Медикаментозная терапия
При сопровождении женщин с гестационной желтухой предпочтительна выжидательная тактика с тщательным мониторингом лабораторных показателей и состояния плода. Основной терапевтической задачей является устранение симптомов застоя желчи, негативно воздействующих на организм ребенка. Схема медикаментозного лечения зависит от тяжести гестационного холестаза и обычно предполагает назначение таких средств, как:
- Урсодезоксихолевая кислота. Препарат влияет на ключевые звенья патогенеза и является основным в лечении расстройства. Благодаря высокой гидрофильности эффективно защищает желчные ходы от действия гидрофобных желчных кислот, стимулирует вывод гепатотоксичных компонентов желчи. Безопасен для плода.
- Гепатопротекторы и холеретики.
 Средства, влияющие на состояние клеток печени и выделение желчи, позволяют снизить риск повреждения гепатоцитов, улучшить их функционирование, уменьшить застойные явления в желчевыводящей системе.
Средства, влияющие на состояние клеток печени и выделение желчи, позволяют снизить риск повреждения гепатоцитов, улучшить их функционирование, уменьшить застойные явления в желчевыводящей системе.
При генерализованном зуде, быстром нарастании лабораторных показателей, особенно выявлении высокой холемии, применяют энтеросорбенты, детоксикационную терапию (гемосорбцию, плазмаферез), позволяющие удалить из организма вещества, которые вызывают зудящие ощущения. При всех формах заболевания эффективно использование антиоксидантов (аскорбиновой кислоты, витамина Е). Возможно назначение антигистаминных средств, смягчающих зуд. Применение системных глюкокортикостероидов ограничено из-за возможного токсического действия на плод.
Диета
Медикаментозную терапию холестаза сочетают с коррекцией диеты. Рекомендовано дополнить рацион беременной белковыми продуктами (курятиной, говядиной, телятиной), пищевыми волокнами, жирорастворимыми витаминами, фолиевой и линолевой кислотами, ограничить употребление жирного, острого, жареного.
Родоразрешение
При легкой и средней тяжести болезни беременность завершается естественными родами в физиологический срок. Если холестаз протекает с интенсивной желтухой, холемия приближается к 40 ммоль/л, существует угроза жизни плода, проводятся досрочные роды на сроке от 36 недель. Кесарево сечение выполняется при угрожающей или начавшейся асфиксии плода, обнаружении других акушерских показаний.
Прогноз и профилактика
Благоприятный исход гестации наиболее вероятен при легком и среднетяжелом холестазе беременных. При тяжелом варианте прогноз ухудшается, особенно в случае манифестации расстройства во II триместре. С профилактической целью пациенткам, которые во время предыдущей беременности перенесли холестатическую желтуху, имеют наследственную отягощенность по этому заболеванию или вынашивают несколько плодов, рекомендованы ранняя постановка на учет в женской консультации, регулярные осмотры акушера-гинеколога, плановая консультация гастроэнтеролога, скрининговое исследование крови на желчные кислоты.
Вы можете поделиться своей историей болезни, что Вам помогло при лечении холестаза беременных.
Источники
- Холестатический гепатоз беременных: патогенез, клиника, лечение/ Дерябина Н.В., Айламазян Э.К., Воинов В.А.// Журнал акушерства и женских болезней. – 2003.
- Клинико-диагностические критерии оценки степени тяжести холестатического гепатоза беременных/ Жесткова Н.В., Радченко В.Г., Тумасова Ж.Н.// Журнал акушерства и женских болезней. – 2015.
- Заболевания печени у беременных, принципы лечения/ Ибадильдин А.С., Шарунов Г.И., Буираев К.М.// Вестник Казахского Национального медицинского университета. – 2013.
- Эфферентная терапия холестатического гепатоза беременных: Автореферат диссертации/ Жесткова Н.В. – 2007.
- Настоящая статья подготовлена по материалам сайта: https://www.krasotaimedicina.ru/
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Холестаз беременных: симптомы, лечение — academpharm
Под холестазом понимают синдром застоя желчи, который сопровождается кожным зудом, желтухой, диспепсическими расстройствами. Подобное состояние часто наблюдается на поздних сроках беременности – во втором или третьем триместре. Патология развивается изменений гормонального фона, в большинстве случаев носит временный характер и самостоятельно проходит после родов, однако требует медицинского контроля из-за риска осложнений.
Как понять, что у беременной холестаз?
Застой желчи при заболеваниях печени может вызывать целый комплекс симптомов: от нарушений пищеварения до гиповитаминоза. У беременных признаки холестаза редко носят тяжелый характер, а их выраженность зависит от категории синдрома:
- Внепеченочная форма проявляется кожным зудом, дискомфортом в правом подреберье, изменением цвета мочи и стула (потемнением и осветлением соответственно).
 Из-за сдавливания кишечника растущей маткой могут присутствовать запоры, в редких случаях вероятно пожелтение склер глаз, кожи, слизистых.
Из-за сдавливания кишечника растущей маткой могут присутствовать запоры, в редких случаях вероятно пожелтение склер глаз, кожи, слизистых. - При внутрипеченочном холестазе клинические признаки более разнообразны и менее выражены. Такая форма у беременных обычно сопровождается только кожным зудом, который сначала возникает на ладонях и ступнях, постепенно переходя на все тело. Сильнее всего раздражающий симптом беспокоит в вечернее и ночное время, мешая полноценному отдыху. Спустя несколько недель может наблюдаться желтизна кожных покровов и слизистых, реже – интенсивное окрашивание мочи или светлый кал.
Если холестаз у беременных приобретает тяжелое течение, симптомы могут нарастать. На фоне нарушения оттока желчи женщину начинают беспокоить пищеварительные расстройства: чувство тяжести и распирания в желудке, усиливающееся после еды, ухудшение аппетита, тошнота, дискомфорт в правом подреберье, частая отрыжка, иногда – рвота. Пациентка расчесывает кожу, беспокойно спит, страдает от подавленного настроения.
При отсутствии лечения на фоне тяжелой формы холестаза у беременных появляется вялость, заторможенность, апатия. Возможно развитие печеночной энцефалопатии. При длительном течении синдрома появляются признаки витаминного дефицита: боли в суставах, мышечная слабость, повышенная утомляемость, геморрагическая сыпь, снижение остроты зрения в темноте, пересыхание слизистых, шелушение кожи.
Какие причины приводят к холестазу беременных?
Проблемы с образованием и отведением желчи у женщин, ожидающих ребенка, обычно возникают на фоне подъема уровня эстрогенов. В таком случае говорят о внутрипеченочном холестазе (идиопатической желтухе беременных). В данном случае триггером, запускающим патологический процесс, являются изменения гормонального фона. Наиболее часто кожный зуд и желтушность кожи обнаруживаются в третьем триместре беременности, в 20-30% эпизодов – на втором, крайне редко – спустя 5-6 недель после зачатия. Через 15-20 дней после родов все симптомы проходят.
Дополнительным фактором, стимулирующим застой печеночного секрета, становится влияние прогестерона. Из-за расслабляющего действия гормона ухудшается моторика желчного пузыря и протоков. Кроме того, замедляется перистальтика кишечника, что препятствует поглощению желчных кислот и усугубляет дисбаланс.
Менее распространенная форма холестаза у беременных – внепеченочная. Провоцирует ее механическое сдавливание желчного пузыря, которое сопровождается сложностями с отведением желчи и всасыванием ее пигментов. Факторами риска в данном случае являются врожденные или приобретенные искривления органа, а также многоплодная беременность.
Помимо перечисленных причин на вероятность развития холестаза влияет генетическая предрасположенность и этническая принадлежность. Распространенность синдрома составляет 1-2% от всех беременностей, но эта цифра намного выше среди жительниц Латинской Америки, а также среди пациенток, в семье которых подобные нарушения ранее диагностировались (наследуемая повышенная чувствительность к эстрогенам).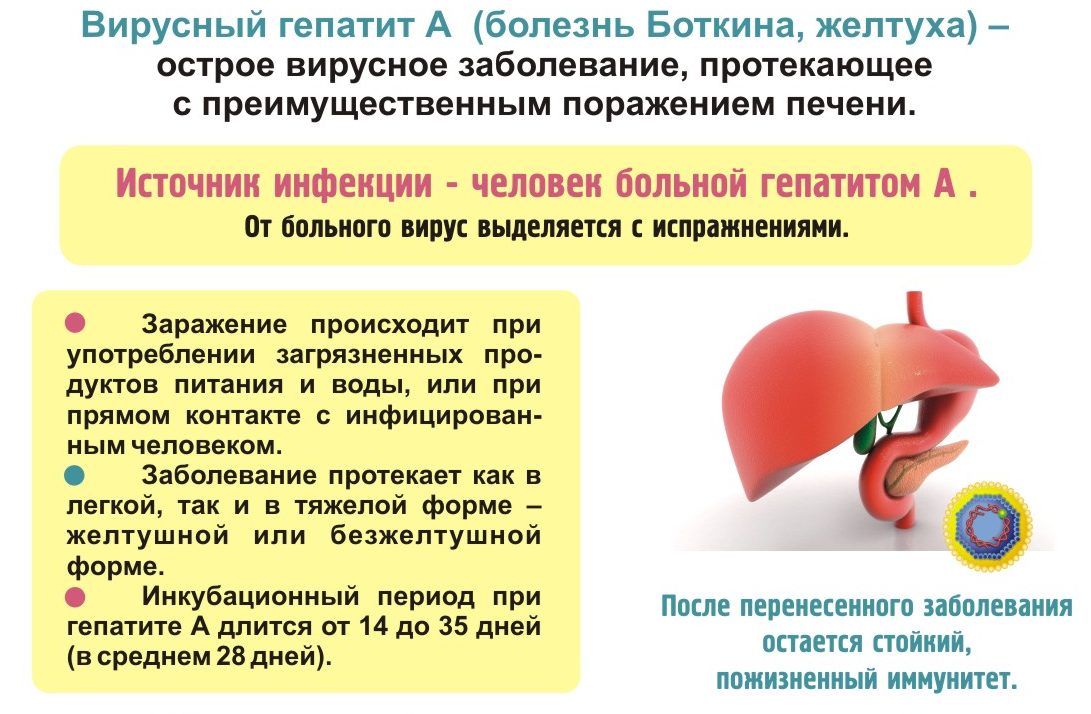 У женщин, столкнувшихся с патологией во время вынашивания первого ребенка, риск ее повторного развития достигает 60-70%, при тяжелом течении – до 90%.
У женщин, столкнувшихся с патологией во время вынашивания первого ребенка, риск ее повторного развития достигает 60-70%, при тяжелом течении – до 90%.
Чем опасен холестаз при беременности?
Проблемы с оттоком желчи, развившиеся на фоне гормональных колебаний, чаще всего бесследно проходят после рождения ребенка. Однако идиопатическая желтуха требует тщательного врачебного наблюдения, так как может провоцировать тяжелые состояния, опасные для здоровья матери и плода:
- Сильные кровотечения, воспалительные процессы. Послеродовые осложнения у женщины связаны в первую очередь с дефицитом витамина K, отвечающего за свертываемость крови и устойчивость к инфекциям.
- Преждевременные роды. Наибольшую опасность идиопатическая желтуха представляет при появлении на раннем сроке, а также при вынашивании беременной двойни или тройни.
- Внутриутробное отхождение мекония. В норме первые каловые массы ребенка выводятся после рождения. Из-за холестаза возможно их попадание в околоплодные воды, что провоцирует проблемы с дыханием.

- Мертворождение. Повышенный уровень желчных кислот может стать причиной сердечной аритмии плода и привести к его гибели. При концентрации более 100 мкмоль/л риск увеличивается до 3%.
- Респираторный дистресс-синдром новорожденного. Считается, что повышение концентрации желчных кислот препятствует нормальному созреванию легких плода.
Для женщины холестаз во время беременности – дополнительный фактор риска в развитии серьезных заболеваний печени: желчнокаменной болезни, воспаления желчного пузыря, неалкогольных форм гепатита, панкреатита, цирроза. Также повышается вероятность возникновения послеродового эндометрита.
Как определить и лечить холестаз при беременности?
Основной инструмент диагностики идиопатической желтухи – анализ крови и печеночные пробы. Для установления формы и стадии заболевания измеряют концентрацию трансаминаз, щелочной фосфатазы, общего билирубина. Дополнительно могут быть назначены УЗИ печени и желчевыводящих путей, гемостазиограмма (для оценки системы свертывания крови).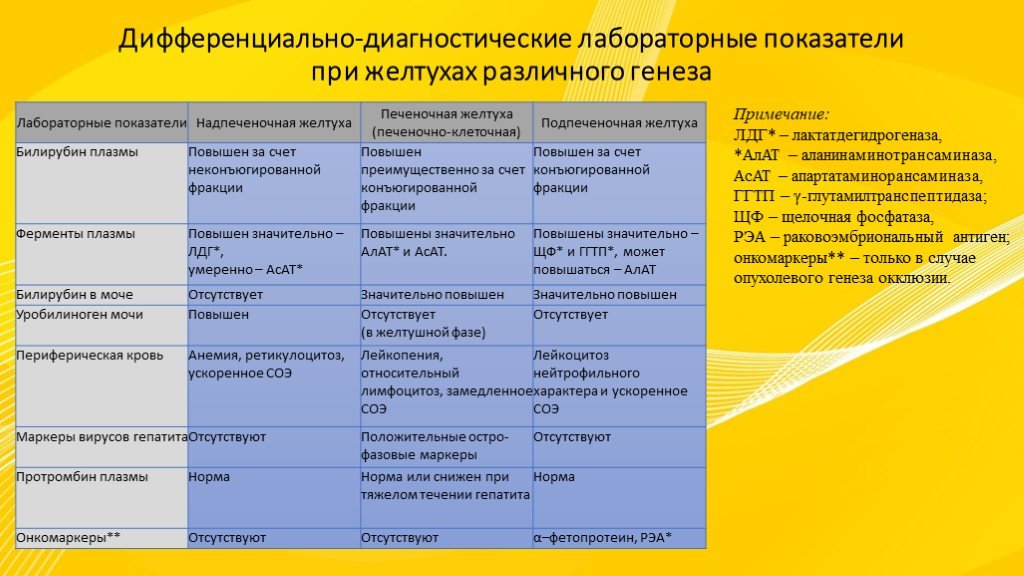 Наиболее благоприятным с точки зрения прогноза для матери и плода считается билирубиновый тип расстройства при сохранном метаболизме других компонентов желчи.
Наиболее благоприятным с точки зрения прогноза для матери и плода считается билирубиновый тип расстройства при сохранном метаболизме других компонентов желчи.
Выбор тактики сопровождения беременности зависит от тяжести симптомов внутрипеченочного холестаза, а также динамики лабораторных показателей:
- Легкая степень. Наблюдается несильно выраженный зуд кожи, небольшое превышение концентрации трансаминаз. Риск осложнений минимален, рекомендовано дальнейшее наблюдение за беременной.
- Средняя степень. Кожные проявления холестаза выражены интенсивнее. Активность печеночных ферментов АЛТ и АСТ в 3-6 раз выше нормы, обнаружен рост уровня холестерина, нарушение показателей гемостаза. На УЗИ может прослеживаться осадок в желчном пузыре. Вероятно развитие плацентарной недостаточности, неблагоприятно влияющей на здоровье плода. Назначается медикаментозная поддержка.
- Тяжелая степень. Помимо кожного зуда и существенного роста активности печеночных ферментов, наблюдаются признаки нарушения свертываемости крови, расстройства пищеварения.
 Отмечается повышенный риск развития осложнений и гибели плода. Рекомендуется досрочное прерывание беременности.
Отмечается повышенный риск развития осложнений и гибели плода. Рекомендуется досрочное прерывание беременности.
Правильно подобранное лечение при холестазе значительно снижает риски для плода и облегчает симптомы патологии у женщины. Основная задача терапевтической поддержки заключается в устранении признаков застоя желчи, которые нарушают процесс поступления питательных веществ и неблагоприятно влияют на организм ребенка.
При легкой и среднетяжелой форме холестаза беременность заканчивается естественными родами. При выраженных симптомах желтухи, избытке желчных кислот с угрозой для жизни плода назначают досрочное прерывание после 36-й недели. При подозрении на асфиксию или других медицинских показаниях проводят кесарево сечение.
Woman with her monthly menstrual pains clutching her stomach with her hands as she becomes stressed by the ongoing cramps, torso view of her hands and tummy
Какие препараты используют в лечении холестаза беременных?
Основа терапии – медикаменты, поддерживающие работу печени и уменьшающие количество желчных кислот в организме. В зависимости от тяжести протекания лечение холестаза может проводиться амбулаторно или в условиях стационара. Для облегчения состояния во время беременности используют:
В зависимости от тяжести протекания лечение холестаза может проводиться амбулаторно или в условиях стационара. Для облегчения состояния во время беременности используют:
- гепатопротекторы, например, адеметионин (Гептал-НАН), они благотворно влияют на состояние гепатоцитов, защищают их от повреждения, нормализуют секрецию и отток желчи, уменьшают застойные явления.
- холеретики.
Обязательный элемент терапии – специальная диета, бережно поддерживающая печень и не перегружающая пищеварение. Во время беременности рекомендуется включить в рацион нежирное мясо и молочные продукты, отруби, цельные злаки, жирорастворимые витамины, овощи, зелень, готовить пищу на пару, запекать или варить. Потребление жирного, острого, копченого, как и легкоусвояемых углеводов, сокращают.
Как снять зуд при холестазе беременных?
Для удаления из организма веществ, провоцирующих неприятные кожные явления, применяют энтеросорбенты и процедуры детоксикации (гемосорбцию, плазмаферез). Также рекомендовано назначение увлажняющих косметических средств и антигистаминных препаратов, уменьшающих кожный зуд. На всех стадиях заболевания показан прием витаминов C и Е, обладающих антиоксидантными свойствами.
Также рекомендовано назначение увлажняющих косметических средств и антигистаминных препаратов, уменьшающих кожный зуд. На всех стадиях заболевания показан прием витаминов C и Е, обладающих антиоксидантными свойствами.
Все, что вам нужно знать о желтухе во время беременности
Беременность приносит с собой целый ряд изменений из-за растущего плода и поддерживающих его гормонов.
Во второй половине беременности наблюдается выброс плацентарных гормонов, которые изменяют функцию печени. Его способность хранить желчь увеличивается, и движение желчи становится вялым. Таким образом, метаболизм замедляется.
Когда печень не функционирует должным образом и не может удалять билирубин из крови, уровень билирубина повышается.
Желтуха при беременности возникает при избытке билирубина в кровотоке.
Что такое билирубин?
«Билирубин — это желтый пигмент, который вырабатывается в организме как продукт жизнедеятельности. Он поглощается печенью и выводится с желчью. Желчь (которая помимо других солей содержит желчные кислоты, холестерин и билирубин) течет из печени в желчный пузырь и далее попадает в кишечник.
Он поглощается печенью и выводится с желчью. Желчь (которая помимо других солей содержит желчные кислоты, холестерин и билирубин) течет из печени в желчный пузырь и далее попадает в кишечник.
«Нормальный уровень билирубина колеблется от 0,1 до 1,2 мг/дл. Желтуха при беременности возникает, когда уровень билирубина превышает 2 мг/дл. Увеличение билирубина вызывает желтушность глаз, кожи и мочи. Обычно это начинает проявляться, когда оно превышает 3 мг/дл», — объясняет доктор Анита Сабхервал Ананд, консультант акушер-гинеколог в больнице Ситарам Бхартия в Южном Дели.
«Желтуха во время беременности может возникнуть из-за медицинских состояний или факторов, связанных с беременностью».
Желтуха во время беременности может возникнуть из-за:
- Повреждения печени, инфекций, лекарственной токсичности, состояний, связанных с беременностью, таких как холестаз, преэклампсия и аутоиммунный гепатит, или заболеваний, таких как цирроз или рак.
- Гемолиз, представляющий собой повреждение эритроцитов по разным причинам и приводящий к повышенному образованию билирубина.

- Препятствие оттоку желчи при заболеваниях желчного пузыря, таких как закупорка желчного протока из-за его сужения, камней или опухолей.
Согласно исследованию, опубликованному в Журнале Индийской медицинской ассоциации, частота желтухи во время беременности составляет 1 из 429.
Какова наиболее частая причина желтухи во время беременности?
Наиболее частой причиной желтухи во время беременности является инфекция или вирусный гепатит.
«Вирусный гепатит возникает при заражении печени вирусами, известными как гепатит A, B, C, D или E. Они вызывают воспаление и повреждение клеток печени, что приводит к накоплению билирубина в крови».
Гепатиты А и Е вызываются употреблением зараженной пищи и воды, часто из придорожных закусочных и негигиеничных мест.
Распространенными путями передачи гепатита В, С и D являются кровь и продукты крови, инвазивные медицинские процедуры с использованием контаминированных и половые контакты.
Гепатит В также может передаваться от матери ребенку при рождении.
«Гепатиты А и Е могут вызывать кратковременные инфекции, после которых люди выздоравливают. Однако гепатиты B, C и D могут вызывать стойкие инфекции в организме, которые трудно искоренить и которые часто приводят к медленному повреждению печени.
Каковы другие причины желтухи беременных ?
Существуют ситуации, характерные для беременности, которые повышают риск желтухи во время беременности. К ним относятся:
- Холестаз беременных: Это состояние характеризуется застоем желчи в печени и избытком солей желчных кислот в кровоток. Он преимущественно проявляется в третьем триместре, и мать жалуется на зуд по всему телу, особенно на ладонях и подошвах. Сопутствующее повреждение клеток печени приводит к увеличению ферментов печени, называемых трансаминазами, в крови. Уровни печеночных трансаминаз (SGOT и SGPT) обычно в два раза превышают нормальный уровень в крови, а билирубин обычно слегка повышен.
- Преэклампсия и синдром HELLP: Это состояние связано с высоким кровяным давлением и избытком белка в моче. У некоторых матерей это может вызвать повреждение печени и повышение активности печеночных ферментов с желтухой.
- Гиперемезис беременных: Возникает в основном в первом триместре и сопровождается сильной неконтролируемой рвотой. Это может быть связано с дисфункцией печени и легкой желтухой.
- Острая жировая дистрофия печени при беременности: Это очень редкое осложнение беременности, наблюдаемое в конце третьего триместра. Это может произойти по неизвестным причинам и связано с сильной рвотой, лихорадкой, болью в животе и быстрым повреждением печени.
Опасна ли желтуха во время беременности?
Желтуха беременных в большинстве случаев протекает легко и успешно лечится.
Однако в определенных ситуациях, таких как преэклампсия или HELLP и другие медицинские заболевания, это может быть связано с неблагоприятными исходами для матери и ребенка в зависимости от тяжести повреждения печени.
Материнские осложнения включают
- тяжелое поражение печени, ведущее к печеночной недостаточности и смерти
- неврологические осложнения
- отключение почек и
- склонность к кровотечению
Риски для ребенка включают
- преждевременные роды и преждевременные роды
- недостаточная оксигенация и рост ребенка
- смерть ребенка в утробе матери и мертворождение
- передача инфекций, таких как вирусный гепатит В и Е, от матери к ребенку
Осложнения родов могут включать
- индукцию родов
- дистресс плода и
- ликвор, окрашенный муконием
- более высокие шансы на кесарево сечение
- сильное кровотечение до или после родов,
- переливание крови и
- Поступление в отделение интенсивной терапии
Как желтуха беременных диагностируется?
«Ваш гинеколог заподозрит желтуху во время беременности, если заметит пожелтение глаз и кожи или если вы жалуетесь на выделение мочи от темно-желтого до оранжевого цвета и относительно светлый стул, — говорит д-р Анита, — поэтому обязательно позвоните своему врачу».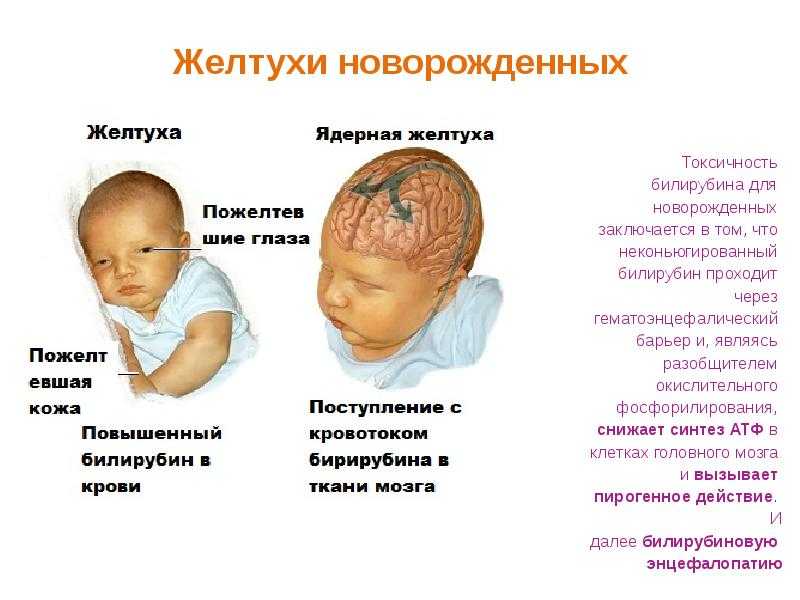 доктор знает, если вы думаете, что что-то кажется необычным.
доктор знает, если вы думаете, что что-то кажется необычным.
Часто наблюдаются такие симптомы, как
- Тошнота или рвота, плохой аппетит, утомляемость и лихорадка в случае инфекций
- Интенсивный зуд по всему телу при холестазе
- Боль в верхней части живота и изжога, не купирующиеся антацидами при камнях в желчном пузыре
- Спутанность сознания, делирий и помрачение сознания с отеками всего тела, что бывает при тяжелых заболеваниях печени
Ваш врач предложит анализы крови для определения и подтверждения причины желтухи.
К ним относятся:
- Функциональные тесты печени, которые включают билирубин и ферменты печени (трансаминазы). Они очень высоки при вирусном гепатите, умеренно высоки при холестазе и преэклампсии.
- Уровни желчных кислот при подозрении на холестаз беременных.
- УЗИ органов брюшной полости для оценки состояния печени, наличия камней в желчном пузыре, тяжести поражения при некоторых медицинских заболеваниях, таких как цирроз печени и острый жировой гепатоз у беременных
- Другие параметры крови для подтверждения причины желтухи и медицинского статуса матери включают вирусные маркеры вирусного гепатита, количество тромбоцитов и тесты на свертываемость крови при преэклампсии и HELLP-синдроме.
 В сложных случаях может потребоваться полный анализ крови.
В сложных случаях может потребоваться полный анализ крови.
После постановки диагноза необходимо лечение, чтобы избежать осложнений.
Как лечится желтуха беременных ?
Лечение полностью зависит от причины желтухи во время беременности.
Целью лечения является контроль состояния, предотвращение медицинских осложнений и лечение основной причины.
Распространенные состояния, вызывающие желтуху у беременных, требуют поддерживающей терапии.
Лечение может включать
- внутривенное введение жидкостей для гидратации и питания
- противорвотные препараты
- лихорадочное лекарство
- препараты, такие как таблетки урсодезоксихолевой кислоты, от холестаза беременных
- неотложная и междисциплинарная помощь при тяжелых заболеваниях печени.
При вирусном гепатите обычно достаточно адекватного питания и гидратации с поддерживающими антибиотиками для предотвращения дополнительных инфекций. Эти инфекции проходят самостоятельно.
Эти инфекции проходят самостоятельно.
При холестазе беременных важно контролировать тошноту, изжогу и зуд, в то время как при преэклампсии необходимо контролировать артериальное давление с помощью лекарств.
При всех состояниях регулярно проводится контроль за состоянием плода посредством осмотров, УЗИ и мониторинга сердечного ритма.
Иногда роды могут быть запланированы, иногда даже досрочно, для лечения некоторых случаев желтухи во время беременности.
Возможны ли нормальные роды при желтухе беременных ?
«Если мать и ребенок здоровы и нет осложнений, предпочтительнее вагинальные роды», — говорит д-р Анита.
«Но если осложнения развиваются до или во время родов, кесарево сечение может стать более безопасным».
Как справиться с Желтуха во время беременности : История Анджаны
Когда у Анджаны Шетти в третьем триместре начался зуд в руках, она списала это на сухость кожи, вызванную зимой. Она использовала кокосовое масло, чтобы уменьшить зуд. Но это продолжалось несколько дней, и все ее тело начало чесаться.
Она использовала кокосовое масло, чтобы уменьшить зуд. Но это продолжалось несколько дней, и все ее тело начало чесаться.
Она проконсультировалась со своим врачом по поводу постоянного варианта лечения, который облегчил бы зуд.
«У Анджаны были классические симптомы внутрипеченочного холестаза беременных (ВХБ)», — говорит доктор Анита, ее гинеколог.
«Тесты подтвердили наши подозрения, и ей поставили диагноз».
Через неделю было замечено, что глаза Анаджаны пожелтели.
«Поскольку ВЧД влияет на работу печени, в некоторых случаях это может привести к желтухе, как это было с Анджана».
Анджана была ошеломлена тем, что такое легкое недомогание, как зуд, оказалось проблемой с печенью.
Желтуха у беременных, вызванная ДЦП, обычно очень легкая.
Анджана была обеспокоена тем, что это состояние могло быть вызвано тем, что она сделала или съела, поэтому она спросила своего врача: «Что я сделала не так, что повредила мою печень?»
Врач ответил на вопрос, сообщив ей, что ДЦП возникает при беременности из-за воздействия гормонов и растущего плода на печень, что замедляет ее работу и увеличивает содержание желчных кислот в крови.
Не указывает на инфекцию или повреждение печени.
Анджана почувствовала облегчение, услышав это. Далее она спросила: «Как можно вылечить мое состояние?»
Врач ответил: «Лекарства могут помочь вывести желчные кислоты и уменьшить зуд».
«Лучшее лечение этого состояния — роды».
Анджана подняла брови и спросила, имел ли в виду врач преждевременные роды.
Доктор Анита успокоила ее, сказав: «Решение о родах будет приниматься с учетом зрелости ребенка, и это может быть предпочтительно на 38-39 неделе. «
«В некоторых случаях или в сложных случаях с очень высоким уровнем желчных кислот могут потребоваться досрочные роды».
Анжана спросила, что ей можно делать и что ей можно есть при этом заболевании.
Что следует есть при желтухе во время беременности?
Специального продукта для лечения желтухи у беременных не существует. Лучше всего придерживаться здоровой обычной диеты, которая состоит из овощей, бобовых, бобовых, цельнозерновых продуктов, таких как цельная пшеница и рис, свежих фруктов и орехов. Старайтесь исключить жареную и нездоровую пищу.
Старайтесь исключить жареную и нездоровую пищу.
Прочтите: Что нужно знать о диете во время беременности
Анджана где-то слышала, что кофе нельзя пить при желтухе. Она спросила об этом врача.
Доктор Анита улыбнулась и сказала: «Это миф, что кофе следует избегать. Вы можете пить кофе, но ограничьтесь одной чашкой в день. Убедитесь, что вы пьете много жидкости, включая воду, кокосовую воду и травяной чай».
Анджана последовала совету, который ей дали. Она не пропускала ни одного дородового визита и принимала назначенные лекарства. В результате этих действий ее внутричерепное давление стало хорошо контролироваться.
Ей предложили индукцию родов в 38,5 недель, и она родила здорового мальчика без каких-либо осложнений.
Во время выписки из больницы Анджана задавалась вопросом, можно ли предотвратить желтуху при следующей беременности.
Как предотвратить желтуху во время беременности?
Желтуха во время беременности может возникнуть у любого человека, и конкретных способов ее предотвращения не существует.
ВЧД является, в частности, результатом действия гормонов беременности и может повториться при следующей беременности в 25% случаев.
Однако беременным женщинам важно
- строго соблюдать основные правила гигиены; не ешьте в придорожных магазинах
- мыть руки после и перед каждым приемом пищи
- Избегайте жирных и жареных во фритюре продуктов, которые создают плохой холестерин и
- Своевременно делайте все необходимые прививки, чтобы остановить распространение инфекционных заболеваний
Анджана запомнила, как предотвратить желтуху во время беременности, и поклялась неукоснительно следовать советам своего врача.
Вам может понравиться читать:
- Что нужно упаковать в сумку для родов
- Нормальные роды и доставка: 11 вопросов (и ответов), которые вы должны знать
- Желтуха у младенцев — когда родителям следует беспокоиться?
Медицинский осмотр доктора Аниты Сабхервал Ананд
Старший консультант по акушерству и гинекологии больницы Sitaram Bhartia
Гепатобилиарные заболевания во время беременности и их лечение: обновленная информация
1. Ch’ng Morgan, Morgan, Hains CL,worth Я, Кингхэм Дж. Г. Проспективное исследование дисфункции печени во время беременности в Юго-Западном Уэльсе. Кишка. 2002; 51: 876–80. [Бесплатная статья PMC] [PubMed] [Google Scholar]
Ch’ng Morgan, Morgan, Hains CL,worth Я, Кингхэм Дж. Г. Проспективное исследование дисфункции печени во время беременности в Юго-Западном Уэльсе. Кишка. 2002; 51: 876–80. [Бесплатная статья PMC] [PubMed] [Google Scholar]
2. Тамай А.Г., Кущу Н.К. Hyperemesis gravidarum: Текущий аспект. J ObstetGynaecol. 2011;31:708–12. [PubMed] [Google Scholar]
3. Goodwin TM. Гиперемезис беременных. ObstetGynecolClin North Am. 2008; 35: 401–17. [PubMed] [Google Scholar]
4. Kaplan PB, Gücer F, Sayin NC, Yüksel M, Yüce MA, Yardim T. Уровень цитокинов в материнской сыворотке у женщин с гиперемезисом беременных в первом триместре беременности. Фертилстерил. 2003; 79: 498–502. [PubMed] [Академия Google]
5. Джуэлл Д., Янг Г. Снято: Вмешательства при тошноте и рвоте на ранних сроках беременности. Cochrane Database Syst Rev. 2010;8 [PubMed] [Google Scholar]
6. Glantz A, Marschall HU, Mattsson LA. Внутрипеченочный холестаз беременности: взаимосвязь между уровнями желчных кислот и частотой осложнений у плода. Гепатология. 2004;40:467–74. [PubMed] [Google Scholar]
Гепатология. 2004;40:467–74. [PubMed] [Google Scholar]
7. Kondrackiene J, Kupcinskas L. Внутрипеченочный холестаз беременных – текущие достижения и нерешенные проблемы. Мир J Гастроэнтерол. 2008; 14: 5781–8. [Бесплатная статья PMC] [PubMed] [Google Scholar]
8. Marciniak B, Kimber-Trojnar Z, Leszczyńska-Gorzelak B, Patro-Małysza J, Trojnar M, Oleszczuk J. [Лечение акушерского холестаза полиненасыщенным фосфатидилхолином и дурсодезоксихолевой кислотой] Ginekol Pol. 2011;82:26–31. [PubMed] [Google Scholar]
9. Роппонен А., Сунд Р., Рииконен С., Юликоркала О., Айттомяки К. Внутрипеченочный холестаз беременных как показатель заболевания печени и желчевыводящих путей: популяционное исследование. Гепатология. 2006;43:723–8. [PubMed] [Академия Google]
10. Steegers EA, von Dadelszen P, Duvekot JJ, Pijnenborg R. Преэклампсия. Ланцет. 2010; 376: 631–44. [PubMed] [Google Scholar]
11. Бартон Дж. Р., Сибай Б. М. Прогнозирование и профилактика рецидивирующей преэклампсии. ObstetGynecol. 2008; 112: 359–72. [PubMed] [Google Scholar]
ObstetGynecol. 2008; 112: 359–72. [PubMed] [Google Scholar]
12. Meads CA, Cnossen JS, Meher S, Juarez-Garcia A, ter Riet G, Duley L, et al. Методы прогнозирования и профилактики преэклампсии: систематические обзоры литературы по точности и эффективности с экономическим моделированием. Оценка медицинских технологий. 2008; 12:1–270. [PubMed] [Академия Google]
13. Duley L, Henderson-Smart DJ, Meher S. Препараты для лечения очень высокого кровяного давления во время беременности (Кокрановский обзор) Кокрановская база данных систематических обзоров. 2006; (3) [PubMed] [Google Scholar]
14. Прайд П.Г., Миттендорф Р. Современное использование акушерского сульфата магния: показания, противопоказания и актуальность дозы. Акушерство Гинекол. 2009; 114: 669–73. [PubMed] [Google Scholar]
15. Куликов А.В., Спирин С.В., Блауман С.И. Клинико-патологическая характеристика HELLP-синдрома. АнестезиолРеаниматол. 2010; 6: 87–91. [PubMed] [Google Scholar]
16. Ducarme G, Bernuau J, Luton D. [Печень и преэклампсия] Ann FrAnesthReanim. 2010;29:e97–e103. [PubMed] [Google Scholar]
[Печень и преэклампсия] Ann FrAnesthReanim. 2010;29:e97–e103. [PubMed] [Google Scholar]
17. Salahuddin S, Lee Y, Vadnais M, Sachs BP, Karumanchi SA, Lim KH. Диагностическая ценность растворимой fms-подобной тирозинкиназы 1 и растворимого эндоглина при гипертонической болезни беременных. Am J ObstetGynecol. 2007;197:28.e1–6. [PubMed] [Google Scholar]
18. Mihu D, Costin N, Mihu CM, Seicean A, Ciortea R. HELLP-синдром — мультисистемное расстройство. J Желудочно-кишечный тракт печени Dis. 2007;16:419–24. [PubMed] [Google Scholar]
19. Onyangunga OA, Moodley J. Ведение беременности с ВИЧ, HELLP-синдромом и низким уровнем тромбоцитов. Best Pract Res Clin Obstet Gynaecol. 2012;26(1):133–47. [PubMed] [Google Scholar]
20. Martin JN, Jr, Rose CH, Briery CM. Понимание и управление синдромом HELLP: неотъемлемая роль агрессивных глюкокортикоидов для матери и ребенка. Am J Obstet Gynecol. 2006; 195:914–34. [PubMed] [Google Scholar]
21. Woudstra DM, Chandra S, Hofmeyr GJ, Dowswell T. Кортикостероиды при синдроме HELLP (гемолиз, повышенный уровень ферментов печени, низкий уровень тромбоцитов) при беременности. Кокрановская система базы данных, ред. 2010; 9[Бесплатная статья PMC] [PubMed] [Google Scholar]
Кортикостероиды при синдроме HELLP (гемолиз, повышенный уровень ферментов печени, низкий уровень тромбоцитов) при беременности. Кокрановская система базы данных, ред. 2010; 9[Бесплатная статья PMC] [PubMed] [Google Scholar]
22. Ibdah JA. Острый жировой гепатоз беременных: обновленная информация о патогенезе и клинических последствиях. Мир J Гастроэнтерол. 2006; 12:7397–404. [Бесплатная статья PMC] [PubMed] [Google Scholar]
23. Уильямс Дж., Мозуркевич Э., Чилимиграс Дж., Ван Де Вен С. Интенсивная помощь в акушерстве: состояния, характерные для беременности. Best Pract Res ClinObstetGynaecol. 2008; 22: 825–46. [PubMed] [Google Scholar]
24. Хэй Дж. Э. Заболевания печени при беременности. Гепатология. 2008;47:1067–76. [PubMed] [Академия Google]
25. Devarbhavi H, Kremers WK, Dierkhising R, Padmanabhan L. Связанное с беременностью острое заболевание печени и острый вирусный гепатит: дифференциация, течение и исход. J Гепатол. 2008;49:930–5. [PubMed] [Google Scholar]
26. ванЗонневельд М., ван Нунен А.Б., Нистерс Х.Г., де Ман Р.А., Шальм С.В., Янссен Х.Л. Лечение ламивудином во время беременности для предотвращения перинатальной передачи инфекции, вызванной вирусом гепатита В. J Вирусная гепатит. 2003; 10: 294–7. [PubMed] [Google Scholar]
ванЗонневельд М., ван Нунен А.Б., Нистерс Х.Г., де Ман Р.А., Шальм С.В., Янссен Х.Л. Лечение ламивудином во время беременности для предотвращения перинатальной передачи инфекции, вызванной вирусом гепатита В. J Вирусная гепатит. 2003; 10: 294–7. [PubMed] [Google Scholar]
27. Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США, FDA. Доступно по адресу: http://www.fda.gov.Drugs/DrugsSafety/Информация о безопасности лекарств после выхода на рынок для пациентов и поставщиков/ucm111085.
28. Хенеган М.А., Норрис С.М., О’Грэйди Дж.Г., Харрисон П.М., Макфарлейн И.Г. Ведение и исход беременности при аутоиммунном гепатите. Кишка. 2001; 48: 97–102. [Бесплатная статья PMC] [PubMed] [Google Scholar]
29. Schramm C, Herkel J, Beuers U, Kanzler S, Galle PR, Lohse AW. Беременность при аутоиммунном гепатите: Исход и факторы риска. Am J Гастроэнтерол. 2006; 101: 556–60. [PubMed] [Google Scholar]
30. Poupon R, Chrétien Y, Chazouillères O, Poupon RE. Беременность у женщин с первичным билиарным циррозом печени, получавших лечение урсодезоксихолевой кислотой. J Гепатол. 2005; 42: 418–9.. [PubMed] [Google Scholar]
Беременность у женщин с первичным билиарным циррозом печени, получавших лечение урсодезоксихолевой кислотой. J Гепатол. 2005; 42: 418–9.. [PubMed] [Google Scholar]
31. Штернлиб И. Болезнь Вильсона и беременность. Гепатология. 2000; 31: 531–2. [PubMed] [Google Scholar]
32. Элинав Э., Бен-Дов И.З., Шарпиа Ю., Дауди Н., Адлер Р., Шоувал Д. и соавт. Острая инфекция гепатита А во время беременности связана с высокой частотой осложнений гестации и преждевременных родов. Гастроэнтерология. 2006;130(4):1129–34. [PubMed] [Google Scholar]
33. Banait VS, Sandur V, Parikh F, Murugesh M, Ranka P, Ramesh VS, et al. Исходы острой печеночной недостаточности вследствие острого гепатита Е у беременных. Индийский J Гастроэнтерол. 2007; 26:6–10. [PubMed] [Академия Google]
34. Бхатия В., Сингхал А., Панда С.К., Ачарья С.К. 20-летний одноцентровый опыт лечения острой печеночной недостаточности во время беременности: действительно ли прогноз хуже? Гепатология. 2008; 48: 1577–85.