Воспаление пупка у новорожденных: Омфалит у детей | Блог Daily Medical
Фунгус пупка у новорожденных. Что такое Фунгус пупка у новорожденных?
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Фунгус пупка у новорожденных — это избыточное разрастание грануляций в пупочной ранке, которое имеет грибовидную форму. Причиной болезни является длительное заживление пупочного остатка при неправильном уходе, развитии простого или флегмонозного омфалита. Выглядит как бледно-розовое или сероватое округлое образование диаметром до 1,0 см, на ощупь плотное. Неосложненный фунгус протекает без боли и дискомфорта. Для диагностики достаточно проведения визуального осмотра. Существует 2 варианта лечения: консервативное (прижигание грануляций раствором нитрата серебра) или хирургическое удаление избыточной соединительной ткани.
МКБ-10
L92.8 P38
- Причины
- Патогенез
- Симптомы
- Осложнения
- Диагностика
- Лечение фунгуса пупка у новорожденных
- Консервативная терапия
- Хирургическое лечение
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Фунгус пупка — распространенная проблема периода новорожденности, которая встречается у 1 из 500 младенцев, одинаково часто у мальчиков и девочек. Название произошло от латинского слова «fungus» (гриб), что обусловлено характерным внешним видом образования из грануляционной ткани. Само по себе заболевание не представляет опасности для здоровья новорожденных, но нетипичный кожный дефект, который иногда принимается за опухоль, вызывает беспокойство у родителей.
Фунгус пупка у новорожденных
Причины
Разрастания грануляций возникают вследствие затянувшегося процесса заживления пупочной ранки, обусловленного неправильным уходом за кожей новорожденных или воспалением пупка. Омфалит занимает первое место среди гнойно-воспалительных процессов у детей первого месяца жизни, но далеко не всегда завершается развитием фунгуса. Фактором риска является большая масса тела, широкое пупочное кольцо.
Омфалит занимает первое место среди гнойно-воспалительных процессов у детей первого месяца жизни, но далеко не всегда завершается развитием фунгуса. Фактором риска является большая масса тела, широкое пупочное кольцо.
Грануляции разрастаются у новорожденных при замедленном процессе заживления ранки, что вызвано несоблюдением врачебных рекомендаций, поздним обращением к педиатру, когда омфалит стал распространенным и перешел во флегмонозную форму. Существуют исследования, подтверждающие, что фунгус пупка чаще встречается у переношенных детей либо у младенцев с врожденными патологиями и сниженной реактивностью организма.
Патогенез
В основе образования фунгуса пупка лежит физиологический процесс, который происходит при заживлении ран и язвенных дефектов. После стихания острого воспаления отек спадает, и пупочная ранка очищается от экссудата. В этот период у новорожденных начинают формироваться грануляции — молодая соединительная ткань, которая имеет зернистую поверхность и содержит большое количество капилляров. Постепенно она уплотняется, становится гладкой и однородной.
Постепенно она уплотняется, становится гладкой и однородной.
В норме грануляции полностью заполняют рану и впоследствии заменяются рубцом, который остается внутри пупка на всю жизнь. При вялотекущем подостром воспалении или снижении регенераторных способностей кожи у новорожденных начинает формироваться избыток грануляций, содержащих лейкоциты, фибробласты и повышенное число сосудов. Образование разрастается наружу и не покрывается эпителием. Так формируется фунгус.
Симптомы
Фунгус отличается специфическими визуальными признаками, по которым родители его без труда узнают. На 2-3 неделе жизни внутри пупочной ранки у новорожденных разрастается избыточная грануляционная ткань сероватого или бледно-розового цвета, плотная по консистенции. По форме она напоминает гриб: основная часть опухолевидной массы напоминает полусферу, которая держится на тонкой ножке или имеет широкое основание. Размеры фунгуса варьируют от нескольких миллиметров до 1 см.
Разрастания не вызывают у новорожденных дискомфортных ощущений. В обычном состоянии фунгус безболезненный и никак себя не проявляет. Если образование достигает большого размера, ребенок выказывает беспокойство при пеленании или неосторожной обработке пупочной ранки. Неосложненные формы заболевания протекают без общей симптоматики, не нарушают самочувствие и представляют только эстетическую проблему.
При осложнении фунгуса микробным воспалением наблюдается покраснение и отечность кожи вокруг пупка, мацерация поверхности грануляций. Из ранки выделяется мутная жидкость с неприятным запахом. Младенец становится беспокойным и часто плачет, хуже ест, плохо набирает массу тела. При переворачивании и смене памперса новорожденный сильно кричит, поскольку прикосновения вызывают боль.
Осложнения
Грануляционная ткань очень тонкая и нежная, поэтому при постоянной травматизации (памперсом, комбинезоном) в нее попадают бактерии и начинается воспалительный процесс. Фунгус может осложниться обширным флегмонозным воспалением, которое затрагивает не только пупок, но и окружающие ткани. При отсутствии своевременного лечения болезнь переходит в некротическую форму.
Фунгус может осложниться обширным флегмонозным воспалением, которое затрагивает не только пупок, но и окружающие ткани. При отсутствии своевременного лечения болезнь переходит в некротическую форму.
Активное бактериальное воспаление тканей пупка чревато распространением патологического процесса на пупочные сосуды с возникновением флебита и артериита. При этом микроорганизмы попадают в кровеносное русло и могут разносится по всему организму. Вследствие этого у новорожденных со сниженными иммунными реакциями существует риск манифестации пупочного сепсиса.
Диагностика
Обследованием ребенка занимается врач-педиатр. Фунгус пупка имеет патогномоничные клинические проявления, поэтому для постановки диагноза достаточно результатов физикального осмотра новорожденных. Дополнительные методы показаны при осложненном течении болезни и присоединении гнойной инфекции. В таких случаях производится:
- бакпосев отделяемого из раны;
- общий анализ крови и мочи;
- УЗИ мягких тканей передней брюшной стенки.

Лечение фунгуса пупка у новорожденных
Консервативная терапия
Фунгус небольшого размера успешно лечится медикаментами. Для уничтожения избыточных грануляций врач прижигает пупочную ранку нитратом серебра. После манипуляции необходимо ежедневно обрабатывать пупок антисептическими растворами (хлоргексидин, перекись водорода). Рекомендуется смазывать ранку зеленкой, чтобы предотвратить попадание микроорганизмов и ускорить заживление.
При развитии в области фунгуса флегмонозного воспаления новорожденным проводится системная антибактериальная терапия, при сниженной иммунной реактивности возможно введение иммуноглобулинов. Для местного лечения гнойной раны используют мази с антимикробными компонентами (синтомициновая эмульсия, левомеколь), которые наносят на фунгус от 2 до 3 раз в день.
Хирургическое лечение
В современной педиатрии к оперативному вмешательству прибегают при наличии у новорожденных грануляционных разрастаний большого диаметра либо при тяжелых гнойных осложнениях. Выполняется удаление фунгуса скальпелем, после чего рана ведется открыто, обрабатывается антисептиками и ранозаживляющими медикаментами. Некротическое воспаление требует широкого иссечения в пределах здоровых тканей.
Выполняется удаление фунгуса скальпелем, после чего рана ведется открыто, обрабатывается антисептиками и ранозаживляющими медикаментами. Некротическое воспаление требует широкого иссечения в пределах здоровых тканей.
Прогноз и профилактика
Фунгус — не опасное для жизни и здоровья заболевание, прогноз для новорожденных благоприятный. После удаления разросшихся грануляций и заживления пупка косметического дефекта не остается. Вызывают опасения осложненные формы с воспалением флегмонозного типа, при которых возможно попадание бактериальных возбудителей в кровь. Успех лечения в таком случае зависит от своевременности обращения к врачу.
Основу профилактики составляет правильный уход за пупочным остатком в периоде новорожденности: важно не допускать загрязнения ранки мочой или калом, ежедневно промывать и вытирать насухо область пупка, не закрывать его памперсом, чтобы дать доступ воздуха, ускоряя заживление. Превентивные меры включают раннее выявление и лечение омфалита на катаральной стадии, чтобы исключить риск формирования грануляций.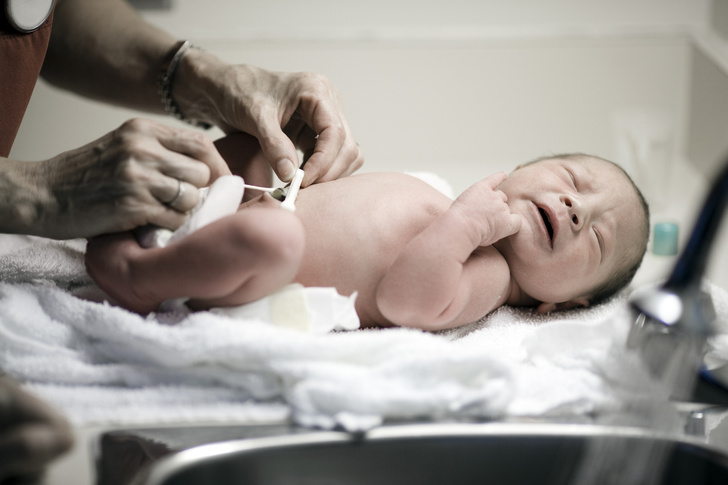
Вы можете поделиться своей историей болезни, что Вам помогло при лечении фунгуса пупка у новорожденных.
Источники
- Гнойно-воспалительный заболевания пупка у новорожденных/ В.Н. Голованов, А.С. Пуликов, В.О. Кин, Н.И. Толстоногова// Вестник Хакасского государственного университета им. Н.Ф. Катанова. – 2015.
- Эволюция гнойно-воспалительный заболеваний у новорожденных детей. Автореферат диссертации/ Н.И. Телятицкий. – 2013.
- Современный взгляд на патофизиологию и лечение гнойных ран/ О.Э. Луцевич, П.И. Толстых, О.Б. Тамразова, А.С. Плешков // Хирургия. – 2011.
- Treatment of umbilical granuloma in neonates/ Bolotov Iu.N., Minaev S.V., Kachanov A.V.// Medical news of North Caucasus. – 2018.
- Настоящая статья подготовлена по материалам сайта: https://www.krasotaimedicina.ru/
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Омфалит. Что такое Омфалит?
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Омфалит – инфекция пуповинного остатка и пупочной ранки, приводящая к воспалению кожи и подкожной клетчатки, нарушению процессов эпителизации. Омфалит сопровождается серозной или гнойной экссудацией, гиперемией и инфильтрацией пупочного кольца, повышенной температурой и признаками интоксикации; в тяжелых случаях омфалит осложняется флегмоной, перитонитом и пупочным сепсисом. Диагностика омфалита заключается в осмотре ребенка детским специалистом, проведении УЗИ мягких тканей и органов брюшной полости, посева отделяемого из пупочной ранки. Лечение омфалита включает местную обработку пупка антисептиками, перевязки, антибиотикотерапию, физиотерапию (УФО, УВЧ), по показаниям – хирургическое лечение.
Лечение омфалита включает местную обработку пупка антисептиками, перевязки, антибиотикотерапию, физиотерапию (УФО, УВЧ), по показаниям – хирургическое лечение.
- Причины омфалита
- Классификация омфалита
- Симптомы омфалита
- Диагностика и лечение омфалита
- Прогноз и профилактика омфалита
- Цены на лечение
Общие сведения
Омфалит – заболевание новорожденных, характеризующееся воспалением кожи и подкожной клетчатки в области пупочной ранки. Гнойно-септические заболевания кожи являются преобладающими в период новорожденности. Среди них встречаются стрептодермии и стафилодермиии (везикулопустулез, эпидемическая пузырчатка новорожденных, эксфолиативный дерматит новорожденных). В структуре неонатальной патологии омфалит занимает одно из ведущих мест по распространенности и практической значимости. Опасность омфалита у детей заключается в возможном распространении и генерализации инфекции с развитием артериита или флебита пупочных сосудов, флегмоны, перитонита, сепсиса.
Омфалит
Причины омфалита
Развитие омфалита связано с попаданием инфекции через культю пуповины или незажившую пупочную ранку. Это может произойти в случае пренебрежения гигиеническими нормами и правилами ухода за новорожденным и обработкой пупочной раны, наличии пеленочного дерматита или других инфекционных заболеваний кожи у новорожденного (пиодермии, фолликулита). В редких случаях инфицирование возможно во время лигирования пупочного канатика, однако чаще заражение происходит между 2-ми и 12-ми сутками жизни.
Риск развития омфалита повышен у недоношенных детей, рожденных от преждевременных или патологически протекавших родов, внебольничных (в т. ч. домашних) родов, детей с внутриутробными инфекциями, гипоксией, врожденными аномалиями (неполным пупочным, желточным или мочевым свищом).
Возбудителями омфалита чаще всего оказываются стафилококки, стрептококки, примерно в 30% случаев — грамотрицательные микроорганизмы (кишечная палочка, клебсиелла и др. ). Источником инфекции могут выступать кожные покровы младенца, загрязненные мочой, испражнениями, гноеродной флорой; предметы ухода, руки ухаживающего персонала (медицинских работников, родителей) и др.
). Источником инфекции могут выступать кожные покровы младенца, загрязненные мочой, испражнениями, гноеродной флорой; предметы ухода, руки ухаживающего персонала (медицинских работников, родителей) и др.
Классификация омфалита
По причинам возникновения омфалит может быть первичным (при инфицировании пупочной ранки) или вторичным (в случае присоединения инфекции на фоне имеющихся врожденных аномалий — свищей). Вторичный омфалит у ребенка развивается в более поздние сроки и протекает более длительно.
По характеру и степени воспалительных изменений в области пупка различают катаральный или простой омфалит («мокнущий пупок»), флегмонозный и гангренозный (некротический) омфалит.
В спектре рассмотрения клинического течения омфалита заболевание может представлять практический интерес для педиатрии, детской хирургии, детской дерматологии, детской урологии.
Симптомы омфалита
Наиболее частая и прогностически благоприятная форма заболевания — катаральный омфалит.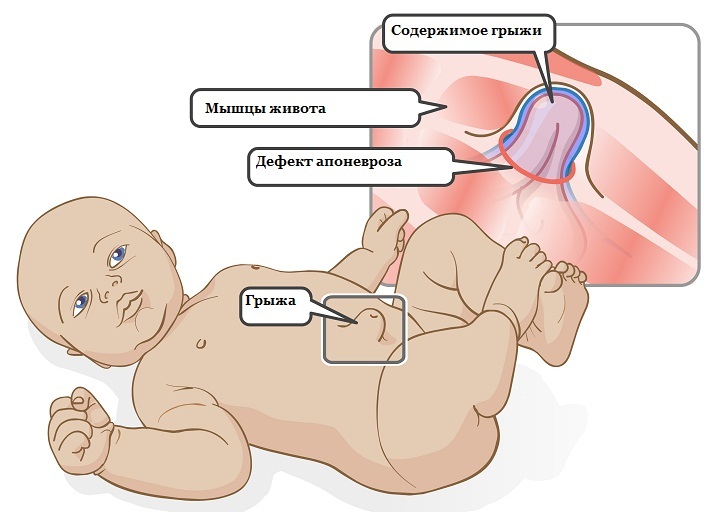 Обычно самостоятельное отпадение пуповинного остатка у новорожденного происходит на первой-второй неделе жизни. На его месте образуется рыхлая кровянистая корочка; окончательная эпителизация пупочной ранки при должном уходе отмечается к 10-15 дню жизни. В случае развития локального воспаления пупочная ранка не затягивается, из нее начинает выделяться скудный секрет серозного, серозно-геморрагического или серозно-гнойного характера. Ранка периодически затягивается корочками, однако после их отторжения дефект не эпителизируется. Пупочное кольцо гиперемировано и отечно. При длительном мокнутии (в течение 2-х и более недель) может происходить избыточное разрастание грануляций с формированием на дне пупочной ранки грибовидного выпячивания – фунгуса пупка, который еще более затрудняет заживление. Общее состояние новорожденного (аппетит, физиологические отправления, сон, прибавка в массе) при простой форме омфалита обычно не нарушено; иногда отмечается субфебрилитет.
Обычно самостоятельное отпадение пуповинного остатка у новорожденного происходит на первой-второй неделе жизни. На его месте образуется рыхлая кровянистая корочка; окончательная эпителизация пупочной ранки при должном уходе отмечается к 10-15 дню жизни. В случае развития локального воспаления пупочная ранка не затягивается, из нее начинает выделяться скудный секрет серозного, серозно-геморрагического или серозно-гнойного характера. Ранка периодически затягивается корочками, однако после их отторжения дефект не эпителизируется. Пупочное кольцо гиперемировано и отечно. При длительном мокнутии (в течение 2-х и более недель) может происходить избыточное разрастание грануляций с формированием на дне пупочной ранки грибовидного выпячивания – фунгуса пупка, который еще более затрудняет заживление. Общее состояние новорожденного (аппетит, физиологические отправления, сон, прибавка в массе) при простой форме омфалита обычно не нарушено; иногда отмечается субфебрилитет.
Флегмонозный омфалит характеризуется распространением воспаления на окружающие ткани и обычно является продолжением «мокнущего пупка».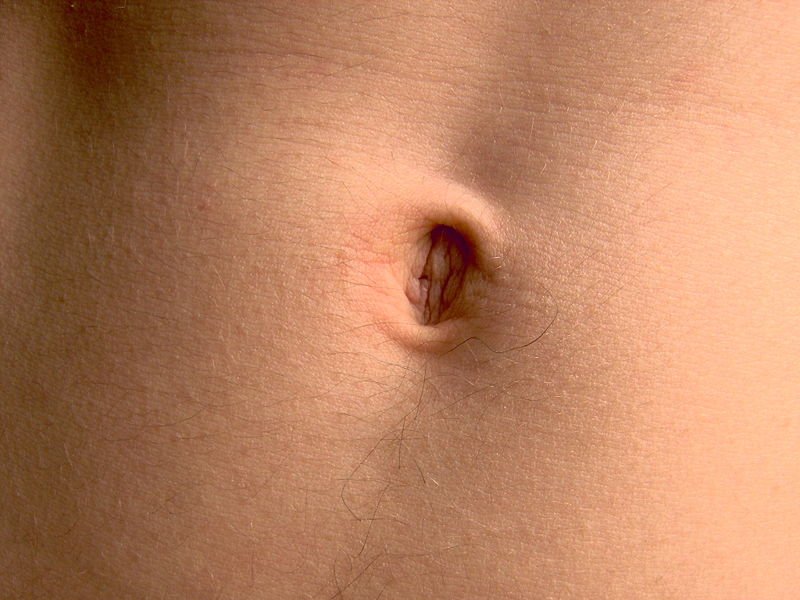 Кожа вокруг пупка гиперемирована, подкожная клетчатка отечна и возвышается над поверхностью живота. Рисунок венозной сети на передней брюшной стенке усилен, наличие красных полос свидетельствует о присоединении лимфангита.
Кожа вокруг пупка гиперемирована, подкожная клетчатка отечна и возвышается над поверхностью живота. Рисунок венозной сети на передней брюшной стенке усилен, наличие красных полос свидетельствует о присоединении лимфангита.
Кроме мокнутия пупочной ранки, отмечается пиорея – истечение гнойного отделяемого и выделение гноя при надавливании на околопупочную область. Возможно образование на дне пупочной ямки язвочки, покрытой гнойным налетом. При флегмонозном омфалите состояние младенца ухудшается: температура тела повышается до 38°С, выражены признаки интоксикации (вялость, плохой аппетит, срыгивания, диспепсия), замедляется нарастание массы тела. У недоношенных детей локальные изменения при омфалите могут быть выражены минимально, зато на первый план обычно выходят общие проявления, молниеносно развиваются осложнения.
Некротический омфалит встречается редко, обычно у ослабленных детей (с иммунодефицитом, гипотрофией и т. д.). При этом расплавление клетчатки распространяется в глубину.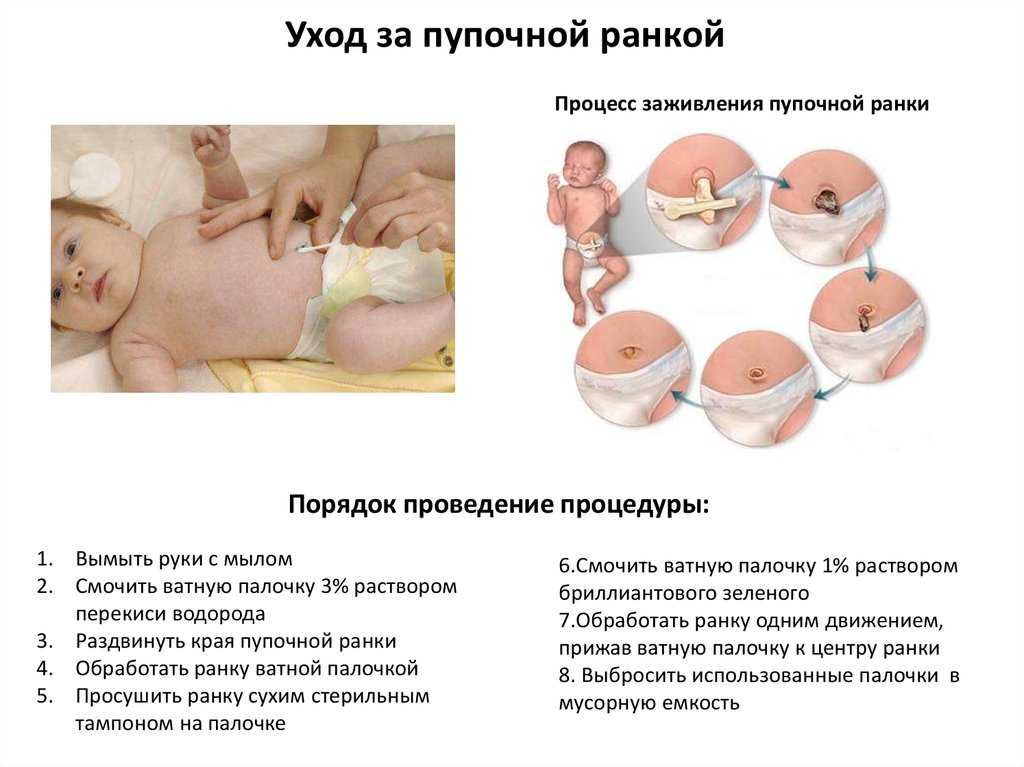 В области пупка кожа приобретает темно-багровый, синюшный оттенок. При некротическом омфалите воспаление практически всегда переходит на пупочные сосуды. В некоторых случаях могут некротизироваться все слои передней брюшной стенки с развитием контактного перитонита. Гангренозный омфалит имеет наиболее тяжелое течение: температура тела может снижаться до 36°С, ребенок истощен, заторможен, не реагирует на окружающие раздражители.
В области пупка кожа приобретает темно-багровый, синюшный оттенок. При некротическом омфалите воспаление практически всегда переходит на пупочные сосуды. В некоторых случаях могут некротизироваться все слои передней брюшной стенки с развитием контактного перитонита. Гангренозный омфалит имеет наиболее тяжелое течение: температура тела может снижаться до 36°С, ребенок истощен, заторможен, не реагирует на окружающие раздражители.
Омфалит может осложняться флегмоной передней брюшной стенки, артериитом или флебитом пупочных сосудов, абсцессами печени, энтероколитом, абсцедирующей пневмонией, остеомиелитом, пупочным сепсисом.
Диагностика и лечение омфалита
Обычно для распознавания омфалита достаточно осмотра ребенка неонатологом, педиатром или детским хирургом. Для определения возбудителя бактериальной инфекции и подбора антибактериальной терапии проводится бакпосев отделяемого пупочной ранки на флору с чувствительностью.
Для исключения осложнений омфалита (флегмоны брюшной стенки, абсцессов брюшной полости, перитонита) ребенку показано проведение УЗИ мягких тканей, УЗИ брюшной полости, обзорной рентгенографии брюшной полости. В обязательном порядке ребенка с омфалитом должен осмотреть детский хирург.
В обязательном порядке ребенка с омфалитом должен осмотреть детский хирург.
При назначении лечения омфалита учитывается его форма и общее состояние новорожденного. В амбулаторных условиях под контролем педиатра возможно лечение только катарального омфалита; в остальных случаях показана госпитализация новорожденного.
При простом омфалите производится местная обработка мокнущей пупочной ранки 3-4 раза в день вначале перекисью водорода, затем водными или спиртовыми растворами антисептиков – фурацилина, диоксидина, хлорофиллипта, бриллиантовой зелени. Все манипуляции (обработка, просушивание пупочной ранки) проводятся отдельными ватными палочками или тампонами. Применяется физиотерапевтическое лечение – УФО, СВЧ, УВЧ-терапия, гелий-неоновый лазер. При разрастании фунгуса осуществляется его прижигание нитратом серебра. В период лечения омфалита купание ребенка производится в слабом растворе калия перманганата.
При флегмонозной форме омфалита, кроме выше перечисленных мероприятий, на область воспаления накладываются повязки с антибактериальными и антисептическими мазями (бацитрацин/полимиксин B, Вишневского), производится обкалывание очага антибиотиками, назначаются системные антибактериальные препараты и инфузионная терапия, вводится противостафилококковый иммуноглобулин. При формировании гнойника прибегают к его хирургическому вскрытию.
При формировании гнойника прибегают к его хирургическому вскрытию.
При развитии некротического омфалита производится иссечение некротизированных тканей, осуществляются перевязки, проводится активное общее лечение (антибиотики, витаминотерапия, переливания плазмы, физиотерапия и пр.).
Прогноз и профилактика омфалита
Катаральный омфалит легко поддается лечению и обычно заканчивается выздоровлением. Прогноз флегмонозного и некротического омфалита зависит от адекватности и сроков начала лечения, присоединения вторичных осложнений и состояния ребенка. При генерализованных септических осложнениях возможен летальный исход.
Профилактика омфалита предполагает соблюдение асептики при обработке пуповины, ежедневном уходе за пупочной ранкой, соблюдение гигиены ухаживающим персоналом. Категорически недопустимо насильственно срывать корочки с пупочной ранки, закрывать ее повязкой или подгузником, заклеивать лейкопластырем, поскольку это провоцирует мокнутие и инфицирование. В случае покраснения пупочной ранки, появления отечности и отделяемого следует незамедлительно проконсультироваться у педиатра.
В случае покраснения пупочной ранки, появления отечности и отделяемого следует незамедлительно проконсультироваться у педиатра.
Вы можете поделиться своей историей болезни, что Вам помогло при лечении омфалита.
Источники
- Настоящая статья подготовлена по материалам сайта: https://www.krasotaimedicina.ru/
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Инфицированная пуповина: фотографии, симптомы, лечение, профилактика
Пуповина — это жесткая, гибкая пуповина, которая переносит питательные вещества и кровь от роженицы к ребенку во время беременности. После рождения пуповину, не имеющую нервных окончаний, пережимают (чтобы остановить кровотечение) и перерезают близко к пупку, оставляя обрубок. Заглушка обычно отпадает через одну-три недели после рождения.
Заглушка обычно отпадает через одну-три недели после рождения.
Во время родов и в процессе пережатия и перерезания микробы могут проникнуть в пуповину и вызвать инфекцию. Инфицирование культи пуповины называется омфалитом.
Омфалит редко встречается в Соединенных Штатах, Великобритании и других странах, где люди имеют легкий доступ к больницам.
Читайте дальше, чтобы узнать, как выявить и вылечить инфекцию пуповины.
Корка на конце пережатого шнура — это нормально. Она может даже немного кровоточить, особенно вокруг основания культи, когда она готова отвалиться. Но кровотечение должно быть легким и быстро останавливаться при легком нажатии.
Хотя небольшое кровотечение является нормальным явлением и обычно не вызывает беспокойства, признаки инфекции могут включать:
- красная, опухшая, теплая или болезненная кожа вокруг пуповины
- гной (желто-зеленоватая жидкость), выделяющийся из кожи вокруг пуповины
- неприятный запах, исходящий от пуповины
- лихорадка
- суетливость, дискомфорт , или очень сонный ребенок
Пуповина имеет прямой доступ к кровотоку, поэтому даже легкая инфекция может быстро стать серьезной. Когда инфекция попадает в кровоток и распространяется (так называемый сепсис), она может вызвать опасное для жизни повреждение органов и тканей организма.
Когда инфекция попадает в кровоток и распространяется (так называемый сепсис), она может вызвать опасное для жизни повреждение органов и тканей организма.
Немедленно обратитесь к педиатру вашего ребенка, если вы заметили какие-либо из перечисленных выше признаков инфекции пуповины. Инфекция пуповины приводит к летальному исходу примерно у 15 процентов детей с инфекцией пуповины, поэтому она считается неотложной медицинской помощью.
Недоношенные дети подвергаются повышенному риску тяжелых осложнений от этого типа инфекции, поскольку у них уже ослаблена иммунная система.
Чтобы определить наиболее подходящее лечение инфекции у вашего ребенка, медицинский работник обычно берет мазок с зараженного участка. Затем этот мазок можно исследовать в лаборатории, чтобы точно определить микроб, вызывающий инфекцию. Когда врачи знают, какой микроб ответственен за это, они могут лучше определить правильный антибиотик для борьбы с ним.
После выявления причины симптомов лечение в значительной степени зависит от распространенности инфекции.
При незначительных инфекциях врач вашего ребенка может порекомендовать несколько раз в день наносить мазь с антибиотиком на кожу вокруг пуповины. Примером незначительной инфекции может быть небольшое количество гноя, но в остальном с ребенком все в порядке.
Незначительные инфекции могут стать более серьезными, если их не лечить, поэтому важно обратиться к врачу при подозрении на инфекцию пуповины.
В случае более серьезных инфекций вашему ребенку, вероятно, потребуется госпитализация и внутривенное введение антибиотиков для борьбы с инфекцией. Внутривенные антибиотики вводятся через иглу, вставленную в вену. Ваш ребенок может находиться в больнице в течение нескольких дней, пока он получает антибиотики.
Младенцы, получающие внутривенные антибиотики, обычно получают их в течение примерно 10 дней. Затем им могут давать дополнительные антибиотики через рот.
В некоторых случаях может потребоваться хирургическое дренирование инфекции.
Если инфекция вызвала отмирание ткани, вашему ребенку может также потребоваться операция по удалению этих мертвых клеток.
При раннем обнаружении серьезной инфекции большинство детей полностью выздоравливают в течение двух недель. Но им обычно приходится оставаться в больнице, пока им внутривенно вводят антибиотики.
Если вашему ребенку была проведена операция по дренированию инфекции, отверстие могло быть «затыкано» марлей. Марля будет держать разрез открытым и позволит гною стечь. Как только выделение прекращается, марлевую повязку снимают, и рана заживает снизу вверх.
Всего несколько лет назад больницы обычно покрывали культю пуповины ребенка антисептиком (химическим веществом, убивающим микробы) после того, как она была пережата и перерезана. Однако в настоящее время большинство больниц и педиатров рекомендуют «сухой уход» за пуповиной.
Сухой уход включает в себя содержание пуповины в сухости и выдерживание ее на воздухе, чтобы защитить ее от инфекции. Согласно исследованию, опубликованному в журнале «Медицина», уход за сухой пуповиной (по сравнению с использованием антисептика) — это безопасный, простой и эффективный способ предотвратить инфекцию пуповины у здоровых детей, рожденных в больницах в развитых регионах.
Советы по уходу за сухой пуповиной:
- Мойте руки, прежде чем прикасаться к области пуповины ребенка.
- По возможности избегайте намокания культи. Используйте губки для мытья ребенка до тех пор, пока культя не отпадет, и избегайте обтирания области вокруг культи. Если пень намок, аккуратно промокните его насухо чистым мягким полотенцем.
- Держите подгузник вашего ребенка сложенным под культей, пока он не упадет, вместо того, чтобы накладывать ленту подгузника на культю. Это позволит воздуху циркулировать и поможет высушить пень.
- Аккуратно удалите мочу или какашки, скопившиеся вокруг культи, с помощью смоченной в воде марли. Дайте области высохнуть на воздухе.
Хотя советы по уходу сами по себе не являются советами по уходу, другие стратегии также могут помочь снизить риск инфекции пуповины, например контакт кожа к коже или кормление ребенка грудью.
Прикладывая ребенка с обнаженной грудью к собственной обнаженной груди, что называется контактом кожа к коже, вы подвергаете ребенка воздействию обычных кожных бактерий. Согласно исследованию непальских новорожденных, проведенному в 2006 году и опубликованному в Американском журнале эпидемиологии, у детей, у которых был контакт кожа к коже, вероятность развития пуповинной инфекции была на 36 процентов ниже, чем у детей, у которых не было такого контакта с кожей.
Согласно исследованию непальских новорожденных, проведенному в 2006 году и опубликованному в Американском журнале эпидемиологии, у детей, у которых был контакт кожа к коже, вероятность развития пуповинной инфекции была на 36 процентов ниже, чем у детей, у которых не было такого контакта с кожей.
Грудное вскармливание позволяет передать антитела (вещества, помогающие бороться с болезнями) ребенку, что способствует развитию и укреплению его иммунной системы.
В Соединенных Штатах, Соединенном Королевстве и многих других странах инфекции пуповины редко встречаются у здоровых доношенных детей, рожденных в больницах. Но инфекции пуповины могут случиться, и когда они это сделают, они могут стать опасными для жизни, если их не поймать и не лечить на ранней стадии.
Немедленно обратитесь к врачу, если вы заметили покраснение, болезненность кожи вокруг пуповины или выделение гноя из культи. Вам также следует обратиться к врачу, если у вашего ребенка развивается лихорадка или другие признаки инфекции. У вашего ребенка больше шансов на полное выздоровление, если лечение будет начато своевременно.
У вашего ребенка больше шансов на полное выздоровление, если лечение будет начато своевременно.
Инфицированная пуповина: фотографии, симптомы, лечение, профилактика
Пуповина — это жесткая, гибкая пуповина, которая переносит питательные вещества и кровь от родильницы к ребенку во время беременности. После рождения пуповину, не имеющую нервных окончаний, пережимают (чтобы остановить кровотечение) и перерезают близко к пупку, оставляя обрубок. Заглушка обычно отпадает через одну-три недели после рождения.
Во время родов и в процессе пережатия и перерезания микробы могут проникнуть в пуповину и вызвать инфекцию. Инфицирование культи пуповины называется омфалитом.
Омфалит редко встречается в Соединенных Штатах, Великобритании и других странах, где люди имеют легкий доступ к больницам.
Читайте дальше, чтобы узнать, как выявить и вылечить инфекцию пуповины.
Корка на конце пережатого шнура — это нормально. Она может даже немного кровоточить, особенно вокруг основания культи, когда она готова отвалиться. Но кровотечение должно быть легким и быстро останавливаться при легком нажатии.
Но кровотечение должно быть легким и быстро останавливаться при легком нажатии.
Хотя небольшое кровотечение является нормальным явлением и обычно не вызывает беспокойства, признаки инфекции могут включать:
- красная, опухшая, теплая или болезненная кожа вокруг пуповины
- гной (желто-зеленоватая жидкость), выделяющийся из кожи вокруг пуповины
- неприятный запах, исходящий от пуповины
- лихорадка
- суетливость, дискомфорт , или очень сонный ребенок
Пуповина имеет прямой доступ к кровотоку, поэтому даже легкая инфекция может быстро стать серьезной. Когда инфекция попадает в кровоток и распространяется (так называемый сепсис), она может вызвать опасное для жизни повреждение органов и тканей организма.
Немедленно обратитесь к педиатру вашего ребенка, если вы заметили какие-либо из перечисленных выше признаков инфекции пуповины. Инфекция пуповины приводит к летальному исходу примерно у 15 процентов детей с инфекцией пуповины, поэтому она считается неотложной медицинской помощью.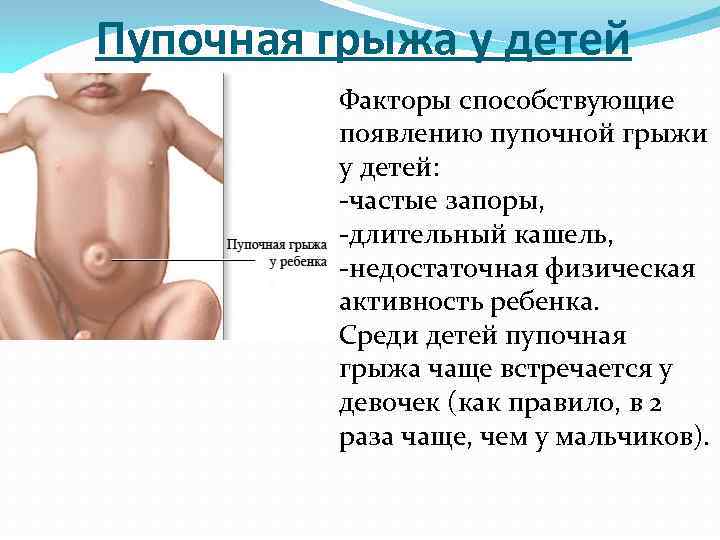
Недоношенные дети подвергаются повышенному риску тяжелых осложнений от этого типа инфекции, поскольку у них уже ослаблена иммунная система.
Чтобы определить наиболее подходящее лечение инфекции у вашего ребенка, медицинский работник обычно берет мазок с зараженного участка. Затем этот мазок можно исследовать в лаборатории, чтобы точно определить микроб, вызывающий инфекцию. Когда врачи знают, какой микроб ответственен за это, они могут лучше определить правильный антибиотик для борьбы с ним.
После выявления причины симптомов лечение в значительной степени зависит от распространенности инфекции.
При незначительных инфекциях врач вашего ребенка может порекомендовать несколько раз в день наносить мазь с антибиотиком на кожу вокруг пуповины. Примером незначительной инфекции может быть небольшое количество гноя, но в остальном с ребенком все в порядке.
Незначительные инфекции могут стать более серьезными, если их не лечить, поэтому важно обратиться к врачу при подозрении на инфекцию пуповины.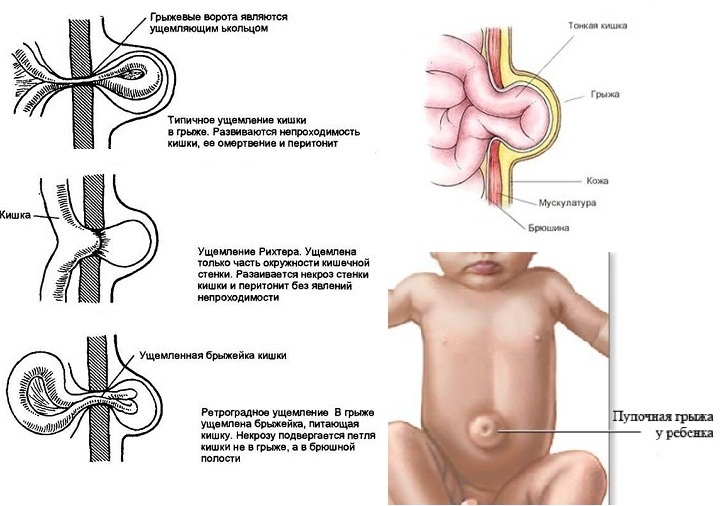
В случае более серьезных инфекций вашему ребенку, вероятно, потребуется госпитализация и внутривенное введение антибиотиков для борьбы с инфекцией. Внутривенные антибиотики вводятся через иглу, вставленную в вену. Ваш ребенок может находиться в больнице в течение нескольких дней, пока он получает антибиотики.
Младенцы, получающие внутривенные антибиотики, обычно получают их в течение примерно 10 дней. Затем им могут давать дополнительные антибиотики через рот.
В некоторых случаях может потребоваться хирургическое дренирование инфекции.
Если инфекция вызвала отмирание ткани, вашему ребенку может также потребоваться операция по удалению этих мертвых клеток.
При раннем обнаружении серьезной инфекции большинство детей полностью выздоравливают в течение двух недель. Но им обычно приходится оставаться в больнице, пока им внутривенно вводят антибиотики.
Если вашему ребенку была проведена операция по дренированию инфекции, отверстие могло быть «затыкано» марлей.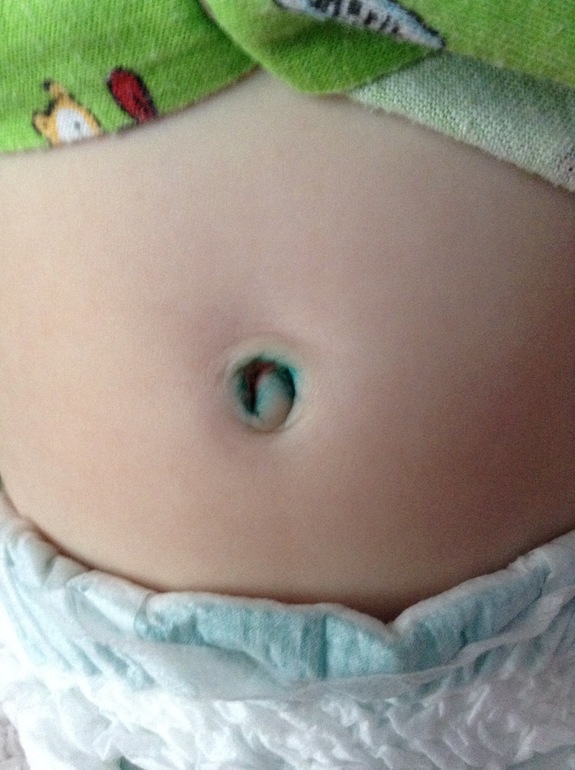 Марля будет держать разрез открытым и позволит гною стечь. Как только выделение прекращается, марлевую повязку снимают, и рана заживает снизу вверх.
Марля будет держать разрез открытым и позволит гною стечь. Как только выделение прекращается, марлевую повязку снимают, и рана заживает снизу вверх.
Всего несколько лет назад больницы обычно покрывали культю пуповины ребенка антисептиком (химическим веществом, убивающим микробы) после того, как она была пережата и перерезана. Однако в настоящее время большинство больниц и педиатров рекомендуют «сухой уход» за пуповиной.
Сухой уход включает в себя содержание пуповины в сухости и выдерживание ее на воздухе, чтобы защитить ее от инфекции. Согласно исследованию, опубликованному в журнале «Медицина», уход за сухой пуповиной (по сравнению с использованием антисептика) — это безопасный, простой и эффективный способ предотвратить инфекцию пуповины у здоровых детей, рожденных в больницах в развитых регионах.
Советы по уходу за сухой пуповиной:
- Мойте руки, прежде чем прикасаться к области пуповины ребенка.
- По возможности избегайте намокания культи.
 Используйте губки для мытья ребенка до тех пор, пока культя не отпадет, и избегайте обтирания области вокруг культи. Если пень намок, аккуратно промокните его насухо чистым мягким полотенцем.
Используйте губки для мытья ребенка до тех пор, пока культя не отпадет, и избегайте обтирания области вокруг культи. Если пень намок, аккуратно промокните его насухо чистым мягким полотенцем. - Держите подгузник вашего ребенка сложенным под культей, пока он не упадет, вместо того, чтобы накладывать ленту подгузника на культю. Это позволит воздуху циркулировать и поможет высушить пень.
- Аккуратно удалите мочу или какашки, скопившиеся вокруг культи, с помощью смоченной в воде марли. Дайте области высохнуть на воздухе.
Хотя советы по уходу сами по себе не являются советами по уходу, другие стратегии также могут помочь снизить риск инфекции пуповины, например контакт кожа к коже или кормление ребенка грудью.
Прикладывая ребенка с обнаженной грудью к собственной обнаженной груди, что называется контактом кожа к коже, вы подвергаете ребенка воздействию обычных кожных бактерий. Согласно исследованию непальских новорожденных, проведенному в 2006 году и опубликованному в Американском журнале эпидемиологии, у детей, у которых был контакт кожа к коже, вероятность развития пуповинной инфекции была на 36 процентов ниже, чем у детей, у которых не было такого контакта с кожей.
