Цервицит и беременность: чем опасен, причины возникновения, лечение воспаления цервикального канала
Роль цервицитов в акушерско-гинекологической патологии | #10/09
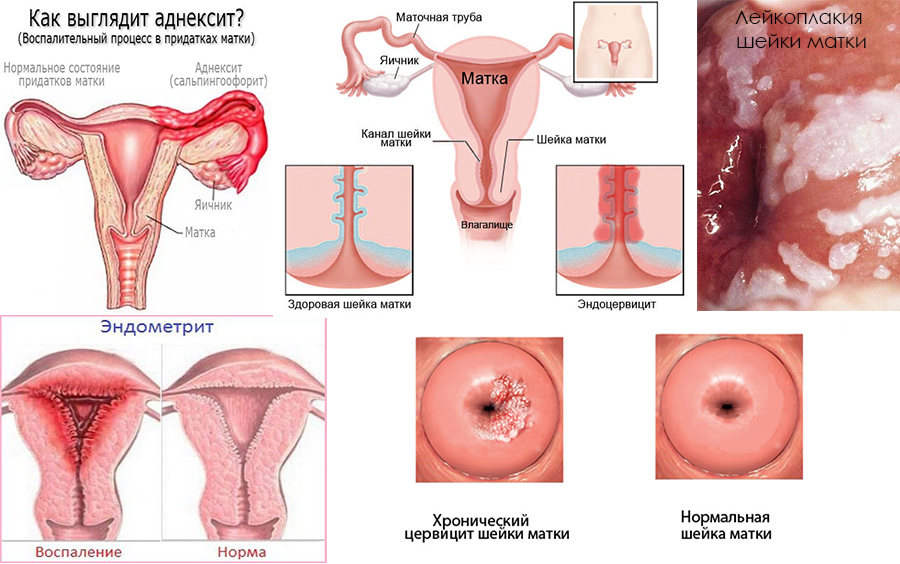
Цервицит — это тотальное воспаление шейки матки, включающее воспаление слизистой оболочки влагалищной части шейки матки (экзоцервицит) и слизистой оболочки канала шейки матки (эндоцервицит). Цервициты редко бывают изолированным состоянием, как правило, сочетаются с вульвитами, вагинитами, так как половые органы женщины (вульва, влагалище и шейка матки) образуют единую экосистему. Воспалительные процессы шейки матки составляют значительную долю воспалительных заболеваний женских половых органов. Наиболее часто цервициты выявляются у женщин репродуктивного возраста (до 70%), реже — в период перименопаузы. Истинную частоту распространения данной патологии установить достаточно сложно, так как в основном цервициты протекают бессимптомно, что не заставляет пациенток обращаться к врачу. В подавляющем большинстве цервициты обнаруживаются случайно при плановых профилактических осмотрах, при обращении женщин по поводу других болезней и синдромов.
Этиология. Слизистая оболочка шейки матки как пограничный барьер между верхним отделом генитального тракта и внешней средой постоянно подвергается воздействию повреждающих факторов. Среди последних наиболее агрессивным антигенным воздействием на цервикальный слизистый покров обладают инфекции, передаваемые половым путем [15]. Этиологическая структура цервицитов постоянно меняется. В последние годы возросло число хламидийной, вирусной, микоплазменной и смешанной инфекций, борьба с которыми представляет значительные сложности в связи с развивающейся устойчивостью микроорганизмов к антибиотикам и особенностями ответных реакций организма. По данным различных авторов, в структуре хронических воспалительных заболеваний цервикального канала в настоящее время доминируют цервициты, вызванные Chlamydia trachomatis, Neisseria gonorrhoeae, вирусами папилломы человека и простого герпеса 2 серотипа [1, 5, 13]. Среди пациенток с патологией шейки матки хламидии обнаруживаются в 40–49% случаев [13]. Цервицит при трихомониазе возникает у 5–25% женщин, при гонорее — у 2%, около 86% женщин с наличием хронического цервицита инфицированы папилломавирусной инфекцией (ПВИ) [6, 16]. Именно на фоне генитальной инфекции развиваются воспалительные заболевания шейки матки, приобретающие хроническое рецидивирующее течение. В последние годы этиология изменилась: чаще выявляются грамотрицательные аэробы (кишечная палочка, протей, клебсиелла, энтерококки) и неклостридиальные анаэробы (пептококки, бактероиды). Частота вирусных поражений, по данным разных авторов, колеблется в пределах от 7% до 80% ввиду трудностей в диагностике.
Цервицит при трихомониазе возникает у 5–25% женщин, при гонорее — у 2%, около 86% женщин с наличием хронического цервицита инфицированы папилломавирусной инфекцией (ПВИ) [6, 16]. Именно на фоне генитальной инфекции развиваются воспалительные заболевания шейки матки, приобретающие хроническое рецидивирующее течение. В последние годы этиология изменилась: чаще выявляются грамотрицательные аэробы (кишечная палочка, протей, клебсиелла, энтерококки) и неклостридиальные анаэробы (пептококки, бактероиды). Частота вирусных поражений, по данным разных авторов, колеблется в пределах от 7% до 80% ввиду трудностей в диагностике.
Гинекологическая патология. Следует помнить, что шейка матки является второй линией защиты репродуктивной системы от инфекций. Слизь, выделяемая шейкой матки, служит биологическим фильтром, препятствующим проникновению бактериальной флоры из влагалища в вышележащие отделы половой системы.
Защитные свойства слизистой пробки обусловлены: бактерицидностью; протеолитической активностью; иммунологической активностью (в слизи представлены иммуноглобулины всех классов). Наличие цервицитов и эктопии значительно ухудшает защитные свойства шейки матки и способствует распространению инфекции в вышележащие отделы и возникновению воспалительных заболеваний матки и придатков (ВЗМП). Проникновение инфекционных агентов в вышележащие отделы происходит с помощью сперматозоидов, трихомонад, также при введении внутриматочной спирали (ВМС), искусственном аборте или других внутриматочных вмешательствах. Последствиями перенесенных ВЗМП являются бесплодие, невынашивание беременности. Нередко, в 67,7% случаев, воспалительным процессам сопутствует эктопия шейки матки.
Наличие цервицитов и эктопии значительно ухудшает защитные свойства шейки матки и способствует распространению инфекции в вышележащие отделы и возникновению воспалительных заболеваний матки и придатков (ВЗМП). Проникновение инфекционных агентов в вышележащие отделы происходит с помощью сперматозоидов, трихомонад, также при введении внутриматочной спирали (ВМС), искусственном аборте или других внутриматочных вмешательствах. Последствиями перенесенных ВЗМП являются бесплодие, невынашивание беременности. Нередко, в 67,7% случаев, воспалительным процессам сопутствует эктопия шейки матки.
Хронические цервициты, сопутствующие большинству фоновых заболеваний шейки матки, привлекают внимание клиницистов, прежде всего, как основа малигнизации [10]. Процесс малигнизации связан с нарушением процесса репаративной регенерации, который, в свою очередь, во многом сопряжен с динамикой хронического воспалительного процесса. Среди инфекций, передающихся половым путем, наибольшее модулирующее влияние на течение процессов репаративной регенерации слизистой оболочки шейки матки оказывают вирусы и хламидии [10]. У больных хроническим экзоцервицитом прогрессируют деструктивные изменения эпителиоцитов эндо- и экзоцервикального типа, затрагивающие ядро, органеллы и цитоплазматические отростки. Нарушаются межклеточные контакты, снижается герметизация покровного эпителия. При нарастании агрессивности повреждающего воздействия на слизистую оболочку шейки матки (вирусы) у больных хроническим экзоцервицитом ускоряется клеточное обновление с замедлением клеточной дифференцировки (незрелые клеточные формы появляются среди клеток с признаками созревания). При этом интенсивность апоптоза эпителиоцитов прогрессивно снижается, что коррелирует с нарастанием атипических изменений в многослойном плоском эпителии, особенно у больных с ПВИ (тип вируса 16 и 18).
У больных хроническим экзоцервицитом прогрессируют деструктивные изменения эпителиоцитов эндо- и экзоцервикального типа, затрагивающие ядро, органеллы и цитоплазматические отростки. Нарушаются межклеточные контакты, снижается герметизация покровного эпителия. При нарастании агрессивности повреждающего воздействия на слизистую оболочку шейки матки (вирусы) у больных хроническим экзоцервицитом ускоряется клеточное обновление с замедлением клеточной дифференцировки (незрелые клеточные формы появляются среди клеток с признаками созревания). При этом интенсивность апоптоза эпителиоцитов прогрессивно снижается, что коррелирует с нарастанием атипических изменений в многослойном плоском эпителии, особенно у больных с ПВИ (тип вируса 16 и 18).
Акушерская патология. Особое значение проблема цервицитов приобретает при беременности. При наличии хронического цервицита высока вероятность невынашивания беременности, преждевременных родов, внутриутробного инфицирования плода, послеродовых гнойно-септических осложнений.
В России частота внутриутробных инфекций колеблется от 6% до 53%, достигая 70% среди недоношенных детей. В структуре перинатальной смертности удельный вес внутриутробной инфекции составляет от 2% до 65,6%. Существует пять основных путей проникновения инфекции в организм беременной: восходящий, нисходящий, гематогенный, трансдецидуальный и смешанный. Наибольший риск представляет восходящий путь инфицирования, при котором инфекционные агенты могут проникать в полость матки через цервикальный канал. Наличие хронического воспаления в канале шейки матки открывает ворота для инфекции. При внутриутробном инфицировании в ранние сроки беременности формируются инфекционные эмбриопатии, которые проявляются врожденными пороками развития, первичной плацентарной недостаточностью, что нередко заканчивается самопроизвольным выкидышем, неразвивающейся беременностью. Инфицирование в более поздние сроки беременности сопровождается задержкой внутриутробного развития плода, формированием вторичной плацентарной недостаточности (часто на фоне плацентита), локальными и генерализованными инфекционными поражениями плода. Генерализованные формы внутриутробной инфекции чаще развиваются в раннем фетальном периоде (I триместр беременности), так как плод еще не способен локализовать воспалительный процесс. В поздний фетальный период (III триместр) воспалительные изменения пролиферативного характера вызывают сужение или обтурацию каналов и отверстий, что ведет к аномальному развитию уже сформировавшегося органа — псевдоуродствам (гидроцефалия, гидронефроз).
Генерализованные формы внутриутробной инфекции чаще развиваются в раннем фетальном периоде (I триместр беременности), так как плод еще не способен локализовать воспалительный процесс. В поздний фетальный период (III триместр) воспалительные изменения пролиферативного характера вызывают сужение или обтурацию каналов и отверстий, что ведет к аномальному развитию уже сформировавшегося органа — псевдоуродствам (гидроцефалия, гидронефроз).
Шейка матки во время гестации играет роль «затвора», защищающего полость матки и плодное яйцо от экзогенных патогенов. Инфекционно-воспалительные заболевания шейки матки способствуют преждевременному прерыванию беременности в связи с инфицированием амниона, затем хориона (плаценты), околоплодных вод и плода.
Инфицирование оболочек и вод может быть при восходящей инфекции. При данном виде инфицирования патогенные микроорганизмы, проникая в амниотическую жидкость, параллельно распространяются между оболочками по хориоамниальному пространству, достигая базальной пластинки. Здесь возбудитель встречает ответную реакцию в виде лейкоцитарной инфильтрации. В то же время в амниотической жидкости (бессосудистой и ареактивной среде) происходит формирование очага инфекции, плод при этом погибает. Можно предположить, что морфологические признаки воспалительной реакции появляются вторично, после накопления возбудителя в околоплодных водах, когда достаточная доза бактериальных токсинов и метаболитов проникает в ткани последа и индуцируют соответствующий патофизиологический механизм. По-видимому, в ряде случаев воспалительные изменения еще не успевают развиться, в то время как инфицирование амниотической жидкости и гибель плода уже произошли [4]. При этом установлено, что бактериальная микрофлора амниотической жидкости всегда совпадает с микроорганизмами, колонизирующими цервикальный канал.
Здесь возбудитель встречает ответную реакцию в виде лейкоцитарной инфильтрации. В то же время в амниотической жидкости (бессосудистой и ареактивной среде) происходит формирование очага инфекции, плод при этом погибает. Можно предположить, что морфологические признаки воспалительной реакции появляются вторично, после накопления возбудителя в околоплодных водах, когда достаточная доза бактериальных токсинов и метаболитов проникает в ткани последа и индуцируют соответствующий патофизиологический механизм. По-видимому, в ряде случаев воспалительные изменения еще не успевают развиться, в то время как инфицирование амниотической жидкости и гибель плода уже произошли [4]. При этом установлено, что бактериальная микрофлора амниотической жидкости всегда совпадает с микроорганизмами, колонизирующими цервикальный канал.
На фоне действия внеклеточного фактора альтерации эпителиального пласта (инфицирование грибами, простейшими, бактериями) отмечается активизация местного цервикального иммунитета, который в целом отражает адекватную реакцию слизистой оболочки шейки матки как барьерного органа. В очаг хронического воспаления привлекаются мононуклеарные фагоциты, естественные киллеры, Т-хелперы, синтезирующие различные цитокины [2]. Во всех сроках беременности при наличии персистирующей инфекции продукты бактерий активируют Т-хелперы первого типа (ТhI). ThI-клетки выделяют провоспалительные цитокины: il-2, il-6, il-12, il-18, TNF-бета, ИФН-гамма, через синтез арахидоновой кислоты усиливается выработка простaгландинов (E2 и F2альфа), последние способствуют преждевременному излитию околоплодных вод, сокращению миометрия и прерыванию беременности на любом сроке гестации.
В очаг хронического воспаления привлекаются мононуклеарные фагоциты, естественные киллеры, Т-хелперы, синтезирующие различные цитокины [2]. Во всех сроках беременности при наличии персистирующей инфекции продукты бактерий активируют Т-хелперы первого типа (ТhI). ThI-клетки выделяют провоспалительные цитокины: il-2, il-6, il-12, il-18, TNF-бета, ИФН-гамма, через синтез арахидоновой кислоты усиливается выработка простaгландинов (E2 и F2альфа), последние способствуют преждевременному излитию околоплодных вод, сокращению миометрия и прерыванию беременности на любом сроке гестации.
Диагностика. Диагностика цервицита часто затруднена в связи с малосимптомностью даже в острой стадии, что нередко обусловливает несвоевременное лечение и переход заболевания в длительный хронический процесс, который может протекать с обострениями и трудно поддается медикаментозному лечению. Помимо клинического гинекологического обследования обязательным является выполнение кольпоскопии, взятие мазков на онкоцитологическое и бактериоскопическое исследование.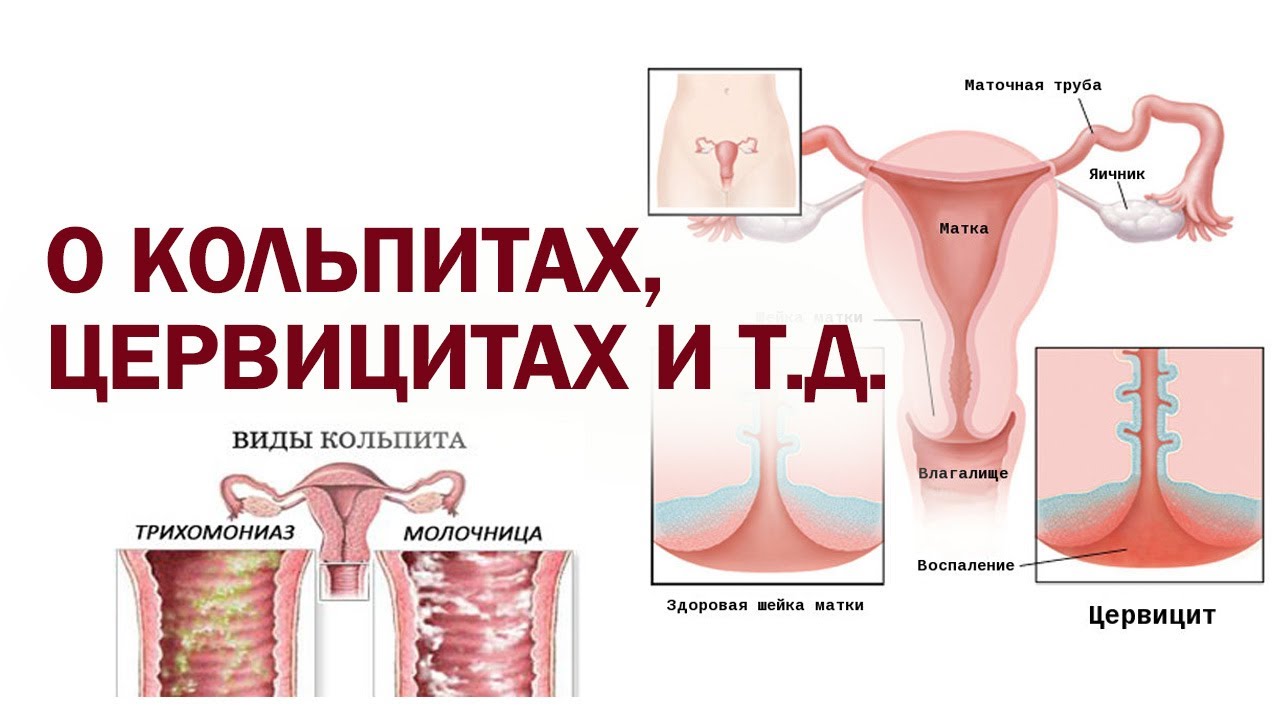 Дополнительными методами являются бактериологические посевы с последующим культуральным исследованием, иммуноферментные и иммунофлюоресцентные методы исследования, диагностика методом полимеразной цепной реакции (ПЦР) и лигазной цепной реакции (ЛЦР). Во время беременности обязательно требуется уточнение спектра этиологических факторов, вызывающих развитие хронического цервицита, для проведения этиотропной терапии с целью профилактики связанных с данной патологией осложнений.
Дополнительными методами являются бактериологические посевы с последующим культуральным исследованием, иммуноферментные и иммунофлюоресцентные методы исследования, диагностика методом полимеразной цепной реакции (ПЦР) и лигазной цепной реакции (ЛЦР). Во время беременности обязательно требуется уточнение спектра этиологических факторов, вызывающих развитие хронического цервицита, для проведения этиотропной терапии с целью профилактики связанных с данной патологией осложнений.
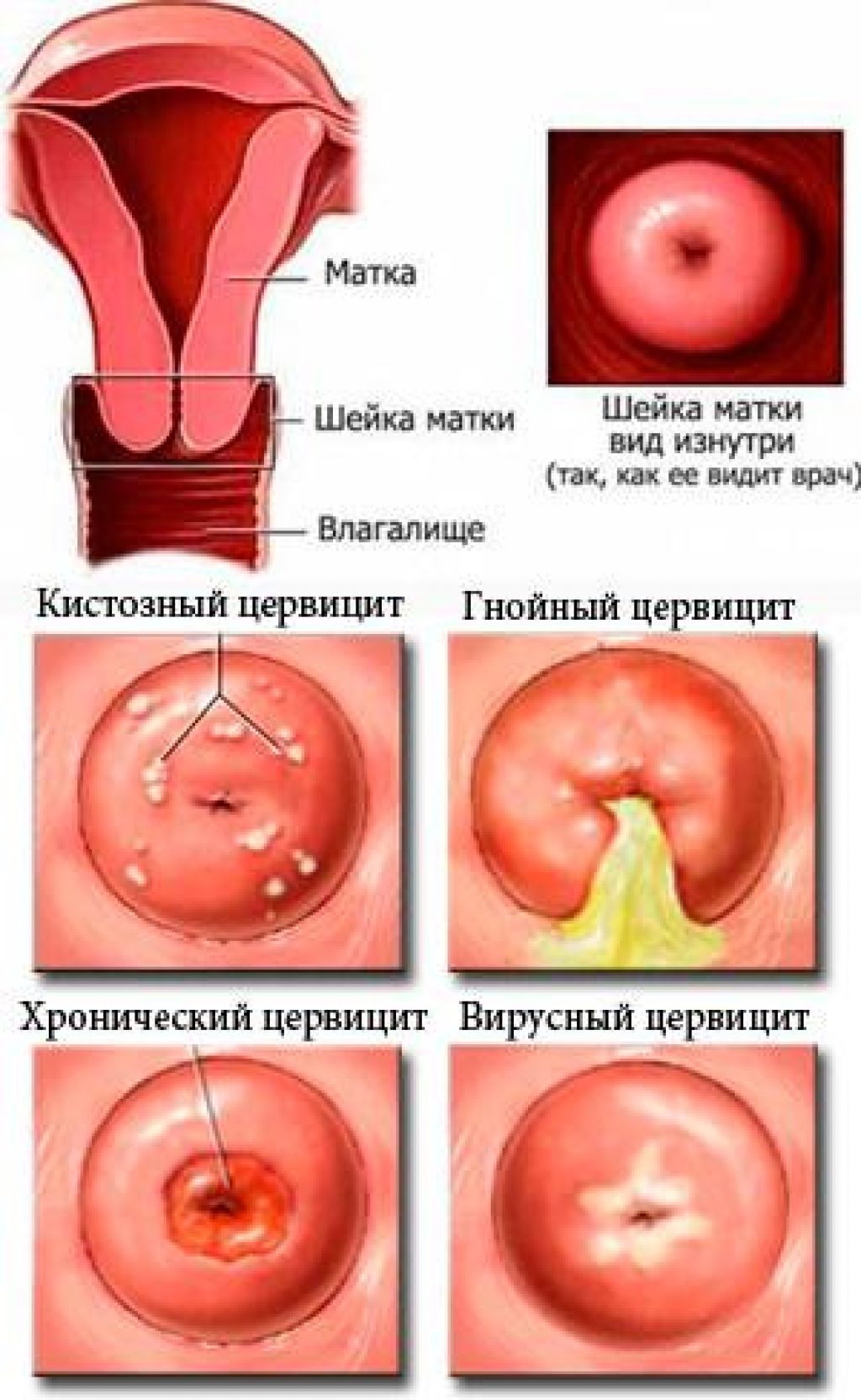
Кольпоскопические картины при экзоцервицитах позволяют различить очаговый и диффузный варианты. При этом кольпоскопия может помочь предварительной ориентировке в характере инфекции шейки матки. Так, например, гипертрофические эктопии призматического эпителия и картина фолликулярного цервицита позволяют заподозрить хламидийную инфекцию. Повышенное развитие сосудистой сети в поверхностных слоях, йоднегативные зоны часто отмечаются при вирусной инфекции. Для плоских кондилом характерно наличие участков ацетобелого эпителия, которые становятся различимыми после пробы с уксусной кислотой. Чередование «шероховатых» зон с «лакированной» поверхностью, появление сосудов в виде «брызг» и «точек» свидетельствуют о генитальном кандидозе.
Чередование «шероховатых» зон с «лакированной» поверхностью, появление сосудов в виде «брызг» и «точек» свидетельствуют о генитальном кандидозе.
На основании клинико-морфологической картины заболевания различают острый и хронический цервицит. Морфологические особенности цервицита определяются выраженностью патологических изменений в эпителиальном и стромальном компонентах шейки матки, характером течении воспалительного процесса. Острый цервицит, в основном, наблюдается при инфицировании гонококками, при послеродовой инфекции (стрептококки и стафилококки), вирусном поражении. Ранним стадиям воспалительного процесса свойственны полнокровие сосудов, экссудативные явления, интенсивная инфильтрация нейтрофильными гранулоцитами. В эпителиальных клетках отмечаются дистрофические изменения с вакуолизацией цитоплазмы и ядер клеток. Некроз вызывает изъязвление (эрозия шейки матки), наличие гнойного или серозно-гнойного экссудата на поверхности экзоцервикса. Репаративный процесс сопровождается развитием грануляционной ткани, появлением на поверхности, лишенной эпителия, слоя цилиндрических или незрелых метапластических клеток, которые впоследствии, по мере пролиферации и дифференцировки, образуют многослойный плоский эпителий [6].
Хронический эндоцервицит возникает в связи с инфицированием эндоцервикса, нередко являясь следствием вагинита. При этом складки слизистой цервикального канала утолщены, отечны, отмечается лимфоидно-гистиоцитарная инфильтрация с примесью плазмоцитов и нейтрофильных гранулоцитов, полнокровными сосудами, усилением секреции слизи с отторгшимися дистрофически измененными клетками эпителия и воспалительным детритом. Следует отметить, что связь между структурно-функциональными особенностями эпителия и стромы шейки матки и этиологическим фактором при хроническом цервиците отсутствует [9]. На этом фоне наиболее часто развивается цервикальная интраэпителиальная неоплазия (ЦИН) и, возможно, рак шейки матки [18].
Лечение. Терапия экзо- и эндоцервицитов включает в себя применение антибактериальных, противотрихомонадных, противохламидийных и других средств в зависимости от данных микробиологического и специальных методов исследования. Поэтому в настоящее время золотым стандартом местного лечения цервицитов смешанной этиологии является применение комплексных препаратов с антимикотическим, антипротозойным и антибактериальным действием.
К таким препаратам относятся Тержинан, Клион-Д, Полижинакс (вагинальные таблетки и капсулы), Бетадин (вагинальные свечи), Макмирор-комплекс (вагинальные свечи), Тантум роза (раствор для спринцевания и порошки) и др.
В необходимых случаях (при трихомониазе, хламидийной, уреаплазменной инфекции, кандидозе) местное лечение цервицитов дополняется пероральным приемом препаратов.
При лечении хламидийной, уреаплазменной, микоплазменной инфекции прекрасно зарекомендовал себя препарат Сумамед® (азитромицин). Способность азитромицина накапливаться преимущественно в лизосомах особенно важна для элиминации внутриклеточных возбудителей. Доказано, что фагоциты доставляют азитромицин в места локализации инфекции, где он высвобождается в процессе фагоцитоза. Концентрация азитромицина в очагах инфекции достоверно выше, чем в здоровых тканях (в среднем на 24–34%), и коррелирует со степенью воспалительного отека. Несмотря на высокую концентрацию в фагоцитах, азитромицин не оказывает существенного влияния на их функцию. Азитромицин сохраняется в бактерицидных концентрациях в очаге воспаления в течение 5–7 дней после приема последней дозы, что позволило разработать короткие (3-дневные) курсы лечения. Кроме того, возможность применения данного препарата во время беременности расширяет показания для его назначения. По данным Кохрановского обзора, показатель микробиологической излеченности у беременных женщин в результате применения всех указанных в руководствах антибиотиков колеблется в пределах 90% [20]. В этом же обзоре делается вывод, что беременные женщины лучше переносят азитромицин и поэтому лечение азитромицином может быть более эффективным. Проведенные исследования не позволили сделать вывод о том, что микробиологическая излеченность во время беременности гарантирует от последующего заболевания новорожденных или послеродовых проявлений хламидийной инфекции у женщин.
Азитромицин сохраняется в бактерицидных концентрациях в очаге воспаления в течение 5–7 дней после приема последней дозы, что позволило разработать короткие (3-дневные) курсы лечения. Кроме того, возможность применения данного препарата во время беременности расширяет показания для его назначения. По данным Кохрановского обзора, показатель микробиологической излеченности у беременных женщин в результате применения всех указанных в руководствах антибиотиков колеблется в пределах 90% [20]. В этом же обзоре делается вывод, что беременные женщины лучше переносят азитромицин и поэтому лечение азитромицином может быть более эффективным. Проведенные исследования не позволили сделать вывод о том, что микробиологическая излеченность во время беременности гарантирует от последующего заболевания новорожденных или послеродовых проявлений хламидийной инфекции у женщин.
В результате проведенного нами исследования пациенток с наличием хронического цервицита, осложнившегося прерыванием беременности в первом триместре (n = 20), получены следующие данные: инфицирование шейки матки у пациенток имело характер моно- и микст-инфекции. В форме моноинфекции хламидии обнаружены у 33,3% женщин; микоплазмы у 9,3%; уреаплазы у 5%. Среди ассоциаций микроорганизмов наиболее часто встречались: хламидии, микоплазмы — 26,8%; хламидии, гарднереллы — 12,8%; хламидии, микоплазмы, уреаплазмы — 10,2%; хламидии, уреаплазмы — 6,8%. При этом у большинства пациенток на влагалищной порции шейки матки отмечалась эктопия, которая в 1/3 случаев имела рецидивирующий характер после предшествующей деструктивной терапии в анамнезе. При исследовании уровня провоспалительных цитокинов были получены следующие данные: ИФН-гамма 114,2 ± 53,4 пкг/мл; il-6 3127 ± 103 пкг/мл; il-2 261,7 ± 51,6 пкг/мл. Учитывая характер выявленной микрофлоры в цервикальном канале, высокий уровень провоспалительных цитокинов с целью прегравидарной подготовки и снижения сроков терапии лечение проводилось препаратом Сумамед® по 500 мг за один час до еды ежедневно в течение трех дней. Критериями эффективности проведенного лечения служило отсутствие ДНК возбудителей в отделяемом цервикального канала.
В форме моноинфекции хламидии обнаружены у 33,3% женщин; микоплазмы у 9,3%; уреаплазы у 5%. Среди ассоциаций микроорганизмов наиболее часто встречались: хламидии, микоплазмы — 26,8%; хламидии, гарднереллы — 12,8%; хламидии, микоплазмы, уреаплазмы — 10,2%; хламидии, уреаплазмы — 6,8%. При этом у большинства пациенток на влагалищной порции шейки матки отмечалась эктопия, которая в 1/3 случаев имела рецидивирующий характер после предшествующей деструктивной терапии в анамнезе. При исследовании уровня провоспалительных цитокинов были получены следующие данные: ИФН-гамма 114,2 ± 53,4 пкг/мл; il-6 3127 ± 103 пкг/мл; il-2 261,7 ± 51,6 пкг/мл. Учитывая характер выявленной микрофлоры в цервикальном канале, высокий уровень провоспалительных цитокинов с целью прегравидарной подготовки и снижения сроков терапии лечение проводилось препаратом Сумамед® по 500 мг за один час до еды ежедневно в течение трех дней. Критериями эффективности проведенного лечения служило отсутствие ДНК возбудителей в отделяемом цервикального канала. После проведенной терапии проводился контроль уровня провоспалительных цитокинов в слизи цервикального канала. Уровень ИФН-гамма в основной группе составил 3,8 ± 1,9 пкг/мл, что достоверно (р < 0,0001) ниже, чем до проведенного лечения; il-6 2106 ± 170 пкг/мл, что также значимо (р < 0,001) ниже, чем до лечения; уровень il-2 также достоверно снизился до 130 ± 38,5 пкг/мл (р < 0,05). Таким образом, проведенное лечение способствовало элиминации возбудителя при наличии хронического цервицита и снижению уровня провоспалительных цитокинов без применения иммуномодулирующей терапии.
После проведенной терапии проводился контроль уровня провоспалительных цитокинов в слизи цервикального канала. Уровень ИФН-гамма в основной группе составил 3,8 ± 1,9 пкг/мл, что достоверно (р < 0,0001) ниже, чем до проведенного лечения; il-6 2106 ± 170 пкг/мл, что также значимо (р < 0,001) ниже, чем до лечения; уровень il-2 также достоверно снизился до 130 ± 38,5 пкг/мл (р < 0,05). Таким образом, проведенное лечение способствовало элиминации возбудителя при наличии хронического цервицита и снижению уровня провоспалительных цитокинов без применения иммуномодулирующей терапии.
Второе направление в лечении цервицитов (при хламидийной и вирусной инфекции) — удаление очагов эктопии после предварительной санации, которая проводится химическими и физиохирургическими методами (при беременности не применяется). Среди физиохирургических методов следует назвать криохирургическое воздействие, лазеро- и электроконизацию, лазеровапоризацию и их сочетание. При проведении с целью лечения деструкции патологически измененного экзоцервикса также необходимо учитывать наличие воспалительного процесса. Если на подготовительном этапе не удалось добиться хороших результатов по устранению воспаления, то на раневой поверхности после деструкции шейки матки длительное время не будет происходить нормальной эпителизации, и это может способствовать возникновению таких осложнений, как эндометриоз шейки матки, рубцовое изменение экзоцервикса, стриктуры цервикального канала, появление множественных наботовых кист, экзоцервицитов и даже переход их в более тяжелые формы заболевания [16, 18].
Если на подготовительном этапе не удалось добиться хороших результатов по устранению воспаления, то на раневой поверхности после деструкции шейки матки длительное время не будет происходить нормальной эпителизации, и это может способствовать возникновению таких осложнений, как эндометриоз шейки матки, рубцовое изменение экзоцервикса, стриктуры цервикального канала, появление множественных наботовых кист, экзоцервицитов и даже переход их в более тяжелые формы заболевания [16, 18].
Третье направление в лечении цервицитов включает коррекцию микробиоценоза влагалища (обычно проводится после лечения вагинита и цервицита).При хронических хламидийных и вирусных цервицитах с целью иммунокоррекции рекомендуется сочетание эубиотиков (лучше других зарекомендовал себя Хилак-форте, на тампонах) и иммунокорректоров (сироп солодкового корня по по 1 чайной ложке внутрь 3 раза + Имудон по 2 таблетки интравагинально 2 раза в течение 10 дней), при этом выявлены оптимальные изменения местного клеточного иммунитета [6].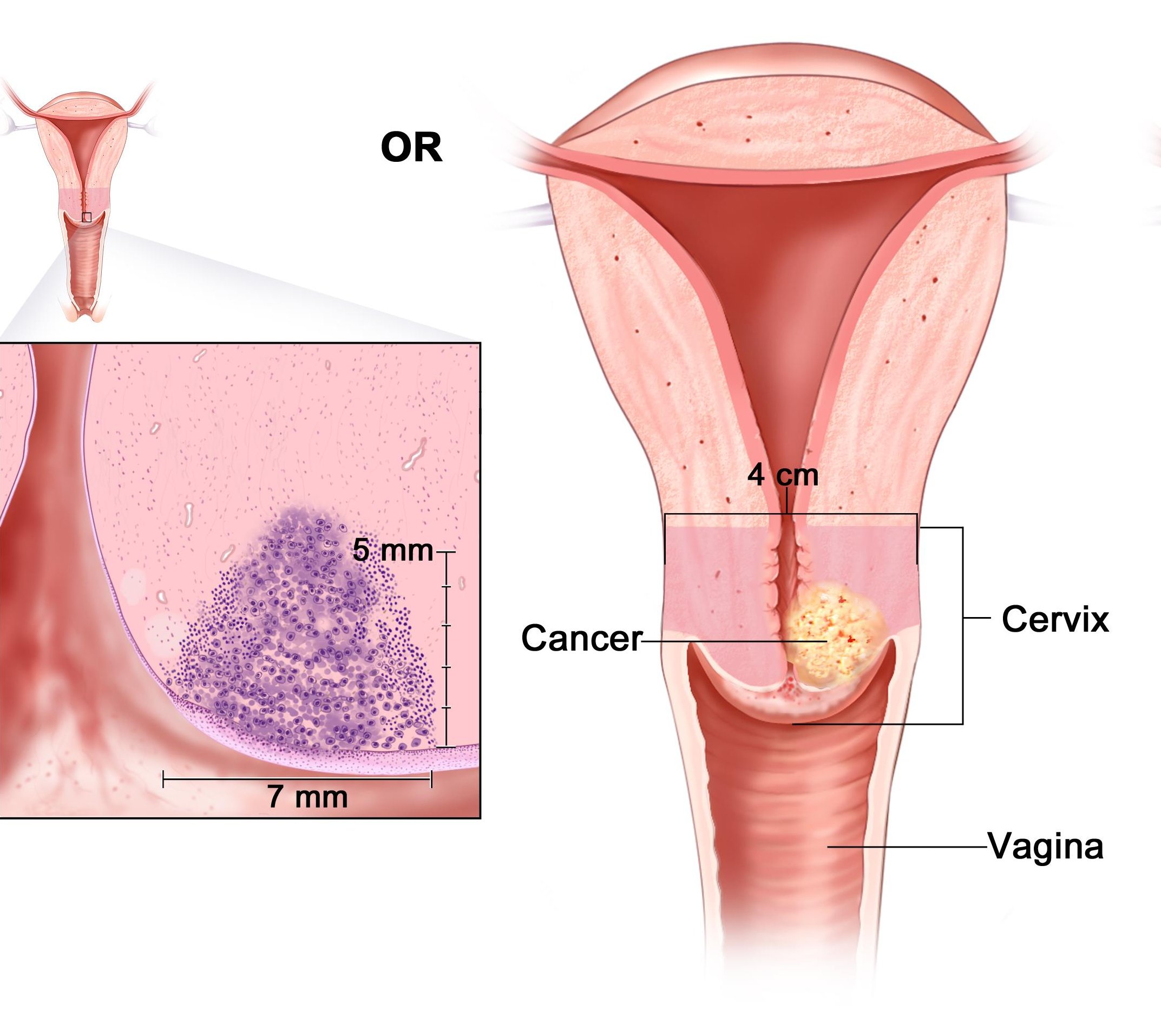
Степень трудности выбора адекватного метода лечения при цервиците обусловлена рядом факторов, среди которых наиболее важное значение имеет постановка правильного этиологического диагноза. Неадекватная диагностика ведет к выбору неправильного лечения, в подавляющем своем большинстве направленного на деструкцию патологически измененных тканей. В то же время происхождение цервицитов предполагает выбор патогенетически обоснованной терапии, направленной на устранение причин заболевания (этиотропная — противомикробная, противовоспалительная терапия), цель которой элиминация воспалительного агента.
Своевременное и адекватное лечение цервицитов позволяет профилактировать возникновение бесплодия при инфекционной патологии нижнего отдела половых путей женщины, осложнения, связанные с беременностью.
Литература
-
Арестова И. М., Занько С. Н., Семенов В. М. Рецидивирующая герпетическая инфекция в репродуктивной и перинатальной патологии. Витебск: ВГМУ, 2003. С. 146.
Рецидивирующая герпетическая инфекция в репродуктивной и перинатальной патологии. Витебск: ВГМУ, 2003. С. 146.
-
Астахов В. М. Состояние иммунитета и психовегетативных реакций у женщин с перенесенной микстинфекцией генитального тракта / В. М. Астахов, В. Г. Былым, В. Л. Бледнова // Материалы 4-го Рос. форума «Мать и дитя». М., 2002. С. 29–30. -
Белокриницкая Т. Е. Противовоспалительные цитокины цервикального секрета при цервикальных эпителиальных дисплазиях / Т. Е. Белокриницкая, Ю. Н. Пономарева, Ю. А. Витковский, М. Н. Мочалова, Н. М. Ладыгина // Материалы Всеросийского форума «Мать и дитя». М., 2006. С. 331. -
Берлев И. В., Кира И. Ф. Роль условно-патогенной микрофлоры в развитии невынашивания беременности у женщин с нарушением микробиоциноза влагалища // Ж. акушерства и женских болезней. 2002. Вып. 2. Т. LI. С. 33–37. -
Быковская О. В. Иммуномоделирующая терапия при хронических цервицитах, обусловленных уреа- и микоплазменной инфекцией // Гинекология, 2007, т. 9. С. 40–42.
В. Иммуномоделирующая терапия при хронических цервицитах, обусловленных уреа- и микоплазменной инфекцией // Гинекология, 2007, т. 9. С. 40–42.
-
Ваганова И. Г. Апоптоз и пролиферация эпителиоцитов эктоцервикса у больных папилломовирусным и хламидийным цервицитом // Вопросы онкологии. 2000. Т. 46, № 5. С. 578–582. -
Вотрина И. Р. Комплексный подход к диагностике и лечению патологии шейки матки у женщин репродуктивного возраста / И. Р. Вотрина, А. И. Новиков, Е. Б. Рудакова, Т. И. Долгих, Г. В. Кривчик, Т. Ф. Соколова, Н. Г. Гордиенко, Е. В. Пахалкова, Н. Е. Турок // Вестник перинатологии, акушерства и гинекологии, Омск. 2004. С. 167–175. -
Коваль Е. А. Особенности микробного пейзажа нижних отделов репродуктивного тракта у женщин при эктопии шейки матки, ассоциированной с хроническим цервицитом // Материалы Российского научного форума «Мать и дитя». М., 2005. С. 365.
М., 2005. С. 365.
-
Кондриков Н. И. Экзо- и эндоцервицит: морфологические аспекты. Поликлиническая гинекология. М., 2004. С. 47–57. -
Кононов А. В. Номенклатура предраковых поражений шейки матки при папилломавирусной и хламидийной инфекции. Омск. 2000. С. 186. -
Костава М. Н. Роль воспалительных процессов половых органов в патологии шейки матки. Поликлиническая гинекология. М. 2004. С. 48–53. -
Клинышкова Т. В. Особенности цервико-вагинальной экосистемы при цервицитах // Проблемы экологии и здоровья населения. Омск. 2000. С. 12–13. -
Курбанбекова Д. С. Особенности ведения больных с патологическими процессами в шейке матки, ассоциирорванные с хламидийной инфекцией / Д. С. Курбанбекова, Д. К. Нажмутдинова, М. П. Ахметова // Российский вестник акушерства и гинекологии. № 1. 2003.С. 40–42.
№ 1. 2003.С. 40–42.
-
Манухин И. Б. Микробиоценоз влагалища и патология шейки матки. Возможности коррекции дисбиотических состояний / И. Б. Манухин, Г. Н. Минкина, В. С. Калинина // Поликлиническая гинекология. М., 2004. С. 38– 44. -
Новиков А. И., Кононов А. В., Ваганова И. Г. Инфекции, передаваемые половым путём, и экзоцервикс. М., 2002. 200 с. -
Прилепская В. Н. Заболевания шейки матки, влагалища и вульвы. М. 1999. С. 426. -
Прилепская В. Н. Заболевания шейки матки, влагалища и вульвы. Поликлиническая гинекология / В. Н. Прилепская, А. Е. Голубенко // М., 2004. С. 9–29. -
Прилепская В. Н. Патология шейки матки /В. Н. Прилепская, Н. И. Кондриков, Е. В. Гогаева // Практическая гинекология. М., 2006. С. 16–28. -
Рудакова Е. Б. Воспалительные заболевания шейки матки и бесплодие /Е. Б. Рудакова, Е. Г. Хилькевич, С. А. Муканова // Генитальные инфекции и патология шейки матки. М., 2004. С. 152–164.
Б. Воспалительные заболевания шейки матки и бесплодие /Е. Б. Рудакова, Е. Г. Хилькевич, С. А. Муканова // Генитальные инфекции и патология шейки матки. М., 2004. С. 152–164.
-
May W., Gulmezoglu A. M., Ba-Thike K. Antibiotics for incomplete abortion. Cochrane Database of Systematic Reviews 2007, Issue 4. Art. No.: CD001779. DOI: 10.1002/14651858.CD001779.pub2.
Ю. И. Тирская*, кандидат медицинских наук
Е. Б. Рудакова*, доктор медицинских наук, профессор
И. А. Шакина*
О. Ю. Цыганкова**
* ОмГМА, Омск
** БУЗОО «КМХЦ-МЗОО», Омск
Ключевые слова: хронический цервицит, плоскоклеточная метаплазия, воспалительные заболевания органов малого таза, внутриутробное инфицирование, невынашивание беременности
Что такое цервицит и как его лечить?
Цервицит – это воспаление шейки матки. Она расположена в нижней части матки – участке, который открывается во влагалище. Обнаружение точной причины этого заболевания имеет огромное значение для здоровья женщины.
Она расположена в нижней части матки – участке, который открывается во влагалище. Обнаружение точной причины этого заболевания имеет огромное значение для здоровья женщины.
Если причина цервицита скрывается в инфекции, она может распространиться за пределы шейки матки – в саму матку, маточные трубы, а также в яичники и абдоминальную полость. В данном случае инфекция способна привести к угрожающему жизни состоянию. Незалеченный цервицит чреват бесплодием или проблемами в развитии малыша, который находится в утробе матери. В этой статье мы рассмотрим все что нужно знать о симптомах, причинах, факторах риска, диагностике и лечении этой болезни.
Основные виновники воспаления:
- Раздражение шейки матки,
- Инфекция,
- Повреждение клеток, из которых состоит слизистая оболочка органа.
Раздраженные или инфицированные ткани могут отекать и становиться красными, а также выделять слизь или гной. Также эти ткани могут кровоточить, если к ним прикасаться.
Сильные воспаления обычно вызваны инфекциями, которые передаются половым путем. Среди половых инфекций, которые могут стать причиной цервицита:
- Гонорея,
- Хламидиоз,
- Генитальный герпес,
- Трихомониаз,
- Микоплазмоз и уреаплазмоз.
У многих женщин с цервицитом во время диагностики не обнаруживается никакой инфекции. В данном случае среди вероятных причин воспаления:
- Аллергия на химические вещества в спермицидах, гигиенических средствах или презервативах.
- Раздражения или повреждения из-за использования тампонов, маточных колец или устройств для предотвращения беременности.
- Нарушение бактериальной микрофлоры во влагалище; в данном случае «здоровых» бактерий (лактобактерии) становится намного меньше, чем «вредных» (анаэробных). Это состояние известно как бактериальный вагиноз.
- Гормональный дисбаланс; при относительно низком уровне гормона эстрогена или повышенном уровне прогестерона организму сложнее поддерживать ткани шейки матки здоровыми.
- Наличие онкологического заболевания; изредка рак или лучевая терапия вызывают изменения в тканях шейки матки, которые приводят к цервициту.
Среди факторов риска развития этого нарушения:
- Недавний половой контакт без презерватива,
- Ведение «бурной» сексуальной жизни,
- Перенесенный ранее цервицит. По данным исследований, это заболевание повторно развивается у 8-25% женщин.
Если у вас нет симптомов, но вы находитесь в группе риска, это является поводом пройти профилактический осмотр и диагностику.
Как распознать симптомы цервицита?
У многих женщин эта болезнь никак не проявляется. Зачастую её обнаруживают в процессе планового гинекологического осмотра или скрининга.
Если признаки цервицита проявляются, они могут включать:
- Обильные сероватые или бледно-желтые выделения из влагалища,
- Аномальные кровотечения из влагалища, особенно после полового акта или между периодами менструаций,
- Боль в процессе полового акта,
- Затрудненное, болезненное и частое мочеиспускание,
- Редко – боль в тазу или животе, повышение температуры.

Как диагностируют цервицит?
В первую очередь врач выполняет осмотр шейки матки. Также гинеколог задаст несколько важных вопросов о сексуальной истории пациентки:
- Сколько у нее было партнеров?
- Занималась ли женщина сексом без презерватива?
- Использовала ли пациентка средства контрацепции, и если да, то какие именно.
Даже если у пациентки нет характерных симптомов цервицита, но она попадает в группу риска, гинеколог все равно выполнит осмотр половых органов. Врач обязательно осмотрит беременную женщину, ведь необнаруженное воспаление шейки матки чревато последствиями как для матери, так и для ребенка.
Цервицит диагностируется с помощью таких процедур:
- Мазок с шейки матки, который помогает обнаружить выделения, отек, чувствительность и кровотечения,
- Анализ вагинальных выделений – для обнаружения болезнетворных бактерий или вирусов.
Как лечить цервицит?
Если причиной воспаления не является половая инфекция, медикаментозного лечения может не потребоваться. Если виновата инфекция, главная цель терапии – уничтожить её и предотвратить распространение на матку и маточные трубы. Лечение цервицита при беременности – это дело особой важности. Если инфекция перейдет к ребенку, последствия могут быть плачевными.
Если виновата инфекция, главная цель терапии – уничтожить её и предотвратить распространение на матку и маточные трубы. Лечение цервицита при беременности – это дело особой важности. Если инфекция перейдет к ребенку, последствия могут быть плачевными.
В зависимости от того, какой микроорганизм вызвал инфекцию, врачи назначают:
- Антибиотики (при бактериальной инфекции),
- Противогрибковые препараты (если виноваты грибки),
- Противовирусные (если виноваты вирусы).
Гонорея обычно лечится с помощью инъекции антибиотика цефтриаксона. Для лечения хламидиоза используют пероральные антибиотики азитромицин, доксициклин, офлоксацин или левоофлоксацин. При трихомониазе назначают антибиотик метронидазол или тинидазол.
Если причиной цервицита является генитальный герпес, в этом случае назначают противовирусные препараты: ацикловир, валацикловир или фамцикловир. При первом инфицировании вирусом генитального герпеса лекарства принимаются до 10 дней.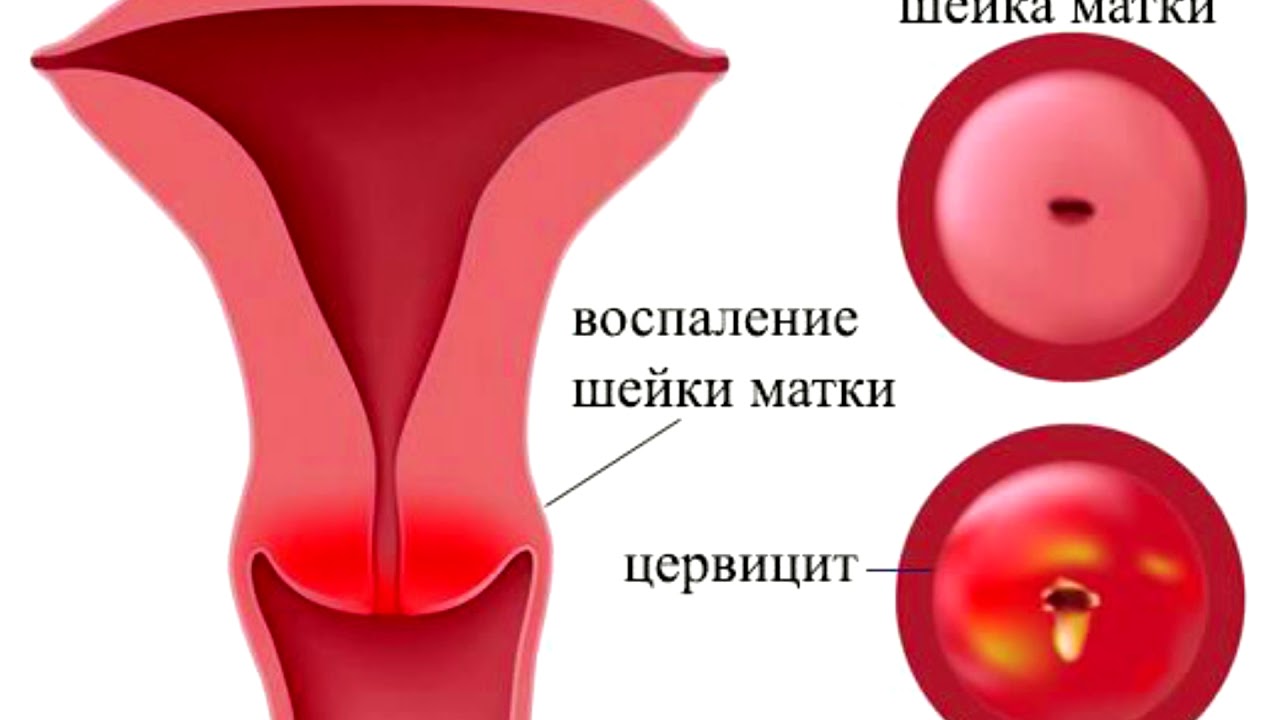 Если больного беспокоят повторные вспышки герпеса, противовирусные препараты принимают от трех до пяти дней.
Если больного беспокоят повторные вспышки герпеса, противовирусные препараты принимают от трех до пяти дней.
Если причиной цервицита стала травма или повреждение шейки матки внутриматочным устройством, в данном случае назначают антибиотик, который направлен на конкретный вид бактерии. Воспаление пройдет в течение нескольких дней или недель.
Диагностику, а при необходимости – лечение от инфекции, необходимо проходить и партнеру пациентки. Это делается, чтобы убедиться, что женщина не заболеет снова. Важно отметить, что заниматься сексом можно только после полного выздоровления обоих партнеров.
Лечение цервицита особенно важно, если пациентка ВИЧ-инфицирована. Это объясняется тем, что при воспалении шейки матки в ней увеличивается концентрация вирусов. В свою очередь это повышает риск передачи ВИЧ партнеру. Также наличие цервицита увеличивает риск заразиться ВИЧ от инфицированного человека.
Если несмотря на лечение симптомы не проходят, необходимо пройти повторную диагностику. Альтернативные методы лечения, например, нанесение йогурта на шейку матки, не работают, а могут лишь усилить симптомы. В целом применение немедикаментозных методов терапии при этом нарушении не рекомендуется.
Альтернативные методы лечения, например, нанесение йогурта на шейку матки, не работают, а могут лишь усилить симптомы. В целом применение немедикаментозных методов терапии при этом нарушении не рекомендуется.
Профилактика цервицита
Вы можете снизить риск развития этого нарушения, если будете следовать простым рекомендациям:
- Всегда занимайтесь сексом с презервативом,
- Будьте осознанными в плане сексуальной активности – ограничивайте количество половых партнеров,
- Не вступайте в половую связь с человеком, у которого есть генитальные раны или выделения,
- Если вы проходите лечение от заболеваний, передающихся половым путем, всегда спрашивайте у врача, следует ли вашему партнеру так же пройти лечение,
- Не пользуйтесь продуктами для интимной гигиены – они могут вызывать раздражения во влагалище и шейке матки,
- Если вы страдаете от сахарного диабета, делайте все возможное для контроля уровня глюкозы в крови.
Лучшая профилактика цервицита – верность только одному, любимому человеку.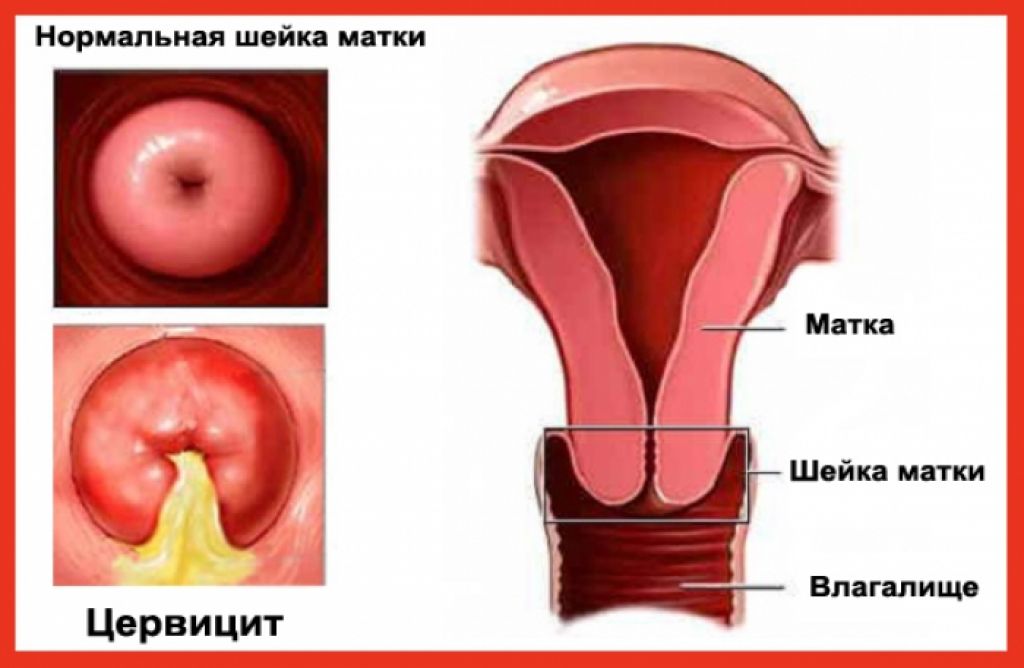 Если же случилось так, что у вас появились симптомы или произошел контакт с человеком, в котором вы не уверены, лучше пройти осмотр у гинеколога.
Если же случилось так, что у вас появились симптомы или произошел контакт с человеком, в котором вы не уверены, лучше пройти осмотр у гинеколога.
Источники:
- Cervicitis, Harvard Medical School,
- Cervicitis, WebMD,
- Cervicitis, Mayo Clinic.
гинеколог
гинекология
половые инфекции
Цервицит при беременности опасен? | Vinmec
Это автоматически переведенная статья.
Цервицит – достаточно распространенное заболевание не только у нормальных женщин, но и у беременных. Как и другие гинекологические заболевания, цервицит, если его вовремя не лечить, негативно скажется на здоровье матери и ребенка.
1. Что такое цервицит?
Шейка матки — это самая нижняя часть матки, отвечающая за выработку слизи для облегчения полового акта, что дает сперматозоидам возможность легко проникать глубоко внутрь матки и достигать фаллопиевых труб для оплодотворения.
Цервицит – это воспаление и инфекция, вызывающая повреждение шейки матки. Цервицит при беременности также встречается достаточно часто. Обычно первые 3 мес и последние 3 мес беременности — это время, когда беременные очень подвержены гинекологическим инфекциям, особенно цервициту.
Цервицит при беременности также встречается достаточно часто. Обычно первые 3 мес и последние 3 мес беременности — это время, когда беременные очень подвержены гинекологическим инфекциям, особенно цервициту.
Частыми проявлениями цервицита при беременности являются: Отек шейки матки, воспаление, обильные выделения из влагалища, неприятный запах, боль, зуд в интимных местах.
Если вы продолжите заниматься сексом в это время, это может усугубить цервицит во время беременности.
2. Причины цервицита при беременности
К причинам цервицита при беременности относятся:
Гормональный дисбаланс во время беременности. Гигиена интимной зоны слишком тщательная или слишком поверхностная. Влагалищная среда меняется: чрезмерное использование моющих средств и косметики вызовет дисбаланс рН и создаст условия для проникновения бактерий.
Môi trường AM đạo thay đổi tạo điều kiện cho vi khuẩn dễ xam nhập
Ношение обтягивающего нижнего белья способствует размножению бактерий в интимной зоне. Область влагалища влажная и имеет много выделений, вызывающих сильный рост бактерий, которые проникают в шейку матки и вызывают инфекцию. Незащищенный секс приводит к гинекологическим заболеваниям. Когда-либо болела гинекологической инфекцией, но полностью не вылечилась. У матери был выкидыш, аборт или преждевременные роды, но она не заботилась об этом должным образом, что привело к инфекции.
Область влагалища влажная и имеет много выделений, вызывающих сильный рост бактерий, которые проникают в шейку матки и вызывают инфекцию. Незащищенный секс приводит к гинекологическим заболеваниям. Когда-либо болела гинекологической инфекцией, но полностью не вылечилась. У матери был выкидыш, аборт или преждевременные роды, но она не заботилась об этом должным образом, что привело к инфекции.
3. Цервицит при беременности опасен?
Беременность – очень чувствительный период, и особое внимание следует уделить, если у беременных, к сожалению, есть воспалительные заболевания.
Цервицит при беременности, если не провести вмешательство и своевременное лечение, окажет негативное влияние на развитие плода.
В частности:
Если у матери цервицит во время беременности из-за инфекции Candida, у ребенка может быть дрожжевая инфекция, которая прилипает к слизистой оболочке полости рта, вызывая черный рот или грибковый дерматит. Более опасно то, что плод может недоедать или иметь повышенный риск преждевременных родов, слабой резистентности и грибковой пневмонии. Если у матери гонококковый цервицит, бактерии из генитальных выделений матери могут попасть в глаза новорожденного, вызывая конъюнктивит, в результате чего глаза ребенка становятся гиперемированными, с желтым гноем. влияет на зрение детей. Риск преждевременного разрыва плодных оболочек, заражения амниотической жидкости, плода… вызывая инфекцию плода, что ведет к высокому риску преждевременных родов. Цервицит при беременности также снижает эластичность матки, поэтому также увеличивает риск выкидыша, чем обычно.
Если у матери гонококковый цервицит, бактерии из генитальных выделений матери могут попасть в глаза новорожденного, вызывая конъюнктивит, в результате чего глаза ребенка становятся гиперемированными, с желтым гноем. влияет на зрение детей. Риск преждевременного разрыва плодных оболочек, заражения амниотической жидкости, плода… вызывая инфекцию плода, что ведет к высокому риску преждевременных родов. Цервицит при беременности также снижает эластичность матки, поэтому также увеличивает риск выкидыша, чем обычно.
Viêm cổ tử cung khi mang thai gây ảnh hưởng tới sức khỏe cả mẹ và be
4. Направление лечения цервицита во время беременности
Гинекологические инфекции, как у здоровых людей, так и у беременных, раннее выявление которых даст более быстрые и лучшие результаты лечения.
При остром цервиците врач назначит медикаментозное лечение в качестве основного лечения. Обычно назначают комбинацию пероральных антибиотиков и гинекологических суппозиториев для повышения эффективности лечения. При хроническом цервиците врач по-прежнему назначает лечение цервицита в сочетании со специальными растворами для очистки интимной зоны. Из-за простоты во время беременности женщины не могут применять хирургические и инвазивные методы. Операция может быть сделана после рождения ребенка. Кроме того, женщины также должны принимать меры по профилактике цервицита во время беременности, чтобы свести к минимуму цервицит.
При хроническом цервиците врач по-прежнему назначает лечение цервицита в сочетании со специальными растворами для очистки интимной зоны. Из-за простоты во время беременности женщины не могут применять хирургические и инвазивные методы. Операция может быть сделана после рождения ребенка. Кроме того, женщины также должны принимать меры по профилактике цервицита во время беременности, чтобы свести к минимуму цервицит.
Для профилактики цервицита во время беременности женщинам следует:
Уделять внимание правильной и чистой интимной гигиене. Выбирайте белье из дышащего материала, хорошей впитываемости. Избегайте использования чистящих растворов с сильными моющими средствами. Ограничьте употребление сахара и сладостей, чтобы избежать увеличения количества секрета во влагалище. Употребление большого количества йогурта поможет очень эффективно предотвратить вагинальные инфекции. При выявлении гинекологических воспалений необходимо избегать супружеских отношений. Продолжайте лечение до тех пор, пока болезнь не пройдет.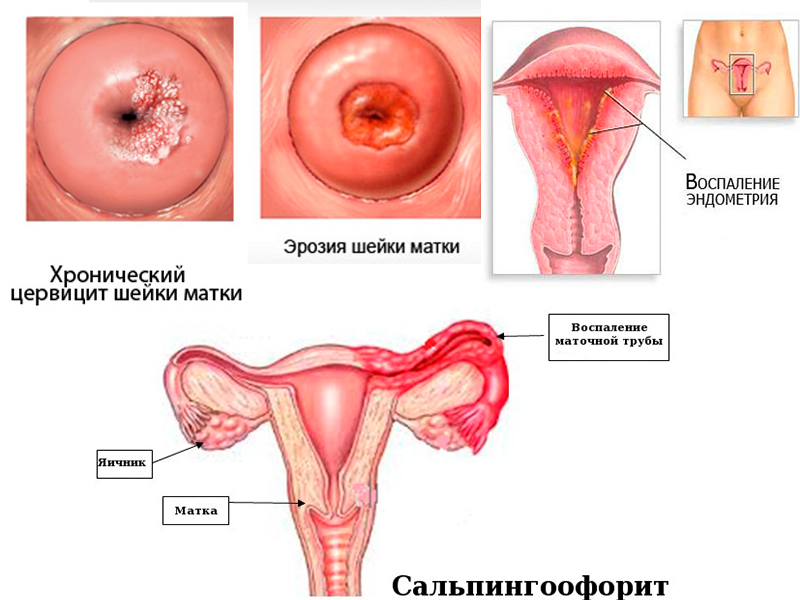
Chị em phụ nữ nên có biện pháp để phòng tránh viêm cổ tử cung khi mang thai
Цервицит во время беременности, если его не лечить на ранней стадии и надлежащим образом, неблагоприятно скажется на здоровье как матери, так и плода. Поэтому, если вы заметили какие-либо необычные признаки, вам следует как можно скорее обратиться к врачу за своевременной консультацией и лечением. Категорически не покупайте и не употребляйте наркотики самостоятельно, потому что это может нанести вред будущему ребенку.
Чтобы помочь клиентам выявлять и лечить гинекологические заболевания на ранней стадии, Международная больница общего профиля Vinmec предлагает пакет базового гинекологического осмотра и скрининга, помогая клиентам выявлять инфекционные заболевания на ранних стадиях и лечить их. Простое и недорогое лечение. Скрининг выявляет гинекологический рак (рак шейки матки) на ранней стадии, даже когда симптомы отсутствуют.
Пакет базового гинекологического осмотра и скрининга для женщин-клиентов, не имеет возрастных ограничений и может иметь следующие симптомы:
Аномальные вагинальные кровотечения Проблемы с менструальным циклом: нерегулярный менструальный цикл, нерегулярный менструальный цикл Нерегулярные выделения из влагалища (запах, другой цвет) Боль и зуд во влагалище У клиентов-женщин есть несколько факторов риска, таких как плохая личная гигиена, небезопасный секс, аборт и т. д. У клиентов-женщин есть и другие симптомы, такие как: Аномальные выделения из влагалища, зуд, боль в интимной области, аномальное вагинальное кровотечение.
д. У клиентов-женщин есть и другие симптомы, такие как: Аномальные выделения из влагалища, зуд, боль в интимной области, аномальное вагинальное кровотечение.
Пожалуйста, наберите
ГОРЯЧАЯ ЛИНИЯ
для получения дополнительной информации или регистрации на прием ЗДЕСЬ .
Загрузите приложение MyVinmec, чтобы быстрее назначать встречи и легко управлять своими заказами.
XEM ТЕМ:
- Личная зона новорожденного белая, мне нужно идти к врачу?
- Можно ли забеременеть при полипах матки?
- Выделения из влагалища: когда это ненормально?
Метки:
Бон пху кхоа
Viêm cổ tử cung
Phụ nữ манг тайский
Viêm cổ tử cung khi mang thai
Вием Нхим Вонг Кин
Цервицит: симптомы, причины и лечение
Автор Brenda Goodman, MA
- Что такое цервицит?
- Что вызывает цервицит?
- Симптомы цервицита
- Факторы риска цервицита
- Диагностика цервицита
- Анализы на цервицит
- Лечение цервицита
- Профилактика цервицита
90 066 Подробнее
Цервицит — это воспаление шейки матки — открывающегося нижнего конца матки. во влагалище.
во влагалище.
Часто встречается цервицит. Это может быть вызвано рядом факторов, включая инфекции, химические или физические раздражения и аллергии.
Важно определить причину цервицита. Если проблема связана с инфекцией, она может распространиться за пределы шейки матки в матку и фаллопиевы трубы, а также в полость таза и брюшную полость и вызвать опасную для жизни инфекцию. Это может вызвать проблемы с фертильностью — способностью забеременеть. Или это может вызвать проблемы с вашим нерожденным ребенком, если вы уже беременны.
Вот что вам нужно знать о симптомах, причинах, факторах риска, тестах, диагностике и лечении цервицита.
Цервицит — это воспаление шейки матки, которое может быть вызвано:
- Раздражением
- Инфекцией
- Повреждением клеток, выстилающих шейку матки
Эти раздраженные или инфицированные ткани могут стать красными, опухшие и выделяющие слизь и гной . Они также могут легко кровоточить при прикосновении.
Тяжелые случаи воспаления обычно вызываются инфекциями, передающимися во время полового акта.
Заболевания, передающиеся половым путем (ЗППП), которые могут вызвать цервицит, включают:
- Гонорея
- Хламидиоз
- Генитальный герпес
- Трихомониаз
- Микоплазма и мочевина плазма
Но у многих женщин с цервицитом ни один тип инфекционное заболевание. Другие причины воспаления могут включать:
- Аллергия на химические вещества в спермицидах, спринцеваниях или на латексную резину в презервативах
- Раздражение или повреждение от тампонов, пессариев или противозачаточных устройств, таких как диафрагмы
- Бактериальный дисбаланс; нормальные, здоровые бактерии во влагалище подавляются нездоровыми или вредными бактериями. Это также называется бактериальным вагинозом.
- Гормональный дисбаланс; относительно низкий уровень эстрогена или высокий уровень прогестерона может мешать способности организма поддерживать здоровую ткань шейки матки.
- Рак или лечение рака; редко лучевая терапия или рак могут вызывать изменения шейки матки, характерные для цервицита.
Многие женщины с цервицитом не имеют никаких симптомов. Состояние может быть обнаружено только после обычного осмотра или теста.
Признаки и симптомы, если они присутствуют, могут включать:
- Сероватые или бледно-желтые выделения из влагалища
- Аномальные вагинальные кровотечения, такие как кровотечения после секса или между менструациями
- Боль во время секса
- Затрудненное, болезненное или частое мочеиспускание
- Тазовая или абдоминальная боль или лихорадка, в редких случаях
Вы можете подвергаться повышенному риску цервицита, если:
- Недавний половой акт без презерватива
- Недавно было несколько половых партнеров
- У вас ранее был цервицит
Исследования показывают, что цервицит рецидивирует у 8-25% женщин, перенесших его.
Если ваш врач подозревает у вас цервицит, он может провести гинекологический осмотр.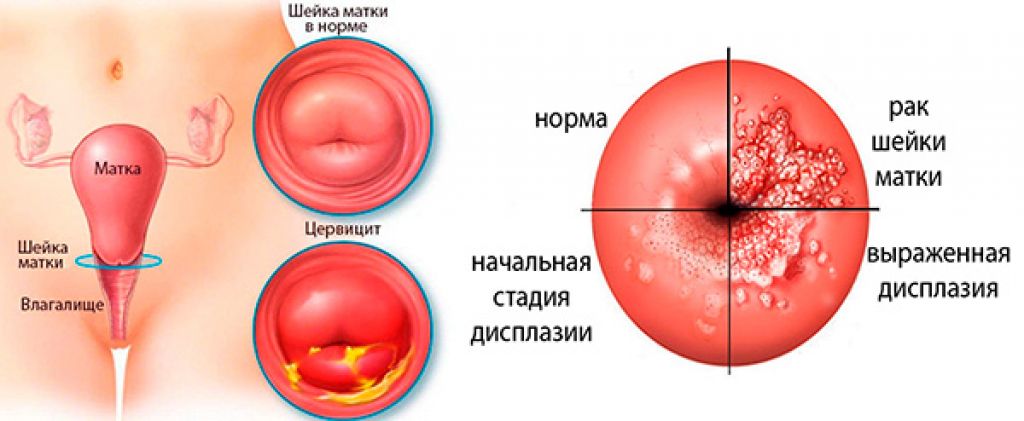 Это позволяет врачу лучше рассмотреть шейку матки.
Это позволяет врачу лучше рассмотреть шейку матки.
Врач, вероятно, также возьмет мазок с шейки матки, чтобы собрать выделения из влагалища или посмотреть, насколько легко она кровоточит.
Возможно, ваш врач также задаст вопросы о вашей сексуальной истории. Врач захочет знать:
- Количество партнеров, которые у вас были в прошлом
- Был ли у вас секс без презерватива
- Вид контрацепции, который вы использовали
Даже если у вас нет симптомов, ваш врач проведите плановое обследование на наличие цервицита, если:
- вы беременны
- врач считает, что вы подвержены высокому риску ЗППП
ваш врач может взять мазок из шейки матки, чтобы проверить наличие выделений, припухлости, болезненности и кровотечения. Ваш врач проверит вашу вагинальную жидкость на наличие вредных бактерий или вирусов.
Лечение цервицита может не потребоваться, если его причиной не является инфекция, передающаяся половым путем.
При подозрении на инфекцию основной целью лечения является устранение инфекции и предотвращение ее распространения на матку и фаллопиевы трубы или, если вы беременны, на вашего ребенка.
В зависимости от того, какой организм вызывает инфекцию, врач может назначить:
- Антибиотики
- Противогрибковые препараты
- Противовирусные препараты
Ваш врач может также порекомендовать вашему партнеру пройти курс лечения, чтобы убедиться, что вы не заразитесь снова. Вы не должны заниматься сексом, пока вы и ваш партнер не закончите лечение.
Лечение особенно важно, если вы инфицированы ВИЧ. Это связано с тем, что цервицит увеличивает количество вируса, выделяемого из шейки матки. Это может увеличить ваши шансы заразить партнера. Кроме того, наличие цервицита может облегчить заражение ВИЧ от ВИЧ-положительного партнера.
Если ваши симптомы сохраняются, несмотря на лечение, ваш врач должен повторно осмотреть вас.
Немедикаментозные методы лечения, такие как душ или терапия на основе йогурта, не работают при цервиците и могут даже усугубить симптомы.
