Скрининг пяточки для новорожденных: Для чего нужен неонатальный скрининг?
для чего нужно и важно сдавать первые в жизни анализы?
По инициативе Премьер-министра России Михаила Мишустина значительно расширена государственная Программа неонатального скрининга. О том, как проводится неонатальный скрининг новорожденных в Красноярском краевом центре охраны материнства и детства №2 Ачинска подробно рассказал заведующий отделением новорожденных врач-неонатолог Екатерина Сусулина.
— До наступившего года в нашей стране массовый неонатальный скрининг включал обследование всего на 5 наследственных заболеваний: фенилкетонурия, врожденный гипотиреоз, муковисцидоз, галактоземия и врожденная дисфункция коры надпочечников. С 1 января 2023 года вступил в силу Приказ, согласно которому неонатальный скрининг на всей территории РФ расширился до 36 заболеваний. В расширенный неонатальный скрининг теперь включены наследственные болезни обмена веществ, первичные иммунодефициты, спинально-мышечная атрофия, — отметила в интервью Екатерина Анатольевна.
При этом важно отметить, что все расходы на неонатальный скрининг для граждан РФ, включая подтверждающую диагностику, оплачиваются за счет средств бюджета РФ.
Зачем проводится неонатальный скрининг?
— Существуют такие наследственные заболевания, которые никак себя не проявляют в первые дни и месяцы жизни. Однако, если их не начать лечить вовремя, то могут возникнуть необратимые изменения, приводящие к значительному снижению качества жизни, инвалидизации и даже к смертельным исходам, — отметила опытный врач-неонатолог.
Например, галактоземия — это редкое наследственное заболевание, при котором не перерабатывается галактоза. Она накапливается и приводит к поражению нервной системы, печени, хрусталика глаза. Галактоза содержится во многих продуктах питания, в том числе, в молоке. Поэтому важно ранее выявление, чтобы избежать кормления ребенка молоком.
Врожденный гипотиреоз — это заболевание, при котором щитовидная железа вырабатывает мало гормонов, что приводит к нарушению умственного и физического развития ребенка. Своевременно начатое лечение полностью снимет симптомы этой болезни.
Своевременно начатое лечение полностью снимет симптомы этой болезни.
Как проводится расширенный неонатальный скрининг
Обращаем ваше внимание на то, что обследование новорожденного проводится только при наличии письменного согласия родителей (законных представителей). Анализ проводят натощак (не менее 3 часов от последнего кормления ребенка), при этом на вторые сутки жизни доношенным детям и на седьмые сутки жизни недоношенным детям. Забор крови осуществляется из пяточки ребёнка на два специальных тест – бланка. Медсестра делает крошечный прокол и несколько раз прикладывает к выступающим каплям крови тест — бланки. На этих тест — бланках указывается информация о новорожденном.
Далее, первый тест-бланк доставляется в лабораторию Красноярского краевого Медико-генетического центра, где проводят исследование на 5 заболеваний. Параллельно второй тест-бланк отправляется в НИИ медицинской генетики г.Томска, где проводят исследование ещё на 31 заболевание.
Как получить результат
Родителям сообщают о результатах только в случаях обнаружения генетических болезней. Если патологии не выявлены, то родителям не звонят. При получении первичного положительного результата на какое-либо из скрининговых заболеваний родители информируются о необходимости проведения дополнительного обследования.
Первичный положительный результат не всегда говорит о наличии у ребенка заболевания. Для исключения либо подтверждения диагноза будет назначено дополнительное исследование по заболеванию с положительным результатом.
Можно ли отказаться от проведения скрининга
Да, это возможно. Для этого достаточно письменного отказа родителей (законных представителей). Однако нужно подумать о возможных последствиях для ребенка. Скрининг позволяет выявить генетические заболевания, которые наследуют по аутосомно-рецессивному типу, то есть они могут проявиться у малыша, родители которого не больны, а лишь являются носителями дефектного гена. Другим способом такие заболевания выявить нельзя.
Другим способом такие заболевания выявить нельзя.
Не нужно переживать, что ребенку будет больно, лучше задумайтесь о том, что случится, если болезнь обнаружится в запущенной стадии, когда последствия необратимы.
Неонатальный скрининг — это исследование, проводимое новорожденным детям с целью раннего выявления наиболее распространенных наследственных заболеваний до их клинического проявления.
Неонатальный скрининг новорожденных: анализ, который спасает жизнь
В Московском центре неонатального скрининга, функционирующем в Морозовской детской больнице, ежегодно более 100 000 новорожденных проходят диагностику на тяжелые наследственные заболевания.
Исследование включает в себя тестирование 11 врожденных болезней: муковисцидоз, галактоземия, врожденная дисфункция коры надпочечников, врожденный гипотиреоз, фенилкетонурия, глутаровая ацидурия тип 1, тирозинемия тип 1, лейциноз, метилмалоновая/пропионовая ацидурия, недостаточность биотинидазы, недостаточность среднецепочечной ацилКоА дегидрогеназы жирных кислот.
«Отсутствие родственников с врожденной и наследственной патологией, к сожалению, не является гарантом рождения здорового ребенка, поэтому важно, чтобы родители не отказывались от проведения исследований. Наследственные заболевания представляют серьезную угрозу для здоровья и жизни детей. Благодаря ранней диагностике и вовремя начатому лечению малышу можно помочь справиться с тяжелыми проявлениями недуга. Наиболее ранний способ диагностики врожденных нарушений обмена веществ — неонатальный скрининг новорожденных. Он позволяет выявить опасную болезнь до появления симптомов, тем самым предотвратив развитие угрожающих жизни осложнений», — отметила заведующий медико-генетическим отделением Морозовской детской больницы, врач-генетик Татьяна Кекеева.
Как сообщила врач, анализ крови собирается у всех новорожденных в родильных домах города. Образцы крови из пяточки детей берут по истечении трех полных суток с момента рождения и направляют на исследование в Московский центр неонатального скрининга.
«Если признаков заболеваний не выявлено, результаты анализов не направляются ни в роддом, ни родителям новорожденного. Если выявлено повышение определенных показателей, ребенку показан немедленный повторный анализ. В случае выявления превышения показателей и в повторном анализе, наши сотрудники связываются с медицинским учреждением или с родителями малыша и приглашают их пройти уточняющую диагностику», — рассказала Татьяна Кекеева.
При подтверждении диагноза ребенок с наследственным заболеванием наблюдается у врача специалиста Морозовской больницы до 18 лет. Пациентам назначаются специализированные лекарственные препараты и лечебное питание, выписываются льготные рецепты.
Московский центр неонатального скрининга работает более пяти лет. Здесь анализируются данные обо всех родившихся в Москве детях с наследственными болезнями обмена, что позволяет оперативно выявить заболевание и своевременно назначить терапию.
Кроме того, специалисты центра консультируют детей в случае подозрения на другую моногенную патологию, хромосомные нарушения и проводят семейные консультации при подготовке к беременности и во время беременности (оценка рисков развития заболеваний у плода).
Прием проводится в рамках ОМС по направлению из поликлиники по месту жительства (форма 057/У-04), а также в рамках платных медицинских услуг. Обратиться в центр можно по телефонам: +7 (495) 695-01-71, +7 (495) 959-87-74 и электронной почте [email protected].
Часто задаваемые вопросы о скрининге капель крови новорожденных
Ответы на все ваши вопросы о скрининге капель крови новорожденных, в том числе о том, что происходит с карточкой капли крови вашего ребенка и почему иногда требуется второй образец.
Почему нужно брать кровь, когда детям всего около недели?
Каждому ребенку предлагается скрининг пятна крови новорожденного, также известный как тест на укол из пятки, в идеале в возрасте 5 дней. Новорожденных проверяют на:
- серповидно-клеточная анемия
- кистозный фиброз
- врожденный гипотиреоз – дополнительная информация об этом есть на сайте GOV.UK
- изовалериановая ацидемия
- глутаровая ацидурия типа 1
- гомоцистинурия
Это лучшее время для одновременного тестирования всех состояний. Это дает время, чтобы получить результаты, при необходимости провести диагностические тесты и начать любое необходимое лечение на ранней стадии.
Это дает время, чтобы получить результаты, при необходимости провести диагностические тесты и начать любое необходимое лечение на ранней стадии.
Если бы дети были протестированы позже, некоторые дети могли бы пострадать, чего можно было бы избежать, если бы они были протестированы раньше.
Младенцы, впервые приехавшие в страну или которым еще предстоит пройти тест на прокол пятки, могут пройти тест в любое время в возрасте до 1 года. Однако это не включает скрининг-тест на муковисцидоз, который не является надежным после 8-недельного возраста.
Новорожденные братья и сестры детей, страдающих одним из состояний, могут быть проверены на это конкретное состояние в возрасте до 5 дней. Затем на 5-й день можно взять еще один образец для выявления других состояний.
Узнайте больше о тесте капли крови новорожденных и о том, что включает в себя тест капли крови.
Когда следует проводить скрининг недоношенных детей?
У младенцев, поступивших в больницу до 5-го дня, возможно, из-за недоношенности или плохого самочувствия, при поступлении следует взять образец капли крови. Этот образец будет использоваться для скрининга серповидно-клеточной анемии в случае переливания крови ребенку.
Этот образец будет использоваться для скрининга серповидно-клеточной анемии в случае переливания крови ребенку.
У недоношенных или нездоровых детей, а также у детей, перенесших переливание крови, на 5-й день должен быть взят обычный образец капли крови. Этот образец крови записывается в карточке капли крови вместе с другой информацией.
Если ребенок рождается до 32 недель, необходимо дополнительное обследование на врожденный гипотиреоз в возрасте 28 дней или при выписке из больницы, в зависимости от того, что наступит раньше. Британский фонд щитовидной железы располагает дополнительной информацией о врожденном гипотиреозе.
Скрининг капли крови новорожденного
Кредит:
НАУЧНАЯ ФОТОГРАФИЯ / НАУЧНАЯ ФОТОБИБЛИОТЕКА https://www.sciencephoto.com/media/148998/view
Когда нужен второй образец?
Время от времени акушерка или патронажная сестра свяжутся с вами и попросят взять второй образец крови из пятки вашего ребенка. Это может быть связано с тем, что было собрано недостаточно крови, или результат был пограничным или неясным.
Это может быть связано с тем, что было собрано недостаточно крови, или результат был пограничным или неясным.
Это также может быть связано с тем, что ваш ребенок родился недоношенным. У детей, рожденных до 32 недель беременности, тестирование на 5-й день может не выявить врожденный гипотиреоз. Рекомендуется пройти еще один тест – либо в возрасте 28 дней, либо перед выпиской ребенка домой, в зависимости от того, что наступит раньше. Повторные результаты обычно нормальные.
Проверяются ли какие-либо состояния во время беременности?
Во время беременности вы пройдете обследование на серповидно-клеточную анемию. Можно проводить скрининг носителей муковисцидоза во время беременности, но в настоящее время это не делается в Великобритании.
Мне сказали , что мой ребенок является носителем. Что это значит для моего ребенка и моей семьи?
Статус носительства очень распространен и не означает, что ваш ребенок заболеет.
Для вашего ребенка:
- Они все еще должны быть здоровы. Иногда необходимы дополнительные тесты для подтверждения статуса носителя муковисцидоза. Вы можете организовать их через GP. Узнайте больше о том, как быть носителем муковисцидоза, на веб-сайте GOV.UK.
- Результаты исследования носителей серповидно-клеточной анемии обычно более очевидны. Ваша акушерка или врач общей практики сообщит вам, были ли рекомендованы дополнительные анализы, и они могут организовать их. Узнайте больше о том, когда ваш ребенок является носителем гена серповидно-клеточной анемии, на веб-сайте GOV.UK.
Для вашей семьи:
- Ребенок может быть носителем, потому что им является один из родителей. Это довольно распространенное явление и не должно влиять на их здоровье.
- В редких случаях ребенок может быть носителем, потому что оба его родителя унаследовали ген только от одного родителя. Если оба родителя являются носителями, существует вероятность 1 из 4, что будущие брат или сестра могут унаследовать 2 измененных гена и иметь наследственное заболевание.
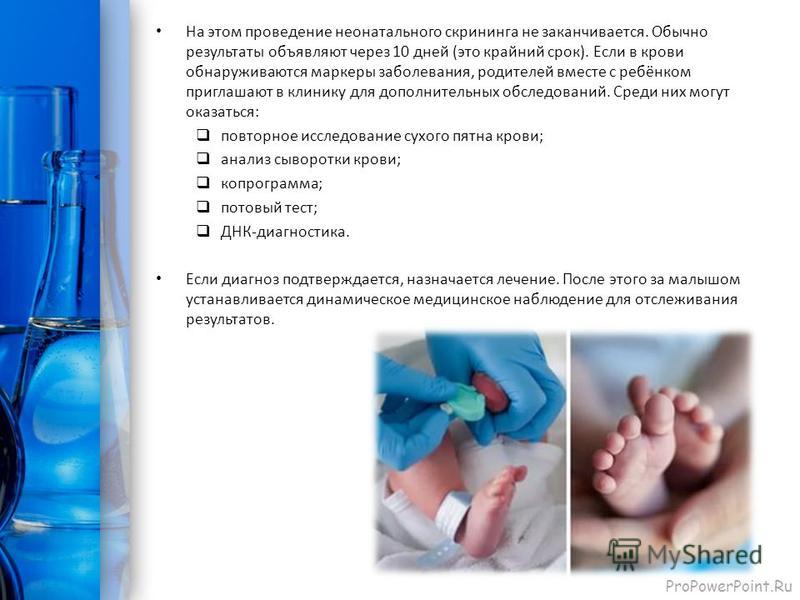
- В настоящее время вам будет предложено пройти обследование на серповидно-клеточную анемию во время беременности, поэтому новые матери уже должны знать, являются ли они носителями. Консультант-генетик может объяснить это более подробно и организовать для вас анализы, если вы обеспокоены.
Если мы переедем в новый район, потребуются ли медицинским работникам доказательства того, что мой ребенок прошел скрининговый тест?
Если вы переезжаете в новый район, когда вашему ребенку меньше 1 года, вам необходимо будет предоставить врачу общей практики или патронажной сестре подтверждение того, что они прошли обследование. Это может быть письменная копия их результатов или результаты, записанные в личной медицинской карте ребенка.
Если вы переехали из-за границы и у вас нет доказательств прохождения тестирования, с вами можно обсудить и организовать повторное тестирование с вашего согласия.
Что такое карты крови новорожденных?
Эти карты используются не только для взятия образцов крови, но и для записи личной информации, включая имя ребенка, дату рождения, адрес и номер NHS; имя матери; и контактные данные врача общей практики и акушерки. Это необходимо, чтобы убедиться, что результаты скрининговых тестов соответствуют правильному ребенку.
Это необходимо, чтобы убедиться, что результаты скрининговых тестов соответствуют правильному ребенку.
Что происходит с карточкой крови моего ребенка?
После скрининга карты крови хранятся не менее 5 лет. Их можно использовать:
- для перепроверки результатов скрининга вашего ребенка
- для проведения других анализов, рекомендованных врачом
- для выявления генетических заболеваний, встречающихся в вашей семье
- для улучшения программы скрининга новорожденных
- для исследований чтобы помочь улучшить здоровье других младенцев и их семей в Великобритании
Это исследование не позволит идентифицировать вашего ребенка, и использование этих пятен крови регулируется кодексом практики, который можно получить у вашей акушерки или посмотреть на на сайте GOV.UK.
Существует небольшая вероятность того, что исследователи захотят пригласить вас или вашего ребенка принять участие в исследовании, связанном с этой программой скрининга. Если вы не хотите, чтобы вас приглашали, сообщите об этом акушерке.
Если вы не хотите, чтобы вас приглашали, сообщите об этом акушерке.
Если у вас или вашего ребенка есть подозрения на серповидно-клеточную анемию или талассемию, информация будет передана в Национальную службу регистрации врожденных аномалий и редких заболеваний (NCARDRS). Это помогает улучшить скрининг и профилактику или лечение заболевания.
Вы можете отказаться от регистрации или получить дополнительную информацию на сайтах gov.uk/phe/ncardrs и gov.uk/phe/newborn-outcomes.
Дополнительную информацию о том, зачем хранятся карточки для взятия проб крови и как защищается личная информация вашего ребенка, см. в карточках для взятия проб крови для новорожденных.
MCADD — NHS
MCADD — это редкое генетическое заболевание, при котором у человека возникают проблемы с расщеплением жира для использования в качестве источника энергии.
Это означает, что человек с MCADD может серьезно заболеть, если потребность его организма в энергии превышает потребление энергии, например, во время инфекций или рвоты, когда он не может есть.
Проблемы возникают из-за того, что жир расщепляется лишь частично, что приводит к нехватке энергии и накоплению вредных веществ в организме.
MCADD — это пожизненное заболевание, которое присутствует с рождения. Его обычно выявляют с помощью анализа капли крови новорожденного.
MCADD означает недостаточность ацил-КоА-дегидрогеназы средней цепи.
MCADD серьезно?
MCADD — это потенциально серьезное заболевание, которое может быть опасным для жизни, если его быстро не распознать и не лечить надлежащим образом.
Однако в большинстве случаев заболевание подхватывается вскоре после рождения, и с ним легко справиться.
При надлежащем уходе нет никаких причин, по которым человек с MCADD не может жить нормальной, здоровой и активной жизнью.
Симптомы MCADD
Младенцы с MCADD подвержены риску развития следующих симптомов:
- раздражительность
- плохое питание
- сонливость
- вялость
- затрудненное дыхание
- рвота
- судороги (припадки)
- кома
Если ваш ребенок болен или плохо ест, ему следует давать специальный напиток с высоким содержанием сахара, известный как полимер глюкозы.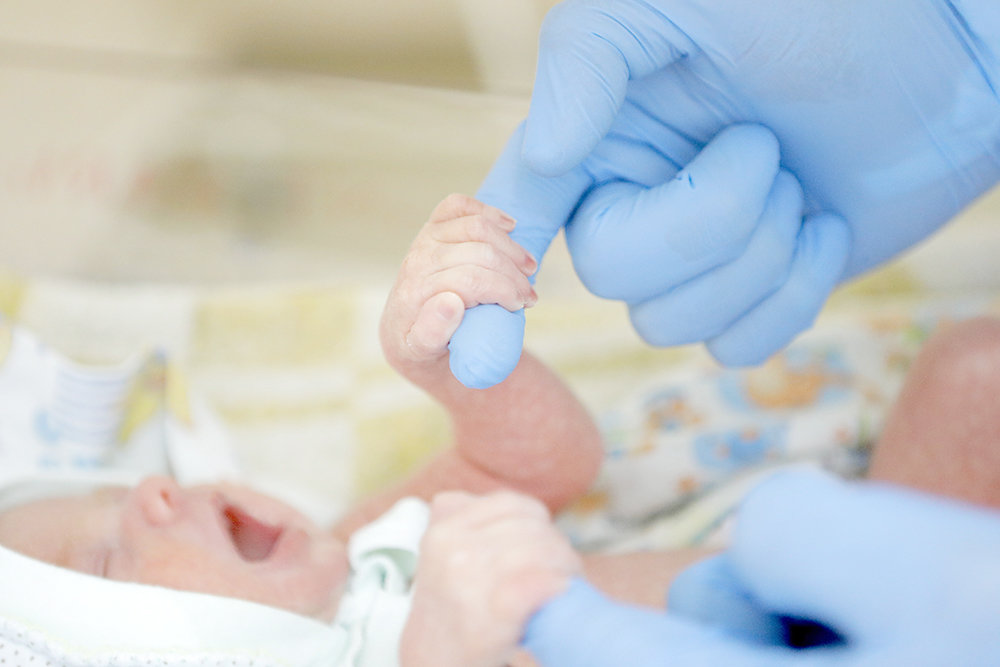 Это называется экстренным режимом.
Это называется экстренным режимом.
Семьи с ребенком с MCADD обучаются тому, как подготовиться и дать режим неотложной помощи.
Если вы не видите улучшений после применения режима неотложной помощи, вам следует немедленно доставить ребенка в ближайшее отделение неотложной помощи.
Возьмите с собой все соответствующие документы о MCADD вашего ребенка и сообщите персоналу больницы, что у вашего ребенка есть MCADD.
Также полезно связаться со своей командой специалистов по уходу, чтобы сказать, что вы уже в пути, но не откладывайте поездку в больницу.
Что вызывает MCADD?
MCADD вызывается сбоем в гене, который обеспечивает инструкции для создания фермента, называемого ацил-КоА-дегидрогеназой со средней длиной цепи (MCAD).
Этот генетический дефект приводит к тому, что фермент либо не работает должным образом, либо полностью отсутствует, что означает, что организм не может полностью расщеплять жир для высвобождения энергии.
Если организму необходимо быстро расщепить жир (например, если вы нездоровы и некоторое время ничего не ели), энергия не может вырабатываться достаточно быстро, чтобы удовлетворить потребности организма, и вещества, образующиеся при частичном расщеплении жира, могут накапливаться в организме до опасного уровня.
Это может привести к серьезным проблемам, если их не лечить быстро.
Как MCADD передается по наследству
Ребенок родится с MCADD только в том случае, если он унаследует копию дефектного гена, который вызывает его, от обоих родителей.
Как правило, сами родители не болеют этим заболеванием, потому что обычно у них есть только одна копия неисправного гена. Это известно как «носитель».
Если оба родителя являются носителями дефектного гена, существует:
- Шанс 1 из 4, что каждый их ребенок не унаследует никаких дефектных генов и не будет иметь MCADD или сможет передать его
- Шанс 1 из 2 каждый их ребенок просто унаследует копию дефектного гена от одного из родителей и станет носителем
- 1 шанс из 4 каждый ребенок унаследует копии дефектного гена от обоих родителей и будет иметь MCADD
Подробнее о генетическом и геномном тестировании
Скрининг и тестирование на MCADD
Теперь всем младенцам в Англии предлагается сделать анализ капли крови новорожденного, чтобы помочь выявить проблемы, включая MCADD.
Когда вашему ребенку будет от 5 до 8 дней, медицинский работник уколет ему пятку и соберет капли крови на специальную карточку. Затем кровь отправляют на проверку на наличие аномалий, которые могут указывать на MCADD.
Вы должны получить результаты к тому времени, когда вашему ребенку исполнится от 6 до 8 недель. Если проблема будет обнаружена, с вами свяжутся раньше, чтобы вы могли прийти на прием в больницу для дальнейшего обсуждения.
Если у вашего ребенка положительный результат скрининга, для подтверждения диагноза будут проведены дополнительные анализы мочи и крови. Вы, ваш партнер и любые другие дети, которые у вас есть, также могут быть проверены, чтобы определить, являетесь ли вы носителем дефектного гена, вызывающего MCADD.
Если у вас ранее был ребенок с MCADD, тест капли крови новорожденного должен быть проведен в течение 24–48 часов после рождения.
Как лечат MCADD
Специального лечения MCADD нет.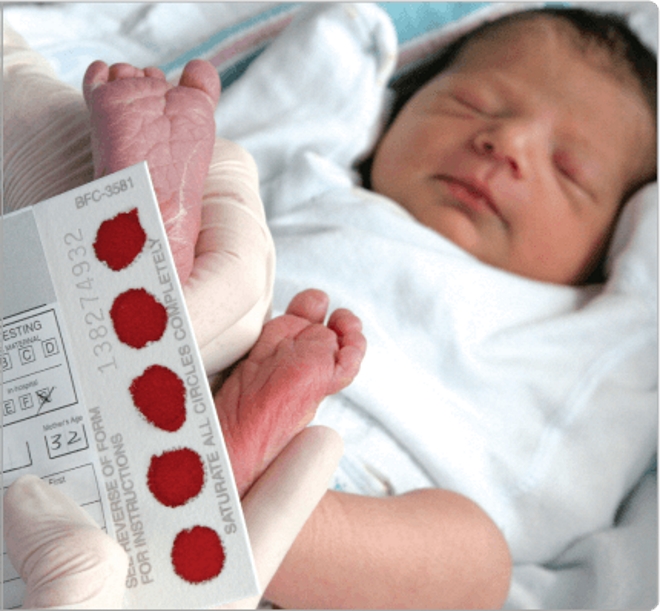 Группа специалистов по уходу даст вам совет о том, как ухаживать за ребенком и поддерживать его по мере взросления.
Группа специалистов по уходу даст вам совет о том, как ухаживать за ребенком и поддерживать его по мере взросления.
Они также:
- организуют регулярные визиты для последующего наблюдения
- предоставят вам контактные данные группы специалистов по уходу и письменную информацию
Дети и взрослые с MCADD могут придерживаться обычной диеты, если они:
- часто принимать специальные напитки с высоким содержанием сахара, когда они больны – сюда входят распространенные заболевания, такие как высокая температура, диарея или рвота
- избегать длительных периодов без еды в период новорожденности и младенчества, даже когда они здоровы – продолжительность времени, в течение которого ваш ребенок может обходиться без еды, известна как максимальное «безопасное время голодания» и зависит от возраста; вам дадут совет по этому поводу
Напитки с высоким содержанием сахара, используемые для лечения MCADD, доступны по рецепту врача общей практики.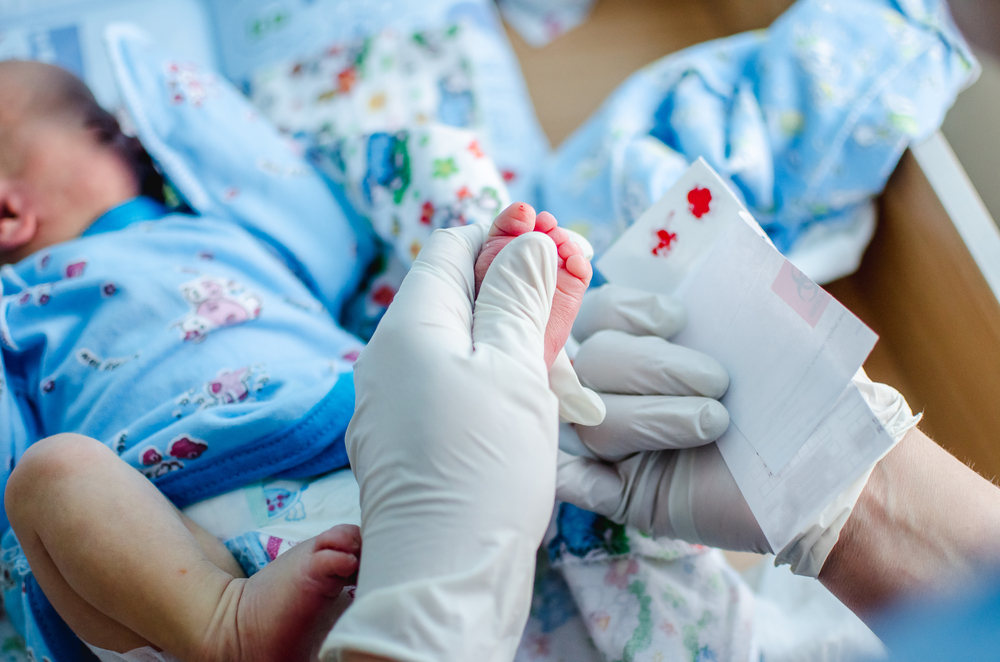 Специалист-диетолог посоветует вам, когда их использовать и в каких количествах. Если напитки не помогают или ваш ребенок отказывается от них, возможно, ему потребуется лечение в больнице.
Специалист-диетолог посоветует вам, когда их использовать и в каких количествах. Если напитки не помогают или ваш ребенок отказывается от них, возможно, ему потребуется лечение в больнице.
Более подробную информацию о лечении MCADD можно найти в информационном листке MCADD Британской группы наследственных метаболических заболеваний (BIMDG) для родителей и опекунов (PDF, 116 КБ).
Информация о вас
Если у вас или вашего ребенка есть MCADD, ваша медицинская бригада передаст информацию о вас или о нем в Национальную службу регистрации врожденных аномалий и редких заболеваний (NCARDRS).
Это помогает ученым искать лучшие способы профилактики и лечения этого заболевания. Вы можете отказаться от регистрации в любое время.
Узнайте больше о реестре на GOV.UK
Группы поддержки
Помимо поддержки вашей команды по уходу, вам может быть полезно связаться с национальной или местной группой поддержки для людей с MCADD и их семей.
