Синяк возле пупка: Синяк вокруг пупка. — 9 ответов
Острый панкреатит — причины, симптомы, лечение
04.06.2021
Для многих не секрет, что поджелудочная железа, помимо выработки инсулина, ответственна за производство множества ферментов, которые необходимы для пищеварения. Вследствие некоторых заболеваний эти ферменты повреждают саму ткань железы. В результате развивается состояние, называемое «острый панкреатит». Не случайно в его названии присутствует слово «острый» — оно указывает на быстротечность процесса.
Острый панкреатит — редкое, но грозное заболевание, могущее привести к серьезным нарушениям как пищеварительной, так и эндокринной функции пораженного органа, а в запущенных случаях — к смерти больного.
Причины развития острого панкреатита
В подавляющем большинстве случаев причиной болезни являются желчнокаменная болезнь и злоупотребление алкоголем. Физиология желчевыводящих путей человека такова, что при желчнокаменной болезни при закупорке желчевыносящих протоков происходит чрезмерная активация ферментной системы поджелудочной железы. Механизм же алкогольного острого панкреатита, скорее всего, заключается в прямом отравляющем воздействии на клетки железы соединений, образовавшихся при утилизации спиртосодержащих напитков. Также существует теория, согласно которой алкоголь способствует повышению вязкости слизи в панкреатических протоках, что приводит к их непроходимости.
Механизм же алкогольного острого панкреатита, скорее всего, заключается в прямом отравляющем воздействии на клетки железы соединений, образовавшихся при утилизации спиртосодержащих напитков. Также существует теория, согласно которой алкоголь способствует повышению вязкости слизи в панкреатических протоках, что приводит к их непроходимости.
Реже встречаются другие факторы, могущие способствовать развитию этого недуга:
- прием иммуносупрессоров и некоторых типов мочегонных;
- вирусные инфекции;
- паразиты;
- муковисцидоз;
- аутоиммунное поражение;
- травмы живота;
- ятрогенные, то есть возникшие в результате медицинской ошибки. Чаще всего под ятрогенными причинами панкреатита подразумеваются неумело проведенные эндоскопические манипуляции при болезнях желчевыводящих путей.
Острый панкреатит — исключительно заболевание взрослых. Как мужчины, так и женщины подвержены ему в равной степени.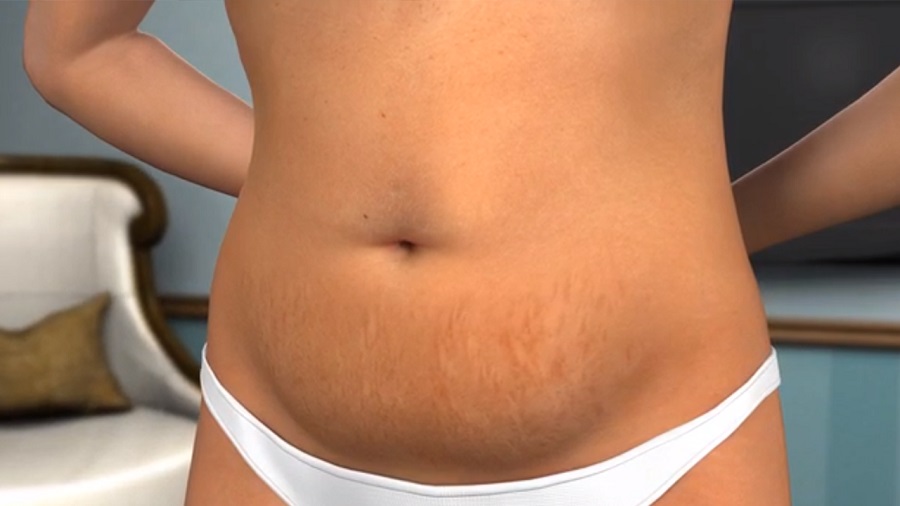
Симптоматика острого панкреатита
Приступ острого панкреатита имеет весьма специфическую клиническую картину. Благодаря этому его диагностика практически никогда не вызывает затруднений.
Заболевание начинается внезапно, с выраженной боли в верхней части живота. Она может быть опоясывающей или отдавать в спину. Болевые ощущения часто сопровождаются тошнотой и рвотой, после которой, однако, облегчение не приходит. У многих больных на этом фоне развивается лихорадка. Время ее возникновения — важный диагностический признак. Если повышение температуры отмечается в первую неделю болезни, то его можно расценивать как ответ организма на воспаление. Если же температура больного повысилась на 2-ю или 3-ю неделю от начала заболевания, то это результат развития инфекции на месте погибших тканей органа.
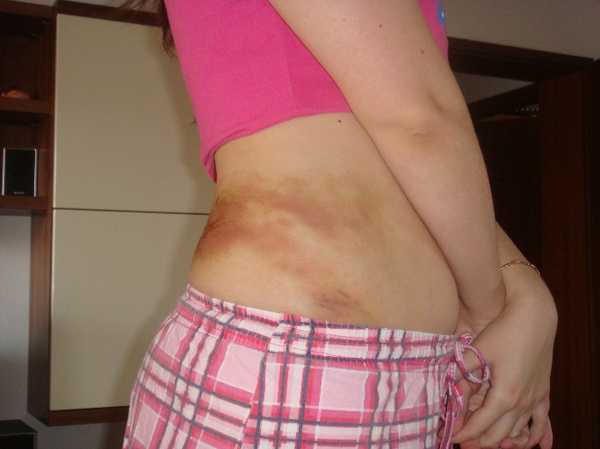
При осмотре пациентов с острым панкреатитом можно обнаружить характерный феномен — «синяк», расположенный вокруг пупка или на пояснице. Это так называемые симптомы Куллена и Тернера соответственно. Они указывают на разрушения, происходящие в поджелудочной железе.
Это так называемые симптомы Куллена и Тернера соответственно. Они указывают на разрушения, происходящие в поджелудочной железе.
В тяжелых случаях у больных может наблюдаться непроходимость кишечника, асцит, накопление жидкости в плевральных полостях, шок.
Методы лечения острого панкреатита
Терапия острого панкреатита начинается с устранения болевого синдрома и внутривенного введения жидкости. Для обезболивания в ход идут опиоидные препараты. Для внутривенных вливаний используют изотонический раствор хлорида натрия. Тошноту и рвоту подавляют, вводя пациенту противорвотные средства. Помощь больным должна быть оказана как можно скорей, в идеале — в первые 12-24 часа после обращения. Это позволит избежать развития тяжелых осложнений.
В первые дни болезни рекомендуется питание через зонд. По мере уменьшения болей и улучшения общего состояния больному позволяется вновь начать принимать пищу традиционным способом.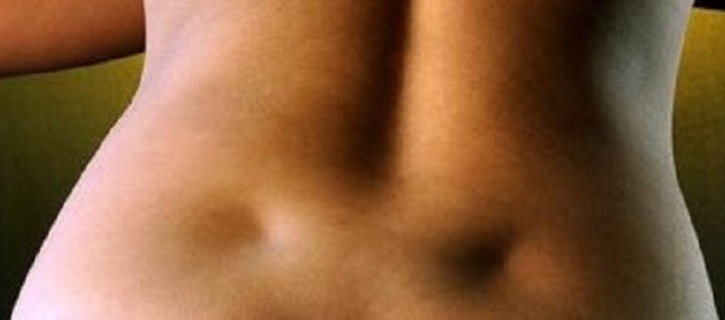 Начинать следует с легко усваивающейся, бесшлаковой диеты с низким содержанием жиров и клетчатки. Так снижается активность кишечника, объем и частота стула, что необходимо для беспрепятственного восстановления функции поджелудочной железы.
Начинать следует с легко усваивающейся, бесшлаковой диеты с низким содержанием жиров и клетчатки. Так снижается активность кишечника, объем и частота стула, что необходимо для беспрепятственного восстановления функции поджелудочной железы.
Лечение тяжелых форм острого панкреатита гораздо сложнее. Оно происходит в отделении интенсивной терапии. Помимо описанных мер больному назначают курс антибиотиков для борьбы с размножением бактерий на отмерших тканях железы. Часто приходится прибегать к хирургическим вмешательствам: удалять погибшую часть органа, опорожнять образовавшиеся в нем в результате самопереваривания полости.
Воспаление поджелудочной железы — состояние, требующее квалифицированного лечения специалистами. Самолечение в этом случае может быть опасно!
Опубликовано в Гастроэнтерология, Хирургия Премиум Клиник
Кровоизлияния передней брюшной стенки | Медичний часопис
Кровоизлияние на боковой поверхности живота — симптом Грея Тернера и в области пупка и лона — симптом Куллена описаны у пациентов с деструктивными формами панкреатита. Симптомы довольно редко отмечаются и не всегда патогномоничны для панкреатита. Эти симптомы возможны также при многих других заболеваниях: внематочной беременности, разрывах аорты, тупой травме и ассоциируются с развитием забрюшинной гематомы. Приводимое в статье описание редкого случая спонтанного кровоизлияния в переднюю брюшную стенку у пациента пожилого возраста при упорном кашле — крайне редкое. Подробное описание клинического случая сделали Же Фан (Zhe Fan) и Юнги Шанг (Yingyi Zhang), отделение общей хирургии, Третья народная больница Далянь, Даляньский медицинский университет, Далянь, Китай (Department of General Surgery, The Third People’s Hospital of Dalian, Dalian Medical University, Dalian, China), и опубликовали в журнале «Annals of Surgical Treatment and Research» («Вестник хирургического лечения и исследований»).
Симптомы довольно редко отмечаются и не всегда патогномоничны для панкреатита. Эти симптомы возможны также при многих других заболеваниях: внематочной беременности, разрывах аорты, тупой травме и ассоциируются с развитием забрюшинной гематомы. Приводимое в статье описание редкого случая спонтанного кровоизлияния в переднюю брюшную стенку у пациента пожилого возраста при упорном кашле — крайне редкое. Подробное описание клинического случая сделали Же Фан (Zhe Fan) и Юнги Шанг (Yingyi Zhang), отделение общей хирургии, Третья народная больница Далянь, Даляньский медицинский университет, Далянь, Китай (Department of General Surgery, The Third People’s Hospital of Dalian, Dalian Medical University, Dalian, China), и опубликовали в журнале «Annals of Surgical Treatment and Research» («Вестник хирургического лечения и исследований»).
Краткое описание случая
Как сообщают авторы, в отделение неотложной помощи был доставлен 81-летний пациент с признаками обширного кровоизлияния в боковые отделы (симптом Грея Тернера) и переднюю брюшную стенку (симптом Куллена). Данных о травмах или хирургических вмешательствах нет. При этом аппендэктомия выполнена в возрасте 50 лет. Данных, указывающих на патологию органов брюшной полости или иную патологию, не отмечено. Единственная проблема, мучившая пациента — кашель. При обследовании выявлено снижение уровня гемоглобина до 10 г/л. Поскольку данная симптоматика, вероятнее всего, ассоциировалась с острым деструктивным панкреатитом, для подтверждения диагноза проведено компьютерную томографию. При этом диагноз острого панкреатита не подтвердился, но выявлена огромная гематома правой боковой стенки живота.
Данных о травмах или хирургических вмешательствах нет. При этом аппендэктомия выполнена в возрасте 50 лет. Данных, указывающих на патологию органов брюшной полости или иную патологию, не отмечено. Единственная проблема, мучившая пациента — кашель. При обследовании выявлено снижение уровня гемоглобина до 10 г/л. Поскольку данная симптоматика, вероятнее всего, ассоциировалась с острым деструктивным панкреатитом, для подтверждения диагноза проведено компьютерную томографию. При этом диагноз острого панкреатита не подтвердился, но выявлена огромная гематома правой боковой стенки живота.
Таким образом, симптомы Грея Тернера и Куллена расценили как признак спонтанного кровоизлияния брюшной стенки, вызванного упорным кашлем. Активная гемостатическая терапия и соблюдение покоя в течение 5 дней позволили стабилизировать состояние здоровья пациента и через 20 дней выписать его из лечебного учреждения.
Обсуждение
Этот случай, как подчеркивают авторы, описывает крайне редкую причину кровоизлияния в область передней брюшной стенки в результате упорного кашля. Хотя первоначально клиническая картина трактовалась как симптомы Грея Тернера и Куллена, характерная для острого деструктивного панкреатита. И только благодаря современным визуализирующим технологиям можно было уточнить характер патологического процесса. Выполненное КТ-обследование позволило выявить гематому в области боковой стенки живота. Данных в литературе о спонтанном формировании гематом в брюшной стенке крайне мало. Наиболее частые причины: травмы, нарушения коагуляции, погрешности антикоагулянтной терапии, осложнения хирургического вмешательства на органах брюшной полости, сердечно-сосудистые заболевания и подкожные инъекции в область передней брюшной стенки.
Хотя первоначально клиническая картина трактовалась как симптомы Грея Тернера и Куллена, характерная для острого деструктивного панкреатита. И только благодаря современным визуализирующим технологиям можно было уточнить характер патологического процесса. Выполненное КТ-обследование позволило выявить гематому в области боковой стенки живота. Данных в литературе о спонтанном формировании гематом в брюшной стенке крайне мало. Наиболее частые причины: травмы, нарушения коагуляции, погрешности антикоагулянтной терапии, осложнения хирургического вмешательства на органах брюшной полости, сердечно-сосудистые заболевания и подкожные инъекции в область передней брюшной стенки.
Данное описание является одним из немногих, прослеживающих связь кашля с образовавшейся гематомой. Как подчеркивают авторы статьи, указанное осложнение развилось в результате резкого сокращения прямых мышц живота с разрывом. Возникшее кровотечение из прободающих ветвей нижней эпигастральной артерии и стало причиной формирования внутримышечной гематомы. Авторы подчеркивают, что похожие механизмы способны вызвать эндобронхиальное кровоизлияние, формирование забрюшинных гематом при циррозе печени, разрыв селезенки, внутрибрюшинные гематомы при разрыве сальниковых артерий. Это необходимо учитывать при дифференциальной диагностике.
Авторы подчеркивают, что похожие механизмы способны вызвать эндобронхиальное кровоизлияние, формирование забрюшинных гематом при циррозе печени, разрыв селезенки, внутрибрюшинные гематомы при разрыве сальниковых артерий. Это необходимо учитывать при дифференциальной диагностике.
Заключение
Авторы наблюдения подчеркивают важность скрупулезного анализа имеющихся данных у пациентов с симптомами Грея Тернера и Куллена.
Спонтанные кровоизлияния передней брюшной стенки не всегда указывают на наличие деструктивного панкреатита, что требует скрупулезного дифференциального подхода при установлении диагноза.
Александр Осадчий
Внутренние кровоподтеки: симптомы, причины и лечение
Мы включили продукты, которые, по нашему мнению, будут полезны нашим читателям. Если вы покупаете по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
Healthline показывает вам только бренды и продукты, которые мы поддерживаем.
Наша команда тщательно изучает и оценивает рекомендации, которые мы делаем на нашем сайте. Чтобы установить, что производители продукта соблюдали стандарты безопасности и эффективности, мы:
- Оцените ингредиенты и состав: Могут ли они причинить вред?
- Проверьте все утверждения о пользе для здоровья: Соответствуют ли они существующим научным данным?
- Оцените бренд: Работает ли он добросовестно и соответствует ли он лучшим отраслевым практикам?
Мы проводим исследования, чтобы вы могли найти надежные продукты для вашего здоровья и хорошего самочувствия.
Узнайте больше о нашем процессе проверки.
Что такое внутренние кровоподтеки?
Ушиб, также называемый ушибом, возникает при повреждении кровеносных сосудов под кожей. Это приводит к просачиванию крови в ткань под кожей, в результате чего появляется видимое сине-черное пятно.
Синяки могут появляться не только под поверхностью кожи, но и в более глубоких тканях тела. Внутренние кровоподтеки могут возникать в мышцах ног и спины. Это может также произойти во внутренних органах, таких как печень и селезенка.
Читайте дальше, чтобы узнать больше о симптомах, причинах и методах лечения.
Симптомы внутренних кровоподтеков могут включать:
- боль и болезненность в области повреждения
- синяки под кожей в месте повреждения, в некоторых случаях
- ограничение подвижности в окружающих суставах (мышечные кровоподтеки)
- гематома, скопление крови вокруг места повреждения
- кровь в моче (синяк на почке)
Немедленно обратитесь за медицинской помощью, если заметите любой из следующих симптомов. Они могут указывать на более сильное внутреннее кровотечение или шок:
- симптомы, которые не улучшаются или ухудшаются
- лихорадка 100,4°F (38°C) или выше
- боль, онемение или слабость в одной или обеих ногах (синяки на спине)
- тошнота или рвота
- учащенный пульс
- бледная кожа
- поверхностное дыхание
- головокружение или обморок
- спутанность сознания
Внутренние синяки могут возникать по разным причинам, как правило, в результате несчастного случая или какой-либо тупой травмы.
Ножки
Синяки на ногах очень часто встречаются у людей, занимающихся спортом. Прямые удары или падения обычно вызывают травмы. Когда происходит травма, мышцы вашей ноги сжимаются и раздавливаются неестественным образом.
Ушибы на ногах часто возникают в четырехглавой мышце передней поверхности бедра, области, которая может быть подвержена прямым ударам.
Желудок или брюшная полость
Кровоподтеки в области живота или брюшной полости обычно возникают в результате:
- прямых ударов по животу
- падение с травмой или приземлением на живот
- несчастные случаи, например автомобильная авария
В результате травмы кровеносные сосуды в пораженной ткани разрываются. Это приводит к синякам.
Спина или спинной мозг
Подобно ушибу желудка или брюшной полости, ушиб спины или спинного мозга может возникнуть в случае падения, несчастного случая или травмы. Синяки обычно возникают, когда область спины сдавливается из-за несчастного случая или травмы.
Голова и мозг
Ушиб головного мозга может возникнуть в результате удара по голове или хлыстовой травмы, часто в случае автомобильной аварии.
Синяки могут возникать в результате так называемой травмы переворота. Первоначальный синяк, называемый переворотом, возникает на месте травмы. Поскольку мозг сотрясается от травмы, он может удариться о череп и вызвать еще один синяк, называемый противоударным ударом.
Лечение внутренних кровоподтеков может быть очень индивидуальным, в зависимости как от местоположения, так и от тяжести кровоподтека.
Ноги
Лечение синяков на ногах проводится по формуле RICE:
- Отдых. Избегайте дальнейших физических нагрузок.
- Лед. Прикладывайте лед к пораженному участку на 10–30 минут за раз.
- Сжатие. Используйте мягкую повязку, например, повязку ACE, чтобы сжать поврежденный участок.
- Высота над уровнем моря.
 Приподнять поврежденный участок выше уровня сердца.
Приподнять поврежденный участок выше уровня сердца.
В случае более серьезных ушибов, когда вы не можете опираться на травмированную ногу, вам могут понадобиться костыли, пока травма не заживет в достаточной степени. Ваш врач может также предложить вам принимать обезболивающие препараты, такие как ибупрофен (Advil).
Избегайте нагревания и массажа пораженного участка во время его заживления.
Прежде чем вы сможете повысить уровень активности, вам необходимо восстановить травмированную область. Это может занять несколько недель, в зависимости от степени вашей травмы. Первые шаги включают в себя упражнения на растяжку, которые помогут вам восстановить диапазон движений в пораженной области.
После этого ваш врач даст вам упражнения на укрепление и поднятие тяжестей, чтобы помочь вам восстановить полную силу и выносливость.
Желудок или область живота
Лечение кровоподтеков в области живота зависит как от локализации, так и от степени серьезности травмы. В некоторых случаях за вашим состоянием необходимо будет наблюдать в больнице. Лечение может включать:
В некоторых случаях за вашим состоянием необходимо будет наблюдать в больнице. Лечение может включать:
- отказ от физических нагрузок или постельный режим
- обезболивающие препараты, отпускаемые без рецепта или по назначению врача
- внутривенное (в/в) введение жидкостей
- тестирование на наличие дополнительного повреждения или кровопотери
- переливание крови
- операция по дренированию избыточной жидкости из брюшной полости или поиску и остановке источника кровотечения
Спина или спинной мозг
При ушибе спины врач порекомендует отдых. Избегайте напряженной деятельности или подъема чего-либо тяжелого. Врач может порекомендовать прикладывать лед к месту травмы. Это поможет уменьшить боль и отек. Они также могут прописать обезболивающие препараты.
Поврежденный или ушибленный спинной мозг нельзя восстановить, но врачи и исследователи продолжают исследовать способы регенерации поврежденной спинной ткани. Вам может понадобиться хирургическое вмешательство, чтобы стабилизировать поврежденную область или снять давление. Лечение и реабилитация, скорее всего, будут длиться долго.
Вам может понадобиться хирургическое вмешательство, чтобы стабилизировать поврежденную область или снять давление. Лечение и реабилитация, скорее всего, будут длиться долго.
Голова и мозг
Как и во многих случаях внутренних ушибов, лечение ушибов головы и головного мозга очень зависит от тяжести травмы. Лечение может включать:
- прикладывание льда к месту травмы
- постельный режим
- наблюдение в больнице
- мониторинг повышенного внутричерепного давления
- помощь при дыхании, например, подключение к аппарату искусственной вентиляции легких или дыхательному аппарату
- операция по снижению давления на мозг
Перспективы внутренних кровоподтеков зависят как от их местоположения, так и от их тяжести. В случае легких кровоподтеков врач может порекомендовать уход на дому, который включает в себя отдых, прикладывание льда и купирование боли. В случаях более серьезных внутренних кровоподтеков может потребоваться наблюдение в больнице или хирургическое лечение.
Многие случаи внутренних кровоподтеков являются результатом тупой травмы, падения или несчастного случая. Поэтому важно по возможности снижать риски.
Всегда пристегивайтесь ремнем безопасности во время вождения. При занятиях спортом обязательно надевайте надлежащее защитное снаряжение. Важно убедиться, что вы максимально защищены в случае аварии. Это поможет предотвратить появление многих синяков.
Причины, симптомы, лечение и прочее
Кровотечение из пупка может возникать по нескольким причинам, большинство из которых поддаются лечению и не вызывают беспокойства.
В этой статье обсуждаются некоторые различные причины кровотечения из пупка, какие симптомы следует учитывать и как его лечить.
В следующих разделах обсуждаются некоторые факторы, которые могут вызвать кровотечение из пупка человека:
На поверхности кожи естественным образом обитают многочисленные микроорганизмы. Микробиом кожи помогает поддерживать иммунную систему, защищая организм от потенциально вредных чужеродных патогенов.
Однако нарушение этой хрупкой экосистемы может привести к чрезмерному росту бактерий или грибков. Бактерии, включая стафилококки и стрептококки, могут вызывать кожную инфекцию, называемую целлюлитом.
Разрастание кандидозного грибка, обитающего во рту, горле и влагалище, а также на коже, может вызвать дрожжевую инфекцию.
Симптомы
Симптомы могут различаться в зависимости от того, какой микроорганизм вызвал инфекцию.
Некоторые общие симптомы инфекции пупка включают:
- покраснение или обесцвечивание кожи в области пупка или вокруг него
- зуд или отек пораженной кожи
- нежная масса, которая кровоточит или выделяет зловонные выделения
- лихорадка или озноб
- тошнота или рвота
Диагностика
Если врач подозревает кожную инфекцию, он может взять образец кожи или гноя из пупка.
Затем лаборант проанализирует образец на наличие различных штаммов бактерий и грибков.
Врач может порекомендовать наилучший план лечения, если он знает основную причину инфекции.
Лечение
Лечение кожных инфекций зависит от причины. Врач может порекомендовать очистить зараженную кожу теплой соленой водой, если у человека есть бактериальная инфекция.
В противном случае они могут назначить пероральный или местный антибиотик.
Врач может лечить дрожжевую инфекцию, прописывая противогрибковые мази или порошки.
Кисты представляют собой заполненные жидкостью карманы ткани, которые могут развиваться в любом месте тела, включая пупок.
Эпидермоидная киста возникает, когда волосяной фолликул закупоривается грязью или маслом. Эти кисты также могут развиваться в результате солнечного повреждения, инфекций или травм кожи.
Киста в области пупка или рядом с ней может выделять гной или кровь, если она инфицирована.
Кисты мочевого пузыря, которые встречаются реже, также могут вызывать кровянистые выделения из пупка.
Урахус представляет собой трубчатую структуру, соединяющую пуповину с мочевым пузырем. Урахус обычно исчезает до рождения. Однако у некоторых людей он может оставаться открытым.
Урахус обычно исчезает до рождения. Однако у некоторых людей он может оставаться открытым.
По данным Национального института здоровья (NIH), кисты мочевого пузыря могут образоваться в любой момент жизни человека. Тем не менее, они обычно поражают детей старшего возраста и взрослых.
Симптомы
Другие симптомы кисты в кнопке или рядом с пупок включают:
- . Подвижная масса под кожей
- покраснение или обесцвечивание кожи
- Обущение
- боль или нежность. врач может диагностировать кисту кожи во время медицинского осмотра. Они могут попросить прикоснуться к кисте, чтобы увидеть, движется ли она.
Врач также может проверить наличие симптомов, указывающих на инфекцию, таких как болезненность, отек и лихорадка.
Если киста разорвалась, они могут взять образец выделений для анализа.
При подозрении на кисту мочевого пузыря может потребоваться проведение КТ или УЗИ.
Лечение
Лечение зависит от размера и тяжести кисты.
 Небольшие кисты, как правило, проходят без какого-либо медицинского вмешательства.
Небольшие кисты, как правило, проходят без какого-либо медицинского вмешательства.Однако инфицированная киста может потребовать лечения антибиотиками. Врачу может потребоваться дренирование или хирургическое удаление больших кист.
Эндометриоз возникает, когда ткань, похожая на слизистую оболочку матки, распространяется на части тела вне матки.
Эндометриоз поражает не менее 11% женщин в Соединенных Штатах.
По данным авторов клинического случая 2017 года, ткань распространяется на пупок примерно у 0,4–1% женщин с эндометриозом.
Симптомы
Эндометриоз, поражающий пупок, может вызывать темные красновато-коричневые выделения.
Другие симптомы включают:
- узелки или наросты под кожей
- болезненные менструальные спазмы
- постоянные боли в пояснице и тазу
- pain during bowel movements or urination
- bloody stools or blood in the urine
- pain during or after sex
- diarrhea or constipation
- abdominal bloating
- nausea or vomiting
- bleeding between menstrual periods
Diagnosis
Врач может диагностировать эндометриоз, проводя гинекологический осмотр и используя тесты визуализации, такие как МРТ и УЗИ.
Они могут использовать процедуру, называемую лапароскопией, которая позволяет им искать аномальный рост тканей в области таза.
Если эндометриоз расположен только в области пупка, биопсия аномальной ткани в этом месте позволит поставить окончательный диагноз.
Лечение
В настоящее время лекарства от эндометриоза не существует. Тем не менее, женщины могут справиться со своими симптомами с помощью гормональных противозачаточных средств, обезболивающих и пищевых добавок.
Врач может удалить ткань эндометриоза хирургическим путем. Тем не менее, они обычно резервируют этот метод лечения для тяжелых форм эндометриоза, которые не реагируют на лекарства.
Вскоре после рождения врач перерезает пуповину, оставляя небольшой участок, прикрепленный к пупку. Это называется пупочной культей.
Обычно культя пуповины подсыхает и отпадает через 5–15 дней. Оставшаяся рана закроется и сформирует пупок.
Родители и опекуны могут заметить кровь, идущую из культи пуповины новорожденного.
 После отпадения культи рана может немного кровоточить, пока кожа не заживет.
После отпадения культи рана может немного кровоточить, пока кожа не заживет.Однако при инфицировании пупка может возникнуть омфалит. Это редкое заболевание с уровнем заболеваемости всего 0,7%.
Симптомы
Симптомы обычно появляются через 3 дня и могут включать в себя:
- кровотечение из педа пуповина
- Плохое дренаж
- Lethargy
- Плохое кормление
- Лихо диагностировать омфалит, врач проведет общий анализ крови и возьмет образец для анализа.
Если у новорожденного наблюдаются симптомы, затрагивающие все тело, врач может провести рентгенографию грудной клетки и анализ мочи.
Лечение
Если родитель или опекун заметит газ в окружающих тканях, ему следует обратиться за неотложной медицинской помощью. Лечение может включать хирургическое вмешательство.
В противном случае лечение, как правило, включает антибиотики.
Для ухода за пупочной культей новорожденного:
- Всегда мойте и дезинфицируйте руки перед тем, как прикасаться к пупочной культе.
- Содержите место в чистоте и сухости.
- Не накрывайте культю подгузником.
- Избегайте использования антисептиков, лосьонов или средств на спиртовой основе для обработки культи пуповины.
- Не тяните за шнур. Вместо этого позвольте ему упасть естественным образом.
Беременные женщины могут испытывать изменения в пупке. Кожа и мышцы живота растягиваются по мере того, как матка расширяется, чтобы вместить растущий плод. Это расширение может растянуть или разорвать кожу возле пупка.
Кровотечение из обращенного наружу пупка может произойти, если кто-то случайно поцарапает его.
Кроме того, ношение одежды, которая натирает пупок, может вызвать раздражение кожи, что может привести к покраснению, болезненности и кровотечению.
Беременные женщины могут предотвратить кровотечение или заражение пупка следующим образом:
- содержание области в чистоте и сухости
- удаление пирсинга пупка
- применение геля алоэ вера для успокоения раздраженной или чувствительной кожи
обратитесь к врачу, если у них появилось кровотечение в области пупка или вокруг него в дополнение к любому из следующих симптомов:
- красная, опухшая кожа, болезненная или чувствительная на ощупь
- сильная или постоянная боль в области пупка
- лихорадка
- тошнота
- рвота
кровотечение из пупка редко требует неотложной медицинской помощи.

- Всегда мойте и дезинфицируйте руки перед тем, как прикасаться к пупочной культе.
