Сбой или беременность: Гормональные нарушения и беременность — Lita
ᐈ Причины и симптомы гормонального сбоя ~【Лечение в Киеве】
Гормональный сбой — это эндокринное заболевание, заключающееся в изменении уровня гормонов. Гормональный дисбаланс вызывает негативные последствия в организме. У женщин может быть причиной нарушений менструального цикла. У мужчин наиболее частыми сбоями в гормональной системе есть колебания уровня тестостерона. Самые различные формы гормонального дисбаланса можно продиагностировать и разработать варианты их лечения в клинике МЕДИКОМ под контролем опытных и квалифицированных врачей.
Відкрити
Згорнути
Что такое гормональный сбой?
Гормоны — это биологически активные вещества, вырабатываемые в организме человека. Благодаря гормонам человеческий организм функционирует как единое целое, а органы взаимодействуют слаженно.
Гормоны вырабатываются в минимальных объемах, но они вызывают изменение метаболизма. Именно гормоны влияют на функционирование внутренних органов, определяют состояние кровеносных сосудов, структуру кожи, здоровье волос.
Гормоны продуцируются разными органами: щитовидной, паращитовидной железами и др. У женщин гормоны вырабатываются яичниками, а у мужчин — яичками. От состояния этих органов зависит, будет ли человек здоров или будет страдать от гормонального сбоя.
У женщин гормон эстроген регулирует менструальный цикл, участвует в процессах формирования тканей костей. Прогестерон ответственен за способность женщины зачать ребенка. Гормональный сбой влияет на физическое и психическое здоровье женщины.
Страдают от гормональных нарушений и мужчины. Недостаток или избыток гормонов приводит к проблемам с эрекцией, снижает либидо, может стать причиной немотивированной раздражительности.
Гормональные нарушения могут начаться незаметно и протекать смазано. Но позже разовьется патология, которая скажется на состоянии здоровья. Как лечат гормональный сбой, можно ли добиться полного выздоровления? Да, это заболевание можно вылечить, но для этого необходимо понять, что его вызвало.
Відкрити
Згорнути
Причины гормонального сбоя
Причины гормонального сбоя можно разделить на нарушения в функционировании эндокринной, а также центральной нервной системах, и патологии — приобретенные и наследственные. Нарушения гормонального фона могут быть также вызваны нездоровым образом жизни.
Нарушения гормонального фона могут быть также вызваны нездоровым образом жизни.
Причины гормонального сбоя у лиц обоего пола:
- стресс, депрессия;
- ожирение;
- возрастные изменения;
- бессонница;
- недостаточная физическая активность;
- курение, алкоголизм, наркомания;
- неконтролируемый прием лекарственных препаратов;
- высокий уровень холестерина и глюкозы в крови;
- заболевания — вирусные инфекции, эндокринные заболевания, заболевания ЖКТ и почек, инфаркты;
- воздействие токсичных веществ.
Відкрити
Згорнути
Переутомление, питание с недостатком витаминов и минеральных веществ может вызвать нарушение гормонального фона.
Врожденные патологии, которые приводят к гормональному сбою, обычно выявляются в детском или подростковом возрасте. Такие состояния очень трудно поддаются лечению.
Помимо общих для мужчин и женщин причин возникновения гормонального дисбаланса, существуют и те, которые присущи только представителям того или иного пола.
Так у женщин спровоцировать гормональный сбой могут:
- неконтролируемый прием оральных контрацептивов и других гормональных препаратов;
- аборты;
- климакс;
- гинекологические заболевания — поликистоз яичников, миома матки, кисты в груди;
- последствия оперативных вмешательств и травм органов малого таза.
Более 60 гормонов регулируют работу организма женщины. Гормональный сбой в организме может привести к развитию эндокринных и гинекологических заболеваний, негативно влияет на репродуктивную функцию и снижает качество жизни.
Відкрити
Згорнути
Причины, вызывающие гормональный дисбаланс у мужчин:
- травмы и ушибы в области половых желез;
- возрастное снижение уровня тестостерона;
- перегрев яичек, в т. ч. при крипторхизме;
- злоупотребление алкогольными напитками;
- заболевания органов, продуцирующих половые гормоны.
Відкрити
Згорнути
Патогенез и симптомы гормонального сбоя
Проявления гормонального сбоя зависят от пола и возраста больного, а также от общего состояния здоровья. Клиническая картина заболевания находится в прямой зависимости от причины, вызвавшей гормональный сбой.
Клиническая картина заболевания находится в прямой зависимости от причины, вызвавшей гормональный сбой.
Первые проявления гормонального сбоя обычно не замечаются. Раздражительность, утомляемость, бессонницу объясняют стрессами и усталостью. Но если не обращаться к врачу и не лечить заболевание, то вскоре появятся ярко выраженные симптомы гормонального сбоя.
И у мужчин, и у женщин может наблюдаться гормональный сбой, симптомы которого общие для обоих полов. Но в случае гормонального сбоя, связанного с половыми гормонами, отмечаются специфические симптомы.
Відкрити
Згорнути
Любой женщине следует пройти обследование, если есть такие признаки гормонального сбоя:
- рост волос на лице и теле или выпадение волос;
- маскулинизация — появление признаков, характерных для мужчин;
- снижение либидо, аноргазмия;
- бесплодие;
- частые приступы головной боли;
- изменение веса без видимых причин;
- сухость влагалища;
- остеопороз.

- проблемы с кожей;
Відкрити
Згорнути
Кроме того, у женщин отмечают и специфические симптомы гормонального сбоя. Это — нарушения менструального цикла:
- полименорея — месячные проходят не по графику или очень часто;
- меноррагия — месячные длятся более недели;
- слишком болезненные месячные;
- метроррагия — кровотечение, не связанное с месячными.
Если есть хотя бы один из этих признаков — это уже повод обратиться к врачу.
Бесплодие часто указывает на гормональную недостаточность. Недостаток прогестерона и эстрогенов делает зачатие невозможным, а в случае наступления беременности может стать причиной ее прерывания.
При обнаружении даже одного признака гормонального сбоя необходимо пройти обследование и лечение.
Відкрити
Згорнути
У мужчин гормональный сбой проявляется в виде:
- мужского бесплодия;
- остеопороза;
- резкого изменения веса тела без изменения образа жизни;
- выпадения волос, проблем с кожей;
- снижения либидо вплоть до исчезновения, проблем с эрекцией;
- феминизации — появление признаков, характерных для женщин;
- общего ухудшения состояние здоровья — проблем с сердцем, повышенного артериального давления, появления мышечных болей;
- развития заболеваний — аденомы простаты, сахарного диабета и т.
 п.
п.
Відкрити
Згорнути
Признаки гормонального сбоя нельзя игнорировать, чтобы не допустить развития тяжелых последствий.
Особенности гормонального сбоя при беременности
Беременность характеризуется гормональными изменениями. Резко увеличивается количество гормона прогестерона на фоне снижения концентрации других «женских» гормонов. Таким образом, беременность представляет собой естественный гормональный сбой.
Но не все изменения гормонального фона при беременности можно назвать обычными. Врачи сталкиваются с такими гормональными сбоями, которые ведут к невынашиванию беременности в первом триместре.
Как правило, эндокринные нарушения носят смазанный характер. Самыми характерными нарушениями есть неполноценная лютеиновая фаза или повышенное содержание мужских гормонов.
В первом случае отмечается недостаток «гормона беременности» — прогестерона, что приводит к прерыванию беременности, сопровождаемому кровотечением на ранних сроках или развитию плацентарной недостаточности. В этом случае врач назначит специальные препараты с 6–8 недели беременности, а затем будет корректировать дозировку до тех пор, пока плацента не начнет вырабатывать прогестерон в достаточном количестве.
В этом случае врач назначит специальные препараты с 6–8 недели беременности, а затем будет корректировать дозировку до тех пор, пока плацента не начнет вырабатывать прогестерон в достаточном количестве.
Влияние на плод повышенного содержания мужских гормонов — андрогенов — особенно женского пола, очень агрессивно. Такое состояние называют гиперандрогенией. Врач подберет необходимые препараты и будет проводить лечение до нормализации состояния.
Критические периоды при этой патологии — 12, 24 и 28 недель беременности. Поэтому так важно находиться под наблюдением врача, чтобы предотвратить преждевременные роды.
Відкрити
Згорнути
Особенности гормональных сбоев у детей
Симптомы гормонального сбоя у детей размыты, а проявления заболевания родители принимают за возрастные изменения.
Ребенок стал раздражительным и невнимательным, у него резко изменился вес, он отстает в росте — эти признаки принято списывать на особенности развития. Но очень часто это первые признаки эндокринных заболеваний.
Но очень часто это первые признаки эндокринных заболеваний.
Рост числа заболеваний связывают с плохой экологией, урбанизацией, недостаточной физической активностью и неправильным питанием с преобладанием фастфуда и сладких напитков. Не последнюю роль играет также отягощенная наследственность. Поэтому при любых изменениях в поведении или здоровье ребенка (замедление роста, похудение или ожирение) необходима консультация эндокринолога.
В подростковом возрасте, кроме изменений внешности, происходит резкая гормональная перестройка организма. Изменения под воздействием гормонов могут иметь негативные последствия: появляются прыщи, волосы жирнеют очень быстро, появляется сонливость и быстрая усталость, подросток становится раздражительным. Если эти изменения слишком выражены, необходимо обратиться к врачу.
У девушек недостаток прогестерона приводит к тому, что менструальный цикл отсутствует или имеет нерегулярный характер. Отсутствие менструаций в возрасте 15 лет — серьезный симптом гормональной недостаточности. Девочку необходимо показать и эндокринологу, и детскому гинекологу. Повышенное содержание тестостерона у девушки вызывает развитие мужских черт во внешности и характере. Но это состояние хорошо корректируется в ходе лечения.
Девочку необходимо показать и эндокринологу, и детскому гинекологу. Повышенное содержание тестостерона у девушки вызывает развитие мужских черт во внешности и характере. Но это состояние хорошо корректируется в ходе лечения.
Для юноши низкий уровень тестостерона приводит к тому, что мальчик отстает в росте, у него не происходит ломка голоса, не формируется мужская фигура. Такому ребенку может понадобиться консультация уролога.
Відкрити
Згорнути
Осложнения гормонального сбоя
Недостаток или избыток гормонов нарушает обменные процессы, вносит изменения в работу сердечно-сосудистой, эндокринной, половой и других систем.
Так, например, последствием гормонального сбоя может быть диабет второго типа и ожирение. Недостаток гормонов щитовидной железы вызывает замедление обмена веществ, что приводит к набору веса без изменения калорийности питания и физической нагрузки. А при патологиях поджелудочной железы нарушается уровень инсулина и глюкозы, что способствует накоплению жировых клеток в тканях. Болезни надпочечников повышают уровень кортизола, что тоже ведет к появлению лишних килограммов.
Болезни надпочечников повышают уровень кортизола, что тоже ведет к появлению лишних килограммов.
Последствия гормонального сбоя, выражающиеся в снижении либидо, вплоть до его полного исчезновения, в бесплодии и других расстройствах половой функции, наблюдаются и у женщин, и у мужчин.
Под влиянием гормональных нарушений может развиваться остеопороз, сердечно-сосудистые заболевания, в том числе атеросклероз, инфаркт миокарда, инсульт головного мозга.
И самое грозное осложнение — развитие гормонозависимых злокачественных образований.
Відкрити
Згорнути
Диагностика гормонального сбоя
Для того чтобы понять, чем вызвано заболевание, необходимо провести своевременную диагностику гормонального сбоя.
Для диагностики проводят:
- общий анализ крови и мочи;
- липидограмму;
- УЗИ щитовидной железы, гипофиза, сосудов, органов малого таза;
- КТ головного мозга;
- ЭКГ.
Відкрити
Згорнути
Диагностика гормонального сбоя для женщины включает анализ крови на гормоны, который проводится несколько раз в разные периоды менструального цикла, и маммографию.
У мужчин проводятся анализы на гормональный сбой, которые включают определение уровня общего тестостерона и других гормонов. Очень информативное УЗИ простаты.
Решение о том, как лечить гормональный сбой, принимается только на основе полного обследования.
Відкрити
Згорнути
Лечение гормонального сбоя. Контроль излеченности
После диагностики врач знает, какие причины вызвали гормональный сбой, как лечить это нарушение.
Дальше начинается лечение заболеваний, вызвавших гормональный дисбаланс. Это — болезни желудочно-кишечного тракта, сердечно-сосудистой системы и др. Особенное внимание уделяется лечению инфекционных заболеваний, в том числе половых, так как они часто бывают причиной гормонального сбоя.
Лечение у женщин проводит эндокринолог в сотрудничестве с гинекологом. Для устранения сухости или избыточной жирности кожи, лечения акне женщине рекомендуется пройти консультацию дерматолога.
Лечение женщин включает в себя специальную диету, гормонозаместительную терапию и циклическую витаминотерапию. В редких случаях проводят оперативное вмешательство, например, выскабливание матки.
В редких случаях проводят оперативное вмешательство, например, выскабливание матки.
У молодых мужчин лечение направлено на стимулирование работы половых желез. У мужчин старшего возраста для корректировки возрастных изменений используют гормональную терапию. Большое внимание уделяется поддержанию здоровья сердечно-сосудистой системы.
Иногда гормональный сбой является следствием дефицита витаминов. При подборе витаминного комплекса удается быстро нормализовать гормональный фон. Но в некоторых случаях расстройство связано с наличием тяжелых заболеваний щитовидной или поджелудочной железы, надпочечников или других желез. В этом случае лечение будет длительным, а иногда и пожизненным.
Контроль лечения проводят с использованием анализов на гормоны и других обследований.
Все больные должны проходить осмотр у эндокринолога ежегодно. Женщине нужно 2 раза в год проходить гинекологический осмотр.
Відкрити
Згорнути
Профилактика гормонального сбоя.
 Советы и рекомендации
Советы и рекомендации
Профилактика гормонального сбоя начинается с лечения заболеваний, которые приводят к нарушению баланса. Необходимо вести здоровый образ жизни, который включает:
- сбалансированное и регулярное питание;
- активный образ жизни;
- достаточный сон продолжительностью 6–8 часов;
- медитацию, которая научит правильно реагировать на стрессы, снизит тревожность;
- отсутствие вредных привычек.
Как лечат гормональный сбой травами и лечат ли вообще? Да, для лечения и профилактики используют растительные препараты. Многие растения содержат фитоэстрогены, которые есть аналогами женских половых гормонов. Манжетка, шалфей, женьшень, люцерна и другие травы могут использоваться женщинами любого возраста, но особенно полезны они будут при климаксе.
Содержит фитоэстрогены и хмель, который используют в производстве пива. Именно поэтому мужчинам настоятельно не рекомендуют увлекаться этим напитком.
Відкрити
Згорнути
Вопрос-Ответ
Как понять, что у мужчины гормональный сбой?
Признаками гормонального сбоя у мужчин могут быть нарушения эрекции и либидо, снижение работоспособности, резкие перепады настроения, нервозность, частые головные боли, сонливость, снижение толерантности к нагрузкам, бесплодие, уменьшение роста волос на лице и в других привычных местах, учащение мочеиспускания, изменение состояния кожи. Появление этих проявлений не должно оставаться без внимания. Мужчине следует записаться на консультацию к урологу, чтобы пройти полное обследование.
Появление этих проявлений не должно оставаться без внимания. Мужчине следует записаться на консультацию к урологу, чтобы пройти полное обследование.
Какие продукты нормализуют гормональный фон?
Для нормализации гормонального фона следует придерживаться диеты, содержащей мясо рыбы и птицы, яйца, молочные продукты на основе овечьего и козьего молока, овощи, фрукты, ягоды и зелень. Для повышения тестостерона диетологи рекомендуют включить в еду такие продукты питания как имбирь, оливковое масло, жирная рыба и рыбий жир, лук, растительное молоко, гранаты, устрицы, зеленые листовые овощи.
Какие анализы сдать при гормональном сбое?
При гормональном сбое у мужчин следует обратиться в лабораторию и сдать анализы, которые помогут определить состояние эндокринных органов. Как правило, диагностика включает сдачу крови на общий анализ и биохимическое исследование, глобулин, связывающий половые гормоны (ГСПГ), ФСГ, ЛГ, пролактин, эстрадиол и др. Точный объем исследования определяется персонально после проведения осмотра и опроса больного.
Как избавиться от прыщей при гормональном сбое?
При появлении прыщей на фоне гормонального дисбаланса необходимо пройти комплексное обследование и консультацию андролога, уролога или гинеколога. Сыпь на коже лица необходимо лечить при помощи назначенных специалистом препаратов и диеты. При необходимости пациенту назначается лечение акне антибиотиками и другими препаратами для приема внутрь.
Как остановить выпадение волос при гормональном сбое?
Чтобы остановить облысение, нужно определить причину нарушения. Для этого необходимо записаться на консультацию трихолога, который назначит прием необходимых препаратов, витаминно-минеральных комплексов и подберет средства для правильного ухода за редеющими волосами.
Відкрити
Згорнути
Статья носит информационно-ознакомительный характер. Пожалуйста, помните: самолечение может вредить вашему здоровью.
Відкрити
Згорнути
Источники
- Centers for Disease Control and Prevention
- Министерство здравоохранения Украины
Відкрити
Згорнути
Эксперт по направлению:
Марунчин Наталья Андреевна
Врач-эндокринолог второй категории, кандидат медицинских наук
Какой врач лечит гормональный сбой?
Для лечения гормонального сбоя понадобятся усилия многих специалистов: эндокринолога, гинеколога, андролога или уролога. Поэтому, если вы сомневаетесь, где пройти лечение гормонального сбоя в Киеве, позвоните в клинику МЕДИКОМ. Подразделения клиники располагаются на Оболони и Печерске. Вас ждут опытные врачи, с которыми вы легко пройдете путь к выздоровлению.
Поэтому, если вы сомневаетесь, где пройти лечение гормонального сбоя в Киеве, позвоните в клинику МЕДИКОМ. Подразделения клиники располагаются на Оболони и Печерске. Вас ждут опытные врачи, с которыми вы легко пройдете путь к выздоровлению.
Показать еще
Сертификаты
Отзывы
15.12.2021 12:43
Володимир
Змушений був звернутися до уролога-андролога клініки МЕДІКОМ у зв’язку з порушенням статевої функції. На першій консультації лікар провів попереднє обстеження, призначив аналізи на гормони та консультацію в ендокринолога. Під час другого візиту вже призначив саме лікування та подальше спостереження. Протягом терапії мій стан був під контролем лікаря. Самопочуття покращилося, функція відновилася, дуже задоволений.
02.10.2021 15:43
Віра К
Я дуже вдячна лікарю-ендокринологу Андрію Миколайовичу Кваченюку. Після численних походів по інших клініках мені нарешті пощастило зустріти професіонала. Після збору анамнезу, уважного вивчення аналізів та УЗД лікар зміг визначити, що у мене проблема з наднирковими залозами.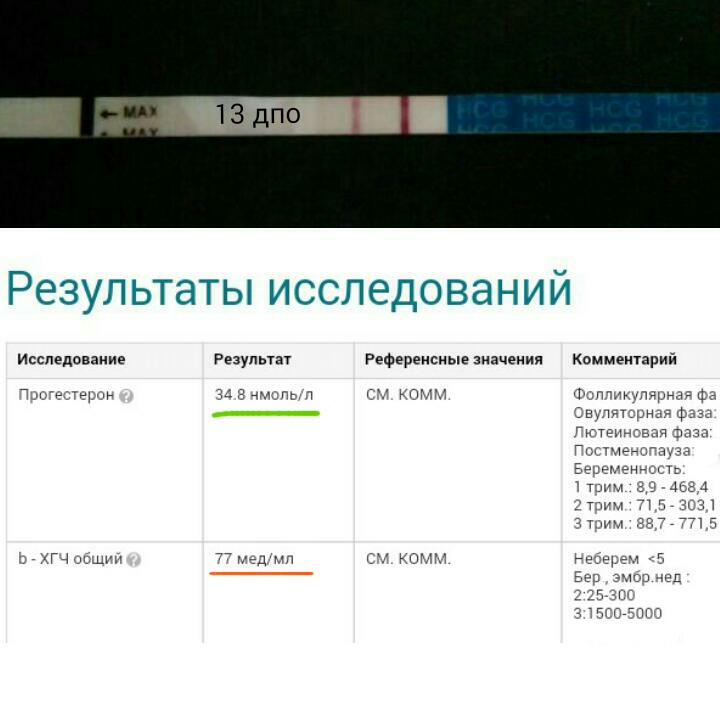 Звідси такий збій у гормональній системі. Лікування вже почала і воно буде тривалим, але результати вже є. Це найкращий ендокринолог у Києві, та напевно в усій Україні!
Звідси такий збій у гормональній системі. Лікування вже почала і воно буде тривалим, але результати вже є. Це найкращий ендокринолог у Києві, та напевно в усій Україні!
22.07.2021 19:39
Людмила Григорівна
Стала підозрювати негаразди, коли почався збій менструального циклу. Також погіршився стан волосся та нігтів. Пішла до гінеколога Лічутіної Наталі Леонідівни. Після огляду мене направили до ендокринолога. Здала усі необхідні аналізи, пройшла лікування. Буду далі спостерігатися у клініці МЕДІКОМ за своїм жіночим і гормональним здоров’ям, бо вони тісно пов’язані. Дуже вдячна моєму жіночому лікарю Наталі Леонідівні.
29.01.2021 07:50
Нина
В клинике МЕДИКОМ лечила гормональный сбой. Калашникова Жанна Васильевна — замечательный и добрый врач-эндокринолог. На первой встречи собрала анамнез, провела опрос по всем симптомам, направила на анализы и УЗИ. Очень терпеливо все пояснила, ответила на все тревожащие меня вопросы. Проблему получилось решить медикаментозно под наблюдением врача с последующей коррекцией. К Жанне Васильевне хочется идти на прием, такого врача встретить — редкость.
К Жанне Васильевне хочется идти на прием, такого врача встретить — редкость.
05.09.2020 12:50
Елена Сохань
Долго не могла забеременеть. Оказалось, причина в гормональном сбое. Проходила лечение под наблюдением гинеколога и эндокринолога в клинике МЕДИКОМЕ по адресу ул. Василия Тютюнника 37/1. Через 3 месяца увидела заветные две полосочки. Счастью нет предела, вести беременность тоже буду здесь!
12.05.2020 15:52
Оксана
Коли почала набирати вагу, вирішила худнути. Коли почалася сильна спрага, вирішила більше пити води. Але проблеми зі шкірою та волоссям змусили записалася до ендокринолога у МЕДІКОМ. Пройшла обстеження, після цього змогли визначити які саме гормони «пустують». Головне, що швидко встановити причину та призначили лікування. Рада, що гормональний баланс вдалось відновити без радикальної терапії. Дякую професіоналам клініки!
Показать еще 3
Всего 6 отзывов
оставить отзыв
Гормональные исследования во время беременности / Няня.
 ru
ru
27.02.2012
Нона Овсепян, врач-консультант Независимой лаборатории ИНВИТРО
Зачем необходимо контролировать уровень гормонов?
Гормоны – удивительные биологически активные вещества, которые влияют не только на состояние здоровья, но и на внутренний мир человека. Природой предусмотрено, что в женском организме сразу после зачатия активизируются специальные гормоны беременности, которые не только помогают малышу полноценно развиваться, но также настраивают будущую маму на желанное материнство, учат любить растущего внутри кроху и привыкать заботиться о нем.
В период ожидания малыша происходят серьезные изменения во всем организме женщины — особенно это касается ее гормонального фона. Изменения происходят во всей эндокринной системе. Организм будущей мамы, полностью перестраиваясь, создает условия для вынашивания и нормального развития малыша и уже с первых дней беременности начинает готовиться к родам.
Все гормональные показатели организма будущей мамы играют огромную роль — а именно, являются важнейшими показателями развития плода. Поэтому уровень гормонов в обязательном порядке контролируется лечащим врачом с помощью специальных обследований — пренатальных скринингов, которые женщине необходимо пройти как минимум 2 раза: в первом триместре (11-12 недель) и во втором триместре (16-19 недель). Разберемся, какие показатели входят в это обязательное обследование, о чем говорит повышение или понижение уровня того или иного гормона и в чем состоит их роль.
Гормоны, которые «производит» организм будущего малыша
ХГЧ. Это хорионический гонадотропин человека, гормон, который активно вырабатывается клетками хориона (оболочки плода) сразу после того, как он прикрепляется к стенке матки. «Производство» этого гормона жизненно необходимо для сохранения и поддержания беременности! Именно ХГЧ контролирует выработку основных гормонов беременности — эстрогенов и прогестерона. При серьезном недостатке ХГЧ оплодотворенная яйцеклетка отсоединяется от матки, и снова наступает менструация — иными словами, происходит самопроизвольный выкидыш. В норме концентрация ХГЧ в крови будущей мамы постоянно растет, достигая максимума к 10-11 неделе беременности, затем концентрация ХГЧ постепенно уменьшается, чтобы остаться неизменной уже до самых родов.
При серьезном недостатке ХГЧ оплодотворенная яйцеклетка отсоединяется от матки, и снова наступает менструация — иными словами, происходит самопроизвольный выкидыш. В норме концентрация ХГЧ в крови будущей мамы постоянно растет, достигая максимума к 10-11 неделе беременности, затем концентрация ХГЧ постепенно уменьшается, чтобы остаться неизменной уже до самых родов.
Тест на ХГЧ во время беременности играет огромную роль.
Во-первых, анализ на уровень ХГЧ в крови способен подтвердить, что вы станете мамой, уже на 5-6 день после зачатия. Это намного раньше и, главное, намного надежнее, чем использование обычных экспресс-тестов.
Во-вторых, тест необходим, чтобы определить точный срок беременности. Очень часто будущая мама не может назвать точную дату зачатия или же называет ее, но неправильно. Вместе с тем каждому сроку соответствуют определенные показатели роста и развития, отклонения от нормы могут свидетельствовать о возникновении осложнений.
В-третьих, уровень ХГЧ в крови способен довольно точно «рассказать» о том, правильно ли развивается ваш малыш.
Внеплановое повышение уровня ХГЧ обычно происходит при многоплодии, гестозе, приеме синтетических гестагенов, сахарном диабете у будущей мамы, а также может говорить о некоторых наследственных заболеваниях у малыша (например, о синдроме Дауна) и множественных пороках развития. Ненормально низкий уровень ХГЧ может стать признаком внематочной и неразвивающейся беременности, задержки в развитии плода, угрозы самопроизвольного аборта, хронической плацентарной недостаточности.
Однако не спешите бить тревогу: повышенные или пониженные значения также могут говорить о том, что срок беременности был изначально установлен неправильно. Правильно интерпретировать результаты анализов поможет ваш лечащий врач.
Плацентарный лактоген и свободный эстриол. Контроль уровня этих гормонов крайне важен для оценки риска развития наследственных хромосомных аномалий у будущего малыша (это синдромы Дауна, Эдвардса, Тернера, Патау, дефект нервной трубки и т. д.)
д.)
Свободный эстриол «производится» плацентой. Этот гормон улучшает ток крови по сосудам матки, а также способствует развитию протоков молочных желез, подготавливая организм будущей мамы к кормлению малыша. Уровень свободного эстриола меняется при любых патологических состояниях:
- при фетоплацентарной недостаточности, когда меняется нормальный кровоток и питание в плаценте;
- при задержке развития плода;
- при подозрении на переношенную беременность.
Плацентарный лактоген (ПЛ) также «производится» плацентой, и в крови будущей мамы его можно обнаружить уже начиная с 5-6 недели беременности. Максимального значения он достигает к 37-38 неделе, затем уровень гормона постепенно снижается. Однако уровень ПЛ необходимо отслеживать в течение всего срока беременности — прежде всего это необходимо для оценки состояния плаценты и своевременной диагностики плацентарной недостаточности. Резкое снижение уровня ПЛ более чем в 2 раза (по сравнению со средним уровнем в соответствии со сроком беременности) может говорить о задержке развития плода. В этом случае необходимо принять экстренные меры, чтобы не допустить снижение уровня ПЛ на 80 процентов и более — это может привести к гибели малыша.
Резкое снижение уровня ПЛ более чем в 2 раза (по сравнению со средним уровнем в соответствии со сроком беременности) может говорить о задержке развития плода. В этом случае необходимо принять экстренные меры, чтобы не допустить снижение уровня ПЛ на 80 процентов и более — это может привести к гибели малыша.
Гормоны беременности
Эстрадиол и прогестерон. Гормональные исследования обязательно включают в себя анализы на уровень прогестерона и эстрадиола. Именно они заботятся о вашем будущем малыше, поддерживая нормальное течение беременности, поэтому и называются главными гормонами гестации (беременности).
Эстрадиол вырабатывается яичниками, а во время беременности еще и плацентой. Во время беременности уровень гормона резко возрастает, и неудивительно – эстрадиол «отвечает» за нормальное течение беременности. На ранних сроках по концентрации этого гормона оценивают функционирование плаценты. Снижение уровня эстрадиола говорит о серьезной угрозе прерывания беременности.
Кстати, именно под влиянием этого гормона женщина испытывает естественное желание «свить гнездо», все обустроить и подготовить к рождению малыша. Перед родами концентрация гормона в организме будущей мамы достигает своего «пика», что также объясняется естественными причинами — эстрадиол, действуя, как сильнейшее природное обезболивающее, помогает сделать процесс рождения малыша менее болезненным.
Прогестерон — это также основной «гормон беременности», основная задача которого — сохранить беременность и создать необходимые условия для развития плода. Нормальный уровень прогестерона необходим для того, чтобы произошло само зачатие. Совместно с эстрогенами гормон способствует прикреплению оплодотворенной яйцеклетки к эндометрию и заботливо снижает повышенный тонус матки, предупреждая выкидыш. Во время вынашивания малыша прогестерон стимулирует рост и созревание молочных желез, «готовя» организм будущей мамы к грудному вскармливанию, а в психологическом плане — успокаивает ее и морально поддерживает.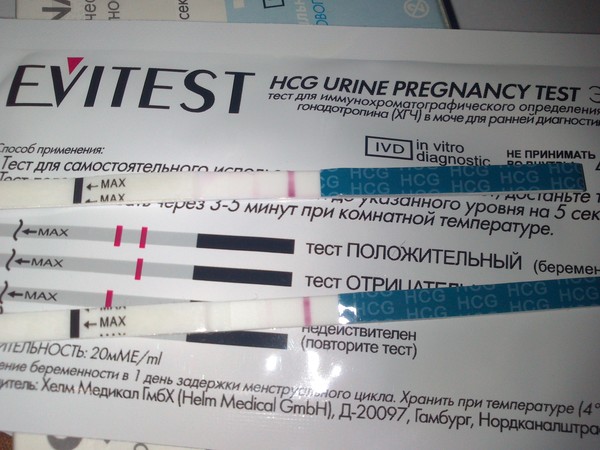 К сожалению, у этого гормона есть и «побочные» эффекты, знакомые каждой беременной, — это повышенная сонливость, тошнота, частое мочеиспускание, болезненность и набухание груди.
К сожалению, у этого гормона есть и «побочные» эффекты, знакомые каждой беременной, — это повышенная сонливость, тошнота, частое мочеиспускание, болезненность и набухание груди.
При недостатке прогестерона беременность может протекать с серьезными осложнениями. Дефицит гормона необходимо срочно восполнить, иначе увеличивается риск неразвивающейся беременности и выкидыша.
Важно! Анализ на уровень эстрадиола и прогестерона проводится как во время беременности, так и при подготовке к рождению ребенка, особенно это необходимо в тех случаях, когда у женщины уже были случаи выкидыша.
Гормоны щитовидной железы
Большую роль для развития малыша играет нормальное функционирование щитовидной железы будущей мамы. О наличии гипо- или гиперфункции железы способны также «рассказать» соответствующие гормоны (ТТГ, Т3 и Т4).
Гормоны материнства
Незаменимую роль во время ожидания малыша играют также гормоны гипофиза (это эндокринная железа, расположенная в гипоталамическом отделе головного мозга). Во время родов гипофиз высвобождает в кровь гормон окситацин, который стимулирует маточные сокращения. А после родов начинается активный синтез гормона пролактина, который «отвечает» за лактацию. При недостатке пролактина женщина просто не смогла бы полноценно кормить своего малыша грудным молоком.
Во время родов гипофиз высвобождает в кровь гормон окситацин, который стимулирует маточные сокращения. А после родов начинается активный синтез гормона пролактина, который «отвечает» за лактацию. При недостатке пролактина женщина просто не смогла бы полноценно кормить своего малыша грудным молоком.
Кроме того, пролактин и окситацин еще называют «гормонами материнства», потому что благодаря им сердце мамы наполняется нежностью, она чувствует удовольствие от кормления и общения с ребенком, что еще больше привязывает ее к малышу. Эти гормоны, по сути, и обеспечивают волшебное «превращение» женщины в маму — под их влиянием приоритеты резко меняются, учеба, работа, карьера и личный успех отходят на второй план, а главное место в сердце женщины занимает маленькое родное существо. Считается, что чем больше у женщины этих самых «гормонов материнства», тем сильнее ее желание постоянно быть рядом с малышом, чувствовать его тепло, заботиться о нем. Однако не стоит ожидать, что это «превращение» произойдет словно по мановению волшебной палочки: в норме уровень гормонов в организме женщины меняется постепенно, так, чтобы ее психика успела без стресса подготовиться к происходящим изменениям.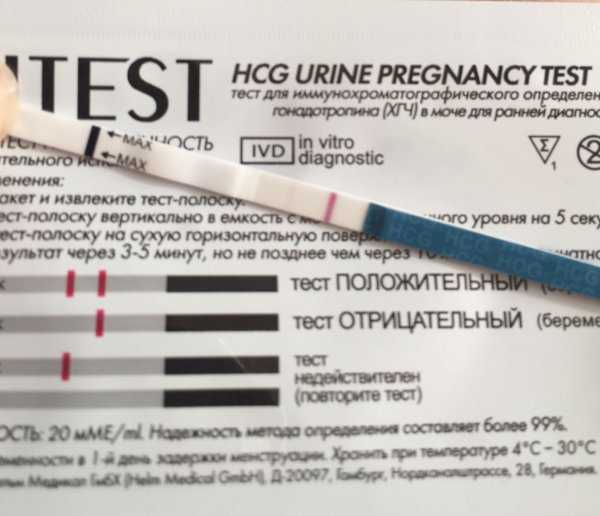 Главное во время беременности — приложить все усилия для того, чтобы выносить крепкого и здорового малыша.
Главное во время беременности — приложить все усилия для того, чтобы выносить крепкого и здорового малыша.
Ранняя потеря беременности | ACOG
РЕФЕРАТ: Ранняя потеря беременности или потеря внутриутробной беременности в течение первого триместра часто встречается в клинической практике. Акушеры и гинекологи должны понимать, как использовать различные диагностические инструменты, чтобы различать жизнеспособную и нежизнеспособную беременность, и предлагать пациенткам полный спектр терапевтических возможностей, включая выжидательную так, консервативную и хирургическую тактику. Целью данного практического бюллетеня является обзор диагностических подходов и описание вариантов ведения невынашивания беременности на ранних сроках.
Общие сведения
Определение
Ранняя потеря беременности
определяется как нежизнеспособная внутриматочная беременность либо с пустым плодным мешком, либо с плодным мешком, содержащим эмбрион или плод, без сердечной деятельности плода в течение первых 12 6/7 недель беременности 1. В первом триместре используются термины выкидыш, самопроизвольный аборт , и потеря беременности на ранних сроках используются взаимозаменяемо, и в литературе нет единого мнения по терминологии. Тем не менее, ранняя потеря беременности — это термин, который будет использоваться в данном практическом бюллетене.
В первом триместре используются термины выкидыш, самопроизвольный аборт , и потеря беременности на ранних сроках используются взаимозаменяемо, и в литературе нет единого мнения по терминологии. Тем не менее, ранняя потеря беременности — это термин, который будет использоваться в данном практическом бюллетене.
Заболеваемость
Ранняя потеря беременности является распространенным явлением, встречается в 10% всех клинически признанных беременностей 2 3 4. Приблизительно 80% всех случаев потери беременности приходится на первый триместр 2 3.
Этиология и факторы риска
Приблизительно 50% всех случаев потери беременности на ранних сроках связаны с хромосомными аномалиями плода 5 6. Наиболее распространенными факторами риска, выявленными среди женщин, перенесших потерю беременности на ранних сроках, являются старший возраст матери и предшествующая потеря беременности на раннем сроке 7 8. Частота клинически распознаваемых Ранняя потеря беременности у женщин 20–30 лет составляет 9–17%, и этот показатель резко возрастает с 20% в возрасте 35 лет до 40% в возрасте 40 лет и 80% в возрасте 45 лет.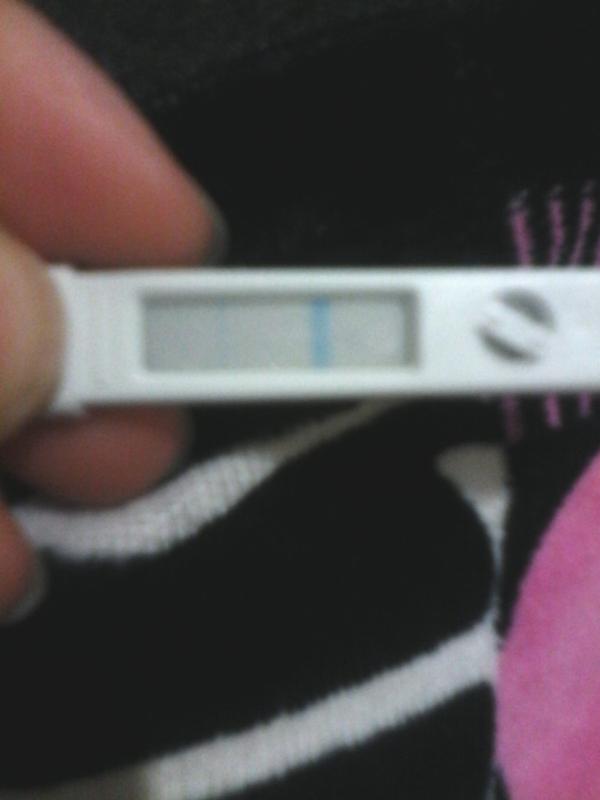 данного документа и более подробно рассматривается в других публикациях 6 7.
данного документа и более подробно рассматривается в других публикациях 6 7.
Клинические соображения и рекомендации
Какие данные можно использовать для подтверждения диагноза потери беременности на ранних сроках?
Общие симптомы потери беременности на ранних сроках, такие как вагинальное кровотечение и спазмы матки, также часто встречаются при нормальной беременности, внематочной беременности и пузырном заносе. Перед началом лечения важно отличить прерывание беременности на ранних сроках от других осложнений беременности на ранних сроках. Лечение потери беременности на ранних сроках до подтверждения диагноза может иметь неблагоприятные последствия, включая прерывание нормальной беременности, осложнения беременности или врожденные дефекты 9. Поэтому для постановки окончательного диагноза необходимо тщательное обследование. В сочетании с тщательным сбором анамнеза и физикальным обследованием УЗИ и определение уровня β-ХГЧ в сыворотке могут помочь в постановке точного диагноза.
Ультразвуковое исследование, если оно доступно, является предпочтительным методом подтверждения наличия жизнеспособной внутриматочной беременности. В некоторых случаях постановка диагноза потери беременности на ранних сроках довольно проста и требует ограниченного тестирования или визуализации. Например, ранняя потеря беременности может быть с уверенностью диагностирована у женщины с подтвержденной ультразвуковым исследованием внутриматочной беременностью, которая впоследствии сообщает о значительном вагинальном кровотечении и пустой матке при ультразвуковом исследовании. В других случаях диагностика потери беременности на ранних сроках не столь однозначна. В зависимости от конкретных клинических обстоятельств и желаемой пациенткой диагностической достоверности однократного анализа на β-ХГЧ в сыворотке или ультразвукового исследования может быть недостаточно для подтверждения диагноза невынашивания беременности на ранних сроках.
Об использовании ультразвуковых критериев для подтверждения диагноза невынашивания беременности на ранних сроках впервые сообщалось в начале 1990-х годов, вскоре после того, как вагинальное ультразвуковое исследование стало широко доступным. Основываясь на этих ранних исследованиях, в качестве диагностических критериев для подтверждения потери беременности на ранних сроках использовались коронарно-крестцовая длина (CRL) 5 мм без сердечной активности или пустое плодное яйцо со средним диаметром плодного яйца 16 мм 10 11 . чтобы оспорить эти пороговые значения, были проведены крупные проспективные исследования. В первом исследовании 1060 женщин с внутриматочной беременностью неопределенной жизнеспособности находились под наблюдением до 11-14 недель 12-й гестации. В этой группе женщин у 55,4% был установлен диагноз нежизнеспособной беременности за период наблюдения. Порог CRL 5 мм был связан с 8,3% ложноположительных результатов для ранней потери беременности. Для достижения 0% ложноположительных результатов в этом исследовании требовалось пороговое значение CRL 5,3 мм 12. Точно так же авторы сообщили о 4,4% ложноположительных результатов для ранней потери беременности при использовании среднего порогового значения диаметра плодного яйца 16 мм.
Основываясь на этих ранних исследованиях, в качестве диагностических критериев для подтверждения потери беременности на ранних сроках использовались коронарно-крестцовая длина (CRL) 5 мм без сердечной активности или пустое плодное яйцо со средним диаметром плодного яйца 16 мм 10 11 . чтобы оспорить эти пороговые значения, были проведены крупные проспективные исследования. В первом исследовании 1060 женщин с внутриматочной беременностью неопределенной жизнеспособности находились под наблюдением до 11-14 недель 12-й гестации. В этой группе женщин у 55,4% был установлен диагноз нежизнеспособной беременности за период наблюдения. Порог CRL 5 мм был связан с 8,3% ложноположительных результатов для ранней потери беременности. Для достижения 0% ложноположительных результатов в этом исследовании требовалось пороговое значение CRL 5,3 мм 12. Точно так же авторы сообщили о 4,4% ложноположительных результатов для ранней потери беременности при использовании среднего порогового значения диаметра плодного яйца 16 мм. . Для достижения 100% специфичности ранней потери беременности требовалось среднее отсечение диаметра плодного яйца 21 мм (без эмбриона и с желточным мешком или без него) при первом ультразвуковом исследовании. Во втором исследовании 359женщин из первой группы исследования, авторы пришли к выводу, что темпы роста плодного яйца (средний диаметр плодного яйца) и эмбриона (CRL) не могут точно предсказать жизнеспособность 13. Однако авторы пришли к выводу, что если плодное яйцо было пустым на начальном этапе отсутствие видимого желточного мешка или эмбриона при втором сканировании, выполненном через 7 дней или более после первого сканирования, всегда ассоциировалось с прерыванием беременности 13. Триместровая диагностика выкидыша и исключение жизнеспособной внутриматочной беременности создали рекомендации, которые значительно более консервативны, чем предыдущие рекомендации, а также имеют более строгие пороговые значения, чем исследования, на которых они основаны. 14 Таблица 1. Авторы рекомендаций сообщают, что необходимы более строгие пороговые значения для учета изменчивости между наблюдателями; тем не менее, это уже было учтено в первоначальном исследовании за счет использования нескольких ультразвуковых аппаратов 12, 15.
. Для достижения 100% специфичности ранней потери беременности требовалось среднее отсечение диаметра плодного яйца 21 мм (без эмбриона и с желточным мешком или без него) при первом ультразвуковом исследовании. Во втором исследовании 359женщин из первой группы исследования, авторы пришли к выводу, что темпы роста плодного яйца (средний диаметр плодного яйца) и эмбриона (CRL) не могут точно предсказать жизнеспособность 13. Однако авторы пришли к выводу, что если плодное яйцо было пустым на начальном этапе отсутствие видимого желточного мешка или эмбриона при втором сканировании, выполненном через 7 дней или более после первого сканирования, всегда ассоциировалось с прерыванием беременности 13. Триместровая диагностика выкидыша и исключение жизнеспособной внутриматочной беременности создали рекомендации, которые значительно более консервативны, чем предыдущие рекомендации, а также имеют более строгие пороговые значения, чем исследования, на которых они основаны. 14 Таблица 1. Авторы рекомендаций сообщают, что необходимы более строгие пороговые значения для учета изменчивости между наблюдателями; тем не менее, это уже было учтено в первоначальном исследовании за счет использования нескольких ультразвуковых аппаратов 12, 15. Следует признать и другие важные ограничения в разработке этих рекомендаций. Например, было несколько случаев на уровне или рядом с измерениями, которые в конечном итоге были определены как границы принятия решений. Точно так же время между наблюдением плодного яйца и ожиданием увидеть желточный мешок или эмбрион было увеличено с 7 дней или более в клиническом исследовании 13 до 14 дней в руководстве 14. Основа этой рекомендации неясна.
Следует признать и другие важные ограничения в разработке этих рекомендаций. Например, было несколько случаев на уровне или рядом с измерениями, которые в конечном итоге были определены как границы принятия решений. Точно так же время между наблюдением плодного яйца и ожиданием увидеть желточный мешок или эмбрион было увеличено с 7 дней или более в клиническом исследовании 13 до 14 дней в руководстве 14. Основа этой рекомендации неясна.
Акушеры-гинекологи, ухаживающие за женщинами с возможной потерей беременности на ранних сроках, должны учитывать другие клинические факторы при интерпретации рекомендаций Общества рентгенологов по УЗИ, включая желание женщины сохранить беременность; ее готовность отложить вмешательство для достижения 100% уверенности в прерывании беременности; и потенциальные последствия ожидания вмешательства, включая нежелательное самопроизвольное отхождение беременной ткани, необходимость незапланированного визита или процедуры, а также тревогу пациента. Важно включить пациента в диагностический процесс и индивидуализировать эти рекомендации в зависимости от обстоятельств пациента.
Критерии, которые считаются предполагающими, но не диагностическими признаками потери беременности на ранних сроках, перечислены в
Таблица 1
14. Низкая частота сердечных сокращений плода (менее 100 ударов в минуту на 5-7 неделе беременности) 16 и субхориальное кровоизлияние также связаны с преждевременной потерей беременности, но не должны использоваться для постановки окончательного диагноза 17. Эти результаты требуется дальнейшее обследование через 7–10 дней. 14.
В случаях, когда внутриутробная беременность не может быть определена с достаточной уверенностью, перед началом лечения могут потребоваться серийные измерения уровня β-ХГЧ в сыворотке крови и ультразвуковое исследование, чтобы исключить возможность внематочной беременности. Подробное описание рекомендуемого подхода к диагностике и ведению внематочной беременности доступно в Практическом бюллетене № 19.3,
Трубная внематочная беременность
18.
Каковы варианты лечения потери беременности на ранних сроках?
Принятые варианты лечения потери беременности на ранних сроках включают выжидательную тактику, медикаментозное лечение или хирургическую эвакуацию. Хотя эти варианты значительно различаются по процессу, все они оказались достаточно эффективными и приемлемыми для пациентов. У женщин без медицинских осложнений или симптомов, требующих срочной хирургической эвакуации, планы лечения могут безопасно учитывать предпочтения пациента. Нет никаких доказательств того, что какой-либо подход приводит к различным долгосрочным результатам. Пациенты должны быть проинформированы о рисках и преимуществах каждого варианта. Следующее обсуждение относится к симптомным и бессимптомным пациентам.
Хотя эти варианты значительно различаются по процессу, все они оказались достаточно эффективными и приемлемыми для пациентов. У женщин без медицинских осложнений или симптомов, требующих срочной хирургической эвакуации, планы лечения могут безопасно учитывать предпочтения пациента. Нет никаких доказательств того, что какой-либо подход приводит к различным долгосрочным результатам. Пациенты должны быть проинформированы о рисках и преимуществах каждого варианта. Следующее обсуждение относится к симптомным и бессимптомным пациентам.
Выжидательная тактика
Из-за отсутствия исследований безопасности выжидательной тактики во втором триместре и опасений по поводу кровотечения выжидательная тактика обычно должна ограничиваться беременностями в первом триместре. При наличии достаточного времени (до 8 недель) выжидательная тактика приводит к полному изгнанию примерно у 80% женщин 19. Ограниченные данные свидетельствуют о том, что выжидательная тактика может быть более эффективной у женщин с симптомами (те, которые сообщают о пассировании тканей или имеют согласующиеся результаты УЗИ). с неполным изгнанием), чем у бессимптомных женщин 20, 21. Кроме того, исследования, включавшие женщин с неполной ранней потерей беременности, как правило, сообщают о более высоких показателях успеха, чем те, которые включали только женщин с замершей или анэмбриональной потерей беременности 22.
с неполным изгнанием), чем у бессимптомных женщин 20, 21. Кроме того, исследования, включавшие женщин с неполной ранней потерей беременности, как правило, сообщают о более высоких показателях успеха, чем те, которые включали только женщин с замершей или анэмбриональной потерей беременности 22.
Пациенты, проходящие выжидательную тактику, могут испытывать умеренное или сильное кровотечение и спазмы. Должны быть предоставлены обучающие материалы, инструктирующие пациента о том, когда и к кому обращаться в случае обильного кровотечения, а также рецепты обезболивающих препаратов. Также важно сообщить пациентам, что может потребоваться хирургическое вмешательство, если полное изгнание не будет достигнуто. Исследования среди женщин с потерей беременности на ранних сроках обычно использовали ультразвуковые критерии, симптомы, о которых сообщают пациенты, или и то, и другое, чтобы подтвердить полное прохождение гестационной ткани. Хотя в литературе нет единого мнения, обычно используемым критерием полного изгнания беременной ткани является отсутствие плодного яйца и толщина эндометрия менее 30 мм 23 . Однако нет никаких доказательств того, что заболеваемость увеличивается у бессимптомных женщин. с более толстым эндометрием 24. Хирургическое вмешательство не требуется у бессимптомных женщин с утолщенной полосой эндометрия после лечения по поводу ранней потери беременности. Таким образом, использование ультразвукового исследования для любых диагностических целей, кроме подтверждения отсутствия плодного яйца, не рекомендуется. Другие подходы к последующему наблюдению, такие как стандартизированные последующие телефонные звонки, тесты на беременность в моче или серийные количественные измерения β-ХГЧ в сыворотке, могут быть полезны, особенно для женщин с ограниченным доступом к последующему ультразвуковому исследованию 25. Однако эти подходы недостаточно изучены среди женщин с потерей беременности на ранних сроках, чтобы дать значимые рекомендации.
Однако нет никаких доказательств того, что заболеваемость увеличивается у бессимптомных женщин. с более толстым эндометрием 24. Хирургическое вмешательство не требуется у бессимптомных женщин с утолщенной полосой эндометрия после лечения по поводу ранней потери беременности. Таким образом, использование ультразвукового исследования для любых диагностических целей, кроме подтверждения отсутствия плодного яйца, не рекомендуется. Другие подходы к последующему наблюдению, такие как стандартизированные последующие телефонные звонки, тесты на беременность в моче или серийные количественные измерения β-ХГЧ в сыворотке, могут быть полезны, особенно для женщин с ограниченным доступом к последующему ультразвуковому исследованию 25. Однако эти подходы недостаточно изучены среди женщин с потерей беременности на ранних сроках, чтобы дать значимые рекомендации.
Медикаментозное ведение
Медикаментозное ведение при невынашивании беременности на ранних сроках можно рассматривать у женщин без инфекций, кровотечений, тяжелой анемии или нарушений свертываемости крови, которые хотят сократить время до полного изгнания, но предпочитают избегать хирургической эвакуации. По сравнению с выжидательной тактикой медикаментозное ведение потери беременности на ранних сроках сокращает время до экспульсии и увеличивает частоту полных экспульсий без необходимости хирургического вмешательства 26.
По сравнению с выжидательной тактикой медикаментозное ведение потери беременности на ранних сроках сокращает время до экспульсии и увеличивает частоту полных экспульсий без необходимости хирургического вмешательства 26.
Схемы на основе мизопростола широко изучались для медикаментозного ведения потери беременности на ранних сроках 26 Большинство исследований показывают, что большая доза мизопростола более эффективна, чем меньшая, а вагинальное или сублингвальное введение более эффективно, чем пероральное введение, хотя сублингвальное введение связано с большим количеством случаев диареи 26. Крупнейшее рандомизированное контролируемое исследование, проведенное в В Соединенных Штатах продемонстрировано полное изгнание на 3-й день у 71% женщин с прерыванием беременности в первом триместре после введения одной дозы 800 мкг вагинального мизопростола 23. Показатель успеха увеличился до 84% после введения второй дозы 800 мкг вагинального мизопростола. вводят при необходимости.
Таким образом, у пациенток, которым показано медикаментозное лечение потери беременности на ранних сроках, рекомендуется начальное лечение с использованием 800 мкг вагинального мизопростола с повторной дозой по мере необходимости. Вставка 1.
Вставка 1.
Протокол медицинской помощи при потере беременности на ранних сроках
Мизопростол 800 мкг вагинально, с одной повторной дозой при необходимости, не ранее, чем через 3 часа после первой дозы и обычно в течение 7 дней, если нет ответа на первую дозу *
При наличии мифепристона следует рассмотреть возможность приема мифепристона (200 мг перорально) за 24 часа до приема мизопростола. †
Пациенту должны быть выданы рецепты на обезболивающие препараты.
Женщины с отрицательным резус-фактором (D) и несенсибилизированные должны получить Rh(D)-иммуноглобулин в течение 72 часов после первого введения мизопростола.
Последующее наблюдение для документирования полного прохождения ткани может быть выполнено с помощью ультразвукового исследования, обычно в течение 7–14 дней. Вместо этого можно использовать серийные измерения β-ХГЧ в сыворотке в условиях, когда ультразвуковое исследование недоступно.
 Симптомы, о которых сообщают пациенты, также следует учитывать при определении того, произошло ли полное изгнание.
Симптомы, о которых сообщают пациенты, также следует учитывать при определении того, произошло ли полное изгнание.Если медикаментозное лечение не помогает, пациентка может выбрать выжидательную тактику на время, установленное женщиной и ее акушером-гинекологом или другим гинекологом, или аспирационное выскабливание.
*Zhang J, Gilles JM, Barnhart K, Creinin MD, Westhoff C, Frederick MM. Сравнение медикаментозного лечения мизопростолом и хирургического лечения невынашивания беременности на ранних сроках. Национальный институт развития человеческого здоровья ребенка (NICHD) Лечение неудачной беременности на ранних сроках. N Engl J Med 2005; 353: 761–9..
† Шрайбер К.А., Крейнин М.Д., Атрио Дж., Соналкар С., Рэтклифф С.Дж., Барнхарт К.Т. Предварительная терапия мифепристоном для медикаментозного ведения невынашивания беременности на ранних сроках. N Engl J Med 2018; 378: 2161–70.
Добавление дозы мифепристона (200 мг перорально) за 24 часа до приема мизопростола может значительно улучшить эффективность лечения и должно рассматриваться при наличии мифепристона. рандомизированное контролируемое исследование 2018 г. показало, что комбинированный режим мифепристон-мизопростол превосходил монотерапию мизопростолом в лечении невынашивания беременности на ранних сроках 28. ) с последующим введением мизопростола (800 мкг вагинально) через 24 часа значительно увеличили частоту полного изгнания (относительный риск [ОР], 1,25; 95% ДИ, 1,09–1,43) по сравнению с женщинами, получавшими только мизопростол (800 мкг вагинально) ДИ, 0,21–0,68). Сообщения об интенсивности кровотечения и боли, а также о других побочных эффектах были в целом схожими для двух групп лечения, а возникновение серьезных побочных эффектов среди всех участников было редким. Эти результаты согласуются с продемонстрированной эффективностью и безопасностью комбинированной схемы мифепристон-мизопростол при медикаментозном аборте [29].30. В настоящее время доступность мифепристона ограничена ограничениями, установленными Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов США в рамках оценки рисков и стратегии снижения рисков.
рандомизированное контролируемое исследование 2018 г. показало, что комбинированный режим мифепристон-мизопростол превосходил монотерапию мизопростолом в лечении невынашивания беременности на ранних сроках 28. ) с последующим введением мизопростола (800 мкг вагинально) через 24 часа значительно увеличили частоту полного изгнания (относительный риск [ОР], 1,25; 95% ДИ, 1,09–1,43) по сравнению с женщинами, получавшими только мизопростол (800 мкг вагинально) ДИ, 0,21–0,68). Сообщения об интенсивности кровотечения и боли, а также о других побочных эффектах были в целом схожими для двух групп лечения, а возникновение серьезных побочных эффектов среди всех участников было редким. Эти результаты согласуются с продемонстрированной эффективностью и безопасностью комбинированной схемы мифепристон-мизопростол при медикаментозном аборте [29].30. В настоящее время доступность мифепристона ограничена ограничениями, установленными Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов США в рамках оценки рисков и стратегии снижения рисков. данные пришли к выводу, что среди женщин с неполным выкидышем (т. е. с неполным пассированием тканей) добавление мизопростола явно не приводит к более высоким показателям полной эвакуации по сравнению с выжидательной тактикой (на 7-10 день показатели успеха составляли 80-81%). по сравнению с 52–85% соответственно) 33. Таким образом, в настоящее время недостаточно данных, подтверждающих или опровергающих использование мизопростола женщинами с неполной потерей беременности.
данные пришли к выводу, что среди женщин с неполным выкидышем (т. е. с неполным пассированием тканей) добавление мизопростола явно не приводит к более высоким показателям полной эвакуации по сравнению с выжидательной тактикой (на 7-10 день показатели успеха составляли 80-81%). по сравнению с 52–85% соответственно) 33. Таким образом, в настоящее время недостаточно данных, подтверждающих или опровергающих использование мизопростола женщинами с неполной потерей беременности.
Как и в случае выжидательной тактики при невынашивании беременности на ранних сроках, женщин, выбирающих лечение, следует проконсультировать о том, чего ожидать при выходе тканей беременной, предоставить информацию о том, когда звонить по поводу кровотечения, и дать рецепты на обезболивающие препараты. При консультировании следует подчеркнуть, что у женщины, вероятно, будет кровотечение, более сильное, чем менструация (и потенциально сопровождающееся сильными спазмами). Женщина должна понимать, какое кровотечение считается слишком большим. Простым ориентиром для использования пациенткой является замачивание двух макси-прокладок в час в течение 2 часов подряд 34. Пациентке следует посоветовать позвонить своему акушеру-гинекологу или другому гинекологу, если она испытывает такой уровень кровотечения. Как и в случае с выжидательной тактикой, также важно сообщить пациентам, что может потребоваться хирургическое вмешательство, если медикаментозное лечение не приводит к полному изгнанию.
Простым ориентиром для использования пациенткой является замачивание двух макси-прокладок в час в течение 2 часов подряд 34. Пациентке следует посоветовать позвонить своему акушеру-гинекологу или другому гинекологу, если она испытывает такой уровень кровотечения. Как и в случае с выжидательной тактикой, также важно сообщить пациентам, что может потребоваться хирургическое вмешательство, если медикаментозное лечение не приводит к полному изгнанию.
Последующее наблюдение обычно включает подтверждение полной экспульсии с помощью ультразвукового исследования, но вместо этого можно использовать серийное измерение β-ХГЧ в сыворотке в условиях, когда ультразвуковое исследование недоступно. Симптомы, о которых сообщают пациенты, также следует учитывать при определении того, произошло ли полное изгнание.
Хирургическое лечение
Хирургическая эвакуация матки долгое время была традиционным подходом к женщинам с невынашиванием беременности на ранних сроках и наличием остаточной ткани. Женщин с кровотечением, гемодинамической нестабильностью или признаками инфекции следует срочно лечить хирургическим удалением матки. Хирургическая эвакуация также может быть предпочтительнее в других ситуациях, включая наличие сопутствующих заболеваний, таких как тяжелая анемия, нарушения свертываемости крови или сердечно-сосудистые заболевания. Многие женщины предпочитают хирургическую эвакуацию выжидательному или медикаментозному лечению, потому что это обеспечивает более быстрое завершение процесса с меньшим количеством последующих действий.
Женщин с кровотечением, гемодинамической нестабильностью или признаками инфекции следует срочно лечить хирургическим удалением матки. Хирургическая эвакуация также может быть предпочтительнее в других ситуациях, включая наличие сопутствующих заболеваний, таких как тяжелая анемия, нарушения свертываемости крови или сердечно-сосудистые заболевания. Многие женщины предпочитают хирургическую эвакуацию выжидательному или медикаментозному лечению, потому что это обеспечивает более быстрое завершение процесса с меньшим количеством последующих действий.
В прошлом опорожнение матки часто выполнялось только с помощью острого выскабливания. Тем не менее, исследования показывают, что использование аспирационного выскабливания лучше, чем использование только острого выскабливания [35, 36]. гинеколог или другой гинеколог уверен, что матка пуста. Аспирационный кюретаж также может быть выполнен в амбулаторных условиях с помощью источника электрического вакуума или ручного вакуумного аспиратора, под местной анестезией с добавлением седативных средств или без них 37, 38. Хирургическое лечение в амбулаторных условиях обеспечивает значительную экономию средств по сравнению с той же процедурой, выполняемой в стационаре. операционная 38 3940. Пациенты часто выбирают ведение в условиях кабинета из-за его удобства и доступности расписания 38.
Хирургическое лечение в амбулаторных условиях обеспечивает значительную экономию средств по сравнению с той же процедурой, выполняемой в стационаре. операционная 38 3940. Пациенты часто выбирают ведение в условиях кабинета из-за его удобства и доступности расписания 38.
Как различные варианты лечения ранней потери беременности сравниваются по эффективности и риску осложнений?
Исследования показали, что выжидательная, медикаментозная и хирургическая тактика при невынашивании беременности на ранних сроках приводит к полному удалению беременной ткани у большинства пациенток, а серьезные осложнения возникают редко. В качестве основного подхода хирургическая эвакуация приводит к более быстрой и предсказуемой полной эвакуации 22. Успех хирургической эвакуации матки при ранней потере беременности приближается к 99% 23. Крупнейшее исследование в США показало, что показатели успеха после медикаментозного лечения анэмбриональных беременностей (81%) были ниже, чем при эмбриональной или внутриутробной гибели (88%) или неполной или неизбежной ранней потере беременности (93%) 23. Однако последующий многопараметрический анализ тех же данных показал, что только активное кровотечение и отсутствие родов были сильными предикторами успеха 41. Таким образом, медикаментозное лечение является разумным вариантом для любого типа невынашивания беременности.
Однако последующий многопараметрический анализ тех же данных показал, что только активное кровотечение и отсутствие родов были сильными предикторами успеха 41. Таким образом, медикаментозное лечение является разумным вариантом для любого типа невынашивания беременности.
В целом, серьезные осложнения после лечения невынашивания беременности на ранних сроках встречаются редко и сопоставимы между типами лечения. Клинически значимое образование внутриматочных спаек является редким осложнением после хирургической эвакуации. Кровоизлияние и инфекция могут возникать при всех подходах к лечению. В исследовании Management of Early Pregnancy Failure Trial у женщин, рандомизированных в группу мизопростола, значительно чаще наблюдалось снижение уровня гемоглобина, превышающее или равное 3 г/дл, чем у женщин в группе вакуумной аспирации 23–42. частота госпитализаций, связанных с кровотечением, с переливанием крови или без него, одинакова для разных подходов к лечению (0,5–1%) 23 43. Тазовая инфекция также может возникать после любого типа лечения потери беременности на ранних сроках. В одном систематическом обзоре сделан вывод о том, что, хотя уровень инфицирования оказался ниже среди тех, кто подвергался выжидательной тактике, чем среди тех, кто подвергался хирургической эвакуации (RR, 0,29).; 95% ДИ, 0,09–0,97), общая частота инфицирования была низкой (1–2%) 43. Поскольку ни один из подходов не был явно лучше, обозреватели пришли к выводу, что предпочтения пациента должны определять выбор вмешательства 43.
В одном систематическом обзоре сделан вывод о том, что, хотя уровень инфицирования оказался ниже среди тех, кто подвергался выжидательной тактике, чем среди тех, кто подвергался хирургической эвакуации (RR, 0,29).; 95% ДИ, 0,09–0,97), общая частота инфицирования была низкой (1–2%) 43. Поскольку ни один из подходов не был явно лучше, обозреватели пришли к выводу, что предпочтения пациента должны определять выбор вмешательства 43.
Риск инфицирования после аспирационного выскабливания при замершей беременности на ранних сроках должно быть аналогично после аспирационного выскабливания при искусственном аборте. Таким образом, несмотря на отсутствие данных, антибиотикопрофилактика также должна быть рассмотрена у пациенток с невынашиванием беременности на ранних сроках [44, 45]. Использование однократной предоперационной дозы доксициклина рекомендуется для предотвращения инфекции после хирургического лечения невынашивания беременности на ранних сроках. Некоторые эксперты рекомендуют однократное введение доксициклина в дозе 200 мг за 1 час до хирургического лечения потери беременности на ранних сроках для предотвращения послеоперационной инфекции. Использование антибиотиков, основанное только на диагнозе неполной потери беременности на ранних сроках, не снижает инфекционных осложнений до тех пор, пока не возникает подозрение на небезопасный искусственный аборт 46. Польза профилактического применения антибиотиков для медикаментозного лечения потери беременности на ранних сроках неизвестна.
Использование антибиотиков, основанное только на диагнозе неполной потери беременности на ранних сроках, не снижает инфекционных осложнений до тех пор, пока не возникает подозрение на небезопасный искусственный аборт 46. Польза профилактического применения антибиотиков для медикаментозного лечения потери беременности на ранних сроках неизвестна.
Чем отличаются по стоимости различные подходы к лечению потери беременности на ранних сроках?
Исследования постоянно показывают, что хирургическое лечение в операционной является более дорогостоящим, чем выжидательная тактика или медикаментозное лечение 47 48. Однако хирургическое лечение в условиях офиса может быть более эффективным и менее затратным, чем медикаментозное лечение, если оно проводится без общей анестезии и в обстоятельствах, при которых вероятны многочисленные визиты к врачу или мало шансов на успех медикаментозного лечения или выжидательной тактики 49. Результаты исследований, сравнивающих экономическую эффективность медицинских схем и схем выжидательной тактики, противоречивы.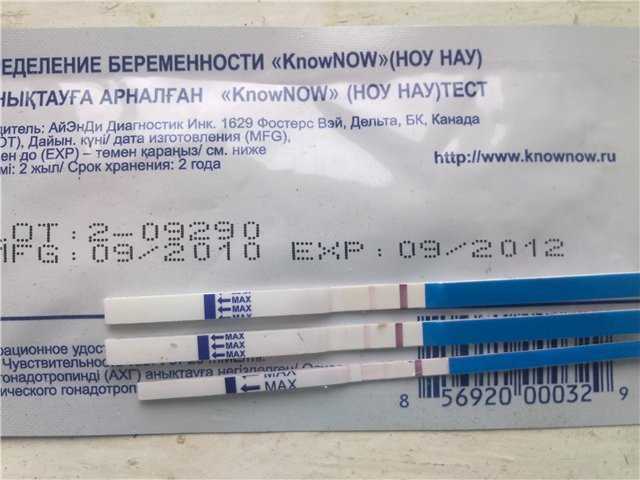 Однако проведенный в США анализ всех трех подходов к ведению показал, что медикаментозное лечение мизопростолом было наиболее рентабельным вмешательством 48. Одно из ограничений доступных исследований стоимости лечения потери беременности на ранних сроках заключается в том, что ни одно из этих исследований не может адекватно учитывать клинические нюансы или предпочтения пациента в лечении, которые могут повлиять на приверженность пациента основному режиму лечения и, следовательно, на эффективность этого лечения. Например, в одном обсервационном исследовании эффективность медикаментозного лечения невынашивания беременности на ранних сроках была намного ниже, чем показатели, о которых сообщалось в рандомизированных клинических исследованиях, что в значительной степени было связано с нежеланием пациенток завершить схему лечения 50.
Однако проведенный в США анализ всех трех подходов к ведению показал, что медикаментозное лечение мизопростолом было наиболее рентабельным вмешательством 48. Одно из ограничений доступных исследований стоимости лечения потери беременности на ранних сроках заключается в том, что ни одно из этих исследований не может адекватно учитывать клинические нюансы или предпочтения пациента в лечении, которые могут повлиять на приверженность пациента основному режиму лечения и, следовательно, на эффективность этого лечения. Например, в одном обсервационном исследовании эффективность медикаментозного лечения невынашивания беременности на ранних сроках была намного ниже, чем показатели, о которых сообщалось в рандомизированных клинических исследованиях, что в значительной степени было связано с нежеланием пациенток завершить схему лечения 50.
Как следует консультировать пациенток относительно интервала между беременностями после потери беременности на раннем сроке?
Нет качественных данных в поддержку отсрочки зачатия после потери беременности на раннем сроке для предотвращения последующей потери беременности на раннем сроке или других осложнений беременности. Небольшие обсервационные исследования не показывают преимуществ отсроченного зачатия после прерывания беременности на раннем сроке 51, 52. Воздержание от вагинальных половых контактов в течение 1–2 недель после полного отхождения беременных тканей обычно рекомендуется для снижения риска инфицирования, но это не доказательная рекомендация. .
Небольшие обсервационные исследования не показывают преимуществ отсроченного зачатия после прерывания беременности на раннем сроке 51, 52. Воздержание от вагинальных половых контактов в течение 1–2 недель после полного отхождения беременных тканей обычно рекомендуется для снижения риска инфицирования, но это не доказательная рекомендация. .
Как следует консультировать пациенток относительно использования контрацепции после потери беременности на раннем сроке?
Женщины, желающие использовать контрацептивы, могут начать использовать гормональные контрацептивы сразу после прерывания беременности на ранних сроках 53. Противопоказаний к установке внутриматочной спирали сразу после хирургического лечения прерывания беременности на ранних сроках нет, если нет подозрения на септический аборт 53 Частота экспульсии при немедленном введении внутриматочной спирали после аспирационного выскабливания в первом триместре клинически значимо не отличается от частоты экспульсии через 2–6 недель после операции (5% против 2,7% через 6 месяцев) 54.
Как следует консультировать пациенток относительно профилактики аллоиммунизации после потери беременности на ранних сроках?
Хотя риск аллоиммунизации низок, последствия могут быть значительными, и в случаях невынашивания беременности на ранних сроках, особенно в более поздних сроках первого триместра, следует рассмотреть вопрос о назначении иммуноглобулина RhD. При назначении следует вводить дозу не менее 50 мкг. Из-за более высокого риска аллоиммунизации, резус-отрицательные женщины, которым проведено хирургическое лечение ранней потери беременности, должны получать профилактику резус-иммуноглобулином 55.
Какое обследование необходимо после потери беременности на раннем сроке?
Обследование обычно не рекомендуется до второй подряд клинической потери беременности на раннем сроке 7. Хромосомные анализы матери или плода или тестирование на наследственные тромбофилии не рекомендуются в плановом порядке после одной потери беременности на раннем сроке.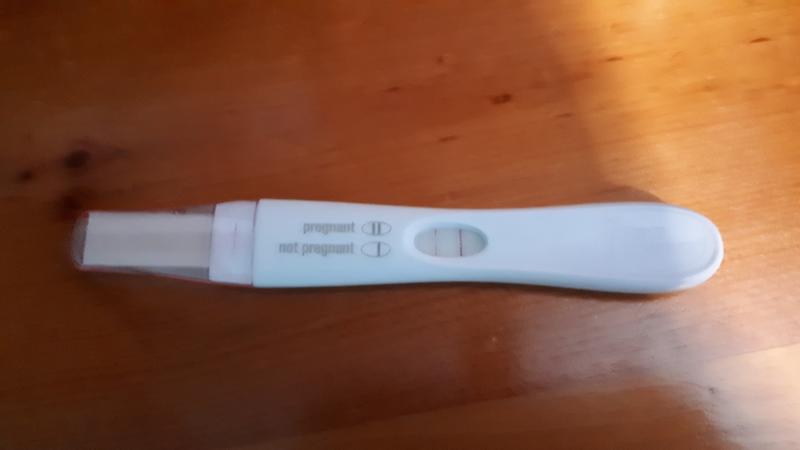 Хотя тромбофилии обычно рассматриваются как причины невынашивания беременности на ранних сроках, только антифосфолипидный синдром достоверно ассоциирован с прерыванием беременности на ранних сроках [56, 57]. риск потери беременности на ранних сроках у женщин с тромбофилиями, за исключением женщин с антифосфолипидным синдромом 58 59.
Хотя тромбофилии обычно рассматриваются как причины невынашивания беременности на ранних сроках, только антифосфолипидный синдром достоверно ассоциирован с прерыванием беременности на ранних сроках [56, 57]. риск потери беременности на ранних сроках у женщин с тромбофилиями, за исключением женщин с антифосфолипидным синдромом 58 59.
Существуют ли какие-либо эффективные меры для предотвращения потери беременности на ранних сроках?
Эффективных мер по предотвращению потери беременности на ранних сроках не существует. Исторически рекомендованные методы лечения, такие как тазовый покой, витамины, маточные релаксанты и введение β-ХГЧ, не предотвращают преждевременную потерю беременности 60, 61, 62. 63. Кокрановский обзор 2008 г. не выявил эффекта профилактического введения прогестерона (перорально, внутримышечно или вагинально) в предотвращении потери беременности на ранних сроках 64. При угрозе потери беременности на ранних сроках использование прогестинов является спорным, и имеются убедительные доказательства, подтверждающие их эффективность. применение отсутствует 65. Тем не менее, женщинам, у которых в анамнезе было как минимум три потери беременности, может помочь терапия прогестероном в первом триместре 7.
применение отсутствует 65. Тем не менее, женщинам, у которых в анамнезе было как минимум три потери беременности, может помочь терапия прогестероном в первом триместре 7.
Резюме рекомендаций и заключений
Следующие рекомендации и выводы основаны на достоверных и непротиворечивых научных данных (уровень A):
рекомендуется использовать 800 мкг мизопростола вагинально с повторной дозой по мере необходимости.
Добавление дозы мифепристона (200 мг перорально) за 24 часа до приема мизопростола может значительно повысить эффективность лечения, и это следует учитывать при наличии мифепристона.Применение антикоагулянтов, аспирина или того и другого не снижает риск потери беременности на ранних сроках у женщин с тромбофилией, за исключением женщин с антифосфолипидным синдромом.
Следующие рекомендации основаны на ограниченных или противоречивых научных данных (уровень B):
Ультразвуковое исследование, если оно доступно, является предпочтительным методом подтверждения наличия жизнеспособной внутриматочной беременности.

Хирургическое вмешательство не требуется у бессимптомных женщин с утолщенной полосой эндометрия после лечения по поводу ранней потери беременности.
Рутинное использование острого выскабливания вместе с аспирационным выскабливанием в первом триместре не дает никаких дополнительных преимуществ, если акушер-гинеколог или другой гинеколог уверен, что матка пуста.
Следующие рекомендации основаны главным образом на консенсусе и мнении экспертов (уровень C):
Принятые варианты лечения потери беременности на ранних сроках включают выжидательную тактику, медикаментозное лечение или хирургическую эвакуацию. У женщин без медицинских осложнений или симптомов, требующих срочной хирургической эвакуации, планы лечения могут безопасно учитывать предпочтения пациента.
Использование однократной предоперационной дозы доксициклина рекомендуется для предотвращения инфекции после хирургического лечения потери беременности на ранних сроках.

Хотя риск аллоиммунизации низок, последствия могут быть значительными, и введение иммуноглобулина Rh D следует рассматривать в случаях потери беременности на ранних сроках, особенно в более поздних сроках в первом триместре.
Из-за повышенного риска аллоиммунизации резус-отрицательным женщинам, которым проведено хирургическое лечение ранней потери беременности, следует проводить профилактику резус-иммуноглобулином.
Сердечная недостаточность в центре внимания | Беременность при сердечной недостаточности: опасения для всех клиницистов
Показатели материнской смертности в США неуклонно возрастали в течение последних 20 лет, при этом основной причиной были сердечно-сосудистые заболевания, в основном кардиомиопатии среди других сердечно-сосудистых и цереброваскулярных заболеваний. 1 На материнскую смертность, вероятно, еще больше повлияет недавнее решение Верховного суда по делу Доббс против Джексона и последующие изменения на уровне штата, которые создают серьезные проблемы для доступа женщин к имеющимся вариантам медицинского обслуживания. 2 Такая политика, вероятно, непропорционально сильно повлияет на расовые и этнические меньшинства, а также на женщин с более низким социально-экономическим статусом.
2 Такая политика, вероятно, непропорционально сильно повлияет на расовые и этнические меньшинства, а также на женщин с более низким социально-экономическим статусом.
Все врачи, ухаживающие за женщинами детородного возраста, обязаны понимать риски беременности, связанные с конкретными сердечно-сосудистыми заболеваниями, или направлять их в соответствующие кардио-акушерские бригады. Это включает в себя понимание безопасности различных вариантов контрацепции и получение подробного анамнеза беременности, включая преэклампсию и гипертензивные расстройства беременности, для тех, у кого была предыдущая беременность. Вот обзор взаимосвязи между беременностью и сердечной недостаточностью (СН).
Женщины с ранее существовавшей кардиомиопатией
Для всех женщин с ранее существовавшей кардиомиопатией консультирование перед зачатием должно проводиться в контексте общей модели принятия решений, чтобы определить, желательна ли беременность, а также другие связанные цели и предпочтения пациента. Если беременность желательна, следует провести оценку риска с использованием различных показателей риска.
Если беременность желательна, следует провести оценку риска с использованием различных показателей риска.
Специалисты по сердечной недостаточности продвинутого уровня обычно осматривают женщин с легочной гипертензией и/или тяжелой дисфункцией левого желудочка (ЛЖ) (определяемой как фракция выброса ЛЖ (ФВ) <30% с заболеванием класса III или IV по NYHA) или перипартальной кардиомиопатией в анамнезе (ППКМП) в анамнезе. с любой остаточной систолической дисфункцией. Используя модифицированную классификацию ВОЗ, эти женщины относятся к классу IV, группе, связанной с примерно 50% частотой неблагоприятных сердечных событий у матери. 3
Эти баллы помогают информировать пациентов при обсуждении с пациентками решения продолжить беременность, а также частоты кардиологических обследований. Рекомендуется ведение многопрофильной кардио-акушерской бригады, включающей представителей медицины матери и плода, кардиологии, анестезиолога, диетолога и социальной работы в опытном центре. 4
4
Крайне важно, чтобы члены лечебной бригады были осведомлены о потенциальных тератогенных эффектах некоторых рекомендуемых медикаментов у женщин детородного возраста с ранее существовавшей кардиомиопатией. Кроме того, мы должны иметь право спрашивать пациентов о сексуальной активности, а также о контрацепции, и гарантировать, что пациенты понимают потенциальные сердечно-сосудистые риски во время беременности, особенно в случаях тяжелой сердечной недостаточности.
Безопасность различных широко используемых препаратов для лечения СН показана в таблице.
Беременность не рекомендуется женщинам, поддерживаемым вспомогательными устройствами ЛЖ (LVAD), хотя были зарегистрированы случаи успешной беременности.3 После трансплантации сердца некоторые женщины могут безопасно забеременеть. Более подробную информацию о беременности после трансплантации сердца можно найти в специальных обзорах на эту тему. 3,5
Средства контрацепции для предотвращения сердечного риска у матери
Что нового в фармакотерапии при СН
Научитесь ориентироваться в новых и сложных условиях лечения сердечной недостаточности (СН) с помощью онлайн-курса ACC из серии клинических обзоров «Что нового в фармакотерапии при СН: что, как и вау». На этом бесплатном вебинаре по запросу рассматриваются новые методы лечения и их практическое применение. Выполните все три сертифицированных случая пациента и заработайте 0,75 кредита CME/CNE и баллы MOC. Нажмите здесь , чтобы узнать больше.
На этом бесплатном вебинаре по запросу рассматриваются новые методы лечения и их практическое применение. Выполните все три сертифицированных случая пациента и заработайте 0,75 кредита CME/CNE и баллы MOC. Нажмите здесь , чтобы узнать больше.
Учитывая потенциальные сердечные риски для матери, связанные с незапланированной беременностью, клиницисты должны обсудить доступные варианты контрацепции с пациентками, имеющими сопутствующие сердечные заболевания. По данным Центров по контролю и профилактике заболеваний и Американского колледжа акушеров и гинекологов, внутриматочные спирали являются рекомендуемым обратимым вариантом для женщин с состояниями высокого риска, такими как ФВ ЛЖ <30% или трансплантация сердца. 6,7 Комбинированные оральные контрацептивы следует избегать у этих пациентов, учитывая повышенный риск тромботических осложнений, артериальной гипертензии и задержки жидкости. Тем не менее, можно рассмотреть варианты, содержащие только прогестин.
Новая диагностика сердечной недостаточности во время беременности
Беременность служит «стресс-тестом» для матери в результате увеличения ударного объема, увеличения сердечного выброса, увеличения частоты сердечных сокращений и снижения системного сосудистого сопротивления. 8
ПКМП, наиболее частый диагноз у беременных с СН, определяется неишемической кардиомиопатией с ФВ ЛЖ <45%, возникающей в третьем триместре или в раннем послеродовом периоде. Факторы риска включают преэклампсию, возраст матери >30 лет, афроамериканскую расу и многоплодную беременность (например, двойню, тройню). 9 Примечательно, что может быть задержка в постановке диагноза из-за совпадения общих симптомов при СН и нормальной беременности, включая отек нижних конечностей или одышку. Известно, что у афроамериканских женщин прогноз хуже, что еще раз подчеркивает важность улучшения равного доступа к сердечно-сосудистым заболеваниям для этих женщин.
В США >50% женщин с ПКМП восстанавливают сердечную функцию. Тем не менее, некоторым женщинам потребуется LVAD или трансплантация, или у них возникнет сердечная смерть. 10
Тем не менее, некоторым женщинам потребуется LVAD или трансплантация, или у них возникнет сердечная смерть. 10
Женщин с ПКМП следует консультировать относительно риска будущих беременностей и иметь доступ к противозачаточным средствам. Последующие беременности могут привести к ухудшению систолической функции, а также прогрессированию симптомов и ухудшению функционального состояния. 9 Приблизительно у 20% женщин, у которых полностью восстановилась функция сердца, во время последующей беременности будет наблюдаться снижение функции желудочков. 10
Стоит отметить, что ПКМП часто является диагнозом исключения. Дифференциальный диагноз СН во время беременности должен также включать дилатационную семейную кардиомиопатию, стресс-кардиомиопатию, гипертрофическую кардиомиопатию, неуплотнение ЛЖ и кардиомиопатию, вызванную химиотерапией, среди прочего, все из которых могут быть разоблачены гемодинамическими изменениями, связанными с беременностью. 3
3
Изучите основы кардиоакушерства
18 ноября
Присоединяйтесь к первому курсу ACC «Основы кардио-акушерства: командное ведение сердечно-сосудистых заболеваний и беременности», разработанному для всей группы по уходу за сердечно-сосудистыми заболеваниями. Отметьте в своем календаре 18 ноября. Нажмите здесь , чтобы зарегистрироваться сегодня.
Защита интересов пациентов
Сейчас как никогда важно открыто обсуждать репродуктивное здоровье как с более широким сердечно-сосудистым сообществом, так и с нашими пациентами. Мы должны обеспечить, насколько это возможно, доступ к необходимым медицинским услугам, а также к специализированной кардио-акушерской помощи для наших пациентов.
Автором этой статьи является Ersilia M. DeFilippis, MD, FACC , доцент медицины, отделение кардиологии, Центр передовой кардиологической помощи, Медицинский центр Ирвинга Колумбийского университета, Пресвитерианская больница Нью-Йорка.
Ссылки
- Mehta LS, Sharma G, Creanga AA, et al. Призыв к действию: материнское здоровье и спасение матерей: программное заявление Американской кардиологической ассоциации. Тираж 2021;144:e251-e269.
- Американский колледж кардиологов. Руководящие принципы и рекомендации для участников: Материнская сердечно-сосудистая помощь. 15 июля 2022 г. Доступно здесь.
- DeFilippis EM, Haythe JH, Walsh MN, Kittleson MM. Пересечение сердечной недостаточности и беременности: перипартальная кардиомиопатия. Circ Heart Fail 2021;14:e008223.
- Magun E, DeFilippis EM, Noble S, et al. Кардиоваскулярная помощь беременным с сердечно-сосудистыми заболеваниями. J Am Coll Cardiol 2020;76:2102-13.
- Дефилиппис EM, Киттлсон MM. Беременность после трансплантации сердца. J Card Fail 2021;27:176-84.
- Кертис К.М., Запата Л.Б., Пагано Х.П. и др. Устранение ненужных медицинских барьеров на пути к контрацепции: празднование десятилетия медицинских критериев приемлемости США для использования противозачаточных средств.

