При беременности хронический фарингит: как лечить болезнь без риска для плода?
Лечение фарингита | Клиника «ДОКТОР»
Вы здесь
Главная
»
Услуги
»
Лечение фарингита
Прием ведут
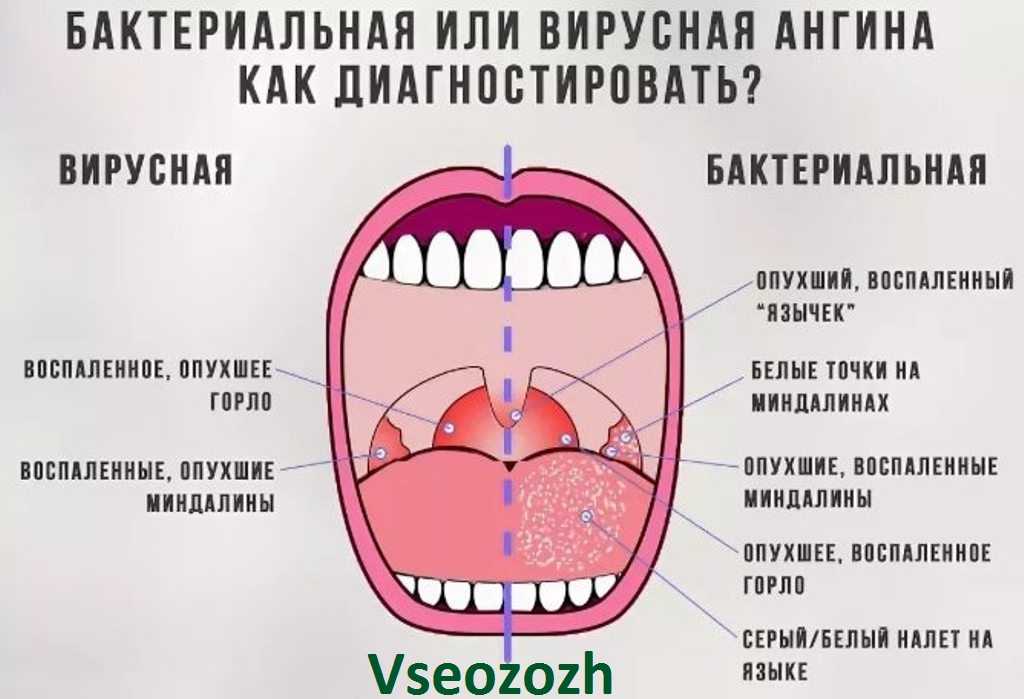
Фарингит — это воспаление лимфы и слизистой оболочки горла, вызванное преимущественно вирусной, а также бактериальной или грибковой инфекцией. Зачастую, воспалительный процесс при фарингите распространяется на верхние дыхательные пути, провоцируя развитие синусита, отита и ринита.
В зависимости от степени и глубины поражения слизистой оболочки горла фарингит разделяют на следующие формы:
- атрофическая;
- катаральная;
- гипертрофическая.

Симптомы, возникающие при фарингите, выражаются:
- неприятными ощущениях при проглатывании,
- першением,
- жжением и сухостью в горле,
- повышением температуры,
- слабостью и головной болью.
Визуально фарингит можно отличить по ярко красной воспаленной слизистой горла, увеличенных подчелюстных и затылочных лимфатических узлах. При распространении инфекции от горла к среднему уху, фарингит может вызвать заложенность и ноющую боль в ушах, при таких обстоятельствах необходимо как можно скорее обратиться к ЛОР — специалисту.
Фарингит возникает по следующим причинам:
- воздействие вирусных агентов — в 75% случаев;
- воздействие бактерий, грибков, аллергических агентов и травм, неблагоприятная экология, курение и злоупотребление алкоголем — в 25% случаев.
Хронический фарингит — заболевание, которое протекает в течение долгих лет, сменяясь ремиссиями и обострениями, развивается при неправильном лечении или запущенном воспалительном процессе слизистой горла. В некоторых случаях, хронический фарингит развивается при желудочно-кишечных заболеваниях, в связи с чем, лечение без установления первопричины бесполезно. Обострение хронического фарингита происходит при пониженном иммунитете, любом инфекционном заболевании, депрессии и стрессе, а также при переохлаждении. На фоне хронического фарингита проявляется сухой кашель.
В некоторых случаях, хронический фарингит развивается при желудочно-кишечных заболеваниях, в связи с чем, лечение без установления первопричины бесполезно. Обострение хронического фарингита происходит при пониженном иммунитете, любом инфекционном заболевании, депрессии и стрессе, а также при переохлаждении. На фоне хронического фарингита проявляется сухой кашель.
У детей фарингит часто возникает при инфекционных заболеваниях (ОРВИ), тонзиллите (ангине), кори и скарлатине, а также на фоне банального насморка, аллергии, термического ожога или переохлаждения от горячих, холодных напитков и еды.
Лечение фарингита в клинике «Доктор» проводится опытными специалистами по наиболее эффективным методикам с устранением основных симптомов заболевания и причины его возникновения. Первостепенная задача лечения фарингита направлена на избавление от неприятных ощущений. Современная лаборатория клиники позволяет точно выявить возбудитель заболевания.
Комплексное лечение фарингита любой формы проводится под наблюдением отоларинголога с помощью препаратов широкого и узкого спектра действия (антисептики, антибиотики и иммуномодуляторы), санацией и пульверизацией очагов спреями и аэрозолями, а также аппаратными и физиотерапевтическими методами, что позволяет очень быстро достигнуть положительного результата вплоть до полного излечения.
Записаться
цены на лечение, симптомы и диагностика заболевания в клинике «Мать и дитя» в Новокузнецке
Фарингит – острый или хронический воспалительный процесс, местом локализации которого является глотка. Затрагивает слизистую, ткани мягкого нёба, лимфатические узлы. Патология имеет преимущественно инфекционную природу, редко проявляется самостоятельно и чаще всего является следствием или симптомом общего поражения верхних дыхательных путей. Может развиваться параллельно с тонзилитом, синуситом, стоматитом, ОРВИ. Острые формы фарингита в основном встречаются у детей, хронические – у пациентов среднего и старшего возраста.
Это достаточно распространённый недуг, но даже сложно протекающие формы не несут угрозы жизни. Главное – своевременно начать лечение и не допускать перехода острой формы в хроническую. При отсутствии терапии возможно развитие тяжёлых осложнений, таких как ревматическое поражение суставов и сердца.
Фарингит в Новокузнецке:
Клиника «Мать и дитя» Новокузнецк
Симптомы фарингита
Симптомы острой и хронической формы заболевания:
-
покраснение слизистых покровов глотки:
-
ощущение сухости и першения в горле;
-
сухой кашель;
-
боль при глотании;
-
мышечная боль, общая слабость;
-
образование на задней стенке глотки слизисто-гнойного налёта, иногда переходящего на нёбные миндалины;
-
зернистость лимфоидной ткани.
Для острой формы фарингита характерна яркая выраженность симптомов. Помимо этого, у пациента наблюдается отёчность тканей, повышение температуры до 38 °С, болезненность затылочных и шейных лимфоузлов. Воспалительный процесс может сопровождаться ринитом, конъюнктивитом, отитом.
Воспалительный процесс может сопровождаться ринитом, конъюнктивитом, отитом.
При хронической форме болезни температура тела повышается редко, изменения лимфоидной ткани минимальны. Патология в основном проявляется сухостью слизистой оболочки и раздражением тканей, из-за чего постоянно возникает желание откашляться.
Причины развития заболевания
Как уже было сказано выше, различают острый фарингит с ярко выраженной симптоматикой и хроническую форму заболевания с вялотекущими проявлениями воспаления. В зависимости от глубины поражения слизистых структур хронический фарингит может быть:
-
катаральным, для которого характерны гиперемия и небольшая отёчность слизистой;
-
гипертрофическим с более выраженной гиперемией и отёчностью, дополненным утолщением язычка и припухлостью мягкого нёба;
-
атрофическим, явным признаком которого является истончение покровов.
У острого фарингита два типа:
-
катаральный;
-
гнойный, сопровождающийся образованием на задней стенке глотки гнойных масс и язвочек.
Заболевание развивается под влиянием разных патогенных факторов, но в 70 % случаев этиология фарингита носит вирусный характер. В оставшихся 30 % болезнь спровоцирована грибками, бактериями или аллергией, реже она появляется на фоне механических или химических поражений слизистой.
При вирусной этиологии возбудителями могут выступать аденовирус, риновирус, врус парогриппа, цитомегаловирус. Вирусный фарингит заразен, так как возбудитель может передаваться воздушно-капельным или контактно-бытовым путём. У детей чаще всего возбудителем является риновирус, который, попадая в глотку, активно развивается и создаёт в верхних дыхательных путях комфортную среду для размножения бактерий.
Развитие бактериального фарингита провоцируют стрептококки и стафилококки. У пациентов с нарушенным иммунитетом или у прошедших курс лечения антибиотиками возможно развитие грибкового фарингита. На первом этапе глотка инфицируется флорой. Если иммунная система организма не в состоянии противостоять возбудителям, развивается воспалительный процесс.
Хроническая форма болезни иногда провоцируется забросом в глотку желудочного содержимого. Явление характерно для пациентов с грыжей пищеводного отверстия диафрагмы и гастроэзофагеальным рефлюксом.
Возбудителем грибкового фарингита является грибок рода Кандида. Его нормальное количество в организме составляет 103 КОЭ. Как только его содержание повышается, начинает прогрессировать патологический процесс. Причиной грибкового поражения могут быть длительный приём антибиотиков или стероидных препаратов, лечение иммуносупрессорами, лучевая или химиотерапия.
Риск развития фарингита увеличивается на фоне ослабленного иммунитета, при регулярном переохлаждении, при хронических сердечно-сосудистых заболеваниях. Повышенное содержание в воздухе пыли и раздражающих химических веществ, курение и злоупотребление алкоголем ослабляют иммунитет, что создает условия для атаки возбудителей фарингита.
Повышенное содержание в воздухе пыли и раздражающих химических веществ, курение и злоупотребление алкоголем ослабляют иммунитет, что создает условия для атаки возбудителей фарингита.
Диагностика фарингита
Фарингит диагностируется после визуального осмотра, а также по результатам лабораторных исследований. При осмотре врач оценивает общее состояние пациента, выполняет пальпацию шейных и затылочных лимфоузлов. Задняя стенка глотки осматривается при помощи шпателя и света.
Пациенту назначают лабораторные исследования:
-
общий анализ крови для определения воспалительного процесса;
-
общий анализ мочи для оценки работы мочевыводящей системы;
-
мазок из зева на бакпосев, ИФА и ПЦР для идентификации вирусного, бактериального или грибкового возбудителя.
Лечение фарингита в клинике «Мать и дитя»
Схема лечения фарингита зависит от его этиологии. Первая задача врача – купировать неприятные ощущения, для чего назначаются болеутоляющие, антисептические и антибактериальные препараты. Лечение инфекционного фарингита включает полоскание и орошение глотки, приём иммуномодуляторов. Терапия хронического фарингита начинается с санации инфекционных очагов, для чего могут применяться и хирургические методы (лазерокоагуляция, криодеструкция). При атрофической форме назначают приём препаратов йода и витамина А, а также полоскание и ингаляции.
Первая задача врача – купировать неприятные ощущения, для чего назначаются болеутоляющие, антисептические и антибактериальные препараты. Лечение инфекционного фарингита включает полоскание и орошение глотки, приём иммуномодуляторов. Терапия хронического фарингита начинается с санации инфекционных очагов, для чего могут применяться и хирургические методы (лазерокоагуляция, криодеструкция). При атрофической форме назначают приём препаратов йода и витамина А, а также полоскание и ингаляции.
Быстрому выздоровлению способствуют щадящий режим (минимальная нагрузка на голосовые связки, дыхание увлажнённым воздухом), обильное тёплое питьё, диета (отказ от острых блюд, кислой пищи, газированных напитков).
Профилактика ЛОР-патологии
Профилактические мероприятия в первую очередь направлены на закаливание и оздоровление организма: это прогулки на свежем воздухе, правильное питание, занятия спортом, отказ от вредных привычек. Врачи рекомендуют не вдыхать ртом холодный воздух, своевременно лечить кариес и простудные заболевания, пить больше чистой негазированной воды и минимизировать употребление острой пищи. Для профилактики гипо- и авитаминозов рекомендуется вводить в рацион витамины и минералы.
Для профилактики гипо- и авитаминозов рекомендуется вводить в рацион витамины и минералы.
Специалисты клиник «Мать и дитя» оказывают помощь в лечении ЛОР-заболеваний. Записаться на приём можно по телефону или прямо на сайте, заполнив форму обратной связи.
Ведение респираторных инфекций во время беременности
1. Alaily A.B., Carrol K.B. Легочная вентиляция при беременности. Br J Obstet Gynaecol. 1978; 85: 518–524. [PubMed] [Google Scholar]
2. Газиоглу К., Катрейдер Н.Л., Розен Р. Легочная функция во время беременности у здоровых женщин и у пациентов с сердечно-легочными заболеваниями. грудная клетка. 1970; 25: 445–450. [Бесплатная статья PMC] [PubMed] [Google Scholar]
3. Рубин А., Руссо Н., Гуше Д. Влияние беременности на функцию легких у здоровых женщин. Am J Obstet Gynecol. 1956;72:963–969. [PubMed] [Google Scholar]
4. Cugnell D.W., Frank N.R., Gaenster E.A. Функция легких при беременности. I. Серийные наблюдения у нормальных женщин. Ам преподобный Туберк. 1953; 67: 568–597. [PubMed] [Google Scholar]
Ам преподобный Туберк. 1953; 67: 568–597. [PubMed] [Google Scholar]
5. Джи Дж. Б. Л., Пакер Б. С., Миллен Дж. Э. Легочная механика во время беременности. Джей Клин Инвест. 1967; 46: 945–952. [Бесплатная статья PMC] [PubMed] [Google Scholar]
6. Хэнкинс Г.Д.В., Кларк С.Л., Укан Э. Переменные транспорта кислорода у матери в третьем триместре нормальной беременности. Am J Obstet Gynecol. 1999;180:406–409. [PubMed] [Google Scholar]
7. Томсон К.Дж., Коэн М.Е. Исследования кровообращения при беременности. II. Наблюдения за жизненной емкостью легких у нормальных беременных женщин. Хирургический гинекологический акушер. 1938; 66: 591–603. [Google Scholar]
8. Калинер М.А., Осгуторп Дж.Д., Пожарный П. Синусит: от скамьи до кровати. Текущие результаты, будущие направления. Отоларингол Head Neck Surg. 1997; 116:S1–S20. [PubMed] [Google Scholar]
9. Sande M.A., Gwaltney J.M. Острый внебольничный бактериальный синусит: постоянные проблемы и текущее лечение.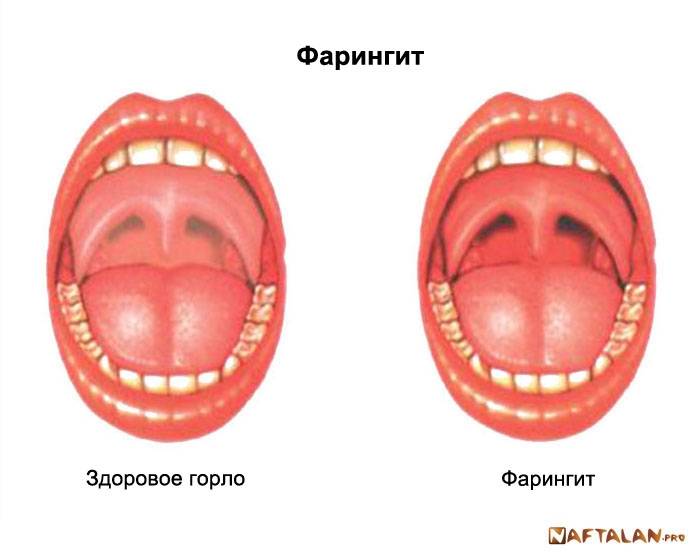 Клин Инфекция Дис. 2004;39(Приложение 3): S151–S158. [PubMed] [Google Scholar]
Клин Инфекция Дис. 2004;39(Приложение 3): S151–S158. [PubMed] [Google Scholar]
10. Sinus and Allergy Health Partnership Руководство по антимикробной терапии острого бактериального риносинусита. Отоларингол Head Neck Surg. 2000;123(С):5–31. [PubMed] [Google Scholar]
11. Сорри М., Хартикайнен-Сорри А.Л., Кариа Дж. Ринит во время беременности. Ринология. 1980; 18: 83–86. [PubMed] [Google Scholar]
12. Piccirillo J.F. Острый бактериальный синусит. N Engl J Med. 2004; 351:901–910. [PubMed] [Академия Google]
13. Sinus and Allergy Health Partnership Руководство по антимикробной терапии острого бактериального риносинусита. Отоларингол Head Neck Surg. 2004; 130:1–45. [Бесплатная статья PMC] [PubMed] [Google Scholar]
14. Клоссек Дж. М., Федерспил П. Обновление рекомендаций по лечению острого бактериального синусита. Int J Clin Pract. 2005; 59: 230–238. [PubMed] [Google Scholar]
15. Кочанек К.Д., Мерфи С.Л., Андерсон Р.Н. Смертность: окончательные данные за 2002 г. Национальный отдел статистики естественного движения населения, 2004 г.; 53:1. [PubMed] [Академия Google]
Национальный отдел статистики естественного движения населения, 2004 г.; 53:1. [PubMed] [Академия Google]
16. Гразмарарян Дж.А., Петерсон Р., Джеймисон Д.Дж. Госпитализации во время беременности среди участников управляемого ухода. Акушерство Гинекол. 2002; 100:94–100. [PubMed] [Google Scholar]
17. Jin Y., Carriere K.C., Marrie T.J. Последствия внебольничной пневмонии при беременности, закончившейся живорождением. Am J Obstet Gynecol. 2003; 188: 800–806. [PubMed] [Google Scholar]
18. Йост Н.П., Блум С.Л., Ричи С.Д. Оценка рекомендаций по лечению дородовой внебольничной пневмонии. Am J Obstet Gynecol. 2000; 183:131–135. [PubMed] [Академия Google]
19. Руководство Американского торакального общества по ведению взрослых с внебольничной пневмонией. Am J Respir Crit Care Med. 2001; 163:1730–1754. [PubMed] [Google Scholar]
20. Центры по контролю и профилактике заболеваний Определение воздействия лекарственно-устойчивой стрептококковой пневмонии на здоровье населения: отчет рабочей группы.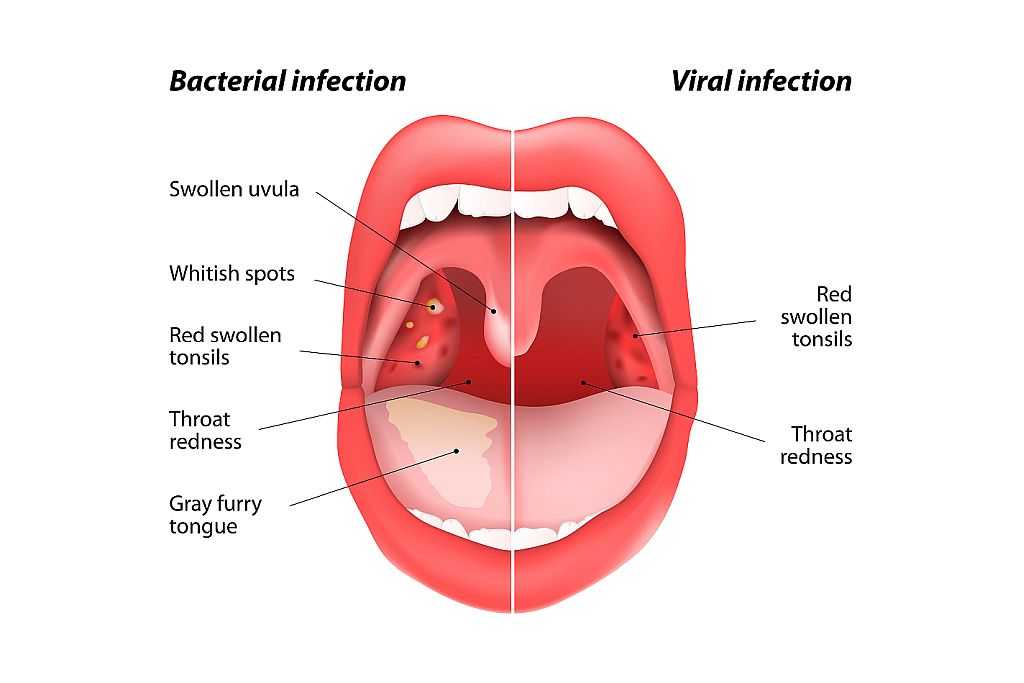 MMWR Recomm Rep. 1996; 45 (RR-1 Suppl): 1–20. [PubMed] [Google Scholar]
MMWR Recomm Rep. 1996; 45 (RR-1 Suppl): 1–20. [PubMed] [Google Scholar]
21. Berkowitz K., LaSala A. Факторы риска, связанные с увеличением распространенности пневмонии во время беременности. Am J Obstet Gynecol. 1990;163:981–985. [PubMed] [Google Scholar]
22. Хальм Э.А., Тейрштейн А.С. Лечение внебольничной пневмонии. N Engl J Med. 2002;347:2039–2045. [PubMed] [Google Scholar]
23. Хопвуд Х. Г. Пневмония у беременных. Акушерство Гинекол. 1965; 25: 875–879. [PubMed] [Google Scholar]
24. Оксорн Х. Изменяющиеся аспекты пневмонии, осложняющей беременность. Am J Obstet Gynecol. 1955; 70: 1057–1063. [PubMed] [Google Scholar]
25. Бриггс Г.Г., Фриман Р.К., Яффе С.Дж., редакторы. Препараты при беременности и лактации. 6-е издание. Уильямс и Уилкинс; Балтимор (Мэриленд): 2002. [Google Scholar] 9.0003
26. Центры по контролю и профилактике заболеваний Резистентность Streptococcus pneumoniae к фторхинолонам – США, 1995–1999 гг. MMWR Morb Mortal Wkly Rep. 2001; 50: 800–804. [PubMed] [Google Scholar]
2001; 50: 800–804. [PubMed] [Google Scholar]
27. Munn M.B., Groome L.J., Atterbury J.L. Пневмония как осложнение беременности. J Matern Fetal Med. 1999; 8: 151–154. [PubMed] [Google Scholar]
28. Madinger N.E., Greenspoon J.S., Ellrodt A.G. Пневмония во время беременности: улучшили ли современные технологии исходы для матери и плода? Am J Obstet Gynecol. 1989;161:657–662. [PubMed] [Google Scholar]
29. Кунин Л.М., Эллерброк Т.В., Атраш Х.К. Смертность от СПИДа, связанная с беременностью, в США. ДЖАМА. 1989; 261:1306–1309. [PubMed] [Google Scholar]
30. Ахмад Х., Мехта Н.Дж., Маникол В.М. Pneumocystis carinii пневмония у беременных. Грудь. 2001; 120: 666–671. [PubMed] [Google Scholar]
31. Руководство Центров по контролю и профилактике заболеваний по профилактике пневмоцистной пневмонии у лиц, инфицированных вирусом иммунодефицита человека. MMWR Morb Mortal Wkly Rep. 1989; 38 (Приложение 5): 1–9. [PubMed] [Google Scholar]
32. Палелла Ф. Дж., мл., Делани К.М., Мурман А.С. Снижение заболеваемости и смертности среди пациентов с прогрессирующей инфекцией вируса иммунодефицита человека. N Engl J Med. 1998; 338: 853–860. [PubMed] [Google Scholar]
Дж., мл., Делани К.М., Мурман А.С. Снижение заболеваемости и смертности среди пациентов с прогрессирующей инфекцией вируса иммунодефицита человека. N Engl J Med. 1998; 338: 853–860. [PubMed] [Google Scholar]
33. Harris J.W. Грипп у беременных. ДЖАМА. 1919; 72: 978–983. [Google Scholar]
34. Гринберг М., Якобзинер Х., Пактер Дж. Материнская смертность при эпидемии азиатского гриппа, Нью-Йорк, 1957. Am J Obstet Gynecol. 1958; 76: 897–902. [PubMed] [Google Scholar]
35. Фриман Д.В., Барно А. Смерти от азиатского гриппа, связанные с беременностью. Am J Obstet Gynecol. 1959; 78: 1172–1175. [PubMed] [Google Scholar]
36. Mullooly J.P., Barker W.H., Nolan T.F. Риск острых респираторных заболеваний среди беременных женщин в период эпидемий гриппа А. Общественное здравоохранение, 1986; 101:205–210. [Бесплатная статья PMC] [PubMed] [Google Scholar]
37. Saldago C.D., Farr B.M., Hall K.K. Грипп в условиях стационара. Ланцет Infect Dis. 2002; 2: 145–155. [PubMed] [Академия Google]
38. Кокс Н.Дж., Суббарао К. Грипп. Ланцет. 1999; 354:1277–1282. [PubMed] [Google Scholar]
Кокс Н.Дж., Суббарао К. Грипп. Ланцет. 1999; 354:1277–1282. [PubMed] [Google Scholar]
39. Harper S.A., Fukuda K., Uyeki T.M. Профилактика и борьба с гриппом. Рекомендации консультативного комитета по практике иммунизации. MMWR Recomm Rep. 2004;53(RR-6):1–40. [PubMed] [Google Scholar]
40. Эсмонд Т.Ф., Хердман Г., Андерсон Г. Пневмония ветряной оспы: связь с беременностью. грудная клетка. 1989; 44: 812–815. [Бесплатная статья PMC] [PubMed] [Google Scholar]
41. Харгер Дж.Х., Эрнест Дж.М., Турнау Г.Р. Факторы риска и исход пневмонии, вызванной вирусом ветряной оспы, у беременных. J заразить дис. 2002; 185:422–427. [PubMed] [Google Scholar]
42. Хааке Д.А., Заковски П.К., Хааке Д.Л. Раннее лечение ацикловиром пневмонии, вызванной ветряной оспой, у здоровых взрослых: ретроспективное контролируемое исследование и обзор. Преподобный Заражает Дис. 1990; 12: 788–798. [PubMed] [Google Scholar]
43. Смего Р.А., Асперилла М.О. Применение ацикловира при ветряной оспе во время беременности. Акушерство Гинекол. 1991;78:1112–1116. [PubMed] [Google Scholar]
Акушерство Гинекол. 1991;78:1112–1116. [PubMed] [Google Scholar]
44. Brousard RC, Payne D.K., George RB. Лечение ацикловиром ветряной оспы у беременных. Грудь. 1991; 99: 1045–1047. [PubMed] [Google Scholar]
45. Парьяни С.Г., Арвин А.М. Внутриутробное заражение вирусом ветряной оспы после материнской ветряной оспы. N Engl J Med. 1986; 314: 1542–1546. [PubMed] [Google Scholar]
46. Руководство ВОЗ по глобальному эпиднадзору за тяжелым острым респираторным синдромом (ТОРС). Обновленные рекомендации, октябрь 2004 г. http://www.who.int/csr/resources/publications/WHO_CDS_CSR_ARO_2004_1/en/index.html Доступно по адресу: по состоянию на 28 декабря 2005 г.
47. Лам С.М., Вонг С.Ф., Леунг Т.Н. Исследование случай-контроль, сравнивающее клиническое течение и исходы у беременных и небеременных женщин с тяжелым острым респираторным синдромом. БЖОГ. 2004; 111: 771–774. [Бесплатная статья PMC] [PubMed] [Google Scholar]
48. Вонг С.Ф., Чоу К.М., Леунг Т.Н. Беременность и перинатальные исходы у женщин с тяжелым острым респираторным синдромом. Am J Obstet Gynecol. 2004; 191: 292–297. [Бесплатная статья PMC] [PubMed] [Google Scholar]
Am J Obstet Gynecol. 2004; 191: 292–297. [Бесплатная статья PMC] [PubMed] [Google Scholar]
49. Уитт С.Т., Кох Г.А., Фендер Б. Гистоплазмоз при беременности. Arch Intern Med. 2004; 164:454–458. [PubMed] [Академия Google]
50. Лемос Л.Б., Суфи М., Амир Э. Бластомикоз и беременность. Энн Диагн Патол. 2002; 6: 211–215. [PubMed] [Google Scholar]
51. Ely E.W., Peacock J.E., Haponik E.F. Криптококковая пневмония, осложняющая беременность. Лекарственное средство. 1998; 77: 153–167. [PubMed] [Google Scholar]
52. Колдуэлл Дж.В., Арсура Э.Л., Килгор В.Б. Кокцидиоидомикоз беременных во время эпидемии в Калифорнии. Акушерство Гинекол. 2000; 95: 236–239. [PubMed] [Google Scholar]
53. Frieden T.R., Sterling T.R., Munsiff S.S. Туберкулез. Ланцет. 2003; 362: 887–89.9. [PubMed] [Google Scholar]
54. Centers for Disease Control and Prevention Reported yuberculosis in the United States, 2004. http://www.cdc.gov/nchstp/tb/surv/surv2004/default.htm Доступно по адресу: по состоянию на 15 октября 2005 г.
55. Старке Дж. Р. Туберкулез. Клин Перинатол. 1997; 24:107–127. [PubMed] [Google Scholar]
56. Медчилл М.Т., Гиллум М. Диагностика и лечение туберкулеза во время беременности. Акушерство Gynecol Surv. 1989; 44:81–84. [PubMed] [Академия Google]
57. Миллер К.С., Миллер Дж.М., мл. Туберкулез у беременных: взаимодействие, диагностика и лечение. Клин Обстет Гинекол. 1996; 39: 120–142. [PubMed] [Google Scholar]
58. Шлюгер Н. В., Ром В. Н. Иммунный ответ хозяина на туберкулез. Am J Respir Crit Care Med. 1998; 157: 679–691. [PubMed] [Google Scholar]
59. Sodhi A., Gong J., Silva C. Клинические корреляты продукции гамма-интерферона у больных туберкулезом. Клин Инфекция Дис. 1997; 25: 617–620. [PubMed] [Академия Google]
60. Браунвальд Э., Фаучи А.С., Каспер Д.Л. Принципы внутренней медицины Харрисона. 16-е издание. Макгроу-Хилл; Нью-Йорк: 2005. [Google Scholar]
61. Markowitz N., Hansen N.I., Hopewell P.C. Заболеваемость туберкулезом в США среди ВИЧ-инфицированных.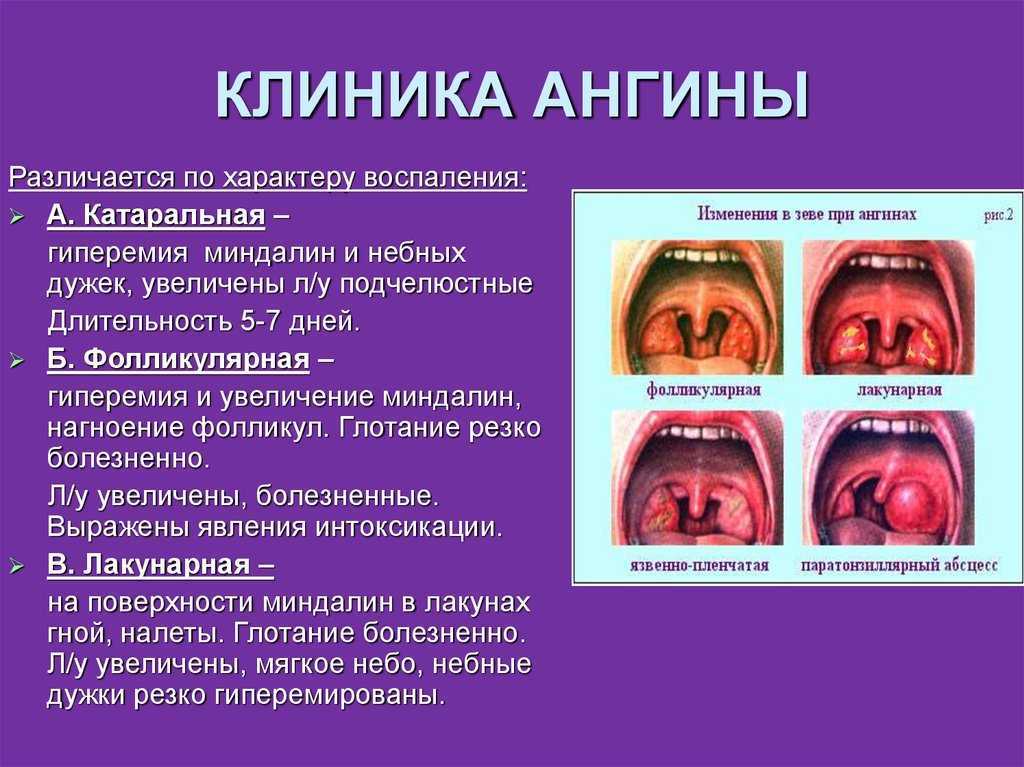 Энн Интерн Мед. 1997; 126: 123–132. [PubMed] [Google Scholar]
Энн Интерн Мед. 1997; 126: 123–132. [PubMed] [Google Scholar]
62. Вестерхольм П., Альмарк А., Маасинг Р. Силикоз и риск рака легких или туберкулеза легких: когортное исследование. Окружающая среда Рез. 1986;41:339–350. [PubMed] [Google Scholar]
63. Лундин А.П., Адлер А.Дж., Берлайн Г.М. Туберкулез у больных, находящихся на поддерживающем гемодиализе. Am J Med. 1979; 67: 597–602. [PubMed] [Google Scholar]
64. Эндрю О.Т., Шенфельд П.Ю., Хоупвелл П.К. Туберкулез у больных с терминальной стадией почечной недостаточности. Am J Med. 1980; 68: 59–65. [PubMed] [Google Scholar]
65. Буко К.Р., Диллон Э.С., Купер Д.А. Туберкулез среди диабетиков: Филадельфийский обзор. Ам преподобный Туберк. 1952; 65 (Прил.): 1–50. [PubMed] [Академия Google]
66. Грико М.Х., Хмель Х. Острый диссеминированный туберкулез как проблема диагностики. Ам преподобный Респир Дис. 1974; 109: 554–560. [PubMed] [Google Scholar]
67. Divinagracia R., Harris H.W. Милиарный туберкулез. В: Шлоссберг Д., редактор. Туберкулез. 4-е издание. В. Б. Сондерс; Филадельфия: 1999. стр. 271–284. [Google Scholar]
В: Шлоссберг Д., редактор. Туберкулез. 4-е издание. В. Б. Сондерс; Филадельфия: 1999. стр. 271–284. [Google Scholar]
68. Бейтцке Х. Убер умирает от туберкулезной ангины. Ergeb Gesamten Tuberkuloseforsch. 1935; 7: 1–6. [на немецком языке] [Академия Google]
69. Вальехо Дж.Г., Старке Дж.Р. Туберкулез у беременных. Клин Грудь Med. 1992; 13: 693–707. [PubMed] [Google Scholar]
70. Hertzog A.J., Chapman S., Herring J. Врожденная легочная аспирация-туберкулез. Ам Джей Клин Патол. 1940; 19: 1139–1142. [PubMed] [Google Scholar]
71. Кантвелл М.Ф., Шехаб З.М., Костелло А.М. 1994. Краткий отчет: врожденный туберкулез. N Engl J Med. 1994; 330:1051–1054. [PubMed] [Google Scholar]
72. Хагеман Дж., Шульман С., Шрайбер М. Врожденный туберкулез: критическая переоценка клинических данных и диагностических процедур. Педиатрия. 1980;66:980–984. [PubMed] [Google Scholar]
73. Хюбнер Р.Э., Шейн В., Басс Дж.Б., мл. Туберкулиновая кожная проба. Клин Инфекция Дис. 1993; 17: 968–975. [PubMed] [Google Scholar]
1993; 17: 968–975. [PubMed] [Google Scholar]
74. Центры по контролю и профилактике заболеваний Целевое туберкулиновое тестирование и лечение латентной туберкулезной инфекции. MMWR Recomm Rep. 2000;49(RR-6):1–51. [PubMed] [Google Scholar]
75. Sepulveda R.L., Ferrer X., Latrach C. Влияние иммунизации бациллой Кальметта-Герена на бустерный эффект туберкулинового тестирования у здоровых молодых людей. Ам преподобный Респир Дис. 1990;142:24–28. [PubMed] [Google Scholar]
76. Американское торакальное общество Диагностические стандарты и классификация туберкулеза у взрослых и детей. Am J Respir Crit Care Med. 2000; 161:1376–1395. [PubMed] [Google Scholar]
77. Франкс А.Л., Бинкин Н.Дж., Снайдер Д.Е., мл. Изониазидный гепатит у беременных и родильниц латиноамериканского происхождения. Представитель общественного здравоохранения, 1989 г.; 104:151–155. [Бесплатная статья PMC] [PubMed] [Google Scholar]
78. Snider D.E., Jr, Caras G.J. Смертность от гепатита, связанного с изониазидом: обзор доступной информации. Ам преподобный Респир Дис. 1992;145:494–497. [PubMed] [Google Scholar]
Ам преподобный Респир Дис. 1992;145:494–497. [PubMed] [Google Scholar]
79. Снайдер Д.Э., Пауэлл К.Э. Должны ли женщины, принимающие противотуберкулезные препараты, кормить грудью? Arch Intern Med. 1984; 144: 589–590. [PubMed] [Google Scholar]
80. Dickinson J.M., Mitchison D.A. Экспериментальные модели для объяснения высокой стерилизующей активности рифампина при химиотерапии туберкулеза. Ам преподобный Респир Дис. 1981; 123: 367–371. [PubMed] [Google Scholar]
81. Steen J.S., Stainton-Ellis D.M. Рифампицин при беременности. Ланцет. 1977; ii: 604–605. [PubMed] [Google Scholar]
82. Гирлинг Д.Дж. Роль пиразинамида в первичной химиотерапии туберкулеза легких. бугорок. 1984; 65: 1–4. [PubMed] [Google Scholar]
83. Døssing M., Wilcke JTR, Askgaard D.S. Повреждение печени во время противотуберкулезного лечения: 11-летнее исследование. Tuber Lung Dis. 1996; 77: 335–340. [PubMed] [Google Scholar]
84. Всемирная организация здравоохранения . Лечение туберкулеза: руководство для национальных программ.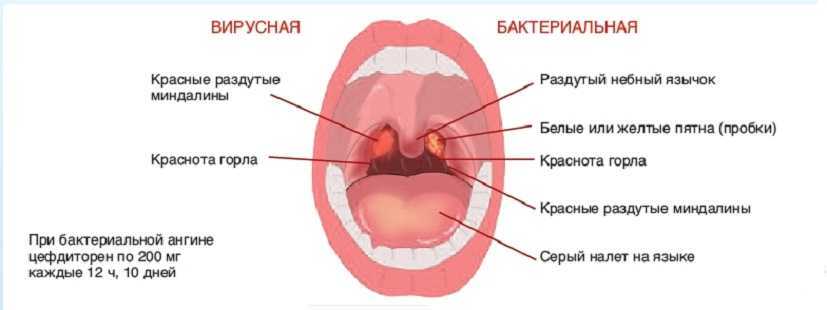 2-е издание. ВОЗ/ТБ/97.220. Всемирная организация здоровья; Женева (Швейцария): 1997. [Google Scholar]
2-е издание. ВОЗ/ТБ/97.220. Всемирная организация здоровья; Женева (Швейцария): 1997. [Google Scholar]
85. Энарсон Д.А., Ридер Х.Л., Арнодоттир Т. Руководство по туберкулезу для стран с низким уровнем дохода. 4-е издание. Международный союз по борьбе с туберкулезом и легочными заболеваниями; Paris: 1996. [Google Scholar]
Цитомегаловирус (ЦМВ) при беременности — симптомы
Если вы здоровы и заразились цитомегаловирусом (ЦМВ), у вас может не быть никаких симптомов.
Если у вас есть симптомы, они будут напоминать грипп. Симптомы обычно исчезают сами по себе в течение 3 недель.
Несрочный совет: поговорите со своим лечащим врачом, если вы беременны и у вас есть симптомы гриппа, в том числе:
- Лихорадка — температура 38 градусов по Цельсия или выше
- , чувствуя себя уставшим или, как правило, нездоровый
- боль в горле
- громкие железы
- ACHES и боли
- -постав Симптомы ЦМВ при слабой иммунной системе
Ослабление иммунной системы может быть вызвано многими факторами, в том числе:
- лечение рака или аутоиммунных заболеваний, таких как ревматоидный артрит, волчанка, рассеянный склероз (РС) или
- воспалительное заболевание кишечника иммунной системы, повторная ЦМВ-инфекция может вызывать широкий спектр симптомов, включая:
- температуру 38 градусов Цельсия или выше
- диарею
- одышку
- большие болезненные язвы во рту и пищеводе (пищеводе)
- слепые пятна или помутнение зрения – это может быть вызвано ретинитом (воспалением задней части глаза)
- плавающие помутнения – маленькие темные точки или волнистые линии, плавающие в поле зрения зрения
- кашель, одышка или боль в груди – это также симптомы пневмонии
Предупреждающие признаки, на которые следует обратить внимание во время беременности
Общие заболевания
Симптомы врожденного ЦМВ при рождении
Признаки и симптомы врожденного ЦМВ при рождении могут варьироваться от легких до тяжелых и включают:
- желтуху
- низкий вес при рождении
- сыпь, особенно с небольшими багровыми пятнами
- пневмонию
- увеличение печени
- судороги (припадки или судороги)
- микроцефалия (размеры головы вашего ребенка меньше, чем ожидалось)
Некоторые из этих признаков часто встречаются у новорожденных.
 Если у вашего ребенка появляются эти признаки, это не всегда означает, что у него ЦМВ.
Если у вашего ребенка появляются эти признаки, это не всегда означает, что у него ЦМВ.Ежегодно в Ирландии рождается около 60 000 детей. От 150 до 450 рождаются с врожденным ЦМВ. У большинства детей, рожденных с ЦМВ, не будет никаких долгосрочных проблем, но у небольшого числа они будут.
Несмотря на низкий риск, врожденный ЦМВ также может привести к выкидышу, преждевременным родам или мертворождению.
Лечение цитомегаловируса (ЦМВ) у беременных и младенцев
Долгосрочные проблемы врожденного ЦМВ
Ваш ребенок может родиться с явными симптомами ЦМВ. Если это так, у них больше шансов развить умеренные или серьезные долгосрочные проблемы.
К этим симптомам относятся:
- потеря слуха
- нарушение зрения
- слепота
- умственная отсталость или трудности в обучении
- задержка речи и языка проблемы
- эпилепсия
Врожденный ЦМВ и центральная нервная система
Врожденный ЦМВ поражает центральную нервную систему (головной и спинной мозг).