Пиодермия лечение у новорожденных: Пиодермия у детей — причины, симптомы, методы диагностики и лечения пиодермии в «СМ-Клиника» для детей и подростков
ПИОДЕРМИИ У ДЕТЕЙ РАННЕГО ВОЗРАСТА | Зверькова Ф.А.
В статье рассмотрены вопросы этиологии и патогенеза пиодермий у детей раннего возраста. Подробно описаны клинические проявления различных инфекционных поражений кожи с акцентом на дифференциальную диагностику.
Приведены рекомендации по лечению больных детей и уходу за ними.
The paper deals with the etiology and pathogenesis of pyoderma in infants. It details the clinical manifestations of various skin infections with emphasis on their differential diagnosis. Recommendations how to treat ill children and how to nurse them are given.
Ф.А. Зверькова, доктор медж. наук, проф., специалист по детской дерматовенерологии, Санкт-Петербург.
F.A. Zverkova, professor, MD, expert in Pediatric Dermatology, Saint-Petersburg.
Среди инфекционных болезней кожи раннего детского возраста наиболее часто встречаются гнойные воспалительные заболевания — пиодермии. Они могут возникать под влиянием многих возбудителей (стафилококки, стрептококки, пневмококки, кишечная палочка, вульгарный протей, сибиреязвенная палочка и др.), а к пиодермиям в узком смысле слова относятся заболевания, связанные с гноеродными кокками (стафилококки и стрептококки).
Они могут возникать под влиянием многих возбудителей (стафилококки, стрептококки, пневмококки, кишечная палочка, вульгарный протей, сибиреязвенная палочка и др.), а к пиодермиям в узком смысле слова относятся заболевания, связанные с гноеродными кокками (стафилококки и стрептококки).
По статистическим данным, пиодермии у детей встречаются часто (25 — 60% всех дерматозов). У детей они являются также обычным осложнением каждого кожного заболевания, сопровождающегося зудом и нарушением целостности эпидермиса.
Важными факторами, способствующими возникновению пиодермии, являются массивное инфицирование, вирулентность микробов, состояние иммунитета и наличие входных ворот для инфекции. Защитные механизмы у новорожденных и грудных детей несовершенны. Пассивный иммунитет против стафилококков выражен слабо, титр антитоксинов в крови низок. Региональные лимфатические узлы недостаточно реагируют на внедрение инфекции, ретикулоэндотелиальная система поглощает микроорганизмы, но медленно разрушает их. В первые месяцы жизни замедлены процессы синтеза иммунологически активных лимфоидных клеток (Т- и В-лимфоциты, макрофаги), что обусловлено недостаточным корригирующим влиянием вилочкой железы в развитии лимфоидной системы. Установлено, что IgG, получаемый через плаценту от матери, полностью исчезает из крови ребенка к 6 мес жизни. Последующее продуцирование иммуноглобулинов, особенно IgG и IgA, происходит медленно. Стафилококковый процесс протекает наиболее тяжело у новорожденных, так как дети до 42-го дня жизни не способны вырабатывать антитела.
В первые месяцы жизни замедлены процессы синтеза иммунологически активных лимфоидных клеток (Т- и В-лимфоциты, макрофаги), что обусловлено недостаточным корригирующим влиянием вилочкой железы в развитии лимфоидной системы. Установлено, что IgG, получаемый через плаценту от матери, полностью исчезает из крови ребенка к 6 мес жизни. Последующее продуцирование иммуноглобулинов, особенно IgG и IgA, происходит медленно. Стафилококковый процесс протекает наиболее тяжело у новорожденных, так как дети до 42-го дня жизни не способны вырабатывать антитела.
Возможно антенатальное заражение плода, если женщина во время беременности переносит какое-либо стафилококковое заболевание или у нее имеются очаги хронической инфекции (кариозные зубы, хронический тонзиллит, сопровождающиеся бактериемией). Интранатальное инфицирование чаще наблюдается при патологических родах (затяжные, с длительным безводным промежутком или осложненные эндометритом), при наличии у рожениц урогенитальных заболеваний.
Важное значение в развитии пиодермий имеет патогенность возбудителей. В связи с широким распространением штаммов, устойчивых к антибиотикам, увеличивается число здоровых носителей патогенного стафилококка, особенно среди персонала родильных домов и больниц.
Существенное значение имеют анатомо-физиологические особенности кожи.
Незаконченность морфологической структуры кожи, нежность и рыхлость рогового слоя, непрочность связи эпидермиса и дермы вследствие слабости базальной мембраны и некоторой сглаженности сосочков дермы, прямое расположение протоков эккринных потовых желез и наличие полисахаридного комплекса в них, щелочная среда поверхности кожи и снижение ее защитных свойств, несовершенство процессов терморегуляции, повышенные влажность и абсорбционная способность кожи, лабильность коллоидно-осмотического состояния являются факторами, способствующими возникновению пиодермий у детей раннего возраста, особенно у новорожденных. Дополнительными условиями, способствующими развитию пиодермий, являются воздействие влаги, особенно теплой (испарение под пеленками с клеенкой, под толстой одеждой), мацерация кожи выделениями (пот, моча, слюна, выделения из носа), повреждения кожи при расчесывании из-за зуда (насекомые, зудящие дерматозы — экзема, нейродермит, строфулюс, крапивница, чесотка и др. ).
).
Контагиозность пиодермии невелика, но именно в детском возрасте встречаются наиболее заразные ее формы — эпидемический пемфигоид новорожденных и контагиозное импетиго. Частота пиодермий в раннем детском возрасте напрямую связана с недостатком личной гигиены людей, окружающих ребенка и непосредственно заботящихся о нем.
Пиодермии наиболее опасны в период новорожденности, так как для новорожденных характерны: 1) повышенная чувствительность к стафилококковой инфекции; 2) наклонность к генерализации инфекции, 3) развитие стафилококковой инфекции как на коже, так и в ряде других органов; 4) возможность развития сепсиса; 5) сохранение общей реакции организма при исчезновении изменений на коже. Диагностика сепсиса у таких детей затруднена, не во всех случаях наличие осложнений (отиты, пневмонии) помогает выявить или подтвердить сепсис. Кроме того, нет прямой связи между тяжестью кожных проявлений и сепсисом новорожденных, который может развиваться даже при единичных элементах высыпаний.
Клинические формы стафилодермий новорожденных
Везикулопустулез (перипориты) у новорожденных наблюдается довольно часто. Его появлению обычно предшествует потница, развитию которой способствует перегревание ребенка. Заболевание возникает с 3 — 5-го дня жизни или позже, иногда к концу периода новорожденности. Вначале появляется потница красная и кристаллическая, имеющая вид красных точечных пятен, возникающих из-за расширения сосудов вокруг пор эккринных потовых желез, и прозрачных пузырьков величиной до просяного зерна, располагающихся чаще на туловище.
Затем в складках кожи и на туловище, иногда на голове появляется белая потница — пузырьки, наполненные молочно-белым содержимым и расположенные на гиперемированном основании. Это и есть собственно стафилококковая пиодермия, называемая везикулопустулезом. Болезнь продолжается от 2 — 3 до 7 — 10 дней при своевременно начатом лечении и правильном хорошем уходе. Но эта поверхностная форма пиодермии опасна, так как инфекция легко распространяется на соседние участки и вглубь кожи. В редких случаях возможно гематогенное или лимфогенное распространение инфекции с поражением внутренних органов, костной системы, с развитием септикопиемии. У некоторых детей везикулопустулез возникает как проявление пупочного сепсиса или других форм общей стафилококковой инфекции. Среди стафилодермий новорожденных везикулопустулез встречается чаще всего и почти у 70% больных сочетается с множественными абсцессами, что указывает на общую сущность этих заболеваний, являющихся фазами единого патологического процесса.
В редких случаях возможно гематогенное или лимфогенное распространение инфекции с поражением внутренних органов, костной системы, с развитием септикопиемии. У некоторых детей везикулопустулез возникает как проявление пупочного сепсиса или других форм общей стафилококковой инфекции. Среди стафилодермий новорожденных везикулопустулез встречается чаще всего и почти у 70% больных сочетается с множественными абсцессами, что указывает на общую сущность этих заболеваний, являющихся фазами единого патологического процесса.
Множественные абсцессы (псевдофурункулез) появляются при распространении инфекции в глубину протоков эккринных потовых желез на 1-й, чаще на 2 — 4-й неделе жизни, иногда в возрасте от 1 — 2 до 4 — 6 мес и редко в возрасте от 6 мес до 1 года. На коже возникают инфильтраты в виде узлов величиной с горошину или немного больше (рис. 1) с отеком мягких тканей. Они труднее поддаются лечению, чем везикулопустулез, так как процесс развивается в толще кожи, захватывая всю эккринную потовую железу, организм медленнее освобождается от микробов, поэтому часто наблюдаются рецидивы. Начавшись на первом месяце жизни, заболевание при нерациональном лечении может продолжаться 2 — 3 мес и дольше, часто сопровождается нарушением общего состояния. Температура вначале субфебрильная, затем повышается до 38 — 39 °С. У детей ухудшается аппетит, нарастает бледность, масса тела начинает снижаться, появляется диспепсия, отмечаются умеренное увеличение печени и селезенки, интоксикация, гипотрофия. В периферической крови отмечаются лейкоцитоз с нейтрофилезом, анемия, СОЭ возрастает до 30 — 50 мм в час. В моче определяются белок, лейкоциты, эритроциты, зернистые и гиалиновые цилиндры. Развивается септицемия с пиемическими очагами в виде гнойного отита, флегмоны и обширных абсцессов кожи и подкожной клетчатки, абсцедирующей стафилококковой пневмонии с пиопневмотораксом и плевритом, гнойного менингита, остеомиелита, перитонита, заканчивающихся летально. Следует всегда учитывать, что у некоторых детей множественные абсцессы являются входными воротами для развития сепсиса. Поэтому дети, страдающие множественными абсцессами, подлежат госпитализации для проведения тщательного обследования и лечения.
Начавшись на первом месяце жизни, заболевание при нерациональном лечении может продолжаться 2 — 3 мес и дольше, часто сопровождается нарушением общего состояния. Температура вначале субфебрильная, затем повышается до 38 — 39 °С. У детей ухудшается аппетит, нарастает бледность, масса тела начинает снижаться, появляется диспепсия, отмечаются умеренное увеличение печени и селезенки, интоксикация, гипотрофия. В периферической крови отмечаются лейкоцитоз с нейтрофилезом, анемия, СОЭ возрастает до 30 — 50 мм в час. В моче определяются белок, лейкоциты, эритроциты, зернистые и гиалиновые цилиндры. Развивается септицемия с пиемическими очагами в виде гнойного отита, флегмоны и обширных абсцессов кожи и подкожной клетчатки, абсцедирующей стафилококковой пневмонии с пиопневмотораксом и плевритом, гнойного менингита, остеомиелита, перитонита, заканчивающихся летально. Следует всегда учитывать, что у некоторых детей множественные абсцессы являются входными воротами для развития сепсиса. Поэтому дети, страдающие множественными абсцессами, подлежат госпитализации для проведения тщательного обследования и лечения.
Эпидемическая пузырчатка новорожденных (пиококковый пемфигоид) — поверхностное гнойное поражение кожи, характеризующееся высыпанием поверхностных «вялых» пузырей (фликтены) величиной от горошины до лесного ореха, в местах которых отмечаются эрозии, окруженные остатками покрышки пузыря; корочки не образуются. После эпителизации эрозий видны пигментные пятна, исчезающие через 10 — 15 дней. Период высыпаний длится от нескольких дней до 2 — 3 нед. При тяжелых формах заболевания число пузырей велико и они более крупные. Поражения локализуются в области живота, конечностей, спины, кожных складок.
Иногда может развиваться септикопиемия. У 50 — 70% больных наблюдается повышение температуры до 37,5 — 38,0 °С. В анализе крови — умеренный лейкоцитоз, нейтрофилез, повышение СОЭ.
Заболевание очень контагиозно для новорожденных детей. В палате новорожденных оно может поражать многих детей, так как инфекция легко передается через руки обслуживающего персонала, через белье и предметы ухода. Больных детей следует изолировать от здоровых.
Больных детей следует изолировать от здоровых.
Дифференциальный диагноз нужно проводить с сифилитической пузырчаткой и наследственным эпидермолизом. При сифилитической пузырчатке пузыри расположены на инфильтрированном основании кожи преимущественно в области ладоней и подошв и окружены буровато-красным воспалительным венчиком. Выявляются и другие характерные для врожденного сифилиса признаки (специфический ринит и папулы, гепатоспленомегалия, остеохондриты, положительные серологические реакции крови). При буллезном эпидермолизе пузыри появляются сразу после рождения на местах, подвергающихся трению, чаще на конечностях. При дистрофических формах наследственного эпидермолиза на местах пузырей остается рубцовая атрофия, пузыри часто имеются на слизистых оболочках. После пиококкового пемфигоида атрофии не бывает.
Эксфолиативный дерматит Риттера появляется после 5 — 7-го дня жизни, иногда раньше, вызывается стафилококком II фаговой группы, фаготипом 71 или 55/71, является самой тяжелой формой поражения кожи при стафилококковой инфекции новорожденных и рассматривается как злокачественная разновидность пиококкового пемфигоида.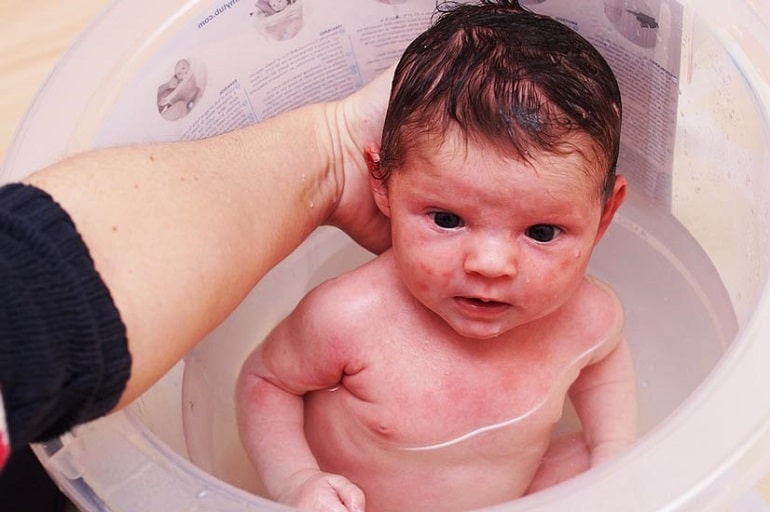 На связь этих заболеваний указывают клинические и эпидемиологические данные. Заболевание начинается с появления красноты, трещин, слущивания эпидермиса вокруг рта или около пупка, что напоминает ожог II степени (рис. 2). Процесс быстро, обычно за 6 — 12 ч, распространяется на все тело. Иногда болезнь начинается с появления пузырей (как при пемфигоиде, которые быстро увеличиваются в размерах и сливаются; разрываясь, они оставляют обнаженную) от эпидермиса дерму. При малейшем прикосновении происходит отхождение эпидермиса, а если потянуть за свисающие остатки пузыря, то эпидермис сползает как чулок или перчатка — положительный симптом Никольского. После заживления рубцов не остается. Общее состояние больных тяжелое: высокая температура (38,0 — 39,0 °С), поражение слизистых оболочек, висцеральных органов (пневмония, отиты, абсцессы, флегмоны, пиелонефрит). Выявляются гипопротеинемия, диспротеинемия, анемия, лейкоцитоз, повышается СОЭ. В последние годы наблюдается более легкое и доброкачественное течение эксфолиативного дерматита в виде «абортивной формы» с пластинчатым шелушением и слабовыраженной гиперемией кожи, без образования эрозий.
На связь этих заболеваний указывают клинические и эпидемиологические данные. Заболевание начинается с появления красноты, трещин, слущивания эпидермиса вокруг рта или около пупка, что напоминает ожог II степени (рис. 2). Процесс быстро, обычно за 6 — 12 ч, распространяется на все тело. Иногда болезнь начинается с появления пузырей (как при пемфигоиде, которые быстро увеличиваются в размерах и сливаются; разрываясь, они оставляют обнаженную) от эпидермиса дерму. При малейшем прикосновении происходит отхождение эпидермиса, а если потянуть за свисающие остатки пузыря, то эпидермис сползает как чулок или перчатка — положительный симптом Никольского. После заживления рубцов не остается. Общее состояние больных тяжелое: высокая температура (38,0 — 39,0 °С), поражение слизистых оболочек, висцеральных органов (пневмония, отиты, абсцессы, флегмоны, пиелонефрит). Выявляются гипопротеинемия, диспротеинемия, анемия, лейкоцитоз, повышается СОЭ. В последние годы наблюдается более легкое и доброкачественное течение эксфолиативного дерматита в виде «абортивной формы» с пластинчатым шелушением и слабовыраженной гиперемией кожи, без образования эрозий. Летальность резко снизилась до 50 — 70%, но прогноз продолжает оставаться серьезным.
Летальность резко снизилась до 50 — 70%, но прогноз продолжает оставаться серьезным.
Эксфолиативный дерматит необходимо дифференцировать с десквамативной эритродермией и врожденным ихтиозом, а также с токсическим эпидермальным некролизисом Лайелла. В отличие от эксфолиативного дерматита при врожденном ихтиозе уже при рождении ребенка отмечаются эритродермия, симптом «коллодийной пленки» с последующим образованием крупнопластинчатого шелушения, трещин в складках кожи, наличие ряда дистрофий: эктропион век, деформация ушных раковин, «рыбий рот». При десквамативной эритродермии отсутствуют деформации, отмечается шелушение в пределах рогового слоя без обнажения дермы, дерматоз возникает чаще к концу 1-го месяца жизни.
Симптом Никольского при врожденном ихтиозе и при десквамативной эритродермии отрицателен.
Тяжелая форма эксфолиативного дерматита имеет большое сходство с токсическим эпидермальным некролизисом (ТЭН) Лайелла, возникающим из-за повышенной чувствительности к различным лекарствам (антибиотики, сульфаниламиды, барбитураты, анальгетики, противотуберкулезные препараты и др. ), особенно при использовании так называемых медикаментозных коктейлей.
), особенно при использовании так называемых медикаментозных коктейлей.
У детей в возрасте от 1 мес до 5 лет возможно развитие стафилококкового синдрома обожженной кожи. Клиническая картина кожи при нем соответствует болезни Риттера. Этот синдром связан с проникновением в организм ребенка стафилококка, относящегося к фаговой группе II, который вырабатывает особый токсин, вызывающий отслойку эпидермиса под зернистым слоем. При медикаментозном ТЭН поражаются более глубокие слои эпидермиса с вовлечением его базального слоя.
Рис. 1. Множественные абсцессы.
Весьма опасным для новорожденных с точки зрения прогноза является рожистое воспаление, представляющее собой острое рецидивирующее стрептококковое заболевание кожи и подкожной клетчатки. Инкубационный период длится от нескольких часов до 2 дней. Источником инфекции являются медицинский персонал и матери, страдающие стрептококковыми заболеваниями, в том числе ангинами. Входными воротами инфекции у новорожденных чаще всего служит пупочная ранка, реже — область гениталий и анального отверстия. Возможно проникновение стрептококка в кожу и гематогенным путем из очага инфекции на коже или со слизистых оболочек полости рта и носа. При развитии рожи у новорожденных появляется пятно розово-красного цвета (эритематозная форма) с нерезкими границами, плотное, теплое на ощупь, с выраженным воспалительным отеком и инфильтрацией дермы и подкожной жировой клетчатки.
Возможно проникновение стрептококка в кожу и гематогенным путем из очага инфекции на коже или со слизистых оболочек полости рта и носа. При развитии рожи у новорожденных появляется пятно розово-красного цвета (эритематозная форма) с нерезкими границами, плотное, теплое на ощупь, с выраженным воспалительным отеком и инфильтрацией дермы и подкожной жировой клетчатки.
Рис. 2. Эксфолиативный дерматит Риттера.
Воспалительные явления быстро распространяются на нижнюю часть живота, область гениталий, нижние конечности, грудь, спину, реже на лицо. Из-за большой склонности к миграции у новорожденных рожу называют «бродячей» или «путешествующей». Общее состояние тяжелое, температура 39,0 — 40,0°С, нарастает интоксикация, отмечаются вялость, частые срыгивания, рвоты, тахикардия, ребенок отказывается от груди, развиваются септические осложнения в виде гнойного отита, бронхопневмонии, пиелонефрита, перитонита, гепатита, менингита (при роже лица).
У ослабленных детей в самом начале болезни температура может быть нормальной или субфебрильной (37,1 — 37,3°С), а у недоношенных с гипотрофией наблюдается даже гипотермия.
Рис. 3. Папулоэрозивная стрептодермия.
Очень тяжелое течение отмечается при гангренозной роже, обусловленной вторичным инфицированием (симбиоз Венсана, синегнойная палочка).
Встречаются и другие разновидности рожи: везикулезная, буллезная, гангренозная.
Для профилактики рецидивов рожи необходимо устранять предрасполагающие факторы: трещины на коже, травмы, расчесы, нагноительные процессы и т. п.
Прогноз у новорожденных и детей раннего возраста при роже тяжелый.
Папулоэрозивная стрептодермия (сифилоподобное импетиго, пеленочный дерматит) появляется у грудных детей, часто в период новорожденности, и не встречается в более старших возрастных группах. Чаще болеют дети хорошего питания, за которыми нет достаточного ухода. Кожа раздражается и мацерируется под воздействием мочи и кала, особенно при жидком стуле или при использовании непромокаемого белья, мешающего испарению.
Заболеванию способствует раздражение кожи различными синтетическими стиральными порошками, содержащими препараты хлора, сильные щелочи и другие химические вещества для стирки пеленок, которые иногда недостаточно хорошо выполаскиваются. Особое значение имеет раздражающее действие аммиака, образующегося при накапливании в пеленках мочи. Кожа раздражается также при ацидозе у детей с цветущим рахитом, когда в моче увеличивается содержание аммиака. В результате этих химических и механических раздражений создаются благоприятные условия для проникновения и жизнедеятельности стрептококков и патогенных стафилококков.
Особое значение имеет раздражающее действие аммиака, образующегося при накапливании в пеленках мочи. Кожа раздражается также при ацидозе у детей с цветущим рахитом, когда в моче увеличивается содержание аммиака. В результате этих химических и механических раздражений создаются благоприятные условия для проникновения и жизнедеятельности стрептококков и патогенных стафилококков.
В области ягодиц, бедер, промежности, мошонки появляются плотные папулы синюшно-красного цвета величиной с горошину, окруженные островоспалительным венчиком (рис. 3). На поверхности папул возникают фликтены, затем — эрозии, корочки. Элементы сыпи имеют сходство с сифилитическими папулами, но отличаются от них отсутствием характерных для сифилиса изменений на слизистых оболочках, наличием по периферии папул ободка отслаивающегося рогового слоя. Результаты исследований на бледную трепонему с высыпных элементов и серологические реакции крови отрицательны.
Лечение пиодермии
Лечение сводится к назначению антибактериальных средств, затем препаратов, повышающих защитные силы и корригирующих обменные нарушения и функциональные расстройства организма. Необходимы рациональный уход и правильное питание. Целесообразнее всего материнское грудное вскармливание, при гипогалактии следует использовать донорское женское молоко либо питательные смеси.
Необходимы рациональный уход и правильное питание. Целесообразнее всего материнское грудное вскармливание, при гипогалактии следует использовать донорское женское молоко либо питательные смеси.
При распространенных поражениях кожи с выраженными нарушениями общего состояния (повышение температуры, снижение массы тела, осложнения в виде отита, пневмонии, особенно абсцедирующей с пиопневмотораксом и плевритом стафилококковой этиологии, стафилококковые энтероколиты) необходимо комплексное лечение, даже если процесс на коже имеет ограниченный характер.
Это особенно важно при таком тяжелом заболевании новорожденных, как рожа. С учетом чувствительности выделенных штаммов возбудителей обязательно назначают антибиотики: полусинтетические пенициллины (метициллин, оксациллин, диклоксациллин), устойчивые к пенициллиназе, либо антибиотики резерва (цепорин, цефазолин, гентамицина сульфат, амоксиклав, линкомицин и др.). Антибиотики вводят внутримышечно в 3 — 4 приема, продолжительность лечения зависит от общего состояния ребенка. Применяют гамма-глобулин (2 — 6 инъекций), вливания антистафилококковой плазмы по 5 — 8 мл на 1 кг массы тела, не менее 3 вливаний с 2 — 3-дневным интервалом. Для борьбы с токсикозом и коррекции кислотно-основного и водно-солевого гомеостаза внутривенно вводят 20% раствор глюкозы, гемодез, альбумин, плазму, полиглюкин. При упорных диспепсических явлениях в связи со стафилококковым поражением кишечника применяют лактобактерин, бифидум-бактерин, наринэ. Используется комплекс витаминов А, С, группы В. Детям в возрасте старше 3 мес при рецидивирующих множественных абсцессах назначают инъекции стафилококкового анатоксина.
Применяют гамма-глобулин (2 — 6 инъекций), вливания антистафилококковой плазмы по 5 — 8 мл на 1 кг массы тела, не менее 3 вливаний с 2 — 3-дневным интервалом. Для борьбы с токсикозом и коррекции кислотно-основного и водно-солевого гомеостаза внутривенно вводят 20% раствор глюкозы, гемодез, альбумин, плазму, полиглюкин. При упорных диспепсических явлениях в связи со стафилококковым поражением кишечника применяют лактобактерин, бифидум-бактерин, наринэ. Используется комплекс витаминов А, С, группы В. Детям в возрасте старше 3 мес при рецидивирующих множественных абсцессах назначают инъекции стафилококкового анатоксина.
При хорошем общем состоянии ребенка, нормальной температуре, удовлетворительном заживлении пупочной ранки, при небольшом количестве высыпаний типа везикулопустулеза можно ограничиться наружным лечением. Между тем при пемфигоиде новорожденных, даже при единичных элементах и хорошем общем состоянии, необходимо назначение антибиотиков из-за высокой контагиозности этого заболевания.
Важное значение имеет проведение рационального наружного лечения. Элементы везикулопустулеза и пемфигоида следует вскрывать стерильной иглой и смазывать 2 — 3 раза в день 2% спиртовым или водным раствором анилиновых красителей (бриллиантовый зеленый, метиленовый синий), затем используют присыпку, содержащую 5 — 10% окиси цинка с тальком, мазь бактробан. Множественные абсцессы систематически вскрывают скальпелем, после чего кожу смазывают 1 — 2% растворами анилиновых красителей. Для рассасывания абсцессов в области туловища и конечностей используется электрическое поле УВЧ (5 — 8 сеансов), после этого — общее УФО (15 — 20 сеансов). При эксфолиативном дерматите новорожденных помещают в кувезы или под специальные каркасы с электролампами внутри для поддержания постоянной температуры 22 — 24 °С.
Свисающие остатки эпидермиса осторожно удаляют стерильными ножницами.
Участки непораженной кожи смазывают 1 — 2% водными растворами анилиновых красителей и применяют тальковую присыпку с 5% окиси цинка. Белье должно быть стерильным. В боксе, где находится ребенок, включают бактерицидные лампы.
Белье должно быть стерильным. В боксе, где находится ребенок, включают бактерицидные лампы.
Такое же лечение проводят при стафилококковом синдроме обожженной кожи. При роже наружное лечение не применяют. Папулоэрозивная стрептодермия быстро угасает при правильном уходе и наружной дезинфицирующей терапии.
Мыть грудных детей, страдающих пиодермией, во избежание аутоинокуляции нужно с большой осторожностью. Если позволяет общее состояние ребенка, то целесообразнее применять ежедневные ванны со слабым раствором (бледно-розового цвета) калия перманганата.
Литература:
1. Зверькова Ф.А. Болезни кожи детей раннего возраста. — Санкт-Петербург — Сотис, 1994.
2. Скрипкин Ю.К., Машкиллейсон А.Л., Шарапова Г.Я. Кожные и венерические болезни. — М.: Медицина, 1995.
ᐈ Что такое пиодермия? ~【Лечение】
Пиодермия — это группа гнойничковых заболеваний кожи, которые возникают из-за инфицирования различными гноеродными кокками: пиококками, стафилококками, стрептококками. Пиодерматозы могут появиться в любом возрасте, но чаще — у детей.
Пиодерматозы могут появиться в любом возрасте, но чаще — у детей.
В медицинской литературе можно встретить другие названия пиодермии: «пиодермит» и «пиоз».
Відкрити
Згорнути
Классификация пиодермии
Пиодермии разделяют на:
- первичные — развиваются при непосредственном инфицировании здоровой кожи;
- вторичные — провоцируются повреждением кожных покровов на фоне других заболеваний: экзема, сахарный диабет, чесотка и др.
Пиодерматоз может протекать остро или хронически, быть ограниченным или распространенным.
В зависимости от типа возбудителя гнойного воспаления выделяют три вида пиодермий:
- стафилодермии;
- стрептодермии;
- стрептостафилодермии.
Поражения кожи при пиодермии могут быть поверхностными или глубокими. При поверхностном поражении высыпания проходят бесследно и не оставляют следов. Глубокие повреждения обычно вызываются хроническим и длительным течением заболевания и приводят к образованию рубцов и пигментных пятен.
Глубокие повреждения обычно вызываются хроническим и длительным течением заболевания и приводят к образованию рубцов и пигментных пятен.
Відкрити
Згорнути
Этиология пиодермии
Развитие гнойно-воспалительной реакции вызывается различными стафилококками, пиококками и стрептококками. Иногда их провоцируют и другие микроорганизмы: синегнойная палочка, вульгарный протей, пневмококки и др. Но они всегда действуют в ассоциациях со стрептококками и стафилококками. После поражения кожи микроорганизмы начинают выделять экзо- и эндотоксины, ферменты, которые провоцируют местное воспаление и нагноение.
Повышают риск инфицирования микротравмы: царапины, ссадины, расчесы, мацерация. Развитию пиодермии могут также способствовать дополнительные внешние и внутренние факторы:
- гипергидроз;
- нарушения рН кожи;
- перегревания;
- переохлаждения;
- гиповитаминозы;
- недостаточное поступление белков;
- патологии ЖКТ;
- хронические очаги инфекции;
- хронические интоксикации;
- несоблюдение правил личной гигиены;
- эндокринные нарушения: сахарный диабет, себорея и др.

Відкрити
Згорнути
Эти факторы снижают защитные свойства кожи и увеличивают вероятность ее поражения различными патогенными и условно-патогенными бактериями.
Пути заражения пиодермией
Гнойничковые заболевания кожи провоцируются внедрением бактерий в кожные покровы. Заражение может происходить контактным путем или при активизации условно-патогенной микрофлоры на фоне снижения защитных функций кожи.
Пиодермия, причины которой всегда связаны с инфицированием различными пиогенными бактериями, не всегда опасна для окружающих. На фоне сниженного иммунитета и эндокринных нарушений заболевание может провоцироваться условно-патогенными микроорганизмами и заражение ними здоровых людей не происходит. Вероятность инфицирования окружающих присутствует только при пиодермиях, вызванных патогенными гноеродными бактериями. Его риск существенно повышается при несоблюдении правил личной гигиены: редкое мытье рук, использование общего белья, бритв, маникюрных принадлежностей и пр.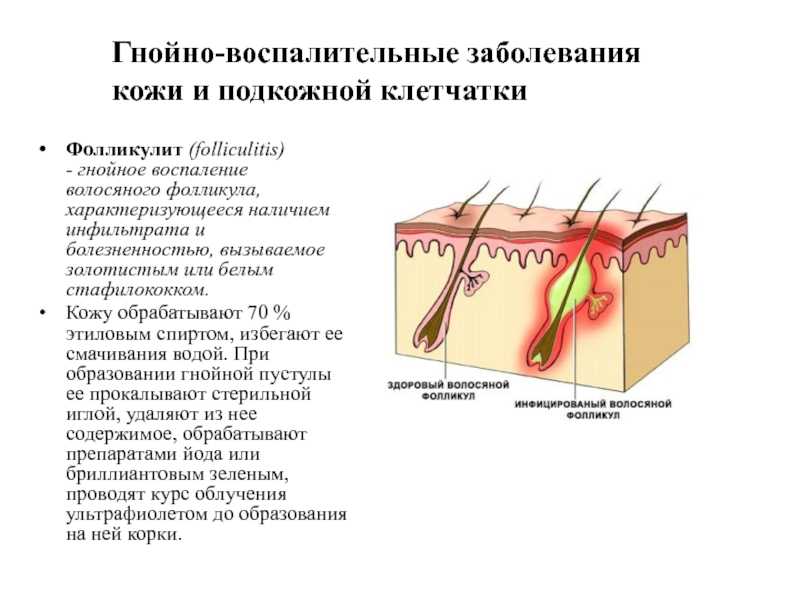
Відкрити
Згорнути
Клинические проявления пиодермии
Понять, что такое пиодермия, поможет описание ее разнообразных проявлений. Симптомы пиодермии зависят от многих факторов: вид возбудителя, возраст и тип кожи больного, состояние иммунной системы.
Відкрити
Згорнути
Стафилодермии
Виды стафилодермии:
- Остиофолликулит.
Проявляется воспалением устья волосяного фолликула: бело-желтая пустула (размер до булавочной головки), а в центре пустулы находится волос. Через 3-4 дня пустула покрывается желтой коркой. После ее отхождения на теле остается небольшое розовое пятно, которое со временем рассасывается. - Фолликулит.
Возникает при воспалении всего фолликула. Вначале появляется ограниченный болезненный красный инфильтрат. Через 2-3 дня он трансформируется в пустулу с желтым содержимым, на вершине которой заметен волос. Через 5-7 дней пустула ссыхается, формирует желтую корочку и постепенно проходит бесследно.
- Сикоз вульгарный.
Проявляется воспалением фолликулов щетинистых волос в зоне бровей, усов, бороды, подмышек или лобка. Пиодермия проявляется выраженными инфильтратами синюшно-бурого оттенка с пустулами, эрозиями и гнойными корками. Нередко имеет рецидивирующее течение. Может приводить к появлению пигментаций и шрамов. - Везикулопустулез.
Встречается эта пиодермия чаще всего у новорожденных после потницы в виде крапивницы. Инфицирование вызывает нагноение элементов сыпи, и они приобретают вид пузырьков с бело-молочным содержимым. - Эпидемическая пузырчатка новорожденных (пиококковый пемфигус).
Возникает у новорожденных на 3-5 (иногда на 8-15) день жизни. Инфицирование происходит от страдающих пиодермией лиц: матери, медицинского персонала и пр. На коже груди, спины, рук и ног появляются вялые пузыри (фликтены) с мутноватым содержимым. Их размер варьирует от горошины до лесного ореха. Высыпания появляются на протяжении 2-3 недель и сопровождаются повышением температуры. После их вскрытия на коже возникает эрозия с остатками эпидермиса. Корочки не формируются.
После их вскрытия на коже возникает эрозия с остатками эпидермиса. Корочки не формируются. - Острый эпидермолиз новорожденных (дерматит Риттера).
Является осложненным вариантом эпидемической пузырчатки. Чаще возникает у недоношенных и ослабленных детей и протекает тяжело, сопровождается повышением температуры до 40-41 °С и может приводить к токсико-септическому состоянию или сепсису. Пиодермия начинается с сильного покраснения и появления трещин на коже вокруг рта или пупка. Верхние слои кожи слущиваются, она пропитывается серозным отделяемым и на ее поверхности возникает похожий на ожог II степени участок. На остальных областях появляются вялые пузырьки, которые за 6-12 часов распространяются по всей поверхности тела. Сыпь вскрывается через 8-15 дней и на ее месте остается шелушение. Следы на коже не остаются. - Синдром стафилококковой обожженной кожи.
Возникает у детей от 1 месяца жизни до 5 лет, симптомы аналогичны с дерматитом Риттера. Высыпания прогрессируют на протяжении 1-2 суток. Их внешний вид варьирует от скарлатиноподобной сыпи до случайных крупных пузырей с последующими шелушащимися эрозиями. Заживление наступает через 5-7 дней.
Высыпания прогрессируют на протяжении 1-2 суток. Их внешний вид варьирует от скарлатиноподобной сыпи до случайных крупных пузырей с последующими шелушащимися эрозиями. Заживление наступает через 5-7 дней. - Синдром стафилококкового токсического шока.
Возникает чаще на фоне травм, ожогов и язв, послеродовых инфекций, инфицирования хирургических ран или применения тампонов во время месячных. Первыми признаками пиодермии становятся мелкоточечные пятна (реже петехии или пузыри) по всему телу. Обычно они более обильны в очаге инфекции. Кожа в области лица, кистей и стоп становится отечной, язык — малиновым. Через 10-20 дней начинается слущивание и шелушение эпидермиса на ладонях и подошвах. Заболевание протекает тяжело. У больных присутствует мышечная и общая слабость, повышается температура. Есть жалобы на головную боль, ломоту в мышцах, одышку, рвоту, диарею, судороги. Примерно в 5 % случаев наступает летальный исход. - Фурункул.
Сопровождается появлением гнойно-некротического воспаления волосяного фолликула и окружающей его подкожно жировой клетчатки. После созревания некротический стержень прорывается наружу и на его месте образуется язва, которая покрывается корочкой. Заболевание может быть рецидивирующим и длиться от нескольких недель, до нескольких лет. В тяжелых случаях образуются рубцы и пигментации.
После созревания некротический стержень прорывается наружу и на его месте образуется язва, которая покрывается корочкой. Заболевание может быть рецидивирующим и длиться от нескольких недель, до нескольких лет. В тяжелых случаях образуются рубцы и пигментации. - Карбункул.
Характеризуется формированием конгломерата из нескольких фурункулов. Узел темно-красного или багрового цвета может достигать 5–10 см. После вскрытия формируется глубокая язва, которая после рубцевания может оставлять шрамы и пигментации. - Псевдофурункулез.
Развивается у детей на первых месяцах жизни. Чаще возникает на фоне тяжелых заболеваний: анемии, пневмонии, дистрофии или пр. Под кожей формируются багрово-красно-синюшные узелки. Их величина может достигать размеров лесного ореха. Высыпания располагаются на затылке, спине, ягодицах или задней поверхности бедер. Гнойный стержень не формируется. При вскрытии сыпи выделяется желто-зеленый гной. На коже остаются небольшие рубцы.
Відкрити
Згорнути
Стрептодермии
Стрептодермии делятся на такие типы:
- Стрептококковое импетиго.
Относится к заразным и чаще выявляется у детей. Сопровождается появлением вялых пузырей с серозным или гнойным содержимым. Высыпания преимущественно поражают зону лица вокруг носа и рта. После их вскрытия формируются эрозии с гнойными корками. После их отпадания следы на коже не остаются. - Буллезное импетиго.
Проявляется высыпаниями в виде пузырей с серозно-гнойным содержимым и розовым ободком на тыльной стороне кистей и ногах. После вскрытия на них формируются листовидные корочки, которые отторгаются, не оставляя следов. - Щелевое импетиго (заеда).
Формируется в уголках рта, глазных щелях или у основания крыльев носа в виде вялого пузыря. Он вскрывается и выглядит как линейная трещина с зоной эрозии и мацерации. - Паронихия.

Формируется вокруг ногтя, представляет собой поверхностный панариций. - Папуло-эрозивная стрептодермия.
Развивается у детей грудного возраста. Папулы синюшно-красного цвета с воспаленным ободком появляются в зоне промежности, на ягодицах, бедрах и мошонке. На их поверхности формируются вялые пузыри, которые после вскрытия образуют эрозии с корками. - Интертригинозная стрептодермия.
Характеризуется воспалением крупных кожных складок в области паха, подмышек, шеи, ягодиц, за ушами. На покрасневшей коже формируются вялые пузыри. Они вскрываются мокнущими эрозиями с фестончатыми границами. Такая пиодермия часто развивается у детей с ожирением, сахарным диабетом и гипергидрозом. - Рожа.
Сопровождается острым воспалением участка кожи. У детей чаще поражаются щеки, периорбитальная область, голова и шея, конечности, у взрослых — руки, голени или область послеоперационной раны. Зона воспаления краснеет, становится блестящей, имеет четкие границы и приподнятые края. Очаг этой разновидности пиодермии может иметь разные размеры, быть отечным и болеть при прикосновениях.
Очаг этой разновидности пиодермии может иметь разные размеры, быть отечным и болеть при прикосновениях. - Синдром стрептококкового токсического шока.
Начинается остро, приводит к мультиорганной недостаточности. Пиодермия протекает в виде некротического фасциита и миозита. Поражения кожи возникают у 80 % больных. На очаге воспаления появляются везикулы и пузыри. У больного развивается гипотензивный шок и почечная недостаточность. Могут появиться пневмонии, миокардит, остеомиелит, перитонит и другие фокальные инфекции. Летальность достигает 30 %. - Стрептодермия острая диффузная.
Чаще возникает у взрослых. Проявляется вялыми пузырями, которые распространяются по периферии и могут сливаться. Впоследствии они формируют эрозии с фестончатыми очертаниями и каймой отслоившегося эпидермиса. Поражения пиодермии чаще локализируются на руках и ногах или в зоне ожогов, ран и свищей. - Целлюлит.
Возникает у ослабленных больных с сахарным диабетом, онкологией, почечной недостаточностью или циррозом печени. Этот острый воспалительный процесс кожи чаще появляется в зоне микротравм или в области хирургических ран. У больного повышается температура и появляется болезненный ярко-красный очаг воспаления кожи, на котором могут возникать различные элементы сыпи и абсцессы.
Этот острый воспалительный процесс кожи чаще появляется в зоне микротравм или в области хирургических ран. У больного повышается температура и появляется болезненный ярко-красный очаг воспаления кожи, на котором могут возникать различные элементы сыпи и абсцессы. - Эктима.
Проявляется вначале фликтеном с гноем. Через несколько дней глубокое поражение кожи ссыхается, и под коркой формируется большая язва с отечными краями и дном, на котором есть некротический налет. Через 2–4 недели язва рубцуется.
Відкрити
Згорнути
Стрептостафилодермии
Этот вид стрептостафилодермии проявляется импетиго стрептостафилококковым. На покрасневшем участке кожи появляются фликтены. Эти высыпания обычно охватывают большие участки кожи. Элементы импетиго сохраняются на протяжении недели. После этого они ссыхаются и формируют корки медово-желтого цвета.
Відкрити
Згорнути
Особенности течения пиодермии при беременности
Вероятность развития пиодермий при гестации может возрастать из-за ослабления иммунитета. Любые гнойные процессы опасны при беременности. Они могут приводить к ее осложненному течению и внутриутробному инфицированию плода или ребенка во время и после родов. При появлении симптомов пиодермии женщине необходимо обязательно обратиться к врачу и провести лечение с учетом сроков гестации.
Любые гнойные процессы опасны при беременности. Они могут приводить к ее осложненному течению и внутриутробному инфицированию плода или ребенка во время и после родов. При появлении симптомов пиодермии женщине необходимо обязательно обратиться к врачу и провести лечение с учетом сроков гестации.
Відкрити
Згорнути
Особенности пиодермии у детей
Пиодермия часто возникает именно в детском возрасте вследствие несовершенства иммунитета и частого несоблюдения правил личной гигиены. У подростков склонность к гнойным высыпаниям повышается из-за гормональных колебаний.
Відкрити
Згорнути
Осложнения пиодермии
Отсутствие лечения и тяжелые случаи заболевания могут приводить к различным последствиям пиодермии:
- абсцессам;
- рубцам;
- воспалению лимфоузлов;
- тромбозу сосудов;
- метастатическим гнойным очагам: пневмонии, менингиту, миокардиту, остеомиелиту и др.
 ;
; - сепсису.
Відкрити
Згорнути
Диагностика пиодермии
При появлении гнойных высыпаний необходимо обратиться к дерматологу. После изучения жалоб больного, анамнеза заболевания и осмотра назначаются различные исследования:
- общий анализ крови;
- бактериологический посев отделяемого с определением чувствительности возбудителя к антибиотикам;
- дерматоскопия.
Відкрити
Згорнути
При выявлении фоновых заболеваний или при осложненном течении диагностику пиодермии дополняют консультациями иммунолога, эндокринолога, хирурга и других профильных специалистов. При необходимости назначаются дополнительные исследования:
- анализ крови на сахар;
- иммунограмма;
- УЗИ внутренних органов;
- рентгенография;
- анализы крови для выявления инфекции и пр.
Відкрити
Згорнути
Лечение пиодермии
Тактика лечения пиодермии зависит от ее разновидности, тяжести и наличия сопутствующих заболеваний. Необходимость госпитализации и изоляции определяется персонально. При необходимости проводится лечение первопричины пиодермии.
Необходимость госпитализации и изоляции определяется персонально. При необходимости проводится лечение первопричины пиодермии.
Во время лечения не рекомендуется мочить пораженные участки кожи. Категорически запрещается выдавливание или вскрытие и расчесывание гнойных очагов.
Для местной терапии назначаются антисептические растворы, антибактериальные, противовоспалительные, ранозаживляющие мази и линименты, топические кортикостероиды. При необходимости пациенту назначается прием антибиотиков или сульфаниламидов, поливитаминных средств. В тяжелых случаях назначаются иммуномодуляторы, стафилококковые анатоксины и антигены, глюкокортикоиды.
Результаты медикаментозной терапии могут улучшаться при помощи назначения физиотерапии детям и взрослым:
- УВЧ;
- УФ-облучение;
- лазерная терапия;
- УФОК.
Необходимость хирургического лечения пиодермии возникает при ее осложненном течении и глубоких поражениях. Цель операции направляется на вскрытие и удаление гнойников. При необходимости выполняется их дренирование.
Цель операции направляется на вскрытие и удаление гнойников. При необходимости выполняется их дренирование.
Відкрити
Згорнути
Профилактика пиодермии
Для предупреждения развития пиодермий необходимо:
- соблюдать правила личной гигиены;
- сбалансировано питаться;
- своевременно проводить лечение заболеваний, которые способствуют развитию пиодермии;
- вовремя обрабатывать антисептиками травмы и микроповреждения.
Відкрити
Згорнути
Вопрос-Ответ
Можно ли мыться или купаться в море при пиодермии?
Пиодермии — это гнойничковые поражения кожи. Любые водные процедуры при этих заболеваниях (купание в ванне, бассейне, море и других водоемах) лучше исключить. Пиодермию мочить нежелательно, так как при попадании влаги на пораженную кожу возможен перенос инфекции на здоровые участки. Дерматолог поможет установить разновидность гнойничково-воспалительного заболевания кожи, назначит адекватное лечение. Детский дерматолог диагностирует пиодермии у детей.
Детский дерматолог диагностирует пиодермии у детей.
Как быстро вылечить пиодермию?
Лечение пиодермии должно проводится исключительно специалистами — врачами-дерматологами. Быстро вылечить пиодермию поможет комплекс лечебных мероприятий, который включает:
- прием лекарственных препаратов — антибактериальных средств, глюкокортикостероидов, гепато- и ангиопротекторов, цитостатиков и др.;
- наружную терапию — мази и антисептические растворы;
- восстановление и укрепление иммунитета;
- диетотерапию;
- физиотерапевтические процедуры для детей и взрослых.
Как лечить пиодермию в домашних условиях?
Дополнительным средством в терапии пиодермии является ее лечение в домашних условиях. Наиболее широко распространено местное применение специальных мазей, бриллиантового зеленого и др. К распространенным народным методам лечения гнойничково-воспалительных поражений относится прием настоя из одуванчика, мази из чистотела, компрессы из сырого картофеля. Важной составляющей лечения пиодермии является укрепление иммунитета. При развитии гнойничковых поражений кожи у детей необходимо записаться на консультацию к детскому иммунологу.
Важной составляющей лечения пиодермии является укрепление иммунитета. При развитии гнойничковых поражений кожи у детей необходимо записаться на консультацию к детскому иммунологу.
Відкрити
Згорнути
Статья носит информационно-ознакомительный характер. Пожалуйста, помните: самолечение может вредить вашему здоровью.
Відкрити
Згорнути
Автор статьи:
Шматков Алексей Валерьевич
Врач-дерматолог, детский врач-дерматолог высшей категории
Какой врач лечит пиодермию?
Узнать, какой врач лечит пиодермию в клинике МЕДИКОМ, вам помогут операторы колл-центра. Провести лечение пиодермии можно при помощи профессионалов. В нашей клинике прием детей ведет детский дерматолог, при необходимости проводятся консультации детского иммунолога. Обращайтесь к нам и мы поможем вам быстро устранить пиодермию и не допустить ее осложнений.
Показать еще
Сертификаты
Отзывы
10. 03.2021 15:14
03.2021 15:14
Марія Лугова
Дякую, дуже зрозуміло написано.
23.02.2021 11:40
Андрей Тушинин
Автору — респект, решился записался к врачу.
14.12.2020 20:47
Михаил Павлович
Хорошая статья.
01.12.2020 12:23
Волошина Даша
Спасибі, нарешті розібралися.
10.10.2020 17:31
Диверенко Є
Не заздрю тим кому довелось перехворіти.
27.08.2020 21:03
Маришина Лена
Отлично изложена информация, жаль раньше мне не попалась.
Показать еще 3
Всего 6 отзывов
оставить отзыв
Пиодермия у собак | Больница для животных VCA
Что такое пиодермия?
Пиодермия определяется как бактериальная инфекция кожи. Пиодермия также может называться импетиго, особенно у молодых щенков.
Каковы клинические признаки пиодермии?
Наиболее частыми клиническими признаками, связанными с пиодермией, являются папулы или пустулы, образующиеся на коже. Эти поражения часто похожи на прыщи у людей. Чаще всего они красные и приподнятые, с белым гнойным центром.
Эти поражения часто похожи на прыщи у людей. Чаще всего они красные и приподнятые, с белым гнойным центром.
Другие признаки включают круглые корки, сухие или шелушащиеся участки кожи, выпадение волос и зуд. У короткошерстных пород шерсть может казаться торчащей или торчащей в некоторых местах, имитируя крапивницу, или она может казаться изъеденной молью из-за очагового выпадения шерсти. В некоторых случаях может быть влажный слой на коже или затхлый запах, особенно между пальцами ног или кожными складками.
Что вызывает пиодермию у собак?
Бактериальная кожная инфекция возникает при повреждении поверхности кожи, повреждении кожи из-за хронического воздействия влаги, изменении или изменении нормальных кожных бактерий, нарушении притока крови к коже или нарушении работы иммунной системы был подавлен.
Особым типом пиодермии является пиодермия складок кожи, которая развивается в складках кожи, таких как складки лица, складки губ, складки хвоста, а также в паху или под мышками. Он может развиваться между молочными железами у самок, у которых было несколько пометов щенков. Это также может происходить вторично по отношению к ожирению, когда прилегающие кожные складки накладываются друг на друга. Кожные складки позволяют поверхности двух смежных областей находиться в тесном контакте, создавая теплую влажную среду. В присутствии влаги нормальные кожные бактерии затем размножаются, вызывая инфекцию в складке.
Он может развиваться между молочными железами у самок, у которых было несколько пометов щенков. Это также может происходить вторично по отношению к ожирению, когда прилегающие кожные складки накладываются друг на друга. Кожные складки позволяют поверхности двух смежных областей находиться в тесном контакте, создавая теплую влажную среду. В присутствии влаги нормальные кожные бактерии затем размножаются, вызывая инфекцию в складке.
Некоторые породы предрасположены к заболеванию. К ним относятся:
• Спаниели с пиодермией складок на губах
• Пекинесы, мопсы, боксеры и бульдоги с пиодермией складок на морде, затрагивающей морщины на лице и носу
• Шарпеи и другие породы с дряблой кожей и кожными складками.
«Пиодермия часто является вторичной по отношению к аллергическому дерматиту и развивается в виде ссадин на поверхности кожи, возникающих в результате расчесов».
Пиодермия часто является вторичной по отношению к аллергическому дерматиту и развивается в виде ссадин на поверхности кожи, возникающих в результате расчесов. У щенков часто развивается щенячья пиодермия в областях с тонкой шерстью, таких как пах и подмышки. Блохи, клещи, дрожжевые или грибковые кожные инфекции, заболевания щитовидной железы или гормональный дисбаланс, наследственность и некоторые лекарства (иммунодепрессанты и более высокие дозы стероидов) могут увеличить риск развития пиодермии у вашего питомца.
У щенков часто развивается щенячья пиодермия в областях с тонкой шерстью, таких как пах и подмышки. Блохи, клещи, дрожжевые или грибковые кожные инфекции, заболевания щитовидной железы или гормональный дисбаланс, наследственность и некоторые лекарства (иммунодепрессанты и более высокие дозы стероидов) могут увеличить риск развития пиодермии у вашего питомца.
Как диагностируется пиодермия?
Диагноз пиодермии часто ставится на основании клинических признаков и истории болезни вашего питомца. Дополнительные тесты, такие как анализы крови, чтобы определить, есть ли у вашего питомца эндокринные заболевания, такие как гипотиреоз или гиперадренокортицизм (болезнь Кушинга), цитология кожи (просмотр мазка или пластыря кожи под микроскопом), посев кожи и тесты на чувствительность к антибиотикам, а также можно проводить посев грибков. В случаях, связанных с аллергическим дерматитом, могут быть проведены тесты, чтобы определить специфические аллергии вашей собаки.
Как лечат пиодермию?
Типичным лечением пиодермии является антибактериальная терапия в течение как минимум трех-четырех недель. В хронических или рецидивирующих случаях важно провести посев кожи и тест на чувствительность к антибиотикам, чтобы убедиться, что используется правильный антибиотик. Антибиотики в этих случаях могут быть необходимы в течение 8-12 недель. Общие антибиотики включают амоксициллин (Amoxi-Tabs®, Amoxi-Drops® или Robamox®), цефалексин (Rilexine®, Keflex®, Vetolexin®) и клиндамицин (Antirobe®, Cleocin®), тогда как более устойчивые бактерии могут в конечном итоге нуждаться в лекарстве. например, энрофлоксацин (Байтрил®).
В хронических или рецидивирующих случаях важно провести посев кожи и тест на чувствительность к антибиотикам, чтобы убедиться, что используется правильный антибиотик. Антибиотики в этих случаях могут быть необходимы в течение 8-12 недель. Общие антибиотики включают амоксициллин (Amoxi-Tabs®, Amoxi-Drops® или Robamox®), цефалексин (Rilexine®, Keflex®, Vetolexin®) и клиндамицин (Antirobe®, Cleocin®), тогда как более устойчивые бактерии могут в конечном итоге нуждаться в лекарстве. например, энрофлоксацин (Байтрил®).
Местное лечение включает спреи и лечебные шампуни, содержащие перекись бензоила, серу с салициловой кислотой или хлоргексидин, которые, возможно, потребуется использовать один или два раза в неделю в течение трех-четырех недель. Кроме того, важно, чтобы у вашего питомца была чистая, сухая и мягкая подстилка. Если аллергия является основной причиной, антигистаминные препараты или более низкие дозы стероидов могут быть использованы в то же время, прежде чем будут определены долгосрочные лекарства.
«…важно, чтобы у вашего питомца была чистая, сухая и мягкая подстилка.»
Кожные складки, возможно, придется обрезать, и часто полезно использовать лечебные салфетки, содержащие некоторые из вышеперечисленных местных ингредиентов. Наиболее важным аспектом здесь является поддержание сухой области и соблюдение правил гигиены.
В крайних случаях может потребоваться операция по уменьшению или удалению кожных складок.
Каков прогноз состояния моего питомца?
Прогноз при неосложненной пиодермии в большинстве случаев хороший или отличный. В большинстве случаев пиодермия разрешается пероральными антибиотиками и/или местной терапией. Хронические или рецидивирующие случаи могут потребовать дополнительного тестирования, чтобы определить, есть ли основное состояние, способствующее бактериальной инфекции кожи. Регулярное купание с лечебными шампунями может свести к минимуму рецидивы.
Стафилококковые инфекции у новорожденных: III.
 Колонизация новорожденных Staphylococcus Pyogenes | JAMA Pediatrics
Колонизация новорожденных Staphylococcus Pyogenes | JAMA Pediatrics
Стафилококковые инфекции у новорожденных: III. Колонизация новорожденных Staphylococcus Pyogenes | ДЖАМА Педиатрия | Сеть ДЖАМА
[Перейти к навигации]
Эта проблема
- Скачать PDF
- Полный текст
Поделиться
Твиттер
Фейсбук
Электронная почта
LinkedIn- Процитировать это
- Разрешения
Артикул
Август 1957 г.
ДЖЕК Н. БОЛДУИН, доктор философии. ; МЕЛВИН С. РЕЙНС, доктор философии. ; РОБЕРТ Ф. СИЛЬВЕСТЕР-младший, доктор медицины ; и другие
ТОМАС Э. ШАФФЕР, MD
Принадлежности авторов
Колумбус, Огайо
Кафедры педиатрии и бактериологии Университета штата Огайо.
AMA Am J Dis Child. 1957; 94(2):107-116. дои: 10.1001/archpedi.1957.04030030001001
Полный текст
Абстрактный
Введение
Недавно мы описали бактериологическое исследование и борьбу с эпидемией стафилококковых инфекций, связанных с отделениями для новорожденных Университетской больницы, Колумбус, Огайо. 1 Во время этой эпидемии клиническими проявлениями были пиодермия, абсцессы молочных желез у кормящих матерей и младенцев и, в некоторых случаях, более серьезные инфекции, такие как целлюлит, остеомиелит, пневмония и септицемия.
