Отек легких у недоношенных новорожденных: Отек легких у новорожденных детей
Тяжелая бронхо-легочная дисплазия у недоношенных детей
Тяжелая бронхо-легочная дисплазия с длительной необходимостью в дополнительном кислороде у недоношенных детей. Почему она возникает и можно ли выхаживать такого ребенка в домашних условиях.
Проблемы с дыханием возникают у всех недоношенных детей, одна из них – бронхо-легочная дисплазия. Руководитель отделения неонатологии и патологии детей раннего возраста д.м.н., профессор Елена Соломоновна Кешишян рассказала о том, как возникает и развивается это заболевание, что предпринимается медиками для сохранения жизни таким пациентам.
При каких условиях может возникнуть и развиться бронхо-легочная дисплазия?
Если ребенок родился раньше срока, на 5-6 месяце беременности, для него это всегда стресс, шок, он к этому не готов. Практически у всех недоношенных детей наблюдается нарушение дыхания, но часть малышей справляется с этим быстро, а у других возникает сложная ситуация. Хочу напомнить, что органы дыхания во время внутриутробного развития плода не работают, дети получают кислород и все питательные вещества через пуповину. Работать самостоятельно легкие начинают после только после пережатия пуповины. Что касается недоношенных детей, то здесь возникает ряд проблем.
Хочу напомнить, что органы дыхания во время внутриутробного развития плода не работают, дети получают кислород и все питательные вещества через пуповину. Работать самостоятельно легкие начинают после только после пережатия пуповины. Что касается недоношенных детей, то здесь возникает ряд проблем.
Улучшить ситуацию с легкими возможно при помощи специального вещества, которое держит альвеолы в таком состоянии, чтобы мог происходить газообмен – это сурфактант, его вводят недоношенным детям сразу после рождения.. Но не все введенное извне достаточно, для того чтобы заработало свое. И чем больше ребенок недоношен, тем больше не хватает этого вещества в организме.
Чтобы сохранить жизнь недоношенным детям, врачи-неонатологи вынуждены давать им дополнительный кислород через искусственную вентиляцию легких, которая на сегодняшний день стала более щадящей и менее травматичной. Но, даже несмотря на значительные улучшения в этой технологии, к сожалению, проблемы остаются. Попадание в незрелое легкое большого количества кислорода может привести к неинфекционному воспалению в мелких бронхах и развитию бронхо-легочной дисплазии. На самом деле образно можно сказать — бронхо-легочная дисплазия это незрелое легкое и незрелое сердце, которые внезапно вынужденно должны начать работать внеутробно.
Попадание в незрелое легкое большого количества кислорода может привести к неинфекционному воспалению в мелких бронхах и развитию бронхо-легочной дисплазии. На самом деле образно можно сказать — бронхо-легочная дисплазия это незрелое легкое и незрелое сердце, которые внезапно вынужденно должны начать работать внеутробно.
Как это происходит?
Неинфекционное воспаление прежде всего проявляется в отеке легкого, и сердцу становиться все труднее и труднее пропустить через него кровь, а это необходимо, чтобы произошел газообмен. Сердце очень старается, напрягается и в нем повышается давление, и тогда кровь застаивается в легких. Чтобы ребенок жил, ему необходим дополнительный кислород, это не реанимационное состояние, это состояние его жизни иногда на несколько месяцев. Все это время, кроме дополнительного кислорода, ребенок должен получать контролируемую терапию, направленное на улучшение работы сердца и легких. Контроль этот может осуществлять только постоянный врач неонатолог-педиатр, который хорошо знает проблемы, связанные с бронхо-легочной дисплазией и недоношенность, а также индивидуальные особенности конкретного ребенка.
Что сейчас меняется в процессе выхаживания недоношенных детей?
Сейчас многое делается, чтобы сохранить жизнь таким детям и сделать их дальнейшее развитие полноценным, сократить постоянное присутствие врачей в их жизни. Большое внимание уделяется благотворному влиянию взаимоотношения мамы с ребенком. В хороших реанимациях мама находится вместе с ребенком и кормит грудным молоком. В процессе ежедневных визитов мамы в реанимацию и наблюдения за своим ребенком, она приобретает все необходимые навыки и может ухаживать за ребенком дома самостоятельно, ей объясняют все основные принципы использования аппаратов, поддерживающих дыхание ребенка, и если этот ребенок не нуждается в каких-то сложных манипуляциях, их выписывают. На самом деле, все достаточно просто: когда ребенок находится в стационаре, он получает центральный кислород, но если очевидно, что в кислороде он будет нуждаться по крайней мере в момент напряжения, например, во время или после кормления, то врачи начинают обучать маму, объясняют ей, что это будет долго и даст положит результат, и это время надо прожить, ухаживая за ребенком. Маму учат пользоваться концентратором. Ребенок уезжает из больницы с концентратором и сатуратором. В истории болезни доктор записывает, что мама обучена, три дня сама использовала эти приборы, умеет подсчитать частоту дыхания за минуту у младенца и измерить подачу кислорода и т.п. Мама обязательно пишет согласие.
Маму учат пользоваться концентратором. Ребенок уезжает из больницы с концентратором и сатуратором. В истории болезни доктор записывает, что мама обучена, три дня сама использовала эти приборы, умеет подсчитать частоту дыхания за минуту у младенца и измерить подачу кислорода и т.п. Мама обязательно пишет согласие.
Что это за приборы?
Концентратор – очень простой в использовании электрический прибор, преобразующий воздух в более концентрированный кислород за счет электрической энергии. Состоит из маски, трубки или носовых канюлей.
Сатуратор — это прибор, по которому можно определить, какое количество кислорода есть у ребенка в крови. В зависимости от показателей принимается решение, давать или не давать кислород через концентратор.
У детей с проблемами сердца необходимо контролировать частоту сердечных сокращений, для чего необходимо использовать пульсоксиметр.
Отсутствие кислородной поддержки у таких детей может привести к поражению ЦНС, потому что недостаток кислорода препятствует его развитию. На первом году жизни должны включиться все центры нервной системы, которые определяют наше развитие и при этом главным является кислород, без кислорода никакие биохимические процессы не пройдут. Кроме того, у находящегося в постоянной гипоксии ребенка не будет формироваться правильная иммунная и эндокринная системы, которые определят сопротивляемость инфекции. И, как результат, ребенок заболеет. Без кислорода возникнут изменения в легких и сердце, которые очень быстро могут привести к декомпенсации с самым худшим исходом. Поэтому кислород необходим для жизни этих детей, приборы, с помощью которых его получают, находятся под контролем лечащих врачей, которые определяют момент, когда подача кислорода становится ненужной.
На первом году жизни должны включиться все центры нервной системы, которые определяют наше развитие и при этом главным является кислород, без кислорода никакие биохимические процессы не пройдут. Кроме того, у находящегося в постоянной гипоксии ребенка не будет формироваться правильная иммунная и эндокринная системы, которые определят сопротивляемость инфекции. И, как результат, ребенок заболеет. Без кислорода возникнут изменения в легких и сердце, которые очень быстро могут привести к декомпенсации с самым худшим исходом. Поэтому кислород необходим для жизни этих детей, приборы, с помощью которых его получают, находятся под контролем лечащих врачей, которые определяют момент, когда подача кислорода становится ненужной.
В заключение, хочу акцентировать внимание на том, что использование приборов — это не приговор ребенку, это состояние временное – период, который необходим ребенку для преодоления его болезни и незрелости. Это путь к жизни!!!
С руководителем отделения неонатологии и патологии детей раннего возраста д. м.н., профессором Е.С. Кешишян беседовала М.Ю. Кудрявцева
м.н., профессором Е.С. Кешишян беседовала М.Ю. Кудрявцева
В материале использованы фрагменты интервью каналу РУ.ТВ
Бронхолегочная дисплазия. Что такое Бронхолегочная дисплазия?
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бронхолегочная дисплазия (БЛД) – это хроническое заболевание дыхательной системы у новорожденных, которое возникает при проведении ИВЛ с использованием высоких концентраций кислорода на фоне респираторных нарушений. Основные проявления – синдром дыхательной недостаточности (ДН) и бронхиальной обструкции, деформация грудной клетки. Основа диагностики бронхолегочной дисплазии – рентгенография ОГК. Лечение при данной патологии включает в себя неспецифические терапевтические меры: рациональное питание и режим, адекватную респираторную поддержку, симптоматические медикаментозные препараты.
- Причины бронхолегочной дисплазии
- Классификация бронхолегочной дисплазии
- Симптомы бронхолегочной дисплазии
- Диагностика
- Лечение бронхолегочной дисплазии
- Прогноз и профилактика бронхолегочной дисплазии
- Цены на лечение
Общие сведения
Бронхолегочная дисплазия (БЛД) – это гетерогенная патология периода новорожденности, которая возникает при проведении ИВЛ с высокими концентрациями кислорода, сопровождается дыхательной недостаточностью, бронхообструктивным синдромом и гипоксемией. Впервые ввел этот термин, а также описал его рентгенологическую картину по стадиям американский педиатр и радиолог Нортвей в 1967 году. По своей сути БЛД является не врожденным, а ятрогенным заболеванием, что противоречит его названию, однако другого термина на данный момент не предложено. Она возникает у 16-40% новорожденных с массой тела менее 1500 г, которым необходима ИВЛ по поводу РДС. Общий показатель летальности при бронхолегочной дисплазии в течение первых 12 месяцев жизни составляет 10-25%.
Общий показатель летальности при бронхолегочной дисплазии в течение первых 12 месяцев жизни составляет 10-25%.
Бронхолегочная дисплазия
Причины бронхолегочной дисплазии
Бронхолегочная дисплазия – это полиэтиологическое заболевание, которое формируется на фоне воздействия нескольких потенциальных этиологических факторов. К таковым относятся баротравма при нерациональной ИВЛ, морфологическая незрелость паренхимы легкого, системы сурфактанта и антиоксидантной системы, токсическое воздействие высоких концентраций кислорода, инфекции (микоплазмы, пневмоцисты, уреаплазмы, хламидии, ЦМВ), отек легких различного генеза, легочная гипертензия, ГЭРХ, гиповитаминозы А и Е, генетическая склонность.
Морфологически бронхолегочная дисплазия проходит четыре стадии. На I стадии развивается классический РДС. На II стадии происходит деструкция эпителия альвеол и его последующая регенерация, формируются персистирующие гиалиновые мембраны. Также возникает отек интерстиция, некроз бронхиол. III стадия характеризуется образованием ограниченных эмфизематозных изменений, ателектазов и фиброза. На IV стадии в альвеолах накапливаются ретикулярные, эластические и коллагеновые волокна – окончательно формируются ателектазы, эмфизема, участки фиброза легкого.
Также возникает отек интерстиция, некроз бронхиол. III стадия характеризуется образованием ограниченных эмфизематозных изменений, ателектазов и фиброза. На IV стадии в альвеолах накапливаются ретикулярные, эластические и коллагеновые волокна – окончательно формируются ателектазы, эмфизема, участки фиброза легкого.
Классификация бронхолегочной дисплазии
Согласно общепринятой классификации, существует две основные формы бронхолегочной дисплазии:
- Классическая или «тяжелая» форма. Данный вариант БЛД характерен для недоношенных детей. Развивается при проведении интенсивной респираторной поддержки без введения препаратов сурфактанта. Основное проявление – наличие вздутия участков легких, формирование булл и фиброза.
- Новая или «легкая» форма бронхолегочной дисплазии. Наблюдается у детей, родившихся после 32 недели беременности, которым с целью профилактики вводился сурфактант. Рентгенологически проявляется гомогенным затемнением легких и отсутствием участков вздутия.

Также в отечественной педиатрии и неонатологии клинически выделяют три степени тяжести бронхолегочной дисплазии:
- Легкая БЛД. В состоянии покоя ЧД в переделах физиологической нормы (до 40 в мин.), реже отмечается незначительное тахипноэ при нагрузке (до 60 в мин.). Возможны признаки бронхиальной обструкции при респираторных инфекциях, умеренная эмфизема. Потребности в кислородной поддержке при гестационном возрасте старше 36 недель не возникает.
- Среднетяжелая бронхолегочная дисплазия. На фоне плача, кормления, беспокойства развивается тахипноэ (60-80 в мин.). В состоянии покоя могут прослушиваться сухие или мелкопузырчатые хрипы. Часто наблюдается бронхиальная обструкция на фоне инфекционных заболеваний. Рентгенологически отмечается эмфизема, пневмосклероз. Существует потребность в респираторной поддержке <30% кислородом.
- Тяжелая бронхолегочная дисплазия. Выраженное тахипноэ (80 в мин. и более) в состоянии покоя.
 Ярко выраженная бронхиальная обструкция, аускультативные признаки недостаточности дыхательной системы. Зачастую формируется легочное сердце, возникает задержка физического развития. Рентгенологически выявляется эмфизема, бедность легочного рисунка, пневмосклероз, множество ателектазов и перибронхиальных изменений. Требуется респираторная поддержка с использованием концентрации кислорода >30%.
Ярко выраженная бронхиальная обструкция, аускультативные признаки недостаточности дыхательной системы. Зачастую формируется легочное сердце, возникает задержка физического развития. Рентгенологически выявляется эмфизема, бедность легочного рисунка, пневмосклероз, множество ателектазов и перибронхиальных изменений. Требуется респираторная поддержка с использованием концентрации кислорода >30%.
Симптомы бронхолегочной дисплазии
Специфических проявлений бронхолегочной дисплазии не существует. Заболевание характеризуется выраженной дыхательной недостаточностью на фоне высоких концентраций кислорода при ИВЛ. Общее состояние зависит от степени тяжести, однако, в большинстве случаев оно среднетяжелое или тяжелое. Грудная клетка приобретает характерный для эмфизематозных заболеваний вид: «бочкообразная форма» и горизонтальный ход ребер, увеличение размера в переднезаднем направлении, выпячивание межреберных промежутков и их втяжение при выдохе-вдохе. Также при бронхолегочной дисплазии возникает тахипноэ до 90-100 в 1 мин, наблюдается акро- или диффузный цианоз. При попытках перевести ИВЛ на более щадящий режим развивается острая недостаточность дыхательной системы, которая сопровождается выраженной гиперкапнией и гипоксемией. При прекращении респираторной поддержки на фоне спонтанного дыхания сохраняются признаки бронхиальной обструкции.
Также при бронхолегочной дисплазии возникает тахипноэ до 90-100 в 1 мин, наблюдается акро- или диффузный цианоз. При попытках перевести ИВЛ на более щадящий режим развивается острая недостаточность дыхательной системы, которая сопровождается выраженной гиперкапнией и гипоксемией. При прекращении респираторной поддержки на фоне спонтанного дыхания сохраняются признаки бронхиальной обструкции.
У детей с бронхолегочной дисплазией также отмечается пневмомедиастинум, эмфизема и пневмоторакс, брадикардия и приступы апноэ, рецидивирующие бронхиты и пневмонии, дефицитные состояния (дефицит витаминов D, А, Е, анемия), частая рвота, гастроэзофагеальный рефлюкс и аспирация пищевых масс. Нередко наблюдаются неврологические расстройства, поражения сетчатки. К основным осложнениям бронхолегочной дисплазии относятся правожелудочковая недостаточность и «легочное сердце», ограниченные или долевые ателектазы легких, рецидивирующие бронхиты, бронхиолиты и воспаления легких, хроническая дыхательная недостаточность, атопическая бронхиальная астма, артериальная гипертензия, анемия, задержка психофизического развития.
Диагностика
Диагностика бронхолегочной дисплазии включает в себя сбор анамнестических данных, объективный осмотр, лабораторные и инструментальные методы исследования. При сборе анамнеза неонатолог или педиатр обращает внимание на сроки, в которые произошли роды, наличие возможных этиологических и способствующих факторов. При объективном обследовании выявляются характерные клинические проявления бронхолегочной дисплазии: дыхательная недостаточность, деформация грудной клетки и т. д. В ОАК определяется нормохромная гипорегенераторная анемия, увеличение числа нейтрофилов и эозинофилов. В биохимическом анализе крови могут быть обнаружены гипокалиемия, гипонатриемия, гипохлоремия, уменьшение рН, повышение креатинина и мочевины. Одним из характерных признаков бронхолегочной дисплазии является низкое парциальное давление кислорода в крови (РаО2) – 40-55 мм.рт.ст.
Среди инструментальных методов диагностики при бронхолегочной дисплазии наиболее информативными считаются рентгенография ОГК, компьютерная и магнитно-резонансная томография. Чаще всего используется именно рентгенологический метод исследования, который позволяет выявить характерные признаки БЛД, определить степень тяжести и стадию морфологических изменений легких. КТ и МРТ дают возможность выявить аналогичные проявления и детально оценить структуру паренхимы легких. Однако они применяются не так часто в связи с отсутствием выраженных преимуществ перед рентгенографией и высокой стоимостью.
Чаще всего используется именно рентгенологический метод исследования, который позволяет выявить характерные признаки БЛД, определить степень тяжести и стадию морфологических изменений легких. КТ и МРТ дают возможность выявить аналогичные проявления и детально оценить структуру паренхимы легких. Однако они применяются не так часто в связи с отсутствием выраженных преимуществ перед рентгенографией и высокой стоимостью.
Лечение бронхолегочной дисплазии
Специфического лечения бронхолегочной дисплазии не существует. Основные терапевтические средства при данном заболевании включают в себя кислородную поддержку, рациональное питание, режим, симптоматические медикаментозные препараты. Несмотря на то, что ИВЛ – это основная причина развития БЛД, она является одним из наиболее важных аспектов лечения. Ее основная цель – поддержание показателей крови в допустимых пределах: рН крови на уровне 7,25, сатурация – 90% и более, парциальное давление крови – 55-70 мм.рт.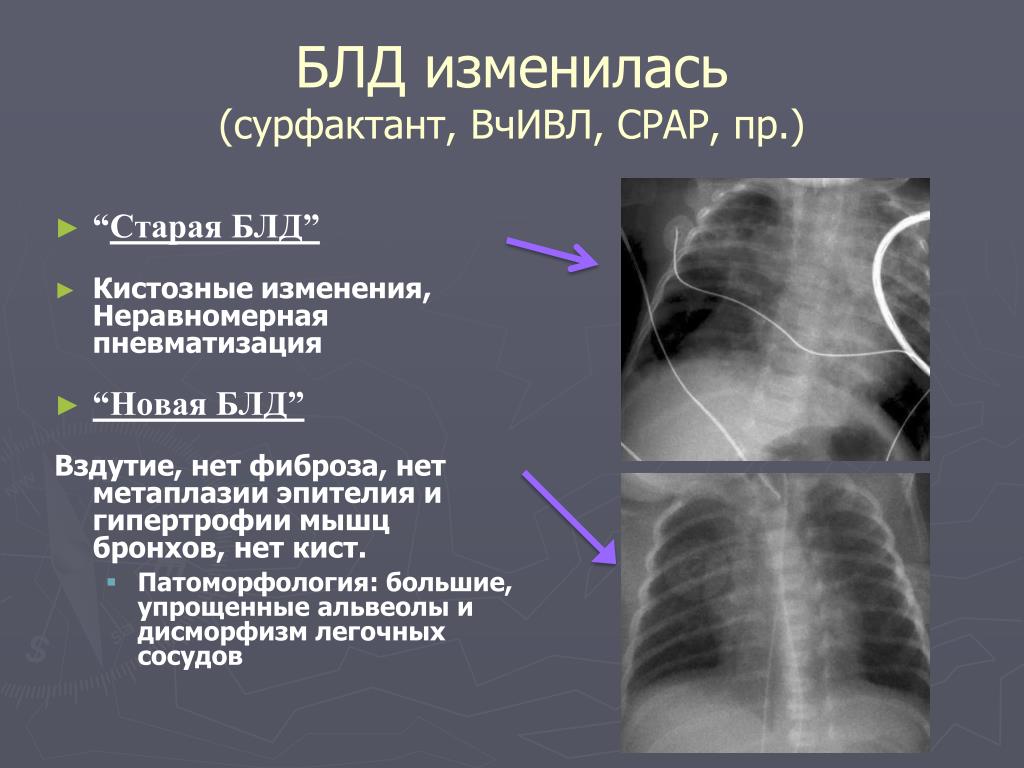 ст.
ст.
Также важную роль в лечении бронхолегочной дисплазии играет питание ребенка. У больных детей имеется высокая метаболическая потребность на фоне необходимости адекватного роста легких. В таких условиях наиболее благоприятной считается суточная калорийность в пределах 115-150 ккал/кг/день. Суточный режим ребенка должен включать максимальный покой, многоразовое кормление, поддержание температуры тела на уровне 36,5 °C. Среди медикаментозных препаратов, которые могут применяться при БЛД, наиболее часто используются бронхолитики, муколитические и диуретические средства, глюкокортикостероиды, β2-агонисты, антибиотики и витамины А, Е.
Прогноз и профилактика бронхолегочной дисплазии
Прогноз при бронхолегочной дисплазии всегда серьезный. Показатель смертности в первые 3 месяца жизни колеблется в пределах 15-35%, за 12 месяцев – 10-25%. У выживших с возрастом происходит восстановление функции легких, однако морфологические изменения сохраняются в 50-75% случаев. У таких детей уже в дошкольном возрасте отмечается повышенная резистентность бронхиального дерева, после 7 лет появляется склонность к гиперреактивности. Адекватно проведенное лечение существенно снижает уровень летальности в первые 1-2 года, позволяет добиться клинического выздоровления до четырехлетнего возраста.
У таких детей уже в дошкольном возрасте отмечается повышенная резистентность бронхиального дерева, после 7 лет появляется склонность к гиперреактивности. Адекватно проведенное лечение существенно снижает уровень летальности в первые 1-2 года, позволяет добиться клинического выздоровления до четырехлетнего возраста.
Профилактика бронхолегочной дисплазии подразумевает антенатальную охрану плода, предотвращение преждевременных родов, использование щадящих режимов ИВЛ и сведение длительности ее проведения к минимуму, витаминотерапию, использование препаратов сурфактанта. При угрозе преждевременного рождения ребенка показано введение матери глюкокортикостероидов с целью профилактики СДР и БЛД в дальнейшем.
Вы можете поделиться своей историей болезни, что Вам помогло при лечении бронхолегочной дисплазии.
Источники
- Настоящая статья подготовлена по материалам сайта: https://www.krasotaimedicina.ru/
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Формирование отека в легких новорожденного
Обзор
. 1982 г., 9 октября (3): 593-611.
РД Мягкий
PMID:
6761039
Обзор
R D Мягкий.
Клин Перинатол.
1982 Октябрь
. 1982 г., 9 октября (3): 593-611.
Автор
R D Мягкий
PMID:
6761039
Абстрактный
Отек легких является важной причиной дыхательной недостаточности у новорожденных. Возникает при тяжелой перинатальной асфиксии, сердечной недостаточности, болезни гиалиновых мембран, стойкой проходимости артериального протока, пневмоните из бета-гемолитического стрептококка группы В, хроническом заболевании легких (бронхолегочной дисплазии). Неонатальный отек легких часто развивается из-за повышения давления в микроциркуляторном русле легких. Это может происходить в сочетании с устойчивой гипоксией; левожелудочковая недостаточность, связанная с врожденным пороком сердца или дисфункцией миокарда; после чрезмерных внутрисосудистых вливаний крови, коллоидных, жировых или электролитных растворов и в условиях, которые увеличивают легочный кровоток. Низкое внутрисосудистое осмотическое давление белка из-за гипопротеинемии может предрасполагать младенцев к отеку легких. Гипопротеинемия часто встречается у недоношенных детей. Большие внутрисосудистые инфузии безбелковой жидкости дополнительно снижают концентрацию белка в плазме и тем самым способствуют образованию отека. Лимфатическая обструкция воздухом (легочная интерстициальная эмфизема фиброза (хроническое заболевание легких) также может способствовать развитию отека.
Возникает при тяжелой перинатальной асфиксии, сердечной недостаточности, болезни гиалиновых мембран, стойкой проходимости артериального протока, пневмоните из бета-гемолитического стрептококка группы В, хроническом заболевании легких (бронхолегочной дисплазии). Неонатальный отек легких часто развивается из-за повышения давления в микроциркуляторном русле легких. Это может происходить в сочетании с устойчивой гипоксией; левожелудочковая недостаточность, связанная с врожденным пороком сердца или дисфункцией миокарда; после чрезмерных внутрисосудистых вливаний крови, коллоидных, жировых или электролитных растворов и в условиях, которые увеличивают легочный кровоток. Низкое внутрисосудистое осмотическое давление белка из-за гипопротеинемии может предрасполагать младенцев к отеку легких. Гипопротеинемия часто встречается у недоношенных детей. Большие внутрисосудистые инфузии безбелковой жидкости дополнительно снижают концентрацию белка в плазме и тем самым способствуют образованию отека. Лимфатическая обструкция воздухом (легочная интерстициальная эмфизема фиброза (хроническое заболевание легких) также может способствовать развитию отека. Бактериемия, эндотоксемия и длительное кислородное дыхание повреждают эндотелий легочных микрососудов и вызывают накопление богатой белком жидкости в легких. Утечка эпителиального белка может развиться, когда транспульмональное давление, необходимое для раздувания легких, увеличивается из-за высокого поверхностного натяжения на границе раздела воздух-жидкость. мембранная болезнь Риск неонатального отека легких можно снизить с помощью нескольких терапевтических мер, направленных на снижение давления фильтрации жидкости, повышение осмотического давления белков плазмы и предотвращение или уменьшение тяжести повреждения легких.
Бактериемия, эндотоксемия и длительное кислородное дыхание повреждают эндотелий легочных микрососудов и вызывают накопление богатой белком жидкости в легких. Утечка эпителиального белка может развиться, когда транспульмональное давление, необходимое для раздувания легких, увеличивается из-за высокого поверхностного натяжения на границе раздела воздух-жидкость. мембранная болезнь Риск неонатального отека легких можно снизить с помощью нескольких терапевтических мер, направленных на снижение давления фильтрации жидкости, повышение осмотического давления белков плазмы и предотвращение или уменьшение тяжести повреждения легких.
Похожие статьи
Формирование отека в легких и его связь с респираторным дистресс-синдромом новорожденного.
Мягкий RD.
Блэнд РД.
Acta Paediatr Scand Suppl. 1983;305:92-9. doi: 10.1111/j.1651-2227. 1983.tb09868.x.
1983.tb09868.x.
Acta Paediatr Scand Suppl. 1983.PMID: 6577779
Хроническое повреждение легких у недоношенных ягнят: нарушения легочного кровообращения и баланса жидкости в легких.
Бланд Р.Д., Альбертин К.Х., Карлтон Д.П., Куллама Л., Дэвис П., Чо С.К., Ким Б.И., Даль М., Табатабаи Н.
Бланд Р.Д. и соавт.
Педиатр рез. 2000 г., июль; 48 (1): 64–74. doi: 10.1203/00006450-200007000-00013.
Педиатр рез. 2000.PMID: 10879802
Переход от эмбрионального к неонатальному кровообращению: нормальные реакции и последствия для младенцев с сердечными заболеваниями.
Фридман А.Х., Фэйи Дж.Т.
Фридман А.Х. и соавт.
Семин Перинатол. 1993 апреля; 17 (2): 106-21.
Семин Перинатол. 1993.
1993.PMID: 8327901
Обзор.
Острый отек легких.
Гунтупалли К.К.
Гунтупалли КК.
Кардиол клин. 1984 г., май; 2(2):183–200.
Кардиол клин. 1984.PMID: 6443344
Обзор.
Наследственные заболевания легких у новорожденных.
Юрдакёк М.
Юрдакок М.
Терк Дж. Педиатр. 2004 г., апрель-июнь; 46 (2): 105–14.
Терк Дж. Педиатр. 2004.PMID: 15214737
Обзор.
Посмотреть все похожие статьи
Типы публикаций
термины MeSH
Грантовая поддержка
- HL-14201/HL/NHLBI NIH HHS/США
- HL-19185/HL/NHLBI NIH HHS/США
- HL-25816/HL/NHLBI NIH HHS/США
и т. д.
д.
Формирование отека в легких и его связь с респираторным дистресс-синдромом новорожденного
. 1983;305:92-9.
doi: 10.1111/j.1651-2227.1983.tb09868.x.
РД Мягкий
PMID:
6577779
DOI:
10.1111/j.1651-2227.1983.tb09868.x
R D Мягкий.
Acta Paediatr Scand Suppl.
1983.
. 1983;305:92-9.
doi: 10.1111/j.1651-2227.1983.tb09868.x.
Автор
Р Д Мягкий
PMID:
6577779
DOI:
10.
 1111/j.1651-2227.1983.tb09868.x
1111/j.1651-2227.1983.tb09868.x
Абстрактный
Отек легких является важным признаком многих заболеваний легких новорожденных, включая респираторный дистресс-синдром из-за тяжелой перинатальной асфиксии, сердечную недостаточность, заболевание гиалиновых мембран, пневмонит, вызванный бета-гемолитическим стрептококком группы В, и хроническое заболевание легких (бронхолегочная дисплазия). Неонатальный отек легких часто возникает в результате повышения фильтрационного давления в микроциркуляторном русле легких. Это происходит при устойчивой гипоксии, при левожелудочковой недостаточности, связанной с врожденными пороками сердца или дисфункцией миокарда, после избыточных внутрисосудистых инфузий крови, коллоидов, жиров или растворов электролитов, а также при состояниях, увеличивающих легочный кровоток. Низкое внутрисосудистое осмотическое давление белка из-за гипопротеинемии может предрасполагать младенцев к отеку легких. Гипопротеинемия часто встречается у недоношенных детей. Большие внутрисосудистые инфузии безбелковой жидкости дополнительно снижают концентрацию белка в плазме и тем самым способствуют образованию отека. Лимфатическая обструкция воздухом (интерстициальная эмфизема легких) или фиброз (длительное заболевание легких) также могут способствовать развитию отека. Бактериемия, эндотоксемия и длительное кислородное дыхание повреждают эндотелий микрососудов легких и вызывают накопление богатой белком жидкости в легких. Риск неонатального отека легких можно снизить с помощью нескольких терапевтических мер, направленных на снижение фильтрационного давления, повышение осмотического давления белков плазмы и предотвращение или уменьшение тяжести повреждения легких.
Гипопротеинемия часто встречается у недоношенных детей. Большие внутрисосудистые инфузии безбелковой жидкости дополнительно снижают концентрацию белка в плазме и тем самым способствуют образованию отека. Лимфатическая обструкция воздухом (интерстициальная эмфизема легких) или фиброз (длительное заболевание легких) также могут способствовать развитию отека. Бактериемия, эндотоксемия и длительное кислородное дыхание повреждают эндотелий микрососудов легких и вызывают накопление богатой белком жидкости в легких. Риск неонатального отека легких можно снизить с помощью нескольких терапевтических мер, направленных на снижение фильтрационного давления, повышение осмотического давления белков плазмы и предотвращение или уменьшение тяжести повреждения легких.
Похожие статьи
Формирование отека в легких новорожденного.
Мягкий RD.
Блэнд РД.
Клин Перинатол. 1982 г., 9 октября (3): 593-611.
Клин Перинатол. 1982.PMID: 6761039
Обзор.
Отек легких.
Snapper JR, Brigham KL.
Снаппер Дж. Р. и др.
Hosp Pract (Off Ed). 1986 15 мая; 21(5):87-91, 94-8, 101.
Hosp Pract (Off Ed). 1986 год.PMID: 3084513
Отек легких, связанный с изменением коллоидно-осмотического давления и давления заклинивания легочной артерии у больных, перенесших острый инфаркт миокарда.
Лус да П.Л., Шубин Х., Вейл М.Х., Якобсон Э., Штейн Л.
Лус да П.Л. и др.
Тираж. 1975 г., февраль; 51 (2): 350-7. doi: 10.1161/01.cir.51.2.350.
Тираж. 1975.PMID: 234302
Отек легких.

