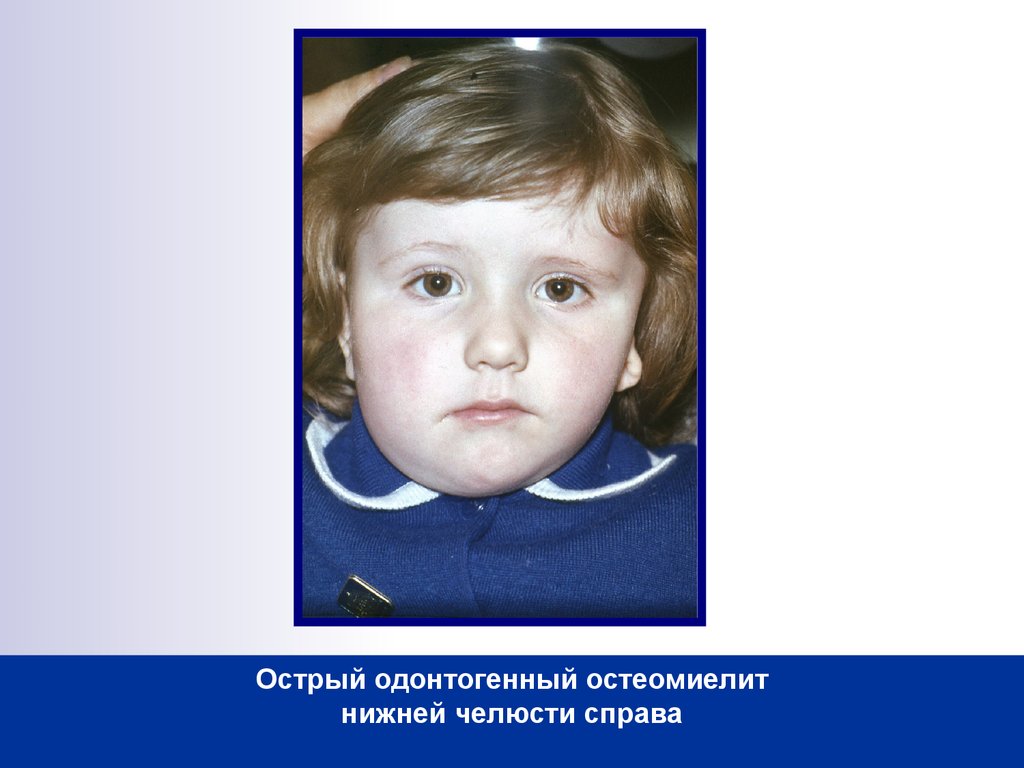
Острый одонтогенный остеомиелит у детей: ОСТРЫЙ ОДОНТОГЕННЫЙ ОСТЕОМИЕЛИТ ЧЕЛЮСТЕЙ У ДЕТЕЙ — TDMUV
Острый остеомиелит челюсти у детей
Остеомиелит — это опасный воспалительный процесс, поражающий не только мягкие ткани, но и челюстную кость, в том числе надкостницу и костный мозг. Сопровождается некрозом, то есть разложением костной ткани, нередко приводит к костной деформации.
Классификация
В стоматологии остеомиелит классифицируют в зависимости от остроты процесса, пути проникновения инфекции, локализации гнойного процесса:
По клиническому течению:
- острый;
- хронический: первичный и вторичный.
По тому, каким путем произошло инфицирование костной ткани:
- одонтогенный;
- гематогенный;
- посттравматический.
По месту локализации очагов воспаления и деструкции:
- верхней челюсти;
- нижней челюсти.
Острый остеомиелит у детей
Острая форма встречается наиболее часто. Для нее характерна бурная клиническая картина с выраженными признаками общей интоксикации и с развитием деструкции и гнойно-некротического воспаления, как в самой кости челюсти, так и в окружающих ее мягких тканях.
Большое количество случаев остеомиелита в детском возрасте обуславливается наличием ряда анатомических и функциональных особенностей организма в этот период жизни:
- высокая реактивность и чувствительность к инфекции;
- активный рост костной ткани;
- перестройка челюстных структур во время прорезывания или смены молочных зубов;
- тонкие костные трабекулы и большая ширина гаверсовых каналов в челюсти;
- обильная сеть кровеносных и лимфатических сосудов.
Причины возникновения
- Острый одонтогенный остеомиелит возникает при проникновении патогенных микроорганизмов из зубов, которые поражены кариесом. Чаще всего такой формой
- заболевания поражается нижняя челюсть у детей возраста 7-12 лет (именно в том возрасте выявляется значительная часть случаев кариеса и его осложнений).
- Острый гематогенный остеомиелит является последствием распространения инфекции из других очагов.
 Входными воротами у детей раннего возраста может стать омфалит (воспаление пупочного кольца у новорожденных), гнойный мастит у матери (в таком случае страдают грудные дети до года). У детей старшего возраста первичным источником инфицирования может быть гнойный отит, этмоидит, тонзиллит, кожные инфекции или очаги остеомиелита другой локализации (например, эпифизарный остеомиелит в трубчатых костях). В случаях гематогенного остеомиелита преимущественно поражается верхняя челюсть и нередко отмечается сочетанное инфицирование внутренних органов.
Входными воротами у детей раннего возраста может стать омфалит (воспаление пупочного кольца у новорожденных), гнойный мастит у матери (в таком случае страдают грудные дети до года). У детей старшего возраста первичным источником инфицирования может быть гнойный отит, этмоидит, тонзиллит, кожные инфекции или очаги остеомиелита другой локализации (например, эпифизарный остеомиелит в трубчатых костях). В случаях гематогенного остеомиелита преимущественно поражается верхняя челюсть и нередко отмечается сочетанное инфицирование внутренних органов. - Острый травматический остеомиелит встречается наиболее редко (около 7% от всех выявленных случаев заболевания). Он развивается в случае инфицирования линии перелома челюсти при травмах, а также после оперативных вмешательств в челюстно-лицевой области (ЧЛО). Его возникновение нередко обуславливается неправильным лечением и иммобилизацией отломков костей челюсти, попаданием кариозных зубов в линию перелома или же открытым повреждением слизистой оболочки полости рта или кожных покровов.

Симптомы
Симптомы острого остеомиелита возникают внезапно. Дети младшего возраста становятся вялыми или чрезмерно капризными. Они отказываются от еды, нарушается сон, повышается температура тела (порой ее значение достигает отметки в 39-40 градусов). В более старшем возрасте ребенок может предъявлять жалобы на зубную боль, общую слабость, недомогание.
Уже на самых ранних этапах болезни появляются и местные проявления:
- болезненность в кости, которая сначала локализована, а затем становится разлитой;
- отек и гиперемия слизистой оболочки рта;
- припухлость мягких тканей на стороне поражения;
- асимметрия лица;
- спазм жевательной мускулатуры.
При травматическом варианте заболевания первые его признаки появляются на 3-5 день после травмы или операции. Они характеризуются резким ухудшением состояния ребенка, повышением температуры и появлением гнойного отделяемого в случае повреждения целостности слизистой оболочки.
Осложнения
У маленьких детей гнойный процесс чаще распространяется в область челюстных пазух, орбиты и черепную ямку с развитием гнойных синуситов, тромбоза кавернозного синуса, менингитов. У детей старших возрастных групп чаще возникают флегмоны в области шеи и средостения.
Часто остеомиелиты в детском возрасте приводят к гибели зачатков постоянных зубов или же к порокам их развития.
Наиболее тяжелыми осложнениями являются случаи генерализации инфекции с развитием сепсиса или септического шока.
Диагностика
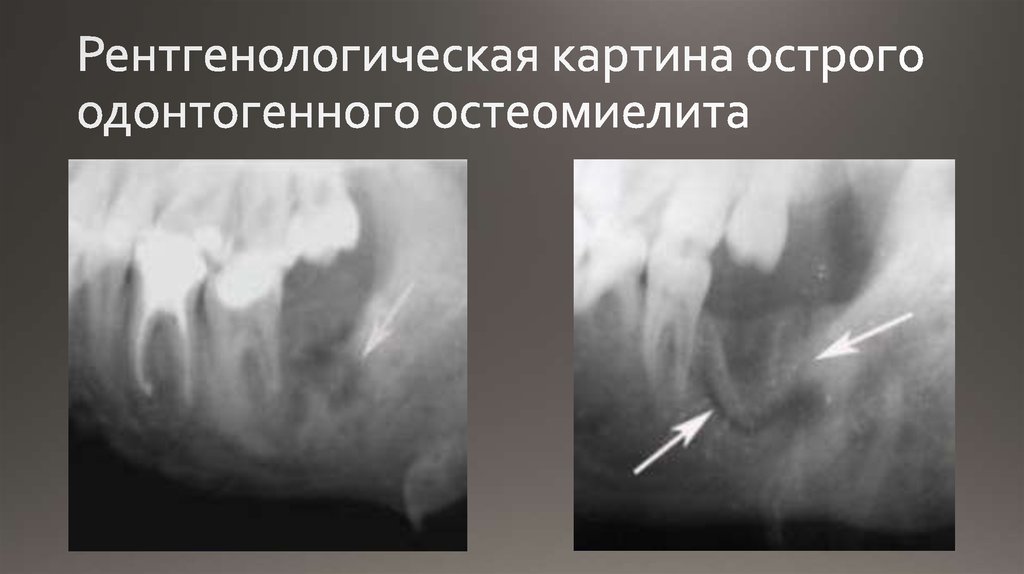
Диагностика основывается на проведении рентгенологического исследования. На снимках на начальных этапах развития заболевания могут отмечаться лишь признаки остеопороза в зоне предполагаемого воспаления. Спустя несколько дней на рентгенограммах начинают появляться очаги деструкции и лизиса костной ткани. И лишь к концу 2-3 недели становятся отчетливо видны признаки некроза кости и формирование секвестров.
Активность воспалительного процесса определяется по исследованию общего анализа крови. В данном исследовании выявляется значительное увеличение количества лейкоцитов, ускорение скорости оседания эритроцитов (СОЭ), а также изменение лейкоцитарной формулы в сторону воспаления.
В данном исследовании выявляется значительное увеличение количества лейкоцитов, ускорение скорости оседания эритроцитов (СОЭ), а также изменение лейкоцитарной формулы в сторону воспаления.
Лечение
Лечение заключается в проведении ряда мероприятий, которые направлены на максимально быструю ликвидацию очага гнойного воспаления, а также восстановление всех нарушенных функций.
Все случаи остеомиелита у детей нуждаются в экстренной госпитализации в отделение челюстно-лицевой хирургии или в детскую хирургию, в штате которой есть хирург-стоматолог.
Чем раньше проводится хирургическое лечение, тем больше вероятность благоприятного исхода и прогноза болезни.
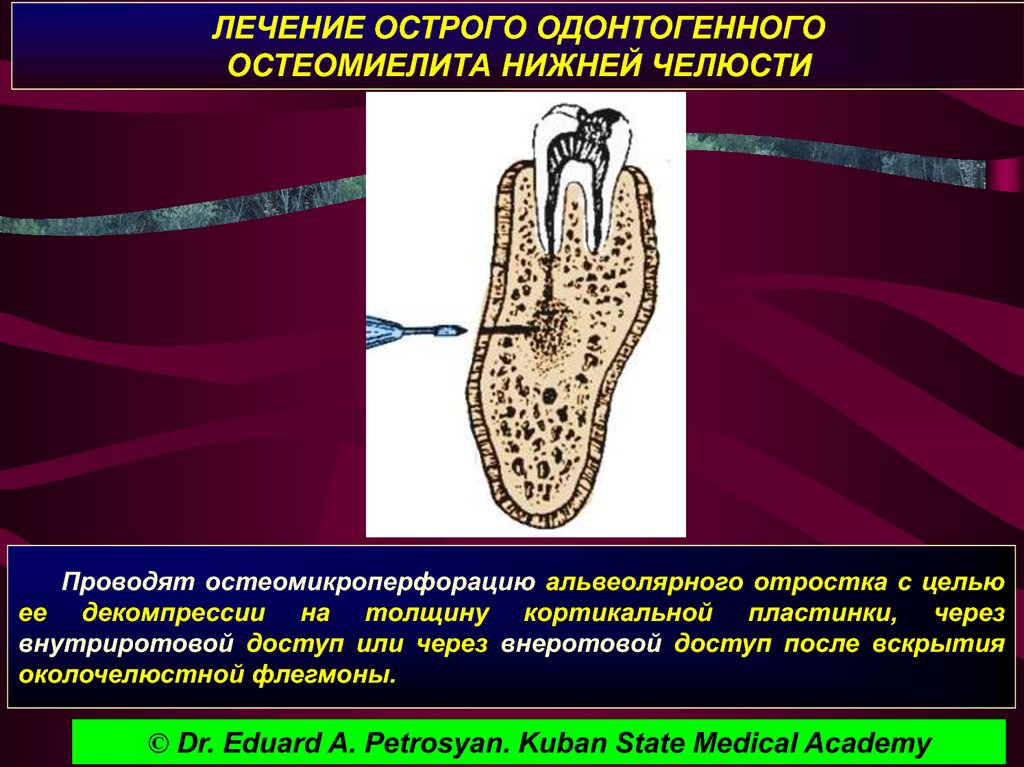
При одонтогенном остеомиелите решающе значение в терапии играет удаление зуба, ставшего причиной воспаления. У детей удалению подлежат зубы из молочного прикуса, постоянные многокорневые зубы. Однокорневые зубы из постоянного прикуса в некоторых случаях могут быть сохранены. Лунка после экстракции зуба обычно играет роль естественного дренажа, но при необходимости для улучшения оттока гноя вскрываются костномозговые пространства.
После удаления зуба проводят периостотомию или вскрытие поднадкостничных абсцессов.
Санация гнойных очагов включат не только их вскрытие, но и тщательную очистку полости деструкции от некротизированных масс, промывание ее растворами антисептиков и антибиотиков и налаживание качественного дренажа.
Консервативная терапия включает применение антибактериальных средств, противовоспалительных и иммуностимулирующих препаратов.
симптомы, причины и лечение остеомиелита челюстных костей
Сильнейшая пульсирующая боль в зубе, сложность в пережевывании пищи, лихорадка, общее плохое самочувствие, отек тканей десны и слизистой рта, спазмы жевательных мышц – все это признаки серьезного заболевания, которое называется остеомиелитом челюсти. Сложная и опасная болезнь без адекватного лечения приводит к негативным последствиям, вплоть до летального исхода в отдельных случаях.
Что такое остеомиелит челюсти?
Остеомиелит – это патологический процесс, который часто встречается в стоматологии. Суть заболевания в гнойно-некротических процессах, затрагивающих кости челюсти.
Суть заболевания в гнойно-некротических процессах, затрагивающих кости челюсти.
Причиной развития болезни является микрофлора. Стрептококки, стафилококки, присутствующие во рту каждого человека, запускают воспалительные процессы. Инфекция быстро распространяется и поражает ткани челюстно-лицевой системы.
Чтобы микроорганизмы проникли в костную ткань, необходимы определенные условия. К ним можно отнести:
· запущенный кариес, разрушивший коронку и добравшийся до пульпы;
· механическое повреждение зуба – надлом, трещину;
· некачественную пломбу или ее дефект;
· лучевую терапию.
Важно: Не каждый из описанных случаев приводит к развитию такого серьезного заболевания, как челюстной остеомиелит. Однако риск очень велик.
Есть еще одна причина, которая может привести к болезни. Это хронический очаг инфекции в близлежащих органах – в ушах, в горле, в носу. Бактерии по кровеносным сосудам проникают к костям челюсти и начинают активное размножение. Если у человека ослабленный иммунитет, сахарный диабет, нарушения свертываемости крови, риск развития остеомиелита гораздо выше. Ведь раны при таких заболеваниях заживают сложнее, и патогенная микрофлора прекрасно себя чувствует.
Если у человека ослабленный иммунитет, сахарный диабет, нарушения свертываемости крови, риск развития остеомиелита гораздо выше. Ведь раны при таких заболеваниях заживают сложнее, и патогенная микрофлора прекрасно себя чувствует.
Статистика: Наиболее часто патология развивается на нижней челюсти. Это объясняется тем, что зубные элементы в нижнем ряду наиболее подвержены механическим травмам и кариозным процессам.
Есть некоторые факторы, которые повышают риск развития заболевания. Это:
· наличие вредных привычек;
· тонкая зубная эмаль;
· употребление алкоголя;
· некачественное питание;
· химиотерапия.
Важно: Если лечение начато не вовремя, а также в случае симптоматического лечения или бесконтрольного приема антибиотиков может развиться хронический остеомиелит челюсти. В этом случае терапия затянется, часто возникают осложнения.
Классификация остеомиелита челюсти
По способу заражения остеомиелит челюстных костей классифицируют таким образом:
· Гематогенный тип вызывает инфекция, которая проникает в кости челюсти по кровотоку из близлежащих инфицированных органов. При этом типе патология развивается на фоне иной болезни – гнойного воспаления наружного или среднего уха, ангины, скарлатины, гайморита. Инфекция сначала распространяется на кости, а лишь потом поражает десны.
При этом типе патология развивается на фоне иной болезни – гнойного воспаления наружного или среднего уха, ангины, скарлатины, гайморита. Инфекция сначала распространяется на кости, а лишь потом поражает десны.
· Одонтогенный остеомиелит кости челюсти вызывают бактерии, которые попадают через внешние пути – через инфицированную пульпу или поврежденный зубной корень.
· Травматический тип заболевания вызывают переломы челюсти, при которых рана инфицируется.
По клинической картине и симптоматике разделяют острый остеомиелит челюсти, подострый или хронический вид. Также бывает локальная и распространенная форма болезни.
Остеомиелит челюсти: симптомы
С момента инфицирования и до того, как появятся первые выраженные симптомы заболевания, проходит много времени. Первыми проявлениями при остеомиелите становятся боли в челюсти не только во время пережевывания пищи, но и в состоянии покоя. Начинается периостит. По мере распространения инфекции:
По мере распространения инфекции:
· боль усиливается, отдает в ухо, височную часть;
· мягкие ткани полости рта отекают, десна становится болезненной;
· зубы с воспаленной стороны демонстрируют подвижность;
· пережевывать пищу и даже глотать ее становится сложно;
· при поражении нижней челюсти часто наблюдается онемение подбородка;
· появляется неприятный запах из ротовой полости;
· из-за скованности челюсти наблюдается затруднение речи;
· из-за сильного воспаления увеличиваются близлежащие лимфатические узлы;
· опухоль мягких тканей приводит к изменению овала лица.
Если остеомиелит челюсти развивается стремительно, у пациента поднимается температура тела, развивается гнойный абсцесс. Далее образуется свищевой ход, через который гной вытекает наружу. Острая бактериальная инфекция мягких тканей требует срочного медицинского вмешательства.
Важно: Из-за схожести симптомов стоматологическую патологию иногда путают с эпидемическим паротитом.
Очень важно! Острые воспалительные процессы, сопровождаемые нагноениями, требуют незамедлительного обращения к врачу. Категорически не рекомендуется пробовать решить проблему, снять симптоматику народными методами в домашних условиях.
Иногда пациенты используют обезболивающие препараты, чтобы снять симптоматику. Как только завершается острый период, продолжительность которого около двух недель, заболевание переходит в подострую стадию. Она начинается, когда гной выходит через свищевой ход. Отек незначительно уменьшается, боль утихает. Однако зубы продолжают шататься, жевать больно. Нередко в подострой форме происходит утрата одного или нескольких зубов.
На следующем этапе остеомиелит нижней челюсти или верхней челюстной кости принимает хроническую форму. Симптоматика этого периода вялая. Но через пару недель отмершие ткани костей отторгаются. Благоприятным считается исход, при котором отмершая ткань с гнойным экссудатом будет самостоятельно выходить через свищевой ход. Но если отток гноя не происходит, развивается обширный абсцесс.
Но если отток гноя не происходит, развивается обширный абсцесс.
Записаться на прием
Выберите услугуПрофилактикаСтоматологическое диагностированиеЛечение и реставрация зубовОтбеливание зубовПротезирование зубовИмплантацияХирургическая стоматологияСедацияПародонтологияОртодонтияДетская стоматологияПервый визит к врачуГигиена и профилактикаЛечение детей под седациейУстановка кап Invisaling
Выберите желаемое время9:009:3010:0010:3011:0011:3012:0012:3013:0013:3014:0014:3015:0015:3016:0016:3017:00
Диагностика остеомиелита челюсти
Если у вас возникла боль в челюсти, если зубы обрели подвижность, наблюдается отек десен, необходимо обратиться к стоматологу. После осмотра специалист может привлечь к консультации и лечению ортодонта или хирурга. Если пациент обращается в кабинет дантиста на начальной стадии, симптомы могут быть нечеткими, смазанными. Чтобы подтвердить или исключить болезнь, врач может назначить рентген.
Во время осмотра стоматолог обращает снимание на следующие проявления:
· Состояние десен.
· Подвижность зубов.
· Болезненность при простукивании.
Обнаружив у пациента признаки остеомиелита челюсти, врач может назначить лабораторные исследования образцов крови. Ведь гнойный инфекционный процесс в организме может затрагивать работу ряда систем и органов. Обязательно проводится бактериологический посев экссудата, чтобы определить тип возбудителя и его чувствительность к антибиотикам.
Важно: Если есть возможность сделать компьютерную томографию челюсти, это будет очень кстати. Этот метод диагностики поможет выявить очаги мертвой ткани, оценить масштабы воспалительного процесса.
Осложнения остеомиелита челюсти
Своевременная постановка диагноза и вовремя начатое лечение способствует полному выздоровлению. Если эти факторы не сложились, остеомиелит верхней челюсти грозит сепсисом, гнойными воспалениями глазницы, гайморитом. При патологии нижней челюсти часто развивается воспаление головного мозга, поражение лицевой вены, абсцесс легкого. Любое из этих состояний требует незамедлительной врачебной помощи, ведь существует риск смерти пациента.
При патологии нижней челюсти часто развивается воспаление головного мозга, поражение лицевой вены, абсцесс легкого. Любое из этих состояний требует незамедлительной врачебной помощи, ведь существует риск смерти пациента.
При вялом течении хронической формы часто случаются надломы скуловой кости, повреждение челюстного сустава. Часто формируется рубцовые контрактуры жевательной мускулатуры. В результате развивается ограниченность подвижность челюсти.
Как лечить остеомиелит челюсти?
Как лечение остеомиелита нижней челюсти, так и терапия костей верхней челюсти может проводиться консервативно. Врач может назначить:
· Санацию полости рта антисептическими растворами.
· Удаление мертвых костных тканей, десен.
· Препараты, снимающие воспаления, и антибиотики.
· Лечение кариеса, восстановление поврежденных пломб.
Если уже образовался свищ, проводится операция. Под наркозом удаляются все патологические ткани. Подвижные зубы подвергаются шинированию. Лечение предусматривает прием комплекса витаминов и препаратов, повышающих иммунитет.
Подвижные зубы подвергаются шинированию. Лечение предусматривает прием комплекса витаминов и препаратов, повышающих иммунитет.
Частые вопросы и ответы стоматологов про остеомиелит челюсти☝
Кто чаще всего болеет остеомиелитом челюсти ❓
Часто заболевание встречается у мужчин, что является последствием пагубных привычек. Но треть всех больных – это дети. У ребенка заболевание связано с кариесом. Также инфекция может попасть в десну после удаления зуба, при смене молочных зубов на постоянные зубные элементы.
Есть ли способ предупредить развитие остеомиелита ❓
Лучшим способом профилактики заболевания является регулярное посещение стоматолога. Своевременно поставленный диагноз позволит на ранних стадиях провести лечение патологий ротовой полости. Соответственно распространение инфекции будет предупреждено. Также следует бережно относиться к зубам, избегать ситуаций, которые могут привести к травме зуба, десен.
Можно ли вылечить остеомиелит таблетками ❓
Только на начальных стадиях это возможно. К сожалению, пациенты на этом этапе болезни редко обращаются к врачу, так как заболевание развивается бессимптомно. Операция нужна, чтобы ликвидировать гнойные очаги в костях, убрать отмершие ткани мягких тканей.
Если зубы здоровы, остеомиелит может развиться ❓
Такой риск существует, если инфекция проникает в костную ткань с кровотоком из других органов.
Очертания патологии — Обзор остеомиелита
Обзор остеомиелита
Последнее обновление автора: 1 июля 2014 г.
Последнее обновление персонала: 8 июля 2020 г.
Авторское право: 2004-2023, PathologyOutlines.com, Inc.
Поиск в PubMed: Остеомиелит [название] нижняя челюсть
Просмотров страниц в 2022 году: 2 044
Просмотров страниц в 2023 году на сегодняшний день: 831
Цитируйте эту страницу: Моррисон А. Обзор остеомиелита. Сайт PathologyOutlines.com. https://www.pathologyoutlines.com/topic/mandiblemaxillaosteomyelitis.html. По состоянию на 27 апреля 2023 г.
Обзор остеомиелита. Сайт PathologyOutlines.com. https://www.pathologyoutlines.com/topic/mandiblemaxillaosteomyelitis.html. По состоянию на 27 апреля 2023 г.
Определение / общее
- Происходит от греческих слов osteon (кость) и muelinos (мозг).
- В то время как первоначальный вывод подчеркивает вовлечение костного мозга, общепринятая медицинская литература расширяет определение до воспалительного процесса всей кости, включая кортикальный слой и надкостницу, признавая, что патологический процесс редко ограничивается костномозговой частью
- Остеомиелит используется для обозначения широкого спектра патологий/этиологий, таких как травматические повреждения, облучение и воздействие определенных химических веществ, но чаще всего этот термин используется для описания инфекции кости
- Остеомиелит челюстей является преимущественно заболеванием нижней челюсти, поскольку верхняя челюсть имеет сосуды с тонкими кортикальными пластинками и реже поражается
- При установлении инфекции гной или отек в костномозговой полости и под надкостницей могут нарушить местное кровоснабжение
- Ишемия может привести к некрозу и секвестру инфицированной кости, что считается классическим признаком остеомиелита
- Остеомиелит челюстей все еще довольно часто встречается в челюстно-лицевых клиниках и кабинетах, несмотря на введение антибиотиков и улучшение стоматологической и медицинской помощи
- Инфекция челюстей, благодаря своей уникальной особенности, несущей зубы и соединяющейся с полостью рта/оральной средой с периодонтальной оболочкой, отличается в нескольких важных аспектах от остеомиелита длинных костей
- Специфические местные иммунологические и микробиологические аспекты определяют основной фактор в этиологии и патогенезе этого заболевания и, следовательно, также оказывают непосредственное влияние на его лечение; следовательно, экстраполяция инфекций длинных костей на заболевание челюстей имеет ограничения.

- Это нашло отражение в давно признанном остеомиелите челюстных костей как клинической нозологии, которая во многих важных аспектах отличается от остеомиелита длинных костей; следовательно, было установлено множество классификаций, особенно для челюстных костей.
- Классификации основаны на различных аспектах, таких как клиническое течение, патолого-анатомические или радиологические особенности, этиология и патогенез
- Часто используется смесь этих систем классификации, что приводит к путанице, затрудняет сравнительные исследования и затемняет критерии классификации
- Классификация в основном основана на клиническом течении и визуализации
Терминология
- Кортикальная кость
- Кортикальная кость, синоним компактной кости, является одним из двух типов костной ткани, образующих кости
- Образует кору или внешнюю оболочку большинства костей
- Гораздо плотнее, чем губчатая кость, другой тип костной ткани; также тверже, прочнее и жестче, чем губчатая кость
- Медуллярная кость / костномозговая полость / костномозговая полость
- Медуллярная полость (медулла, самая внутренняя часть) кости представляет собой центральную полость, в которой хранится красный костный мозг или желтый костный мозг (жировая ткань); следовательно, костномозговая полость также известна как полость костного мозга.

- Медуллярная полость имеет стенки, состоящие из губчатой кости (губчатой кости), и выстлана эндостом, состоящим из клеток-предшественников остеогенеза
- Медуллярная полость (медулла, самая внутренняя часть) кости представляет собой центральную полость, в которой хранится красный костный мозг или желтый костный мозг (жировая ткань); следовательно, костномозговая полость также известна как полость костного мозга.
- Надкостница
- Соединительнотканная оболочка, выстилающая наружную/внешнюю поверхность костей, за исключением суставов длинных костей
- Состоит из наружного фиброзного слоя и внутреннего камбиального/остеогенного слоя
- Периапикальная гранулема
- Острое или хроническое воспаление с примесью фиброзной или грануляционной ткани локально в апикальной или периапикальной области зуба
- Лишен эпителия (т.е. нет выстилки кисты), что отличает ее от периапикальной кисты
- Периапикальная гранулема, расположенная на верхушке некротизированного или частично некротизированного корня зуба
- Биопленка
- Совокупность микроорганизмов, часто встроенных во внеклеточный полимерный матрикс собственного производства, который позволяет им прикрепляться к поверхности живой или неживой структуры или покрывать ее
- Острый гнойный остеомиелит
- Ранняя фаза остеомиелита, обычно гнойная (с образованием гноя)
- Возникает, когда острый воспалительный процесс отходит от очага первичной инфекции и распространяется по костно-мозговому пространству кости и в большинстве случаев прошло недостаточно времени, чтобы организм отреагировал на наличие воспалительного инфильтрата
- Острая фаза может привести к хронической фазе, которую условно определяют как костную инфекцию, продолжающуюся не менее 1 месяца
- Хронический остеомиелит
- Классифицируются как первичные или вторичные, гнойные или негнойные
- Хронический гнойный (или негнойный) остеомиелит : обычно рассматривается как вторичный остеомиелит, характеризующийся защитной реакцией, которая приводит к образованию грануляционной ткани, которая впоследствии образует плотную рубцовую ткань в попытке отгородить инфицированную область
- Окруженное мертвое пространство действует как резервуар для бактерий, и антибиотики с большим трудом достигают этого места.

- Острый и вторичный хронический остеомиелит: в основном одно и то же заболевание, разделенное произвольным сроком в 1 месяц после начала заболевания
- Нагноение, образование свищей и секвестрация являются характерными признаками
- В зависимости от интенсивности инфекции и реакции кости хозяина клиническая картина и течение могут значительно различаться
- Острый и вторичный хронический остеомиелит челюстей: вызван в основном бактериальным очагом (например, одонтогенным заболеванием, инфекцией пульпы и периодонта, экстракционными ранами, инородными телами, инфицированными переломами) путают с хроническим гнойным остеомиелитом (вторичный хронический остеомиелит), но его необходимо отличать
- Нет очевидной связи с бактериальной инфекцией
- Характерно отсутствие нагноения или секвестрации
- Может быть связано с измененным иммунным ответом на организм с низкой вирулентностью, но ни одна из теорий не получила широкого признания
- Характеризуется воспалительным процессом с признаками, сходными с инфекционным остеомиелитом, но источник инфекции не идентифицируется
- Часто поражает пациентов предподросткового и подросткового возраста
- Часто полиоссальный и может поражать нижнюю челюсть
- Может представлять распространенный вариант первичного хронического остеомиелита
- CRMO и SAPHO (синовит, акне, пустулез, гиперостоз, остит) отличаются от других форм остита/остеомиелита, так как эти два заболевания могут иметь внегнатическое поражение скелета
- Хронический тендопериостит
- Первоначально предполагалось, что это неясный инфекционный процесс, клиническая картина аналогична первичному хроническому остеомиелиту.

- Может представлять собой реактивное изменение кости, инициированное и усугубляющееся хроническим перенапряжением жевательных мышц, преимущественно жевательных и двубрюшных
- Первоначально предполагалось, что это неясный инфекционный процесс, клиническая картина аналогична первичному хроническому остеомиелиту.
- Хронический склерозирующий остеомиелит/диффузный склерозирующий остеомиелит
- Медуллярная костная инфекция, вероятно, бактериальная, вызывает полный склероз
- Чаще встречается у молодых женщин; болезненный; рентгенологически проявляется медуллярным склерозом
- Терапия включает антибиотики, хирургическую обработку и гипербарическую оксигенацию в рефрактерных случаях
- Синдром SAPHO
- Аббревиатура для комплексной клинической картины, включающей синовит, акне, пустулез, гиперостоз и остит
- Костные поражения отражают первичный хронический остеомиелит и CRMO
- Неизвестная причина, но считается, что она возникает у генетически предрасположенных лиц, у которых развиваются аутоиммунные нарушения, вторичные по отношению к воздействию дерматологических бактерий
- Повышенная распространенность антигена гистосовместимости 27 отмечена
- SAPHO и CRMO отличаются от других форм остита/остеомиелита, поскольку эти два заболевания могут иметь внегнатическое поражение скелета
- Склерозирующий остеомиелит Гарре:
- В 1893 году швейцарский врач Карл Гарре сообщил об особенностях острого остеомиелита.

- У Гарре не было ни патологических образцов для микроскопического исследования, ни рентгенограмм, дополняющих его описание.
- Тем не менее, его имя часто ассоциируется с состоянием, при котором периостальное удвоение или периостит по типу «луковой шелухи» приводит к увеличению челюсти, обычно нижней.
- Остеомиелит Гарре и склерозирующий остеомиелит Гарре часто используются как синонимы, и их следует отделять от данной клинической картины.
- Обратите внимание, что имя Гарре было и часто пишется как Гарре с неправильным акцентом
- Были использованы многочисленные синонимы склерозирующего остеомиелита Гарре:
- Хронический остеомиелит с пролиферативным периоститом
- Хронический склерозирующий остеомиелит Гарре
- Хронический негнойный остеомиелит с пролиферативным периоститом
- Хронический склерозирующий остеомиелит Гарре
- Хронический негнойный склерозирующий остит Гарре
- Пролиферативный периостит Гарре
- Склерозирующий остеомиелит Гарре
- Оссифицирующий периостит
- Остеомиелит Гарре
- Сухой остеомиелит
- Остеомиелит с пролиферативным периоститом
- Оссифицирующий периостит
- Склерозирующий остеомиелит Гарре
- Склерозирующий остеомиелит Гарре
- В 1893 году швейцарский врач Карл Гарре сообщил об особенностях острого остеомиелита.
- Пролиферативный периостит
- Периостальная реакция на воспаление
- Пораженная надкостница образует несколько рядов реактивной витальной кости, которые параллельны друг другу и расширяют поверхность измененной кости
- Остеорадионекроз (ОРН)
- Клинически хроническая незаживающая рана пораженной челюсти (чаще всего нижней челюсти), как правило, с обнажением кости, у пациента с лучевой терапией в области головы и шеи в анамнезе
- Радиационное поражение челюсти, которое приводит к ОРН, в результате хронической гиповаскуляризации, гипоцеллюлярности костномозгового пространства и, в конечном счете, гипоксемии
- Больше похоже на аваскулярный некроз кости, чем на первичную инфекцию кости, хотя может иметь место инфекция или бактериальная колонизация
- Остеохемонекроз челюстей
- Синонимы: бисфосфонатный остеонекроз челюстей, бисфосфонатный остеонекроз челюсти, остеонекроз челюсти, бисфосфонатный остеонекроз, бис-фосси челюсть
- Некроз кости, связанный с длительным применением антирезорбтивных препаратов, таких как бисфосфонаты, и изменением костного метаболизма
- Считается, что остеокласты качественно нарушены, особенно при внутривенном введении бисфосфонатов, что приводит к неадекватному ремоделированию кости и некрозу
- Конденсирующий остит
- Локализованные участки рентгенологического склероза кости, связанные с верхушками воспаленных мертвых или умирающих зубов (пульпит или некроз пульпы)
- Связь с областью воспаления, обычно с соседним зубом, имеет решающее значение, поскольку эти поражения могут напоминать другие внутрикостные процессы
- Не считается истинным остеомиелитом
- Альвеолярный остит/фибринолитический альвеолит
- После удаления зуба в месте удаления образуется кровяной сгусток с возможной организацией грануляционной тканью и постепенным замещением костью
- Считается, что разрушение начального сгустка задерживает вышеуказанные шаги, необходимые для заживления места удаления, и приводит к клиническому состоянию, известному как альвеолярный остит.

- Сгусток теряется вследствие трансформации плазминогена в плазмин с последующим лизисом фибрина и образованием кининов, которые являются мощными медиаторами боли
Дополнительные ссылки
- Википедия: Надкостница [Проверено 31 мая 2018 г.], Oral Surg Oral Med Oral Pathol 1970; 29: 641, Oral Surg Oral Med Oral Pathol 1970; 30: 396, или al Maxillofac Surg Clin North Я 2011; 23:401
- J Oral Maxillofac Surg 1993;51:1294, J Can Dent Assoc 1995;61:441, J Craniomaxillofac Surg 2004;32:43,
- Топаз: инфекции полости рта и челюстно-лицевой области, 4-е издание, 2002 г. (стр. 251–88), Baltensperger: остеомиелит челюстей, 2008 г. (стр. 55–56)
- Oral челюстно-лицевой хирург Clin North Am 1991; 3: 367, Oral челюстно хирургический Clin North Am 1991: 3: 355
Вернуться к началу
Остеомиелит челюсти у пациентов с COVID-19: редкое заболевание с высоким риском тяжелых осложнений лица (1).
 Это может быть вызвано гематогенным (в основном у детей) или смежным распространением инфекции (после травмы, операции по замене сустава или одонтогенной инфекции) или быть связано с сосудистой недостаточностью (например, у пациентов с плохо регулируемым диабетом) (2) . Кости челюсти предрасположены к инфекциям из-за первичной контаминации среды полости рта, пародонтальных карманов, в которых обитает множество анаэробных бактерий, тонкой слизистой оболочки, прилипшей к надкостнице, а также наличия зубов и пневматизации верхней челюсти. Инсульт, такой как инфекция или травма, вызывает повышение интрамедуллярного давления, что приводит к снижению кровотока и иммунного ответа, что еще больше способствует распространению инфекции (2). Нижнечелюстной остеомиелит обычно является одонтогенным, но также может быть вызван травмой, некоторыми лекарствами (такими как бисфосфонаты) и лучевой терапией шеи. Верхнечелюстной остеомиелит также может быть результатом гайморита (1, 3).
Это может быть вызвано гематогенным (в основном у детей) или смежным распространением инфекции (после травмы, операции по замене сустава или одонтогенной инфекции) или быть связано с сосудистой недостаточностью (например, у пациентов с плохо регулируемым диабетом) (2) . Кости челюсти предрасположены к инфекциям из-за первичной контаминации среды полости рта, пародонтальных карманов, в которых обитает множество анаэробных бактерий, тонкой слизистой оболочки, прилипшей к надкостнице, а также наличия зубов и пневматизации верхней челюсти. Инсульт, такой как инфекция или травма, вызывает повышение интрамедуллярного давления, что приводит к снижению кровотока и иммунного ответа, что еще больше способствует распространению инфекции (2). Нижнечелюстной остеомиелит обычно является одонтогенным, но также может быть вызван травмой, некоторыми лекарствами (такими как бисфосфонаты) и лучевой терапией шеи. Верхнечелюстной остеомиелит также может быть результатом гайморита (1, 3).Вирус тяжелого острого респираторного синдрома коронавируса 2 (SARS CoV-2) быстро распространился по миру и стал пандемией всего через несколько месяцев после его первого выделения и идентификации (4).
 Это респираторный вирус, который может вызывать все клинические сценарии, начиная от пациента, который является бессимптомным носителем, и заканчивая тяжелым респираторным дистресс-синдромом, который может привести к летальному исходу у пациента с ослабленным иммунитетом (4, 5). Гипервоспаление, вызванное инфекцией SARS CoV-2, может влиять и усугублять ранее существовавшие состояния (6), но сомнительно, влияет ли бессимптомное заболевание на здоровых (7). Поскольку миллионы людей заражаются этим новым вирусом, последствия инфекции как для здоровых, так и для больных пациентов еще предстоит выяснить.
Это респираторный вирус, который может вызывать все клинические сценарии, начиная от пациента, который является бессимптомным носителем, и заканчивая тяжелым респираторным дистресс-синдромом, который может привести к летальному исходу у пациента с ослабленным иммунитетом (4, 5). Гипервоспаление, вызванное инфекцией SARS CoV-2, может влиять и усугублять ранее существовавшие состояния (6), но сомнительно, влияет ли бессимптомное заболевание на здоровых (7). Поскольку миллионы людей заражаются этим новым вирусом, последствия инфекции как для здоровых, так и для больных пациентов еще предстоит выяснить.В этой статье мы представляем три случая остеомиелита челюсти, осложненного инфекцией SARS CoV-2, в том числе только два зарегистрированных случая одонтогенного остеомиелита челюсти, связанного с COVID. Случаи перечислены от наименее (1) до наиболее тяжелых (3). Обсуждаются возможные последствия сопутствующего SARS CoV-2 для инфицирования костей.
Случаи
Случай 1
28-летняя здоровая женщина обратилась в службу неотложной челюстно-лицевой помощи по поводу отека в левой поднижнечелюстной области, который начался через неделю после удаления зуба 38.
 Анализ на SARS CoV-2 отрицательный. вируса при поступлении и лечился внеротовым разрезом и дренированием под общей анестезией и курсом внутривенных антибиотиков (клиндамицин и гентамицин). Интраоперационный мазок показал, что инфекция, вызванная Prevotella denticola , комменсальная бактерия полости рта. Реабилитация прошла гладко, пациентка выписана на 4-е сутки после операции.
Анализ на SARS CoV-2 отрицательный. вируса при поступлении и лечился внеротовым разрезом и дренированием под общей анестезией и курсом внутривенных антибиотиков (клиндамицин и гентамицин). Интраоперационный мазок показал, что инфекция, вызванная Prevotella denticola , комменсальная бактерия полости рта. Реабилитация прошла гладко, пациентка выписана на 4-е сутки после операции.Через три недели пациент обратился в отделение неотложной челюстно-лицевой помощи с отеком в прооперированной области. Опять же, у нее был отрицательный результат на вирус SARS CoV-2. Компьютерная томография показала пластинчатое околонижнечелюстное гнойное скопление, флегмону мягких тканей и остеомиелит, окружающий альвеолу удаленного зуба (Рисунок 1). Ей сделали еще один внеротовой разрез, дренаж и вторую партию внутривенных антибиотиков. На второй день после операции у нее положительный результат на COVID-19.и была переведена в хирургическое отделение COVID, где ее выздоровление прошло без осложнений.
 Ее выписали на пятый день после операции, и у нее не было никаких симптомов, связанных с SARS CoV-2.
Ее выписали на пятый день после операции, и у нее не было никаких симптомов, связанных с SARS CoV-2.Рисунок 1 . Предоперационная аксиальная КТ шеи на уровне С2, показывающая остеомиелит в области 38 ветви нижней челюсти. На пораженной стороне наблюдается потеря кортикального края (стрелка) и отек мягких тканей.
Последующее наблюдение включало сканирование Panorex и сцинтиграфию, которые показали ремоделирование угловой области нижней челюсти и регресс воспаления.
Случай 2
Пациентом был 29-летний мужчина, ранее не болевший. У него была 10-дневная история диффузной зубной боли, околочелюстной и околоушной опухоли, прежде чем он обратился в службу неотложной челюстно-лицевой помощи. Его дыхательные пути были скомпрометированы тризмом и отеком мягких тканей шеи. При поступлении в больницу он дал положительный результат на вирус SARS CoV-2.
КТ показала массивный околочелюстной, парафарингеальный, околоушный, височный и подвисочный абсцесс, вызванный воспалением зуба 48.
 Ему была проведена экстренная трахеотомия, внеротовой разрез и дренирование с последующим курсом парентерального введения антибиотиков (пенициллин В, метронидазол, и гентамицин). Пациенту потребовалась дополнительная оксигенация, и он провел один день в респираторном отделении COVID. Выписан на 10-е сутки после операции на домашний карантин. Микробиологические мазки гнойного сбора, взятые во время операции, были стерильны.
Ему была проведена экстренная трахеотомия, внеротовой разрез и дренирование с последующим курсом парентерального введения антибиотиков (пенициллин В, метронидазол, и гентамицин). Пациенту потребовалась дополнительная оксигенация, и он провел один день в респираторном отделении COVID. Выписан на 10-е сутки после операции на домашний карантин. Микробиологические мазки гнойного сбора, взятые во время операции, были стерильны.Через неделю пациент обратился в ЧС СМП с очередным приступом отека в околоушно-жевательной области. КТ подтвердила рецидив абсцесса в ранее инфицированных областях. Его лечили повторным разрезом, дренированием и внутривенным введением антибиотиков (клиндамицин и гентамицин). Послеоперационная сцинтиграфия показала воспаление ветви нижней челюсти, а КТ подтвердила образование секвестра в ветви (рис. 2). Выполнена секвестрэктомия и санация пораженной кости с последующей реконструкцией и остеосинтезом реконструктивной титановой пластиной.
Рисунок 2 .
 Аксиальная КТ шеи на уровне С1 после рецидива инфекции. ( A ) Трехмерная реконструкция, показывающая секвестр кости с гофрированным дренажем, правильно размещенным над остеомиелитической областью. ( B ) Поперечное сечение остеомиелитической ветви нижней челюсти — кость тонкая с утратой как мозгового вещества, так и коры. Была установлена реконструктивная пластина, чтобы нижняя челюсть могла выдерживать жевательные нагрузки.
Аксиальная КТ шеи на уровне С1 после рецидива инфекции. ( A ) Трехмерная реконструкция, показывающая секвестр кости с гофрированным дренажем, правильно размещенным над остеомиелитической областью. ( B ) Поперечное сечение остеомиелитической ветви нижней челюсти — кость тонкая с утратой как мозгового вещества, так и коры. Была установлена реконструктивная пластина, чтобы нижняя челюсть могла выдерживать жевательные нагрузки.При контрольных сцинтиграфиях отмечен регресс воспалительных процессов нижней челюсти, пациентка направлена в стоматологическую службу для дальнейшего лечения.
Случай 3
Пациент — 71-летний мужчина с множественной миеломой, сахарным диабетом, артериальной гипертензией и хронической почечной недостаточностью в анамнезе, выздоравливающий от двусторонней пневмонии, вызванной SARS CoV-2. Он был выписан из отделения COVID за 2 недели до поступления в челюстно-лицевую службу неотложной помощи с покраснением и отеком вокруг левого глаза.
 У него была потеря зрения в пораженном глазу, левосторонний парез лица, корки в левой носовой полости и мацерация левой части твердого неба. Его лабораторные результаты при поступлении следующие: количество лейкоцитов (WBC) 33,9.×10 9 /л, СРБ 216,7 мг/л и повышенные показатели функциональных проб печени и почек. Уровень глюкозы у пациента был повышен до 18,1 ммоль/л, а уровень HbA1c составлял 9,9%, хотя пациент сообщил о лучшем контроле уровня глюкозы до этой инфекции. Его первоначальная компьютерная томография показала абсцесс в левой верхнечелюстной пазухе и решетчатой решетке. Его лечили разрезом и дренированием орбитального и параназального абсцессов — оба разреза дали обильное количество гноя — и назначили курс внутривенного введения цефтриаксона и клиндамицина. Интраоперационные мазки показали Enterococcus faecium , Enterococcus fecalis VRE и Candida lusitanie инфекции. После подтверждения грибковой инфекции к его лекарствам добавили флуконазол.
У него была потеря зрения в пораженном глазу, левосторонний парез лица, корки в левой носовой полости и мацерация левой части твердого неба. Его лабораторные результаты при поступлении следующие: количество лейкоцитов (WBC) 33,9.×10 9 /л, СРБ 216,7 мг/л и повышенные показатели функциональных проб печени и почек. Уровень глюкозы у пациента был повышен до 18,1 ммоль/л, а уровень HbA1c составлял 9,9%, хотя пациент сообщил о лучшем контроле уровня глюкозы до этой инфекции. Его первоначальная компьютерная томография показала абсцесс в левой верхнечелюстной пазухе и решетчатой решетке. Его лечили разрезом и дренированием орбитального и параназального абсцессов — оба разреза дали обильное количество гноя — и назначили курс внутривенного введения цефтриаксона и клиндамицина. Интраоперационные мазки показали Enterococcus faecium , Enterococcus fecalis VRE и Candida lusitanie инфекции. После подтверждения грибковой инфекции к его лекарствам добавили флуконазол.
После первоначального разреза и дренирования лабораторные показатели пациента оставались повышенными (WBC 30,5 × 10 9 /л, CRP 167,9 мг/л), а его общее состояние ухудшилось. Повторные КТ и МРТ (Рисунок 3) показали прогрессирование воспаления, которое лечили хирургическим путем с удалением некротических тканей, ирригацией и йодоформной марлевой повязкой. Всего выполнено шесть операций под общей анестезией: экзентерация орбиты, частичная этмоидэктомия, санация твердого и мягкого неба, сошника, секвестрэктомия верхней челюсти. Гистопатологический анализ иссеченной ткани показал воспаление, некроз и обильное образование гиф.
Рисунок 3 . Коронарная МРТ орбит и придаточных пазух, сделанная на четвертые сутки после госпитализации: флегмона левой орбиты с гиперинтенсивным сигналом в пресептальной и постсептальной областях. Воспалительное утолщение слизистой оболочки левой лобной пазухи, решетчатых ячеек и верхнечелюстной пазухи.
Выписан после 29 дней пребывания в стационаре с акриловой обтурационной пластиной, которая служила для закрытия дефекта твердого неба.
 Часть некротизированной верхней челюсти оставалась видимой через кожный свищ.
Часть некротизированной верхней челюсти оставалась видимой через кожный свищ.Повторно госпитализирован через 2,5 месяца на реконструкцию. Его основными жалобами были ороназальное недержание мочи при питье или приеме мягкой пищи и неприятный запах. Из-за множества сопутствующих заболеваний мы решили не реконструировать костную часть верхней челюсти. Вместо этого он получил микрососудистый переднебоковой плотный лоскут, который служил для выравнивания глазничного, носового и небного дефекта и отделения носовой полости от рта (рис. 4). Цель состояла в том, чтобы добиться лучшего качества жизни и ороназального воздержания. Он был выписан на девятый день после операции, и его выздоровление не было осложнено инфекцией или расхождением швов.
Рисунок 4 . Реконструкция дефекта. ( A ) Предоперационное планирование с модифицированным разрезом Weber-Ferguson. ( B ) Обнаженная некротизированная кость. ( C ) 9-месячное наблюдение.
 Глазничный и лицевой дефект закрывается, а верхнечелюстное мертвое пространство облитерируется большей частью ALT-лоскута. Носовая пирамида наклонена в оперированную сторону, так как опора из кости и хряща удалена. ( D ) Лоскут ALT, выстилающий небный дефект.
Глазничный и лицевой дефект закрывается, а верхнечелюстное мертвое пространство облитерируется большей частью ALT-лоскута. Носовая пирамида наклонена в оперированную сторону, так как опора из кости и хряща удалена. ( D ) Лоскут ALT, выстилающий небный дефект.При последующем наблюдении через 6 месяцев жалоб в донорской и принимающей области не предъявлял.
Обсуждение
Остеомиелит челюсти становится относительно редкой болезнью из-за лучшей гигиены полости рта, ухода за зубами и широкого применения антибиотиков. Тем не менее, во время пандемии COVID-19 увеличилось количество сообщений об остеомиелите лицевых костей (8), а также об увеличении числа инфекций глубоких отделов шеи (9).
Особенностью костей челюстей является их соотношение с зубами и пневматизированными пространствами верхнечелюстных пазух. И в зубах, и в пазухах может быть субклиническая инфекция, которая становится острой в случае снижения иммунного статуса хозяина или появления более вирулентного штамма возбудителя (3, 10).
 Таким образом, челюстные кости подвергаются постоянному риску распространения инфекции из окружающих очагов.
Таким образом, челюстные кости подвергаются постоянному риску распространения инфекции из окружающих очагов.Остеомиелит начинается с воспаления губчатого вещества кости. После того, как первоначальный бактериальный очаг закрепляется в кости, лейкоциты начинают выделять воспалительные факторы, вызывающие усиление кровотока в острой фазе остеомиелита (10). Кость не может расширяться, поэтому мельчайшие кровеносные сосуды в костях закупориваются. Этому способствует относительная гипоперфузия в очаге инфекции и реактивная гиперемия на окраинах. Гипоксические области становятся недоступными для иммунной системы организма, а также для антибиотиков, поэтому сегменты костей некротизируются и образуют секвестры (2).
Локальная гипоперфузия вызывает более низкую биодоступность антибиотиков в воспаленной кости, в то время как проникновение антибиотиков внутрь гнойного скопления ограничено (3). Гной, образовавшийся вокруг некротизированной кости, невозможно удалить без разреза, дренирования и хирургической обработки.
 Исследование на животных моделях показало, что хирургические дренажи и промывание остеомиелитического участка улучшают заживление кости по сравнению с простой хирургической обработкой (11). Некоторые хирурги утверждают, что даже в тех случаях, когда при разрезе не удается получить гной, ранний разрез и дренирование уменьшают давление на ткани и улучшают кровообращение, тем самым ускоряя выздоровление (12, 13).
Исследование на животных моделях показало, что хирургические дренажи и промывание остеомиелитического участка улучшают заживление кости по сравнению с простой хирургической обработкой (11). Некоторые хирурги утверждают, что даже в тех случаях, когда при разрезе не удается получить гной, ранний разрез и дренирование уменьшают давление на ткани и улучшают кровообращение, тем самым ускоряя выздоровление (12, 13).Широко известно, что SARS CoV-2 вызывает дисфункцию иммунной системы, которая может изменить течение болезни с бессимптомного или легкого на тяжелое (7, 14). Клинические исследования показывают, что инфекция SARS CoV-2 может вызывать истощение определенных штаммов лейкоцитов, что снижает способность хозяев бороться с инфекцией, хотя нет исследований, доказывающих прямую связь (15). Ретроспективное исследование пациентов отделения интенсивной терапии в Ухане показало снижение лимфоцитов CD4 и CD8, которые отвечают за координацию иммунного ответа в борьбе с вирусной и бактериальной инфекцией, а также раком, примерно так же, как это делает ВИЧ-инфекция (16).
 ). Этот механизм может быть причиной атипичных клинических проявлений остеомиелита у наших пациентов.
). Этот механизм может быть причиной атипичных клинических проявлений остеомиелита у наших пациентов.Помимо повреждения иммунной системы, COVID-19 вызывает васкулопатию, которая может способствовать клиническим проявлениям у наших пациентов. Прокоагуляционный статус при COVID-19 опосредуется поражением эндотелия с отложениями фибриногена и комплемента (17–19). Эти места могут способствовать окклюзионным тромбам, которые приводят к ишемии тканей и неадекватной перфузии (19), которая уже замедлена в областях хронической инфекции костей челюсти (20). Усугубляющим фактором развития остеомиелита может быть снижение кровотока, вызванное васкулопатией COVID-19, с повышенной проницаемостью сосудов и отеком периваскулярной ткани.
«Счастливая гипоксемия» — одно из проявлений болезни COVID-19, когда у пациента выраженная гипоксемия, но нет признаков дыхательной недостаточности (14, 21). Области гипоперфузии и системной гипоксии благоприятствуют анаэробным бактериям, которых обычно много в микробиоте полости рта (22, 23).
 Кроме того, нижняя челюсть физиологически более восприимчива к инфекции, поскольку ее кровоснабжение ниже, чем у других лицевых костей (3).
Кроме того, нижняя челюсть физиологически более восприимчива к инфекции, поскольку ее кровоснабжение ниже, чем у других лицевых костей (3).Фаучи и др. сообщили о том, что 80% инфекций остаются незарегистрированными (5), либо потому, что пациент протекает бессимптомно и не знает, что он инфицирован, либо симптомы настолько легкие, что им не требуется медицинская помощь. Неудивительно, что в настоящее время нет исследований иммунного ответа бессимптомного или легкого течения COVID-19.пациенты. Некоторые субклинические дисфункции иммунной системы могут предрасполагать бессимптомных пациентов с COVID-19 к бактериальным суперинфекциям или сопутствующей инфекции.
Пандемия COVID-19 привела к непредвиденным медицинским последствиям, которые нельзя полностью связать с болезнью COVID-19. Поскольку пациентам рекомендуется избегать второстепенных визитов к врачу, иногда бывает трудно определить, когда медицинская проблема становится «существенной». Исследование ортодонтических пациентов, проходящих лечение, выявило 9-недельную задержку приема во время пандемии, при этом треть пациентов испытывали неотложные состояния при ортодонтическом лечении (24).
 В нашем отделении количество амбулаторных посещений сократилось всего на одну треть по сравнению с периодом до пандемии (25). Подобные эффекты опубликованы по медицинским специальностям (26–29).). Как практикующие врачи, мы должны стремиться оказывать нашим пациентам тот же уровень помощи, что и до пандемии.
В нашем отделении количество амбулаторных посещений сократилось всего на одну треть по сравнению с периодом до пандемии (25). Подобные эффекты опубликованы по медицинским специальностям (26–29).). Как практикующие врачи, мы должны стремиться оказывать нашим пациентам тот же уровень помощи, что и до пандемии.Заключение
В этой серии случаев мы представили трех пациентов с необычным течением инфекции головы и шеи, которая привела к остеомиелиту челюсти. Все пациенты дали положительный результат на вирус SARS CoV-2 незадолго до или во время заражения. В этих случаях иммунная дисфункция и гипоксия тканей, вызванные заболеванием COVID-19, могут быть отягощающими факторами для сопутствующей инфекции. Раннее хирургическое вмешательство (разрез, дренирование, санация) и целенаправленная антибактериальная терапия имеют решающее значение для разрешения острого остеомиелита.
Мы надеемся, что эта серия случаев поднимет вопросы о влиянии легкой формы COVID-19 на сопутствующие инфекции и иммунологическую систему инфицированных пациентов, ответы на которые будут даны в будущих исследованиях.

Заявление о доступности данных
Первоначальные материалы, представленные в исследовании, включены в статью, дальнейшие запросы можно направлять соответствующему автору.
Заявление об этике
В соответствии с местным законодательством и институциональными требованиями для исследования с участием людей не требовалось этической проверки и одобрения. Пациенты/участники предоставили письменное информированное согласие на участие в этом исследовании. От лица (лиц) было получено письменное информированное согласие на публикацию любых потенциально идентифицируемых изображений или данных, включенных в эту статью.
Вклад авторов
Эта серия корпусов разработана AKP и VZ. ПСР собрала данные и написала первый черновик. В.З. редактировал проект и руководил редактированием. Все авторы внесли свой вклад в статью и одобрили представленную версию.
Конфликт интересов
Авторы заявляют, что исследование проводилось при отсутствии каких-либо коммерческих или финансовых отношений, которые могли бы быть истолкованы как потенциальный конфликт интересов.

Примечание издателя
Все претензии, изложенные в этой статье, принадлежат исключительно авторам и не обязательно представляют претензии их дочерних организаций или издателя, редакторов и рецензентов. Любой продукт, который может быть оценен в этой статье, или претензии, которые могут быть сделаны его производителем, не гарантируются и не поддерживаются издателем.
Ссылки
1. Prasad KC, Prasad SC, Mouli N, Agarwal S. Остеомиелит головы и шеи. Акта Отоларингол . (2007) 127(2):194–205. doi: 10.1080/00016480600818054.17364352
PubMed Abstract | Полный текст перекрестной ссылки | Google Scholar
2. Лью Д.П., Вальдфогель Ф.А. Остеомиелит. Ланцет . (2004) 364 (9431): 369–79. doi: 10.1016/S0140-6736(04)16727-5.15276398
PubMed Abstract | Полный текст перекрестной ссылки | Google Scholar
3. Hupp JR, Ferneini EM. Инфекции головы, шеи и рото-лицевой области: междисциплинарный подход . Сент-Луис: Эльзевир (2016).
4. Шарма А., Ахмад Фарук И., Лал С.К. COVID-19: обзор эволюции, передачи, обнаружения, контроля и профилактики новой коронавирусной болезни. Вирусы . (2021) 13(2):202. doi: 10.3390/v13020202.33572857
PubMed Abstract | Полный текст перекрестной ссылки | Google Scholar
5. Фаучи А.С., Лейн Х.К., Редфилд Р.Р. COVID-19 — путешествие по неизведанным. N Английский J Med . (2020) 382 (13): 1268–9. doi: 10.1056/NEJMe2002387.32109011
PubMed Abstract | Полный текст перекрестной ссылки | Академия Google
6. Guan WJ, Liang WH, Zhao Y, Liang HR, Chen ZS, Li YM, et al. Сопутствующая патология и ее влияние на 1590 пациентов с COVID-19 в Китае: общенациональный анализ. Евр Респир J . (2020) 55(5):2000547. doi: 10.1183/13993003.00547-2020.32217650
PubMed Abstract | Полный текст перекрестной ссылки | Google Scholar
7. Callender LA, Curran M, Bates SM, Mairesse M, Weigandt J, Betts CJ. Влияние ранее существовавших сопутствующих заболеваний и терапевтических вмешательств на COVID-19.
 Фронт Иммунол . (2020) 11(11):1991. doi: 10.3389/fimmu.2020.01991.32
Фронт Иммунол . (2020) 11(11):1991. doi: 10.3389/fimmu.2020.01991.32 - 6
PubMed Abstract | Полный текст перекрестной ссылки | Google Scholar
8. Baltensperger MM, Eyrich GKH. Остеомиелит челюстей . Берлин: Спрингер (2009).
9. Шайрс С.Б., Клуг Т., Драйден С., Форд Дж. Необычная причина острого синусита и орбитального абсцесса у пациента с положительным результатом на COVID-19: история болезни. Дело J Surg Rep . (2021) 79: 164–8. doi: 10.1016/j.ijscr.2021.01.043.33477076
PubMed Abstract | Полный текст перекрестной ссылки | Академия Google
10. Энрике Г-Л, Маргарита Б-Б, Анхель М-Дж, Сатурнино С-С, Мария Хесус Д-Гдр. COVID-19 и тяжелые ЛОР-инфекции у детей. Есть ли отношения? Int J Педиатр Оториноларингол . (2021) 145:110714. doi: 10.1016/j.ijporl.2021.110714.33894522
PubMed Abstract | Полный текст перекрестной ссылки | Google Scholar
11. Содном-Иш Б., Эо М.И., О Дж.Х., Сео М.Х., Ян Х.Дж., Ли Дж.
 Х. и др. Влияние декомпрессии на заживление костей при остеомиелите нижней челюсти крыс. Научный представитель . (2021) 11(1):11673. doi: 10.1038/s41598-021-91104-7.34083570
Х. и др. Влияние декомпрессии на заживление костей при остеомиелите нижней челюсти крыс. Научный представитель . (2021) 11(1):11673. doi: 10.1038/s41598-021-91104-7.34083570PubMed Abstract | Полный текст перекрестной ссылки | Google Scholar
12. Флинн Т.Р., Шанти Р.М., Леви М.Х., Адамо А.К., Краут Р.А., Тригер Н. Тяжелые одонтогенные инфекции, часть 1: проспективный отчет. J Oral Maxillofac Surg . (2006) 64(7):1093–103. doi: 10.1016/j-joms-2006-03-015.16781343
PubMed Abstract | Полный текст перекрестной ссылки | Google Scholar
13. Флинн Т.Р., Шанти Р.М., Хейс С. Тяжелые одонтогенные инфекции, часть 2: исследование предполагаемых результатов. J Oral Maxillofac Surg . (2006) 64(7):1104–13. doi: 10.1016/j-joms-2006-03-031.16781344
PubMed Abstract | Полный текст перекрестной ссылки | Google Scholar
14. Муралидар С., Амби С.В., Секаран С., Кришнан У.М. Появление COVID-19 как глобальной пандемии: понимание эпидемиологии, иммунного ответа и потенциальных терапевтических целей SARS-CoV-2.
 Биохимия . (2020) 179: 85–100. doi: 10.1016/j.biochi.2020.09.018.32971147
Биохимия . (2020) 179: 85–100. doi: 10.1016/j.biochi.2020.09.018.32971147PubMed Abstract | Полный текст перекрестной ссылки | Академия Google
15. Чоудхури И., Хан Х., Мантани К., Ганди С., Дабхи Р. COVID-19 как возможная причина функционального истощения CD4 и CD8 Т-клеток и постоянная причина метициллин-чувствительной бактериемии Staphylococcus aureus. Куреус . (2020) 12(7):e9000–e9000. doi: 10.7759/cureus.9000.32775080
PubMed Abstract | Полный текст перекрестной ссылки | Google Scholar
16. Diao B, Wang C, Tan Y, Chen X, Liu Y, Ning L, et al. Редукция и функциональное истощение Т-клеток у больных коронавирусной болезнью 2019 г.(COVID-19). Фронт Иммунол . (2020) 1(11):827. doi: 10.3389/fimmu.2020.00827.
Полнотекстовая перекрестная ссылка | Google Scholar
17. Magro C, Nuovo G, Mulvey JJ, Laurence J, Harp J, Crowson AN. Кожа как критическое окно в раскрытии патофизиологических принципов COVID-19. Клин Дерматол .
 (2021) 39(6):934–65. doi: 10.1111/bjd.19415.34920833
(2021) 39(6):934–65. doi: 10.1111/bjd.19415.34920833PubMed Abstract | Полный текст перекрестной ссылки | Google Scholar
18. Кириакуди А., Понтикис К., Цараклис А., Сура Э., Вурлаку С., Коссывакис А. и др. Кожная васкулопатия при COVID-19пациент в критическом состоянии: гистологическое, иммуногистохимическое и электронно-микроскопическое исследование. Case Rep Crit Care . (2021) 2021(3):6644853. doi: 10.1155/2021/6644853.33859845
PubMed Abstract | Полный текст перекрестной ссылки | Google Scholar
19. Леви М., Тачил Дж., Иба Т., Леви Дж. Х. Нарушения свертывания крови и тромбозы у пациентов с COVID-19. Ланцет Гематол . (2020) 7 (6): e438–40. doi: 10.1016/S2352-3026(20)30145-9.32407672
PubMed Abstract | Полный текст перекрестной ссылки | Академия Google
20. Wannfors K, Gazelius B. Кровоток в костях челюсти при хроническом остеомиелите. Br J Oral Maxillofac Surg . (1991) 29(3):147–53. doi: 10.1016/0266-4356(91)
-2.
 1873281
1873281PubMed Abstract | Полный текст перекрестной ссылки | Google Scholar
21. Донт С., Дером Э., Ван Брекель Э., Депуйдт П., Ламбрехт Б.Н. Патофизиология «счастливой» гипоксемии при COVID-19. Respir Res . (2020) 21(1):198. doi: 10.1186/s12931-020-01462-5.32723327
PubMed Abstract | Полный текст перекрестной ссылки | Академия Google
22. Брайант А.Е. Биология и патогенез тромбоза и прокоагулянтная активность при инвазивных инфекциях, вызванных стрептококками группы А и Clostridium perfringens . Clin Microbiol Rev . (2003) 16(3):451–62. doi: 10.1128/CMR.16.3.451-462.2003.12857777
PubMed Abstract | Полный текст перекрестной ссылки | Google Scholar
23. Андре А.С., Дебанд Л., Мартейн Б.С. Селективное преимущество факультативных анаэробов основано на их уникальной способности справляться с изменением уровня кислорода во время инфекции. Клеточная микробиология . (2021) 23(8):e13338. дои: 10.1111/см.13338.

Полнотекстовая перекрестная ссылка | Google Scholar
24. Xiang J, Xin Y, Wang R, Zhou H, Zou Y, Shim S, et al. Влияние назначения и возникновение экстренной ортодонтической помощи во время пандемии коронавирусной болезни 2019: ретроспективное исследование. Am J Orthod Dentofacial Orthop . (2021) 6 (21): e12–9. doi: 10.1016/j.ajodo.2020.12.016.
Полнотекстовая перекрестная ссылка | Google Scholar
25. Кволик Павич А., Зубчич В., Кволик С. Изменения рабочей нагрузки во время COVID-19пандемия и влияние на поток онкобольных в отделение челюстно-лицевой хирургии. Медицинские очки . (2021) 18 (1): 133–7. дои: 10.17392/1308-21.
Полнотекстовая перекрестная ссылка | Google Scholar
26. Harky A, Chor CYT, Khare Y. COVID-19 и его влияние на кардиологическую службу. Акта Биомед . (2020) 91(4):e2020125. дои: 10.23750/abm.v91i4.9828.
Полнотекстовая перекрестная ссылка | Google Scholar
27. Маклин А., Эштон Дж.

- Окруженное мертвое пространство действует как резервуар для бактерий, и антибиотики с большим трудом достигают этого места.
- Хронический гнойный (или негнойный) остеомиелит : обычно рассматривается как вторичный остеомиелит, характеризующийся защитной реакцией, которая приводит к образованию грануляционной ткани, которая впоследствии образует плотную рубцовую ткань в попытке отгородить инфицированную область
- Классифицируются как первичные или вторичные, гнойные или негнойные
- Специфические местные иммунологические и микробиологические аспекты определяют основной фактор в этиологии и патогенезе этого заболевания и, следовательно, также оказывают непосредственное влияние на его лечение; следовательно, экстраполяция инфекций длинных костей на заболевание челюстей имеет ограничения.

