Острая гипоксия плода при родах: Гипоксия плода при беременности — гипоксия во время беременности и при родах. Последствия гипоксии
Darmon Diagnostika — Гинекология
Гипоксия плода или кислородное голодание — это состояние, которое возникает у плода и новорожденного из-за дефицита кислорода.
Внутриматочная (антенатальная) гипоксия плода является недостатком кислорода, который возникает во время беременности.
Интранатальная гипоксия плода представляет собой гипоксию, которая развивается при родах.
Перинатальная гипоксия плода — это дефицит кислорода, который возникает во время беременности и / или родов и развивается до конца раннего неонатального периода.
Гипоксия новорожденного может иметь перинатальный (связанный с беременностью и родами) и постнатальный (после рождения) источник.
В практике акушерства принято называть кислородную недостаточность, которая развилась во время беременности и / или родов, гипоксия и дефицит кислорода у детей, родившихся при асфиксии.
Асфиксия — патологическое состояние, вызванное гипоксией и гиперкапнией, характеризующееся наличием сердечной деятельности и некоторыми нерегулярными дыхательными движениями или отсутствием дыхания. В зависимости от продолжительности курса гипоксия может быть хронической — от нескольких дней до нескольких месяцев (типичная для внутриутробной гипоксии плода) и острая — от нескольких минут до нескольких часов, что происходит при быстрых нарушениях кислорода в организме (подробнее часто с внутригрудной гипоксией).
Эпидемиология гипоксии плода
Гипоксия и ее последствия во время беременности и родов занимают первое место среди причин перинатальной заболеваемости и смертности.
На фоне общего снижения показателей перинатальной смертности, частота церебральной патологии возростает вследствие гипоксии плода, что часто приводит к тяжелой неврологической инвалидности.
У недоношенных и новорожденных детей с морфологической и функциональной незрелостью гипоксия развивается в 10-15 раз чаще и имеет менее благоприятный курс и результат.
Что вызывает гипоксию плода?
К недостатку кислорода плода и новорожденного причиняется чрезвычайно большое количество осложнений во время беременности и родов, а также причин, не связанных с беременностью.
Все причины, вызывающие антенатальную, интранатальную и перинатальную гипоксию плода, можно разделить на пять групп.
Первая группа причин связана с аномальной плацентой: аномалия развития и прикрепления, представления и отслоения плаценты, травмы, кровоизлияния, опухолей, инфекции плаценты.
Вторая группа причин связана с патологией пуповины: аномалия развития, торс пуповины, истинный узел пуповины.
Третья группа причин связана с патологией плода: сенсибилизация резуса, задержка внутриутробного развития, внутриутробные инфекции, пороки развития, генетические заболевания.
Четвертая группа причин связана со сложным течением беременности и родов: самая большая доля в этой группе — гестоз и длительная угроза абортов. Другие, не менее важные причины включают анемию беременных женщин, нефропатию, антифосфолипидный синдром, внутриутробную инфекцию, перенашивание, полигидрамниоз и гипохлоризм, множественную беременность, преждевременные роды, слабость труда, диссоординацию труда, длительный труд.
Пятая группа причин связана с хронической патологией у беременной женщины: сердечно-сосудистой (ревматическая болезнь, сердечные дефекты, нейроциркуляторная дистония), эндокринная (сахарный диабет, патология щитовидной железы, ожирение), хроническая почечная болезнь, легкие, печень, кровь, наркомания, алкоголизм.
Все вышеперечисленные причины приводят к маточно-плод-плацентарной недостаточности — основному фактору развития хронической гипоксии.
Хроническая гипоксия плода в некоторых случаях может быть вызвана влиянием так называемых экзогенных факторов, возникающих в условиях пониженного парциального давления кислорода во вдыхаемом воздухе (на большой высоте, на Крайнем Севере и т. Д.).
Д.).
Причинами острой гипоксии плода являются ситуации, которые вызывают быстрое прекращение подачи кислорода организму: пролапс пуповины, плотный шнур вокруг шеи, плотный шнур пуповины, острое маточное кровотечение, предвидение и преждевременное отделение плаценты при родах, аномальное представление плода, преждевременные роды и т. д.
Лечение гипоксии плода и его последствий в Ташкенте
Лечение в острый период зависит от тяжести гипоксии плода (асфиксии).
Ведение новорожденных с гипоксией в родильном зале состоит из следующих шагов:
Освобождение верхних дыхательных путей (всасывание содержимого из верхних дыхательных путей).
Восстановление внешнего дыхания.
Потепление.
Мониторинг жизненно важных функций и симптоматической терапии по показаниям.
Если новорожденный, который по жизненно важным показаниям выполнял первичные меры реанимации в родильном зале, а оценка Апгара через 5 минут после рождения не достигала 7 баллов, его необходимо срочно перевести в отделение интенсивной терапии.
После завершения реанимации в родильном отделении новорожденного с тяжелой гипоксией, он переносится в отделение интенсивной терапии.
Целью интенсивной терапии является предотвращение или минимизация функциональных и органических нарушений, вызванных действием неблагоприятных перинатальных факторов.
Основной задачей интенсивной терапии является быстрая первичная (или ранняя) стабилизация состояния больных новорожденных.
Комплекс медико-диагностических мероприятий по первичной стабилизации государства включает следующие меры:
Мониторинг (динамическая оценка) жизненно важных функций.
Обеспечение адекватной оксигенации (кислородные маски, кислородные палатки). При отсутствии самостоятельного дыхания или его неэффективности обеспечивается респираторная поддержка (принудительная или вспомогательная принудительная вентиляция легких). Парциальное давление кислорода во вдыхаемой смеси у детей в полный срок должно быть в пределах 60-80 мм рт. Ст., у недоношенных детей — 50-60 мм рт. Ст. Гипероксигенирование может привести к образованию свободных радикалов и развитию фиброзных изменений в легочной ткани.
Ст., у недоношенных детей — 50-60 мм рт. Ст. Гипероксигенирование может привести к образованию свободных радикалов и развитию фиброзных изменений в легочной ткани.
Поддержание адекватной температуры тела.
Коррекция функции сердечно-сосудистой системы.
Предотвращение гипоксии плода.
Пренатальная диагностика маточной фетоплацентарной недостаточности (МППН) у беременных женщин.
Предотвращение МППН у беременных женщин, находящихся в группе риска.
Своевременное и адекватное лечение МППН у беременных женщин.
Лечение осложнений беременности, приводящих к развитию гипоксии.
Оптимизация методов доставки в патологии, что является основной причиной развития МППП.
Диагноз PAP во время беременности осуществляется с использованием следующих методов:
Американская феттометрия и плацентометрия;
допплерометрия кровотока в сосудах маточно-плацентарного комплекса;
мониторинг сердечной деятельности плода;
amniascopy;
амниоцентез.
Профилактика МППП у беременных женщин, подвергающихся риску, проводится с помощью препаратов витамина Е, глутаминовой кислоты и основных.
Терапия MPPN включает:
нормализация маточно-плацентарного кровотока путем восстановления сосудистого тонуса, реологических и коагуляционных свойств крови;
улучшение метаболизма плаценты;
повышение иммунологической реактивности беременной женщины;
нормализация структурных и функциональных свойств клеточных мембран;
кислородная терапия.
Лечение осложнений беременности, приводящих к развитию гипоксии: коррекция анемии, ОПГ-гестоз, угрожающее прекращение беременности, антифосфолипидный синдром, сахарный диабет и т. Д.
Решение вопроса о своевременной доставке и выборе метода доставки (оперативных сортов или через естественные родовые пути).
При увеличении признаков гипоксии во время беременности рекомендуется использовать преждевременную оперативную доставку (кесарево сечение).
Если при родах обнаружена острая гипоксия плода, решается вопрос о срочной оперативной доставке.
В случае задержки (при сроках беременности не более 41 недели) следует придерживаться активной тактики ведения беременности (рождение, амниотомия).
Профилактика последствий перинатальных гипоксических поражений центральной нервной системы у детей
- Причины патологий нервной системы у детей
- Основные этапы восстановительного лечения
- Методы и средства восстановительного лечения
Причины патологий нервной системы у детей
Перинатальный период (с 28 недель беременности до 7 дней жизни ребенка) — один из важнейших этапов онтогенеза, «события» которого влияют на возникновение заболеваний нервной системы и внутренних органов у детей.
Большая часть патологии нервной системы у детей (от задержки психомоторного развития до тяжелых форм детского церебрального паралича) связана с перенесенной гипоксией. Понятия «гипоксия плода» или «асфиксия новорожденного» включают патологические состояния, которые проявляются расстройствами деятельности жизненно важных систем (ЦНС, кровообращения, дыхания) и развиваются из-за острой или хронической кислородной недостаточности. Чаще всего причинами хронической внутриутробной гипоксии (кислородной недостаточности) плода являются заболевания беременной (диабет, инфекция, повышение артериального давления, многоводие, маловодие, многоплодная беременность и др.). Острая гипоксия (асфиксия) возникает в результате нарушения маточно-плацентарного кровообращения в родах при преждевременной отслойке плаценты, тяжелых кровотечениях, замедлении кровотока при сжатии головы плода в родах в полости малого таза и др. Асфиксия новорожденного при рождении в большинстве случаев является следствием гипоксии плода.
Клинически гипоксические поражения ЦНС могут проявляться в виде различных синдромов: возбуждения, угнетения, внутричерепной гипертензии (повышенного внутричерепного давления), судорожного и др.
Основные этапы восстановительного лечения и диспансерного наблюдения детей с перенесенной перинатальной гипоксией
Восстановительное лечение — мероприятия, направленные на восстановление здоровья больного или травмированного ребенка и предупреждение хронизации процесса.
Выделяют три основных этапа:
Первый этап — это отделение патологии новорожденных, неврологическое отделение детской больницы, куда непосредственно из родильного дома направляют детей, перенесших внутриутробную гипоксию, асфиксию в родах.
Второй этап — послебольничный, который может осуществляться в реабилитационном отделении больницы, восстановительном центре или в домашних условиях.
Третий этап — диспансерный, восстановительный, амбулаторно-поликлинический, может проходить под наблюдением врача поликлиники.
Методы и средства восстановительного лечения
Первый этап
Ранняя клиническая и лабораторная диагностика поражений ЦНС позволяет тотчас приступить к терапии. Основная стратегия лечебных мероприятий состоит в том, чтобы терапевтическое вмешательство пришлось на фазу обратимых нарушений и, таким образом, удалось бы сохранить возможно большее число функционирующих нервных клеток. На этом этапе осуществляется этиотропное, патогенетическое лечение, по показаниям — интенсивная терапия. Подбор медикаментозных средств зависит от ведущего синдрома перинатального поражения ЦНС: применяются препараты для стимуляции развития мозговой ткани, психической деятельности, улучшающие микроциркуляцию, снижающие мышечный тонус и др.
В зависимости от характера патологии ребенок находится в стационаре в течение 1-2 месяцев. Прием препаратов может сочетаться с массажем. Например, у детей с синдромом угнетения часто встречается ослабление или полное угнетение сосательного рефлекса. Его восстановление идет медленно, и с первых дней пребывания в стационаре можно стимулировать этот рефлекс массажем мускулатуры, участвующей в акте сосания и глотания, точечной стимуляцией. Локальный массаж можно начинать с 7 дня жизни. Оптимальные сроки назначения лечебной физкультуры: при легкой степени поражения нервной системы — 14 день жизни, при среднетяжелой — 20 день жизни, при тяжелой — 23 день.
Его восстановление идет медленно, и с первых дней пребывания в стационаре можно стимулировать этот рефлекс массажем мускулатуры, участвующей в акте сосания и глотания, точечной стимуляцией. Локальный массаж можно начинать с 7 дня жизни. Оптимальные сроки назначения лечебной физкультуры: при легкой степени поражения нервной системы — 14 день жизни, при среднетяжелой — 20 день жизни, при тяжелой — 23 день.
У многих детей, несмотря на клиническое улучшение или выздоровление, отмечаются резидуальные (остаточные) явления, сниженные функциональные резервы. Поэтому для их ликвидации важен второй этап восстановительного лечения.
Это этап проводится в отделении (центре) восстановительного лечения и способствует нормализации функций нервной системы, обменных процессов, иммунологической реактивности. В составлении индивидуальной программы реабилитации принимают участие многие специалисты: педиатр, невропатолог, сотрудник функциональной диагностики, физиотерапевт, специалист ЛФК, психолог, другие специалисты (ортопед, кардиолог, окулист, сурдолог).
Существенное значение в уточнении степени нарушений функции ЦНС, зрения, слуха имеют специальные методы: реоэнцефало-, электроэнцефалография, эхоэнцефалография, аудиометрия, исследование полей зрения, глазного дна, рентгенография черепа. Назначается рациональное питание, лечебная физическая культура и массаж, бальнео-, теплолечение, психолого-педагогическая коррекция и др.
Массаж и лечебная физическая культура (ЛФК)
Это — важнейшие факторы физического лечения больных детей, они проводятся в одни и те же утренние часы, ежедневно, через 40-60 минут после кормления на пеленальном столике. Дети, обильно и часто срыгивающие, получают массаж через 1,5 часа после еды. У большинства детей, которым проводятся массаж и ЛФК, положительная клиническая динамика определяется уже после первых 4-5 сеансов воздействия при легком поражении ЦНС, после 7 занятий — при среднетяжелом, 10 сеансов — при тяжелом поражении.
При синдроме нервно-мышечной возбудимости мероприятия направлены на снижение общей возбудимости и мышечного тонуса. С этой целью применяются: покачивания в позе эмбриона или на мяче, общий расслабляющий массаж, точечный массаж для расслабления гипертоничных мышц по общепринятым точкам. При парезе конечностей и их порочном положении применяется локальный массаж для выведения конечностей в правильное положение и фиксация в этом положении 2 часа (сапожок, лонгеты, «варежка» и др.).
С этой целью применяются: покачивания в позе эмбриона или на мяче, общий расслабляющий массаж, точечный массаж для расслабления гипертоничных мышц по общепринятым точкам. При парезе конечностей и их порочном положении применяется локальный массаж для выведения конечностей в правильное положение и фиксация в этом положении 2 часа (сапожок, лонгеты, «варежка» и др.).
При синдроме угнетения нервной системы следует помнить, что после общей вялости, мышечной гипотонии, гипорефлексии через период ложной нормализации может наступить период спастических явлений, поэтому приемы стимуляции можно применять только при стойком угнетении нервной системы без динамики неврологического статуса в течение месяца. Для активизации нервной системы применяются: общий поглаживающий массаж, стимуляция рефлексов спинального автоматизма с помощью рефлекторных упражнений, укрепляющий массаж мышц спины, ягодичных мышц, мышц живота и паретич-ных конечностей. При необходимости — лечение положением, упражнения в воде, направленные на стимуляцию рефлекторных движений и повышение общей активности ребенка, подводный стимулирующий массаж.
При гипертензионном синдроме начинать занятия можно при стабилизации внутричерепного давления. Методика массажа и лечебной гимнастики зависят от наличия ведущих симптомов: возбуждения и мышечного гипертонуса или вялости и мышечной гипотонии. Во время занятия следует избегать резких движений, резких перемен позы. При этом синдроме особенно эффективны упражнения в воде.
Упражнения в воде
Упражнения проводятся в обычных ваннах, длительность одного занятия увеличивается от 5-7 минут до 15 минут.
У большинства детей, занимавшихся в воде, положительная динамика становится заметной уже с 3-5 занятия. Возбужденные дети становятся более спокойными, у них нормализуется сон, появляется возможность снижать дозу седативных препаратов. Вялые дети, наоборот, становятся более активными. Особенно эффективными упражнения в воде являются для возбужденных детей с высоким мышечным тонусом и угнетенными рефлексами спинального автоматизма.
Подводный душ-массаж
Массаж проводится в теплой ванне. Воздействие проводится на мышцы при небольшом давлении (0,5 атм). Широкий наконечник передвигается медленно от периферии к центру на расстоянии 10-20 см от поверхности тела. При отсутствии аппарата можно проводить ручной массаж под водой.
Аппаратная физиотерапия
Различные методы физиотерапии (импульсные токи, лекарственный электрофорез, ультразвук и др.) используют на всех этапах реабилитации
Так, лекарственный электрофорез способствует улучшению крово-, лимфообращения, рассасыванию продуктов воспаления и улучшению двигательных функций. Воздействие на воротниковую зону улучшает мозговое кровообращение, стимулирует регуляторную деятельность головного мозга.
Теплолечение
Тепловые процедуры вызывают согревание тканей, расширение сосудов, усиливают крово- и лимфообращение, улучшают регенераторные процессы, снижают мышечный тонус. Рефлекторно развиваются изменения состояния сердечно-сосудистой и нервной систем, дыхания, обмена веществ. Для теплолечения, в основном, используется озокерит, песок, горячие укутывания.
Рефлекторно развиваются изменения состояния сердечно-сосудистой и нервной систем, дыхания, обмена веществ. Для теплолечения, в основном, используется озокерит, песок, горячие укутывания.
Озокеритолечение. Озокерит (горный воск) — темная плотная масса, плавится при температуре 52-60°С. Детям проводятся аппликации при температуре 39-42°С. Озокерит содержит некоторые химические, биологически активные вещества (эстрогены, холиноподобные вещества), которые могут проникать в организм через нагретую кожу. Озокерит нагревают до температуры 95- 100°С в специальных автоклавах или на водяной бане. Для повышения пластичности в процессе нагревания к нему можно добавлять вазелин или вазелиновое масло. Наиболее широко используется кюветно-аппликационная методика проведения процедур. Расплавленный озокерит разливается в кюветы (на дно которых положена клеенка) слоем 2-3 см и остужается до температуры 40-42°С. Застывший, но еще мягкий озокерит вынимается вместе с клеенкой и накладывается на соответствующий участок конечности и покрывается специальным ватником и одеялом. При салфетно-аппликационной методике прокладка из 8-10 слоев марли (150-300 см2) погружается корнцангом в расплавленный озокерит, отжимается деревянными пластинами, охлаждается до нужной температуры, накладывается на место воздействия. Первая прокладка, несколько большая по размерам, пропитанная озокеритом (38-40°С), накладывается на кожу, а на нее вторая, меньшая площади, нагретая до 42-50°С. Прокладки покрываются мягкой клеенкой, ватником, одеялом. Продолжительность процедуры составляет 15-30 мин, в зависимости от возраста, на курс назначается от 15 до 20 процедур, проводимых через день.
При салфетно-аппликационной методике прокладка из 8-10 слоев марли (150-300 см2) погружается корнцангом в расплавленный озокерит, отжимается деревянными пластинами, охлаждается до нужной температуры, накладывается на место воздействия. Первая прокладка, несколько большая по размерам, пропитанная озокеритом (38-40°С), накладывается на кожу, а на нее вторая, меньшая площади, нагретая до 42-50°С. Прокладки покрываются мягкой клеенкой, ватником, одеялом. Продолжительность процедуры составляет 15-30 мин, в зависимости от возраста, на курс назначается от 15 до 20 процедур, проводимых через день.
Бальнеотерапия
Бальнеотерапия — лечение минеральными водами. Учитывая особенности кожного покрова детей (тонкий эпидермис, богатство кровоснабжения, нервной рецепции, активное участие в процессах обмена), обосновано широкое применение водных процедур. У малышей можно применять искусственно приготовленные хлоридные натриевые ванны. Наличие в воде растворенных солей усиливает температурное, механическое действие ванны благодаря поступлению химических ингредиентов в ткани и более активному образованию в коже биологически активных веществ. Под влиянием растворенных солей меняется импульсация с периферии, что сказывается на течении регулирующих нейрогормональных процессов, улучшается кровоснабжение головного мозга и мышечной ткани. Для приготовления хлоридной натриевой ванны небольшой концентрации берется 1 кг поваренной или морской соли на 100 л воды, температура воды 36°С, продолжительность пребывания в воде 10-15 мин, через день, курс лечения: 10-13 ванн.
Под влиянием растворенных солей меняется импульсация с периферии, что сказывается на течении регулирующих нейрогормональных процессов, улучшается кровоснабжение головного мозга и мышечной ткани. Для приготовления хлоридной натриевой ванны небольшой концентрации берется 1 кг поваренной или морской соли на 100 л воды, температура воды 36°С, продолжительность пребывания в воде 10-15 мин, через день, курс лечения: 10-13 ванн.
Иглорефлексотерапия (ИРТ)
Это метод, использующий для достижения лечебного эффекта особые чувствительные точки. Применяется для стимуляции рефлексов, необходимых для нормального психомоторного развития. При воздействии на точки акупунктуры иглой или импульсным электрическим током, лазерным излучением, магнитным полем возникают сдвиги в области сегментарного рефлекторного звена, вегетативных ганглиев и центральных звеньев регуляции всего организма. Такая широкая зона действия ИРТ помогает формировать улучшение не только двигательной, но и эмоциональной сферы ребенка. Лечение ИРТ можно начинать с З-б месяцев жизни. В этом возрасте рефлекторная сфера легче поддается коррекции.
Лечение ИРТ можно начинать с З-б месяцев жизни. В этом возрасте рефлекторная сфера легче поддается коррекции.
Метод «сухой иммерсии»
Новым средством является метод «сухой иммерсии», используемый в реабилитации детей до 3 месяцев жизни. Он особенно эффективен для недоношенных детей. Метод основан на частичной имитации внутриутробного состояния ребенка и заключается в помещении ребенка на полиэтиленовую пленку, свободно лежащую на поверхности воды. Температура воды от 35,5 до 37. Во время проведения сеансов дети с преобладанием синдрома возбуждения успокаиваются, часто засыпают, у них отмечаются снижение мышечного тонуса; угнетенные дети слегка активизируются. Отмечается улучшение окраски кожных покровов: исчезает «мраморный» рисунок. Выявлена тенденция к снижению выраженности патологических изменении в головном мозге детей за время курса сухой иммерсии, а снижение частоты ОРВИ и инфекционно-воспалительных процессов свидетельствует о возможном закаливающем эффекте этого метода (по типу воздушной ванны).
Музыкотерапия
При наблюдении за детьми во время сеансов прослушивания специальных музыкальных программ чаще всего отмечается ожидаемая реакция (успокоительная у возбужденных детей при прослушивании медленных композиций, умеренная активизация на фоне музыкальных произведений в быстром темпе). Влияние музыки на клинико-неврологический статус детей оценивается как нормализующее.
Положительный эффект музыкотерапии, по-видимому, вызван благоприятными изменениями в нейроэндокринной системе, которые оптимизируют течение адаптационных процессов в организме.
Третий этап — амбулаторно-поликлинический — осуществляется под наблюдением врача поликлиники в тесном контакте с родителями, психологами, педагогами, чтобы обеспечить единство тактики, сохранение достигнутых результатов, улучшение параметров здоровья по мере роста ребенка. Такой подход обеспечивает профилактику возможных последствий перенесенной гипоксии виде болезней нервной системы.
О.В. Гончарова, доктор медицинских наук, педиатр-врач восстановительной медицины, главный научный сотрудник ФГУ «ЦНИИОИЗ Минздравсоцразвития РФ»
Каковы первые признаки гипоксии у новорожденных?
Гипоксия, асфиксия при рождении и гипоксически-ишемическая энцефалопатия (ГИЭ) — все эти термины обозначают недостаток кислорода у ребенка до, во время или после рождения. Недостаток кислорода может привести к серьезным родовым травмам. К счастью, родовые травмы часто можно предотвратить, если медицинские работники следуют стандарту медицинской помощи, наблюдая за первыми признаками гипоксии.
Эта информация была собрана из государственных источников, образовательных некоммерческих организаций и медицинских экспертов.
Чтобы узнать больше о первых признаках гипоксических поражений головного мозга при рождении, продолжайте читать.
Четыре типа гипоксии
Различают четыре типа гипоксии плода:
- Острая гипоксия
- Подострая гипоксия
- Развивающаяся гипоксия
- Хроническая гипоксия
Типы гипоксии описывают тяжесть и продолжительность состояния.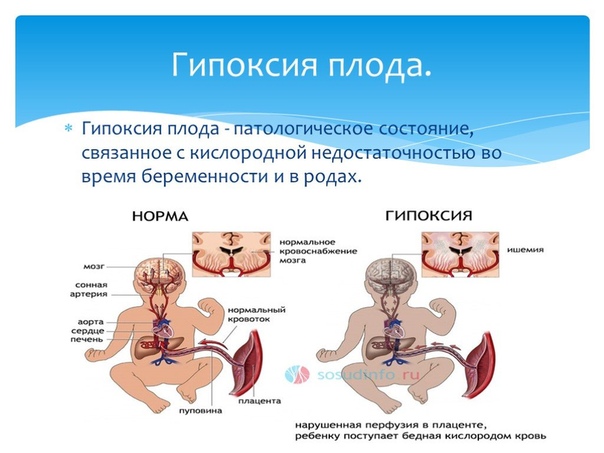
Помощь ребенку с ГИЭ или церебральным параличом
может иметь большое значение
Поскольку раннее вмешательство часто является ключом к улучшению благополучия ребенка, важно действовать быстро. В Brown Trial Firm наши адвокаты по родовым травмам в Хьюстоне могут помочь вам расследовать ваше дело, найти ответы на ваши вопросы и определить, имеете ли вы право на компенсацию. Мы предлагаем рассмотрение дел бесплатно и без каких-либо обязательств. Многие родовые травмы, вызывающие церебральный паралич, можно было бы предотвратить.
Не ждите. Получите помощь сегодня.
Позвоните (866) 393-2611 или запишитесь на бесплатную консультацию
Общие признаки гипоксии у новорожденных
Поскольку гипоксия может привести к серьезным и необратимым родовым травмам, медицинские работники должны всегда внимательно следить за признаками отсутствия адекватной кислорода ребенку. Это включает в себя наблюдение за признаками до, во время и после рождения ребенка.
Что является первым признаком гипоксии у новорожденных?
Одним из первых признаков затрудненного дыхания у ребенка является неустойчивый или нерегулярный сердечный ритм. Врачи должны внимательно следить за частотой сердечных сокращений плода как во время, так и после родов, чтобы убедиться, что новорожденный получает достаточное количество кислорода.
Другие распространенные признаки гипоксии (или недостатка кислорода) у ребенка включают:
- Отсутствие движений плода
(детская вялость или утомляемость) - Голубоватый или бледный оттенок кожи
- Плохой/слабый мышечный тонус
- Плохие рефлексы
- Слабый / не плачь
- Затрудненное дыхание
- Неонатальные судороги
- Ацидоз (слишком много кислоты в крови)
- Меконий (кал) в амниотической жидкости
Медицинские работники могут наблюдать за частотой сердечных сокращений ребенка в утробе матери с помощью кардиомонитора плода.
Мониторинг сердца плода
Существует два способа проведения мониторинга сердца плода: внутренний и внешний.
Внешний мониторинг можно проводить с помощью ультразвукового доплеровского устройства. Для постоянного наблюдения медицинский работник может прикрепить к животу матери ультразвуковой датчик (называемый «преобразователем»). Этот датчик отправляет звуки сердца ребенка на компьютер, где частота и характер пульса отображаются на экране или распечатываются на бумаге.
Внутренний мониторинг можно проводить, прикрепив тонкую проволоку (электрод) к коже головы ребенка. Провод идет от ребенка, через шейку матки матери, а затем к монитору. Этот метод дает более надежные показания, чем внешний мониторинг, но его можно использовать только после разрыва амниотического мешка и раскрытия шейки матки.
Частота сердечных сокращений ребенка, измеренная внутренне или внешне, предоставляет медицинским работникам ценную информацию о том, получает ли ребенок достаточное количество кислорода. Следует внимательно следить за аномальным сердечным ритмом и оценивать варианты лечения. Медицинские работники могут заказать экстренное кесарево сечение, если ребенку угрожает травма из-за гипоксии.
Следует внимательно следить за аномальным сердечным ритмом и оценивать варианты лечения. Медицинские работники могут заказать экстренное кесарево сечение, если ребенку угрожает травма из-за гипоксии.
Общие факторы, вызывающие гипоксию
Существует множество причин, по которым ребенок может не получать достаточное количество кислорода до, во время или после рождения. Общие факторы могут включать:
- Отслойку плаценты
- Разрыв матки
- Пережатие пуповины
- Узлы пуповины
- Выпадение пуповины
- Низкое артериальное давление у матери
- Низкий уровень кислорода у матери
Лечение гипоксии у новорожденных
Младенцы, испытывающие недостаток кислорода во время родов, могут пройти несколько курсов лечения, чтобы свести к минимуму повреждение развивающегося мозга ребенка.
Терапевтическая гипотермия, или терапия охлаждением мозга, является одним из наиболее распространенных методов лечения гипоксии. Этот тип терапии помогает улучшить результаты за счет снижения температуры мозга и тела младенца, тем самым изменяя химические процессы в мозге и снижая риск необратимого повреждения головного мозга у младенца.
Этот тип терапии помогает улучшить результаты за счет снижения температуры мозга и тела младенца, тем самым изменяя химические процессы в мозге и снижая риск необратимого повреждения головного мозга у младенца.
Другие методы лечения гипоксических поражений головного мозга при рождении могут включать назначение лекарств от артериального давления, искусственную вентиляцию легких, диализ, сердечные насосы, дыхательные ванны и препараты, подавляющие судороги.
Конечно, как говорится, «лучшее лечение — профилактика». Если медицинский работник не может предотвратить необратимое повреждение головного мозга, вызванное недостатком кислорода во время родов, он может нести ответственность за ущерб в соответствии с законами о врачебной халатности.
Поговорите с опытным адвокатом по травмам при родах, чтобы узнать больше о ваших юридических возможностях.
Резюме:
Первым признаком гипоксии часто является нерегулярное сердцебиение. Неустойчивый удар или замедление сердечного ритма могут быть признаком кислородного голодания. Отсутствие движения также может быть признаком гипоксии. Медицинские работники должны всегда внимательно следить за потенциальными признаками гипоксии, потому что недостаток кислорода может вызвать серьезные и необратимые родовые травмы, включая ГИЭ и церебральный паралич.
Неустойчивый удар или замедление сердечного ритма могут быть признаком кислородного голодания. Отсутствие движения также может быть признаком гипоксии. Медицинские работники должны всегда внимательно следить за потенциальными признаками гипоксии, потому что недостаток кислорода может вызвать серьезные и необратимые родовые травмы, включая ГИЭ и церебральный паралич.
Источники
Гипоксически-ишемическая энцефалопатия Клиническая картина: анамнез, физикальное обследование. (2020). Emedicine.medscape.com. Получено 26 февраля 2020 г. с https://emedicine.medscape.com/article/973501-clinical#b2
Yatham SS, e. (2020). Виды интранатальной гипоксии на кардиотокограмме (КТГ): имеют ли они связь с типом поражения головного мозга на МРТ у доношенных детей? — PubMed — NCBI. Ncbi.nlm.nih.gov. Получено 19 марта 2020 г. с https://www.ncbi.nlm.nih.gov/pubmed/31612740
Экспрессия микроРНК-210 во время родов и после родов как потенциальный биомаркер острой гипоксии плода
Детали публикации
| Авторы | ВОНКОВА Барбара БЛАХАКОВА Ивона ХРУБАН Лукаш JANKŮ Петр ПОСПИШИЛОВА Шарка |
|---|---|
| Год издания | 2019 |
| Тип | Статья в журнале |
| Журнал/источник | Биомедицинские документы |
| МУ Факультет или подразделение | Центрально-европейский технологический институт |
| Цитата | |
| Сеть | https://biomed. |
| Дои | http://dx.doi.org/10.5507/bp.2018.075 |
| Ключевые слова | микроРНК-210; острая гипоксия плода; послеродовой; клиренс миР-210 |
| Описание | Цель. Изучить, можно ли использовать экспрессию миР-210 в качестве диагностического и прогностического маркера при острой гипоксии плода. Методы. В данном исследовании были проанализированы образцы цельной крови 29 женщин и их плодов без гипоксии и 24 женщин и их плодов с гипоксией. Для измерения экспрессии миР-210 использовали обратную транскрипцию и количественную ПЦР в реальном времени. Различия в уровне экспрессии между контрольной и гипоксической группой по продолжительности родов и кратности послеродовых изменений анализировали с помощью стандартных статистических тестов. |

 papers.upol.cz/artkey/bio-201903-0011_микроРНК-210-выражение-во время-родов-и-послеродовой-как-потенциальный-биомаркер-острой-фетальной-гипоксии.php
papers.upol.cz/artkey/bio-201903-0011_микроРНК-210-выражение-во время-родов-и-послеродовой-как-потенциальный-биомаркер-острой-фетальной-гипоксии.php