Орви во втором триместре беременности лечение: Простуда во время беременности: как лечить?
Простуда во время беременности: как лечить?
Любое простудное или респираторное заболевание на ранних сроках беременности, во время первичного формирования плода, может привести к непредсказуемым последствиям и осложнениям. Дело усложняется тем фактом, что большинство медикаментозных препаратов абсолютно противопоказаны к применению во время вынашивания плода.
В связи с этим, лечение и профилактика простуды у беременных — важный вопрос, подходить к которому следует особенно ответственно! Основной тезис звучит так: осторожно относиться к лекарствам и применять мягкие профилактические меры, основанные на методах нетрадиционной медицины, чтобы избежать респираторных заболеваний и гриппа.
«Один на двоих — иммунитет»
Это очень хрупкая система, в его работу вмешиваться не нужно, но поддерживать и укреплять обязательно. Беременность относится к разряду особых, пусть даже и временных, состояний, во время которых женщине нужна дополнительная защита.
В данном вопросе помогут простые рекомендации, которые доступны каждому:
• В период частой смены погоды, необходимо теплее одеваться, уделяя особое внимание обуви.
• Во время эпидемии, беременной женщине лучше воздержаться от нахождения в местах скопления людей — транспорте, метро, магазинах и больницах. Если существует острая необходимость, для предупреждения возможного заражения, перед выходом из дома следует надевать защитную респираторную маску.
• Необходимо особенно тщательно соблюдать правила гигиены после посещения улицы и общественных мест. По возвращении домой, первым делом следует тщательно мыть руки.
Интересно: более 90% всех острых респираторных инфекций вызвано вирусами, около 10% приходится на бактерии и другие патогены. Соответственно, мыло можно использовать любое, необязательно антибактериальное.
• Перед выходом на улицу можно смазывать слизистую оболочку носа оксолиновой мазью. По возвращению домой — промывать верхние дыхательные пути содовым раствором.
• Рационализация питания и прием витаминов позволит усилить иммунную защиту. Особенно полезно употребление в пищу фруктов и овощей, обогащенных витаминами и не прошедших термическую обработку.
Особенно полезно употребление в пищу фруктов и овощей, обогащенных витаминами и не прошедших термическую обработку.
Интересно: еще наши бабушки говорили: чтобы не заболеть, нужно пить куриный бульон! Странно, но до недавнего времени ученые не придавали большого значения этому профилактическому средству. Пульмонолог Стефан Реннард решил выяснить, правда это или нет. Профессор провел исследование и доказал, что употребление куриного бульона влияет на подвижность нейтрофилов, лейкоцитов, защищающих организм от инфекций и активирующих иммунную систему.
- Прием витаминов можно осуществлять, используя готовые фармацевтические поливитаминные комплексы. Прежде, чем выбирать препарат, необходимо проконсультироваться с врачом.
- Соблюдение режима и длительности сна — не менее 9 часов в день. Следует минимизировать возможность психотравмирующих ситуаций.
- Соблюдение чистоты в жилом помещении (проветривание, влажная уборка).
- Увлажнение воздуха является важным аспектом в профилактике гриппа и респираторных заболеваний.
 Если в доме беременной используются кондиционеры или обогреватели, целесообразнее всего будет приобрести механический увлажнитель воздуха.
Если в доме беременной используются кондиционеры или обогреватели, целесообразнее всего будет приобрести механический увлажнитель воздуха.
Медикаментозные средства профилактики
- Гриппферон — лекарственный препарат в форме капель для носа, оказывающий профилактику и лечение гриппа, не противопоказан беременным и кормящим женщинам. Лекарство стимулирует повышение иммунитета, обладает выраженным противовирусным действием, способным защищать от простудных заболеваний, инфекций и разновидностей гриппа.
- Аскорбиновая кислота — может применяться как отдельный источник витамина С в синтетическом варианте, при сниженной суточной дозе потребления с продуктами питания. Аскорбиновая кислота не только предупреждает заражение, но и борется с вирусами, которые уже проникли в организм женщины.
- Виферон — мазь для носа, которая назначается для профилактики гриппа и респираторных инфекций во время эпидемии. Мазь обладает защитными и иммуномодулирующими действиями, а также позволяет бороться с нарушениями, которые уже происходят в организме на момент использования.
 Виферон в виде назальной мази не имеет противопоказаний к применению у беременных на любом сроке, включая первый триместр.
Виферон в виде назальной мази не имеет противопоказаний к применению у беременных на любом сроке, включая первый триместр. - Аквамарис — натуральный медикаментозный препарат в виде назального спрея, позволяющий увлажнять слизистую носа, тем самым снижая риск проникновения вирусов гриппа в носовую полость.
Хотелось бы сказать несколько слов о таком методе профилактики, как вакцинация. Чаще всего будущая мама может подвергнуться риску заразиться в связи ежегодной эпидемией гриппа. Эта болезнь опасна для беременной именно своими осложнениями: пневмония, бронхит, отит. Грипп у беременной может отразиться и на здоровье плода. Больше всего он опасен в ранние сроки беременности, когда закладываются и формируются ткани и органы эмбриона человека. Вирусная интоксикация или воздействие лекарства может привести к патологии органов ребёнка. На более поздних сроках беременности существует опасность инфицирования плода.
Самым опасным последствие гриппа у беременной женщины является угрожающий выкидыш или преждевременные роды!
Вполне естественно, что будущие мамы часто задаются вопросом, делать или нет прививку.
По заключению проведённых исследований, применение инактивированных («убитых») вакцин от гриппа не оказывает тератогенное влияние на плод и не приносит вреда здоровью беременной женщины. Посоветовавшись с врачом о такой прививке, можно прийти к оптимальному решению. Если эпидемия гриппа неизбежна, и у беременной женщины нет противопоказаний, то прививку делать нужно. Если у беременной риск заражения ничтожен, она не контактирует с большим количеством людей или настроена против прививки, то можно и не делать. По результатам исследованиям известно, что вакцинация мамы сокращает риск заражения гриппом родившегося ребёнка на 63%. Сезонная профилактика гриппа проводится в сентябре, октябре. Прививки беременным рекомендуется делать со второго триместра беременности.
В период планируемой беременности прививка от гриппа делается за 1 месяц до неё: формирование иммунитета происходит 2–4 недели. Защита после прививки сохраняется около года.
Если заражение все же произошло, принять меры нужно сразу, при обнаружении по крайней мере одного симптома заболевания. Здоровье беременной женщины и ее будущего ребенка полностью зависит от ее ответственности и бережного отношения к собственному организму.
Здоровье беременной женщины и ее будущего ребенка полностью зависит от ее ответственности и бережного отношения к собственному организму.
Первыми в ход пойдут проверенные народные средства. Поскольку парить ноги беременным нельзя, попарьте руки, и это облегчит носовое дыхание. Укутайтесь, наденьте шерстяные носки и заберитесь под одеяло: тепло, покой и сон хорошо помогают при простуде. Не забудьте про обильное питье – горячий зеленый чай с лимоном и медом, чай с липовым цветом, клюквенный морс, отвар шиповника, компот из сухофруктов. Имбирь в виде чая тоже помогает, причем не только при катаральных симптомах, но при тошноте по утрам.
Подойдут и различные напитки из горячего молока. В молоко можно добавлять мед, а лучше всего варить его на луке. Сразу нужно подчеркнуть, что далеко не все травы при простуде во время беременности можно применять. Вот список лекарственных растений, которые противопоказаны: алоэ, анис, барбарис, девясил (трава и корень), донник, душица, зверобой, земляника (листья), калина (ягоды), малина (листья), мелисса, любисток, полынь, солодка (корень), чистотел, шалфей. Соответственно, не следует принимать и препараты, содержащие эти растения.
Соответственно, не следует принимать и препараты, содержащие эти растения.
К применению лекарственных средств при простуде во время беременности необходимо относиться с большой осторожностью!
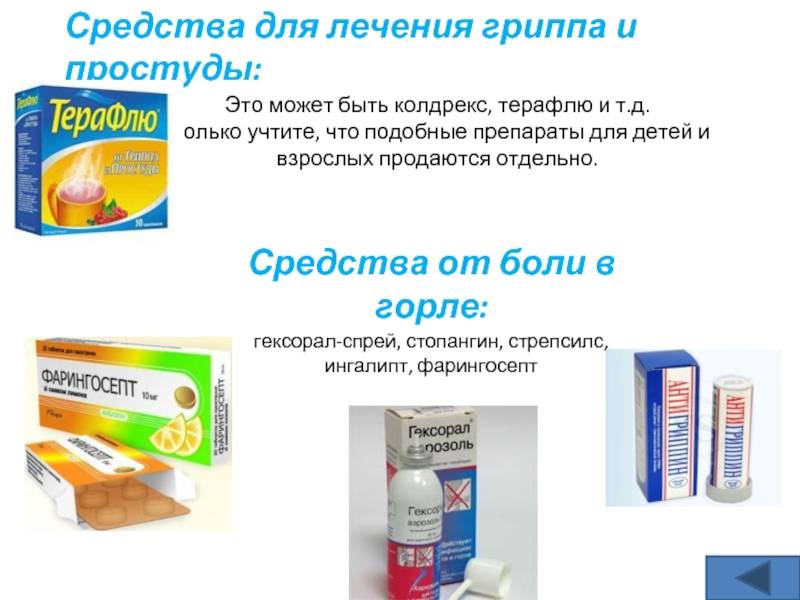
Противопоказано применять следующие препараты: Пертуссин, Туссин плюс, Джосет, Гликодин, Аскорил, Трависил, Бронхолитин, АЦЦ, Гриппекс, Коделак, Терпинкод. Не стоит применять леденцы и пастилки от боли в горле или от кашля также нежелательны в связи с вероятностью развития аллергических реакций.
Спрей Пиносол, судя по указанным в инструкции компонентам, при беременности не опасен. Однако находящиеся в составе препарата эфирные масла — сосны обыкновенной, мяты перечной, эвкалиптовое, тимол, гвайязулен (масло цитварной полыни) — могут привести к аллергической реакции с отеком слизистой носа.
Свечи Виферон допускается применять только после 14 недель от начала зачатия. Этот препарат содержит рекомбинантный человеческий интерферон альфа-2, аскорбиновую кислоту и альфа-токоферола ацетат и оказывает противовирусное, иммуномодулирующее и антипролиферативное действие. Его используется в лечении различных инфекционно-воспалительных заболеваний взрослых и детей (в том числе новорожденных). В форме мази Виферон используется для лечения герпетических поражений кожи и слизистых. Мазь наносят тонким слоем на пораженные участки кожи 3-4 раза в сутки в течение 5-7 дней.
Его используется в лечении различных инфекционно-воспалительных заболеваний взрослых и детей (в том числе новорожденных). В форме мази Виферон используется для лечения герпетических поражений кожи и слизистых. Мазь наносят тонким слоем на пораженные участки кожи 3-4 раза в сутки в течение 5-7 дней.
Гомеопатический препарат Стодаль, включающий преимущественно растительные ингредиенты, воздействует на разные виды кашля и оказывает отхаркивающее и бронхолитическое действие.
Вибуркол –гомеопатические свечи — обладают анальгезирующим, противовоспалительным, седативным, спазмолитическим действием. Их назначают в комплексной терапии ОРВИ и других неосложненных инфекций (в том числе у новорожденных), а также при воспалительных процессах ЛОР-органов и воспалительных заболеваниях мочеполовой системы.
Итак, легкое недомогание можно попытаться устранить самостоятельно, однако есть условия, при которых необходим вызов врача на дом:
- Длительное повышение температуры тела;
- Миалгия, чувство усталости, повышенная утомляемость, общее разбитое состояние;
- Затруднение дыхания, появление комков в носоглотке и сухого или влажного лающего кашля;
- Беременную беспокоит сильная давящая головная боль.

В заключение, хотелось бы подчеркнуть важность лечения хронических заболеваний до беременности, здорового образа жизни во время вынашивания ребёнка и выполнения всех предписаний врача.
Желаю будущим мамам и их близким стараться поддерживать хорошее настроение: оптимисты живут дольше и радостнее, они более продуктивны. Чаще вспоминайте свои победы и приятные моменты и все будет хорошо!
Простуда при беременности в 1 2 и 3 триместре
Согласно статистике, только 30% беременных женщин при простуде обращаются к врачу. Остальные занимаются дома самолечением или не лечатся вообще, полагая, что болезнь не нуждается в особом отношении и отступит и без проведения терапии. Однако, ОРВИ являются одной из основных причин госпитализаций будущих матерей, которые представляют группу высокого риска по неблагоприятному течению заболевания и развитию осложнений.
Безобидные на первый взгляд ОРВИ могут стать причиной обострения хронических болезней – например, хронического бронхита, бронхиальной астмы, заболеваний сердца и выделительной системы.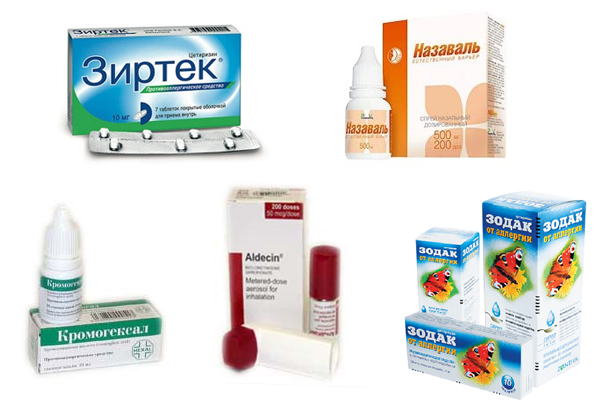 Все это может отрицательно сказаться как на течении беременности, так и на состоянии плода, а в дальнейшем – на здоровье будущего ребенка. Именно по этой причине беременным женщинам стоит внимательнее относиться к своему здоровью, а при появлении первых симптомов незамедлительно обращаться к врачу. Чаще всего применяются симптоматическая терапия и противовирусное лечение.
Все это может отрицательно сказаться как на течении беременности, так и на состоянии плода, а в дальнейшем – на здоровье будущего ребенка. Именно по этой причине беременным женщинам стоит внимательнее относиться к своему здоровью, а при появлении первых симптомов незамедлительно обращаться к врачу. Чаще всего применяются симптоматическая терапия и противовирусное лечение.
Заболеваемость ОРВИ вне периодов пандемий дает о себе знать ежегодными эпидемическими подъемами с выраженной сезонностью, т.е. чаще всего проявляется в холодное время года – поздней осенью, зимой и ранней весной. У пациентов с ослабленным иммунитетом единичные случаи заболевания встречаются и летом. В группу людей, у которых повышен риск заражения простудой в любое время года, входят беременные женщины.
Это происходит потому, что все будущие мамы во время вынашивания малыша сталкиваются с таким явлением, как физиологическая иммуносупрессия. У женщин естественным образом снижаются показатели иммунитета для того, чтобы организм не отторг эмбрион и беременность продолжала развиваться. Другими словами, беременные женщины становятся более восприимчивыми к различным инфекциям, в том числе к вирусным. Распространенность вирусных инфекций среди будущих мам достигает 80%. При этом болезни протекают более длительно и тяжело, чем у других, а в исключительных случаях даже встречаются перинатальная и материнская смертность.
Другими словами, беременные женщины становятся более восприимчивыми к различным инфекциям, в том числе к вирусным. Распространенность вирусных инфекций среди будущих мам достигает 80%. При этом болезни протекают более длительно и тяжело, чем у других, а в исключительных случаях даже встречаются перинатальная и материнская смертность.
Согласно данным статистики, беременных женщин, которые столкнулись с ОРВИ, в четыре раза чаще госпитализируют, чем небеременных женщин. Примерно 10% пациенток, которых госпитализировали во время беременности, нуждаются в проведении интенсивной терапии, а преждевременные роды при гриппе наблюдаются почти в три раза чаще. Все это указывает на необходимость проведения профилактических мероприятий, своевременного и правильного лечения беременных женщин в том числе тогда, когда простуда проходит без осложнений.
Простуда при беременности: 1 триместр
Первый триместр беременности – это очень важный период в развитии нового человека. Длится он с первой по тринадцатую неделю и начинается с момента оплодотворения, когда сперматозоид встречается с ооцитом – женской половой клеткой. Далее следуют передвижение яйцеклетки в полость матки и ее прикрепление к маточной стенке. Всего за три месяца из небольшой клетки образуется плод ростом примерно пять сантиметров и массой до пятнадцати граммов.
Длится он с первой по тринадцатую неделю и начинается с момента оплодотворения, когда сперматозоид встречается с ооцитом – женской половой клеткой. Далее следуют передвижение яйцеклетки в полость матки и ее прикрепление к маточной стенке. Всего за три месяца из небольшой клетки образуется плод ростом примерно пять сантиметров и массой до пятнадцати граммов.
Простуда, которая проявляется в первые недели вынашивания, может быть достаточно опасной. ОРВИ во время образования эмбриона могут привести к самопроизвольному выкидышу. Когда эмбрион уже находится в матке, простудные заболевания могут стать причиной отслойки плаценты, кровотечения и дальнейшего выкидыша. Вследствие ОРВИ примерно в 15% происходит прерывание беременности в течение первых недель вынашивания. При уже развивающейся беременности простуда может привести к нарушению формирования нервной трубки у плода, гипоксии и задержке развития, а также к повышению риска рождения недоношенного ребенка с маленьким весом. Грипп может привести к такому серьезному недугу, как гидроцефалия (водянка головного мозга) и преждевременному старению плаценты.
Учитывая повышенную «хрупкость» женского организма во время первого триместра, при простуде и других заболеваниях необходимо применять только те лекарства, в инструкции которых есть указание о допустимости их применения для будущих мам.
Будьте внимательны: многие препараты, которые рекомендуются для лечения беременных женщин, можно применять только во время второго и третьего триместра. Помните об опасности самолечения и о том, что прием любых препаратов необходимо согласовывать с врачом акушером-гинекологом, который ведет беременность.
Простуда при беременности в 1 триместре: лечение, забота и взвешенный подход к терапии
Простуда в первом триместре беременности требует особого внимания со стороны будущей мамы и врачей. При появлении первых признаков простуды во время первого триместра, а также в качестве профилактики заражения можно применять противовирусный препарат ВИФЕРОН Гель, который содержит интерферон альфа-2b и обладает противовирусными и иммуномодулирующими свойствами. Препарат препятствует размножению вируса в организме беременной женщины, что обеспечивает профилактику и лечение вирусных и других заболеваний. Он бережно заботится о здоровье женщин, а также способствует рождению здорового малыша. 1
Препарат препятствует размножению вируса в организме беременной женщины, что обеспечивает профилактику и лечение вирусных и других заболеваний. Он бережно заботится о здоровье женщин, а также способствует рождению здорового малыша. 1
Для того, чтобы уберечься от ОРВИ и гриппа, необходимо 2 раза в день в качестве профилактики наносить полоску препарата ВИФЕРОН Гель длиной примерно 0,5 см на слизистую оболочку носа. Длительность курса – 2-4 недели. Для лечения ОРВИ, в том числе гриппа, в том числе осложненных бактериальной инфекцией, нанесение геля ВИФЕРОН необходимо повторять 3-5 раз в день в течение 5 дней.
Поскольку при наружном и местном применении препарат в форме геля оказывает действие только в очаге поражения, возможно его применение в рекомендуемых в инструкции дозировках на ранних сроках вынашивания ребенка, начиная с первой недели.
Простуда при беременности: 2 триместр и противовирусное лечение
Второй триместр начинается с четырнадцатой недели беременности и длится по двадцать восьмую неделю. В это время заканчивается формирование внутренних органов малыша. У ребенка уже появились головной мозг, позвоночник, руки, ноги и прослойка жировой ткани, вырабатываются собственные гормоны. Сформировались даже будущие отпечатки пальцев. В этот период ребенок стремительно растет и готовится к самостоятельной жизни.
В это время заканчивается формирование внутренних органов малыша. У ребенка уже появились головной мозг, позвоночник, руки, ноги и прослойка жировой ткани, вырабатываются собственные гормоны. Сформировались даже будущие отпечатки пальцев. В этот период ребенок стремительно растет и готовится к самостоятельной жизни.
В большинстве случаев, если будущая мама относительно здорова и ее иммунитет крепкий, простуда не способна вызвать перинатальных патологий. Но все же различные инфекции способны негативно влиять на плаценту, вызывая фетоплацентарную недостаточность, а также приводить к интоксикации организма женщины. Это может стать причиной гипоксии плода – кислородного голодания. Также вирусы способствуют активизации дремлющих очагов инфекции, которые ранее не давали о себе знать. Поэтому и во время второго триместра беременности при ОРВИ показано противовирусное лечение.
Простуда при беременности во 2 триместре: лечение суппозиториями
Противовирусный препарат ВИФЕРОН Суппозитории входит в Клинические рекомендации (протокол ведения) «Грипп у беременных» (утверждены на заседании Пленума правления Национального научного общества инфекционистов 30 октября 2014 года). Данные рекомендации предназначены для применения в медицинских организациях Российской Федерации. i
Данные рекомендации предназначены для применения в медицинских организациях Российской Федерации. i
Суппозитории ректальные 500 000 МЕ применяют по одному суппозиторию 2 раза в сутки через 12 часов ежедневно в течение 5 суток, начиная с 14-й недели беременности. По клиническим показаниям терапия может быть продолжена.
Согласно исследованиям, включение препарата ВИФЕРОН Суппозитории ректальные в комплексную терапию ОРИ как вирусной, так и вирусно-бактериальной этиологии способствует:
- купированию симптомов ОРИ и гриппа к концу третьих суток;
- уменьшению развития бактериальных осложнений со стороны верхних дыхательных путей на 16,7 %;
- более легкому клиническому течению заболевания у будущих матерей на сроке гестации 14-26 недель. 2
Интерферон, который является действующим веществом препарата ВИФЕРОН, входит в стандарт оказания медицинской помощи при лечении ОРВИ и в том числе гриппа, а также сопутствующих заболеваний – бронхита, ХОБЛ, пневмонии, неаллергической астмы.
Действующие вещества, которые поступают в организм в виде свечей, избавляют желудок от дополнительной нагрузки. Это может быть особенно важным для будущих матерей, которые страдают заболеваниями желудочно-кишечного тракта, в том числе такой распространенной болезнью, как гастрит. Суппозитории также не нагружают печень, что дает возможность избежать ряда побочных эффектов. Также во втором триместре можно применять ВИФЕРОН Гель.
Простуда при беременности: 2 триместр – как лечить народными средствами
Собираясь применять «бабушкины методы» при лечении ОРВИ, необходимо посоветоваться с врачом. Различные настойки, чаи и отвары, которые женщина употребляла до беременности без всяких негативных последствий, во время вынашивания ребенка могут вызвать аллергию. Некоторые лекарственные растения содержат гормоноподобные компоненты, которые могут оказать влияние на рост и развитие плода, а спиртовые настойки от кашля и прочих неприятных симптомов простуды нередко приводят к нарушению пищеварения и повышению тонуса матки.
Крайне осторожно необходимо относиться к любым тепловым процедурам: бане и горячим ваннам, в том числе ножным. Горчичники во время вынашивания ребенка и тепловые компрессы тоже показаны не всем. При болях в горле можно полоскать его соленым раствором или растворами препаратов, которые порекомендует врач. Обязательно употреблять достаточно жидкости, но и тут следует быть осторожной – в третьем триместре обильное питье может вызвать появление отеков.
Если беспокоит першение в горле, кашель и заложенность носа, врачом могут быть разрешены ингаляции с использованием небулайзера или специальных емкостей, куда заливают лечебный раствор. Главное, при лечении помнить: любые народные лекарства от простуды при беременности во время 2 триместра, а также 1 и 3 триместров тоже должны быть безопасными. Принимать их можно только после консультации с врачом.
Простуда при беременности: 3 триместр – как не спровоцировать осложнения
Третий триместр длится с двадцать восьмой недели по сороковую. У растущего плода уже сформировались все органы, системы и теперь продолжается их созревание. Будущий малыш начинает различать звуки, способен реагировать на шум. Продолжают развиваться иммунная, эндокринная и нервная системы. ОРВИ на поздних сроках беременности могут привести к ряду негативных последствий.
У растущего плода уже сформировались все органы, системы и теперь продолжается их созревание. Будущий малыш начинает различать звуки, способен реагировать на шум. Продолжают развиваться иммунная, эндокринная и нервная системы. ОРВИ на поздних сроках беременности могут привести к ряду негативных последствий.
Из-за большого живота будущая мать может жаловаться на одышку и даже на боль под ребрами при дыхании. А при кашле наблюдается напряжение всех дыхательных мышц, диафрагмы и брюшного пресса. Толчкообразные приступы кашля отражаются на состоянии матки, что повышает риск преждевременных родов. При сильном насморке и заложенном носе будущей мамы малыш получает меньше кислорода, что тоже неполезно. Дефицит кислорода может привести к повышенной подвижности ребенка, что может стать причиной обвития пуповиной. Это повышает риск полного прекращения поступления кислорода и развития тяжелых осложнений.
Во время третьего триместра беременным женщинам также показано противовирусное лечение. Применяйте только надежные, проверенные временем препараты, которые разрешены для беременных женщин. Об этом обязательно должна быть пометка в инструкции. Один из таких противовирусных препаратов – ВИФЕРОН. На поздних сроках беременности можно применять препарат в виде свечей и геля.
Применяйте только надежные, проверенные временем препараты, которые разрешены для беременных женщин. Об этом обязательно должна быть пометка в инструкции. Один из таких противовирусных препаратов – ВИФЕРОН. На поздних сроках беременности можно применять препарат в виде свечей и геля.
Простуда при беременности: 3 триместр – как лечить и выйти на финишную прямую
Основная задача женщины в третьем триместре – это как можно быстрее избавиться от ОРВИ и начать подготовку к родам. Как показывает статистика, у пациенток, получавших в качестве противовирусной терапии препарат ВИФЕРОН, продолжительность симптомов интоксикации (лихорадка выше 38,5 0 С, вялость, слабость, озноб, головная боль) была достоверно меньше чем у тех, кто не получал подобного лечения.
Применение препарата рекомбинантного интерферона альфа-2b в терапии ОРВИ у беременных не только уменьшает длительность и выраженность интоксикационного синдрома, но и снижает частоту развития ОРВИ, активации хронических инфекционных заболеваний, что исключает необходимость дополнительного назначения антибиотиков во время беременности. ii
ii
Симптоматическая терапия ОРВИ у беременных — особый раздел в практике ответственного самолечения. Его особенность заключается в повышенных рисках тяжелых последствий ошибок при выборе лекарственных средств. Первостольникам следует быть вдвойне внимательными в общении с такими покупателями и не забывать предупреждать их о существующих ограничениях, установленных производителями препаратов. Нередко посетители аптеки сами задают вопросы о противопоказаниях, желая обезопасить себя и ребенка. Ответам на такие вопросы и посвящен наш сегодняшний материал.
Какими средствами для местного применения купировать насморк и заложенность носа при беременности?
Заложенность носа и насморк при ОРВИ — явления неприятные, но относительно быстро регрессирующие самостоятельно. Если организм всё же требует решительных действий, то без ограничений можно промывать полость носа солевыми растворами. Мы сейчас говорим именно о симптомах ОРВИ, аллергический ринит и «ринит беременных» требуют другой терапии.
А сосудосуживающие можно?
Сосудосуживающие капли в нос для беременных в целом не рекомендованы к применению по причине отсутствия доказательств безопасности, но, с другой стороны, некоторые из них и не противопоказаны. По возможности стоит воздержаться от использования назальных капель беременным в течение первого триместра: для производных имидазолина описано небольшое увеличение риска развития врожденных аномалий плода (это касается оксиметазолина, так как ксилометазолин и так при беременности противопоказан) [1]. Это не значит, что другие препараты не могут приводить к тем же проблемам, по ним просто недостаточно данных. По-видимому, не совсем безопасен для плода и прием фенилэфрина внутрь, однако данных исследований, посвященных местному применению этого препарата, нет [1]. В тяжелых случаях, если симптомы существенно нарушают жизнедеятельность (например, сон), допустимо кратковременное применение нафазолина, оксиметазолина, левокабастина, фенилэфрина по согласованию с врачом. При наличии у препарата форм с разной концентрацией — использовать ту, что меньше (как правило, они позиционируются как «детские»).
При наличии у препарата форм с разной концентрацией — использовать ту, что меньше (как правило, они позиционируются как «детские»).
Порекомендуйте, пожалуйста, натуральное средство от насморка для беременной.
Во время беременности разрешены к применению препараты для промывания носа: морская вода и растворы натрия хлорида. Промывание помогает удалить слизь из носовых ходов и на некоторое время уменьшить отек слизистой. Деконгестанты (сосудосуживающие капли назальные), традиционно применяемые для продолжительного облегчения дыхания, преимущественно противопоказаны во время беременности. Для уменьшения заложенности носа можно рекомендовать
Преимущества Пластыря-ингалятора «Дыши»:
100 % натуральные эфирные масла из Германии.
Действие проверено клинически.
Улучшает носовое дыхание при инфекционном рините за счет уменьшения отека слизистой.
Без привыкания, без повреждения слизистой.
Действует до 8 часов.
Применяется бесконтактно — максимально комфортен в применении.
На правах рекламы
Чем беременной можно снизить температуру?
С осторожностью и по назначению врача, как можно более коротким курсом и согласно инструкции: в первом и втором триместрах — ибупрофеном, во втором и третьем — парацетамолом. ОРВИ в типичных случаях, как правило, не требуют снижения температуры. При необходимости решение о назначении антипиретиков должен принимать врач, исключив более серьезные заболевания. Несомненных данных о каком‑либо тератогенном действии разрешенных при беременности парацетамола и ибупрофена в настоящее время нет. Однако по результатам опытов на животных такие данные есть, причём в дозах, сопоставимых с терапевтическими для человека. Не именно ибупрофен, но любое НПВС противопоказано в третьем триместре в связи с вероятностью преждевременного закрытия артериального протока. Прием парацетамола независимо от срока гестации, по данным ряда ретроспективных наблюдений — не слишком высокого качества, — увеличивал риск поведенческих нарушений у детей [2–5].
Какие иммуномодуляторы можно беременным?
Никакие. Влиять на иммунную систему во время беременности чревато её потерей.
Так ведь интерфероны для местного применения можно?
Инструкциями не противопоказано ввиду низкой системной биодоступности, суппозитории «можно» со II триместра, однако строгих доказательств эффективности неинъекционных препаратов интерферона альфа-2b нет.
Посоветуйте, пожалуйста, натуральное средство для профилактики ОРВИ для детей?
Масло «Дыши» — комплекс 6 натуральных эфирных масел для бесконтактной профилактики ОРВИ и ее осложнений у детей с 1 года, действие которого проверено клинически. Эфирные масла, входящие в состав Масла «Дыши», обладают противовирусным и антибактериальным действием. Испаряясь в процессе применения, эфирные масла обеззараживают вдыхаемый воздух, тем самым способствуют снижению риска возникновения ОРВИ, уменьшению симптомов и осложнений. По данным клинических исследований, Масло «Дыши»:
- Способствует снижению риска заражения ОРВИ в 3 раза¹.
- Снижает риск развития осложнений на 71 %, уменьшает длительность и тяжесть заболевания².
Масло Дыши выпускается в 3 формах: Масло «Дыши» во флаконе с капельницей (10 мл), Масло «Дыши» во флаконе с капельницей (10 мл) в комплекте с браслетом-ингалятором и Спрей-масло «Дыши» (30 мл). Масло «Дыши» очень легко и удобно применять, не требуется никаких приготовлений: достаточно просто нанести несколько капель Масла «Дыши» на тканевую поверхность/браслет-ингалятор или распылить Спрей-масло «Дыши».
Преимущества Масла «Дыши»: 100 % натуральные эфирные масла из Германии, и действие проверено клинически 1, 2 , отсутствие привыкания и повреждений слизистой, низкая вероятность аллергии, бесконтактный способ применения — удобство применения для взрослых и комфорт для детей.
На правах рекламы
1 Гребова Л. П., Бесараб Г. А., Лобанова Е. И. Профилактика и комплексная терапия ОРВИ: эффективность ингаляционного воздействия натуральных эфирных масел // Болезни органов дыхания. Consilium medicum. Приложение. — 2013.
Consilium medicum. Приложение. — 2013.
2 Петрушина А. Д., Никогосян А. С., Кайб И. Д. и др. Использование ингаляций эфирными маслами в комплексной терапии и для профилактики ОРВИ у детей. // Вопросы современной педиатрии. — 2012. — Т. 11. — № 2.
Какими средствами для местного применения купировать насморк и заложенность носа у ребенка?
Назальные симптомы при ОРВИ, как правило, медикаментозной терапии не требуют. При вязком отделяемом имеет смысл использовать солевые растворы, эффективность которых часто недооценивают. Показано, что при рациональном использовании их применение безопасно снижает частоту назначения антигистаминных, деконгестантов и даже антибиотиков. Для не умеющих самостоятельно сморкаться детей также будет полезен назальный аспиратор. Модели отличаются в основном формой и диаметром «носового» конца, подбор конкретной марки проводится методом «проб и ошибок». Промывание полости носа медицинским персоналом с использованием медицинского оборудования снижает частоту развития острого среднего отита и — в более позднем возрасте — риносинусита. Для самостоятельной аспирации данных пока нет [6, 7].
Для самостоятельной аспирации данных пока нет [6, 7].
Что делать, если ребенку при насморке проблемно закапать капли в нос, не говоря уже о промывании? Есть ли средства, которые позволяют бороться с насморком другими способами, или капли с более длительным действием, чем обычные, чтобы реже закапывать?
Самый комфортный для ребенка способ доставки действующего вещества в носовые ходы — это вместе с вдыхаемым воздухом. Сегодня для борьбы с насморком используют пластыри-ингаляторы, которые представляют собой клейкую полоску, пропитанную эфирными маслами с противовоспалительными, антибактериальными и противовирусными свойствами. Испаряясь с поверхности пластыря, эфирные масла попадут в носовые ходы. Действие пластыря-ингалятора проявляется не так быстро, как у сосудосуживающих капель, однако через некоторое время отек слизистой уменьшится и наступит облегчение дыхания.
Для лечения инфекционного ринита у детей старше 2 лет можно порекомендовать Какое сосудосуживающее средство посоветуете для ребенка?
Препарат и его концентрация зависят от возраста, список расширяется по мере взросления. На первом году жизни не противопоказаны оксиметазолин 0,01 % и фенилэфрина гидрохлорид 0,125 %. Следует всячески избегать необоснованного увлечения деконгестантами ввиду опасности развития системных нежелательных реакций и атрофического ринита. Использовать эти препараты следует по назначению педиатра.
На первом году жизни не противопоказаны оксиметазолин 0,01 % и фенилэфрина гидрохлорид 0,125 %. Следует всячески избегать необоснованного увлечения деконгестантами ввиду опасности развития системных нежелательных реакций и атрофического ринита. Использовать эти препараты следует по назначению педиатра.
3 Данилова Е. И., Трусова О. Ю., Суменко В. В., Игнатова Т. Н. и др. Эффективность использования ингаляций эфирных масел у детей с острыми респираторными заболеваниями // Доктор. Ру. — 2017. — № 4 (133).
Ребенку 0–2 мес., чем снижать температуру?
Решение принимает педиатр, но не всякое повышение температуры у ребенка требует коррекции. Парацетамол и ибупрофен в «детских» дозах разрешены с трех месяцев. Этот порог можно перешагнуть с разрешения врача. Либо он же назначит парентеральное введение препаратов (с вероятной госпитализацией). Опять же, подъем температуры тела при ОРВИ при нормальном самочувствии и поведении ребенка никакой фармакологической терапии не требует. Вследствие продолжающейся «настройки» систем терморегуляции субфебрилитет у младенцев может быть вариантом нормы.
Вследствие продолжающейся «настройки» систем терморегуляции субфебрилитет у младенцев может быть вариантом нормы.
Беременность – не только время радостного ожидания встречи с малышом, но и период, когда женщина переживает естественное снижение иммунитета, изменения в составе крови, состоянии кожи и слизистых. Они носят гормональную природу. Но такие особенности делает ее более уязвимой и различным простудным заболеваниям, обострению хронических патологических состояний. По разным данным, ОРВИ во время беременности переносит от 50 до 80% будущих мам.
Чем опасна простуда во время беременности
Говоря о вирусных инфекциях в этот период, важно понимать, что в ряде случаев возможны последствия как для ребенка, так и для будущей мамы.
В 1 триместре опасность негативного влияния на плод наиболее высока. Плацента, как естественный барьер еще не сформирована, вирусы могут попадать в кровоток и оказывать влияние непосредственно на зародыш.
Среди наиболее опасных ОРВИ – грипп, коронавирус. Исследования, связанные с последствиями гриппа во время беременности говорят о том, что на вероятность развития уродств влияют не только сами вирионы, но и лихорадка, возникающая в ответ на их попадание.
Исследования, связанные с последствиями гриппа во время беременности говорят о том, что на вероятность развития уродств влияют не только сами вирионы, но и лихорадка, возникающая в ответ на их попадание.
В случае ОРВИ 1 триместре возможны такие осложнения, как:
- развитие тяжелых пороков у плода;
- прерывание беременности на ранних сроках;
- наличие угрозы прерывания беременности, которая может сохраняться и в течение длительного времени.
Во 2 триместре плацента уже выполняет свои функции, а основные системы органов у малыша уже сформированы. В это время заражение может повлиять на отдельные системы органов и не дает большинству вирусов навредить плоду. Исключение составляет коронавирус. Исследования, проведенные французскими учеными, подтверждают, что он способен проникать через плаценту, инфицировать непосредственно плод (вертикальный способ заражения).
Кроме того, коронавирус ухудшает состояние плаценты: в ней обнаруживают участки воспаления, нарушения кровотока, а сами размеры оказываются меньше, чем в норме.
При заболевании ОРВИ в 3 триместре вред для малыша связан с исходным состоянием здоровья матери и степенью поражения плаценты. При нарушениях со стороны плодного места возможны негативные последствия для плода: малыш страдает от хронической гипоксии, а в дальнейшем – отстает в физическом развитии. Такой ребенок может родиться раньше срока, иметь малый вес.
Да и сама беременность оказывается под угрозой – у 3% женщин с повреждением плаценты при ОРВИ развивается ее отслойка с кровотечением. Это жизнеугрожающее состояние, которое может стать причиной гибели матери, ребенка. Однако акушеры-гинекологи обнадеживают, что хроническая гипоксия и осложнения развиваются лишь при поражении более чем 50% плаценты, в остальных случаях ребенок не страдает.
Признаки ОРВИ во время беременности
Первые симптомы вирусной инфекции у будущей мамы могут появляться одновременно, или же ухудшение состояния развивается постепенно. Скорость появления симптомов, выраженность зависят от вида возбудителя, исходного состояния женщины.
- насморк, затруднение носового дыхания;
- отсутствие обоняния;
- невозможность почувствовать вкус пищи;
- общая слабость;
- слезотечение;
- головная боль, головокружение;
- боли в мышцах, суставах;
- повышение температуры;
- першение, кашель, боли в горле;
- тошнота, рвота, диарея.
Нередко первые, даже незначительные проявления ОРВИ можно распознать в самом начале заболевания. Задача будущей мамы – наблюдать своим самочувствием и не игнорировать сигналы тела. Малейшее недомогание – основание для того, чтобы отдохнуть, обратиться к врачу.
Среди опасных осложнений сезонного гриппа:
- присоединение бактериальной инфекции;
- сепсис;
- синдром системной воспалительной реакции
- острая дыхательная недостаточность
- полиорганная недостаточность и гибель женщины.
Профилактика ОРВИ
Профилактика вирусной инфекции во время беременности по большей части носит неспецифический характер и направлена на поддержание соматического здоровья женщины, ограничение контактов, особенно с людьми, имеющими признаки ОРВИ, соблюдение гигиенических норм. Специфическая профилактика возможна лишь для предотвращения заражения сезонным гриппом.
Специфическая профилактика возможна лишь для предотвращения заражения сезонным гриппом.
Неспецифическая профилактика
Акушеры-гинекологи не советуют принимать иммуностимулирующие, поливитаминные препараты без крайней необходимости. Среди основных рекомендаций:
- Избегать контактов с лицами, имеющими симптомы ОРВИ, при совместном проживании организовать изоляцию, соблюдать масочный режим, часто проветривать помещение, проводить влажные уборки с антисептиками.
- Дома поддерживать уровень влажности воздуха от 50%, орошать слизистые носа слабыми солевыми растворами.
- Ограничить посещение мест массового скопления людей. Во время визитов в магазин, поликлинику, другие учреждения надевать медицинскую маску, менять ее каждые 2 часа или по мере того, как материал, из которого она сделана, не станет влажным.
- Не прикасаться грязными руками к лицу, после любых контактов ( например, поручни, ручки дверей, купюры или товар в магазине) — предварительно мыть руки или обрабатывать их антисептическими средствами.

- Стараться соблюдать режим сна и бодрствования, сбалансировано питаться. Регулярно совершать прогулки на свежем воздухе.
Специфическая профилактика
Прививка от гриппа при беременности разрешена женщинам во 2 и 3 триместрах. Ее безопасность подтверждена клиническими испытаниями. Обычно прививка хорошо переносится и уже через 4 недели обеспечивает иммунитет от вируса. Эксперты ВОЗ рекомендуют применять препараты с дозировкой антигенов от 15 мкг, иные вакцины они оценивают как недостаточно эффективные.
Так будущая мама может выбрать прививку из следующего перечня:
- «Ультрикс»;
- «Ваксигрипп»;
- «Инфлювак»;
- «Флю-М».
Вакцинация противопоказана пациенткам с индивидуальной непереносимостью компонентов вакцины, системными заболеваниями, острыми состояниями или декомпенсацией тяжелых хронических патологий. Если женщина во время беременности перенесла ОРВИ без каких-либо осложнений, она может выдержать интервал около 2-3 недель и сделать прививку от гриппа.
Лечение вирусных инфекций у беременных
Если простуды во время беременности избежать не удалось, важно подойти к лечению максимально грамотно и бережно. Что необходимо знать? Специфического и безопасного лечения, способного уничтожить все вирусы, вызывающие ОРВИ, нет. Ни гомеопатия, ни интерфероны не станут той самой «палочкой-выручалочкой», что поможет женщине быстро «прийти в себя».. В амбулаторных условиях терапевт и акушер-гинеколог имеют право наблюдать беременных с легким течением заболевания. Лечение по большей части заключается в устранении неприятных симптомов.
Лечение ОРВИ и гриппа в домашних условиях
Повышение температуры при инфекции – не досадный факт. Это признак того, что иммунитет начинает самостоятельно справляться с болезнью. Синтез интерферонов происходит при температуре тела от 37 градусов. Попытки избавиться от лихорадки ведут к тому, процесс выздоровления затягивается во времени. Снижать температуру во время беременности следует лишь при повышении ее до 38,0 – 38,5 градусов.2009/30/2.png) Гипертермия опасна — она может приводить к уродствам плода. В качестве жаропонижающих средств допустимо использовать препараты на основе парацетамола, ибупрофена.
Гипертермия опасна — она может приводить к уродствам плода. В качестве жаропонижающих средств допустимо использовать препараты на основе парацетамола, ибупрофена.
Боль в горле, кашель, насморк, чувство заложенности носа напрямую ухудшают качество жизни. Будущая мама во время ОРВИ находится в «невыгодном» положении – отечность слизистой носа, затруднение носового дыхания, ощущение сухости и повышенная чувствительность к влажности окружающей среды характерны для нормально протекающей беременности. На фоне инфекции эти симптомы усугубляются, «принося» с собой головные боли, невозможность заснуть из-за «заложенного» носа и в ряде случаев – больший риск синусита (например, гайморита). Для устранения сухости, очищения слизистых от инфекционных агентов рекомендовано орошение носовых ходов стерильными солевыми растворами. При отеке и затруднении дыхания применяют капли с сосудосуживающим, смягчающим эффектом курсом до 3-5 дней.
При болях в горле рекомендуют полоскание отваром ромашки или слабым раствором соды и соли. Эти средства очищают носоглотку, обладают мягким противовоспалительным действием.
Эти средства очищают носоглотку, обладают мягким противовоспалительным действием.
Для облегчения состояния нужно обеспечить постельный режим и создать в помещении благоприятный микроклимат (температура воздуха не выше 22 градусов, влажность от 50%). Если нет каких-то ограничений по состоянию здоровья, будущая мама должна пить достаточно жидкости, принимать пищу часто и малыми порциями.
Формально, это все, что можно сделать в домашних условиях, если беременная заболела простудой или гриппом и достаточно легко переносит инфекцию. Самостоятельно начинать прием противовирусных, препаратов из группы интерферонов, пастилок «от болей в горле» раствора йода нецелесообразно. При появлении тревожащих симптомов следует немедленно обратиться к врачу.
Средняя и тяжелая степень течения ОРВИ, согласно клиническим рекомендациям, требует госпитализации в стационар. Вот основные показания к переводу:
- лихорадка от 38 °С при наличии хронических соматических заболеваний;
- лихорадка от 37,6 °С на фоне гриппа при средней и тяжелой тяжести болезни;
- пневмония;
- выраженная интоксикация у женщины вне зависимости от степени тяжести болезни.
Лечение коронавируса у беременных
Коронавирус и его отдаленное влияние на малыша окончательно не изучены. Гинекологи, работающие с женщинами, зараженными этой инфекцией, замечают, что заболевание чаще протекает бессимптомно и основанием для тестирования становится факт контакта с зараженным человеком. 80% лиц переносят это ОРВИ легко. В группе риска оказываются женщины с хроническими заболеваниями сердечно-сосудистой, эндокринной системы.
Наиболее опасно заражение во 2 и 3 триместрах на фоне повышающейся нагрузки на женский организм. Особую опасность представляет причастность вируса к образованию тромбов, в том числе — в сосудах плаценты. Если женщина обнаруживает у себя признаки коронавирусной инфекции, следует связаться с врачом женской консультации по телефону и вызвать терапевта на дом.
При подозрении на декомпенсацию соматических заболеваний, развитие дыхательной недостаточности будущей маме показана госпитализация в специализированный стационар, так как угрожающие состояния лечат в условиях круглосуточного наблюдения. Беременную женщину размещают в отдельной палате.
Беременную женщину размещают в отдельной палате.
Протоколы с описанием схем лечения периодически претерпевают изменения. Применение противомалярийных препаратов, интерферонов запрещено. При развитии дыхательной недостаточности обеспечивают доступ кислорода через носовые катетеры, подключают дезинтоксикационную терапию, назначают низкомолекулярные гепарины для предотвращения тромбозов.
Если предполагаемая польза для матери больше предполагаемого вреда для плода, беременных от коронавируса лечат комбинацией лопинавира и ритонавира. При обнаружении пневмонии врач принимает решение о назначении антибактериальной терапии. Для диагностики этого осложнения проводят КТ, беременность не является противопоказанием к обследованию.
Вирусные заболевания во время беременности представляют опасность не только для матери, но и для плода. Основную роль играют меры специфической и неспецифической профилактики. При появлении первых симптомов инфекции необходимо соблюдать постельный режим и поставить в известность лечащего врача (терапевта, акушера-гинеколога).
Беременность – не только время радостного ожидания встречи с малышом, но и период, когда женщина переживает естественное снижение иммунитета, изменения в составе крови, состоянии кожи и слизистых. Они носят гормональную природу. Но такие особенности делает ее более уязвимой и различным простудным заболеваниям, обострению хронических патологических состояний. По разным данным, ОРВИ во время беременности переносит от 50 до 80% будущих мам.
Чем опасна простуда во время беременности
Говоря о вирусных инфекциях в этот период, важно понимать, что в ряде случаев возможны последствия как для ребенка, так и для будущей мамы.
В 1 триместре опасность негативного влияния на плод наиболее высока. Плацента, как естественный барьер еще не сформирована, вирусы могут попадать в кровоток и оказывать влияние непосредственно на зародыш.
Среди наиболее опасных ОРВИ – грипп, коронавирус. Исследования, связанные с последствиями гриппа во время беременности говорят о том, что на вероятность развития уродств влияют не только сами вирионы, но и лихорадка, возникающая в ответ на их попадание.
В случае ОРВИ 1 триместре возможны такие осложнения, как:
- развитие тяжелых пороков у плода;
- прерывание беременности на ранних сроках;
- наличие угрозы прерывания беременности, которая может сохраняться и в течение длительного времени.
Во 2 триместре плацента уже выполняет свои функции, а основные системы органов у малыша уже сформированы. В это время заражение может повлиять на отдельные системы органов и не дает большинству вирусов навредить плоду. Исключение составляет коронавирус. Исследования, проведенные французскими учеными, подтверждают, что он способен проникать через плаценту, инфицировать непосредственно плод (вертикальный способ заражения).
Кроме того, коронавирус ухудшает состояние плаценты: в ней обнаруживают участки воспаления, нарушения кровотока, а сами размеры оказываются меньше, чем в норме.
При заболевании ОРВИ в 3 триместре вред для малыша связан с исходным состоянием здоровья матери и степенью поражения плаценты. При нарушениях со стороны плодного места возможны негативные последствия для плода: малыш страдает от хронической гипоксии, а в дальнейшем – отстает в физическом развитии. Такой ребенок может родиться раньше срока, иметь малый вес.
При нарушениях со стороны плодного места возможны негативные последствия для плода: малыш страдает от хронической гипоксии, а в дальнейшем – отстает в физическом развитии. Такой ребенок может родиться раньше срока, иметь малый вес.
Да и сама беременность оказывается под угрозой – у 3% женщин с повреждением плаценты при ОРВИ развивается ее отслойка с кровотечением. Это жизнеугрожающее состояние, которое может стать причиной гибели матери, ребенка. Однако акушеры-гинекологи обнадеживают, что хроническая гипоксия и осложнения развиваются лишь при поражении более чем 50% плаценты, в остальных случаях ребенок не страдает.
Признаки ОРВИ во время беременности
Первые симптомы вирусной инфекции у будущей мамы могут появляться одновременно, или же ухудшение состояния развивается постепенно. Скорость появления симптомов, выраженность зависят от вида возбудителя, исходного состояния женщины.
- насморк, затруднение носового дыхания;
- отсутствие обоняния;
- невозможность почувствовать вкус пищи;
- общая слабость;
- слезотечение;
- головная боль, головокружение;
- боли в мышцах, суставах;
- повышение температуры;
- першение, кашель, боли в горле;
- тошнота, рвота, диарея.

Нередко первые, даже незначительные проявления ОРВИ можно распознать в самом начале заболевания. Задача будущей мамы – наблюдать своим самочувствием и не игнорировать сигналы тела. Малейшее недомогание – основание для того, чтобы отдохнуть, обратиться к врачу.
Среди опасных осложнений сезонного гриппа:
- присоединение бактериальной инфекции;
- сепсис;
- синдром системной воспалительной реакции
- острая дыхательная недостаточность
- полиорганная недостаточность и гибель женщины.
Профилактика ОРВИ
Профилактика вирусной инфекции во время беременности по большей части носит неспецифический характер и направлена на поддержание соматического здоровья женщины, ограничение контактов, особенно с людьми, имеющими признаки ОРВИ, соблюдение гигиенических норм. Специфическая профилактика возможна лишь для предотвращения заражения сезонным гриппом.
Неспецифическая профилактика
Акушеры-гинекологи не советуют принимать иммуностимулирующие, поливитаминные препараты без крайней необходимости. Среди основных рекомендаций:
Среди основных рекомендаций:
- Избегать контактов с лицами, имеющими симптомы ОРВИ, при совместном проживании организовать изоляцию, соблюдать масочный режим, часто проветривать помещение, проводить влажные уборки с антисептиками.
- Дома поддерживать уровень влажности воздуха от 50%, орошать слизистые носа слабыми солевыми растворами.
- Ограничить посещение мест массового скопления людей. Во время визитов в магазин, поликлинику, другие учреждения надевать медицинскую маску, менять ее каждые 2 часа или по мере того, как материал, из которого она сделана, не станет влажным.
- Не прикасаться грязными руками к лицу, после любых контактов ( например, поручни, ручки дверей, купюры или товар в магазине) — предварительно мыть руки или обрабатывать их антисептическими средствами.
- Стараться соблюдать режим сна и бодрствования, сбалансировано питаться. Регулярно совершать прогулки на свежем воздухе.
Специфическая профилактика
Прививка от гриппа при беременности разрешена женщинам во 2 и 3 триместрах. Ее безопасность подтверждена клиническими испытаниями. Обычно прививка хорошо переносится и уже через 4 недели обеспечивает иммунитет от вируса. Эксперты ВОЗ рекомендуют применять препараты с дозировкой антигенов от 15 мкг, иные вакцины они оценивают как недостаточно эффективные.
Ее безопасность подтверждена клиническими испытаниями. Обычно прививка хорошо переносится и уже через 4 недели обеспечивает иммунитет от вируса. Эксперты ВОЗ рекомендуют применять препараты с дозировкой антигенов от 15 мкг, иные вакцины они оценивают как недостаточно эффективные.
Так будущая мама может выбрать прививку из следующего перечня:
- «Ультрикс»;
- «Ваксигрипп»;
- «Инфлювак»;
- «Флю-М».
Вакцинация противопоказана пациенткам с индивидуальной непереносимостью компонентов вакцины, системными заболеваниями, острыми состояниями или декомпенсацией тяжелых хронических патологий. Если женщина во время беременности перенесла ОРВИ без каких-либо осложнений, она может выдержать интервал около 2-3 недель и сделать прививку от гриппа.
Лечение вирусных инфекций у беременных
Если простуды во время беременности избежать не удалось, важно подойти к лечению максимально грамотно и бережно. Что необходимо знать? Специфического и безопасного лечения, способного уничтожить все вирусы, вызывающие ОРВИ, нет. Ни гомеопатия, ни интерфероны не станут той самой «палочкой-выручалочкой», что поможет женщине быстро «прийти в себя».. В амбулаторных условиях терапевт и акушер-гинеколог имеют право наблюдать беременных с легким течением заболевания. Лечение по большей части заключается в устранении неприятных симптомов.
Ни гомеопатия, ни интерфероны не станут той самой «палочкой-выручалочкой», что поможет женщине быстро «прийти в себя».. В амбулаторных условиях терапевт и акушер-гинеколог имеют право наблюдать беременных с легким течением заболевания. Лечение по большей части заключается в устранении неприятных симптомов.
Лечение ОРВИ и гриппа в домашних условиях
Повышение температуры при инфекции – не досадный факт. Это признак того, что иммунитет начинает самостоятельно справляться с болезнью. Синтез интерферонов происходит при температуре тела от 37 градусов. Попытки избавиться от лихорадки ведут к тому, процесс выздоровления затягивается во времени. Снижать температуру во время беременности следует лишь при повышении ее до 38,0 – 38,5 градусов. Гипертермия опасна — она может приводить к уродствам плода. В качестве жаропонижающих средств допустимо использовать препараты на основе парацетамола, ибупрофена.
Боль в горле, кашель, насморк, чувство заложенности носа напрямую ухудшают качество жизни. Будущая мама во время ОРВИ находится в «невыгодном» положении – отечность слизистой носа, затруднение носового дыхания, ощущение сухости и повышенная чувствительность к влажности окружающей среды характерны для нормально протекающей беременности. На фоне инфекции эти симптомы усугубляются, «принося» с собой головные боли, невозможность заснуть из-за «заложенного» носа и в ряде случаев – больший риск синусита (например, гайморита). Для устранения сухости, очищения слизистых от инфекционных агентов рекомендовано орошение носовых ходов стерильными солевыми растворами. При отеке и затруднении дыхания применяют капли с сосудосуживающим, смягчающим эффектом курсом до 3-5 дней.
Будущая мама во время ОРВИ находится в «невыгодном» положении – отечность слизистой носа, затруднение носового дыхания, ощущение сухости и повышенная чувствительность к влажности окружающей среды характерны для нормально протекающей беременности. На фоне инфекции эти симптомы усугубляются, «принося» с собой головные боли, невозможность заснуть из-за «заложенного» носа и в ряде случаев – больший риск синусита (например, гайморита). Для устранения сухости, очищения слизистых от инфекционных агентов рекомендовано орошение носовых ходов стерильными солевыми растворами. При отеке и затруднении дыхания применяют капли с сосудосуживающим, смягчающим эффектом курсом до 3-5 дней.
При болях в горле рекомендуют полоскание отваром ромашки или слабым раствором соды и соли. Эти средства очищают носоглотку, обладают мягким противовоспалительным действием.
Для облегчения состояния нужно обеспечить постельный режим и создать в помещении благоприятный микроклимат (температура воздуха не выше 22 градусов, влажность от 50%). Если нет каких-то ограничений по состоянию здоровья, будущая мама должна пить достаточно жидкости, принимать пищу часто и малыми порциями.
Если нет каких-то ограничений по состоянию здоровья, будущая мама должна пить достаточно жидкости, принимать пищу часто и малыми порциями.
Формально, это все, что можно сделать в домашних условиях, если беременная заболела простудой или гриппом и достаточно легко переносит инфекцию. Самостоятельно начинать прием противовирусных, препаратов из группы интерферонов, пастилок «от болей в горле» раствора йода нецелесообразно. При появлении тревожащих симптомов следует немедленно обратиться к врачу.
Средняя и тяжелая степень течения ОРВИ, согласно клиническим рекомендациям, требует госпитализации в стационар. Вот основные показания к переводу:
- лихорадка от 38 °С при наличии хронических соматических заболеваний;
- лихорадка от 37,6 °С на фоне гриппа при средней и тяжелой тяжести болезни;
- пневмония;
- выраженная интоксикация у женщины вне зависимости от степени тяжести болезни.
Лечение коронавируса у беременных
Коронавирус и его отдаленное влияние на малыша окончательно не изучены. Гинекологи, работающие с женщинами, зараженными этой инфекцией, замечают, что заболевание чаще протекает бессимптомно и основанием для тестирования становится факт контакта с зараженным человеком. 80% лиц переносят это ОРВИ легко. В группе риска оказываются женщины с хроническими заболеваниями сердечно-сосудистой, эндокринной системы.
Гинекологи, работающие с женщинами, зараженными этой инфекцией, замечают, что заболевание чаще протекает бессимптомно и основанием для тестирования становится факт контакта с зараженным человеком. 80% лиц переносят это ОРВИ легко. В группе риска оказываются женщины с хроническими заболеваниями сердечно-сосудистой, эндокринной системы.
Наиболее опасно заражение во 2 и 3 триместрах на фоне повышающейся нагрузки на женский организм. Особую опасность представляет причастность вируса к образованию тромбов, в том числе — в сосудах плаценты. Если женщина обнаруживает у себя признаки коронавирусной инфекции, следует связаться с врачом женской консультации по телефону и вызвать терапевта на дом.
При подозрении на декомпенсацию соматических заболеваний, развитие дыхательной недостаточности будущей маме показана госпитализация в специализированный стационар, так как угрожающие состояния лечат в условиях круглосуточного наблюдения. Беременную женщину размещают в отдельной палате.
Протоколы с описанием схем лечения периодически претерпевают изменения. Применение противомалярийных препаратов, интерферонов запрещено. При развитии дыхательной недостаточности обеспечивают доступ кислорода через носовые катетеры, подключают дезинтоксикационную терапию, назначают низкомолекулярные гепарины для предотвращения тромбозов.
Применение противомалярийных препаратов, интерферонов запрещено. При развитии дыхательной недостаточности обеспечивают доступ кислорода через носовые катетеры, подключают дезинтоксикационную терапию, назначают низкомолекулярные гепарины для предотвращения тромбозов.
Если предполагаемая польза для матери больше предполагаемого вреда для плода, беременных от коронавируса лечат комбинацией лопинавира и ритонавира. При обнаружении пневмонии врач принимает решение о назначении антибактериальной терапии. Для диагностики этого осложнения проводят КТ, беременность не является противопоказанием к обследованию.
Вирусные заболевания во время беременности представляют опасность не только для матери, но и для плода. Основную роль играют меры специфической и неспецифической профилактики. При появлении первых симптомов инфекции необходимо соблюдать постельный режим и поставить в известность лечащего врача (терапевта, акушера-гинеколога).
чем лечить, что можно и нельзя делать беременным
Простуда у беременных может начаться с головных болей и недомогания. Потом обычно появляется кашель, насморк и боль в горле. Важно не запустить болезнь и начать лечение вовремя. Дело в том, что привычные медикаменты от простуды при беременности могут оказаться неэффективными, а еще и привести к осложнениям.
Потом обычно появляется кашель, насморк и боль в горле. Важно не запустить болезнь и начать лечение вовремя. Дело в том, что привычные медикаменты от простуды при беременности могут оказаться неэффективными, а еще и привести к осложнениям.
Чем лечить простуду при беременности
Лечение болезни «на ногах» противопоказано, это тоже может иметь серьезные последствия для малыша. Важным элементом здоровья станет правильное сбалансированное питание и обильное питье чистой воды. Вода помогает будущим мамам выводить из организма возбудителей заболевания и накопившиеся токсины. Лечение простуды у беременных отличается тем, что в этом положении нельзя употреблять лекарственные препараты без назначения врача. Только доктор может выписать препараты, безопасные для женщины в положении. Поэтому, если вы ждете малыша и почувствовали, что простудились, то вызовите врача на дом.
Лечение насморка при беременности
Беременным безопасно промывать нос подсоленной водой или специальными растворами из аптеки. Фото: Маковеева Светлана
Фото: Маковеева Светлана
Беременным безопасно промывать нос подсоленной водой или специальными растворами из аптеки. Но гинеколог Ольга Дивеева отмечает, что нельзя промывать его слишком часто и бесконтрольно. Лучше заниматься промыванием после консультации с врачом. Многие врачи советуют при сильном отеке носа использовать сосудосуживающие капли.
— Нельзя самостоятельно принимать лекарственные средства: как противовирусные, антибиотики, так и сосудосуживающие капли, препараты, для облегчения симптомов ОРВИ. Важно знать состав средств, далеко не все их можно и нужно применять при беременности, — говорит Ольга Дивеева.
Повышенная температура у беременных
— Можно не сбивать температуру до того, как она поднимется до 38 градусов: повышение температуры означает, что организм борется с возбудителем, — говорит врач.
Таким образом, если температура вашего тела не превышает 38 градусов, лучше не предпринимать никаких действий. Организм сам борется с вирусом, препараты ни к чему. Но если она поднялась выше, и беременная переносит ее тяжело, то можно выпить жаропонижающее. Самым безопасным препаратом считается парацетамол. Также можно спастись чаем с малиной или липовым цветом. Если температура поднимется до 39, необходимо вызвать скорую помощь.
Но если она поднялась выше, и беременная переносит ее тяжело, то можно выпить жаропонижающее. Самым безопасным препаратом считается парацетамол. Также можно спастись чаем с малиной или липовым цветом. Если температура поднимется до 39, необходимо вызвать скорую помощь.
Лечение горла при беременности
Если у беременной болит горло, то лучше обратиться к врачу и подобрать безопасные препараты. Фото: Звонарев Валерий
Если у беременной болит горло, то нельзя использовать леденцы для облегчения боли. Но боль в горле можно вылечить следующими способами:
- прополоскать горло соленым раствором или отваром соды — повторять каждый час;
- полоскать горло настоем ромашки и эвкалипта;
- полоскать горло раствором «Мирамистина», «Фурацилина» или «Хлоргексидина».
Если это не помогает, то нужно обратиться к врачу и подобрать безопасные препараты.
Лечение кашля при беременности
Кашель можно лечить теплым молоком с маслом и медом (мед добавлять в молоко не выше 60 градусов).
Если это не помогает, то нужно обратиться к врачу и подобрать безопасные препараты.
Противопоказано беременным
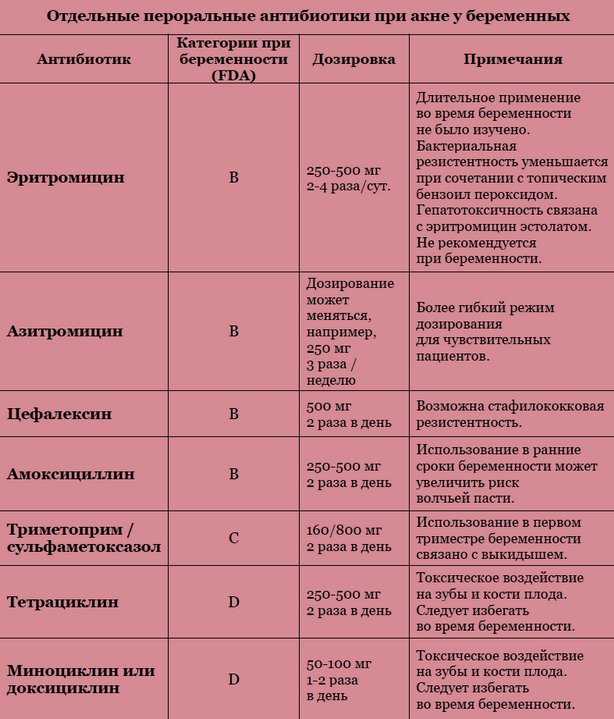
Врачи рекомендуют беременным с простудой воздержаться от любых лекарственных препаратов в первом триместре. Быть внимательными и не использовать настойки на спирту, лимонник, женьшень, элеутерококк.
Противопоказаны любые прогревания: баня, горячая ванна, ножные ванны, горчичники. Нельзя пить аспирин и индометацин. Запрещены иммуномодуляторы, антибиотики и препараты, повышающие пульс и давление, влияющие на свертываемость крови.
Профилактика заболеваний при беременности
Врачи рекомендуют беременным с простудой воздержаться от любых лекарственных препаратов в первом триместре. Фото: Caroline Arber, globallookpress.com
В сезон ОРВИ, осенью и весной, беременным не стоит посещать места массового скопления людей, ведь у женщин в положении иммунитет снижен. Не стоит встречаться с заболевшими родственниками, а если заболели домочадцы – лучше тоже не контактировать, пить и есть из отдельной посуды. Носите маски, чтобы защититься от вирусов, промывайте нос после посещения общественных мест. Одевайтесь по погоде.
Носите маски, чтобы защититься от вирусов, промывайте нос после посещения общественных мест. Одевайтесь по погоде.
Популярные вопросы и ответы
Отвечает Ольга Дивеева – гинеколог-эндокринолог, нутрициолог.
Что можно делать беременным при простуде?
При простуде беременным можно соблюдать питьевой режим, увлажнять помещение, дышать свежим воздухом — прогулки не запрещаются. Также допустимо использовать натуральные источники витамина С: лимон, шиповник, клюкву в натуральном виде, можно использовать замороженные ягоды, заваривать кипятком. Можно использовать помощники для борьбы с вирусом под контролем специалиста (витамины, растительные добавки). Можно соблюдать легкое питание на период болезни, чтобы не давать лишнюю нагрузку на организм во время болезни.
Что нельзя делать беременным при простуде?
Самостоятельно принимать лекарственные средства, противовирусные препараты, антибиотики, откашливающие, сосудосуживающие капли, препараты для облегчения симптомов ОРВИ.
Любые лекарственные средства при беременности можно принимать только после консультации со специалистом и по строгим показаниям.
Нельзя самостоятельно выполнять ингаляции. Достаточно просто увлажнить помещение.
Не стоит оставаться без наблюдения врача. При беременности иммунитет чаще всего снижен и быстро могут развиться осложнения ОРЗ, поэтому важно наблюдение и контроль с самых первых дней, как за беременной, так и за состоянием малыша. Важно не лечение с первых дней всеми возможными препаратами, а наблюдение и поддержка организма.
Нельзя соблюдать строгий постельный режим. Доказано, что на фоне снижения двигательной активности возрастает риск тромбоза, а также застой в легких, который усугубляет течение ОРВИ и может привести к развитию пневмонии.
Не рекомендуется бесконтрольно и очень часто промывать нос — это приводит к вымыванию полезной микрофлоры слизистой, которая участвует в защите от вирусов и бактерий.
Ни в коем случае нельзя сильно нервничать. С ОРВИ организм справляется самостоятельно в течение 5-7 дней. При соблюдении всех мер ОРВИ не сказывается негативно на малыше.
С ОРВИ организм справляется самостоятельно в течение 5-7 дней. При соблюдении всех мер ОРВИ не сказывается негативно на малыше.
Помогут ли народные средства при борьбе с простудой у беременных?
Те, которыми не злоупотребляют. Например, источники витамина С — шиповник, клюква, лимон. Можно употреблять в натуральном или замороженном виде, заливать кипятком.
Противовирусные для беременных — что делать если беременная заболела простудой на 1, 2, 3, триместре
17 января 2022
17.01
5 минут
5 мин.
36133
42
2
Что можно и чего нельзя беременным при простуде — один из основных вопросов, беспокоящих будущую маму.
Содержание статьи
- Особенности лечения ОРВИ в 1 триместре
- Терапия простуды во 2 триместре
- Лечение острой респираторной вирусной инфекции в 3 триместре
- Частые вопросы
Особенности лечения ОРВИ в 1 триместре
Пожалуй, самый сложный в назначении терапии. Дело в том, что именно на этом сроке у малыша закладываются внутренние органы, а также нервная система. Воздействие различных химических веществ может негативно отразиться на этом процессе и стать причиной формирования пороков развития.
Дело в том, что именно на этом сроке у малыша закладываются внутренние органы, а также нервная система. Воздействие различных химических веществ может негативно отразиться на этом процессе и стать причиной формирования пороков развития.
Если будущая мама заболела в первом триместре, ей рекомендуется побольше отдыхать, принимать витамины С и Д, пить много воды и свежего клюквенного морса. При боли в горле назначаются полоскания теплым раствором фурацилина или настоем шалфея, промывать нос морской водой для лечения насморка и делать ингаляции со щелочной минеральной водой на небулайзере при кашле.
При первых признаках простуды или ОРВИ необходимо обратиться к грамотному доктору. Наш врач дистанционно проконсультирует: составит схему лечения с учетом самочувствия будущей мамы, потенциальных рисков для ребенка и сроков беременности.
Терапия простуды во 2 триместре
Во втором триместре врачу уже проще подобрать эффективные для мамы и безопасные для ее малыша препараты для лечения простуды. К этому времени в матке формируется плацента — своеобразный барьер, который может нейтрализовывать некоторые лекарственные препараты. Во втором триместре уже назначаются противовирусные препараты, чаще всего средства на основе интерферона, а также антибиотики при присоединении бактериальных осложнений. Лечение насморка, кашля и боли в горле рекомендуется осуществлять также, как и в первом триместре.
К этому времени в матке формируется плацента — своеобразный барьер, который может нейтрализовывать некоторые лекарственные препараты. Во втором триместре уже назначаются противовирусные препараты, чаще всего средства на основе интерферона, а также антибиотики при присоединении бактериальных осложнений. Лечение насморка, кашля и боли в горле рекомендуется осуществлять также, как и в первом триместре.
Обратите внимание! Отсутствие качественного и комплексного лечения острой респираторной вирусной инфекции во время беременности может стать причиной фетоплацентарной недостаточности — опасного для здоровья и жизни ребенка состояния.
Лечение острой респираторной вирусной инфекции в 3 триместре
На этом сроке плод практически полностью сформирован, поэтому список разрешенных препаратов, в том числе и противовирусных средств, расширяется. Однако, самолечение по-прежнему не рекомендовано! Очень важно помнить о том, что некоторые, казалось бы, безобидные растения могут стать причиной преждевременных родов. Так, например, хвощ и шалфей стимулируют выброс в кровь гормонов-эстрогенов, которые стимулируют сокращение гладких мышц матки.
Так, например, хвощ и шалфей стимулируют выброс в кровь гормонов-эстрогенов, которые стимулируют сокращение гладких мышц матки.
Пример
Беременная заболела ОРВИ на сроке 30 недель. Были жалобы на повышение температуры тела, кашель и насморк. Были назначены: противовирусные средства, жаропонижающее на основе парацетамола, витамины и ингаляции на небулайзере со щелочной минеральной водой и промывания носа морской водой. На фоне проводимой терапии на третий день женщина почувствовала улучшение, на 7-ой день заболевания симптоматика нивелировалась. Исследования показали, что плод в порядке.
Применение тех или иных противовирусных препаратов необходимо обсуждать с врачом. Дело в том, что запретом к их использованию могут стать не только срок беременности, но и индивидуальные особенности будущей мамы. Обращайтесь к нашим докторам по телефону в любое время суток — они проверят назначенные вам препараты и дадут рекомендации.
Частые вопросы
Как лечить ОРВИ при беременности? У меня 1 триместр?
+
Под контролем врача — это самое важное. Рекомендуется побольше отдыхать, почаще проветривать комнату, принимать витамины С и Д. При боли в горле можно делать полоскания теплым раствором фурацилина или настоем шалфея, при насморке промывать нос морской водой, при кашле — ингаляции со щелочной минеральной водой.
Что делать, если беременная заболела простудой?
+
Не заниматься самолечением, а сразу же обратиться к доктору. Конечно, большинство из нас умеют лечить простуду самостоятельно и имеют такой опыт. Но эти знания не могут пригодиться в данной ситуации, ведь теперь важно не только эффективно лечить болезнь у мамы, но и не навредить малышу. Поэтому и нужен врач — специалист, который оценит риски и поможет выбрать максимально эффективную и при этом безопасную съему лечения.
Какое лечение ОРВИ при беременности в 1 триместре?
+
На этом сроке происходит закладка внутренних органов плода, поэтому действовать нужно максимально деликатно. Препараты в этот период необходимо подбирать тщательно, чтобы не нарушить процессы формирования органов и не спровоцировать пороки развития.
Чем сбивать температуру при беременности?
+
Температуру при беременности можно сбивать несколькими способами — с помощью физического охлаждения, например, прохладный компресс на лоб или обтирание тела холодной водой. Важно только понимать, что переохлаждение не пойдет на пользу и действовать аккуратно. Из препаратов-антипиретиков будущим мамам рекомендованы средства на основе парацетамола.
Какие таблетки можно беременным?
+
Будущая мама может принимать те препараты, которые ей назначил грамотный доктор. Специалист оценит необходимость в том или ином средстве, а также потенциальный риск для ее малыша. Также рекомендую всегда читать аннотации к препаратам, там есть раздел «использование во время беременности» и грудного вскармливания. В нем есть информация о том, разрешены ли эти таблетки и капсулы будущей маме.
Специалист оценит необходимость в том или ином средстве, а также потенциальный риск для ее малыша. Также рекомендую всегда читать аннотации к препаратам, там есть раздел «использование во время беременности» и грудного вскармливания. В нем есть информация о том, разрешены ли эти таблетки и капсулы будущей маме.
О чем может говорить пониженная температура при беременности в 3 триместре?
+
Чаще всего такая ситуация наблюдается при упадке сил и снижении иммунитета. Если ситуация сохраняется в течение 2-3 дней, рекомендуется обратиться к врачу, наблюдающему беременность. Также имеет смысл перепроверить показатели градусника, измерив температуру на контрольном приборе.
Какие жаропонижающие мне можно при беременности в 3 триместре?
+
Температуру при беременности в 3 триместре можно средствами на основе парацетамола. Такие лекарственные препараты не оказывают негативного влияния на плод, при этом помогают маме — снижают повышенную температуру тела и уменьшают болевой синдром, который нередко сопровождает простудные заболевания.
Такие лекарственные препараты не оказывают негативного влияния на плод, при этом помогают маме — снижают повышенную температуру тела и уменьшают болевой синдром, который нередко сопровождает простудные заболевания.
Какие противовирусное можно использовать при беременности в 3 триместре?
+
Противовирусные препараты на основе интерферона хорошо подходят для лечения ОРВИ в третьем триместре. Важно, чтобы в аннотации было прописано, что средство разрешено к использованию во время беременности и период грудного вскармливания.
Публикуем только проверенную информацию
Автор статьи
Меньшикова Мария Викторовна
врач акушер-гинеколог
Стаж 38 лет
Консультаций 1816
Статей 46
Специалист с большим практическим опытом./38/1.png) Имеет сертификат маммолога, удостоверение профессиональной сертификации. Участвует в заграничных командировках и программах индивидуального повышения квалификации (г. Лос-Анджелес).
Имеет сертификат маммолога, удостоверение профессиональной сертификации. Участвует в заграничных командировках и программах индивидуального повышения квалификации (г. Лос-Анджелес).
- 1982 — 1986 НКО МОНИИАГ — врач акушер-гинеколог
-
1987 — 1989 ВНИЦ ОЗМиР — врач акушер-гинеколог -
1989 — 1992 отделенческая поликлиника ст. Москва — Курская — врач акушер-гинеколог -
1992 — 2001 НКО МОНИИАГ — врач акушер-гинеколог -
2007 — 2008 НП КМИКМ — врач администратор -
2009 — 2013 Переславская ЦРБ, женская консультация — врач акушер-гинеколог -
2020 по настоящее время ООО Теледоктор24 — врач — консультант (гинеколог)
Источники
- …
П.В.Буданов, А.Н.Стрижаков, В.В.Малиновская, Ю.В.Казарова, «Дискоординация системного воспаления при внутриутробной инфекции», Вопросы гинекологии, акушерства и перинатологии, 2009.
- …
Методические рекомендации по диагностике, лечению и профилактике гриппа у беременных, 2014 г. - …
Климанова Р.Р., Малиновская В.В., Паршина О.В., Гусева Т.С., Новикова С.В., Торшина З.В., Зароченцева Н.В. «Влияние вирусных инфекций на цитокиновый профиль у беременных женщин с отягощенным акушерским анамнезом и иммунокорригирующая терапия интерфероном
Поделиться:
Категория: Беременность и роды
Про здоровье
Беременность и роды
Про детей
ЗОЖ
Психология
Неврология
Гастроэнтерология
Уход за собой
Лекарства и БАД
Предыдущая статья
Медикаментозное прерывание . ..
..
Следующая статья
Тошнота во время беременности
Другие статьи по теме
Черепенько Людмила Викентьевна
03.01
Симптомы пищевого отравления
Про здоровье
Пружинин Марк Юльевич
28.02
Внутричерепное давление у ребенка
Про детей
Есакова Екатерина Юрьевна
22.08
Гастрит желудка
Гастроэнтерология
ОРВИ при беременности
К огромному сожалению, иногда так происходит, что непосредственно во время беременности сама будущая мама может простудиться и заболеть. Насморк, кашель, а так же резкая боль в горле – все это симптомы знакомого нам с детства ОРВИ, которое, кстати сказать, в обязательном порядке надо своевременно лечить.
Насморк, кашель, а так же резкая боль в горле – все это симптомы знакомого нам с детства ОРВИ, которое, кстати сказать, в обязательном порядке надо своевременно лечить.
Надо, однако, сказать что для того, чтобы суметь правильно и естественно эффективно провести обычное лечение простуды или даже гриппа при беременности, стоит для начала узнать, как именно суметь распознать ОРВИ. А кроме того давайте отметим насколько опасно именно данное казалось бы простое заболевание, а уже затем рассмотрим многие популярные в современном мире методы его лечения.
Вначале начнем с обычного определения ОРВИ. Что же скрывается за данной аббревиатурой?
ОРВИ – это понятие расшифровывается так – это острое респираторное вирусное инфекционное заболевание. То есть можно сказать, что это болезнь, вызванная в первую очередь попаданием какого-то определенного вируса вовнутрь человеческого организма. Проявляется такое заболевание в первую очередь полной заложенностью носа и даже горла, а впоследствии может проявиться и кашлем, возможно даже с повышением температуры тела, и слабостью во всех мышцах. И самое неприятное для нас, что подобные вирусы могут нас подстерегать в буквальном смысле где угодно. В особенности свирепствуют вирусы в холодное время года, возможно именно поэтому все профилактические меры рекомендуют проводить в обязательном порядке заранее. Так буквально только услышав, что рядом с вами надвигается новая «волна» неких острых респираторных инфекций или даже гриппа – старайтесь как можно чаще мыть руки, а непосредственно под нос наносите знаменитую оксолиновую мазь, и конечно старайтесь избегать мест огромного скопления народа. Дома же старайтесь проветривать помещение, как можно чаще так же делайте влажную уборку, а в тех неприятных случаях когда, среди ваших домашних кто-то уже болеет – старайтесь свести к минимуму все контакты с больным человеком.
И самое неприятное для нас, что подобные вирусы могут нас подстерегать в буквальном смысле где угодно. В особенности свирепствуют вирусы в холодное время года, возможно именно поэтому все профилактические меры рекомендуют проводить в обязательном порядке заранее. Так буквально только услышав, что рядом с вами надвигается новая «волна» неких острых респираторных инфекций или даже гриппа – старайтесь как можно чаще мыть руки, а непосредственно под нос наносите знаменитую оксолиновую мазь, и конечно старайтесь избегать мест огромного скопления народа. Дома же старайтесь проветривать помещение, как можно чаще так же делайте влажную уборку, а в тех неприятных случаях когда, среди ваших домашних кто-то уже болеет – старайтесь свести к минимуму все контакты с больным человеком.
И чем же может быть опасно такое заболевание как ОРВИ для самой беременной женщины и плода?
Надо сказать, что в зависимости от сроков беременности, и степень влияния подобной вирусной инфекции непосредственно на организм мамочки и, конечно же, развитие плода будет носить совершенно различный характер.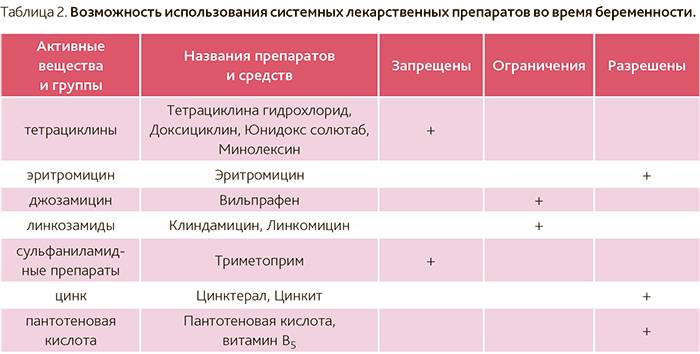 Так, непосредственно в самые первые дни или недели беременности, подобное заболевание может даже привести к крайне неприятному самопроизвольному выкидышу. А допустим в период первых двенадцати недель, когда у эмбриона происходит закладка и формирование всех основных систем и органов вашего будущего ребенка. И, конечно же, ОРВИ притом может крайне негативно отразиться на самом процессе формирования органов но и вызвать реальные пороки развития. А вот непосредственно перед самыми родами, данное, казалось бы, простое заболевание опасно, прежде всего, тем, что ваш малыш может уже родиться с наличием симптомов ОРВИ. А это в сою очередь означает, что он может родиться крайне ослабленным и не совсем здоровым. Надо сказать, что в остальные периоды беременности, данное заболевание все же не считают слишком опасным, но, однако это вовсе не значит, что его можно было бы, не лечить вовремя.
Так, непосредственно в самые первые дни или недели беременности, подобное заболевание может даже привести к крайне неприятному самопроизвольному выкидышу. А допустим в период первых двенадцати недель, когда у эмбриона происходит закладка и формирование всех основных систем и органов вашего будущего ребенка. И, конечно же, ОРВИ притом может крайне негативно отразиться на самом процессе формирования органов но и вызвать реальные пороки развития. А вот непосредственно перед самыми родами, данное, казалось бы, простое заболевание опасно, прежде всего, тем, что ваш малыш может уже родиться с наличием симптомов ОРВИ. А это в сою очередь означает, что он может родиться крайне ослабленным и не совсем здоровым. Надо сказать, что в остальные периоды беременности, данное заболевание все же не считают слишком опасным, но, однако это вовсе не значит, что его можно было бы, не лечить вовремя.
Как правильно лечить данную болезнь поразившую женщину во время беременности?
Как мы уже говорили адекватное лечение, которое правильнее всего нужно проводить под строгим контролем врача, должно произойти в обязательном порядке. А вот способы и методы такого лечения напрямую будут зависеть от степени самого заболевания. Надо, однако, заметить что некоторые нюансы, которые будут касаться именно состояния беременности – однозначно следует учитывать.
А вот способы и методы такого лечения напрямую будут зависеть от степени самого заболевания. Надо, однако, заметить что некоторые нюансы, которые будут касаться именно состояния беременности – однозначно следует учитывать.
Итак, если вы случайно заболели ОРВИ, будучи уже беременной, то самое первое, из того что желательно было бы предпринять – это посетить или же вызвать на дом своего участкового врача. Ведь самостоятельное лечение категорически не рекомендуется при беременности, так как далеко не все препараты могут позволить принимать беременные женщины, причем даже из серии, так называемой народной медицины. Однако вот помочь своему не всегда крепкому организму ускорить активный процесс выздоровления, конечно же, можно будет. Какие же из способов можно считать самыми популярными и конечно самыми эффективными, а главное самыми безопасными как для мамы, так и для ее будущего ребенка – это мы сейчас и рассмотрим.
Правильное лечение насморка при беременности
Так во время привычной заложенности носа, самой будущей маме становится крайне тяжело дышать, что как правило, не только может доставлять массу неприятных ощущений беременной, но и способствует перекрыванию кислорода, будущему ребенку. И именно поэтому лечить насморк нужно будет в самую первую очередь. А вот для этого прекрасно подходит раствор подсоленной воды, которым нужно будет закапывать нос по 3 или даже по 4 раза в день. Возможно, даже купить такой готовый раствор в любой аптеке, однако если нет такой реальной возможности – то приготовьте его сами. Для этого нужно растворить в половине стакана довольно теплой и чистой воды одну чайную ложечку соли. Далее при помощи обычной пипетки можно закапывать нос. Так же возможно проводить активное промывание носа той же соленой водой но уже с помощью шприца. Помимо этого, крайне эффективным принято считать вдыхание различных эфирных масел. Чаще всего советуют использовать такие масла как эвкалиптовое, шалфейное, или апельсиновое масла. А вот из готовых лекарственных средств от насморка, врачи обычно рекомендуют будущим мамочкам такие препараты как «Пиносол», как «Аква марис» или «Синупрет». Ведь данные лекарственные средства изготовлены на основе самых безопасных, и абсолютно натуральных компонентов.
И именно поэтому лечить насморк нужно будет в самую первую очередь. А вот для этого прекрасно подходит раствор подсоленной воды, которым нужно будет закапывать нос по 3 или даже по 4 раза в день. Возможно, даже купить такой готовый раствор в любой аптеке, однако если нет такой реальной возможности – то приготовьте его сами. Для этого нужно растворить в половине стакана довольно теплой и чистой воды одну чайную ложечку соли. Далее при помощи обычной пипетки можно закапывать нос. Так же возможно проводить активное промывание носа той же соленой водой но уже с помощью шприца. Помимо этого, крайне эффективным принято считать вдыхание различных эфирных масел. Чаще всего советуют использовать такие масла как эвкалиптовое, шалфейное, или апельсиновое масла. А вот из готовых лекарственных средств от насморка, врачи обычно рекомендуют будущим мамочкам такие препараты как «Пиносол», как «Аква марис» или «Синупрет». Ведь данные лекарственные средства изготовлены на основе самых безопасных, и абсолютно натуральных компонентов.
Лечение болей в горле
Обычно при болях в горле, отличным средством способным облегчить состояние является простое теплое молоко с добавлением ложки меда. А также быстро избавиться от острого воспаления в гортани могут помочь и простые полоскания. Для этого нужно растворить в стакане достаточно теплой воды по одной чайной ложке соды и соли и прополощите таким раствором горло. Помимо этого, для подобных полосканий можно было бы использовать отвары ромашки, или шалфея, иногда мяты, или цветов календулы. Из уже готовых аптекарских препаратов, возможно, использовать знаменитые леденцы с медом или лимоном. Крайне важным моментом при простуде всегда является и тот факт, что ваши ноги должны всегда содержаться в тепле, к примеру, в теплых, или шерстяных носках. А вот парить ноги при беременности категорически не рекомендуется.
Лечение кашля
При кашле, всегда самым эффективным из всех известных способов являются привычные многим ингаляции. Именно ингаляции обычно помогают усиливать отхаркивание, чем собственно и ускоряют процессы выздоровления. А вот для этого принято использовать ингаляторы с несколькими капельками эфирных масел таких трав как шалфей, эвкалипт. Обычно когда нет ингалятора, эти эфирные масла нужно будет капать в аромалампу и которую устанавливают в комнате, собственно, где и находится сама больная. Если же в доме нет и аромалампы, то все ингаляции можно проводить просто над кастрюлей как это делали наши бабушки. В кастрюльке обычно запаривают все вышеперечисленные травы или просто несколько клубней картофеля. Сразу же после ингаляций следует максимально тепло, укрывшись, сразу же лечь в постель и спокойно отдохнуть.
А вот для этого принято использовать ингаляторы с несколькими капельками эфирных масел таких трав как шалфей, эвкалипт. Обычно когда нет ингалятора, эти эфирные масла нужно будет капать в аромалампу и которую устанавливают в комнате, собственно, где и находится сама больная. Если же в доме нет и аромалампы, то все ингаляции можно проводить просто над кастрюлей как это делали наши бабушки. В кастрюльке обычно запаривают все вышеперечисленные травы или просто несколько клубней картофеля. Сразу же после ингаляций следует максимально тепло, укрывшись, сразу же лечь в постель и спокойно отдохнуть.
Температура
А вот при повышении температуры тела выше 38 градусов, врачи настоятельно рекомендуют так называемые уксусные растирания и даже примочки. Ингода бывают случаи, когда необходимо и принятие препаратов на основе парацетамола. А вот до повышения температуры до отметки в 38 градусов, ее не рекомендуется сбивать. Помимо этого, липовый или по желанию малиновый чай способен усилить потоотделение, что естественно поможет снизить температуру.
Так же для того, чтобы как можно скорее вывести попавший в организм вирус необходимо максимально обильное и теплое питье. Так вы можете приготовить себе чай с медом или лимоном, а лучше всего, если это все же будет зеленый. Кроме того, такие напитки как клюквенный морс, а так же липовый или ромашковый отвары, или чай с добавлением малинового варенья, и просто заваренный шиповник – считаются отличными средствами для выведения неприятного вируса из организма. Также при простуде настоятельно рекомендуется принимать и обычный витамин С. Однако стоит сказать, что беременным женщинам, у которых уже наблюдались отеки, а также и тем будущим мамочкам, у которых была аллергическая реакция именно на витамин С, конечно же, следует с максимальной осторожностью следовать подобным советам. И, конечно же, в любом случае лучше всего будет заранее проконсультироваться с вашим доктором.
И поверьте, руководствуясь данными рекомендациями, победить такое заболевание как ОРВИ у вас не составит излишнего труда. Поэтому, уже вооружившись этими советами, вы вполне сможете ускорить процесс вашего выздоровления. Однако все же, лучше всего вам совсем не болеть, чего собственно я вам от самого сердца и души желаю!
Поэтому, уже вооружившись этими советами, вы вполне сможете ускорить процесс вашего выздоровления. Однако все же, лучше всего вам совсем не болеть, чего собственно я вам от самого сердца и души желаю!
Подготовила врач акушерско-обсервационного отделения Титова Н.Д.
Общая информация и рекомендации для всех беременных женщин во время пандемии коронавируса
Информация для беременных женщин и их семей.
Эта информация не предназначена для удовлетворения ваших конкретных индивидуальных потребностей в медицинской помощи с учетом состояния вашего здоровья. Эта информация не является клинической диагностической состояния вашего здоровья. Если вы обеспокоены состоянием своего здоровья или общим самочувствием, мы настоятельно рекомендуем Вам обратиться к своему медицинскому работнику, если это необходимо.
Общая информация и рекомендации для всех беременных женщин во время пандемии коронавируса.
Вопрос: Какое влияние оказывает коронавирус на беременных женщин?
Как правило, беременные женщины не имеют большей вероятности серьезно заболеть, чем другие здоровые взрослые люди, если у них произошло инфицирование коронавирусом. Ожидается, что подавляющее большинство беременных женщин будут испытывать только легкие или умеренные симптомы простуды/гриппа. Кашель, лихорадка, одышка, головная боль и потеря обоняния являются предположительными симптомами инфицирования коронавирусом.
Ожидается, что подавляющее большинство беременных женщин будут испытывать только легкие или умеренные симптомы простуды/гриппа. Кашель, лихорадка, одышка, головная боль и потеря обоняния являются предположительными симптомами инфицирования коронавирусом.
Развитие тяжелых осложнений, таких как пневмония, чаще встречается у пожилых людей, людей с ослабленной иммунной системой или с длительными хроническими заболеваниями. До сих пор нет никаких доказательств того, что беременные женщины, которые инфицировались коронавирусом, подвергаются большему риску развития серьезных осложнений, чем любые другие здоровые люди. Наш совет остается неизменным: если вы чувствуете, что ваше самочувствие ухудшается или вам не становится лучше, вы должны связаться со своим акушер-гинекологом или женской консультацией.
Вопрос: Какой эффект окажет коронавирус на моего ребенка, если мне поставят диагноз этой инфекции?
Поскольку это очень новый вирус, мы только начинаем узнавать о нем./67/1.png) Нет никаких доказательств, указывающих на повышенный риск выкидыша.
Нет никаких доказательств, указывающих на повышенный риск выкидыша.
Появляющиеся данные свидетельствуют о том, что передача инфекции от женщины к ее ребенку во время беременности или родов (вертикальная передача) вполне вероятна. Есть сообщение о двух случаях, в которых это кажется вероятным, но обнадеживает то, что оба ребенка были выписаны из больницы и здоровы. Во всех ранее зарегистрированных случаях во всем мире инфекция была обнаружена по крайней мере через 30 часов после рождения. Важно подчеркнуть, что во всех зарегистрированных случаях развития коронавируса у новорожденных, после рождения ребенок был здоров.
Учитывая современные данные, считается маловероятным, что если вы инфицированы коронавирусом, он вызовет проблемы с развитием вашего ребенка.
В Китае некоторые дети рождаются преждевременно у женщин с симптомами коронавируса. Однако неясно, вызвал ли коронавирус эти преждевременные роды, или же родоразрешение было проведено раньше в соответствии с решением врача, для пользы здоровья женщин.
Вопрос: Что я могу сделать, чтобы снизить риск заражения коронавирусом?
Самое важное, что нужно сделать, это следовать общим требованиям. Для беременных женщин и остальных членов их семей это включает в себя:
регулярное мытье рук;
используйте салфетку, когда вы или кто-то из вашей семьи кашляет или чихает, выбросьте ее и вымойте руки;
избегайте контакта с теми, у кого проявляются симптомы коронавируса. Эти симптомы включают высокую температуру и (или) кашель;
по возможности избегайте использования общественного транспорта;
работа из дома, если это возможно;
избегайте посещения общественных мест, поскольку инфекция легко распространяется в закрытых помещениях;
избегайте встреч с друзьями и родственниками. Поддерживайте связь с помощью удаленных технологий, таких как телефон, интернет и социальные сети;
используйте телефон или онлайн-сервисы для связи с вашим врачом или другими основными службами.
Вопрос: Я беременна, что мне нужно делать?
В качестве меры предосторожности вы должны следовать общим медицинским советам о социальном дистанцировании.
Держитесь подальше от общественных мест и избегайте тех, кто имеет симптомы острой респираторной инфекции, во время выхода на улицу с целью покупки продуктов питания, занятия физкультурой и посещения приемов в женской консультации.
Если вы находитесь в третьем триместре беременности (более 28 недель), вы должны быть особенно внимательны к социальному дистанцированию и минимизации любых контактов с другими людьми.
Вопрос: Должна ли я посещать свои дородовые и послеродовые приемы в женской консультации?
Да. Когда вы здоровы, действительно очень важно, чтобы вы продолжали свои запланированные медицинские посещения.
Если у вас есть симптомы возможной коронавирусной инфекции, вам следует обратиться к своему врачу, чтобы отложить обычные визиты до окончания периода изоляции.
Если на данный момент Вы здоровы и у вас не было никаких осложнений во время предыдущих беременностей, то вам может быть полезен следующий практический совет:
Если в ближайшие дни вам предстоит плановое обследование или визит, пожалуйста, свяжитесь с вашей женской консультацией для получения и согласования плана вашего дальнейшего наблюдения. Сроки посещения могут измениться.
Сроки посещения могут измениться.
Если вам посоветовали посетить обследование или записаться на прием в женскую консультацию, это происходит потому, что необходимость в этом приеме больше, чем риск заражения коронавирусом. Дородовое наблюдение имеет важное значение для поддержания здоровой беременности, поэтому мы настоятельно рекомендуем вам соблюдать сроки явки, если вас попросят об этом. Если у вас есть какие-либо сомнения по этому поводу, пожалуйста, обсудите их с вашим врачом акушер-гинекологом.
Независимо от вашей личной ситуации, пожалуйста, подумайте о следующем:
Система охраны материнства и детства имеет важное значение, и она была разработана в течение многих лет, чтобы уменьшить вероятность возможных осложнений у женщин и детей. Риск отказа от дородового наблюдения включает в себя причинение вреда вам, вашему ребенку или вам обоим, также в контексте коронавируса. Очень важно, чтобы вы поддерживали контакт с вашей женской консультацией и продолжали посещать запланированные осмотры, когда вы хорошо себя чувствуете.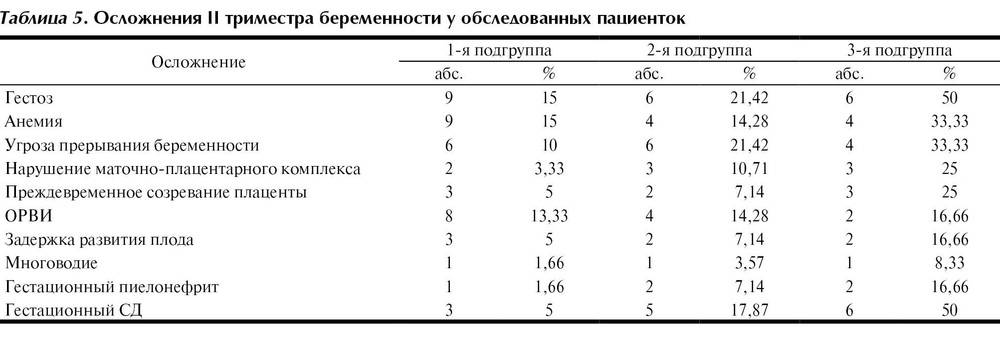 Если у вас есть какие-либо проблемы, пожалуйста, свяжитесь с вашим врачом акушер-гинекологом, но обратите внимание, что медицинский персонал сейчас работает с большей нагрузкой.
Если у вас есть какие-либо проблемы, пожалуйста, свяжитесь с вашим врачом акушер-гинекологом, но обратите внимание, что медицинский персонал сейчас работает с большей нагрузкой.
Если у вас есть симптомы коронавируса, пожалуйста, свяжитесь с вашей женской консультацией, и они организуют правильное место и время для ваших визитов. Вас попросят прийти на прием к врачу в одиночку или свести количество людей с вами к одному. В это время мы просим, чтобы дети не сопровождали вас.
Возможно, вам придется сократить количество посещений в дородовой период. Об этом вам расскажет ваш врач акушер-гинеколог. Мы заверяем вас, что это изменение будет сделано максимально безопасно, принимая во внимание имеющиеся данные о безопасном количестве необходимых посещений. Пожалуйста, не сокращайте количество посещений, предварительно не договорившись об этом с вашим врачом.
Вопрос: Что мне делать, если у меня начнется лихорадка или температура, или и то и другое, когда я беременна?
Если у вас повышена температура тела или появился кашель, или и то, и другое, во время беременности, вы должны связаться с врачом, чтобы получить консультацию об изоляции, которой вы должны следовать в соответствии с действующими правилами. Однако, пожалуйста, также будьте внимательны к другим возможным причинам лихорадки во время беременности. В частности, к ним относятся инфекции мочевого пузыря (цистит) и другие состояния. Если у вас есть какое-либо жжение или дискомфорт при мочеиспускании, или какие-либо необычные выделения из влагалища, или у вас есть какие-либо опасения по поводу движений вашего ребенка, обратитесь к своему лечащему врачу, который сможет предоставить дополнительную консультацию.
Однако, пожалуйста, также будьте внимательны к другим возможным причинам лихорадки во время беременности. В частности, к ним относятся инфекции мочевого пузыря (цистит) и другие состояния. Если у вас есть какое-либо жжение или дискомфорт при мочеиспускании, или какие-либо необычные выделения из влагалища, или у вас есть какие-либо опасения по поводу движений вашего ребенка, обратитесь к своему лечащему врачу, который сможет предоставить дополнительную консультацию.
Вопрос: Что мне делать, если я думаю, что у меня может быть коронавирус или я подверглась его воздействию?
Вы должны связаться с вашей женской консультацией, чтобы сообщить им, что у вас есть симптомы, наводящие на мысль о коронавирусе, особенно если у вас запланировано посещение в ближайшие 7 дней.
Вопрос: Как я буду проходить тестирование на коронавирус?
Процесс диагностики коронавирусной инфекции быстро меняется. Если вам действительно потребуется пройти тест, вы будете проходить его так же, как и все остальные, независимо от того, что вы беременны.
Вопрос: Что делать, если у меня положительный результат теста на коронавирус?
Если ваш тест на коронавирус положительный, вам следует связаться с женской консультацией, чтобы сообщить им о вашем диагнозе. Если у вас нет никаких симптомов или легкие симптомы, вам будет рекомендовано выздороветь дома. Если у вас есть более серьезные симптомы, вас могут направить лечиться в больницу.
Вопрос: Могу ли я передать коронавирус своему ребенку?
Поскольку это новый вирус, существуют ограниченные данные об уходе за женщинами с коронавирусной инфекцией, когда они только что родили. У небольшого числа младенцев был диагностирован коронавирус сразу вскоре после рождения, поэтому есть вероятность, что инфицирование могло произойти в утробе матери, но пока что точно неизвестно, когда произошла передача инфекции до или после рождения. Медицинская бригада будет поддерживать строгие меры инфекционного контроля во время процесса ваших родов и внимательно следить за вашим ребенком.
Вопрос: Будет ли мой ребенок проверен на коронавирус?
Если у вас есть подтверждение или подозрение на коронавирус при рождении ребенка, врачи, специализирующиеся на уходе за новорожденными (неонатальные врачи), осмотрят вашего ребенка и проконсультируют вас об уходе, в том числе о том, нуждается ли он в тестировании.
Вопрос: Смогу ли я кормить грудью своего ребенка, если у меня есть подозрение или подтверждение коронавируса?
Да. Нет никаких доказательств того, что вирус может переноситься или передаваться в грудном молоке. Общепризнанные преимущества грудного вскармливания и защита, которую оно обеспечивает младенцам, перевешивают любые потенциальные риски передачи коронавируса через грудное молоко. При условии, что ваш ребенок здоров и не нуждается в уходе в неонатальном отделении, вы останетесь вместе после родов.
Основной риск грудного вскармливания — это тесный контакт между вами и вашим ребенком, так к если вы кашляете или чихаете, то это может содержать капельки, которые заражены вирусом, что приводит к заражению ребенка после рождения.
Обсуждение рисков и преимуществ грудного вскармливания должно происходить между вами и вашим врачом-неонатологом.
Когда вы или кто-либо другой кормит вашего ребенка, рекомендуется соблюдать следующие меры предосторожности:
мойте руки, прежде чем прикасаться к ребенку, молокоотсосу или бутылочкам;
старайтесь не кашлять и не чихать на своего ребенка во время кормления грудью;
рассмотрите возможность ношения маски во время грудного вскармливания;
следуйте рекомендациям по очистке молокоотсоса после каждого использования;
если вы решили кормить своего ребенка смесью или сцеженным молоком, рекомендуется строго придерживаться рекомендаций по стерилизации. Если вы сцеживаете грудное молоко в больнице, следует использовать специальный молокоотсос.
Вопрос: Есть ли после родов повышенный риск для меня или моего ребенка?
Нет никаких свидетельств того, что здоровые женщины, недавно родившие ребенка, подвергаются повышенному риску заражения коронавирусом. Иммунная система недавно беременной женщины считается нормальной, если у нее нет других форм инфекции или основного заболевания. Вы должны хорошо питаться, должны выполнять умеренные физические упражнения и следить за тем, чтобы соблюдалось социальное дистанцирование. Дети, в том числе новорожденные, по-видимому, не подвергаются высокому риску серьезно заболеть этим вирусом. Однако тщательное соблюдение гигиены, имеет важное значение для членов семьи, проживающих в доме. Каждый, кто входит в дом, должен соблюдать стандартные гигиенические меры предосторожности, включая мытье рук, и быть осторожным в обращении с вашим ребенком, если у него есть симптомы какой-либо болезни, включая коронавирус.
Иммунная система недавно беременной женщины считается нормальной, если у нее нет других форм инфекции или основного заболевания. Вы должны хорошо питаться, должны выполнять умеренные физические упражнения и следить за тем, чтобы соблюдалось социальное дистанцирование. Дети, в том числе новорожденные, по-видимому, не подвергаются высокому риску серьезно заболеть этим вирусом. Однако тщательное соблюдение гигиены, имеет важное значение для членов семьи, проживающих в доме. Каждый, кто входит в дом, должен соблюдать стандартные гигиенические меры предосторожности, включая мытье рук, и быть осторожным в обращении с вашим ребенком, если у него есть симптомы какой-либо болезни, включая коронавирус.
Очень важно, чтобы ваш ребенок хорошо питался и набирал вес, и, если у вас есть какие-либо проблемы, пожалуйста, свяжитесь с вашим врачом.
Не откладывайте обращение за медицинской помощью, если у вас есть опасения по поводу здоровья вашего ребенка во время пандемии. Обратитесь к врачу, если у вашего ребенка есть лихорадка, вялость, раздражительность, плохой аппетит или любые другие симптомы, которые могут вас беспокоить.
Инфекция SARS-CoV-2 во время беременности: систематический обзор и метаанализ клинических признаков и исходов беременности
1. Всемирная организация здравоохранения. Хронология ВОЗ — COVID-19. 2020. [онлайн] Who.int. Доступно по адресу:
2. Вонг С.Ф., Чоу К.М., Леунг Т.Н. Беременность и перинатальные исходы у женщин с тяжелым острым респираторным синдромом. Am J Obstet Gynecol. 2004; 191: 292–297. doi: 10.1016/j.ajog.2003.11.019. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
3. Пак М.Х., Ким Х.Р., Чой Д.Х., Сун Дж.Х., Ким Дж.Х. Экстренное кесарево сечение при эпидемии ближневосточного респираторного синдрома: клинический случай. Корейский J Anesthesiol. 2016;69:287–291. doi: 10.4097/kjae.2016.69.3.287. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
4. Lam C.M., Wong S.F., Leung T.N. Исследование случай-контроль, сравнивающее клиническое течение и исходы у беременных и небеременных женщин с тяжелым острым респираторным синдромом. БЖОГ. 2004; 111: 771–774. дои: 10.1111/j.1471-0528.2004.00199.х. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
БЖОГ. 2004; 111: 771–774. дои: 10.1111/j.1471-0528.2004.00199.х. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
5. Di Mascio D., Khalil A., Saccone G. Исход инфекций коронавирусного спектра (SARS, MERS, COVID-19) во время беременности: систематический обзор и метаанализ. Am J Obstet Gynecol MFM. 2020 г.: 10.1016/j.ajogmf.2020.100107. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
6. Rasmussen SA, Smulian JC, Lednicky JA, Wen TS, Jamieson DJ Коронавирусная болезнь 2019 (COVID-19) и беременность: что нужно знать акушерам. 2020. Am J Obstet Gynecol doi:10.1016/j.ajog.2020.02.017 [Бесплатная статья PMC] [PubMed]
7. Пун Л.К., Ян Х., Ли Дж.К.С. Временное руководство ISUOG по новой коронавирусной инфекции 2019 г. во время беременности и послеродового периода: информация для медицинских работников. УЗИ Акушерство Гинекол. 2020 г.: 10.1002/uog.22013. [Статья PMC бесплатно] [PubMed] [CrossRef] [Google Scholar]
8. Шамсир Л., Мохер Д., Кларк М. Предпочтительные элементы отчетности для систематического обзора и протоколы метаанализа (prisma-p) 2015: разработка и объяснение. БМЖ. 2015;349:g7647. doi: 10.1136/bmj.g7647. [PubMed] [CrossRef] [Академия Google]
Предпочтительные элементы отчетности для систематического обзора и протоколы метаанализа (prisma-p) 2015: разработка и объяснение. БМЖ. 2015;349:g7647. doi: 10.1136/bmj.g7647. [PubMed] [CrossRef] [Академия Google]
9. Строуп Д.Ф., Берлин Дж.А., Мортон С.К. и др.: Group ftM-aOOSiE. Метаанализ обсервационных исследований в области эпидемиологии – предложение для отчета. ДЖАМА. 2000; 283:2008–2012. doi: 10.1001/jama.283.15.2008. [PubMed] [CrossRef] [Google Scholar]
10. Ohri.ca. 2020. Научно-исследовательский институт больницы Оттавы. [онлайн] Доступно по адресу: http://www.ohri.ca/programs/clinical_epidemiology/oxford.asp [По состоянию на 10 апреля 2020 г.].
11. Мурад М.Х., Султан С., Хаффар С., Базербачи Ф. Методологическое качество и синтез серии случаев и отчетов о случаях. BMJ Evid Основанная Мед. 2018;23:60–63. doi: 10.1136/bmjebm-2017-110853. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
12. Перейра А., Крус-Мелгуизо С., Адриен М., Фуэнтес Л. , Марин Э., Перес-Медина Т. Клиническое течение коронавирусной болезни-2019 (covid-19) при беременности. Acta Obstet Gynecol Scand. 2020 г.: 10.1111/аогс.13921. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
, Марин Э., Перес-Медина Т. Клиническое течение коронавирусной болезни-2019 (covid-19) при беременности. Acta Obstet Gynecol Scand. 2020 г.: 10.1111/аогс.13921. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
13. Даффи К.Р., Харт Дж.М., Модест А.М., Хакер М.Р., Голен Т., Ли Ю., Зера К., Шейнкер С.А., Мехротра П., Заш Р., Уайли Б.Дж. Лимфопения и тяжелый острый респираторный синдром коронавирусной инфекции 2 (sars-cov-2) среди госпитализированных акушерских пациенток. Акушерство Гинекол. 2020 год: 10.1097/АОГ.0000000000003984. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
14. Локкен Э.М., Уокер К.Л., Делани С., Качикис А., Кретцер Н.М., Эриксон А., Резник Р., Вандерхувен Дж., Хванг Дж.К. , Барнхарт Н., Рах Дж., Маккартни С.А., Ма К.К., Хюбнер Э.М., Томас С., Шэн Дж.С., Пэк Б.В., Рецлафф К., Клайн С.Р., Мансон Дж., Блейн М., Лакурс С.М., Дойч Г., Адамс Уолдорф К. Клинические характеристики 46 беременных женщин с инфекцией sars-cov-2 в штате Вашингтон. Am J Obstet Gynecol. 2020 г.: 10.1016/j.ajog.2020.05.031. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
Am J Obstet Gynecol. 2020 г.: 10.1016/j.ajog.2020.05.031. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
15. Кадри Ф., Мариона Ф. Беременность, затронутая инфекцией sars-cov-2: оперативный отчет из Мичигана. J Matern Fetal Neonatal Med. 2020: 1–3. doi:10.1080/14767058.2020.1765334 [PubMed]
16. Yan J., Guo J., Fan C., Juan J., Yu X., Li J., Feng L., Li C., Chen H., Цяо Ю., Лэй Д., Ван С., Сюн Г., Сяо Ф., Хе В., Пан Ц., Ху С., Ван С., Чен Д., Чжан Ю., Пун Л.С., Ян Х. Коронавирусная болезнь 2019 года у беременных: отчет на основе 116 случаев. Am J Obstet Gynecol. 2020 г.: 10.1016/j.ajog.2020.04.014. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
17. Чен Л., Ли К., Чжэн Д., Цзян Х., Вэй Ю., Цзоу Л., Фэн Л., Сюн Г., Сунь Г., Ван Х., Чжао Ю., Цяо Дж. , Клинические характеристики беременных женщин с COVID-19 в Ухане, Китай. N Engl J Med. 2020 г.: 10.1056/NEJMc2009226. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
18. Andrikopoulou M., Madden N., Wen T., Aubey J.J., Aziz A., Baptiste C.D., Breslin N., D’Alton M.E., Фукс К.М., Гоффман Д., Гьямфи-Баннерман К., Мацеоане-Петерссен Д.Н., Миллер Р.С., Шин Дж.Дж., Симпсон Л.Л., Саттон Д., Зорк Н., Фридман А.М. Симптомы и критические состояния у акушерских пациенток с коронавирусной болезнью 2019 г.(COVID-19 инфекция. Акушерство Гинекол. 2020 г.: 10.1097/AOG.0000000000003996. [PubMed] [CrossRef] [Google Scholar]
Andrikopoulou M., Madden N., Wen T., Aubey J.J., Aziz A., Baptiste C.D., Breslin N., D’Alton M.E., Фукс К.М., Гоффман Д., Гьямфи-Баннерман К., Мацеоане-Петерссен Д.Н., Миллер Р.С., Шин Дж.Дж., Симпсон Л.Л., Саттон Д., Зорк Н., Фридман А.М. Симптомы и критические состояния у акушерских пациенток с коронавирусной болезнью 2019 г.(COVID-19 инфекция. Акушерство Гинекол. 2020 г.: 10.1097/AOG.0000000000003996. [PubMed] [CrossRef] [Google Scholar]
19. Найт М., Банч К., Вусден Н., Моррис Э., Симпсон Н., Гейл К., О’Брайен П., Куигли М., Броклхерст П. ., Kurinczuk J. Характеристики и исходы беременных женщин, госпитализированных с подтвержденной инфекцией SARS-CoV-2 в Великобритании: национальное когортное исследование с использованием Британской системы акушерского надзора (UKOSS) BMJ. 2020 [Принято, в печати] [Google Scholar]
20. Пирс-Уильямс Р.А.М., Берд Дж., Фелдер Л., Хури Р., Бернштейн П.С., Авила К., Пенфилд К.А., Роман А.С., ДеБолт К.А., Стоун Дж.Л. , Бьянко А., Керн-Голдбергер А. Р., Хиршберг А., Шринивас С.К., Джаякумаран Дж.С., Брандт Дж.С., Анастасио Х., Бирснер М., О’Брайен Д.С., Седев Х.М., Долин С.Д., Шнеттлер В.Т., Сухаг А., Ахлувалия С., Навате Р.С., Халифех А., Андерсон К., Бергелла В. Клиническое течение тяжелого и критического covid-19при госпитализированной беременности: когортное исследование в США. Am J Obstet Gynecol MFM. 2020:100134. doi:10.1016/j.ajogmf.2020.100134 [бесплатная статья PMC] [PubMed]
Р., Хиршберг А., Шринивас С.К., Джаякумаран Дж.С., Брандт Дж.С., Анастасио Х., Бирснер М., О’Брайен Д.С., Седев Х.М., Долин С.Д., Шнеттлер В.Т., Сухаг А., Ахлувалия С., Навате Р.С., Халифех А., Андерсон К., Бергелла В. Клиническое течение тяжелого и критического covid-19при госпитализированной беременности: когортное исследование в США. Am J Obstet Gynecol MFM. 2020:100134. doi:10.1016/j.ajogmf.2020.100134 [бесплатная статья PMC] [PubMed]
21. Саваси В.М., Паризи Ф., Патане Л., Феррацци Э., Фриджерио Л., Пеллегрино А., Спинильо А., Татео С. ., Оттобони М., Веронезе П., Петралья Ф., Вергани П., Факкинетти Ф., Спаззини Д., Цетин И. Клинические данные и тяжесть заболевания у госпитализированных беременных с коронавирусной болезнью 2019 (covid-19) Obstet Gynecol. 2020 г.: 10.1097/AOG.0000000000003979. [PubMed] [CrossRef] [Google Scholar]
22. Лондон В., Макларен Р. мл., Аталла Ф., Сепеда К., МакКалла С., Фишер Н., Штейн Дж. Л., Хаберман С., Минкофф Х. Взаимосвязь между статусом при поступлении и исходами среди беременных женщин с covid-19. Ам Дж. Перинатол. 2020 г.: 10.1055/s-0040-1712164. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
Ам Дж. Перинатол. 2020 г.: 10.1055/s-0040-1712164. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
23. NVOG. 2020. Обновление реестра COVID-19 Positieve Zwangeren в Nethoss | НВОГ . [онлайн] Доступно по адресу:
24. Saude.gov.br. 2020. [онлайн] Доступно по адресу:
25. Кайем Г., Алессандрини В., Азриа Э., Блан Ж., Боек К., Борнес М., Бретель Ф., Чеккальди П.-.Ф., Шале Ю., Шолер К. ., Кордье А.-.Г., Дерюэль П., Десбриер Р., Доре М., Дрейфус М., Дриссен М., Фермо М., Галло Д., Гарабедян К., Юассуд К., Лекарпантье Э., Лутон Д., Морель О., Перротин Ф., Пиконе О., Розенберг П., Шмитц Т., Сентильес Л., Срусси Дж., Вайссьер К., Верспик Э., Виванти А.Дж., Винер Н. Моментальный снимок COVID-19пандемия среди беременных женщин во Франции. J Gynecol Obstetr Hum Reprod. 2020 г.: 10.1016/j.jogoh.2020.101826. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
J Gynecol Obstetr Hum Reprod. 2020 г.: 10.1016/j.jogoh.2020.101826. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
26. Romagano M.P., Guerrero K., Spillane N., Kayaalp E., Smilen S.W., Alvarez M., Alvarez-Perez J., Francis Kim A. ., Ашнер Дж., Аль-Хан А. Перинатальные исходы у тяжелобольных беременных с ковид-19. Am J Obstetr Gynecol MFM. 2020 г.: 10.1016/j.ajogmf.2020.100151. [CrossRef] [Google Scholar]
27. Мендоса М., Гарсия-Руис И., Майс Н., Родо К., Гарсия-Манау П., Серрано Б., Лопес-Мартинес Р.М., Балселлс Дж., Фернандес- Идальго Н., Каррерас Э., Суй А. Синдром, подобный преэклампсии, вызванный тяжелым ковидом-19: проспективное обсервационное исследование. BJOG Int J Акушер-гинеколог. 2020 г.: 10.1111/1471-0528.16339. н/д. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
Брайант А.С. Распространенность и тяжесть заболевания коронавирусом 2019 (covid-19) у беременных и родильниц с симптомами, стратифицированных по латиноамериканскому происхождению. Акушерство Гинекол. 2020 г.: 10.1097/aog.0000000000004005. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
Акушерство Гинекол. 2020 г.: 10.1097/aog.0000000000004005. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
29. Ахмед И., Ажар А., Эльтавил Н., Тан Б.К. Первая материнская смертность от Covid-19 в Великобритании, связанная с тромботическими осложнениями. Бр Дж Гематол. 2020 https://onlinelibrary.wiley.com/doi/abs/10.1111/bjh.16849 bjh.16849. Доступно по адресу: [бесплатная статья PMC] [PubMed] [Google Scholar]
30. Alzamora M.C., Paredes T., Caceres D., Webb C.M., Valdez L.M., La Rosa M. Тяжелая форма COVID-19 во время беременности и возможная вертикальная передача . Ам Дж. Перинатол. 2020;1(212) [Бесплатная статья PMC] [PubMed] [Google Scholar]
31. Андерсон Дж., Шауэр Дж., Брайант С., Грейвс С.Р. Использование реконвалесцентной плазмотерапии и ремдесивира в успешном лечении тяжелобольной акушерской пациентки с новой коронавирусной инфекцией 2019 года: отчет о клиническом случае. Женское исцеление. 2020 г.: 10.1016/j.crwh.2020.e00221. е00221. Доступно по: [бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
32. Берген Р. Н., Хеллер Д. С. Плацентарная патология у матерей с положительным результатом на Covid-19: предварительные результаты. Педиатр Дев Патол. 2020;23(3):177–180. [Бесплатная статья PMC] [PubMed] [Google Scholar]
Берген Р. Н., Хеллер Д. С. Плацентарная патология у матерей с положительным результатом на Covid-19: предварительные результаты. Педиатр Дев Патол. 2020;23(3):177–180. [Бесплатная статья PMC] [PubMed] [Google Scholar]
33. Baud D., Greub G., Favre G., Gengler C., Jaton K., Dubruc E. Выкидыш во втором триместре беременности у беременной женщины с инфекцией SARS-CoV-2. JAMA J Am Med Assoc. 2020: 1–3. [Бесплатная статья PMC] [PubMed] [Google Scholar]
34. Браун П.С., Линферт Дж.Б., Перес-Хорхе Э. Успешное лечение преждевременных родов в связи с острой инфекцией COVID-19 [опубликовано в Интернете до выхода из печати, 24 апреля 2020 г. ] Am J Перинатол. 2020 г.: 10.1055/s-0040-1709993. 10.1055/s-0040-1709993. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
35. Blauvelt C.A., Chiu C., Donovan A.L., Prahl M., Shimotake T.K., George R.B. Острый респираторный дистресс-синдром у недоношенной беременной с коронавирусной болезнью 2019 (COVID-19) Obstet Gynecol. 2020;00(00) [PubMed] [Google Scholar]
2020;00(00) [PubMed] [Google Scholar]
36. Buonsenso D., Raffaelli F., Tamburrini E., Biasucci D.G., Salvi S., Smargiassi A. Клиническая роль УЗИ легких для диагностики и мониторинга Пневмония COVID-19 у беременных. УЗИ Акушерство Гинекол. 26 апреля 2020 г. https://onlinelibrary.wiley.com/doi/abs/10.1002/uog.22055 uog.22055. Доступно из: [Бесплатная статья PMC] [PubMed] [Google Scholar]
37. Буонсенсо Д., Коста С., Сангинетти М., Каттани П., Постераро Б., Маркетти С. Неонатальная инфекция с поздним началом с тяжелым острым респираторным синдромом коронавирус 2. Am J Perinatol. 2020;1(212) [Бесплатная статья PMC] [PubMed] [Google Scholar]
38. Carosso A., Cosma S., Borella F., Marozio L., Coscia A., Ghisetti V. Мазок из аноректальной области перед родами для SARS-CoV-2 у беременных с COVID-19: пора ли об этом подумать? Eur J Obstet Gynecol Reprod Biol. 2020 г.: 10.1016/j.ejogrb.2020.04.023. (2019): 2019–20. Доступно по адресу: [бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
39. Chen H., Guo J., Wang C., Luo F., Yu X., Zhang W. Клинические характеристики и внутриутробная вертикаль потенциал передачи инфекции COVID-19 у девяти беременных женщин: ретроспективный обзор медицинских карт. Ланцет. 2020 март; 395 (10226): 809–815. doi: 10.1016/S0140-6736(20)30360-3. [Интернет]Доступно из: [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
Chen H., Guo J., Wang C., Luo F., Yu X., Zhang W. Клинические характеристики и внутриутробная вертикаль потенциал передачи инфекции COVID-19 у девяти беременных женщин: ретроспективный обзор медицинских карт. Ланцет. 2020 март; 395 (10226): 809–815. doi: 10.1016/S0140-6736(20)30360-3. [Интернет]Доступно из: [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
40. Chen S., Huang B., Luo D.J., Li X., Yang F., Zhao Y. [Беременные женщины с новой коронавирусной инфекцией: клиническая характеристика и патологический анализ плаценты в трех случаях] Zhonghua bing li xue za zhi = Chin J Pathol. 2020;49(0):E005. http://www.ncbi.nlm.nih.gov/pubmed/32114744 [Интернет] Доступно по адресу: [Google Scholar]
41. Chen S., Liao E., Cao D., Gao Y., Sun G. , Шао Ю. Клинический анализ беременных с новой коронавирусной пневмонией 2019 года. J Med Virol. 2020 г.: 10.1002/jmv.25789. [Интернет] 0–2. Доступна с. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
42. Cooke W.R., Billett A., Gleeson S., Jacques A., Place K., Siddall J. Инфекция SARS-CoV-2 у очень недоношенных беременность: опыт двух случаев. Eur J Obstet Gynecol Reprod Biol. 2020;2115(20) doi: 10.1016/j.ejogrb.2020.05.025. [Интернет]Доступно с. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
Cooke W.R., Billett A., Gleeson S., Jacques A., Place K., Siddall J. Инфекция SARS-CoV-2 у очень недоношенных беременность: опыт двух случаев. Eur J Obstet Gynecol Reprod Biol. 2020;2115(20) doi: 10.1016/j.ejogrb.2020.05.025. [Интернет]Доступно с. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
43. Донг Л., Тянь Дж., Хе С., Чжу С., Ван Дж., Лю С. Возможная вертикальная передача SARS-CoV-2 от инфицированной матери ее новорожденному. ДЖАМА. 2020 26 марта https://jamanetwork.com/journals/jama/fullarticle/2763853 [Интернет] E1–3. Доступно по: [бесплатная статья PMC] [PubMed] [Google Scholar]
44. Doria M., Peixinho C., Laranjo M., Varejao A.M., Silva P.T. Covid-19 во время беременности: серия случаев среди универсально протестированного населения с севера Португалии. Eur J Obstet Gynecol. 2020; 15 мая [бесплатная статья PMC] [PubMed] [Google Scholar]
45. Думпа В., Камити Р., Винчи А.Н., Нойола Э., Нур А. Неонатальная коронавирусная инфекция 2019 (COVID-19): отчет о случае и обзор литературы. Куреус. 2020;2019(5) [Бесплатная статья PMC] [PubMed] [Google Scholar]
Куреус. 2020;2019(5) [Бесплатная статья PMC] [PubMed] [Google Scholar]
46. Fan C., Lei D., Fang C., Li C., Wang M., Liu Y. Перинатальная передача COVID- 19 связанных с SARS-CoV-2: стоит ли нам беспокоиться? Межправительственная группа по изменению климата, редактор. Клин Инфекция Дис. 2020 17 марта; 53 (9): 1–30. [Интернет]Доступно из: file:///C:/Users/User/Downloads/fvm939e.pdf. [Google Scholar]
47. Гидлёф С., Савченко Дж., Брюн Т., Йозефссон Х. COVID-19 при беременности с сопутствующими заболеваниями: необходима более либеральная стратегия тестирования. Acta Obstet Gynecol Scand. 17 апреля 2020 г. https://ejournal3.undip.ac.id/index.php/jamt/article/view/5101 [Интернет] aogs.13862. Доступно по адресу: [PubMed] [Google Scholar]
48. Гонсалес Ромеро Д., Окампо Перес Х., Гонсалес Баутиста Л., Сантана-Кабрера Л. Беременность и перинатальные исходы у женщины с инфекцией COVID-19. Преподобный Клин Esp. 2020 [Бесплатная статья PMC] [PubMed] [Google Scholar]
49. Говинд А., Эссьен С., Картикеян А., Факокунде А., Джанга Д., Юнг В. Re: новый коронавирус COVID-19 на поздних сроках беременности: результаты первых девяти случаев в городской больнице Лондона. Eur J Obstet Gynecol Reprod Biol. 2019;2020:3–5. [Бесплатная статья PMC] [PubMed] [Google Scholar]
Говинд А., Эссьен С., Картикеян А., Факокунде А., Джанга Д., Юнг В. Re: новый коронавирус COVID-19 на поздних сроках беременности: результаты первых девяти случаев в городской больнице Лондона. Eur J Obstet Gynecol Reprod Biol. 2019;2020:3–5. [Бесплатная статья PMC] [PubMed] [Google Scholar]
50. Groß R., Conzelmann C., Müller J.A., Stenger S., Steinhart K., Kirchhoff F. Обнаружение SARS-CoV-2 в грудном молоке человека. Lancet (Лондон, Англия) 2020; 6736(20) http://www.ncbi.nlm.nih.gov/pubmed/32446324%0Ahttp://www.pubmedcentral.nih.gov/articlerender.fcgi?artid=PMC7241971 [Интернет] Доступно из: [Бесплатная статья ЧВК] [PubMed] [Google Scholar]
51. Хантушзаде С., Шамширсаз А.А., Алеясин А. Материнская смерть вследствие COVID-19 [опубликовано в Интернете до печати, 28 апреля 2020 г. ] Am J Obstet Gynecol. 2020 г.: 10.1016/j.ajog.2020.04.030. S0002-9378(20)30516-0. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
коронавирус заболевание 2019: серия случаев. Am J Obstet Gynecol. 2020 май; 3 (2): 54–67. http://repositorio.unan.edu.ni/2986/1/5624.pdf [Интернет] Доступно по адресу: [Google Scholar]
Am J Obstet Gynecol. 2020 май; 3 (2): 54–67. http://repositorio.unan.edu.ni/2986/1/5624.pdf [Интернет] Доступно по адресу: [Google Scholar]
53. Хонг Л., Смит Н., Кирти М., Ли-Гриффит М. , Гарсия Р., Шаман М. Тяжелая инфекция COVID-19 во время беременности, требующая интубации без преждевременных родов: клинический случай. Отчеты о случаях Женское исцеление. 2020;27:e00217. doi: 10.1016/j.crwh.2020.e00217. [Интернет]Доступно из: [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
54. Инчинголо Р., Смаргиасси А., Моро Ф., Буонсенсо Д., Сальви С., Дель Джакомо П. Диагностика пневмонии у беременной женщины с COVID-19 с помощью УЗИ легких матери. Am J Obstet Gynecol. 2020 г.: 10.1016/j.ajog.2020.04.020. [Интернет]Доступно с. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
55. Икбал С.Н., Оверкэш Р., Мохтари Н., Саид Х., Голд С., Огюст Т. Неосложненные роды у пациентки с Covid- 19 в США. N Engl J Med. 2020;382(16):1–3. [Бесплатная статья PMC] [PubMed] [Google Scholar]
56. Джуди Н., Хенкель А., Лок В.С., Лайелл Д. Лечение преэклампсии при SARS-CoV-2. Am J Obstet Gynecol MFM. Май 2020 г. https://linkinghub.elsevier.com/retrieve/pii/S2589933320300902 [Интернет](925):100146. Доступно по: [бесплатная статья PMC] [PubMed] [Google Scholar]
Джуди Н., Хенкель А., Лок В.С., Лайелл Д. Лечение преэклампсии при SARS-CoV-2. Am J Obstet Gynecol MFM. Май 2020 г. https://linkinghub.elsevier.com/retrieve/pii/S2589933320300902 [Интернет](925):100146. Доступно по: [бесплатная статья PMC] [PubMed] [Google Scholar]
57. Юусела А., Назир М., Гимовский М. Два случая кардиомиопатии, связанной с COVID-19, у беременных. Am J Obstet Gynecol MFM. 2020 Апрель doi: 10.1016/j.ajogmf.2020.100113. [Интернет] 100113. Доступно из: [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
58. Калафат Э., Япрак Э., Чинар Г., Варли Б., Озисик С., Узун С. Результаты УЗИ легких и компьютерной томографии у беременной с COVID-19. УЗИ Акушерство Гинекол. 2020: 1–12. [PubMed] [Google Scholar]
59. Хан С., Пэн Л., Сиддик Р., Наби Г., Навшерван Сюэ М. Влияние инфекции COVID-19 на исходы беременности и риск интранатального перехода от матери к новорожденному передача COVID-19 во время естественных родов. Infect Control Hosp Epidemiol. 2020 19 марта https://www.cambridge.org/core/product/identifier/S0899823X20000847/type/journal_article [Интернет] (март): 1–9. Доступно по ссылке: [бесплатная статья PMC] [PubMed] [Google Scholar]
2020 19 марта https://www.cambridge.org/core/product/identifier/S0899823X20000847/type/journal_article [Интернет] (март): 1–9. Доступно по ссылке: [бесплатная статья PMC] [PubMed] [Google Scholar]
родился от женщины с активной инфекцией SARS-CoV-2. Can Med Assoc J. 2020 cmaj.200821. [PMC free article] [PubMed] [Google Scholar]
61. Kuhrt K., McMicking J., Nanda S., Nelson-Piercy C., Shennan A. Отслойка плаценты при многоплодной беременности на сроке 32 недели, осложненная коронавирус заболевание 2019без вертикальной передачи младенцам. Am J Obstet Gynecol MFM. Май 2020 г. https://linkinghub.elsevier.com/retrieve/pii/S2589933320300781 [Интернет] Доступно по адресу: [бесплатная статья PMC] [PubMed] [Google Scholar]
62. Lee D.H., Lee J., Kim E., Ву К., Пак Х.Ю., Ан Дж. Экстренное кесарево сечение по поводу тяжелого острого респираторного синдрома, вызванного коронавирусом 2 (SARS-CoV-2), у пациента с подтвержденным диагнозом [опубликовано онлайн до печати, 31 марта 2020 г. ] Korean J Anesthesiol. 2020 г.: 10.4097/kja.20116. 10.4097/кя.20116. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
] Korean J Anesthesiol. 2020 г.: 10.4097/kja.20116. 10.4097/кя.20116. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
63. Li J., Wang Y., Zeng Y., Song T., Pan X., Jia M. Тяжелобольная беременная пациентка с COVID-19 и смертью новорожденного в течение двух часов после рождения. Int J Gynaecol Obstet. 2020: 19–21. (Май) [Бесплатная статья PMC] [PubMed] [Google Scholar]
64. Li Y., Zhao R., Zheng S., Chen X., Wang J., Sheng X. Отсутствие вертикальной передачи тяжелого острого респираторного заболевания Синдром Коронавируса 2, Китай. Эмердж Инфекция Дис. 2020;26(6):4–7. [Бесплатная статья PMC] [PubMed] [Google Scholar]
65. Liao X., Yang H., Kong J., Yang H. Результаты КТ грудной клетки у беременной пациентки с 2019 г.новая коронавирусная болезнь. Balkan Med J. 2020 26 марта: 2019–2021. http://balkanmedicaljournal.org/pdf.php?&id=2196 [Интернет] (март) Доступно по адресу: [бесплатная статья PMC] [PubMed] [Google Scholar]
66. Liu D., Li L., Wu X . , Чжэн Д., Ван Дж., Ян Л. Беременность и перинатальные исходы у женщин с пневмонией, вызванной коронавирусной болезнью (COVID-19): предварительный анализ. Am J Рентгенол. 2020 март 18:1–6. https://www.ajronline.org/doi/10.2214/AJR.20.23072 [Интернет] (июль) Доступно на: [PubMed] [Google Scholar]
, Чжэн Д., Ван Дж., Ян Л. Беременность и перинатальные исходы у женщин с пневмонией, вызванной коронавирусной болезнью (COVID-19): предварительный анализ. Am J Рентгенол. 2020 март 18:1–6. https://www.ajronline.org/doi/10.2214/AJR.20.23072 [Интернет] (июль) Доступно на: [PubMed] [Google Scholar]
67. Лю Ю., Чен Х., Тан К., Го Ю. Клинические проявления и исход инфекции SARS-CoV-2 во время беременности. J заразить. 2020 Mar doi: 10.1016/j.jinf.2020.02.028. [Интернет]Доступно из: [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
68. Лоу Б., Бопп Б. Вагинальные роды при COVID-19 — история болезни. Aust New Zeal J Obstet Gynaecol. 2020 г., 28 мая https://onlinelibrary.wiley.com/doi/abs/10.1111/ajo.13173 [Интернет]ajo.13173. Доступно из: [Бесплатная статья PMC] [PubMed] [Google Scholar]
69. Лу Д., Санг Л., Ду С., Ли Т., Чан Ю., Ян К.А. Бессимптомная инфекция COVID-19 на поздних сроках беременности указывает на отсутствие вертикальной передачи. J Med Virol. 2020: 1–5. (март) [Бесплатная статья PMC] [PubMed] [Google Scholar]
2020: 1–5. (март) [Бесплатная статья PMC] [PubMed] [Google Scholar]
70. Lyra J., Valente R., Rosário M., Guimarães M. Кесарево сечение у беременной женщины с COVID-19: первый случай в Португалии. Акта Мед Порт. 2020; 33:1–3. [PubMed] [Google Scholar]
71. Мехта Х., Иванович С., Кронин А., ВанБрант Л., Мистри Н., Миллер Р. Новый острый респираторный дистресс-синдром, связанный с коронавирусом, у пациентки с многоплодной беременностью: A история болезни. Отчеты о случаях Женское исцеление. 2020 г.: 10.1016/j.crwh.2020.e00220. [Интернет] e00220. Доступно из: [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
72. Паничая П., Тавират В., Утайсан Дж. Длительная персистенция вируса у пациентки с COVID-19 в триместре беременности. Eur J Obstet Gynecol Reprod Biol. 2020 http://www.ncbi.nlm.nih.gov/pubmed/32425299%0Ahttp://www.pubmedcentral.nih.gov/articlerender.fcgi?artid=PMC7233222 [Интернет]Доступно по адресу: [бесплатная статья PMC] [ PubMed] [Google Scholar]
73. Patanè L., Morotti D., Giunta M.R., Sigismondi C., Piccoli M.G., Frigerio L. Вертикальная передача COVID-19: РНК SARS-CoV-2 на стороне плода плацента при беременности с COVID-19положительные матери и новорожденные при рождении. Am J Obstet Gynecol MFM. Май 2020 г. https://linkinghub.elsevier.com/retrieve/pii/S2589933320300896 [Интернет] Доступно по адресу: [бесплатная статья PMC] [PubMed] [Google Scholar]
Patanè L., Morotti D., Giunta M.R., Sigismondi C., Piccoli M.G., Frigerio L. Вертикальная передача COVID-19: РНК SARS-CoV-2 на стороне плода плацента при беременности с COVID-19положительные матери и новорожденные при рождении. Am J Obstet Gynecol MFM. Май 2020 г. https://linkinghub.elsevier.com/retrieve/pii/S2589933320300896 [Интернет] Доступно по адресу: [бесплатная статья PMC] [PubMed] [Google Scholar]
74. Перроне С., Деолми М., Джордано М. , Д’Альвано Т., Гамбини Л., Корради М. Отчет о серии здоровых доношенных новорожденных от выздоравливающих матерей с COVID-19. Acta Bio Medica Atenei Parm. 2020;91(2):251–255. [Бесплатная статья PMC] [PubMed] [Google Scholar]
75. Piersigilli F., Carkeek K., Hocq C., van Grambezen B., Hubinnt C., Chatzis O. COVID-19у 26-недельного недоношенного новорожденного. Ланцет Чайлд Адолеск Хил. 2020;4642(20):19–21. [Бесплатная статья PMC] [PubMed] [Google Scholar]
76. Polónia-Valente R., Moucho M., Tavares M., Vilan A., Montenegro N. , Rodrigues T. Вагинальные роды у женщины, инфицированной SARS- CoV-2 — первый случай, зарегистрированный в Португалии. Eur J Obstet Gynecol Reprod Biol. 2019;2020:2019–2020. [Бесплатная статья PMC] [PubMed] [Google Scholar]
, Rodrigues T. Вагинальные роды у женщины, инфицированной SARS- CoV-2 — первый случай, зарегистрированный в Португалии. Eur J Obstet Gynecol Reprod Biol. 2019;2020:2019–2020. [Бесплатная статья PMC] [PubMed] [Google Scholar]
77. Розен М.Х., Аксельрад Дж., Худесман Д., Рубин Д.Т., Чанг С. Лечение острого тяжелого язвенного колита у беременной женщины с COVID-19инфекции: описание случая и обзор литературы. Воспаление кишечника Dis. 2020: 1–3. XX(Xx) [бесплатная статья PMC] [PubMed] [Google Scholar]
78. Schnettler W.T., Al Ahwel Y., Suhag A. Тяжелый ОРДС при беременности, инфицированной COVID-19: вопросы акушерства и интенсивной терапии. Am J Obstet Gynecol MFM. 2020 г.: 10.1016/j.ajogmf.2020.100120. [Интернет]Доступно с. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
79. Shanes E.D., Mithal L.B., Otero S., Azad H.A., Miller E.S., Goldstein J.A. Плацентарная патология при COVID-19. Ам Джей Клин Патол. 2020 мая 22: 1–10. https://academic.oup.com/ajcp/advance-article/doi/10. 1093/ajcp/aqaa089/5842018 [Интернет] Доступно по адресу: [Google Scholar]
1093/ajcp/aqaa089/5842018 [Интернет] Доступно по адресу: [Google Scholar]
80. Сун Л., Сяо В., Линг К. , Яо С., Чен С. Анестезиологическое обеспечение при экстренном кесаревом сечении у роженицы с недавним диагнозом коронавирусной болезни 2019 (COVID-19): отчет о случае. Transl Perioper Pain Med. 2020;7(3):234–237. [Google Scholar]
81. Taghizadieh A., Mikaeili H., Ahmadi M., Valizadeh H. Острое повреждение почек у беременных после инфекции SARS-CoV-2: клинический случай из Ирана. Respir Med Case Rep. 2020; 30 doi: 10.1016/j.rmcr.2020.101090. [Интернет]Доступно из: [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
82. Тан М.В., Нур Э., Биемонд Б.Дж. Иммунная тромбоцитопения во время беременности из-за COVID-19. Am J Гематол. 2020 http://www.ncbi.nlm.nih.gov/pubmed/32445584 [Интернет] Доступно по адресу: [бесплатная статья PMC] [PubMed] [Google Scholar]
83. Вальехо В., Илаган Дж.Г. Послеродовая смерть из-за коронавирусной болезни 2019 (COVID-19) в США. Акушерство Гинекол. 2020;00(00):1–4. [PubMed] [Академия Google]
Акушерство Гинекол. 2020;00(00):1–4. [PubMed] [Академия Google]
84. Vibert F., Kretz M., Thuet V., Barthel F., De Marcillac F., Deruelle P. Положение лежа на животе и высокая скорость подачи кислорода улучшили дыхательную функцию у 25-недельной беременной женщины с COVID-19. Eur J Obstet Gynecol Reprod Biol. 2019;2020:2019–2020. doi: 10.1016/j.ejogrb.2020.05.022. [Интернет]Доступно из: [бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
острая коагулопатия при беременности. Джей Тромб Хемост. 2020 (4) [Академия Google]
86. Wang X., Zhou Z., Zhang J., Zhu F., Tang Y., Shen X. Случай нового коронавируса 2019 г. у беременной женщины с преждевременными родами [опубликовано в Интернете до печати, 28 февраля 2020 г. ] Clin Infect Dis. 2020 г.: 10.1093/cid/ciaa200. циаа200. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
87. Wen R., Sun Y., Xing Q.S. Пациентка с инфекцией SARS-CoV-2 во время беременности в Циндао, Китай. J Microbiol Immunol Infect. 2020 г.: 10.1016/j.jmii.2020.03.004. [Интернет] (xxxx): 3–4. Доступна с. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
2020 г.: 10.1016/j.jmii.2020.03.004. [Интернет] (xxxx): 3–4. Доступна с. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
88. У Ю., Лю С., Донг Л., Чжан С., Чен Ю., Лю Дж. Выделение вируса COVID-19 у беременных женщин. SSRN Electron J. 2020 https://www.ssrn.com/abstract=3562059 [Интернет] Доступно по адресу: [Google Scholar]
89. Xia H., Zhao S., Wu Z., Luo H., Zhou C ., Chen X. Экстренное кесарево сечение у пациентки с подтвержденным коронавирусным заболеванием 2019 г. под спинальной анестезией. Бр Джей Анаст. 2020 Mar doi: 10.1016/j.bja.2020.02.016. [Интернет];(xxx):8–10. Доступна с. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
90. Ян П., Ван С., Лю П., Вэй С., Хе Б., Чжэн Дж. Клинические характеристики и оценка риска новорожденных, рожденных от матерей с COVID-19. Джей Клин Вирол. 2020; 127 (март) doi: 10.1016/j.jcv.2020.104356. [Интернет]Доступно с. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
91. Ясса М., Бироль П. , Мутлу А.М., Текин А.Б., Сандал К., Туг Н. УЗИ легких может повлиять на клиническое лечение беременных женщин С COVID-19. J УЗИ Мед. 2020 http://www.ncbi.nlm.nih.gov/pubmed/32478445 [Интернет] Доступно по адресу: [бесплатная статья PMC] [PubMed] [Google Scholar]
, Мутлу А.М., Текин А.Б., Сандал К., Туг Н. УЗИ легких может повлиять на клиническое лечение беременных женщин С COVID-19. J УЗИ Мед. 2020 http://www.ncbi.nlm.nih.gov/pubmed/32478445 [Интернет] Доступно по адресу: [бесплатная статья PMC] [PubMed] [Google Scholar]
92. Yu N., Li W., Kang Q., Xiong Z., Wang S., Lin X. Клинические особенности и акушерские и неонатальные исходы беременных с COVID-19 в Ухане, Китай: ретроспективный, единственный -центр, описательное исследование. Ланцет Infect Dis. 2020;20(5):559–564. doi: 10.1016/S1473-3099(20)30176-6. [Интернет]Доступно из: [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
93. Yu N., Li W., Kang Q., Zeng W., Feng L., Wu J. Нет SARS -CoV-2 обнаружен в амниотической жидкости в середине беременности. Ланцет Infect Dis. 2020;3099(20):19–20. doi: 10.1016/S1473-3099(20)30320-0. [Интернет]Доступно с. [PubMed] [CrossRef] [Google Scholar]
94. Заманиян М., Эбади А., Агаджанпур Мир С., Рахмани З., Хагшенас М., Азизи С. Преждевременные роды у беременной с критической Пневмония COVID-19 и вертикальная передача. Пренат Диагн. 2020 [Google Scholar]
Преждевременные роды у беременной с критической Пневмония COVID-19 и вертикальная передача. Пренат Диагн. 2020 [Google Scholar]
95. Замбрано Л.И., Фуэнтес-Барахона И.С., Бехарано-Торрес Д.А., Бустильо К., Гонсалес Г., Вальесильо-Чиншилла Г. Беременная женщина с COVID-19в центральной Америке. Travel Med Infect Dis. 2020 март; 3099 (март) doi: 10.1016/j.tmaid.2020.101639. [Интернет]Доступно с. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
96. Zeng L., Xia S., Yuan W., Yan K., Xiao F., Shao J. Неонатальная ранняя инфекция SARS- CoV-2 у 33 новорожденных, рожденных от матерей с COVID-19 в Ухане, Китай. JAMA Педиатр. 2020;23(77):4–6. [Бесплатная статья PMC] [PubMed] [Google Scholar]
97. Zeng H., Xu C., Fan J. Антитела у младенцев, рожденных от матерей с COVID-19Пневмония [опубликовано в сети до печати, 26 марта 2020 г.] JAMA. 2020;323(18):1848-1849. doi: 10.1001/jama.2020.4861. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
98. Sutton D., Fuchs K., D’Alton M., Goffman D. Универсальный скрининг на SARS-CoV-2 у женщин, госпитализированных для родов. N Engl J Med. 2020;382:2163–2164. doi: 10.1056/NEJMc2009316. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
Sutton D., Fuchs K., D’Alton M., Goffman D. Универсальный скрининг на SARS-CoV-2 у женщин, госпитализированных для родов. N Engl J Med. 2020;382:2163–2164. doi: 10.1056/NEJMc2009316. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
99. Guan W.J., Ni Z.Y., Hu Y., Liang W.H., Ou C.Q., He J.X., Liu L., Shan H., Lei C.L., Hui DSC, Du B., Li LJ, Zeng G., Yuen K.Y., Chen R.C., Tang C.L., Wang T., Chen P.Y., Xiang J., Li S.Y., Wang J.L., Liang ZJ, Peng YX, Wei L., Liu Y., Hu Y.H., Peng P., Wang J.M., Liu J.Y., Chen Z., Li G., Zheng Z.J., Qiu S.Q., Luo J., Ye CJ, Zhu S.Y., Zhong N.S. Китайская группа экспертов по лечению C. Клинические характеристики коронавирусной болезни 2019 г.в Китае. N Engl J Med. 2020; 382: 1708–1720. doi: 10.1056/NEJMoa2002032. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
100. Menni C., Valdes A., Freydin M.B. Потеря обоняния и вкуса в сочетании с другими симптомами является сильным предиктором инфекции COVID-19. medRxiv. 2020 г. : 10.1101/2020.04.05.20048421. 2020.2004.2005.20048421. [CrossRef][Google Scholar]
: 10.1101/2020.04.05.20048421. 2020.2004.2005.20048421. [CrossRef][Google Scholar]
101. Тяжелые исходы у пациентов с короновирусной болезнью 2019 (COVID-19) – США. MMWR Mornb Mortal Wkly Rp. 2020 г.: 10.15585/mmwr.mm6912e2. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
Инфекция SARS-CoV-2 у беременных: нейроиммунно-эндокринные изменения на границе матери и плода — Полный текст — Нейроиммуномодуляция 2021, Vol. 28, № 1
Коронавирусное заболевание 2019 (COVID-19), вызванное коронавирусом 2, связанным с тяжелым острым респираторным синдромом (SARS-CoV-2), оказывает разрушительное воздействие на население во всем мире. Учитывая этот сценарий, большую озабоченность вызывает степень воздействия болезни на более уязвимых лиц, таких как беременные женщины. Хотя беременность может быть фактором риска респираторных вирусных инфекций, существенных различий в отношении COVID-19 нет.тяжесть наблюдается между беременными и небеременными женщинами. В этих обстоятельствах неотложной проблемой является возможность неврологического и нейропсихиатрического вреда для потомства инфицированных матерей. В настоящее время нет убедительных доказательств вертикальной передачи SARS-CoV-2; однако обострение воспалительной реакции, наблюдаемое при заболевании, может привести к ряду нарушений в мозге потомства. Кроме того, перед лицом исторических знаний о возможных долгосрочных последствиях для мозга потомства после заражения вирусами мы должны учитывать, что это может быть еще одним пагубным аспектом COVID-19.. В свете нейроиммунных взаимодействий на границе между матерью и плодом мы рассматриваем возможные вредные последствия для мозга потомства матерей, инфицированных SARS-CoV-2.
В настоящее время нет убедительных доказательств вертикальной передачи SARS-CoV-2; однако обострение воспалительной реакции, наблюдаемое при заболевании, может привести к ряду нарушений в мозге потомства. Кроме того, перед лицом исторических знаний о возможных долгосрочных последствиях для мозга потомства после заражения вирусами мы должны учитывать, что это может быть еще одним пагубным аспектом COVID-19.. В свете нейроиммунных взаимодействий на границе между матерью и плодом мы рассматриваем возможные вредные последствия для мозга потомства матерей, инфицированных SARS-CoV-2.
Введение
Семейство коронавирусов было описано в середине 1960-х годов и поражало людей и животных. В 2002 году в Фошане, Китай, был зарегистрирован первый случай тяжелой респираторной инфекции человека (тяжелый острый респираторный синдром [ТОРС]). Новые случаи появились в 2003 году в материковом Китае, распространились на Гонконг, Вьетнам и Канаду, всего 8,09.6 зарегистрированных случаев, в том числе 774 летальных исхода в 27 странах [1-4].
Второй случай (заболевания) у человека произошел в 2012 г. [5]. На этот раз коронавирусная забастовка началась в Саудовской Аравии, распространилась на несколько стран и вызвала то, что сейчас известно как коронавирусный ближневосточный респираторный синдром (БВРС-КоВ). До февраля 2019 г. было зарегистрировано 2279 подтвержденных случаев БВРС-КоВ, в том числе 806 летальных исходов [6].
Менее чем через 10 лет после эпидемии атипичной пневмонии мир с недоверием наблюдает за третьим ударом коронавируса, вызвавшим высококонтагиозную вирусную пандемическую пневмонию, называемую коронавирусной болезнью 2019 г.(COVID-19). Как и в случае с атипичной пневмонией в 2002 г., первые случаи COVID-19, возникшие в результате зоонозной передачи в Китае в декабре 2019 г., связаны с торговлей дикими животными и морепродуктами. Быстро распространяясь в Китае и в других странах, COVID-19 достиг 195 стран и заразил более 100 200 107 человек, в результате чего к 28 января 2021 г. умерло более 2 158 761 человека [7, 8].
Новый коронавирус, называемый коронавирусом 2, связанным с SARS (SARS-CoV-2), теперь официально известен как причина COVID-19, несет геномные последовательности РНК, сходные с другими коронавирусами, в основном связанные с РНК SARS-CoV [9]. Однако клинические симптомы, связанные с обоими вирусами, весьма различны. В контексте тяжелого случая COVID-19 также наблюдается картина полиорганных дисфункций (ПОН), а некоторые авторы даже предлагают изменение типизации с ОРВИ на ПОН [10]. Кроме того, механизмы, приводящие к СПОН при COVID-19, по-видимому, связаны не только с вирусной нагрузкой, которая накапливается в нескольких органах, но и с обострением воспалительной реакции («цитокиновый шторм»), вызванной инфекцией SARS-CoV-2 [10]. Хотя существует много вопросов, требующих надлежащего решения, знания о механизмах инфекции, клиническом течении заболевания, воспалительных маркерах, прогнозе, осложнениях заболевания и стратегии искусственной вентиляции легких быстро растут [11, 12].
Широкие масштабы вреда, наносимого COVID-19, вызвали серьезную озабоченность по поводу более уязвимых групп населения. В настоящее время существует большой интерес к заражению беременных женщин COVID-19 и возможным нарушениям здоровья их детей. Хотя исследования COVID-19 быстро продвинулись, влияние SARS-CoV-2 на развитие плода остается неясным. Мало что известно о вертикальной передаче COVID-19. Несмотря на данные, указывающие на плацентарную и внутриутробную инфекцию [13], этот вопрос широко обсуждается в научном сообществе и до сих пор остается спорным.
Беременные женщины особенно восприимчивы к патогенам. Барьер интерфейса мать-плод обеспечивает защиту плода, а когда он выходит из строя, патогены нарушают врожденную иммунную систему матери и плацентарную трофобластическую защиту хозяина, чтобы заразить плод с помощью механизмов, до конца не выясненных. На основании знаний о других вирусах, таких как герпесвирусы (ветряная оспа), рубивирусы (краснуха), флавивирусы (гепатит С, лихорадка денге, вирус Зика [ZIKV]), гепаднавирусы (гепатит В), лентивирусы (ВИЧ) и парвовирусы, известно, что они способны обходить защиту плаценты, вызывая пагубные, а иногда и летальные эффекты на плод [14]. Эти эффекты включают повреждение органов-мишеней (микроцефалия, внутримозговые кальцификаты, гепатоспленомегалия, хориоретинит, микрофтальм и глухота), нарушение плода (выкидыш, задержка роста, гемолитическая анемия и водянка) и смерть [14]. Вся эта информация о других вирусах заставляет нас задуматься о степени повреждения SARS-CoV-2 развития плода. В случае эпидемии атипичной пневмонии в 2002/2003 гг., например, несколько отчетов показали, что клинические исходы у беременных женщин были хуже, чем у небеременных; наблюдалось увеличение частоты абортов и преждевременных родов, связанных с инфекцией SARS-CoV [15].
Эти эффекты включают повреждение органов-мишеней (микроцефалия, внутримозговые кальцификаты, гепатоспленомегалия, хориоретинит, микрофтальм и глухота), нарушение плода (выкидыш, задержка роста, гемолитическая анемия и водянка) и смерть [14]. Вся эта информация о других вирусах заставляет нас задуматься о степени повреждения SARS-CoV-2 развития плода. В случае эпидемии атипичной пневмонии в 2002/2003 гг., например, несколько отчетов показали, что клинические исходы у беременных женщин были хуже, чем у небеременных; наблюдалось увеличение частоты абортов и преждевременных родов, связанных с инфекцией SARS-CoV [15].
Недавние исследования показали, что у инфицированных беременных женщин наблюдаются воспалительные, тромботические и сосудистые изменения, что позволяет предположить, что воспалительная природа инфекции SARS-CoV-2 во время беременности может вызывать неблагоприятные акушерские и неонатальные осложнения [13]. Независимо от возможной вертикальной передачи, обострение материнского иммунного ответа может вызвать серьезные последствия для развития плода, в основном для развития нервной системы. Этот сценарий пандемии возник слишком недавно для надлежащей долгосрочной оценки его последствий для этой особой группы населения. Однако перед лицом исторических свидетельств того, что вирусы вызывают острые и долгосрочные последствия для матери и потомства, мы должны учитывать исключительную возможность того, что это также может быть еще одним пагубным аспектом COVID-19.. В этом контексте мы обсудили возможные вредные последствия для развития нервной системы и нервно-психиатрические последствия у потомства матерей, инфицированных SARS-CoV-2, в свете нейроиммунных взаимодействий на границе между матерью и плодом.
Этот сценарий пандемии возник слишком недавно для надлежащей долгосрочной оценки его последствий для этой особой группы населения. Однако перед лицом исторических свидетельств того, что вирусы вызывают острые и долгосрочные последствия для матери и потомства, мы должны учитывать исключительную возможность того, что это также может быть еще одним пагубным аспектом COVID-19.. В этом контексте мы обсудили возможные вредные последствия для развития нервной системы и нервно-психиатрические последствия у потомства матерей, инфицированных SARS-CoV-2, в свете нейроиммунных взаимодействий на границе между матерью и плодом.
Нейроиммунологические аспекты инфекции SARS-CoV-2
У пациентов с COVID-19 наблюдаются общие клинические проявления: дыхательная недостаточность, лимфопения, моноцитарная и макрофагальная инфильтрация в очагах поражения легких, гиперкоагуляция, тромбоз и полиорганная недостаточность (при тяжелой случаи). При этом все симптомы сопровождаются воспалительным каскадом, в котором проявляется воспаление, связанное с вирусной инфекцией, и характерный для него «цитокиновый шторм», который в тяжелых случаях играет решающую роль в клинических проявлениях [16, 17]. Неконтролируемое воспаление, которое, по-видимому, влияет на легкие, может также повлиять на другие системы, включая нервную систему [10, 18]. Соответственно, клинические исследования показали, что респираторный центр ствола головного мозга является основной мишенью SARS-CoV-2 в центральной нервной системе (ЦНС), что приводит к дисфункции и последующему острому респираторному дистресс-синдрому у людей с COVID-19.[19]. «Цитокиновый шторм», наблюдаемый в основном у лиц с тяжелым течением COVID-19, характеризуется неконтролируемой выработкой и высвобождением воспалительных цитокинов и хемокинов (например, интерлейкинов , [IL-1β, IL-2, IL-4, IL-6, IL-8, IL-10, IL-12, IL-18, IL-33], фактор некроза опухоли альфа, интерфероны [IFN-α, IFN-γ], гранулоцитарный и макрофагальный колониестимулирующий фактор [CSF], макрофагальный воспалительный белок 1 альфа, тромбоцитарный фактор роста, моноцитарный хемоаттрактантный белок 1]) активированными макрофагами, нейтрофилами, моноцитами, лимфоцитами, естественными киллерами (NK) и дендритными клетками (ДК) [11, 20-26].
Неконтролируемое воспаление, которое, по-видимому, влияет на легкие, может также повлиять на другие системы, включая нервную систему [10, 18]. Соответственно, клинические исследования показали, что респираторный центр ствола головного мозга является основной мишенью SARS-CoV-2 в центральной нервной системе (ЦНС), что приводит к дисфункции и последующему острому респираторному дистресс-синдрому у людей с COVID-19.[19]. «Цитокиновый шторм», наблюдаемый в основном у лиц с тяжелым течением COVID-19, характеризуется неконтролируемой выработкой и высвобождением воспалительных цитокинов и хемокинов (например, интерлейкинов , [IL-1β, IL-2, IL-4, IL-6, IL-8, IL-10, IL-12, IL-18, IL-33], фактор некроза опухоли альфа, интерфероны [IFN-α, IFN-γ], гранулоцитарный и макрофагальный колониестимулирующий фактор [CSF], макрофагальный воспалительный белок 1 альфа, тромбоцитарный фактор роста, моноцитарный хемоаттрактантный белок 1]) активированными макрофагами, нейтрофилами, моноцитами, лимфоцитами, естественными киллерами (NK) и дендритными клетками (ДК) [11, 20-26].
Системно, после заражения SARS-CoV-2 имеет место первоначальный врожденный иммунный ответ, приводящий к активации и дифференцировке Т-клеток адаптивной иммунной системой. Это, в свою очередь, играет важную противовирусную роль в попытках сбалансировать реакцию иммунной системы на патоген и обострение воспаления [27]. Соответственно, CD4 + Т-клетки приводят к продукции специфических антител против вируса В-лимфоцитами, тогда как CD8 + Т-клетки являются цитотоксическими и могут убивать инфицированные вирусом клетки. Кроме того, продукция провоспалительных цитокинов и хемокинов важна для привлечения лимфоцитов, моноцитов и нейтрофилов к очагу инфекции, вызывая усиление воспалительной реакции [16].
Основным описанным механизмом проникновения SARS-CoV-2 в клетки-хозяева человека (включая клетки ЦНС) является механизм, опосредованный рецептором. Действительно, несколько исследований показывают, что шиповидный гликопротеин SARS-CoV-2 связывается со своим клеточным рецептором ангиотензинпревращающим ферментом 2 (ACE2) в мембране клетки-хозяина вместе с трансмембранной сериновой протеазой 2, которая отвечает за праймирование вирусного S-гликопротеина. облегчая его вход в клетку и способствуя умеренной репликации с непрерывным выходом вирионов из инфицированных клеток [28]. Рецепторы ACE2 и трансмембранной сериновой протеазы 2 экспрессируются в обонятельной слизистой оболочке и нейронах у людей и глиальных клетках у мышей. Экспрессия обоих рецепторов увеличивается в мышиной модели с возрастом, что вызывает дискуссию о том, могут ли пожилые люди подвергаться большему риску из-за накопления SARS-CoV-2 в этих клетках [29]., 30]. В этом контексте механизмы вторжения в ЦНС полностью не выяснены, хотя некоторые потенциальные пути уже описаны. Например, виремия может привести к трансцитозу вируса через эндотелиальные клетки гематоэнцефалического барьера (ГЭБ) или эпителиальные клетки сосудистого сплетения, окружающего желудочки головного мозга. Кроме того, SARS-CoV-2 может проникать через обонятельный нерв и другие периферические нервы, такие как волокна тройничного нерва и/или блуждающий нерв, которые иннервируют различные части дыхательных путей, включая гортань, трахею и легкие [31-31].
облегчая его вход в клетку и способствуя умеренной репликации с непрерывным выходом вирионов из инфицированных клеток [28]. Рецепторы ACE2 и трансмембранной сериновой протеазы 2 экспрессируются в обонятельной слизистой оболочке и нейронах у людей и глиальных клетках у мышей. Экспрессия обоих рецепторов увеличивается в мышиной модели с возрастом, что вызывает дискуссию о том, могут ли пожилые люди подвергаться большему риску из-за накопления SARS-CoV-2 в этих клетках [29]., 30]. В этом контексте механизмы вторжения в ЦНС полностью не выяснены, хотя некоторые потенциальные пути уже описаны. Например, виремия может привести к трансцитозу вируса через эндотелиальные клетки гематоэнцефалического барьера (ГЭБ) или эпителиальные клетки сосудистого сплетения, окружающего желудочки головного мозга. Кроме того, SARS-CoV-2 может проникать через обонятельный нерв и другие периферические нервы, такие как волокна тройничного нерва и/или блуждающий нерв, которые иннервируют различные части дыхательных путей, включая гортань, трахею и легкие [31-31]. 33].
33].
Попадая в ЦНС, SARS-CoV-2 может запускать локальный воспалительный каскад, стимулирующий высвобождение медиаторов воспаления локальными клетками. Кроме того, важно отметить, что усиленный системный выброс цитокинов и хемокинов может повышать проницаемость гематоэнцефалического барьера и способствовать активации нейровоспалительных каскадов, способствуя миграции лейкоцитов в ЦНС и инвазии SARS-CoV-2 [34, 35]. . Нарушение регуляции высвобождения цитокинов в ЦНС также способствует повышенной возбудимости нейронов за счет активации рецепторов глутамата и приводит, например, к острой форме судорог [36, 37]. Было высказано предположение, что усиленный ответ иммунной системы на COVID-19может привести к воспалительным поражениям и отеку головного мозга [38].
Кроме того, сообщалось о неврологических клинических симптомах, таких как потеря обоняния и вкуса [39–43], головная боль [20, 44, 45], судороги [46], инсульты [47] и менингит/энцефалит [48]. у пациентов с COVID-19. Уже появляется все больше данных, свидетельствующих о том, что у пациентов после инфекции наблюдаются как неврологические, так и психиатрические (например, тревога и депрессия) исходы [26, 49]. Кроме того, роль нейровоспаления при некоторых психических расстройствах хорошо известна в литературе и вполне может быть основной причиной таких нарушений, наблюдаемых при COVID-19.[26]. Тем не менее, необходимы дополнительные исследования, чтобы укрепить эту взаимосвязь при COVID-19.
Кроме того, роль нейровоспаления при некоторых психических расстройствах хорошо известна в литературе и вполне может быть основной причиной таких нарушений, наблюдаемых при COVID-19.[26]. Тем не менее, необходимы дополнительные исследования, чтобы укрепить эту взаимосвязь при COVID-19.
Беременность и инфекция SARS-CoV-2
Физиологические иммунно-эндокринные изменения на границе матери и плода
Организму матери необходимо адаптироваться, чтобы поддерживать рост и развитие гемиаллогенного плода. Интерфейс матери и плода формируется из слизистой оболочки, происходящей из дифференцированных клеток эндометрия, или децидуальной оболочки, в начале беременности с участием плода, пуповины и плаценты. Этот интерфейс способствует толерантности и местной защите от инфекций и патогенов [50-54]. Иммунный ответ на границе между матерью и плодом должен поддерживать рецепцию, укоренение и рост с момента имплантации бластоцисты до рождения [55]. Фетальные трофобластические и материнские децидуальные иммунные клетки взаимодействуют на границе между матерью и плодом, позволяя эмбриону развиваться в матке [56].
Постимплантационная ткань богата иммунными клетками, такими как лейкоциты, макрофаги, ДК и Т-клетки [57, 58]. По этой причине первоначально считалось, что бластоциста вызывает материнский иммунный ответ, направленный на ее отторжение. Плодо-плацентарная единица экспрессирует белки отцовского происхождения, и по этой причине считалось, что для наступления беременности необходимо постоянное подавление материнской иммунной системы. Однако иммунные инфильтраты необходимы для облегчения правильной имплантации, поддержания толерантности и обеспечения успешной беременности [55].
Доля децидуальных иммунных клеток зависит от типа клеток и триместра беременности. NK-клетки составляют примерно 70–80% лейкоцитов на границе матери и плода, макрофаги — 20–25%, ДК — 1,7% и Т-клетки — 3–10% [57, 58]. NK-клетки и макрофаги особенно высоки в первом триместре беременности и снижаются во втором и третьем триместрах. С другой стороны, Т-клеток мало в первом триместре и их количество увеличивается в третьем триместре. Эти изменения пропорций связаны с функциями, которые они выполняют [54].
Эти изменения пропорций связаны с функциями, которые они выполняют [54].
Децидуальные NK-клетки (dNK) являются наиболее распространенными лейкоцитами в первом триместре и играют важную роль в развитии ранних беременностей. dNK-клетки регулируют инвазию клеток трофобласта плода в децидуальную оболочку [59, 60] и ремоделирование артерий [61-63]. Они накапливаются вокруг спиральных артерий матки (СА) матери до инвазии трофобласта, способствуя ремоделированию СА, необходимому для поддержки роста плода [64]. dNK-клетки продуцируют цитокины, такие как фактор некроза опухоли альфа, IL-10, IL-1β, IL-6, IL-8, TGF-β, IFN-γ, макрофагальный CSF и гранулоцитарно-макрофагальный CSF. dNK-клетки также продуцируют ангиогенные факторы роста, такие как фактор роста эндотелия сосудов-С, плацентарный фактор роста, ангиопоэтин-1 и протеазы, такие как матриксные металлопротеазы [65-70].
Макрофаги являются второй по численности популяцией лейкоцитов в раннем периоде беременности, выполняя множество жизненно важных функций [71]. Они связаны с ремоделированием кровеносных сосудов [63, 72, 73], инвазией трофобластов [74-76], толерантностью [76, 77], иммуномодуляцией материнских лимфоцитов и инициацией родов посредством продукции провоспалительных цитокинов и простагландинов. Е2 [76, 78-80]. Макрофаги имеют профиль М1 в периимплантационном периоде, изменяющийся на профиль М1/М2, когда трофобласты внедряются в строму матки и фиксируются на эндометрии, обеспечивая адекватное плацентарно-плодовое кровоснабжение в течение первого триместра и начала беременности. второй триместр [81]. Затем децидуальные макрофаги меняют полярность преимущественно на М2, что предотвратит отторжение плода и позволит ему развиваться до родов. Эта толерантность к плоду возникает, в частности, за счет продукции ИЛ-10 [71, 77, 82, 83], простагландина Е2 [71, 84], ферментативной активности индоламин-2,3-диоксигеназы [71, 77] и ТФР- β [71] макрофагами.
Они связаны с ремоделированием кровеносных сосудов [63, 72, 73], инвазией трофобластов [74-76], толерантностью [76, 77], иммуномодуляцией материнских лимфоцитов и инициацией родов посредством продукции провоспалительных цитокинов и простагландинов. Е2 [76, 78-80]. Макрофаги имеют профиль М1 в периимплантационном периоде, изменяющийся на профиль М1/М2, когда трофобласты внедряются в строму матки и фиксируются на эндометрии, обеспечивая адекватное плацентарно-плодовое кровоснабжение в течение первого триместра и начала беременности. второй триместр [81]. Затем децидуальные макрофаги меняют полярность преимущественно на М2, что предотвратит отторжение плода и позволит ему развиваться до родов. Эта толерантность к плоду возникает, в частности, за счет продукции ИЛ-10 [71, 77, 82, 83], простагландина Е2 [71, 84], ферментативной активности индоламин-2,3-диоксигеназы [71, 77] и ТФР- β [71] макрофагами.
Несмотря на то, что ДК присутствуют в намного более низкой концентрации, чем макрофаги в децидуальной оболочке, они также участвуют в поддержании толерантности к плоду. ДК обнаруживаются в плацентарном ложе как в зрелой, так и в незрелой форме; однако количество незрелых клеток значительно выше [85]. Они претерпевают частичную инактивацию и уменьшаются в размерах в третьем триместре [86]. Это незрелое состояние имеет основную функцию поддержания иммунологической толерантности [87]. Незрелые ДК (DC-SIGN + iDC) могут индуцировать клетки Treg во время беременности, усиливая их роль в индуцировании толерантности к фетальным антигенам [88].
ДК обнаруживаются в плацентарном ложе как в зрелой, так и в незрелой форме; однако количество незрелых клеток значительно выше [85]. Они претерпевают частичную инактивацию и уменьшаются в размерах в третьем триместре [86]. Это незрелое состояние имеет основную функцию поддержания иммунологической толерантности [87]. Незрелые ДК (DC-SIGN + iDC) могут индуцировать клетки Treg во время беременности, усиливая их роль в индуцировании толерантности к фетальным антигенам [88].
Функции Т-клеток во время беременности до конца не изучены. В первом триместре клетки трофобласта продуцируют хемокин CKCL16, который взаимодействует с рецептором CXCR6 Т-клеток, привлекая циркулирующие Т-клетки в децидуальную оболочку, формируя специфическое микроокружение [89]. Таким образом, децидуальные Т-клетки, помимо регуляции плацентарного микроокружения, распознают фетальные антигены, не атакуя их [54]. Это распознавание происходит посредством взаимодействия с антигенпрезентирующими клетками в децидуальной оболочке, способствуя толерантности к плоду во время беременности [9]. 0]. Т-клетки, подавленные во время беременности, увеличиваются после родов; они проникают в контакт матери и плода до и во время родов [91]. Децидуальные Т-клетки имеют маркеры активации и медиаторы, участвующие как в срочных, так и в преждевременных родах, что указывает на то, что эти клетки участвуют в этом процессе [92].
0]. Т-клетки, подавленные во время беременности, увеличиваются после родов; они проникают в контакт матери и плода до и во время родов [91]. Децидуальные Т-клетки имеют маркеры активации и медиаторы, участвующие как в срочных, так и в преждевременных родах, что указывает на то, что эти клетки участвуют в этом процессе [92].
Короче говоря, беременность является провоспалительной средой в течение первого триместра, что способствует имплантации и плацентации, затем переходит на противовоспалительную стадию, обеспечивая рост плода во втором триместре, и, наконец, снова переходит на провоспалительную стадию, которая способствует роды и родоразрешение в третьем триместре [55]. С этой точки зрения будут дополнительно обсуждаться физиологические изменения и возможные изменения в контакте матери и плода, связанные с инфекцией SARS-CoV-2.
Нейроиммунные изменения, вызванные SARS-CoV-2 у беременных женщин
Иммунные медиаторы, такие как цитокины, хемокины и нейротрофины, активно участвуют в развитии ЦНС, регулируя миграцию нейронов и глиальных клеток, дифференцировку, выживание, синаптогенез, синаптическую созревание, пластичность и программируемая гибель клеток [93-98]. Изменения или перерывы в этих путях могут не только повлиять на развитие нервной системы, но и ухудшить когнитивные и интеллектуальные способности после рождения. Кроме того, было широко продемонстрировано, что нарушения в этих путях могут повышать риск психических расстройств [9].8-100].
Изменения или перерывы в этих путях могут не только повлиять на развитие нервной системы, но и ухудшить когнитивные и интеллектуальные способности после рождения. Кроме того, было широко продемонстрировано, что нарушения в этих путях могут повышать риск психических расстройств [9].8-100].
В ранние периоды развития микроглия является основным источником цитокинов в ЦНС. Клетки микроглии представляют собой макрофагоподобные клетки, ответственные за врожденный иммунный ответ в ЦНС [101-103]. Они реагируют на патогены, инфекции или повреждение клеток [104]. Имея гемопоэтическое происхождение, они колонизируют нервные структуры в эмбриональном возрасте в конце первого триместра у человека [105-108]. Микроглия попадает в паренхиму с током крови и мигрирует по ЦНС, становясь самообновляющейся [103, 108-110]. Таким образом, активация микроглии может изменить профиль иммунных медиаторов, продуцируемых в ЦНС, и, следовательно, повлиять на развитие нервной системы [9].3, 94, 108].
Особенности течения беременности делают беременных женщин группой риска по инфекциям, в том числе вызываемым вирусами [111]. Примечательно, что вмешательство в воспалительное состояние может иметь последствия для матери и развивающегося плода [55]. Уровни гормонов и иммунный ответ меняются во время беременности; например, ранняя беременность кажется более восприимчивой к адаптивным изменениям в ответ на антигены плода, но эндокринный и иммунный ответ матери имеет тенденцию становиться более сбалансированным и стабильным на последних стадиях беременности. Решающим периодом развития органов плода является ранняя беременность, и на этом этапе иммунная система находится в дисбалансе. По этой причине развитие органов плода в этот период особенно чувствительно к инфекциям [112].
Примечательно, что вмешательство в воспалительное состояние может иметь последствия для матери и развивающегося плода [55]. Уровни гормонов и иммунный ответ меняются во время беременности; например, ранняя беременность кажется более восприимчивой к адаптивным изменениям в ответ на антигены плода, но эндокринный и иммунный ответ матери имеет тенденцию становиться более сбалансированным и стабильным на последних стадиях беременности. Решающим периодом развития органов плода является ранняя беременность, и на этом этапе иммунная система находится в дисбалансе. По этой причине развитие органов плода в этот период особенно чувствительно к инфекциям [112].
Текущая пандемия COVID-19 началась недавно, и были зарегистрированы случаи заболевания COVID-19 во время беременности. Несмотря на небольшое количество доступной информации, уже сейчас ясно, что заражение SARS-CoV-2 вызывает соответствующие нарушения иммунного ответа беременных женщин.
Вирусы и бактерии могут использовать toll-подобные рецепторы и NOD-подобные рецепторы, экспрессируемые иммунными клетками. Материнские инфекции, такие как сепсис, могут вызывать повреждение ЦНС плода за счет механизмов, включающих активацию микроглии. Для борьбы с текущей инфекцией иммунологические механизмы беременной усиливают секрецию провоспалительных цитокинов, способных проникать через плацентарный барьер. Эти цитокины индуцируют активацию микроглии плода, нарушая регуляцию продукции цитокинов у плода. Фактически, воспалительные цитокины, такие как IL-6, IL-17 и IL-1β, повышены в ЦНС после рождения у животных, подвергшихся внутриутробной инфекции. Этот механизм может быть связан с психическими расстройствами у потомства [113].
Материнские инфекции, такие как сепсис, могут вызывать повреждение ЦНС плода за счет механизмов, включающих активацию микроглии. Для борьбы с текущей инфекцией иммунологические механизмы беременной усиливают секрецию провоспалительных цитокинов, способных проникать через плацентарный барьер. Эти цитокины индуцируют активацию микроглии плода, нарушая регуляцию продукции цитокинов у плода. Фактически, воспалительные цитокины, такие как IL-6, IL-17 и IL-1β, повышены в ЦНС после рождения у животных, подвергшихся внутриутробной инфекции. Этот механизм может быть связан с психическими расстройствами у потомства [113].
У пациентов с тяжелой формой COVID-19 проявляются признаки вирусного сепсиса. Нейтрофилы и нейтрофильные внеклеточные ловушки (NETs) имеют решающее значение для патогенеза сепсиса [114-116]. Верас и др. [117] продемонстрировали, что у пациентов с тяжелой формой COVID-19 повышен уровень НЭО в плазме и трахеальном аспирате. В равной степени НЭО были обнаружены в легочной ткани при вскрытии жертв COVID-19. SARS-CoV-2 также индуцирует высвобождение NET in vitro путем активации аргининдезиминазы 4 (PAD-4) в здоровых нейтрофилах. Таким образом, количество циркулирующих нейтрофилов можно использовать в качестве маркера тяжести заболевания у пациентов с COVID-19.[117, 118]. Вполне возможно, что аналогичный механизм может работать у беременных женщин с COVID-19.
SARS-CoV-2 также индуцирует высвобождение NET in vitro путем активации аргининдезиминазы 4 (PAD-4) в здоровых нейтрофилах. Таким образом, количество циркулирующих нейтрофилов можно использовать в качестве маркера тяжести заболевания у пациентов с COVID-19.[117, 118]. Вполне возможно, что аналогичный механизм может работать у беременных женщин с COVID-19.
Лихорадка и кашель были наиболее распространенными симптомами, о которых сообщалось в литературе [119–126], но также часто встречались лимфопения и повышение уровня С-реактивного белка [119–123, 125, 127–131]. Другие лабораторные данные показали повышенные концентрации аланинаминотрансферазы и аспартатаминотрансферазы (АСТ) [120], увеличение количества нейтрофилов и отсутствие различий в уровнях ИЛ-6 [128]. У большинства беременных женщин, инфицированных SARS-CoV-2, развился COVID-19 легкой или средней степени тяжести.пневмония [120-122, 128, 130]. Тяжелая пневмония возникает редко и связана со смертью новорожденных [119].
Аборты могут быть вызваны различными механизмами; среди них чаще всего сообщается об инфекциях [132]. Инфекция SARS-CoV-2 связана с острым воспалением плаценты. Бауд и др. [133] описали случай ожирения 28-летней беременной женщины в Швейцарии. У пациента была высокая температура (102,5°F [39,2°C]), миалгия, утомляемость, легкая боль при глотании, диарея и сухой кашель, но не пневмония. Мертворожденный младенец дал отрицательный результат на SARS-CoV-2, а вскрытие плода не выявило пороков развития. Однако плацента оказалась положительной на SARS-CoV-2. Гистология плаценты показала инфильтраты нейтрофилов и моноцитов в дополнение к фуниситу (воспалению соединительной ткани пуповины, что указывает на воспалительную реакцию у плода) [133]. Другой зарегистрированный случай был у ранее здоровой 35-летней женщины, у которой также была лихорадка и классические симптомы COVID-19.. Инфекция SARS-CoV-2 была подтверждена лабораторными тестами. Гистологическое исследование плаценты выявило воспалительные инфильтраты с макрофагами и Т-лимфоцитами, а также наличие диффузного околоворсинчатого фибрина.
Инфекция SARS-CoV-2 связана с острым воспалением плаценты. Бауд и др. [133] описали случай ожирения 28-летней беременной женщины в Швейцарии. У пациента была высокая температура (102,5°F [39,2°C]), миалгия, утомляемость, легкая боль при глотании, диарея и сухой кашель, но не пневмония. Мертворожденный младенец дал отрицательный результат на SARS-CoV-2, а вскрытие плода не выявило пороков развития. Однако плацента оказалась положительной на SARS-CoV-2. Гистология плаценты показала инфильтраты нейтрофилов и моноцитов в дополнение к фуниситу (воспалению соединительной ткани пуповины, что указывает на воспалительную реакцию у плода) [133]. Другой зарегистрированный случай был у ранее здоровой 35-летней женщины, у которой также была лихорадка и классические симптомы COVID-19.. Инфекция SARS-CoV-2 была подтверждена лабораторными тестами. Гистологическое исследование плаценты выявило воспалительные инфильтраты с макрофагами и Т-лимфоцитами, а также наличие диффузного околоворсинчатого фибрина. SARS-CoV-2 располагался в клетках синцитиотрофобласта [134].
SARS-CoV-2 располагался в клетках синцитиотрофобласта [134].
Исследование, проведенное в больнице Джона Хопкинса (JHH), показало, что беременные женщины, инфицированные SARS-CoV-2, имеют высокие концентрации IL-1β, но не IL-6, в образцах крови. Эта картина была аналогична той, что была обнаружена на плодной стороне плаценты, особенно у бессимптомных беременных женщин. В дополнение к плацентарной инфекции у беременных женщин с инфекцией SARS-CoV-2 наблюдался сниженный ответ вирусных антител с уменьшенным доменом связывания анти-S-рецептора IgG и меньшим количеством обнаруживаемых нейтрализующих антител. Перенос материнских nAb через плаценту также ингибировался инфекцией SARS-CoV-2. Несмотря на это, необходимо изучить долгосрочные последствия воспаления плаценты в постнатальной жизни [135]. Кроме того, плацентарная гистопатология уже была связана с нарушениями развития нервной системы, такими как расстройства аутистического спектра (РАС) и синдром дефицита внимания/гиперактивности (СДВГ) [136, 137].
Сообщалось о преждевременных родах у беременных женщин, инфицированных SARS-CoV-2 [120, 121, 130, 138, 139]. Вирусы способны изменять реакцию клеток трофобласта на комменсальные бактерии из микробиоты, присутствующей на границе раздела мать-плод. В нормальных условиях эти клетки секретируют IFN-β, который влияет на восприимчивость к плоду и может предотвращать вертикальную передачу вируса [140]. Вирусные инфекции снижают уровень IFN-β в трофобластических клетках, изменяя воспалительный профиль на границе раздела мать-плод. Как следствие, вирусы нарушают восприимчивость плода и повышают вероятность преждевременных родов [141]. Начало родов включает секрецию цитокинов и хемокинов иммунными клетками, которые инфильтрируют и располагаются на границе между матерью и плодом [142]. Таким образом, потенциальная активация воспалительных путей SARS-CoV-2 может привести к преждевременным родам.
В нескольких исследованиях сообщалось, что симптомы COVID-19 могут усиливаться после родов. Исследование, проведенное с участием 8 беременных пациенток, 6 лабораторно подтвержденных случаев инфекции SARS-CoV-2 и 2 случаев с высоким подозрением на инфекцию SARS-CoV-2, а также 5 случаев беременности без инфекции SARS-CoV-2, поступивших в Больницу охраны здоровья матери и ребенка г. Провинция Хубэй, Ухань, Китай. Все пациентки с SARS-CoV-2 находились в третьем триместре, а их возраст колебался от 26 до 35 лет. До родов у 87,5% пациенток не было лихорадки и кашля. У трех из 7 пациенток развилась лихорадка и типичные затемнения по типу матового стекла в легких на 1 или 2 день после родов. Только у 1 пациентки была лихорадка и типичные затемнения по типу матового стекла при поступлении в предродовой период. Количество лейкоцитов, лимфоцитов и С-реактивного белка у всех пациенток перед родами было нормальным или несколько выше. С другой стороны, у них было повышено количество лейкоцитов и уровень С-реактивного белка, а лимфопения наблюдалась у 62,5% беременных женщин после родов [143].
Исследование, проведенное с участием 8 беременных пациенток, 6 лабораторно подтвержденных случаев инфекции SARS-CoV-2 и 2 случаев с высоким подозрением на инфекцию SARS-CoV-2, а также 5 случаев беременности без инфекции SARS-CoV-2, поступивших в Больницу охраны здоровья матери и ребенка г. Провинция Хубэй, Ухань, Китай. Все пациентки с SARS-CoV-2 находились в третьем триместре, а их возраст колебался от 26 до 35 лет. До родов у 87,5% пациенток не было лихорадки и кашля. У трех из 7 пациенток развилась лихорадка и типичные затемнения по типу матового стекла в легких на 1 или 2 день после родов. Только у 1 пациентки была лихорадка и типичные затемнения по типу матового стекла при поступлении в предродовой период. Количество лейкоцитов, лимфоцитов и С-реактивного белка у всех пациенток перед родами было нормальным или несколько выше. С другой стороны, у них было повышено количество лейкоцитов и уровень С-реактивного белка, а лимфопения наблюдалась у 62,5% беременных женщин после родов [143].
Влияние SARS-CoV-2 на беременность до сих пор неясно. Исследования показывают, что беременные женщины, как правило, входят в группу риска по инфекционным заболеваниям (в том числе COVID-19) из-за иммунологических и гормональных изменений в этот период [144, 145]. Фактически, у пациентов с COVID-19 наблюдается активация оси Th2 и Th3, что приводит к повышению уровня IFN-γ и IL-1β в дополнение к IL-4 и IL-10 [11]. Эта особенность может способствовать иммунному ответу на SARS-CoV-2 у беременных женщин, что может привести к меньшей тяжести заболевания по сравнению с небеременными людьми [120].
Нейроиммунно-эндокринные изменения, связанные с инфекцией SARS-CoV-2 во время беременности
Многочисленные сообщения о том, что инфицирование матери вирусами приводит к нескольким нейропсихиатрическим последствиям (например, психозу, депрессии, тревоге, расстройствам шизофренического спектра, когнитивному дефициту и сенсорным нарушениям). -моторный дефицит) [146]. Кроме того, аномальные уровни медиаторов воспаления [147, 148] и стероидных гормонов [149] после внутриутробных инфекций могут привести к нарушению развития плода. Кроме того, недавно было высказано предположение, что повышенные уровни цитокинов, наблюдаемые при COVID-19,может привести к дисфункции отрицательной обратной связи между гипоталамо-гипофизарно-надпочечниковой (ГГН) осью (гиперактивность или гипоактивность) и иммунной системой, что может быть причиной нарушений психического здоровья, обнаруженных у пациентов с COVID-19 [26]. Поскольку острые инфекции могут потенциально активировать ось HPA, ожидается, что гормональные изменения, связанные с инфекцией SARS-CoV-2, будут модулировать взаимодействие матери и плода, а также вызывать долгосрочные нейронные эффекты.
Кроме того, недавно было высказано предположение, что повышенные уровни цитокинов, наблюдаемые при COVID-19,может привести к дисфункции отрицательной обратной связи между гипоталамо-гипофизарно-надпочечниковой (ГГН) осью (гиперактивность или гипоактивность) и иммунной системой, что может быть причиной нарушений психического здоровья, обнаруженных у пациентов с COVID-19 [26]. Поскольку острые инфекции могут потенциально активировать ось HPA, ожидается, что гормональные изменения, связанные с инфекцией SARS-CoV-2, будут модулировать взаимодействие матери и плода, а также вызывать долгосрочные нейронные эффекты.
В свете нейроэндокринно-иммунной концепции плацента представляет собой гораздо больше, чем просто орган защиты и питания, соединяющий мать и плод [150, 151]. Плацента матери проявляет значительную сложность, действуя как нейроэндокринный орган, способный секретировать нейроактивные сигнальные факторы (например, окситоцин, мелатонин, серотонин и тиреотропин-высвобождающий гормон), стероидные гормоны (например, прогестерон, эстрогены и глюкокортикоиды), гормоны роста. , и другие. Эти сигнальные факторы могут действовать через аутокринные, паракринные и эндокринные пути, которые могут достигать кровообращения матери и плода, стимулируя основные регуляторные функции [150, 151]. Во время беременности нейроэндокринно-иммунные взаимодействия становятся еще более сложными. Оси HPA матери, плода и плаценты (важный регулирующий механизм избыточной продукции медиаторов воспаления посредством высвобождения глюкокортикоидов [например, кортизола]) работают комплексно, чтобы избежать любых неблагоприятных воздействий стрессоров как на мать, так и на потомство [151]. ].
, и другие. Эти сигнальные факторы могут действовать через аутокринные, паракринные и эндокринные пути, которые могут достигать кровообращения матери и плода, стимулируя основные регуляторные функции [150, 151]. Во время беременности нейроэндокринно-иммунные взаимодействия становятся еще более сложными. Оси HPA матери, плода и плаценты (важный регулирующий механизм избыточной продукции медиаторов воспаления посредством высвобождения глюкокортикоидов [например, кортизола]) работают комплексно, чтобы избежать любых неблагоприятных воздействий стрессоров как на мать, так и на потомство [151]. ].
Во время беременности уровни материнских глюкокортикоидов и прогестерона повышаются и необходимы для сохранения беременности, поскольку низкие уровни прогестерона связаны с преждевременными родами [152] и самопроизвольным выкидышем [153]. Примечательно, что прогестерон также может смещать цитокиновый баланс иммунных реакций в сторону противовоспалительного профиля и может индуцировать экспансию регуляторных Т-клеток (CD4 + и CD8 + ) на границе между матерью и плодом [154, 155]. ]. Имеются данные о том, что инфекция вируса гриппа h2N1 у беременных мышей нарушает выработку прогестерона и плацентарную архитектуру (увеличение зон гибели эндотелиальных клеток плода, деградацию слоя спонгиотрофобласта и фибриноидный некроз в материнском децидуальном слое) и нарушает регуляцию воспалительных реакций, способствуя преждевременным родам. родов, нарушение роста плода и повышенная смертность плода [156]. В этом контексте кажется разумным предположить, что инфекция SARS-CoV-2 у беременных также может привести к нарушению выработки прогестерона, что, в свою очередь, может привести к серьезным осложнениям для развития и здоровья плода.
]. Имеются данные о том, что инфекция вируса гриппа h2N1 у беременных мышей нарушает выработку прогестерона и плацентарную архитектуру (увеличение зон гибели эндотелиальных клеток плода, деградацию слоя спонгиотрофобласта и фибриноидный некроз в материнском децидуальном слое) и нарушает регуляцию воспалительных реакций, способствуя преждевременным родам. родов, нарушение роста плода и повышенная смертность плода [156]. В этом контексте кажется разумным предположить, что инфекция SARS-CoV-2 у беременных также может привести к нарушению выработки прогестерона, что, в свою очередь, может привести к серьезным осложнениям для развития и здоровья плода.
Как и прогестерон, сбалансированный уровень глюкокортикоидов во время беременности необходим для правильного развития мозга плода. Как упоминалось выше, было высказано предположение, что заражение SARS-CoV-2 приводит к нарушению баланса активности оси HPA [26], что вызывает обеспокоенность в отношении популяции беременных женщин. Чтобы защитить плод от чрезмерного воздействия этих гормонов во время беременности, запускается такой механизм, как фетоплацентарная экспрессия фермента, инактивирующего глюкокортикоиды, 11β-гидроксистероиддегидрогеназы 2 типа (фермент, который метаболизирует биоактивный кортизол в бионеактивный кортизон) [149]. ]. При некоторых обстоятельствах, таких как высокое воздействие глюкокортикоидов на плод, вызванное стрессорами (например, материнские инфекции и/или чрезмерное воздействие медиаторов воспаления), этот регуляторный механизм может быть нарушен; потенциально запуская механизм, называемый фетальным или онтогенетическим «программированием» [149, 157, 158]. Программирование в раннем возрасте повышает восприимчивость плода к заболеваниям, включая нейроэндокринные и психические расстройства во взрослом возрасте [159], и влияет на поведение взрослых и реакции оси HPA [157]. В связи с этим мы можем предположить, и это не будет удивительным, что SARS-CoV-2 может повреждать развитие мозга плода и приводить к нейропсихиатрическим нарушениям в детстве или во взрослом возрасте в результате «программирования» плода, вызванного чрезмерным воздействием материнских глюкокортикоидов.
]. При некоторых обстоятельствах, таких как высокое воздействие глюкокортикоидов на плод, вызванное стрессорами (например, материнские инфекции и/или чрезмерное воздействие медиаторов воспаления), этот регуляторный механизм может быть нарушен; потенциально запуская механизм, называемый фетальным или онтогенетическим «программированием» [149, 157, 158]. Программирование в раннем возрасте повышает восприимчивость плода к заболеваниям, включая нейроэндокринные и психические расстройства во взрослом возрасте [159], и влияет на поведение взрослых и реакции оси HPA [157]. В связи с этим мы можем предположить, и это не будет удивительным, что SARS-CoV-2 может повреждать развитие мозга плода и приводить к нейропсихиатрическим нарушениям в детстве или во взрослом возрасте в результате «программирования» плода, вызванного чрезмерным воздействием материнских глюкокортикоидов.
Следует отметить, что поскольку взаимодействие между медиаторами воспаления и стероидными гормонами в плаценте имеет решающее значение для правильного развития мозга плода [160], мы предполагаем, что обострение воспалительной реакции, вызванное инфекцией SARS-CoV-2, также может нарушать такие взаимодействия и ухудшать нервное развитие потомства. Соответственно, считается, что материнское воспаление приводит к повышению уровня провоспалительных цитокинов, которые могут преодолевать плацентарный барьер и получать доступ к плацентарным клеткам через материнскую кровь в СА и межворсинчатых пространствах, влияя на развитие мозга плода [160]. Исследования показали, что материнская иммунная активация (МИА) вызывает устойчивые изменения паттернов подвижности микроглии плода, что может способствовать последующему риску когнитивных заболеваний [161]. Более того, было продемонстрировано, что МИА может привести к увеличению количества клеток Th27 в материнской сыворотке, что может быть связано с корковыми и поведенческими нарушениями у потомства, связанными с РАС [113]. Несмотря на это, МИА может привести к нарушению иммунной толерантности, кровообращения и цитоархитектоники плаценты [160] и может изменить экспрессию генов, кодирующих важные эндокринные факторы и факторы роста плода, которые связаны с шизофренией и РАС [162]. .
Соответственно, считается, что материнское воспаление приводит к повышению уровня провоспалительных цитокинов, которые могут преодолевать плацентарный барьер и получать доступ к плацентарным клеткам через материнскую кровь в СА и межворсинчатых пространствах, влияя на развитие мозга плода [160]. Исследования показали, что материнская иммунная активация (МИА) вызывает устойчивые изменения паттернов подвижности микроглии плода, что может способствовать последующему риску когнитивных заболеваний [161]. Более того, было продемонстрировано, что МИА может привести к увеличению количества клеток Th27 в материнской сыворотке, что может быть связано с корковыми и поведенческими нарушениями у потомства, связанными с РАС [113]. Несмотря на это, МИА может привести к нарушению иммунной толерантности, кровообращения и цитоархитектоники плаценты [160] и может изменить экспрессию генов, кодирующих важные эндокринные факторы и факторы роста плода, которые связаны с шизофренией и РАС [162]. .
В целом, несмотря на то, что ремоделирование на границе между матерью и плодом (иммунные и гормональные изменения) во время беременности может в некоторой степени защищать развитие мозга потомства от тяжелых исходов COVID-19 [163, 164], доказательств, как обсуждалось здесь, которые поддерживают различные возможные способы, которыми инфекция SARS-CoV-2 может ослабить эти защитные материнские механизмы (рис. 1). Однако необходимы дальнейшие исследования, чтобы лучше понять, как такие механизмы могут быть нарушены инфекцией SARS-CoV-2.
1). Однако необходимы дальнейшие исследования, чтобы лучше понять, как такие механизмы могут быть нарушены инфекцией SARS-CoV-2.
Рис. 1.
Гипотетические нейроиммунно-эндокринные механизмы, с помощью которых инфекция SARS-CoV-2 может приводить к нарушениям развития головного мозга плода. В нормальных условиях оси HPA матери, плода и плаценты работают комплексно, чтобы избежать повреждений нервной системы плода. Во время беременности уровни плацентарного 11β-HSD2 (фермента, инактивирующего глюкокортикоиды) повышаются на протяжении всей беременности, обеспечивая надлежащее воздействие глюкокортикоидов на плод. Стероидные гормоны (например, прогестерон) также увеличиваются во время беременности, сдвигая баланс цитокинов в сторону противовоспалительного профиля на границе между матерью и плодом. Во время вирусной инфекции (например, инфекции SARS-CoV-2) такие регуляторные механизмы могут быть нарушены. В этих обстоятельствах SARS-CoV-2 (1) может привести к нарушению соответствующей регуляции оси HPA; (2) механизмы контроля глюкокортикоидов, такие как плацентарная экспрессия 11β-HSD2, могут быть нарушены и повышать воздействие этих гормонов на плод, что может привести к нервно-психическим нарушениям в детстве или во взрослом возрасте; (3) нарушение регуляции выработки прогестерона плацентой может способствовать несбалансированной воспалительной среде плода; и (4) обострение материнского воспаления может нарушить надлежащие иммунно-эндокринные взаимодействия и ухудшить нейроразвитие потомства (например, связанные с РАС корковые и поведенческие аномалии). SARS-CoV-2, коронавирус 2, связанный с тяжелым острым респираторным синдромом; HPA, гипоталамо-гипофизарно-надпочечниковый; CRH, кортикотропин-высвобождающий гормон; 11β-HSD2, 11β-гидроксистероиддегидрогеназа 2 типа; РАС, расстройства аутистического спектра.
SARS-CoV-2, коронавирус 2, связанный с тяжелым острым респираторным синдромом; HPA, гипоталамо-гипофизарно-надпочечниковый; CRH, кортикотропин-высвобождающий гормон; 11β-HSD2, 11β-гидроксистероиддегидрогеназа 2 типа; РАС, расстройства аутистического спектра.
Нейроиммунные расстройства, связанные с материнскими инфекциями
Иммунная и эндокринная активация во время беременности, а также инфекции и стресс могут влиять на развитие нервной системы плода и повышать риск неврологических и психических заболеваний в постнатальном периоде [165-176]. Стрессовые состояния, такие как тревога и депрессия, связаны с рядом психических расстройств, таких как РАС [177-179], симптомы депрессии [180], тревога, пограничное расстройство личности, расстройства пищевого поведения [181], СДВГ [179]., 182-184], и шизофрении [185], которые возникают в более позднем возрасте.
Заражение SARS-CoV-2 произошло совсем недавно; пока невозможно оценить, могут ли и какие неврологические последствия возникать у детей, рожденных от матерей, переболевших COVID-19. Однако, исходя из его клинических проявлений и проводя параллель с другими инфекциями, уже описанными в литературе, обращается внимание на риски, представляемые COVID-19 с неврологической точки зрения.
Однако, исходя из его клинических проявлений и проводя параллель с другими инфекциями, уже описанными в литературе, обращается внимание на риски, представляемые COVID-19 с неврологической точки зрения.
Лихорадка была одним из наиболее часто встречающихся симптомов как у беременных, так и у небеременных пациентов, инфицированных SARS-CoV-2. Лихорадка при беременности может иметь различные исходы в зависимости от причины (пневмония, вирусные, бактериальные инфекции, малярия, инфекции мочеполовой системы и др.), повышения температуры, ее продолжительности и срока гестации [186, 187]. Повышенная температура тела беременной может привести к событиям, нарушающим развитие плода, таким как сосудистые нарушения и инфаркт плаценты [187, 188]. Материнская лихорадка во время беременности была связана с проблемами развития плода, такими как дефекты нервной трубки, врожденные пороки сердца, расщелины полости рта, задержка роста, аборты и внутриутробная гибель [186, 187, 189]., 190]. ЦНС является одной из наиболее пораженных, что приводит к поведенческим и когнитивным проблемам, которые могут развиться в постнатальной жизни [187] как повышенный риск развития СДВГ [191] и аутизма [192-194].
Лимфопения часто наблюдается у пациентов с COVID-19. Фактически количество лимфоцитов, как и количество нейтрофилов, было связано с тяжестью течения COVID-19 [118, 195, 196]. Некоторые гипотезы были выдвинуты для объяснения лимфопении. (1) Гибель лимфоцитов может быть результатом прямого заражения SARS-CoV-2. (2) Падение числа лимфоцитов может быть результатом повреждения, вызванного SARS-CoV-2 таких органов, как тимус и селезенка. (3) Гибель лимфоцитов могла быть вызвана цитокиновым штормом, характерным для некоторых вирусных инфекций [19].7]. Последний широко описан в литературе [198-202] и может влиять на развитие плода разными способами, а также вызывать клинические проявления, которые появятся только в постнатальной жизни [55]. Нейропсихиатрические расстройства и нарушения развития нервной системы могут быть связаны с МВД и широко описаны в литературе, например, расстройства шизофренического спектра, РАС и СДВГ (таблица 1) [113, 173–175, 203–209].
Таблица 1.
МИА может вызвать психоневрологические исходы у потомства
Беременные женщины с COVID-19 имеют повышенный уровень СРБ. СРБ используется в качестве биомаркера системного воспаления даже во время беременности [210, 211]. Повышенные уровни СРБ в середине беременности коррелируют с поздними гестационными осложнениями [212], повышенным риском преэклампсии [213] и повышенным риском неонатального сепсиса [214]. Помимо осложнений, связанных с самой беременностью, высокие уровни СРБ могут влиять на развитие мозга [215], а также связаны с психическими расстройствами, такими как шизофрения [216, 217], аутизм [206] и биполярное расстройство [218].
СРБ используется в качестве биомаркера системного воспаления даже во время беременности [210, 211]. Повышенные уровни СРБ в середине беременности коррелируют с поздними гестационными осложнениями [212], повышенным риском преэклампсии [213] и повышенным риском неонатального сепсиса [214]. Помимо осложнений, связанных с самой беременностью, высокие уровни СРБ могут влиять на развитие мозга [215], а также связаны с психическими расстройствами, такими как шизофрения [216, 217], аутизм [206] и биполярное расстройство [218].
Другим аспектом, который необходимо учитывать, является психологический стресс, вызванный пандемией COVID-19 у беременных женщин. Беременные женщины во время пандемии не только более восприимчивы к инфекциям, но и лишены регулярных дородовых консультаций. Социальная изоляция, страх, незащищенность и отсутствие дородового ухода способствуют материнской смертности и могут мешать развитию плода [219]. Примером этого является повышенный риск развития преэклампсии у женщин, которые испытывают депрессию или тревогу во время беременности [220-222]. Экскреция вазоактивных веществ, гормонов и других нейроэндокринных медиаторов изменяется при депрессии, способствуя повышению артериального давления, что, в свою очередь, повышает риск преэклампсии [221, 223].
Экскреция вазоактивных веществ, гормонов и других нейроэндокринных медиаторов изменяется при депрессии, способствуя повышению артериального давления, что, в свою очередь, повышает риск преэклампсии [221, 223].
В литературе показано, что SARS-CoV-2 коррелирует с гипертоническими осложнениями, такими как преэклампсия [119, 126, 224-229]. Хосиер и др. [126] продемонстрировали отчет о случае, в котором у пациентки уже была гестационная гипертензия в анамнезе, и ее состояние ухудшилось после заражения SARS-CoV-2. Пациентка находилась во втором триместре беременности и до этого не имела признаков гестационной гипертензии. После заражения ее клинические и лабораторные анализы показали гипертонию, протеинурию, повышенный уровень трансаминаз и низкий уровень тромбоцитов, что указывало на диагноз тяжелой преэклампсии. Исследование плаценты показало воспаление с воспалительными инфильтратами, состоящими из макрофагов и Т-лимфоцитов, в дополнение к вирусу в клетках синцитиотрофобласта, что позволяет предположить, что COVID-19связано с воспалением плаценты, что может способствовать возникновению преэклампсии [126]. Другие данные показывают, что SARS-CoV-2 способствует развитию поражений в плаценте, которые усиливают децидуальную артериопатию и мальперфузию сосудов матери, данные, которые совместимы с гипертоническими расстройствами и преэклампсией [230]. Следует отметить, что чаще преэклампсия наблюдается при тяжелых формах COVID-19 [226] и у беременных, имеющих в анамнезе гипертензивные расстройства беременности [126, 231, 232].
Другие данные показывают, что SARS-CoV-2 способствует развитию поражений в плаценте, которые усиливают децидуальную артериопатию и мальперфузию сосудов матери, данные, которые совместимы с гипертоническими расстройствами и преэклампсией [230]. Следует отметить, что чаще преэклампсия наблюдается при тяжелых формах COVID-19 [226] и у беременных, имеющих в анамнезе гипертензивные расстройства беременности [126, 231, 232].
На сегодняшний день большинство данных указывают на то, что вертикальной передачи SARS-CoV-2 от матери к плоду не происходит [120, 233, 234]. Только 2 сообщения указывают на возможность вертикальной передачи [235, 236]. Однако даже при отсутствии вертикальной передачи это не исключает опасности для развития плода. Иммунная система матери, хотя и изменена естественным образом в связи с особенностями беременности, имеет механизмы борьбы с возбудителями. Некоторые адаптивные иммунные реакции подавляются во время беременности из-за уменьшения количества Т- и В-клеток. С другой стороны, NK-клетки и моноциты сильно реагируют на вирусную нагрузку, продуцируя медиаторы воспаления [237]. Таким образом, даже если вирус не может проникнуть через плаценту и достичь плода, могут возникнуть некоторые осложнения из-за воспалительной реакции матери на вирус. Цитокины и гормоны материнского происхождения могут свободно проникать через плаценту, явление, называемое «вертикальным переносом» [9].9].
С другой стороны, NK-клетки и моноциты сильно реагируют на вирусную нагрузку, продуцируя медиаторы воспаления [237]. Таким образом, даже если вирус не может проникнуть через плаценту и достичь плода, могут возникнуть некоторые осложнения из-за воспалительной реакции матери на вирус. Цитокины и гормоны материнского происхождения могут свободно проникать через плаценту, явление, называемое «вертикальным переносом» [9].9].
Таким образом, можно сказать, что влияние инфекции на развитие плода будет зависеть от комплекса факторов, таких как триместр беременности и местонахождение возбудителя (наличие его в маточно-плодовой среде). или только в тканях матери) в дополнение к материнско-плацентарному иммунному ответу [55]. Судя по имеющимся в литературе данным, COVID-19 у беременных протекает преимущественно в легкой форме, при этом большинство плодов рождаются живыми. Таким образом, поскольку матери подвергаются чрезмерной воспалительной реакции, внимание обращается на возможные последствия для развития нервной системы, а также нервные и психические заболевания, которые могут возникнуть в постнатальной жизни (рис. 2).
2).
Рис. 2.
Основные пути неврологического развития и психоневрологических исходов у потомства матерей, инфицированных SARS-CoV-2. Заражение SARS-CoV-2 во время беременности может привести к разрушительным последствиям для мозга потомства, и в этом случае есть два основных пути, которые могут быть ответственны за влияние на здоровье мозга и его правильное развитие. a Во-первых, вирус предположительно мог проникать через ткани плаценты (вертикальная передача) и достигать головного мозга плода, вызывая вредные последствия. b Во-вторых, несмотря на возможность вертикальной передачи SARS-CoV-2, вирус может вызывать обострение воспалительной реакции у инфицированной беременной матери (верхняя панель). Медиаторы воспаления, продуцируемые матерью, могут эффективно преодолевать все плацентарные барьеры и ГЭБ плода, что может вызвать нарушения развития нервной системы и/или нервно-психические нарушения у потомства (например, нейроанатомические изменения, когнитивные нарушения, расстройства шизофренического спектра, проявления РАС и СДВГ) (Нижняя панель). SARS-CoV-2, коронавирус 2, связанный с тяжелым острым респираторным синдромом; ГЭБ, гематоэнцефалический барьер; РАС, расстройства аутистического спектра; СДВГ, синдром дефицита внимания/гиперактивности.
SARS-CoV-2, коронавирус 2, связанный с тяжелым острым респираторным синдромом; ГЭБ, гематоэнцефалический барьер; РАС, расстройства аутистического спектра; СДВГ, синдром дефицита внимания/гиперактивности.
Риск инфицирования плода и новорожденного SARS-CoV-2
Клинические проявления COVID-19 у беременных остаются такими же, как и у небеременных пациентов. Большое значение имеет возможность вертикальной передачи нового коронавируса от беременной женщины к плоду. Самому младшему ребенку с положительным результатом на SARS-CoV-2 было 36 часов [235].
При пандемии SARS-CoV, которая произошла в 2002–2003 гг., из 12 инфицированных беременных женщин 3 умерли, у 4 случился выкидыш в первом триместре, 4 родили преждевременно [112]. При инфекции MERS-CoV из 11 инфицированных женщин 3 умерли во втором триместре беременности, 6 пациенткам потребовалась госпитализация в отделение реанимации и только 2 новорожденных умерли [238].
Хотя вопрос о трансплацентарной инфекции SARS-CoV-2 (вертикальная передача) не получил окончательного ответа, сообщения о неонатальной инфекции COVID-19 вскоре после родов предполагают трансплацентарную миграцию или горизонтальную передачу при прямом контакте с поверхностью при рождении или во время грудного вскармливания как способ миграции вируса [239]. Трансплацентарная миграция отличается от прямого или «механического» переноса вирусов, поскольку она может происходить при пренатальных процедурах, таких как амниоцентез, преждевременные роды и кровотечение [240].
Трансплацентарная миграция отличается от прямого или «механического» переноса вирусов, поскольку она может происходить при пренатальных процедурах, таких как амниоцентез, преждевременные роды и кровотечение [240].
Клинические доказательства трансплацентарной миграции вируса требуют выделения вирусных нуклеиновых кислот в тканях плода или плаценты в стерильной внутриутробной среде и/или у новорожденного, а также адекватного исключения горизонтальной передачи, такой как прямой или механический перенос вирионов или заражение через жидкости половых путей во время вагинальных родов. Необходимо, чтобы диагностические тесты включали достаточный набор биологических образцов от матери и новорожденного, таких как амниотическая жидкость, пуповинная кровь, вагинальные выделения, плацента и неонатальные мазки из носоглотки. ПЦР является методом выбора для выделения нуклеиновых кислот SARS-CoV-2 [241].
Материнская инфекция SARS-CoV-2 в первом и втором триместрах беременности увеличивает риск раннего выкидыша, внутриутробной гибели плода и задержки роста. Исследование, опубликованное в 2004 году во время эпидемии атипичной пневмонии, выявило более высокую частоту выкидышей, преждевременных родов и задержки роста, но не обнаружило доказательств вертикальной передачи SARS-CoV-1 [112]. Кроме того, у беременных, инфицированных SARS-CoV-2, не наблюдалось аномально высокой смертности по сравнению с тем, что наблюдалось во время эпидемий SARS-CoV-1 и MERS-CoV [242]. На данный момент не описано ни одной фетопатии у плодов или новорожденных, чьи матери болели COVID-19.[243].
Исследование, опубликованное в 2004 году во время эпидемии атипичной пневмонии, выявило более высокую частоту выкидышей, преждевременных родов и задержки роста, но не обнаружило доказательств вертикальной передачи SARS-CoV-1 [112]. Кроме того, у беременных, инфицированных SARS-CoV-2, не наблюдалось аномально высокой смертности по сравнению с тем, что наблюдалось во время эпидемий SARS-CoV-1 и MERS-CoV [242]. На данный момент не описано ни одной фетопатии у плодов или новорожденных, чьи матери болели COVID-19.[243].
При первичных инфекциях циркуляция вируса в кровотоке, даже кратковременная, является важным фактором его трансплацентарного транспорта и передачи от матери к плоду за счет тропизма вируса к плаценте [243]. Действительно, такой механизм можно было бы применить для возможной вертикальной передачи SARS-CoV-2. Возможное проникновение SARS-CoV-2 через плаценту аналогично другим патогенам, и путь вертикальной передачи может происходить по 5 типичным путям: (1) материнский эндотелиальный микроциркуляторный русло в эндоваскулярные вневорсинчатые трофобласты; (2) распространение через инфицированные материнские иммунные клетки; (3) трансцитоз вирионов через иммуноопосредованные рецепторы; (4) трансвагинальная восходящая инфекция; и (5) высвобождение медиаторов воспаления, приводящее к повышению проницаемости плацентарных барьеров (рис. 3) [244, 245].
3) [244, 245].
Рис. 3.
Возможные пути вертикальной передачи SARS-CoV-2 при контакте матери и плода. Подобно другим патогенам, инфекция SARS-CoV-2 во время беременности может достигать плаценты и нарушать развитие плода различными путями. На этом схематическом изображении показан плод внутри внутриутробной полости (левая панель), а также увеличенный участок материнско-плодового контакта с его основными компонентами, такими как плацента, децидуальная оболочка, спиральная артерия, кровеносные сосуды плода, клетки трофобласта (например, цитотрофобласт и синцитиотрофобласт). ), иммунные клетки (например, NK-клетки и макрофаги) и мигрирующие микроглии (средняя панель). Существует несколько возможных путей вертикальной передачи SARS-CoV-2 через границу между матерью и плодом, которые обозначены цифрами на рисунке (красный пунктирный квадрат) и на правой панели: (1) через материнский эндотелиальный микроциркуляторный русло в эндоваскулярные вневорсинчатые трофобласты. ; (2) распространение через инфицированные материнские иммунные клетки; (3) трансцитоз вирионов через иммуноопосредованные рецепторы; (4) трансвагинальная восходящая инфекция; и (5) высвобождение медиаторов воспаления, приводящее к увеличению проницаемости плацентарных барьеров. SARS-CoV-2, коронавирус 2, связанный с тяжелым острым респираторным синдромом; НК, природный убийца.
SARS-CoV-2, коронавирус 2, связанный с тяжелым острым респираторным синдромом; НК, природный убийца.
Исследования плацент, доставленных от матерей с COVID-19, оценивали наличие SARS-CoV-2 для ОТ-ПЦР, но не обнаружили признаков вируса. Гистопатологический анализ, проведенный в 3 плацентах, также не выявил изменений тканей [139, 235, 246–248]. Было высказано предположение, что для подтверждения вертикальной передачи вируса необходимо обнаружение вируса с помощью ПЦР в пуповинной крови, неонатальной крови, собранной в течение первых 12 часов после рождения, или в амниотической жидкости, собранной до разрыва плодных оболочек [241, 249].]. Важно отметить, что ACE2, рецептор SARS-CoV-2, присутствует только в очень низких количествах в плаценте человека в течение первого триместра беременности [250], в то время как нет данных об экспрессии этого рецептора в плаценты второго и третьего триместров беременности [243].
По-видимому, вертикальная передача SARS-CoV-2 не является частой, хотя полностью исключить ее пока нельзя. Сообщения о неонатальной инфекции COVID-19 вскоре после родов предполагают либо трансплацентарную миграцию, либо горизонтальную передачу через контакт со слизистой оболочкой матери во время родов или во время грудного вскармливания в качестве способа миграции вируса [14, 239].].
Сообщения о неонатальной инфекции COVID-19 вскоре после родов предполагают либо трансплацентарную миграцию, либо горизонтальную передачу через контакт со слизистой оболочкой матери во время родов или во время грудного вскармливания в качестве способа миграции вируса [14, 239].].
Еще одна возможность проникновения вируса через плацентарный барьер – инфицированная клетка крови. Однако SARS-CoV-2, если он способен проникать в мононуклеарные клетки периферической крови, похоже, не реплицируется в этих клетках, как SARS-CoV [243, 251]. Кроме того, резидентные макрофаги лимфатических узлов экспрессируют рецептор ACE2, и у неизлечимо больных вирус обнаруживается в этих клетках, но не в Т- или В-лимфоцитах [235, 252]. SARS-CoV-1, который также использует рецептор ACE2, также обнаружен в альвеолярных макрофагах [253]. Хотя репликация или транспорт инфекционных вирусов моноцитами макрофагов не были продемонстрированы, макрофаги лимфатических узлов и селезенки могут содержать вирус [243].
Взаимодействие между матерью и плодом и вредное воздействие инфекции SARS-CoV-2 на плод
Вирусы реплицируются в различных типах клеток в пределах контакта между матерью и плодом. В случае ZIKV признаки репликации вируса были обнаружены в пролиферирующих ворсинках и клетках Хофбауэра (фетальные макрофаги) в ядре ворсинок [254]. Кроме того, способность ZIKV передаваться половым путем позволяет ему обходить слой трофобласта путем восходящей инфекции амниохориальной мембраны [255].
Данные, полученные Jain et al. [256] описали 2 новорожденных, рожденных от SARS-CoV-2-положительных женщин с различными проявлениями. Они заметили, что ни один из младенцев не был положительным на инфекцию SARS-CoV-2 с помощью ОТ-ПЦР [256]. Эти результаты аналогичны предыдущему исследованию, которое показало, что из 33 новорожденных, рожденных от женщин с инфекцией SARS-CoV-2, только 3 были признаны положительными с помощью ОТ-ПЦР в различные периоды времени после рождения [257]. В другом исследовании у 7 новорожденных, рожденных от женщин, инфицированных SARS-CoV-2, был обнаружен отрицательный результат с различными проявлениями, включая преждевременные роды, дистресс плода и респираторный дистресс-синдром новорожденных [258, 259]. ].
].
В исследовании Egloff et al. [243] сообщается, что пациентки заражаются на поздних сроках беременности и рожают через несколько дней после инфицирования. Что касается времени, средний срок беременности составлял 37 недель и 1 день, а диапазон составлял 30–40 недель и 2 дня. Из 81 (69%) новорожденных, прошедших тестирование на SARS-CoV-2, у 5 (6%) был положительный результат [236, 260]. Тесты чаще проводились с мазками из носоглотки у 46 новорожденных (57%), затем с мазками из грудного молока (20%) и с мазками из зева у 10 новорожденных (12%) [261]. Испытания были повторены; из 79новорожденных, 49 (62%) подверглись новому тесту, и все новорожденные, кроме 1, впоследствии дали отрицательный результат на SARS-CoV-2 [261]. Преждевременные роды, определяемые как срок гестации <37 недель, наблюдались у 24 (20%) новорожденных. Из 47 новорожденных, у которых была раскрыта информация о массе тела при рождении, 42 (89%) имели адекватную массу тела для своего гестационного возраста (AGA). Трое (7%) новорожденных имели недостаточную массу тела для своего гестационного возраста (SGA), а 2 (4%) новорожденных имели избыточную массу тела для своего гестационного возраста (SGA). В другом исследовании 9у новорожденных (5%) отмечались диссипация дыхания или одышка в зависимости от осложнений. Смертность новорожденных составляет 1% [138]. Исследование, проведенное Томасом и соавт. в 2020 году наблюдали, что у матери новорожденного были такие осложнения, как вагинальное кровотечение в третьем триместре и положительный тест на SARS-CoV-2 через три дня после кесарева сечения, когда у нее впервые появились симптомы COVID-19 (лихорадка). В исследовании у умершего новорожденного был отрицательный результат на SARS-CoV-2 [261].
Трое (7%) новорожденных имели недостаточную массу тела для своего гестационного возраста (SGA), а 2 (4%) новорожденных имели избыточную массу тела для своего гестационного возраста (SGA). В другом исследовании 9у новорожденных (5%) отмечались диссипация дыхания или одышка в зависимости от осложнений. Смертность новорожденных составляет 1% [138]. Исследование, проведенное Томасом и соавт. в 2020 году наблюдали, что у матери новорожденного были такие осложнения, как вагинальное кровотечение в третьем триместре и положительный тест на SARS-CoV-2 через три дня после кесарева сечения, когда у нее впервые появились симптомы COVID-19 (лихорадка). В исследовании у умершего новорожденного был отрицательный результат на SARS-CoV-2 [261].
Уокер и др. [249] заявили, что заболевание COVID-19 не должно быть показанием к кесареву сечению, дифференцированному вскармливанию или изоляции ребенка от матери. Кесарево сечение следует продолжать выполнять по обычным акушерским показаниям. Матери, которые кормят грудью и остаются со своими детьми, должны продолжать соблюдать меры гигиены в связи с COVID-19. Имеется много данных, подтверждающих изоляцию между новорожденным и матерью в ущерб полезному их контакту [249].
Имеется много данных, подтверждающих изоляцию между новорожденным и матерью в ущерб полезному их контакту [249].
Заключение
Беременность может быть фактором риска респираторных вирусных инфекций. Например, во время эпидемии h2N1 в 2009 г. было отмечено, что беременные женщины имели более высокий риск осложнений, так как вероятность госпитализации у них была в 4 раза выше, чем у остального населения [262]. Пневмония является одной из наиболее распространенных неакушерских инфекций у беременных, являясь одной из наиболее частых причин материнской смертности. Также в 25% случаев требуется искусственная вентиляция легких [263–265]. Во время беременности заболеваемость и смертность от вирусной пневмонии более серьезны, чем от бактериальной пневмонии, часто вызывая преждевременное излитие плодных оболочек, мертворождение, задержку внутриутробного развития и преждевременные роды [263].
Пока это не похоже на текущую пандемию SARS-CoV-2. Напротив, нет данных, свидетельствующих о существенных различиях в патофизиологии или тяжести заболевания у беременных и небеременных женщин. На самом деле у беременных женщин обычно наблюдалась легкая или умеренная степень инфекции, при этом большинство детей рождались живыми. Этот сценарий привлекает внимание к возможным неврологическим последствиям, которые могут возникнуть у младенцев, подвергшихся усилению материнского иммунного ответа для борьбы с вирусом.
На самом деле у беременных женщин обычно наблюдалась легкая или умеренная степень инфекции, при этом большинство детей рождались живыми. Этот сценарий привлекает внимание к возможным неврологическим последствиям, которые могут возникнуть у младенцев, подвергшихся усилению материнского иммунного ответа для борьбы с вирусом.
Плацента представляет собой физическую и иммунологическую защиту от инфекции плода. Материнские NK-клетки, децидуальные макрофаги и Т-клетки окружают плаценту. Иммунные клетки жизненно важны для ремоделирования и имплантации плаценты; дефицит связан со самопроизвольным абортом и другими неблагоприятными исходами беременности [266]. Хотя данные показывают, что вертикальной передачи не происходит, заражение SARS-CoV-2 нарушает взаимодействие матери и плода, изменяя присутствующие там сигналы иммунных клеток. Это, в свою очередь, приводит к увеличению воспалительных цитокинов, которые проникают через плаценту и могут влиять на развитие нервной системы плода. Поэтому важно оценивать и контролировать этих детей, чтобы определить, может ли COVID вызвать неврологические последствия или психическое заболевание в будущем.
Заявление об этике
Статья не подлежит утверждению Комитетом по этике, поскольку является обзорной.
Заявление о конфликте интересов
У авторов нет конфликта интересов, о котором следует заявить.
Источники финансирования
M.G.G., A.C.R.O. и C.S.F. получать стипендии CAPES. E.C.F. получает стипендию от REDENEURIN – FAPERJ. Эта работа была поддержана грантами от CAPES, FIOCRUZ, UFF и INCT-NIM.
Вклад авторов
М.Г.Г. и А.К.Р.О. спроектировал исследование. M.G.G., A.C.R.O., A.P.G. и E.C.F. выполнил библиографический поиск и написал рукопись. C.S.F. подготовил рисунки, таблицу и написал рукопись. Э.Г.-А. и H.C.C.-F.-N. просмотрел рукопись. Все авторы одобрили окончательный вариант рукописи.
Эта статья находится под лицензией Creative Commons Attribution-NonCommercial 4.0 International License (CC BY-NC). Использование и распространение в коммерческих целях требует письменного разрешения. Дозировка препарата: авторы и издатель приложили все усилия, чтобы гарантировать, что выбор препарата и дозировка, указанные в этом тексте, соответствуют текущим рекомендациям и практике на момент публикации. Тем не менее, в связи с продолжающимися исследованиями, изменениями в правительственных постановлениях и постоянным потоком информации, касающейся лекарственной терапии и реакций на лекарства, читателю настоятельно рекомендуется проверять вкладыш в упаковке для каждого лекарства на предмет любых изменений в показаниях и дозировке, а также для дополнительных предупреждений. и меры предосторожности. Это особенно важно, когда рекомендуемый агент является новым и/или редко используемым лекарственным средством. Отказ от ответственности: заявления, мнения и данные, содержащиеся в этой публикации, принадлежат исключительно отдельным авторам и участникам, а не издателям и редакторам. Появление рекламы и/или ссылок на продукты в публикации не является гарантией, одобрением или одобрением рекламируемых продуктов или услуг или их эффективности, качества или безопасности. Издатель и редактор(ы) отказываются от ответственности за любой ущерб, нанесенный людям или имуществу в результате любых идей, методов, инструкций или продуктов, упомянутых в содержании или рекламе.
Тем не менее, в связи с продолжающимися исследованиями, изменениями в правительственных постановлениях и постоянным потоком информации, касающейся лекарственной терапии и реакций на лекарства, читателю настоятельно рекомендуется проверять вкладыш в упаковке для каждого лекарства на предмет любых изменений в показаниях и дозировке, а также для дополнительных предупреждений. и меры предосторожности. Это особенно важно, когда рекомендуемый агент является новым и/или редко используемым лекарственным средством. Отказ от ответственности: заявления, мнения и данные, содержащиеся в этой публикации, принадлежат исключительно отдельным авторам и участникам, а не издателям и редакторам. Появление рекламы и/или ссылок на продукты в публикации не является гарантией, одобрением или одобрением рекламируемых продуктов или услуг или их эффективности, качества или безопасности. Издатель и редактор(ы) отказываются от ответственности за любой ущерб, нанесенный людям или имуществу в результате любых идей, методов, инструкций или продуктов, упомянутых в содержании или рекламе.
Часто задаваемые вопросы о COVID-19 для акушеров-гинекологов, акушеров
Поскольку члены ACOG продолжают оказывать помощь пациентам в течение этого времени, мы понимаем, что и у них, и у их пациентов возникают вопросы о здоровье женщин во время пандемии. Эти часто задаваемые вопросы разработаны несколькими целевыми группами, состоящими из практикующих акушеров-гинекологов и членов ACOG, обладающих опытом в области акушерства, медицины матери и плода, гинекологии, гинекологических специальностей, детской и подростковой гинекологии, инфекционных заболеваний, больничных систем, телездравоохранения и этики, которые находятся на переднем крае ухода за пациентами во время этой пандемии.
Эти часто задаваемые вопросы основаны на мнении экспертов и предназначены для дополнения рекомендаций Центров по контролю и профилактике заболеваний (CDC) и практических рекомендаций Американского колледжа акушеров-гинекологов (ACOG) информацией о том, как оптимизировать акушерскую помощь в контексте COVID-19. Пандемия COVID-19 — это быстро развивающаяся ситуация, и ACOG призывает местные учреждения и системы при участии их специалистов по акушерской помощи разрабатывать инновационные протоколы, отвечающие потребностям их пациентов в медицинской помощи, с учетом рекомендаций CDC, рекомендаций местных и государственных органов здравоохранения. отделений, распространение в сообществе, наличие медицинского персонала, география, доступ к легкодоступным местным ресурсам и координация с другими центрами.
Пандемия COVID-19 — это быстро развивающаяся ситуация, и ACOG призывает местные учреждения и системы при участии их специалистов по акушерской помощи разрабатывать инновационные протоколы, отвечающие потребностям их пациентов в медицинской помощи, с учетом рекомендаций CDC, рекомендаций местных и государственных органов здравоохранения. отделений, распространение в сообществе, наличие медицинского персонала, география, доступ к легкодоступным местным ресурсам и координация с другими центрами.
Ситуация быстро меняется, и часто задаваемые вопросы будут регулярно добавляться или изменяться по мере развития пандемии и появления дополнительной информации. Для получения дополнительной информации см. Часто задаваемые вопросы для врачей.
Пациенты: Пожалуйста, обратитесь к этой странице для получения информации о коронавирусе, беременности и грудном вскармливании.
Последнее обновление: 14 января 2022 г.
 , 10:06 по восточному поясному времени.
, 10:06 по восточному поясному времени. Центры по контролю и профилактике заболеваний (CDC) разработали руководство с изложением ограничений на работу для медицинского персонала (HCP) с SARS-CoV-2 воздействий на основе уровня риска воздействия, средств индивидуальной защиты, используемых во время воздействия, и статуса вакцинации человека. Кроме того, CDC предоставляет рекомендуемые ограничения на работу для медицинских работников с инфекцией и контактами с SARS-CoV-2 в зависимости от уровня потребности учреждения в смягчении последствий нехватки медицинских работников и персонала. Клиницистам рекомендуется регулярно просматривать эти рабочие ограничения и рекомендации CDC, поскольку они часто обновляются. Кроме того, врачам рекомендуется работать со своими учреждениями, поскольку ситуации могут различаться в зависимости от местных обстоятельств.
После соблюдения всех применимых ограничений и возвращения к работе медицинский работник должен делать следующее:
- Всегда носить лицевую маску для контроля источника (для сдерживания респираторных выделений), находясь в медицинском учреждении, до полного устранения всех симптомов или на исходном уровне.
 По истечении этого периода HCP должен вернуться к политике своего учреждения в отношении универсального контроля источника во время пандемии.
По истечении этого периода HCP должен вернуться к политике своего учреждения в отношении универсального контроля источника во время пандемии.- Как и при других респираторных заболеваниях, остаточный непродуктивный кашель может сохраняться в течение нескольких недель после того, как болезнь разрешилась другими способами. Это также относится к инфекции SARS-CoV-2. Поэтому вполне возможно, что человек будет соответствовать критериям для возвращения на работу, несмотря на сохраняющиеся симптомы.
- Лицевая маска для контроля источника не заменяет необходимость ношения респиратора N95 или более высокого уровня (или других рекомендуемых СИЗ) при наличии показаний (см. Какие средства индивидуальной защиты (СИЗ) должны носить врачи и пациенты при потенциальной или подтвержденной 19 корпусов?).
- Самоконтроль симптомов и обращение за повторной оценкой к специалисту по гигиене труда, если респираторные симптомы повторяются или ухудшаются.

- Всегда носить лицевую маску для контроля источника (для сдерживания респираторных выделений), находясь в медицинском учреждении, до полного устранения всех симптомов или на исходном уровне.
Последнее обновление: 1 июля 2021 г., 11:53 по восточному поясному времени.
Имеющиеся данные свидетельствуют о том, что беременные с симптомами и недавно беременные женщины с COVID-19 подвергаются повышенному риску более тяжелого течения заболевания по сравнению с небеременными сверстницами (Ellington MMWR 2020, Collin 2020, Delahoy MMWR 2020, Khan 2021).
В настоящее время недостаточно данных о медицинском персонале беременных, которые стратифицируют риск по гестационному возрасту, сопутствующим заболеваниям, наличию рекомендованных средств индивидуальной защиты (СИЗ), способности проводить скрининг на инфекцию SARS-CoV-2, статусу вакцинации или влияние уровня распространенности инфекции SARS-CoV-2 в сообществе.
Однако правильное и комплексное использование рекомендованных СИЗ, наряду с вакцинацией, гигиеной рук и очисткой окружающей среды, приводит к оптимальному снижению риска передачи COVID-19, что делает ненужным в большинстве случаев перевод беременных медицинских работников в роли, где они не обеспечивают личный уход за пациентами.

Последнее обновление 1 июля 2021 г., 7:00 EST
Инфекция COVID-19 очень заразна, и это необходимо учитывать при планировании интранатальной помощи. Рекомендации по средствам индивидуальной защиты (СИЗ) от Центров по контролю и профилактике заболеваний (CDC) можно найти на веб-сайте CDC. CDC также предлагает стратегии оптимизации снабжения СИЗ.
По мере роста показателей вакцинации по-прежнему крайне важно поддерживать общие стратегии инфекционного контроля в медицинских учреждениях. Независимо от статуса вакцинации, акушеры-клиницисты должны по-прежнему носить адекватные и подходящие СИЗ при уходе за пациентами с подозрением или подтвержденным диагнозом COVID-19..
Последнее обновление: 4 ноября 2020 г., 13:49. СТАНДАРТНОЕ ВОСТОЧНОЕ ВРЕМЯ.
Клиницисты должны следовать указаниям CDC в отношении надлежащей очистки поверхностей.

AIUM опубликовал руководство по очистке и подготовке ультразвуковых датчиков и оборудования для наружного и внутреннего использования, которое включает конкретные рекомендации во время пандемии COVID-19. Для наружных и интервенционных процедур эффективна дезинфекция низкого уровня, если она используется в соответствии с рекомендациями CDC. Дезинфицирующие средства, одобренные EPA для использования против COVID-19(SARS-CoV-2) можно найти в Интернете. Если дезинфицирующие средства низкого уровня закончились, следует использовать мыло и воду в соответствии с рекомендациями CDC. Если указано, но чехлов для датчиков нет, следует использовать медицинские перчатки или другие физические барьеры. Наряду с ультразвуковым датчиком важно очищать все вспомогательное оборудование, задействованное в процедуре. В дополнение к очистке дезинфицирующим средством низкого уровня в качестве физического барьера между клавиатурой/консолью и оператором можно использовать защитный лист. Если возможно, используйте специальную систему (сканер и датчики) для COVID-19.
 , положительные или подозреваемые, пациенты. В тех случаях, когда пациент с положительным результатом на COVID-19 нуждается в процедуре распыления, следует использовать чехол датчика, а все оборудование требует дезинфекции низкого уровня как внутри, так и снаружи кабинета для осмотра. Помимо соблюдения рекомендаций производителя по использованию, медицинские работники должны следовать политике инфекционного контроля своего медицинского учреждения.
, положительные или подозреваемые, пациенты. В тех случаях, когда пациент с положительным результатом на COVID-19 нуждается в процедуре распыления, следует использовать чехол датчика, а все оборудование требует дезинфекции низкого уровня как внутри, так и снаружи кабинета для осмотра. Помимо соблюдения рекомендаций производителя по использованию, медицинские работники должны следовать политике инфекционного контроля своего медицинского учреждения.
Последнее обновление: 10 января 2022 г., 12:44. СТАНДАРТНОЕ ВОСТОЧНОЕ ВРЕМЯ.
Недавний пероральный ингибитор протеазы тяжелого острого респираторного синдрома 2 (SARS-CoV-2), PAXLOVID (который включает нирматрелвир, основной ингибитор протеазы SARS-CoV-2, и ритонавир, ингибитор протеазы ВИЧ-1, и CYP3A). ингибитор) стал доступен только при наличии разрешения на использование в экстренных случаях (EUA) (EUA, EUA Fact Sheet).
 Он рекомендуется для амбулаторного лечения пациентов с инфекцией COVID-19 легкой и средней степени тяжести с положительным результатом теста на вирус SARS-CoV-2 и с высоким риском клинического прогрессирования в соответствии с критериями EUA. Беременность входит в число состояний, которые подвергают людей высокому риску клинического прогрессирования. Это делает беременных пациентов, в том числе тех, у которых беременность является единственным фактором риска, правомочным получать амбулаторную пероральную терапию ингибиторами протеазы SARS-CoV-2, согласно EUA. Врачи-акушеры могут рассмотреть возможность использования перорального ингибитора протеазы SARS-CoV-2 для лечения пациентов с COVID-19, не госпитализированныхположительные беременные с симптомами от легкой до умеренной степени, особенно при наличии одного или нескольких дополнительных факторов риска (например, индекс массы тела> 25, хроническое заболевание почек, сахарный диабет, сердечно-сосудистые заболевания). Клиницисты должны сопоставлять имеющиеся данные с индивидуальными рисками COVID-19 во время беременности в каждой ситуации.
Он рекомендуется для амбулаторного лечения пациентов с инфекцией COVID-19 легкой и средней степени тяжести с положительным результатом теста на вирус SARS-CoV-2 и с высоким риском клинического прогрессирования в соответствии с критериями EUA. Беременность входит в число состояний, которые подвергают людей высокому риску клинического прогрессирования. Это делает беременных пациентов, в том числе тех, у которых беременность является единственным фактором риска, правомочным получать амбулаторную пероральную терапию ингибиторами протеазы SARS-CoV-2, согласно EUA. Врачи-акушеры могут рассмотреть возможность использования перорального ингибитора протеазы SARS-CoV-2 для лечения пациентов с COVID-19, не госпитализированныхположительные беременные с симптомами от легкой до умеренной степени, особенно при наличии одного или нескольких дополнительных факторов риска (например, индекс массы тела> 25, хроническое заболевание почек, сахарный диабет, сердечно-сосудистые заболевания). Клиницисты должны сопоставлять имеющиеся данные с индивидуальными рисками COVID-19 во время беременности в каждой ситуации.
Нет данных о применении нирматрелвира во время беременности для оценки связанного с приемом препарата риска серьезных врожденных дефектов, выкидышей или неблагоприятных исходов для матери или плода. В исследовании развития эмбриона и плода с нирматрелвиром наблюдалось снижение массы тела плода после перорального введения нирматрелвира беременным кроликам при системном воздействии примерно в 10 раз выше, чем воздействие при разрешенной дозе ПАКСЛОВИДА для человека. Опубликованные обсервационные исследования применения ритонавира беременными женщинами не выявили повышенного риска врожденных дефектов. Ритонавир широко использовался во время беременности у людей, живущих с ВИЧ, что позволяет предположить, что он имеет приемлемый профиль безопасности во время беременности. Никаких других неблагоприятных исходов развития не наблюдалось в исследованиях репродукции животных с нирматрелвиром или ритонавиром при системном воздействии, превышающем или равном 3-кратному превышению клинического воздействия при разрешенной дозе PAXLOVID для человека (информационный бюллетень EUA).
 Краткосрочное воздействие этих препаратов должно быть сбалансировано с рисками для матери и плода, связанными с нелеченым COVID-19.во время беременности.
Краткосрочное воздействие этих препаратов должно быть сбалансировано с рисками для матери и плода, связанными с нелеченым COVID-19.во время беременности.Если используется лечение ингибитором протеазы (PAXLOVID), это лечение следует начинать перорально как можно скорее после постановки диагноза COVID-19 и в течение 5 дней после появления симптомов. ПАКСЛОВИД следует вводить перорально независимо от приема пищи. Рекомендуемая доза составляет 300 мг нирматрелвира (две таблетки по 150 мг) и 100 мг ритонавира (одна таблетка по 100 мг), при этом все три таблетки принимают вместе два раза в день в течение 5 дней.
Врачи-акушеры должны знать, что одновременное применение ПАКСЛОВИДА и некоторых других препаратов (включая препараты, используемые в акушерских условиях, такие как нифедипин, метилэргоновин, фентанил, мидазолам или бетаметазон) может привести к потенциально значительным лекарственным взаимодействиям. Лечащие врачи должны ознакомиться с полной информацией о назначении до и во время лечения на предмет потенциальных лекарственных взаимодействий (Информационный бюллетень EUA).

Лактация не является противопоказанием для использования этого перорального ингибитора протеазы SARS-CoV-2 (информационный бюллетень EUA). Кормящие люди с одним или несколькими факторами риска тяжелого течения COVID-19 могут получать для лечения ингибитор протеазы SARS-CoV-2. Нет доступных данных о присутствии нирматрелвира в грудном молоке человека или животных, влиянии на младенцев, находящихся на грудном вскармливании, или влиянии на выработку молока. Временное снижение массы тела наблюдалось у грудного потомства крыс, которым вводили нирматрелвир. Пользу грудного вскармливания для развития и здоровья следует учитывать наряду с клинической потребностью матери в PAXLOVID и любыми потенциальными неблагоприятными последствиями PAXLOVID или основного заболевания матери для ребенка, находящегося на грудном вскармливании (информационный бюллетень EUA).
Необходимо приложить усилия для обеспечения того, чтобы сообщества, наиболее пострадавшие от SARS-CoV-2, имели равный доступ к этим методам лечения.

Последнее обновление: 9 декабря 2021 г., 17:56. EST
В конце июля 2021 года CDC начал сообщать о значительном увеличении числа новых случаев заражения COVID-19, которое больше походило на прошлые показатели, наблюдавшиеся до того, как вакцина стала широко доступной. Начали появляться данные о том, что это было вторичным по отношению к новому варианту вируса SARS-CoV-2, называемому Дельта, который впоследствии стал преобладающим штаммом вируса в США. Вариант Дельта считается более заразным, с более высокими показателями увеличения трансмиссивность по сравнению с другими вариантами даже у некоторых вакцинированных лиц. Некоторые данные свидетельствуют о том, что вариант Delta может вызывать более тяжелые заболевания, чем предыдущие варианты, у непривитых людей. По состоянию на 20 ноября 2021 г. только 35% беременных в возрасте от 18 до 49 летполностью привиты вакциной против COVID-19 до или во время беременности.

Беременные с COVID-19 подвержены повышенному риску более тяжелого течения заболевания по сравнению с небеременными сверстниками (Ellington MMWR 2020, Collin 2020, Delahoy MMWR 2020, Khan 2021). Появляющиеся данные свидетельствуют о том, что риск тяжелого течения заболевания у беременных еще больше возрастает в период дельты (с июля 2021 г. по настоящее время) пандемии по сравнению с беременными женщинами в период до дельты. В частности, недавний анализ CDC предполагает повышенный риск мертворождения у людей с COVID-19.диагноз задокументирован во время госпитализации при родах, с более сильной связью в течение дельта-периода (DeSisto 2021). Другое исследование показало, что для беременных женщин с COVID-19 в период Дельты риск госпитализации в отделение интенсивной терапии был на 66% выше, риск необходимости использования аппарата ИВЛ или специального оборудования для дыхания был выше на 63%, а риск смерти был более чем на 63%. в 2 раза выше, чем у беременных в додельта-период.
 Риск тяжелого течения заболевания также повышен у небеременных женщин репродуктивного возраста (15–44 года) с COVID-19.в период дельты по сравнению с периодом до дельты (Strid 2021). Наконец, сообщалось о повышенном риске смерти беременных в период дельты по сравнению с периодом до дельты (Kasehagen 2021, Strid 2021).
Риск тяжелого течения заболевания также повышен у небеременных женщин репродуктивного возраста (15–44 года) с COVID-19.в период дельты по сравнению с периодом до дельты (Strid 2021). Наконец, сообщалось о повышенном риске смерти беременных в период дельты по сравнению с периодом до дельты (Kasehagen 2021, Strid 2021).Поскольку пандемия продолжается, появляются и будут появляться новые варианты. По мере выявления новых вариантов они классифицируются Межведомственной группой правительства США по SARS-CoV-2 как «варианты, вызывающие озабоченность», когда они более заразны, вызывают более тяжелое заболевание или менее восприимчивы к мерам по смягчению последствий. Дельта была преобладающим вариантом на последнем пике, и, как описано выше, теперь данные показывают, что у беременных дельта вызывала более тяжелое заболевание по сравнению с более ранними штаммами. Вариант Омикрон является недавно выявленным вариантом, вызывающим озабоченность, и может иметь повышенный риск передачи инфекции.
 В настоящее время неизвестно, будет ли это предвещать разницу в тяжести заболевания. Будущие всплески COVID-19инфекции, вызванные вариантами, могут возникать с неизвестным потенциальным воздействием. Исследования, упомянутые выше, и неизвестность, связанная с будущими вариантами, подчеркивают критическую важность вакцинации против COVID-19 для людей, которые беременны, недавно беременны, пытаются забеременеть или могут забеременеть в будущем. Вакцины против COVID-19 безопасны и эффективны во время беременности. Медицинские работники должны регулярно обсуждать, рекомендовать и предлагать вакцинацию против COVID-19 этим пациентам.
В настоящее время неизвестно, будет ли это предвещать разницу в тяжести заболевания. Будущие всплески COVID-19инфекции, вызванные вариантами, могут возникать с неизвестным потенциальным воздействием. Исследования, упомянутые выше, и неизвестность, связанная с будущими вариантами, подчеркивают критическую важность вакцинации против COVID-19 для людей, которые беременны, недавно беременны, пытаются забеременеть или могут забеременеть в будущем. Вакцины против COVID-19 безопасны и эффективны во время беременности. Медицинские работники должны регулярно обсуждать, рекомендовать и предлагать вакцинацию против COVID-19 этим пациентам.Для получения дополнительной информации о COVID-19 ACOGрекомендации по вакцинации см. в разделе Рекомендации по вакцинации против COVID-19 в акушерско-гинекологической помощи.
Последнее обновление: 24 августа 2022 г., 10:55 по восточному стандартному времени
Согласно руководству CDC, прекращение мер предосторожности, основанных на передаче инфекции, в медицинских учреждениях для человека с подтвержденным COVID-19 должно осуществляться с использованием стратегии, основанной на симптомах.
 (CDC). Используемый период времени зависит от тяжести заболевания пациента и от серьезного ослабления иммунитета. Соответствие критериям прекращения мер предосторожности, основанных на передаче инфекции, не является обязательным условием для выписки из медицинского учреждения. Пациенты, выписанные домой для обязательной изоляции или находящиеся на амбулаторном лечении с диагнозом COVID-19, должны следовать рекомендациям CDC по прекращению изоляции. Рекомендации относительно прекращения мер предосторожности, основанных на передаче инфекции, могут продолжать развиваться. ACOG рекомендует членам и пациентам посещать веб-сайт CDC для получения актуальной информации и подробностей.
(CDC). Используемый период времени зависит от тяжести заболевания пациента и от серьезного ослабления иммунитета. Соответствие критериям прекращения мер предосторожности, основанных на передаче инфекции, не является обязательным условием для выписки из медицинского учреждения. Пациенты, выписанные домой для обязательной изоляции или находящиеся на амбулаторном лечении с диагнозом COVID-19, должны следовать рекомендациям CDC по прекращению изоляции. Рекомендации относительно прекращения мер предосторожности, основанных на передаче инфекции, могут продолжать развиваться. ACOG рекомендует членам и пациентам посещать веб-сайт CDC для получения актуальной информации и подробностей.Подробную информацию о воздействии, изоляции, карантине и тестировании можно получить в CDC. Людям рекомендуется регулярно просматривать эту информацию.
Последнее обновление: 14 декабря 2020 г.
 , 13:58. СТАНДАРТНОЕ ВОСТОЧНОЕ ВРЕМЯ.
, 13:58. СТАНДАРТНОЕ ВОСТОЧНОЕ ВРЕМЯ. Имеющиеся данные свидетельствуют о том, что беременные женщины с симптомами COVID-19 подвергаются повышенному риску более тяжелого течения заболевания по сравнению с небеременными сверстницами (Ellington MMWR 2020, Collin 2020, Delahoy MMWR 2020, Panagiotakopoulos MMWR 2020, Zambrano MMWR 2020), однако данные имеют ограничения (см. FAQ « Представляет ли COVID-19 повышенный риск тяжелой заболеваемости и смертности для беременных женщин по сравнению с небеременными женщинами?» ). Хотя абсолютный риск тяжелого течения COVID-19 низок, эти данные указывают на повышенный риск госпитализации в ОИТ, потребность в искусственной вентиляции легких и искусственной вентиляции легких (ЭКМО) и смерти беременных женщин с симптоматической инфекцией COVID-19 по сравнению с симптоматической инфекцией. небеременные женщины (Zambrano MMWR 2020). Информация о том, были ли госпитализация в ОИТ или искусственная вентиляция легких связаны с осложнениями беременности, а не с COVID-19заболевания отсутствуют, что ограничивает интерпретацию.
 Беременные пациентки с сопутствующими заболеваниями могут подвергаться повышенному риску тяжелого течения заболевания, что соответствует общему населению с аналогичными сопутствующими заболеваниями. Клиническое ведение беременных с COVID-19 включает оперативное выполнение рекомендованных мер профилактики и контроля инфекции и поддерживающее лечение осложнений; в некоторых случаях это может включать критическую помощь, если указано.
Беременные пациентки с сопутствующими заболеваниями могут подвергаться повышенному риску тяжелого течения заболевания, что соответствует общему населению с аналогичными сопутствующими заболеваниями. Клиническое ведение беременных с COVID-19 включает оперативное выполнение рекомендованных мер профилактики и контроля инфекции и поддерживающее лечение осложнений; в некоторых случаях это может включать критическую помощь, если указано.Если беременность осложнена критическим заболеванием, женщина в идеале должна находиться в больнице уровня III или IV с акушерскими службами и отделением интенсивной терапии для взрослых (Консенсус по акушерской помощи № 9)., «Уровни материнской заботы»). Сам по себе статус COVID-19 не обязательно является причиной для перевода беременных женщин, не находящихся в критическом состоянии, с подозрением или подтвержденным диагнозом COVID-19, но планирование места оказания помощи должно основываться на уровнях материнской и неонатальной помощи (Консенсус акушерской помощи № 9 «Уровни Материнская помощь», Уровни неонатальной помощи AAP).

Факторы уровня медицинского учреждения могут повлиять на решение о переводе пациента на более высокий уровень лечения. Эти факторы включают отсутствие адекватного персонала для ухода за критически больным пациентом, необходимость частых обследований, специального оборудования и доступа к испытаниям новых методов лечения. Когда делается запрос на перевод пациента на более высокий уровень оказания помощи по факторам на уровне учреждения, обсуждение между переводящим врачом и практикующими врачами интенсивной терапии относительно текущих ограничений помощи в акушерском отделении может способствовать быстрому переводу ( Практический бюллетень 211, «Неотложная терапия во время беременности»).
Общество медицины матери и плода предлагает пакет мер реагирования на COVID-19 бесплатно для лечения: легочной гипертензии, легочной эмболии, гемодинамического мониторинга и механической вентиляции, сепсиса и ОРДС/дыхательной недостаточности. Общество также предлагает вебинар по основам интенсивной терапии.
 Общество медицины критических состояний также предлагает ряд ресурсов в ответ на COVID-19.
Общество медицины критических состояний также предлагает ряд ресурсов в ответ на COVID-19.Последнее обновление: 17 февраля 2022 г., 9:16 EST
По сравнению с беременными и недавно беременными без COVID во время беременности (особенно средней или тяжелой инфекции) связано с повышенным риском комбинированного исхода материнской смертности или серьезной заболеваемости от акушерских осложнений, таких как гипертензивные расстройства беременности, послеродовое кровотечение или инфекция, отличная от SARS-CoV-2 (Metz 2022) .
По сравнению с небеременными людьми с COVID-19
Имеющиеся данные свидетельствуют о том, что беременные женщины с симптомами COVID-19 подвержены повышенному риску более тяжелого заболевания по сравнению с небеременными сверстницами (Ellington MMWR 2020, Collin 2020, Delahoy MMWR 2020, Khan 2021) . CDC включает беременных и недавно беременных в свою категорию «повышенного риска» тяжелого течения COVID-19.
 Хотя абсолютный риск тяжелого течения COVID-19 низок, имеющиеся данные указывают на повышенный риск госпитализации в отделение интенсивной терапии, потребность в искусственной вентиляции легких и искусственной вентиляции легких (ЭКМО) и смерти беременных женщин с симптомами COVID-19.инфекции по сравнению с небеременными женщинами с симптомами (Zambrano MMWR 2020, Kahn 2021). По сравнению с бессимптомными беременными, тяжелое-критическое течение COVID-19 было связано с неблагоприятными перинатальными исходами, такими как повышенный риск кесарева сечения и гипертензивные нарушения беременности, в то время как заболевание легкой и средней степени тяжести не было связано с неблагоприятными перинатальными исходами (Metz 2021). Некоторые новые данные указывают на связь между инфекцией COVID-19 и преэклампсией (Papageroghiou 2021, Conde-Agudelo 2021). Тем не менее, COVID-19может вызывать сходные клинические проявления с некоторыми формами преэклампсии. Таким образом, данные о COVID-19 и преэклампсии неоднозначны, и на сегодняшний день нет четкой связи между инфекцией COVID-19 и преэклампсией.
Хотя абсолютный риск тяжелого течения COVID-19 низок, имеющиеся данные указывают на повышенный риск госпитализации в отделение интенсивной терапии, потребность в искусственной вентиляции легких и искусственной вентиляции легких (ЭКМО) и смерти беременных женщин с симптомами COVID-19.инфекции по сравнению с небеременными женщинами с симптомами (Zambrano MMWR 2020, Kahn 2021). По сравнению с бессимптомными беременными, тяжелое-критическое течение COVID-19 было связано с неблагоприятными перинатальными исходами, такими как повышенный риск кесарева сечения и гипертензивные нарушения беременности, в то время как заболевание легкой и средней степени тяжести не было связано с неблагоприятными перинатальными исходами (Metz 2021). Некоторые новые данные указывают на связь между инфекцией COVID-19 и преэклампсией (Papageroghiou 2021, Conde-Agudelo 2021). Тем не менее, COVID-19может вызывать сходные клинические проявления с некоторыми формами преэклампсии. Таким образом, данные о COVID-19 и преэклампсии неоднозначны, и на сегодняшний день нет четкой связи между инфекцией COVID-19 и преэклампсией.
Хотя данные указывают на повышенный риск тяжелого заболевания и материнской смертности, данные также указывают на то, что у большинства беременных женщин с диагнозом COVID-19 наблюдаются относительно легкие симптомы; однако сообщалось о симптомах, длящихся до 8 недель (Yee 2020).
Особые группы населения
Беременные и недавно беременные пациенты с сопутствующими заболеваниями, такими как ожирение, диабет, гипертония и заболевания легких, могут подвергаться еще более высокому риску тяжелого заболевания, как и население в целом с аналогичными сопутствующими заболеваниями (Ellington MMWR 2020, Panagiotakopoulos MMWR 2020). , Knight 2020, Zambrano MMWR 2020, Galang 2021). Кроме того, риск среднетяжелого или критического заболевания во время беременности, по-видимому, увеличивается с увеличением возраста матери (Metz 2021, Galang 2021). Беременные чернокожие и латиноамериканцы, по-видимому, имеют непропорционально высокий уровень инфицирования и смертности от SARS CoV-2 (Ellington MMWR 2020, Moore MMWR 2020, Zambrano MMWR 2020).

Консультирование и профилактика
Врачи должны информировать беременных женщин и лиц, планирующих беременность, о потенциальном риске заражения COVID-19, а также уделять особое внимание мерам по предотвращению заражения SARS-CoV-2 для этих людей и их семей. Беременным рекомендуется принимать все доступные меры предосторожности, чтобы избежать заражения COVID-19 и оптимизировать здоровье, в том числе:
- Получение вакцины против COVID-19 во время беременности или после родов, если она еще не была вакцинирована
- Соблюдайте обычную гигиену, включая частое мытье рук
- Продолжайте соблюдать меры безопасности для предотвращения заражения COVID-19, особенно если вы не полностью вакцинированы, включая ношение маски, соблюдение физического дистанцирования и максимальное ограничение контактов с другими людьми
Повышенный риск тяжелого течения заболевания у беременных и недавно забеременевших людей подчеркивает исключительную важность вакцинации для членов семьи и врачей, ухаживающих за этими людьми.
 ACOG рекомендует беременным и недавно беременным людям пройти тест на COVID-19.вакцину, если она еще не была вакцинирована, чтобы защитить себя. Информация о вакцинации доступна в практических рекомендациях ACOG «Соображения относительно вакцинации против COVID-19 для акушерско-гинекологической помощи».
ACOG рекомендует беременным и недавно беременным людям пройти тест на COVID-19.вакцину, если она еще не была вакцинирована, чтобы защитить себя. Информация о вакцинации доступна в практических рекомендациях ACOG «Соображения относительно вакцинации против COVID-19 для акушерско-гинекологической помощи».Последнее обновление: 21 марта 2022 г., 11:10 по восточному стандартному времени
Хотя есть сообщения о вертикальной передаче SARS-CoV-2, имеющиеся в настоящее время данные указывают на то, что вертикальная передача встречается редко (Dumitriu 2020). Беременные с COVID-19подвержены повышенному риску преждевременных родов, и некоторые данные свидетельствуют о повышенном риске других неблагоприятных осложнений и исходов беременности, таких как преэклампсия, коагулопатия и мертворождение, по сравнению с беременными без COVID-19 (Allotey 2020, Jering 2021, Ko 2021, Villar 2021, ДеСисто 2021).
 В настоящее время данные показывают, что новорожденные, рожденные от людей с COVID-19, также подвергаются повышенному риску госпитализации в отделение интенсивной терапии новорожденных (Allotey 2020, Villar 2021). ACOG известно о серии случаев необычного, но тяжелого плацентита у беременных с SARS-CoV-2 (Fitzgerald 2022, Hecht 2020). Однако у этих отчетов есть несколько ограничений, в том числе отсутствие контрольной группы и систематическая ошибка отбора. Для подтверждения какой-либо связи между SARS-CoV-2 и плацентитом и определения возможных изменений в клиническое управление. До тех пор см. раздел «У пациентов с подозрением или подтвержденным диагнозом COVID-19требуется дополнительное антенатальное наблюдение за плодом?» ЧАСТО ЗАДАВАЕМЫЕ ВОПРОСЫ. Помимо дополнительных данных о функции и патологии плаценты, необходимы дополнительные данные, чтобы понять возможную связь между инфекцией SARS-CoV-2 и сроками родов, а также SARS-CoV-2 и исходами для новорожденных.
В настоящее время данные показывают, что новорожденные, рожденные от людей с COVID-19, также подвергаются повышенному риску госпитализации в отделение интенсивной терапии новорожденных (Allotey 2020, Villar 2021). ACOG известно о серии случаев необычного, но тяжелого плацентита у беременных с SARS-CoV-2 (Fitzgerald 2022, Hecht 2020). Однако у этих отчетов есть несколько ограничений, в том числе отсутствие контрольной группы и систематическая ошибка отбора. Для подтверждения какой-либо связи между SARS-CoV-2 и плацентитом и определения возможных изменений в клиническое управление. До тех пор см. раздел «У пациентов с подозрением или подтвержденным диагнозом COVID-19требуется дополнительное антенатальное наблюдение за плодом?» ЧАСТО ЗАДАВАЕМЫЕ ВОПРОСЫ. Помимо дополнительных данных о функции и патологии плаценты, необходимы дополнительные данные, чтобы понять возможную связь между инфекцией SARS-CoV-2 и сроками родов, а также SARS-CoV-2 и исходами для новорожденных.Изменения уровня преждевременных родов и мертворождений на уровне населения также были отмечены при сравнении периодов блокировки COVID-19 с периодом времени до COVID.
 В Европе сообщалось о снижении показателей преждевременных родов наряду с увеличением числа мертворождений, но первоначальные данные в Соединенных Штатах свидетельствуют о том, что показатели преждевременных родов и мертворождений не изменились (Handley 2020, Hedermann 2020, Kahlil 2020, Yang 2022).
В Европе сообщалось о снижении показателей преждевременных родов наряду с увеличением числа мертворождений, но первоначальные данные в Соединенных Штатах свидетельствуют о том, что показатели преждевременных родов и мертворождений не изменились (Handley 2020, Hedermann 2020, Kahlil 2020, Yang 2022).ACOG продолжает следить за новой литературой по этим темам.
Клиницисты должны консультировать беременных и тех, кто планирует беременность, о потенциальном риске заражения COVID-19, а беременным и их семьям следует уделять особое внимание мерам по предотвращению заражения SARS-CoV-2. Беременным рекомендуется принимать все доступные меры предосторожности, чтобы избежать заражения COVID-19 и оптимизировать здоровье, в том числе:
- Получение вакцины против COVID-19 во время беременности или после родов, если она еще не была вакцинирована
- Соблюдайте обычную гигиену, включая частое мытье рук
- Продолжайте соблюдать меры безопасности для предотвращения заражения COVID-19, особенно если вы не полностью вакцинированы, включая ношение маски, соблюдение физического дистанцирования и максимальное ограничение контактов с другими людьми
Последнее обновление: 10 марта 2022 г.
 , 10:06 по восточному поясному времени.
, 10:06 по восточному поясному времени. Что касается ношения маски, беременные пациенты должны следовать тем же рекомендациям, что и население в целом, изложенным CDC. CDC теперь предоставляет рекомендации по стратегиям профилактики, включая ношение масок, на основе уровней сообщества COVID-19 (низкий, средний и высокий). Уровень сообщества COVID-19 определяется комбинацией трех показателей: новых случаев COVID-19, новых госпитализаций COVID-19 за последнюю неделю и процента больничных коек, занятых COVID-19.пациенты. Использование этих новых уровней сообщества COVID-19 может помочь сообществам и отдельным лицам определить соответствующие меры профилактики, включая ношение масок, с учетом местного контекста и уникальных потребностей.
Беременные подвергаются повышенному риску тяжелого течения заболевания; поэтому крайне важно, чтобы беременные в районах с высоким уровнем распространения COVID-19 продолжали носить маски. Даже в районах с низким уровнем распространения COVID-19 беременные женщины могут пожелать продолжать носить маски, и им следует оказать поддержку, если они решат это сделать.
 В настоящее время нет известных рисков, связанных с использованием маски во время беременности.
В настоящее время нет известных рисков, связанных с использованием маски во время беременности.Независимо от статуса вакцинации или уровня сообщества COVID-19, маски следует продолжать носить в медицинских учреждениях. Пациенты должны носить маску на время посещения медицинского учреждения и соблюдать респираторную гигиену, кашлевой этикет и гигиену рук, а также следовать процедурам сортировки. Маски также следует продолжать носить при использовании общественного транспорта, во время путешествий и в туристических центрах, таких как аэропорты (CDC, IDSA). Больные COVID-19 и лица, осуществляющие уход за ними, также должны носить маску или респиратор.
Новые данные показывают, что, хотя все маски и респираторы обеспечивают определенный уровень защиты от тяжелого острого респираторного синдрома коронавируса 2 (SARS-CoV-2), правильно подобранные респираторы обеспечивают наивысший уровень защиты. Для людей очень важно правильно носить подходящую маску или респиратор, чтобы они были удобными и обеспечивали хорошую защиту (CDC).
 Важно отметить, что маски с клапанами выдоха или вентиляционными отверстиями НЕЛЬЗЯ носить, чтобы предотвратить распространение COVID-19 от человека, носящего маску.другим (управление версиями) (CDC).
Важно отметить, что маски с клапанами выдоха или вентиляционными отверстиями НЕЛЬЗЯ носить, чтобы предотвратить распространение COVID-19 от человека, носящего маску.другим (управление версиями) (CDC).Клиницисты и пациенты должны знать, что рекомендации CDC относительно ношения масок могут часто меняться, и CDC и/или должностные лица штата могут по мере необходимости восстанавливать обязательное использование масок.
Последнее обновление: 1 июля 2021 г., 7:22 по восточному поясному времени.
Поступали сообщения об обострении насилия со стороны интимного партнера во время пандемии COVID-19. Тяжесть насилия со стороны интимного партнера может обостряться во время беременности или в послеродовой период. ACOG рекомендует проводить скрининг всех пациенток на наличие насилия со стороны интимного партнера через определенные промежутки времени на протяжении всей акушерской помощи (при первом дородовом посещении, по крайней мере, один раз в триместр и при послеродовом осмотре) (Руководство по перинатальной помощи, 8-е издание; Мнение Комитета 518).
 Многократный скрининг всех пациентов важен, потому что некоторые люди не раскрывают или не могут раскрывать жестокое обращение каждый раз, когда их спрашивают. Во время COVID-19пандемии, скрининг может быть обеспечен телездравоохранением, но это может не дать людям конфиденциальности или безопасности, необходимых для раскрытия информации о насилии. В дополнение к возможному скринингу во время предродовых телемедицинских приемов, скрининг важно проводить во время личных приемов и при поступлении в больницу в уединенной и безопасной обстановке с пациентом наедине, а не в присутствии партнера, друзей, семьи или опекуна. Акушеры-гинекологи и другие специалисты в области акушерства должны заранее определить местные ресурсы и быть готовыми предложить или предоставить направления для получения услуг социальной работы, психиатрической помощи или дополнительных ресурсов для пациентов, которые сообщают о насилии со стороны интимного партнера. Может оказаться необходимым предоставлять эти услуги или другие расширенные ресурсы по телефону, в электронном виде или с помощью телемедицины, где это возможно.
Многократный скрининг всех пациентов важен, потому что некоторые люди не раскрывают или не могут раскрывать жестокое обращение каждый раз, когда их спрашивают. Во время COVID-19пандемии, скрининг может быть обеспечен телездравоохранением, но это может не дать людям конфиденциальности или безопасности, необходимых для раскрытия информации о насилии. В дополнение к возможному скринингу во время предродовых телемедицинских приемов, скрининг важно проводить во время личных приемов и при поступлении в больницу в уединенной и безопасной обстановке с пациентом наедине, а не в присутствии партнера, друзей, семьи или опекуна. Акушеры-гинекологи и другие специалисты в области акушерства должны заранее определить местные ресурсы и быть готовыми предложить или предоставить направления для получения услуг социальной работы, психиатрической помощи или дополнительных ресурсов для пациентов, которые сообщают о насилии со стороны интимного партнера. Может оказаться необходимым предоставлять эти услуги или другие расширенные ресурсы по телефону, в электронном виде или с помощью телемедицины, где это возможно.
Для получения дополнительной информации см. заключение Комитета ACOG 518, Насилие со стороны интимного партнера.
Дополнительные ключевые ресурсы включают:
- Национальная горячая линия по вопросам домашнего насилия (круглосуточная, бесплатная): позвоните по телефону 800-799-SAFE (7233) и 800-787-3224 (TTY), отправьте сообщение LOVEIS на номер 22522 или используйте вариант живого чата на www.thehotline.org
- Национальный ресурсный центр здравоохранения по проблемам домашнего насилия
- Будущее без насилия
(Эти ссылки предназначены только для информационных целей и не должны рассматриваться как разработанные или одобренные Американским колледжем акушеров и гинекологов.)
Последнее обновление: 25 мая 2022 г., 9:45 по восточному поясному времени.
Перинатальные расстройства настроения и тревожные расстройства относятся к наиболее частым осложнениям, возникающим во время беременности или в первые 12 месяцев после родов.
 Данные свидетельствуют о том, что распространенность депрессии и тревоги среди беременных увеличилась во время пандемии COVID-19 (Racine 2021, Vigod 2021). Кроме того, новые, но ограниченные данные свидетельствуют о связи между межличностным расизмом, структурным расизмом и негативным отношением к COVID-19.пандемический опыт и повышенный риск послеродовой депрессии и тревожности среди чернокожих (Njoroge 2022). Акушеры-гинекологи и другие специалисты по охране здоровья матерей должны продолжать скрининг всех беременных, по крайней мере, один раз в течение перинатального периода на наличие симптомов депрессии и тревоги с использованием стандартизированного, проверенного инструмента (Мнение Комитета 757). Даже если женщина проходит скрининг во время беременности, дополнительный скрининг следует проводить и в послеродовой период (Мнение Комитета 757). Беременные и недавно забеременевшие люди могут по-прежнему испытывать повышенный стресс из-за COVID-19.. Акушеры-гинекологи и другие специалисты по охране здоровья матерей должны заверить пациенток в том, что по-прежнему существуют эффективные варианты лечения и поддержки при стрессе, тревоге и депрессии.
Данные свидетельствуют о том, что распространенность депрессии и тревоги среди беременных увеличилась во время пандемии COVID-19 (Racine 2021, Vigod 2021). Кроме того, новые, но ограниченные данные свидетельствуют о связи между межличностным расизмом, структурным расизмом и негативным отношением к COVID-19.пандемический опыт и повышенный риск послеродовой депрессии и тревожности среди чернокожих (Njoroge 2022). Акушеры-гинекологи и другие специалисты по охране здоровья матерей должны продолжать скрининг всех беременных, по крайней мере, один раз в течение перинатального периода на наличие симптомов депрессии и тревоги с использованием стандартизированного, проверенного инструмента (Мнение Комитета 757). Даже если женщина проходит скрининг во время беременности, дополнительный скрининг следует проводить и в послеродовой период (Мнение Комитета 757). Беременные и недавно забеременевшие люди могут по-прежнему испытывать повышенный стресс из-за COVID-19.. Акушеры-гинекологи и другие специалисты по охране здоровья матерей должны заверить пациенток в том, что по-прежнему существуют эффективные варианты лечения и поддержки при стрессе, тревоге и депрессии. Если возможна физическая активность, пациенты могут счесть ее полезной для психического здоровья. При консультировании беременных и недавно забеременевших важно признать, что COVID-19 поставил пациентов в новые и сложные ситуации, и поощрять пациентов к регулярному общению со своей медицинской командой. Если вы обеспокоены тем, что ваш пациент может подвергаться неминуемому риску причинения вреда себе или другим, направьте его в службу неотложной помощи для дальнейшего обследования.
Если возможна физическая активность, пациенты могут счесть ее полезной для психического здоровья. При консультировании беременных и недавно забеременевших важно признать, что COVID-19 поставил пациентов в новые и сложные ситуации, и поощрять пациентов к регулярному общению со своей медицинской командой. Если вы обеспокоены тем, что ваш пациент может подвергаться неминуемому риску причинения вреда себе или другим, направьте его в службу неотложной помощи для дальнейшего обследования.Клиницистам рекомендуется делиться ресурсами пациентов ACOG по мере необходимости.
Дополнительные ключевые ресурсы включают:
- Инструментарий перинатального психического здоровья Lifeline4Moms: предоставляет информацию и алгоритмы для скрининга, оценки и лечения перинатальных психических заболеваний.
- Lifeline4Moms Network of Perinatal Psychiatry Access Programs: если вы находитесь в Калифорнии, Флориде, Лос-Анджелесе, Массачусетсе, Мичигане, Северной Каролине, Род-Айленде, Вирджинии, Вашингтоне или Висконсине, посетите веб-сайт программы для получения контактной информации.
 Клиницисты могут звонить с вопросами, касающимися диагностики и лечения перинатальных расстройств настроения и тревожных расстройств. Некоторые программы также предоставляют ресурсы и направления в области психического здоровья.
Клиницисты могут звонить с вопросами, касающимися диагностики и лечения перинатальных расстройств настроения и тревожных расстройств. Некоторые программы также предоставляют ресурсы и направления в области психического здоровья. - Консультационная линия перинатальной психиатрии Postpartum Support International: доступна для всех клиницистов в США. Позвоните по телефону 877-499-4773 или посетите веб-сайт, чтобы записаться на телефонную консультацию 1:1 с экспертом по перинатальной психиатрии.
- Организованные онлайн-встречи группы поддержки Postpartum Support International: для ваших пациентов, чтобы общаться с другими беременными и родильницами. Пациенты могут позвонить по номеру 1-800-944-4773 (#1 на испанском или #2 на английском) или отправить текстовое сообщение 503-894-9453 (на английском) или 971-420-0294 (испанский).
- My Perinatal Network предоставляет бесплатный виртуальный курс по оказанию помощи при травмах для передовых врачей родовспоможения во время пандемии COVID.

- Массачусетская программа доступа к детской психиатрии для MOMS. Забота о себе во время COVID-19. Ресурсы для беременных и женщин в послеродовом периоде.
- Lifeline4Moms способствует оптимальному психическому здоровью беременных и родильниц во время COVID-19.
(Эти ссылки предназначены только для информационных целей и не должны рассматриваться как разработанные или одобренные Американским колледжем акушеров и гинекологов.)
Последнее обновление: 25 марта 2021 г., 10:36 по восточному поясному времени.
Изменения в политику посещений следует вносить на уровне отдельных медицинских учреждений и на основе распространения в сообществе, местных и государственных рекомендаций или нормативных актов, а также инфекционного контроля и соображений, связанных с пространством (например, в зависимости от того, являются ли послеродовые послеродовые палаты индивидуальными или общими, при соблюдении соответствующих правил).
 социальное дистанцирование). Хотя рекомендуется сократить количество посетителей до тех, которые необходимы для благополучия беременной женщины (лица эмоциональной поддержки) (CDC), ACOG рекомендует учреждениям рассматривать инновационные решения и локализованные совместные подходы, которые гарантируют пациентам поддержку и стабильность. они нуждаются во время беременности, во время родов и после родов, если личная поддержка должна быть ограничена. Политика в отношении посетителей не должна быть препятствием для лиц, получающих персональную помощь по медицинским показаниям. Посетители должны быть проверены на наличие симптомов острого респираторного заболевания и не должны быть допущены к входу при наличии лихорадки или респираторных симптомов; в таких случаях для оказания поддержки может быть разрешен другой бессимптомный посетитель. Больницы могут рассмотреть возможность регулярной оценки посетителей на наличие симптомов. Использование альтернативных механизмов для взаимодействия пациентов и посетителей, таких как приложения для видеозвонков, может поощряться для любых дополнительных вспомогательных лиц.
социальное дистанцирование). Хотя рекомендуется сократить количество посетителей до тех, которые необходимы для благополучия беременной женщины (лица эмоциональной поддержки) (CDC), ACOG рекомендует учреждениям рассматривать инновационные решения и локализованные совместные подходы, которые гарантируют пациентам поддержку и стабильность. они нуждаются во время беременности, во время родов и после родов, если личная поддержка должна быть ограничена. Политика в отношении посетителей не должна быть препятствием для лиц, получающих персональную помощь по медицинским показаниям. Посетители должны быть проверены на наличие симптомов острого респираторного заболевания и не должны быть допущены к входу при наличии лихорадки или респираторных симптомов; в таких случаях для оказания поддержки может быть разрешен другой бессимптомный посетитель. Больницы могут рассмотреть возможность регулярной оценки посетителей на наличие симптомов. Использование альтернативных механизмов для взаимодействия пациентов и посетителей, таких как приложения для видеозвонков, может поощряться для любых дополнительных вспомогательных лиц. Центры по контролю и профилактике заболеваний (CDC) предоставляют дополнительные рекомендации по работе с посетителями в стационарных акушерских учреждениях.
Центры по контролю и профилактике заболеваний (CDC) предоставляют дополнительные рекомендации по работе с посетителями в стационарных акушерских учреждениях.Консультируя пациенток по поводу любых измененных правил посещения, акушеры-гинекологи и другие специалисты акушерской помощи должны признавать важность лиц поддержки, а также сообщать, что любые правила, временно ограничивающие посещение или лиц поддержки, применяются для безопасности пациентки, ее новорожденного и сообщества.
Роды, роды и послеродовая поддержка могут быть особенно важны для улучшения исходов для лиц из сообществ, которые традиционно недостаточно обслуживаются или с которыми плохо обращаются в системе здравоохранения. При рассмотрении политики посещения учреждения должны помнить о том, как ограничения могут по-разному и негативно повлиять на эти сообщества, которые во многих областях также несоразмерно затронуты COVID-19..
Последнее обновление: 1 июля 2021 г.
 , 7:16 по восточному поясному времени.
, 7:16 по восточному поясному времени. Беременные женщины, госпитализированные для родов с подозрением на COVID-19 или у которых во время госпитализации появляются симптомы, указывающие на наличие COVID-19, должны пройти тестирование (CDC, Практические рекомендации ACOG, заявление AMA). Проведение тестирования на вирус SARS-CoV-2 при поступлении в роды и родах осуществляется по усмотрению учреждения. Ключевые факторы при рассмотрении возможности использования диагностического (ПЦР) скринингового тестирования в родильных домах включают:
- Статус вакцинации. Теперь CDC предлагает полностью вакцинированным людям воздержаться от рутинного скринингового тестирования, если это возможно. Некоторые учреждения могут решить, что тестирование не требуется для пациентов с документально подтвержденной вакцинацией. Эффективность тестирования для выявления бессимптомной инфекции может быть ниже среди вакцинированных пациентов, потому что все больше данных свидетельствует о том, что у полностью вакцинированных людей меньше вероятность бессимптомной инфекции.
 Тем не менее, тестирование вакцинированных лиц может по-прежнему быть полезным в некоторых ситуациях для информирования о типе используемых мер инфекционного контроля (например, распределение по комнатам/группировка или используемые средства индивидуальной защиты).
Тем не менее, тестирование вакцинированных лиц может по-прежнему быть полезным в некоторых ситуациях для информирования о типе используемых мер инфекционного контроля (например, распределение по комнатам/группировка или используемые средства индивидуальной защиты). - Распространенность COVID-19. Рутинное тестирование может выявить невакцинированных бессимптомных пациентов с положительным результатом на COVID-19, поступающих в родильные отделения. Таким образом, этот подход, вероятно, наиболее полезен в районах с широким распространением среди населения или низким уровнем вакцинации с возможностью многих бессимптомных лиц.
Независимо от прививочного статуса, люди могут отказаться от тестирования по разным причинам, включая стигматизацию, недоверие и опасения возможного разлучения матери и ребенка. Медицинские учреждения, которые продолжают практиковать рутинное скрининговое тестирование в родах и родоразрешении, должны иметь план ухода за лицами, у которых наблюдается снижение заболеваемости COVID-19.
 тестирование.
тестирование.- Статус вакцинации. Теперь CDC предлагает полностью вакцинированным людям воздержаться от рутинного скринингового тестирования, если это возможно. Некоторые учреждения могут решить, что тестирование не требуется для пациентов с документально подтвержденной вакцинацией. Эффективность тестирования для выявления бессимптомной инфекции может быть ниже среди вакцинированных пациентов, потому что все больше данных свидетельствует о том, что у полностью вакцинированных людей меньше вероятность бессимптомной инфекции.
Последнее обновление: 1 июля 2021 г., 7:22 EST
Беременность — это состояние гиперкоагуляции, и у беременных женщин или женщин в послеродовом периоде риск тромбоэмболии в четыре-пять раз выше, чем у небеременных женщин (Практический бюллетень 196). , Тромбоэмболия при беременности). Данные показывают, что инфекция COVID-19 может привести к усилению коагулопатии. Хотя это еще не известно, возможно, что беременность и COVID-19инфекция может быть аддитивной для риска тромбоза. В Руководстве по лечению COVID-19 Национального института здравоохранения рекомендуется, чтобы беременные пациентки, госпитализированные с тяжелой формой COVID-19, получали профилактическую дозу антикоагулянтов, если нет противопоказаний.
Дополнительные ресурсы:
- Американское общество гематологов. COVID-19 и ВТЭ/антикоагулянты: часто задаваемые вопросы
- Национальных институтов здравоохранения.
 Руководство по лечению COVID-19. Антитромботическая терапия у пациентов с COVID-19
Руководство по лечению COVID-19. Антитромботическая терапия у пациентов с COVID-19 - Ресурсы COVID-19 по коагуляции и антикоагуляции (Международное общество тромбоза и гемостаза)
(Эти ссылки предназначены только для информационных целей и не должны рассматриваться как разработанные или одобренные Американским колледжем акушеров и гинекологов.)
Последнее обновление: 17 февраля 2022 г., 9:16 утра по восточному стандартному времени
Различные методы лечения моноклональными антителами доступны только при наличии разрешения на использование в экстренных случаях (EUA). Они рекомендованы для амбулаторного лечения пациентов с COVID-19 легкой и средней степени тяжести.инфекцией, которые имеют высокий риск клинического прогрессирования в соответствии с критериями EUA. В последнее время омикронный вариант SARS-CoV-2 быстро стал доминирующим штаммом вируса COVID-19 во всем мире.
 Большинство одобренных моноклональных антител против SARS-CoV-2 имеют пониженную эффективность или неэффективны против варианта Omicron.
Большинство одобренных моноклональных антител против SARS-CoV-2 имеют пониженную эффективность или неэффективны против варианта Omicron.Беременность входит в число состояний, которые подвергают людей высокому риску клинического прогрессирования. Это делает пациентов с беременностью единственным фактором риска, имеющим право на получение моноклональных антител амбулаторно, согласно EUA (NIH). Клиницисты акушерской помощи могут рассмотреть возможность использования моноклональных антител для лечения пациентов с COVID-19 без госпитализации.положительные беременные с легкими или умеренными симптомами, особенно при наличии одного или нескольких дополнительных факторов риска (например, ИМТ> 25, хроническое заболевание почек, сахарный диабет, сердечно-сосудистые заболевания).
Постконтактную профилактику следует рассматривать для недостаточно вакцинированных лиц, подвергшихся воздействию SARS-CoV-2 (NIH). К этим лицам относятся те, кто недавно контактировал с человеком, инфицированным SARS-CoV-2, в общей сложности 15 минут или более за 24-часовой период, или кто недавно заразился SARS-CoV-2 у других людей.
 в одном и том же учреждении И 1) не полностью вакцинированы или 2) полностью вакцинированы, но могут не вызывать адекватного иммунного ответа.
в одном и том же учреждении И 1) не полностью вакцинированы или 2) полностью вакцинированы, но могут не вызывать адекватного иммунного ответа.Лактация не является противопоказанием для применения моноклональных антител. Кормящие люди с одним или несколькими факторами риска тяжелого течения COVID-19 могут получать моноклональные антитела для лечения или постконтактной профилактики. Нет необходимости временно прекращать грудное вскармливание при приеме моноклональных антител.
Люди, ранее получавшие моноклональные антитела в рамках лечения COVID-19, постконтактной или доконтактной профилактики, могут быть вакцинированы в любое время; COVID-19нет необходимости откладывать вакцинацию после получения моноклональных антител.
Из-за сниженной в настоящее время эффективности некоторых моноклональных антител против варианта Омикрон врачам следует проконсультироваться со своими учреждениями относительно того, какие методы лечения моноклональными антителами против инфекции SARS-CoV-2 доступны для вариантов лечения.

Недавний анализ данных из 41 системы здравоохранения показал, что белые и неиспаноязычные пациенты получали лечение моноклональными антителами чаще, чем чернокожие, азиатские и другие расы [включая американских индейцев или коренных жителей Аляски, коренных жителей Гавайев или других тихоокеанских островов и множественные или другие расы] пациентов с положительными результатами теста на SARS-CoV-2 (Wiltz 2022). Как и в случае с другими COVID-19методы лечения, вакцины и методы профилактики, необходимо предпринять усилия (например, учитывать меры социальной уязвимости при сортировке пациентов, привлекать доверенных лиц для информационно-разъяснительной работы и напрямую устранять структурные барьеры для доступа) для обеспечения того, чтобы сообщества, наиболее затронутые SARS-CoV-2 имеют равный доступ к этим видам лечения.
Последнее обновление: 16 марта 2022 г.
 , 9:00 по восточному поясному времени.
, 9:00 по восточному поясному времени. В дополнение к стандартным компонентам дородовой и послеродовой помощи акушеры-гинекологи и другие акушеры-гинекологи должны продолжать предоставлять следующие консультации по COVID-19 всем беременным: тяжелая форма COVID-19 низкая, имеющиеся данные указывают на повышенный риск госпитализации в ОИТ, потребность в искусственной вентиляции легких и искусственной вентиляции легких (ЭКМО) и случаи смерти беременных и недавно беременных с симптомами COVID-19инфекционное заболевание.
- Подчеркните важность принятия всех доступных мер предосторожности, чтобы избежать контакта с COVID-19 и предотвратить заражение, включая:
- Рекомендация и предложение вакцинации против COVID-19 во время беременности или после родов, если они еще не вакцинированы.
- Консультирование относительно важности обычных гигиенических процедур, таких как частое мытье рук, чтобы помочь уменьшить распространение COVID-19 и других инфекционных заболеваний, особенно когда может произойти прорыв COVID-19случаев и в сезон гриппа.

- Консультирование относительно текущих мер безопасности для предотвращения заражения COVID-19, особенно если они не полностью вакцинированы, включая ношение маски, соблюдение физического дистанцирования и ограничение контактов с другими людьми, насколько это практически возможно.
- Предлагайте услуги в области психического здоровья или социальной работы или направления для предоставления дополнительных ресурсов, особенно для пациентов, которые испытывают трудности, связанные с COVID-19пандемия. Например, лица, испытывающие нехватку жилья или продовольствия, насилие со стороны интимного партнера или психические расстройства, могут воспользоваться дополнительными ресурсами.
- Предоставьте пациентам заблаговременное руководство, рекомендуя им проконсультироваться со своим педиатром или семейным врачом относительно посещений новорожденных, поскольку педиатры или семейные врачи также могли изменить свои процедуры и рутинные приемы (Американская академия педиатрии, COVID-19 Healthychildren.
 org Resources).
org Resources).
Может оказаться необходимым или предпочтительным оказание дородовых и послеродовых услуг по телефону или в электронном виде. ACOG полностью поддерживает использование телездравоохранения в акушерстве и гинекологии и призывает врачей ознакомиться с этой новой технологией и освоить ее (ACOG CO 798, DeNicola 2020). Если ожидаются телемедицинские визиты, пациенты должны быть обеспечены всем необходимым оборудованием (например, манжетой для измерения артериального давления), если таковое имеется и целесообразно. Кроме того, хотя многим учреждениям, возможно, больше не нужно использовать альтернативный уход и кадровые стратегии в ответ на COVID-19.пандемии, некоторые учреждения могут принять решение продолжить внедрение измененного графика дородового ухода (см. Инициативу ACOG по изменению дизайна дородового ухода). Планы измененных графиков лечения лучше всего составлять на местном уровне с учетом групп пациентов и имеющихся ресурсов. Клиницистам и учреждениям следует привлекать пациентов к совместному принятию решений, чтобы понять их предпочтения в отношении изменений в их графике дородового наблюдения.
Последнее обновление: 30 марта 2021 г., 15:45. СТАНДАРТНОЕ ВОСТОЧНОЕ ВРЕМЯ.
Да, и Американский колледж акушеров и гинекологов (ACOG) поощряет практику и учреждения, которые еще не имеют инфраструктуры для предоставления телемедицины, начать разработку стратегии, как телемедицина может быть интегрирована в их услуги по мере необходимости. Возможность доступа к телемедицине может варьироваться в зависимости от ресурсов пациента, и некоторая оценка этого — хотя во время кризиса часто бывает сложной — необходима для обеспечения справедливого ухода. Некоторые пациенты могут не иметь доступа к технологиям, подходящим для телемедицинских услуг; практикам и учреждениям рекомендуется изучить способы обеспечения того, чтобы эти пациенты по-прежнему имели доступ к медицинской помощи.
В рамках экстренного реагирования на COVID-19 было введено несколько новых федеральных разрешений на телемедицину. Они могут подвергаться текущим изменениям. Актуальную информацию об изменениях федеральной политики и рекомендации по кодированию см. в документе ACOG «Удаленное управление пациентами: выставление счетов за цифровые и телемедицинские услуги».
Они могут подвергаться текущим изменениям. Актуальную информацию об изменениях федеральной политики и рекомендации по кодированию см. в документе ACOG «Удаленное управление пациентами: выставление счетов за цифровые и телемедицинские услуги».
Управление гражданских прав Министерства здравоохранения и социальных служб объявило, что оно будет осуществлять правоприменение по своему усмотрению и откажется от штрафов за нарушения HIPAA в отношении медицинского персонала (HCP), который добросовестно обслуживает пациентов с помощью повседневных коммуникационных технологий, таких как FaceTime или Skype. , во время COVID-19общенациональная чрезвычайная ситуация в области общественного здравоохранения. См. HHS.gov для получения дополнительной информации о реакции Министерства здравоохранения и социальных служб на COVID-19 и HIPAA.
Для врачей акушеров-гинекологов важно соблюдение конфиденциальности при встрече с пациентом по телефону или при виртуальном посещении. Конфиденциальность является жизненно важным компонентом отношений между пациентом и врачом; это может быть особенно важно для пациентов подросткового возраста или взрослых пациентов с высоким риском насилия со стороны интимного партнера.
Администрация по борьбе с наркотиками выпустила руководство, позволяющее HCP, зарегистрированному администрацией, выдавать рецепты на контролируемые вещества без личного медицинского осмотра на время чрезвычайной ситуации в области общественного здравоохранения (см. конкретные инструкции здесь).
На возможность использования телемедицины для получения информированного согласия распространяются правила и положения штата; членам рекомендуется ознакомиться с местными, региональными и государственными правилами, положениями и политиками в отношении использования телемедицины и информированного согласия. Министерство здравоохранения и социальных служб предлагает информацию о получении информированного согласия на оказание медицинской помощи с помощью телемедицины.
Для получения дополнительной информации о телездравоохранении см. Часто задаваемые вопросы о COVID-19 для акушеров-гинекологов, Телемедицина.
Дополнительные ресурсы по COVID-19 от других организаций
(Эти ссылки предназначены только для ресурсов и не должны рассматриваться как разработанные или одобренные ACOG):
- Действующие законы штата и политика возмещения Ресурсный центр политики)
- Получение информированного согласия (Агентство медицинских исследований и качества)
- Простая для понимания форма согласия на телемедицину (Агентство медицинских исследований и качества)
Последнее обновление: 23 марта 2020 г. , 23:30. СТАНДАРТНОЕ ВОСТОЧНОЕ ВРЕМЯ.
, 23:30. СТАНДАРТНОЕ ВОСТОЧНОЕ ВРЕМЯ.
Медицинские работники также могут рассмотреть подход (например, телефон, телемедицина) для проведения рутинного скрининга пациентов и их гостей, если это разрешено, на предмет возможного заражения или симптомов COVID-19 (кашель, боль в горле, лихорадка) до их госпитализации. -назначение лица для предотвращения проникновения любых потенциальных лиц, находящихся под следствием, на объект. Пациенты должны быть проинструктированы заранее позвонить и обсудить необходимость переноса визита, если у них появятся симптомы респираторной инфекции (например, кашель, боль в горле, лихорадка) в день, когда они будут осмотрены. Это можно сделать с помощью телефонных звонков перед встречами с вопросами о недавних поездках, потенциальном воздействии и симптомах. Проактивное общение со всеми пациентами (т. е. по электронной почте, текстовым сообщениям, записанным телефонным звонкам) с консультированием лиц с возможным воздействием или симптомами COVID-19. можно также сначала позвонить в офис. Кроме того, медицинские работники должны подтвердить, проходит ли человек в настоящее время тестирование на COVID-19.
можно также сначала позвонить в офис. Кроме того, медицинские работники должны подтвердить, проходит ли человек в настоящее время тестирование на COVID-19.
Если после скрининга пациент сообщает о симптомах или контакте с человеком, инфицированным COVID-19, этому пациенту следует дать указание не приходить в медицинское учреждение на прием, а лечащим врачам следует связаться с местным или государственным департаментом здравоохранения. сообщить о пациенте как о возможном подследственном (PUI).
Последнее обновление: 4 ноября 2020 г., 13:54. СТАНДАРТНОЕ ВОСТОЧНОЕ ВРЕМЯ.
Во время острого заболевания ведение плода должно быть таким же, как и у любой беременной в критическом состоянии. Непрерывный мониторинг плода в условиях тяжелого заболевания следует рассматривать только после подтверждения жизнеспособности плода, когда роды не угрожают здоровью матери, или в качестве другого неинвазивного показателя состояния матери.
Очень мало известно о естественном течении беременности после выздоровления пациентки от COVID-19. В условиях легкой инфекции целесообразно лечение, аналогичное лечению пациента, выздоравливающего от гриппа. Следует подчеркнуть, что у пациентов может наступить декомпенсация через несколько дней кажущейся легкой болезни, и поэтому их следует проинструктировать о том, что необходимо позвонить или обратиться за медицинской помощью, если симптомы, особенно одышка, ухудшатся. Учитывая, как мало известно об этой инфекции, подробное ультразвуковое исследование анатомии в середине триместра может быть рассмотрено после материнской инфекции до беременности или в первом триместре. Интервальные оценки роста могут рассматриваться в зависимости от сроков и тяжести инфекции, при этом сроки и частота зависят от других материнских факторов риска. Антенатальное тестирование зарезервировано для рутинных акушерских показаний (SMFM Coronavirus COVID-19и беременность).
ACOG будет продолжать внимательно следить за литературой, чтобы предоставлять нашим членам наилучшие и самые актуальные рекомендации. Если новая литература укажет на необходимость дополнительного антенатального наблюдения за плодом беременных с подозрением или подтвержденным диагнозом COVID-19, ACOG соответствующим образом обновит наши рекомендации.
Если новая литература укажет на необходимость дополнительного антенатального наблюдения за плодом беременных с подозрением или подтвержденным диагнозом COVID-19, ACOG соответствующим образом обновит наши рекомендации.
Последнее обновление: 26 мая 2021 г., 14:09. СТАНДАРТНОЕ ВОСТОЧНОЕ ВРЕМЯ.
Да. Иммунизация матерей продолжает оставаться важным компонентом дородовой помощи во время пандемии COVID-19. Кроме того, вакцины против COVID-19 можно вводить вместе с другими плановыми прививками матерей, и нет необходимости отменять плановые прививки матерей на какое-либо время до или после вакцинации против COVID-19. Поощряется максимальное соблюдение рекомендуемых сроков иммунизации матери, чтобы максимизировать пользу для матери и плода. Если практика решает изменить или сократить количество посещений дородового ухода, клиницистам рекомендуется включать рекомендуемые прививки для матерей (грипп и Tdap) во время оставшихся личных визитов, даже если это означает, что прививки будут проводиться за пределами обычно рекомендуемых недель беременность. Измененные графики дородового ухода во время COVID-19может непропорционально затруднить для некоторых получение профилактической помощи, такой как иммунизация матерей. Эта реальность подчеркивает важность того, чтобы клиницисты интегрировали в практику скрининг социальных детерминант здоровья, а также максимизировали и облегчали направление в социальные службы (Мнение Комитета 729).
Измененные графики дородового ухода во время COVID-19может непропорционально затруднить для некоторых получение профилактической помощи, такой как иммунизация матерей. Эта реальность подчеркивает важность того, чтобы клиницисты интегрировали в практику скрининг социальных детерминант здоровья, а также максимизировали и облегчали направление в социальные службы (Мнение Комитета 729).
Важно отметить, что нет никаких доказательств того, что вакцинация вакциной против гриппа или вакциной Tdap увеличивает риск заражения беременной женщины или плода вирусом, вызывающим COVID-19, или осложнений от него..
Подобно другим инфекционным заболеваниям, если у женщины в послеродовом периоде подозревается или подтвержден COVID-19, и она не получала показанных прививок до (например, MMR) или во время (гриппа и Tdap) беременности, эти прививки следует отложить до тех пор, пока у пациентки не будет полностью оправился от болезни.
Последнее обновление: 27 июля 2020 г. , 17:24. СТАНДАРТНОЕ ВОСТОЧНОЕ ВРЕМЯ.
, 17:24. СТАНДАРТНОЕ ВОСТОЧНОЕ ВРЕМЯ.
Предварительно опубликованный анализ большого многоцентрового рандомизированного открытого исследования госпитализированных пациентов в Соединенном Королевстве показал, что пациенты, которые были рандомизированы для получения дексаметазона (6 мг один раз в день; перорально или внутривенно), имели более низкий уровень смертности. по сравнению с теми, кто получил стандартный уход (NEJM 2020). В группе дексаметазона частота летальных исходов была ниже, чем в группе стандартной терапии, среди пациентов, нуждающихся в искусственной вентиляции легких (29).0,3% против 41,4%; коэффициент скорости 0,64; 95% ДИ от 0,51 до 0,81) и среди тех, кто получал кислород без искусственной вентиляции легких (23,3% против 26,2%; коэффициент частоты 0,82; 95% ДИ от 0,72 до 0,94), но не среди тех, кто получал дополнительный кислород при включении в исследование (17,8 % по сравнению с 14,0%; отношение скоростей 1,19; 95% ДИ от 0,91 до 1,55). Поэтому для населения в целом NIH теперь рекомендует использовать дексаметазон (в дозе 6 мг в сутки до 10 дней) у пациентов с COVID-19, находящихся на ИВЛ, и у пациентов с COVID-19. которые нуждаются в дополнительном кислороде, но не находятся на искусственной вентиляции легких. NIH рекомендует не использовать дексаметазон у пациентов с COVID-19, которым не требуется дополнительный кислород. Хотя эти рекомендации не относятся конкретно к беременным, ACOG рекомендует использовать дексаметазон для беременных женщин с COVID-19, которые получают дополнительный кислород или находятся на искусственной вентиляции легких, и что дексаметазон не следует отменять для лечения COVID-19 из-за состояния беременности. .
которые нуждаются в дополнительном кислороде, но не находятся на искусственной вентиляции легких. NIH рекомендует не использовать дексаметазон у пациентов с COVID-19, которым не требуется дополнительный кислород. Хотя эти рекомендации не относятся конкретно к беременным, ACOG рекомендует использовать дексаметазон для беременных женщин с COVID-19, которые получают дополнительный кислород или находятся на искусственной вентиляции легких, и что дексаметазон не следует отменять для лечения COVID-19 из-за состояния беременности. .
ACOG продолжит тщательный мониторинг литературы об использовании кортикостероидов у пациентов с подозрением или подтвержденным диагнозом COVID-19.
Интранатальная помощь
При поступлении беременной пациентки с подозрением или подтвержденным диагнозом COVID-19 и ожидаемых родах следует уведомить бригады акушеров, педиатров или семейных врачей и анестезиологов, чтобы облегчить оказание помощи.
Последнее обновление: 23 марта 2020 г., 23:30. СТАНДАРТНОЕ ВОСТОЧНОЕ ВРЕМЯ.
Сроки родов в большинстве случаев не должны определяться наличием у матери инфекции COVID-19. Для выздоравливающих женщин с подозрением или подтвержденным COVID-19 на ранних сроках беременности изменение обычных сроков родов не показано. Для женщин с подозрением или подтвержденным COVID-19 в третьем триместре, которые выздоравливают, разумно попытаться отложить роды (если нет других медицинских показаний) до получения отрицательного результата тестирования или снятия карантинного статуса в попытке избежать передачи к новорождённому. В общем, COVID-19инфекция сама по себе не является показанием к родоразрешению.
Последнее обновление: 11 февраля 2022 г., 14:35. СТАНДАРТНОЕ ВОСТОЧНОЕ ВРЕМЯ.
Нет.
 Хотя есть сообщения о вертикальной передаче SARS-CoV-2, имеющиеся в настоящее время данные указывают на то, что вертикальная передача встречается редко (Dumitriu 2020). Появляется все больше данных, свидетельствующих о повышенном риске госпитализации в ОИТ, искусственной вентиляции легких и смерти беременных с симптомами COVID-19.(Ellington MMWR 2020, Zambrano, 2020), но эти результаты не являются показанием для кесарева сечения. Поэтому кесарево сечение должно основываться на акушерских показаниях (плода или матери), а не только на статусе COVID-19 (Omar 2022).
Хотя есть сообщения о вертикальной передаче SARS-CoV-2, имеющиеся в настоящее время данные указывают на то, что вертикальная передача встречается редко (Dumitriu 2020). Появляется все больше данных, свидетельствующих о повышенном риске госпитализации в ОИТ, искусственной вентиляции легких и смерти беременных с симптомами COVID-19.(Ellington MMWR 2020, Zambrano, 2020), но эти результаты не являются показанием для кесарева сечения. Поэтому кесарево сечение должно основываться на акушерских показаниях (плода или матери), а не только на статусе COVID-19 (Omar 2022).В случае, если пациенту необходимо запросить кесарево сечение из-за опасений, связанных с COVID-19, акушеры-гинекологи и другие акушеры-клиницисты должны следовать указаниям ACOG, изложенным в Мнении Комитета 761, Кесарево сечение по просьбе матери .
Последнее обновление 26 марта 2020 г., 8:00 по восточному поясному времени.

Нет, оперативное вагинальное родоразрешение не показано только при подозрении или подтверждении COVID-19. Практикующие врачи должны следовать обычным клиническим показаниям для оперативных вагинальных родов с использованием соответствующих средств индивидуальной защиты (Практический бюллетень 154 по оперативным вагинальным родам).
Последнее обновление: 23 марта 2020 г., 23:30. СТАНДАРТНОЕ ВОСТОЧНОЕ ВРЕМЯ.
Да, отсроченное пережатие пуповины по-прежнему допустимо при использовании соответствующих медицинских средств индивидуальной защиты. Хотя некоторые эксперты не рекомендуют отсроченное пережатие пуповины, доказательства основаны на мнении; один отчет позже подтвердил, что передача COVID-19, скорее всего, произошла от врача акушерской помощи новорожденному. Следует продолжать следовать текущим рекомендациям по отсроченному пережатию пуповины, основанным на фактических данных, до тех пор, пока новые данные не предложат изменения в практике.
 См. Заключение Комитета 684, 9.0047 Отсроченное пережатие пуповины после рождения , для получения дополнительной информации.
См. Заключение Комитета 684, 9.0047 Отсроченное пережатие пуповины после рождения , для получения дополнительной информации.Последнее обновление: 1 мая 2020 г., 8:50 по восточному поясному времени.
Имеющиеся данные свидетельствуют о том, что, в дополнение к регулярному уходу, постоянная индивидуальная эмоциональная поддержка, оказываемая вспомогательным персоналом, например, доулой, связана с улучшением результатов для рожениц (Мнение Комитета № 766). Присутствие доул во время COVID-19пандемию следует рассматривать в контексте политики посещения учреждения. Если учреждение считает доул медицинским персоналом, они должны соблюдать рекомендации по профилактике и контролю инфекций, включая правильное и последовательное использование надлежащих средств индивидуальной защиты. Если доулы не назначены учреждением в качестве медицинского персонала, они будут считаться посетителями и будут включены в подсчет посетителей этого учреждения для пациента.

Роды, роды и послеродовая поддержка могут быть особенно важны для улучшения исходов для лиц из сообществ, которые традиционно недостаточно обслуживаются или с которыми плохо обращаются или которым наносится ущерб в рамках системы здравоохранения. При рассмотрении политики посещения учреждения должны помнить о том, как ограничения могут по-разному и негативно повлиять на эти сообщества, которые во многих областях также несоразмерно затронуты COVID-19..
Последнее обновление: 20 мая 2020 г., 12:30. СТАНДАРТНОЕ ВОСТОЧНОЕ ВРЕМЯ.
В связи с тем, что в настоящее время недостаточно информации о физиологической безопасности вдыхания закиси азота у лиц с подозрением или подтвержденным диагнозом COVID-19, родильные отделения могут рассмотреть возможность приостановки использования закиси азота у лиц с подозрением или подтвержденным диагнозом COVID-19 или у лиц с неподтвержденным диагнозом COVID-19отрицательный статус.

Пациентам с отрицательным результатом диагностического теста на COVID-19 может по-прежнему предлагаться закись азота в качестве варианта обезболивания.
Последнее обновление: 27 июля 2020 г., 11:23 по восточному поясному времени.
Из-за легочных и протромботических проявлений инфекции COVID-19 возник вопрос о том, можно ли использовать TXA или гемабат. Гемабат вызывает бронхоспазм, поэтому его применение противопоказано женщинам с астмой (Практический бюллетень 183, Послеродовое кровотечение). Пока нет данных, специфичных для COVID-19.инфекции, легочные проявления COVID-19 включают вирусную пневмонию, и Hemabate обычно не удерживается в этих условиях. Как и у лиц без инфекции COVID-19, TXA можно рассматривать для лиц с подозрением или подтвержденной инфекцией COVID-19, у которых возникает послеродовое кровотечение, когда все другие первоначальные медикаментозные методы лечения неэффективны (Практический бюллетень 183, Послеродовое кровотечение).
 Из-за возможного аддитивного эффекта повышенного риска тромбоза от инфекции COVID-19 и состояния гиперкоагуляции во время беременности может быть целесообразно рассмотреть эту повышенную вероятность свертывания крови перед введением TXA при послеродовом кровотечении.
Из-за возможного аддитивного эффекта повышенного риска тромбоза от инфекции COVID-19 и состояния гиперкоагуляции во время беременности может быть целесообразно рассмотреть эту повышенную вероятность свертывания крови перед введением TXA при послеродовом кровотечении.Дополнительный ресурс:
Американское общество гематологов. COVID-19 и ВТЭ/антикоагулянты: часто задаваемые вопросы
Последнее обновление: 11 февраля 2022 г., 15:15. СТАНДАРТНОЕ ВОСТОЧНОЕ ВРЕМЯ.
Грудное молоко обеспечивает защиту от многих болезней, и существует несколько противопоказаний к грудному вскармливанию (Мнение Комитета 756, CDC Беременность и грудное вскармливание). Имеющиеся данные свидетельствуют о том, что грудное молоко не является источником COVID-19.инфекции (Walker 2020, CDC). Недавняя когорта из 110 кормящих женщин не обнаружила инфекционного материала SARS-CoV-2 в образцах грудного молока (Krogstad 2022).
 Таким образом, подозреваемый или подтвержденный материнский COVID-19 не считается противопоказанием для кормления ребенка грудным молоком.
Таким образом, подозреваемый или подтвержденный материнский COVID-19 не считается противопоказанием для кормления ребенка грудным молоком.Лица с подозрением или подтвержденным диагнозом COVID-19 могут передавать вирус воздушно-капельным путем при тесном контакте с ребенком, в том числе при грудном вскармливании. Поэтому акушеры-гинекологи и другие специалисты по охране материнства должны консультировать пациенток с подозрением или подтвержденным диагнозом COVID-19.тех, кто собирается кормить ребенка грудным молоком, о том, как свести к минимуму риск передачи инфекции, в том числе:
- Сцеживание грудного молока с помощью ручного или электрического молокоотсоса. Это включает в себя важность надлежащей гигиены рук перед тем, как прикасаться к частям помпы или бутыли, а также соблюдение рекомендаций по надлежащей очистке помпы после каждого использования. Если возможно, людям следует подумать о том, чтобы кто-то, у кого нет подозрений или подтвержденной инфекции COVID-19 и кто не болен, кормил ребенка сцеженным грудным молоком.
 Кроме того, пациенты должны быть проинформированы о том, может ли родильное учреждение предоставить специальный молокоотсос.
Кроме того, пациенты должны быть проинформированы о том, может ли родильное учреждение предоставить специальный молокоотсос. - Меры безопасности при грудном вскармливании. Мать с подозрением или подтвержденным диагнозом COVID-19, которая хочет кормить ребенка грудью напрямую, должна принять все возможные меры предосторожности, чтобы избежать передачи вируса ребенку, включая гигиену рук и ношение маски или тканевого покрытия для лица, если это возможно, во время грудного вскармливания.
Даже в условиях пандемии COVID-19 акушеры-гинекологи и другие специалисты по охране материнства должны поддерживать информированное решение каждой пациентки о том, следует ли начинать или продолжать грудное вскармливание, признавая, что пациент имеет уникальную квалификацию для принятия решения о том, следует ли исключительно грудное вскармливание, смешанное вскармливание , или искусственное вскармливание является оптимальным (Мнение Комитета 756).
Ребенок, которого кормит грудью лицо с подозрением или подтвержденным диагнозом COVID-19, следует рассматривать как человека, находящегося в тесном контакте с человеком, инфицированным COVID-19, и его следует помещать в карантин на время рекомендуемого кормящим родителем периода изоляции и на время их собственного карантина.
 после этого (CDC).
после этого (CDC).ACOG продолжит анализ новой литературы по этой теме.
- Сцеживание грудного молока с помощью ручного или электрического молокоотсоса. Это включает в себя важность надлежащей гигиены рук перед тем, как прикасаться к частям помпы или бутыли, а также соблюдение рекомендаций по надлежащей очистке помпы после каждого использования. Если возможно, людям следует подумать о том, чтобы кто-то, у кого нет подозрений или подтвержденной инфекции COVID-19 и кто не болен, кормил ребенка сцеженным грудным молоком.
Последнее обновление: 11 августа 2020 г., 13:31. СТАНДАРТНОЕ ВОСТОЧНОЕ ВРЕМЯ.
Ранний и тесный контакт между матерью и новорожденным имеет много хорошо зарекомендовавших себя преимуществ, включая более успешное грудное вскармливание, облегчение установления связи между матерью и младенцем и поощрение заботы, ориентированной на семью. Учитывая имеющиеся данные по этой теме, пары мать-младенец, в которых у матери подозревается или подтверждена инфекция SARS-CoV-2, в идеале должны размещаться в комнате в соответствии с обычной политикой учреждения. Хотя данные все еще поступают, а долгосрочные последствия еще не полностью изучены, данные свидетельствуют о том, что нет никакой разницы в риске заражения новорожденного SARS-CoV-2 независимо от того, находится ли новорожденный в отдельной палате или остается в комнате матери.
 помещение (ЦДК).
помещение (ЦДК).Важно отметить, что любое определение того, следует ли содержать вместе или раздельно людей с известной или подозреваемой инфекцией SARS-CoV-2 и их младенцев после рождения, должно включать процесс совместного принятия решений с пациентом, его семьей и клинической командой. Этот вопрос следует поднимать во время дородового наблюдения и продолжать в течение интранатального периода. Поставщики медицинских услуг должны уважать автономию матери в процессе принятия медицинских решений. Принятие решений о совместном проживании или раздельном проживании должно быть свободным от какого-либо принуждения, а учреждения должны проводить политику, защищающую осознанное решение человека.
Для матерей с подозрением или подтвержденным диагнозом COVID-19 совместное пребывание должно сочетаться с мерами безопасности для сведения к минимуму риска передачи инфекции, в том числе: контакт с новорождённым. Маски или тканевые покрытия для лица не следует надевать на новорожденных и детей младше 2 лет.

- Технические средства контроля, такие как использование физических барьеров (например, помещение новорожденного в изолет с регулируемой температурой) и как можно чаще держать новорожденного на расстоянии 6 футов или более от матери.
- Если есть возможность нанять немедицинского работника, обеспечивающего уход за новорожденным во время пребывания в больнице, это должен быть человек, который не подвергается повышенному риску тяжелого заболевания и использует соответствующие меры предосторожности для предотвращения инфекций (например, ношение маски). , соблюдение гигиены рук).
Хотя совместное проживание является ключевой практикой для поощрения и поддержки грудного вскармливания, могут быть обстоятельства (связанные с COVID-19 или другие), когда временное разделение целесообразно для благополучия матери и новорожденного. Решения о временном разлучении должны приниматься в соответствии с пожеланиями матери.
Рекомендации по консультированию пациентов, рассматривающих возможность временного разлучения, включают:
- Матери с подозрением или подтвержденной инфекцией SARS-CoV-2 не представляют потенциального риска передачи вируса своим новорожденным, если они соответствуют критериям прекращения изоляции и мерам предосторожности:
- Прошло не менее 10 дней с момента первого появления их симптомов (до 20 дней, если у них более тяжелое или критическое заболевание или у них серьезный иммунодефицит), и
- Прошло не менее 24 часов с момента последней лихорадки без применения жаропонижающих средств, и
- Другие симптомы улучшились.

- Матери, которые не соответствуют этим критериям, могут временно отделиться от своих новорожденных, чтобы снизить риск передачи вируса. Однако, если после выписки они не смогут поддерживать разлучение со своим новорожденным до тех пор, пока не будут соответствовать критериям, неясно, предотвратит ли временное разлучение в больнице в конечном итоге передачу SARS-CoV-2 новорожденному, учитывая возможность заражения. от матери после выписки.
- Разделение может быть необходимо для матерей, которые слишком больны, чтобы заботиться о своих младенцах, или которые нуждаются в уходе более высокого уровня.
- Разделение может быть необходимо для новорожденных с повышенным риском тяжелого заболевания (например, недоношенных детей, младенцев с сопутствующими заболеваниями, младенцев, нуждающихся в уходе более высокого уровня).
- Рассмотрение вопроса о разделении в качестве подхода к снижению риска передачи от матери с подозрением или подтвержденным диагнозом SARS-CoV-2 ее новорожденному не является необходимым, если у новорожденного положительный результат теста на SARS-CoV-2.

В случае временного разлучения матерей, намеревающихся кормить грудью, следует поддерживать и поощрять к сцеживанию грудного молока для установления и поддержания лактации. Если возможно, следует предоставить специальный молокоотсос (см. . Как следует консультировать женщин по поводу особых соображений по кормлению младенцев грудным молоком в условиях подозрения или подтвержденной инфекции COVID-19 у матери? ).
Последнее обновление: 1 июля 2021 г., 7:16 по восточному поясному времени.
Тюрьмы, следственные изоляторы и места содержания под стражей являются местами повышенного риска передачи COVID-19, и ACOG предоставила рекомендации для удовлетворения потребностей беременных и родильниц, находящихся в заключении во время пандемии. Для беременных, которые должны оставаться под стражей, в тюрьмах, следственных изоляторах и местах содержания под стражей должны быть приняты меры по социальному дистанцированию, гигиене, скринингу, тестированию, медицинскому обслуживанию, включая COVID-19.
 вакцинация, организация безопасного жилья и другие меры, изложенные во Временном руководстве CDC по ведению COVID-19 в исправительных учреждениях и местах содержания под стражей, а также в соответствии с рекомендациями Национальной комиссии по охране здоровья в исправительных учреждениях. Поскольку пенитенциарные учреждения адаптируют свою деятельность в ответ на пандемию, они должны обеспечить, чтобы беременные женщины по-прежнему имели доступ к комплексному медицинскому обслуживанию, включая дородовой уход, уход за абортами, послеродовой уход и сцеживание грудного молока, а также своевременную оценку состояния здоровья, связанного с беременностью или COVID-19. 19симптомов в соответствии с рекомендациями ACOG.
вакцинация, организация безопасного жилья и другие меры, изложенные во Временном руководстве CDC по ведению COVID-19 в исправительных учреждениях и местах содержания под стражей, а также в соответствии с рекомендациями Национальной комиссии по охране здоровья в исправительных учреждениях. Поскольку пенитенциарные учреждения адаптируют свою деятельность в ответ на пандемию, они должны обеспечить, чтобы беременные женщины по-прежнему имели доступ к комплексному медицинскому обслуживанию, включая дородовой уход, уход за абортами, послеродовой уход и сцеживание грудного молока, а также своевременную оценку состояния здоровья, связанного с беременностью или COVID-19. 19симптомов в соответствии с рекомендациями ACOG.
Если у вас есть вопросы или комментарии о COVID-19, на которые вы не ответили, отправьте их на [email protected].
Рекомендуемая ссылка
Американский колледж акушеров и гинекологов. Часто задаваемые вопросы о COVID-19 для акушеров-гинекологов, акушеров. Вашингтон, округ Колумбия: ACOG; 2020. Доступно по адресу: https://www.acog.org/clinical-information/physician-faqs/covid-19-faqs-for-ob-gyns-obstetrics. Получено [введите дату].
Вашингтон, округ Колумбия: ACOG; 2020. Доступно по адресу: https://www.acog.org/clinical-information/physician-faqs/covid-19-faqs-for-ob-gyns-obstetrics. Получено [введите дату].
Клиническая информация
Найдите соответствующие часто задаваемые вопросы по этике, телемедицине и гинекологии.
Идти
Этот документ был разработан, чтобы ответить на некоторые вопросы, с которыми сталкиваются врачи, оказывающие помощь во время быстро меняющейся ситуации с COVID-19. По мере развития ситуации этот документ может обновляться или дополняться для включения новых данных и соответствующей информации. Эта информация разработана как образовательный ресурс, чтобы помочь клиницистам в оказании акушерско-гинекологической помощи, и использование этой информации является добровольным. Эта информация не должна рассматриваться как включающая все надлежащие методы лечения или ухода или как заявление о стандарте лечения. Он не предназначен для замены независимого профессионального суждения лечащего врача. Вариации в практике могут быть оправданы, когда, по разумному суждению лечащего врача, такой курс действий показан состоянием пациента, ограниченностью доступных ресурсов или достижениями в знаниях или технологиях. Американский колледж акушеров и гинекологов регулярно просматривает свои публикации; однако его публикации могут не отражать самые последние данные. Любые обновления этого документа можно найти на сайте acog.org или позвонив в Ресурсный центр ACOG.
Он не предназначен для замены независимого профессионального суждения лечащего врача. Вариации в практике могут быть оправданы, когда, по разумному суждению лечащего врача, такой курс действий показан состоянием пациента, ограниченностью доступных ресурсов или достижениями в знаниях или технологиях. Американский колледж акушеров и гинекологов регулярно просматривает свои публикации; однако его публикации могут не отражать самые последние данные. Любые обновления этого документа можно найти на сайте acog.org или позвонив в Ресурсный центр ACOG.
Несмотря на то, что ACOG прилагает все усилия для предоставления точной и надежной информации, эта публикация предоставляется «как есть» без каких-либо явных или подразумеваемых гарантий точности, надежности или иных. ACOG не гарантирует и не поддерживает продукты или услуги какой-либо фирмы, организации или лица. Ни ACOG, ни ее должностные лица, директора, члены, сотрудники или агенты не несут ответственности за любые убытки, ущерб или претензии в отношении любых обязательств, включая прямые, специальные, косвенные или косвенные убытки, понесенные в связи с этой публикацией или доверием. по представленной информации.
по представленной информации.
Все члены комитета ACOG и авторы представили заявление о раскрытии конфликта интересов, связанное с этим опубликованным продуктом. Любые потенциальные конфликты были рассмотрены и урегулированы в соответствии с Политикой раскрытия информации о конфликтах интересов ACOG. Политики ACOG можно найти на сайте acog.org. Для продуктов, разработанных совместно с другими организациями, раскрытие информации о конфликте интересов представителями других организаций рассматривается этими организациями. Американский колледж акушеров и гинекологов не запрашивал и не принимал никакого коммерческого участия в разработке содержания этого опубликованного продукта.
Исходы беременности и новорожденных при инфекции SARS-CoV-2: систематический обзор
На этой странице на исходы беременности растут. Мы рассмотрели 245 беременностей, осложненных материнской инфекцией SARS-CoV-2, в 48 исследованиях, перечисленных в PubMed и MedRxiv. Наиболее частыми клиническими проявлениями были лихорадка (55,9%), кашель (36,3%), утомляемость (11,4%) и одышка (12,7%). Только у 4,1% пациентов развился респираторный дистресс. Из всех пациенток 89,0% были родоразрешены с помощью кесарева сечения (33,3% осложнений гестации, 35,3% случаев преждевременных родов и 2,5% случаев мертворождения или неонатальной смерти). Среди протестированных 6,45% новорожденных оказались положительными на инфекцию SARS-CoV-2. По сравнению с известными вирусными инфекциями прогноз для беременных с SARS-CoV-2 благоприятный, даже при отсутствии специфического противовирусного лечения. Тем не менее, новорожденные и пациенты с острыми состояниями, особенно с гестационными или уже существующими сопутствующими заболеваниями, должны активно лечиться, чтобы предотвратить все больше сообщений о тяжелых исходах в литературе.
Наиболее частыми клиническими проявлениями были лихорадка (55,9%), кашель (36,3%), утомляемость (11,4%) и одышка (12,7%). Только у 4,1% пациентов развился респираторный дистресс. Из всех пациенток 89,0% были родоразрешены с помощью кесарева сечения (33,3% осложнений гестации, 35,3% случаев преждевременных родов и 2,5% случаев мертворождения или неонатальной смерти). Среди протестированных 6,45% новорожденных оказались положительными на инфекцию SARS-CoV-2. По сравнению с известными вирусными инфекциями прогноз для беременных с SARS-CoV-2 благоприятный, даже при отсутствии специфического противовирусного лечения. Тем не менее, новорожденные и пациенты с острыми состояниями, особенно с гестационными или уже существующими сопутствующими заболеваниями, должны активно лечиться, чтобы предотвратить все больше сообщений о тяжелых исходах в литературе.
1. Введение
Появление SARS-CoV-2 в качестве новой инфекции в конце декабря 2019 г. создает уникальные проблемы для систем здравоохранения и практикующих врачей. Главным из них является ведение беременных женщин, инфицированных SARS-CoV-2. Беременные женщины подвержены ряду осложнений у плода и матери, которые могут повлиять на исход любой сопутствующей инфекции [1]. В первом триместре повышен риск выкидыша и аномалий развития плода. В конце второго и третьего триместров повышена вероятность развития заболеваний матери, таких как гестационный диабет и гипертензивные расстройства, которые способствуют материнской заболеваемости и преждевременным родам.
Главным из них является ведение беременных женщин, инфицированных SARS-CoV-2. Беременные женщины подвержены ряду осложнений у плода и матери, которые могут повлиять на исход любой сопутствующей инфекции [1]. В первом триместре повышен риск выкидыша и аномалий развития плода. В конце второго и третьего триместров повышена вероятность развития заболеваний матери, таких как гестационный диабет и гипертензивные расстройства, которые способствуют материнской заболеваемости и преждевременным родам.
Клетки на границе между матерью и плодом играют решающую роль в развитии плода и регуляции материнского иммунного ответа [2]. Вирусные инфекции могут нарушать функцию этих клеток и, в конечном счете, нарушать функцию плаценты [2]. На протяжении многих лет во многих исследованиях изучались материнские и неонатальные исходы в условиях нескольких недавних эпидемий, таких как грипп A (h2N1), SARS-CoV, ближневосточный респираторный синдром (MERS) и респираторно-синцитиальный вирус (RSV). Исследование случай-контроль (смертность и выздоровевшие), проведенное в Бразилии среди женщин, инфицированных гриппом А (h2N1), показало более высокий уровень внутриутробной смертности и преждевременных родов среди женщин, которые в конечном итоге умерли в результате инфекции, по сравнению с женщинами, которые выздоровели. . Кроме того, выздоровевшие пациенты имели более благоприятные неонатальные исходы после выписки [3]. Авторы сообщили, что раннее противовирусное лечение (от 48 до 72 часов после появления симптомов) является защитным фактором, тогда как предшествующее посещение врача по поводу эпизода гриппа до госпитализации было фактором риска смерти [3]. Систематический обзор материнской инфекции гриппа, проведенный в 2017 году, показал, что частота преждевременных родов (до 37 недель беременности) составляет 11,4%, 7,7%, 7,1% и 6,3% в США, Канаде, Великобритании и Норвегии соответственно. [4]. При беременности, пораженной респираторно-синцитиальным вирусом (РСВ), частота преждевременных родов составила 29%, что сопоставимо с показателем 13% преждевременных родов у неинфицированных беременных [5]. Среди детей, рожденных от матерей с послеродовой РСВ-инфекцией, 57% были инфицированы РСВ [5]. В систематическом обзоре, опубликованном в 2020 году, сравнивались материнские и неонатальные исходы среди пациентов, инфицированных SARS-CoV, SARS-CoV-2 или MERS.
. Кроме того, выздоровевшие пациенты имели более благоприятные неонатальные исходы после выписки [3]. Авторы сообщили, что раннее противовирусное лечение (от 48 до 72 часов после появления симптомов) является защитным фактором, тогда как предшествующее посещение врача по поводу эпизода гриппа до госпитализации было фактором риска смерти [3]. Систематический обзор материнской инфекции гриппа, проведенный в 2017 году, показал, что частота преждевременных родов (до 37 недель беременности) составляет 11,4%, 7,7%, 7,1% и 6,3% в США, Канаде, Великобритании и Норвегии соответственно. [4]. При беременности, пораженной респираторно-синцитиальным вирусом (РСВ), частота преждевременных родов составила 29%, что сопоставимо с показателем 13% преждевременных родов у неинфицированных беременных [5]. Среди детей, рожденных от матерей с послеродовой РСВ-инфекцией, 57% были инфицированы РСВ [5]. В систематическом обзоре, опубликованном в 2020 году, сравнивались материнские и неонатальные исходы среди пациентов, инфицированных SARS-CoV, SARS-CoV-2 или MERS. По сравнению с SARS-CoV и MERS, SARS-CoV-2 был связан с самой высокой частотой преждевременных родов, дистресса плода, перинатальной смерти и кесарева сечения [6]. Кроме того, ни в одном из случаев SARS-CoV и MERS не было зарегистрировано ни одного случая Apgar, тогда как в 2,4% случаев SARS-CoV-2 была обнаружена Apgar [6]. Не было никаких доказательств вертикальной передачи ни в одной из трех инфекций [6].
По сравнению с SARS-CoV и MERS, SARS-CoV-2 был связан с самой высокой частотой преждевременных родов, дистресса плода, перинатальной смерти и кесарева сечения [6]. Кроме того, ни в одном из случаев SARS-CoV и MERS не было зарегистрировано ни одного случая Apgar, тогда как в 2,4% случаев SARS-CoV-2 была обнаружена Apgar [6]. Не было никаких доказательств вертикальной передачи ни в одной из трех инфекций [6].
Хорошо известно, что инфекционная пневмония является частой причиной заболеваемости и смертности беременных из-за нескольких физиологических факторов, таких как уменьшение объема легких и повышенное потребление кислорода [7, 8]. Действительно, по оценкам, четверть беременностей, осложненных пневмонией, требуют госпитализации в реанимацию и искусственной вентиляции легких [9]. Вызванные беременностью изменения иммунитета, такие как снижение клеточно-опосредованной цитотоксичности, снижение реакции лимфокинов и снижение пролиферативной реакции лимфоцитов, еще больше дополняют прогностическую картину пневмонии у беременных [8]. Следовательно, появление пандемии SARS-CoV-2 может поднять новые вопросы о перинатальном и акушерском ведении. Здесь мы рассматриваем 245 беременностей, о которых сообщалось в литературе в рамках 48 исследований.
Следовательно, появление пандемии SARS-CoV-2 может поднять новые вопросы о перинатальном и акушерском ведении. Здесь мы рассматриваем 245 беременностей, о которых сообщалось в литературе в рамках 48 исследований.
2. Методы
Мы провели поиск в PubMed с использованием тегов All Fields и MeSH по терминам «коронавирус», «ncov», «cov», «2019-nCoV», «COVID-19», «SARS-CoV-2». », «беременность», «осложнения», «выкидыш» и «аномалии». Мы ограничили наш поиск всеми опубликованными исследованиями в период с 20 декабря 2019 г. по 30 июля 2020 г. Наш поиск выявил 221 статью. Мы провели тот же поиск на MedRxiv, который дал 10 результатов. Мы проверили документы через Covidence. Мы исключили обзоры, мета-обзоры, письма в редакцию и рекомендации, относящиеся к конкретному региону. Мы также исключили статьи на других языках, помимо английского. Затем мы рассмотрели результаты на предмет актуальности и включили статьи, в которых сообщалось о SARS-CoV-2 у беременных. Эта стратегия поиска привела к 48 сообщениям о случаях и статьям из основной литературы, которую мы включили в этот обзор (рис. 1). Мы извлекли всю информацию о характеристиках пациентов, симптомах, лабораторных результатах и исследованиях изображений. Мы также собрали соответствующие данные о течении беременности, такие как способ родоразрешения, гестационные осложнения и неонатальные исходы. Данные из каждой статьи были зарегистрированы на уровне отдельных пациентов и объединены между исследованиями для расчета частоты исходов у всех пациентов.
1). Мы извлекли всю информацию о характеристиках пациентов, симптомах, лабораторных результатах и исследованиях изображений. Мы также собрали соответствующие данные о течении беременности, такие как способ родоразрешения, гестационные осложнения и неонатальные исходы. Данные из каждой статьи были зарегистрированы на уровне отдельных пациентов и объединены между исследованиями для расчета частоты исходов у всех пациентов.
3. Результаты
Рассмотренные нами документы включают 245 пациентов, все из которых являются беременными женщинами с подтвержденным диагнозом SARS-CoV-2, со средним возрастом матери 28,3 года (диапазон 24-43 лет, ) и средний гестационный возраст (GA) 35,67 недель (диапазон 18-41 недель). Результаты отдельных исследований описаны и обобщены в дополнительных таблицах 1 и 2.
3.1. Материнские симптомы
Что касается дородовых симптомов, то наиболее распространенными симптомами были лихорадка (55,9%), за которыми следуют кашель (36,3%), одышка (12,7%) и утомляемость (11,4%). Менее распространенные симптомы включали диарею и другие желудочно-кишечные (ЖКТ) симптомы, боль в горле, заложенность носа и ринорею, мышечные боли, сыпь, головную боль, осиплость голоса, миалгию, высокое кровяное давление (АД), тахикардию и холецистит. Только 4,5% всех пациенток до родов были бессимптомными. Несколько пациенток, у которых до родов не было симптомов, развились после родов, что потребовало госпитализации в отделение интенсивной терапии.
Менее распространенные симптомы включали диарею и другие желудочно-кишечные (ЖКТ) симптомы, боль в горле, заложенность носа и ринорею, мышечные боли, сыпь, головную боль, осиплость голоса, миалгию, высокое кровяное давление (АД), тахикардию и холецистит. Только 4,5% всех пациенток до родов были бессимптомными. Несколько пациенток, у которых до родов не было симптомов, развились после родов, что потребовало госпитализации в отделение интенсивной терапии.
В большинстве исследований участвовали только пациентки в третьем триместре, за исключением восьми исследований, в которые также включались пациентки в первом и втором триместрах. В большинстве этих исследований сообщалось о количестве пациенток, у которых наблюдался каждый симптом, без указания гестационного возраста, поэтому трудно определить, отличались ли пациентки в более ранних триместрах по своим клиническим проявлениям от таковых в более поздних триместрах. Liu и коллеги сообщили о 15 пациентах, у которых гестационный возраст варьировался от 12 до 38 недель, но было неясно, испытывали ли пациенты в более раннем триместре другие симптомы или осложнения [10]. Nie включил в общей сложности 33 пациента, средний возраст которых варьировался от 24 до 36 недель [11]. О госпитализации или летальных исходах в ОИТ не сообщалось, и исследование пришло к выводу, что беременные женщины не подвергались повышенному риску тяжелых заболеваний или смертности. На основании результатов, полученных Liu et al. и Nie, клинические проявления пациентов, по-видимому, не различаются в зависимости от GA беременности.
Nie включил в общей сложности 33 пациента, средний возраст которых варьировался от 24 до 36 недель [11]. О госпитализации или летальных исходах в ОИТ не сообщалось, и исследование пришло к выводу, что беременные женщины не подвергались повышенному риску тяжелых заболеваний или смертности. На основании результатов, полученных Liu et al. и Nie, клинические проявления пациентов, по-видимому, не различаются в зависимости от GA беременности.
Среди зарегистрированных послеродовых симптомов наиболее частым была лихорадка (13,5%). У одной пациентки, госпитализированной с ухудшением артериального давления и наличием в анамнезе сахарного диабета (СД) и астмы, послеродовые симптомы включали низкое насыщение кислородом, тахикардию, одышку, потливость и кашель, который прогрессировал до дыхательной недостаточности [12]. Гидлёф и др. также сообщалось о низком насыщении кислородом после родов [13]. Среди 13 пациентов Лю и его коллеги сообщили, что у одного пациента развился синдром полиорганной дисфункции (СПОН), включая острый респираторный дистресс-синдром (ОРДС) [14]. Так, из 245 беременных с SARS-CoV-2 у 10 (4,1%) развился респираторный дистресс.
Так, из 245 беременных с SARS-CoV-2 у 10 (4,1%) развился респираторный дистресс.
3.2. Лабораторные данные
Наиболее распространенными лабораторными отклонениями, наблюдаемыми у беременных женщин, инфицированных SARS-CoV-2, были повышенный уровень С-реактивного белка (СРБ), нейтрофилез и лейкоцитоз. В исследования, в которых сообщалось о лабораторных данных, были включены 147 беременных женщин, среди которых у 49% был повышен СРБ, у 31,3% — лимфопения, у 28,6% — нейтрофилия и у 12,2% — лейкоцитоз. Другие лабораторные отклонения включали тромбоцитопению, повышенный уровень D-димера, аномальные ферменты печени, снижение уровня альбумина, низкий уровень гемоглобина (Hb), повышенный уровень щелочного фосфата, эозинопению, повышенный уровень мочевой кислоты, повышенный уровень ферритина, панцитопению, удлинение активированного частичного тромбопластинового времени (АЧТВ), низкий уровень фибриногена. и прогрессирующая коагулопатия.
3.3. Рентген грудной клетки (CXR)
В большинстве исследований сообщалось об аномалиях визуализации при рентгенографии грудной клетки (CXR), компьютерной томографии (CT) или в обоих случаях. Что касается CXR, Li et al. () сообщили о рассеянных множественных пятнистых инфильтратах в обоих легких, а Lee et al. () сообщили о консолидации левой нижней/средней доли и усилении сосудистых пятен, в то время как Breslin et al. () сообщили о легком застое в легочных сосудах без консолидации или выпота [12, 15, 16]. Все три женщины имели одинаковую гестацию (в среднем 36 недель).
Что касается CXR, Li et al. () сообщили о рассеянных множественных пятнистых инфильтратах в обоих легких, а Lee et al. () сообщили о консолидации левой нижней/средней доли и усилении сосудистых пятен, в то время как Breslin et al. () сообщили о легком застое в легочных сосудах без консолидации или выпота [12, 15, 16]. Все три женщины имели одинаковую гестацию (в среднем 36 недель).
3.4. Компьютерная томография (КТ)
Часто сообщалось о типичных признаках вирусной пневмонии, при этом у большинства пациентов было двустороннее поражение легких. По данным КТ признаков обострения послеродовой пневмонии не выявлено. Однако по мере прогрессирования заболевания Zhu et al. сообщили, что поражения сливаются в полосы, а Liu et al. наблюдается мощение и консолидация [10, 17]. В большинстве исследований сообщалось о непрозрачности по типу матового стекла (GGO). Смешанные GGO с консолидацией чаще встречались у беременных пациентов с SARS-CoV-2 по сравнению с небеременными пациентами с SARS-CoV-2 [10]. Ли и его коллеги также сообщили о GGO с консолидацией [15]. В дополнение к множественным двусторонним уплотнениям наблюдались двусторонние плевральные выпоты [18]. Учитывая распространенность респираторных симптомов у беременных, инфицированных SARS-CoV-2, УЗИ легких является ценным инструментом для подтверждения диагноза инфекции SARS-CoV-2, а также для мониторинга прогрессирования заболевания [19].]. УЗИ легких устраняет радиационный риск и позволяет избежать ложноотрицательных результатов, связанных с другими диагностическими тестами. Как отметил Моро и его коллеги, при проведении УЗИ легких у беременных женщин, инфицированных SARS-CoV-2, следует соблюдать определенные рекомендации [19].
Ли и его коллеги также сообщили о GGO с консолидацией [15]. В дополнение к множественным двусторонним уплотнениям наблюдались двусторонние плевральные выпоты [18]. Учитывая распространенность респираторных симптомов у беременных, инфицированных SARS-CoV-2, УЗИ легких является ценным инструментом для подтверждения диагноза инфекции SARS-CoV-2, а также для мониторинга прогрессирования заболевания [19].]. УЗИ легких устраняет радиационный риск и позволяет избежать ложноотрицательных результатов, связанных с другими диагностическими тестами. Как отметил Моро и его коллеги, при проведении УЗИ легких у беременных женщин, инфицированных SARS-CoV-2, следует соблюдать определенные рекомендации [19].
3.5. Материнские и акушерские осложнения
Было несколько сообщений о неосложненных срочных родах у женщин, инфицированных SARS-CoV-2 [15, 20]. Из 201 зарегистрированного родоразрешения 182 были выполнены в виде кесарева сечения. Таким образом, частота кесарева сечения составляет 89. % всех родов, что значительно выше ожидаемого уровня примерно 15% для беременностей в общей популяции [21, 22]. Эта частота кесарева сечения также выше, чем при беременностях, осложненных вирусной гриппозной инфекцией, где вероятность кесарева сечения не увеличивалась по сравнению с общей популяцией [23].
% всех родов, что значительно выше ожидаемого уровня примерно 15% для беременностей в общей популяции [21, 22]. Эта частота кесарева сечения также выше, чем при беременностях, осложненных вирусной гриппозной инфекцией, где вероятность кесарева сечения не увеличивалась по сравнению с общей популяцией [23].
В нескольких отчетах о клинических случаях подчеркивается частота кесарева сечения по сравнению с вагинальными родами как у внешне здоровых пациенток, так и у пациенток с лихорадкой [17, 24]. Показания к кесареву сечению различались и не всегда сообщались в исследованиях. В некоторых больницах выбор кесарева сечения определялся акушерскими факторами [25]. В других случаях кесарево сечение было выполнено заранее из-за материнской инфекции SARS-CoV-2. Предположительно, кесарево сечение сводит к минимуму перекрестную инфекцию и снижает физическую нагрузку матери во время родов в соответствии с некоторыми рекомендациями [26]. Из-за неравномерного распределения кесарева сечения по сравнению с вагинальными родами невозможно прокомментировать различия в исходах для новорожденных и матерей между вагинальными родами и кесаревым сечением при беременности с SARS-CoV-2. Важно отметить, что противопоказаний к вагинальным родам нет, о чем свидетельствуют неосложненные вагинальные роды по крайней мере у пяти пациенток [27, 28]. Из этого обзора неясно, оправдана ли высокая частота кесарева сечения.
Важно отметить, что противопоказаний к вагинальным родам нет, о чем свидетельствуют неосложненные вагинальные роды по крайней мере у пяти пациенток [27, 28]. Из этого обзора неясно, оправдана ли высокая частота кесарева сечения.
Из 245 обследованных пациенток мы рассмотрели следующие гестационные осложнения: гестационный диабет, преэклампсию/гестационную гипертензию и плацентарные осложнения, такие как преждевременный разрыв плодных оболочек или предлежание плаценты. Общая частота осложнений составила 33,3%, включая гестационный диабет (6,9%), преэклампсию/гестационную гипертензию (6,1%) и плацентарные осложнения (6,5%). Было не менее 34 пациентов (13,8%) с другими перекрывающимися осложнениями, в том числе 9случаев внутриутробной гибели плода во втором и третьем триместрах (3,6%), 8 случаев материнской смертности (3,2%), 7 случаев гипоксии матери (2,8%). Стоит отметить, что 7 из восьми случаев материнской смертности произошли среди пациенток в рамках одного исследования в одной и той же больнице, и, таким образом, уровень материнской смертности может показаться ложно завышенным [29].
3.6. Исходы для плода и новорожденного
В литературе проанализирована информация о 201 новорожденном. Из 201 новорожденного 71 (35,3%) родились недоношенными, до 36 недель гестации. Опять же, не всегда ясно, были ли преждевременные роды вызваны акушерскими показаниями или материнской инфекцией SARS-CoV-2. Средняя оценка по шкале Апгар составила 6,49.через 1 минуту и 8,98 через 5 минут.
У семи плодов (2,8%) наблюдалось дистресс плода, что в некоторых случаях было показанием к преждевременным родам. В постнатальном периоде частота аномальных респираторных заболеваний среди новорожденных составила 4,4%, что было разделено следующим образом: у 6 новорожденных была задержка родов, у 2 — пневмония при визуализации и у одного — респираторный дистресс, включая один случай ОРДС. Все случаи разрешились антибиотиками без осложнений.
Из 201 плода у пяти (2,5%) исходы были очень неблагоприятными: двое родов закончились мертворождением, трое новорожденных скончались вскоре после родов [14, 17, 29, 30]. У одного новорожденного развился рефрактерный шок и полиорганная недостаточность, и он умер на 8-е сутки жизни, а двое других родились от матери, у которой развилась гипоксия на поздних сроках беременности [17, 29]. Хотя считается, что ни один плод не погиб в результате внутриутробной инфекции, Baud et al. предполагают, что воспаление плаценты на фоне вируса способствует дистрессу плода, даже если плод не инфицирован [30].
У одного новорожденного развился рефрактерный шок и полиорганная недостаточность, и он умер на 8-е сутки жизни, а двое других родились от матери, у которой развилась гипоксия на поздних сроках беременности [17, 29]. Хотя считается, что ни один плод не погиб в результате внутриутробной инфекции, Baud et al. предполагают, что воспаление плаценты на фоне вируса способствует дистрессу плода, даже если плод не инфицирован [30].
3.7. Вертикальная передача и грудное вскармливание
Примечательно, что несколько тематических исследований исключили вертикальную передачу SARS-CoV-2. Это во многом подтверждается нашим обзором. Из новорожденных, протестированных на инфекцию SARS-CoV-2 (), 6 дали положительный результат на инфекцию через мазок из носоглотки (6,45%). Все рассмотренные случаи вызывают опасения по поводу потенциальной вертикальной передачи, поскольку мать и акушерская бригада практиковали меры защиты и изоляции для предотвращения заражения во время родов и сразу после них [11, 18]. Однако из-за бессимптомного течения многих инфицированных лиц возможно, что новорожденные заразились SARS-Cov-2 в больнице или дома после рождения.
Однако из-за бессимптомного течения многих инфицированных лиц возможно, что новорожденные заразились SARS-Cov-2 в больнице или дома после рождения.
Некоторые исследования вышли за рамки проверки новорожденных на наличие признаков вертикальной передачи. Например, Gidlöf et al. протестировали грудное молоко и материнский вагинальный секрет SARS-CoV-2-положительной матери [13]. Ли и др. исследовали грудное молоко, амниотическую жидкость, пуповинную кровь и плаценту, материнскую сыворотку, мочу и фекалии матери, инфицированной SARS-CoV-2 [14]. Пять из 7 протестированных плацент (71,4%) были положительными на SARS-CoV-2, а 2 из 13 протестированных образцов ткани (15,3%) были положительными.
Один из 6 протестированных образцов грудного молока (16,6%) был положительным на SARS-CoV-2. Интересно, что SARS-CoV-2 IgG и IgA были обнаружены в образце плацентарной ткани и грудного молока соответственно [31]. Эти результаты, в дополнение к нескольким руководствам, например опубликованным ACOG и RCOG, сходятся на идее о том, что SARS-CoV-2 не передается через грудное молоко [32, 33]. Тем не менее, основной риск воздействия на новорожденного капель материнских дыхательных путей во время процесса грудного вскармливания сохраняется. В целом, многочисленные преимущества грудного вскармливания делают грудное вскармливание безопасным, если матери, инфицированные SARS-CoV-2, принимают разумные меры предосторожности при тесном контакте с новорожденным.
Тем не менее, основной риск воздействия на новорожденного капель материнских дыхательных путей во время процесса грудного вскармливания сохраняется. В целом, многочисленные преимущества грудного вскармливания делают грудное вскармливание безопасным, если матери, инфицированные SARS-CoV-2, принимают разумные меры предосторожности при тесном контакте с новорожденным.
4. Выводы
По данным Liu et al., беременность и роды не усугубляли течение SARS-CoV-2 у исследованных пациентов [10]. Однако, как и следовало ожидать, вариабельность тяжести инфекции и течения пневмонии у разных пациентов затрудняет доказательство такого утверждения.
Беременность, особенно третий триместр, связана с изменениями в физиологии легких, такими как снижение объемов ERV и FRC, повышение дыхательного сопротивления [34]. Ярким примером является тот факт, что беременные женщины, инфицированные вирусом h2N1 в 2009 г.эпидемии имели значительно более высокий риск осложнений и госпитализации, чем небеременные женщины [35, 36]. Следовательно, у беременных с инфекцией SARS-CoV-2 можно ожидать повышенный уровень респираторных осложнений в дополнение к материнским и неонатальным осложнениям. Отсутствие широко распространенных респираторных осложнений вызывает удивление и предполагает, что большее количество пациентов поможет лучше понять естественное течение инфекции SARS-CoV-2 во время беременности.
Следовательно, у беременных с инфекцией SARS-CoV-2 можно ожидать повышенный уровень респираторных осложнений в дополнение к материнским и неонатальным осложнениям. Отсутствие широко распространенных респираторных осложнений вызывает удивление и предполагает, что большее количество пациентов поможет лучше понять естественное течение инфекции SARS-CoV-2 во время беременности.
Совершенно верно, что, по крайней мере, согласно имеющимся отчетам, риск смертности у беременных женщин с SARS-CoV-2 низок. Известно только восемь случаев материнской смертности и еще десять случаев развития респираторной недостаточности [12–14]. На момент написания имеются только сообщения о тяжелых осложнениях на поздних сроках беременности и нет сообщений о прерывании беременности из-за ранних врожденных дефектов. Сообщалось, что во время эпидемии атипичной пневмонии 2002-2004 гг. частота выкидышей достигала 50% у инфицированных женщин в первом триместре [37]. Точно так же заражение вирусом сезонного гриппа связано с более высокими показателями невынашивания беременности и материнской смертности, чем у неинфицированного населения [1, 35]. Однако следует отметить, что выкидыш может быть вызван материнской реакцией на инфекцию, а не прямым плацентарным эффектом, вызванным инфекцией [38]. В случае с SARS-CoV-2 весьма вероятно, что более высокая частота мертворождений и случаев внутриутробной беременности может быть связана с лихорадкой. В отличие от этих вирусных инфекций, исходы для беременных женщин, инфицированных SARS-CoV-2, в первом триместре обнадеживают.
Однако следует отметить, что выкидыш может быть вызван материнской реакцией на инфекцию, а не прямым плацентарным эффектом, вызванным инфекцией [38]. В случае с SARS-CoV-2 весьма вероятно, что более высокая частота мертворождений и случаев внутриутробной беременности может быть связана с лихорадкой. В отличие от этих вирусных инфекций, исходы для беременных женщин, инфицированных SARS-CoV-2, в первом триместре обнадеживают.
Что касается исходов для плода и новорожденного, то пневмонии во время беременности связаны с повышенным риском преждевременных родов по сравнению с населением в целом [39]. Наши выводы согласуются с этим наблюдением. К счастью, недоношенные новорожденные чувствовали себя хорошо и имели сопоставимые баллы по шкале Апгар с доношенными новорожденными, включенными в анализ. К сожалению, частота мертворождений и неонатальной смертности среди этой группы составила 2,5%, что значительно выше, чем среди населения в целом. Задержка внутриутробного развития (ЗВУР) была ожидаемой находкой в этой группе из-за ее распространенности при предшествующих инфекциях SARS во время беременности [40]. Однако было мало сообщений о ЗВУР среди плодов при SARS-CoV-2-положительных беременностях.
Однако было мало сообщений о ЗВУР среди плодов при SARS-CoV-2-положительных беременностях.
Хотя наш обзор включает большое количество пациентов, он ограничен неоднородностью основных результатов исследований и методов отчетности. Во-вторых, наличие нескольких сообщений о тяжелых исходах затрудняет объяснение патофизиологии мертворождений и материнской заболеваемости в условиях SARS-CoV-2. В-третьих, небольшой объем образцов плацентарной ткани и грудного молока ставит под сомнение предполагаемый нулевой риск передачи инфекции между матерью и ребенком. По мере появления большего количества сообщений о случаях анализ подгрупп позволит лучше понять влияние вируса на здоровье матери и плода.
Раскрытие информации
Исследование проводилось в рамках работы некоторых авторов в Weill Cornell Medicine-Qatar.
Конфликт интересов
У авторов нет конфликта интересов.
Дополнительные материалы
Таблица 1. Характеристики и симптомы пациенток при беременности с положительным результатом на SARS-CoV-2. Таблица 2. Краткая информация об осложнениях гестации и исходах родов при беременности с положительным результатом на SARS-CoV-2. (Дополнительные материалы)
Таблица 2. Краткая информация об осложнениях гестации и исходах родов при беременности с положительным результатом на SARS-CoV-2. (Дополнительные материалы)
Ссылки
D. Mertz, J. Geraci, J. Winkup, B.D. Gessner, J.R. Ortiz и M. Loeb, «Беременность как фактор риска тяжелых исходов инфекции, вызванной вирусом гриппа: систематический обзор и метаданные. -анализ обсервационных исследований», Vaccine , vol. 35, нет. 4, стр. 521–528, 2017 г.
Посмотреть по адресу:
Сайт издателя | Google Scholar
K. Racicot и G. Mor, «Риски, связанные с вирусными инфекциями во время беременности», Журнал клинических исследований , том. 127, нет. 5, стр. 1591–1599, 2017.
Посмотреть по адресу:
Сайт издателя | Google Scholar
А. Ф. Рибейро, А. К. Г. Пеллини, Б. Ю. Китагава и др.
 , «Тяжелый грипп A(h2N1)pdm09 у беременных женщин и исходы у новорожденных, штат Сан-Паулу, Бразилия, 2009 г.», PLoS One , том. 13, нет. 3, статья e0194392, 2018 г.
, «Тяжелый грипп A(h2N1)pdm09 у беременных женщин и исходы у новорожденных, штат Сан-Паулу, Бразилия, 2009 г.», PLoS One , том. 13, нет. 3, статья e0194392, 2018 г.Посмотреть по адресу:
Сайт издателя | Google Scholar
Д. Б. Фелл, Д. А. Савиц, М. С. Крамер и др., «Грипп у матерей и исходы родов: систематический обзор сравнительных исследований», стр. 9.0229 BJOG: Международный журнал акушерства и гинекологии , том. 124, нет. 1, стр. 48–59, 2017 г.
Посмотреть по адресу:
Сайт издателя | Google Scholar
HY Chu, J. Katz, J. Tielsch et al., «Клиническая картина и исходы родов, связанные с респираторно-синцитиальной вирусной инфекцией во время беременности», PLoS One , vol. 11, нет. 3, с. e0152015, 2016.
Посмотреть по адресу:
Сайт издателя | Академия Google
Д.
 Ди Масцио, А. Халил, Г. Сакконе и др., «Исходы инфекций коронавирусного спектра (ТОРС, БВРС, COVID-19) во время беременности: систематический обзор и метаанализ», Американский журнал акушерства и Гинекология МФМ , вып. 2, нет. 2, статья 100107, 2020.
Ди Масцио, А. Халил, Г. Сакконе и др., «Исходы инфекций коронавирусного спектра (ТОРС, БВРС, COVID-19) во время беременности: систематический обзор и метаанализ», Американский журнал акушерства и Гинекология МФМ , вып. 2, нет. 2, статья 100107, 2020.Посмотреть по адресу:
Сайт издателя | Google Scholar
К. Берковиц и А. ЛаСала, «Факторы риска, связанные с увеличением распространенности пневмонии во время беременности», Американский журнал акушерства и гинекологии , том. 163, нет. 3, стр. 981–985, 1990.
Посмотреть по адресу:
Сайт издателя | Google Scholar
В. Брито и М. С. Нидерман, «Пневмония, осложняющая беременность», Clinics in Chest Medicine , vol. 32, нет. 1, стр. 121–132, 2011 г.
Посмотреть по адресу:
Сайт издателя | Google Scholar
Н.
 Э. Мадингер, Дж. С. Гринспун и А. Г. Эллродт, «Пневмония во время беременности: улучшили ли современные технологии исходы для матери и плода?» Американский журнал акушерства и гинекологии , том. 161, нет. 3, стр. 657–662, 1989.
Э. Мадингер, Дж. С. Гринспун и А. Г. Эллродт, «Пневмония во время беременности: улучшили ли современные технологии исходы для матери и плода?» Американский журнал акушерства и гинекологии , том. 161, нет. 3, стр. 657–662, 1989.Посмотреть по адресу:
Сайт издателя | Google Scholar
D. Liu, L. Li, X. Wu et al., «Беременность и перинатальные исходы у женщин с пневмонией, вызванной коронавирусом (COVID-19): предварительный анализ», American Journal of Roentgenology , об. 215, нет. 1, стр. 127–132, 2020.
Посмотреть по адресу:
Сайт издателя | Академия Google
Р. Ние, С.-с. Ван, К. Ян и др., «Клинические особенности и исходы для матери и новорожденного у беременных женщин с коронавирусной болезнью 2019 г.», medRxiv; doi: https://doi.org/10.1101/2020.03.22.20041061.
Посмотреть по адресу:
Сайт издателя | Google Scholar
Н.
 Бреслин, К. Баптист, Р. Миллер и др., «Коронавирусная болезнь беременных в 2019 г.: первые уроки», Американский журнал акушерства и гинекологии MFM , том. 2, нет. 2, ст. 100111, 2020.
Бреслин, К. Баптист, Р. Миллер и др., «Коронавирусная болезнь беременных в 2019 г.: первые уроки», Американский журнал акушерства и гинекологии MFM , том. 2, нет. 2, ст. 100111, 2020.Посмотреть по адресу:
Сайт издателя | Google Scholar
S. Gidlöf, J. Savchenko, T. Brune, and H. Josefsson, «COVID-19 при беременности с сопутствующими заболеваниями: необходима более либеральная стратегия тестирования», Acta Obstetricia et Gynecologica Scandinavica , vol. 99, нет. 7, стр. 948–949, 2020.
Посмотреть по адресу:
Сайт издателя | Google Scholar
Ю. Лю, Х. Чен, К. Тан и Ю. Го, «Клинические проявления и исход инфекции SARS-CoV-2 во время беременности», стр. Journal of Infection , 2020.
Посмотреть по адресу:
Сайт издателя | Google Scholar
Д.
 Х. Ли, Дж. Ли, Э. Ким, К. Ву, Х. Ю. Пак и Дж. Ан, «Экстренное кесарево сечение, выполненное у пациентки с подтвержденным тяжелым острым респираторным синдромом коронавирус-2 — клинический случай -», Korean Journal of Anesthesiology , vol. 73, нет. 4, стр. 347–351, 2020.
Х. Ли, Дж. Ли, Э. Ким, К. Ву, Х. Ю. Пак и Дж. Ан, «Экстренное кесарево сечение, выполненное у пациентки с подтвержденным тяжелым острым респираторным синдромом коронавирус-2 — клинический случай -», Korean Journal of Anesthesiology , vol. 73, нет. 4, стр. 347–351, 2020.Посмотреть по адресу:
Сайт издателя | Google Scholar
Ю. Ли, Р. Чжао, С. Чжэн и др., «Отсутствие вертикальной передачи коронавируса тяжелого острого респираторного синдрома 2, Китай», Emerging Infectious Diseases , vol. 26, нет. 6, стр. 1335-1336, 2020.
Посмотреть по адресу:
Сайт издателя | Google Scholar
H. Zhu, L. Wang, C. Fang et al., «Клинический анализ 10 новорожденных, рожденных от матерей с пневмонией 2019-nCoV», Translational Pediatrics , vol. 9, нет. 1, стр. 51–60, 2020.
Посмотреть по адресу:
Сайт издателя | Google Scholar
М.
 К. Альзамора, Т. Паредес, Д. Касерес, К. М. Уэбб, Л. М. Вальдес и М. Ла Роса, «Severe COVID-19во время беременности и возможной вертикальной передаче», American Journal of Perinatology , vol. 37, нет. 8, стр. 861–865, 2020.
К. Альзамора, Т. Паредес, Д. Касерес, К. М. Уэбб, Л. М. Вальдес и М. Ла Роса, «Severe COVID-19во время беременности и возможной вертикальной передаче», American Journal of Perinatology , vol. 37, нет. 8, стр. 861–865, 2020.Посмотреть по адресу:
Сайт издателя | Google Scholar
F. Moro, D. Buonsenso, M.C. Moruzzi et al., «Как выполнять УЗИ легких у беременных с подозрением на COVID-19», Ultrasound in Obstetrics & Gynecology , vol. 55, нет. 5, стр. 593–598, 2020.
Посмотреть по адресу:
Сайт издателя | Академия Google
N. Yu, W. Li, Q. Kang et al., «Клинические особенности и акушерские и неонатальные исходы беременных с COVID-19 в Ухане, Китай: ретроспективное одноцентровое описательное исследование». The Lancet Infectious Diseases , vol. 20, нет. 5, стр. 559–564, 2020.
Посмотреть по адресу:
Сайт издателя | Google Scholar
J.
 Librero, S. Peiró, A. Belda и J. Calabuig, «Porcentaje de cesáreas en mujeres de bajo riesgo: un indicador útil para comparar Hospitales que atienden partos con riesgos diferentes», Revista Española de Salud Pública , vol. 88, нет. 3, стр. 315–326, 2014 г.
Librero, S. Peiró, A. Belda и J. Calabuig, «Porcentaje de cesáreas en mujeres de bajo riesgo: un indicador útil para comparar Hospitales que atienden partos con riesgos diferentes», Revista Española de Salud Pública , vol. 88, нет. 3, стр. 315–326, 2014 г.Посмотреть по адресу:
Сайт издателя | Google Scholar
А. П. Бетран, М. Р. Торлони, Дж. Чжан и др., «Какова оптимальная частота кесарева сечения на популяционном уровне? Систематический обзор экологических исследований», Reproductive Health , vol. 12, нет. 1, 2015.
Посмотреть по адресу:
Сайт издателя | Google Scholar
J. He, Z.-W. Лю, Ю.-П. Лу и др., «Систематический обзор и метаанализ инфекции вируса гриппа А во время беременности, связанной с повышенным риском мертворождения и низкой массой тела при рождении», Исследование почек и артериального давления , vol.
 42, нет. 2, стр. 232–243, 2017 г.
42, нет. 2, стр. 232–243, 2017 г.Посмотреть по адресу:
Сайт издателя | Google Scholar
C. Fan, D. Lei, C. Fang et al., «Перинатальная передача SARS-CoV-2, связанного с COVID-19: стоит ли нам беспокоиться?» Клинические инфекционные болезни , том. 70, с. ciaa226, 2020.
Посмотреть по адресу:
Сайт издателя | Google Scholar
С. Чен, Э. Ляо, Д. Цао, Ю. Гао, Г. Сунь и Ю. Шао, «Клинический анализ беременных женщин с 2019 г.новая коронавирусная пневмония», Journal of Medical Virology , vol. 92, нет. 9, стр. 1556–1561, 2020.
Посмотреть по адресу:
Сайт издателя | Google Scholar
H. Qi, X. Luo, Y. Zheng et al., «Безопасные роды при беременности, затронутой COVID-19», BJOG: Международный журнал акушерства и гинекологии , том.
 127, нет. 8, стр. 927–929, 2020.
127, нет. 8, стр. 927–929, 2020.Посмотреть по адресу:
Сайт издателя | Google Scholar
Х. Чен, Дж. Го, К. Ван и др., «Клинические характеристики и потенциал внутриутробной вертикальной передачи COVID-19инфекции у девяти беременных женщин: ретроспективный обзор медицинских карт», The Lancet , vol. 395, нет. 10226, стр. 809–815, 2020.
Посмотреть по адресу:
Сайт издателя | Google Scholar
Н. Ли, Л. Хан, М. Пэн и др., «Исходы для матери и новорожденного у беременных женщин с пневмонией, вызванной коронавирусной болезнью 2019 (COVID-19): исследование случай-контроль», Clinical Infectious Болезни , нет. статья ciaa352, 2020.
Посмотреть по адресу:
Сайт издателя | Академия Google
С. Хантоушзаде, А.
 А. Шамширсаз, А. Алеясин и др., «Материнская смертность из-за COVID-19», Американский журнал акушерства и гинекологии , том. 223, нет. 1, стр. 109.e1–109.e16, 2020.
А. Шамширсаз, А. Алеясин и др., «Материнская смертность из-за COVID-19», Американский журнал акушерства и гинекологии , том. 223, нет. 1, стр. 109.e1–109.e16, 2020.Посмотреть по адресу:
Сайт издателя | Google Scholar
D. Baud, G. Greub, G. Favre et al., «Выкидыш во втором триместре беременности у беременной женщины с инфекцией SARS-CoV-2», JAMA , vol. 323, нет. 21. С. 2198–2200, 2020.
Просмотр:
Сайт издателя | Google Scholar
Y. Dong, X. Chi, H. Hai et al., «Антитела в грудном молоке матери с COVID-19», Emerging Microbes & Infections , vol. 9, нет. 1, стр. 1467–1469, 2020.
Посмотреть по адресу:
Сайт издателя | Google Scholar
Гинекологи, AC of O, и No Title, Novel Coronavirus 2019 (COVID-19) , Вашингтон, округ Колумбия.

N. Title, Королевский колледж акушеров и гинекологов. Коронавирус (COVID-19) инфекции во время беременности , Лондон, Великобритания, 2020.
А. ЛоМауро и А. Аливерти, «Дыхательная физиология беременных», Breathe , vol. 11, нет. 4, стр. 297–301, 2015.
Посмотреть по адресу:
Сайт издателя | Google Scholar
Д. Дж. Джеймисон, М. А. Хонейн, С. А. Расмуссен и др., «Вирусная инфекция гриппа h2N1 2009 во время беременности в США», Lancet , vol. 374, нет. 9688, стр. 451–458, 2009.
Просмотр:
Сайт издателя | Google Scholar
А. А. Креанга, Т. Ф. Джонсон, С. Б. Грайцер и др., «Тяжесть вирусной инфекции пандемического гриппа А (h2N1) 2009 г. у беременных женщин», Акушерство и гинекология , том. 115, нет. 4, стр. 717–726, 2010.
Посмотреть по адресу:
Сайт издателя | Google Scholar
С.
 Ф. Вонг, К. М. Чоу, Т. Н. Леунг и др., «Беременность и перинатальные исходы у женщин с тяжелым острым респираторным синдромом», стр. 9.0229 Американский журнал акушерства и гинекологии , том. 191, нет. 1, стр. 292–297, 2004.
Ф. Вонг, К. М. Чоу, Т. Н. Леунг и др., «Беременность и перинатальные исходы у женщин с тяжелым острым респираторным синдромом», стр. 9.0229 Американский журнал акушерства и гинекологии , том. 191, нет. 1, стр. 292–297, 2004.Посмотреть по адресу:
Сайт издателя | Google Scholar
С. Джакумелу, Н. Уилхаус, К. Кускьери, Г. Энтрикан, С. Э. М. Хоуи и А. В. Хорн, «Роль инфекции в выкидыше», Human Reproduction Update , vol. 22, нет. 1, стр. 116–133, 2015 г.
Посмотреть по адресу:
Сайт издателя | Google Scholar
У. Х. Гуднайт и Д. Э. Сопер, «Пневмония у беременных», стр. 9.0229 Реаниматология , том. 33, Приложение, стр. S390–S397, 2005.
Посмотреть по адресу:
Сайт издателя | Google Scholar
PC Ng, CW Leung, WK Chiu, SF Wong и EKL Hon, «ТОРС у новорожденных и детей», Neonatology , vol.
 85, нет. 4, стр. 293–298, 2004.
85, нет. 4, стр. 293–298, 2004.Посмотреть по адресу:
Сайт издателя | Google Scholar
I. Ahmed, A. Azhar, N. Eltaweel и B.K. Tan, «Первая материнская смертность от COVID-19 в Великобритании, связанная с тромботическими осложнениями», Британский журнал гематологии , том. 190, нет. 1, стр. e37–e38, 2020.
Посмотреть по адресу:
Сайт издателя | Google Scholar
P. Algeri, V. Stagnati, MD Spazzini et al., «Соображения о беременности COVID-19: серия случаев во время вспышки в провинции Бергамо, Северная Италия», The Journal of Maternal-Fetal & Neonatal Медицина , стр. 1–4, 2020.
Посмотреть по адресу:
Сайт издателя | Google Scholar
П. Ан, Б. Дж. Вуд, В. Ли, М. Чжан и Ю. Е, «Послеродовое обострение антенатального COVID-19».
 пневмония у 3 женщин», Canadian Medical Association Journal , vol. 192, нет. 22, стр. E603–E606, 2020.
пневмония у 3 женщин», Canadian Medical Association Journal , vol. 192, нет. 22, стр. E603–E606, 2020.Посмотреть по адресу:
Сайт издателя | Google Scholar
D. Buonsenso, F. Raffaelli, E. Tamburrini et al., «Клиническая роль УЗИ легких для диагностики и мониторинга пневмонии COVID-19 у беременных женщин», Ultrasound in Obstetrics & Gynecology , vol. . 56, нет. 1, стр. 106–109, 2020.
Посмотреть по адресу:
Сайт издателя | Академия Google
D. Cao, H. Yin, J. Chen et al., «Клинический анализ десяти беременных женщин с COVID-19 в Ухане, Китай: ретроспективное исследование», International Journal of Infectious Diseases , vol. 95, стр. 294–300, 2020.
Посмотреть по адресу:
Сайт издателя | Google Scholar
В.
 Р. Кук, А. Биллетт, С. Глисон и др., «Инфекция SARS-CoV-2 при очень недоношенной беременности: опыт двух случаев», Европейский журнал акушерства, гинекологии и репродуктивной биологии , том. 250, стр. 259–260, 2020.
Р. Кук, А. Биллетт, С. Глисон и др., «Инфекция SARS-CoV-2 при очень недоношенной беременности: опыт двух случаев», Европейский журнал акушерства, гинекологии и репродуктивной биологии , том. 250, стр. 259–260, 2020.Посмотреть по адресу:
Сайт издателя | Google Scholar
X. Gong, L. Song, H. Li et al., «Характеристики КТ и диагностическая ценность COVID-19 во время беременности», PLoS One , vol. 15, нет. 7, статья e0235134, 2020.
Посмотреть по адресу:
Сайт издателя | Google Scholar
Гримминк К., Сантегоетс Л.А., Сименс Ф.К., Фраай П.Л.А., Рейсс И.К.М. CoV-2-положительный пациент», BMJ Case Reports , vol. 13, нет. 6, с. e235581, 2020.
Посмотреть по адресу:
Сайт издателя | Google Scholar
X.
 Hu, J. Gao, X. Luo et al., «Вертикальная передача коронавируса тяжелого острого респираторного синдрома 2 (SARS-CoV-2) у новорожденных, рожденных от матерей с коронавирусной болезнью 2019 (COVID-19) ) пневмония», Акушерство и гинекология , вып. Опубликовать перед печатью, 2020.
Hu, J. Gao, X. Luo et al., «Вертикальная передача коронавируса тяжелого острого респираторного синдрома 2 (SARS-CoV-2) у новорожденных, рожденных от матерей с коронавирусной болезнью 2019 (COVID-19) ) пневмония», Акушерство и гинекология , вып. Опубликовать перед печатью, 2020.Посмотреть по адресу:
Сайт издателя | Академия Google
С. Н. Икбал, Р. Оверкэш, Н. Мохтари и др., «Неосложненные роды у пациента с Covid-19 в Соединенных Штатах», The New England Journal of Medicine , vol. 382, нет. 16, статья e34, 2020.
Посмотреть по адресу:
Сайт издателя | Google Scholar
M. Kirtsman, Y. Diambomba, S.M. Poutanen et al., «Вероятная врожденная инфекция SARS-CoV-2 у новорожденного, рожденного от женщины с активной инфекцией SARS-CoV-2», Канадская медицинская ассоциация Журнал , том.
 192, нет. 24, стр. E647–E650, 2020.
192, нет. 24, стр. E647–E650, 2020.Посмотреть по адресу:
Сайт издателя | Google Scholar
Г.-Дж. Ланг и Х. Чжао, «Могут ли инфицированные SARS-CoV-2 женщины кормить грудью после элиминации вируса?» Журнал Чжэцзянского университета. Наука. В , том. 21, нет. 5, стр. 405–407, 2020.
Посмотреть по адресу:
Сайт издателя | Google Scholar
Б. Лоу и Б. Бопп, «Вагинальные роды при COVID-19 — отчет о клиническом случае», Австралийский и новозеландский журнал акушерства и гинекологии , том. 60, нет. 3, стр. 465–466, 2020.
Посмотреть по адресу:
Сайт издателя | Google Scholar
J. Lyra, R. Valente, M. Rosário и M. Guimarães, «Кесарево сечение у беременной женщины с COVID-19: первый случай в Португалии», Acta Médica Portuguesa , vol.
 33, нет. 6, стр. 429–431, 2020.
33, нет. 6, стр. 429–431, 2020.Посмотреть по адресу:
Сайт издателя | Google Scholar
П. Паничая, В. Тавират и Дж. Утайсан, «Длительная вирусная персистенция при COVID-19беременная пациентка во втором триместре», European Journal of Obstetrics, Gynecology, and Reproductive Biology , vol. 250, с. 263, 2020.
Посмотреть по адресу:
Сайт издателя | Google Scholar
Р. Полония-Валенте, М. Мучо, М. Таварес, А. Вилан, Н. Монтенегро и Т. Родригес, «Вагинальные роды у женщины, инфицированной SARS-CoV-2 — первый случай сообщается в Португалии», European Journal of Obstetrics, Gynecology, and Reproductive Biology , vol. 250, стр. 253-254, 2020.
Посмотреть по адресу:
Сайт издателя | Google Scholar
B.
 Pulinx, D. Kieffer, I. Michiels et al., «Вертикальная передача инфекции SARS-CoV-2 и преждевременные роды», European Journal of Clinical Microbiology & Infectious Diseases , 2020.
Pulinx, D. Kieffer, I. Michiels et al., «Вертикальная передача инфекции SARS-CoV-2 и преждевременные роды», European Journal of Clinical Microbiology & Infectious Diseases , 2020.Посмотреть по адресу:
Сайт издателя | Google Scholar
H. L. B. dos Reis, N. A. T. Boldrini, J. V. J. Caldas, A. P. C. da Paz, C. L. P. Ferrugini и A. E. Miranda, «Тяжелая коронавирусная инфекция во время беременности: отчет о сложных случаях», Revista do Instituto de Medicina Tropical de São Paulo , vol. 62, 2020.
Посмотреть по адресу:
Сайт издателя | Google Scholar
Р. Рихтманн, М. Р. Торлони, А. Р. О. Отани и др., «Смерть плода при беременности с инфекцией SARS-CoV-2 в Бразилии: серия случаев», Case Reports in Women’s Health , vol. 27, статья e00243, 2020.
Посмотреть по адресу:
Сайт издателя | Google Scholar
М.
 Х. Розен, Дж. Аксельрад, Д. Худесман, Д. Т. Рубин и С. Чанг, «Лечение острого тяжелого язвенного колита у беременной женщины с COVID-19».инфекции: отчет о болезни и обзор литературы», Воспалительные заболевания кишечника , том. 26, нет. 7, стр. 971–973, 2020.
Х. Розен, Дж. Аксельрад, Д. Худесман, Д. Т. Рубин и С. Чанг, «Лечение острого тяжелого язвенного колита у беременной женщины с COVID-19».инфекции: отчет о болезни и обзор литературы», Воспалительные заболевания кишечника , том. 26, нет. 7, стр. 971–973, 2020.Посмотреть по адресу:
Сайт издателя | Google Scholar
M. W. Tang, E. Nur и B. J. Biemond, «Иммунная тромбоцитопения, вызванная COVID-19 во время беременности», American Journal of Hematology , vol. 95, нет. 8, стр. E191–E192, 2020.
Посмотреть по адресу:
Сайт издателя | Google Scholar
В. Вальехо и Дж. Г. Илаган, «Послеродовая смерть из-за коронавирусной болезни, 2019 г.(COVID-19) в Соединенных Штатах», Акушерство и гинекология , том. Опубликовать перед печатью, 2020.
Посмотреть по адресу:
Сайт издателя | Google Scholar
Ю.
 -Т. Ву, К. Ли, К.-Дж. Чжан и Х.-Ф. Хуанг, «Показано ли прерывание беременности на ранних сроках женщинам с COVID-19?» Европейский журнал акушерства, гинекологии и репродуктивной биологии , том. 251, стр. 271–272, 2020.
-Т. Ву, К. Ли, К.-Дж. Чжан и Х.-Ф. Хуанг, «Показано ли прерывание беременности на ранних сроках женщинам с COVID-19?» Европейский журнал акушерства, гинекологии и репродуктивной биологии , том. 251, стр. 271–272, 2020.Посмотреть по адресу:
Сайт издателя | Академия Google
H. Xia, S. Zhao, Z. Wu, H. Luo, C. Zhou и X. Chen, «Экстренное кесарево сечение у пациентки с подтвержденным COVID-19 под спинальной анестезией», British Journal of Анестезия , том. 124, нет. 5, стр. e216–e218, 2020.
Посмотреть по адресу:
Сайт издателя | Google Scholar
Y. Xiong, Q. Zhang, L. Zhao, J. Shao и W. Zhu, «Клинические и визуализационные особенности COVID-19 у новорожденных», Chest , vol. 158, нет. 1, стр. e5–e7, 2020.
Посмотреть по адресу:
Сайт издателя | Google Scholar
П.
 Ян, X. Ван, П. Лю и др., «Клинические характеристики и оценка риска новорожденных, рожденных от матерей с COVID-19», Journal of Clinical Virology , vol. 127, статья 104356, 2020.
Ян, X. Ван, П. Лю и др., «Клинические характеристики и оценка риска новорожденных, рожденных от матерей с COVID-19», Journal of Clinical Virology , vol. 127, статья 104356, 2020.Посмотреть по адресу:
Сайт издателя | Google Scholar
Л. Чжан, Л. Донг, Л. Мин и др., «Тяжелый острый респираторный синдром, вызванный коронавирусом 2 (SARS-CoV-2) на поздних сроках беременности: отчет о 18 пациентах из Ухани, Китай, BMC Беременность и роды , vol. 20, нет. 1, с. 394, 2020.
Посмотреть по адресу:
Сайт издателя | Google Scholar
В. Лю, К. Ван, К. Чжан и др., «Коронавирусная болезнь 2019 (COVID-19) во время беременности: серия случаев», Препринты 2020, 2020020373.
Посмотреть по адресу:
Google Scholar
E.
 Vlachodimitropoulou Koumoutsea, A.J. Vivanti, N. Shehata et al., «COVID-19 и острая коагулопатия при беременности», Journal of Thrombosis and Haemostasis , том. 18, нет. 7, стр. 1648–1652, 2020.
Vlachodimitropoulou Koumoutsea, A.J. Vivanti, N. Shehata et al., «COVID-19 и острая коагулопатия при беременности», Journal of Thrombosis and Haemostasis , том. 18, нет. 7, стр. 1648–1652, 2020.Посмотреть по адресу:
Сайт издателя | Google Scholar
C.A. Blauvelt, C. Chiu, A.L. Donovan et al., «Острый респираторный дистресс-синдром у недоношенной беременной пациентки с коронавирусной болезнью 2019 (COVID-19)», Акушерство и гинекология , том. Опубликовать перед печатью, 2020.
Посмотреть по адресу:
Сайт издателя | Google Scholar
Copyright
Copyright © 2020 Reem S. Chamseddine et al. Эта статья находится в открытом доступе и распространяется в соответствии с лицензией Creative Commons Attribution License, которая разрешает неограниченное использование, распространение и воспроизведение на любом носителе при условии надлежащего цитирования оригинальной работы.
Воздействие на плаценту и риск мертворождения
Поделиться на PinterestНовое исследование изучает роль плаценты в передаче SARS-CoV-2. Кемаль Йилдирим/Getty Images
- Случаи передачи SARS-CoV-2 от матери к плоду невелики, но частота мертворождений почти удваивается, если у беременных женщин развивается COVID-19 во время беременности.
- Хотя риск мертворождения увеличивается для женщин, заразившихся SARS-CoV-2 во время беременности, многие матери и их дети чувствуют себя хорошо.
- Ранее исследователи очень мало знали о механизмах, приводящих к мертворождению у беременных с COVID-19, или о том, как организм беременной реагирует на инфекцию SARS-CoV-2.
- В двух недавних исследованиях плаценты женщин, перенесших COVID-19 во время беременности, была предпринята попытка пролить свет на влияние вируса на этот орган, а также на материнские и перинатальные исходы после заражения SARS-CoV-2.

Триггерное предупреждение: эта функция упоминает мертворождение и неонатальную смерть. Пожалуйста, читайте на свое усмотрение.
Все данные и статистика основаны на общедоступных данных на момент публикации. Некоторая информация может быть устаревшей. Посетите наш центр коронавируса для получения самой последней информации о пандемии COVID-19.
В начале пандемии COVID-19 было неясно, как вирус влияет на беременных и их плод.
Сначала, хотя многие беременные, заразившиеся SARS-CoV-2, вирусом, вызывающим COVID-19, имели легкую форму заболевания, вскоре из когортного исследования в Англии стало ясно, что беременные женщины, заразившиеся вирусом были более вероятны мертворождения и других неблагоприятных исходов.
В Соединенных Штатах Центры по контролю и профилактике заболеваний (CDC) позже подтвердили это, заявив, что риск мертворождения почти удвоился для женщин, у которых COVID-19 развился во время беременности. Кроме того, CDC сообщил, что эта вероятность была еще выше во время всплеска варианта Delta.
Беременные, заразившиеся некоторыми вирусами, такими как краснуха, цитомегаловирус, герпес и, в последнее время, лихорадка Эбола и Зика, имеют повышенный риск мертворождения, в основном из-за инфицирования плода в матке. Однако механизм увеличения числа мертворождений у беременных с COVID-19был неизвестен.
В настоящее время международное исследование плацент мертворожденных детей от женщин, перенесших COVID-19, показало, что вместо внутриутробной инфекции воздействие вируса на плаценты может быть причиной гибели плодов и новорожденных от недостатка кислород.
Исследование было международным усилием 44 исследователей из 12 стран под руководством доктора Дэвида А. Шварца, доктора медицинских наук, MS Hyg., перинатального патолога и медицинского эпидемиолога из Атланты, Джорджия. Результаты появляются в журнале Архив патологии и лабораторной медицины.
«Мы хотели понять механизмы гибели плода и неонатальной смертности у женщин с COVID-19 и зараженной плацентой», — сказал он в интервью Medical News Today .
В ходе исследования исследователи изучили шестьдесят четыре плаценты мертворожденных плодов и четыре плаценты младенцев, умерших вскоре после рождения. Насколько известно авторам, все пострадавшие женщины не были вакцинированы. Мертворождения происходили в среднем на 30-й неделе беременности.
Исследователи собрали данные о здоровье матерей, взвесили плаценты и визуально их изучили. Они также взяли образцы для микроскопического анализа тканей и проверили некоторые на наличие вируса SARS-CoV-2.
Они обнаружили, что все 68 плацент имели повышенное отложение фибрина и некроз трофобласта ворсинок, что указывает на гибель клеток. Фибрин — это белок, часто обнаруживаемый в местах кровотечения или повреждения тканей. Это может вызвать уплотнение и отмирание ткани, а его отложение в плаценте может уменьшить количество насыщенной кислородом крови, циркулирующей через плаценту.
Трофобласт представляет собой защитный клеточный слой плаценты. Шестьдесят шесть плацент также имели хронический гистиоцитарный интервиллозит, необычное воспалительное состояние.
Вместе эти три признака называются «плацентит SARS-CoV-2», который снижает кровоток и кислород в плаценте и приводит к низкому уровню кислорода у плода.
В конечном итоге это привело к гибели плацентарных тканей во всех 68 исследованных плацентах. В результате этих процессов было уничтожено в среднем 77% плаценты, что, по мнению исследователей, является причиной гибели плодов и новорожденных от недостатка кислорода.
Исследование 30 вскрытий показало, что некоторые плоды были заражены вирусом, но не было доказательств того, что поражение плода SARS-CoV-2 сыграло роль в возникновении этих смертей.
«[Другие вирусы] обычно наносят вред плоду, проникая через плаценту, инфицируя тело плода, а затем вызывая патологические изменения в органах плода. И классическим примером, конечно же, является вирус Зика, который вызывает поражение центральной нервной системы и синдромы пороков развития у развивающегося плода», — пояснил доктор Шварц.
«Но то, что мы наблюдаем в этих случаях матерей, инфицированных [SARS-CoV-2] во время беременности — у которых затем были заражены плаценты — это однородный результат от случая к случаю SARS- Плацентит CoV-2, который является очень разрушительной аномалией, которая в большинстве случаев разрушает большую часть плаценты».
– Dr. Schwartz
«И когда это происходит, это препятствует току крови, как от плода, так и от матери через плаценту, и значительно затрудняет кислородный обмен между кровью матери и кровью плода, и в результате , мы считаем, что у этих плодов развивается гипоксия», — сказал доктор Шварц.
В другом недавно опубликованном исследовании ученые хотели выяснить, почему передача SARS-CoV-2 от матери к плоду была такой низкой. В этом исследовании также рассматривались плаценты, на этот раз у женщин на разных стадиях беременности, как у женщин, у которых был COVID-19, так и у тех, у кого его не было. Эти данные опубликованы в Американском журнале патологии.
Для исследования исследователи собрали кровь у 24 беременных женщин, которые посещали Медицинский центр Бостонского университета в период с июля 2020 года по апрель 2021 года. У восьми из этих женщин были подтверждены случаи COVID-19.в третьем триместре, восемь во втором триместре и восемь в контрольной группе вообще не заразились SARS-CoV-2 во время беременности. Только одна из женщин была госпитализирована с COVID-19, остальные — в легкой форме.
Только одна из женщин была госпитализирована с COVID-19, остальные — в легкой форме.
Бригада взяла образцы крови у женщин в течение 24 часов до или после родов, а также плаценту после родов.
Затем они рассмотрели рецептор ангиотензинпревращающего фермента 2 (ACE2), основной рецептор SARS-CoV-2. Они также искали активность генов, ответственных за производство этих рецепторов. Рецептор ACE2 находится на клеточной поверхности многих типов клеток в организме человека, и вирус SARS-CoV-2 использует его, чтобы получить доступ к нашим клеткам.
Фактически, результаты показали значительное снижение экспрессии рецептора ACE2 в третьем триместре у женщин, перенесших COVID-19, по сравнению со вторым триместром или в контрольной группе. И наоборот, наблюдалось значительное повышение уровня белка ACE2 в сыворотке крови в третьем триместре у женщин, переболевших COVID-19, по сравнению с теми, у кого было заболевание во втором триместре, и контрольной группой. Это предполагает, что рецепторы ACE2 теряются, предположительно, чтобы свести к минимуму способность вируса вызывать инфекцию в плацентарной ткани.
Доктор Элизабет Таглауер, первый автор исследования и доцент кафедры педиатрии Медицинской школы Бостонского университета, объяснила: «Наши результаты показывают, что плацента каким-то образом ощущает инфекцию матери и защищает от передачи инфекции плоду. Если мы поймем, как плацента естественным образом защищает детей от COVID-19, это может дать важную информацию для лечения и стратегий, которые помогут предотвратить дальнейшее распространение других инфекций SARS-CoV-2».
Размер выборки исследования был небольшим, и необходимы дополнительные исследования для определения происхождения ACE2, обнаруженного в сыворотке крови беременных женщин, но результаты показывают, что плацента формирует защитный ответ в присутствии SARS-CoV-2.
В электронном письме на номер MNT доктор Таглауер объяснил: «Плацента, вероятно, задействует множество защитных механизмов для борьбы с SARS-CoV-2 на границе между матерью и плодом. Мы только начинаем понимать влияние этих плацентарных реакций на младенцев, рожденных матерями с SARS-CoV-2 во время беременности».
«Эти последствия на самом деле являются основным направлением нашего перинатального продвижения COVID-19. Мы будем наблюдать за младенцами, рожденными матерями с SARS-CoV-2 во время беременности до 2 лет, изучать их здоровье в долгосрочной перспективе, есть ли у них какие-либо изменения в их иммунной системе и их способность бороться с инфекциями, особенно респираторными инфекциями. ”
Как в ее собственных документах, так и в документах доктора Шварца подчеркивается важность вакцинации. Д-р Taglauer сказал MNT в интервью:
«Самое важное, что беременные женщины могут сделать для сохранения здоровья своих детей в условиях этой пандемии, — это пройти вакцинацию».
Чтобы получать оперативные обновления последних событий, касающихся нового коронавируса и COVID-19, нажмите здесь .
Характеристики и исходы беременных женщин, поступивших в больницу с подтвержденной инфекцией SARS-CoV-2 в Великобритании: национальное когортное популяционное исследование
- Исследования
- Характеристики и.
 ..
.. - Характеристики и исходы беременных женщин, поступивших в больницу с подтвержденной инфекцией SARS-CoV-2 в Великобритании: национальное когортное исследование населения
CCBY Открытый доступ
- Артикул
- Связанный контент
- Показатели
- ответов
- Экспертная оценка
- Мэриан Найт, профессор охраны здоровья матери и ребенка2,
- Кэтрин Банч, эпидемиолог1,
- Никола Вусден, регистратор общественного здравоохранения3,
- Эдвард Моррис, консультант акушер-гинеколог3,
- Найджел Симпсон, старший преподаватель и др. гинекология4,
- Крис Гейл, преподаватель неонатальной медицины5,
- Патрик О’Брайен, консультант акушер-гинеколог6,
- Мария Куигли, профессор статистической эпидемиологии1,
- Питер Броклхерст, профессор женского здоровья7,
- Дженнифер Дж.
 Куринчук перинатальная эпидемиология1
Куринчук перинатальная эпидемиология1 - от имени британской системы акушерского надзора за инфекцией SARS-CoV-2 при беременности Collaborative Group
- 1 Национальное отделение перинатальной эпидемиологии, Департамент здравоохранения Наффилда, Оксфордский университет, Оксфорд, Великобритания OX3 7LF
- 2 Faculty of Life Sciences and Medicine, King’s College London, London, UK
- 3 Norfolk and Norwich University Hospital, Norwich, UK
- 4 Department of Women’s and Children’s Health , Медицинский факультет Университета Лидса, Лидс, Великобритания
- 5 Неонатальная медицина, Школа общественного здравоохранения, медицинский факультет, Имперский колледж Лондона, Лондон, Великобритания
- 6 Институт женского здоровья, Университетский колледж Лондона, Лондон, Великобритания
- 7 Отдел клинических испытаний Бирмингема, Институт прикладных исследований в области здравоохранения, Бирмингемский университет, Бирмингем, Великобритания M Knight marian.
 knight{at}npeu.ox.ac.uk (или @Marianfknight и @NPEU_UKOSS в Twitter)
knight{at}npeu.ox.ac.uk (или @Marianfknight и @NPEU_UKOSS в Twitter)
- Принято 27 мая 2020 г.
Резюме
Цели Описать национальную когорту беременных женщин поступивших в больницу с тяжелым острым респираторным синдромом коронавирусной инфекции 2 (SARS-CoV-2) в Великобритании, определить факторы, связанные с инфекцией, и описать исходы, включая передачу инфекции, для матерей и младенцев.
Дизайн Проспективное национальное популяционное когортное исследование с использованием Системы акушерского надзора Великобритании (UKOSS).
Установка Все 194 акушерских отделения в Великобритании.
Участники 427 беременных женщин, госпитализированных с подтвержденной инфекцией SARS-CoV-2 в период с 1 марта 2020 г. по 14 апреля 2020 г.
Основные показатели исхода Показатели материнской смертности, госпитализации в отделение интенсивной терапии уровня 3, потери плода, кесарева сечения, преждевременных родов, мертворождений, ранней неонатальной смерти и госпитализации в неонатальное отделение.
Результаты Расчетная частота госпитализаций с подтвержденной инфекцией SARS-CoV-2 во время беременности составила 4,9 (95% доверительный интервал от 4,5 до 5,4) на 1000 родов. 233 (56%) беременных женщины, поступивших в больницу с инфекцией SARS-CoV-2 во время беременности, были из числа чернокожих или других этнических меньшинств, 281 (69%) имели избыточный вес или ожирение, 175 (41%) были в возрасте 35 лет и старше, и 145 (34%) имели сопутствующие заболевания. 266 (62%) женщин родили или имели невынашивание беременности; 196 (73%) родили в срок. Сорок одна (10%) женщина, поступившая в больницу, нуждалась в респираторной поддержке, и пять (1%) женщин умерли. Двенадцать (5%) из 265 младенцев дали положительный результат на РНК SARS-CoV-2, шесть из них в течение первых 12 часов после рождения.
Выводы Большинство беременных женщин, госпитализированных с инфекцией SARS-CoV-2, были в конце второго или в третьем триместре беременности, что поддерживает рекомендации по сохранению мер социального дистанцирования на более поздних сроках беременности. У большинства были хорошие результаты, и передача SARS-CoV-2 младенцам была редкостью. Высокая доля женщин из чернокожих или этнических меньшинств, госпитализированных с инфекцией, требует срочного изучения и объяснения.
У большинства были хорошие результаты, и передача SARS-CoV-2 младенцам была редкостью. Высокая доля женщин из чернокожих или этнических меньшинств, госпитализированных с инфекцией, требует срочного изучения и объяснения.
Регистрация исследования ISRCTN 400
.
Введение
Всемирная организация здравоохранения объявила глобальную пандемию коронавирусной болезни 2019 г. (covid-19), вызванной тяжелым острым респираторным синдромом коронавирус 2 (SARS-CoV-2) в марте 2020 г.1 Как число подтвержденных случаев увеличивается, данные о передаче, заболеваемости и влиянии инфекции SARS-CoV-2 на матерей и их детей остаются ограниченными. Считается, что беременные женщины не более восприимчивы к инфекции, чем население в целом.23 Однако изменения в иммунной системе означают, что беременные женщины могут быть более уязвимыми к тяжелой инфекции.4 Свидетельства других подобных вирусных заболеваний, таких как грипп A/ h2N1,5678 тяжелый острый респираторный синдром,9и ближневосточный респираторный синдром,1011 предполагают, что беременные женщины подвергаются большему риску тяжелой материнской и неонатальной заболеваемости и смертности. Некоторые данные свидетельствуют о том, что риск критического заболевания может быть наибольшим на более поздних сроках беременности. опубликовано на английском языке,2101213 ни одно из них не было основано на данных о населении. Большинство зарегистрированных случаев произошло в третьем триместре, и около половины женщин рожали во время острой инфекции. Большинство женщин были родоразрешены с помощью кесарева сечения, преимущественно по материнским показаниям, хотя, по крайней мере, в трех исследованиях сообщалось о случаях дистресса плода.1314151617 У большинства женщин развились легкие или умеренные симптомы, включая кашель, лихорадку и одышку, и только у небольшого числа развилось тяжелое заболевание15161819.2021 Предлагается, чтобы факторы риска соответствовали факторам риска в общей популяции, при этом у большой доли женщин с тяжелым течением COVID-19 был повышенный индекс массы тела или сопутствующие заболевания, такие как легочные заболевания (25%) или ранее существовавшие заболевания сердца (17%).
Некоторые данные свидетельствуют о том, что риск критического заболевания может быть наибольшим на более поздних сроках беременности. опубликовано на английском языке,2101213 ни одно из них не было основано на данных о населении. Большинство зарегистрированных случаев произошло в третьем триместре, и около половины женщин рожали во время острой инфекции. Большинство женщин были родоразрешены с помощью кесарева сечения, преимущественно по материнским показаниям, хотя, по крайней мере, в трех исследованиях сообщалось о случаях дистресса плода.1314151617 У большинства женщин развились легкие или умеренные симптомы, включая кашель, лихорадку и одышку, и только у небольшого числа развилось тяжелое заболевание15161819.2021 Предлагается, чтобы факторы риска соответствовали факторам риска в общей популяции, при этом у большой доли женщин с тяжелым течением COVID-19 был повышенный индекс массы тела или сопутствующие заболевания, такие как легочные заболевания (25%) или ранее существовавшие заболевания сердца (17%). .1517
.1517
Имеющиеся данные свидетельствуют о том, что тяжелая форма COVID-19 во время беременности связана с ятрогенными преждевременными родами (75%), преимущественно по материнским показаниям и в третьем триместре.17 Большинство новорожденных, рожденных от матерей с подтвержденной инфекцией SARS-CoV-2, не имели симптомов и выписали домой благополучно. У небольшого числа новорожденных были симптомы, при этом меньшинство нуждалось в госпитализации к неонатологу-специалисту1415; только в нескольких случаях у новорожденных были положительные тесты на SARS-CoV-2 после родов.22232425 У трех новорожденных вскоре после рождения в пуповинной крови был обнаружен повышенный уровень сывороточных IgM-антител, но SARS-CoV-2 не был идентифицирован ни у одного из этих младенцев в неонатальный период, несмотря на тестирование.2325 У этих трех младенцев не было никаких симптомов, поэтому значение вертикальной передачи остается неизвестным.
Цель этого исследования состояла в том, чтобы описать на популяционной основе характеристики и исходы беременных женщин, поступивших в больницу с SARS-CoV-2 в Великобритании, чтобы информировать о текущем руководстве и ведении. Это исследование было разработано в 2012 году и приостановлено в ожидании пандемии; оно было активировано Министерством здравоохранения и социального обеспечения Великобритании в качестве срочного исследования общественного здравоохранения в ответ на пандемию SARS-CoV-2.
Это исследование было разработано в 2012 году и приостановлено в ожидании пандемии; оно было активировано Министерством здравоохранения и социального обеспечения Великобритании в качестве срочного исследования общественного здравоохранения в ответ на пандемию SARS-CoV-2.
Методы
Мы провели национальное проспективное обсервационное когортное исследование с использованием Британской системы акушерского наблюдения (UKOSS).4 больницы в Великобритании с родильным отделением под руководством консультанта. Мы попросили назначенных сообщающих клиницистов уведомить нас обо всех беременных женщинах с подтвержденной инфекцией SARS-CoV-2, поступивших в их больницу, используя прямую ссылку для сообщения, специфичную для каждого отдельного докладчика. Для целей данного исследования мы определили подтвержденную материнскую инфекцию как обнаружение вирусной РНК в тесте полимеразной цепной реакции крови или мазка из носоглотки, нарушение дыхания при наличии характерных рентгенологических изменений covid-19. , или оба. Во время исследования женщин тестировали только в том случае, если у них были симптомы инфекции SARS-CoV-2. Мы определили неонатальную инфекцию как обнаружение вирусной РНК в тесте полимеразной цепной реакции крови или носоглоточного мазка или аспирата. Процесс сбора данных был обеспечен акушерками-исследователями и медсестрами из Сети клинических исследований Национального института исследований в области здравоохранения Великобритании после того, как он был принят в качестве срочного приоритетного исследования в области общественного здравоохранения.27 Кроме того, в конце месяца, чтобы убедиться, что все случаи были зарегистрированы, и чтобы подтвердить отсутствие сообщений (активный отрицательный эпиднадзор). После уведомления мы попросили клиницистов заполнить электронную форму для сбора данных, содержащую подробную информацию о характеристиках каждой женщины, лечении и результатах. С репортерами, которые не вернули данные, связались по электронной почте на первой, второй и третьей неделе после уведомления.
, или оба. Во время исследования женщин тестировали только в том случае, если у них были симптомы инфекции SARS-CoV-2. Мы определили неонатальную инфекцию как обнаружение вирусной РНК в тесте полимеразной цепной реакции крови или носоглоточного мазка или аспирата. Процесс сбора данных был обеспечен акушерками-исследователями и медсестрами из Сети клинических исследований Национального института исследований в области здравоохранения Великобритании после того, как он был принят в качестве срочного приоритетного исследования в области общественного здравоохранения.27 Кроме того, в конце месяца, чтобы убедиться, что все случаи были зарегистрированы, и чтобы подтвердить отсутствие сообщений (активный отрицательный эпиднадзор). После уведомления мы попросили клиницистов заполнить электронную форму для сбора данных, содержащую подробную информацию о характеристиках каждой женщины, лечении и результатах. С репортерами, которые не вернули данные, связались по электронной почте на первой, второй и третьей неделе после уведомления. В этом анализе представлены характеристики и результаты женщин, которые были уведомлены о поступлении в больницу в период с 1 марта по 14 апреля 2020 г. и в отношении которых полные данные были получены к 29Апрель 2020 г.
В этом анализе представлены характеристики и результаты женщин, которые были уведомлены о поступлении в больницу в период с 1 марта по 14 апреля 2020 г. и в отношении которых полные данные были получены к 29Апрель 2020 г.
Мы определили индекс массы тела на основании первого зарегистрированного веса при беременности и гестационного возраста в соответствии с окончательной предполагаемой датой родов на основании ультразвуковой оценки. Этническая группа основывалась на самоотчетах женщин, зафиксированных в медицинских картах. Мы сверили данные о материнской и перинатальной смертности с данными сотрудничества MBRRACE-UK, организации, отвечающей за эпиднадзор за материнской и перинатальной смертностью в Великобритании.28
Размер выборки и статистический анализ
В этом национальном обсервационном исследовании размер выборки зависел от заболеваемости, поэтому мы не проводили формальных расчетов мощности. Мы рассчитали частоту госпитализаций с подтвержденной инфекцией SARS-CoV-2 во время беременности и среди подгрупп населения, используя оценки знаменателя, основанные на самых последних (2018 г. ) Данные аудита за 2016–2017 годы для групп индекса массы тела. Мы представляем числа, пропорции и коэффициенты риска с помощью 95% доверительные интервалы. Непрерывные данные суммируются как медианы с межквартильными диапазонами. Мы провели анализ чувствительности, исключая женщин из Лондона, Уэст-Мидлендса и Северо-Запада Англии, чтобы изучить долю женщин из чернокожих и этнических меньшинств, госпитализированных с SARS-CoV-2 во время беременности за пределами крупных городских центров. Мы использовали Stata версии 15 для статистического составления таблиц и анализа.
) Данные аудита за 2016–2017 годы для групп индекса массы тела. Мы представляем числа, пропорции и коэффициенты риска с помощью 95% доверительные интервалы. Непрерывные данные суммируются как медианы с межквартильными диапазонами. Мы провели анализ чувствительности, исключая женщин из Лондона, Уэст-Мидлендса и Северо-Запада Англии, чтобы изучить долю женщин из чернокожих и этнических меньшинств, госпитализированных с SARS-CoV-2 во время беременности за пределами крупных городских центров. Мы использовали Stata версии 15 для статистического составления таблиц и анализа.
Регистрация исследования
Исследование зарегистрировано в ISRCTN, номер 400
, и все еще открыт для уведомления о случае. Протокол исследования доступен по адресу https://www.npeu.ox.ac.uk/ukoss/current-surveillance/covid-19-in-pregnancy.
Участие пациентов и общественности
Пациенты и общественность участвовали в разработке дизайна исследования, а также, в составе руководящего комитета UKOSS, в проведении исследования и интерпретации результатов.
Результаты
Мы получили ответы от всех 194 больниц с акушерскими отделениями в Великобритании. С 1 марта по 14 апреля 2020 года в Великобритании было уведомлено 630 женщин, поступивших в больницу с подтвержденной инфекцией SARS-CoV-2 во время беременности, из примерно 86 29 женщин.3 роддома. Были возвращены данные для 579 (92%) женщин; 15 были повторными случаями, 35 были зарегистрированы ошибочно, 87 имели диагноз, поставленный амбулаторно, и не были госпитализированы в одночасье, у девяти не было положительного теста полимеразной цепной реакции и признаков пневмонита при визуализации, а у шести не было признаков инфекции во время беременности, оставив 427 беременных женщин, госпитализированных с подтвержденным SARS-CoV-2 по всей Великобритании. Это представляет предполагаемую частоту госпитализации в 4,9 (95% доверительный интервал от 4,5 до 5,4) беременных женщин на 1000 родов.
Женщины имели симптомы в среднем 34 (межквартильный диапазон 29-38) полных недель беременности, при этом у большинства женщин, поступивших в больницу, симптомы были в третьем триместре беременности или в послеродовой период (342/424; 81%). Наиболее распространенными симптомами, о которых сообщали женщины, были лихорадка, кашель и одышка (рис. 1). В таблице 1 представлены характеристики женщин. В анализе чувствительности, за исключением женщин из Лондона, Уэст-Мидлендса и северо-запада Англии, 75 (46%) из 162 допущенных женщин были из чернокожих и этнических меньшинств. Частота госпитализаций с подтвержденной инфекцией SARS-CoV-2 во время беременности, по-видимому, варьировалась в зависимости от этнической группы женщин, возраста и индекса массы тела (таблица 2). 9Таблица 1 Таблица:
Наиболее распространенными симптомами, о которых сообщали женщины, были лихорадка, кашель и одышка (рис. 1). В таблице 1 представлены характеристики женщин. В анализе чувствительности, за исключением женщин из Лондона, Уэст-Мидлендса и северо-запада Англии, 75 (46%) из 162 допущенных женщин были из чернокожих и этнических меньшинств. Частота госпитализаций с подтвержденной инфекцией SARS-CoV-2 во время беременности, по-видимому, варьировалась в зависимости от этнической группы женщин, возраста и индекса массы тела (таблица 2). 9Таблица 1 Таблица:
Таблица 2
Расчетная частота госпитализаций с инфекцией SARS-CoV-2 во время беременности среди различных подгрупп населения
Посмотреть эту таблицу:
Двести шестьдесят шесть (62%) женщин, поступивших в потеря беременности; у оставшихся 161 (38%) женщин на момент проведения этого анализа были продолжающиеся беременности. Сорок одна (10%) женщина нуждалась в интенсивной терапии уровня 3; четыре из этих женщин получили экстракорпоральную мембранную оксигенацию (таблица 3). Из женщин, получивших реанимацию, 33 (80%) были родоразрешены, из них 27 (66%) в связи с ухудшением респираторного состояния; восемь (20%) были все еще беременны. Все восемь (100%) женщин, которые все еще были беременны после поступления в реанимацию, были выписаны. Девятнадцать (58%) из 33 послеродовых женщин были выписаны на момент проведения этого анализа; три женщины, поступившие в отделение интенсивной терапии, умерли, а 11 (33%) все еще находились в стационаре, из которых семь (64%) оставались в отделении интенсивной терапии. В целом пять женщин, госпитализированных с подтвержденным SARS-CoV-2, умерли, летальность составила 1,2% (9 случаев).5% доверительный интервал от 0,4% до 2,7%) и уровень материнской смертности, связанный с SARS-CoV-2, 5,8 (от 1,9 до 13,5) на 100 000 родов. Три женщины умерли в результате осложнений, вызванных COVID-19, и две — по другим причинам. В общей сложности 25 (6%) женщин, 7 (28%) дородовых и 18 (72%) послеродовых, все еще находились в стационаре на момент проведения этого анализа.
Из женщин, получивших реанимацию, 33 (80%) были родоразрешены, из них 27 (66%) в связи с ухудшением респираторного состояния; восемь (20%) были все еще беременны. Все восемь (100%) женщин, которые все еще были беременны после поступления в реанимацию, были выписаны. Девятнадцать (58%) из 33 послеродовых женщин были выписаны на момент проведения этого анализа; три женщины, поступившие в отделение интенсивной терапии, умерли, а 11 (33%) все еще находились в стационаре, из которых семь (64%) оставались в отделении интенсивной терапии. В целом пять женщин, госпитализированных с подтвержденным SARS-CoV-2, умерли, летальность составила 1,2% (9 случаев).5% доверительный интервал от 0,4% до 2,7%) и уровень материнской смертности, связанный с SARS-CoV-2, 5,8 (от 1,9 до 13,5) на 100 000 родов. Три женщины умерли в результате осложнений, вызванных COVID-19, и две — по другим причинам. В общей сложности 25 (6%) женщин, 7 (28%) дородовых и 18 (72%) послеродовых, все еще находились в стационаре на момент проведения этого анализа.
Таблица 3
Госпитальные исходы и диагнозы среди женщин с подтвержденной инфекцией SARS-CoV-2 во время беременности
Посмотреть эту таблицу:
Девять (2%) женщин получали противовирусное лечение. Восемь из них получали осельтамивир, один из них также получал лопинавир/ритонавир. Одной женщине был назначен ремдесивир. Все женщины, которых лечили противовирусными препаратами, были выписаны домой. Шестьдесят четыре (15%) женщины получали кортикостероиды для созревания легких плода, из них 47 (73%) рожали. Тринадцать (20%) из этих 64 женщин оставались на стационарном лечении, 12 (92%) из них рожали.
У четырех женщин (0,9% госпитализированных; 4,6 (от 1,3 до 11,2) на 100 000 родов) был выкидыш в диапазоне от 10 до 19недели беременности. Из 262 родивших женщин 196 (75%) родили в срок (таблица 4). Шестьдесят шесть женщин родили преждевременно; у 53 (80%) были ятрогенные преждевременные роды, у 32 (48%) — материнский covid-19, у девяти (14%) — патология плода и у 12 (18%) — другие акушерские состояния. Пятьдесят девять процентов женщин (n = 156) перенесли кесарево сечение, но большинство кесаревых сечений произошло по показаниям, не связанным с материнским заболеванием, вызванным инфекцией SARS-CoV-2. Сорок две женщины (27% из тех, у кого было кесарево сечение) перенесли кесарево сечение по причинам материнского ухудшения, 37 (24%) из-за опасений по поводу ухудшения состояния плода, 30 (19%) из-за отсутствия прогресса в родах или неудачной стимуляции родов, 25 (16%) по другим акушерским причинам, 16 (10%) из-за предыдущего кесарева сечения и 6 (4%) по просьбе матери. Двадцать девять (19%) женщин подвергались общей анестезии при кесаревом сечении; 18 (62%) из этих женщин были интубированы из-за нарушения дыхания у матери, а 11 (38%) были интубированы для экстренного родоразрешения.
Пятьдесят девять процентов женщин (n = 156) перенесли кесарево сечение, но большинство кесаревых сечений произошло по показаниям, не связанным с материнским заболеванием, вызванным инфекцией SARS-CoV-2. Сорок две женщины (27% из тех, у кого было кесарево сечение) перенесли кесарево сечение по причинам материнского ухудшения, 37 (24%) из-за опасений по поводу ухудшения состояния плода, 30 (19%) из-за отсутствия прогресса в родах или неудачной стимуляции родов, 25 (16%) по другим акушерским причинам, 16 (10%) из-за предыдущего кесарева сечения и 6 (4%) по просьбе матери. Двадцать девять (19%) женщин подвергались общей анестезии при кесаревом сечении; 18 (62%) из этих женщин были интубированы из-за нарушения дыхания у матери, а 11 (38%) были интубированы для экстренного родоразрешения.
Таблица 4
Исходы беременности и младенчества среди беременных женщин с подтвержденной инфекцией SARS-CoV-2
Посмотреть эту таблицу:
Пятеро детей умерли; трое родились мертвыми и двое умерли в неонатальном периоде. Три смерти не были связаны с инфекцией SARS-CoV-2 и были вызваны акушерскими заболеваниями, не связанными с инфекцией SARS-CoV-2, и/или ранее существовавшими состояниями плода; для двух мертворождений неясно, способствовал ли SARS-CoV-2 смерти. Шестьдесят семь (25%) из 265 живорожденных были госпитализированы в неонатальное отделение, 50 (75%) из которых были недоношенными, в том числе 23 (34%) со сроком гестации менее 32 недель (таблица 5). У одного ребенка была диагностирована неонатальная энцефалопатия (1 степень) после спонтанных вагинальных родов в срок. Двенадцать (5%) младенцев женщин, поступивших в больницу с инфекцией, дали положительный результат на РНК SARS-CoV-2, шесть из них в течение первых 12 часов после рождения. Двое из шести младенцев с ранним началом инфекции SARS-CoV-2 были от самостоятельных вагинальных родов; четверо родились путем кесарева сечения, трое из которых были до родов. Анализы пуповинной крови, плаценты или вагинальных выделений на вирусы не проводились.
Три смерти не были связаны с инфекцией SARS-CoV-2 и были вызваны акушерскими заболеваниями, не связанными с инфекцией SARS-CoV-2, и/или ранее существовавшими состояниями плода; для двух мертворождений неясно, способствовал ли SARS-CoV-2 смерти. Шестьдесят семь (25%) из 265 живорожденных были госпитализированы в неонатальное отделение, 50 (75%) из которых были недоношенными, в том числе 23 (34%) со сроком гестации менее 32 недель (таблица 5). У одного ребенка была диагностирована неонатальная энцефалопатия (1 степень) после спонтанных вагинальных родов в срок. Двенадцать (5%) младенцев женщин, поступивших в больницу с инфекцией, дали положительный результат на РНК SARS-CoV-2, шесть из них в течение первых 12 часов после рождения. Двое из шести младенцев с ранним началом инфекции SARS-CoV-2 были от самостоятельных вагинальных родов; четверо родились путем кесарева сечения, трое из которых были до родов. Анализы пуповинной крови, плаценты или вагинальных выделений на вирусы не проводились. Шесть младенцев, у которых позже развилась инфекция, родились в результате кесарева сечения до родов (n=4) и вагинальных родов (n=2). Только один из младенцев с ранним положительным тестом на РНК SARS-CoV-2 был госпитализирован в отделение для новорожденных по сравнению с пятью младенцами с более поздним положительным тестом.
Шесть младенцев, у которых позже развилась инфекция, родились в результате кесарева сечения до родов (n=4) и вагинальных родов (n=2). Только один из младенцев с ранним положительным тестом на РНК SARS-CoV-2 был госпитализирован в отделение для новорожденных по сравнению с пятью младенцами с более поздним положительным тестом.
Таблица 5
Младенческие исходы среди живорожденных женщин с подтвержденной инфекцией SARS-CoV-2 во время беременности в больницу в Великобритании с инфекцией SARS-CoV-2 нуждалась в респираторной поддержке в условиях интенсивной терапии, и каждый сотый умер. Более половины беременных женщин, поступивших в больницу с инфекцией SARS-CoV-2 во время беременности, были из числа чернокожих или других этнических меньшинств, 70% имели избыточный вес или ожирение, 40% были в возрасте 35 лет и старше, а треть имела сопутствующие заболевания. . Более половины всех женщин, госпитализированных с инфекцией SARS-CoV-2, родили на момент проведения анализа; 12% были родоразрешены преждевременно исключительно из-за нарушения дыхания у матери. Почти 60% женщин родили путем кесарева сечения; в большинстве случаев кесарево сечение проводилось по показаниям, не связанным с материнским риском из-за инфекции SARS-CoV-2. У одного из 20 младенцев матерей, поступивших в больницу, впоследствии был положительный тест на SARS-CoV-2; у половины из них инфекция была диагностирована в образцах, взятых менее чем через 12 часов после рождения.
Почти 60% женщин родили путем кесарева сечения; в большинстве случаев кесарево сечение проводилось по показаниям, не связанным с материнским риском из-за инфекции SARS-CoV-2. У одного из 20 младенцев матерей, поступивших в больницу, впоследствии был положительный тест на SARS-CoV-2; у половины из них инфекция была диагностирована в образцах, взятых менее чем через 12 часов после рождения.
Сильные стороны и ограничения исследования
Основным преимуществом этого исследования является дизайн с использованием популяционной исследовательской платформы UKOSS и, таким образом, идентификация всеобъемлющей национальной когорты инфицированных беременных женщин с высокой степенью выявления случаев заболевания во всех акушерских отделениях Великобритании. . Тем не менее, этот быстрый отчет был подготовлен в то время, когда активная передача SARS-CoV-2 все еще происходит, когда около 100 беременных женщин госпитализируются в Великобритании с инфекцией каждую неделю, и поэтому следует признать ограниченность этих данных. . У нас еще нет полных исходов беременности для женщин, которые были госпитализированы, но впоследствии благополучно выписаны, и несколько женщин все еще находились в стационаре на момент написания. Данные, собранные для этого быстрого национального когортного исследования, были ограничены основными элементами, поэтому у нас нет ежедневных показателей клинического состояния женщин или результатов крови и других анализов. Мы стремились собрать национальную популяционную информацию о тяжелой инфекции SARS-CoV-2, определяемой как госпитализация, чтобы зафиксировать частоту и исходы тяжелого заболевания во время беременности. Таким образом, это исследование не дает никакой информации об общей частоте инфицирования или возможности бессимптомной инфекции. Тем не менее, это исследование показывает силу таких систем, как UKOSS, которые можно быстро активировать для проведения всесторонних исследований населения, таких как это, в условиях чрезвычайной ситуации в области общественного здравоохранения.
. У нас еще нет полных исходов беременности для женщин, которые были госпитализированы, но впоследствии благополучно выписаны, и несколько женщин все еще находились в стационаре на момент написания. Данные, собранные для этого быстрого национального когортного исследования, были ограничены основными элементами, поэтому у нас нет ежедневных показателей клинического состояния женщин или результатов крови и других анализов. Мы стремились собрать национальную популяционную информацию о тяжелой инфекции SARS-CoV-2, определяемой как госпитализация, чтобы зафиксировать частоту и исходы тяжелого заболевания во время беременности. Таким образом, это исследование не дает никакой информации об общей частоте инфицирования или возможности бессимптомной инфекции. Тем не менее, это исследование показывает силу таких систем, как UKOSS, которые можно быстро активировать для проведения всесторонних исследований населения, таких как это, в условиях чрезвычайной ситуации в области общественного здравоохранения. Исследования UKOSS были активированы для гриппа A/h2N1 и вируса Зика во время беременности2930; страны, входящие в Международную сеть систем акушерских обследований (INOSS)31, также проводят аналогичные национальные исследования, чтобы обеспечить унификацию популяционных данных по нескольким странам и избежать погрешностей данных, собранных через центральные регистры. Сеть клинических исследований Национального института исследований в области здравоохранения32, в которой ведущие акушеры и акушеры координируют сети научного персонала, была еще одной сильной стороной этого исследования, помогая обеспечить быстрый и точный сбор этих ценных данных даже в условиях напряженной системы здравоохранения в США. пандемия. UKOSS является единственной национальной исследовательской платформой в Великобритании для проведения таких исследований, и следует отметить, что все другие отчеты о женщинах, госпитализированных с SARS-CoV-2 во время беременности в Великобритании, будут подмножествами данных UKOSS.
Исследования UKOSS были активированы для гриппа A/h2N1 и вируса Зика во время беременности2930; страны, входящие в Международную сеть систем акушерских обследований (INOSS)31, также проводят аналогичные национальные исследования, чтобы обеспечить унификацию популяционных данных по нескольким странам и избежать погрешностей данных, собранных через центральные регистры. Сеть клинических исследований Национального института исследований в области здравоохранения32, в которой ведущие акушеры и акушеры координируют сети научного персонала, была еще одной сильной стороной этого исследования, помогая обеспечить быстрый и точный сбор этих ценных данных даже в условиях напряженной системы здравоохранения в США. пандемия. UKOSS является единственной национальной исследовательской платформой в Великобритании для проведения таких исследований, и следует отметить, что все другие отчеты о женщинах, госпитализированных с SARS-CoV-2 во время беременности в Великобритании, будут подмножествами данных UKOSS.
Сравнение с другими исследованиями
Добавление этих национальных популяционных данных к существующим отчетам дает ясность в отношении исходов инфекции у беременных женщин. Предыдущая опубликованная информация была в основном основана на сериях случаев из отдельных больниц или случаях, выявленных в небольших группах больниц, но с отсутствием ясности в отношении доли установленных случаев, с проблемами дублирования и дублирования отчетов; популяционные данные необходимы для получения объективной информации о заболеваемости и исходах. За период, когда были собраны эти данные, около 90 000 женщин рожали в Великобритании; 427 человек были госпитализированы с SARS-CoV-2 во время беременности — менее одной госпитализированной женщины на каждые 200 рожениц. Приблизительно одна женщина на 2400 рожавших нуждалась в госпитализации в реанимацию. Общий уровень материнской смертности с подтвержденной инфекцией SARS-CoV-2 составлял около одной на 18 000 рожениц. Показатели госпитализации в отделения интенсивной терапии и смертности среди беременных женщин, поступивших в больницу с инфекцией SARS-CoV-2, сопоставимы с показателями среди общей популяции женщин репродуктивного возраста, поступивших в больницы Великобритании с инфекцией, из которых 20-35% получают интенсивной терапии и 1-4% умирают. 33
33
Высокая доля женщин из чернокожих и других этнических меньшинств, госпитализированных с SARS-CoV-2 во время беременности, вызывает озабоченность и требует дальнейшего изучения. Наш анализ чувствительности показывает, что это нельзя объяснить просто более высокой заболеваемостью в основных мегаполисах с более высокой долей женщин из групп этнических меньшинств, поскольку высокая доля оставалась, когда мы исключили женщин из Лондона, Уэст-Мидлендса и северо-запада Великобритании. Англия. Этнические различия в заболеваемости и исходах были отмечены среди небеременных групп населения с инфекцией SARS-CoV-2, особенно в США,34 и были предложены различные возможные причины этих наблюдаемых различий, включая социальное поведение, поведение в отношении здоровья, сопутствующие заболевания и потенциально генетические влияния.35 Следует отметить, что чрезмерная представленность этнических меньшинств и других групп среди беременных женщин, поступивших с инфекцией SARS-CoV-2, может отражать более высокий риск заражения, более высокий риск тяжелого заболевания при инфицировании среди уязвимые подгруппы или и то, и другое. Было высказано предположение, что факторы системы здравоохранения лежат в основе неравенства в США; тот факт, что эти различия существуют в стране с универсальной системой бесплатного доступа к здравоохранению, указывает на то, что система здравоохранения не может быть единственным объяснением.
Было высказано предположение, что факторы системы здравоохранения лежат в основе неравенства в США; тот факт, что эти различия существуют в стране с универсальной системой бесплатного доступа к здравоохранению, указывает на то, что система здравоохранения не может быть единственным объяснением.
Как и в предыдущих отчетах, большинство женщин, госпитализированных с инфекцией SARS-CoV-2 во время беременности, были в конце второго или в третьем триместре, что повторяет картину, наблюдаемую для других респираторных вирусов, когда женщины на более поздних сроках беременности поражаются более тяжело. Это подтверждает текущее руководство по строгим мерам социального дистанцирования среди беременных женщин, особенно в третьем триместре.2 Однако следует отметить, что более высокие показатели госпитализации в третьем триместре также были зарегистрированы в контексте гриппа,36 и считается, что быть из соображений предосторожности, а не обязательно из-за материнского компромисса. Хотя регистрация случаев была дополнена связью с Системой наблюдения за ранней беременностью Соединенного Королевства (UKEPSS),37 путь идентификации женщин, включенных в этот ряд, через акушерские отделения Великобритании также мог привести к недооценке женщин, поступивших в клинику. ранние сроки беременности.
ранние сроки беременности.
Результаты для младенцев в значительной степени обнадеживают, если учесть потенциальные последствия инфекции SARS-CoV-2, приобретенной до или во время рождения; у небольшого числа младенцев с ранней положительной полимеразной цепной реакцией от матерей с инфекцией не было признаков тяжелого заболевания. Это наблюдение только легкого заболевания также было отражено в ранних сообщениях о случаях инфицирования младенцев в перинатальном периоде. может иметь место передача вируса младенцу. У нас нет доказательств того, был ли повышен уровень IgM у этих младенцев или произошла ли передача вируса внутриутробно, во время родов через инфицированные родовые пути или после родов воздушно-капельным путем, при телесном контакте или при грудном вскармливании, но у трех младенцев была положительный тест на SARS-CoV-2 после кесарева сечения перед родами. У нас нет информации о том, были ли эти младенцы изолированы от матери сразу после родов и разрешен ли контакт кожа к коже. Таким образом, используя недавно предложенную систему классификации,38 у нас нет достаточных доказательств, чтобы предположить, что это были врожденные инфекции; их следует классифицировать как возможные неонатально приобретенные инфекции. В течение периода исследования британское руководство по послеродовому ведению младенцев, рожденных от матерей с подтвержденной или подозреваемой инфекцией SARS-CoV-2, заключалось в том, чтобы держать мать и ребенка вместе и поощрять грудное вскармливание с учетом использования водостойкой хирургической маски для лица для матери. . Эти данные подчеркивают важность мер инфекционного контроля во время родов и подтверждают рекомендации ВОЗ в отношении мер предосторожности, которые необходимо соблюдать при грудном вскармливании.
Таким образом, используя недавно предложенную систему классификации,38 у нас нет достаточных доказательств, чтобы предположить, что это были врожденные инфекции; их следует классифицировать как возможные неонатально приобретенные инфекции. В течение периода исследования британское руководство по послеродовому ведению младенцев, рожденных от матерей с подтвержденной или подозреваемой инфекцией SARS-CoV-2, заключалось в том, чтобы держать мать и ребенка вместе и поощрять грудное вскармливание с учетом использования водостойкой хирургической маски для лица для матери. . Эти данные подчеркивают важность мер инфекционного контроля во время родов и подтверждают рекомендации ВОЗ в отношении мер предосторожности, которые необходимо соблюдать при грудном вскармливании.
Мы провели это исследование в условиях с высокими ресурсами, где всеобщее медицинское обслуживание было бесплатным в точке доступа, поэтому результаты можно обобщить на аналогичные условия. Тот факт, что большинство женщин переносят инфекцию в легкой форме, предполагает, что результаты, вероятно, будут хорошими в условиях с менее развитыми системами здравоохранения. Однако, учитывая долю госпитализированных женщин, нуждающихся в интенсивной терапии, исходы тяжелой инфекции, вероятно, будут хуже при отсутствии таких учреждений.
Однако, учитывая долю госпитализированных женщин, нуждающихся в интенсивной терапии, исходы тяжелой инфекции, вероятно, будут хуже при отсутствии таких учреждений.
Выводы
В условиях пандемии covid-19 будет оставаться важным постоянный сбор данных об исходах инфекции во время беременности. Остаются без ответа вопросы о степени и влиянии бессимптомной или легкой инфекции. Серологические исследования, а также исследования, использующие ретроспективные данные для выявления женщин с подтвержденной или предположительно легкой инфекцией во время беременности, будут иметь важное значение для полной оценки потенциальных последствий, таких как врожденные аномалии, выкидыш или задержка внутриутробного развития плода. Тем не менее, эти данные свидетельствуют о том, что у большинства женщин заболевание протекает нетяжело и что передача инфекции младенцам от инфицированных матерей может происходить, но редко.
Что уже известно по этой теме
Опубликованные данные о передаче, заболеваемости и воздействии инфекции SARS-CoV-2 на матерей и их детей по-прежнему ограничиваются в основном сообщениями об отдельных случаях или небольших сериях случаев
Данные других подобных вирусных заболеваний свидетельствуют о том, что беременные женщины подвергаются большему риску тяжелой материнской и неонатальной заболеваемости и смертности
Сообщалось о случаях передачи инфекции SARS-CoV-2 новорожденным, но насколько популяционная база неясна
Что добавляет это исследование
Более половины беременных женщин, поступивших в больницу с инфекцией SARS-CoV-2 во время беременности, были из числа чернокожих или представителей других групп этнических меньшинств
и большинство из них были госпитализированы в третьем триместре беременности
Передача инфекции младенцам от инфицированных матерей может происходить, но редко
Благодарности
Мы признательны за помощь клиницистам-репортерам UKOSS и UKEPSS, Руководящему комитету UKOSS, Сети клинических исследований NIHR и руководителям UKEPSS в Бирмингемском университете, без поддержки которых это исследование было бы невозможно. Мы признательны за помощь и поддержку администрации ЮКОСС, Мелани О’Коннор и Анне Балчан; команда программистов ЮКОСС, Аншита Шривастава и Алан Даунс; и дополнительные сотрудники, которые помогали на временной основе: Мадлен Херд, Виктория Сталкер, Алессандра Морелли, Элисон Стокфорд и Рэйчел Уильямс. Эта рукопись была депонирована в виде препринта на MedRxiv (https://doi.org/10.1101/2020.05.08.20089).268).
Мы признательны за помощь и поддержку администрации ЮКОСС, Мелани О’Коннор и Анне Балчан; команда программистов ЮКОСС, Аншита Шривастава и Алан Даунс; и дополнительные сотрудники, которые помогали на временной основе: Мадлен Херд, Виктория Сталкер, Алессандра Морелли, Элисон Стокфорд и Рэйчел Уильямс. Эта рукопись была депонирована в виде препринта на MedRxiv (https://doi.org/10.1101/2020.05.08.20089).268).
Сноски
Авторы: MK написал первый черновик рукописи при участии NV и KB. КБ и МК сделали анализ. Все авторы отредактировали и утвердили окончательный вариант статьи. MK, NS, EM, JJK, CG, MQ, POB, PB и KB внесли свой вклад в разработку и проведение исследования. Соответствующий автор подтверждает, что все перечисленные авторы соответствуют критериям авторства и что другие, отвечающие этим критериям, не были исключены. МК является гарантом.
Финансирование: исследование финансировалось программой HTA Национального института исследований в области здравоохранения (номер проекта 11/46/12).
 MK — старший следователь NIHR. Высказанные мнения принадлежат авторам и не обязательно принадлежат NHS, NIHR или Департаменту здравоохранения и социального обеспечения. Спонсор не играл никакой роли в дизайне исследования; в сборе, анализе и интерпретации данных; при написании отчета; или в решении представить статью для публикации. Автор-корреспондент (MK) имел полный доступ ко всем данным исследования и нес окончательную ответственность за решение о подаче на публикацию.
MK — старший следователь NIHR. Высказанные мнения принадлежат авторам и не обязательно принадлежат NHS, NIHR или Департаменту здравоохранения и социального обеспечения. Спонсор не играл никакой роли в дизайне исследования; в сборе, анализе и интерпретации данных; при написании отчета; или в решении представить статью для публикации. Автор-корреспондент (MK) имел полный доступ ко всем данным исследования и нес окончательную ответственность за решение о подаче на публикацию.Конкурирующие интересы: Все авторы заполнили единую форму раскрытия информации ICMJE на http://www.icmje.org/coi_disclosure.pdf и заявляют: MK, MQ, PB, POB и JJK получили гранты от NIHR в отношении к представленной работе; EM является попечителем и президентом Королевского колледжа акушеров и гинекологов, попечителем Британского общества менопаузы и председателем Многопрофильного консультативного комитета Baby Lifeline; никаких других отношений или действий, которые могли бы повлиять на представленную работу.

Этическое одобрение: это исследование было одобрено комитетом HRA NRES East Midlands – Nottingham 1 (ссылка 12/EM/0365).
Обмен данными: данные этого исследования будут распространяться в соответствии с Политикой обмена данными Национального отделения перинатальной эпидемиологии, доступной по адресу https://www.npeu.ox.ac.uk/downloads/files/npeu/policies/Data% 20Sharing%20Policy.pdf
Ведущий автор (гарант рукописи) подтверждает, что рукопись представляет собой честный, точный и прозрачный отчет об исследовании, о котором сообщается; что ни один важный аспект исследования не был упущен; и что любые расхождения с запланированным исследованием (и, если уместно, зарегистрированные) были объяснены.
Распространение среди участников и связанных с ними пациентов и общественных сообществ: Распространение среди участников невозможно, поскольку в этом исследовании собирались только анонимные данные. Распространение среди женщин, семей и медицинских работников будет осуществляться через социальные сети и веб-сайт программы (https://www.
 npeu.ox.ac.uk/ukoss/publications-ukoss), а также через сводные статьи для профессиональных организаций и организаций третьего сектора. .
npeu.ox.ac.uk/ukoss/publications-ukoss), а также через сводные статьи для профессиональных организаций и организаций третьего сектора. .
http://creativecommons.org/licenses/by/4.0/
Это статья с открытым доступом, распространяемая в соответствии с условиями лицензии Creative Commons Attribution (CC BY 4.0), которая позволяет другим распространять, ремикшировать, адаптировать и строить на основе этой работы для коммерческого использования при условии, что оригинальная работа правильно процитировано. См.: http://creativecommons.org/licenses/by/4.0/.
Ссылки
- ↵
Всемирная организация здравоохранения. Текущие обновления о коронавирусной болезни (covid-19). 2020 г. https://www.who.int/emergencies/diseases/novel-coronavirus-2019/события-как-они-происходят.
- ↵
- Королевский колледж акушеров-гинекологов и Королевский колледж акушерок
.
 Коронавирусная (covid-19) инфекция во время беременности: информация для медицинских работников. Королевский колледж акушеров и гинекологов, 2020 г.
Коронавирусная (covid-19) инфекция во время беременности: информация для медицинских работников. Королевский колледж акушеров и гинекологов, 2020 г. - ↵
- Chen Y,
- Li Z,
- Zhang YY,
WH 404, Zhao 404,
- Ю ЗЫ
Zhao 437 Zhao 404
WH
. Управление охраной материнства во время вспышки коронавирусной болезни 2019 г.. J Med Virol 2020. . doi:10.1002/jmv.25787 pmid:32219871
- Favre G,
- Pomar L,
- Musso D,
- Baud D
. Эпидемия 2019-nCoV: как насчет беременности? Ланцет 2020;395:e40. . doi:10.1016/S0140-6736(20)30311-1 pmid:32035511
- Исследователи гриппа ANZIC и Австралазийская система наблюдения за исходами беременности 4
7
7
7
7
7
7
7 Критическое заболевание в связи с 2009 г.
 Грипп A/h2N1 у беременных и родильниц: популяционное когортное исследование. BMJ 2010;340:c1279. . doi:10.1136/bmj.c1279 pmid:20299694
Грипп A/h2N1 у беременных и родильниц: популяционное когортное исследование. BMJ 2010;340:c1279. . doi:10.1136/bmj.c1279 pmid:20299694 - ↵
- Jamieson DJ,
- Honein MA,
- Rasmussen SA,
- et al.,
- Novel Influenza A (h2N1) Pregnancy Working Group
. Заражение вирусом гриппа h2N1 2009 во время беременности в США. Ланцет 2009;374:451-8. . дои: 10.1016/S0140-6736(09) 61304-0 PMID: 19643469
- ↵
- Луи JK,
- ACOSTA M,
- Jamieson DJ,
- Honein MA,
- ,
- Honein MA,
- . Тяжелый грипп h2N1 2009 г. среди беременных и родильниц в Калифорнии. N Engl J Med 2010;362:27-35. . doi:10.1056/NEJMoa0
4 pmid:20032319
- ↵
- Siston AM,
- Rasmussen SA,
- Honein MA,
- и др.,
- Рабочая группа по пандемическому гриппу h2N1 у беременных
.
 Пандемия вируса гриппа A(h2N1) 2009 года среди беременных женщин в Соединенных Штатах. JAMA 2010;303:1517-25. . DOI: 10.1001/JAMA.2010.479 PMID: 20407061
Пандемия вируса гриппа A(h2N1) 2009 года среди беременных женщин в Соединенных Штатах. JAMA 2010;303:1517-25. . DOI: 10.1001/JAMA.2010.479 PMID: 20407061 - ↵
- Wong SF,
- Чоу К.М.,
- LEUNG TN,
- at AL. Беременность и перинатальные исходы у женщин с тяжелым острым респираторным синдромом. Am J Obstet Gynecol 2004;191:292-7. . doi: 10.1016/j.ajog.2003.11.019 PMID: 15295381
- ↵
- Mullins E,
- Evans D,
- Viner RM,
- O’BRIEN PR,
- 7
4444441444444444444444444444444444444444444444444444444444444444444444444444444444444444444444444444444444444444.
- . Коронавирус при беременности и родах: быстрый обзор. УЗИ Obstet Gynecol 2020;55:586-92. . doi:10.1002/uog.22014 pmid:32180292
- ↵
- Alfaraj SH,
- Al-Tawfiq JA,
- Мемиш ЗА
. Ближневосточный респираторный синдром Коронавирусная инфекция (БВРС-КоВ) во время беременности: отчет о двух случаях и обзор литературы.
 J Microbiol Immunol Infect 2019;52:501-3. . doi:10.1016/j.jmii.2018.04.005 pmid:29
J Microbiol Immunol Infect 2019;52:501-3. . doi:10.1016/j.jmii.2018.04.005 pmid:29 - 8
- ↵
Торнтон Дж. Ковид-19 во время беременности. Текущие итоги. 2020 г. https://ripe-tomato.org/2020/03/31/covid-19-in-pregnancy-running-totals/.
- ↵
- Чен Х,
- Guo J,
- Wang C,
- и др.
. Клинические характеристики и потенциал внутриутробной вертикальной передачи инфекции COVID-19 у девяти беременных женщин: ретроспективный обзор медицинских карт. Ланцет 2020;395:809-15. . doi:10.1016/S0140-6736(20)30360-3 pmid:32151335
- ↵
- Zhu H,
- Wang L,
- Fang C,
- et al
. Клинический анализ 10 новорожденных, рожденных матерями с 2019 г.-nCoV-пневмония. Перевод Педиатр 2020;9:51-60. doi: 10.21037/tp.2020.02.06 PMID: 32154135
- ↵
- Breslin N,
- Baptiste C,
- Gyamfi-Bannerman C,
ET
- Gyamfi-Bannerman C,
ET
- .
 Инфекция COVID-19 среди бессимптомных и симптоматических беременных женщин: две недели подтвержденных обращений в аффилированную пару больниц Нью-Йорка. Am J Obstet Gynecol MFM 2020;100118. doi:10.1016/j.ajogmf.2020.100118 pmid:32292903
Инфекция COVID-19 среди бессимптомных и симптоматических беременных женщин: две недели подтвержденных обращений в аффилированную пару больниц Нью-Йорка. Am J Obstet Gynecol MFM 2020;100118. doi:10.1016/j.ajogmf.2020.100118 pmid:32292903 - ↵
- Чен Л.,
- Ли К.,
- Чжэн Д.,
- и др.
. Клинические характеристики беременных женщин с COVID-19 в Ухане, Китай. N Engl J Med 2020. . doi:10.1056/NEJMc2009226 pmid:32302077
- ↵
- Pierce-Williams RAM,
- Burd J,
- Felder L,
- et al
. Клиническое течение тяжелого и критического течения COVID-19при госпитализированной беременности: когортное исследование в США. Am J Obstet Gynecol MFM 2020;100134. . doi:10.1016/j.ajogmf.2020.100134 pmid:323
- ↵
- Zhang L,
- Jiang Y,
- Wei M,
- et al
.
 [Анализ исходов беременности у беременных с ковид-19 в провинции Хубэй]. Чжунхуа Фу Чан Ке За Чжи 2020;55:166-71.pmid:32145714
[Анализ исходов беременности у беременных с ковид-19 в провинции Хубэй]. Чжунхуа Фу Чан Ке За Чжи 2020;55:166-71.pmid:32145714 - ↵
- Бреслин Н,
- Батист С.,
- Миллер Р.,
- и др.
. Covid-19 во время беременности: первые уроки. Am J Obstet Gynecol 2020;100111. doi:10.1016/j.ajogmf.2020.100111.
- ↵
- Лю Ю,
- Чен Х,
- Тан К,
- Го Ю
. Клинические проявления и исход инфекции SARS-CoV-2 во время беременности. J Заражение 2020:S0163-4453(20)30109-2. . doi:10.1016/j.jinf.2020.02.028 pmid:32145216
- ↵
- Юсела А.,
- Назир М.,
- Гимовский М.
. Два случая кардиомиопатии, связанной с коронавирусом 2019 года, у беременных. Am J Obstet Gynecol MFM 2020:100113.
 . doi:10.1016/j.ajogmf.2020.100113 pmid:32363336
. doi:10.1016/j.ajogmf.2020.100113 pmid:32363336 - ↵
- Yu N,
- Li W,
- Kang Q,
- et al
. Клинические особенности и акушерские и неонатальные исходы у беременных с ковид-19в Ухане, Китай: ретроспективное одноцентровое описательное исследование. Ланцет Infect Dis 2020;20:559-64. . DOI: 10.1016/S1473-3099 (20) 30176-6 PMID: 32220284
- ↵
- Zeng H,
- XU C,
- FAN J,
- ET AT AS
- FAN J,
- ET AT AS
- . Антитела у младенцев, рожденных от матерей с пневмонией, вызванной COVID-19. JAMA 2020. . doi:10.1001/jama.2020.4861 pmid:32215589
- ↵
- Цзэн Л,
- Ся С,
- Юань Вт,
- и др.
. Неонатальная инфекция SARS-CoV-2 с ранним началом у 33 новорожденных, рожденных от матерей с COVID-19 в Ухане, Китай.
 JAMA Pediatr 2020. . doi: 10.1001/jamapediatrics.2020.0878 PMID: 32215598
JAMA Pediatr 2020. . doi: 10.1001/jamapediatrics.2020.0878 PMID: 32215598 - ↵
- Dong L,
- Tian J,
- HE S,
- ET AT AL. Возможна вертикальная передача SARS-CoV-2 от инфицированной матери ее новорожденному. ЯМА 2020. . doi: 10.1001/Jama.2020.4621 PMID: 32215581
- ↵
- Knight M,
- Kurinczuk JJ,
- Tuffnell D,
- ,
- Tuffnell D,
- . Британская система акушерского надзора за редкими нарушениями беременности. BJOG 2005;112:263-5. . doi:10.1111/j.1471-0528.2005.00609.x pmid:15713136
- ↵
Национальный институт исследований в области здравоохранения. Срочные исследования общественного здравоохранения COVID-19. 2020 г. https://www.nihr.ac.uk/covid-studies/.
- ↵
- Kurinczuk JJ,
- Draper ES,
- Field DJ,
- и др.,
- Mbrrare-uk (Mothers and Baries: REDITIONS AUDITITION и Contive FORITION EALITIRE и ContIde FORITION EALITIRE и ContIde FORITION EALITIRE и ContIde FORITION EALITIRE и ContIde FORITION EALITIRE и ContIde FORITION EALITIRE и ContIde FORITIORE FORITIRES.
 . Опыт обзоров материнской и перинатальной смертности в Великобритании — программа MBRRACE-UK. BJOG 2014;121(Приложение 4):41-6. . doi:10.1111/1471-0528.12820 pmid:25236632
. Опыт обзоров материнской и перинатальной смертности в Великобритании — программа MBRRACE-UK. BJOG 2014;121(Приложение 4):41-6. . doi:10.1111/1471-0528.12820 pmid:25236632 - ↵
- Пирс М,
- Kurinczuk JJ,
- Spark P,
- Brocklehurst P,
- Knight M,
- UKOSS
. Перинатальные исходы после инфицирования матери вирусом 2009/h2N1: национальное когортное исследование. BMJ 2011;342:d3214. . doi: 10.1136/bmj.d3214 PMID: 21672992
- ↵
- Eeser C,
- Aarons E,
- Heath Pt,
- at AL. Наблюдение за врожденным синдромом Зика в Англии и Уэльсе: методы и результаты лабораторного, акушерского и педиатрического наблюдения. Epidemiol Infect 2019;147:e262. . doi:10.1017/S095026881
35 pmid:31481135
- ↵
- Knight M,
- INOSS
.
 Международная сеть систем акушерских обследований (INOSS): преимущества многострановых исследований тяжелых и необычных материнских заболеваний. Acta Obstet Gynecol Scand 2014;93:127-31. . doi:10.1111/aogs.12316 pmid:24382256
Международная сеть систем акушерских обследований (INOSS): преимущества многострановых исследований тяжелых и необычных материнских заболеваний. Acta Obstet Gynecol Scand 2014;93:127-31. . doi:10.1111/aogs.12316 pmid:24382256 - ↵
Сеть клинических исследований Национального института исследований в области здравоохранения. Репродуктивное здоровье Лидс. 2020 г. https://www.nihr.ac.uk/explore-nihr/specialties/reproductive-health.htm.
- ↵
- Docherty AB,
- Harrison EM,
- Green CA,
- et al.,
- Исследователи ISARIC4C
9204. Характеристики 20 133 британских пациентов в больнице с covid-19 с использованием протокола клинической характеристики ISARIC ВОЗ: проспективное обсервационное когортное исследование. BMJ 2020;369:m1985. дои: 10.1136/bmj.m1985. pmid:32444460
- ↵
- Кхунти К.,
- Сингх А.К.,
- Парик М.,
- Ханиф В
.
 Связана ли этническая принадлежность с заболеваемостью или исходами covid-19? БМЖ 2020;369:m1548. . doi: 10.1136/bmj.m1548 PMID: 32312785
Связана ли этническая принадлежность с заболеваемостью или исходами covid-19? БМЖ 2020;369:m1548. . doi: 10.1136/bmj.m1548 PMID: 32312785 - ↵
- Pareek M,
- Bangash MN,
- Парик,
- et al.
- . Этническая принадлежность и covid-19: неотложный приоритет исследований в области общественного здравоохранения. Ланцет 2020;395:1421-2. . doi:10.1016/S0140-6736(20)30922-3 pmid:32330427
- ↵
- Fell DB,
- Azziz-Baumgartner E,
- Baker MG,
- et al.,
- Целевая группа ВОЗ по оценке данных о гриппе для информирования о влиянии вакцины и экономического моделирования
4
4 9 Эпидемиология гриппа и иммунизация во время беременности: окончательный отчет рабочей группы Всемирной организации здравоохранения. Вакцина 2017;35:5738-50. . doi:10.1016/j.vaccine.2017.08.037 pmid:28867508
- ↵
- Harb HM,
- Найт М,
- Боттомли С,
- и др.

