Контактный дерматит при беременности лечение: лечение и причины дерматита у беременных
Атопический дерматит — диагностика, симптомы и лечение в EMC
Атопический дерматит (или нейродермит) — одно из наиболее распространенных кожных заболеваний. Это воспалительное поражение кожи аллергической природы, которое вызывает множество различных факторов — аллергенов, поступающих в организм с пищей, контактным путем (при соприкосновении с кожей) или при вдыхании. Основные проявления — кожные высыпания, чаще всего в местах крупных складок, лица, шеи и главное – зуд. Начинаясь, как правило, в детском возрасте, заболевание принимает хронический характер и протекает с периодами обострений.
С момента открытия заболевание имело более ста обозначений, пока в 1923 году Coca и Cooke не предложили термин «atopia» (с греч. — странность, необычность) для определения состояния гиперчувствительности при поллинозе, астме, “атопической экземе”, которая позже в 1933 году была переименована Wize и Sulzberger в «атопический дерматит». С тех пор это название является общепринятым.
Атопический дерматит – мультифакторное воспалительное заболевание кожи. На его развитие влияют наследственность, нарушения в работе иммунной системы и неблагоприятная окружающая среда.
На его развитие влияют наследственность, нарушения в работе иммунной системы и неблагоприятная окружающая среда.
Причины возникновения заболевания
Первичное появление симптомов заболевания происходит под влиянием различных внешних и внутренних факторов, преимущественно у детей первых лет жизни. Атопический дерматит может рецидивировать, что часто приводит к психологическим проблемам в процессе становления личности и снижению качества жизни во взрослом возрасте.
Одна из главных причин развития атопического дерматита — генетическая предрасположенность. Доказано, что в развитии аллергических заболеваний могут участвовать более 20 генов.
Согласно исследованиям, атопический дерматит развивается у 80% детей, родители которых страдают этим заболеванием. Более 50% детей наследуют эту болезнь, если болен только один родитель. При этом, если атопический дерматит диагностирован у матери, риск повышается в 1,5 раза.
Стадии развития заболевания
Чаще всего атопический дерматит проявляется в детском возрасте и имеет различные стадии течения, симптомы могут различаться в зависимости от возраста.
Единой общепринятой классификации атопического дерматита не существует, но есть рабочая версия, согласно которой выделяются 4 стадии заболевания.
Начальная стадия. Как правило, развивается у детей с повышенной ранимостью кожи и слизистых, неустойчивостью водно-солевого обмена, склонностью к аллергическим реакциям и снижением сопротивляемости к различным инфекциям. Отличительные симптомы стадии: гиперемия, отечность и шелушение кожи на щеках. При своевременной и правильной терапии излечивается полностью. Симптомы не проходят самостоятельно, при неправильном и несвоевременном лечении возможно обострение симптомов или переход заболевания в более тяжелую стадию.
Стадия выраженных кожных изменений, или стадия прогрессирования. Практически всегда включает две фазы: острую и хроническую.
Стадия ремиссии. Исчезновение или значительное сокращение симптомов. Длительность стадии – от нескольких недель до 5-7 лет. В сложных случаях заболевание протекает без ремиссии и сохраняется всю жизнь.
Стадия клинического выздоровления. По данным клинической диагностики проявления заболевания отсутствуют в течение 3-7 лет и более.
Формы атопического дерматита
Для каждой формы характерно наличие зуда разной интенсивности.
Младенческая форма (с рождения до 2 лет). На коже появляются покраснения и маленькие пузырьки, из которых при нажатии выделяется кровянистая жидкость. Жидкость, высыхая, превращается в желтовато-коричневые корочки. Зуд усиливается по ночам. Вследствие расчесов появляются следы и трещины на коже. Симптомы чаще всего проявляются на лице, могут быть на руках и ногах (в локтевых и подколенных сгибах), ягодицах.
Детская форма (3-7 лет). На коже появляются краснота, отек, корочки, нарушается целостность кожных покровов, кожа становится толще, сильнее проявляется кожный рисунок. Образуются узелки, бляшки и эрозии. Трещины на ладонях, пальцах и стопах причиняют сильную боль.
Подростковая форма (8 лет и старше). На коже появляются красные бляшки с расплывчатыми краями, выраженная сухость кожи, множество зудящих трещин. Наиболее часто заболевание локализуется на сгибательных поверхностях рук и ног, запястьях, тыльной поверхности стоп и ладоней.
На коже появляются красные бляшки с расплывчатыми краями, выраженная сухость кожи, множество зудящих трещин. Наиболее часто заболевание локализуется на сгибательных поверхностях рук и ног, запястьях, тыльной поверхности стоп и ладоней.
Распространенность атопического дерматита
Ограниченный. Заболевание проявляется только в области шеи, запястья, локтевых и подколенных сгибов, ладоней и тыльной стороны стоп. Остальная поверхность кожи остается без изменений. Зуд умеренный.
Распространенный. Заболевание занимает более 5% поверхности тела. Высыпания распространяются на конечности, грудь и спину. Остальные кожные покровы приобретают землистый оттенок. Зуд становится интенсивнее.
Диффузный. Поражается вся поверхность кожи. Зуд выраженный и интенсивный.
Тяжесть течения
Оценивается на основе интенсивности кожных высыпаний, распространенности процесса, размеров лимфатических узлов и др.
Легкое течение. Отличается легкой гиперемией, выделением жидкости (экссудацией), шелушением, единичными высыпаниями, слабым зудом. Обострения происходят 1-2 раза в год.
Обострения происходят 1-2 раза в год.
Течение средней тяжести. Усиливается выделение жидкости, появляются множественные очаги поражения. Зуд становится более интенсивным. Обострения происходят 3-4 раза в год.
Тяжелое течение. Появляются множественные обширные очаги поражения, глубокие трещины, эрозии. Зуд усиливается, становится непроходящим.
Симптоматика
Клинические проявления характеризуются эритематозными, экссудативными и лихенойдными высыпаниями, которые сопровождаются интенсивным зудом. Атопический дерматит часто связан с аномалиями барьерной функции кожи, сенсибилизацией к аллергенам и рецидивирующими кожными инфекциями. Дисбактериоз микробиоты кожи также может играть ключевую роль в развитии атопического дерматита. Научно доказано, что атопический дерматит является кожным симптомом системного расстройства и часто проявляется, как первый шаг в так называемом «атопическом марше», который вызывает бронхиальную астму, пищевую аллергию и аллергический ринит.
Основные симптомы атопического дерматита
- ихтиоз, ксероз, сухая кожа
- гиперлинеарность ладоней
- потемнение кожи глазниц
- признак Гертога (недостаток или отсутствие волос с наружной части бровей)
- складка Денье-Моргана (продольная складка нижнего века)
- стойкий белый дермографизм
- белый лишай, волосяной лишай
- фолликулярный кератоз
- складки на передней поверхности шеи
Дополнительные симптомы:
- бледность лица
- низкая граница роста волос
- замедленная реакция на ацетилхолин
- линейные борозды на кончиках пальцев
- кератоконус или катаракта
Как диагностировать атопический дерматит?
Диагностика атопического дерматита начинается с обязательного посещения врача дерматолога-аллерголога. В расширенную аллергодиагностику входят лабораторные анализы крови на аллергены, диагностика пищевой непереносимости, молекулярная диагностика, а также прик-тесты.
Молекулярная диагностика — самый современный метод, позволяющий максимально точно и быстро выявить причинно-значимые факторы заболевания даже в самых сложных случаях, когда остальные виды анализов оказываются неинформативными.
Основные критерии диагностики:
- Зуд кожи
- Высыпания на коже: у детей до 2 лет – на лице и на сгибах локтей и коленей, у детей старшего возраста и взрослых – утолщение кожи, усиление рисунка, пигментация и расчёсы в области сгибов конечностей
- Хроническое течение с возможностью рецидивов
- Наличие атопических заболеваний в семейном анамнезе
- Заболевание впервые появилось в возрасте до 2 лет
Дополнительные показатели:
- Сезонность обострений (прогрессирование осенью и зимой, регрессирование летом)
- Обострение заболевания при наличии провоцирующих факторов (аллергены, пищевые продукты, стресс и т.д.)
- Повышение общего и специфических IgE в крови
- Повышение уровня эозинофилов (подвид гранулоцитарных лейкоцитов) в крови
- Гиперлинеарность ладоней (повышенное количество складок) и подошв
- Фолликулярный гиперкератоз («гусиная кожа») на плечах, предплечьях, локтях
- Появление зуда при повышенном потоотделении
- Сухость кожи (ксероз)
- Белый дермографизм
- Склонность к кожным инфекциям
- Локализация патологического процесса на кистях и стопах
- Экзема сосков
- Рецидивирующие конъюнктивиты
- Гиперпигментация кожи в области вокруг глаз
- Складки на передней поверхности шеи
- Симптом Дэнье-Моргана
- Хейлит (воспаление красной каймы и слизистой оболочки губ)
Для установления диагноза необходимо сочетание 3 основных и не менее 3 дополнительных критериев.
Диагностика эффективности терапии
Оценка степени тяжести
- EASI: индекс площади и тяжести экземы (для врача). Оценка распространенности в 4 отдельных областях (голова и шея, туловище, верхние конечности, нижние конечности).
- POEM: опросник выраженности экземы (для пациентов). Пациент сам оценивает выраженность и интенсивность симптомов за последние 7 дней, отвечая на вопросы анкеты.
Оценка качества жизни пациента
- Дерматологический индекс качества жизни (DLQI). Пациент оценивает влияние заболевания на выраженность симптомов, ощущений, повседневную активность, досуг, трудовую/учебную производительность, личные взаимоотношения и лечение в течение короткого промежутка времени (1 неделя)
- Опросник WPAI:SHP. Оценка влияния атопического дерматита на продуктивность в течение последних 7 дней. Как течение заболевания сказывалось на возможности работать и выполнять ежедневные активности.
Осложнения болезни
Атопический дерматит часто осложняется развитием вторичной инфекции (бактериальной, грибковой или вирусной). Самое частое инфекционное осложнение – появление вторичной бактериальной инфекции в виде стрепто- и/или стафилодермии. Пиококковые (гнойные) осложнения проявляются в виде различных форм гнойного поражения кожи: остиофолликулитов, фолликулитов, вульгарного или стрептококкового импетиго, фурункулов.
Самое частое инфекционное осложнение – появление вторичной бактериальной инфекции в виде стрепто- и/или стафилодермии. Пиококковые (гнойные) осложнения проявляются в виде различных форм гнойного поражения кожи: остиофолликулитов, фолликулитов, вульгарного или стрептококкового импетиго, фурункулов.
Различная грибковая инфекция (дерматофиты, дрожжеподобные, плесневые и другие виды грибов) также часто усложняет течение атопического дерматита, негативно влияет на результативность лечения. Наличие грибковой инфекции может изменить симптоматику атопического дерматита: возникают очаги с четкими фестончатыми и приподнятыми краями, часто рецидивирует хейлит, возможны поражения заушных, паховых складок, ногтевого ложа, гениталий.
Пациенты с атопическим дерматитом чаще страдают вирусной инфекцией (вирусом простого герпеса, вирусом папилломы человека). Герпетическая инфекция может провоцировать развитие редкого и тяжелого осложнения – герпетической экземы Капоши. При экземе Капоши появляются распространенные высыпания, сильный зуд, повышается температура, быстро присоединяется гнойная инфекция. В ряде случаев поражается центральная нервная система, глаза, развивается сепсис.
В ряде случаев поражается центральная нервная система, глаза, развивается сепсис.
Увеличение лимфатических узлов в шейной, подмышечной, паховой и бедренной областях может быть связано с обострением атопического дерматита. Данное состояние проходит самостоятельно, либо после адекватно проведенного лечения.
Офтальмологические осложнения атопического дерматита — рецидивирующие конъюнктивиты, сопровождающиеся зудом. Хронический конъюнктивит может прогрессировать в эктропион (выворот века) и вызывать слезотечение.
Способы лечения
Эффективное лечение атопического дерматита невозможно без системного подхода, который включает в себя:
- Элиминационные мероприятия: предотвращение контакта с раздражителями, в том числе в продуктах питания, и бытовыми аллергенами.
- Вне зависимости от тяжести течения заболевания при необходимости лечение дополняют антигистаминными препаратами, антибактериальными, противовирусными и антимикотическими средствами.
- Смягчающие и увлажняющие средства для восстановления нарушенной барьерной функции кожи.
 В настоящее время известно, что добавление смягчающего средства с преобладанием церамидов к стандартной терапии приводит как к клиническому улучшению, так и к уменьшению потери воды через кожу и улучшению целостности рогового слоя. Данные средства рекомендуется использовать в качестве поддерживающей терапии в период ремиссии.
В настоящее время известно, что добавление смягчающего средства с преобладанием церамидов к стандартной терапии приводит как к клиническому улучшению, так и к уменьшению потери воды через кожу и улучшению целостности рогового слоя. Данные средства рекомендуется использовать в качестве поддерживающей терапии в период ремиссии. - Топические глюкокортикостероиды являются основой противовоспалительного лечения, показывая высокую эффективность в борьбе с острым и хроническим воспалением кожи при ограниченных поражениях. Из-за опасений по поводу возможных побочных эффектов, связанных с постоянным применением, данные препараты не используются для поддерживающей терапии.
- Ингибиторы кальциневрина абсолютно безопасны при поражении кожи лица и век. Несколько исследований крема пимекролимус выявили, что применение препарата на самых ранних стадиях заболевания приводит к значительному уменьшению потребности в «спасательной» терапии глюкокортикостероидами.
- При среднетяжелом течении актуально использование фототерапии.
 Она воздействует на воспалительные клетки (нейтрофилы, эозинофилы, макрофаги, клетки Лангерганса) и изменяет выработку цитокинов, также обладает стойким антибактериальным эффектом. Более того, фототерапия лучами УФ-спектра способна оказывать нормализующее влияние на иммунный статус.
Она воздействует на воспалительные клетки (нейтрофилы, эозинофилы, макрофаги, клетки Лангерганса) и изменяет выработку цитокинов, также обладает стойким антибактериальным эффектом. Более того, фототерапия лучами УФ-спектра способна оказывать нормализующее влияние на иммунный статус. - При тяжелом течении атопического дерматита кроме топических средств лечение включает в себя использование системных глюкокортикостеройдов короткими курсами и циклоспорина. В 55% случаев положительный эффект наступает после 6-8 недель использования. Непрерывная терапия не рекомендована более 1-2 лет, потому что циклоспорин обладает потенциальной токсичностью.
- Биологическая терапия в лечении атопического дерматита.
Дупилумаб — первое в мире средство от атопического дерматита на основе моноклональных антител. Это класс препаратов, которые обладают высокой селективностью в отношении ключевых компонентов патологического процесса. Антитела обладают способностью точно связываться с антигеном благодаря специальным антигенсвязывающим участкам, имеющим к нему высокую специфичность. Для лекарств на основе антител это определяет их селективность в отношении конкретной мишени. Новые лекарства действуют там, где предыдущие препараты бессильны. По этой причине они могут быть эффективнее или использоваться в случаях, когда болезнь оказалась резистентной к традиционным препаратам.
Для лекарств на основе антител это определяет их селективность в отношении конкретной мишени. Новые лекарства действуют там, где предыдущие препараты бессильны. По этой причине они могут быть эффективнее или использоваться в случаях, когда болезнь оказалась резистентной к традиционным препаратам.
Также недавно было выявлено, что омализумаб является наиболее эффективным препаратом в лечении аллергической астмы и аллергического ринита. Таким образом, он может потенциально нейтрализовать действие иммуноглобулина при атопическом дерматите.
Профилактика атопического дерматита
При атопическом дерматите кожный зуд могут спровоцировать даже вполне безобидные факторы, например, одежда и влага. Именно поэтому рекомендуется носить натуральные ткани и избегать интенсивных физических нагрузок. Стиральные порошки, даже в небольших количествах остающиеся на белье и одежде, могут раздражать кожу, поэтому рекомендуется использовать гипоаллергенные стиральные порошки на основе мыла, добавляя повторный цикл полоскания белья. Следует также исключить средства, содержащие отдушки и консерванты, а новые косметические продукты перед употреблением пробовать на небольшом участке кожи.
Следует также исключить средства, содержащие отдушки и консерванты, а новые косметические продукты перед употреблением пробовать на небольшом участке кожи.
Необходимо очищать и увлажнять кожу, т.к. при атопическом дерматите из-за нарушений в липидном обмене кожи повышается ее сухость. Нарушение защитной функции может стать причиной развития вторичных бактериальных, вирусных и грибковых инфекций. Именно поэтому кожа при атопическом дерматите требует особого ухода: очищающие средства для душа («мыло без мыла»), а также масла для ванн; после мытья не растирая кожу необходимо сразу нанести увлажняющее средство. Увлажняющие кремы и бальзамы можно наносить несколько раз в день.
Первичная профилактика
Первичная профилактика направлена на предупреждение развития атопического дерматита и должна проводиться еще во время беременности. Известно, что заболевание передается по наследству, и если оно есть у обоих родителей, вероятность заболеть у будущего ребенка 60 – 80%.
Рекомендуется исключить из рациона беременной высокоаллергенные продукты, такие, как шоколад, цитрусовые, мед, орехи и др. С другой стороны, питание должно быть разнообразным, нужно избегать одностороннего углеводного питания. Важно своевременное лечение гестозов, которые значительно повышают проницаемость барьера «плацента-плод» и способствуют аллергизации. Рекомендуется ограничить медикаментозную нагрузку, так как многие лекарственные средства могут вызывать аллергию. Исключение перегрузок на работе и профессиональной вредности во время беременности.
С другой стороны, питание должно быть разнообразным, нужно избегать одностороннего углеводного питания. Важно своевременное лечение гестозов, которые значительно повышают проницаемость барьера «плацента-плод» и способствуют аллергизации. Рекомендуется ограничить медикаментозную нагрузку, так как многие лекарственные средства могут вызывать аллергию. Исключение перегрузок на работе и профессиональной вредности во время беременности.
Не менее важна профилактика после рождения ребенка, где очень важную роль играет грудное вскармливание, так как грудное молоко максимально адаптировано под потребности новорожденного и не содержит чужеродных белков, на которые может возникать аллергия.
Ребенку с предрасположенностью к атопическому дерматиту медикаментозное лечение должно назначаться только по четко обоснованным показаниям, так как лекарства могут выступать в роли аллергенов, стимулирующих выброс иммуноглобулина.
Вторичная профилактика
Проводится, когда у ребенка диагностирован атопический дерматит и предназначена для снижения количества обострений и улучшения качества жизни.
Обострения атопического дерматита могут вызывать:
- клещи домашней пыли;
- плесень, образующаяся на земле домашних растений и в сырых помещениях;
- компоненты косметических или моющих средств;
- шерсть животных и др.
В этом случае помогут регулярная влажная уборка (в том числе – с использованием моющих пылесосов), частая смена постельного белья, обработка стен с кафельным покрытием противогрибковыми растворами, использование одежды из натуральных тканей (кроме шерсти).
Записаться на прием к дерматологу ЕМС можно по телефону: +7 (495) 933 66 55.
Контактный дерматит – причины и лечение – статьи о здоровье
От контактного дерматита кожи сегодня страдает очень большое количество людей. Число заболевших увеличивается с каждым годом, а в группе риска находятся преимущественно дети и женщины. Это обусловлено тем, что мы часто используем средства бытовой химии, различную косметику и лекарственные препараты. Диагностика и лечение аллергического контактного дерматита должны проводиться исключительно в клинике. Только в специализированных медицинских учреждениях врачи не просто назначат общую терапию, а помогут исключить контакт с конкретным потенциально опасным для вас веществом. Это позволит устранить как симптомы патологии, так и ее причину.
Диагностика и лечение аллергического контактного дерматита должны проводиться исключительно в клинике. Только в специализированных медицинских учреждениях врачи не просто назначат общую терапию, а помогут исключить контакт с конкретным потенциально опасным для вас веществом. Это позволит устранить как симптомы патологии, так и ее причину.
Что такое контактный дерматит
Это заболевание является аллергическим и проявляется воспалениями на коже (после контакта с потенциально опасными веществами). Обычно реакция развивается довольно быстро. Возникать патология может в ответ на достаточно большое число раздражителей, среди которых:
- средства бытовой химии
- различные ткани
- лекарственные препараты
- косметические средства
- чернила и др.
Важно! Лечение контактного дерматита у взрослых и детей следует начинать как можно раньше.
Причины и симптомы
Патология может возникать в ответ на различные вещества, предназначенные для наружного применения. Повышенная чувствительность к определенному раздражителю (в том числе врожденная) приводит к тому, что на коже появляются участки сухости и воспаления. Агрессивная реакция может возникать как после первого же контакта, так и после следующих.
Повышенная чувствительность к определенному раздражителю (в том числе врожденная) приводит к тому, что на коже появляются участки сухости и воспаления. Агрессивная реакция может возникать как после первого же контакта, так и после следующих.
Заразиться контактным дерматитом на руках и других участках тела при рукопожатии, объятиях невозможно. Заболевание не передается окружающим, несмотря на наличие сыпи. Это обусловлено генетической предрасположенностью к нему.
К основным признакам патологии относят:
- покраснения и воспаления на коже
- припухлости
- жжение и зуд
- болезненность кожи
- появление пузырьков и мокнущих участков
- образование на месте ранок корочек
Диагностика контактного дерматита
Обследование при подозрении на развитие патологии является комплексным. Методики подбираются индивидуально и зависят от возраста больного, его состояния и иных факторов.
Диагностика проводится не только аллергологом, но и врачом-дерматологом.
Она включает:
- Визуальный осмотр. Специалист оценивает состояние кожных покровов, особенности имеющейся сыпи и другие проявления
- Общий анализ крови. Благодаря ему врач получает информацию об общем состоянии здоровья пациента
- Анализ крови на аллергены или кожный тест
Дополнительно пациенту могут рекомендовать пройти исследования иммунитета. Такая диагностика актуальна по причине того, что контактный дерматит может возникать на фоне снижения иммунитета.
Как проводится лечение
Эффективная терапия возможна только при обеспечении комплексного подхода. Если заниматься только устранением симптомов, в любой момент может возникнуть рецидив патологии.
Комплексное лечение контактного дерматита у взрослых и детей включает следующие этапы:
- исключение контакта с аллергеном
- прием препаратов, устраняющих симптомы патологии
- постоянное соблюдение профилактических мер
Место проведения терапии – в стационаре или дома – определяется врачом. Предварительно специалист оценивает общее состояние пациента, наличие у него сопутствующих заболеваний и иные факторы. Обычно для полного выздоровления пациента требуется 2–4 недели.
Предварительно специалист оценивает общее состояние пациента, наличие у него сопутствующих заболеваний и иные факторы. Обычно для полного выздоровления пациента требуется 2–4 недели.
Больным с контактным дерматитом на лице, руках и других частях тела для лечения назначают антигистаминные препараты в виде мазей, кремов и таблеток. Благодаря им эффективно снимаются все признаки аллергической реакции. При развитии бактериальной патологии дополнительно назначаются гормональные средства. Они являются достаточно эффективными, но имеют ряд побочных эффектов. По этой причине очень важно строго соблюдать дозировки и ориентироваться исключительно на рекомендации лечащего врача.
Для общей поддержки иммунной системы и улучшения состояния кожи пациентам дополнительно назначают:
- комплексы витаминов
- специальную диету
- увлажняющие вещества
Важно! Ухаживающая косметика должна иметь в составе натуральные питательные компоненты, так как только они имеют минимальный перечень противопоказаний и отличаются небольшим количеством побочных действий.
Особое внимание уделяется терапии при беременности. При вынашивании плода многие из назначаемых препаратов являются запрещенными для пациентки, так как могут негативно сказаться на состоянии как будущей мамы, так и ребенка. По этой причине большое значение придается профилактике. Беременным рекомендуют отказаться от использования:
- незнакомой декоративной косметики
- агрессивных моющих средств с выраженным запахом
- новых лекарственных препаратов (даже если они не имеют противопоказаний)
Важно исключить и любые контакты с потенциально опасными веществами (если они уже известны). Проводить уборку следует исключительно в резиновых перчатках. При необходимости можно пользоваться еще и средствами для защиты глаз и слизистых оболочек носа и рта (маской и очками).
Если не проводить своевременное лечение контактного дерматита на руках и других частях тела у взрослых и детей, возможно развитие опасных осложнений.
К ним относят:
- мокнущие язвы с большой глубиной
- выраженный дискомфорт и сильную боль
- пиодермию (инфекционное поражение)
- нейродермит
- экзематозный дерматит
- флегмону или абсцесс (распространение инфекции на подкожную клетчатку)
Все поражения сопровождаются выраженным зудом. Человек чешет воспаленные места, что приводит к развитию инфекционных процессов. Такие патологии снижают иммунитет.
В некоторых случаях зуд сопровождает пациента в течение всего дня и ночью, что становится причиной нарушений сна. Больные вынуждены отказаться от привычного образа жизни. Видимые окружающим кожные дефекты негативно сказываются и на эмоциональном состоянии человека. Пациент вынужденно отказывается от публичных выступлений и даже общения с близкими.
Преимущества лечения контактного дерматита в МЕДСИ
- Опытные врачи. У нас работают специалисты, располагающие всеми навыками и знаниями, необходимыми для успешной деятельности.
 Они постоянно проходят обучение в нашей стране и за границей. Врачи в совершенстве владеют всеми современными методиками диагностики и лечения контактного дерматита
Они постоянно проходят обучение в нашей стране и за границей. Врачи в совершенстве владеют всеми современными методиками диагностики и лечения контактного дерматита - Высокоточные обследования. Быстрая постановка диагноза возможна благодаря таким методикам, как кожные тесты, лабораторные аллергопанели, генетический анализ, фенотипирование, чипирование и др.
- Индивидуальный подход к терапии. Нами используются современные методики (в том числе физиотерапия, различные дерматологические процедуры, АСИТ, НСИТ и др.), позволяющие устранять симптомы патологии и воздействие агрессивных веществ на организм пациента
- Привлечение врачей смежных специальностей. В случае необходимости при обследовании пациентов с подозрением на определенную патологию лечащий врач привлекает для консультации специалистов другого профиля: гастроэнтеролога, пульмонолога, педиатра, терапевта и др. Все доктора оперативно включаются в лечебный процесс и являются штатными специалистами МЕДСИ
- Постоянное динамическое наблюдение.
 Оно позволяет регулярно следить за состоянием пациента и при его ухудшении принимать все необходимые меры
Оно позволяет регулярно следить за состоянием пациента и при его ухудшении принимать все необходимые меры - Возможности для профилактики и предупреждения рецидивов. С этой целью проводится целый комплекс мер, разработанный с учетом текущего состояния пациента, наличия у него сопутствующих заболеваний и индивидуальных особенностей
- Отсутствие очередей и возможность записи на прием в удобное время. Наши врачи готовы принять вас в часы работы клиники
- Наличие стационара. В нем вы можете пройти комплексную терапию выявленной патологии. Палаты оснащены всем необходимым для обеспечения комфорта каждого пациента
Если вы планируете пройти лечение контактного дерматита, хотите уточнить стоимость предоставляемых услуг, позвоните по номеру +7 (495) 7-800-500. Специалист ответит на все вопросы и предложит удобное время для посещения врача.
причины, лечение, диагностика сильного дискомфорта в интимных местах
Большинство женщин хотя бы раз в жизни испытывали зуд в интимной зоне, а для многих он становится источником серьезного беспокойства. Это не самостоятельная патология, а симптом, который может указывать на десятки заболеваний. Иногда зуд связан не с болезнью, а с неправильным подбором белья и другими причинами.
Это не самостоятельная патология, а симптом, который может указывать на десятки заболеваний. Иногда зуд связан не с болезнью, а с неправильным подбором белья и другими причинами.
Причины зуда в интимном месте
Зуд в интимной области сопровождает большое количество заболеваний — от кандидоза и герпеса до сахарного диабета и болезней печени.[1] Рассмотрим самые распространенные причины.
Инфекции половых путей
Заболевания, передающиеся половым путем (ЗППП), вызывают бактерии, вирусы, простейшие. Когда возбудитель размножается в наружных половых органах, развивается воспаление, которое проявляется зудом. Больные отмечают и другие симптомы: покраснение кожи и слизистой в интимной зоне, выделения с неприятным запахом, жжение при мочеиспускании.
Не все ЗППП проявляются ярко выраженными признаками. Чаще всего зуд и другие симптомы воспаления возникают при трихомониазе, гонорее, урогенитальном герпесе. Хламидиоз, микоплазмоз и многие другие половые инфекции протекают стерто.[2]
Хламидиоз, микоплазмоз и многие другие половые инфекции протекают стерто.[2]
Инфекции половых путей опасны осложнениями. Запущенные ЗППП часто становятся причинами воспалительных заболеваний придатков матки, которые приводят к трубному бесплодию и невынашиванию беременности.[3]
Молочница
Вульвовагинальный кандидоз или молочница — воспалительное заболевание наружных половых органов, вызванное дрожжеподобными грибами Candida.
Эти микроорганизмы относят к условным патогенам: они в небольшом количестве обитают на слизистой влагалища и не вызывают болезненных симптомов. Но при определенных условиях грибок активно размножается и вытесняет здоровую микрофлору. В этом случае появляются признаки воспаления. По данным исследований, вульвовагинальным кандидозом по крайней мере раз в жизни болели 75% женщин.[4]
Кандидоз вызывают внутренние и внешние факторы:
-
длительный прием антибиотиков; -
заболевания щитовидной железы; -
половые инфекции; -
тесное нижнее белье; -
ежедневные прокладки; -
беременность; -
иммунодефицит (при ВИЧ, сахарном диабете, туберкулезе, на фоне применения препаратов, подавляющих иммунитет). [5]
[5]
Кандидоз проявляется сильным зудом и жжением в области влагалища и наружных половых органов, покраснением и отеком слизистой, высыпаниями. Характерный симптом заболевания — белые творожистые выделения с кисловатым запахом.
Течение кандидоза нередко бывает рецидивирующим: заболевание беспокоит женщину несколько раз в год.
Атопический дерматит
Патология часто сочетается с бронхиальной астмой и аллергическим ринитом. Одна из причин заболевания — аллергия. В развитии атопического дерматита играет роль наследственность. Он чаще развивается в период полового созревания, но встречается и у зрелых женщин.[6]
Иногда сильный зуд — единственное проявление атопического дерматита, но в некоторых случаях краснеет слизистая оболочка малых половых губ и выглядит она так, будто покрыта лаком.
Климакс
Во время менопаузы в результате гормональной перестройки происходят дистрофические изменения в слизистой половых органов, перестает выделяться смазка. Из-за этого женщина ощущает сухость, жжение и зуд. Выделений, неприятного запаха и других симптомов при этом нет.[7]
Из-за этого женщина ощущает сухость, жжение и зуд. Выделений, неприятного запаха и других симптомов при этом нет.[7]
Когда зуд не связан с болезнью половых путей
Зуд в интимной зоне у женщин не всегда указывает на заболевание. Причина неприятных ощущений может заключаться в несоблюдении правил гигиены, неправильном подборе белья и гигиенических средств (мыло, гель для интимной гигиены и другие).
Раздражение кожи и слизистой, связанное с внешними факторами, врачи называют контактным дерматитом. По разным данным, он встречается у 11–30% женщин, которые обращаются к гинекологам с жалобами на зуд в интимной зоне.[8]
Основные причины контактного дерматита:
-
некоторые лекарства для наружного применения (кремы, мази), например, ацикловир, фторурацил; -
гигиенические спреи; -
растворы для спринцевания с антисептиками; -
ежедневные прокладки; -
синтетическое нижнее белье; -
чрезмерная гигиена интимной зоны, частое применение моющих средств со спиртом и синтетическими отдушками.
Вероятность контактного дерматита увеличивается при климаксе, ожирении, сахарном диабете, приеме гормональных контрацептивов, недержании мочи.
Кроме зуда и жжения, контактный дерматит проявляется покраснением в интимной зоне, образованием эрозий и трещин. При длительном раздражении кожа грубеет, на ней появляются темные пятна.
Иногда контактный дерматит вызван аллергией. Чаще всего такую реакцию вызывают косметические и гигиенические средства, лекарства для наружного применения. При контактно-аллергическом дерматите, кроме зуда и жжения, есть пузырьковые высыпания.
Диагностика
Если вас беспокоит зуд в интимной области, обратитесь к гинекологу, чтобы установить причину дискомфорта. Она включает визуальный осмотр, лабораторные анализы и инструментальные исследования.
Гинекологический осмотр
В первую очередь врач осматривает пациентку на гинекологическом кресле. Визуальное обследование наружных половых органов позволяет обнаружить раздражение, покраснение, трещины, высыпания, патологические выделения.
Визуальное обследование наружных половых органов позволяет обнаружить раздражение, покраснение, трещины, высыпания, патологические выделения.
Чтобы осмотреть влагалище и шейку матки, гинеколог использует зеркала. С их помощью выявляют признаки воспаления, анатомические дефекты, опухоли.
Следующий этап гинекологического осмотра — бимануальное влагалищное исследование. Его проводят, чтобы определить воспаление придатков, кисты, спайки, опухоли, подтвердить или исключить беременность.
Анализы
Точно установить причину зуда позволяют лабораторные анализы:
-
Микроскопия мазков из влагалища и шейки матки — основной метод диагностики половых инфекций и кандидоза. С его помощью оценивают состав микрофлоры, обнаруживают бактерии и грибки. Но хламидии, микоплазмы и вирусы так выявить не получится.[9] -
Посев биологического материала на питательные среды позволяет определить вид возбудителя и его чувствительность к антибиотикам. Так диагностируют трихомониаз, гонорею, хламидиоз, микоплазмоз.
Так диагностируют трихомониаз, гонорею, хламидиоз, микоплазмоз.
-
ПЦР (полимеразная цепная реакция) — высокочувствительный метод диагностики хламидиоза, микоплазмоза, уреаплазмоза и урогенитального герпеса. С его помощью определяют не только наличие возбудителей, но и их количество. -
Биопсию тканей проводят для диагностики опухолевых и дистрофических изменений наружных и внутренних половых органов.
Дополнительно врач может назначить:
-
УЗИ органов малого таза; -
общий и биохимический анализы крови; -
общий анализ мочи; -
тесты на определение аллергии.
Как лечат зуд в интимной зоне
Лечение направлено на устранение причины зуда. При инфекции основу терапии составляют антибактериальные средства. Предварительно проводят анализ на чувствительность возбудителей к антибиотикам. Дополнительно назначают антисептики в виде свечей, иммуномодулирующие препараты, витамины.
При инфекции основу терапии составляют антибактериальные средства. Предварительно проводят анализ на чувствительность возбудителей к антибиотикам. Дополнительно назначают антисептики в виде свечей, иммуномодулирующие препараты, витамины.
От вируса герпеса полностью избавиться невозможно. Чтобы устранить зуд и другие болезненные симптомы используют системные и местные противовирусные средства.
Молочницу лечат противогрибковыми препаратами. Применяют местные формы: вагинальные таблетки, свечи, кремы, растворы для спринцевания, а также средства системного действия.
Дополнительно в качестве комплексной и эффективной терапии врач назначает препарат Гепон. Он увеличивает устойчивость организма к инфекциям, вызванных грибами, бактериями и вирусами. Обладает выраженным противовоспалительным эффектом. Применение не создает дискомфорта и не вызывает аллергических реакций. Исследования подтверждают, что у 83% пациенток зуд, жжение и отек проходят уже через два дня после начала использования препарата.
Зуд при атопическом дерматите снимают с помощью антигистаминных препаратов. Наружно применяют кремы и мази с увлажняющим, смягчающим, противовоспалительным действием. Из рациона исключают продукты, которые провоцируют или усиливают зуд. Если причина — контактный дерматит, то выявляют и исключают раздражители.
При возрастных изменениях в период менопаузы врач может назначить заместительную гормонотерапию. Для устранения сухости и дискомфорта используют местные увлажняющие средства.
Как ослабить интимный зуд
Независимо от причины зуда в домашних условиях можно применять безопасные методы, которые помогут ослабить неприятные ощущения. Они дополнят основное лечение, назначенное врачом. Если же причина зуда заключается в раздражении и неправильной гигиене, их будет достаточно, чтобы избавиться от проблемы.
-
Используйте фитотерапию. Спринцевания и ванночки с настоями и отварами лекарственных растений помогут временно снять зуд, уменьшить воспаление, ускорить заживление кожи и слизистой. Противовоспалительными свойствами обладают ромашка, календула, зверобой, чистотел.
Противовоспалительными свойствами обладают ромашка, календула, зверобой, чистотел.
-
Соблюдайте диету. Исключите продукты, которые вызывают брожение или содержат дрожжи: сладкие фрукты (особенно виноград), вино, пиво, квас, хлебобулочные изделия. Откажитесь от острых приправ и соусов, копченых, соленых и жирных блюд. Отдайте предпочтение свежим овощам и зелени, нежирному мясу и рыбе, крупам из цельного зерна, кисломолочным продуктам.
«Ванночки с противомикробными средствами и гипоаллергенная диета дают кратковременный эффект. Важно избегать половых контактов в период лечения, так как механическое воздействие только усиливает зуд».
Цатурова Кристина Ашотовна, ООО Клиника вспомогательных репродуктивных технологий «Дети из пробирки», главный врач, врач акушер-гинеколог, репродуктолог, кандидат медицинских наук
Меры профилактики
Чтобы уменьшить риск заболеваний и состояний, которые сопровождаются зудом:
-
Избегайте незащищенных половых контактов.
-
Соблюдайте правила гигиены. Ежедневно утром и вечером подмывайтесь теплой водой с pH-нейтральным моющим средством. Не используйте для ухода за интимной зоной мыло, косметику со спиртом и другими агрессивными компонентами, которые сушат кожу и слизистые. -
Выбирайте свободное белье из хлопчатобумажной ткани, избегайте синтетики. -
Откажитесь от ежедневных прокладок. -
Укрепляйте иммунитет. Правильно питайтесь, проводите больше времени на свежем воздухе, избавьтесь от вредных привычек. -
Дважды в год проходите профилактический осмотр у гинеколога.
«Все перечисленные методы помогают в комплексе, но поддержка иммунитета всегда нужна. Я рекомендую своим пациентам иммуномодулятор Гепон, который предотвращает проявление зуда, а при рецидиве на фоне молочницы способен отсрочить рецидивы зуда до 1,5 лет за счет активации местного иммунитета».
Цатурова Кристина Ашотовна, ООО Клиника вспомогательных репродуктивных технологий «Дети из пробирки», главный врач, врач акушер-гинеколог, репродуктолог, кандидат медицинских наук
Главное
-
Зуд в интимной зоне — не самостоятельное заболевание, а симптом многих патологических процессов. -
Самые частые причины зуда — кандидоз (молочница) и половые инфекции. -
Иногда зуд связан с неправильной гигиеной и использованием неподходящих косметических средств. -
Точную причину дискомфорта в интимной зоне может установить только гинеколог с помощью осмотра и комплекса анализов. -
Лечение зуда зависит от его причины. Медикаментозные средства назначает врач.
-
[1] Жукембаева А. М. с соавт. Зуд вульвы // Вестник КазНМУ. — 2013. — №3 (2). — URL: https://cyberleninka.ru/article/n/zud-vulvy
М. с соавт. Зуд вульвы // Вестник КазНМУ. — 2013. — №3 (2). — URL: https://cyberleninka.ru/article/n/zud-vulvy
-
[2] Молочков А. В. с соавт. Инфекции, передающиеся половым путем // Избранные вопросы клинической медицины в общей врачебной практике. — ММА им. И. В. Сеченова, ФУВ МОНИКИ. — С. 380–384. — URL: https://cyberleninka.ru/article/n/infektsii-peredayuschiesya-polovym-putem/viewer -
[3] Абжалилова А. Р. Роль инфекций, передающихся половым путем, в возникновении нарушений репродуктивной функции у женщин // Молодой ученый. — 2010. — №5(16). —Т. 2. — С. 199–205. — URL: https://moluch.ru/archive/16/1609/ -
[4] Пестрикова Т. Ю., Юрасова Е. А., Котельникова А. В. Вульвовагинальный кандидоз: современный взгляд на проблему // РМЖ. Мать и дитя. — 01.12.2017. — №26. — С. 1965–1970. — URL: https://www.rmj.ru/articles/ginekologiya/Vulyvovaginalynyy_kandidoz_sovremennyy_vzglyad_na_problemu_1/ -
[5] Пестрикова Т. Ю., Юрасова Е. А., Котельникова А. В. Вульвовагинальный кандидоз: современный взгляд на проблему // РМЖ. Мать и дитя. — 01.12.2017. — №26. — С. 1965–1970. — URL: https://www.rmj.ru/articles/ginekologiya/Vulyvovaginalynyy_kandidoz_sovremennyy_vzglyad_na_problemu_1/
Ю., Юрасова Е. А., Котельникова А. В. Вульвовагинальный кандидоз: современный взгляд на проблему // РМЖ. Мать и дитя. — 01.12.2017. — №26. — С. 1965–1970. — URL: https://www.rmj.ru/articles/ginekologiya/Vulyvovaginalynyy_kandidoz_sovremennyy_vzglyad_na_problemu_1/
-
[6] Козловская В. В., Тихоновская И. В. Поражение вульвы при различных дерматитах // Медицинские новости. — 2013. — №2. — С. 22. — URL: https://cyberleninka.ru/article/n/porazhenie-vulvy-pri-razlichnyh-dermatitah/viewer -
[7] Жукембаева А. М. с соавт. Зуд вульвы // Вестник КазНМУ. — 2013. — №3 (2). — URL: https://cyberleninka.ru/article/n/zud-vulvy -
[8] Козловская В. В., Тихоновская И. В. Поражение вульвы при различных дерматитах // Медицинские новости. — 2013. — №2. — С. 22. — URL: https://cyberleninka.ru/article/n/porazhenie-vulvy-pri-razlichnyh-dermatitah/viewer -
[9] Боровкова Л. В., Челнокова Е. В. Современные методы диагностики и лечения инфекций, передающихся половым путем // Медицинский альманах. — 2010. — №2. — С. 150–152. — URL: https://cyberleninka.ru/article/n/sovremennye-metody-diagnostiki-i-lecheniya-infektsiy-peredayuschih…
В., Челнокова Е. В. Современные методы диагностики и лечения инфекций, передающихся половым путем // Медицинский альманах. — 2010. — №2. — С. 150–152. — URL: https://cyberleninka.ru/article/n/sovremennye-metody-diagnostiki-i-lecheniya-infektsiy-peredayuschih…
Экзема во время беременности: лечение, причины и др.
Беременность и экзема
- изменения пигментации кожи, такие как темные пятна
- акне
- сыпь
- чувствительность кожи при беременности 9009 сухая или сухая кожа 90-909
- экзема
экзема
- атопическая сыпь беременных (АЭП)
- почесуха беременных
- зудящий фолликулит беременных
- папулезный дерматит беременных
наиболее распространенный
Каковы симптомы экземы?
Симптомы экземы, вызванной беременностью, такие же, как и при экземе вне беременности. Симптомы включают красные, грубые, зудящие шишки, которые могут появиться в любом месте на вашем теле. Зудящие шишки часто сгруппированы и могут иметь корку. Иногда видны пустулы. Если у вас была экзема до беременности, экзема может ухудшиться во время беременности. Примерно у четверти женщин симптомы экземы улучшаются во время беременности.
Зудящие шишки часто сгруппированы и могут иметь корку. Иногда видны пустулы. Если у вас была экзема до беременности, экзема может ухудшиться во время беременности. Примерно у четверти женщин симптомы экземы улучшаются во время беременности.
Кто болеет экземой во время беременности?
Экзема может возникнуть впервые во время беременности. Если у вас была экзема в прошлом, ваша беременность может спровоцировать обострение. По оценкам, только от 20 до 40 процентов женщин, страдающих экземой во время беременности, имели экзему в анамнезе до беременности.
Что вызывает экзему?
Врачи до сих пор не совсем уверены, что вызывает экзему, но считается, что определенную роль играют экологические и генетические факторы.
Диагностика экземы во время беременности
В большинстве случаев врач ставит диагноз экземы или АЭП, просто взглянув на вашу кожу. Для подтверждения диагноза может быть выполнена биопсия. Сообщите своему врачу о любых изменениях, которые вы заметили во время беременности. Ваш врач захочет исключить любые другие состояния, которые могут вызывать изменения кожи, и убедиться, что это не влияет на вашего ребенка. Ваш врач захочет узнать:
Сообщите своему врачу о любых изменениях, которые вы заметили во время беременности. Ваш врач захочет исключить любые другие состояния, которые могут вызывать изменения кожи, и убедиться, что это не влияет на вашего ребенка. Ваш врач захочет узнать:
- когда начались кожные изменения
- если вы что-то изменили в своем распорядке дня или образе жизни, включая диету, что может способствовать изменению вашей кожи
- о ваших симптомах и о том, как они влияют на вашу повседневную жизнь симптомы улучшаются или ухудшаются
Принесите с собой список лекарств, которые вы принимаете в настоящее время, а также любые лекарства или методы лечения, которые вы уже применяли для лечения экземы.
Как лечить экзему во время беременности?
В большинстве случаев экзему, вызванную беременностью, можно контролировать с помощью увлажняющих средств и мазей. Если экзема достаточно тяжелая, врач может назначить стероидную мазь для нанесения на кожу. Местные стероиды
Местные стероиды
кажутся безопасными
во время беременности, но поговорите со своим врачом о любых опасениях. Они могут помочь вам понять ваши варианты лечения и связанные с ними риски. Есть некоторые свидетельства того, что УФ-терапия также может помочь в лечении экземы. Избегайте любого лечения, которое включает метотрексат (Trexail, Rasuvo) или псорален плюс ультрафиолет А (PUVA) во время беременности. Они могут нанести вред плоду. Вы также можете предпринять шаги, чтобы помочь предотвратить экзему или остановить ее ухудшение:
- Принимайте теплый умеренный душ вместо горячего.
- Держите кожу увлажненной с помощью увлажняющих средств.
- Наносите увлажняющий крем сразу после душа.
- Носите свободную одежду, которая не будет раздражать кожу. Выбирайте одежду из натуральных материалов, таких как хлопок. Одежда из шерсти и конопли может вызвать дополнительное раздражение кожи.
- Избегайте агрессивного мыла или чистящих средств для тела.

- Если вы живете в сухом климате, рассмотрите возможность использования дома увлажнителя воздуха. Обогреватели также могут сушить воздух в вашем доме.
- Пить воду в течение дня. Это полезно не только для вашего здоровья и здоровья вашего ребенка, но и для вашей кожи.
Узнайте больше: Домашнее лечение и профилактика экземы »
Что вы думаете?
Экзема во время беременности, как правило, не опасна для матери или ребенка. В большинстве случаев экзема должна пройти после беременности. Однако иногда экзема может продолжаться даже после беременности. Вы также можете подвергаться повышенному риску развития экземы во время любых будущих беременностей. Экзема не связана с какими-либо проблемами с фертильностью и не вызовет долгосрочных осложнений ни у вас, ни у вашего ребенка.
Вопросы и ответы: Экзема и кормление грудью
Вопрос:
Могу ли я использовать те же методы лечения во время грудного вскармливания, что и во время беременности? Анонимный пациент
A:
Да, вы должны иметь возможность использовать те же увлажняющие средства и даже стероидные кремы для местного применения во время грудного вскармливания. Если вам требуются стероидные кремы на обширных участках тела, вам следует сначала проконсультироваться с врачом. Однако в большинстве случаев грудное вскармливание совместимо с лечением экземы. Sarah Taylor, MD, FAAD Ответы представляют мнения наших медицинских экспертов. Весь контент носит исключительно информационный характер и не должен рассматриваться как медицинский совет.
Если вам требуются стероидные кремы на обширных участках тела, вам следует сначала проконсультироваться с врачом. Однако в большинстве случаев грудное вскармливание совместимо с лечением экземы. Sarah Taylor, MD, FAAD Ответы представляют мнения наших медицинских экспертов. Весь контент носит исключительно информационный характер и не должен рассматриваться как медицинский совет.
Причины, лечение и домашние средства
Люди с экземой могут испытывать обострения во время беременности или могут обнаружить, что их симптомы полностью исчезают. У людей, у которых нет экземы, симптомы могут появиться в результате беременности.
Экзема — это общий термин для нескольких кожных заболеваний, которые могут вызывать изменение цвета, зуд и воспаление. Экземой могут заболеть люди всех возрастов, от младенцев до пожилых людей. Распространенные типы экземы включают атопический дерматит, контактный дерматит и себорейный дерматит.
У некоторых людей с обычным типом экземы симптомы могут измениться во время беременности. У других людей может развиться экзема во время беременности.
У других людей может развиться экзема во время беременности.
Более 31 миллиона американцев страдают той или иной формой экземы. Неясно, у скольких людей развивается экзема во время беременности, но более ранние исследования показывают, что на экзему приходится от одной трети до половины всех случаев дерматита во время беременности.
По данным Национальной ассоциации экземы, женщины чаще страдают экземой, чем мужчины. Это почти одинаково распространено у людей всех цветов кожи, рас и национальностей. Однако это немного чаще встречается у коренных американцев и жителей азиатских или тихоокеанских островов.
Беременность по-разному влияет на экзему у разных людей. Однако общий термин «атопические высыпания беременных» (АЭБ) обычно относится к обострениям дерматита, возникающим во время беременности.
Сюда входят обострения у людей, у которых до беременности уже были распространенные виды экземы, такие как атопический дерматит. У них может наблюдаться временное ухудшение симптомов или временное улучшение симптомов.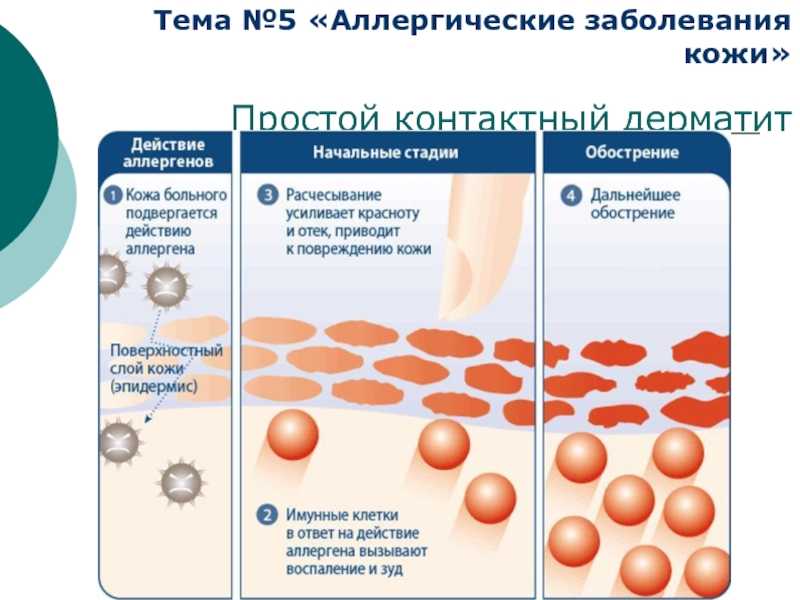
В других случаях AEP может означать обострение дерматита у человека, у которого обычно нет экземы. Это может быть атопический дерматит, но также могут быть и другие состояния, такие как почесуха беременных или зудящий фолликулит беременных.
Обычно они проходят после рождения. Во всех случаях это обычно является результатом временного воздействия беременности на иммунную систему.
Реже у беременных могут развиться более тяжелые симптомы других типов экземы или дерматита, таких как везикулярный дерматит рук, также известный как дисгидротическая экзема.
Узнайте больше о кожной сыпи во время беременности.
Хотя симптомы экземы могут быть болезненными и неприятными, экзема не опасна для ребенка и не заразна.
Симптомами экземы могут быть:
- кожный зуд
- шероховатые или шелушащиеся пятна, которые могут сочиться или покрываться коркой
- сухая, чувствительная или воспаленная кожа
складки суставов, таких как локти, колени и лодыжки. Примерно у одной трети разовьются поражения на туловище или конечностях.
Примерно у одной трети разовьются поражения на туловище или конечностях.
У людей со светлой кожей пятна экземы могут казаться красными и воспаленными. У людей с более темной кожей экзема может сделать кожу пепельной или серой. Некоторые пятна могут казаться темнее окружающей кожи или иметь коричневый или фиолетовый оттенок.
У некоторых людей наблюдаются все эти симптомы, а у других — только некоторые из них. Кроме того, симптомы могут различаться по степени тяжести.
У некоторых людей наблюдаются серьезные симптомы, которые мешают им заниматься некоторыми повседневными делами, в то время как другие находят свои симптомы очень легкими и не беспокоящими.
Узнайте об экземе на Цветной коже.
Лечение экземы во время беременности может быть сложной задачей. Это связано с тем, что многие лекарства могут нанести вред развивающемуся плоду. Это также может зависеть от типа экземы у человека.
Существует несколько относительно безопасных вариантов, в том числе:
- Стероиды для местного применения легкой и средней степени тяжести: Представляется, что кремы со стероидами легкой и средней тяжести безопасны для использования во время беременности.
 Они могут помочь облегчить зуд и другие симптомы при нанесении на пораженную кожу.
Они могут помочь облегчить зуд и другие симптомы при нанесении на пораженную кожу. - Пероральные антигистаминные препараты: Поскольку у человека с ОЭП может быть гиперактивная иммунная система, антигистаминные препараты могут помочь. Врачи обычно назначают лоратадин (Кларитин) или цетиризин (Зиртек).
- Ультрафиолет B: Некоторые исследования показали, что ультрафиолетовое излучение помогает уменьшить симптомы экземы, особенно когда стероиды неэффективны. Подобно местным стероидам, УФ-излучение безопасно во время беременности.
Если эти методы лечения неэффективны, другие варианты включают:
- более сильные местные стероиды
- пероральные стероиды
- циклоспорин и другие препараты, подавляющие иммунную систему
подробно обсудить с врачом риски и преимущества их приема во время беременности.
Чего следует избегать
Беременная женщина должна полностью избегать определенных видов лечения. К ним относятся метотрексат, псорален плюс УФА (ПУФА) и Токтино (алитретиноин).
К ним относятся метотрексат, псорален плюс УФА (ПУФА) и Токтино (алитретиноин).
Кроме того, хотя экзема сама по себе не влияет на фертильность, человеку необходимо прекратить прием этих лекарств, если он пытается забеременеть, чтобы устранить любой потенциальный риск для эмбриона. Это может также распространяться на партнера, который не будет вынашивать беременность.
Женщина, у которой уже есть экзема и которая забеременела, или женщина, пытающаяся забеременеть, должна как можно скорее поговорить с врачом о лекарствах, которые они принимают. После беременности женщине, кормящей грудью, также может потребоваться избегать этих лекарств.
Домашние средства могут быть очень эффективными при лечении некоторых неприятных ощущений, связанных с экземой.
Некоторые домашние средства, которые можно попробовать, включают:
- Увлажнение: Регулярное использование увлажняющих и смягчающих средств имеет решающее значение при лечении экземы.
 Выберите нежный, гипоаллергенный лосьон без запаха.
Выберите нежный, гипоаллергенный лосьон без запаха. - Принятие теплого душа: Горячий душ может высушить кожу. Вместо этого переключитесь на теплую воду и увлажняйте кожу сразу после выхода из душа или ванны.
- Носите свободную одежду: Избегайте ношения слишком тесной или облегающей одежды. Тесная одежда может удерживать тепло и раздражать кожу. Человек также может выбрать натуральные волокна, такие как хлопок.
- Избегайте агрессивного мыла или моющих средств: Эти продукты могут усугубить экзему. Переключитесь на органические и нежные, гипоаллергенные. В дополнение к мылу и средствам для мытья тела человек с экземой может также использовать более мягкие моющие средства, средства для макияжа и духи.
- Предотвращение обезвоживания: В дополнение к здоровью тела и растущего ребенка потребление достаточного количества воды необходимо для хорошего здоровья кожи. Он сохраняет кожу мягкой и может уменьшить симптомы экземы.

Некоторые люди предпочитают использовать естественные средства для контроля своих симптомов, в том числе:
- Кокосовое масло: Кокосовое масло — это натуральное увлажняющее смягчающее средство, известное своей способностью уменьшать воспаление. Люди могут использовать его в качестве лосьона и наносить непосредственно на раздраженную или зудящую кожу.
- Диетические изменения: Некоторые продукты могут усилить воспаление в организме, включая кожу. Если человек хочет использовать диетические изменения для предотвращения обострений экземы, отказ от молочных продуктов и глютена может быть хорошим началом. Кроме того, есть в основном цельные, необработанные продукты — хороший совет для всех, особенно для беременных.
- Пробиотики: Полезные штаммы бактерий присутствуют во всем организме, включая кожу и кишечник. Пробиотики могут помочь предотвратить экзему у некоторых беременных, хотя для подтверждения этой связи необходимы дополнительные исследования.

У некоторых людей обострения экземы продолжаются после родов. У других людей экзема развивается на груди и соске или вокруг них, особенно если они кормят грудью.
Увлажняющие средства и стероиды легкой и средней степени тяжести обычно могут облегчить симптомы. Важно смыть лекарство перед следующим кормлением.
Часто возникают вопросы о лечении и уходе за экземой во время беременности. Следующее может помочь ответить на некоторые вопросы.
Может ли беременность вызвать экзему?
Изменения в организме во время беременности могут вызвать кожные заболевания, такие как экзема. Гормональные изменения могут повлиять на баланс клеток в организме, защищающих кожный барьер. Когда это происходит, иммунные клетки могут начать атаковать клетки кожи. Это может привести к экземе.
Какой крем можно использовать от экземы во время беременности?
Лечение экземы во время беременности может быть сложной задачей. Он должен быть эффективным для человека с экземой, но безопасным для развивающегося плода. Человек обычно использует увлажняющие кремы и смягчающие средства в качестве немедикаментозного варианта. Однако им может потребоваться местный прием кортикостероидов, таких как гидрокортизон и бетаметазон, которые также безопасны в использовании. Если эти варианты не работают, врач может назначить УФ-терапию, другие местные стероиды или циклоспорин А.
Человек обычно использует увлажняющие кремы и смягчающие средства в качестве немедикаментозного варианта. Однако им может потребоваться местный прием кортикостероидов, таких как гидрокортизон и бетаметазон, которые также безопасны в использовании. Если эти варианты не работают, врач может назначить УФ-терапию, другие местные стероиды или циклоспорин А.
Проходит ли экзема беременных?
Люди, у которых экзема развилась во время беременности, могут не иметь симптомов после родов. Однако это состояние может вернуться при будущих беременностях или после рождения ребенка. Если у человека проявляются симптомы экземы после рождения ребенка, ему может потребоваться более сильное лечение, если он не кормит грудью.
Можно ли использовать средства от экземы при грудном вскармливании?
Люди с экземой, которые также кормят грудью, могут использовать некоторые средства от экземы. Тем не менее, им нужно быть осторожными в отношении воздействия на младенца. Некоторые увлажняющие и смягчающие средства безопасны в использовании, но стероиды или другие местные средства могут быть безопасными.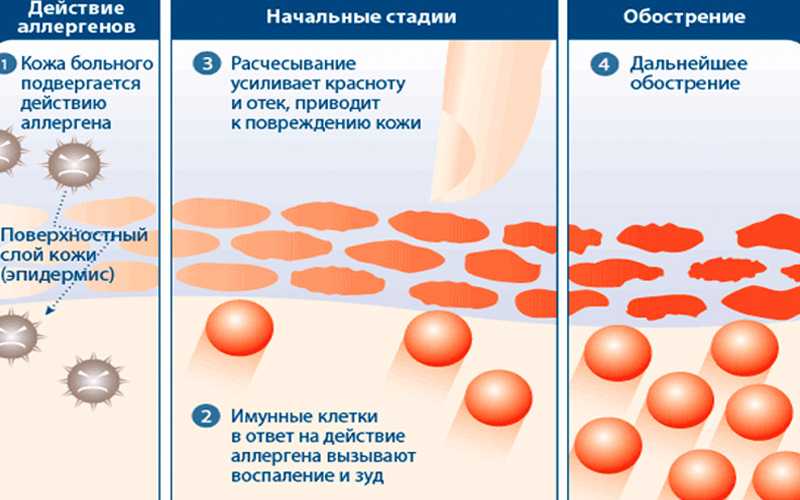 Консультация с врачом может помочь человеку понять, когда и как использовать лечение экземы во время кормления грудью.
Консультация с врачом может помочь человеку понять, когда и как использовать лечение экземы во время кормления грудью.
Несмотря на дискомфорт, экзема во время беременности не опасна ни для родителей, ни для ребенка.
Существует много вариантов лечения, но беременным или тем, кто пытается забеременеть, необходимо поговорить с врачом о том, какие варианты безопасны для них.
Экзема и беременность: симптомы, причины и лечение
Ах, радости беременности! В то время как некоторые женщины проходят через это, другие страдают от утренней тошноты, варикозного расширения вен и геморроя, и это лишь некоторые из распространенных недугов этого благословенного состояния. А обострения экземы в анамнезе могут добавить еще один источник беспокойства.
Обострение экземы во время беременности связано с влиянием женских половых гормонов, особенно эстрогена, на иммунную систему женщины, говорит доктор Дженни Мурасе, дерматолог из Калифорнийского университета в Сан-Франциско.
«Во время беременности в организме женщины происходит переход от Th2-доминантного иммунитета к Th3-доминантному», — пояснил Мурасе. «Клетки Th2 специализируются на защите нашего тела от чужеродных захватчиков, таких как бактерии, вирусы и все, что признано «чужим», пытающимся проникнуть в наши клетки. Половина генетического материала плода поступает от матери, а половина — от отца. Таким образом, Th2-доминантный ответ, предоставленный самому себе, нападет на половину, полученную от отца, и вызовет аборт плода.
«Чтобы защитить растущий плод, — продолжил Мурасе, — организм беременной женщины временно переключается на Th3-доминантный иммунитет. Клетки Th3 предназначены для борьбы с аллергенами и токсинами, которые циркулируют вне наших клеток».
«Чтобы защитить растущий плод, — продолжил Мурасе, — организм беременной женщины временно переключается на Th3-доминантный иммунитет. Клетки Th3 предназначены для борьбы с аллергенами и токсинами, которые циркулируют вне наших клеток».
В результате Th3-доминантный иммунитет обеспечивает безопасность плода, но делает мать более чувствительной к аллергенам — иными словами, к триггерам, усугубляющим астму, пищевую аллергию и экзему.
В своем исследовании Мурасе обнаружила, что высокие уровни эстрогена, наблюдаемые во время беременности, ответственны за переход от Th2-к Th3-доминантному иммунитету. Таким образом, эстроген, по крайней мере частично, виноват в том, что самое счастливое из событий приводит к воспалению и зуду кожи женщины, а ее ночи бессонны и несчастны.
Беременность по-разному влияет на экзему у женщин
Кэрол Ким, 28-летняя американка азиатского происхождения из Пуяллапа, штат Вашингтон, всю свою жизнь страдает атопической экземой. В детстве она царапала складки на локтях и под коленями. «Обычно небольшое применение стероидного крема держит его под контролем», — сказала она. «На самом деле, моя экзема была лишь незначительной проблемой, пока я не забеременела своим первым ребенком около двух лет назад».
Ким была в восторге от беременности. Но вскоре это состояние кожи подняло свою уродливую голову и вспыхнуло в полную силу после рождения ее сына. «Через пару месяцев грудного вскармливания я проснулась покрытая экземой сверху донизу. Кожа на всем лице и теле шелушилась, сочилась, зудела и болела. У меня были порезы в каждом уголке рта, на мочках ушей и глазах. Мои глаза так опухли, что не закрывались.
«В худшем случае, — добавила она, — я не могла спать, вставать с постели, появляться на публике и, что хуже всего, я не могла быть той матерью, которой хотела бы быть со своим новорожденным ребенком».
Ким несколько раз посещала отделение неотложной помощи, где ей делали инъекции кортикостероидов. Это приносило облегчение, но когда их действие проходило, ее экзема возвращалась с удвоенной силой. Вскоре после того, как новый вариант лечения был одобрен, она перешла на новый биологический препарат и пережила «пять великолепных месяцев нормальной кожи». Но Ким не могла терпеть побочные эффекты, которые она испытывала, поэтому ей пришлось прекратить прием.
К счастью, ее экзема сейчас не такая сильная, как сразу после родов. Она до сих пор борется со своей «экземой на лице» и высыпаниями то тут, то там на теле. Топические стероиды помогают ей оставаться на плаву, пока она рассматривает другие варианты, такие как иммунодепрессанты и метотрексат. И она не теряет надежды, что однажды она найдет способ вернуться к чему-то, напоминающему нормальную кожу.
Мэг Уотерстон* тоже не сдалась. 24-летняя жительница Лондона родила мальчика чуть больше года назад. Но в отличие от Ким, чья кожа покрылась прыщами после родов, экзема сильно ударила во втором триместре Уотерстон впервые в жизни. «Иногда моя кожа чесалась так сильно, что я царапал ее до крови. У меня также развилась стафилококковая инфекция и тяжелая форма крапивницы. В какой-то момент я решила перейти на оральные стероиды», — сказала она.
Вот тогда тревога начала брать верх. Врачи сказали Уотерстон, что ее сын может родиться зависимым от стероидов, и в этом случае ему потребуются инъекции стероидов сразу после рождения и в течение некоторого времени после него. Разрываясь между острой потребностью в помощи и риском развития зависимости у ребенка, она принимала стероиды в третьем триместре и надеялась на лучшее.
Разрываясь между острой потребностью в помощи и риском развития зависимости у ребенка, она принимала стероиды в третьем триместре и надеялась на лучшее.
К облегчению Уотерстон, ее новорожденному сыну не понадобились инъекции. И его кожа «идеальна», сказала она. «Что касается моей собственной кожи, то сейчас я нахожусь под присмотром действительно хорошего дерматолога. Я принимаю оральные стероиды раз в неделю или раз в две недели, и, похоже, это держит мою экзему под контролем».*
*Имя изменено.
Безопасное лечение экземы у беременных
Доктор Питер Лио, преподаватель Медицинской школы им. Экзема испытывает ухудшение симптомов во время беременности. Любая беременная женщина с экземой или сенной лихорадкой в анамнезе или другими аллергиями подвергается повышенному риску атопической сыпи во время беременности.
Он часто прописывает своим беременным пациенткам с экземой фототерапию, настаивая на том, чтобы они также принимали фолиевую кислоту, важное питательное вещество, которое может легко истощаться при лечении светом.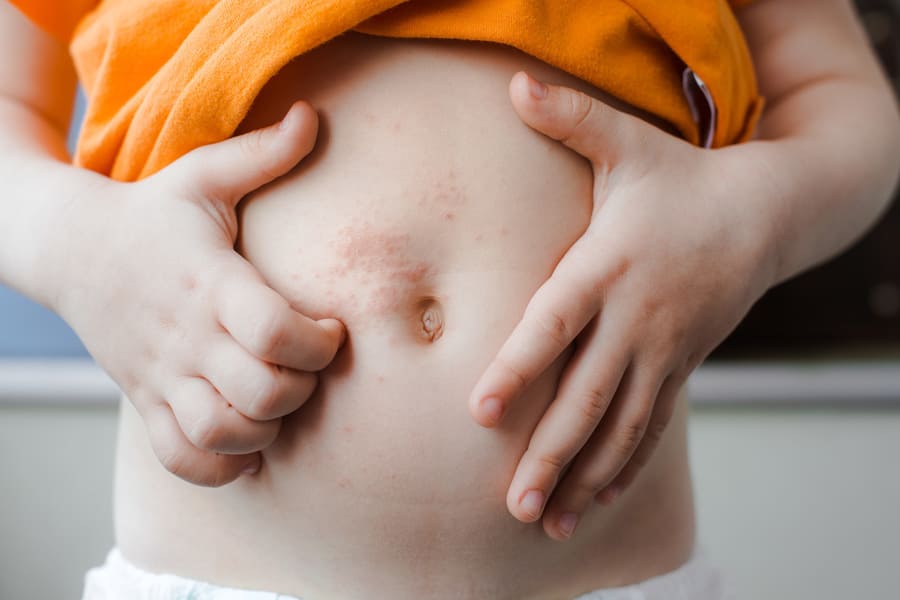
Согласно Мурасе, топические стероиды безопасны для использования во время беременности, особенно при низком и среднем уровнях потенции. «Случаи низкого веса при рождении немного выше при использовании стероидов, но только в том случае, если женщина применяла более 300 граммов стероидов в течение всей беременности», — сказала она. «Это больше, чем большинству пациентов когда-либо понадобится».
В целях безопасности Мурасе предлагает разбавлять местный стероид увлажняющим средством, чтобы получить соотношение четырех частей увлажняющего средства к одной части стероида. «Я советую своим пациенткам не использовать его на участках, которые будут увеличиваться во время беременности, таких как живот и грудь. Это потому, что местные стероиды могут усугубить появление растяжек».
И Лио, и Мурасе подчеркивали важность контроля экземы во время беременности. По словам Мурасе, лишенная сна мать создает менее чем благоприятную среду для своего будущего ребенка, а негативное влияние послеродового стресса на развивающийся плод хорошо задокументировано.
