Кесарево сечение на 39 неделе беременности: Кесарево сечение — Geburtsinfo Wien
Кортикостероиды для профилактики серьезных проблем с дыханием у новорожденных после кесарева сечения в срок
В чем суть проблемы?
У детей, родившихся в срок (на 37 неделе беременности или позже) путем планового (элективного) кесарева сечения до начала родов, вероятность развития респираторных осложнений выше, чем у детей, родившихся вагинально. Доказано, что инъекции кортикостероидов матери снижают риск проблем с дыханием у детей, родившихся до 34 недель беременности, но неясно, полезны ли они для детей, рожденных путем кесарева сечения в срок.
Почему это важно?
Кесарево сечение повышает риск развития респираторных осложнений у новорожденного, таких как учащенное дыхание в течение первых нескольких дней (известное как транзиторное тахипноэ новорожденного) и более серьезный респираторный дистресс-синдром (РДС). Таким новорожденным может потребоваться лечение в специальных отделениях. Этот риск снижается от 37 недели к 39 неделе гестации (беременности), на этом этапе он является низким. В большинстве случаев кесарево сечение проводят после 39 недель беременности, но бывают случаи, когда ребенок должен быть рожден раньше. Целью этого обзора было выяснить, могут ли кортикостероиды снизить частоту возникновения респираторных осложнений перед кесаревым сечением, не создавая осложнений для матери или младенца.
В большинстве случаев кесарево сечение проводят после 39 недель беременности, но бывают случаи, когда ребенок должен быть рожден раньше. Целью этого обзора было выяснить, могут ли кортикостероиды снизить частоту возникновения респираторных осложнений перед кесаревым сечением, не создавая осложнений для матери или младенца.
Как мы определили и оценили доказательства?
Мы провели поиск в медицинской литературе на предмет рандомизированных контролируемых исследований, которые отвечали нашим критериям достоверности и в которых сравнивали эффект кортикостероидов с плацебо (пустышкой) или с обычным лечением. Мы оценили нашу уверенность в результатах, основываясь на таких факторах, как число исследований, методы исследования, число женщин и младенцев, число событий и изменчивость выводов.
Какие доказательства мы нашли?
Мы включали данные до 20 января 2021 года. Мы включили одно испытание, в котором приняли участие 942 женщины и 942 младенца, отобранных в 10 больницах Великобритании. Женщины из группы лечения получили две дозы кортикостероида бетаметазона путем внутримышечной инъекции. Женщины из контрольной группы получили обычный уход. Методы ослепления не применялись, поэтому все женщины, лица, осуществляющие уход, и исследователи знали, кто получал кортикостероиды, а кто — обычный уход.
Женщины из группы лечения получили две дозы кортикостероида бетаметазона путем внутримышечной инъекции. Женщины из контрольной группы получили обычный уход. Методы ослепления не применялись, поэтому все женщины, лица, осуществляющие уход, и исследователи знали, кто получал кортикостероиды, а кто — обычный уход.
Неизвестно, снижают ли кортикостероиды риск транзиторного тахипноэ у новорожденного (легкое нарушение дыхания, учащенное дыхание) или респираторного дистресс-синдрома (т.е. серьезного нарушения дыхания) по сравнению с обычным уходом. Антенатальные кортикостероиды, вероятно, снижают риск госпитализации в неонатальную специализированную клинику для лечения респираторных осложнений по сравнению с обычным уходом.
Неизвестно, влияют ли кортикостероиды на риск того, что ребенку потребуется дополнительная поддержка дыхания (механическая вентиляция), по сравнению с обычным уходом. Неизвестно, влияет ли применение антенатальных кортикостероидов на развитие инфекции или высокой температуры у женщин в течение 72 часов после родов (в одном исследовании с участием 942 женщин таких случаев не было).
Мы не нашли каких-либо доказательств риска снижения уровня глюкозы крови у ребенка или риска серьезных заболеваний, смерти или раневой инфекции у женщины.
Определённость доказательств
Определённость доказательств из включенного рандомизированного испытания, была от очень низкой до средней. Это означает, что мы не можем быть полностью уверены в том, что будущие испытания придут к тем же выводам о пользе лечения для детей матерей, получающих курс антенатальных кортикостероидов перед кесаревым сечением в срок.
Что это значит?
В одном исследовании был снижен риск госпитализации в неонатальную специализированную клинику из-за проблем с дыханием. Нет определённости, влияют ли кортикостероиды на риск серьёзных респираторных осложнений (респираторный дистресс-синдром) или учащенного дыхания (транзиторное тахипноэ) у новорожденного по сравнению с обычным уходом. Необходимы дальнейшие исследования, чтобы выяснить, действительно ли антенатальные кортикостероиды снижают риск серьёзных респираторных осложнений (таких как респираторный дистресс-синдром). В будущих исследованиях необходимо убедиться, что они оценивают возможный краткосрочный и долгосрочный вред для матери и ребенка после курса антенатальных кортикостероидов, использованных перед кесаревым сечением в срок. В дальнейших исследованиях можно рассмотреть вопрос о том, влияет ли на пользу или вред, выявленные при проведении курса дородовых (антенатальных) кортикостероидов, срок беременности, на котором проводится плановое кесарево сечение.
В будущих исследованиях необходимо убедиться, что они оценивают возможный краткосрочный и долгосрочный вред для матери и ребенка после курса антенатальных кортикостероидов, использованных перед кесаревым сечением в срок. В дальнейших исследованиях можно рассмотреть вопрос о том, влияет ли на пользу или вред, выявленные при проведении курса дородовых (антенатальных) кортикостероидов, срок беременности, на котором проводится плановое кесарево сечение.
В настоящее время проводится девять потенциально приемлемых исследований, которые могут быть включены в будущие обновления этого обзора.
Заметки по переводу:
Перевод: Купцевич Ольга Вячеславовна. Редактирование: Зиганшина Лилия Евгеньевна. Координация проекта по переводу на русский язык: Cochrane Russia- Кокрейн Россия на базе Российской медицинской академии непрерывного профессионального образования (РМАНПО) . По вопросам, связанным с этим переводом, пожалуйста, обращайтесь по адресу: [email protected]
Роды путем кесарева сечения | CorSwiss
Роды — очень динамичное явление, и мы никогда не можем предугадать, чем оно закончится. Поэтому всегда нужно думать о кесаревом сечении . Посмотрите, каковы показания и что такое кесарево сечение.
Поэтому всегда нужно думать о кесаревом сечении . Посмотрите, каковы показания и что такое кесарево сечение.
Что такое кесарево сечение?
Содержание страницы
- 1 Что такое кесарево сечение?
- 2 Показания к проведению кесарево сечения:
- 3 Что будет происходить в течение нескольких дней после кесарева сечения?
- 4 Когда можно возвращаться домой?
- 5 Как ухаживать за раной после кесарева сечения
Существует множество видов родов, один из которых — кесарево сечение. Следует помнить, что это серьезная, хотя и одна из самых популярных и наиболее часто выполняемых операций, которая далеко не безразлична для малыша и матери. Хотя иногда требуется довольно много времени, чтобы вернуться в форму, этот метод внес огромный вклад в снижение перинатальных осложнений и является очень важной, спасающей жизнь процедурой. Согласно современным экспертным знаниям, успешные естественные роды всегда намного лучше и для ребенка, и для матери, чем обычное кесарево сечение, но оно бесспорно необходимо в строго определенных обстоятельствах.
Во многих случаях плановое кесарево сечение проводится по медицинским показаниям.
Показания к проведению кесарево сечения:
- неправильное положение ребенка
- пороки развития ребенка, препятствующие естественным родам (в т.ч. грыжи и опухоли)
- непропорциональные роды и большой вес плода
- аномальное сердцебиение плода и надвигающаяся асфиксия плода
- нарушения раскрытия шейки матки
- преждевременные роды
- отсутствие прогресса в последующих стадиях родов
- сердечно-сосудистые заболевания матери
- болезнь легких матери
- тяжелое нарушение зрения или материнская ретинопатия
- патологии позвоночника
- неврологические и психиатрические показания.
- подозрение на внутреннее кровотечение
- активный герпес половых органов
- заболевания, передающиеся половым путем
- отслойка плаценты и предлежание плаценты
- перенесенные операции на матке, дефекты матки, миомы и новообразования
- многоплодная беременность
- предыдущие роды закончились кесаревым сечением
Кесарево сечение может быть плановым или срочным во время родов из-за проблем с матерью или ребенком. Плановое кесарево сечение проводят в 38-39 недель беременности, если здоровье матери и ребенка позволяет подождать до этого срока.
Плановое кесарево сечение проводят в 38-39 недель беременности, если здоровье матери и ребенка позволяет подождать до этого срока.
Если здоровью матери или ребенка угрожает опасность во время естественных вагинальных родов, выполняется экстренное кесарево сечение . Частой причиной этого является, например, снижение сердцебиения ребенка. Поэтому во время родов всегда следят за сердцебиением плода.
Роды в Швейцарии так же предусматривают рождение ребенка по средством кесарево сечения, если на то есть показания. Поэтому важно посещать вовремя врача гинеколога, который ведет вашу беременность и делать плановые узи.
Каждые роды в Швейцарии являются уникальными. Если во время естественных родов потребуется проведение экстренного кесарево сечение, то квалифицированные врачи проведут данную операцию самым лучших образом для матери и ребенка. На случай различных осложнений клиники Швейцарии располагают самым современным техническим и медицинским оборудованием. Благодаря этому, роды в Швейцарии проходят максимально безопасно.
Что будет происходить в течение нескольких дней после кесарева сечения?
В течение первых 24 часов медперсонал будет регулярно проверять ваше общее состояние для оценки различных параметров, таких как:
- боль,
- лохии и сокращение матки,
- осмотр хирургической раны;
- диурез,
- продолжающиеся инъекции,
- возобновление вашей подвижности.
В последующие дни этот контроль уменьшается в зависимости от состояния вашего здоровья.
Когда можно возвращаться домой?
Продолжительность вашего пребывания в клинике после родов в Швейцарии зависит от вашего состояния здоровья и состояния здоровья вашего ребенка. Часто это от 4 до 6 дней. Дата выписки – совместное решение гинеколога и педиатра. Следует знать, что время восстановления после кесарева сечения больше, чем при вагинальных родах.
Как ухаживать за раной после кесарева сечения
На операционную рану накладывается повязка, которая удаляется медицинскими работниками через 2-3 дня. Вы можете принимать душ как обычно, с мылом и водой, даже с наложенной повязкой. После снятия повязки аккуратно протрите рану полотенцем после душа. Кожа заживет через 10-12 дней, а все швы исчезнут сами по себе. Заклеивать рану не нужно — главное, чтобы кожа была сухой. Если рана покраснела и опухла, это может быть признаком раневой инфекции, которая возникает в 1-2 случаях из 100.
Вы можете принимать душ как обычно, с мылом и водой, даже с наложенной повязкой. После снятия повязки аккуратно протрите рану полотенцем после душа. Кожа заживет через 10-12 дней, а все швы исчезнут сами по себе. Заклеивать рану не нужно — главное, чтобы кожа была сухой. Если рана покраснела и опухла, это может быть признаком раневой инфекции, которая возникает в 1-2 случаях из 100.
Последствия для здоровья, связанные со сроками планового кесарева сечения
- Список журналов
- Репрод Биол Эндокринол
- т.8; 2010
- PMC2902487
Являясь библиотекой, NLM предоставляет доступ к научной литературе. Включение в базу данных NLM не означает одобрения или согласия с
содержание NLM или Национальных институтов здравоохранения.
Узнайте больше о нашем отказе от ответственности.
Репрод Биол Эндокринол. 2010 г.; 8: 68.
Опубликовано в сети 21 июня 2010 г. doi: 10.1186/1477-7827-8-68
1 и 1
900 12 Информация об авторе Примечания к статье Информация об авторских правах и лицензиях Отказ от ответственности
Исходная информация
В литературе практически единодушно рекомендуют плановое кесарево сечение на 39-й неделе беременности из-за более низкой частоты респираторных осложнений у новорожденных по сравнению с 38-й неделей. Однако плановое кесарево сечение в 39 летнедели или более могут иметь последствия для матери и плода по сравнению с родами в 38 недель, которые не всегда рассматриваются в этих исследованиях.
Обсуждение
Между 38 и 39 неделями беременности приблизительно у 10–14% женщин начинаются спонтанные роды; это означает, что у значительного числа женщин, которым запланировано плановое кесарево сечение в 39 недель, роды произойдут раньше в результате незапланированного, часто экстренного кесарева сечения. Частота материнской заболеваемости и смертности выше среди женщин, перенесших неэлективное кесарево сечение, чем среди тех, кто перенес плановое. Осложнения могут быть выше у женщин после многочисленных повторных кесаревых сечений и у пожилых женщин. Помимо снижения частоты невыборных кесаревых сечений, перенос срока планового кесарева сечения до 38 недель может иногда предотвратить внутриутробную гибель плода, которая, как было показано, увеличивается с увеличением гестационного возраста, и избежать других последствий для плода, связанных с неотложной помощью. доставка. Все эти соображения необходимо сопоставить с медицинскими и экономическими последствиями увеличения неонатальной заболеваемости в результате родов в 38 недель по сравнению с 39 неделями.недели.
Частота материнской заболеваемости и смертности выше среди женщин, перенесших неэлективное кесарево сечение, чем среди тех, кто перенес плановое. Осложнения могут быть выше у женщин после многочисленных повторных кесаревых сечений и у пожилых женщин. Помимо снижения частоты невыборных кесаревых сечений, перенос срока планового кесарева сечения до 38 недель может иногда предотвратить внутриутробную гибель плода, которая, как было показано, увеличивается с увеличением гестационного возраста, и избежать других последствий для плода, связанных с неотложной помощью. доставка. Все эти соображения необходимо сопоставить с медицинскими и экономическими последствиями увеличения неонатальной заболеваемости в результате родов в 38 недель по сравнению с 39 неделями.недели.
Резюме
До тех пор, пока не будут проведены проспективные рандомизированные исследования, мы вряд ли сможем точно ответить на все вопросы «риск:польза» в отношении наилучших сроков планового планового кесарева сечения. Особое беспокойство вызывают пожилые женщины и женщины с многочисленными кесаревыми сечениями в анамнезе. Разумно информировать беременную женщину о риске каждого из вышеперечисленных вариантов и уважать ее автономию и принятие решений.
Особое беспокойство вызывают пожилые женщины и женщины с многочисленными кесаревыми сечениями в анамнезе. Разумно информировать беременную женщину о риске каждого из вышеперечисленных вариантов и уважать ее автономию и принятие решений.
В литературе практически единодушно рекомендуют плановое кесарево сечение в возрасте 39 лет.недель беременности из-за более низкой частоты неонатальных респираторных осложнений по сравнению с 38 неделями. Однако плановое кесарево сечение в 39 недель или более может иметь последствия для матери и плода по сравнению с родами в 38 недель, которые не всегда учитываются в этих исследованиях. Отсрочка родов еще на неделю увеличивает время, в течение которого женщина и ее плод уязвимы для ряда неожиданных осложнений, и увеличивает долю женщин, которые будут рожать с помощью неэлективного кесарева сечения, а не планового.
Исход этой конкретной группы женщин меньше рассматривается в литературе при обсуждении преимуществ планового кесарева сечения, поскольку большинство опубликованных исследований по плановому кесареву сечению исключают из статистического анализа женщин, которые родили неэлективно до запланированной даты родов. . В других исследованиях эту когорту пациенток объединяли с теми, кто рожал в плановом порядке, так что было невозможно выделить вклад невыборных родов в исход. Дизайн, ориентированный на фактический путь родов, позволит исследователям различать кесарево сечение с родами и без родов. В исследованиях, ограниченных кесаревым сечением без родов, женщины, у которых роды начались до запланированной даты родов, по определению исключались. Исключение этих женщин может привести к переоценке потенциальных преимуществ, а также потенциального вреда, потому что исследования не могут объяснить какое-либо влияние родов на интересующие результаты. Landon и коллеги [1] исследовали материнские и перинатальные исходы среди женщин, перенесших плановое повторное кесарево сечение. Женщины, которым было назначено плановое кесарево сечение, но у которых были ранние роды, были исключены из исследования. Авторы заявили, что исключение из исследования женщин с ранними родами и впоследствии перенесших повторное кесарево сечение, вероятно, снизило риск осложнений в группе женщин, перенесших плановое повторное кесарево сечение [1].
. В других исследованиях эту когорту пациенток объединяли с теми, кто рожал в плановом порядке, так что было невозможно выделить вклад невыборных родов в исход. Дизайн, ориентированный на фактический путь родов, позволит исследователям различать кесарево сечение с родами и без родов. В исследованиях, ограниченных кесаревым сечением без родов, женщины, у которых роды начались до запланированной даты родов, по определению исключались. Исключение этих женщин может привести к переоценке потенциальных преимуществ, а также потенциального вреда, потому что исследования не могут объяснить какое-либо влияние родов на интересующие результаты. Landon и коллеги [1] исследовали материнские и перинатальные исходы среди женщин, перенесших плановое повторное кесарево сечение. Женщины, которым было назначено плановое кесарево сечение, но у которых были ранние роды, были исключены из исследования. Авторы заявили, что исключение из исследования женщин с ранними родами и впоследствии перенесших повторное кесарево сечение, вероятно, снизило риск осложнений в группе женщин, перенесших плановое повторное кесарево сечение [1].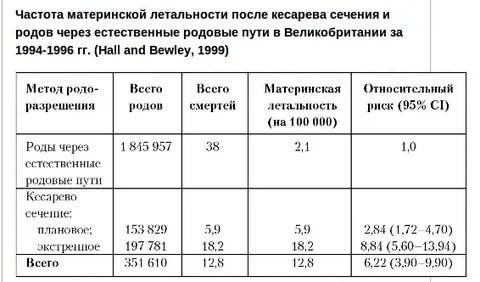
Thomas и соавт. сообщили, что у 10% женщин начинаются спонтанные роды между 38 и 39 неделями беременности [2]. Акушерские данные 25 533 женщин, родившихся в период с 2003 по 2008 год в нашем родильном отделении (отделение акушерства и гинекологии, медицинский центр Ха-Эмек в Афуле, Израиль, университетская учебная больница), показали, что 14% продолжающихся беременностей заканчивались самопроизвольными родами в период между 38 и 39 годами. недель (неопубликованные данные). Смысл этих цифр в том, что более 10% плановых кесаревых сечений, запланированных на 39недели, скорее всего, превратятся в невыборные между 38 и 39 неделями.
Поиск в базах данных PubMed, MEDLINE, EMBASE и Кокрановской библиотеки до декабря 2009 г. не выявил ни одного рандомизированного контролируемого исследования, в котором бы сравнивались сроки планового кесарева сечения в 38 или 39 недель и в которых изучались бы как перинатальные, так и материнские исходы.
В этом отчете мы обращаемся к некоторым материнским и перинатальным последствиям, связанным с плановым кесаревым сечением в сроке 39 недель, а не 38 недель. Мы утверждаем, что планирование планового кесарева сечения в 38 недель является жизнеспособной альтернативой с потенциальными преимуществами, особенно для пожилых женщин и женщин с многочисленными кесаревыми сечениями в анамнезе.
Мы утверждаем, что планирование планового кесарева сечения в 38 недель является жизнеспособной альтернативой с потенциальными преимуществами, особенно для пожилых женщин и женщин с многочисленными кесаревыми сечениями в анамнезе.
У женщин, назначенных на плановое кесарево сечение, могут начаться роды до запланированной даты операции. Роженицы могут быть представлены на ранних стадиях родов, с разрывом плодных оболочек или без него, или, альтернативно, они могут проявляться на поздних стадиях родов. Материнские и неонатальные исходы могут быть неблагоприятно затронуты, если кесареву сечению предшествуют роды, даже если роды не начаты.
Последствия для плода и новорожденного
Последствия планирования родов до 39недель заключается в том, что часть плановых кесаревых сечений будет преобразована в невыборные, что может увеличить риск травматического повреждения плода/новорожденного [3]. Зарегистрированная частота ятрогенных травм плода во время кесарева сечения составляет от 0,1% до 1,9% родов [4]. Несколько факторов риска повреждения плода во время кесарева сечения были выявлены в различных отчетах о случаях. К ним относятся отсутствие хирургического опыта, роды с истончением нижнего сегмента матки, подвергающие плод травме скальпелем, а также отсутствие амниотической жидкости вследствие разрыва плодных оболочек, что делает нижележащие части плода более доступными [5,6]. Сообщалось о рваных ранах плода, травмах и ампутациях пальцев, проникающих травмах головного мозга, переломах черепа и длинных костей в результате использования скальпеля или ножниц во время кесарева сечения [3]. Хотя травматические роды все еще связаны с кесаревым сечением, это почти неслыханно при элективном кесаревом сечении головчатого плода в срок [3].
Несколько факторов риска повреждения плода во время кесарева сечения были выявлены в различных отчетах о случаях. К ним относятся отсутствие хирургического опыта, роды с истончением нижнего сегмента матки, подвергающие плод травме скальпелем, а также отсутствие амниотической жидкости вследствие разрыва плодных оболочек, что делает нижележащие части плода более доступными [5,6]. Сообщалось о рваных ранах плода, травмах и ампутациях пальцев, проникающих травмах головного мозга, переломах черепа и длинных костей в результате использования скальпеля или ножниц во время кесарева сечения [3]. Хотя травматические роды все еще связаны с кесаревым сечением, это почти неслыханно при элективном кесаревом сечении головчатого плода в срок [3].
При тазовом предлежании 6% женщин, которым было назначено плановое кесарево сечение, родили вагинально, потому что кесарево сечение было невозможно из-за неизбежных вагинальных родов [7]. Отсрочка планового кесарева сечения, запланированного для тазового предлежания, может подвергнуть некоторых плодов предотвратимой заболеваемости и смертности, связанной с вагинальным тазовым предлежанием в тех случаях, когда вагинальные роды неизбежны при поступлении.
Сообщалось о кумулятивном повышении риска внутриутробной гибели плода с увеличением гестационного возраста. Сроки гибели плода у мертворожденных детей, рожденных между 23 и 40 неделями, распределены равномерно: почти 5% всех мертворождений приходится на неделю гестации [8]. Это важно при рассмотрении всех мертворожденных детей в возрасте 38 недель и старше, когда серьезные осложнения недоношенности были бы очень редки, если бы только эти плоды были родоразрешены раньше. Кроме того, сообщалось, что довольно стабильный уровень внутриутробной гибели 0,6 на 1000 живорождений происходит в период с 33 недель до 39 недель.недели беременности. Однако в 39 недель показатель значительно возрастает до 1,9 на 1000 живорождений [9]. Де ла Вега и его коллеги в популяции смешанного риска с неограниченным доступом к тестированию состояния плода и ультразвуковым исследованиям пришли к выводу, что, несмотря на интенсивное наблюдение, им все еще не удалось снизить частоту внутриутробной гибели. Исследователи предположили, что это, вероятно, связано с возникновением острых повреждений плаценты и пуповины, которые не могут быть обнаружены при антенатальном наблюдении за плодом и просто неизбежны [10]. Внезапная смерть плода в утробе матери имеет медицинские, социальные и экономические последствия. Это особенно трагично, когда это происходит незадолго до предполагаемой даты родов.
Внезапная смерть плода в утробе матери имеет медицинские, социальные и экономические последствия. Это особенно трагично, когда это происходит незадолго до предполагаемой даты родов.
Последствия для матери
Hansen et al. в когортном исследовании сообщили, что значительное снижение неонатальной респираторной заболеваемости может произойти, если плановое кесарево сечение будет отложено до 39 недель. Проведение планового кесарева сечения в более позднем гестационном возрасте привело к более высокому уровню кесаревых сечений родов, поскольку у некоторых женщин начались спонтанные роды. Двадцать пять процентов женщин в своей когорте начали роды до 39 900 19 900 20 недель. Они также заявили, что по сравнению с плановым кесаревым сечением кесарево сечение в родах может нести повышенный риск осложнений, таких как разрыв матки, инфекции или даже материнская смертность [11].
Сообщалось, что тяжелые материнские заболевания, включая тромбоз глубоких вен, легочную эмболию, эмболию амниотической жидкостью, послеродовую инфекцию, сильное кровотечение, разрыв или выворот матки и кишечную непроходимость, значительно чаще встречаются при невыборных родах, чем при плановых кесаревых сечениях. Оперативные вмешательства после родоразрешения также достоверно чаще встречались после невыборного кесарева сечения [12]. Было установлено, что опыт оператора и экстренный характер кесарева сечения являются факторами риска повреждения мочевого пузыря во время кесарева сечения [13].
Оперативные вмешательства после родоразрешения также достоверно чаще встречались после невыборного кесарева сечения [12]. Было установлено, что опыт оператора и экстренный характер кесарева сечения являются факторами риска повреждения мочевого пузыря во время кесарева сечения [13].
Общий риск разрыва матки у женщин, у которых начались спонтанные роды, выше по сравнению с женщинами, перенесшими плановое кесарево сечение. Риск разрыва выше у рожавших женщин с многократными кесаревыми сечениями в анамнезе, что часто встречается в некоторых регионах [14]. Помимо материнской заболеваемости, разрыв матки сопряжен с большим риском перинатальной заболеваемости и смертности [14].
Хотя разрыв матки происходит в основном у женщин во время пробных родов, женщины, назначенные на плановое кесарево сечение, иногда поступают на поздних стадиях родов до запланированной даты операции.
Неудачная интубация и легочная аспирация являются основными причинами материнской заболеваемости и смертности, связанных с анестезией. Перед плановым кесаревым сечением рекомендуется голодание в течение шести-восьми часов [15]. Женщины, которым запланировано плановое кесарево сечение и у которых начались спонтанные роды, могут представить роды, не находясь натощак. Выполнение немедленной операции, поскольку женщина находится в родах, может увеличить заболеваемость и смертность, связанные с анестезией. В качестве альтернативы, отсрочка процедуры на шесть-восемь часов может увеличить вероятность прогрессирования родов на поздней стадии, что может еще больше усложнить операцию. Кроме того, у женщин, у которых показанием к кесареву сечению является инфекция, вызванная вирусом иммунодефицита человека или генитальным герпесом, риск неонатальной инфекции может увеличиться, если абдоминальное родоразрешение отложено.
Перед плановым кесаревым сечением рекомендуется голодание в течение шести-восьми часов [15]. Женщины, которым запланировано плановое кесарево сечение и у которых начались спонтанные роды, могут представить роды, не находясь натощак. Выполнение немедленной операции, поскольку женщина находится в родах, может увеличить заболеваемость и смертность, связанные с анестезией. В качестве альтернативы, отсрочка процедуры на шесть-восемь часов может увеличить вероятность прогрессирования родов на поздней стадии, что может еще больше усложнить операцию. Кроме того, у женщин, у которых показанием к кесареву сечению является инфекция, вызванная вирусом иммунодефицита человека или генитальным герпесом, риск неонатальной инфекции может увеличиться, если абдоминальное родоразрешение отложено.
Женщины с тяжелым недержанием мочи имеют заметное ухудшение качества жизни, большинство из них существенно сокращают активность, многие вынуждены оставаться дома, а для некоторых недержание мочи является определяющим событием, которое побуждает к госпитализации в дом престарелых. В Соединенных Штатах ежегодно около 135 000 женщин подвергаются хирургическому вмешательству по поводу недержания мочи [16]. По оценкам, прямые затраты на недержание мочи в Соединенных Штатах составляют 16 миллиардов долларов в год [17]. Учитывая существенное бремя заболеваний тазового дна для общественного здравоохранения, многие исследования были сосредоточены на выявлении факторов риска, особенно модифицируемых факторов риска развития заболеваний тазового дна. Ретроспективные и перекрестные исследования указывают на то, что роды являются основным фактором риска недержания мочи у молодых женщин [18]. Вопрос о том, может ли и в какой степени кесарево сечение защитить женщин детородного возраста от развития недержания мочи, остается нерешенным. Несколько проспективных исследований оценивали риск послеродового недержания мочи по типу родов, объединяя все кесаревые сечения вместе и сообщая о противоречивых результатах. Однако в одном исследовании плановое кесарево сечение было отделено от невыборного.
В Соединенных Штатах ежегодно около 135 000 женщин подвергаются хирургическому вмешательству по поводу недержания мочи [16]. По оценкам, прямые затраты на недержание мочи в Соединенных Штатах составляют 16 миллиардов долларов в год [17]. Учитывая существенное бремя заболеваний тазового дна для общественного здравоохранения, многие исследования были сосредоточены на выявлении факторов риска, особенно модифицируемых факторов риска развития заболеваний тазового дна. Ретроспективные и перекрестные исследования указывают на то, что роды являются основным фактором риска недержания мочи у молодых женщин [18]. Вопрос о том, может ли и в какой степени кесарево сечение защитить женщин детородного возраста от развития недержания мочи, остается нерешенным. Несколько проспективных исследований оценивали риск послеродового недержания мочи по типу родов, объединяя все кесаревые сечения вместе и сообщая о противоречивых результатах. Однако в одном исследовании плановое кесарево сечение было отделено от невыборного. Chin и соавт. оценили влияние родов на тазовое дно и в какой степени кесарево сечение может предотвратить травму тазового дна. Пятьсот тридцать девять женщин были разделены на три группы в зависимости от принятого метода родов: плановое кесарево сечение, неэлективное кесарево сечение и вагинальные роды. Только плановое кесарево сечение было защитным. Они пришли к выводу, что ключом к наилучшей защите от послеродового недержания мочи, по-видимому, является время проведения кесарева сечения; то есть кесарево сечение должно быть выполнено до начала родов или маточных сокращений [19].].
Chin и соавт. оценили влияние родов на тазовое дно и в какой степени кесарево сечение может предотвратить травму тазового дна. Пятьсот тридцать девять женщин были разделены на три группы в зависимости от принятого метода родов: плановое кесарево сечение, неэлективное кесарево сечение и вагинальные роды. Только плановое кесарево сечение было защитным. Они пришли к выводу, что ключом к наилучшей защите от послеродового недержания мочи, по-видимому, является время проведения кесарева сечения; то есть кесарево сечение должно быть выполнено до начала родов или маточных сокращений [19].].
Отсрочка родов до 39 недель может увеличить риск осложнений беременности, таких как гестационная гипертензия, преэклампсия и эклампсия, частота которых, как известно, увеличивается с 37 до 43 недель при расчете в соответствии с текущими беременностями [20].
Данные свидетельствуют о повышенном риске материнской смертности при невыборном кесаревом сечении по сравнению с плановым. В Отчете о конфиденциальных расследованиях случаев материнской смертности с 1997 по 1999 г. сообщается о значительно более высоком уровне материнской смертности при экстренном и срочном кесаревом сечении [21]. Еще одно издание, сообщающее о поставках в Израиль между 1984 и 1992 сравнили материнскую смертность при вагинальных родах, экстренном родоразрешении и плановом кесаревом сечении. Авторы сообщают о показателях материнской смертности 2,8, 3,6 и 30 на 100 000 родов при плановом кесаревом сечении, вагинальных родах и экстренном кесаревом сечении соответственно [22].
сообщается о значительно более высоком уровне материнской смертности при экстренном и срочном кесаревом сечении [21]. Еще одно издание, сообщающее о поставках в Израиль между 1984 и 1992 сравнили материнскую смертность при вагинальных родах, экстренном родоразрешении и плановом кесаревом сечении. Авторы сообщают о показателях материнской смертности 2,8, 3,6 и 30 на 100 000 родов при плановом кесаревом сечении, вагинальных родах и экстренном кесаревом сечении соответственно [22].
Опережение материнского возраста
Все больше женщин откладывают беременность на четвертое и пятое десятилетие жизни по целому ряду причин. Пожилой материнский возраст, традиционно определяемый как старше 35 лет, был связан с увеличением акушерской заболеваемости и вмешательств.
Пожилые женщины чаще переносят плановое кесарево сечение [23]. Риск тяжелых осложнений при невыборном кесаревом сечении у пожилых женщин даже выше, чем у более молодых [12]. Кроме того, сообщается, что перинатальные осложнения выше среди этой популяции [24]. Внутриутробная гибель плода и перинатальная смертность значительно выше у женщин старшего возраста даже после исключения смертности от врожденных пороков развития и поправки на имеющиеся заболевания или осложнения беременности [25]. Сообщается, что самый высокий уровень мертворождений наблюдается среди женщин старшего возраста после 38 недель беременности [26].
Внутриутробная гибель плода и перинатальная смертность значительно выше у женщин старшего возраста даже после исключения смертности от врожденных пороков развития и поправки на имеющиеся заболевания или осложнения беременности [25]. Сообщается, что самый высокий уровень мертворождений наблюдается среди женщин старшего возраста после 38 недель беременности [26].
Тип поставщика медицинских услуг и профессиональные ресурсы
Наличие ресурсов, таких как операционные и персонал, может повлиять на решение поставщика медицинских услуг относительно того, когда назначить дату планового кесарева сечения. Неплановое кесарево сечение, которое по определению проводится в неудачное время, может привести к тому, что пациентка будет поступать в состоянии не натощак, в то время как в больнице работают менее опытные хирурги и анестезиологи, чьи навыки еще больше снижаются из-за напряженного рабочего дня. . Все эти факторы создают дополнительные проблемы для безопасности пациентов. Одним из преимуществ плановых операций является простота балансировки численности персонала с клиническим объемом. Недостаточный уровень кадрового обеспечения, а также усталость медицинских работников могут способствовать повышению заболеваемости пациентов [27,28].
Недостаточный уровень кадрового обеспечения, а также усталость медицинских работников могут способствовать повышению заболеваемости пациентов [27,28].
Несколько случайных событий могут повлиять на результат. Например, плановое кесарево сечение в 38 недель может привести к ятрогенным недоношенным детям с риском респираторных заболеваний. С другой стороны, задержка родов до 39 недель может привести к необъяснимому мертворождению или спонтанному началу родов с интранатальными осложнениями, которые могут поставить под угрозу благополучие матери и новорожденного. Анализ решений — это количественная методология оценки конкурирующих стратегий в условиях неопределенности.
По нашим данным, у 14% всех женщин, назначенных на плановое кесарево сечение ровно в 39 недель и 0 дней, ожидаются спонтанные роды между 38 и 39 неделями (неопубликованные данные). Для средней больницы с 4500 родов в год, такой как наша, и 10% плановым кесаревым сечением, планирование родов в 38 недель, а не в 39 недель приведет к дополнительному рождению 10 новорожденных с респираторной заболеваемостью в год, предполагая дополнительные 2% неонатальная заболеваемость среди родившихся в 38 недель [29]. С другой стороны, 63 невыборных кесарева сечения будут предотвращены. На самом деле, поскольку невозможно зарегистрировать всех женщин точно до 39 недель и 0 дней, особенно в государственных медицинских центрах, количество необязательных операций, которые можно было бы предотвратить, на самом деле может быть выше. Помимо снижения риска невыборного кесарева сечения, планирование планового кесарева сечения до 38 недель может предотвратить случаи гибели плода, особенно среди женщин старшего возраста.
С другой стороны, 63 невыборных кесарева сечения будут предотвращены. На самом деле, поскольку невозможно зарегистрировать всех женщин точно до 39 недель и 0 дней, особенно в государственных медицинских центрах, количество необязательных операций, которые можно было бы предотвратить, на самом деле может быть выше. Помимо снижения риска невыборного кесарева сечения, планирование планового кесарева сечения до 38 недель может предотвратить случаи гибели плода, особенно среди женщин старшего возраста.
До тех пор, пока не будут проведены проспективные рандомизированные исследования, мы вряд ли сможем точно ответить на все вопросы «риск:польза» в отношении наилучших сроков планового планового кесарева сечения. Мы считаем, что если датировка подтверждается ультразвуковым исследованием до 20 недель беременности, планирование кесарева сечения до 38 +0-6 недель может быть еще одним разумным и альтернативным вариантом 39 недель. Это особенно верно для избранной группы женщин, а именно для пожилых женщин и женщин, у которых ожидается осложненное кесарево сечение. Целесообразно информировать женщин о рисках, связанных с каждым из вышеперечисленных вариантов. Роль клинициста должна заключаться в том, чтобы предоставить женщине наилучшее научно обоснованное консультирование и уважать ее самостоятельность и способность принимать решения.
Целесообразно информировать женщин о рисках, связанных с каждым из вышеперечисленных вариантов. Роль клинициста должна заключаться в том, чтобы предоставить женщине наилучшее научно обоснованное консультирование и уважать ее самостоятельность и способность принимать решения.
Авторы заявляют, что у них нет конкурирующих интересов.
RS и ES участвовали в формировании, составлении и редактировании этой статьи. Оба автора прочитали и одобрили окончательный вариант рукописи.
Р.С. — старший акушер, заведующая родильным отделением отделения акушерства и гинекологии медицинского центра Ха-Эмек, Афула, Израиль; Э.С. является профессором и заместителем декана медицинского факультета Раппапорт Технион Израильского технологического института, заведующим отделением акушерства и гинекологии медицинского центра Ха-Эмек, Афула, Израиль.
- Лэндон М.Б., Хаут Дж.К., Левено К.Дж., Спонг К.И., Лайндекер С., Варнер М.В., Моавад А.Х., Каритис С.Н., Харпер М., Вапнер Р.Дж.
 , Сорокин Ю., Миодовник М., Карпентер М., Писман А.М., О’Салливан М.Дж., Сибай Б., Лангер О., Торп Дж. М., Рамин С. М., Мерсер Б. М., Габбе С. Г. Сеть отделений медицины матери и плода Национального института здоровья ребенка и человеческого развития. Материнские и перинатальные исходы, связанные с пробой родов после кесарева сечения в анамнезе. N Engl J Med. 2004; 351:2581–2589. doi: 10.1056/NEJMoa040405. [PubMed] [CrossRef] [Google Scholar]
, Сорокин Ю., Миодовник М., Карпентер М., Писман А.М., О’Салливан М.Дж., Сибай Б., Лангер О., Торп Дж. М., Рамин С. М., Мерсер Б. М., Габбе С. Г. Сеть отделений медицины матери и плода Национального института здоровья ребенка и человеческого развития. Материнские и перинатальные исходы, связанные с пробой родов после кесарева сечения в анамнезе. N Engl J Med. 2004; 351:2581–2589. doi: 10.1056/NEJMoa040405. [PubMed] [CrossRef] [Google Scholar] - Томас Дж., Паранджоти С. Национальный контрольный отчет о проверке кесарева сечения. Лондон: RCOG Press; 2001. Подразделение поддержки клинической эффективности Королевского колледжа акушеров и гинекологов. [Google Scholar]
- Hankins GD, Clark SM, Munn MB. Кесарево сечение по запросу в 39 недель: влияние на дистоцию плеча, травму плода, неонатальную энцефалопатию и внутриутробную гибель плода. Семин Перинатол. 2006; 30: 276–287. doi: 10.1053/j.semperi.2006.07.009. [PubMed] [CrossRef] [Google Scholar]
- Абурезк Х., Чакрабарти К.
 Х., Цукер Р.М. Ятрогенная травма плода. Акушерство Гинекол. 2005; 106:1172–1174. [PubMed] [Google Scholar]
Х., Цукер Р.М. Ятрогенная травма плода. Акушерство Гинекол. 2005; 106:1172–1174. [PubMed] [Google Scholar] - Puza S, Roth N, Macones GA, Mennuti MT, Morgan MA. Снижает ли кесарево сечение частоту тяжелых родовых травм? Дж. Перинатол. 1998; 18:9–12. [PubMed] [Google Scholar]
- Haas DM, Ayres AW. Разрыв при кесаревом сечении. J Matern Fetal Neonatal Med. 2002; 11: 196–198. [PubMed] [Академия Google]
- Ханна М.Э., Ханна В.Дж., Хьюсон С.А., Ходнетт Э.Д., Сайгал С., Уиллан А.Р. Запланированное кесарево сечение в сравнении с запланированными вагинальными родами при тазовом предлежании в срок: рандомизированное многоцентровое исследование. Совместная группа по испытанию сроков Breech. Ланцет. 2000;356:1375–1383. doi: 10.1016/S0140-6736(00)02840-3. [PubMed] [CrossRef] [Google Scholar]
- Copper RL, Goldenberg RL, Dubard MB, Davis RO. Факторы риска внутриутробной гибели у белых, черных и латиноамериканских женщин. Совместная группа по предотвращению преждевременных родов.
 Акушерство Гинекол. 1994;84:490–495. [PubMed] [Google Scholar]
Акушерство Гинекол. 1994;84:490–495. [PubMed] [Google Scholar] - Юдкин П.Л., Вуд Л., Redman CWG. Риск необъяснимого мертворождения на разных сроках гестации. Ланцет. 1987; 1: 1192–1194. [PubMed] [Google Scholar]
- де ла Вега А., Вердиалес М. Неэффективность интенсивного мониторинга плода и УЗИ в снижении частоты мертворождений. PR Health Sci J. 2002; 21:123–125. [PubMed] [Google Scholar]
- Хансен А.К., Висборг К., Ульдбьерг Н., Хенриксен Т.Б. Риск респираторных заболеваний у доношенных детей, рожденных путем планового кесарева сечения: когортное исследование. БМЖ. 2008; 336:85–87. дои: 10.1136/bmj.39405.539282.ВЕ. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
- Палласмаа Н., Экблад У., Гисслер М. Тяжелая материнская заболеваемость и способ родоразрешения. Acta Obstet Gynecol Scand. 2008; 87: 662–668. doi: 10.1080/00016340802108763. [PubMed] [CrossRef] [Google Scholar]
- Рахман М.С., Гасем Т., Аль Сулейман С.А., Аль Джама Ф.Е., Буршайд С.
 , Рахман Дж. Травмы мочевого пузыря во время кесарева сечения в университетской больнице: обзор за 25 лет. Arch Gynecol Obstet. 2009; 279: 349–352. doi: 10.1007/s00404-008-0733-1. [PubMed] [CrossRef] [Академия Google]
, Рахман Дж. Травмы мочевого пузыря во время кесарева сечения в университетской больнице: обзор за 25 лет. Arch Gynecol Obstet. 2009; 279: 349–352. doi: 10.1007/s00404-008-0733-1. [PubMed] [CrossRef] [Академия Google] - Миллер Д.А., Диас Ф.Г., Пол Р.Х. Вагинальные роды после кесарева сечения: 10-летний опыт. Акушерство Гинекол. 1994; 84: 255–258. [PubMed] [Google Scholar]
- Американский колледж акушерства и гинекологии. Акушерская анальгезия и анестезия. Практический бюллетень ACOG № 36, июль 2002 г. Int J Gynaecol Obstet. 2002; 78: 321–335. doi: 10.1016/S0020-7292(02)00268-0. [PubMed] [CrossRef] [Google Scholar]
- Waetjen LE, Subak LL, Shen H, Lin F, Wang TH, Vittinghoff E, Brown JS. Хирургия стрессового недержания мочи в США. Акушерство Гинекол. 2003; 101: 671–676. дои: 10.1016/S0029-7844(02)03124-1. [PubMed] [CrossRef] [Google Scholar]
- Wilson L, Brown JS, Shin GP, Luc K, Subak LL. Ежегодные прямые затраты на недержание мочи. Акушерство Гинекол.
 2001; 98: 398–406. doi: 10.1016/S0029-7844(01)01464-8. [PubMed] [CrossRef] [Google Scholar]
2001; 98: 398–406. doi: 10.1016/S0029-7844(01)01464-8. [PubMed] [CrossRef] [Google Scholar] - Hunskaar S, Burgio K, Clark A, Lapitan MC, Nelson R, Sillen U, Thom D. In: Incontinence. 3-я Международная консультация по недержанию мочи. 3. Абрамс П., Кардозо Л., Хури С., Вейн А., редактор. Том. 1. Плимут: Health Publication Ltd; 2005. Эпидемиология недержания мочи (UI) и недержания кала (FI) и пролапса тазовых органов (POP), стр. 255–313. [Академия Google]
- Чин Х.И., Чен М.С., Лю Ю.Х., Ван К.Х. Послеродовое недержание мочи: сравнение вагинальных родов, планового и экстренного кесарева сечения. Int Urogynecol J Дисфункция тазового дна. 2006; 17: 631–635. doi: 10.1007/s00192-006-0085-y. [PubMed] [CrossRef] [Google Scholar]
- Caughey AB, Stotland NE, Escobar GJ. Что является лучшим показателем материнских осложнений при доношенной беременности: текущие беременности или родоразрешенные беременности? Am J Obstet Gynecol. 2003; 189:1047–1052. дои: 10.1067/S0002-9378(03)00897-4.
 [PubMed] [CrossRef] [Google Scholar]
[PubMed] [CrossRef] [Google Scholar] - Министерство здравоохранения, Министерство здравоохранения Шотландии и Министерство здравоохранения, социальных служб и общественной безопасности Северной Ирландии. Почему умирают матери. Пятый отчет о конфиденциальных расследованиях случаев материнской смертности в Соединенном Королевстве, 1997–1999 годы. Лондон: RCOG Press; 2001. [Google Scholar]
- Yoles I, Maschiach S. Повышение материнской смертности при кесаревом сечении по сравнению с вагинальными родами? Время переоценки [аннотация] Am J Obstet Gynecol. 1998;178:s78. [Google Scholar]
- Экер Д.Л., Чен К.Т., Коэн А.П., Райли Л.Е., Либерман Э.С. Повышенный риск кесарева сечения с увеличением возраста матери: показания и сопутствующие факторы у нерожавших женщин. Am J Obstet Gynecol. 2001; 185: 883–887. doi: 10.1067/моб.2001.117364. [PubMed] [CrossRef] [Google Scholar]
- Usta IM, Nassar AH. Преклонный материнский возраст. Часть I: акушерские осложнения. Ам Дж.
 Перинатол. 2008; 5: 521–534. doi: 10.1055/s-0028-1085620. [PubMed] [CrossRef] [Академия Google]
Перинатол. 2008; 5: 521–534. doi: 10.1055/s-0028-1085620. [PubMed] [CrossRef] [Академия Google] - Jacobsson B, Ladfors L, Milsom I. Преклонный возраст матери и неблагоприятный перинатальный исход. Акушерство Гинекол. 2004; 104: 727–733. [PubMed] [Google Scholar]
- Smith GC. Анализ таблицы дожития риска перинатальной смерти в срок и после срока при одноплодной беременности. Am J Obstet Gynecol. 2001; 184: 489–496. doi: 10.1067/моб.2001.109735. [PubMed] [CrossRef] [Google Scholar]
- Tucker J. UK Neonatal Staff Study Group. Количество пациентов, штатное расписание и рабочая нагрузка по отношению к исходам с поправкой на риск в случайной стратифицированной выборке отделений интенсивной терапии новорожденных в Великобритании: проспективная оценка. Ланцет. 2002;359: 99–107. doi: 10.1016/S0140-6736(02)07366-X. [PubMed] [CrossRef] [Google Scholar]
- Минкофф Г., Червенак Ф.А. Плановое первичное кесарево сечение. N Engl J Med. 2003; 348: 946–950. doi: 10.1056/NEJMsb022734.
 [PubMed] [CrossRef] [Google Scholar]
[PubMed] [CrossRef] [Google Scholar] - Тита А.Т., Лэндон М.Б., Спонг С.И., Лай И., Левено К.Дж., Варнер М.В., Моавад А.Х., Каритис С.Н., Мейс П.Дж., Вапнер Р.Дж., Сорокин Ю., Миодовник М., Карпентер М. , Писман А.М., О’Салливан М.Дж., Сибай Б.М., Лангер О., Торп Дж.М., Рамин С.М., Мерсер Б.М. Юнис Кеннеди Шрайвер Сеть отделений медицины матери и плода NICHD. Сроки планового повторного кесарева сечения в срок и неонатальные исходы. N Engl J Med. 2009 г.;360:111–120. doi: 10.1056/NEJMoa0803267. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
Статьи по репродуктивной биологии и эндокринологии: RB&E предоставлены здесь с разрешения BioMed Central
Стимулирование родов в 39 недель снижает вероятность кесарева сечения – Медицинская школа Вашингтонского университета в Сент-Луисе
Посетите новостной центр
Пресс-релиз
Исследования показывают, что повышенного риска для новорожденных нет
Getty Images
Крупное многоцентровое исследование, проведенное с участием Медицинской школы Вашингтонского университета, показало, что стимуляция родов у здоровых первородящих матерей на 39-й неделе беременности приводит к более низкой частоте кесарева сечения по сравнению с ожиданием начала родов естественным путем в полном сроке. Индукция в 39 недель не представляла повышенного риска проблем со здоровьем у новорожденных.
Индукция в 39 недель не представляла повышенного риска проблем со здоровьем у новорожденных.
По данным многоцентрового исследования, финансируемого Национальным институтом здравоохранения (NIH), стимуляция родов у здоровых первородящих на 39-й неделе беременности приводит к более низкой частоте кесарева сечения по сравнению с ожиданием естественного начала родов в срок. .
Кроме того, у младенцев, рожденных женщинами, индуцированными на сроке 39 недель, не было больше мертворождений, смертей новорожденных или других серьезных осложнений со здоровьем.
«Это исследование может изменить правила игры и окажет значительное влияние на практику акушерства», — сказал старший автор, Джордж Маконес, доктор медицинских наук, заведующий кафедрой акушерства и гинекологии Медицинской школы Вашингтонского университета в Сент-Луисе. . Исследование было проведено через Сеть отделений медицины матери и плода, которая поддерживается Национальным институтом детского здоровья и развития человека им. Юнис Кеннеди Шрайвер Национального института здоровья. Маконес возглавляет сеть.
Юнис Кеннеди Шрайвер Национального института здоровья. Маконес возглавляет сеть.
«Беспокойство заключалось в том, что стимулирование родов — даже в 39 недель — увеличит частоту кесарева сечения и проблемы со здоровьем у новорожденных», — сказал Маконес, профессор Митчелла и Элейн Яноу из Вашингтонского университета. «Мы обнаружили, что индукция в 39 недель снизила, а не увеличила количество родов путем кесарева сечения».
Результаты опубликованы 9 августа в The New England Journal of Medicine.
Роды путем кесарева сечения обычно считаются безопасными для матери и ребенка. Тем не менее, процедура включает в себя серьезное хирургическое вмешательство и, следовательно, представляет повышенный риск осложнений и более длительное время восстановления для матерей по сравнению с женщинами, рожающими естественным путем.
Предыдущие исследования показали, что стимуляция родов без медицинских показаний до наступления срока беременности в 39 недель представляет риск для здоровья новорожденных, прежде всего потому, что легкие, мозг и другие органы еще не полностью развились. Но индукция в 39 недель — за неделю до родов — стала более распространенной в последние годы, и исследователи хотели лучше понять риски и преимущества для матери и ребенка.
Но индукция в 39 недель — за неделю до родов — стала более распространенной в последние годы, и исследователи хотели лучше понять риски и преимущества для матери и ребенка.
«Наш отдел уже рекомендует введение в 39 лет.недель для здоровых беременных женщин», — сказал Маконес, лечащий пациентов в еврейской больнице Барнс. «Некоторые женщины предпочитают планировать индукцию, потому что это позволяет им планировать заранее. Конечно, женщины без осложнений беременности могут выбирать, как они хотят родить и родить, и мы уважаем их пожелания».
В исследовании приняли участие около 6 100 здоровых будущих матерей в 41 больнице, входящей в Сеть отделений медицины матери и плода. Около половины беременных женщин были случайным образом назначены для индукции родов в возрасте 39 лет.недель, а другая половина ждала, когда роды начнутся естественным путем. Некоторым женщинам из последней группы была проведена стимуляция через 39 недель по медицинским показаниям.
Из тех, кто был индуцирован в 39 недель, у 569 (18,6%) было кесарево сечение по сравнению с 674 женщинами (22,2%), которые родили с помощью кесарева сечения после ожидания естественных родов — разница, которая является статистически значимой.
Другие преимущества для здоровья женщин в группе искусственных родов включали снижение показателей гипертонии, связанной с беременностью, и послеродовых инфекций. В частности, 277 (90,1 процента) женщин, индуцированных в 39 недель, испытали проблемы с кровяным давлением и 50 (1,6 процента) заразились инфекциями после родов по сравнению с 427 (14,1 процента) и 65 (2,1 процента) в группе спонтанных родов.
Младенцы, рожденные обеими группами матерей, имели одинаковый риск осложнений, таких как смерть новорожденного, судороги, инфекции, травмы и потребность в респираторной поддержке младенцев. Из женщин в группе искусственных родов и группе спонтанных родов у 132 (4,3%) и 164 (5,4%) соответственно возникли родовые осложнения, которые повлияли на здоровье младенцев. Разница между двумя группами незначительна.
«Наши результаты предлагают здоровым беременным женщинам варианты родов», — сказал Маконес. «Однако выбор всегда остается за ними».
Гробман В.А., Райс М. М., Редди У.М., Тита А.Т.Н., Сильвер Р.М., Маллет Г., Хилл К., Том Э.А., Эль-Сайед Ю.Ю., Перес-Дельбой А., Роуз Д.И., Сааде Г.Р., Боггесс К.А., Чаухан С.П., Ямс Д.Д. , Чиен Э.К., Кейси Б.М., Гиббс Р.С., Шринивас С.К., Свами Г.К., Симхан Х.Н., Маконес Г.А. Индукция родов в сравнении с выжидательной тактикой у первородящих женщин с низким уровнем риска. Медицинский журнал Новой Англии. 9 августа, 2018.
М., Редди У.М., Тита А.Т.Н., Сильвер Р.М., Маллет Г., Хилл К., Том Э.А., Эль-Сайед Ю.Ю., Перес-Дельбой А., Роуз Д.И., Сааде Г.Р., Боггесс К.А., Чаухан С.П., Ямс Д.Д. , Чиен Э.К., Кейси Б.М., Гиббс Р.С., Шринивас С.К., Свами Г.К., Симхан Х.Н., Маконес Г.А. Индукция родов в сравнении с выжидательной тактикой у первородящих женщин с низким уровнем риска. Медицинский журнал Новой Англии. 9 августа, 2018.
Это исследование финансировалось Национальным институтом детского здоровья и развития Юнис Кеннеди Шрайвер Национального института здравоохранения (NIH).
1300 преподавателей Медицинской школы Вашингтонского университета также являются медицинским персоналом детских больниц Барнс-Джуиш и Сент-Луис. Медицинская школа является лидером в области медицинских исследований, обучения и ухода за пациентами и входит в десятку лучших медицинских школ страны по версии US News & World Report. Медицинская школа связана с BJC HealthCare благодаря своим связям с детскими больницами Barnes-Jewish и St.
