Как улучшить перистальтику кишечника у грудничка: Причины запоров у детей первого года жизни на грудном и искусственном вскармливании
Что делать, если у ребенка запоры?
Родители часто спрашивают: ежедневный, но твердый стул — это запор? А редкий, но не приносящий дискомфорт — вариант нормы? Многие родители сталкиваются с этой проблемой: до 30% [1] детей знакомы с запорами. Подробнее эту важную тему мы разберем с детским гастроэнтерологом Никитиным Артемом Вячеславовичем и педиатром Мирощенко Оксаной Александровной.
Нормальная частота стула
Нет единой нормы для всех детей: частота стула зависит от возраста, режима питания и наличия заболеваний или непереносимостей. Например, до двух лет дефекация может происходить от трех раз в день до одного раза в несколько дней, а дети старше двух ходят в туалет, в среднем, раз в день.
Частота стула — не единственный показатель для диагностики. Ребенок может регулярно ходить в туалет раз в день, при этом стул будет твердым: это тоже считается запором.
Классификация запоров
Запор — нарушение дефекации, при котором невозможно полностью опорожнить кишечник.
В зависимости от причин они бывают:
- первичными — из-за врожденных или приобретенных аномалий толстой кишки;
- вторичными — в результате заболеваний, например, болезни Крона, или побочных действий от лекарств;
- идиопатическими — из-за нарушений моторики толстой кишки, которые возникли по невыясненным причинам.
По характеру течения запоры делят на:
- острые, когда дефекация отсутствует несколько дней;
- хронические, когда симптомы наблюдаются несколько месяцев.
Причины
В 95% случаев запоры не связаны [2] с заболеваниями или пороками развития. Самые частые причины запора у детей — неправильное питание, пищевые непереносимости и психологические факторы. Подробнее о причинах — от частых к редким.
Нет навыка дефекации
Не все малыши с рождения умеют опорожнять кишечник. Поначалу может не быть координации между мышцами тазового дна и анальными сфинктерами.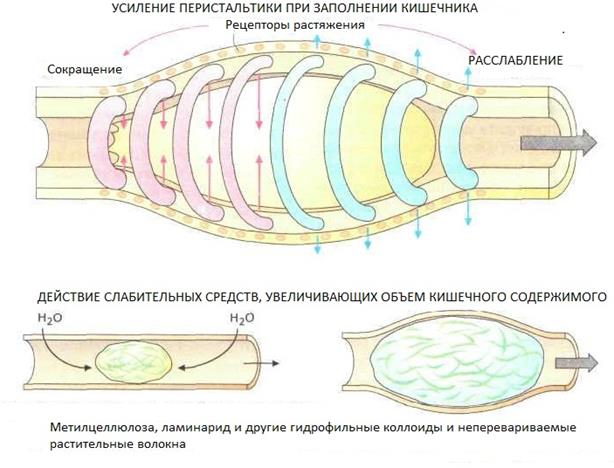 Поэтому когда в мозг поступают сигналы, что пора опорожниться, малыш краснеет, кричит и плачет. Когда малышу все-таки удается сходить в туалет, он успокаивается.
Поэтому когда в мозг поступают сигналы, что пора опорожниться, малыш краснеет, кричит и плачет. Когда малышу все-таки удается сходить в туалет, он успокаивается.
Это состояние называется младенческой дисхезией. Оно встречается у детей в первые месяцы жизни и обычно проходит к шести месяцам. Повлиять на дисхезию невозможно, но важно исключить другие заболевания, поэтому лучше обратиться к врачу при первых симптомах.
Адаптация к прикорму
Когда вводят прикорм, желудочно-кишечный тракт вынужден адаптироваться к новым видам пищи. Из-за этого могут возникнуть запоры, но, как правило, они проходят уже через несколько дней.
Пищевая непереносимость
В первый год жизни у малыша может проявиться аллергия на белок коровьего молока или целиакия — непереносимость глютена. Запор — один из симптомов непереносимости.
Погрешности в питании
Часть запоров возникает из-за неправильного питания, например, в рационе много углеводов и мало клетчатки или почти нет воды. В этом случае достаточно добавить в меню больше овощей и фруктов и стул нормализуется.
В этом случае достаточно добавить в меню больше овощей и фруктов и стул нормализуется.
К нам в клинику однажды обратилась мама с девятимесячной девочкой. Ребенок три дня не мог сходить в туалет. Мы выяснили, что в рационе мало клетчатки и дали рекомендации. Сразу после визита в клинику мама накормила малышку большим количеством овощей, и в тот же день удалось сходить в туалет.
Психологический фактор
Стресс может выступить триггером и нарушить стул. К примеру, однажды ребенок почувствовал боль во время дефекации и теперь боится, что это повторится. Из страха он сдерживает стул и запускает порочный круг: чем дольше терпит, тем тверже становится кал, а значит, тем больнее дефекация.
Еще один распространенный пример. Первое время ребенку некомфортно ходить в туалет в детском саду, поэтому он терпит до дома. Каловые массы уплотняются, дефекация становится болезненной и детсадовец начинает сознательно ее избегать.
Лечить такой запор необходимо не только у гастроэнтеролога или педиатра, но и у психолога.
Приведу пример из практики. Мальчик пошел в первый класс и примерно в это время у него начались боли в животе и жидкий стул по пять-семь раз в день. Несколько месяцев ребенка пытались лечить педиатр и гастроэнтеролог по месту жительства, а потом направили в больницу с диагнозом колит. Это затяжное воспаление толстой или прямой кишки.
Мы осмотрели мальчика: левая половина живота оказалась плотной, как газовый баллон. Сигмовидная кишка была забита каловыми камнями — скоплением затвердевших фекалий. А жидкий стул возник из-за того, что каловые массы не могли свободно проходить по кишечнику и пытались просочиться по краям. Это и смутило врачей, потому что было похоже на симптомы колита.
Пациенту смогли помочь консервативно: сифонными клизмами — многократно вводили много жидкости, и ректальными стимуляторами, такими как микроклизмы или глицерин.
Постинфекционный запор
После перенесенного вирусного заболевания может начаться синдром раздраженного кишечника с диареей или, наоборот, запорами. Это состояние пройдет самостоятельно, но важно придерживаться режима и принципов здорового питания:
Это состояние пройдет самостоятельно, но важно придерживаться режима и принципов здорового питания:
- включать в рацион большое количество клетчатки: бобовые, овощи, фрукты, цельнозерновые злаки и отруби;
- есть меньше полуфабрикатов, молочных и мясных продуктов;
- пить много жидкости;
- регулярно заниматься спортом;
- не игнорировать позывы к дефекации;
- постараться ходить в туалет регулярно и по графику.
Заболевания и аномалии развития
В 5% случаев запоры у детей происходят [3] из-за заболеваний или патологий строения кишечника. Например, из-за болезни Гиршпрунга — врожденного недостатка нервных сплетений стенки толстой кишки. У детей с этим заболеванием ослаблена или отсутствует перистальтика, поэтому кал проходит по кишечнику с задержкой, а пораженные отделы кишечника расширяются. Заболевание поддается только оперативному лечению — резекции пораженного участка кишки.
Еще одна причина запора — удлинение сигмовидной кишки. У некоторых эта особенность строения не влияет на функцию кишечника, а у других вызывает проблемы с дефекацией. В такой ситуации добавляйте в рацион продукты с послабляющим эффектом и клетчаткой и занимайтесь физическими упражнениями.
Реже встречаются аномалии развития ануса или анального канала, например, атрезия — отсутствие анального отверстия и заращение прямой кишки.
Иногда запоры возникают из-за спаек после оперативных вмешательств на прямой кишке и анальном канале. А иногда из-за осложнения другого заболевания.
В московскую больницу поступил мальчик 13 лет, который по росту и весу выглядел, как младший школьник. 8 лет жизни он мучился от запоров: ходил в туалет раз в три-четыре дня. В поликлинике его лечили свечами и слабительными, но ни разу не направили к проктологу. Наша коллега из больницы была первой, кто осмотрел прямую кишку подростка. Оказалось, у мальчика болезнь Крона — тяжелая болезнь, которая провоцирует воспалительный процесс, появление язв и рубцов на слизистой кишечника и приводит к задержке физического и полового развития. При болезни Крона может развиться осложнение — стеноз (сужение) анального канала, из-за которого и возникают запоры. Мальчику удалось помочь: ему назначили лечение и добились ремиссии. Теперь его, к счастью, ничего не беспокоит.
Оказалось, у мальчика болезнь Крона — тяжелая болезнь, которая провоцирует воспалительный процесс, появление язв и рубцов на слизистой кишечника и приводит к задержке физического и полового развития. При болезни Крона может развиться осложнение — стеноз (сужение) анального канала, из-за которого и возникают запоры. Мальчику удалось помочь: ему назначили лечение и добились ремиссии. Теперь его, к счастью, ничего не беспокоит.
Симптомы
У запоров есть несколько диагностических критериев [4]. Основные симптомы запора у детей:
- сокращение частоты дефекаций;
- неполное опорожнение кишечника;
- плотный «овечий» кал отдельными фрагментами;
- болезненность при дефекации.
Но чтобы поставить диагноз, врачу недостаточно узнать о симптомах. Он должен осмотреть пациента и расспросить его и родителей. Это помогает собрать полную картину.
Ошибки при лечении запора
Мы не будем приводить примеры всех абсурдных методов диагностики и лечения, предупредим только о самых популярных.
Не сдавайте кал на копрограмму
Это малоинформативное и субъективное исследование: что съели, то и получили. К тому же, в копрограмму входит много исследований, например, на наличие слизи, лейкоцитов и паразитов. Когда врач назначает анализы на все сразу, скорее всего, он не знает, что именно ищет. По современным клиническим рекомендациям врач должен назначать прицельные исследования.
Кал на дисбактериоз тоже не нужен
Проверяя кал на дисбактериоз, лаборанты анализируют всего 20 видов бактерий, а в кишечнике их около 1000. Более того, они уникальны: у каждого человека отличается микробиота кишечника — состав всех микроорганизмов, которые в нем живут. Она зависит от типа питания, от способа рождения, от типа вскармливания и других факторов. Поэтому нет общей для популяции нормы — идеального количества лактобактерий и стафилококков в кишечнике.
Вместо пребиотиков купите фрукты
Продолжая тему дисбактериоза, дадим вам совет: не тратьте деньги на пребиотики и пробиотики. Исследования по их влиянию на запоры еще не завершены. И пока лучшим пребиотиком считается клетчатка — овощи и фрукты.
Исследования по их влиянию на запоры еще не завершены. И пока лучшим пребиотиком считается клетчатка — овощи и фрукты.
В последние годы стали часто назначать лактобактерии при проблемах со стулом. Есть некоторые исследования, подтверждающие эффективность этого лечения, но делать выводы пока рано: метод еще изучают.
Не давайте ребенку прокинетики, антациды и ферменты
Зачастую врачи назначают прокинетики, антациды и ферменты. Однако польза от их приема весьма сомнительна. Например, назначение антацида алюминия фосфата из-за особенностей состава препарата может усугубить запор, а магний-содержащие антациды можно принимать только с 6 лет.
Назначая прокинетики — препараты, которые усиливают моторику желудочно-кишечного тракта, нужно четко понимать природу запора. Если проблемы возникли на фоне спаечной болезни после оперативного вмешательства, назначение прокинетика «Тримебутина» может быть оправдано.
Ферментотерапия также имеет четкие показания для назначения, в некоторых случаях бесконтрольный и необоснованный прием ферментов может усилить запор.
Когда обращаться к врачу
Острый запор, который не лечат в течение трех месяцев, перерастает в хронический и может рецидивировать всю оставшуюся жизни. Поэтому если заметили тревожные симптомы, ведите ребенка к врачу.
Вот красные флаги, при которых обязательна консультация специалиста:
- Запор произошел не один раз, а периодически рецидивирует.
- Наравне с затруднением дефекации замечаете отставание в физическом развитии.
- Параллельно запору возникает тошнота и рвота или боль в животе.
- Кровь в стуле. Может говорить об анальной трещине, полипе или разрыве сосудов.
- Страшно и больно ходить в туалет.
- На попе появились новообразования, например, фурункулы или свищи.
Если не получается быстро записаться к врачу, а ребенок не может самостоятельно сходить в туалет, можете поставить ему микроклизму. Но только если нет крови.
Помните, что микроклизма — не лечение, и если эпизоды с запорами повторяются, обратитесь к врачу.
Методы диагностики
Помимо сбора анамнеза, врач может использовать и другие методы диагностики:
- осмотр пациента;
- пальпация живота, чтобы обнаружить или исключить вздутие, спазмы, увеличение сигмовидной кишки;
- пальцевое ректальное исследование. Врач оценивает состояние и наполнение прямой кишки, тонус сфинктера и целостность слизистой;
- УЗИ брюшной полости. Показывает признаки воспалительных процессов, аномалии строения пищеварительного тракта, подозрительные новообразования;
- рентгенография. Показывает признаки кишечной непроходимости.
- анализы. Например, биохимия крови;
- ректороманоскопия или колоноскопия: для исключения органической патологии и опухолей кишечника.
Методы лечения
Лечение запоров у детей врач назначает после того, как нашел причину. В первую очередь нужно убрать этот триггер. Если это стресс — отвести ребенка к психотерапевту, если пищевая непереносимость — убрать из рациона раздражающую пищу.
Помощь ребенку при запоре могут оказать:
- слабительные средства — усиливают перистальтику кишечника;
- спазмолитики, которые расслабляют гладкие мышцы и облегчают дефекацию. Также снимают боль в кишечнике;
- ректальные свечи с глицерином смягчают каловые массы;
- микроклизмы размягчают каловые массы и выводят их из прямой кишки.
Профилактика
Мы с коллегами замечаем нездоровую тенденцию: пациенты готовы лечиться, но не профилактировать. Многим проще пропить курс таблеток, чем менять образ жизни. Но медикаменты — временный инструмент, который дает возможность изменить режим дня и питания. Большинство проблем со стулом, если они не связаны с аномалиями развития или другими заболеваниями, можно победить без медикаментов. Расскажем, как именно.
Наладить режим питания
Первое правило — пить много жидкости, желательно — чистой питьевой воды или минеральной [5]. Обычно назначают воду Donat Mg с высоким содержанием магния или «Зайечицкую горькую» из расчета 8 мл на 1 кг в сутки. Пьют три раза в день за 20 минут до приема пищи.
Обычно назначают воду Donat Mg с высоким содержанием магния или «Зайечицкую горькую» из расчета 8 мл на 1 кг в сутки. Пьют три раза в день за 20 минут до приема пищи.
Второе правило — употреблять много клетчатки — 50% от дневного рациона. Диета при запорах у детей должна базироваться на овощах, фруктах и зелени.
Третье — ограничить продукты, которые крепят стул. Например, рис и манную кашу.
Регулярно делать упражнения
Физическая активность в течение, как минимум, четырех недель, помогает в 50% случаев запоров [6]. Выберите занятия, которые будете делать вместе с ребенком. Например, простые упражнения для мышц тазового дна: перекатывания, гусиный шаг. Или любые подвижные игры, которые нравятся ребенку. Главное — регулярность.
Ходить в туалет в одно время
Важно тренировать кишечник, чтобы опорожнять его в одно и то же время. Лучше всего — через 15-45 минут после завтрака.
Желательно приучать малыша к режиму с самого раннего возраста. Но если не получилось раньше, попробуйте сейчас. Приучайте его в игровой форме: читайте сказки, например, про путешествия какашек или дайте игру на развитие мелкой моторики на 10-15 минут.
Но если не получилось раньше, попробуйте сейчас. Приучайте его в игровой форме: читайте сказки, например, про путешествия какашек или дайте игру на развитие мелкой моторики на 10-15 минут.
Поставьте рядом с горшком или унитазом маленький столик с игрушками. Важно, чтобы эти игрушки находились только в туалете. Тогда у малыша сформируется связь:
чтобы поиграть с этими игрушками, я должен сходить в туалет и покакать. Так у него появится интерес к туалету, а со временем может закрепиться привычка посещать его в одно и то же время.
Не давить на ребенка
При этом не нужно сидеть на унитазе до победного. Не получилось за 15 минут — попытайтесь снова после обеда. Не заставляйте ребенка тужиться и во что бы то ни стало опорожнить кишечник. Из-за перенапряжения анального сфинктера может возникнуть трещина, а психологическое давление вызовет стресс и страх перед туалетом.
Если малыш привык к подгузнику и боится ходить в горшок, посадите его на горшок в подгузнике: так привыкание будет постепенным. Или купите музыкальный горшок: он включает мелодию, когда что-то попадает на дно.
Или купите музыкальный горшок: он включает мелодию, когда что-то попадает на дно.
Приучать к правильной позе
Самое удобное положение для дефекации — сидя на корточках [7]. Так каловым массам легче спуститься к анальному отверстию. На унитазе нужную позу можно принять с помощью подставки для ног.
Важно, чтобы ребенку было удобно сидеть и не приходилось поджимать под себя ноги или держаться руками за ободок унитаза.
Провести БОС-терапию
Используйте механизм биологической обратной связи (БОС) — современная методика, которая обучает пациента управлять мышцами тазового дна [8]. В прямую кишку помещают сенсорный датчик, соединенный с компьютером. На экране транслируется игра и чтобы совершить в ней действие, например, перепрыгнуть через забор, ребенок должен напрячь мышцы.
БОС-терапия хорошо снимает спазм прямой или сигмовидной кишки и помогает укрепить мышцы тазового дна. К сожалению, пока метод не широко распространен. Чтобы им воспользоваться, обратитесь к врачу.
К сожалению, пока метод не широко распространен. Чтобы им воспользоваться, обратитесь к врачу.
Выводы
- При правильной профилактике можно справиться с большинством запоров. Но профилактика — длительный, скрупулезный, методичный процесс, который не терпит слабины. Должна быть система.
- Не ищите волшебных таблеток, которые помогут за несколько дней. Без включения родителей в проблему проблема не решится.
- Делайте рацион вашего ребенка разнообразным. Диета с небольшим количеством разрешенных продуктов — временная мера с четкими показаниями. На постоянной основе, наоборот, нужно питаться максимально разнообразно.
- Не бойтесь делать микроклизмы в качестве срочной помощи. Главное, чтобы они не стали частью ежедневной рутины. Если врач прописал курс слабительных, соблюдайте дозировку: она подбирается индивидуально и на первых порах может быть выше, чем рекомендуется в инструкции.
- Не воспринимайте запор у ребенка, как временную проблему.
 Функциональные расстройства сопровождают нас по жизни.
Функциональные расстройства сопровождают нас по жизни. - Постоянные запоры у ребенка могут быть симптомом другого заболевания, поэтому обязательно обратитесь к врачу.
Источники:
-
S. Rajindrajith, Constipation in Children: Novel Insight Into Epidemiology, Pathophysiology and Management, 2011 -
MR Sood, Patient education: Constipation in infants and children (Beyond the Basics), 2021 -
Constipation // Mayo Clinic -
Rome IV criteria for the diagnosis of functional constipation in children, UpToDate -
Eating, Diet, & Nutrition for Constipation // NIDDK, 2018 -
Th. Weiser, Meta-analysis on the role of exercise in the treatment of constipation, 2021 -
S. Takano, D. R. Sands, Influence of body posture on defecation: a prospective study of «The Thinker» position, 2016
Takano, D. R. Sands, Influence of body posture on defecation: a prospective study of «The Thinker» position, 2016
-
S. Woodward, Ch. Norton, P. Chiarelli, Биологическая обратная связь для лечения хронических идиопатических запоров у взрослых // Cochrane Database of Systematic Reviews, 2014
Как справиться с запорами у ребенка?
15.08.17
Руководство для родителей по проблеме, которая очень часто встречается у детей с аутизмом
Источник: Autism Speaks
К симптомам хронического запора у ребенка относятся:
— Очень твердый и плотный стул.
— Боли и затруднения при опорожнении кишечника.
— Ребенок опорожняет кишечник три раза в неделю или реже.
Поговорите с врачом ребенка, чтобы установить, страдает ли ребенок от запора.
Что вызывает запор у детей с аутизмом?
1. Удержание стула
Некоторые дети стараются удержать стул и игнорируют позывы к опорожнению кишечника. Это может произойти по разным причинам, например:
Это может произойти по разным причинам, например:
— Страх перед туалетом.
— Нежелание пользоваться туалетом вне дома.
— Нежелание прерывать игру.
— Страх перед болью во время опорожнения кишечника.
2. Приучение к туалету
Дети могут сопротивляться и удерживать стул, когда их пытаются приучить к туалету. Это может стать привычкой, от которой трудно избавиться в дальнейшем.
3. Проблемы питания
— Нехватка клетчатки, которая содержится во фруктах, овощах и цельных злаках.
— Молочные продукты, если у ребенка есть аллергия на коровье молоко, или он употребляет слишком много молочных продуктов.
— Недостаточное потребление воды и других напитков, особенно во время болезни.
— Изменения в аппетите или режиме питания из-за болезни ребенка.
4. Стресс и изменения в привычном распорядке дня.
Путешествия, погодные изменения, а также стресс могут повлиять на работу кишечника.
5. Лекарственные препараты
Некоторые препараты, такие как антациды, антидепрессанты и некоторые препараты для лечения синдрома дефицита внимания и гиперактивности могут вызывать слишком твердый стул.
6. Сопутствующие медицинские проблемы.
Запоры часто возникают у детей, у которых есть двигательные проблемы, в том числе пониженный мышечный тонус и детский церебральный паралич. Также запоры возможны в случае повышенной чувствительности к глютену или казеину.
Острый запор и энкопрез
Острый запор
Данная проблема может возникнуть у некоторых (но не у всех) детей, страдающих от хронического запора. Острый запор может быть вызван слишком большими скоплениями твердого стула в толстой кишке. В результате, ребенок не может опорожнить кишечник в течение нескольких дней. Острый запор диагностируется врачом при пальпации живота или с помощью ренгена. Острый запор часто сопровождается потерей аппетита и вялостью. После опорожнения кишечника ребенок чувствует себя лучше, и симптомы уменьшаются.
После опорожнения кишечника ребенок чувствует себя лучше, и симптомы уменьшаются.
Энкопрез
Эта проблема встречается у некоторых (но не у всех) детей с запорами. Энкопрез означает, что во время запора у ребенка протекает жидкий стул. Это распространенная проблема.
Энкопрез может развиться, если ребенок удерживает стул так долго, что ему становится сложно опорожнить кишечник. Стул становится крупнее и суше. Из-за удержания крупного стула мышцы кишечника устают и расслабляются. После расслабления мышц жидкий стул может просачиваться на нижнее белье.
Ребенок не чувствует, что это происходит, и не может контролировать жидкий стул. Обычно это происходит несколько раз в день, из-за чего нижнее белье становится грязным. Иногда энкопрез путают с диареей, однако на самом деле диареи у ребенка нет, так как основная масса стула в кишечнике остается твердой.
Многие дети, страдающие энкопрезом, испытывают потерю аппетита и снижение интереса к повседневным занятиям. После опорожнения кишечника ребенок чувствует себя лучше, и эти симптомы уменьшаются.
После опорожнения кишечника ребенок чувствует себя лучше, и эти симптомы уменьшаются.
Лечение запоров
Можно выделить три основных подхода к лечению запоров.
Поговорите с врачом ребенка о том, какой тип лечения лучше подойдет в вашем случае:
1. Изменения в питании
— Увеличение уровня клетчатки в рационе облегчит опорожнение кишечника.
— Увеличение потребления жидкости, особенно воды и сока, помогает смягчить стул и уменьшает вероятность запора.
2. Поведенческие изменения
— Регулярные физические упражнения. Физическая активность улучшает работу мышц живота, что облегчает опорожнение кишечника. Регулярные упражнения, в том числе прогулки, прыжки через скакалку, игры с мячом, езда на велосипеде и плавание, могут помочь при запорах.
— Обучение опорожнению кишечника в туалете. Важно, чтобы ребенок умел пользоваться туалетом при первых же позывах. Лучший способ научить его этому – запланированное и продолжительное «сидение в туалете», когда ребенка поощряют за то, что он просто сидит на унитазе продолжительное время.
Лучший способ научить его этому – запланированное и продолжительное «сидение в туалете», когда ребенка поощряют за то, что он просто сидит на унитазе продолжительное время.
3. Лекарственные препараты
Для регулярного опорожнения кишечника детям часто нужны препараты. Это могут быть:
— Препараты для ежедневного приема.
— Препараты для однократного приема, которые «прочищают» кишечник при сильных затруднениях с опорожнением.
Увеличение клетчатки в рационе ребенка
Питание с высоким уровнем клетчатки способствует регулярному опорожнению кишечника и предотвращает запоры. Клетчатка — это вещество, которое организм не может переварить. Есть два типа клетчатки — растворимая и нерастворимая. Растворимая клетчатка способствует попаданию воды в кишечник. Нерастворимая клетчатка способствует прохождению стула через кишечник. Для предотвращения запоров необходимы оба типа клетчатки.
Клетчатка — это важная часть здорового питания. Много клетчатки содержат такие продукты как фрукты, овощи, цельные зерна, бобовые, орехи и семена. Они также содержат много белка, витаминов и минералов. Рацион с высоким содержанием подобных продуктов — это наилучший способ получить достаточно клетчатки.
Они также содержат много белка, витаминов и минералов. Рацион с высоким содержанием подобных продуктов — это наилучший способ получить достаточно клетчатки.
Где найти клетчатку
При покупке продуктов вы можете проверить информацию о питательной ценности продукта, в том числе, уровне клетчатке. Хороший выбор — продукты, в которых содержится как минимум 2 грамма клетчатки на одну порцию.
Во время покупок обратите внимание, содержат ли продукты цельные зерна, цельнозерновую муку и овсяные хлопья. Возможно есть варианты любимых продуктов вашего ребенка с цельным зерном, то есть, более высоким содержанием клетчатки. Например, вам могут подойти сырные крэкеры с цельным зерном, хлеб из цельнозерновой пшеничной муки, хлопья с повышенным содержанием клетчатки.
Рекомендуемые нормы потребления клетчатки
— Возраст от 1 до 3 лет: 19 грамм в день (для мальчиков и девочек).
— Возраст от 4 до 8 лет: 25 грамм в день (для мальчиков и девочек).
— Возраст от 9 до 13 лет: 31 грамм в день для мальчиков и 26 грамм в день для девочек.
Примеры продуктов с высоким содержанием клетчатки
— Белая фасоль: 9,5 грамма на 1/2 стакана.
— Овсяные хлопья: 8,8 грамма на 1/2 стакана.
— Красная фасоль: 8,2 грамма на 1/2 стакана.
— Бобы: 7,5 грамма на 1/2 стакана.
— Груша (с кожицей): 4,3 грамма на маленькую грушу.
— Малина: 4,0 грамма на 1/2 стакана.
— Запеченная картошка (с кожицей): 3,8 грамма на одну штуку.
— Миндаль: 3,3 грамма на 30 грамм.
— Яблоко (с кожицей): 3,3 грамма на одну штуку.
— Банан: 3,1 грамма на одну штуку среднего размера.
— Апельсин: 3,1 грамма на одну штуку среднего размера.
— Арахисовое масло: 3,0 грамма на 2 столовых ложки.
— Брокколи: 2,8 грамма на 1/2 стакана.
— Зеленый горошек: 2,5 грамма на 1/2 стакана.
— Авокадо: 2,3 грамма на 1/2 стакана.
— Кукуруза: 1,6 грамма на 1/2 стакана.
— Клубника: 1,5 грамма на 1/2 стакана.
— Дикий рис: 1,5 грамма на 1/2 стакана.
— Изюм: 1,4 грамма на 1/2 стакана.
— Попкорн: 1,2 грамма на 1 стакан.
Увеличение клетчатки и жидкости в рационе ребенка
Желательно предлагать детям продукты, богатые клетчаткой, с самого раннего возраста, чтобы их употребление вошло у них в привычку на всю жизнь.
Если ваш ребенок страдает от запора в данный момент, важно увеличивать уровень клетчатки очень постепенно — в течение 2-3 недель. Слишком резкое увеличение уровня клетчатки в питании может привести к ухудшению запора или вызвать повышенное газообразование, боли в животе и диарею.
Увеличение уровня клетчатки будет эффективно, только если ребенок также начнет пить больше жидкости. Убедитесь, что ребенок не просто начал есть больше клетчатки, но так же начал пить больше воды и сока.
Как увеличить уровень клетчатки без сопротивления ребенка
Дети с аутизмом часто сопротивляются переменам, особенно переменам в питании. Родителям нужно быть терпеливыми и пробовать разные подходы, например:
Родителям нужно быть терпеливыми и пробовать разные подходы, например:
— Перейти на крэкеры и макароны из цельного зерна.
— Попробовать цельнозерновой хлеб и пиццу. Многие виды цельнозернового хлеба не отличаются по виду от обычного белого хлеба.
— Предлагать ребенку мюсли из цельного зерна или попкорн в качестве перекуса.
— Предлагать ребенку сушеные фрукты в качестве сладкого лакомства (чернослив, курагу, изюм).
— Попробовать делать коктейли из замороженных фруктов или ягод на основе сока или молока.
— Предложить ребенку палочки из морковки, болгарского перца или сельдерея, которые можно обмакивать в ореховую пасту, хумус или салатную заправку.
— Добавлять в любимые блюда ребенка измельченные овощи или овощное пюре, например, их можно добавить в макароны или пиццу.
— Делать смешные рожицы или фигурки из ломтиков фруктов и овощей.
— Предложить ребенку обмакивать ломтики фруктов в ореховую пасту или его любимый вид йогурта.
— Печь печенье, кексы или пирожки из цельнозерновой муки.
Увеличение объема потребляемой жидкости
Для сохранения здоровья организма необходимо достаточное количество воды. Она содержится как в продуктах, так и в напитках. При увеличении количества клетчатки в рационе также необходимо увеличить потребление жидкости.
Сколько жидкости необходимо?
— «Следуйте за жаждой». Объем воды, который нужен ребенку, меняется в зависимости от физической активности и того, что ребенок ест. Поэтому очень важно следить за признаками жажды у ребенка.
— Когда ребенок пьет достаточно воды, его моча становится прозрачной, светло-желтого цвета. Темная моча цвета чая обычно означает, что ребенку нужно больше пить.
Типы жидкости
1. Вода: наилучший источник жидкости.
2. Стопроцентный сок: полезен для здоровья, но его нужно ограничивать.
— 120-180 мл в день для детей младше 6 лет
— 240-360 мл в день для детей старше 6 лет
— В некоторых соках (грушевый, яблочный, сливовый) содержатся сахара, которые действуют как естественное слабительное и могут помочь при запоре.
3. Молоко:
— Важная часть питания ребенка.
— Чрезмерное потребление молока может привести к запору.
— Желательная норма для молока: 480-720 мл в день (2-3 чашки).
4. Спортивные напитки и напитки с электролитами:
— Часто в них добавляют сахар.
— Не лучший выбор для детей.
— Уточните у врача, прежде чем давать такие напитки ребенку.
5. Фруктовые напитки, сладкая газировка:
— Как правило, в них добавляют сахар.
— Не лучший выбор для детей.
— Лучше приберегать их для специальных случаев, например, праздников, не стоит давать их ребенку регулярно.
Жидкости и запор
Очень важно увеличить объем потребления жидкости одновременно с увеличением количества клетчатки. Жидкость помогает смягчить стул и облегчает опорожнение кишечника.
— Некоторые соки (грушевый, яблочный, сливовый) являются естественными слабительными.
— Желательно давать ребенку много пить между приемами пищи, это способствует регулярному опорожнению кишечника.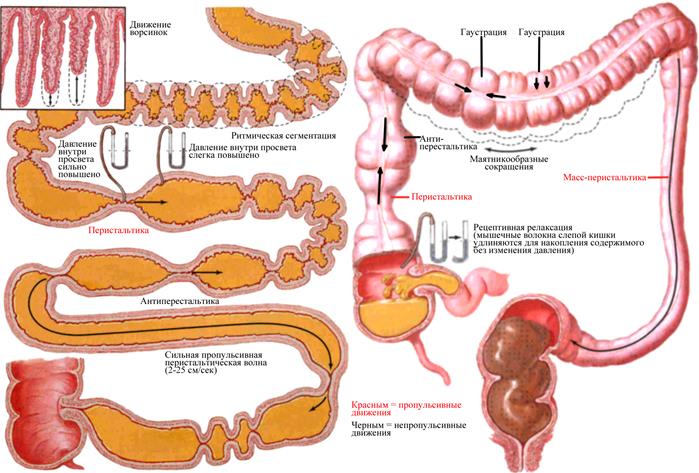
— Напитки с большим количеством сахара, кофеином или «обогащенные витаминами» могут усилить запор.
Советы для увеличения объема жидкости в рационе
— Предлагайте ребенку попить воды между приемами пищи, на полный желудок ребенок может пить слишком мало.
— Во время легкого перекуса и в качестве лакомства предлагайте ребенку фрукты с большим содержанием воды, например, виноград, апельсины или арбуз.
— Держите бутылку или чашку с водой под рукой, чтобы ребенок всегда мог немного попить. Добавьте немного цитрусового сока в воду, чтобы она стала вкуснее. Или попробуйте добавить в воду немного другого напитка.
— Подавайте пример. Дети чаще пьют воду, когда они видят, что их родители, братья или сестры пьют воду.
Обучение опорожнению кишечника в туалете
При запорах очень важно научить ребенка пользоваться туалетом как только он почувствовал первые позывы. Проще всего обучить это с помощью ежедневного периода времени, когда ребенок долго сидит на унитазе. Когда ребенок привыкнет сидеть на унитазе подолгу, ему будет проще расслабить мышцы, которые удерживают стул. С помощью ежедневного времени для сидения на унитазе ваш ребенок станет реже удерживать стул. Когда ребенок перестает удерживать стул, то кишечник возвращается к нормальному размеру и становится более чувствительным.
Когда ребенок привыкнет сидеть на унитазе подолгу, ему будет проще расслабить мышцы, которые удерживают стул. С помощью ежедневного времени для сидения на унитазе ваш ребенок станет реже удерживать стул. Когда ребенок перестает удерживать стул, то кишечник возвращается к нормальному размеру и становится более чувствительным.
Как приучить ребенка каждый день подолгу сидеть на унитазе
1. Будьте терпеливы с собой и с ребенком. Обучение новому навыку, особенно этому навыку, не бывает простым.
2. Начинайте с приучения ребенка к сидению на унитазе, даже если он при этом не испражняется:
— Начинайте с 1-2 минут. Очень медленно увеличивайте время до 10-12 минут.
— Используйте визуальный таймер, чтобы ребенок понимал, сколько ему нужно сидеть.
— Предложите ребенку какое-нибудь тихое занятие, пока он сидит на унитазе. Например, чтение книги, рисование, карманную компьютерную игру, прослушивание музыки или аудиокниги.
— Постарайтесь приберечь любимое занятие ребенка до времени сидения на унитазе и не предлагайте его в другое время.
— Хвалите ребенка даже за небольшой прогресс.
— Никогда не заставляйте ребенка сидеть на унитазе и никогда не удерживайте его на нем силой, если вы не работаете со специалистом по поведению, который поможет вам делать это безопасно.
3. Выберите время, когда ваш ребенок будет пользоваться туалетом.
— Если использование туалета станет постоянной частью ежедневного расписания ребенка, то это поможет выработать нормальный режим опорожнения кишечника.
— Дети с аутизмом часто любят рутину. Если сидение на унитазе станет частью ежедневного расписания, то это снизит риск сопротивления ребенка.
— Попробуйте использовать визуальное расписание из картинок, одним из пунктов которого будет время в туалете.
— Если ребенок чаще всего опорожняет кишечник в какое-то время суток, то постарайтесь запланировать сидение на унитазе на это время.
— Для большинства людей наилучшим временем будет утро, но оно может не подойти ребенку, которого будут торопить по утрам в детский сад или школу..gif)
— Для некоторых детей наилучшее время — после прихода домой из школы или детского сада.
4. Позаботьтесь, чтобы ребенку было комфортно.
— Подберите сидение для унитаза или горшок, который будет наиболее удобным для вашего ребенка.
— Используйте детское сидение для унитаза, если обычное сидение слишком велико для ребенка.
— Используйте подставку для ног, если ноги ребенка не касаются пола.
Как научить опорожнять кишечник в туалете
1. Убедитесь, что ваш ребенок продолжительное время сидит на унитазе 1-2 раза каждый день.
2. Учите ребенка, что «какашки отправляются в унитаз», опорожняя туда грязные подгузники или белье.
3. Постарайтесь, чтобы время для сидения на унитазе было тогда, когда, по вашему мнению, у ребенка наиболее вероятен стул.
4. Перед сидением в туалете постарайтесь стимулировать гастроколический рефлекс. Этот рефлекс наступает после еды или питья и позволяет мышцам кишечника избавиться от стула после еды. Чтобы стимулировать этот рефлекс, постарайтесь, чтобы ребенок поел или перекусил, а также выпил теплый напиток перед тем, как сесть на унитаз.
Чтобы стимулировать этот рефлекс, постарайтесь, чтобы ребенок поел или перекусил, а также выпил теплый напиток перед тем, как сесть на унитаз.
5. Наблюдайте за возможными признаками в поведении ребенка. Если вы заметите, что он хочет в туалет, то отведите его туда. Признаки могут включать:
— Изменения в мимике.
— Попытки уйти в тихую часть дома.
— Мышечное напряжение.
Положительное подкрепление
— Начинайте с наград для ребенка за то, что он просто сидит на унитазе.
— Когда ребенок начнет опорожнять кишечник на унитазе, начинайте награждать его за это.
— Лучше всего работают небольшие награды, которые ребенок получает сразу же после нужного поведения.
— С течением времени давайте награды реже.
Постарайтесь не использовать еду в качестве награды. Вместо этого можно наградить ребенка с помощью:
— Пения любимой песенки вместе с ребенком.
— Объятий, щекотки, устной похвалы.
— Любимой игры с ребенком.
— Наклеек, которые позволят ребенку отслеживать свои успехи.
— Времени за любимым занятием.
— Жетонов (в виде наклеек, звездочек или других предметов), которые потом можно обменять на очень большие награды, например, на поход в кино или в парк.
У многих детей с аутизмом есть особые интересы. Их можно использовать при планировании наград. Например, если ребенок интересуется машинами, то в качестве награды он может просматривать автожурналы. Если ребенок любит поезда, то в качестве награды он может получать наклейки с поездами.
Положительные награды намного быстрее приводят к нужным изменениям в поведении, чем любые наказания или критика.
Если ребенок испачкался
— Скажите что-то вроде «Я заметила, что ты испачкался» или «Пожалуйста, переоденься».
— Помогите ребенку это сделать по мере необходимости.
— Не ругайте ребенка и не привлекайте к случившемуся внимания.
Если ребенок не хочет сидеть в туалете
— Постарайтесь, чтобы ребенок был как можно ближе к туалету, когда он начинает опорожнять кишечник. Если ребенок делает это в подгузники стоя, то старайтесь, чтобы он делал это стоя в туалете.
Если ребенок делает это в подгузники стоя, то старайтесь, чтобы он делал это стоя в туалете.
— Когда ребенок испражнился в подгузник, то выбросите содержимое подгузника в унитаз на глазах ребенка.
— Приучайте ребенка сидеть на опущенной крышке унитаза в одежде. Дайте ребенку какую-нибудь игрушку, которая может занять его на какое-то время.
— С течением времени переходите к тому, чтобы ребенок сидел на унитазе с поднятой крышкой, но в подгузнике.
— Когда ребенку будет комфортно сидеть на унитазе с поднятой крышкой, вырежьте отверстие в подгузнике и увеличивайте его с течением времени. Постарайтесь, чтобы ребенок сел на унитаз в подгузнике во время опорожнения кишечника.
Помощь специалиста
Очень часто семье трудно изменить то, что происходит дома. Приучение к туалету может стать очень сложной поведенческой проблемой. Некоторые семьи нуждаются в дополнительной поддержке специалиста. Признаки того, что семье нужна дополнительная помощь, включают:
— Ребенок сильно расстраивается, когда его отводят в туалет.
— Ребенок все дольше удерживает стул.
— У ребенка прогрессируют запоры.
— Все, что связано с туалетом, вызывает у ребенка истерики или агрессию.
Специалисты могут включать детского психолога, поведенческого аналитика, педиатра. Иногда сотрудники детского учреждения, которое посещает ребенок, могут помочь в поиске подходящего специалиста.
Препараты для ежедневного приема
— Можно начать их прием сразу же, если у ребенка нет острого запора.
— Принимаются перорально.
— Наиболее эффективны при ежедневном приеме.
Цель приема препарата:
— Мягкий стул и опорожнение кишечника каждый день.
— Весь стул выходит из кишечника.
Дозировка препарата:
— Начальную дозу препарата должен назначить врач. Иногда дозировку нужно варьировать. Поговорите об этом с врачом, он поможет вам изменить дозировку.
Когда необходимо увеличить дозировку препарата:
— Мелкий и твердый стул.
— Ребенок не опорожняет кишечник каждый день.
— Ребенку трудно опорожнять кишечник, либо он испытывает при этом боль.
Когда нужно уменьшить дозировку препарата:
— Жидкий стул.
— У ребенка боли или спазмы в животе.
Продолжительность медикаментозного лечения
— Как правило, курс лечения продолжается не меньше 6 месяцев.
— После 6 месяцев ежедневного опорожнения кишечника врач может решить постепенно снижать дозировку препарата.
— Если прекратить прием препарата до того как кишечник придет в норму, то запор снова начнется.
— Важно убедиться, что у ребенка каждый день бывает мягкий стул.
Как действуют препараты для лечения запора?
Есть три типа слабительных. Они действуют по-разному.
1. Осмотические слабительные. Они переносят воду в стул, чтобы он оставался мягким. Безопасны и часто назначаются детям. Как правило принимаются каждый день. Подходят для длительного приема.
Примеры: полиэтиленгликоль без электролитов, гидроксид магния, цитрат магния, лактулоза, сорбитол.
2. Стимуляторные слабительные. Они способствуют сокращениям мышц кишечника и продвигают стул в кишечнике. Как правило, их назначают для однократного приема.
Примеры: сенна, бисакодил.
3. Смазывающие слабительные. Облегчают прохождение стула по кишечнику с помощью масляной основы.
Примеры: вазелиновое масло, глицериновые суппозитории.
Препараты для лечения острого запора
Острый запор происходит, когда большие массы плотного стула закупоривают кишечник. Если врач считает, что произошла закупорка кишечника, то в качестве первого варианта лечения он может прописать препарат, который «прочистит» кишечник.
Ваш врач определит вместе с вами наилучший тип препарата. Иногда лучше всего подходят препараты, которые принимаются перорально. Иногда лучше подходят препараты, которые вводятся в кишечник. Такая «прочистка» обычно занимает 2-3 дня. Лучше всего ее проводить в выходные или на каникулах. Ребенку нужно будет провести 2-3 дня рядом с туалетом и часто пользоваться им.
Ребенку нужно будет провести 2-3 дня рядом с туалетом и часто пользоваться им.
Подобные препараты может назначить только врач. Он объяснит вам, как долго и как часто принимать препарат.
Процедура клизмы
В большинстве случаев лечение запора у детей проводится с помощью препаратов, которые принимаются перорально. В некоторых случаях дети нуждаются в препарате, который вводится в прямую кишку. Поговорите с врачом о том, какое лечение лучше всего подойдет вашему ребенку. Не делайте ребенку клизму, не поговорив предварительно с врачом. Ниже приводится информация о проведении клизмы, если в ней есть необходимость.
Как подготовить ребенка к клизме
— Объясните процедуру ребенку понятным ему образом, возможно, прибегая к иллюстрациям.
— Позвольте ребенку осмотреть и потрогать бутылочку для клизмы.
— Прикоснитесь наконечником клизмы к его руке, чтобы он знал, на что это похоже.
— Помогите ребенку заранее попрактиковаться в том, как правильно лежать во время клизмы.
Подготовка к проведению клизмы
— Очень внимательно прочитайте инструкцию к клизме. Ознакомьтесь с изображениями и указаниями в инструкции.
— Убедитесь, что клизма комнатной температуры.
— Подготовьте все необходимое: бутылочку клизмы; полотенце, на которое ляжет ребенок; подушки; музыку, любимую игрушку или другие предметы, которые помогут ребенку сохранять спокойствие; влажные очищающие салфетки.
— Решите, где вы будете проводить клизму. Иногда лучше всего положить ребенка на одеяло или большое полотенце на полу в ванной комнате рядом с унитазом.
— Положите полотенца и/или подушки, чтобы вашему ребенку было комфортно лежать.
— Попросите другого человека расположиться на уровне глаз ребенка во время процедуры — читать ему, петь, разговаривать, играть музыку или иначе отвлекать его и помогать лежать неподвижно.
Как сделать клизму
1. Помойте руки.
2. Снимите защитный колпачок на наконечнике клизмы. На наконечнике должна быть смазка, которая облегчает введение клизмы.
3. Помогите ребенку лечь на левый бок так, чтобы колени прижимались к груди.
4. Пусть ваш помощник говорит с ребенком или поет ему, стараясь успокоить и подбодрить.
5. Держите клизму в одной руке. Другой рукой раздвигайте ягодицы до тех пор, пока не увидите заднепроходное отверстие.
5. Очень осторожно введите конец бутылочки в анальное отверстие. Не засовывайте его с силой.
6. Расположите конец клизмы по направлению к спине ребенка. Содержимое клизмы должно попадать на стенку кишечника, а не на каловые массы.
7. Сжимайте клизму до тех пор, пока почти весь объем не будет введен.
8. Если это возможно, постарайтесь, чтобы ребенок полежал так 15-20 минут. Вы можете придержать его ягодицы, чтобы помешать ему слишком рано вытолкнуть содержимое клизмы.
9. Если ваш ребенок носит подгузники, то наденьте подгузник.
10. Если ребенок пользуется туалетом, то посадите его на унитаз через 15-20 минут. Жидкость должна выйти в унитаз вместе со стулом.
Если на любом этапе ребенок сильно расстроится, начнет плакать, кричать, лягаться, то нормально прекратить процедуру. Поговорите с врачом о других методах лечения запора.
Надеемся, информация на нашем сайте окажется полезной или интересной для вас. Вы можете поддержать людей с аутизмом в России и внести свой вклад в работу Фонда, нажав на кнопку «Помочь».
Воспитание детей с аутизмом, Питание и пищеварение, Сопутствующие заболевания
Нарушения моторики желудочно-кишечного тракта у детей: проблемы и клинические данные
1. Рассел М.Б., Рассел К.А., Нибур Э. Эпидемиологическое исследование болезни Гиршпрунга и дополнительных аномалий. Акта Педиатр. 1994; 83: 68–71. [PubMed] [Google Scholar]
2. Camilleri M, Hasler WL, Parkman HP, Quigley EM, Soffer E. Измерение моторики желудочно-кишечного тракта в лаборатории желудочно-кишечного тракта. Гастроэнтерология. 1998; 115:747–762. [PubMed] [Google Scholar]
3. Di Lorenzo C, Hillemeier C, Hyman P, Loening-Baucke V, Nurko S, et al. Манометрические исследования у детей: минимальные стандарты процедур. Нейрогастроэнтерол Мотил. 2002; 14:411–420. [PubMed] [Академия Google]
Манометрические исследования у детей: минимальные стандарты процедур. Нейрогастроэнтерол Мотил. 2002; 14:411–420. [PubMed] [Академия Google]
4. Каул А., Рудольф К.Д. Гастроинтестинальная манометрия у детей. Дж. Клин Гастроэнтерол. 1998; 27: 187–191. [PubMed] [Google Scholar]
5. Нурко С.С. Гастроинтестинальная манометрия: методика и показания. В: Walker WA, et al., редакторы. Детские желудочно-кишечные заболевания. Филадельфия, Пенсильвания: BC Decker Inc.; 2000. стр. 1485–1510. [Google Scholar]
6. Chen JD, Lin X, Zhang M, Torres-Pinedo RB, Orr WC. Миоэлектрическая активность желудка у здоровых детей и детей с функциональной диспепсией. Dig Dis Sci. 1998;43:2384–2391. [PubMed] [Google Scholar]
7. Berseth CL. Гестационная эволюция моторики тонкой кишки у недоношенных и доношенных детей. J Педиатр. 1989; 115: 646–651. [PubMed] [Google Scholar]
8. Montgomery RK, Mulberg AE, Grand RJ. Развитие желудочно-кишечного тракта человека: двадцать лет прогресса.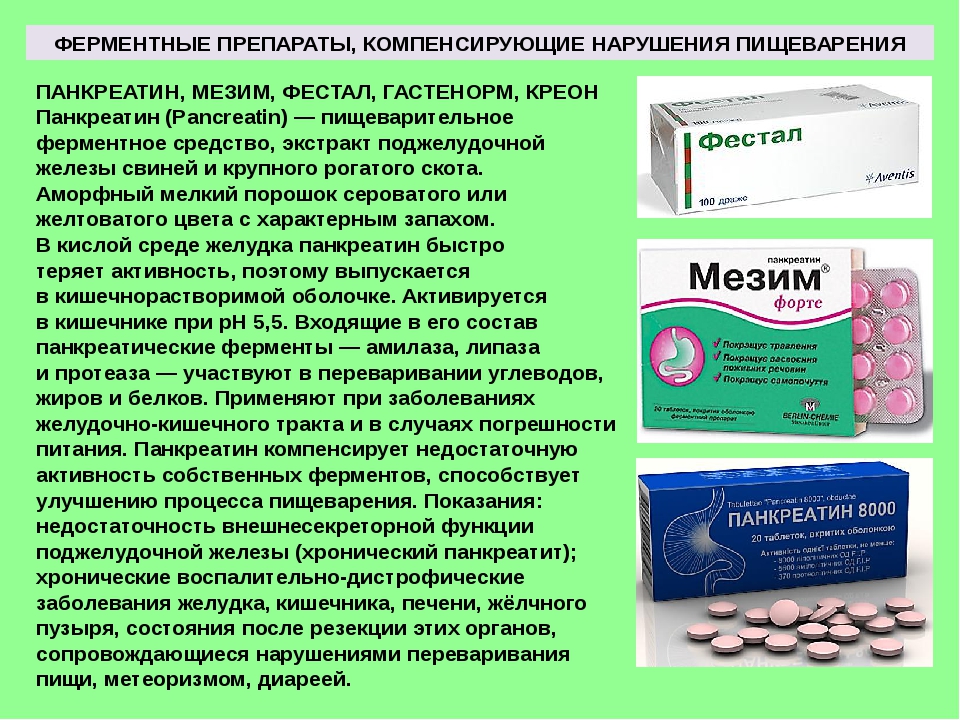 Гастроэнтерология. 1999; 116: 702–731. [PubMed] [Google Scholar]
Гастроэнтерология. 1999; 116: 702–731. [PubMed] [Google Scholar]
9. Омари Т.И., Беннинга М.А., Барнетт С.П., Хаслам Р.Р., Дэвидсон Г.П., Дент Дж. Характеристика моторной функции тела пищевода и нижнего пищеводного сфинктера у очень недоношенных новорожденных. J Педиатр. 1999;135:517–521. [PubMed] [Google Scholar]
10. Staiano A, Boccia G, Salvia G, Zappulli D, Clouse RE. Развитие перистальтики пищевода у недоношенных и доношенных новорожденных. Гастроэнтерология. 2007; 132:1718–1725. [PubMed] [Google Scholar]
11. Jadcherla SR, Duong HQ, Hofmann C, Hoffmann R, Shaker R. Характеристики верхнего пищеводного сфинктера и тела пищевода во время созревания у здоровых новорожденных людей по сравнению со взрослыми. Нейрогастроэнтерол Мотил. 2005; 17: 663–670. [PubMed] [Академия Google]
12. Ди Лоренцо С., Флорес А.Ф., Хайман П.Е. Возрастные изменения моторики толстой кишки. J Педиатр. 1995; 127: 593–596. [PubMed] [Google Scholar]
13. Омари Т., Бейкуэлл М. , Фрейзер Р., Малберт С., Дэвидсон Г., Дент Дж. Внутрипросветная микроманометрия: оценка динамических характеристик микроэкструзионных и рукавных датчиков. Нейрогастроэнтерол Мотил. 1996; 8: 241–245. [PubMed] [Google Scholar]
, Фрейзер Р., Малберт С., Дэвидсон Г., Дент Дж. Внутрипросветная микроманометрия: оценка динамических характеристик микроэкструзионных и рукавных датчиков. Нейрогастроэнтерол Мотил. 1996; 8: 241–245. [PubMed] [Google Scholar]
14. Hassan BB, Butler R, Davidson GP, Benninga M, Haslam R, et al. Паттерны антропилорической моторики у здоровых недоношенных детей, получающих питание. Arch Dis Child Fetal Neonatal Ed. 2002;87:F95–F99. [Бесплатная статья PMC] [PubMed] [Google Scholar]
15. Fung KP, Math MV, Ho CO, Yap KM. Мидазолам как седативное средство при манометрии пищевода: исследование влияния на моторику пищевода. J Pediatr Gastroenterol Nutr. 1992; 15:85–88. [PubMed] [Google Scholar]
16. Di Lorenzo C, Flores AF, Reddy SN, Snape WJ, Jr, Bazzocchi G, Hyman PE. Манометрия толстой кишки у детей с хронической псевдонепроходимостью кишечника. Кишка. 1993; 34: 803–807. [Бесплатная статья PMC] [PubMed] [Google Scholar]
17. Нурко С.С. Другие нарушения моторики пищевода. В: Walker WA, et al., редакторы. Детские желудочно-кишечные заболевания. 3-е изд. Филадельфия, Пенсильвания: BC Decker Inc.; 2000. С. 317–350. [Google Scholar]
В: Walker WA, et al., редакторы. Детские желудочно-кишечные заболевания. 3-е изд. Филадельфия, Пенсильвания: BC Decker Inc.; 2000. С. 317–350. [Google Scholar]
18. Эрдеве О., Кологлу М., Сайгили Б., Атасай Б., Арсан С. Первичная перстнеглоточная ахалазия у новорожденного, пролеченная баллонной дилатацией: клинический случай и обзор литературы. Int J Pediatr Оториноларингол. 2007; 71: 165–168. [PubMed] [Google Scholar]
19. Muraji T, Takamizawa S, Satoh S, Nishijima E, Tsugawa C, et al. Врожденная перстнеглоточная ахалазия: диагностика и хирургическое лечение. J Pediatr Surg. 2002;37:E12. [PubMed] [Академия Google]
20. Патнэм П.Е., Оренштейн С.Р., Панг Д., Поллак И.Ф., Пруджански Р., Кокошис С.А. Крикофарингеальная дисфункция, связанная с мальформацией Киари. Педиатрия. 1992; 89 (5 пт. 1): 871–876. [PubMed] [Google Scholar]
21. De Caluwe D, Nassogne MC, Reding R, de Ville de Goyet J, Clapuyt P, Otte JB. Крикофарингеальная ахалазия: клинические случаи и обзор литературы. Eur J Pediatr Surg. 1999; 9: 109–112. [PubMed] [Google Scholar]
Eur J Pediatr Surg. 1999; 9: 109–112. [PubMed] [Google Scholar]
22. Сьюэлл Р.К., Бауман Н.М. Врожденная перстнеглоточная ахалазия: лечение ботулотоксином перед миотомией. Arch Otolaryngol Head Neck Surg. 2005; 131:451–453. [PubMed] [Академия Google]
23. Подас Т., Иден Дж., Мэйберри М., Мэйберри Дж. Ахалазия: критический обзор эпидемиологических исследований. Am J Гастроэнтерол. 1998;93:2345–2347. [PubMed] [Google Scholar]
24. Hussain SZ, Thomas R, Tolia V. Обзор ахалазии у 33 детей. Dig Dis Sci. 2002; 47: 2538–2543. [PubMed] [Google Scholar]
25. Коэн С. Моторные расстройства пищевода. N Engl J Med. 1979; 301: 184–192. [PubMed] [Google Scholar]
26. Katz PO, Richter JE, Cowan R, Castell DO. Полное расслабление нижнего пищеводного сфинктера при ахалазии. Гастроэнтерология. 1986;90:978–983. [PubMed] [Google Scholar]
27. Товар Дж. А., Прието Г., Молина М., Арана Дж. Функция пищевода при ахалазии: предоперационные и послеоперационные манометрические исследования. J Pediatr Surg. 1998; 33: 834–838. [PubMed] [Google Scholar]
J Pediatr Surg. 1998; 33: 834–838. [PubMed] [Google Scholar]
28. Vaezi MF, Richter JE. Современные методы лечения ахалазии: сравнение и эффективность. Дж. Клин Гастроэнтерол. 1998; 27:21–35. [PubMed] [Google Scholar]
29. Vantrappen G, Janssens J, Hellemans J, Coremans G. Ахалазия, диффузный спазм пищевода и связанные с ним нарушения моторики. Гастроэнтерология. 1979;76:450–457. [PubMed] [Google Scholar]
30. Максимак М., Перлмуттер Д.Х., Винтер Х.С. Применение нифедипина для лечения ахалазии у детей. J Pediatr Gastroenterol Nutr. 1986; 5: 883–886. [PubMed] [Google Scholar]
31. Hurwitz M, Bahar RJ, Ament ME, Tolia V, Molleston J, et al. Оценка применения ботулотоксина у детей с ахалазией. J Pediatr Gastroenterol Nutr. 2000; 30: 509–514. [PubMed] [Google Scholar]
32. Нурко С. Ботулинический токсин при ахалазии: наблюдаем ли мы рождение новой эры? J Pediatr Gastroenterol Nutr. 1997;24:447–449. [PubMed] [Google Scholar]
33. Garzi A, Valla JS, Molinaro F, Amato G, Messina M. Минимально инвазивная хирургия ахалазии: объединенный опыт двух европейских центров. J Pediatr Gastroenterol Nutr. 2007; 44: 587–591. [PubMed] [Google Scholar]
Минимально инвазивная хирургия ахалазии: объединенный опыт двух европейских центров. J Pediatr Gastroenterol Nutr. 2007; 44: 587–591. [PubMed] [Google Scholar]
34. Holcomb GW, 3rd, Richards WO, Riedel BD. Лапароскопическая эзофагомиотомия при ахалазии у детей. J Pediatr Surg. 1996; 31: 716–718. [PubMed] [Google Scholar]
35. Mehra M, Bahar RJ, Ament ME, Waldhausen J, Gershman G, et al. Лапароскопическая и торакоскопическая эзофагомиотомия у детей с ахалазией. J Pediatr Gastroenterol Nutr. 2001; 33: 466–471. [PubMed] [Академия Google]
36. Paidas C, Cowgill SM, Boyle R, Al-Saadi S, Villadolid D, et al. Лапароскопическая миотомия по Геллеру с передней фундопликацией улучшает симптомы ахалазии у детей. J Am Coll Surg. 2007; 204: 977–983. обсуждение 983-986. [PubMed] [Google Scholar]
37. О, JJ, Kim CH. Гастропарез после предполагаемого вирусного заболевания: клинико-лабораторные особенности и естественное течение. Мэйо Клин Proc. 1990; 65: 636–642. [PubMed] [Google Scholar]
38. Sigurdsson L, Flores A, Putnam PE, Hyman PE, Di Lorenzo C. Поствирусный гастропарез: представление, лечение и исход. J Педиатр. 1997;131:751–754. [PubMed] [Google Scholar]
Sigurdsson L, Flores A, Putnam PE, Hyman PE, Di Lorenzo C. Поствирусный гастропарез: представление, лечение и исход. J Педиатр. 1997;131:751–754. [PubMed] [Google Scholar]
39. Chitkara DK, Camilleri M, Zinsmeister AR, Burton D, El-Youssef M, et al. Сенсорно-моторная дисфункция желудка у подростков с функциональной диспепсией. J Педиатр. 2005; 146: 500–505. [PubMed] [Google Scholar]
40. Friesen CA, Lin Z, Hyman PE, Andre L, Welchert E, et al. Электрогастрография при детской функциональной диспепсии: связь с опорожнением желудка и тяжестью симптомов. J Pediatr Gastroenterol Nutr. 2006; 42: 265–269. [PubMed] [Академия Google]
41. Рид Б., Ди Лоренцо К., Трэвис Л., Флорес А.Ф., Гриль Б.Б., Хайман П.Е. Диабетический гастропарез вследствие постпрандиальной гипомоторики антрального отдела в детском возрасте. Педиатрия. 1992; 90 (1 пт. 1): 43–46. [PubMed] [Google Scholar]
42. Читкара Д.К., Нурко С., Шоффнер Дж.М., Буйе Т., Флорес А. Нарушения моторики желудочно-кишечного тракта связаны с заболеваниями окислительного фосфорилирования у детей. Am J Гастроэнтерол. 2003; 98: 871–877. [PubMed] [Google Scholar]
Am J Гастроэнтерол. 2003; 98: 871–877. [PubMed] [Google Scholar]
43. Maes BD, Ghoos YF, Geypens BJ, Hiele MI, Rutgeerts PJ. Взаимосвязь между скоростью опорожнения желудка и потреблением энергии у детей по сравнению со взрослыми. Кишка. 1995;36:183–188. [Бесплатная статья PMC] [PubMed] [Google Scholar]
44. Eradi B, Wright J, Gibbons NJ, Blackshaw PE, Perkins AC, et al. Валидность дыхательного теста с октановой кислотой 13C для измерения времени опорожнения желудка твердой пищи у детей. J Pediatr Surg. 2006;41:2062–2065. [PubMed] [Google Scholar]
45. Омари Т.И., Беннинга М.А., Сансом Л., Батлер Р.Н., Дент Дж., Дэвидсон Г.П. Влияние баклофена на моторику пищевода и гастроэзофагеальный рефлюкс у детей с гастроэзофагеальной рефлюксной болезнью: рандомизированное контролируемое исследование. J Педиатр. 2006;149: 468–474. [PubMed] [Google Scholar]
46. Чен Д.Д., Лин З., Пан Дж., МакКаллум Р.В. Аномальная миоэлектрическая активность желудка и замедленное опорожнение желудка у пациентов с симптомами, напоминающими гастропарез. Dig Dis Sci. 1996; 41: 1538–1545. [PubMed] [Google Scholar]
Dig Dis Sci. 1996; 41: 1538–1545. [PubMed] [Google Scholar]
47. Карри Дж.И., Ландер Т.Д., Стрингер М.Д. Обзорная статья: эритромицин как прокинетик у младенцев и детей. Алимент Фармакол Тер. 2001; 15: 595–603. [PubMed] [Google Scholar]
48. Vandenplas Y, Benatar A, Cools F, Arana A, Hegar B, Hauser B. Эффективность и переносимость цизаприда у детей. Педиатрические препараты. 2001;3:559–573. [PubMed] [Google Scholar]
49. Читкара Д.К., Ди Лоренцо С. От скамейки к стороне «кроватки»: значение научных достижений в детской нейрогастроэнтерологии и моторике. Нейрогастроэнтерол Мотил. 2006; 18: 251–262. [PubMed] [Google Scholar]
50. Rudolph CD, Hyman PE, Altschuler SM, Christensen J, Colletti RB, et al. Диагностика и лечение хронической псевдонепроходимости кишечника у детей: отчет консенсусного семинара. J Pediatr Gastroenterol Nutr. 1997; 24:102–112. [PubMed] [Академия Google]
51. Фор С., Гуле О., Атегбо С., Бретон А., Туниан П. и др. Синдром хронической кишечной псевдообструкции: клиника, исход и прогноз у 105 детей. Франкоязычная группа детской гастроэнтерологии. Dig Dis Sci. 1999; 44: 953–959. [PubMed] [Google Scholar]
Франкоязычная группа детской гастроэнтерологии. Dig Dis Sci. 1999; 44: 953–959. [PubMed] [Google Scholar]
52. Коннор Ф.Л., Ди Лоренцо С. Хроническая псевдонепроходимость кишечника: оценка и лечение. Гастроэнтерология. 2006; 130 (2 приложение 1): S29–S36. [PubMed] [Google Scholar]
53. Mousa H, Hyman PE, Cocjin J, Flores AF, Di Lorenzo C. Отдаленные результаты врожденной псевдонепроходимости кишечника. Dig Dis Sci. 2002;47:2298–2305. [PubMed] [Google Scholar]
54. Cucchiara S, Borrelli O, Salvia G, Iula VD, Fecarotta S, et al. Нормальная моторика желудочно-кишечного тракта исключает хроническую псевдонепроходимость кишечника у детей. Dig Dis Sci. 2000; 45: 258–264. [PubMed] [Google Scholar]
55. Hyman PE, McDiarmid SV, Napolitano J, Abrams CE, Tomomasa T. Антродуоденальная моторика у детей с хронической псевдонепроходимостью кишечника. J Педиатр. 1988; 112: 899–905. [PubMed] [Google Scholar]
56. Schwankovsky L, Mousa H, Rowhani A, Di Lorenzo C, Hyman PE. Исходы качества жизни при врожденной хронической псевдонепроходимости кишечника. Dig Dis Sci. 2002;47:1965–1968. [PubMed] [Google Scholar]
Исходы качества жизни при врожденной хронической псевдонепроходимости кишечника. Dig Dis Sci. 2002;47:1965–1968. [PubMed] [Google Scholar]
57. Pandolfino JE, Howden CW, Kahrilas PJ. Препараты, влияющие на моторику, и лечение нарушений моторики желудочно-кишечного тракта. Гастроэнтерология. 2000;118(2 приложение 1):S32–S47. [PubMed] [Google Scholar]
58. Khelif K, Scaillon M, Govaerts MJ, Vanderwinden JM, De Laet MH. Двусторонняя торакоскопическая спланхникэктомия при хронической псевдонепроходимости кишечника: отчет о двух педиатрических случаях. Кишка. 2006; 55: 293–294. [Бесплатная статья PMC] [PubMed] [Google Scholar]
59. Loinaz C, Rodríguez MM, Kato T, Mittal N, Romaguera RL, et al. Кишечная и мультивисцеральная трансплантация у детей с выраженными нарушениями моторики желудочно-кишечного тракта. J Pediatr Surg. 2005;40:1598–1604. [PubMed] [Google Scholar]
60. Бейкер С.С., Липтак Г.С., Коллетти Р.Б., Кроффи Дж.М., Ди Лоренцо С. и соавт. Запор у младенцев и детей: оценка и лечение. Заявление о медицинской позиции Североамериканского общества детской гастроэнтерологии и питания. J Pediatr Gastroenterol Nutr. 1999;29:612–626. [PubMed] [Google Scholar]
Заявление о медицинской позиции Североамериканского общества детской гастроэнтерологии и питания. J Pediatr Gastroenterol Nutr. 1999;29:612–626. [PubMed] [Google Scholar]
61. Нурко С. Успехи в лечении запоров у детей. Curr Gastroenterol Rep. 2000; 2:234–240. [PubMed] [Google Scholar]
62. Нурко С., Гарсия-Аранда Дж. А., Ворона Л. Б., Злочисты О. Цизаприд для лечения запоров у детей: двойное слепое исследование. J Педиатр. 2000; 136:35–40. [PubMed] [Google Scholar]
63. Нурко С.С. Лечение болезни Гиршпрунга. В: Wolfe MM, Cohen S, Davis G, et al., редакторы. Терапия заболеваний органов пищеварения. В. Б. Сондерс; 2000. С. 609.–616. [Google Scholar]
64. Рудольф С., Бенарох Л. Болезнь Гиршпрунга. Pediatr Rev. 1995; 16: 5–11. [PubMed] [Google Scholar]
65. Брукс А.С., Оостра Б.А., Хофстра Р.М. Изучение генетики болезни Гиршпрунга: выявление олигогенного расстройства. Клин Жене. 2005; 67: 6–14. [PubMed] [Google Scholar]
66. Эмир Х., Акман М. , Саримурат Н., Килич Н., Эрдоган Э., Сойлет Ю. Аноректальная манометрия в неонатальном периоде: ее специфичность в диагностике болезни Гиршпрунга. Eur J Pediatr Surg. 1999;9:101–103. [PubMed] [Google Scholar]
, Саримурат Н., Килич Н., Эрдоган Э., Сойлет Ю. Аноректальная манометрия в неонатальном периоде: ее специфичность в диагностике болезни Гиршпрунга. Eur J Pediatr Surg. 1999;9:101–103. [PubMed] [Google Scholar]
67. Reid JR, Buonomo C, Moreira C, Kozakevich H, Nurko SJ. Бариевая клизма при запорах: сравнение с ректальной манометрией и биопсией для исключения болезни Гиршпрунга после неонатального периода. Педиатр Радиол. 2000;30:681–684. [PubMed] [Google Scholar]
68. де Лорейн Ф., Кремер Л.С., Рейтсма Дж.Б., Беннинга М.А. Диагностические тесты при болезни Гиршпрунга: систематический обзор. J Pediatr Gastroenterol Nutr. 2006; 42: 496–505. [PubMed] [Академия Google]
69. Джорджсон К.Е., Робертсон Д.Дж. Лапароскопические подходы для окончательной хирургии болезни Гиршпрунга. Семин Педиатр Хирург. 2004; 13: 256–262. [PubMed] [Google Scholar]
70. Мур С.В., Миллар А.Дж., Сайвес С. Долгосрочная клиническая, манометрическая и гистологическая оценка симптомов обструкции у послеоперационного пациента Гиршпрунга. J Pediatr Surg. 1994; 29:106–111. [PubMed] [Google Scholar]
J Pediatr Surg. 1994; 29:106–111. [PubMed] [Google Scholar]
71. Нурко С.С. Осложнения после операций на желудочно-кишечном тракте: медицинский взгляд. В: Walker WA, et al., редакторы. Детские желудочно-кишечные заболевания. Филадельфия, Пенсильвания: BC Decker Inc.; 2000. стр. 1843–1876. [Академия Google]
72. Лангер Дж.К. Стойкие обструктивные симптомы после операции по поводу болезни Гиршпрунга: разработка диагностического и лечебного алгоритма. J Pediatr Surg. 2004; 39: 1458–1462. [PubMed] [Google Scholar]
73. Minkes RK, Langer JC. Проспективное исследование ботулинического токсина при гипертонусе внутреннего анального сфинктера у детей с болезнью Гиршпрунга. J Pediatr Surg. 2000; 35: 1733–1736. [PubMed] [Google Scholar]
74. Вильдхабер Б.Е., Пакаринен М., Ринтала Р.Дж., Коран А.Г., Тейтельбаум Д.Х. Задняя миотомия/миэктомия при стойких проблемах со стулом при болезни Гиршпрунга. J Pediatr Surg. 2004;39: 920–926. обсуждение 920-926. [PubMed] [Google Scholar]
75. Миллар А.Дж., Стейнберг Р.М., Раад Дж., Роде Х. Анальная ахалазия после операций по удалению по поводу болезни Гиршпрунга — предварительный опыт местного применения оксида азота. Eur J Pediatr Surg. 2002; 12: 207–211. [PubMed] [Google Scholar]
Миллар А.Дж., Стейнберг Р.М., Раад Дж., Роде Х. Анальная ахалазия после операций по удалению по поводу болезни Гиршпрунга — предварительный опыт местного применения оксида азота. Eur J Pediatr Surg. 2002; 12: 207–211. [PubMed] [Google Scholar]
76. Tiryaki T, Demirbağ S, Atayurt H, Cetinkurşun S. Местное лечение оксидом азота после операций по удалению при болезни Гиршпрунга. J Pediatr Gastroenterol Nutr. 2005;40:390–392. [PubMed] [Академия Google]
77. Ягмурлу А., Хармон К.М., Джорджсон К.Е. Установка лапароскопической цекостомической кнопки для лечения недержания кала у детей с болезнью Гиршпрунга и аноректальными аномалиями. Surg Endosc. 2006; 20: 624–627. [PubMed] [Google Scholar]
78. Ciamarra P, Nurko S, Barksdale E, Fishman S, Di Lorenzo C. Ахалазия внутреннего анального сфинктера у детей: клинические характеристики и лечение токсином Clostridium botulinum. J Pediatr Gastroenterol Nutr. 2003; 37: 315–319. [PubMed] [Академия Google]
79. De Caluwe D, Yoneda A, Akl U, Puri P. Ахалазия внутреннего анального сфинктера: результат после миэктомии внутреннего сфинктера. J Pediatr Surg. 2001; 36: 736–738. [PubMed] [Google Scholar]
Ахалазия внутреннего анального сфинктера: результат после миэктомии внутреннего сфинктера. J Pediatr Surg. 2001; 36: 736–738. [PubMed] [Google Scholar]
80. Lee JI, Park H, Kamm MA, Talbot IC. Снижение плотности интерстициальных клеток Кахаля и нейрональных клеток у пациентов с медленно-транзитным запором и приобретенным мегаколоном. J Гастроэнтерол Гепатол. 2005;20:1292–1298. [PubMed] [Google Scholar]
81. Мэлоун П.С., Карри Дж.И., Осборн А. Процедура антеградной клизмы для удержания мочи, зачем, когда и как? Мир Дж. Урол. 1998;16:274–278. [PubMed] [Google Scholar]
82. Chait PG, Shandling B, Richards HM, Connolly BL. Недержание кала у детей: лечение установкой чрескожной цекостомической трубки — проспективное исследование. Радиология. 1997; 203: 621–624. [PubMed] [Google Scholar]
83. Webb HW, Barraza MA, Stevens PS, Crump JM, Erhard M. Дисфункция кишечника при расщелине позвоночника — американский опыт процедуры ACE. Eur J Pediatr Surg. 1998; 8 (прил. 1): 37–38. [PubMed] [Google Scholar]
1): 37–38. [PubMed] [Google Scholar]
84. Van Ginkel R, Voskuijl WP, Benninga MA, Taminiau JA, Boeckxstaens GE. Изменения ректальной чувствительности и моторики при синдроме раздраженного кишечника у детей. Гастроэнтерология. 2001; 120:31–38. [PubMed] [Академия Google]
Нарушения перистальтики кишечника у детей — PMC
World J Gastroenterol. 2015 г., 7 сентября; 21(33): 9683–9687.
Опубликовано в Интернете 7 сентября 2015 г. doi: 10.3748/wjg.v21.i33.9683
Информация об авторе Примечания к статье Информация об авторских правах и лицензии Отказ от ответственности помощи в целом, но и на качество жизни пострадавшего пациента. Кроме того, некоторые из этих условий могут также иметь последствия для взрослой жизни. Нарушения перистальтики кишечника у детей часто проявляются в виде хронических запоров у детей раннего возраста. Большинство из этих состояний являются функциональными, что означает, что запоры не имеют органической этиологии, но в 5% случаев можно идентифицировать основное, явно органическое расстройство. Пациенты с органическими причинами нарушений перистальтики кишечника обычно поступают в раннем детстве или даже сразу после рождения. Наиболее яркой клинической особенностью детей с выраженными нарушениями моторики кишечника является задержка пассажа мекония в период новорожденности. Этот признак указывает на наличие болезни Гиршпрунга (БГ), которая является наиболее частым врожденным нарушением перистальтики кишечника. HD является редким, но важным врожденным заболеванием и наиболее значимой формой нарушений перистальтики кишечника у детей. Этиология и патогенез БГ широко изучались в течение последних нескольких десятилетий. Было доказано, что дефект миграции клеток, происходящих из нервного гребня, является основной причиной HD, что приводит к аганглионарному дистальному концу кишечника. Многочисленные фундаментальные научные и клинические исследования были проведены для улучшения диагностики и лечения БГ. Резекция аганглионарного отдела кишечника остается золотым стандартом лечения ГБ.
Пациенты с органическими причинами нарушений перистальтики кишечника обычно поступают в раннем детстве или даже сразу после рождения. Наиболее яркой клинической особенностью детей с выраженными нарушениями моторики кишечника является задержка пассажа мекония в период новорожденности. Этот признак указывает на наличие болезни Гиршпрунга (БГ), которая является наиболее частым врожденным нарушением перистальтики кишечника. HD является редким, но важным врожденным заболеванием и наиболее значимой формой нарушений перистальтики кишечника у детей. Этиология и патогенез БГ широко изучались в течение последних нескольких десятилетий. Было доказано, что дефект миграции клеток, происходящих из нервного гребня, является основной причиной HD, что приводит к аганглионарному дистальному концу кишечника. Многочисленные фундаментальные научные и клинические исследования были проведены для улучшения диагностики и лечения БГ. Резекция аганглионарного отдела кишечника остается золотым стандартом лечения ГБ. Самые последние исследования показывают, по крайней мере, экспериментально, возможность терапии БХ на основе стволовых клеток. В этой редакционной статье также рассматриваются редкие причины нарушений перистальтики кишечника у детей, такие как гипоганглиоз, дисганглиоз, хроническая псевдонепроходимость кишечника и ганглионевроматоз при множественной эндокринной метаплазии. Сопутствующая органическая патология при нарушениях перистальтики кишечника у детей встречается редко, но должна быть выявлена как можно раньше.
Самые последние исследования показывают, по крайней мере, экспериментально, возможность терапии БХ на основе стволовых клеток. В этой редакционной статье также рассматриваются редкие причины нарушений перистальтики кишечника у детей, такие как гипоганглиоз, дисганглиоз, хроническая псевдонепроходимость кишечника и ганглионевроматоз при множественной эндокринной метаплазии. Сопутствующая органическая патология при нарушениях перистальтики кишечника у детей встречается редко, но должна быть выявлена как можно раньше.
Ключевые слова: Нарушение перистальтики кишечника, Дети, Болезнь Гиршпрунга, Хронический запор, Задержка мекония, Ректальная биопсия, Лечение стволовыми клетками, Множественная эндокринная метаплазия
Основной совет: Нарушения моторики кишечника часто встречаются в раннем детстве. Несмотря на то, что большинство этих пациентов страдают функциональными нарушениями, очень важно распознавать случаи с серьезными органическими причинами. Пациенты детского возраста с нарушениями моторики кишечника нуждаются в стандартизированном диагностическом и, при необходимости, лечебном подходе. Функциональный запор является наиболее частым состоянием у детей раннего и дошкольного возраста, которое требует демистификации, диеты и сопутствующей слабительной терапии. Функциональный запор имеет очень хороший прогноз. Органические причины нарушений моторики кишечника встречаются редко и поэтому требуют тщательной диагностики и адекватного хирургического лечения. Болезнь Гиршпрунга является наиболее значимой органической причиной нарушений перистальтики кишечника у детей.
Пациенты детского возраста с нарушениями моторики кишечника нуждаются в стандартизированном диагностическом и, при необходимости, лечебном подходе. Функциональный запор является наиболее частым состоянием у детей раннего и дошкольного возраста, которое требует демистификации, диеты и сопутствующей слабительной терапии. Функциональный запор имеет очень хороший прогноз. Органические причины нарушений моторики кишечника встречаются редко и поэтому требуют тщательной диагностики и адекватного хирургического лечения. Болезнь Гиршпрунга является наиболее значимой органической причиной нарушений перистальтики кишечника у детей.
Расстройство дефекации является одной из наиболее частых жалоб у детей. На хронические запоры приходится 3-5% обращений к педиатрам и 10-25% обращений к детским гастроэнтерологам [1,2]. Тем не менее менее 5% больных детей имеют органическую причину этого состояния.
Возможные врожденные аномалии двигательной функции кишечника необходимо выявлять как можно раньше.
Наиболее частым врожденным заболеванием, проявляющимся моторной дисфункцией кишечника, является болезнь Гиршпрунга (БГ). Его частота колеблется от 1:5000 до 1:10000 живорождений. Болезнь Гиршпрунга характеризуется врожденным отсутствием ганглиозных клеток, начиная дистально от внутренней круговой мышцы и в различной степени по направлению к проксимальному отделу кишечника. Наиболее частая локализация врожденного аганглиоза ограничивается ректосигмоидным отделом толстой кишки [3].
Гипоганглиоз представляет собой аномалию, которая обычно наблюдается в сочетании с БХ в переходной зоне, проксимальной к аганглиозу. Изолированный гипоганглиоз крайне редко встречается примерно в 100 случаях [4,5].
Дисганглиоз энтеральной нервной системы (ЭНС) ранее описывался как кишечная нейрональная дисплазия (ИНД). Эта сущность может не существовать как клиническое состояние, потому что, несмотря на описанные гистопатологические изменения, почти у всех пораженных пациентов со временем и консервативным лечением наступает улучшение. В настоящее время предполагается, что так называемый IND является нормальным возрастным вариантом[6].
В настоящее время предполагается, что так называемый IND является нормальным возрастным вариантом[6].
Ганглионевроматоз обычно проявляется нарушением перистальтики кишечника и является важным и главным образом основным признаком синдрома множественной эндокринной неоплазии (МЭН) типа 2В [7].
Хроническая псевдонепроходимость кишечника — редкое, но тяжелое состояние, характеризующееся повторяющимися эпизодами или постоянными симптомами кишечной непроходимости без фиксированного обструктивного поражения кишечника. Это заболевание часто проявляется рентгенологическими признаками кишечной непроходимости [8].
Функциональные запоры обсуждались на нескольких консенсусных конференциях по функциональным желудочно-кишечным расстройствам (ФЖИР) и были пересмотрены в 2006 г., что привело к разработке критериев для детей и подростков ROME III. Функциональный запор обычно проявляется снижением частоты дефекаций в неделю. По крайней мере, два из следующих критериев должны присутствовать в течение более двух месяцев, чтобы считаться функциональным запором: (1) две или меньше дефекаций в неделю; (2) по крайней мере один эпизод недержания кала в неделю; (3) ретенционная поза или чрезмерная произвольная задержка стула; (4) болезненные или твердые испражнения; (5) наличие большой фекальной массы в прямой кишке; и (6) стул большого диаметра, который может загораживать туалет[9]. ].
].
Наиболее ярким симптомом тяжелого нарушения перистальтики кишечника является задержка пассажа мекония. Здоровые новорожденные обычно выделяют меконий в первые часы после рождения, самое позднее через 24–48 ч после рождения. Задержка отхождения мекония в сочетании с проблемами дефекации в младенчестве клинически очень наводит на мысль о болезни Гиршпрунга [10].
Пациенты, страдающие гипоганглиозом или ганглионевроматозом, обычно имеют тяжелые хронические запоры и продолжающиеся проблемы с дефекацией или эпизодическую кишечную непроходимость, имитирующую БГ [11].
У пациентов с ганглионевроматозом при МЭН2b могут выявляться проблемы с кишечником, характеризующиеся запорами, кишечной непроходимостью или диареей за 7 лет до постановки окончательного диагноза (собственные неопубликованные данные).
Клиническая картина хронической псевдонепроходимости кишечника (CIPO) включает симптомы и признаки выраженного нарушения моторики кишечника, которые часто приводят к рвоте и повторяющейся непроходимости кишечника.
Нарушения перистальтики кишечника у детей следует диагностировать с помощью стандартизированного подхода, включающего сбор анамнеза пациента и проведение клинических исследований, визуализации и биопсии [12,13].
Координированная моторика кишечника (перистальтика) является результатом взаимодействия ЭНС, интерстициальных клеток Кахаля (ИКК) и гладкой мускулатуры кишечника [14,15].
Функциональные, рентгенологические и гистологические исследования применяются при нарушениях моторики у детей для диагностики потенциально основного заболевания [16,17].
Первым шагом обычно является рентгенографическое исследование, т. е. ., контрастная клизма для выявления подозрения на узкий ректосигмоидный сегмент при болезни Гиршпрунга. Контрастная клизма имеет чувствительность 76% и специфичность 97% для диагностики БГ [18]. Кроме того, контрастная клизма обычно не дает окончательного результата при попытке четко оценить длину переходной зоны при БХ [19].
Аноректальная манометрия (ARM) может быть выполнена в каждой возрастной группе для оценки ректоанального тормозного рефлекса. Отсутствие ректоанального тормозного рефлекса свидетельствует о БГ. Чувствительность и специфичность ARM составляет 91% и 94% [18].
Отсутствие ректоанального тормозного рефлекса свидетельствует о БГ. Чувствительность и специфичность ARM составляет 91% и 94% [18].
Биопсия прямой кишки является золотым стандартом для окончательной диагностики тяжелых нарушений моторики, особенно болезни Гиршпрунга [20]. Обычными методами окрашивания являются гематоксилин-эозин (HE) и ацетилхолин-эстеразная гистохимия (AChE). Недавние исследования показали, что несколько новых иммуногистохимических маркеров, , т.е. ., кальретинин, периферин и S-100 полезны для диагностики ректальных биопсий [21,22]. В частности, кальретинин позволяет окрашивать образцы, фиксированные формальдегидом, что позволяет определить патологию на соответствующем образце.
Типичными и, следовательно, патогномоничными находками в образце являются отсутствие ганглиозных клеток и наличие гипертрофированных АХЭ-позитивных волокон в подслизистом и слизистом слоях ректальных биоптатов у пациентов с БХ (рис. ) [6]. Серийные биопсии необходимы для определения длины аганглионарного сегмента кишечника. Ректосигмовидная болезнь — наиболее частая форма ГБ (до 90%). Редко пациенты страдают тотальным аганглиозом толстой кишки или даже тотальным кишечным аганглиозом. В настоящее время генетические исследования не играют важной роли в клиническом ведении БХ, но указывают на дальнейшие ценные исследования.
Ректосигмовидная болезнь — наиболее частая форма ГБ (до 90%). Редко пациенты страдают тотальным аганглиозом толстой кишки или даже тотальным кишечным аганглиозом. В настоящее время генетические исследования не играют важной роли в клиническом ведении БХ, но указывают на дальнейшие ценные исследования.
Открыть в отдельном окне
Ацетилхолин-эстераза-гистохимия-окрашивание ректальной биопсии у пациента с болезнью Гиршпрунга. Обратите внимание на отсутствие ганглиозных клеток и наличие гипертрофированных холинергических волокон в слое слизистой оболочки (исходное увеличение × 40).
Гипоганглиоз — это заболевание, которое нелегко диагностировать даже при ректальной биопсии. Необходимо использование полнослойной биопсии и тщательная интерпретация опытным детским патологом [6]. Тяжелые случаи гипоганглиоза, которые могут потребовать сегментарной резекции, должны оцениваться с помощью серийных биопсий.
Гистологическим признаком ганглионевроматоза является гиперпластическое подслизистое и мышечно-кишечное сплетение, содержащее повышенное количество ганглиозных клеток, глиальных клеток и нервных волокон (рис. ) [23]. Диагноз МЭН типа 2b должен быть оценен с помощью генетического исследования, и анализ должен показать специфические мутации кодона 9.18 в экзоне 16 RET (95% пациентов с MEN2B) [24].
) [23]. Диагноз МЭН типа 2b должен быть оценен с помощью генетического исследования, и анализ должен показать специфические мутации кодона 9.18 в экзоне 16 RET (95% пациентов с MEN2B) [24].
Открыть в отдельном окне
Ацетилхолин-эстераза-гистохимия-окрашивание ректальной биопсии у пациента с ганглионевроматозом при МЭН2b. Обратите внимание на наличие гиперплазированных подслизистых ганглиев и гипертрофированных холинергических волокон (исходное увеличение × 20).
Клинические симптомы и типичные рентгенологические признаки обычно позволяют поставить диагноз CIPO. Предыдущие гистологические исследования выявили отчетливые аномалии в энтеральной нервной системе, гладких мышцах кишечника (висцеральная невропатия) и ИКК, которые также могут быть вторичным феноменом [1].
Лечение хронического функционального запора является консервативным и почти во всех случаях успешным. Основными компонентами лечения являются демистификация, приучение к туалету, диета и осторожное использование слабительных [9].
Методом выбора при ГБ является резекция аганглионарного сегмента кишки с сохранением мышц анального сфинктера. Недавно внедренные менее инвазивные трансанальные хирургические процедуры могут привести к лучшим послеоперационным результатам и улучшению долгосрочных результатов [25].
Тяжелые случаи гипоганглиоза также требуют хирургического лечения, сравнимого с лечением ГБ.
Диагноз ганглионевроматоза в ректальной или другой кишечной биопсии требует дополнительных исследований, чтобы исключить MEN2B. Доказанные случаи MEN2B требуют промежуточной тиреоидэктомии. Кишечные симптомы MEN2B следует лечить консервативно как можно дольше. Резекция кишечника и/или наложение стомы показаны очень редко [24].
Лечение CIPO преимущественно консервативное, но может потребоваться хирургическое вмешательство. Выполняемые хирургические процедуры могут включать создание катетеризуемой стомы для антеградного орошения кишечника или другие энтеростомы. Кроме того, в тяжелых случаях требуется парентеральное питание или даже трансплантация тонкой кишки [26].
Функциональный запор при соответствующем лечении имеет хороший прогноз, но следует учитывать, что до 20% пациентов с хроническим запором продолжают иметь симптомы до зрелого возраста [27].
Классическая форма ректосигмоидного ГБ поддается прямой хирургической коррекции. Интра- и/или послеоперационные осложнения встречаются редко. Тем не менее, отдаленные результаты хирургического лечения БГ ухудшаются у 20-25% пациентов, все еще страдающих хроническими запорами и/или энтероколитами, даже после полной резекции аганглионарной кишки, включая переходную зону. За этот феномен могут быть ответственны несколько условий, таких как уменьшение количества ICC в ганглиозном кишечнике [28].
CIPO — это хроническое заболевание, серьезно влияющее на качество жизни. Основное злокачественное заболевание в основном определяет исход MEN2b. Желудочно-кишечные симптомы обычно улучшаются со временем.
Нарушения перистальтики кишечника у детей требуют тщательных и тщательных диагностических мероприятий для исключения значительного основного органического заболевания. Были достигнуты многочисленные успехи в диагностических методах и вариантах хирургического лечения, что привело к лучшему исходу для пострадавших детей. Тем не менее, необходимы дальнейшие исследования в области генетики для длительного лечения и перехода этих заболеваний.
Были достигнуты многочисленные успехи в диагностических методах и вариантах хирургического лечения, что привело к лучшему исходу для пострадавших детей. Тем не менее, необходимы дальнейшие исследования в области генетики для длительного лечения и перехода этих заболеваний.
Заявление о конфликте интересов: Конфликта интересов у Gfrerer S и Rolle U нет. рецензенты. Он распространяется в соответствии с некоммерческой лицензией Creative Commons Attribution (CC BY-NC 4.0), которая позволяет другим распространять, микшировать, адаптировать, использовать эту работу в некоммерческих целях и лицензировать свои производные работы на других условиях при условии, что оригинальная работа правильно цитируется и используется в некоммерческих целях. См.: http://creativecommons.org/licenses/by-nc/4.0/
Рецензирование началось: 29 января 2015 г.
Первое решение: 27 апреля 2015 г.
Статья в печати: 3 июля 2015 г.
P- Рецензент: Han-Geurts IJM, Kwon S, Lourencao PLTD, Ueno T S — Редактор: Yu J L- Редактор: A E- Редактор: Zhang DN
1. van den Berg MM, Di Lorenzo C, Mousa HM, Benninga MA, Boeckxstaens GE, Luquette M. Морфологические изменения энтеральной нервной системы, интерстициальные клетки кахала и гладкой мускулатуры у детей с нарушениями моторики толстой кишки. J Pediatr Gastroenterol Nutr. 2009 г.;48:22–29. [PubMed] [Google Scholar]
van den Berg MM, Di Lorenzo C, Mousa HM, Benninga MA, Boeckxstaens GE, Luquette M. Морфологические изменения энтеральной нервной системы, интерстициальные клетки кахала и гладкой мускулатуры у детей с нарушениями моторики толстой кишки. J Pediatr Gastroenterol Nutr. 2009 г.;48:22–29. [PubMed] [Google Scholar]
2. Петерс Б., Беннинга М.А., Хеннекам Р.С. запор в детском возрасте; обзор генетических исследований и связанных с ними синдромов. Best Pract Res Clin Gastroenterol. 2011; 25:73–88. [PubMed] [Google Scholar]
3. Wetherill C, Sutcliffe J. Болезнь Гиршпрунга и аноректальная мальформация. Ранний Хам Дев. 2014;90:927–932. [PubMed] [Google Scholar]
4. Пури П., Ролле У. Вариант болезни Гиршпрунга. Семин Педиатр Хирург. 2004; 13: 293–299. [PubMed] [Академия Google]
5. Дингеманн Дж., Пури П. Изолированный гипоганглиоз: систематический обзор редкого дефекта иннервации кишечника. Pediatr Surg Int. 2010;26:1111–1115. [PubMed] [Google Scholar]
6. Schäppi MG, Staiano A, Milla PJ, Smith VV, Dias JA, Heuschkel R, Husby S, Mearin ML, Papadopoulou A, Ruemmele FM, et al. Практическое руководство по диагностике первичных поражений энтеральной нервной системы. J Pediatr Gastroenterol Nutr. 2013; 57: 677–686. [PubMed] [Google Scholar]
Практическое руководство по диагностике первичных поражений энтеральной нервной системы. J Pediatr Gastroenterol Nutr. 2013; 57: 677–686. [PubMed] [Google Scholar]
7. Lee NC, Norton JA. Множественная эндокринная неоплазия типа 2В — генетическая основа и клиническое проявление. Сур Онкол. 2000;9: 111–118. [PubMed] [Google Scholar]
8. Амбарцумян Л., Родригес Л. Нарушения моторики желудочно-кишечного тракта у детей. Гастроэнтерол Гепатол (Нью-Йорк) 2014; 10:16–26. [Бесплатная статья PMC] [PubMed] [Google Scholar]
9. Раскин А., Ди Лоренцо С., Форбс Д., Гиральдес Э., Хайамс Дж. С., Стайано А., Уокер Л. С. Детские функциональные желудочно-кишечные расстройства: детский/подростковый. Гастроэнтерология. 2006; 130:1527–1537. [Бесплатная статья PMC] [PubMed] [Google Scholar]
10. Keckler SJ, St Peter SD, Spilde TL, Tsao K, Ostlie DJ, Holcomb GW, Snyder CL. Современное значение синдрома мекониевой пробки. J Pediatr Surg. 2008;43:896–898. [PMC free article] [PubMed] [Google Scholar]
11. Friedmacher F, Puri P. Классификация и диагностические критерии вариантов болезни Гиршпрунга. Pediatr Surg Int. 2013; 29: 855–872. [PubMed] [Google Scholar]
Friedmacher F, Puri P. Классификация и диагностические критерии вариантов болезни Гиршпрунга. Pediatr Surg Int. 2013; 29: 855–872. [PubMed] [Google Scholar]
12. Rolle U, Till H. [Стратегии лечения хронических запоров у детей: педиатрические гастроэнтерологические и хирургические аспекты] Патология. 2007; 28: 155–160. [PubMed] [Google Scholar]
13. Di Lorenzo C, Youssef NN. Диагностика и лечение нарушений моторики кишечника. Семин Педиатр Хирург. 2010;19: 50–58. [PubMed] [Google Scholar]
14. Gfrerer S, Rolle U. Интерстициальные клетки Кахаля в нормальном кишечнике человека и при болезни Гиршпрунга. Pediatr Surg Int. 2013;29:889–897. [PubMed] [Google Scholar]
15. Мазе Б. Желудочно-кишечная перистальтика и ее энтеральные факторы при механочувствительности: прошлое и настоящее. Арка Пфлюгера. 2015; 467:191–200. [PubMed] [Google Scholar]
16. Sutcliffe JR, King S, Hutson JM, Southwell B. Что нового в радиологии и патологии двигательных нарушений у детей? Семин Педиатр Хирург. 2010;19: 81–85. [PubMed] [Google Scholar]
2010;19: 81–85. [PubMed] [Google Scholar]
17. Рагунатх Н., Глассман М.С., Халата М.С., Березин С.Х., Стюарт Дж.М., Медоу М.С. Нарушения аноректальной моторики у детей с энкопрезом и хроническими запорами. J Педиатр. 2011; 158: 293–296. [PubMed] [Google Scholar]
18. де Лорейн Ф., Кремер Л.С., Рейтсма Дж.Б., Беннинга М.А. Диагностические тесты при болезни Гиршпрунга: систематический обзор. J Pediatr Gastroenterol Nutr. 2006; 42: 496–505. [PubMed] [Google Scholar]
19. Muller CO, Mignot C, Belarbi N, Berrebi D, Bonnard A. Коррелирует ли рентгенографическая переходная зона с уровнем аганглиоза в образце при болезни Гиршпрунга? Pediatr Surg Int. 2012;28:597–601. [PubMed] [Google Scholar]
20. de Arruda Lourenção PL, Takegawa BK, Ortolan EV, Terra SA, Rodrigues MA. Полезная панель для диагностики болезни Гиршпрунга в ректальных биопсиях: иммуноокрашивание кальретинином и гистохимия с ацетилхолинэстеразой. Энн Диагн Патол. 2013; 17: 352–356. [PubMed] [Google Scholar]
21. Holland SK, Hessler RB, Reid-Nicholson MD, Ramalingam P, Lee JR. Использование периферина и иммуногистохимии S-100 в диагностике болезни Гиршпрунга. Мод Патол. 2010; 23:1173–1179. [PubMed] [Google Scholar]
Holland SK, Hessler RB, Reid-Nicholson MD, Ramalingam P, Lee JR. Использование периферина и иммуногистохимии S-100 в диагностике болезни Гиршпрунга. Мод Патол. 2010; 23:1173–1179. [PubMed] [Google Scholar]
22. Montedonico S, Piotrowska AP, Rolle U, Puri P. Гистохимическое окрашивание ректальных аспирационных биопсий как первое исследование у пациентов с хроническими запорами. Pediatr Surg Int. 2008; 24:785–792. [PubMed] [Google Scholar]
23. Feichter S, Meier-Ruge WA, Bruder E. Гистопатология нарушений моторики желудочно-кишечного тракта у детей. Семин Педиатр Хирург. 2009;18:206–211. [PubMed] [Google Scholar]
24. Стен Г.В. Синдромы множественной эндокринной неоплазии (МЭН). Семин Педиатр Хирург. 2014;23:96–101. [PubMed] [Google Scholar]
25. Левитт М.А., Хамрик М.С., Эради Б., Бишофф А., Холл Дж., Пенья А. Трансанальный, полнослойный, Свенсоноподобный подход при болезни Гиршпрунга. J Pediatr Surg. 2013;48:2289–2295. [PubMed] [Google Scholar]
26.
