Энтероколит симптомы и лечение у детей до 3 лет: Энтероколит — Симптомы, лечение — Медицинский справочник АМК
Энтероколит у детей — причины, симптомы, диагностика и лечение
Энтероколит у детей — это сочетанное воспаление тонкого и толстого кишечника. Возникает при инфицировании патогенными бактериями, вирусами или простейшими, под действием аллергических, механических или токсических провоцирующих факторов. Заболевание проявляется разнообразными болями в животе, запорами или диареей, интоксикационным синдромом. План диагностики включает ультразвуковые, эндоскопические и рентгенологические методы, серологические и бактериологические анализы. Лечение энтероколита у детей состоит из диетотерапии, фармакотерапии (энтеросорбенты, пробиотики, антибиотики и антипротозойные препараты).
Общие сведения
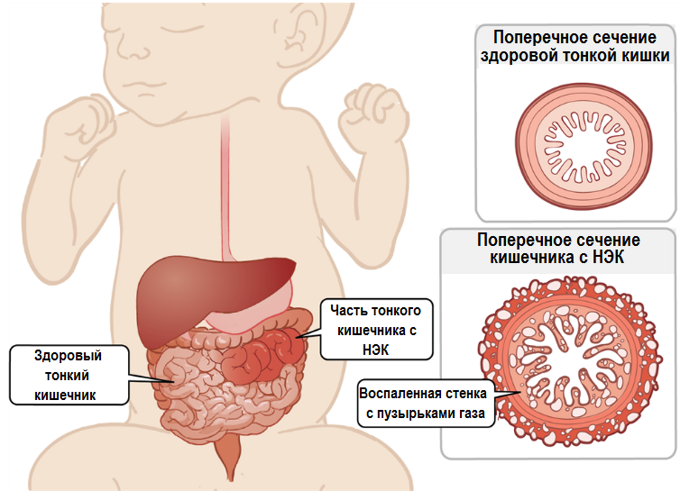
Энтероколит — синдром, который встречается при разных инфекционных и неинфекционных заболеваниях ЖКТ. Это самый распространенный тип поражения желудочно-кишечного тракта у детей, но его точную частоту установить затруднительно в связи с большим разнообразием клинических диагнозов, протекающих с кишечным воспалением. В самостоятельную нозологическую единицу выделяют некротический энтероколит новорожденных, определяемый у 5% младенцев, которые поступают в отделение интенсивной терапии.
В самостоятельную нозологическую единицу выделяют некротический энтероколит новорожденных, определяемый у 5% младенцев, которые поступают в отделение интенсивной терапии.
Энтероколит у детей
Причины
Этиологические факторы энтероколита подразделяют на инфекционные и неинфекционные. В педиатрической практике чаще диагностируется первый вариант, поскольку кишечные инфекции — вторая по частоте после ОРВИ группа заболеваний детского возраста. Кишечное воспаление вызывают бактериальные (сальмонелла, эшерихия, иерсиния и шигелла), вирусные (ротавирус, норовирус) и паразитарные инвазии (амебиаз, балантидиаз, лямблиоз).
Инфекционные причины энтероколита более характерны для пациентов раннего возраста и дошкольников. Исключение составляет псевдомембранозный колит, который обусловлен размножением условно-патогенных клостридий на фоне приема антибиотиков и выявляется у детей любого возраста. Помимо инфекционных агентов, развитие энтероколита провоцируют:
- Реакции гиперчувствительности.
 Симптомы воспаления кишечника наблюдаются у детей с экссудативным диатезом, которые имеют склонность к пищевой аллергии и «аллергическому маршу». Расстройство вызвано повреждающим действием иммунных молекул, образующихся в ответ на чужеродные белки.
Симптомы воспаления кишечника наблюдаются у детей с экссудативным диатезом, которые имеют склонность к пищевой аллергии и «аллергическому маршу». Расстройство вызвано повреждающим действием иммунных молекул, образующихся в ответ на чужеродные белки. - Токсины. Прямое повреждающее действие на слизистую тонкой и толстой кишки оказывают химические вещества, пестициды, некоторые лекарства. Острый энтероколит возникает, если ребенок по ошибке выпьет средство бытовой химии или другие опасные вещества, а хроническая форма развивается при длительной медикаментозной терапии.
- Механическое повреждение. Патология связана со сдавлением кишечной стенки и раздражением ее твердыми частицами кала, что зачастую случается при хронических запорах. У детей расстройство преимущественно осложняет врожденные аномалии пищеварительного тракта, как, например, в случае с гиршпрунг-ассоциированным энтероколитом.
- Ишемия кишечника. Сосудистые нарушения лежат в основе некротического энтероколита, поражающего новорожденных с антенатальными или перинатальными факторами риска.
 Недостаток кровоснабжения сочетается с тромбозом сосудов, участками омертвения кишечной стенки.
Недостаток кровоснабжения сочетается с тромбозом сосудов, участками омертвения кишечной стенки.
Патогенез
Механизм развития заболевания основан на повреждении слизистой с последующим распространением патологического процесса на все слои кишечной стенки. Как следствие нарушаются функции ЖКТ: полостное и пристеночное пищеварение, всасывание питательных веществ, секреция воды и солей в просвет кишки. Воспаление сопровождается изменением перистальтики в сторону ускорения или замедления, снижением местного иммунного ответа и нарушением микрофлоры.
Симптомы энтероколита у детей
Клиническая картина энтероколита у детей во многом определяется его причинами, степенью повреждения кишечника. Основные симптомы — нарушения стула, боли в полости живота. Для острого течения типичны спазмы и рези, которые не имеют четкой локализации. Появление болезненности в левой подвздошной области и тенезмов указывает на поражение дистальных отделов ЖКТ. При хроническом варианте беспокоят дискомфорт, тяжесть и покалывание в животе.
При хроническом варианте беспокоят дискомфорт, тяжесть и покалывание в животе.
Расстройства стула при энтероколитах имеют различный характер: запоры, диарея, чередование этих двух форм либо фракционированная дефекация. При остром процессе, чаще инфекционной этиологии, у детей отмечается учащение стула до 10-20 раз в сутки. Испражнения жидкие, с обильными примесями слизи, иногда в кале есть кровь или гной. Симптомы дополняются тошнотой и рвотой. При хроническом заболевании 2-5-дневные запоры сменяются несколькими днями диареи и т. д.
Общие симптомы энтероколита у детей включают повышенную утомляемость, слабость и сонливость, отказ от еды. Кишечные инфекции проявляются признаками общей интоксикации: лихорадкой, головными болями, ломотой в теле. Если ребенку не проводится лечение хронической патологии, прогрессирующе ухудшается пищеварительная функция, из-за чего у ребенка появляются симптомы нутритивной недостаточности и гиповитаминоза.
Осложнения
При остром энтероколите диарея сопровождается обезвоживанием, которое особенно опасно для детей до 5 лет. Развитие эксикоза тяжелой степени проявляется спутанностью сознания, нарушениями гемодинамики, снижением тургора кожи. Тяжелые формы кишечных инфекций, помимо дегидратации, могут осложняться панкреатитом (13%), гепатитом (11%), поражением чашечно-лоханочной системы почек (9%).
Развитие эксикоза тяжелой степени проявляется спутанностью сознания, нарушениями гемодинамики, снижением тургора кожи. Тяжелые формы кишечных инфекций, помимо дегидратации, могут осложняться панкреатитом (13%), гепатитом (11%), поражением чашечно-лоханочной системы почек (9%).
Воспалительный процесс, распространяющийся за пределы слизистого слоя кишки, приводит к изъязвлениям, перфорации и пенетрации стенки. При ускоренной перистальтике возможны острые хирургические состояния: завороты кишечника, инвагинации, которые чаще встречаются в раннем возрасте. Прием некоторых лекарств или попадание токсинов может способствовать формированию мегаколона.
Диагностика
Обнаруженные симптомы энтероколита — основание для постановки педиатром синдромального (топического) диагноза. Дальнейшее обследование с привлечением детского гастроэнтеролога, инфекциониста, иммунолога-аллерголога необходимо для установления причин патологического состояния и постановки клинического диагноза. Ребенку обычно назначаются:
Ребенку обычно назначаются:
- УЗИ брюшной полости. Ультразвуковая диагностика — простой и неинвазивный метод, который выявляет сонографические симптомы воспаления, структурные и функциональные нарушения ЖКТ. Исследование проводится в качестве скрининга для исключения острых хирургических патологий.
- Рентгенография брюшной полости. Обзорная рентгенограмма информативна в диагностике кишечной непроходимости, инородных тел. Для детальной визуализации структуры слизистой оболочки ЖКТ и оценки моторной функции необходимы рентгенологический снимок с пероральным контрастированием, ирригография.
- Эндоскопические исследования. В практической детской гастроэнтерологии колоноскопию используют при подозрении на кишечный полипоз, неспецифический язвенный колит или болезнь Крона. Современный и безболезненный способ визуализации ЖКТ — видеокапсульная эндоскопия, которая без введения зонда показывает состояние толстой и тонкой кишки на всем их протяжении.

- Анализы кала. В копрограмме при энтероколитах определяются непереваренная клетчатка, капли нейтрального жира, исчерченные мышечные волокна. На симптомы воспаления указывают лейкоциты и слизь. Для подтверждения инфекционного характера болезни делают бактериологическое исследование испражнений.
- Серологические реакции. При возможном вирусном происхождении энтероколита и для ускоренного выявления бактериальной инфекции применяют РПГА крови со специфическими диагностикумами. Положительный результат устанавливают при нарастании титров антител в 4 и более раз. Для обнаружения ДНК патогенных микроорганизмов рекомендована ПЦР.
Лечение энтероколита у детей
Диетотерапия
Лечение энтероколита начинается с соответствующей диетотерапии. При остром течении назначается лечебное голодание, слизистые каши и супы, а по мере устранения симптоматики рацион расширяют. Хроническая патология требует щадящей диеты с ограничением экстрактивных веществ, грубой и волокнистой пищи, жирных и высокоуглеводных блюд. Для младенцев до 1 года оставляют привычное грудное вскармливание или питание искусственными смесями.
Для младенцев до 1 года оставляют привычное грудное вскармливание или питание искусственными смесями.
Консервативная терапия
Если энтероколиту сопутствуют диарея и обезвоживание, необходима адекватная регидратация. При эксикозе легкой степени ребенку дают жидкость через рот каждые 10-15 минут в объеме, который рассчитывается с учетом массы тела. Средняя и тяжелая степень дегидратации, когда пациент отказывается пить самостоятельно, требует внутривенных вливаний солевых растворов. Лекарственное лечение энтероколита подбирается в соответствии с причинами болезни и включает:
- Антибактериальные препараты. Используются кишечные антисептики, сульфаниламиды или противопротозойные лекарства. Они подбираются после получения результатов бактериологического исследования и установления возбудителя. Легкие формы инфекционных энтероколитов не требуют назначения антибиотиков.
- Средства для нормализации стула. Хронические запоры являются показанием к введению слабительных свечей или приему системных препаратов, которые размягчают каловые массы, улучшают моторику и облегчают дефекацию.
 Если медикаментозное лечение неэффективно, ставят клизмы. При жидком стуле рекомендованы противодиарейные лекарства.
Если медикаментозное лечение неэффективно, ставят клизмы. При жидком стуле рекомендованы противодиарейные лекарства. - Энтеросорбенты. Лекарства выполняют несколько задач: связывают и выводят из организма токсины и бактерии, ликвидируют газообразование и кишечные колики, уменьшают интенсивность диареи. Они применяются независимо от этиологических факторов, когда обнаружены первые диспепсические симптомы.
- Пробиотики. Дисбактериоз может быть причиной или следствием энтероколита, но в любом случае он подлежит медикаментозной коррекции. Лечение включает препараты бифидо- и лактобактерий, которые дополняют пребиотиками для быстрого восстановления кишечной микрофлоры.
- Ферменты. При хроническом энтероколите назначаются панкреатические энзимы, которые улучшают процессы пищеварения в тонкой кишке, нормализуют частоту стула и консистенцию каловых масс. При сопутствующей билиарной патологии эффективны холеретики и холекинетики, минеральные воды.

Хирургическое лечение
Помощь детских хирургов требуется при энтероколите, осложненном перфорацией кишки, перитонитом, кровотечением. Оперативное вмешательство предполагает иссечение дефекта кишечной стенки или удаление части кишки при ее тотальном повреждении, санацию и дренирование брюшной полости, окончательную остановку кровотечения. Объем и метод операции подбирается индивидуально соответственно характеру и тяжести состояния.
Прогноз и профилактика
Адекватное лечение быстро купирует вовремя диагностированный острый инфекционный энтероколит, поэтому он проходит за несколько недель и не оставляет негативных последствий. Хроническое воспаление кишечника чаще встречается у детей, страдающих врожденными аномалиями или сопутствующей патологией. Прогноз зависит от тяжести основного заболевания, степени белково-энергетической недостаточности. При комплексной терапии удается достичь стойкой ремиссии.
Превентивные мероприятия включают привитие ребенку правил личной гигиены и гигиены питания, сбалансированный рацион без вредных продуктов и фастфуда. Недопустимо применение лекарственных средств без назначения и контроля педиатра. Меры вторичной профилактики: своевременное лечение кишечных инфекций и острых состояний, чтобы они не перешли в хроническую форму.
Недопустимо применение лекарственных средств без назначения и контроля педиатра. Меры вторичной профилактики: своевременное лечение кишечных инфекций и острых состояний, чтобы они не перешли в хроническую форму.
Энтероколит у детей — причины, симптомы, диагностика и лечение
Энтероколит у детей — это сочетанное воспаление тонкого и толстого кишечника. Возникает при инфицировании патогенными бактериями, вирусами или простейшими, под действием аллергических, механических или токсических провоцирующих факторов. Заболевание проявляется разнообразными болями в животе, запорами или диареей, интоксикационным синдромом. План диагностики включает ультразвуковые, эндоскопические и рентгенологические методы, серологические и бактериологические анализы. Лечение энтероколита у детей состоит из диетотерапии, фармакотерапии (энтеросорбенты, пробиотики, антибиотики и антипротозойные препараты).
Общие сведения
Энтероколит — синдром, который встречается при разных инфекционных и неинфекционных заболеваниях ЖКТ. Это самый распространенный тип поражения желудочно-кишечного тракта у детей, но его точную частоту установить затруднительно в связи с большим разнообразием клинических диагнозов, протекающих с кишечным воспалением. В самостоятельную нозологическую единицу выделяют некротический энтероколит новорожденных, определяемый у 5% младенцев, которые поступают в отделение интенсивной терапии.
Это самый распространенный тип поражения желудочно-кишечного тракта у детей, но его точную частоту установить затруднительно в связи с большим разнообразием клинических диагнозов, протекающих с кишечным воспалением. В самостоятельную нозологическую единицу выделяют некротический энтероколит новорожденных, определяемый у 5% младенцев, которые поступают в отделение интенсивной терапии.
Энтероколит у детей
Причины
Этиологические факторы энтероколита подразделяют на инфекционные и неинфекционные. В педиатрической практике чаще диагностируется первый вариант, поскольку кишечные инфекции — вторая по частоте после ОРВИ группа заболеваний детского возраста. Кишечное воспаление вызывают бактериальные (сальмонелла, эшерихия, иерсиния и шигелла), вирусные (ротавирус, норовирус) и паразитарные инвазии (амебиаз, балантидиаз, лямблиоз).
Инфекционные причины энтероколита более характерны для пациентов раннего возраста и дошкольников. Исключение составляет псевдомембранозный колит, который обусловлен размножением условно-патогенных клостридий на фоне приема антибиотиков и выявляется у детей любого возраста. Помимо инфекционных агентов, развитие энтероколита провоцируют:
Помимо инфекционных агентов, развитие энтероколита провоцируют:
- Реакции гиперчувствительности. Симптомы воспаления кишечника наблюдаются у детей с экссудативным диатезом, которые имеют склонность к пищевой аллергии и «аллергическому маршу». Расстройство вызвано повреждающим действием иммунных молекул, образующихся в ответ на чужеродные белки.
- Токсины. Прямое повреждающее действие на слизистую тонкой и толстой кишки оказывают химические вещества, пестициды, некоторые лекарства. Острый энтероколит возникает, если ребенок по ошибке выпьет средство бытовой химии или другие опасные вещества, а хроническая форма развивается при длительной медикаментозной терапии.
- Механическое повреждение. Патология связана со сдавлением кишечной стенки и раздражением ее твердыми частицами кала, что зачастую случается при хронических запорах. У детей расстройство преимущественно осложняет врожденные аномалии пищеварительного тракта, как, например, в случае с гиршпрунг-ассоциированным энтероколитом.

- Ишемия кишечника. Сосудистые нарушения лежат в основе некротического энтероколита, поражающего новорожденных с антенатальными или перинатальными факторами риска. Недостаток кровоснабжения сочетается с тромбозом сосудов, участками омертвения кишечной стенки.
Патогенез
Механизм развития заболевания основан на повреждении слизистой с последующим распространением патологического процесса на все слои кишечной стенки. Как следствие нарушаются функции ЖКТ: полостное и пристеночное пищеварение, всасывание питательных веществ, секреция воды и солей в просвет кишки. Воспаление сопровождается изменением перистальтики в сторону ускорения или замедления, снижением местного иммунного ответа и нарушением микрофлоры.
Симптомы энтероколита у детей
Клиническая картина энтероколита у детей во многом определяется его причинами, степенью повреждения кишечника. Основные симптомы — нарушения стула, боли в полости живота. Для острого течения типичны спазмы и рези, которые не имеют четкой локализации. Появление болезненности в левой подвздошной области и тенезмов указывает на поражение дистальных отделов ЖКТ. При хроническом варианте беспокоят дискомфорт, тяжесть и покалывание в животе.
Для острого течения типичны спазмы и рези, которые не имеют четкой локализации. Появление болезненности в левой подвздошной области и тенезмов указывает на поражение дистальных отделов ЖКТ. При хроническом варианте беспокоят дискомфорт, тяжесть и покалывание в животе.
Расстройства стула при энтероколитах имеют различный характер: запоры, диарея, чередование этих двух форм либо фракционированная дефекация. При остром процессе, чаще инфекционной этиологии, у детей отмечается учащение стула до 10-20 раз в сутки. Испражнения жидкие, с обильными примесями слизи, иногда в кале есть кровь или гной. Симптомы дополняются тошнотой и рвотой. При хроническом заболевании 2-5-дневные запоры сменяются несколькими днями диареи и т. д.
Общие симптомы энтероколита у детей включают повышенную утомляемость, слабость и сонливость, отказ от еды. Кишечные инфекции проявляются признаками общей интоксикации: лихорадкой, головными болями, ломотой в теле. Если ребенку не проводится лечение хронической патологии, прогрессирующе ухудшается пищеварительная функция, из-за чего у ребенка появляются симптомы нутритивной недостаточности и гиповитаминоза.
Осложнения
При остром энтероколите диарея сопровождается обезвоживанием, которое особенно опасно для детей до 5 лет. Развитие эксикоза тяжелой степени проявляется спутанностью сознания, нарушениями гемодинамики, снижением тургора кожи. Тяжелые формы кишечных инфекций, помимо дегидратации, могут осложняться панкреатитом (13%), гепатитом (11%), поражением чашечно-лоханочной системы почек (9%).
Воспалительный процесс, распространяющийся за пределы слизистого слоя кишки, приводит к изъязвлениям, перфорации и пенетрации стенки. При ускоренной перистальтике возможны острые хирургические состояния: завороты кишечника, инвагинации, которые чаще встречаются в раннем возрасте. Прием некоторых лекарств или попадание токсинов может способствовать формированию мегаколона.
Диагностика
Обнаруженные симптомы энтероколита — основание для постановки педиатром синдромального (топического) диагноза. Дальнейшее обследование с привлечением детского гастроэнтеролога, инфекциониста, иммунолога-аллерголога необходимо для установления причин патологического состояния и постановки клинического диагноза. Ребенку обычно назначаются:
Ребенку обычно назначаются:
- УЗИ брюшной полости. Ультразвуковая диагностика — простой и неинвазивный метод, который выявляет сонографические симптомы воспаления, структурные и функциональные нарушения ЖКТ. Исследование проводится в качестве скрининга для исключения острых хирургических патологий.
- Рентгенография брюшной полости. Обзорная рентгенограмма информативна в диагностике кишечной непроходимости, инородных тел. Для детальной визуализации структуры слизистой оболочки ЖКТ и оценки моторной функции необходимы рентгенологический снимок с пероральным контрастированием, ирригография.
- Эндоскопические исследования. В практической детской гастроэнтерологии колоноскопию используют при подозрении на кишечный полипоз, неспецифический язвенный колит или болезнь Крона. Современный и безболезненный способ визуализации ЖКТ — видеокапсульная эндоскопия, которая без введения зонда показывает состояние толстой и тонкой кишки на всем их протяжении.

- Анализы кала. В копрограмме при энтероколитах определяются непереваренная клетчатка, капли нейтрального жира, исчерченные мышечные волокна. На симптомы воспаления указывают лейкоциты и слизь. Для подтверждения инфекционного характера болезни делают бактериологическое исследование испражнений.
- Серологические реакции. При возможном вирусном происхождении энтероколита и для ускоренного выявления бактериальной инфекции применяют РПГА крови со специфическими диагностикумами. Положительный результат устанавливают при нарастании титров антител в 4 и более раз. Для обнаружения ДНК патогенных микроорганизмов рекомендована ПЦР.
Лечение энтероколита у детей
Диетотерапия
Лечение энтероколита начинается с соответствующей диетотерапии. При остром течении назначается лечебное голодание, слизистые каши и супы, а по мере устранения симптоматики рацион расширяют. Хроническая патология требует щадящей диеты с ограничением экстрактивных веществ, грубой и волокнистой пищи, жирных и высокоуглеводных блюд. Для младенцев до 1 года оставляют привычное грудное вскармливание или питание искусственными смесями.
Для младенцев до 1 года оставляют привычное грудное вскармливание или питание искусственными смесями.
Консервативная терапия
Если энтероколиту сопутствуют диарея и обезвоживание, необходима адекватная регидратация. При эксикозе легкой степени ребенку дают жидкость через рот каждые 10-15 минут в объеме, который рассчитывается с учетом массы тела. Средняя и тяжелая степень дегидратации, когда пациент отказывается пить самостоятельно, требует внутривенных вливаний солевых растворов. Лекарственное лечение энтероколита подбирается в соответствии с причинами болезни и включает:
- Антибактериальные препараты. Используются кишечные антисептики, сульфаниламиды или противопротозойные лекарства. Они подбираются после получения результатов бактериологического исследования и установления возбудителя. Легкие формы инфекционных энтероколитов не требуют назначения антибиотиков.
- Средства для нормализации стула. Хронические запоры являются показанием к введению слабительных свечей или приему системных препаратов, которые размягчают каловые массы, улучшают моторику и облегчают дефекацию.
 Если медикаментозное лечение неэффективно, ставят клизмы. При жидком стуле рекомендованы противодиарейные лекарства.
Если медикаментозное лечение неэффективно, ставят клизмы. При жидком стуле рекомендованы противодиарейные лекарства. - Энтеросорбенты. Лекарства выполняют несколько задач: связывают и выводят из организма токсины и бактерии, ликвидируют газообразование и кишечные колики, уменьшают интенсивность диареи. Они применяются независимо от этиологических факторов, когда обнаружены первые диспепсические симптомы.
- Пробиотики. Дисбактериоз может быть причиной или следствием энтероколита, но в любом случае он подлежит медикаментозной коррекции. Лечение включает препараты бифидо- и лактобактерий, которые дополняют пребиотиками для быстрого восстановления кишечной микрофлоры.
- Ферменты. При хроническом энтероколите назначаются панкреатические энзимы, которые улучшают процессы пищеварения в тонкой кишке, нормализуют частоту стула и консистенцию каловых масс. При сопутствующей билиарной патологии эффективны холеретики и холекинетики, минеральные воды.

Хирургическое лечение
Помощь детских хирургов требуется при энтероколите, осложненном перфорацией кишки, перитонитом, кровотечением. Оперативное вмешательство предполагает иссечение дефекта кишечной стенки или удаление части кишки при ее тотальном повреждении, санацию и дренирование брюшной полости, окончательную остановку кровотечения. Объем и метод операции подбирается индивидуально соответственно характеру и тяжести состояния.
Прогноз и профилактика
Адекватное лечение быстро купирует вовремя диагностированный острый инфекционный энтероколит, поэтому он проходит за несколько недель и не оставляет негативных последствий. Хроническое воспаление кишечника чаще встречается у детей, страдающих врожденными аномалиями или сопутствующей патологией. Прогноз зависит от тяжести основного заболевания, степени белково-энергетической недостаточности. При комплексной терапии удается достичь стойкой ремиссии.
Превентивные мероприятия включают привитие ребенку правил личной гигиены и гигиены питания, сбалансированный рацион без вредных продуктов и фастфуда. Недопустимо применение лекарственных средств без назначения и контроля педиатра. Меры вторичной профилактики: своевременное лечение кишечных инфекций и острых состояний, чтобы они не перешли в хроническую форму.
Недопустимо применение лекарственных средств без назначения и контроля педиатра. Меры вторичной профилактики: своевременное лечение кишечных инфекций и острых состояний, чтобы они не перешли в хроническую форму.
Энтероколит у взрослых: причины, виды, диагностика
Энтероколит — патология пищеварительной системы, характеризующаяся воспаление слизистых оболочек тонкого и толстого кишечника. Заболевание протекает в острой и хронической форме. Характеризуется болями в животе, диспептическими расстройствами.
Причины патологии
Этиологические факторы заболевания разнообразны. Факторами, провоцирующими патологию могут быть:
-
гельминтозы; -
острые кишечные заболевания; -
антибиотики; -
аллергия; -
панкреатит, гастрит; -
врожденные заболевания ЖКТ; -
дисбактериоз.
Энтероколит кишечника может развиваться из-за грубой пищи в рационе, переизбытком бобовых, сахара, грубых сортов хлеба. Все эти продукты усиливают брожение. Патология может возникнуть в том случае, если в рационе продолжительное время преобладает жирная пища, при этом формируется недостаток витаминов, белков.
Все эти продукты усиливают брожение. Патология может возникнуть в том случае, если в рационе продолжительное время преобладает жирная пища, при этом формируется недостаток витаминов, белков.
Хроническая форма заболевания развивается в результате некорректного или неэффективного лечения острых воспалительных процессов в кишечнике.
Запишитесь на онлайн консультацию, если у вас появились вопросы по заболеванию. Наши врачи дистанционно подробно расскажут о возможных причинах энтероколита, ответят на все вопросы, будут на связи в любое время суток.
Классификация заболевания
По характеру течения выделяют острый и хронический энтероколит. Острая форма развивается вместе с острым гастритом. Воспалительный процесс затрагивает только слизистую , на более глубокие слои не распространяется.
Хроническая форма является следствием плохого лечения острого воспаления кишечника. Заболевание характеризуется длительностью течение патологического процесса. Поражается слизистая и глубокие слои кишечника.
Заболевание характеризуется длительностью течение патологического процесса. Поражается слизистая и глубокие слои кишечника.
По локализации энтероколит может быть с преимущественным поражением толстой или тонкой кишки.
Выделяют следующие группы по этиологическим факторам:
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Пример Пациентка 57 лет поступила в больницу по направлению участкового врача. Больная жаловалась на лихорадку, ноющие боли в эпигастрии, диарею, слабость. На осмотре: язык с белым налетом, умеренные боли при пальпации живота. СОЭ повышена, увеличение количества палочкоядерных нейтрофилов, в кале — лейкоциты, бактерии, слизь. Диагноз: острый инфекционный энтероколит средней степени тяжести. пациентка находится на стационарном лечении.
Больная жаловалась на лихорадку, ноющие боли в эпигастрии, диарею, слабость. На осмотре: язык с белым налетом, умеренные боли при пальпации живота. СОЭ повышена, увеличение количества палочкоядерных нейтрофилов, в кале — лейкоциты, бактерии, слизь. Диагноз: острый инфекционный энтероколит средней степени тяжести. пациентка находится на стационарном лечении.
Симптомы заболевания
Признаки энтероколита зависят от формы, течения заболевания. Острый энтероколит обычно начинается внезапно. Для него характерны болевой синдром, вздутие живота, тошнота, урчание. На языке появляется белый налет. Нередко заболевание сопровождается расстройством акта дефекации. Инфекционный энтероколит сопровождается лихорадкой, клинической картиной интоксикации.
Хронический энтероколит
На ранних стадиях заболевания может протекать в латентной форме. В стадии обострения развиваются следующие симптомы:
-
болевые ощущения в животе. Может быть разлитой, но чаще всего локализуется в районе пупка. Боль появляется во второй половине дня. Боль тупая, умеренная, возникает после приема пищи;
Может быть разлитой, но чаще всего локализуется в районе пупка. Боль появляется во второй половине дня. Боль тупая, умеренная, возникает после приема пищи; -
чередование запоров и диареи; -
вздутие живота — метеоризм; -
диспептический синдром развивается по смешанному, гнилостному, бродильному типу; -
астено-вегетативный синдром появляется в результате нарушение тканевого обмена. Характеризуется упадком сил, апатией, утомляемостью, вялостью; -
снижение массы тела появляется при поражении тонкого отдела кишечника.
Энтероколит у детей
Основными симптомами являются боли в животе, нарушение стула. Расстройство стула проявляется в запорах, диарее, метеоризме. При остром течении патологии у детей отмечается учащение акта дефекации до 20 раз в сутки. В кале могут наблюдаться примеси слизи, крови, гноя. Появляется тошнота, рвота. Для хронической формы характерно чередование запоров и поносов.
Кроме того, ребенок становится вялым, отказывается от еды, быстро устает, появляется сонливость, раздражительность, плаксивость.
Энтероколит у взрослых
Чаще всего встречается вирусный энтероколит, бактериальный и алиментарный. Алиментарный развивается в результате переедания, большого количества острой пищи в рационе. Сопровождается тошнотой, рвотой, расстройством стула. Если скорректировать рацион, клинические симптомы исчезнут через несколько дней.
Аллергический энтероколит является следствием реакции на белки с высокой молекулярной массой. Протекает в хронической форме с картиной нарушения всасывания и пищеварения. Боли схваткообразные, тошнота, рвота, жидкий стул.
Язвенный энтероколит характеризуется болями в животе, частым жидким стулом с примесями гноя, крови, слизи. Отмечается потеря веса, снижение аппетита, частые ложные позывы к дефекации. При длительном течении заболевания в ротовой полости появляются язвы, боли в суставах.
Запишитесь на онлайн консультацию, если вы наблюдаете клинические признаки энтероколита. Наши врачи дистанционно изучат историю болезни, посоветуют клиники для прохождения обследования, подберут аналоги препаратов, предоставят второе мнение независимых экспертов, будут на связи в любое время суток.
Постановка диагноза
Для диагностики заболевания необходимо сделать копрограмму на скрытую кровь и качество переваривания пищи. Необходимо определить фекальную эластазу, выявить возбудителей. Могут понадобиться эндоскопические исследования. Биопсия кишечника необходима для дифференциации язвенного колита от болезни Крона. Для выявления патологии могут назначить:
-
КТ или МРТ брюшной полости; -
иммуногистохимическое исследования в слизистой показано при аллергическом энтероколите; -
тест латекс-агглютинации необходим для псевдомембранозной формы заболевания.
Читайте также
Болезнь Крона
Осложнения энтероколита
Последствия заболевания могут быть разнообразными. Наиболее распространенными и часто встречающимися осложнениями могут быть:
-
перфорация кишечника; -
токсическая дилатация толстого кишечника; -
кишечные кровотечения; -
стриктура кишок; -
выпадение прямой кишки; -
появление воспалительных полипов; -
новообразования толстого кишечника.
Хронический энтероколит может быть осложнен мальабсорбцией, развитием перитонита, летального исхода. Все последствия развиваются в случаях отсутствия своевременного лечения.
Лечение энтероколита
Лечение энтероколита у взрослых проводится комплексно. При остром течении назначают специальную диету.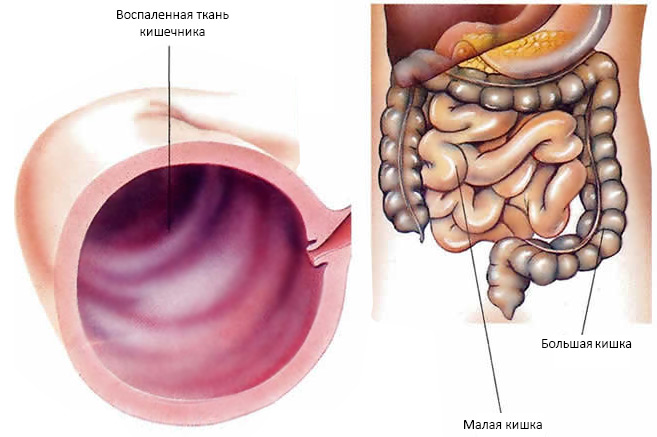 При необходимости промывают желудок. Гидратационная терапия показана при сильной и частой диарее, рвоте. Болевые синдромы снимаются спазмолитиками. При необходимости показана детоксикационная терапия.
При необходимости промывают желудок. Гидратационная терапия показана при сильной и частой диарее, рвоте. Болевые синдромы снимаются спазмолитиками. При необходимости показана детоксикационная терапия.
Для устранения хронического энтероколита необходимо выявить причину его вызвавшую и избавиться от нее. Это может быть нормализация режима питания и грамотная балансировка рациона, отказ от медикаментов, нарушающих пищеварение, своевременное лечение паразитарных инвазий и сопутствующих заболеваний пищеварительного тракта. Питание при энтероколите в хронической форме исключает кисломолочные продукты, грубую клетчатку, сложные белки, капусту, сахара. Для медикаментозной терапии используются:
-
антибактериальные лекарственные средства; -
ферменты; -
пребиотики и пробиотики; -
препараты, нормализующие перистальтику.
Реабилитация
При энтероколите в хронической форме необходима консультация с физиотерапевтом. Физиотерапевтические лечение включает в себя:
Физиотерапевтические лечение включает в себя:
-
СМТ; -
рефлексотерапию; -
магнитотерапию.
Рекомендуется снизить физическую активность. На стадии ремиссии рекомендуется ЛФК, аэробика, прогулки. Диета при энтероколите кишечника может изменяться только врачом в соответствии с динамикой заболевания, эффективности лечения.
Запишитесь на онлайн консультацию, если вас интересуют способы лечения энтероколита. Наши врачи дистанционно объяснят принципы терапии, подберут аналоги препаратов, готовы отвечать на все вопросы круглосуточно, при необходимости составят план дальнейших действий.
Частые вопросы
Как передается энтероколит?
+
Данное заболевание не передается, оно развивается в результате попадания в организм патогенной микрофлоры. Развивается постепенно.
Развивается постепенно.
Какой инкубационный период у энтероколита?
+
Инкубационный период может составлять до 48 часов с момента попадания возбудителя. Первыми признаками является лихорадка, расстройство пищеварения. Поэтому в этот момент важно как можно скорее обратиться к врачам, чтобы купировать патологию в самом начале.
Есть ли специфическая профилактика энтероколита?
+
Важно своевременно лечить и устранять причины, вызывающие заболевание. Придерживаться правильного питания, здорового образа жизни. Выявлять патологии ЖКт и лечить их.
Можно ли вылечить полностью энтероколит?
+
Данное заболевание имеет положительный прогноз жизни в случаях своевременного и адекватного лечения. В этом случае шанс полностью устранить заболевание — высок. Через два месяца после перенесенного заболевания, кишечник полностью восстанавливается.
Через два месяца после перенесенного заболевания, кишечник полностью восстанавливается.
Заключение эксперта
Энтероколит (код по МКБ-10 А04, К50-52, А04.7) — хроническое и острое заболевание кишечника, преимущественно толстого и тонкого отдела кишечника. Характеризуется болями в животе, диспептическими расстройствами, интоксикацией. Диагноз и дифференциальная диагностика включают в себя КТ, МРТ брюшной полости, копрограмму, эндоскопические исследования. Тактика и схема терапии зависит от стадии заболевания, формы, локализации патологического процесса, возбудителя.
Публикуем только проверенную информацию
Автор статьи
Есакова Екатерина Юрьевна
врач — терапевт • гастроэнтеролог
Стаж 4 года
Консультаций 3228
Статей 45
Многолетний опыт в диагностике, лечении и профилактике заболеваний желудочно-кишечного тракта. Рекомендации, уточнение симптоматики, рекомендации по лабораторной диагностике, расшифровка анализов и рузультатов УЗИ.
Рекомендации, уточнение симптоматики, рекомендации по лабораторной диагностике, расшифровка анализов и рузультатов УЗИ.
Как лечить синдром раздраженного кишечника у детей: симптомы, лечение, диета
Синдром раздраженного кишечника (СРК) – общее название функциональных расстройств желудочно-кишечного тракта, не вызванных органной патологией. Встречается у взрослых и детей, на планете болеют порядка 30% людей.
Характеристика недуга
Под СРК подразумевают нарушения пищеварения в толстой кишке, связанные с этим изменения перистальтики и эвакуации переработанной пищи. Заболевание часто носит хронический характер, но протекает доброкачественно, легко поддается коррекции с помощью диеты и здорового образа жизни.
Причины возникновения
- Нарушения микрофлоры кишечника (баланса бактерий): ранний перевод ребенка на искусственное вскармливание, антибактериальная терапия
- Особенности нервной системы (вегетососудистая дистония, частые стрессы)
- Нарушения режима питания, распорядка (перекусы, переедания, гиподинамия, недостаточный сон)
- Несбалансированная диета (нехватка пищевых волокон, клетчатки)
- Генетическая предрасположенность
- Эндокринные болезни
- Инфекции (различные колиты), паразиты
Таким образом, лечение синдрома раздраженного кишечника у детей будет направлено против причины, его вызвавшей.
Классификация
- СРК с преобладанием поносов – частая дефекация, бесформенный или жидкий стул при малейших нарушения питания, режима, смене обстановки, волнении («медвежья болезнь»)
- С преобладанием запоров – дети подолгу находятся в туалете, стул может отсутствовать по несколько дней, кал твердый («овечий кал»)
- С преобладанием метеоризма – ребенка часто беспокоят спастические боли внизу живота, чувство распирания, вздутие, частое отхождение газов
Симптомы и признаки
- Спазмы гладкой мускулатуры кишечника с болью внизу живота (справа или слева), дискомфорт при надавливании на живот; ночью (во сне) боли исчезают
- Тимпанит (барабанный звук) над областями скопления газов
- Боли в подреберной области справа, отдающие в лопатку и шею
- Диспептический синдром (тошнота, отрыжка, скорое насыщение)
- Слизь в кале
Лечение синдрома раздраженного кишечника у ребенка обязательно будет включать симптоматическую терапию.
Осложнения и последствия
Если при наличии синдрома раздраженного кишечника у ребенка лечение не было доведено до конца, болезнь становится хронической. В более взрослом возрасте могут появиться такие осложнения, как:
- Геморрой, трещины прямой кишки
- Кишечная непроходимость
- Нарушения всасывания (авитаминоз, анемия, расстройство метаболизма)
- Заболевания верхних отделов желудочно-кишечного тракта (дуодениты, гастриты)
Диагностика и анализы
Учитывая схожесть СРК с другими заболеваниями желудочно-кишечного тракта и возможность осложнений, рекомендуется провести обследование ребенка, которое будет включать:
- Исследование кала (бактериальное) на дисбактериоз и копрограмму (состав кала)
- Общий клинический анализ мочи и крови
- Биохимический анализ крови (на белок, ферменты, электролиты)
- Абдоминальное УЗИ (печень, желчный пузырь, селезенка и поджелудочная железа)
- ФГДС (осмотр желудка и двенадцатиперстной кишки)
- Колоноскопия (осмотр толстого кишечника с помощью эндоскопа)
Лечение
При установленном синдроме раздраженного кишечника лечение детей ведется по трем направлениям:
- Устранение причины
- Устранение симптомов
- Коррекция режима и питания
Детям назначают легкие седативные препараты, родителям советуют меньше нагружать детей учебой, избегать стрессов дома, составить распорядок дня, следить за сном (не менее 9 часов в день), прогулками (не меньше 2 часов в день), физической нагрузкой (пресс, плаванье).
Для снятия болей назначают спазмолитики, для улучшения перистальтики (движений кишечника) – прокинетики.
При дисбактериозе – пробиотики (полезные бактерии, кисломолочные продукты).
Прогноз
Течение болезни и прогноз благоприятные: своевременное медицинское вмешательство и последующее наблюдение у детского гастроэнтеролога поможет избежать последствий во взрослом возрасте – как правило, при соблюдении врачебных рекомендаций, симптомы СРК исчезают после полового созревания.
Меры профилактики
Чтобы не допустить функциональных нарушений пищеварения у детей, особенно склонных к заболеванию СРК, нужно:
- Как можно дольше сохранять грудное вскармливание, а позднее – внимательно следить за рационом
- Соблюдать режим сна
- Обеспечить необходимое время для прогулки
- Создать спокойную доброжелательную атмосферу в семье
- Серьезно относиться к инфекционным и паразитарным заболеваниям, соблюдать личную гигиену, вовремя обращаться к докторам
Преимущества процедуры в МЕДСИ
- Чуткие доктора: прием ведут опытные гастроэнтерологи педиатрического профиля
- Наличие современной аппаратуры: детская эндоскопия (ФГДС, колоноскопия), в т.
 ч. эндоскопия во сне с записью на диск или флэш
ч. эндоскопия во сне с записью на диск или флэш - Детские диагносты
- Собственная лаборатория, которая выполняет широкий спектр клинических, биохимических, бактериологических исследований
- Для записи на прием звоните по телефону 8 (495) 7-800-500 (работает круглосуточно)
- Возможность посещения специалиста после получения результатов в одном и том же месте, скидки на повторный прием
Не затягивайте с лечением, обратитесь к врачу сейчас:
- Лечение синдрома раздраженного кишечника
- Прием детского врача-гастроэнтеролога
- Прием врача-педиатра
Псевдомембранозный колит: симптомы, причины, лечение
Псевдомембранозный колит — это острое заболевание толстого кишечника. Оно провоцируется определенными бактериями и относится к прогрессирующим болезням. У болезни могут быть тяжелые формы и серьезные осложнения, поэтому без помощи специалистов обойтись не получится.
Оно провоцируется определенными бактериями и относится к прогрессирующим болезням. У болезни могут быть тяжелые формы и серьезные осложнения, поэтому без помощи специалистов обойтись не получится.
Симптомы
На начальных стадиях симптомы псевдомембранозного колита могут быть не слишком разнообразными — обычно это боль в области живота и диарея. По мере развития заболевания количество симптомов увеличивается, поэтому проявляется следующее:
- Регулярная диарея, которая изнуряет пациента, сильно снижает качество его жизни.
- Изменение цвета каловых масс. Они приобретают зеленый оттенок. Также нередко в них наблюдаются примеси слизи и крови.
- Увеличение количества мочи.
- Обезвоживание — на фоне постоянной диареи.
- Повышенная температура тела, судороги.
- Слабость, быстрая утомляемость, головные боли.
- Проблемы с аппетитом — часто больной просто не может есть.
- Вздутие живота, схваткообразные боли — как правило, они локализуются в левой части.
- Учащенный пульс, сниженное давление.
Очевидно, что такие симптомы псевдомембранозного колита не являются специфическими — они могут встречаться и при других заболеваниях ЖКТ, поэтому для точного диагноза потребуется комплексное, очень тщательное обследование.
Опасность заболевания
Если человек не получает своевременное лечение, а признаки обезвоживания и интоксикации нарастают, осложнения при псевдомембранозном колите могут быть серьезными. Есть зафиксированные случаи смерти, обусловленные тем, что осложнения подобного колита способны вызывать остановку сердца.
Также к осложнениям относят прободение стенки кишки, перитонит, почечную недостаточность и другие заболевания, которые сами по себе тоже способны привести к летальному исходу.
Причины
Основная причина псевдомембранозного колита — это нарушение кишечной микрофлоры. А оно происходит на фоне разных состояний и провоцирующих факторов, например:
А оно происходит на фоне разных состояний и провоцирующих факторов, например:
- Длительный (либо бесконтрольный) прием определенных медицинских препаратов. Такой эффект антибиотики, цитостатики и т. д.
- Нарушения в электролитном и белковом обмене организма.
- Злокачественные опухоли, которые снижают защитные функции организма.
- Ослабление иммунитета после серьезных хирургических вмешательств.
- Постоянный контакт с пациентами, которые уже болеют таким колитом.
Обнаруживаются и другие причины псевдомембранозного колита, если речь идет об ослаблении иммунитета с одновременным нарушением кишечной микрофлоры.
Диагностика
Начинается диагностика псевдомембранозного колита с осмотра пациента и сбора анамнеза. В зависимости от жалоб, с которыми обращается больной, осмотр проводит либо гастроэнтеролог, либо проктолог.
Диагностика включает забор мазка из заднего прохода, колоноскопию, ректороманоскопию, эндоскопию, УЗИ брюшной полости, КТ (либо МРТ), рентгенографию. Необязательно проводятся все исследования сразу — в ряде случаев диагностические методы могут расширять или наоборот, применяться в ограниченном количестве.
Необязательно проводятся все исследования сразу — в ряде случаев диагностические методы могут расширять или наоборот, применяться в ограниченном количестве.
Также у пациента берут общий анализ крови и кал на исследование его состава.
Лечение
Если ситуация незапущенная, пациента лечат консервативными методами — в первую очередь восстанавливается запас жидкости в организме. Также в лечение псевдомембранозного колита входят:
- Симптоматическое лечение. Оно предполагает устранение симптомов интоксикации, восстановление водного баланса, электролитного и белкового обмена. Препараты против диареи не используются, поскольку могут вызвать серьезные побочные эффекты.
- Специальная диета при псевдомембранозном колите. Сразу она лечебная, а потом поддерживающая. Например, на поддерживающем этапе необходимо исключать маринованные, жареные, копченые, жирные продукты, белый хлеб и газировку. Полный список запрещенных и разрешенных продуктов пациенту выдаст врач.

- Лекарственные средства для устранения причины болезни (антибактериальные препараты).
- Коррекция дисбактериоза: назначение бактериальных препаратов.
- Хирургическое вмешательство. Используется в том случае, если начались серьезные осложнения или консервативные методы не действуют. При операции часть кишечника могут удалить, а саму кишку вывести в брюшную полость — тип операции зависит от ситуации.
Проверку симптомов и лечение псевдомембранозного колита рекомендуем доверить специалистам АО «Медицина» — для начала надо обратиться за консультацией к гастроэнтерологу или проктологу. Помните, что это крайне опасное заболевание, которое гораздо легче лечить на ранних стадиях. Чем дольше развивается проблема, тем выше риски опасных осложнений.
Профилактика
К профилактическим мерам относятся:
- Ответственный и грамотный прием антибиотиков. Это необходимо делать только по назначению врача и в соответствии с инструкцией.
 Крайне опасно назначать себе такие препараты самостоятельно.
Крайне опасно назначать себе такие препараты самостоятельно. - Использование после антибактериальной терапии препаратов, которые восстанавливают кишечную микрофлору.
- Укрепление иммунитета на постоянной основе — ведение здорового образа жизни, отказ от вредных привычек.
- Соблюдение личной гигиены. В том числе нельзя пользоваться чужими средствами и личными вещами.
Специфической профилактики в данном случае нет — необходимо просто ответственно относиться к собственному здоровью.
Вопросы и ответы
Насколько высоки риски рецидивов при псевдомембранозном колите?
Довольно высоки, поскольку бактерии-возбудители способны долго сохраняться в организме в виде спор. Как только организм ослабляется и создаются комфортные условия, они тут же активизируются и заново запускают развитие псевдомембранозного колита. Сами по себе споры устойчивы ко многим медикаментам (и антибиотикам тоже), поэтому их невозможно уничтожить.
Каковы прогнозы при псевдомембранозном колите?
При легкой и средней стадиях прогнозы хорошие — если пациент лечится и соблюдает все рекомендации врачей, он может жить вполне комфортно. При тяжелых стадиях все не так радужно — высоки риски операции (и снижения качества жизни пациента), а также летального исхода, если помощь не оказывается в полной мере или оказывается поздно.
Можно ли использовать противодиарейные лекарства при псевдомембранозном колите?
Клинические рекомендации при псевдомембранозном колите исключают прием таких средств. Они могут ухудшить состояние пациента, поскольку тоже влияют на микрофлору кишечника. Ни в коем случае нельзя лечиться самостоятельно или использовать народные средства — при наличии тревожных симптомов обращайтесь к врачу.
Энтероколит — причины, симптомы и лечение — Медкомпас
- Содержание:
- Симптомы болезни
- Причины болезни
- Диагностика
- Осложнения
- Лечение болезни
- Группа риска
- Профилактика
- Диета и образ жизни
Подобрать врачей
Энтероколит – это одна их самых частых патологий желудочно-кишечного тракта, представляющее собой воспаление различной этиологии тонкого (энтерит) и толстого кишечника (колит).
Различают две формы болезни:
- Острый энтероколит – изменения затрагивают только слизистую оболочку кишечника
- Хронический энтероколит – развивается после невылеченного острого, поражение прогрессирует, и распространяется на глубокие ткани кишечника.
Симптомы болезни
Острое воспаление кишечника начинается внезапно, часто протекает вместе с поражением желудка (гастритом). После воздействия этиологического фактора появляются симптомы острого энтероколита: боль в животе, которую больному трудно локализировать, вздутие, урчание, переливание в животе, выраженный дискомфорт, тошнота, рвота, метеоризм, диарея. Как правило, все эти симптомы сопровождаются повышением температуры, синдромом интоксикации (общая слабость, отсутствие аппетита, боль в мышцах, головная боль).
Хронический энтероколит имеет длительное течение с периодами ремиссии и обострения. В период между обострением заболевания симптомы энтероколита мало выражены. Больные могут жаловаться на ощущение дискомфорта в животе, различные нарушения стула (запор или диарея), похудение, усталость.
При обострении присутствуют такие признаки:
- Боль в животе, часто в околопупочной области, по обоим бокам живота
- Нарушения акта дефекации – запор или диарея (чаще)
- Метеоризм
- Диспепсия – это совокупность таких признаков, как тошнота, рвота, переливание, урчание в животе, дискомфорт после принятия пищи
- Астено-вегетативные нарушения: общая слабость, снижение трудоспособности, быстрая утомляемость, раздражительность и пр.
- Похудение.
Причины болезни
Причин воспаления кишечника очень много, их все можно распределить на инфекционные и неинфекционные.
Инфекционные причины энтероколита:
- Бактериальные инфекции (сальмонеллез, дизентерия, шигеллез, пищевые токсикоинфекции)
- Вирусные поражения (вирусы Коксаки, ЕСНО, ротавирусная инфекция и др.)
- Паразитарные поражения – заражение гельминтами, простейшими (амеба).
Неинфекционные причины энтероколита:
- Токсические поражения (воздействия на слизистую кишечника различных ядов, химических веществ, лекарственных препаратов)
- Аллергическая реакция (пищевая аллергия)
- Механический энтероколит развивается при длительном запоре (повреждение стенок кишки твердыми каловыми массами)
- Энтероколиты при системных заболеваниях соединительной ткани
- Аутоиммунные реакции
- Злоупотребление антибиотиками на фоне дисбактериоза.
2007/96/3_23b.png)
Предрасполагающими факторами для развития болезни служат неправильное и несбалансированное питание, дисбактериоз, хронические заболевания органов пищеварения, несоблюдение личной гигиены, снижение иммунной защиты организма, функциональные нарушения работы ЖКТ.
Диагностика
Диагностическая программа имеет две цели – установить диагноз энтероколита и найти его причину. Обследование начинают с выяснения жалоб больного, сбора анамнестических и эпидемиологических данных, общего осмотра пациента. Как правило, на основании подученной информации врач может заподозрить энтероколит, но для уточнения диагноза и поиска причины воспаления необходимы такие исследования:
- Лабораторные исследования крови, мочи, кала
- Посев кала, рвотных масс на питательные среды для бактериологического исследования (с целью выявить инфекционного возбудителя и определить его чувствительность к антибиотикам)
- Скрининговые лабораторные тесты на системные болезни (при подозрении на такую патологию)
- Эндоскопическое обследование ЖКТ (ректороманоскопия, колоноскопия, гастроскопия) – позволяет осмотреть слизистую оболочку, выявить патологические изменения, провести биопсию (забор материала для гистологического обследования)
- Рентгенография органов ЖКТ с контрастом (барий)
- Серологическая диагностика кишечных инфекций (выявление в крови антител к паразитам и др.
 Возбудителям).
Возбудителям).
Осложнения
Как правило, своевременно начатое лечение острого энтероколита не несет никаких осложнений, иногда может развиваться обезвоживание организма из-за рвоты и диареи. Хронический энтероколит часто осложняется синдромом мальабсорбции (нарушение всасывания пищевых компонентов и витаминов в кишечнике), существует риск перфорации кишечника (прободение язвы) с развитием перитонита и даже летального исхода, кишечного кровотечения.
Лечение болезни
Лечение энтероколита в основном консервативное (медикаментозное). Назначают антибактериальные средства при инфекционном воспалении, препараты, которые ликвидируют основные симптомы болезни (против диареи, против тошноты, ферменты, лекарства, которые налаживают моторику кишечника, средства, которые восстанавливают микрофлору кишечника, сорбенты).
Большое значение в терапии энтероколита играет диетическое питание. При воспалении неинфекционного характера назначают патогенетическую терапию (противовоспалительные лекарства) и симптоматическое лечение.
Хирургическое лечение необходимо только при развитии осложнений (перфорация, кровотечение). Выполняют резекцию (удаление части кишки) с наложением анастомозов (соединений).
Некротизирующий энтероколит (НЭК) — Seattle Children’s
Что такое некротизирующий энтероколит?
При некротическом энтероколите (НЭК) бактерии заражают и раздражают кишечник. Инфекция может привести к гибели части кишечника.
- «Энтероколит» (произносится как ent-air-oh-co-LITE-iss) означает воспаление кишечника.
- «Некротический» (произносится как nek-roh-TIE-zing) означает, что он вызывает отмирание тканей.
НЭК может поражать часть или весь кишечник. Оно может быть легким или опасным для жизни.
- В более легких случаях кишечник может зажить и прийти в норму после лечения для борьбы с инфекцией.
- В более серьезных случаях ребенку может потребоваться операция по удалению поврежденных частей кишечника.
- В худших случаях может произойти отказ кишечника или инфекция может поразить тело ребенка.

- НЭК чаще всего поражает детей, родившихся преждевременно (недоношенными).
- Дети, рожденные с другими проблемами со здоровьем, такими как пороки сердца или гастрошизис, могут заболеть НЭК.
- Иногда мы лечим детей старшего возраста, у которых на рентгенограмме кишечника выявляются признаки НЭК.
Причина NEC не ясна. Свою роль играют следующие факторы:
- Кишечник ребенка может быть недостаточно зрелым или здоровым, чтобы хорошо продвигать пищу, когда ребенок кормится.
- Иммунная система ребенка может быть недостаточно сильной, чтобы защитить кишечник от бактерий, или может чрезмерно реагировать на инфекцию.
- Приток крови к кишечнику может быть плохим.
Некротический энтероколит в детской больнице Сиэтла
Мы лечили сотни детей с НЭК в Детской больнице Сиэтла. Мы лечим это состояние без хирургического вмешательства, когда это возможно. Если хирургия является лучшим методом лечения, наша команда обладает навыками и опытом, необходимыми вашему ребенку.
Если хирургия является лучшим методом лечения, наша команда обладает навыками и опытом, необходимыми вашему ребенку.
Свяжитесь с нашим отделением общей и торакальной хирургии по телефону 206-987-2794, чтобы получить дополнительную информацию о НЭК или получить второе мнение. Поставщики, узнайте, как направить пациента.
- Наша цель — по возможности лечить НЭК без хирургического вмешательства. Большинство детей, которых мы лечим (около 70%), не нуждаются в хирургическом вмешательстве.
- Поскольку наши хирурги лечили так много детей, у них есть более четкая способность решать, когда необходима операция.
- Хотя большинству детей мы можем помочь без хирургического вмешательства, некоторым детям операция все же требуется. Наши хирурги имеют большой опыт в удалении поврежденной части, оставляя как можно больше кишечника.
- Обычно в год наша команда хирургов лечит более 20 детей, нуждающихся в операции по поводу НЭК.
 Чем больше случаев, тем лучше результаты.
Чем больше случаев, тем лучше результаты. - Наше отделение интенсивной терапии новорожденных (ОИТН) уровня IV квалифицировано и оборудовано для ухода за самыми больными детьми. Наша транспортная бригада, состоящая из врачей, медсестер и респираторных терапевтов, является национальным лидером в безопасной перевозке хрупких новорожденных.
- У нас есть все специалисты, которые нужны вашему ребенку. В состав вашей медицинской бригады будут входить специалисты по уходу за новорожденными (неонатология), детской хирургии, питанию, пищеварительной системе (гастроэнтерология) и другие специалисты по мере необходимости. Мы работаем вместе и с вами, чтобы заботиться о вашем ребенке.
- Для детей, у которых развивается кишечная недостаточность после НЭК, в Детской больнице Сиэтла действует единственная на Тихоокеанском северо-западе педиатрическая программа реабилитации кишечника. Исследования показывают, что дети с этим заболеванием лучше себя чувствуют в специализированных детских клиниках.

- Ваш ребенок нуждается в уходе, разработанном специально для него. Младенцы и дети отличаются от взрослых тем, как они реагируют на болезни, лекарства, боль и операции. Вот почему все наши хирурги сертифицированы в области детской хирургии.
- Наши специалисты по педиатрии понимают, как современные методы лечения влияют на растущий организм в будущем. Мы делаем только те анализы, облучение и операции, которые необходимы вашему ребенку. Мы используем более низкие дозы облучения, чем рекомендовано Американским колледжем радиологии.
- Seattle Children’s — одна из 5 больниц в национальном масштабе, признанных организацией ChildKind International за то, насколько хорошо мы предотвращаем и лечим боль у детей.
- В детском саду Сиэтла за вашей семьей стоит целая команда. Наши врачи, медсестры, специалисты по работе с детьми и социальные работники помогут вашей семье справиться с проблемами, связанными с этой болезнью.
 Мы связываем вас с ресурсами сообщества и группами поддержки.
Мы связываем вас с ресурсами сообщества и группами поддержки. - Нам потребуется время, чтобы объяснить состояние вашего ребенка. Мы помогаем вам полностью понять варианты лечения и сделать правильный выбор для вашей семьи.
- Мы работаем с детьми и семьями со всего Северо-Запада и за его пределами. Мы можем помочь с финансовым консультированием, обучением, жильем, транспортом, услугами переводчика и духовной заботой. Узнайте о наших услугах для пациентов и их семей.
- В детском саду Сиэтла за вашей семьей стоит целая команда. Наши врачи, медсестры, специалисты по работе с детьми и социальные работники помогут вашей семье справиться с проблемами, связанными с этой болезнью.
Симптомы некротического энтероколита
У детей с НЭК могут быть следующие симптомы:
- Вздутие живота (живота)
- Боль в животе
- Рвота зеленого цвета, так как содержит желчь
- Пятна красного или синего цвета на коже живота
- Диарея или кровянистые выделения (стул)
- Усталость или отсутствие энергии (вялость)
- Проблемы с поддержанием нормальной температуры тела
- Проблемы с дыханием
- Медленный сердечный ритм
Диагностика некротизирующего энтероколита
Большинство детей, которых мы лечим от НЭК, — это недоношенные дети, которые находятся в больнице для другого лечения. Если у вашего ребенка есть симптомы НЭК, врач вашего ребенка:
Если у вашего ребенка есть симптомы НЭК, врач вашего ребенка:
- Спросит о болезни вашего ребенка
- Проведите полный медицинский осмотр
- Проверьте кровь вашего ребенка
- Возможно, проверьте кал вашего ребенка на наличие крови
Проверка анализов крови на:
- Высокий или низкий уровень лейкоцитов (вызванный инфекцией)
- Низкий уровень тромбоцитов (вызван ядом, выделяемым бактериями)
- Высокий уровень кислоты в крови (вызванный отмиранием тканей)
Вашему ребенку может потребоваться рентген живота и грудной клетки, чтобы найти следующие признаки НЭК:
- Воздушные карманы в стенке кишечника
- Пузырьки воздуха в венах от кишечника до печени
- Воздух внутри живота, но вне кишечника
- Жидкость внутри живота
- Увеличенные петли кишечника, которые не двигаются
Лечение НЭК без хирургического вмешательства
Лечение вашего ребенка будет зависеть от того, насколько серьезна его болезнь. Вашему ребенку может не понадобиться хирургическое вмешательство, если нет признаков того, что часть его кишечника отмерла или в нем образовались отверстия.
Вашему ребенку может не понадобиться хирургическое вмешательство, если нет признаков того, что часть его кишечника отмерла или в нем образовались отверстия.
Мы введем трубку через нос вашего ребенка в желудок. Это называется назогастральный зонд или назогастральный зонд. Назогастральный зонд предотвращает наполнение желудка и кишечника воздухом. Ваш ребенок будет держать назогастральный зонд до тех пор, пока все признаки не покажут, что его кишечник зажил и готов к регулярному кормлению.
Вашему ребенку будут вводить жидкости внутривенно (IV), чтобы предотвратить обезвоживание и обеспечить его питательными веществами. Жидкости также помогают поддерживать нормальные химические вещества в крови и кровяное давление.
Мы даем вашему ребенку внутривенно антибиотики для борьбы с инфекцией. Большинство детей с НЭК нуждаются в антибиотиках в течение 10–14 дней. В течение этого времени ваш ребенок будет получать все свое питание непосредственно в кровоток через капельницу. Это позволяет их кишечнику отдыхать и заживать.
Это позволяет их кишечнику отдыхать и заживать.
Некоторым детям нужны лекарства для поддержания артериального давления. Поддержание нормального кровяного давления вашего ребенка помогает его кишечнику получить хороший кровоток.
Врач проведет рентген и анализы крови, чтобы проверить здоровье вашего ребенка во время лечения.
Хирургия НЭК
Если есть признаки того, что какая-либо часть кишечника вашего ребенка умерла или имеет отверстия (перфорации), вашему ребенку потребуется операция по удалению этой части. Цель операции — удалить только мертвую или перфорированную часть, оставив как можно больше. Даже если часть оставшегося кишечника воспалена или заражена, она может зажить. Ваш ребенок, скорее всего, будет лучше расти и развиваться, если у него будет больше опорожнений кишечника.
Перед операцией хирург и врач, специализирующийся на новорожденных (неонатолог), постараются стабилизировать состояние вашего ребенка. Вашему ребенку потребуется такое же лечение, как и детям, которым не предстоит хирургическое вмешательство. К ним относятся назогастральный зонд, внутривенные жидкости и антибиотики.
К ним относятся назогастральный зонд, внутривенные жидкости и антибиотики.
Если вашему ребенку требуется операция, мы дадим ему лекарство, чтобы он мог спать без боли (общая анестезия). Врачи Seattle Children’s прошли дополнительные годы обучения безопасному проведению анестезии у детей.
Хирург делает надрез (разрез), обычно над пупком, чтобы открыть живот. Затем хирург вырезает любой мертвый сегмент кишечника.
Хирург может оставить больные, но не мертвые части кишечника, чтобы у вашего ребенка было как можно больше. Вашему ребенку может быть сделана еще одна операция в течение 2 дней, чтобы увидеть, выживут ли эти части или их нужно будет удалить.
Когда хирургам необходимо вырезать часть кишечника, они могут наложить швы, чтобы снова соединить кишечник. Это называется первичным анастомозом (произносится как an-as-toe-MOE-sis). Это возможно, только если:
- Удален небольшой сегмент
- Остальная часть кишечника кажется здоровой
- Ваш ребенок в хорошем состоянии
Если остальная часть кишечника не выглядит здоровой или большая ее часть была удалена, хирург может не соединить кишечник заново.
 Вместо этого хирург создает 2 небольших отверстия (стомы) в брюшной стенке вашего ребенка. Эта процедура называется стомой (произносится OST-э-э-э).
Вместо этого хирург создает 2 небольших отверстия (стомы) в брюшной стенке вашего ребенка. Эта процедура называется стомой (произносится OST-э-э-э).Хирург пришивает верхний конец кишок к 1 отверстию в брюшной полости. Это позволяет испражнениям (фекалиям) выходить из тела в пластиковый мешочек, прикрепленный снаружи тела. Далее хирург пришивает нижний конец кишечника к другому отверстию. Этот конец называется слизистой фистулой. Обычно из этого отверстия выходит очень мало.
Если вашему ребенку нужна стома, мы научим вас ухаживать за отверстиями. Эти стомы временные. Когда вашему ребенку станет лучше, хирург соединит 2 сегмента кишечника друг с другом и закроет отверстия в животе вашего ребенка. Обычно это делается по крайней мере через 2 месяца, когда ваш ребенок хорошо растет.
По мере заживления НЭК может образоваться рубец, из-за которого кишечник становится очень узким. Это называется стриктурой. Это может случиться:
- Там, где хирург сшил два конца кишечника вместе
- В областях кишечника с НЭК, не нуждавшихся в хирургическом вмешательстве
Чаще всего при образовании стриктуры требуется хирургическое вмешательство для ее исправления.

Если у вашего ребенка была удалена большая часть кишечника, оставшаяся часть может не усваивать питательные вещества из пищи должным образом. Это называется синдромом короткой кишки. Это может вызвать серьезные проблемы с ростом и развитием вашего ребенка. Наша команда сохраняет как можно больше кишечника вашего ребенка, чтобы попытаться предотвратить это.
После операции ваш ребенок будет по-прежнему получать уход самого высокого уровня в нашем отделении интенсивной терапии новорожденных (ОИТН) уровня IV.
Когда ваш ребенок будет готов, его переведут в обычную больничную палату. Мы даем вашему ребенку антибиотики, обезболивающие и другие лекарства, чтобы помочь ему выздороветь.
Бригады хирургии и ухода за новорожденными будут активно участвовать в уходе за вашим ребенком. Когда ваш ребенок снова начнет есть, неонатологический персонал возьмет на себя всю заботу о вашем ребенке.
Хирург снова примет вашего ребенка, если:
- Необходимо закрыть стомы
- Есть проблемы с синдромом короткой кишки
- Есть любые другие вопросы, связанные с хирургией
Кормление и питание
Независимо от того, перенесет ли ваш ребенок операцию или нет, он будет получать питание через трубку, которая вводится в крупную вену (центральная линия). Это питание попадает в кровоток и минует желудок и кишечник. После выздоровления от НЭК некоторым детям требуется введение трубки из носа (назогастральная трубка) или изо рта (орогастральная или назогастральная трубка) в желудок.
Это питание попадает в кровоток и минует желудок и кишечник. После выздоровления от НЭК некоторым детям требуется введение трубки из носа (назогастральная трубка) или изо рта (орогастральная или назогастральная трубка) в желудок.
Наши медсестры и специалисты по грудному вскармливанию сделают все возможное, чтобы помочь вам в обеспечении грудным молоком вашего ребенка. Чтобы поддерживать приток молока и создать запас молока для вашего ребенка, мы помогаем вам сцеживать грудное молоко и хранить молоко. Когда ваш ребенок будет готов, наши медсестры и специалисты по кормлению помогут с переходом на кормление из бутылочки или груди.
Наши диетологи являются важными членами команды вашего ребенка. Они внимательно следят за тем, чтобы ваш ребенок хорошо рос. Они регулируют внутривенное питание вашего ребенка и дают рекомендации по кормлению через рот.
Если большая часть кишечника была удалена, у вашего ребенка может развиться синдром короткой кишки. Команда нашей Программы реабилитации кишечника сосредоточена на том, чтобы заставить кишечник вашего ребенка снова работать, чтобы он получал питание, необходимое для хорошего самочувствия. Это единственная программа такого рода на Тихоокеанском Северо-Западе и одна из немногих в стране.
Это единственная программа такого рода на Тихоокеанском Северо-Западе и одна из немногих в стране.
Возвращение домой и последующий уход
Продолжительность пребывания вашего ребенка в больнице зависит от того, как NEC повлиял на его кишечник. Недоношенные дети часто имеют другие проблемы со здоровьем и нуждаются в стационарном лечении после выздоровления от НЭК.
Когда некоторые дети возвращаются домой, им нужны лекарства или зонд для кормления в носу (назогастральный зонд) как часть питания. Наши медсестры помогут подобрать все необходимые материалы и оборудование. У вас будет достаточно времени, чтобы попрактиковаться в уходе за ребенком перед отъездом домой.
Если у вашего ребенка синдром короткой кишки, наша Кишечная программа реабилитации обеспечивает последующую помощь, чтобы сохранить его здоровье в долгосрочной перспективе. Обычно мы видим детей в больничном кампусе в Сиэтле. В наших клиниках в Белвью, Эверетте, Федерал-Уэй и Три-Ситис предлагается некоторое долгосрочное последующее наблюдение.
Некротический энтероколит | Lurie Children’s
Некротизирующий энтероколит (НЭК) — серьезное кишечное заболевание у младенцев.
- «Некротизация» означает повреждение и гибель клеток.
- «Энтеро» относится к кишечнику.
- «Колит» означает воспаление толстой кишки (нижней части кишечника).
Хотя НЭК может развиваться у новорожденных из группы низкого риска, 60-80% случаев приходится на недоношенных детей. НЭК встречается примерно у 10% детей с массой тела менее 1500 граммов (3 фунта 5 унций).
НЭК включает повреждение тканей кишечника, что может привести к перфорации (отверстию) в кишечнике. Это позволяет бактериям, обычно присутствующим в кишечном тракте, проникать в брюшную полость и вызывать инфекцию. Повреждение может существовать только на небольшой площади или может распространиться на большие участки кишечника. Болезнь может прогрессировать очень быстро. Инфекция в кишечнике может быть тяжелой для ребенка, и даже при лечении могут быть серьезные осложнения.
Проблемы со стороны NEC могут включать следующее:
- Перфорация (отверстие) в кишечнике
- Рубцевание или стриктуры (сужение) кишечника
- Проблемы с всасыванием пищи, если необходимо удалить большое количество кишечника
- Тяжелая, подавляющая инфекция
Что вызывает некротический энтероколит?
Точно неясно, что вызывает NEC. Считается, что ткани кишечника каким-то образом ослаблены из-за недостатка кислорода или кровотока. Когда начинается кормление и пища попадает в ослабленный участок кишечного тракта, бактерии из пищи могут повредить ткани кишечника. Ткани могут быть сильно повреждены и отмирать, что может привести к образованию отверстия в кишечнике. Это может привести к серьезной инфекции в брюшной полости.
Младенцы из группы риска
У недоношенных детей более незрелые системы организма. В результате у них могут возникнуть проблемы с кровообращением и циркуляцией кислорода, пищеварением и борьбой с инфекцией, что увеличивает их шансы на развитие НЭК.
Младенцы, особенно недоношенные дети, получающие молоко через рот или через зонд, подвергаются повышенному риску развития НЭК. НЭК редко встречается у детей, которых не кормили.
Младенцы, у которых были тяжелые роды или сниженный уровень кислорода, подвергаются повышенному риску развития НЭК. Когда кислорода слишком мало, организм посылает большую часть крови и кислорода к основным органам, а не к желудочно-кишечному тракту. Это может привести к снижению содержания кислорода в желудочно-кишечном тракте.
Дети со слишком большим количеством эритроцитов в кровотоке подвергаются повышенному риску развития НЭК. Это сгущает кровь и затрудняет транспортировку кислорода.
Дети с желудочно-кишечными инфекциями подвержены повышенному риску развития НЭК.
Каковы симптомы некротизирующего энтероколита?
Ниже приведены наиболее распространенные признаки некротизирующего энтероколита. Однако каждый ребенок может испытывать симптомы по-разному. Симптомы обычно развиваются в первые 2 недели и могут включать следующее:
- Вздутие живота (вздутие живота или опухоль)
- Кормление остается в желудке
- Жидкость желчного цвета (зеленая) в желудке
- Кровавые испражнения
- Признаки инфекции, такие как апноэ (остановка дыхания), низкая частота сердечных сокращений, вялость (вялость)
Симптомы некротизирующего энтероколита могут напоминать другие расстройства пищеварения или медицинские проблемы. Всегда консультируйтесь с лечащим врачом вашего ребенка для постановки диагноза.
Всегда консультируйтесь с лечащим врачом вашего ребенка для постановки диагноза.
Как диагностируется некротический энтероколит?
НЭК диагностируется путем осмотра ребенка на наличие перечисленных выше признаков. Рентгенологическое исследование брюшной полости может показать появление пузырьков в кишечнике и признаки воздуха или газа в крупных венах печени. Воздух также может находиться вне кишечника в брюшной полости. Игла может быть введена в брюшную полость. Выведение кишечной жидкости из брюшной полости часто является признаком отверстия в кишечнике.
Как лечится некротизирующий энтероколит?
Конкретное лечение некротизирующего энтероколита будет определено лечащим врачом вашего ребенка на основании следующего:
- Гестационный возраст вашего ребенка, общее состояние здоровья и история болезни
- Степень заболевания
- Толерантность к определенным лекарствам, процедурам или терапии
- Ожидания относительно течения болезни
- Ваше мнение или предпочтение
Лечение может включать следующее:
- Прекращение кормления
- Назогастральный (НГ) зонд (носом в желудок) для опорожнения желудка
- Внутривенные жидкости (IV) для питания и замещения жидкости
- Антибиотики для лечения инфекций
- Частые рентгенологические исследования для наблюдения за течением заболевания
- Дополнительный кислород или искусственное дыхание, если живот настолько вздут, что мешает дыханию
- Процедуры изоляции (например, защитные халаты и перчатки) для предотвращения распространения инфекции
В тяжелых случаях НЭК может потребоваться:
- Операция по удалению пораженного кишечника или кишечника
- Соединение части кишки или кишки со стомой (отверстие на животе)
Как можно предотвратить некротизирующий энтероколит?
Поскольку точные причины НЭК неясны, профилактика часто затруднена. Исследования показали, что грудное молоко (а не смесь) может снизить заболеваемость НЭК. Кроме того, рекомендуется начинать кормление после того, как ребенок стабилизируется, и рекомендуется медленно увеличивать количество кормления.
Исследования показали, что грудное молоко (а не смесь) может снизить заболеваемость НЭК. Кроме того, рекомендуется начинать кормление после того, как ребенок стабилизируется, и рекомендуется медленно увеличивать количество кормления.
Некротический энтероколит — NORD (Национальная организация редких заболеваний)
Некротический энтероколит
NORD выражает благодарность Арвину Банду, доктору медицины, и Адаму Мэтсону, доктору медицины, магистру медицины, отделение неонатологии Детского медицинского центра Коннектикута, Хартфорд, Коннектикут; Департамента педиатрии Медицинской школы Университета Коннектикута, Фармингтон, Коннектикут, за подготовку этого отчета.
Синонимы некротизирующего энтероколита
- НЭК
Общее обсуждение
Резюме
Некротизирующий энтероколит, сокращенно НЭК, представляет собой разрушительное заболевание, поражающее кишечник новорожденного. Обычно это происходит у недоношенных детей, рожденных до 37 недель, и характеризуется тяжелым воспалением тонкого или толстого кишечника ребенка, которое может прогрессировать до отмирания тканей (некроза). НЭК встречается примерно в 1 случае на 1000 живорождений [1]. НЭК может возникать у доношенных детей, но гораздо чаще встречается у глубоко недоношенных детей, особенно у детей с очень низкой массой тела при рождении — заболеваемость колеблется от 3% у детей с массой тела при рождении от 1251 до 1500 граммов (от 2 фунтов 12,13 унций до 3 фунтов 4,9).1 унция) до 11% для детей, рожденных с массой тела менее 750 граммов (1 фунт 10,46 унции) [2]. НЭК обычно возникает, когда новорожденному несколько недель и он находится на энтеральном питании. Первоначально у младенцев наблюдается рвота, большой вздутый живот, кровавый стул, длительные паузы в дыхании и снижение активности. Это может в дальнейшем прогрессировать до некроза кишечника и перфорации. Медикаментозное лечение включает прекращение энтерального питания (доставка полноценного корма непосредственно в желудок), назначение антибиотиков широкого спектра действия и поддерживающую терапию [3]. Хирургическое вмешательство показано при наличии признаков перфорации и некроза кишечника.
НЭК встречается примерно в 1 случае на 1000 живорождений [1]. НЭК может возникать у доношенных детей, но гораздо чаще встречается у глубоко недоношенных детей, особенно у детей с очень низкой массой тела при рождении — заболеваемость колеблется от 3% у детей с массой тела при рождении от 1251 до 1500 граммов (от 2 фунтов 12,13 унций до 3 фунтов 4,9).1 унция) до 11% для детей, рожденных с массой тела менее 750 граммов (1 фунт 10,46 унции) [2]. НЭК обычно возникает, когда новорожденному несколько недель и он находится на энтеральном питании. Первоначально у младенцев наблюдается рвота, большой вздутый живот, кровавый стул, длительные паузы в дыхании и снижение активности. Это может в дальнейшем прогрессировать до некроза кишечника и перфорации. Медикаментозное лечение включает прекращение энтерального питания (доставка полноценного корма непосредственно в желудок), назначение антибиотиков широкого спектра действия и поддерживающую терапию [3]. Хирургическое вмешательство показано при наличии признаков перфорации и некроза кишечника. Это серьезное желудочно-кишечное заболевание связано со значительной заболеваемостью (осложнениями, связанными с заболеванием) и смертностью. Несмотря на лечение, около 15% детей, у которых развивается НЭК, умирают, а некоторые выжившие дети страдают от многочисленных осложнений, таких как синдром короткой кишки, плохой рост и длительные нарушения развития нервной системы [4]. Точный механизм этого заболевания, хотя и не до конца изучен, считается многофакторным и связан с преждевременной кишкой, аномальной микробной колонизацией кишечника и воспалением кишечника.
Это серьезное желудочно-кишечное заболевание связано со значительной заболеваемостью (осложнениями, связанными с заболеванием) и смертностью. Несмотря на лечение, около 15% детей, у которых развивается НЭК, умирают, а некоторые выжившие дети страдают от многочисленных осложнений, таких как синдром короткой кишки, плохой рост и длительные нарушения развития нервной системы [4]. Точный механизм этого заболевания, хотя и не до конца изучен, считается многофакторным и связан с преждевременной кишкой, аномальной микробной колонизацией кишечника и воспалением кишечника.
Введение
НЭК остается ведущей причиной заболеваемости и смертности в отделениях интенсивной терапии новорожденных, несмотря на значительный прогресс в оказании помощи недоношенным детям [5;6]. Это остается преимущественно болезнью недоношенных. У доношенных детей с такими факторами риска, как врожденный порок сердца, сепсис или гипотензия (низкое кровяное давление), также может развиться НЭК [7]. Классификация Белла была введена в 1978 г. и до сих пор широко используется для клинической стадии НЭК в зависимости от тяжести заболевания: стадия I — подозрение на НЭК, стадия II — подтвержденный НЭК, стадия III — подтвержденный НЭК с перфорацией кишечника и/или мультисистемным поражением [8]. ]. Совсем недавно Gordon et al. ввел терминологию приобретенных неонатальных кишечных заболеваний (ANIDs). для дальнейшей классификации НЭК на подгруппы на основе сопутствующих клинических факторов: они включают НЭК у доношенных детей, НЭК, связанный с переливанием эритроцитарной массы, НЭК, связанный с непереносимостью коровьего молока, НЭК, связанный с инфекцией и/или лимфоцитозом, НЭК, связанный с крайней недоношенностью, и НЭК-подобные заболевания [9].
и до сих пор широко используется для клинической стадии НЭК в зависимости от тяжести заболевания: стадия I — подозрение на НЭК, стадия II — подтвержденный НЭК, стадия III — подтвержденный НЭК с перфорацией кишечника и/или мультисистемным поражением [8]. ]. Совсем недавно Gordon et al. ввел терминологию приобретенных неонатальных кишечных заболеваний (ANIDs). для дальнейшей классификации НЭК на подгруппы на основе сопутствующих клинических факторов: они включают НЭК у доношенных детей, НЭК, связанный с переливанием эритроцитарной массы, НЭК, связанный с непереносимостью коровьего молока, НЭК, связанный с инфекцией и/или лимфоцитозом, НЭК, связанный с крайней недоношенностью, и НЭК-подобные заболевания [9].
Признаки и симптомы
Начало НЭК обычно приходится на первые несколько недель после рождения, когда начинают кормить, а возраст начала обратно пропорционален гестационному возрасту при рождении. На ранних стадиях заболевания у новорожденных могут проявляться признаки пищевой непереносимости с рвотой, учащением желудочных аспиратов, желтым (зеленым) желудочным аспиратом или ослаблением кишечных шумов с вздутием и болезненностью живота. В стуле может присутствовать макроскопическая или скрытая кровь, что указывает на повреждение слизистой оболочки. Многие из этих признаков неспецифичны и могут возникать при других заболеваниях. Прогрессирование НЭК приводит к системным признакам, таким как вялость, длительные паузы в дыхании, называемые апноэ, температурная нестабильность и плохая перфузия (прокачка жидкости через орган или ткань). . Пальпируемое образование и эритема (аномальное покраснение кожи из-за закупорки капилляров, как при воспалении) брюшной стенки свидетельствует о более запущенном патологическом процессе.
В стуле может присутствовать макроскопическая или скрытая кровь, что указывает на повреждение слизистой оболочки. Многие из этих признаков неспецифичны и могут возникать при других заболеваниях. Прогрессирование НЭК приводит к системным признакам, таким как вялость, длительные паузы в дыхании, называемые апноэ, температурная нестабильность и плохая перфузия (прокачка жидкости через орган или ткань). . Пальпируемое образование и эритема (аномальное покраснение кожи из-за закупорки капилляров, как при воспалении) брюшной стенки свидетельствует о более запущенном патологическом процессе.
Причины
После многих лет исследований и клинических наблюдений этиология и патогенез НЭК остаются неясными. Некоторые ключевые факторы риска постоянно идентифицируются как важные предпосылки для инициирования повреждения кишечника, ведущего к НЭК. К ним относятся недоношенность, искусственное вскармливание, аномальная микробная колонизация кишечника и ишемия (когда кровеносные сосуды кишечника сужаются или блокируются, что снижает кровоток) [3;10;11].
Недоношенность остается основным важным фактором риска, связанным с НЭК. Незрелость кишечного эпителиального клеточного барьера и иммунной системы, по-видимому, вносят свой вклад в патогенез. До рождения плод имеет стерильную кишечную среду и быстро заселяется бактериями после рождения. Неадекватная колонизация с преобладанием грамотрицательных бактерий может привести к нарушению нормального эпителия кишечника, бактериальной транслокации и вызвать чрезмерную воспалительную реакцию [10;12-14]. Отличительными гистологическими данными, наблюдаемыми при НЭК, являются воспаление и коагуляционный некроз [11] (паттерн гибели тканей). Ишемия является еще одним важным патофизиологическим фактором в развитии НЭК. Снижение снабжения клеток кишечника кислородом может привести к их повреждению и некрозу.
Пораженные группы населения
НЭК поражает от 5 до 10% недоношенных детей, родившихся с массой тела менее 1500 г. Среди факторов риска, определенных для НЭК, недоношенность и масса тела при рождении остаются обратно пропорциональными риску НЭК. Доношенные дети, у которых развивается НЭК, обычно имеют специфические факторы риска, такие как врожденный порок сердца, сепсис и низкое кровяное давление.
Доношенные дети, у которых развивается НЭК, обычно имеют специфические факторы риска, такие как врожденный порок сердца, сепсис и низкое кровяное давление.
Диагностика
НЭК диагностируется клинически и рентгенологически. При возникновении клинического подозрения в качестве начальной оценки проводится рентген брюшной полости. Это повторяется серийно в зависимости от остроты и клинического течения для оценки прогрессирования заболевания. Характерные признаки процесса НЭК на рентгенограммах брюшной полости включают пневматоз кишечника (воздух в стенке кишечника), патологические стойкие расширенные петли, утолщение стенки кишечника, пневмоперитонеум и газ в воротной вене. Пневмоперитонеум, определяемый как свободный воздух в брюшной полости, является неотложным хирургическим состоянием, указывающим на перфорацию кишечника и обычно требующим вмешательства. Ультрасонография брюшной полости также может быть использована для оценки наличия свободной жидкости в брюшной полости или образования абсцесса. Дополнительные лабораторные исследования для оценки тяжести НЭК включают посев крови, исследование коагуляции и общий анализ крови с ручным дифференциальным анализом для оценки лейкоцитоза с бандемией, нейтропенией, анемией и тромбоцитопенией. Газы крови проверяют последовательно, чтобы оценить тяжесть ацидоза и потребность в респираторной поддержке или помочь с введением жидкости.
Дополнительные лабораторные исследования для оценки тяжести НЭК включают посев крови, исследование коагуляции и общий анализ крови с ручным дифференциальным анализом для оценки лейкоцитоза с бандемией, нейтропенией, анемией и тромбоцитопенией. Газы крови проверяют последовательно, чтобы оценить тяжесть ацидоза и потребность в респираторной поддержке или помочь с введением жидкости.
Стандартная терапия
Лечение
Лечение НЭК зависит от клинической стадии. В случаях подозрения на НЭК I стадии начальное лечение состоит из отдыха кишечника с прекращением энтерального питания, назогастральной декомпрессии, посева крови и назначения антибиотиков широкого спектра действия. Пока младенец остается НПО, «ничего не глотает», начинают внутривенное парентеральное питание. Тщательное наблюдение с последовательными осмотрами и рентгенограммами имеет важное значение. Хирургическая консультация проводится после подтверждения НЭК II или III стадии. Поддерживающая терапия включает респираторную поддержку, инотропную (сердечную функцию) поддержку, инфузионную реанимацию и коррекцию кислотно-щелочного дисбаланса. У пациентов с НЭК может развиться синдром диссеминированного внутрисосудистого свертывания крови (ДВС-синдром) (состояние, препятствующее нормальному свертыванию крови) из-за потребления факторов свертывания крови, что требует переливания продуктов крови. Основным показанием к оперативному вмешательству при НЭК является перфорация или некроз кишечника. Другие показания включают клиническое ухудшение и сильное вздутие живота, вызывающее абдоминальный компартмент-синдром (дисфункция или недостаточность органов из-за резкого повышения давления в брюшной полости). кишечный или первичный перитонеальный дренаж (процедура введения дренажа Пенроуза в полость брюшной полости, содержащую кишечник, желудок и печень).
У пациентов с НЭК может развиться синдром диссеминированного внутрисосудистого свертывания крови (ДВС-синдром) (состояние, препятствующее нормальному свертыванию крови) из-за потребления факторов свертывания крови, что требует переливания продуктов крови. Основным показанием к оперативному вмешательству при НЭК является перфорация или некроз кишечника. Другие показания включают клиническое ухудшение и сильное вздутие живота, вызывающее абдоминальный компартмент-синдром (дисфункция или недостаточность органов из-за резкого повышения давления в брюшной полости). кишечный или первичный перитонеальный дренаж (процедура введения дренажа Пенроуза в полость брюшной полости, содержащую кишечник, желудок и печень).
Профилактика НЭК имеет наибольший потенциал для снижения неблагоприятных исходов, связанных с НЭК. В настоящее время ясно показано, что грудное молоко защищает от НЭК по сравнению с искусственным вскармливанием [15;16]. Также было показано, что установление стандартизированного протокола кормления с объективными критериями отказа от кормления снижает риск НЭК [17]. Пробиотики могут предотвращать НЭК путем восстановления микробной флоры кишечника, но все еще требуют дальнейшего изучения оптимальной дозировки и продолжительности лечения [18].
Пробиотики могут предотвращать НЭК путем восстановления микробной флоры кишечника, но все еще требуют дальнейшего изучения оптимальной дозировки и продолжительности лечения [18].
Investigational Therapies
Информация о текущих клинических испытаниях размещена в Интернете на сайте www.clinicaltrials.gov. Все исследования, финансируемые правительством США, а некоторые из них поддерживаются частным сектором, публикуются на этом правительственном веб-сайте.
Для получения информации о клинических испытаниях, проводимых в Клиническом центре NIH в Бетесде, штат Мэриленд, обращайтесь в отдел набора пациентов NIH:
Бесплатный звонок: (800) 411-1222 Телетайп: (866) 411-1010 Электронная почта: [email защищено]
Для получения информации о клинических испытаниях, спонсируемых из частных источников, обращайтесь:
www.centerwatch.com
Для получения дополнительной информации о клинических испытаниях, проводимых в Европе, обращайтесь: https://www. clinicaltrialsregister.eu/
clinicaltrialsregister.eu/
Ссылки
- Холман Р.К., Столл Б.Дж., Курнс А.Т., Йорита К.Л., Штайнер К.А., Шонбергер Л.Б. Госпитализации по поводу некротизирующего энтероколита среди новорожденных в США. Pediatr Perinat Epidemiol 2006; 20:498-506.
- Фанарофф А.А., Столл Б.Дж., Райт Л.Л., Карло В.А., Эренкранц Р.А., Старк А.Р., Бауэр К.Р., Донован Э.Ф., Коронес С.Б., Лаптук А.Р., Лемонс Д.А., О В., Папиле Л.А., Шанкаран С., Стивенсон Д.К., Тайсон Д.Е., Пул У.К. Тенденции неонатальной заболеваемости и смертности детей с очень низкой массой тела при рождении. Am J Obstet Gynecol 2007; 196:147-8.
- Ли Дж.С., Полин Р.А. Лечение и профилактика некротического энтероколита. Семин Неонатол 2003; 8:449-59.
- Салхаб В.А., Перлман Дж.М., Сильвер Л., Сью Б.Р. Некротизирующий энтероколит и последствия для развития нервной системы у новорожденных с экстремально низкой массой тела при рождении <1000 г. Дж. Перинатол, 2004 г.; 24:534-40.
- Генри М.К.
 , Мосс Р.Л. Некротический энтероколит. Анну Рев Мед 2009; 60:111-24.
, Мосс Р.Л. Некротический энтероколит. Анну Рев Мед 2009; 60:111-24. - Гатри С.О., Гордон П.В., Томас В., Торп Дж.А., Пибоди Дж., Кларк Р.Х. Некротизирующий энтероколит у новорожденных в США. Дж. Перинатол, 2003 г.; 23:278-85.
- Lambert DK, Christensen RD, Henry E, Besner GE, Baer VL, Wiedmeier SE, Stoddard RA, Miner CA, Burnett J. Некротизирующий энтероколит у доношенных новорожденных: данные многобольничной системы здравоохранения. Дж. Перинатол, 2007 г.; 27:437-43.
- Bell MJ, Ternberg JL, Feigin RD, Keating JP, Marshall R, Barton L, Brotherton T. Некротизирующий энтероколит новорожденных. Терапевтические решения основаны на клинической стадии. Энн Сург, 1978 г .; 187:1-7.
- Гордон П., Кристенсен Р., Вейткамп Дж. Х., Махешвари А. Картирование нового мира некротизирующего энтероколита (НЭК): обзор и мнение. EJ Neonatol Res 2012; 2:145-72.
- Mai V, Young CM, Ukhanova M, Wang X, Sun Y, Casella G, Theriaque D, Li N, Sharma R, Hudak M, Neu J. Фекальная микробиота недоношенных детей до развития некротизирующего энтероколита.
 ПЛоС Один 2011; 6:e20647.
ПЛоС Один 2011; 6:e20647. - Балланс В.А., Дамс Б.Б., Шенкер Н., Клигман Р.М. Патология неонатального некротизирующего энтероколита: десятилетний опыт. Дж. Педиатр, 1990; 117:S6-13.
- Hackam DJ, Good M, Sodhi CP. Механизмы нарушения кишечного барьера в патогенезе некротизирующего энтероколита: Толл-подобные рецепторы включают переключатель. Семин Педиатр Хирург 2013; 22:76-82.
- Нил MD, Sodhi CP, Jia H, Dyer M, Egan CE, Yazji I, Good M, Afrazi A, Marino R, Slagle D, Ma C, Branca MF, Prindle T, Jr., Grant Z, Ozolek J, Хакам диджей. Toll-подобный рецептор 4 экспрессируется на стволовых клетках кишечника и регулирует их пролиферацию и апоптоз посредством модулятора апоптоза, активируемого p53. J Биол Хим 2012; 287:37296-308.
- Нантакумар Н., Мэн Д., Гольдштейн А.М., Чжу В., Лу Л., Уауи Р., Лланос А., Клауд Э.К., Уокер В.А. Механизм чрезмерного воспаления кишечника при некротическом энтероколите: незрелый врожденный иммунный ответ. ПЛоС Один 2011; 6:e17776.

- Салливан С., Шанлер Р.Дж., Ким Дж.Х., Патель А.Л., Травогер Р., Кичл-Колендорфер У., Чан Г.М., Бланко К.Л., Абрамс С., Коттен К.М., Лароя Н., Эренкранц Р.А., Дуделл Г., Кристофало Э.А., Мейер П., Ли ML, Rechtman DJ, Lucas A. Диета, основанная исключительно на грудном молоке, связана с более низким уровнем некротизирующего энтероколита, чем диета, состоящая из грудного молока и продуктов на основе коровьего молока. Дж Педиатр 2010; 156:562-7.
- Cristofalo EA, Schanler RJ, Blanco CL, Sullivan S, Trawoeger R, Kiechl-Kohlendorfer U, Dudell G, Rechtman DJ, Lee ML, Lucas A, Abrams S. Рандомизированное исследование исключительного грудного молока по сравнению с кормлением искусственными смесями у крайне недоношенных младенцы. J Pediatr 2013; 163:1592-5.
- Kamitsuka MD, Horton MK, Williams MA. Заболеваемость некротизирующим энтероколитом после введения стандартизированных режимов вскармливания у новорожденных с массой тела от 1250 до 2500 г и сроком гестации менее 35 нед.
 Педиатрия 2000; 105:379-84.
Педиатрия 2000; 105:379-84. - Дешпанде Г., Рао С., Патоле С., Булсара М. Обновленный метаанализ пробиотиков для профилактики некротизирующего энтероколита у недоношенных новорожденных. Педиатрия 2010; 125:921-30.
Годы публикации
2015
Информация в базе данных NORD по редким заболеваниям предназначена только для образовательных целей и не предназначена для замены рекомендаций врача или другого квалифицированного медицинского работника.
Содержание веб-сайта и баз данных Национальной организации редких заболеваний (NORD) защищено авторским правом и не может быть воспроизведено, скопировано, загружено или распространено каким-либо образом в коммерческих или общественных целях без предварительного письменного разрешения и одобрения. от НОРД. Физические лица могут распечатать одну бумажную копию отдельного заболевания для личного использования при условии, что содержание не изменено и включает авторские права NORD.
Национальная организация редких заболеваний (NORD)
55 Kenosia Ave. , Danbury CT 06810 • (203)744-0100
, Danbury CT 06810 • (203)744-0100
Функциональные нарушения в школьном возрасте у детей с некротизирующим энтероколитом или спонтанной перфорацией кишечника новорожденных, преимущественно недоношенных. Клинические проявления и течение НЭК могут варьировать от неспецифических симптомов, требующих консервативного лечения, до фульминантного заболевания с выраженными абдоминальными и системными симптомами, требующими хирургического вмешательства.
Спонтанная перфорация кишечника (SIP) является менее распространенным желудочно-кишечным заболеванием. Его заболеваемость со временем увеличилась с увеличением выживаемости младенцев с очень низкой массой тела. Младенцы с СИП имеют клинические и рентгенологические признаки, которые часто менее выражены, чем дети с НЭК, но они всегда требуют хирургического лечения (1). Смертность у младенцев с НЭК или СИП колеблется от 15 до 30% (1,2).
Новорожденным с НЭК или СИП часто требуется длительная вентиляционная поддержка, и они склонны к развитию сепсиса, который может привести к повреждению белого вещества (3). Кроме того, они часто плохо переносят энтеральное питание, которое приводит к неадекватному питанию и нарушению роста. Все эти факторы способствуют риску нарушения развития нервной системы. В более ранних исследованиях сообщалось, что примерно у 20% младенцев с НЭК развивается ДЦП, в то время как еще больше детей имеют когнитивные нарушения (4,5). Однако в большинстве этих исследований участвовали только дети в возрасте до 2 лет. Кроме того, младенцев с СИП часто исключают из исследований исходов, поскольку СИП является другим заболеванием, чем НЭК, хотя у них схожие клинические проявления. Следовательно, исход развития нервной системы в школьном возрасте у детей с НЭК или СИП неизвестен. Поскольку функциональные потребности в школьном возрасте выше, чем в более молодом возрасте, теперь могут проявиться более специфические двигательные, когнитивные и поведенческие нарушения, которые ранее не выявлялись.
Кроме того, они часто плохо переносят энтеральное питание, которое приводит к неадекватному питанию и нарушению роста. Все эти факторы способствуют риску нарушения развития нервной системы. В более ранних исследованиях сообщалось, что примерно у 20% младенцев с НЭК развивается ДЦП, в то время как еще больше детей имеют когнитивные нарушения (4,5). Однако в большинстве этих исследований участвовали только дети в возрасте до 2 лет. Кроме того, младенцев с СИП часто исключают из исследований исходов, поскольку СИП является другим заболеванием, чем НЭК, хотя у них схожие клинические проявления. Следовательно, исход развития нервной системы в школьном возрасте у детей с НЭК или СИП неизвестен. Поскольку функциональные потребности в школьном возрасте выше, чем в более молодом возрасте, теперь могут проявиться более специфические двигательные, когнитивные и поведенческие нарушения, которые ранее не выявлялись.
Первой целью нашего исследования было определить моторные, когнитивные и поведенческие результаты в школьном возрасте у детей с желудочно-кишечными заболеваниями НЭК или СИП по сравнению с детьми контрольной группы с аналогичным ГА. Нашей второй целью было выявить связанные с заболеванием факторы риска неблагоприятного исхода, такие как тип лечения, стадия Белла и наличие позднего сепсиса. Мы предположили, что дети с хирургически леченным НЭК (SurgNEC) будут подвергаться наибольшему риску нарушений развития нервной системы по сравнению с детьми с SIP и медикаментозно леченным НЭК (MedNEC), потому что они часто были тяжело больны в течение значительного периода времени, и их болезнь часто осложненный перфорацией.
Нашей второй целью было выявить связанные с заболеванием факторы риска неблагоприятного исхода, такие как тип лечения, стадия Белла и наличие позднего сепсиса. Мы предположили, что дети с хирургически леченным НЭК (SurgNEC) будут подвергаться наибольшему риску нарушений развития нервной системы по сравнению с детьми с SIP и медикаментозно леченным НЭК (MedNEC), потому что они часто были тяжело больны в течение значительного периода времени, и их болезнь часто осложненный перфорацией.
МЕТОДЫ
Пациенты.
Мы отобрали всех новорожденных, поступивших в отделение интенсивной терапии Университетского медицинского центра Гронингена в период с 1996 по 2002 год и у которых был диагностирован либо НЭК, начиная со стадии Белла IIA, либо SIP. Мы нашли младенцев путем поиска в базе данных пациентов по диагнозам НЭК и перфорации кишечника и желудка. Мы также включили контрольных младенцев из нашего отделения интенсивной терапии новорожденных, родившихся в тот же период (1996–2002 гг. ) и совпадающих по полу и возрасту. Мы стремились включить в 1,5–2 раза больше детей контрольной группы, чем случаев в подгруппах детей с заболеваниями желудочно-кишечного тракта [9].0509 т.е. МедНЭК ( n = 15), SurgNEC ( n = 17), SIP ( n = 20)]. Поэтому мы включили 31 элемент управления. Мы исключили пациентов с большими хромосомными аномалиями. Младенцы контрольной группы были сопоставимы с нашей исследуемой группой по всем параметрам, за исключением того, что у них не было заболеваний желудочно-кишечного тракта (табл. 1) (6). Диагноз НЭК или СИП ставился в междисциплинарных условиях с участием неонатологов, детских хирургов и рентгенологов на основании 1) клинических признаков, включая вздутие и изменение цвета живота, стул с примесью крови, нарушение кровообращения и дыхания; 2) рентгенологические признаки, соответствующие пневматозу кишечника, пневмоперитонеуму или тому и другому; и 3) протяженность пораженного кишечника во время операции. Всем детям с СИП и хирургическим НЭК лапаротомия выполнялась в остром периоде заболевания.
) и совпадающих по полу и возрасту. Мы стремились включить в 1,5–2 раза больше детей контрольной группы, чем случаев в подгруппах детей с заболеваниями желудочно-кишечного тракта [9].0509 т.е. МедНЭК ( n = 15), SurgNEC ( n = 17), SIP ( n = 20)]. Поэтому мы включили 31 элемент управления. Мы исключили пациентов с большими хромосомными аномалиями. Младенцы контрольной группы были сопоставимы с нашей исследуемой группой по всем параметрам, за исключением того, что у них не было заболеваний желудочно-кишечного тракта (табл. 1) (6). Диагноз НЭК или СИП ставился в междисциплинарных условиях с участием неонатологов, детских хирургов и рентгенологов на основании 1) клинических признаков, включая вздутие и изменение цвета живота, стул с примесью крови, нарушение кровообращения и дыхания; 2) рентгенологические признаки, соответствующие пневматозу кишечника, пневмоперитонеуму или тому и другому; и 3) протяженность пораженного кишечника во время операции. Всем детям с СИП и хирургическим НЭК лапаротомия выполнялась в остром периоде заболевания. Мы рассмотрели медицинские карты для неонатальных и связанных с болезнью характеристик. Тяжесть заболевания у детей раннего возраста с НЭК классифицировали по стадиям Белла с использованием клинических, рентгенологических данных и результатов лапаротомии (7). Мы также регистрировали количество повторных операций по поводу заболевания на первом году жизни.
Мы рассмотрели медицинские карты для неонатальных и связанных с болезнью характеристик. Тяжесть заболевания у детей раннего возраста с НЭК классифицировали по стадиям Белла с использованием клинических, рентгенологических данных и результатов лапаротомии (7). Мы также регистрировали количество повторных операций по поводу заболевания на первом году жизни.
Таблица 1
Демографические данные пациентов
Полноразмерный стол
Дополнение.
Детей проспективно приглашали для участия в расширенной программе рутинного наблюдения под наблюдением детского нейропсихолога (K.N.J.A.B.). Программа предусматривала оценку моторики, познания и поведения в возрасте от 6 до 13 лет. Последующее наблюдение заняло примерно 2,5 часа, включая перерывы. Родители дали письменное информированное согласие на участие в программе последующего наблюдения. Исследование было одобрено Комитетом по медицинской этике Университетского медицинского центра Гронингена.
Исход двигателя.
Мы определили наличие или отсутствие ХП в соответствии с критериями Bax (8). В случае ДЦП функционирование крупной моторики оценивали с помощью Системы классификации функций крупной моторики (GMFCS), функциональной пятиуровневой системы классификации ДЦП (9). Более высокие уровни GMFCS указывают на более серьезные функциональные нарушения.
Для оценки двигательных результатов у детей мы провели Батарею оценки двигательных навыков для детей (Movement-ABC) — стандартизированный тест двигательных навыков для детей (10). Этот тест дает общую оценку двигательной активности, основанную на дополнительных баллах за ловкость рук (мелкую моторику), навыки игры с мячом, а также статический и динамический баланс (координацию). Чем выше оценка, тем хуже производительность. Мы также измерили рост и вес детей, которые выражаются как 9.0509 z -баллы.
Познавательный результат.
Общий, вербальный и продуктивный интеллект оценивали с использованием сокращенной версии Шкалы интеллекта Векслера для детей, третье издание, голландская версия (WISC-III-NL) (11). Кроме того, мы оценивали центральное зрительное восприятие и зрительно-моторную интеграцию с помощью подтестов «Геометрические головоломки» и «Копирование дизайна» NEPSY-II, батареи нейропсихологических тестов для детей (12). Зрительно-моторная интеграция включает в себя интеграцию визуальной информации с движениями пальцев рук. Мы оценили вербальную память с помощью стандартизированной голландской версии теста на слуховое вербальное обучение Рея (13).
Кроме того, мы оценивали центральное зрительное восприятие и зрительно-моторную интеграцию с помощью подтестов «Геометрические головоломки» и «Копирование дизайна» NEPSY-II, батареи нейропсихологических тестов для детей (12). Зрительно-моторная интеграция включает в себя интеграцию визуальной информации с движениями пальцев рук. Мы оценили вербальную память с помощью стандартизированной голландской версии теста на слуховое вербальное обучение Рея (13).
Мы измеряли избирательное внимание и контроль внимания с помощью субтестов «Миссия карты» и «Противоположные миры» теста повседневного внимания для детей (14). Избирательное внимание относится к способности ребенка выбирать целевую информацию из множества отвлекающих факторов. Контроль внимания относится к способности гибко и адаптивно переключать внимание.
Поведенческий результат.
Чтобы получить информацию о поведенческих и эмоциональных способностях и проблемах детей, мы попросили родителей заполнить контрольный список поведения ребенка (15). Он состоит из двух подшкал, одной для интернализации проблем (шкалы замкнутого поведения, соматических жалоб и шкалы тревожности/депрессии), другой для экстернализации проблем (шкалы делинквентного и агрессивного поведения), а также составной общей шкалы.
Он состоит из двух подшкал, одной для интернализации проблем (шкалы замкнутого поведения, соматических жалоб и шкалы тревожности/депрессии), другой для экстернализации проблем (шкалы делинквентного и агрессивного поведения), а также составной общей шкалы.
Родители также заполнили Опросник оценки поведения исполнительной функции (16), чтобы оценить исполнительную функцию, связанную с хорошо организованным, целеустремленным, целенаправленным поведением и поведением, направленным на решение проблем. Были исключены результаты тестов, полученные, когда ребенок слишком устал и/или отказывался от сотрудничества (по оценке обученного экспериментатора), а также неполные анкеты. Экспериментатор не знал о наличии или отсутствии желудочно-кишечных заболеваний у детей.
Статистический анализ.
Мы классифицировали коэффициенты интеллекта (IQ) как нормальные (IQ ≥ 85), пограничные (слегка ненормальные, IQ 70–85), умеренно ненормальные (IQ 69–55) и сильно ненормальные (IQ <55). Мы использовали процентили на стандартизированных образцах теста «Движение-ABC» и когнитивных тестов, чтобы классифицировать необработанные баллы на нормальные (> P15), пограничные (P5-P15) и ненормальные (
Мы использовали процентили на стандартизированных образцах теста «Движение-ABC» и когнитивных тестов, чтобы классифицировать необработанные баллы на нормальные (> P15), пограничные (P5-P15) и ненормальные ( Мы повторили анализ логистической регрессии с поправкой на тяжелую церебральную патологию. Церебральную патологию выявляли при серийном УЗИ черепа и определяли как тяжелую при кровоизлиянии в зародышевый матрикс III степени, постгеморрагической дилатации желудочков, перивентрикулярном геморрагическом инфаркте и кистозной перивентрикулярной лейкомаляции.
Мы повторили анализ логистической регрессии с поправкой на тяжелую церебральную патологию. Церебральную патологию выявляли при серийном УЗИ черепа и определяли как тяжелую при кровоизлиянии в зародышевый матрикс III степени, постгеморрагической дилатации желудочков, перивентрикулярном геморрагическом инфаркте и кистозной перивентрикулярной лейкомаляции.
Далее, для выявления дополнительных факторов риска неблагоприятного исхода, связанных с заболеванием, мы провели одномерный анализ, чтобы связать возраст на момент развития НЭК, стадию Белла, локализацию СИП (желудочный или кишечный), наличие позднего сепсиса, возраст при оперативного вмешательства, а в группе детей с заболеваниями желудочно-кишечного тракта — к исходу множественных оперативных вмешательств. На протяжении всего анализа 90 509 p 90 510 < 0,05 считались статистически значимыми. Для анализа использовалось программное обеспечение SPSS 16.0 для Windows (SPSS Inc., Чикаго, Иллинойс). Анализы были выполнены E.R. и A.F. B. при поддержке статиста.
B. при поддержке статиста.
РЕЗУЛЬТАТЫ
С 1996 по 2002 год в отделение интенсивной терапии поступило 3947 пациентов. После поиска в базе данных были включены 59 детей с НЭК и 34 ребенка с СИП. В неонатальном периоде умерли 20 (34%) детей с НЭК и 8 (24%) детей с СИП. В общей сложности осталось 65 выживших с желудочно-кишечными заболеваниями, из которых 52 (80%) участвовали в программе последующего наблюдения — 8 групп родителей отказались от приглашения участвовать, 4 не удалось отследить и 1 ребенок не мог быть оценен как больной. результат глухоты. Мы включили 31 контрольного младенца из нашего отделения интенсивной терапии для последующего наблюдения.
Характеристики пациента.
В таблице 1 представлен обзор демографических данных детей с желудочно-кишечными заболеваниями и контрольной группы. Демографические данные 13 детей, которые не участвовали, были сопоставимы с детьми, включенными в наше исследование ( n = 7 с НЭК, n = 6 с SIP, медиана ГВ 28,9 недель, масса тела при рождении 1100 г). Ребенок, которого нельзя было обследовать из-за глухоты, получил MedNEC.
Ребенок, которого нельзя было обследовать из-за глухоты, получил MedNEC.
Из 15 новорожденных с MedNEC у 13 была стадия IIA по Беллу и у 2 — стадия IIB. Один из этих младенцев подвергся хирургическому лечению стеноза кишечника через несколько недель после выздоровления от НЭК. Из 17 новорожденных с SurgNEC у 1 была стадия IIA по Беллу, у 1 стадия IIB, у 3 стадия IIIA и у 12 стадия IIIB.
У двух из 20 детей с СИП была перфорация желудка и у 18 — перфорация кишечника. Всем детям с СИП и хирургическим НЭК лапаротомия выполнялась в острой фазе желудочно-кишечного заболевания. Один ребенок с СИП получал послеродовые стероиды с 11-го дня из-за проблем с дыханием, до развития СИП.
В детстве трем детям потребовалась педиатрическая интенсивная терапия для респираторной поддержки, которая не была связана с их желудочно-кишечными заболеваниями с неонатального периода. У одного ребенка с MedNEC был подсвязочный ларингит, у одного ребенка с SIP потребовалось вмешательство на сердце по поводу стеноза легочной артерии, а у одного ребенка из контрольной группы была респираторно-синцитиальная вирусная инфекция.
Последующие действия.
Средний возраст при последующем наблюдении составил 9,3 года (диапазон 6,2–13,3 года). В школьном возрасте мы обнаружили, что у 1 ребенка были проблемы со зрением, потребовавшие рецептурных очков, у 4 детей были проблемы со слухом, требующие слуховых аппаратов, и у 4 детей была эпилепсия. Эти недостатки не были обнаружены в контрольной группе. Что касается роста, мы обнаружили, что дети с желудочно-кишечными заболеваниями имели средний рост z -0,37 (СО 1,17), вес 0,09 (СО 1,34) и окружность головы -0,40 (СО 1,09).). У детей контрольной группы это было -0,40 (SD 0,95) для роста, 0,11 (SD 1,57) для веса и -0,43 (SD 1,45) для окружности головы.
Мотор исход.
Из 52 детей с заболеваниями желудочно-кишечного тракта у 3 развился односторонний ХП (6%) и у 5 двусторонний ХП (9%). Их функциональные нарушения ограничивались I уровнем GMFCS у 3 и II уровнем у 4 детей. Один ребенок с тяжелыми функциональными нарушениями имел IV уровень GMFCS. В контрольной группе только у одного ребенка развился двусторонний ДЦП (5%) со II уровнем GMFCS. Рост заболеваемости ДЦП у детей с заболеваниями желудочно-кишечного тракта был практически значимым (9).0509 р = 0,08).
В контрольной группе только у одного ребенка развился двусторонний ДЦП (5%) со II уровнем GMFCS. Рост заболеваемости ДЦП у детей с заболеваниями желудочно-кишечного тракта был практически значимым (9).0509 р = 0,08).
Средние баллы по Движению-ABC показаны в Таблице 2. Ребенок с тяжелой формой ДЦП (GMFCS-IV) не оценивался по Движению-ABC. Дети с заболеваниями желудочно-кишечного тракта значительно уступали контрольной группе по суммарному баллу «Движение-АВС» и субтестам на мелкую моторику и координацию. В таблице 3 мы классифицировали исходы по категориям «нормальный», «пограничный» и «аномальный» и представили ОШ для худшего исхода после коррекции церебральной патологии. Шестьдесят восемь процентов детей с желудочно-кишечными заболеваниями получили пограничные или ненормальные баллы по Движению-ABC с ОШ 2,27 по сравнению с контрольной группой. До коррекции на церебральную патологию ОШ пограничного/аномального исхода по сумме баллов по шкале Движение-АВС и аномального исхода по координации были несколько выше (ОШ 2,66, ДИ 1,06–6,68, p = 0,04 и ОШ 3,64, ДИ 1,20–11,02, p = 0,02 соответственно). Все остальные ОР были одинаковыми.
Все остальные ОР были одинаковыми.
Таблица 2
Двигательные, когнитивные и поведенческие исходы у детей с желудочно-кишечными заболеваниями (НЭК или СИП) по сравнению с контрольной группой
Полноразмерный стол
Стол 3
Исходы у детей с желудочно-кишечными заболеваниями (НЭК или СИП), классифицированных как нормальные, пограничные и ненормальные по сравнению с контрольной группой
Полноразмерная таблица
Когнитивные и поведенческие результаты.
Из 52 детей с заболеваниями желудочно-кишечного тракта 15 (28%) посещали дополнительные занятия, а 14 (27%) были вынуждены заниматься повторно. В контрольной группе ( n = 31) один ребенок (3%) посещал специальный класс, а восемь (26%) должны были повторить занятия.
В таблице 2 показаны средние и медианные баллы, где это уместно, по когнитивным и поведенческим показателям. Для троих детей с желудочно-кишечными заболеваниями нейропсихологические тесты оказались слишком сложными из-за очень низких показателей IQ. По сравнению с контрольной группой дети с желудочно-кишечными заболеваниями имели значительно более низкие показатели интеллекта (общего, вербального и исполнительного), зрительного восприятия и внимания. Наблюдалась тенденция к снижению показателей зрительно-моторной интеграции. По отсроченному воспроизведению вербальной памяти они набрали немного больше баллов, чем контрольная группа. Частота поведенческих проблем в группах была сопоставима.
Для троих детей с желудочно-кишечными заболеваниями нейропсихологические тесты оказались слишком сложными из-за очень низких показателей IQ. По сравнению с контрольной группой дети с желудочно-кишечными заболеваниями имели значительно более низкие показатели интеллекта (общего, вербального и исполнительного), зрительного восприятия и внимания. Наблюдалась тенденция к снижению показателей зрительно-моторной интеграции. По отсроченному воспроизведению вербальной памяти они набрали немного больше баллов, чем контрольная группа. Частота поведенческих проблем в группах была сопоставима.
В таблице 3 мы классифицировали баллы по категориям нормальные, пограничные и ненормальные, включая ОШ для худшего исхода после коррекции церебральной патологии. Дети, у которых невозможно было оценить нервно-психические функции, были включены в категорию аномальных. Что касается IQ, мы обнаружили, что n = 3 детей имели умеренно аномальный общий IQ, в то время как n = 2 имели сильно аномальный общий IQ; для вербального IQ это было n = 5 и n = 2, а для исполнительского IQ 9. 0509 n = 5 и n = 2 соответственно. ОШ подтвердили анализ средних баллов, за исключением визуального восприятия, и в этом случае ОШ не было значительным. ОШ не подтвердили лучшие показатели вербальной памяти. Анализы без поправки на церебральную патологию выявили сходные результаты с немного отличающимися ОШ, но без различий в уровне значимости (данные не показаны). Только ОШ для пограничного/аномального вербального IQ и зрительно-моторной интеграции были выше до коррекции (ОШ 3,28, ДИ 0,9).9–10,88, p = 0,05 и ОШ 4,15, ДИ 1,10–15,66, p = 0,03 соответственно).
0509 n = 5 и n = 2 соответственно. ОШ подтвердили анализ средних баллов, за исключением визуального восприятия, и в этом случае ОШ не было значительным. ОШ не подтвердили лучшие показатели вербальной памяти. Анализы без поправки на церебральную патологию выявили сходные результаты с немного отличающимися ОШ, но без различий в уровне значимости (данные не показаны). Только ОШ для пограничного/аномального вербального IQ и зрительно-моторной интеграции были выше до коррекции (ОШ 3,28, ДИ 0,9).9–10,88, p = 0,05 и ОШ 4,15, ДИ 1,10–15,66, p = 0,03 соответственно).
Характеристики заболевания по отношению к исходу.
Впоследствии мы определили, связаны ли характеристики болезни детей с желудочно-кишечными заболеваниями с исходом в школьном возрасте. Между подгруппами детей с заболеваниями желудочно-кишечного тракта (MedNEC, SurgNEC и SIP) различий в исходах не выявлено. Затем мы проанализировали результаты подгрупп по сравнению с контролем. На Рисунке 1 мы приводим показатели Movement-ABC и IQ. Дети с СИП имели самые высокие показатели по Движению-АВС, что свидетельствует о неблагоприятном исходе. Показатели IQ детей с MedNEC, SurgNEC и SIP были ниже, чем у детей из контрольной группы. Мы обнаружили самые большие различия для детей с SurgNEC или SIP.
Дети с СИП имели самые высокие показатели по Движению-АВС, что свидетельствует о неблагоприятном исходе. Показатели IQ детей с MedNEC, SurgNEC и SIP были ниже, чем у детей из контрольной группы. Мы обнаружили самые большие различия для детей с SurgNEC или SIP.
Рисунок 1
Показатели движения-ABC ( A ) и IQ ( B ) у детей с желудочно-кишечными заболеваниями по сравнению с контрольной группой. В ( A ) общий балл Движения-ABC показан на левой оси y ; баллы по подтестам показаны на правой оси и . В ( B ) значения IQ показаны на оси y . * p < 0,05 по сравнению с контролем. MedNEC, SurgNEC, ▪ SIP, □ Controls
Полноразмерное изображение
В таблице 4 мы представляем ОШ для пограничного/ненормального исхода у детей с MedNEC, SurgNEC или SIP по сравнению с контрольной группой. Дети с СИП имели значительно повышенный риск ухудшения двигательных исходов по сравнению с контрольной группой. ОШ для более низкого интеллекта достигли значимости у детей с SurgNEC и SIP и показали тенденцию к значимости у детей с MedNEC. Дети с SurgNEC были подвержены риску ухудшения зрительно-моторной интеграции. Внимание было хуже во всех трех группах, хотя только OR детей с SurgNEC и SIP достигли значимости. При расчете ОШ только для ненормального исхода домены, в которых дети имели повышенные ОШ для худшего исхода, были одинаковыми, за исключением некоторых пустых полей (данные не показаны).
ОШ для более низкого интеллекта достигли значимости у детей с SurgNEC и SIP и показали тенденцию к значимости у детей с MedNEC. Дети с SurgNEC были подвержены риску ухудшения зрительно-моторной интеграции. Внимание было хуже во всех трех группах, хотя только OR детей с SurgNEC и SIP достигли значимости. При расчете ОШ только для ненормального исхода домены, в которых дети имели повышенные ОШ для худшего исхода, были одинаковыми, за исключением некоторых пустых полей (данные не показаны).
Таблица 4
ОШ для пограничного и аномального исхода у детей с медикаментозным и хирургическим лечением НЭК и СИП, с поправкой на тяжелую церебральную патологию
Полноразмерная таблица
Анализы без поправки на церебральную патологию показали тенденцию к ухудшению зрительного восприятия у детей с СИП по сравнению с контрольной группой (ОШ 4,93, ДИ 0,87–27,88, p = 0,07). Все остальные ОШ были одинаковыми до и после коррекции.
Ни один из дополнительных связанных с заболеванием факторов риска (возраст при развитии НЭК, стадия Белла, локализация СИП (желудочный или кишечный) и наличие позднего сепсиса, возраст на момент операции и множественные операции) не был связан с неблагоприятный исход в школьном возрасте.
ОБСУЖДЕНИЕ
Это исследование показало, что в школьном возрасте 68% новорожденных с желудочно-кишечными заболеваниями (НЭК или СИП) имели пограничные или патологические двигательные исходы. В среднем их интеллект был на 11 баллов ниже, чем у детей контрольной группы без желудочно-кишечных заболеваний. Кроме того, у них были нарушены внимание и зрительное восприятие. Зрительно-моторная интеграция также была затронута, хотя и в меньшей степени. Поведенческие проблемы и исполнительные функции были сопоставимы с контрольной группой. У детей, подвергшихся хирургическому лечению, был самый высокий риск ненормального исхода в школьном возрасте по сравнению с контрольной группой. Эти находки сохранялись и после коррекции тяжелой церебральной патологии у детей.
Мы обнаружили, что в среднем в возрасте 9 лет у 15% детей с НЭК или СИП развился ДЦП, а у 40% были аномальные двигательные навыки. Эти результаты были аналогичны результатам предыдущих исследований исходов развития нервной системы у выживших с НЭК в возрасте от 2 до 3 лет. В этих исследованиях сообщалось, что примерно у 20% детей развивается ДЦП и что 31% детей с НЭК имеют аномальный (<70) индекс психомоторного развития (4,5).
Что касается когнитивного результата, мы обнаружили, что средний IQ детей с НЭК или СИП составил 86 баллов, что было значительно ниже, чем у детей из контрольной группы. Хотя мы обнаружили, что в школьном возрасте только 10% детей имели аномальный общий IQ (<70), 43% имели показатели IQ ниже 85, что является приблизительным порогом для возможности посещать обычное образование в Нидерландах. Хинтц и др. (5) обнаружили, что в возрасте 2 лет дети с НЭК имеют индекс умственного развития на 6 баллов ниже, чем в контрольной группе, и что 41% детей получают ненормальные баллы (<70). Таким образом, хотя процент детей с аномальным интеллектом в школьном возрасте кажется меньшим в нашем исследовании, разница в средних баллах с детьми из контрольной группы, по-видимому, выше в нашей популяции по сравнению с исследованием Хинтца. В школьном возрасте познание можно определить более надежно, поскольку поведенческие аспекты лучше соответствуют ситуации тестирования, а валидность теста выше.
Таким образом, хотя процент детей с аномальным интеллектом в школьном возрасте кажется меньшим в нашем исследовании, разница в средних баллах с детьми из контрольной группы, по-видимому, выше в нашей популяции по сравнению с исследованием Хинтца. В школьном возрасте познание можно определить более надежно, поскольку поведенческие аспекты лучше соответствуют ситуации тестирования, а валидность теста выше.
В дополнение к более низкому интеллекту мы также обнаружили более слабое избирательное внимание, контроль внимания, зрительное восприятие и зрительно-моторную интеграцию у детей с NEC или SIP. Эти специфические когнитивные нарушения, которые могут проявиться только тогда, когда дети достигают школьного возраста, могут еще больше затруднить успеваемость в школе. Показательным примером является плохое внимание, которое может повлиять на обучение.
Что касается частоты поведенческих проблем и исполнительных функций, исследуемая группа была сопоставима с контрольной, хотя в обеих группах частота поведенческих проблем была выше по сравнению с контрольной популяцией. Известно, что примерно у 20% недоношенных детей развиваются поведенческие проблемы, что сопоставимо с нашими выводами (17,18). По-видимому, наличие желудочно-кишечных заболеваний не увеличивает этот риск еще больше.
Известно, что примерно у 20% недоношенных детей развиваются поведенческие проблемы, что сопоставимо с нашими выводами (17,18). По-видимому, наличие желудочно-кишечных заболеваний не увеличивает этот риск еще больше.
Вполне вероятно, что нарушения развития нервной системы, которые мы обнаружили у выживших с НЭК или СИП, являются результатом сочетания факторов, которым младенцы подвергались в неонатальном периоде. НЭК и связанное с ним повреждение тканей первоначально приводят к воспалительной реакции. Последующее высвобождение провоспалительных цитокинов путем активации клеток микроглии головного мозга приводит к повреждению преолигодендроцитов и аксонов в белом веществе. Эти глиальные клетки, играющие важную роль в миелинизации незрелого мозга, очень уязвимы для повреждений (19).). Повышенная проницаемость гематоэнцефалического барьера во время воспаления еще больше увеличивает восприимчивость мозга к этому воспалительному ответу (20). И НЭК, и СИП могут осложняться сепсисом, который связан с повышенным риском явных, а также более тонких и диффузных аномалий белого вещества (3, 21, 22). Кроме того, дети раннего возраста с заболеваниями желудочно-кишечного тракта подвержены риску развития дыхательной и циркуляторной недостаточности, что способствует церебральной гипоксемии. Действительно, в этом исследовании мы обнаружили, что детей с НЭК или СИП вентилировали значительно чаще, и им требовалось больше инотропов по сравнению с контрольной группой. Наконец, трудности с питанием и наличие синдрома короткой кишки после операции являются другими факторами, которые могут способствовать нарушению роста и развития нервной системы (23, 24).
Кроме того, дети раннего возраста с заболеваниями желудочно-кишечного тракта подвержены риску развития дыхательной и циркуляторной недостаточности, что способствует церебральной гипоксемии. Действительно, в этом исследовании мы обнаружили, что детей с НЭК или СИП вентилировали значительно чаще, и им требовалось больше инотропов по сравнению с контрольной группой. Наконец, трудности с питанием и наличие синдрома короткой кишки после операции являются другими факторами, которые могут способствовать нарушению роста и развития нервной системы (23, 24).
Второй нашей целью было выявить факторы риска неблагоприятного исхода у детей с желудочно-кишечными заболеваниями. Поскольку младенцы с SurgNEC часто тяжело болели в течение значительного периода времени (заболевание, которое часто осложнялось перфорацией), мы предположили, что их исход будет хуже, чем у младенцев с SIP и MedNEC. В этом свете поразительно, что мы не обнаружили каких-либо существенных различий в исходах в школьном возрасте в группе детей с желудочно-кишечными заболеваниями, хотя мы обнаружили 10% более высокую смертность у детей с общим НЭК по сравнению с СИП. Возможно, патофизиологические механизмы, в основном ответственные за ухудшение исхода, были сходными у этих детей, независимо от режима лечения и дополнительных факторов, связанных с заболеванием. Размер исследовательской группы, возможно, также ограничивал нашу способность обнаруживать существенные различия в развитии между группами.
Возможно, патофизиологические механизмы, в основном ответственные за ухудшение исхода, были сходными у этих детей, независимо от режима лечения и дополнительных факторов, связанных с заболеванием. Размер исследовательской группы, возможно, также ограничивал нашу способность обнаруживать существенные различия в развитии между группами.
Однако по сравнению с контрольной группой мы обнаружили, что у детей, подвергшихся хирургическому лечению (как НЭК, так и СИП), был более высокий риск худшего исхода. В предыдущих исследованиях сообщалось, что 2-летние дети с SurgNEC имели более высокий риск аномальных моторных и когнитивных исходов, чем дети с MedNEC по сравнению с контрольной группой (5, 25, 26). Несколько исследований, в которых сравнивали исходы у детей с хирургическим НЭК и СИП, выявили худшие исходы у детей с НЭК (1,27). Напротив, мы обнаружили особенно высокие ОШ для худших двигательных исходов у детей с СИП. Мы были озадачены этой находкой. Можно предположить, что определенную роль сыграла несколько более высокая частота тяжелой церебральной патологии у детей с СИП нашей когорты; однако после коррекции церебральной патологии наши результаты не изменились. Возможно, это была случайная находка из-за малого количества детей в подгруппах.
Возможно, это была случайная находка из-за малого количества детей в подгруппах.
Насколько нам известно, это первое исследование, определяющее функциональные результаты в школьном возрасте у детей с НЭК или СИП. Сила этого исследования заключается в том, что мы очень подробно изучили широкий спектр двигательных и когнитивных навыков, а также поведенческих аспектов, которые могут ограничивать функциональные способности в школьном возрасте. Кроме того, мы включили контрольных детей, которые были сопоставимы по полу, возрасту и году рождения. Возможным ограничением является то, что это было одноцентровое исследование. Более того, одного ребенка не удалось оценить из-за того, что он глухой. Таким образом, исход у детей с желудочно-кишечными заболеваниями мог быть несколько хуже, чем мы сообщали.
Наше исследование показало, что выжившие после НЭК или СИП составляют особую группу высокого риска функциональных нарушений в школьном возрасте, в большинстве случаев при отсутствии явной патологии головного мозга, которую можно обнаружить при УЗИ черепа. Не только их двигательный результат, но и их когнитивный результат был значительно нарушен. Их интеллект, например, был чуть лучше, чем у недоношенных детей с тяжелыми поражениями головного мозга (28,29). Таким образом, по нашему мнению, эти дети заслуживают наблюдения до школьного возраста, поскольку вполне вероятно, что они справляются с нарушениями, требующими вмешательства. Это исследование также затрагивает вопрос о патофизиологических механизмах, ответственных за эти долговременные функциональные нарушения. Мы считаем, что МРТ в неонатальном периоде может помочь прояснить эти патофизиологические механизмы и должна быть частью оценки развития нервной системы у этих детей.
Не только их двигательный результат, но и их когнитивный результат был значительно нарушен. Их интеллект, например, был чуть лучше, чем у недоношенных детей с тяжелыми поражениями головного мозга (28,29). Таким образом, по нашему мнению, эти дети заслуживают наблюдения до школьного возраста, поскольку вполне вероятно, что они справляются с нарушениями, требующими вмешательства. Это исследование также затрагивает вопрос о патофизиологических механизмах, ответственных за эти долговременные функциональные нарушения. Мы считаем, что МРТ в неонатальном периоде может помочь прояснить эти патофизиологические механизмы и должна быть частью оценки развития нервной системы у этих детей.
Ссылки
Adesanya OA, O’Shea TM, Turner CS, Amoroso RM, Morgan TM, Aschner JL 2005 Перфорация кишечника у младенцев с очень низкой массой тела при рождении: рост и развитие нервной системы в возрасте 1 года. J Перинатол 25 : 583–589
Артикул
Google ученый
Lin PW, Stoll BJ 2006 Некротический энтероколит.
 Ланцет 368 : 1271–1283
Ланцет 368 : 1271–1283Артикул
Google ученый
Shah DK, Doyle LW, Anderson PJ, Bear M, Daley AJ, Hunt RW, Inder TE 2008 Неблагоприятное развитие нервной системы у недоношенных детей с послеродовым сепсисом или некротизирующим энтероколитом опосредовано аномалиями белого вещества на магнитно-резонансной томографии в срок. J Pediatr 153 : 170–175
Артикул
Google ученый
Soraisham AS, Amin HJ, Al Hindi MY, Singhal N, Sauve RS 2006 Влияет ли некротизирующий энтероколит на исходы развития нервной системы и роста у недоношенных детей с массой тела при рождении J Paediatr Child Health 42 : 499–504
Статья
Google ученый
Hintz SR, Kendrick DE, Stoll BJ, Vohr BR, Fanaroff AA, Donovan EF, Poole WK, Blakely ML, Wright L, Higgins R 2005 Результаты развития нервной системы и роста новорожденных с экстремально низкой массой тела при рождении после некротизирующего энтероколита.
 Педиатрия 115 : 696–703
Педиатрия 115 : 696–703Статья
Google ученый
Evans WA Jr, 1942 Энцефалографический коэффициент для оценки увеличения желудочков и церебральной атрофии. Arch Neurol Psychiatry 47 : 931–937
Статья
Google ученый
Bell MJ, Ternberg JL, Feigin RD, Keating JP, Marshall R, Barton L, Brotherton T 1978 Некротический энтероколит новорожденных. Терапевтические решения основаны на клинической стадии. Энн Сург 187 : 1–7
КАС
СтатьяGoogle ученый
Бакс М., Гольдштейн М., Розенбаум П., Левитон А., Панет Н., Дэн Б., Якобссон Б., Дамиано Д. 2005 Предлагаемое определение и классификация церебрального паралича, апрель. Dev Med Child Neurol 47 : 571–576, 2005
Статья
Google ученый
Палисано Р.
 , Розенбаум П., Уолтер С., Рассел Д., Вуд Э., Галуппи Б. 1997 Разработка и надежность системы классификации крупной моторики у детей с церебральным параличом. Dev Med Child Neurol 39 : 214–223
, Розенбаум П., Уолтер С., Рассел Д., Вуд Э., Галуппи Б. 1997 Разработка и надежность системы классификации крупной моторики у детей с церебральным параличом. Dev Med Child Neurol 39 : 214–223CAS
СтатьяGoogle ученый
Смитс-Энгельсман, до н.э. Батарея оценки движений для детей 1998 года. Swets & Zeitlinger , Лиссе, Нидерланды
Google ученый
Kort W, Compaan EL, Bleichrodt N, Resing WC, Schittekatte M, Bosmans M, Vermeir G, Verhaeghe P 2002 WISC-III NL Manual. NIP dienstencentrum , Амстердам, Нидерланды
Google ученый
Коркман М., Кирк У., Кемп С.Л. 2007 NEPSY II. Руководство по клинической и интерпретационной оценке. Психологическая корпорация , Сан-Антонио, Техас
Google ученый
van den Burg W, Kingma A 1999 Результаты 225 голландских школьников по тесту слухового обучения Рея (AVLT): параллельное тестирование-повторное тестирование достоверности с интервалом в 3 месяца и нормативные данные.
 Arch Clin Neuropsychol 14 : 545–559
Arch Clin Neuropsychol 14 : 545–559CAS
пабмедGoogle ученый
Мэнли Т., Андерсон В., Ниммо-Смит И., Тернер А., Уотсон П., Робертсон И.Х. 2001 Дифференциальная оценка детского внимания: Тест повседневного внимания для детей (TEA-Ch), нормативная выборка и показатели СДВГ. J Детская психологическая психиатрия 42 : 1065–1081
CAS
СтатьяGoogle ученый
Achenbach TM 1991 Руководство по контрольному списку поведения ребенка: 4–18 и профиль 1991 года. Университет Вермонта , Берлингтон, Вирджиния
Google ученый
Джойя Г.А., Исквит П.К., Гай С.К., Кенуорти Л. КРАТКИЙ ОБЗОР 2000 г. — Инвентаризация рейтинга поведения исполнительной функции: профессиональное руководство. Ресурсы психологической оценки , Одесса, Флорида
Google ученый
Reijneveld SA, de Kleine MJ, van Baar AL, Kollee LA, Verhaak CM, Verhulst FC, Verloove-Vanhorick SP 2006 Поведенческие и эмоциональные проблемы у очень недоношенных детей и детей с очень низкой массой тела при рождении в возрасте 5 лет.
 Arch Dis Child Fetal Neonatal Ed 91 : F423–F428
Arch Dis Child Fetal Neonatal Ed 91 : F423–F428CAS
СтатьяGoogle ученый
Gray RF, Indurkhya A, McCormick MC 2004 Распространенность, стабильность и предикторы клинически значимых поведенческих проблем у детей с низкой массой тела при рождении в возрасте 3, 5 и 8 лет. Педиатрия 114 : 736–743
Статья
Google ученый
Volpe JJ 2008 Постнатальный сепсис, некротический энтероколит и критическая роль системного воспаления в повреждении белого вещества у недоношенных детей. J Pediatr 153 : 160–163
Артикул
Google ученый
Abbott NJ 2000 Медиаторы воспаления и модуляция проницаемости гематоэнцефалического барьера. Cell Mol Neurobiol 20 : 131–147
CAS
СтатьяGoogle ученый
Volpe JJ 2001 Нейробиология перивентрикулярной лейкомаляции у недоношенных детей.
 Pediatr Res 50 : 553–562
Pediatr Res 50 : 553–562CAS
СтатьяGoogle ученый
Glass HC, Bonifacio SL, Chau V, Glidden D, Poskitt K, Barkovich AJ, Ferriero DM, Miller SP 2008 Рецидивирующие послеродовые инфекции связаны с прогрессирующим повреждением белого вещества у недоношенных детей. Педиатрия 122 : 299–305
Статья
Google ученый
Cole CR, Hansen NI, Higgins RD, Ziegler TR, Stoll BJ 2008 Недоношенные дети с очень низкой массой тела при рождении с хирургическим синдромом короткой кишки: заболеваемость, смертность и результаты роста в возрасте от 18 до 22 месяцев. Педиатрия 122 : e573–e582
Статья
Google ученый
Лукас А., Морли Р., Коул Т.Дж., Гор С.М. 1994 Рандомизированное многоцентровое исследование грудного молока по сравнению со смесью и более позднего развития у недоношенных детей.
 Arch Dis Child Fetal Neonatal Ed 70 : F141–F146
Arch Dis Child Fetal Neonatal Ed 70 : F141–F146CAS
СтатьяGoogle ученый
Tobiansky R, Lui K, Roberts S, Veddovi M 1995 Исход развития нервной системы у младенцев с очень низкой массой тела при рождении с некротизирующим энтероколитом, требующим хирургического вмешательства. J Paediatr Child Health 31 : 233–236
CAS
СтатьяGoogle ученый
Martin CR, Dammann O, Allred EN, Patel S, O’Shea TM, Kuban KC, Leviton A 2010 Развитие нервной системы у крайне недоношенных детей, у которых был некротизирующий энтероколит с поздней бактериемией или без нее. J Pediatr 157 : 751–756
Артикул
Google ученый
Blakely ML, Tyson JE, Lally KP, McDonald S, Stoll BJ, Stevenson DK, Poole WK, Jobe AH, Wright LL, Higgins RD 2006 Лапаротомия по сравнению с дренированием брюшины при некротическом энтероколите или изолированной перфорации кишечника при экстремально низкой массе тела при рождении младенцы: исходы до 18 месяцев с поправкой на возраст.
 Педиатрия 117 : e680–e687
Педиатрия 117 : e680–e687Статья
Google ученый
Roze E, Van Braeckel KN, van der Veere CN, Maathuis CG, Martijn A, Bos AF 2009 Функциональный результат в школьном возрасте у недоношенных детей с перивентрикулярным геморрагическим инфарктом. Педиатрия 123 : 1493–1500
Статья
Google ученый
Дауни А.Л., Фриск В., Джейкобсон Л.С. 2005 Влияние перивентрикулярной травмы головного мозга на способности к чтению и правописанию в позднем начальном и подростковом возрасте. Детская нейропсихология 11 : 479–495
Статья
Google ученый
Скачать ссылки
Некротизирующий энтероколит | Loma Linda University Children’s Health
Что такое некротизирующий энтероколит у новорожденных?
Некротизирующий энтероколит (НЭК) — серьезное заболевание новорожденных. Это происходит, когда
Это происходит, когда
ткань в толстой кишке (толстой кишке) воспаляется. Это воспаление повреждает и
убивает некоторые ткани в толстой кишке вашего ребенка.
Любой новорожденный может заболеть НЭК. Но чаще всего это встречается у очень больных или недоношенных детей. Этот
особенно верно для младенцев, которые весят менее 3 фунтов 4 унции (1500 граммов).
Это редко встречается у более взрослых и крупных детей. Чем меньше и раньше ребенок, тем выше
риск НЭК.
Что вызывает НЭК?
Никто точно не знает, что вызывает
НЭК. Это может произойти, если в незрелый кишечник вашего ребенка поступает недостаточно крови и кислорода.
ткани. Контакт между бактериями из окружающей среды и незрелыми тканями кажется
к
вызвать реакцию организма ребенка воспалительной реакцией. Это может нанести вред
тканей и вызывают их отмирание. При этом в кишечнике образуется отверстие. Этот
При этом в кишечнике образуется отверстие. Этот
может вызвать серьезную инфекцию в животе вашего ребенка.
Какие дети подвержены риску НЭК?
Некоторые факторы могут повысить риск НЭК у вашего ребенка.
Преждевременные роды
Недоношенные дети менее развиты, чем доношенные дети. Это означает, что у них могут быть проблемы
с кровообращением и кислородом. Их организм не всегда готов к перевариванию и
борьба с инфекциями. Это увеличивает их шансы на НЭК.
Детское питание
Любой недоношенный ребенок находится в группе риска
для НЭК. Но младенцы, которые не получают грудного молока, особенно материнского,
находятся
больше шансов получить НЭК. Грудное молоко содержит вещества, помогающие бороться с инфекцией и
помогают клеткам кишечника созревать. Это также легче усваивается.
Это также легче усваивается.
Трудные роды или низкий уровень кислорода при рождении
Дети, у которых были тяжелые роды или низкий уровень кислорода при рождении, чаще
получить НЭК. Когда кислорода слишком мало, тело посылает кровь и кислород в мозг.
и сердце в первую очередь. Это уменьшает приток крови к желудочно-кишечному тракту. Это может вызвать
меньше кислорода в крови достигает толстой кишки.
Инфекции кишечника
Младенцы с кишечной инфекцией чаще заболевают НЭК.
Каковы симптомы НЭК?
Каждый ребенок может испытывать симптомы
иначе. Симптомы часто проявляются в первые несколько недель жизни. Они могут
включают:
- Вздутие живота или опухоль (брюшной
растяжение) - Пища не проходит в кишечник
- Зеленоватая жидкость (желчь) в желудке
- Кровавые испражнения
Признаки инфекции включают:
- Остановки дыхания (апноэ)
- Медленный сердечный ритм
- Вялость (вялость)
Симптомы НЭК могут быть схожими
к симптомам других состояний. Убедитесь, что ваш ребенок посещает своего лечащего врача
Убедитесь, что ваш ребенок посещает своего лечащего врача
за
диагноз.
Как диагностируется НЭК?
Лечащий врач вашего ребенка
проверит их на признаки NEC.
Вашему ребенку может понадобиться брюшной
Рентгеновский снимок. Рентген может показать, имеет ли кишечник вашего ребенка пузырчатый вид. Может
также
покажите признаки воздуха или газа в крупных венах печени вашего ребенка. Воздух также может быть
на
вне кишечника в животе вашего ребенка. Это признак дыры в
кишечник.
Лечащий врач вашего ребенка
(хирург) также может установить дренаж в брюшную полость. Это для удаления жидкости
в
живот вашего ребенка, который может быть инфицирован и причинить вред.
Как лечить НЭК?
Лечение будет зависеть от вашего
симптомы ребенка, возраст и общее состояние здоровья. Это также будет зависеть от того, насколько серьезна
Это также будет зависеть от того, насколько серьезна
состояние есть. НЭК может быстро ухудшиться и потребовать хирургического вмешательства. Поэтому уход за НЭК требует
а
команда, в которую входят детские хирурги. Если ваш ребенок находится в больнице, которая не
имеют
детских хирургов, их надо сразу переводить к тому, кто этим занимается. В США.,
это означает больницу с отделением интенсивной терапии новорожденных уровня 4 или отделением интенсивной терапии новорожденных.
Начальное лечение может включать:
- Прекращение кормления
- Запуск трубки из носа вашего ребенка
в его или ее желудок (назогастральный или назогастральный зонд). Это делается для того, чтобы ваш ребенок
желудок пустой. - Внутривенное введение ребенку
жидкости и питание - Давать антибиотики для
инфекционное заболевание - Сделать рентген, чтобы проверить, как
состояние прогрессирует - Давать дополнительный кислород или использовать
дыхательная машина. Это делается, если живот вашего ребенка настолько вздут, что его
Это делается, если живот вашего ребенка настолько вздут, что его
мешает дышать. - Изоляция вашего ребенка. Это делается для
предотвратить распространение любой инфекции.
Если у вашего ребенка тяжелая форма НЭК, они
может потребоваться:
- Операция по удалению поврежденного
кишечник или кишечник - Процедура, соединяющая часть
кишка или кишка к отверстию на животе (стома) - Дренирование брюшной полости (перитонеальное)
полость
Какие возможны осложнения НЭК?
НЭК может вызвать образование отверстия в кишечнике вашего ребенка. Это делает бактерии внутри
кишечный тракт проникает в стенку кишечника вашего ребенка, а иногда и в
брюшная полость. Это вызывает инфекцию. Это может повредить маленькую или большую часть
Это вызывает инфекцию. Это может повредить маленькую или большую часть
кишечника. Это может произойти быстро.
Ребенку трудно бороться с кишечной инфекцией. Даже при лечении есть
могут быть серьезные проблемы. Некоторые из этих проблем включают:
- Отверстие в кишечнике
- Рубцы или узкие участки (стриктуры) в кишечнике
- Неспособность усваивать пищу и питательные вещества. Это может произойти, если большое количество
Кишечник ребенка необходимо удалить. - Тяжелая инфекция, поражающая весь организм (сепсис)
- Смерть
Как можно предотвратить НЭК?
Никто не знает, что вызывает НЭК. Это означает, что трудно предотвратить
Это. Если бы преждевременные роды можно было предотвратить, это предотвратило бы практически все НЭК. Исследования
делать
показывают, что недоношенные дети, матери которых получали кортикостероидные препараты до
доставка менее вероятно, чтобы получить NEC. Они также показывают, что недоношенные дети,
Они также показывают, что недоношенные дети,
кормили
только молоко их собственной матери менее вероятно, чтобы получить это условие. Если у мамы собственное молоко
является
недоступно, донорское грудное молоко из банка молока безопаснее, чем смесь. Начиная с
подача
недоношенный ребенок с очень небольшим количеством молока, которое медленно увеличивается, также может
помощь.
Ключевые моменты о НЭК
- НЭК — серьезное заболевание у очень больных,
часто недоношенных новорожденных. Это происходит, когда ткани в толстой кишке (ободочной кишке)
воспаленный. - Никто не знает, что вызывает NEC.
Дети из группы высокого риска, особенно недоношенные дети, которых кормят смесями вместо человека
молоко, с большей вероятностью получат его. - Симптомы часто проявляются в первые
несколько недель жизни вашего ребенка (пока ребенок находится в больнице).
- Лечащий врач вашего ребенка может
сделать рентген брюшной полости, чтобы диагностировать их. - Лечение будет зависеть от симптомов, возраста и общего состояния здоровья вашего ребенка. Это также будет
зависит от тяжести состояния.
Дальнейшие действия
Советы, которые помогут вам получить максимальную отдачу от визита к поставщику медицинских услуг вашего ребенка:
- Знайте причину визита и то, что вы хотите, чтобы произошло.
- Перед посещением запишите вопросы, на которые вы хотите получить ответы.
- При посещении запишите название нового диагноза и любые новые лекарства, методы лечения,
или тесты. Также запишите все новые инструкции, которые ваш поставщик дает вам для вашего ребенка. - Знайте, почему прописывается новое лекарство или лечение и как оно поможет вашему ребенку.

Также знайте, каковы побочные эффекты. - Спросите, можно ли лечить состояние вашего ребенка другими способами.
- Знайте, почему рекомендуется тест или процедура и что могут означать результаты.
- Знайте, чего ожидать, если ваш ребенок не примет лекарство или не пройдет тест или процедуру.
- Если у вашего ребенка запланирована повторная встреча, запишите дату, время и цель
за этот визит. - Знайте, как вы можете связаться с врачом вашего ребенка в нерабочее время. Это важно
если ваш ребенок заболел и у вас есть вопросы или вам нужен совет.
Инфекция Clostridium difficile у очень раннего ребенка с псевдомембранозным колитом, обнаруженная при эндоскопии — Полный текст — Отчеты о клинических случаях в гастроэнтерологии 2020, Vol. 14, No. 3
Уровень инфицирования Clostridium difficile за последнее десятилетие увеличился, и все больше детей страдают от этого типа инфекции. Тем не менее, эта бактерия является хорошо известным контаминантом нормальной флоры толстой кишки у пациентов в возрасте до 2 лет, и поэтому в согласованных руководствах рекомендуется не проводить рутинное тестирование на эту инфекцию, если нет клинических показаний. Мы представляем здесь случай очень раннего младенца, у которого были симптомы отказа от еды, плохая прибавка в весе, вздутие живота и колит, отмеченные при визуализации. Эндоскопическая оценка показала наличие псевдомембранозного колита, поэтому больной лечился антибиотиками против C. difficile и полностью выздоровел. Этот случай демонстрирует важность учета колита C. difficile в дифференциальной диагностике даже в очень молодом возрасте.
Тем не менее, эта бактерия является хорошо известным контаминантом нормальной флоры толстой кишки у пациентов в возрасте до 2 лет, и поэтому в согласованных руководствах рекомендуется не проводить рутинное тестирование на эту инфекцию, если нет клинических показаний. Мы представляем здесь случай очень раннего младенца, у которого были симптомы отказа от еды, плохая прибавка в весе, вздутие живота и колит, отмеченные при визуализации. Эндоскопическая оценка показала наличие псевдомембранозного колита, поэтому больной лечился антибиотиками против C. difficile и полностью выздоровел. Этот случай демонстрирует важность учета колита C. difficile в дифференциальной диагностике даже в очень молодом возрасте.
Введение
Clostridium difficile — это грамположительная токсин-продуцирующая бактерия, вызывающая большое количество диареи, связанной с оказанием медицинской помощи в США. Он стал значимой формой заболеваемости у детей, поскольку распространенность этого заболевания увеличилась за последние 10–20 лет [1]. Известно, что C. difficile является нормальной частью фекальной микробиоты, и было показано, что у детей он имеет высокий уровень носительства, особенно в более молодом возрасте. Из-за такой высокой частоты носительства у детей и особенно у младенцев консенсусные рекомендации не рекомендуют рутинное тестирование на этот микроорганизм у педиатрических пациентов [1].
Известно, что C. difficile является нормальной частью фекальной микробиоты, и было показано, что у детей он имеет высокий уровень носительства, особенно в более молодом возрасте. Из-за такой высокой частоты носительства у детей и особенно у младенцев консенсусные рекомендации не рекомендуют рутинное тестирование на этот микроорганизм у педиатрических пациентов [1].
Однако инфекция C. difficile у более молодых пациентов может вызывать серьезные симптомы, такие как задержка развития, отказ от пищи, тяжелое обезвоживание с дисбалансом электролитов, трудноизлечимая диарея и боль в животе, что приводит к серьезной заболеваемости, а иногда и к летальному исходу. Здесь мы сообщаем о случае очень маленького ребенка, у которого были серьезные симптомы потери веса, задержки развития, отказа от пищи и вздутия живота, и у которого при колоноскопии были обнаружены псевдомембраны, что привело к правильному диагнозу и правильному лечению.
Описание случая
Пациент был 17-дневным доношенным младенцем мужского пола, который был госпитализирован в связи с опасениями по поводу отказа от кормления, слегка повышенных трансаминаз печени и жидкого, частого, водянистого стула с вкраплениями крови и слизи. Первоначально младенца кормили грудью в течение нескольких дней, но затем перевели на обычную детскую смесь из-за нехватки материнского грудного молока.
Первоначально младенца кормили грудью в течение нескольких дней, но затем перевели на обычную детскую смесь из-за нехватки материнского грудного молока.
Первоначальное обследование в больнице включало анализы крови, показавшие повышенный уровень АЛТ 141 ЕД/л при нормальном уровне АСТ и уровне альбумина 1,8 г/дл. Уровень С-реактивного белка был повышен до 3,6 мг/дл при нормальном количестве лейкоцитов. При осмотре у младенца было небольшое вздутие живота, поэтому был сделан рентген, показывающий возможное утолщение стенки нисходящей ободочной кишки с большим количеством газа в тонкой кишке, но без признаков непроходимости или пневматоза. Также было проведено исследование верхних отделов желудочно-кишечного тракта, не обнаружившее признаков анатомической обструкции или мальротации. Из-за небольшого утолщения толстой кишки и опасений по поводу возможного энтероколита, связанного с Гиршпрунгом, также была проведена бариевая клизма, которая показала утолщение дистальной стенки толстой кишки.
Были проведены посев крови, мочи и кала, выполнена люмбальная пункция с посевом спинномозговой жидкости. Ребенку начали эмпирически давать антибиотики, и все культуры не показали роста, но тест на гемоккульт дал положительный результат. Повторный общий анализ крови показал снижение уровня гемоглобина с 9,8 до 7,0 г/дл. Уровень С-реактивного белка также увеличился до пикового значения 16,6 мг/дл. В течение следующих нескольких дней в больнице пациент продолжал питаться через назогастральный зонд из-за отсутствия перорального питания и беспокойства по поводу потери веса, но стул оставался жидким, водянистым и с небольшим количеством видимой крови.
Поэтому было принято решение доставить младенца в операционную для колоноскопии и ректальной аспирационной биопсии. Внешний вид толстой кишки был примечательным: множественные псевдомембраны рядом со слегка воспаленной и отечной слизистой оболочкой (рис. 1). Патология биопсии показала острый колит с некротически-воспалительным экссудатом, соответствующий колиту C. difficile . Ректальная аспирационная биопсия показала признаки острого проктита, но была положительной для ганглиозных клеток. Больному поставили диагноз 9.0509 C. difficile энтероколит и был переведен на внутривенное введение метронидазола.
difficile . Ректальная аспирационная биопсия показала признаки острого проктита, но была положительной для ганглиозных клеток. Больному поставили диагноз 9.0509 C. difficile энтероколит и был переведен на внутривенное введение метронидазола.
Рис. 1.
Изображения колоноскопии, демонстрирующие наличие псевдомембран вместе с умеренно отечной слизистой оболочкой толстой кишки, смешанной с нормальной слизистой оболочкой.
Через несколько дней его пероральное потребление улучшилось, а стул стал менее частым и более обильным. В конце концов его выписали домой, и на последующем приеме у него больше не было никаких симптомов, и он переносил обычную смесь для приема внутрь с отличным ростом и нормальным развитием.
Обсуждение и заключение
Колит, вызванный C. difficile , обычно вызывается инфекцией токсина А и токсина В и может иметь вид псевдомембран, покрывающих слизистую оболочку толстой кишки при эндоскопии. Эти экзотоксины могут инфицировать эпителиальные клетки кишечного тракта и вызывать значительную, а иногда и тяжелую воспалительную реакцию [2, 3]. Эта реакция может привести как к нарушению всасывания в кишечнике, так и к кишечной утечке, вызывающей кровавый понос и боль в животе. У детей это также может привести к таким симптомам, как отказ от кормления, задержка развития, перфорация кишечника и, возможно, смерть.
Эта реакция может привести как к нарушению всасывания в кишечнике, так и к кишечной утечке, вызывающей кровавый понос и боль в животе. У детей это также может привести к таким симптомам, как отказ от кормления, задержка развития, перфорация кишечника и, возможно, смерть.
Хорошо известно, что у младенцев и детей раннего возраста C. difficile представляет собой бактерию, которая является частью естественной флоры толстой кишки. Он очень редко вызывает какие-либо выраженные симптомы у столь молодых пациентов, поэтому консенсусные рекомендации рекомендуют не проводить рутинное тестирование на эту инфекцию, если нет клинических показаний [1]. Во многих случаях ложноположительные тесты могут привести к неправильному лечению и дальнейшим осложнениям от частого использования антибиотиков, в том числе к возникновению резистентных к лекарствам бактерий.
У большинства взрослых колит C. difficile можно отнести к внутрибольничной инфекции, поскольку госпитализированные пациенты подвергаются высокому риску заражения этой бактерией. Кроме того, предшествующее использование антибиотиков является частой находкой в анамнезе пациентов, у которых развивается эта инфекция. Однако, как и при многих инфекциях и болезненных процессах, это не всегда имеет место у педиатрических пациентов, особенно у младенцев, у которых может развиться колит C. difficile без госпитализации в анамнезе или предшествующего применения антибиотиков. В литературе было несколько сообщений о молодых пациентах с диагнозом C. difficile колит, и очень редко обнаруживается какая-либо конкретная причина [4-9].
Кроме того, предшествующее использование антибиотиков является частой находкой в анамнезе пациентов, у которых развивается эта инфекция. Однако, как и при многих инфекциях и болезненных процессах, это не всегда имеет место у педиатрических пациентов, особенно у младенцев, у которых может развиться колит C. difficile без госпитализации в анамнезе или предшествующего применения антибиотиков. В литературе было несколько сообщений о молодых пациентах с диагнозом C. difficile колит, и очень редко обнаруживается какая-либо конкретная причина [4-9].
В этом отчете о клиническом случае представлен случай очень раннего младенца, у которого при визуализирующих исследованиях были обнаружены симптомы отказа от еды, потеря веса и ненормальный стул с подозрением на колит. В анамнезе не было ни госпитализаций, ни антибиотиков, ни контактов с больными. Дифференциальный диагноз для подобных проявлений был бы довольно широким, но он, безусловно, включает другие типы инфекции, поскольку младенцы подвержены высокому риску из-за ослабленной иммунной системы. Другие потенциальные диагнозы включают колит молочного белка, энтероколит, связанный с Гиршпрунгом, эозинофильный колит или другие реакции на пищу в рационе.
Другие потенциальные диагнозы включают колит молочного белка, энтероколит, связанный с Гиршпрунгом, эозинофильный колит или другие реакции на пищу в рационе.
После тщательного поиска литературы в этом клиническом случае были обнаружены первые опубликованные изображения псевдомембранозного колита у младенца в возрасте до 1 месяца. Хотя C. difficile все еще является частью нормальной флоры у младенцев этого возраста, этот случай показывает, что в редких случаях он может вызывать серьезные симптомы, такие как кровавый понос, задержка развития и вздутие живота с возможностью перфорации кишечника. По-прежнему важно, что, когда у младенцев проявляются сходные симптомы, C. difficile колит должен быть включен в дифференциальный диагноз. К счастью, пациенту был поставлен правильный диагноз с помощью комбинации визуализации и эндоскопической оценки, и после соответствующего лечения он чувствовал себя хорошо, и у него больше не было в анамнезе плохого роста, задержки прибавки в весе или задержки развития.
Этическое заявление
Субъекты дали письменное информированное согласие на публикацию случая их ребенка.
Заявление о конфликте интересов
У автора нет конфликта интересов, о котором следует заявить.
Источники финансирования
Для подготовки этой рукописи не было источников финансирования.
Эта статья находится под лицензией Creative Commons Attribution-NonCommercial 4.0 International License (CC BY-NC). Использование и распространение в коммерческих целях требует письменного разрешения. Дозировка препарата: авторы и издатель приложили все усилия, чтобы гарантировать, что выбор препарата и дозировка, указанные в этом тексте, соответствуют текущим рекомендациям и практике на момент публикации. Тем не менее, в связи с продолжающимися исследованиями, изменениями в правительственных постановлениях и постоянным потоком информации, касающейся лекарственной терапии и реакций на лекарства, читателю настоятельно рекомендуется проверять вкладыш в упаковке для каждого лекарства на предмет любых изменений в показаниях и дозировке, а также для дополнительных предупреждений.
