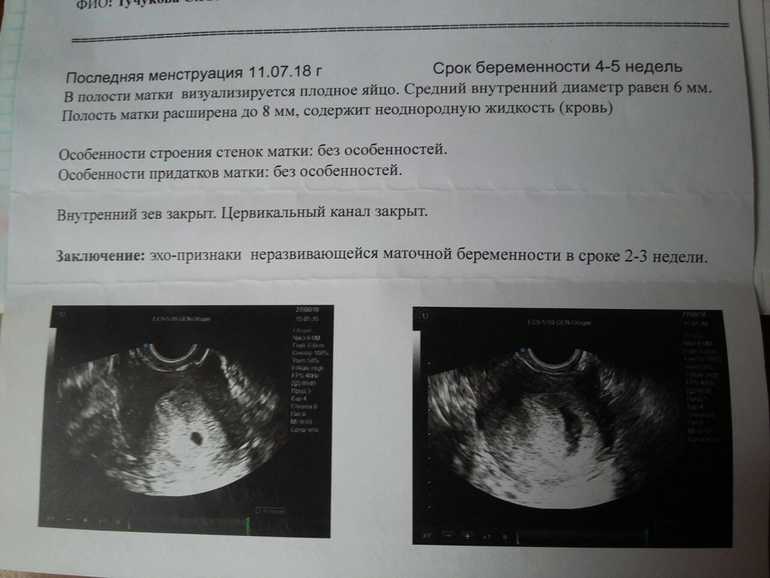
Эмбрион не визуализируется желточный мешок не визуализируется: Вопрос задает – Анастасия, — вопрос-ответ от специалистов клиники «Мать и дитя»
Эмбрион не визуализируется — Гинекология — 10.01.2013
/
анонимно
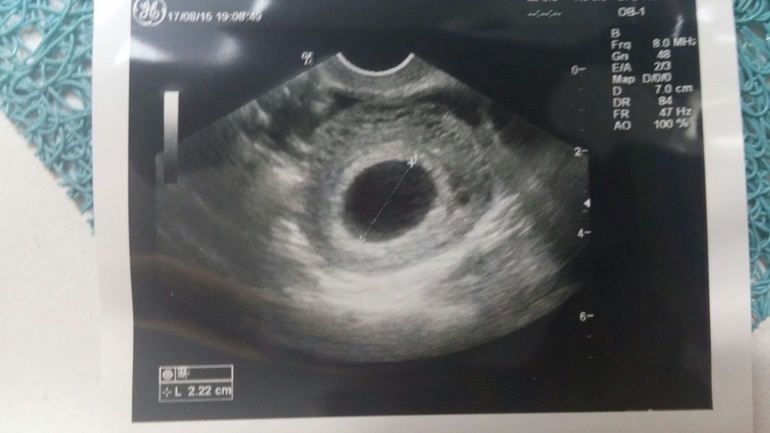
Скажите пожалуйста, Плодное яйцо 25 мм, желточный мешок 2,6 мм, эмбрион не визуализируется, на задней стенке рядом с желточным мешком — эмбрионная масса. Срок беременности 7 нед. 3 дня. А от зачатия 5 нед. 3 дня. Скажите пожалуйста это замершая беременность или все таки эмбриона может еще не видно?
Отвечает Смирнова Юлия Юрьевна
врач акушер-гинеколог, гинеколог детского и подросткового возраста
Добрый день.
Визуализация эмбриона впервые возможна при трехмерном исследовании (3D УЗИ) плодного яйца сроком не менее 3-4 недель. К началу 7-й недели гестации длина эмбриона достигает 7-8 мм.
При обычном ультразвуковом исследовании с 3-й недели от зачатия в полости матки начинает визуализироваться плодное яйцо в виде эхонегативного образования округлой или овоидной формы диаметром 5–6 мм. В 4–5 нед возможна визуализация эмбриона — эхопозитивной полоски размером 6–7 мм, регистрировать сердечную деятельность эмбриона можно с 4– 5 нед. беременности.
беременности.
К сожалению, та картина которую Вы описали вероятнее всего указывает на неразвивающуюся беременность.
Похожие вопросы
анонимно (Женщина, 33 года)
Эмбрион не визуализируется
Я после эко. Подсадка была 21 июля. Вчера 12 августа мне делали узи.беременность маточная.плодное яйцо-средний внутренний диаметр 13 мм на 5 нед.1 дня,сердцебиения нет.эхографических признаков угрозы прерывания нет,желтый мешок есть,эмбрион…
анонимно (Женщина, 30 лет)
Эмбрион не визуализируется
Здравствуйте. У меня такой вопрос: последние месячные были 21.04.16г. В предполагаемый день начала очередных месячных их не было. 23.05.16г. сдала ХГЧ=92,55мМЕ/мл, 26.05.16г. ХГЧ=247,54мМЕ/мл. 02.06.16г. пошла на УЗИ: 1 плодное яйцо…
анонимно
6 недель эмбрион не визуализируется
Здравствуйте, у меня 6 акушерских недель, была на узи, сказали, плодное яйцо размеры 5 мм, желточный пузырек д 1.5, эмбрион не визуализируется, скажите пожалуйста, это нормально, или есть какие то. ..
..
анонимно
Эмбрион не визуализируется
Здравствуйте. Неделю назад в матке по УЗИ ничего не видели. Сейчас по УЗИ 5 недель беременности, по последним месячным 6 недель. СВ 5 мм, желтое тело 25мм в левом яичнике….
анонимно
Эмбрион не визуализируется
Здравствуйте. Еще неделю назад в матке ничего не видели. А сейчас определили беременность 5 недель по узи. Эмбрион не визуализируется, СВД 9мм, желтое тело 25 мм в левом яичнике. Через…
анонимно
Эмбрион не визуализируется
Добрый день. 26 июля у меня начались последние месячные. На осмотре у гинеколога 11 сентября поставили срок 6-7 недель беременности. 13 сентября начались тянущие боли внизу живота, появились коричневатые выделения,…
анонимно
Эмбрион не визуализируется
Добрый день, понимаю, что с подобными вопросами к Вам обращались и не раз, но прошу ответить. Последние месячные были 1.05.2013, забеременела 15 мая (знаю точно). На УЗИ была 17 июня,…
Диагностика беременности на ранних сроках.
 Советы доктора гинеколога :: АЦМД
Советы доктора гинеколога :: АЦМД
Гинекология
Беременность – ответственный период в жизни женщины. В этой статье мы хотим доступно и максимально полно описать методы диагностики беременности малого срока.
Итак, основными достоверными методами диагностики беременности являются:
- анализ крови на содержание β ХГЧ
- ультразвуковая диагностика
Основные цели этих методов на ранних этапах диагностики:
- установление срока беременности
- исключение внематочной беременности и угрозы прерывания беременности
- подтверждение жизнеспособности эмбриона
- выявление многоплодной беременности
- исключение патологии развития беременности раннего срока
ХГЧ (Хорионический гонадотропин человека) — гормон, который выделяется клетками плаценты. На 5 — 6 день после овуляции и оплодотворения он определяется в крови женщины. ХГЧ состоит из двух частиц: α и β -субъединицы. У беременных определяют только β -субъединицу.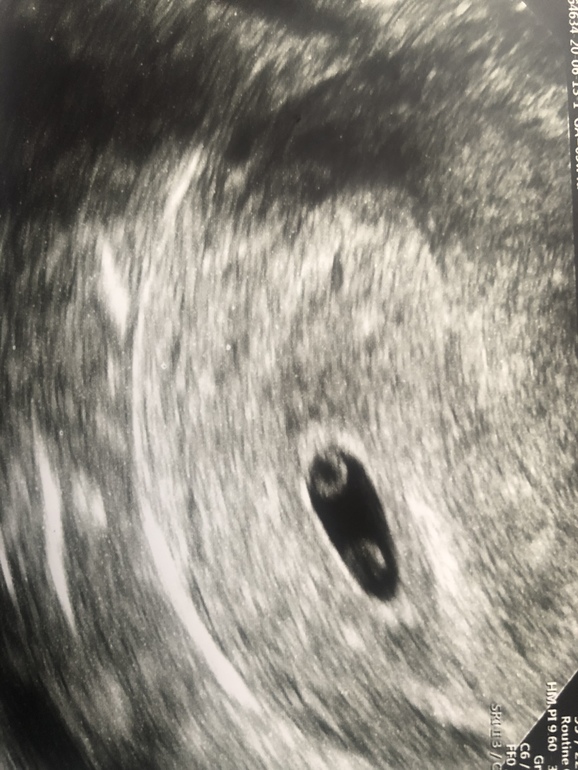 Таким образом, можно подтвердить наличие беременности, начиная с 3й акушерской недели. Следует помнить, что срок беременности всегда считается в неделях, от первого дня последней менструации. Уровень β ХГЧ удваивается каждые два дня (приблизительно 40 — 48 часов) , достигая своего максимума на 8 — 10 неделе беременности. Повышение концентрации β ХГЧ в пределах референтных значений свидетельствует о нормально развивающейся беременности.
Таким образом, можно подтвердить наличие беременности, начиная с 3й акушерской недели. Следует помнить, что срок беременности всегда считается в неделях, от первого дня последней менструации. Уровень β ХГЧ удваивается каждые два дня (приблизительно 40 — 48 часов) , достигая своего максимума на 8 — 10 неделе беременности. Повышение концентрации β ХГЧ в пределах референтных значений свидетельствует о нормально развивающейся беременности.
При подозрении на патологию развития беременности раннего срока или для подтверждения прогрессирования беременности рекомендовано определение концентрации β ХГЧ в крови с интервалом в один день. Однако, следует помнить о том, что беременность может развиваться вне полости матки. Поэтому, крайне важно пройти ультразвуковое исследование.
Ультразвуковая диагностика с использованием трансвагинального датчика позволяет определить наличие плодного яйца в полости матки размером около 2мм, что приблизительно соответствует сроку 4 недели + 3 дня.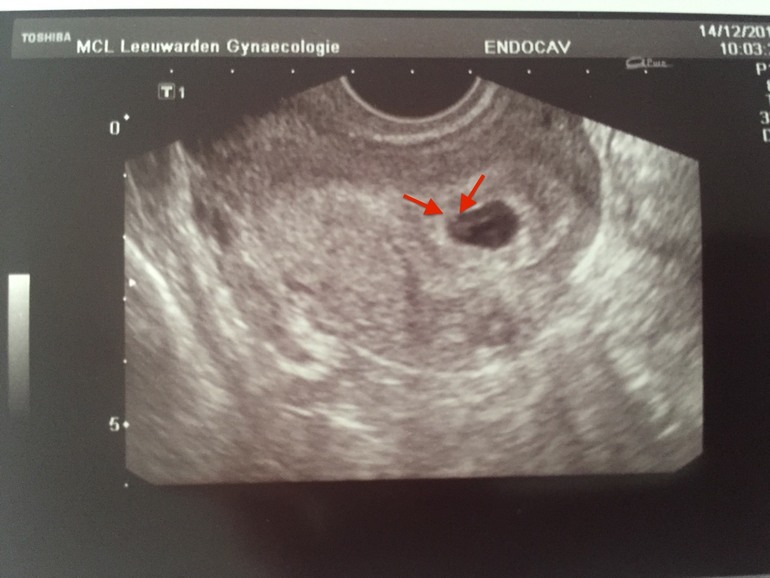 Необходимо рассмотреть вопрос безопасности трансвагинального исследования. По данным Американского Института по Изучению Ультразвука в Медицине (AIUM), ультразвуковые колебания ниже 50 Дж/см не оказывают подтвержденного биологического эффекта и могут считаться безопасными. На практике трансвагинальные датчики имеют рабочую частоту 5−6,5 МГц, что значительно ниже безопасного предела.
Необходимо рассмотреть вопрос безопасности трансвагинального исследования. По данным Американского Института по Изучению Ультразвука в Медицине (AIUM), ультразвуковые колебания ниже 50 Дж/см не оказывают подтвержденного биологического эффекта и могут считаться безопасными. На практике трансвагинальные датчики имеют рабочую частоту 5−6,5 МГц, что значительно ниже безопасного предела.
Для достоверного подтверждения маточной беременности наличия округлого образования в полости матки размером 2мм не достаточно — необходимо визуализировать части зародышевых структур. Желточный мешок, который является зародышевой структурой, появляется на сроке беременности 5 — 6 недель и имеет диаметр около 3мм. Наличие желточного мешка в плодном яйце в полости матки позволяет достоверно поставить диагноз маточной беременности.
Начиная с 6 недели беременности, можно четко визуализировать эмбрион и подтвердить его сердцебиение.
В совокупности анализ крови на содержание β ХГЧ и ультразвуковая диагностика позволяют выявить патологии развития беременности раннего срока. При наличии внематочной беременности концентрация β ХГЧ будет расти в пределах референтных значений, но плодное яйцо в полости матки визуализироваться не будет. В случае замершей маточной беременности плодное яйцо не соответствует сроку беременности, а уровень β ХГЧ в крови снижается.
При наличии внематочной беременности концентрация β ХГЧ будет расти в пределах референтных значений, но плодное яйцо в полости матки визуализироваться не будет. В случае замершей маточной беременности плодное яйцо не соответствует сроку беременности, а уровень β ХГЧ в крови снижается.
По статистике, 80 — 85% от всех диагностированных беременностей протекают без вышеперечисленных патологий. К их числу относятся сохраненные беременности, угроза прерывания которых была выявлена при своевременном обращении к врачу.
В нашем центре Вы можете пройти обследование с использованием современного оборудования и получить консультацию специалиста. Желаем Вам крепкого здоровья!
Статью подготовили специалисты гинекологического отделения АЦМД-МЕДОКС
star-emptystar-full
Записаться
Нормально ли не видеть желточный мешок на ранних сроках беременности?
Во время беременности все ваши мысли сосредоточены на том, чтобы надеяться и заботиться о том, чтобы ваш ребенок рос хорошо.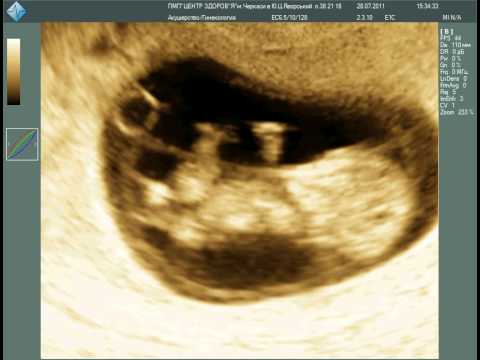 Все сроки беременности имеют свои признаки, указывающие на здоровую беременность. Эти признаки убеждают беременную женщину в том, что плод развивается хорошо, и беременность протекает так, как предполагалось. Одним из первых таких показателей, которого с нетерпением ждет будущая мама, является желточный мешок при первом УЗИ.
Все сроки беременности имеют свои признаки, указывающие на здоровую беременность. Эти признаки убеждают беременную женщину в том, что плод развивается хорошо, и беременность протекает так, как предполагалось. Одним из первых таких показателей, которого с нетерпением ждет будущая мама, является желточный мешок при первом УЗИ.
Что такое желточный мешок?
Желточный мешок — это самая передняя структура, видимая внутри плодного яйца, которая окружает формирующийся плод и амниотическую жидкость. Гестационный мешок напоминает белый круг вокруг нечеткого центра. Это видно при трансвагинальном ультразвуковом сканировании в первые недели беременности.
Желточный мешок выполняет роль предварительного питания растущего плода. Он также отвечает за раннее кровообращение и доставляет эмбриону необходимые питательные вещества с помощью метода, известного как желточная циркуляция. Кровеносная система плода развивается примерно на 12-й неделе беременности, и примерно в это время желточный мешок прекращает свою циркуляторную функцию. Желточный мешок не заметен примерно до пяти-шести недель беременности.
Желточный мешок не заметен примерно до пяти-шести недель беременности.
Если на 6 неделе беременности желточный мешок не виден, что это значит?
Иногда желточный мешок не виден при первом УЗИ. Если на УЗИ , не видно желточного мешка, это может просто означать, что срок беременности был неправильно определен. Это может быть результатом ошибки в воспоминании даты последней менструации или нерегулярных менструаций у женщины.
Если ваш врач подозревает, что у вас нет видимого желточного мешка, когда вы предположительно находитесь на шестой неделе беременности, он может списать это на неточный срок беременности, и вам будет предложено вернуться на сканирование через две недели. Если беременность протекает хорошо, к тому времени должен быть виден желточный мешок и, возможно, плодный полюс.
Если женщина находится на 6-й неделе беременности и во время УЗИ не видно желточного мешка или полюса плода, это может быть признаком выкидыша. Но это трудно определить во время одного сканирования, поэтому потребуется повторное сканирование, чтобы убедиться в отсутствии признаков развития плода. Если это будет установлено, то врач диагностирует выкидыш.
Если это будет установлено, то врач диагностирует выкидыш.
Иногда, если размер плодного яйца достигает определенного размера, например 25 мм или более, но при этом желточный мешок или плодный полюс не видны, врач определяет это как выкидыш.
Пустой гестационный мешок или отсутствие желточного мешка на 8 неделе беременности, когда эмбрион также отсутствует, называется анэмбриональной беременностью или беременностью с пустым мешком. Это своего рода выкидыш, при котором медицинский работник советует женщине либо провести D&C (расширение и выскабливание), либо произвести естественное прерывание беременности.
D&C (дилатация и выскабливание) — распространенный хирургический процесс, выполняемый у женщин. Применяется для прерывания выкидыша, когда матке не удается опорожнить все содержимое при неудачной беременности. Дилатация и кюретаж включают расширение шейки матки, чтобы сделать отверстие для небольшого хирургического инструмента, чтобы соскоблить ткань с матки.
Исследования показывают, что анэмбриональные беременности склонны к более высокому уровню хромосомных аномалий. Исследования показывают, что женский организм рано распознает эту проблему и останавливает дальнейшее развитие беременности. Узнав о пустом мешочке, вы, несомненно, почувствуете себя плохо, но если посмотреть на светлую сторону, то это прерывание нездоровой беременности.
Исследования показывают, что женский организм рано распознает эту проблему и останавливает дальнейшее развитие беременности. Узнав о пустом мешочке, вы, несомненно, почувствуете себя плохо, но если посмотреть на светлую сторону, то это прерывание нездоровой беременности.
Ключом к здоровой беременности является отсутствие стресса. Очень часто желточный мешок не виден из-за просчетов гестационного возраста, но вы не должны терять надежду или впадать в уныние, пока не получите подтверждение от своего врача. Дополнительные сканирования в последующие недели могут выявить желточный мешок, или врач может констатировать выкидыш.
Читайте также: NK-клетки и беременность
Визуализация вагинального кровотечения на ранних сроках беременности
Кровотечение в первом триместре беременности является обычным явлением. Несмотря на то что
обычно не имеет необратимых последствий, может быть признаком осложнения,
такие как угроза аборта или неудачная внутриматочная беременность, или
другая серьезная патология, такая как внематочная беременность или гестационный
трофобластическая болезнь. Знакомство с образными образами этих
Знакомство с образными образами этих
важно, так как неверный диагноз может нанести вред матери,
плод или и то, и другое. В этом обзоре основное внимание будет уделено наиболее частым причинам
кровотечения в первом триместре, их визуализационные проявления и
диагностические алгоритмы.
Визуализация при беременности
Радиология играет важную роль в выявлении и диагностике ранних
осложнения беременности, при этом ультразвуковое исследование (УЗИ) является основным методом визуализации
модальность. Почти все случаи кровотечения в первом триместре могут быть
адекватно оценивается с помощью комбинации клинической оценки, сыворотки
Анализ на β-ХГЧ и УЗИ, предпочтительно эндовагинальным методом. Магнитный
резонансная томография играет ограниченную роль, особенно если УЗИ
технически неадекватным или в условиях неопределенного придатка
масса. По сути, КТ не играет никакой роли в оценке первого триместра.
кровотечение. Эти рекомендации и дальнейшее обсуждение изложены в
самая последняя редакция Критериев соответствия ACR для первого
Триместр кровотечения (таблица 1). 1
1
Ультразвуковые изображения можно получить трансабдоминально или эндовагинально
подходы; обычно оба используются в тандеме. Трансабдоминальное сканирование
обычно получается первым, с более низкой частотой криволинейной или векторной
преобразователь, обычно 4-6 МГц. Это обеспечивает большое поле зрения,
оптимальна для демонстрации больших или широко распространенных процессов, таких как большие
массы придатков или гемоперитонеум. Эндовагинальное УЗИ обычно требуется для
более детальная оценка состояния матки и яичников. Эндовагинальный
пробники используют более высокую частоту, обычно 8-10 МГц, что дает
повышенное разрешение за счет меньшего проникновения в ткани. Потому что
точные измерения ранних гестационных процессов имеют решающее значение,
по возможности следует использовать эндовагинальную визуализацию. Для этого
обзор, все ссылки на размеры основаны на эндовагинальных измерениях, если только
иначе указано.
Нормальное раннее развитие
Сначала появляется децидуальная реакция
Хотя первый триместр начинается в первый день последнего
менструальный период, оплодотворение происходит примерно через две недели,
знаменующий начало периода зачатия первого триместра
(менструальный возраст 3-5 недель). Имплантация бластоцисты в
Имплантация бластоцисты в
эндометрия возникает на четвертой менструальной неделе, когда
эндометрий называют децидуальной оболочкой. 2 В это время
очень ранний хорионический мешок может быть виден как небольшой заполненный жидкостью мешок
с эхогенным ободком, расположенным эксцентрично в пределах эндометрия,
известный как «внутридецидуальный знак» (рис. 1). 3 Это может быть
наблюдается уже в 4,5 недели и почти на 100% специфичен для
внутриутробная беременность (ВМП), хотя его чувствительность составляет всего 60-68%. 4
Это предшествует «двойному децидуальному знаку», который состоит из двух
концентрические эхогенные кольца: децидуальная капсула, окружающая
гестационный мешок и децидуальная париетальная оболочка, представляющая противоположную
стенка эндометрия, часто отделенная тонким скоплением жидкости
внутри полости эндометрия (рис. 2). 5 Аналогично
интрадецидуальный признак, двойной децидуальный признак весьма специфичен, но
нечувствительный; кроме того, желточный мешок может быть виден до появления этого признака.
очевидно, что делает его менее полезным для подтверждения ранней IUP. Важно,
следует дифференцировать эти два ранних признака IUP от жидкости
скопление в эндометриальном канале, «псевдогестационном мешочке»
(Рисунок 3).
Внешний вид желточного мешка
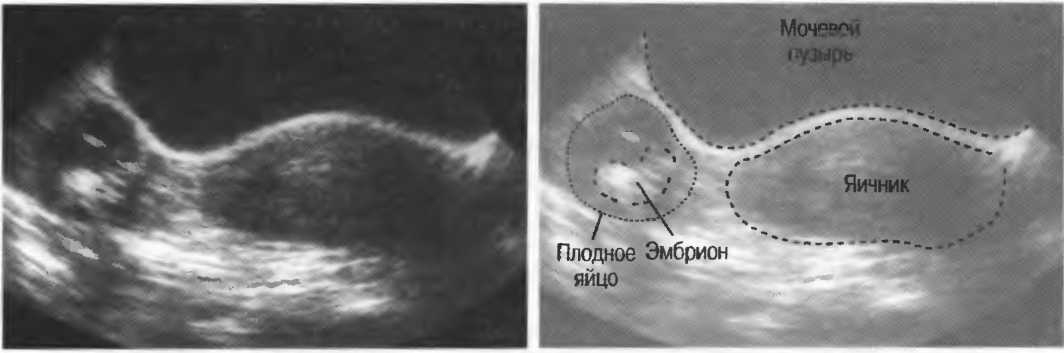
Желточный мешок является первой структурой, которую можно визуализировать в
ранний гестационный мешок (хорионический мешок), обычно ко времени среднего
диаметр плодного яйца (МПД) составляет 8-10 мм (рис. 4). 6 А
в норме желточный мешок всегда меньше 6 мм в диаметре; желточный мешок больше
более 6 мм почти на 100% специфичны для аномальной беременности. 7 Вскоре
после появления желточного мешка зародыш обычно виден в
примерно через 6 недель, когда СКО больше 16 мм, как небольшое
эхогенная структура вдоль одной стороны желточного мешка. Сердечная деятельность может
обычно идентифицируются к тому времени, когда становится виден эмбрион.
Формирование амниона и эмбриона
Формирование амниотического мешка совпадает с образованием желтка
мешок, но обычно не виден на этой ранней стадии, вторичной по отношению к его
очень тонкая мембрана. К 7 неделям беременности амниотический мешок
К 7 неделям беременности амниотический мешок
становится видимым, когда он наполняется жидкостью и отделяется от зародыша
(Рисунок 5). К тому времени, когда становится виден амниотический мешок, эмбрион может быть
легко идентифицируется; отсутствие эмбриона или «симптом пустого амниона»
высоко специфичен для неудачной беременности (рис. 6). 8 По мере увеличения амниотического мешка он постепенно облитерирует хорионический мешочек с полным слиянием к 12 неделям гестационного возраста. 9
При отсутствии визуализации любого из вышеперечисленных параметров
положительный β-ХГЧ в моче или сыворотке, беременность следует считать
беременность неизвестной локализации, или PUL.
Неудавшаяся внутриматочная беременность
Знакомство со специфическими критериями США для диагностики несостоявшейся или
анэмбриональная беременность («поврежденная яйцеклетка») (рис. 6) имеет важное значение.
традиционно учил пороги дискриминации по размеру для объявления
аномальная беременность была поставлена под сомнение, 10 и
Общество рентгенологов по УЗИ впоследствии приняло пересмотренные
критерии; результаты их согласованного заявления конференции
недавно было опубликовано. 11 Вкратце, основная причина
11 Вкратце, основная причина
обновленные критерии заключались в повышении специфичности визуализации
диагностика неудачного IUP для предотвращения нежелательного завершения очень
ранняя, но потенциально жизнеспособная беременность.
Традиционное рентгенологическое обучение было «множеством 5».
правило: 1) желточный мешок должен быть виден, когда средний размер плодного
диаметр (GSD) >10 мм; 2) эмбрион должен быть виден, когда
средний GSD > 15; и 3) сердцебиение должно присутствовать, когда коронка
длина крестца (CRL) эмбриона > 5 мм. Хотя, вероятно, указывает на
патологическая беременность, они неспецифичны. Строгое соблюдение этих
критерии редко приводят к ложному диагнозу неудачного
беременность, когда на самом деле существует потенциально жизнеспособная беременность, которая
может быть поврежден вмешательством. Пересмотренные критерии диагностики
невынашивания беременности следующие (табл. 2). 11 Обратите внимание на увеличение CRL и пороговых значений среднего размера GSD, ниже которых не следует диагностировать неудачную беременность.
Одной из наиболее важных новых концепций является то, что диагностика
неудачная беременность не должна быть сделана на основании единичного повышенного уровня β-ХГЧ
измерение в настройке ПУЛ. Нормальная беременность может развиться
после УЗИ без ВМС и β-ХГЧ выше, чем
традиционный дискриминационный порог 2000 или даже 3000 мМЕ/мл. 12,13
Таким образом, диагноз замершей или внематочной беременности никогда не следует
основываться на однократном измерении β-ХГЧ в отсутствие окончательного УЗИ
результаты.
Угроза аборта
Термин «угроза аборта» применяется к любой беременности сроком менее
20 недель с аномальным кровотечением, болью или схватками, с закрытым
шейка матки. Кровотечения возникают до 27% беременностей, с последующим
риск выкидыша примерно 12%. 14
Субхориальное кровотечение
Субхорионическое, или перигестационное, кровотечение наблюдается примерно у 20% женщин с угрожающим абортом, 15
и является наиболее частой причиной кровотечения при нормальных ВМС, обычно
проявляется в конце первого триместра. В США они отображаются как
В США они отображаются как
гиперэхогенный или гипоэхогенный, в зависимости от возраста продуктов крови
(Рисунок 7). Чаще всего они не связаны с какими-либо существенными
клинические последствия, особенно если присутствует сердечная деятельность плода.
Большие кровотечения, определяемые как охватывающие более 2/3 окружности
плодного яйца, более вероятно, приведет к невынашиванию беременности
(Рисунок 8). 16 Для гематом меньшего размера не было подтверждено прогностического значения пороговых значений размера, 17 , хотя это открытие является фактором риска последующих осложнений беременности. 18,19
Внематочная беременность
Внематочная беременность составляет 2% всех беременностей, как последняя
сообщает Центр США по контролю и профилактике заболеваний в 1992 г. 20
Заболеваемость выше у пациентов с предшествующей внематочной
беременность, заболевание маточных труб, наличие внутриматочной спирали и в
тем, кто подвергается экстракорпоральному оплодотворению.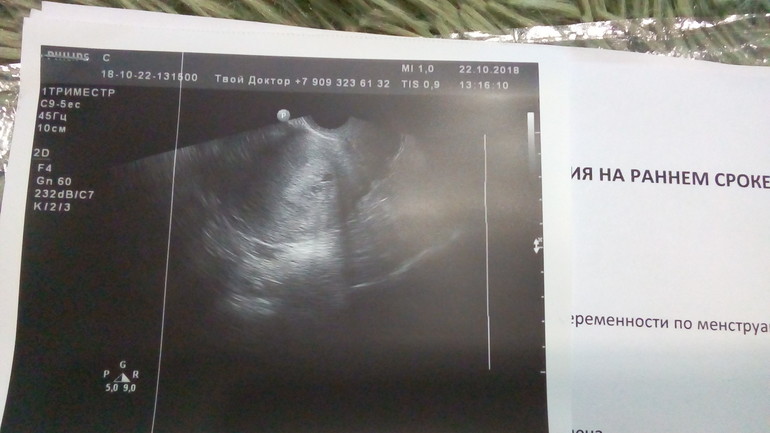 21 Классический
21 Классический
клиническая триада – боль, кровотечение и образование в придатках; однако это
присутствуют лишь в меньшинстве случаев. Подавляющее большинство эктопических
Беременность возникает в маточной трубе (трубная эктопия). Реже
локализации включают интерстициальную (роговую), цервикальную, внутри кесарева сечения
разрез рубца или яичника. Иногда единственная находка в США будет бесплатной
жидкость.
Трубная беременность
Визуализация живого эмбриона вне полости матки 100%
специфичен для внематочной беременности, но редко встречается на практике.
Чаще выявляют придаточное трубное кольцо. В США это состоит из
эхогенное кольцо с центральной жидкостью, отдельное от яичника. Кольцо
может содержать или не содержать желточный мешок или эмбрион. Кольцо обычно больше
эхогеннее, чем кольцо желтого тела, с которым оно может
можно спутать (Рисунок 9). 22,23 Отличительные
между ними жизненно важно, так как ошибочный диагноз желтого тела как
внематочная беременность на фоне ПУЛ может иметь трагические последствия.
Давление эндовагинального датчика на яичник может помочь определить,
поражение находится внутри или отдельно от яичника. Как эктопия яичников
беременность наступает крайне редко, что свидетельствует о внутрияичниковом
локализация подтверждает наличие желтого тела и практически исключает эктопическую
масса.
Часто внематочная опухоль может быть идентифицирована только как экстраовариальное придаточное
масса, без классического кольцевидного вида, из-за кровоизлияния.
В то время как наличие цветных выделений помогает подтвердить внематочную беременность
массы, обратное не всегда верно. Не все эктопии являются сосудистыми,
а отсутствие цветного допплеровского потока не исключает внематочную
беременность. В то время как большие объемы кровоизлияния обычно указывают на
разрыв эктопический, иногда может наблюдаться разрыв геморрагической кисты
с аналогичной клинической и УЗ картиной.
Интерстициальная беременность
При внематочной беременности имплантация в интерстициальном сегменте
маточной трубы, это называется интерстициальной (или роговой) эктопией.
Их можно принять за IUP, если они не будут полностью исследованы, так как они могут
имеют нормальную поверхность контакта с эндометрием по внутреннему краю.
Кроме того, важное значение имеет отличие от трубной эктопии, поскольку
Роговая беременность имеет повышенный риск сильного кровотечения и
смертность.
Промежуточное расположение можно определить по эксцентричному расположению
высоко внутри матки, а также наличием только тонкой
мантия миометрия по наружному краю, обычно менее 5 мм
толстый. 24,25 Дополнительной функцией, которая может быть полезна, является
«признак интерстициальной линии», представляющий собой тонкую эхогенную линию, проходящую
из эндометриального канала непосредственно в плодное яйцо, представляя
роговой сегмент эндометриального канала или интерстициальная часть
маточной трубы (рис. 10). 26
Шеечная беременность
Как и при интерстициальной внематочной беременности, риск значительного
кровотечения и смертность увеличиваются при эктопии шейки матки по сравнению с
трубная эктопия. Плодный мешок при шеечной внематочной беременности должен
Плодный мешок при шеечной внематочной беременности должен
отличить от плодного яйца, проходящего через шейку матки
во время проводимого аборта. В случае эктопии шейки матки
плодный мешок обычно сохраняет свою нормальную круглую или слегка овальную форму.
форма. Дополнительно наличие перигестационного кровотока на цвет.
Допплер может помочь в различении (Рис. 11.9).0041) . 27,28 Проходящий гестационный мешок имеет зазубренный или удлиненный вид без эмбриональной сердечной деятельности (рис. 12). 29
Беременность в рубце после кесарева сечения
Беременности, часто имплантированные в месте рубца после кесарева сечения
приводят к самопроизвольному выкидышу (44%), но имеют повышенный риск
развитие предлежания плаценты и приращения плаценты, если они развиваются позже
во время беременности и связаны с повышенным риском тяжелых
кровотечение при родах. 30 Диагноз легче установить в
первый триместр, когда имеется пустая полость матки,
плодный мешок имплантируется спереди на уровне зева шейки матки или
на видимом или предполагаемом месте рубца после кесарева сечения, и
перигестационный допплеровский поток (рис.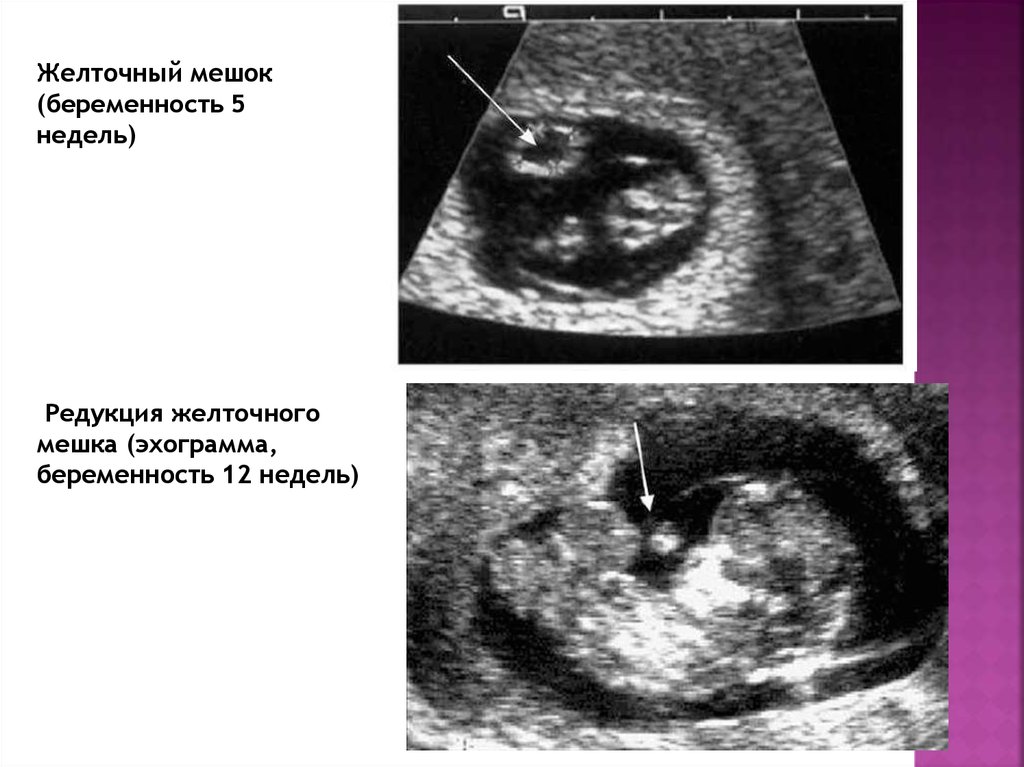 13).
13).
Ведение внематочной беременности
Внематочная беременность может лечиться медикаментозно или хирургически. визуализация
особенности, влияющие на ведение, включают размер эктопии;
наличие эмбриональной сердечной деятельности, тазового кровотечения или трубного
разрыв; и расположение эктопии. К нехирургическим методам относятся
системный метотрексат или местное введение под ультразвуковым контролем
метотрексат или KCl. При трубной эктопии сальпингостомия или сальпингэктомия
может быть выполнено. Интерстициальная эктопия может потребовать резекции роговицы или
гистерэктомия. Кесарево сечение или эктопия шейки матки могут потребовать
сочетание медикаментозного и хирургического лечения.
Сосудистые причины кровотечения
Остатки продуктов зачатия
Остатки продуктов зачатия (RPOC) можно найти ниже
лечебный или самопроизвольный аборт, а также послеродовой. Следующий
аборт в первом триместре, как правило, нормальный или слегка повышенный
β-ХГЧ. Наличие задержки плодного яйца не является диагностическим признаком.
Наличие задержки плодного яйца не является диагностическим признаком.
дилемма, но встречается редко. Наличие кровотока в
утолщенный эндометрий, особенно когда он связан с видимой массой,
очень наводит на мысль о RPOC (рис. 14). Однако отсутствие
Доплеровский поток не обязательно исключает RPOC. К сожалению, есть
нет окончательного порога толщины эндометрия, который был бы полностью специфичным;
однако толщина <10 мм, вероятно, исключает возможность
клинически значимый RPOC. 31
Артериовенозные мальформации
Артериовенозные мальформации (АВМ) матки могут быть:
врожденный или приобретенный; и может встречаться в условиях предшествующего
терапевтический аборт, дилатация и выскабливание, кесарево сечение или
инвазивная опухоль, такая как карцинома эндометрия или гестационный
трофобластическая болезнь. 17 АВМ могут состоять из одного
артериовенозная фистула (АВФ) или сложная структура из нескольких сосудов.
УЗИ обычно демонстрирует сложную массу с выявлением цветного допплера.
внутренний поток (рис. 15). Спектральный допплер демонстрирует низкое сопротивление
артериальные волны и пульсирующие венозные волны, соответствующие
сосудистое шунтирование. 32
Ультразвуковая картина АВМ часто совпадает с
RPOC, и различение не всегда возможно. RPOC, как правило,
расположенные в пределах эндометрия, с АВМ в миометрии; Однако,
наличие гетерогенной крови в полости эндометрия может
затемняют края миометрия или имитируют РПЦ. История болезни и сыворотка
β-ХГЧ помогает дифференцировать эти два объекта.
Гестационная трофобластическая болезнь
Кровотечение является одним из наиболее частых клинических проявлений этого
спектр заболеваний, который включает пузырный занос, инвазивный занос,
и хориокарциному. Отличительной чертой является избыточная продукция β-ХГЧ.
Другие классические признаки быстрого увеличения матки, гиперемезис
gravidarum, а преэклампсия чаще встречается во втором триместре. 33
Пузырный занос
Полный пузырный занос является наиболее распространенным из этих образований. На
На
США классический внешний вид «виноградной грозди» часто отсутствует в
первый триместр и внешний вид изменчив. Выводы могут включать
небольшая эхогенная масса без кистозных пространств или смешанная солидно-кистозная
массы в эндометрии. 34 Тека-лютеиновые кисты в
яичники возникают в результате повышенной продукции β-ХГЧ, но обычно не
присутствует до второго триместра. Будучи бессосудистым, цветовой поток
обычно бесполезна в диагностике полного пузырного заноса (рис.
16). 35
Инвазивная родинка/хориокарцинома
Различие между неинвазивной родинкой и инвазивной
родинка/хориокарцинома не всегда возможна при УЗИ. В отличие от
пузырные заносы, инвазивные родинки и хориокарциномы демонстрируют
цветовой поток в допплеровском режиме с кривыми с низким импедансом (рис. 17). 35
Инвазивные родинки прорастают глубоко в миометрий, иногда с
проникновение в параметральные ткани и брюшину, но редко
метастазировать. Напротив, хориокарцинома легко метастазирует в
легкие и реже таз, 17 , для которых подходит ТТ (рис. 18). Магнитно-резонансная томография может помочь в оценке стойкого остаточного заболевания в тазу.
18). Магнитно-резонансная томография может помочь в оценке стойкого остаточного заболевания в тазу.
Заключение
Ультразвук позволяет легко определить наиболее распространенные причины вагинальных
кровотечения на ранних сроках беременности и играет существенную роль в
управление. Знакомство с внешним видом США, а также новые правила
важно, чтобы не причинить потенциального вреда матери или
развивающийся плод.
Ссылки
- Лейн Б.Ф., Вонг-Ю-Чеонг Дж.Дж., Джавитт М.С. и др. Критерии соответствия ACR ®
Кровотечение в первом триместре. Можно купить в
http://www.acr.org/~/media/ACR/Documents/AppCriteria/Diagnostic/FirstTrimesterBleeding.pdf.
Американский колледж радиологии. По состоянию на 28 апреля 2014 г. - Гупта Н., Ангтуако, ТЛ. Эмбриосонология в первом триместре беременности. Ультразвуковые клиники . 2007 г.; 2:175-185.
- Йе ХК. Эхографические признаки ранней беременности. Диагностика Критического Обращения .
 1988 год; 28:181-211.
1988 год; 28:181-211. - Чан Г., Левин Д., Свайр М. и др. Интрадецидуальный признак: надежен ли он для диагностики ранней маточной беременности? AJR Am J Рентгенол . 2004; 183:725-731.
- Брэдли В.Г., Фиске К.Э., Филли Р.А. Признак двойного мешка ранней внутриматочной беременности: использование для исключения внематочной беременности. Радиология .1982;143:223-226.
- Нюберг Д.А., Мак Л.А., Лэнг Ф.К., Паттен Р.М. Отличие нормального от аномального роста плодного яйца на ранних сроках беременности. J УЗИ Мед . 1987;6:23-27.
- Стампоне С., Никотра М., Муттинелли С., Косми Э.В. Трансвагинальная эхография желточного мешка при нормальной и патологической беременности. J Clin Ultrasound .1996;24:3-9.
- Маккенна К.М., Фельдштейн В.А., Гольдштейн Р.Б., Филли Р.А. Пустой амнион: признак невынашивания беременности на ранних сроках. J УЗИ Мед . 1995 год; 14:117-121.
- Коуди А.
 М. Первый триместр, гинекологические аспекты. Вышел: Аллан П.Л.,
М. Первый триместр, гинекологические аспекты. Вышел: Аллан П.Л.,
Бакстер Г.М., Уэстон М.Дж., ред. Клиническое УЗИ. 3-е изд. Эдинбург:
Черчилль Ливингстон; 2011:740-769. - Абдалла И., Деймен А., Кирк Э. и др. Ограничения тока
определения выкидыша с использованием среднего диаметра плодного яйца и
измерения длины темени-крестца: многоцентровое обсервационное исследование. Ультразвуковой акушер Gynecol . 2011;38:497-502. - Doubilet PM, Benson CB, Bourne T, Blaivas M, et al. Диагностические критерии нежизнеспособной беременности в начале I триместра. N Английский J Med . 2013; 369:1443-1451.
- Дубилет ПМ, Бенсон CB. Дополнительные доказательства против надежности дискриминационного уровня хорионического гонадотропина человека. J УЗИ Мед . 2011 г.; 30:1637-1642.
- Мехта Т.С., Левин Д., Беквит Б. Лечение внематочной беременности:
уровень хорионического гонадотропина человека 2000 мМЕ/мл разумный
порог? Радиология . 1997;205:569-573.
1997;205:569-573. - Хасан Р., Бэрд Д.Д., Херринг А.Х. и др. Закономерности и предикторы вагинальных кровотечений в первом триместре беременности. Энн Эпидемиол . 2010 г.; 20:524-531.
- Нюберг Д.А., Лэнг ФК. Угрожающий аборт и аномальный первый
триместр внутриматочной беременности. В: Паттерсон А.С., изд. Трансвагинальный
УЗИ. Сент-Луис: Ежегодник Мосби, 1992: 85-103. - Беннет Г.Л., Бромли Б., Либерман Э., Бенасерраф Б.Р. субхорионический
кровотечение в первом триместре беременности: прогноз беременности
результат УЗИ. Радиология . 1996 год; 200:803-806. - Диге М., Куэвас С., Мошири М. и др. Сонография при кровотечениях в первом триместре. J Clin УЗИ . 2008 г.; 36:352-366.
- Надь С., Буш М., Стоун Дж. и др. Клиническое значение
субхориальные и ретроплацентарные гематомы, выявленные в первые
триместр беременности. Акушерство Гинекол . 2003 г.; 102:94-100.
- Борлум К.Г., Томсен А., Клаузен И., Эриксен Г. Долгосрочный прогноз беременности у женщин с внутриматочной гематомой. Акушерство Гинекол . 1989 год; 74:231-233.
- Центры по контролю и профилактике заболеваний (CDC). Внематочная беременность — США, 1990–1992 гг. MMWR Morb Mortal Wkly Rep . 1995 год; 44:46-48.
- Левин Д. Внематочная беременность. Радиология . 2007 г.; 245:385-397.
- Frates MC, Visweswaran A, Laing FC. Сравнение трубного кольца и
эхогенность желтого тела: полезная дифференциальная характеристика. J УЗИ Мед . 2001 г.; 20:27-31. - Stein MW, Ricci ZJ, Novak L, et al. Сонографическое сравнение трубного кольца внематочной беременности с желтым телом. J УЗИ Мед . 2004 г.; 23:57-62.
- Чен Г.Д., Лин М.Т., Ли М.С. Диагностика интерстициальной беременности с помощью УЗИ. J Clin УЗИ . 1994 год; 22:439-442.
- Грэм М.
 , Куперберг П.Л. Ультразвуковая диагностика интерстициальной беременности: выводы и подводные камни. J Clin УЗИ . 1979 год; 7:433-437.
, Куперберг П.Л. Ультразвуковая диагностика интерстициальной беременности: выводы и подводные камни. J Clin УЗИ . 1979 год; 7:433-437. - Акерман Т.Э., Леви К.С., Дашефски С.М. и др. Интерстициальная линия: сонографическая находка при интерстициальной (роговой) внематочной беременности. Радиология . 1993;189:83-87.
- Юркович Д., Хакет Э., Кэмпбелл С. Диагностика и лечение ранней
цервикальная беременность: обзор и отчет о двух случаях лечения
консервативно. УЗИ Акушерство Gynecol . 1996 год; 8:373-380. - Вас В., Суреш П.Л., Танг-Бартон П. и др. Ультрасонографическая дифференциация цервикального аборта от шеечной беременности. J Clin УЗИ . 1984 год; 12:553-557.
- Kakaji Y, Nghiem HV, Nodell C, Winter TC. Сонография акушерских и гинекологических неотложных состояний: часть I, акушерские неотложные состояния. AJR Am J Рентгенол . 2000 г.; 174:641-649.
- Юркович Д.

