Дисплазия шейки матки у беременных: Дисплазия шейки матки и беременность в Москве
Дисплазия шейки матки и бесплодие, ЭКО, беременность
Дисплазия шейки матки – патология, которая сопровождается нарушением дифференциации и роста клеток эпителия соответствующего органа. Она относится к числу предраковых заболеваний.
Беременность и проведение экстракорпорального оплодотворения на фоне дисплазии являются крайне нежелательными. Очень важно предварительно провести лечение для устранения проблемы.
Записаться на прием
Дисплазия и бесплодие
Сама по себе дисплазия не является причиной бесплодия. Тем не менее, она достаточно часто выявляется вместе с другими заболеваниями, которые могут привести к нарушению фертильности.
Часто дисплазия шейки матки сочетается с инфекциями, влияющими на фертильность. Они вызывают воспалительные процессы не только в матке, но и в маточных трубах, нарушая их проходимость.
При хирургическом лечении патологии достаточно часто используется метод прижигания измененного участка. На его месте формируется рубец, который может выступать физической преградой для продвижения сперматозоидов.
Для повышения шансов на беременность и её нормальное протекание, а главное – для профилактики рака шейки матки, необходимо вовремя проводить лечение дисплазии с использованием современных хирургических методов (аргоноплазменная коагуляция).
Дисплазия и беременность
Сама по себе дисплазия практически никогда не вызывает никаких симптомов. Признаками, которые иногда могут её сопровождать, являются:
- Появление остроконечных кондилом. Они возникают из-за активности вируса папилломы человека, который практически всегда (90-95%) присутствует в организме женщин, страдающих от дисплазии.
- Патологические выделения из половых путей. Они являются следствием присоединения инфекционного процесса (хламидиоз, уреаплазмоз).
Из-за скудности симптоматики дисплазия очень часто диагностируется уже во время беременности или при плановом осмотре у гинеколога. Она требует лечения, которое проводится медикаментозным путем. Оперативные вмешательства во время беременности противопоказаны. Хирургическое лечение назначается только после родов.
Хирургическое лечение назначается только после родов.
Беременность после дисплазии, а точнее после её обнаружения и излечения, наступает как обычно, если операция прошла без осложнений.
Дисплазия и ЭКО
Еще одним предраковым заболеванием, которое может стать причиной бесплодия или снижения шанса на беременность, является лейкоплакия. ЭКО в случае наличия этих патологических процессов обычно проводится только после лечения.
ЭКО при дисплазии шейки матки не относится к числу абсолютных противопоказаний к применению ВРТ. Тем не менее, процедура нежелательна, так как беременность может стать пусковым фактором в малигнизации очагов измененного эпителия.
Чтобы избежать риска развития рака шейки матки необходимо вначале удалить очаги дисплазии. Это делают при помощи:
- лазерной коагуляции;
- электродеструкции;
- криодеструкции;
- химической деструкции;
- аргоноплазменной коагуляции (самый современный и наиболее щадящий для тканей шейки матки метод).
Процедура проходит в амбулаторных условиях. После лечения и реабилитационного периода длиною несколько месяцев женщина может вступить в протокол ЭКО или забеременеть естественным путем.
Врачи «ВитроКлиник» проводят тщательное обследование женщины перед вступлением в программу ЭКО. Наши пациенты могут быть спокойны, что стимуляция овуляции не нанесёт вреда их здоровью.
Отдаленные результаты цитокинотерапии у беременных с дисплазией шейки матки | Доброхотова Ю.Э., Боровкова Е.И., Романовская В.В., Степанянц И.В.
Введение
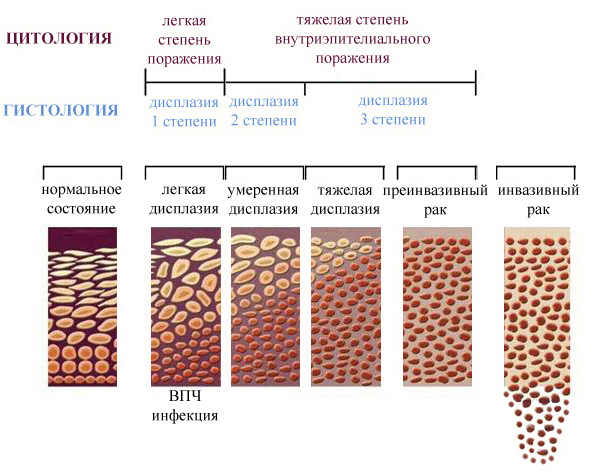
Дисплазия шейки матки — это заболевание, характеризующееся нарушением пролиферации клеток и развитием ядерной атипии на фоне длительной персистенции вируса папилломы человека (ВПЧ) [1, 2]. Во время беременности частота первичного выявления дисплазии шейки матки составляет 13 случаев на 10 000 женщин. Риск прогрессирования тяжелой дисплазии до микроинвазивного рака во время беременности крайне низкий и не превышает 1,1–3,6% [2, 3]. Дисплазия и рак шейки матки являются вирус-ассоциированными заболеваниями. Среди этиопатогенетических факторов, участвующих в развитии данного заболевания, выделяют не только онкогенные ВПЧ, но также иммунологические факторы [3].
Дисплазия и рак шейки матки являются вирус-ассоциированными заболеваниями. Среди этиопатогенетических факторов, участвующих в развитии данного заболевания, выделяют не только онкогенные ВПЧ, но также иммунологические факторы [3].
Известно, что входными воротами инфекции, вызванной ВПЧ, являются кожа и слизистые оболочки. Вирионы контактируют в первую очередь с рецепторами, локализующимися на эпителиоцитах и кератиноцитах. В последние годы активно изучается роль различных факторов мукозального иммунитета и разрабатываются возможности модулирования их активности [3].
Поскольку в большинстве случаев дисплазия шейки матки ассоциирована с вирусной инфекцией, применение препаратов с иммуномодулирующей и противовирусной активностью в ряде случаев может быть эффективным [3, 4].
Цель исследования: изучение отдаленных результатов экзогенной цитокинотерапии у беременных женщин с дисплазией шейки матки.
Материал и методы
В проспективное исследование включено 50 пациенток с дисплазией шейки матки, рандомизированных в 2 группы. Пациентки 1-й группы (n=30) получали терапию препаратом Суперлимф 25 ЕД с вагинальным введением свечей, пациентки 2-й группы (n=20) — с ректальным введением. Продолжительность терапии в обеих группах составила 20 дней. Было прослежено течение беременности, родов и состояние новорожденных у всех пациенток, включенных в исследование.
Пациентки 1-й группы (n=30) получали терапию препаратом Суперлимф 25 ЕД с вагинальным введением свечей, пациентки 2-й группы (n=20) — с ректальным введением. Продолжительность терапии в обеих группах составила 20 дней. Было прослежено течение беременности, родов и состояние новорожденных у всех пациенток, включенных в исследование.
Активным веществом препарата Суперлимф является белково-пептидный комплекс свиных лейкоцитов, представляющий собой универсальный стимулятор иммунной системы с активностью фактора, угнетающего миграцию макрофагов, интерлейкина-1, интерлейкина-6, фактора некроза опухоли, трансформирующего фактора роста, секретируемых лейкоцитами периферической крови свиньи. Препарат зарегистрирован как иммуномодулятор, обладает противовирусным и противомикробным действием, стимулирует функциональную активность клеток фагоцитарного ряда, активирует фагоцитоз, выработку цитокинов, индуцирует противоопухолевую цитотоксичность макрофагов, регулирует миграцию клеток в очаг воспаления и увеличивает активность естественных киллеров, обладает антиоксидантной активностью, снижает развитие воспалительных реакций, стимулирует регенерацию и эпителизацию раневых дефектов. Препарат разрешен к применению во время беременности [5].
Препарат разрешен к применению во время беременности [5].
Критерии включения в исследование: наличие гистологически подтвержденной дисплазии шейки матки, отсутствие специфического и неспецифического вагинита, физиологическое течение беременности, информированное согласие на участие в исследовании и отсутствие повышенной чувствительности к белкам свиного происхождения.
Всем пациенткам проводилось цитологическое исследование мазков с шейки матки (при включении в исследование, через 22 дня после начала терапии и через 6 нед. после родов), а также выполнялась кольпоскопия и кольпоскопическая биопсия шейки матки на этапе включения в исследование и через 6 нед. после родов.
Цитологическое исследование проводилось методом жидкостной цитологии NovаPrep. Забор материала с экто- и эндоцервикса проводился с использованием урогенитального зонда типа f (цервикс браш). Гистологическое исследование проводилось на базе отделения патоморфологии ГБУЗ ГКБ № 40 ДЗМ. В условиях малой операционной шейка матки обнажалась при помощи зеркал Куско, проводилась обработка раствором мирамистина с последующей местной анестезией шейки матки 2% раствором лидокаина гидрохлорида (2 мл). Под кольпоскопическим контролем при помощи петлевого электрода радиохирургическим методом (аппарат «Сургитрон») проводилась биопсия шейки матки с наиболее измененных участков эктоцервикса, размер биоптата составлял в диаметре от 6 до 9 мм. Образец полученной ткани фиксировали в 10% растворе нейтрального забуференного формалина и доставляли в патоморфологическую лабораторию. Интерпретация полученных данных проводилась согласно унифицированной гистопатологической номенклатуре Bethesda.
В условиях малой операционной шейка матки обнажалась при помощи зеркал Куско, проводилась обработка раствором мирамистина с последующей местной анестезией шейки матки 2% раствором лидокаина гидрохлорида (2 мл). Под кольпоскопическим контролем при помощи петлевого электрода радиохирургическим методом (аппарат «Сургитрон») проводилась биопсия шейки матки с наиболее измененных участков эктоцервикса, размер биоптата составлял в диаметре от 6 до 9 мм. Образец полученной ткани фиксировали в 10% растворе нейтрального забуференного формалина и доставляли в патоморфологическую лабораторию. Интерпретация полученных данных проводилась согласно унифицированной гистопатологической номенклатуре Bethesda.
Расширенная кольпоскопия проводилась на бинокулярном микроскопе (KN-2200 series) с использованием 3% раствора уксусной кислоты и раствора Люголя. Полученные результаты интерпретировались согласно Международной кольпоскопической классификации 2011 г. [6].
Статистическая обработка выполнялась с применением программ SPSS 23. 0, Statistica for Windows 10. Для описания количественных данных, имеющих нормальное распределение, использованы среднее арифметическое (М) и стандартное отклонение (SD), которые представлялись в формате М±SD. Для качественных признаков составлялись четырехпольные таблицы сопряженности, значимость различий частот оценивалась с помощью критерия с поправкой Йейтса. Статистически значимыми принимались различия при р≤0,05. Для множественного сравнения групп использовалась поправка Бонферрони.
0, Statistica for Windows 10. Для описания количественных данных, имеющих нормальное распределение, использованы среднее арифметическое (М) и стандартное отклонение (SD), которые представлялись в формате М±SD. Для качественных признаков составлялись четырехпольные таблицы сопряженности, значимость различий частот оценивалась с помощью критерия с поправкой Йейтса. Статистически значимыми принимались различия при р≤0,05. Для множественного сравнения групп использовалась поправка Бонферрони.
Результаты исследования
Возраст пациенток 1-й группы составил 25–40 лет (в среднем 31,6±1,7 года), 2-й группы — 22–36 лет (в среднем 29,8±1,4 года). На момент включения в исследование в 1-й группе 5 (16,7%) пациенток находились на I триместре (11–12 нед.), 14 (46,7%) — на II (20–28 нед.) и 11 (36,7%) — на III триместре (29–33 нед.). Во 2-й группе на момент включения в исследование 4 (20%) пациентки были на сроке 10–12 нед., 10 (50%) — на сроке 16–28 нед. и 6 (30%) — на сроке 29–34 нед.
и 6 (30%) — на сроке 29–34 нед.
Среди экстрагенитальных заболеваний у пациенток 1-й и 2-й групп преобладала патология органов желудочно-кишечного тракта (46,6% и 25% соответственно), наиболее часто выявлялся хронический гастродуоденит (33,3% и 20%). Частота встречаемости заболеваний органов мочевыделительной (13,3% и 10%) и дыхательной (23,3% и 15%) систем в группах достоверно не отличалась.
Наиболее распространенными гинекологическими заболеваниями были эктопия шейки матки (83,3% и 80% соответственно в 1-й и во 2-й группах), кандидозный вагинит (66,7% и 65%), бактериальный вагиноз (40% и 35%) и дисменорея (10% и 10%).
В обеих группах преобладали повторнобеременные повторнородящие (21 (70%) и 12 (60%) соответственно), при этом у 16,7% и 10% из них в анамнезе были артифициальные аборты. Настоящая беременность у всех обследованных наступила спонтанно, особенности ее течения представлены в таблице 1.
Среди осложнений у пациенток 1-й группы в I триместре преобладали рвота беременных легкой степени и угроза прерывания беременности, которые не потребовали госпитализации.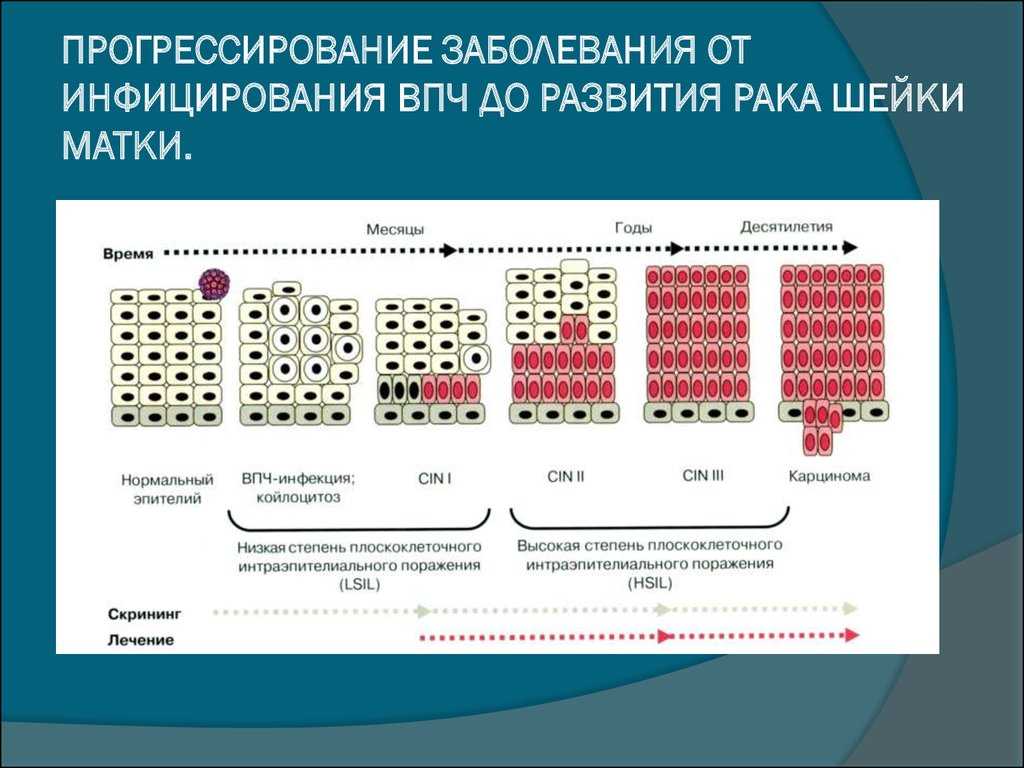 Проявления угрозы прерывания беременности были купированы применением препаратов микронизированного прогестерона и препаратов магния. У каждой 3-й беременной развивался кандидозный вагинит. Значимым и наиболее распространенным осложнением II триместра была угроза прерывания беременности. Из этих пациенток 6 (46%) были госпитализированы для проведения внутривенной токолитической и гормональной терапии. Наиболее частым осложнением III триместра стал толстокишечный стаз, диагностированный в каждом 4-м случае. Умеренная преэклампсия диагностирована на сроках после 33–34 нед. и протекала с артериальным давлением до 140/90 мм рт. ст. и следовой протеинурией.
Проявления угрозы прерывания беременности были купированы применением препаратов микронизированного прогестерона и препаратов магния. У каждой 3-й беременной развивался кандидозный вагинит. Значимым и наиболее распространенным осложнением II триместра была угроза прерывания беременности. Из этих пациенток 6 (46%) были госпитализированы для проведения внутривенной токолитической и гормональной терапии. Наиболее частым осложнением III триместра стал толстокишечный стаз, диагностированный в каждом 4-м случае. Умеренная преэклампсия диагностирована на сроках после 33–34 нед. и протекала с артериальным давлением до 140/90 мм рт. ст. и следовой протеинурией.
У пациенток 2-й группы (см. табл. 1) в I триместре беременность чаще всего осложнялась рвотой и кандидозным вагинитом, а также острой респираторной вирусной инфекцией (ОРВИ) с повышением температуры тела до 38 °С, а угроза прерывания беременности манифестировала у 20% женщин. Терапия, направленная на пролонгирование беременности, проводилась с применением микронизированного прогестерона и спазмолитических препаратов. Во II триместре наиболее частыми осложнениями стали толстокишечный стаз, ОРВИ и угроза прерывания беременности. В III триместре угроза преждевременных родов, потребовавшая госпитализации в стационар, диагностирована в 15% случаев. Анемический синдром развивался в каждом 5-м наблюдении.
Во II триместре наиболее частыми осложнениями стали толстокишечный стаз, ОРВИ и угроза прерывания беременности. В III триместре угроза преждевременных родов, потребовавшая госпитализации в стационар, диагностирована в 15% случаев. Анемический синдром развивался в каждом 5-м наблюдении.
Роды произошли своевременно у всех пациенток обеих групп. Гестационный срок на момент родов составил: в 1-й группе 38,1±1,2 нед., во 2-й группе 38,4±1,1 нед. В таблице 2 представлены исходы родов у пациенток обеих групп.
Масса новорожденных у пациенток 1-й группы составила 2720–4308 г (3641±394 г), во 2-й группе — 2970–4200 г (3441±324 г). У новорожденных ни в одном случае не было выявлено синдрома дыхательных расстройств и церебральной депрессии. При наблюдении в течение года не выявлено задержки речевого развития, а результаты тестирования по системе BSID-III, проведенного в 12 мес. жизни, находились в интервале от 9 до 11 баллов у всех детей, что соответствует норме.
При цитологическом исследовании (на момент включения и через 48 ч после окончания 20-дневного курса терапии) было обнаружено, что у беременных 1-й группы плоскоклеточное интраэпителиальное поражение низкой степени злокачественности (LSIL) выявлено в трети случаев, а плоскоклеточное интраэпителиальное поражение высокой степени (HSIL) — в 43,3% случаев, у 6,7% женщин выявлялась атипия многослойного плоского эпителия, не позволяющая исключить тяжелое поражение (ASC-H), и у 10% — зафиксированы клетки плоского эпителия с атипией неясного значения (ASCUS). Во 2-й группе LSIL было подтверждено в 25%, HSIL — в 45% случаев, ASC-H — в 10% и ASCUS — в 20% случаев. После окончания курса терапии при цитологическом исследовании из 50 образцов ни в одном случае не было отмечено прогрессирования заболевания.
У пациенток 1-й группы в 5 (16,7%) случаях были зафиксированы положительные изменения результатов, проявляющиеся в нормализации цитологической картины в 3,3% случаев, регрессе с HSIL до LSIL в 6,7%, с LSIL до ASCUS в 3,3% и с HSIL до ASC-H в 3,3% случаев. Во 2-й группе после 20 дней ректального введения препарата в 15% случаев произошли изменения цитологической картины: у 1 (5%) пациентки отмечена нормализация показателей до NILM (внутриэпителиальных злокачественных изменений не выявлено), еще у 1 (5%) пациентки выявлено уменьшение выраженности изменений с HSIL до LSIL и еще у 1 (5%) — регресс с LSIL до ASCUS.
Во 2-й группе после 20 дней ректального введения препарата в 15% случаев произошли изменения цитологической картины: у 1 (5%) пациентки отмечена нормализация показателей до NILM (внутриэпителиальных злокачественных изменений не выявлено), еще у 1 (5%) пациентки выявлено уменьшение выраженности изменений с HSIL до LSIL и еще у 1 (5%) — регресс с LSIL до ASCUS.
Через 6 нед. после родов по данным цитологического исследования у 40% пациенток обеих групп была выявлена нормальная цитологическая картина с заключением: NILM.
При проведении расширенной кольпоскопии оценивались локализация и площадь поражения, выраженность признаков атипической кольпоскопической картины с градацией ее на 1-ю и 2-ю степень. У всех пациенток 1-й группы была выявлена зона трансформации 1-го типа, что позволяло интерпретировать кольпоскопическое исследование как удовлетворительное. В 100% случаев у беременных с умеренной дисплазией были признаки аномальной кольпоскопической картины: в 86,4% случаев — 1-й степени и в 13,3% — 2-й степени. У беременных со слабовыраженной дисплазией в 93,3% выявлена атипическая кольпоскопическая картина 1-й степени и в 6,7% случаев — 2-й степени. У пациенток с HSIL по сравнению с пациентками с LSIL при кольпоскопии значимо чаще выявлялись грубая мозаика, пунктация и грубый ацетобелый эпителий (АБЭ) (p<0,001).
У беременных со слабовыраженной дисплазией в 93,3% выявлена атипическая кольпоскопическая картина 1-й степени и в 6,7% случаев — 2-й степени. У пациенток с HSIL по сравнению с пациентками с LSIL при кольпоскопии значимо чаще выявлялись грубая мозаика, пунктация и грубый ацетобелый эпителий (АБЭ) (p<0,001).
Во 2-й группе изменения кольпоскопической картины встречались у всех пациенток вне зависимости от степени тяжести дисплазии. У беременных с HSIL значимо чаще выявлялись: плотный АБЭ с ровными и четкими краями, грубые пунктация и мозаика, открытые железы с грубым ободком и резко контрастная йод-негативная зона (ЙНЗ) (p<0,001). При LSIL характерным признаком было наличие тонкого АБЭ с нечеткими и неровными границами, нежной пунктации и мозаики, открытых желез без грубого ободка и слабого неравномерного прокрашивания при нанесении раствора Люголя. Сравнительный анализ остальных показателей значимых различий не выявил.
При сравнении между группами через 6 нед.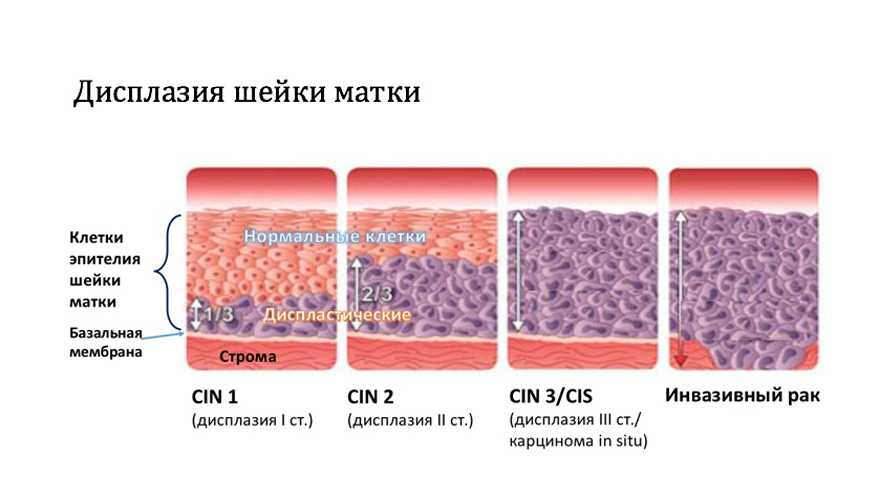 после родов не было выявлено значимых различий в частоте встречаемости патологических признаков (см. рисунок).
после родов не было выявлено значимых различий в частоте встречаемости патологических признаков (см. рисунок).
При гистологическом исследовании у 50% пациенток обеих групп диагностирована слабовыраженная дисплазия шейки матки. Умеренная дисплазия была представлена: CIN II у 36,7% и 40% пациенток 1-й и 2-й групп и CIN III у 13,3% и 10% соответственно (различия недостоверны). У 80% и 85% пациенток соответственно присутствовали косвенные признаки вирусной инфекции, проявляющиеся койлоцитозом. Сочетание слабовыраженных и умеренных изменений в 1 изучаемом образце биоптата шейки матки встречалось у 10% и 15% пациенток соответственно. Эти случаи в дальнейшем были включены в состав умеренной дисплазии.
Через 6 нед. после родов у 30 пациенток обеих групп по результатам цитологического исследования были выявлены изменения: у 17 (56,7%) — HSIL, у 13 (43,3%) — LSIL. В связи с выявленными изменениями проведены кольпоскопия и прицельная биопсия шейки матки. По результатам гистологического исследования в 1 (3,3%) случае была диагностирована carcinoma in situ (пациентка 1-й группы с исходным HSIL), у 16 (53,3%) пациенток с цитологическим HSIL гистологически подтвержден диагноз умеренной дисплазии CIN II–III и в дальнейшем выполнена конизация шейки матки с выскабливанием цервикального канала. Из 13 пациенток с цитологическим LSIL у 10 была выявлена слабовыраженная дисплазия (LSIL, CIN I), у 3 (23%) отмечены явления цервицита и койлоцитоза.
По результатам гистологического исследования в 1 (3,3%) случае была диагностирована carcinoma in situ (пациентка 1-й группы с исходным HSIL), у 16 (53,3%) пациенток с цитологическим HSIL гистологически подтвержден диагноз умеренной дисплазии CIN II–III и в дальнейшем выполнена конизация шейки матки с выскабливанием цервикального канала. Из 13 пациенток с цитологическим LSIL у 10 была выявлена слабовыраженная дисплазия (LSIL, CIN I), у 3 (23%) отмечены явления цервицита и койлоцитоза.
Обсуждение
Диагноз дисплазии шейки матки устанавливается на основании гистологического исследования, однако показанием к его проведению служит аномальный результат цитологического исследования. Согласно клиническому протоколу и приказу Минздрава России № 1130н [7] цитологическое исследование мазков с шейки матки рекомендовано проводить в I триместре беременности, если такое исследование не проводилось до наступления беременности или отсутствуют его данные.
Цитологическое исследование является скрининговым методом, позволяющим выделить пациенток для дальнейшего обследования. Подтверждающим методом служит кольпоскопическая биопсия шейки матки. Выскабливание цервикального канала во время беременности не проводится, так как это ассоциировано с увеличением риска прерывания беременности. Ограничений по сроку гестации при выполнении цитологического исследования, кольпоскопии и биопсии шейки матки нет.
Подтверждающим методом служит кольпоскопическая биопсия шейки матки. Выскабливание цервикального канала во время беременности не проводится, так как это ассоциировано с увеличением риска прерывания беременности. Ограничений по сроку гестации при выполнении цитологического исследования, кольпоскопии и биопсии шейки матки нет.
Проведенное нами наблюдение продемонстрировало высокую чувствительность цитологического исследования, выполненного методом жидкостной цитологии. Совпадение цитологического и гистологического результатов было полным, в ряде случаев в одном биоптате с шейки матки обнаруживались признаки слабовыраженной и умеренной дисплазии. Проведение биопсии не было ассоциировано с развитием угрозы прерывания беременности.
Роды произошли своевременно у всех пациенток вне зависимости от тяжести дисплазии шейки матки. Средние показатели массы новорожденных и оценка по шкале Апгар не имели значимых различий между группами. Не было зафиксировано ни одного случая рождения ребенка в состоянии асфиксии или с оценкой по шкале Апгар ниже 7 баллов на 1-й минуте и 8 баллов на 5-й минуте. Интересные результаты были получены при катамнестическом анализе. Для объективной оценки показателей раннего развития ребенка использовалась шкала Бейли (BSID-III) в пяти областях: когнитивной, языковой, моторной, социально-эмоциональной и адаптивной. Социально-эмоциональная шкала BSID-III является адаптацией диаграммы социально-эмоционального роста Гринспена: скрининговая анкета для младенцев и детей младшего возраста. При наблюдении в течение года не было выявлено задержки речевого развития, а результаты тестирования, проведенного в 12 мес. жизни, показали результаты от 9 до 11 баллов у всех детей, что соответствует норме.
Интересные результаты были получены при катамнестическом анализе. Для объективной оценки показателей раннего развития ребенка использовалась шкала Бейли (BSID-III) в пяти областях: когнитивной, языковой, моторной, социально-эмоциональной и адаптивной. Социально-эмоциональная шкала BSID-III является адаптацией диаграммы социально-эмоционального роста Гринспена: скрининговая анкета для младенцев и детей младшего возраста. При наблюдении в течение года не было выявлено задержки речевого развития, а результаты тестирования, проведенного в 12 мес. жизни, показали результаты от 9 до 11 баллов у всех детей, что соответствует норме.
Через 6 нед. после родов у 40% пациенток обеих групп была выявлена нормальная цитологическая картина с заключением: NILM. У 60% пациенток выявлены цитологические изменения, в связи с этим была проведена кольпоскопия и прицельная биопсия шейки матки. По результатам гистологического исследования в 1 случае была диагностирована carcinoma in situ, у 53,3% пациенток с цитологическим HSIL гистологически подтвердился диагноз умеренной дисплазии CIN II–III и в дальнейшем выполнена конизация шейки матки. Среди 13 пациенток с цитологическим LSIL у 76,9% выявлена слабовыраженная дисплазия (LSIL, CIN I), у 23% диагноз дисплазии был снят.
Среди 13 пациенток с цитологическим LSIL у 76,9% выявлена слабовыраженная дисплазия (LSIL, CIN I), у 23% диагноз дисплазии был снят.
Заключение
Проведенное исследование продемонстрировало, что после окончания цитокинотерапии формируется тенденция к улучшению цитологических показателей вне зависимости от способа введения лекарственного препарата. Через 6 нед. после родов нормализация цитологической картины выявлена в 40% случаев в обеих группах, улучшение цитологических показателей отмечено у 43,3% пациенток 1-й и 2-й групп. Ни в одном случае не было отмечено ухудшения в состоянии многослойного плоского эпителия шейки матки и цилиндрического эпителия цервикального канала.
Расширенная кольпоскопия, проведенная беременным с дисплазией шейки матки, подтвердила, что вне зависимости от тяжести поражения имеются изменения многослойного плоского эпителия, позволяющие определить очаг поражения для проведения в последующем прицельной биопсии шейки матки.
Сведения об авторах:
Доброхотова Юлия Эдуардовна — д.м.н., профессор, заведующая кафедрой акушерства и гинекологии лечебного факультета РНИМУ им. Н.И. Пирогова Минздрава России; 117997, Россия, г. Москва, ул. Островитянова, д. 1; ORCID iD 0000-0002-7830-2290.
Боровкова Екатерина Игоревна — д.м.н., доцент, профессор кафедры акушерства и гинекологии лечебного факультета РНИМУ им. Н.И. Пирогова Минздрава России; 117997, Россия, г. Москва, ул. Островитянова, д. 1; ORCID iD 0000-0001-7140-262X.
Романовская Валентина Валерьевна — к.м.н., ассистент кафедры акушерства и гинекологии лечебного факультета РНИМУ им. Н.И. Пирогова Минздрава России; 117997,
Россия, г. Москва, ул. Островитянова, д. 1; ORCID iD 0000-0003-0413-5431.
Степанянц Ирина Викторовна — врач акушер-гинеколог родильного дома ГБУЗ «ГКБ № 40 ДЗМ»; 129301, Россия, г. Москва, ул. Таймырская, д. 6.
Контактная информация: Степанянц Ирина Викторовна, e-mail: apoplexia@rambler. ru.
ru.
Прозрачность финансовой деятельности: никто из авторов не имеет финансовой заинтересованности в представленных материалах или методах.
Конфликт интересов отсутствует.
Статья поступила 10.02.2022.
Поступила после рецензирования 10.03.2022.
Принята в печать 04.04.2022.
About the authors:
Yuliya E. Dobrokhotova — Dr. Sc. (Med.), Professor, Head of the Department of Obstetrics and Gynecology, Pirogov Russian National Research Medical University; 1, Ostrovityanov str., Moscow, 117437, Russian Federation; ORCID iD 0000-0002-7830-2290.
Ekaterina I. Borovkova — Dr. Sc. (Med.), Associate Professor, professor of the Department of Obstetrics and Gynecology, Pirogov Russian National Research Medical University; 1, Ostrovityanov str., Moscow, 117437, Russian Federation; ORCID iD 0000-0001-7140-262X.
Valentiva V. Romanovskaya — C. Sc. (Med.), assistant of the Department of Obstetrics and Gynecology, Pirogov Russian National Research Medical University; 1, Ostrovityanov str., Moscow, 117437, Russian Federation; ORCID iD 0000-0003-0413-5431.
Sc. (Med.), assistant of the Department of Obstetrics and Gynecology, Pirogov Russian National Research Medical University; 1, Ostrovityanov str., Moscow, 117437, Russian Federation; ORCID iD 0000-0003-0413-5431.
Irina V. Stepanyants — obstetrician & gynecologist, Maternity Hospital of the City Clinical Hospital No. 40; 6, Taimyrskaya str., Moscow, 129336, Russian Federation.
Contact information: Irina V. Stepanyants, e-mail: [email protected].
Financial Disclosure: no authors have a financial or property interest in any material or method mentioned.
There is no conflict of interests.
Received 10.02.2022.
Revised 10.03.2022.
Accepted 04.04.2022.
Возможна ли беременность у женщин с диагнозом дисплазия шейки матки?
Дисплазия шейки матки, также называемая цервикальной интраэпителиальной неоплазией , представляет собой появление клеток аномальной морфологии в шейке матки. Причина дисплазии может быть связана с контактом с вирусом папилломы (ВПЧ). Этот вирус очень изменчив, и только некоторые штаммы склонны вызывать рак, поэтому требуется тщательное наблюдение со стороны специалиста, но нет необходимости для тревоги.
Причина дисплазии может быть связана с контактом с вирусом папилломы (ВПЧ). Этот вирус очень изменчив, и только некоторые штаммы склонны вызывать рак, поэтому требуется тщательное наблюдение со стороны специалиста, но нет необходимости для тревоги.
Диагноз ставится с помощью вагинальной цитологии с последующим анализом структуры клеток под микроскопом. При обнаружении какой-либо аномалии следует провести более специализированные дополнительные тесты, такие как кольпоскопия.
Ниже приведен указатель с 9 пунктами, которые мы собираемся расширить в этой статье.
Содержание
1.
Что такое дисплазия шейки матки?
1.1.
Степени дисплазии
2.
Почему возникает дисплазия шейки матки?
3.
Как диагностируется?
4.
Лечение дисплазии
5.
Влияет ли дисплазия на беременность?
6.
Часто задаваемые вопросы пользователей
6.
 1.
1.Возможна ли беременность при дисплазии шейки матки?
6.2.
Можно ли предотвратить дисплазию шейки матки?
6.3.
Есть ли лекарство от дисплазии шейки матки?
7.
Рекомендуемые показания
8.
Каталожные номера
9.
Авторы и участники
Что такое дисплазия шейки матки?
Дисплазия шейки матки представляет собой изменение клеток шейки матки, вызванное вирусом папилломы человека (ВПЧ). Именно эти поражения выявляются методом цитологического скрининга. Различают несколько типов дисплазии шейки матки в зависимости от их тяжести.
Обычно женщины, страдающие дисплазией шейки матки, не проявляют никаких симптомов. Поэтому необходимы плановые гинекологические осмотры, чтобы как можно раньше выявить любые изменения, которые могут возникнуть в клетках шейки матки.
Степени дисплазии
В прошлом дисплазия шейки матки подразделялась на легкую, среднюю и тяжелую. Однако с годами эта классификация изменилась, и был введен термин Цервикальная интраэпителиальная неоплазия (известная как ЦИН).
Однако с годами эта классификация изменилась, и был введен термин Цервикальная интраэпителиальная неоплазия (известная как ЦИН).
На основании этого термина и в зависимости от появления аномальных клеток при биопсии шейки матки ЦИН подразделяют на следующие группы:
- ЦИН I: легкая дисплазия. Этот тип дисплазии составляет 70% случаев и обычно проходит без лечения.
- CIN II: умеренная и выраженная дисплазия.
- CIN III: тяжелая дисплазия и карцинома. Это самая серьезная дисплазия шейки матки, так как она может привести к раку.
Почему возникает дисплазия шейки матки?
Как упоминалось выше, аномальные изменения, происходящие в клетках шейки матки, обычно вызываются вирусом папилломы человека. Однако существуют и другие факторы, повышающие риск развития у женщины дисплазии шейки матки, например:
- Ранняя беременность и роды.
- Несколько половых партнеров.
- Страдающие такими заболеваниями, как туберкулез или венерические заболевания.

- Ингибиторы иммунной системы.
Кроме того, у женщин, подвергшихся воздействию диэтилстильбэстрола (ДЭС) во время беременности, также чаще развивается дисплазия шейки матки с течением времени. Факторы окружающей среды, такие как воздействие табачного дыма, а также дефицит витаминов, также связаны с повышенным риском развития дисплазии шейки матки.
С другой стороны, следует отметить, что определенная генетическая предрасположенность к развитию рака шейки матки наблюдается у 1% женщин.
Как это диагностируется?
Основным тестом для выявления возможной дисплазии шейки матки является мазок Папаниколау (PAP). Однако этот диагностический тест обычно сопровождается другими исследованиями, чтобы с полной уверенностью подтвердить наличие у женщины дисплазии шейки матки.
Ниже перечислены некоторые дополнительные методы диагностики дисплазии шейки матки:
- Визуальный осмотр с уксусной кислотой (IVVA)
- Врач проводит промывание шейки матки 3% или 5% уксусной кислотой.
 Если у пациентки дисплазия шейки матки, она изменит цвет и станет белесой. В этом случае результат ИВВА будет положительным. Когда эпителий не меняет цвет, это соответствует отрицательной ИВВА и дисплазии шейки матки у женщины нет.
Если у пациентки дисплазия шейки матки, она изменит цвет и станет белесой. В этом случае результат ИВВА будет положительным. Когда эпителий не меняет цвет, это соответствует отрицательной ИВВА и дисплазии шейки матки у женщины нет. - Молекулярные тесты
- для выявления наличия генетического материала вируса папилломы человека (ВПЧ).
- Кольпоскопия
- Процедура, при которой исследуется шейка матки, влагалище и цервикальный канал. Кроме того, этот тест позволяет гинекологу взять образец для биопсии.
В любом случае решение о проведении дополнительных тестов к мазку Папаниколау будет зависеть от самого специалиста и сомнений, которые могут возникнуть по результату, полученному из ПАП.
Нас уже 773!
Присоединяйтесь к нашему сообществу inviTRA
Лечение дисплазии
Легкие дисплазии могут исчезнуть без необходимости какого-либо лечения, хотя требуется наблюдение в течение трех-шести месяцев, чтобы убедиться, что пораженная область не расширяется.
Дисплазии средней и тяжелой степени, напротив, следует лечить, чтобы предотвратить их перерастание в рак. Как правило, выбирают удаление ткани с аномальными клетками. Для этого существуют различные методы:
- Криохирургия : удаление измененных клеток холодом.
- Лазер : подавление аномальных клеток теплом.
- Электрокоагуляция : удаление поврежденных клеток с помощью электричества.
- Конизация , то есть процедура удаления аномальной ткани матки.
В наиболее тяжелых случаях дисплазии шейки матки, хотя обычно это не так, необходимо прибегнуть к гистерэктомии . Он предполагает удаление матки, поэтому женщина не сможет забеременеть. В этих случаях у этих женщин есть возможность стать матерями, прибегнув к усыновлению или суррогатному материнству.
Какой бы вариант лечения ни применялся для решения проблемы, дисплазия требует периодического наблюдения приблизительно каждые три-шесть месяцев.
Влияет ли дисплазия на беременность?
Женщины с дисплазией шейки матки могут забеременеть, даже если у них есть это заболевание.
Гинеколог будет наблюдать за течением беременности, чтобы увидеть, есть ли изменения в дисплазии. Кроме того, если дисплазию лечат до беременности, важно знать, что методика кольпоскопии не имеет противопоказаний при беременности.
Однако лечение для устранения дисплазии может повлечь за собой риск преждевременных родов, а также ремиссию дисплазии после родов.
С другой стороны, не было продемонстрировано, что наличие дисплазии шейки матки у матери отрицательно влияет на формирование плода или на достижение нормальной беременности.
В любом случае очень важно проводить плановые гинекологические осмотры для выявления любых минимальных изменений в репродуктивном тракте и, таким образом, как можно скорее решить проблему у беременных женщин.
Часто задаваемые вопросы пользователей
Возможна ли беременность, если у меня дисплазия шейки матки?
Елена Сантьяго Ромеро, доктор медицины (гинеколог).
Эти типы поражений сами по себе не предотвращают беременность, но если обнаруженное изменение имеет высокую степень (H-SIL), рекомендуется удалить поражение (обычно с помощью простой операции, называемой конизацией) до того, как женщина забеременеет .
В других случаях при контролируемых поражениях низкой степени тяжести (L-SIL) беременность не противопоказана. Не было доказано, что дисплазия оказывает негативное влияние на развитие плода.
Важно иметь в виду, что у женщин, ранее перенесших конизацию, повышен риск несостоятельности шейки матки, что может привести к преждевременным родам. В качестве профилактической меры во время беременности следует проводить серийные измерения длины шейки матки.
В случаях, когда длина очень короткая или становится короче во время беременности, показано профилактическое лечение, такое как цервикальный серкляж или пессарии, чтобы попытаться максимально избежать преждевременных родов.
Можно ли предотвратить дисплазию шейки матки?
Марта Барранкеро Гомес B. Sc., M.Sc. (эмбриолог).
Sc., M.Sc. (эмбриолог).
Да, риск дисплазии шейки матки можно снизить, если избегать рискованных половых контактов, проходить регулярные гинекологические осмотры, практиковать невынашивание беременности и т. д. снижение вероятности развития дисплазии шейки матки.
Есть ли лекарство от дисплазии шейки матки?
Марта Барранкеро Гомес B.Sc., M.Sc. (эмбриолог).
Существуют различные терапевтические способы лечения дисплазии шейки матки, поэтому можно сказать, что есть лекарство от этого состояния.
Однако дисплазия шейки матки часто рецидивирует у ранее леченных женщин. Возможно, женщина повторно заразилась вирусом ВПЧ или вирус скрывался в другой части ее тела.
Рекомендуемые показания
Как было сказано выше, основной причиной дисплазии шейки матки является вирус папилломы человека. Если вы хотите узнать больше об этом вирусе, мы рекомендуем вам посетить следующую статью: Что такое вирус папилломы человека? — Виды, инфекции и вакцины.
Кроме того, возможным решением для женщины с диагнозом тяжелой дисплазии шейки матки может быть конизация. Если вам интересно узнать больше об этом вмешательстве, вы можете посетить эту ссылку: Конизация шейки матки: осложнения и рекомендации.
Дисплазия шейки матки высокой степени у беременных
Комментарий
Дата публикации: 1 апреля 2016 г.
Автор
Ссылки
Цервикальная интраэпителиальная неоплазия (CIN) описывает предраковое поражение плоского эпителия эктоцервикса. Парадигма скрининга рака шейки матки в Соединенных Штатах начинается со сбора цитологического материала шейки матки с помощью мазка Папаниколау, часто в сочетании с тестированием на вирус папилломы человека. Аномалии часто приводят к кольпоскопии с направленной биопсией, которая может привести к диагнозу CIN. Существуют различные степени тяжести CIN, что помогает давать рекомендации по лечению.
Беременность — удобное время для отбора женщин для скрининга на рак шейки матки, учитывая увеличение числа контактов с поставщиками медицинских услуг. Для скрининга беременных женщин необходимо следовать рутинным рекомендациям, поскольку сбор цитологического материала шейки матки и совместное тестирование на вирус папилломы человека (ВПЧ) безопасны.
Dr. Stephanie A. Sullivan
У женщин, у которых были обнаружены аномальные цитологические данные, CIN или злокачественные новообразования были выявлены в 19% случаев (Am J Obstet Gynecol. 2004 Jul;191[1]:105-13). Поражения высокой степени, выявленные у беременных женщин, создают уникальную дилемму ведения.
Терминология
Система Bethesda описывает кольпоскопические аномалии как CIN и делит предраковые поражения на степени от 1 до 3, где наивысшая степень соответствует более тревожным поражениям. Было обнаружено, что CIN2 имеет плохую воспроизводимость и, вероятно, представляет собой сочетание поражений низкой и высокой степени. Кроме того, существует опасение, что связанные с ВПЧ поражения нижних отделов аногенитального тракта имеют несоответствующую терминологию среди специалистов разных специальностей, что может неточно отражать текущее понимание патогенеза ВПЧ.
Кроме того, существует опасение, что связанные с ВПЧ поражения нижних отделов аногенитального тракта имеют несоответствующую терминологию среди специалистов разных специальностей, что может неточно отражать текущее понимание патогенеза ВПЧ.
В 2012 г. проект Колледжа американских патологоанатомов и Американского общества кольпоскопии и патологии шейки матки (ASCCP) под названием «Терминология нижних аногенитальных плоскоклеточных заболеваний» (LAST) выступал за использование единообразной терминологии для всех поражений нижних аногенитальных путей с ВПЧ, включая CIN (Int J Gynecol Pathol. 2013 Jan;32[1]:76-115).
В этой новой терминологии CIN1 обозначается как низкодифференцированное плоскоклеточное интраэпителиальное поражение (LSIL). CIN2 характеризуется иммуноокрашиванием p16; поражения, отрицательные по p16, считаются LSIL, а положительные — HSIL (плоскоклеточное внутриэпителиальное поражение высокой степени). Хотя это окрашивание не выполняется повсеместно, врачи все чаще будут видеть результаты окрашивания p16 в своих биопсиях шейки матки.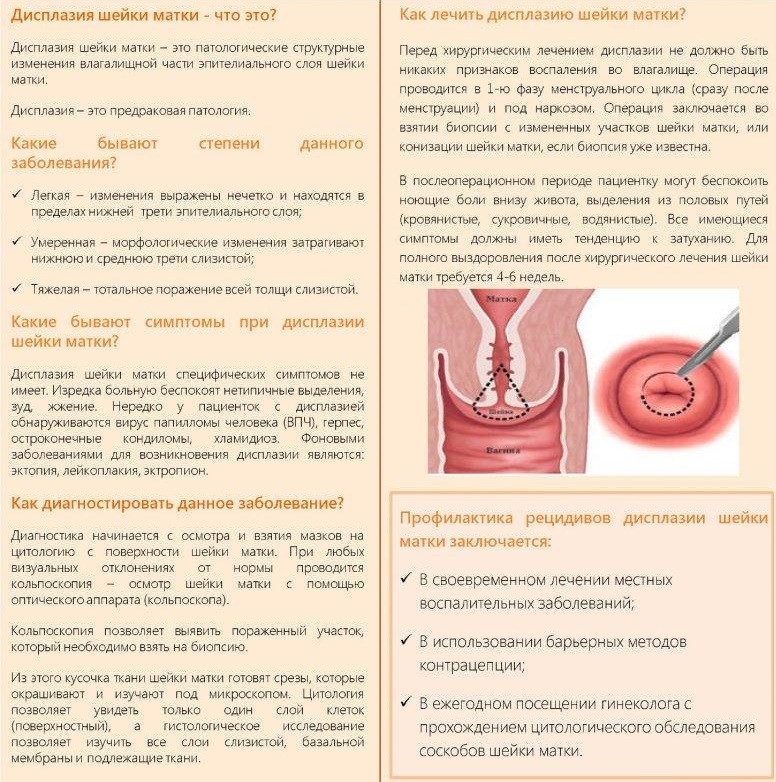 Поражения CIN3 называются HSIL.
Поражения CIN3 называются HSIL.
©monkeybusinessimages/Thinkstock
Учитывая текущее понимание ВПЧ-опосредованного заболевания и обязательство предоставлять самую свежую информацию, терминология проекта LAST HSIL для обозначения ранее выявленных поражений CIN2 и CIN3 будет использоваться для остаток этого текста.
Диагностика
Существует мало данных о естественном течении HSIL, диагностированного после кольпоскопии, так как большинство женщин получают ту или иную форму терапии. Имеющаяся информация предполагает, что у пациентов с нелеченным HSIL кумулятивная заболеваемость злокачественными новообразованиями достигает 30% в течение 30 лет (Lancet Oncol. 2008 May; 9).[5]:425-34). Рекомендации по лечению для иссечения направлены на устранение этого тревожного числа; однако уход должен быть индивидуальным, особенно в условиях беременности.
Если при рутинном скрининге выявляются аномальные результаты цитологического исследования шейки матки, соответствующих пациентов следует направить на кольпоскопию. Врачи, выполняющие кольпоскопию, должны быть знакомы с физиологическими эффектами беременности, которые могут затруднить осмотр, включая повышенную выработку цервикальной слизи, выступание эндоцервикальных желез и усиление васкуляризации.
Врачи, выполняющие кольпоскопию, должны быть знакомы с физиологическими эффектами беременности, которые могут затруднить осмотр, включая повышенную выработку цервикальной слизи, выступание эндоцервикальных желез и усиление васкуляризации.
Эктоцервикальная биопсия под контролем кольпоскопии признана безопасной во время беременности, и этим женщинам следует оказывать такую же помощь, как и небеременным (Obstet Gynecol. 1993 Jun;81[6]:915-8). Однако не следует проводить биопсию эндоцервикального канала и эндометрия, и врачи должны продолжать проверять тесты на беременность перед кольпоскопией.
Dr. Paola A. Gehrig
Цитологическое исследование HSIL должно указывать на биопсию во время беременности; решение пропустить биопсию и выполнить эксцизионную процедуру в этих условиях не рекомендуется независимо от пациента или гестационного возраста. Если при биопсии выявляется LSIL (CIN1), следует настоятельно рассмотреть вопрос о повторном послеродовом обследовании, за исключением случаев, когда подозрительное поражение считается неадекватным при биопсии.
Менеджмент
Ведение HSIL во время беременности фокусируется на диагностике и исключении злокачественных новообразований, тогда как лечение может быть зарезервировано для послеродового периода. При выборе варианта ведения учитывайте индивидуальные факторы пациента, такие как кольпоскопический вид поражения, гестационный возраст и доступность медицинской помощи.
Если при кольпоскопической биопсии обнаружен HSIL, рассмотрите один из нескольких вариантов. Наиболее консервативным подходом является повторная оценка с помощью цитологического исследования и кольпоскопии через 6 недель после родов. Это вариант для пациентов, у которых не было кольпоскопического исследования, связанного с инвазивным поражением, у которых была проведена адекватная биопсия, и они обязательно вернутся для последующего наблюдения. Многие врачи чувствуют себя более комфортно при повторной цитологии и кольпоскопии через 3 месяца после первоначальной биопсии. Наиболее агрессивное лечение будет включать процедуру эксцизии во время беременности.
