Что такое лейкоцитоз у детей: Лейкоцитоз в крови у детей и взхрослых: причины
Лейкоцитоз — причины, диагностика и лечение
Лейкоцитоз – это увеличение содержания в периферической крови лейкоцитов выше 9000 в 1 мкл (9х109/л). Наблюдается при широком спектре нозологий, особенно бактериальных и вирусных инфекциях, системных воспалительных патологиях ревматического характера. Какие-либо специфические клинические проявления отсутствуют. Симптоматика определяется причиной, т.е. болезнью, на фоне которой развился лейкоцитоз. Уровень лейкоцитов измеряется при заборе венозной или капиллярной крови утром через 12 часов после последнего приема пищи. Подсчет лейкоцитов является частью общего анализа крови. Для коррекции лейкоцитоза проводится лечение основного заболевания.
Классификация
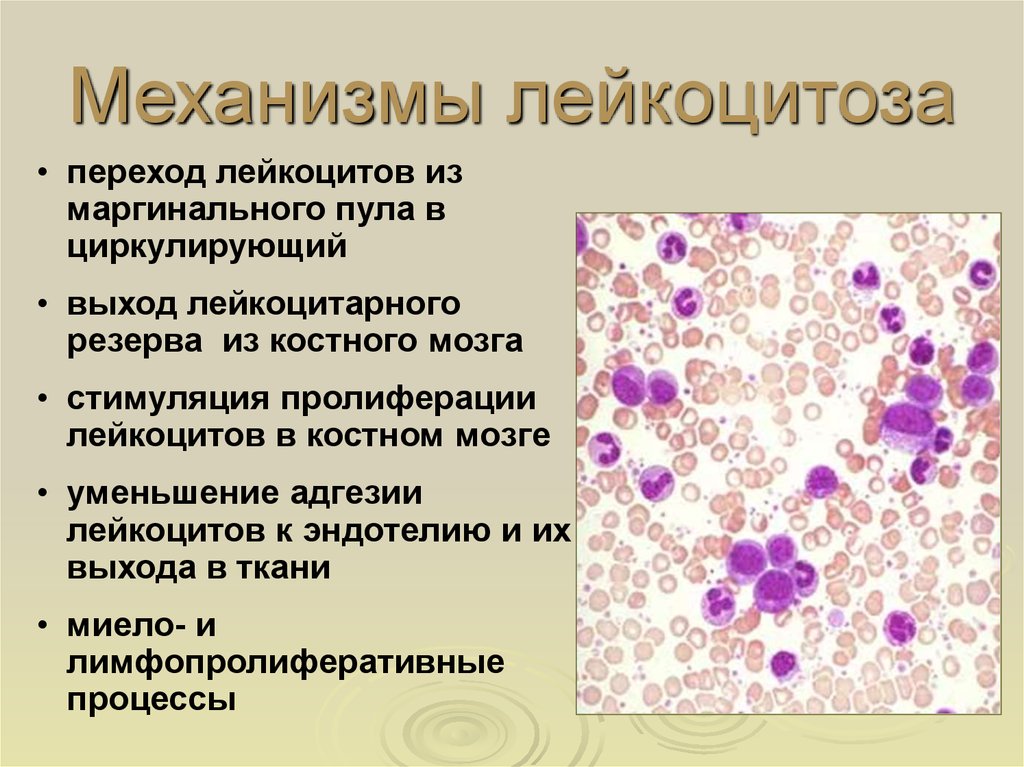
Лейкоцитозы разделяются по различным критериям. По биологическому значению выделяют физиологическое и патологическое повышение лейкоцитов в крови. Физиологический лейкоцитоз не несет никакого вреда и наблюдается у каждого здорового человека при определенных обстоятельствах — во время интенсивной мышечной работы (миогенный), через 2-3 часа после приема пищи (алиментарный), во втором триместре беременности (гестационный). Причиной патологического лейкоцитоза выступают заболевания. По степени увеличения уровня лейкоцитов выделяют:
Причиной патологического лейкоцитоза выступают заболевания. По степени увеличения уровня лейкоцитов выделяют:
- Умеренный лейкоцитоз. Количество лейкоцитов от 9000 до 15000.
- Высокий лейкоцитоз. Содержание лейкоцитов от 15000 до 50000.
- Гиперлейкоцитоз (лейкемоидная реакция). Концентрация лейкоцитов свыше 50000. Часто присутствует большое количество незрелых форм белых клеток крови.
Помимо уровня лейкоцитоза важное значение имеет то, какой именно тип лейкоцитов вышел за пределы нормальных показателей. В зависимости от вида лейкоцитов различают следующие виды лейкоцитоза:
- Нейтрофильный (нейтрофилез). Увеличение нейтрофилов выше 75%. Причиной являются бактериальные инфекции, нагноительные процессы.
- Лимфоцитарный (лимфоцитоз). Содержание лимфоцитов больше 38% (у детей до 7 лет – выше 55%). Частые причины — вирусные инфекции, лимфопролиферативные заболевания.
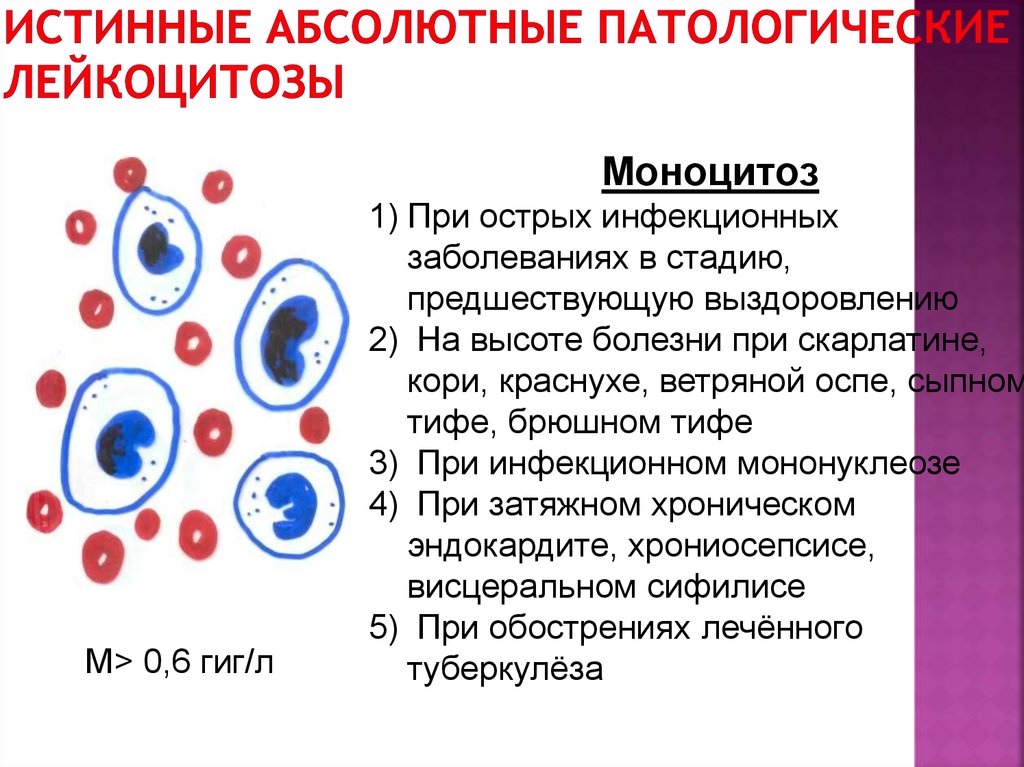
- Моноцитарный (моноцитоз). Увеличение моноцитов выше 10%. Причинами служат гранулематозные процессы, протозойные инфекции, септический эндокардит.
- Эозинофильный (эозинофилия). Содержание эозинофилов больше 5%. Основными причинами являются глистные инвазии, аллергические реакции, некоторые болезни легких.
- Базофильный (базофилия). Увеличение базофилов выше 1%. Очень редкое состояние. Причиной выступают аллергии, истинная полицитемия, неспецифический язвенный колит.
Причины лейкоцитоза
Инфекции
Наиболее частой причиной лейкоцитоза считаются различные инфекции (бактериальные, вирусные, паразитарные). Так как главная функция всех лейкоцитов – поддержание противоинфекционного иммунитета, присутствие в организме чужеродного патогена сопровождается реактивным увеличением в крови белых кровяных телец. Причем определенный вид микроорганизма вызывает различные виды лейкоцитоза.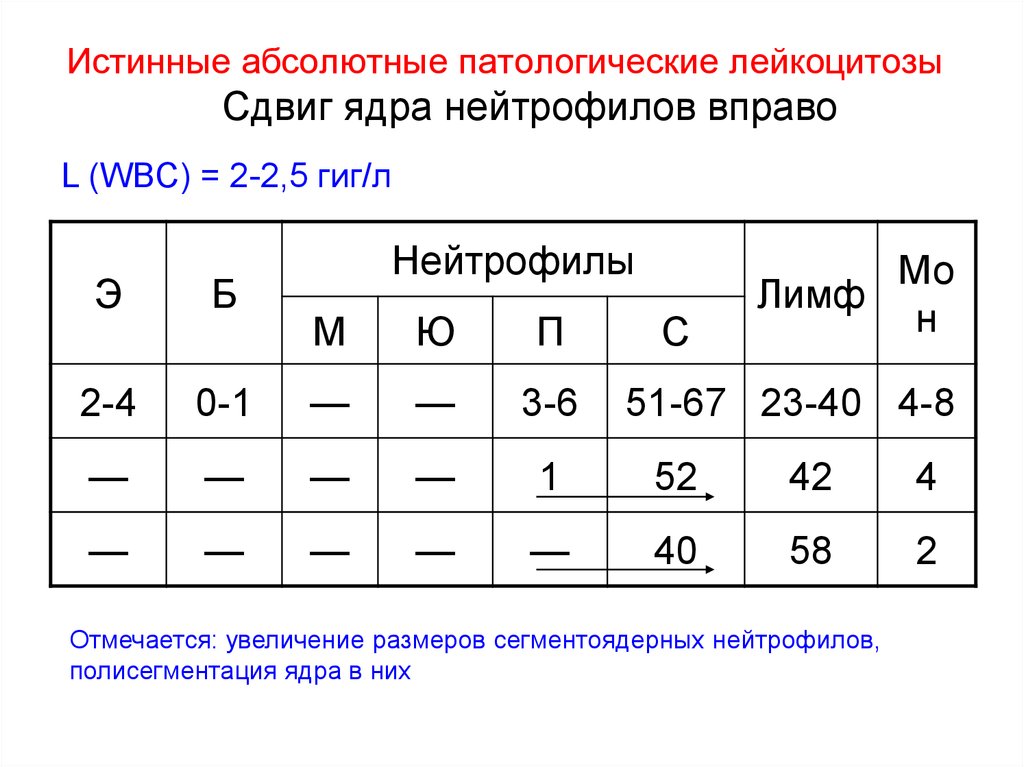
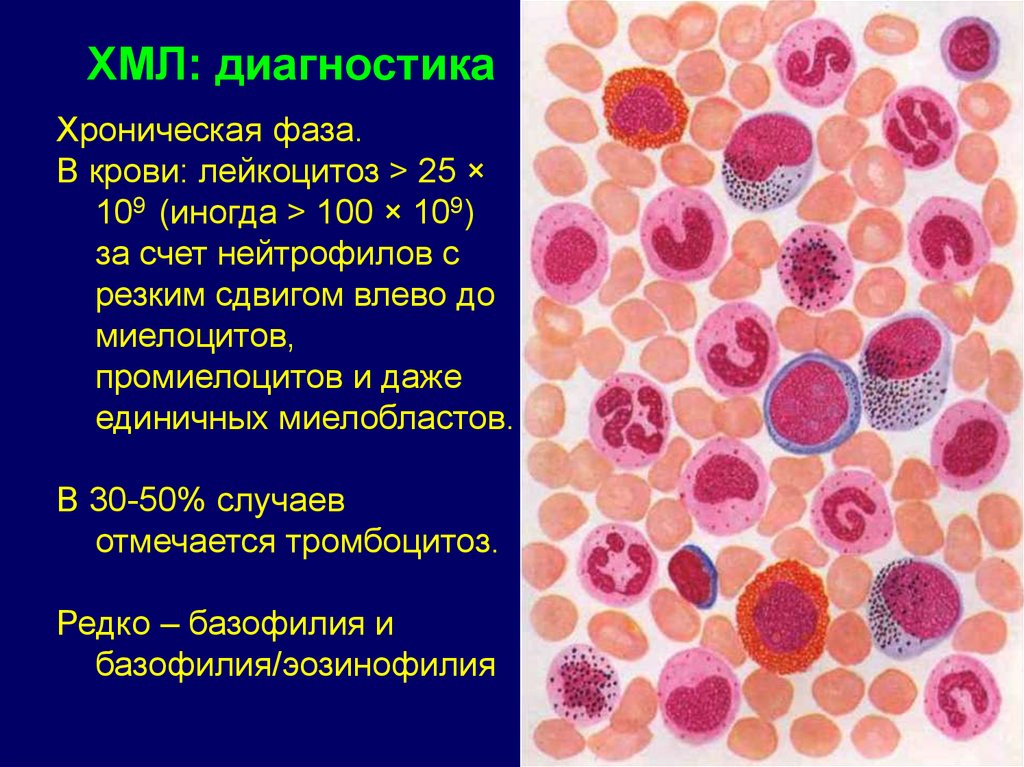
- Бактериальные инфекции. При бактериальных инфекциях повышается содержание в крови нейтрофилов и моноцитов, которые путем фагоцитоза и «кислородного взрыва» уничтожают патогены. При локализованных инфекциях (ангина, пиелонефрит, бронхит) лейкоцитоз обычно незначительный. Выраженные гнойные процессы (абсцесс, флегмона, остеомиелит) и генерализованные инфекции (сепсис, эндокардит) характеризуются высоким лейкоцитозом, иногда встречается лейкемоидная реакция. Отличительная особенность лейкоцитоза, причиной которого стала бактериальная инфекция – сдвиг лейкоцитарной формулы влево, т.е. появление в крови «молодых», незрелых форм нейтрофилов (метамиелоцитов, промиелоцитов). При острых процессах лейкоцитоз резко нарастает и достигает максимума на 1-2 день заболевания, затем постепенно уменьшается и приходит в норму. При хронических бактериальных инфекциях уровень лейкоцитов может быть на верхней границе нормы или слегка превышать ее.
- Вирусные инфекции (грипп, корь, мононуклеоз).
 Становятся причиной повышения в крови лимфоцитов, которые обладают способностью запускать в вирусных клетках механизм апоптоза и вырабатывать против них специфичные антитела (иммуноглобулины). Лимфоцитоз чаще всего умеренный, может сохраняться длительное время (недели, месяцы, годы), особенно при персистирующих вирусных инфекциях (цитомегаловирус, вирус Эпштейн-Барра).
Становятся причиной повышения в крови лимфоцитов, которые обладают способностью запускать в вирусных клетках механизм апоптоза и вырабатывать против них специфичные антитела (иммуноглобулины). Лимфоцитоз чаще всего умеренный, может сохраняться длительное время (недели, месяцы, годы), особенно при персистирующих вирусных инфекциях (цитомегаловирус, вирус Эпштейн-Барра). - Глистные инвазии. Инфицирование гельминтами (аскаридами, острицами, анкилостомами) считается одной из самых частых причин эозинофильного лейкоцитоза. Эозинофилы содержат в своих гранулах эозинофильный катионный белок, который нарушает обменные процессы в теле гельминтов. Эозинофилия возникает примерно на 5-й день болезни, стремительно растет и достигает очень высоких значений к 35-40 дню, а затем начинает медленно (на протяжении нескольких недель) снижаться до нормальных цифр.
Системные заболевания
Причиной лейкоцитоза часто становятся хронические системные воспалительные процессы. Точные патогенетические механизмы повышения лейкоцитов при этих патологиях еще неизвестны. Предполагается, что медиаторы и цитокины, образующиеся при ревматическом воспалении, стимулируют в костном мозге выработку лейкоцитов. В основном это касается следующих ревматических заболеваний:
Точные патогенетические механизмы повышения лейкоцитов при этих патологиях еще неизвестны. Предполагается, что медиаторы и цитокины, образующиеся при ревматическом воспалении, стимулируют в костном мозге выработку лейкоцитов. В основном это касается следующих ревматических заболеваний:
- Болезни суставов: ревматоидный артрит, анкилозирующий спондилоартрит.
- Диффузные болезни соединительной ткани: системная красная волчанка, дерматомиозит, склеродермия.
- Системные васкулиты: неспецифический аортоартериит, гранулематоз с полиангиитом, гигантоклеточный артериит.
При артритах и диффузных заболеваниях соединительной ткани лейкоцитоз обычно умеренный. При системных васкулитах с некротизирующим воспалением в сосудистой стенке лейкоцитоз может достигать высоких цифр.
Аллергия
Это основная причина эозинофильного лейкоцитоза. Попадание в организм аллергена вызывает IgE-опосредованную дегрануляцию тучных клеток с высвобождением медиаторов аллергического воспаления – лейкотриенов, гистамина и пр.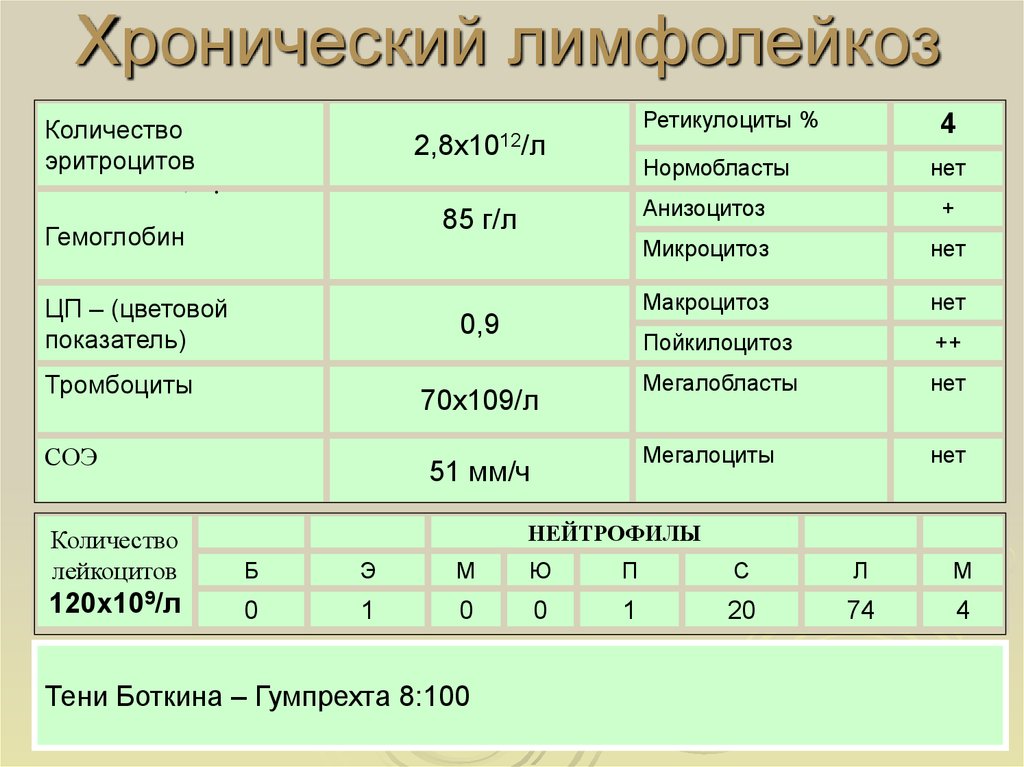 Одной из главных функций эозинофилов является подавление выработки медиаторов воспаления, поэтому любая аллергическая реакция сопровождается повышением уровня эозинофилов.
Одной из главных функций эозинофилов является подавление выработки медиаторов воспаления, поэтому любая аллергическая реакция сопровождается повышением уровня эозинофилов.
Максимальный уровень эозинофилии достигается в момент обострения аллергической реакции, затем он постепенно снижается по мере регресса симптомов и возвращается к нормальным показателям в стадию ремиссии. При большинстве аллергических заболеваний (бронхиальная астма, риноконъюнктивит) наблюдается умеренный лейкоцитоз. Лишь при развитии системных реакций (синдром Стивенса-Джонса, DRESS-синдром) может встречаться высокий лейкоцитоз.
Болезни крови
Злокачественные миелопролиферативные (лейкозы, полицитемия) и лимфопролиферативные (лимфомы) патологии считаются основной причиной гиперлейкоцитоза. Он обусловлен онкологической трансформацией стволовых клеток костного мозга и лимфатической ткани с последующей гиперпродукцией лейкоцитов. При лейкозах наблюдается нейтрофильный, моноцитарный или эозинофильный лейкоцитоз, при лимфомах – лимфоцитоз.
При острых лейкозах, помимо лейкоцитоза, отмечаются такие признаки, как лейкемический провал, который подразумевает наличие только зрелых лейкоцитов и бластных клеток и отсутствие промежуточных форм (метамиелоцитов), базофильно-эозинофильную ассоциацию (одновременное резкое увеличение базофилов и эозинофилов). Лейкоцитоз нарастает медленно, в течение нескольких лет. Достигает высоких цифр (до 100 000) и постепенно снижается под действием химиотерапии.
Другие причины
- Массивный распад тканей: инфаркт миокарда, ишемический инсульт, панкреонекроз, обширные ожоги.
- Токсическое воздействие на костный мозг: отравления свинцом, органическими углеводородными соединениями, ионизирующее излучение.
- Эндокринные расстройства: хроническая надпочечниковая недостаточность, аутоиммунные полигландулярные синдромы, врожденная дисфункция коры надпочечников.
- Первичные иммунодефициты: синдром Вискотта-Олдрича, синдром Джоба (гипер-IgE-синдром).
- Злокачественные новообразования: мелкоклеточный рак легких, рак молочной железы, аденокарцинома толстой кишки.
- Болезни легких: легочные эозинофилии (эозинофильные пневмонии), гистиоцитоз из клеток Лангерганса, аллергический бронхолегочный аспергиллез.
- Дерматологические заболевания: экзема, герпетиформный дерматит Дюринга, чесотка.
- Состояние после удаления селезенки (спленэктомии): как компонент постспленэктомического синдрома.
Диагностика
Лейкоцитоз выявляется во время исследования клинического анализа крови. Так как причин повышения уровня лейкоцитов довольно много, сначала следует обратиться к врачу-терапевту. Врач собирает подробный анамнез, проводит физикальное обследование больного, включающее измерение температуры тела, осмотр кожных покровов и слизистых оболочек и пр. На основании полученных данных с целью подтверждения заболевания, вызвавшего лейкоцитоз, назначаются следующие исследования:
- Анализы крови.
 В крови определяются маркеры воспаления – высокая СОЭ и СРБ, аутоантитела (ревматоидный фактор, АЦЦП, антитела к цитоплазме нейтрофилов). Обязательно проводится подсчет лейкоцитарной формулы (процентное соотношение форм лейкоцитов). Изучается мазок крови на предмет наличия токсической зернистости нейтрофилов, атипичных мононуклеаров, теней Боткина-Гумпрехта. В случае подозрения на септическое состояние измеряется пресепсин.
В крови определяются маркеры воспаления – высокая СОЭ и СРБ, аутоантитела (ревматоидный фактор, АЦЦП, антитела к цитоплазме нейтрофилов). Обязательно проводится подсчет лейкоцитарной формулы (процентное соотношение форм лейкоцитов). Изучается мазок крови на предмет наличия токсической зернистости нейтрофилов, атипичных мононуклеаров, теней Боткина-Гумпрехта. В случае подозрения на септическое состояние измеряется пресепсин. - Выявление патогена. Для идентификации инфекционного возбудителя как причины лейкоцитоза проводится бактериальный посев крови, мокроты, мочи. Методом иммуноферментного анализа определяются антитела (иммуноглобулины класса G и M) к бактериям, вирусам, гельминтам, а при помощи полимеразной цепной реакции обнаруживаются их ДНК.
- Аллергодиагностика. С целью подтверждения аллергической природы заболевания измеряется уровень иммуноглобулина Е (IgE) методом ИФА. Для выявления причинного аллергена выполняются базофильные тесты, различные аллергологические пробы – кожные (скарификационные, аппликационные, прик-тесты), провокационные (назальные, ингаляционные, конъюнктивальные).

- Рентгенография. При пневмониях на рентгенографии органов грудной клетки отмечаются инфильтраты в легких, очаги затемнения, на рентгене суставов у больных артритами – сужение суставной щели, остеопороз, эрозии костной ткани. При остеомиелите на рентгенографии костей обнаруживаются утолщение надкостницы, секвестрационные очаги (участки некроза кости).
- УЗИ. При пиелонефрите на ультразвуковом исследовании ОБП выявляется увеличение размера почек, расширение и уплотнение чашечно-лоханочной системы. Для инфекционного мононуклеоза характерна гепатоспленомегалия. На эхокардиографии могут быть видны вегетации на клапанах, выпот в полость перикарда.
- Гистологические исследования. При подозрении на лейкоз выполняется трепанобиопсия или стернальная пункция, в материале которых обнаруживается гиперплазия гранулоцитарного ростка, большое количество бластных клеток. Для диагностики лимфом проводится аспирационная биопсия увеличенного лимфатического узла, в биоптате выявляется лимфоцитарная гиперклеточность, разрастание коллагена, гигантские клетки Березовского-Штернберга.
Лейкоцитарная формула позволяет определить процентное соотношения различных типов лейкоцитов
Лечение при лейкоцитозе
Симптоматического лечения лейкоцитоза не существует. Для нормализации уровня белых кровяных клеток необходимо бороться с основной патологией, которая послужила причиной лейкоцитоза. При незначительном лейкоцитозе в период выздоровления от инфекционного заболевания не нужно никакого медицинского вмешательства. Однако даже умеренное повышение в крови лейкоцитов, сохраняющееся длительное время, требует консультации специалиста для выяснения причины.
Для терапии болезней, сопровождающихся лейкоцитозом, применяются антибактериальные, противовирусные, противогельминтные лекарственные препараты. Если высокое содержание лейкоцитов обусловлено ревматологической патологией, используются средства, подавляющие воспалительный процесс (глюкокортикостероиды, иммуносупрессанты). Аллергические реакции эффективно купируются антигистаминными медикаментами и ГКС.
Если причиной лейкоцитоза явились злокачественные гематологические заболевания, необходим длительный курс химиотерапии, а в некоторых случаях – аллогенная трансплантация костного мозга. Нагноительные процессы (флегмоны, абсцессы) подлежат хирургическому вмешательству, которое подразумевает рассечение мягких тканей, промывание и дренирование очага. При эндокардите может потребоваться пластика или протезирование клапанов.
Прогноз
Лейкоцитоз сам по себе не может быть предиктором последствий или осложнений. По нему невозможно предсказать прогноз и риск летального исхода. Исход напрямую зависит от причины, т.е. болезни, вызвавшей лейкоцитоз, а также от степени ее тяжести. Например, острая респираторная вирусная инфекция практически всегда протекает доброкачественно, заканчивается полным выздоровлением и никак не влияет на продолжительность жизни. Такие патологии, как системные васкулиты, гемобластозы, характеризуются высоким процентом смертности. Поэтому при любом уровне повышения лейкоцитов в крови показано тщательное обследование, направленное на выяснение причины и своевременное начало лечения.
Поэтому при любом уровне повышения лейкоцитов в крови показано тщательное обследование, направленное на выяснение причины и своевременное начало лечения.
Повышены лейкоциты в моче – причины лейкоцитурии и лечение
Лейкоциты или белые кровяные тельца играют важную роль в нашем организме. Именно они принимают на себя первый удар при столкновении с патогенной флорой и вирусами. Именно поэтому при изучении результатов анализов мочи в первую очередь обращают внимание на их показатели. При повышении числа лейкоцитов в моче сверх нормы возникает состояние, которое называется лейкоцитурией.
Нефрологи и педиатры рекомендуют сдавать мочу не только в период болезни, но и в качестве профилактики. Такой подход позволяет заметить многие патологии на начальной стадии. Показатели мочи могут многое сказать о здоровье человека в целом. Опытный врач только по ним может многое сказать о здоровье человека и поставить предварительный диагноз.
Откуда в моче лейкоциты?
Лейкоциты – это клетки крови. Поэтому многие не понимают, откуда они берутся в моче и зачем нужны там?
Поэтому многие не понимают, откуда они берутся в моче и зачем нужны там?
Термин «лейкоциты» включает целую группу различных клеток. Сюда входят:
- моноциты;
- эозинофилы;
- базофилы;
- нейтрофилы;
- лимфоциты.
Все они относятся к одной и той же группе и отвечают за защиту нашего организма от патогенных агентов. Эти клетки всегда присутствуют в нашем организме, однако при столкновении с болезнью их количество значительно возрастает.
При этом каждый из видов лейкоцитов отвечает за защиту от определенных инфекций. Например, повышение эозинофилов свидетельствует о наличии в организме аллергенов или паразитов. Если иммунная система сталкивается с вирусами, то наблюдается повышение моноцитов. При иммунных дисфункциях в несколько раз подскакивают показатели лимфоцитов. Таким образом, глядя на результаты анализов, врач может поставить предварительный диагноз пациенту.
Давайте разберемся, откуда в мочу попадают клетки крови? Лейкоциты всегда находятся в нашем организме. Они циркулируют по кровеносным сосудам и моментально реагируют на столкновение с патогенными агентами. В очаг заболевания сразу же направляются миллионы лейкоцитов. Чем дольше прогрессирует болезнь, тем больше белых кровяных телец накапливается в месте болезни.
Они циркулируют по кровеносным сосудам и моментально реагируют на столкновение с патогенными агентами. В очаг заболевания сразу же направляются миллионы лейкоцитов. Чем дольше прогрессирует болезнь, тем больше белых кровяных телец накапливается в месте болезни.
Вся кровь, имеющаяся в нашем организме, регулярно фильтруется. Она проходит через почки и очищается от ненужных веществ, выводя их с мочей. Лейкоциты, содержащиеся в очаге воспаления в повышенном количестве тоже проходят через почечный «фильтр» и таким образом попадают в мочу. Также сама моча, омывая мочевыводящие органы может собирать на своем пути лейкоциты и патогенную флору. У здорового человека лейкоциты в моче содержатся в минимальных количествах или не содержатся вовсе.
После того как врач получит результаты анализов с повышенными лейкоцитами, ему остается определить, где находится очаг болезни и что именно спровоцировало выброс белых кровяных телец. Для этого внимательно изучаются жалобы пациента, а при необходимости назначаются дополнительные обследования.
Нормальное количество лейкоцитов в моче
Как было отмечено выше, у здорового человека лейкоциты в моче должны полностью отсутствовать. Тем не менее, нормальными считаются результаты с показателями лейкоцитов в пределах 1-5.
Как же они проникают в мочу, если в организме нет очагов заболевания? Дело в том, что моча, покидая стерильную среду мочевого пузыря, сразу же сталкивается с тканями промежности и наружными мочеполовыми органами. В результате она «собирает» в себя всевозможные микроорганизмы, в том числе и лейкоциты.
Иногда у детей может наблюдаться изолированная лейкоцитурия. Это патологическое состояние, при котором количество лейкоцитов в моче превышает норму. Однако сам ребенок не имеет никаких признаков заболевания, например, недомогания или повышенной температуры. В этом случае для выяснения причины может потребоваться комплексное обследование.
Что такое изолированная лейкоцитурия?
Прежде всего врач должен убедиться в том, что анализ был собран правильно.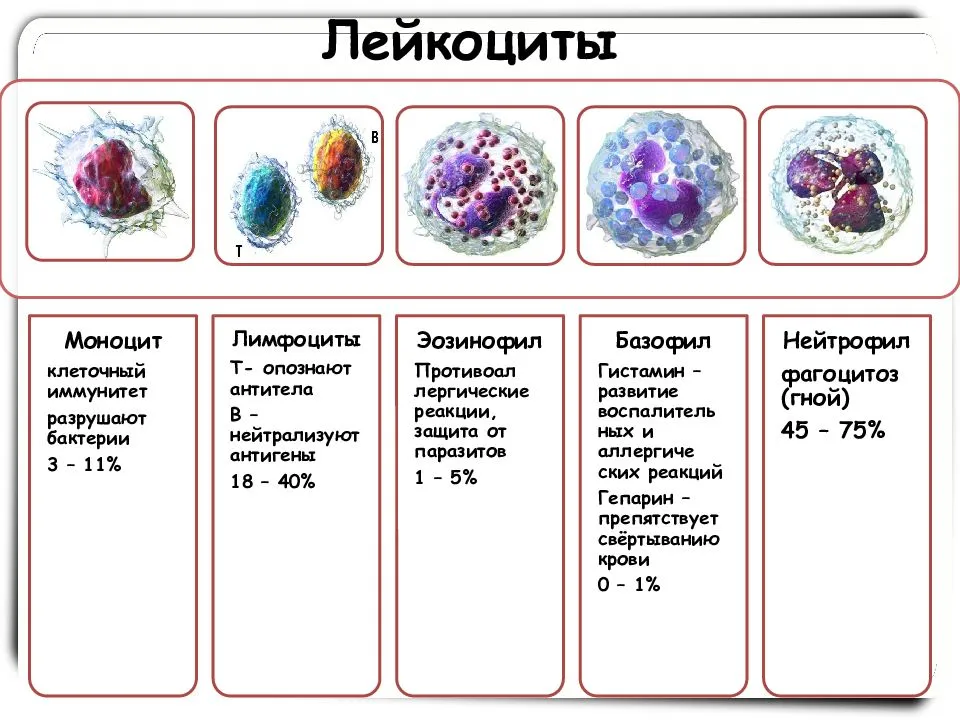 Нарушение технологии сбора мочи может привести к искажению результатов. Для исключения подобной ошибки может потребоваться повторное исследование.
Нарушение технологии сбора мочи может привести к искажению результатов. Для исключения подобной ошибки может потребоваться повторное исследование.
Также очень важно исключить заболевания наружных половых органов. У девочек вызвать повышение лейкоцитов могут такие патологии, как вагинит, вульвит и т. п. У мальчиков чаще всего диагностируются фимоз и сужение крайней плоти. Кроме того, необходимо обратить внимание на наличие врожденных патологий.
Помимо перечисленного, спровоцировать изолированную лейкоцитурию могут:
- микроорганизмы, обитающие в мочеполовых органах;
- глисты;
- патологии мочевыводящей системы;
- поликистоз почек;
- пузырно-мочеточниковый рефлюкс;
- мегауретер и т. п.
Несмотря на хорошее самочувствие ребенка и полное отсутствие жалоб, игнорировать подобное состояние нельзя. Важно как можно быстрее обнаружить причину, чтобы избежать серьезных проблем в дальнейшем.
Какие виды исследований мочи используют для диагностики заболеваний?
Если ребенок попал к врачу с конкретными жалобами, например, болями во время мочеиспускания, повышенной температурой и общим недомоганием, в этом случае причиной повышения лейкоцитов могут стать патологии почек или мочевыделительной системы. Если диагноз заранее понятен врачу, он может назначить лечение, не дожидаясь результатов смежных обследований.
Если диагноз заранее понятен врачу, он может назначить лечение, не дожидаясь результатов смежных обследований.
Однако в некоторых случаях поставить диагноз с первого раза бывает непросто. Существует несколько методик исследования мочи, позволяющих получить более точные сведения о нужных показателях. Наиболее распространенными способами являются:
- общий анализ мочи;
- уроцитограмма;
- анализ по Нечипоренко;
- двухстаканная проба;
- посев мочи на флору;
- анализ на ПЦР.
Для получения более развернутого результата помимо мочи назначаются исследования крови:
- клинический анализ;
- биохимический анализ;
- мочевина, креатин, СБР.
Если анализов для постановки диагноза и назначения терапевтического курса недостаточно, пациенту назначают инструментальное обследование. Сюда относят:
- УЗИ;
- внутривенную урографию;
- цистографию.

Если результаты анализов не удовлетворяют нормальным значениям, пациента могут направить для дополнительной консультации к нефрологу, педиатру, терапевту, гинекологу или урологу.
Как правильно собирать мочу?
Чтобы получить максимально точные результаты, необходимо соблюдать следующие правила:
- Сдавать мочу только в чистой таре. Лучше всего купить стерильную баночку в аптеке.
- Подмываться не только перед анализом, но и накануне вечером.
- Стараться мочиться сразу в тару.
Помните о том, что сдавать мочу важно не только для постановки диагноза, но и для профилактики. Такой подход позволит вовремя обнаружить проблему и остановить болезнь.
аденоиды лечение лазером цена
детский офтальмолог бутово
зондирование носослезного канала цена
вызов детского врача северное бутово
детская телемедицина
узи детям бутово
Болезни лейкоцитов | Бостонская детская больница
Слушать
Кровь состоит из трех различных типов клеток крови, все из которых вырабатываются костным мозгом:
- эритроциты , которые переносят кислород
- тромбоциты , которые запечатывают раны и останавливают кровотечение
- лейкоциты — лейкоциты — помогают бороться с инфекциями
Существует несколько различных типов лейкоцитов, каждый из которых играет определенную роль в защите организма от инфекции:
- нейтрофилы, которые борются с бактериями и грибковыми инфекциями
- лимфоциты, которые борются с вирусами, вырабатывают антитела и регулируют иммунную систему
- моноциты/макрофаги, которые являются «профессиональными» поедающими микробы клетками
- эозинофилов и базофилов, которые помогают бороться с паразитами и связаны с аллергическими реакциями
Многие заболевания могут приводить к тому, что костный мозг вырабатывает слишком много или слишком мало лейкоцитов или вырабатывает лейкоциты, которые не функционируют должным образом.
Нарушения лейкоцитов | Симптомы и причины
Каковы симптомы нарушений лейкоцитов?
Симптомы зависят от типа нарушения лейкоцитов у ребенка. Очень важно получить точный диагноз от врача вашего ребенка. Общие симптомы при нарушениях лейкоцитов включают:
- частые инфекции, чаще всего в легких, ушах или носовых пазухах
- абсцессы кожи
- язвы во рту
- инвазивные грибковые инфекции
- тяжелое заболевание зубов и десен (пародонт)
Определенные состояния могут иметь уникальные симптомы, такие как замедленное заживление ран при дефиците адгезии лейкоцитов и хроническая, иногда жирная диарея при синдроме Швахмана-Даймонда
Что вызывает нарушения лейкоцитов?
Заболевания лейкоцитов возникают, когда количество лейкоцитов слишком низкое или слишком высокое, или когда лейкоциты не функционируют должным образом — наиболее распространены заболевания нейтрофилов и лимфоцитов.
Когда количество лейкоцитов низкое
Нейтропения — это общий термин, обозначающий низкое количество нейтрофилов в крови. Он может быть врожденным (из-за генетических причин) или приобретенным (вызванным лекарствами/лекарствами, токсинами, вирусами или атаками собственной иммунной системы ребенка). Синдром Швахмана-Даймонда — редкое наследственное заболевание, характеризующееся дисфункцией поджелудочной железы и врожденной нейтропенией — низким числом нейтрофилов из-за недостаточной продукции. Синдром Костмана — тяжелая форма врожденной нейтропении. При этом наследственном заболевании в крови практически отсутствуют нейтрофилы, поскольку они не созревают должным образом. У пациентов в раннем возрасте появляются инфекции и язвы во рту.
При высоком количестве лейкоцитов
Эозинофилия — это редкое увеличение количества эозинофилов в крови, обычно в результате сигналов, продуцируемых другими клетками, требующих увеличения продукции эозинофилов. Нейтрофилия, между тем, представляет собой увеличение количества нейтрофилов в крови. Чаще всего нейтрофилия приобретается и возникает в ответ на инфекции или лекарства. Существуют и другие редкие причины.
Чаще всего нейтрофилия приобретается и возникает в ответ на инфекции или лекарства. Существуют и другие редкие причины.
Нарушения лейкоцитов | Диагностика и лечение
Как диагностируются нарушения лейкоцитов?
В зависимости от типа нарушения лейкоцитов у ребенка врач может назначить:
- исследование крови для оценки количества и морфологии (внешнего вида) лейкоцитов
- исследование костного мозга
Врачи могут назначить дополнительные специфические тесты для подтверждения или исключения определенных заболеваний, например:
- специфические тесты на функцию лейкоцитов
- образец кала на синдром Швахмана-Даймонда
После завершения всех анализов гематологи смогут определить наилучшие варианты лечения.
Какие существуют варианты лечения нарушений лейкоцитов?
Лечение зависит от основной проблемы (например, приобретенной, врожденной) и тяжести и может включать:
- пероральные или внутривенные антибиотики для борьбы с инфекцией
- колониестимулирующий фактор, стимулирующий костный мозг к выработке большего количества лейкоцитов
Трансплантация стволовых клеток (костный мозг) может быть методом лечения тяжелых врожденных заболеваний. Трансплантация костного мозга включает замену больного костного мозга здоровым костным мозгом другого человека. К сожалению, это не может быть вариантом для всех. Успех трансплантации зависит от многих факторов, например, от того, насколько близок ребенок к донору (лучше всего подходят родные братья и сестры; если у вашего ребенка есть родные братья, вероятность того, что они совпадут, составляет 1 к 4) и возраст пациента. Решение о проведении трансплантации костного мозга следует обсудить с гематологом вашего ребенка и группой специалистов по трансплантации стволовых клеток.
Трансплантация костного мозга включает замену больного костного мозга здоровым костным мозгом другого человека. К сожалению, это не может быть вариантом для всех. Успех трансплантации зависит от многих факторов, например, от того, насколько близок ребенок к донору (лучше всего подходят родные братья и сестры; если у вашего ребенка есть родные братья, вероятность того, что они совпадут, составляет 1 к 4) и возраст пациента. Решение о проведении трансплантации костного мозга следует обсудить с гематологом вашего ребенка и группой специалистов по трансплантации стволовых клеток.
Нарушения лейкоцитов | Исследования и инновации
Области наших исследований нарушений лейкоцитов
Благодаря текущим исследованиям лечение пациентов с низким уровнем лейкоцитов значительно улучшилось за последние 20 лет. Генетическое тестирование, которое в настоящее время доступно для многих врожденных нарушений лейкоцитов, включая врожденную нейтропению, позволило лучше оценить прогноз пациента. Улучшенное лечение и поддерживающая терапия помогают пациентам даже с самыми тяжелыми заболеваниями нейтрофилов жить дольше.
Улучшенное лечение и поддерживающая терапия помогают пациентам даже с самыми тяжелыми заболеваниями нейтрофилов жить дольше.
Для многих детей с редкими или трудноизлечимыми заболеваниями клинические испытания предоставляют новые возможности.
Нарушения лейкоцитов | Программы и услуги
Программы
Нарушения лейкоцитов | Свяжитесь с нами
Острый лимфобластный лейкоз: Дети | NHS inform
Острый лимфобластный лейкоз (ОЛЛ) — это тип рака крови. Треть всех детских онкологических заболеваний составляют лейкемии. Приблизительно 3 из 4 из них являются острыми лимфобластными (ОЛЛ). ALL может поражать детей любого возраста, но чаще встречается у детей в возрасте от 1 до 4 лет.
Больше детей, чем когда-либо, выживают после детского рака. Существуют новые и лучшие лекарства и методы лечения, и теперь мы также можем работать над уменьшением последствий рака в прошлом.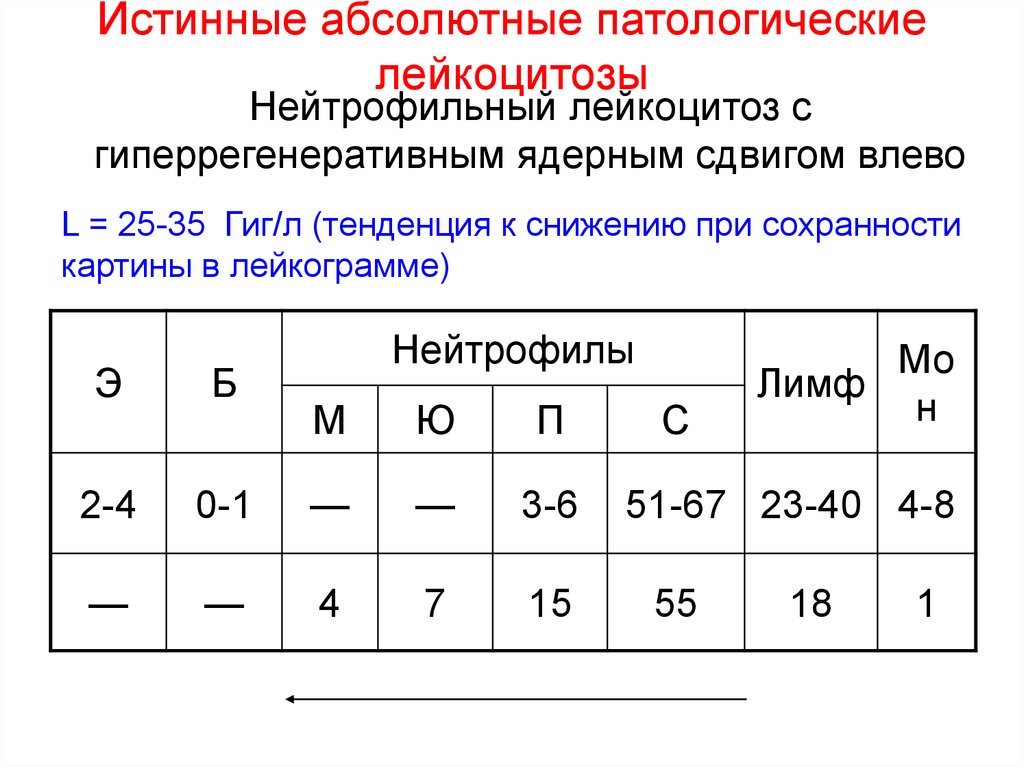
Ужасно слышать, что у вашего ребенка рак. Иногда это может показаться ошеломляющим, но есть много медицинских работников и организаций поддержки, которые помогут вам в это трудное время.
Дополнительные сведения о раке, которым страдает ваш ребенок, и о методах лечения, которые могут быть использованы, часто могут помочь родителям справиться с болезнью. Специалист вашего ребенка предоставит вам более подробную информацию, и если у вас есть какие-либо вопросы, важно задать их врачу-специалисту или медсестре, которые знают индивидуальную ситуацию вашего ребенка.
Лейкемия
Лейкемия — это рак лейкоцитов. Все клетки крови производятся в костном мозге, губчатом веществе в сердцевине некоторых костей в организме.
Костный мозг содержит:
- эритроциты, которые переносят кислород по телу
- тромбоциты, которые способствуют свертыванию крови и останавливают кровотечение
- лейкоцитов, которые помогают бороться с инфекцией
Существует 2 различных типа лейкоцитов: лимфоциты и миелоидные клетки (включая нейтрофилы). Эти белые кровяные тельца работают вместе, чтобы бороться с инфекцией. В норме лейкоциты развиваются, восстанавливаются и размножаются упорядоченным и контролируемым образом. Однако при лейкемии процесс выходит из-под контроля, и клетки продолжают делиться в костном мозге, но не созревают.
Эти белые кровяные тельца работают вместе, чтобы бороться с инфекцией. В норме лейкоциты развиваются, восстанавливаются и размножаются упорядоченным и контролируемым образом. Однако при лейкемии процесс выходит из-под контроля, и клетки продолжают делиться в костном мозге, но не созревают.
Эти незрелые делящиеся клетки заполняют костный мозг и мешают ему производить здоровые клетки крови. Поскольку лейкозные клетки не созрели, они не могут работать должным образом. Это приводит к повышенному риску заражения.
Существует 4 основных типа лейкемии:
- острый лимфобластный (ОЛЛ)
- острый миелоидный (ОМЛ)
- хронический лимфоцит (ХЛЛ)
- хронический миелоидный (ХМЛ)
Хронические лейкозы обычно поражают взрослых, и каждый тип лейкоза имеет свои особенности и методы лечения. ALL представляет собой рак незрелых лимфоцитов, называемых лимфобластами или бластными клетками.
Существует два различных типа лимфоцитов; Т-клетки и В-клетки. Часто лейкемия возникает на очень ранней стадии в незрелых лимфоцитах, прежде чем они разовьются либо в Т-клетки, либо в В-клетки. Однако, если клетки развились так далеко до того, как стали лейкозными, тип лейкемии может быть известен как Т-клеточный или В-клеточный лейкоз.
Часто лейкемия возникает на очень ранней стадии в незрелых лимфоцитах, прежде чем они разовьются либо в Т-клетки, либо в В-клетки. Однако, если клетки развились так далеко до того, как стали лейкозными, тип лейкемии может быть известен как Т-клеточный или В-клеточный лейкоз.
Эта страница посвящена острому лимфобластному лейкозу (ОЛЛ).
Причины
Точная причина ВСЕХ неизвестна. Постоянно ведутся исследования возможных причин этого заболевания. Известно, что дети с определенными генетическими нарушениями, такими как синдром Дауна, имеют более высокий риск развития лейкемии. Братья и сестры ребенка с ОЛЛ (особенно однояйцевые близнецы) имеют несколько повышенный риск развития ОЛЛ у самих себя, хотя этот риск все еще невелик.
Как и все виды рака, ALL не заразен и не может передаваться другим людям.
Признаки и симптомы
По мере размножения лейкозных клеток в костном мозге производство нормальных клеток крови снижается. Поэтому дети могут стать усталыми и вялыми из-за анемии, вызванной недостатком эритроцитов.
У детей могут появиться синяки, а остановка кровотечения может занять больше времени из-за низкого количества тромбоцитов в их крови (которые помогают крови свертываться). Иногда дети страдают от инфекций из-за низкого количества нормальных лейкоцитов.
Ребенок может чувствовать себя плохо и может жаловаться на ломоту в конечностях или увеличение лимфатических узлов.
Сначала симптомы такие же, как при вирусной инфекции, но когда они продолжаются более недели или двух, диагноз обычно становится ясным.
Как диагностируется ВСЕ
Анализ крови обычно показывает низкое количество нормальных лейкоцитов и наличие аномальных лейкозных клеток. Для подтверждения диагноза обычно требуется образец костного мозга. Образец также отправляется в отдел генетики для поиска любых аномальных хромосом и для теста, называемого анализом MRD (минимальная остаточная болезнь).
Анализ, называемый люмбальной пункцией, проводится для определения наличия в спинномозговой жидкости лейкозных клеток. Также делается рентген грудной клетки, который покажет, есть ли в груди какие-либо увеличенные железы. В зависимости от симптомов вашего ребенка могут потребоваться другие тесты.
Также делается рентген грудной клетки, который покажет, есть ли в груди какие-либо увеличенные железы. В зависимости от симптомов вашего ребенка могут потребоваться другие тесты.
Эти тесты помогут определить точный тип лейкемии и помочь врачам выбрать наилучшее лечение.
Лечение
Целью лечения ОЛЛ является уничтожение лейкозных клеток и восстановление нормального функционирования костного мозга. Химиотерапия является основным методом лечения ВСЕХ и проводится в соответствии с планом лечения (часто называемым протоколом или схемой).
Лечение проводится в несколько этапов или «блоков».
Индукция
Эта фаза включает интенсивное лечение, направленное на уничтожение как можно большего количества лейкозных клеток, и обычно начинается в течение нескольких дней после постановки диагноза. Индукционная фаза длится от 4 до 6 недель. В конце индукционного лечения проводится анализ костного мозга, чтобы подтвердить, есть ли у ребенка лейкемия. Взятый образец исследуют под микроскопом, и при отсутствии признаков лейкемии состояние ребенка считается «ремиссией».
Консолидация и лечение центральной нервной системы (ЦНС)
Следующий этап лечения направлен на поддержание ремиссии и предотвращение распространения лейкозных клеток в головной и спинной мозг (центральную нервную систему или ЦНС). Лечение ЦНС включает инъекционное введение препарата, обычно люмбальную пункцию метотрексата.
После этой процедуры консолидации следует период восстановления, который называется временным обслуживанием. Это когда больше лекарств будет дано, чтобы попытаться сохранить лейкемию в стадии ремиссии. Точные детали будут зависеть от того, какой группе лечения следует ваш ребенок, и будут подробно обсуждаться врачом вашего ребенка, поскольку это зависит от реакции вашего ребенка на лечение на данный момент.
Дальнейшие дозы химиотерапевтического лечения, называемого «отсроченной интенсификации», назначаются для уничтожения любых оставшихся лейкозных клеток.
Поддерживающая терапия
Эта фаза лечения длится 2 года с начала временной поддерживающей терапии для девочек и 3 года с начала временной поддерживающей терапии для мальчиков. Он включает в себя прием ребенком ежедневных и еженедельных таблеток, некоторым детям также ежемесячно делаются инъекции химиотерапии и пероральные импульсы стероидов, а также интратекальное лечение в течение 3 месяцев.
Он включает в себя прием ребенком ежедневных и еженедельных таблеток, некоторым детям также ежемесячно делаются инъекции химиотерапии и пероральные импульсы стероидов, а также интратекальное лечение в течение 3 месяцев.
Дети смогут заниматься своими обычными повседневными делами, как только почувствуют себя в состоянии. Большинство детей возвращаются в школу до начала поддерживающей терапии.
Трансплантация костного мозга
Лечение костного мозга требуется лишь меньшинству пациентов и используется для детей с ОЛЛ, которые могут вернуться после стандартной химиотерапии.
Лучевая терапия яичек
В некоторых ситуациях мальчикам может потребоваться лучевая терапия яичек. Это связано с тем, что лейкозные клетки могут выжить в яичках, несмотря на химиотерапию.
Лучевая терапия центральной нервной системы (ЦНС)
Детям с лейкозными клетками в ЦНС при первом диагнозе ОЛЛ требуется более частая люмбальная пункция с интратекальной химиотерапией. Специалист вашего ребенка обсудит с вами, какое лечение и в каком количестве требуется вашему ребенку, а также ответит на любые ваши вопросы.
Специалист вашего ребенка обсудит с вами, какое лечение и в каком количестве требуется вашему ребенку, а также ответит на любые ваши вопросы.
Побочные эффекты лечения
Многие методы лечения рака вызывают побочные эффекты. Это связано с тем, что в то время как лечение убивает раковые клетки, оно также может повредить некоторые нормальные клетки.
Некоторые из основных побочных эффектов химиотерапии:
- выпадение волос
- снижение количества клеток крови, вырабатываемых костным мозгом, что может вызвать анемию (повышенный риск кровоподтеков, кровотечений и инфекций
- потеря аппетита
- плохое самочувствие (тошнота) и тошнота (рвота)
Стероидные препараты также могут вызывать побочные эффекты, такие как:
- повышенный аппетит
- изменения настроения и раздражительность
- прибавка в весе
- мышечная слабость (особенно в ногах)
Большинство побочных эффектов носят временный характер, и существуют способы их уменьшения и поддержки вашего ребенка в связи с ними. Врач или медсестра вашего ребенка обсудит с вами любые возможные побочные эффекты. Важно обсудить любые побочные эффекты, которые испытывает ваш ребенок, с лечащим врачом, чтобы они знали, как ваш ребенок себя чувствует.
Врач или медсестра вашего ребенка обсудит с вами любые возможные побочные эффекты. Важно обсудить любые побочные эффекты, которые испытывает ваш ребенок, с лечащим врачом, чтобы они знали, как ваш ребенок себя чувствует.
Поздние побочные эффекты лечения
У небольшого числа детей могут развиться отдаленные побочные эффекты, иногда спустя много лет. К ним относятся возможные проблемы с половым созреванием и фертильностью, изменение работы сердца и небольшое увеличение риска развития другого рака в более позднем возрасте. Врач или медсестра вашего ребенка обсудит с вами любые возможные поздние побочные эффекты.
Клинические испытания
Многие дети проходят лечение в рамках клинических испытаний. Испытания направлены на то, чтобы улучшить наше понимание наилучшего способа лечения болезни, обычно путем сравнения стандартного лечения с новой или модифицированной версией. Врачи-специалисты проводят исследования для ВСЕХ.
При необходимости медицинская бригада вашего ребенка поговорит с вами об участии в клиническом испытании и ответит на любые ваши вопросы. Письменная информация предоставляется, чтобы помочь объяснить вещи.
Письменная информация предоставляется, чтобы помочь объяснить вещи.
Участие в исследовании является полностью добровольным, и вам будет предоставлено достаточно времени, чтобы решить, подходит ли оно вашему ребенку.
Рекомендации по лечению
Иногда клинические испытания для вашего ребенка недоступны. Это может быть связано с тем, что недавнее испытание только что закончилось, или с тем, что заболевание встречается очень редко. В этих случаях вы можете ожидать, что ваши врачи и медсестры предложат лечение, которое будет признано наиболее подходящим, с использованием руководств, подготовленных экспертами по всей Великобритании. Детская группа по борьбе с раком и лейкемией (CCLG) — важная организация, помогающая разрабатывать эти рекомендации.
Последующее лечение
Большинство детей с ОЛЛ излечиваются. Если лейкемия рецидивирует после первоначального лечения, это обычно происходит в течение первых трех лет. Затем может быть назначено дальнейшее лечение.
