Что делать если в срок не рожаешь: Ждать или нет ? О своевременности наступления родов
Единовременное пособие при рождении ребенка
Заявитель имеет право подать жалобу на решения и (или) действия (бездействие) уполномоченного органа, его должностных лиц при предоставлении государственной услуги (жалоба), в том числе в досудебном (внесудебном) порядке в следующих случаях:
- нарушение срока регистрации заявления;
- нарушение срока предоставления государственной услуги;
- требование у заявителя документов, информации или осуществления действий, не предусмотренных нормативными правовыми актами Российской Федерации для предоставления государственной услуги;
- отказ в предоставлении государственной услуги, если основания для отказа не предусмотрены федеральными законами и принятыми в соответствии с ними иными нормативными правовыми актами Российской Федерации;
- отказ в приеме документов, представление которых предусмотрено нормативными правовыми актами Российской Федерации для предоставления государственной услуги;
- затребование с заявителя при предоставлении государственной услуги платы, не предусмотренной нормативными правовыми актами Российской Федерации;
- отказ уполномоченного органа, его должностных лиц в исправлении допущенных ими опечаток и ошибок в выданных в результате предоставления государственной услуги документах либо нарушение установленного срока таких исправлений;
- нарушение срока или порядка выдачи документов по результатам предоставления государственной услуги;
- приостановление предоставления государственной услуги, если основания приостановления не предусмотрены федеральными законами и принятыми в соответствии с ними иными нормативными правовыми актами Российской Федерации, законами и иными нормативными правовыми актами субъектов Российской Федерации, муниципальными правовыми актами.

Предмет жалобы
Предметом жалобы является нарушение прав и законных интересов заявителя, противоправные решения и (или) действия (бездействие) уполномоченного органа, его должностных лиц при предоставлении государственной услуги, нарушение положений административного регламента и иных нормативных правовых актов, устанавливающих требования к предоставлению государственной услуги.
Способы подачи жалобы
Гражданин имеет право обратиться с жалобой в письменной форме на бумажном носителе по почте или лично в любую Клиентскую службу ПФР, а также в электронной форме:
- на официальном сайте pfr.gov.ru;
- портале vashkontrol.ru;
- портале do.gosuslugi.ru.
Причиной обращения может быть неудовлетворенность качеством предоставления государственных услуг ПФР, нарушение сроков предоставления услуги, нарушение сроков регистрации запроса на услугу, отказ в исправлении допущенных ошибок или опечаток, отказ в предоставлении государственной услуги, отказ в приеме документов, требование дополнительной платы.
Порядок подачи и рассмотрения жалобы
Жалоба должна содержать:
- наименование уполномоченного органа, фамилию, имя, отчество (при наличии) его должностных лиц, предоставляющих государственную услугу, и (или) их руководителей, решения и действия (бездействие) которых обжалуются;
- фамилию, имя, отчество (при наличии) заявителя, сведения о месте жительства, а также номер (номера) контактного телефона, адрес (адреса) электронной почты (при наличии) и почтовый адрес, по которым должен быть направлен ответ заявителю;
- сведения об обжалуемых решениях и (или) действиях (бездействии) уполномоченного органа, должностного лица уполномоченного органа, его руководителя;
- доводы, на основании которых заявитель не согласен с решениями и (или) действиями (бездействием) уполномоченного органа, должностного лица уполномоченного органа, его руководителя.
Заявителем представляются документы (при наличии), подтверждающие его доводы либо их копии.
При подаче жалобы в электронном виде документы, указанные в пункте 106 административного регламента, могут быть представлены в форме электронного документа, подписанного электронной подписью, вид которой предусмотрен законодательством Российской Федерации. При этом документа, удостоверяющего личность заявителя, не требуется.
В уполномоченном органе определяются уполномоченные на рассмотрение жалоб должностные лица, которые обеспечивают:
- прием и рассмотрение жалоб;
- направление жалоб в уполномоченный на их рассмотрение орган.
Жалобы на решения и (или) действия (бездействие) должностного лица уполномоченного органа рассматриваются руководителем уполномоченного органа или должностным лицом уполномоченного органа, уполномоченным на рассмотрение жалоб. Жалобы на решения и (или) действия (бездействие) руководителя уполномоченного органа рассматриваются должностным лицом органа исполнительной власти субъекта Российской Федерации, уполномоченным на рассмотрение жалоб.
В случае, если жалоба подана заявителем в орган, в компетенцию которого не входит принятие решения по жалобе, в течение 3 рабочих дней со дня ее регистрации указанный орган направляет жалобу в уполномоченный на ее рассмотрение орган и в письменной форме информирует заявителя о перенаправлении жалобы.
Уполномоченный орган обеспечивает:
- оснащение мест приема жалоб;
- информирование заявителей о порядке обжалования решений и (или) действий (бездействия) уполномоченного органа, должностных лиц уполномоченного органа посредством размещения информации на информационных стендах в местах предоставления государственной услуги, на сайте уполномоченного органа, на Едином портале, портале услуг;
- консультирование заявителей о порядке обжалования решений и (или) действий (бездействия) уполномоченного органа, должностных лиц уполномоченного органа при личном приеме, по телефону, с использованием сайта уполномоченного органа;
- заключение соглашений о взаимодействии между многофункциональным центром и уполномоченным органом в части осуществления многофункциональным центром приема жалоб и выдачи заявителю результатов рассмотрения жалоб;
- формирование и представление ежеквартально в Федеральную службу по труду и занятости отчетности о полученных и рассмотренных жалобах (в том числе о количестве удовлетворенных и неудовлетворенных жалоб).

Сроки рассмотрения жалобы
Жалоба, поступившая в уполномоченный орган, подлежит регистрации не позднее рабочего дня, следующего за днем ее поступления.
Жалоба подлежит рассмотрению в течение 15 рабочих дней со дня ее регистрации, а в случае обжалования отказа уполномоченного органа в приеме документов у заявителя либо в исправлении допущенных опечаток и ошибок или в случае обжалования нарушения установленного срока таких исправлений — в течение 5 рабочих дней со дня ее регистрации.
Результат рассмотрения жалобы
Результатом рассмотрения жалобы является принятие одного из следующих решений:
- удовлетворить жалобу, в том числе в форме отмены принятого уполномоченным органом решения, исправления допущенных опечаток и ошибок в выданных в результате предоставления государственной услуги документах, возврата заявителю денежных средств, взимание которых не предусмотрено нормативными правовыми актами Российской Федерации, нормативными правовыми актами субъектов Российской Федерации, муниципальными правовыми актами;
- отказать в удовлетворении жалобы.
При удовлетворении жалобы уполномоченный орган принимает исчерпывающие меры по устранению выявленных нарушений, в том числе по выдаче заявителю результата государственной услуги не позднее 5 рабочих дней со дня принятия соответствующего решения, если иное не установлено законодательством Российской Федерации.
В удовлетворении жалобы может быть отказано в следующих случаях:
- наличие вступившего в законную силу решения суда по жалобе о том же предмете и по тем же основаниям;
- подача жалобы лицом, полномочия которого не подтверждены в порядке, установленном законодательством Российской Федерации;
- наличие решения по жалобе, принятого ранее в соответствии с требованиями Правил подачи и рассмотрения жалоб на решения и действия (бездействие) федеральных органов исполнительной власти и их должностных лиц, федеральных государственных служащих, должностных лиц государственных внебюджетных фондов Российской Федерации, государственных корпораций, наделенных в соответствии с федеральными законами полномочиями по предоставлению государственных услуг в установленной сфере деятельности, и их должностных лиц, организаций, предусмотренных частью 1.
 1 статьи 16 Федерального закона «Об организации предоставления государственных и муниципальных услуг», и их работников, а также многофункциональных центров предоставления государственных и муниципальных услуг и их работников, утвержденных постановлением Правительства Российской Федерации от 16.08.2012 №840, в отношении того же заявителя и по тому же предмету жалобы.
1 статьи 16 Федерального закона «Об организации предоставления государственных и муниципальных услуг», и их работников, а также многофункциональных центров предоставления государственных и муниципальных услуг и их работников, утвержденных постановлением Правительства Российской Федерации от 16.08.2012 №840, в отношении того же заявителя и по тому же предмету жалобы.
Жалоба может быть оставлена без ответа в следующих случаях:
- наличие в жалобе нецензурных либо оскорбительных выражений, угроз жизни, здоровью и имуществу должностного лица уполномоченного органа, а также членов его семьи;
- отсутствие возможности прочитать какую‑либо часть текста жалобы, фамилию, имя, отчество (при наличии) и (или) почтовый адрес заявителя, указанные в жалобе.
В ответе по результатам рассмотрения жалобы указываются:
- наименование органа, предоставляющего государственную услугу, рассмотревшего жалобу, должность, фамилия, имя, отчество (при наличии) должностного лица, принявшего решение по жалобе;
- номер, дата, место принятия решения, включая сведения о должностном лице уполномоченного органа, решения и (или) действия (бездействие) которого обжалуется;
- фамилия, имя, отчество (при наличии) заявителя;
- основания для принятия решения по жалобе;
- принятое по жалобе решение;
- в случае, если жалоба признана обоснованной, — сроки устранения выявленных нарушений, в том числе срок предоставления результата государственной услуги;
- сведения о порядке обжалования принятого по жалобе решения.
В случае установления в ходе или по результатам рассмотрения жалобы признаков состава административного правонарушения или преступления должностное лицо уполномоченного органа, уполномоченное на рассмотрение жалоб, направляет имеющиеся материалы в органы прокуратуры.
Порядок информирования заявителя о результатах рассмотрения жалобы
Мотивированный ответ по результатам рассмотрения жалобы подписывается уполномоченным на рассмотрение жалобы должностным лицом и направляется заявителю в письменной форме или по желанию заявителя в форме электронного документа, подписанного электронной подписью уполномоченного на рассмотрение жалобы должностного лица, вид которой установлен законодательством Российской Федерации, не позднее дня, следующего за днем принятия решения по результатам рассмотрения жалобы.
Порядок обжалования решения по жалобе
Заявитель вправе обжаловать решение, принятое по жалобе, направив его в Федеральную службу по труду и занятости.
В случае если заявитель не удовлетворен решением, принятым в ходе рассмотрения жалобы или отсутствием решения по ней, то он вправе обжаловать принятое решение в соответствии с законодательством Российской Федерации.
Право заявителя на получение информации и документов, необходимых для обоснования и рассмотрения жалобы
Заявитель имеет право на получение исчерпывающей информации и документов, необходимых для обоснования и рассмотрения жалобы.
Способы информирования заявителей о порядке подачи и рассмотрения жалобы
Информация о порядке подачи и рассмотрения жалобы размещается на информационных стендах в местах предоставления государственной услуги, на сайте уполномоченного органа, на Едином портале, портале услуг, а также может быть сообщена заявителю в устной и (или) в письменной форме.
Перечень нормативных правовых актов, регулирующих порядок досудебного (внесудебного) обжалования решений и действий (бездействия) уполномоченного органа, а также его должностных лиц
Порядок досудебного (внесудебного) обжалования решений и действий (бездействия) органа, предоставляющего государственную услугу, а также его должностных лиц регулируется Федеральным законом от 27. 07.2010 №210‑ФЗ «Об организации предоставления государственных и муниципальных услуг» и постановлением Правительства Российской Федерации от 16.08.2012 №840 «О порядке подачи и рассмотрения жалоб на решения и действия (бездействие) федеральных органов исполнительной власти и их должностных лиц, федеральных государственных служащих, должностных лиц государственных внебюджетных фондов Российской Федерации, государственных корпораций, наделенных в соответствии с федеральными законами полномочиями по предоставлению государственных услуг в установленной сфере деятельности, и их должностных лиц, организаций, предусмотренных частью 1.1 статьи 16 Федерального закона «Об организации предоставления государственных и муниципальных услуг», и их работников, а также многофункциональных центров предоставления государственных и муниципальных услуг и их работников».
07.2010 №210‑ФЗ «Об организации предоставления государственных и муниципальных услуг» и постановлением Правительства Российской Федерации от 16.08.2012 №840 «О порядке подачи и рассмотрения жалоб на решения и действия (бездействие) федеральных органов исполнительной власти и их должностных лиц, федеральных государственных служащих, должностных лиц государственных внебюджетных фондов Российской Федерации, государственных корпораций, наделенных в соответствии с федеральными законами полномочиями по предоставлению государственных услуг в установленной сфере деятельности, и их должностных лиц, организаций, предусмотренных частью 1.1 статьи 16 Федерального закона «Об организации предоставления государственных и муниципальных услуг», и их работников, а также многофункциональных центров предоставления государственных и муниципальных услуг и их работников».
Помочь людям оставаться родителями, даже если ребенок проживет несколько минут — Про Паллиатив
Мамы, потерявшие детей, эксперты по паллиативной помощи, врачи и юристы – о настоящем и будущем паллиативной помощи для тех, кто может прожить совсем недолго.
Если во время беременности женщина узнает, что у ее ребенка несовместимые с жизнью пороки развития, у нее есть два пути: прервать беременность или решиться рожать. И первое, и второе – тяжелейшее испытание. Решившихся рожать гораздо меньше, и их выбор чаще встречает непонимание общества, близких и даже врачей. Но все может быть иначе.
Психологическим, медицинским и социальным сопровождением семей, где ждут рождения нежизнеспособного ребенка, должна заниматься система перинатальной паллиативной помощи. В мире она существует около 30 лет, в России – делает первые шаги.
А вдруг ошибка?..
Татьяна до сих пор помнит имя врача, который обследовал ее на УЗИ аппарате: Марк Соломонович долго и внимательно смотрел на экран, потом пригласил еще троих врачей. Одна из его коллег обернулась и вздохнула: «Бедная женщина…». «Я подумала – о ком это она? Мне только 23 года, я же не женщина, – вспоминает Татьяна, добавляя, что в те годы она вообще ничего не слышала о проблемах течения беременности. – Меня тогда интересовало только одно: мальчик у меня или девочка. Сама была еще ребенком! Я только и нашлась, что спросить: “Кто же у меня, доктор”? “Девочка, — говорит. — Но у нее не все в порядке с сердцем – порок, несовместимый с жизнью”. А дальше пошли какие-то непонятные термины, “гипоплазия правого желудочка”… Я ничего не понимала, не осознавала».
– Меня тогда интересовало только одно: мальчик у меня или девочка. Сама была еще ребенком! Я только и нашлась, что спросить: “Кто же у меня, доктор”? “Девочка, — говорит. — Но у нее не все в порядке с сердцем – порок, несовместимый с жизнью”. А дальше пошли какие-то непонятные термины, “гипоплазия правого желудочка”… Я ничего не понимала, не осознавала».
- И что же мне делать?
- Я вам настоятельно советую прервать беременность. Ребенок жить не будет.
- Как?…
Это было первое УЗИ – 12 недель, и первая долгожданная беременность. От аборта они с мужем отказались. Спустя 25 лет Татьяна не понимает, как она смогла быстро принять ситуацию и перестроиться. «И все-таки мы надеялись: а вдруг ошибка. Если я сделаю аборт, как я буду дальше жить с мыслью о возможной ошибке? Если суждено этой жизни быть такой короткой, только внутри меня – пусть такой и будет, но это жизнь! Я решила, что как мама должна сделать все, чтобы дочке там было хорошо. Мы стали просто жить и радоваться нашей девочке».
Почувствовать себя родителями несмотря ни на что
Большинство беременностей проходит нормально. В США, к примеру, у 3% детей уже в утробе обнаруживают патологии, угрожающие их жизни. Часто заранее этого не предсказать. Срок беременности, на котором будущие родители слышат от врача плохие новости, тоже может быть разным. А дальше – выбор.
«Патология плода. Рожать или прервать?» – спрашивает анонимный пользователь на одном из женских форумов. Таких дискуссий в сети множество.
«У жены моего родного брата умер первый ребенок, прожив трое суток. Беременность прошла “на ура”, все УЗИ были отличные, а когда родился, оказалось, что у него совсем не развились легкие. Почему этого не видели раньше – непонятно…»
«…У моей подруги была долгожданная беременность, 7 месяцев которой прошли прекрасно. Она попадает в больницу по поводу белка в моче, проходит очередное УЗИ, которое выявляет серьезнейшие патологии плода – однокамерное сердце и что–то еще. Итог… ребенок умер у нее внутри, а рожала она уже мертвого младенца».
Итог… ребенок умер у нее внутри, а рожала она уже мертвого младенца».
«У меня срок 19 недель. После УЗИ ставят диагноз – порок сердца, тетрада Фалло. Серьезный порок, операбельный, но гарантий никто не дает. Врачи советуют прерывать беременность, а я даже думать об этом боюсь».
Сегодня мировая медицина имеет опыт успешных внутриутробных операций, владеет технологиями, позволяющими проводить хирургическое вмешательство в первые сутки жизни, спасать и выхаживать новорожденных весом 500 граммов и даже меньше! Но пока практически бессильна перед генетическими заболеваниями, тяжелыми пороками развития – медицина не может обеспечить таким детям долгосрочную выживаемость. Речь о таких заболеваниях как двусторонняя агенезия почек, гипоплазия легких, анэнцефалия, синдром Эдвардса, синдром Патау, некорригируемые патологии сердечно-сосудистой и нервной систем.
Около 30 лет назад на Западе стала развиваться система помощи таким детям и их родителям – перинатальная паллиативная помощь. Перинатальный период (от греческого “peri” – вокруг, и латинского “natus” – рождение) включает в себя внутриутробное развитие плода (антенатальный период), роды и ранний неонатальный период (первые 7 дней жизни новорожденного). Другими словами, когда семье сообщают о патологиях развития плода и устанавливается диагноз (в основном, до 22 недели беременности), ей должна быть оказана помощь. Не только медицинская, но и психологическая, духовная и социальная.
Перинатальный период (от греческого “peri” – вокруг, и латинского “natus” – рождение) включает в себя внутриутробное развитие плода (антенатальный период), роды и ранний неонатальный период (первые 7 дней жизни новорожденного). Другими словами, когда семье сообщают о патологиях развития плода и устанавливается диагноз (в основном, до 22 недели беременности), ей должна быть оказана помощь. Не только медицинская, но и психологическая, духовная и социальная.
И не только родителям, но и другим членам семьи: такое событие затрагивает всех, и старших братьев и сестер, и бабушек и дедушек.
В зарубежной практике существуют такие варианты: если ребенок рождается живым, он попадает либо в неонатальную реанимацию, либо малыша переводят в детский хоспис, где есть такая программа, либо выписывают домой под опеку выездной паллиативной службы. Если новорожденный прожил более 28 дней, он становится подопечным детской паллиативной программы.
Photo: Janko Ferlič @specialdaddy / Unsplash
Стали появляться исследования на тему: что дает такой подход семье.
В 2003 году американский акушер-гинеколог Байрон Калхун предложил своим пациенткам вместо положенного по медицинским показаниям прерывания беременности подключиться к программе перинатального хосписа. Участниками стали 28 из 33 пациенток больницы «с плодом с четко выраженной летальной аномалией» (пять выбрали прерывание беременности). С этими семьями работала мультидисциплинарная команда специалистов: их консультировали врачи и психологи, совместно с неонатологами родители разрабатывали план родов (как они будут действовать при различных сценариях, хотят ли родители увидеть своего ребенка после смерти, захотят ли подержать его на руках и т.д.), свою помощь предлагали социальные работники, а при желании семьи частью этой команды становился священник.
Перинатальная паллиативная помощь: от зарубежного опыта к российской практикеКакими бывают перинатальные утраты и как медицинский персонал может помочь родителям с ними справиться
В итоге 17 рожденных детей прожили от 20 минут до двух месяцев. Одиннадцать умерли вскоре после родов. В память о них родители уносили домой «коробку памяти»: в расписанную вручную коробку помещалась одежда для новорожденного, одеяло, гипсовые отпечатки крошечных стоп и ладошек младенца, прядь его волос, фотографии, сделанные в больнице. В течение года после утраты семья находилась под наблюдением координатора службы, могла посещать группу психологической поддержки.
Одиннадцать умерли вскоре после родов. В память о них родители уносили домой «коробку памяти»: в расписанную вручную коробку помещалась одежда для новорожденного, одеяло, гипсовые отпечатки крошечных стоп и ладошек младенца, прядь его волос, фотографии, сделанные в больнице. В течение года после утраты семья находилась под наблюдением координатора службы, могла посещать группу психологической поддержки.
«Когда семье оказывают всестороннюю поддержку, – суммировал этот опыт доктор Калхун, – родители имеют возможность почувствовать себя отцом и матерью, несмотря на краткую жизнь их ребенка, и более мирно принять его смерть».
«А вы знаете новость? Ваша девочка умерла»
«После родов дочку кормить не принесли, и потянулось ожидание и неизвестность, – продолжает свой рассказ Татьяна. – Я знала, что она лежит этажом выше, я просила возможности ее хотя бы увидеть. Мне категорически отказали. Однажды я просто прорвалась на этот этаж, успела посмотреть на дочку несколько секунд, зафиксировала ее образ на всю жизнь. Как похожа она была на своего папу… Меня вытолкали под предлогом, что я не имею право здесь находиться. Я помню, что кричала в слезах: «Вы же сами женщины! Почему вы не даете мне увидеть своего ребенка?»
Однажды я просто прорвалась на этот этаж, успела посмотреть на дочку несколько секунд, зафиксировала ее образ на всю жизнь. Как похожа она была на своего папу… Меня вытолкали под предлогом, что я не имею право здесь находиться. Я помню, что кричала в слезах: «Вы же сами женщины! Почему вы не даете мне увидеть своего ребенка?»
Следующие семь дней девочка провела в реанимации в городской больнице, а там же, в женском отделении, лежала и Татьяна, и, как признается, просто сходила с ума. Вместе с ней в палате находились другие женщины, трое из них ждали смерти своих детей.
Татьяна вспоминает соседку, лежавшую без движения лицом к стене, – у ее сына обнаружили непроходимость кишечника, 25 лет назад эта патология считалась инкурабельной. «Я была так удивлена: казалось, я одна такая, а оказывается, это горе переживают столько женщин… Боже мой!».
О смерти дочки Татьяна узнала в коридоре больницы, где сидела вместе со своей мамой: «Проходящий мимо врач, на ходу и как бы между прочим, сказал: “А вы знаете новость? Ваша девочка умерла”».
Выписка стала еще одним испытанием. Татьяна вспоминает: «Выписывали в общем порядке…»
«Я очень тогда просила персонал роддома: «У меня ребенок умер, можно я выйду через другую дверь?». Но ответ был один: «Нет, так не положено. Выписка на общих основаниях».
«И я ждала свою очередь в комнате, где мамочкам пеленали деток. Горя твоего не существует, и ты никто и ничто. Есть только заведенный порядок…».
Выбор, которого нет
Подобный порядок глубоко травмирует женщину и всю семью, перенесшую перинатальную утрату – об этом давно говорят психологи-практики и исследователи: родить, обнять, похоронить новорожденного, сколько бы он ни прожил, и отгоревать – невероятно важно.
«Значимость потери может определяться только самой женщиной, – объясняет психолог Юлия Заманаева из петербургского роддома №17, который специализируется на ведении осложненной беременности. – Если это долгожданная беременность, уже с момента появления двух полосок на тесте женщина может воспринимать плод — ребенком, а себя матерью. Любая потеря достойна уважения, и никто не имеет права рассказывать паре, какую ценность для них ребенок имел или не имел, с какой скоростью и как им переживать его утрату».
Любая потеря достойна уважения, и никто не имеет права рассказывать паре, какую ценность для них ребенок имел или не имел, с какой скоростью и как им переживать его утрату».
Мама и старшая сестра — с новорожденным, имеющим несовместимые с жизнью пороки развития / Фото с сайта британской организации «Remember my baby» / www.remembermybaby.org.uk
Малыш Зои умер в утробе: кровеносная система в легких ребенка не развилась, чтобы функционировать самостоятельно. Экстренная госпитализация, роды – в обычном порядке, как у всех. Ребенка сразу же хотели унести, и Зоя несколько раз просила “Дайте мне увидеть его” –“Зачем?” – “Это мой ребенок!”. “В душе еще теплилась надежда, вспоминает Зоя, что вдруг он окажется живым”. В итоге сына ей показали на расстоянии полутора метров. Врачи дали пустырник и валерьяну и вне протокола пропустили мужа в палату, за это супруги им очень благодарны. Правда, о возможности забрать тело новорожденного после вскрытия и хотя бы несколько минут подержать своего ребенка на руках им никто не сказал. «Ощущение пустоты в руках, наверное, могут понять только мамы, которые потеряли детей», – говорит Зоя.
«Ощущение пустоты в руках, наверное, могут понять только мамы, которые потеряли детей», – говорит Зоя.
Психолог Юлия Заманаева называет это явление «социальным вытеснением»: «Раз не видела ребенка, не жила с ним, значит, его и не было, и горя как будто бы меньше должно быть… Подруги и родственники женщин по телефону уговаривают не смотреть, запугивают: «Тебе это будет сниться! Зачем тебе кошмары по ночам?». И я как психолог объясняю, почему важно попрощаться. Ребенок стал частью жизни, родители ощущали его присутствие физически, и если женщина не видела ребенка, не держала, пусть даже короткий срок, то очень просто начать навязывать ей впечатление, словно ни ребенка, ни беременности не было, и, в итоге как мать она не состоялась».
Перинатальные психологи убеждены: создать память о родительстве, даже трагическом, очень важно.
Для этого за рубежом существует целая церемония прощания. В больницах чаще всего есть отдельная комната. В детском госпитале города Экрон (штат Огайо, США) семьям, чей ребёнок умер до рождения, в родах или после них, дарят “терапевтического” игрушечного мишку – родители не должны уезжать из госпиталя “с пустыми руками”. Он такого же размера и веса, как новорожденный ребенок. Мишка остается в семье на память.
В детском госпитале города Экрон (штат Огайо, США) семьям, чей ребёнок умер до рождения, в родах или после них, дарят “терапевтического” игрушечного мишку – родители не должны уезжать из госпиталя “с пустыми руками”. Он такого же размера и веса, как новорожденный ребенок. Мишка остается в семье на память.
Мишка, которого дарят родителям, потерявшим ребенка, в американском госпитале Акрон / Фонд «Вера»
При желании родителей на память изготавливаются отпечатки стоп их ребенка, умершего в родах или после. Госпиталь Акрон, США / Фонд «Вера»
Родители могут придумывать свои собственные ритуалы. Так Зоя, спустя год после потери ребенка, сделала фотоальбом из снимков УЗИ.
Татьяна похоронила своего ребенка на деревенском кладбище рядом с прабабушкой и прадедушкой, и для нее это было важно: «Там тихо и уютно. Мы всегда ее навещаем, когда бываем там. Мои дети знают, что у них есть старшая сестра. И оттого, что мы с мужем и детьми можем приехать, навестить, покрасить оградочку, прибраться, хоть как-то позаботиться, мне спокойнее. Все по-человечески. Как должно. Я не могу себе представить, если бы у меня не было и этой возможности».
Все по-человечески. Как должно. Я не могу себе представить, если бы у меня не было и этой возможности».
Похороны – это и дань уважения жизни, которая все-таки была, и финальная точка в драматичной истории родительства. Психолог Юлия Заманаева рассказывает, что в своей практике ни разу не встречала родителей, которые бы жалели, что похоронили даже недоношенного ребенка. «А вот обратные ситуации встречались…»
Правда, согласно российскому законодательству, если ребенок умер до 22 недели, родители не имеют права забрать его тело, даже если тяжелый неизлечимый диагноз был установлен внутриутробно. Но об этом семье тоже должен кто-то рассказать…
Сплошные мучения или краткое счастье?
На решение родителей прервать беременность или родить ребенка, считает директор благотворительного фонда «Дом с маяком» Лида Мониава, помимо личных убеждений и ситуации в семье влияет уровень медицинской и социальной помощи в городе и законодательство страны: «Как люди представляют себе рождение неизлечимо больного ребенка – это сплошные мучения, боль, отсутствие помощи, закрытые двери реанимации или это короткий, но все же счастливый период жизни вместе с пусть больным, но самым родным и любимым на свете ребенком?»
«Самый тяжелый ребенок все равно остается ребенком»Директор фонда «Детский паллиатив» Карина Вартанова об образовании врачей и главных проблемах детской паллиативной помощи в России
«У родителей должен быть выбор, – убеждена директор по методической работе Детского хосписа «Дом с маяком» и благотворительного фонда «Детский паллиатив» Наталья Савва. – Если вы хотите реанимацию и ИВЛ – пожалуйста, вот вам реанимация. Но если ребёнок уже в утробе матери признан инкурабельным, то у родителей должно быть право дать ему максимально спокойно и комфортно прожить столько, сколько ему отведено, без применения медицинских технологий, искусственно продлевающих жизнь».
– Если вы хотите реанимацию и ИВЛ – пожалуйста, вот вам реанимация. Но если ребёнок уже в утробе матери признан инкурабельным, то у родителей должно быть право дать ему максимально спокойно и комфортно прожить столько, сколько ему отведено, без применения медицинских технологий, искусственно продлевающих жизнь».
Помочь людям оставаться родителями в их трагическом родительстве, даже если оно очень короткое, для кого-то несколько часов или несколько недель – редко дольше, – это основная задача перинатальной паллиативной помощи, по мнению Елены Полевиченко, главного внештатного детского специалиста по паллиативной медицинской помощи Минздрава России.
«Родители имеют возможность прожить этот опыт полноценно, закрыть эту книгу и открыть новую, – говорит Елена Владимировна. – Речь не идет о том, что надо заставлять кого-то рожать маложизнеспособных детей – это было бы жестокостью, уравниловкой, огромной формальностью, но нужно дать семьям возможность выбирать. И те семьи, которые прерывают беременность, не должны быть стигматизированы как бездушные. Мы не можем своим решением подменять выбор семьи, но наша задача – в полноценном и правдивом информировании. И то, как мужчина и женщина в последующем будут относиться к своей родительской репродуктивной роли, во многом зависит от того, как люди в белых халатах сработали с семьей в ситуации горя утраты, когда семья прощалась со своими мечтами о счастливом родительстве, о здоровом ребенке».
И те семьи, которые прерывают беременность, не должны быть стигматизированы как бездушные. Мы не можем своим решением подменять выбор семьи, но наша задача – в полноценном и правдивом информировании. И то, как мужчина и женщина в последующем будут относиться к своей родительской репродуктивной роли, во многом зависит от того, как люди в белых халатах сработали с семьей в ситуации горя утраты, когда семья прощалась со своими мечтами о счастливом родительстве, о здоровом ребенке».
Какие сложности в России?
Законодательство. «Перинатальная паллиативная помощь направлена на укрепление семьи – это для меня безусловно ясно, – объясняет Елена Полевиченко. – Основной вопрос сейчас: как интегрироваться в нормативно-правовое поле с этими благими устремлениями. Они не должны быть утопическими, а должны дружить с имеющейся российской нормативной базой здравоохранения, и это самое сложное».
Сегодня в российском законодательстве нет определения паллиативной перинатальной помощи, и вопрос, какое количество детей и их родителей в ней нуждаются, плохо исследован.
«Когда женщина узнает о диагнозе, у нее рушатся надежды на будущее: по сути, на УЗИ мама хоронит своего ребенка, – рассказывает Наталья Савва. – А обычно диагноз сообщается очень формально: «Вот вам направление на перинатальный консилиум для решения вопроса о прерывании». Беременная выходит за дверь, и если она решает сохранить беременность, дальше с ней никто не работает, никто не оказывает психологическую поддержку, не информирует о возможностях паллиативной помощи».
Консилиум без специалиста по паллиативу. Перинатальный консилиум – совещание врачей разных специальностей, где обсуждается диагноз, прогноз жизни ребенка, тактика обследований и лечения, целесообразность направления в специализированные отделения или центры. Сегодня в такой консилиум не входит специалист по паллиативной помощи.
«Поэтому на многочисленные вопросы, как жить с таким диагнозом дальше, женщина вынуждена искать ответы самостоятельно, в интернете, что только умножает ее страхи, – продолжает Наталья Савва. – Женщины отмечают давление со стороны специалистов вместо предоставления разносторонней информации для принятия взвешенного решения и выбора. Те, кто решили донашивать беременность, часто отмечают пренебрежительное отношение к себе и ребенку. В обществе идет стигматизация – от родственников и соседей до медперсонала, и женщина остается одна. Хорошо, если муж ее поддерживает».
– Женщины отмечают давление со стороны специалистов вместо предоставления разносторонней информации для принятия взвешенного решения и выбора. Те, кто решили донашивать беременность, часто отмечают пренебрежительное отношение к себе и ребенку. В обществе идет стигматизация – от родственников и соседей до медперсонала, и женщина остается одна. Хорошо, если муж ее поддерживает».
Есть еще и медицинская сторона вопроса: на помощь новорожденным с пороками развития приходят акушерская и неонатальная службы, но не паллиативная, рассказывает Елена Полевиченко. Такие дети попадают в реанимацию, или в хирургическое отделение, или в отделение патологии новорожденных в больнице. Если врачебная комиссия установит, что ребенок нуждается в паллиативной помощи, его переведут в паллиативное отделение или под опеку выездной службы хосписа. Но на это решение требуется время, а не у всех детей оно есть – их состояние слишком тяжелое.
Отказ от реанимации почти невозможен. В зарубежной практике перинатальной паллиативной помощи еще на этапе беременности особое внимание уделяется возможным вариантам ухода ребенка из жизни. Среди обязательных вопросов семье – «Что вы выберете, если вдруг ваш ребенок перестал дышать, захотите ли подвергать ли его интенсивной терапии?».
В зарубежной практике перинатальной паллиативной помощи еще на этапе беременности особое внимание уделяется возможным вариантам ухода ребенка из жизни. Среди обязательных вопросов семье – «Что вы выберете, если вдруг ваш ребенок перестал дышать, захотите ли подвергать ли его интенсивной терапии?».
В России такой подход фактически неосуществим. «Даже если известно, что ребенок будет нежизнеспособным, например, с тяжелым поражением головного мозга – анэнцефалией, диагностированной еще на этапе беременности, в случае рождения врачи обязаны его спасать», – объясняет Наталья Савва. И в этом, по ее словам, заключается вся абсурдность ситуации: «Сначала матери предлагают, чтобы она абортировала ребенка или прервала беременность на поздних сроках путем введения фетоцида в сердце, чтобы ребенок родился мертвым. Но если она отказалась от этого и ребенок родился, то его точно будут реанимировать и подключать к ИВЛ, а семье вообще не разрешат принимать какие-либо решения по этому поводу». Жизнь новорожденного поддерживается, но качества жизни нет ни у кого – ни у родителей, ни у самого ребенка.
Жизнь новорожденного поддерживается, но качества жизни нет ни у кого – ни у родителей, ни у самого ребенка.
В законе есть основание не реанимировать пациента — состояние клинической смерти на фоне прогрессирования достоверно установленных неизлечимых заболеваний. Но не все родители об этом знают. А врачи боятся попасть под статью. «За неоказание помощи у них может возникнуть уголовная ответственность, варианты в законодательстве не прописаны», – дополняет юрист фонда «Вера» Анна Повалихина.
Доступ в детскую реанимацию. Иногда сложности вызывает и возможность попасть в отделение реанимации (ОРИТ), где лежит ребенок. «Есть перинатальные центры, у которых все грамотно организовано, – рассказывает юрист фонда «Вера», – Но все зависит от главврача больницы: какие правила он установил, обычно так и работает, и если в конкретном учреждении доступ в реанимацию по будням с часу до двух, то сложно что-либо сделать, к сожалению. А родители боятся жаловаться и конфликтовать, потому что жизнь ребенка зависит от медработников».
Photo: Hush Naidoo / Unsplash
Врачам тоже сложно: тяжелое состояние ребенка для них также стресс, а методических рекомендаций по психологической помощи матерям и ведению сложных разговоров нет.
“Свет в руках” помогает пережить потерю
О перинатальных потерях в России начали открыто говорить не так давно, и как и во многих сферах, инициатором изменений стали некоммерческие организации. Самая крупная из них – благотворительный фонд «Свет в руках» – выросла из личной истории.
В апреле 2016 года психолог по образованию и консультант по недвижимости Александра Фешина в родах потеряла сына – он погиб из-за асфиксии.
Тогда Александра стала искать в интернете хоть какое-то объяснение причин, почему это произошло, и «увидела, что весь интернет заполнен слезами мам, потерявших детей».
Но среди сотен похожих историй не нашла ни одной площадки, где такие семьи могут получить помощь. «В тот момент мир для меня рухнул, и все, чем я занималась раньше, стало для меня неинтересным. И может, потому, что как мама, я была накачана гормонами материнскими и хотелось дарить любовь, заботу, тепло, а ребенка не было, у меня возникло желание сделать сайт, на который попрошу психологов написать материалы для таких семей: пусть люди заходят и читают».
«В тот момент мир для меня рухнул, и все, чем я занималась раньше, стало для меня неинтересным. И может, потому, что как мама, я была накачана гормонами материнскими и хотелось дарить любовь, заботу, тепло, а ребенка не было, у меня возникло желание сделать сайт, на который попрошу психологов написать материалы для таких семей: пусть люди заходят и читают».
Так появился фонд «Свет в руках», который помогает женщинам пережить перинатальную потерю – это и замершая беременность, и выкидыш, и мертворождение, и смерть в родах, и смерть младенца в первые 28 дней после рождения, в том числе от несовместимых с жизнью пороков развития. В широком смысле, перинатальной потерей считается даже неудачное ЭКО.
Одна из главных задач фонда – психологическое консультирование семей. В фонде работают более 60 волонтеров-психологов, ведущих очные и онлайн-группы поддержки в 14 городах страны, консультации по телефону (бесплатная горячая линия), скайпу, иногда – в переписке. За помощью уже обратились 2200 человек.
«Свет в руках» выпускает брошюры для родителей, переживших потерю, их родственников и друзей, и даже работодателей и распространяет их в женских консультациях и роддомах, помогает с юридическими вопросами, а также проводит образовательные семинары по коммуникации для врачей и медсестер в разных регионах страны.
«Очень жаль, что врачей и акушерок ещё на этапе получения образования не учат, как общаться с пациентом в сложной ситуации, как сообщать плохие новости», – говорит Александра Фешина.
«Когда мы проводили семинар в медколледже, увидели, что будущие акушеры даже не думали, что им может понадобиться принимать роды мертвого ребенка. Они учатся профессии про жизнь…»
«Но, выходя на работу, сталкиваются с таким количеством смертей, и не будучи готовыми, выгорают, нередко уходят из профессии».
В середине октября в храме московского Новоспасского монастыря по инициативе фонда состоялся особый чин об утешении родителей умерших младенцев.
Есть и крупные региональные организации. В Санкт-Петербурге, например, работает «Семейный центр», который тоже консультирует семьи при перинатальных утратах, выпускает брошюры и обучает специалистов.
2018: первая пилотная программа перинатальной паллиативной помощи в Москве
В марте 2018-го Детский хоспис «Дом с маяком» запустил первую в стране программу перинатальной помощи, она работает для жителей Москвы и Московской области. К тому моменту фонд неоднократно получал письма родителей, которые ждали рождения больного ребенка, в феврале 2017-го вышла автобиографическая книга журналистки и писательницы Анны Старобинец «Посмотри на него» о сложном выборе между прерыванием и сохранением беременности в России.
Спустя девять месяцев, в ноябре 2018 года, департамент здравоохранения Москвы запустил пилотный проект по перинатальной паллиативной помощи. Проект реализуется на базе Перинатального центра городской больницы №24, и «Дом с маяком» подключили к участию.
Лекция: «Организация детской паллиативной помощи в России»Читает главный внештатный специалист Минздрава РФ по детской паллиативной помощи
В Москве уже существует многоуровневая система пренатальной (т.е. дородовой) диагностики заболеваний. Теперь, благодаря проекту, в состав перинатального консилиума вошел специалист по паллиативной помощи детям. «Сейчас на консилиуме говорят: «Мы даем разрешение на прерывание, но здесь сидят специалисты паллиативной службы, они расскажут, какую могут предложить помощь, если вы решаете рожать», – поясняет Наталья Савва.
Перинатальная программа «Дома с маяком» построена по зарубежному образцу. Сначала Детский хоспис подробно рассказывает семье о заболевании, знакомит будущих родителей с другими семьями, в которых были или есть дети с аналогичным диагнозом. Дальше при необходимости руководитель программы Оксана Попова отправляется в женскую консультацию, где наблюдается беременная. «Иду к заведующей и рассказываю, что есть такая программа, есть такая мама, что решение семьи – осознанное, у родителей нет сомнений в этом выборе, и наша задача как специалистов – поддерживать их, сделать для семьи, что можем. Стараюсь наладить взаимопонимание».
«Иду к заведующей и рассказываю, что есть такая программа, есть такая мама, что решение семьи – осознанное, у родителей нет сомнений в этом выборе, и наша задача как специалистов – поддерживать их, сделать для семьи, что можем. Стараюсь наладить взаимопонимание».
«Дом с маяком» помогает разобраться с необходимыми анализами, обследованиями, вместе с семьей координатор, психолог и врач готовят план родов, обсуждая разные сценарии: что делать, если ребенок погибнет до родов или в них, хотят ли родители подержать ребенка на руках, хотят забрать тело ребенка и похоронить его. «Если ребенок задышит сам, что для родителей важно успеть: крестить, побыть рядом, постараться быстрее забрать домой, чтобы у ребенка была пусть короткая, но настоящая младенческая жизнь, ведь, оставаясь в больнице, нельзя рассчитывать на излечение», – продолжает Оксана. Все это заранее обсуждается с врачами роддома. С начала подготовки к родам и до момента выписки «Дом с маяком» и роддом при 24-ой больнице работают как одна команда, и врачи стараются учитывать все пожелания родителей.
Подопечные программы «Дома с маяком» Максим, Светлана и их дочка Маруся. У Маруси синдром Эдвардса
«Непросто было коллективу перестроиться, и нам как медикам, в первую очередь, тяжело не лечить, – рассказывает главный внештатный специалист по акушерству и гинекологии департамента здравоохранения Москвы и руководитель Перинатального центра при городской больнице №24 Антон Оленев. – Но мы готовились, проводили конференции, рассказывали о проекте, о выборе родителей, и сегодня всем коллективом стараемся поддержать семью, сделать все достойно, чтобы родители могли хоть и недолго быть счастливы вместе с их ребенком, быть самыми настоящими родителями. Мое глубокое убеждение – для тех людей, которые получили помощь и поддержку в такой ситуации, эта утрата не будет блокирующим фактором при дальнейшем выборе, становиться родителями или нет, у них не будет отторжения, связанного с роддомом как таковым».
Во время беременности сотрудники Детского хосписа, поясняет Оксана, стараются вместе с родителями не только строить планы на будущее, но еще «обязательно ценить настоящее»: поздравляют семью с каждой прожитой неделей, делают приятные подарки.
«На будущее их надежды рухнули, но мы стараемся напоминать, что ребенок уже живет с ними и они уже родители. Вместе с семьей мы радуемся каждому дню, который проживает их ребенок еще до рождения, у нас есть психолог, священник, и семья может пообщаться с ними. Некоторые родители обязательно хотят успеть крестить ребенка, и мы договариваемся со священником, с врачами о том, чтобы провести таинство прямо в родзале, в реанимации». Однажды священник ждал за дверью операционной, когда ребенок родится, чтобы успеть его крестить.
Если ребенок рождается мертвым или умирает в реанимации, «Дом с маяком» вместе с врачами роддома организуют прощание, дают маме и папе подержать ребенка без трубочек и катетеров, стараются выполнить пожелания родителей – сфотографировать, сделать отпечатки ладошек и ступней, хоспис помогает с организацией похорон и оформлением необходимых документов.
Если ребенок жив и дышит, то в ускоренном порядке собирается врачебная комиссия, чтобы признать маленького пациента нуждающимся в паллиативной помощи, а дальше при желании родителей «Дом с маяком» организует транспортировку малыша домой, привозит и устанавливает необходимое оборудование. Часто бывает, что первое время родителям страшно одним оставаться с ребенком, выполнять необходимые манипуляции, тогда назначается индивидуальный пост – с семьей круглосуточно находятся специалисты хосписа.
Часто бывает, что первое время родителям страшно одним оставаться с ребенком, выполнять необходимые манипуляции, тогда назначается индивидуальный пост – с семьей круглосуточно находятся специалисты хосписа.
Когда ребенок приезжает домой, к работе сразу подключается команда Детского хосписа. Если ребенок умирает дома, кто-то из команды приезжает, берет на себя общение со службами. После похорон с семьей работает психолог, есть встречи для родителей, перенесших утрату ребенка, а также в свое время женщине готовы помочь с подготовкой к новой беременности.
За год через эту программу прошло 15 семей. «Мне кажется, что все родители, как бы тяжело им ни было, не жалеют о своем выборе, у них была возможность что–то для ребенка сделать, встретиться с ним, – рассуждает Оксана. – Нам не кажется, что семей, сохраняющих беременность при тяжелом диагнозе, станет резко больше, но очень важно, чтобы у них была помощь и поддержка».
«Этих семей немного, но именно для них и работает проект», – соглашается Антон Оленев, добавляя, что уже сейчас обучение по перинатальной паллиативной помощи проходят специалисты московских роддомов, в планах – провести курсы для врачей поликлиник и женских консультаций, а также разработать методические рекомендации по организации перинатальной паллиативной помощи в акушерско-гинекологической сети.
Что нужно, чтобы система заработала в России?
В последнее десятилетие в роддомах и перинатальных центрах разных регионов страны появляются штатные психологи, открывают свои двери для родителей отделения реанимации и интенсивной терапии.
Так, в 17-ом роддоме Санкт-Петербурга женщина рожает в индивидуальном зале, к ней может прийти кто-то из родственников, которых врачи дождутся и дадут возможность попрощаться с ребенком столько, сколько нужно. По желанию мамы малыша могут положить рядом или на живот. Если женщине предстоит родить малыша, умершего в утробе, ей обязательно предлагается помощь психолога. «Мамы часто просят сделать кесарево, чтобы «все быстрее закончилось», но без специальных медицинских показаний этого не сделают, – врачи учитывают репродуктивное здоровье женщины, – говорит перинатальный психолог Юлия Заманаева. – Моя задача – помочь маме воспринимать процесс донашивания ребенка до родов как принятие и прощание с малышом, а не как ужасный период, когда нужно отключиться от ситуации».
Так родители похоронили свою дочку Палому, умершую вскоре после рождения / Фото с сайта британской организации «Remember my Name»
В Ярославском областном перинатальном центре отделения работают по принципу «мать и дитя»: мама круглосуточно находится в палате вместе с ребенком. Когда дети лежат в реанимации, для их мам есть отдельная комната для постоянного проживания – сотрудники называют ее «гостиница». Врач Наталья Кондакова, главный внештатный неонатолог департамента здравоохранения Ярославской области, рассказывает, что доступ в реанимацию и в другие отделения для родственников всегда открыт, в тяжелых ситуациях с семьей работают психологи центра, может прийти священник. Если младенец погибает – еще до родов или после, врачи не ограничивают по времени прощание родителей с малышом, где бы это ни происходило – в родильном зале или в реанимации.
Но на федеральном уровне перинатальной паллиативной помощи в стране пока нет. Что необходимо сделать, чтобы она появилась?
«В первую очередь мы все должны признать потребность в такой помощи, она должна быть частью большой системы родовспоможения», – уверен Антон Оленев.
Затем, соглашаются все эксперты, нужно вводить это понятие в законодательство, разъяснять нормы, кому оказывается перинатальная паллиативная помощь, в каких случаях, как должны действовать врачи. Дальше – внести изменения в протокол работы акушеров, гинекологов и неонатологов с детьми, которым медицина не может помочь, в том числе и по объемам реанимационной помощи. «Родители, чаще всего, не питают ложных надежд на выздоровление ребенка, – говорит Оксана Попова. – Иногда им хочется просто побыть рядом с ребенком и отпустить его, не тратить драгоценное время на манипуляции, которые не помогут в его излечении и не облегчат жизнь малыша».
«Помимо изменения законодательства нужно работать с сообществом неонатологов и акушеров, знакомить их с современными представлениями о российской паллиативной помощи, – уверена Елена Полевиченко. – Это не какие-то утопические построения, а именно то, на что мы можем рассчитывать и по финансам, и по организации дела. И даже если мы выработаем замечательную нормативно-правовую базу, надо будет еще очень много сделать для изменения мировоззрения профессионального медицинского сообщества: возможности паллиативной помощи акушеры-гинекологи и неонатологи представляют недостаточно полно. И если мы в двух направлениях будем решать эту проблему – работать и с профсообществом, и с нормативно-правовым обоснованием проблемы – тогда будет результат».
И даже если мы выработаем замечательную нормативно-правовую базу, надо будет еще очень много сделать для изменения мировоззрения профессионального медицинского сообщества: возможности паллиативной помощи акушеры-гинекологи и неонатологи представляют недостаточно полно. И если мы в двух направлениях будем решать эту проблему – работать и с профсообществом, и с нормативно-правовым обоснованием проблемы – тогда будет результат».
«Нужно понимать, что ты делаешь рядом с детской прогнозируемой смертью»Главный специалист Минздрава – о том, с чего начинается паллиативная помощь детям
«То, что государство может сделать уже сейчас, чтобы хоть как-то помочь таким женщинам – это написать методические рекомендации по психологическому сопровождению женщин, решивших не прерывать беременность, и изменить приказ по составу перинатального консилиума, чтобы туда обязательно вошел специалист по паллиативной помощи. Также нужно обучать специалистов основам паллиативной помощи и ведению трудных разговоров», – добавляет Наталья Савва.
Желание знать правила коммуникации при перинатальных утратах есть и у самих врачей: «Самое сложное – подобрать нужные слова, ведь врач тоже сопереживает, разделяет эту боль, и с каким-то протоколом нам было бы легче», – говорит Наталья Кондакова. Движение в эту сторону уже идет: например, в столице благотворительный фонд «Детский паллиатив» при поддержке Комитета общественных связей Правительства Москвы запускает курс для врачей и медсестер роддомов по перинатальной паллиативной помощи. Заявки на курсы по коммуникации во время перинатальных утрат принимает фонд «Свет в руках». Детский хоспис «Дом с маяком» готов делиться опытом с теми, кто захочет организовать такую помощь в регионах.
На создание продуманной системы перинатальной паллиативной помощи по всей стране, на то, чтобы подготовить общество, избавиться от стигматизации женщин, решивших родить обреченного ребенка, – могут уйти годы, соглашаются Наталья Савва и Елена Полевиченко. Но эксперты советуют паллиативным специалистам в регионах уже сейчас присоединяться к программам профилактики прерывания беременности и отказа от новорожденных, налаживать отношения с перинатальными центрами хотя бы на уровне организации психологической помощи.
Но эксперты советуют паллиативным специалистам в регионах уже сейчас присоединяться к программам профилактики прерывания беременности и отказа от новорожденных, налаживать отношения с перинатальными центрами хотя бы на уровне организации психологической помощи.
Итак, где может получить социальную и психологическую помощь женщина, если она, несмотря на пороки развития ребенка, решилась его родить? Пока все очень сильно зависит от региона проживания.
В Москве и области – нужно обратиться в Детский хоспис «Дом с маяком». Во всех женских консультациях и городских поликлиниках столицы работают психологи, а благодаря пилотному проекту Департамента здравоохранения Москвы семья в любом случае познакомится со специалистом по паллиативной помощи.
«У нас уже немало городов, где работают перинатальные психологи, у нас есть фонды и организации, которые специализируются на паллиативной помощи: «Детский паллиатив», «Вера», «Дом с маяком», «Ассоциация профессиональных участников хосписной помощи» – они могут помочь семье найти оптимальное решение. Но фонды будут решать эту задачу каждый раз с нуля, потому что стандартное ее решение в России сегодня не известно», – говорит Елена Полевиченко.
Но фонды будут решать эту задачу каждый раз с нуля, потому что стандартное ее решение в России сегодня не известно», – говорит Елена Полевиченко.
По ее словам, прежде чем захотеть стать родителями, желательно обсудить внутри семьи: что мы будем делать в случае плохих новостей. «Вы скажете: “Как ненатурально, даже ханжески было бы обсуждать такое событие заранее”! Но все же мне кажется, что такие разговоры, рассуждения о возможных исходах беременности и родов должны включаться в семье гораздо раньше, чем наступление беременности. Нужно понимать, что всякое будущее родительство потенциально содержит в себе риск очень серьезных нарушений детского здоровья».
Информация по организациям, которые оказывают психологическую и консультативную помощь при перинатальных потерях и ожидании рождения ребенка с тяжелым заболеванием, в некоторых регионах:
Детский хоспис “Дом с маяком” (работает в Москве и Московской области). Телефон горячей линии: 8-495-649-39-49 или 8-800-600-49-29, info@childrenshospice. ru. Информация о программе “Перинатальная паллиативная помощь”: https://mayak.help/perinatal/.
ru. Информация о программе “Перинатальная паллиативная помощь”: https://mayak.help/perinatal/.
Горячая линия фонда “Свет в руках” (помощь родителям, столкнувшимся со смертью ребенка, в том числе внутриутробной гибелью): 8-800-511-04-80, https://lightinhands.ru. Филиалы фонда работают в Челябинске, Калининграде, Барнауле, Красноярске, Ярославле и других городах.
Семейный информационный центр, г.Санкт-Петербург, телефон доверия: 8-812-407-28-25, http://www.lifecontinues.ru
Фонд «Здоровый доктор — успешен», г. Новосибирск. Психологическая помощь для беременных, супружеских пар, кормящих мам, женщин, потерявших ребенка в родах, а также для врачей, соц.работников, людей «помогающих профессий»: 8-913-717-78-51, http://здоровыйдоктор.рф/.
Ассоциация профессиональных участников хосписной помощи, г.Москва (консультации для специалистов по вопросам паллиативной помощи, в т.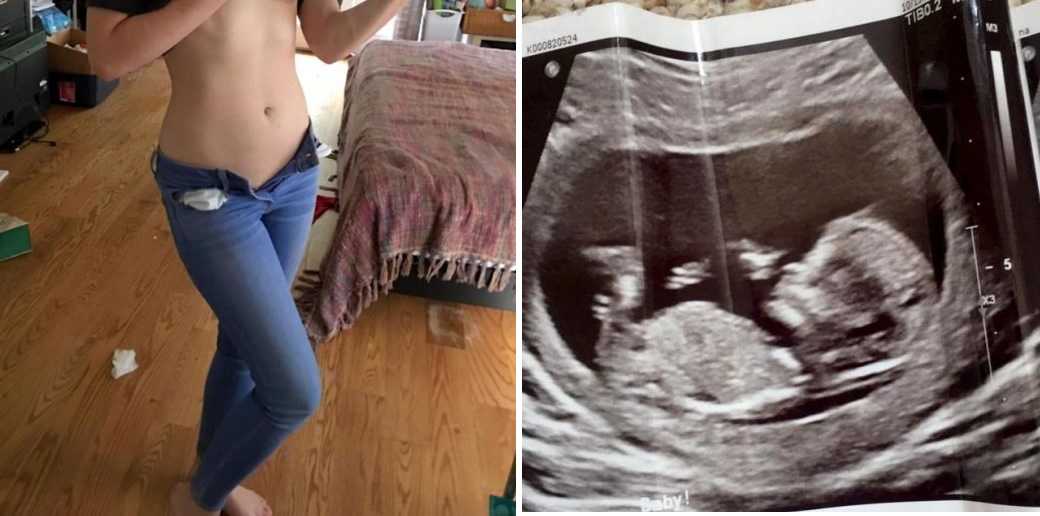 ч. перинатальной): 8-495-545-58-95, https://www.pro-hospice.ru/.
ч. перинатальной): 8-495-545-58-95, https://www.pro-hospice.ru/.
Если вам известны подобные организации в вашем регионе, вы можете сообщить об этом, написав на адрес: [email protected]. Список организаций будет пополняться.
Материал подготовлен с использованием гранта Президента Российской Федерации, предоставленного Фондом президентских грантов.
Как это — родить раньше срока – DIVOCHE.MEDIA
Фотограф новорожденных Анна Гинда делится своим опытом и рассказывает, как поддержать родителей, у которых родился ребенок раньше срока.
У меня была самая обычная беременность, второй ребенок, хорошие анализы, привычный образ жизни, ничего не предвещало преждевременных родов. На 32-й неделе у меня внезапно отекли ноги. Такого раньше не было.
Был соблазн проигнорировать, ведь у всех беременных рано или поздно отекают ноги, что тут такого. Не хотелось звонить гинекологу: отправит на анализы, а потом еще и на сохранение закроет, а у меня старший ребенок, и вообще я боюсь больниц.
Но я сделала пост в мамской группе, две девочки написали, что у них был гестоз и преждевременные роды, и что это не шутки. Позвонила гинекологу, сдала анализ мочи, белок зашкаливал, на следующий день начал падать. Через два дня у меня было запланировано УЗИ, решили ждать и каждый день носить баночку на анализ.
УЗИ показало задержку развития плода и плаценту в плохом состоянии. Я набрала врача, у которого рожала старшего сына, на следующий день была у него. Врач с коллегой подтвердили диагноз и положили в стационар. Два дня уколов, чтобы помочь легким ребенка раскрыться, и вечером второго – экстренное кесарево: сердцебиение начало замедляться.
Очень страшно, когда не знаешь, что именно спровоцировало такое развитие событий. Ты понимаешь, что сейчас ребенка достанут, и у него может быть любой диагноз, вообще любой.
Пыталась впасть в панику, но я ужасный прагматик и променяла панику на штудирование матчасти. За сутки прочитала книгу о выхаживании и грудном вскармливании недоношенных детей.
Во время кесарева я была в сознании, разговаривала с малявкой. Я ее очень просила дышать, наверное, никогда и ничего так не просила в жизни, как того, чтобы она дышала. Она задышала. Мне дали ее поцеловать и увезли в реанимацию.
Понимала, что спать я в ту ночь не буду, что могу провести ее наедине с собой, а могу с другими людьми, пусть и в телефоне. Я написала пост о том, что у меня родилась дочь и вот такие дела, можно поздравить, перечислив деньги на помощь детям, которые родились раньше срока.
Часов за шесть мы собрали необходимую сумму. И в “личку” мне написали знакомые, у которых дети тоже родились раньше, это помогло примерно понимать, что меня ждет.
У недоношенных детей чаще всего проблемы с дыханием и ЖКТ, отставание в развитии, бывают кровоизлияния в мозг, грыжи и проблемы с сердцем. У всех очень низкий гемоглобин, часто нужно делать переливание крови. Во время выхаживания и еще пару месяцев после мы постоянно проверяли зрение, чтобы не упустить ретинопатию недоношенных (нарушение развития сетчатки).
Нам, можно сказать, повезло, Ариша дышала сама, тяжелых диагнозов не было. Были проблемы с ЖКТ и очень медленный набор веса. Мы пробыли в больнице шесть недель, пока ее вес не достиг двух килограмм.
Обвиняла ли я себя? Нет. Спрашивала врачей, ни один не смог сказать, почему так произошло. Я решила, что обвинять себя в случившемся – это как обвинять себя в том, что сегодня дождь, а не солнце. Но я ожидала, что кто-то может ткнуть в больное место. Врачи и медсестры были внимательны и не сказали ничего, что могло бы расстроить. Это, пожалуй, первое отделение (выхаживания недоношенных детей в роддоме №7), где даже завотделением спрашивает тебя не только о ребенке, а и о том, как ты сама себя чувствуешь и как настроение.
С близкими немного сложнее, особенно со старшим поколением. Первые дни их заносило: “А может, это потому, что ты не соблюдала диету?”, “А может, потому что летала?”, “А может, нервничала?”. Меня такие вещи расстраивают, но не выбивают из колеи, однако я представила, каково это слушать другим девушкам, более нежным и восприимчивым. Поэтому я начала писать посты о том, как поддерживать стоит, а как не надо.
Поэтому я начала писать посты о том, как поддерживать стоит, а как не надо.
Не надо говорить: “А может, надо было сидеть на диете?” (“не путешествовать”, “чаще ходить к врачу”, “ходить к другому врачу”, “не ездить за рулем”). Не надо говорить “Бог нам посылает только то, что мы можем вынести” – от этого вообще не легче, не вам судить, кто что может вынести. Не надо говорить: “Испытания делают нас сильнее” – никто не хочет быть сильнее такой ценой. Не надо говорить “сочувствую” – как бы то ни было, рождение ребенка – это радость, да, с нюансами, но нет, не трагедия.
Как поддержать? Напишите и спросите как. Часто нужны деньги, помощь с поиском лекарств, присмотреть за животными, которые дома или за детьми. Если ребенок в реанимации, а маму выписали, самое тяжелое для родителей – это возвращаться домой из больницы, оставив ребенка там. Встретьте их, прогуляйтесь, расскажите что-то отвлеченное, принесите им судочек с едой.
Когда мама или папа в отделении выхаживания, это работа 24/7, нужна еда на каждый день, порадуют книги и сериалы. Если вы принесете стаканчик кофе и расскажете, как дела, – это идеально.
Если вы принесете стаканчик кофе и расскажете, как дела, – это идеально.
Когда мы приехали домой, оказалось, что самое сложное – найти нормального педиатра. К нам пришла “районная педиатр” на второй день после выписки, увидела Аришу, схватилась за сердце и сказала: “О Боже, вас надо срочно в стационар, как же она бледная и маленькая”. К сожалению, многие врачи или не умеют работать с такими крохами, или боятся брать на себя ответственность. Из врачей, которых я знаю, недоношенных детей смело берут под патронаж клиника “Особливі”, наш педиатр Наталья Бравистова в “Добробуте”. Можно обращаться к неонатологам из перинатального центра в роддоме №7 и в “Охматдете”.
Есть тонкая грань между тем, чтобы принять, что ребенок будет развиваться медленнее, чем другие, и тем, чтобы игнорировать очевидные проблемы. Я за то, чтобы найти толковых врачей и им довериться, но не бить по губам свою интуицию, когда она что-то настойчиво тебе говорит.
Существует ассоциация родителей “Ранні пташки”, где собирают информацию о недоношенных детях, делятся исследованиями, проводят встречи для поддержки родителей, помогают найти препараты, подсказывают, куда обратиться за финансовой помощью.
Не стоит шерстить все форумы и статьи подряд, там много того, что не касается диагнозов вашего ребенка. Базовая книга о детях, которые родились раньше срока, – “Недоношені діти” (goo.gl/5mnziY).
Часто задаваемые вопросы о рождении ребенка во время коронавируса
Вопросы? Нужна помощь?
Страница Appointment CTA Link 1
Звоните в роды по телефону 434.924.2022
Многие беременные женщины беспокоятся о планировании рождения своего ребенка во время пандемии. Вы можете задаться вопросом, как избежать заражения или можно ли безопасно родить в больнице. Вы можете задаться вопросом, какие правила и ограничения для посетителей существуют сейчас и что это означает для вашего родовспоможения.
Мы здесь, чтобы поддержать вас и ответить на ваши вопросы.
Должен ли я изменить место доставки?
Наша команда врачей, медсестер, акушерок и консультантов по грудному вскармливанию сосредоточена на обеспечении безопасности вас и вашего ребенка. Идея домашних родов может показаться привлекательной во время нынешней вспышки коронавируса. Но научные исследования показывают, что вероятность смерти ребенка после домашних родов в 3-4 раза выше, чем после родов в больнице. Доставка в больнице означает, что вся наша команда готова вам или вашему ребенку потребуется более интенсивная терапия.
Идея домашних родов может показаться привлекательной во время нынешней вспышки коронавируса. Но научные исследования показывают, что вероятность смерти ребенка после домашних родов в 3-4 раза выше, чем после родов в больнице. Доставка в больнице означает, что вся наша команда готова вам или вашему ребенку потребуется более интенсивная терапия.
Могу ли я родить ребенка в больнице UVA? Это безопасно?
Да и да. В нашем родильном отделении продолжаются здоровые, нормальные роды. Мы предоставляем всю обычную поддержку, а также многочисленные меры безопасности для предотвращения распространения COVID-19.
Поговорите со своей командой по уходу о любых ваших проблемах. Вы также можете ознакомиться с рекомендациями Американского колледжа акушеров и гинекологов.
Каковы текущие правила посещения роженицы?
См. обновленные ограничения для посетителей.
Какова сейчас политика в отношении еды и питания?
В настоящее время доступ в кафетерий ограничен для предотвращения заражения. Мы обеспечим вас и вашего помощника по трудоустройству одним бесплатным обедом с основным блюдом, гарниром и напитком. Мы рекомендуем вам приносить закуски/еду из дома.
Мы обеспечим вас и вашего помощника по трудоустройству одним бесплатным обедом с основным блюдом, гарниром и напитком. Мы рекомендуем вам приносить закуски/еду из дома.
Как добраться до отделения родовспоможения?
Припаркуйтесь в гараже на Ли Стрит, прямо напротив больницы.
Вы можете войти в больницу через главный вход на улице Ли. Из вестибюля, Поднимитесь на восточном лифте на 8-й этаж. Работа и доставка 8 Восток.
После 19:00 вам необходимо войти в больницу через отделение неотложной помощи. Вам не нужно будет входить в комнату ожидания в отделении неотложной помощи. Персонал больницы направит вас в отделение родовспоможения на 8-м этаже.
Кто войдет в мою комнату? Кто позаботится обо мне и моем ребенке?
Мы по-прежнему предлагаем полный уход во время родов, а также в отделении матери и ребенка после них.
Для защиты от облучения мы ограничили:
- Количество сотрудников, входящих в помещения
- Количество раз, когда сотрудники входят и выходят из вашей комнаты
Медсестра/медбрат покажет вам, как звонить на стол медсестер, если у вас есть вопросы или вам что-то нужно.
Могу ли я иметь доулу во время родов? Доула считается посетителем?
Да. Если вы выбираете доулу для поддержки родов, она считается одним из ваших посетителей.
Это часть наших общих усилий, направленных на снижение риска заражения и обеспечение максимально безопасных родов.
Что вы делаете, чтобы защитить меня и моего ребенка?
Ваша команда по уходу будет постоянно носить маски и принимать другие меры для предотвращения распространения инфекции во время и после родов. UVA Health предприняла несколько шагов, чтобы защитить всех наших пациентов и членов команды. Посмотрите, что мы делаем.
Для беременных женщин мы сокращаем дородовые визиты, чтобы вы могли больше оставаться дома. Вы также можете совершить виртуальный визит. Позвоните своему провайдеру для уточнения деталей.
Могу ли я покинуть больницу раньше, чем через 24 часа, если захочу?
Мы больше всего заботимся о вашем здоровье и здоровье вашего ребенка. Мы обсудим с вами запросы на досрочное выписку в каждом конкретном случае.
Что мне делать, чтобы оставаться здоровым?
Вы можете оставаться здоровыми, следуя обычным рекомендациям для беременных, останавливая распространение микробов и справляясь со стрессом и беспокойством. Шаги, которые вы можете предпринять, включают:
- Частое мытье рук с мылом и водой
- Выходя из дома в маске
- Держитесь подальше от всех, кто болен
- Как можно дольше оставаться дома
- Соблюдение социальной дистанции вне дома
- Здоровое питание
- Регулярные занятия спортом
- Выспаться
- Оставайтесь на связи с друзьями и семьей
- Перерывы с новостями о коронавирусе и социальными сетями
- Сообщите своему врачу, если вам грустно или тревожно
Последние недели перед родами — важное время для продолжения социального дистанцирования. Это означает ограничение контактов с людьми, не являющимися вашими ближайшими родственниками. Это снизит риск заражения COVID-19как раз перед рождением ребенка.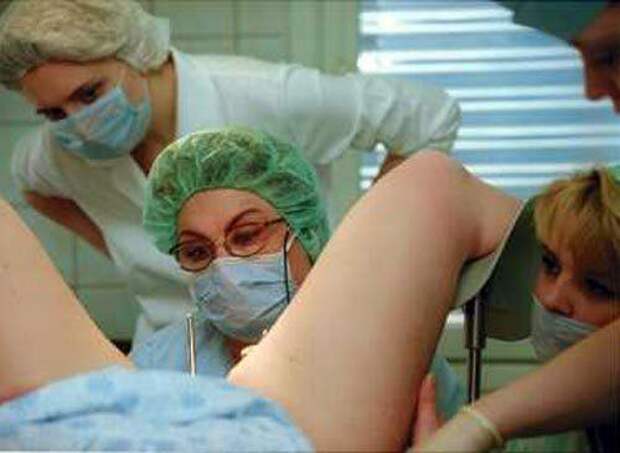
Что делать, если я подозреваю, что у меня коронавирус? Что случится?
Если у вас есть симптомы, позвоните своему врачу. Следуйте общим рекомендациям по уходу за собой, если вы больны.
Как COVID-19 влияет на беременных женщин, плод и новорожденных?
Очень мало известно о способности COVID-19 вызывать проблемы во время беременности. Мы не знаем, как инфекция влияет на здоровье ребенка до и после рождения. Недавние исследования показали, что коронавирус может привести к тому, что беременные женщины очень быстро заболеют. Спросите свою группу по уходу за последней информацией.
Если у меня может быть это или мне поставлен диагноз, меня разлучат с ребенком?
Если у вас положительный результат теста на COVID-19 или мы подозреваем, что вы инфицированы, мы обсудим с вами возможность разлучения вас с ребенком для предотвращения неонатальной инфекции. Поговорите со своей командой по уходу о такой возможности.
Смогу ли я кормить грудью своего новорожденного?
Скорее всего. Ознакомьтесь с часто задаваемыми вопросами о грудном вскармливании.
Ознакомьтесь с часто задаваемыми вопросами о грудном вскармливании.
Кому звонить, если у меня есть вопросы? Кому мне позвонить, если я думаю , что у меня роды?
Вы можете позвонить в свою обычную акушерскую клинику. В нерабочее время позвоните в наш отдел труда и доставки. У нас есть медсестры и врачи, которые круглосуточно и без выходных ответят на ваши вопросы.
Изучите 7 вещей, которые НЕЛЬЗЯ делать во время родов
Множество различных статей и курсов научат вас тому, что вы ДОЛЖНЫ делать во время ранних родов, активных родов, переходных родов и потуг (включая наши собственные). Тем не менее, иногда полезно знать, что вы должны НЕ делать во время родов, чтобы избежать ненужных вмешательств и последствий.
1. НЕ Перенапрягайтесь
Многие женщины очень взволнованы, когда начинают ощущать первые схватки. Они хотят вскочить и получить вещи идут! Я не виню их. Однако они не знают, что отдых так же важен, как и движение, когда дела действительно начинаются. Да, вертикальное положение и частая смена положения помогают вам чувствовать себя комфортно и способствуют лучшему расположению ребенка (что, в свою очередь, может помочь ускорить процесс). Однако периоды отдыха не менее важны. Так как труд может занять много часов, а иногда и дней, не хочется выгорать, не дойдя до конца. Вот почему отдых между периодами активности — лучшее, что можно сделать для вашего ума и тела.
Да, вертикальное положение и частая смена положения помогают вам чувствовать себя комфортно и способствуют лучшему расположению ребенка (что, в свою очередь, может помочь ускорить процесс). Однако периоды отдыха не менее важны. Так как труд может занять много часов, а иногда и дней, не хочется выгорать, не дойдя до конца. Вот почему отдых между периодами активности — лучшее, что можно сделать для вашего ума и тела.
2. НЕ Спешите в больницу
Если у вас домашние роды, не беспокойтесь! Однако, если у вас роды в больнице или в родильном доме, вам не следует приходить туда слишком рано, так как вас могут отправить домой. Вы хотите подождать как можно дольше во время активных родов, прежде чем отправиться в больницу. Почему? Если вы доберетесь туда слишком рано, персонал больницы может отправить вас домой, что довольно неприятно ходить туда и обратно. Я слышал о семьях, которых трижды отправляли домой, прежде чем их, наконец, приняли! Но что еще хуже, больница может держать вас там, даже когда вам еще слишком рано оставаться. Они могут принять решение дать вам питоцин или разбить воду, чтобы ускорить процесс родов.
Они могут принять решение дать вам питоцин или разбить воду, чтобы ускорить процесс родов.
Делая эти вещи слишком рано в родах чрезвычайно увеличивает ваши шансы на кесарево сечение. К сожалению, у меня было несколько клиентов, с которыми это случилось, поэтому я могу говорить по собственному опыту. Убедитесь, что вы не идете в больницу слишком рано, чтобы избежать отправки домой и избежать ненужных вмешательств. Информацию о том, когда идти в больницу во время родов, читайте здесь.
3. НЕ чувствуйте себя застрявшим
Во время родов не думайте, что вам нужно оставаться в одном положении (если вы этого не хотите). Иногда персонал больницы хочет, чтобы вы оставались в постели в определенном положении, потому что они хотят получать хорошие и непрерывные данные о частоте сердечных сокращений вашего ребенка во время родов.
Это может быть невероятно неудобно для вас и может сделать ваши роды более болезненными и даже привести к остановке родов.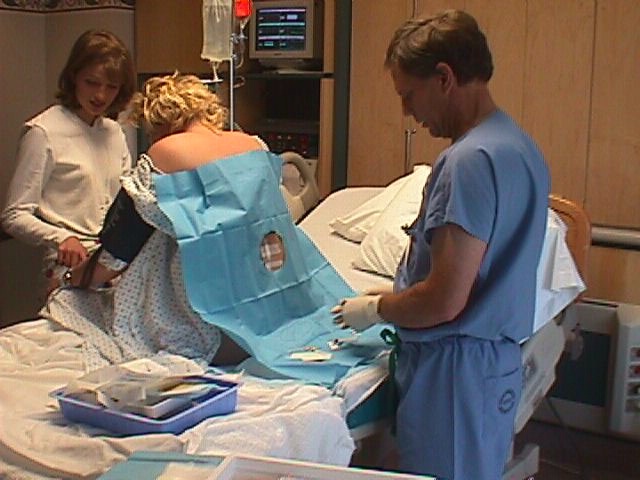 Если вы хотите перейти в другую позу, потому что вам неудобно, сделайте это! Это ваше тело и ваш труд, поэтому прислушивайтесь к своим инстинктам и делайте то, что считаете нужным. Медсестры будут работать вокруг вас и продолжать двигать монитор, пока ваш ребенок не вернется на монитор.
Если вы хотите перейти в другую позу, потому что вам неудобно, сделайте это! Это ваше тело и ваш труд, поэтому прислушивайтесь к своим инстинктам и делайте то, что считаете нужным. Медсестры будут работать вокруг вас и продолжать двигать монитор, пока ваш ребенок не вернется на монитор.
Если вы не знаете, что делать на каждом этапе родов, вот несколько отличных поз, которые помогут поддерживать процесс:
- Лучшие рабочие места
- Лучшие рабочие места
- Лучшие временные рабочие места
4. НЕ делайте гипервентиляцию или задержку дыхания
Вы можете подумать, что дыхание во время родов должно происходить естественным образом, и вам не следует об этом думать. Я имею в виду, вы вдыхаете и выдыхаете весь день каждый день, так о чем же думать, верно? К сожалению, это (в большинстве случаев) неверно, когда дело доходит до труда.
Некоторые матери могут нервничать и нервничать во время родов, из-за чего они учащенно или слишком часто дышат.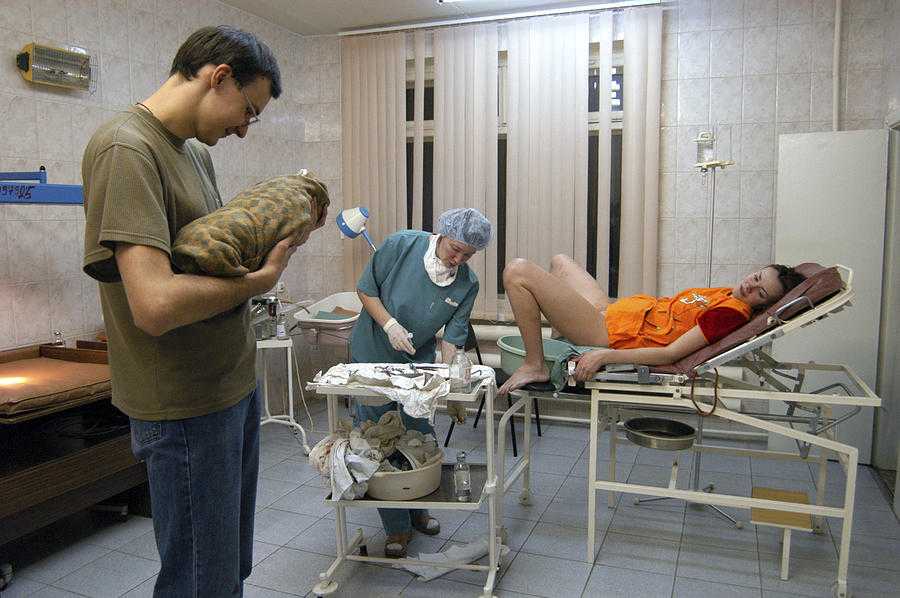 Это может вызвать головокружение, онемение, покалывание рук, ног и/или лица и даже обморок.
Это может вызвать головокружение, онемение, покалывание рук, ног и/или лица и даже обморок.
Тип дыхания, который вы хотите использовать, — брюшное или диафрагмальное дыхание. Этот тип дыхания полезен, потому что он помогает расслабиться и снять стресс, а также насыщает кислородом глубокие ткани, укрепляя диафрагму.
Вы также должны быть уверены, что не задерживаете дыхание во время родов. Кислород, которым вы дышите, также дает кислород вашему ребенку. Если вы задержите дыхание, частота сердечных сокращений вашего ребенка может начать резко падать, что вызовет панику у вашей медицинской бригады и желание немедленно вытащить ребенка.
Нам всем просто нужно успокоиться и перевести дух. Эти большие глубокие вдохи — лучшее, что можно сделать для вас и вашего ребенка. Правильное дыхание помогает вам справляться со стрессом и обеспечивает наилучшую оксигенацию для вас и вашего ребенка. Он подготавливает вашу диафрагму к выталкиванию ребенка.
5. НЕ Смотри на часы
Если рожающая мама решила родить естественным путем, она может быть настолько сосредоточена на своем дыхании, расслаблении мышц и всем, что она делает для прогресса, что может даже не обращать внимания к часам. (И это хорошо!). Если роженица решила сделать эпидуральную анестезию, она может вздремнуть или поговорить с друзьями и семьей. Или смотреть фильм, чтобы она и не думала смотреть на часы. (Что тоже хорошо!).
(И это хорошо!). Если роженица решила сделать эпидуральную анестезию, она может вздремнуть или поговорить с друзьями и семьей. Или смотреть фильм, чтобы она и не думала смотреть на часы. (Что тоже хорошо!).
Однако, если вам интересно, почему все так долго (независимо от того, есть ли у вас эпидуральная анестезия или нет), никогда не стоит смотреть на часы. Взгляд на часы только обескуражит вас. Если прошло всего несколько минут, а вы думали, что прошел час или больше, вы можете сильно расстроиться из-за того, что ребенка еще нет. Так что не смотрите на часы. Малыш скоро будет здесь.
6. НЕ ПОДДЕРЖИВАЙТЕСЬ
Вы должны НИКОГДА не чувствовать, что над вами издеваются во время родов и рождения ребенка. Если кто-то пытается подтолкнуть вас к тому, чего вы не хотите делать, и заставляет вас чувствовать себя в спешке и дискомфорте, или если он не поддерживает ваши желания и потребности, заступитесь за себя!
Как я всегда говорю, это ваше тело, это ваш ребенок, и это ваш опыт. ВЫ платите за помещение и за окружающих вас людей, поэтому к вам следует относиться только с добротой и уважением. Ты босс! Клиент всегда прав, не так ли?! И вы должны радоваться своему опыту, потому что эти моменты будут жить с вами вечно. Так что не соглашайтесь на меньшее.
ВЫ платите за помещение и за окружающих вас людей, поэтому к вам следует относиться только с добротой и уважением. Ты босс! Клиент всегда прав, не так ли?! И вы должны радоваться своему опыту, потому что эти моменты будут жить с вами вечно. Так что не соглашайтесь на меньшее.
Примечание : Если вам не нравится, что ваша медсестра или дежурный врач заботятся о вас, вы всегда можете попросить своего партнера поговорить с медсестрой. Поговорите с дежурной медсестрой и найдите новую медсестру и/или нового врача. Не расстраивайся из-за этого! Они должны расстраиваться из-за того, что не оказывают вам поддержки, которую вы заслуживаете! И если вы не чувствуете, что у вас хватит сил защищать себя, подумайте о том, чтобы нанять доулу.
7. НЕ сопротивляйтесь процессу
У меня были клиенты, которые полностью потрясли свои роды и рождение ребенка. Наблюдение за тем, как они проходят через свой опыт рождения так легко, заставило меня задаться вопросом. Что они делали по-другому по сравнению с другими женщинами, с которыми я работала и которые боролись?
Когда я спросил, что они говорили себе во время родов, они сказали: «Я продолжал говорить себе отдать свое тело опыту и позволить родам раскрыть мое тело, а не бороться с процессом.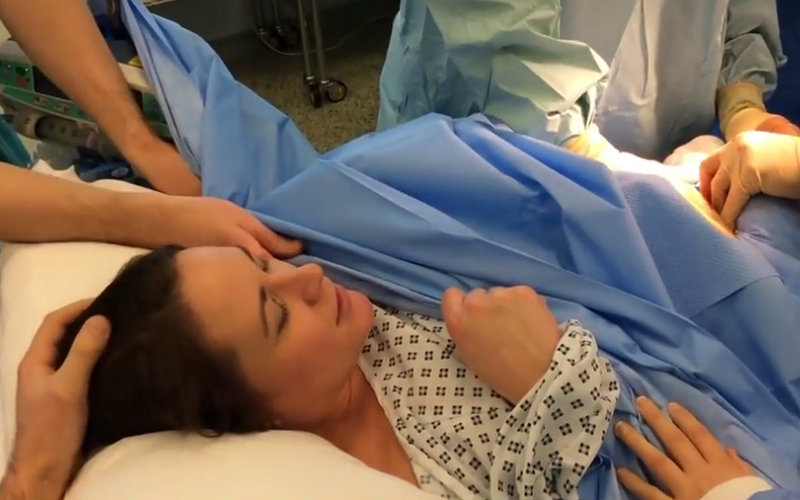 Я хотел, чтобы мои роды были быстрыми, поэтому я позволил своему телу делать то, что ему нужно». Мощный.
Я хотел, чтобы мои роды были быстрыми, поэтому я позволил своему телу делать то, что ему нужно». Мощный.
Во время родов вы будете получать сигналы от своего тела; обратите на них внимание. Если новая поза все еще не кажется вам подходящей после нескольких сокращений, смените позу. Или вы чувствуете, что вам нужно отдохнуть, отдохнуть. Даже если вы чувствуете, что прикосновение, массаж или ванна помогут вам справиться с трудностями, попросите об этом. Если вы чувствуете непреодолимое желание что-то сделать, сделайте это. Просто не забывайте оставаться уверенным в своей способности сделать это, потому что вы можете это сделать. Не борись с этим! У тебя это есть, мама!
Подготовка к родам и рождению мертворожденного ребенка
Ужасно узнать, что ваш ребенок умер до начала родов. Если вы находитесь в такой ситуации, ваша акушерка или врач обсудит с вами различные варианты родов. Если вы одни в больнице, спросите персонал, могут ли они связаться с кем-то из ваших близких, чтобы он пришел и был с вами.
В этот момент вам может быть чрезвычайно трудно переварить все, что вам говорят, из-за сильного шока, в котором вы находитесь. Может быть полезно спросить другого человека, например, родителя или друга, а также вашего партнера, если вы есть один, чтобы быть с вами, пока вы говорите с врачами и акушерками о следующих шагах.
«Мне нужно было обработать много информации, и часть меня хотела, чтобы решение не принималось в мои руки… Я чувствовала огромное бремя, пытаясь решить, что делать посреди такого полного опустошения. Кейт [акушерка] невероятно помогла нам найти время, чтобы посидеть с нами, выслушать нас и дать нам пространство, чтобы все это решить».
Люси, потерявшая сына Джуда. Прочитайте историю Люси.
По закону мать/роженица решает, как рожать ребенка. По этой причине информация на этой странице предназначена для них, но мы надеемся, что папы, партнеры и партнеры по родам также найдут ее полезной.
Если нет никаких медицинских показаний для того, чтобы ваш ребенок родился сразу, можно дождаться естественного начала родов. Возможно, вам не нужно решать это немедленно. Сначала вы сможете поехать домой на день или два.
В некоторых случаях вам могут предложить лекарство для стимулирования родов. Это может быть либо одно лекарство, либо комбинация двух лекарств. Это может занять до 48 часов.
Подготовка к родам
Вам может быть предложена возможность вернуться домой для подготовки к родам. Если вы идете домой или у вас есть возможность забрать некоторые вещи из дома, спросите у акушерки, что вам следует взять с собой. Вот несколько предложений:
- прохладная одежда (в больницах может быть очень жарко)
- еда, закуски и напитки, которые помогут вам пережить роды
- предметы домашнего обихода, такие как халат, тапочки и пижама
- большие трусы и прокладки для беременных на случай послеродового кровотечения (это кровотечение намного сильнее менструации)
- прокладки для груди
- вещи, которые помогут вам расслабиться и почувствовать себя более комфортно, например эфирные масла для запаха или музыку для прослушивания.

Хотя это может быть очень сложно, подумайте о том, что бы вы хотели подарить своему ребенку. Возможно, специальный детский коврик, плед или мягкая игрушка. Если ваш ребенок очень недоношенный, больница может предоставить очень маленькую одежду, если у вас нет подходящей одежды.
Ожидание естественных родов
Вам может быть предоставлена возможность дождаться естественных родов, а не индуцироваться.
Если вы решите подождать, обратите внимание на следующие моменты:
- Через 48 часов вам необходимо сдать анализ крови, а затем два раза в неделю для проверки состояния здоровья.
- Если у вас не начались роды через 2 или 3 недели или есть опасения по поводу вашего здоровья, врачи порекомендуют вам провести индукцию.
- Со временем состояние вашего ребенка в утробе матери будет ухудшаться. Если вы решите провести вскрытие, это может повлиять на результаты. Это также повлияет на то, как ваш ребенок будет выглядеть после рождения.

Вы можете передумать
Если вы решите дождаться естественного начала родов, но затем передумаете, это абсолютно нормально. Вы будете принимать трудные решения после получения этой разрушительной новости. Совершенно понятно, что вы можете передумать и переосмыслить свои решения. Ваша медицинская бригада не будет думать, что вы «доставляете неудобства», о чем родители сказали нам, что они беспокоятся.
Если вы вернетесь домой до родов, в больнице вам дадут контактный номер, чтобы вы могли в любой момент позвонить им по любым вопросам или проблемам. Если они не дадут вам контактный номер, обязательно попросите его, прежде чем идти домой.
Кого взять с собой на роды
Наличие партнера, друга или родственника в качестве партнера при родах, который поможет вам во время родов, может оказать огромную поддержку. Возможно, вы захотите иметь более одного партнера по рождению. Это полезно во время длительной индукции.
Ваш партнер по родам также сможет поговорить с вами о родах после родов и помочь, если у вас смутная память или вы изо всех сил пытаетесь собрать воедино то, что произошло.
Выбор между вагинальными родами и кесаревым сечением
В большинстве случаев вагинальные роды безопаснее кесарева сечения, поэтому врач, скорее всего, порекомендует именно их. Но как вы рожаете, это ваше решение, и ваши варианты будут зависеть от ваших обстоятельств. Например, кесарево сечение может потребоваться, если:
- у вас есть состояние, угрожающее вашему здоровью, например отслойка плаценты или тяжелая преэклампсия,
- у вас ранее было кесарево сечение или операция на матке
- Разорвался амниотический мешок (жидкость вокруг ребенка).
Возможно, кесарево сечение должно произойти довольно быстро.
«Первой нашей реакцией, когда нам сказали, что наш сын умер, было то, что мы хотели сделать кесарево сечение. Мысль о рождении мертвого ребенка была почти невыносимой. Но, конечно, это был не просто мертвый ребенок. это был наш драгоценный сын, и я так рада, что меня убедили родить его естественным путем.
Я горжусь тем, что прошла через это ради него. Я держала его на руках в течение минуты после рождения, после того как акушерка немного обсушила его и завернули его в одеяло — какое это было прекрасное чувство — наконец-то встретиться с ним».
Кэтрин, потерявшая сына Артура. Взято с разрешения из книги Сары Смит «Жизнь после мертворождения».
Индуцированные роды
Если вам предложат индукцию, вам дадут лекарство, которое поможет подготовить матку к родам. Это может занять до 48 часов, поэтому вам может потребоваться вернуться домой в течение этого времени. Поговорите со своей акушеркой, если вы недовольны выпиской из больницы.
Индукция может быть проведена немедленно, если здоровье матери/роженицы находится под угрозой. Это может включать, если:
- у вас тяжелая преэклампсия
- у вас серьезная инфекция
- амниотический мешок (мешок с водой вокруг ребенка) разорвался.
Роды можно вызвать, введя пессарий или гель во влагалище, или проглотив таблетку.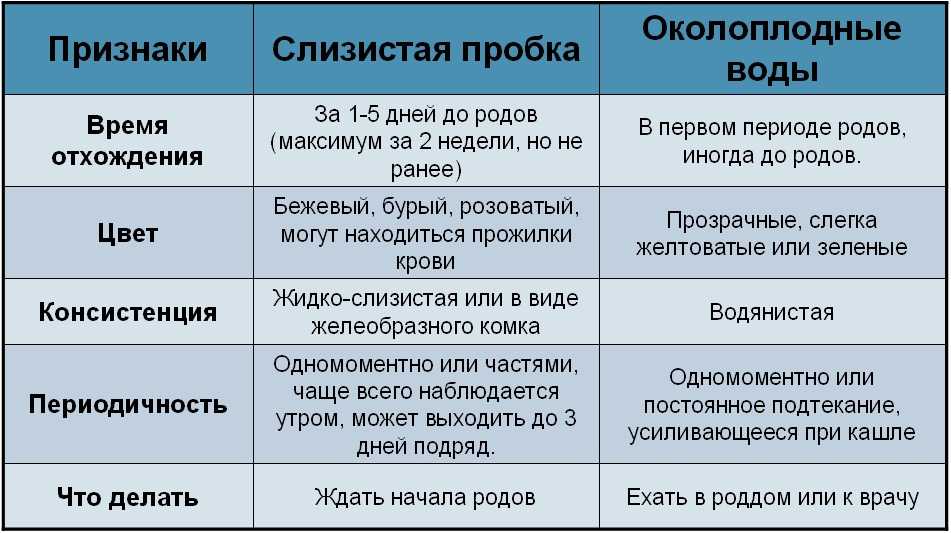 Иногда лекарство вводят через капельницу в вену на руке. Ваша акушерка может рассказать вам больше об этом.
Иногда лекарство вводят через капельницу в вену на руке. Ваша акушерка может рассказать вам больше об этом.
Схватки могут начаться через некоторое время, и поначалу они могут быть нерегулярными. По мере раскрытия шейки матки ваши схватки, вероятно, станут более интенсивными и регулярными.
Если пессарий или таблетки не вызывают установившихся родов, вам могут дать гормональные препараты через капельницу в руку, и вам придется остаться в больнице. Это следующий уровень индукции, и он должен помочь вашим родам прогрессировать. В качестве альтернативы вам будет предоставлена возможность отдохнуть, и процедура будет возобновлена через 24 часа.
«Акушерки могут оставить вас одних во время родов, но если вы чувствуете себя уязвимым или беспокойным, и одиночество усложняет вам жизнь, поговорите со своей акушеркой. Часто акушерки покидают родителей, потому что им нужно уединение. или прекрасно справляются сами по себе. Все дело в общении».
Вики, акушерка-специалист
Обезболивание во время родов
Существует множество различных способов самостоятельно справиться со схватками, включая массаж, движения, различные положения и дыхательные техники. По мере того, как роды прогрессируют и схватки становятся более интенсивными, вы можете использовать обезболивающее. Вы можете использовать большинство видов обезболивания в родах. При определенных обстоятельствах вы можете рожать в воде для облегчения боли.
По мере того, как роды прогрессируют и схватки становятся более интенсивными, вы можете использовать обезболивающее. Вы можете использовать большинство видов обезболивания в родах. При определенных обстоятельствах вы можете рожать в воде для облегчения боли.
Газ и кислород (газ и воздух, Entonox)
Это смесь кислорода и закиси азота, которую вы вдыхаете через мундштук. Это не снимет всю боль, но сделает ее более терпимой. Некоторые люди считают, что это вызывает у них тошноту или сонливость, в то время как другие находят это очень расслабляющим. Многим он нравится, потому что он прост в использовании, и вы можете самостоятельно управлять мундштуком.
Петидин или диаморфин
Петидин или диаморфин вводят путем инъекции в бедро или ягодицу. Это не обезболит вас полностью, но может уменьшить боль. Работа занимает около 20 минут и длится от 2 до 4 часов.
Некоторых людей это может вызвать головокружение или тошноту. Некоторые люди обнаруживают, что не могут вспомнить все роды — они становятся расплывчатыми или нечеткими — и после этого вы можете почувствовать сонливость. Если вы чувствуете тошноту или головокружение, вам могут дать лекарство против тошноты (в таблетках или в виде инъекций). Поговорите со своей акушеркой, если вы начинаете чувствовать себя так, поскольку обычно есть способ уменьшить этот побочный эффект.
Если вы чувствуете тошноту или головокружение, вам могут дать лекарство против тошноты (в таблетках или в виде инъекций). Поговорите со своей акушеркой, если вы начинаете чувствовать себя так, поскольку обычно есть способ уменьшить этот побочный эффект.
Эпидуральная анестезия
Эпидуральная анестезия — это тип местной анестезии. Он вызывает онемение нервов, передающих болевые импульсы от родовых путей к головному мозгу. Это не должно вызывать у вас тошноту или сонливость.
Если ваш ребенок умер незадолго до родов, перед эпидуральной анестезией обычно необходимо проверить свертываемость крови. Поэтому рекомендуется заранее сообщить кому-нибудь, что вы думаете об этом виде обезболивания. Врач-специалист (анестезиолог) вводит в позвоночник очень тонкую трубку, которая остается там на протяжении всех родов. Вы или ваша акушерка можете добавить эпидуральную анестезию, нажав кнопку на аппарате.
Эпидуральная анестезия обычно дает полное облегчение боли. Однако он эффективен не для всех. По оценкам Ассоциации акушерских анестезиологов, 1 из 10 женщин, перенесших эпидуральную анестезию во время родов, нуждаются в других методах обезболивания.
По оценкам Ассоциации акушерских анестезиологов, 1 из 10 женщин, перенесших эпидуральную анестезию во время родов, нуждаются в других методах обезболивания.
Вам может понадобиться катетер для опорожнения мочевого пузыря. Вы будете регулярно контролироваться, и ваше кровяное давление будет измеряться.
Как и при любом эффективном обезболивании, существуют определенные риски, о которых вам расскажет анестезиолог. Например, у 1 из 100 человек после эпидуральной анестезии возникает сильная головная боль.
Узнайте больше об обезболивании во время родов.
Рождение плаценты
Если у вас были роды, вам также необходимо родить плаценту. Это известно как третья стадия родов.
Вам могут предложить сделать инъекцию окситоцина в бедро, чтобы ускорить выход плаценты. Это известно как «активная третья стадия», и это ваш выбор, делать вам инъекцию или нет.
На этом этапе может быть сложно, потому что вы можете просто захотеть остаться наедине со своим ребенком. Но акушерки должны продолжать заботиться о вас до тех пор, пока не родится плацента.
Но акушерки должны продолжать заботиться о вас до тех пор, пока не родится плацента.
Если плацента не отделяется от матки или есть осложнения, вас могут доставить в операционную и сделать спинномозговую анестезию, чтобы врач мог удалить ее вручную. Это чаще происходит при мертворождении, которое происходит на ранних сроках беременности.
Ваш ребенок может пойти с вами в театр. Возможно, ваш партнер тоже поедет. Продолжайте говорить с врачами о том, что подходит именно вам.
Кесарево сечение
Врачи обычно рекомендуют естественные или искусственные роды для родов. Это связано с тем, что кесарево сечение (или кесарево сечение) является серьезной операцией, которая сопряжена с большим риском и может повлиять на будущие беременности. Обычно требуется более длительный период восстановления в больнице, а также дома.
Однако могут быть причины, по которым вы хотите сделать кесарево сечение. Обсудите это со своим врачом. Они смогут более подробно обсудить риски, чтобы вы могли решить, что вы предпочитаете.
Если у вас кесарево сечение, вам обычно делают спинальную или эпидуральную анестезию. Это означает, что ваш партнер может быть с вами в операционной и что вы будете бодрствовать, когда родится ваш ребенок. Это сопряжено с меньшим риском и обычно приводит к более быстрому выздоровлению.
Через ваше тело размещается экран, поэтому вы не можете видеть, что делается, но врач или медсестра могут рассказать вам об этом. Делается разрез длиной от 10 до 20 см в нижней части живота и матки. Вы можете почувствовать некоторое дергание или натяжение.
Вся операция обычно занимает от 40 до 50 минут.
Общая анестезия усыпляет вас во время кесарева сечения и может потребоваться при определенных обстоятельствах. В первые несколько дней может быть некоторый дискомфорт в животе, и вам предложат обезболивающие.
После родов
Осмотр мертворожденного ребенка
По возможности заранее обсудите с акушеркой, что будет происходить сразу после родов. Возможно, вы захотите сразу увидеть и подержать ребенка. Возможно, вы захотите, чтобы акушерка взяла их первой. Или вы можете вообще не захотеть их видеть.
Возможно, вы захотите, чтобы акушерка взяла их первой. Или вы можете вообще не захотеть их видеть.
«Я попросила мою милую акушерку Тину сначала посмотреть на него, потому что я не знала, что лучше, и поскольку мы не знали, когда он умер, я не знала, чего ожидать. Она принесли его мне, нам, и мы сразу же влюбились в идеального маленького мальчика, с которым у нас никогда не было возможности встретиться. Он был совершенным — похожим на спящего младенца».
Сара, потерявшая сына Тристана. Прочитайте историю Сары.
Также можно передумать. Потратьте некоторое время, чтобы подумать о том, что вы хотите сделать заранее, это поможет.
«Акушерки спросили, хочу ли я его увидеть, но я была слишком напугана, о чем я всегда буду сожалеть. Они спросили, хочу ли я фотографии, от чего я сначала отказалась. Если бы не поддержка очень милая акушерка, на мой взгляд, я могла совершить самую большую ошибку в своей жизни.
К счастью, позже той ночью я передумала».
Шелли, потерявшая сына Джозефа. Прочтите рассказ Шелли.
Когда ваш ребенок родится, вы можете попросить акушерку описать его вам. Акушерка может сфотографировать вашего ребенка до того, как вы его увидите. Или вы можете решить вместе просто посмотреть и потрогать руки и ноги вашего ребенка, в то время как остальные остаются прикрытыми.
«Многие родители говорят нам, что они беспокоятся и беспокоятся, а иногда и пугаются, увидев своего ребенка при рождении. Это нормально и понятно. Важно не торопиться, чтобы принять решение увидеть своего ребенка. Это должно быть при поддержке акушерок, врачей, партнеров и расширенной семьи. Иногда пара может по-разному относиться к своему ребенку, и, опять же, это нормальная реакция. Родители должны получать индивидуальную поддержку в принятии решения».
Вики, акушерка-специалист
Ваша акушерка может завернуть вашего ребенка в одеяло для вас, что поможет скрыть любое ухудшение состояния, если таковое имеется. Они также могут положить вашего ребенка в корзину Моисея или кроватку в комнате, чтобы вы могли выбрать, когда его увидеть.
Они также могут положить вашего ребенка в корзину Моисея или кроватку в комнате, чтобы вы могли выбрать, когда его увидеть.
«Я не хотела брать на руки свою малышку Эрин после ее рождения, но это сделал мой муж, что я полностью уважала. Мы также договорились о том, чтобы больничный капеллан благословил ее, и это было прекрасно. и пошел в часовню покоя, чтобы подержать ее, и совсем сломался. Я рад, что принял такое решение, но каждый будет чувствовать себя по-другому».
Бетан, потерявшая дочь Эрин
Время, проведенное с вашим ребенком после его рождения, может быть драгоценным временем, которое поможет вам создать особые воспоминания и помочь вам пережить горе. В вашей больнице может быть кроватка Cuddle Cot, в которой вашему ребенку будет прохладно. Это замедляет износ, так что вы можете проводить с ними больше времени. Вы также можете взять своего ребенка домой в детской кроватке, если хотите.
«Хайди, моего ангела положили прямо мне в руки, пока я лежал на операционном столе.
Она была идеальна. У нее были темные волосы, длинные пальцы и большие ступни. Она была прекрасна. Ее забрали, чтобы привести в порядок а в следующий раз я увидел ее она была одета в специальную корзинку Моисея и ждала нас.Нет слов, чтобы описать, как совершенно потерянным себя чувствуешь в этот момент.Мне нужно было горевать.Мне нужно было уйти в тихую комнату и полностью сломать вниз.»
Рэйчел, потерявшая дочь Хайди. Прочитайте историю Рэйчел.
Узнайте больше о том, как проводить время с ребенком и создавать воспоминания.
Дополнительная информация и поддержка
Если вы решите проводить время со своим ребенком после его рождения, мы собрали несколько советов о том, что вы можете делать, например, купать и одевать ребенка, а также о том, как вы можете создавать воспоминания.
У нас также есть дополнительная информация о том, чего ожидать в ближайшие несколько дней и недель, в том числе о том, как справиться с физическими последствиями родов, например, о притоке молока и послеродовом уходе.

