Болит голова 3 триместр беременности: Головные боли при беременности — Клиника «9 месяцев»
Мигрень при беременности: описание болезни, причины, симптомы, стоимость лечения в Москве
Мигрень при беременности – явление достаточно частое, которое не следует оставлять без внимания и лечения. Причин для появления проблемы в этот период много. После родов заболевание, как правило, полностью проходит. В следующую беременность риск повторения нарушения есть, но оно не обязательно появится снова. Так как боль негативно сказывается не только на состоянии женщины, но и на ребенке, то необходимо принимать препараты для устранения приступа, но только те, что разрешены для беременных.
Мигрень у беременных возникает не редко, так как, кроме гормональных изменений в организме, происходят и перестройки в психоэмоциональном состоянии, которые часто также являются пусковым механизмом для начала развития патологии. В зависимости от срока беременности, самочувствие женщины может улучшаться или ухудшаться. Пик мигреней в большинстве случаев приходится на первый триместр беременности, когда у женщины в организме происходят особенно бурные гормональные изменения. На поздних сроках головные боли могут начать беспокоить по причинам изменений в позвоночнике, которые появляются на фоне смещения центра тяжести.
На поздних сроках головные боли могут начать беспокоить по причинам изменений в позвоночнике, которые появляются на фоне смещения центра тяжести.
Причины
Приступы мигрени при беременности обычно провоцируются специфическими факторами. Мигрень при беременности на ранних сроках могут вызвать такие причины:
-
специфические стрессы для организма, которые связаны с процессом внедрения яйцеклетки и началом развития эмбриона;
-
резкое изменение гормонального фона;
-
обезвоживание из-за изменения обменных процессов в организме и недостаточно внимательного отношения женщины к себе;
-
появление непереносимости продуктов на фоне раннего токсикоза.
Также у ряда женщин в первом триместре беременности часто возникает провоцирующее мигрень нервное перенапряжение из-за постоянного беспокойства о своем состоянии, процессе развития ребенка и предстоящих родах.
Во втором триместре у женщины отмечается значительное улучшение состояния. Частота приступов снижается, а из-за возможности применять большее количество препаратов они становятся не такими мучительными. Основными провокаторами появления головных болей в этом периоде являются следующие факторы:
-
физическая перегрузка – она возникает в том случае, если женщина не снижает физических нагрузок, продолжая вести тот же образ жизни, что и до беременности. В результате этого приступ возникает как протест организма против происходящего;
-
сильное эмоциональное переживание;
-
резкие перемены погоды – они влияют на женщину в том случае, если она еще до беременности страдала от метеозависимости;
-
вдыхание очень сладких тяжелых запахов.
В третьем триместре беременности интенсивность мигрени возрастает. Из-за происходящих изменений в позвоночнике кровообращение начинает в значительной степени ухудшаться, из-за чего даже не сильного сосудистого спазма достаточно для приступа мигрени. Основными причинами, которые могут вызывать его, являются:
Из-за происходящих изменений в позвоночнике кровообращение начинает в значительной степени ухудшаться, из-за чего даже не сильного сосудистого спазма достаточно для приступа мигрени. Основными причинами, которые могут вызывать его, являются:
-
употребление разом большого объема жидкости – чтобы не спровоцировать приступ, пить надо часто, но понемногу, тем самым не вызывая резкого поступления воды в кровь;
-
пребывание в неудобной позе, при которой значительно ухудшается кровообращение в нижних конечностях;
-
длительное пребывание в положении на спине, при котором также ухудшается кровообращение;
-
употребление в пищу пряных или острых блюд;
-
сильное волнение или длительное нервное напряжение.
Некоторое время после родов мигрени могут сохраняться по причине гормональных изменений в организме. Однако такое явление бывает не всегда и считается скорее исключением, чем правилом при мигрени беременных.
Однако такое явление бывает не всегда и считается скорее исключением, чем правилом при мигрени беременных.
Возможна ли аура
Мигрень с аурой появляется у беременных с той же частотой, что и классическая. В четверти случаев за несколько минут до приступа или максимум за час до него у женщины появляются предшествующие неврологические нарушения. Если они проявляются не сильно, то больная успевает принять лекарственные препараты, сняв тем самым приступ, или вернуться домой. Когда симптомы ауры сильные, то они могут доставлять не меньше мучений, чем непосредственно сам болевой приступ.
Говорить о наличии ауры у женщины можно в том случае, если перед мигренозным приступом присутствуют какие-либо из следующих симптомов:
-
зрительные расстройства – при них возможно выпадение полей зрения, временная потеря зрения на один или оба глаза, мерцание мушек перед глазами или световые вспышки;
-
резкая слабость – она может распространяться на все тело, но чаще ощущается только в конечностях той стороны, с которой в дальнейшем будет болеть голова.
 Противоположная сторона тела страдает значительно реже;
Противоположная сторона тела страдает значительно реже;
-
покалывания в конечностях и верхней половине тела, затрагивающие даже язык и губы;
-
мурашки на коже;
-
полная утрата или значительное снижение чувствительности конечностей;
-
различные нарушения речи, такие как ее спутанность или невнятность.
Достаточно часто у беременных при мигрени с аурой отмечается такое явление, что если в этот период действие негативного фактора устраняется, дальнейший приступ не развивается, даже если не принимать лекарственные препараты. Из-за этого в подобной ситуации женщине надо по возможности точно зафиксировать, что послужило причиной для ухудшения состояния.
Опасен ли приступ для плода
Сегодня, благодаря многочисленным исследованиям, врачи смогли выяснить: влияет ли мигренозный приступ на плод.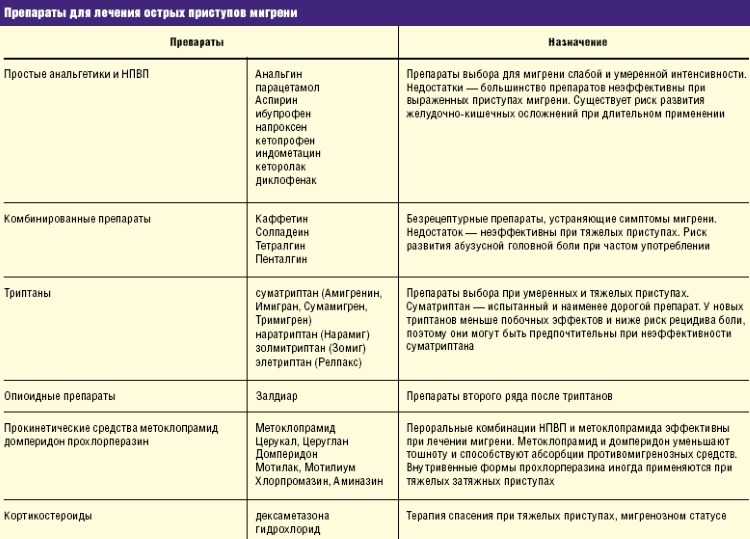 Будущий ребенок способен ощущать эмоции матери и ее боль, из-за чего происходит негативное изменение и его состояния в момент приступа. Также на фоне боли достаточно часто возникает спазм сосудов, питающих плаценту. Вследствие этого плод начинает получать значительно меньше кислорода, что вызывает у него гипоксию, которая при частых повторениях мигренозных приступов способна стать причиной нарушений психического развития на фоне повреждения головного мозга.
Будущий ребенок способен ощущать эмоции матери и ее боль, из-за чего происходит негативное изменение и его состояния в момент приступа. Также на фоне боли достаточно часто возникает спазм сосудов, питающих плаценту. Вследствие этого плод начинает получать значительно меньше кислорода, что вызывает у него гипоксию, которая при частых повторениях мигренозных приступов способна стать причиной нарушений психического развития на фоне повреждения головного мозга.
Лекарственные препараты, назначаемые беременным, принимать при приступе надо в обязательном порядке. Они не нанесут ребенку вреда, так как не проникают через плацентарный барьер и эффективно снимают боль, устраняя ее негативное воздействие. Самостоятельно такие средства назначать себе недопустимо, так как ошибки могут оказаться слишком опасными для плода. Все препараты правильно подбираются с учетом срока беременности только врачом.
Профилактика
Профилактические меры против мигрени в период беременности в значительной степени помогают снизить риск появления этой проблемы. Дополнительно поможет улучшить самочувствие и правильный образ жизни. К главным профилактическим мерам при беременности относятся:
Дополнительно поможет улучшить самочувствие и правильный образ жизни. К главным профилактическим мерам при беременности относятся:
-
полноценный сон не менее 9 часов в сутки;
-
принятие легких успокоительных при появлении нервного напряжения;
-
обеспечение комфортной температуры в помещении;
-
употребление жидкости часто и небольшими порциями;
-
употребление пищи, не вызывающей ощущения жжения во рту.
При частой мигрени врач также может посоветовать принимать в профилактических целях те или иные лекарственные препараты, и нужно точно соблюдать эти предписания.
Мигрень при беременности — Юнона
Мигрень при беременности — Юнона
Главная
Статьи
Мигрень при беременности
Как распознать приступ и правильно бороться с ним — читайте далее.
Расскажем, насколько опасны мигрени и как от них избавиться безопасно
во время беременности.
Содержание статьи
Особенности и проявления мигрени при беременности
Если женщину до беременности беспокоили мигрени, то во время вынашивания ребенка с большей вероятностью приступы могут прекратиться, либо стать более мягкими и редкими. Улучшения наступают со 2 триместра и связаны с тем, что прекращаются колебания уровня эстрогенов. На ранних сроках вероятность мигрени выше. В 1 триместре нередко возникают недомогания, в том числе головные боли. Но это не всегда именно мигрень.
Симптомы мигрени у беременных аналогичны тем, что возникают у других людей. Примерно картина выглядит так:
- Предвестники. Характерны не для всех и могут отсутствовать. Возникают за 1‒3 дня до приступа, проявляются раздражительностью, подавленностью, либо, наоборот, приливом активности.
- Головная боль. Очень интенсивная, чаще охватывает височную либо лобную область, имеет пульсирующий, распирающий характер.
 Может локализоваться в одной половине головы, но иногда распространяется на всю голову. Боль длится от 2‒3 часов до нескольких дней, ее трудно снять.
Может локализоваться в одной половине головы, но иногда распространяется на всю голову. Боль длится от 2‒3 часов до нескольких дней, ее трудно снять. - Аура. Также бывает не у всех. Явление сопровождает головную боль и длится 10‒40 минут. Пациенты отмечают вспышки света, пятна, мушки перед глазами, иногда беспокоит онемение конечностей. При ауре практически невозможно что-то делать по дому или работе.
Даже после того, как боль проходит, будущая мама испытывает подавленность, усталость, раздражительность. Неприятные ощущения продолжаются около суток.
Почему возникают мигрени у беременных
Точная причина недуга не установлена. Однако специалисты выделяют среди провоцирующих факторов гормональную перестройку организма и повышенную нагрузку на организм во время беременности.
Общие факторы риска:
- резкая смена погоды ― особенно для метеочувствительных женщин;
- стрессы и депрессии плохо влияют на сосуды и нервную систему;
- нарушение режима питания ― большие промежутки между приемами пищи, переедание, злоупотребление цитрусовыми, копчеными продуктами и шоколадом;
- переутомление ― физическая усталость дома и на работе, нарушения сна;
- раздражающие факторы ― неприятные запахи, духота, чрезмерный свет или шум;
- дефицит жидкости ― обезвоживание вследствие недостаточного потребления воды;
- сопутствующие патологии, например, гипертоническая болезнь.

Неблагоприятно на состоянии беременных сказываются прибавка в весе, переохлаждение и перегрев. Это тоже может спровоцировать приступы мигрени, особенно если они бывали и раньше.
Опасны ли приступы для плода
Сама по себе мигрень при беременности не критична. Если приступы не вызваны более серьезными проблемами — гипертонией, эклампсией, то женщина с высокой вероятностью родить в срок здорового ребенка. Мигрень не повышает риск преждевременных родов или развития аномалий развития у плода.
Но несмотря на безопасность для малыша, мигрень является изматывающей для беременной женщины. Это влияет на общее самочувствие — ухудшает сон, питание, вызывает стрессы, снижение активности. Поэтому слишком частые приступы могут в результате привести к проблемам с нервной системой, гипоксии плода. Важно вовремя помочь себе.
Лечение мигрени при беременности
Таблетки стоит пить только в самом крайнем случае. На ранних сроках сильные препараты запрещены. Сначала попробуйте справиться немедикаментозными методами:
На ранних сроках сильные препараты запрещены. Сначала попробуйте справиться немедикаментозными методами:
- Выпейте сладкий чай или колу. Кофеин в небольших дозах безвреден и может помочь снять головную боль.
- Погуляйте на свежем воздухе, сделайте простые упражнения. Это способствует оттоку крови от сосудов головного мозга и устранению болевого синдрома.
- Сделайте теплый или прохладный компресс на голову. Это могут быть смоченное водой полотенце или грелка.
- Примите прохладный душ (но не слишком холодный). Процедура полезна в качестве профилактики варикоза и мигрени.
- Отдохните и поспите в тихой темной комнате.
- Не сдерживайте позывы к рвоте — она может облегчить приступ боли.
- Втирайте в виски эфирные масла лимона, апельсина, мелиссы ― достаточно чуть-чуть. Избыточное количество масел может усилить головные боли. Если вы раньше замечали такую реакцию своего организма на запахи ― не стоит сейчас применять этот метод.

- Выпейте свежевыжатый сок или чистую воду. Восполнение жидкости часто помогает избавиться от мигрени.
Если перечисленные меры не помогают, а приступы беспокоят достаточно сильно, нужно обратиться к доктору. Специалист назначит лечение, например, выпишет таблетки, которые помогут справиться с болью. Самый безопасный препарат — парацетамол. Его можно разово принять самостоятельно. Доктор может назначить для лечения магний — он благоприятно действует на сосуды.
В некоторых случаях допустим прием ибупрофена и аспирина (только во 2 триместре). Категорически под запретом опиоидные анальгетики, триптаны. Если мигрень нарастает или появилась впервые, присоединилась аура, поднимается давление, к врачу стоит обратиться обязательно и в ближайшее время.
Профилактика
Бороться с мигренью при беременности — не всегда легко. Лучше придерживаться некоторых правил, которые помогут снизить риск возникновения приступов:
- Придерживайтесь режима сна и отдыха.

- Контролируйте употребление сладостей и жирной пищи.
- Старайтесь ежедневно гулять, делать легкую зарядку.
- Делайте массаж или самомассаж головы и шейно-воротниковой зоны. Движения должны быть легкими: лучше, если специалист покажет, какими они должны быть.
Даже если приступ уже случился, постарайтесь после него резко не включаться в заботы и дела. Помните, что вы отвечаете не только за себя, но и за ребенка. Не стесняйтесь обращаться к близким за помощью и не геройствуйте. Будьте здоровы!
Другие статьи
10.10.2022
Восьмая неделя беременности
Итак, 8 акушерская неделя беременности относится к 1 триместру, особо важному для развития будущего ребенка, поскольку именно на сроке 8-9 недель беременности происходит закладка и развитие органов и систем Вашего малыша. Удивительно, на этом сроке Ваш кроха достигает 1,27 см в длину, размеры его увеличиваются со скоростью 1 мм в сутки.
Удивительно, на этом сроке Ваш кроха достигает 1,27 см в длину, размеры его увеличиваются со скоростью 1 мм в сутки.
08.10.2022
Седьмая неделя беременности
У вас 7 неделя беременности и вы определенно начинаете чувствовать себя немного беременной! Вам удалось пережить первые недели, когда ваш будущий ребенок рос внутри вас, и, возможно, вы даже немного гордились тем, как вы справились со всеми изменениями в своей жизни.
07.10.2022
Шестая неделя беременности
Малыш продолжает стремительно развиваться, а женщина с большой вероятностью уже знает о наступившей беременности.
Запись на приём?
Запись на приём?
Заказать звонок
головных болей во время беременности | Программа охраны здоровья матери и ребенка
Что является нормальным, а что нет
Головные боли являются одним из наиболее распространенных неудобств во время беременности. Особенно в первом триместре головные боли могут возникать чаще, чем обычно. Некоторые распространенные причины головных болей во время беременности включают:
Особенно в первом триместре головные боли могут возникать чаще, чем обычно. Некоторые распространенные причины головных болей во время беременности включают:
- Изменения в гормонах
- Усталость, включая недостаток сна
- Изменения кровообращения
- Низкий уровень сахара в крови (гипогликемия)
- Обезвоживание (недостаточное потребление воды)
- Стресс от предстоящих перемен в семье
- Отказ от кофеина
Типы головных болей
Головные боли напряжения
Головные боли напряжения являются наиболее распространенным типом головной боли. Их часто описывают как сдавливающую боль с обеих сторон головы. Головные боли напряжения чаще всего вызваны недосыпанием, депрессией или отказом от кофеина. Изменения в гормонах беременности также могут вызывать головную боль напряжения. Попытки расслабиться, регулярные физические упражнения и достаточное количество сна часто уменьшают количество головных болей. Если возникают головные боли, попробуйте лечить их дополнительным отдыхом, массажем плеч или теплым полотенцем, приложенным к лицу. После консультации с врачом или акушеркой Тайленол можно использовать для лечения головных болей, которые не проходят при других мерах.
Если возникают головные боли, попробуйте лечить их дополнительным отдыхом, массажем плеч или теплым полотенцем, приложенным к лицу. После консультации с врачом или акушеркой Тайленол можно использовать для лечения головных болей, которые не проходят при других мерах.
Мигренозные головные боли
Около 18% женщин хоть раз в жизни испытывают мигренозные головные боли. Мигрень вызывает сильную пульсирующую боль с одной (иногда с обеих) сторон головы. Точная причина мигрени неизвестна, но считается, что она возникает в результате изменения кровотока в головном мозге. Мигрень может сопровождаться другими симптомами, такими как тошнота и чувствительность к свету или громким звукам. Некоторые люди испытывают «ауру» за несколько минут до приступа мигрени. Во время ауры у человека могут быть проблемы со зрением (например, линии или мигающие огни), проблемы с речью или ощущение покалывания в руках или лице.
Мигренозные головные боли обычно возникают реже во время беременности, особенно после первого триместра. Тем не менее, некоторые женщины обнаруживают, что головные боли при мигрени усиливаются или остаются прежними во время беременности. Лучший способ лечения мигрени во время беременности — избегать ее. Некоторые люди могут уменьшить количество приступов мигрени, избегая общих триггеров и получая необходимое количество сна.
Тем не менее, некоторые женщины обнаруживают, что головные боли при мигрени усиливаются или остаются прежними во время беременности. Лучший способ лечения мигрени во время беременности — избегать ее. Некоторые люди могут уменьшить количество приступов мигрени, избегая общих триггеров и получая необходимое количество сна.
Если вам необходимо лекарство от мигрени во время беременности или кормления грудью, обсудите с врачом или акушеркой возможность использования отпускаемых по рецепту обезболивающих. Он или она поможет вам найти лекарство с наименьшим риском. Существует очень мало информации о том, как лекарства от мигрени, такие как Сумитриптан (Имитрекс), Эрготамин (Кафергот) или Мидрин, влияют на развивающегося ребенка. Из-за этого беременным женщинам обычно советуют избегать этих лекарств.
Другие типы головных болей
Беременные женщины могут также испытывать другие типы головных болей, такие как кластерные головные боли, синусовые головные боли или головные боли, вызванные другими редкими проблемами. Если вы не уверены в головной боли, важно обратиться к врачу для дородового наблюдения, чтобы поставить точный диагноз.
Если вы не уверены в головной боли, важно обратиться к врачу для дородового наблюдения, чтобы поставить точный диагноз.
Головные боли и преэклампсия
Сильная головная боль во втором или третьем триместре беременности может быть предупреждающим признаком преэклампсии или высокого кровяного давления во время беременности. Преэклампсия — редкое заболевание, которым страдают от пяти до десяти процентов беременностей. Головные боли, вызванные преэклампсией, являются постоянными и пульсирующими. У женщин с преэклампсией также могут быть такие симптомы, как нечеткое зрение или пятна в глазах, внезапное увеличение веса (более фунта за один день), боль в верхней правой части живота и отек рук и лица. Если у вас есть какие-либо из этих симптомов или если вы испытываете головную боль, которая отличается от обычной, немедленно позвоните своему врачу или акушерке.
Pregnancy Plus: мигрень при беременности
BMJ. 28 июня 2008 г .; 336 (7659): 1502–1504.
doi: 10.1136/bmj.39559.675891.ad
беременность плюс
, профессор, 1 , доцент профессор, 2 и лицензия, 3
Мигрень является распространенным явлением, с годовой распространенностью 12-15% в западном мире. 1 Описанный здесь случай (см. вставку «Сценарий») иллюстрирует многие проблемы, возникающие, когда пациентка, страдающая мигренью, беременеет.
Сценарий
32-летняя женщина с эпизодическими головными болями в анамнезе недавно узнала, что беременна. С детства мучают головные боли. Других проблем со здоровьем у нее нет. У ее сестры и матери мигрени. Она некурящая. В последние пять лет у нее участились головные боли, по пять-семь приступов в месяц с инвалидизирующими лево- или правосторонними, пульсирующими болями в теменной и височной области. Боль усиливается при физической нагрузке и любых движениях и сопровождается тошнотой и выраженной рвотой, выраженной светобоязнью и фонофобией. Приступы длятся два-три дня. У нее не было симптомов ауры. Неврологическое и общее физикальное обследование были нормальными, поэтому ее диагноз — мигрень без ауры. 2
Боль усиливается при физической нагрузке и любых движениях и сопровождается тошнотой и выраженной рвотой, выраженной светобоязнью и фонофобией. Приступы длятся два-три дня. У нее не было симптомов ауры. Неврологическое и общее физикальное обследование были нормальными, поэтому ее диагноз — мигрень без ауры. 2
Она получила минимальную пользу от безрецептурных анальгетиков, включая парацетамол (ацетаминофен) с кодеином и без него; аспирин; метоклопрамид; прохлорперазин; домперидон; и нестероидные противовоспалительные препараты (особенно ибупрофен и напроксен). Начали с суматриптана 20 мг назального спрея. Это обеспечило облегчение головной боли примерно через два часа с легким дискомфортом в груди. Она также начала принимать топирамат в качестве профилактики мигрени, который в дозе 50 мг два раза в день снизил частоту ее приступов до двух в месяц. Приступы прорыва лечили суматриптаном. У нее была легкая парестезия при приеме топирамата, но других побочных эффектов не было. Эта беременность, ее первая, была незапланированной. В настоящее время она находится на шестой неделе беременности к моменту последней менструации.
Эта беременность, ее первая, была незапланированной. В настоящее время она находится на шестой неделе беременности к моменту последней менструации.
Международное общество головной боли определяет мигрень как расстройство, сопровождающееся головной болью с особыми признаками, в частности, она обычно односторонняя, часто пульсирующая и связана с тошнотой и чувствительностью к свету, звукам и движениям головы. 1 В более широком смысле это расстройство можно рассматривать как в значительной степени наследуемое расстройство, при котором физиологические изменения (как внешние, такие как изменение погоды, так и внутренние, такие как изменения режима сна) часто вызывают стереотипные приступы с признаками мигрени, как они определены выше. 3 Мигрень в три раза чаще встречается у женщин, чем у мужчин, причем самые высокие показатели распространенности среди женщин приходятся на детородный возраст, достигая пика (27%) в возрасте 41 года. Не доказано, что мигрень влияет на фертильность или течении беременности, 4 но беременность существенно изменяет мигрень.
Мигрень уже давно упоминается как возможный предиктор осложнений во время беременности, 5 , хотя из-за того, что мигрень так часто встречается у женщин, системное установление связи с осложнениями во время беременности было проблемой. Было предложено несколько ассоциаций, включая выкидыш, преэклампсию, врожденные аномалии и низкий вес при рождении, но эти ассоциации остаются омраченными отсутствием хорошо контролируемых исследований.
Беременность обычно снижает частоту и тяжесть приступов мигрени. Особенно это касается женщин с мигренью без ауры. У меньшинства женщин первый приступ мигрени возникает во время беременности или в послеродовом периоде. 15 Приступы мигрени часто учащаются в первом триместре, но можно ожидать, что они уменьшатся на более поздних сроках беременности. Однако, хотя приступы обычно менее часты во втором и третьем триместрах, в это время может появиться новая аура начала. 16
Недавнее крупное проспективное исследование с использованием критериев определения Международного общества головной боли показало, что к третьему триместру беременности у 89% женщин либо не было приступов, либо их было меньше. 17 Проспективное исследование 49 женщин с мигренью показало уменьшение приступов на 11%, 53% и 79% в первом, втором и третьем триместрах соответственно. 18 Более раннее ретроспективное исследование 1300 женщин показало 67% прекращение мигрени во время беременности, 19 и небольшое исследование с участием 18 пациентов выявило снижение общей частоты головной боли на 41%. 20 В совокупности эти исследования показывают, что беременность является временем значительного снижения приступов мигрени.
17 Проспективное исследование 49 женщин с мигренью показало уменьшение приступов на 11%, 53% и 79% в первом, втором и третьем триместрах соответственно. 18 Более раннее ретроспективное исследование 1300 женщин показало 67% прекращение мигрени во время беременности, 19 и небольшое исследование с участием 18 пациентов выявило снижение общей частоты головной боли на 41%. 20 В совокупности эти исследования показывают, что беременность является временем значительного снижения приступов мигрени.
Важно отметить, что беременность может изменить ауру мигрени и вызвать приступы ауры без головной боли. Это часто приводит к поиску внутричерепных заболеваний, в частности, артериовенозных мальформаций и тромбоза внутричерепных венозных синусов. Клинически, однако, эти приступы типичны для ауры с медленным появлением симптомов, и хотя часто рассматривается ишемия головного мозга, она редко является причиной. Это изменение характера мигрени на поздних сроках беременности хорошо известно и обычно легко поддается лечению с отличным прогнозом. 15
15
Хотя относительная гормональная стабильность во время беременности обычно считается основой для уменьшения головной боли, подробные физиологические механизмы не изучены. 4
Два основных направления лечения острой мигрени и профилактика приступов. При планировании беременности женщинам следует обсудить возможные варианты лечения острого приступа (таблица 1). Следует отметить, что эрготамин специально противопоказан при беременности. Парацетамол (ацетаминофен) является безопасным средством для лечения острой мигрени у беременных, но может не принести пользы.
Таблица 1
Профили безопасности при беременности и кормлении груди для лекарств, обычно используемых для лечения острых приступов мигрени 23 24
| риск плода | 4 | . TERIS TERIS | ||||
|---|---|---|---|---|---|---|
| Парацетамол (ацетаминофен) | B | Нет | Осторожно | |||
| Дигидроэрготамин | X | Minimal | Contraindicated | |||
| Ergotamine | X | Undetermined | Contraindicated | |||
| 5-HT 1 agonists | C | Undetermined | Probably compatible | |||
| Аспирин | C* | Минимум | Совместимость | |||
| Кофеин | B | Нет | Compatible | |||
| Ibuprofen | B* | Minimal | Compatible | |||
| Naproxen | B* | Undetermined | Compatible | |||
| Codeine | C** | Unlikely | Совместим | |||
| Петидин (меперидин) | B** | Маловероятно | Совместим | |||
| Морфин | Unlikely | Compatible | ||||
| Prednisolone | C* | None or minimal | Compatible | |||
| Prochlorperazine | C | None | Concern | |||
Open in a separate окно
FDA = Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США.
TERIS= Система информации о тератогенах (консенсус мнений экспертов и литературы, которая оценивает тератогенный риск от воздействия лекарств).
Рейтинги FDA: A = контролируемые исследования не выявили риска; B = отсутствие признаков риска для человека; C = нельзя исключать риск — используйте, если польза оправдывает потенциальный риск; D = положительные доказательства риска — используйте, если польза превышает риск; X = противопоказано при беременности — риск превышает любую возможную пользу). * Рейтинг D при использовании в третьем триместре. ** = оценка D, если используется при пролонгированной или доношенной беременности.
Категории FDA предоставляют рекомендации по лечению.
Данные все еще накапливаются, но текущие данные свидетельствуют о том, что суматриптан не несет риска ни для плода, ни для матери. 12 14 Наилучшие данные по суматриптану можно найти в реестре беременности суматриптана и наратриптана, где самые последние данные были зарегистрированы в феврале 2008 г. Авторы сообщают о 516 случаях воздействия суматриптана и 46 случаях воздействия наратриптана. во время беременности с зарегистрированной частотой врожденных дефектов 4,4% (95% доверительный интервал от 2,7% до 7,0%) при воздействии в первом триместре, что соответствует распространенности врожденных дефектов у женщин с мигренью (3,4%; 2,1% до 4,6%). 11
Авторы сообщают о 516 случаях воздействия суматриптана и 46 случаях воздействия наратриптана. во время беременности с зарегистрированной частотой врожденных дефектов 4,4% (95% доверительный интервал от 2,7% до 7,0%) при воздействии в первом триместре, что соответствует распространенности врожденных дефектов у женщин с мигренью (3,4%; 2,1% до 4,6%). 11
У многих пациенток к моменту подтверждения беременности первый триместр будет уже далеко позади. Самое важное, что может сделать беременная женщина, страдающая мигренью в первом триместре, — это обратиться к врачу и составить план лечения. Профилактические средства, не рекомендуемые во время беременности, следует прекратить, поэтому следует составить план лечения любых возникающих приступов мигрени. Тошнота и рвота, которые часто сопровождают мигрень, могут усугубляться тошнотой, связанной с беременностью, что подвергает женщину риску обезвоживания. Мы считаем, что опиоиды и противорвотные средства часто являются препаратами выбора при острой мигрени во время беременности, тогда как вне беременности это не так. Прохлорперазин (как пероральный, так и в виде суппозиториев) безопасен и эффективен как при тошноте, так и при головной боли.
Прохлорперазин (как пероральный, так и в виде суппозиториев) безопасен и эффективен как при тошноте, так и при головной боли.
Особых проблем у женщин с мигренью во время родов не возникает. Послеродовая головная боль является распространенным явлением, возникающим примерно у 34% женщин. 18 Чаще всего это происходит в период с 3 по 6 день после родов и связано с личным или семейным анамнезом мигрени. Послеродовая головная боль, хотя обычно менее тяжелая, чем типичная мигрень пациенток, обычно двулобная, продолжительная и связана со светобоязнью, тошнотой и анорексией. 21 22
Не существует прямых данных, подтверждающих, что какие-либо конкретные триггеры хуже других в послеродовом периоде. При отсутствии специфических противопоказаний, таких как ишемическая болезнь сердца или цереброваскулярные заболевания, суматриптан в виде инъекций является идеальным средством борьбы с инвалидизирующей мигренью в этот период даже для кормящих женщин. Профилактические средства можно повторно вводить во время грудного вскармливания. В таблице 2 перечислены текущие варианты профилактики и уровень рекомендаций, классифицированный Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов США и TERIS (Информационная система по тератогенам).
Профилактические средства можно повторно вводить во время грудного вскармливания. В таблице 2 перечислены текущие варианты профилактики и уровень рекомендаций, классифицированный Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов США и TERIS (Информационная система по тератогенам).
Table 2
Safety profiles in pregnancy and breast feeding for drugs commonly used for preventing migraine 23 24
| Drug | Fetal risk | Breast feeding | ||
|---|---|---|---|---|
| FDA | TERIS | |||
| β blockers | ||||
| Atenolol | D | Undetermined | Caution | |
| Metoprolol | C** | Undetermined | Compatible | |
| Nadolol | C** | Undetermined | Compatible | |
| Propranolol | C** | Undetermined | Compatible | |
| Тимолол | C** | Не определено | Совместимые | |
| Нейромодуляторы | ||||
| Габапентин | Undetermined | Probably compatible | ||
| Topiramate | C | Undetermined | Caution | |
| Semisodium valproate | D | Moderate | Compatible | |
| Serotonin antagonists | ||||
| Пизотифен | NA | Безопасность не установлена | Внимание | |
| Метисергид | X | Safety not established | Contraindicated | |
| Calcium channel blockers | ||||
| Flunarizine | NA | Safety not established | Contraindicated | |
| Tricylics | ||||
| Amitriptyline | C | Маловероятно | Опасения | |
| Имипрамин | C | Маловероятно | Concern | |
| Nortriptyline | C | Undetermined | Concern | |
Open in a separate window
FDA=US Food and Drug Administration.
NA= неприменимо.
TERIS=Система информации о тератогенах (консенсус мнений экспертов и литературы, которая оценивает тератогенный риск от воздействия лекарств).
Рейтинги FDA: A = контролируемые исследования не выявили риска; B = отсутствие признаков риска для человека; C = нельзя исключать риск — используйте, если польза оправдывает потенциальный риск; D = положительные доказательства риска — используйте, если польза превышает риск; X = противопоказан при беременности — риск превышает любую возможную пользу. ** = оценка D, если используется при пролонгированной или доношенной беременности.
Категории FDA предоставляют рекомендации по лечению.
Профилактика мигрени у беременных затруднена. Профилактические средства связаны с возможностью осложнений во время беременности, поэтому в идеале их следует отменить у женщин, планирующих зачатие (таблица 2). Пропранолол эффективен и безопасен. К сожалению, нейромодуляторы, вальпроат (полунатрий), топирамат и габапентин, не считаются безопасными; вальпроат является известным тератогеном. 23 24
23 24
Методы
Мы провели поиск литературы в PubMed с использованием терминов «мигрень» и «беременность» и просмотрели нашу собственную базу данных ссылок на собраниях Международного общества головной боли и Американского общества головной боли за последние 20 лет.
Это одна из серии периодических статей о том, как справиться с ранее существовавшим заболеванием во время беременности.
Авторы: PJG написала первый черновик. SDS и JG рассмотрели рукопись и внесли существенный вклад в ее содержание. PJG выступает гарантом.
Конкурирующие интересы: Не заявлено.
Происхождение и рецензирование: по заказу; рецензируется внешними экспертами.
Согласие пациента не требуется (гипотетический пациент).
1. Липтон Р.Б., Стюарт В.Ф., Даймонд С., Даймонд М.Л., Рид М. Распространенность и бремя мигрени в США: данные американского исследования мигрени II. Головная боль 2001;41:646-57. [PubMed] [Google Scholar]
2. Комитет по классификации головной боли Международного общества головной боли. Международная классификация головных болей. 2-е изд. Цефалгия 2004; 24 (дополнение 1): 1–160. [Академия Google]
Комитет по классификации головной боли Международного общества головной боли. Международная классификация головных болей. 2-е изд. Цефалгия 2004; 24 (дополнение 1): 1–160. [Академия Google]
3. 3Лэнс Дж.В., Годсби П.Дж. Механизм и лечение головной боли 7-е изд. Нью-Йорк: Elsevier, 2005
4. Олесен Дж., Тфельт-Хансен П., Рамадан Н., Гоадсби П.Дж., Уэлч КМА. Головные боли Филадельфия: Lippincott, Williams & Wilkins, 2005
5. Philipp EE. Акушерство в общей практике. Малые нарушения беременности. БМЖ 1964; я: 749-52. [Статья PMC бесплатно] [PubMed]
6. Хьюз Г. Синдром Хьюза: антифосфолипидный синдром — клинический обзор. Clin Rev Allergy Immunol 2007; 32:3-12. [PubMed] [Академия Google]
7. Мицикостас Д.Д., Сфикакис П.П., Годсби П.Дж. Метаанализ головной боли при системной красной волчанке: доказательства и миф. Мозг 2004;127:1200-9. [PubMed] [Google Scholar]
8. Адени К.Л., Уильямс М.А. Мигрень и преэклампсия: эпидемиологический обзор. Головная боль 2006;46:794-803. [PubMed] [Google Scholar]
[PubMed] [Google Scholar]
9. Sanchez SE, Qiu C, Williams MA, Lam N, Sorensen TK. Головные боли и мигрени связаны с повышенным риском преэклампсии у перуанских женщин. Am J Hypertens 2008;21:360-4. [PubMed] [Академия Google]
10. Diener HC, Kurth T, Dodick D. Открытое овальное окно и мигрень. Curr Pain Headache Rep 2007; 11: 236-40. [PubMed] [Google Scholar]
11. Wainscott G, Sullivan FM, Volans GN, Wilkinson M. Исход беременности у женщин, страдающих мигренью. Postgrad Med J 1978; 54:98-102. [Бесплатная статья PMC] [PubMed] [Google Scholar]
12. Kallen B, Lygner PE. Исход родов у женщин, принимавших лекарства от мигрени во время беременности, с особым акцентом на суматриптан. Головная боль 2001;41:351-6. [PubMed] [Академия Google]
13. Olesen C, Steffensen FH, Sorensen HT, Nielsen GL, Olsen J. Исход беременности после назначения суматриптана. Головная боль 2000;40:20-4. [PubMed] [Google Scholar]
14. Evans EW, Lorber KC. Использование агонистов 5-HT1 во время беременности. Энн Фармакотер 2008;42:543-9. [PubMed] [Google Scholar]
Энн Фармакотер 2008;42:543-9. [PubMed] [Google Scholar]
15. Расмуссен Б.К., Олесен Дж. Мигрень с аурой и мигрень без ауры: эпидемиологическое исследование. Цефалгия 1992; 12:221-8. [PubMed] [Google Scholar]
16. Silberstein SD, Lipton RB, Goadsby PJ. Головная боль в клинической практике 2-е изд. Лондон: Мартин Дуниц, 2002 г.
17. Мельхадо Э.М., Масиэль Дж.А. младший, Геррейро, Калифорния. Головная боль во время беременности: оценка 1101 женщины. Can J Neurol Sci 2007; 34:187-92. [PubMed] [Google Scholar]
18. Sances G, Granella F, Nappi RE, Fignon A, Ghiotto N, Polatti F, et al. Течение мигрени во время беременности и в послеродовом периоде: проспективное исследование. Цефалгия 2003; 23:197-205. [PubMed] [Google Scholar]
19. Гранелла Ф., Сансес Г., Занферрари С., Коста А., Мартиньони Э., Мандзони Г.К. Мигрень без ауры и события репродуктивной жизни: клинико-эпидемиологическое исследование с участием 1300 женщин. Головная боль 1993;33:385-9. [PubMed] [Google Scholar]
20.
