Бехтерева болезнь у детей: Болезнь Бехтерева у детей: симптомы, лечение и профилактика
Болезнь Бехтерева у детей: симптомы, лечение и профилактика
Одним из редких видов поражений суставов позвоночника является заболевание Бехтерева, которое достаточно сложно выявить и лечить. Заподозрить наличие патологии можно в ситуациях, когда болезнь позвоночника сложно поддается диагностике и устранению, ведь из-за того, что заболевание редкое, далеко не каждый врач сталкивался с ним на практике.
Болезнь Бехтерева у детей: особенности заболевания
Болезнь Бехтерева у детей иначе называется «анкилозирующим спондилоартритом». Недуг представляет собой поражение суставов позвоночника, из-за чего они начинают сращиваться между собой. В итоге двигаться ребенку становится очень сложно, а также происходят деформации позвоночного столба, влекущие за собой неприятные последствия.
В целом, заболевание Бехтерева – редкий, но достаточно неблагоприятный недуг, поскольку устранить его не получается. Можно лишь затормозить развитие заболевания и подавлять симптоматику. Существует несколько форм спондилоартрита:
Можно лишь затормозить развитие заболевания и подавлять симптоматику. Существует несколько форм спондилоартрита:
- центральный – если патологический процесс затрагивает исключительно позвоночник;
- периферический – страдает позвоночный столб, а также суставы коленей и локтей;
- ризомелический – поражаются позвоночник, плечи и тазобедренные суставы;
- скандинавский – затронуты позвоночник, а также некрупные суставные конечности.
Если вовремя выявить патологию и соблюдать врачебные рекомендации, ребенок сможет жить полноценной жизнью и не испытывать дискомфорта.
Причины заболевания у детей
У детей болезнь Бехтерева возникает, как правило, по трем причинам. Это:
- Генетическая предрасположенность.
- Инфицирование систем или отдельных органов.
- Пониженная эффективность работы иммунной системы.
Лечение будет одинаковым, вне зависимости от причины, которая повлекла за собой возникновение недуга. Самое главное – остановить прогрессирование болезни и устранить симптоматику.
Самое главное – остановить прогрессирование болезни и устранить симптоматику.
Влияние наследственности
Если папа, мама или другие близкие родственники обладали таким недугом, существует шанс, что возникнет такая патология и у ребенка. Исследования показали, что у обоих здоровых родителей только в 5 случаях из тысячи рождается малыш с болезнью Бехтерева. У обоих же родителей с такой патологией риски родить больного ребенка выше в 6 раз – у 30 таких детей из тысячи диагностируют ту же патологию, что и у мамы с папой.
Перенесенные инфекционные заболевания любых органов и систем
Причины возникновения патологии до конца не изучены, но имеются сведения о том, что на развитие недуга влияют энтеробактерии клебсиеллы, а также некоторые другие.
Снижение эффективности работы иммунной системы
Если у ребенка вырос уровень иммуноглобулинов в крови, шансы на возникновение болезни Бехтерева существенно возрастают.
Симптомы
Чем опасна болезнь Бехтерева у детей – симптомы появляются не сразу, из-за чего выявить патологический процесс на начальной стадии очень сложно. Ткани позвоночных суставов начинают разрушаться задолго до того, как появляется симптоматика. Однако можно выявить заболевание по некоторым проявлениям:
Ткани позвоночных суставов начинают разрушаться задолго до того, как появляется симптоматика. Однако можно выявить заболевание по некоторым проявлениям:
- ребенок часто жалуется на то, что мелкие суставы болят;
- боль появляется в тазобедренных суставах и позвоночном столбе;
- есть проблемы с функционированием сердца, легких, почек и иных органов;
- в ночное время ребенок просыпается от болевого синдрома, вынужден менять позу – главный признак заболевания.
Если патологический процесс затрагивает грудной отдел позвоночника, может происходить ущемление сердца и кровеносных сосудов, следствием чего являются приступы удушья. Ребенок начинает чрезмерно потеть, плохо себя чувствует, сердце бьется быстрее, малыш утомляется быстрее обычного и становится сонливым.
Возможно повышение температуры и начало лихорадки
Подобные симптомы болезни Бехтерева у детей – признак воспалительного процесса. Из-за этого заболевание Бехтерева легко спутать с ревматизмом.
Из-за этого заболевание Бехтерева легко спутать с ревматизмом.
Болевые ощущения в позвоночнике
Становятся интенсивнее по мере развития патологии, поскольку происходит окостенение позвоночного столба. Подвижность его существенно снижается.
Признаки радикулита
По мере прогрессирования ребенок жалуется на неврологические проявления заболевания – сдавливаются нервные ткани, поэтому появляются парестезии, возникает онемение. Пораженная область отличается сниженной подвижностью, мышцы теряют тонус.
Боль при движении
Если у ребенка болезнь Бехтерева, родители заметят, что во время физических нагрузок ребенку становится больно. Это приводит к тому, что малыш становится менее подвижным, отказывается от игр и прогулок.
Диагностика болезни Бехтерева у ребёнка
Как правило, диагностируют недуг на поздней стадии. Это осуществляется при помощи:
- осмотра малыша и составления анамнеза, врачу необходимо учесть, на что жалуется маленький пациент, а также какова клиническая картина заболевания;
- рентгенографии – она является обязательной, несмотря на то, что ребенка необходимо будет облучать, поскольку именно такой метод диагностики позволит определить, что мелкие суставы сращиваются между собой;
- анализа крови и мочи.
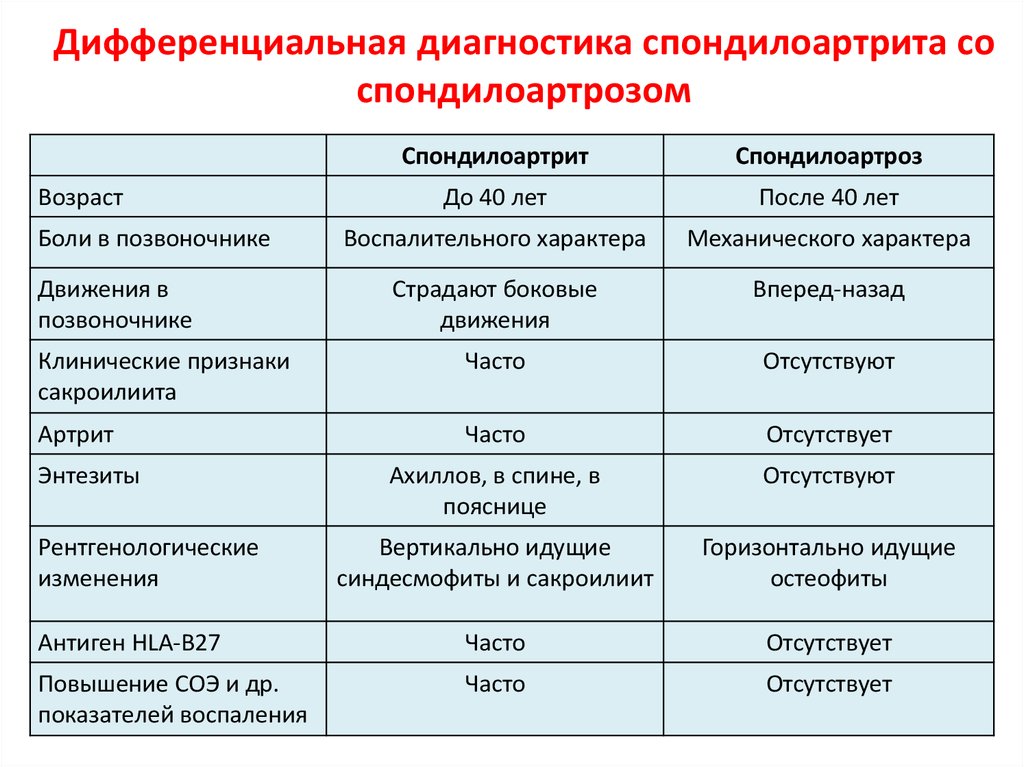
По итогам полученной информации врач подтвердит диагноз и назначит лечение. Диагностика болезни Бехтерева у детей должна осуществляться как можно раньше, поэтому важно обращать внимание на перемены в самочувствии малыша и советоваться с врачом.
Возможные осложнения
Самое неприятное, что диагностика и, как следствие, лечение происходят на поздней стадии. Итогом этого могут стать:
- Сбой функциональности позвоночного столба, который невозможно обратить, – способен привести даже к инвалидизации малыша.
- Сильная головная боль в области затылка, а также шум в ушах, что связано с ущемлением кровеносных сосудов, вызванным деформациями позвоночника.
- Нарушение памяти, рассеянность.
По этой причине важно соблюдать рекомендации доктора, что позволит обеспечить как можно более полноценную жизнь малышу.
Лечение
Если вас интересуют симптомы и лечение болезни Бехтерева у ребенка, то терапия назначается исключительно специалистом. Им будет показан прием:
Им будет показан прием:
- нестероидных противовоспалительных лекарств, при помощи которых можно облегчить болевой синдром;
- глюкокортикостероидов и цитостатиков – останавливают развитие недуга путем введения в пораженные суставы;
- генно-инженерных лекарств для корректировки иммунитета, а также витаминов и минералов.
Кроме того, показано посещение физиотерапевта, тренировки по специальным комплексам упражнений, а также курсы массажей. В детском и более взрослом возрасте рекомендуется посещение бассейна. Родителями нужно будет позаботиться об организации места для сна и учебы ребенка и следить за его осанкой. Рацион нужно будет пересмотреть в соответствии с рекомендациями доктора.
Профилактика
Чтобы не узнавать о том, каким будет прогноз болезни Бехтерева у ребенка, а также если малыш находится в группе риска, лучшим решением будет профилактика. Важно обращать внимание на работу иммунной системы ребенка. Также важно следующее:
Также важно следующее:
- лечить вирусные заболевания вовремя;
- следить, чтобы ребенок мыл руки после улицы, а также нужно тщательно мыть все овощи и фрукты перед употреблением;
- исключить из питания ребенка вредные продукты, сделать рацион сбалансированным, пища должна быть свежей;
- следить, чтобы малыш не переохлаждался;
- прогулки должны быть ежедневными;
- профилактические осмотры у доктора.
Профилактирование хронических заболеваний всегда проще, чем диагностика и лечение. Поэтому лучше быть бдительным и обеспечить ребенку здоровое будущее.
Болезнь Бехтерева — симптомы, причины и методы лечения в «СМ-Клиника»
Лечением данного заболевания занимается Травматолог-ортопед
, Ревматолог
- Что значит болезнь Бехтерева?
- О заболевании
- Виды болезни Бехтерева
- Симптомы болезни Бехтерева
- Причины возникновения болезни Бехтерева
- Диагностика и клинические рекомендации при болезни Бехтерева
- Мнение эксперта
- Методы лечения болезни Бехтерева
- Операция при болезни Бехтерева
- Профилактика болезни Бехтерева
- Реабилитация при болезни Бехтерева
- Вопрос-ответ
О заболевании
Болезнь Бехтерева ассоциируется с носительством антигена гистосовместимости HLA-B27 и относится к группе серонегативных спондилоартритов (воспалительных поражений суставов позвоночника).
Первые проявления заболевания возникают, как правило, в молодом возрасте (15–30 лет) и редко наблюдаются после 45 лет. У женщин первые рентгенологические изменения появляются значительно позже, чем у мужчин. Начало заболевания в молодом возрасте и ранняя инвалидизация определяют особую актуальность заболевания.
Анкилозирующий спондилоартрит представляет определенные трудности для ранней диагностики. С одной стороны, это связано со слабо выраженной симптоматикой, а с другой – с клиническим разнообразием дебюта болезни Бехтерева. Заболевание может манифестировать не только болью в нижней части спины, но и периферическим артритом, воспалительным поражением сухожилий или сосудистой оболочки глаза. Основной рентгенологический критерий – достоверный сакроилеит – часто отсутствует на ранних стадиях болезни. Поэтому для установления точного диагноза проводится расширенная диагностика в соответствии с международными протоколами.
Лечение проводится консервативными и оперативными методами. Выбор лечебной тактики определяется стадией болезни.
Выбор лечебной тактики определяется стадией болезни.
Виды болезни Бехтерева
В отдельную категорию выделена ювенильная форма анкилозирующего спондилоартрита, которая развивается у детей и подростков.
Различают также следующие виды болезни Бехтерева:
- Центральная – в патологический процесс вовлечен только позвоночный столб.
- Периферическая – чаще встречается в подростковом возрасте, первыми страдают крестцово-подвздошные суставы и другие крупные сочленения, позвоночник долго остается интактным.
- Ризомелическая – поражение позвоночного столба сочетается с поражением крупных суставов конечностей.
- Скандинавская – характерно поражение не только крупных суставов, но и мелких (суставы стоп и кистей).
Симптомы болезни Бехтерева
Заболевание начинается постепенно – обычно в возрасте 15-30 лет. Основным признаком болезни Бехтерева является двустороннее воспалительное поражение крестцово-подвздошных суставов. Поэтому основными симптомами болезни Бехтерева являются:
Поэтому основными симптомами болезни Бехтерева являются:
- боли в крестцовой и поясничной области, а также по задней поверхности бедра, которые на начальной стадии напоминают ущемление седалищного нерва;
- болевые ощущения постоянные, интенсивность существенно возрастает во второй половине ночи;
- компенсаторная напряженность мышц ягодиц, которая со временем может переходить в атрофию.
Помимо сакроилеита, важное проявление болезни Бехтерева – это скованность в пояснице, которая сопровождается болезненными ощущениями. Постепенно прогрессирует малоподвижность поясничного сегмента позвоночного столба. При объективном осмотре выявляется сглаженность или полное отсутствие поясничного изгиба позвоночника.
Заболевание обычно начинается с поражения крестцово-поясничной области. Постепенно патологический процесс прогрессирует и вовлекает грудной отдел позвоночника. На этом этапе появляются боли в грудной клетке, которые распространяются по межреберным промежуткам.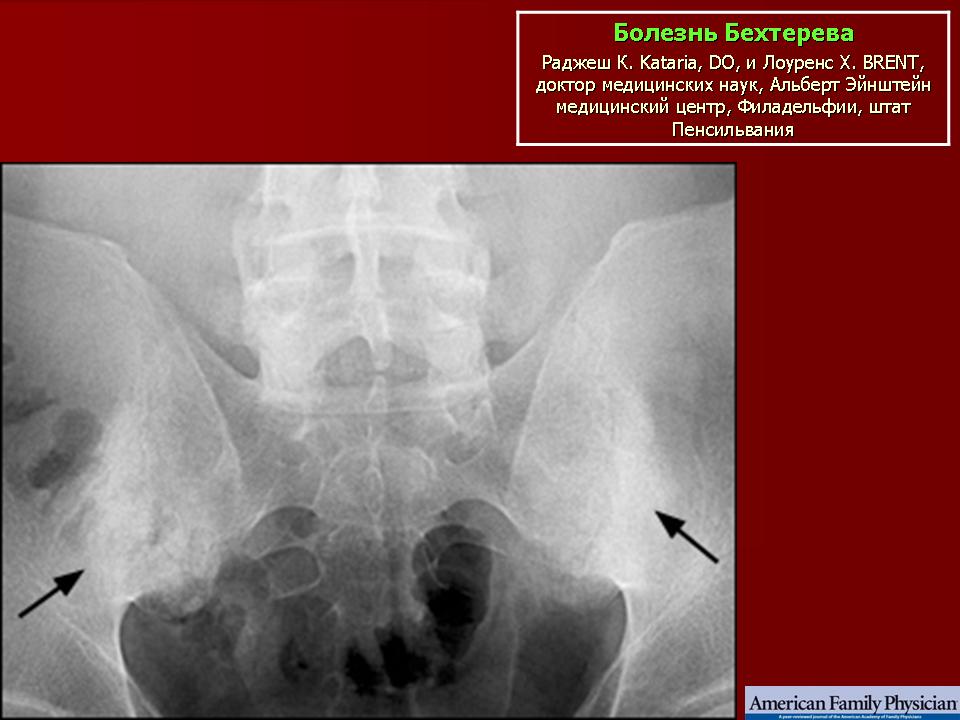 Анкилозирующий спондилоартрит в грудном отделе приводит также к поражению сочленений между ребрами и грудиной, что уменьшает подвижность грудной клетке при вдохе и выдохе.
Анкилозирующий спондилоартрит в грудном отделе приводит также к поражению сочленений между ребрами и грудиной, что уменьшает подвижность грудной клетке при вдохе и выдохе.
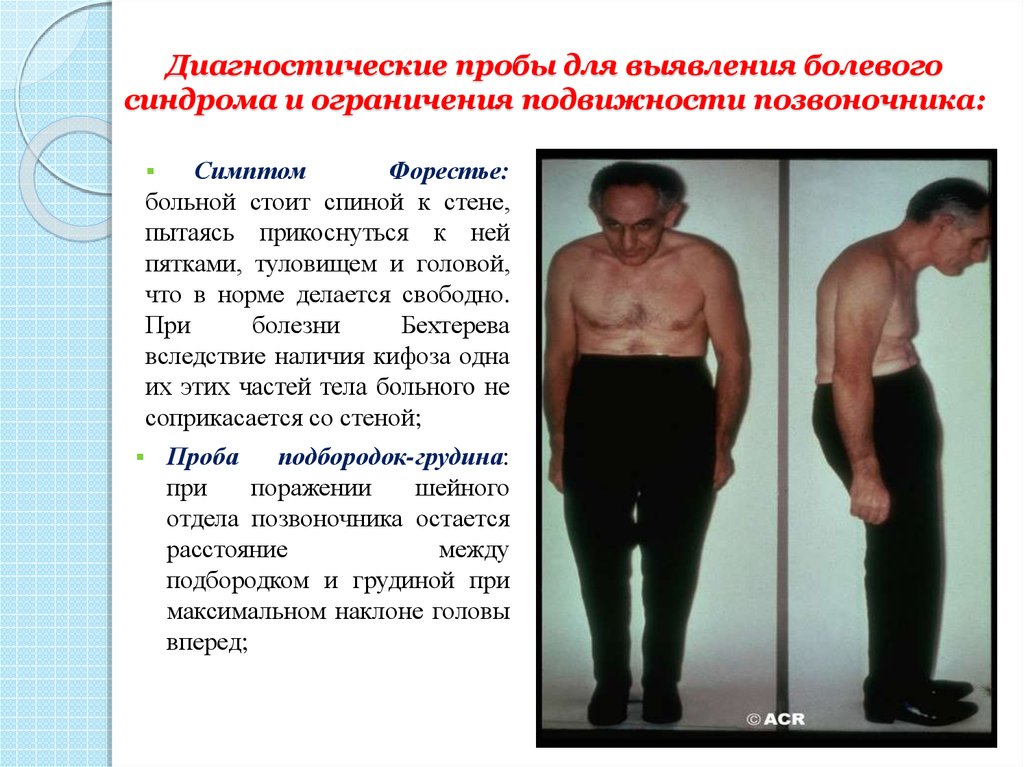
Если лечение заболевания не проводится, то со временем патологический процесс поражает также шейный сегмент позвоночного столба. В этой стадии пациент замечает, что ему трудно повернуть голову в ту или иную сторону, что связано с развивающейся тугоподвижностью суставов. При наклоне головы человек не может дотянуться подбородком к грудине.
В случае поражения всех сегментов позвоночника формируется поза «просителя». Она связана с тем, что сглаживаются все вогнутости и выпуклости позвоночного столба. На этой стадии движения становятся практически невозможными и сопровождаются выраженной болью.
Несмотря на то, что болезнь Бехтерева изначально считалась исключительно заболеванием позвоночника и околопозвоночных тканей, позже было установлено, что аутоиммунный процесс может также поражать крупные суставы, в частности тазобедренный и плечевой, а иногда и мелкие периферические. Вовлечение этих сочленений также развивается постепенно и в конечной стадии приводит к срастанию между собой костных концов, участвующих в образовании сустава (анкилозирование). Поражение крупных суставов при болезни Бехтерева всегда двустороннее, что подчеркивает системность аутоиммунных поражений.
Вовлечение этих сочленений также развивается постепенно и в конечной стадии приводит к срастанию между собой костных концов, участвующих в образовании сустава (анкилозирование). Поражение крупных суставов при болезни Бехтерева всегда двустороннее, что подчеркивает системность аутоиммунных поражений.
Для анкилозирующего спондилоартрита также характерны энтезопатии. Это воспалительное поражение сухожильных пучков. Чаще всего в процесс вовлекается ахиллово сухожилие и подошвенный апоневроз. Клинически это проявляется болями при ходьбе, которые усиливаются при полном упоре на стопу.
Болезнь Бехтерева имеет разнообразные клинические симптомы. Помимо костно-суставных проявлений заболевания возможны следующие состояния:
- воспалительное поражение структур глаза – увеит (воспаление сосудистой оболочки) может быть первым проявлением заболевания, воспаляться может также радужка и ресничное тело;
- воспалительное поражение миокарда и/или перикарда с развитием сердечных аритмий, болей в области сердца, отеков;
- воспалительное поражение легочной ткани, которое сопровождается кашлем и одышкой;
- аутоиммунное поражение почек, которое приводит к отложению белка амилоида (амилоидоз почек).

Причины возникновения болезни Бехтерева
Причины возникновения болезни Бехтерева окончательно не установлены. Считается, что заболевание является аутоиммунным процессом, который развивается при носительстве антигена гистосовместимости HLA B27. В последнее время появляются работы, которые указывают, что триггером патогенеза могут быть некоторые штаммы клебсиелл и других видов кишечных бактерий. Считается, что антигены этих микроорганизмов имеют сходство с HLA B27, что обуславливает длительную и монотонную персистенцию инфекции в организме, которая инициирует аутоиммунный ответ.
Получить консультацию
Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья.
Узнать подробности о заболевании, цены на лечение и записаться на консультацию к специалисту Вы можете по телефону:
+7 (495) 292-39-72
Заказать обратный звонок
Записаться онлайн
Почему «СМ-Клиника»?
1
Лечение проводится в соответствии с клиническими рекомендациями
2
Комплексная оценка характера заболевания и прогноза лечения
3
Современное диагностическое оборудование и собственная лаборатория
4
Высокий уровень сервиса и взвешенная ценовая политика
Диагностика и клинические рекомендации при болезни Бехтерева
Диагностика болезни Бехтерева направлена не только на оценку костно-мышечного повреждения, но и на определение степени активности воспалительного процесса. В программу обследования могут входить следующие методы:
В программу обследования могут входить следующие методы:
- рентгенографическая оценка крестцово-подвздошного сочленения и суставов позвоночника;
- общеклинический анализ кровидля оценки скорости осаждения эритроцитов;
- определение уровня С-реактивного белка в плазме крови;
- лабораторное определение концентрации циркулирующих иммунных комплексов в крови.
Рентгенография позволяет выявить заболевание на той стадии, когда имеется поражение крестцово-подвздошных суставов. Поэтому, согласно клиническим рекомендациям при болезни Бехтерева, начальные стадии патологического процесса на рентгенограммах не идентифицируются. Для ранней диагностики наиболее информативна магнитно-резонансная томография. Она позволяет обнаружить патологические изменения не только в крестцово-подвздошных сочленениях, но и в тазобедренных суставах.
Дифференциальная диагностика заболевания проводится с псориатическими и реактивными артритами, на ранней стадии – также с радикулопатией.
Мнение эксперта
Пациенты, которые столкнулись с этой патологией, спрашивают, что значит болезнь Бехтерева? От неизвестности диагноз анкилозирующего спондилоартрита звучит устрашающе. Нисколько не умоляя рисков патологии, хочется сказать, что современная медицина разработала эффективные методы лечения этого заболевания. И чем раньше начата терапия, тем результативнее ответ (в частности, замедляется прогрессирование заболевания, быстро купируется боль и улучшается состояние позвоночника и других вовлеченных суставов). Поэтому так важно не оттягивать визит к специалисту. Болезнь Бехтерева хорошо поддается курации, особенно на ранних стадиях, когда она хорошо откликается на современную противовоспалительную терапию.
Коловертнов Дмитрий Евгеньевич
Врач травматолог-ортопед, врач-артролог, к.м.н. Руководитель Центра травматологии и ортопедии в «СМ-Клиника» на ул. Новочеремушкинская
Методы лечения болезни Бехтерева
Методы лечения болезни Бехтерева делятся на консервативные, которые наиболее приемлемы на ранних стадиях заболевания, и хирургические, которые показаны при развитии костных деформаций.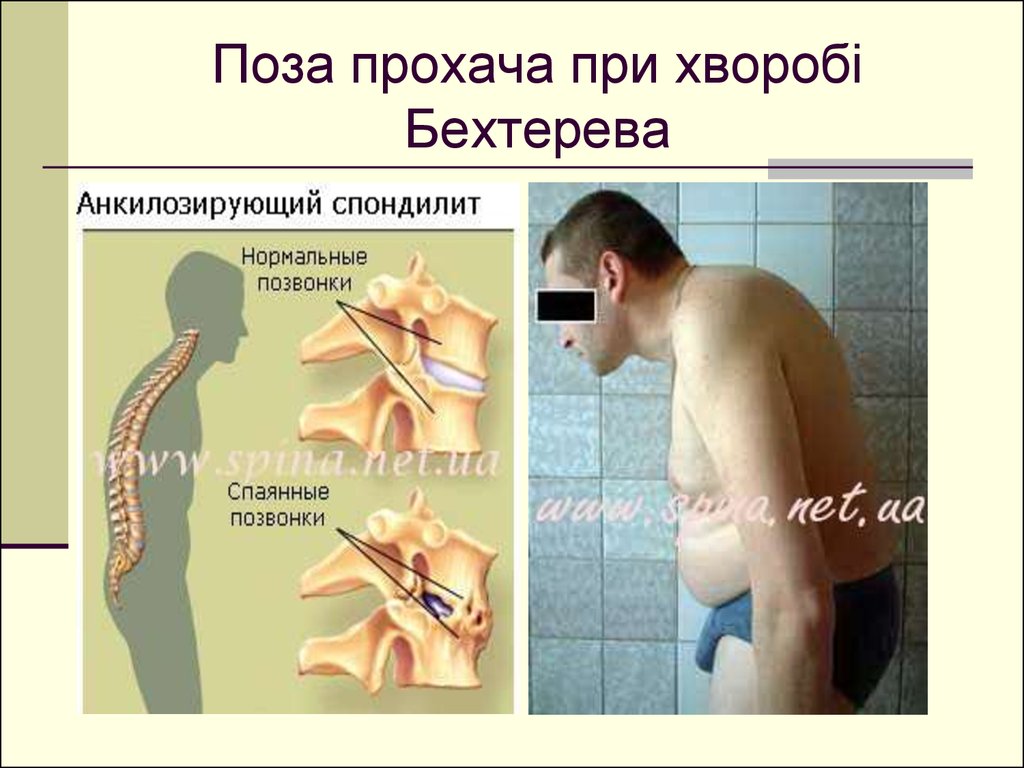
Консервативное лечение
Основными задачами консервативного лечения являются:
- полное купирование или значительное снижение интенсивности болевого синдрома;
- улучшение подвижности в позвоночнике;
- уменьшение выраженности мышечной усталости;
- повышение функциональных возможностей позвоночника;
- замедление структурных изменений.
Основными направлениями консервативного подхода в лечении болезни Бехтерева являются:
- Кинезиотейпирование. Правильно наклеенные тейпы позволяют уменьшить нагрузку на позвоночник и активировать дыхание диафрагмой.
- Лечебная физкультура. Комплекс упражнений разрабатывается врачом ЛФК. Специалист составляет несиловые тренировки, которые предполагают выполнение плавных движений с дозированной нагрузкой. Особенно хорошо сказывается на состоянии позвоночника плавание.
- Медикаментозная терапия. Первая линия препаратов – это нестероиды, которые позволяют купировать боль (блокируют провоспалительные простагландины).
 При неэффективности терапии назначаются кортикостероиды. В тяжелых случаях могут быть показаны цитостатические препараты, ингибиторы интерлейкина 17, фактора некроза опухолей типа альфа. Для уменьшения мышечного спазма применяются миорелаксирующие средства.
При неэффективности терапии назначаются кортикостероиды. В тяжелых случаях могут быть показаны цитостатические препараты, ингибиторы интерлейкина 17, фактора некроза опухолей типа альфа. Для уменьшения мышечного спазма применяются миорелаксирующие средства.
Операция при болезни Бехтерева
Операция при болезни Бехтерева рекомендуется при поражении тазобедренных суставов с тенденцией к развитию анкилоза (третья стадия функциональной недостаточности сустава). Объем хирургического вмешательства заключается в протезировании тазобедренного сустава.
Профилактика болезни Бехтерева
Специфическая профилактика болезни Бехтерева не разработана. Особое значение играет своевременное лечение инфекций, борьба с гиподинамией, регулярное выполнение упражнений, которые укрепляют позвоночник.
Реабилитация при болезни Бехтерева
Реабилитация при болезни Бехтерева после хирургического вмешательства сводится к своевременному восстановлению функции оперированного тазобедренного сустава. Для этого рекомендуются курсы физиотерапевтических процедур, массаж и выполнение упражнений лечебной физкультуры (под контролем специалиста ЛФК).
Для этого рекомендуются курсы физиотерапевтических процедур, массаж и выполнение упражнений лечебной физкультуры (под контролем специалиста ЛФК).
Сразу после операции в течение нескольких дней оперированную ногу не следует подвергать физическим нагрузкам. В это время рекомендуется ходьба на костылях. После разрешения врача можно ходить с упором на нижнюю конечность, занимаясь ее постепенным восстановлением.
Вопрос-ответ
Диагностикой и лечением начальных стадий занимается ревматолог. При развитии осложнений (деформаций) специализированную помощь оказывается травмтаолог-ортопед.
Анкилозирующий спондилоартрит может приводить к анкилозированию (срастанию) суставов позвоночника и крестцово-подвздошного сочленения. Эти осложнения вызывают значительное ограничение подвижности пациента и ведут к развитию тяжелой функциональной недостаточности. Поэтому важно посетить врача при первых подозрительных симптомах и своевременно начать лечение.
Продолжительное существование болезни Бехтерева сопровождается таким последствием, как остеопороз – снижение минеральной прочности костей. В результате этого переломы могут возникать даже при минимальных нагрузках. Кости могут ломаться в самых нетипичных местах. Так, могут встречаться переломы шейных позвонков, которые представляют наибольшую опасность. Так, из-за сдавления проводящих путей возможно развитие квадриплегии – нарушение подвижности и мышечного сокращения рук и ног.
В результате этого переломы могут возникать даже при минимальных нагрузках. Кости могут ломаться в самых нетипичных местах. Так, могут встречаться переломы шейных позвонков, которые представляют наибольшую опасность. Так, из-за сдавления проводящих путей возможно развитие квадриплегии – нарушение подвижности и мышечного сокращения рук и ног.
Несмотря на то, что болезнь Бехтерева – это аутоиммунное заболевание, в отличие от других ревматических патологий повышение ревматоидного фактора в типичных случаях не наблюдается.
Для беременности характерна физиологическая иммуносупрессия. Естественное блокирование активности иммунной системы замедляет воспалительный процесс в суставах позвоночника и околосуставных тканях.
Болезнь Бехтерева на является генетической патологией. Однако по наследству может передаваться склонность к заболеванию, которая реализуется под воздействием неблагоприятных факторов внешней и внутренней среды.
Фоломеева О.М., Галушко Е.А., Эрдес Ш. Ф. Распространенность ревматических заболеваний в популяциях взрослого населения России и США. Науч-практ ревматол 2008; 4:4–13.
Ф. Распространенность ревматических заболеваний в популяциях взрослого населения России и США. Науч-практ ревматол 2008; 4:4–13.
Насонова В.А. Боль в нижней части спины – большая медицинская и социальная проблема, методы лечения. Соns Med 2004;6(8):536–41..
Дамулин И.В. Синдром спастичности и основные направления его лечения. Журн неврол и психиатр 2003;12:4–9..
>
Заболевания по направлению Травматолог-ортопед
Абсцесс Броди
Адгезивный капсулит
Анкилоз
Арахнодактилия
Артроз
Артроз голеностопного сустава
Артроз локтевого сустава
Артроз плечевого сустава
Артропатия
Асептический некроз головки бедренной кости (АНГБК)
Ахиллобурсит
Ахиллодиния
Ахондроплазия
Болезнь Блаунта
Болезнь Гоффа
Болезнь де Кервена
Болезнь Кальве
Болезнь Келлера
Болезнь Кенига
Болезнь Кинбека
Болезнь Олье
Болезнь Пертеса
Болезнь Форестье
Болезнь Шейерманна-Мау
Болезнь Шинца
Болезнь Шляттера
Бурсит
Бурсит коленного сустава
Бурсит плечевого сустава
Бурсит стопы
Вальгусная деформация большого пальца стопы (Hallux valgus)
Внутрисуставной перелом
Воронкообразная грудная клетка
Врожденный вывих бедра
Вывих
Вывих бедра
Вывих кисти
Вывих ключицы
Вывих коленного сустава
Вывих надколенника
Вывих пальца
Вывих плеча
Вывих предплечья
Вывих стопы
Гемартроз
Гематогенный остеомиелит
Гигантоклеточная опухоль кости
Гигрома
Гиперостоз
Гиповолемический шок
Гнойный артрит
Гнойный бурсит
Гонартроз
Грудной спондилез
Деформация грудной клетки
Деформация конечности
Деформация стоп
Деформирующий артроз
Дискоидный мениск
Дорсопатии
Закрытый перелом
Илеопсоит
Импиджмент-синдром
Искривление позвоночника
Килевидная грудная клетка
Киста Бейкера
Киста менисков
Кифоз
Кифосколиоз
Клиновидные позвонки
Клинодактилия
Коксартроз
Колотая рана
Колото-резанная рана
Компрессионный перелом позвоночника
Конская стопа
Локтевой бурсит
Межпозвоночная грыжа
Миозит
Молоткообразные пальцы стопы
Мраморная болезнь
Нестабильность позвоночника
Оскольчатый перелом
Остеоартроз
Остеодистрофии
Остеома
Остеомаляция
Остеомиелит
Остеопения
Остеопороз
Остеосклероз
Остеофиты
Остеохондроз
Перелом
Перелом бедра
Перелом большеберцовой кости
Перелом большого бугорка плечевой кости
Перелом вертлужной впадины
Перелом голени
Перелом головки лучевой кости
Перелом грудины
Перелом грудного отдела позвоночника
Перелом ключицы
Перелом поясничного отдела
Перелом пястной кости
Перелом пяточной кости
Перелом ребер
Перелом руки
Перелом свода черепа
Перелом скуловой кости
Перелом шейки бедра
Пяточная шпора
Синдром Марфана
Сколиоз
Травмы позвоночника
Заболевания по направлению Ревматолог
Адгезивный капсулит
Анкилоз
Антифосфолипидный синдром
Артроз голеностопного сустава
Артроз плечевого сустава
Артропатия
Болезнь Рейно
Васкулит
Миастения
Остеоартроз
Остеопороз
Перикардит
Подагра
Постковидный ревматоидный артрит
Ревмокардит
Синдром Марфана
Склеродермия
Все врачи
м. ВДНХ
ВДНХ
м. Молодёжная
м. Текстильщики
м. Севастопольская
м. Чертановская
м. Крылатское
м. Войковская
м. Балтийская
м. Новые Черёмушки
м. Водный стадион
Все врачи
Загрузка
Записаться на прием к травматологу-ортопеду
поля, отмеченные*, необходимы к заполнению
Имя
Телефон *
Нажимая на кнопку, вы даете согласие на обработку своих персональных данных
Запись через сайт является предварительной. Наш сотрудник свяжется с Вами для подтверждения записи к специалисту.
Мы гарантируем неразглашение персональных данных и отсутствие рекламных рассылок по указанному вами телефону. Ваши данные необходимы для обеспечения обратной связи и организации записи к специалисту клиники.
Лицензии
Перейти в раздел лицензииПерейти в раздел правовая информация
Ювенильный анкилозирующий спондилит | Бостонская детская больница
Слушать
Ювенильный анкилозирующий спондилит (ЮАС) — это тип артрита, поражающий позвоночник и места прикрепления мышц, сухожилий и связок к костям. «Анкилозирующий» означает тугоподвижный или ригидный, «спондил» означает позвоночник, а «ит» относится к воспалению.
«Анкилозирующий» означает тугоподвижный или ригидный, «спондил» означает позвоночник, а «ит» относится к воспалению.
- ЮАС поражает молодых людей, как правило, в возрасте от 17 до 35 лет, но также может встречаться у детей и пожилых людей.
- JAS поражает мужчин в два-три раза чаще, чем женщин.
Считается, что
ЮАС вызывает воспаление позвоночника и крупных суставов, приводящее к скованности и боли. Заболевание может привести к:
- эрозии в области соединения позвоночника с крестцово-подвздошным суставом (бедренная кость)
- костных перемычек, образующихся между позвонками в позвоночнике, соединяющих эти кости вместе
- костей в груди могут срастись
ЮАС является одним из четырех заболеваний, классифицируемых как спондилоартропатии. Другими являются псориатический артрит, воспалительное заболевание кишечника и синдром Рейтера. Эти заболевания имеют общие черты, такие как:
- воспаление позвоночника и крестцово-подвздошных суставов
- семейный анамнез заболевания
- аналогичные неартритные симптомы
- отсутствие ревматоидного фактора (РФ) в крови (антитело, обнаруживаемое в крови большинства, но не всех, больных ревматоидным артритом, а также другими ревматическими заболеваниями)
Ювенильный анкилозирующий спондилит | Симптомы и причины
Каковы симптомы ювенильного анкилозирующего спондилита?
Симптомы ЮАС имеют тенденцию появляться и исчезать с течением времени. Хотя у каждого ребенка симптомы могут проявляться по-разному, некоторые из наиболее распространенных включают:
Хотя у каждого ребенка симптомы могут проявляться по-разному, некоторые из наиболее распространенных включают:
- боль в спине, обычно наиболее сильную ночью во время отдыха
- ранняя утренняя скованность
- сгорбленное положение в ответ на боль в спине (наклон вперед уменьшает боль)
- невозможность сделать глубокий вдох, если поражены суставы между ребрами и позвоночником
- потеря аппетита
- потеря веса
- усталость
- лихорадка
- анемия
- энтезит (боль в месте прикрепления мышц, связок и/или сухожилий к костям)
- боль в суставах, особенно в ногах
- неопределенная боль, обычно в ягодицах, бедрах, пятках или около плеч
- болезненное воспаление глаз, вызывающее покраснение и чувствительность к свету; у вашего ребенка могут быть частые рецидивы воспаления глаз
- поражение органов, таких как сердце, легкие и глаза
Симптомы ювенильного анкилозирующего спондилита могут напоминать другие заболевания или проблемы. Всегда консультируйтесь с лечащим врачом вашего ребенка для постановки диагноза.
Всегда консультируйтесь с лечащим врачом вашего ребенка для постановки диагноза.
Что вызывает JAS?
ЮАС считается многофакторным заболеванием, что означает, что в его возникновении участвуют «множество факторов».
- Эти факторы обычно являются как генетическими, так и факторами окружающей среды, и для возникновения заболевания требуется сочетание генов обоих родителей и неизвестных факторов окружающей среды.
- Многофакторные признаки повторяются в семьях, потому что они частично обусловлены генами.
- Часто один пол (мужской или женский) поражается чаще, чем другой, в многофакторных признаках.
HLA-B27
Существует группа генов, называемых антигенами HLA, которые играют важную роль в том, заболеет ли ваш ребенок определенным заболеванием. Антиген HLA, связанный с JAS, называется B27.
Если у вашего ребенка есть HLA-B27, у него может быть генетическая предрасположенность (повышенная вероятность) развития ЮАС. Но важно помнить, что, хотя у большинства людей с JAS есть HLA-B27, лишь у немногих людей с HLA-B27 когда-либо был JAS. Это означает, что ваш ребенок может иметь положительный результат на HLA-B27, но не иметь JAS.
Но важно помнить, что, хотя у большинства людей с JAS есть HLA-B27, лишь у немногих людей с HLA-B27 когда-либо был JAS. Это означает, что ваш ребенок может иметь положительный результат на HLA-B27, но не иметь JAS.
Ювенильный анкилозирующий спондилит | Диагностика и лечение
Как диагностируется ювенильный анкилозирующий спондилоартрит?
В дополнение к полному сбору анамнеза и физикальному обследованию, некоторые из диагностических тестов, которые может назначить врач вашего ребенка, включают:
- рентген: диагностический тест, который использует невидимые лучи электромагнитной энергии для получения изображений внутренних тканей, костей, и органы на пленку.
- скорость оседания эритроцитов (СОЭ или скорость оседания эритроцитов): измерение того, насколько быстро эритроциты падают на дно пробирки. При наличии отека и воспаления белки крови слипаются и становятся тяжелее, чем обычно.
 Таким образом, при измерении они быстрее падают и оседают на дно пробирки. Как правило, чем быстрее падают клетки крови, тем сильнее воспаление.
Таким образом, при измерении они быстрее падают и оседают на дно пробирки. Как правило, чем быстрее падают клетки крови, тем сильнее воспаление. - обнаружение HLA-B27
Как лечится ювенильный анкилозирующий спондилоартрит?
Целью лечения ЮАС является уменьшение боли и скованности, предотвращение деформаций и помощь вашему ребенку вести как можно более нормальный и активный образ жизни.
Компоненты лечения вашего ребенка могут включать:
- нестероидные противовоспалительные препараты (НПВП) для уменьшения боли и воспаления
- кратковременное применение кортикостероидов для уменьшения воспаления
- внимание к поддержанию правильной осанки
- регулярные физические упражнения, включая упражнения, укрепляющие мышцы спины
- физиотерапия
Как мы лечим ювенильный анкилозирующий спондилит
Ревматологическая программа Бостонской детской больницы занимается лечением детей и подростков с широким спектром ревматологических и воспалительных заболеваний, включая ювенильный анкилозирующий спондилоартрит.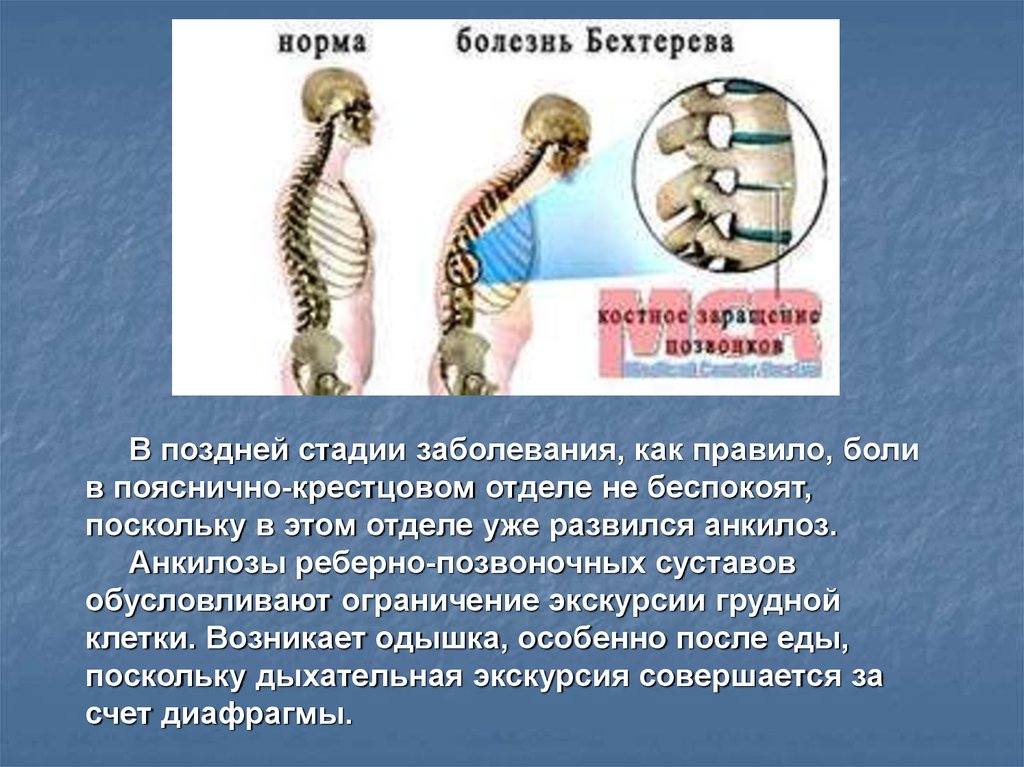 Являясь одной из крупнейших и наиболее опытных ревматологических программ в Соединенных Штатах, мы ежегодно наблюдаем более 3000 детей в нашей амбулаторной клинике. Ежегодно стационарно (госпитализированно) проходят лечение более 600 детей.
Являясь одной из крупнейших и наиболее опытных ревматологических программ в Соединенных Штатах, мы ежегодно наблюдаем более 3000 детей в нашей амбулаторной клинике. Ежегодно стационарно (госпитализированно) проходят лечение более 600 детей.
Ювенильный анкилозирующий спондилит | Программы и услуги
Программы
Ювенильный анкилозирующий спондилит | Свяжитесь с нами
Педиатрический ювенильный анкилозирующий спондилит – условия и лечение
Ювенильный анкилозирующий спондилит (ЮАС) — это тип артрита, поражающий позвоночник и места прикрепления мышц, сухожилий и связок к костям. Анкилозирование означает тугоподвижность или ригидность, спондилоартрит означает позвоночник, а ит относится к воспалению. Болезнь вызывает воспаление позвоночника и крупных суставов, что приводит к скованности и боли.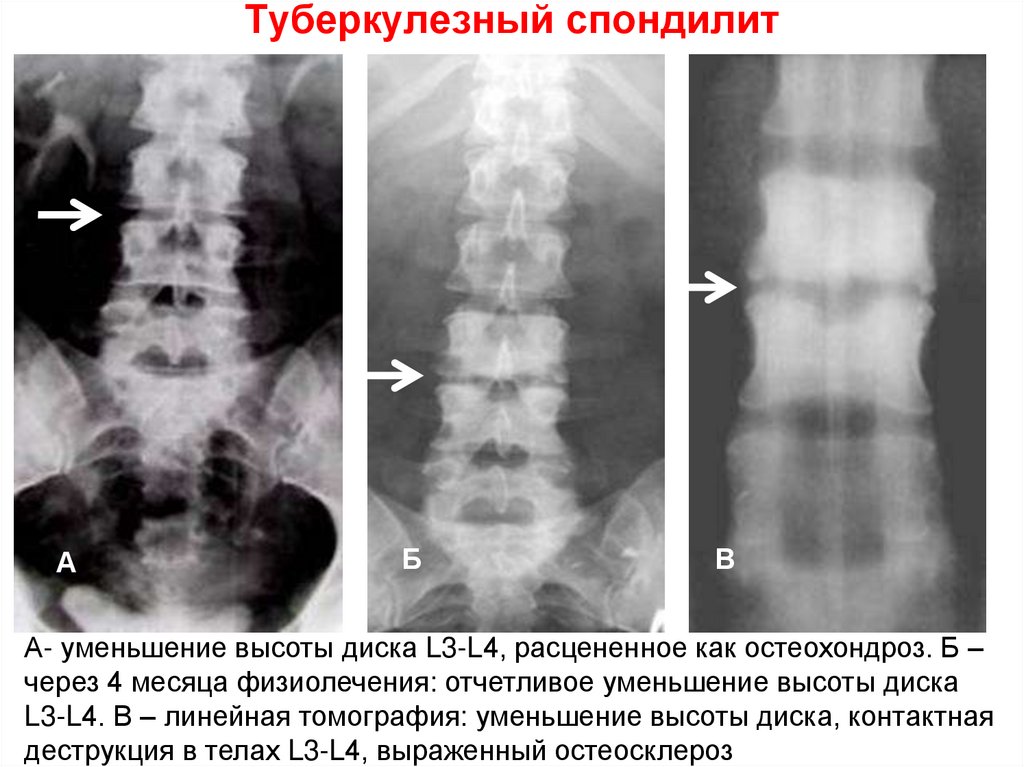 Заболевание может привести к эрозии сустава между позвоночником и тазовой костью (крестцово-подвздошный сустав) и образованию костных перемычек между позвонками в позвоночнике, срастанию этих костей. Кроме того, кости грудной клетки могут срастись.
Заболевание может привести к эрозии сустава между позвоночником и тазовой костью (крестцово-подвздошный сустав) и образованию костных перемычек между позвонками в позвоночнике, срастанию этих костей. Кроме того, кости грудной клетки могут срастись.
ЮАС считается многофакторным заболеванием. Многофакторное наследование означает, что в возникновении проблемы со здоровьем участвует множество факторов. Факторы обычно являются как генетическими, так и экологическими, когда комбинация генов от обоих родителей в дополнение к неизвестным факторам окружающей среды вызывает признак или состояние. Часто один пол (мужской или женский) поражается чаще, чем другой, по многофакторным признакам. Многофакторные признаки повторяются в семьях, потому что они частично обусловлены генами.
Группа генов на хромосоме 6, кодирующая антигены HLA, играет важную роль в восприимчивости и устойчивости к болезням. Специфические антигены HLA влияют на развитие многих распространенных заболеваний. Некоторые из этих расстройств, такие как JAS, связаны с аутоиммунными заболеваниями и наследуются многофакторным образом. Когда у ребенка есть определенный тип антигена HLA, связанный с заболеванием, считается, что у него или нее повышена вероятность развития заболевания. Антиген HLA, связанный с JAS, называется B27. Считается, что дети с HLA-антигеном B27 имеют повышенный шанс (или генетическую предрасположенность) к развитию JAS; однако важно понимать, что у ребенка без этого антигена также может развиться ЮАС. Это означает, что тестирование антигена HLA не является диагностическим или точным для прогнозирования состояния. Мужчины страдают ЮАС в три раза чаще, чем женщины.
Когда у ребенка есть определенный тип антигена HLA, связанный с заболеванием, считается, что у него или нее повышена вероятность развития заболевания. Антиген HLA, связанный с JAS, называется B27. Считается, что дети с HLA-антигеном B27 имеют повышенный шанс (или генетическую предрасположенность) к развитию JAS; однако важно понимать, что у ребенка без этого антигена также может развиться ЮАС. Это означает, что тестирование антигена HLA не является диагностическим или точным для прогнозирования состояния. Мужчины страдают ЮАС в три раза чаще, чем женщины.
ЮАС является одним из четырех заболеваний, классифицируемых как спондилоартропатии. Другими расстройствами являются псориатический артрит, воспалительное заболевание кишечника и синдром Рейтера. Эти расстройства имеют сходные признаки, такие как:
- Воспаление позвоночника и крестцово-подвздошных суставов
- Семейный анамнез заболевания
- Сходные неартритные симптомы
- Отсутствие ревматоидного фактора (РФ) в крови (антитело, обнаруженное в крови большинство, но не все, люди, страдающие ревматоидным артритом, а также другими ревматическими заболеваниями)
- js»>
ЮАС поражает молодых людей, как правило, в возрасте от 17 до 35 лет, но может поражать и подростков. Считается, что JAS поражает мужчин в два-три раза чаще, чем женщин.
Симптомы ЮАС имеют тенденцию появляться и исчезать с течением времени. Ниже приведены наиболее распространенные симптомы ЮАС. Однако каждый ребенок может испытывать симптомы по-разному. Симптомы могут включать:
- Боль в спине, обычно наиболее сильная ночью во время отдыха
- Утренняя скованность
- Сутулость в ответ на боль в спине (наклон вперед уменьшает боль)
- Неспособность сделать глубокий вдох, если суставы между поражены ребра и позвоночник
- Потеря аппетита
- Потеря веса
- Усталость
- Лихорадка
- Анемия
- Боль в месте прикрепления мышц, связок и/или сухожилий к кости (энтезит)
- Боль в суставах, особенно в ногах
- Неопределенная боль, обычно в ягодицах, бедрах, пятках или около плеч
- Болезненное воспаление глаз, вызывающее покраснение и чувствительность к свету; возможны частые рецидивы воспаления глаз
- Поражение органов, таких как сердце, легкие и глаза
Симптомы ювенильного анкилозирующего спондилита могут напоминать другие заболевания или проблемы.
 Всегда консультируйтесь с врачом вашего ребенка для постановки диагноза.
Всегда консультируйтесь с врачом вашего ребенка для постановки диагноза.В дополнение к полному сбору анамнеза и физикальному обследованию диагностические процедуры при ювенильном анкилозирующем спондилите могут включать:
- Рентгенологическое исследование . Диагностический тест, использующий невидимые лучи электромагнитной энергии для получения изображений внутренних тканей, костей и органов на пленке.
- Скорость оседания эритроцитов (СОЭ или скорость седации) . Измерение того, как быстро эритроциты падают на дно пробирки. При наличии отека и воспаления белки крови слипаются и становятся тяжелее, чем обычно. Таким образом, при измерении они быстрее падают и оседают на дно пробирки. Как правило, чем быстрее падают клетки крови, тем сильнее воспаление. (Люди с ЮАС часто имеют повышенную СОЭ.)
- Обнаружение антигена (HLA-B27) . HLA-B27 — это антиген (вещество, которое заставляет организм вырабатывать антитела для борьбы с бактериями, вирусами и другими «чужеродными» частицами для предотвращения заражения), присутствие которого может указывать на наличие какого-либо типа аутоиммунного заболевания (состояние, при котором организм собственные защитные силы начинают атаковать клетки организма).

Целью лечения ЮАС является уменьшение боли и скованности, предотвращение деформаций и помощь вашему ребенку вести как можно более нормальный и активный образ жизни.
Конкретное лечение ювенильного анкилозирующего спондилита будет определено врачом вашего ребенка на основании:
- Общего состояния здоровья вашего ребенка и истории болезни
- Степень заболевания
- Переносимость вашим ребенком определенных лекарств, процедур и методов лечения
- Ожидание течение болезни
- Ваше мнение или предпочтение
Лечение может включать:
- Нестероидные противовоспалительные препараты, НПВП (для уменьшения боли и воспаления)
- Кратковременное применение кортикостероидов (для уменьшения воспаления)
- Болезнь-модифицирующие противоревматические препараты (БМАРП), такие как метотрексат или биологические препараты, такие как инфликсимаб или этанерцепт, которые предназначены для подавления воспалительной реакции вашего организма
- Сохраняйте правильную осанку
- Регулярные физические упражнения, включая упражнения для укрепления мышц спины
- Физиотерапия
Лечение ревматологии в Детской национальной больнице
Специалисты-педиатры Детской национальной больницы в Вашингтоне, округ Колумбия, обладают опытом диагностики, лечения и лечения аутоиммунных и воспалительных заболеваний мышц, тканей и суставов растущего ребенка.
