Вирусные диареи у детей: Вирусная диарея у детей
Особенности диареи у детей. Обзор лекарственных средств
Клиническая картина диареи:
Острая диарея имеет несколько этапов развития: инкубационный, развернутый- проявление болезни, этап разрешения. Когда наступает острая диарея, то водно-электролитный баланс в кишечнике нарушается. Это всегда в большей степени связано с нарушением работы эпителиальных клеток слизистой тонкой кишки по всасыванию/выделению электролитов. Острая спонтанная диарея бывает чаще вирусная, реже бактериальная. В первом случае кишечные вирусы заселяют эпителиальные клетки кишки, размножаются в них и сильно нарушают всасывание электролитов.
Вирусная диарея имеет инкубационный период 1-5 дней. В этом периоде больной чувствует слабостью, головные и мышечные боли, ухудшается аппетит. Затем присоединяется лихорадка, боль в животе, многократная рвота, обильный водянистый пенистый стул с небольшим количеством слизи и всегда без примесей крови. У трети детей может быть воспаление слизистых оболочек верхних дыхательных путей. При энтеровирусной инфекции на 4-5-й день болезни появляется пятнисто-папулезная экзантема. В тяжелых случаях имеют место признаки кишечного эксикоза.
У трети детей может быть воспаление слизистых оболочек верхних дыхательных путей. При энтеровирусной инфекции на 4-5-й день болезни появляется пятнисто-папулезная экзантема. В тяжелых случаях имеют место признаки кишечного эксикоза.
Бактериальная диарея имеет инкубационный период несколько часов (при сальмонеллезе или стафилококковой инфекции) или до 10 суток (при иерсиниозе). Кроме жидкого стула, наблюдается лихорадка и спастические боли в животе. Также, могут быть и особенные симптомы, например, сальмонеллезная инфекция, осложненная бактериемией с возникновением пневмонии, менингита, абсцессов внутренних органов. Shigella flexneri вызывает диарею у детей: она как шприцом впрыскивает в эпителиальные клетки слизистой кишки токсин, который подготавливает эпителиальные клетки к принятию Shigella flexneri в себя; после попадания внутрь эпителиальных клеток эта бактерия может перемещаться из одной эпителиальной клетки в соседние как реактивный снаряд. Таким образом существенно нарушается работа эпителиальных клеток и водно-электролитный баланс.
Staphylococcus aureus (золотистый стафилококк) ответственен за пищевые отравления; размножается в продуктах питания с накоплением в них кишечного токсина, который при проглатывании (с задержкой от часа до нескольких часов) вызывает симптомы отравления (включая рвоту и зачастую диарею) и стафилококковый энтерит.
Инфекция, которая вызванная энтерогеморрагической кишечной палочкой (Е.сoli О 157:Н7), проявляется объемным жидким стул с примесью крови (до 95% случаев), болями в животе. Возможен гемолитико-уремическим синдром (смертность 10%).
Диарея, вызванная гельминтами, часто протекает бессимптомно, или с умеренной болью в животе, жидкий стул с примесью крови. При тяжелом течении амебиаза возможны осложнения в виде перфорации стенки кишки с развитием перитонита, токсического мегаколона, абсцессов печени, легких, головного мозга.
Диарея путешественников часто возникает внезапно, характеризуется схваткообразными болями в животе и незначительным повышением температуры. Признаков обезвоживания организма, как правило, не наблюдается, симптомы заболевания исчезают самопроизвольно в течение 3-4 дней.
Признаков обезвоживания организма, как правило, не наблюдается, симптомы заболевания исчезают самопроизвольно в течение 3-4 дней.
Антибиотико-ассоциированная диарея— это диарея обильная, водянистая. По нарастающей следует схваткообразные боли в животе, которые исчезают после дефекации. Отмечается незначительное повышается температура тела, а в кале — лейкоциты. В одном случае, по окончанию антибиотикотерапии все проявлении данной диареи исчезают.
В другом перерастает в псевдомембранозный колит. И тогда, увеличивается количество дефекаций, появляется гипогидратация и гипопротеинемия. Быстро наступает обезвоживание, развиваются токсическое расширение и перфорация толстой кишки (редко – летальный исход, вследствие очень быстрого обезвоживания).
Методы диагностики:
Установить причину возникновения диареи можно только на основании клинических, лабораторных и бактериологических данных, рентгенологических и эндоскопических исследований.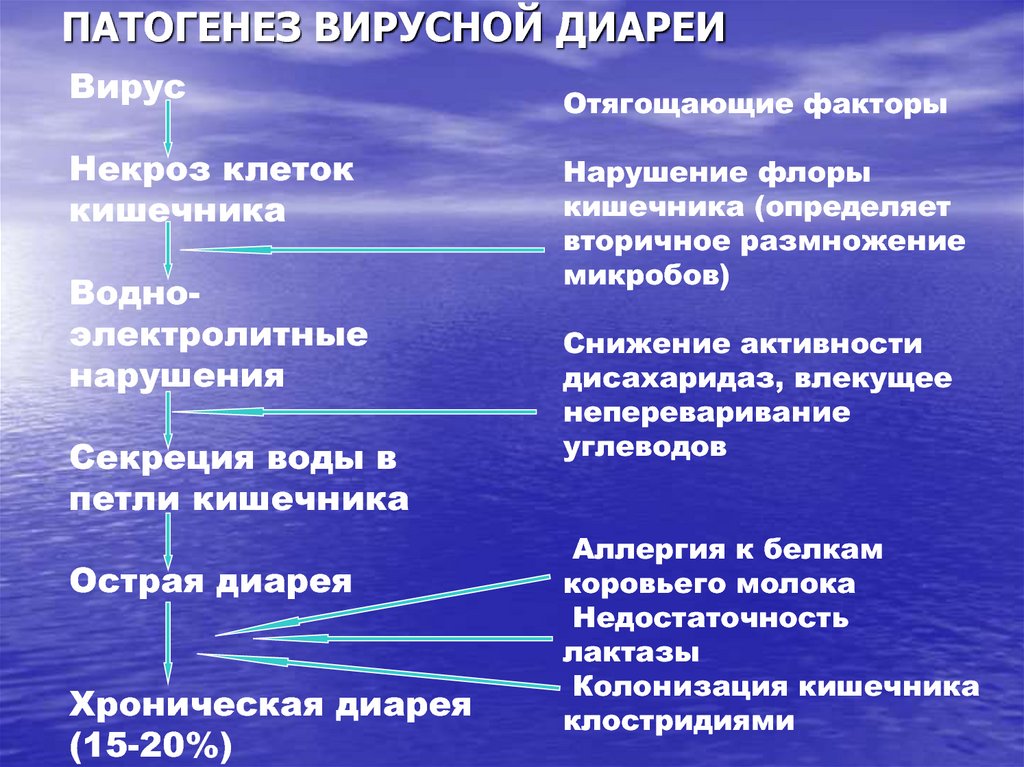
Вирусная диарея подтверждается обнаружением вируса или его антигена с помощью электронной и иммуноэлектронной микроскопии фекалий, иммунофлюоресцентных исследований, при положительной реакции латекс-агглютинации (ротавирусная инфекция), обнаружении вирусной РНК с помощью ПЦР, реакции молекулярной гибридизации, традиционной изоляции вируса в культуре клеток, обнаружении антител к антигену вируса методами пассивной гемагглютинации, реакции связывания комплемента и иммуноферментными анализами сыворотки крови.
При бактериальной диарее в клиническом анализе крови выявляется лейкоцитоз со сдвигом формулы влево. Выполняют ректороманоскопию, при которой обнаруживается картина острого проктосигмоидита (при шигеллезной инфекции). Посев кала с его последующим микробиологическим исследованием позволяет установить этиологию диареи.
Диагностика паразитарных диарей достаточно сложна. Амебиаз подтверждается при обнаружении трофозойтов Entamoeba hystolitica или их цист в стуле. Дополнительное диагностическое значение имеет определение иммуноферментным методом специфичных антител — IgA, IgM, IgG. Лямблиоз выявляется при наличии трофозойтов или цист лямблий в кале, желчи или дуоденальном содержимом. Возможно также определение антител классов IgA, IgM, IgG к G.lamblia.
Лямблиоз выявляется при наличии трофозойтов или цист лямблий в кале, желчи или дуоденальном содержимом. Возможно также определение антител классов IgA, IgM, IgG к G.lamblia.
Также при определении причин диареи, очень важно состояние больного, а именно:
-частота стула;
-консистенция каловых масс, их цвет и запах;
-наличие примеси крови или слизи в кале.
При диарее у детей, особенно в возрасте до 5 лет, недопустимо самолечение, в частности бесконтрольный прием антибиотиков, т. к. данные препараты меняют клиническую картину, могут провоцировать переход в хроническую форму.
Лечение
При диарее необходимо исключить из питания: молочные продукты, свежие фрукты и овощи, мясо. Далее при снижении интенсивности диареи и улучшению самочувствия ребенка (после прохождения 12 часов), можно употреблять: неконцентрированный бульон, крекер, белый хлеб. Далее, возможно включить в рис, печеный картофель, куриный бульон с рисом и домашней лапшой.
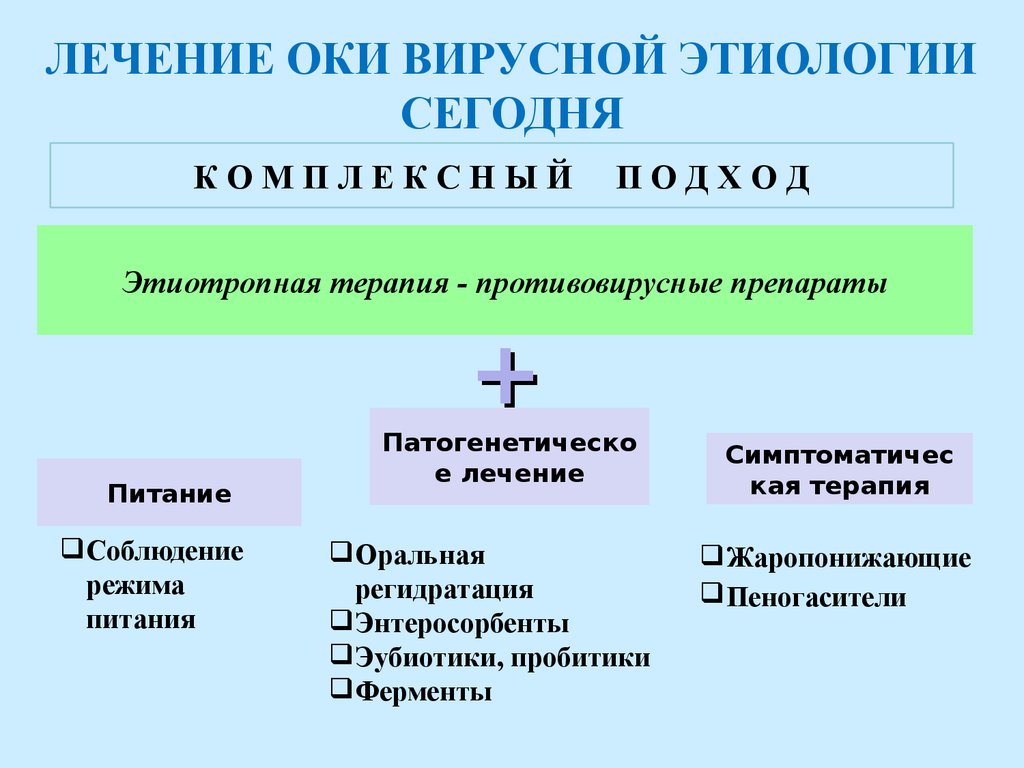
1. Лечение, направленное на «борьбу с обезвоживанием». Назначаются специальные регидратационные растворы, в состав которых входят электролиты. В детской практике используют регидрон, содержащий в 1 пакетике 3,5 г натрия хлорида, 2,9 г натрия цитрата, 2,5 г калия хлорида и 10 г декстрозы. В домашних условиях необходимо употреблять достаточно жидкости (чай, минеральная вода). Объем жидкости должен быть не менее 2-2,5 л в сутки.
Лечение, направленное на «борьбу с обезвоживанием». Назначаются специальные регидратационные растворы, в состав которых входят электролиты. В детской практике используют регидрон, содержащий в 1 пакетике 3,5 г натрия хлорида, 2,9 г натрия цитрата, 2,5 г калия хлорида и 10 г декстрозы. В домашних условиях необходимо употреблять достаточно жидкости (чай, минеральная вода). Объем жидкости должен быть не менее 2-2,5 л в сутки.
В тяжелых случаях применяют в/в 5% раствор глюкозы и электролитов.
Зачастую инфекционные диареи заканчиваются самостоятельно уже на 5 день такой терапии.
2. Антибиотикотерапия. К ней прибегают, при тяжелом течении, с высокой лихорадкой и осложнениях на другие органы (назначаются: гентамицин, ципрофлоксацин, ампициллин)
3. Паразитарные диареи лечатся метронидазолом (амебиаз), тетрациклином с хлорохином.
4. Диарея путешественника подвергается симптоматическому лечению, и лишь при осложнениях лечится антибактериальными средствами.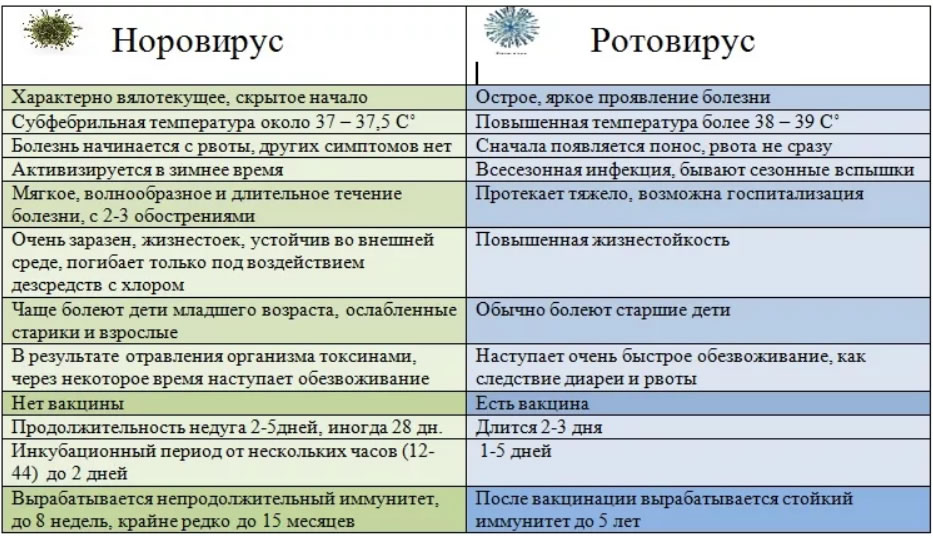 Возможно использование лекарственных средств, регулирующих моторную функцию желудочно-кишечного тракта
Возможно использование лекарственных средств, регулирующих моторную функцию желудочно-кишечного тракта
5. При антибиотико-ассоциированной диарее отменяют антибиотик, назначаются пре и –пробиотики. Однако этиотропной терапией развившегося псевдомембранозного колита, вызванного Clostridium deficylle, считается назначение ванкомицина и метронидазола.
6. Препаратами выбора при вирусной диарее у детей являются интерфероны.
7. Сорбенты. Применяются для связывания энтеротоксинов.
8. Специфические бактериофаги широко применяются при инфекционных диареях, синдроме избыточного роста бактерий, антибиотико-ассоциированной диарее и др.
9. Пребиотики, пробиотики. Пробиотики, например, лактобактерии и бифидобактерии, обладают антибактериальными свойствами и подавляют развитие кишечных патогенов. Некоторые препараты, обладают иммуномоделирующим действием и снижают воспалительный процесс в кишечной стенке. Назначают при нарушении микрофлоры кишечника, как в колличественном так и в качественном составе.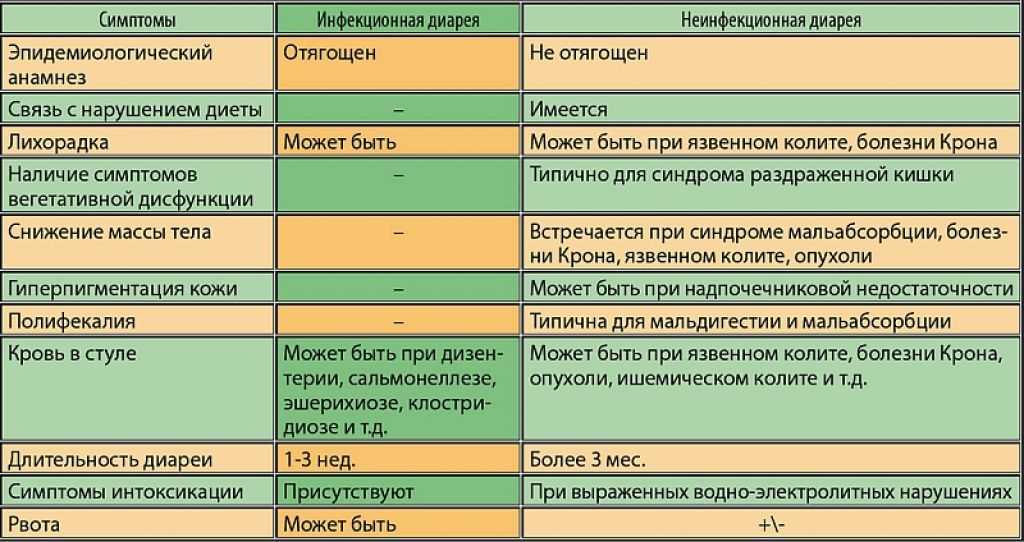 Прием обязательно курсовой.
Прием обязательно курсовой.
10. Гепатопротекторы.
Подбор лекарственного средства во многом зависит, от общего состояния, а также этиологии и течения диареи. И все так нет ничего лучше профилактики: в первую очередь соблюдений правил личной гигиены, требований к приготовлению и хранению продуктов питания, употребления питьевой воды.
Вирусная диарея
Причины вирусных диарей. О том, что вирусы могут вызывать диарею, стали говорить еще в тридцатые годы прошлого века на основании описаний вспышек диарей среди детей, было высказано предположение о том, что поносы вызывают именно вирусы, и данные диареи стали называть «кишечным гриппом», «эпидемическим поносом», вирусной дизентерией или зимним поносом. На сегодня накоплено достаточно данных о том, что вирусы могут провоцировать поносы и расстройства пищеварения у детей и у взрослых. Как причина развития вирусного поноса сегодня рассматривается энтеровирусная, ротавирусная и реовирусная этиологии болезни. Вирусные диареи широко распространены во всем мире, ими ежегодно переболевают до миллионов детей и взрослых, они могут возникать как единичные случаи, так и эпидемические вспышки, в основном среди детей раннего возраста или среди закрытых организованных коллективов. Особенности вирусов Одной из самых характерных особенностей вирусов, которые способны вызвать поражения пищеварения и диарею, является их относительная устойчивость во внешней среде, а также хорошая способность к сохранению при низкой температуре воды и воздуха. Они выживают при 20˚С воды более 2 недель, а при 10˚С – до нескольких месяцев. Многим вирусам безразлична кислая среда желудка, они спокойно проходят ее, не разрушаясь., сохраняются вирусы в открытых водоемах и водохранилищах, морях и реках, а оттуда могут попадать в источники питьевого водоснабжения. Также вирусы выделяются из организма пораженных с фекалиями, где сохраняются длительное время, и могут загрязнять окружающую среду и воду водоемов. Как можно заразиться? — источниками инфекции при любой вирусной диарее могут стать люди, которые болеют, или выздоравливающие, выделяющие вирусы в окружающую среду, либо носители вируса, сами не болеющие, но вирусы выделяющие.
Вирусные диареи широко распространены во всем мире, ими ежегодно переболевают до миллионов детей и взрослых, они могут возникать как единичные случаи, так и эпидемические вспышки, в основном среди детей раннего возраста или среди закрытых организованных коллективов. Особенности вирусов Одной из самых характерных особенностей вирусов, которые способны вызвать поражения пищеварения и диарею, является их относительная устойчивость во внешней среде, а также хорошая способность к сохранению при низкой температуре воды и воздуха. Они выживают при 20˚С воды более 2 недель, а при 10˚С – до нескольких месяцев. Многим вирусам безразлична кислая среда желудка, они спокойно проходят ее, не разрушаясь., сохраняются вирусы в открытых водоемах и водохранилищах, морях и реках, а оттуда могут попадать в источники питьевого водоснабжения. Также вирусы выделяются из организма пораженных с фекалиями, где сохраняются длительное время, и могут загрязнять окружающую среду и воду водоемов. Как можно заразиться? — источниками инфекции при любой вирусной диарее могут стать люди, которые болеют, или выздоравливающие, выделяющие вирусы в окружающую среду, либо носители вируса, сами не болеющие, но вирусы выделяющие. При некоторых из вирусных диарей актуальным путем заражения может стать перенос инфекции от домашних животных и крупного рогатого скота, такие вирусы в зависимости от способа попадания в организм могут давать разные симптомы – при воздушно-капельном инфицировании — клинику простудной инфекции с поражением органов дыхания, а при попадании в пищеварение фекально-оральным путем – поражение системы пищеварения. Источником вирусов при вирусных диареях могут стать продукты питания и вода, обсемененные вирусами, вещи и игрушки детей, которые они тянут в рот, ротавирусы можно выделить из водопроводной воды, которую не кипятили и пили дети.
При некоторых из вирусных диарей актуальным путем заражения может стать перенос инфекции от домашних животных и крупного рогатого скота, такие вирусы в зависимости от способа попадания в организм могут давать разные симптомы – при воздушно-капельном инфицировании — клинику простудной инфекции с поражением органов дыхания, а при попадании в пищеварение фекально-оральным путем – поражение системы пищеварения. Источником вирусов при вирусных диареях могут стать продукты питания и вода, обсемененные вирусами, вещи и игрушки детей, которые они тянут в рот, ротавирусы можно выделить из водопроводной воды, которую не кипятили и пили дети.
Входными воротами для диарейных вирусных инфекций является ротовая полость и желудочно-кишечный тракт.
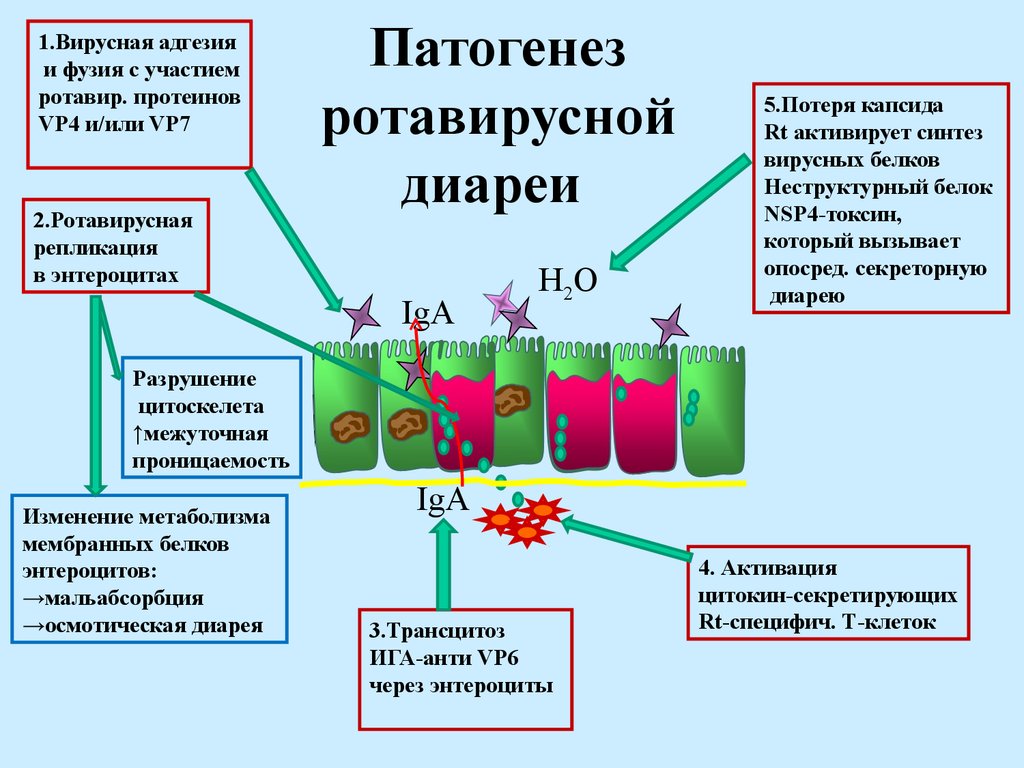
Механизм развития вирусных диарей — вирусы попадают в эпителий в области верхних дыхательных путей, и заглатываются со слюной, проникая в желудок и кишечник. Там происходит поражение клеток эпителия желудка, кишки, и вирусы начинают размножаться на эпителии энтероцитов, клеток кишки, они проникают в кровь, вызывая проявления общего токсикоза и лихорадку, могут поражать отдельные органы и системы – нервную, легочную, печень. Идеальными условиями для размножения кишечных вирусов являются двенадцатиперстная и тонкая кишка, происходит формирование обильных и частых диарей. Нарушается всасывание воды клетками, происходит реакция брожения из-за проблем с расщеплением пищи, это и дает в комплексе симптомы диареи ( диареи обильные, водянистые, без примесей крови и зелени).
Идеальными условиями для размножения кишечных вирусов являются двенадцатиперстная и тонкая кишка, происходит формирование обильных и частых диарей. Нарушается всасывание воды клетками, происходит реакция брожения из-за проблем с расщеплением пищи, это и дает в комплексе симптомы диареи ( диареи обильные, водянистые, без примесей крови и зелени).
Проявления вирусных диарей зависят от того, каким вирусом и в каком возрасте вызвана диарея. При энтеровирусных диареях поражаются дети до 2 лет, может быть как только диарея, так и сочетание ее с поражением мышц, менингитом, ангиной или миокардитом. Изолированные формы энтеровируса дают легкую не длительную диарею, проходят самостоятельно. Опасны только энтеровирусы с диарейным синдромом у новорожденных и ослабленных детей. При диареях, вызванных вирусом Коксаки, может быть различная клиническая картина, зависит от возраста ребенка (легкие диареи у детей от 2 до 5 лет практически без температуры и токсикоза, с приступообразными болями животе и жидким стулом до 3-10 раз в сутки без примесей). Через 1-2 дня состояние нормализуется.
Через 1-2 дня состояние нормализуется.
Иногда болезнь протекает с повышением температуры, простудными явлениями, с болями в животе, жидким стулом и повторной рвотой, состояние с лихорадкой длится до 3 суток, а понос первые 2-3 суток. Тяжело вирусы Коксаки протекают в первые 2 года жизни, лечение только в условиях стационара. Вирусные повреждения ЕСНО-этиологии возникают в любом возрасте, протекают не тяжело, обычно проявляясь в форме гастрита и энтерита, при этом дисфункции кишечника бывают незначительными и не длительными (тошнота, рвота , учащение стула в пределах 1-2 дней, нарушение аппетита, невысокая температура, стул разжиженный, без примесей, 5-6 раз в сутки) . В грудном возрасте или у детей в период новорожденности вирусные заболевания могут протекать тяжело, но обычно они начинаются как простудные заболевания, а кишечная симптоматика возникает позднее (повторное срыгивание, рвота, вздутие живота, разжижение стула). За счет потерь жидкости развивается токсикоз с эксикозом, обезвоживанием, нарастает тяжесть состояния.
Респираторные инфекции с кишечными синдромом
Расстройства кишечника могут быть одним из симптомов острых респираторных вирусных инфекций, изначально начинающимся как простуда. Расстройства кишечника при них возникают как результат токсического воздействия на кишку, нарушения ферментов, присоединение микробной флоры на фоне ослабления иммунитета, формирование дисбактериоза. В таких случаях как таковой вирусной диареи быть уже не может, но говорят тога об ОРВИ с кишечными проявлениями.
Особенность вирусных диарей — расстройства работы кишечника, при которых в процесс поражения вовлекается тонкий кишечник, течение протекает по типу гастроэнтерита или энтерита (с рвотой или без нее). При вирусных диареях в крови детей — лимфоцитоз и лейкопения, нет выраженного воспаления стенок кишки (толстой), возникает диарея без примесей (слизь, кровь, зелень, в копрограмме нет лейкоцитов и эритроцитов). Стул с частицами непереваренной пищи, жирный из-за проблем с поджелудочной железой, обильный. Вирусные диареи протекают не длительно, не дают тяжелого течения и нарушения микробного равновесия. Ротавирусные диареи м.б. достаточно тяжелыми ( в раннем детском возрасте), поэтому, сегодня и в отношении вирусных диарей ведется разработка активных методов профилактики и разработка вакцин.
Вирусные диареи протекают не длительно, не дают тяжелого течения и нарушения микробного равновесия. Ротавирусные диареи м.б. достаточно тяжелыми ( в раннем детском возрасте), поэтому, сегодня и в отношении вирусных диарей ведется разработка активных методов профилактики и разработка вакцин.
Автор: гл. м/с Стрига Т.В.
Гастроэнтерит (желудочный грипп) (для родителей)
Что такое гастроэнтерит?
Гастроэнтерит, часто называемый желудочным гриппом , является распространенным заболеванием, вызывающим тошноту, рвоту, диарею и спазмы в животе. Обычно это длится несколько дней и не является серьезным. Большинство детей выздоравливают дома, отдыхая и выпивая много жидкости.
Что вызывает гастроэнтерит?
Гастроэнтерит (gass-troh-en-teh-RYE-tis) возникает, когда микробы (вирусы, бактерии или паразиты) поражают желудок или кишечник, вызывая воспаление.
У детей вирусы являются наиболее распространенной причиной гастроэнтерита. Ротавирус вызывает множество случаев желудочного гриппа у детей, но ротавирусная вакцина может помочь их предотвратить.
Ротавирус вызывает множество случаев желудочного гриппа у детей, но ротавирусная вакцина может помочь их предотвратить.
Многие микробы, вызывающие гастроэнтерит, легко распространяются. Таким образом, кто-то может заболеть, если он:
- Прикоснется к загрязненному предмету, а затем прикоснется к еде или ко рту.
- Делитесь едой или напитками с больным.
- Живите с инфицированным человеком, даже если этот человек не болен.
Каковы признаки и симптомы гастроэнтерита?
Наиболее частыми признаками гастроэнтерита являются рвота и диарея. Многие дети также имеют лихорадку.
Когда у детей диарея или рвота, они теряют много жидкости с фекалиями или рвотными массами. Это может привести к обезвоживанию (нехватке воды в организме). Если это произойдет, у организма могут возникнуть проблемы с нормальной работой.
Как диагностируется гастроэнтерит?
Врачи обычно могут определить, есть ли у кого-то желудочный грипп, по симптомам. Обычно никаких тестов не требуется. Если ребенок очень болен или у него кровь или слизь в кале, врачи могут назначить анализ кала (какала), анализ мочи (мочи) или анализ крови, чтобы проверить наличие обезвоживания и выяснить, что его вызывает.
Обычно никаких тестов не требуется. Если ребенок очень болен или у него кровь или слизь в кале, врачи могут назначить анализ кала (какала), анализ мочи (мочи) или анализ крови, чтобы проверить наличие обезвоживания и выяснить, что его вызывает.
Как лечится гастроэнтерит?
Специфического лечения гастроэнтерита не существует, и большинство детей можно лечить дома. Не допускайте обезвоживания ребенка, предлагая ему много жидкости. Детям с более тяжелым обезвоживанием может потребоваться лечение в отделении неотложной помощи или в больнице.
Легкое обезвоживание лечится пероральной регидратацией. Обычно это включает введение раствора для пероральной регидратации (например, Pedialyte, Enfalyte или торговой марки). В нем достаточно воды, сахара и соли, чтобы помочь при обезвоживании. Вы можете купить его без рецепта в аптеках или супермаркетах. Если вы не можете получить раствор для пероральной регидратации, поговорите со своим врачом.
Если у вашего ребенка легкое обезвоживание и ваш врач говорит, что можно начинать лечение дома:
- Как можно чаще давайте ребенку пероральный раствор электролита.
 Если вашего ребенка рвет, начните с маленьких глотков, около 1 или 2 чайных ложек каждые несколько минут.
Если вашего ребенка рвет, начните с маленьких глотков, около 1 или 2 чайных ложек каждые несколько минут. - Младенцев можно продолжать кормить грудью или кормить смесью до тех пор, пока их не рвет постоянно.
- Не давайте детям простую воду вместо раствора для пероральной регидратации. В нем нет нужных питательных веществ для детей с обезвоживанием.
- Дети старшего возраста могут есть замороженные эскимо с электролитом.
- Не давайте ребенку крепкие соки (неразбавленные), газированные напитки или спортивные напитки. В них много сахара, что может усугубить диарею.
Когда у вашего ребенка прекратится рвота, вы можете предложить небольшое количество твердой пищи, такой как тосты, крекеры, рис или картофельное пюре. Йогурт, фрукты, овощи и нежирное мясо, такое как курица, также допустимы.
Ребенок, которого не тошнит, может питаться обычной пищей, если он этого хочет. Им может потребоваться время, чтобы они захотели есть. Нет необходимости избегать молочных продуктов, если только они не усиливают рвоту или диарею. Избегайте жирной пищи, которая может усугубить диарею.
Избегайте жирной пищи, которая может усугубить диарею.
Чтобы помочь вашему ребенку чувствовать себя лучше, дайте ему отдохнуть по мере необходимости. Вы можете дать лекарство от лихорадки или боли, например, ацетаминофен или ибупрофен (не давайте ибупрофен детям младше 6 месяцев), если ваш врач разрешит это. Следуйте инструкциям на упаковке, чтобы узнать, сколько лекарства давать и как часто. Не давайте аспирин ребенку или подростку. Это связано с редкой, но серьезной болезнью, называемой синдромом Рея.
Не давайте лекарства от диареи или рвоты, если это не предписано врачом.
Не пускайте ребенка в школу или детский сад до тех пор, пока не пройдет 24 часа без рвоты, лихорадки и диареи. Ваш ребенок также должен держаться подальше от бассейнов, пока все симптомы не исчезнут.
Когда следует звонить врачу?
Позвоните врачу, если ваш ребенок:
- не может пить в течение нескольких часов
- реже мочится (более 4-6 часов у младенцев и 6-8 часов у детей постарше)
- имеет признаки обезвоживания, такие как плач с небольшим количеством слез или без них, сухость во рту или потрескавшиеся губы, головокружение или предобморочное состояние, поведение очень сонливого или менее бдительного
- имеет высокую температуру
- имеет кровь в кале или рвоте
- рвота продолжается более 24 часов или диарея не проходит через несколько дней
Можно ли предотвратить гастроэнтерит?
Микробы, вызывающие гастроэнтерит, заразны. Лучший способ избежать болезни — не допустить распространения микробов:
Лучший способ избежать болезни — не допустить распространения микробов:
- Научите всех членов семьи хорошо и часто мыть руки. Их следует мыть не менее 20 секунд водой с мылом. Это особенно важно после посещения туалета и перед приготовлением или приемом пищи.
- Очищайте столешницы, дверные ручки и другие поверхности, к которым часто прикасаются, с помощью чистящего средства, убивающего вирусы.
- Соблюдайте правила безопасности пищевых продуктов, чтобы предотвратить попадание бактерий и вирусов в пищу и напитки (пищевое отравление).
- Убедитесь, что ваши дети вовремя получают все рекомендуемые прививки.
Рецензировал: Мэри Л. Гэвин, MD
Дата пересмотра: сентябрь 2021 г.
Вирусная диарея (младенцы/дети раннего возраста)
Диарея, вызванная вирусом, называется вирусным гастроэнтеритом. Многие люди называют это «желудочным гриппом», но это не имеет ничего общего с гриппом. Этот вирус поражает желудок и кишечный тракт. Обычно это длится от 2 до 7 дней. Диарея означает жидкий водянистый стул 3 и более раз в день.
Обычно это длится от 2 до 7 дней. Диарея означает жидкий водянистый стул 3 и более раз в день.
У вашего ребенка также могут быть следующие симптомы:
Основной опасностью этого заболевания является обезвоживание. Это потеря слишком большого количества воды и минералов из организма. Когда это происходит, жидкости организма должны быть заменены. Это можно сделать с раствор для пероральной регидратации . Раствор для пероральной регидратации можно приобрести в аптеках и большинстве продуктовых магазинов. Спортивные напитки не эквивалентны растворам для пероральной регидратации. Спортивные напитки содержат слишком много сахара и слишком мало электролитов.
Антибиотики неэффективны при этом заболевании.
Уход на дому
Следуйте всем инструкциям лечащего врача вашего ребенка.
Если вы даете ребенку лекарства:
Не давайте лекарства от диареи, отпускаемые без рецепта, если это не предписано лечащим врачом вашего ребенка.
Вы можете использовать ацетаминофен или ибупрофен для контроля боли и лихорадки. Или вы можете использовать другое лекарство, как предписано.
Не давайте аспирин лицам моложе 18 лет, у которых высокая температура. Это может вызвать повреждение печени и опасное для жизни состояние, называемое синдромом Рея.
Ваш ребенок считается заразным, пока у него диарея. Для предотвращения распространения болезни:
Помните, что мытье рук водой с мылом и использование дезинфицирующего средства на спиртовой основе — лучший способ предотвратить распространение инфекции.
Мойте руки до и после ухода за больным ребенком.
Очищайте унитаз после каждого использования.

Утилизируйте грязные подгузники в герметичном контейнере.
Не пускайте своего ребенка в детский сад до тех пор, пока он не будет одобрен поставщиком медицинских услуг.
Мойте руки до и после приготовления пищи.
Мойте руки и посуду после использования разделочных досок, столешниц и ножей, которые контактировали с сырыми продуктами.
Держите сырое мясо отдельно от приготовленных и готовых к употреблению продуктов.
Введение жидкостей и кормление
Основной целью лечения рвоты или диареи является предотвращение обезвоживания. Это делается путем частого введения небольшого количества жидкости. Жидкости – это самое главное. Не спешите кормить ребенка.
Не спешите кормить ребенка.
Если ваш ребенок находится на грудном вскармливании:
Продолжайте кормить грудью. Кормите ребенка чаще, чем обычно.
При тяжелой диарее давайте раствор для пероральной регидратации между кормлениями.
Когда диарея утихнет, прекратите давать раствор для регидратации и вернитесь к обычному графику грудного вскармливания.
Если ваш ребенок находится на искусственном вскармливании:
Давайте небольшое количество жидкости за раз, особенно если у вашего ребенка рвота. Унция или две (от 30 до 60 мл) каждые 30 минут могут облегчить симптомы. Начните с 1 чайной ложки (5 мл) каждые 5 минут и постепенно увеличивайте дозу по мере переносимости.
Давайте полноценную смесь или молоко.
 Если диарея сильная, давайте раствор для пероральной регидратации между кормлениями.
Если диарея сильная, давайте раствор для пероральной регидратации между кормлениями.Если вы даете ребенку молоко, а диарея не проходит, прекратите давать молоко. В некоторых случаях молоко может усугубить диарею. Попробуйте соевую или рисовую смесь.
Не давайте яблочный сок, газированные напитки и другие подслащенные напитки. Напитки с сахаром могут усугубить диарею.
Если через 24 часа ваш ребенок чувствует себя хорошо, возобновите обычную диету и график кормления.
Если им станет хуже с едой, вернитесь к прозрачной жидкости.
Если ваш ребенок находится на твердой пище:
Имейте в виду, что жидкости сейчас важнее еды. Не спешите давать еду.
Не заставляйте ребенка есть, особенно если у него боли в животе, спазмы, рвота или диарея.

Не кормите ребенка большими порциями за один раз, даже если он голоден. Это может ухудшить самочувствие вашего ребенка. Со временем вы можете давать ребенку больше еды, если он может это терпеть.
Давайте небольшие дозы за один раз, особенно если у ребенка спазмы желудка или рвота.
Если вы даете ребенку молоко, а диарея не проходит, прекратите давать молоко. В некоторых случаях молоко может усугубить диарею. В этом случае используйте раствор для пероральной регидратации. Эта чувствительность к молоку обычно проходит по мере заживления кишечника.
Если диарея сильная, давайте раствор для пероральной регидратации между кормлениями.
Если через 24 часа ваш ребенок чувствует себя хорошо, попробуйте давать твердую пищу.
 Это могут быть хлопья, овсянка, хлеб, лапша, пюре из моркови, пюре из бананов, картофельное пюре, яблочное пюре, сухие тосты, крекеры, супы с рисовой лапшой и вареные овощи.
Это могут быть хлопья, овсянка, хлеб, лапша, пюре из моркови, пюре из бананов, картофельное пюре, яблочное пюре, сухие тосты, крекеры, супы с рисовой лапшой и вареные овощи.Ребенку старше 4 месяцев, когда он почувствует себя лучше, можно давать хлопья, картофельное пюре, яблочное пюре, банановое пюре или протертую морковь. Ребенку старше 1 года можно есть крекеры, белый хлеб, рис и другие сложные крахмалы, нежирное мясо, йогурт, фрукты и овощи. Диеты с низким содержанием жиров усваиваются легче, чем диеты с высоким содержанием жиров.
Если вашему ребенку стало хуже с едой, вернитесь к прозрачным жидкостям.
Вы можете вернуться к обычному питанию вашего ребенка со временем, когда он почувствует себя лучше. Если диарея или спазмы снова усиливаются, вернитесь к простой диете или прозрачной жидкости.
Последующий уход
Последующие консультации с лечащим врачом вашего ребенка в соответствии с рекомендациями. Если был взят образец стула или проведен посев, позвоните поставщику медицинских услуг для получения результатов в соответствии с инструкциями.
Если был взят образец стула или проведен посев, позвоните поставщику медицинских услуг для получения результатов в соответствии с инструкциями.
Звоните 911
Позвоните по номеру 911, если у вашего ребенка есть какие-либо из следующих симптомов:
Когда обращаться за медицинской помощью
Немедленно позвоните лечащему врачу вашего ребенка, если произойдет что-либо из перечисленного:
Более 8 случаев диареи в течение 8 часов
Сильная диарея, продолжающаяся более 24 часов
Кровь в стуле
Отказ от питья или еды
Темная моча или отсутствие мочи у детей раннего возраста или сухой подгузник в течение 4–6 часов, отсутствие слез при плаче, запавшие глаза или сухость во рту
Суетливость или плач, которые невозможно успокоить
Необычная сонливость
Новая сыпь
Диарея длится более 1 недели при приеме антибиотиков
Лихорадка (см.
 Лихорадка и дети ниже)
Лихорадка и дети ниже)
Лихорадка и дети
Используйте цифровой термометр, чтобы проверить температуру вашего ребенка. Не используйте ртутный термометр. Существуют различные виды и области применения цифровых термометров. В том числе:
Ректально. Для детей младше 3 лет ректальная температура является наиболее точной.
Лоб (височная). Подходит для детей от 3 месяцев и старше. Если у ребенка до 3 месяцев есть признаки болезни, это можно использовать для первого прохода. Медицинский работник может захотеть подтвердить ректальную температуру.
Ухо (барабанное). Ушная температура является точной после 6-месячного возраста, но не раньше.
Подмышка (подмышечная).
 Это наименее надежный метод, но его можно использовать в качестве первого прохода для проверки ребенка любого возраста с признаками болезни. Медицинский работник может захотеть подтвердить ректальную температуру.
Это наименее надежный метод, но его можно использовать в качестве первого прохода для проверки ребенка любого возраста с признаками болезни. Медицинский работник может захотеть подтвердить ректальную температуру.Рот (оральный). Не используйте термометр во рту вашего ребенка, пока ему не исполнится 4 года.
Используйте ректальный термометр с осторожностью. Следуйте инструкциям производителя продукта для правильного использования. Аккуратно вставьте. Пометьте его и убедитесь, что он не используется во рту. Он может передавать микробы со стулом. Если вы не чувствуете себя хорошо, используя ректальный термометр, спросите у поставщика медицинских услуг, какой тип использовать вместо него. Когда вы говорите с любым поставщиком медицинских услуг о лихорадке вашего ребенка, сообщите им, какой тип вы использовали.
Ниже приведены рекомендации, как узнать, есть ли у вашего маленького ребенка лихорадка. Лечащий врач вашего ребенка может дать вам другие номера для вашего ребенка. Следуйте конкретным инструкциям вашего провайдера.
Лечащий врач вашего ребенка может дать вам другие номера для вашего ребенка. Следуйте конкретным инструкциям вашего провайдера.
Показатели лихорадки у ребенка в возрасте до 3 месяцев:
Показатели лихорадки у ребенка в возрасте от 3 до 36 месяцев (3 года):
Ректально, лоб или ухо: 102°F (38,9°C) или выше
Подмышка: 101°F (38,3°C) или выше
В этих случаях позвоните поставщику медицинских услуг:
Повторяющаяся температура 104°F (40°C) или выше у ребенка любого возраста
Лихорадка 100,4° (38°C) или выше у ребенка в возрасте до 3 месяцев
Лихорадка, которая длится более 24 часов у ребенка в возрасте до 2 лет
Лихорадка в течение 3 дней у ребенка в возрасте 2 лет и старше
© 2000-2022 The StayWell Company, LLC.
