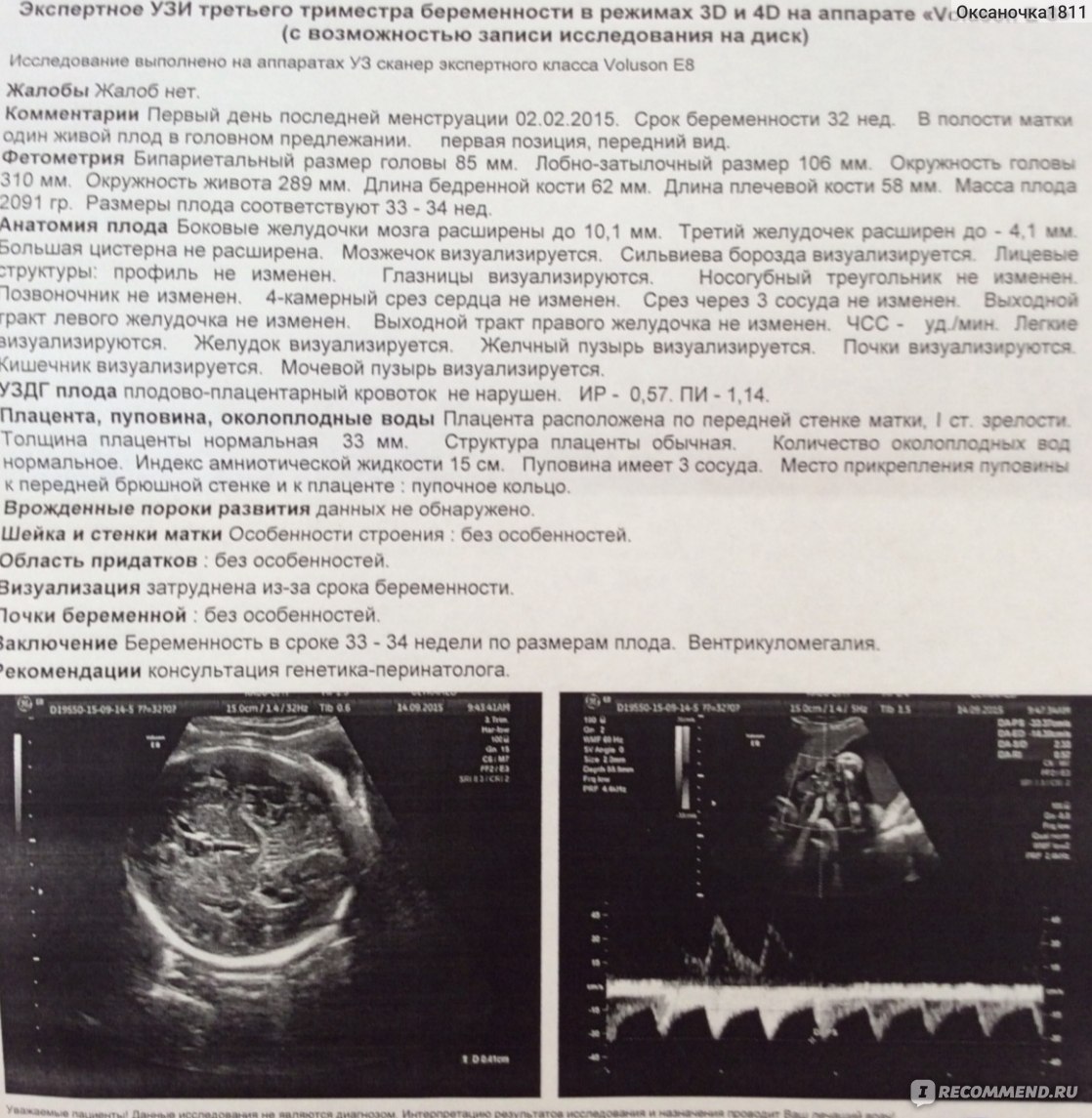
Узи триместры беременности: УЗИ при беременности, сколько раз можно делать, насколько это вредно
УЗИ на 2-й и 3-й триместр в Москве
Ультразвуковая диагностика во время беременности помогает избежать многих осложнений и даже прерывания беременности. Безболезненная и безопасная аппаратная процедура проводится несколько раз для выявления аномалий и рисков.
«Женская амбулатория Lady» предлагает, как комплексную услугу ведения беременности, так и лабораторные, и аппаратные исследования для тех женщин, кто наблюдается в других гинекологиях. К нашим преимуществам относится высокий профессионализм специалистов, новейшее многофункциональное оборудование и конкурентные цены.
УЗИ 2 триместра: зачем проводят?
Еще десять лет назад УЗИ второго триместра было обязательным только для беременных группы риска: женщин в возрасте старше 30-35 лет, мам, чей первый ребенок родился с генетическими патологиями. Но сегодня УЗИ беременности 2 триместра – обязательная протокольная процедура ведения беременности в специализированных медицинских учреждениях. Исследование необходимо не только для своевременного выявления патологий у женщины, но и аномалий развития плода.
Исследование необходимо не только для своевременного выявления патологий у женщины, но и аномалий развития плода.
УЗИ скрининг 2 триместра позволяет определить у плода риски развития генетических отклонений с высокой точностью. Обследование проводится на 16-20 неделях беременности. Дата проведения скрининга назначается акушером гинекологом, ведущим беременную пациентку.
Что дает УЗИ второго триместра беременности? В этот период у ребенка активно формируются внутренние органы. При помощи ультразвуковой диагностики выявляются патологии, что дает возможность разработать план лечения для их устранения без осложнений и негативных последствий для матери и малыша.
Также во время УЗИ на втором триместре беременности определяется расположение плода, частота сердцебиения плода, количество околоплодных вод зрелость плаценты. По желанию родителей врач определяет пол ребенка.
УЗИ третьего триместра
УЗИ в 3 триместре беременности является протокольной процедурой для женских амбулаторий. Ультразвуковое исследование позволяет оценить:
Ультразвуковое исследование позволяет оценить:
- состояние, размер и правильность развития плода;
- степень зрелости плаценты;
- кровоток в пуповине;
- положение плода в матке;
- количество околоплодных вод.
УЗИ 3 триместра назначается на 30-32 неделе. Совокупные данные, полученные в ходе анализа физиологических данных женщины, ультразвуковой диагностики и лабораторных анализов, позволяют врачу определить оптимальный способ рождения ребенка.
Ультразвуковое исследование в женской амбулатории Lady
Если вас интересует УЗИ на втором триместре или на более позднем сроке, запишитесь на консультацию к нашему специалисту. Мы предлагаем диагностику на экспертных аппаратах, позволяющих получать высокоточную информацию о здоровье матери и ребенка. Современное оборудование исключает вред для женщины и плода, даже при незначительных промежутках между процедурами. Провести УЗИ беременности 2 триместра в Москве можно в любое удобное время без предварительной подготовки.
УЗИ (скрининг) при беременности — стоимость проведения в Санкт-Петербурге, Выборгский район
Главная
Услуги
Диагностика
УЗИ (скрининг) при беременности
Скрининг первого триместра
Скрининг второго триместра
Скрининг третьего триместра
3Д УЗИ
-
Цены -
Врачи -
Отзывы
В клинике Балтмед много лет успешно работает программа скрининг УЗИ во время беременности. УЗИ скрининг — абсолютно безопасное исследование на любом сроке беременности, ведь ультразвуковые волны аппарата УЗИ не несут никакого вредного воздействия в отличие, например, от рентген оборудования.
УЗИ скрининг — абсолютно безопасное исследование на любом сроке беременности, ведь ультразвуковые волны аппарата УЗИ не несут никакого вредного воздействия в отличие, например, от рентген оборудования.
Чтобы выполнить скрининг УЗИ при беременности необходима высокая квалификация специалиста и большой опыт, поэтому доверять выполнение данного исследования следует только профессионалам в данной области. В клинике Балтмед скрининг выполняют ведущие врачи специалисты, за плечами которых не одна сотня подобных исследований.
УЗИ скрининг является обязательным исследованием в рамках ведения беременности в нашей стране, он проводится на 11-13 неделе, затем на 20-23 неделе и на 30-33 недели беременности. Стоит отнестись к УЗИ скринингу со всей серьезностью, ведь благодаря грамотно проведенному исследованию возможно определить риски развития врожденных и наследственных патологий плода, а также осложненное течение беременности.
Не стоит пугаться УЗИ скрининга, в подавляющим большинстве случаев — это безболезненный и безопасный метод исследования приносит будущим родителям только приятные моменты,
они могут увидеть малыша на этапе беременности в объеме и цвете благодаря современным 3D технологиями.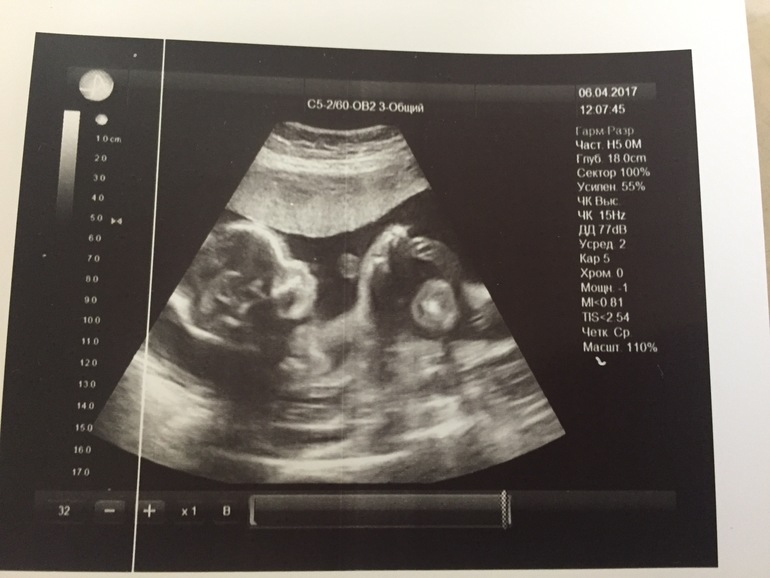
Многие оставляют запись УЗИ в семейном архиве.
Что будет смотреть врач во время УЗИ ?
В 1-м триместре УЗИ скрининг беременных помогает уточнить сроки беременности, оценить прикрепление эмбрионов, их число, а также качество плаценты. Даже на этом небольшом сроке, можно определить грубые пороки развития, связанные с наследственными патологиями, хромосомными аномалиями, такие как синдром Дауна, трилплодия и другие. Кроме того, обязательным является оценка осложнений беременности — фетоплацентарной недостаточности , угрозы прерывания и т.д.
Во 2-м триместре скрининг с помощью УЗИ позволяет оценить правильность развития плода — его внутренних органов, мозга, костей черепа. На этом сроке проводится полноценный анализ возможных пороков развития, врач должен исключить все наиболее часто встречающиеся проблемы на этом сроке. Обязательно оценивается количество околоплодных вод, так как это является важной информацией для врача акушера-гинеколога.
В 3-м триместре УЗИ беременных позволяет получить информацию, необходимую для планирования тактики ведения родов. Врач оценивает размер плода, его положение в полости матки, измеряется кровоток маточно-плацентарного комплекса. Здесь уже хорошо можно увидеть и оценить работу внутренних органов малыша, в особенности сердца и сосудов, детально визуализировать лицо, позвоночник.
В клинике Балтмед УЗИ скрининг выполняется на оборудовании последнего поколения — УЗИ аппаратах GE Voluson S8 и GE Electric Voluson E8 с высочайшим качеством и реализмом изображения.
Часто задаваемые вопросы
Можно ли делать УЗИ беременным?
Да, ультразвуковое исследование является безопасным методом, однако выполнять его следует по показанию лечащего врача.
Частота проведения ультразвукового исследования при беременности.
При физиологическом (нормальном) течении беременности обычно можно ограничиться проведением УЗИ — скрининга 1 раз в триместр.
УЗИ перед родами — это необходимость?
Нет, это не является необходимостью.
Для чего при проведении исследования смазывают кожу живота?
Аквагель, которым смазывают кожу необходим для того, чтобы обеспечить проходимость ультра волн через кожу.
Отзывы пациентов
УЗИ в первом триместре, оценка, протоколы и интерпретация — StatPearls
Непрерывное обучение
УЗИ в первом триместре — это обычное обследование, проводимое акушером или поставщиком медицинских услуг в течение первых 14 недель после зачатия. Его можно использовать как часть стандартной оценки во время беременности или для выяснения других важных признаков и симптомов (например, вагинальное кровотечение, подозрение на прохождение тканей плода и т. д.). В этом упражнении описываются протоколы оценки и интерпретация результатов УЗИ, а также подчеркивается роль акушерства и гинекологии в оценке и лечении беременных в 1-м триместре беременности.
Цели:
Рассмотрите сонографические признаки беременности.
Опишите основные методы сонографического датирования во время беременности.
Определите критерии, используемые для определения жизнеспособной и нежизнеспособной беременности в первом триместре.
Обобщите часто встречающиеся аномалии, выявленные при УЗИ в 1-м триместре.
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Введение
УЗИ является широко используемым инструментом для оценки состояния беременности. Осложнения, возникающие во время беременности, являются частыми жалобами в отделениях неотложной помощи (ОП) и женских консультациях. Хотя домашние тесты на беременность становятся все более популярными, некоторые женщины могут обнаружить, что они впервые беременны в амбулаторных условиях. В Соединенных Штатах примерно одна треть беременных пациенток использует ЭД хотя бы один раз во время беременности. [1][2]
[1][2]
Беременные женщины обычно проходят как минимум одно УЗИ во время беременности. Если во время беременности можно выполнить только одно УЗИ, его следует провести в середине второго триместра (от 18 до 22 недель) для выявления аномалий плода и аномалий роста.[3][4] Ультразвуковое исследование в первом триместре не обязательно для всех беременностей для подтверждения жизнеспособности.[5] Однако при наличии признаков высокого риска (преклонный возраст матери, беременность двойней и т. д.) или клинических проблем (нерегулярные менструации, вагинальное кровотечение и т. д.) по усмотрению врача может быть выполнено более одного ультразвукового исследования, причем первое в идеале в конце первого триместра между 10+0 и 13+6 неделями [5]. Тем не менее, ультразвуковые исследования до десяти недель являются обычным явлением и все еще могут использоваться в качестве точной оценки для большинства необходимых клинических определений.
Анатомия и физиология
Матка граничит спереди с мочевым пузырем, сзади с прямой кишкой. У большинства женщин матка вывернута кпереди, что указывает на то, что матка расположена выше/кзади мочевого пузыря и кпереди от прямой кишки, при этом дно матки больше ориентировано кпереди. У женщин также может быть антефлексированная, ретровертированная, ретрофлексированная ориентация матки.[7]
У большинства женщин матка вывернута кпереди, что указывает на то, что матка расположена выше/кзади мочевого пузыря и кпереди от прямой кишки, при этом дно матки больше ориентировано кпереди. У женщин также может быть антефлексированная, ретровертированная, ретрофлексированная ориентация матки.[7]
Матка имеет гиперэхогенную полосу в центре дна и сообщается с шейкой матки. Дистальнее шейки матки находится вагинальный канал, который выглядит как гиперэхогенная линия при осмотре трансабдоминальным датчиком.
В придатках по обеим сторонам матки правый и левый яичники классически лежат между латеральной стенкой матки и внутренними подвздошными сосудами, соотношение, скорее всего, изменено у повторнородящих женщин. Придатки также включают фаллопиевы трубы, соединяющие матку и яичники, оба из которых должны быть тщательно оценены, поскольку они являются наиболее вероятными местами внематочной беременности. Яичники классически имеют слегка гипоэхогенную эхотекстуру по сравнению с окружающей тканью и характеристику «шоколадного печенья» из-за периферических анэхогенных фолликулов. Большие кисты желтого тела обычно наблюдаются на ранних сроках беременности, как правило, в виде одной большой простой кистозной структуры в ткани яичника. Кисты желтого тела инволютируют по мере развития плаценты, поддерживающей растущий плод.
Большие кисты желтого тела обычно наблюдаются на ранних сроках беременности, как правило, в виде одной большой простой кистозной структуры в ткани яичника. Кисты желтого тела инволютируют по мере развития плаценты, поддерживающей растущий плод.
Первым признаком внутриматочной беременности является гестационный мешок, анэхогенная структура, которая появляется между четвертой и пятой неделями беременности, но имеет небольшие размеры 2 или 3 мм в наибольшем измерении.[8] Хотя это не всегда наблюдается, двойной децидуальный признак является первым широко признанным признаком внутриматочной беременности. Он состоит из двух эхогенных колец, капсульной децидуальной оболочки (внутреннее кольцо) и истинной децидуальной оболочки (наружное кольцо), которые окружают развивающийся гестационный мешок. Поскольку признак двойного децидуального мешка можно спутать с псевдогестационным мешком (нежизнеспособным), многие клиницисты предпочитают визуализировать желточный мешок перед подтверждением внутриматочной беременности. Желточный мешок обычно виден на УЗИ на пятой неделе и выглядит как гиперэхогенное кольцо с анэхогенным центром, расположенным в гестационном мешке.
Желточный мешок обычно виден на УЗИ на пятой неделе и выглядит как гиперэхогенное кольцо с анэхогенным центром, расположенным в гестационном мешке.
Полюс плода можно визуализировать на шестой неделе беременности, он выглядит как гипоэхогенная структура, непосредственно примыкающая к желточному мешку.[8][11] К шестой или седьмой неделе беременности обычно становится очевидной сердечная деятельность плода.[8] На седьмой неделе амнион становится сонографически видимым и выглядит как большее эхогенное кольцо внутри плодного яйца полюса плода.[11] Амнион расширяется после начала выработки мочи плода на 10-й неделе и сливается с хорионом к 14–16 неделям.[11]
Показания
Ультрасонография в первом триместре может быть выполнена по разным причинам. Типичные показания включают тазовую боль, подозрение на внематочную беременность, подозрение на многоплодную беременность, вагинальное кровотечение, подозрение на трофобластическую болезнь, оценку аномалий роста плода, измерение прозрачности воротникового пространства, оценку тазовых образований или аномалий матки, а также в качестве дополнения к биопсии ворсин хориона. 6][12] Бессимптомным пациенткам в первом триместре также может быть назначено рутинное УЗИ, когда имеются ресурсы для установления точного гестационного возраста.[4]
6][12] Бессимптомным пациенткам в первом триместре также может быть назначено рутинное УЗИ, когда имеются ресурсы для установления точного гестационного возраста.[4]
Влагалищное кровотечение является распространенной жалобой на ранних сроках беременности, затрагивает примерно 25% пациенток и может быть травматической или нетравматической этиологии.[13] Целенаправленную оценку с помощью ультразвукового исследования при травме (FAST) следует проводить, когда травматические повреждения перенесены на ранних сроках беременности, или если у пациенток наблюдается гипотония, тахикардия или клинические признаки внутрибрюшного кровотечения, FAST-обследование следует проводить до акушерского УЗИ. 8] Если во время исследования FAST у пациента с травмой обнаруживается свободная жидкость, требуется немедленное хирургическое вмешательство.[8] Аналогичным образом, если свободная жидкость видна во время исследования FAST у беременной пациентки без травм, следует серьезно задуматься о внематочной беременности [8].
Ультрасонография в первом триместре также может использоваться для наблюдения за развивающимся плодом. В некоторых системах здравоохранения скрининг на анеуплоидию проводится с использованием оценки прозрачности воротникового пространства между 11+0 и 13+6 неделями беременности.[14][15] Ультрасонография также может использоваться для диагностики многоплодной беременности, исключения аномалий развития плода и мониторинга сердечной деятельности.[5]
Противопоказания
Абсолютных противопоказаний как к трансабдоминальному, так и к трансвагинальному УЗИ в 1 триместре нет, за исключением отказа пациентки. Тем не менее, медицинские работники должны проконсультировать пациенток об ограничениях УЗИ в первом триместре перед его проведением.[5]
Оборудование
При проведении УЗИ в первом триместре врачам требуется как минимум двумерное УЗИ с возможностью регулировки выходной мощности, стоп-кадра, масштабирования, электронных штангенциркулей и возможностью сохранять или распечатывать изображения для сохранено. [5][12] Матка и органы малого таза требуют разрешения по глубине и более низкой полосы частот, для чего хорошо подходит криволинейный датчик. Полный мочевой пузырь идеален для проведения трансабдоминального исследования. Растянутый мочевой пузырь смещает дно матки кзади, создавая акустическое окно, усиливая разрешение структур, расположенных глубоко в мочевом пузыре. Иногда у худощавых пациенток с вывернутой маткой на ранних сроках беременность может быть успешно оценена трансабдоминально с помощью высокочастотного линейного датчика, но при этом требуется, чтобы целевая глубина не превышала 6 см.
[5][12] Матка и органы малого таза требуют разрешения по глубине и более низкой полосы частот, для чего хорошо подходит криволинейный датчик. Полный мочевой пузырь идеален для проведения трансабдоминального исследования. Растянутый мочевой пузырь смещает дно матки кзади, создавая акустическое окно, усиливая разрешение структур, расположенных глубоко в мочевом пузыре. Иногда у худощавых пациенток с вывернутой маткой на ранних сроках беременность может быть успешно оценена трансабдоминально с помощью высокочастотного линейного датчика, но при этом требуется, чтобы целевая глубина не превышала 6 см.
Если трансабдоминальное УЗИ неэффективно или необходимо дальнейшее уточнение структур, трансвагинальное УЗИ с использованием внутриполостного датчика следует проводить при декомпрессии мочевого пузыря. Внутриполостные датчики должны быть покрыты чистым чехлом; Ультразвуковой гель внутри либо предварительно загружен, либо загружен вручную, а смазочное желе используется снаружи. Не наносите ультразвуковой гель на внешнюю поверхность крышки датчика, так как он раздражает слизистые оболочки. После внутриполостного исследования используемый датчик должен пройти дезинфекцию высокого уровня в соответствии с местными стандартами инфекционного контроля и дезинфекции высокого уровня. Чистящих салфеток недостаточно для адекватной дезинфекции.
После внутриполостного исследования используемый датчик должен пройти дезинфекцию высокого уровня в соответствии с местными стандартами инфекционного контроля и дезинфекции высокого уровня. Чистящих салфеток недостаточно для адекватной дезинфекции.
Персонал
Это исследование могут проводить врачи, практикующие медсестры, ассистенты врачей, техники УЗИ и другие медицинские работники, прошедшие диагностическое акушерское ультразвуковое исследование.
Подготовка
Для проведения трансабдоминального ультразвукового исследования уложите пациента в удобное положение на спине, обнажив нижнюю часть живота. У пациентки должен быть полный мочевой пузырь для трансабдоминального исследования, чтобы максимизировать видимость матки и структур, расположенных глубоко в мочевом пузыре. Заправьте полотенце за пояс и нанесите подогретый ультразвуковой гель, если он есть, ниже пупка и выше лобковой кости.
При проведении трансвагинального УЗИ попросите пациентку опорожнить мочевой пузырь перед началом исследования. Пустой мочевой пузырь позволяет эндополостному зонду располагаться как можно ближе к исследуемым структурам таза, что улучшает разрешение и упрощает оценку. Использование кровати со стременами идеально подходит для размещения пациента в дорсальном положении для литотомии, что облегчает перемещение датчика. Однако приподнятия таза с помощью полотенец или подкладного судна может быть достаточно для осмотра и комфорта пациента. Эндовагинальные исследования требуют использования чехлов внутриполостных датчиков, либо предварительно заполненных гелем, либо загруженных гелем вручную. Водорастворимая смазка должна использоваться на внешней стороне крышки преобразователя. Поскольку это инвазивное обследование, во время осмотра должен присутствовать сопровождающий.[16]
Пустой мочевой пузырь позволяет эндополостному зонду располагаться как можно ближе к исследуемым структурам таза, что улучшает разрешение и упрощает оценку. Использование кровати со стременами идеально подходит для размещения пациента в дорсальном положении для литотомии, что облегчает перемещение датчика. Однако приподнятия таза с помощью полотенец или подкладного судна может быть достаточно для осмотра и комфорта пациента. Эндовагинальные исследования требуют использования чехлов внутриполостных датчиков, либо предварительно заполненных гелем, либо загруженных гелем вручную. Водорастворимая смазка должна использоваться на внешней стороне крышки преобразователя. Поскольку это инвазивное обследование, во время осмотра должен присутствовать сопровождающий.[16]
Техника или лечение
Для проведения трансабдоминального УЗИ используйте криволинейный датчик и выберите настройку «акушерство». Настройка акушерства загрузит все необходимые пакеты расчетов и маркировки, необходимые для выполнения полной оценки. Когда индикатор ориентирован на голову пациента (среднесагиттальная ориентация), датчик находится выше лобкового симфиза. Мочевой пузырь обычно легко визуализируется при растяжении, наполненный анэхогенной жидкостью треугольной формы. Между мочевым пузырем и прямой кишкой лежит матка с гиперэхогенной полосой эндометрия. Определите дно матки и проследите гиперэхогенную полосу эндометрия каудально до шейки матки. Затем определите гиперэхогенную вагинальную полосу каудальнее шейки матки. Обратите внимание на то, открыт или закрыт зев шейки матки и не застряли ли какие-либо продукты зачатия/ткани в цервикальном канале. Проведите датчиком полностью через матку в сагиттальной плоскости, двигаясь слева направо или наоборот. Обратите внимание на границы матки.
Когда индикатор ориентирован на голову пациента (среднесагиттальная ориентация), датчик находится выше лобкового симфиза. Мочевой пузырь обычно легко визуализируется при растяжении, наполненный анэхогенной жидкостью треугольной формы. Между мочевым пузырем и прямой кишкой лежит матка с гиперэхогенной полосой эндометрия. Определите дно матки и проследите гиперэхогенную полосу эндометрия каудально до шейки матки. Затем определите гиперэхогенную вагинальную полосу каудальнее шейки матки. Обратите внимание на то, открыт или закрыт зев шейки матки и не застряли ли какие-либо продукты зачатия/ткани в цервикальном канале. Проведите датчиком полностью через матку в сагиттальной плоскости, двигаясь слева направо или наоборот. Обратите внимание на границы матки.
Поверните датчик в поперечной плоскости, чтобы оценить структуры таза по короткой оси. С маркером зонда на правом слайде пациентки пролистайте зонд вверх и вниз, следуя по дну матки к вагинальной полоске за мочевым пузырем, который теперь имеет квадратную форму. При поперечной ориентации легче всего выявить яичники из-за легкости нахождения внутренних подвздошных сосудов. Яичники часто располагаются между внутренними подвздошными сосудами и боковой стенкой матки и могут быть обнаружены путем веера или скольжения влево и вправо от матки. Яичники представляют собой гипоэхогенные овоидные структуры, обычно наблюдаемые с периферическим гипоэхогенным фолликулом.
При поперечной ориентации легче всего выявить яичники из-за легкости нахождения внутренних подвздошных сосудов. Яичники часто располагаются между внутренними подвздошными сосудами и боковой стенкой матки и могут быть обнаружены путем веера или скольжения влево и вправо от матки. Яичники представляют собой гипоэхогенные овоидные структуры, обычно наблюдаемые с периферическим гипоэхогенным фолликулом.
Иногда для оценки состояния плода на ранних сроках беременности можно использовать высокочастотный линейный датчик, поскольку иногда для точной оценки требуется повышенное разрешение. Максимальная глубина линейного датчика составляет приблизительно 6 см, поэтому пациенты должны иметь телосложение, способствующее использованию этого датчика, чтобы быть эффективным. Эндовагинальное УЗИ следует проводить, если плодное яйцо не может быть адекватно визуализировано при трансабдоминальном исследовании.
В отличие от трансабдоминального УЗИ, трансвагинальное УЗИ следует проводить при пустом мочевом пузыре. Для завершения трансвагинального УЗИ используйте внутриполостной датчик с выбранной настройкой «акушерство». Накройте датчик чистым чехлом для зонда, убедившись, что оболочка заполнена ультразвуковым гелем перед применением. Используйте смазывающее желе только на внешней стороне оболочки датчика, так как ультразвуковой гель раздражает слизистые оболочки. Направив маркер-индикатор к потолку, введите зонд во влагалищный канал до тех пор, пока в поле зрения не появится декомпрессированный мочевой пузырь. Если внутриполостной зонд ввести немного дальше, мочевой пузырь исчезнет, а матка появится. Как и при трансабдоминальной оценке, проведите веером всю матку в сагиттальной плоскости. Убедитесь, что тупик визуализируется. Поверните датчик 90 градусов к коронарной плоскости, чтобы индикатор был ориентирован справа от пациента. Веер датчика полностью через матку в коронарной плоскости. Оцените прямокишечно-маточный мешок, а также оба придатка. Яичники лучше визуализируются при эндовагинальном исследовании, обычно они располагаются между латеральной стенкой матки и внутренними подвздошными сосудами.
Для завершения трансвагинального УЗИ используйте внутриполостной датчик с выбранной настройкой «акушерство». Накройте датчик чистым чехлом для зонда, убедившись, что оболочка заполнена ультразвуковым гелем перед применением. Используйте смазывающее желе только на внешней стороне оболочки датчика, так как ультразвуковой гель раздражает слизистые оболочки. Направив маркер-индикатор к потолку, введите зонд во влагалищный канал до тех пор, пока в поле зрения не появится декомпрессированный мочевой пузырь. Если внутриполостной зонд ввести немного дальше, мочевой пузырь исчезнет, а матка появится. Как и при трансабдоминальной оценке, проведите веером всю матку в сагиттальной плоскости. Убедитесь, что тупик визуализируется. Поверните датчик 90 градусов к коронарной плоскости, чтобы индикатор был ориентирован справа от пациента. Веер датчика полностью через матку в коронарной плоскости. Оцените прямокишечно-маточный мешок, а также оба придатка. Яичники лучше визуализируются при эндовагинальном исследовании, обычно они располагаются между латеральной стенкой матки и внутренними подвздошными сосудами.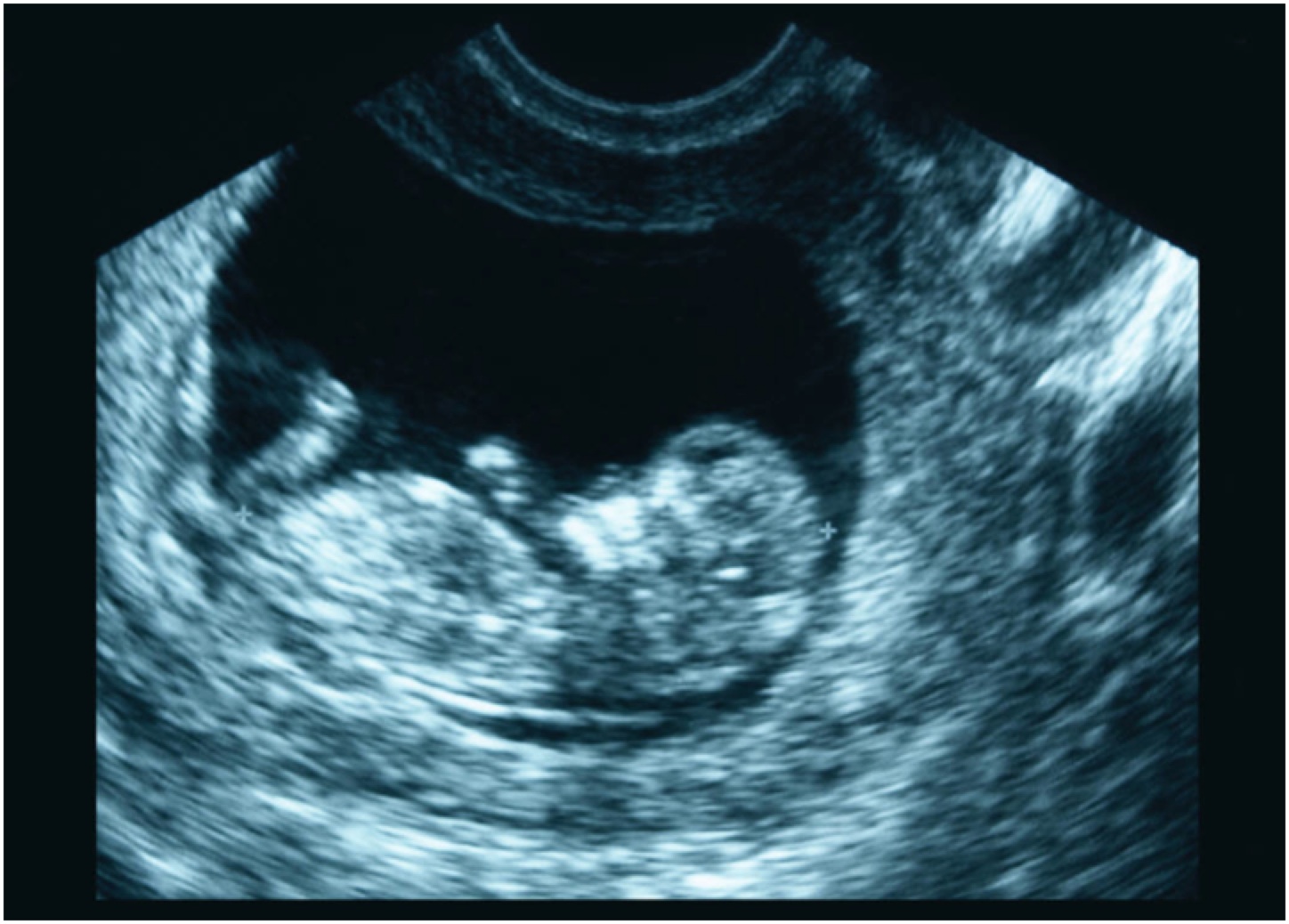 Легкое сдавливание любого из придатков часто помогает отличить ткань яичника от окружающих структур.
Легкое сдавливание любого из придатков часто помогает отличить ткань яичника от окружающих структур.
Если визуализируется плодное яйцо с эмбрионом или плодом или без них, сонографист должен подтвердить, что оно находится внутри самой матки, поскольку некоторые внематочные беременности могут располагаться рядом с маткой.[12] Как обсуждалось выше, визуализация двойного децидуального знака — один из способов подтвердить это.
Средний диаметр плодного яйца (MSD) является самым ранним методом, используемым для оценки ранней беременности и требует использования суммы длины плодного яйца (GS) + ширины GS + глубины GS, разделенной на 3. Первые два измерения выполняется либо по длинной, либо по короткой оси, а затем третье измерение по альтернативной оси. При измерении любой кистозной структуры, например плодного яйца, убедитесь, что измерения охватывают все три измерения: краниально-каудальное, передне-заднее и правое-левое. Распространенной ошибкой является двукратное измерение передне-заднего расстояния (трансабдоминальное) или кранио-каудального расстояния (трансвагинальное). Специалист по УЗИ может избежать этой ошибки, используя стратегию «знака плюс и минус» при измерении плодного яйца в двух плоскостях; используйте «знак плюс» для измерения в первой плоскости и «знак минус» только во второй.
Специалист по УЗИ может избежать этой ошибки, используя стратегию «знака плюс и минус» при измерении плодного яйца в двух плоскостях; используйте «знак плюс» для измерения в первой плоскости и «знак минус» только во второй.
Если виден плодный полюс (эмбрион менее десяти недель) или плод (более десяти недель), дополнительные оценки гестационного возраста получают либо по длине темени-крестца, либо по бипариетальному диаметру. В первом триместре длина темени-крестца является наиболее точным показателем для определения гестационного возраста.[4][12] Врач-сонограф должен оптимизировать изображение для этого измерения, используя соответствующую глубину и масштабирование, максимально увеличивая длину полюса плода на экране. После оптимизации по самой длинной оси заморозьте изображение и измерьте длину от темени до крестца электронным штангенциркулем, убедившись, что желточный мешок исключен из измерения.[5] Для наиболее точной датировки следует провести несколько измерений и усреднить их. 9[4] Изображение должно быть оптимизировано для увеличения симметричной короткой оси головы плода.[5] Для точной оценки необходимо иметь в виду третий желудочек, сосудистое сплетение и межполушарную щель.[5] Измерение проводится по самому широкому диаметру от внутренней стенки до внешней стенки черепа.[5]
9[4] Изображение должно быть оптимизировано для увеличения симметричной короткой оси головы плода.[5] Для точной оценки необходимо иметь в виду третий желудочек, сосудистое сплетение и межполушарную щель.[5] Измерение проводится по самому широкому диаметру от внутренней стенки до внешней стенки черепа.[5]
Используйте двумерный видеоклип или M-режим для документирования частоты сердечных сокращений плода.[12] Оптимизируйте изображение для М-режима, увеличив изображение, чтобы максимизировать сердцебиение плода на экране. Поместите линию M-режима через бьющееся сердце и измерьте либо пик к пику, либо впадину к впадине. Некоторые тренажеры настроены на измерение частоты сердечных сокращений за один удар за ударом или среднее значение двух или трех ударов. Учитывая, что ультразвуковая допплерография со стробированием связана с более высокой выходной энергией с потенциальными неблагоприятными биоэффектами, ее не следует использовать во время оценки в первом триместре [5, 6, 12]. В-режим и М-режим имеют низкую выходную мощность с наименьшим риском неблагоприятных биоэффектов и, таким образом, являются единственными режимами, рекомендованными для использования в первом триместре. [5][6]
[5][6]
Осложнения
Дискомфорт, тазовая боль, вагинальное кровотечение и инфекция являются возможными осложнениями, связанными с ультразвуковым исследованием в первом триместре.
Клиническое значение
Наиболее частыми причинами проведения УЗИ в первом триместре беременности являются определение местоположения беременности, жизнеспособности и точного гестационного возраста. Внутриматочное плодное яйцо свидетельствует о внутриматочной беременности. Тем не менее, наличие только жидкости в матке может ввести в заблуждение, если другие структуры, такие как желточный мешок или плодный полюс, не видны.[5][12] Если нет окончательной оценки, наиболее подходящим действием является последующее ультразвуковое исследование через 7–10 дней с серийным измерением хорионического гонадотропина человека в сыворотке или без него.[12]
Внематочная беременность является причиной 6% материнской смертности и должна быть исключена из-за кровотечения на ранних сроках беременности, боли или признаков нетравматического шока. [13]
[13]
С точки зрения УЗИ беременных, жизнеспособность относится к активному эмбриону/плоду с сердцебиением во время оценки.[5] Пустой плодный мешок со средним диаметром более 25 мм является диагностическим признаком нежизнеспособной беременности.[11] Сердечная деятельность часто наблюдается, когда размер эмбриона составляет 2 мм или более, и указывает на жизнеспособность. И наоборот, неудачная беременность может быть диагностирована, когда размер полюса плода составляет семь или более сантиметров без явного сердцебиения.[11] Наконец, невынашивание беременности можно определить, когда два УЗИ проводятся через фиксированные промежутки времени, обычно от 7 до 10 дней, без признаков эмбриона.[13][11]
Невынашивание беременности предполагается, когда диаметр желточного мешка превышает 7 мм, когда амнион виден рядом с желточным мешком без эмбриона и когда гестационный мешок непропорционально мал по сравнению с эмбрионом (разница <5 мм).[ 11] Признаки субхориального кровоизлияния, проявляющиеся в виде анэхогенного скопления жидкости внутри стенки матки, но за пределами плодного яйца, связаны с более высокими показателями невынашивания беременности. [13]
[13]
Точный срок беременности определяется с помощью УЗИ на ранних сроках беременности, что может снизить частоту переношенной беременности и индукции [4]. Длина от темени до крестца является лучшим измерением и имеет наименьшую изменчивость между операторами.
Прозрачность воротникового пространства оценивается как дополнительный инструмент, помогающий в раннем обнаружении анеуплоидии плода и других аномалий плода.[17][6]
Трофобластическая болезнь, также известная как пузырный занос, является редкой, но значимой находкой, характеризующейся внутриматочной эхогенной массой с многочисленными внутренними кистами.[11] Если эти состояния обнаружены или подозреваются, необходима немедленная консультация гинеколога.
Улучшение результатов работы команды здравоохранения
Специалисты УЗИ, медсестры, практикующие медсестры, фельдшеры и врачи должны координировать уход за беременными пациентками. Понимание опасных для жизни причин материнской смертности в первом триместре важно для всех клиницистов, поскольку это обеспечивает наилучший возможный исход для беременных женщин. С появлением домашних тестов на беременность беременные женщины часто узнают о своем статусе беременности, прежде чем обращаться за медицинской помощью по поводу жалоб, связанных с беременностью. К сожалению, положительный тест на беременность может быть связан с нежизнеспособной беременностью, а также с опасным для жизни состоянием.
С появлением домашних тестов на беременность беременные женщины часто узнают о своем статусе беременности, прежде чем обращаться за медицинской помощью по поводу жалоб, связанных с беременностью. К сожалению, положительный тест на беременность может быть связан с нежизнеспособной беременностью, а также с опасным для жизни состоянием.
Беременная женщина, поступившая в отделение неотложной помощи в связи с обмороком, болью в животе/тазе или любым другим симптомом, сначала будет осмотрена сортировочной медсестрой и у нее будут взяты анализы жизненно важных органов. Если отмечена гипотензия, эта информация, в дополнение к положительному результату беременности, будет передана поставщику услуг на месте, который может состоять из практикующей медсестры, фельдшера или врача неотложной помощи. В настоящее время жизненно важно, чтобы врач признал, что это может быть опасной для жизни причиной. УЗИ в месте оказания медицинской помощи может быть выполнено у постели больного, потенциально включая исследование FAST, трансабдоминальное УЗИ и даже трансвагинальное УЗИ. Если обнаружены данные, касающиеся внематочной беременности, следует немедленно проконсультироваться с акушером для рассмотрения вопроса о скорейшем хирургическом вмешательстве.[18] [Уровень 5]
Если обнаружены данные, касающиеся внематочной беременности, следует немедленно проконсультироваться с акушером для рассмотрения вопроса о скорейшем хирургическом вмешательстве.[18] [Уровень 5]
Контрольные вопросы
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Комментарий к этой статье.
Рисунок
Моляр матки УЗИ Беременность «Метель». Предоставлено Scott Dulebohn, MD
Рисунок
Эндовагинальное УЗИ матки в коронарной плоскости с большим пустым плодным пузырем. Предоставлено доктором Майклом Ламбертом
Рисунок
Поперечный/коронарный вид матки. Предоставлено доктором медицины Давудом Тафти.
Рисунок
Трансвагинальный продольный срез матки. Предоставлено Dr.Dawood Tafti, MD
Рисунок
Однократное сонографическое исследование матки демонстрирует ретровертированную матку. Предоставлено доктором медицины Давудом Тафти.
Ссылки
- 1.
Малик С., Котари С., Маккаллум С., Лиепман М., Тарин С., Родс К.В. Использование отделения неотложной помощи в перинатальном периоде: возможность раннего вмешательства. Энн Эмерг Мед. 2017 декабрь; 70 (6): 835-839. [PubMed: 28811121]
- 2.
Килфойл К.А., Врис Р., Рейкер К.А., Маттесон К.А. Использование отделений неотложной и неотложной помощи во время беременности: обсервационное исследование. Am J Obstet Gynecol. 2017 Февраль;216(2):181.e1-181.e7. [Бесплатная статья PMC: PMC52
] [PubMed: 27773714]
- 3.
Salomon LJ, Alfirevic Z, Berghella V, Bilardo C, Hernandez-Andrade E, Johnsen SL, Kalache K, Leung KY, Malinger G, M унция H, Prefumo F, Toi A, Lee W., Комитет по клиническим стандартам ISUOG. Практические рекомендации по выполнению рутинного УЗИ плода в середине триместра. УЗИ Акушерство Гинекол. 2011 Январь; 37 (1): 116-26. [В паблике: 20842655]
- 4.
Батт К.
 , Лим К., КОМИТЕТ ПО ДИАГНОСТИЧЕСКОЙ ВИЗУАЛИЗАЦИИ. ВЫПУСК: Определение срока беременности по УЗИ. J Obstet Gynaecol Can. 2014 фев; 36 (2): 171-181. [PubMed: 24518917]
, Лим К., КОМИТЕТ ПО ДИАГНОСТИЧЕСКОЙ ВИЗУАЛИЗАЦИИ. ВЫПУСК: Определение срока беременности по УЗИ. J Obstet Gynaecol Can. 2014 фев; 36 (2): 171-181. [PubMed: 24518917]- 5.
Salomon LJ, Alfirevic Z, Bilardo CM, Chalouhi GE, Ghi T, Kagan Ko, Lau Tk, Papageorghiou AT , Timor-Tritsch IE, Toi A, Yeo G. Практические рекомендации ISUOG: выполнение ультразвукового сканирования плода в первом триместре. УЗИ Акушерство Гинекол. 2013 Январь; 41 (1): 102-13. [В паблике: 23280739]
- 6.
Мей Дж.Й., Афшар Й., Платт Л.Д. УЗИ первого триместра. Obstet Gynecol Clin North Am. 2019 декабрь; 46 (4): 829-852. [PubMed: 31677757]
- 7.
Фидан У., Кескин У., Улубай М., Озтюрк М., Бодур С. Значение положения шейки матки при оценке анатомии матки. Клин Анат. 2017 Апрель; 30 (3): 404-408. [PubMed: 28192868]
- 8.
Scibetta EW, Han CS. УЗИ на ранних сроках беременности: жизнеспособность, неизвестные локализации и внематочная беременность.
 Obstet Gynecol Clin North Am. 2019Декабрь; 46 (4): 783-795. [PubMed: 31677754]
Obstet Gynecol Clin North Am. 2019Декабрь; 46 (4): 783-795. [PubMed: 31677754]- 9.
Ричардсон А., Хопкиссон Дж., Кэмпбелл Б., Рейн-Феннинг Н. Использование двойного децидуального мешка для подтверждения местоположения внутриматочной беременности до ультразвуковой визуализации содержимого эмбриона. УЗИ Акушерство Гинекол. 2017 май; 49(5):643-648. [PubMed: 27194568]
- 10.
Yeh HC. Использование знака двойного децидуального мешка и интрадецидуального знака. J УЗИ Мед. 2011 Январь; 30 (1): 119-20; ответ автора 120. [PubMed: 21193714]
- 11.
Муруган В.А., Мерфи Б.О., Дюпюи С., Гольдштейн А., Ким Ю.Х. Роль УЗИ в оценке беременности в первом триместре в неотложных условиях. Ультразвуковая эхография. 2020 апр;39(2):178-189. [Бесплатная статья PMC: PMC7065984] [PubMed: 32036643]
- 12.
AIUM-ACR-ACOG-SMFM-SRU Практический параметр для выполнения стандартных диагностических акушерских ультразвуковых исследований.
 J УЗИ Мед. 2018 ноябрь;37(11):E13-E24. [В паблике: 30308091]
J УЗИ Мед. 2018 ноябрь;37(11):E13-E24. [В паблике: 30308091]- 13.
Хендрикс Э., Макнотон Х., Маккензи М.С. Кровотечение в первом триместре: оценка и лечение. Ам семейный врач. 2019 01 февраля; 99 (3): 166-174. [PubMed: 30702252]
- 14.
Rink BD, Norton ME. Скрининг анеуплоидии плода. Семин Перинатол. 2016 февраль;40(1):35-43. [PubMed: 26725144]
- 15.
Хиршберг А., Дугофф Л. Ультразвуковое исследование первого триместра и скрининг анеуплоидии при многоплодной беременности. Клин Обстет Гинекол. 2015 сен; 58 (3): 559-73. [PubMed: 26133496]
- 16.
Ji C, Jiang X, Yin L, Deng X, Yang Z, Pan Q, Zhang J, Liang Q. Ультразвуковое исследование маркеров профиля лица плода в первом триместре. BMC Беременность Роды. 2021 24 апреля; 21 (1): 324. [Бесплатная статья PMC: PMC8070329] [PubMed: 33894762]
- 17.
Шакур С., Дилип Д., Тирмизи С., Рашид С., Амин Ю., Муним С.
 Повышенная прозрачность воротникового пространства и неблагоприятные исходы беременности. J Matern Fetal Neonatal Med. 2017 июль;30(14):1760-1763. [В паблике: 27595799]
Повышенная прозрачность воротникового пространства и неблагоприятные исходы беременности. J Matern Fetal Neonatal Med. 2017 июль;30(14):1760-1763. [В паблике: 27595799]- 18.
McRae A, Murray H, Edmonds M. Диагностическая точность и клиническая польза прицельной ультрасонографии отделения неотложной помощи в оценке тазовой боли и кровотечения в первом триместре: систематический обзор. CJEM. 2009 г., июль; 11 (4): 355–64. [PubMed: 19594975]
Раскрытие информации: Уильям Ли заявляет об отсутствии соответствующих финансовых отношений с неправомочными компаниями.
Раскрытие информации: Грант Нельсон заявляет об отсутствии соответствующих финансовых отношений с неправомочными компаниями.
Раскрытие информации: Скотт Гроган заявляет об отсутствии соответствующих финансовых отношений с неправомочными компаниями.
УЗИ в первом триместре беременности, протоколы и интерпретация – StatPearls
Непрерывное обучение
УЗИ в первом триместре – это обычное обследование, проводимое акушером или медицинским работником в течение первых 14 недель после зачатия. Его можно использовать как часть стандартной оценки во время беременности или для выяснения других важных признаков и симптомов (например, вагинальное кровотечение, подозрение на прохождение тканей плода и т. д.). В этом упражнении описываются протоколы оценки и интерпретация результатов УЗИ, а также подчеркивается роль акушерства и гинекологии в оценке и лечении беременных в 1-м триместре беременности.
Его можно использовать как часть стандартной оценки во время беременности или для выяснения других важных признаков и симптомов (например, вагинальное кровотечение, подозрение на прохождение тканей плода и т. д.). В этом упражнении описываются протоколы оценки и интерпретация результатов УЗИ, а также подчеркивается роль акушерства и гинекологии в оценке и лечении беременных в 1-м триместре беременности.
Цели:
Рассмотрите сонографические признаки беременности.
Опишите основные методы сонографического датирования во время беременности.
Определите критерии, используемые для определения жизнеспособной и нежизнеспособной беременности в первом триместре.
Обобщите часто встречающиеся аномалии, выявленные при УЗИ в 1-м триместре.
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Введение
УЗИ является широко используемым инструментом для оценки состояния беременности. Осложнения, возникающие во время беременности, являются частыми жалобами в отделениях неотложной помощи (ОП) и женских консультациях. Хотя домашние тесты на беременность становятся все более популярными, некоторые женщины могут обнаружить, что они впервые беременны в амбулаторных условиях. В Соединенных Штатах примерно одна треть беременных пациенток использует ЭД хотя бы один раз во время беременности.[1][2]
Осложнения, возникающие во время беременности, являются частыми жалобами в отделениях неотложной помощи (ОП) и женских консультациях. Хотя домашние тесты на беременность становятся все более популярными, некоторые женщины могут обнаружить, что они впервые беременны в амбулаторных условиях. В Соединенных Штатах примерно одна треть беременных пациенток использует ЭД хотя бы один раз во время беременности.[1][2]
Беременные женщины обычно проходят как минимум одно УЗИ во время беременности. Если во время беременности можно выполнить только одно УЗИ, его следует провести в середине второго триместра (от 18 до 22 недель) для выявления аномалий плода и аномалий роста.[3][4] Ультразвуковое исследование в первом триместре не обязательно для всех беременностей для подтверждения жизнеспособности.[5] Однако при наличии признаков высокого риска (преклонный возраст матери, беременность двойней и т. д.) или клинических проблем (нерегулярные менструации, вагинальное кровотечение и т. д.) по усмотрению врача может быть выполнено более одного ультразвукового исследования, причем первое в идеале в конце первого триместра между 10+0 и 13+6 неделями [5]. Тем не менее, ультразвуковые исследования до десяти недель являются обычным явлением и все еще могут использоваться в качестве точной оценки для большинства необходимых клинических определений.
Тем не менее, ультразвуковые исследования до десяти недель являются обычным явлением и все еще могут использоваться в качестве точной оценки для большинства необходимых клинических определений.
Анатомия и физиология
Матка граничит спереди с мочевым пузырем, сзади с прямой кишкой. У большинства женщин матка вывернута кпереди, что указывает на то, что матка расположена выше/кзади мочевого пузыря и кпереди от прямой кишки, при этом дно матки больше ориентировано кпереди. У женщин также может быть антефлексированная, ретровертированная, ретрофлексированная ориентация матки.[7]
Матка имеет гиперэхогенную полосу в центре дна и сообщается с шейкой матки. Дистальнее шейки матки находится вагинальный канал, который выглядит как гиперэхогенная линия при осмотре трансабдоминальным датчиком.
В придатках по обеим сторонам матки правый и левый яичники классически лежат между латеральной стенкой матки и внутренними подвздошными сосудами, соотношение, скорее всего, изменено у повторнородящих женщин. Придатки также включают фаллопиевы трубы, соединяющие матку и яичники, оба из которых должны быть тщательно оценены, поскольку они являются наиболее вероятными местами внематочной беременности. Яичники классически имеют слегка гипоэхогенную эхотекстуру по сравнению с окружающей тканью и характеристику «шоколадного печенья» из-за периферических анэхогенных фолликулов. Большие кисты желтого тела обычно наблюдаются на ранних сроках беременности, как правило, в виде одной большой простой кистозной структуры в ткани яичника. Кисты желтого тела инволютируют по мере развития плаценты, поддерживающей растущий плод.
Придатки также включают фаллопиевы трубы, соединяющие матку и яичники, оба из которых должны быть тщательно оценены, поскольку они являются наиболее вероятными местами внематочной беременности. Яичники классически имеют слегка гипоэхогенную эхотекстуру по сравнению с окружающей тканью и характеристику «шоколадного печенья» из-за периферических анэхогенных фолликулов. Большие кисты желтого тела обычно наблюдаются на ранних сроках беременности, как правило, в виде одной большой простой кистозной структуры в ткани яичника. Кисты желтого тела инволютируют по мере развития плаценты, поддерживающей растущий плод.
Первым признаком внутриматочной беременности является гестационный мешок, анэхогенная структура, которая появляется между четвертой и пятой неделями беременности, но имеет небольшие размеры 2 или 3 мм в наибольшем измерении.[8] Хотя это не всегда наблюдается, двойной децидуальный признак является первым широко признанным признаком внутриматочной беременности. Он состоит из двух эхогенных колец, капсульной децидуальной оболочки (внутреннее кольцо) и истинной децидуальной оболочки (наружное кольцо), которые окружают развивающийся гестационный мешок. Поскольку признак двойного децидуального мешка можно спутать с псевдогестационным мешком (нежизнеспособным), многие клиницисты предпочитают визуализировать желточный мешок перед подтверждением внутриматочной беременности. Желточный мешок обычно виден на УЗИ на пятой неделе и выглядит как гиперэхогенное кольцо с анэхогенным центром, расположенным в гестационном мешке.
Поскольку признак двойного децидуального мешка можно спутать с псевдогестационным мешком (нежизнеспособным), многие клиницисты предпочитают визуализировать желточный мешок перед подтверждением внутриматочной беременности. Желточный мешок обычно виден на УЗИ на пятой неделе и выглядит как гиперэхогенное кольцо с анэхогенным центром, расположенным в гестационном мешке.
Полюс плода можно визуализировать на шестой неделе беременности, он выглядит как гипоэхогенная структура, непосредственно примыкающая к желточному мешку.[8][11] К шестой или седьмой неделе беременности обычно становится очевидной сердечная деятельность плода.[8] На седьмой неделе амнион становится сонографически видимым и выглядит как большее эхогенное кольцо внутри плодного яйца полюса плода.[11] Амнион расширяется после начала выработки мочи плода на 10-й неделе и сливается с хорионом к 14–16 неделям.[11]
Показания
Ультрасонография в первом триместре может быть выполнена по разным причинам. Типичные показания включают тазовую боль, подозрение на внематочную беременность, подозрение на многоплодную беременность, вагинальное кровотечение, подозрение на трофобластическую болезнь, оценку аномалий роста плода, измерение прозрачности воротникового пространства, оценку тазовых образований или аномалий матки, а также в качестве дополнения к биопсии ворсин хориона. 6][12] Бессимптомным пациенткам в первом триместре также может быть назначено рутинное УЗИ, когда имеются ресурсы для установления точного гестационного возраста.[4]
6][12] Бессимптомным пациенткам в первом триместре также может быть назначено рутинное УЗИ, когда имеются ресурсы для установления точного гестационного возраста.[4]
Влагалищное кровотечение является распространенной жалобой на ранних сроках беременности, затрагивает примерно 25% пациенток и может быть травматической или нетравматической этиологии.[13] Целенаправленную оценку с помощью ультразвукового исследования при травме (FAST) следует проводить, когда травматические повреждения перенесены на ранних сроках беременности, или если у пациенток наблюдается гипотония, тахикардия или клинические признаки внутрибрюшного кровотечения, FAST-обследование следует проводить до акушерского УЗИ. 8] Если во время исследования FAST у пациента с травмой обнаруживается свободная жидкость, требуется немедленное хирургическое вмешательство.[8] Аналогичным образом, если свободная жидкость видна во время исследования FAST у беременной пациентки без травм, следует серьезно задуматься о внематочной беременности [8].
Ультрасонография в первом триместре также может использоваться для наблюдения за развивающимся плодом. В некоторых системах здравоохранения скрининг на анеуплоидию проводится с использованием оценки прозрачности воротникового пространства между 11+0 и 13+6 неделями беременности.[14][15] Ультрасонография также может использоваться для диагностики многоплодной беременности, исключения аномалий развития плода и мониторинга сердечной деятельности.[5]
Противопоказания
Абсолютных противопоказаний как к трансабдоминальному, так и к трансвагинальному УЗИ в 1 триместре нет, за исключением отказа пациентки. Тем не менее, медицинские работники должны проконсультировать пациенток об ограничениях УЗИ в первом триместре перед его проведением.[5]
Оборудование
При проведении УЗИ в первом триместре врачам требуется как минимум двумерное УЗИ с возможностью регулировки выходной мощности, стоп-кадра, масштабирования, электронных штангенциркулей и возможностью сохранять или распечатывать изображения для сохранено. [5][12] Матка и органы малого таза требуют разрешения по глубине и более низкой полосы частот, для чего хорошо подходит криволинейный датчик. Полный мочевой пузырь идеален для проведения трансабдоминального исследования. Растянутый мочевой пузырь смещает дно матки кзади, создавая акустическое окно, усиливая разрешение структур, расположенных глубоко в мочевом пузыре. Иногда у худощавых пациенток с вывернутой маткой на ранних сроках беременность может быть успешно оценена трансабдоминально с помощью высокочастотного линейного датчика, но при этом требуется, чтобы целевая глубина не превышала 6 см.
[5][12] Матка и органы малого таза требуют разрешения по глубине и более низкой полосы частот, для чего хорошо подходит криволинейный датчик. Полный мочевой пузырь идеален для проведения трансабдоминального исследования. Растянутый мочевой пузырь смещает дно матки кзади, создавая акустическое окно, усиливая разрешение структур, расположенных глубоко в мочевом пузыре. Иногда у худощавых пациенток с вывернутой маткой на ранних сроках беременность может быть успешно оценена трансабдоминально с помощью высокочастотного линейного датчика, но при этом требуется, чтобы целевая глубина не превышала 6 см.
Если трансабдоминальное УЗИ неэффективно или необходимо дальнейшее уточнение структур, трансвагинальное УЗИ с использованием внутриполостного датчика следует проводить при декомпрессии мочевого пузыря. Внутриполостные датчики должны быть покрыты чистым чехлом; Ультразвуковой гель внутри либо предварительно загружен, либо загружен вручную, а смазочное желе используется снаружи. Не наносите ультразвуковой гель на внешнюю поверхность крышки датчика, так как он раздражает слизистые оболочки. После внутриполостного исследования используемый датчик должен пройти дезинфекцию высокого уровня в соответствии с местными стандартами инфекционного контроля и дезинфекции высокого уровня. Чистящих салфеток недостаточно для адекватной дезинфекции.
После внутриполостного исследования используемый датчик должен пройти дезинфекцию высокого уровня в соответствии с местными стандартами инфекционного контроля и дезинфекции высокого уровня. Чистящих салфеток недостаточно для адекватной дезинфекции.
Персонал
Это исследование могут проводить врачи, практикующие медсестры, ассистенты врачей, техники УЗИ и другие медицинские работники, прошедшие диагностическое акушерское ультразвуковое исследование.
Подготовка
Для проведения трансабдоминального ультразвукового исследования уложите пациента в удобное положение на спине, обнажив нижнюю часть живота. У пациентки должен быть полный мочевой пузырь для трансабдоминального исследования, чтобы максимизировать видимость матки и структур, расположенных глубоко в мочевом пузыре. Заправьте полотенце за пояс и нанесите подогретый ультразвуковой гель, если он есть, ниже пупка и выше лобковой кости.
При проведении трансвагинального УЗИ попросите пациентку опорожнить мочевой пузырь перед началом исследования. Пустой мочевой пузырь позволяет эндополостному зонду располагаться как можно ближе к исследуемым структурам таза, что улучшает разрешение и упрощает оценку. Использование кровати со стременами идеально подходит для размещения пациента в дорсальном положении для литотомии, что облегчает перемещение датчика. Однако приподнятия таза с помощью полотенец или подкладного судна может быть достаточно для осмотра и комфорта пациента. Эндовагинальные исследования требуют использования чехлов внутриполостных датчиков, либо предварительно заполненных гелем, либо загруженных гелем вручную. Водорастворимая смазка должна использоваться на внешней стороне крышки преобразователя. Поскольку это инвазивное обследование, во время осмотра должен присутствовать сопровождающий.[16]
Пустой мочевой пузырь позволяет эндополостному зонду располагаться как можно ближе к исследуемым структурам таза, что улучшает разрешение и упрощает оценку. Использование кровати со стременами идеально подходит для размещения пациента в дорсальном положении для литотомии, что облегчает перемещение датчика. Однако приподнятия таза с помощью полотенец или подкладного судна может быть достаточно для осмотра и комфорта пациента. Эндовагинальные исследования требуют использования чехлов внутриполостных датчиков, либо предварительно заполненных гелем, либо загруженных гелем вручную. Водорастворимая смазка должна использоваться на внешней стороне крышки преобразователя. Поскольку это инвазивное обследование, во время осмотра должен присутствовать сопровождающий.[16]
Техника или лечение
Для проведения трансабдоминального УЗИ используйте криволинейный датчик и выберите настройку «акушерство». Настройка акушерства загрузит все необходимые пакеты расчетов и маркировки, необходимые для выполнения полной оценки. Когда индикатор ориентирован на голову пациента (среднесагиттальная ориентация), датчик находится выше лобкового симфиза. Мочевой пузырь обычно легко визуализируется при растяжении, наполненный анэхогенной жидкостью треугольной формы. Между мочевым пузырем и прямой кишкой лежит матка с гиперэхогенной полосой эндометрия. Определите дно матки и проследите гиперэхогенную полосу эндометрия каудально до шейки матки. Затем определите гиперэхогенную вагинальную полосу каудальнее шейки матки. Обратите внимание на то, открыт или закрыт зев шейки матки и не застряли ли какие-либо продукты зачатия/ткани в цервикальном канале. Проведите датчиком полностью через матку в сагиттальной плоскости, двигаясь слева направо или наоборот. Обратите внимание на границы матки.
Когда индикатор ориентирован на голову пациента (среднесагиттальная ориентация), датчик находится выше лобкового симфиза. Мочевой пузырь обычно легко визуализируется при растяжении, наполненный анэхогенной жидкостью треугольной формы. Между мочевым пузырем и прямой кишкой лежит матка с гиперэхогенной полосой эндометрия. Определите дно матки и проследите гиперэхогенную полосу эндометрия каудально до шейки матки. Затем определите гиперэхогенную вагинальную полосу каудальнее шейки матки. Обратите внимание на то, открыт или закрыт зев шейки матки и не застряли ли какие-либо продукты зачатия/ткани в цервикальном канале. Проведите датчиком полностью через матку в сагиттальной плоскости, двигаясь слева направо или наоборот. Обратите внимание на границы матки.
Поверните датчик в поперечной плоскости, чтобы оценить структуры таза по короткой оси. С маркером зонда на правом слайде пациентки пролистайте зонд вверх и вниз, следуя по дну матки к вагинальной полоске за мочевым пузырем, который теперь имеет квадратную форму. При поперечной ориентации легче всего выявить яичники из-за легкости нахождения внутренних подвздошных сосудов. Яичники часто располагаются между внутренними подвздошными сосудами и боковой стенкой матки и могут быть обнаружены путем веера или скольжения влево и вправо от матки. Яичники представляют собой гипоэхогенные овоидные структуры, обычно наблюдаемые с периферическим гипоэхогенным фолликулом.
При поперечной ориентации легче всего выявить яичники из-за легкости нахождения внутренних подвздошных сосудов. Яичники часто располагаются между внутренними подвздошными сосудами и боковой стенкой матки и могут быть обнаружены путем веера или скольжения влево и вправо от матки. Яичники представляют собой гипоэхогенные овоидные структуры, обычно наблюдаемые с периферическим гипоэхогенным фолликулом.
Иногда для оценки состояния плода на ранних сроках беременности можно использовать высокочастотный линейный датчик, поскольку иногда для точной оценки требуется повышенное разрешение. Максимальная глубина линейного датчика составляет приблизительно 6 см, поэтому пациенты должны иметь телосложение, способствующее использованию этого датчика, чтобы быть эффективным. Эндовагинальное УЗИ следует проводить, если плодное яйцо не может быть адекватно визуализировано при трансабдоминальном исследовании.
В отличие от трансабдоминального УЗИ, трансвагинальное УЗИ следует проводить при пустом мочевом пузыре. Для завершения трансвагинального УЗИ используйте внутриполостной датчик с выбранной настройкой «акушерство». Накройте датчик чистым чехлом для зонда, убедившись, что оболочка заполнена ультразвуковым гелем перед применением. Используйте смазывающее желе только на внешней стороне оболочки датчика, так как ультразвуковой гель раздражает слизистые оболочки. Направив маркер-индикатор к потолку, введите зонд во влагалищный канал до тех пор, пока в поле зрения не появится декомпрессированный мочевой пузырь. Если внутриполостной зонд ввести немного дальше, мочевой пузырь исчезнет, а матка появится. Как и при трансабдоминальной оценке, проведите веером всю матку в сагиттальной плоскости. Убедитесь, что тупик визуализируется. Поверните датчик 90 градусов к коронарной плоскости, чтобы индикатор был ориентирован справа от пациента. Веер датчика полностью через матку в коронарной плоскости. Оцените прямокишечно-маточный мешок, а также оба придатка. Яичники лучше визуализируются при эндовагинальном исследовании, обычно они располагаются между латеральной стенкой матки и внутренними подвздошными сосудами.
Для завершения трансвагинального УЗИ используйте внутриполостной датчик с выбранной настройкой «акушерство». Накройте датчик чистым чехлом для зонда, убедившись, что оболочка заполнена ультразвуковым гелем перед применением. Используйте смазывающее желе только на внешней стороне оболочки датчика, так как ультразвуковой гель раздражает слизистые оболочки. Направив маркер-индикатор к потолку, введите зонд во влагалищный канал до тех пор, пока в поле зрения не появится декомпрессированный мочевой пузырь. Если внутриполостной зонд ввести немного дальше, мочевой пузырь исчезнет, а матка появится. Как и при трансабдоминальной оценке, проведите веером всю матку в сагиттальной плоскости. Убедитесь, что тупик визуализируется. Поверните датчик 90 градусов к коронарной плоскости, чтобы индикатор был ориентирован справа от пациента. Веер датчика полностью через матку в коронарной плоскости. Оцените прямокишечно-маточный мешок, а также оба придатка. Яичники лучше визуализируются при эндовагинальном исследовании, обычно они располагаются между латеральной стенкой матки и внутренними подвздошными сосудами. Легкое сдавливание любого из придатков часто помогает отличить ткань яичника от окружающих структур.
Легкое сдавливание любого из придатков часто помогает отличить ткань яичника от окружающих структур.
Если визуализируется плодное яйцо с эмбрионом или плодом или без них, сонографист должен подтвердить, что оно находится внутри самой матки, поскольку некоторые внематочные беременности могут располагаться рядом с маткой.[12] Как обсуждалось выше, визуализация двойного децидуального знака — один из способов подтвердить это.
Средний диаметр плодного яйца (MSD) является самым ранним методом, используемым для оценки ранней беременности и требует использования суммы длины плодного яйца (GS) + ширины GS + глубины GS, разделенной на 3. Первые два измерения выполняется либо по длинной, либо по короткой оси, а затем третье измерение по альтернативной оси. При измерении любой кистозной структуры, например плодного яйца, убедитесь, что измерения охватывают все три измерения: краниально-каудальное, передне-заднее и правое-левое. Распространенной ошибкой является двукратное измерение передне-заднего расстояния (трансабдоминальное) или кранио-каудального расстояния (трансвагинальное). Специалист по УЗИ может избежать этой ошибки, используя стратегию «знака плюс и минус» при измерении плодного яйца в двух плоскостях; используйте «знак плюс» для измерения в первой плоскости и «знак минус» только во второй.
Специалист по УЗИ может избежать этой ошибки, используя стратегию «знака плюс и минус» при измерении плодного яйца в двух плоскостях; используйте «знак плюс» для измерения в первой плоскости и «знак минус» только во второй.
Если виден плодный полюс (эмбрион менее десяти недель) или плод (более десяти недель), дополнительные оценки гестационного возраста получают либо по длине темени-крестца, либо по бипариетальному диаметру. В первом триместре длина темени-крестца является наиболее точным показателем для определения гестационного возраста.[4][12] Врач-сонограф должен оптимизировать изображение для этого измерения, используя соответствующую глубину и масштабирование, максимально увеличивая длину полюса плода на экране. После оптимизации по самой длинной оси заморозьте изображение и измерьте длину от темени до крестца электронным штангенциркулем, убедившись, что желточный мешок исключен из измерения.[5] Для наиболее точной датировки следует провести несколько измерений и усреднить их. 9[4] Изображение должно быть оптимизировано для увеличения симметричной короткой оси головы плода.[5] Для точной оценки необходимо иметь в виду третий желудочек, сосудистое сплетение и межполушарную щель.[5] Измерение проводится по самому широкому диаметру от внутренней стенки до внешней стенки черепа.[5]
9[4] Изображение должно быть оптимизировано для увеличения симметричной короткой оси головы плода.[5] Для точной оценки необходимо иметь в виду третий желудочек, сосудистое сплетение и межполушарную щель.[5] Измерение проводится по самому широкому диаметру от внутренней стенки до внешней стенки черепа.[5]
Используйте двумерный видеоклип или M-режим для документирования частоты сердечных сокращений плода.[12] Оптимизируйте изображение для М-режима, увеличив изображение, чтобы максимизировать сердцебиение плода на экране. Поместите линию M-режима через бьющееся сердце и измерьте либо пик к пику, либо впадину к впадине. Некоторые тренажеры настроены на измерение частоты сердечных сокращений за один удар за ударом или среднее значение двух или трех ударов. Учитывая, что ультразвуковая допплерография со стробированием связана с более высокой выходной энергией с потенциальными неблагоприятными биоэффектами, ее не следует использовать во время оценки в первом триместре [5, 6, 12]. В-режим и М-режим имеют низкую выходную мощность с наименьшим риском неблагоприятных биоэффектов и, таким образом, являются единственными режимами, рекомендованными для использования в первом триместре. [5][6]
[5][6]
Осложнения
Дискомфорт, тазовая боль, вагинальное кровотечение и инфекция являются возможными осложнениями, связанными с ультразвуковым исследованием в первом триместре.
Клиническое значение
Наиболее частыми причинами проведения УЗИ в первом триместре беременности являются определение местоположения беременности, жизнеспособности и точного гестационного возраста. Внутриматочное плодное яйцо свидетельствует о внутриматочной беременности. Тем не менее, наличие только жидкости в матке может ввести в заблуждение, если другие структуры, такие как желточный мешок или плодный полюс, не видны.[5][12] Если нет окончательной оценки, наиболее подходящим действием является последующее ультразвуковое исследование через 7–10 дней с серийным измерением хорионического гонадотропина человека в сыворотке или без него.[12]
Внематочная беременность является причиной 6% материнской смертности и должна быть исключена из-за кровотечения на ранних сроках беременности, боли или признаков нетравматического шока. [13]
[13]
С точки зрения УЗИ беременных, жизнеспособность относится к активному эмбриону/плоду с сердцебиением во время оценки.[5] Пустой плодный мешок со средним диаметром более 25 мм является диагностическим признаком нежизнеспособной беременности.[11] Сердечная деятельность часто наблюдается, когда размер эмбриона составляет 2 мм или более, и указывает на жизнеспособность. И наоборот, неудачная беременность может быть диагностирована, когда размер полюса плода составляет семь или более сантиметров без явного сердцебиения.[11] Наконец, невынашивание беременности можно определить, когда два УЗИ проводятся через фиксированные промежутки времени, обычно от 7 до 10 дней, без признаков эмбриона.[13][11]
Невынашивание беременности предполагается, когда диаметр желточного мешка превышает 7 мм, когда амнион виден рядом с желточным мешком без эмбриона и когда гестационный мешок непропорционально мал по сравнению с эмбрионом (разница <5 мм).[ 11] Признаки субхориального кровоизлияния, проявляющиеся в виде анэхогенного скопления жидкости внутри стенки матки, но за пределами плодного яйца, связаны с более высокими показателями невынашивания беременности. [13]
[13]
Точный срок беременности определяется с помощью УЗИ на ранних сроках беременности, что может снизить частоту переношенной беременности и индукции [4]. Длина от темени до крестца является лучшим измерением и имеет наименьшую изменчивость между операторами.
Прозрачность воротникового пространства оценивается как дополнительный инструмент, помогающий в раннем обнаружении анеуплоидии плода и других аномалий плода.[17][6]
Трофобластическая болезнь, также известная как пузырный занос, является редкой, но значимой находкой, характеризующейся внутриматочной эхогенной массой с многочисленными внутренними кистами.[11] Если эти состояния обнаружены или подозреваются, необходима немедленная консультация гинеколога.
Улучшение результатов работы команды здравоохранения
Специалисты УЗИ, медсестры, практикующие медсестры, фельдшеры и врачи должны координировать уход за беременными пациентками. Понимание опасных для жизни причин материнской смертности в первом триместре важно для всех клиницистов, поскольку это обеспечивает наилучший возможный исход для беременных женщин. С появлением домашних тестов на беременность беременные женщины часто узнают о своем статусе беременности, прежде чем обращаться за медицинской помощью по поводу жалоб, связанных с беременностью. К сожалению, положительный тест на беременность может быть связан с нежизнеспособной беременностью, а также с опасным для жизни состоянием.
С появлением домашних тестов на беременность беременные женщины часто узнают о своем статусе беременности, прежде чем обращаться за медицинской помощью по поводу жалоб, связанных с беременностью. К сожалению, положительный тест на беременность может быть связан с нежизнеспособной беременностью, а также с опасным для жизни состоянием.
Беременная женщина, поступившая в отделение неотложной помощи в связи с обмороком, болью в животе/тазе или любым другим симптомом, сначала будет осмотрена сортировочной медсестрой и у нее будут взяты анализы жизненно важных органов. Если отмечена гипотензия, эта информация, в дополнение к положительному результату беременности, будет передана поставщику услуг на месте, который может состоять из практикующей медсестры, фельдшера или врача неотложной помощи. В настоящее время жизненно важно, чтобы врач признал, что это может быть опасной для жизни причиной. УЗИ в месте оказания медицинской помощи может быть выполнено у постели больного, потенциально включая исследование FAST, трансабдоминальное УЗИ и даже трансвагинальное УЗИ. Если обнаружены данные, касающиеся внематочной беременности, следует немедленно проконсультироваться с акушером для рассмотрения вопроса о скорейшем хирургическом вмешательстве.[18] [Уровень 5]
Если обнаружены данные, касающиеся внематочной беременности, следует немедленно проконсультироваться с акушером для рассмотрения вопроса о скорейшем хирургическом вмешательстве.[18] [Уровень 5]
Контрольные вопросы
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Комментарий к этой статье.
Рисунок
Моляр матки УЗИ Беременность «Метель». Предоставлено Scott Dulebohn, MD
Рисунок
Эндовагинальное УЗИ матки в коронарной плоскости с большим пустым плодным пузырем. Предоставлено доктором Майклом Ламбертом
Рисунок
Поперечный/коронарный вид матки. Предоставлено доктором медицины Давудом Тафти.
Рисунок
Трансвагинальный продольный срез матки. Предоставлено Dr.Dawood Tafti, MD
Рисунок
Однократное сонографическое исследование матки демонстрирует ретровертированную матку. Предоставлено доктором медицины Давудом Тафти.
Ссылки
- 1.
Малик С., Котари С., Маккаллум С., Лиепман М., Тарин С., Родс К.В. Использование отделения неотложной помощи в перинатальном периоде: возможность раннего вмешательства. Энн Эмерг Мед. 2017 декабрь; 70 (6): 835-839. [PubMed: 28811121]
- 2.
Килфойл К.А., Врис Р., Рейкер К.А., Маттесон К.А. Использование отделений неотложной и неотложной помощи во время беременности: обсервационное исследование. Am J Obstet Gynecol. 2017 Февраль;216(2):181.e1-181.e7. [Бесплатная статья PMC: PMC52
] [PubMed: 27773714]
- 3.
Salomon LJ, Alfirevic Z, Berghella V, Bilardo C, Hernandez-Andrade E, Johnsen SL, Kalache K, Leung KY, Malinger G, M унция H, Prefumo F, Toi A, Lee W., Комитет по клиническим стандартам ISUOG. Практические рекомендации по выполнению рутинного УЗИ плода в середине триместра. УЗИ Акушерство Гинекол. 2011 Январь; 37 (1): 116-26. [В паблике: 20842655]
- 4.
Батт К.
 , Лим К., КОМИТЕТ ПО ДИАГНОСТИЧЕСКОЙ ВИЗУАЛИЗАЦИИ. ВЫПУСК: Определение срока беременности по УЗИ. J Obstet Gynaecol Can. 2014 фев; 36 (2): 171-181. [PubMed: 24518917]
, Лим К., КОМИТЕТ ПО ДИАГНОСТИЧЕСКОЙ ВИЗУАЛИЗАЦИИ. ВЫПУСК: Определение срока беременности по УЗИ. J Obstet Gynaecol Can. 2014 фев; 36 (2): 171-181. [PubMed: 24518917]- 5.
Salomon LJ, Alfirevic Z, Bilardo CM, Chalouhi GE, Ghi T, Kagan Ko, Lau Tk, Papageorghiou AT , Timor-Tritsch IE, Toi A, Yeo G. Практические рекомендации ISUOG: выполнение ультразвукового сканирования плода в первом триместре. УЗИ Акушерство Гинекол. 2013 Январь; 41 (1): 102-13. [В паблике: 23280739]
- 6.
Мей Дж.Й., Афшар Й., Платт Л.Д. УЗИ первого триместра. Obstet Gynecol Clin North Am. 2019 декабрь; 46 (4): 829-852. [PubMed: 31677757]
- 7.
Фидан У., Кескин У., Улубай М., Озтюрк М., Бодур С. Значение положения шейки матки при оценке анатомии матки. Клин Анат. 2017 Апрель; 30 (3): 404-408. [PubMed: 28192868]
- 8.
Scibetta EW, Han CS. УЗИ на ранних сроках беременности: жизнеспособность, неизвестные локализации и внематочная беременность.
 Obstet Gynecol Clin North Am. 2019Декабрь; 46 (4): 783-795. [PubMed: 31677754]
Obstet Gynecol Clin North Am. 2019Декабрь; 46 (4): 783-795. [PubMed: 31677754]- 9.
Ричардсон А., Хопкиссон Дж., Кэмпбелл Б., Рейн-Феннинг Н. Использование двойного децидуального мешка для подтверждения местоположения внутриматочной беременности до ультразвуковой визуализации содержимого эмбриона. УЗИ Акушерство Гинекол. 2017 май; 49(5):643-648. [PubMed: 27194568]
- 10.
Yeh HC. Использование знака двойного децидуального мешка и интрадецидуального знака. J УЗИ Мед. 2011 Январь; 30 (1): 119-20; ответ автора 120. [PubMed: 21193714]
- 11.
Муруган В.А., Мерфи Б.О., Дюпюи С., Гольдштейн А., Ким Ю.Х. Роль УЗИ в оценке беременности в первом триместре в неотложных условиях. Ультразвуковая эхография. 2020 апр;39(2):178-189. [Бесплатная статья PMC: PMC7065984] [PubMed: 32036643]
- 12.
AIUM-ACR-ACOG-SMFM-SRU Практический параметр для выполнения стандартных диагностических акушерских ультразвуковых исследований.
 J УЗИ Мед. 2018 ноябрь;37(11):E13-E24. [В паблике: 30308091]
J УЗИ Мед. 2018 ноябрь;37(11):E13-E24. [В паблике: 30308091]- 13.
Хендрикс Э., Макнотон Х., Маккензи М.С. Кровотечение в первом триместре: оценка и лечение. Ам семейный врач. 2019 01 февраля; 99 (3): 166-174. [PubMed: 30702252]
- 14.
Rink BD, Norton ME. Скрининг анеуплоидии плода. Семин Перинатол. 2016 февраль;40(1):35-43. [PubMed: 26725144]
- 15.
Хиршберг А., Дугофф Л. Ультразвуковое исследование первого триместра и скрининг анеуплоидии при многоплодной беременности. Клин Обстет Гинекол. 2015 сен; 58 (3): 559-73. [PubMed: 26133496]
- 16.
Ji C, Jiang X, Yin L, Deng X, Yang Z, Pan Q, Zhang J, Liang Q. Ультразвуковое исследование маркеров профиля лица плода в первом триместре. BMC Беременность Роды. 2021 24 апреля; 21 (1): 324. [Бесплатная статья PMC: PMC8070329] [PubMed: 33894762]
- 17.
Шакур С., Дилип Д., Тирмизи С., Рашид С., Амин Ю., Муним С.

