Тромбофлебит после родов: Послеродовой тромбофлебит — причины, симптомы, диагностика и лечение
Послеродовой тромбофлебит — причины, симптомы, диагностика и лечение
Послеродовой тромбофлебит – это акушерское осложнение, характеризующееся воспалением стенок вен, тромбозом в области таза и нижних конечностей, развивающимся у женщин после родов. Заболевание проявляется повышением температуры тела, тахикардией, локальными болевыми ощущениями. Диагноз выставляется на основании анамнестических данных, результатов клинического осмотра, ультразвукового исследования сосудов с дуплексным сканированием, коагулограммы. Основным методом лечения является терапия антикоагулянтами, при высоком риске артериальной тромбоэмболии показано хирургическое вмешательство.
Общие сведения
Послеродовой тромбофлебит – острое заболевание вен у родильниц с образованием в просвете тромбов, воспалительным процессом, нарушением венозного кровотока. Частота встречаемости венозных тромбозов с присоединившимся или первичным флебитом в послеродовом периоде составляет 3,5%, практически на порядок превышая распространенность тромботических осложнений при беременности. Патология может развиться у родильниц любого возраста, но чаще регистрируется у женщин старше 35 лет. При обструкции вены тромбом, в отличие от артериальной тромбоэмболии, ишемия выявляется крайне редко, однако тромбоз системы нижней полой вены является основным источником эмболии бассейна лёгочной артерии.
Патология может развиться у родильниц любого возраста, но чаще регистрируется у женщин старше 35 лет. При обструкции вены тромбом, в отличие от артериальной тромбоэмболии, ишемия выявляется крайне редко, однако тромбоз системы нижней полой вены является основным источником эмболии бассейна лёгочной артерии.
Послеродовой тромбофлебит
Причины
Послеродовой тромбофлебит имеет мультифакторную природу. Благоприятным фоном для возникновения патологии являются физиологические изменения в организме беременной женщины: сдавление полой вены беременной маткой, замедление скорости периферического кровотока и повышение потенциала свёртываемости крови, наиболее выраженное к концу беременности. Значимые факторы риска тромботических осложнений после родов:
- Осложнённые роды. Роды, сопровождающиеся разрывами мягких тканей (особенно с массивным кровотечением), родоразрешение оперативным путём нередко приводят к тромбофлебиту глубоких вен бедра и голени.
 При обширных травмах в кровоток поступает тканевый тромбопластин, усугубляющий характерную для позднего срока беременности активацию свёртывания крови.
При обширных травмах в кровоток поступает тканевый тромбопластин, усугубляющий характерную для позднего срока беременности активацию свёртывания крови. - Патологическое течение беременности. Вероятность развития послеродовых тромботических осложнений значительно повышают гестозы. Эта патология сопровождается сосудистым спазмом с повреждением эндотелия, высвобождением биологически активных веществ, влекущих утрату тромборезистентных свойств сосудов.
- Воспаление матки. Послеродовой метроэндометрит запускает тромбообразование в маточных, тазовых и яичниковых венах. Механизм развития тромбоза аналогичен таковому при гестозах: результатом альтерации является выброс простагландинов, которые трансформируются в тромбоксан A2, стимулирующий активацию и агрегацию тромбоцитов.
- Экстрагенитальные патологии. Венозным тромбозам подвержены родильницы, страдающие заболеваниями, сопровождающимися нарушением кровообращения – сердечными патологиями (особенно ревматического характера), гипертонической болезнью.
 К основным факторам риска также относятся васкулиты любой этиологии, злокачественные неоплазии.
К основным факторам риска также относятся васкулиты любой этиологии, злокачественные неоплазии. - Приём гормональных препаратов. Усугубить гемостатические изменения, связанные с беременностью, может длительное применение гормональной контрацепции (особенно с высоким содержанием эстрогенов). Вероятность тромбоза повышена у родильниц, забеременевших после гормональной индукции овуляции (с проведением ЭКО или без него).
- Дефекты гемостаза. Послеродовой тромбофлебит часто развивается у женщин с врождённой мутацией фактора V Лейден и гена протромбина, врождённой гипергомоцистеинемией, дефицитом антитромбина III и протеинов C, S или приобретённой тромбофилией (антифосфолипидным синдромом, гипергомоцистеинемией на фоне дефицита витаминов B12, B9, B6, B1).
К прочим факторам риска можно отнести гиподинамию (при работе стоя или сидя, длительных перелётах, долгом постельном режиме), тяжёлую физическую нагрузку (избыточный вес, регулярное поднятие тяжестей), поздний репродуктивный возраст. Повышают риск тромбоза внутривенные инфузии, курение. Одно из основных предрасполагающих условий развития осложнения, не связанное с гестацией, – неспецифическая дисплазия соединительной ткани, к признакам которой относятся варикозное расширение вен нижних конечностей, геморрой, возникшие до беременности.
Повышают риск тромбоза внутривенные инфузии, курение. Одно из основных предрасполагающих условий развития осложнения, не связанное с гестацией, – неспецифическая дисплазия соединительной ткани, к признакам которой относятся варикозное расширение вен нижних конечностей, геморрой, возникшие до беременности.
Патогенез
В основе механизма образования тромба лежит так называемая триада Вирхова, включающая изменение гемостаза (повышение свёртываемости крови) и гемодинамики (снижение венозного кровотока), повреждение венозной стенки. Тромбогенез может происходить на фоне гиперкоагуляции (флеботромбоз) с последующим развитием реактивного воспаления или наоборот, тромб возникает вследствие повреждения, а затем воспаления эндотелия. Сгусток крови фиксируется к сосудистой стенке в месте её поражения, его дальнейшая эволюция идёт по одному из трех путей.
Первый путь характеризируется ростом тромба, второй – его спонтанным лизисом, третий – организацией тромботических масс (их прорастанием соединительной тканью и капиллярами). Процесс сопровождается образованием в сгустке полостей, спонтанной реканализацией тромба за счёт фибринолиза. В мелких сосудах чаще образуются окклюзирующие тромбы, полностью перекрывающие просвет, в крупных – флотирующие, омывающиеся кровью. Последние являются эмбологенными – с высокой вероятностью отрыва, перемещения через нижнюю полую вену и правое предсердие в артериальный кровоток.
Процесс сопровождается образованием в сгустке полостей, спонтанной реканализацией тромба за счёт фибринолиза. В мелких сосудах чаще образуются окклюзирующие тромбы, полностью перекрывающие просвет, в крупных – флотирующие, омывающиеся кровью. Последние являются эмбологенными – с высокой вероятностью отрыва, перемещения через нижнюю полую вену и правое предсердие в артериальный кровоток.
Классификация
Послеродовые тромбофлебиты бывают поверхностными, распространяющимися на подкожные вены нижних конечностей, и глубокими, с поражением крупных магистральных сосудов ног, таза. По характеру воспаления выделяют гнойную и негнойную формы, по типу развития тромба – ограниченную или сегментарную, с быстрым отграничением, организацией кровяного сгустка и прогрессирующую – с его дальнейшим ростом. По локализации принята следующая классификация патологии, развившейся после родов:
- Тромбофлебит вен голени. Поверхностный тромбофлебит проявляется поражением малой, большой подкожных вен голени и их притоков, глубокий – большеберцовых вен.
 Патологические изменения в глубоких сосудах могут возникать изолированно или распространяться с поверхностных сосудов через коммуниканты. При восходящем тромбофлебите в процесс вовлекается бедренная вена.
Патологические изменения в глубоких сосудах могут возникать изолированно или распространяться с поверхностных сосудов через коммуниканты. При восходящем тромбофлебите в процесс вовлекается бедренная вена. - Подвздошно-бедренный (илеофеморальный) тромбофлебит. Начинаясь с физиологического тромбоза сосудов плацентарной площадки, распространяется на мелкие притоки внутренней подвздошной вены, затем на её ствол и далее – на общую подвздошную вену. При окклюзии последней в патологический процесс вовлекаются глубокие и поверхностные сосуды бедра.
- Тазовый тромбофлебит. Процессу воспаления и тромбообразования подвергаются венозные сплетения малого таза – маточновлагалищное, пузырное, прямокишечное, гроздьевидное сплетение яичника. При прогрессировании поражается подвздошная, а затем бедренная вена.
- Метротромбофлебит. Поражение магистральных маточных вен, берущих начало из маточного венозного сплетения. Тромбофлебит вен матки практически всегда является следствием послеродового эндометрита.

- Тромбофлебит яичниковой вены. Патология характеризуется изменениями полости магистрального сосуда, собирающего кровь из венозного сплетения яичника. Крайне редкое заболевание, развивающееся практически исключительно после родов, чаще всего на фоне врождённой или приобретённой тромбофилии.
Симптомы послеродового тромбофлебита
Признаки патологического состояния могут обнаруживаться уже на пятый-шестой день после родов, однако чаще манифестация отмечается на второй-третьей неделе после родоразрешения. Предвестниками заболевания становятся длительно сохраняющаяся субфебрильная температура, нарастающее сердцебиение. Начало знаменуется кратким ознобом. Симптоматика может варьироваться в зависимости от локализации поражения.
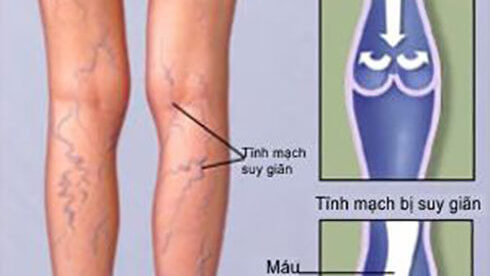
Поверхностный тромбофлебит сопровождается наиболее яркими проявлениями: напряжением, болезненностью, покраснением по ходу поражённых сосудов, местным и общим повышением температуры. При тромбофлебите глубоких вен голени наблюдается отёк лодыжек (обычно выраженный по вечерам, спадающий после ночного сна), боли в икрах во время вставания и ходьбы, а также при тыльном сгибании стопы (симптом Хоманса).
При тромбофлебите глубоких вен голени наблюдается отёк лодыжек (обычно выраженный по вечерам, спадающий после ночного сна), боли в икрах во время вставания и ходьбы, а также при тыльном сгибании стопы (симптом Хоманса).
Тромбоз тазовых вен не имеет специфической симптоматики до перехода на подвздошные и бедренные сосуды с развитием отёка паховой области на поражённой стороне. До этого обнаруживается лишь длительный субфебрилитет с тахикардией, могут наблюдаться болевые ощущения при дефекации, метеоризм, иногда рвота. Нередко больные жалуются на диспареунию, общую слабость, неопределённые тазовые и поясничные боли.
Илеофеморальный тромбофлебит длительно протекает с неопределённой симптоматикой – лихорадкой, тахикардией. Иногда отмечаются боли внизу живота и крестцовой области, затруднение мочеиспускания. Полная окклюзия подвздошной вены сопровождается внезапной болью в подвздошной, паховой областях, иррадиирующей в бедро, ознобом, отёком передней брюшной стенки, поясницы, наружных гениталий. Болям сопутствует ощущение распирания бедра и икры.
Болям сопутствует ощущение распирания бедра и икры.
При вовлечении глубоких бедренных вен выявляется лихорадка, быстро развивающийся стойкий отёк конечности (объём поражённого бедра увеличен на 5-15 см и более), острые нестерпимые боли в передневнутренней области бедра по ходу сосудистого пучка. Пахово-бедренные лимфатические узлы увеличены. Кожа пораженной конечности бледная, имеет синюшно-мраморный оттенок, её стопа холоднее здоровой. Общее состояние тяжёлое.
Метротромбофлебит, развивающийся на второй неделе послеродового периода, сопровождается тазовыми болями, кровянистыми выделениями из половых путей, усиливающимися к концу третьей недели. Поражение вен яичника не имеет патогномоничной симптоматики. Регистрируются спонтанные абдоминальные боли (обычно правосторонние, поскольку у 90% женщин тромбоз поражает правый яичник), иррадиирующие в пах, боли при надавливании на область яичника, лихорадка.
Осложнения
Наиболее грозное осложнение венозного тромбоза – тромбоэмболия лёгочной артерии (ТЭЛА), выявляемая у 40-50% больных. У 10% пациенток поражается лёгочный ствол и крупные артериальные ветви с развитием массивной ТЭЛА (обычно вследствие тромбоза подвздошно-бедренного или подколенно-бедренного сегмента, реже – тазовых венозных сплетений), приводящей к острой сердечно-лёгочной недостаточности, летальному исходу. При закупорке эмболами более мелких ветвей (результат глубоких флеботромбозов сосудов голени) наблюдается инфаркт-пневмония.
У 10% пациенток поражается лёгочный ствол и крупные артериальные ветви с развитием массивной ТЭЛА (обычно вследствие тромбоза подвздошно-бедренного или подколенно-бедренного сегмента, реже – тазовых венозных сплетений), приводящей к острой сердечно-лёгочной недостаточности, летальному исходу. При закупорке эмболами более мелких ветвей (результат глубоких флеботромбозов сосудов голени) наблюдается инфаркт-пневмония.
Следствием распространённого тромбоза является возникновение варикозной болезни, посттромбофлебитического синдрома, ведущих к хронической венозной недостаточности (ХВН) и инвалидизации. Поражение илеофеморального сегмента с полной обструкцией сосудистых коллатералей сопровождается артериальным спазмом, может спровоцировать ишемию конечности, венозную гангрену. К осложнениям тромбофлебита яичниковой вены относятся инфаркт яичника, острая обструкции мочеточника, острая почечная и полиорганная недостаточность.
Диагностика
Диагностика послеродовых тромбофлебитов обычно затруднена ввиду отсутствия специфических признаков.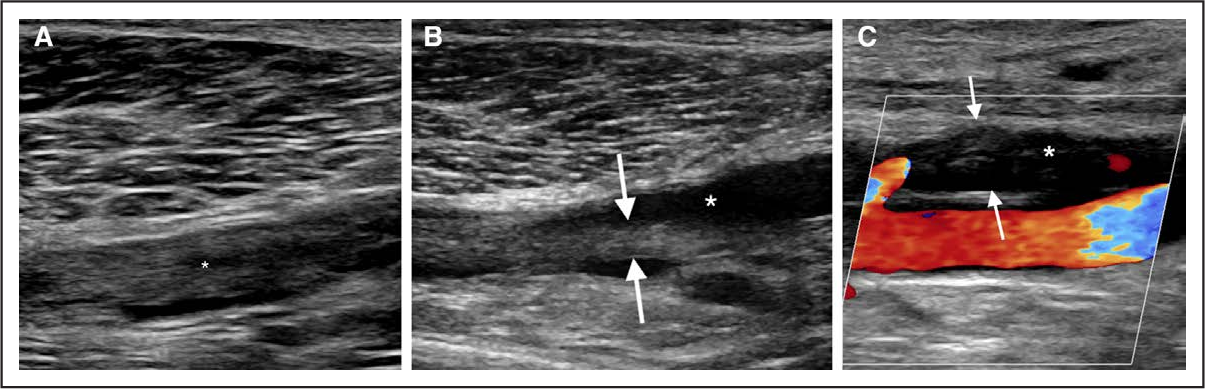 Исключение составляют лишь поражения поверхностных вен конечностей с их яркой симптоматикой. Диагноз устанавливается при участии акушера-гинеколога и флеболога. Заподозрить тромботические осложнения можно, проанализировав анамнестические данные, жалобы пациентки. Дальнейшие мероприятия включают:
Исключение составляют лишь поражения поверхностных вен конечностей с их яркой симптоматикой. Диагноз устанавливается при участии акушера-гинеколога и флеболога. Заподозрить тромботические осложнения можно, проанализировав анамнестические данные, жалобы пациентки. Дальнейшие мероприятия включают:
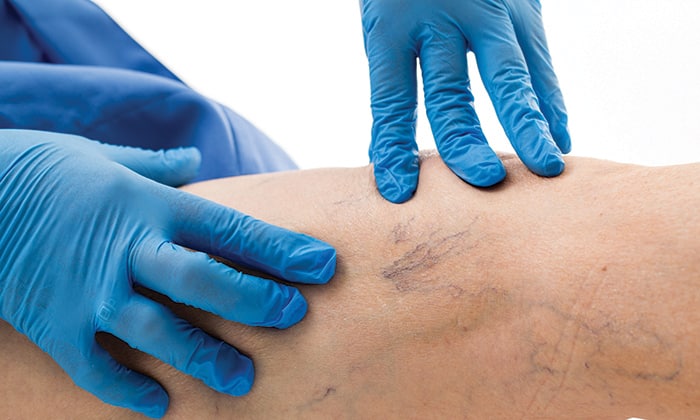
- Клинический осмотр. О тромбофлебите может свидетельствовать выраженная тахикардия, сочетающаяся с гипертермией, порой не соответствующая значениям температуры тела. Во время гинекологического исследования и общего осмотра при тромботических осложнениях у родильниц пальпируются поражённые сосуды, представленные плотными болезненными тяжами.
- Ультразвуковое ангиосканирование. Наиболее информативным методом диагностики тромбофлебита в современной флебологии является УЗДС. Исследование позволяет определить границу и степень организации тромба, оценить состояние клапанов, стенок глубоких и перфорантных вен. При недоступности УЗДС выполняют УЗДГ.
- Коагулологические исследования.
 Для уточнения причин тромбофлебита применяют две методики – тромбоэластографию и коагулометрию. С помощью первого метода изучают изменения коагулологического каскада интегрированно, при посредстве второго детально оценивают его отдельные цепочки. Комплексный анализ позволяет определить, какое из звеньев гемостаза нарушено.
Для уточнения причин тромбофлебита применяют две методики – тромбоэластографию и коагулометрию. С помощью первого метода изучают изменения коагулологического каскада интегрированно, при посредстве второго детально оценивают его отдельные цепочки. Комплексный анализ позволяет определить, какое из звеньев гемостаза нарушено.
Дифференциальная диагностика проводится с другими гнойно-воспалительными заболеваниями (аппендицитом, параметритом, сепсисом), патологиями мочевыделительной системы (нефротическим синдромом, пиелонефритом, мочекаменной болезнью), заболеваниями кожи и мягких тканей (рожистым воспалением, целлюлитом, флегмоной). Тромбофлебит также следует различать с регионарными метастазами рака наружных гениталий.
Лечение послеродового тромбофлебита
Консервативная терапия
Основные задачи лечебных мероприятий – предотвращение распространения тромбоза, купирование воспаления, предупреждение рецидива заболевания. Поверхностный тромбофлебит обычно лечат амбулаторно при максимально возможной активности пациентки (исключая статические нагрузки). Терапия тромбофлебита глубоких вен конечностей и внутритазовой локализации проводится на базе хирургического стационара. При флотирующих тромбах назначается строгий постельный режим с целью снижения вероятности отрыва тромба и развития артериальной тромбоэмболии.
Поверхностный тромбофлебит обычно лечат амбулаторно при максимально возможной активности пациентки (исключая статические нагрузки). Терапия тромбофлебита глубоких вен конечностей и внутритазовой локализации проводится на базе хирургического стационара. При флотирующих тромбах назначается строгий постельный режим с целью снижения вероятности отрыва тромба и развития артериальной тромбоэмболии.
- Антикоагулянтное лечение. Антикоагулянты не способствуют рассасыванию кровяного сгустка, однако останавливают прогрессирование тромбоза. После установления диагноза сначала применяют системную терапию низкомолекулярными гепаринами, после чего переходят на длительный приём антикоагулянтов непрямого действия.
- Антибиотикотерапия. Антибактериальные препараты назначаются по строгим показаниям – при тромбофлебитах, развившихся на фоне гнойно-воспалительного процесса. При реактивном (асептическом) воспалении лечение антибиотиками не только бесполезно, но и может нанести вред, поскольку усиливает свёртываемость крови, приводит к прогрессированию заболевания.

- Противовоспалительное лечение. Для лечения асептических флебитов используют нестероидные противовоспалительные средства (кетопрофен, диклофенак). Эти лекарственные препараты способствуют купированию воспаления, устраняют боль, обладают антиагрегантным эффектом. Применяются парентерально, внутрь и местно.
- Ангиопротекторы и корректоры микроциркуляции. Такие средства, как рутозид и троксерутин снижают проницаемость сосудистой стенки, уменьшая воспалительную реакцию. Назначаются внутрь, местное применение малоэффективно. Внутривенное введение пентоксифиллина улучшает реологические свойства крови.
- Компрессионная терапия. Эластическая компрессия нижних конечностей показана при внетазовых варикотромбозах. Бандаж уменьшает венозный застой, что препятствует дальнейшему тромбообразованию. Как правило, первоначально используется бинтование, после стихания боли переходят к длительному ношению компрессионных чулок.

Хирургическое лечение
Оперативное вмешательство назначается при противопоказаниях к антикоагулянтной фармакотерапии (опасности кровотечения, идиосинкразии к лекарствам), наличии флотирующего тромба и повторных эпизодах ТЭЛА, нацелено на предотвращение попадания тромбоэмбола в артериальное русло. Другим показанием к операции является венозная ишемия. Лечение проводится эндоваскулярным хирургом и включает следующие методы:
- Реканализацию тромбированного сосуда. Удаление тромботических масс с целью восстановления проходимости вены выполняется механическим (тромбэктомия) или биохимическим (регионарный селективный тромболизис) методом. Поскольку введение тромболитиков может спровоцировать отрыв флотирующего «хвоста» тромба, больной предварительно устанавливают кава-фильтр.
- Имплантацию кава-фильтра. Фиксация к стенкам полой вены приспособления, пропускающего кровь, но задерживающего эмболы с целью предотвращения ТЭЛА.
 Метод ограничен в применении у молодых пациенток, планирующих дальнейшую реализацию репродуктивной функции ввиду отсутствия данных об отдалённых последствиях. Альтернатива – шовная фильтрация сосуда.
Метод ограничен в применении у молодых пациенток, планирующих дальнейшую реализацию репродуктивной функции ввиду отсутствия данных об отдалённых последствиях. Альтернатива – шовная фильтрация сосуда. - Прошивание вены. Заключается в наложении П-образных швов, захватывающих обе венозные стенки. В результате образуется фильтр, не пропускающий эмболы. При тромбофлебитах практикуют пликацию нижней полой вены, вен бедра, подвздошной вены. Методика применяется при невозможности имплантации кава-фильтра.
Прогноз и профилактика
Прогноз зависит от распространённости и локализации тромботического процесса, возможности устранения этиологических факторов, возраста больной и активности её иммунной системы. Рецидивы регистрируются у 10-30% пациенток. Первичная профилактика включает борьбу с гинекологическими воспалительными заболеваниями, медикаментозную коррекцию гемостаза у женщин, составляющих группу риска. К другим мероприятиям относится придание возвышенного положения ногам в постели, ранняя активизация пациенток после родоразрешения, ношение компрессионного трикотажа.
Послеродовой тромбофлебит — причины, симптомы, диагностика и лечение
Послеродовой тромбофлебит – это акушерское осложнение, характеризующееся воспалением стенок вен, тромбозом в области таза и нижних конечностей, развивающимся у женщин после родов. Заболевание проявляется повышением температуры тела, тахикардией, локальными болевыми ощущениями. Диагноз выставляется на основании анамнестических данных, результатов клинического осмотра, ультразвукового исследования сосудов с дуплексным сканированием, коагулограммы. Основным методом лечения является терапия антикоагулянтами, при высоком риске артериальной тромбоэмболии показано хирургическое вмешательство.
Общие сведения
Послеродовой тромбофлебит – острое заболевание вен у родильниц с образованием в просвете тромбов, воспалительным процессом, нарушением венозного кровотока. Частота встречаемости венозных тромбозов с присоединившимся или первичным флебитом в послеродовом периоде составляет 3,5%, практически на порядок превышая распространенность тромботических осложнений при беременности. Патология может развиться у родильниц любого возраста, но чаще регистрируется у женщин старше 35 лет. При обструкции вены тромбом, в отличие от артериальной тромбоэмболии, ишемия выявляется крайне редко, однако тромбоз системы нижней полой вены является основным источником эмболии бассейна лёгочной артерии.
Патология может развиться у родильниц любого возраста, но чаще регистрируется у женщин старше 35 лет. При обструкции вены тромбом, в отличие от артериальной тромбоэмболии, ишемия выявляется крайне редко, однако тромбоз системы нижней полой вены является основным источником эмболии бассейна лёгочной артерии.
Послеродовой тромбофлебит
Причины
Послеродовой тромбофлебит имеет мультифакторную природу. Благоприятным фоном для возникновения патологии являются физиологические изменения в организме беременной женщины: сдавление полой вены беременной маткой, замедление скорости периферического кровотока и повышение потенциала свёртываемости крови, наиболее выраженное к концу беременности. Значимые факторы риска тромботических осложнений после родов:
- Осложнённые роды. Роды, сопровождающиеся разрывами мягких тканей (особенно с массивным кровотечением), родоразрешение оперативным путём нередко приводят к тромбофлебиту глубоких вен бедра и голени.
 При обширных травмах в кровоток поступает тканевый тромбопластин, усугубляющий характерную для позднего срока беременности активацию свёртывания крови.
При обширных травмах в кровоток поступает тканевый тромбопластин, усугубляющий характерную для позднего срока беременности активацию свёртывания крови. - Патологическое течение беременности. Вероятность развития послеродовых тромботических осложнений значительно повышают гестозы. Эта патология сопровождается сосудистым спазмом с повреждением эндотелия, высвобождением биологически активных веществ, влекущих утрату тромборезистентных свойств сосудов.
- Воспаление матки. Послеродовой метроэндометрит запускает тромбообразование в маточных, тазовых и яичниковых венах. Механизм развития тромбоза аналогичен таковому при гестозах: результатом альтерации является выброс простагландинов, которые трансформируются в тромбоксан A2, стимулирующий активацию и агрегацию тромбоцитов.
- Экстрагенитальные патологии. Венозным тромбозам подвержены родильницы, страдающие заболеваниями, сопровождающимися нарушением кровообращения – сердечными патологиями (особенно ревматического характера), гипертонической болезнью.
 К основным факторам риска также относятся васкулиты любой этиологии, злокачественные неоплазии.
К основным факторам риска также относятся васкулиты любой этиологии, злокачественные неоплазии. - Приём гормональных препаратов. Усугубить гемостатические изменения, связанные с беременностью, может длительное применение гормональной контрацепции (особенно с высоким содержанием эстрогенов). Вероятность тромбоза повышена у родильниц, забеременевших после гормональной индукции овуляции (с проведением ЭКО или без него).
- Дефекты гемостаза. Послеродовой тромбофлебит часто развивается у женщин с врождённой мутацией фактора V Лейден и гена протромбина, врождённой гипергомоцистеинемией, дефицитом антитромбина III и протеинов C, S или приобретённой тромбофилией (антифосфолипидным синдромом, гипергомоцистеинемией на фоне дефицита витаминов B12, B9, B6, B1).
К прочим факторам риска можно отнести гиподинамию (при работе стоя или сидя, длительных перелётах, долгом постельном режиме), тяжёлую физическую нагрузку (избыточный вес, регулярное поднятие тяжестей), поздний репродуктивный возраст. Повышают риск тромбоза внутривенные инфузии, курение. Одно из основных предрасполагающих условий развития осложнения, не связанное с гестацией, – неспецифическая дисплазия соединительной ткани, к признакам которой относятся варикозное расширение вен нижних конечностей, геморрой, возникшие до беременности.
Повышают риск тромбоза внутривенные инфузии, курение. Одно из основных предрасполагающих условий развития осложнения, не связанное с гестацией, – неспецифическая дисплазия соединительной ткани, к признакам которой относятся варикозное расширение вен нижних конечностей, геморрой, возникшие до беременности.
Патогенез
В основе механизма образования тромба лежит так называемая триада Вирхова, включающая изменение гемостаза (повышение свёртываемости крови) и гемодинамики (снижение венозного кровотока), повреждение венозной стенки. Тромбогенез может происходить на фоне гиперкоагуляции (флеботромбоз) с последующим развитием реактивного воспаления или наоборот, тромб возникает вследствие повреждения, а затем воспаления эндотелия. Сгусток крови фиксируется к сосудистой стенке в месте её поражения, его дальнейшая эволюция идёт по одному из трех путей.
Первый путь характеризируется ростом тромба, второй – его спонтанным лизисом, третий – организацией тромботических масс (их прорастанием соединительной тканью и капиллярами). Процесс сопровождается образованием в сгустке полостей, спонтанной реканализацией тромба за счёт фибринолиза. В мелких сосудах чаще образуются окклюзирующие тромбы, полностью перекрывающие просвет, в крупных – флотирующие, омывающиеся кровью. Последние являются эмбологенными – с высокой вероятностью отрыва, перемещения через нижнюю полую вену и правое предсердие в артериальный кровоток.
Процесс сопровождается образованием в сгустке полостей, спонтанной реканализацией тромба за счёт фибринолиза. В мелких сосудах чаще образуются окклюзирующие тромбы, полностью перекрывающие просвет, в крупных – флотирующие, омывающиеся кровью. Последние являются эмбологенными – с высокой вероятностью отрыва, перемещения через нижнюю полую вену и правое предсердие в артериальный кровоток.
Классификация
Послеродовые тромбофлебиты бывают поверхностными, распространяющимися на подкожные вены нижних конечностей, и глубокими, с поражением крупных магистральных сосудов ног, таза. По характеру воспаления выделяют гнойную и негнойную формы, по типу развития тромба – ограниченную или сегментарную, с быстрым отграничением, организацией кровяного сгустка и прогрессирующую – с его дальнейшим ростом. По локализации принята следующая классификация патологии, развившейся после родов:
- Тромбофлебит вен голени. Поверхностный тромбофлебит проявляется поражением малой, большой подкожных вен голени и их притоков, глубокий – большеберцовых вен.
 Патологические изменения в глубоких сосудах могут возникать изолированно или распространяться с поверхностных сосудов через коммуниканты. При восходящем тромбофлебите в процесс вовлекается бедренная вена.
Патологические изменения в глубоких сосудах могут возникать изолированно или распространяться с поверхностных сосудов через коммуниканты. При восходящем тромбофлебите в процесс вовлекается бедренная вена. - Подвздошно-бедренный (илеофеморальный) тромбофлебит. Начинаясь с физиологического тромбоза сосудов плацентарной площадки, распространяется на мелкие притоки внутренней подвздошной вены, затем на её ствол и далее – на общую подвздошную вену. При окклюзии последней в патологический процесс вовлекаются глубокие и поверхностные сосуды бедра.
- Тазовый тромбофлебит. Процессу воспаления и тромбообразования подвергаются венозные сплетения малого таза – маточновлагалищное, пузырное, прямокишечное, гроздьевидное сплетение яичника. При прогрессировании поражается подвздошная, а затем бедренная вена.
- Метротромбофлебит. Поражение магистральных маточных вен, берущих начало из маточного венозного сплетения. Тромбофлебит вен матки практически всегда является следствием послеродового эндометрита.

- Тромбофлебит яичниковой вены. Патология характеризуется изменениями полости магистрального сосуда, собирающего кровь из венозного сплетения яичника. Крайне редкое заболевание, развивающееся практически исключительно после родов, чаще всего на фоне врождённой или приобретённой тромбофилии.
Симптомы послеродового тромбофлебита
Признаки патологического состояния могут обнаруживаться уже на пятый-шестой день после родов, однако чаще манифестация отмечается на второй-третьей неделе после родоразрешения. Предвестниками заболевания становятся длительно сохраняющаяся субфебрильная температура, нарастающее сердцебиение. Начало знаменуется кратким ознобом. Симптоматика может варьироваться в зависимости от локализации поражения.
Поверхностный тромбофлебит сопровождается наиболее яркими проявлениями: напряжением, болезненностью, покраснением по ходу поражённых сосудов, местным и общим повышением температуры. При тромбофлебите глубоких вен голени наблюдается отёк лодыжек (обычно выраженный по вечерам, спадающий после ночного сна), боли в икрах во время вставания и ходьбы, а также при тыльном сгибании стопы (симптом Хоманса).
При тромбофлебите глубоких вен голени наблюдается отёк лодыжек (обычно выраженный по вечерам, спадающий после ночного сна), боли в икрах во время вставания и ходьбы, а также при тыльном сгибании стопы (симптом Хоманса).
Тромбоз тазовых вен не имеет специфической симптоматики до перехода на подвздошные и бедренные сосуды с развитием отёка паховой области на поражённой стороне. До этого обнаруживается лишь длительный субфебрилитет с тахикардией, могут наблюдаться болевые ощущения при дефекации, метеоризм, иногда рвота. Нередко больные жалуются на диспареунию, общую слабость, неопределённые тазовые и поясничные боли.
Илеофеморальный тромбофлебит длительно протекает с неопределённой симптоматикой – лихорадкой, тахикардией. Иногда отмечаются боли внизу живота и крестцовой области, затруднение мочеиспускания. Полная окклюзия подвздошной вены сопровождается внезапной болью в подвздошной, паховой областях, иррадиирующей в бедро, ознобом, отёком передней брюшной стенки, поясницы, наружных гениталий. Болям сопутствует ощущение распирания бедра и икры.
Болям сопутствует ощущение распирания бедра и икры.
При вовлечении глубоких бедренных вен выявляется лихорадка, быстро развивающийся стойкий отёк конечности (объём поражённого бедра увеличен на 5-15 см и более), острые нестерпимые боли в передневнутренней области бедра по ходу сосудистого пучка. Пахово-бедренные лимфатические узлы увеличены. Кожа пораженной конечности бледная, имеет синюшно-мраморный оттенок, её стопа холоднее здоровой. Общее состояние тяжёлое.
Метротромбофлебит, развивающийся на второй неделе послеродового периода, сопровождается тазовыми болями, кровянистыми выделениями из половых путей, усиливающимися к концу третьей недели. Поражение вен яичника не имеет патогномоничной симптоматики. Регистрируются спонтанные абдоминальные боли (обычно правосторонние, поскольку у 90% женщин тромбоз поражает правый яичник), иррадиирующие в пах, боли при надавливании на область яичника, лихорадка.
Осложнения
Наиболее грозное осложнение венозного тромбоза – тромбоэмболия лёгочной артерии (ТЭЛА), выявляемая у 40-50% больных. У 10% пациенток поражается лёгочный ствол и крупные артериальные ветви с развитием массивной ТЭЛА (обычно вследствие тромбоза подвздошно-бедренного или подколенно-бедренного сегмента, реже – тазовых венозных сплетений), приводящей к острой сердечно-лёгочной недостаточности, летальному исходу. При закупорке эмболами более мелких ветвей (результат глубоких флеботромбозов сосудов голени) наблюдается инфаркт-пневмония.
У 10% пациенток поражается лёгочный ствол и крупные артериальные ветви с развитием массивной ТЭЛА (обычно вследствие тромбоза подвздошно-бедренного или подколенно-бедренного сегмента, реже – тазовых венозных сплетений), приводящей к острой сердечно-лёгочной недостаточности, летальному исходу. При закупорке эмболами более мелких ветвей (результат глубоких флеботромбозов сосудов голени) наблюдается инфаркт-пневмония.
Следствием распространённого тромбоза является возникновение варикозной болезни, посттромбофлебитического синдрома, ведущих к хронической венозной недостаточности (ХВН) и инвалидизации. Поражение илеофеморального сегмента с полной обструкцией сосудистых коллатералей сопровождается артериальным спазмом, может спровоцировать ишемию конечности, венозную гангрену. К осложнениям тромбофлебита яичниковой вены относятся инфаркт яичника, острая обструкции мочеточника, острая почечная и полиорганная недостаточность.
Диагностика
Диагностика послеродовых тромбофлебитов обычно затруднена ввиду отсутствия специфических признаков. Исключение составляют лишь поражения поверхностных вен конечностей с их яркой симптоматикой. Диагноз устанавливается при участии акушера-гинеколога и флеболога. Заподозрить тромботические осложнения можно, проанализировав анамнестические данные, жалобы пациентки. Дальнейшие мероприятия включают:
Исключение составляют лишь поражения поверхностных вен конечностей с их яркой симптоматикой. Диагноз устанавливается при участии акушера-гинеколога и флеболога. Заподозрить тромботические осложнения можно, проанализировав анамнестические данные, жалобы пациентки. Дальнейшие мероприятия включают:
- Клинический осмотр. О тромбофлебите может свидетельствовать выраженная тахикардия, сочетающаяся с гипертермией, порой не соответствующая значениям температуры тела. Во время гинекологического исследования и общего осмотра при тромботических осложнениях у родильниц пальпируются поражённые сосуды, представленные плотными болезненными тяжами.
- Ультразвуковое ангиосканирование. Наиболее информативным методом диагностики тромбофлебита в современной флебологии является УЗДС. Исследование позволяет определить границу и степень организации тромба, оценить состояние клапанов, стенок глубоких и перфорантных вен. При недоступности УЗДС выполняют УЗДГ.
- Коагулологические исследования.
 Для уточнения причин тромбофлебита применяют две методики – тромбоэластографию и коагулометрию. С помощью первого метода изучают изменения коагулологического каскада интегрированно, при посредстве второго детально оценивают его отдельные цепочки. Комплексный анализ позволяет определить, какое из звеньев гемостаза нарушено.
Для уточнения причин тромбофлебита применяют две методики – тромбоэластографию и коагулометрию. С помощью первого метода изучают изменения коагулологического каскада интегрированно, при посредстве второго детально оценивают его отдельные цепочки. Комплексный анализ позволяет определить, какое из звеньев гемостаза нарушено.
Дифференциальная диагностика проводится с другими гнойно-воспалительными заболеваниями (аппендицитом, параметритом, сепсисом), патологиями мочевыделительной системы (нефротическим синдромом, пиелонефритом, мочекаменной болезнью), заболеваниями кожи и мягких тканей (рожистым воспалением, целлюлитом, флегмоной). Тромбофлебит также следует различать с регионарными метастазами рака наружных гениталий.
Лечение послеродового тромбофлебита
Консервативная терапия
Основные задачи лечебных мероприятий – предотвращение распространения тромбоза, купирование воспаления, предупреждение рецидива заболевания. Поверхностный тромбофлебит обычно лечат амбулаторно при максимально возможной активности пациентки (исключая статические нагрузки). Терапия тромбофлебита глубоких вен конечностей и внутритазовой локализации проводится на базе хирургического стационара. При флотирующих тромбах назначается строгий постельный режим с целью снижения вероятности отрыва тромба и развития артериальной тромбоэмболии.
Поверхностный тромбофлебит обычно лечат амбулаторно при максимально возможной активности пациентки (исключая статические нагрузки). Терапия тромбофлебита глубоких вен конечностей и внутритазовой локализации проводится на базе хирургического стационара. При флотирующих тромбах назначается строгий постельный режим с целью снижения вероятности отрыва тромба и развития артериальной тромбоэмболии.
- Антикоагулянтное лечение. Антикоагулянты не способствуют рассасыванию кровяного сгустка, однако останавливают прогрессирование тромбоза. После установления диагноза сначала применяют системную терапию низкомолекулярными гепаринами, после чего переходят на длительный приём антикоагулянтов непрямого действия.
- Антибиотикотерапия. Антибактериальные препараты назначаются по строгим показаниям – при тромбофлебитах, развившихся на фоне гнойно-воспалительного процесса. При реактивном (асептическом) воспалении лечение антибиотиками не только бесполезно, но и может нанести вред, поскольку усиливает свёртываемость крови, приводит к прогрессированию заболевания.

- Противовоспалительное лечение. Для лечения асептических флебитов используют нестероидные противовоспалительные средства (кетопрофен, диклофенак). Эти лекарственные препараты способствуют купированию воспаления, устраняют боль, обладают антиагрегантным эффектом. Применяются парентерально, внутрь и местно.
- Ангиопротекторы и корректоры микроциркуляции. Такие средства, как рутозид и троксерутин снижают проницаемость сосудистой стенки, уменьшая воспалительную реакцию. Назначаются внутрь, местное применение малоэффективно. Внутривенное введение пентоксифиллина улучшает реологические свойства крови.
- Компрессионная терапия. Эластическая компрессия нижних конечностей показана при внетазовых варикотромбозах. Бандаж уменьшает венозный застой, что препятствует дальнейшему тромбообразованию. Как правило, первоначально используется бинтование, после стихания боли переходят к длительному ношению компрессионных чулок.

Хирургическое лечение
Оперативное вмешательство назначается при противопоказаниях к антикоагулянтной фармакотерапии (опасности кровотечения, идиосинкразии к лекарствам), наличии флотирующего тромба и повторных эпизодах ТЭЛА, нацелено на предотвращение попадания тромбоэмбола в артериальное русло. Другим показанием к операции является венозная ишемия. Лечение проводится эндоваскулярным хирургом и включает следующие методы:
- Реканализацию тромбированного сосуда. Удаление тромботических масс с целью восстановления проходимости вены выполняется механическим (тромбэктомия) или биохимическим (регионарный селективный тромболизис) методом. Поскольку введение тромболитиков может спровоцировать отрыв флотирующего «хвоста» тромба, больной предварительно устанавливают кава-фильтр.
- Имплантацию кава-фильтра. Фиксация к стенкам полой вены приспособления, пропускающего кровь, но задерживающего эмболы с целью предотвращения ТЭЛА.
 Метод ограничен в применении у молодых пациенток, планирующих дальнейшую реализацию репродуктивной функции ввиду отсутствия данных об отдалённых последствиях. Альтернатива – шовная фильтрация сосуда.
Метод ограничен в применении у молодых пациенток, планирующих дальнейшую реализацию репродуктивной функции ввиду отсутствия данных об отдалённых последствиях. Альтернатива – шовная фильтрация сосуда. - Прошивание вены. Заключается в наложении П-образных швов, захватывающих обе венозные стенки. В результате образуется фильтр, не пропускающий эмболы. При тромбофлебитах практикуют пликацию нижней полой вены, вен бедра, подвздошной вены. Методика применяется при невозможности имплантации кава-фильтра.
Прогноз и профилактика
Прогноз зависит от распространённости и локализации тромботического процесса, возможности устранения этиологических факторов, возраста больной и активности её иммунной системы. Рецидивы регистрируются у 10-30% пациенток. Первичная профилактика включает борьбу с гинекологическими воспалительными заболеваниями, медикаментозную коррекцию гемостаза у женщин, составляющих группу риска. К другим мероприятиям относится придание возвышенного положения ногам в постели, ранняя активизация пациенток после родоразрешения, ношение компрессионного трикотажа.
Послеродовой тромбофлебит — причины, симптомы, диагностика и лечение
Послеродовой тромбофлебит – это акушерское осложнение, характеризующееся воспалением стенок вен, тромбозом в области таза и нижних конечностей, развивающимся у женщин после родов. Заболевание проявляется повышением температуры тела, тахикардией, локальными болевыми ощущениями. Диагноз выставляется на основании анамнестических данных, результатов клинического осмотра, ультразвукового исследования сосудов с дуплексным сканированием, коагулограммы. Основным методом лечения является терапия антикоагулянтами, при высоком риске артериальной тромбоэмболии показано хирургическое вмешательство.
Общие сведения
Послеродовой тромбофлебит – острое заболевание вен у родильниц с образованием в просвете тромбов, воспалительным процессом, нарушением венозного кровотока. Частота встречаемости венозных тромбозов с присоединившимся или первичным флебитом в послеродовом периоде составляет 3,5%, практически на порядок превышая распространенность тромботических осложнений при беременности. Патология может развиться у родильниц любого возраста, но чаще регистрируется у женщин старше 35 лет. При обструкции вены тромбом, в отличие от артериальной тромбоэмболии, ишемия выявляется крайне редко, однако тромбоз системы нижней полой вены является основным источником эмболии бассейна лёгочной артерии.
Патология может развиться у родильниц любого возраста, но чаще регистрируется у женщин старше 35 лет. При обструкции вены тромбом, в отличие от артериальной тромбоэмболии, ишемия выявляется крайне редко, однако тромбоз системы нижней полой вены является основным источником эмболии бассейна лёгочной артерии.
Послеродовой тромбофлебит
Причины
Послеродовой тромбофлебит имеет мультифакторную природу. Благоприятным фоном для возникновения патологии являются физиологические изменения в организме беременной женщины: сдавление полой вены беременной маткой, замедление скорости периферического кровотока и повышение потенциала свёртываемости крови, наиболее выраженное к концу беременности. Значимые факторы риска тромботических осложнений после родов:
- Осложнённые роды. Роды, сопровождающиеся разрывами мягких тканей (особенно с массивным кровотечением), родоразрешение оперативным путём нередко приводят к тромбофлебиту глубоких вен бедра и голени.
 При обширных травмах в кровоток поступает тканевый тромбопластин, усугубляющий характерную для позднего срока беременности активацию свёртывания крови.
При обширных травмах в кровоток поступает тканевый тромбопластин, усугубляющий характерную для позднего срока беременности активацию свёртывания крови. - Патологическое течение беременности. Вероятность развития послеродовых тромботических осложнений значительно повышают гестозы. Эта патология сопровождается сосудистым спазмом с повреждением эндотелия, высвобождением биологически активных веществ, влекущих утрату тромборезистентных свойств сосудов.
- Воспаление матки. Послеродовой метроэндометрит запускает тромбообразование в маточных, тазовых и яичниковых венах. Механизм развития тромбоза аналогичен таковому при гестозах: результатом альтерации является выброс простагландинов, которые трансформируются в тромбоксан A2, стимулирующий активацию и агрегацию тромбоцитов.
- Экстрагенитальные патологии. Венозным тромбозам подвержены родильницы, страдающие заболеваниями, сопровождающимися нарушением кровообращения – сердечными патологиями (особенно ревматического характера), гипертонической болезнью.
 К основным факторам риска также относятся васкулиты любой этиологии, злокачественные неоплазии.
К основным факторам риска также относятся васкулиты любой этиологии, злокачественные неоплазии. - Приём гормональных препаратов. Усугубить гемостатические изменения, связанные с беременностью, может длительное применение гормональной контрацепции (особенно с высоким содержанием эстрогенов). Вероятность тромбоза повышена у родильниц, забеременевших после гормональной индукции овуляции (с проведением ЭКО или без него).
- Дефекты гемостаза. Послеродовой тромбофлебит часто развивается у женщин с врождённой мутацией фактора V Лейден и гена протромбина, врождённой гипергомоцистеинемией, дефицитом антитромбина III и протеинов C, S или приобретённой тромбофилией (антифосфолипидным синдромом, гипергомоцистеинемией на фоне дефицита витаминов B12, B9, B6, B1).
К прочим факторам риска можно отнести гиподинамию (при работе стоя или сидя, длительных перелётах, долгом постельном режиме), тяжёлую физическую нагрузку (избыточный вес, регулярное поднятие тяжестей), поздний репродуктивный возраст. Повышают риск тромбоза внутривенные инфузии, курение. Одно из основных предрасполагающих условий развития осложнения, не связанное с гестацией, – неспецифическая дисплазия соединительной ткани, к признакам которой относятся варикозное расширение вен нижних конечностей, геморрой, возникшие до беременности.
Повышают риск тромбоза внутривенные инфузии, курение. Одно из основных предрасполагающих условий развития осложнения, не связанное с гестацией, – неспецифическая дисплазия соединительной ткани, к признакам которой относятся варикозное расширение вен нижних конечностей, геморрой, возникшие до беременности.
Патогенез
В основе механизма образования тромба лежит так называемая триада Вирхова, включающая изменение гемостаза (повышение свёртываемости крови) и гемодинамики (снижение венозного кровотока), повреждение венозной стенки. Тромбогенез может происходить на фоне гиперкоагуляции (флеботромбоз) с последующим развитием реактивного воспаления или наоборот, тромб возникает вследствие повреждения, а затем воспаления эндотелия. Сгусток крови фиксируется к сосудистой стенке в месте её поражения, его дальнейшая эволюция идёт по одному из трех путей.
Первый путь характеризируется ростом тромба, второй – его спонтанным лизисом, третий – организацией тромботических масс (их прорастанием соединительной тканью и капиллярами). Процесс сопровождается образованием в сгустке полостей, спонтанной реканализацией тромба за счёт фибринолиза. В мелких сосудах чаще образуются окклюзирующие тромбы, полностью перекрывающие просвет, в крупных – флотирующие, омывающиеся кровью. Последние являются эмбологенными – с высокой вероятностью отрыва, перемещения через нижнюю полую вену и правое предсердие в артериальный кровоток.
Процесс сопровождается образованием в сгустке полостей, спонтанной реканализацией тромба за счёт фибринолиза. В мелких сосудах чаще образуются окклюзирующие тромбы, полностью перекрывающие просвет, в крупных – флотирующие, омывающиеся кровью. Последние являются эмбологенными – с высокой вероятностью отрыва, перемещения через нижнюю полую вену и правое предсердие в артериальный кровоток.
Классификация
Послеродовые тромбофлебиты бывают поверхностными, распространяющимися на подкожные вены нижних конечностей, и глубокими, с поражением крупных магистральных сосудов ног, таза. По характеру воспаления выделяют гнойную и негнойную формы, по типу развития тромба – ограниченную или сегментарную, с быстрым отграничением, организацией кровяного сгустка и прогрессирующую – с его дальнейшим ростом. По локализации принята следующая классификация патологии, развившейся после родов:
- Тромбофлебит вен голени. Поверхностный тромбофлебит проявляется поражением малой, большой подкожных вен голени и их притоков, глубокий – большеберцовых вен.
 Патологические изменения в глубоких сосудах могут возникать изолированно или распространяться с поверхностных сосудов через коммуниканты. При восходящем тромбофлебите в процесс вовлекается бедренная вена.
Патологические изменения в глубоких сосудах могут возникать изолированно или распространяться с поверхностных сосудов через коммуниканты. При восходящем тромбофлебите в процесс вовлекается бедренная вена. - Подвздошно-бедренный (илеофеморальный) тромбофлебит. Начинаясь с физиологического тромбоза сосудов плацентарной площадки, распространяется на мелкие притоки внутренней подвздошной вены, затем на её ствол и далее – на общую подвздошную вену. При окклюзии последней в патологический процесс вовлекаются глубокие и поверхностные сосуды бедра.
- Тазовый тромбофлебит. Процессу воспаления и тромбообразования подвергаются венозные сплетения малого таза – маточновлагалищное, пузырное, прямокишечное, гроздьевидное сплетение яичника. При прогрессировании поражается подвздошная, а затем бедренная вена.
- Метротромбофлебит. Поражение магистральных маточных вен, берущих начало из маточного венозного сплетения. Тромбофлебит вен матки практически всегда является следствием послеродового эндометрита.

- Тромбофлебит яичниковой вены. Патология характеризуется изменениями полости магистрального сосуда, собирающего кровь из венозного сплетения яичника. Крайне редкое заболевание, развивающееся практически исключительно после родов, чаще всего на фоне врождённой или приобретённой тромбофилии.
Симптомы послеродового тромбофлебита
Признаки патологического состояния могут обнаруживаться уже на пятый-шестой день после родов, однако чаще манифестация отмечается на второй-третьей неделе после родоразрешения. Предвестниками заболевания становятся длительно сохраняющаяся субфебрильная температура, нарастающее сердцебиение. Начало знаменуется кратким ознобом. Симптоматика может варьироваться в зависимости от локализации поражения.
Поверхностный тромбофлебит сопровождается наиболее яркими проявлениями: напряжением, болезненностью, покраснением по ходу поражённых сосудов, местным и общим повышением температуры. При тромбофлебите глубоких вен голени наблюдается отёк лодыжек (обычно выраженный по вечерам, спадающий после ночного сна), боли в икрах во время вставания и ходьбы, а также при тыльном сгибании стопы (симптом Хоманса).
При тромбофлебите глубоких вен голени наблюдается отёк лодыжек (обычно выраженный по вечерам, спадающий после ночного сна), боли в икрах во время вставания и ходьбы, а также при тыльном сгибании стопы (симптом Хоманса).
Тромбоз тазовых вен не имеет специфической симптоматики до перехода на подвздошные и бедренные сосуды с развитием отёка паховой области на поражённой стороне. До этого обнаруживается лишь длительный субфебрилитет с тахикардией, могут наблюдаться болевые ощущения при дефекации, метеоризм, иногда рвота. Нередко больные жалуются на диспареунию, общую слабость, неопределённые тазовые и поясничные боли.
Илеофеморальный тромбофлебит длительно протекает с неопределённой симптоматикой – лихорадкой, тахикардией. Иногда отмечаются боли внизу живота и крестцовой области, затруднение мочеиспускания. Полная окклюзия подвздошной вены сопровождается внезапной болью в подвздошной, паховой областях, иррадиирующей в бедро, ознобом, отёком передней брюшной стенки, поясницы, наружных гениталий. Болям сопутствует ощущение распирания бедра и икры.
Болям сопутствует ощущение распирания бедра и икры.
При вовлечении глубоких бедренных вен выявляется лихорадка, быстро развивающийся стойкий отёк конечности (объём поражённого бедра увеличен на 5-15 см и более), острые нестерпимые боли в передневнутренней области бедра по ходу сосудистого пучка. Пахово-бедренные лимфатические узлы увеличены. Кожа пораженной конечности бледная, имеет синюшно-мраморный оттенок, её стопа холоднее здоровой. Общее состояние тяжёлое.
Метротромбофлебит, развивающийся на второй неделе послеродового периода, сопровождается тазовыми болями, кровянистыми выделениями из половых путей, усиливающимися к концу третьей недели. Поражение вен яичника не имеет патогномоничной симптоматики. Регистрируются спонтанные абдоминальные боли (обычно правосторонние, поскольку у 90% женщин тромбоз поражает правый яичник), иррадиирующие в пах, боли при надавливании на область яичника, лихорадка.
Осложнения
Наиболее грозное осложнение венозного тромбоза – тромбоэмболия лёгочной артерии (ТЭЛА), выявляемая у 40-50% больных. У 10% пациенток поражается лёгочный ствол и крупные артериальные ветви с развитием массивной ТЭЛА (обычно вследствие тромбоза подвздошно-бедренного или подколенно-бедренного сегмента, реже – тазовых венозных сплетений), приводящей к острой сердечно-лёгочной недостаточности, летальному исходу. При закупорке эмболами более мелких ветвей (результат глубоких флеботромбозов сосудов голени) наблюдается инфаркт-пневмония.
У 10% пациенток поражается лёгочный ствол и крупные артериальные ветви с развитием массивной ТЭЛА (обычно вследствие тромбоза подвздошно-бедренного или подколенно-бедренного сегмента, реже – тазовых венозных сплетений), приводящей к острой сердечно-лёгочной недостаточности, летальному исходу. При закупорке эмболами более мелких ветвей (результат глубоких флеботромбозов сосудов голени) наблюдается инфаркт-пневмония.
Следствием распространённого тромбоза является возникновение варикозной болезни, посттромбофлебитического синдрома, ведущих к хронической венозной недостаточности (ХВН) и инвалидизации. Поражение илеофеморального сегмента с полной обструкцией сосудистых коллатералей сопровождается артериальным спазмом, может спровоцировать ишемию конечности, венозную гангрену. К осложнениям тромбофлебита яичниковой вены относятся инфаркт яичника, острая обструкции мочеточника, острая почечная и полиорганная недостаточность.
Диагностика
Диагностика послеродовых тромбофлебитов обычно затруднена ввиду отсутствия специфических признаков. Исключение составляют лишь поражения поверхностных вен конечностей с их яркой симптоматикой. Диагноз устанавливается при участии акушера-гинеколога и флеболога. Заподозрить тромботические осложнения можно, проанализировав анамнестические данные, жалобы пациентки. Дальнейшие мероприятия включают:
Исключение составляют лишь поражения поверхностных вен конечностей с их яркой симптоматикой. Диагноз устанавливается при участии акушера-гинеколога и флеболога. Заподозрить тромботические осложнения можно, проанализировав анамнестические данные, жалобы пациентки. Дальнейшие мероприятия включают:
- Клинический осмотр. О тромбофлебите может свидетельствовать выраженная тахикардия, сочетающаяся с гипертермией, порой не соответствующая значениям температуры тела. Во время гинекологического исследования и общего осмотра при тромботических осложнениях у родильниц пальпируются поражённые сосуды, представленные плотными болезненными тяжами.
- Ультразвуковое ангиосканирование. Наиболее информативным методом диагностики тромбофлебита в современной флебологии является УЗДС. Исследование позволяет определить границу и степень организации тромба, оценить состояние клапанов, стенок глубоких и перфорантных вен. При недоступности УЗДС выполняют УЗДГ.
- Коагулологические исследования.
 Для уточнения причин тромбофлебита применяют две методики – тромбоэластографию и коагулометрию. С помощью первого метода изучают изменения коагулологического каскада интегрированно, при посредстве второго детально оценивают его отдельные цепочки. Комплексный анализ позволяет определить, какое из звеньев гемостаза нарушено.
Для уточнения причин тромбофлебита применяют две методики – тромбоэластографию и коагулометрию. С помощью первого метода изучают изменения коагулологического каскада интегрированно, при посредстве второго детально оценивают его отдельные цепочки. Комплексный анализ позволяет определить, какое из звеньев гемостаза нарушено.
Дифференциальная диагностика проводится с другими гнойно-воспалительными заболеваниями (аппендицитом, параметритом, сепсисом), патологиями мочевыделительной системы (нефротическим синдромом, пиелонефритом, мочекаменной болезнью), заболеваниями кожи и мягких тканей (рожистым воспалением, целлюлитом, флегмоной). Тромбофлебит также следует различать с регионарными метастазами рака наружных гениталий.
Лечение послеродового тромбофлебита
Консервативная терапия
Основные задачи лечебных мероприятий – предотвращение распространения тромбоза, купирование воспаления, предупреждение рецидива заболевания. Поверхностный тромбофлебит обычно лечат амбулаторно при максимально возможной активности пациентки (исключая статические нагрузки). Терапия тромбофлебита глубоких вен конечностей и внутритазовой локализации проводится на базе хирургического стационара. При флотирующих тромбах назначается строгий постельный режим с целью снижения вероятности отрыва тромба и развития артериальной тромбоэмболии.
Поверхностный тромбофлебит обычно лечат амбулаторно при максимально возможной активности пациентки (исключая статические нагрузки). Терапия тромбофлебита глубоких вен конечностей и внутритазовой локализации проводится на базе хирургического стационара. При флотирующих тромбах назначается строгий постельный режим с целью снижения вероятности отрыва тромба и развития артериальной тромбоэмболии.
- Антикоагулянтное лечение. Антикоагулянты не способствуют рассасыванию кровяного сгустка, однако останавливают прогрессирование тромбоза. После установления диагноза сначала применяют системную терапию низкомолекулярными гепаринами, после чего переходят на длительный приём антикоагулянтов непрямого действия.
- Антибиотикотерапия. Антибактериальные препараты назначаются по строгим показаниям – при тромбофлебитах, развившихся на фоне гнойно-воспалительного процесса. При реактивном (асептическом) воспалении лечение антибиотиками не только бесполезно, но и может нанести вред, поскольку усиливает свёртываемость крови, приводит к прогрессированию заболевания.

- Противовоспалительное лечение. Для лечения асептических флебитов используют нестероидные противовоспалительные средства (кетопрофен, диклофенак). Эти лекарственные препараты способствуют купированию воспаления, устраняют боль, обладают антиагрегантным эффектом. Применяются парентерально, внутрь и местно.
- Ангиопротекторы и корректоры микроциркуляции. Такие средства, как рутозид и троксерутин снижают проницаемость сосудистой стенки, уменьшая воспалительную реакцию. Назначаются внутрь, местное применение малоэффективно. Внутривенное введение пентоксифиллина улучшает реологические свойства крови.
- Компрессионная терапия. Эластическая компрессия нижних конечностей показана при внетазовых варикотромбозах. Бандаж уменьшает венозный застой, что препятствует дальнейшему тромбообразованию. Как правило, первоначально используется бинтование, после стихания боли переходят к длительному ношению компрессионных чулок.

Хирургическое лечение
Оперативное вмешательство назначается при противопоказаниях к антикоагулянтной фармакотерапии (опасности кровотечения, идиосинкразии к лекарствам), наличии флотирующего тромба и повторных эпизодах ТЭЛА, нацелено на предотвращение попадания тромбоэмбола в артериальное русло. Другим показанием к операции является венозная ишемия. Лечение проводится эндоваскулярным хирургом и включает следующие методы:
- Реканализацию тромбированного сосуда. Удаление тромботических масс с целью восстановления проходимости вены выполняется механическим (тромбэктомия) или биохимическим (регионарный селективный тромболизис) методом. Поскольку введение тромболитиков может спровоцировать отрыв флотирующего «хвоста» тромба, больной предварительно устанавливают кава-фильтр.
- Имплантацию кава-фильтра. Фиксация к стенкам полой вены приспособления, пропускающего кровь, но задерживающего эмболы с целью предотвращения ТЭЛА.
 Метод ограничен в применении у молодых пациенток, планирующих дальнейшую реализацию репродуктивной функции ввиду отсутствия данных об отдалённых последствиях. Альтернатива – шовная фильтрация сосуда.
Метод ограничен в применении у молодых пациенток, планирующих дальнейшую реализацию репродуктивной функции ввиду отсутствия данных об отдалённых последствиях. Альтернатива – шовная фильтрация сосуда. - Прошивание вены. Заключается в наложении П-образных швов, захватывающих обе венозные стенки. В результате образуется фильтр, не пропускающий эмболы. При тромбофлебитах практикуют пликацию нижней полой вены, вен бедра, подвздошной вены. Методика применяется при невозможности имплантации кава-фильтра.
Прогноз и профилактика
Прогноз зависит от распространённости и локализации тромботического процесса, возможности устранения этиологических факторов, возраста больной и активности её иммунной системы. Рецидивы регистрируются у 10-30% пациенток. Первичная профилактика включает борьбу с гинекологическими воспалительными заболеваниями, медикаментозную коррекцию гемостаза у женщин, составляющих группу риска. К другим мероприятиям относится придание возвышенного положения ногам в постели, ранняя активизация пациенток после родоразрешения, ношение компрессионного трикотажа.
Послеродовой тромбофлебит — причины, симптомы, диагностика и лечение
Послеродовой тромбофлебит – это акушерское осложнение, характеризующееся воспалением стенок вен, тромбозом в области таза и нижних конечностей, развивающимся у женщин после родов. Заболевание проявляется повышением температуры тела, тахикардией, локальными болевыми ощущениями. Диагноз выставляется на основании анамнестических данных, результатов клинического осмотра, ультразвукового исследования сосудов с дуплексным сканированием, коагулограммы. Основным методом лечения является терапия антикоагулянтами, при высоком риске артериальной тромбоэмболии показано хирургическое вмешательство.
Общие сведения
Послеродовой тромбофлебит – острое заболевание вен у родильниц с образованием в просвете тромбов, воспалительным процессом, нарушением венозного кровотока. Частота встречаемости венозных тромбозов с присоединившимся или первичным флебитом в послеродовом периоде составляет 3,5%, практически на порядок превышая распространенность тромботических осложнений при беременности. Патология может развиться у родильниц любого возраста, но чаще регистрируется у женщин старше 35 лет. При обструкции вены тромбом, в отличие от артериальной тромбоэмболии, ишемия выявляется крайне редко, однако тромбоз системы нижней полой вены является основным источником эмболии бассейна лёгочной артерии.
Патология может развиться у родильниц любого возраста, но чаще регистрируется у женщин старше 35 лет. При обструкции вены тромбом, в отличие от артериальной тромбоэмболии, ишемия выявляется крайне редко, однако тромбоз системы нижней полой вены является основным источником эмболии бассейна лёгочной артерии.
Послеродовой тромбофлебит
Причины
Послеродовой тромбофлебит имеет мультифакторную природу. Благоприятным фоном для возникновения патологии являются физиологические изменения в организме беременной женщины: сдавление полой вены беременной маткой, замедление скорости периферического кровотока и повышение потенциала свёртываемости крови, наиболее выраженное к концу беременности. Значимые факторы риска тромботических осложнений после родов:
- Осложнённые роды. Роды, сопровождающиеся разрывами мягких тканей (особенно с массивным кровотечением), родоразрешение оперативным путём нередко приводят к тромбофлебиту глубоких вен бедра и голени.
 При обширных травмах в кровоток поступает тканевый тромбопластин, усугубляющий характерную для позднего срока беременности активацию свёртывания крови.
При обширных травмах в кровоток поступает тканевый тромбопластин, усугубляющий характерную для позднего срока беременности активацию свёртывания крови. - Патологическое течение беременности. Вероятность развития послеродовых тромботических осложнений значительно повышают гестозы. Эта патология сопровождается сосудистым спазмом с повреждением эндотелия, высвобождением биологически активных веществ, влекущих утрату тромборезистентных свойств сосудов.
- Воспаление матки. Послеродовой метроэндометрит запускает тромбообразование в маточных, тазовых и яичниковых венах. Механизм развития тромбоза аналогичен таковому при гестозах: результатом альтерации является выброс простагландинов, которые трансформируются в тромбоксан A2, стимулирующий активацию и агрегацию тромбоцитов.
- Экстрагенитальные патологии. Венозным тромбозам подвержены родильницы, страдающие заболеваниями, сопровождающимися нарушением кровообращения – сердечными патологиями (особенно ревматического характера), гипертонической болезнью.
 К основным факторам риска также относятся васкулиты любой этиологии, злокачественные неоплазии.
К основным факторам риска также относятся васкулиты любой этиологии, злокачественные неоплазии. - Приём гормональных препаратов. Усугубить гемостатические изменения, связанные с беременностью, может длительное применение гормональной контрацепции (особенно с высоким содержанием эстрогенов). Вероятность тромбоза повышена у родильниц, забеременевших после гормональной индукции овуляции (с проведением ЭКО или без него).
- Дефекты гемостаза. Послеродовой тромбофлебит часто развивается у женщин с врождённой мутацией фактора V Лейден и гена протромбина, врождённой гипергомоцистеинемией, дефицитом антитромбина III и протеинов C, S или приобретённой тромбофилией (антифосфолипидным синдромом, гипергомоцистеинемией на фоне дефицита витаминов B12, B9, B6, B1).
К прочим факторам риска можно отнести гиподинамию (при работе стоя или сидя, длительных перелётах, долгом постельном режиме), тяжёлую физическую нагрузку (избыточный вес, регулярное поднятие тяжестей), поздний репродуктивный возраст. Повышают риск тромбоза внутривенные инфузии, курение. Одно из основных предрасполагающих условий развития осложнения, не связанное с гестацией, – неспецифическая дисплазия соединительной ткани, к признакам которой относятся варикозное расширение вен нижних конечностей, геморрой, возникшие до беременности.
Повышают риск тромбоза внутривенные инфузии, курение. Одно из основных предрасполагающих условий развития осложнения, не связанное с гестацией, – неспецифическая дисплазия соединительной ткани, к признакам которой относятся варикозное расширение вен нижних конечностей, геморрой, возникшие до беременности.
Патогенез
В основе механизма образования тромба лежит так называемая триада Вирхова, включающая изменение гемостаза (повышение свёртываемости крови) и гемодинамики (снижение венозного кровотока), повреждение венозной стенки. Тромбогенез может происходить на фоне гиперкоагуляции (флеботромбоз) с последующим развитием реактивного воспаления или наоборот, тромб возникает вследствие повреждения, а затем воспаления эндотелия. Сгусток крови фиксируется к сосудистой стенке в месте её поражения, его дальнейшая эволюция идёт по одному из трех путей.
Первый путь характеризируется ростом тромба, второй – его спонтанным лизисом, третий – организацией тромботических масс (их прорастанием соединительной тканью и капиллярами). Процесс сопровождается образованием в сгустке полостей, спонтанной реканализацией тромба за счёт фибринолиза. В мелких сосудах чаще образуются окклюзирующие тромбы, полностью перекрывающие просвет, в крупных – флотирующие, омывающиеся кровью. Последние являются эмбологенными – с высокой вероятностью отрыва, перемещения через нижнюю полую вену и правое предсердие в артериальный кровоток.
Процесс сопровождается образованием в сгустке полостей, спонтанной реканализацией тромба за счёт фибринолиза. В мелких сосудах чаще образуются окклюзирующие тромбы, полностью перекрывающие просвет, в крупных – флотирующие, омывающиеся кровью. Последние являются эмбологенными – с высокой вероятностью отрыва, перемещения через нижнюю полую вену и правое предсердие в артериальный кровоток.
Классификация
Послеродовые тромбофлебиты бывают поверхностными, распространяющимися на подкожные вены нижних конечностей, и глубокими, с поражением крупных магистральных сосудов ног, таза. По характеру воспаления выделяют гнойную и негнойную формы, по типу развития тромба – ограниченную или сегментарную, с быстрым отграничением, организацией кровяного сгустка и прогрессирующую – с его дальнейшим ростом. По локализации принята следующая классификация патологии, развившейся после родов:
- Тромбофлебит вен голени. Поверхностный тромбофлебит проявляется поражением малой, большой подкожных вен голени и их притоков, глубокий – большеберцовых вен.
 Патологические изменения в глубоких сосудах могут возникать изолированно или распространяться с поверхностных сосудов через коммуниканты. При восходящем тромбофлебите в процесс вовлекается бедренная вена.
Патологические изменения в глубоких сосудах могут возникать изолированно или распространяться с поверхностных сосудов через коммуниканты. При восходящем тромбофлебите в процесс вовлекается бедренная вена. - Подвздошно-бедренный (илеофеморальный) тромбофлебит. Начинаясь с физиологического тромбоза сосудов плацентарной площадки, распространяется на мелкие притоки внутренней подвздошной вены, затем на её ствол и далее – на общую подвздошную вену. При окклюзии последней в патологический процесс вовлекаются глубокие и поверхностные сосуды бедра.
- Тазовый тромбофлебит. Процессу воспаления и тромбообразования подвергаются венозные сплетения малого таза – маточновлагалищное, пузырное, прямокишечное, гроздьевидное сплетение яичника. При прогрессировании поражается подвздошная, а затем бедренная вена.
- Метротромбофлебит. Поражение магистральных маточных вен, берущих начало из маточного венозного сплетения. Тромбофлебит вен матки практически всегда является следствием послеродового эндометрита.

- Тромбофлебит яичниковой вены. Патология характеризуется изменениями полости магистрального сосуда, собирающего кровь из венозного сплетения яичника. Крайне редкое заболевание, развивающееся практически исключительно после родов, чаще всего на фоне врождённой или приобретённой тромбофилии.
Симптомы послеродового тромбофлебита
Признаки патологического состояния могут обнаруживаться уже на пятый-шестой день после родов, однако чаще манифестация отмечается на второй-третьей неделе после родоразрешения. Предвестниками заболевания становятся длительно сохраняющаяся субфебрильная температура, нарастающее сердцебиение. Начало знаменуется кратким ознобом. Симптоматика может варьироваться в зависимости от локализации поражения.
Поверхностный тромбофлебит сопровождается наиболее яркими проявлениями: напряжением, болезненностью, покраснением по ходу поражённых сосудов, местным и общим повышением температуры. При тромбофлебите глубоких вен голени наблюдается отёк лодыжек (обычно выраженный по вечерам, спадающий после ночного сна), боли в икрах во время вставания и ходьбы, а также при тыльном сгибании стопы (симптом Хоманса).
При тромбофлебите глубоких вен голени наблюдается отёк лодыжек (обычно выраженный по вечерам, спадающий после ночного сна), боли в икрах во время вставания и ходьбы, а также при тыльном сгибании стопы (симптом Хоманса).
Тромбоз тазовых вен не имеет специфической симптоматики до перехода на подвздошные и бедренные сосуды с развитием отёка паховой области на поражённой стороне. До этого обнаруживается лишь длительный субфебрилитет с тахикардией, могут наблюдаться болевые ощущения при дефекации, метеоризм, иногда рвота. Нередко больные жалуются на диспареунию, общую слабость, неопределённые тазовые и поясничные боли.
Илеофеморальный тромбофлебит длительно протекает с неопределённой симптоматикой – лихорадкой, тахикардией. Иногда отмечаются боли внизу живота и крестцовой области, затруднение мочеиспускания. Полная окклюзия подвздошной вены сопровождается внезапной болью в подвздошной, паховой областях, иррадиирующей в бедро, ознобом, отёком передней брюшной стенки, поясницы, наружных гениталий. Болям сопутствует ощущение распирания бедра и икры.
Болям сопутствует ощущение распирания бедра и икры.
При вовлечении глубоких бедренных вен выявляется лихорадка, быстро развивающийся стойкий отёк конечности (объём поражённого бедра увеличен на 5-15 см и более), острые нестерпимые боли в передневнутренней области бедра по ходу сосудистого пучка. Пахово-бедренные лимфатические узлы увеличены. Кожа пораженной конечности бледная, имеет синюшно-мраморный оттенок, её стопа холоднее здоровой. Общее состояние тяжёлое.
Метротромбофлебит, развивающийся на второй неделе послеродового периода, сопровождается тазовыми болями, кровянистыми выделениями из половых путей, усиливающимися к концу третьей недели. Поражение вен яичника не имеет патогномоничной симптоматики. Регистрируются спонтанные абдоминальные боли (обычно правосторонние, поскольку у 90% женщин тромбоз поражает правый яичник), иррадиирующие в пах, боли при надавливании на область яичника, лихорадка.
Осложнения
Наиболее грозное осложнение венозного тромбоза – тромбоэмболия лёгочной артерии (ТЭЛА), выявляемая у 40-50% больных. У 10% пациенток поражается лёгочный ствол и крупные артериальные ветви с развитием массивной ТЭЛА (обычно вследствие тромбоза подвздошно-бедренного или подколенно-бедренного сегмента, реже – тазовых венозных сплетений), приводящей к острой сердечно-лёгочной недостаточности, летальному исходу. При закупорке эмболами более мелких ветвей (результат глубоких флеботромбозов сосудов голени) наблюдается инфаркт-пневмония.
У 10% пациенток поражается лёгочный ствол и крупные артериальные ветви с развитием массивной ТЭЛА (обычно вследствие тромбоза подвздошно-бедренного или подколенно-бедренного сегмента, реже – тазовых венозных сплетений), приводящей к острой сердечно-лёгочной недостаточности, летальному исходу. При закупорке эмболами более мелких ветвей (результат глубоких флеботромбозов сосудов голени) наблюдается инфаркт-пневмония.
Следствием распространённого тромбоза является возникновение варикозной болезни, посттромбофлебитического синдрома, ведущих к хронической венозной недостаточности (ХВН) и инвалидизации. Поражение илеофеморального сегмента с полной обструкцией сосудистых коллатералей сопровождается артериальным спазмом, может спровоцировать ишемию конечности, венозную гангрену. К осложнениям тромбофлебита яичниковой вены относятся инфаркт яичника, острая обструкции мочеточника, острая почечная и полиорганная недостаточность.
Диагностика
Диагностика послеродовых тромбофлебитов обычно затруднена ввиду отсутствия специфических признаков. Исключение составляют лишь поражения поверхностных вен конечностей с их яркой симптоматикой. Диагноз устанавливается при участии акушера-гинеколога и флеболога. Заподозрить тромботические осложнения можно, проанализировав анамнестические данные, жалобы пациентки. Дальнейшие мероприятия включают:
Исключение составляют лишь поражения поверхностных вен конечностей с их яркой симптоматикой. Диагноз устанавливается при участии акушера-гинеколога и флеболога. Заподозрить тромботические осложнения можно, проанализировав анамнестические данные, жалобы пациентки. Дальнейшие мероприятия включают:
- Клинический осмотр. О тромбофлебите может свидетельствовать выраженная тахикардия, сочетающаяся с гипертермией, порой не соответствующая значениям температуры тела. Во время гинекологического исследования и общего осмотра при тромботических осложнениях у родильниц пальпируются поражённые сосуды, представленные плотными болезненными тяжами.
- Ультразвуковое ангиосканирование. Наиболее информативным методом диагностики тромбофлебита в современной флебологии является УЗДС. Исследование позволяет определить границу и степень организации тромба, оценить состояние клапанов, стенок глубоких и перфорантных вен. При недоступности УЗДС выполняют УЗДГ.
- Коагулологические исследования.
 Для уточнения причин тромбофлебита применяют две методики – тромбоэластографию и коагулометрию. С помощью первого метода изучают изменения коагулологического каскада интегрированно, при посредстве второго детально оценивают его отдельные цепочки. Комплексный анализ позволяет определить, какое из звеньев гемостаза нарушено.
Для уточнения причин тромбофлебита применяют две методики – тромбоэластографию и коагулометрию. С помощью первого метода изучают изменения коагулологического каскада интегрированно, при посредстве второго детально оценивают его отдельные цепочки. Комплексный анализ позволяет определить, какое из звеньев гемостаза нарушено.
Дифференциальная диагностика проводится с другими гнойно-воспалительными заболеваниями (аппендицитом, параметритом, сепсисом), патологиями мочевыделительной системы (нефротическим синдромом, пиелонефритом, мочекаменной болезнью), заболеваниями кожи и мягких тканей (рожистым воспалением, целлюлитом, флегмоной). Тромбофлебит также следует различать с регионарными метастазами рака наружных гениталий.
Лечение послеродового тромбофлебита
Консервативная терапия
Основные задачи лечебных мероприятий – предотвращение распространения тромбоза, купирование воспаления, предупреждение рецидива заболевания. Поверхностный тромбофлебит обычно лечат амбулаторно при максимально возможной активности пациентки (исключая статические нагрузки). Терапия тромбофлебита глубоких вен конечностей и внутритазовой локализации проводится на базе хирургического стационара. При флотирующих тромбах назначается строгий постельный режим с целью снижения вероятности отрыва тромба и развития артериальной тромбоэмболии.
Поверхностный тромбофлебит обычно лечат амбулаторно при максимально возможной активности пациентки (исключая статические нагрузки). Терапия тромбофлебита глубоких вен конечностей и внутритазовой локализации проводится на базе хирургического стационара. При флотирующих тромбах назначается строгий постельный режим с целью снижения вероятности отрыва тромба и развития артериальной тромбоэмболии.
- Антикоагулянтное лечение. Антикоагулянты не способствуют рассасыванию кровяного сгустка, однако останавливают прогрессирование тромбоза. После установления диагноза сначала применяют системную терапию низкомолекулярными гепаринами, после чего переходят на длительный приём антикоагулянтов непрямого действия.
- Антибиотикотерапия. Антибактериальные препараты назначаются по строгим показаниям – при тромбофлебитах, развившихся на фоне гнойно-воспалительного процесса. При реактивном (асептическом) воспалении лечение антибиотиками не только бесполезно, но и может нанести вред, поскольку усиливает свёртываемость крови, приводит к прогрессированию заболевания.

- Противовоспалительное лечение. Для лечения асептических флебитов используют нестероидные противовоспалительные средства (кетопрофен, диклофенак). Эти лекарственные препараты способствуют купированию воспаления, устраняют боль, обладают антиагрегантным эффектом. Применяются парентерально, внутрь и местно.
- Ангиопротекторы и корректоры микроциркуляции. Такие средства, как рутозид и троксерутин снижают проницаемость сосудистой стенки, уменьшая воспалительную реакцию. Назначаются внутрь, местное применение малоэффективно. Внутривенное введение пентоксифиллина улучшает реологические свойства крови.
- Компрессионная терапия. Эластическая компрессия нижних конечностей показана при внетазовых варикотромбозах. Бандаж уменьшает венозный застой, что препятствует дальнейшему тромбообразованию. Как правило, первоначально используется бинтование, после стихания боли переходят к длительному ношению компрессионных чулок.

Хирургическое лечение
Оперативное вмешательство назначается при противопоказаниях к антикоагулянтной фармакотерапии (опасности кровотечения, идиосинкразии к лекарствам), наличии флотирующего тромба и повторных эпизодах ТЭЛА, нацелено на предотвращение попадания тромбоэмбола в артериальное русло. Другим показанием к операции является венозная ишемия. Лечение проводится эндоваскулярным хирургом и включает следующие методы:
- Реканализацию тромбированного сосуда. Удаление тромботических масс с целью восстановления проходимости вены выполняется механическим (тромбэктомия) или биохимическим (регионарный селективный тромболизис) методом. Поскольку введение тромболитиков может спровоцировать отрыв флотирующего «хвоста» тромба, больной предварительно устанавливают кава-фильтр.
- Имплантацию кава-фильтра. Фиксация к стенкам полой вены приспособления, пропускающего кровь, но задерживающего эмболы с целью предотвращения ТЭЛА.
 Метод ограничен в применении у молодых пациенток, планирующих дальнейшую реализацию репродуктивной функции ввиду отсутствия данных об отдалённых последствиях. Альтернатива – шовная фильтрация сосуда.
Метод ограничен в применении у молодых пациенток, планирующих дальнейшую реализацию репродуктивной функции ввиду отсутствия данных об отдалённых последствиях. Альтернатива – шовная фильтрация сосуда. - Прошивание вены. Заключается в наложении П-образных швов, захватывающих обе венозные стенки. В результате образуется фильтр, не пропускающий эмболы. При тромбофлебитах практикуют пликацию нижней полой вены, вен бедра, подвздошной вены. Методика применяется при невозможности имплантации кава-фильтра.
Прогноз и профилактика
Прогноз зависит от распространённости и локализации тромботического процесса, возможности устранения этиологических факторов, возраста больной и активности её иммунной системы. Рецидивы регистрируются у 10-30% пациенток. Первичная профилактика включает борьбу с гинекологическими воспалительными заболеваниями, медикаментозную коррекцию гемостаза у женщин, составляющих группу риска. К другим мероприятиям относится придание возвышенного положения ногам в постели, ранняя активизация пациенток после родоразрешения, ношение компрессионного трикотажа.
Послеродовой тромбофлебит — причины, симптомы, диагностика и лечение
Послеродовой тромбофлебит – это акушерское осложнение, характеризующееся воспалением стенок вен, тромбозом в области таза и нижних конечностей, развивающимся у женщин после родов. Заболевание проявляется повышением температуры тела, тахикардией, локальными болевыми ощущениями. Диагноз выставляется на основании анамнестических данных, результатов клинического осмотра, ультразвукового исследования сосудов с дуплексным сканированием, коагулограммы. Основным методом лечения является терапия антикоагулянтами, при высоком риске артериальной тромбоэмболии показано хирургическое вмешательство.
Общие сведения
Послеродовой тромбофлебит – острое заболевание вен у родильниц с образованием в просвете тромбов, воспалительным процессом, нарушением венозного кровотока. Частота встречаемости венозных тромбозов с присоединившимся или первичным флебитом в послеродовом периоде составляет 3,5%, практически на порядок превышая распространенность тромботических осложнений при беременности. Патология может развиться у родильниц любого возраста, но чаще регистрируется у женщин старше 35 лет. При обструкции вены тромбом, в отличие от артериальной тромбоэмболии, ишемия выявляется крайне редко, однако тромбоз системы нижней полой вены является основным источником эмболии бассейна лёгочной артерии.
Патология может развиться у родильниц любого возраста, но чаще регистрируется у женщин старше 35 лет. При обструкции вены тромбом, в отличие от артериальной тромбоэмболии, ишемия выявляется крайне редко, однако тромбоз системы нижней полой вены является основным источником эмболии бассейна лёгочной артерии.
Послеродовой тромбофлебит
Причины
Послеродовой тромбофлебит имеет мультифакторную природу. Благоприятным фоном для возникновения патологии являются физиологические изменения в организме беременной женщины: сдавление полой вены беременной маткой, замедление скорости периферического кровотока и повышение потенциала свёртываемости крови, наиболее выраженное к концу беременности. Значимые факторы риска тромботических осложнений после родов:
- Осложнённые роды. Роды, сопровождающиеся разрывами мягких тканей (особенно с массивным кровотечением), родоразрешение оперативным путём нередко приводят к тромбофлебиту глубоких вен бедра и голени.
 При обширных травмах в кровоток поступает тканевый тромбопластин, усугубляющий характерную для позднего срока беременности активацию свёртывания крови.
При обширных травмах в кровоток поступает тканевый тромбопластин, усугубляющий характерную для позднего срока беременности активацию свёртывания крови. - Патологическое течение беременности. Вероятность развития послеродовых тромботических осложнений значительно повышают гестозы. Эта патология сопровождается сосудистым спазмом с повреждением эндотелия, высвобождением биологически активных веществ, влекущих утрату тромборезистентных свойств сосудов.
- Воспаление матки. Послеродовой метроэндометрит запускает тромбообразование в маточных, тазовых и яичниковых венах. Механизм развития тромбоза аналогичен таковому при гестозах: результатом альтерации является выброс простагландинов, которые трансформируются в тромбоксан A2, стимулирующий активацию и агрегацию тромбоцитов.
- Экстрагенитальные патологии. Венозным тромбозам подвержены родильницы, страдающие заболеваниями, сопровождающимися нарушением кровообращения – сердечными патологиями (особенно ревматического характера), гипертонической болезнью.
 К основным факторам риска также относятся васкулиты любой этиологии, злокачественные неоплазии.
К основным факторам риска также относятся васкулиты любой этиологии, злокачественные неоплазии. - Приём гормональных препаратов. Усугубить гемостатические изменения, связанные с беременностью, может длительное применение гормональной контрацепции (особенно с высоким содержанием эстрогенов). Вероятность тромбоза повышена у родильниц, забеременевших после гормональной индукции овуляции (с проведением ЭКО или без него).
- Дефекты гемостаза. Послеродовой тромбофлебит часто развивается у женщин с врождённой мутацией фактора V Лейден и гена протромбина, врождённой гипергомоцистеинемией, дефицитом антитромбина III и протеинов C, S или приобретённой тромбофилией (антифосфолипидным синдромом, гипергомоцистеинемией на фоне дефицита витаминов B12, B9, B6, B1).
К прочим факторам риска можно отнести гиподинамию (при работе стоя или сидя, длительных перелётах, долгом постельном режиме), тяжёлую физическую нагрузку (избыточный вес, регулярное поднятие тяжестей), поздний репродуктивный возраст. Повышают риск тромбоза внутривенные инфузии, курение. Одно из основных предрасполагающих условий развития осложнения, не связанное с гестацией, – неспецифическая дисплазия соединительной ткани, к признакам которой относятся варикозное расширение вен нижних конечностей, геморрой, возникшие до беременности.
Повышают риск тромбоза внутривенные инфузии, курение. Одно из основных предрасполагающих условий развития осложнения, не связанное с гестацией, – неспецифическая дисплазия соединительной ткани, к признакам которой относятся варикозное расширение вен нижних конечностей, геморрой, возникшие до беременности.
Патогенез
В основе механизма образования тромба лежит так называемая триада Вирхова, включающая изменение гемостаза (повышение свёртываемости крови) и гемодинамики (снижение венозного кровотока), повреждение венозной стенки. Тромбогенез может происходить на фоне гиперкоагуляции (флеботромбоз) с последующим развитием реактивного воспаления или наоборот, тромб возникает вследствие повреждения, а затем воспаления эндотелия. Сгусток крови фиксируется к сосудистой стенке в месте её поражения, его дальнейшая эволюция идёт по одному из трех путей.
Первый путь характеризируется ростом тромба, второй – его спонтанным лизисом, третий – организацией тромботических масс (их прорастанием соединительной тканью и капиллярами). Процесс сопровождается образованием в сгустке полостей, спонтанной реканализацией тромба за счёт фибринолиза. В мелких сосудах чаще образуются окклюзирующие тромбы, полностью перекрывающие просвет, в крупных – флотирующие, омывающиеся кровью. Последние являются эмбологенными – с высокой вероятностью отрыва, перемещения через нижнюю полую вену и правое предсердие в артериальный кровоток.
Процесс сопровождается образованием в сгустке полостей, спонтанной реканализацией тромба за счёт фибринолиза. В мелких сосудах чаще образуются окклюзирующие тромбы, полностью перекрывающие просвет, в крупных – флотирующие, омывающиеся кровью. Последние являются эмбологенными – с высокой вероятностью отрыва, перемещения через нижнюю полую вену и правое предсердие в артериальный кровоток.
Классификация
Послеродовые тромбофлебиты бывают поверхностными, распространяющимися на подкожные вены нижних конечностей, и глубокими, с поражением крупных магистральных сосудов ног, таза. По характеру воспаления выделяют гнойную и негнойную формы, по типу развития тромба – ограниченную или сегментарную, с быстрым отграничением, организацией кровяного сгустка и прогрессирующую – с его дальнейшим ростом. По локализации принята следующая классификация патологии, развившейся после родов:
- Тромбофлебит вен голени. Поверхностный тромбофлебит проявляется поражением малой, большой подкожных вен голени и их притоков, глубокий – большеберцовых вен.
 Патологические изменения в глубоких сосудах могут возникать изолированно или распространяться с поверхностных сосудов через коммуниканты. При восходящем тромбофлебите в процесс вовлекается бедренная вена.
Патологические изменения в глубоких сосудах могут возникать изолированно или распространяться с поверхностных сосудов через коммуниканты. При восходящем тромбофлебите в процесс вовлекается бедренная вена. - Подвздошно-бедренный (илеофеморальный) тромбофлебит. Начинаясь с физиологического тромбоза сосудов плацентарной площадки, распространяется на мелкие притоки внутренней подвздошной вены, затем на её ствол и далее – на общую подвздошную вену. При окклюзии последней в патологический процесс вовлекаются глубокие и поверхностные сосуды бедра.
- Тазовый тромбофлебит. Процессу воспаления и тромбообразования подвергаются венозные сплетения малого таза – маточновлагалищное, пузырное, прямокишечное, гроздьевидное сплетение яичника. При прогрессировании поражается подвздошная, а затем бедренная вена.
- Метротромбофлебит. Поражение магистральных маточных вен, берущих начало из маточного венозного сплетения. Тромбофлебит вен матки практически всегда является следствием послеродового эндометрита.

- Тромбофлебит яичниковой вены. Патология характеризуется изменениями полости магистрального сосуда, собирающего кровь из венозного сплетения яичника. Крайне редкое заболевание, развивающееся практически исключительно после родов, чаще всего на фоне врождённой или приобретённой тромбофилии.
Симптомы послеродового тромбофлебита
Признаки патологического состояния могут обнаруживаться уже на пятый-шестой день после родов, однако чаще манифестация отмечается на второй-третьей неделе после родоразрешения. Предвестниками заболевания становятся длительно сохраняющаяся субфебрильная температура, нарастающее сердцебиение. Начало знаменуется кратким ознобом. Симптоматика может варьироваться в зависимости от локализации поражения.
Поверхностный тромбофлебит сопровождается наиболее яркими проявлениями: напряжением, болезненностью, покраснением по ходу поражённых сосудов, местным и общим повышением температуры. При тромбофлебите глубоких вен голени наблюдается отёк лодыжек (обычно выраженный по вечерам, спадающий после ночного сна), боли в икрах во время вставания и ходьбы, а также при тыльном сгибании стопы (симптом Хоманса).
При тромбофлебите глубоких вен голени наблюдается отёк лодыжек (обычно выраженный по вечерам, спадающий после ночного сна), боли в икрах во время вставания и ходьбы, а также при тыльном сгибании стопы (симптом Хоманса).
Тромбоз тазовых вен не имеет специфической симптоматики до перехода на подвздошные и бедренные сосуды с развитием отёка паховой области на поражённой стороне. До этого обнаруживается лишь длительный субфебрилитет с тахикардией, могут наблюдаться болевые ощущения при дефекации, метеоризм, иногда рвота. Нередко больные жалуются на диспареунию, общую слабость, неопределённые тазовые и поясничные боли.
Илеофеморальный тромбофлебит длительно протекает с неопределённой симптоматикой – лихорадкой, тахикардией. Иногда отмечаются боли внизу живота и крестцовой области, затруднение мочеиспускания. Полная окклюзия подвздошной вены сопровождается внезапной болью в подвздошной, паховой областях, иррадиирующей в бедро, ознобом, отёком передней брюшной стенки, поясницы, наружных гениталий. Болям сопутствует ощущение распирания бедра и икры.
Болям сопутствует ощущение распирания бедра и икры.
При вовлечении глубоких бедренных вен выявляется лихорадка, быстро развивающийся стойкий отёк конечности (объём поражённого бедра увеличен на 5-15 см и более), острые нестерпимые боли в передневнутренней области бедра по ходу сосудистого пучка. Пахово-бедренные лимфатические узлы увеличены. Кожа пораженной конечности бледная, имеет синюшно-мраморный оттенок, её стопа холоднее здоровой. Общее состояние тяжёлое.
Метротромбофлебит, развивающийся на второй неделе послеродового периода, сопровождается тазовыми болями, кровянистыми выделениями из половых путей, усиливающимися к концу третьей недели. Поражение вен яичника не имеет патогномоничной симптоматики. Регистрируются спонтанные абдоминальные боли (обычно правосторонние, поскольку у 90% женщин тромбоз поражает правый яичник), иррадиирующие в пах, боли при надавливании на область яичника, лихорадка.
Осложнения
Наиболее грозное осложнение венозного тромбоза – тромбоэмболия лёгочной артерии (ТЭЛА), выявляемая у 40-50% больных. У 10% пациенток поражается лёгочный ствол и крупные артериальные ветви с развитием массивной ТЭЛА (обычно вследствие тромбоза подвздошно-бедренного или подколенно-бедренного сегмента, реже – тазовых венозных сплетений), приводящей к острой сердечно-лёгочной недостаточности, летальному исходу. При закупорке эмболами более мелких ветвей (результат глубоких флеботромбозов сосудов голени) наблюдается инфаркт-пневмония.
У 10% пациенток поражается лёгочный ствол и крупные артериальные ветви с развитием массивной ТЭЛА (обычно вследствие тромбоза подвздошно-бедренного или подколенно-бедренного сегмента, реже – тазовых венозных сплетений), приводящей к острой сердечно-лёгочной недостаточности, летальному исходу. При закупорке эмболами более мелких ветвей (результат глубоких флеботромбозов сосудов голени) наблюдается инфаркт-пневмония.
Следствием распространённого тромбоза является возникновение варикозной болезни, посттромбофлебитического синдрома, ведущих к хронической венозной недостаточности (ХВН) и инвалидизации. Поражение илеофеморального сегмента с полной обструкцией сосудистых коллатералей сопровождается артериальным спазмом, может спровоцировать ишемию конечности, венозную гангрену. К осложнениям тромбофлебита яичниковой вены относятся инфаркт яичника, острая обструкции мочеточника, острая почечная и полиорганная недостаточность.
Диагностика
Диагностика послеродовых тромбофлебитов обычно затруднена ввиду отсутствия специфических признаков. Исключение составляют лишь поражения поверхностных вен конечностей с их яркой симптоматикой. Диагноз устанавливается при участии акушера-гинеколога и флеболога. Заподозрить тромботические осложнения можно, проанализировав анамнестические данные, жалобы пациентки. Дальнейшие мероприятия включают:
Исключение составляют лишь поражения поверхностных вен конечностей с их яркой симптоматикой. Диагноз устанавливается при участии акушера-гинеколога и флеболога. Заподозрить тромботические осложнения можно, проанализировав анамнестические данные, жалобы пациентки. Дальнейшие мероприятия включают:
- Клинический осмотр. О тромбофлебите может свидетельствовать выраженная тахикардия, сочетающаяся с гипертермией, порой не соответствующая значениям температуры тела. Во время гинекологического исследования и общего осмотра при тромботических осложнениях у родильниц пальпируются поражённые сосуды, представленные плотными болезненными тяжами.
- Ультразвуковое ангиосканирование. Наиболее информативным методом диагностики тромбофлебита в современной флебологии является УЗДС. Исследование позволяет определить границу и степень организации тромба, оценить состояние клапанов, стенок глубоких и перфорантных вен. При недоступности УЗДС выполняют УЗДГ.
- Коагулологические исследования.
 Для уточнения причин тромбофлебита применяют две методики – тромбоэластографию и коагулометрию. С помощью первого метода изучают изменения коагулологического каскада интегрированно, при посредстве второго детально оценивают его отдельные цепочки. Комплексный анализ позволяет определить, какое из звеньев гемостаза нарушено.
Для уточнения причин тромбофлебита применяют две методики – тромбоэластографию и коагулометрию. С помощью первого метода изучают изменения коагулологического каскада интегрированно, при посредстве второго детально оценивают его отдельные цепочки. Комплексный анализ позволяет определить, какое из звеньев гемостаза нарушено.
Дифференциальная диагностика проводится с другими гнойно-воспалительными заболеваниями (аппендицитом, параметритом, сепсисом), патологиями мочевыделительной системы (нефротическим синдромом, пиелонефритом, мочекаменной болезнью), заболеваниями кожи и мягких тканей (рожистым воспалением, целлюлитом, флегмоной). Тромбофлебит также следует различать с регионарными метастазами рака наружных гениталий.
Лечение послеродового тромбофлебита
Консервативная терапия
Основные задачи лечебных мероприятий – предотвращение распространения тромбоза, купирование воспаления, предупреждение рецидива заболевания. Поверхностный тромбофлебит обычно лечат амбулаторно при максимально возможной активности пациентки (исключая статические нагрузки). Терапия тромбофлебита глубоких вен конечностей и внутритазовой локализации проводится на базе хирургического стационара. При флотирующих тромбах назначается строгий постельный режим с целью снижения вероятности отрыва тромба и развития артериальной тромбоэмболии.
Поверхностный тромбофлебит обычно лечат амбулаторно при максимально возможной активности пациентки (исключая статические нагрузки). Терапия тромбофлебита глубоких вен конечностей и внутритазовой локализации проводится на базе хирургического стационара. При флотирующих тромбах назначается строгий постельный режим с целью снижения вероятности отрыва тромба и развития артериальной тромбоэмболии.
- Антикоагулянтное лечение. Антикоагулянты не способствуют рассасыванию кровяного сгустка, однако останавливают прогрессирование тромбоза. После установления диагноза сначала применяют системную терапию низкомолекулярными гепаринами, после чего переходят на длительный приём антикоагулянтов непрямого действия.
- Антибиотикотерапия. Антибактериальные препараты назначаются по строгим показаниям – при тромбофлебитах, развившихся на фоне гнойно-воспалительного процесса. При реактивном (асептическом) воспалении лечение антибиотиками не только бесполезно, но и может нанести вред, поскольку усиливает свёртываемость крови, приводит к прогрессированию заболевания.

- Противовоспалительное лечение. Для лечения асептических флебитов используют нестероидные противовоспалительные средства (кетопрофен, диклофенак). Эти лекарственные препараты способствуют купированию воспаления, устраняют боль, обладают антиагрегантным эффектом. Применяются парентерально, внутрь и местно.
- Ангиопротекторы и корректоры микроциркуляции. Такие средства, как рутозид и троксерутин снижают проницаемость сосудистой стенки, уменьшая воспалительную реакцию. Назначаются внутрь, местное применение малоэффективно. Внутривенное введение пентоксифиллина улучшает реологические свойства крови.
- Компрессионная терапия. Эластическая компрессия нижних конечностей показана при внетазовых варикотромбозах. Бандаж уменьшает венозный застой, что препятствует дальнейшему тромбообразованию. Как правило, первоначально используется бинтование, после стихания боли переходят к длительному ношению компрессионных чулок.

Хирургическое лечение
Оперативное вмешательство назначается при противопоказаниях к антикоагулянтной фармакотерапии (опасности кровотечения, идиосинкразии к лекарствам), наличии флотирующего тромба и повторных эпизодах ТЭЛА, нацелено на предотвращение попадания тромбоэмбола в артериальное русло. Другим показанием к операции является венозная ишемия. Лечение проводится эндоваскулярным хирургом и включает следующие методы:
- Реканализацию тромбированного сосуда. Удаление тромботических масс с целью восстановления проходимости вены выполняется механическим (тромбэктомия) или биохимическим (регионарный селективный тромболизис) методом. Поскольку введение тромболитиков может спровоцировать отрыв флотирующего «хвоста» тромба, больной предварительно устанавливают кава-фильтр.
- Имплантацию кава-фильтра. Фиксация к стенкам полой вены приспособления, пропускающего кровь, но задерживающего эмболы с целью предотвращения ТЭЛА.
 Метод ограничен в применении у молодых пациенток, планирующих дальнейшую реализацию репродуктивной функции ввиду отсутствия данных об отдалённых последствиях. Альтернатива – шовная фильтрация сосуда.
Метод ограничен в применении у молодых пациенток, планирующих дальнейшую реализацию репродуктивной функции ввиду отсутствия данных об отдалённых последствиях. Альтернатива – шовная фильтрация сосуда. - Прошивание вены. Заключается в наложении П-образных швов, захватывающих обе венозные стенки. В результате образуется фильтр, не пропускающий эмболы. При тромбофлебитах практикуют пликацию нижней полой вены, вен бедра, подвздошной вены. Методика применяется при невозможности имплантации кава-фильтра.
Прогноз и профилактика
Прогноз зависит от распространённости и локализации тромботического процесса, возможности устранения этиологических факторов, возраста больной и активности её иммунной системы. Рецидивы регистрируются у 10-30% пациенток. Первичная профилактика включает борьбу с гинекологическими воспалительными заболеваниями, медикаментозную коррекцию гемостаза у женщин, составляющих группу риска. К другим мероприятиям относится придание возвышенного положения ногам в постели, ранняя активизация пациенток после родоразрешения, ношение компрессионного трикотажа.
Профилактика венозной тромбоэмболии у женщин во время беременности, родов и после родов
Мы поставили перед собой цель определить на основании рандомизированных контролируемых испытаний пользу и вред лечения во время беременности, родов и после родов для профилактики тромбозов глубоких вен у женщин с повышенным риском.
В чем суть проблемы?
Тромб может образоваться в глубокой вене, обычно в ногах. Это состояние известно как тромбоз глубоких вен или ТГВ. Если часть тромба отрывается, он может быть перенесен с током крови в легкие и закупорить там кровеносные сосуды. Это называется легочной эмболией (ЛЭ, тромбоэмболией легочной артерии ТЭЛА) и может привести к смерти, хотя такое случается редко. Все это вместе называется венозной тромбоэмболией (ВТЭ). Во время беременности свертывающая система крови женщины более активна, чтобы защитить ее от чрезмерного кровотечения во время родов. Некоторые женщины подвержены повышенному риску ВТЭ во время беременности и во время родов, включая женщин с предыдущей ВТЭ, тромбофилией (состояние, которое повышает вероятность образования тромбов) и после кесарева сечения.
Почему это важно?
Женщинам с повышенным риском ВТЭ во время беременности и в течение шести недель после родов обычно назначают лечение для предотвращения образования тромбов. Лечение варьирует из-за отсутствия четких рекомендаций. Лечение для профилактики ВТЭ включает в себя препараты гепарина, аспирин и ношение компрессионных чулок для улучшения кровотока в ногах. Некоторые из методов лечения могут потенциально нанести вред женщинам, например, увеличивая потерю крови после родов или препятствуя заживлению ран.
Какие доказательства мы нашли?
Это обновление Кокрейновского обзора, впервые опубликованного в 2014 году. Мы провели поиск новых доказательств в октябре 2019 года. Включено 29 рандомизированных контролируемых исследований с участием 3839 женщин. Исследования были опубликованы с 1975 по 2016 год и были проведены в основном в странах с высоким уровнем дохода. Они включали женщин с повышенным риском ВТЭ, которые были беременны, рожали и после родов. Оцениваемые методы лечения включали различные виды и дозы гепарина (низкомолекулярного гепарина и нефракционированного гепарина), а также компрессионные чулки или устройства. Смертей не было. Представленные результаты были подтверждены доказательствами с очень низкой степенью определённости.
Оцениваемые методы лечения включали различные виды и дозы гепарина (низкомолекулярного гепарина и нефракционированного гепарина), а также компрессионные чулки или устройства. Смертей не было. Представленные результаты были подтверждены доказательствами с очень низкой степенью определённости.
Начало лечения во время беременности (с или без лечения после родов): мы изучили возникновение симптоматической ВТЭ и побочные эффекты, которые заставили женщин прекратить лечение. Любая польза гепарина были неясна при сравнении с отсутствием лечения или плацебо (оценили в четырех исследованиях с участием 476 женщин). Аналогичным образом, для различных типов гепарина (оценивали в четырех исследованиях с участием 404 женщин), различных доз низкомолекулярного гепарина (в одном исследовании с участием 144 женщин), а также для компрессионных чулок по сравнению с отсутствием чулок (в одном исследовании с участием 44 женщин).
Для лечения во время и после вагинальных родов или кесарева сечения: у нас нет определённости в том, что гепарин по сравнению с отсутствием лечения влияет на возникновение симптоматической ВТЭ (оценили в одном исследовании с участием 210 женщин). В этом исследовании не сообщили о побочных эффектах, которые заставили женщин прекратить лечение.
В этом исследовании не сообщили о побочных эффектах, которые заставили женщин прекратить лечение.
Для лечения во время и после кесарева сечения: у нас нет определённости в эффективности гепарина по сравнению с отсутствием лечения или плацебо (оценили в пяти исследованиях с участием 1140 женщин). В исследованиях рассматривали различные виды или дозы гепарина, компрессионные устройства по сравнению с постельным режимом (в одном исследовании 49 женщин). О неблагоприятных эффектах, ставших причиной прекращения лечение, не сообщали.
Рассматривая лечение после вагинальных родов или родов путем кесарева сечения: в двух исследованиях (58 женщин) не было зарегистрировано симптоматических ВТЭ у женщин, получавших либо гепарин, либо отсутствие лечения или плацебо. Ни в одном исследовании не сообщили о неблагоприятных эффектах, которые привели бы к прекращению лечения.
Что это значит?
У нас совсем нет определённости, что польза от лечения, применяемого для профилактики тромбов в глубоких венах у женщин с высоким риском во время беременности и во время родов, перевешивает вред. В сравнение было включено небольшое число исследований с различными измеряемыми результатами и низким числом событий. Некоторые исследования имели ограничения по дизайну, а определения факторов риска свертывания крови и исходов не всегда были четкими. Необходимы дальнейшие исследования высокого качества.
В сравнение было включено небольшое число исследований с различными измеряемыми результатами и низким числом событий. Некоторые исследования имели ограничения по дизайну, а определения факторов риска свертывания крови и исходов не всегда были четкими. Необходимы дальнейшие исследования высокого качества.
Заметки по переводу:
Перевод: Зиганшин Айрат Усманович. Редактирование: Зиганшина Лилия Евгеньевна. Координация проекта по переводу на русский язык: Cochrane Russia ‐ Кокрейн Россия на базе Российской медицинской академии непрерывного профессионального образования (РМАНПО). По вопросам, связанным с этим переводом, пожалуйста, обращайтесь к нам по адресу: [email protected]
Инфекции во время беременности: септический тромбофлебит тазовых вен
Что такое септический тромбофлебит тазовых вен?
Мысль о том, что во время беременности что-то пойдет не так, может быть чрезвычайно тревожной. Большинство проблем возникают редко, но хорошо быть в курсе любых рисков. Информация поможет вам принять меры, как только появятся симптомы. Септический тромбофлебит тазовых вен встречается крайне редко. Это происходит после родов, когда инфицированный сгусток крови или тромб вызывает воспаление тазовой вены или флебит.
Информация поможет вам принять меры, как только появятся симптомы. Септический тромбофлебит тазовых вен встречается крайне редко. Это происходит после родов, когда инфицированный сгусток крови или тромб вызывает воспаление тазовой вены или флебит.
Только у одной из каждых 3000 женщин после родов развивается септический тромбофлебит тазовых вен. Заболевание гораздо чаще встречается у женщин, родивших ребенка путем кесарева сечения или кесарева сечения. Септический тромбофлебит тазовых вен может привести к летальному исходу, если его не лечить сразу. Однако при своевременном лечении большинство женщин полностью выздоравливают.
Каковы симптомы?
Симптомы обычно проявляются в течение недели после родов. Наиболее распространенные симптомы включают:
- лихорадка
- озноб
- боль или болезненность в животе
- боль в боку или спине
- «веретенообразная» масса в животе
- тошнота
- рвота после приема антибиотиков лихорадка
- вагинальных родов или кесарева сечения
- выкидыш или аборт
- гинекологические заболевания
- операции на органах малого таза
- кесарево сечение
- инфекции органов малого таза, такие как эндометрит или воспалительные заболевания органов малого таза
- искусственный аборт
- операции на органах малого таза
- миома матки
- у вас ожирение
- у вас есть осложнения после операции
- вы длительное время после операции неподвижны или находитесь на постельном режиме
- инфекции почек или мочевыводящих путей
- аппендицит
- гематомы
- побочные эффекты других лекарств
- затрудненное дыхание
- боль в груди
- одышку
- учащенное дыхание
- кашель с кровью любой из вышеперечисленных симптомов.
Каковы перспективы для человека с септическим тромбофлебитом тазовых вен?
Достижения в медицинской диагностике и лечении значительно улучшили перспективы септического тромбофлебита тазовых вен. В начале двадцатого века смертность составляла примерно 50 процентов. Смертность от этого состояния снизилась до менее 5 процентов в 1980-х годах и сегодня встречается крайне редко.

Согласно одному исследованию, достижения в лечении, такие как антибиотики и сокращение постельного режима после операции, снизили частоту диагностики септического тромбофлебита тазовых вен.
Можно ли предотвратить септический тромбофлебит тазовых вен?
Септический тромбофлебит тазовых вен не всегда можно предотвратить. Следующие меры предосторожности могут снизить риск:
- Убедитесь, что ваш врач использует стерилизованное оборудование во время родов и любых операций.
- Принимать антибиотики в профилактических целях до и после любых операций, включая кесарево сечение.
- Обязательно разомните ноги и подвигайтесь после кесарева сечения.
Доверьтесь своим инстинктам и позвоните своему врачу, если почувствуете, что что-то не так. Если вы проигнорируете предупреждающие знаки, это может привести к более серьезным проблемам. Многие проблемы с беременностью поддаются лечению, если их выявить на ранней стадии.
Послеродовой септический тазовый тромбофлебит и тромбоз яичниковых вен после кесарева сечения: редкий клинический случай | BMC Беременность и роды
- История болезни
- Открытый доступ
- Опубликовано:
- Qin Shi 1 na1 ,
- Deborah Shulamite Gandi 1 na1 ,
- Yurong Hua 2 ,
- Yi Zhu 2 ,
- Jinhan Yao 1 ,
- Сяоцин Ян 1 ,
- Юньчжао Сюй 1 и
- …
- Юцюань Чжан 1
BMC Беременность и роды
том 21 , Номер статьи: 561 (2021)
Процитировать эту статью2647 доступов
2 Цитаты
Сведения о показателях
Abstract
История вопроса
Септический тазовый тромбофлебит (ТТТ) — это хорошо известное, но редкое послеродовое осложнение, которое бывает двух типов: тромбофлебит яичниковых вен (ОВТ) и глубокий септический тазовый тромбофлебит (ТТТ).
 В настоящем сообщении описаны клинические и визуализационные данные пациентки с диагнозом инфекционный тромбофлебит правой яичниковой вены после кесарева сечения (кесарева сечения).
В настоящем сообщении описаны клинические и визуализационные данные пациентки с диагнозом инфекционный тромбофлебит правой яичниковой вены после кесарева сечения (кесарева сечения).Представление клинического случая
35-летней женщине G3P2 с пороком развития вен плода на 41-й неделе беременности было выполнено кесарево сечение. У пациентки после кесарева сечения была высокая температура, а противовоспалительное лечение было неэффективным в течение 1 недели. Выявлена гематома разреза брюшной стенки, выполнена повторная операция по удалению гематомы брюшной стенки. В конечном итоге после кесарева сечения у пациентки была диагностирована гематома разреза брюшной полости и инфекционный тромбофлебит правой яичниковой вены. Для усиления противовоспалительного действия применяли имипенем и тигециклин, одновременно назначая низкомолекулярный гепарин и варфарин в качестве антикоагулянтной терапии. На 30-е сутки после кесарева сечения тромб в правой яичниковой вене исчез.

Заключение
Этот случай иллюстрирует необходимость рассмотрения потенциальной связи между гематомой разреза брюшной полости и тромбофлебитом вены яичника. Несмотря на успехи в лечении венозной тромбоэмболии во всем мире, необходимы дополнительные данные об эпидемиологии с точки зрения первого случая, распространенности, рецидивов и факторов риска, лечения кровотечений и повышения осведомленности населения Азии.
Отчеты экспертной оценки
Исходная информация
Септический тазовый тромбофлебит (ТАТ) является хорошо известным, но редким послеродовым осложнением (примерно 1 случай на 3000 родов). Это происходит чаще после кесарева сечения (кесарева сечения) (1 на 800 случаев), чем после вагинальных родов (1 на 9000 случаев), вероятно, из-за более высокой частоты послеродовой инфекции [1, 2]. Это осложнение было довольно распространенным ранее; его лечение было почти исключительно основано на хирургическом лечении, и это было связано с высокими показателями смертности.
 В последнее время прогноз СПТ улучшился, но он по-прежнему может вызывать опасные для жизни состояния [3]. Существует два типа КПТ: тромбофлебит яичниковых вен (ОВТ) и глубокий септический тазовый тромбофлебит (ГТПЛ). Хотя эти типы могут различаться по клинической картине и диагностическим данным, они имеют общие патогенетические механизмы и часто встречаются вместе. КПТ является важной дифференциальной диагностикой болей в животе и лихорадки в послеродовом периоде, и ее диагностика может быть сложной. В данном клиническом случае описаны клинические и визуализационные данные пациентки с диагнозом инфекционный тромбофлебит правой яичниковой вены после кесарева сечения.
В последнее время прогноз СПТ улучшился, но он по-прежнему может вызывать опасные для жизни состояния [3]. Существует два типа КПТ: тромбофлебит яичниковых вен (ОВТ) и глубокий септический тазовый тромбофлебит (ГТПЛ). Хотя эти типы могут различаться по клинической картине и диагностическим данным, они имеют общие патогенетические механизмы и часто встречаются вместе. КПТ является важной дифференциальной диагностикой болей в животе и лихорадки в послеродовом периоде, и ее диагностика может быть сложной. В данном клиническом случае описаны клинические и визуализационные данные пациентки с диагнозом инфекционный тромбофлебит правой яичниковой вены после кесарева сечения.Представление клинического случая
35-летняя женщина G3P2 поступила с LOA (левая затылочная передняя) положение плода на 41 неделе беременности. В 2001 году ей сделали аппендэктомию. В 2001 году ей сделали аппендэктомию. В 2008 году она родила новорожденного мальчика с массой тела при рождении 3500 г. В 2010 году она сделала медикаментозный аборт на ранних сроках беременности.
 До этой беременности и гинекологическое исследование, и трансвагинальное УЗИ были отрицательными. Ее менструальный цикл был регулярным. Беременность на этом сроке осложнялась крупными размерами плода и аномальными движениями плода, выявленными при ультразвуковом исследовании, что свидетельствовало о пороке развития вены Галена. Она была госпитализирована с кровяным давлением 106/70 мм рт.ст., и она отрицала головную боль, боль в животе или отек. Рефлексы были в норме. Рост 168 см, вес 72 кг, индекс массы тела (ИМТ) 25,5 кг/м 9 .0182 2 . Уровень гемоглобина был 130 г/л. Больная родоразрешена путем операции кесарева сечения на вторые сутки с интраоперационной кровопотерей 350 мл. Мы родили новорожденного мужского пола с массой тела при рождении 4600 г и оценкой по шкале Апгар 10/10/10.
До этой беременности и гинекологическое исследование, и трансвагинальное УЗИ были отрицательными. Ее менструальный цикл был регулярным. Беременность на этом сроке осложнялась крупными размерами плода и аномальными движениями плода, выявленными при ультразвуковом исследовании, что свидетельствовало о пороке развития вены Галена. Она была госпитализирована с кровяным давлением 106/70 мм рт.ст., и она отрицала головную боль, боль в животе или отек. Рефлексы были в норме. Рост 168 см, вес 72 кг, индекс массы тела (ИМТ) 25,5 кг/м 9 .0182 2 . Уровень гемоглобина был 130 г/л. Больная родоразрешена путем операции кесарева сечения на вторые сутки с интраоперационной кровопотерей 350 мл. Мы родили новорожденного мужского пола с массой тела при рождении 4600 г и оценкой по шкале Апгар 10/10/10.В 1-е сутки после операции больная обратилась с жалобами на болезненность операционной раны, но терпимую. Физикальное обследование показало нормальную температуру тела с сухими точечными кровоизлияниями без запаха на коже вокруг разреза брюшной полости выше края матки и ниже пупка.
 Количество лейкоцитов (WBC) было 10,20 × 10 9 /л, уровень гемоглобина 97 г/л, уровень тромбоцитов 79 × 10 9 /л. На 2-е сутки после операции обратилась с жалобами на усиление болей в области разреза живота и экхимоз кожи вокруг разреза живота по правому латеральному краю без запаха с локальным натяжением. Температура тела 37,5 °С, количество лейкоцитов 11,32× 10 9 /л, уровень гемоглобина 88 г/л, уровень тромбоцитов 85 × 10 9 /л. Пальпаторно обнаружено образование с нечеткими границами и болезненностью. На 3-и сутки после операции боль в области разреза прогрессивно нарастала, температура тела 38,2 °С. При ультразвуковом исследовании выявлена гематома разреза брюшной стенки размером примерно 43 ×32 ×10 мм. Число лейкоцитов было 9.0,05× 10 9 /л. Уровень гемоглобина 83 г/л, количество тромбоцитов 88 × 10 9 /л.
Количество лейкоцитов (WBC) было 10,20 × 10 9 /л, уровень гемоглобина 97 г/л, уровень тромбоцитов 79 × 10 9 /л. На 2-е сутки после операции обратилась с жалобами на усиление болей в области разреза живота и экхимоз кожи вокруг разреза живота по правому латеральному краю без запаха с локальным натяжением. Температура тела 37,5 °С, количество лейкоцитов 11,32× 10 9 /л, уровень гемоглобина 88 г/л, уровень тромбоцитов 85 × 10 9 /л. Пальпаторно обнаружено образование с нечеткими границами и болезненностью. На 3-и сутки после операции боль в области разреза прогрессивно нарастала, температура тела 38,2 °С. При ультразвуковом исследовании выявлена гематома разреза брюшной стенки размером примерно 43 ×32 ×10 мм. Число лейкоцитов было 9.0,05× 10 9 /л. Уровень гемоглобина 83 г/л, количество тромбоцитов 88 × 10 9 /л.Через 1–3 дня кесарева сечения уровень гемоглобина у пациентки постепенно снижался с 97–88 до 83 г/л.
 Количество тромбоцитов увеличилось с 79 до 88 × 10 9 /л. В-ультразвуковое изображение предполагает наличие гематомы из разреза брюшной стенки. На основании вышеизложенного мы поставили диагноз гематомы разреза брюшной полости после кесарева сечения. Повторная операция по удалению гематомы брюшной стенки выполнена на третьи сутки после кесарева сечения. Мы удалили кровяной сгусток объемом примерно 100 мл между прямой мышцей живота и передней оболочкой. Кроме того, из правой задней прямой мышцы живота, передней брюшной стенки было удалено около 10 мл кровяного сгустка. Интраоперационная кровопотеря составила около 20 мл. В послеоперационные 1-е сутки второй операции у больной зарегистрирована температура тела 390,5 °C, низкий уровень гемоглобина 89 г/л и повышенное количество тромбоцитов 108 × 10 9 /л. Пациенту вводили пиперациллин тазобактам по 2,5 г каждые 8 часов и левофлоксацин по 0,4 г каждые сутки. Ацетаминофен также назначался в качестве жаропонижающего симптоматического лечения.
Количество тромбоцитов увеличилось с 79 до 88 × 10 9 /л. В-ультразвуковое изображение предполагает наличие гематомы из разреза брюшной стенки. На основании вышеизложенного мы поставили диагноз гематомы разреза брюшной полости после кесарева сечения. Повторная операция по удалению гематомы брюшной стенки выполнена на третьи сутки после кесарева сечения. Мы удалили кровяной сгусток объемом примерно 100 мл между прямой мышцей живота и передней оболочкой. Кроме того, из правой задней прямой мышцы живота, передней брюшной стенки было удалено около 10 мл кровяного сгустка. Интраоперационная кровопотеря составила около 20 мл. В послеоперационные 1-е сутки второй операции у больной зарегистрирована температура тела 390,5 °C, низкий уровень гемоглобина 89 г/л и повышенное количество тромбоцитов 108 × 10 9 /л. Пациенту вводили пиперациллин тазобактам по 2,5 г каждые 8 часов и левофлоксацин по 0,4 г каждые сутки. Ацетаминофен также назначался в качестве жаропонижающего симптоматического лечения. Пациенту также было рекомендовано вставать с постели как можно раньше и чаще двигаться, чтобы предотвратить тромбоз. На 2-е сутки после второй операции температура тела составила 38,6 °С, уровень гемоглобина — 83 г/л, количество тромбоцитов увеличилось до 138 × 10 9 .0182 9 /л. На 3-и сутки после операции температура тела снизилась до 37,2 °С. На 4-е сутки после второй операции уровень гемоглобина составил 84 г/л, уровень тромбоцитов – 167 × 10 9 /л. Уровень фибриногена был 2,24 г/л, а уровень D-димера — 6,48 мг/л, что свидетельствовало о тромбозе. Компьютерная томография (КТ) подтвердила диагноз правого ОВТ размером примерно 1 × 15 см (рис. 1). Затем пациенту была назначена терапия имипенемом и тигециклином для усиления противовоспалительного ответа с одновременным назначением низкомолекулярного гепарина и варфарина в качестве антикоагулянтной терапии. Хронология от постановки диагноза до лечения показана на рис. 2.
Пациенту также было рекомендовано вставать с постели как можно раньше и чаще двигаться, чтобы предотвратить тромбоз. На 2-е сутки после второй операции температура тела составила 38,6 °С, уровень гемоглобина — 83 г/л, количество тромбоцитов увеличилось до 138 × 10 9 .0182 9 /л. На 3-и сутки после операции температура тела снизилась до 37,2 °С. На 4-е сутки после второй операции уровень гемоглобина составил 84 г/л, уровень тромбоцитов – 167 × 10 9 /л. Уровень фибриногена был 2,24 г/л, а уровень D-димера — 6,48 мг/л, что свидетельствовало о тромбозе. Компьютерная томография (КТ) подтвердила диагноз правого ОВТ размером примерно 1 × 15 см (рис. 1). Затем пациенту была назначена терапия имипенемом и тигециклином для усиления противовоспалительного ответа с одновременным назначением низкомолекулярного гепарина и варфарина в качестве антикоагулянтной терапии. Хронология от постановки диагноза до лечения показана на рис. 2.Рис. 1
КТ-изображение, показывающее тромбоз правой яичниковой вены.
 A Вид сверху-снизу. B Передне-задний вид
A Вид сверху-снизу. B Передне-задний видИзображение в полный размер
Рис. 2
Хронология событий и результатов. WBC: лейкоциты; ОВТ: тромбофлебит яичниковых вен
Увеличить
На 10-е сутки после кесарева сечения больная переведена в вышестоящий стационар для имплантации фильтра нижней полой вены и последующей антикоагулянтной и тромболитической терапии. На 30-е сутки после кесарева сечения при КТ выявлено исчезновение правого ВЖТ.
Обсуждение и выводы
В этом случае мы сообщили, что инфекционный тромбофлебит правой яичниковой вены возник у пациентки с мальформацией вены Галена плода и гематомой разреза брюшной полости после кесарева сечения. Из-за низкой частоты КПТ клиницисты легко игнорируют его. У этого пациента после кесарева сечения была высокая температура и аномальные результаты анализа крови. Противовоспалительное лечение не было эффективным через 1 неделю. Ей была проведена повторная операция по удалению гематомы разреза брюшной стенки для контроля состояния.
 Остается определить, была ли гематома связана с инфекционным тромбоэмболическим флебитом правого яичника. Ван и др. [4] пришли к выводу, что венозная тромбоэмболия (ВТЭ) в Азии значительно недооценена. В современной литературе имеются ограниченные данные о заболеваемости ВТЭ.
Остается определить, была ли гематома связана с инфекционным тромбоэмболическим флебитом правого яичника. Ван и др. [4] пришли к выводу, что венозная тромбоэмболия (ВТЭ) в Азии значительно недооценена. В современной литературе имеются ограниченные данные о заболеваемости ВТЭ.Важной особенностью КПТ является одновременное наличие бактериальной инфекции и венозного тромбоза [5]. Пораженная вена характеризуется флебитом. У пациентки сильная лихорадка или высокая температура, повышение лейкоцитов часто встречается при послеродовых инфекциях при тазовом инфекционном тромбофлебите. КПТ имеет опасные клинические проявления. В дополнение к тазовым инфекциям также могут быть тяжелые симптомы высокой температуры и отравления. Если инфицированный тромб отрывается, это может привести к абсцессам легких и абсцессов в других частях тела.
Замедленный кровоток, поврежденная внутренняя стенка вены и гиперкоагуляция крови являются тремя основными факторами, усиливающими тромботическое воспаление.
 Когда инфекция сочетается, бактериальное разложение гепариназы разлагает гепарин, что способствует коагуляции. Тромбоз тазовых вен и бактериальная инфекция являются двумя существенными факторами для КПТ [6]. Однако последовательность и причинно-следственная связь между ними до сих пор неизвестны. В поврежденной венозной стенке при гиперкоагуляционном состоянии послеродовой крови формируется инфекционный тромбоз [7].
Когда инфекция сочетается, бактериальное разложение гепариназы разлагает гепарин, что способствует коагуляции. Тромбоз тазовых вен и бактериальная инфекция являются двумя существенными факторами для КПТ [6]. Однако последовательность и причинно-следственная связь между ними до сих пор неизвестны. В поврежденной венозной стенке при гиперкоагуляционном состоянии послеродовой крови формируется инфекционный тромбоз [7].Димер получают пиролизом плазминогена плазмином. Он может отражать степень фибринолиза ранней активации реакции свертывания и является специфическим маркером активации системы свертывания и фибринолиза [8]. Регулярный контроль содержания D-димера может быть важным методом ранней ликвидации тромботических заболеваний [9]. Уровни D-димера > 500 мкг/л являются диагностическими критериями с чувствительностью 96,8% и специфичностью всего 35,2% [10]. Поэтому этот метод нельзя использовать для диагностики тромбоза, за исключением некоторых заболеваний.
В связи с отсутствием точных лабораторных методов диагностики диагноз КПТ ставится под сомнение.
 После физикального обследования у больного обычно нет токсической реакции. В нижней части живота может быть болезненность при пальпации, а иногда может быть распознана болезненность живота в виде шнура или колбасы [11]. Это наиболее диагностическая находка при абдоминальном исследовании, но она встречается редко. Менее чем в трети случаев лейкоцитоз умеренный, посев крови положительный. При этом, хотя клиническое состояние больного не изменилось, показатели анализа воспаления улучшились после третьего курса антибиотикотерапии.
После физикального обследования у больного обычно нет токсической реакции. В нижней части живота может быть болезненность при пальпации, а иногда может быть распознана болезненность живота в виде шнура или колбасы [11]. Это наиболее диагностическая находка при абдоминальном исследовании, но она встречается редко. Менее чем в трети случаев лейкоцитоз умеренный, посев крови положительный. При этом, хотя клиническое состояние больного не изменилось, показатели анализа воспаления улучшились после третьего курса антибиотикотерапии.Хотя заболеваемость ВТЭ в азиатском населении ниже, чем в западных странах, общее бремя ВТЭ в Азии сильно недооценено [4]. Факторы, которые могут объяснить более низкую распространенность ВТЭ в азиатском населении по сравнению с западным населением, могут включать ограниченную доступность азиатских эпидемиологических данных, этнические различия в генетической предрасположенности к ВТЭ, низкую осведомленность о тромботических заболеваниях при диагностике и меньшее количество азиатских пациентов с симптоматической ВТЭ.
 12]. Как правило, клиническая оценка, диагностические тесты и меры предосторожности при лечении ВТЭ у жителей Азии и Запада одинаковы. Лечение ВТЭ основано на балансе преимуществ лечения с риском кровотечения. Для азиатского населения это особенно важно из-за повышенного риска внутричерепного кровоизлияния, вызванного использованием антагонистов витамина К [13]. В крупных клинических испытаниях фазы 3, включающих азиатское население, пероральные антикоагулянты, не являющиеся антагонистами витамина К (НОАК), продемонстрировали преимущества по сравнению с современными методами лечения с точки зрения исходов кровотечения [14]. Несмотря на прогресс в лечении ВТЭ, данные о заболеваемости, распространенности, частоте рецидивов, факторах риска и геморрагических осложнениях у азиатского населения все еще ограничены, и необходимо повышать осведомленность. Решение о лечении ВТЭ основывается на балансе между преимуществами лечения и риском кровотечения. Это особенно важное соображение для азиатского населения, потому что азиаты, как правило, имеют повышенное кровотечение, особенно внутричерепное кровоизлияние [15].
12]. Как правило, клиническая оценка, диагностические тесты и меры предосторожности при лечении ВТЭ у жителей Азии и Запада одинаковы. Лечение ВТЭ основано на балансе преимуществ лечения с риском кровотечения. Для азиатского населения это особенно важно из-за повышенного риска внутричерепного кровоизлияния, вызванного использованием антагонистов витамина К [13]. В крупных клинических испытаниях фазы 3, включающих азиатское население, пероральные антикоагулянты, не являющиеся антагонистами витамина К (НОАК), продемонстрировали преимущества по сравнению с современными методами лечения с точки зрения исходов кровотечения [14]. Несмотря на прогресс в лечении ВТЭ, данные о заболеваемости, распространенности, частоте рецидивов, факторах риска и геморрагических осложнениях у азиатского населения все еще ограничены, и необходимо повышать осведомленность. Решение о лечении ВТЭ основывается на балансе между преимуществами лечения и риском кровотечения. Это особенно важное соображение для азиатского населения, потому что азиаты, как правило, имеют повышенное кровотечение, особенно внутричерепное кровоизлияние [15]. Учитывая этот риск, важно своевременно и точно диагностировать заболевание и безопасно исключить заболевание, когда его нет.
Учитывая этот риск, важно своевременно и точно диагностировать заболевание и безопасно исключить заболевание, когда его нет.Представленный здесь случай иллюстрирует необходимость рассмотрения потенциальной связи между гематомой разреза брюшной полости и тромбофлебитом вены яичника. Несмотря на достигнутый прогресс в лечении венозной тромбоэмболии в глобальном масштабе, по-прежнему необходимы дополнительные эпидемиологические данные, в том числе данные о первой заболеваемости, распространенности, рецидивах и факторах риска, а также о лечении геморрагических осложнений в азиатском населении.
Наличие данных и материалов
Все данные доступны в рукописи.
Сокращения
- SPT:
Септический тазовый тромбофлебит
- ПВТ:
Тромбоз тазовых вен
- ВТЭ:
Венозная тромбоэмболия
- СТ:
Тазовый тромбофлебит
- ОВТ:
Тромбоз яичниковой вены
- ТСД:
Глубокий септический тазовый тромбофлебит
- НОАК:
Пероральные антикоагулянты, не являющиеся антагонистами витамина К
Ссылки
- «>
Браун К.Э., Стеттлер Р.В., Твиклер Д., Каннингем Ф.Г. Послеродовой тазовый тромбофлебит: заболеваемость и ответ на терапию гепарином. Am J Obstet Gynecol. 1999;181(01):143–14.
КАС
СтатьяGoogle ученый
Parino E, Mulinaris E, Saccomano E, Gallo JC, Kohan G. Послеродовой тромбофлебит яичниковой вены со стафилококковой бактериемией. Представитель по делу Infect Dis. 2015;2015:589436.
ПабМед
ПабМед ЦентральныйGoogle ученый
Roepke RML, de Campos FPF, Lovisolo SM, Santos EHS. Септический тазовый тромбофлебит неизвестного происхождения: постоянно угрожающее состояние. Отчет по делу Autops 2014; 4(3):39–46.
Артикул
Google ученый
Ван К.Л., Яп Э.С., Гото С., Чжан С., Сиу К.В., Чанг К.Э. Диагностика и лечение венозной тромбоэмболии у азиатских пациентов.
 Тромб Дж. 2018; 16:4.
Тромб Дж. 2018; 16:4.Артикул
Google ученый
DeNoble AE, Heine RP, Dotters-Katz SK. Хориоамнионит и инфекционные осложнения после вагинальных родов. Ам Дж. Перинатол. 2019;36(14):1437–41.
Артикул
Google ученый
Dotters-Katz SK, Smid MC, Grace MR, Thompson JL, Heine RP, Manuck T. Факторы риска послеродового септического тазового тромбофлебита: многоцентровая когорта. Ам Дж. Перинатол. 2017;34(11):1148–51.
Артикул
Google ученый
Ван Дж., Ху Б., Ли Т., Мяо Дж., Чжан В., Чен С. и др. Аденокарцинома с реаранжировкой EGFR связана с высокой частотой венозной тромбоэмболии. Энн Трансл Мед. 2019;7(23):724.
Артикул
Google ученый
Лидерман З., Чан Н., Бхагират В.
 Современные проблемы диагностики венозной тромбоэмболии. Дж. Клин Мед. 2020;9(11):E3509.
Современные проблемы диагностики венозной тромбоэмболии. Дж. Клин Мед. 2020;9(11):E3509.Артикул
Google ученый
Yokomichi ALY, Rodrigues VDC, Moroz A, Bertanha M, Ribeiro SJL, Deffune E, et al. Выявление биомаркеров фактора VIII и D-димера для диагностики венозной тромбоэмболии с помощью электрохимического иммуносенсора. Таланта. 2020;219:121241.
КАС
СтатьяGoogle ученый
Chopard R, Albertsen IE, Piazza G. Диагностика и лечение венозной тромбоэмболии нижних конечностей: обзор. ДЖАМА. 2020;324(17):1765–76.
Артикул
Google ученый
Ямамото С., Окамото К., Окугава С., Мория К. Септический тазовый тромбофлебит Fusobacterium necrophorum после введения внутриматочной спирали. Int J Gynaecol Obstet. 2019;145(1):122–3.
Артикул
Google ученый
«>Zhang X, Xie Y, Wang H, Yang D, Jiang T, Yuan K и др. Симптоматическое внутричерепное кровоизлияние после механической тромбэктомии у пациентов с ишемическим инсультом в Китае: оценка ASIAN. Инсульт. 2020;51(9): 2690–6.
КАС
СтатьяGoogle ученый
Almutairi AR, Zhou L, Gellad WF, Lee JK, Slack MK, Martin JR, et al. Эффективность и безопасность пероральных антикоагулянтов, не являющихся антагонистами витамина К, при мерцательной аритмии и венозной тромбоэмболии: систематический обзор и метаанализы.
 Клин Тер. 2017;39(7):1456–1478.e36.
Клин Тер. 2017;39(7):1456–1478.e36.КАС
СтатьяGoogle ученый
Хосино Т., Утияма С., Вонг Л.К.С., Китагава К., Чарльз Х., Лабреш Дж. и др. Пятилетний прогноз после ТИА или легкого ишемического инсульта у азиатского и неазиатского населения. Неврология. 2021;96(1):e54–e66.
Цинь Ши и Дебора Шуламите Ганди внесли равный вклад в эту работу.
Отдел акушерства и гинекологии, Аффилированная больница Университета Нантон, Нантонг, Народная республика Китая
Цинь Ши, дедора Шуламит Ганди, Йинхан Яо, XIANGAN, XINANGAN.

Дочерняя больница охраны здоровья матери и ребенка Университета Наньтун, Наньтун, Китай
Yurong Hua & Yi Zhu
- Qin Shi
Просмотр публикаций автора
Вы также можете искать этого автора в
PubMed Google Scholar - Deborah Shulamite Gandi
Посмотреть публикации автора
Вы также можете искать этого автора в
PubMed Google Scholar - Yurong Hua
Просмотр публикаций автора
Вы также можете искать этого автора в
PubMed Google Академия - Yi Zhu
Просмотр публикаций автора
Вы также можете искать этого автора в
PubMed Google Scholar - Jinhan Yao
Просмотр публикаций автора
Вы также можете искать этого автора в
PubMed Google Scholar - Xiaoqing Yang
Просмотр публикаций автора
Вы также можете искать этого автора в
PubMed Google Scholar - Юньчжао Сюй
Просмотр публикаций автора
Вы также можете искать этого автора в
PubMed Google Scholar - Yuquan Zhang
Просмотр публикаций автора
Вы также можете искать этого автора в
PubMed Google Scholar - Список журналов
- Деловой представитель Женское здоровье
- т.17; 2018 Январь
- PMC5869062
- Тромбофлебит — воспаление эндотелия сосудов с образованием тромбов на стенке сосуда.

- Тромб образуется, когда компоненты крови (тромбоциты и фибрин) объединяются в агрегатное тело (сгусток).
- Легочная эмболия возникает, когда тромб, проходящий через венозную систему, застревает в системе легочного кровообращения, вызывая окклюзию или инфаркт.
- Частота послеродового тромбофлебита составляет от 0,1% до 1%, при отсутствии лечения у 24% из них развивается легочная эмболия с летальностью 15%.
- Тромбофлебит в анамнезе
- Ожирение
- История кесарева сечения
- История доставки щипцов
- Возраст матери старше 35 лет
- Множественность
- Подавление лактации эстрогенами
- Варикоз
- Анемия и дискразии крови
- Тремя основными причинами тромбообразования и воспаления являются венозный застой, гиперкоагуляция крови и повреждение самого внутреннего слоя кровеносного сосуда.

- Во время беременности присутствуют как венозный застой (в области таза и нижних конечностей), так и гиперкоагуляция крови.
- Уровень большинства факторов свертывания крови (особенно фибриногена и факторов III, VII и X) повышен во время беременности. Это увеличение сопровождается снижением уровня плазминогена и антитромбина III, которые вызывают распад сгустков.
- Повреждение самого внутреннего слоя сосуда, вероятно, не способствует, как правило, во время беременности. Тем не менее, возможность существует, если роды путем кесарева сечения.
- Поверхностный тромбофлебит в системе подкожных вен проявляется болью в средней части голени, болезненностью, покраснением и повышением температуры вдоль вены.
- Симптомы ТГВ включают мышечную боль, наличие человеческого признака (например, боль в голени при пассивном тыльном сгибании стопы, возможно, вызванную ТГВ).
 Однако наличие симптома Хоманса больше не считается окончательным, поскольку боль может быть вызвана другими причинами, такими как напряжение мышц или ушибы.
Однако наличие симптома Хоманса больше не считается окончательным, поскольку боль может быть вызвана другими причинами, такими как напряжение мышц или ушибы. - Тазовый тромбофлебит, обычно возникающий через 2 недели после родов, характеризуется ознобом, лихорадкой, недомоганием и болью.
- Бедренный тромбофлебит, обычно возникающий через 10–14 дней после родов, вызывает озноб, лихорадку, недомогание, скованность и боль.
- О легочной эмболии свидетельствует внезапная интенсивная боль в груди с выраженной одышкой, за которой следуют тахипноэ, плевритная боль, чувство страха, кашель, тахикардия, кровохарканье и температура выше 38°C (100,4°F).
- Венография точно диагностирует ТГВ. Существуют риски, связанные с используемым рентгеноконтрастным красителем.
- Ультразвуковая допплерография в режиме реального времени и цветная допплерография позволяют диагностировать тромбоз глубоких вен.

- Импедансная плетизмография измеряет изменения объема и кровотока венозной крови.
- Оценка показателей жизнедеятельности.
- Оцените конечности на наличие признаков воспаления, отека и наличия симптома Хоманса.
- Назначьте антикоагулянтную терапию в соответствии с предписаниями и наблюдайте за появлением признаков кровотечения и аллергических реакций. Примечание. Держите под рукой антидот протамина сульфат на случай тяжелой передозировки гепарина. Обычно раствор протамина сульфата вводят внутривенно со скоростью не более 50 мг каждые 10 минут (см. Таблицу лекарственных средств)
- Внимание! Не вводите эстрогены для подавления лактации, так как эстрогены могут стимулировать образование тромбов.
- Подготовьте клиента к диагностическим исследованиям (т.е. венографии и ультразвуковой допплерографии), как указано.

- Примите меры для предотвращения осложнений постельного режима (например, размещение кровати в положении Тренделенбурга, использование подножки, пассивные или активные упражнения на диапазон движений, частые смены положения и адекватное потребление и выведение жидкости).
- Блокирует превращение протромбина в тромбин и фибриногена в фибрин, снижая, таким образом, способность к свертыванию
- Ингибирует образование тромбов и сгустков
- Гепарин для внутривенного введения следует вводить в виде капельной инфузии.
- Heparin SQ вводят глубоко в участок (живот), места переворачивают, не аспирируют, надавливают (не массируют).

- Используется для профилактики и лечения легочной эмболии и тромбоза.
- Препятствует синтезу в печени витамин К-зависимых факторов свертывания крови (II, VII, IX, X)
- Женщинам, получающим антикоагулянтную терапию, не следует назначать эстроген или аспирин.
- Получите базовые исследования коагуляции.
- Проведите серийные исследования коагуляции, пока клиент находится на терапии.
- Держите сульфат протамина под рукой на случай передозировки гепарина.
- Осмотрите клиента на предмет кровотечения из носа, десен, гематурии и крови в стуле.
- Обратите внимание на цвет и количество лохий. Институт подсчета прокладок.
- Избегайте внутримышечных инъекций во избежание образования гематом.
- Сообщите пациентке, что этот препарат не проникает в грудное молоко.
- Следите за следующими побочными эффектами; кровоизлияния, гематомная крапивница и тромбоцитопения.

- Женщинам, получающим антикоагулянтную терапию, не следует назначать эстроген или аспирин.
- Проведите базовые исследования коагуляции во время терапии.
- Держите АкваМЕФИТОН (витамин К) под рукой на случай передозировки кумадина.
- Осмотрите клиента на предмет кровотечения из носа, десен, гематурии и крови в стуле.
- Обратите внимание на цвет и количество лохий. Установите подсчет прокладок.
- Избегайте внутримышечных инъекций во избежание образования гематом.
- Сообщите пациентке, что этот препарат проникает в грудное молоко и его применение противопоказано во время беременности. Следите за следующими побочными эффектами: кровотечение, лихорадка, тошнота и судороги.
- Непосредственно стимулирует гладкую мускулатуру матки и сосудов
- Способствует сокращению матки
- Применяется для профилактики и лечения послеродовых или послеабортных кровотечений, вызванных атонией или субинволюцией матки.

- Получите базовый уровень кальция.
- Сообщите пациентке, что это лекарство вызывает менструальные спазмы.
- Оцените наличие онемения пальцев рук и ног, простуды, болей в груди, тошноты, рвоты, мышечных болей и слабости.
- Может вызвать снижение пролактина в сыворотке.
- Внутривенное введение используется только для экстренной дозировки. Администрирование со скоростью 0,2 мг в течение по крайней мере 1 минуты.
- НЕ СМЕШИВАЙТЕ ЭТОТ ПРЕПАРАТ С ЛЮБЫМИ ДРУГИМИ ПРЕПАРАТАМИ.
- Используйте раствор, только если он прозрачный и бесцветный, без осадка. Может храниться при комнатной температуре в течение 60 дней. Действие препарата ухудшается с возрастом.
- Следите за следующими побочными эффектами: одышкой, учащенным сердцебиением, потливостью, болью в груди, гипотензией и головной болью.
- Симптомы
- Почему ТГВ — это серьезно
- Факторы риска ТГВ и легочной эмболии (ТЭЛА) до, во время и после беременности
- Как диагностируются ТГВ и ТЭЛА во время беременности
- Тесты и любые связанные с ними риски
- Лечение ТГВ
- Что делать при начале родов
- Что происходит после рождения
- Грудное вскармливание, если вы проходите курс лечения после родов
- красную и горячую опухшую ногу
- опухоль всей ноги или только ее части, или она может быть просто тяжелой.
- боль и/или болезненность – вы можете испытывать это только в положении стоя или при ходьбе.

- внезапное необъяснимое затруднение дыхания
- стеснение в груди или боль в груди
- кашель с кровью (кровохарканье)
- чувствует себя очень плохо или теряет сознание.
- старше 35 лет
- уже родили троих и более детей
- имели предшествующий венозный тромбоз
- у матери, отца, брата или сестры был венозный тромбоз
- имеют тромбофилию (состояние, при котором повышается вероятность образования тромба)
- у вас есть заболевание, такое как болезнь сердца, болезнь легких или артрит — ваш врач или акушерка смогут сказать вам, увеличивает ли какое-либо заболевание, которое у вас есть, риск ТГВ/ТЭЛА
- имеют тяжелое варикозное расширение вен, которые болезненны или выше колена с покраснением/отеком
- — инвалид-колясочник.
- имеете избыточный вес с индексом массы тела (ИМТ) более 30, курите или употребляете наркотики внутривенно.

- госпитализированы
- вынашивают более одного ребенка (многоплодная беременность)
- стать обезвоженными или менее подвижными во время беременности из-за, например, рвоты на ранних сроках беременности, пребывания в больнице с тяжелой инфекцией, такой как аппендицит или почечная инфекция, или если вы плохо себя чувствуете после лечения бесплодия (синдром гиперстимуляции яичников)
- неподвижны в течение длительного периода времени, например, после операции или при путешествии в течение 4 часов и более (на самолете, автомобиле или поезде)
- имеют преэклампсию — см. информацию о пациентах RCOG Преэклампсия .
- очень длительные роды (более 24 часов) или кесарево сечение, большая потеря крови после родов или получить переливание крови.

- рентгенографию органов грудной клетки — она также может выявить распространенные проблемы, которые могут быть причиной ваших симптомов, например, инфекцию грудной клетки
- КТ (специализированный рентген) легких
- VQ-сканирование (вентиляционно-перфузионное сканирование) легких — включает в себя капельницу в вену на руке
- УЗИ обеих ног, если у вас есть какие-либо симптомы ТГВ.

- предотвращает увеличение тромба, чтобы ваше тело могло постепенно растворять тромб
- снижает риск PE
- снижает риск развития другого венозного тромбоза
- снижает риск возникновения долговременных проблем с ногами.
- Будьте как можно активнее.
- Вам пропишут специальный чулок (эластичный компрессионный чулок с градуировкой), который поможет уменьшить отек ноги.
- Если вам нужно обезболивающее, обратитесь к врачу или акушерке.

- спросите о тромбозах в семейном анамнезе и обсудите анализы на состояние, повышающее вероятность тромбоза (тромбофилию) – эти анализы следует проводить после прекращения лечения и, в идеале, перед любой будущей беременностью
- обсудите ваши варианты контрацепции – вам следует посоветовать не принимать какие-либо противозачаточные средства, содержащие эстроген, такие как «комбинированные таблетки»
- обсудите будущие беременности – обычно вам будет рекомендовано лечение гепарином во время и после следующей беременности.

- Какие у меня есть варианты?
- Каковы плюсы и минусы каждого варианта для меня?
- Как мне получить поддержку, которая поможет мне принять правильное решение?
- Витлин А.Г., Сибай, Б.М. Послеродовой тромбоз яичниковой вены после вагинальных родов: отчет об 11 случаях. O bstet Gynecol. 1995;85(5 pt 1):775-780.
- Чен КТ.

9 сохраняется.
Что вызывает септический тромбофлебит тазовых вен
Септический тромбофлебит тазовых вен вызывается бактериальной инфекцией в крови. Это может произойти после:
Организм естественным образом вырабатывает больше белков свертывания крови во время беременности. Это гарантирует, что кровь быстро образует сгустки после родов, чтобы избежать чрезмерного кровотечения. Эти естественные изменения призваны защитить вас от осложнений во время беременности. Но они также увеличивают риск образования тромба. Любая медицинская процедура, включая рождение ребенка, также несет в себе риск заражения.
Септический тромбофлебит тазовых вен возникает, когда в тазовых венах образуется сгусток крови, который инфицируется бактериями, присутствующими в матке.
Каковы факторы риска?
Заболеваемость септическим тромбофлебитом тазовых вен с годами снизилась. Сейчас это крайне редко. Хотя это может произойти после гинекологических операций, абортов или выкидышей, чаще всего это связано с родами.
Сейчас это крайне редко. Хотя это может произойти после гинекологических операций, абортов или выкидышей, чаще всего это связано с родами.
Определенные состояния могут увеличить риск септического тромбофлебита тазовых вен. К ним относятся:
после разрыва плодных оболочек во время родов. Если бактерии, которые обычно присутствуют во влагалище, попадают в матку, разрез после кесарева сечения может привести к эндометриту или инфекции матки. Затем эндометрит может привести к септическому тромбофлебиту тазовых вен, если сгусток крови становится инфицированным.
Сгустки крови чаще образуются после кесарева сечения, если:
Диагностика сепсиса Тромбофлебит тазовых вен
Диагностика может быть сложной задачей. Специфических лабораторных тестов для проверки этого состояния не существует. Симптомы часто схожи со многими другими заболеваниями. Ваш врач проведет физический осмотр и гинекологический осмотр. Они осмотрят ваш живот и матку на наличие признаков болезненности и выделений. Они спросят о ваших симптомах и о том, как долго они сохраняются. Если ваш врач подозревает, что у вас септический тромбофлебит тазовых вен, он сначала захочет исключить другие возможности.
Специфических лабораторных тестов для проверки этого состояния не существует. Симптомы часто схожи со многими другими заболеваниями. Ваш врач проведет физический осмотр и гинекологический осмотр. Они осмотрят ваш живот и матку на наличие признаков болезненности и выделений. Они спросят о ваших симптомах и о том, как долго они сохраняются. Если ваш врач подозревает, что у вас септический тромбофлебит тазовых вен, он сначала захочет исключить другие возможности.
Другие состояния, которые могут вызывать подобные симптомы, включают:
Вы можете пройти КТ или МРТ, чтобы помочь врачу визуализировать крупные сосуды малого таза и искать сгустки крови. Однако эти типы изображений не всегда полезны для выявления тромбов в венах меньшего размера.
После исключения других состояний окончательный диагноз септического тромбофлебита тазовых вен может зависеть от того, как вы реагируете на лечение.
Лечение септического тромбофлебита тазовых вен
В прошлом лечение заключалось в перевязке или вырезании вены. Это уже не так.
В настоящее время лечение обычно включает терапию антибиотиками широкого спектра действия, такими как клиндамицин, пенициллин и гентамицин. Вам также могут ввести внутривенно разбавитель крови, например гепарин. Ваше состояние, скорее всего, улучшится в течение нескольких дней. Ваш врач будет держать вас на лекарствах в течение недели или дольше, чтобы убедиться, что инфекция и сгусток крови исчезли.
Обязательно следуйте инструкциям своего врача в течение этого времени. Разжижители крови несут риск кровотечения. Ваш врач должен будет контролировать ваше лечение, чтобы убедиться, что вы разжижаете кровь достаточно, чтобы предотвратить образование тромбов, но не настолько, чтобы вызвать слишком сильное кровотечение.
Если вы не реагируете на лекарства, может потребоваться хирургическое вмешательство.
Каковы осложнения септического тромбофлебита тазовых вен?
Осложнения септического тромбофлебита тазовых вен могут быть очень серьезными. Они включают абсцессы или скопления гноя в тазу. Существует также риск перемещения тромба в другую часть вашего тела. Септическая легочная эмболия возникает, когда инфицированный тромб попадает в легкие.
Они включают абсцессы или скопления гноя в тазу. Существует также риск перемещения тромба в другую часть вашего тела. Септическая легочная эмболия возникает, когда инфицированный тромб попадает в легкие.
Легочная эмболия возникает, когда сгусток крови блокирует артерию в легких. Это может блокировать доступ кислорода к остальной части вашего тела. Это неотложная медицинская помощь и может быть фатальным.
Симптомы легочной эмболии включают:
Chen JS, Hung CY, Chang H, Liu CT, Chen YY, Lu CH, et al. Венозная тромбоэмболия у азиатских пациентов с раком поджелудочной железы после паллиативной химиотерапии: низкая частота, но отрицательный прогностический фактор для пациентов с ранним началом. Раков (Базель). 2018;10(12):501.
КАС
Статья
Google ученый
Ссылки на скачивание
Благодарности
Неприменимо.
Финансирование
Эта работа была поддержана Национальным фондом естественных наук Китая (№ 81771527) за оплату обработки статьи.
Информация об авторе
Примечания автора
Авторы и принадлежности
Авторы
Contributions
QS и DSG собрали данные и подготовили рукопись. YH и YZ проанализировали и интерпретировали данные. JY, XY и YX внесли свой вклад в разработку исследования и пересмотр рукописи. ZY (Юйцюань Чжан) рассмотрел и одобрил окончательный вариант рукописи. Все авторы принимали участие в уходе за пациентом, и все авторы прочитали и одобрили окончательный вариант рукописи.
YH и YZ проанализировали и интерпретировали данные. JY, XY и YX внесли свой вклад в разработку исследования и пересмотр рукописи. ZY (Юйцюань Чжан) рассмотрел и одобрил окончательный вариант рукописи. Все авторы принимали участие в уходе за пациентом, и все авторы прочитали и одобрили окончательный вариант рукописи.
Автор, ответственный за переписку
Переписка с
Юцюань Чжан.
Декларация этики
Одобрение этики и согласие на участие
Все процедуры были одобрены комитетом по этике аффилированной больницы университета Наньтун. Письменное информированное согласие было получено представленным пациентом.
Согласие на публикацию
Как указано выше, пациент получил письменное информированное согласие на публикацию. От пациента было получено письменное информированное согласие на публикацию этого отчета о болезни и любых сопутствующих изображений. Копия письменного согласия доступна для ознакомления редактору этого журнала.
Конкурирующие интересы
Авторы заявляют, что у них нет конкурирующих интересов.
Дополнительная информация
Примечание издателя
Springer Nature остается нейтральной в отношении юрисдикционных претензий в опубликованных картах и институциональной принадлежности.
Права и разрешения
Открытый доступ Эта статья находится под лицензией Creative Commons Attribution 4.0 International License, которая разрешает использование, совместное использование, адаптацию, распространение и воспроизведение на любом носителе или в любом формате, при условии, что вы укажете соответствующую ссылку на оригинальный автор(ы) и источник, предоставьте ссылку на лицензию Creative Commons и укажите, были ли внесены изменения. Изображения или другие сторонние материалы в этой статье включены в лицензию Creative Commons на статью, если иное не указано в кредитной строке материала. Если материал не включен в лицензию Creative Commons статьи, а ваше предполагаемое использование не разрешено законом или выходит за рамки разрешенного использования, вам необходимо получить разрешение непосредственно от правообладателя. Чтобы просмотреть копию этой лицензии, посетите http://creativecommons.org/licenses/by/4.0/. Отказ Creative Commons от права на общественное достояние (http://creativecommons.org/publicdomain/zero/1.0/) применяется к данным, представленным в этой статье, если иное не указано в кредитной линии данных.
Чтобы просмотреть копию этой лицензии, посетите http://creativecommons.org/licenses/by/4.0/. Отказ Creative Commons от права на общественное достояние (http://creativecommons.org/publicdomain/zero/1.0/) применяется к данным, представленным в этой статье, если иное не указано в кредитной линии данных.
Перепечатки и разрешения
Об этой статье
Послеродовой септический тазовый тромбофлебит после кесарева сечения: клинический случай
Деловой представитель Женское здоровье. 2018 янв; 17: 5–7.
Опубликовано в Интернете 10 марта 2018 г. doi: 10.1016/j.crwh.2018.02.004
doi: 10.1016/j.crwh.2018.02.004
Информация об авторе Примечания к статье Информация об авторских правах и лицензии Отказ от ответственности
Септический тазовый тромбофлебит — редкое послеродовое осложнение. Это важный дифференциальный диагноз послеродовой лихорадки и болей в животе, и, хотя это состояние хорошо известно, его диагностика может быть сложной. Мы сообщаем о случае 41-летней женщины с лихорадкой и болью в правом животе через три дня после неосложненного кесарева сечения. Клинические, лабораторные и визуализационные исследования были ничем не примечательны, и пациентка лечилась от эндометрита. При отсутствии улучшения, несмотря на коррекцию антибиотиками, был поставлен клинический диагноз септического тазового тромбофлебита, и у пациентки наблюдался хороший ответ на антикоагулянтную терапию в сочетании с антибактериальной терапией широкого спектра действия.
Ключевые слова: Лихорадка, Послеродовой период, Боли в животе, Кесарево сечение, Тазовый септический тромбофлебит. Это чаще происходит после кесарева сечения (1/800 по сравнению с 1/9000 после вагинальных родов) [1,2], вероятно, из-за более высокой частоты послеродовой инфекции [3]. В прошлом это состояние было гораздо более распространенным; его лечение было почти исключительно хирургическим, и это было связано с высокими показателями смертности. В настоящее время прогноз улучшился, но это все еще может привести к опасным для жизни состояниям [4]. Существует два типа КПТ, тромбофлебит яичниковых вен (ТВТ) и глубокий септический тазовый тромбофлебит (ТГТ), которые могут различаться по клинической картине и диагностическим данным, но имеют общие патогенетические механизмы и часто встречаются вместе. КПТ является важной дифференциальной диагностикой болей в животе и лихорадки в послеродовом периоде, и диагностика может быть сложной.
Это чаще происходит после кесарева сечения (1/800 по сравнению с 1/9000 после вагинальных родов) [1,2], вероятно, из-за более высокой частоты послеродовой инфекции [3]. В прошлом это состояние было гораздо более распространенным; его лечение было почти исключительно хирургическим, и это было связано с высокими показателями смертности. В настоящее время прогноз улучшился, но это все еще может привести к опасным для жизни состояниям [4]. Существует два типа КПТ, тромбофлебит яичниковых вен (ТВТ) и глубокий септический тазовый тромбофлебит (ТГТ), которые могут различаться по клинической картине и диагностическим данным, но имеют общие патогенетические механизмы и часто встречаются вместе. КПТ является важной дифференциальной диагностикой болей в животе и лихорадки в послеродовом периоде, и диагностика может быть сложной.
Мы описываем случай пациентки, у которой через три дня после неосложненного кесарева сечения, в котором КПТ была окончательным диагнозом, развилась лихорадка и боль в правом животе.
41-летняя ранее здоровая первородящая женщина с беременностью, осложненной короткой шейкой матки и гестационным диабетом, перенесла незапрограммированное кесарево сечение на сроке 36 недель беременности в нашей больнице по поводу тазового предлежания в родах. Периоперационно была проведена антибиотикопрофилактика цефазолином 2 г, и операция прошла без осложнений, с рождением младенца мужского пола весом 3150 г.
На 3-й день после родов у пациентки появились лихорадка, озноб и постоянная боль в животе с обеих сторон, но сильнее справа. Она отрицала какие-либо респираторные или мочевые симптомы или зловонные лохии , и ее кишечный транзит был нормальным. Физикальное обследование выявило тимпанальную температуру 39 градусов по Цельсию, нормальный пульс и артериальное давление. Легкие, брюшная полость и ноги при осмотре были в норме, операционная рана заживала положительно. При пальпации матки отмечается небольшая болезненность. Анализ крови показал количество лейкоцитов 15 800/мкл с 85,9% нейтрофилов и повышенный уровень С-реактивного белка (17,97 мг/дл). Анализ мочи был в норме. УЗИ органов малого таза и рентгенография брюшной полости отрицательные.
Анализ мочи был в норме. УЗИ органов малого таза и рентгенография брюшной полости отрицательные.
Пациентке была начата внутривенная антибиотикотерапия амоксициллином 2000 мг/клавулановой кислотой 200 мг каждые 8 часов при подозрении на эндометрит. Из-за периодически возникающих всплесков лихорадки и болей в правом животе на 6-й день после родов была продолжена диагностическая оценка. Анализ крови показал более высокий уровень лейкоцитов (19 000/мкл) и более высокий уровень С-реактивного белка (35,33 мг/дл). Международное нормализованное отношение было немного увеличено (1,3), но частичное тромбопластиновое время было нормальным (28,5 с). Антибиотикотерапия была переведена на ампициллин 2 г, гентамицин 80 мг и клиндамицин 9.00 мг каждые 8 часов, и было запрошено УЗИ брюшной полости для исключения абсцесса или инфицированной внутрибрюшной гематомы.
На 8-й день после родов, несмотря на улучшение показателей крови (лейкоциты 13 900/мкл и С-реактивный белок 16 мг/дл), при УЗИ выявлено очаговое образование в миометрии, что свидетельствует о абсцессе.
На 10-й день после родов в связи с постоянными пиками лихорадки была проведена компьютерная томография (КТ) таза и брюшной полости. Выявлено небольшое количество внутрибрюшинной жидкости и двусторонняя неоднородность в просвете наружных подвздошных вен. Были проведены посев крови и посев мочи, пациент прошел рентген грудной клетки, который был нормальным.
На 16-й день после родов результаты посевов крови и мочи были отрицательными, но, несмотря на уменьшение боли, у пациентки сохранялись пики лихорадки. В результате был заподозрен клинический диагноз SPT. Пациенту был начат прием антибиотиков широкого спектра действия (пиперациллин 4000 мг/тазобактам 500 мг и метронидазол 500 мг каждые 8 часов) и эноксапарин 40 мг/0,4 мл один раз в день. После 7 дней комбинированной терапии антибиотиками и антикоагулянтами наблюдался хороший клинический ответ. Была проведена еще одна компьютерная томография; никаких признаков тромбоза не выявлено.
Больная выписана на 6-й день апирексии в стабильном состоянии с назначением метронидазола 500 мг каждые 8 часов и эноксапарина 40 мг/0,4 мл 1 раз в сутки еще 5 дней. На контрольной консультации через 3 недели пациент чувствовал себя хорошо ().
На контрольной консультации через 3 недели пациент чувствовал себя хорошо ().
Открыть в отдельном окне
Схематизация клинического случая.
Со времени первого случая КПТ, описанного в конце 19 века, знания об этом заболевании значительно расширились.
Вероятно, существует несколько факторов, необходимых для развития СПТ, в том числе некоторая комбинация инфекции, воспаления и тромбофилии [2], что объясняет, почему послеродовой период, особенно после кесарева сечения, особенно уязвим для возникновения СПТ. Действительно, эндотелиальное повреждение (вторичное по отношению к маточной инфекции или из-за родовой или хирургической травмы), венозный застой (из-за индуцированной беременностью венозной дилатации яичников и низкого послеродового венозного давления) и хорошо известное состояние гиперкоагуляции во время беременности способствуют создание тромбогенной среды [5]. Единственным фактором риска КПТ, выявленным в данном случае, было кесарево сечение.
Как правило, пациенты с ОВТ выглядят клинически больными, с лихорадкой и болью в животе, локализованной на стороне пораженной вены, в боку или спине, в течение одной недели после родов или операции [3,6]. Пациенты с DSPT обычно обращаются через три-пять дней после родов или операции с неочагированной лихорадкой, которая может быть единственным симптомом; этот симптом обычно сохраняется, несмотря на антибиотики. Пациенты выглядят клинически здоровыми между пиками лихорадки, и боль обычно отсутствует.
Пациенты с DSPT обычно обращаются через три-пять дней после родов или операции с неочагированной лихорадкой, которая может быть единственным симптомом; этот симптом обычно сохраняется, несмотря на антибиотики. Пациенты выглядят клинически здоровыми между пиками лихорадки, и боль обычно отсутствует.
Диагностика КПТ представляет собой сложную задачу, поскольку для нее не существует окончательного лабораторного теста. Лейкоцитоз умеренный, а культура крови положительна менее чем в трети случаев [6]. При этом аналитические показатели воспаления улучшились после тройной антибиотикотерапии, хотя клиническое состояние больного не изменилось.
Прямая диагностика КПТ редко проводится с помощью визуализации. Хотя УЗИ бесполезно для непосредственной диагностики КПТ, оно может сыграть роль в исключении дифференциального диагноза [7]. Хотя у некоторых пациентов КТ или магнитно-резонансная томография (МРТ) могут быть полезны для диагностики ОВТ, при демонстрации расширения и дефекта наполнения в яичниковой вене [7,8] мелкие ветви маточных вен трудно визуализировать [1]. ]. Таким образом, отрицательный результат визуализации не может исключить КПТ. В данном конкретном случае неспецифические данные КТ интерпретировались как нормальные в послеродовом периоде. Действительно, в двух рандомизированных контролируемых исследованиях частота определенных дефектов внутрипросветного наполнения тазовых вен, диагностированных с помощью МРТ-венографии у бессимптомных женщин, была намного выше, чем предполагалось (46% у женщин с умеренным и высоким риском тромбоза после кесарева сечения) [9].] и 30% у женщин с низким риском после вагинальных родов [10]). Авторы предположили, что некоторая степень дефекта внутрипросветного наполнения тазовых вен может быть нормальным явлением в послеродовом периоде и что такие состояния, как КПТ, могут быть гипердиагностированы в клинической практике. Естественный ход инволюции матки после родов может включать тромбоз тазовых вен, поэтому сроки и интерпретация тазовых исследований в послеродовом периоде должны быть осторожными [11]. Кроме того, наш пациент предъявлял жалобы на боли в правом боку, но отмеченная неоднородность просвета наружной подвздошной кости была двусторонней.
]. Таким образом, отрицательный результат визуализации не может исключить КПТ. В данном конкретном случае неспецифические данные КТ интерпретировались как нормальные в послеродовом периоде. Действительно, в двух рандомизированных контролируемых исследованиях частота определенных дефектов внутрипросветного наполнения тазовых вен, диагностированных с помощью МРТ-венографии у бессимптомных женщин, была намного выше, чем предполагалось (46% у женщин с умеренным и высоким риском тромбоза после кесарева сечения) [9].] и 30% у женщин с низким риском после вагинальных родов [10]). Авторы предположили, что некоторая степень дефекта внутрипросветного наполнения тазовых вен может быть нормальным явлением в послеродовом периоде и что такие состояния, как КПТ, могут быть гипердиагностированы в клинической практике. Естественный ход инволюции матки после родов может включать тромбоз тазовых вен, поэтому сроки и интерпретация тазовых исследований в послеродовом периоде должны быть осторожными [11]. Кроме того, наш пациент предъявлял жалобы на боли в правом боку, но отмеченная неоднородность просвета наружной подвздошной кости была двусторонней.
Учитывая, что КПТ часто неправильно диагностируется (часто как аппендицит, эндометрит, инфекция мочевыводящих путей, перекрут придатков или тазовый абсцесс) и не проводятся специальные дополнительные исследования, его диагностика требует высокой степени клинической подозрительности.
Лечение этого заболевания включает антибиотикотерапию и антикоагулянтную терапию, хотя единого мнения по этому поводу нет [1,4,5]. Выбор антибиотиков для лечения КПТ экстраполирован из литературы по послеродовому эндометриту, поскольку на момент постановки предварительного диагноза КПТ большинство пациенток уже получают парентеральные антибиотики широкого спектра действия для охвата распространенных возбудителей эндометрита [5]. ,6]. Продолжительность антибактериальной терапии строго не определена [5]. На момент подозрения на КПТ наша пациентка уже получала «тройную антибиотикотерапию», рекомендованную для большинства послеродовых инфекций, но без клинического улучшения, поэтому была назначена антибиотикотерапия широкого спектра действия пиперациллином, тазобактамом и метронидазолом.
Использование антикоагулянтов для лечения КПТ рекомендуется многими авторами [3,5,12], чтобы предотвратить дальнейшие тромбозы и эмболии и уменьшить распространение септических эмболов. Однако четких рекомендаций по антикоагулянтной терапии нет. Несколько экспертов определяют продолжительность антикоагулянтной терапии на основе визуализирующих исследований тромбозов, их локализации и их персистенции после первоначального лечения [3,5,12]. В этом случае, поскольку первое КТ не дало просветления, было решено провести второе КТ, направленное на КПТ, чтобы направлять лечение. Хотя наличие тазовых тромбов не было подтверждено, учитывая затянувшийся характер клинической картины, было принято решение о продолжении антикоагулянтной терапии в течение двух недель после предположения о СТП.
Хотя исследований, посвященных этому эффекту, недостаточно, очевидно, что частота рецидивов низка и аналогична таковой при тромбозах нижних конечностей [1,13].
В заключение, этот случай освещает факторы риска развития КПТ, а также ведение и лечение этого состояния. Поскольку это нечастое осложнение с неспецифическими клиническими проявлениями и часто отрицательными результатами визуализации, диагностика затруднена и может быть отсрочена. Ключом к диагностике КПТ является рассмотрение его среди дифференциальных диагнозов послеродовой персистирующей послеродовой лихорадки, особенно когда она устойчива к терапии антибиотиками широкого спектра действия и разрешается после системной антикоагулянтной терапии.
Поскольку это нечастое осложнение с неспецифическими клиническими проявлениями и часто отрицательными результатами визуализации, диагностика затруднена и может быть отсрочена. Ключом к диагностике КПТ является рассмотрение его среди дифференциальных диагнозов послеродовой персистирующей послеродовой лихорадки, особенно когда она устойчива к терапии антибиотиками широкого спектра действия и разрешается после системной антикоагулянтной терапии.
Учитывая большое количество кесаревых сечений, выполняемых в настоящее время, число случаев КПТ может возрасти. В связи с этим мы надеемся, что данный отчет о клиническом случае поможет врачам узнать об этом осложнении и, таким образом, избежать задержек в его диагностике и лечении.
Маргарида да Силва Кунья участвовала в лечении пациента. Она инициировала концепцию, дизайн и написание статьи. Она также координировала подготовку статьи, ее составление и критическую рецензию.
Ana Beatriz Godinho внесла свой вклад в ведение пациента, а также в разработку концепции и критический обзор статьи.
Росарио Ботельо внес свой вклад в критический обзор статьи.
Пинто де Алмейда внес свой вклад в критический обзор статьи.
Авторы заявляют об отсутствии конфликта интересов в связи с публикацией данной статьи.
В связи с этим клиническим случаем не было запрошено или обеспечено финансирование.
От пациента получено информированное согласие на публикацию данного отчета о клиническом случае.
Этот клинический случай прошел рецензирование.
1. Браун К.Э., Стеттлер Р.В., Твиклер Д., Каннингем Ф.Г. Послеродовой септический тазовый тромбофлебит: заболеваемость и ответ на терапию гепарином. Являюсь. Дж. Обст. Гинекол. 1999 г., июль; 181 (1): 143–148. [PubMed] [Google Scholar]
2. Доттерс-Кац С.К., Смид М.К., Грейс М.Р., Томпсон Дж.Л., Хайне Р.П., Манук Т. Факторы риска послеродового септического тазового тромбофлебита: многоцентровая когорта. Являюсь. Дж. Перинатол. 2017 сен; 34 (11): 1148–1151. [PubMed] [Академия Google]
3. Parino E., Mulinaris E., Saccomano E., Gallo J.C., Kohan G. Послеродовой тромбофлебит яичниковой вены со стафилококковой бактериемией. Представитель по делу Infect. Дис. 2015;2015 [бесплатная статья PMC] [PubMed] [Google Scholar]
Parino E., Mulinaris E., Saccomano E., Gallo J.C., Kohan G. Послеродовой тромбофлебит яичниковой вены со стафилококковой бактериемией. Представитель по делу Infect. Дис. 2015;2015 [бесплатная статья PMC] [PubMed] [Google Scholar]
4. Roepke R.M.L., de Campos F.P.F., Lovisolo S.M., Santos E.H.S. Септический тазовый тромбофлебит неизвестного происхождения: постоянно угрожающее состояние. Автопс. Отчет по делу, сентябрь 2014 г .; 4 (3): 39–46. https://doi.org/10.4322/acr.2014.027 ISSN 2236-1960. процитировано 21 января 2017 г. (Доступно из) [бесплатная статья PMC] [PubMed] [Google Scholar]
5. Garcia J., Aboujaoude R., Apuzzio J., Alvarez J.R. Септический тазовый тромбофлебит: диагностика и лечение. Заразить. Дис. Обст. Гинекол. 2006;2006 [бесплатная статья PMC] [PubMed] [Google Scholar]
6. Нежат С., Фархади П., Лемир М. Септический тазовый тромбофлебит после лапароскопической гистерэктомии. Дж. Соц. Лапароэндос. Surg. 2009 г., январь-март; 13 (1): 84–86. [Бесплатная статья PMC] [PubMed] [Google Scholar]
7. Busse Filho K.R., Campanharo F.F., Araujo Júnior E., Martins Santana EF, Moron AF. Септический тромбофлебит таза в послеродовом периоде: диагностика по клиническим данным и результатам магнитно-резонансной томографии. Остин Гинекол. Отчет по делу 2016; 1(1):1006. [Академия Google]
Busse Filho K.R., Campanharo F.F., Araujo Júnior E., Martins Santana EF, Moron AF. Септический тромбофлебит таза в послеродовом периоде: диагностика по клиническим данным и результатам магнитно-резонансной томографии. Остин Гинекол. Отчет по делу 2016; 1(1):1006. [Академия Google]
8. Шерелл Л., Лайфер-Нарин С.Л., Квак Э., Ким Х., Хехт Э.М., Ньюхаус Дж.Х. Мультимодальная визуализация послеродовой или послеродовой матки: оценка с помощью УЗИ, компьютерной томографии и магнитно-резонансной томографии. Курс. Пробл. Диагн. Радиол. 2014 г., ноябрь-декабрь; 43 (6): 374–385. [PubMed] [Google Scholar]
9. Роджер М.А., Авруч Л.И., Хоули Х.Е., Оливье А., Уокер М.К. Тазовая магнитно-резонансная венография выявляет высокую частоту тромбоза тазовых вен после операции кесарева сечения. Являюсь. Дж. Обст. Гинекол. 2006;194: 436–437. [PubMed] [Google Scholar]
10. Khalil H., Avruch L., Olivier A., Walker M., Rodger M. Естественное течение тромбоза тазовых вен при магнитно-резонансной венографии после вагинальных родов. Являюсь. Дж. Обст. Гинекол. 2012 апрель; 206 (4): 356.e1–356.e4. [PubMed] [Google Scholar]
Являюсь. Дж. Обст. Гинекол. 2012 апрель; 206 (4): 356.e1–356.e4. [PubMed] [Google Scholar]
11. Джеймс А. Х. Естественная история тромбоза тазовых вен: естественная история инволюции? Являюсь. Дж. Обст. Гинекол. 2012 г., апрель; 206 (4): 276–277. [PubMed] [Google Scholar]
12. Стаффорд М., Флеминг Т., Халил А. Идиопатический тромбоз яичниковой вены: редкая причина тазовой боли — клинический случай и обзор литературы. Ауст. NZ J. Obstet. Гинеколь. 2010 июнь;50(3):299–301. [PubMed] [Google Scholar]
13. Высокинская Е.М., Ходж Д., МакБейн Р.Д., И.И. Тромбоз яичниковых вен: частота рецидивирующих венозных тромбоэмболий и выживаемость. тромб. Гемост. 2006 авг; 96:126. [PubMed] [Google Scholar]
Статьи из историй болезни женщин предоставлены здесь с разрешения Elsevier
Тромбофлебит и тромбоз в послеродовом периоде
Тромбофлебит и тромбоз в послеродовом периоде — RNpedia
Уход за матерями и детьми (примечания)
Предыдущая статья Следующая статья
Описание
Этиология
Предрасполагающие факторы риска включают:
Патофизиология
Результаты оценки
1. Общие клинические проявления
2. Результаты лабораторно-диагностических исследований
Сестринский менеджмент
1. Способствовать разрешению симптомов и предотвращению развития эмболии.
Таблица лекарств Лекарства, используемые при послеродовых осложнениях
| Классификации | Используется для | Избранные вмешательства |
| Антикоагулянты Гепарин натрия для инъекций | ||
| Варфарин натрия (Кумадин, Варфилон) | ||
| Окситоксический метилэргоновин |
Предыдущая статья Следующая статья
Лечение венозного тромбоза у беременных и после родов информационный листок
Тромбоз – тромб в кровеносном сосуде (вене или артерии). Венозный тромбоз возникает в вене. Вены — это кровеносные сосуды, которые несут кровь к сердцу и легким, тогда как артерии отводят кровь. Тромбоз глубоких вен (ТГВ) представляет собой тромб, который образуется в глубокой вене голени, голени или таза.
Венозный тромбоз возникает в вене. Вены — это кровеносные сосуды, которые несут кровь к сердцу и легким, тогда как артерии отводят кровь. Тромбоз глубоких вен (ТГВ) представляет собой тромб, который образуется в глубокой вене голени, голени или таза.
Беременность увеличивает риск ТГВ, причем самый высокий риск возникает сразу после рождения ребенка. Тем не менее, венозный тромбоз все еще редко встречается во время беременности или в первые 6 недель после родов, встречаясь всего у 1-2 из 1000 женщин.
ТГВ может возникнуть в любой момент беременности, включая первые 3 месяца.
Если вам нужна информация о том, как снизить риск венозного тромбоза, см. информацию для пациентов RCOG Снижение риска венозного тромбоза во время беременности и после родов .
Этот информационный буклет охватывает:
Что такое венозный тромбоз?
Тромбоз – тромб в кровеносном сосуде (вене или артерии). Венозный тромбоз возникает в вене. Вены — это кровеносные сосуды, которые возвращают кровь к сердцу и легким, тогда как артерии отводят кровь.
Венозный тромбоз возникает в вене. Вены — это кровеносные сосуды, которые возвращают кровь к сердцу и легким, тогда как артерии отводят кровь.
Тромбоз глубоких вен (ТГВ) представляет собой тромб, который образуется в глубокой вене голени, голени или таза.
Насколько часто это бывает при беременности?
Беременность увеличивает риск ТГВ, причем самый высокий риск возникает сразу после рождения ребенка. Тем не менее, венозный тромбоз все еще редко встречается во время беременности или в первые 6 недель после рождения, встречаясь только у 1-2 из 1000 женщин.
ТГВ может возникнуть в любой момент беременности, включая первые 3 месяца.
Каковы симптомы ТГВ во время беременности?
Симптомы ТГВ обычно проявляются только в одной ноге и могут включать:
Если вы заметили какой-либо из этих симптомов, вам следует немедленно обратиться за советом к своему врачу или акушерке.
Во время беременности отеки и дискомфорт в обеих ногах являются обычным явлением и не всегда означают наличие проблемы. Спросите своего врача или акушерку, если вы беспокоитесь.
Почему ТГВ опасен?
Венозный тромбоз может быть серьезным, поскольку сгусток крови может оторваться и перемещаться по кровотоку, пока не застрянет в другой части тела, например в легком. Это называется легочной эмболией (ТЭЛА) и может быть опасным для жизни. Тем не менее, смерть от ПЭ очень редко встречается у беременных или только что родивших женщин.
Симптомы ТЭЛА могут включать:
При появлении любого из этих симптомов следует немедленно обратиться за помощью. Диагностика и лечение ТГВ снижает риск развития ТЭЛА.
Диагностика и лечение ТГВ снижает риск развития ТЭЛА.
Что увеличивает риск ТГВ или ТЭЛА?
Вы подвержены повышенному риску венозного тромбоза, если к вам относится любое из следующих утверждений.
До беременности
Если вы:
Образ жизни
Если вы:
Во время беременности
Если вы:
После рождения ребенка
Если у вас:
Вы должны пройти оценку риска во время беременности и после родов, во время которой ваш врач или акушерка спросят, есть ли у вас какие-либо из перечисленных выше факторов риска. Для получения дополнительной информации см. информацию для пациентов RCOG Снижение риска венозного тромбоза во время беременности и после родов .
Как диагностируются ТГВ и ТЭЛА во время беременности?
ТГВ
Если у вас есть симптомы, врач осмотрит вашу ногу и может порекомендовать вам ультразвуковое сканирование ноги, чтобы определить, нет ли у вас тромбоза. Если тромбоз не виден, но у вас все еще есть симптомы, УЗИ можно повторить через несколько дней.
PE
Анализы могут включать:
Есть ли риск при прохождении тестов?
Рентген грудной клетки, компьютерная томография и сканирование VQ используют радиацию. Рентген грудной клетки использует крошечную дозу радиации, которая не считается вредной для вас или вашего ребенка.
КТ и ВК несут небольшой риск, но его необходимо сопоставить с риском недиагностированной ТЭЛА для вас и вашего ребенка. Риск развития детского рака у вашего ребенка после VQ-сканирования или компьютерной томографии чрезвычайно низок, хотя он немного выше при VQ-сканировании, чем при компьютерной томографии.
Однако компьютерная томография дает более высокую дозу облучения груди, чем сканирование VQ, и риск рака молочной железы в течение жизни может быть увеличен. Ваш врач расскажет вам о преимуществах и рисках, а также о том, какой тест будет лучше для вас.
Что такое лечение венозного тромбоза?
Если ваш врач подозревает, что у вас венозный тромбоз, вам будет рекомендовано начать лечение с инъекции препарата под названием гепарин для разжижения крови. Существуют различные виды гепарина. Наиболее часто при беременности используется низкомолекулярный гепарин (НМГ).
Существуют различные виды гепарина. Наиболее часто при беременности используется низкомолекулярный гепарин (НМГ).
Для большинства женщин преимущества гепарина заключаются в том, что он:
Что включает лечение гепарином?
Гепарин вводят подкожно (подкожно) в одно и то же время каждый день (иногда два раза в день). Доза рассчитывается для вас в соответствии с вашим весом на ранних сроках беременности.
Возможно, вам не потребуется пребывание в больнице в течение всего периода лечения гепарином. Вам (или члену семьи) покажут, как и где в вашем теле делать инъекции. Вам будут предоставлены иглы и шприцы (уже изготовленные), и вам будут даны рекомендации о том, как их хранить и утилизировать. Вы будете проходить регулярные осмотры амбулаторно.
Есть ли риск для моего ребенка и меня от гепарина?
Низкомолекулярный гепарин не проникает через плаценту и поэтому не может нанести вред ребенку.
В месте инъекции могут остаться синяки – обычно они исчезают через несколько дней.
Одна или две женщины из каждых 100 (1–2%) будут иметь аллергическую реакцию. Если вы заметили сыпь после инъекции, вы должны сообщить об этом своему врачу, чтобы можно было изменить тип гепарина.
Как долго мне нужно будет принимать гепарин?
Лечение обычно рекомендуется в течение оставшейся части беременности и не менее 6 недель после родов. Минимальное время лечения составляет 3 месяца, и вам может потребоваться продолжить его дольше.
Что еще я могу сделать, если у меня ТГВ?
Что делать, когда начнутся роды?
Если вы думаете, что у вас начнутся роды, не делайте больше инъекций. Позвоните в свое родильное отделение и сообщите, что вы проходите курс лечения гепарином. Они посоветуют вам, что делать.
Эпидуральная инъекция (регионарная инъекция анестетика, вводимая в пространство вокруг нервов в спине, чтобы вызвать онемение нижней части тела) не может быть введена ранее, чем через 24 часа после последней инъекции гепарина. У вас будет возможность альтернативного обезболивания.
Если планируется вызвать роды, вам следует прекратить инъекции за 24 часа до запланированной даты.
Что делать, если мне предстоит кесарево сечение?
Если вам предстоит плановое кесарево сечение, ваша последняя инъекция гепарина должна быть сделана за 24 часа до запланированных родов. Гепарин обычно возобновляют в течение 4 часов после операции.
Если вашему ребенку необходимо родить путем экстренного кесарева сечения в течение 24 часов после последней инъекции, вы не сможете получить эпидуральную или спинальную инъекцию. Вместо этого вам понадобится общий наркоз для вашей операции.
Вместо этого вам понадобится общий наркоз для вашей операции.
Что происходит после рождения?
Лечение следует продолжать не менее 6 недель после рождения. Вам, вероятно, потребуется более длительное лечение, если ТГВ или ТЭЛА были диагностированы на поздних сроках беременности или после родов.
Существует выбор лечения после рождения: продолжение инъекций гепарина или использование таблеток варфарина. Ваш врач обсудит с вами возможные варианты.
После рождения вас обычно назначат на прием к терапевту, акушеру или гематологу. На приеме врач:
Можно ли кормить грудью?
Да — и гепарин, и варфарин безопасно принимать при грудном вскармливании.
Совместное принятие решений
Если вас попросят сделать выбор, у вас может возникнуть множество вопросов, которые вы захотите задать. Вы также можете обсудить свои варианты с семьей или друзьями. Это может помочь составить список вопросов, на которые вы хотите получить ответы, и взять его с собой на прием.
Задать 3 вопроса
Для начала постарайтесь убедиться, что вы получили ответы на 3 ключевых вопроса , если вас попросят сделать выбор в отношении вашего медицинского обслуживания:
*Задать 3 вопроса основано на Shepherd et al. Три вопроса, которые пациенты могут задать, чтобы улучшить качество информации, предоставляемой врачами о вариантах лечения: Перекрестное исследование. Обучение пациентов и консультирование, 2011; 84:379.-85
Обучение пациентов и консультирование, 2011; 84:379.-85
https://www.aquanw.nhs.uk/sdm
Источники и подтверждения
Эта информация была разработана Комитетом по информации для пациентов RCOG. Он основан на Клиническом руководстве RCOG Green-top Тромбоэмболическая болезнь при беременности и послеродовом периоде: неотложная помощь (апрель 2015 г.). Руководство содержит полный список источников доказательств, которые мы использовали. Вы можете найти его в Интернете здесь.
Эта брошюра была проверена перед публикацией женщинами, посещающими клиники в Глазго, Колрейне и Сандерленде, а также Женской сетью RCOG.
Глоссарий всех медицинских терминов доступен на веб-сайте RCOG здесь.
Послеродовая лихорадка с тазовой болью: случай септического тазового тромбофлебита
20-летняя женщина, беременность 3, пара 3, поступила в отделение неотложной помощи через 11 дней после родов с болью в правом нижнем квадранте живота, которая присутствовала в течение 3 дня. Боль иррадиировала в правую нижнюю часть спины, и лихорадка присутствовала в течение 6 дней. Она описала боль как сильную, непрерывную и схваткообразную. Она жаловалась на сопутствующую субъективную лихорадку, озноб, снижение аппетита и диарею и отрицала тошноту, рвоту или одышку. У нее были скудные темные выделения из влагалища, которые уменьшались после родов.
Боль иррадиировала в правую нижнюю часть спины, и лихорадка присутствовала в течение 6 дней. Она описала боль как сильную, непрерывную и схваткообразную. Она жаловалась на сопутствующую субъективную лихорадку, озноб, снижение аппетита и диарею и отрицала тошноту, рвоту или одышку. У нее были скудные темные выделения из влагалища, которые уменьшались после родов.
В анамнезе пациентки были стремительные вагинальные роды без инструментов за 11 дней до родов с неосложненным течением послеродового периода. Отчет о патологии плаценты был значимым для острого, легкого хорионита без хориоамнионита и легкого децидуита; у пациентки также было биполярное расстройство, гестационная анемия и синдром поликистозных яичников. Ее соответствующий хирургический анамнез включал аппендэктомию. Социальный анамнез пациента был примечательным тем, что он бросил курить за 8 месяцев до этого; она не употребляла алкоголь или запрещенные наркотики и не вела половую жизнь в течение последних 3 недель. Ее единственным лекарством был сульфат железа.
Пациент поступил в состоянии легкого дистресса с температурой 38,5°C и частотой сердечных сокращений 127 ударов/мин, с умеренной болезненностью в правом нижнем квадранте и с минимальной защитой; глазное дно пальпировалось в районе лобкового симфиза. Пациентка не могла перенести гинекологический осмотр из-за боли, но описала скудные темно-бордовые выделения. Остальные результаты физикального обследования были в норме.
Результаты общего анализа крови были следующими: количество лейкоцитов 17,690/мкл, с 75% сегментоядерных нейтрофилов, 14% лимфоцитов и 10% моноцитов; гемоглобин 10,6 г/дл; гематокрит 32,1%; и количество тромбоцитов, 434 × 10 3 /мкл.
Компьютерная томография (КТ) брюшной полости и таза показала умеренное расширение правой яичниковой вены с выраженными окружающими воспалительными изменениями и низким просветом, что свидетельствует о тромбофлебите яичников.
Пациент был госпитализирован и начал лечение левофлоксацином и метронидазолом вместе с эноксапарином по 1 мг/кг каждые 12 часов. У пациентки быстро снизилась температура, и ее симптомы улучшились к 3-му дню госпитализации. Лейкоцитоз также имел тенденцию к снижению. Результаты посева крови показали отсутствие роста через 5 дней.
У пациентки быстро снизилась температура, и ее симптомы улучшились к 3-му дню госпитализации. Лейкоцитоз также имел тенденцию к снижению. Результаты посева крови показали отсутствие роста через 5 дней.
Затем пациент решил покинуть больницу вопреки совету врача и был выписан на 10-дневный курс лечения левофлоксацином и метронидазолом в дополнение к инъекциям эноксапарина с терапией варфарином с проверкой протромбинового времени для конечной цели 2–3 секунды ( хотя в современной литературе не указывается конкретная цель для этого состояния).
Обзор септического тазового тромбофлебита
Септический тазовый тромбофлебит делится на 2 категории: тромбофлебит яичниковых вен (OVT) и глубокий септический тромбофлебит таза, которые обычно проявляются лихорадкой и болью в животе примерно через 1 неделю после вагинальных или хирургических родов. . В 20% случаев тромбоз правой яичниковой вены можно увидеть на КТ органов брюшной полости и таза.
Септический тазовый тромбофлебит полностью демонстрирует триаду Вирхова: перипартальное эндотелиальное повреждение возникает вследствие родов или вторично по отношению к инфекции; венозный застой возникает из-за индуцированной беременностью дилатации венозных сплетений, что часто приводит к ретроградному венозному оттоку яичников слева направо, что, возможно, объясняет правостороннюю склонность этого заболевания; а беременность — относительное состояние гиперкоагуляции, особенно в перипартовом и послеродовом периоде.
Пациенты часто испытывают тошноту или легкие симптомы желудочно-кишечного тракта, описываемые как «спазмы». 1 Легочные эмболы встречаются в 2% случаев, но часто они слишком малы, чтобы вызвать гипоксию. 2 Смертность, связанная с этим заболеванием, как правило, низкая при интенсивной медикаментозной терапии, а неблагоприятные исходы могут быть результатом тяжелого сепсиса, хотя о связанных с ним летальных исходах не сообщалось. 2 На основании результатов контрастной флебографии считается, что правостороннее заболевание яичниковых вен является преобладающим из-за антероградного кровотока в правой вене и ретроградного кровотока в левой вене. 3 Точная этиология этого явления может быть связана с левосторонним поворотом матки, который сдавливает правосторонние сосуды. 3
Это заболевание встречается у 1 из 9000 вагинальных родов и у 1 из 800 кесарева сечения. 4 Был идентифицирован ряд факторов, повышающих риск ОВТ: кесарево сечение, беременность, инфекция органов малого таза, искусственный аборт, операции на органах малого таза, миома матки и злокачественные новообразования. Литература предполагает, что наиболее значительным фактором риска является кесарево сечение, которое дает 10-кратный риск по сравнению с родами через естественные родовые пути. 4
Литература предполагает, что наиболее значительным фактором риска является кесарево сечение, которое дает 10-кратный риск по сравнению с родами через естественные родовые пути. 4
Плацентарная патология нашей пациентки предположила возможную инфекционную этиологию на основании обнаружения легкого хорионита и децидуита.
Диагноз ОВТ ставится клинически на основании анамнеза, наличия симптомов, лейкоцитоза, лихорадки и болей внизу живота; результаты посева крови часто дают отрицательный результат на инфекцию, а визуализирующие исследования не всегда показательны. Исторически сложилось так, что пациенты, у которых не снижалась температура тела после антибиотикотерапии, получали антикоагулянтную терапию, хотя современная литература не поддерживает использование антикоагулянтов. 4 Полезны КТ и магнитно-резонансная томография, так как тромб выявляется в 20% случаев. 4 Ультрасонография малоинформативна для диагностики септического тазового тромбофлебита. 4
4
Лечение ОВТ является медикаментозным, хотя, когда фон Реклингхаузен впервые описал это состояние в 1800-х годах, была предложена хирургическая перевязка подозрительного сосуда. Текущие рекомендации заключаются в том, чтобы начинать с антибиотиков широкого спектра действия, чтобы покрыть вероятные патогены, связанные с эндометритом: стрептококки группы А и В, колиформные бактерии и анаэробы. Продолжительность лечения является спорной и варьируется от 48 часов при нормализации лейкоцитоза до 7-дневного курса.
Эксперты ранее рекомендовали либо антикоагулянтную терапию гепарином, 5000 ЕД болюсно, а затем от 16 до 18 ЕД/кг, для целевого частичного тромбопластинового времени в 1,5-2 раза по сравнению с исходным уровнем пациента, либо антикоагулянтную терапию эноксапарином, 1 мг/кг каждые 12 часов в течение от 2 недель до 6 недель, но сравнительные исследования отсутствуют. 1,5 Существует мнение, что в случаях сопутствующей гиперкоагуляции терапию следует продолжать дольше.
Несмотря на клинический смысл антикоагулянтной терапии, результаты рандомизированного исследования, проведенного Брауном и его коллегами 4 опровергает использование антикоагулянтов, при этом продолжительность лихорадки была одинаковой в группе, получавшей гепарин и противомикробные препараты, по сравнению с группой, получавшей только противомикробные препараты.
Zachary M. Zwolak, DO, работает на факультете семейной медицины Медицинского центра округа Вентура по программе ординатуры по семейной медицине в Вентуре, Калифорния.
Роберт Ланган, доктор медицинских наук, , является директором программы резидентуры семейной медицины Святого Луки в Вифлееме, штат Пенсильвания.
Ссылки:
