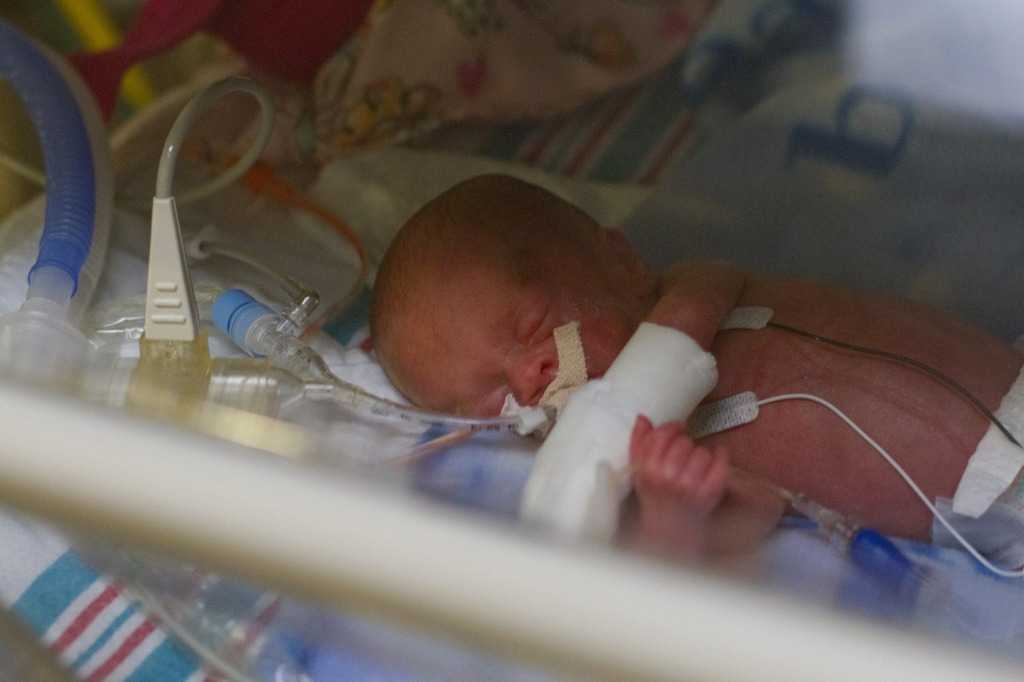
Рожденные дети на 31 неделе беременности: Недоношенный ребенок: особенности, степени, этапы выхаживания
Рожденный в 31 неделю! — 72 ответов
Эту беременность мы не планировали, но вышло так как вышло! Мы были очень рады и ждали появления малыша.
Все проходило гладко, небольшой токс, почти ничего не болело и не тянуло, только дурная моя голова не давала покоя! Я очень хотела доносить до срока сыночка и была уверена что у меня получиться!
Шли недельки и моя голова меня отпускала, я становилась спокойнее и увереннее, что у меня все получиться….
Но 14.12.12(29+4) с утра я почувствовала как из меня при малейшем напряге что-то вытекает…
К 17-ти часам мы поехали в ПЦ Алмазова, где после нескольких нелесных фраз в мою сторону девочки с ресешпена все-таки вызвали мне врача, который сделал амнио тест и он оказался положительным….что тогда со мной произошло не описать…я понимала что скоро рожу, рожу недоношенного малыша, что может случиться все что угодно от его сметри и инвалидности, до того что все будет хорошо!!! Когда приехала скорая и мы с врачом пошли к машине, муж с дочкой поехали домой собирать мне вещи, дочка плакала и кричала мама, а я уходила и понимала что увижу ее еще не скоро….
К 20ти часам мы приехали к РД, там врач осмотрел и сказала что амнио-тест сомнительный, у меня закралась небольшая надежда, которая разрушилась когда в три часа ночи, при перевороте на другой бок из меня опять потекло, медсестра вызвала врача и она все подтвердила, это подтекают воды. Врач сказала что мы можем тебе сейчас прооперировать и достать малыша, но лучше проламбировать беременность пока он сам не захочет выйти. И так начались мои больничные будни в полной неизвестности, каждый день по 4 укола антибиотика и сразу два укола декса для легких малыша…Я очень радовалась прожитому дню, т.к. день в животике, это неделя снаружи. Мне делали каждый день КТГ, оно было хорошим 8-9 баллов, два раза доплер…так продолжалось 10 дней пока кололи антибиотики…во вторник их закончили колоть, меня посмотрели на кресле, ШМ пропускает палец, как и раньше, сынок лежит на спинке, врач сказала что все в норме, я уже так привыкла к своему положению, что у меня даже появилась уверенность что у нас все получиться и мы доходим хотя бы до 34 недель, на тот момент было 31 неделя ровно…
В 6 утра в среду 26.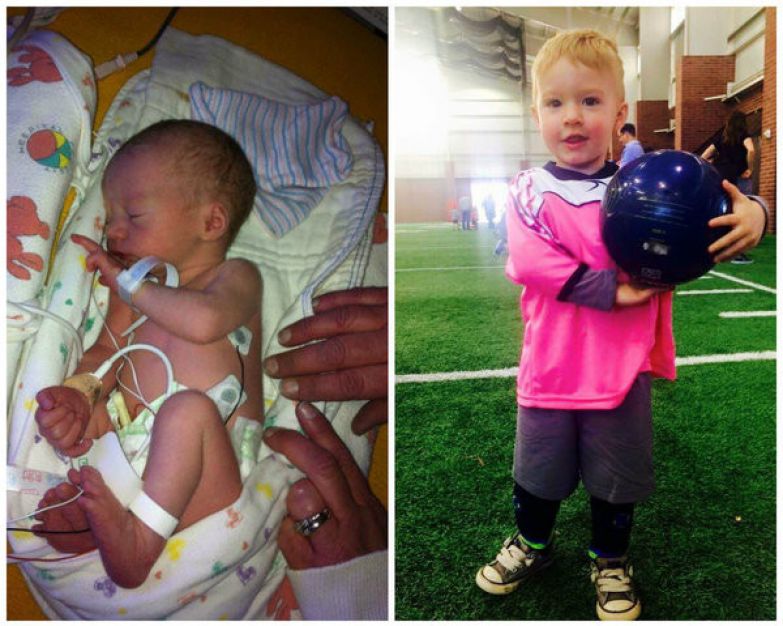 12(31+1) я, проснулась и поняла что у меня прихватывает живот, такое было раньше и я не обратила особого внимания, но стала засекать…сначала это было через 7 минут, через минут 40 интервал сократился до 5 минут я пошла на пост это было 7 утра, меня положили на КТГ, которое не видело схваток, но они становились все сильнее и интералы все меньше, медсестра вызвала врача, которая пришла только к началу 9-го…при осмотре глаза ее округлились, она сказала что полное раскрытие, срочно каталку и в родилку…. Там меня сразу на кресло и уже другая врач сказала что раскрытие всего лишь 4 пальца, с кресла меня переложили на кровать, где все по очереди стали меня осматривать чтобы выяснить как лежит сынок, на спине, на попе или головкой…т.к. был пересменок что врачей было очень много…а я корчилась от сильнейших схваток которые превратились в одну большую, с первыми родами их было не сравнить, я даже не могла сдерживаться, кричала, поскуливала…а раскрытие все было 4-5 пальцев…тогда врач пришла с белой палочкой развести оболочки(как оказалось они сдерживали раскрытие) после того как, она это сделала, сразу начались потуги, меня опять переместили на кресло, я очень старалась вести себя правильно, но боль была такой сильной что у меня мало что получалось, спасибо врачу которая привела меня в чувства в самый ответсвенный момент, сказала что сейчас нужно постараться ради сыночка.
12(31+1) я, проснулась и поняла что у меня прихватывает живот, такое было раньше и я не обратила особого внимания, но стала засекать…сначала это было через 7 минут, через минут 40 интервал сократился до 5 минут я пошла на пост это было 7 утра, меня положили на КТГ, которое не видело схваток, но они становились все сильнее и интералы все меньше, медсестра вызвала врача, которая пришла только к началу 9-го…при осмотре глаза ее округлились, она сказала что полное раскрытие, срочно каталку и в родилку…. Там меня сразу на кресло и уже другая врач сказала что раскрытие всего лишь 4 пальца, с кресла меня переложили на кровать, где все по очереди стали меня осматривать чтобы выяснить как лежит сынок, на спине, на попе или головкой…т.к. был пересменок что врачей было очень много…а я корчилась от сильнейших схваток которые превратились в одну большую, с первыми родами их было не сравнить, я даже не могла сдерживаться, кричала, поскуливала…а раскрытие все было 4-5 пальцев…тогда врач пришла с белой палочкой развести оболочки(как оказалось они сдерживали раскрытие) после того как, она это сделала, сразу начались потуги, меня опять переместили на кресло, я очень старалась вести себя правильно, но боль была такой сильной что у меня мало что получалось, спасибо врачу которая привела меня в чувства в самый ответсвенный момент, сказала что сейчас нужно постараться ради сыночка.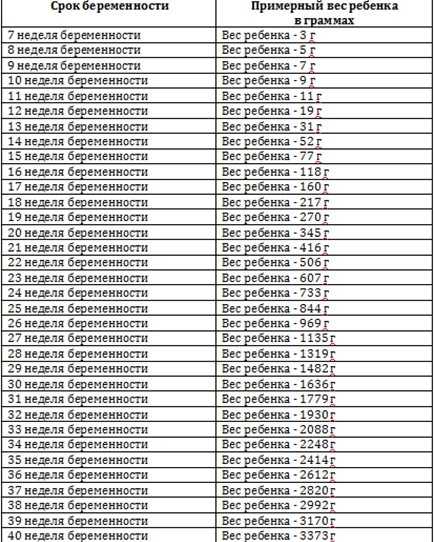 …и на следующей потуге я его родила, легко…он выскользнул из меня такой маленький розовенький, его сразу на стол, он закричал…моя крошечка , мне сказали что он всего лишь 1530! Я радовалась что он закричал и мои родовые муки закончились….Его унесли в реанимацию
…и на следующей потуге я его родила, легко…он выскользнул из меня такой маленький розовенький, его сразу на стол, он закричал…моя крошечка , мне сказали что он всего лишь 1530! Я радовалась что он закричал и мои родовые муки закончились….Его унесли в реанимацию
Потом я два часа лежала в коридоре и еще 6ть часов в палате, как только можно было встать, я побежала к нему…Он такой крошечный лежал к кювезе, весь в датчиках и проводах и на ИВЛ…Все все время твердили что состояние крайне тяжелое, что мест в больнице нету, что ваш ребенок самый тяжелый из всех деток…Он весь отек был как воздушный шарик, еду не усваивал, сам не какал…28-го декабря я пришла и мне сказали что его сегодня забирают в ДГБ№1 я была на седьмом небе от счастья!!!
Ночью с 28 на 29 его увезли в больничку, а меня 29-го должны были выписать!
Как меня выписывали рассказывать не буду…но в 13-ть часов я на всех парах бежала и РД, надо было сделать флюшку и ехать к сыночку!
К 15-ти часам мы приехали в больницу на беседу с врачем! Он рассказал нам что делали в РД, какие были проблемы, почему сынок так отек! Оказалось у него было кровоизлияние к легкие, подозрение на непроходимость кишечника, нестабильное артериальное давление, он лежал весь отекший как овощ, даже не шевелил пальчиками, а из-за трубки ИВЛ не мог плакать! В больнице он лежал уже не в кювезе, а на столе.
Прогнозов никто не говорил…На праздники они были закрыты, приехать можно было только 3-го числа…я каждый день звонила и узнавала как сынок, ответ был один «состояние крайне тяжелое, стабильное»… 1го января мне сказали, что со вчерашнего вечера сынок дышит сам! Моей радости не было предела!!!
3го мы приехали к нему, он уже был намного лучше не вид, дышал сам, рядом лежала кислородная воронка, кушал 20мл смеси через зонд. Был еще в реанимации…
4-го я поехала одна…а сыночка уже переели на отделение патологии новорожденных, на пост интенсивной терапии…он все еще был слабым и крайне тяжелым!
5го я легла к нему, меня научили как делать ему процедуры, как его кормить, одевать, он был еще весь в датчиках, катетерах, весь уколах от постоянных анализов крови…
То что переживают в больнице не пожелаешь врагу!!!
Так я пролежала там до 14-го число, дальше меня перевели на дневной стационар и я ездила к нему к 8 утра и до 22 вечера, дорога занимала час, так что домой я приезжала бес сил…
23-го января нам сделали переливание крови из-за низкого гемоглобина.
Я пыталась учить его сосать из бутылочки, он очень старался, но высасывал мало, как потом оказалось ,ему мешал зонд.
30-го января я опять легла в больницу, уже на совместное пребывание с сыночком! И дела у него сразу пошли лучше, мы отказались от зонда, он высасывал весь объем еды. Я предложила ему грудь, он ее взял, хотя все мне говорили что такие детки редко когда ее берут, особенно мальчики…
1-го февраля врач сказала что нас скорее всего выпишет очень скоро.
5-го мы сдали всевозможное анализы, они пришли хорошие, проверили глазки, они оказались тоже в порядке, нам даже не поставили ретинопатию, болезнь все недоношенных…
6-го числа мы поехали домой!!! Прошел 1 месяц м 11 дней с рождения!
Конечно мой рассказ не передаст все эмоции и переживания которые я пережила, их сможет понять только человек столкнувшийся во всем этим! Так что девочки желаю вам никогда этого не испытывать!
Недоношенные дети. Что такое Недоношенные дети?
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Недоношенные дети – это дети, родившиеся ранее срока родов, функционально незрелые, с массой ниже 2500 г и длиной тела менее 45 см. Клинические признаки недоношенности включают непропорциональное телосложение, открытые швы черепа и малый родничок, невыраженность подкожно-жирового слоя, гиперемию кожных покровов, недоразвитие половых органов, слабость или отсутствие рефлексов, слабый крик, интенсивную и длительную желтуху и др. Выхаживание недоношенных детей подразумевает организацию специального ухода — температурного режима, влажности, уровня оксигенации, вскармливания, при необходимости – проведение интенсивной терапии.
- Причины недоношенности
- Классификация недоношенности
- Внешние признаки недоношенности
- Анатомо-физиологические особенности недоношенных детей
- Особенности ухода за недоношенными детьми
- Диспансеризация недоношенных детей
- Цены на лечение
Общие сведения
Недоношенными считаются дети, рожденные в период с 28 по 37 неделю беременности, имеющие массу тела 1000-2500 г и длину тела 35-45 см.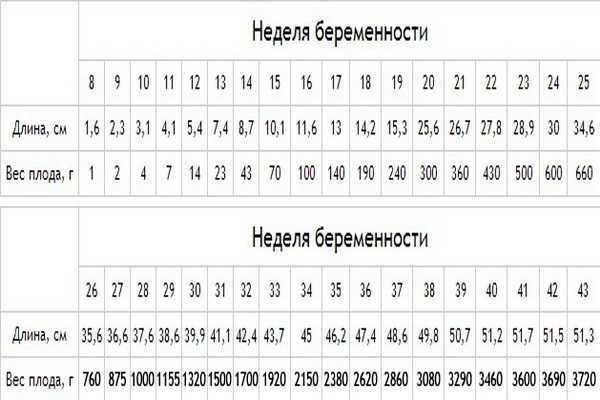 Наиболее устойчивым критерием считается срок гестации; антропометрические показатели, в силу их значительной вариабельности, относятся к условным критериям недоношенности. Ежегодно в результате самопроизвольных преждевременных родов или искусственно индуцированного прерывания беременности на поздних сроках недоношенными появляются на свет 5-10% детей от общего числа новорожденных.
Наиболее устойчивым критерием считается срок гестации; антропометрические показатели, в силу их значительной вариабельности, относятся к условным критериям недоношенности. Ежегодно в результате самопроизвольных преждевременных родов или искусственно индуцированного прерывания беременности на поздних сроках недоношенными появляются на свет 5-10% детей от общего числа новорожденных.
По определению ВОЗ (1974 г.), плод считается жизнеспособным при гестационном сроке более 22 недель, массе тела от 500 г, длине тела от 25 см. В отечественной неонатологии и педиатрии рождение плода ранее 28 недели гестации, имеющего массу тела менее 1000 г и длину менее 35 см расценивается как поздний выкидыш. Однако, если такой ребенок родился живым и прожил после рождения не менее 7 суток, он регистрируется как недоношенный. Уровень неонатальной смертности среди недоношенных детей намного выше такового среди доношенных младенцев, и в значительной мере зависит от качества оказания медицинской помощи в первые минуты и дни жизни ребенка.
Недоношенные дети
Причины недоношенности
Все причины, приводящие к рождению недоношенных детей можно объединить в несколько групп. К первой группе относятся социально-биологические факторы, включающие слишком юный или пожилой возраст родителей (моложе 18 и старше 40 лет), вредные привычки беременной, недостаточное питание и неудовлетворительные бытовые условия, профессиональные вредности, неблагоприятный психоэмоциональный фон и др. Риск преждевременного родоразрешения и рождения недоношенных детей выше у женщин, не планировавших беременность и пренебрегающих медицинским сопровождением беременности.
Вторую группу причин составляет отягощенный акушерско-гинекологической анамнез и патологическое течение настоящей беременности у будущей мамы. Здесь наибольшее значение имеют аборты в анамнезе, многоплодие, гестозы, гемолитическая болезнь плода, преждевременная отслойка плаценты. Причиной рождения недоношенных детей могут служить непродолжительные (менее 2-х лет) интервалы между родами. Нередко недоношенные дети рождаются у женщин, прибегающих к экстракорпоральному оплодотворению, однако это связано не с самим фактом использования ВРТ, а скорее – с «женским» фактором, препятствующим оплодотворению естественным путем. Неблагоприятно на вынашивании беременности сказываются гинекологические заболевания и пороки развития гениталий: цервицит, эндометрит, оофорит, фиброма, эндометриоз, двурогая седловидная матка, гипоплазия матки и др.
Нередко недоношенные дети рождаются у женщин, прибегающих к экстракорпоральному оплодотворению, однако это связано не с самим фактом использования ВРТ, а скорее – с «женским» фактором, препятствующим оплодотворению естественным путем. Неблагоприятно на вынашивании беременности сказываются гинекологические заболевания и пороки развития гениталий: цервицит, эндометрит, оофорит, фиброма, эндометриоз, двурогая седловидная матка, гипоплазия матки и др.
К третьей группе причин, нарушающих нормальное созревание плода и обуславливающих повышенную вероятность рождения недоношенных детей, относятся различные экстрагенитальные заболевания матери: сахарный диабет, гипертоническая болезнь, пороки сердца, пиелонефрит, ревматизм и др. Часто преждевременные роды провоцируются острыми инфекционными заболеваниями, перенесенными женщиной на поздних сроках гестации.
Наконец, рождение недоношенных детей может быть связано с патологией и аномальным развитием самого плода: хромосомными и генетическими болезнями, внутриутробными инфекциями, тяжелыми пороками развития.
Классификация недоношенности
С учетом обозначенных критериев (срока гестации, массы и длины тела) выделяют 4 степени недоношенности:
I степень недоношенности – родоразрешение происходит на сроке 36-37 недель гестации; масса тела ребенка при рождении составляет 2500-2001 г, длина – 45-41 см.
II степень недоношенности — родоразрешение происходит на сроке 32-35 недель гестации; масса тела ребенка при рождении составляет 2001-2500 г, длина – 40-36 см.
III степень недоношенности — родоразрешение происходит на сроке 31-28 недель гестации; масса тела ребенка при рождении составляет 1500-1001 г, длина – 35-30 см.
IV степень недоношенности — родоразрешение происходит ранее 28 недель гестации; масса тела ребенка при рождении составляет менее 1000 г, длина – менее 30 см. В отношении таких детей используется термин «недоношенные с экстремально низкой массой тела».
Внешние признаки недоношенности
Для недоношенных детей характерен ряд клинических признаков, выраженность которых коррелирует со степенью недоношенности.
Глубоко недоношенные дети, имеющие массу тела <1500, рождаются с тонкой морщинистой кожей, обильно покрытой сыровидной смазкой и пушковыми волосами (лануго). Кожные покровы имеют ярко-красный цвет (т. н. простая эритема), который бледнеет к 2-3 неделе жизни. Подкожно-жировой слой отсутствует (гипотрофия II-II степени), телосложение ребенка непропорциональное (голова большая и составляет примерно 1/3 от длины тела, конечности относительно короткие). Живот большой, распластанный с явно заметным расхождением прямых мышц, пупок расположен в нижней части живота.
У глубоко недоношенных детей все роднички и швы черепа открыты, черепные кости податливые, мозговой череп преобладает над лицевым. Характерно недоразвитие ушных раковин, слабое развитие ногтей (ногтевые пластинки не доходят до кончиков пальцев), слабая пигментация сосков и околососковых кружков. Половые органы у недоношенных детей недоразвиты: у девочек отмечается зияние половой щели, у мальчиков – неопущение яичек в мошонку (крипторхизм).
Недоношенные дети, рожденные на сроке 33-34 недели гестации и позже, характеризуются большей зрелостью. Их внешний облик отличается розовым цветом кожных покровов, отсутствием пушка на лице и туловище, более пропорциональным телосложением (меньшей головой, более высоким расположением пупка и пр.). У недоношенных детей I-II степени сформированы изгибы ушных раковин, выражена пигментация сосков и околососковых кружков. У девочек большие половые губы практически полностью прикрывают половую щель; у мальчиков яички расположены у входа в мошонку.
Анатомо-физиологические особенности недоношенных детей
Недоношенность определяется не столько антропометрическими показателями, сколько морфофункциональной незрелостью жизненно важных органов и систем организма.
Характерными особенностями органов дыхания у недоношенных детей являются узость верхних дыхательных путей, высокое стояние диафрагмы, податливость грудной клетки, перпендикулярное расположение ребер относительно грудины. Данные морфологические особенности недоношенных детей обусловливают поверхностное, частое, ослабленное дыхание (40-70 в мин.), склонность к апноэ длительностью 5-10 секунд (апноэ недоношенных). Вследствие недоразвития эластической ткани легких, незрелости альвеол, сниженного содержания сурфактанта у недоношенных детей легко возникает синдром дыхательных расстройств (застойные пневмонии, респираторный дистресс-синдром).
Данные морфологические особенности недоношенных детей обусловливают поверхностное, частое, ослабленное дыхание (40-70 в мин.), склонность к апноэ длительностью 5-10 секунд (апноэ недоношенных). Вследствие недоразвития эластической ткани легких, незрелости альвеол, сниженного содержания сурфактанта у недоношенных детей легко возникает синдром дыхательных расстройств (застойные пневмонии, респираторный дистресс-синдром).
Незрелость сердечно-сосудистой системы характеризуется лабильностью пульса, тахикардией 120-180 в мин., приглушенностью сердечных тонов, артериальной гипотонией (55-65/20-30 мм рт. ст.). При наличии врожденных пороков сердца (открытого Боталлова протока, открытого овального окна) могут выслушиваться шумы. Вследствие повышенной ломкости и проницаемости сосудистых стенок легко возникают кровоизлияния (подкожные, во внутренние органы, в мозг).
Морфологическими признаками незрелости ЦНС у недоношенных детей служат слабая дифференцировка серого и белого вещества, сглаженность борозд мозга, неполная миелинизация нервных волокон, обедненная васкуляризация подкорковых зон. Мышечный тонус у недоношенных детей слабый, физиологические рефлексы и двигательная активность снижены, реакция на раздражители замедлена, терморегуляция нарушена, имеется склонность как к гипо-, так и гипертермии. В первые 2-3 недели у недоношенного ребенка могут возникать преходящий нистагм и косоглазие, тремор, вздрагивания, клонус стоп.
Мышечный тонус у недоношенных детей слабый, физиологические рефлексы и двигательная активность снижены, реакция на раздражители замедлена, терморегуляция нарушена, имеется склонность как к гипо-, так и гипертермии. В первые 2-3 недели у недоношенного ребенка могут возникать преходящий нистагм и косоглазие, тремор, вздрагивания, клонус стоп.
У недоношенных детей отмечается функциональная незрелость всех отделов желудочно-кишечного тракта и низкая ферментовыделительная активность. В связи с этим недоношенные дети предрасположены к срыгиваниям, развитию метеоризма, дисбактериоза. Желтуха у недоношенных детей выражена интенсивнее и сохраняется дольше, чем у доношенных новорожденных. Вследствие незрелости ферментных систем печени, повышенной проницаемости гематоэнцефалического барьера и бурного распада эритроцитов у недоношенных детей может легко развиваться билирубиновая энцефалопатия.
Функциональная незрелость почек у недоношенных детей приводит к изменению электролитного баланса (гипокальциемии, гипомагниемии, гипернатриемии, гиперкалиемии), декомпенсированному метаболическому ацидозу, склонности к возникновению отеков и быстрому обезвоживанию при неадекватном уходе.
Деятельность эндокринной системы характеризуется задержкой становления циркадного ритма выделения гормонов, быстрым истощением желез. У недоношенных детей отмечается низкий синтез катехоламинов, часто развивается транзиторный гипотиреоз, в первые дни жизни редко проявляется половой криз (физиологический мастит, физиологический вульвовагинит у девочек).
У недоношенных детей более быстрыми темпами, чем у доношенных, развивается ранняя анемия, имеется повышенный риск развития септицемии (сепсиса) и септикопиемии (гнойного менингита, остеомиелита, язвенно-некротического энтероколита).
В течение первого года жизни нарастание массы и длины тела у недоношенных детей происходит очень интенсивно. Однако по антропометрическим показателям недоношенные дети догоняют рожденных в срок сверстников только к 2-3 годам (иногда к 5-6 годам). Отставание в психомоторном и речевом развитии у недоношенных детей зависит от степени недоношенности и сопутствующей патологии. При благоприятном сценарии развития недоношенного ребенка выравнивание происходит на 2-ом году жизни.
При благоприятном сценарии развития недоношенного ребенка выравнивание происходит на 2-ом году жизни.
Дальнейшее физическое и психомоторное развитие недоношенных детей может идти наравне со сверстниками или запаздывать.
Среди недоношенных детей чаще, чем среди доношенных сверстников встречаются неврологические нарушения: астено-вегетативный синдром, гидроцефалия, судорожный синдром, вегето-сосудистая дистония, детский церебральный паралич, гиперактивность, функциональная дислалия либо дизартрия. Почти у трети недоношенных детей обнаруживается патология органа зрения – близорукость и астигматизм различной степени выраженности, глаукома, косоглазие, отслойка сетчатки, атрофия зрительного нерва. Недоношенные дети склонны к частым повторным ОРВИ, отитам, на фоне чего может развиваться тугоухость.
Женщины, родившиеся недоношенными, во взрослой жизни часто страдают нарушениями менструального цикла, признаками полового инфантилизма; у них может отмечаться угроза самопроизвольного прерывания беременности и преждевременных родов.
Особенности ухода за недоношенными детьми
Дети, рожденные недоношенными, нуждаются в организации особого ухода. Их поэтапное выхаживание осуществляется специалистами неонатологами и педиатрами сначала в родильном доме, затем в детской больнице и поликлинике. Основными составляющими ухода за недоношенными детьми являются: обеспечение оптимального температурно-влажностного режима, рациональной кислородотерапии и дозированного вскармливания. У недоношенных детей осуществляется постоянный контроль электролитного состава и КОС крови, мониторирование газового состава крови, пульса и АД.
Глубоко недоношенные дети сразу после рождения помещаются в кувезы, где с учетом состояния ребенка поддерживается постоянная температура (32-35°С), влажность (в первые дни около 90%, затем 60-50%), уровень оксигенации (около 30%). Недоношенные дети I-II степени обычно размещаются в кроватках с обогревом или в обычных кроватках в специальных боксах, где поддерживается температура воздуха 24-25°С.
Недоношенные дети, способные самостоятельно поддерживать нормальную температуру тела, достигшие массы тела 2000 г, имеющие хорошую эпителизацию пупочной ранки, могут быть выписаны домой. Второй этап выхаживания в специализированных отделениях детских стационаров показан недоношенным, не достигшим в первые 2 недели массы тела 2000 г, и детям с перинатальной патологией.
Кормление недоношенных детей следует начинать уже в первые часы жизни. Дети с отсутствующим сосательным и глотательным рефлексами получают питание через желудочный зонд; если сосательный рефлекс выражен достаточно, но масса тела менее 1800 г – ребенка вскармливают через соску; дети с массой тела свыше 1800 г могут быть приложены к груди. Кратность кормлений недоношенных детей I-II степени 7-8 раз в сутки; III и IV степени — 10 раз в сутки. Расчет питания производится по специальным формулам.
Недоношенные дети с физиологической желтухой, должны получать фототерапию (общее УФО). В рамках реабилитации недоношенных детей на втором этапе полезно общение ребенка с матерью, контакт «кожа к коже».
В рамках реабилитации недоношенных детей на втором этапе полезно общение ребенка с матерью, контакт «кожа к коже».
Диспансеризация недоношенных детей
После выписки дети, рожденные недоношенными, нуждаются в постоянном наблюдении педиатра в течение первого года жизни. Осмотры и антропометрия проводятся еженедельно в первый месяц, 1 раз в две недели – в первом полугодии, 1 раз в месяц — во втором полугодии. На первом месяце жизни недоношенные дети должны быть осмотрены детским хирургом, детским неврологом, детским травматологом-ортопедом, детским кардиологом, детским офтальмологом. В возрасте 1 года детям необходима консультация логопеда и детского психиатра.
С 2-недельного возраста недоношенные дети нуждаются в профилактике железодефицитной анемии и рахита. Профилактические прививки недоношенным детям выполняются по индивидуальному графику. На первом году жизни рекомендуются повторные курсы детского массажа, гимнастики, индивидуальных оздоровительных и закаливающих процедур.
Источники
- Настоящая статья подготовлена по материалам сайта: https://www.krasotaimedicina.ru/
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Исход беременности на сроке 24-31 нед: смертность
. 1989 г., май; 64(5):670-7.
doi: 10.1136/adc.64.5.670.
У Варияр
1
, S Richmond, E Hey
принадлежность
- 1 Региональное обследование перинатальной смертности, Северное региональное управление здравоохранения, Ньюкасл-апон-Тайн.

PMID:
2730121
PMCID:
PMC1792011
DOI:
10.1136/прил.64.5.670
Бесплатная статья ЧВК
У Варияр и др.
Арч Дис Чайлд.
1989 мая.
Бесплатная статья ЧВК
. 1989 г., май; 64(5):670-7.
doi: 10.1136/adc.64.5.670.
Авторы
У Варияр
1
, С. Ричмонд, Э. Эй,
Ричмонд, Э. Эй,
принадлежность
- 1 Региональное обследование перинатальной смертности, Северное региональное управление здравоохранения, Ньюкасл-апон-Тайн.
PMID:
2730121
PMCID:
PMC1792011
DOI:
10.1136/прил.64.5.670
Абстрактный
Исследование всех матерей Северного региона в 1983 женщины, у которых беременность закончилась на сроке от 24 до 31 недели. На эти беременности приходилось 1,3% всех родов и 44% всех внутриутробных и неонатальных смертей при сроке беременности более 23 нед. Большинство из 389 одноплодных родов без пороков развития в сроке от 24 до 31 недели были вызваны спонтанными преждевременными родами (n = 119, 31%), отслойкой плаценты (n = 79, 20%), преэклампсией (n = 56, 14%) и преждевременный разрыв плодных оболочек (n = 48, 12%). Процент детей, живущих в начале родов, которые пережили неонатальный период, составил 66, 84, 78 и 73, соответственно, а процент выживших новорожденных с тяжелыми формами инвалидности составил 19., 13, 3 и 6 соответственно. Еще 65 (17%) из этих детей умерли до начала родов без видимой причины. Способ родоразрешения не коррелировал с исходом после того, как был принят во внимание срок беременности на момент родов. Результаты подчеркивают неадекватность индекса перинатальной смертности, используемого в настоящее время в Соединенном Королевстве, который выявил 10,7 смертей на 1000 зарегистрированных рождений в 1983 г.; 20% детей, рожденных в сроке 24-31 нед, были исключены из этого индекса, поскольку рождение прошло незарегистрированным, как и 21% всех родившихся живыми детей, умерших до выписки.
Большинство из 389 одноплодных родов без пороков развития в сроке от 24 до 31 недели были вызваны спонтанными преждевременными родами (n = 119, 31%), отслойкой плаценты (n = 79, 20%), преэклампсией (n = 56, 14%) и преждевременный разрыв плодных оболочек (n = 48, 12%). Процент детей, живущих в начале родов, которые пережили неонатальный период, составил 66, 84, 78 и 73, соответственно, а процент выживших новорожденных с тяжелыми формами инвалидности составил 19., 13, 3 и 6 соответственно. Еще 65 (17%) из этих детей умерли до начала родов без видимой причины. Способ родоразрешения не коррелировал с исходом после того, как был принят во внимание срок беременности на момент родов. Результаты подчеркивают неадекватность индекса перинатальной смертности, используемого в настоящее время в Соединенном Королевстве, который выявил 10,7 смертей на 1000 зарегистрированных рождений в 1983 г.; 20% детей, рожденных в сроке 24-31 нед, были исключены из этого индекса, поскольку рождение прошло незарегистрированным, как и 21% всех родившихся живыми детей, умерших до выписки. Индекс, учитывающий всех детей с массой тела при рождении 500 г и более, независимо от срока беременности, и все неонатальные смерти (0-27 дней) был бы более подходящим и привел бы отчетность в большее соответствие с рекомендуемой международной практикой.
Индекс, учитывающий всех детей с массой тела при рождении 500 г и более, независимо от срока беременности, и все неонатальные смерти (0-27 дней) был бы более подходящим и привел бы отчетность в большее соответствие с рекомендуемой международной практикой.
Похожие статьи
Выжидательная тактика при преждевременном преждевременном разрыве плодных оболочек.
Нельсон Л.Х., Андерсон Р.Л., О’Ши Т.М., Суэйн М.
Нельсон Л.Х. и соавт.
Am J Obstet Gynecol. 1994 г., август; 171(2):350-6; обсуждение 356-8. doi: 10.1016/s0002-9378(94)70034-6.
Am J Obstet Gynecol. 1994.PMID: 8059812
Влияние изменения определения мертворождения на оценку показателей перинатальной смертности.
Картлидж П.Х., Стюарт Дж.Х.
Картлидж Р. Х. и др.
Х. и др.
Ланцет. 1995 19 августа; 346 (8973): 486-8. doi: 10.1016/s0140-6736(95)91327-0.
Ланцет. 1995.PMID: 7637485
Можно ли что-нибудь сделать с потерей плода в середине триместра?
Флигнер младший.
Флигнер Дж.Р.
Aust N Z J Obstet Gynaecol. 1987 августа; 27(3):205-9. doi: 10.1111/j.1479-828x.1987.tb00987.x.
Aust N Z J Obstet Gynaecol. 1987.PMID: 3435358
Профилактика ранней неонатальной стрептококковой инфекции группы В.
Мани Д., Аллен В.М.; КОМИТЕТ ПО ИНФЕКЦИОННЫМ ЗАБОЛЕВАНИЯМ.
Мани Д. и др.
J Obstet Gynaecol Can. 2013 г., 35 октября (10): 939–948. doi: 10.1016/S1701-2163(15)30818-5.
J Obstet Gynaecol Can. 2013.PMID: 24165063
Обзор.
Запланированные ранние роды по сравнению с выжидательной тактикой для женщин с преждевременным разрывом плодных оболочек до 37 недель беременности для улучшения исхода беременности.
Бьюкенен С.Л., Кроутер К.А., Леветт К.М., Миддлтон П., Моррис Дж.
Бьюкенен С.Л. и соавт.
Cochrane Database Syst Rev. 2010 Mar 17;(3):CD004735. doi: 10.1002/14651858.CD004735.pub3.
Кокрановская система базы данных, ред. 2010 г.PMID: 20238332
Обновлено.
Обзор.
Посмотреть все похожие статьи
Цитируется
Состояние здоровья и успеваемость в школе подростков, рожденных до 29 недель беременности.
Джонсон А., Боулер У., Юдкин П., Хокли С., Варияр У., Гарднер Ф., Матч Л.
Джонсон А. и др.
Arch Dis Child Fetal Neonatal Ed. 2003 г., май; 88 (3): F190-8. doi: 10.1136/fn.88.3.f190.
Arch Dis Child Fetal Neonatal Ed. 2003.PMID: 12719391
Бесплатная статья ЧВК.Рандомизированное исследование, сравнивающее влияние профилактического внутривенного введения свежезамороженной плазмы, желатина или глюкозы на раннюю смертность и заболеваемость недоношенных детей.
 Испытательная группа Северной инициативы по уходу за новорожденными [NNNI].
Испытательная группа Северной инициативы по уходу за новорожденными [NNNI].[Нет авторов в списке]
[Нет авторов в списке]
Eur J Педиатр. 1996 г., июль; 155 (7): 580-8. дои: 10.1007/BF01957909.
Eur J Педиатр. 1996.PMID: 8831082
Клиническое испытание.
Перинатальное ведение на нижнем пределе жизнеспособности.
Ренни Дж.М.
Ренни Дж. М.
Arch Dis Child Fetal Neonatal Ed. 1996 г., май; 74 (3): F214-8. doi: 10.1136/fn.74.3.f214.
Arch Dis Child Fetal Neonatal Ed. 1996.PMID: 8777689
Бесплатная статья ЧВК.Обзор.
Аннотация недоступна.
Гибель плода и осложнения у недоношенных детей в наши дни.
Роос Р., Бёше К., Гензель-Боровичень О., Кница Р., Версмольд Х., Хепп Х.

Роос Р. и соавт.
Arch Gynecol Obstet. 1995;257(1-4):471-80. дои: 10.1007/BF02264874.
Arch Gynecol Obstet. 1995.PMID: 8579430
Немецкий.
Аннотация недоступна.Исход беременности на сроке 24-31 нед: выжившие новорожденные.
Варияр Ю., Ричмонд С., Эй Э.
Варияр У и др.
Арч Дис Чайлд. 1989 мая; 64(5):678-86. doi: 10.1136/adc.64.5.678.
Арч Дис Чайлд. 1989.PMID: 2471464
Бесплатная статья ЧВК.
Просмотреть все статьи «Цитируется по»
использованная литература
Br Med J. 1976, 23 октября; 2 (6042): 965-8.
—
пабмед
Акушерство Гинекол.
 1985 г., август; 66 (2): 149–57.
1985 г., август; 66 (2): 149–57.—
пабмед
Br J Obstet Gynaecol. 1986 июль; 93 (7): 694-703
—
пабмед
Br J Obstet Gynaecol. 1986 декабрь; 93 (12): 1204-12
—
пабмед
Арч Дис Чайлд. 1989 май; 64 (5): 678-86
—
пабмед
термины MeSH
Десять вдохновляющих историй о недоношенных младенцах
В честь Национального месяца информирования о недоношенности мы попросили мам прислать фотографии и поделиться своей невероятной историей недоношенных детей с другими людьми и с вами.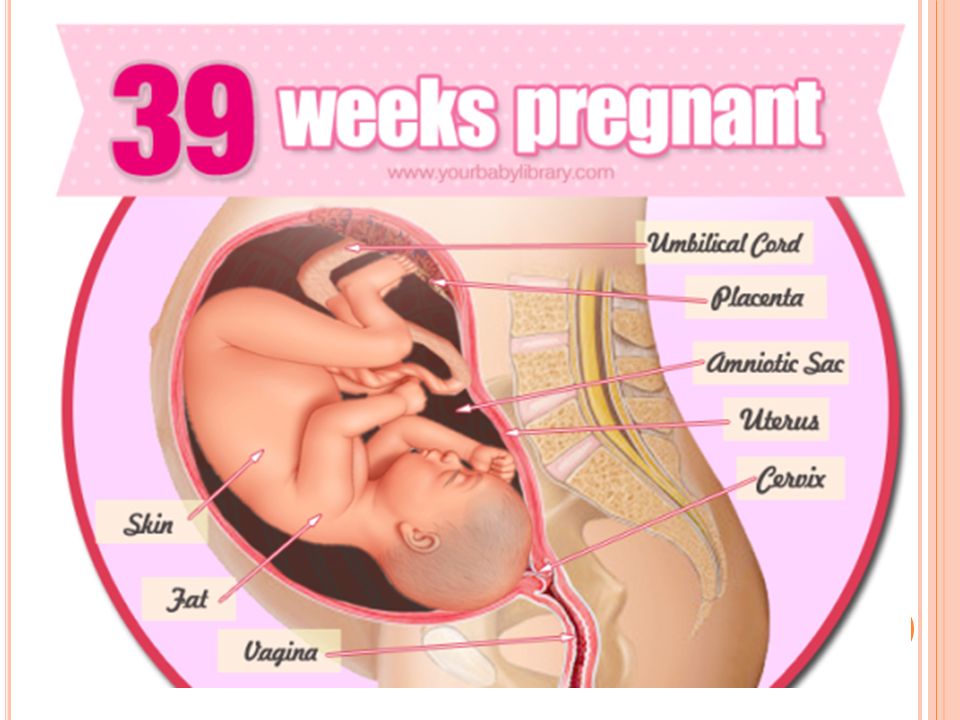
Поделитесь этим содержимым
Каждая история имеет значение. В честь Национального месяца осведомленности о недоношенности компания Medela с гордостью поддерживает благотворительную организацию Ronald McDonald House Charities ® и важную работу, которую они выполняют, помогая семьям с детьми, находящимися в отделении интенсивной терапии новорожденных (NICU). Мы попросили мам прислать фотографии и рассказать свою невероятную историю недоношенности — трудности, успехи и то, как Medela была рядом на этом пути.
«Чет Аллен Аткинс явился 23 октября 2014 года в 16:24 после экстренного кесарева сечения. Он весил 2 фунта 2,6 унции и имел длину 14,5 дюйма на сроке беременности 30 недель и 2 дня. Это началось 21 октября, когда я увидела своего акушера, она заметила, что у меня очень низкая высота дна и я не набираю вес. На следующий день, 22 октября, я пошла на УЗИ к своему врачу-гинекологу, и выяснилось, что у меня очень мало амниотической жидкости, ребенок прибавил в весе всего 4 унции за 4 недели, и у него не было хорошего кровотока.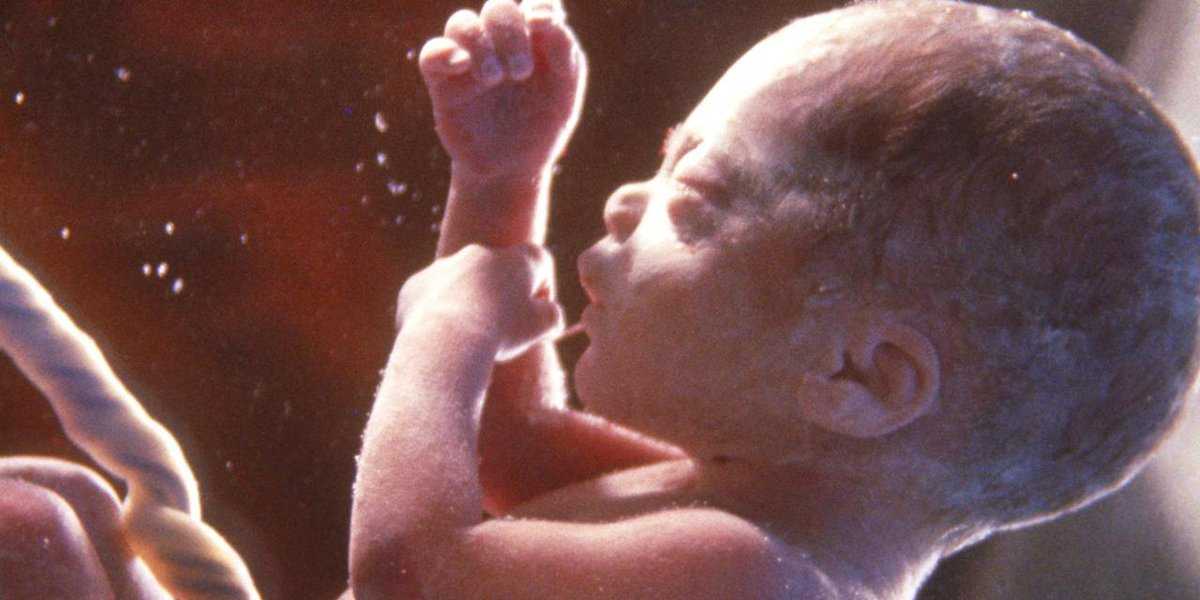 В этот момент она поместила меня в L&D для постоянного наблюдения, сульфата магния и экстренной дозы стероидов, так как я получила две дозы за 4 недели до этого из-за преждевременных родов. После того, как все мои лекарства были в моем организме, на следующий день 23 октября мне сделали еще одно УЗИ, они очень долго все смотрели и сказали, что его нужно будет принимать путем экстренного кесарева сечения — результаты оказались хуже, чем они думали. и что его должны были забрать 22-го. Было очень страшно не знать, что произойдет и каков будет результат. Но я верил и доверял своим врачам, медсестрам и команде отделения интенсивной терапии. Как только я добралась до своей комнаты, я попросила насос, чтобы начать качать своего парня. Я собирался убедиться, что смогу дать ему самое лучшее, что у него могло быть: Мое жидкое золото! Сейчас я сцеживаю 50-60 мл молока за каждый сеанс. Мне так приятно иметь возможность дать ему самое лучшее, и мне нравится, что у помпы есть выбор для беременных. У моего маленького парня было несколько неудач, но он снова начинает показывать прогресс.
В этот момент она поместила меня в L&D для постоянного наблюдения, сульфата магния и экстренной дозы стероидов, так как я получила две дозы за 4 недели до этого из-за преждевременных родов. После того, как все мои лекарства были в моем организме, на следующий день 23 октября мне сделали еще одно УЗИ, они очень долго все смотрели и сказали, что его нужно будет принимать путем экстренного кесарева сечения — результаты оказались хуже, чем они думали. и что его должны были забрать 22-го. Было очень страшно не знать, что произойдет и каков будет результат. Но я верил и доверял своим врачам, медсестрам и команде отделения интенсивной терапии. Как только я добралась до своей комнаты, я попросила насос, чтобы начать качать своего парня. Я собирался убедиться, что смогу дать ему самое лучшее, что у него могло быть: Мое жидкое золото! Сейчас я сцеживаю 50-60 мл молока за каждый сеанс. Мне так приятно иметь возможность дать ему самое лучшее, и мне нравится, что у помпы есть выбор для беременных. У моего маленького парня было несколько неудач, но он снова начинает показывать прогресс. Когда он родился, он был на c-pap, но у него было много приступов, поэтому они посадили его на Sipap, но время от времени ему снижали уровень кислорода. У него была очень тяжелая форма желтухи, и он проходил тройную фототерапию, а теперь ее стало вдвое меньше. Потом он срыгивал при каждом кормлении, а потом начал срыгивать зеленой субстанцией, так что кормление отняли все вместе, пришлось промывать живот и делать рентген. Сейчас он вернулся к ним и у него все хорошо. Он заставляет своих маму и папу очень гордиться! Мы знаем, что это будет трудный и долгий путь для нашего маленького парня, но мы знаем, что сейчас он находится в лучшем месте!» — Кэсси С.
Когда он родился, он был на c-pap, но у него было много приступов, поэтому они посадили его на Sipap, но время от времени ему снижали уровень кислорода. У него была очень тяжелая форма желтухи, и он проходил тройную фототерапию, а теперь ее стало вдвое меньше. Потом он срыгивал при каждом кормлении, а потом начал срыгивать зеленой субстанцией, так что кормление отняли все вместе, пришлось промывать живот и делать рентген. Сейчас он вернулся к ним и у него все хорошо. Он заставляет своих маму и папу очень гордиться! Мы знаем, что это будет трудный и долгий путь для нашего маленького парня, но мы знаем, что сейчас он находится в лучшем месте!» — Кэсси С.
«Ночью 5 марта мы с мужем ложились спать после того, как за несколько часов до этого сделали наши беременные фотографии. В тот же день у меня также была обычная консультация акушера-гинеколога, и все выглядело великолепно! До этого момента у меня была нормальная первая беременность без осложнений. Меньше всего я ожидала, что у меня неожиданно отойдут воды и скорая помощь отвезет меня из местной больницы в Эри, штат Пенсильвания, для быстрых родов нашего сына: Крю РайанЛи. Наш маленький недоношенный родился в 32 недели, 5 дней беременности. Почти на два месяца раньше он неожиданно весил 4 фунта 10 унций и был 18 дюймов в длину. Мы были в восторге от того, что стали родителями в первый раз, но мало ли мы знали, какой долгий и изнурительный путь нам предстоял и что нашему драгоценному маленькому мальчику придется пережить. Это было очень долгое путешествие с пятинедельным пребыванием в отделении интенсивной терапии, с таким количеством взлетов и падений, такой страшной поездкой на американских горках!
Наш маленький недоношенный родился в 32 недели, 5 дней беременности. Почти на два месяца раньше он неожиданно весил 4 фунта 10 унций и был 18 дюймов в длину. Мы были в восторге от того, что стали родителями в первый раз, но мало ли мы знали, какой долгий и изнурительный путь нам предстоял и что нашему драгоценному маленькому мальчику придется пережить. Это было очень долгое путешествие с пятинедельным пребыванием в отделении интенсивной терапии, с таким количеством взлетов и падений, такой страшной поездкой на американских горках!
Я решила попробовать кормить грудью во время беременности. Однако, так как мой сын был NPO, а затем, в конечном счете, находился на зондовом питании, единственным способом, которым это было возможно, было сцеживание. Я сцеживалась сразу после родов с помощью больничной помпы Medela. После того, как меня выписали, я ЖИЛ со своей помпой Medela In Style, неукоснительно сцеживаясь каждые пару часов и даже ставя будильник на ночь для сцеживания. У меня было так много молока, чтобы отдать его в отделение интенсивной терапии, они сказали мне, что я могу начать замораживать его дома, потому что у них не хватает места! Слова не могут даже описать чувство, которое я испытал, когда они позволили мне протолкнуть его первые 30 мл МОЕГО грудного молока через назогастральный зонд.
После многих неудач мы привезли нашего сына домой через пять недель, но не раньше, чем освободили место в морозильной камере для всего моего жидкого золота. В течение первого месяца мы перевозили его на автомобиле, на кислороде и мониторе апноэ. Вернувшись домой, я в конце концов перешла на сцеживание исключительно его молока без кормления грудью и вместо этого использовала бутылочки для кормления. Моя помпа Medela никогда не сбивалась с ритма! Мне нравится, как легко его транспортировать, поскольку я, будучи студентом-медсестрин дневного отделения, часто был в пути и часто качался в машине и в местах, где аккумуляторный блок оказался очень кстати!
Мы так счастливы, что наш сын получил такую помощь во время пребывания в отделении интенсивной терапии, а также благодаря молитвам и поддержке всей нашей семьи и друзей. И спасибо Medela за то, что дала возможность дать моему ребенку все самое лучшее и позволила мне общаться с ним таким образом, который раньше был невозможен.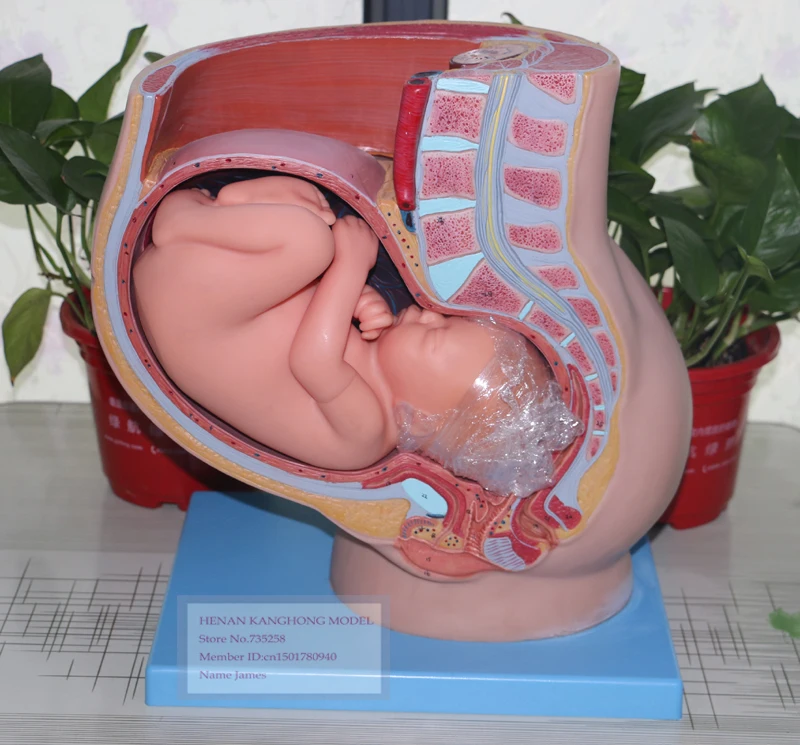 Это позволило мне обеспечить его и дать ему то, чего не могло дать отделение интенсивной терапии, а именно расширение возможностей. Сегодня он счастливый, совершенно здоровый, ему 7,5 месяцев». – Ванесса Н.
Это позволило мне обеспечить его и дать ему то, чего не могло дать отделение интенсивной терапии, а именно расширение возможностей. Сегодня он счастливый, совершенно здоровый, ему 7,5 месяцев». – Ванесса Н.
«Мой сын, мой первый ребенок, родился в 24 недели весом 1 фунт 4 унции. Он провел 121 день в отделении интенсивной терапии. За эти 121 день этот ребенок весом 1 фунт 4 унции навсегда изменил мою жизнь. На 6-м месяце беременности мысль о том, что у нас будет первый ребенок, только начала доходить до нас, прежде чем мы услышали слова: «Ваш сын в беде, вы и он умрете, если мы не возьмем его сейчас». . В таких ситуациях у вас очень мало контроля или власти. Я ждал 2 недели, прежде чем смог подержать своего сына в первый раз, и даже тогда врачи были недовольны тем, что мы вытащили его из инкубатора. Я нашел свою силу в пампинге. Мой муж нашел свою силу в том, чтобы поощрять меня сцеживать молоко и помогать мне находить для этого время. Мы набирались сил, наблюдая, как наш сын растет каждый день, считая граммы и унции.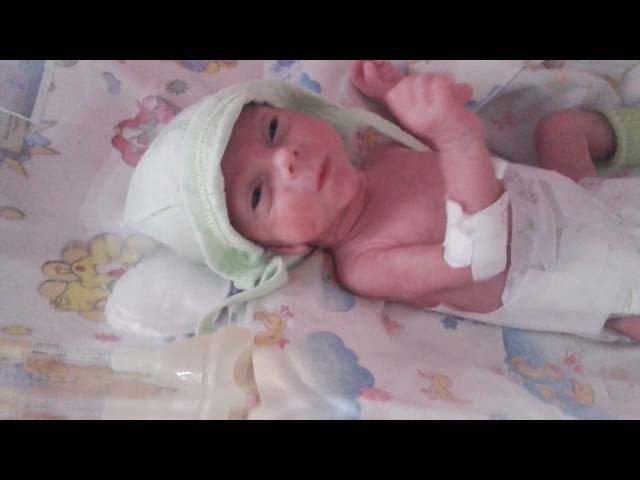 Нашему сыну сейчас 16 месяцев, и, как говорит наш лечащий врач, он отлично развивается. Я говорю, что он весь мальчик. Он любящий, забавный, умный и такой красивый. Мы невероятно благословлены. Мы знаем, что каждая жизнь — это подарок, а не гарантия. Мы молимся за младенцев и их семьи в отделении интенсивной терапии в надежде, что все младенцы отправятся домой как можно скорее и будут здоровыми». – Эшли Т.
Нашему сыну сейчас 16 месяцев, и, как говорит наш лечащий врач, он отлично развивается. Я говорю, что он весь мальчик. Он любящий, забавный, умный и такой красивый. Мы невероятно благословлены. Мы знаем, что каждая жизнь — это подарок, а не гарантия. Мы молимся за младенцев и их семьи в отделении интенсивной терапии в надежде, что все младенцы отправятся домой как можно скорее и будут здоровыми». – Эшли Т.
«Обычно я не занимаюсь такими вещами, но когда я увидел, что дом Рональда Макдональда от этого выиграет, я не мог не опубликовать нашу историю о дебюте. С того момента, как мы с мужем узнали, что беременны двойней, это были потрясающие американские горки чувств и эмоций. В самом начале беременности нам сказали, что близнецы часто бывают с осложнениями, одним из которых являются преждевременные роды. В 33 недели меня госпитализировали с тяжелым гестозом. Два дня спустя наши прекрасные дети родились с помощью экстренного кесарева сечения, на 7 недель раньше срока. Они находились в отделении интенсивной терапии в течение 15 дней, учась есть и набирая вес.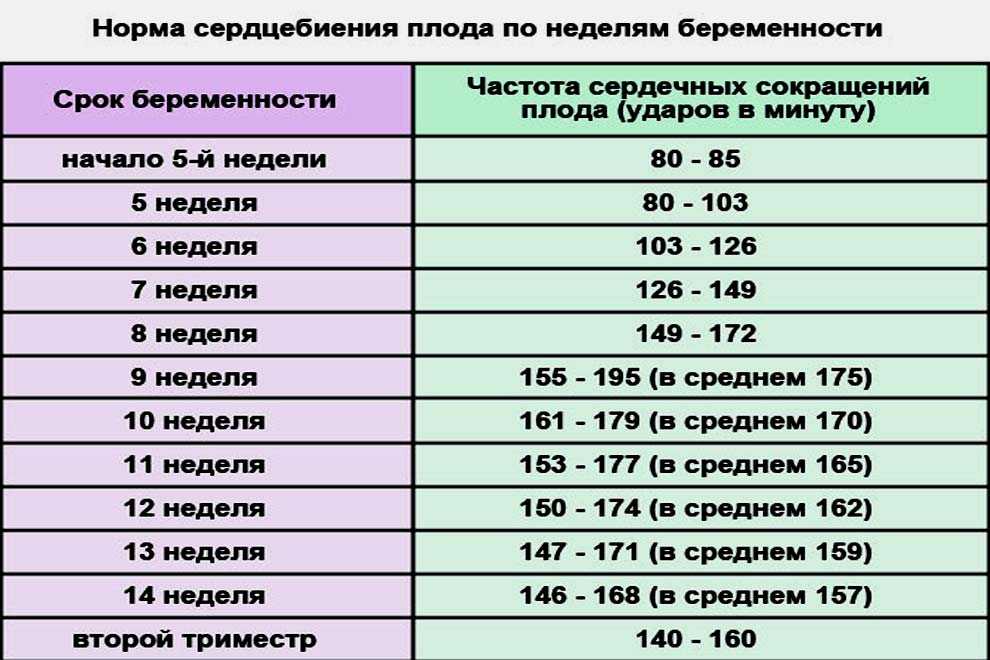 Сказать, что мы были ошеломлены, было преуменьшением. Если бы не поддерживающие и очень заботливые медсестры и персонал отделения интенсивной терапии в доме Рональда Макдональда, я не уверена, что мы с мужем смогли бы выжить. Мы были в часе езды от дома, в другом штате. Медсестры отделения интенсивной терапии поддерживали каждый наш выбор и подбадривали меня, когда я училась кормить грудью и сцеживать двух детей, которых видела только и могла держать на руках по несколько часов в день. Дом Рональда Макдональда стал нашим домом, где мы ночевали, получали горячую еду и плечо, на которое можно было опереться. Эти 15 дней были одними из лучших и самых тяжелых дней, которые у меня когда-либо были. Оставлять своих маленьких новорожденных детей на попечение кого-то другого — это действительно унизительный опыт. Тем не менее, мы справились с этим с помощью действительно заботливых и сострадательных людей. Сегодня вы бы не знали, что наши дети рождаются такими маленькими, они ковыляют, как обычные 15-месячные дети, принося радость и любовь в нашу жизнь».
Сказать, что мы были ошеломлены, было преуменьшением. Если бы не поддерживающие и очень заботливые медсестры и персонал отделения интенсивной терапии в доме Рональда Макдональда, я не уверена, что мы с мужем смогли бы выжить. Мы были в часе езды от дома, в другом штате. Медсестры отделения интенсивной терапии поддерживали каждый наш выбор и подбадривали меня, когда я училась кормить грудью и сцеживать двух детей, которых видела только и могла держать на руках по несколько часов в день. Дом Рональда Макдональда стал нашим домом, где мы ночевали, получали горячую еду и плечо, на которое можно было опереться. Эти 15 дней были одними из лучших и самых тяжелых дней, которые у меня когда-либо были. Оставлять своих маленьких новорожденных детей на попечение кого-то другого — это действительно унизительный опыт. Тем не менее, мы справились с этим с помощью действительно заботливых и сострадательных людей. Сегодня вы бы не знали, что наши дети рождаются такими маленькими, они ковыляют, как обычные 15-месячные дети, принося радость и любовь в нашу жизнь». – Эми Л.
– Эми Л.
«Хотел бы я поделиться историей победы в этом конкурсе, но у меня ее нет. Тем не менее, моя история напрямую связана с миссией благотворительного партнерства Medela and Ronald McDonald House, и я надеюсь, что она побудит других матерей, переживших утрату, задуматься о донорстве грудного молока.
Моя прекрасная дочь Лили родилась всего несколько недель назад, 21 октября. В течение последних нескольких месяцев беременности мы с мужем знали, что есть большая вероятность того, что она будет недоношенной из-за разрушительного диагноза опасного для жизни состояния здоровья. . Она сделала это 39недель и 6 дней, однако она уже попала на Небеса, когда родилась. Мы держали нашу драгоценную девочку в течение 5 слишком коротких часов, прежде чем попрощаться.
Два дня спустя пришло мое молоко, и хотя я думала о том, чтобы стать донором, когда обдумывала различные возможные результаты для Лили, у меня не было необходимого оборудования или расходных материалов. В то утро, лежа в постели, отяжелевший от горя и налитый молоком, я плакал.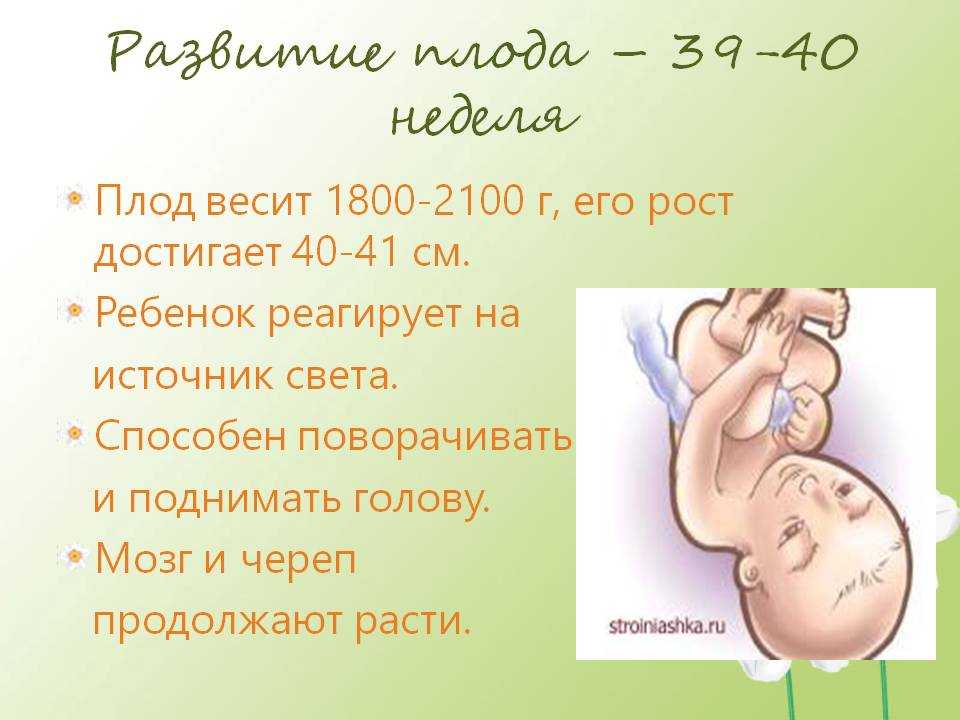 Мое тело хотело накормить ребенка, которого никогда не было возможности кормить грудью, и моя мечта воспитать Лили таким образом не осуществилась.
Мое тело хотело накормить ребенка, которого никогда не было возможности кормить грудью, и моя мечта воспитать Лили таким образом не осуществилась.
Я обратилась за утешением к близкой подруге, и она помогла мне понять, что я хочу поделиться тем, что я считал подарком Лили, с нуждающимися детьми. Она поддержала меня и посоветовала, а также сказала, что к 9 часам вечера мне сделают помпу. Конечно же, я открыл посылку, которую доставили к моей двери, и увидел помпу Medela в усовершенствованном стиле. Поделившись моими планами с моей сестрой, она прислала посылку с расходными материалами, включая пакеты Medela для микропаров и дополнительные бутылочки Medela.
Меньше чем за 2 недели при поддержке семьи и друзей и с помощью помпы Medela я собрала 244 унции грудного молока. Я с накачкой думал о Лили и о том, какую пользу принесло бы ей чужое донорское грудное молоко, если бы она родилась раньше срока. Ее дар — грудное молоко, в котором она не нуждалась; подарок, который поможет мне исцелиться и, надеюсь, спасти жизни других детей.
Лили появилась на свет в октябре месяце, предназначенном для беременности и осознания потери младенцев. В этом месяце, во время месяца осведомленности о недоношенности, я пожертвую ее подарок, чтобы помочь недоношенным детям выжить и, надеюсь, развиваться. Ее наследием станут жизни, которые она помогает спасти». – Кэтрин Б.
«В 30 недель я пошла в кабинет акушера для планового визита. Мой доктор, будучи очень осторожным, отправил меня на сортировку для наблюдения после того, как у меня было слегка повышенное давление. Мое кровяное давление продолжало повышаться, анализы показали белок в моче, и мне поставили диагноз преэклампсия. Мне сказали, что я не покину больницу, пока не родлю ребенка. Меня госпитализировали и прописали постельный режим. Цель состояла в том, чтобы оставаться беременной как можно дольше. Я сделала это за неделю до того, как врачи решили, что продолжать беременность слишком опасно. Мне дали магний, чтобы предотвратить судороги, уколы стероидов, чтобы помочь созреть легким ребенка, и питоцин, чтобы вызвать роды.
Затем, 12 мая -го -го года (годовщина свадьбы моего мужа и меня) во время предупреждения о торнадо, ровно за 2 месяца до срока родов, мой маленький ангел Исла Мари родилась на 31 неделе беременности. Она была 3 фунта 2 унции. Я услышал крошечный крик и почувствовал мгновенное облегчение и радость. Она дышала сама! Мне даже удалось ее подержать ненадолго, прежде чем ее забрали врачи, настолько она была красива.
Исла оставалась в отделении интенсивной терапии в течение 5 недель. Основное внимание уделялось кормлению, так как она поразила всех своей способностью дышать самостоятельно. Я качал каждые 2-3 часа. Накачка позволила мне сыграть большую роль в выздоровлении Ислы. Это также помогло заполнить пустоту, оставшуюся от необходимости идти домой без нее. Возможно, я не смог бы выносить ее до срока, но, по крайней мере, я мог обеспечить ее питанием.
Мы привезли Ислу домой 14 июня -го -го. Она была ровно 5 фунтов. Я сцеживала исключительно в течение месяца или около того, пока она не смогла сосать грудь. Завтра Исле исполнится 6 месяцев, и она прекрасно себя чувствует! Она так внимательна и полна улыбок. Буквально на прошлой неделе она впервые перевернулась! Наличие preemies было весьма эмоциональным опытом. Преэклампсия похитила мою беременность. Это украло последние несколько недель, когда я чувствовал толчки и икоту изнутри. Я воспользовалась любым шансом, чтобы спланировать своего ребенка, и выбросила его в окно. Но это показало мне то, что действительно важно, здоровую маму и ребенка.
Завтра Исле исполнится 6 месяцев, и она прекрасно себя чувствует! Она так внимательна и полна улыбок. Буквально на прошлой неделе она впервые перевернулась! Наличие preemies было весьма эмоциональным опытом. Преэклампсия похитила мою беременность. Это украло последние несколько недель, когда я чувствовал толчки и икоту изнутри. Я воспользовалась любым шансом, чтобы спланировать своего ребенка, и выбросила его в окно. Но это показало мне то, что действительно важно, здоровую маму и ребенка.
Поддержка персонала отделения интенсивной терапии, а также семьи и друзей помогла нам пройти через это. Я так благодарен всем мужчинам и женщинам, которые посвящают свою жизнь этим крошечным младенцам и их напуганным матерям. Я надеюсь, что они осознают разницу, которую они делают. Моя малышка всегда будет для меня символом истинной силы. Она боролась яростнее, чем должна была за эту жизнь. Я надеюсь, что у нее самый лучший из возможных». – Тара С.
«Осложнения начались в начале моей беременности с Оуэном. У меня была субхориальная гематома, которая кровоточила три раза вместе с двумя разными медленными кровотечениями. Потом в 24 недели 4 дня у меня отошли воды. Оуэну и мне повезло, и мы продержались еще 6 недель на больничной койке. Родившийся ровно на 31 неделе беременности с весом 3 фунта 6 унций, он был быстро доставлен в отделение интенсивной терапии. Он получил одну порцию сурфактанта, чтобы помочь его легким. Некоторое время он провел на сипап-аппарате, затем перешел на сипап и быстро перешел к самостоятельному дыханию. Оуэн находился в отделении интенсивной терапии в течение месяца, проходя несколько курсов лечения под лампами били, набирая вес и учась есть самостоятельно. Во время его пребывания в отделении интенсивной терапии я останавливался в местном доме Рональда Макдональда. Мы жили в часе езды. Я не могу описать, как мы благодарны дому Рональда Макдональда за утешение и поддержку, которую они оказали в это трудное время. Были неудачи и триумфы для Оуэна. Я мог быть рядом с ним, потому что все они держали его маленькие пальчики, разделяя с ним это путешествие.
У меня была субхориальная гематома, которая кровоточила три раза вместе с двумя разными медленными кровотечениями. Потом в 24 недели 4 дня у меня отошли воды. Оуэну и мне повезло, и мы продержались еще 6 недель на больничной койке. Родившийся ровно на 31 неделе беременности с весом 3 фунта 6 унций, он был быстро доставлен в отделение интенсивной терапии. Он получил одну порцию сурфактанта, чтобы помочь его легким. Некоторое время он провел на сипап-аппарате, затем перешел на сипап и быстро перешел к самостоятельному дыханию. Оуэн находился в отделении интенсивной терапии в течение месяца, проходя несколько курсов лечения под лампами били, набирая вес и учась есть самостоятельно. Во время его пребывания в отделении интенсивной терапии я останавливался в местном доме Рональда Макдональда. Мы жили в часе езды. Я не могу описать, как мы благодарны дому Рональда Макдональда за утешение и поддержку, которую они оказали в это трудное время. Были неудачи и триумфы для Оуэна. Я мог быть рядом с ним, потому что все они держали его маленькие пальчики, разделяя с ним это путешествие. Я круглосуточно сцеживалась, чтобы обеспечить сына грудным молоком. Наличие насоса Medela Symphony Pump в RMH и отделении реанимации и интенсивной терапии имело решающее значение для обеспечения снабжения моего сына. Оуэна отпустили и отправили домой на мониторе АПНОЭ. Сейчас он здоровый, счастливый 8-месячный ребенок, который все еще полностью пьет грудное молоко, сцеженное с помощью насоса Medela Pump In Style Advanced». — Энни Б.
Я круглосуточно сцеживалась, чтобы обеспечить сына грудным молоком. Наличие насоса Medela Symphony Pump в RMH и отделении реанимации и интенсивной терапии имело решающее значение для обеспечения снабжения моего сына. Оуэна отпустили и отправили домой на мониторе АПНОЭ. Сейчас он здоровый, счастливый 8-месячный ребенок, который все еще полностью пьет грудное молоко, сцеженное с помощью насоса Medela Pump In Style Advanced». — Энни Б.
«Я уже была мамой 6-летнего мальчика и беременна девочкой. 29 марта 2014 года, в 29 недель, у меня отошли воды, и меня госпитализировали в больницу Бет Исраэль в Нью-Йорке. Я так испугалась и волновалась. Они дали мне стероиды и другие лекарства, чтобы предотвратить ранние роды. В больнице мне прописали постельный режим, пока не пришло время рожать. Ко мне приходили врачи и говорили со мной обо всех мерах предосторожности, связанных с рождением ребенка в столь ранние сроки. Наверное, это было самое страшное время в моей жизни. Неделю спустя, 5 апреля 2014 года в 6:51 на 30-й неделе родилась моя девочка весом 3 фунта 6 унций. Она была такой крошечной и хрупкой. Мне было так грустно, что я не смогла сразу взять ее на руки и не смогла сразу же покормить ее грудью, как планировала. Ее поместили в инкубатор с дыхательными трубками и трубкой для кормления. В первый раз, когда я пошел к ней в отделение интенсивной терапии, она схватила меня за палец своей крошечной ручкой, и это дало мне всю надежду, необходимую мне, чтобы справиться с недоношенностью. Медсестры сказали мне немедленно начать сцеживание, чтобы они могли давать ей мое молоко через зонд для кормления. Это сделало меня такой счастливой, потому что я видела в этом связь с моим ребенком, хотя я была ограничена тем, что держала ее на руках. Больница была очень ободряющей и помогала мне с грудным вскармливанием и дала мне необходимые инструменты и информацию. Я пошла и купила двойной молокоотсос Medela, сцеживала его каждый день в течение 2 месяцев и относила молоко в больницу. У них даже есть комната с машинами, чтобы, пока я была там, я могла сцедить и оставить свое молоко.
Она была такой крошечной и хрупкой. Мне было так грустно, что я не смогла сразу взять ее на руки и не смогла сразу же покормить ее грудью, как планировала. Ее поместили в инкубатор с дыхательными трубками и трубкой для кормления. В первый раз, когда я пошел к ней в отделение интенсивной терапии, она схватила меня за палец своей крошечной ручкой, и это дало мне всю надежду, необходимую мне, чтобы справиться с недоношенностью. Медсестры сказали мне немедленно начать сцеживание, чтобы они могли давать ей мое молоко через зонд для кормления. Это сделало меня такой счастливой, потому что я видела в этом связь с моим ребенком, хотя я была ограничена тем, что держала ее на руках. Больница была очень ободряющей и помогала мне с грудным вскармливанием и дала мне необходимые инструменты и информацию. Я пошла и купила двойной молокоотсос Medela, сцеживала его каждый день в течение 2 месяцев и относила молоко в больницу. У них даже есть комната с машинами, чтобы, пока я была там, я могла сцедить и оставить свое молоко. Мне нравилось прикосновение кожа к коже (удержание кенгуру), которое я мог делать с ней каждый день, и это помогло моему притоку молока и дало мне так много времени для общения и комфорта. Медсестры и врачи отделения интенсивной терапии были великолепны. Я всегда буду благодарна и благодарна за все, что они сделали для меня и моего ребенка. Рождение недоношенного ребенка может быть таким трудным, ошеломляющим и сопряженным с множеством проблем на этом пути. Мне очень повезло, что я вышла оттуда со здоровым ребенком. Несмотря на то, что у нас не у всех одинаковый результат, а другие проходят через это с большими проблемами, я хочу, чтобы все мамы с недоношенными детьми знали, что они не одиноки, что плакать — это нормально, и что их дети намного сильнее нас. думаю, что они. Моей куколке Кендалл сейчас 7 месяцев, и она прекрасно себя чувствует. Никогда не теряйте надежду! Правило недоношенных!» – Эмели С.
Мне нравилось прикосновение кожа к коже (удержание кенгуру), которое я мог делать с ней каждый день, и это помогло моему притоку молока и дало мне так много времени для общения и комфорта. Медсестры и врачи отделения интенсивной терапии были великолепны. Я всегда буду благодарна и благодарна за все, что они сделали для меня и моего ребенка. Рождение недоношенного ребенка может быть таким трудным, ошеломляющим и сопряженным с множеством проблем на этом пути. Мне очень повезло, что я вышла оттуда со здоровым ребенком. Несмотря на то, что у нас не у всех одинаковый результат, а другие проходят через это с большими проблемами, я хочу, чтобы все мамы с недоношенными детьми знали, что они не одиноки, что плакать — это нормально, и что их дети намного сильнее нас. думаю, что они. Моей куколке Кендалл сейчас 7 месяцев, и она прекрасно себя чувствует. Никогда не теряйте надежду! Правило недоношенных!» – Эмели С.
«Эти двое — 34-недельные дети, родившиеся 18 сентября, мои огни, сияющие во тьме. Наш путь был непростым, в 16 недель мне поставили диагноз укорочение шейки матки. У меня были еженедельные визиты к врачу, пока мне не исполнилось 19 недель, затем мне наложили серкляж, чтобы удерживать их дольше, и постельный режим. Все было хорошо до 28 недель. У меня начались преждевременные роды, один из наложенных серкляжей порвался и расширялся. Меня доставили в Денвер, где, к счастью, у меня остановились роды. Все еще на постельном режиме, но у меня началась преэклампсия, и мне нужно было оставаться в Денвере, пока мне не исполнилось 32 недели. Пока я был в Денвере, я имел удовольствие остановиться в доме Рональда Макдональда, я безмерно благодарен за все, что они предложили тем, у кого не так много. Удивительно, что людям предлагают такое прекрасное место для проживания, когда ты так далеко от дома. Пришла домой в 32 недели, и все шло отлично, пока примерно на 34 неделе моя преэклампсия не ухудшилась, и мы решили, что лучше родить ребенка. Для матери-одиночки это было самое страшное, но в то же время самое прекрасное время в моей жизни.
Наш путь был непростым, в 16 недель мне поставили диагноз укорочение шейки матки. У меня были еженедельные визиты к врачу, пока мне не исполнилось 19 недель, затем мне наложили серкляж, чтобы удерживать их дольше, и постельный режим. Все было хорошо до 28 недель. У меня начались преждевременные роды, один из наложенных серкляжей порвался и расширялся. Меня доставили в Денвер, где, к счастью, у меня остановились роды. Все еще на постельном режиме, но у меня началась преэклампсия, и мне нужно было оставаться в Денвере, пока мне не исполнилось 32 недели. Пока я был в Денвере, я имел удовольствие остановиться в доме Рональда Макдональда, я безмерно благодарен за все, что они предложили тем, у кого не так много. Удивительно, что людям предлагают такое прекрасное место для проживания, когда ты так далеко от дома. Пришла домой в 32 недели, и все шло отлично, пока примерно на 34 неделе моя преэклампсия не ухудшилась, и мы решили, что лучше родить ребенка. Для матери-одиночки это было самое страшное, но в то же время самое прекрасное время в моей жизни. Мои близнецы провели около месяца в отделении интенсивной терапии из-за проблем с кислородом и проблем с кормлением, но благодаря моей поддержке и поддержке наших медсестер отделения интенсивной терапии, мальчикам сейчас 2 месяца и 2 недели, а 18-го числа адаптация. Как мама недоношенного ребенка, я не могла не гордиться этими прекрасными маленькими благословениями, каждый день, каждый момент — это благословение. В общем, наше путешествие только начинается, и мы не вернемся назад, как оно началось, потому что оно сделало более сильную мать, которая борется за своих недоношенных детей». – Бриттани Д.
Мои близнецы провели около месяца в отделении интенсивной терапии из-за проблем с кислородом и проблем с кормлением, но благодаря моей поддержке и поддержке наших медсестер отделения интенсивной терапии, мальчикам сейчас 2 месяца и 2 недели, а 18-го числа адаптация. Как мама недоношенного ребенка, я не могла не гордиться этими прекрасными маленькими благословениями, каждый день, каждый момент — это благословение. В общем, наше путешествие только начинается, и мы не вернемся назад, как оно началось, потому что оно сделало более сильную мать, которая борется за своих недоношенных детей». – Бриттани Д.
«Утром моего 27-го дня рождения, я была почти на 29 неделе беременности моим первым ребенком, взволнованная, готовя детскую и обучая шестиклассников. К полудню у меня начались схватки, хотя я и не подозревала, что это они, и страшно испугалась, когда медсестры и врачи сказали моему мужу и мне, что у меня преждевременные роды. Три дня спустя я испугалась, но надеялась, когда мне сказали, что ребенок в безопасности и мы отправимся домой на постельном режиме. Однако через несколько минут все изменилось, и экстренное кесарево сечение родило самую красивую девочку весом 2 фунта и 8 унций, которую когда-либо видел мир. Шесть дней спустя Эбби чувствовала себя прекрасно, но я все еще ни разу не держала свою маленькую девочку на руках. Медсестра отделения интенсивной терапии Линда, которая так бережно передала мне мою дочь, полную шнуров, которые постоянно пищали и жужжали, навсегда в моем сердце. Это был момент, когда я по-настоящему влюбилась и почувствовала, что материнство становится мной. В том году мы провели Рождество и 2 месяца после того, как увидели, как наша девочка борется за то, чтобы дышать, есть и расти. Я проводил по 16 часов в день, сидя рядом с ее изолеттой, молясь, плача и читая, чтобы убедиться, что я понимаю все, что происходит. 8 часов, которые мне пришлось оставить на сон, в основном были потрачены на слезы. Эмоции, которые сопровождают быть родителями недоношенного ребенка в отделении интенсивной терапии, неописуемы. Та забота, которую нам всем оказали медсестры и врачи, никогда не может быть оплачена! Сегодня Эбби Фэй, наш прекрасный боец, смелая, умная и любящая почти 4-летняя девочка.
Однако через несколько минут все изменилось, и экстренное кесарево сечение родило самую красивую девочку весом 2 фунта и 8 унций, которую когда-либо видел мир. Шесть дней спустя Эбби чувствовала себя прекрасно, но я все еще ни разу не держала свою маленькую девочку на руках. Медсестра отделения интенсивной терапии Линда, которая так бережно передала мне мою дочь, полную шнуров, которые постоянно пищали и жужжали, навсегда в моем сердце. Это был момент, когда я по-настоящему влюбилась и почувствовала, что материнство становится мной. В том году мы провели Рождество и 2 месяца после того, как увидели, как наша девочка борется за то, чтобы дышать, есть и расти. Я проводил по 16 часов в день, сидя рядом с ее изолеттой, молясь, плача и читая, чтобы убедиться, что я понимаю все, что происходит. 8 часов, которые мне пришлось оставить на сон, в основном были потрачены на слезы. Эмоции, которые сопровождают быть родителями недоношенного ребенка в отделении интенсивной терапии, неописуемы. Та забота, которую нам всем оказали медсестры и врачи, никогда не может быть оплачена! Сегодня Эбби Фэй, наш прекрасный боец, смелая, умная и любящая почти 4-летняя девочка. Мы были и остаемся благословленными вне слов. Несмотря на борьбу, лечение, бесчисленные визиты к специалистам и стресс, наш опыт сделал нас лучшими родителями. Я не воспринимаю ни минуты нашего времени с Эбби как должное. Она чудо и источник надежды для родителей, которые сидят перед изолеткой, читают, молятся и плачут! Мы любим нашу недоношенную и ни за что на свете ее не променяем!» – Дженни К.
Мы были и остаемся благословленными вне слов. Несмотря на борьбу, лечение, бесчисленные визиты к специалистам и стресс, наш опыт сделал нас лучшими родителями. Я не воспринимаю ни минуты нашего времени с Эбби как должное. Она чудо и источник надежды для родителей, которые сидят перед изолеткой, читают, молятся и плачут! Мы любим нашу недоношенную и ни за что на свете ее не променяем!» – Дженни К.
Когда дело доходит до сцеживания грудного молока для вашего недоношенного ребенка, каждая капля на счету! Исследования показывают, что двойные электрические молокоотсосы больничного класса, такие как Symphony от Medela, идеально подходят для матерей недоношенных детей, потому что эти типы молокоотсосов наиболее эффективно стимулируют выработку пролактина, гормона, вырабатывающего молоко. Сцеживание молока для недоношенных детей обеспечивает важную пользу для здоровья и позволяет мамам играть еще более важную роль в плане лечения их ребенка. Если вы сцеживали грудное молоко для своего недоношенного ребенка, вы знаете, насколько особенным является наличие этой связи между вами и вашим малышом.