Рожденные дети на 25 неделе беременности: Зачем в России пытаются спасать детей, у которых почти нет шансов выжить и быть здоровыми: Общество: Россия: Lenta.ru
Зачем в России пытаются спасать детей, у которых почти нет шансов выжить и быть здоровыми: Общество: Россия: Lenta.ru
В России предложили только с седьмого дня регистрировать младенцев, которые родились на очень раннем сроке (менее 22 недель) и с экстремально низким весом (менее 500 граммов). Это произошло после череды уголовных дел, которые Следственный комитет возбудил в отношении акушеров. Так, в убийстве 22-недельного мальчика обвинили неонатолога Элину Сушкевич из Калининграда. Почему вообще сегодня в России пытаются спасать 500-граммовых детей, какие шансы у них выжить и могут ли они вырасти здоровыми — «Лента.ру» узнала у доктора медицинских наук, руководителя научного отдела неонатологии и патологии детей раннего возраста Научно-исследовательского клинического института педиатрии имени Ю.Е. Вельтищева Елены Кешишян.
«Лента.ру»: Сейчас минимальные критерии для спасения недоношенных — 22-23 недели и 500 граммов веса. Почему?
Елена Кешишян: Чтобы понять, каков предел возможностей как в техническом плане (создание среды, приближенной к внутриутробной), так и в плане зрелости мозга ребенка, который способен развиваться внеутробно, в мире были предприняты попытки выходить недоношенных детей разного возраста. Наибольших успехов в этом достигли японцы. Они попробовали выходить детей, рожденных в 20 недель. То есть приблизительный срок беременности составлял пять месяцев. Японцам это удалось, но в единичных случаях. И они увидели, что у рожденных детей в этом возрасте не происходит дифференцировки головного мозга, деления на серое и белое вещество. Если грубо говорить, то этот процесс определяет возможность думать, чувствовать. Это называется высшей нервной деятельностью. Именно эта способность отличает человека от животного.
Поэтому, руководствуясь данными исследований и на основании гуманистической идеи, Всемирная организация здравоохранения и установила эту границу человеческого живорождения — 23 недели, что соответствует примерно 500 граммам веса. Это минимальный возраст, при котором головной мозг может дифференцироваться на серое и белое вещество. И, соответственно, есть надежда, что это уже будет человеческая личность с умственными способностями.
Это минимальный возраст, при котором головной мозг может дифференцироваться на серое и белое вещество. И, соответственно, есть надежда, что это уже будет человеческая личность с умственными способностями.
Страны, имеющие технологические возможности, в том числе и Россия, договорились о том, что рожденных на этом сроке беременности можно юридически считать людьми. То есть они имеют все права человека, в том числе и на медицинскую помощь.
На критерии ВОЗ по выхаживанию недоношенных Россия перешла с 2012 года. Много ли за это время удалось спасти таких детей?
В процентном соотношении со всеми рожденными — это мизер. У меня нет точных цифр. Но хочу сказать, что организм детей, рожденных почти наполовину раньше срока, — очень незрелый. И выживаемость у них, условно, один из ста. Все-таки 22-23 недели — это не роды в полном смысле. С точки зрения природы — это выкидыш, это критическая ситуация, которая может быть связана со здоровьем мамы или самого больного ребенка. Поэтому готовность к самостоятельному существованию у таких плодов приближена к нулю. Даже если предположить, что для спасения ребенка брошены максимальные усилия врачей, подключена вся необходимая аппаратура, шанс, что он выкарабкается, очень небольшой. У такого младенца могут не заработать почки, желудочно-кишечный тракт, сердце и другие органы. Это очень-очень сложная, ювелирная работа врачей.
Один из самых маленьких выживших недоношенных детей в мире. Амиля Тэйлор родилась в 2006 году в Майами, США. Она провела в утробе матери только 22 недели и появилась на свет с весом 284 грамма и ростом 24 сантиметра.
Фото: Baptist Health South Florida / Reuters
И дорогая?
Конечно. Сутки в хорошо оснащенной реанимации новорожденных — несколько тысяч долларов. А чтобы выходить такого ребенка, нужны месяцы. Но хочу подчеркнуть, что количество выживших на таком сроке минимально. И минимально оно практически во всех странах, где действуют критерии ВОЗ.
Если эти дети нежизнеспособны, обходятся слишком дорого, для чего тогда были установлены эти критерии?
Медицинская задача тут вовсе не в том, чтобы спасать поголовно всех детей, рожденных на сроке в пять месяцев. Понятно, что нет ни одного человека, который не понимает, что этот ребенок имеет риск быть слепым, глухим и обездвиженным. Задача медицины в этой ситуации — приобретать знания и опыт.
Понятно, что нет ни одного человека, который не понимает, что этот ребенок имеет риск быть слепым, глухим и обездвиженным. Задача медицины в этой ситуации — приобретать знания и опыт.
Акушеры учатся максимально продлевать беременность. Тут целый комплекс мероприятий: пренатальная диагностика генетических хромосомных болезней, различных пороков развития плода, выделение групп риска среди беременных, их специальное наблюдение, дородовая логистика и маршрутизация. Также оттачивают умение правильно принимать роды на таком сроке. Это необходимо делать максимально бережно и не забывать о «золотом часе». Нужно успеть дать ребенку, не дожидаясь, пока его состояние ухудшится, то, что он не смог получить от мамы. То есть даже если ребенок закричал, нужно понимать, что скоро он перестанет это делать и не сможет дышать. «Золотой час», по сути, определяет, будет или нет повреждение клеток мозга. А значит, будет или нет полноценная жизнь у ребенка.
И квалификация реаниматологов, работающих с такими детьми, сегодня растет. Все это привело к важному моменту: качество выхаживания детей, родившихся чуть позже, на 26-28 неделях, стало значительно лучше. Я регулярно наблюдаю таких малышей. И могу сказать, что со временем многие из них ничем не отличаются от своих сверстников.
А раньше?
Лет 30 назад примерно шесть-семь детей из десяти стали бы тяжелыми инвалидами. А сегодня у меня на приеме были три 26-недельных ребенка. И все развиваются вполне хорошо, есть небольшое отставание, но они это нагонят. У этих детей нет уже тех возможных пороков развития, которые, к сожалению, обязательно возникли бы в прошлые годы.
И это стало возможным благодаря опыту, накоплению знаний о том, как развиваются такие младенцы. Мелочей нет. Это касается всего — как оценивать сердцебиение, как трактовать анализы крови, и прочее. Вести недоношенного ребенка как в неонатальном периоде, так и позже, на первом-втором году жизни, — не то же самое, что обычного, доношенного малыша. Но знания позволяют вовремя проводить корректировку развития, даже не дожидаясь проблем.
Фото: Science Photo Library / East News
Важно понимать, что недоношенный ребенок — это вовсе не уменьшенная копия обычного. Это ребенок, который вынужден приспосабливаться к внеутробной жизни, когда еще физиологически делать этого не должен. Его органы и системы не подготовлены к функционированию в новых условиях.
От чего чаще всего страдают такие дети?
Одна из типичных патологий — ретинопатия недоношенных. У детей еще не созрел механизм, защищающий глаз от света. И они испытывают настоящий шок, внезапно попадая в наш светлый мир. Фотоны света и поток кислорода начинают действовать на сетчатку, ее сосуды начинают быстро расти, пронизывают все среды глаза, и, в конечном итоге, отслаивают сетчатку, приводя к тотальной слепоте. Раньше, еще когда я только начинала работать, хотя мы и знали о таком заболевании, как ретинопатия недоношенных, но детей, рожденных и выживших на сроках беременности менее 30 недель, было мало. Поэтому никто не знал, как лечить это заболевание. Страшно вспомнить, но недоношенные дети лежали в палатах с круглосуточным освещением. Свет был нужен для того, чтобы врачи и медсестры могли наблюдать за состоянием младенца, вовремя заметить изменения. В то время шесть из десяти детей, чей вес на момент рождения составлял менее килограмма, слепли. Как раз тогда в России открыли границы, и мы поражались тому, что в Европе слепота была максимум у двух из десяти новорожденных.
Но мы начали очень быстро учиться. Сейчас в перинатальных центрах во всех отделениях реанимации недоношенных — полумрак. Кювезы полностью накрыты темными покрывалами. Персоналу не нужно все время наблюдать за малышом — все показания автоматически пишут специальные приборы. В хороших реанимациях у медсестер, которые подходят к младенцам, — налобный свет. Это для того, чтобы не тревожить других детей. Во многих реанимациях висит большое «ухо». Если уровень децибел в помещении начинает превышать допустимый предел, прибор загорается красным.
После рождения ребенку каждую неделю начинают специальным методом смотреть глаза. Если идет разрастание сосудов — проводится лазерная коагуляция сетчатки. Специалисты по таким операциям есть практически в каждом крупном городе.
Если идет разрастание сосудов — проводится лазерная коагуляция сетчатки. Специалисты по таким операциям есть практически в каждом крупном городе.
За год через меня проходит примерно 400-600 детей, появившихся на 26-28 неделях. За последние несколько лет среди них — ни одного слепого. Хотя раньше в больницах для таких новорожденных приходилось открывать целые отделения.
Есть данные, сколько недоношенных детей впоследствии перешли в разряд здоровых?
Сейчас среди недоношенных, рожденных в пять-шесть месяцев (25-26-я неделя беременности), 25-30 процентов становятся инвалидами. В развитых странах примерно так же. А еще лет 20-30 назад таких было 75-80 процентов.
Риски у этих детей все равно очень высокие. Они требуют длительного наблюдения, лечения. Но все же сегодня у них несоизмеримо большие шансы, чем раньше.
Жалеют ли родители, которым не повезло, что настаивали на реанимации любой ценой?
Как врачу мне такого никто никогда не говорил. Естественно, что семьи возлагали совсем другие надежды на роды. В кабинете врача плачут, но не стенают. Этих детей безумно любят. Но это болезненная любовь на уровне глубокой депрессии. Наверное, некоторые из этих мам ночью могут думать, что было бы, если бы знали наперед, как все сложится. Возможно, они озвучивают это своим мамам, мужьям, подругам… Но не врачам. Тут люди предпочитают держаться.
Когда ребенку исполнится год-два — с моральной точки зрения ситуация тяжелее, чем в три дня. Новорожденные — все чудесные кулечки, это уже потом дети начинают отличаться друг от друга. У этих семей очень специфическая и тяжелая жизнь. Когда у тебя дома лежит ребенок, не шевелится, не глотает, никогда не смотрит на тебя, не говорит — это очень тяжело. И нужно помочь родителям превратить свою жизнь хотя бы в относительно социальную, не делать их изгоями.
На какую помощь семьи сейчас могу рассчитывать?
Когда в России перешли на нормативы ВОЗ, врачи начали говорить о том, что если мы начали выхаживать таких детей, будет высокая частота детского церебрального паралича, умственной отсталости и других патологий, приводящих к тяжелой инвалидности. Без развития специализированной службы, которая будет помогать таким детям, мы нанесем огромный урон обществу, которое не примет такое увеличение числа инвалидов. Тогда стала развиваться система последующего наблюдения недоношенных детей, которая ведет их до трех лет. Потому что в обычной поликлинической сети не всегда встречаются врачи, разбирающиеся, как растет и развивается ребенок, рожденный с низкой или экстремально низкой массой тела. Параллельно с этим достаточно быстро развивается система медицинской реабилитации.
Без развития специализированной службы, которая будет помогать таким детям, мы нанесем огромный урон обществу, которое не примет такое увеличение числа инвалидов. Тогда стала развиваться система последующего наблюдения недоношенных детей, которая ведет их до трех лет. Потому что в обычной поликлинической сети не всегда встречаются врачи, разбирающиеся, как растет и развивается ребенок, рожденный с низкой или экстремально низкой массой тела. Параллельно с этим достаточно быстро развивается система медицинской реабилитации.
Хуже всего у нас обстоят дела с социальной службой. Помощь таким детям минимальна. Как ухаживать за таким ребенком, как его развивать, как поддерживать двигательные навыки — мало кто объясняет семьям. Если в крупных городах хоть какого-то мизера можно добиться, то что уж говорить про провинцию? Все это выключает одного из родителей из социальной жизни. Мест, куда можно было бы хотя бы на неделю, месяц передать такого ребенка, чтобы родители смогли немного отдохнуть, нет. Раз уж государство пошло на такой шаг, раз уж мы юридически признали 500-граммовый плод человеком, то и поступать в последующем с его семьей, им самим тоже нужно по-человечески.
В других странах система поддержки существует?
Я знаю, что в Европе и в США это выстроено очень хорошо. Там делается упор не на медицинскую реабилитацию, а именно на социальную. У них есть социальные работники, которые приходят и освобождают эти семьи от существенной части забот. Где-то есть социальные центры, куда ребенка можно привести как в детсад. Причем они районированы — родителям не нужно ехать на другой конец города.
Фото: Александр Кондратюк / РИА Новости
Вы говорите о том, что еще некоторое время назад килограммовые недоношенные также считались «нежильцами», а сейчас — вполне перспективны. Возможно ли, что через 30-40 лет то же самое можно будет сказать и о 500-граммовых?
Действительно, еще 30-40 лет назад, когда не было возможности поддержать дыхание, дети, родившиеся на сроке раньше семи месяцев, выживали очень редко.
Потом, когда появились какие-то первые механизмы, планка поднялась до 28-й недели беременности — это примерно шесть месяцев. Но технический прогресс всегда идет вперед, это позволило и дальше постепенно сокращать возраст выживания. Мы сейчас можем хотя бы частично смоделировать внутриутробные условия. Например, когда ребенок рождается не в срок, у него в легких еще нет вещества, благодаря которому он может дышать, — сурфактантов. Их можно доввести сразу при рождении, начать искусственную вентиляцию легких и за счет этого поддержать газообмен. Также появились возможности давать дотации питания не через желудочно-кишечный тракт, а через вену специальными веществами, которые уже готовы к включению в метаболизм. Есть множество других приспособлений: создание теплового режима, влажности, приближенной к внутриутробной.
Технологически граница могла бы отодвигаться бесконечно. При желании можно смоделировать ситуацию, когда женщина вообще не нужна для вынашивания ребенка. Но я уже говорила о том, что ученые установили, что возраст в 22-23 недели — это минимальный срок, при котором клетки коры головного мозга могут развиваться постнатально. Все-таки главным критерием нормального развития ребенка являются не технологические достижения, а возможности мозга.
Правда ли, что всех 500-граммовых детей пытаются спасать лишь в России и Турции, а в других странах — только если у ребенка есть высокие шансы на нормальную жизнь?
Это не так. Во всех странах, где принята концепция ВОЗ, эти дети подлежат обязательной медицинской помощи. Но есть нюансы. Если ребенок родился на сроке с 23-й по 25-ю неделю, родители могут отказаться от реанимации. Для этого во многих странах есть юридический норматив, напоминающий закон об эвтаназии.
В перинатальных центрах там работает специальная служба. Когда становится понятно, что начались преждевременные роды, представители подходят к родственникам — отцу и, если возможно, к матери. «Мы предполагаем, что родится малыш с такими-то параметрами. В этом случае существуют такие-то риски развития… Вы имеете право выбора — либо на полную реанимацию, либо на паллиативную помощь». И в зависимости от того, что решат родители, врачи и действуют.
В этом случае существуют такие-то риски развития… Вы имеете право выбора — либо на полную реанимацию, либо на паллиативную помощь». И в зависимости от того, что решат родители, врачи и действуют.
Фото: Сергей Пятаков / РИА Новости
В России ведь также можно сегодня выбрать паллиатив?
Законодательно это никак не прописано. Сегодня, даже если ясно, что у ребенка несовместимые с жизнью патологии, его обязаны спасать до последнего. Бывает, что родители могут самостоятельно подписать бумагу, что не хотели бы реанимацию, но это не имеет юридической силы. Родители могут сказать: «Смотрите, он дышит, дышит. Он глазки приоткрыл. Давайте теперь его реанимировать!» А мы потеряли время, которое в этом случае очень существенно. У этого ребенка изначально мало шансов, а стало еще меньше. И может возникнуть ситуация, когда родители обвинят врачей, что их ребенка специально не лечили, «заговаривали зубы».
Медицинская общественность очень обеспокоена таким двусмысленным положением врачей. И у нас есть целый ряд предложений по решению проблемы их защиты.
Что именно предлагается?
Законодательная инициатива о том, чтобы родители самостоятельно могли решать вопросы о целесообразности реанимационной помощи ребенку, родившемуся в срок с 23-й по 25-ю неделю. Естественно, все это должно обговариваться. К дискуссии необходимо привлекать общественность: это и юристы, врачи, пациентские сообщества, представители религиозных конфессий.
Минздрав сейчас подготовил новые критерии о новорожденных, родившихся слишком рано. В частности, предлагается не регистрировать такого ребенка до тех пор, пока он не проживет семь дней. Может это исправит ситуацию, защитит врачей от обвинений в убийствах?
Тут масса подводных камней. В России был аналогичный закон о килограммовых детях. Им оказывали помощь с рождения, но до возраста семи дней ребенок считался плодом. Если он погибал, то его смертность уже шла в другие критерии, не считалась гибелью новорожденного.
Детей с экстремально низкими показателями рождается не много, они просто не могут никак повлиять на демографическую структуру. Но при наличии такого положения, что до семи дней можно не регистрировать, — мне кажется, к врачам еще больше может появиться претензий по поводу неоказания помощи.
Это очень сложные вопросы. С одной стороны, родители могут говорить: вы не спасли ребенка. А другие, напротив, скажут: зачем вы его мучаете напрасно? А представьте себе реаниматолога, который может оказаться перед этическим выбором: у него в больнице всего один ИВЛ, и на нем уже 40-й день находится 23-недельный ребенок. И тут в больнице рождается 32-недельный. Ему нужно помочь, подержать три дня на аппарате, а дальше малыш сам справится. В первом случае наверняка будет инвалид. А во втором — практически здоровый. И что делать врачу?
Вы сейчас говорите теоретически или такие ситуации происходят?
В федеральных центрах у нас такого быть не может. У нас достаточное количество аппаратуры. Я просто проиллюстрировала примером, что вопрос выхаживания таких детей — сложнейший, в нем перекликаются все аспекты — от медицинских до этических и религиозных.
Фото: Сергей Красноухов / РИА Новости
Вопрос младенческой смертности в последнее время стал политическим. Наверное, поэтому так остро развиваются пациентские скандалы, связанные с роддомами?
Вопрос младенческой смертности всегда был политическим. Это социально значимый параметр, определяющий положение страны в плане развития. У нас в целом по стране младенческая смертность за десять лет существенно уменьшилась. Однако в последние два года темпы снижения замедлились. Наше правительство говорит, что это плохо. С точки зрения врачей — это не совсем так. Есть объективные причины, которые с наскоку не преодолеешь.
Первичное снижение смертности произошло за счет качественного насыщения больниц аппаратурой, за счет строительства перинатальных центров. Это сразу же дало результат. А теперь эти показатели вышли на плато. Другое дело, что плато, допустим в Калининграде, Санкт-Петербурге, — это одно. Там показатели смертности — на европейском уровне. То есть очень низкие. А есть регионы, где смертность высока — Алтайский край, Еврейская автономная область, Магаданская. Там нехватка врачей, нехватка оборудования, очень большие расстояния, трудности маршрутизации. И с этим очень трудно что-то сделать.
Другое дело, что плато, допустим в Калининграде, Санкт-Петербурге, — это одно. Там показатели смертности — на европейском уровне. То есть очень низкие. А есть регионы, где смертность высока — Алтайский край, Еврейская автономная область, Магаданская. Там нехватка врачей, нехватка оборудования, очень большие расстояния, трудности маршрутизации. И с этим очень трудно что-то сделать.
Мы не компактная Швейцария. У нас огромная страна со сложными географическими условиями. Есть регионы, откуда мы не можем даже на вертолете доставить женщину. Я в свое время очень много времени провела на Чукотке, смотрела службу родовспоможения. Часто, если там рождается недоношенный ребенок, ты ему никак не поможешь.
Там нет хороших больниц?
Там все есть, но в одном городе — в Анадыре. А если женщина в другом месте родила, то часто она может оказаться отрезанной от мира. Есть периоды, когда даже самолеты не летают: пурга, еще что-то. И с маршрутизацией тоже не подгадаешь. Потому что когда ждешь первенца — не собираешься же рожать в 24 недели. Это если ситуация с родами повторяется, то можно что-то спланировать, приехать на «опасном» сроке поближе к специализированной помощи…
Правда ли, что в последнее время стало больше рождаться недоношенных?
Нет, их количество стабильно. Это примерно 7-10 процентов от всех новорожденных. Существенно выросла их выживаемость.
На родительских интернет-форумах одна из самых «разжигающих» тем — о том, что дети, которых «выбраковала» природа, плохо влияют на качество генофонда. Есть ли основания так думать?
Чтобы «выжившие» могли влиять на популяцию, их должно быть в процентном соотношении много. Например, 26-недельных очень мало — не больше двух процентов от всех родившихся. Это никоим образом не может на что-то повлиять.
Я знаю, что одно время обсуждали: а что будет, если мой ребенок женится в будущем на том, кто был когда-то недоношенным, не пострадает ли генофонд? Во-первых, могу сказать, то, что касается детей, рожденных после 30-й недели, — они совершенно здоровы, адаптированы и ничем не отличаются от других. Они сами рожают прекрасных здоровых детей, мы уже видели многие поколения. Опасность преждевременных родов не передается по наследству. И обычно над недоношенными детьми трясутся, ими много занимаются. Так что в плане развития эти дети могут дать фору другим.
Они сами рожают прекрасных здоровых детей, мы уже видели многие поколения. Опасность преждевременных родов не передается по наследству. И обычно над недоношенными детьми трясутся, ими много занимаются. Так что в плане развития эти дети могут дать фору другим.
А что касается детей, родившихся 5-6-месячными, то когда они догоняют сверстников, важно, чтобы родители продолжали с ними активную жизнь, а не занимались охранительным режимом. Нужны песни, пляски, спорт. У этих детей есть особенности поведения. Но сейчас есть центры, которые курируют такие семьи. Если детьми заниматься — все будет отлично. Я смотрю на этих детей регулярно. И у меня стал значительно более оптимистичный взгляд. Например, частота хронических заболеваний среди них приближается к норме. То есть она не выше, чем в популяции. Шанс на полноценную жизнь есть у каждого, даже самого безнадежного, на первый взгляд, ребенка.
«Детей не всегда удается спасти, а обвиняют в этом нас». Пермские медики — о том, почему новые критерии живорождения в России приводят к уголовному преследованию врачей
В 2012 году Российская Федерация перешла на рекомендованные Всемирной организацией здравоохранения критерии живорождения. Детей, родившихся преждевременно, стали выхаживать, начиная с 22-недельного срока беременности — до 2012 года преждевременными родами считались роды в сроке 28 недель. Частота преждевременных родов в развитых странах составляет 5-7 %, ежегодно в мире рождается 15 миллионов недоношенных детей.
Западные страны, накопив достаточный опыт и проанализировав результаты выживаемости новорождённых и состояние здоровья детей, родившихся в сроке 22-24 недели, решили сместить эту границу с 22 недель на 25. Связано это с высокой смертностью новорождённых в сроке 22-24 недели, более 90 % из них имеют массу тела всего 500-700 грамм.
Справка
В ноября 2018 года в Следственном Комитете появились специальные отделы по расследованию преступлений в сфере медицины.
Как сообщает СК РФ по Пермскому краю, в 2017-2019 годах было возбуждено девять уголовных дел по преступлениям, связанным с врачебными ошибками и ненадлежащим оказанием медицинской помощи, по следующим статьям: 109 УК РФ (Причинение смерти по неосторожности), и 238 УК РФ (Производство, хранение, перевозка либо сбыт товаров и продукции, выполнение работ или оказание услуг, не отвечающих требованиям безопасности).
Нас приравнивают к убийцам и насильникам
Фото: Максим Артамонов
Акушер-гинеколог больницы № 6 и председатель профсоюза Альянс врачей Анастасия Тарабрина:
— Все врачи в нашей стране абсолютно не защищены. Я считаю уголовное преследование, которому подвергаются медицинские работники сегодня, просто возмутительным! У всего медицинского сообщества сейчас на слуху имя врача-неонатолога Неонатологияраздел медицины, который изучает младенцев и новорождённых, их рост и развитие, их заболевания и патологические состояния. Основными пациентами неонатологов являются новорождённые младенцы с синдромом дыхательных расстройств, которые больны или требуют специального медицинского ухода из-за недоношенности, низкого веса при рождении, задержки внутриутробного развития, врождённых пороков развития (врождённых дефектов), сепсиса, или врождённой асфиксии из Калиниграда Элины Сушкевич, которой Следственный комитет предъявил обвинение по статье «убийство малолетнего, заведомо находящегося в беспомощном состоянии». Её обвиняют в убийстве новорождённого, который родился преждевременно на сроке 23 недели.
Дети, рождённые на сроке в 23 недели и, например, 27 недель, имеют огромную разницу в плане дальнейших перспектив по здоровью, ведь каждая неделя значительно увеличивает шансы на жизнь и здоровье.Те из них, кто выживает, остаются инвалидами тяжелой и средней степени, они не могут самостоятельно питаться и передвигаться, имеют тяжёлые неврологические нарушения, в том числе и ДЦП, часть из них оказываются слепыми или глухими. Поэтому они требуют постоянного тщательного ухода.
Выжившие дети после долгих месяцев нахождения в Перинатальном центре выписываются домой и попадают в общую сеть, где ими должны заниматься участковые педиатры, у которых и так по два участка. А такой ребёнок требует ежесекундного участия. Как правило, такие семьи остаются со своей проблемой один на один: огромная психологическая нагрузка, немалые финансовые затраты — всё это ложится на родителей! Многие из них не выдерживают.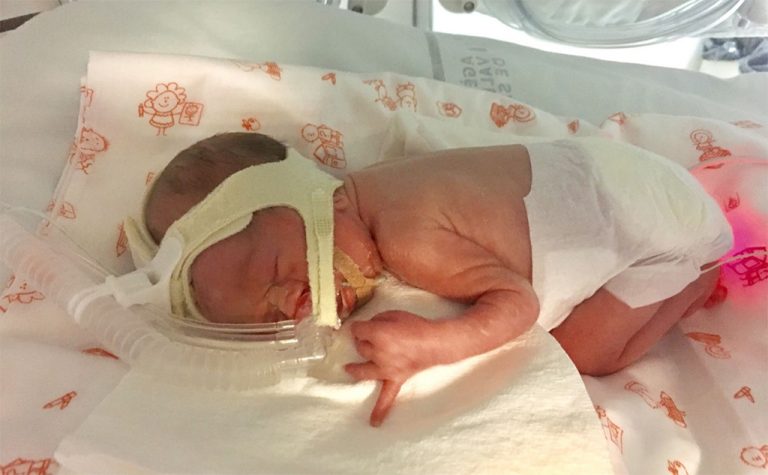 Дети-инвалиды в таких семьях должны проходить серьёзную реабилитацию, которая у нас в стране не развита.
Дети-инвалиды в таких семьях должны проходить серьёзную реабилитацию, которая у нас в стране не развита.
Именно поэтому западные страны отказались от выхаживания таких детей и сдвинули сроки: это слишком дорого, и перспективы при этом весьма туманны. Руководство нашей страны вложило огромные денежные средства в развитие сети Перинатальных центров, их оснащение, но не продумало, что делать дальше с такими детьми.
Российское общество акушеров-гинекологов неоднократно обращалось в Минздрав, предупреждая, что страна не готова к переходу на критерии по ВОЗ, но их не услышали. Я думаю, что это происходит потому, что существует политический аспект этого вопроса: мы не можем быть хуже стран Запада и должны догнать и перегнать их; мы должны увеличить показатели рождаемости любыми возможными способами для устранения демографического кризиса. Раньше родов было намного больше. Сейчас рожают женщины, рождённые в 90-х, когда был демографический провал. Поэтому стало меньше самих женщин, способных родить, и сами они не всегда решаются на рождение ребенка из-за экономической ситуации в стране.
Этические и моральные аспекты этого вопроса до сих пор вызывают бурное обсуждение в медицинской среде: что лучше: спасти, обрекая семью и таких детей на мучительную жизнь, или не оказать помощь, имея при этом благие намерения? Но самая главная беда заключается в том, что акушеры-гинекологи и неонатологи становятся заложниками таких ситуаций: детей не всегда удаётся спасти, а обвиняют в этом врачей, возбуждая при этом уголовные дела.
Справка
В 2018 году в Пермском краевом перинатальном центре родилось живыми 4763 ребёнка. Погибло 32 ребёнка. 31 случай (97 %) — недоношенные дети и 1 случай (3 %) — доношенный ребёнок, умер от врождённого порока сердца.
Из недоношенных детей, которые погибли, 25 (78 %) — дети, рождённые с экстремально низкой массой тела до 1000 грамм. Из них три ребёнка — с массой тела до 500 грамм, 16 детей — с массой тела от 500 грамм до 750 грамм, и шесть — с массой тела до 1000 грамм. Более половины детей родились в сроке гестации до 25 недель.
Более половины детей родились в сроке гестации до 25 недель.
Основную долю составили случаи гибели от внутриутробного сепсиса и внутриутробной пневмонии 19 детей (59 %), врождённые пороки развития — 3 случая (9 %) и другие причины.
Незрелость тканей, органов и систем
Фото: Из личного архива Ольги Лих
Главный акушер-гинеколог Перми Ольга Лих, заведующая Пермским краевым перинатальным центром:
— Срок беременности 22-24 недели — это неблагоприятный срок для здоровья и выживаемости детей. Родители должны быть осведомлены, что в данной группе детей крайне низкая выживаемость (6-20 % в зависимости от срока беременности) и высокий процент инвалидизации детей, что обусловлено глубокой незрелостью всех органов и систем ребёнка, появившегося на свет раньше срока. Шансы на выживаемость детей в сроке свыше 24 недель беременности возрастают на 2-3 % с каждым днём. Прогноз для выживаемости детей в сроке 25-26 недель составляет уже более 50 %.
Основная причина младенческой смертности при сверхранних преждевременных родах — это внутриутробное инфицирование и врожденная пневмония. В данных случаях внутриутробное инфицирование является и причиной преждевременных родов. Дети рождаются глубоко недоношенными, с дыхательной недостаточностью, с сердечно-сосудистой недостаточностью, требуют оказания реанимационной помощи. При рождении новорождённый получает в полном объёме весь комплекс реанимационных мероприятий и в дальнейшем получает лечение в соответствии с выявленной патологией, но это не может служить гарантией выживаемости такого ребёнка.
В подавляющем большинстве случаев преждевременные роды и внутриутробное инфицирование детей связано с хронической экстрагенитальной патологией у беременных (заболевания сердечно-сосудистой системы, заболеваний мочеполовой системы, полового тракта, эндрокринной патологией, анемией), наличием хронических очагов инфекции до беременности и во время беременности (инфекция половых органов, мочевыводящих путей, ЛОР-органы, ротовая полость), отсутствием прегравидарной подготовки, отсутствием санации хронических очагов инфекции до наступления беременности.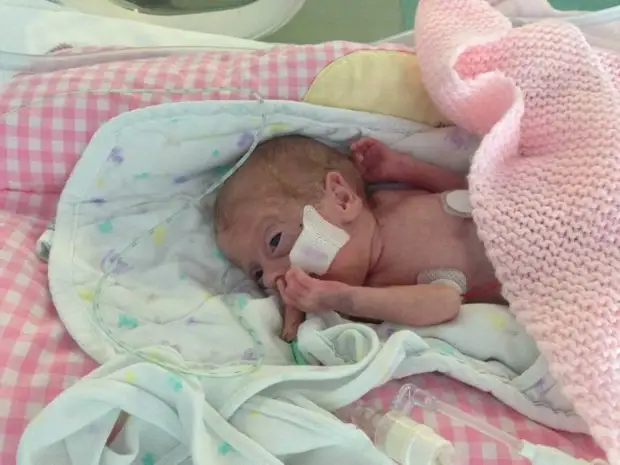 Учитывая выше указанное, следует обратить внимание женщин, планирующих беременность, на необходимость обращения к участковому врачу акушеру-гинекологу до наступления беременности для проведения прегравидарной подготовки (коррекции экстрагенитальной патологии, санации хронических очагов инфекции, приёма препаратов, снижающих риск врождённых пороков развития у плода).
Учитывая выше указанное, следует обратить внимание женщин, планирующих беременность, на необходимость обращения к участковому врачу акушеру-гинекологу до наступления беременности для проведения прегравидарной подготовки (коррекции экстрагенитальной патологии, санации хронических очагов инфекции, приёма препаратов, снижающих риск врождённых пороков развития у плода).
Женщины должны понимать: чтобы выносить здорового ребёнка, беременность надо планировать, обследоваться на инфекции, лечить их, корректировать экстрагенитальную патологию, но так бывает далеко не всегда. Часть женщин требуют досрочного родоразрешения по медицинским показаниям в связи со своим тяжёлым заболеванием. Всё чаще женщины, имеющие крайне тяжёлую экстрагенитальную патологию, беременеют. Существует приказ № 736 Министерства здравоохранения и социального развития РФ « Об утверждении перечня медицинских показаний для искусственного прерывания беременности», в этом приказе обозначены заболевания, которые угрожают жизни женщины при вынашивании беременности. Данным пациенткам беременность противопоказана, но пациентки игнорируют это. Несмотря на то, что риск для здоровья колоссальный, они пытаются выносить ребёнка.
Мы оказываем медицинскую помощь пациенткам с тяжёлыми заболеваниями сердечно-сосудистой системы, заболеваниями почек с почечной недостаточностью, эндокринными заболеваниями, онкологическими заболеваниями, заболеваниями желудочно-кишечного тракта, системными заболеваниями, потенциально угрожаемыми для жизни пациентки. На фоне беременности эти заболевания прогрессируют, состояние пациенток ухудшается. По медицинским показаниям, при ухудшении состояния пациентки показано досрочное родоразрешение, в противном случае женщина может погибнуть. Соответственно, дети рождаются преждевременно, и прогнозы по таким детям неблагоприятные.
Европейские страны перешли на срок беременности в 25 недель в связи с высоким уровнем младенческой смертности и высоким процентом инвалидности среди этих детей.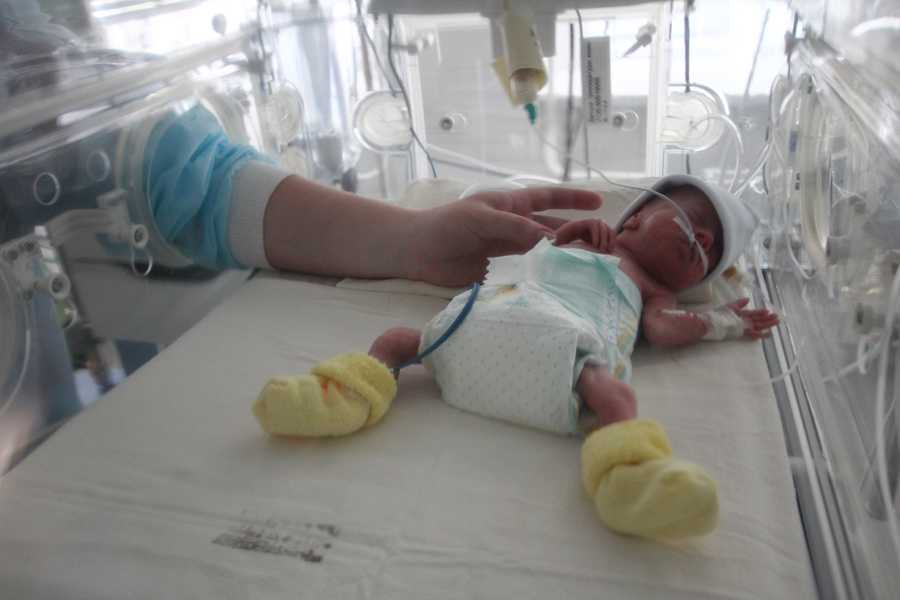 Данные дети отличаются глубокой незрелостью всех органов и систем. Одно из грозных осложнений — незрелость бронхолёгочной системы у новорождённого. Легочная ткань незрелая, развивается респираторный дистресс, эти дети страдают тяжёлой дыхательной недостаточностью, нуждаются в искусственной вентиляции легких (ИВЛ), для них характерна высокая частота инфекционных осложнений, в связи с чем дети нуждаются в антибактериальной терапии. Незрелая иммунная система снижает способность к сопротивлению инфекционному агенту, возникают септические осложнения и полиорганная недостаточность.
Данные дети отличаются глубокой незрелостью всех органов и систем. Одно из грозных осложнений — незрелость бронхолёгочной системы у новорождённого. Легочная ткань незрелая, развивается респираторный дистресс, эти дети страдают тяжёлой дыхательной недостаточностью, нуждаются в искусственной вентиляции легких (ИВЛ), для них характерна высокая частота инфекционных осложнений, в связи с чем дети нуждаются в антибактериальной терапии. Незрелая иммунная система снижает способность к сопротивлению инфекционному агенту, возникают септические осложнения и полиорганная недостаточность.
После реанимационного отделения дети переводятся на второй этап выхаживания (отделение патологии новорождённых). Дети, рождённые от сверхранних преждевременных родов, находятся в перинатальном центре довольно длительное время, пока не достигнут, как минимум, веса двух килограмм, они нуждаются в круглосуточном наблюдении врачей и пребывании в стационаре. После выписки они наблюдаются в отделении «Катамнестического наблюдения и восстановительного лечения раннего возраста», специально созданного для детей, перенёсших тяжёлую перинатальную патологию. Дети, требующие реабилитационных мероприятий, продолжают лечение в специализированных центрах.
***
Читайте также:
Акушер-гинеколог. Как сегодня «сводят дебет с кредитом» пермяки.
В Перми создан региональный профсоюз медиков «Альянс Врачей».
Председатель независимого профсоюза «Альянс Врачей» в Перми: «На меня оказывают давление. Страх — это их нормальная реакция».
«Когда назвали вес, думала, врачи ошиблись». Посмотрите, как выросли дети, рожденные раньше срока
В прошлом году в Беларуси на свет появились около 4000 недоношенных детей. Это 4% от всех рожденных младенцев. Сейчас выхаживаются даже малыши, которые появились на 24−25-й неделях беременности. В процессе взросления часть родившихся не в срок малюток получают степень утраты трудоспособности: у них высок риск развития проблем с легкими, нервной системой, а также со слухом и зрением.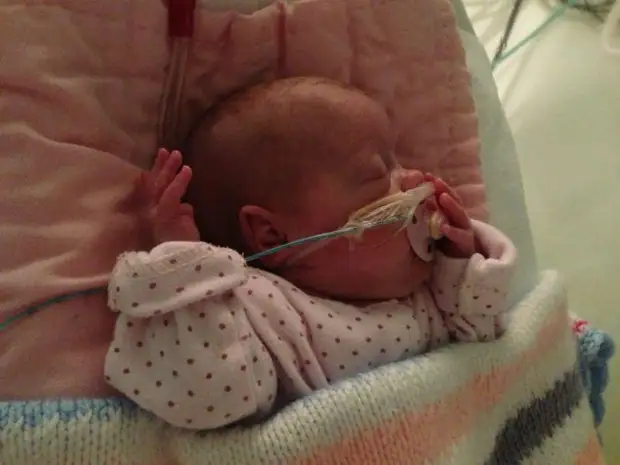 Мы собрали истории семей, которым довелось столкнуться с недоношенностью и из крох вырастить будущих танцоров, программистов и ветеринаров.
Мы собрали истории семей, которым довелось столкнуться с недоношенностью и из крох вырастить будущих танцоров, программистов и ветеринаров.
Дарья, родилась на 32-й неделе беременности весом 1150 граммов и ростом 37 сантиметров
Сейчас девушке 16 лет, она профессионально занимается танцами и планирует стать балериной.
Татьяне Медведевских было 25 лет, когда она впервые забеременела. Женщина признается, что вынашивание как-то сразу не задалось: сначала беспокоил жуткий токсикоз, а затем гестоз, который сопровождался повышенным давлением и отеками. Приходилось периодически ложиться на сохранение.
— На 24-й неделе беременности у меня открылось кровотечение. Как позже объяснили врачи, началась отслойка плаценты. Меня забрали в больницу и выписали только через три месяца, уже вместе с ребенком, — вспоминает непростое время Татьяна. — Сначала специалисты долго пытались сохранить беременность, с горем пополам дотянули меня до 32-й недели. Когда обнаружили, что нарушен кровоток между мной и дочкой, приняли решение кесарить.
Когда женщина пришла в сознание, медики назвали рост и вес девочки. 1 килограмм 150 граммов и 37 сантиметров — такие цифры привели маму в состояние шока. Она надеялась, что неправильно расслышала или что-то не так поняла. А когда увидела малышку в детской реанимации, не поверила, что младенцы могут быть настолько крохотными.
После родов выяснилось, что произошел так называемый резус-конфликт: у роженицы третья отрицательная группа крови, а у отца ребенка — первая положительная. Девочка унаследовала группу папы. Возможно, это и стало причиной такого непростого вынашивания ребенка.
При рождении девочка задышала самостоятельно. Это значительно ускорило выхаживание, началась интенсивная работа по набору веса. Малышку долго не хотели выписывать, хотя и все показания были в норме — просто она была слишком маленькой. При выписке мама получила эпикриз, исписанный мелким почерком множеством диагнозов.
— В длинном списке было все. Ребенок мог ничего не увидеть и не услышать, мог расти с задержкой в развитии. Началась интенсивная работа с массажистами, неврологами, дефектологами. Перевернулась она у меня в восемь месяцев — это достаточно поздно, а первый шаг сделала в год и два месяца. Мне стало легче, многие диагнозы сняли, — продолжает историю Татьяна. — В детстве Дашка была склонна к простудным заболеваниям. В садик пошла с 2 лет, так как с ее отцом мы разошлись и нужно было зарабатывать на жизнь. Плюс ко всему каждый год старалась отправить дочку на море, чтобы хорошенько там продышалась и оздоровилась.
Татьяна с трехмесячной Дашей
В детском садике Дашу называли цыпленком: уж больно маленькой и хрупкой девочкой она росла по сравнению с одногодками. Мама решила использовать параметры малышки ей во благо и с 4 лет отдала на танцы. Сначала девочка занималась народными танцами, а потом стала дополнительно танцевать в школьном ансамбле.
Сейчас девушка учится на первом курсе хореографического колледжа, а в будущем мечтает стать балериной:
— К народным танцам меня никогда особо не тянуло, но мама подтолкнула — и я пошла. А потом стали прислушиваться к рекомендациям педагогов. Впоследствии меня увлекла классическая хореография, а именно балет. Я бы даже сказала, что сейчас этим живу.
Через 10 лет у Даши появился братик Саша. На вторую беременность Татьяне было решиться непросто. К удивлению, вынашивание сына прошло как по маслу: женщина чувствовала себя настолько хорошо, что даже не пришлось ложиться на сохранение.
Дима, родился на 28-й неделе беременности весом 1200 граммов и ростом 36 сантиметров
Сейчас учится в 9-м классе, увлекается робототехникой.
Дмитрий с младшим братом
Юлию и Виталия Редлин познакомили родители. Когда юноше исполнилось 20 лет, а девушке 21, молодые люди решили сыграть свадьбу. Уже через год в молодой семье появляется первенец.
— Во время беременности чувствовала себя прекрасно, только за пару дней до родов стало повышаться давление, начались отеки, врачи обнаружили белок в моче, очень низкие тромбоциты в крови, из-за которых от легкого надавливания на кожу появлялись кровоподтеки. Симптомы гестоза проявились очень резко. Я пришла на прием к гинекологу, и меня сразу же положили в больницу. А на следующий день уже сделали кесарево сечение. Это было полнейшей неожиданностью, ведь шла только 29-я неделя беременности, — вспоминает Юлия. — Честно признаться, для меня согласие на кесарево было равнозначно аборту. Я тогда и представить не могла, что такие малютки выживают.
Симптомы гестоза проявились очень резко. Я пришла на прием к гинекологу, и меня сразу же положили в больницу. А на следующий день уже сделали кесарево сечение. Это было полнейшей неожиданностью, ведь шла только 29-я неделя беременности, — вспоминает Юлия. — Честно признаться, для меня согласие на кесарево было равнозначно аборту. Я тогда и представить не могла, что такие малютки выживают.
Диме 2,5 месяца
Первый месяц жизни маленький Дима провел в реанимации. Он был подключен к аппарату ИВЛ, так как не задышал при рождении самостоятельно. А затем, когда стал дышать сам, заболел пневмонией, из-за чего пришлось долечиваться в отделении недоношенных. Кроме проблем с легкими, возникли вопросы по зрению. Проблемы с сетчаткой — так называемую ретинопатию недоношенных — удалось вылечить медикаментами, малышу делали уколы прямо под глазное яблоко, со временем зрение выравнялось. До полутора лет мальчик перенес три вмешательства по удалению грыж. А в 7 лет Диме делали сложную операцию на ушах — спасали слух.
— До года мы жили, как роботы: бесконечные врачи, массажи, процедуры, инфекционная больница, консультации с неврологами… Однако все эти проблемы нас с мужем еще больше сплотили. Когда Димка пошел, стало чуть легче, — описывает свое состояние после тяжелой беременности Юлия. — Сейчас у сына еще есть небольшие проблемы с легкими, которые со временем решатся. Плюс ко всему он астматик, к счастью, с этим можно жить.
Семья Редлин
Сейчас по подростку и не скажешь, что родился он совсем крохой: вытянулся выше мамы, возмужал. Родители признаются, что мальчик растет очень рассудительным и добрым, с обостренным чувством справедливости.
— Раньше я увлекался стрельбой и ходил на бокс, а сейчас мне нравится программирование и все, что связано с компьютерами. Занимаюсь робототехникой, участвую в тематических соревнованиях, — посвящает в свои хобби Дима. — Возможно, свяжу с этим свою жизнь.
Три года назад у супругов родился второй сын. Гестоз снова повторился, но позже — Роме повезло больше, он родился на 35-й неделе весом 2 кило 815 граммов и ростом 50 сантиметров.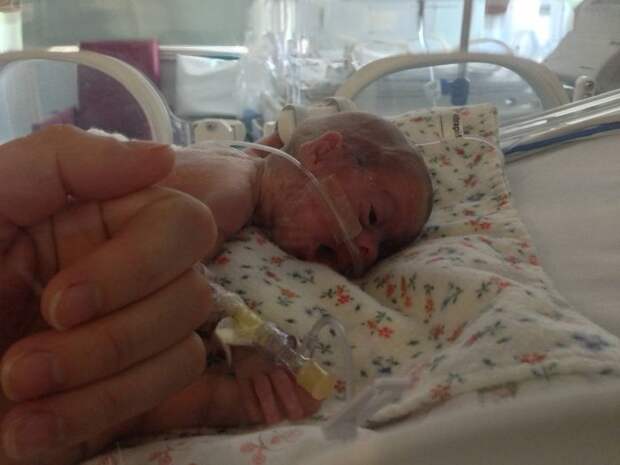 Второй мальчик был почти зрелым, оставалось лишь немного набрать вес.
Второй мальчик был почти зрелым, оставалось лишь немного набрать вес.
Анна, родилась весом 1300 граммов, ростом 37 сантиметров
Сейчас Анне Ягелло 29 лет, она сама уже мама.
Рассказы своей мамы о недоношенности девушка воспринимала с долей романтики, пока сама не попала в похожую ситуацию.
— Мама дремала на диване, а сестра — у нас с ней три с половиной года разницы — залезла на спинку дивана и хотела накрыть ее одеялом. Сестра была маленькая, запуталась в одеяле и прямо со спинки грохнулась на мамин живот. Мама заметила, что я перестала шевелиться, и сама поехала в больницу, — передает уже не раз прослушанную историю Анна. — Как позже объяснили врачи, процесс вряд ли можно было назвать деторождением, это был просто выкидыш на 28-й неделе.
Ане год и 8 месяцев, на фото со старшей сестрой. Фото: семейный архив
Девочка чудом осталась жива. Сейчас ее каждый день рождения плавно переходит в рассказ мамы о том, что ей пришлось пережить и как трудно было справляться:
— Она всегда вспоминает, что в отличие от других недоношенных детей я стабильно набирала вес, а не сбрасывала. Это ее очень радовало, ведь при рождении я не могла дышать самостоятельно, легкие полностью раскрылись лишь через две недели. Мама рассказывала, что тогда не было многих методов диагностики. Мне сделали УЗИ головного мозга и сказали, что патологий развития нет. С этим маму и выписали домой. После таких рассказов мне казалось, что недоношенность — это что-то романтическое. В школе всегда была самой старшей, а когда в детстве увлекалась гороскопами, то прикидывала, что по знаку зодиака могла бы быть не Стрельцом, а Рыбой.
Увы, Анне предстояло прочувствовать все мамины переживания на себе. Когда девушка забеременела, у нее сразу же возникли мысли о возможной недоношенности, чем она поделилась с лечащим врачом. Тот успокоил.
— Беременность проходила спокойно, но не без токсикоза. Однажды я легла спать и почувствовала, что ребенок шевелится не так активно, как обычно. На утро — та же картина. Обратилась к гинекологу, мне сделали КТГ. Исследование показало, что сердцебиение ребенка монотонное, будто малыш спит. Перед выходными меня положили на пару дней в стационар понаблюдаться. Там повторяли исследование, результаты врачам не нравились: такое сердцебиение характерно для ребенка, за которым гонятся, ему было дискомфортно, — описывает сложившуюся ситуацию мама недоношенного. — В итоге меня перевезли в РНПЦ «Мать и дитя», а там ночью на 28-й неделе беременности у меня начались схватки.
На утро — та же картина. Обратилась к гинекологу, мне сделали КТГ. Исследование показало, что сердцебиение ребенка монотонное, будто малыш спит. Перед выходными меня положили на пару дней в стационар понаблюдаться. Там повторяли исследование, результаты врачам не нравились: такое сердцебиение характерно для ребенка, за которым гонятся, ему было дискомфортно, — описывает сложившуюся ситуацию мама недоношенного. — В итоге меня перевезли в РНПЦ «Мать и дитя», а там ночью на 28-й неделе беременности у меня начались схватки.
Егор родился на 50 граммов меньше своей мамы — 1 кило 250 граммов, рост — 39 сантиметров. Супруги увидели малыша через 4 дня после рождения, когда Анну выписали из реанимации. Малыш был очень слабый, врачи не спешили обнадеживать родителей, а ведь им так хотелось услышать позитивные новости.
— Егорка лежал в подгузнике-нулевочке, как лягушонок, будто завернутый в парашют практически по шею. Только через месяц и шесть дней нам сказали, что ему стало лучше. За это время я почувствовала, как сплотилась наша семья, — со слезами рассказывает Анна. — Из тех страшных диагнозов, которые нам ставили при рождении, подтвердились единичные. У мальчика сохраняется бронхолегочная дисплазия в легкой степени, нужно опасаться всевозможных инфекций. Сейчас сыну год и три месяца, самое страшное уже позади. После всего очень трудно думать о втором ребенке, хоть раньше мы с супругом и планировали.
Дарья, родилась на 28-й неделе беременности, весила 1650 граммов
Сейчас 16-летняя девушка может похвастаться математическим складом ума, собирается поступать на ветеринара.
— Мы с мужем очень хотели еще одного ребенка. Во время второй беременности я была очень активной. Однажды вела старшего сына в садик — сейчас Егору 23 года — и у меня открылось кровотечение, сразу вызвала скорую. Меня быстро уложили на операционный стол и провели экстренное кесарево, — Татьяна Рубан в деталях описывает обстоятельства, при которых дочка попросилась на свет.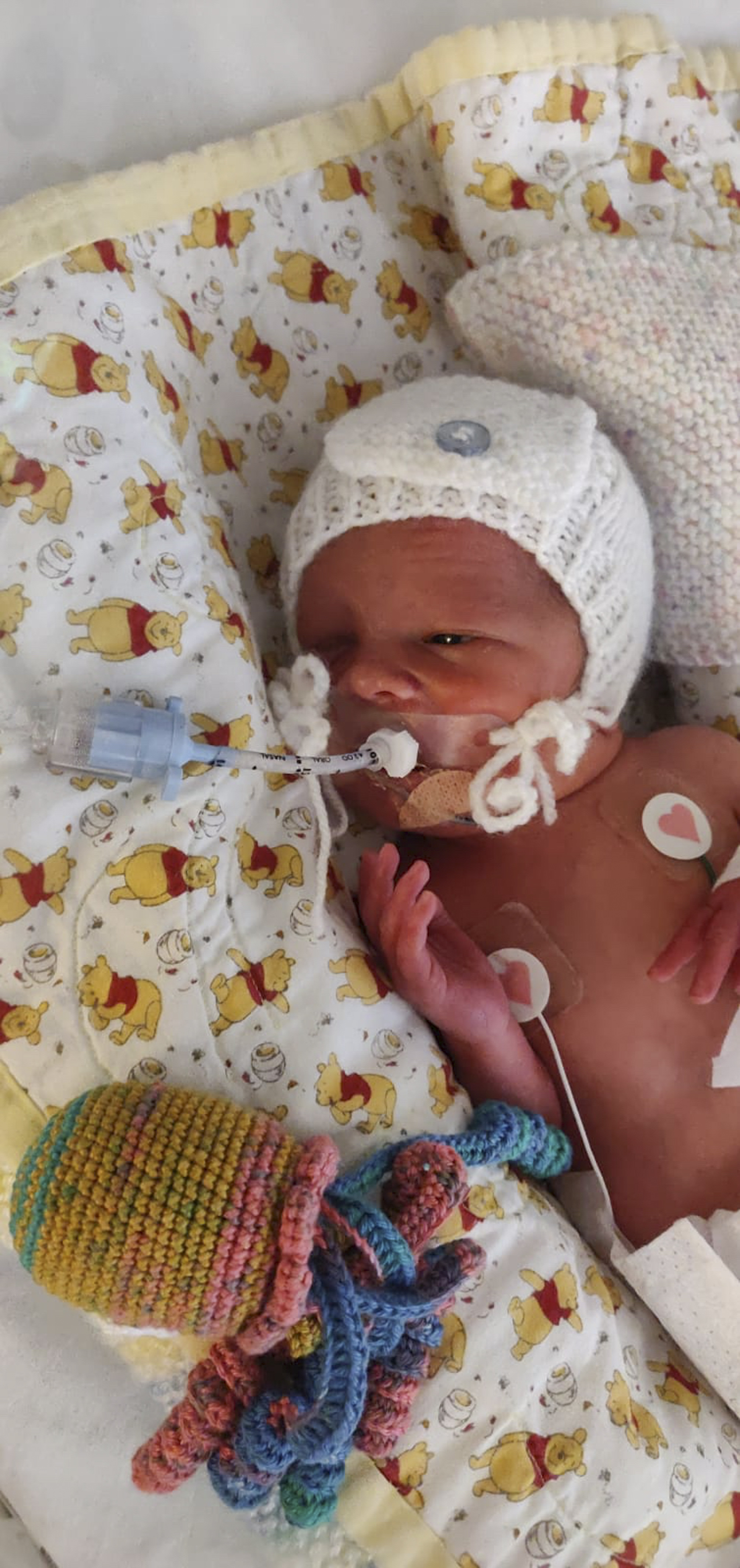 — Девочка не дышала, ее спасала детская реанимация, пришлось интубировать. Сама я врач по образованию, поэтому прекрасно понимала последствия раннего рождения.
— Девочка не дышала, ее спасала детская реанимация, пришлось интубировать. Сама я врач по образованию, поэтому прекрасно понимала последствия раннего рождения.
Мама вспоминает, что каждый раз, когда она приходила проведать малышку и приносила ей сцеженное молоко, та в упор смотрела ей в глаза. Это редкость для младенцев, которые большую часть времени проводят во сне. Позже медперсонал объяснил, что кроха откликается на имя и чувствует, что пришла мама. В реанимации Даша провела два с половиной месяца, даже трубку ИВЛ выдернула себе сама, как раз когда у врачей это было лишь в планах. Оказалось, и такие чудеса случаются. Так девочка задышала сама.
Даша в 8 месяцев на руках у старшего брата
— Малышка хорошо ела и набирала вес. До года кормила ее грудным молоком. Полгода она почти не плакала, настолько слабенький был голосок. К счастью, дочка полностью отстроилась со временем, никаких операций не понадобилось, — с радостью делится семейной историей Татьяна. — Единственное, ставили нам легкую степень ретинопатии — повреждение сетчатки глаз. Зрение мы постоянно контролируем и сейчас, дочка пользуется линзами.
Даша учится в 10-м классе математической гимназии. Любит математику и химию. В будущем видит себя ветеринаром.
Андрей, родился весом 1350 граммов и ростом 36 сантиметров, и Олег, родился весом 1250 граммов и ростом 30 сантиметров
Недоношенные братья Андрей и Олег родились с разницей в 22 года. Сейчас старший уже воспитывает своего сына.
Людмила и Сергей с младшим сыном. Фото: семейный архив
— Мы с мужем учились в параллельных классах. Андрей у нас появился, когда Сергей вернулся из армии. Тогда мне был 21 год. Беременность проходила очень легко. Я пришла на плановую проверку, врач измерила давление, оно оказалось повышенным, плюс ко всему обнаружили белок в моче. Сразу положили в больницу понаблюдать. Так у меня начался гестоз. Когда тянуть было уже некуда, мне искусственно прокололи воды и я стала рожать. Длились роды очень долго — около десяти часов. Позже узнала, что врачи боролись за мою жизнь, а о малыше вопрос даже не стоял, — описывает события 30-й недели беременности Людмила. — Первое впечатление, когда увидела малыша, сложилось приятное: он мне казался самым красивым, а параметры совсем не смутили. В моем понимании он таким и должен был родиться.
Позже узнала, что врачи боролись за мою жизнь, а о малыше вопрос даже не стоял, — описывает события 30-й недели беременности Людмила. — Первое впечатление, когда увидела малыша, сложилось приятное: он мне казался самым красивым, а параметры совсем не смутили. В моем понимании он таким и должен был родиться.
Потом Андрей стал быстро набирать вес. Неврологи предупреждали, что мальчик может отставать в развитии. Однако мама не давала малышу спуска: по образованию она психолог-педагог, поэтому не возникло труда составить для сына индивидуальный план занятий с самыми разными упражнениями. В садик малыш пошел уже в год и три месяца. В детстве часто болел обструктивными бронхитами, но позже отстроился.
— Я очень боялась рожать второй раз. Честно признаться, больше детей я не хотела, но муж настаивал. Так спустя 22 года после Андрея у нас получился Олег, тоже кроха, — на лице Людмилы проявляется легкая улыбка. — Олег родился еще раньше — на 29-й неделе. Я чувствовала себя более уверенно с ним, наверное, опыт сыграл свое, да и со здоровьем у малыша не возникало серьезных проблем.
Сейчас старшему Андрею 26 лет. Он успел отучиться на двух «вышках» — на инженера и на экономиста, сейчас работает. Когда мама ему впервые рассказала про недоношенность, он отнесся к истории своего рождения с интересом. А чуть позже захотел сходить в роддом, где его выхаживали, познакомиться с врачом. Тем не менее, фактом о недоношенности в своей биографии он не гордится, поэтому и попросил публиковать историю без фамилий и фотографий. Совсем недавно Андрей сам стал папой.
Младшему Олегу всего 5 лет, растет он более спокойным мальчиком по сравнению со старшим братом.
«С каждым годом выхаживаются все более тяжелые дети»
Юлия Рожко, врач-реаниматолог, заведующая педиатрическим отделением для недоношенных новорожденных детей РНПЦ «Мать и дитя», кандидат медицинских наук:
— С недоношенными малышами я работаю уже больше двадцати лет.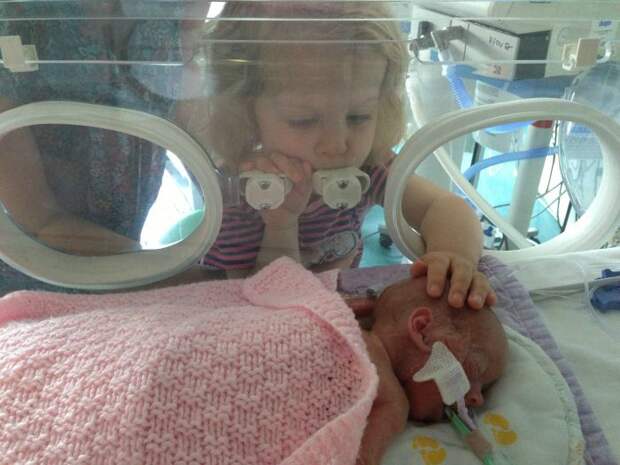 Сегодня из них выживают 85−90%. Этот показатель за последние два десятилетия увеличился в два раза. С каждым годом выхаживаются все более тяжелые дети — с маленьким сроком гестации на 24−25-й неделях беременности. В нашем центре зарегистрирован рекордный случай, когда врачи выходили кроху весом в 480 граммов.
Сегодня из них выживают 85−90%. Этот показатель за последние два десятилетия увеличился в два раза. С каждым годом выхаживаются все более тяжелые дети — с маленьким сроком гестации на 24−25-й неделях беременности. В нашем центре зарегистрирован рекордный случай, когда врачи выходили кроху весом в 480 граммов.
Как показывает практика, у недоношенных детей высока вероятность развития ДЦП, бронхолегочной дисплазии, тугоухости, ретинопатии, которая в редких случаях может привести даже к слепоте. У четвертой части недоношенных с массой при рождении меньше килограмма в первый год жизни развивается какая-либо патология, и они остаются инвалидами.
Полностью застраховаться от недоношенности невозможно. На здоровье и развитие плода значительно влияют хронические очаги инфекций мамы, поэтому перед беременностью женщинам рекомендуется залечить все имеющиеся болячки. Влияет на вынашиваемость и возраст женщины: чем она старше, тем выше риски рождения раньше срока.
Для поддержки родителей недоношенных детей у нас в стране уже два года функционирует РОО «Рано». Эта площадка объединяет профильных специалистов и родителей недоношенных детей. На базе организации работает школа матерей, когда мамы уже подросших ребят передают опыт новоиспеченным родителям.
Уже в течение года у нас в центре работает катамнестический кабинет, где наблюдаются дети, перенесшие критическое состояние в ранний неонатальный период. Новая форма работы с недоношенными позволяет снизить уровень инвалидизации с детства, а также уменьшить степень отдаленных последствий и врожденной и перинатальной патологии. На сегодня за консультацией специалистов в катамнестический кабинет обратились родители более 150 детей со всей страны.
Еще несколько лет назад педиатрические отделения были закрыты для пап. Сейчас же мы начали практиковать семейное выхаживание: в реанимацию впускаем как мам, так и пап, а в других отделениях стараемся оборудовать специальные комнаты для отцов, где они могут провести время с ребенком.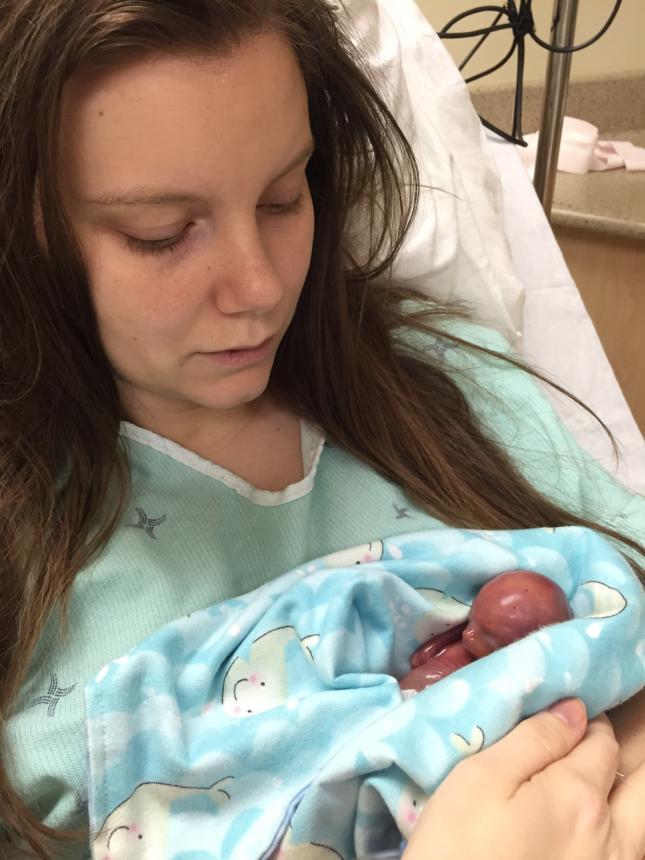 Когда стали привлекать пап к выхаживанию недоношенных, разводов в таких семьях стало меньше.
Когда стали привлекать пап к выхаживанию недоношенных, разводов в таких семьях стало меньше.
Мамы детей, рожденных раньше срока, о том, что пришлось пережить
Каждый год в Беларуси около четырех с половиной тысяч детей рождаются раньше срока. При этом у более 250 из них экстремально низкая масса тела — до 1000 граммов. Доношенная беременность — на сроке от 37 до 42 недель. Дети, которые появились раньше, считаются недоношенными. Их выхаживают врачи, а малыши набирают вес в специальных капсулах — кувезах. Например, сейчас в РНПЦ «Мать и дитя» уже полтора месяца выхаживают ребенка, который родился весом 480 граммов.
Фото: Reuters
У детей, которые родились раньше срока, выше риски к повреждению органов. Но это не приговор. Благодаря врачам с возрастом детям удается избежать многих заболеваний и развиваться так же, как и рожденным в срок сверстникам.
Но в случае с рано рожденными детьми важна и реабилитация. С мая этого года в Беларуси официально начало работать общественное объединение родителей недоношенных детей РАНО. Они уже консультируют более 500 таких семей. И многие говорят, что именно здесь нашли психологическую поддержку и нужную информацию по реабилитации малышей.
Мамы рожденных рано детей рассказали TUT.BY, с чем им пришлось столкнуться и как они не теряют веру в лучшее.
«Это моя дочка, и я ею горжусь»
София родилась на сроке 30 недель весом 1480 граммов. Ее маме, Анне, сделали экстренное кесарево сечение. Она говорит, что в диагнозе указано: преждевременные роды произошли из-за внутриутробной инфекции.
— Начали идти воды, я обратилась в женскую консультацию, нас сразу же отправили в роддом, там сделали тест и подтвердили, что это воды. Решили не сохранять, опасаясь рисков, и сделали кесарево, — рассказывает она. — Когда все произошло, было очень страшно. Это сейчас уже… И то, наверное, если я начну углубляться, то вспомню. А это очень тяжело. Произошедшее стало хорошей проверкой для семьи. Потому что ты весь на нервах, дома еще один ребенок, муж… Но мы прошли эту проверку, и я поняла, что удачно вышла замуж, потому что мой муж всегда подставлял плечо и поддерживал.
Анна Корделюк вместе с дочерьми Софией, 3,5 года, и Настей, 5 лет.
Сразу после рождения София сама не дышала.
— Но достаточно быстро ее сняли с аппарата искусственной вентиляции легких, потому что на шестые сутки уже делала попытки дышать самостоятельно. Затем кишечник не выдержал наращивание питания, и у нас случился перитонит. В 17 дней ей сделали операцию, на живот вывели стому (отверстие, где кишка выводится на переднюю брюшную стенку. — Прим. TUT.BY). Это делают специально, чтобы разгрузить кишечник. Помню, когда мы с мужем пришли в реанимацию, увидели, что она реально фиолетового цвета. Просто фиолетовая. Сильно упал уровень тромбоцитов, и началось кровоизлияние. Нам сказали: все, готовьтесь. Мы пошли в церковь.
С Софией всегда все было волнами: вроде становится лучше и все хорошо, а потом резко плохо. И когда ее состояние стало более-менее стабильным, возникли проблемы со зрением: диагностировали ретинопатию (поражение сетчатой оболочки глазного яблока. — Прим. TUT.BY). Девочку перевезли в РНПЦ «Мать и дитя» и там спасли зрение.
— Сделали чудо. Да, мы носим очки, у нас небольшой минус по зрению, но она видит сама, — говорит ее мама.
София в кувезе. Здесь ей один месяц и несколько дней. Фото: предоставлено Анной Корделюк
Анна открыто обо всем рассказывает и говорит, что это часть их жизни. Она вспоминает, что когда девочка лежала в кувезе и ее выхаживали, пятка Софии была размером меньше маминого мизинца.
Всего Софии сделали семь операций, после последней она перестала говорить. Родители сейчас активно с ней занимаются, чтобы вернуть навыки.
— На фоне кровоизлияния был высокий риск ДЦП. Но мы много занимались. В Бресте есть центр реабилитации «Тонус», и мы регулярно туда ходим. У нас нет ДЦП, но с левой стороны у нее слегка нарушена координация. Она пользуется и левой рукой, но если присмотреться, то немного коряво, еще она слегка прихрамывает.
Сейчас Софии 3,5 года, и в этом году она пошла в обычный детский сад.
— Я поняла, что это моя дочка, и я ею горжусь, я ее очень люблю, она сильная, классная. И сейчас я не считаю, что у нее есть какое-то отличие от других детей. Просто, как говорит одна мама из нашей организации (объединения РАНО. — Прим. TUT.BY), у нас было фееричное появление на свет.
«Аришка быстрее развивалась и вытянула брата за собой»
У Марины Коноваловой в новогоднюю ночь на 30 неделе беременности родились двойняшки: Ярослав весил 1290 граммов, Арина — 1300 граммов.
Марина Коновалова с сыном Ярославом и дочкой Ариной, которым в новогоднюю ночь исполнится 5 лет
— Мы лежали на сохранении в больнице, и у меня началась отслойка плаценты, сделали экстренное кесарево. Был шок. До последнего не верила, что сейчас все произойдет и дети родятся. Я понимала, что 30 недель — это, конечно, очень рано. Когда они родились, никто хороших прогнозов не давал. По поводу Ярослава сказали, что если трое суток проживет и состояние стабилизируется, то его смогут забрать в РНПЦ «Мать и дитя». Аришка была покрепче. Ее туда перевели утром после родов, Ярослава забрали вечером.
Арина. Она родилась весом 1300 граммов. Фото: из личного архива семьи
Марина рассказывает, что Ярослав 30 дней был на аппарате искусственной вентиляции легких, у него было кровоизлияние в мозг третьей степени, при этом последняя степень у детей — четвертая. Также врачи диагностировали ретинопатию недоношенных, и ему сделали две операции на глаза.
Ярослав. Он родился весом 1290 граммов. Фото: из личного архива семьи
Арина начала сама дышать на восьмой день, у нее были те же диагнозы, что у брата, но в легкой степени.
— Аришка быстрее развивалась и вытянула брата за собой. Сейчас дети занимаются балетом, ходят в обычный детский сад. Ярослав очень любит петь, кататься на велосипеде. Очень хороший мальчик, и Аришка тоже очень хорошая, — говорит Марина.
«Беременность проходила хорошо, никаких патологий не было»
Алина родилась на 26 неделе и весила 990 граммов. Сейчас девочке 1 год и 4 месяца. Ее мама, Яна Бородина, рассказывает, что в день, когда девочка появилась на свет, они с сыном позавтракали — и у нее начались схватки.
Яна Бородина с дочкой Алиной, которой сейчас 1 год и 4 месяца
— Я вызвала скорую, нас отвезли в РНПЦ «Мать и дитя», там экстренно приняли роды. Ребенка забрали в реанимацию, где мы провели 2,5 месяца на аппарате искусственной вентиляции легких, потом перевели в отделение недоношенных детей, там мы еще провели три недели. У нас были кровоизлияние, пневмония, операции на оба глаза. Но сейчас Алина благодаря врачам — полноценный и хороший ребенок, — говорит Яна.
Она отмечает, что тот день, когда все произошло, особо и вспоминать не хочется.
— Беременность проходила хорошо, никаких патологий у меня и ребенка не было. Но когда это все случилось, был сильный стресс. Говорили, что неизвестно, будет ли жить ребенок и как дальше все станет развиваться. Это была темнота, и не было видно света в конце туннеля. Но когда ты понимаешь, что ребенку тяжелее, чем тебе, и никто не сможет помочь ему так, как мать, ты собираешь силы и волю в кулак, молишься и каждый день пытаешься сделать что-то, чтобы его спасти. Я очень благодарна врачам, которые выходили мою Алину.
Сейчас, по словам мамы, Алина вместе с братом постоянно играют в догонялки, и особенно ей нравится хулиганить: кидаться игрушками и стягивать носки.
«Я только на третьи сутки узнала, что она жива»
У Людмилы Лариной четверо детей. Из них одна девочка и мальчик родились раньше срока. Ульяна появилась на свет на 27-й неделе и весила 520 граммов, а Дима — на 34-й неделе с весом 1400 граммов.
Людмила Ларина с дочкой Ульяной, которой 2 года и 5 месяцев, и сыном Димой, которому 1 год и 5 месяцев
— Естественно, было страшно, когда Ульяна родилась. Нам никаких гарантий никто не давал. Я только на третьи сутки узнала, что она жива. На 24-й неделе беременности мне делали УЗИ, и все было в порядке, на 27-й неделе снова поехала на УЗИ, и моя гинеколог начала сомневаться, отправила на УЗИ в роддом. Оказалось, что кровоток был нарушен и ребенок мог задохнуться. Мне сделали кесарево. Выхаживали девочку в роддоме № 2, оттуда нас и выписывали. Два месяца она пролежала в реанимации, выписали еще через месяц с весом 2200 граммов. Сегодня у нас все в порядке. Единственное, что была одна операция из-за непроходимости пищи в желудке. Но прооперировали — и все нормально.
Ульяне здесь три дня. Фото: из личного архива семьи
Дима, брат Ульяны, тоже родился раньше срока, и тоже из-за нарушения кровотока. Но в этом случае Людмила уже лежала на сохранении, чтобы был больше срок беременности. В реанимации Дима провел двое суток и сразу сам задышал.
— Я горжусь своими детьми и бесконечно благодарна врачам, что все закончилось благополучно, — говорит она.
«Мы только два месяца, как ходим, практически не разговариваем, но оптимизма не теряем»
Еремей Воронец родился на 30-й неделе, весил 1480 граммов, рост у него был 39 см.
— В 27 недель беременности у меня пошли воды, три недели лежали на сохранении, пытались сохранить как можно дольше. Дорастили до 1480 граммов — и пришлось экстренно делать кесарево, — рассказывает его мама Елена.
Елена Прищиц с мужем, дочкой и сыном Еремеем. Сейчас мальчику 2 года и 10 месяцев, он родился на 30-й неделе беременности весом 1480 граммов
У Еремея шунтированная гидроцефалия (болезнь, когда в желудочковой системе головного мозга скапливается много цереброспинальной жидкости. — Прим. TUT.BY) и стоит шунт. Его мама рассказывает, что он любит играть с сестрой и во всем ей подражать. А когда научился ходить, целыми днями ходит по дому.
— У нас было кровоизлияние, гематома, ребенок сам не дышал. А когда ему стало чуть лучше, обнаружили гидроцефалию, а затем и проблемы с глазками. На глаза сделали операцию — и мы видим. Я знала, что он поправится. Мы его крестили в реанимации в РНПЦ «Мать и дитя», и после этого он пошел на поправку.
Сейчас я не загадываю на будущее. Мы только два месяца, как ходим, практически не разговариваем, но учимся, ходим в специализированный садик и оптимизма не теряем. Мы верим и знаем, что он пойдет в обычную школу и не будет отличаться от других детей. Думаем, что и шунт уберут со временем. Есть процент детей, которым шунты со временем не нужны. Мы на это надеемся.
«Дочка родилась весом 550 граммов»
Мамы, пережившие преждевременные роды, говорят, что самое главное – не плакать и даже мысли не допускать, что что-то пойдёт не так
17 ноября с 2009 года объявлен во всём мире Днём недоношенных детей. В перинатальном центре Воронежской областной больницы, единственном учреждении в области, где выхаживают детей родившихся с 22 недели беременности и весом от 500 граммов, слово «недоношенный» не любят.
— Оно как будто указывает неполноценность ребёнка, а ведь многие эти дети абсолютно ни в чём не уступают «доношенным» сверстникам, — говорит главный неонатолог областного департамента здравоохранения Людмила Ипполитова, — Поэтому они у нас «торопыжки», «мальки», «чуда»…
Специально для «торопыжек» и их родных в перинатальном центре устраивают праздник, день «Белых лепестков» — так ещё ласково называют детей, поспешивших появиться на свет. Это как большой общий день рождения, с аниматорами, артистами, песнями и танцами.
Когда в 2012 году по приказу Минздрава начали регистрировать детей, родившихся не на 28-й, как раньше, а на 22 неделе беременности с весом от 500 граммов – то есть считать их не выкидышами, а новорождёнными, которых надо спасать – это вызвало споры. Противники закона говорили, мол, зачем государству тратить огромные деньги на выхаживание детей, заранее обречённых или на гибель, или на глубокую инвалидность. Жаль, эти противники не видели, как танцует на празднике трёхлетняя Настя Скрыльникова! Девчушка, смело выбегавшая на сцену за компанию с артистами, моментально стала звездой утренника. Шустрая Настя и на свет появилась на четыре месяца раньше срока с весом 550 граммов.
— С 20 недель у меня начались отёки, гестоз, плохие анализы, — вспоминает Настина мама, Марина, — Положили в больницу, пытались сохранять, но в 25 недель пришлось делать срочное кесарево. Больше трёх месяцев мы провели в перинатальном центре. Каждый день мы с мужем Сергеем, как молитву, повторяли: всё будет хорошо. Очень важно в такой ситуации не ссориться, поддерживать друг друга. Старалась сохранить молоко – и в итоге кормила дочку до года и трёх месяцев. Помню, малышка ещё лежала в кювезе, но врачи уже разрешали её вытаскивать и ненадолго класть себе на грудь. Так страшно было — красненькая, маленькая, хрупкая с трубочкой во рту… А некоторые «добрые» друзья-приятели говорили, мол, что вы с ней возитесь, она у вас инвалидом будет, слепой! Поддерживали, в общем…
Конечно, совсем без осложнений у Насти не обошлось, но сейчас она – абсолютно здоровый, активный ребёнок. И даже болеет куда реже доношенных сверстников!
У мамы двоих детей, Лены Араповой – совсем другая история. Её младшенький, Вова (сейчас ему два с половиной года), родился на хорошем сроке, в 34 недели. Но в реанимации он был самый тяжёлый – не мог дышать, были проблемы с сердцем.
— Я каждый день приходила в реанимацию и пела ему песни, все детские, какие знала, — рассказывает Лена, — Меня медсёстры и врачи до сих пор в пример ставят! Конечно, никто не ожидал, что у меня возникнут такие сложности. Беременность протекала спокойно, хорошо, все показатели были как в учебнике. Как вдруг и у меня, и у малыша началась тахикардия, врачи постановили – срочно родоразрешать! В реанимации сынок провёл около месяца. Но я не проронила ни одной слезы за это время. Потому что силы и нервы были нужны для помощи малышу. Я точно знаю, он реагировал, когда я пела ему, общалась с ним. А ещё я берегла молоко, сцеживалась и передавала ребёнку. В итоге мы до сих пор кормимся! Я очень благодарна всему медперсоналу – и врачам, и медсёстрам. Они просто потрясающие! За весь период пребывания здесь мы не заплатили ни копейки, ни купили ни одной вещи или лекарства – даже подгузники нам давали бесплатно.
Годовалые близнецы Андрей и Вика Лысенко не так давно научились ходить и с удовольствием покоряют всё новые и новые территории. Как известно, многоплодная беременность – самая по себе имеет риск преждевременных родов. Малыши родились у их мамы Ирины на 27-й неделе и каждый весил чуть более 900 граммов.
— Дышали очень плохо, то он, то она – рассказывает их тётя и крёстная, Елена, — Особенно Вике это сложно давалось. Но знаете, что интересно? Когда их клали рядом, малыши начинали дышать! Они и сейчас очень дружат. У меня два мальчика, родились по 5 кг каждый, а эти по 980 грамм — но сейчас разницы нет вообще никакой!
С Натальей Поздняковой мы разговаривали в палате отделения второго этапа выхаживания. Разговаривая с нами, она то и дело гладила по головке своего сынишку Дениса, а тот мирно себе посапывал в колыбельке. Своего первого ребёнка Наталья ждала с радостью, чувствовала себя хорошо. Но когда в 30 недель врачи померяли ей давление, то пришли в ужас – 110 на 190. Девушке прямо сказали, что нужны срочные роды, иначе ребёнок умрёт, а у неё откажут почки.
— Хорошо меня на «скорой» привезли сюда, иначе я боюсь, всё было бы совсем плохо, — молодая мама чуть не плачет, — Он родился семимесячным, но из-за проблем с моей беременностью плохо развивался и весил всего 860 граммов!
Сначала мальчик 24 дня провёл в реанимации, затем месяц — в интенсивной терапии.
— Мы с мужем очень ждали, когда он наберёт хотя бы килограммчик, потом кило двести, полтора. Вчера мы уже весили 1975 граммов! – радуется Наталья, — Огромное спасибо врачам! Были, конечно, у меня и страх, и слёзы. Но слова докторов нас радуют. Папа один раз уже подержал сына на руках и теперь весь извёлся – ждёт нас! Я знаю, что скоро заберу малыша домой. И всё у нас будет хорошо.
С 2011 года, когда открылся областной перинатальный центр, здесь здесь спасли четыре сотни младенцев весом меньше килограмма – самый маленький весил всего 490 граммов. По статистике перинатального центра, из ста детей, родившихся с массой меньше килограмма, выживают 87.
О том, какими способами врачи сегодня выхаживают детей с экстремально низкой массой тела, из-за чего у будущих мам возникает риск преждевременных родов и после какой недели беременности шансы родить здорового малыша резко увеличиваются — читайте в номере «МОЁ!» от 21 ноября
Ваш ребенок появился на свет раньше срока | Областной перинатальный центр
Недоношенные дети
Если ваш малыш родился слишком рано, радость от его рождения может быть омрачена беспокойством о состоянии здоровья и размышлениями о возможных последствиях.
Вместо того чтобы вернуться с ребёнком домой, держать его на руках и ласкать, вам придётся остаться в отделении, научиться справляться со страхом прикосновения к малышу, осознать необходимость лечения и проведения различных манипуляций, привыкнуть к сложному оборудованию, которое его окружает.
В данной ситуации помощь требуется не только вашему малышу, она необходима и вам! Лучшие помощники — ваши близкие, их любовь и забота, а также профессиональные советы и рекомендации врачей и психологов. Данный раздел статей поможет Вам улучшить ваши знания о выхаживании недоношенных детей, об их развитии и правилах питания.
Ваша помощь малышу
Раньше родителей часто не допускали в отделение для новорождённых и, особенно, в реанимацию из-за страха инфицирования малыша, но теперь контакт родителя с ребёнком признан желательным и запрещается лишь в исключительных случаях (например, при наличии у родителей острых инфекций)
Очень важным является тесное общение между вами и вашим малышом с первых дней его жизни. Даже очень незрелые недоношенные дети узнают голоса и чувствуют прикосновения своих родителей.
Новорождённому необходим этот контакт. Исследования показали, что он в значительной степени способствует более быстрой адаптации незрелого ребёнка к новым условиям и стабилизации его состояния. Повышается устойчивость малыша к проводимой терапии, он усваивает большие объёмы питания и быстрее начинает самостоятельно сосать. Контакт с ребёнком важен и для родителей. Принимая участие в уходе за малышом, они чувствуют свою сопричастность к происходящему и быстрее вживаются в новую роль, особенно когда видят, как он реагирует на их присутствие.
Непрерывно и внимательно наблюдая за малышом, родители могут раньше других заметить мельчайшие изменения его состояния. Кроме того, общение в больнице является хорошей практикой, которая, несомненно, пригодится после выписки. Для родителей ранний телесный контакт с малышом является очень ценным, поскольку позволяет им чувствовать его, невзирая на инкубатор и другие преграды, и демонстрировать ему свою любовь.
Лечение в отделении реанимации новорождённых требует от родителей полного доверия всем медицинским сотрудникам.
Выхаживание недоношенных детей в больнице
Многие недоношенные дети после рождения не могут достаточно активно дышать, сосать и регулировать температуру своего тела. Лишь на последних неделях беременности происходит созревание лёгких, желудочно-кишечного тракта, почек, мозга, регулирующего и координирующего работу всех органов и систем.
Постоянного внимания требует потеря жидкости из-за незрелости кожных покровов недоношенных детей и недостаточность процессов терморегуляции. Справиться с этими проблемами помогают современные подходы, ориентированные на выхаживание недоношенных детей.
Инкубатор для регуляции тепла
Недоношенные дети очень восприимчивы к температурным колебаниям. В то же время одежда может помешать наблюдению за состоянием малыша и его лечению. Именно поэтому для обеспечения условий, необходимых для недоношенных детей используется инкубатор. В нём поддерживаются определённые температура и влажность, которые изменяются по мере роста ребёнка. Когда масса тела недоношенного младенца достигает 1500–1700 г, он может быть переведён в кроватку с подогревом, а при достижении веса в 2000 г большинство недоношенных детей способны обходиться без этой поддержки. Строгих правил здесь нет: когда происходит выхаживание детей с низкой массой тела, врачи ориентируются на тяжесть состояния каждого недоношенного ребенка и степень его зрелости.
В инкубаторах очень маленьких недоношенных детей помещают в специальные «гнёзда» — мягкие полусферы, в которых малыш чувствует себя комфортно и принимает позу, близкую к внутриутробной. Он должен быть защищён от яркого света и громких звуков. С этой целью используются специальные экраны и покрытия.
Важнейшие методы лечения в течение первых дней жизни недоношенных детей с низкой и очень низкой массой тела:
Использование инкубатора или кроватки с подогревом.
Подача кислорода для поддержки дыхания.
При необходимости искусственная вентиляция лёгких или дыхание с помощью системы СРАР.
Внутривенное введение различных лекарственных препаратов и жидкостей.
Проведение парентерального питания с помощью растворов аминокислот, глюкозы и жировых эмульсий.
Не волнуйтесь: далеко не все недоношенные дети нуждаются в столь масштабном лечении!
Искусственная вентиляция лёгких и СРАР для поддержки дыхания
Когда происходит выхаживание детей, то обеспечение кислородом имеет исключительное значение для недоношенных детей. У ребёнка, родившегося до 34–35-й недели беременности, способность лёгких работать самостоятельно ещё недостаточно развита. Использование постоянного потока воздуха с кислородом, при котором поддерживается положительное давление в дыхательных путях (СРАР), приводит к повышению насыщения крови кислородом.
Этот новый метод позволил обходиться у большинства даже очень незрелых детей без искусственной вентиляции лёгких. Отпала необходимость в интубации детей: при лечении с помощью СРАР кислород подается через короткие трубочки — канюли, которые вставляют в носовые ходы. СРАР или искусственная вентиляция лёгких продолжаются до тех пор, пока лёгкие не смогут функционировать в полную силу самостоятельно.
Для того чтобы лёгкие расправились и находились в дальнейшем в таком состоянии, необходим сурфактант — вещество, выстилающее альвеолы изнутри и уменьшающее поверхностное напряжение. Сурфактант вырабатывается в достаточном количестве начиная с 34–35-й недели беременности. В основном именно к этому времени завершается формирование лёгких. Если ребёнок родился раньше, современные технологии позволяют ввести сурфактант в лёгкие недоношенных детей сразу после их рождения.
Парентеральное питание — введение питательных растворов в вену
Недоношенные дети, особенно если они рождаются с весом менее 1500 г, не способны получить и усвоить достаточное количество пищевых веществ, даже при кормлении через зонд. Для быстрого роста малыша необходим большой объём питания, а размеры желудка ещё очень малы, снижена и активность пищеварительных ферментов. Поэтому таким детям проводят парентеральное питание.
Специальные питательные вещества вводятся в вену с помощью инфузионных насосов, обеспечивающих медленное поступление растворов с определённой заданной скоростью. При этом применяются аминокислоты, необходимые для построения белков, жировые эмульсии и глюкоза, являющиеся источниками энергии. Данные вещества также используются для синтеза ряда гормонов, ферментов и других биологически активных веществ. Дополнительно вводятся минеральные вещества и витамины.
Постепенно объём энтерального питания увеличивается, а парентерального уменьшается до полной его отмены.
Недоношенные дети с заболеваниями желудочно-кишечного тракта нуждаются в парентеральном питании в течение более длительного времени.
К тому моменту, когда ваш уже подросший малыш будет выписан из больницы, дома должно быть всё хорошо подготовлено. И это относится не только к обстановке, одежде и средствам ухода за ребёнком.
К приёму малыша должны быть готовы все члены семьи. Конечно, основной уход ляжет на плечи родителей. Хотя вы уже приобрели определённый опыт в больнице, важно чувствовать поддержку окружающих, особенно в первые дни.
Посильную помощь могут оказать и старшие дети. Выписка вашего малыша – большая радость, которую хочется разделить со всеми родными.
Пока вы привыкаете к новой роли важно, чтобы ничто не отвлекало от общения с ребёнком. Теперь вся забота и ответственность за малыша целиком и полностью лежит на вас. Всё, что потребуется для ухода за ним, должно быть под рукой.
Готовимся к выписке из больницы
Перед выпиской вы должны убедиться в том, что:
- Подготовлены кроватка, ванночка для купания и место для переодевания малыша, а лучше пеленальный столик. Детскую кроватку следует поставить в спальне родителей, ребёнок не должен оставаться один даже ночью. Необходима и прогулочная коляска. у вас есть детское молочко, которую порекомендовал перед выпиской врач (если ребёнок находится на смешанном или искусственном вскармливании). Как правило, это специализированный лечебный продукт. Необходимо определённое количество небольших бутылочек и сосок к ним соответствующего размера, а также стерилизатор. Всем недоношенным детям потребуются пустышки.
- Вы полностью освоили кормление ребёнка из груди или из бутылочки.
- Если малыш ещё не высасывает весь необходимый объём молока из груди и докармливается из бутылочки, вы приобрели молокоотсос, которым научились пользоваться; он также может понадобиться, если у вас много грудного молока.
- Вы уточнили у врача, как часто следует контролировать массу тела ребёнка.
- Если малыш всё ещё нуждается в приёме лекарственных препаратов, у вас дома они есть в необходимом количестве. И вы точно знаете, как и когда давать их ребёнку.
- Вы знаете, на появление каких тревожных симптомов следует обращать внимание.
- После выписки за малышом будут наблюдать педиатр и неонатолог, которым вы передадите выписной эпикриз из больницы.
- Вам известно, каким образом больница, из которой выписывают вашего ребёнка, будет обеспечивать дальнейшее наблюдение после выписки.
- Вам известно, какие специалисты и как часто должны осматривать вашего малыша (окулист, невропатолог и др.).
- Все необходимые номера телефонов на случай возникновения экстренной ситуации находятся у вас под рукой.
Когда ребенок может отправиться домой
На этот вопрос ответить очень сложно, потому что все дети разные. Пребывание в больнице может продолжаться от 6 дней до 6 месяцев, в зависимости от степени недоношенности ребёнка, тяжести его состояния, а также наличия тех или иных осложнений.
Конечно, все родители с нетерпением ждут момента, когда малыша можно будет привезти домой. Длительное выхаживание недоношенного ребёнка часто является для вас тяжёлым испытанием. Но нельзя забывать, что на первом месте стоит безопасность, и малыш может быть выписан домой только тогда, когда врачи уверены в стабильности его состояния. Это, безусловно, и в ваших интересах.
Темпы увеличения массы и длины тела
Увеличение массы тела является основным показателем роста малыша и адекватности проводимого лечения. На вес ребёнка, особенно в первые дни и недели жизни, влияет целый ряд факторов: наличие молока в желудке (сразу после кормления), время опорожнения кишечника, степень наполнения мочевого пузыря, наличие отёков. Поэтому если отёчный ребёнок несколько дней не прибавляет в массе, а, возможно, даже её теряет, не переживайте. Следует помнить, что дети растут неравномерно и периоды высоких прибавок в массе тела чередуются с более низкими. Лучше ориентироваться не на прибавку в весе за сутки, а на динамику этого показателя за несколько дней или неделю.
В настоящее время принято считать, что в интервале, соответствующем 28–34 неделям беременности, нормальная прибавка в массе тела ребёнка составляет 16–20 г/кг в сутки. Затем она снижается до 15 г/кг.
Важно учитывать и скорость увеличения длины тела. При недостаточном питании вначале ребёнок меньше прибавляет в массе (или даже теряет её), а при более выраженном дефиците пищевых веществ нарушается и его рост.
Вес не только должен увеличиваться с определённой скоростью, но и соответствовать длине малыша. Важным параметром, характеризующим развитие малыша, является увеличение окружности головы. Головной мозг наиболее активно увеличивается в размерах на протяжении первых 12–18 месяцев жизни. Но излишне быстрый рост окружности головы, также как и замедление темпов её увеличения, свидетельствуют о неврологических нарушениях.
Недоношенный ребёнок может быть выписан из больницы, если:
- он способен самостоятельно поддерживать необходимую температуру тела;
- не нуждается в поддержке дыхания и постоянном контроле за работой дыхательной и сердечно-сосудистой систем;
- может самостоятельно высасывать необходимый объём питания;
- не нуждается в круглосуточном наблюдении и частом определении биохимических или иных показателей;
- поддерживающее лечение может проводиться дома;
- он будет находиться под наблюдением участкового педиатра и неонатолога по месту жительства.
Решение о выписке домой принимается в отношении каждого пациента индивидуально. Помимо состояния здоровья малыша, учитывается и степень подготовленности родите лей, их возможности обеспечить уход за недоношенным ребёнком на высоком уровне.
Кормление недоношенного ребенка после выписки
Грудное вскармливание — идеальный способ кормления недоношенных малышей.
Однако если ребёнок родился намного раньше срока и его вес при рождении не превышал 1800–2000 г, его высокие потребности в пищевых веществах не могут быть удовлетворены при кормлении грудным молоком. Скорость роста будет недостаточной. Тем более что со временем содержание многих пищевых веществ, в том числе и белка, в молоке снижается. А он является основным материалом для построения органов, и в первую очередь мозговой ткани. Поэтому белки должны поступать в организм недоношенного младенца в оптимальном количестве.
Кроме того, у недоношенных детей существенно повышена потребность в кальции и фосфоре, которые необходимы для формирования костей.
Для того чтобы питание малыша было полноценным и после выписки из стационара, в грудное молоко в определённом, уже меньшем, чем в больнице, количестве вносятся специальные добавки — «обогатители». Они восполняют существующий в нём дефицит белка, а также некоторых витаминов и минеральных веществ. В результате ребёнок получает их в оптимальном количестве. Длительность их использования установит ваш врач. Если молока недостаточно или его нет вовсе, детей, родившихся раньше срока, следует переводить на искусственное вскармливание. Прикорм недоношенных детей осуществляются специальными детскими молочными продуктами, разработанными для детей с низким весом. Такое детское молочко идеально соответствует, как возможностям незрелых детей переваривать и усваивать пищевые вещества, так и их потребностям.
Детское молочко для недоношенных детей содержат больше белка, жира и углеводов, чем детское молочко для кормления доношенных младенцев, в результате выше и калорийность. В специализированном детском молочко выше концентрация многих минеральных веществ, особенно железа, цинка, кальция, фосфора, а также витаминов, в том числе и витамина D. В такие продукты вводятся длинноцепочечные полиненасыщенные жирные кислоты класса Омега-3 и Омега-6, необходимые для правильного развития мозга и органа зрения, а также нуклеотиды, способствующие оптимальному становлению иммунитета. Однако когда ребёнок достигает определённого веса (2000-2500 г), следует постепенно переходить на кормление стандартным детском молочком, но не полностью. Специализированное детское молочко может присутствовать в рационе недоношенного ребёнка на протяжении нескольких месяцев. Это время, так же как и объём продукта, определит врач. Он же, ответит на все Ваши вопросы, на тему как кормить вашего малыша.
В настоящее время разработаны и применяются специализированные детские молочные продукты для питания недоношенных детей после выписки из стационара. По своему составу она занимает промежуточное положение между специализированным продуктом для недоношенных детей и обычной молочным детским молочком. На такое детское молочко вашего малыша переведут ещё в стационаре. Вы продолжите давать её своему ребёнку дома, а врач, наблюдая за ним, скажет, когда можно будет перейти на обычную стандартное детское молочко. Если малыш родился с очень низкой массой тела или плохо прибавляет в весе специальное детское молочко можно использовать длительно — до 4 месяцев, 6 или даже 9 месяцев. Благотворное влияние таких детских молочных продуктов на рост и развитие ребёнка доказано в научных исследованиях.
Что необходимо при вскармливании недоношенных детей
Повышенная калорийность пищи, потому что им необходимо набирать вес быстрее, чем доношенным детям.
Больше белка, так как недоношенные малыши растут быстрее.
Больше кальция и фосфора для построения костей.
Больше микроэлементов и витаминов для роста и развития.
Недоношенный ребёнок растёт быстрее, чем малыш, родившийся в срок. Питание таким детям рассчитывают, учитывая массу тела при рождении, возраст малыша и скорость его роста. Как правило, калорийность суточного рациона составляет около 120–130 калорий на 1 кг массы тела.
Очень важно, чтобы после выписки ваш малыш продолжил быстро набирать вес и расти в длину. Для этого, кормление недоношенных детей необходимо проводить с использованием специализированного обогащённого питания, назначенного врачом.
История о том, как я родила в 25 недель
По данным ВОЗ, каждые десятые роды происходят раньше срока, в мире ежегодно рождается 15 миллионов недоношенных детей. Но когда это случается с нами, мы теряемся и совершенно не знаем, что делать. Наш автор Юлия Евстигнеева рассказывает о своем опыте преждевременных родов. «Я прошла через это и знаю, это не конец, это начало: начало нового, очень сложного пути к счастью».
Каждый шаг давался с трудом. Полусогнутая, я цеплялась за перила и ползла вверх по ступеням, к детской реанимации. В боксе — светлой комнате с прозрачными стенами — среди малышей в трёх кювезах (приспособление с автоматической подачей кислорода и с поддержанием оптимальной температуры, в который помещают недоношенного новорожденного — Примеч. ред.) я сразу узнала её: во-первых, она была самая маленькая — именно так, как и должна была в моём сознании выглядеть девочка 740 граммов весом, во-вторых, моя: крошечная, красная, сморщенная, беспомощная и очень похожая на мужа.
Датчики пищали и выли в унисон моему разрывающемуся сердцу, а я держалась за кювез и не знала, чем помочь моей малышке. И почему, почему это случилось? Ведь я не этого хотела и ждала!
В ожидании
Мы с мужем мечтали о ней два года. Не могу сказать, что она не получалась, нет. Я грезила ребёнком, а врач постоянно находила предлоги не разрешать приступать к планированию. Но мне просто очень нужна была дочь, она снилась мне. За полтора года я привела в порядок анализы, прошла операцию по удалению полипа, подтянула гормональный фон и потратила невероятное количество нервов в ожидании, когда же будет можно. А потом полгода не приносящих результатов попыток.
Две полоски на тесте проявились, когда я была в отпуске за границей. Я была счастлива, а отпуск был безвозвратно потерян, потому что теперь вместо того, чтобы плавать в море, нестись на гидроскутере и пробовать экзотическую еду, я думала о том, чтобы не застудиться, не «растрясти» ребёнка и не загреметь в инфекционное отделение местной больницы. А появившаяся внезапно угроза выкидыша заставила всю семью собрать чемоданы и вернуться на родину. Но всё это было ерундой. Живот постепенно рос, угроза была позади, анализы в норме, я чувствовала себя великолепно, до декрета оставался всего месяц, а врач, делая замеры, радостно предвещала вес малышки при рождении 3700, не меньше.
© Фото Юлии Евстигнеевой
У вас родилась дочь, 740 грамм
Воды потекли ровно в тот день, когда приложение моего смартфона провозгласило, что беременности «исполнилось» 25 недель. Прямо на работе, у компьютера. Я не сразу поняла, что это воды, но в душе напряглась. Отпросилась домой, а оттуда вызвала скорую. В роддом меня привезли с заметно уменьшившимся животом, и врач на осмотре спокойно провозгласил: «Выкидыш! Ничего не поделать! К вечеру родите! Забудьте, что были беременны!» Я была в состоянии шока и не верила, что это происходит со мной.
Пыталась возражать, но медсестра, стоявшая рядом, пресекла все мои попытки словами: «Вы ещё молодая. Через год другого родите».
Мне повезло, по закону всех малышей сроком более 22 недель и весом более 500 грамм должны пытаться сохранить, и если в роддоме нет оборудования и персонала для этого, роженицу обязаны отправить в другое учреждение. Меня отвезли на скорой в перинатальный центр, и я благодарна нашим городским врачам — за то, что я больше их не видела.
Что должны знать будущие мамы, у которых беременность 22 недели или больше и надвисла реальная угроза преждевременных родов? Им срочно нужны уколы дексаметазона, которые помогают раскрыть лёгкие плода. Это значительно повышает процент выживаемости недоношенных детей. В идеале надо сделать три укола с промежутком в 8-10 часов.
В перинатальном центре меня сразу же уложили на каталку, сделали УЗИ, ввели укол дексаметазона, поставили капельницу, успокоили и заверили, что будут сохранять как можно дольше. Ну а потом сделают кесарево сечение — это для того, чтобы ребёнок «не поломался» о родовые пути. Сохраняться довелось всего лишь три дня, затем повысилась температура, анализы испортились, малышка перестала стучать.
Кесарево сечение проходило в безмолвии. Только разок рениматолог спросил у врачей: «Что там по баллам?», и я услышала неутешительное: «Какие там баллы!» Не было шлепка по попке, волнующего плача ребёнка, констатации факта «у вас девочка» со всеми подробностями и даже прогнозов, что она будет жить.
В тишине кювез провезли мимо меня, попросили ни о чём не спрашивать, и только спустя несколько часов ко мне, уже в реанимацию, спустилась врач, и сквозь затуманенное от лекарств сознание я услышала: «У вас родилась дочь, 740 грамм. Сама не дышит, под ИВЛ».
Спасительное молоко
У каждого своя реакция на такое событие. Одна молодая мама после преждевременных родов около недели постоянно плакала, другая была уверена, что всё будет хорошо, и не пролила ни слезинки. Но у всех у нас есть то, что жизненно важно нашим детям — молоко.
Они недоношенные, оказались в трудной ситуации, их пичкают множеством лекарств, вместо самостоятельного дыхания — трубки, и хотя бы пища, которую им дают по капле, должна быть той, что дана природой. И это зависит от нас.
© Фото Юлии Евстигнеевой
Когда через четыре часа после кесарева мне разрешили встать и покинуть реанимацию, я принялась искать моего ребенка. Доползти до нее на другой этаж было делом нелёгким, смотреть на это крошечное, не больше кукольного пупса, дитя — тяжело. Но ко мне подошла медсестра и протянула колбочку: «Сцедите сюда, пожалуйста, пару капель». Я сделала то, что просили, и увидела, как через трубочку моей дочке влили эти капли. Она даже не шелохнулась, но ведь я покормила её, покормила! «Через три часа приходите ещё на кормление», — попросила врач.
Дальше началась борьба моей дочери за жизнь, а моя — за её здоровье и сохранение молока. Муж привёз молокоотсос, каждые три часа я сцеживала по 100-150 мл молока, ребёнок из них выпивал всего несколько миллилитров, но я верила, когда-нибудь потребуется весь объём, а ещё я обязательно приложу мою малышку к груди.
Совет тем, кто родил раньше срока: сцеживаться регулярно, не жалеть себя. Для этого вставать даже ночью, именно в темное время суток вырабатывается пролактин, способствующий выработке молока.
Что это за цифра?
Мамы недоношенных детей в нашей стране сталкиваются с большим дефицитом информации. Сами же врачи говорят мало, дозировано, очень ругаются, когда спрашивают их о прогнозах, и между делом упрекают: «Вы относили ребенка только полсрока, чего вы хотите?!».
Нет, я благодарна этим людям, они настоящие труженики и делают нереально хорошее и доброе дело, а ещё все они суеверны и боятся загадывать. Но что делать мамам? С позиции своего опыта скажу:
- Самостоятельно разбираться в симптомах и датчиках. Синий цвет лица у ребёнка — повод позвать врача. Я, например, разобралась, в том, что такое ИВЛ, только через три дня, когда дочку уже перевели на другую, более лёгкую поддержку дыхания, называющуюся СИПАП. Нормальная сатурация на мониторе (датчик дыхания) должна быть в пределах 100 (эти цифры постоянно мелькают на мониторе рядом с диафрагмой дыхания), а чем лучше дышит ваш малыш сам, тем меньше поддержка: с помощью ИВЛ кислород подаётся по трубочкам прямо в лёгкие, а СИПАП равномерными толчками подаёт кислород в организм ребёнка, но дышит ребёнок уже сам. Если вас перевели с ИВЛ на СИПАП, это очень хорошо. А если на «усики» — трубочки, в которых просто воздух больше насыщен кислородом, чем тот, которым дышим мы — то можно прыгать от радости, малыш дышит сам;
- Не слушать «доброжелателей». Например, мне встретилась одна роженица, которая, узнав о моем случае, воскликнула: «Не хочу тебя пугать, но такие дети не выживают!»;
- Читать форумы. Именно те сайты, которые посвящены недоношенным детям. В них множество информации, и много похожих историй. Конечно, и там могут появиться «недоброжелатели». Я, к счастью, не встретила, а если и попадалось что-то негативное, не обращала внимание. Как себя настроишь, так всё и будет.
© Фото Юлии Евстигнеевой
Второй этап
Когда риски для жизни сводятся к минимуму, недоношенного ребёнка переводят на 2 этап. Это уже не реанимация, а больница, где недоношенный набирает вес и выписывается домой.
В том отделении, где лежала моя дочь, домой отпускали с весом 1800 грамм и более. Моя дочка перешла на 2 этап в возрасте 17 суток, к тому времени она уже дышала сама, но рядом с ней лежала трубочка с кислородом. Она весила 800 грамм и всё ещё нуждалась в кювезе. Её положили одну, без меня, около месяца мне пришлось навещать её всего два раза в неделю (увы, таковы правила больницы) и ежедневно привозить молоко.
Врачи объясняли, что я мало чем смогу ей помочь, а места для мам есть только в общей палате с детьми (моя девочка была не готова туда переехать).
Зато каждый день с трепетом я находила её фамилию в списке и радовалась набранным граммам. Когда мне разрешили лечь с ней, она весила уже целых 1300 грамм, а когда она набрала ещё 100, я приложила её к груди.
Что мне помогло пережить разлуку с ребёнком?
- Подготовка к госпитализации. Для того, чтобы лечь с малышом, требуются анализы и флюорография (даже кормящим мамам). Вы готовитесь, и морально вам легче.
- Вязание. Недоношенные детки очень мёрзнут, и им необходимы носочки из чистой шерсти (без акрила), шапочки, а ещё вязаные игрушки-осьминожки (психологи считают, щупальца этих животных напоминают детям пуповину, таким образом малыши успокаиваются). Если вы умеете, вяжите, врачи больницы будут благодарны, а дети согреются благодаря вашей заботе.
Лежать на втором этапе тоже в какой-то степени сложно: надо выполнять все указания медсестёр, каждые три часа кормить ребёнка, а перед кормлением целый час делать различные манипуляции — подмывать, пеленать, стерилизовать молокоотсос, сцеживаться и кормить ребёнка из бутылки. Почему бутылка? Не все дети берут грудь, да и не всем разрешают грудное вскармливание, ведь на это нужны силы.
Малыши на выхаживании — совсем не такие, как обычные новорождённые: они ослабленные, много спят, а плачут так, что их еле слышно.
Я радовалась до слёз, когда ко мне во время обеда в столовую прибежала соседка и сказала, что моя дочка громко плачет и может разбудить других детей. А ещё 2 этап — это очень долго: я лежала целый месяц, и за это время моему ребёнку сделали операцию на глаза (к сожалению, у недоношенных часто страдает зрение).
Запастись терпением просто необходимо, но знайте, всё это временно: эти три месяца — с момента отошедших вод до выписки — казались мне кошмаром, но он прошёл и сейчас остался лишь в воспоминаниях.
Нас выписали, когда ребёнок весил почти 2 килограмма. Отставание в развитии по возрасту было в три месяца — ровно столько, сколько она не досидела в животике. Чтобы подтянуть ребёнка, в первый год я несколько раз ложилась на реабилитацию с массажами и прочими процедурами в больницу, сделала три курса массажа на дому.
Сейчас моей дочке два годика. Она весёлая, бойкая и совсем не отличается от ровесников, родившихся в срок. Она носит очки, но это такая ерунда по сравнению с тем, что далось пережить. И я знаю, мы прошли с ней через всё это, чтобы быть счастливыми – как сейчас!
Спецпроект «Рожденные раньше срока: истории и факты о недоношенных детях»
Все материалы спецпроекта
— поделитесь с друзьями!
Выживаемость и проблемы со здоровьем у Micro Preemie
Недоношенный ребенок — это ребенок, родившийся с весом менее 1 фунта, 12 унций (800 граммов) или до 26 недель беременности. Поскольку недоношенные дети рождаются на несколько месяцев раньше срока, им грозит длительное пребывание в отделении интенсивной терапии новорожденных (NICU). Хотя многие чрезвычайно недоношенные дети вырастают без долгосрочных последствий преждевременных родов, некоторые из них сталкиваются с серьезными проблемами со здоровьем на протяжении всей жизни.
Что такое недоношенный ребенок?
Чтобы дать вам некоторый контекст, любой ребенок, родившийся до 37 недель беременности, считается недоношенным (также известный как недоношенный).
Младенцы, родившиеся на сроке от 34 до 37 недель беременности, называются «поздно недоношенными». Те, кто родился на сроке от 31 недели до 34 недель, называются «умеренно недоношенными», а дети, родившиеся на сроке от 27 до 30 недель беременности, называются «очень недоношенными».
Микро недоношенные дети — самые недоношенные дети из всех.
Выживаемость для маленьких недоношенных детей
Микро недоношенные дети очень хрупкие, и каждый день, который мама проводит беременной, увеличивает шансы ее ребенка на выживание.
| Неделя рождения | Средняя выживаемость |
|---|---|
| 22 недели | Около 10% младенцев выживают |
| 23 недели | От 50% до 66% младенцев выживают |
| 24 недели | От 66% до 80% младенцев выживают |
| 25 недель | От 75% до 85% младенцев выживают |
| 26 недель | Более 90% младенцев выживают |
Как выглядит Micro Preemie?
Многие удивляются тому, насколько маленькие недоношенные дети.Их кожа тонкая, с видимыми прожилками, может выглядеть липкой или студенистой. Если вы посещаете недоношенного ребенка в отделении интенсивной терапии, вы можете ожидать увидеть следующее:
- Респираторная поддержка : У микро недоношенных обычно изо рта выходят эндотрахеальные трубки (ЭТ-трубки). Трубка прикреплена к вентилятору, который помогает вашему ребенку дышать. Некоторые недоношенные дети могут дышать сами по себе и вместо этого будут находиться в режиме постоянного положительного давления в дыхательных путях (CPAP). Этим младенцам на носу будут надежно закреплены маски CPAP.
- Внутривенные линии (IV) : Если пищеварительная система микро недоношенных слишком незрелая, чтобы усваивать пищу, их кормят внутривенно. У большинства будут линии на культях пуповины (называемые пуповинными линиями) в течение первой или двух недель жизни, а позже — линия PICC или периферические IV.
- Оборудование для мониторинга : Все пациенты отделения интенсивной терапии находятся под тщательным наблюдением. У маленьких недоношенных детей могут быть прикрепленные наклейки на груди, ступнях, запястьях, руках и ногах. Они используются для проверки артериального давления, частоты дыхания и уровня кислорода в крови.
- Пробирка NG / OG : Поскольку недоношенные микроэлементы слишком незрелые, чтобы есть из бутылочки или из груди, трубка пройдет из их рта (пробирка OG) или из носа (пробирка NG) в желудок.
Краткосрочные проблемы со здоровьем для недоношенных новорожденных
Сразу после родов и во время пребывания в отделении интенсивной терапии недоношенных детей врачи и медсестры внимательно следят за несколькими серьезными заболеваниями, такими как перечисленные ниже.
- Респираторный дистресс-синдром (RDS) : Большинство недоношенных детей (около 85%) испытывают затрудненное дыхание после рождения.RDS лечится респираторной поддержкой и лекарствами.
- Патентный артериальный проток (КПК) : чуть более половины недоношенных детей имеют КПК. КПК — это постоянное соединение между крупными кровеносными сосудами около сердца. Связь нормальна для плода, но должна закрываться, когда ребенок рождается и начинает дышать. КПК лечатся лекарствами или хирургическим путем.
- Сепсис : Недоношенные дети подвержены инфекциям по нескольким причинам. Микро недоношенные имеют незрелую иммунную систему и сталкиваются с множеством инвазивных процедур в отделении интенсивной терапии, каждая из которых может позволить бактериям проникнуть в организм.Около 40% недоношенных новорожденных нуждаются в антибиотиках для лечения бактериальных инфекций.
- Внутрижелудочковое кровоизлияние (ВЖК) : ВЖК кровоточит в части мозга. У микро недоношенных детей в мозгу хрупкие кровеносные сосуды, и эти сосуды легко разрываются. Около четверти недоношенных детей имеют серьезную ВЖК. В большинстве случаев ВЖК проходит самостоятельно, но некоторым детям может потребоваться операция, чтобы избавиться от лишней жидкости.
- Ретинопатия недоношенных (РН) : Кровеносные сосуды в глазах недоношенного ребенка не полностью сформированы при рождении.Когда сосуды развиваются, они могут расти так быстро, что повреждают сетчатку. Чуть менее 15% недоношенных микроорганизмов развивают ROP, которая обычно проходит сама по себе. В тяжелых случаях может потребоваться операция.
- Некротический энтероколит (NEC) : Поскольку у микродоношек незрелая пищеварительная система, их кишечник восприимчив к инфекции. При NEC слизистая оболочка кишечника заражается и начинает умирать. Около 7% недоношенных микроорганизмов развивают НЭК, что может быть очень серьезным.NEC лечат с помощью внутривенного введения жидкостей и лекарств. Может потребоваться операция.
Долгосрочные проблемы со здоровьем для недоношенных новорожденных
Многие недоношенные микроорганизмы не проявляют долгосрочных последствий недоношенности. Фактически, к 8 годам около 60% имеют нормальный IQ. Однако у других недоношенных детей могут быть пожизненные проблемы со здоровьем, в том числе перечисленные ниже.
- Когнитивные проблемы : Задержки в развитии, проблемы в школе и другие когнитивные проблемы являются обычными последствиями недоношенности.Около 20% недоношенных к 8 годам имеют тяжелые когнитивные нарушения, а еще 20% имеют когнитивные проблемы от легкой до умеренной.
- Детский церебральный паралич : Около 10% недоношенных детей имеют церебральный паралич от средней до тяжелой степени.
- Хроническая болезнь легких : Около половины недоношенных детей нуждаются в кислороде при выписке из отделения интенсивной терапии. Микро недоношенные также могут иметь астму или другие респираторные проблемы, включая бронхолегочную дисплазию или БЛД.
- Проблемы с пищеварением : Недоношенные микроорганизмы предрасположены к проблемам с пищеварением, таким как гастроэзофагеальная рефлюксная болезнь (ГЭРБ), отказ от еды или плохое питание.
- Потеря зрения или слуха : От 2% до 3% недоношенных детей имеют постоянные проблемы со зрением или слухом из-за осложнений, связанных с недоношенностью.
Улучшение результатов вашего ребенка
Несмотря на то, что микродомашины могут столкнуться с серьезными проблемами со здоровьем, вы, как родитель, можете многое сделать, чтобы дать своему ребенку наилучшее начало.
- Получите раннее дородовое наблюдение : Когда вы забеременеете, заранее поговорите со своим врачом о том, как минимизировать риск преждевременных родов.Ранний дородовой уход может помочь мамам избежать преждевременных родов.
- Рожайте ребенка в больнице с отделением интенсивной терапии : если вы знаете, что ваш ребенок будет недоношенным, роды в больнице с отделением интенсивной терапии 3 уровня с круглосуточным покрытием неонатологии могут стать для него наилучшим началом.
- Изучите признаки преждевременных родов : Во время беременности убедитесь, что вы понимаете признаки преждевременных родов, и немедленно обратитесь за медицинской помощью, если у вас возникнут какие-либо из них.
- Обращайтесь за ранним вмешательством : Младенцы, родившиеся рано, могут иметь право на участие в государственных программах раннего вмешательства. Как можно скорее начать эти программы, чтобы свести к минимуму любые когнитивные эффекты недоношенности.
Спасибо за отзыв!
Отслеживайте самые захватывающие моменты вашего ребенка с помощью нашего контрольного списка вех. Получите это бесплатно, подписавшись на нашу рассылку новостей.
Зарегистрироваться
Ты в!
Спасибо, {{form.email}}, за регистрацию.
Произошла ошибка. Пожалуйста, попробуйте еще раз.
Что вас беспокоит?
Другой
Неточный
Трудно понять
Verywell Family использует только высококачественные источники, в том числе рецензируемые исследования, для подтверждения фактов в наших статьях. Прочтите наш редакционный процесс, чтобы узнать больше о том, как мы проверяем факты и обеспечиваем точность, надежность и достоверность нашего контента.
- Hoekstra, R et al. «Выживаемость и долгосрочные исходы нервного развития крайне недоношенных детей, родившихся в гестационном возрасте 23–26 недель в третичном центре.» Pediatrics Jan 2004; 113, c1-c7.
- Qiu, X et al. «Сравнение результатов одиночных и многоплодных родов у младенцев, родившихся на 32 неделе беременности или ранее». Акушерство и гинекология февраль 2008 г .; 111, 365-371.
- Vohr, B et al. «Результаты нервного развития младенцев с крайне низкой массой тела при рождении <32 недель беременности в период с 1993 по 1998 год». Педиатрия Сентябрь 2005 г .; 116, 635-643.
Семья Verywell является частью издательской семьи Dotdash.
Чего ожидать, если у вас очень недоношенный ребенок
Обзор темы
Младенцы, родившиеся до 28 недель беременности, называются «крайне недоношенными». Если ваш ребенок родился так рано, вы, вероятно, столкнетесь с трудными решениями.
У вашего недоношенного ребенка гораздо больше шансов на выздоровление, чем когда-либо прежде. У ребенка больше всего шансов выжить в отделении интенсивной терапии новорожденных (NICU), в котором работают сотрудники с большим опытом.
Когда ребенок рождается слишком рано, его или ее основные органы не полностью сформированы.Это может вызвать проблемы со здоровьем. Ваш младенец может плохо реагировать на попытки сохранить ему жизнь. Часто неясно, поможет ли лечение младенцу жить — с инвалидностью или без нее — или только заставит процесс умирать дольше. Специалист, называемый неонатологом, может дать вам представление о том, что может случиться. Но никто не может предсказать, что именно будет . В конце концов, решать, как долго продолжать лечение, решать вам.
Рождение недоношенного ребенка может вызывать стресс и страх.Чтобы пройти через это, вы и ваш партнер должны хорошо заботиться о себе и друг о друге. Может быть полезно поговорить с духовным наставником, консультантом или социальным работником. Возможно, вам удастся найти группу поддержки из других родителей, которые переживают то же самое.
Чего ожидать после крайне преждевременных родов?
Если ребенок не может дышать, первое решение, с которым могут столкнуться родители и врачи, — это реанимировать ребенка. Это означает оживление ребенка, заставив сердце и легкие работать.Когда реанимация не работает или не проводится, младенцы получают помощь, которая делает их комфортными, вместо того, чтобы поддерживать их жизнь.
Решения о лечении обычно основываются на том, был ли поврежден мозг младенца. Это может произойти из-за кровотечения в мозгу или недостатка кислорода. Другие факторы, влияющие на решения о лечении, включают в себя то, насколько физически здоровым выглядит ребенок и сколько недель ему кажется.
В первый месяц после родов возникают самые серьезные проблемы.Для родителей это важный период принятия решений. В вашем регионе могут быть законы, которые влияют на ваши решения. Поговорите об этом со своим врачом.
Сколько из этих младенцев выживают после рождения?
Чем более недоношенный ребенок, тем ниже шансы на выживание. Очень немногие дети выживают, когда они рождаются на сроке от 22 до 23 недель беременности. В таблице ниже приведены оценки, основанные на двух источниках.
Недели беременности | Показатели выживаемости |
|---|---|
24 | 5 из 10 выжили (5 из 10 погибли) |
25 | Около 8 из из 10 выживших (примерно 2 из 10 умерли) |
Важно помнить, что результаты исследований являются лишь общими цифрами.У всех разные случаи, и эти цифры могут не показывать, что будет с вашим ребенком.
У скольких из этих младенцев впоследствии появятся проблемы?
В первый год жизни дети с очень низкой массой тела при рождении чаще попадают в больницу, чем дети, родившиеся с более здоровым весом. сноска 2
Многие проблемы не могут быть обнаружены до тех пор, пока не будут взяты под контроль более неотложные проблемы младенца. Например:
Ниже приведены примеры исследований детей, которые выжили, родившись очень рано.Исследователи изучали, насколько вероятно, что у этих детей позже возникнут проблемы, в зависимости от того, насколько рано они родились и / или что они весили при рождении.
Недели беременности или вес при рождении | Количество младенцев, у которых позже возникли проблемы |
Вес менее 1000 г (2 фунта) | До 4 из 10 имели одну или несколько умеренных или серьезных проблем к тому времени, когда им исполнилось 8 лет. сноска 3 Эти проблемы включали умственную отсталость, церебральный паралич, слепоту и глухоту. |
От 23 до 25 недель | В возрасте 2½ лет примерно 3 из 10 имели одну или несколько из перечисленных выше серьезных проблем. сноска 4 Это означает, что около 7 из 10 не имели , а не . В возрасте 6 лет примерно 5 из 10 детей, рожденных в этом раннем возрасте, чаще, чем другие дети, имели проблемы с вниманием, проблемы с поведением и проблемы с адаптацией к школе. сноска 5 |
От 25 до 26 недель | Почти 4 из 10 имели проблемы в возрасте 19 лет, включая проблемы со слухом, зрением, умственной отсталостью и работой. сноска 6 Это означает, что более 6 из 10 не имели этих проблем. |
Инструмент, который может помочь оценить исход для детей, рожденных в возрасте от 22 до 25 недель, можно найти на сайте www.nichd.nih.gov/about/org/cdbpm/pp/prog_epbo/epbo_case.куб.
Список литературы
Цитаты
- Тайсон Дж. Э. и др. (2008). Интенсивная терапия при крайней недоношенности — выход за рамки гестационного возраста. Медицинский журнал Новой Англии , 358 (16): 1672–1681.
- Карло WA (2011). Недоношенность и задержка внутриутробного развития. В RM Kliegman et al., Eds., Учебник педиатрии Нельсона , 19-е изд., Стр. 555–564. Филадельфия: Сондерс.
- Хак М. и др. (2005). Хронические состояния, функциональные ограничения и особые медицинские потребности детей школьного возраста, родившихся с крайне низкой массой тела при рождении в 1990-х годах. JAMA , 294 (3): 318–325.
- Костелое К. от имени исследовательской группы EPICure (2006 г.). EPICure: факты и цифры: Почему следует лечить преждевременные роды. Британский журнал акушерства и гинекологии , 113 (Приложение 3): 10–12.
- Самара М. и др.(2008). Распространенные проблемы поведения в возрасте 6 лет в выборке всей популяции детей, родившихся на 25 неделе беременности. Педиатрия , 122 (3): 562–573.
- Hille ETM и др. (2007). Функциональные результаты и участие в молодом возрасте для очень недоношенных детей и детей с очень низкой массой тела при рождении: голландский проект по недоношенным и маловесным детям гестационного возраста в возрасте 19 лет. Педиатрия . Опубликовано в Интернете 31 августа 2007 г. (doi: 10.1542 / peds.2006-2407).
Кредиты
Текущий по состоянию на:
22 августа 2019 г.,
Автор: Healthwise Staff
Медицинский обзор:
Сара Маршалл, доктор медицины, семейная медицина,
, Энн К. Пуанье, врач, внутренняя медицина,
Кэтлин Ромито, доктор медицины, семейная медицина,
Джон Поуп, доктор медицины, педиатрия,
Кимберли Доу, доктор медицины, FRCPC — неонатология,
Дженнифер Мерчант, доктор медицины — Неонатально-перинатальная медицина
По состоянию на 22 августа 2019 г.
Автор: Healthwise Staff
Медицинский обзор: Сара Маршалл, доктор медицины, семейная медицина и Энн К.Пуанье, врач-терапевт, Кэтлин Ромито, семейная медицина, Джон Поуп, доктор медицины, педиатрия, Кимберли Доу, доктор медицинских наук, FRCPC, неонатология, Дженнифер Мерчант, врач, неонатальная и перинатальная медицина
Тайсон Дж. Э. и др. (2008). Интенсивная терапия при крайней недоношенности — выход за рамки гестационного возраста. Медицинский журнал Новой Англии , 358 (16): 1672-1681.
Карло WA (2011). Недоношенность и задержка внутриутробного развития. В RM Kliegman et al., Eds., Nelson Учебник педиатрии , 19-е изд.С. 555-564. Филадельфия: Сондерс.
Hack M и др. (2005). Хронические состояния, функциональные ограничения и особые медицинские потребности детей школьного возраста, родившихся с крайне низкой массой тела при рождении в 1990-х годах. JAMA , 294 (3): 318-325.
Костелое К. от имени исследовательской группы EPICure (2006). EPICure: факты и цифры: Почему следует лечить преждевременные роды. Британский журнал акушерства и гинекологии , 113 (Приложение 3): 10-12.
Самара М и др.(2008). Распространенные проблемы поведения в возрасте 6 лет в выборке всей популяции детей, родившихся на 25 неделе беременности. Педиатрия , 122 (3): 562-573.
Hille ETM, et al. (2007). Функциональные результаты и участие в молодом возрасте для очень недоношенных детей и детей с очень низкой массой тела при рождении: голландский проект по недоношенным и маловесным детям гестационного возраста в возрасте 19 лет. Педиатрия . Опубликовано в Интернете 31 августа 2007 г. (doi: 10.1542 / peds.2006-2407).
Наша дочь родилась на 25 неделе
На 23 неделе беременности мы узнали ужасающие новости о нашей милой девочке.Она близнец, но у ее сестры восемь недель не было сердцебиения. Меня и мою жену Лору отправили к специалисту, который сказал нам, что у нас есть последовательность TRAP. По сути, одна из близнецов пыталась поделиться кровью со своей сестрой, у которой не было сердца, что сильно напрягало ее собственное маленькое сердце. Она пыталась сделать работу двух младенцев.
Мы решили назвать ее Уитни, что означает «защищенная», и мы верили, что Бог защитит ее жизнь, как и до сих пор.
9 ноября: трудное решение
Наши возможности были ограничены.Мы могли бы пройти процедуру, чтобы попытаться перекрыть кровоснабжение другого ребенка, но это было рискованно, поскольку это могло вызвать у Лоры сразу же роды. Мы могли бы переждать и надеяться, что Уитни сумеет вступить в бой и не утомиться в утробе матери, или мы могли бы сделать выбор, зная, что ранние роды сопряжены с бесчисленными рисками. Мы решили позволить Уитни указывать нам путь.
22 ноября: родился в 25 недель.
Всего две недели спустя мы были готовы к операции по перевязке пуповины близнеца Уитни.Во время наблюдения перед операцией у Лоры отошла вода. В момент хаоса частота сердечных сокращений Лоры резко возросла, и медсестры не смогли найти на мониторе пульс Уитни. У Уитни был ягодичный предлежание, и ее ступни пережимали пуповину. Было выполнено экстренное кесарево сечение, и это была самая страшная вещь, через которую мы когда-либо проходили. Мы приветствовали появление на свет Уитни Парк Линебарджер, весом всего 1 фунт 12 унций. Ее немедленно доставили в отделение интенсивной терапии.
23 ноября: душераздирающие дни
Мы могли навестить Уитни в отделении интенсивной терапии, и в ту ночь я даже смог держать ее за руку.Те решающие первые несколько дней были смесью эмоций. Мы были в таком восторге от того, что наша вторая дочь появилась здесь, в мире, но боялись предстоящего долгого и трудного пути. Ультразвук головного мозга показал кровоизлияние в мозг третьего уровня, ее сердце страдало от тяжелой работы в утробе матери в течение столь длительного времени, а многие из ее систем были недоразвиты.
28 ноября: наконец обнял ее
Лоре пришлось удерживать Уитни на шестой день ее жизни.Она могла поместиться в одной руке. Было страшно видеть такого крошечного ребенка, но мы были так благодарны за успехи, которых она уже добилась за свое короткое время. Это был первый момент, когда я помню, как я почувствовал, что Уитни настоящая и что она наша. Выражение лица моей жены было в точности таким, каким она была в первый раз, когда она держала на руках нашу старшую дочь Клэр. Было очень приятно увидеть знакомый взгляд в ее глазах, и я знал, что мы все преодолеем это вместе.
29 ноября: Чем я мог помочь
Одна из главных вещей, которыми я мог бы заниматься как папа в те первые дни, — это то, что сотрудники отделения интенсивной терапии называют уходом за полостью рта.Я смочила ватный тампон в грудном молоке и потерла им рот Уитни. Это стимулировало ее, а также предлагало ей немного еды. С таким хрупким ребенком знать, что я могу связать и помочь Уитни таким образом, было таким подарком. Она шевелила крошечными губками и почти глотала молоко!
2 декабря: Наконец-то в моих объятиях
Я впервые взял Уитни на руки 2 декабря. Ее жизненно важные органы оставались стабильными, что, по словам Лоры, было признаком того, что она любит своего папу.Мы провели этот день, как и многие другие, чувствуя себя переполненными полученными нами любовью и поддержкой. Простое спасибо не кажется достаточным, чтобы выразить нашу благодарность всем, кто молился за нас, отмечался и только что был с нами в этом.
8 декабря: Битва ее жизни
Самыми большими ранними проблемами Уитни были кровотечение из мозга и сердечная недостаточность. Мало того, что ее сердце так усердно работало в утробе матери, у нее был так называемый открытый КПК, который представляет собой большую дыру.Дважды врачи хотели пройти операцию, но оба раза состояние Уитни было достаточно стабильным, чтобы избежать операции. В конце концов, ее КПК уменьшился в размерах с помощью лекарств и времени.
15 декабря: Крошечный, но крутой
Уитни продолжала оставаться самым милым и крохотным существом, и все ее медсестры отмечали ее дерзость. Она побила так много шансов. Кровоизлияние в мозг было для нас самой страшной проблемой, но УЗИ показало, что оно стабилизировалось и даже немного уменьшилось, поэтому мы возлагали надежду на ее будущее.За время пребывания в отделении интенсивной терапии мы привыкли следить за цифрами — чтобы понимать ее состояние, но не зацикливаться на них. Это было утомительно, и нужно было стараться не поддаваться страху перед неизвестным. Но мы верили, что Бог крепко держал нас на каждом этапе пути, и это помогло нам справиться.
20 декабря: исполнился месяц!
Ее первый месяц жизни — это почти как пятно прогресса и упадка. Она делала два больших шага вперед, а затем делала шаг назад, что, как мы быстро поняли, было нормальным для жизни в отделении интенсивной терапии.Примерно через месяц своего дня рождения она смогла перейти от аппарата CPAP, чтобы помочь ей дышать, на носовую канюлю. Было так приятно видеть ее лицо без гигантской маски, закрывающей его!
24 декабря: Первое семейное фото
Наша первая фотография, сделанная семьей из четырех человек, была сделана в канун Рождества и навсегда останется лучшим подарком, который мы когда-либо получали. Уитни было достаточно, чтобы мы могли ее удержать, и наша двухлетняя дочь Клэр смогла навещать ее несколько раз.Нам было очень приятно сделать это фото; это позволило нам представить нашу совместную жизнь в будущем.
25 декабря: счастливые праздники
Мы провели несколько отпусков в отделении интенсивной терапии. Хотя это было сложно, персонал сделал вещи такими особенными для Уитни и для нас. Одна из медсестер сшила ей нарядную рождественскую юбку, когда Санта пришел в гости. Мы знали, что наш ребенок получает от них столько любви, когда мы были в отъезде. Каждый человек, входивший в комнату Уитни во время ее пребывания в отделении интенсивной терапии, навсегда останется в наших сердцах.
5 января: время купания
Ее первая ванна 5 января была такой сладкой. Вы быстро забываете, насколько прекрасными могут быть нормальные вещи, когда ваш ребенок находится в больнице, но мы любили купать ее сами, а ей нравилась вода. Она вымыла волосы, и ее клубнично-светлые волосы шокировали ее родителей, которые предполагали, что у нее будут темные волосы. Уитни все время нас удивляет!
7 января: Связь сестер
У нас действительно не было времени подготовить нашу старшую дочь Клэр к быстрому приезду Уитни.Но Клэр смогла посетить больницу несколько раз и, к счастью, не слишком много думала обо всех машинах и проводах.
Совмещение времени на работе, в больнице и дома было сложной и утомительной задачей, но мы с Лорой всегда считали этот этап временным. Были и приятные моменты, разбросанные повсюду: тихие прижимания к Уитни, позволение Клэр «поиграть» с Уитни, наклеив стикеры на ее изолетку, и действительно проводить время с Клэр до того, как Уитни вернется домой.Клэр служила хорошим отвлечением во время стресса и отчаяния, а Уитни уже многому нас научила о решимости. Эти две девочки — любовь всей нашей жизни, и мы так благодарны, что они остались друг с другом, пока вырастают.
13 января: поворотный момент
День, когда Уитни перешла из изолетты в открытую кроватку в больнице, стал настоящей вехой. Это означало, что она действительно скоро отправится домой. В один прекрасный день Уитни добилась огромного прогресса: она взяла бутылку, перешла в кроватку и смогла начать носить одежду.Все эти важные события происходили в такой быстрой последовательности, что это было почти ошеломляющим. Только в это время мы поняли, что Уитни была голой уже два месяца!
4 февраля: Планируя отъезд
4 февраля состояние Уитни резко улучшилось, и врачи сказали нам, что она может быть дома в течение недели. Мы были взволнованы — и напуганы. Мне тоже впервые пришлось кормить ее из бутылочки, и все прошло хорошо.Кормить недоношенного ребенка может быть сложно, но мы каждый раз учились. Это помогло нам подготовиться к ее приезду.
15 февраля: Наконец-то домой
15 февраля, после 86 дней в отделении интенсивной терапии, Уитни вернулась домой! Это был такой радостный день для нашей семьи. Все в больнице были взволнованы и удивлены, потому что до ее родов оставалась еще пара недель. Она зашла так далеко.
1 марта: истекает срок ее родов
Уитни должен был родиться 1 марта, и празднование этого дня — дома — было подарком.Мы никогда не ожидали, что дорога приведет сюда или что ей будет три месяца вместо нескольких дней. Она преодолела так много препятствий, и мы благодарим Бога за Его милость и обеспечение в ее жизни. Нам не терпится увидеть человека, в которого она вырастет!
12 марта: привычка к рутине
Жизнь дома была невероятно утомительной. Основная цель Уитни — набрать вес, поэтому она придерживается строгого графика кормления. Хотя график кажется жестким, невероятно иметь всю семью под одной крышей.Как папа, мои лучшие моменты в эти дни — видеть всех своих девочек вместе, будь то Клэр, постоянно предлагающая Уайти пустышки, или все, уютно устроившиеся в постели Клэр, чтобы рассказывать ночные истории. Мы впитываем это мимолетное время.
Этот контент создается и поддерживается третьей стороной и импортируется на эту страницу, чтобы помочь пользователям указать свои адреса электронной почты. Вы можете найти больше информации об этом и подобном контенте на сайте piano.io.
Как долго ваш недоношенный ребенок будет находиться в отделении интенсивной терапии и классификации недоношенных детей
Во-первых, хорошая новость: достижения в области медицинской помощи означают, что за последние десятилетия результаты для недоношенных детей улучшились, и даже самые маленькие из детей имеют больше шансов выжить и вести здоровый образ жизни.
Тем не менее, ранние роды могут показаться непосильными. Ваш ребенок будет в порядке? Как долго она будет находиться в отделении интенсивной терапии новорожденных (NICU)? Каковы долгосрочные перспективы?
Хотя ответ на эти вопросы зависит от ряда факторов, что затрудняет дать окончательный ответ, вооружившись общими знаниями о перспективах по дате рождения, вы сможете лучше контролировать себя и лучше подготовиться к лечению в больнице вашего ребенка. оставаться.
Как классифицируются недоношенные
Уход за недоношенным, продолжительность пребывания в отделении интенсивной терапии и вероятность осложнений зависят от категории недоношенных.В целом, чем раньше родился ваш ребенок, тем дольше и сложнее находиться в отделении интенсивной терапии. Общие категории включают:
- Чрезвычайно недоношенные: Младенцы, родившиеся на 28 неделе беременности или ранее.
- Очень недоношенные. Младенцы, родившиеся на сроке менее 32 недель беременности.
- Умеренные преждевременные роды. Дети, рожденные на сроке от 32 до 34 недель беременности.
- Поздние недоношенные. Дети, рожденные от 34 до 36 полных недель беременности.
- Ранний срок. Младенцы, родившиеся на сроке от 37 до 39 недель беременности.
Недоношенные дети классифицируются не только по гестационному возрасту. Здоровье недоношенного ребенка и лечение в отделении интенсивной терапии также во многом зависят от размера ребенка при рождении — обычно чем меньше ребенок, тем выше шансы на более длительное пребывание в больнице и вероятность осложнений:
- Низкий вес при рождении младенцы, рожденные с массой тела менее 5 фунтов 8 унций.
- Очень низкий вес при рождении — это дети, рожденные с массой тела менее 3 фунтов 5 унций.
- Чрезвычайно низкий вес при рождении — это дети, рожденные с массой тела менее 2 фунтов 3 унции.
- Микро недоношенные дети — это самые маленькие и самые молодые дети, рожденные с массой тела менее 1 фунта 12 унций (800 граммов) или до 26 недель беременности.
Перспективы экстремальных недоношенных детей (родившихся до 28 недель)
Перспективы очень тяжелых недоношенных детей значительно улучшились с годами благодаря достижениям в медицине. Некоторые исследования показали, что выживают более 50 процентов детей, рожденных на 23 неделе, более трех четвертей детей, рожденных на 25 неделе, и более 90 процентов детей, рожденных на 26 неделе.
Что происходит в отделении интенсивной терапии?
Поскольку их дыхательная система не полностью развита, этим крошечным младенцам требуется помощь при дыхании. А поскольку способность координировать рефлексы, такие как сосание и глотание, не проявляется примерно до 34 недель беременности, они не могут есть самостоятельно; большинство из них получают питание и жидкости внутривенно (через капельницу) или через зонд для кормления. Из-за чрезвычайно низкой массы тела при рождении им необходимо набрать несколько фунтов.
Кроме того, крайне недоношенные дети подвержены повышенному риску осложнений, включая респираторный дистресс-синдром (RDS, заболевание легких), гипогликемию (низкий уровень сахара в крови), гипотермию (трудности с сохранением тепла), желтуху, инфекции мочевыводящих путей и пневмонию.Все это может увеличить продолжительность пребывания ребенка в больнице.
Как скоро ваш ребенок сможет пойти домой?
Экстремальные недоношенные без осложнений обычно готовы к выписке за две-три недели до срока родов. Но младенцам, которые перенесли осложнения со здоровьем в результате их преждевременного родовспоможения, такие как проблемы с дыханием или трудности с набором веса, возможно, придется оставаться в отделении интенсивной терапии задолго до их рождения.
Вообще говоря, чем раньше родится ребенок, тем больше вероятность, что ему придется задержаться после положенного срока.Но молодые родители не должны оправдывать свои надежды, когда ребенку приходится оставаться немного дольше. Вскоре ваш маленький сверток будет готов к отправке домой.
Перспективы для очень недоношенных детей (рожденных менее 32 недель)
По данным экспертов Американской академии педиатрии (AAP), дети, рожденные после 28 недель беременности, имеют почти полный (94 процента) шанс на выживание, хотя они, как правило, имеют больше осложнений и требуют интенсивного лечения в отделении интенсивной терапии, чем дети, родившиеся позже.Младенцы, родившиеся после 30 недели, как правило, практически не имеют долгосрочных проблем со здоровьем или развитием. Однако большинство детей, рожденных до 32 недель, как правило, испытывают затруднения с дыханием.
Что происходит в отделении интенсивной терапии?
Младенцам с затрудненным дыханием, вероятно, потребуется на время использовать респиратор (вентилятор). У некоторых возникают проблемы с кормлением, и они могут сначала принимать пищу через зонд, который вводят в нос или рот и спускают в желудок (это называется кормлением через зонд).Поскольку их иммунная система все еще развивается, они также подвергаются большему риску заражения и более склонны к гипогликемии и переохлаждению.
Как скоро ваш ребенок сможет пойти домой?
Младенцы, родившиеся в этом возрасте, обычно отправляются домой на пару недель раньше или примерно в день родов, если у них нет серьезных осложнений или заболеваний.
Перспективы недоношенных недоношенных и поздних сроков беременности (от 32 до 36 полных недель)
Недоношенные дети со средним и поздним сроком беременности провели довольно много времени в утробе мамы, поэтому они почти полностью родились. шансы на выживание.
Что происходит в отделении интенсивной терапии?
У большинства детей этой категории меньше шансов иметь серьезные проблемы с дыханием (благодаря некоторому развитию сурфактанта, созревающего в легких в утробе матери), но им может потребоваться помощь с дыханием в течение нескольких часов или дней. Некоторым может потребоваться кормление через желудочный зонд, но большинство из них сможет кормить через соски. Как и любой недоношенный ребенок, он все еще подвержен риску инфекций и проблем, таких как желтуха, гипогликемия и переохлаждение.
Как скоро ваш ребенок сможет пойти домой?
Это зависит от гестационного возраста ребенка на момент родов и может быть от сразу после рождения до нескольких дней или нескольких недель.Если все пройдет с вашим ребенком, он может сразу же отправиться домой. Но если возникнут какие-либо проблемы, вашему ребенку придется остаться на некоторое время (вероятно, очень короткое).
Перспективы для недоношенных детей (рожденных на 37 и 38 неделе)
На протяжении десятилетий термин «доношенный» описывал любую беременность, которая длилась от 37 недель до 42 недель. Но несколько лет назад Американский колледж акушеров и гинекологов (ACOG) изменил определение. Сейчас доношенной беременностью считается срок от 39 недель до 40 недель и 6 дней.Это означает, что роды, которые происходят между 37 неделями и 38 неделями, 6 дней называются «ранними». У этих недоношенных детей все еще есть риск инфекций и других проблем, но вероятность серьезных осложнений очень мала.
Что происходит в отделении интенсивной терапии?
К этому моменту младенцы обычно находятся на правильном пути в развитии, поэтому любое лечение будет минимальным.
Как скоро ваш ребенок сможет пойти домой?
Многим младенцам из этой категории не нужно проводить какое-либо время в отделении интенсивной терапии.В лучшем случае это будет максимум за пару недель.
Получение разрешения на возвращение домой с ребенком
Независимо от гестационного возраста вашего ребенка при рождении, он должен выполнить несколько требований, прежде чем врачи решат, что отвезти ее домой безопасно. Она должна:
- Дышать самостоятельно
- Поддерживать стабильную температуру
- Кормить грудью или из бутылочки
- Достигнуть определенного веса и стабильно набирать вес
- Не иметь нерешенных острых медицинских проблем, таких как апноэ (при прекращении недоношений короткое время дышать во время сна)
Пока ваш ребенок не будет соответствовать этим требованиям, ему придется оставаться в отделении интенсивной терапии для наблюдения и ухода.Но как только ваш ребенок будет соответствовать всем этим критериям и исключить любые другие осложнения, вы сможете связать его, забрать домой и наслаждаться новой совместной жизнью.
Статистика преждевременных родов | Tommy’s
Преждевременные роды — это те, которые происходят до 37 полных недель беременности.
Всемирная организация здравоохранения дает следующие определения различных стадий преждевременных родов:
- Крайне недоношенные: до 28 недель
- Очень недоношенные: от 28 до 31 недели
- От умеренных до поздних недоношенных: от 32 до 37 недель.
Общая статистика преждевременных родов в Великобритании
- Около 8% рождений в Великобритании являются преждевременными. Это около 60 000 младенцев в год.
- Это выше, чем во многих странах Европы, и выше, чем на Кубе и Иране
Из числа преждевременных родов в Великобритании:
- 5% были крайне недоношенными (до 28 недель)
- 11% были очень недоношенными (от 28 до 32 недель)
- 85% были умеренно недоношенными (от 32 до 37 недель).
В 2019 году количество живорождений с гестационным возрастом менее 24 недель увеличилось до 0,15% по сравнению с 0,13% в 2018 году и 0,11% в 2010 году.
Шансы на выживание после преждевременных родов
Медицинские достижения означают, что мы становимся лучше в лечении недоношенных детей, но шансы на выживание по-прежнему зависят от гестационного возраста (недели беременности) на момент рождения.
- Менее 22 недель почти нулевой шанс на выживание
- 22 недели — это около 10%
- 24 недели — это около 60%
- 27 недель — это около 89%
- 31 неделя — это около 95%
- 34 недели эквивалентны рождению доношенного ребенка.
Преждевременные роды и неонатальная смерть
Осложнения, связанные с преждевременными родами, являются основной причиной неонатальной смерти (смерть в первые несколько недель после рождения) в Великобритании.
Преждевременные роды и многоплодная беременность
Наличие более одного ребенка является фактором риска преждевременных родов. В среднем, продолжительность одноплодной беременности составляет 39 недель, двойных — 37 недель, тройняшек — 33 недели.
- Риск недоношенности при одноплодной беременности: 7%
- Риск недоношенности при многоплодной беременности: 57%
Риск инвалидности недоношенных детей
Как правило, чем раньше роды, тем выше риск возникновения проблем.Однако это всего лишь статистика, и она не может предсказать, как поступит отдельный ребенок; некоторые крайне недоношенные дети очень хорошо себя чувствуют и превращаются в здоровых детей.
- 1 из 10 всех недоношенных детей будет иметь постоянную инвалидность, такую как заболевание легких, церебральный паралич, слепота или глухота.
- Каждый второй недоношенный ребенок, родившийся до 26 недель беременности, будет иметь какой-либо вид инвалидности (включая легкую инвалидность, например, необходимость в очках).
В одном исследовании с участием 241 ребенка, родившегося до 26 недель беременности, было обнаружено следующее:
- 22% тяжелая форма инвалидности (например, церебральный паралич + отсутствие ходьбы, низкие показатели когнитивных функций, слепота, глубокая глухота)
- 24% инвалидность средней степени тяжести (например, церебральный паралич + ходьба, IQ / когнитивные показатели в диапазоне особых потребностей, меньшая степень нарушения зрения или слуха)
- 34% легкая инвалидность (определяется как низкий IQ / когнитивная оценка, косоглазие, необходимость в очках)
- 20% без проблем.
Преждевременные роды по национальности
Риск преждевременных родов наиболее высок для чернокожих женщин Карибского бассейна и самый низкий для белых британцев и других белых.
- Бангладеш: 8%
- Индийцы: 7%
- Пакистанцы: 7%
- Черный африканец: 8%
- Черный Карибский бассейн: 10%
- Белые британцы: 7%
- Белый Другой: 6%
Причины преждевременных родов
В некоторых случаях причина преждевременных родов может быть указана, но чаще она неизвестна или неясна.
При 1 из 4 преждевременных родов роды планируются (искусственные роды или кесарево сечение), чтобы спасти жизнь матери или ребенка от таких осложнений беременности, как преэклампсия, задержка роста плода, преждевременное отхождение воды (PPROM) или инфекция
Профилактика преждевременных родов
Слишком часто медицинские работники не могут сказать женщинам, почему у них были преждевременные роды. Эта область исследований недофинансируется, и многие используют бесполезный (и свойственный только беременности) подход: «Это не должно было быть».
Исследование причин преждевременных родов — единственный способ спасти жизни и предотвратить будущие потери. Томми ежегодно финансирует более 400 тысяч фунтов стерлингов на исследования преждевременных родов. Мы сосредоточены на раннем прогнозе, у каких женщин будут преждевременные роды, и на их лечении, чтобы это предотвратить.
О нашем исследовании недоношенных читайте здесь.
Рожден в 25 недель, я процветаю к 20 годам
Ноябрь — месяц осведомленности о недоношенности, но каждый день мне напоминают о преждевременных родах, потому что он вытатуирован на моей правой руке курсивом.
Я родился на три месяца раньше, я весил 1 фунт 12 унций, был размером с линейку и помещался на ладони отца. Мои родители называют меня своим чудо-ребенком.
Я ловлю себя на том, что смотрю на свою татуировку в случайные моменты, осознавая, через какую борьбу я прошел, и как мне повезло, что я жив и относительно здоров в 28 лет. Я часто думаю о том, что значит быть недоношенным, в чем я участвую. этой группы бойцов.
Врачи сказали моим родителям, что у меня 40/60 шансов выжить.У детей, рожденных на сроке 25 недель беременности, в 1988 году не было шансов в их пользу. Но я выжила. Мне повезло, что о мне позаботились в Бостоне, где технологии спасения недоношенных младенцев были более развиты, чем во многих городах.
Я находился в отделении интенсивной терапии новорожденных три месяца. Как только я родился, мне интубировали дыхательную трубку, потому что мои легкие были незрелыми. Моя кожа была в морщинах. Трубки бежали от моей головы размером с теннисный мяч к ногам.
У моих родителей есть 6-дневный полароид, я весил 600 грамм, моя голова плавает в матерчатой шляпе.
В моем мозгу произошло внутрижелудочковое кровоизлияние II степени (ВЖК), при котором крошечные кровеносные сосуды покрывают разрыв мозга, вызывая утечку крови. IVH классифицируется как I, II, III или IV. Степень III обычно связана с тяжелыми формами инвалидности; IV степень часто заканчивается летальным исходом. Уровень II может иметь долгосрочные риски, такие как церебральный паралич и нарушение обучаемости. Мой IVH прошел, но о его последствиях не будет известно, пока я не стану старше.
Мой кишечник также был незрелым, поэтому меня кормили внутривенно, состоящим из общего парентерального питания и интралипидов.Эти жидкости содержат все питательные вещества и жиры, необходимые недоношенным, пока они не станут достаточно стабильными, чтобы их можно было кормить через рот.
У меня была ретинопатия недоношенных (ROP) глаз, потенциально слепящая болезнь глаз, из-за высокого уровня кислорода, который я получал. ROP развивается в нежных кровеносных сосудах глаза. Когда мне было всего два фунта, мне сделали операцию, чтобы предотвратить разрастание этих сосудов.
Мои родители говорят, что выжить мне помогло мое упорство. Медицинская наука сделала все возможное, чтобы помочь крайне недоношенным младенцам выжить, но если вы верите в «волю к жизни», то она у меня была.
Шансы выжить были против меня, и шансы на жизнь с тяжелыми формами инвалидности, такими как глухота, слепота или повреждение мозга, были высоки.
Когда я был чудо-младенцем, в процессе роста я действительно терпел трудности, которые до сих пор влияют на меня. В юности я носила повязку на глазу, чтобы укрепить свой слабый глаз. Я боролся и продолжаю работать с небольшой неспособностью к обучению, связанной с языком, которая затрудняла обработку новой информации.
В начальной школе я изо всех сил пытался научиться некоторым базовым навыкам, таким как подсчет сдачи и определение времени.Я очень хотел учиться, но отставал в чтении и письме.
По мере того, как учебная программа становилась все более сложной, я становился все более истощенным, особенно с большим количеством домашних заданий. Написание книжных отчетов также было проблемой, так как у меня были проблемы с написанием длинных статей. Дело не в том, что я не хотел писать, идеи просто не давались, а мое воображение было не так развито, как у других учеников. Необходимость сосредоточиться на изучении уроков дня была утомительной, не говоря уже о создании собственных идей.
Но, как и при рождении, у меня были решительность и драйв.Пока я боролся с отчетами по книгам и изучал лекции, я получал помощь в учебе и выполнении домашних заданий от учителя-консультанта в средней и старшей школе и использовал ресурсы помощников учителя в колледже.
Благодаря поддержке я преуспел и действительно нашел свою любовь к письму в средней школе. Я окончила одну из лучших средних школ Массачусетса, получила степень бакалавра в колледже Шамплейн и степень магистра в Университете Нью-Йорка. В настоящее время я работаю в крупной медиа-компании.
Только два года назад я отправился на поиски.Я начал читать онлайн рассказы родителей других недоношенных детей. Я хотел прочитать о других событиях и понять, насколько я мог, насколько я на самом деле счастлив.
Я прочитал о Марше десятицентовиков и начал делать пожертвования. Я связан с этой группой воинов по всему миру, от младенцев, рожденных сегодня, до выживших из всех поколений.
Пятнадцать миллионов детей во всем мире рождаются преждевременно каждый год, до 37 недель, и, к сожалению, один миллион умирает. Не только во время Месяца осведомленности о недоношенности и во Всемирный день недоношенности (ноябрь.17) мне об этом напоминают, но каждый раз я вижу свою татуировку.
Среди правды о потере при преждевременных родах я хочу, чтобы люди знали, что чудеса, подобные мне, действительно выживают и процветают. Я надеюсь, что люди, как и я, продолжат узнавать о преждевременных родах. Я надеюсь, что люди пожертвуют. Я надеюсь, что выжившие и их семьи продолжат делиться своими историями.
И я надеюсь, что каждый день распространяется слух о сокращении числа преждевременных родов и увеличении числа выживших здоровых.
Стейси Килпатрик
Я хотела, чтобы татуировка была значимой.Я сделал это летом 2012 года.
Прогноз выживаемости при преждевременных родах
BMJ. 2000 4 марта; 320 (7235): 647.
Таблица выживаемости была непростой для понимания
THHG Koh, неонатолог
Kirwan Hospital, Thuringowa, Queensland 4817, Australia
H Harrison, мать ребенка, родившегося в возрасте 28 недель
1144 Sterling Avenue, Berkeley CA 94708, США
Кейси, мать ребенка, родившегося в возрасте 27 недель
Сихолм, Виктория 3018, Австралия
Эта статья цитируется в других статьях в PMC.Редактор
. Статья Draper et al. Заслуживает дальнейшего комментария. 1 Целью исследования было получение текущих данных о выживаемости недоношенных детей, однако их исследование было ретроспективным за 1994-7 гг. Поскольку сейчас 1999 год, мы считаем, что их данные, хотя и полезные, скорее недавние, чем текущие. Дородовое введение стероидов матерям не упоминалось как один из дополнительных факторов, влияющих на выживаемость младенцев.
Как неонатолог и две матери чрезвычайно недоношенных детей, мы не находим таблицы, описанные в статье, легкими для понимания.Дрейпер и его коллеги могут быть заинтересованы в нашей статье, опубликованной в прошлом месяце, в которой описана таблица, дающая результаты для родителей детей на сроке беременности менее 28 недель. 2 Эта таблица содержит информацию о выживаемости, а также краткосрочных осложнениях и лечении последней когорты таких младенцев. Эта таблица может составляться на основе единиц, ежегодно обновляться и быть доступной для родителей и каждого члена перинатальной бригады для обеспечения единообразия информации, предоставляемой родителям.Мы также предлагаем проинформировать родителей о 11 пунктах, четыре из которых:
Результат для ребенка зависит от многих факторов, не все из очевидных, включая инфекцию, а также здоровье матери и плода.
Достаточно легко запомнить руководство: выживаемость составляет около 40% для всех детей, родившихся на 24 неделе беременности, 50% для тех, кто родился на 25 неделе, 60% для тех, кто родился на 26 неделе, 70% для те, кто родился на 27 неделе, и 80% для тех, кто родился на 28 неделе.
