Роды на 34 неделе беременности: Преждевременные роды. Симптомы. Лечение — Клиника Здоровье 365 г. Екатеринбург
Преждевременные роды на 34 неделе беременности
Каждая будущая мамочка, находясь в прекрасном положении, переживает за здоровье и жизнь своего будущего малыша. Женщина изначально дает себе установку заботиться о себе, выполнять все предписания лечащего гинеколога и доносить беременность до положенного срока. К сожалению, не смотря на профилактику, правильный образ жизни и соблюдение рекомендаций бывают случаи, когда беременность заканчивается раньше срока. Например, иногда случается, что происходят роды на 34 неделе.
Что такое преждевременные роды?
Преждевременным считается рождение ребенка до 37 недель. После этой условной черты беременность можно считать доношенной. И ребенок в большинстве случаев рождается полноценно развитым и здоровым. Дети, которые появились на свет до 37 недели (нижний порог – 28) с весом от 1000 до 2500 кг, считаются недоношенными. Это данные до 1993 года. После Всероссийской Организации Здравоохранения принят новый нижний уровень недоношенности детей, которые подлежат реанимационному вмешательству – 500 гр. И если такой ребенок выживает в течение недели после появления на свет, то такие роды называются преждевременными. Масса плода при этом может быть экстремально низкой.
И если такой ребенок выживает в течение недели после появления на свет, то такие роды называются преждевременными. Масса плода при этом может быть экстремально низкой.
Преждевременные роды на 34 неделе беременности не так страшны, как, например, на 28-й. Обычно ребенок к этому сроку уже имеет вес около 2200 гр, его рост достигает 43-45 см. Он развит и, скорее всего, после рождения будет дышать самостоятельно – не будет необходимости в реанимационных мероприятиях. Также к этому времени ребенок принимает то положение, в котором он будет продвигаться по родильному каналу. Организм матери готовится к предстоящим родам, появляются тренировочные схватки. Но, не смотря на казалось бы удовлетворительные для рождения факты, 34 недели – недостаточный срок для полноценного рождения.
Причины преждевременных родов
Роды на 34 неделе могут быть вызваны различными причинами. Они во многом зависят от состояния здоровья будущей матери, внешних факторов, образа жизни, а также от генетических изменений в организме плода. Основные причины преждевременных родов следующие:
Основные причины преждевременных родов следующие:
- Инфекции и патологии шейки и матки в целом.
- Многоплодие. Часто такую беременность родоразрешают раньше установленного срока.
- Многоводие.
- Эндокринные нарушения.
- Заболевания органов и систем организма матери – сердечно-сосудистой, желудочно-кишечной и других.
- Пороки развития у плода, в том числе и генетические заболевания.
- Простудные и воспалительные процессы во время беременности.
- Вредные привычки – курение, алкоголь, наркотики.
- Проживание в зоне экологического бедствия.
- Тяжелые условия работы.
- Психологические переживания, стрессы.
- Травмы, полученные во время беременности.
Признаки преждевременных родов
На этом сроке (34 недели) организм беременной начинает готовится к родам. Появляются «ложные» или, как их еще называют, «тренировочные» схватки. Беременная может чувствовать неприятные, даже болевые ощущения в области поясницы, крестца, таза. А также в животе. Если эти симптомы не доставляют особых неудобств и не носят постоянный и нарастающий характер, можно особо не беспокоиться.
А также в животе. Если эти симптомы не доставляют особых неудобств и не носят постоянный и нарастающий характер, можно особо не беспокоиться.
Если же возникает ноющая боль в области живота, которая не проходит долгое время и не снимается вспомогательными препаратами, или же непостоянные сократительные движения в матке становятся регулярными, стоит обратиться к врачу. Если не купировать эти симптомы, то могут произойти роды сроке 34 недели.
Лечение при угрозе преждевременных родов
Допустим, у женщины возникла угроза преждевременных родов: 34 недели – неполный срок, поэтому понятно, что будущая мама беспокоится. Не стоит паниковать раньше времени. Угроза не обязательно может обернуться родами. На этом сроке вполне можно провести успешное лечение и сохранить беременность. Первым делом девушке необходимо обеспечить полный покой и постельный режим. И, конечно же, вызвать скорую помощь. Для сохранения беременности последует обязательная госпитализация. До приезда медиков можно выпить простейшие успокоительные – пустырник, валериану. И простой спазмолитик. Например, «Но-шпу» («Дротаверин»). После госпитализации, если существует возможность сохранения беременности, лечащий врач назначит необходимые препараты. Чаще всего это лекарства для снятия тонуса матки, седативные медикаменты.
И простой спазмолитик. Например, «Но-шпу» («Дротаверин»). После госпитализации, если существует возможность сохранения беременности, лечащий врач назначит необходимые препараты. Чаще всего это лекарства для снятия тонуса матки, седативные медикаменты.
Но, если преждевременные роды в 34-35 недель уже начались, вполне возможно, что их не будут останавливать. Тем более если отошли околоплодные воды. Так как на этом сроке ребенок, хоть еще и не доросший до стандартных параметров, но вполне жизнеспособный. Чаще всего он даже не нуждается в реанимации. В крайнем случае, чтобы подготовить легкие малыша к самостоятельному дыханию, будет введен гормональный препарат. Здесь уже идет речь о сугубо индивидуальном подходе.
Особенности ведения преждевременных родов
Чаще всего преждевременные роды на сроках, приближенных к естественным, проходят без особых эксцессов. Но отличительной особенностью является сокращение времени самого процесса. Преждевременные роды чаще всего проходят гораздо быстрее обычных. Если есть какая-то серьезная патология или экстренная ситуация, то проводят кесарево сечение. Последнее время для обезболивания используется эпидуральная или спинальная анастезия. Реже и по особым показаниям – общий наркоз. Для ведения естественного хода родов также используется анестезия или обычные обезболивающие для принятия внутрь. Также необходим постоянный мониторинг состояния матери и ребенка.
Если есть какая-то серьезная патология или экстренная ситуация, то проводят кесарево сечение. Последнее время для обезболивания используется эпидуральная или спинальная анастезия. Реже и по особым показаниям – общий наркоз. Для ведения естественного хода родов также используется анестезия или обычные обезболивающие для принятия внутрь. Также необходим постоянный мониторинг состояния матери и ребенка.
Последствия преждевременных родов для ребенка
Преждевременные роды на 34 неделе для ребенка имеют меньшие последствия, чем на более ранних сроках. На данном этапе плод развит достаточно для того, чтобы начать полноценно жить. Чаще всего у ребенка, рожденного на этом сроке, уже развита система дыхания, а также пищеварительные органы. Проблема возникает лишь с маленьким весом. Если он не критичен, то ребенок находится в роддоме вместе с мамой. При возникающих проблемах с весом малыша могут перевести в отделение патологии новорожденных. Также, как и при любых других ярко выраженных отклонениях со стороны здоровья и развития крохи. В целом недоношенный ребенок на сроках после 34 недель при полноценном уходе и питании достаточно быстро догоняет по развитию доношенных детей.
В целом недоношенный ребенок на сроках после 34 недель при полноценном уходе и питании достаточно быстро догоняет по развитию доношенных детей.
Последствия преждевременных родов для матери
Для роженицы преждевременные роды на 34 неделе не несут особой опасности. Они практически не отличаются от обычного процесса в срок. При более ранних родах уменьшается количество разрывов: как внутренних, так и внешних. Единственное, на что стоит обратить пристальное внимание, это причины преждевременных родов. Выяснив и впоследствии их устранив, предотвращаются аналогичные риски при следующих беременностях. Во второй раз необходимо особое внимание уделить именно тому сроку, на котором произошла угроза или преждевременные роды в предыдущий раз.
Профилактика преждевременных родов
Позаботиться о здоровой и полноценной беременности лучше заранее. Ведь общеизвестно, что лучше предупредить любые пагубные последствия, чем пожинать печальные плоды. Желательно планировать беременность заранее. Во время этого необходимо отказаться от вредных привычек, сильных нагрузок, психологических переживаний. Обязательно нужно пройти полное обследование как организма в целом, так и репродуктивной системы. И это касается не только будущей матери, но и отца. Если в роду имелись какие то хронические заболевания или проблемы генетического происхождения, необходима обязательная консультация специалиста. Также при планировании и во время беременности необходимо избегать контакта с заразными больными, соблюдать все предписания врачей, проходить плановые обследования.
Во время этого необходимо отказаться от вредных привычек, сильных нагрузок, психологических переживаний. Обязательно нужно пройти полное обследование как организма в целом, так и репродуктивной системы. И это касается не только будущей матери, но и отца. Если в роду имелись какие то хронические заболевания или проблемы генетического происхождения, необходима обязательная консультация специалиста. Также при планировании и во время беременности необходимо избегать контакта с заразными больными, соблюдать все предписания врачей, проходить плановые обследования.
Конечно, не каждый случай и ситуацию можно предугадать. Но существует масса возможностей, когда роды на 34 неделе можно предотвратить. Или сделать так, чтобы они нанесли минимальный вред здоровью матери и ребенка. Для этого необходимо беречь себя, не пренебрегать медицинской помощью и, в целом, относиться ответственно к здоровью будущего ребенка.
Сравнительная эффективность предикторов преждевременных родов | #03/19
Преждевременные роды являются национальной трагедией во многих странах мира. По проведенной оценке ряда исследователей [1] установлено, что каждый год около 15 млн детей рождаются досрочно, тенденция к снижению этого показателя незначительная, несмотря на принятые в глобальном масштабе контрмеры. Выявлено, что у 75–95% женщин при наличии клиники угрожающего прерывания беременности преждевременные роды тем не менее в течение недели не происходят, а у 40% из них беременность заканчивается в срок [2]. Учитывая, что частота регистрируемых сокращений матки не может достоверно предсказывать риск самопроизвольных преждевременных родов [3], следует выделить несомненные предикторы досрочного родоразрешения.
По проведенной оценке ряда исследователей [1] установлено, что каждый год около 15 млн детей рождаются досрочно, тенденция к снижению этого показателя незначительная, несмотря на принятые в глобальном масштабе контрмеры. Выявлено, что у 75–95% женщин при наличии клиники угрожающего прерывания беременности преждевременные роды тем не менее в течение недели не происходят, а у 40% из них беременность заканчивается в срок [2]. Учитывая, что частота регистрируемых сокращений матки не может достоверно предсказывать риск самопроизвольных преждевременных родов [3], следует выделить несомненные предикторы досрочного родоразрешения.
Целью настоящего исследования было суммировать современные представления о факторах риска и возможности прогнозирования наступления преждевременных родов.
Методы исследования
Проведен обзор публикаций базы данных Национальной библиотеки медицины PubMed в период с 2014 по 2019 гг. с использованием следующих условий поиска: беременность, факторы риска и прогнозирование преждевременных родов.
Результаты исследования
Установлены многочисленные факторы риска преждевременных родов: анамнестические, социально-экономические, биологические, обусловленные гинекологическими заболеваниями, экстрагенитальной патологией и течением настоящей беременности. Проживание в отдаленных районах, возраст женщины менее 20 лет или более 40 лет, низкий социальный статус (OR 1,27), низкий уровень образования (RR 1,48) являются факторами риска развития преждевременных родов. Значительному риску подвергаются курящие женщины (ОR 1,42–1,69), употребляющие алкоголь (OR 1,34), а также с уровнем витамина D в сыворотке крови менее 50 нмоль/л (ОR 1,29) [4]. При наличии в анамнезе преждевременных родов до 35 недель гестации риск повторного досрочного родоразрешения значительно увеличивается (OR 20) (р < 0,001) [4, 5]. Для первородящих фактором риска являются самопроизвольный аборт и привычное невынашивание беременности в анамнезе [5]. Выскабливание матки в анамнезе (ОR 1,29–1,74) [4], как и хирургическое лечение дисплазии шейки матки до беременности (ОR 1,61) [4], значительно повышает риск преждевременных родов. Группу высокого риска по досрочному родоразрешению составляют также следующие анамнестические данные: преэклампсия [6], оперативное родоразрешение [6], интервал между беременностями более 60 месяцев [6]. Значимая роль в риске досрочного родоразрешения принадлежит ранее существовавшему или гестационному сахарному диабету (p = 0,002) [4, 6], артериальной гипертензии [6], дефициту веса [7], избыточной массе тела (OR 3,50) [8], ожирению (ОR 1,54) [4], стрессу (OR 1,52) [4], депрессии (OR 1,56) [4], тревожности (OR 1,50) [4]. При настоящей беременности к факторам риска относятся анемия [6], уровень плацентарного белка А, ассоциированного с беременностью, в первом триместре беременности менее 5‰ [6], содержание в сыворотке крови альфа-фетопротеина во втором триместре более 95‰ [6], хирургическое лечение дисплазии шейки матки при беременности (ОR 6,5) [4], многоплодная беременность (OR 13,68) [8], низкая гестационная прибавка веса [9]. Ряд инфекционных факторов играет важную роль в риске досрочного родоразрешения: гепатит С (ОR 1,62) [4], хламидиоз (OR 1,60) [4].
Группу высокого риска по досрочному родоразрешению составляют также следующие анамнестические данные: преэклампсия [6], оперативное родоразрешение [6], интервал между беременностями более 60 месяцев [6]. Значимая роль в риске досрочного родоразрешения принадлежит ранее существовавшему или гестационному сахарному диабету (p = 0,002) [4, 6], артериальной гипертензии [6], дефициту веса [7], избыточной массе тела (OR 3,50) [8], ожирению (ОR 1,54) [4], стрессу (OR 1,52) [4], депрессии (OR 1,56) [4], тревожности (OR 1,50) [4]. При настоящей беременности к факторам риска относятся анемия [6], уровень плацентарного белка А, ассоциированного с беременностью, в первом триместре беременности менее 5‰ [6], содержание в сыворотке крови альфа-фетопротеина во втором триместре более 95‰ [6], хирургическое лечение дисплазии шейки матки при беременности (ОR 6,5) [4], многоплодная беременность (OR 13,68) [8], низкая гестационная прибавка веса [9]. Ряд инфекционных факторов играет важную роль в риске досрочного родоразрешения: гепатит С (ОR 1,62) [4], хламидиоз (OR 1,60) [4]. Риск преждевременных родов в сроки гестации 34–36 недель повышается при бактериальном вагинозе (OR 1,85) [4, 5], высокой вирусной нагрузке вируса папилломы человека (ОR 2,12) [4, 5]. Однако выделение пациентов в группы высокого риска по преждевременным родам не позволяет установить срок возможного прерывания беременности.
Риск преждевременных родов в сроки гестации 34–36 недель повышается при бактериальном вагинозе (OR 1,85) [4, 5], высокой вирусной нагрузке вируса папилломы человека (ОR 2,12) [4, 5]. Однако выделение пациентов в группы высокого риска по преждевременным родам не позволяет установить срок возможного прерывания беременности.
Прогнозирование преждевременных родов
Длина шейки матки
Установлено, что выявление короткой шейки матки (менее 25 мм) (OR 5,63) [8] является предиктором преждевременных родов. Цервикометрия, проведенная в 16–24 недели с интервалом 14 дней, позволяет более точно выявить женщин, угрожаемых по вероятному риску досрочного прерывания беременности [5, 10]. С целью выявления чувствительности метода измерения длины шейки матки проведено исследование [11], которое установило, что уменьшение длины шейки матки достоверно коррелировало с интервалом между обследованием и преждевременными родами у женщин с низким риском преждевременных родов (р < 0,001), но не у беременных с отягощенным акушерским анамнезом (р = 0,4) [11]. Проведение цервикометрии в динамике при выявлении угрожающего прерывания беременности через 24–48 часов от начала токолитической терапии позволяет определить группу пациенток, у которых при длине шейки матки более 25 мм возможна выписка через 12–24 часа после окончания курса лечения [12]. Данная тактика позволяет избежать длительной госпитализации при сохранении конечного результата — частота досрочного прерывания беременности при этом не увеличивается [12].
Проведение цервикометрии в динамике при выявлении угрожающего прерывания беременности через 24–48 часов от начала токолитической терапии позволяет определить группу пациенток, у которых при длине шейки матки более 25 мм возможна выписка через 12–24 часа после окончания курса лечения [12]. Данная тактика позволяет избежать длительной госпитализации при сохранении конечного результата — частота досрочного прерывания беременности при этом не увеличивается [12].
Несколько другое мнение высказано L. Hiersch (2014) [10]. Установлено, что для достижения отрицательного прогностического результата при терапии ложных схваток необходимы более высокие контрольные показатели длины шейки матки [10]. L. Hiersch (2014) [10] предложил оптимальные пороговые значения цервикометрии для отрицательной прогностической ценности преждевременных родов в течение 14 дней: в период 32 недели + 0 дней — 33 недели + 6 дней беременности — 36 мм, в 30 недель + 0 дней — 31 неделя + 6 дней — 32,5 мм, в 27 недель + 0 дней — 29 недель + 6 дней — 24 мм и 24 недели + 0 дней — 26 недель + 6 дней — 20,5 мм [10].
N. Melamed (2015) [13] установил пороговые значения длины шейки матки на протяжении 14 дней при угрозе прерывания беременности с учетом количества плодов [13], которые составили для многоплодной беременности 28–30 мм, а для одноплодной — 11,5–12 мм [13].
G. Benoist (2016) [3] была выбрана конечная точка отсчета возможности факта преждевременных родов как в течение 48 часов, так и 7 дней. Пороговыми значениями в этих случаях явились длина шейки матки 15 мм и 25 мм соответственно [3]. Тем не менее отмечено, что проведение рутинной цервикометрии при госпитализации у женщин с ложными схватками не снизило частоту преждевременных родов [3].
T. Desplanches (2018) [14] при исследовании вероятности преждевременных родов с учетом длины шейки матки 25 мм установил чувствительность метода 0,78 и специфичность 0,71, а при пороговой длине шейки матки 15 мм показатели составили 0,6 и 0,9 соответственно [14].
Эластография шейки матки
S. Agarwal (2018) [15] для оценки консистенции шейки матки при проведении эластографии установлена чувствительность метода 96,7% и специфичность 87% в прогнозе преждевременных родов. Оценка изменений плотности шейки матки с помощью методов ультразвуковой эластографии в прогнозировании преждевременных родов применена и другими исследователями [5, 15–18].
Agarwal (2018) [15] для оценки консистенции шейки матки при проведении эластографии установлена чувствительность метода 96,7% и специфичность 87% в прогнозе преждевременных родов. Оценка изменений плотности шейки матки с помощью методов ультразвуковой эластографии в прогнозировании преждевременных родов применена и другими исследователями [5, 15–18].
А. Fruscalzo (2016) [17] в 18–24 недели беременности произвел измерение длины шейки матки и ее плотности. Сочетание мягкой и короткой шейки матки значительно повышало риск развития самопроизвольных преждевременных родов как до 37 недель беременности (ОR 18,0), так и до 34 недель (ОR 120,0) по сравнению с женщинами с нормальной длиной шейки матки [17].
E. Hernandez-Andrade (2018) [18] установил, что комбинация нормальных показателей длины шейки матки и сниженной ее плотности также повышает риск развития как самопроизвольных преждевременных родов до 37 недель беременности (ОR 4,5), так и до 34 недель беременности (ОR 21,0) по сравнению с обычной консистенцией шейки матки [18].
Надпочечники плода
S. Agarwal (2018) [15] выявлена корреляция между увеличением размеров надпочечников у плода и риском родоразрешения в течение 7 дней [15]. Установлено, что увеличение надпочечников плода на 50% определяет риск преждевременных родов у 90% пациентов [5, 15]. Увеличение надпочечников плода коррелировало с родоразрешением в течение менее 7 дней с чувствительностью 66,7%, специфичностью 61,8% и точностью 63,5% [19].
Исследования M. K. Hoffman (2016) [20] не выявили корреляции с досрочным родоразрешением при измерении размеров надпочечников плода в 22–30 недель беременности.
Биохимические маркеры
Z. A. Oskovi Kaplan (2018) [5] установил, что определение концентрации фибронектина в 24–34 недели беременности коррелирует с началом преждевременных родов. Скрининг наличия фибронектина в половых путях у пациентов с преждевременными родами имеет значительную отрицательную прогностическую ценность для прогнозирования отсутствия развития самопроизвольных преждевременных родов в течение 48 часов и 7 дней [3].
T. Desplanches (2018) [14] установил, что при качественном определении теста на фибронектин его чувствительность составляет 0,75 и специфичность 0,76; при количественном — чувствительность 0,59 и специфичность 0,94. Использование комбинации цервикометрии с установлением точки отсчета 15 мм и наличия фибронектина является лучшим предиктором преждевременных родов, позволяющим в 24–34 недели беременности снизить перинатальную смертность и тяжелую неонатальную заболеваемость на 15%, а также медицинские затраты на 31% [14]. Сочетание цервикометрии с установлением точки отсчета менее 15 мм и качественным определением фибронектина имеет чувствительность 0,89 и специфичность 0,7 [14].
В проведенном исследовании H. Park (2018) [21] отмечена высокая корреляция наступления самопроизвольных родов в течение 48 часов с повышением уровня ИЛ-6 в плазме крови пациентки. Значения ИЛ-6 коррелировали с уровнем С-реактивного белка в плазме крови [21].
Z. A. Oskovi Kaplan (2018) [5] установил, что повышение уровня ИЛ-6 и ИЛ-8 в цервиковагинальном отделяемом было связано с досрочным родоразрешением в течение 7 дней, чувствительность и специфичность метода повышалась при сочетании с цервикометрией. Комбинация определения уровня ИЛ-8 и длины шейки матки имела специфичность 92,8% для прогнозирования преждевременных родов в течение 7 дней, однако его относительно низкая чувствительность (56,4%) ограничивала его клиническое использование[5]. Для ИЛ-6 установлена чувствительность теста 0,83 и специфичность 0,94 [14].
Комбинация определения уровня ИЛ-8 и длины шейки матки имела специфичность 92,8% для прогнозирования преждевременных родов в течение 7 дней, однако его относительно низкая чувствительность (56,4%) ограничивала его клиническое использование[5]. Для ИЛ-6 установлена чувствительность теста 0,83 и специфичность 0,94 [14].
Витамин D-связывающий белок
Витамин D-связывающий белок установлен как предиктор интраамниальной инфекции и риска родоразрешения в течение 48 часов при целых околоплодных водах при пороговом значении 1,76 мкг/мл [22]. Чувствительность метода составила 64,3% и специфичность 78,4%; при пороговом значении 1,37 мкг/мл чувствительность 65,4% и специфичность 72,6% [22]. В случае преждевременного разрыва плодовых оболочек концентрация витамин D-связывающего белка всегда высокая и не коррелирует с началом наступления родовой деятельности [22].
При определении предикторной ценности сывороточного релаксина установлено, что при преждевременных родах его уровень значительно выше (p < 0,0001) [22]. При использовании только теста определения релаксина чувствительность исследования достигла 61% при сроках гестации до 34 недель и 63% — менее 37 недель при 10% ложноположительных результатах [22]. Установлено, что уровень релаксина в сыворотке крови не коррелирует с эффективностью применения цервикометрии [22]. При значении сывороточного релаксина более 1010 пг/мл у беременных с длиной шейки матки менее 15 мм метод имеет чувствительность 58% при 10% ложноположительных результатах [22].
При использовании только теста определения релаксина чувствительность исследования достигла 61% при сроках гестации до 34 недель и 63% — менее 37 недель при 10% ложноположительных результатах [22]. Установлено, что уровень релаксина в сыворотке крови не коррелирует с эффективностью применения цервикометрии [22]. При значении сывороточного релаксина более 1010 пг/мл у беременных с длиной шейки матки менее 15 мм метод имеет чувствительность 58% при 10% ложноположительных результатах [22].
Плацентарный альфа-микроглобулин-1
L. Di Fabrizio (2018) [23] для прогнозирования риска преждевременных родов в течение 7 дней использовал определение концентрации плацентарного альфа-микроглобулина-1 (PAMG-1). Проведенное тестирование у беременных с длиной шейки матки 15–30 мм установило 100% чувствительность и 94% специфичность исследования [31], PPV метода составило 77%, а NPV — 100% [23]. Для прогнозирования наступления родов до 34 недель беременности чувствительность теста составила 67%, а специфичность — 89%, PPV — 55% и NPV — 93% [23].
J. C. Melchor (2018) [24] было проведено сравнение практической эффективности тестов на PAMG-1 и фибронектин для прогнозирования наступления преждевременных родов в течение 7 дней. PPV определения фибронектина в белях составило 7,9%, NPV — 97,9% [24]. Для PAMG-1 PPV наступления преждевременных родов в течение 7 дней составило 35,3%, NPV — 98,3% [24].
M. Ravi (2018) [25] сравнил эффективность качественного теста определения PAMG-1 и количественного определения фибронектина в белях при пороговых значениях 10, 50, 200 нг/мл для прогнозирования наступления преждевременных родов в 23,1–34,6 недели беременности в течение 7 дней. При обследовании было выяснено, что концентрацию фибронектина менее 10 нг/мл имеют 57% женщин, менее 50 нг/мл (стандартная величина) — 75%, менее 200 нг/мл — 92% и менее 500 нг/мл — 97% [25]. Для вероятности наступления преждевременных родов в течение 7 дней для концентрации фибронектина менее 10 нг/мл чувствительность теста составила 67%, специфичность — 58%, положительное прогностическое значение — 6%, отрицательное прогностическое значение — 98% [25]. Для концентрации фибронектина менее 50 нг/мл чувствительность теста составила 67%, специфичность — 77%, PPV — 11%, NPV — 98% [25]. Для концентрации фибронектина менее 200 нг/мл чувствительность теста составила 33%, специфичность — 93%, PPV — 17%, NPV — 97% [25]. При пороговой величине точки отсчета — наступление преждевременных родов в течение 7 дней — тест PAMG-1 показал следующие результаты: чувствительность 67%, специфичность — 96%, PPV — 40%, NPV — 99% [25]. Установлено, что по сравнению с качественным определением фибронектина тест PAMG-1 более достоверен при сохранении высокого отрицательного прогностического значения [25].
Для концентрации фибронектина менее 50 нг/мл чувствительность теста составила 67%, специфичность — 77%, PPV — 11%, NPV — 98% [25]. Для концентрации фибронектина менее 200 нг/мл чувствительность теста составила 33%, специфичность — 93%, PPV — 17%, NPV — 97% [25]. При пороговой величине точки отсчета — наступление преждевременных родов в течение 7 дней — тест PAMG-1 показал следующие результаты: чувствительность 67%, специфичность — 96%, PPV — 40%, NPV — 99% [25]. Установлено, что по сравнению с качественным определением фибронектина тест PAMG-1 более достоверен при сохранении высокого отрицательного прогностического значения [25].
Y. Çekmez (2017) [26] провел сравнительное исследование эффективности применения теста выявления PAMG-1, фибронектина и цервикометрии в прогнозировании наступления самопроизвольных родов в течение 7 дней в 24 + 0 и 34 + 0 недели беременности. Чувствительность PAMG-1, фибронектина и цервикометрии составила 73,3%, 73,6% и 52,9% соответственно, специфичность — 92,9%, 94,3% и 90,9% соответственно, PPV — 73,3%, 82,3% и 64,2% соответственно, NPV — 92,9%, 90,9% и 86,2% соответственно [26]. Был сделан вывод об аналогичной диагностической точности PAMG-1 и фибронектина для выявления риска преждевременных родов в течение 7 дней [26].
Был сделан вывод об аналогичной диагностической точности PAMG-1 и фибронектина для выявления риска преждевременных родов в течение 7 дней [26].
M. Santipap (2018) [27] использовал в качестве расчета риска преждевременных родов в течение 7 дней тест сочетания увеличения объема надпочечников плода и PAMG-1. Чувствительность, специфичность, PPV и NPV исследования составили 82,8%, 27,2%, 20,9% и 87,2% соответственно [27].
Инсулиноподобный фактор роста
T. Nikolova (2018) [28] сравнил эффективность применения PAMG-1, фосфорилированного инсулиноподобного фактора роста (phIGFBP-1) и цервикометрии для прогнозирования наступления преждевременных родов в течение 7 дней. PPV для PAMG-1, phIGFBP-1 и цервикометрии составила 60,0%, 18,6%, 11,8% соответственно [28]. NPV PAMG-1, phIGFBP-1 и цервикометрии составило 97,7%, 98,2% и 96,5% соответственно [28]. Было сделано заключение, что тест PAMG-1 более специфичен, чем определение phIGFBP-1, для прогнозирования самопроизвольных преждевременных родов при длине шейки матки 15–30 мм (р < 0,0001) [28]. Оба теста имеют сопоставимую чувствительность и NPV (р < 0,01) [28].
Оба теста имеют сопоставимую чувствительность и NPV (р < 0,01) [28].
K. Kosinska-Kaczynska (2018) [29] оценил возможность применения phIGFBP-1 для определения риска наступления преждевременных родов при многоплодии до 34 недели беременности. Чувствительность теста phIGFBP-1 составила 0,39, а специфичность — 0,63, PPV — 0,16 и NPV — 0,85 [29]. Полученные результаты позволили сделать вывод о неэффективности применения этого теста для прогнозирования преждевременных родов при многоплодной беременности [29].
J. C. Melchor (2018) [30] сравнил эффективность прогнозирования преждевременных родов в течение 7 дней при использовании тестов PAMG-1, фибронектина и phIGFBP-1. Определена чувствительность к PAMG-1, фибронектину и phIGFBP-1 — 76%, 58% и 93% соответственно [30]. Специфичность тестов PAMG-1, фибронектина и phIGFBP-1 составила 97%, 84% и 76% соответственно [30]. PPV PAMG-1, фибронектина и phIGFBP-1 составило 76,3%, 34,1% и 35,2% соответственно [30]. NPV PAMG-1, фибронектина и phIGFBP-1 составило 96,6%, 93,3% и 98,7% соответственно [30]. Полученные данные позволили сделать вывод, что для прогноза преждевременных родов в течение 7 дней PPV PAMG-1 было значительно выше, чем у phIGFBP-1 или фибронектина [30].
Полученные данные позволили сделать вывод, что для прогноза преждевременных родов в течение 7 дней PPV PAMG-1 было значительно выше, чем у phIGFBP-1 или фибронектина [30].
K. Malícková (2015) [31] проведено исследование с целью выявления значимости концентрации прецепсина как маркера преждевременных родов. Установлено, что при длине шейки матки менее 18 мм повышение уровня прецепсина выше 623,5 пг/мл указывает на риск преждевременных родов в течение 48 часов [31].
Заключение
Выделение групп риска не уточняет временного фактора наступления досрочного родоразрешения. Предложены предикторы преждевременных родов, делающие возможным с высокой долей вероятности предположить срок родоразрешения в течение 7 дней. Из них наиболее чувствительными являются PAMG-1, фибронектин, эластография, цервикометрия, определение размеров надпочечников плода, ИЛ-6. Применение комбинации тестов позволяет повысить чувствительность и специфичность исследования. Использование предикторов преждевременных родов дает возможность избежать ненужной госпитализации и неоправданного лечения.
Литература
- Liu L., Oza S., Hogan D. et al. Global, regional, and national causes of under-5 mortality in 2000–15: an updated systematic analysis with implications for the Sustainable Development Goals // Lancet. 2016; 388 (10063): 3027–3035. https://doi.org/10.1016/S0140–6736(16)31593–8.
- Desplanches T., Lejeune C., Cottenet J. et al. Cost-effectiveness of diagnostic tests for threatened preterm labor in singleton pregnancy in France // Cost Eff Resour Alloc. 2018; 16: 21. Published 2018 Jun 14. DOI: 10.1186/s12962-018-0106-y. https://www. ncbi.nlm.nih.gov/pmc/articles/PMC6003030/.
- Benoist G. Prediction of preterm delivery in symptomatic women (preterm labor) // J. Gynecol. Obstet. Biol. Reprod. (Paris). 2016; 45 (10): 1346–1363. DOI: 10.1016/j. jgyn.2016.09.025. Epub 2016 Oct 29.
- Department of Health (2018) Clinical Practice Guidelines: Pregnancy Care. Canberra: Australian Government Department of Health.
 https://beta. health.gov.au/resources/pregnancy-care-guidelines/part-d-clinical-assessments/risk-of-preterm-birth.
https://beta. health.gov.au/resources/pregnancy-care-guidelines/part-d-clinical-assessments/risk-of-preterm-birth. - Oskovi Kaplan Z. A., Ozgu-Erdinc A. S. Prediction of preterm birth: maternal characteristics, ultrasound markers, and biomarkers: an updated overview // J. Pregnancy. 2018, Oct 10; 2018: 8367571. DOI: 10.1155/2018/8367571. eCollection 2018.
- Jelliffe-Pawlowski L. L., Baer R. J., Blumenfeld Y. J. et al. Maternal characteristics and mid-pregnancy serum biomarkers as risk factors for subtypes of preterm birth // BJOG. 2015; 122 (11): 1484–1493. DOI: 10.1111/1471–0528.13495. Epub 2015 Jun 26.
- Shin D., Song W. O. Prepregnancy body mass index is an independent risk factor for gestational hypertension, gestational diabetes, preterm labor, and small- and large-for-gestational-age infants // J. Matern. Fetal. Neonatal. Med. 2015; 28 (14): 1679–1686. DOI: 10.3109/14767058.2014.964675. Epub 2014 Sep 29.
- Kim J. I., Cho M. O.
 , Choi G. Y. Multiple factors in the second trimester of pregnancy on preterm labor symptoms and preterm birth // J. Korean. Acad. Nurs. 2017; 47 (3): 357–366. DOI: 10.4040/jkan.2017.47.3.357.
, Choi G. Y. Multiple factors in the second trimester of pregnancy on preterm labor symptoms and preterm birth // J. Korean. Acad. Nurs. 2017; 47 (3): 357–366. DOI: 10.4040/jkan.2017.47.3.357. - Goldstein R. F., Abell S. K., Ranasinha S. et al. Association of gestational weight gain with maternal and infant outcomes: a systematic review and meta-analysis // JAMA. 2017 Jun 6; 317 (21): 2207–2225. DOI: 10.1001/jama.2017.3635.
- Hiersch L., Yogev Y., Domniz N. et al. The role of cervical length in women with threatened preterm labor: is it a valid predictor at any gestational age? // Am J. Obstet. Gynecol. 2014; 211 (5): 532. DOI: 10.1016/j. ajog.2014.06.002. Epub 2014 Jun 4.
- Melamed N., Hiersch L., Meizner I. et al. Is measurement of cervical length an accurate predictive tool in women with a history of preterm delivery who present with threatened preterm labor? // Ultrasound Obstet. Gynecol. 2014; 44 (6): 661–668. DOI: 10.1002/uog.13395. Epub 2014 Oct 30.
- Palacio M., Caradeux J., Sánchez M. et al. Uterine cervical length measurement to reduce length of stay in patients admitted for threatened preterm labor: a randomized trial // Fetal Diagn. Ther. 2018; 43 (3): 184–190. DOI: 10.1159/000477930. Epub 2017 Aug 17.
- Melamed N., Hiersch L., Gabbay-Benziv R. et al. Predictive value of cervical length in women with twin pregnancy presenting with threatened preterm labor // Ultrasound Obstet. Gynecol. 2015; 46 (1): 73–81. DOI: 10.1002/uog.14665.
- Desplanches T., Lejeune C., Cottenet J. et al. Cost-effectiveness of diagnostic tests for threatened preterm labor in singleton pregnancy in France // Cost. Eff. Resour. Alloc. 2018 Jun 14; 16:21. DOI: 10.1186/s12962–018–0106-y. eCollection 2018.
- Agarwal S., Agarwal A., Joon P. et al. Fetal adrenal gland biometry and cervical elastography as predictors of preterm birth: a comparative study // Ultrasound. 2018; 26 (1): 54–62. DOI: 10.1177/1742271X17748515.
 Epub 2018 Feb 7.
Epub 2018 Feb 7. - Swiatkowska-Freund M., Preis K. Cervical elastography during pregnancy: clinical perspectives // Int. J. Womens Health. 2017 Apr 21; 9: 245–254. DOI: 10.2147/IJWH. S106321. eCollection 2017.
- Fruscalzo A., Mazza E., Feltovich H. et al. Cervical elastography during pregnancy: a critical review of current approaches with a focus on controversies and limitations // J. Med. Ultrason. 2016; 43 (4): 493–504. DOI: 10.1007/s10396-016-0723-z. Epub 2016 Jun 3.
- Hernandez-Andrade E., Maymon E., Luewan S. et al. A soft cervix, categorized by shear-wave elastography, in women with short or with normal cervical length at 18–24 weeks is associated with a higher prevalence of spontaneous preterm delivery // J. Perinat. Med. 2018 Jul 26; 46 (5): 489–501. DOI: 10.1515/jpm-2018-0062.
- Lemos A. P., Feitosa F. E., Araujo Júnior E. et al. Delivery prediction in pregnant women with spontaneous preterm birth using fetal adrenal gland biometry // J.
 Matern. Fetal. Neonatal. Med. 2016; 29 (23): 3756–3761. DOI: 10.3109/14767058.2016.1147556. Epub 2016 Mar 3.
Matern. Fetal. Neonatal. Med. 2016; 29 (23): 3756–3761. DOI: 10.3109/14767058.2016.1147556. Epub 2016 Mar 3. - Hoffman M. K., Turan O. M., Parker C. B. et al. Ultrasound measurement of the fetal adrenal gland as a predictor of spontaneous preterm birth // Obstet. Gynecol. 2016; 127 (4): 726–734. DOI: 10.1097/AOG.0000000000001342.
- Park H., Park K. H., Kim Y. M. et al. Plasma inflammatory and immune proteins as predictors of intra-amniotic infection and spontaneous preterm delivery in women with preterm labor: a retrospective study // BMC Pregnancy Childbirth. 2018 May 9; 18 (1): 146. DOI: 10.1186/s12884-018-1780-7.
- Kook S. Y., Park K. H., Jang J. A. et al. Vitamin D-binding protein in cervicovaginal fluid as a non-invasive predictor of intra-amniotic infection and impending preterm delivery in women with preterm labor or preterm premature rupture of membranes // PLoS One. 2018 Jun 7; 13 (6): 0198842. DOI: 10.1371/journal. pone.0198842. eCollection 2018.
- Di Fabrizio L., Giardina I., Cetin I. et al. New methods for preterm birth prediction: the PAMG-1 test // Minerva Ginecol. 2018; 70 (5): 635–640. DOI: 10.23736/S0026-4784.18.04243-0. Epub 2018 May 31.
- Melchor J. C., Navas H., Marcos M. et al. Predictive performance of PAMG-1 vs fFN test for risk of spontaneous preterm birth in symptomatic women attending an emergency obstetric unit: retrospective cohort study // Ultrasound Obstet. Gynecol. 2018 May; 51 (5): 644–649. DOI: 10.1002/uog.18892. Epub 2018 Mar 26.
- Ravi M., Beljorie M., Masry K. Evaluation of the quantitative fetal fibronectin test and PAMG-1 test for the prediction of spontaneous preterm birth in patients with signs and symptoms suggestive of preterm labor // J. Matern. Fetal. Neonatal. Med. 2018, May 28: 1–6. DOI: 10.1080/14767058.2018.1476485.
- Çekmez Y., Kiran G., Haberal E. T. et al. Use of cervicovaginal PAMG-1 protein as a predictor of delivery within seven days in pregnancies at risk of premature birth // BMC Pregnancy Childbirth.
 2017, Jul 26; 17 (1): 246. DOI: 10.1186/s12884-017–1427–0.
2017, Jul 26; 17 (1): 246. DOI: 10.1186/s12884-017–1427–0. - Santipap M., Phupong V. Combination of three-dimensional ultrasound measurement of foetal adrenal gland enlargement and placental alpha microglobulin-1 for the prediction of the timing of delivery within seven days in women with threatened preterm labour and preterm labour // J. Obstet. Gynaecol. 2018 Mar 23: 1–6. DOI: 10.1080/01443615.2018.1446422.
- Nikolova T., Uotila J., Nikolova N. et al. Prediction of spontaneous preterm delivery in women presenting with premature labor: a comparison of placenta alpha microglobulin-1, phosphorylated insulin-like growth factor binding protein-1, and cervical length // Am J Obstet Gynecol. 2018; 219 (6):610. e1–610. e9. DOI: 10.1016/j. ajog.2018.09.016. Epub 2018 Sep 18.
- Kosinska-Kaczynska K., Szymusik I., Bomba-Opon D. et al. Rapid cervical phIGFBP-1 test in asymptomatic twin pregnancies is inefficient in predicting preterm delivery prior to 34 gestational weeks // Ginekol Pol.
 2018; 89 (6): 321–325. DOI: 10.5603/GP. a2018.0055.
2018; 89 (6): 321–325. DOI: 10.5603/GP. a2018.0055. - Melchor J. C., Khalil A., Wing D. et al. Prediction of preterm delivery in symptomatic women using PAMG-1, fetal fibronectin and phIGFBP-1 tests: systematic review and meta-analysis // Ultrasound Obstet Gynecol. 2018; 52 (4): 442–451. DOI: 10.1002/uog.19119. Epub 2018 Sep 4.
- Malícková K., Koucký M., Parízek A. et al. Diagnostic and prognostic value of presepsin in preterm deliveries // J. Matern. Fetal. Neonatal. Med. 2015; 28 (9): 1032–1037. DOI: 10.3109/14767058.2014.942627. Epub 2014 Jul 28.
О. В. Яковлева1, кандидат медицинских наук
Т. Н. Глухова, доктор медицинских наук, профессор
ФГБОУ ВО СГМУ им. В. И. Разумовского МЗ РФ, Саратов
1 Контактная информация: [email protected]
Сравнительная эффективность предикторов преждевременных родов/ О. В. Яковлева, Т. Н. Глухова
В. Яковлева, Т. Н. Глухова
Для цитирования: Лечащий врач № 3/2019; Номера страниц в выпуске: 52-55
Теги: беременность, родоразрешение, шейка матки, надпочечники плода.
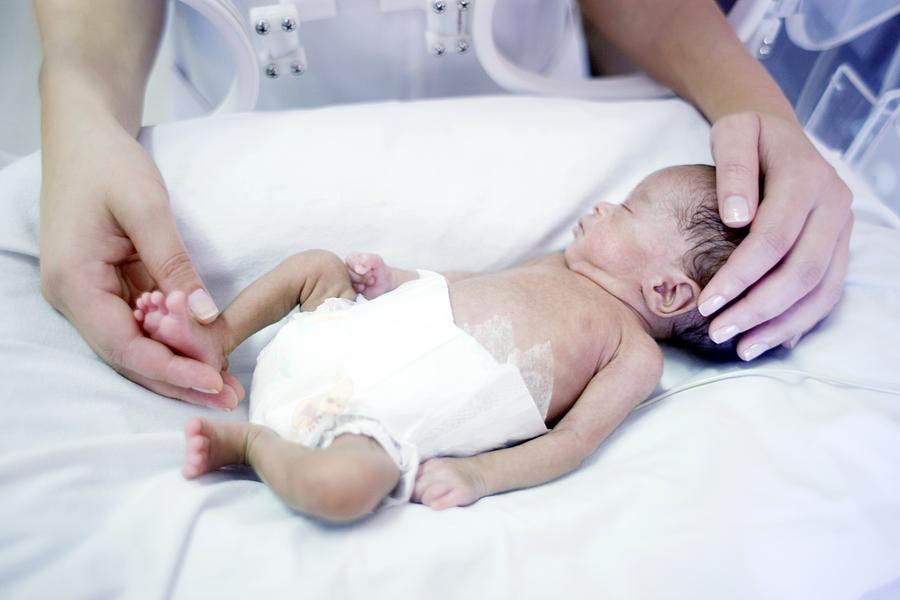
Младенец, родившийся в 34 недели: что нужно знать
Младенцы, рожденные в 34 недели, находятся на так называемой «поздней недоношенной» территории.
Если ваш ребенок родился в 34 недели, это означает, что да, он ранний, но, как правило, он гораздо более самодостаточен, чем дети, рожденные раньше 34 недель.
При этом до полной «готовности» к рождению еще несколько недель, так что это нормально, если вашему ребенку поначалу потребуется дополнительная медицинская помощь.
Что нужно знать о рождении ребенка в 34 недели?
Как и у любого доношенного новорожденного, существует широкий спектр «нормального» поведения и способностей.
Если у вас есть какие-либо проблемы, не стесняйтесь обращаться к своим врачам — они всегда готовы помочь вам!
Между тем, вот краткое руководство о том, что произойдет, если ребенок родится в 34 недели.
В этой статье 📝
- Как выглядит ребенок, родившийся в 34 недели?
- Нужна ли детям, рожденным в возрасте 34 недель, отделение интенсивной терапии?
- Будет ли ребенок, родившийся в 34 недели, в порядке?
- Могут ли дети, рожденные в 34 недели, дышать самостоятельно?
Как выглядит ребенок, родившийся в 34 недели?
Если поискать фотографии детей, рожденных в 34 недели, фотографий, вы увидите, что они очень похожи на доношенных детей!
Они, вероятно, будут весить около 5-5,25 фунтов, поэтому они будут меньше и изящнее, чем 40-недельные, но их оттенок кожи и внешний вид будут в значительной степени идеальными херувимами, которые вы себе представляли.
Ребенок в возрасте 34 недель будет более заинтересован в познании окружающего мира, чем дети, рожденные раньше.
У них будет больше периодов бодрствования с открытыми глазами, и они смогут сосредоточиться на объектах, находящихся рядом с ними, но их также легко ошеломить.
Кашель, чихание или даже икота могут быть признаком того, что они готовы еще немного отдохнуть.
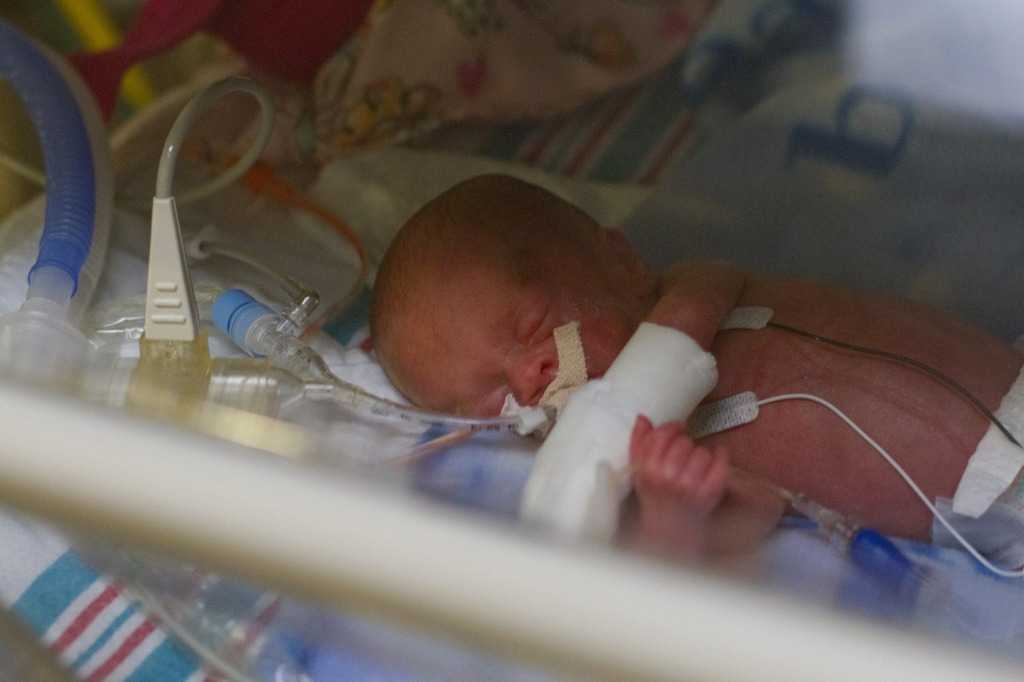
Нужна ли детям, рожденным в возрасте 34 недель, отделение интенсивной терапии?
Продолжительность вашего пребывания в больнице и пребывания в отделении интенсивной терапии зависит от различных факторов, но, по всей вероятности, вашему ребенку, родившемуся в 34 недели, потребуется неделя или две интенсивной терапии.
Находясь в отделении интенсивной терапии, ребенок, рожденный в возрасте 34 недель, скорее всего, будет оставаться в обогреваемом инкубаторе, чтобы согреться, пока его жизненно важные органы контролируются.
Такие факторы, как вес при рождении, могут повлиять на общее состояние здоровья вашего ребенка в этом возрасте, поэтому первоочередной задачей является убедиться, что он может хорошо питаться и набирать вес.
В этом возрасте ваш ребенок может сосать грудь пару раз в день, если вы решите кормить его грудью.
Но сосательный/глотательный/дыхательный рефлексы часто труднее всего освоить у недоношенных детей, так что наберитесь терпения.
Ваша медицинская бригада позаботится о том, чтобы ваш ребенок получал достаточно питания, и может дать вам совет о том, как сцеживать или сцеживать молоко, чтобы помочь наладить выработку молока.
Будет ли ребенок, родившийся в 34 недели, в порядке?
Начиная с 34 недель дети, рожденные раньше срока, имеют такие же шансы на выживание, как и дети, рожденные в срок.
В одном исследовании выживаемость детей, рожденных в 34 недели, составила 100% (и была одинаковой для всех последующих недель беременности), и почти у половины детей, рожденных в 34 недели, не было серьезных краткосрочных или долгосрочных осложнений при рождении. рано.
Хорошие новости!
Могут ли дети, рожденные в 34 недели, дышать самостоятельно?
Некоторые младенцы смогут дышать самостоятельно, но большинству все же потребуется небольшая помощь в виде респиратора, дополнительного кислорода или обработки поверхностно-активным веществом, чтобы помочь легким раздуться.
Развиты ли легкие ребенка в 34 недели?
Нет, легкие еще не полностью развиты, поэтому большинству детей, рожденных в 34 недели, потребуется помощь при дыхании.
У детей, рожденных в возрасте 34 недель, могут быть другие проблемы, такие как низкое кровяное давление, низкий уровень сахара в крови, желтуха, проблемы с желудочно-кишечным трактом и сердцем.
Хорошо, что врачи и медсестры отделения интенсивной терапии являются экспертами в этих вопросах и знают, как сохранить здоровье вашего новорожденного.
Главное запастись терпением и помнить, что ты делаешь большое дело, мама!
Вас также может заинтересовать:
Ребенок, родившийся в 35 недель: что нужно знать
Ребенок, родившийся в 36 недель: что нужно знать
Ребенок, родившийся в 37 недель: что нужно знать
Недоношенные дети: все, что вам нужно знать , дети рождаются после 38 недель беременности. Однако в некоторых случаях малыши рождаются раньше срока, в 34 недели. Эти младенцы, которых называют недоношенными, нуждаются в особом уходе как в больнице, так и дома. Прежде чем мы углубимся в тему, давайте выясним причины родов, которые происходят в 34 недели.
Эти младенцы, которых называют недоношенными, нуждаются в особом уходе как в больнице, так и дома. Прежде чем мы углубимся в тему, давайте выясним причины родов, которые происходят в 34 недели.
Что вызывает роды в 34 недели?
Хотя медицина в значительной степени помогла в ведении родов, существует несколько факторов, которые могут быть причиной преждевременных родов. Читайте дальше, чтобы узнать больше.
- Инфекции половых путей и бактериальные выделения, которые ослабляют мембраны, окружающие амниотический мешок, вызывая его ранний разрыв
- Проблемы с плацентой, такие как предлежание плаценты, отслойка плаценты или приращение плаценты
- Наличие кратных или избытка амниотической жидкости
- Аномалии строения матки или шейки матки, такие как недостаточность шейки матки
- Абдоминальная хирургия во время беременности с целью удаления кисты яичника, аппендикса или желчного пузыря
Осложнения, с которыми сталкиваются дети, рожденные в 34 недели
Вот некоторые распространенные осложнения, с которыми приходится сталкиваться детям, рожденным в 34 недели: (Не обязательно, чтобы все эти осложнения были обязательно)
1.
 Желтуха
Желтуха
Недоношенные дети склонны к желтухе, поскольку у них отсутствует полностью функциональная метаболическая система. Побочный продукт крови, билирубин, накапливается в организме, что приводит к пожелтению кожи и глаз.
2. Анемия
Анемия вызывается недостатком эритроцитов. Эти клетки отвечают за перенос кислорода к различным частям тела. У недоношенного ребенка выработка эритроцитов медленнее по сравнению с доношенным ребенком, что приводит к анемии у недоношенных детей спать. У недоношенных детей. Это можно лечить с помощью вентиляции и внешней кислородной поддержки.
5. Инфекции
Недоношенные дети также очень восприимчивы к инфекциям из-за их слабой иммунной системы.
6. Открытый артериальный проток
Открытый артериальный проток — порок сердца, вызванный нарушением развития сердца у недоношенных детей.
7. Бронхолегочная дисплазия (БЛД)
Если у вашего ребенка разовьется это заболевание, ему может потребоваться аппарат ИВЛ для дыхания.
8. Низкое кровяное давление
Патентный артериальный проток также приводит к низкому кровяному давлению, поскольку сердце не развивается у недоношенных детей.
9. Некротизирующий энтероколит (НЭК)
НЭК – заболевание, поражающее главным образом кишечник недоношенных детей. В стенку кишечника проникают бактерии, которые вызывают инфекцию и воспаление, что в конечном итоге разрушает стенку кишечника.
Как ухаживать за недоношенным ребенком, родившимся в возрасте 34 недель
Недоношенный ребенок, родившийся в возрасте 34 недель, нуждается в особой заботе и внимании на разных этапах. Вот несколько способов, которыми вы можете позаботиться о своем малыше после рождения:
1. В ОИТН
Младенцы, рожденные в возрасте 8 месяцев, переводятся в отделение интенсивной терапии новорожденных (ОИТН) и находятся под пристальным наблюдением в течение нескольких недель. Младенцы содержатся в инкубаторах с прозрачными куполами, пропускающими необходимое количество света. У них также есть трубки для кормления и дыхания. Атмосфера внутри отделения интенсивной терапии тщательно контролируется с помощью правильного сочетания температуры, влажности и парциального давления газа, что идеально подходит для роста и выздоровления ребенка.
У них также есть трубки для кормления и дыхания. Атмосфера внутри отделения интенсивной терапии тщательно контролируется с помощью правильного сочетания температуры, влажности и парциального давления газа, что идеально подходит для роста и выздоровления ребенка.
2. Кормление
Недоношенных детей нельзя кормить грудью, так как их реакция на сосание при рождении остается недоразвитой. Их кормят через трубку, которая идет в желудок ребенка через рот. Возможно, вам придется использовать молокоотсос для извлечения молока и последующего кормления им ребенка. Вам может быть разрешено кормить грудью после того, как она выздоровеет и ее выпишут из отделения интенсивной терапии.
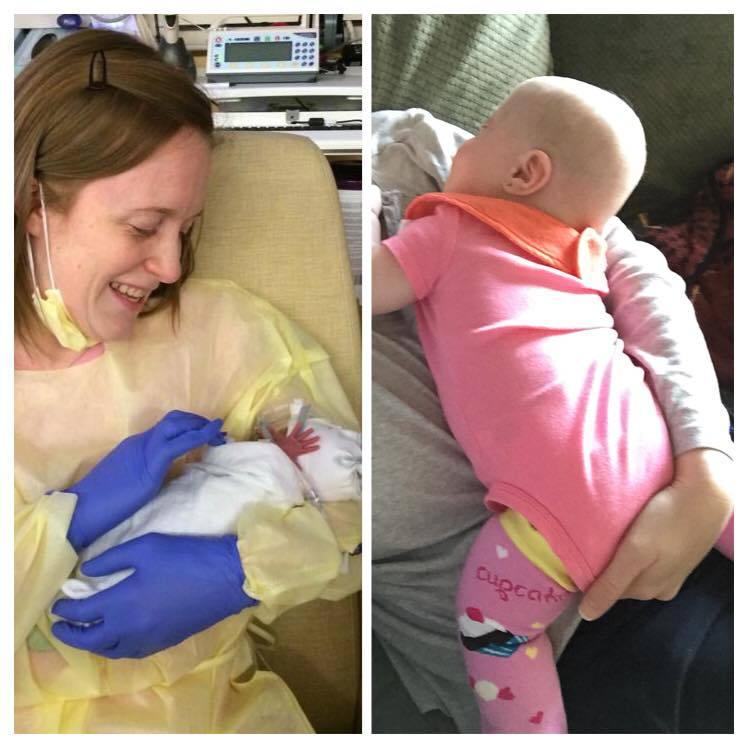
3. Связь
Связь между матерью и ребенком очень важна. Однако этому может помешать помещение ребенка в инкубатор. Тем не менее, это только вопрос времени, когда ваш ребенок будет выписан и сможет регистрировать ваш голос и прикосновения.
Какова выживаемость детей, рожденных в возрасте 34 недель?
Хорошей новостью является то, что выживаемость умеренно недоношенных детей составляет более 98% (16,2 смерти на 1000 живорождений).
