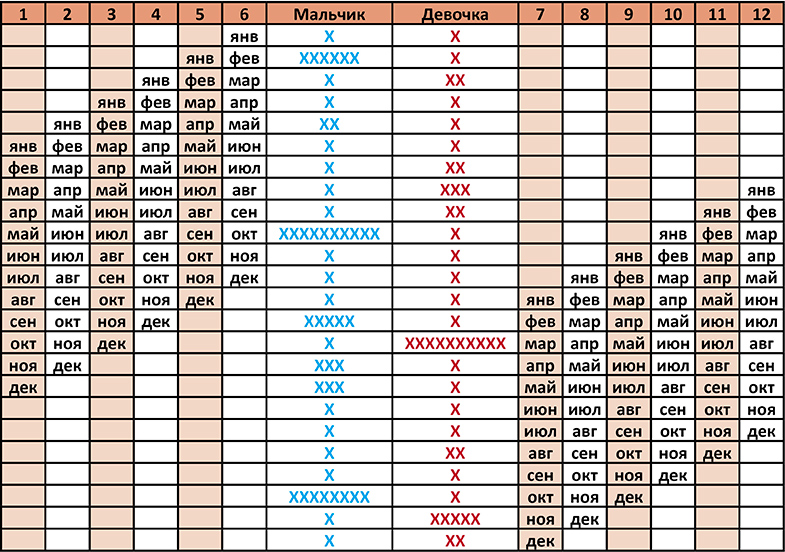
Рассчитать двойней срок беременности: Многоплодная беременность — Юнона
Хочешь двойню? Планируй беременность весной! — 17 июля 2008
Поделиться
Поделиться
Родить здорового долгожданного малыша – счастье для любой женщины. А вот родить сразу двоих или троих карапузов – счастье вдвойне и даже втройне! Забот хватит всей семье, а бабушкам и дедушкам не придется спорить о том, кто и когда будет нянчиться с малышами.
Многоплодная беременность для женщины – это что-то вроде почетной обязанности. Не каждой будущей маме выпадает возможность родить двойню, а тем более тройню. По статистике, двойняшки и тройняшки появляются на свет в 1,5% случаев. Хотя, в последнее время их количество увеличивается. Тройней уже практически никого не удивишь. Только за этот месяц на Южном Урале родилось несколько троен и двоен. Главный акушер-гинеколог региона Михаил Приходько обещает, что будут рождаться еще. По его словам, такое резкое увеличение многоплодных родов связано с активно развивающейся технологией экстракорпорального оплодотворения.
При «зачатии в пробирке» в матку женщины вводят сразу несколько оплодотворенных яйцеклеток, чтобы шансы родить ребенка были выше. Известно, что результативность ЭКО редко составляет более 40%. Таким образом, из нескольких яйцеклеток приживаются одна или две, а иногда и целых четыре. Однако, если развивается больше трех плодов, то, как ни обидно, количество идет в ущерб качеству. Зачастую такие дети оказываются ослабленными, маловесными или вообще нежизнеспособными. Ведь им приходится делить и место в матке женщины, и питательные вещества, поступающие от матери.
Известно, что результативность ЭКО редко составляет более 40%. Таким образом, из нескольких яйцеклеток приживаются одна или две, а иногда и целых четыре. Однако, если развивается больше трех плодов, то, как ни обидно, количество идет в ущерб качеству. Зачастую такие дети оказываются ослабленными, маловесными или вообще нежизнеспособными. Ведь им приходится делить и место в матке женщины, и питательные вещества, поступающие от матери.
Чтобы родить сразу несколько малышей, необязательно «выращивать» их в пробирке. Причин зачатия близнецов может быть несколько. Специалисты отмечают, что если в роду роженицы уже встречались двойняшки, то шанс повторить участь своих бабушек или мам возрастает. Еще одной из причин принято считать усиленную выработку гормона, стимулирующего развитие и созревание яйцеклеток. Здесь, опять же, несколько вариантов. Как ни странно, но многоплодной может оказаться поздняя беременность женщины в возрасте 35-40 лет. Дело в том, что перед наступлением климакса в женском организме происходит «последний всплеск» гормонов – запрограммированная природой возможность продолжить или увеличить свой род. Учеными также отмечено, что на выработку гормона, стимулирующего яичник, оказывает влияние продолжительность светового дня. Не зря говорят, что весна – пора любви. Именно в это время года вероятность зачать двойню выше, так как усиливается активность половых гормонов. И, наконец, фактор, не зависящий от сил природы: сейчас для лечения бесплодия и некоторых других женских заболеваний современная медицина широко использует гормональные препараты, стимулирующие созревание яйцеклетки. В результате, долгожданная после многих лет бесплодия беременность нередко оказывается двойней или тройней.
Учеными также отмечено, что на выработку гормона, стимулирующего яичник, оказывает влияние продолжительность светового дня. Не зря говорят, что весна – пора любви. Именно в это время года вероятность зачать двойню выше, так как усиливается активность половых гормонов. И, наконец, фактор, не зависящий от сил природы: сейчас для лечения бесплодия и некоторых других женских заболеваний современная медицина широко использует гормональные препараты, стимулирующие созревание яйцеклетки. В результате, долгожданная после многих лет бесплодия беременность нередко оказывается двойней или тройней.
Давайте разберемся, почему одни дети, рожденные в один день, похожи друг на друга как две капли воды, а другие отличаются и внешне, и по характеру? Первых путают не только учителя, но и родная мама, а вторые имеют лишь некоторые общие черты, как обыкновенные братья или сестры. Так вот, «стопроцентные» близнецы появляются если оплодотворенная яйцеклетка на самых ранних стадиях разделилась на две и более частей, каждая из которых начала развиваться как самостоятельный организм.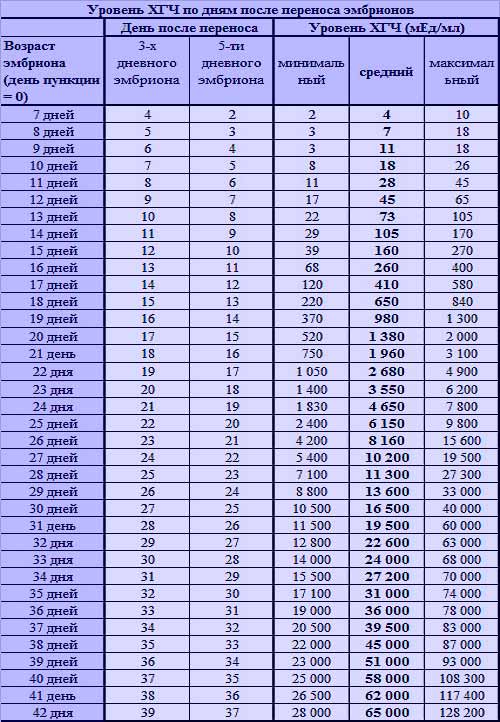 Таких близнецов называют однояйцевыми, или монозиготными. Они всегда имеют одинаковый пол, группу крови, очень похожи внешне и по характеру, а иногда даже болеют одновременно одними и теми же болезнями. Если же в яичнике женщины созревает одновременно несколько яйцеклеток, оплодотворенных разными сперматозоидами, то таких близнецов называют разнояйцевыми, или дигизотными (тризиготными, если тройня и так далее). Разнояйцевые близнецы, или, по-другому, двойняшки, отличаются друг от друга, так как по своей генетической структуре это совершенно разные люди; они могут иметь разный пол, разные группы крови, внешность и характер.
Таких близнецов называют однояйцевыми, или монозиготными. Они всегда имеют одинаковый пол, группу крови, очень похожи внешне и по характеру, а иногда даже болеют одновременно одними и теми же болезнями. Если же в яичнике женщины созревает одновременно несколько яйцеклеток, оплодотворенных разными сперматозоидами, то таких близнецов называют разнояйцевыми, или дигизотными (тризиготными, если тройня и так далее). Разнояйцевые близнецы, или, по-другому, двойняшки, отличаются друг от друга, так как по своей генетической структуре это совершенно разные люди; они могут иметь разный пол, разные группы крови, внешность и характер.
Естественно, что многоплодная беременность имеет свои особенности в плане вынашивания и родов. Нескольких малышей выносить сложнее, утверждают специалисты. Причем со сложностями сталкиваются и сама мама, и врачи, и даже малыши. Наверное, поэтому матери, родившие двоен и троен, слывут героинями.
Самым серьезным осложнением многоплодной беременности считается риск невынашивания. Продолжительность беременности напрямую зависит от числа плодов. Двойни в среднем появляются на сроке 36-37 недель, а тройни на 34-35 неделе. В половине случаев двойняшки и тройняшки появляются на свет преждевременно. Это связано с тем, что при большем количестве плодов матка растягивается больше, чем нужно, и в какой-то момент словно не может удержать младенцев в себе.
Продолжительность беременности напрямую зависит от числа плодов. Двойни в среднем появляются на сроке 36-37 недель, а тройни на 34-35 неделе. В половине случаев двойняшки и тройняшки появляются на свет преждевременно. Это связано с тем, что при большем количестве плодов матка растягивается больше, чем нужно, и в какой-то момент словно не может удержать младенцев в себе.
Сейчас многоплодная беременность не является для семей неожиданностью. Количество плодов на УЗИ можно определить вскоре после того, как женщина поймет, что беременна. Чтобы благополучно выносить деток, уже с этого момента женщина должна относиться к своему положению с двойной внимательностью. Чтобы избежать преждевременных родов, нужно прежде всего ограничить активный образ жизни, особенно на поздних сроках. В некоторых случаях показан даже постельный режим. Кроме того, необходимо обязательно показываться врачу: на ранних сроках – два раза в месяц, а после 28 недель – каждую неделю. Уже после 20-й недели рекомендуется прекратить занятия активными видами спорта, работу, половую жизнь. Следует больше отдыхать днем. Такой «пассивный» образ жизни при многоплодной беременности рекомендуется, потому что велика опасность раннего отхода вод.
Следует больше отдыхать днем. Такой «пассивный» образ жизни при многоплодной беременности рекомендуется, потому что велика опасность раннего отхода вод.
Еще одним частым осложнением многоплодной беременности являются анемия и повышенная потребность в фолиевой кислоте. Как мы уже говорили, если деток больше, то и микроэлементов им требуется больше. Эта проблема решается просто: женщинам назначаются большие дозировки препаратов железа и фолиевой кислоты.
Следующая проблема – низкий вес малышей. При рождении двойни масса тела детей составляет в половине всех случаев не превышает 2,5 килограммов. А каждый кроха из тройни порой весит около одного килограмма даже при доношенной беременности.
Чтобы свести к минимуму возможность рождения детей с низкой массой тела, женщина должна особое внимание уделять своему питанию, особенно в первом триместре: есть за троих и даже четверых. Каждому младенцу требуется около 400 калорий в сутки. При этом витамины тоже назначаются в двойной дозе. Если при одноплодной беременности оптимальная прибавка веса матери составляет 12-13 килограммов, то для многоплодной она должна быть не менее 18-20 килограммов. На родах обязательно должен присутствовать врач-неонатолог. А также должны быть подготовлены кувез и средства интенсивной терапии новорожденных.
Если при одноплодной беременности оптимальная прибавка веса матери составляет 12-13 килограммов, то для многоплодной она должна быть не менее 18-20 килограммов. На родах обязательно должен присутствовать врач-неонатолог. А также должны быть подготовлены кувез и средства интенсивной терапии новорожденных.
Из-за опасности осложнений во время родов при многоплодной беременности женщине нередко делают кесарево сечение, несмотря на то, что при нормальном расположении плодов она может родить сама. Довольно часто женщины рожают двоен самостоятельно. А вот при наличии трех и более детей, независимо от состояния женщины, рекомендуется производить операцию кесарева сечения в 34-35 недель.
Не исключены при многоплодной беременности и возможности развития внутриутробных пороков плода. Причем, если близнецы разнояйцевые, то вероятность развития порока такая же, как и при одноплодной беременности, и зависит от множества факторов (болезни матери, экология, наследственность и так далее), а вот при однояйцевой – в два раза выше. Течение такой беременности нередко осложняется задержкой роста одного из плодов. Наиболее выраженная степень замедленного развития наблюдается при синдроме фето-фетальной гемотрансфузии – это когда однояйцевые близнецы с одной плацентой питаются следующим образом: один ребенок от другого. Один становится донором, а второй – реципиентом. В этом случае жизнь обоих в опасности. И женщина должна находиться под постоянным наблюдением врача. При необходимости вызываются экстренные роды или, если позволяют возможности, проводится внутриутробная операция.
Течение такой беременности нередко осложняется задержкой роста одного из плодов. Наиболее выраженная степень замедленного развития наблюдается при синдроме фето-фетальной гемотрансфузии – это когда однояйцевые близнецы с одной плацентой питаются следующим образом: один ребенок от другого. Один становится донором, а второй – реципиентом. В этом случае жизнь обоих в опасности. И женщина должна находиться под постоянным наблюдением врача. При необходимости вызываются экстренные роды или, если позволяют возможности, проводится внутриутробная операция.
Ну и, конечно, не забывайте, что для успешного течения беременности, причем любой, очень важен хороший психологический настрой. Нужно понимать, что многоплодная беременность – это не патология. При современном уровне медицины и следовании рекомендациям врачей можно избежать многих проблем, доносить многоплодную беременность до установленного срока и родить «кучу» здоровых малышей.
Перинатальные исходы при многоплодной беременности (обзор литературы)
Частота беременности тремя плодами и более колеблется от 1 до 6% среди всех многоплодных беременностей [1]. Ожидаемая частота спонтанной многоплодной беременности рассчитывается согласно правилу D. Hellin [2] и составляет 1:832 при трехплодной и 1:833 при четырехплодной беременности, или 1:6889 и 1:571 787 рождений соответственно. Активное применение вспомогательных репродуктивных технологий (ВРТ) и увеличение среднего возраста беременных женщин значительно повысили частоту многоплодия, в том числе частоту беременности тремя плодами и более. При применении ВРТ трехплодная беременность встречается в 3% случаев, беременность четырьмя плодами и более диагностируется от 0,04 до 0,2% и относится к осложнениям экстракорпорального оплодотворения (ЭКО) [3—5]. При самопроизвольно наступившей беременности тройня может быть трихориальной (ТХ) — 40%, дихориальной (ДХ) — 47% и монохориальной (МХ) — 13% [6]. При применении ЭКО частота МХ беременности составляет 5% [3].
Ожидаемая частота спонтанной многоплодной беременности рассчитывается согласно правилу D. Hellin [2] и составляет 1:832 при трехплодной и 1:833 при четырехплодной беременности, или 1:6889 и 1:571 787 рождений соответственно. Активное применение вспомогательных репродуктивных технологий (ВРТ) и увеличение среднего возраста беременных женщин значительно повысили частоту многоплодия, в том числе частоту беременности тремя плодами и более. При применении ВРТ трехплодная беременность встречается в 3% случаев, беременность четырьмя плодами и более диагностируется от 0,04 до 0,2% и относится к осложнениям экстракорпорального оплодотворения (ЭКО) [3—5]. При самопроизвольно наступившей беременности тройня может быть трихориальной (ТХ) — 40%, дихориальной (ДХ) — 47% и монохориальной (МХ) — 13% [6]. При применении ЭКО частота МХ беременности составляет 5% [3].
Продолжение беременности при большом количестве плодов связано с осложнениями со стороны как плода, так и матери.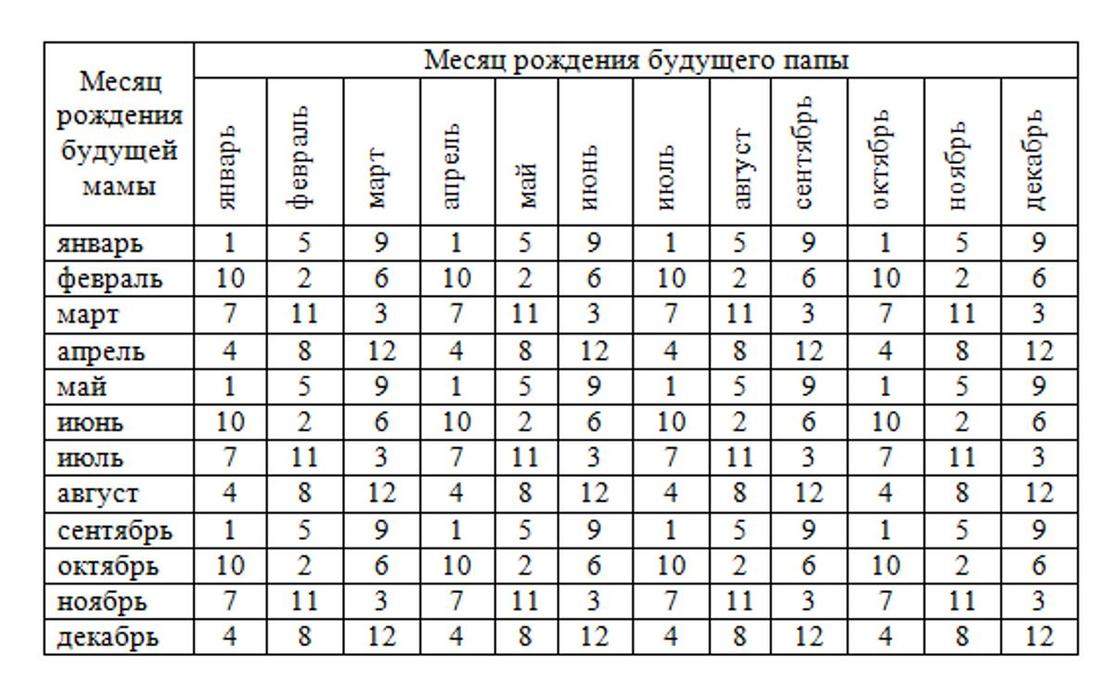 Основными проблемами являются преждевременные роды, задержка внутриутробного развития и/или антенатальная гибель одного или нескольких плодов, высокая перинатальная смертность и детская инвалидность, врожденные пороки развития (ВПР), гестоз, предлежание плаценты, преждевременная отслойка нормально расположенной плаценты, послеродовые гипотонические кровотечения и многое другое. При МХ тройне два или все три плода могут иметь фето-фетальный синдром (ФФТС).
Основными проблемами являются преждевременные роды, задержка внутриутробного развития и/или антенатальная гибель одного или нескольких плодов, высокая перинатальная смертность и детская инвалидность, врожденные пороки развития (ВПР), гестоз, предлежание плаценты, преждевременная отслойка нормально расположенной плаценты, послеродовые гипотонические кровотечения и многое другое. При МХ тройне два или все три плода могут иметь фето-фетальный синдром (ФФТС).
Альтернативой пролонгированию беременности с тремя плодами или более является инвазивная процедура, направленная на уменьшение количества плодов, — редукция плода при многоплодии (РПМ). Предшественником данной процедуры была операция, названная «selective birth», впервые выполненная в США T. Kerenyi и U. Chitkara [7] в 1981 г. и в последующем получившая название селективное прерывание беременности («selective termination»).
В середине 80-х годов прошлого века, несмотря на неудовлетворительную ультразвуковую (УЗ) визуализацию, выполняли трансабдоминальную пункцию грудной клетки плода.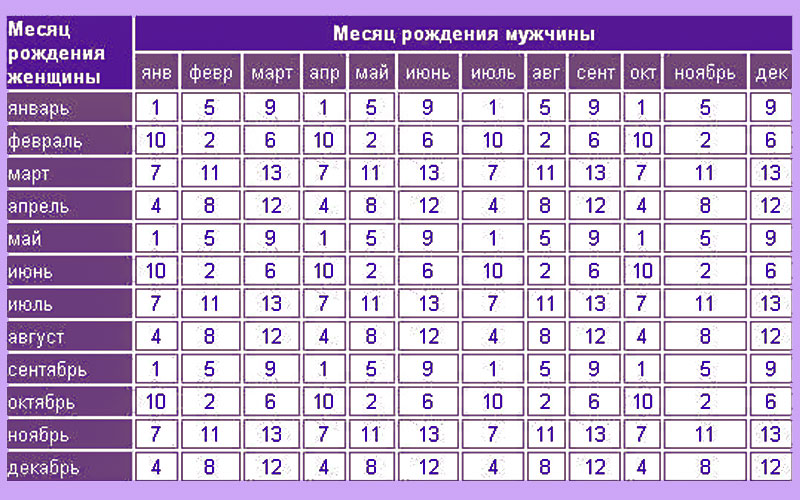 Затем проводили механическое разрушение последней или выполняли эмболизацию введением воздуха. Впервые редукцию путем инъекции раствора KCl в область сердца редуцируемого плода выполнили R. Berkowitz и соавт. [8] в 1988 г., и эта методика получила наибольшее распространение в мире. В 1986 г. Y. Dumez и J. Oury [9] описали процедуру трансцервикальной аспирации одного или нескольких эмбрионов, выполняемую в I триместре беременности под УЗ-контролем и названную «селективный аборт». Трансцервикальная аспирация эмбрионов используется в ряде медицинских центров и сегодня, однако частота самопроизвольного прерывания беременности при такой процедуре выше, чем при применении трансабдоминального доступа.
Затем проводили механическое разрушение последней или выполняли эмболизацию введением воздуха. Впервые редукцию путем инъекции раствора KCl в область сердца редуцируемого плода выполнили R. Berkowitz и соавт. [8] в 1988 г., и эта методика получила наибольшее распространение в мире. В 1986 г. Y. Dumez и J. Oury [9] описали процедуру трансцервикальной аспирации одного или нескольких эмбрионов, выполняемую в I триместре беременности под УЗ-контролем и названную «селективный аборт». Трансцервикальная аспирация эмбрионов используется в ряде медицинских центров и сегодня, однако частота самопроизвольного прерывания беременности при такой процедуре выше, чем при применении трансабдоминального доступа.
Консультирование.
Информация о беременности тройней или четверней в корне меняет жизнь супружеской пары, проходившей лечение по поводу бесплодия. При наступлении беременности семья сталкивается с фактом наличия трех и более развивающихся эмбрионов и вытекающей из этой ситуации необходимостью принимать решение в отношении судьбы многоплодия. Прерывание беременности часто неприемлемо для длительно и упорно лечившихся от бесплодия супругов. Сам факт наступления беременности и высокая стоимость ВРТ приводят к отказу от проведения аборта. Обычно для семьи предпочтительнее предложение провести процедуру РПМ, как правило, до двойни. В некоторых случаях рассматривается возможность проведения РПМ до одного плода. Часто РПМ также является нежелательным шагом для супругов, столкнувшихся с проблемой многоплодной беременности. В таком случае врач-консультант предлагает пациентам выбрать «меньшее из двух зол», сравнивая возможные осложнения и риск неблагоприятных перинатальных исходов при проведении РПМ и при пролонгировании беременности. Нет единого мнения по этому вопросу как среди пренатальных акушеров и репродуктологов, так и среди неонатологов и педиатров. Ряд авторов [10] считают, что консультанты нередко излишне директивно предлагают РПМ, убеждая семью, что возможностей для успешного завершения многоплодной беременности мало и риск по умственному отставанию и неврологической симптоматике у новорожденных будет высоким.
Прерывание беременности часто неприемлемо для длительно и упорно лечившихся от бесплодия супругов. Сам факт наступления беременности и высокая стоимость ВРТ приводят к отказу от проведения аборта. Обычно для семьи предпочтительнее предложение провести процедуру РПМ, как правило, до двойни. В некоторых случаях рассматривается возможность проведения РПМ до одного плода. Часто РПМ также является нежелательным шагом для супругов, столкнувшихся с проблемой многоплодной беременности. В таком случае врач-консультант предлагает пациентам выбрать «меньшее из двух зол», сравнивая возможные осложнения и риск неблагоприятных перинатальных исходов при проведении РПМ и при пролонгировании беременности. Нет единого мнения по этому вопросу как среди пренатальных акушеров и репродуктологов, так и среди неонатологов и педиатров. Ряд авторов [10] считают, что консультанты нередко излишне директивно предлагают РПМ, убеждая семью, что возможностей для успешного завершения многоплодной беременности мало и риск по умственному отставанию и неврологической симптоматике у новорожденных будет высоким.
Частота самопроизвольного выкидыша
при многоплодной беременности колеблется по данным разных авторов. Так, по данным N. Sebire и соавт. [11], частота фетальных потерь с 11-й по 24-ю неделю составляет при одноплодной беременности 1%, при ДХ-двойне — 2%, при МХ-двойне — 10%. S. Lipitz и соавт. [12] проведено исследование перинатальных исходов у 140 беременных тройней, из них у 8 (5,7%) беременность наступила самопроизвольно, у остальных — в результате ВРТ. 106 женщин продолжили беременность тройней, и частота выкидыша до 24 нед составила 20,7%. 34 пациенткам выполнили редукцию до двойни, и частота выкидыша была 8,7%.
По результатам коллаборативного исследования, проведенного в США группой M. Evans и соавт. [13], включавшего 6 центров (463 процедуры), частота самопроизвольного аборта в сроке беременности до 24 нед составила 16,2%. Частота выкидыша оказалась ниже, если при тройне РПМ выполнялась до двойни по сравнению с РПМ, проведенной до одного плода. Исследование, выполненное этими же авторами [14] спустя 1 год и включавшее 846 процедур, показало, что частота выкидыша составила 12,5% при трансабдоминальном подходе и 13,1% — при трансвагинальном. Кроме того, отмечено, что частота самопроизвольного аборта зависела от тренинга оператора и снизилась с 16,2 до 8,8% с 1986 до 1991 г. (5 лет).
Исследование, выполненное этими же авторами [14] спустя 1 год и включавшее 846 процедур, показало, что частота выкидыша составила 12,5% при трансабдоминальном подходе и 13,1% — при трансвагинальном. Кроме того, отмечено, что частота самопроизвольного аборта зависела от тренинга оператора и снизилась с 16,2 до 8,8% с 1986 до 1991 г. (5 лет).
При трансцервикальной редукции (134 процедуры) с применением введения раствора KCl анализировались исходы и тактика проведения РПМ при низком расположении плода и при автоматизированной пункции тонкой иглой. Общая частота выкидышей составила 12,5% [15, 16].
R. Berkowitz и соавт. [16] представили результаты 400 трансабдоминальных процедур РПМ. По их данным, частота выкидыша до 24 нед беременности в целом составила 8%: при тройне — 7,3%, при четверне — 8,4%, при пятерне — 6,1%, при 6 плодах и более — 17,6%. Частота выкидыша варьировала от 8 до 9% по результатам проведения РПМ тремя операторами. При оценке сроков аборта установлено, что 13% выкидышей произошли в первые 4 нед после редукции, 34% — между 4-й и 8-й неделями, 53% — после 8-й недели.
M. Evans и соавт. [17] проведена оценка результатов 1798 РПМ из 9 центров и установлено, что общая частота выкидышей составила 11,7%. Наименьший риск (7,6%) был при проведении РПМ при тройне до двойни и возрастал прогрессивно с увеличением количества редуцированных плодов, достигая 22,9% при шестиплодной беременности. Частота преждевременных родов в сроке 25—28 нед была 4,5% и зависела от начального количества плодов. Частота самопроизвольного аборта была выше при пролонгировании беременности тройней после РПМ по сравнению с двойней. В 2001 г. при анализе 3513 случаев РПМ из 11 центров (5 стран) установлена корреляция между начальным и конечным числом плодов и частотой самопроизвольного аборта. При исходном количестве 6 плодов и более частота выкидыша составила 15,4%, при 5 плодах — 11,4%, при 4 плодах — 7,3%, при 3 плодах — 4,5%, при 2 плодах — 6,2%. Как и в предыдущих исследованиях [18], частота выкидыша увеличивалась при РПМ до тройни и составила 18%, до двойни — 6,0%, до одноплодной беременности — 6,7%.
А.В. Михайлов и соавт. [19] при анализе исходов 150 беременностей при проведении РПМ получили частоту выкидыша раннего срока 1,1%, выкидыша позднего срока — 3,3%, что в совокупности составляет 4,4%. Однако частота выкидыша при пролонгировании беременности тройней в данном исследовании описана как очень высокая — 57,2%, что, видимо, можно объяснить слишком малым числом наблюдений (7 случаев).
Факторы, влияющие на исход беременности.
Одним из самых важных факторов, влияющих на исход беременности, является срок родоразрешения. Средний срок завершения беременности напрямую связан с числом живорожденных детей (см. таблицу).
Так, M. Collins и соавт. [20] представили результаты ведения 71 четырехплодной беременности, средний срок завершения которых составил 31,4 нед. Однако не все беременности завершились рождением 4 живых детей, и при пересчете этот срок оказался равным 29,5 нед. R. Berkowitz и соавт. [16] описали результаты международного коллаборативного исследования, которое включало 750 трансабдоминальных процедур РПМ. По результатам этого исследования, частота родов до 28 нед составила 5%, в 29—32 нед — 10%, в 33—36 нед — 40% и в сроке более 37 нед — 45%. При оценке исходов беременности при тройне без РПМ (707 случаев — 12 публикаций) средний срок родов составил 33,5 нед, из них 8% — до 28 нед, 24% — до 32 нед, 90% — до 37 нед, средняя масса новорожденных была 1797 г. Перинатальная смертность составила 119‰. При оценке исходов беременности при четверне (103 случая) средний срок родов был 31 нед, из них 12% — до 28 нед, 45% — до 32 нед, 97% — до 37 нед. По данным других авторов [13, 14, 17, 18], частота преждевременных родов в сроке до 28 нед после РПМ колеблется от 5 до 7%.
По результатам этого исследования, частота родов до 28 нед составила 5%, в 29—32 нед — 10%, в 33—36 нед — 40% и в сроке более 37 нед — 45%. При оценке исходов беременности при тройне без РПМ (707 случаев — 12 публикаций) средний срок родов составил 33,5 нед, из них 8% — до 28 нед, 24% — до 32 нед, 90% — до 37 нед, средняя масса новорожденных была 1797 г. Перинатальная смертность составила 119‰. При оценке исходов беременности при четверне (103 случая) средний срок родов был 31 нед, из них 12% — до 28 нед, 45% — до 32 нед, 97% — до 37 нед. По данным других авторов [13, 14, 17, 18], частота преждевременных родов в сроке до 28 нед после РПМ колеблется от 5 до 7%.
Другим важным фактором, влияющим на исход беременности, является тип плацентации. Если два плода или более являются МХ, то риск развития ФФТС составляет от 5 до 30%. S. Chasen и соавт. [21] наблюдали 151 ДХ-тройню и ФФТС развился в 3 (2%) случаях. J. Elliott [10] отметил ФФТС у МХ-близнецов при беременности тройней и четырьмя плодами. Сроком манифестации УЗ-признаков ФФТС стал срок беременности 22—27 нед, что делало возможным проведение инвазивных мероприятий, применяемых при беременности двойней (терапевтический амниоцентез). Динамическое УЗИ выполнялось 1 раз в 2 нед с 16-й по 26-ю неделю. Максимально раннее начало терапии позволило улучшить условия жизнедеятельности интактного плода или плодов. Уже при начальных признаках многоводия, когда максимальный пакет вод у реципиента был 8 см и более, проводился «агрессивный» терапевтический амниоцентез. Воды удалялись настолько, насколько это было возможно, практически до маловодия. Повторный амниоцентез проводили, как только пакет вод становился 8 см и более. Лазерную фотокоагуляцию анастомозов при тройне не использовали.
Сроком манифестации УЗ-признаков ФФТС стал срок беременности 22—27 нед, что делало возможным проведение инвазивных мероприятий, применяемых при беременности двойней (терапевтический амниоцентез). Динамическое УЗИ выполнялось 1 раз в 2 нед с 16-й по 26-ю неделю. Максимально раннее начало терапии позволило улучшить условия жизнедеятельности интактного плода или плодов. Уже при начальных признаках многоводия, когда максимальный пакет вод у реципиента был 8 см и более, проводился «агрессивный» терапевтический амниоцентез. Воды удалялись настолько, насколько это было возможно, практически до маловодия. Повторный амниоцентез проводили, как только пакет вод становился 8 см и более. Лазерную фотокоагуляцию анастомозов при тройне не использовали.
Срок завершения беременности также зависит от пути наступления беременности. При анализе 151 тройни (56 беременностей наступили после ВРТ, 55 — после индукции овуляции гонадотропином, 27 — после приема кломифена, 13 — спонтанные беременности) было установлено, что средний срок родоразрешения не различался между группами ВРТ и индукции овуляции и составил 33,2, 33,4, 34,2 нед соответственно, но был достоверно ниже по сравнению со спонтанной беременностью — 35,3 нед. Средняя масса новорожденных в первых трех группах составила 1743, 1683, 1863 г и также достоверно не различалась. Средняя масса новорожденных при спонтанной беременности составила 1963 г и была выше по сравнению с другими группами. Аналогичные различия были получены и по количеству новорожденных, родившихся с низкой массой тела (1500 г и менее), — 30,6 и 30,3% против 10,3% соответственно. Перинатальная смертность оказалась в группе ВРТ 77,9‰, в группе индукции овуляции гонадотропином — 60,6‰, кломифеном — 111,0‰ и была достоверно выше по сравнению с перинатальной смертностью в группе со спонтанной многоплодной беременностью — 25,6‰) [22].
Средняя масса новорожденных в первых трех группах составила 1743, 1683, 1863 г и также достоверно не различалась. Средняя масса новорожденных при спонтанной беременности составила 1963 г и была выше по сравнению с другими группами. Аналогичные различия были получены и по количеству новорожденных, родившихся с низкой массой тела (1500 г и менее), — 30,6 и 30,3% против 10,3% соответственно. Перинатальная смертность оказалась в группе ВРТ 77,9‰, в группе индукции овуляции гонадотропином — 60,6‰, кломифеном — 111,0‰ и была достоверно выше по сравнению с перинатальной смертностью в группе со спонтанной многоплодной беременностью — 25,6‰) [22].
Число родов также влияет на исход многоплодной беременности. Если женщина имеет в анамнезе роды, это улучшает ее шансы на благоприятный исход беременности. J. Elliott и соавт. [23] изучили перинатальные исходы беременностей при четверне и оказалось, что средний срок завершения беременности у рожавших женщин был на 1,4 нед больше, чем у первобеременных. R. Ron-El и соавт. [24] также изучали взаимосвязь числа родов и срока родоразрешения при многоплодии и установили преимущество в сроке родоразрешения у рожавших женщин в 2 нед по сравнению с нерожавшими. Однако следует сказать, что в ряде работ высказывается противоположное мнение [25, 26].
R. Ron-El и соавт. [24] также изучали взаимосвязь числа родов и срока родоразрешения при многоплодии и установили преимущество в сроке родоразрешения у рожавших женщин в 2 нед по сравнению с нерожавшими. Однако следует сказать, что в ряде работ высказывается противоположное мнение [25, 26].
Еще одним фактором, влияющим на исход многоплодной беременности, является рост женщины.
J. Elliott и соавт. [23] считают, что средний срок родоразрешения больше у женщин при росте 5́3″ (160 см) и выше, чем при росте 5́2″ (155 см) и ниже.
I. Blickstein и соавт. [27] установили, что первобеременные женщины при росте 165 см и выше имеют более высокую массу тела новорожденных и меньший риск рождения детей с низкой массой тела при трехплодной беременности.
По данным литературы [18], доля женщин старше 40 лет в группе многоплодных беременных высока и составляет 9,3%. Однако не установлено зависимости срока родоразрешения от возраста женщины, в то время как корреляция с начальным количеством плодов до проведения РПМ прогрессивно увеличивается.
Стратегия и тактика ведения многоплодной беременности.
По мнению ряда авторов [20, 28, 29], ведение беременности с большим количеством плодов в матке должно быть активным, что позволяет предупреждать проблемы, связанные с многоплодием. Наиболее серьезный риск осложнений со стороны матери при многоплодии связан со следующими причинами:
— преждевременными родами, частота которых колеблется от 76 до 90% [28, 29];
— гестозом — 35% при тройне и 72% при четверне [28, 29];
— преждевременным разрывом плодных оболочек (20%), анемией (25%) [28, 29];
— гестационным диабетом — 7% при тройне и 19% — при четверне [28, 29];
— истмико-цервикальной недостаточностью — у 14% пациенток [20].
Масса плода ниже 10-го перцентиля (маловесный к сроку гестации) и ниже 3-го перцентиля — синдром задержки развития плода встречается у 20 и 9% троен соответственно. Кроме того, установлено, что частота дискордантного развития плодов зависит от исходного числа плодов до проведения РПМ и прогрессивно возрастает при увеличении числа плодов. Активная превентивная тактика позволяет снизить частоту этих осложнений [30].
Активная превентивная тактика позволяет снизить частоту этих осложнений [30].
J. Elliott и соавт. [10] привели результаты своего 20-летнего опыта применения активной тактики и активного ведения многоплодных беременностей. Группа наблюдения составила 500 — трехплодных, 70 — четырехплодных и 4 — пятиплодных беременностей. В I триместре беременности у пациенток с многоплодием отмечены более выраженные клинические проявления токсикоза первой половины беременности, однако только около 10% из них нуждались в госпитализации и специальном лечении. Во II триместре авторы рекомендуют проводить УЗИ в 18 нед и повторять осмотр каждые 3—4 нед. При МХ-плацентации УЗИ выполняются с 16-й по 26-ю неделю 1 раз в 2 нед для оценки объема амниотической жидкости и дискордантного развития плодов.
В рамках активного наблюдения, по мнению авторов, необходимо проводить динамический контроль длины шейки матки при трансвагинальном УЗИ с 18-й по 24-ю неделю 1 раз в 1—2 нед. Если длина шейки матки более 3 см, осмотр проводится 1 раз в
3 нед, менее 3 см — еженедельно, менее 2,5 см — каждые 4—7 дней. Если длина шейки матки составляет 2—2,5 см и нет клинических проявлений истмико-цервикальной недостаточности, может быть рекомендовано наложение циркулярного шва на шейку матки. В сроке 18—26 нед при длине шейки менее 2 см циркулярный шов на шейку матки показан во всех случаях. По мнению J. Elliott и соавт. [23], в 12,5% случаев многоплодия с тремя плодами и более возникает необходимость накладывать шов на шейку матки. Однако как профилактическую меру эту процедуру проводить не рекомендуется. Применяя такую активную тактику ведения и мониторинга преждевременных родов, авторы добились завершения беременности тройней в 35,0 нед, четверней и пятерней — в 34,0 нед. Этот показатель значительно выше общенационального в США (см.таблицу).
Если длина шейки матки составляет 2—2,5 см и нет клинических проявлений истмико-цервикальной недостаточности, может быть рекомендовано наложение циркулярного шва на шейку матки. В сроке 18—26 нед при длине шейки менее 2 см циркулярный шов на шейку матки показан во всех случаях. По мнению J. Elliott и соавт. [23], в 12,5% случаев многоплодия с тремя плодами и более возникает необходимость накладывать шов на шейку матки. Однако как профилактическую меру эту процедуру проводить не рекомендуется. Применяя такую активную тактику ведения и мониторинга преждевременных родов, авторы добились завершения беременности тройней в 35,0 нед, четверней и пятерней — в 34,0 нед. Этот показатель значительно выше общенационального в США (см.таблицу).
K. Francois и соавт. [31] описали перинатальные исходы 32 четырехплодных беременностей. Средний срок родоразрешения, по их данным, составил 32,2±2,1 нед (26,7—34,1 нед). Шесть (20%) беременностей завершились родами в срок 30—32 нед, 60% — в срок 33—34 нед. Среди осложнений в 18,8% случаев наблюдался гестационный диабет, анемия 25% — не требующая гемотрансфузии, в 15,6% — с гемотрансфузией), в 71,9% — гестоз, в 12,5% — HELLP-синдром, в 3,1% — кровотечение в родах, в 18,8% — преждевременный разрыв плодных оболочек. Перинатальная смертность составила 8,3‰. Неонатальная заболеваемость была низкой: в 1,7% случаев — некротизирующий энтероколит, в 6,6% — ретинопатия недоношенных II—III, в 0,8 — перивентрикулярная лейкомаляция. Такая низкая заболеваемость новорожденных в этой группе беременных объясняется авторами тем, что значительное количество детей родились в срок 32 нед и более [31].
Среди осложнений в 18,8% случаев наблюдался гестационный диабет, анемия 25% — не требующая гемотрансфузии, в 15,6% — с гемотрансфузией), в 71,9% — гестоз, в 12,5% — HELLP-синдром, в 3,1% — кровотечение в родах, в 18,8% — преждевременный разрыв плодных оболочек. Перинатальная смертность составила 8,3‰. Неонатальная заболеваемость была низкой: в 1,7% случаев — некротизирующий энтероколит, в 6,6% — ретинопатия недоношенных II—III, в 0,8 — перивентрикулярная лейкомаляция. Такая низкая заболеваемость новорожденных в этой группе беременных объясняется авторами тем, что значительное количество детей родились в срок 32 нед и более [31].
Перинатальная смертность, заболеваемость и детская инвалидность являются главными проблемами многоплодной беременности и требуют значительных материальных затрат. При беременности двойней перинатальная смертность в 5 раз выше, чем при одноплодной беременности, и составляет 11% общей перинатальной смертности. В структуре причин перинатальной смертности 1/3 сопряжена с мертворождением, 2/3 — с различными состояниями, связанными с недоношенностью. По данным N. Sebire и соавт. [11], перинатальная смертность при ДХ-двойне составляет 2%, при МХ-двойне — 5%, при тройне — 16%, при этом в течение периода новорожденности — 15%, при четырехплодной беременности — 21%, при пятиплодной беременности — 22%, при шестиплодной беременности погибают 41% плодов и 50% новорожденных.
По данным N. Sebire и соавт. [11], перинатальная смертность при ДХ-двойне составляет 2%, при МХ-двойне — 5%, при тройне — 16%, при этом в течение периода новорожденности — 15%, при четырехплодной беременности — 21%, при пятиплодной беременности — 22%, при шестиплодной беременности погибают 41% плодов и 50% новорожденных.
Таким образом, большинство авторов сходятся во мнении, что основным фактором, от которого зависит благополучный исход многоплодной беременности, является продолжительность гестации и все усилия акушеров должны быть направлены на максимальное пролонгирование беременности при предупреждении и превентивном лечении возможных осложнений.
При первичном консультировании супругам, столкнувшимся с проблемой многоплодия, необходимо давать исчерпывающую информацию о медицинских, акушерских, неонатальных рисках, а также о психологических, моральных и финансовых проблемах, с которыми они могут столкнуться. И только сравнив и взвесив все имеющиеся риски, семья должна принимать решение либо о проведении РПМ, либо о пролонгировании многоплодной беременности.
Каковы мои шансы родить близнецов?
Многие люди задаются вопросом, каковы их шансы родить близнецов.
Вы, наверное, слышали, что близнецы «семейные». И это может быть правдой! По сравнению с населением в целом, женщины, у которых мать или сестра родили близнецов, в два раза чаще сами рожают близнецов.
Рождение близнецов значительно увеличилось за последние годы, как вы можете видеть на графике ниже.
По состоянию на 2003 год в Соединенных Штатах в среднем рождается около 16 пар близнецов на 1000 рождений. 1 Подсчитано, что 1 из 250 естественных беременностей естественным образом приводит к рождению близнецов. 2
Хотя беременность близнецами может произойти случайно, существуют некоторые факторы, которые могут увеличить ваши шансы на рождение двух детей одновременно. Давайте узнаем о близнецах!
Существует два типа близнецов
Однояйцевые близнецы
Однояйцевые близнецы происходят из одной яйцеклетки, оплодотворенной одним сперматозоидом, который затем в самом начале беременности разделился на два отдельных эмбриона.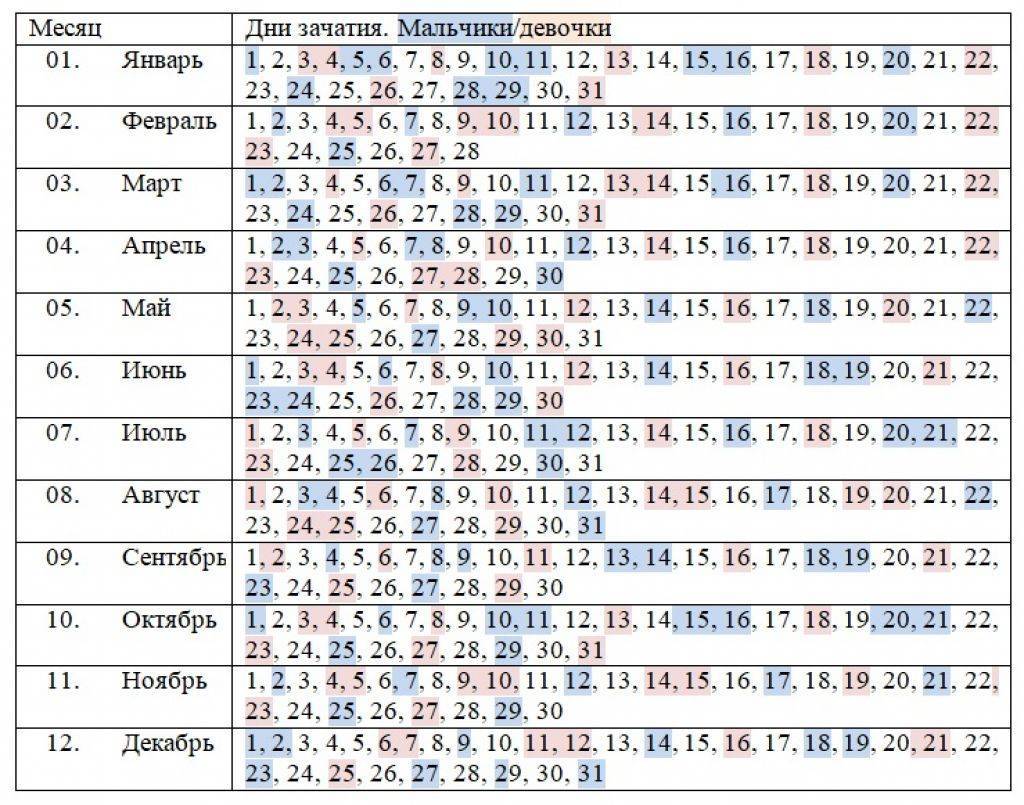
Так как обе они начинались как одна и та же клетка, у них одинаковая ДНК. Вот почему они часто выглядят одинаково! И они всегда будут одного пола, либо оба мальчика, либо обе девочки.
Шансы рождения однояйцевых близнецов относительно редки: 3 или 4 на каждую 1000 рождений. 1
Изображение из Wikimedia
Разнояйцевые близнецы
Разнояйцевые близнецы получаются при оплодотворении двух разных яйцеклеток, каждое из которых разных сперматозоидов. Это может произойти, когда женщина вырабатывает несколько яйцеклеток (чаще всего две) одновременно. Это называется гиперовуляция .
Разнояйцевые близнецы не имеют одинаковой ДНК. Они не более родственники, чем обычные братья и сестры!
Как и обычные братья и сестры, разнояйцевые близнецы не обязательно будут одного пола. Это могут быть два мальчика, две девочки или мальчик и девочка. И они могут быть похожи, а могут и не быть, как братья и сестры, рожденные с разницей в годы!
Изображение из Wikimedia
Существуют ли факторы, повышающие ваши шансы на рождение идентичных близнецов?
Нет. Насколько нам известно, однояйцевые близнецы абсолютно случайны! В большинстве случаев причина однояйцевых близнецов неизвестна.
Насколько нам известно, однояйцевые близнецы абсолютно случайны! В большинстве случаев причина однояйцевых близнецов неизвестна.
Существуют ли факторы, повышающие вероятность рождения разнояйцевых близнецов?
Да! Есть несколько вещей, которые могут увеличить шансы разнояйцевых близнецов.
Генетика
Вероятность рождения разнояйцевых близнецов у женщины может быть выше, если в ее семье есть разнояйцевые близнецы. Есть некоторые гены, которые предрасполагают женщин к гиперовуляции (выпуску нескольких яйцеклеток). 1 Если это произойдет, есть большая вероятность беременности разнояйцевой двойней.
Гены гиперовуляции могут передаваться по наследству. Таким образом, если в семье женщины есть разнояйцевые близнецы, она, скорее всего, сама родит разнояйцевых близнецов. Если у сестры женщины разнояйцевые близнецы, вероятность того, что она сама родит близнецов, примерно в 2,5 раза выше. Если у матери женщины разнояйцевые близнецы, у нее примерно в 2 раза больше шансов родить близнецов. 1
1
Вот почему мы часто говорим, что «риск» рождения близнецов исходит от матери. Неважно, есть ли у папы в семье разнояйцевые близнецы — его ДНК не повлияет на то, сколько яйцеклеток выпустит мама!
Возраст
Пожилые женщины обычно имеют больше шансов зачать близнецов. Вероятность рождения разнояйцевых близнецов у 35-летней женщины примерно в 4 раза выше, чем у 15-летней! Это потому, что они испытывают некоторые гормональные изменения, когда приближаются к менопаузе. Это может побудить их тело выпустить более одной яйцеклетки во время овуляции. 1
Рост
У более высоких женщин несколько выше вероятность рождения близнецов. У женщин ростом не менее 5 футов 4 дюймов примерно в 1,5-2 раза больше шансов родить близнецов, чем у женщин ростом 5 футов 1 дюйм или ниже. Исследователи считают, что это может быть связано с наличием большего количества определенного белка. Этот белок высвобождается в ответ на фактор роста и делает яичники более чувствительными к фолликулостимулирующему гормону 1
Вес
Женщины с избыточным весом также имеют более высокие шансы на зачатие близнецов, особенно если их ИМТ (масса тела индекс) выше 30. 1 С другой стороны, женщины с недостаточным весом (ИМТ < 18,5) имеют меньшую вероятность рождения близнецов.
1 С другой стороны, женщины с недостаточным весом (ИМТ < 18,5) имеют меньшую вероятность рождения близнецов.
Диета
Это может показаться безумием, но похоже, что диета также может повлиять на вероятность рождения близнецов. Исследование показало, что диеты, включающие продукты животного происхождения, особенно молочные, повышают вероятность многоплодной беременности. 3 На самом деле это может увеличить вероятность в пять раз! По-видимому, это связано с большим количеством гормона роста, увеличивающим концентрацию определенного белка, который стимулирует овуляцию.
Родословная
Если вы встретите 30 человек европейского происхождения, у одного из них, скорее всего, есть брат или сестра-близнец. С другой стороны, у вас самый низкий шанс встретить близнеца в Азии, где 1 из 70 человек является членом пары близнецов. А самый высокий шанс встретить близнеца у вас есть в Нигерии, где у 1 из 12 человек есть сестра или брат-близнец! 1
Предыдущие роды
Ваши шансы на рождение близнецов также увеличиваются, если у вас уже был ребенок. 1
1
Экстракорпоральное оплодотворение
За последние несколько лет значительно возросло использование вспомогательных репродуктивных технологий. Лечение бесплодия, такое как экстракорпоральное оплодотворение (ЭКО), внутриматочная инсеминация (ВМИ) и индукция овуляции (ОИ), являются одной из основных причин резкого увеличения числа близнецов. 1
Вывод
Вероятность зачатия близнецов — комплексная характеристика. Невозможно точно предсказать, будут ли у вас близнецы или нет. И вы ничего не можете сделать, чтобы обеспечить двойную беременность.
У каждого есть шанс родить близнецов. У некоторых шансы чуть выше, чем у других!
Беременные двойней — NHS
Лечение бесплодия и тот факт, что беременность наступает в более позднем возрасте, сделали многоплодие более распространенным явлением.
Разные типы близнецов
Одна треть всех близнецов будут однояйцевыми, а две трети неидентичными.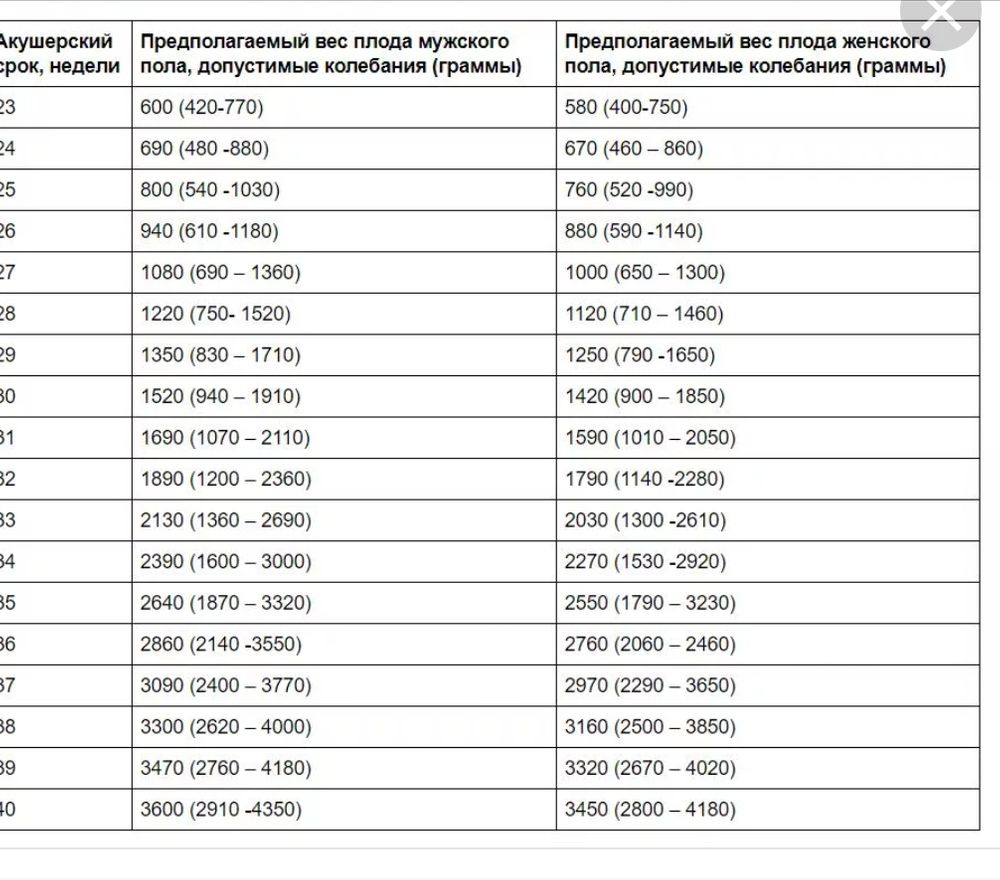
Однояйцевые близнецы
Однояйцевые (монозиготные) близнецы появляются при оплодотворении одной яйцеклетки (зиготы).
Затем яйцеклетка делится на две части, создавая однояйцевых близнецов с одинаковыми генами.
Однояйцевые близнецы всегда одного пола, поэтому, если ваши близнецы однояйцевые, у вас будет 2 девочки или 2 мальчика.
Разнояйцевые близнецы
Разнояйцевые (дизиготные) близнецы появляются, когда 2 отдельные яйцеклетки оплодотворяются, а затем имплантируются в матку (матку).
Эти разнояйцевые близнецы похожи не больше, чем двое других братьев и сестер.
Разнояйцевые близнецы встречаются чаще. Младенцы могут быть одного пола или разного пола.
Вы носите близнецов?
Вы можете подумать, что вынашиваете более одного ребенка, если:
- вы кажетесь крупнее, чем должны быть для свиданий
- в вашей семье есть близнецы
- вы проходили курс лечения от бесплодия
Обычно можно узнать, есть ли у вас близнецы, с помощью 12-недельного сканирования.
При сканировании вам должны сказать, имеют ли дети общую плаценту (что означает, что они идентичны) или у них две отдельные плаценты (что означает, что они могут быть идентичными или нет).
Если это неясно при первом сканировании, вам должны предложить еще одно.
Что вызывает двойню?
Никто не знает, что вызывает однояйцевые (монозиготные) близнецы. У всех одинаковые шансы иметь однояйцевых близнецов: примерно 1 из 250.
Однояйцевые близнецы не рождаются в семьях. Но есть несколько факторов, повышающих вероятность рождения разнояйцевых близнецов:
- разнояйцевые близнецы чаще встречаются в некоторых этнических группах, с самым высоким показателем среди нигерийцев и самым низким среди японцев
- если вы беременны и старше 35 у вас больше шансов родить разнояйцевых близнецов, потому что у вас больше шансов выпустить более 1 яйцеклетки во время овуляции
- разнояйцевые близнецы живут в семье по материнской линии, вероятно, из-за унаследованной склонности к большему высвобождению чем 1 яйцо
ЭКО может увеличить вероятность рождения близнецов, поскольку может быть перенесено более 1 эмбриона.
Как узнать, идентичны ли мои близнецы?
Самый точный способ узнать, идентичны ли близнецы, — это провести ДНК-тест. Это можно сделать только после рождения детей.
Плацента также может дать ключ к разгадке. Если ваше первое УЗИ проводится до 14 недель, вы сможете точно сказать, какая плацента у ваших близнецов.
В противном случае плаценту можно исследовать после рождения ребенка.
Для получения дополнительной информации об этом и вариантах родов прочтите статью о рождении близнецов и более.
Узнайте больше о различных типах близнецов на веб-сайте Twins Trust.
Более подробная информация о тестировании ДНК и о том, как определить, идентичны ли близнецы или тройни, доступна на веб-сайте Фонда множественных рождений.
Последняя проверка страницы: 11 октября 2022 г.