Прибавка веса на 26 неделе беременности: Календарь беременности
Акушерские аспекты чрезмерного увеличения массы тела при беременности » Акушерство и Гинекология
Цель исследования. Определить особенности течения родов и родоразрешения у пациенток с чрезмерным гестационным увеличением массы тела (ГУМТ).
Материалы и методы. В исследование включены 110 первобеременных с чрезмерным ГУМТ и 115 с рекомендуемым, а также их новорожденные дети. Анализировались осложнения родов и послеродового периода, частота пособий и операций в родах, масса новорожденных и их оценка по шкале Апгар.
Результаты. При сравнении групп выявлено, что у пациенток с нормальным прегравидарным весом его чрезмерный гестационный прирост увеличивает частоту слабости родовых сил (27,3 и 15,7%), клинического несоответствия (11,8 и 4,3%), необходимости индукции родов (26,4 и 15,7%), родостимуляции (34,5 и 19,1%) и кесарева сечения (23,6 и 11,3%) (рКлючевые слова
В последние десятилетия тема метаболических нарушений стала одной из лидирующих в списке наиболее актуальных проблем современной медицины. Тем или иным образом она упоминается в большинстве научных платформ 14 приоритетных направлений российской медицинской науки. В частности, все больше исследований посвящается проблеме патологии метаболизма при беременности. В последние 5–7 лет появилось много публикаций, опровергающих мнение о том, что избыточное увеличение веса в период беременности представляет только косметический дефект, и после родов лишние килограммы исчезнут также легко, как появились. Гестационный прирост массы тела теперь рассматривается как один из наиболее значимых управляемых факторов риска акушерского и перинатального неблагополучия. В большинстве работ показано, что вероятность благоприятного исхода беременности наиболее высока у женщин с нормальным прегравидарным весом, набирающих во время гестации массу в пределах рекомендуемой [1, 2]. Чрезмерное увеличение массы тела удваивает риск таких осложнений, как преэклампсия, гестационный диабет, невынашивание и перенашивание, макросомия плода [3]. В то же время в литературе нет единого мнения о роли гестационного увеличения массы тела (ГУМТ) в развитии осложнений родового акта.
Тем или иным образом она упоминается в большинстве научных платформ 14 приоритетных направлений российской медицинской науки. В частности, все больше исследований посвящается проблеме патологии метаболизма при беременности. В последние 5–7 лет появилось много публикаций, опровергающих мнение о том, что избыточное увеличение веса в период беременности представляет только косметический дефект, и после родов лишние килограммы исчезнут также легко, как появились. Гестационный прирост массы тела теперь рассматривается как один из наиболее значимых управляемых факторов риска акушерского и перинатального неблагополучия. В большинстве работ показано, что вероятность благоприятного исхода беременности наиболее высока у женщин с нормальным прегравидарным весом, набирающих во время гестации массу в пределах рекомендуемой [1, 2]. Чрезмерное увеличение массы тела удваивает риск таких осложнений, как преэклампсия, гестационный диабет, невынашивание и перенашивание, макросомия плода [3]. В то же время в литературе нет единого мнения о роли гестационного увеличения массы тела (ГУМТ) в развитии осложнений родового акта. Одни исследователи считают, что роды у таких пациенток чаще сопровождаются слабостью родовых сил, клиническим несоответствием размеров плода и таза матери ввиду его макросомии, как следствие, высокой частотой кесарева сечения [4]. Другие не находят каких-либо особенностей родов и родоразрешения у рожениц с различным уровнем прибавки веса [5]. Одной из причин подобного несогласия может быть дизайн проводимых исследований, учитывающий или не учитывающий другие модифицирующие факторы, в частности прегравидарную массу женщины. Например, не выявлено неблагоприятного влияния чрезмерного увеличения массы на исходы беременности и родов при дефиците массы тела, в то время как ожирение является самостоятельным критерием патологического течения родов вне зависимости от уровня гестационного прироста веса.
Одни исследователи считают, что роды у таких пациенток чаще сопровождаются слабостью родовых сил, клиническим несоответствием размеров плода и таза матери ввиду его макросомии, как следствие, высокой частотой кесарева сечения [4]. Другие не находят каких-либо особенностей родов и родоразрешения у рожениц с различным уровнем прибавки веса [5]. Одной из причин подобного несогласия может быть дизайн проводимых исследований, учитывающий или не учитывающий другие модифицирующие факторы, в частности прегравидарную массу женщины. Например, не выявлено неблагоприятного влияния чрезмерного увеличения массы на исходы беременности и родов при дефиците массы тела, в то время как ожирение является самостоятельным критерием патологического течения родов вне зависимости от уровня гестационного прироста веса.
Кроме того, нужно отметить, что указанные работы опубликованы преимущественно в зарубежной печати. И несмотря на то, что актуальность проблемы неадекватного гестационного увеличения веса для России бесспорна, в отечественной научной литературе до настоящего времени имеется определенный дефицит информации по этому вопросу.
Материал и методы исследования
Для выяснения значения чрезмерной гестационной прибавки веса в формировании осложнений родового акта и определении особенностей родоразрешения мы провели исследование случай-контроль. В него были включены первобеременные женщины с прегравидарным индексом массы тела (ИМТ) в пределах 18,5–24,9 кг/см2 в возрасте 18–29 лет и их новорожденные дети. Критерии исключения: многоплодие, недостаточный уровень ГУМТ (менее 11,5 кг), сахарный диабет в анамнезе, курение во время беременности, прерывание беременности до 37 полных недель гестации, необходимость планового абдоминального родоразрешения в связи с наличием экстрагенитальной патологии. 225 беременных, включенных в исследование, были разделены на 2 группы. Основную группу составили 110 пациенток с чрезмерным ГУМТ (более 16 кг), контрольную – 115 с ГУМТ в пределах рекомендованного (11,5–16 кг). При анализе использована клиническая оценка течения родов, послеродового периода, оценка новорожденного по шкале Апгар.
Все беременные состояли на диспансерном учете в женских консультациях города Смоленска в 2012–14 гг. и были родоразрешены в акушерском стационаре клинической больницы скорой медицинской помощи г. Смоленска. Наблюдение за беременными и тактика родоразрешения определялись в соответствии с действующими нормативными документами. Средний возраст пациенток обеих групп не различался и составил в основной группе 24,2±2,8 года (95% ДИ 24,2; 25,0), в контрольной – 25,0±2,9 года (95% ДИ 24,5; 25,6) (p>0,05).
ИМТ вычислялся по формуле Кетле (1865). Несмотря на то, что все пациентки до беременности относились к категории «имеющие нормальную массу тела», прегравидарный ИМТ беременных с чрезмерной прибавкой массы был достоверно выше (21,4±1,9 кг/м2; 95% ДИ 21,0; 21,7), чем в контроле (20,6±1,7 кг/м2; 95% ДИ 20,3; 21,0) (р=0,001). Данный факт демонстрирует, что исходная масса тела определяет степень ее увеличения, причем не только у пациенток с ожирением и избытком веса, как нами было показано в ранее проведенных исследованиях, но и у женщин с нормальным ИМТ [6].
Гестационное увеличение массы тела оценивалось согласно «Руководству по прибавкам веса во время беременности» (США, 2009) [7]. Средние показатели ГУМТ в основной группе составили 18,9±2,5 кг (95% ДИ 18,4; 19,3), в контрольной – 12,9±1,3 кг (95% ДИ 12,7; 13,2).
Статистический анализ проводился по методикам, изложенным в руководствах по анализу медико-биологических данных [8]. В зависимости от цели анализа использовались методы определения линейных корреляций Пирсона, метод ранговой корреляции Спирмена, критерий χ2, точный критерий Фишера, критерий Стъюдента, знаковый ранговый тест Вилкоксона. Уровень значимости при проведении статистического анализа определен α=0,05. Автоматизация вычислений производились с использованием программы Excel.
Результаты исследования
Роды у всех пациенток произошли в 37–42 недели беременности. Средний гестационный срок на момент родов в основной группе составил 40,0±1,0 недель, в контрольной – 39,8±1,0 недель, что не имело достоверной разницы (р>0,05). Заслуживает внимание способ инициации родовой деятельности. У беременных с рекомендуемым гестационным приростом веса в 97 (84,3%) наблюдениях роды начались без какого-либо ятрогенного вмешательства, у 18 (15,6%) потребовалась преиндукция и/или индукция родовой деятельности. Чрезмерное увеличение веса достоверно реже сопровождалось спонтанным началом (81 – 73,6%) схваток, в 2 раза чаще родовую деятельность приходилось индуцировать (29 – 26,4%) (ОШ 2,0, 95% ДИ 1,0–4,0, р=0,035). Отсутствие эффекта от родовозбуждения имело место у 4 из 29 (13,8%) в основной группе и у 3 из 18 (16,6%) в контроле (р>0,05).
Заслуживает внимание способ инициации родовой деятельности. У беременных с рекомендуемым гестационным приростом веса в 97 (84,3%) наблюдениях роды начались без какого-либо ятрогенного вмешательства, у 18 (15,6%) потребовалась преиндукция и/или индукция родовой деятельности. Чрезмерное увеличение веса достоверно реже сопровождалось спонтанным началом (81 – 73,6%) схваток, в 2 раза чаще родовую деятельность приходилось индуцировать (29 – 26,4%) (ОШ 2,0, 95% ДИ 1,0–4,0, р=0,035). Отсутствие эффекта от родовозбуждения имело место у 4 из 29 (13,8%) в основной группе и у 3 из 18 (16,6%) в контроле (р>0,05).
Аномальный характер родовой активности выявлен почти у половины (51 – 46,4%) рожениц основной и у 44 (38,3%) контрольной группы. Анализ достоверно показывает, что чрезмерное ГУМТ в 2 раза увеличивает риск слабости родовой деятельности, преимущественно первичной (ОШ 2,0; 95% ДИ 1,1; 4,1) (р=0,025) (табл. 1).
В то же время гиперактивная (дискоординированная и чрезмерно сильная) родовая деятельность, несвоевременное излитие околоплодных вод и родовой травматизм матери встречались в обеих группах примерно с одинаковой частотой. Не имело принципиальных различий и течение третьего и раннего послеродового периодов.
Не имело принципиальных различий и течение третьего и раннего послеродового периодов.
Важные, с нашей точки зрения, результаты получены при анализе частоты клинического несоответствия у пациенток с чрезмерным ГУМТ. Вероятность несоответствия размеров таза матери и плода у них в 3 раза выше, чем у женщин с рекомендованной прибавкой веса (ОШ 3,0; 95% ДИ 1,0;10,0) (р=0,032). При этом частота анатомического сужения таза была идентичной – по 4 пациентки (2,7 и 2,6% соответственно в основной и контрольной группах). Помимо анатомического сужения таза, причиной формирования клинического несоответствия в родах могут быть крупные размеры плода. Полученные результаты демонстрируют, что в аспекте избыточного увеличения веса этот патогенетический механизм является ведущим. У всех 5 пациенток контрольной группы с клинически узким тазом масса плода была нормальной (2930–3560 г). В то же время, в основной группе 4 женщины имели крупные размеры плода (4050–4180 г), у 4 масса новорожденного была лишь немногим менее 4000 г (3900–3980 г) и у 5 – в пределах 3400–3590 г. Вероятно, клиническое несоответствие при чрезмерном увеличении веса чаще обусловлено макросомией плода, а при рекомендованном ГУМТ – аномальным вставлением головки и, возможно, недиагностированным сужением таза.
Вероятно, клиническое несоответствие при чрезмерном увеличении веса чаще обусловлено макросомией плода, а при рекомендованном ГУМТ – аномальным вставлением головки и, возможно, недиагностированным сужением таза.
Высокая частота аномалий родовой деятельности и клинического несоответствия в родах потребовали более активного вмешательства в процесс родоразрешения у пациенток с чрезмерным ГУМТ (рисунок).
В структуре показаний для кесарева сечения в обеих группах лидировали клинически узкий таз и аномалии родовых сил, не поддающиеся медикаментозной коррекции (табл. 2). Отметим, что такое показание, как преэклампсия (с поздней манифестацией), встречалось только у пациенток с чрезмерным увеличением веса, что отражает общие звенья патогенеза этих состояний.
У одной пациентки с чрезмерной прибавкой массы тела по поводу упорной слабости потуг произведена вакуум-экстракция плода (0,9%), в контрольной группе необходимости использования влагалищных операций не возникло.
Послеродовой период протекал физиологически у половины пациенток в основной (66 – 60%) и контрольной (56 – 48,7%) групп (р>0,05). Из осложнений преимущественно регистрировалась анемия легкой степени (табл. 3).
Из осложнений преимущественно регистрировалась анемия легкой степени (табл. 3).
Обращает внимание, что, несмотря на более высокую вероятность оперативного родоразрешения и осложненного течения родов, частота анемии в послеродовом периоде у пациенток с чрезмерным ГУМТ, хотя и недостоверно, но ниже, чем при рекомендуемом увеличении веса (р=0,054).
Избыточное поступление энергии, сопровождающее чрезмерное ГУМТ, у пациенток с нормальной прегравидарной массой ведет к увеличению размеров плода, в результате чего средняя масса новорожденных детей основной группы (3546±386 г, 95% ДИ 3473; 3618) достоверно превысила показатель в контрольной (3379±341 г, 95% ДИ 3315; 3441) (р=0,001). Разница средних величин обусловлена, в том числе и более частой макросомией плода при чрезмерном наборе веса во время беременности (12 – 10,9%) по сравнению с рекомендуемым (4 – 3,5%) (р=0,027). Средняя оценка новорожденных по шкале Апгар составила на 1-й минуте 7,9±08 балла в основной и 8,0±0,2 балла – в контрольной группе, на 5-й минуте – 8,9±0,9 и 8,9±0,5 балла соответственно (р>0,05). В тяжелой асфиксии родился 1 (0,9%) ребенок основной группы (слабость потуг, вакуум-экстракция плода). В контрольной группе зарегистрирован 1 (0,9%) случай рождения ребенка в умеренной асфиксии (клинически узкий таз, кесарево сечение).
В тяжелой асфиксии родился 1 (0,9%) ребенок основной группы (слабость потуг, вакуум-экстракция плода). В контрольной группе зарегистрирован 1 (0,9%) случай рождения ребенка в умеренной асфиксии (клинически узкий таз, кесарево сечение).
Дальнейшее лечение в отделении патологии новорожденных потребовалось 3 (2,7%) детям основной и 2 (1,7%) контрольной группы (р>0,05). Остальные новорожденные выписаны домой с матерями в удовлетворительном состоянии.
Обсуждение
Известно, что беременность у женщин с нарушениями углеводно-жирового обмена практически всегда сопровождается повышенным риском неблагоприятных акушерских и перинатальных исходов [2]. Анализ современной литературы показывает, что отечественные исследования сконцентрированы в основном на изучении вопросов ожирения и гестационного диабета, тогда как за рубежом активно прорабатываются различные аспекты недостаточной и чрезмерной прибавки массы тела во время беременности. Показано, что адекватно увеличивают вес не более половины беременных, остальные имеют прибавки значительно выше или ниже рекомендуемых порогов. Чрезмерное накопление жировой массы встречается в 2–3 раза чаще, чем недостаточное, и регистрируется у 40–59% женщин [9]. Объективных статистических данных о распространенности патологической прибавки веса в Российской Федерации в доступных источниках мы не нашли. Проведенные нами ранее исследования показали, что чрезмерное ГУМТ имеет треть беременных (31,4%), а в группе пациенток с избытком массы тела и ожирением этот показатель еще выше (59,8 и 51,2% соответственно) [6].
Чрезмерное накопление жировой массы встречается в 2–3 раза чаще, чем недостаточное, и регистрируется у 40–59% женщин [9]. Объективных статистических данных о распространенности патологической прибавки веса в Российской Федерации в доступных источниках мы не нашли. Проведенные нами ранее исследования показали, что чрезмерное ГУМТ имеет треть беременных (31,4%), а в группе пациенток с избытком массы тела и ожирением этот показатель еще выше (59,8 и 51,2% соответственно) [6].
Проведенный анализ литературных данных показывает, что российские специалисты недооценивают значение ГУМТ, являющегося, несмотря на свою «простоту», важным маркером адекватности обмена веществ и физиологичности течения беременности. Опубликованные в течение последних лет работы демонстрируют, что патологическое увеличение веса в период беременности может быть связано не только с развитием непосредственных гестационных осложнений, но и с риском ожирения, сахарного диабета, сердечно-сосудистых и онкологических заболеваний, как у женщины, так и у ее ребенка в будущем [10, 11]. Однако мнения исследователей, занимающихся этой проблемой, достаточно противоречивы, и, по-видимому, дискуссия о значимости ГУМТ еще только начинается.
Однако мнения исследователей, занимающихся этой проблемой, достаточно противоречивы, и, по-видимому, дискуссия о значимости ГУМТ еще только начинается.
В данной работе мы сконцентрировали внимание на особенностях течения родового акта и родоразрешения у женщин с чрезмерным увеличением веса. Для того чтобы исключить возможное влияние таких модифицирующих факторов как прегравидарный вес, паритет родов, курение и возраст, в исследование мы включили только здоровых некурящих молодых первобеременных с нормальной прегравидарной массой тела.
Прежде всего полученные результаты позволили сделать вывод, что чрезмерное увеличение веса в период беременности оказывает существенное влияние на механизмы инициации и поддержания родовой деятельности. Ранее предполагалось, что метаболический дисбаланс нарушает пусковые механизмы родовой деятельности, приводя к перенашиванию беременности [12]. Так, необходимость проведения медикаментозной подготовки родовых путей ввиду их незрелости при доношенном сроке гестации и индукции родовой деятельности в связи с тенденцией к перенашиванию при чрезмерном приросте веса возникала в 2 раза чаще, чем при рекомендуемом. Показано, что чрезмерное ГУМТ увеличивает необходимость досрочного окончания беременности путем индукции родов. Причем зачастую попытки инициации родовой деятельности у этих пациенток оказываются неэффективны [4, 13, 14]. В то же время, исследовательская группа, подготовившая «Weight Gain During Pregnancy: Reexamining the Guidelines» (2009), считает эти данные недостаточно убедительными [7]. Например,
Показано, что чрезмерное ГУМТ увеличивает необходимость досрочного окончания беременности путем индукции родов. Причем зачастую попытки инициации родовой деятельности у этих пациенток оказываются неэффективны [4, 13, 14]. В то же время, исследовательская группа, подготовившая «Weight Gain During Pregnancy: Reexamining the Guidelines» (2009), считает эти данные недостаточно убедительными [7]. Например,
N. Melamed и соавт. (2010) продемонстрировали отсутствие влияния ГУМТ на эффективность преиндукции родов простагландинами E2 [15]. А проведение многофакторного анализа M. Cedergren (2006) не выявило связи ГУМТ с вероятностью перенашивания и продолжительностью беременности [16]. С нашей точки зрения, разногласия обусловлены особенностями дизайна проводимых работ и, в принципе, эти суждения не противоречат друг другу. Осмысливая результаты собственного исследования, мы пришли к выводу о том, что активное ведение беременности и родов в современных условиях не позволяет врачу длительно выжидать после 41 недели гестации. Нами не получено различий в сроках родоразрешения при рекомендуемом и чрезмерном ГУМТ. Однако мы можем косвенно подтвердить мнение исследователей о высокой вероятности перенашивания при патологической прибавке веса. При анализе собственных данных были максимально исключены возможные факторы, влияющие на сроки и способы родоразрешения. Поэтому с определенной долей уверенности мы можем утверждать, что в группе первобеременных с нормальным прегравидарным весом инициация родовой деятельности во многом определяется уровнем прибавки веса. Его чрезмерное увеличение в 2 раза чаще требует проведения преиндукции и родовозбуждения.
Нами не получено различий в сроках родоразрешения при рекомендуемом и чрезмерном ГУМТ. Однако мы можем косвенно подтвердить мнение исследователей о высокой вероятности перенашивания при патологической прибавке веса. При анализе собственных данных были максимально исключены возможные факторы, влияющие на сроки и способы родоразрешения. Поэтому с определенной долей уверенности мы можем утверждать, что в группе первобеременных с нормальным прегравидарным весом инициация родовой деятельности во многом определяется уровнем прибавки веса. Его чрезмерное увеличение в 2 раза чаще требует проведения преиндукции и родовозбуждения.
Неоднозначно мнение исследователей о связи чрезмерной прибавки веса с несвоевременным излитием околоплодных вод [15, 17, 18]. В нашей работе продемонстрировано отсутствие влияния гестационного прироста массы на время вскрытия плодных оболочек.
В работах, опубликованных в 90-х годах прошлого столетия, указывалось на 40% увеличение риска аномалий родовой деятельности при чрезмерном ГУМТ [4]. И хотя работы последнего десятилетия не выявили статистически достоверной связи между ГУМТ и аномалиями родовой деятельности, мы склонны считать уровень прибавки веса существенным фактором, влияющим на характер родовой деятельности и методы родоразрешения [5]. Около 30% молодых первобеременных женщин с чрезмерным увеличением веса получали инфузию утеротоников по поводу слабости родовой деятельности, причем у каждой пятой медикаментозная терапия не оказала должного эффекта и роды были закончены путем кесарева сечения. При ГУМТ в пределах рекомендованного диапазона слабость родовых сил встречалась в 2 раза реже. Дополнительным фактором, приводящим к слабости родовой деятельности, могло стать перерастяжение матки ввиду крупных размеров плода при чрезмерном ГУМТ.
И хотя работы последнего десятилетия не выявили статистически достоверной связи между ГУМТ и аномалиями родовой деятельности, мы склонны считать уровень прибавки веса существенным фактором, влияющим на характер родовой деятельности и методы родоразрешения [5]. Около 30% молодых первобеременных женщин с чрезмерным увеличением веса получали инфузию утеротоников по поводу слабости родовой деятельности, причем у каждой пятой медикаментозная терапия не оказала должного эффекта и роды были закончены путем кесарева сечения. При ГУМТ в пределах рекомендованного диапазона слабость родовых сил встречалась в 2 раза реже. Дополнительным фактором, приводящим к слабости родовой деятельности, могло стать перерастяжение матки ввиду крупных размеров плода при чрезмерном ГУМТ.
Метаболические нарушения приводят не только к нарушению сократительной деятельности матки, но и к патологическим изменениям коагуляции. Поэтому кровотечения, осложняющие роды и послеродовой период при чрезмерном гестационном приросте веса, носят комбинированный характер, встречаются чаще и хуже поддаются консервативной терапии [19]. Мы не выявили разницы между группами, что, в частности, может быть обусловлено сравнительно небольшой выборкой и частотой этого осложнения.
Мы не выявили разницы между группами, что, в частности, может быть обусловлено сравнительно небольшой выборкой и частотой этого осложнения.
Родовой травматизм матери также не имел принципиальных отличий между группами. Мы не нашли увеличения вероятности травм родового канала, в частности глубоких разрывов промежности, у пациенток с нормальной массой тела при ее чрезмерном гестационном приросте, выявленной некоторыми исследователями [20]. При этом частота использования эпизиотомии была одинаковой при чрезмерном и рекомендуемом ГУМТ. Этот факт можно в некоторой степени объяснить более широким использованием кесарева сечения при чрезмерном приросте веса, в том числе и при макросомии плода, так как показанием для операции, помимо аномалий родовой деятельности, нередко служило клиническое несоответствие.
Касаясь вопроса о способах родоразрешения, отметим, что данные многочисленных исследований, посвященных кесареву сечению, весьма неоднозначны. Учитывая, что в основном риск абдоминального родоразрешения при избыточном увеличении веса связан с преэклампсией, гестационным диабетом и клиническим несоответствием при макросомии, оперативное родоразрешение в основном проводится в экстренном порядке [21–23]. Проведение многофакторного анализа с учетом способа родоразрешения при предыдущих родах не выявило связи между прибавкой массы тела во время беременности и частотой кесарева сечения [13]. Другие исследования выявляют умеренную связь между двумя этими событиями [24–26]. Разница в суждениях авторов, возможно, связана с тем, что расчет частоты оперативных родов проводился для разных когорт беременных. Так, ранее показано, что у нормально весящих и женщин с исходным дефицитом массы тела частота кесарева сечения практически не зависит от ее прибавки, тогда как при ожирении этот риск удваивается [24]. X. Lan-Pidhainy и соавт. (2013) выявили, что увеличение частоты кесарева сечения при чрезмерной прибавке веса характерно только для повторнородящих, тогда как при первых родах этот фактор не имеет принципиального значения. Возможно, полученные результаты объясняются тем, что авторы не выявили влияния чрезмерного ГУМТ на риск макросомии именно у первородящих [1].
Проведение многофакторного анализа с учетом способа родоразрешения при предыдущих родах не выявило связи между прибавкой массы тела во время беременности и частотой кесарева сечения [13]. Другие исследования выявляют умеренную связь между двумя этими событиями [24–26]. Разница в суждениях авторов, возможно, связана с тем, что расчет частоты оперативных родов проводился для разных когорт беременных. Так, ранее показано, что у нормально весящих и женщин с исходным дефицитом массы тела частота кесарева сечения практически не зависит от ее прибавки, тогда как при ожирении этот риск удваивается [24]. X. Lan-Pidhainy и соавт. (2013) выявили, что увеличение частоты кесарева сечения при чрезмерной прибавке веса характерно только для повторнородящих, тогда как при первых родах этот фактор не имеет принципиального значения. Возможно, полученные результаты объясняются тем, что авторы не выявили влияния чрезмерного ГУМТ на риск макросомии именно у первородящих [1].
Особенности дизайна нашей работы позволили нам исключить случаи, требовавшие планового оперативного родоразрешения. Поэтому мы можем утверждать, что чрезмерное ГУМТ действительно определяет частоту кесарева сечения в экстренном порядке за счет клинического несоответствия и аномалий родовой деятельности.
Поэтому мы можем утверждать, что чрезмерное ГУМТ действительно определяет частоту кесарева сечения в экстренном порядке за счет клинического несоответствия и аномалий родовой деятельности.
Аналогично кесареву сечению, заключение специалистов о влиянии патологической прибавки веса на частоту влагалищных родоразрешающих операций также неоднозначно. Одни авторы либо не находят между ними связи, либо объясняют ее опосредованным влиянием фетальной макросомии, особенно у пациенток с избытком массы или ожирением [16, 21, 23]. Другие исследователи полагают, что вне зависимости от прегравидарной массы тела, ГУМТ более 16 кг является фактором риска оперативных родов с использованием акушерских щипцов и вакуум-экстракции плода [14]. И хотя в нашем исследовании имел место всего один случай наложения вакуум-экстрактора, мы не можем не отметить этот факт, так как событие зарегистрировано в группе женщин с чрезмерной прибавкой веса.
В свою очередь, через развитие макросомии, являющейся этиологическим фактором клинического несоответствия и дистоции плечиков в родах, чрезмерный прирост массы беременной может приводить к увеличению перинатальной заболеваемости и смертности [12, 27].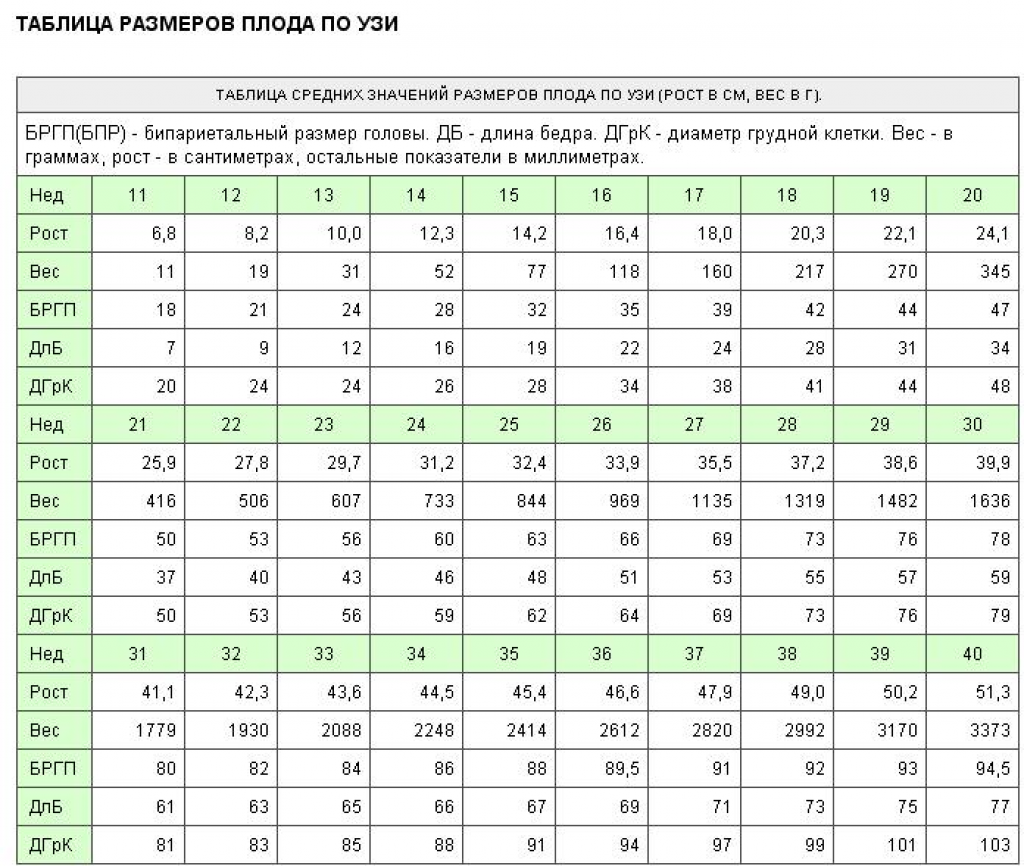 В нашем исследовании, возможно, за счет более частого проведения абдоминальных родов, риск асфиксии был практически нивелирован. Однако случай рождения ребенка в тяжелой асфиксии при вакуум-экстракции плода у пациентки с чрезмерным ГУМТ свидетельствует о том, что недостаточно активная тактика родоразрешения при аномалиях родовых сил у этих пациенток чревата серьезными последствиями для новорожденного.
В нашем исследовании, возможно, за счет более частого проведения абдоминальных родов, риск асфиксии был практически нивелирован. Однако случай рождения ребенка в тяжелой асфиксии при вакуум-экстракции плода у пациентки с чрезмерным ГУМТ свидетельствует о том, что недостаточно активная тактика родоразрешения при аномалиях родовых сил у этих пациенток чревата серьезными последствиями для новорожденного.
Заключение
Чрезмерная прибавка веса при беременности сопровождается нарушением механизмов запуска родовой деятельности, а также увеличением риска слабости родовых сил и клинического несоответствия в родах. В связи с этим, возникает необходимость более частого (у каждой пятой) использования различных методов медикаментозной подготовки шейки матки и индукции родов, а в процессе родов – экстренного кесарева сечения. Это позволяет отнести пациенток с чрезмерным ГУМТ в группу высокого риска по осложненному течению родов, а гестационное увеличение массы тела, в определенной степени, может рассматриваться в качестве резерва снижения частоты абдоминального родоразрешения.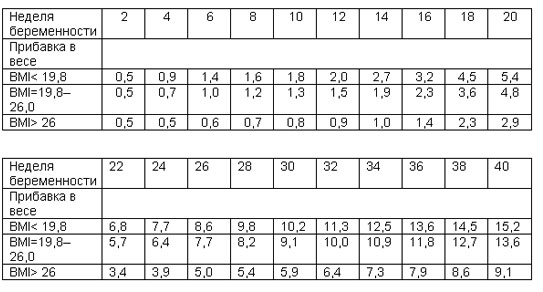
1. Lan-Pidhainy X., Nohr E.A., Rasmussen K.M. Comparison of gestational weight gain-related pregnancy outcomes in American primiparous and multiparous women. Am. J. Clin. Nutr. 2013; 97(5): 1100-6.
2. Li C., Liu Y., Zhang W. Joint and independent associations of gestational weight gain and pre-pregnancy body mass index with outcomes of pregnancy in Chinese women: a retrospective cohort study. PLoS One. 2015; 10(8): e0136850.
3. Muktabhant B., Lumbiganon P., Ngamjarus C., Dowswell T. Interventions for preventing excessive weight gain during pregnancy. Cochrane Database Syst. Rev. 2012; (4): CD007145.
4. Viswanathan M., Siega-Riz A.M., Moos M.K., Deierlein A., Mumford S., Knaack J. et al. Outcomes of maternal weight gain. Evid. Rep. Technol. Assess. (Full Rep). 2008; (168): 1-223.
5. Thorsdottir I., Torfadottir J.E., Birgisdottir B.E., Geirsson R.T. Weight gain in women of normal weight before pregnancy: complications in pregnancy or delivery and birth outcome. Obstet. Gynecol. 2002; 99(5, Pt 1): 799-806.
Obstet. Gynecol. 2002; 99(5, Pt 1): 799-806.
6. Покусаева В.Н., Никифоровский Н.К., Мариновичева Е.И., Никифоровская Е.Н. Факторы риска патологического увеличения массы тела при беременности. Акушерство и гинекология. 2013; 4: 19-24.
7. Rasmussen K.M., Yaktine A.L., eds. IOM (Institute of Medicine) and NRC (National Research Council). Weight gain during pregnancy: reexamining the guidelines. Washington, DC: The National Academies Press; 2009.
8. Медик В.А., Токмачев М.С., Фишман Б.Б. Статистика в медицине и биологии. Руководство. т. 1-2. М.: Медицина; 2000.
9. Chu S.Y., Callaghan W.M., Bish C.L., D’Angelo D. Gestational weight gain by body mass index among US women delivering live births, 2004–2005: Fueling future obesity. Am. J. Obstet. Gynecol. 2009; 200(3): 271. e1-7.
10. Chung J.G., Taylor R.S., Thompson J.M., Anderson N.H., Dekker G.A., Kenny L.C. et al. Gestational weight gain and adverse pregnancy outcomes in a nulliparous cohort. Eur. J. Obstet. Gynecol. Reprod. Biol. 2013; 167(2): 149-53.
Reprod. Biol. 2013; 167(2): 149-53.
11. Mission J.F., Marshall N.E., Caughey A.B. Obesity in pregnancy: a big problem and getting bigger. Obstet. Gynecol. Surv. 2013; 68(5): 389-99.
12. Siega-Riz A.M., Viswanathan M., Moos M.K., Deierlein A., Mumford S., Knaack J. et al. A systematic review of outcomes of maternal weight gain according to the Institute of Medicine recommendations: birthweight, fetal growth, and postpartum weight retention. Am. J. Obstet. Gynecol. 2009; 201 (4): 339. e1-14.
13. Graves B.W., DeJoy S.A., Heath A., Pekow P. Maternal body mass index, delivery route, and induction of labor in a midwifery caseload. J. Midwifery Womens Health. 2006; 51(4): 254-9.
14. Morken N.H., Klungsøyr K., Magnus P., Skjærven R. Pre-pregnant body mass index, gestational weight gain and the risk of operative delivery. Acta Obstet. Gynecol. Scand. 2013; 92(7): 809-15.
15. Melamed N., Ben-Haroush A., Kremer S., Hod M., Yogev Y. Failure of cervical ripening with prostaglandin-E2 can it be predicted? J. Matern. Fetal Neonatal Med. 2010; 23(6): 536-40.
Matern. Fetal Neonatal Med. 2010; 23(6): 536-40.
16. Cedergren M. Effects of gestational weight gain and body mass index on obstetric out come in Sweden. Int. J. Gynaecol. Obstet. 2006; 93(3): 269-74.
17. Carnero A.M., Mejía C.R., García P.J. Rate of gestational weight gain, pre-pregnancy body mass index and preterm birth subtypes: a retrospective cohort study from Peru. BJOG. 2012; 119(8): 924-35.
18. Tabatabaei M. Gestational weight gain, prepregnancy body mass index related to pregnancy outcomes in Kazerun, Fars, Iran. J. Prenat. Med. 2011; 5(2): 35-40.
19. American College of Obstetricians and Gynecologists. ACOG Committee opinion no. 548: weight gain during pregnancy. Obstet. Gynecol. 2013; 121(1): 210-2.
20. Kabiru W., Raynorb B.D. Obstetric outcomes associated with increase in BMI category during pregnancy. Am. J. Obstet. Gynecol. 2004; 191(3): 928-32.
21. Asbee S.M., Jenkins T.R., Butler J.R., White J., Elliot M., Rutledge A. Preventing excessive weight gain during pregnancy through dietary and lifestyle counseling: a randomized controlled trial. Obstet. Gynecol. 2009; 113 (2, Pt 1): 305-12.
Obstet. Gynecol. 2009; 113 (2, Pt 1): 305-12.
22. Chu S.Y., Kim S.Y., Schmid C.H., Dietz P.M., Callaghan W.M., Lau J. et al. Maternal obesity and risk of cesarean delivery: a meta-analysis. Obes. Rev. 2007; 8(5): 385-94.
23. Siggelkow W., Boehm D., Skala C., Grosslercher M., Schmidt M., Koelbl H. The influence of macrosomia on the duration of labor, the mode of delivery and intrapartum complications. Arch. Gynecol. Obstet. 2008; 278(6): 547-53.
24. DeVader S.R., Neeley H.L., Myles T.D., Leet T.L. Evaluation of gestational weight gain guidelines for women with normal prepregnancy body mass index. Obstet. Gynecol. 2007; 110(4): 745-51.
25. Haeri S., Masouem S., Baker A.M., Saddlemire S., Boggess K.A. The effect of excess weight gain in teenage pregnancies. Am. J. Perinatol. 2010; 27(1): 15-8.
26. Rodrigues P.L., de Oliveira L.C., Brito Ados S., Kac G. Determinant factors of insufficient and excessive gestational weight gain and maternal-child adverse outcomes. Nutrition. 2010; 26(6): 617-23.
Nutrition. 2010; 26(6): 617-23.
27. Walsh J.M., McAuliffe F.M. Prediction and prevention of the macrosomic fetus. Eur. J. Obstet. Gynecol. Reprod. Biol. 2012; 162(2): 125-30.
Поступила 21.01.2016
Принята в печать 29.01.2016
Покусаева Вита Николаевна, д.м.н., доцент кафедры акушерства и гинекологии с курсом пренатальной диагностики Смоленского государственного медицинского университета. Адрес: 214019, Россия, Смоленск, ул. Крупской, д. 28. Телефон: 8 (910) 769-23-10. E-mail: [email protected]
Вахрушина Анна Сергеевна, аспирант кафедры акушерства и гинекологии с курсом пренатальной диагностики Смоленского государственного медицинского университета. Адрес: 214019, Россия, Смоленск, ул. Крупской, д. 28. Телефон: 8 (910) 782-88-60. E-mail: [email protected]
Мариновичева Елена Ивановна, к.м.н., ассистент кафедры акушерства и гинекологии с курсом пренатальной диагностики Смоленского государственного медицинского университета. Адрес: 214019, Россия, Смоленск, ул. Крупской, д. 28. Телефон: 8 (910) 789-00-71. E-mail: [email protected]
Крупской, д. 28. Телефон: 8 (910) 789-00-71. E-mail: [email protected]
Степанькова Елена Александровна, д.м.н., профессор кафедры акушерства и гинекологии с курсом пренатальной диагностики Смоленского государственного медицинского университета. Адрес: 214019, Россия, Смоленск, ул. Крупской, д. 28. Телефон: 8 (915) 639-64-02. E-mail: [email protected]
Шалкина Людмила Александровна, аспирант кафедры госпитальной педиатрии с курсом неонатологии ФДПО Смоленского государственного медицинского университета. Адрес: 214019, Россия, Смоленск, ул. Крупской, д. 28. Телефон: 8 (915) 643-83-14. E-mail: [email protected]
Никифоровский Николай Константинович, д.м.н., профессор, зав. кафедрой акушерства и гинекологии с курсом пренатальной диагностики Смоленского государственного медицинского университета. Адрес: 214019, Россия, Смоленск, ул. Крупской, д. 28. Телефон: 8 (903) 649-82-09. E-mail: [email protected]
Для цитирования: Покусаева В.Н., Вахрушина А.С., Мариновичева Е. И., Степанькова Е.А., Шалкина Л.А., Никифоровский Н.К. Акушерские аспекты чрезмерного увеличения массы тела при беременности. Акушерство и гинекология. 2016; 5: 67-73.
И., Степанькова Е.А., Шалкина Л.А., Никифоровский Н.К. Акушерские аспекты чрезмерного увеличения массы тела при беременности. Акушерство и гинекология. 2016; 5: 67-73.
http://dx.doi.org/10.18565/aig.2016.5.67-73
Информация о беременности — ТОГБУЗ «Бондарская центральная районная больница»
Материал опубликован:
Обновлён:
- Диагностика
- Жалобы и анамнез
- Жалобы, характерные для нормальной беременности
- Физикальное обследование
- Лабораторные диагностические исследования
- Инструментальные диагностические исследования
- Медикаментозные методы коррекции жалоб, возникающих во время нормальной беременности
- Назначение витаминов и пищевых добавок
Диагностика
Критерии установления диагноза:
Нормальная беременность диагностируется при визуализации одного жизнеспособного эмбриона/плода (определяется сердцебиение эмбриона/ плода) без пороков развития в полости матки при ультразвуковом исследовании (УЗИ) органов малого таза и плода.
Жалобы и анамнез
Сбор анамнеза должен включать следующие данные пациентки:
- возраст,
- наличие профессиональных вредностей,
- наличие вредных привычек (курение, алкоголь, наркотические препараты),
- семейный анамнез (указание на наличие у родственников 1-й линии таких заболеваний как, сахарный диабет, тромбоэмболические осложнения (ТЭО), гипертоническая болезнь, психические заболевания, акушерские и перинатальные осложнения),
- характер менструаций (возраст менархе, длительность и регулярность менструального цикла, продолжительность менструального кровотечения, болезненность),
- акушерский анамнез (число беременностей и родов в анамнезе и их исход, наличие осложнений беременности, родов и/или абортов, весоростовые показатели и состояние здоровья рожденных детей, способ достижения беременности — самопроизвольная беременность или беременность в результате ВРТ),
- перенесенные и имеющиеся гинекологические заболевания, оперативные вмешательства на органах малого таза,
- перенесенные и имеющиеся соматические заболевания (в частности, детские инфекции, заболевания сердечно-сосудистой системы, заболевания почек, эндокринные заболевания, аллергические заболевания, ТЭО и др.
 ),
),
С целью индивидуальной стратификации риска и выбора метода профилактики в данной беременности, родах и в послеродовом периоде может быть использована шкала оценки риска ТЭО (приложение Г1)[1],
- наличие травм, оперативных вмешательств и переливаний крови в анамнезе,
- аллергические реакции,
- принимаемые лекарственные препараты,
- возраст и состояние здоровья мужа/партнера, его группа крови и резус- фактор, наличие у него профессиональных вредностей и вредных привычек.
Жалобы, характерные для нормальной беременности
Тошнота и рвота наблюдаются в каждой 3-й беременности. В 90% случаев тошнота и рвота беременных являются физиологическим признаком беременности, в 10% — осложнением беременности. При нормальной беременности рвота бывает не чаще 2-3-х раз в сутки, чаще натощак, и не нарушает общего состояния пациентки.[2] В большинстве случаев тошнота и рвота купируются самостоятельно к 16-20 неделям беременности и не ухудшают ее исход (1,2).
Масталгия является нормальным симптомом во время беременности, наблюдается у большинства женщин в 1-м триместре беременности и связана с отечностью и нагрубанием молочных желез вследствие гормональных изменений.
Боль внизу живота во время беременности может быть нормальным явлением как, например, при натяжении связочного аппарата матки во время ее роста (ноющие боли или внезапная колющая боль внизу живота) или при тренировочных схватках Брекстона-Хиггса после 20-й недели беременности (тянущие боли внизу живота, сопровождающиеся тонусом матки, длящиеся до минуты, не имеющие регулярного характера).
Изжога (гастроэзофагеальная рефлюксная болезнь) во время беременности наблюдается в 20-80% случаев. Чаще она развивается в 3-м триместре беременности (3-5). Изжога возникает вследствие релаксации нижнего пищеводного сфинктера, снижения внутрипищеводного давления, и одновременном повышении внутрибрюшного и внутрижелудочного давления, что приводит к повторяющемуся забросу желудочного и/или дуоденального содержимого в пищевод. [3]
[3]
Запоры — наиболее распространенная патология кишечника при беременности, возникает в 30-40% наблюдений (6). Запоры связаны с нарушением пассажа по толстой кишке и характеризуются частотой стула менее 3-х раз в неделю. Они сопровождаются хотя бы одним из следующих признаков: чувством неполного опорожнения кишечника, небольшим количеством и плотной консистенцией кала, натуживанием не менее четверти времени дефекации. [4] Причинами развития запоров при беременности являются повышение концентрации прогестерона, снижение концентрации мотилина и изменение кровоснабжения и нейрогуморальной регуляции работы кишечника.
Примерно 8-10% женщин заболевают геморроем во время каждой беременности (7). Причинами развития геморроя во время беременности могут быть: давление на стенки кишки со стороны матки, застой в системе воротной вены, повышение внутрибрюшного давления, врожденная или приобретенная слабость соединительной ткани, изменения в иннервации прямой кишки.
Варикозная болезнь развивается у 20-40% беременных женщин. [5] Причиной развития варикозной болезни во время беременности является повышение венозного давления в нижних конечностях и расслабляющее влияние на сосудистую стенку вен прогестерона, релаксина и других биологически активных веществ.
[5] Причиной развития варикозной болезни во время беременности является повышение венозного давления в нижних конечностях и расслабляющее влияние на сосудистую стенку вен прогестерона, релаксина и других биологически активных веществ.
Влагалищные выделения без зуда, болезненности, неприятного запаха или дизурических явлений являются нормальным симптомом во время беременности и наблюдаются у большинства женщин.
Боль в спине во время беременности встречается с частотой от 36 до 61%. Среди женщин с болью в спине у 47-60% боль впервые возникает на 5-7-м месяце беременности (8-10). Самой частой причиной возникновения боли в спине во время беременности является увеличение нагрузки на спину в связи с увеличением живота и смещением центра тяжести, и снижение тонуса мышц под влиянием релаксина.
Распространенность боли в лобке во время беременности составляет 0,03- 3%, и возникает, как правило, на поздних сроках беременности (11).
Синдром запястного канала (карпальный туннельный синдром) во время беременности возникает в 21-62% случаев (12,13) в результате сдавления срединного нерва в запястном канале, и характеризуется ощущением покалывания, жгучей болью, онемением руки, а также снижением чувствительности и моторной функции кисти.
Физикальное обследование
- Рекомендовано определить срок беременности и родов по дате последней менструации и данным УЗИ органов малого таза и плода при 1-м визите беременной пациентки (14-16).
- Рекомендовано использовать показатель копчико-теменного размера (КТР) плода для определения срока беременности и родов по данным УЗИ в 1-м триместре беременности.
- Рекомендовано использовать показатель окружности головки плода для определения срока беременности и родов по данным УЗИ на более поздних сроках беременности (при КТР>84 мм) (17).
- Рекомендовано измерить массу тела, рост и рассчитать ИМТ (масса тела в 2кг / рост в м ) при 1-м визите, проводить контроль динамики прибавки массы тела при всех последующих визитах беременной пациентки (18).
Прибавка масса тела происходит в том числе в связи с накоплением жидкости (отеками), характерными для периода гестации (Таблица 1).
Таблица 1. Рекомендуемая еженедельная и общая прибавка веса в зависимости от ИМТ[6]
Категория | ИМТ (кг/м2) | Рекомендуемая прибавка массы тела | |
за всю беременность (кг) | еженедельная (кг/неделю) (во 2-м и 3-м триместре) | ||
Недостаток массы тела | < 18,5 | 12,5 — 18 | 0,44 — 0,58 |
Нормальная масса тела | 18,5 — 24,9 | 11,5 — 16 | 0,35 — 0,50 |
Избыток массы тела | 25,0 — 29,9 | 7-11 | 0,23 — 0,33 |
Ожирение | >30,0 | 5-9 | 0,17 — 0,27 |
- Рекомендовано измерить артериальное давление (АД) и пульс при каждом визите беременной пациентки (20-22).

- Рекомендовано провести пальпацию молочных желез при 1-м визите беременной пациентки. При обнаружении узловых образований молочных желез рекомендовано направить пациентку на консультацию к врачу-онкологу (26).
- Не рекомендовано регулярно пальпировать молочные железы во время беременности (18).
- Рекомендовано провести гинекологический осмотр при 1-м визите беременной пациентки (27).
- Не рекомендовано без показаний проводить повторные гинекологические осмотры беременной пациентке (27).
- Рекомендовано определить положение и предлежание плода при каждом визите беременной пациентки после 34-36 недель беременности (18,30— 33).[9]
- Рекомендовано направить беременную пациентку на УЗИ плода при подозрении на неправильное положение и/или предлежание плода для его уточнения (18,33).
- Рекомендовано проводить опрос беременной пациентки по поводу характера шевелений плода при каждом визите после 16-20 недель беременности (после начала ощущения шевелений плода) (36,37).
Лабораторные диагностические исследования
- Рекомендовано направлять беременную пациентку на исследование уровня антител классов М, G (IgM, IgG) к вирусу иммунодефицита человека-1/2 (далее — ВИЧ) и антигена р24 (Human immunodeficiency virus HIV 1/2 + Agp24) в крови при 1-м визите и в 3-м триместре беременности (38).[11],[12]
- Рекомендовано направлять беременную пациентку на определение антител к поверхностному антигену (HBsAg) вируса гепатита В (Hepatitis В virus) в крови или определение антигена (HbsAg) вируса гепатита В (Hepatitis В virus) в крови при 1-м визите и в 3-м триместре беременности (39,40). 13
- Рекомендовано направлять беременную пациентку на определение суммарных антител классов М и G (anti-HCV IgG и anti-HCV IgM) к вирусу гепатита С (Hepatitis С virus) в крови при 1-м визите и в 3-м триместре беременности (41).[15]
- Рекомендовано направлять беременную пациентку на определение антител к бледной трепонеме (Treponema pallidum) в крови при 1-м визите и в 3-м триместре беременности (42,43).
 [16]
[16] - Рекомендовано направлять беременную пациентку на определение антител класса G (IgG) и класса М (IgM) к вирусу краснухи (Rubella virus) в крови однократно при 1-м визите в 1-м или 2-м триместрах беременности (44).
- Не рекомендовано рутинно направлять беременную пациентку на определение антител класса G (IgG) и класса М (IgM) к токсоплазме (Toxoplasmagondii) в крови во время беременности (45,46).[17]’[18]
- Не рекомендовано рутинно направлять беременную пациентку на определение антител классов М, G (IgM, IgG) к цитомегаловирусу (Cytomegalovirus) в крови во время беременности (47,48). [19]
- Не рекомендовано рутинно направлять беременную пациентку на определение антител к вирусу простого герпеса (Herpes simplex virus) в крови во время беременности вне зависимости от наличия или отсутствия симптомов рецидивирующей ВПГ-инфекции в анамнезе.[20]
- Рекомендовано направлять беременную пациентку на микроскопическое исследование влагалищных мазков при 1-м визите и в 3-м триместре беременности, включая микроскопическое исследование отделяемого женских половых органов на гонококк (Neisseria gonorrhoeae), микроскопическое исследование отделяемого женских половых органов на трихомонады (Trichomonas vaginalis), микроскопическое исследование влагалищного отделяемого на дрожжевые грибы (52-54)[22],[23]
- Не рекомендовано рутинно направлять беременную пациентку на определение ДНК Gardnerella vaginalis, Atopobium vaginae, Lactobacillus spp.
 и общего количества бактерий во влагалищном отделяемом методом ПЦР и молекулярно-биологическое исследование отделяемого женских половых органов на условно-патогенные генитальные микоплазмы (Ureaplasma parvum, Ureaplasma urealyticum, Mycoplasma hominis) (55).
и общего количества бактерий во влагалищном отделяемом методом ПЦР и молекулярно-биологическое исследование отделяемого женских половых органов на условно-патогенные генитальные микоплазмы (Ureaplasma parvum, Ureaplasma urealyticum, Mycoplasma hominis) (55). - Рекомендовано направлять беременную пациентку на определение антигена стрептококка группы В (S. agalactiae) в отделяемом цервикального канала в 35-37 недель беременности (49,50),(51).
- Рекомендовано направлять беременную пациентку на определение основных групп по системе АВО и антигена D системы Резус (резус- фактор) однократно при 1-м визите (57-60).
- Рекомендовано направлять резус-отрицательную беременную пациентку на определение антирезусных антител при 1-м визите, затем при отсутствии антител в 18-20 недель беременности и в 28 недель беременности[24] (58,60).
- Не рекомендовано рутинно направлять беременную пациентку на определение антител к группе крови 1(0) (61,62).
- Рекомендовано направлять беременную пациентку на проведение общего (клинического) анализа крови при 1-м визите, во 2-м и в 3-м триместре беременности (63-66).

- Рекомендовано направлять беременную пациентку на проведение биохимического общетерапевтического анализа крови при 1-м визите и в 3-м триместре беременности (68). [25]
- Рекомендовано направлять беременную пациентку на определение нарушения углеводного обмена при 1-м визите и в 24-26 недель беременности (69-71).[26]
- Рекомендовано направлять беременную пациентку на проведение перорального глюкозотолерантного теста (ПГТТ) с 75 г глюкозы в 24-28 недель беременности в случае, если у нее не было выявлено нарушение углеводного обмена (70-72).[27]
- Рекомендовано направлять беременную пациентку группы высокого риска гестационного сахарного диабета (ГСД) на проведение ПГТТ с 75 г глюкозы при 1-м визите в случае, если у нее не было выявлено нарушение углеводного обмена (73).
- Рекомендовано направлять беременную пациентку на проведение коагулограммы (ориентировочного исследования системы гемостаза) при 1-м визите и перед родами (принято в отечественной практике, не имеет доказательной базы).
 (74)[28]
(74)[28] - Рекомендовано направлять беременную пациентку на исследование уровня тиреотропного гормона (ТТГ) в крови однократно при 1-м визите (75,76). [29]’[30]
- Рекомендовано направлять беременную пациентку на проведение общего (клинического) анализа мочи при 1-м визите, во 2-м и в 3-м триместре беременности (77-79).
- Рекомендовано после 22 недель беременности во время каждого визита беременной пациентки определять белок в моче с помощью специальных индикаторных полосок (77).[31]
- Рекомендовано направлять беременную пациентку на проведение цитологического исследования микропрепарата шейки матки (мазка с поверхности шейки матки и цервикального канала) при 1-м визите во время беременности (81).[33]
Инструментальные диагностические исследования
- Рекомендовано провести беременной пациентке измерение размеров таза (пельвиометрию) в 3-м триместре (82).
- Рекомендовано направлять беременную пациентку на проведение УЗИ плода при сроке беременности 11-13^ недель в медицинскую организацию, осуществляющую экспертный уровень пренатальной диагностики, [34] для определения срока беременности (14-16), проведения скрининга 1-го триместра (83), диагностики многоплодной беременности (84).

- Рекомендовано направлять беременную пациентку в 18-20° неделю беременности на проведение УЗИ плода (УЗ скрининга 2-го триместра) для оценки роста плода, диагностики ранних форм ЗРП, исключения врожденных аномалий развития, оценки экстра эмбриональных структур (локализации, толщины, структуры плаценты, количества околоплодных вод) и УЗИ шейки матки (УЗ-цервикометрию) в медицинскую организацию, осуществляющую пренатальную диагностику (83,85-87) [35].
- Рекомендовано направлять беременную пациентку группы высокого риска акушерских и перинатальных осложнений (ПЭ, ПР, ЗРП, предлежание плаценты) и в случае несоответствия ВДМ сроку беременности согласно гравидограмме на проведение УЗИ плода при сроке беременности 30-34 недели для диагностики поздно манифестирующих пороков развития плода, крупного или маловесного плода (88,89).
- Рекомендовано направлять беременную пациентку группы высокого риска позднего выкидыша и ПР на проведение УЗИ шейки матки (УЗ- цервикометрии) с 15-16 до 24 недель беременности с кратностью 1 раз в 1-2 недели (87,90).
 недель), [37] и в 3-м триместре беременности (при сроке беременности 30-34 недели) (91-93).
недель), [37] и в 3-м триместре беременности (при сроке беременности 30-34 недели) (91-93). - Не рекомендовано направлять беременную пациентку группы низкого риска акушерских и перинатальных осложнений (ПЭ, ПР, ЗРП) на проведение ультразвуковой допплерографии маточно-плацентарного кровотока (95).
- Рекомендовано направлять беременную пациентку на проведение кардиотокографии (КТГ) плода с 33 недель беременности с кратностью 1 раз в 2 недели (96).
Медикаментозные методы коррекции жалоб, возникающих во время нормальной беременности
- Беременной пациентке с жалобами на изжогу при отсутствии эффекта от соблюдения диеты и образа жизни рекомендовано назначить препараты с антацидным действием (АТХ антациды) (113,114).
- Беременной пациентке с жалобами на геморрой при отсутствии эффекта от соблюдения режима профилактики запоров рекомендовано назначить антигеморроидальные средства в виде ректальных свечей или кремов, разрешенных к применению во время беременности, а также пероральный прием лекарственных препаратов, содержащих биофлавоноиды (гесперидин+диосмин) (115,116).

- Беременной пациентке при выявлении бессимптомной бактериурии рекомендовано назначить пероральный курс антибактериальной терапии (117).
Назначение витаминов и пищевых добавок
- Беременной пациентке рекомендовано назначить пероральный прием фолиевой кислоты** на протяжении первых 12 недель беременности в дозе 400 мкг в день (118,119).[2]’[3],[4]
- Беременной пациентке рекомендовано назначить пероральный прием препаратов йода (калия йодида)** на протяжении всей беременности в дозе 200 мкг в день (120-122).
- Беременной пациентке группы высокого риска ПЭ при низком потреблении кальция (менее 600 мг/день) рекомендовано назначить пероральный прием препаратов кальция на протяжении всей беременности в дозе 1 г/день (123-125).
- Беременной пациентке группы низкого риска гиповитаминоза витамина D не рекомендовано назначать прием витамина D (АТХ Комбинация производных витаминов D) (130,131).
- Беременной пациентке группы низкого риска авитаминоза не рекомендовано рутинно назначать прием поливитаминов (132).

- Беременной пациентке не рекомендовано рутинно назначать прием Омега-3 полиненасыщенных жирных кислот (АТХ Омега-3 триглицериды, включая другие эфиры и кислоты)(133).
- (https ://www.vidal.ru/drugs/atc/c 1 ОахОб)
- Беременной пациентке при нормальном уровне гемоглобина и/или ферритина не рекомендовано рутинно назначать прием препаратов железа (135,136).
- Беременной пациентке не рекомендовано назначать прием витамина А (137).
- Беременной пациентке не рекомендовано рутинно назначать прием витамина Е (138).
- Беременной пациентке не рекомендовано рутинно назначать прием аскорбиновой кислоты (139).
[1] Акушерство: национальное руководство/под ред. Г.М. Савельевой, Г.Т. Сухих, В.Н. Серова, В.Е. Радзинского. — 2-е изд. — М.: ГЭОТАР-Медиа, 2018 г.
[2] Antenatal Care. Routine care for the Healthy Pregnant Woman. NICE &NCCWCH, RCOG Press 2008
[3] Maternal and child nutrition. NICE, March 2008
[4] WHO. Guideline: Daily iron and folic acid supplementation in pregnant women. Geneva, WHO, 2012.
Geneva, WHO, 2012.
Симптомы, гормоны и развитие ребенка
На 26-й неделе беременности ваш ребенок продолжает созревать и развиваться. Сейчас вы приближаетесь к концу второго триместра.
Примерно в это время откроются глаза, и ваш ребенок сможет реагировать на свет и звук.
Эта функция Центра знаний MNT является частью серии статей о беременности. Вы найдете краткую информацию о каждом этапе беременности, о том, чего ожидать, и узнаете, как развивается ваш ребенок.
Ознакомьтесь с другими статьями этой серии:
Первый триместр: оплодотворение, имплантация, неделя 5, неделя 6, неделя 7, неделя 8, неделя 9, неделя 10, неделя 11, неделя 12.
Второй триместр: неделя 13, неделя 14, неделя 15, неделя 16, неделя 17, неделя 18, неделя 19, неделя 20, неделя 21, неделя 22, неделя 23, неделя 24, неделя 25, неделя 26.
Ваш растущий живот теперь будет размером с футбольный мяч, и вы наберете от 16 до 22 фунтов (фунтов) или от 7,25 до 10 килограммов (кг) в весе.
Другие физические симптомы обычно включают:
- выпячивание пупка
- бессонницу
- вздутие живота и газы
- мигрени
- усиление выделений из влагалища
- забывчивость
- неуклюжесть
- нечеткость зрения
- боль в круглой связке
Вы можете Примерно в это же время вы начнете испытывать расстройство желудка и изжогу, так как ребенок давит на ваш живот. Если вы чувствуете, что вам необходимо принимать лекарства, спросите своего поставщика медицинских услуг, какие из них безопасны для использования.
Также может быть отек из-за задержки воды. Это может быть нормальным явлением, но если вы обеспокоены или у вас высокое кровяное давление, поговорите со своим лечащим врачом.
Гормональные изменения происходят во время беременности и являются причиной многих симптомов и изменений настроения, которые могут возникнуть у вас.
Одно исследование показало, что может существовать связь между высоким уровнем плацентарного кортикотропин-рилизинг-гормона (pCRH) в это время и послеродовой депрессией после родов. Однако для подтверждения этого необходимы дополнительные исследования.
Однако для подтверждения этого необходимы дополнительные исследования.
Развитие, которое происходит в 26 недель, включает:
- Таз: Мужские яички полностью опустились.
- Легкие: они развиваются и теперь могут дышать воздухом.
- Другое: Теперь глаза могут открываться, а способность сосать и глотать улучшилась.
Сейчас ваш ребенок размером с зеленый лук, длиной около 13 дюймов и весом около 2 фунтов.
В настоящее время для вас могут быть организованы некоторые скрининговые тесты.
Одним из состояний, на которое может быть проведен скрининг, является гестационный диабет, тип диабета, который может возникнуть во время беременности, но который обычно проходит после родов.
Поделиться на PinterestНа 26-й неделе беременности ваш ребенок размером с зеленый лук.
Те, у кого риск от низкого до среднего, будут протестированы между 24 и 28 неделями.
Во время первоначального теста на глюкозу вам будет предложено выпить сахарный раствор, имеющий сиропообразную консистенцию.
Через 1 час вам нужно будет сдать анализ крови, чтобы определить уровень сахара в крови.
Нормальный результат ниже 130–140 мг/дл (миллиграммов на децилитр) или 7,2–7,8 ммоль/л (миллимолей на литр).
Если результаты выходят за пределы этого диапазона, вам потребуется последующий тест на толерантность к глюкозе, который потребует голодания в течение ночи.
Во время последующего скринингового теста вам сделают анализ крови, чтобы проверить уровень сахара после периода голодания.
После анализа крови вас попросят выпить сладкий напиток, в котором больше сахара, чем в предыдущем тесте.
На этот раз уровень сахара в крови будет измеряться ежечасно в течение 3 часов. Диагноз гестационного диабета ставится, если два из трех результатов анализа крови показывают уровень глюкозы выше нормы.
Как и в предыдущие недели, вы продолжите вносить и поддерживать ряд изменений в образе жизни.
Общее состояние здоровья
Во время беременности вам необходимо заботиться о себе и своем развивающемся ребенке.
Важно:
- избегать употребления алкоголя, курения и других токсичных веществ
- обсудите все лекарства с вашим лечащим врачом
- соблюдайте здоровую диету и принимайте витамины для беременных, рекомендованные вашим врачом
- регулярно занимайтесь спортом
безопасны для продолжения на каждом этапе беременности.
Еда и напитки
Многие продукты безопасны для употребления во время беременности, но вы должны соблюдать осторожность в отношении следующего:
Рыба : Вы должны съесть от двух до трех порций или до 12 унций рыбы, такой как креветки, лосось и минтай, но другие виды следует употреблять в умеренных количествах, так как они могут содержать высокий уровень ртути. Ограничьте потребление альбакорового тунца, например, до 6 унций в неделю, и избегайте акул, меч-рыбы, кафеля, марлина и королевской скумбрии.
Если вы едите рыбу, которую вы или члены вашей семьи поймали, например, из местного озера, уточните у местных органов здравоохранения, безопасны ли воды, в которых она была поймана.
Мясо, птица, яйца и молочные продукты : Сырая или недоваренная пища может вызвать пищевое отравление сальмонеллой, листерией или кампилобактером.
Помимо проверки того, что все мясо, рыба и яйца полностью приготовлены, вам следует избегать:
- сырой копченой или маринованной рыбы
- непастеризованного мягкого сыра
- сыра с плесенью, такого как бри или камамбер
- с голубыми прожилками сыр, например Stilton
- охлажденный паштет
- мясные деликатесы мясной нарезки
- продукты, содержащие сырые яйца, такие как заправка «Цезарь» и гоголь-моголь
Вода: Это необходимо, но она должна быть очищена или разлита в бутылки, чтобы гарантировать ее безопасность и отсутствие передачи инфекции.
Кофеин: Следует употреблять умеренно, до 200 миллиграммов (мг) в день, что эквивалентно двум чашкам растворимого кофе.
Алкоголь : Никакой алкоголь не является безопасным для употребления во время беременности.
Если у вас есть вопросы, касающиеся беременности, обязательно обратитесь к своему лечащему врачу.
Если вы испытываете необычные симптомы, которые не связаны с беременностью, позвоните своему врачу.
На этом этапе возможны следующие варианты:
Преждевременные роды : Около 13 процентов родов происходят до 37-й недели. Если роды происходят очень рано, новорожденный может быть не в состоянии поддерживать себя, поскольку он все еще развивается. Симптомы включают:
- пять или более схваток в час или боли, напоминающие менструацию
- водянистые выделения, которые могут означать отхождение вод
- давление на таз
- вагинальное кровотечение
При схватках следует опорожнить мочевой пузырь, лечь на левый бок, выпить много воды и подсчитать схватки. Если симптомы сохраняются через час, обратитесь к своему лечащему врачу. При появлении вагинального кровотечения или подтекания жидкости следует немедленно обратиться к врачу.
По данным Американского колледжа акушеров и гинекологов (ACOG), роды до 28-й недели считаются «крайне преждевременными» и сопряжены с серьезным риском для ребенка.
Преэклампсия : Это может произойти примерно с 20-й недели. Симптомы включают высокое кровяное давление, задержку воды и белок в моче. В тяжелых случаях могут быть головные боли, чувствительность к свету, нечеткость зрения, затрудненное дыхание, редкое мочеиспускание и боль в верхней части живота. Это неотложная медицинская помощь и требует неотложной помощи.
Гестационный диабет : Примерно в это же время вы пройдете обследование на это заболевание, но если у вас появятся следующие симптомы, вам следует обратиться к врачу:
- сильная жажда
- более частое мочеиспускание
Осложнения включают преждевременные роды, большой вес при рождении, который может сделать необходимым кесарево сечение, и несколько более высокий риск смерти плода или новорожденного.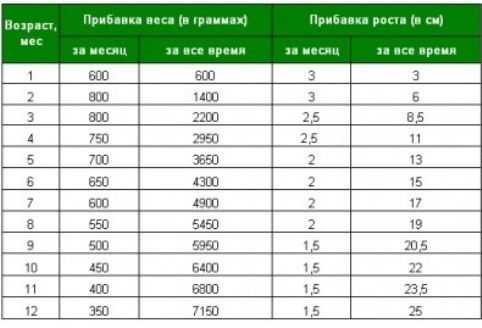
Исследования в области беременности от MNT news
Картофель и беременность: рецепт от диабета?
Новое исследование, опубликованное в BMJ на этой неделе описывает связь между повышенным потреблением картофеля до беременности и повышенным риском гестационного диабета.
Использование опиоидов во время беременности подвергает младенцев риску
Более широкое использование прописанных опиоидов среди женщин во время беременности, вероятно, способствовало росту неонатального абстинентного синдрома, говорится в редакционной статье BMJ .
26 недель беременности — ePozytywna Opinion
На что обратить внимание на 26 неделе беременности — какие симптомы должны беспокоить будущую маму? Означает ли укладывание ребенка на 26 неделе беременности то же самое, что и укладывание ребенка? Может ли растущий живот стать причиной варикоза и геморроя на 26 неделе беременности? Правилен ли вес ребенка в матке и как его проверить на 26 неделе беременности? Если вы хотите узнать ответы на эти вопросы и прочитать интересные факты о двадцать шестой неделе беременности, читайте дальше.
26 неделя беременности, какой сейчас месяц?
Прочитайте этот абзац вместо того, чтобы доставать калькулятор. Физиологическая беременность длится 9 месяцев, т.е. полных 40 недель. Неудивительно, что родственники беременной потихоньку теряются в расчетах и ищут калькулятор для расчета: 26 неделя беременности, какой это месяц? Читая наши записи из календаря беременности, вам не нужно полагаться на догадки. Мы всегда подскажем, каков ответ на такие часто задаваемые вопросы. Таким образом, 26-я неделя беременности (25,1-26 тс) знаменует собой окончание 6-го месяца, а значит, XNUMX-го триместра.
Уже на следующей неделе у женщины начнется завершающая трехмесячная подготовка к родам и встречам с малышом. Это обычно проходит быстро, однако может оказаться трудным для женщины из-за растущего живота и многочисленных недугов беременности. Поэтому помимо вопроса беременной: «26 неделя беременности, какой это месяц?», стоит искренне поинтересоваться ее самочувствием и предложить руку помощи в ее повседневных обязанностях, которые зачастую становятся все более и более тягостно для нее.
Набухшие груди, запоры и растущий живот на 26 неделе беременности: как вы справляетесь с этими состояниями?
Беременность и ее 26-я неделя – особое время для каждой женщины, но не всегда легкое и беззаботное. Многих беременных дразнят, среди прочего:
- изжога;
- запоры и геморрой;
- боль в спине;
- проблемы со сном и полным дыханием.
Эти недуги на 26 неделе беременности для многих женщин являются утомительными буднями.
Проблемы со стороны пищеварительной системы, такие как ощущение жжения в пищеводе и геморрой , вызваны, среди прочего, растущим животом, в частности давлением матки на органы брюшной полости. Это вызывает застой пищевого содержимого в кишечнике, локальное повышение давления в сосудах и заброс переваренной пищи в пищевод.
На что обратить внимание на 26-й неделе беременности, чтобы противодействовать заболеваниям пищеварительной системы?
Беременной женщине следует избегать жирных, острых блюд, чаще употреблять пищу с высоким содержанием клетчатки небольшими порциями и пить мин. 2,5 литра воды. Умеренные физические нагрузки также улучшают кишечный транзит и кровообращение Поэтому, если нет медицинских противопоказаний, беременным можно совершать неспешные прогулки, заниматься пилатесом или йогой для беременных. Благодаря этому и прибавку в весе матери на 26 неделе беременности будет легче удерживать в здоровом состоянии стоп .
2,5 литра воды. Умеренные физические нагрузки также улучшают кишечный транзит и кровообращение Поэтому, если нет медицинских противопоказаний, беременным можно совершать неспешные прогулки, заниматься пилатесом или йогой для беременных. Благодаря этому и прибавку в весе матери на 26 неделе беременности будет легче удерживать в здоровом состоянии стоп .
Чрезмерное увеличение веса способствует возникновению:
- диабета;
- гипертония;
- или варикозное расширение вен нижних конечностей.
Также может способствовать преждевременным родам и возникновению ожирения у ребенка в будущем.
Интересные факты о 26-й неделе беременности, которые могут быть интересны будущим мамам, — это выработка молока, которая начинается в их грудях , о чем свидетельствует их набухание и болезненность. У некоторых беременных наблюдают выделение небольшого количества густого желтого секрета, т. е. первого молока, так называемого молозива.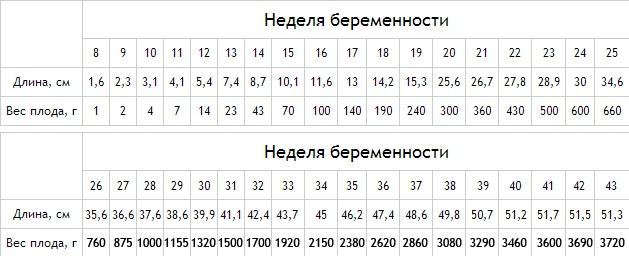 Чтобы защитить одежду от загрязнения, вы можете купить прокладки для груди, которые помещаются в чашечки бюстгальтера. Если женщина примерно на 26 неделе беременности не заметила первых приливов молока, не переживайте. На самом деле это не обязательно должно быть признаком будущих проблем с грудным вскармливанием.
Чтобы защитить одежду от загрязнения, вы можете купить прокладки для груди, которые помещаются в чашечки бюстгальтера. Если женщина примерно на 26 неделе беременности не заметила первых приливов молока, не переживайте. На самом деле это не обязательно должно быть признаком будущих проблем с грудным вскармливанием.
О каких обследованиях следует помнить на 26-й неделе беременности?
Перед плановым визитом к врачу беременной женщине необходимо сдать общий анализ мочи и общий анализ крови. Это также последняя неделя для своевременной диагностики гестационного диабета. Вы должны прийти на нагрузочный тест глюкозы между 24 и 26 неделями беременности. По назначению врача также проводится повторная проба на токсоплазмоз (антитела IgM) и исследует уровень антител анти-D у женщин с фактором группы крови Rh-.
На что обратить внимание на 26 неделе беременности?
Если женщина страдает кариесом, гингивитом или пародонтитом и еще не обращалась к стоматологу на осмотр, ей обязательно стоит посетить его кабинет.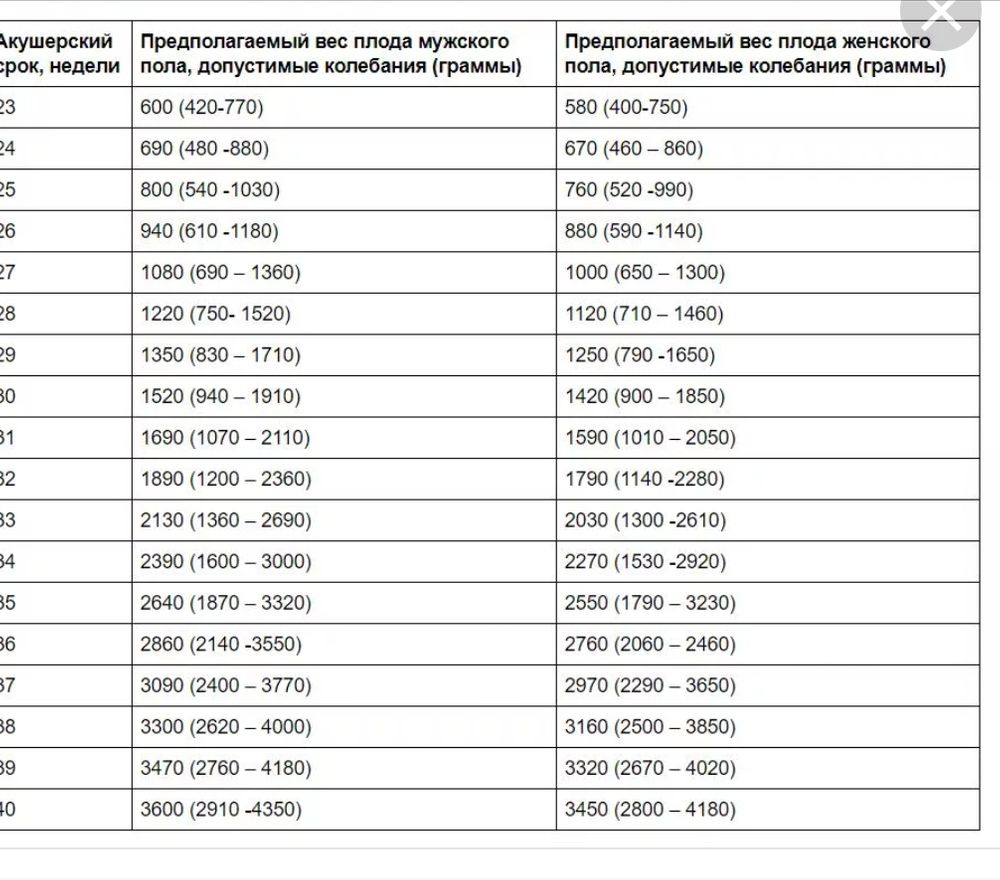
Токсины, выделяемые кариозными бактериями, могут вызывать многочисленные осложнения, в том числе преждевременные роды, поэтому на 26 неделе беременности уже не стоит откладывать визит к стоматологу, а дома усердно следить за ежедневной гигиеной полости рта.
Будущий акробат, танцор или футболист: всегда ли движения малыша на 26 неделе беременности должны быть сильными и четкими?
Беременные женщины часто любят шутить, что шевеления ребенка ощущаются в матке так, как если бы они родили профессионального боксера или любителя футбола. На самом деле движения ребенка на 26-й неделе беременности уже настолько отчетливы, что когда плод своим пинком или шевелением может вызвать у матери определенный дискомфорт 9013 .0014 . Это связано с тем, что у растущего ребенка остается все меньше и меньше места в утробе матери, чтобы потягиваться и быть активным.
Положение ребенка на 26-й неделе беременности означает ориентацию различных частей его тела по отношению друг к другу напр. согнута ли голова или наклонена по отношению к туловищу. Что более интересно для беременных, так это положение их ребенка в утробе матери, видимое при ультразвуковом исследовании: продолговатая головка (наиболее благоприятная для родов через естественные родовые пути), продолговатый таз, а может поперечное или косое? Ребенок на 26 неделе беременности еще может достаточно свободно передвигаться по матке, но некоторые плоды уже находятся в положении головкой вниз. Однако к тому времени, когда вы родите, это может измениться много раз.
согнута ли голова или наклонена по отношению к туловищу. Что более интересно для беременных, так это положение их ребенка в утробе матери, видимое при ультразвуковом исследовании: продолговатая головка (наиболее благоприятная для родов через естественные родовые пути), продолговатый таз, а может поперечное или косое? Ребенок на 26 неделе беременности еще может достаточно свободно передвигаться по матке, но некоторые плоды уже находятся в положении головкой вниз. Однако к тому времени, когда вы родите, это может измениться много раз.
Плохие движения вашего ребенка на 26-й неделе беременности не должны вызывать беспокойства. Плод по-прежнему блаженно спит большую часть дня. Если женщина в течение многих часов не чувствует шевелений своего ребенка, она может съесть что-нибудь вкусное и полезное, например. квадрат темного шоколада или фрукт, лягте на левый бок и попытайтесь увидеть, увеличивается ли активность плода.
Если, несмотря на это, ребенок весь день не шевелится и будущая мама чувствует тревогу и/или сильные боли в животе, спазмы или кровянистые выделения из половых путей, необходимо срочно обратиться в стационар для проведения КТГ-обследования.
В результате многих факторов, как здоровья, так и окружающей среды, у женщины могут возникнуть преждевременные роды на 26-й неделе беременности, поэтому нельзя недооценивать тревожные симптомы.
Вес ребенка на 26 неделе беременности: сколько весят близнецы на этом сроке?
Размеры плода прибл. 35-37 см от макушки до стоп и начинает развиваться в своем индивидуальном темпе. Вес ребенка на 26 неделе беременности составляет около 750-900 граммов и определяется врачом на основании обмеров тела плода, полученных при УЗИ. Некоторые дети имеют несколько большую массу тела, чем другие, но это не должно вызывать беспокойства у родителей, если вес ребенка в 26 недель беременности не отличается от нормы, указанной в сетках процентилей. Когда врач обнаружит какие-либо отклонения, он обязательно поговорит об этом с будущими родителями.
Плод продолжает интенсивно накапливать жировую ткань, а его кожа становится все менее прозрачной, приобретая здоровый, слегка розовый цвет.

