При беременности сыпь на ногах: Беременность и высыпания на теле
Беременность и высыпания на теле
У беременных на коже часто появляются какие-то странные пятна, сыпь, прыщи. Что это: аллергия или обычное дело при беременности,– нам рассказала доктор медицинских наук, профессор, заведующая научно-консультативным отделением ФГБУ ГНЦ «Институт иммунологии» ФМБА России Людмила Васильевна Лусс.
Во время беременности кожа становится особенно уязвимой. У половины беременных, страдающих атопическим дерматитом, отмечается обострение заболевания. Это требует постоянного наблюдения и коррекции терапии у аллерголога.
Но при беременности возможны и неаллергические поражения кожи, например почесуха беременных, которой страдают примерно 2% женщин, ждущих ребенка. Она, как правило, возникает на 25–30-й неделе беременности. Из симптомов отмечаются эритематозные, зудящие папулы.
Еще одно не связанное с аллергией состояние – полиморфная сыпь беременных. Она проявляется зудящими отечными папулами и бляшками, располагающимися в области стрий – растяжений – на животе.
И, наконец, зуд беременных, которым страдают 2,5% женщин в положении во 2–3-м триместрах.
Эти высыпания никак не связаны с аллергией и чаще всего возникают из-за функциональных нарушений гепатобилиарной системы (в нее входят печень, желчный пузырь, желчные протоки).
При беременности могут также появляться покраснения наподобие экземы на сгибах рук. Причины всех этих проявлений могут быть самые разные: неправильное питание, нейроэндокринные нарушения, обострение какого-либо заболевания.
Как все эти кожные проявления лечить? Терапия должна быть строго индивидуальной, зависящей от срока беременности, диагноза, степени тяжести заболевания, наличия сопутствующих болезней и т.п.
Антигистаминные средства нельзя принимать в первый триместр беременности (в дальнейшем выбор антигистаминных препаратов определяет только врач).
Поэтому главной задачей является устранение факторов, способствующих поражению кожи.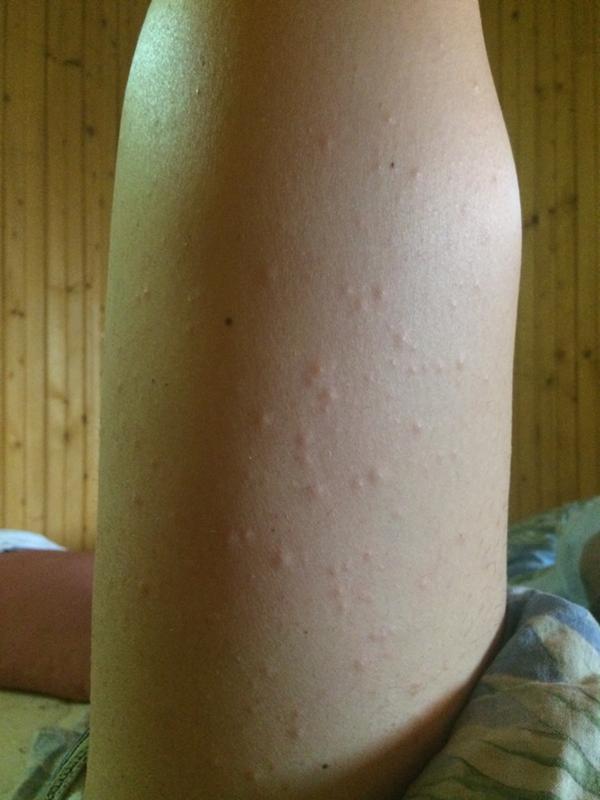
Очень важно правильно питаться. Питание должно быть разнообразным и по объему пищи, и по соотношению пищевых ингредиентов и полностью покрывать нужды беременной. Нельзя экспериментировать с использованием так называемых гипоаллергенных диет, которые нефизиологичны и не восполняют энергетические затраты беременной. Из рациона беременной можно исключать только те продукты, к которым доказано наличие аллергии. Если у беременной имеются сопутствующие заболевания желудочно-кишечного тракта, печени, эндокринной системы (например, сахарный диабет) и др., то она получает диету, соответствующую ее болезням (стол №5 или №9 и т.п.), причем строго под контролем соответствующего специалиста.
Конечно, необходимо следить за кожей. «В первую очередь мы должны бороться с сухостью кожи, которая нередко возникает при беременности. А сухость к чему ведет? К зуду. А зуд к чему? К повреждению кожи, внесению инфекции, гнойным осложнениям», – объясняет доктор.
Сегодня существует масса качественных увлажняющих и питательных средств – от дешевых отечественных до недешевых импортных, но с хорошо подобранной формулой: Uriage, Noreva, A-Pharm, Topicrem и др. В прошлые годы использовали такие средства, как «Люкс», «Идеал», «Восторг», крем после бритья с витамином F, но сегодня существуют высокоэффективные современные кремы, оказывающие благоприятное комплексное воздействие на кожу (увлажняющее, питательное, восстанавливающее структуру кожи). При этом дешевые – не значит плохие. Хотя лучше, чтобы этим выбором занималась не сама беременная, а врач.
Людмила Васильевна Лусс,
доктор медицинских наук, профессор, заведующая научно-консультативным отделением ФГБУ «ГНЦ Институт иммунологии» ФМБА России.
Подготовила Елена Туева
Сыпь при беременности на ногах и руках, лице, животе (причины и лечение)
Во время беременности многие женщины сталкиваются с самыми разнообразными проблемами, при этом наиболее распространенными является образование сыпи на животе, лице, руках, ногах. Такая сыпь может иметь не только не привлекательный внешний вид, но при этом и приносить сильный дискомфорт (к примеру, развивается нестерпимый зуд).
Такая сыпь может иметь не только не привлекательный внешний вид, но при этом и приносить сильный дискомфорт (к примеру, развивается нестерпимый зуд).
Сыпь на животе при беременности
Беременность, даже сегодня, является таинственным процессом, который приносит женщине много неожиданностей, при этом они не всегда будут приятными. Если же женщина столкнулась с появлением сыпи на животе, следом проявляется и довольно сильный зуд.
Не достаточно просто снять такой неприятный симптом, как зуд, так как вскоре он снова появится, необходимо сначала установить, а потом устранить причину, которая спровоцировала образование сыпи.
В первую очередь, надо обратиться за помощью к своему врачу, который ведет наблюдение за протеканием беременности, так как только он может установить, насколько опасен данный симптом.
После того, как доктор проведет тщательный осмотр женщины, в случае необходимости, он может назначить проведение дополнительных клинических исследований. Дело в том, что во время беременности образование сыпи может быть спровоцировано самыми разнообразными причинами.
Причины дерматоза у беременных
Стоит учитывать тот факт, что в первую очередь образование сыпи может быть вызвано самой беременностью. Дело в том, что в этот период в женском организме начинают происходить довольно сильные гормональные изменения, которые в свою очередь провоцируют проявление сильно зудящей сыпи.
В первую очередь начинает страдать именно область живота. В некоторых случаях локализация сыпи может происходить исключительно на этом участке, но также возможно и ее распространение и на другие части тела – могут пострадать бедра, грудь, ягодицы, руки, спина, при этом в крайне редких случаях сыпь проявляется на подошвах и ступнях.
Практически во всех случаях сыпь проявляется именно на третьем триместре беременности в области живота, особенно на стриях.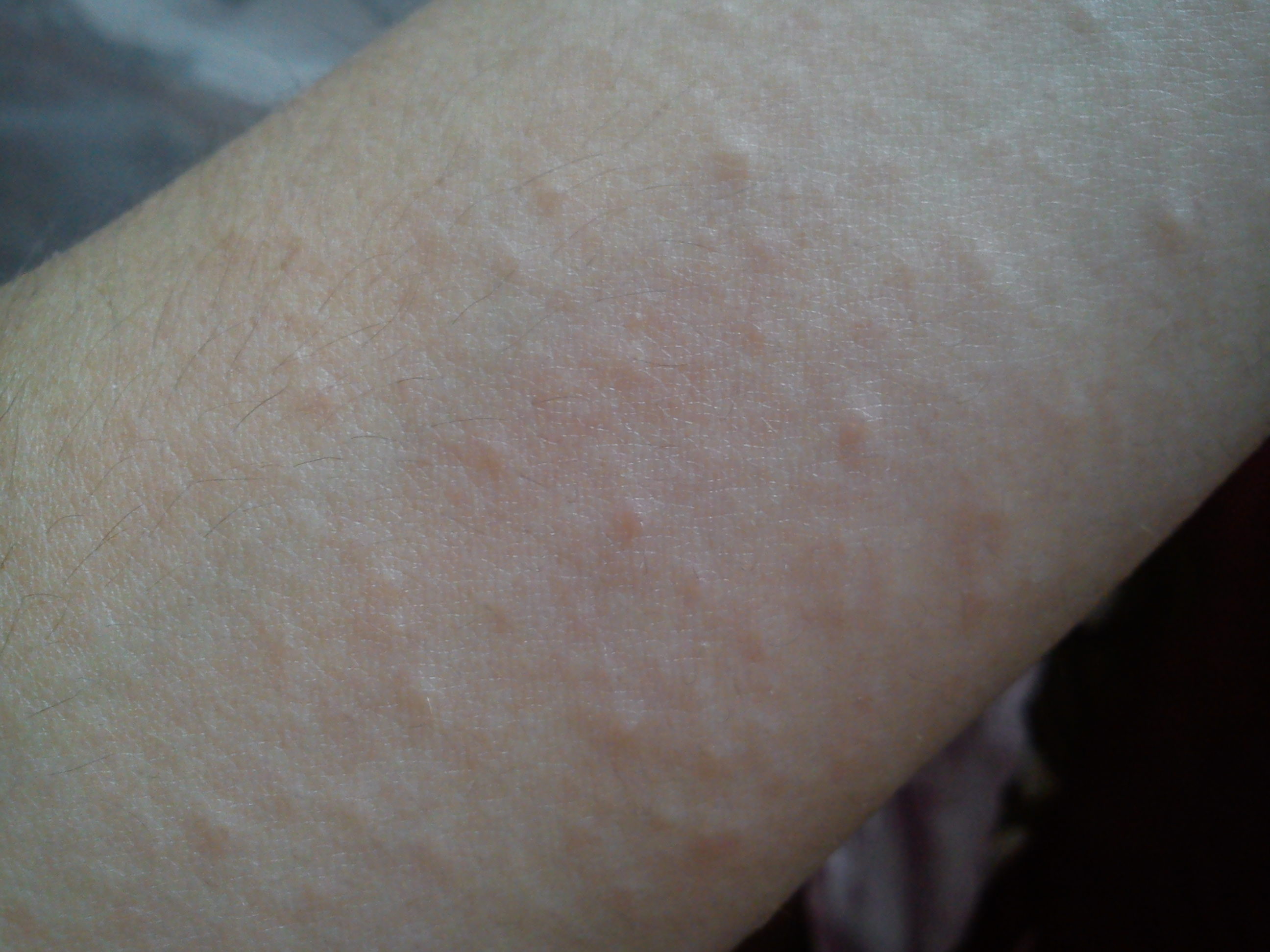 Однако, такая проблема может появиться и во время первого и второго триместра беременности.
Однако, такая проблема может появиться и во время первого и второго триместра беременности.
Чаще всего эта проблема исчезает также внезапно, как и появилась, вскоре после родов либо непосредственно перед ними. Специалисты могут называть такую сыпь по-разному – пруритическиеуртикарные папулы, дерматоз беременных, чесотка беременных либо бляшки беременных.
Основы проявления сыпи при беременности
В первую очередь на поверхности кожного покрова начинают появляться папулы красного цвета, при этом, довольно часто, они окружены белым ободком. Со временем такие папулы не будут превращаться в болезненные пузырьки, а происходит их слияние и образование отечных бляшек.
Аллергическая сыпь во время беременности
Практически каждая женщина находится в зоне риска и многие представительницы прекрасной половины человечества в период беременности начинают страдать от сильной аллергии, даже в том случае, если раньше она никогда не проявлялась.
Именно во время беременности женский организм становится очень чувствительным и может крайне остро реагировать на любые раздражители (не только внешние, но и внутренние факторы). Именно поэтому на протяжении всех 9 месяцев женщине надо с повышенным вниманием относиться как к пище, так и всему, что ее окружает. Вызвать довольно сильные приступы аллергии может все что угодно – это и пыль, шерсть домашних животных, бытовая химия, косметика, растения, одежда, выполненная из синтетических материалов, продукты питания и многое другое.
В том случае, если аллергия была спровоцирована продуктами питания, тогда, практически во всех случаях, проявляется крапивница. Важно быть очень осторожными, так как это очень опасное состояние для беременной женщины, при этом ее самочувствие может быстро и резко ухудшаться и прогрессировать.
При крапивнице появляется не только характерная сыпь на поверхности живота, но и сами высыпания могут набухать, появляется сильный и практически нестерпимый зуд, со временем они лопаются, что в свою очередь приводит к повышению риска занесения инфекции.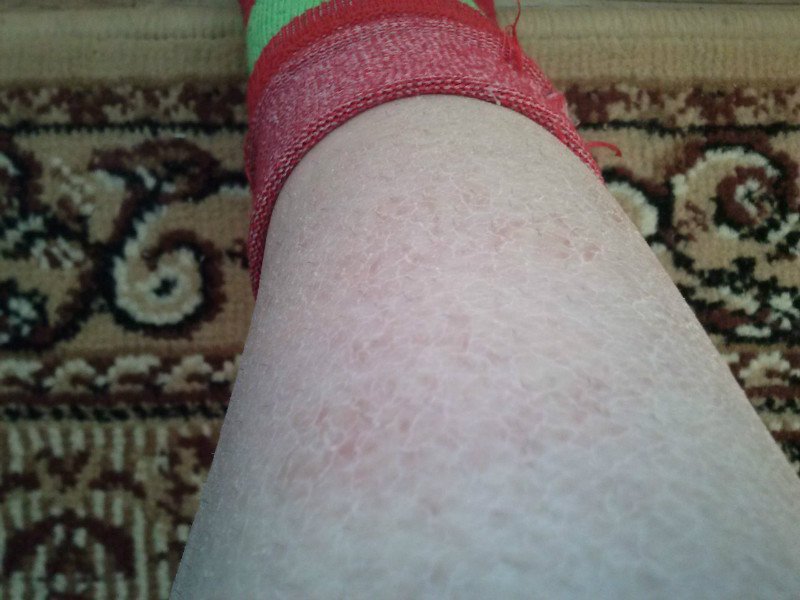
Потница при беременности
Наиболее часто у беременных женщин именно в летнее время года проявляется потница, при этом высыпания образуются на поверхности живота. Потница во всех случаях сопровождается сыпью и сильным зудом. Спровоцировать это неприятное явление может повышенное потоотделение, ношение жаркой одежды, выполненной из некачественных синтетических материалов, частое ношение бандажа, и конечно, неправильная гигиена в летнее время.
Инфекционные заболевания
Во время беременности организм женщины ослаблен и не может самостоятельно противостоять разнообразным инфекциям. Поэтому совершенно нет ничего удивительного в том, что женщина может страдать от какого-то неприятного инфекционного заболевания, образование которого сопровождается появлением сыпи.
В том случае, если произошло именно инфекционное поражение, тогда кожная сыпь может сопровождаться сильным зудом, и при этом распространяться на поверхности всего тела (при некоторых заболеваниях могут страдать определенные участки тела), при этом практически всегда страдает именно животик.
К числу инфекционных заболеваний, которые способны спровоцировать появление сыпи на коже, могут относиться краснуха, корь, ветряная оспа и другие. При этом характер проявления сыпи у этих заболеваний будет отличаться. К примеру, в том случае, если женщина страдает от кори, тогда на поверхности кожного покрова могут появляться бугорки красного цвета, при этом со временем они будут распространяться по всему телу – поражается шея, лицо, потом страдает туловище, бедра, руки и ноги. Проявление герпеса и ветряной оспы происходит в виде некрасивых розовых пятнышек с пузырьками. Эти пузырьки со временем начинают лопаться, после чего на их месте образуются эрозии и в дальнейшем покрываются рубцовой тканью, корками.
Не зависимо от того, что именно спровоцировало появление сыпи и при подозрении на наличие инфекции, необходимо незамедлительно обратиться за помощью к доктору, который предпримет все необходимые меры – проведет полный осмотр пациентки, установит правильный диагноз, и в случае необходимости, назначит курс лечения.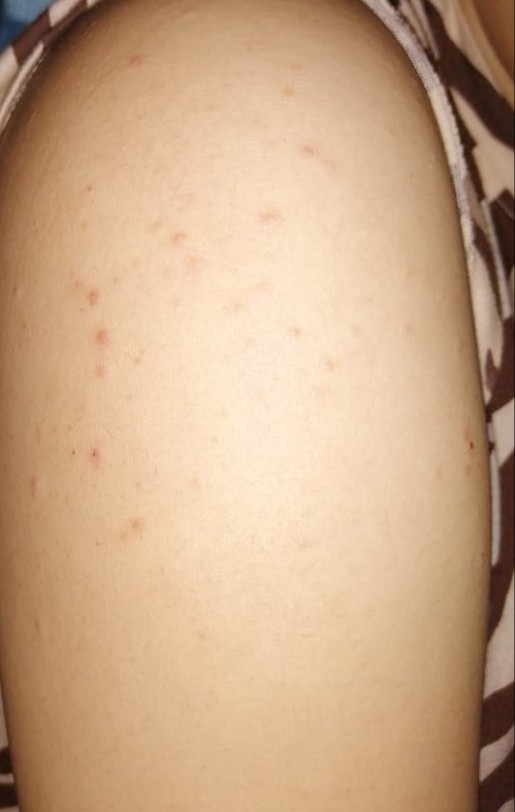
Сбои в работе внутренних органов
Бывают случаи, когда сыпь на теле у беременной проявляется в результате нарушения функционирования различных внутренних органов, которые могут не справляться с повышенной нагрузкой. Это очень часто проявляется в виде сыпи, образующейся не только на поверхности живота, но и на других частях тела.
Наиболее часто так проявляется именно нарушение работы желчного пузыря либо печени. Это может происходить в результате того, что женщина принимала какие-то лекарственные препараты, которые оказывают отрицательное воздействие на состояние печени либо растущий плод начинает сильно давить на желчные протоки, в результате чего желчь не может правильно выходить. Решить эту проблему можно только при помощи опытного врача. Ни в коем случае нельзя пытаться проводить самостоятельное лечение, так как в результате можно только усугубить собственное состояние.
Спровоцировать образование сыпи на коже могут не только вышеперечисленные причины, но и другие. Только доктор может установить точный диагноз, после чего назначит правильное лечение либо пропишет методы, благодаря соблюдению которых можно будет значительно облегчить состояние беременной женщины. К примеру, если сыпь была спровоцирована исключительно аллергией, тогда достаточно будет просто избавиться от действия аллергена. В некоторых случаях может понадобиться прием специального антигистаминного средства, которое прописать может только врач.
Также облегчить состояние женщины можно благодаря применению хорошего увлажняющего крема, который должен быть полностью натуральным. Важно помнить о том, что аллергическая сыпь проявляется довольно часто в результате использования некачественных либо неподходящих кремов от растяжек. Поэтому, чтобы предотвратить появление некрасивых полос на поверхности кожи, избавиться от которых после родов будет довольно тяжело, рекомендуется прибегать только к натуральным и безопасным методам – к примеру, очень эффективным является применение простого оливкового масла, небольшое количество которого наносится на проблемные участки кожи.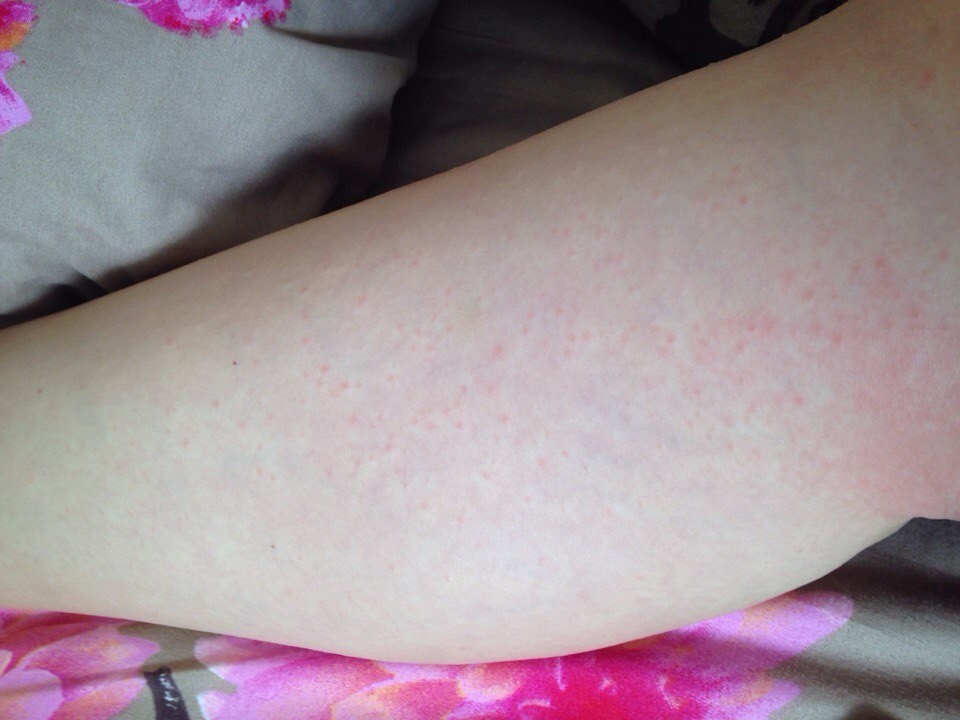 Главное, делать такие косметические процедуры регулярно, и тогда можно не переживать из-за того, что могут появиться растяжки.
Главное, делать такие косметические процедуры регулярно, и тогда можно не переживать из-за того, что могут появиться растяжки.
Также снять неприятный зуд могут помочь и травяные компрессы либо протирания. Однако, с использованием трав надо быть предельно осторожными, так как некоторые травы способны провоцировать довольно сильную аллергическую реакцию. Идеальным вариантом будет взять простую пищевую соду (одну чайную ложечку) и растворить ее в кипяченой воде (половинка одного стакана).
Самое важное, во время беременности, с особым вниманием следить за собственной гигиеной, регулярно принимать душ и при появлении первого чувства дискомфорта обращаться за помощью к врачу.
Сыпь на ногах при беременности
Беременность становится периодом довольно серьезных испытаний, которые предстоит перенести организму женщины, ведь в это время он начинает перестраиваться и работать совсем по другому, чем до зачатия малыша.
Сейчас могут появиться самые разнообразные неприятности, к числу которых наиболее часто относится именно сыпь на коже. Во время беременности образование сыпи на ногах может быть верным признаком того, что женщина страдает от неприятных заболеваний, также в организме могут протекать определенные нарушения. Следовательно, перед тем, как начинать искать методы устранения сыпи, необходимо точно установить причину, которая собственно ее и вызвала.
В результате того, что появление кожных высыпаний во время беременности может быть спровоцировано самыми разнообразными причинами, назначить лечение способен только опытный врач.
В первую очередь доктор проводит тщательный осмотр пациентки, после чего устанавливает точный диагноз, и только после этого может назначить проведение не только эффективного, но и полностью безопасного лечения.
Как только врач точно установит причину, которая привела к появлению сыпи, назначается лечение, в первую очередь при котором, устраняются главный и неприятные симптомы, способные сильно испортить жизнь женщине.
В некоторых случаях бывает достаточно простого использования крема для тела, который помогает снять зуд, устраняет покраснение, успокаивает кожу и снимает раздражение (к примеру, крем Ла-Кри). Также прекрасно поможет и эмульсия Ла-Кри, которая питает и увлажняет очень сухую кожу, способствует снижению чувствительности.
Что делать при появлении сыпи?
В первую очередь, как уже было написано выше, необходимо незамедлительно обратиться за помощью к опытному врачу, который поставит диагноз, пропишет правильное и безопасное лечение и поможет значительно облегчить состояние беременной женщины.
Также можно прибегнуть к нескольким простым методам, благодаря которым можно значительно облегчить собственное состояние:
- правильно подобрать увлажняющий крем для кожи, который должен быть качественным и состоять из натуральных компонентов, без добавления химии, которая чаще всего и приводит к появлению сыпи;
- с повышенным вниманием следить за собственной гигиеной, в летнее время чаще принимать душ, при этом не рекомендуется использовать современные гели для душа, так как они могут содержать вещества, способные спровоцировать довольно сильную кожную аллергию;
- если же сыпь была спровоцирована неправильным питанием, необходимо придерживаться довольно простой диеты – в первую очередь удалить из своего ежедневного рациона чай, кофе, разнообразные соки (как магазинные, так и домашние), и кушать побольше свежих фруктов (конечно, если они не вызывают аллергию).
Болезни кожи у беременных
Болезни кожи, характерные для беременных: классификация и описание основных состояний. 4 дерматоза, характерных для беременности, и связанный с ними риск.
Болезни кожи, характерные для беременных, представляют собой зудящие воспалительные высыпания. Данная классификация по Ambros-Rudolph и соавт. включает 4 состояния: пемфигоид беременных (ПБ), полиморфный дерматоз беременных (ПДБ), атопические высыпания беременных (АДБ) и внутрипеченочный холестаз беременных (ВХБ).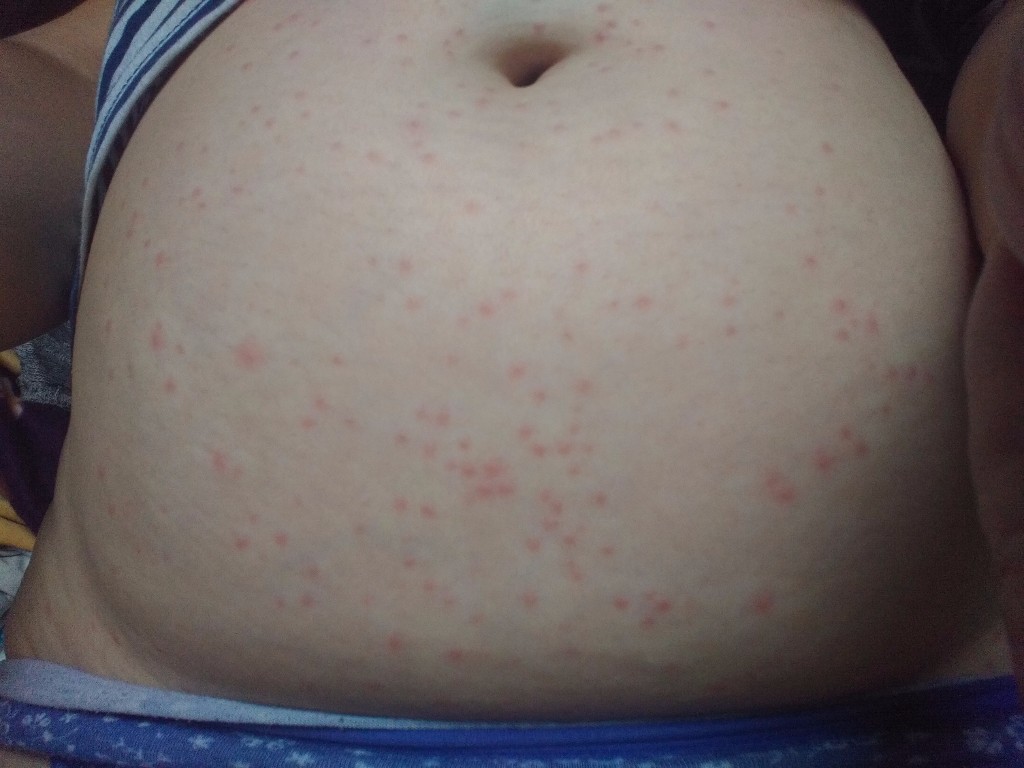 Хотя эти нарушения характеризуются интенсивным зудом во время беременности, они могут различаться по срокам, морфологии, гистопатологии, лечению и возможным осложнениям на плод. Диагноз ставится на основании клинических проявлений, гистологии и иммунофлюоресценции.
Хотя эти нарушения характеризуются интенсивным зудом во время беременности, они могут различаться по срокам, морфологии, гистопатологии, лечению и возможным осложнениям на плод. Диагноз ставится на основании клинических проявлений, гистологии и иммунофлюоресценции.
ПДБ и АДБ обычно разрешается без последствий; однако ПБ может привести к преждевременным родам, нарушениям развития плода и его внутриутробной гибели. Вероятность серьезных осложнений для плода требует полной оценки зуда, связанного с беременностью. В этой статье будут обсуждаться специфичные поражения кожи, свойственные для беременности, с акцентом на клинические проявления, вероятность осложнений для плода, патогенез, диагноз и лечение.
Введение
Беременность может привести к ряду изменений кожи, среди которых имеют место зудящие высыпания, которые специфичны для беременности и постнатального периода. В 1983 г. Holmes и Black предложили классификацию свойственных для беременности специфических кожных состояний, которые включают пемфигоид беременных, полиморфный дерматоз беременных, пруриго беременных и зудящий фолликулит беременных. В 1998 г. Shornick предложил дополнить список внутрипеченочным холестазом беременных. Настоящая классификация была предложена Ambros-Rudolph и соавт. в 2006 г. на основе широкого ретроспективного исследования 505 пациенток и включает 4 состояния: пемфигоид беременных, полиморфный дерматоз беременных, атопическая сыпь беременных (объединяющая пруриго беременных и зудящий фолликулит беременных) и внутрипеченочный холестаз беременных.
Главная причина кожных изменений при беременности кроется в нарушениях в материнской иммунной системе. Для предотвращения иммунной реакции на плод создается дисбаланс между клеточным и гуморальным иммунитетом. Продукция цитокинов Т-хелперами 2 типа преобладает над продукцией Т-хелперами 1 типа, увеличивая гуморальный ответ и тормозя клеточноопосредованный ответ. Изменения в материнских гормонах, как предполагается, также имеют свой эффект, т. к. многие кожные нарушения развиваются в третьем триместре.
к. многие кожные нарушения развиваются в третьем триместре.
Обсуждение
Пемфигоид беременных
Пемфигоид беременных (ПБ), ранее известный как герпес беременных, представляет собой наиболее редкий дерматоз беременных, частота проявления которого колеблется от 1:2000 до 1:60000. Данное заболевание ассоциировано с наличием человеческих лейкоцитарных антигенов (HLA)-DR3 и HLA-DR4. ПБ изначально проявляется зудящими, эритематозными уртикарными папулами и бляшками, которые прогрессируют в везикулобуллезную сыпь. Как правило, ПБ поражает пупочную область и часто распространяется на грудь, спину и конечности. Ладони и подошвы могут поражаться, но высыпания на лице и слизистых не типичны.
Высыпания появляются чаще всего в 3-ем триместре. Течение болезни во время беременности волнообразное. У 75% обострение случается перед родами. Рецидивы в ходе последующих беременностей часты, характеризуются более ранним началом и более выраженной тяжестью. Имеются также сообщения о сыпи во время месячных или в связи с приемом оральных контрацептивов. Имеет место повышение частоты преждевременных родов и недоразвитие плода для соответствующего срока гестации, особенно в случае тяжелой болезни матери, характеризующейся образованием пузырей и началом до 3 триместра. Приблизительно у 10% детей развивается транзиторные буллезные высыпания из-за переноса антител через плаценту.
Аутоиммунные болезни часто проявляются во время беременности из-за иммуносупрессии, требующейся для поддержания жизни плода. ПБ — аутоиммунное состояние, при котором появляются антитела против домена NC16A коллагена XVII (BPAG2, BP180), который находится в амниотических, плацентарных и пуповинных тканях, а также в базальной мембране кожи. Антитела активируют каскад комплемента, ведущий к воспалению и образованию пузырей. Иммуноглобин G (в особенности IgG4) – главное перекрестнореагирующее антитело, наблюдаемое при ПБ. Женщины с данным заболеванием имеют высокий риск аутоиммунных болезней, в частности болезни Грейвса. Наблюдается связь заболевания с HLADR3 и HLA-DR4.
Наблюдается связь заболевания с HLADR3 и HLA-DR4.
Гистологически пребуллезный ПБ характеризуется отеком дермы и периваскулярным воспалением с лимфоцитами, гистиоцитами и эозинофилами. Расщепление эпидермо-дермального соединения наблюдается при везикулобуллезных высыпаниях. Прямая иммунофлюоресценция кожи в зонах около поражений показывает линейное расположение комплемента 3 (С3) вдоль базальной мембраны у всех пациентов. Некоторые пациенты также имеют отложение IgG вдоль базальной мембраны. ИФА (ELISA) определяет антитела к колагену XVII, что кореллирует с активностью болезни и может быть использовано при оценке эффективности лечения.
Лечение ПБ фокусируется на коррекции зуда и образования пузырей. В умеренных случаях эффективны местные кортикостероиды и антигистаминные средства. При тяжелом течении ПБ уместно назначение системных кортикостероидов. Доза может быть снижена при достижении адекватного контроля, но часто повышается при приближении родов из-за высокого риска обострения. Использование системных кортикостероидов не повышает риск для плода и действительно может снизить риск посредством контроля плацентарного воспаления.
Полиморфный дерматоз беременных
Полиморфный дерматоз беременных (ПДБ), ранее называемый зудящими уртикарными папулам и бляшками беременных, — это доброкачественное зудящее воспалительное состояние, которое встречается приблизительно у 1 из 160 беременных. Обычно этот дерматоз наблюдается в конце 3 триместра или сразу в постнатальном периоде при первой беременности, и его риск повышается с каждой новой беременностью и быстрым набором веса. Уртикарные папулы и бляшки вначале появляются в стриях на животе, в отличии от ПБ не затрагивая пупочную область. Высыпания обычно распространяются на бедра и ягодицы, но в редких случаях могут генерализовываться. Возможно появление везикул до 2 мм, однако в отличии от ПБ пузыри не образуются. Также могут быть мишеневидные высыпания и эритема. Высыпания самостоятельно ограничиваются и спонтанно разрешаются через 4-6 недель без связи с родами.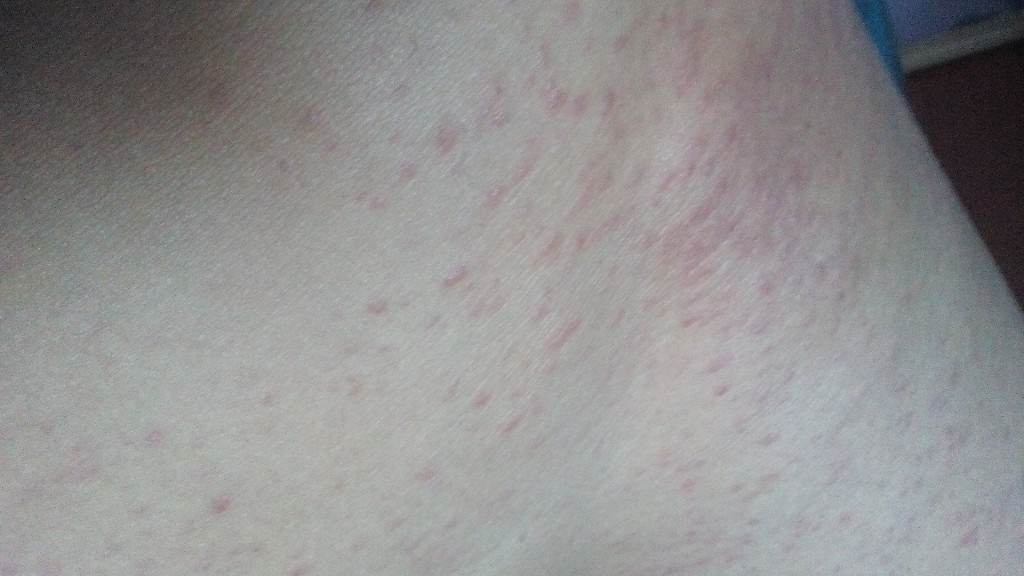 Действие на плод не описано.
Действие на плод не описано.
Предполагается, что главная роль в патогенезе отведена повреждению соединительной ткани за счет растяжения. Растягивание может выявить иммунный ответ на антигены поврежденной соединительной ткани.
Гистологические находки одинаковы, как и при ПБ. В начале ПДБ наблюдается от поверхностного до среднедермального периваскулярный инфильтрат из лимфоцитов, гистиоцитов и единичных эозинофилов, а также отек дермы. На поздних стадиях отмечается эпидермальный спонгиоз. Иммунофлюоресценция, в отличии от ПБ, отрицательная.
Лечение ПДБ основано на облегчении симптомов местными кортикостероидами и антигистаминными. Если сыпь становится генерализованной, возможен короткий прием системных кортикостероидов.
Атопическая сыпь беременных
Атопическая сыпь беременных (АСБ) — наиболее частое специфическое кожное заболевание беременных, составляющее почти 50% случаев. Заболевание также ранее называлось несколькими другими именами, включая пруриго беременных, папулезный дерматит беременных Шпанглера, зудящий фолликулит беременных, экзема беременных. АСБ — доброкачественное нарушение, характеризующееся зудящими экзематозными или папулезными высыпаниями. В отличие от других дерматозов беременных, обычно возникает перед 3-им триместром. Две трети случаев АСБ характеризуются экзематозными изменениями кожи в типичных атопических местах, таких как шея и сгибательные поверхности. Высыпания обычно хорошо поддаются лечению и спонтанно исчезают после родов, но АСБ преимущественно возникает вновь при повторных беременностях. Плод не поражается, но риск атопического дерматита у детей повышается.
Считается, что патогенез атопических высыпаний инициируется изменениями иммунной системы, вызванными беременностью. Имеет место сдвиг в сторону гуморального ответа с увеличением активности Th3. Пациентки, у которых развивается АСБ, могут иметь существующую предрасположенность к атопическому дерматиту, однако 80% пациенток отмечают подобное изменение кожи лишь во время своей беременности.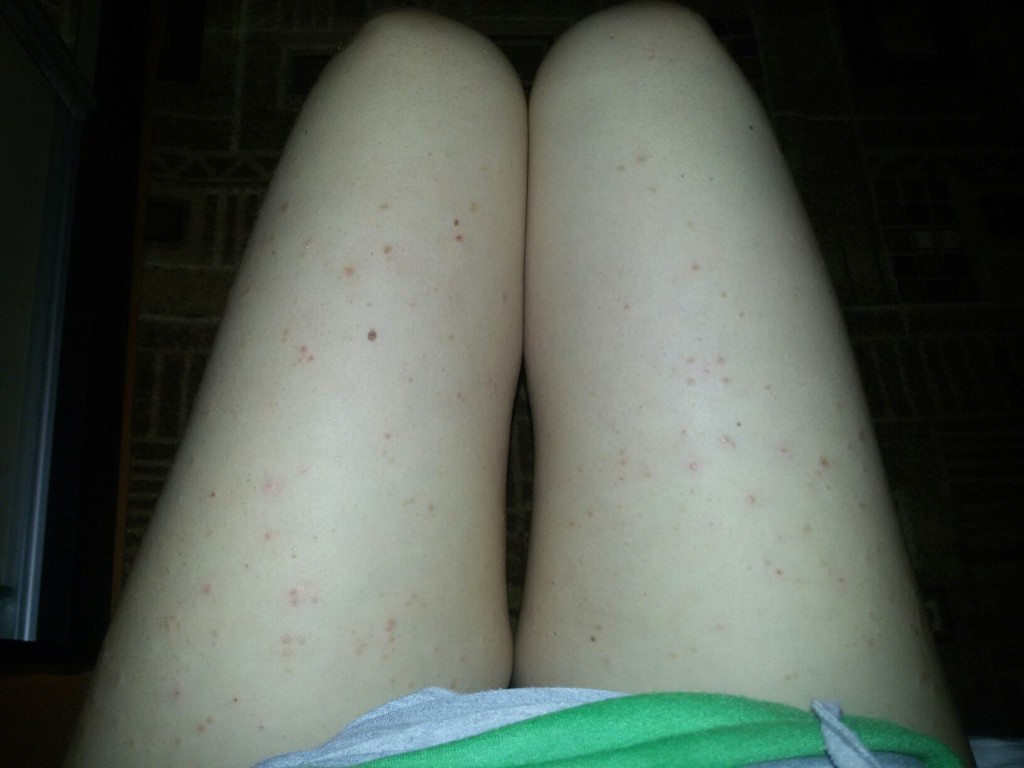 Часто прослеживается и семейный анамнез атопического дерматита.
Часто прослеживается и семейный анамнез атопического дерматита.
АСБ — обычно диагноз исключения, т.к. диагностические тесты неспецифичны. Сывороточный IgE повышен у 20-70% пациенток. Другие специфичные для беременности поражения кожи, в частности ВХБ, должны быть исключены. Иные не специфичные для беременности зудящие высыпания, такие как чесотка и лекарственная сыпь, не должны быть забыты при дифференциальной диагностике АСБ.
Основное лечение — топические кортикостериоды. В тяжелых случаях показаны на короткий срок системные кортикостероиды и антигистаминные.
Внутрипеченочный холестаз беременных
Внутрипеченочный холестаз беременных, ранее известный как акушерский холестаз, холестаз беременных и желтуха беременных, — это обратимый холестаз, который, по-видимому, опосредован гормонами. Появляется в конце беременности у склонных к этому женщин. Он характеризуется вначале острым зудом ладоней и подошв, а затем — генерализизацией. При осмотре обнаруживаются лишь вторичные изменения, такие как экскориации и зудящие узлы. У 10% развивается желтуха из-за присоединяющегося внепеченочного холестаза. После родов зуд проходит в течение нескольких недель. Имеет место риск рецидива при повторных беременностях и использовании оральных контрацептивов.
Распознание ВХБ очень важно в связи с возможными серьезными последствиями. Возможные осложнения для плода коррелируют с общим числом желчных кислот в сыворотке матери, но они незначительно повышаются до тех пор, пока уровень желчных кислот не превысит 40μмоль/л. В случае тяжелого ВХБ, осложненного желтухой, имеет место риск материнского или плодного кровотечения из-за мальабсорбции витамина К.
Выраженный зуд при ВХБ возникает из-за повышенного количества конъюгированных желчных солей в крови, вызванного нарушением секреции — мультифакториальный процесс, вызванный генетической предрасположенностью, средой и гормонами. Имеется высокая вероятность ВХБ при беременности двойней.
ВХБ диагностируется по повышенному количеству желчных кислот. Гипербилирубинемия отмечается только в тяжелых случаях (около 10-20%), печеночные тесты могут быть в рамках нормы в 30% случаев. Гистология неспецифична и иммунофлюоресценция отрицательная.
Лечение направлено на уровень желчных кислот в сыворотке для снижения риска для плода и контроля симптомов у матери. Рекомендуется лечение урсодезоксихолиевой кислотой. Другие лекарства (включающие антигистаминные, S-аденозил-L-метионин, дексаметазон и холестирамин) могут снизить зуд, но не риск для плода. Анионобменные смолы, как например холестирамин, могут вызывать дефицит витамина К, независимо от ВХБ, и поэтому должны избегаться.
Заключение:
4 дерматоза характерны для беременности: пемфигоид беременных, полиморфный дерматоз беременных, атопическая сыпь беременных и внутрипеченочный холестаз беременных. Данные заболевания могут быть разделены по клиническим проявлениям, гистопатологии, патогенезу и потенциальным осложнениями для плода. Только пемфигоид беременных и внутрипеченочный холестаз беременных ассоциированы со значительным риском для плода. Поскольку эти дерматозы характеризуются зудом, то осторожная оценка любой беременности, сопровождающейся зудом, является первоочередной для соответствующего лечения матери и контроля потенциального риска для плода.
По материалам исследования Уайт С., Филипс Р., Нейл М., Келли Э., переведенного http://www.dermatology.ru/
Аллергия при беременности — как бороться — Клиника ISIDA Киев, Украина
Шкабаровская Елена Николаевна
Терапевт
24 марта 2015
С неприятными последствиями аллергических реакций знакомы многие.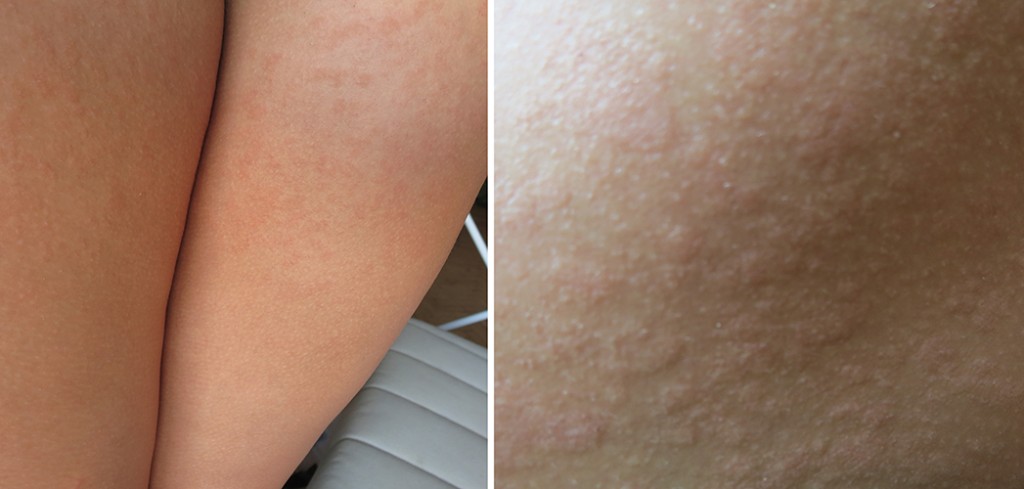 И беременные не исключение: у будущих мам также нередко встречаются аллергические реакции, причем гормональные изменения в организме не являются провоцирующим фактором. Как бороться с аллергией и, главное, как предотвратить развитие болезненного состояния, не навредив ни маме, ни малышу?
И беременные не исключение: у будущих мам также нередко встречаются аллергические реакции, причем гормональные изменения в организме не являются провоцирующим фактором. Как бороться с аллергией и, главное, как предотвратить развитие болезненного состояния, не навредив ни маме, ни малышу?
Причины
Болезнь развивается под влиянием конкретного аллергена, который, попадая в организм, вызывает неадекватную реакцию. Например, спровоцировать аллергию может домашняя пыль, в которой живут сапрофиты (клещи), пыльца растений, шерсть животных. Но, как правило, реакция на эти компоненты известна задолго до зачатия. А вот аллергия на лекарственные средства часто обнаруживается именно во время беременности — например, если будущей маме по какой-либо причине необходимо принимать антибиотики. Вызвать реакцию могут даже гомеопатические средства!
Симптомы
Проявляться аллергия может не только крапивницей, ринитами, но и более серьезно: отеком Квинке и даже анафилактическим шоком.
Есть ли вред для ребенка
При аллергии в организме будущей мамы вырабатываются антигены, которые, к счастью, на плод совершенно не влияют, поскольку не способны проникать через плаценту. Угрожать малышу могут только неправильное подобранное лечение, а также последствия отека Квинке и анафилактического шока – из-за кислородного голодания.
Лечение
Антигистаминные средства. Их выбор достаточно велик, но назначить будущей маме лекарство должен только врач — самое безопасное для нее и для малыша.
Гормональные препараты. Если аллергические проявления или диагноз «бронхиальная астма» были у женщины еще до беременности, терапия подбирается по принципу «польза больше вреда». В основном все препараты, применяемые при лечении бронхиальной астмы, в том числе и гормонального характера, продолжают принимать и во время беременности. Врач лишь корректирует дозы. Как показывает практика, такие лекарства действуют местно и не вредят ребенку. Пульмонологи утверждают, что при лечении астмы в кровь мамы попадает меньше 20% препарата, ареал его действия – бронхи и альвеолы. Кстати, во втором триместре за счет выработки надпочечниками ребенка кортикостероидов, состояние беременной, страдающей бронхиальной астмой, может улучшиться.
Пульмонологи утверждают, что при лечении астмы в кровь мамы попадает меньше 20% препарата, ареал его действия – бронхи и альвеолы. Кстати, во втором триместре за счет выработки надпочечниками ребенка кортикостероидов, состояние беременной, страдающей бронхиальной астмой, может улучшиться.
Гормональные мази назначают при крапивнице. Подходят ли они будущим мамам? Специалисты считают: поскольку их действие местное, то ребенку они не вредят. Правда, до 12-й недели, пока плод формируется, применять такие мази не рекомендуется. Но в любом случае решение принимает доктор.
ISIDA советует:
Чаще делайте влажную уборку в доме. Это поможет избавиться от пыли, а значит, и клещей, способных вызывать аллергию.
Увлажняйте воздух. Это профилактика вазомоторных аллергических ринитов. Оптимальная влажность в помещении – 50-70%.Не заводите домашних животных. Но и отдавать уже имеющихся питомцев на время беременности не обязательно. Если кошка или собака живут в доме давно, они не представляют для будущей мамы опасности. Скорее психологическую травму нанесет вынужденное расставание с домашним любимцем.
Будьте осторожны с моющими средствами и стиральными порошками. Если до беременности вы пользовались бытовой химией без проблем, вероятность развития аллергии практически очень невелика. Но если раньше были замечены даже незначительные кожные реакции, подберите более щадящие средства по уходу за домом.
Эксперт Елена ШКАБАРОВСКАЯ, заведующая отделением экстрагенитальной патологии, врач-терапевт клиники ISIDA Медгородок
Главный принцип в лечении аллергии – прервать цепочку аллергических реакций. Но, конечно же, гораздо лучше вообще не допустить попадания аллергена в организм. В целях профилактики следует воспользоваться благами гипоаллергенной диеты. Наиболее опасными считаются красное мясо, жирные сорта рыбы, многие экзотические морепродукты, фрукты и овощи оранжевого и красного цветов.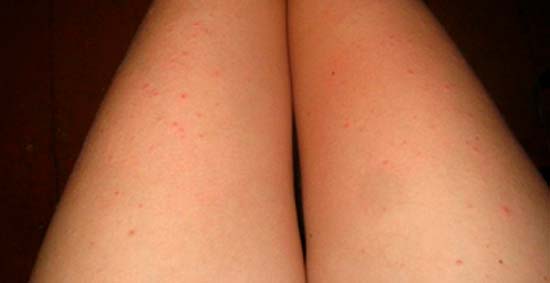 Если до беременности аллергической реакции на эти продукты не было, их количество в рационе стоит уменьшить, а если были, нужно вообще от них отказаться.
Если до беременности аллергической реакции на эти продукты не было, их количество в рационе стоит уменьшить, а если были, нужно вообще от них отказаться.
Сыпь при беременности — Сыпи(высыпания)
Сыпь при беременности встречается у многих женщин. В большинстве случаев таким образом проявляются гормональные изменения в организме. Однако причины сыпи могут быть не только физиологическими, но и патологическими. Высыпания на коже могут появляется при различных инфекционных заболеваниях, опасных для самой женщины и ее будущего ребенка.
Причины сыпи при беременности
К наиболее часто встречающимся причинам сыпи при беременности относятся:
- Дерматоз. Предположительно дерматоз появляется из-за гормональных изменений в организме беременной. Чаще всего, он появляется в последнем триместре. Сыпь возникает преимущественно в области растяжек и имеет вид узелков и бляшек. В дальнейшем элементы высыпаний могут сливаться, образуя бляшки больших размеров, и распространяться на ягодицы, грудь, ноги и спину. После родов, как правило, дерматоз исчезает. Особой опасности для женщины и малыша он не представляет. Лечение заключается в устранении зуда и покраснений, для чего беременной подбирается подходящая мазь или крем, чаще гормональный.
- Краснуха. Это заболевание пагубно влияет на плод. Наиболее опасным считается первый триместр беременности. Проявляется краснуха повышением температуры, головной болью, тошнотой и бледно-розовой сыпью. Данное заболевание может привести к развитию у будущего ребенка катаракты, глухоты, пороков сердца, кроме того, оно поражает нервную систему плода. Поэтому при выявлении у женщины краснухи в первом триместре беременность обычно прерывают.
- Корь. Болезнь развивается при отсутствии иммунитета к ней так же, как и краснуха. Перенесенная в первом триместре корь может вызвать у ребенка слабоумие и другие патологии нервной системы. Симптомами заболевания являются высыпания в виде бугорков, появляющиеся поэтапно: сначала поражается шея и лицо, затем — туловище и руки, а потом – ноги.
 Перенесенная корь в первые 12 недель беременности – повод для ее прерывания. При наличии риска заразиться болезнью или контакте с больным проводят обязательную вакцинацию иммуноглобулином, чтобы не допустить развития заболевания.
Перенесенная корь в первые 12 недель беременности – повод для ее прерывания. При наличии риска заразиться болезнью или контакте с больным проводят обязательную вакцинацию иммуноглобулином, чтобы не допустить развития заболевания. - Герпес. Эта инфекция наиболее часто становится причиной врожденных заболеваний. При первичном заражении герпесом в период беременности вероятность инфицирования плода 50 %, при обострении уже имеющегося заболевания риск значительно ниже – около 4%. Заразиться вирусом герпеса можно половым путем, через поцелуи, предметы обихода, при переливании крови, а также возможен воздушно-капельный путь заражения. Проявляется герпес мелкой пузырьковой сыпью, которая сопровождается жжением, покраснением и зудом. Спустя некоторое время, пузырьки начинают лопаться, оставляя язвочки. Особо пагубное воздействие оказывает герпес в первом триместре беременности, он может вызвать умственную отсталость и болезни сердечно-сосудистой системы. Заражение этим вирусом в третьем триместре может привести к энцефалиту, гепатиту, пневмонии и другим патологиям.
- Ветряная оспа. Наибольшую опасность представляет данное заболевание в первом и последнем триместре беременности. В первом – оно может стать причиной выкидыша или тяжелых пороков развития. Ветряная оспа, перенесенная в третьем триместре, приводит к внутриутробному инфицированию, пневмонии и кислородному голоданию. Проявляется заболевание высыпаниями в виде розовых пятен, на которых затем образуются пузырьки с прозрачной жидкостью, в дальнейшем пузырьки подсыхают, покрываясь корочками. Сыпь сопровождается выраженным зудом. Для лечения используются противовирусные препараты, а элементы высыпаний обрабатываются антисептиками. При тяжелом течении заболевания для предотвращения осложнений больного помещают в условия стационара в изолированную палату.
- Чесотка. Это заболевание проявляется в виде пузырьков и бугорков с заметными чесоточными ходами. Помимо сыпи, отмечается сильный нестерпимый зуд.
 Опасности для матери и ребенка чесотка не представляет. Лечение назначает врач, как правило, оно заключается в применении специальных противопаразитарных препаратов.
Опасности для матери и ребенка чесотка не представляет. Лечение назначает врач, как правило, оно заключается в применении специальных противопаразитарных препаратов. - Аллергия. Одной из самых частых причин сыпи при беременности является аллергическая реакция на какое-либо вещество. При этом такая реакция может появиться в период ожидания ребенка даже на те аллергены, на которые до беременности никакой реакции не было. Сыпь имеет вид небольших пузырьков с прозрачным содержимым. Она может размещаться на ограниченном участке тела или распространяться на всю кожу.
Локализация сыпи при беременности
Сыпь на животе при беременности
При появлении высыпаний в области живота во время ожидания ребенка лучше обратиться к врачу для постановки диагноза и определения лечения. Сыпь на животе при беременности может возникать как последствие гормональной перестройки организма, связанной с беременностью. В таких случаях высыпания преимущественно локализуются на животе, но могут захватывать и другие участки тела – руки, спину, ягодицы, бедра, грудь.
Другой не менее частой причиной сыпи на животе при беременности считается аллергия. Вызвать ее могут продукты питания, средства бытовой химии, косметика, пыльца растений, ткань, из которой сшита одежда, шерсть животных, пыль и прочее. Аллергия может быстро прогрессировать и осложняться, кроме того, пузырьки лопаются, что создает риск вторичного инфицирования.
В летний период сыпью в области живота может проявляться потница. Особенно часто она наблюдается у женщин, носящих бандаж, предпочитающих синтетическую одежду и не уделяющих должное внимание своей гигиене.
Сыпь на животе при беременности может появляться и при различных инфекционных заболеваниях, а также при нарушении нормального функционирования внутренних органов.
Сыпь на руках при беременности
Изменение гормонального фона и некоторое ослабление иммунной системы может приводить к появлению сыпи на руках при беременности, как результата аллергической реакции, обострения или развития кожных заболеваний.
Высыпания на руках могут быть одним из признаков аллергии. Причем вызвать ее может даже крем для рук, который женщина до этого использовала постоянно. При появлении аллергических высыпаний нужно выявить аллерген и устранить контакт с ним. В противном случае возможно ухудшение ситуации и присоединение вторичной инфекции бактериального характера. Также существует возможность перехода аллергического процесса в хроническую форму и развития экземы.
Изменение кожи на ладонях может быть связано с эритемой и телеангиэктазией. Причина таких изменений – повышение в крови эстрогенов. Изменения представляют собой стойкое расширение мелких сосудов. Высыпания имеют вид красных точек, черточек, звездочек и т.д. При появлении такой сыпи нужно показаться врачу, так как она может говорить о патологиях печени.
Сыпь на ногах при беременности
Основные причины появления сыпи на ногах при беременности те же, что и на других частях тела – дерматоз, инфекции, аллергия. Наибольшую опасность из них представляют инфекционные заболевания, такие как ветряная оспа, краснуха и корь. Поэтому при образовании на ногах высыпаний стоит посетить врача, только он сможет принять решение о необходимости и составе лечения.
Сыпь на лице при беременности
В период беременности может появляться угревая сыпь на лице, напоминающая акне подросткового периода. На щеках, подбородке и лбу образуются небольшие бугорки и прыщики. Они обычно не доставляют никаких неудобств, кроме эстетических. Такая сыпь на лице при беременности связана с гормональной перестройкой организма и не представляет опасности.
Однако сыпь на лице не всегда бывает безопасной. Высыпания в этой области могут появляться и при инфекционных заболеваниях. Так, сыпью на лице проявляется ветрянка, герпес, краснуха, корь.
Виды сыпи при беременности
Красная сыпь при беременности
Причина красной сыпи при беременности, чаще всего, — дерматоз. Эта патология довольно безопасна для женщины и ребенка. Проявляется она высыпаниями и зудом, возникает в последнем триместре беременности. Дерматоз преимущественно поражает женщин, беременных в первый раз, ожидающих двойню или сильно прибавивших в весе. Внешне такая сыпь выглядит как небольшие красные бугорки. После родов высыпания быстро исчезают, не оставляя следов.
Проявляется она высыпаниями и зудом, возникает в последнем триместре беременности. Дерматоз преимущественно поражает женщин, беременных в первый раз, ожидающих двойню или сильно прибавивших в весе. Внешне такая сыпь выглядит как небольшие красные бугорки. После родов высыпания быстро исчезают, не оставляя следов.
Мелкая сыпь при беременности
Мелкая сыпь при беременности в большинстве случаев оказывается последствием крапивницы. Область локализации ее – ягодицы, живот, бедра, грудь, руки и другие части тела. Высыпания сопровождаются сильным зудом и дискомфортом. Причиной крапивнице чаще становятся пищевые продукты, являющиеся известными аллергенами: шоколад, цитрусовые, клубника, малина и прочее. При выявлении крапивницы в первую очередь нужно определить аллерген и устранить его из питания беременной. Обычно этого оказывается достаточно, но если сыпь сохраняется, то может потребоваться прием специальных антигистаминных препаратов, назначающихся врачом.
Еще одной причиной мелкой сыпи может стать недостаток гигиены на фоне повышенной потливости, а также гормональные изменения в организме женщины.
Угревая сыпь при беременности
Причина угревой сыпи при беременности – повышение уровня прогестерона, способствующего усиленного выделению кожного жира. Свою роль может сыграть и токсикоз первого триместра, вызывающий обезвоживание организма. Кроме того, в период ожидания ребенка иммунитет снижается, что дает возможность активизироваться патогенным микроорганизмам.
Угри при беременности нельзя выдавливать, прикасаться к ним грязными руками, применять какие-либо средства без консультации с врачом. Все это может привести к присоединению инфекции и развитию осложнений.
Аллергическая сыпь при беременности
Аллергическая сыпь при беременности имеет вид небольших волдырей, сопровождается сильным зудом, что может приводить к бессоннице, раздражительности и нервозности. Наиболее часто реакцию вызывают пищевые продукты, лекарственные средства, но возможны и другие факторы.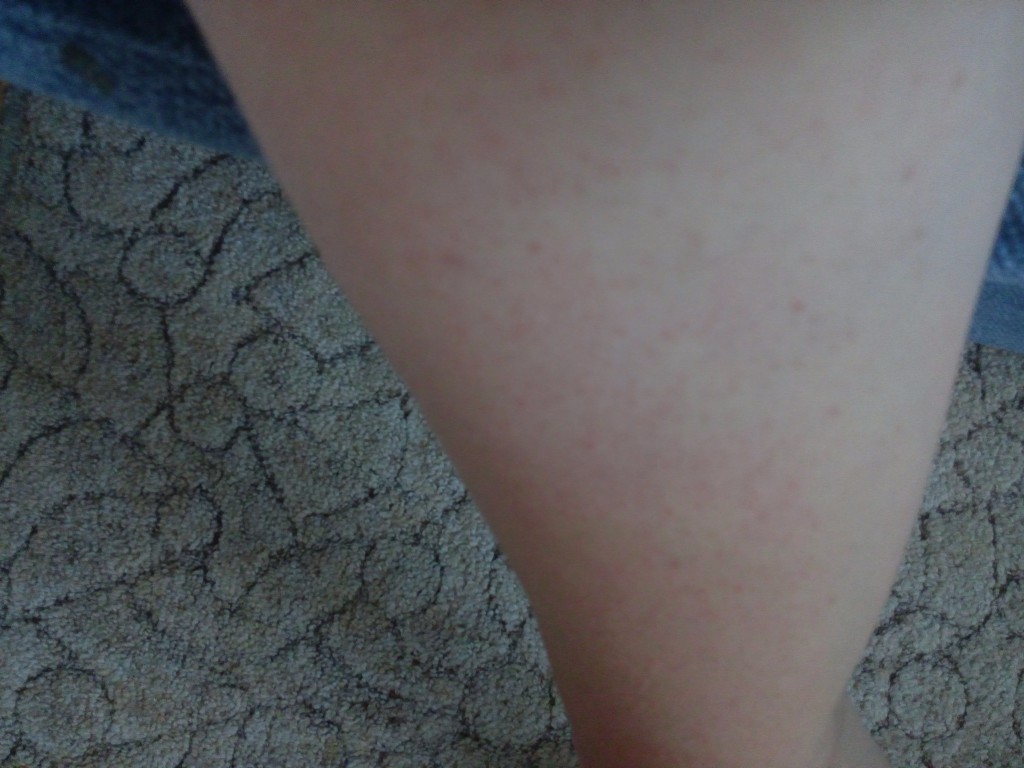 Аллергия связана с изменением количества половых гормонов в организме, что может привести также к гестозу, поэтому при возникновении высыпаний следует обязательно посетить врача. Кроме того, может произойти переход заболевания в хроническую форму, при которой высыпания не проходят сами даже после устранения контакта с аллергеном. В таких случаях врачом назначается медикаментозное лечение.
Аллергия связана с изменением количества половых гормонов в организме, что может привести также к гестозу, поэтому при возникновении высыпаний следует обязательно посетить врача. Кроме того, может произойти переход заболевания в хроническую форму, при которой высыпания не проходят сами даже после устранения контакта с аллергеном. В таких случаях врачом назначается медикаментозное лечение.
Чем лечить сыпь при беременности
Для предотвращения появления аллергической сыпи при беременности женщине следует придерживаться особой диеты, исключив из рациона шоколад, цитрусовые, морепродукты, кофе и другие подобные продукты.
Лечение сыпи при беременности инфекционного характера должен назначать только врач, исходя из индивидуальных особенностей и срока беременности. Нередко при вирусных заболеваниях на ранних сроках делается аборт по медицинским показаниям. Своевременное обращение за медицинской помощью поможет избежать развития последствий и осложнений.
Основой лечения сыпи при беременности становится лечение заболевания, вызвавшего ее появление. Также врачом могут назначаться средства для ускорения заживления кожи, повышения иммунитета, устранения зуда и дискомфорта.
Похожие статьи:
Пятна: полная информация
Сыпь без зуда
Сыпь при глистах
Сыпь при крапивнице
Атерома
Сыпь при дисбактериозе
Сыпь при беременности
Многие женщина, узнав о том, что они скоро станут мамой, сразу же начинает «штудировать» специализированную литературу. Но столкнувшись с сыпью непонятного происхождения, она попадает в тупик. Действительно, сыпь при беременности мало освещена в литературе, но вот в жизни она встречается куда чаще.
Причин сыпи при беременности очень много
Сыпь, как несложно догадаться, тоже своеобразный признак буйства гормонов в женском организме. Причем от гормональной перестройки может пострадать не только кожа, но и волосы, ногти. Но, к сожалению, безобидные гормоны – не единственная причина появления сыпи, есть и многие другие.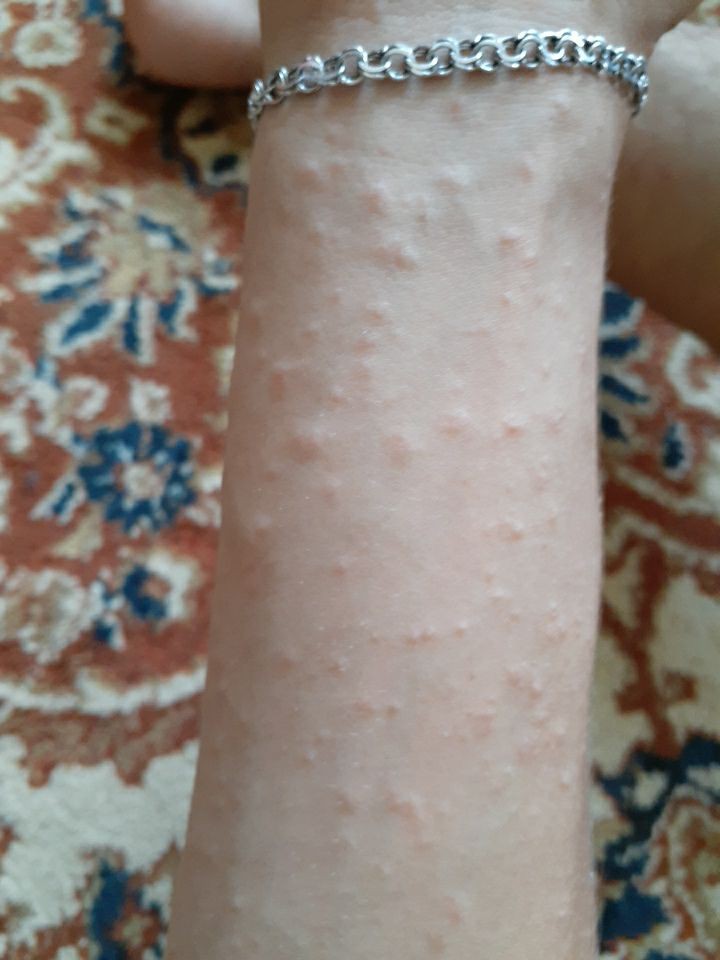
Часто врачи ставят беременным женщинам такой диагноз как дерматоз беременных. Дерматоз – кожное заболевание, и, скорее всего, чтобы его распознать, понадобится консультация дерматолога. Особенно часто дерматоз встречается у женщин, вынашивающих своего первенца.
Сыпь становится заметной только в последнем триместре. Беременная женщина, как правило, сначала замечает растяжки в области живота и красноватую мелкую сыпь рядом с ними. Эти высыпания потом могут перерасти в более крупные бляшки и могут напоминать крапивницу. Помимо бляшек могут появиться на коже и узелки. Это заболевание не опасно, хотя высыпания могут обширно распространяться по телу. Сыпь проходит самостоятельно в течение 7 дней после рождения ребенка, но в случае сильного зуда у женщины врач может назначить ей мазь или крем, чтобы снизить неприятные ощущения. Эти препараты чаще всего имеют в своем составе кортикостероидные гормоны, поэтому их лучше приобретать с разрешения врача. Хотя даже обычная 1% Гидрокортизоновая мазь или Цинковая паста, способны сильно уменьшить подобного рода высыпания.
Вирусная инфекция — частая причина
Причиной высыпаний на коже может быть и какая-либо вирусная инфекция. Женщина во время беременности не застрахована от краснухи, кори, герпеса, оспы и многих других подобных заболеваний. Как известно, одним из симптомов перечисленных инфекций является типичная сыпь на теле. Но зуд и высыпания – это безобидные неудобства по сравнению с тем, что вирусы, попав в ослабленный организм беременной женщины, могут нанести серьезный вред плоду. У женщин, переболевших во время беременности оспой или корью, чаще регистрируются пороки развития плода, хромосомные отклонения у ребенка, случаи мертворождения детей.
Тяжелее всего на плод влияет краснуха. К счастью, заболеть ей не так просто, если женщина перенесла это заболевание в детском возрасте, то больше она им не заболеет, и беременности ничего не будет угрожать. Если женщина хочет уточнить факт наличия у нее иммунитета против краснухи, то в женской консультации можно сдать кровь для этого.
Если женщина хочет уточнить факт наличия у нее иммунитета против краснухи, то в женской консультации можно сдать кровь для этого.
У беременной женщины, которая заболела краснухой, помимо появления сыпи может значительно повыситься температура, усилиться токсикоз, появиться слабость в теле, головная боль. Высыпания при краснухе бледно-розового цвета. Краснуха на ранних сроках беременности гораздо опаснее, чем уже, например, в III триместре. Заболевание поражает ЦНС ребенка, сердечно-сосудистую систему, глаза, уши (дети рождаются слепыми или глухими). Если врач диагностирует у вас краснуху на сроке до 12 недель, то вероятнее всего предложит прервать беременность.
Корь – еще одно инфекционное заболевание, которым многие болели в детстве. Как и в случае с краснухой, корь тяжелее всего переносится в I и во II триместрах беременности, вызывая тяжелые пороки нервной системы плода. Последствиями является рождение слабоумных детей, мертворождение, выкидыши у женщин.
Симптомы кори: отрывистый сухой кашель, мелкие высыпания, которые сначала заметны на лице, а потом переходят вниз, на конечности. Острый период длится 7 дней, после этого сыпь становится менее заметной. Женщинам, заболевшим корью, лучше прибегнуть к прерыванию беременности на ранних сроках.
Вирус герпеса тоже широко распространен при беременности. Заразиться им очень легко, так как он передается и половым путем, и тактильно (рукопожатия), и воздушно-капельным. Сыпь в этом случае будет иметь вид пузырьков и располагаться на слизистых оболочках. Высыпания сопровождаются зудом, болью. Герпеса следует опасаться в течение первых 12 недель беременности. У зараженных беременных женщин случаются выкидыши на этом сроке либо они делают аборт. От зараженных матерей появляются дети с синдромом Дауна, пороками сердца, сосудов, врожденными пневмониями, гепатитом. Лечение герпеса возможно только на сроках больше 12 недель, для этого применяют препараты содержащие ацикловир или валацикловир.
Еще одна небезопасная, но редкая причина появления сыпи – это ветряная оспа. Эта инфекция дает особо тяжелые последствия развития плода в I и в III триместрах. Конечно, как и в предыдущих случаях, часто беременность прерывается самопроизвольным выкидышем, у родившихся детей врачи диагностируют различные пороки, которые даже порой несовместимы с жизнью. Сыпь при ветряной оспе будет розового цвета, она похожа больше на пятна, а не на бугорки. Также сыпь при оспе похожа на пузырьки, как при герпесе. Высыпания сопровождаются зудом. Их можно обрабатывать антисептическими противовирусными препаратами.
У сыпи может быть аллергическая природа. Гормональные перебои, которыми характеризуется беременность, вполне могут спровоцировать это заболевание. Зуд, сыпь могут быть вызваны продуктами питания, пыльцой, домашней пылью и многими другими факторами. Чтобы точно вычислить аллерген, обратитесь к аллергологу.
Аллергическая сыпь при беременности может быть как в виде пузырьков с содержимым, так и в виде узелков или бляшек. Она может локализоваться на определенной части тела, например, животе, или же распространиться по всему кожному покрову. Врач-аллерголог может диагностировать причину аллергической реакции и назначит требуемое лечение.
Лечение сыпи при беременности: традиционные и народные средства
Чтобы избежать появления сыпи и других симптомов, связанных с нею, следует во время беременности придерживаться несложной диеты, особенно, если женщина склонна к аллергии. Следует исключить из рациона сильные аллергены: кофе, цитрусы, шоколад, морепродукты. При приготовлении пищи реже использовать приправы.
Если же причиной сыпи является дерматоз, то чаще всего врачи не назначают для его лечения каких-то особых средств, так как это безобидное временное явление. Зуд же поможет снять антигистаминные препараты или мази.
А вот для лечения серьезных инфекционных заболеваний врач должен подбирать лечение индивидуально. На ранних сроках беременности (I триместр) женщинам во избежание тяжелых осложнений делают аборт. Может произойти и выкидыш. Помните, что подобные заболевания нельзя лечить самостоятельно.
При диагнозе «корь» беременной женщине назначается постельный режим, усиленное питание с добавлением кисломолочных продуктов, витаминов, симптоматическое лечение. При развитии осложнений (пневмония, отит и другие) лечение проводится антибиотиками. В комнате, где находится больная, свет должен быть приглушенным.
Краснуха по способу лечения мало отличается от кори. При ней тоже женщину отправляют в больницу, где 3-4 суток она проводит в постельном режиме. Профилактикой этого вируса, конечно, является вакцинация при планировании беременности.
Беременную женщину, зараженную ветряной оспой, тоже госпитализируют для наблюдения специалистами. Оспу можно вылечить противовирусными препаратами, которые вводятся в вену или назначаются в виде таблеток. Жар при ветрянке сбивают жаропонижающими средствами, назначают обильное питье, аскорбиновую кислоту. Возможно при необходимости применение и антибактериальной терапии при ветряной оспе.
Также врач в России может назначить различные препараты для коррекции и поднятия естественного иммунитета женщины, в частности, ей вводится внутривенно иммуноглобулин. Важное значение имеет и соблюдение правил гигиены, это снижает риск повторного заражения. Женщина должна регулярно менять свою белье, верхнюю одежду, принимать ежедневно душ или ванны с раствором марганцовки. Пузырьки, появившиеся на слизистых оболочках, запрещается чесать, протыкать, отрывать. В противном случае произойдет повторное заражение, и распространение инфекции на другие части тела. Руки требуется в чистоте, регулярно мыть с мылом, обрабатывать антисептиками.
Герпес трудно поддается лечению, особенно при беременности, когда иммунитет женщины понижен. Зараженная им женщина должна строго соблюдать правила гигиены, пользоваться только индивидуальными предметами обихода (посудой, одеждой, полотенцами, предметами личной гигиены и т.п.). Пузырьки рекомендуется смазывать несколько раз в день противовирусными мазями, содержащими ацикловир, это значительно уменьшит зуд, а сами высыпания засохнут. Прокалывать содержимое или расчесывать сыпь нельзя! Так же как при ветрянке, рекомендуется содержать свое тело и личные вещи в чистоте. Чтобы ребенку не передался вирус половым путем при родах, акушеры делают кесарево сечение зараженным будущим мамам. Кормить грудью детей в этом случае запрещено, ребенок получает вскармливание искусственными смесями.
по материалам сайта swedmed.ru
Полезна: 2 голоса
Не полезна: 0 голосов
Другие статьи на эту тему
16 самых распространённых проблем со здоровьем и самочувствием во время беременности и как их бережно решать — Беременность
Беременность – это особое время в жизни женщины – неповторимое в не зависимости ждёте вы первого, третьего или пятого малыша… Это время, когда у мамы внутри появляется новая жизнь. Поэтому к этому периоду времени нужно относиться с ответственностью, заботиться о своём здоровье и самочувствии и здоровье малыша. Как рассказывает гинеколог Центра женского здоровья Инта Динсберга, что нигде в мире не изучено действие разных веществ на здоровье будущей мамы и малыша, потому даже нет строго научно доказанных и обоснованных даже методов народной медицины. В любом случае с употреблением природных средств в большом количестве не нужно увлекаться, т.к. нет данных о влиянии их на ход беременности и здоровье будущего малыша. «У данных советов только рекомендующий характер, всегда нужно помнить, что в любой неясной ситуации, связанной с проблемами здоровья во время беременности нужно обращаться к своему врачу или акушерке, которая оценит ситуацию и даст соответствующие рекомендации», отмечает И.Динсберга.
Тошнота и рвота
Тошнота по утрам и рвота в начале беременности встречается примерно у 0,5-1,5% беременных. Причины плохого самочувствия до сих пор точно не известны. Частично их связывают с ростом в организме гормона беременных — гонадотропина. В случаях, когда рвота по нескольку раз в день, то теряется много жидкости и минеральных веществ, а также потеря веса (до 5% от веса) и это всё можно предупредить, поэтому не нужно это воспринимать как позывы организма и оставлять без внимания.
Что делать?
- С утра, перед тем как подняться с кровати или перед чисткой зубов нужно съесть какой-нибудь не сладкий сухарик и выпить немного прохладной, не газированной воды
- Не употребляйте острую и жирную пищу, ешьте больше овощей и фруктов. Избегайте перчёных, пряных блюд, а также панированных, продуктов, фри. В меру употребляйте различные растительные масла, орехи и жирные продукты животного происхождения.
- Ешьте чаще и маленькими порциями, легкопереваримую пищу, например, овощи, фрукты, ягоды, молочные продукты.
- Ешьте пищу содержащую протеинов (постное мясо, не жирный творог, сыр, рыбу, картофель) вечером перед сном
- Пейте больше жидкости, между приёмами пищи
- Можно съесть дольку лимона, лимонный леденец или выпить негазированный лимонный напиток. Можно пить чай из имбиря
- Если тошноту или рвоту вызывает запах пищи, пытайтесь есть её холодной
- Отдыхайте, поспите днём
- В случае тошноты и рвоты научно доказана эффективность имбиря. Но во время беременности его употреблять нужно осторожно
Важно!
Если рвота появляется несколько раз в день, то с употреблением жидкости, невозможно компенсировать потерю солей и минеральных веществ, необходима помощь врачей и медикаментозное лечение!
Изжога
Во время беременности уровень прогестерона высокий и ослабляет моторику кишечно-желудочного тракта и поэтому мышцы ослабляются и закрывают вход желудка, поэтому кислое содержимое попадает в пищевод и вызывает сильные, жгучие боли за грудиной. Помимо этого увеличивается опустошение желудка. И малыш давит на желудок снизу, это тоже может быть причиной, почему кислое содержимое желудка попадает в пищевод, вызывая неприятное и жгучее ощущение в пищеводе и горле. Часто причиной изжоги может быть лишняя масса тела, уменьшенное количество слюней по ночам и т.п.
Что делать?
- Желательно есть часто — примерное пять раз в день, небольшими порциями и уменьшить порции
- Нужно есть более жидкую пищу
- Нужно избегать острой, кислой, пряной, жирной и солёной пищи
- Еду нужно хорошо прожёвывать, чтобы она хорошо смешалась бы со слюнёй и желудку было бы легче продолжать процесс ферментации.
- Во время еды не правильно после каждого кусочка записать глотком сока или каким другим напитком. В этом случае выделение сока стимулируется ещё больше и появляется ощущение дискомфорта в животе. Стакан напитка рекомендуется выпивать через несколько минут после приёма пищи.
- Не употребляйте слишком холодную или горячую пищу.
- Вечером можно выпить чай из ромашки, мяты или тёплого молока, что на жжение желудка подействует как огнетушитель.
- Перед едой 1-2 раза в день можно выпить немного свежего картофельного сока.
- Если изжога не позволяет уснуть, можно выпить только что разведённую содовую воду.
- Жжение за грудиной можно уменьшить, если минимум за 2 часа до сна не есть и поднять выше подголовник или подложить дополнительную подушку.
- Нужно питаться постной, но богатой на белки пищей. Интересно, что белки, попадающие в пищеварительный тракт, помогают усвоиться кислоте, которую вырабатывает желудок и раздражение уменьшается. Рекомендуется телятина, крольчатина или говядина, рыба.
- Минимум 30 минут после приёма пищи нужно провести в сидячем положении или отправится на лёгкую прогулку. Пища может способствовать выделению желудочной кислоты и жжению и в ночное время. Если после еды человек принимает горизонтальную позу, то желудочному соку легче затечь в пищевод, вызывая неприятное ощущение.
- Жевание жевательной резинки раздражает желудок, заставляя выделать ещё больше желудочного сока, который создаёт кислую среду. Если желудок пуст, появится ощущение пожара. Для освежения дыхания рекомендуется жевательную резинку жевать за 5-10 минут до еды или после еды, а всё остальное время выпивать по стакану воды или свежевыжатого сока.
- Не рекомендуется кофе и крепкий чёрный чай, а также шоколад. Особенно натощак.
Геморрой
Геморрой – это воспаление и увеличение, а также кровотечение и выпадение внутренних венозных узлов прямокишечного сплетения. Эта проблема встречается примерно у 30-40% беременных.
Геморрою способствует увеличение матки, которая частично может давить на вены малого таза; повышение прогестерона, который в свою очередь, может вызвать, снижение эластичности стенок вен; наследственная слабость стенок вен; все факторы, способствующие запорам — малоподвижный образ жизни, питание с низким содержанием клетчатки, недостаточное количество жидкости в питании.
Признаки геморроя во время беременности могут быть таковыми: кровотечение из венозных узлов; зуд анального отверствия; ощущение дискомфорта и боли, усиливающиеся во время дефекации.
Что делать?
- Не желательно длительно сидеть или стоять, не меняя позы.
- По возможности быть физически активной.
- Нужно употреблять достаточное количество жидкости и пищу богатую клетчаткой.
- Нужно стараться по возможности чаще отдыхать лёжа или полусидя на левом боку, что расслабляет венозную систему.
- Важно соблюдать личную гигиену и в случае запоров избегать от сильного давления. После каждого посещения туалета можно подмываться прохладной водой.
- Если гинеколог позволяет, желательно принимать тёплые ванночки по нескольку раз в день в течение 10-20 минут в лёгком растворе марганцовки, питьевой соды, ромашке или отваре дубовой коры.
- В случае сильных болей или выраженного кровотечение до посещения врача симптомы можно сократить с помощью прикладывания кусочков льда.
Запоры и вздутие живота
Запоры и вздутие живота во время беременности объявляется увеличением моторики тонкой и толстой кишки из-за гормональных изменений.
Что делать?
- Каждый день нужно принимать достаточное количество жидкости — примерно 1,5- 2 литра
- Желательно отказаться от газированных напитков
- Рекомендуются регулярные физические активности, например, прогулки
- В питание регулярно нужно включать клетчатку, которая увеличивает перистальтику кишечника и смягчает и облегчает дефекацию. Богатые клетчаткой продукты — овощи, фрукты, цельнозерновой хлеб, зерновые изделия, чернослив, пшеничные отруби, пшеничные ростки, измельченные семена льна и т.п.
Недержание мочи
Недержание мочи во время беременности объясняется механическим давлением стремительно растущей матки на мочевой пузырь. Часто сложно удержать мочу, кашляя или проделывая резкие движения. К сожалению, этот процесс во время беременности нельзя контролировать. Иногда проблема остаётся после родов. Недержание мочи связано со слабостью мышц промежности, что обычно является проходящим явлением в послеродовом периоде.
Что делать?
Важно начать делать укрепляющие упражнения. Если их активно не делать, то в дальнейшем может развиться недержание мочи, а также опущение внутренних органов.
Бессонница
В первый триместр беременности в крови образуется гормон — прогестерон, который успокаивает, усыпляет и работает как обезболивающее, успокаивающее средство. Дополнительно к тому, что увеличивается матка, появляется давление на мочевой пузырь и работа прогестерона провоцирует частое мочеиспускание. В этот период с утра или вечером токсикоз утомляет и в результате- появляется бессилие и сонливость.
Но на втором триместре могут возникнуть нарушения сна. У будущей мамочки продолжает увеличиваться уровень прогестерона в крови, но медленнее и равномернее, чем в первый триместр. Матка увеличивается ещё больше- актуальным становится частое мочеиспускание. Т.к. диафрагма выше, на 20% уменьшается объём лёгких, в это время 25% беременных начинают храпеть во сне, если до этого такого не наблюдалось. Ещё больше сну может помешать третий триместр, когда чувствуются движения плода, размеры живота мешают найти удобную позу и давление на внутренние органы достигает максимума. Иногда могут сниться страшные сны. О снах не нужно волноваться — они не отражают реальные события.
Что делать?
- Сон беременным необходим, поэтому если не спиться ночью, нужно поспать днём
- Чтобы улучшить ночной сон и увеличить бодрствование днём, необходима терапия светом. Днём открывайте занавески и гуляйте на свежем воздухе
- Сон улучшает физическая активность, но её нужно планировать днём, а не вечером. Не нужно начинать делать физические упражнения 3-4 часа до сна.
- На третьем триместре рекомендуется поднять подголовник и спать на нескольких подушках. При позе на боку, подушку можно положить между колен.
- Создайте свой ритуал перед сном! Старайтесь каждый день идти спать и просыпаться в одно и тоже время, включая выходные. Если каждый день перед сном будете делать одни и те же действия, разные ритуалы — позитивная литература, расслабляющие упражнения, тёплая ванна то организм привыкнет.
- Перед сном выпивайте стакан тёплого молока или тёплой воды с мёдом и яблочным уксусом.
- В спальне важно обеспечить темноту, т.к. освещение имеет значение для полноценного сна. Уменьшение количество света ночью увеличивает выделение гормона мелатонина, который участвует в регулировании биологического ритма сна.
Зуд во время беременности
Зуд кожи у будущей мамы может быть по нескольким причинам. Холестаз беременности или густая желчь — чаще встречаются во время третьего триместра беременности. Зудящее ощущение появляется, когда пигмент желчи оседает в коже. У зуда нет характерной локализации и она может быть на любом участке тела. Иногда, если существует риск преждевременных родов, то зуд заканчивается рождением малыша. Сыпь беременных может появиться в любое время, она выглядит как розовая сыпь или узелки на коленях или локтях. Такие изменения могут сохраняться до нескольких недель и даже месяцев до родов. Сыпь похожая на крапивницу — обычно появляется на третьем триместре беременности, чаще всего во время первой беременности и многоплодной беременности. Сыпь чаще всего появляется на животе, по краям стрий, потом на руках и ногах. Эта сыпь пропадает через 1-2 недель после родов.
Что делать?
- Об этих ощущениям нужно сообщать врачу, т.к. чтобы оценить проблему и решить о дальнейшей тактике хода беременности, нужно сделать анализ крови. Может понадобиться осмотр дерматолога.
- Если анализы изменений не констатируют, то зуд можно снизить разными освежающими ванночками, например, мятной или лосьонами.
Кровоточивость дёсен
Во время беременности меняется состав слюней, дёсна активнее снабжаются кровью, вместе с этим отекают. На фоне общих гормональных изменений дёсна становятся мягче и легкоранимее. Они быстрее воспаляются, усиливается образование налёта, что в свою очередь может вызвать воспаление и развитие кариеса. Во время беременности зубы могут усиленно портиться, т.к. меняются привычки в еде. В результате всех этих процессов может появиться кровоточивость дёсен, особенно после чистки зубов.
Что делать?
- Зубной щёткой и нитью тщательно очищать зубы после еды
- Нужно найти зубного врача или гигиениста, который подскажет подходящие средства для чистки
- Полость рта нужно полоскать отваром ромашки
- Если с утра тошнит и рвёт, после этого не нужно сразу чистить зубы, а только прополоскать рот. Так нужно действовать, потому что вначале в рот попадает желудочный сок, который, если сразу почистить зубы, может усилить эрозию зубов. Примерно через час после рвоты можно почистить зубы для лучшего самочувствия и чистоты зубов.
Боли в спине
Боли в спине во время беременности могут вызвать: рост живота, и смена центра тяжести. Гормон беременных — прогестерон действует расслабляюще не только на мышцы матки и таза, но и на систему связок суставов. Растёт масса тела и центр тяжести сдвигается вперёд. Усиливается выгиб поясницы на примерно 5- 9°, в результате позвоночнику сложнее выполнять функцию амортизации.
Что делать?
- Ограничить такие физические активности, которые вызывают дополнительную нагрузку на спину и таз — хождение по лестнице, долгое стояние или сидение.
- Избегать подъёма тяжестей
- Укреплять мышцы спины специальными упражнениями для беременных
- Расслаблять мышцы спины водными процедурами — аквааэробикой
- Во время беременности рекомендуется носить специальный эластичный пояс
- Чтобы облегчить давление на спину, ночью рекомендуется спать на боку и между ног класть подушку
Головокружения и обмороки
Во время беременности уменьшается резистентность сосудов, в результате чего падает давление, что является причиной головокружениям и обморокам. Признаки обморока — головокружение и состояние нестабильности.
Что делать?
- Нужно избегать длительного стояния на ногах
- Если есть ощущение, что приближается обморок, нужно лечь и сесть, положить голову между коленями пока самочувствие улучшится
- Из тёплой ванны, сидя или лёжа нужно вставать очень медленно. Поднимаясь с положения лёжа, сначала нужно перевернуться на бок и медленно подняться
Выделения из влагалища
Выделения усиливаются под влиянием гормональных изменений. Если выделения бледные, бесцветные, без запаха, не вызывают зуда или других раздражений, то волноваться не нужно.
Что делать?
- Не используйте интимные дезодоранты и ароматизированные средства гигиены, подмывайтесь специальным средством для интимной гигиены, PH которой 4-4,5.
- Носите подходящее по времени нижнее бельё, в жаркое время избегайте тесного, синтетического белья.
- Если необходимо, можно пользоваться прокладками без запаха
- Если появляется зуд или боль, выделения другого цвета и запаха, обязательно нужно посетить гинеколога
- Как первую помощь при выделениях и для предотвращения зуда, который вызовет молочница, можно воспользоваться натуральным йогуртом без добавок — пальцем внимательно смазать влагалище несколько раз в день
Потливость
Чрезмерную потливость во время беременности вызывают гормональные изменения, усиленный обмен веществ, особенно на 3 триместре, и то, что во время беременности увеличивается приток крови к коже. Пот может появиться после небольшого напряжения или ночью.
Что делать?
- Носите свободную, удобную, соответствующую погодным условиям одежду, избегайте синтетической одежды
- Употребляйте достаточное количество жидкости, особенно в жаркое время
- Если можно, ночью спите при открытых окнах
Отёки
Созданное маткой механическое сдавливание полой вены и увеличение количества жидкости в тканях может вызвать разные изменения в организме, в том числе периферические отеки. Это обычно выражается как небольшие отёки вокруг щиколотки, особенно в жаркое время, в конце дня и после долгого хождения, но это не должно вызывать боли или дискомфорт. И с утра может быть небольшая неподвижность, опухшие пальцы, кольца могут стать маленькими.
Что делать?
- Чаще отдыхать, поднимая ноги наверх
- Делать упражнения стоп
- Поднимать руки над головой, сгибать и распрямлять каждый палец
- Можно использовать одуванчиковый чай, который обладает особенностями тушения пожара
- Отёки во время беременности можно уменьшить питанием, в котором больше калорий (в среднем +300 ккал в день) и увеличенное количество белков (в среднем +30 гр в день). Строгое ограничение в поваренной соли не желательно
Важно!
Если тёк сильно выражен или стремительно прогрессирует, добавляются головные боли, нарушения зрения, тошнота, рвота, боли в грудине, уменьшается количество мочи, срочно нужно обращаться за помощью в ближайшее медицинское учреждение! Это может свидетельствовать о преэклампсии, что является патологией при беременности, для которой характерна триада симптомов — повышается кровяное давление, выражены отёки и изменяется анализ мочи (появление белков).
Судороги в икрах
Судороги в икрах достаточно распространённое явление у беременных. Чаще всего судороги могут возникнуть в играх, а также в стопах и бёдрах. Обычно всё продолжается меньше минуты. Судороги появляются, мышцы напрягаются и кровь циркулирует медленнее. Такое вызывает, если малыш пережимает у мам сосуды и нервы, а также в случае, если в организме не хватает кальция, фтора, калия, магния или витамина В6. Витамины группы В не накапливаются в организме, поэтому их резервы нужно постоянно пополнять. Нужно помнить, что причиной судорог может быть хроническая венозная недостаточность, дискомфорт и ощущение тяжести.
Что делать?
- Если в ногах судороги, ноги нужно постараться вытянуть и полностью расслабить, мышцы можно расслабить лёгким массажем и пощипываниями. Известный в народе метод — колоть икру иголкой — не рекомендуется из-за травматизма.
- Желательно носить компрессионные чулки
- Для уменьшения судорог рекомендуется дополнительно есть продукты богатые на магний, кальций и витамины группы В, например, бананы, овсяные хлопья, сыр, не жирный творог, чёрный хлеб, яйца.
Проблемы стоп
Осложнённое обогащение кровью стоп и иннервация может уменьшить защиту кожи и ногтей от грибковых инфекций. Во время беременности увеличивается вес тела, в последние месяцы усиленно смогут сформироваться натёртости, болезненные трещины, мозоли, бородавки, а также есть риск инфицироваться грибком ногтей, т.к. у ног осложнён венозный и лимфатический отток, ноги отекают, если долго сидеть или стоять.
Что делать?
* Не нужно носить узкую, воздухонепроницаемую обувь, в которой зажаты пальцы ног и стопы усиленно потеют.
* Рекомендуется носить обувь на низком каблуке — до 4 см, не сидите с перекрещенными ногами, а при просмотре ТВ, ноги нужно расположить повыше, чтобы поспособствовать циркуляции крови.
* Т.к. во время беременности (особенно в последние месяцы) может быть затруднительно качественно ухаживать за стопами, чтобы предотвратить проблемы, один раз в месяц желательно посещать кабинет подолога.
* Посещая общий душ или бассейн, обувайте тапки, т.к. любая микротравма может быть причиной инфекции.
* Регулярно стопам можно делать ванночки из морской солёной воды. В неё можете положить дольки чеснока. Антисептическим противогрибковым действием обладает отвар листьев клубники.
Новообразования на коже
И на лице, и на теле возможны визуальные изменения, связанные с беременностью. Не только увеличения веса и объёмов, но в связи с ростом гормонов на коже могу появиться небывалые новообразования — бородавки и папилломы, которых раньше не было. Папилломы и бородавки, вызванные вирусами, и их рост связан с изменениями защитных способностей организма.
Во время беременности могут увеличиться родимые пятна. Нужно следить за своими родинками и родимыми пятнами, т.к. в этот период они могут перерасти в злокачественные образования.
Что делать?
- Во время беременности с новообразованиями практически не возможно бороться. Ликвидируя их, папилломы, родимые пятна, гемангиомы могут опять отрасти, поэтому лучшие результаты от лечения будут после рождения малыша.
Больше информации
www.sievietesveselibascentrs.lv
6 кожных проблем, которые могут развиться во время беременности | Ваша беременность имеет значение
Вы беременны, так где же то «сияние беременности», о котором вы слышали? Вместо яркой сияющей кожи вы можете больше походить на прыщавого подростка. Может быть, у тебя на лице появились темные пятна. Или, может быть, вы чешетесь от сыпи вокруг растяжек на животе.
Беременность может вызывать множество странных симптомов, и ваша кожа не застрахована от гормональных изменений, которые вы испытываете.К счастью, хотя и раздражает, большинство из этих состояний безвредны и проходят после родов.
Давайте рассмотрим некоторые из наиболее распространенных проблем с кожей, которые возникают во время беременности, и способы их решения. Мы также обсудим одно серьезное состояние, о котором следует знать.
«Маска беременности» и черная линия
Оба эти доброкачественных состояния являются результатом повышенной пигментации, вызванной выбросом гормонов беременности. Мелазма, также известная как «маска беременности», вызывает появление темных пятен на лице, часто на носу и щеках.Черная линия — это темная линия, которая может образовываться между пупком и лобковой областью во время беременности.
Если вы испытаете что-либо из этого, вы не одиноки. Почти 75 процентов беременных женщин будут носить маску беременности, а 90 процентов заметят черную линию.
Это усиление пигментации может повлиять на любую область вашего тела, которая более пигментирована. Многие женщины, например, сообщают о более темных веснушках или ареолах, чем обычно. И чем темнее тон вашей кожи, тем больше вы можете заметить эти изменения.
Вы не можете полностью предотвратить эти состояния, но использование хорошего солнцезащитного крема, особенно на лице, может помочь уменьшить их. Не волнуйтесь — вы не застрянете с этими изменениями навсегда. Большинство должно исчезнуть после родов. Мелазма иногда не проходит, но дерматолог может вылечить ее с помощью лекарств после беременности.
Растяжки
Почти у каждой беременной женщины появляются растяжки — красноватые полосы, которые проходят по груди или животу.Они с большей вероятностью появятся, если вы быстро наберете вес, поэтому следуйте рекомендациям врача относительно увеличения веса. Однако иногда появление растяжек сводится к генетике.
После родов ваши растяжки должны стать менее заметными — серебристого или белого цвета. Вы можете попытаться предотвратить появление растяжек, увлажняя кожу маслом какао или лосьоном. Если вы хотите попробовать лекарство на травах, сначала поговорите со своим врачом.
Угри
Многие мои пациентки жалуются на это во время беременности.Все эти гормоны в вашем теле могут вызывать выделение сальных желез большего количества масла, вызывая высыпания на коже.
Попробуйте очищать лицо с помощью мыла, отпускаемого без рецепта, утром и вечером. Большинство отпускаемых без рецепта средств местного действия безопасны во время беременности, но если у вас есть какие-либо опасения по поводу определенного продукта, вы можете спросить своего врача. Есть несколько рецептурных лекарств для местного применения, которые мы можем попробовать во время беременности, но после рождения ребенка ваши прыщи должны исчезнуть.
Метки на коже
Эти небольшие, рыхлые, безвредные образования на коже могут появиться на любом участке вашего тела во время беременности, но чаще всего появляются под мышками и грудью.К сожалению, вы ничего не можете сделать, чтобы их предотвратить, но при желании их можно легко удалить после беременности.
PUPPP
Зудящая сыпь часто встречается во время беременности. PUPPP, зудящие уртикарные папулы и бляшки во время беременности, являются наиболее распространенной сыпью при беременности. Эти зудящие красные пятна образуются вокруг растяжек — обычно к концу беременности, когда живот наиболее растянут, — и могут распространяться на руки, ноги и ягодицы.
Это состояние безвредно, но я знаю по опыту, что оно может раздражать. PUPPP исчезнут после того, как вы родите ребенка, но до тех пор не думайте, что вам нужно пережить это. Мы можем дать вам стероидный крем, который снимет зуд и предотвратит его распространение. Этот крем безопасен для вас и вашего малыша.
Холестаз беременности
Бывают случаи, когда нельзя игнорировать зуд кожи. Холестаз во время беременности — это заболевание печени, которое возникает в результате большого количества гормонов беременности, влияющих на нормальный поток желчи в желчном пузыре.
Это состояние возникает в третьем триместре и может вызвать сильный зуд по всему телу. Часто это хуже на ладонях и подошвах ног, из-за чего пациенты чувствуют себя несчастными и не могут уснуть. Холестаз при беременности также может сопровождаться желтухой (изменение цвета кожи и глаз на желтый).
Простой анализ крови может проверить, есть ли у вас холестаз во время беременности, и пероральные препараты могут вылечить его. Доставка также излечивает это, поэтому мы можем порекомендовать стимулировать роды, когда вы приближаетесь к назначенному сроку.
Ваше тело во время беременности претерпевает огромные изменения. Большинство кожных заболеваний раздражают больше всего. Но расскажите своему врачу о своих симптомах, чтобы исключить что-нибудь серьезное и найти возможное облегчение!
Симптомы и их внешний вид
У некоторых людей во время беременности появляется кожная сыпь. Медицинское название этого дерматоза — беременный. Высыпания могут различаться по степени тяжести и продолжительности в зависимости от того, что их вызывает.
Уровень гормонов, растяжение кожи, генетика и кровоток могут сыграть свою роль.
В этой статье рассматриваются семь типов сыпи, которые могут возникнуть во время беременности, включая их симптомы и методы лечения. Также рассматривается, как люди могут справиться с симптомами в домашних условиях.
Кожный зуд часто встречается во время беременности, а у некоторых людей также появляется сыпь. Некоторые типы сыпи характерны для беременности, а другие могут появиться в любое время. Однако у некоторых людей высыпания могут быть более вероятными во время беременности из-за физических изменений, которые претерпевает их тело.
В большинстве случаев кожные высыпания не являются серьезными и не указывают на проблемы с плодом.Однако важно определить причину на раннем этапе, поскольку некоторые высыпания являются симптомом основного заболевания.
Некоторые виды сыпи, которые могут возникнуть во время беременности, включают:
Беременность может вызывать у людей необычно теплое ощущение тепла из-за повышенного кровоснабжения кожи. В результате человек может обнаружить, что он больше потеет, что в некоторых случаях может привести к появлению тепловой сыпи.
Тепловая сыпь или потница вызывает появление на коже зудящих крошечных волдырей. Сохранение прохлады и сухости может помочь заживлению тепловых высыпаний.Если человек испытывает тепловую сыпь, он может попробовать:
- носить свободную одежду из натуральных волокон, например, хлопка
- работать и спать в прохладных, хорошо проветриваемых помещениях
- как можно скорее сменить мокрую одежду
- используйте компрессы с прохладной водой на сыпь.
Крапивница выглядит как бугорки или рубцы на коже. Они чешутся и часто возникают из-за аллергической реакции. Однако есть и другие возможные причины, в том числе:
- тепло
- царапины на коже
- стресс
- давление на кожу
Ощущение жара и зуда — обычное явление во время беременности и может привести к крапивнице.Кроме того, авторы статьи 2013 года предполагают, что гормональные изменения также могут вызывать крапивницу.
Легкую крапивницу можно вылечить в домашних условиях, охладив кожу. Если крапивница тяжелая или возникает вместе с отеком или затрудненным дыханием, человеку следует немедленно обратиться за медицинской помощью.
Атопическая сыпь во время беременности является наиболее частым специфическим для беременности кожным заболеванием. Термин объединяет несколько похожих высыпаний при беременности. К ним относятся:
- атопическая экзема
- почесуха при беременности
- зудящий фолликулит при беременности
Экзема представляет собой очень сухую и зудящую сыпь, которая появляется красной на светлой коже и серой или коричневой на более темной коже.Люди, у которых во время беременности развивается экзема, могут обнаружить, что в первом и втором триместрах поражения обостряются чаще, чем обычно.
Пруриго во время беременности — это сыпь, состоящая из папул, которые представляют собой небольшие шишки, заполненные жидкостью. Зудящий фолликулит вызывает появление папул, напоминающих прыщики, или прыщи.
Эти условия неудобны, но не представляют опасности для беременной или плода. Сыпь часто исчезает после родов. А до тех пор врач может назначить смягчающие средства, стероидные кремы или антигистаминные препараты, чтобы уменьшить зуд.
Сыпь PUPPP встречается примерно у 1 из 160 беременностей. Это состояние чаще встречается у людей, вынашивающих несколько плодов, например, у близнецов или тройняшек.
Сыпь PUPPP развивается, когда кожа растягивается, повреждая слой ткани под ней. Это вызывает воспаление, которое проявляется в виде сыпи. Сыпь PUPPP иногда начинается во втором триместре, но обычно развивается в последние 3 месяца беременности. Уходит после родов.
Сыпь PUPPP вызывает зуд и образование бугорков на коже, но не вызывает осложнений.Врач может предложить для лечения этого пероральные антигистаминные препараты, смягчающие кожу средства или стероидные препараты.
ВЧД или акушерский холестаз (ОК) — потенциально серьезное заболевание печени, которое может возникнуть во время беременности. Он вызывает сильный зуд, который начинается на ладонях рук и подошвах ног, а затем распространяется на другие части тела. Зуд может возникать с сыпью или без нее.
Иногда зуд является единственным признаком ВЧД. Иногда у человека также может развиться желтуха, из-за которой ногти, кожа и глаза становятся слегка желтыми.ВЧД обычно возникает в третьем триместре.
Вероятность развития ВЧД различается среди этнических групп. Заболевание поражает 1% женщин североевропейского происхождения. Это чаще встречается у людей скандинавского или арауканского индийского происхождения.
ВЧД может вызвать осложнения беременности, поэтому очень важно раннее выявление, диагностика, лечение и тщательное наблюдение. Сильный зуд во время беременности — это ненормально, поэтому в этом случае следует немедленно обратиться к врачу.
Герпетиформное импетиго — редкое заболевание кожи, которое возникает во время беременности, часто в последнем триместре. Это похоже на пустулезный псориаз, который вызывает сильное воспаление кожи.
Эта сыпь начинается с высыпаний в складках кожи. Затем они могут распространяться по поверхности кожи, покрывая большие участки. Кожа может покрыться коркой или инфицироваться. Люди также могут испытывать:
- лихорадку
- диарею
- обезвоживание
- учащенное сердцебиение
- судороги
Герпетиформное импетиго обычно проходит после родов, но есть риск мертворождения.В редких случаях это состояние приводит к летальному исходу. Врачи управляют этим заболеванием и снижают эти риски, прописывая системные кортикостероиды и антибиотики.
Если человек испытывает герпетиформное импетиго во время одной беременности, он может снова испытать его при будущих беременностях.
Пемфигоид беременных — это редкое аутоиммунное заболевание, которым страдает 1 из каждых 50 000 беременностей. Это вызывает зудящую сыпь, напоминающую крапивницу, которая начинается вокруг пупка, а затем распространяется на другие части тела.Сыпь также может включать волдыри.
Это состояние часто начинается во втором или третьем триместре. Он может исчезнуть на поздних сроках беременности, но часто обостряется перед родами. После беременности, менструального цикла или приема пероральных противозачаточных таблеток сыпь может вернуться.
В 5–10% случаев пемфигоида новорожденные рождаются с поражениями кожи. Однако точный риск этого состояния для плода неясен.
Легкая сыпь, такая как крапивница, тепловая сыпь или легкая экзема, может исчезнуть с помощью домашнего ухода.Чтобы успокоить раздраженную кожу и уменьшить зуд, человек может попробовать следующие методы:
- поддержание кожи чистой и сухой с помощью мягкого очищающего средства без запаха
- мытье прохладной или теплой водой, а не горячей или холодной водой
- увлажнение кожи с помощью смягчающее средство без запаха, особенно после ванны, душа или мытья рук
- избегая продуктов, которые могут раздражать кожу, таких как жесткое мыло или духи
- носить свободные мягкие ткани, такие как хлопок или лен
- использовать холодные компрессы, коллоидные овсяные ванны или лосьон с каламином для снятия зуда
- , избегая царапин на коже, так как это может ухудшить некоторые кожные заболевания
Многие формы сыпи при беременности безвредны, но всегда лучше обратиться к врачу, чтобы он мог определить причину. вызвать и подтвердить, что человек не нуждается в лечении.Врач также может посоветовать лучший способ ухода за кожей во время беременности.
Человек должен немедленно обратиться за лечением, если сыпь:
- появляется внезапно и быстро распространяется
- вызывает сильный зуд или боль
- возникает одновременно с затрудненным дыханием и отеком
- мокнет гноем или выглядит инфицированным
Человек также следует как можно скорее обратиться к врачу, если они испытывают сильный зуд без сыпи.
Сыпь и кожный зуд — обычное явление во время беременности.Многие высыпания безвредны и могут исчезнуть после родов. Однако в редких случаях сыпь может быть признаком более серьезного заболевания.
Если человеку неизвестна причина появления сыпи при беременности, ему следует обратиться к врачу для постановки диагноза.
Пемфигоид: симптомы, типы и лечение
Пемфигоид — это семейство редких аутоиммунных заболеваний, вызывающих образование волдырей и сыпь на коже и слизистых оболочках.
Организм по ошибке посылает антитела для связывания с клетками кожи.Эти антитела запускают цепную реакцию, которая отделяет нижний слой клеток от вышележащих слоев.
Заболевание может поражать людей любого возраста, но чаще встречается у пожилых людей. Пемфигоид также может развиться во время беременности или в результате использования определенных видов лекарств и методов лечения.
Хотя в настоящее время нет лекарства от пемфигоида, существует несколько вариантов лечения.
Большинство форм пемфигоидов вызывают кожную сыпь и образование волдырей. Люди с пемфигоидом обычно испытывают симптомы периодически между периодами ремиссии, часто в течение нескольких месяцев или лет.
Местоположение, степень и время появления этих симптомов различаются в зависимости от человека и типа пемфигоида.
Буллезный пемфигоид
Поделиться на Pinterest Буллезный пемфигоид чаще поражает пожилых людей и может быть вызван приемом лекарств.
Изображение предоставлено: Джим Франс, 2013 г.
Буллезный пемфигоид имеет тенденцию вызывать образование волдырей на таких участках, как нижняя часть туловища, пах, подмышки, внутренняя поверхность бедер, подошвы и ладони.
Состояние часто проявляется в виде сильно зудящих пятен на приподнятой, раздраженной коже вместе с волдырями, которые не лопаются быстро.Пузыри, наполненные прозрачной или кровянистой жидкостью, могут иметь ширину от нескольких миллиметров до сантиметров.
Кожа вокруг волдырей может казаться нетронутой или красной. Хотя симптомы часто бывают болезненными, рубцов обычно не возникает.
У большинства людей с буллезным пемфигоидом наблюдается обострение симптомов, за которыми следуют периоды без симптомов. Состояние может сохраняться годами.
По оценкам, от 10 до 40 процентов людей с буллезным пемфигоидом также имеют пузыри на слизистых оболочках.
Каждый год в Соединенных Штатах примерно у 7-10 человек из каждого миллиона развивается пемфигоид.
Хотя пемфигоид встречается редко, он является основной причиной возникновения пузырей у людей старше 65 лет. Вероятность развития этого состояния резко возрастает после 70 лет.
Некоторые методы лечения и лекарства могут вызывать буллезный пемфигоид. Считается, что другие специфические состояния здоровья увеличивают вероятность развития этого состояния.
Общие факторы риска включают:
- повреждение кожи, особенно тяжелые раны, инфекции и ожоги
- ультрафиолетовое излучение, особенно лечение на основе УФ
- ионизирующее излучение, особенно лечение на основе излучения
- диуретики
- пенициллин
- сульфасалазин
- этанерцепт
- псориаз
- неврологические состояния, такие как болезнь Паркинсона или деменция
- Болезнь Грейвса (щитовидная железа)
Рубцовый пемфигоид
Случаи рубцового пемфигоида (ЦП), также известного как образование пузырей на слизистой оболочке, часто включают пемфигоидную оболочку слизистые оболочки.
Волдыри часто превращаются в значительные язвы, которые приводят к потере кожи и последующему рубцеванию. Степень рубцевания в тяжелых случаях может привести к обезображиванию.
Многие люди с ХП сначала испытывают волдыри во рту до того, как ХП переместится на другие слизистые оболочки, такие как глаза и нос. Обычно люди впервые испытывают это состояние в возрасте от 40 до 70 лет.
Считается, что женщины в два раза чаще страдают ХП, чем мужчины.Люди с ослабленной иммунной системой, похоже, также подвергаются более высокому риску развития этого состояния.
Части тела, которые обычно поражаются, включают:
- рот
- глаза
- горло
- нос
- пищевод (глотательная мышца)
- анус
- гениталии
В некоторых случаях кожа головы, лицо и шея также могут быть затронуты. Считается, что образование пузырей на коже происходит у 25–30 процентов пациентов с ХП.
Случаи ХП почти всегда требуют медицинской помощи.Пузыри во рту могут затруднить прием пищи. В тяжелых случаях это может привести к недоеданию или потере веса. Образование пузырей и рубцов на слизистых оболочках глаза может привести к ухудшению или потере зрения.
Пемфигоид беременных
Эта форма развивается во время беременности, вызывая образование пузырей и очень зудящую кожную сыпь на верхней части тела.
Папулы имеют тенденцию развиваться первыми, проявляясь в виде язв, похожих на ульи, на животе, особенно вокруг пупка. Затем язвы выходят наружу, поражая туловище и конечности.
Через несколько недель волдыри часто образуют круговую форму рядом с участками папул или внутри них. Рубцы обычно не возникают, если они не сопровождаются инфекцией.
Менее чем в 5% всех случаев заболевание может передаваться от матери к ребенку в утробе матери.
Пемфигоид беременности развивается внезапно на поздних сроках беременности. Однако это состояние может возникнуть в любой момент во время беременности и может обостриться во время или сразу после родов.
Для большинства женщин риск развития пемфигоида во время беременности невелик и затрагивает примерно 1 из 50 000 беременностей.
Заболевание чаще всего встречается у белых женщин и тех, кто имел несколько предыдущих беременностей или использовал оральные контрацептивы. Пемфигоид беременных также гораздо чаще встречается у женщин с дополнительными аутоиммунными заболеваниями.
При наличии характерных волдырей врачи часто диагностируют буллезный пемфигоид с помощью биопсии кожи. В более необычных случаях, например, вызывающих кожную зудящую сыпь без волдырей, также могут потребоваться анализы крови.
Поделиться на Pinterest Врач может назначить биопсию для диагностики буллезного пемфигоида и пемфигоида беременности
Буллезный пемфигоид можно отличить от других кожных заболеваний, вызывающих волдыри, по наличию определенных факторов, таких как:
- Голова и шея не затронуты
- незначительные симптомы слизистой оболочки или их нет
- незначительные или отсутствующие язвы или рубцы
Диагноз ХП обычно ставится на основании анамнеза пациента, физического обследования и биопсии волдырей или пораженной ткани слизистой оболочки.
Пемфигоид беременности обычно диагностируется с помощью биопсии кожи. Врачи могут отличить это состояние от других заболеваний, проверив наличие антител как в коже, так и в образцах крови.
Часто проводится исследование щитовидной железы, чтобы отличить пемфигоид беременных от других аутоиммунных заболеваний, которые могут вызывать аналогичные симптомы, например, болезнь Грейвса.
Врачи обычно рекомендуют препараты на основе стероидов в качестве первой линии лечения людям с тяжелыми симптомами.Дополнительные лекарства часто используются для дальнейшего облегчения симптомов или лечения осложнений.
Другие варианты лечения пемфигоида включают:
- ВВИГ-терапия
- никотинамид
- дапсон
- смягчающие кожу или увлажняющие средства для уменьшения зуда
- обезболивающие, такие как тайленол или аспирин
- противовоспалительные препараты, такие как метотрексат
- антибиотики при возникновении инфекции
- препараты для лечения побочных эффектов стероидов, таких как гипертония, остеопороз и гастрит
- иммунодепрессанты, такие как микофенолят мофетил, ритуксимаб и азатиоприн (для минимизации стероидов)
Госпитализация или профессиональная перевязка обычно требуется людям с инфицированными волдырями или рубцами.
Врач, вероятно, порекомендует постоянное наблюдение, поскольку в случаях пемфигоида часто требуется от нескольких недель до нескольких лет лечения, прежде чем симптомы полностью исчезнут. Рецидивы также очень распространены.
Многие лекарства, используемые для лечения пемфигоидов, одинаковы. Однако особенности индивидуальных планов лечения зависят от типа, тяжести и степени симптомов.
Лечение и перспективы буллезного пемфигоида
Лекарства на основе стероидов часто используются для лечения тяжелых или стойких симптомов буллезного пемфигоида.Врачи стараются поддерживать как можно более низкие дозы и прекращают их прописывать, как только симптомы исчезнут.
Общая цель планов лечения — от 5 до 10 миллиграммов преднизона в день. Часто для уменьшения симптомов требуется несколько недель приема стероидов, а исчезновение симптомов может занять от нескольких месяцев до нескольких лет.
Иногда симптомы проходят сами по себе. Однако у пожилых людей или людей с ослабленной иммунной системой это может вызвать серьезные осложнения для здоровья. Если волдыри лопаются и заражаются, может возникнуть опасное для жизни заражение крови.
Даже при лечении, однолетняя смертность от тяжелых случаев буллезного пемфигоида может достигать 25–30 процентов. Некоторые исследования также предполагают связь между буллезным пемфигоидом и рецидивом существующих видов рака.
Лечение и прогноз рубцового пемфигоида
В зависимости от локализации и степени симптомов врачи обычно лечат случаи ХП с помощью некоторых форм стероидных препаратов. Наиболее часто рекомендуемые лекарства и домашние средства включают:
Поделиться на Pinterest Рубцовый пемфигоид обычно лечат с помощью местной стероидной мази.
- местные стероидные мази, кремы, полоскания или смывки
- местное полоскание циклоспорином
- кортикостероидные глазные капли
- стероиды, вводимые непосредственно в очаг поражения
- регулярная гигиена полости рта, включая плановые стоматологические осмотры
- во избежание употребления мягких или жидких продуктов раздражение волдырей и связанная с ними боль
- использование лубрикантов или смягчающих средств на гениталиях на волдырях на коже
Если поражения становятся серьезными, может потребоваться хирургическое вмешательство.
Многие люди с ХП нуждаются в длительном наблюдении и лечении, чтобы предотвратить повторение симптомов. Симптомы часто медленно реагируют на лекарства и могут никогда не исчезнуть полностью.
Лечение и прогноз пемфигоида при беременности
Большинство случаев пемфигоида протекают в легкой форме и не требуют прямого лечения. Симптомы, как правило, проходят сами по себе в течение первых нескольких недель или месяцев после рождения ребенка.
Врачи могут назначить местные стероиды, если в легких случаях наблюдаются неприятные или стойкие симптомы.Антигистаминные препараты также часто используются для уменьшения зуда.
В более тяжелых случаях врачи могут назначить пероральные стероиды. Дополнительные лекарства, такие как антибиотики, могут быть уместными, если тяжелые симптомы сохраняются после рождения ребенка или возникают осложнения, такие как инфекция.
Холестаз беременных: симптомы, причины и последствия
Мы включаем продукты, которые, по нашему мнению, будут полезны нашим читателям. Если вы совершаете покупку по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
Холестаз беременных, также известный как акушерский холестаз или внутрипеченочный холестаз беременных, может вызывать сильный зуд, особенно в руках и ногах.
Обычно это происходит в конце второго триместра или во время последнего триместра беременности.
Состояние обычно не представляет серьезного риска для здоровья матери в долгосрочной перспективе, но может вызвать серьезные осложнения у младенца.
Термин «холестаз» происходит от греческих слов «chole», означающих «желчь», и «застой», что означает «неподвижный».”
Холестаз возникает, когда печень не может должным образом выводить желчь. Желчь — это жидкость, которая помогает организму перерабатывать жир.
Следующие признаки и симптомы могут присутствовать при холестазе беременности:
- сильный зуд, особенно на ладонях рук и подошвах ног
- темная моча
- светлый кал
- желтуха, дающая белки глаз, кожа и язык имеют желтоватый или оранжевый оттенок
Зуд может быть единственным симптомом, и он часто усиливается ночью.
Беременная женщина, у которой есть какие-либо из признаков или симптомов, упомянутых выше, должна как можно скорее сообщить об этом медицинскому работнику, поскольку они могут указывать на риск для ее будущего ребенка.
Лечение может не потребоваться, если холестаз легкий и возникает на поздних сроках беременности. Лечение обычно направлено на облегчение симптомов, в основном зуда, и предотвращения возможных осложнений.
Могут быть прописаны следующие лекарства:
- урсодезоксихолевая кислота для снятия зуда и увеличения оттока желчи
- кремы с ментолом для снятия зуда, поскольку нет доказательств того, что они причиняют вред во время беременности
Замачивание пострадавших участки кожи в теплой воде могут дать временное облегчение.Смочите пораженные участки пищевой содой или яблочным уксусом или нанесите кокосовое масло после ванны.
У пациентов с холестазом будет низкий уровень витамина К, что увеличивает вероятность кровотечения, поэтому матери часто будут нуждаться в добавках витамина К до и после родов.
По данным Американской ассоциации беременных, натуральные средства для здоровья печени включают корень одуванчика и расторопшу, а также лосьон с каламином могут помочь при зуде, но любые добавки или альтернативные методы лечения следует сначала обсудить с врачом, так как последствия во время беременности могут быть неизвестным.
Некоторые источники рекомендуют ванны с овсяными хлопьями, но Американская ассоциация беременных говорит, что следует избегать использования ванн Aveeno или овсяных ванн. Они также предостерегают от использования антигистаминных препаратов.
Многие женщины предпочитают принимать травы, кремы, ванны и настойки вместо лекарств. Некоторые травы трудно расщепить, особенно когда печень уже повреждена.
Очень важно заранее проконсультироваться с врачом, чтобы убедиться, что натуральное средство безопасно, и проконсультироваться с врачом при ухудшении симптомов.
Врач учтет признаки и симптомы пациента, такие как цвет мочи и стула, а также зуд. Мать также спросят о ее личной и семейной истории болезни, и будет проведен медицинский осмотр.
Анализы крови могут показать, насколько хорошо функционирует печень пациента. Также будет измерен уровень желчи в крови.
Ультразвуковое сканирование может обнаружить аномалии в печени матери, но не у плода.
Чтобы снизить риск холестаза и других проблем во время беременности, важно соблюдать здоровую, сбалансированную диету с большим количеством свежих фруктов и овощей.
Органические продукты менее подвержены воздействию пестицидов и других токсинов. Яблоки, клубника и виноград часто содержат большее количество нежелательных химикатов, в то время как авокадо, кукуруза и ананас возглавляют список «чистых».
Если используются консервы, убедитесь, что они консервированы в собственном соку и не содержат добавленных сахаров.
Выбирайте сертифицированное экологически чистое мясо и избегайте жареной рыбы и сырых морепродуктов. Сушеные бобы и бобовые, такие как чечевица и нут, являются хорошим источником белка.
Сосредоточьтесь на цельных продуктах, таких как цельнозерновой хлеб.
Избегайте следующего:
- сахара и продукты высокой степени очистки, такие как белый хлеб и кукурузный сироп
- соевые продукты
- обработанное мясо
- полножирные молочные продукты
Вы должны выпивать от 8 до 12 стаканов воды a день и избегайте алкогольных напитков и газированных напитков, таких как кола.
Употребление алкоголя не вызывает холестаза во время беременности, но следует избегать употребления алкоголя во время беременности, так как это может привести к ряду осложнений, включая другие типы заболеваний печени.
Важно соблюдать указания врача относительно лечения и диеты. Диета не является альтернативой лекарствам, прописанным врачом.
Также важно убедиться, что любые «органические» продукты действительно являются органическими. Он должен быть на 100 процентов органическим. Продукты, отмеченные как «натуральные», не обязательно являются органическими или полезными для здоровья.
Желчь — это желто-зеленая жидкость, которая помогает переваривать жир. В основном он состоит из холестерина, солей желчных кислот и пигмента билирубина.
Вырабатывается печенью и хранится в желчном пузыре. Из желчного пузыря он проходит через общий желчный проток в двенадцатиперстную кишку.
Иногда закупорка за пределами печени препятствует выходу желчи из печени, что приводит к состоянию, известному как внепеченочный холестаз.
Внутрипеченочный холестаз возникает, когда имеется проблема с выведением солей желчных кислот из печени. Такой холестаз случается во время беременности.
Считается, что гормоны беременности, и особенно дополнительный эстроген, могут влиять на правильное функционирование желчного пузыря и печени.
Распространенность холестаза у беременных неизвестна. Согласно одной из оценок, он встречается у 1-2 беременностей на каждую 1000 в США. По другим данным, он может развиться у 1 из 50 женщин, в зависимости от населения.
Факторы, которые могут увеличить риск развития холестаза у женщины при беременности, включают:
- наличие близкого родственника, у которого был холестаз беременности
- , ранее имевший холестаз во время беременности, так как риск рецидива во время последующих беременностей составляет от 45 до 45 лет. 90 процентов
- многоплодная беременность, например, если есть двойня или тройня
- история повреждения печени
- беременность в результате экстракорпорального оплодотворения (ЭКО)
Помимо сильного зуда, мать могут возникнуть проблемы с усвоением жирорастворимых витаминов, которыми являются витамины A, D, E и K.Однако уже через несколько дней после родов проблемы должны разрешиться. Как правило, дальнейших проблем с печенью не возникает.
Для плода существует значительно более высокий риск преждевременных родов, если у матери холестаз беременности, хотя причины неясны.
Младенец, родившийся недоношенным, может иметь затрудненное дыхание, если легкие еще не полностью развиты.
Риск внутриутробной гибели плода также выше.
Во время беременности плод зависит от печени матери, чтобы удалить желчные кислоты из крови.Если у матери слишком много желчной кислоты, она может передаваться плоду.
Новорожденные также имеют более высокий риск вдыхания мекония во время родов, что приводит к затрудненному дыханию.
Врачи часто вызывают роды рано, если у матери холестаз во время беременности, из-за потенциально серьезных осложнений для ребенка.
Исследования показывают, что холестаз во время беременности может повышать риск метаболических нарушений, таких как ожирение и сердечно-сосудистые заболевания, когда ребенок достигает зрелого возраста.
Предотвращение возможных осложнений
Анализы крови позволят контролировать функцию печени пациента и уровень желчи в крови.
Ультразвуковое сканирование может стать более частым, чтобы контролировать здоровье и развитие плода.
Может быть назначен нестрессовый тест, чтобы проверить, как часто плод двигается в данный период, а также измеряется сердцебиение плода по отношению к движениям тела.
Искусственные роды часто рекомендуются на сроке примерно 38 недель. Если холестаз тяжелый, индукция может произойти раньше.
Процедуры, перечисленные в этой статье, можно приобрести в Интернете.
Сыпь при беременности | Бэбицентр
ПРИМЕЧАНИЕ: Babycenter хочет добавить больше изображений черной и коричневой кожи. Если вы хотите поделиться фотографиями состояния вашей кожи, отправьте их по адресу [email protected], указав в теме сообщения «Коричневая кожа имеет значение».
Что вызывает сыпь при беременности?
Большинство высыпаний во время беременности не связаны с беременностью, а вызваны другими состояниями, такими как контактный дерматит, аллергия или кожные инфекции.Эти высыпания во время беременности раздражают, но довольно безвредны и обычно не вызывают серьезных проблем для вас или вашего ребенка.
Но некоторые состояния беременности действительно вызывают сыпь, и очень редкое заболевание, называемое пемфигоидом, может повлиять на вашего ребенка. У разных состояний могут быть очень похожие симптомы, поэтому не пытайтесь поставить себе диагноз. Обратитесь к своему врачу, чтобы узнать, что вызывает у вас дискомфорт.
Ниже перечислены несколько состояний, которые могут вызвать сыпь во время беременности.
Атопическая сыпь при беременности (AEP)
Атопическая сыпь при беременности (AEP) — это общий термин, который включает три состояния:
- Атопический дерматит (экзема)
- Зудящий фолликулит беременности
- Почес при беременности
AEP составляет около половины всех кожных заболеваний, диагностированных во время беременности. Обычно это начинается в конце второго или начале третьего триместра.
Как выглядит и ощущается AEP: Вспышка AEP может вызывать сильный зуд и обычно проявляется на руках, ногах или туловище.Экзема часто характеризуется красными или пурпурными чешуйчатыми пятнами, небольшими бугорками или шелушением кожи. Пораженная кожа может выглядеть утолщенной и гиперпигментированной. Зудящий фолликулит выглядит как крошечные прыщики, а пруриго во время беременности может поначалу выглядеть как небольшие укусы насекомых.
Как лечить AEP: AEP можно лечить с помощью местных лекарств и пероральных антигистаминных препаратов. Некоторым женщинам также необходимо принимать оральные стероиды.
Как AEP может повлиять на вашу беременность: AEP не представляет никакого риска для вас или вашего ребенка.Обычно он проходит вскоре после родов, хотя может длиться до трех месяцев после родов. Один раз это означает, что у вас больше шансов получить его снова при более поздней беременности.
Зудящие уртикарные папулы и бляшки беременных
Менее чем у 1 процента беременных женщин появляются зудящие уртикарные папулы и бляшки во время беременности (PUPPP) — редкое заболевание, характеризующееся зудящими красными бугорками и более крупными пятнами крапивидной сыпи на животе. Это также называется полиморфным высыпанием беременности.
PUPPP обычно начинается в третьем триместре, хотя может начаться раньше или даже в течение первых двух недель после родов. Это чаще встречается у женщин, вынашивающих близнецов, и у тех, у кого родился первый ребенок. Никто не знает, что вызывает PUPPP.
Как выглядит и ощущается PUPPP: Сыпь PUPPP может зудеть как сумасшедшая и обычно сначала появляется на животе или вокруг любых растяжек, которые у вас есть. Он может распространиться на бедра, ягодицы, спину и, реже, на руки и ноги.PUPPP обычно не влияет на вашу шею, лицо, руки или ноги.
Как лечится PUPPP: Ваш врач или акушерка, вероятно, пропишут мазь для местного применения для облегчения состояния, а также она может порекомендовать пероральный антигистаминный препарат. В тяжелых случаях может потребоваться курс пероральных стероидов.
Как PUPPP может повлиять на вашу беременность: PUPPP не опасен для вас или вашего ребенка. Обычно он проходит в течение нескольких дней после родов, хотя иногда сохраняется в течение нескольких недель.Скорее всего, он не вернется при будущих беременностях.
Пемфигоид беременности —
Пемфигоид беременных — очень редкое аутоиммунное заболевание, которым страдает менее 1 из 20 000 беременных. Пемфигоидная беременность обычно начинается во втором или третьем триместре с ульевидной сыпи, но может начаться в любое время, в том числе в первую или две недели после рождения ребенка.
Эту сыпь из-за ее внешнего вида также называют гестационным герпесом, но она не связана с вирусом герпеса.
Как выглядит и ощущается пемфигоид при беременности: Пемфигоид беременность обычно начинается с сильной зудящей сыпи, которая сначала выглядит как крапивница, а затем превращается в большие волдыри. Высыпания часто начинаются в области пупка или вокруг него, а также могут поражать другие части тела, а также руки и ноги, включая ладони и подошвы.
Как лечится пемфигоид при беременности: Это состояние обычно лечится пероральными стероидами.
Как пемфигоид беременности может повлиять на вашу беременность: Большинство женщин с пемфигоидом рожают здоровых детей, но это состояние увеличивает вероятность того, что ваш ребенок может быть недоношенным или маленьким для своего возраста.
Пемфигоид беременных может появляться и исчезать на протяжении всей беременности и часто обостряется в послеродовом периоде. После родов может пройти несколько недель или месяцев, чтобы она исчезла.
Если у вас разовьется пемфигоид во время беременности, за вами будут внимательно наблюдать из-за риска осложнений беременности.В некоторых случаях у новорожденных появляется сыпь, хотя обычно она легкая и проходит в течение нескольких недель.
Пемфигоид беременности обычно повторяется при последующих беременностях и имеет тенденцию быть более тяжелым. Есть сообщения о том, что оральные контрацептивы вызывают рецидив у некоторых женщин.
Подробнее:
Герпетиформное импетиго — редкая сыпь при беременности
Герпетиформное импетиго — редкое заболевание, о котором сообщалось менее чем у 100 беременных женщин.Заболевание похоже на тип псориаза, который называется пустулезным псориазом, хотя у женщин с герпетиформным импетиго обычно нет личного или семейного анамнеза псориаза.
Врачи расходятся во мнениях относительно того, вызвано ли это отдельным заболеванием беременностью или формой пустулезного псориаза, вызванной беременностью. Несмотря на название «герпетиформная», сыпь не вызвана вирусом герпеса.
Он назван «герпетиформным» из-за внешнего вида пустул, которые могут выглядеть как те, которые вызваны вирусами герпеса (такими как ветряная оспа.Герпетиформное импетиго не связано с одноименным заболеванием, называемым герпетиформным дерматитом, сыпью, получившей название «глютеновая сыпь».
Как это выглядит
Сыпь начинается в виде заполненных гноем шишек или пустул по краям красного участка кожи на внутренней стороне бедер и в паху. Пустулы соединяются и распространяются на туловище и конечности, обычно не затрагивая лицо, руки и ноги.
Однако сыпь может распространиться на слизистые оболочки рта и ногтевые ложа.Гной присутствует, но эти поражения не инфицированы бактериями, хотя могут инфицироваться на протяжении всего заболевания.
Герпетиформное импетиго обычно начинается в последнем триместре беременности. Сыпь обычно проходит после родов, но может повториться при последующих беременностях.
Кто в опасности
Женщины с заболеванием паращитовидных желез, называемым гипопаратиреозом, могут быть восприимчивы к этому состоянию во время беременности, поскольку уровни кальция и альбумина в крови падают.Также в настоящее время считается, что женщины, у которых есть определенные генные мутации, могут подвергаться большему риску развития сыпи.
Неизвестно, почему сыпь возникает во время беременности, но не в другое время. Однако есть много изменений кожи, которые обычно происходят во время беременности.
Симптомы
Герпетиформное импетиго часто сопровождается значительными симптомами, такими как лихорадка, озноб, тошнота, рвота, диарея и усталость. У некоторых женщин наблюдается низкий уровень кальция и фосфата в крови.
Диагностика
Герпетиформное импетиго обычно диагностируется по его симптомам и характерной сыпи. Биопсия кожи обычно выполняется, чтобы исключить другие состояния, связанные с беременностью. Некоторые исследования связывают это состояние с генетическими мутациями, поэтому не исключено, что некоторые врачи могут назначить генетическое тестирование.
Что еще это могло быть?
Есть много типов высыпаний, которые можно увидеть во время беременности. Достаточно распространенная сыпь, называемая зудящими крапивницами и бляшками во время беременности (также известная как PUPPP, PUPPS или PEP), возникает у каждой из 160 беременных женщин.Подобно герпетиформному импетиго, эта сыпь чаще всего возникает в третьем триместре беременности, но, напротив, имеет тенденцию к сильному зуду.
Лечение
Герпетиформное импетиго лечится пероральным стероидом преднизоном. Начальная доза обычно довольно высока, а затем очень медленно снижается, как только симптомы исчезают. Иногда стероиды плохо переносятся.
В этом случае можно использовать другие лекарства. Антибиотики используются только в случае вторичного инфицирования сыпи.Уровень кальция, фосфата и альбумина в крови контролируется на протяжении всего заболевания.
Как состояние может повлиять на ребенка
Согласно исследованиям, герпетиформное импетиго связано с риском мертворождения и плацентарной недостаточности. Раннее распознавание важно для снижения заболеваемости как у матери, так и у плода.
Женщины с этим заболеванием должны находиться под пристальным наблюдением группы врачей, включая дерматологов, акушеров и педиатров.
Поэтому, если вы подозреваете, что у вас герпетиформное импетиго, немедленно обратитесь к врачу.
Крапивница дюранте эль эмбарасо
Около каждая пятая беременная женщина испытывает изменения на коже во время беременности, включая прыщи, потемнение кожи и растяжки. Хотя женщины могут стесняться этих новых «косметических знаков», изменения кожи во время беременности — нормальное явление. Крапивница во время беременности встречается реже, но случается часто.
Крапивница во время беременности представляет собой аллергическую реакцию на пищу, укусы насекомых, лекарства, химические вещества и т. Д. С повышением уровня гормонов и изменениями, происходящими в вашем организме, возможно, что вы станете более чувствительными к патогенам и у вас появится крапивница во время беременности.
Что вызывает крапивницу во время беременности?
По мере того, как ваш живот растет, чтобы успевать за растущим ребенком, может возникать дискомфорт в коже в виде зуда и сухости. Беременные женщины могут столкнуться с более серьезными приступами зуда, крапивницы или сыпи, и у 1 из 150 беременных женщин разовьется более серьезное заболевание кожи, известное как PUPP.
Крапивница вызвана аллергическими реакциями. Сухость и растяжение кожи, а также другие изменения могут сделать вас более подверженными крапивнице во время беременности. Крапивница может быть вызвана аллергической реакцией практически на что угодно.
Некоторые распространенные причины крапивницы во время беременности указаны ниже:
- Медицина
- укусы насекомых
- химикаты
- пыльца
- перхоть животных
- продуктов питания (например, молочные продукты, орехи, моллюски)
Крапивница может быть вызвана стрессом от царапания или давления на кожу.Важно тщательно заботиться о своей коже, чтобы не усугубить и не усугубить возникшую у вас крапивницу.
Другим заболеванием, которым подвержена одна из 50 женщин , является холестаз беременности. Это состояние, при котором сильный зуд также сопровождается тошнотой, рвотой и, возможно, желтухой. Это состояние может указывать на проблемы с печенью. Если вы видите эти признаки или симптомы, важно немедленно обратиться к врачу.
Что такое PUPP?
PUPP обозначает зудящие уртикарные папулы и бляшки беременных.Женщины, у которых развивается PUPP, будут видеть на коже красные выступающие пятна.
Первым очагом вспышки обычно является брюшная полость, но женщины с PUPP могут также видеть, как заболевание распространяется на руки и ноги. Женщины с PUPP иногда сообщают о сильном зуде во время этих вспышек.
Некоторые исследования указывают на связь PUPP с генетическим заболеванием, поскольку, похоже, она передается в семьях, но в конечном итоге причина PUPP все еще неизвестна. Как правило, PUPP чаще возникает при первой беременности женщины и редко встречается при последующих беременностях.
Как лечить крапивницу во время беременности?
Незначительные высыпания могут исчезнуть сами по себе. Однако важно не тереть пораженный участок. Мыло может усугубить состояние, поэтому сокращение количества используемого мыла может оказаться полезным.
Один из способов уменьшить зуд — это принять ванну с овсянкой или пищевую соду. Хорошо увлажненная кожа также поможет избавиться от зуда и сухости.
Есть несколько антигистаминных препаратов, которые считаются безопасными для приема во время беременности, такие как Аллегра, Бенадрил и Хлор-Триметон, Кларитин и Зиртек.Перед приемом лекарств важно ознакомиться с предупреждениями о любых лекарствах и проконсультироваться с фармацевтом и врачом.
При более серьезных кожных заболеваниях, таких как PUPP, врачи могут назначить пероральные препараты или различные кремы от зуда.
Как предотвратить крапивницу во время беременности?
Возможно, вы более восприимчивы к крапивнице в целом. Если это так, скорее всего, вы знаете, каких продуктов или патогенов следует избегать из предыдущего опыта.
Поскольку вы можете быть более восприимчивыми, а беременность имеет тенденцию вызывать сухость и зуд кожи, важно знать, что вы можете предпринять, чтобы предотвратить крапивницу во время беременности.По крайней мере, вы хотите знать, как уменьшить количество крапивниц во время беременности.
Вот несколько советов по уменьшению или предотвращению крапивницы во время беременности:
- Избегайте горячего душа и горячих ванн (по крайней мере, понизьте температуру)
- Избегайте ношения обтягивающей одежды
- Старайтесь не царапать кожу, так как она чешется
- Не давите на кожу
- Избегайте стресса и практикуйте техники релаксации
Вышеупомянутое не может предотвратить все случаи крапивницы, но обычно делает случаи крапивницы менее тяжелыми и быстрее проходят.
Хотите узнать больше?
Составлено на основе следующих источников
Американская академия дерматологии (по состоянию на октябрь 2014 г.), Крапивница: кто получает и вызывает
Национальный институт здравоохранения (доступ в октябре 2014 г.), Крапивница
Harms, R.
