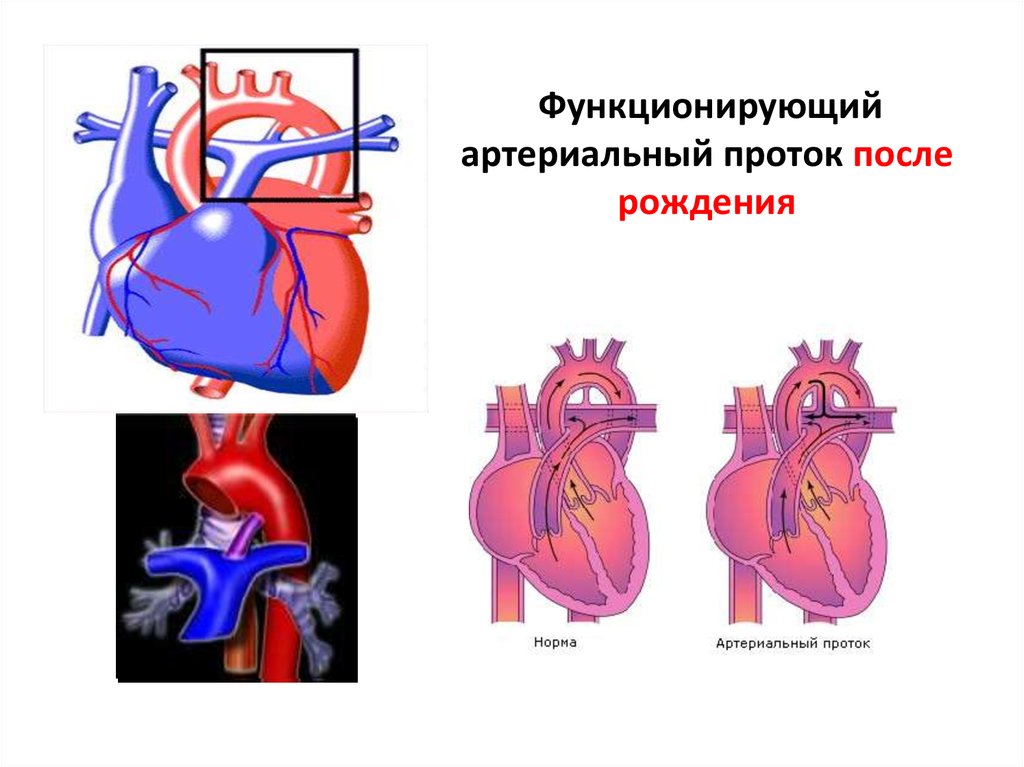
Открытый артериальный проток у детей чем опасен: Открытый артериальный проток — цены на лечение, симптомы и диагностика заболевания в клинике «Мать и дитя» в Москве
Парацетамол (ацетаминофен) при открытом артериальном протоке (ОАП — кровеносный сосуд, необходимый для выживания плода) у недоношенных детей и детей с низкой массой тела при рождении
Этот перевод устарел. Пожалуйста, нажмите здесь, чтобы увидеть последнюю версию этого обзора на английском языке.
Вопрос обзора: Насколько эффективен и безопасен парацетамол, обладающий слабыми противовоспалительными свойствами, в сравнении с плацебо (вещество без активного терапевтического эффекта), отсутствием вмешательства или нестероидными противовоспалительными средствами (индометацин и ибупрофен), для закрытия ОАП у недоношенных детей и детей с низкой массой тела при рождении?
Актуальность: Открытый артериальный проток (ОАП) является распространенным осложнением у недоношенных (преждевременно рожденных) или маловесных младенцев. Циркуляция крови в еще нефункционирующих легких не требуется до рождения ребенка (кровь плода насыщается кислородом через плаценту). ОАП является временно функционирующим кровеносным сосудом, который соединяет легочную артерию (сосуд, который после рождения несет кровь, обедненную кислородом, из сердца в легкие) и аорту (сосуд, который несет кровь, насыщенную кислородом, возвращенную из легких к сердцу по легочным венам, от сердца к другим органам в начале своего пути по организму). Другими словами ОАП это короткий замок для циркуляции крови плода через лёгкие… Он необходим для поддержания жизни во внутриутробном периоде, но должен закрыться после рождения. Иногда артериальный проток остается открытым из-за незрелости ребенка. ОАП может привести к жизнеугрожающим осложнениям. Обычным лечением при ОАП является индометацин или ибупрофен, которые подавляют выработку простагландинов и способствуют закрытию ОАП. Недавно в качестве альтернативы ибупрофену был предложен парацетамол (ацетаминофен), обычно используемый для лечения лихорадки и боли у младенцев, детей и взрослых, обладающий меньшим потенциалом побочных эффектов. Ряд сообщений о случаях и сериях случаев позволяет предположить, что парацетамол может быть альтернативой для закрытия ОАП. Не известно, как именно работает парацетамол при закрытии ОАП, но, вероятно, этот механизм включает в себя подавление синтеза простагландинов. Простагландины это химические соединения, которые образуются во всем организме (т.е.
Другими словами ОАП это короткий замок для циркуляции крови плода через лёгкие… Он необходим для поддержания жизни во внутриутробном периоде, но должен закрыться после рождения. Иногда артериальный проток остается открытым из-за незрелости ребенка. ОАП может привести к жизнеугрожающим осложнениям. Обычным лечением при ОАП является индометацин или ибупрофен, которые подавляют выработку простагландинов и способствуют закрытию ОАП. Недавно в качестве альтернативы ибупрофену был предложен парацетамол (ацетаминофен), обычно используемый для лечения лихорадки и боли у младенцев, детей и взрослых, обладающий меньшим потенциалом побочных эффектов. Ряд сообщений о случаях и сериях случаев позволяет предположить, что парацетамол может быть альтернативой для закрытия ОАП. Не известно, как именно работает парацетамол при закрытии ОАП, но, вероятно, этот механизм включает в себя подавление синтеза простагландинов. Простагландины это химические соединения, которые образуются во всем организме (т.е. не в каком-то одном определенном органе), особенно в местах повреждения мягких тканей, и их продукция (синтез) играет ключевую роль в процессах заживления. Известно, что они играют важную роль в сохранении открытого артериального протока, поэтому уменьшение их продукции будет стимулировать закрытие артериального протока.
не в каком-то одном определенном органе), особенно в местах повреждения мягких тканей, и их продукция (синтез) играет ключевую роль в процессах заживления. Известно, что они играют важную роль в сохранении открытого артериального протока, поэтому уменьшение их продукции будет стимулировать закрытие артериального протока.
Характеристика исследований: Мы нашли всего восемь исследований с участием 916 недоношенных младенцев, в которых эффективность и безопасность парацетамола сравнивали с таковыми ибупрофена, индометацина или плацебо в лечении ОАП начального периода жизни.
Основные результаты: Когда результаты включенных исследований были объединены, частота успешного закрытия ОАП при применении парацетамола была выше, чем при приеме плацебо, и такой же, как при применении ибупрофена и индометацина. Парацетамол показал меньше неблагоприятных эффектов на функции почек и печени. В одном небольшом исследовании, в котором наблюдали детей до 18-24 месяцев жизни, не было обнаружено различий в нарушении развития нервной системы.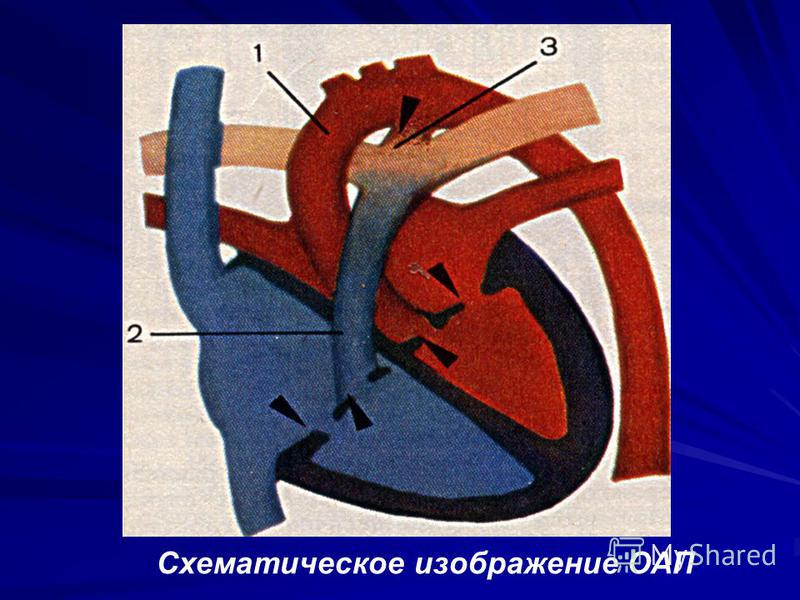 Доказательства актуальны на ноябрь 2017 года.
Доказательства актуальны на ноябрь 2017 года.
Выводы: Парацетамол представляет собой перспективную альтернативу индометацину и ибупрофену для закрытия ОАП с возможно меньшим числом неблагоприятных эффектов.
Необходимы дополнительные исследования по проверке этого вмешательства с более длительным периодом наблюдения прежде, чем парацетамол можно будет рекомендовать в качестве стандартной терапии при ОАП у недоношенных младенцев. Ещё продолжаются несколько исследований, которые в итоге представят дополнительную информацию. Из-за сообщений о возможной взаимосвязи между дородовым применением парацетамола и развитием аутизма или расстройств аутистического спектра в детстве и задержкой речевого развития у девочек, период наблюдения в любых исследованиях парацетамола у новорожденных должен быть не менее 18-24 месяцев после рождения.
Качество доказательств: Хотя медицинские работники не всегда были «ослеплены» (т.е. иногда могли знать, какие лекарства получали младенцы), мы оценили качество доказательств как среднее (умеренное).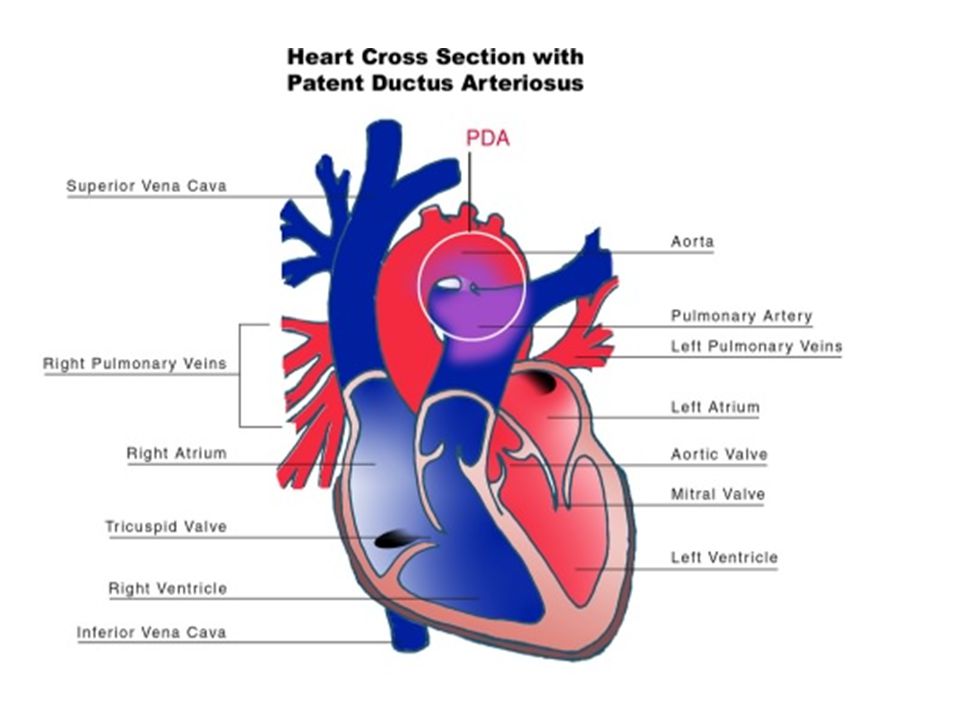
Заметки по переводу:
Перевод: Юдина Екатерина Викторовна. Редактирование: Зиганшина Лилия Евгеньевна. Координация проекта по переводу на русский язык: Кокрейн Россия — Cochrane Russia, Cochrane Geographic Group Associated to Cochrane Nordic. По вопросам, связанным с этим переводом, пожалуйста, обращайтесь к нам по адресу: [email protected]
Открытый артериальный проток у недоношенных детей uMEDp
29 сентября 2009 г. в рамках IV Ежегодного конгресса специалистов перинатальной медицины «Современная перинатология: организация, технологии и качество» состоялся научный симпозиум «Артериальный проток у недоношенных детей», организованный при поддержке компании «Никомед». Симпозиум, во время которого с лекцией выступил профессор Королевского госпиталя принца Альфреда Ник Эванс (Университет Сиднея, Австралия), вызвал большой интерес у более чем 300 педиатров и неонатологов из многих регионов России.
Ник Эванс, профессор Королевского госпиталя принца Альфреда, Университет Сиднея, Австралия
Рисунок 1. Диагностическая значимость шума (J. Paed. Child Health. 1994; 30: 406-11)
Диагностическая значимость шума (J. Paed. Child Health. 1994; 30: 406-11)
Рисунок 2. Диапазон констрикции протока к 5 часам жизни в зависимости от гестационного возраста (J Pediatrics, 2000; 137: 68-72)
Рисунок 3. Дизайн исследования профилактического применения индометацина у детей с повышенным риском нежелательных исходов ОАП (DETECT)
Говоря об открытом артериальном протоке (ОАП) у детей, следует отметить, что в этом вопросе до сих пор мало точных ответов. Доподлинно известно, что приблизительно у 35% детей, рожденных до 30-й недели гестации, развивается клинически значимый ОАП. При этом ОАП сопровождается рядом нежелательных последствий (хронические болезни легких, внутрижелудочковые кровоизлияния (ВЖК), некротизирующий энтероколит (НЭК)). Около 90% ОАП закрывается при применении ибупрофена или индометацина. Кроме того, известно, что большинство ОАП могут закрываться самостоятельно без какого-либо лечения.
Остается открытым вопрос о роли клиники в сравнении с ЭхоКГ при диагностике ОАП.
Мы также не всегда знаем срок проявления и природу патофизиологических эффектов шунта через проток и до сих пор не имеем четкого представления о том, какой подход к терапии считать наилучшим – индометацин, ибупрофен или хирургическое вмешательство. Также, а это особенно важный вопрос, мы не знаем, когда следует лечить ОАП, т.е. когда лучше проводить это лечение – при появлении клинических симптомов ОАП, перед их появлением или терапию нужно проводить всем детям из группы риска для профилактики ОАП.
В то же время до сих пор продолжаются споры даже по поводу необходимости самого лечения ОАП. Так, несколько лет назад (2004) было опубликовано исследование, где авторы обсуждали, является ли ОАП патологией или возрастной нормой (и, таким образом, не нуждается в лечении).
Традиционное представление об ОАП заключалось в следующем: артериальный проток у недоношенных детей сокращается недостаточно быстро, первые несколько дней жизни ребенка функционирование протока не столь важно, так как шунт двунаправленный или сброс идет справа налево вследствие легочной гипертензии, только спустя определенное время увеличивается лево-правый шунт.
Позвольте теперь продемонстрировать значение клинических и эхокардиографических признаков ОАП. Мы провели слепое сравнительное исследование диагностики ОАП по клиническим признакам и ЭхоКГ «Клиника vs ЭХО при ОАП» с участием 55 детей весом менее 1500 г (J. Paed. Child Health. 1994; 30: 406-11). Два врача, независимо друг от друга, обследовали детей в первые 7 дней их жизни – один из них контролировал клинические признаки ОАП (наполнение пульса, усиленный верхушечный толчок и шум), а второй ежедневно оценивал эхокардиографические признаки (диаметр протока более 1,5 мм, значительный лево-правый шунт по допплерографии, отношение левого предсердия к корню аорты более 1,4). В конце недельного наблюдения был проведен анализ результатов.
Как оказалось, большинство детей с гемодинамически значимым ОАП в первые дни жизни не имеют шума. Лишь примерно к 6-му дню 100% детей с ОАП имеют шум. На рисунке 1 представлена динамика изменения диагностической ценности систолического шума как клинического признака ОАП.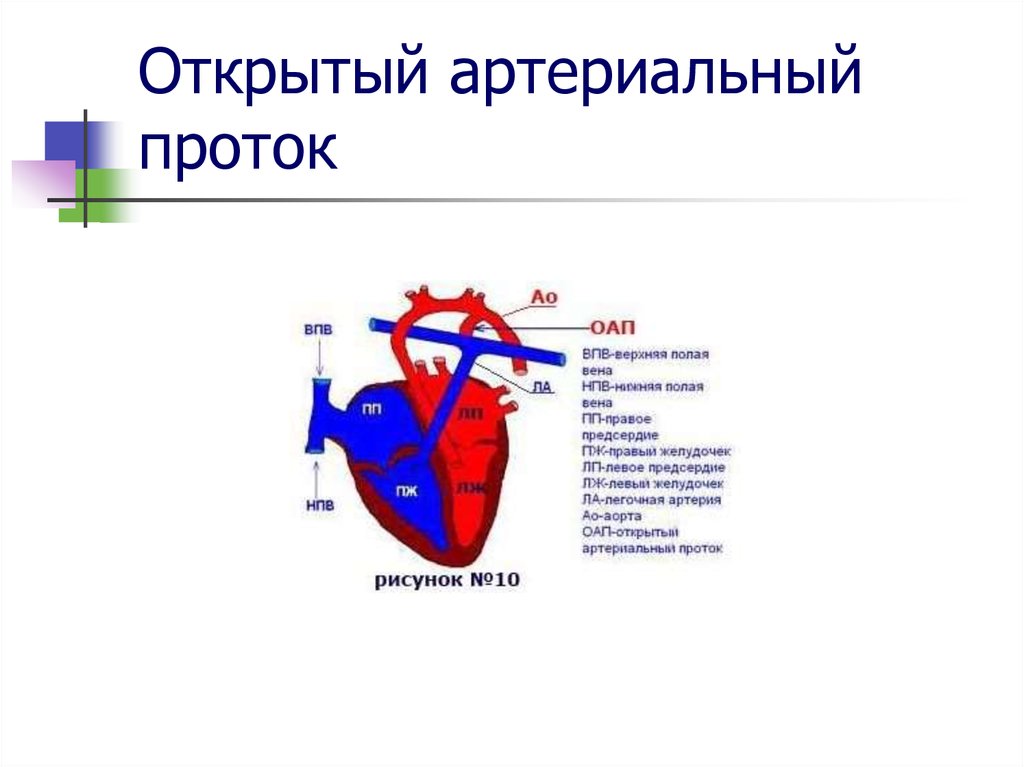 Итак, мы можем сделать важный вывод о том, что диагностирование ОАП лишь по клиническим признакам влечет за собой отсрочку в постановке диагноза в среднем на 2 дня (от 1 до 4 дней).
Итак, мы можем сделать важный вывод о том, что диагностирование ОАП лишь по клиническим признакам влечет за собой отсрочку в постановке диагноза в среднем на 2 дня (от 1 до 4 дней).
Практически все характеристики протока могут быть оценены с помощью ЭхоКГ, а именно – наличие открытого протока, степень его сокращения, направление шунта, гемодинамическая значимость протока.
Ранняя постнатальная констрикция ОАП: у здоровых недоношенных детей ОАП закрывается в те же сроки, что и у доношенных (Roller, 1993; Evans, 1990). Проблема недоношенных детей состоит в том, что у них существует широкая вариация сроков закрытия протока.
У здоровых доношенных новорожденных артериальный проток, как правило, закрывается к концу 1-2 суток жизни, но в ряде случаев может функционировать в течение нескольких дней. У недоношенных новорожденных функциональное закрытие артериального протока может происходить в более поздние сроки, причем частота задержки его закрытия обратно пропорциональна гестационному сроку и массе тела при рождении (Wilkinson J.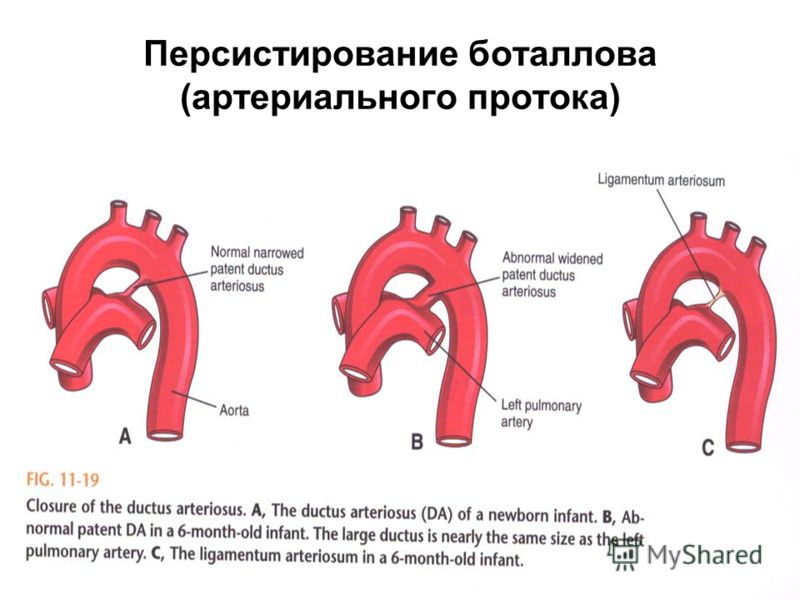 L., 1989).
L., 1989).
Было проведено исследование 124 детей, рожденных до 30-й недели гестации, в возрасте 5 часов жизни (Kluckow, 2000). Результаты этого исследования представлены на рисунке 2. Как видно из приведенной диаграммы, на всех сроках гестации существует огромная разница в степенях закрытия протока к этому возрасту.
К 5 часам жизни большинство из них имеет или абсолютный лево-правый шунт (50%), или двунаправленный шунт (42%), и абсолютное меньшинство детей – право-левый шунт или закрытый проток.
В настоящее время известна достоверная обратная связь между диаметром протока и уровнем системного кровотока (Arch Dis Child 2000; 82: 188-194). Выброс правого желудочка (ПЖ) и кровоток в верхней полой вене (ВПВ) отражают системный кровоток. Персистирование ОАП достоверно связано с низким правожелудочковым выбросом в первые 24 часа жизни (Arch Dis Child, 1996) и с низким кровотоком в верхней полой вене в первые 5 часов жизни (Arch Dis Child, 2000).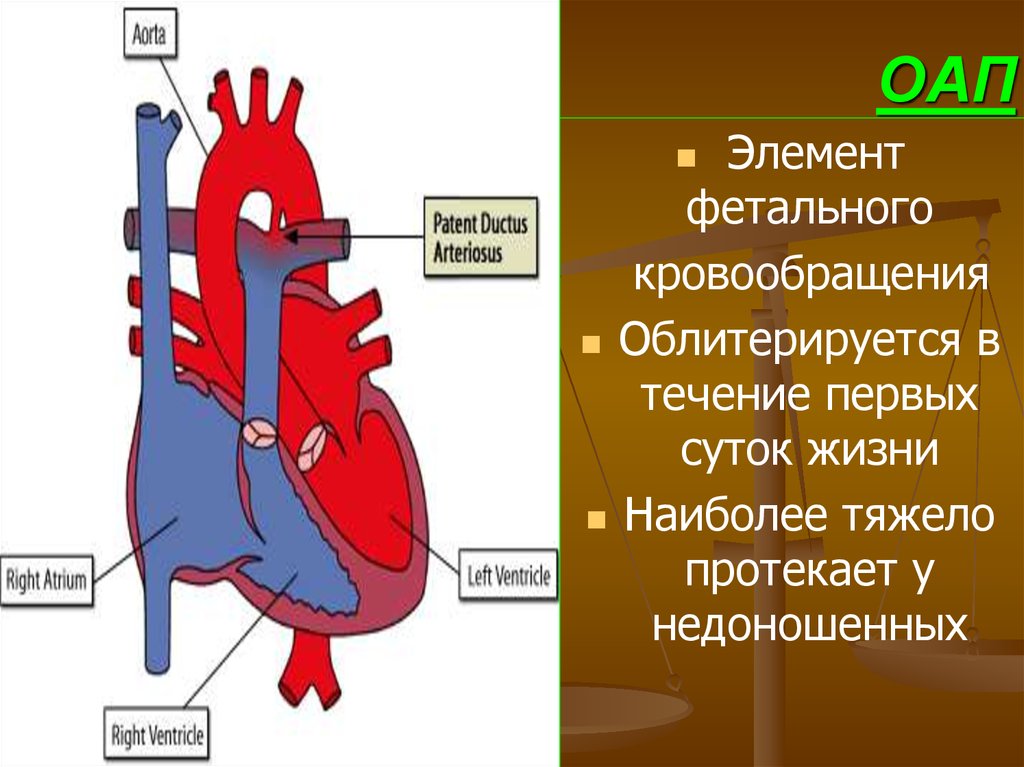 Также была показана достоверная связь между низким кровотоком в ВПВ и плохим прогнозом (смерть, ВЖК, НЭК, задержка развития к 3-м годам) (Pediatrics, 2004).
Также была показана достоверная связь между низким кровотоком в ВПВ и плохим прогнозом (смерть, ВЖК, НЭК, задержка развития к 3-м годам) (Pediatrics, 2004).
Как оказалось, у детей с различным диаметром протока кровоток в ВПВ достоверно отличался к 5-му часу жизни, однако к 48 часам жизни эти отличия нивелировались и были недостоверны (Arch Dis Child, 2000; 82: 188-194).
Таким образом, к моменту постановки диагноза по клиническим признакам (в среднем на 3-й день) уровень кровотока в ВПВ и ПЖ выброс обычно уже хорошо адаптированы к персистированию протока и близки к нормальным значениям.
Легочный кровоток, в отличие от системного, сложнее измерить при ЭхоКГ. Описано развитие легочного кровотечения у 12 из 126 детей с гестационным возрастом менее 30 недель к 38 часам жизни (J Pediatrics, 2000; 137: 68-72).
Таким образом, гемодинамический эффект шунтирования через ОАП на системный кровоток значителен только в ранние часы после рождения. Влияние на легочный кровоток продолжается дольше, но обычно в течение первых 48 часов жизни.
Влияние на легочный кровоток продолжается дольше, но обычно в течение первых 48 часов жизни.
Эхокардиографическим предиктором спонтанного закрытия протока является его ранняя констрикция – степень сокращения диаметра протока к 5-му часу жизни ребенка (J Pediatrics, 2000; 137: 68-72).
Как следует лечить ОАП – медикаментозно или хирургически? Существует только одно документированное исследование по этому вопросу, опубликованное в 1983 г. (Gersony, 1983). Это исследование показывает, что в группе детей, леченных хирургическим путем, достоверно больше случаев пневмоторакса, значительно больше ретинопатии недоношенных и нет разницы в других клинических исходах. Надо ли применять хирургию после неудачного медикаментозного лечения? Два исследования продемонстрировали развитие острой дисфункции миокарда после лигирования протока вследствие увеличения постнагрузки (Noori et al., 2008; Mcnamara et al., in press). Обсервационные исследования указывают на увеличение риска хронических легочных болезней, ретинопатий и, что вызывает наибольшую обеспокоенность, плохих неврологических исходов (Kabra et al. , 2007). Я считаю, что существует крайне мало аргументов для использования хирургии в качестве основного метода лечения ОАП.
, 2007). Я считаю, что существует крайне мало аргументов для использования хирургии в качестве основного метода лечения ОАП.
Сравним возможности индометацина и ибупрофена в лечении ОАП. Несколько исследований показали отсутствие разницы между эффективностью лечения ОАП ибупрофеном и индометацином (Ohlsson et al., Cochrane 2008). Однако нам известно из обсервационных исследований, что ибупрофен меньше влияет на почечную функцию и церебральную гемодинамику по сравнению с индометацином. Существуют некоторые вопросы в отношении влияния ибупрофена на легочную гипертензию и возможность вытеснения им билирубина из связи с альбумином. Тем не менее в клинических исходах между препаратами не обнаружено отличий.
Насколько мне известно, в связи с недостатком экономических ресурсов в России многие врачи используют пероральную форму ибупрофена или индометацин в лечении ОАП. В настоящее время не существует результатов крупных исследований перорального ибупрофена в сравнении с пероральным индометацином, есть только небольшие рандомизированные клинические исследования с участием не более 36 пациентов (Fakhraee et al.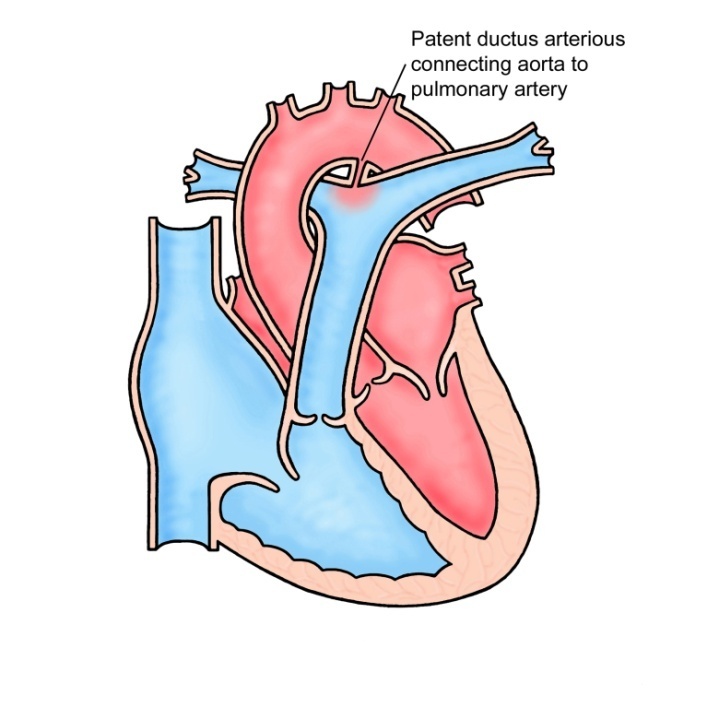 , 2007, Aly et al., 2007, Chotigeat et al., 2003). Результаты этих исследований показали равную эффективность этих двух препаратов, степень закрытия ОАП варьировала от 50 до 100%. Есть некоторые сообщения о развитии нежелательных эффектов такой терапии – зарегистрирован случай гастроинтестинальной перфорации (Tatli et al., 2004) и острой почечной недостаточности (Erdeve et al., 2008). Пока не существует достаточных доказательств безопасности применения этих форм препаратов, и они не зарегистрированы к применению по этим показаниям у недоношенных детей.
, 2007, Aly et al., 2007, Chotigeat et al., 2003). Результаты этих исследований показали равную эффективность этих двух препаратов, степень закрытия ОАП варьировала от 50 до 100%. Есть некоторые сообщения о развитии нежелательных эффектов такой терапии – зарегистрирован случай гастроинтестинальной перфорации (Tatli et al., 2004) и острой почечной недостаточности (Erdeve et al., 2008). Пока не существует достаточных доказательств безопасности применения этих форм препаратов, и они не зарегистрированы к применению по этим показаниям у недоношенных детей.
И, наконец, один из наиболее важных вопросов – когда необходимо начинать лечить ОАП? Существуют 3 стратегии лечения – лечение симптоматическое (лечение применяется при появлении симптомов ОАП), лечение раннее специфическое (лечение применяется перед появлением клиники и после периода наблюдения за протоком) и профилактическая стратегия. К сожалению, невозможно в полной мере оценить эффективность первых двух стратегий – нет доказательств, что эти стратегии лечения улучшают исходы, часто эти исследования проведены с различным дизайном, не пригодным для сравнения и оценки, при раннем специфическом лечении часто вмешательство проводилось недостаточно рано (обычно на 3-й день).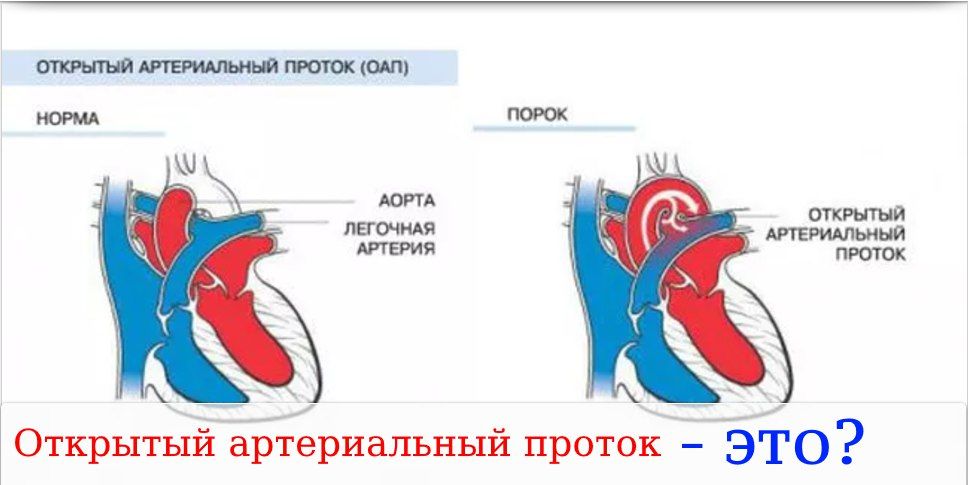
Профилактическое применение препаратов – единственная из стратегий лечения, показавшая убедительное влияние на исходы терапии. Профилактическое применение индометацина изучено в 19 исследованиях, где участвовало 2872 ребенка (Fowlie et al., Cochrane 2009). В этих исследованиях показано статистически достоверное уменьшение частоты случаев обширных ВЖК, поздних персистирующих ОАП и случаев лигирования ОАП, а также массивных легочных кровотечений. При этом не отмечено влияния на такие исходы, как смертность, НЭК, хронические легочные заболевания и неврологические нарушения. Профилактическое применение ибупрофена описано в 8 исследованиях, в которых рандомизированы 869 детей (Cochrane rewiew, Ohlsson et al., 2009). В этих исследованиях продемонстрировано уменьшение частоты инцидентов поздних ОАП и случаев лигирования ОАП. Однако при этом не отмечено влияния такой терапии на частоту ВЖК, смертность, НЭК, хронические легочные заболевания. Частота неврологических нарушений здесь не оценивалась. Одно из таких исследований (Gournay et al., 2004, Франция) вызвало особенно широкое обсуждение в связи с необходимостью прервать его раньше времени после развития у 3 детей легочной гипертензии через час после введения ибупрофена. До сих пор остается неясным, связаны ли эти инциденты непосредственно с действием ибупрофена.
Одно из таких исследований (Gournay et al., 2004, Франция) вызвало особенно широкое обсуждение в связи с необходимостью прервать его раньше времени после развития у 3 детей легочной гипертензии через час после введения ибупрофена. До сих пор остается неясным, связаны ли эти инциденты непосредственно с действием ибупрофена.
Нарушение процесса закрытия протока к первым 5 часам жизни может определять необходимость применения терапии и дальнейшие исходы. Отсутствие достаточной констрикции протока в эти часы повышает риск внутрижелудочковых кровоизлияний и легочных кровотечений. Возможно, именно эта группа детей в первую очередь нуждается в лечении для профилактики нежелательных исходов. Сейчас в нашем медицинском центре мы проводим исследование с целью выявления эхокардиографических критериев необходимости профилактического применения индометацина у детей с ОАП.
На рисунке 3 представлен дизайн этого исследования. До 6 часов мы проводим ЭхоКГ и, если проток достаточно хорошо сузился, мы ничего не делаем.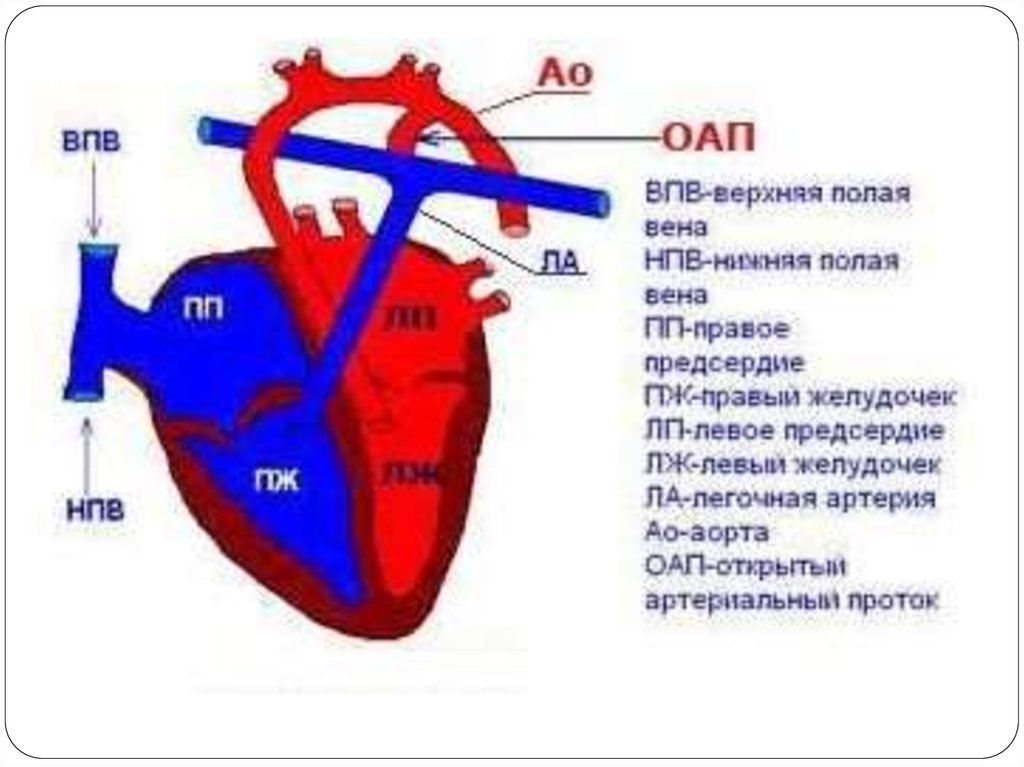 Если проток все еще широк, таких детей мы рандомизируем на группы, получающие плацебо и индометацин, затем проводим анализ исходов в обеих группах. Это исследование пока не закончено, поэтому результаты представлять еще рано.
Если проток все еще широк, таких детей мы рандомизируем на группы, получающие плацебо и индометацин, затем проводим анализ исходов в обеих группах. Это исследование пока не закончено, поэтому результаты представлять еще рано.
В заключение хотелось бы еще раз осветить основные затронутые сегодня вопросы.
Как диагностировать? Развитие клинических признаков ОАП указывает на наличие протока слишком поздно. Неонатологи должны обучиться делать эхокардиографию, так как именно она является скрининговым методом диагностики ОАП. Гемодинамически значимый ОАП часто очень рано влечет за собой нежелательные исходы.
Когда лечить? Пока твердого ответа на этот вопрос у нас нет. Все рассмотренные здесь терапевтические стратегии (симптоматическое лечение, терапия по ЭХО-признакам, профилактическое лечение в группе высокого риска) имеют хорошие данные по безопасности, однако не имеют убедительных доказательств преимуществ.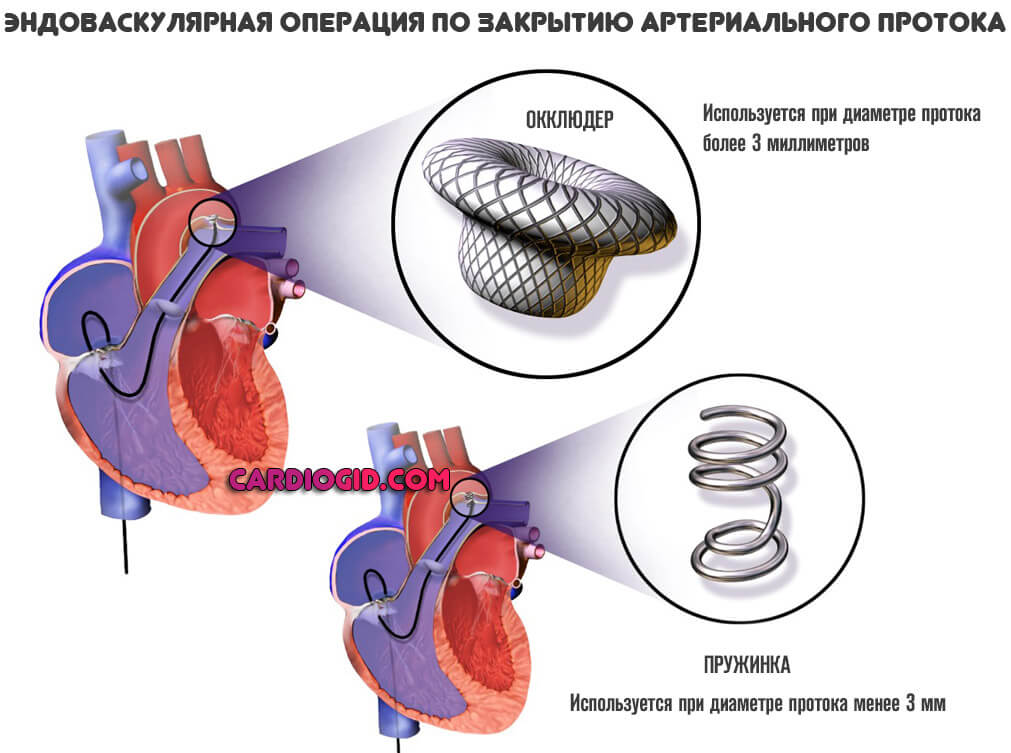
Как лечить? Как видно из представленных данных, медикаментозное лечение предпочтительнее хирургического. Оба применимых в данном случае препарата – и ибупрофен, и индометацин – обладают сходной эффективностью при закрытии ОАП. Ибупрофен при этом имеет меньше краткосрочных побочных эффектов. Хирургическое лечение мы используем только у детей, имеющих сразу 3 критерия: зависимость от ИВЛ, неэффективность двух курсов медикаментозного лечения, наличие ЭХО-признаков гемодинамически значимого ОАП. В нашем отделении всего лишь 2% протоков подвергаются хирургическому лигированию.
Патентный артериальный проток (ОАП) | Американская кардиологическая ассоциация
Персистенция артериального протока
Что это такое?
Незашитое отверстие в основной артерии тела (аорте).
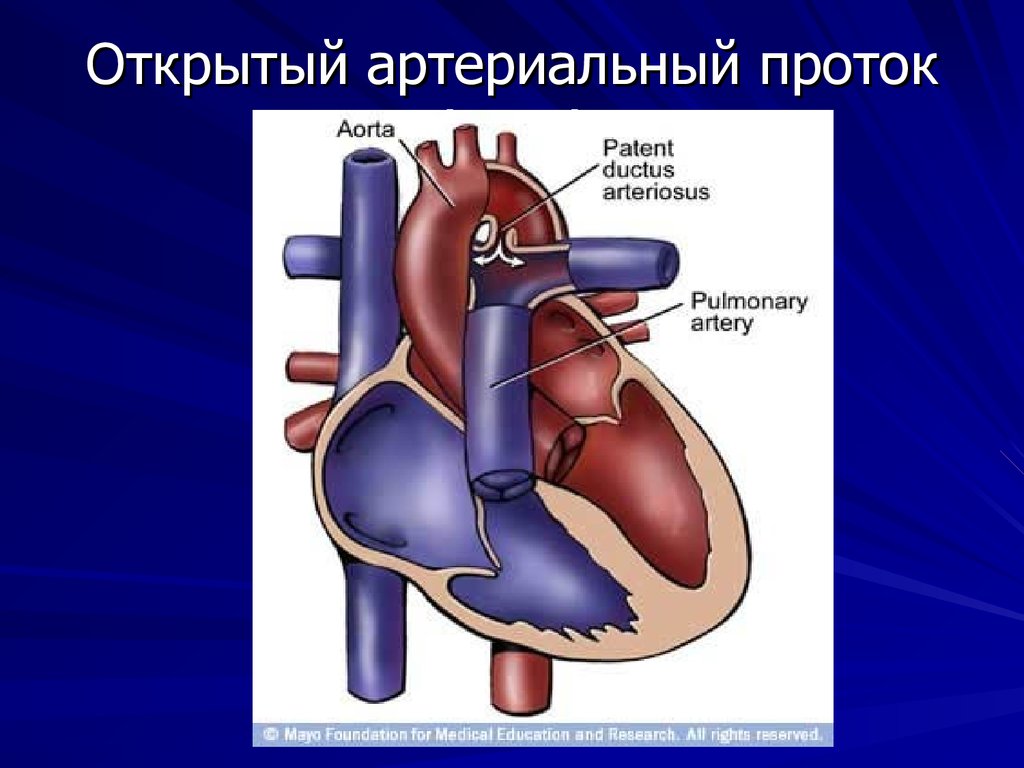
До рождения ребенка крови плода не нужно поступать в легкие для насыщения кислородом. Артериальный проток представляет собой отверстие, которое позволяет крови пропускать циркуляцию в легкие.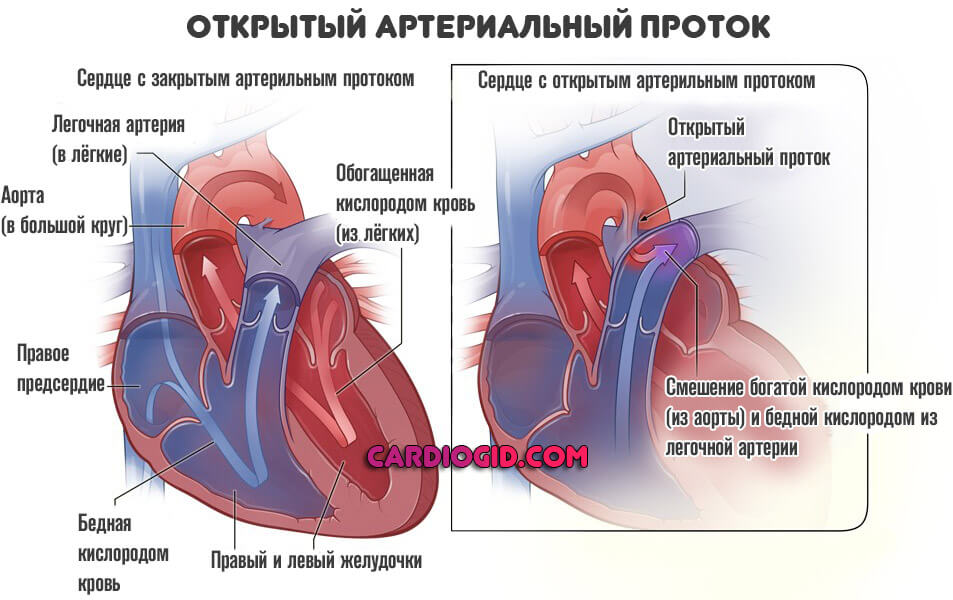 Однако, когда ребенок рождается, кровь должна получать кислород в легких, и это отверстие должно закрыться. Если артериальный проток все еще открыт (или проходим), кровь может пропустить этот необходимый этап циркуляции. Открытое отверстие называется открытым артериальным протоком.
Однако, когда ребенок рождается, кровь должна получать кислород в легких, и это отверстие должно закрыться. Если артериальный проток все еще открыт (или проходим), кровь может пропустить этот необходимый этап циркуляции. Открытое отверстие называется открытым артериальным протоком.
Дополнительная информация для родителей детей с ОАП
Чем это вызвано?
Артериальный проток — нормальная артерия плода, соединяющая аорту и основную легочную артерию (легочную артерию). Проток позволяет крови отходить от легких до рождения.
Каждый ребенок рождается с артериальным протоком. После рождения отверстие больше не нужно, оно обычно сужается и закрывается в течение первых нескольких дней.
Иногда проток не закрывается после рождения. Неспособность закрыть проток часто встречается у недоношенных детей, но редко у доношенных детей. У большинства детей причина ОАП неизвестна. У некоторых детей наряду с ОАП могут быть и другие пороки сердца.
Как это влияет на сердце?
В норме левая сторона сердца перекачивает кровь только к телу, а правая сторона перекачивает кровь только к легким. У ребенка с ОАП дополнительная кровь перекачивается из артерии тела (аорты) в легочные (легочные) артерии. Если ОАП большой, дополнительная кровь, перекачиваемая в легочные артерии, заставляет сердце и легкие работать с большей нагрузкой, и легкие могут стать застойными.
У ребенка с ОАП дополнительная кровь перекачивается из артерии тела (аорты) в легочные (легочные) артерии. Если ОАП большой, дополнительная кровь, перекачиваемая в легочные артерии, заставляет сердце и легкие работать с большей нагрузкой, и легкие могут стать застойными.
Как КПК влияет на моего ребенка?
Если ОАП маленький, это не вызовет симптомов, потому что сердцу и легким не нужно работать интенсивнее. Единственным отклонением от нормы может быть характерный шум (шум, слышимый с помощью стетоскопа).
Если ОАП большой, ребенок может дышать чаще и тяжелее, чем обычно. У младенцев могут быть проблемы с кормлением и нормальным ростом. Симптомы могут проявиться только через несколько недель после рождения. В кровеносных сосудах легких может возникнуть высокое давление, потому что туда перекачивается больше крови, чем обычно. Со временем это может привести к необратимому повреждению кровеносных сосудов легких.
Что можно сделать с КПК?
Если ОАП (проток) маленький, это не заставляет сердце и легкие работать сильнее.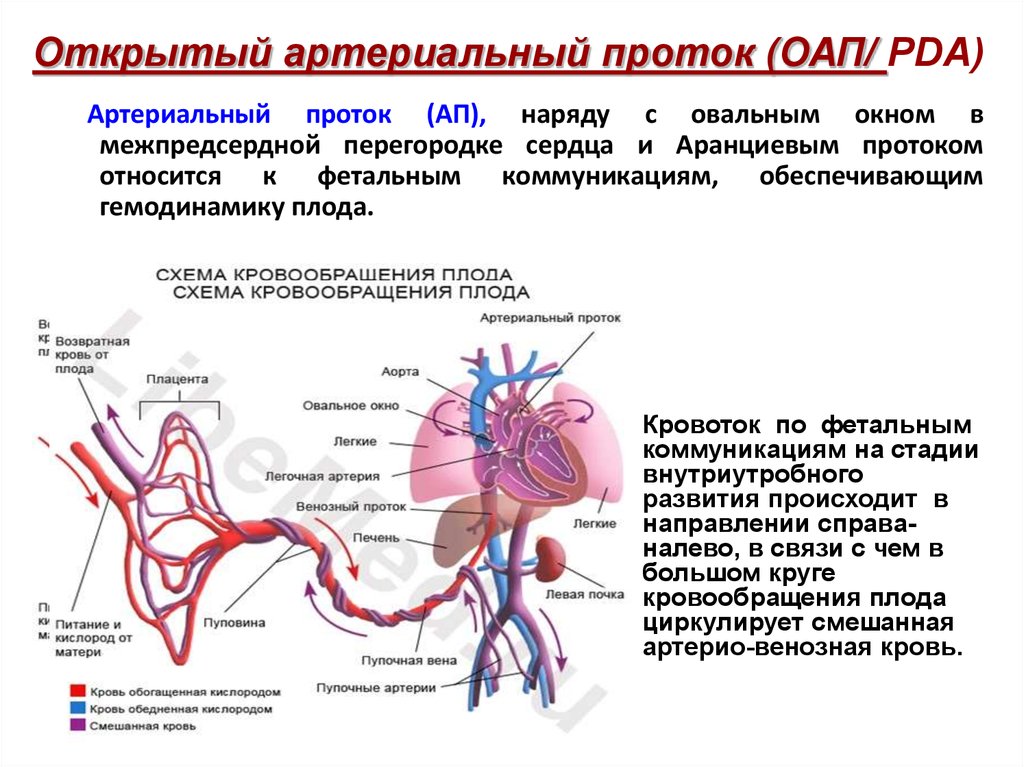 Хирургия и другие виды лечения могут не потребоваться. Небольшие ОАП часто закрываются сами по себе в течение первых нескольких месяцев жизни.
Хирургия и другие виды лечения могут не потребоваться. Небольшие ОАП часто закрываются сами по себе в течение первых нескольких месяцев жизни.
Большинству детей можно закрыть ОАП, вставив катетеры (длинные тонкие трубки) в кровеносные сосуды ноги, чтобы добраться до сердца и ОАП, а устройство можно вставить через катетеры в ОАП, как пробку. На рисунке ниже слева показан один пример того, как катетеризация используется для закрытия протока. Если необходима операция, делается разрез в левой части грудной клетки, между ребрами. Проток закрывают, перевязывая его швом (нитевидным материалом) или постоянно помещая небольшой металлический зажим вокруг протока, чтобы сжать его. Если нет других пороков сердца, это восстанавливает нормальное кровообращение вашего ребенка. У недоношенных новорожденных лекарства часто помогают закрыть проток. После первых нескольких недель жизни лекарства не будут работать, чтобы закрыть проток, и может потребоваться хирургическое вмешательство.
Чем может заниматься мой ребенок?
Если ОАП мал, или если он был закрыт с помощью катетеризации или хирургического вмешательства, вашему ребенку могут не потребоваться какие-либо особые меры предосторожности в отношении физической активности, и он может заниматься обычными делами без повышенного риска.
Что касается последующего наблюдения в будущем, в зависимости от типа закрытия ОАП детский кардиолог вашего ребенка может периодически осматривать его для выявления необычных проблем. Долгосрочные перспективы превосходны, и обычно не требуется ни лекарств, ни дополнительных хирургических вмешательств или катетеризации.
Врожденный порок сердца Идентификационный лист
Дополнительная информация для взрослых с ОАП
Что его вызывает?
Артериальный проток — это нормальная артерия плода, соединяющая основную артерию тела (аорту) и главную легочную артерию (легочную артерию). Проток позволяет крови отходить от легких до рождения.
Каждый ребенок рождается с артериальным протоком. После рождения отверстие больше не нужно, оно обычно сужается и закрывается в течение первых нескольких дней жизни.
Иногда проток не закрывается после рождения. Отсутствие закрытия протока часто встречается у недоношенных детей, но редко у доношенных детей, и причина обычно неизвестна. У некоторых пациентов наряду с ОАП могут быть и другие пороки сердца.
У некоторых пациентов наряду с ОАП могут быть и другие пороки сердца.
Как это влияет на сердце?
В норме левая сторона сердца перекачивает кровь только к телу, а правая сторона перекачивает кровь только к легким. У человека с ОАП дополнительная кровь перекачивается из артерии тела (аорты) в легочные (легочные) артерии. Если ОАП большой, дополнительная кровь, перекачиваемая в легочные артерии, заставляет сердце и легкие работать с большей нагрузкой, и легкие могут стать застойными.
Как КПК влияет на меня?
Если ОАП небольшой, это не вызовет симптомов или проблем, поскольку кровоток и давление в сердце и легких существенно не отличаются от нормальных. Единственным отклонением от нормы может быть особый тип шума (шум, слышимый с помощью стетоскопа), который иногда называют «механическим» шумом.
Если ОАП большой, одышка может быть связана со сниженной функцией сердца или проблемами, связанными с высоким давлением в легких. В сосудах легких может возникнуть высокое давление, потому что туда перекачивается больше крови, чем обычно.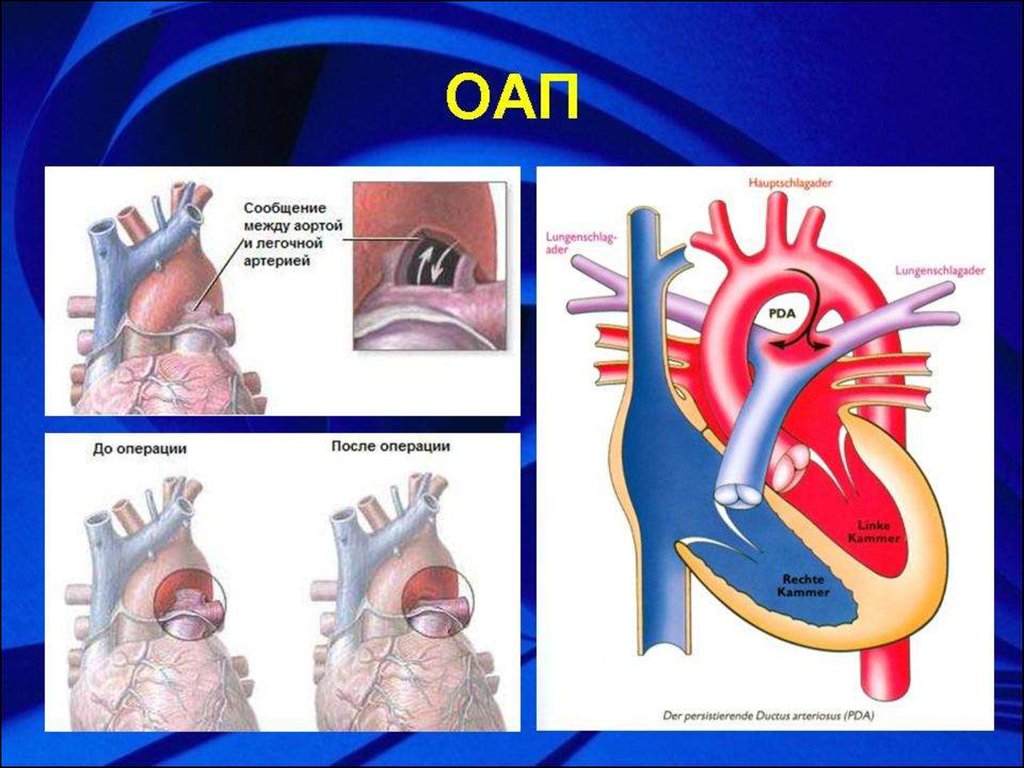 Со временем это может привести к необратимому повреждению кровеносных сосудов легких (легочная гипертензия).
Со временем это может привести к необратимому повреждению кровеносных сосудов легких (легочная гипертензия).
Что делать, если дефект все еще присутствует? Стоит ли его ремонтировать во взрослом возрасте?
Если КПК маленький, его не нужно закрывать, потому что это не заставляет работать сердце и легкие.
У пациентов с ОАП среднего или большого размера могут возникнуть проблемы, связанные с усилением притока крови к легким. У этих пациентов может быть улучшение, если ОАП закрыт. Закрытие ОАП теперь обычно можно выполнить путем установки спирали катетера или введения другого устройства для перекрытия аномального сообщения (так называемая интервенционная или терапевтическая катетеризация (PDF)).
Хирургия может быть лучшим вариантом лечения для некоторых пациентов. Хирургу не нужно вскрывать сердце, чтобы зафиксировать ОАП. Разрез делается в левой части грудной клетки, между ребрами. ОАП закрывают, перевязывая его швом (нитевидным материалом) или постоянно помещая небольшой металлический зажим вокруг ОАП, чтобы сжать его.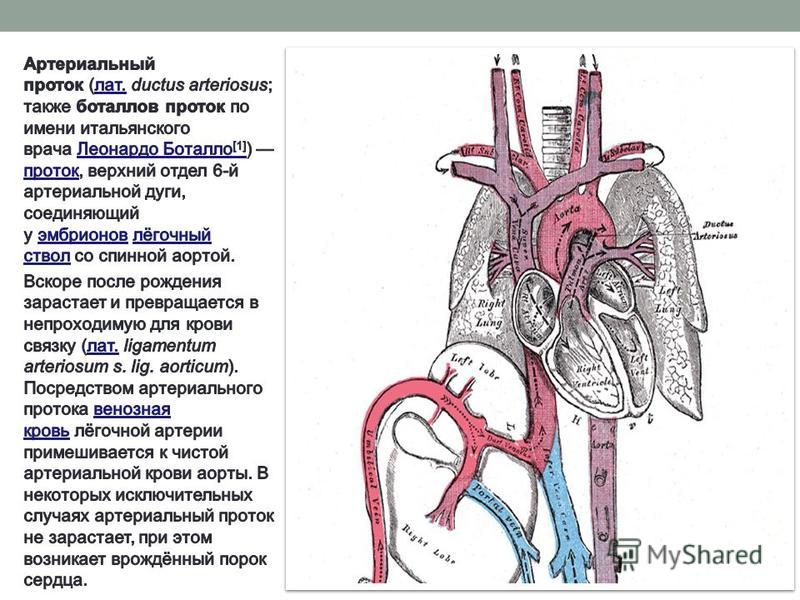 Иногда у взрослых используется хирургический пластырь. Если нет других пороков сердца, это восстанавливает нормальное кровообращение.
Иногда у взрослых используется хирургический пластырь. Если нет других пороков сердца, это восстанавливает нормальное кровообращение.
Если у меня все еще есть КПК, какие действия я могу выполнять?
Если ОАП мал, или если ОАП был закрыт с помощью катетеризации или хирургического вмешательства, вам могут не потребоваться никакие специальные ограничения, и вы сможете заниматься обычной деятельностью без повышенного риска.
Пациентам с умеренными или большими ОАП и пациентам с легочной гипертензией может потребоваться ограничение физической активности. Они должны обсудить это со своим кардиологом.
Текущий уход
Что мне понадобится в будущем?
В зависимости от типа закрытия ОАП ваш кардиолог может периодически осматривать его для выявления необычных проблем. Долгосрочные перспективы превосходны, и обычно не требуется ни лекарств, ни дополнительных хирургических вмешательств или катетеризации.
Медицинское наблюдение
Пациенты с малым ОАП нуждаются в периодическом диспансерном наблюдении у кардиолога.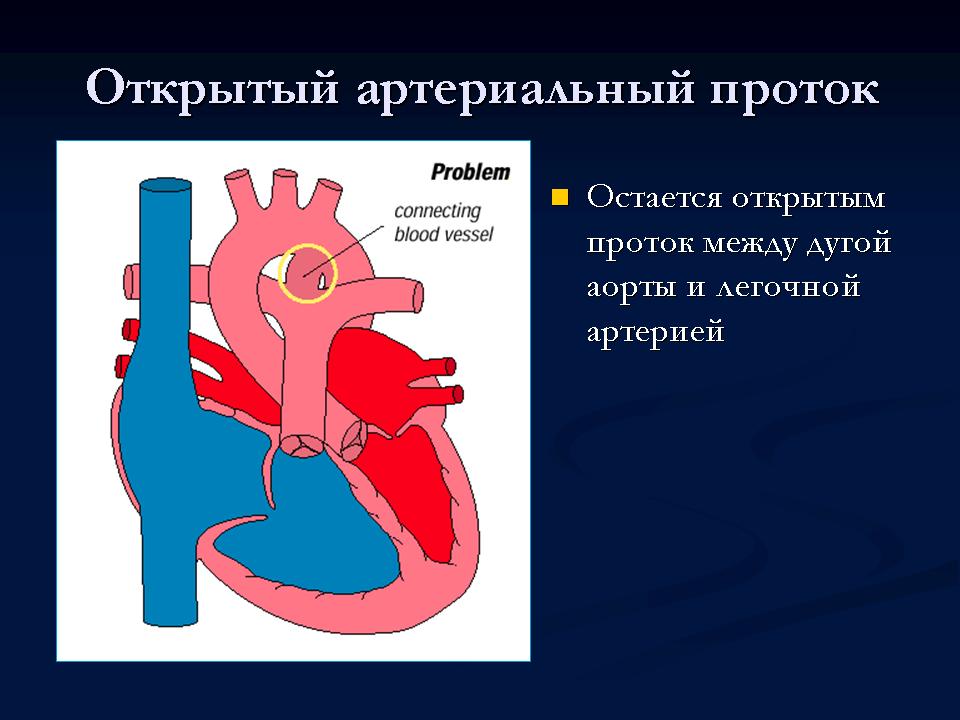 Пациенты с успешно закрытым ОАП редко нуждаются в длительном последующем наблюдении у кардиолога, если нет дополнительных сердечных заболеваний. Только в редких случаях им нужно будет принимать лекарства после хирургического или аппаратного закрытия. Ваш кардиолог может контролировать вас с помощью неинвазивных тестов, если это необходимо.
Пациенты с успешно закрытым ОАП редко нуждаются в длительном последующем наблюдении у кардиолога, если нет дополнительных сердечных заболеваний. Только в редких случаях им нужно будет принимать лекарства после хирургического или аппаратного закрытия. Ваш кардиолог может контролировать вас с помощью неинвазивных тестов, если это необходимо.
Ограничения активности
Большинству пациентов с небольшим неотремонтированным ОАП или отремонтированным ОАП не требуется никаких особых мер предосторожности, и они могут заниматься обычной деятельностью без повышенного риска. После операции или закрытия катетера ваш кардиолог может порекомендовать некоторые ограничения вашей физической активности на короткое время, даже если нет легочной гипертензии.
Ограничение физической нагрузки рекомендуется для пациентов с легочной гипертензией, связанной с ОАП.
Профилактика эндокардита
Профилактика эндокардита, как правило, не требуется более чем через шесть месяцев после закрытия ОАП.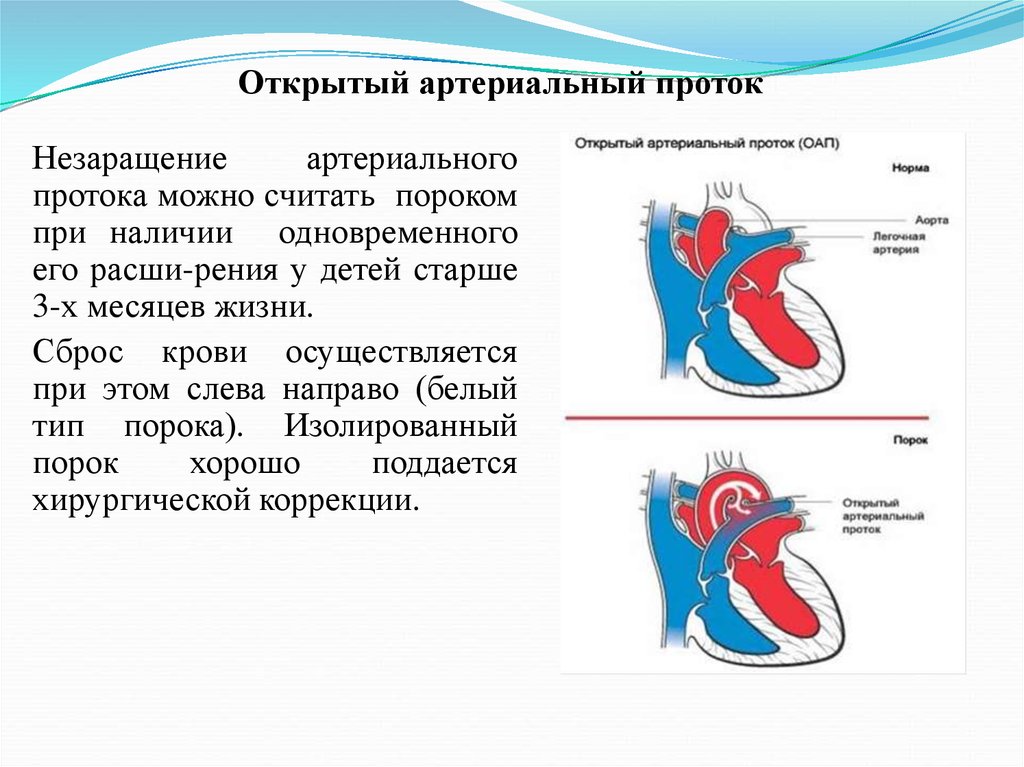 Тем не менее, профилактика эндокардита рекомендуется для пациентов с ОАП с эндокардитом в анамнезе, у пациентов с искусственным клапанным материалом и при неоперированном ОАП с сопутствующей легочной гипертензией и цианозом. Дополнительную информацию см. в разделе, посвященном эндокардиту.
Тем не менее, профилактика эндокардита рекомендуется для пациентов с ОАП с эндокардитом в анамнезе, у пациентов с искусственным клапанным материалом и при неоперированном ОАП с сопутствующей легочной гипертензией и цианозом. Дополнительную информацию см. в разделе, посвященном эндокардиту.
Беременность
Если нет легочной гипертензии или признаков сердечной недостаточности, беременность у пациентов с ОАП относится к группе низкого риска.
Вам понадобится еще одна операция?
После закрытия ОАП маловероятно, что потребуется дополнительная операция. В редких случаях у пациента может быть остаточное отверстие. Нужно ли будет его закрывать, зависит от его размера.
Открытый артериальный проток (ОАП) > Информационные бюллетени > Yale Medicine
Обзор
Открытый артериальный проток (ОАП) — это врожденный порок сердца, часто встречающийся у детей, родившихся преждевременно, но редко при доношенной беременности.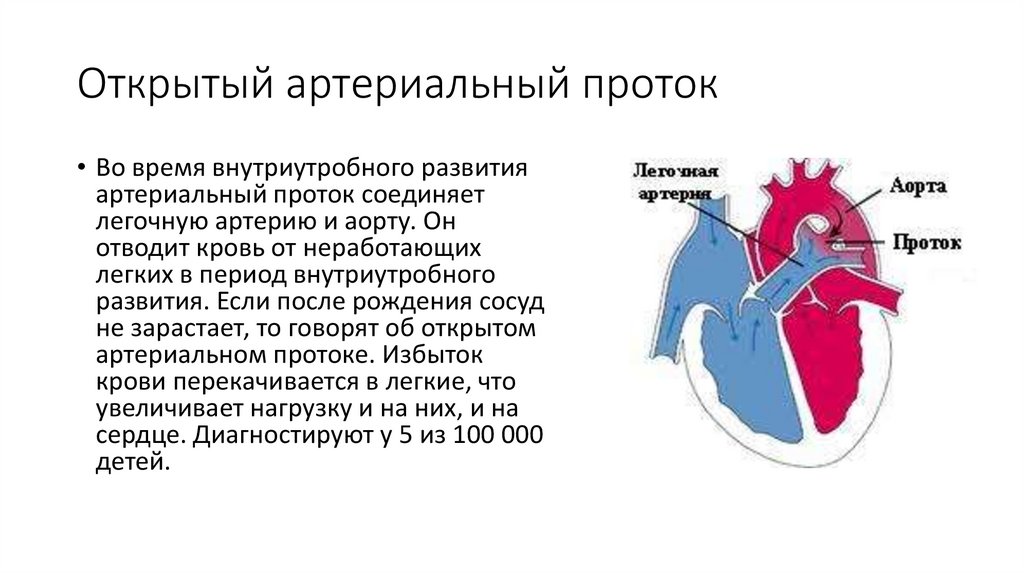 Артериальный проток — это временный кровеносный сосуд, который у плода позволяет крови пропускать циркуляцию в легкие, поскольку кислород доставляется через плаценту матери. (Слово «патент» на латыни означает «открытый».)
Артериальный проток — это временный кровеносный сосуд, который у плода позволяет крови пропускать циркуляцию в легкие, поскольку кислород доставляется через плаценту матери. (Слово «патент» на латыни означает «открытый».)
Когда ребенок рождается и начинает дышать собственными легкими, артериальный проток начинает сужаться и должен закрыться в течение нескольких дней. Если этого не происходит, у ребенка ОАП, состояние, которое может потребовать вмешательства.
«ОАП оставляет отверстие диаметром от трех до пяти миллиметров — такое довольно маленькое, но для маленького ребенка это может стать большой проблемой», — говорит интервенционный кардиолог Джереми Эснес, доктор медицинских наук, заведующий отделением детской кардиологии Йельского университета. содиректор Кардиологического центра детской больницы Йельского университета Нью-Хейвена.
Традиционным методом лечения ОАП, который не закрывается естественным путем, является операция на сердце. Хотя процедура спасает жизнь, она может быть травматичной для маленького тела.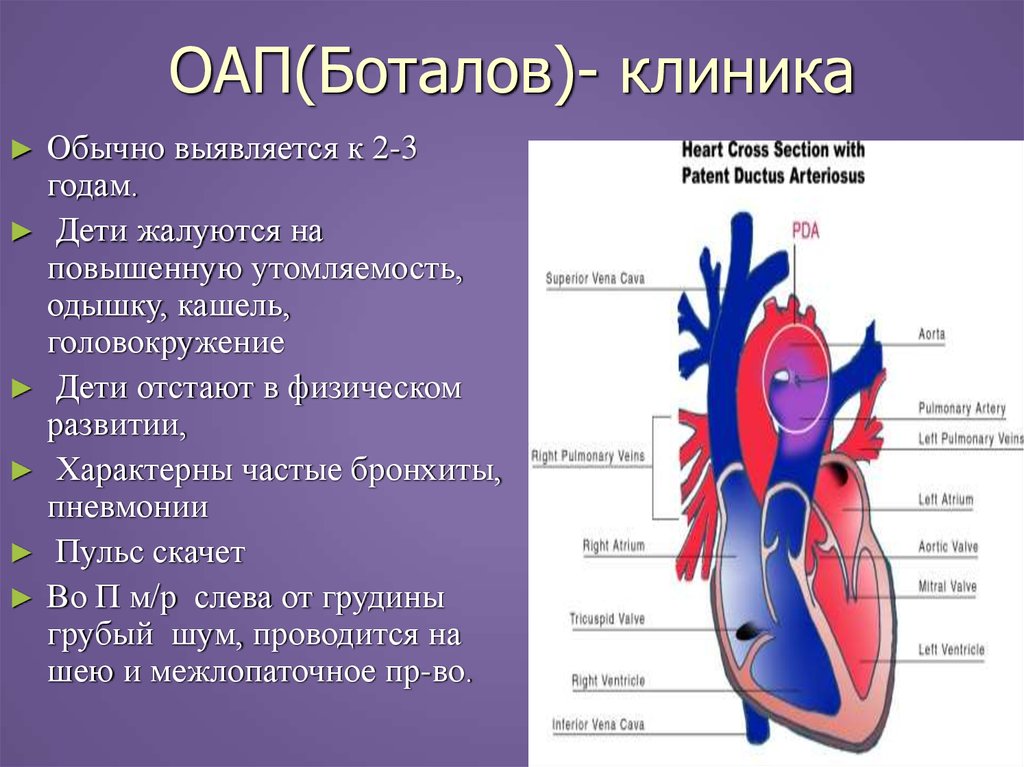 Методы катетеризации для закрытия ОАП были разработаны в 1990-х годах и в настоящее время являются стандартом лечения детей. Однако только недавно были разработаны методы и устройства для решения этой проблемы у маловесных недоношенных детей.
Методы катетеризации для закрытия ОАП были разработаны в 1990-х годах и в настоящее время являются стандартом лечения детей. Однако только недавно были разработаны методы и устройства для решения этой проблемы у маловесных недоношенных детей.
Что такое атериальный проток?
У плода артериальный проток позволяет перекачивать кровь непосредственно от сердца к аорте, главной артерии тела, минуя легкие. Это необходимо для правильного развития кровообращения. «Если ребенок рождается преждевременно, то сигналы закрытия артериального протока часто не работают, и проток может оставаться открытым. Затем это становится нагрузкой на кровообращение, а не поддерживает кровообращение», — говорит доктор Аснес.
Некоторые небольшие ОАП могут вообще не вызывать никаких симптомов и закрываться самостоятельно до того, как ребенку исполнится год. ОАП большего размера могут вызвать дополнительный приток крови в легкие, что может увеличить давление в легочных артериях, создать нагрузку на сердце и даже вызвать сердечную недостаточность.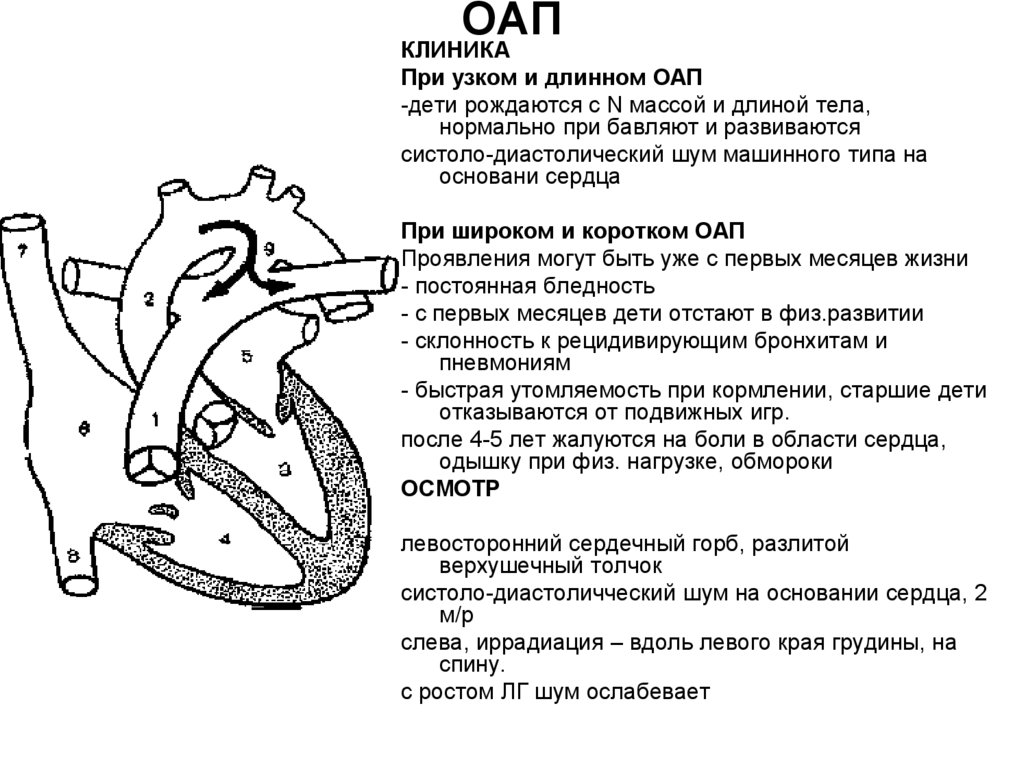 Если это произойдет, ребенку может потребоваться искусственная вентиляция легких в течение длительного периода времени. Это затрудняет кормление, а также повышает риск аномального развития нервной системы.
Если это произойдет, ребенку может потребоваться искусственная вентиляция легких в течение длительного периода времени. Это затрудняет кормление, а также повышает риск аномального развития нервной системы.
В редких случаях ОАП не диагностируют до наступления совершеннолетия. Со временем дополнительный приток крови к легким может подвергнуть взрослых риску таких серьезных проблем, как легочная гипертензия и нарушения сердечного ритма.
Есть ли у некоторых детей повышенный риск КПК?
Недоношенные дети подвергаются более высокому риску ОАП, а также дети с генетическими заболеваниями, такими как синдром Дауна, дети с неонатальным респираторным дистресс-синдромом и дети, рожденные от матерей, переболевших краснухой во время беременности. У девочек встречается в два раза чаще, чем у мальчиков.
Каковы симптомы ОАП?
У младенцев с ОАП может наблюдаться комбинация следующих симптомов:
- Heart murmur
- Especially strong pulse
- Rapid breathing
- Failure to thrive
- Poor feeding
- Poor growth
- Sweating during feeding
- Shortness of breath
- Fatigue
- Increase in heart rate
How ПДА диагностирован?
Если врач подозревает, что симптомы у младенца могут быть вызваны ОАП, может быть проведено контрольное рентгенологическое исследование, чтобы определить, увеличено ли сердце, и выявить аномальный приток крови к легким. Эхокардиограмма (УЗИ сердца) подтверждает диагноз ОАП. Могут быть проведены и другие тесты.
Эхокардиограмма (УЗИ сердца) подтверждает диагноз ОАП. Могут быть проведены и другие тесты.
Как лечить КПК?
Во многих случаях ОАП проходит самостоятельно в первые несколько месяцев или, по крайней мере, в течение первого года жизни. Лекарства могут быть назначены, чтобы помочь закрытию протока. Если лекарства неэффективны или здоровье ребенка находится под угрозой, может потребоваться катетеризация или хирургическая процедура для закрытия ОАП.
- Хирургия : Используя традиционный хирургический подход, хирург делает надрез между ребрами на левой стороне грудной клетки ребенка, используя либо швы, либо клипсу, чтобы закрыть проток. Этот подход может быть необходим для особенно маленьких детей или детей с другими врожденными пороками сердца, требующими лечения.
- Катетеризация : Этот минимально инвазивный подход включает только небольшой прокол иглой в ноге. Кардиолог вводит катетер (тонкая пластиковая трубка) в крупную вену, проводя ее до сердца.
 Затем отверстие закрывается «пробкой» (обычно сделанной из таких материалов, как металл и сверхтонкая ткань GORE-TEX). «Нет ни швов, ни швов, ни шрамов, — говорит доктор Эснес. Врачи используют рентгеновские камеры, чтобы отслеживать их прогресс.
Затем отверстие закрывается «пробкой» (обычно сделанной из таких материалов, как металл и сверхтонкая ткань GORE-TEX). «Нет ни швов, ни швов, ни шрамов, — говорит доктор Эснес. Врачи используют рентгеновские камеры, чтобы отслеживать их прогресс.
Команда врачей обычно определяет наилучший подход к фиксации КПК. Катетеризацию обычно можно проводить в первые недели жизни. «Для недоношенных детей мы предпочитаем проводить эти процедуры [катетеризации] в возрасте от двух до четырех недель», — говорит доктор Аснес. После процедуры ОАП ребенок выздоравливает в отделении реанимации новорожденных.
Некоторые кардиологи хотели бы сделать катетеризацию стандартом лечения как можно большего числа молодых пациентов с ОАП.
«У очень маленького ребенка операция часто может вызвать ухудшение состояния ребенка в качестве начальной реакции на операцию. Хотя процедура катетеризации не лишена травм, это совершенно другая область», — говорит д-р Аснес, добавляя, что после катетеризации возникает гораздо меньше сообщений о неудачах и осложнениях, чем после операции у маленьких детей. «Дети, которых мы лечили с помощью катетеризации, как бы не заметили процедуры, и это замечательно. Неонатологи говорят нам, что на самом деле нет никаких изменений, кроме постепенного улучшения после закрытия протока».
«Дети, которых мы лечили с помощью катетеризации, как бы не заметили процедуры, и это замечательно. Неонатологи говорят нам, что на самом деле нет никаких изменений, кроме постепенного улучшения после закрытия протока».
У некоторых пациентов с ОАП имеются и другие пороки сердца; Катетеризация может быть лучше для тех, кому потребуется несколько операций в первые несколько лет жизни, говорит доктор Аснес. «Иногда, если мы можем выполнить первую процедуру с помощью катетера, вторая процедура становится намного проще. Потому что теперь хирурги начинают с неоперированного сердца», — говорит он.
Каковы перспективы для ребенка, родившегося с ОАП?
Подавляющее большинство детей, проходящих лечение по поводу ОАП, живут нормальной жизнью. Хотя их следует контролировать на предмет осложнений, особенно если у них есть и другие расстройства, долгосрочные проблемы возникают редко, и в большинстве случаев последующее лечение не требуется.
В чем уникальность Yale Medicine в лечении ОАП?
Йельская медицина Детские кардиологи из Детского кардиологического центра Йельской больницы Нью-Хейвена одними из первых внедрили катетеризацию у детей и первыми в Коннектикуте применили этот подход для лечения ОАП у недоношенных новорожденных, по словам доктора Аснеса.