Опоясывающий герпес при беременности: Анализ ифа при беременности. Варицелла Зостер, инфекция вызванная varicella zoster virus
Герпес при беременности — последствия ветрянки во время беременности
Вирусы герпеса многолики и очень опасны для человека. Особую тревогу вызывает инфекция у женщины, ожидающей малыша.
Бытует мнение, что если беременная женщина инфицирована вирусом простого герпеса, то будущий младенец в большой опасности! Но все не так страшно, если заболевание не проявляется (находится в стойкой ремиссии) или за беременной при активной форме заболевания наблюдает инфекционист. Сегодня подходы к ведению пациентов с генитальным герпесом изменились.
Чем опасен герпес при беременности
Я беременна, срок небольшой, и у меня генитальный герпес. Значит ли это, что мне нужно прерывать беременность?
Ни в коем случае! Генитальный герпес не является показанием для прерывания беременности. Вирус проникает через плаценту крайне редко. Но для ребенка герпес опасен, если впервые проявился за месяц до родов или повторился за несколько дней до родов, поскольку есть риск заражения малыша в момент его прохождения по инфицированным родовым путям. В случае заражения у младенца разовьется тяжелое заболевание — неонатальный герпес, часто протекающий с поражением центральной нервной системы.
В случае заражения у младенца разовьется тяжелое заболевание — неонатальный герпес, часто протекающий с поражением центральной нервной системы.
Хотя в период беременности риск передачи вируса герпеса от матери плоду минимален, терпеть проявления генитального герпеса и не принимать противовирусные препараты, боясь последствий лечения для будущего ребенка, не стоит.
После 14 недель беременности при возникновении генитального герпеса возможно лечение противовирусным препаратом ацикловир. После 22 недель возможна терапия валацикловиром.
В подавляющем большинстве случаев вирус простого герпеса передается от матери ребенку во время родов, поэтому чем ближе к окончанию беременности возникает рецидив генитального герпеса, тем выше риск заражения ребенка и тем актуальнее лечение заболевания.
Если первичный генитальный герпес или рецидив заболевания возникли на 36-й неделе беременности или позднее, то врачи не ограничивают лечение 5−10 днями, а продолжают весь период до момента родов. Как и в случае очень частых рецидивов генитального герпеса во время беременности (одна вспышка за 1—2 месяца) — на 36-й неделе начинают упреждающее лечение ацикловиром или его аналогами и продолжают вплоть до момента родов. Цель упреждающего лечения — не допустить возникновения рецидива незадолго до родов и снизить вероятность бессимптомного носительства.
Как и в случае очень частых рецидивов генитального герпеса во время беременности (одна вспышка за 1—2 месяца) — на 36-й неделе начинают упреждающее лечение ацикловиром или его аналогами и продолжают вплоть до момента родов. Цель упреждающего лечения — не допустить возникновения рецидива незадолго до родов и снизить вероятность бессимптомного носительства.
Необходимо помнить, что именно бессимптомное выделение вируса из урогенитального тракта нередко может быть причиной заражения ребенка во время родов.
Даже когда кажется, что повода для беспокойства нет, поскольку проявления генитального герпеса отсутствуют на последних месяцах беременности, все равно на 32—34-й неделе беременности надо обязательно провести исследование мазка (соскоба) из цервикального канала на наличие ДНК вируса простого герпеса 1 и 2 типа методом ПЦР.
Такой анализ необходим при первичном генитальном герпесе или его рецидивах в 1 и/или 2 триместре, рецидивах генитального герпеса до беременности, рецидивах генитального герпеса у полового партнера, поражениях урогенитального тракта неясной причины, антителах к вирусу простого герпеса 1 и 2 типа класса IgM, обнаруженных при плановом обследовании во время беременности.
При высыпаниях или выделении вируса в среду в течение 7 дней до родов, тем более при наличии генитального герпеса к началу родов, делают кесарево сечение для снижения риска передачи вируса от матери ребенку.
Я лишь планирую беременность. И хочу избавиться от рецидивов герпеса, давно преследующих меня. Как вы относитесь к лечению генитального герпеса индукторами интерферона и иммуномодуляторами?
Широкое применение в российских медицинских центрах иммуномодуляторов и препаратов интерферонового ряда (виферон, полиоксидоний, изопринозин и др.) для лечения герпесвирусных инфекций совершенно не обосновано. Не поможет больному и так называемая «озонотерапия». Эти способы вы не найдете в международных протоколах, рекомендациях по лечению вирусных инфекций у детей и взрослых, в том числе, у беременных женщин. Ни в России, ни за границей не были проведены исследования, доказывающие эффективность этих препаратов согласно всем международным правилам.
Инфекционист, профессионал своего дела никогда не обратится к иммуномодуляторами индукторам интерферона, а будет искать причину заболевания и назначит действующую на сам возбудитель терапию – препараты ацикловир, валацикловир или фамацикловир. При первичном генитальном герпесе на 10 дней, при рецидивах заболевания – в соответствующих дозах на 5 дней.
Терапия должна быть начата как можно раньше при самых первых признаках обострения. Возможно применение противогерпетических препаратов в качестве упреждающего лечения – за 2–3 дня до предполагаемого рецидива, если пациент знает о факторах, провоцирующих его, и на весь период действия фактора риска. Если генитальный герпес тревожит человека чаще 6 раз в год и/или рецидивы снижают качество жизни пациента и приносят ему не только физический, но и серьезный психологический дискомфорт, следует обсудить с пациентом проведение длительной (не менее 12 месяцев) ежедневной супрессивной противовирусной терапии (например валацикловиром). Эффективность такой лечебной тактики для профилактики рецидивов герпетической инфекции доказана всеми международными правилами.
Эффективность такой лечебной тактики для профилактики рецидивов герпетической инфекции доказана всеми международными правилами.
Последствия ветрянки во время беременности
Насколько опасны для беременной женщины «ветрянка» и опоясывающий лишай?
Эти болезни вызывает вирус варицелла-зостер (ВВЗ), который тоже относится к семейству герпесвирусов. Заражают женщин чаще всего дети, которые достаточно легко переносят болезнь. При этом ветряная оспа у взрослого человека может протекать тяжело и быть опасной для его здоровья.
Инфекция передается воздушно-капельным путем от человека к человеку уже за 48 часов до появления сыпи, в весь период высыпаний и на протяжении недели после появления последних пузырьков.
У будущих мам, подхвативших ветрянку, может развиться тяжелая герпетическая пневмония. Поэтому при заболевании ветряной оспой во время беременности необходимо наблюдаться у инфекциониста и в большинстве случаев провести противовирусную терапию.
При ветряной оспе у матери на сроке беременности от 8 до 20 недель заражение плода вирусом варицелла-зостер может привести к фетальной ветряной оспе с развитием у него «синдрома врожденной ветряной оспы» с тяжелыми пороками развития — поражением головного мозга, глаз, дефектами скелета. Поэтому, если женщина заболела ветряной оспой на 1—3-м месяце беременности, врачу следует проинформировать женщину о всех возможных рисках заболевания для плода и обсудить с ней вопрос возможного прерывания беременности.
Во втором и третьем триместрах врач-инфекционист наблюдает за состоянием будущей мамы. Если инфекция протекает тяжело или заражение произошло на последнем месяце беременности, назначают противовирусное лечение ацикловиром или его аналогами. Если ультразвуковое исследование не обнаруживает патологию плода, беременность не прерывают.
Не позднее 96 часов (желательно в первые 48 часов) после контакта беременной женщины с больным ветряной оспы в случае отсутствия у нее антител класса IgG к ВВЗ возможно введение специфического ВВЗ-иммуноглобулина как меры профилактики развития заболевания.
Иммунитет сохраняется 3–4 недели, возможно повторное введение через 21 день.
Если будущая мать заболела ветряной оспой в последний месяц беременности, то ребенок может родиться с высыпаниями на коже. При заболевании женщины в последние несколько дней беременности или в первые дни после родов у новорожденного, заразившегося во время родов, симптомы ветряной оспы появляются в первые 11 дней жизни. Наиболее тяжело протекает ветряная оспа у младенцев, матери которых заболели за 5 дней до или через 2−3 дня после родов. При ветряной оспе у матерей рожденным детям вводят специфический иммуноглобулин для профилактики развития заболевания. В случае его тяжелого течения — назначают ацикловир для внутривенного введения.
Заражение ребенка ВВЗ через несколько дней после родов может проявиться постнатальной ветряной оспой в период 12−28-го дня его жизни. Такая форма заболевания протекает менее тяжело, возможно введение специфического иммуноглобулина при риске заболевания и назначение внутривенного ацикловира при деструктивном поражении кожи.
Вакцинация против вируса варицелла-зостер беременным не проводится, поскольку эта живая вакцина. Поэтому при отсутствии у молодой женщины антител класса IgG к ВВЗ перед планированием беременности целесообразно провести вакцинацию против ветряной оспы.
Опоясывающий лишай («вторичная» ВВЗ-инфекция) у беременной не опасен для ребенка. Контакт серонегативной беременной женщины с больным опоясывающим лишаем не желателен, хотя угрозы ее заражения ВВЗ практически нет.
Я лишь планирую беременность. И хочу избавиться от рецидивов герпеса, давно преследующих меня. Как вы относитесь к лечению генитального герпеса индукторами интерферона и иммуномодуляторами?
Широкое применение в российских медицинских центрах иммуномодуляторов и препаратов интерферонового ряда (виферон, полиоксидоний, изопринозин и др.) для лечения герпесвирусных инфекций совершенно не обосновано. Не поможет больному и так называемая «озонотерапия». Эти способы вы не найдете в международных протоколах, рекомендациях по лечению вирусных инфекций у детей и взрослых, в том числе, у беременных женщин. Ни в России, ни за границей не были проведены исследования, доказывающие эффективность этих препаратов согласно всем международным правилам.
Ни в России, ни за границей не были проведены исследования, доказывающие эффективность этих препаратов согласно всем международным правилам.
Инфекционист, профессионал своего дела никогда не обратится к иммуномодуляторам и индукторам интерферона, а будет искать причину заболевания и назначит действующую на сам возбудитель терапию – препараты ацикловир, валацикловир или фамацикловир. При первичном генитальном герпесе на 10 дней, при рецидивах заболевания – в соответствующих дозах на 5 дней.
Терапия должна быть начата как можно раньше при самых первых признаках обострения. Возможно применение противогерпетических препаратов в качестве упреждающего лечения – за 2–3 дня до предполагаемого рецидива, если пациент знает о факторах, провоцирующих его, и на весь период действия фактора риска. Если генитальный герпес тревожит человека чаще 6 раз в год и/или рецидивы снижают качество жизни пациента и приносят ему не только физический, но и серьезный психологический дискомфорт, следует обсудить с пациентом проведение длительной (не менее 12 месяцев) ежедневной супрессивной противовирусной терапии (например валацикловиром). Эффективность такой лечебной тактики для профилактики рецидивов герпетической инфекции доказана всеми международными правилами.
Эффективность такой лечебной тактики для профилактики рецидивов герпетической инфекции доказана всеми международными правилами.
Читайте также
Роды после кесарева. 5 вопросов акушеру-гинекологу
Новости «Мать и Дитя — ИДК»: Ветрянка и опоясывающий герпес: так ли это страшно?
26.01.2018
Что такое «Ветрянка»?
Заболевание, которое провоцируется вирусом — герпес Зостер, сопровождается появлением высыпаний на теле, симптомами интоксикации.
Как любой из вирусов герпеса он поселяется в нервных клетках организма и ждет удобного случая для рецидива.
Можно сказать, что ветряная оспа — это первичное проявление вируса, а опоясывающий лишай— это результат дисбаланса иммунной системы.
Кто может заболеть ветряной оспой?
Любой человек, не имеющий иммунитета к данному вирусу – не болевший и не привитый от Ветряной оспы.
Вирус варицелла-зостер отличается поразительной летучестью, заразительность достигает почти 100%.
Осложнения опоясывающего герпеса.
Чаще других осложнений появляется невралгия. Болевые ощущения в теле могут сохраняться в течение 1-2 месяцев после рецидива болезни и более. Это осложнение встречается у 15% заболевших людей пожилого возраста (старше 50 лет).
Редко формируются следующие осложнения:
- Потеря зрения, глаукома, воспаление роговицы (при поражениях кожного пространства вокруг глаз).
- Воспаление внутренних органов (при распространении вируса на печень, лёгкие) и т.д.
Опасна ли ветрянка и опоясывающий герпес во время беременности?
Ветряная оспа и ее первичные проявления несут угрозу и для здоровья матери, и для будущего ребенка на любом сроке беременности, поэтому лучше сделать прививку от данного недуга еще на стадии планирования.
Лишай у беременной женщины — неприятное проявление инфекции. Наружное распространение сыпи может стать причиной бактериального инфицирования (нагноения) ран. Но главная опасность лишая — его воздействие на ребёнка в утробе.
Наружное распространение сыпи может стать причиной бактериального инфицирования (нагноения) ран. Но главная опасность лишая — его воздействие на ребёнка в утробе.
При рецидиве болезни есть небольшая вероятность проникновения вируса в кровь младенца, но чаще антитела матери блокируют проход вирусных микроорганизмов через плаценту. БОльшую опасность представляет первичное инфицирование!
Опоясывающий герпес у беременных — всегда вторичное проявление инфекции. Чаще всего он не является смертельно опасным, не несёт угрозы развитию малыша и не является причиной для прерывания беременности.
Совет: поскольку в целом высыпания не несут ничего хорошего, допускать их во время беременности не стоит. Для этого необходима профилактика: витамины, здоровый образ жизни и хорошее настроение.
К какому врачу обращаться при появлении симптомов ветрянки или опоясывающего лишая?
Инфекционист, при присоединении сопутствующей патологии или поражении глаз – невролог, офтальмолог.
Список клиник:
Вирус ветряной оспы и опоясывающего герпеса (вирус варицелла-зостер). Ветряная оспа. Ветряная оспа и беременность
Вирус ветряной оспы (VZV) относится к ДНК-содержащим герпес-вирусам. Он очень заразен, передается воздушно-капельным путем, сопровождается лихорадкой, сыпью и общим недомоганием. Считается, что иммунитет сохраняется пожизненно.
Вирус ветряной оспы (VZV) относится к ДНК-содержащим герпес-вирусам. Он очень заразен, передается воздушно-капельным путем, сопровождается лихорадкой, сыпью и общим недомоганием. Считается, что иммунитет сохраняется пожизненно.
VZV вызывает два заболевания: при первичном заражении – ветряную оспу (ветрянку), при реактивации – опоясывающий лишай (опоясывающий герпес).
При первичном инфицировании развивается ветряная оспа. Большая часть заболеваемости приходится на детский возраст. В дальнейшем вирус находится в организме в «спящем» состоянии. Но при определенных условиях, при подавлении иммунитета, вирус активируется и вызывает уже другое заболевание – опоясывающий герпес или лишай.
Но при определенных условиях, при подавлении иммунитета, вирус активируется и вызывает уже другое заболевание – опоясывающий герпес или лишай.
Клиника
Инкубационный период (от момента контакта до появления первых признаков заболевания) ветряной оспы – 14 дней. Через 4-5 дней после появления сыпи можно обнаружить антитела класса IgM, уровень которых затем снижается. Чуть позже появляются антитела класса IgG. В большинстве случаев они остаются на всю жизнь и выявляются у людей, встречавшихся с инфекцией ранее.
Диагностика
Диагностика основывается на клинической картине заболевания и лабораторных данных – обнаружении антител IgG и IgM в крови. При планировании беременности анализ проводится для того, чтобы выяснить, болела женщина ветряной оспой или нет.
Ветряная оспа и беременность
В Лабораториях ЦИР выполняется новый анализ: антитела к вирусу Varicella Zoster (VZV) — IgG и IgM.
Антитела к VZV входят в блок анализов ToRCH-инфекции
До или на ранних сроках беременности желательно комплексное определение антител к ToRCH-комплексу: антитела IgG и IgM к краснухе, парвовирусу В19, герпесу 1 и 2 типов, ЦМВ, токсоплазмам, вирусу ветряной оспы. Подробнее о блоке
Все женщины при планировании беременности должны проходить обследование на наличие антител к вирусу ветряной оспы, желательно даже в тех случаях, когда в детской карте есть запись о перенесенной ветряной оспе. При отсутствии антител может быть рекомендована вакцинация. Наличие антител защищает плод от воздействия вируса. Следует иметь в виду, что вакцинация противопоказана во время беременности.
Первичное инфицирование VZV во время беременности опасно как для матери, так и для плода:
- До 30% инфицирований сопровождаются тяжелой пневмонией у матери
- Риски обычно связаны с инфекцией в первые 20 недель беременности.
 Инфицирование плода может приводить к прерыванию беременности, гибели, эмбриопатии (гипоплазия конечностей, микроцефалия, атрофия мышц, хориоретинит, катаракта, микрофтальмия, синдром Горнера, умственная отсталость, низкий вес при рождении). Ультразвуковые заключения могут содержать следующую информацию: маловодие, несоответствие размеров плода, водянка, деформации конечностей, и микроцефалия.
Инфицирование плода может приводить к прерыванию беременности, гибели, эмбриопатии (гипоплазия конечностей, микроцефалия, атрофия мышц, хориоретинит, катаракта, микрофтальмия, синдром Горнера, умственная отсталость, низкий вес при рождении). Ультразвуковые заключения могут содержать следующую информацию: маловодие, несоответствие размеров плода, водянка, деформации конечностей, и микроцефалия. - Инфицирования новорожденного (неонатальная ветряная оспа) может произойти в 10% до 50% новорожденных, матери которых инфицированы остро от 5 дней до родов до 2 дней после родов.
Блок анализов ToRCH-инфекции
ToRCH-инфекции и беременность
Сдать ToRCH-комплекс!
Антитела
симптомы, причины, лечение, профилактика, осложнения
Причины
Опоясывающий лишай при беременности – это обострение герпетической инфекции, вызываемой вирусом ветрянки, которой ранее переболела женщина. При беременности обострение герпесной инфекции может приводить к неприятным последствиям. В виду этого стоит строго следит за состоянием и при малейших признаках обострения немедленно обращаться к врачу.
При беременности обострение герпесной инфекции может приводить к неприятным последствиям. В виду этого стоит строго следит за состоянием и при малейших признаках обострения немедленно обращаться к врачу.
При опоясывающем лишае происходит реактивация в области нервных стволов дремлющего вируса герпес зостер с формированием поражения нервных окончаний и кожных покровов с болезненными высыпаниями по телу, зачастую опоясывающего характера.
Возбудителем опоясывающего лишая у беременных является вирус герпес зостер, после перенесенной ранее ветряной оспы. Вирус после ветрянки пожизненно остается в области нервных сплетений, где находится в подавленном за счет иммунитета состоянии. При ослаблении иммунитета и наличии соматической патологии у беременных происходит его активация. Для беременных типично физиологическое снижение иммунитета, но активация вируса происходит только в условиях его существенного снижения на фоне дополнительных влияний. Однако, повторная активация вируса не столь опасна в плане повреждения плода, как сама ветрянка, когда иммунной защиты против вируса нет.
Симптомы
При воздействии провоцирующих факторов, обострения различных инфекций или общих заболеваний у беременной, резкого снижения иммунитета вирус активируется и поражает нервные стволы. В продромальном периоде может возникать недомогание и простудный синдром. Небольшое повышение температуры без признаков насморка и кашля, через пару дней на коже туловища в области ребер или поясницы формируются красноватые бугорки, расположенные по ходу нервных стволов. Они зудящие, болезненные и причиняют дискомфорт. По мере развития к концу суток они превращаются в пузырьки, заполненные прозрачной желтоватой жидкостью. Пузырьки сильно чешутся, болят, постепенно жидкость внутри мутнеет, пузырьки сливаются обширные зоны, подсыхают и образуют медово-желтые корочки. Примерно к концу недели корочки постепенно отпадают, не оставляя на месте их нахождения рубцов, возможна небольшая пигментация.
При обилии высыпаний у беременных страдает общее состояние, может быть температура, недомогание, снижение аппетита и нарушение сна. Обычно высыпания локализованы с одной стороны, в виде «пояса» высыпаний на грудной клетке или пояснице. После высыпаний некоторое время может сохраняться болезненность в местах их локализации по ходу нерва. В редких случаях, при серьезном поражении нервных стволов могут возникать признаки страдания внутренних органов — дискомфорт пищеварительной системы, расстройства мочеиспускания, нарушения движения в области руки или ноги.
Обычно высыпания локализованы с одной стороны, в виде «пояса» высыпаний на грудной клетке или пояснице. После высыпаний некоторое время может сохраняться болезненность в местах их локализации по ходу нерва. В редких случаях, при серьезном поражении нервных стволов могут возникать признаки страдания внутренних органов — дискомфорт пищеварительной системы, расстройства мочеиспускания, нарушения движения в области руки или ноги.
Диагностика опоясывающего лишая при беременности
Основа диагностики – наличие типичных герпесных высыпаний на коже при указании того, что женщина ранее болела ветрянкой. Также показано изучение содержимого пузырьков методом ПЦР на выявление ДНК вируса. Также необходимо выявление в крови антител к вирусу герпес зостер. Также показано обследование плода – УЗИ, КТГ и доплерометрия плаценты, пуповины и сосудов плода с целью исключения осложнений герпесной инфекции.
Осложнения
В отличие от ветряной оспы, опоясывающий лишай не опасен в плане пороков развития плода и врожденной ветрянки, антитела к вирусу не дают ему проникать к плоду.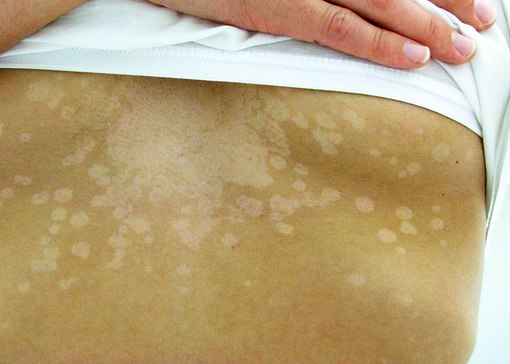 Однако, наличие болезненных высыпаний на коже груди и живота может провоцировать повышение тонуса матки, приводит к страданию беременной и ухудшению течения беременности. Также, беременная с герпес зостер опасна для других в плане распространения инфекции, в период высыпаний она выделяет вирусы в окружающую среду.
Однако, наличие болезненных высыпаний на коже груди и живота может провоцировать повышение тонуса матки, приводит к страданию беременной и ухудшению течения беременности. Также, беременная с герпес зостер опасна для других в плане распространения инфекции, в период высыпаний она выделяет вирусы в окружающую среду.
При развитии герпеса перед родами, госпитализация проводится в обсервационное отделение, роды ведут с особыми мерами предосторожности, чтобы не допустить инфицирование плода.
Лечение
Что можете сделать вы
Самолечение при опоясывающем лишае запрещено, во время беременности прием противовирусных препаратов резко ограничен, и многие из привычных медикаментов могут стать опасными. Важно соблюдать постельный режим на время активных высыпаний, проводить полноценную обработку пораженной кожи препаратами для снятия зуда и боли, профилактики вторичного инфицирования. Стоит подобрать удобную одежду из натуральных тканей, чтобы она не травмировала элементы и позволяла им подсыхать.
Что делает врач
Исходя из тяжести и распространенности высыпаний, врач подбирает для вас метод лечения. При тяжелом течении могут понадобиться препараты противовирусного действия внутрь после 12 недель беременности. Однако, нужно строго подходить к тому, насколько тяжело и насколько опасно протекает герпес. По возможности, в лечении беременных стоит ограничиваться только местными препаратами, которые не нанесут вреда развивающемуся ребенку. По показаниям применяют жаропонижающие и противовоспалительные средства, с учетом срока беременности, при острой необходимости беременной вводят специфический противоветряночный иммуноглобулин.
Местная обработка кожи проводится специальными противозудными, антисептическими растворами, применяются местные мази и гели с противовирусными компонентами. Обработка высыпаний проводится анилиновыми красителями, их нужно как можно больше держать на воздухе для подсыхания и отпадания. Показано дополнительно применение особой гипоаллергенной диеты для уменьшения зуда кожи и витамины, микроэлементы для поддержания иммунитета. Пи сильном зуде показаны седативные препараты, обработка кожи при помощи растворов с анестетиками.
Пи сильном зуде показаны седативные препараты, обработка кожи при помощи растворов с анестетиками.
Профилактика
Основа профилактики опоясывающего лишая при беременности – это планирование ее на фоне ремиссии при обострениях и укрепление иммунитета до беременности. Важно полноценно пролечить герпес до беременности. Чтобы он находился в стадии стойкой ремиссии. Стоит избегать контактов с инфекциями и стрессами, вести здоровый образ жизни и правильно питаться, соблюдать режим дня. Основа профилактики опоясывающего лишая при беременности – ранняя постановка на учет и всестороннее обследование, которое покажет состояние организма и поможет в корректировке отклонений.
Оцените материал:
спасибо, ваш голос принят
Статьи на тему
Показать всё
Вооружайтесь знаниями и читайте полезную информативную статью о заболевании опоясывающий лишай при беременности. Ведь быть родителями – значит, изучать всё то, что поможет сохранять градус здоровья в семье на отметке «36,6».
Ведь быть родителями – значит, изучать всё то, что поможет сохранять градус здоровья в семье на отметке «36,6».
Узнайте, что может вызвать недуг опоясывающий лишай при беременности, как его своевременно распознать. Найдите информацию о том, каковы признаки, по которым можно определить недомогание. И какие анализы помогут выявить болезнь и поставить верный диагноз.
В статье вы прочтёте всё о методах лечения такого заболевания, как опоясывающий лишай при беременности. Уточните, какой должна быть эффективная первая помощь. Чем лечить: выбрать лекарственные препараты или народные методы?
Также вы узнаете, чем может быть опасно несвоевременное лечение недуга опоясывающий лишай при беременности, и почему так важно избежать последствий. Всё о том, как предупредить опоясывающий лишай при беременности и не допустить осложнений. Будьте здоровы!
ОПОЯСЫВАЮЩИЙ ГЕРПЕС — клиника «Добробут»
К особенностям герпесвирусов относится их способность поражать практически все системы и органы человеческого организма, оставаясь навсегда в клетках нервной системы. По данным официальной статистики практически каждый житель планеты заражен каким-либо видом герпеса. Один из наиболее распространенных — опоясывающий герпес, инфекционный агент которого имеет красивое название Varicella zoster.
По данным официальной статистики практически каждый житель планеты заражен каким-либо видом герпеса. Один из наиболее распространенных — опоясывающий герпес, инфекционный агент которого имеет красивое название Varicella zoster.
Опоясывающий герпес — что это?
Опоясывающий герпес — что это за болезнь, каков механизм ее развития и причем здесь знакомая всем “детская” инфекция ветрянка? Отвечая на эти вопросы, медицинская наука выстроила логическую цепочку, состоящую из трех последовательных этапов:
- первичное инфицирование пациента вирусом варицелла-зостер приводит к развитию заболевания ветряная оспа;
- после полного исчезновения симптоматики ветрянки (клиническое выздоровление) возбудитель опоясывающего герпеса никуда не исчезает из организма; он перекочевывает в клетки нервной ткани (как правило, это ганглии центральной нервной системы) и может находиться там в латентном (“спящем”) состоянии многие годы, совершенно никак не отражаясь на здоровье человека;
- при определенных неблагоприятных для организма обстоятельствах вирус начинает реактивироваться, вызывая заболевание опоясывающий герпес (опоясывающий лишай, герпес Зостер).
Причины возникновения опоясывающего герпеса
Причины возникновения опоясывающего герпеса зависят от факторов, способствующих снижению иммунитета пациента. Основным спусковым механизмом развития заболевания считается естественное возрастное ослабление защитных сил организма — в группу риска входят пожилые люди (старше 60 лет). Однако опоясывающий герпес, причины которого связаны с ситуациями, когда человек регулярно находится в стрессовом состоянии или наличием у него сопутствующих хронических заболеваний (например, сахарный диабет или сердечная недостаточность), может развиться и в молодом возрасте. Обязательной причиной возникновения опоясывающего герпеса является наличие ветряной оспы в анамнезе.
Опоясывающий герпес симптомы
Опоясывающий герпес (симптомы) в начальной стадии практически ничем не отличается от обычной вирусной инфекции (ОРВИ). Пациенты говорят о знакомой “простудной” симптоматике:
- мышечные и суставные боли;
- повышение температуры тела, озноб;
- головная боль, слабость.

Когда развивается опоясывающий герпес, симптомы проявляются кожными высыпаниями в виде мелких пузырьков с серозным содержимым. Болевой синдром в местах поражения отличается повышенной интенсивностью. Сыпь, как правило, локализована на одной стороне тела и ограничена зоной иннервации нервов. Чаще всего — это межреберные промежутки, но встречается опоясывающий герпес на лице (области ветвей тройничного нерва) либо в местах прохождения крупных нервов на верхних или нижних конечностях. Через 2 — 4 недели лопнувшие пузырьки подсыхают, покрываясь корочками. Классическое течение опоясывающего герпеса (симптомы) предполагает наличие в дальнейшем возможных постгерпетических невралгий.
Опоясывающий герпес у детей
Опоясывающий герпес у детей — достаточно редкое заболевание, дебютирующее в возрасте старше 13 лет. Причинами развития патологического процесса может стать переизбыток действий, ведущих к ослаблению иммунной системы — переохладился, перегрелся, перенервничал, переболел и т. д. В любом случае опоясывающий герпес у ребенка — вторичное заболевание после прошедшей ранее ветряной оспы.
Опоясывающий герпес при беременности
Опоясывающий герпес при беременности является событием непрогнозируемым. При этом существует вероятность заражения ребенка герпетической инфекцией (около 8%). Опоясывающий герпес у беременных, выявленный на позднем сроке, грозит спровоцировать у малыша неонатальную ветряную оспу. Лечение опоясывающего герпеса при беременности сопряжено с определенными трудностями. Сильные противовирусные средства могут оказаться токсичными для плода. Важно соблюдение гигиенических процедур — полноценная обработка пораженных участков кожи разрешенными врачом обезболивающими и противовоспалительными средствами.
Диагностика опоясывающего герпеса
Диагностика опоясывающего герпеса состоит из двух этапов — визуальный врачебный осмотр, а также при необходимости дополнительные высокоинформативные лабораторные исследования. В случае атипичной формы заболевания могут быть назначены: иммуноферментный анализ (ИФА), ПЦР-анализ (метод полимеразной цепной реакции) и др. Однако при характерных клинических проявлениях опоясывающего герпеса диагностика этой патологии включает в себя:
- сбор анамнеза;
- тщательный осмотр больного (кожа, слизистые оболочки, пальпация лимфатических узлов).
Лечение опоясывающего герпеса
Лечение опоясывающего герпеса преследует две цели — купирование острой симптоматики, а также уменьшение частоты и тяжести рецидивов. Несмотря на огромный спектр современных медикаментозных средств, препарата, который полностью излечивал бы опоясывающий герпес, не существует. В зависимости от тяжести проявлений опоясывающего герпеса лечение у взрослых пациентов состоит из комплекса мероприятий:
- системная противовирусная терапия — эффективны препараты типа Ацикловира;
- для снятия болевого синдрома назначаются, как правило, анальгетики или нестероидные противовоспалительные средства;
- последствия интоксикации ликвидируются антигистаминами.
Для активизации иммунной системы человека лечение опоясывающего герпеса предусматривает применение иммуноукрепляющих препаратов. В случае нагноения высыпаний, т. е. вторичной бактериальной инфекции могут быть назначены антибиотики.
Опоясывающий герпес лечение у детей
Опоясывающий герпес: лечение у детей, как и у взрослых, проводится амбулаторно. Показаниями для госпитализации ребенка в инфекционное отделение являются тяжелое течение заболевания или осложнения со стороны центральной нервной системы. Когда диагностирован опоясывающий герпес у детей, лечение (помимо медикаментозной терапии) может включать обработку пузырьков и корочек зеленкой, а также физиотерапию (например, кварцевое или ультрафиолетовое облучение). Такие мероприятия очень важны для предупреждения присоединения вторичной бактериальной инфекции.
Опоясывающий герпес осложнения
При опоясывающем герпесе осложнения возникают в основном неврологического характера. Самое распространенное — постгерпетическая невралгия, которая может проявляться изнуряющими болями в течение нескольких месяцев или лет. Кроме того, обнаруживаются двигательные расстройства, развиваются нарушения чувствительности. При ушной или глазной форме опоясывающего лишая последствия самые тяжелые:
- ухудшение слуха;
- снижение остроты зрения;
- воспаление лицевого нерва.
Вторичная бактерицидная инфекция присоединяет к опоясывающему лишаю осложнения воспалительного характера (например, пневмонию).
Каждый случай заболевания требует индивидуального подхода в лечении опоясывающего герпеса. Профильные врачи клиники Doctor Sam предоставят Вам квалифицированную консультацию. Например, дадут грамотные рекомендации по нюансам лечения опоясывающего герпеса у пожилых людей или объяснят необходимость своевременной вакцинации.
Какой вид герпеса опаснее всего для беременных
У этого вируса длинное и сложное название — цитамегаловирусная инфекция. Однако сегодня он считается самой распространенной внутриутробной инфекцией, которая может привести к выкидышу или порокам развития у детей. Статистика звучит угрожающе: в России носителями вируса являются 90%-95% будущих мам, и у многих заболевание протекает практически бессимптомно.
ЦМВИ – не что иное, как одна из разновидностей герпеса. К сожалению, цитомегаловирус содержит в своём составе ДНК и способен поражать практически любые органы и ткани человека. Распространена эта инфекция тотально: по разным данным, в нашей стране носителями вируса являются от 22% до 94% населения. Однако в большинстве случаев это не приносит каких-то серьезных проблем со здоровьем. Вирус опасен главным образом для людей со сниженным иммунитетом. Кроме того, в группе риска — беременные.
Дело в том, что во время беременности происходит физиологическая перестройка иммунитета, что может усиливать развитие вируса. А это приводит к серьезным осложнениям – вплоть до самопроизвольных выкидышей, неразвивающейся беременности, преждевременных родов и рождения нежизнеспособных или мертворожденных детей. По статистики, до 3% младенцев заражаются ЦМВИ внутриутробно, от матери.
Сегодня врачи говорят, что ЦМВИ – самая частая врождённая вирусная патология и основная причина врождённых пороков центральной нервной системы, задержки психического и умственного развития у детей раннего возраста (не имеющих хромосомных нарушений), а также ключевая причина врождённой потери слуха. «Ежегодно только в Москве рождается 120-130 тысяч детей. От 1% до 3% из них — с врожденной цитомегаловирусной инфекцией», — говорит старший научный сотрудник федерального научно-методического центра по профилактике и борьбе со СПИДом ФБУН «Центральный НИИ эпидемиологии» Роспотребнадзора Василий Шахгильдян.
Самое опасное — когда будущая мама заражается ЦМВ во время ожидания малыша. Если это происходит на ранних сроках беременности (до 20 недель), возможны внутриутробная гибель плода, самопроизвольный выкидыш, пороки развития. Заражение матери на поздних сроках беременности может стать причиной тяжелого заболевания ребенка, развития отдаленных неврологических последствий. В среднем, у 2% женщин во время беременности происходит первичное инфицирование, при этом в 24–75% случаев инфекция передается плоду (самый высокий риск — если мать заражается в третьем триместре беременности).
Как правило, ЦМВИ передаётся от человека к человеку половым, а также контактно-бытовым путем. Вирус выделяется во внешнюю среду с различными биологическими жидкостями: слюной, мочой, калом, грудным молоком, спермой, и пр. Однажды заразившись ЦМВ, человек, как правило, на всю жизнь остаётся носителем этой инфекции.
Однако инфицирования вполне можно избежать, если соблюдать ряд рекомендаций. «Если женщина не имеет в крови антител к цитомеголовирусу, то есть не встречалась с ним ранее и может впервые заразится во время беременности, ей необходимо себя оберегать и соблюдать меры профилактики. А именно: если в семье есть старший ребенок, то на время беременности не следует водить его в дошкольное учреждение. Если это невозможно, то важно избежать передачи вируса от ребенка, который может быть источником инфекции, к матери: пользоваться отдельной посудой, не доедать еду, не облизывать за малышом соску, не целовать в губы, мыть с мылом руки после смены памперсов. Стараться не посещать места большого скопления людей и семей, где есть болеющие дети. Помимо этого очень важно избегать незащищенного полового контакта», — продолжает доктор Шахгильдян.
Однако даже в случае заражения активная инфекция у беременных очень часто протекает бессимптомно. Иногда она проявляется несильным фарингитом, незначительным повышением температуры тела, слабостью. И вряд ли кто догадается, что за этими симптомами кроется цитамегаловирус.
Поэтому врачи уверены, что беременные обязательно должны проходить лабораторную диагностику активной ЦМВ-инфекции. Однако с этим у нас проблемы. «Общепринятый стандарт обследования беременной женщины на лабораторные признаки врожденных инфекций предусматривает лишь исследование крови на наличие антител к возбудителю, — отмечает Василий Шахгильдян. – Это имеет большое диагностическое значение при первичном заражении и развитии острой инфекции во время беременности. Но в случае обострения заболевания или повторного заражения вирусом во время беременности определения антител недостаточно для выявления активного инфекционного процесса. Необходимо использовать современные молекулярно-биологические методы диагностики (в частности, метод ПЦР), позволяющие определять присутствие в биологических жидкостях самого возбудителя. В первую очередь исследование на наличие ДНК ЦМВ в крови, моче и околоплодной жидкости показано женщинам с осложненным акушерским анамнезом, при наличии клинических симптомов острого инфекционного заболевания, выявлении патологии плода. Крайне важно, чтобы лабораторное обследование беременной женщины было максимально информативным, ведь рождение ребенка с ЦМВИ может стать трагедией для всей семьи, так как спрогнозировать последствия инфекции крайне тяжело».
Эксперты говорят, что при своевременно начатом лечении ЦМВИ страшных последствий можно избежать. Если у будущей выявят острую ЦМВИ или установят факт активного размножения вируса, ей должны назначить препараты на основе внутривенного антимегаловирусного иммуноглобулина, которые помогут нейтрализовать вирус и снизить риск инфицирования плода. «Беременным женщинам противопоказано лечение противовирусными препаратами из-за их высокой токсичности. Новорожденным и детям до 12 лет противовирусные препараты прямого действия назначают только по жизненным показаниям. Поэтому в случае острой ЦМВИ у беременной, наличии у нее активной формы инфекции, выявлении факта внутриутробного заражения ЦМВ ребенка, назначают иммуноглобулин с высоким содержанием антител против ЦМВ», — продолжает Василий Шахгильдян. Врачи подчеркивают, что лечение столь популярными в нашей стране иммуномодуляторами и индукторами интерферона не только бесполезно, но и может быть опасным. Прежде всего, их действие на вирус не доказано. Более того – в отношении ЦМВ-инфекции и других герпетических инфекций такие средства не эффективны. Эти препараты» не включены ни в один международный протокол по лечению герпесвирусных заболеваний. Но, к несчастью, в нашей стране они очень распространены, и нередко их выписывают даже доктора.
Опоясывающий герпес: фазы развития заболевания, симптомы и лечение
Содержание:
Заражение порой вызвано пробуждением латентного вируса ветряной оспы. Активизируется на фоне проблем, способствующих снижению сопротивляемости: переохлаждение, хронические болезни, злокачественные образования, нарушенный обмен веществ, ВИЧ–инфекция. Поэтому важно провести глубокое обследование, чтобы выявить корень проблемы.
При этой болезни повышается температура, пациента лихорадит, проявляется интоксикация. Ощущения напоминают общеинфекционные. Возникают проблемы кожи (пузырьковая сыпь) с ощутимым болевым синдромом. Варицелла действует как дерматонейротропный вирус. Он внедряется в слизистую и кожу, поражая в особо тяжелых формах участки спинного и головного мозга.
Осенью и зимой опоясывающий герпес возникает чаще. Особенно подвержены ему люди, когда-то перенесшие ветрянку. Болеет примерно 15 человек на сто тысяч. В редких ситуациях болезнь может возникнуть повторно. Ребёнок при общении с пациентом может заболеть ветряной оспой.
Патогистология напоминает обычный герпес. Воспалительные инфильтраты развиваются в ганглиозных клетках, волокнах нервов. Возникают микроскопические кровоизлияния, нервные волокна подвергаются дистрофии; в цереброспинальной жидкости содержится увеличенное количество белков.
Важно знать, что течение инкубационного периода, бывает, продолжается два-три года с момента заражения.
Фазы развития болезни
Развитию болезни обычно сопутствует высокая температура, вялость, межреберная невралгия. Часто болит голова. На коже возникают пятна, группируются пузырьки с серозным веществом, образуются пустулы. Потом эрозии, корки. Могут возникать отечные пятна. Они лентообразно сливаются воедино в болезненные очаги поражения. Боль бывает стреляющая, тупая, тянущая. Иногда она ограничена внешними пораженными очагами, иногда блуждающая. Неприятная особенность болезни — сохранение болей (постгерпетическая невралгия), которые иногда продолжаются годами, невзирая на терапию, даже после избавления от наружной патологии кожи.
Клинические разновидности опоясывающего герпеса:
- буллезная;
- геморрагическая;
- гангренозная;
- генерализованная.
Диагностика болезни для опытного специалиста обычно не представляет проблемы – по ходу иннервации, на отечном основании типичное расположение герпетиформных элементов, выраженные болевые ощущения.
Клиника опоясывающего герпеса
Лечат болезнь комплексно. Скорее всего, вам не понадобится ложиться в клинику. Терапия осуществляется медикаментозными средствами, противовирусными и иммуномодулирующими препаратами. Эффективность терапии напрямую зависит от темпов ее начала: лучше начать как можно раньше.
При сложных гангренозных и распространенных формах опоясывающего герпеса, или когда поражены глаз (ухо), понадобится лечь в стационар. Хорошо помогают физиотерапевтические средства: микроволновое облучение, УФ–облучение, УВЧ, электрофорез. Применяется местная терапия — анилиновые красители, мази, — которые при применении в комплексе тоже ускоряют выздоровление. При тяжелых формах болезни в комплексную терапию будут включены антибиотики.
В нашей клинике при лечении этой разновидности герпеса применяется комплексная терапия. Она включает пероральный прием (таблетки), местное применение наружных средств, совместно с комплексной терапией сопутствующих заболеваний. Таблетки, особенно при рецидивах, эффективны в сочетаниями с мазями, физиопроцедурами и другими средствами терапии.
Также полезна противорецидивная терапия. Однако предупреждаем – ни в коем случае не пытайтесь применять все эти средства самостоятельно, без назначений специалиста!
После устранения кожных высыпаний терапию продолжат наши невропатологи вплоть до исчезновения постгерпесных неврологических болевых ощущений. Опоясывающий герпес отлично вылечивается, за исключением разве что редких осложненных и гангренозных форм. В нашей клинике мы обязательно поможем вам справиться с проблемой и существенно улучшим ваше самочувствие.
Читайте также:
Вирус ветряной оспы во время беременности — Советчик по терапии рака
1. Что должен знать каждый врач
A. Клинические признаки и частота встречаемости
Вирус ветряной оспы (VZV), вирус герпеса с двухцепочечной ДНК, вызывает клиническую инфекцию с развитием первичной инфекции, ветряной оспы или реактивацией опоясывающего лишая (опоясывающий лишай). Хотя заболеваемость инфекцией значительно выше среди взрослого населения. , большинство первичных инфекций происходит в детстве.За последние два десятилетия произошло резкое снижение заболеваемости — с одновременным повышением иммунитета — в результате проведения плановой вакцинации детей от ветряной оспы. Взятые вместе, детская инфекция или иммунизация привела к серологическим свидетельствам иммунитета у 95% взрослых и составляет всего 0,1-0,4 случая на 1000 беременных женщин ежегодно в Соединенных Штатах.
Несмотря на высокую распространенность серологического иммунитета, первичная инфекция VZV является наиболее заразной вирусной инфекцией, осложняющей беременность, при этом 60-95% заражений приводят к инфицированию.Опоясывающий герпес возникает как реактивация спящих вирусных частиц в ганглиях задних корешков после предшествующего заражения. Ежегодно в США регистрируется более 300 000 случаев опоясывающего лишая, но в основном у пожилых людей и пациентов с ослабленным иммунитетом; беременность не считается предшествующим событием. Нет данных, подтверждающих тяжесть или частоту опоясывающего герпеса у здоровых беременных пациенток.
Первичная инфекция, вызванная вирусом ветряной оспы, ветряной оспой, может присутствовать на любой стадии заболевания, при этом у многих пациентов позднее в ходе болезни появляется «сыпь.Пациент часто сообщает о 1-2-дневном продромальном периоде гриппоподобных симптомов, включая лихорадку, недомогание, головную боль и миалгию до появления сыпи. Характерные зудящие везикулярные поражения сначала появляются вдоль головы и туловища, затем спорадически распространяются на нижнюю часть живота и конечности. Эти поражения начинаются как папулы и быстро прогрессируют до поверхностных прозрачных пузырьков, окруженных ореолом эритемы. Поражения обычно находятся на всех стадиях в любой момент в течение болезни. В качестве клинического маркера после того, как все поражения покрылись коркой, пациент больше не считается заразным.
Реактивация VZV, опоясывающего лишая, обычно локализуется на 1-3 дерматомах сенсорных нервов, при этом системные заболевания крайне редки (рис. 1). Боль предшествует развитию сыпи на несколько дней или недель, с сообщениями о сильной ноющей или жгучей боли, измененной чувствительностью к прикосновению (парестезия), которая может быть болезненной (дизестезия), преувеличенной реакцией на раздражители (гиперестезия) или болями, подобными электрошоку. Поражения развиваются в виде эритематозных папул, которые превращаются в пузырьки, которые сливаются, разрываются и покрываются коркой.
Клинические проявления болезни плода и новорожденного связаны со сроком инфицирования. Синдром врожденной ветряной оспы обычно выявляется после инфицирования матери на сроке гестации 12-20 недель. Признаки синдрома врожденной ветряной оспы включают аномалии конечностей, хориоретинит, микрофтальм, атрофию коры головного мозга, микроцефалию, ограничение роста, гидронефроз, судороги и умственную отсталость. Специфические аномалии конечностей включают рубцевание кожи, гипоплазию конечностей и атрофию мышц.
К счастью, риск синдрома врожденной ветряной оспы относительно низок, с ожидаемым уровнем 0,4–2%, когда инфицирование матери происходит на сроке 20 недель или раньше, и редко после этого. Кроме того, не поступало сообщений о врожденной инфекции ветряной оспы на фоне инфекции опоясывающего лишая у матери на любом этапе беременности. Инфекция новорожденных из-за интранатального заражения связана с частотой приступов 25-50%. Инфекция неонатальной ветряной оспы может проявляться пневмонией, диссеминированными кожно-слизистыми поражениями, висцеральной инфекцией, лихорадкой и, как упоминалось ранее, приводит к смерти в 25% случаев.
Женщины, серонегативные по VZV, подвержены риску развития первичной инфекции VZV. Женщины с повышенным риском реактивации VZV включают женщин с ослабленным иммунитетом; поэтому необходимо завершить обзор статуса ВИЧ / СПИДа, использования иммуномодулирующих препаратов и истории болезни.
2. Диагностика и дифференциальный диагноз
Установление диагноза
Когда возникает клиническое подозрение на VZV, необходимо искать важные исторические данные, чтобы выяснить этиологию болезненного процесса.Первоначально необходимо определить предшествующее воздействие VZV и / или иммунизацию, поскольку первичная инфекция VZV — ветряная оспа — отличается по проявлению, лечению и исходу от реактивированной VZV — опоясывающего герпеса или опоясывающего лишая. Если пациент отрицает предыдущий контакт с VZV или предыдущую иммунизацию, тогда должен быть поставлен предположительный диагноз первичного VZV. К счастью, клиницист может быть осторожно уверен в том, что по крайней мере 70% женщин, сообщивших об «отрицательном» анамнезе, на самом деле серопозитивны и, следовательно, невосприимчивы к первичной инфекции VZV и связанным с ней эффектам.
Инфекция VZV, первичная или реактивационная, обычно диагностируется на основании клинического обследования с выявлением характерных поражений. Если диагноз неуверен или имеет место возможное заражение ветряной оспой или опоясывающим лишаем, лабораторные исследования могут подтвердить инфекционный статус матери. Вирус ветряной оспы можно выделить из соскоба основания активного поражения во время острой фазы инфекции с последующим мазком Цанка, культурой ткани или прямым флуоресцентным тестом на антитела (тестирование DFA).
Доступны тесты амплификации нуклеиновых кислот с повышенной чувствительностью и специфичностью. Сероконверсию можно идентифицировать с помощью анализа на антитела, идентифицирующего сыворотки в острой стадии и в период выздоровления. VZV lgM может быть обнаружен в течение нескольких дней после появления симптомов VZV и остается положительным в течение 4-5 недель. Если у матери подтверждена инфекция VZV, инфекцию плода можно оценить с помощью методов амплификации ДНК в околоплодных водах. В дополнение к инвазивному тестированию были описаны ограниченные сообщения об антенатальной диагностике с использованием ультразвука для выявления аномалий конечностей.
Дифференциальная диагностика
Несколько других дерматологических заболеваний во время беременности могут иметь клиническую картину, аналогичную ветряной оспе. Консультация дерматолога может быть полезна, если лабораторные исследования исключают VZV. Локализованная вспышка вируса простого герпеса (ВПГ) при распространении «боксер-шорт» может проявляться так же, как и опоясывающий лишай. Посев на ВПГ или тестирование амплификации нуклеиновых кислот поможет различить эти две герпесвирусные инфекции. Опоясывающий лишай также обычно ограничивается одним дерматомом, в то время как ВПГ может проникать через дерматомы.
3. Менеджмент
Стратегии профилактики имеют первостепенное значение в лечении этого заболевания. Скрининг до зачатия или во время первого дородового визита с историческим отчетом о предыдущем контакте с ветряной оспой и / или вакцинацией должен быть проведен для всех пациенток, рассматривающих беременность, так как эта информация будет полезна при настройке инцидента контакта. В условиях клиники все медицинские работники, контактирующие с беременными пациентами, должны пройти скрининг и вакцинацию или идентифицированы как восприимчивые к лечению, чтобы разрешить перебазирование в районы, где лечение не проводится.
При подозрении на инфекцию ветряной оспы у матери больного следует изолировать от других беременных женщин из-за высокой контагиозности вируса и тяжести заболевания, связанного с беременностью. Необходимо провести подробный анамнез и физический осмотр, чтобы определить текущий статус заболевания как первичный, так и реактивационный (см. Выше). Для предотвращения вторичных кожных инфекций особое внимание следует уделять тщательной гигиене и уходу за кожей. Зуд можно уменьшить с помощью местных повязок, теплых водяных ванн и влажных компрессов или назначением противозудных препаратов.
Неосложненная материнская инфекция обычно купируется самостоятельно и не требует лечения. Доказательства материнского компромисса с обезвоживанием, поражением легких с пневмонией или внекожным поражением с неврологическими, печеночными или глазными заболеваниями могут потребовать госпитализации и лечения.
Ацикловир, синтетический нуклеозидный аналог гуанина, который очень специфичен для клеток, инфицированных VZV, является препаратом выбора. При попадании внутрь ацикловир превращается в ди- и трифосфат ацикловира другими клеточными ферментами.Ацикловиртрифосфат подавляет синтез ДНК и репликацию вируса, конкурируя с дезоксигуанозинтрифосфатом за вирусную ДНК-полимеразу и встраиваясь в вирусную ДНК. Рекомендации по внутривенной дозировке ацикловира: 500 мг / м 2 или 10-15 мг / кг каждые 8 часов.
При контакте восприимчивой беременной женщины с VZV как можно скорее необходимо провести тестирование на lgG матери. Если она серонегативна, ей следует предложить иммуноглобулин против ветряной оспы (ВариЗИГ).VariZIG представляет собой фракцию человеческого глобулина, ранее производившуюся в Соединенных Штатах как VZig до прекращения производства в 2005 году. В настоящее время препарат доступен как экспериментальный VariZIG, производимый Cangene Corporation (Виннипег, Канада), распространяемый FFF Enterprises (Темекула, Калифорния).
Исследуемый VariZIG производится из плазмы, содержащей высокие уровни антител против ветряной оспы (иммуноглобулин класса G [lgG]). Рекомендуемая доза составляет 125 единиц на 10 кг массы тела, но не более 625 единиц.Хотя ранее рекомендовалось вводить в течение 96 часов после воздействия, в мае 2011 года Управление по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA) одобрило введение ВариЗИГ на срок до 10 дней после воздействия. Несмотря на это расширенное окно лечения, ожидается, что ВариЗИГ принесет максимальную пользу при введении как можно скорее после воздействия. Профилактика синдрома врожденной ветряной оспы с помощью VariZIG неизвестна, но вряд ли будет проверена из-за этических проблем.
Две живые аттенуированные вакцины, содержащие вирус ветряной оспы, доступны в США для профилактики ветряной оспы: VARIVAX и ProQuad.VARIVAX, вакцина против ветряной оспы с одним антигеном (VARIVAX, Merck & Co., Inc., Whitehouse Station, Нью-Джерси), была лицензирована в США в 1995 году для использования среди здоровых детей в возрасте 12 месяцев и старше, подростков и взрослых; в то время как ProQuad, комбинированная вакцина против кори, эпидемического паротита, краснухи и ветряной оспы (ProQuad, Merck & Co., Inc., Whitehouse Station, Нью-Джерси), была лицензирована в США в 2005 году для использования среди здоровых детей в возрасте от 12 месяцев до 12 лет. годы.
Вакцинация приводит к 97% сероконверсии; однако иммунитет, индуцированный вакциной, со временем снижается, в результате чего показатель прорывной инфекции составляет 5% через 10 лет.Эти живые аттенуированные вакцины не рекомендуются при беременности, и беременность следует отложить на 1 месяц после последней дозы, поскольку существует небольшая вероятность легкой инфекции ветряной оспы после вакцинации живой аттенуированной вакциной. Данные реестра, созданного с марта 1995 г. по март 2012 г. и спонсируемого совместно Merck & Co., Inc (производитель Varivax и ProQuad, см. Выше) с Центрами по контролю и профилактике заболеваний (CDC), не выявили случаев врожденного Синдром ветряной оспы или повышенная распространенность других врожденных дефектов, связанных с непреднамеренной вакцинацией против ветряной оспы во время беременности, у более чем 900 женщин, вакцинированных в течение 3 месяцев до или во время беременности.Следовательно, CDC в настоящее время рекомендует, чтобы непреднамеренная вакцинация против ветряной оспы во время беременности не предполагала необходимости ее прерывания. Послеродовое кормление грудью не следует прерывать, поскольку эти вакцины не выделяются в грудное молоко, если вакцинация проводится в послеродовом периоде.
4. Осложнения
Системные осложнения у матери во время беременности аналогичны таковым у небеременной популяции. Наиболее частым инфекционным осложнением является вторичная бактериальная суперинфекция кожи и мягких тканей в результате экскориации поражений, что приводит к инфицированию обычной кожной флорой, такой как Staphylococcus aureus.Внекожное поражение инфекции также может включать центральную нервную систему, миокардит, поражения роговицы, нефрит, артрит, кровоточащие диатезы, острый гломерулонефрит, пневмонию и гепатит. Проявления со стороны центральной нервной системы включают асептический менингит, энцефалит, поперечный миелит и синдром Гийена-Барре.
Ветряная оспа пневмония — наиболее тяжелое осложнение, связанное с инфекцией VZV. По данным Harger et al. У 5,2% женщин с ветряной оспой была диагностирована пневмония.Риск заболевания еще больше возрастает во взрослом возрасте и еще больше во время беременности. По мере продвижения беременности риск пневмонии увеличивается, возможно, из-за смещения диафрагмы увеличивающейся беременной маткой.
Дополнительные факторы риска включают употребление табака в настоящее время и более 100 поражений кожи ветряной оспой, что косвенно указывает на более тяжелую диссеминированную инфекцию. Симптомы развиваются через 2-4 дня после появления сыпи с кашлем, одышкой и тахипноэ. Поскольку респираторные симптомы могут быть легкими, всем беременным пациенткам с ветряной оспой рекомендуется сделать рентген грудной клетки с защитой от рентгенографии плода.Рентгенологические находки включают узловые инфильтраты, подобные тем, которые наблюдаются при других вирусных пневмониях. Это состояние часто приводило к летальному исходу, согласно ранним сообщениям, смертность составляла 40%.
К счастью, уровень смертности, связанной с пневмонией, резко снизился до менее 2 процентов за счет улучшения поддерживающей терапии и агрессивной медикаментозной терапии противовирусными препаратами. Решение проблем с легкими обычно следует за ходом кожных поражений, однако нарушение функции легких может сохраняться до нескольких недель.
Ацикловир рекомендуется для лечения осложненной инфекции VZV. Реестр беременностей ацикловиром, предназначенный для оценки исходов беременности у женщин, принимавших противовирусные препараты, был закрыт в 1999 году. Консультативный комитет пришел к выводу, что не было увеличения количества врожденных дефектов у подвергшихся воздействию пациентов по сравнению с общей популяцией, не подвергавшейся воздействию.
5. Прогноз и исход
У беременных женщин, у которых диагностировано неосложненное первичное или реактивационное заболевание, вызванное вирусом VZV, существует самоограничивающееся течение, которое обычно проходит без осложнений со стороны матери.Осложнения, такие как пневмония, вызванная ветряной оспой, встречаются редко, но, как обсуждалось выше, при нераспознании потенциально смертельны. Опоясывающий лишай редко встречается в репродуктивной возрастной группе. Наиболее частым осложнением опоясывающего лишая является постгерпетическая невралгия — пациент испытывает сильную боль в области очага опоясывающего лишая, даже когда высыпание опоясывающего лишая исчезло. Обычно это наблюдается у пациенток в возрасте 60 лет и редко во время беременности.
Copyright © 2017, 2013 ООО «Поддержка принятия решений в медицине».Все права защищены.
Ни один спонсор или рекламодатель не участвовал, не одобрял и не платил за контент, предоставляемый Decision Support in Medicine LLC. Лицензионный контент является собственностью DSM и защищен авторским правом.
Ветряная оспа и беременность: что беспокоит?
Какие риски связаны с ветряной оспой и беременностью?
Ответ от Татнаи Бернетта, доктора медицины
Если вы беременны и болеете ветряной оспой (ветряной оспой) — очень заразной вирусной инфекцией, вызывающей зудящую сыпь в виде волдырей, — вы и ваш ребенок можете столкнуться с серьезными рисками для здоровья.
Если у вас ветрянка во время беременности, вы подвержены риску таких осложнений, как пневмония. Для вашего ребенка риски зависят от времени. Если ветряная оспа развивается в течение первых 20 недель беременности, особенно между восьмой и двадцатой неделями, ребенок сталкивается с небольшим риском развития редкой группы серьезных врожденных дефектов, известных как синдром врожденной ветряной оспы. У ребенка с синдромом врожденной ветряной оспы могут развиться рубцы на коже, а также аномалии глаз, головного мозга, конечностей и желудочно-кишечного тракта.Если ветряная оспа развивается за несколько дней до родов или через 48 часов после родов, ребенок может родиться с потенциально опасной для жизни инфекцией, называемой неонатальной ветряной оспой.
Если вы заразились ветряной оспой во время беременности и у вас нет иммунитета, немедленно обратитесь к врачу. Он или она может порекомендовать инъекцию продукта иммуноглобулина, который содержит антитела к вирусу ветряной оспы. При введении в течение 10 дней после заражения иммунный глобулин может снизить риск ветряной оспы или уменьшить ее тяжесть.К сожалению, из-за редкости синдрома врожденной ветряной оспы неясно, помогает ли это лечение защитить развивающегося ребенка.
Если у вас возникла ветряная оспа во время беременности, ваш лечащий врач может назначить пероральные противовирусные препараты, чтобы ускорить ваше выздоровление. Препарат наиболее эффективен при введении в течение 24 часов после появления сыпи. Если вы заболели ветряной оспой во время родов, вашего ребенка могут лечить иммуноглобулином вскоре после рождения, чтобы попытаться предотвратить неонатальную ветряную оспу.Если у вашего ребенка развивается ветряная оспа в первые две недели жизни, ему также могут назначить противовирусные препараты.
Если вы планируете беременность и еще не болели ветряной оспой или не были вакцинированы, спросите своего врача о вакцине против ветряной оспы. Это безопасно для взрослых, но рекомендуется подождать три месяца после второй дозы вакцины, прежде чем пытаться зачать ребенка. Если вы не уверены, есть ли у вас иммунитет, ваш лечащий врач может сделать анализ крови, чтобы узнать, есть ли у вас иммунитет или уже была вакцина.
с
Татнаи Бернетт, доктор медицины
- Длина шейки матки
- Синдром Куваде
13 ноября 2020 г.
Показать ссылки
- Райли LE. Инфекция, вызванная вирусом ветряной оспы и опоясывающего лишая при беременности. https://www.uptodate.com/contents/search. По состоянию на 13 декабря 2018 г.
- Американский колледж акушеров и гинекологов (ACOG) Комитет по практическим бюллетеням — акушерство. Бюллетень практики ACOG № 151: Цитомегаловирус, парвовирус B19, ветряная оспа и токсоплазмоз у беременных.Акушерство и гинекология. 2015; 125: 1510.
- Ветряная оспа (ветряная оспа): профилактика и лечение. Центры по контролю и профилактике заболеваний. https://www.cdc.gov/chickenpox/about/prevention-treatment.html. По состоянию на 13 декабря 2018 г.
Посмотреть больше ответов экспертов
Продукты и услуги
- Книга: Руководство клиники Мэйо по здоровой беременности
.
Я беременна, у меня опоясывающий лишай.Это навредит моему ребенку?
Опоясывающий лишай — это реактивированная форма вируса ветряной оспы, который является тем же вирусом, который вызывает ветряную оспу. Если у вас раньше была ветряная оспа, вы вряд ли заразитесь ею снова, но спящий вирус иногда может реактивироваться в виде опоясывающего лишая.
Если у вас опоясывающий лишай во время беременности, это не повредит вашему ребенку. Ваш иммунитет к ветряной оспе поможет защитить вашего будущего ребенка.
Опоясывающий лишай представляет собой болезненную сыпь из крошечных волдырей, которые могут возникать на любом участке тела, но чаще всего на груди или животе.
До того, как появится сыпь, вы можете почувствовать жжение или покалывание в пораженной области и общее недомогание. Иногда опоясывающий лишай называют опоясывающим герпесом, но это не то же самое, что генитальный герпес.
Опоясывающий лишай ни от кого не заразишь. Вирус уже находится в вашем теле с того момента, когда вы в прошлом переболели ветряной оспой.
Хотя вы не можете никого заразить опоясывающим лишаем, вы можете передать вирус, как ветряная оспа, людям, у которых он еще не был. Хотя опоясывающий лишай безвреден для будущих детей во время беременности, ветряная оспа может вызвать проблемы.
Так что, если у вас опоясывающий лишай, держитесь подальше от других беременных женщин. Подождите, пока высыпания на коже не заживут, особенно если сыпь появилась на той части тела, которая не закрыта одеждой.
Немедленно обратитесь к терапевту, если вы считаете, что у вас может быть опоясывающий лишай, особенно если у вас есть сыпь на голове или лице. Ваш врач захочет проверить, не влияет ли он на ваши глаза.
От черепицы нет лекарства. Вакцина существует, но ее делают в основном пожилые люди, и вам не следует делать укол, если вы беременны.Однако лечение противовирусными препаратами может немного облегчить симптомы. Лучше всего это сработает, если вы примете его как можно скорее после появления симптомов. Ваш терапевт может захотеть поговорить со специалистом, чтобы помочь ему решить, перевешивают ли преимущества противовирусных препаратов любые возможные риски для вашего ребенка.
Ваш терапевт может также порекомендовать следующие методы лечения для облегчения ваших симптомов:
- Примите парацетамол, чтобы облегчить боль от сыпи.
- Держите сыпь чистой и сухой, чтобы снизить риск заражения, и не используйте вместе одежду, полотенца или фланелевые полотенца.
- Наденьте свободную одежду поверх сыпи или повязку, которая не прилипает к сыпи. Это поможет ему быстрее зажить.
- Если волдыри мокнут, используйте прохладный компресс (ткань или фланель, смоченные холодной водой), чтобы успокоить кожу и сохранить чистоту сыпи. Держите компресс не более 20 минут за раз и только пока сыпь сочится.
- Нанесите немного лосьона с каламином на сыпь, чтобы успокоить зуд.
Если у вас есть опоясывающий лишай, его можно получить снова, но обычно он не возвращается более одного раза.
Опоясывающий лишай обычно срабатывает, когда у вас низкий иммунитет. Это может быть как следствие вашей беременности, так и стресса. Ознакомьтесь с нашими 10 способами пережить стресс во время беременности.
Опоясывающий лишай при беременности: причины, симптомы, лечение
Когда мы слышим слово «опоясывающий лишай», большинство из нас думает о странной болезни, которая поражает только пожилых людей (например, наших бабушек и дедушек). Но реальность такова, что вирус опоясывающего лишая может поразить любого человека с ослабленной иммунной системой, будь то возраст, стресс, существующее заболевание или — да, беременность.
Поскольку будущие мамы более восприимчивы ко всем видам вирусов во время беременности, у них также увеличивается риск заражения опоясывающим лишаем.
Но что такое опоясывающий лишай и как он выглядит во время беременности? Вот что вам нужно знать.
Симптомы опоясывающего лишая
Красная сыпь — признак инфекции опоясывающего лишая; Обычно он появляется на небольшом участке на одной стороне тела, часто на лице, спине или туловище. Сыпь может включать волдыри, наполненные жидкостью, и она может вызывать зуд, жжение или болезненные ощущения.За несколько дней до появления сыпи ваша кожа может чувствовать онемение, покалывание, зуд или быть чувствительной к прикосновению.
Хотя многие люди думают, что единственным признаком опоясывающего лишая является раздражающая сыпь, другие симптомы включают:
- Нервная боль
- Чувствительность к свету
- Усталость
- Головная боль
- Озноб,
- Расстройство желудка
- лихорадка
Хотя эти симптомы будет неприятно контролировать во время беременности, риск заражения опоясывающего лишая у вашего ребенка отсутствует.
Воздействие ветряной оспы во время беременности потенциально более опасно для ребенка, если вы не вакцинированы и не имеете иммунитета к вирусу, но эти риски не распространяются на опоясывающий лишай (что может произойти только в том случае, если вы уже переболели ветряной оспой).
Причины
Опоясывающий лишай — это инфекция, вызываемая вирусом ветряной оспы (VZV), который является тем же вирусом, который вызывает ветряную оспу. После того, как вы вылечитесь от ветряной оспы, VZV остается в вашем организме в спящем состоянии; это означает, что у вас больше нет симптомов ветряной оспы, но вирус может быть реактивирован в более позднем возрасте.Если он снова активируется, VZV вызывает опоясывающий лишай.
Если вы никогда не болели ветряной оспой, значит, вы не можете заразиться опоясывающим лишаем. Сам по себе опоясывающий лишай не заразен, но если кто-то, не имевший иммунитета к ветряной оспе, контактировал с больным опоясывающим лишаем, этот человек может заразиться ветряной оспой (поскольку оба заболевания вызваны одним и тем же вирусом).
Чем старше вы становитесь, тем выше вероятность возникновения опоясывающего лишая, хотя вирус также может реактивироваться у людей с пониженной иммунной системой. По данным Центров по контролю и профилактике заболеваний (CDC), примерно каждый третий человек в США.У С. будет опоясывающий лишай.
Диагностика
Вашему врачу довольно легко определить случай опоясывающего лишая: если вы знаете, что раньше болели ветряной оспой и у вас есть болезненная сыпь на одной стороне тела или лица, наряду с любыми другими распространенными симптомами опоясывающего лишая, вы, вероятно, заболеете. быть диагностирован опоясывающий лишай.
В большинстве случаев опоясывающий лишай проходит в течение двух-четырех недель. Через несколько дней после появления первых симптомов, скорее всего, разовьется сыпь (как и такие симптомы, как жар и усталость).Обычно высыхание и струпья высыхают от 7 до 10 дней, но потребуется больше времени, чтобы струпья исчезли и ваша кожа полностью очистилась.
Важно не царапать и не ковырять волдыри и струпья, а также сохранять кожу чистой и сухой, чтобы предотвратить заражение.
После того, как инфекция исчезнет, вы все еще можете испытывать нервную боль в том месте, где у вас была сыпь. Если у вас чувствительная кожа, на более крупных струпьях могут появиться рубцы.
Когда обращаться к врачу
Если вы подозреваете, что у вас опоясывающий лишай, вам следует немедленно обратиться к врачу. Хотя это вряд ли вызовет какие-либо осложнения во время беременности, вы можете обнаружить, что ваши симптомы вызывают больший дискомфорт, чем обычный человек.
Посещение врача в начале инфекции также может сократить продолжительность болезни. Вам также необходимо знать, как безопасно лечить симптомы; не все лекарства и безрецептурные препараты безопасны для использования во время беременности (подробнее об этом ниже).
Лечение опоясывающего лишая
Поскольку опоясывающий лишай — это вирус, вы не можете вылечить его с помощью антибиотиков или других лекарств. Но вы можете часто использовать противовирусные препараты, чтобы сократить продолжительность болезни и уменьшить симптомы.
Для лечения опоясывающего лишая обычно используются три противовирусных препарата:
- Ацикловир
- Валацикловир
- Фамцикловир
По большей части эти противовирусные препараты безопасны для использования во время беременности, особенно если существует риск для матери или ребенка из-за отсутствия лечения вирусной инфекции.
Хотя сам по себе опоясывающий лишай не опасен для вас или вашего ребенка, некоторые симптомы, особенно тяжелые или продолжительные, могут быть опасными. Например, лихорадка или обезвоживание могут вызвать осложнения при беременности.
Вам также может потребоваться поговорить с врачом об обезболивании; ацетаминофен считается безопасным для использования во время беременности для снятия боли и лихорадки, но ваш врач может разрешить вам использовать и другие способы обезболивания, такие как лидокаиновые пластыри или местные анальгетики.
Некоторые распространенные методы лечения, такие как противосудорожные препараты и антидепрессанты, могут не быть рекомендованы вашим врачом во время беременности.
Другие домашние средства от зуда, такие как антигистаминные препараты, коллоидная овсянка и прохладные компрессы, как правило, безопасны для использования во время беременности, но всегда рекомендуется проконсультироваться с врачом, если у вас есть какие-либо вопросы или опасения.
Профилактика
Существует не так много способов предотвратить опоясывающий лишай, если у вас ранее была ветряная оспа, поскольку вы не можете контролировать, активируется ли VZV в вашем организме или нет.Однако в США доступна вакцина против опоясывающего лишая, которая снижает риск заражения примерно на 50 процентов.
Многие пожилые люди и люди с ослабленным иммунитетом выбирают вакцинацию, чтобы повысить свои шансы предотвратить заражение.
Ваш врач может не рекомендовать вакцинацию против опоясывающего лишая во время беременности, но если вы еще не беременны (то есть планируете забеременеть в ближайшем будущем), вы можете получить вакцину до беременности, если считаете, что вы можете забеременеть. уязвимы для инфекции во время ожидания ребенка.
В противном случае, если у вас ослаблен иммунитет, вы можете вместе с врачом контролировать свое состояние и поддерживать работу иммунной системы как можно лучше. Во время беременности также важно следить за уровнем стресса и беспокойства.
Наконец, несмотря на то, что вакцинация против ветряной оспы в детстве не полностью избавляет вас от опоясывающего лишая, она действительно очень помогает: исследование 2019 года, проведенное в журнале Pediatrics , показывает, что дети, получившие вакцину против ветряной оспы, имели на 78 процентов меньше шансов закончить болезнь. с черепицей.Взаимодействие с другими людьми
Если вы были вакцинированы от ветряной оспы в детстве, это снизит вероятность развития опоясывающего лишая у беременных взрослых.
Синдром врожденной ветряной оспы — NORD (Национальная организация по редким заболеваниям)
УЧЕБНИКИ
Beers MH, Berkow R., eds. Руководство Merck, 17-е изд. Станция Уайтхаус, Нью-Джерси: Исследовательские лаборатории Мерк; 1999: 2330-32.
Берков Р., изд. Руководство Merck — домашнее издание, 2-е изд. Станция Уайтхаус, Нью-Джерси: Исследовательские лаборатории Мерк; 2003: 1162-63.
Филдс Б.Н., Книпе Д.М., ред. Области вирусологии. 2-е изд. Raven Press. Нью-Йорк, штат Нью-Йорк; 1990: 2011-53.
Манделл Г.Л., Беннетт Дж. Э., Долан Р., ред. Принципы и практика инфекционных заболеваний Манделла, Дугласа и Беннета. 4-е изд. Черчилль Ливингстон Инк. Нью-Йорк, штат Нью-Йорк; 1995: 1345-51.
Берман Р. Э., Клигман Р. М., Арвин А. М., ред. Учебник педиатрии Нельсона. 15-е изд. W.B. Компания Saunder. Филадельфия, Пенсильвания; 1996: 525-26.
ОБЗОР СТАТЬИ
Mirlesse V, Lebon P.[Ветряная оспа во время беременности] Arch Pediatr. 2003; 10: 1113-18. Французский.
McCarter-Spaulding DE. Инфекция ветряной оспы при беременности. J Obstet Gynecol Neonatal Nurs. 2001; 30: 667-73.
Зауэрбрей А., Вутцлер П. Синдром врожденной ветряной оспы. J Perinatal. 2000; 17: 253-56.
Альфонсо И., Альфонсо Д.Т., Папазян О. Фокальная невропатия верхних конечностей у новорожденных. Semin Pediatr Neurol. 2000; 7: 4-14.
СТАТЬИ В ЖУРНАЛЕ
Johannson AB, Rassart A, Blum D, et al. Гипоплазия нижних конечностей из-за внутриутробного инфицирования вирусом простого герпеса 2 типа: возможна путаница с синдромом внутриутробной ветряной оспы.Clin Infect Dis. 2004; 38: e57-62.
Fujita H, Yoshii A, Maeda J, et al. Аномалия мочеполовой системы при синдроме врожденной ветряной оспы: клинический случай и обзор. Педиатр Нефрол. 2004; 19: 554-57.
Корен Г. Риск заражения ветряной оспой на поздних сроках беременности. Может Фам Врач. 2003; 49: 1445-46.
Харгер Дж. Х., Эрнест Дж. М., Турнау Г. Р. и др. Частота синдрома врожденной ветряной оспы в проспективной когорте из 347 беременных. Obstet Gynecol. 2002; 100: 260-65.
Димова П.С., Карпаров А.А.Синдром врожденной ветряной оспы: случай изолированного поражения головного мозга. J Child Neurol. 2001; 16: 595-97.
Кент А., Паес Б. Синдром врожденной ветряной оспы: редкий случай поражения центральной нервной системы без дерматологических особенностей. Am J Perinatol. 2000; 17: 253-56.
Cooper C, Wojtulewicz J, Ratnamohan VM, et al. Синдром врожденной ветряной оспы диагностируется с помощью полимеразной цепной реакции — рубцевания спинного мозга, а не кожи. J Педиатр детского здоровья. 2000; 36: 186-88.
Хартунг Дж., Эндерс Дж., Чауи Р. и др.Пренатальная диагностика синдрома врожденной ветряной оспы и детекции вируса ветряной оспы у плода: отчет о клиническом случае. Prenat Diagn. 1999; 19: 163-66.
ИЗ ИНТЕРНЕТА
Вакцина против ветряной оспы — часто задаваемые вопросы, касающиеся беременности. Национальная программа иммунизации. CDC. Последнее изменение: 15 февраля 2001 г. 4 стр.
www.cdc.gov/nip/vaccine/varicella/ faqs-clinic-vac-preg.htm
Laartz B, Gompf SG, Allaboun K, Вирусные инфекции и беременность. эмедицина. Последнее обновление: 5 февраля 2004 г.11стр.
www.emedicine.com/med/topic3270.htm
Роберт-Гнасиа Э. Эмбриопатия вируса варицеллы. Сиротка. Октябрь 2003. 3 стр.
www.orpha.net/data/patho/FR/fr-varicella.pdf
Ветряная оспа во время беременности
Ветряная оспа (также называемая ветряной оспой) — распространенная инфекция у детей. Это может быть вредно для вашего будущего ребенка или новорожденного, если вы заразитесь им во время беременности.
Вероятно, вам не стоит беспокоиться о ветряной оспе, если вы уже болели ею раньше или если вам была сделана вакцина против ветряной оспы.Оба они могут помочь сделать вас невосприимчивым к ветряной оспе. Иммунитет означает защиту от инфекции. Если у вас иммунитет к инфекции, значит, вы не заразитесь ею. Около 9 из 10 беременных (90 процентов) невосприимчивы к ветряной оспе. Вакцина — это лекарство, которое вы получаете, чтобы защитить себя от определенных болезней.
Многие женщины не знают, невосприимчивы ли они к ветряной оспе. Если вы не уверены, поговорите со своим врачом о ветряной оспе во время первого дородового визита.
Что такое ветряная оспа?
Ветряная оспа вызывается вирусом.Обычно это происходит в детстве. Его симптомы включают зудящую сыпь, волдыри и лихорадку. Эти симптомы проявляются примерно через 2 недели после заражения вирусом ветряной оспы. Инфекция обычно не опасна для детей. Но от 1 до 2 из 10 беременных женщин (примерно от 10 до 20 процентов), заболевших ветряной оспой, заболевают опасной формой пневмонии (разновидность инфекции легких).
Вы можете заразиться ветряной оспой при контакте с чужой сыпью от ветрянки. Он также распространяется по воздуху, когда больной ветряной оспой кашляет или чихает.Зараженный человек может распространять ветряную оспу за 1-2 дня до появления сыпи и до тех пор, пока сыпь не перестанет распространяться и не покроется сухими корками. Обычно это происходит примерно через 5 дней после появления сыпи.
Как узнать, что у вас ветряная оспа?
Немедленно сообщите своему врачу, если вы контактируете с больным ветряной оспой.
Ваш врач может сказать вам, есть ли у вас ветряная оспа, проведя медицинский осмотр. Иногда ваш поставщик медицинских услуг берет мазок с сыпи и отправляет его в лабораторию для проверки, чтобы убедиться, что это ветряная оспа.
Может ли ветрянка навредить вашему ребенку во время беременности?
Да, но, скорее всего, ваш ребенок родится здоровым. Но у некоторых детей может развиться синдром врожденной ветряной оспы. Это группа врожденных дефектов, которая может включать:
- Шрамы
- Проблемы с мышцами и костями
- Руки или ноги, которые парализованы или сформированы неправильно
- Слепота
- Изъятия
- Задачи обучения
- Микроцефалия.Это врожденный дефект, при котором голова ребенка меньше, чем ожидалось, по сравнению с младенцами того же пола и возраста.
Только 1-2 из 100 младенцев (1-2 процента), матери которых переболели ветряной оспой в течение первых 20 недель беременности, заболевают синдромом врожденной ветряной оспы. Ваш врач может сделать УЗИ, чтобы проверить наличие врожденных дефектов, вызванных ветряной оспой.
Врожденные дефекты очень редки, если вы заразились ветряной оспой после 20 недель беременности.Но у вашего ребенка могут быть проблемы с его центральной нервной системой (головным и спинным мозгом), если вы заразитесь в третьем триместре беременности.
Инфекция после 20 недель беременности также может вызвать опоясывающий лишай у вашего ребенка в течение первых 1-2 лет жизни. Опоясывающий лишай (также называемый опоясывающим герпесом) — это инфекция, вызываемая тем же вирусом, который вызывает ветряную оспу. У человека с опоясывающим лишаем появляются болезненные скопления волдырей, которые обычно появляются на небольшом участке тела. Опоясывающий лишай не вызывает врожденных дефектов или инфекций у ребенка.
Может ли ветряная оспа повредить вашему новорожденному ребенку?
Это зависит от того, когда произошло заражение. Если у вас появилась сыпь при ветряной оспе примерно за 1–3 недели до родов, есть вероятность, что вы передадите инфекцию своему ребенку. Но если это произойдет, инфекция обычно легкая.
Но если у вас появилась сыпь при ветряной оспе за неделю до родов или в течение пары дней после родов, вероятность того, что ваш ребенок получит серьезную, даже смертельную, форму заболевания, составляет 3 из 10 (30 процентов). инфекционное заболевание.
Как лечат ветрянку во время беременности?
Если вы заболели ветряной оспой во время беременности, врач назначит вам противовирусное средство, называемое ацикловиром, чтобы облегчить симптомы. Противовирусное средство — это лекарство, которое убивает инфекции, вызванные вирусами. Исследования показали, что это лекарство безопасно во время беременности. Если у вас появляются какие-либо признаки пневмонии, вас необходимо госпитализировать и лечить более высоким количеством противовирусных препаратов через капельницу (когда лекарство вводится через иглу в вену.).
Как лечится ветряная оспа у вашего новорожденного ребенка?
Если у вашего новорожденного есть серьезная форма инфекции, ваш врач лечит ребенка сразу после рождения лекарством, содержащим антитела против ветряной оспы. Антитела — это клетки в организме, которые борются с инфекцией. Лекарство может помочь предотвратить ветряную оспу у вашего ребенка или сделать ее менее опасной.
Если после лечения ваш ребенок все еще болеет ветряной оспой, его можно лечить противовирусными препаратами, такими как ацикловир.
Как можно избежать ветрянки во время беременности, если у вас нет иммунитета?
Сначала сделайте анализ крови, чтобы узнать, есть ли у вас иммунитет к ветряной оспе. Пройдите тестирование, если вы беременны или планируете забеременеть. Если у вас нет иммунитета, вы можете получить вакцину. Лучше подождать 1 месяц после вакцинации, прежде чем забеременеть.
Если вы уже беременны, не делайте вакцину до родов. В то же время избегайте контакта с больными ветряной оспой или опоясывающим лишаем.
Если у вас нет иммунитета к ветряной оспе и вы контактируете с больным, немедленно сообщите об этом своему врачу. Ваш поставщик может лечить вас лекарством, содержащим антитела к ветряной оспе. Важно пройти курс лечения в течение 4 дней после контакта с ветряной оспой, чтобы предотвратить заражение или сделать его менее серьезным.
Также сообщите своему врачу, если вы контактируете с человеком, у которого есть опоясывающий лишай. Ваш поставщик может лечить вас противовирусным ацикловиром.
Можно ли заразиться ветряной оспой от ребенка, которому только что сделали прививку?
Обычно нет, но это может произойти, если после вакцинации у ребенка появятся язвы. Вокруг того места, где ребенку была сделана вакцина, могут появиться язвы. Убедитесь, что ваши дети вакцинированы от ветрянки в возрасте от 12 до 15 месяцев и от 4 до 6 лет. Ваши шансы заразиться ветряной оспой от ребенка, которому недавно была сделана вакцина, намного ниже, чем шансы заразиться от ребенка, которому вакцина не сделана.
Каковы шансы заболеть ветрянкой при беременности?
Около 1 из 1000 беременных женщин в Соединенных Штатах болеет ветряной оспой. Большинство детей получают вакцины от ветряной оспы, поэтому шансы заразиться ею становятся еще меньше.
Девять из 10 беременных женщин (90 процентов), не имеющих иммунитета к ветряной оспе, заболевают инфекцией, когда ею болеет кто-то из их дома.
См. Также: Прививки и беременность
Последняя проверка: декабрь 2014 г.
Опоясывающий лишай при беременности | Запрос PDF
Клинический случай: представлен случай 27-летней пациентки на сроке гестации 19 недель с клинической картиной 3-дневной тяжелой невропатической боли, вторичной по отношению к грудному опоясывающему лишая, и с учетом ограничений в использовании. анальгетиков и нейромодуляторов во время беременности лечилась только ацетаминофеном без клинических улучшений.Поэтому была проведена блокада ESP на левом уровне Т3 и имплантирован катетер для непрерывной инфузии 0,25% бупивакаина в течение 15 дней. Измерялись шкалы боли VAS, DN4, удовлетворенность, подвижность по шкале SPADI, потребление лекарств до и после процедуры. Пациент сообщил о полном исчезновении боли, отсутствии необходимости в приеме опиоидов и отсутствии побочных эффектов или осложнений, связанных с процедурой. Заключение: блокада ESP — безопасная и эффективная стратегия лечения острой нейропатической боли при опоясывающем герпесе во время беременности.Ключевые слова: опоясывающий герпес, плоский блок эректора позвоночника, ультразвук, острая герпетическая боль, однократная инъекция, постоянная анальгезия, постгерпетическая невралгия. Введение Ежегодно в США диагностируется один миллион новых случаев опоясывающего герпеса со скоростью от 3 до 4. случаев на 1000 человек, и у каждого третьего пациента развивается постгерпетическая невралгия в зависимости от возраста и иммунной компетенции [1], однако нет данных о беременных женщинах [2]. Опоясывающий лишай вызывается реактивацией латентного вируса ветряной оспы с продромальными симптомами, такими как лихорадка, недомогание и головная боль, за которыми следует везикулярная сыпь, связанная с жгучей болью и зудом, с распределением пораженного дерматома на период в течение 2–4 недель примерно у 7–27% пострадавших людей разовьется постгерпетическая невралгия [3], поэтому адекватное обезболивание во время острой фазы заболевания имеет жизненно важное значение для предотвращения этого осложнения [4].Лечение острой герпетической боли сложно и обычно требует мультимодальной анальгезии, но терапевтическая проблема в этой популяции связана с тератогенностью большинства указанных противовоспалительных средств и нейромодуляторов, поэтому это идеальный клинический сценарий для применения интервенционных вмешательств. обезболивание [5], в частности, блокировка экстрасенсорного восприятия. Это блок в плоскости поверхности раздела, нацеленный на дорсальные и вентральные ветви спинномозговых нервов и ганглий дорсального корешка, с четкой соноанатомией, хорошо переносимый пациентами, с возможностью моноблока или техники непрерывной анальгезии с односторонним или двусторонним размещением катетера в зависимости от по потребности в анальгетиках [6-8].
