На ногах сыпь при беременности: Лечение ПОЛИМОРФНОЙ СЫПИ БЕРЕМЕННЫХ — Рекомендации Британской ассоциации дерматологов (перевод и адаптация проф. Святенко)
Лечение ПОЛИМОРФНОЙ СЫПИ БЕРЕМЕННЫХ — Рекомендации Британской ассоциации дерматологов (перевод и адаптация проф. Святенко)
Какова цель этой статьи?
Эта статья предназначена для того, чтобы рассказать Вам больше о полиморфной сыпи беременных. Она расскажет Вам, что это за состояние, что его вызывает, что можно сделать по этому поводу и где можно узнать об этом больше.
Что такое полиморфная сыпь беременных?
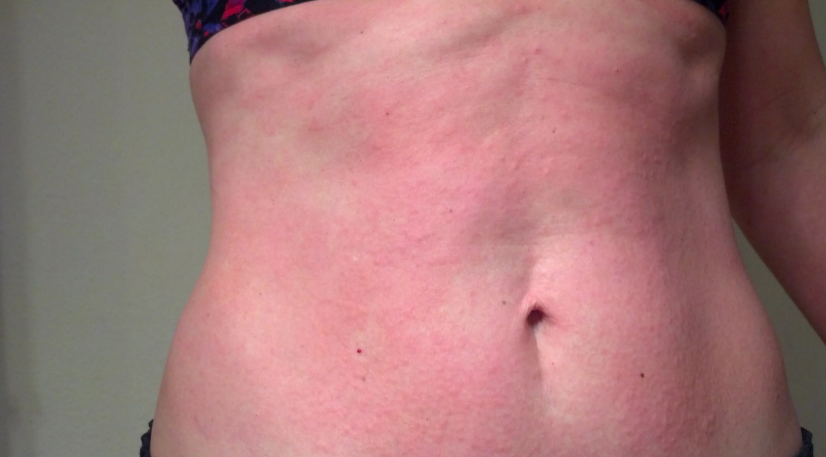
Полиморфная сыпь беременных является относительно распространенным расстройством кожи, которое может возникать у женщин во время беременности. Оно обычно проявляется во время первой беременности женщин. Оно характеризуется зудящей сыпью, которая обычно начинается на брюшной полости, особенно в растяжках (бороздках). Она чаще всего развивается на поздних сроках беременных (третий триместр), но может также присутствовать и сразу после рождения ребенка.
Ранее она называлась PUPPP (зудящие и уртикарные папулы и бляшки беременных).
Что вызывает полиморфную сыпь беременных?
Причина сыпи неизвестна. Считается, что это происходит из-за растяжения кожи на животе и из-за гормональных изменений во время беременных. Это происходит чаще с многоплодной беременностью (близнецы или тройни). Предыдущие исследования показали связь с увеличением веса матери во время беременности, увеличением веса при рождении и половыми гормонами, но это не доказано.
Бывает ли полиморфная сыпь беременных наследственной?
Нет.
Каковы симптомы полиморфной сыпи беременных и как она выглядит?
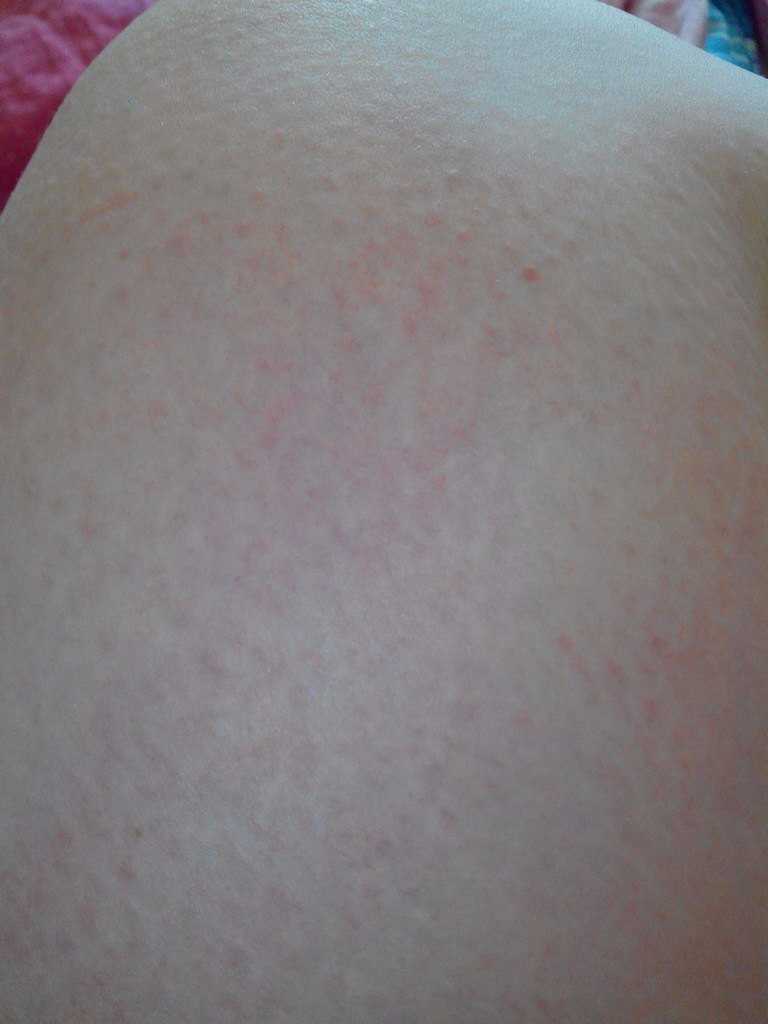
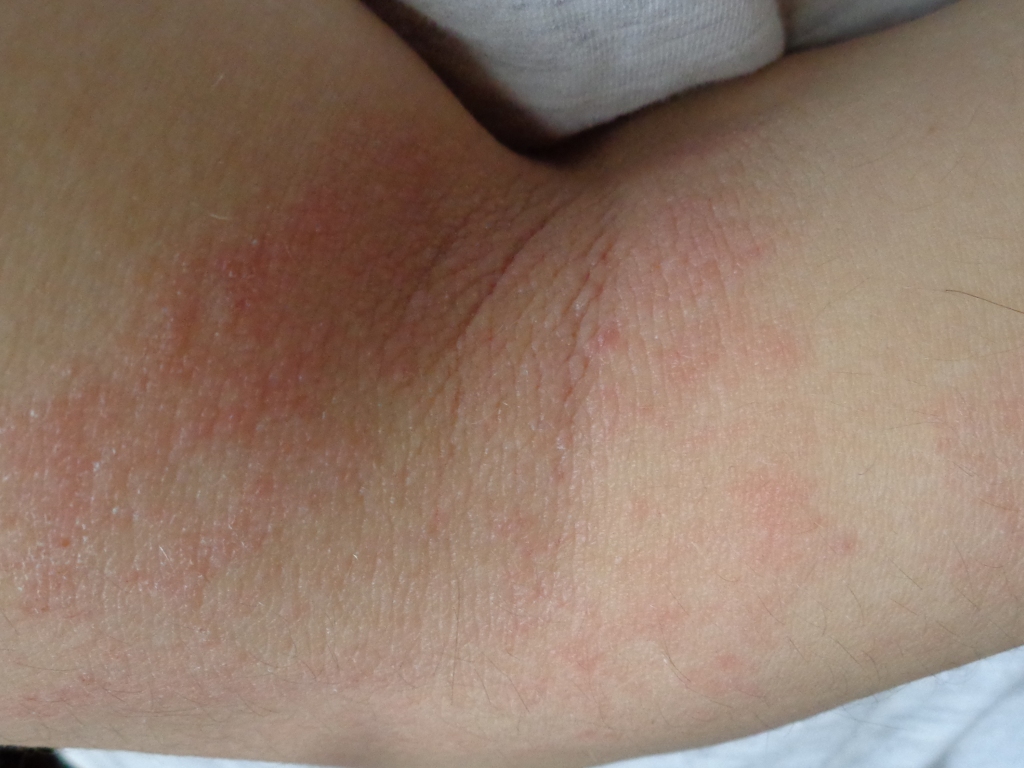
Зуд начинается и распространяется на коже живота, часто щадя пуповину (пупок) на поздних сроках беременных (3-й триместр). Если присутствуют растяжки (стрии), зуд может начинаться внутри них. Вслед за зудом появляется сыпь с волдырями (например, как от ожога крапивы), небольшие выпуклые участки на коже (папулы) и крупные красные воспаленные участки кожи (бляшки). Она обычно распространяется на торс, нижнюю часть живота, под грудью и на конечностях. Лицо, кожа головы и слизистые оболочки (полость рта и половых органов) практически не затрагиваются. Иногда появляются небольшие пузырьки, из которых, если они повреждены, может просачиваться жидкость соломенного цвета и образовываться корочки.
Лицо, кожа головы и слизистые оболочки (полость рта и половых органов) практически не затрагиваются. Иногда появляются небольшие пузырьки, из которых, если они повреждены, может просачиваться жидкость соломенного цвета и образовываться корочки.
Важно обратиться за советом к Вашему дерматологу, если у Вас развиваются многочисленные высыпания поскольку полиморфная сыпь беременных может напоминать раннюю форму другого состояния кожи во время беременности под названием «пемфигоид». Это состояние может потребовать иного лечения и наблюдения Вас и ребенка.
Как диагностировать полиморфную сыпь беременных?
Диагноз обычно устанавливается дерматологом или другим врачом на основании типичного появления и распространения сыпи. Однако, если внешний вид не типичен, Ваш дерматолог может провести биопсию кожи (образец кожи иссекается под местной анестезией) и анализ крови, чтобы помочь установить диагноз и исключить другие причины сыпи.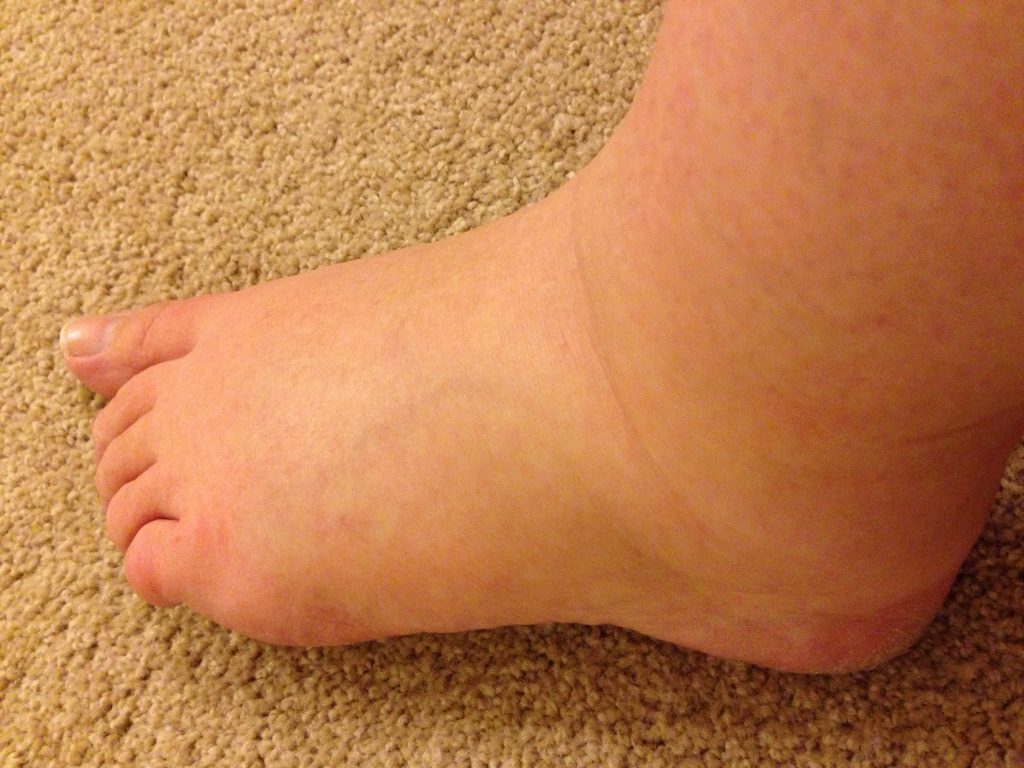
Излечима ли полиморфная сыпь беременных?
В большинстве случаев это состояние самоограничивается и улучшается к концу беременности или сразу после родов. Его можно подавить лечением. В большинстве случаев симптомы проходят в течение нескольких недель после родов.
Как можно лечить полиморфную сыпь беременных?
Основная цель лечения – облегчить зуд и уменьшить воспаление и покраснение кожи.
Успокаивающие средства могут помочь облегчить зуд и болезненность. К ним относятся прохладные ванны, влажные компрессы и ношение одежды из хлопка. Смягчающие ванны и заменители мыла, а затем смягчающие кремы или мази помогут увлажнить кожу. Ментол в водном креме может быть особенно полезен.
ПРЕДУПРЕЖДЕНИЕ. В этой статье упоминаются «смягчающие средства» (увлажнители). Когда парафиносодержащие смягчающие продукты контактируют с перевязочными материалами, одеждой, постельным бельем или волосами, существует опасность, что открытый огонь или курение сигарет могут вызвать воспламенение.
Для снижения риска пожара пациентам, использующим средства для ухода за кожей и волосами, содержащими парафин, рекомендуется избегать открытого огня, включая курение сигарет и нахождения рядом с людьми, которые курят или используют открытый огонь. Также рекомендуется регулярно стирать одежду и постельное белье, желательно ежедневно.
Для уменьшения воспаления на коже часто назначают местные стероидные кремы или мази, которые безопасны для использования во время беременных.
Для облегчения зуда можно использовать пероральные антигистаминные препараты (только те, которые подходят для использования во время беременности, например лоратадин).
Изредка, если состояние очень тяжелое, может быть предписан короткий курс оральных стероидов.
Подвержен ли влиянию ребенок?
Нет. Не было сообщений о том, что ребенок пострадал.
Возможно ли естественное родоразрешение?
Да. Кесарево сечение не требуется.
Могут ли женщины с полиморфной сыпью беременных кормить грудью?
Да. Грудное вскармливание, очевидно, не влияет на полиморфную сыпь беременных. Безопасно кормить грудью ребенка, даже если Вы принимаете стероидные таблетки, поскольку только крошечное количество стероида попадает в грудное молоко.
Грудное вскармливание, очевидно, не влияет на полиморфную сыпь беременных. Безопасно кормить грудью ребенка, даже если Вы принимаете стероидные таблетки, поскольку только крошечное количество стероида попадает в грудное молоко.
Требуется ли какой-либо специальный мониторинг?
Нет, но важно регулярно посещать женскую консультацию во время беременности. Рекомендуется, чтобы Ваша акушерка и / или акушер были проинформированы об этом диагнозе.
Будет ли полиморфная сыпь беременных повторяться?
Состояние имеет тенденцию не повторяться, за исключением последующих беременностей.
Эта статья была переведена из рекомендаций Британской ассоциации дерматологов «Обзорная информация для пациента», адаптирована на русский язык профессором Святенко Т.В., г. Днепр, Украина.
Будьте здоровы и привлекательны!
Обращайтесь только к профессионалам.
Используйте при изучении информации о вашей проблеме только данные доказательной медицины, такие, как приведены в этой статье.
Лечение атопического дерматита при беременности без вреда для плода в Москве
Эффективная и безвредная методика лечения атопического дерматита при беременности в клинике ПсорМак. Опыт в борьбе с кожными заболеваниями 25 лет.
Записаться на прием
Беременность – период, когда в организме женщины происходит множество изменений, а еще обостряются хронические заболевания. К таким относится и атопический дерматит. Учитывая то, что это заболевание больше характерно для женщин, во время беременности существует риск его рецидива. Причем вполне возможно, что до этого заболевание никак не проявлялось.
Почему при беременности развивается атопический дерматит
Диагноз «атопический дерматит» характерен не только для беременных. С ним может столкнуться любой человек, но чаще болезнь проявляется еще в детском возрасте. Причиной выступает наследственность – если хотя бы один из родителей атопик, то риск столкнуться с дерматитом у ребенка возрастает. Первые признаки болезни могут проявиться и во взрослом возрасте.
Первые признаки болезни могут проявиться и во взрослом возрасте.
Атопический дерматит у беременных часто возникает впервые. До этого женщина могла не сталкиваться с таким заболеванием. Причина связана с усилением выработки кортизола – гормона, который играет важную роль в развитии плода, а еще отвечает за формирование аллергических реакций.
Обострение также обусловлено снижением иммунитета, необходимым для того, чтобы организм матери не отторгал плод. Этим и объясняется развитие атопического дерматита при беременности. Особенно высок риск, если у женщины еще до зачатия был такой диагноз или склонность к аллергии. К провоцирующим факторам также относятся:
- чрезмерная психоэмоциональная нагрузка;
- употребление аллергенных продуктов;
- неблагоприятные условия экологии;
- хронические заболевания пищеварительной системы;
- эндокринные нарушения;
- гормональные изменения в организме беременных.
Как проявляется болезнь при беременности
Заболевание довольно легко распознать по сильному зуду и красным высыпаниями, которые появляются на животе, коленях, локтях, в области груди и шеи. При активном течении сыпь выглядит как мелкие пузырьки с жидким содержимым. Когда они лопаются, на коже возникают участки мокнутия, которые затем подсыхают и шелушатся.
Из-за расчесывания кожа утолщается и грубеет. Это явление называют лихенификацией. Влияние на плод атопического дерматита при беременности минимально. Болезнь больше дискомфорта приносит самой женщине, не мешая развитию ребенка. Последствия могут возникнуть уже после рождения, поскольку склонность к атопии передается по наследству. У ребенка она может проявиться не только в форме дерматита, но и в виде бронхиальной астмы или поллиноза.
Формы и стадии атопического дерматита
Критическими периодами беременности считаются I и III триместр. В этот период атопический дерматит может протекать в тяжелой форме. В остальных случаях все обходится легким течением.
В остальных случаях все обходится легким течением.
Лечение атопического дерматита при беременности зависит от степени тяжести:
- Легкая форма. Высыпания слабо выражены, сопровождаются отечностью, имеют розоватый оттенок. Шелушения не наблюдается, периодически возникает кожный зуд.
- Средняя форма. Все симптомы усиливаются, сыпь распространяется по всему телу: на лицо, спину, живот, внутреннюю поверхность бедер. Еще один характерный признак – потемнение кожи вокруг глаз.
- Тяжелая форма. Из-за сильного зуда есть вероятность нервных срывов и проблем со сном. Кожа в месте высыпаний становится припухшей, шелушится, покрывается эрозиями и гнойничками.
Правильное и безопасное лечение
Лечение атопического дерматита у беременных часто затруднено ввиду запрета на применение лекарственных препаратов. Даже многие мази, которые без последствий могут применяться у взрослых, во время беременности бывают запрещены. Но в клинике «ПсорМак» применяется абсолютно безвредная и безопасная мазь. В ее составе только натуральные компоненты, без гормонов, которые могут оказывать влияние на плод.
Но в клинике «ПсорМак» применяется абсолютно безвредная и безопасная мазь. В ее составе только натуральные компоненты, без гормонов, которые могут оказывать влияние на плод.
Что делать при обострении атопического дерматита при беременности, знают только опытные врачи. В этот период особенно важно не заниматься самолечением, поскольку от здоровья женщины зависит и здоровье ребенка. В клинике «ПсорМак» разработана схема лечения, учитывающая все особенности и риски, возникающие при беременности. Вы можете записаться на прием, заполнив форму на сайте, или позвоним нам по телефонам +7 (495) 150-15-14, +7 (800) 500-49-16.
КАК ЗАПИСАТЬСЯ НА ПРИЕМ в Институт здоровой кожи «ПсорМак»
1. Нажмите кнопочку, которую Вы видите ниже —
Записаться на прием
2. Заполните поля в появившейся форме. Обязательно проверьте правильность номера телефона, чтобы наш специалист смог до Вас дозвониться. После заполнения нажмите на кнопочку «Отправить».
После заполнения нажмите на кнопочку «Отправить».
3. Дождитесь звонка нашего специалиста. Он ответит на любые Ваши вопросы и согласует дату и время Вашего визита в «ПсорМак».
Первичный прием включает:
- Визуальный осмотр, который позволит специалисту получить общее понятие о состоянии Вашей кожи и о самой патологии.
- Сбор анамнеза — выяснение сведений о развитии болезни, условиях жизни, перенесённых заболеваниях, операциях, травмах, хронических патологиях, аллергических реакциях, наследственности и др. В совокупности с общим осмотром, это позволяет достаточно точно поставить диагноз и выбрать метода лечения и/или профилактики.
ЧТО БУДЕТ после прохождения первичного приема
Наш специалист, врач-дерматолог:
- Проведет осмотр.
- Возьмет бесплатный анализ (соскоб).
- Диагностирует или уточнит диагноз заболевания .
- Даст подробные рекомендации.
- Составит персональный план лечения.
- Выпишет рецепт на препараты (при необходимости).
Записаться на первичный прием
Отзывы
Проблема: Поражение кожи на ладонях, ступнях — псориаз.
Лечащий врач: Мак В.Ф.
Пройденное лечение: мазь.
За 2,5 мес. лечения мазью всё прошло, зажило и на ладонях и на ноге. Спасибо большое Владимиру Федоровичу, буду советовать клинику знакомым.
Семенова Е.В.
(Поражение кожи на ладонях, ступнях)
Диагноз: Псориаз
Врач: Мак В.Ф.
Я очень благодарна врачам клиники за помощь в лечении псориаза. Нигде мне не могли помочь. После лечения кожа полностью очистилась. Ремиссия длилась 6 лет. В настоящий момент я снова обратилась в клинику, потому, что уверена, что здесь мне помогут в лечении псориаза.
Кужненкова Раиса
(Лечение псориаза)
Диагноз: Псориаз
Врач: Мак В. Ф.
Ф.
1 раз была у В.Ф. в 2002 году. Этот визит у меня второй, В.Ф. мне дал надежду! Дал возможность жить полноценной жизнью. Огромное Вам спасибо Владимир Федорович!
Наумова Аделя
(Лечение псориаза)
Диагноз: Псориаз
Врач: Мак В.Ф.
Спасибо огромное доктору! Болею более 12 лет и ничего не помогало. Прошел псориаз, бляшек нет, я в шоке! За 2 месяца лечения. Безграничное спасибо, буду Вас рекомендовать!
Кузьмина Екатерина
(Лечение псориаза)
Диагноз: Псориаз
Врач: Мак В.Ф.
Дорогой Владимир Федорович, лет около 20-ти тому назад я пришел к Вам весь истерзанный псориазом, но с первого приема я стал оживать и жив до сих пор. Дальнейшие встречи лишь корректировали и всегда встречи были приятными. Я и Галина Александровна желаем Вам, всей семье и окружению крепкого здоровья.
Аскинази А.Е.
(Лечение псориаза)
Диагноз: Псориаз
Врач: Мак В.Ф.
Огромное человеческое спасибо! Болею псориазом 30 лет. 20 лет как обратилась к доктору на лечение. Впервые наступило улучшение и длительная ремиссия. Это единственное лечение, которому я доверяю.
20 лет как обратилась к доктору на лечение. Впервые наступило улучшение и длительная ремиссия. Это единственное лечение, которому я доверяю.
Грудина Т.Н.
(Лечение псориаза)
Диагноз: Псориаз
Врач: Мак В.Ф.
Спасибо за лечение. Очень много лет мучились с этой проблемой, и только нам помогли.
Тухтасинова К.Б.
(Псориаз)
Диагноз: Псориаз
Врач: Мак В.Ф.
Использовали мазь по рецепту клиники. Просто великолепно. Обратился в июне 2016г. и после всех анализов, стал обрабатывать мазью пораженные участки (ладони были просто в ужасном состоянии) и через 8-10 месяцев наступило улучшение и сейчас просто хорош. Спасибо!!
Иншаков В.И.
(Псориаз средней тяжести)
Без болевых ощущений, быстро и не страшно. Спасибо большое за позитив на приеме и за качественное удаление!!!
Танчева А.М.
(Новообразование кожи)
Самые хорошие впечатления от общения и процедуры удаления новообразований с доктором Грибановым Н.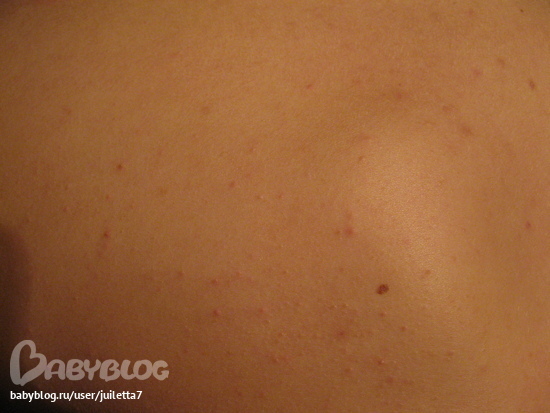 В. Профессиональный и чуткий подход к пациенту превзошел все ожидания.
В. Профессиональный и чуткий подход к пациенту превзошел все ожидания.
Махнач Т.
(Новообразование кожи, дерматит)
Наши врачи
Мак Владимир Федорович
Мак Владимир Федорович
Главный врач Института Здоровой Кожи, дерматолог, академик РАМТН
Грибанов Никита Валерьевич
Грибанов Никита Валерьевич
Врач дерматовенеролог
Малинов Захар Петрович
Малинов Захар Петрович
Врач рефлексотерапевт, психотерапевт
Мак Виктор Владимирович
Мак Виктор Владимирович
Врач дерматовенеролог, к.м.н.
Кутанина Ольга Михайловна
Кутанина Ольга Михайловна
Врач психотерапевт, к.м.н.
Врач психотерапевт, к.м.н.
Результаты лечения
Псориаз гладких складок
Псориаз гладких складок
Лечение псориаза рук и ногтей
Лечение псориаза рук и ногтей
Лечение псориаза головы
Лечение псориаза головы
Лечение псориаза волосистой части головы, псориаза локтей
Лечение псориаза волосистой части головы, псориаза локтей
Лечение периорального дерматита
Лечение периорального дерматита
Лечение экземы кистей рук
Лечение экземы кистей рук
Лечение атопического дерматита
Лечение атопического дерматита
Лечение псориаза
Лечение псориаза
Лечение псориаза
Лечение псориаза
Лечение псориаза
Лечение псориаза
Публикации
Почему на теле появляются висячие родинки? Насколько они опа. ..
..
Подробнее…
Как избавиться от папиллом на теле и лице. Современные метод…
Подробнее…
Опасно ли удалять родинки? В каких случаях это вредно, а ког…
Подробнее…
В чем разница меланомы и родинки? Различия во внешнем виде и…
Подробнее…
задать вопросзаписаться на прием
К вопросу о синдроме внутрипеченочного холестаза у беременных | #06/03
Холестаз беременных (ХБ) — относительно доброкачественное заболевание, которое проявляется зудом кожи, обычно в сочетании с умеренной холестатической желтухой. ХБ развивается, как правило, в III триместре беременности и быстро исчезает после родов. Частота ХБ составляет один случай на 2000—6000 беременных.
Этиология и патогенез холестаза беременных до сих пор обсуждаются. Предполагается, что существенную роль в его развитии играют генетические факторы (имеются семейные случаи заболевания). У женщин с ХБ существует, по-видимому, генетически обусловленная повышенная чувствительность к эстрогенам.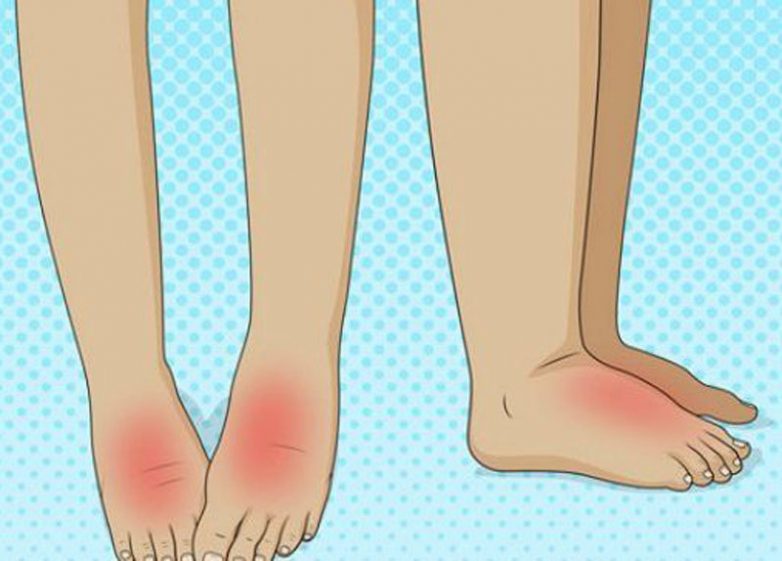 Повышение содержания эстрогенов в организме этих женщин приводит к развитию холестаза. Беременность, таким образом, играет роль триггерного фактора — известно, что к концу нормальной беременности содержание эстрогенов в организме увеличивается в 1000 раз. Полагают, что в основе патогенеза ХБ лежит адаптивная анаболическая реакция гепатоцитов: в частности, усиление синтеза холестерина в печени, связанное с развивающимися в организме эндокринными сдвигами. У лиц с определенной конституциональной предрасположенностью эти сдвиги ведут к нарушению желчеобразования и желчевыделения.
Повышение содержания эстрогенов в организме этих женщин приводит к развитию холестаза. Беременность, таким образом, играет роль триггерного фактора — известно, что к концу нормальной беременности содержание эстрогенов в организме увеличивается в 1000 раз. Полагают, что в основе патогенеза ХБ лежит адаптивная анаболическая реакция гепатоцитов: в частности, усиление синтеза холестерина в печени, связанное с развивающимися в организме эндокринными сдвигами. У лиц с определенной конституциональной предрасположенностью эти сдвиги ведут к нарушению желчеобразования и желчевыделения.
При морфологическом исследовании ткани печени видны минимальные изменения в виде признаков центролобулярного холестаза (наличие желчных тромбов и расширение желчных капилляров, желчный пигмент в гепатоцитах). Некробиотические, воспалительные изменения в большинстве случаев отсутствуют. Электронно-микроскопически выявляются типичные изменения, свойственные внутрипеченочному холестазу (расширение желчных капилляров, потеря микроворсинок, скопление пигмента в цитоплазме клеток).
Клинические симптомы заболевания появляются в большинстве случаев в последнем триместре беременности и лишь в 20—30% случаев — во II триместре. Важнейший признак — зуд кожи (pruritas), усиливающийся ночью. Иногда он настолько мучителен, что приходится искусственно прерывать беременность. В типичных случаях желтуха возникает через одну-две недели после манифестации кожного зуда, нередко еще позже, а в отдельных случаях и вовсе отсутствует. Желтуха чаще выражена слабо или умеренно, достигает максимума в течение нескольких дней и сохраняется почти на постоянном уровне до родов. Из других симптомов возможны тошнота, слабость, снижение аппетита, неприятные ощущения в правом подреберье (встречаются редко). Величина и консистенция печени в большинстве случаев не изменяются, селезенка не увеличивается. Характерно потемнение мочи, в то же время посветление кала отмечается лишь у отдельных больных. Симптомы заболевания исчезают лишь после родов — вначале проходит зуд (как правило, в течение одного-двух дней, редко до двух недель), а затем и желтуха (обычно за одну-две недели, но не позже, чем через четыре недели) [2, 7, 10].
Беременные с холестатической желтухой всегда требуют особого внимания терапевтов и акушеров-гинекологов. Большие трудности испытывают практикующие врачи, как дифференцируя подпеченочный и внутрипеченочный холестаз, так и проводя лечебные мероприятия и решая вопрос о сохранении беременности. Фактором риска развития обострений или осложнений при поражении печени в связи с беременностью является наличие до ее наступления признаков активности печеночного процесса и/или холестаза.
Холестаз беременных подразумевает наличие холестатического гепатоза, лежащего в основе заболевания. Однако мы полагаем, что при рецидивирующем холестазе на фоне повторной беременности при неблагоприятных условиях может развиться и стеатогепатит, о чем свидетельствует значительное повышение трансаминаз и других маркеров цитолиза, выраженность мезенхимально-воспалительного синдрома.
По мнению В. И. Ивашкина [3], которое мы полностью разделяем, существуют различные клинические варианты холестаза беременных. Первый вариант — однокомпонентный, или парциальный билирубиновый, холестаз, при котором нарушаются преимущественно образование и секреция билирубина, имеет место кожный зуд, тогда как другие биохимические параметры холестаза мало выражены, т. е. сохранены образование и выделение других компонентов желчи. Второй вариант холестаза — парциальный холеацидный, при котором преимущественно поражается механизм, отвечающий за акцепцию или секрецию желчных кислот при нормальном транспорте остальных желчных компонентов. Прогноз при этом варианте всегда хуже.
Первый вариант — однокомпонентный, или парциальный билирубиновый, холестаз, при котором нарушаются преимущественно образование и секреция билирубина, имеет место кожный зуд, тогда как другие биохимические параметры холестаза мало выражены, т. е. сохранены образование и выделение других компонентов желчи. Второй вариант холестаза — парциальный холеацидный, при котором преимущественно поражается механизм, отвечающий за акцепцию или секрецию желчных кислот при нормальном транспорте остальных желчных компонентов. Прогноз при этом варианте всегда хуже.
Мучительный зуд, тревожный неврологический статус, геморрагические проявления из-за нарушения всасывания жирорастворимых витаминов создают угрозу преждевременных родов, послеродовых кровотечений, а гипоксия на фоне холемии ведет к гипотрофии плода.
К гепатологу эти больные попадают после длительного и безуспешного лечения у дерматолога и аллерголога по поводу кожного зуда. При возникновении желтухи врачи-терапевты расценивают сложившуюся ситуацию, особенно при наличии «сосудистых звездочек» (что бывает довольно часто при гиперэстрогении), как проявление гепатита и либо направляют таких пациенток в инфекционный стационар, либо начинают терапию гепатопротекторами и, того хуже, холеретиками, причем зачастую применяются устаревшие и ненадежные медикаментозные средства. Между тем известно, что некоторые гепатопротекторы могут усугубить холестаз, вызывая «запирательный» эффект билиарного полюса гепатоцита.
Между тем известно, что некоторые гепатопротекторы могут усугубить холестаз, вызывая «запирательный» эффект билиарного полюса гепатоцита.
Диагностика ХБ в ряде случаев представляет значительные трудности, так как у каждой больной присутствует полный набор маркеров холестаза (увеличение прямого билирубина, холестерина (ХС), щелочной фосфатазы (ЩФ)) [1, 2].
У 37 пациенток, за которыми велось наблюдение, был верифицирован синдром внутрипеченочного холестаза. Это были женщины в возрасте от 17 до 36 лет, 10 из них имели повторную беременность. Из них 24 женщины были направлены в клинику терапевтами, три — инфекционистами, две — невропатологами, одна — генетиком, четыре — гематологом, три — переведены из хирургических отделений.
20 беременным при направлении был поставлен диагноз «хронический гепатит», четырем — «гепатит с переходом в цирроз», трем — «болезнь Вильсона-Коновалова», двум — «цирроз печени», и восьми — «холестаз беременных».
При обследовании в стационаре все больные были проконсультированы инфекционистом и гематологом, проводилось исследование на маркеры гепатитов В и С.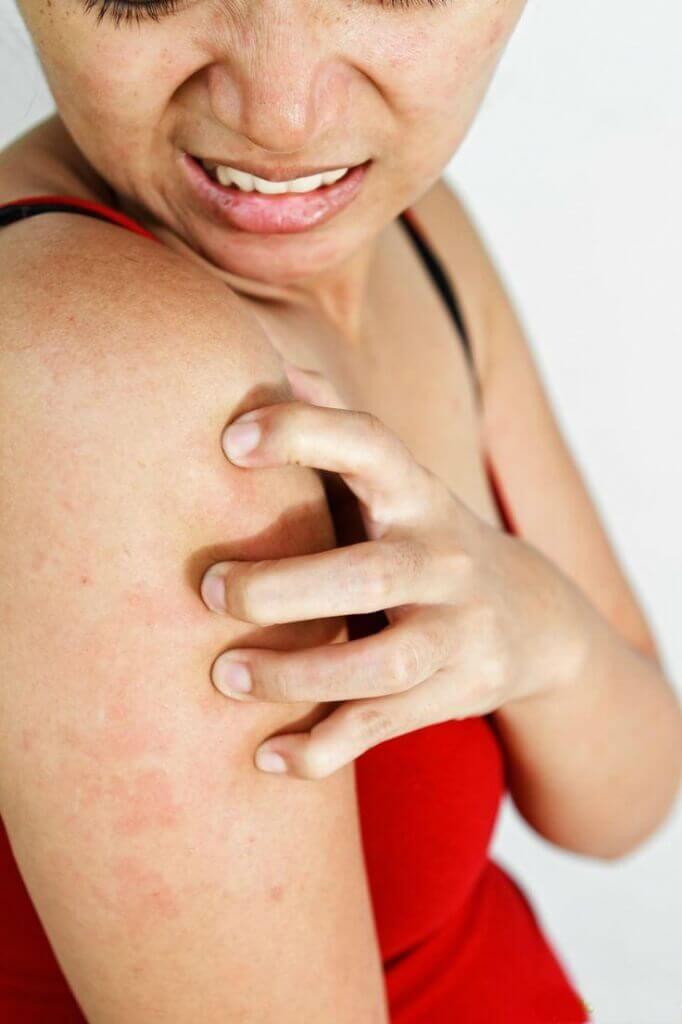 При этом диагноз в группе «хронический гепатит» пересмотрен у большинства больных (12), у одной больной выявлены цитомегаловирусная инфекция и гепатит, у двух больных диагностирован микросфероцитоз, желтуха носила смешанный характер, у трех пациенток подтверждена болезнь Вильсона-Коновалова, у двух женщин гепатомегалия и внутрипеченочный холестаз развились на фоне лечения туберкулостатиками и тиреостатиками. Таким образом, наибольшую группу (16 человек) составили больные с внутрипеченочным холестазом (восемь человек из группы «хронический гепатит»).
При этом диагноз в группе «хронический гепатит» пересмотрен у большинства больных (12), у одной больной выявлены цитомегаловирусная инфекция и гепатит, у двух больных диагностирован микросфероцитоз, желтуха носила смешанный характер, у трех пациенток подтверждена болезнь Вильсона-Коновалова, у двух женщин гепатомегалия и внутрипеченочный холестаз развились на фоне лечения туберкулостатиками и тиреостатиками. Таким образом, наибольшую группу (16 человек) составили больные с внутрипеченочным холестазом (восемь человек из группы «хронический гепатит»).
50% больных с идиопатическим холестазом беременных имели повторную беременность, у 25% женщин были по две-три беременности ранее, которые закончились либо родами мертвого плода, либо спонтанными выкидышами на ранних сроках, либо имелись признаки внутриутробной гипоксии и гипотрофии у новорожденных, умерших на первом месяце жизни.
Верификация диагнозов у беременных с холестазом проводилась на основании анамнестических данных, лабораторных показателей кроме рутинных исследований: билирубин, ХС, ЩФ; акцент делался на наиболее тонкий маркер холестаза — уровень желчных кислот (ЖК), который исследовался с помощью современных методик в радиоизотопной лаборатории. Чувствительность метода — 0, 1 ммоль/л. За норму ЖК принимались показатели 0—600 мкг/л. Большим подспорьем в диагностике активности, степени выраженности мезенхимально-воспалительного синдрома было исследование β2-микроглобулина и ферритина, которое также проводилось в РИЛ.
Чувствительность метода — 0, 1 ммоль/л. За норму ЖК принимались показатели 0—600 мкг/л. Большим подспорьем в диагностике активности, степени выраженности мезенхимально-воспалительного синдрома было исследование β2-микроглобулина и ферритина, которое также проводилось в РИЛ.
Для оценки функционального состояния печени использовались энзимограммы, являющиеся надежными и высокоинформативными показателями цитолиза. Это набор тестов с определением активности печеночно-специфических ферментов: фруктозо-1-фосфатальдолазы, уроканиназы, гистидазы, серин- и треониндегидратазы, у некоторых больных исследовалась активность сывороточной холинэстеразы. Изучались эхогепатограммы, привлекались данные предшествующих госпитализаций, где анализировались гепатосцинтиграфия, билисцинтиграфия, гистологические исследования биоптатов печени, холецистография, а также гемореология и состояние внутрипеченочной гемодинамики.
Безусловно, возникали определенные трудности при диагностике холестаза, развивающегося на фоне беременности.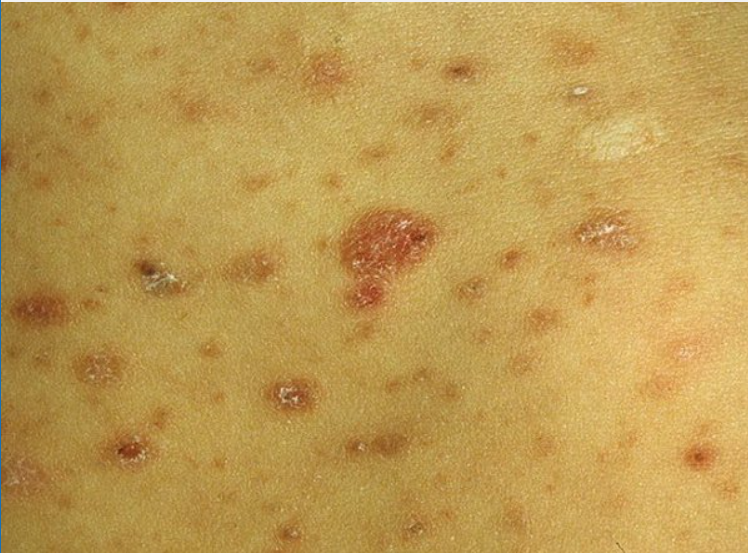 Иногда у пациенток наблюдается только кожный зуд, упорный и мучительный, не проходивший в течение нескольких недель. Зуд предшествовал развитию желтухи (три больные), что заставило думать о кожных заболеваниях, аллергозах, глистной инвазии, нервных заболеваниях. У шести больных были стойко повышены ЩФ и тимоловая проба при субнормальных цифрах билирубина и позже появился кожный зуд. Более чем у 50% наблюдаемых концентрация ЖК была в 10—20 и даже в 40 раз выше нормы (у двух больных). Чем длительнее был холестаз, тем чаще выявлялся геморрагический синдром со снижением протромбинообразовательной функции печени, что, по-видимому, связано с нарушением всасывания жирорастворимых витаминов, чаще определялись нарушения реологии и гемоциркуляции в печени.
Иногда у пациенток наблюдается только кожный зуд, упорный и мучительный, не проходивший в течение нескольких недель. Зуд предшествовал развитию желтухи (три больные), что заставило думать о кожных заболеваниях, аллергозах, глистной инвазии, нервных заболеваниях. У шести больных были стойко повышены ЩФ и тимоловая проба при субнормальных цифрах билирубина и позже появился кожный зуд. Более чем у 50% наблюдаемых концентрация ЖК была в 10—20 и даже в 40 раз выше нормы (у двух больных). Чем длительнее был холестаз, тем чаще выявлялся геморрагический синдром со снижением протромбинообразовательной функции печени, что, по-видимому, связано с нарушением всасывания жирорастворимых витаминов, чаще определялись нарушения реологии и гемоциркуляции в печени.
Ни в одном случае на фоне беременности не проводилась пункционная биопсия печени, хотя в ранние сроки в порядке обследования она рекомендуется [1]. У двух больных циррозом печени (ЦП) ранее, до беременности, имелось морфологическое подтверждение диагноза.
Вместе с тем, надо отметить, что беременность на фоне ЦП и хронического гепатита с выраженной активностью (ХГВА) протекает наиболее драматично. Недаром еще 10—15 лет назад и интернисты, и акушеры-гинекологи писали, что эти заболевания и беременность — понятия несовместимые. Хотя в последние годы противопоказания касаются только протекающих тяжело и сопровождающихся большой активностью, а также и декомпенсацией заболеваний печени, однако и сегодня, по-прежнему, велик риск развития осложнений как во время беременности, так и в родах.
Н. А. Фарбер соавт. [4] указывают, что на фоне ЦП выносить беременность удается 20% женщин, при ХГВА — до 38%, при этом преждевременные роды наблюдаются более чем у 50% из них, у каждой пятой — мертворожденный плод, от 6—27% — самопроизвольные выкидыши. У больных с холестазом нередко развиваются холемические кровотечения, ДВС-синдром перед родами, в родах и даже после родов.
Ниже приводятся результаты клинического наблюдения.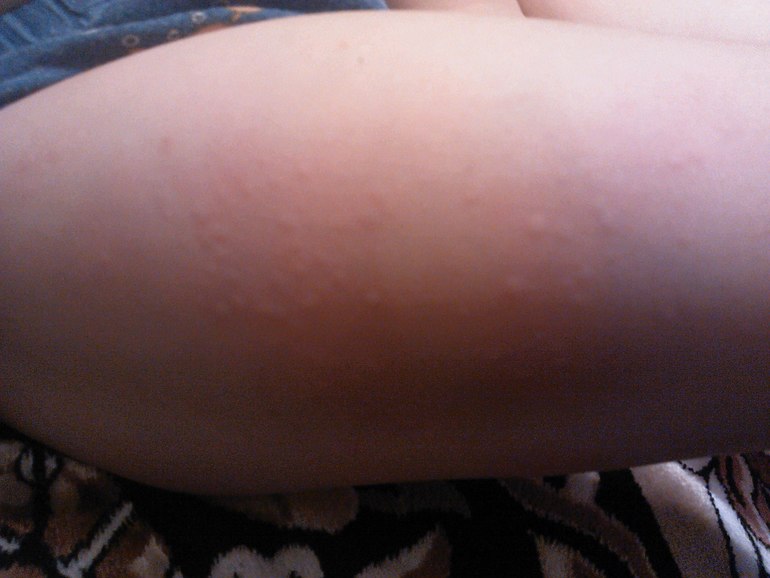 Больная Т., 19 лет, не имея в анамнезе заболеваний гепатобилиарной системы, обратилась по поводу беременности (28 недель) в женскую консультацию, результаты обследования были благоприятными.
Больная Т., 19 лет, не имея в анамнезе заболеваний гепатобилиарной системы, обратилась по поводу беременности (28 недель) в женскую консультацию, результаты обследования были благоприятными.
В 32 недели появились слабость, кожный зуд, наблюдалось умеренное снижение гемоглобина. От углубленного обследования пациентка отказалась.
Доносила ребенка до положенного срока, после родов состояние резко ухудшилось. Кожный зуд не прекращался, появилась желтуха (уровень билирубина до 187,6 мкмоль/л с преобладанием прямого — 143,2 мкмоль/л), при осмотре терапевтом были обнаружены кожные геморрагии, гепатолиенальный синдром. Больную госпитализировали в инфекционный стационар с подозрением на вирусный гепатит: этот диагноз по прошествии недели был исключен. Маркеры гепатитов В и С оказались отрицательными, пациентку перевели в ОКБ №1 с диагнозом «хронический гепатит». Учитывая ряд признаков: выраженные кожные «печеночные знаки», плотную увеличенную печень и селезенку, увеличение ферритина до 1300 нг/мл (более чем в 100 раз) и β2-микроглобулина до 37 мг/мл, отечно-асцитический синдром, мы заподозрили гепатит аутоиммунной природы с исходом в ЦП.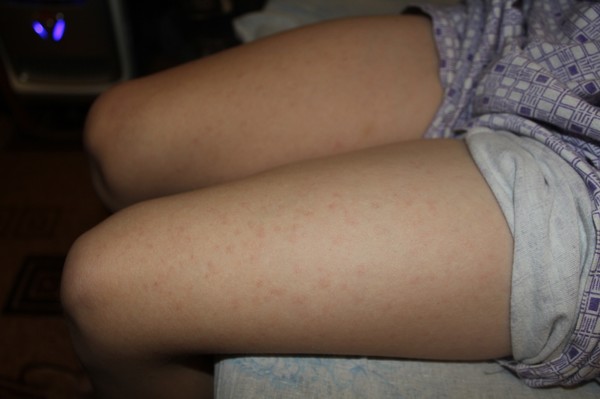 Была назначена интенсивная терапия: гемодез, реополиглюкин, преднизолон до 200 мг/сут, эссенциале по 10 мл внутривенно, солкосерил 10 мл внутривенно капельно, гептрал, трентал, однако самочувствие больной не улучшалось, через пять дней развился типичный ДВС-синдром с клиникой некардиогенного отека легких.
Была назначена интенсивная терапия: гемодез, реополиглюкин, преднизолон до 200 мг/сут, эссенциале по 10 мл внутривенно, солкосерил 10 мл внутривенно капельно, гептрал, трентал, однако самочувствие больной не улучшалось, через пять дней развился типичный ДВС-синдром с клиникой некардиогенного отека легких.
Больная была переведена в реанимационное отделение, где несмотря на активную терапию — плазмаферез, мегадозы преднизолона, инфузии свежезамороженной плазмы, контрикала, ИВЛ — через двое суток наступила смерть. На аутопсии — ЦП со множественными свежими некрозами. Таким образом, заболевание, протекавшее у больной латентно, на фоне беременности прогрессировало. После родов бурное развитие отечно-асцитического синдрома и печеночной недостаточности привели к летальному исходу. Не последнюю роль в этом сыграло отсутствие целенаправленного обследования и лечения по месту жительства.
Больные с хроническим гепатитом (ХГ) и холестазом на фоне беременности имели клинику нарастающей холемии с выраженным кожным зудом, расчесами, пиодермией, стойкой бессонницей, анорексией.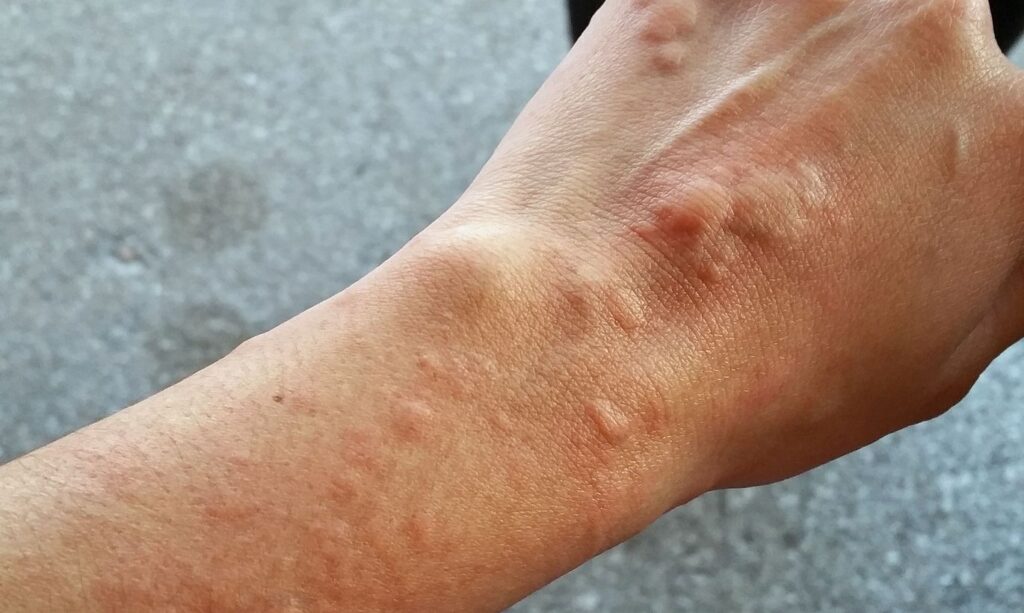 Несмотря на адекватную дезинтоксикационную терапию, самочувствие их не улучшалось, уровень билирубинемии был высоким, увеличение активности печеночно-специфических ферментов, уровня ХС, гипокоагуляция обуславливали назначение таким больным глюкокортикоидов. В умеренных дозах (30—40 мг/сут) они не оказывают токсического, тератогенного и абортивного эффекта. Сроки беременности колебались в пределах 10—14 недель. Однако, несмотря на комплексную терапию, состояние прогрессивно ухудшалось, и беременность пришлось прервать с последующей комплексной интенсивной терапией, включая эфферентные методы.
Несмотря на адекватную дезинтоксикационную терапию, самочувствие их не улучшалось, уровень билирубинемии был высоким, увеличение активности печеночно-специфических ферментов, уровня ХС, гипокоагуляция обуславливали назначение таким больным глюкокортикоидов. В умеренных дозах (30—40 мг/сут) они не оказывают токсического, тератогенного и абортивного эффекта. Сроки беременности колебались в пределах 10—14 недель. Однако, несмотря на комплексную терапию, состояние прогрессивно ухудшалось, и беременность пришлось прервать с последующей комплексной интенсивной терапией, включая эфферентные методы.
Больные с холестазом беременных — восемь женщин со сроками 14—16 недель — благополучно выносили беременность и разрешились в срок доношенными здоровыми детьми. Все они имели повторную беременность, им проводилось как амбулаторное, так и стационарное лечение.
Более серьезной была ситуация, когда женщины с холестазом поступали в стационар во второй половине беременности.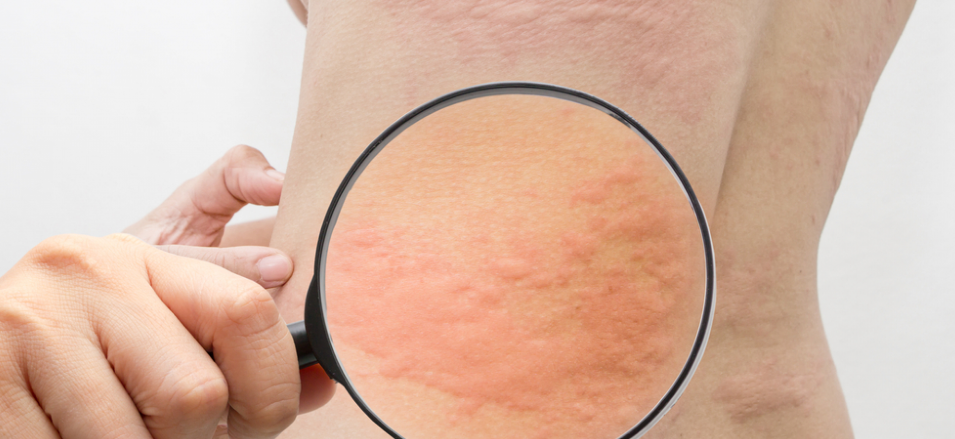 Часто это был неблагополучный фон зачатия: у двух — тяжелая анемия; у трех — неблагоприятные профессиональные факторы; у части больных — амбулаторное лечение однонаправленными препаратами (эссенциале, карсил, легалон, силибор), что усилило симптомы холестаза.
Часто это был неблагополучный фон зачатия: у двух — тяжелая анемия; у трех — неблагоприятные профессиональные факторы; у части больных — амбулаторное лечение однонаправленными препаратами (эссенциале, карсил, легалон, силибор), что усилило симптомы холестаза.
У этих больных была более выраженная гипербилирубинемия, до 80—100 мкмоль/л, у 80—100% — увеличение активности трансаминаз в полтора-два раза; у всех пациенток наблюдалось повышение уровня β2-микроглобулина, ферритина.
Концентрация ЖК повышалась в 10—20 раз, у одной больной отмечалось 100-кратное увеличение. Активность ЩФ у 50% больных была превышена в полтора-два раза, гиперхолестеринемия выявлялась у каждой третьей пациентки. По-видимому, у этих беременных были более глубокие морфологические изменения в печени. Обращали на себя внимание значительное снижение печеночного кровотока по данным реогепатографии и сцинтиграфии, склонность к гипокоагуляции. В лечении использовалось внутривенное введение липостабила, гемодеза, реополиглюкина, прием энтеросорбентов, «разжижителей желчи» (минеральная вода «Ергенинская», фитосборы). В этой группе беременность доносили четыре больные, досрочные роды были у двух пациенток, еще у двух — досрочное родоразрешение. В связи с усилением симптомов холестаза в дальнейшем все больные повторно обследовались в клинике, двум пациенткам успешно проведена внутривенная озонотерапия (ВОТ), у четырех — терапия антиоксидантами, тыквеолом, легкими гепаторотекторами растительного происхождения (гепабене, гепатофальк планта) с положительным эффектом.
В этой группе беременность доносили четыре больные, досрочные роды были у двух пациенток, еще у двух — досрочное родоразрешение. В связи с усилением симптомов холестаза в дальнейшем все больные повторно обследовались в клинике, двум пациенткам успешно проведена внутривенная озонотерапия (ВОТ), у четырех — терапия антиоксидантами, тыквеолом, легкими гепаторотекторами растительного происхождения (гепабене, гепатофальк планта) с положительным эффектом.
В качестве основного патогенетического средства при холестазе беременных, существенным звеном в патогенезе которого являются задержка и нарушение состава желчных кислот, усугубление иммунологического повреждения желчных протоков гидрофобными желчными кислотами, на протяжении ряда лет во всем мире успешно применяется урсодеоксихолевая кислота (УДХК, урсофальк). УДХК — это естественная нетоксичная гидрофильная желчная кислота, являющаяся составной частью пула ЖК человека. Механизмы действия УДХК многообразны и до конца не изучены. Основными можно считать цитопротективный и холеретический эффекты, обусловленные изменением пула желчных кислот с вытеснением УДХК токсичных первичных ЖК (таких, как хенодеоксихолевая, деоксихолевая, литохолевая), всасывание которых в кишечнике при этом тормозится. Кроме того, урсофальк обладает иммуномодулирующим действием. Показано, что применение препарата приводит к снижению экспрессии антигенов HLA I и II классов на гепатоцитах, клетках билиарного эпителия, к снижению продукции провоспалительных цитокинов. УДХК свойственны также антиапоптозный и антиоксидантный эффекты. Благодаря торможению всасывания холестерина в кишечнике, подавлению его синтеза в печени и уменьшению секреции в желчь, УДХК снижает насыщенность желчи холестерином. Она повышает растворимость холестерина и уменьшает литогенный индекс желчи [11].
Основными можно считать цитопротективный и холеретический эффекты, обусловленные изменением пула желчных кислот с вытеснением УДХК токсичных первичных ЖК (таких, как хенодеоксихолевая, деоксихолевая, литохолевая), всасывание которых в кишечнике при этом тормозится. Кроме того, урсофальк обладает иммуномодулирующим действием. Показано, что применение препарата приводит к снижению экспрессии антигенов HLA I и II классов на гепатоцитах, клетках билиарного эпителия, к снижению продукции провоспалительных цитокинов. УДХК свойственны также антиапоптозный и антиоксидантный эффекты. Благодаря торможению всасывания холестерина в кишечнике, подавлению его синтеза в печени и уменьшению секреции в желчь, УДХК снижает насыщенность желчи холестерином. Она повышает растворимость холестерина и уменьшает литогенный индекс желчи [11].
К настоящему времени УДХК довольно успешно применяется при внутрипеченочном холестазе беременных. Известно, что некоторые использовавшиеся ранее при этом состоянии лекарственные средства (в частности, холестирамин) облегчали кожный зуд у матери, но никак не влияли на прогноз для плода, т.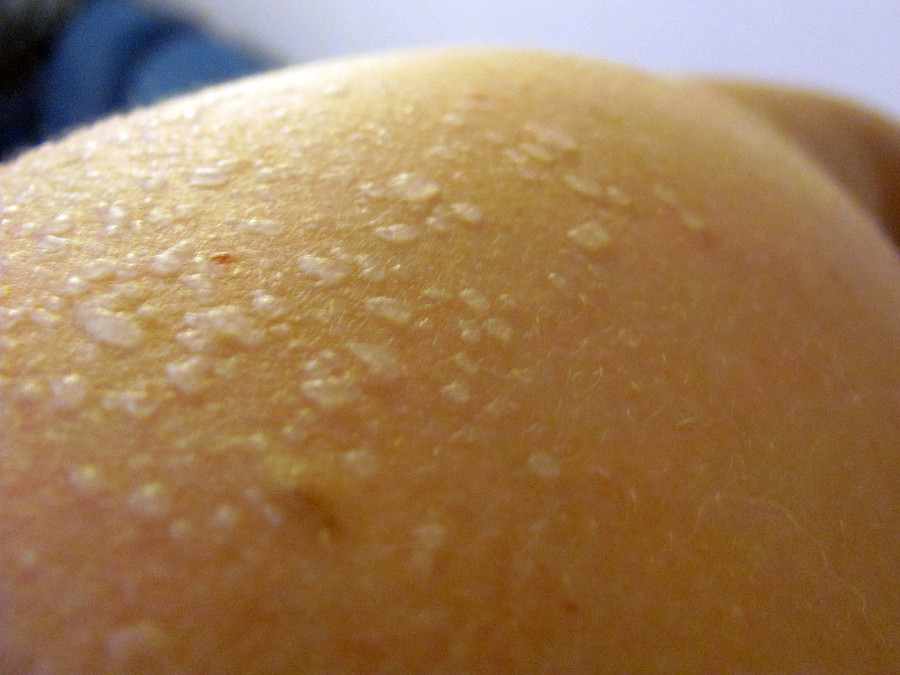 е. не снижали риск преждевременных родов и мертворождений. В последнее десятилетие проведен целый ряд исследований (в том числе контролированных, включавших десятки беременных женщин), подтверждающих клинический и биохимический эффект урсодеоксихолевой кислоты. Показано, что общий уровень ЖК и, в первую очередь, уровень токсичных конъюгированных холевой и деоксихолевой кислот существенно ниже у получавших урсофальком женщин не только в сыворотке крови, но и в пуповинной крови и амниотической жидкости, а также в молозиве (по сравнению с соответствующими уровнями у женщин с холестазом беременных, которым не проводилась подобная терапия). Применение урсофалька в III триместре беременности не только облегчает зуд и улучшает состояние матери, не вызывая при этом побочных эффектов, но и значительно улучшает прогноз для плода.
е. не снижали риск преждевременных родов и мертворождений. В последнее десятилетие проведен целый ряд исследований (в том числе контролированных, включавших десятки беременных женщин), подтверждающих клинический и биохимический эффект урсодеоксихолевой кислоты. Показано, что общий уровень ЖК и, в первую очередь, уровень токсичных конъюгированных холевой и деоксихолевой кислот существенно ниже у получавших урсофальком женщин не только в сыворотке крови, но и в пуповинной крови и амниотической жидкости, а также в молозиве (по сравнению с соответствующими уровнями у женщин с холестазом беременных, которым не проводилась подобная терапия). Применение урсофалька в III триместре беременности не только облегчает зуд и улучшает состояние матери, не вызывая при этом побочных эффектов, но и значительно улучшает прогноз для плода.
Нарастание признаков холестаза у беременных приводит к увеличению риска недонашивания плода, мертворождений. При этом урсодеоксихолевая кислота может успешно применяться, по крайней мере во II и III триместрах [6, 8, 9].
Таким образом, обобщая наши наблюдения, можно сделать следующие выводы.
- В постановке диагноза заболеваний гепатобилиарной системы с холестатическим синдромом методами первостепенного выбора являются ультрасонография и исследование концентрации ЖК в сыворотке крови.
- Радиоиммунологические исследования степени выраженности холемии и ранних маркеров цитолиза (β2-микроглобулин, ферритин) представляют собой высокочувствительные тесты, позволяющие назначить пациентке адекватную терапию.
- Противопоказания к продолжению беременности у больных ХГ и ЦП могут быть абсолютными и относительными: а) абсолютные противопоказания — длительный холестаз с геморрагическим синдромом, высокая активность, наличие портальной гипертензии, гиперспленизма; б) при отсутствии декомпенсации у больных ХГ и ЦП вопрос о продолжении беременности надо решать индивидуально, с использованием адекватной терапии.
- Идиопатический холестаз беременных не является противопоказанием к вынашиванию беременности, однако длительная холемия способствует резкому нарушению энергетического обмена в печени, гипоксии, нередко с появлением цитолитического компонента и геморрагического синдрома, что неблагоприятно влияет на беременность, провоцирует преждевременные роды и развитие ДВС, а также ухудшает прогноз.
- Средством выбора для лечения холестаза беременных в настоящий момент является урсодеоксихолевая кислота (урсофальк).
Литература
- Апросина З. Г., Игнатова Т. М., Шехтман М. М. Хронический активный гепатит и беременность //Тер. архив. — 1987. — №8. — С. 76-82.
- Блюгер А. Ф., Новицкий И. Н. Практическая гепатология. — Рига: «Звайгзне», 1984. — С. 357-360.
- Ивашкин В. Т., Ивлев А. С., Плюснин С. В. // Тер. архив. — 1992. — №2. — С. 6-9.
- Фарбер Н. А., Мартынов К. А., Гуртовой Б. Л. Вирусный гепатит у беременных. — М.: Медицина, 1990. — 320 с.
- Шахгильдян И. В. Современная эпидемиологическая характеристика гепатитов В и С в Российской Федерации // Вирусные гепатиты. Достижения и перспективы. — 1999. — №3 (7). — С. 9-16.
- Brites D., Rodrigues C. M. Elevated levels of bile acids in colostrum of patients with cholestasis of pregnancy are decreased following ursodeoxycholic acid therapy // J.
 Hepatol. — 1998. — V. 29. — P. 743-751.
Hepatol. — 1998. — V. 29. — P. 743-751. - Everson G. T. Liver problems in pregnancy: part 2 — managing pre-existing and pregnancy-induced liver disease // Medscape Womens Helpth. — 1998. — V. 3. — P. 2.
- Mazella G., Nicola R., Francesco A. Et al. Ursodeoxycholic acid administration in patients with cholestasis of pregnancy: effect on primary bile acids in babies and mothers // Hepatology. — 2001. — V. 33. — P. 504-508.
- Palma J., Reyes H., Ribalta J. et al. Ursodeoxycholic acid in the treatment of cholestasis of pregnancy: a randomized, double-blind study controlled with placebo // J. Hepatol. — 1997. — V. 27. — P. 1022-1028.
- Riely C. A. Liver disease in pregnant patient // Am. J. Gastroenter. — 1999. — V. 94. — P. 1728-1732.
- Trauner M., Graziadei I. W. Review article: mechanisms of action and therapeutics applications of ursodeoxycholic acid in chronic liver diseases // Aliment. Pharmacol. Ther. — 1999. — V. 13.
 — P. 979-996/
— P. 979-996/
В. В. Недогода, доктор медицинских наук, профессор
З. С. Скворцова, кандидат медицинских наук, доцент
В. В. Скворцов, кандидат медицинских наук
Государственный медицинский университет, Волгоград
Симптомы и их внешний вид
У некоторых людей во время беременности появляется кожная сыпь. Медицинское название этого состояния — дерматоз беременных. Сыпь может различаться по тяжести и продолжительности, в зависимости от того, что ее вызвало.
Уровень гормонов, растяжение кожи, генетика и кровоток — все это может сыграть свою роль.
В этой статье обсуждаются семь типов сыпи, которые могут возникнуть во время беременности, включая их симптомы и методы лечения. В нем также рассматривается, как люди могут справиться с симптомами в домашних условиях.
Кожный зуд во время беременности является обычным явлением, а у некоторых людей также появляется сыпь. Некоторые типы сыпи характерны для беременности, тогда как другие могут появиться в любое время. Тем не менее, некоторые высыпания могут быть более вероятными во время беременности у некоторых людей из-за физических изменений, через которые проходит их тело.
Некоторые типы сыпи характерны для беременности, тогда как другие могут появиться в любое время. Тем не менее, некоторые высыпания могут быть более вероятными во время беременности у некоторых людей из-за физических изменений, через которые проходит их тело.
В большинстве случаев кожная сыпь не является серьезной и не указывает на проблемы с плодом. Однако важно выявить причину на ранней стадии, поскольку некоторые высыпания являются симптомом основного заболевания.
Some rashes that can occur during pregnancy include:
- heat rash
- hives
- atopic eruption of pregnancy
- pruritic urticarial papules and plaques of pregnancy (PUPPP) rash
- intrahepatic cholestasis of pregnancy (ICP)
- impetigo herpetiformis
- пемфигоид беременных
Во время беременности люди могут чувствовать себя необычно тепло из-за повышенного кровоснабжения кожи. В результате человек может обнаружить, что он больше потеет, что в некоторых случаях может привести к потнице.
Тепловая сыпь или потница вызывает появление на коже зудящего пятна крошечных волдырей. Сохранение прохлады и сухости может помочь заживлению потницы. Если у человека возникают потницы, он может попробовать:
- носить свободную одежду из натуральных волокон, например, из хлопка
- работать и спать в прохладных, хорошо проветриваемых помещениях
- как можно скорее менять мокрую одежду
- использование компрессов с прохладной водой на сыпь
Крапивница выглядит как приподнятые бугорки или рубцы на коже. Они чешутся и часто возникают из-за аллергической реакции. Однако есть и другие возможные причины, в том числе:
- жара
- царапание кожи
- стресс
- давление на кожу
Ощущение жара и зуда часто встречается во время беременности и может привести к крапивнице. Кроме того, авторы статьи 2013 года предполагают, что гормональные изменения также могут вызывать крапивницу.
Легкую крапивницу можно лечить в домашних условиях путем охлаждения кожи. Если крапивница тяжелая или возникает вместе с отеком или затрудненным дыханием, человеку следует немедленно обратиться за медицинской помощью.
Если крапивница тяжелая или возникает вместе с отеком или затрудненным дыханием, человеку следует немедленно обратиться за медицинской помощью.
Атопическая сыпь при беременности является наиболее частым кожным заболеванием, характерным для беременных. Этот термин объединяет несколько похожих высыпаний при беременности. К ним относятся:
- атопическая экзема
- почесуха беременных
- зудящий фолликулит беременных
Экзема представляет собой очень сухую и зудящую сыпь, которая выглядит красной на светлой коже и серой или коричневой на более темной коже. Люди, у которых развилась экзема во время беременности, могут обнаружить, что в первом и втором триместрах высыпания появляются чаще, чем обычно.
Почесуха беременных включает сыпь, состоящую из папул, которые представляют собой небольшие бугорки, заполненные жидкостью. Зудящий фолликулит вызывает папулы, напоминающие прыщи или прыщи.
Эти состояния неудобны, но не представляют опасности для беременной или плода.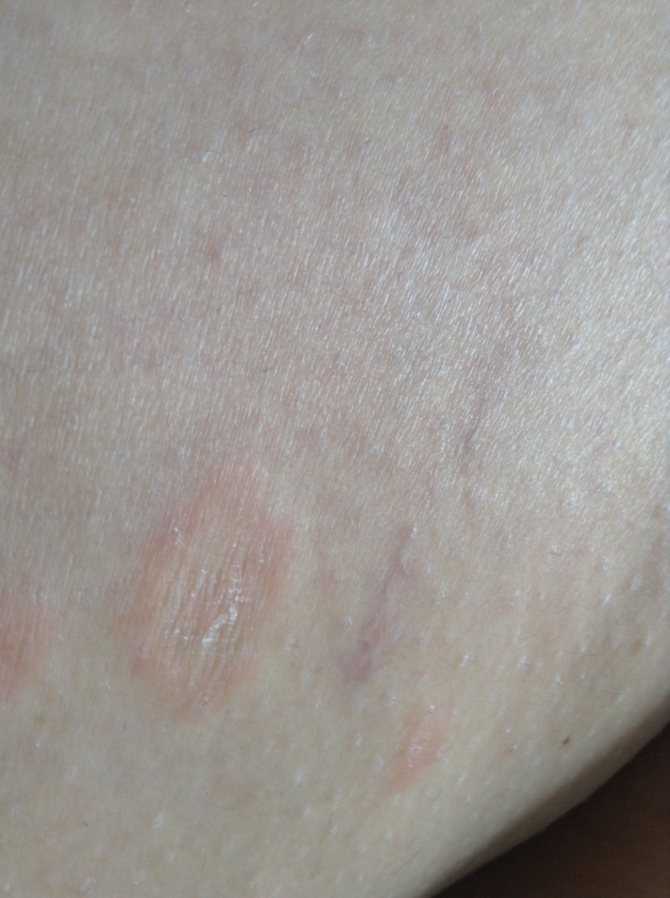 Сыпь часто исчезает после родов. До тех пор врач может назначить смягчающие средства, стероидные кремы или антигистаминные препараты для уменьшения зуда.
Сыпь часто исчезает после родов. До тех пор врач может назначить смягчающие средства, стероидные кремы или антигистаминные препараты для уменьшения зуда.
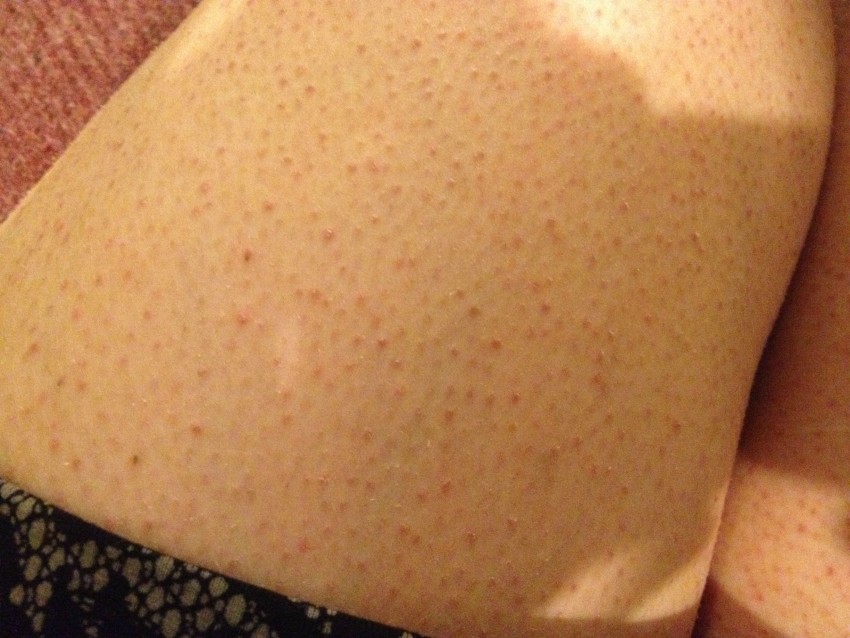
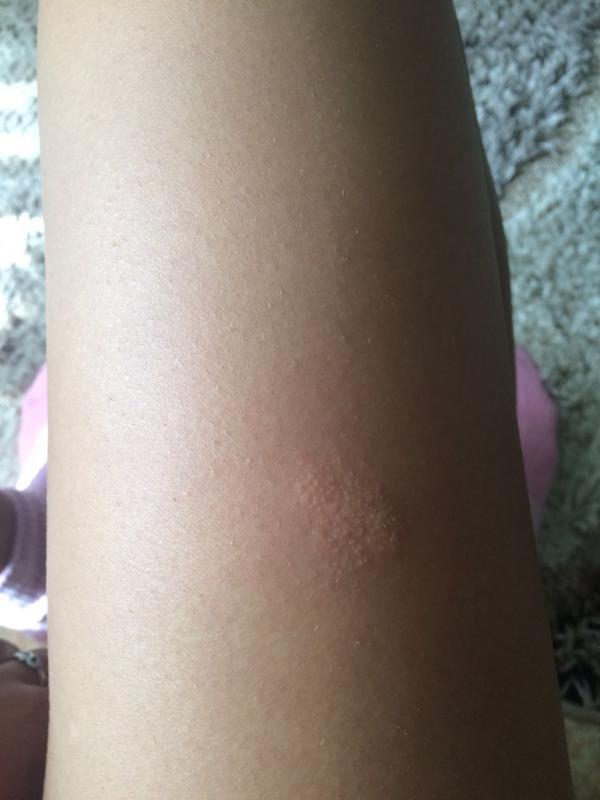
PUPPP Сыпь возникает примерно у 1 из каждых 160 беременностей. Это состояние чаще встречается у людей, вынашивающих несколько плодов, например, у близнецов или тройняшек.
Сыпь PUPPP развивается, когда кожа растягивается, повреждая нижний слой ткани. Это вызывает воспаление, которое проявляется в виде сыпи. Сыпь PUPPP иногда начинается во втором триместре, но обычно развивается в последние 3 месяца беременности. Проходит после родов.
Сыпь PUPPP вызывает зуд и образование бугорков на коже, но не вызывает осложнений. Врач может предложить использовать пероральные антигистаминные препараты, смягчающие кожу средства или стероидные препараты для лечения.
ВЧД, или акушерский холестаз (ОХ), представляет собой потенциально серьезное заболевание печени, которое может возникнуть во время беременности. Он вызывает сильный зуд, который начинается на ладонях и подошвах ног, а затем распространяется на другие части тела. Зуд может возникать с сыпью или без нее.
Зуд может возникать с сыпью или без нее.
Иногда зуд является единственным симптомом ДЦП. Иногда у человека также может развиться желтуха, при которой ногти, кожа и глаза становятся слегка желтыми. ВЧД обычно возникает в третьем триместре.
Вероятность развития ДЦП различается среди этнических групп. Заболевание поражает 1% женщин североевропейского происхождения. Это чаще встречается у людей скандинавского или арауканского индийского происхождения.
ДЦП может вызывать осложнения беременности, поэтому очень важны раннее выявление, диагностика, лечение и тщательное наблюдение. Сильный зуд во время беременности не является нормальным явлением, поэтому в этом случае женщине следует немедленно обратиться к врачу.
Герпетиформное импетиго — редкое кожное заболевание, появляющееся во время беременности, часто в последнем триместре. Это похоже на пустулезный псориаз, который вызывает сильное воспаление кожи.
Эта сыпь начинается с поражения кожных складок. Затем они могут распространяться по поверхности кожи, покрывая большие участки. Кожа может покрыться коркой или заразиться. Люди также могут испытывать:
Затем они могут распространяться по поверхности кожи, покрывая большие участки. Кожа может покрыться коркой или заразиться. Люди также могут испытывать:
- лихорадку
- диарею
- обезвоживание
- учащенное сердцебиение
- судороги
Герпетиформное импетиго обычно проходит после родов, но существует риск мертворождения. В редких случаях это состояние приводит к летальному исходу. Врачи контролируют состояние и снижают эти риски, назначая системные кортикостероиды и антибиотики.
Если у женщины возникает герпетиформное импетиго во время одной беременности, она может возникнуть снова при будущих беременностях.
Пемфигоид беременных — это редкое аутоиммунное заболевание, поражающее 1 из каждых 50 000 беременностей. Он вызывает зудящую крапивницу, которая начинается вокруг пупка, а затем распространяется на другие части тела. Сыпь может также включать волдыри.
Это состояние часто начинается во втором или третьем триместре. Он может разрешиться на поздних сроках беременности, но часто обостряется перед родами. После беременности менструальный цикл или прием пероральных противозачаточных таблеток могут спровоцировать возвращение сыпи.
Он может разрешиться на поздних сроках беременности, но часто обостряется перед родами. После беременности менструальный цикл или прием пероральных противозачаточных таблеток могут спровоцировать возвращение сыпи.
В 5–10% случаев пемфигоида беременных новорожденные рождаются с кожными поражениями. Однако точный риск, который это состояние представляет для плода, неясен.
Легкие высыпания, такие как крапивница, потница или легкая экзема, могут пройти при домашнем лечении. Человек может попробовать следующие методы, чтобы успокоить раздраженную кожу и облегчить зуд:
- поддержание чистоты и сухости кожи с использованием мягкого очищающего средства без запаха
- умывание прохладной или чуть теплой водой, а не горячей или холодной водой
- увлажнение кожи с помощью смягчающего средства без запаха, особенно после ванны, душа или мытья рук
- отказ от продуктов, которые могут раздражать кожу, таких как жесткое мыло или духи
- ношение свободной мягкой ткани, такой как хлопок или лен
- использование прохладных компрессов, ванн с коллоидной овсянкой или лосьона из каламина для уменьшения зуда
- избегание расчесывания кожи, так как это может ухудшить состояние кожи
Многие формы сыпи при беременности безвредны, но всегда лучше обратиться к врачу чтобы они могли установить причину и подтвердить, что человек не нуждается в лечении. Врач также может посоветовать лучший способ ухода за кожей во время беременности.
Врач также может посоветовать лучший способ ухода за кожей во время беременности.
Человеку следует немедленно обратиться за медицинской помощью, если сыпь:
- появляется внезапно и быстро распространяется
- вызывает сильный зуд или боль
- сочетается с затрудненным дыханием и отеком также следует как можно скорее обратиться к врачу, если они испытывают сильный зуд без сыпи.
Сыпь и зуд кожи часто встречаются во время беременности. Многие высыпания безвредны и могут пройти после родов. Однако в редких случаях сыпь может быть признаком более серьезного заболевания.
Если женщина не знает причину сыпи при беременности, она должна обратиться к врачу для постановки диагноза.
PUPPP rash in pregnancy: Natural treatments and prevention
PUPPP rash in pregnancy: Natural treatments and prevention
- Health Conditions
- Health Conditions
- Alzheimer’s & Dementia
- Anxiety
- Arthritis
- Asthma & Allergies
- Breast Cancer
- Рак
- Здоровье сердечно-сосудистой системы
- COVID-19
- Dermatology & Skincare
- Diabetes
- Environment & Sustainability
- Exercise & Fitness
- Eye Health
- Headache & Migraine
- Health Equity
- HIV & AIDS
- Human Biology
- Inflammatory Bowel Disease
- Лейкемия
- LGBTQIA+
- Мужское здоровье
- Психическое здоровье
- Рассеянный склероз (РС)
- Питание
- Parkinson’s Disease
- Psoriasis
- Sexual Health
- Women’s Health
- Health Conditions
- Discover
- News
- Latest News
- Original Series
- Medical Myths
- Honest Nutrition
- Through My Eyes
- Новое нормальное здоровье
- Подкасты
- Как понять хроническую боль
- Что стоит за нерешительностью в отношении вакцин?
- Удивительная история гепатита С: от открытия до лечения
- Новые направления в исследованиях слабоумия
- Могут ли психоделики перепрограммировать подавленный, тревожный мозг?
- Почему изменение климата имеет значение для здоровья человека
- News
- Инструменты
- Общее здоровье
- .

- Рак молочной железы: руководство по самообследованию
- Калькулятор сна
- .
- Health Products
- Affordable Therapy Options
- Blood Pressure Monitors
- Diabetic Supplies
- Fitness Trackers
- Home Gyms
- Green Cleaning Products
- How to Shop for CBD
- Quizzes
- RA Myths vs Факты
- Диабет 2 типа: регулирование уровня сахара в крови
- Боль при анкилозирующем спондилите: правда или вымысел
- Общее здоровье
- Connect
- About Medical News Today
- Who We Are
- Our Editorial Process
- Content Integrity
- Conscious Language
- Newsletters
- Sign Up
- Follow Us
- About Medical News Today
Medically reviewed by Valinda Riggins Nwadike, MD, MPH — Дженнифер Хейзен, 9 августа 2018 г.
Зудящие уртикарные папулы и бляшки сыпи при беременности — распространенное кожное заболевание.
 Могут помочь натуральные средства, включая овсянку, ромашку и мяту.
Могут помочь натуральные средства, включая овсянку, ромашку и мяту.Этот тип сыпи обычно начинается с растяжек на животе и распространяется на ноги и грудь.
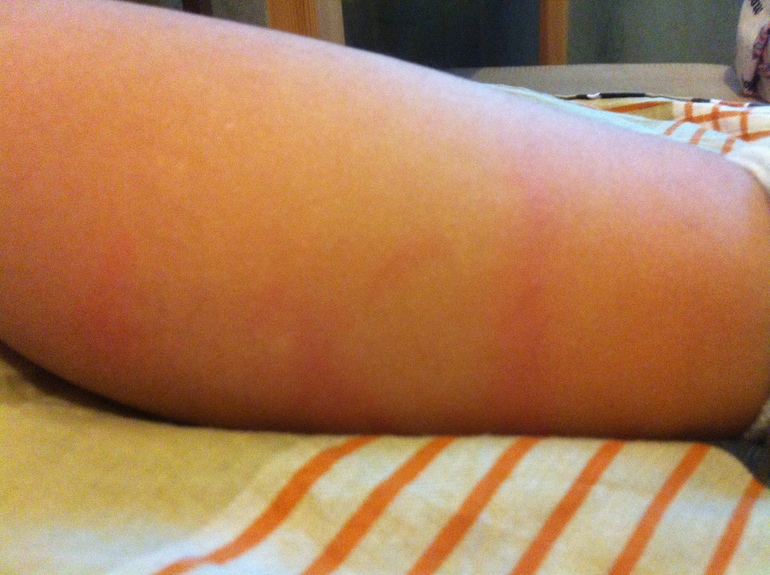
Вызывает зудящие, красные, похожие на крапивницу шишки в складках растяжек, а сыпь может превратиться в более крупные красные опухшие пятна. У людей со светлой кожей сыпь может казаться окруженной тонким белым ореолом.
Зудящие уртикарные папулы и бляшки беременных (ПУППБ) часто развиваются в третьем триместре беременности. В большинстве случаев сыпь проходит в течение 15 дней после родов.
Хотя некоторые лекарства могут уменьшить симптомы сыпи PUPPP, в настоящее время лекарства нет.
Поделиться на PinterestИсследования показывают, что масло мяты перечной, нанесенное на кожу, может уменьшить зуд.
Последний с медицинской точки зрения
- Health Conditions
- Дерматология
- Беременность / Акуш 9 августа, 2018
Связанное покрытие
Связаны ли высыпания на груди с раком?
Сыпь и изменения кожи могут поражать грудь по многим причинам.
 В редких случаях они могут указывать на рак. Получите советы о том, что искать и когда…
В редких случаях они могут указывать на рак. Получите советы о том, что искать и когда…ПОДРОБНЕЕ
Что вызывает мою сыпь?
Медицинское заключение Дэниела Муррелла, доктора медицины
Существует огромное разнообразие сыпи, которая может значительно различаться по внешнему виду. Некоторые могут появляться в виде небольших пятен на теле, а другие могут распространяться…
ПОДРОБНЕЕ
Все, что вам нужно знать о красном плоском лишае
Медицинское заключение Университета Иллинойса
Красный плоский лишай — это воспалительное кожное заболевание, характеризующееся зудящей бугристой сыпью розового или фиолетового цвета на руках и ногах. Специалисты считают, что это может быть…
ПОДРОБНЕЕ
Как выглядит сыпь при псориазе?
Медицинское заключение Дебры Салливан, доктора философии, MSN, RN, CNE, COI
Псориаз вызывает зудящую чешуйчатую красную сыпь, которая может доставлять дискомфорт, а некоторые люди находят ее смущающей.
 Узнайте, какие бывают виды псориаза…
Узнайте, какие бывают виды псориаза…ПОДРОБНЕЕ
Опрелости у взрослых: что вам нужно знать
Медицинское заключение Cynthia Cobb, DNP, APRN, WHNP-BC, FAANP
Хотя опрелости чаще всего встречаются у младенцев, взрослые также подвержены риску развития заболевания, особенно у тех, кто носит подгузники для взрослых…
ПОДРОБНЕЕ
Пемфигоид: симптомы, типы и лечение
Пемфигоид — это семейство редких аутоиммунных состояний, вызывающих образование волдырей и сыпи на коже и слизистых оболочках.
Организм ошибочно посылает антитела для связывания с клетками кожи. Эти антитела запускают цепную реакцию, которая отделяет нижний слой клеток от верхних слоев.
Заболевание может поражать людей любого возраста, но чаще поражает пожилых людей. Пемфигоид также может развиться во время беременности или в результате использования определенных видов лекарств и методов лечения.
Хотя в настоящее время нет лекарства от пемфигоида, существует несколько вариантов лечения.
Большинство форм пемфигоида вызывают кожную сыпь и образование волдырей. Люди с пемфигоидом обычно периодически испытывают симптомы в промежутках между периодами ремиссии, часто в течение месяцев или лет.
Расположение, степень и время появления этих симптомов различаются у разных людей и у разных типов пемфигоида.
Буллезный пемфигоид
Поделиться на Pinterest Буллезный пемфигоид чаще поражает пожилых людей и может быть вызван приемом лекарств.
Изображение предоставлено Джимом Франсом, 2013 г.Буллезный пемфигоид имеет тенденцию вызывать образование пузырей на таких участках, как нижняя часть туловища, пах, подмышки, внутренняя поверхность бедер, подошвы и ладони.
Заболевание часто проявляется в виде сильно зудящих участков приподнятой, раздраженной кожи, а также волдырей, которые не лопаются. Пузыри, наполненные прозрачной или кровянистой жидкостью, могут иметь ширину от нескольких миллиметров до сантиметров.
Кожа вокруг волдырей может выглядеть неповрежденной или краснеть. Хотя симптомы часто болезненны, рубцов обычно не возникает.
Большинство людей с буллезным пемфигоидом испытывают обострение симптомов, за которыми следуют бессимптомные периоды. Состояние может сохраняться годами.
Приблизительно от 10 до 40 процентов пациентов с буллезным пемфигоидом также имеют волдыри на слизистых оболочках.
Каждый год примерно у 7–10 человек из 1 миллиона в США развивается пемфигоид.
Несмотря на то, что пемфигоид встречается редко, он является основной причиной волдырей у лиц старше 65 лет. Вероятность развития заболевания резко возрастает после 70 лет.
Некоторые методы лечения и лекарства могут вызывать буллезный пемфигоид. Считается, что другие специфические состояния здоровья увеличивают вероятность развития этого состояния.
Общие факторы риска включают:
- повреждение кожи, особенно тяжелые раны, инфекции и ожоги
- ультрафиолетовое излучение, особенно терапию на основе УФ
- ionizing radiation, especially radiation-based therapies
- diuretics
- penicillin
- sulfasalazine
- etanercept
- psoriasis
- neurological conditions, such as Parkinson’s or dementia
- Grave’s disease (thyroid)
Cicatricial pemphigoid
Cases Рубцовый пемфигоид (СР), также известный как пемфигоид слизистых оболочек, часто включает образование пузырей исключительно на слизистых оболочках.
Волдыри часто становятся значительными язвами, которые приводят к потере кожи и последующему рубцеванию. Степень рубцевания в тяжелых случаях может привести к обезображиванию.
У многих людей с ДЦП сначала возникают волдыри во рту, прежде чем ДЦП переместится на другие слизистые оболочки, такие как глаза и нос. Люди обычно впервые сталкиваются с этим заболеванием в возрасте от 40 до 70 лет.
Считается, что женщины в два раза чаще, чем мужчины, страдают ДЦП. Люди с ослабленной иммунной системой также, по-видимому, подвержены более высокому риску развития этого заболевания.
Части тела, обычно затронутые, включают:
- рот
- Глаза
- горла
- Нос
- Пищевода (Шатральная мышца)
- ANUS
- Genitalia
в некоторых случаях в некоторых случаях, Скайка, Скайка, Скайлиария
в некоторых случаях, Скальчания
, Скальчания
- голова и шея не поражены
- незначительные или отсутствующие симптомы со стороны слизистой оболочки
- незначительные или отсутствующие ямки или рубцы
- ВВИГ
- никотинамид
- дапсон
- смягчающие или увлажняющие средства для кожи, уменьшающие зуд
- обезболивающие препараты, такие как тайленол или аспирин
- противовоспалительные препараты, такие как метотрексат
- антибиотики стероидные препараты для лечения побочных эффектов
6 , такие как гипертония, остеопороз и гастрит
- иммунодепрессанты, такие как микофенолата мофетил, ритуксимаб и азатиоприн (для минимизации стероидов)
- стероидные мази, кремы, ополаскиватели или примочки для местного применения
- циклоспорин для местного полоскания
- кортикостероидные глазные капли
- стероиды, вводимые непосредственно в очаг поражения
- регулярная гигиена полости рта, в том числе регулярные стоматологические осмотры
- употребление мягкой или жидкой пищи во избежание дальнейшего раздражения волдырей и связанной с этим боли .

в некоторых случаях. также могут быть затронуты.
 Считается, что волдыри на коже возникают у 25-30% больных ДЦП.
Считается, что волдыри на коже возникают у 25-30% больных ДЦП.Случаи ДЦП почти всегда требуют медицинской помощи. Волдыри во рту могут затруднить прием пищи. В тяжелых случаях это может привести к недоеданию или потере веса. Образование волдырей и рубцов на слизистых оболочках глаз может привести к ухудшению или потере зрения.
Пемфигоид беременных
Эта форма развивается во время беременности, вызывая образование пузырей и очень зудящую кожную сыпь на верхней части тела.
Папулы, как правило, развиваются первыми, появляясь в виде крапивницы на животе, особенно вокруг пупка. Затем язвы перемещаются наружу, поражая туловище и конечности.
Через несколько недель волдыри часто формируются в виде кругов рядом с пятнами папул или внутри них. Рубцевание обычно не происходит, если оно не сопровождается инфекцией.
Менее чем в 5 процентах случаев заболевание может передаваться от матери ребенку в утробе матери.
Пемфигоид беременных развивается внезапно на поздних сроках беременности.
 Однако это состояние может возникнуть в любой момент беременности и может обостриться во время или сразу после родов.
Однако это состояние может возникнуть в любой момент беременности и может обостриться во время или сразу после родов.Для большинства женщин риск развития пемфигоида беременных невелик и встречается примерно у 1 из 50 000 беременностей.
Заболевание чаще всего возникает у белых женщин и у тех, кто ранее имел несколько беременностей или использовал оральные контрацептивы. Пемфигоид беременных также гораздо чаще встречается у женщин с дополнительными аутоиммунными заболеваниями.
При наличии характерных волдырей врачи часто диагностируют буллезный пемфигоид, взяв биопсию кожи. В более необычных случаях, например, при зудящей кожной сыпи без волдырей, также могут потребоваться анализы крови.
Поделиться на Pinterest Врач может назначить биопсию для диагностики буллезного пемфигоида и пемфигоида беременных
Буллезный пемфигоид можно отличить от других кожных заболеваний, вызывающих волдыри, по наличию определенных факторов, таких как:
пораженная слизистая оболочка.
Пемфигоид беременных обычно диагностируют с помощью биопсии кожи. Врачи могут отличить это состояние от других заболеваний, проверяя антитела как в образцах кожи, так и в образцах крови.
Часто проводят исследование щитовидной железы, чтобы отличить пемфигоид беременных от других аутоиммунных заболеваний, которые могут вызывать аналогичные симптомы, таких как болезнь Грейвса.
Врачи обычно рекомендуют препараты на основе стероидов в качестве первой линии лечения людей с тяжелыми симптомами. Дополнительные лекарства часто используются для дальнейшего лечения симптомов или лечения осложнений.
Другие варианты лечения пемфигоида включают:
Госпитализация или профессиональная перевязка ран обычно необходимы людям с инфицированными или рубцевающимися волдырями.
Врач, скорее всего, порекомендует постоянное наблюдение, поскольку в случаях пемфигоида часто требуются недели или годы лечения, прежде чем симптомы исчезнут полностью. Рецидивы также чрезвычайно распространены.
Многие лекарства, используемые для лечения пемфигоида, одинаковы. Однако особенности индивидуальных планов лечения зависят от типа, тяжести и выраженности симптомов.
Лечение и перспективы буллезного пемфигоида
Лекарства на основе стероидов часто используются для лечения тяжелых или стойких симптомов буллезного пемфигоида. Врачи стараются максимально снизить дозировку и прекратить их назначение, как только симптомы исчезнут.
Обычная цель для планов лечения — от 5 до 10 миллиграммов преднизолона в день. Часто для уменьшения симптомов требуется несколько недель приема стероидов, а для устранения симптомов могут потребоваться месяцы или годы.
Симптомы иногда исчезают сами по себе. Однако у пожилых людей или людей с ослабленной иммунной системой это может вызвать серьезные осложнения для здоровья.
 Если волдыри лопаются и инфицируются, могут возникнуть опасные для жизни инфекции крови.
Если волдыри лопаются и инфицируются, могут возникнуть опасные для жизни инфекции крови.Даже при медикаментозном лечении смертность в течение 1 года в тяжелых случаях буллезного пемфигоида может достигать 25–30 процентов. Некоторые исследования также предполагают связь между буллезным пемфигоидом и рецидивом существующего рака.
Лечение и перспективы рубцового пемфигоида
В зависимости от локализации и выраженности симптомов врачи обычно лечат случаи ДЦП с помощью какой-либо формы лекарств на основе стероидов. Наиболее часто рекомендуемые лекарства и домашние средства включают в себя:
Поделиться на Pinterest Рубцовый пемфигоид обычно лечится местными стероидными мазями.
