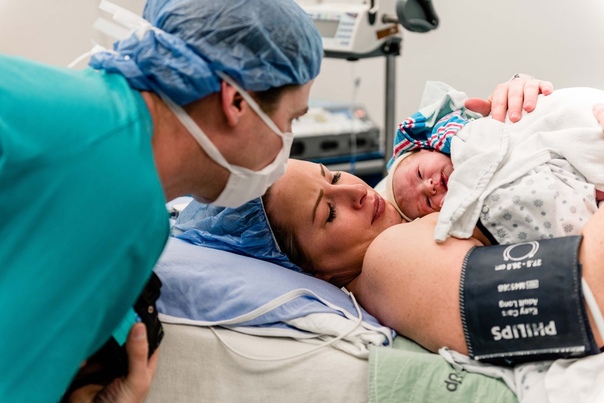
Может ли остановиться сердце во время родов: Материнская смертность
благодаря слаженным действиям врачей, мать и ребенок спасены
В конце недели 35-летняя женщина, находясь на 38 неделе беременности, была доставлена «скорой помощью» в больницу «Сорока» с подозрением на дистресс плода. Во время операции кесарева сечения ее сердце внезапно остановилось в результате легочной эмболии. После того, как плод был благополучно извлечен, пациентку подсоединили к прибору искусственного дыхания. В операционную была срочно вызвана бригада кардиохирургов, которая провела катетеризацию, и в результате сложнейшей операции на сердце врачам удалось освободить артерии от заблокировавшего их тромба. Слаженные действия врачей разных специальностей, их полная взаимосвязь и четкие действия спасли жизнь матери и ребенка.
Врачи, спасшие жизнь матери и ребенка:
В спасении женщины участвовали врачи и медсестры отделения гинекологии и акушерства: д-р Нета Бен Шалом Тирош, д-р Элад Лирон, д-р Михай Меирович, врач-анестезиолог профессор Йорам Шапиро. Команда кардиохирургов: заведующий отделением кардиохирургии профессор Гидон Сахар, д-р Орен Лев Ран, д-р Ярон Ишай, кардиолог – д-р Миркин.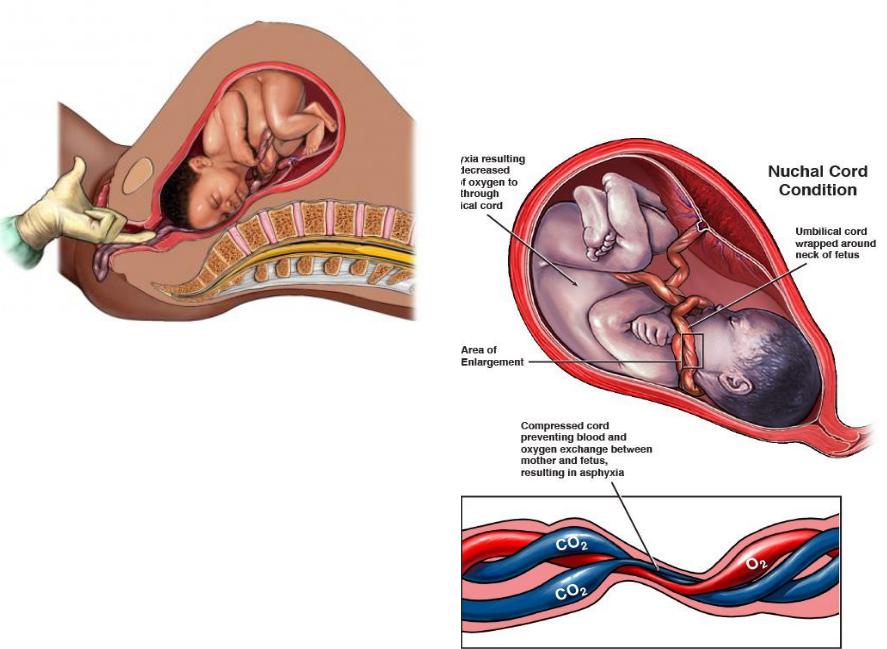
Рассказывает профессор Гидон Сахар:
«Женщина страдала от сильнейшего кровотечения, и поэтому, прежде чем приступить к катетеризации, мы должны были каким-то образом его остановить. Именно тогда мы заметили, что причиной обильного кровотечения стали сгустки крови, перекрывшие легочную артерию. Нам удалось успешно провести операцию и удалить тромбы, открыв путь кровотоку.
«Шанс выжить в такой ситуации практически равен нулю, — говорят специалисты. – Врачам удалось вытащить женщину и ребенка практически с того света».
Сейчас роженица находится в реанимационном отделении отделения кардиохирургии, состояние ее стабильно, и она уже может общаться с окружающими, хотя и через прибор искусственного дыхания. Малыш чувствует себя хорошо.
Организация лечения в Израиле с D.R.A Medical центром.
По поводу обследования и лечения обращаться по телефону +972-77-4450-480
или +8-800-707-6168 (для жителей России бесплатно).
или оставить заявку на сайте
Роды при заболеваниях сердечно-сосудистой системы
Наши специалисты — акушеры-гинекологи, кардиологи, анестезиологи, реаниматологи, хирурги, неонатологи — высококвалифицированные врачи, обладающие многолетним опытом специализированной помощи женщинам с различными видами патологии сердца и сосудов. Оснащение наших центров позволяет оказывать все виды плановой и экстренной помощи, необходимой женщине и плоду в родах и послеродовом периоде.
Оснащение наших центров позволяет оказывать все виды плановой и экстренной помощи, необходимой женщине и плоду в родах и послеродовом периоде.
Заболевания сердечно-сосудистой системы могут оказывать существенное влияние как на протекание самой беременности, так и на родовой процесс. Ведение родов у пациенток с патологией сердца и сосудов имеет свои особенности.
Главные задачи врачей — постоянный кардиомониторинг состояния матери и плода, проведение адекватной медикаментозной терапии для предупреждения возможных осложнений в родах, компетентная экстренная помощь женщине и ребенку в случае необходимости.
Выбор метода родоразрешения зависит от течения заболевания, степени его компенсации, состояния плода и наличия акушерских осложнений. Решение об оказании компетентной помощи матери и плоду принимается коллегиально — при взаимодействии врачей различных специализаций — акушера-гинеколога, кардиолога, анестезиолога и неонатолога.
В зависимости от показаний, роды могут проходить естественным путем и через кесарево сечение.
Абсолютные показания к кесареву сечению
- Осложнение заболевания акушерской патологией;
- Выраженные нарушения кровообращения;
- Стеноз митрального клапана;
- Инфаркт миокарда;
- Коарктация аорты;
- Тяжелая мерцательная аритмия;
- Ревматический процесс 2 и 3 степени;
- Пороки аортального клапана.
В случаях, когда абсолютные показания к кесареву сечению отсутствуют, будущая мама может войти в естественные роды.
Особенности ведения естественных родов при патологиях сердечно-сосудистой системы
- Максимально возможное обезболивание в процессе родов (предпочтительно эпидуральная анестезия)
- Постоянный мониторинг состояния сердца и сосудов женщины и ребенка
- Крайне важно включение в бригаду врачей, ведущих роды, опытного кардиолога и анестезиолога-реаниматолога. Эти специалисты должны постоянно наблюдать за самочувствием мамы и ребенка в процессе родов.

- В процессе родов женщине категорически запрещается находиться в положении «лежа на спине». Будущей маме необходимо лежать на левом боку.
- Для обеспечения достаточной вентиляции легких и снабжения всех органов и тканей кислородом в процессе родов необходима гипербарическая оксигенация.
В современных условиях родильных домов «Мать и дитя» роды для женщин с заболеваниями сердечно-сосудистой системы являются безопасными и комфортными. Здоровье мам и малышей — главный приоритет для каждого сотрудника родильных домов «Мать и дитя». Специалисты «Мать и дитя» делают все возможное для благополучного исхода родов у женщин с сахарным диабетом. Мы также предоставляем полный комплекс услуг в области послеродового наблюдения матери и ребенка.
Беременность назвали опасной для сердца
Многие беременные женщины не уделяют достаточно внимания состоянию своего сердца. Между тем, согласно данным американских ученых, риск инфаркта во время ожидания ребенка и в первые недели после родов значительно возрастает.
Исследователи выяснили, что вероятность получить сердечный приступ во время беременности возросла на 25%, если сравнивать статистику за 2002 и 2014 годы. Количество госпитализаций с таким диагнозом увеличилось с 7,1 на 1000 в 2002-м году до 9,5 на 1000 в 2014-м. Заболеваниям сердца оказались подвержены даже молодые женщины, сообщает Live Science.
По мнению специалистов, на здоровье беременных влияет несколько факторов – эмоциональный или физический стресс, увеличение объема циркулирующей крови, гормональные изменения.
Исследователи проанализировали данные женщин от 18 лет и старше, которых госпитализировали во время беременности, родов или в первые шесть недель после появление ребенка с 2002 по 2014 годы. Из более чем 55 миллионов случаев 4500 пациенток поступали с сердечным приступом, около двухсот из них скончались.
Смертность среди данной категории больных составила 5%, что является высоким показателем.
Ученые выявили, что развитие сердечных заболеваний связано с возрастом. По сравнению с двадцатилетними молодыми мамами, риск для женщин 35-39 лет возрастал в шесть раз, для 40-44 лет – в десять раз. Также в группе риска оказались пациентки с сахарным диабетом, гипертонией и гиперлипидемией (повышенным содержанием липидов в крови), а также курящие.
По сравнению с двадцатилетними молодыми мамами, риск для женщин 35-39 лет возрастал в шесть раз, для 40-44 лет – в десять раз. Также в группе риска оказались пациентки с сахарным диабетом, гипертонией и гиперлипидемией (повышенным содержанием липидов в крови), а также курящие.
Авторы исследования отметили, что количество заболеваний выросло в последнее десятилетие, когда, казалось, были достигнуты существенные успехи в профилактике и лечении сердечно-сосудистых проблем. Возможно, причина в том, что женщины заводят детей все позже и позже. Также у женщин детородного возраста чаще развиваются ожирение и диабет.
Ранее сообщалось, что современные женщины гораздо чаще страдают от депрессии во время беременности, чем поколение их матерей.
Влияние перенашивания на роды и малыша
Методы родовозбуждения.
Если к сроку 41-42 недель шейка матки созревает, проводится стимулирование родов (родовозбуждение). Тому есть как минимум две причины:
1. после сорока недель многие малыши продолжают активно расти и достигают веса 4 и более килограммов. В результате повышается вероятность того, что из-за своих крупных размеров ребенок просто не сможет нормально пройти через родовые пути, особенно если у матери узкий таз. Возможны серьезные разрывы тканей промежности у женщины и травмы у плода (переломы ключицы, образование кефалогематом, кровоизлияния под надкостницу черепа и пр.).
2. резко повышается вероятность внезапной гибели плода в утробе или при родах на фоне казалось бы полного благополучия. У малышей происходит остановка сердца, а предупреждение такого осложнения практически невозможно. Одна из тысячи переношенных беременностей завершается гибелью плода.
Процесс стимуляции родовой деятельности начинается с прокола плодного пузыря – амниотомии. Производят его на кресле при помощи специального инструмента. Плодные оболочки разводятся и вытекает передняя часть околоплодных вод, расположенная между головкой плода и шейкой матки. Головка плода опускается в область шейки и давит на нее, заставляя активнее раскрываться. Вскрытие плодного пузыря можно проводить только при условии зрелости шейки матки.
Производят его на кресле при помощи специального инструмента. Плодные оболочки разводятся и вытекает передняя часть околоплодных вод, расположенная между головкой плода и шейкой матки. Головка плода опускается в область шейки и давит на нее, заставляя активнее раскрываться. Вскрытие плодного пузыря можно проводить только при условии зрелости шейки матки.
Если спустя четыре часа с момента прокола плодного пузыря нет признаков активной родовой деятельности, врачи могут прибегнуть к медикаментозной стимуляции родов. Вводятся либо окситоцин, либо простагландины – они вызывают сокращения матки. Если не простимулировать роды через четыре часа после прокола, повышается вероятность, что длительность промежутка с момента истечения околоплодных вод составит более 12 часов. Это резко повышает риск инфекционных осложнений у матери и ребенка.
Стимуляция родовой деятельности проходит под постоянным контролем акушера-гинеколога. С помощью фетальных мониторов оценивается состояние плода и отслеживается его сердцебиение. Если регулярная родовая деятельность все еще отсутствует или слишком слабая либо проявляются признаки кислородного голодания плода, то приступают к экстренной операции кесарева сечения.
Основные показания к кесареву сечению, помимо вышеописанных, это:
– ухудшение состояния плода по данным кардиотокографии, нарастание признаков гипоксии, снижение частоты сердечных сокращений до 90 ударов в минуту и менее;
– безводный промежуток более 12 часов при полном отсутствии родовой деятельности;
– клинически узкий таз, когда размеры плода по данным осмотра и УЗИ не соответствуют размерам родового канала;
– слабая родовая деятельность с редкими и короткими схватками, которые не приводят к открытию шейки матки и не поддаются медикаментозному лечению.
Роды на сроке более 40 недель требуют от врачей особого внимания, так как велик риск осложнений как для самой роженицы, так и для ее ребенка. Многие из них можно предупредить, проведя лечение или стимуляцию родов до того, как ситуация станет опасной.
Осложнения для матери.
1. преждевременное излитие околоплодных вод. В результате процесс сглаживания шейки матки и раскрытия ее зева замедляется. Это существенно удлиняет безводный промежуток и может повлечь воспалительный процесс (через 12 и более часов). После родов с такими осложнениями часто начинаются эндометриты (воспалительные процессы в области внутренней оболочки матки). Для ребенка повышается риск возникновения внутриутробной пневмонии.
2. выраженная слабость родовой деятельности, непродуктивные, короткие схватки, которые не приводят к открытию шейки матки. Время родов увеличивается, родовые пути заселяются микроорганизмами, начинаются гнойно-воспалительные и даже септические осложнения. В самых тяжелых случаях возможна даже внутриутробная гибель плода. Именно по этим причинам при перенашивании беременности кесарево сечение делают в несколько раз чаще, чем при родах в положенный срок.
Основная причина слабой родовой деятельности – перерастяжение стенок матки значительно более крупным, чем при срочных родах, плодом. Другими причинами может быть маловодие, из-за которого плоский плодный пузырь не может выступить в роли гидростатического клина и не помогает раскрытию шейки матки.
Другими причинами может быть маловодие, из-за которого плоский плодный пузырь не может выступить в роли гидростатического клина и не помогает раскрытию шейки матки.
3. клинически узкий таз – костный таз мамы слишком узок для прохождения головки плода, и без травм и осложнений для обоих ребенок просто не может нормально родиться. При переношенности клинически узкий таз формируется по причине того, что плод слишком крупный, а также из-за плотности костей черепа и заращения швов (в норме мягкие подвижные косточки позволяют головке подстраиваться под родовые пути и миновать их без травматизма). Естественные роды при таком осложнении грозят матери послеродовыми кровотечениями из-за перерастяжения матки, а также глубокими разрывами мягких тканей родового канала (шейки матки, влагалища и промежности).
Осложнения для ребенка.
1. постепенное нарастание гипоксии плода и дефицита кислорода в тканях. Плод становится слишком большим, и его потребность в кислороде возрастает, в то время как плацента стареет и уже не может полностью обеспечить его нужды.
2. затрудненное прохождение ребенка по родовым путям из-за крупных размеров. При весе 4 килограмма и выше малыш может получить родовые травмы – кровоизлияние под надкостницу с образованием кефалогематомы, переломы ключиц и других костей, кровоизлияния в мозг из-за разрывов сосудов.
3. заглатывание или вдыхание мекония на последних неделях беременности и при родах. Меконий – это первородный кал, состоящий из слущенных клеток эпителия и околоплодных вод. Он копится в кишечнике все месяцы беременности и в нормальных условиях выходит наружу только после появления ребенка на свет. При гипоксии плода анальный сфинктер расслабляется, и кишечник опорожняется внутриутробно. Меконий попадает в околоплодные воды и окрашивает их в желтый или темно-коричневый цвет. Вдыхание или заглатывание таких вод может привести к развитию внутриутробной пневмонии. Чтобы избежать этого, сразу после рождения либо уже после выхода наружу головки ребенка из его рта и носоглотки отсасываются околоплодные воды.
4. дистоция плечиков – задержка рождения плечевого пояса плода более чем на одну минуту после рождения головки. Такое осложнение грозит переломом ключицы, травмами рук, а в тяжёлых случаях – гибелью. Причиной часто бывает всё тот же пресловутый большой вес плода. При перенашивании беременности дистоция плечиков встречается почти в 30% случаев, при обычных родах – менее чем в 10%.
5. у переношенных малышей в дальнейшей жизни нередко диагностируют неврологические проблемы.
Перечисленные выше обстоятельства заставляют врачей настороженно относиться к переношенным беременностям и считать их паталогическими, даже если никаких других осложнений не наблюдалось. На сроке более 40 недель беременную госпитализируют и начинают активно готовить к родам. Прогнозы для ребенка зависят от срока перенашивания, его состояния, положения в матке и других факторов. Под наблюдением и контролем докторов роды, как правило, проходят благополучно и для матери, и для малыша.
Источник: http://crazymama. ru
ru
Полезна: 1 голос
Не полезна: 0 голосов
Другие статьи на эту тему
Личный опыт. Врачебные ошибки в родах
Анастасия Орлова: «На 25 неделе беременности гинеколог предположила, что будет кесарево: ребенок крупный, а у меня клинически узкий таз. С таким настроем я проходила до 38 недели — тогда врач направила меня в роддом, чтобы там решили, как мне все-таки рожать. Я пролежала две недели, но схватки не переходили в настоящие — после стимуляций роды не наступали. И меня выписали в 40 недель! В 41 неделю я с направлением опять пошла в роддом. Еще 5 дней меня наблюдали и решили — рожу сама. В день родов в 8:00 прокололи пузырь и отвели в палату. В 17:35 родился сын. И… не закричал.
Я испугалась. Ребенка забрали в реанимацию: он не плакал, не шевелился. На следующий день мне рассказали, что произошло с сыном: отек головного мозга, асфиксия и судороги. Когда мне разрешили увидеть его, он был на ИВЛ, кушал через зонд и казалось, что его голова растеклась по подушке. Через три дня его решили перевезти в областную больницу. Но и там он не приходил в себя. Его ввели в искусственную кому на 7 дней. Потом начались улучшения. Сын открыл глазки, стал крутить головой. В 14 дней стал сам сосать бутылочку, в 21 день мне разрешили лечь к нему. Выписали почти в 2 месяца, нашептав: «Ваш ребенок никогда не будет ходить». Дали общие рекомендации наблюдаться у невролога и следить за состоянием малыша.
Когда мне разрешили увидеть его, он был на ИВЛ, кушал через зонд и казалось, что его голова растеклась по подушке. Через три дня его решили перевезти в областную больницу. Но и там он не приходил в себя. Его ввели в искусственную кому на 7 дней. Потом начались улучшения. Сын открыл глазки, стал крутить головой. В 14 дней стал сам сосать бутылочку, в 21 день мне разрешили лечь к нему. Выписали почти в 2 месяца, нашептав: «Ваш ребенок никогда не будет ходить». Дали общие рекомендации наблюдаться у невролога и следить за состоянием малыша.
Я считаю, что главная ошибка врачей состояла в том, что они неправильно выбрали сценарий ведения родов и срок: в 42 недели у ребенка кости головы стали твердеть, из-за этого случились отек и асфиксия. Я не знала кому и что писать, кого винить? Главврача, которая лично меня осматривала и сказала, что смогу родить сама? Или доктора, которая принимала роды и не назначила экстренное кесарево?
Первый год мы с мужем жили под девизом: «Надо». Мы делали все возможное и невозможное. В итоге сын сел в 8 месяцев, встал в 11, пошел в 1 год и 2 месяца. Сейчас Леше 4 года. Он не разговаривает. Есть проблемы с самообслуживанием и личной гигиеной. Диагнозы ребенка на сегодня: органическое поражение ЦНС, вторичная микроцефалия, косоглазие. Не могу сказать, что он полностью умственно отсталый, но определенная задержка есть. Мы с мужем понимаем, что таким, как все детки, он не будет никогда. Но верим, что сможем сделать так, чтобы жизнь нашего ребенка была полна радостных моментов.
Мы делали все возможное и невозможное. В итоге сын сел в 8 месяцев, встал в 11, пошел в 1 год и 2 месяца. Сейчас Леше 4 года. Он не разговаривает. Есть проблемы с самообслуживанием и личной гигиеной. Диагнозы ребенка на сегодня: органическое поражение ЦНС, вторичная микроцефалия, косоглазие. Не могу сказать, что он полностью умственно отсталый, но определенная задержка есть. Мы с мужем понимаем, что таким, как все детки, он не будет никогда. Но верим, что сможем сделать так, чтобы жизнь нашего ребенка была полна радостных моментов.
Я считаю себя молодцом. При огромной поддержке мужа завершила получение высшего образования, а год назад сдала на права».
«Операцию на сердце мне пришлось сделать во время беременности. Врачи спасли и меня, и сынишку»
28-летняя Надежда Кондратенко из Кривого Рога, несмотря на сложный врожденный порок сердца, стала мамой во второй раз. В Украине действует программа акушерской кардиологии, в рамках которой сотрудничают два учреждения Национальной академии медицинских наук Украины — Институт педиатрии, акушерства и гинекологии и Институт сердечно-сосудистой хирургии имени Н. М. Амосова
М. Амосова
Надя только вернулась после свидания с младшим сынишкой, который еще находился в реанимации, и глаза ее сияли.
— Малыш родился недоношенным, на 34-й неделе, весом 2 килограмма 270 граммов, но сразу стал дышать самостоятельно, а кормить его пока приходится молочной смесью через зонд, — говорит Надежда Кондратенко. — Молоко я сцеживаю, чтобы оно не пропало. Старшего сына кормила долго — год и девять месяцев. Перестала, когда выяснилось, что жду второго.
* «Я счастлива, что стала мамой двух сыновей, — говорит Надежда. — Вместе с мужем будем растить их в любви и в радости». Фото из семейного альбома
— Как же получилось, что операцию на сердце вам пришлось делать во время беременности?
— О том, что у меня врожденный порок сердца — двустворчатый клапан, — родители узнали, когда я появилась на свет. Они, конечно, очень переживали, но в столичном Институте Амосова меня поставили на учет и сказали, что состояние не критическое, просто надо наблюдаться. Каждый год мы ездили в Киев на консультацию. Показатели работы сердца были неплохие, словом, операция не требовалась.
Каждый год мы ездили в Киев на консультацию. Показатели работы сердца были неплохие, словом, операция не требовалась.
— Вы совсем не чувствовали, что с сердцем что-то не так?
— Совершенно. От физкультуры я была освобождена, и мне это даже казалось обидным: разве я не такая, как все? Пыталась бегать, прыгать, не отставая от других. Теперь понимаю, что это было опасно. Мой порок относится к группе «молчаливых». До поры до времени не дает о себе знать, а затем сердце может просто остановиться…
— Когда вы повзрослели, задумывались о том, сможете ли иметь детей?
— Конечно. С будущим мужем познакомилась еще в детстве, когда ездила в деревню к бабушке с дедушкой. Вячеслав почти на восемь лет старше меня. Когда мы начали встречаться, я сразу его предупредила о своей проблеме. Вячеслав говорил, что для него это не имеет значения, потому что он любит меня. И в 2014 году мы поженились. У нас много общего: оба работаем учителями — он физкультуры, а я — математики и информатики. Детей любим и, конечно, хотели иметь своего малыша. Но муж считал, что решение — рожать ребенка или нет — только за мной. Если здоровье не позволит, значит, сможем усыновить ребенка.К счастью, судьба подарила нам Давида. Сейчас ему два года и три месяца. А во время второй беременности показатели работы сердца резко ухудшились, и врачи сказали, что без операции не обойтись. На 22-й неделе беременности в Институте сердечно-сосудистой хирургии имени Амосова мне заменили аортальный клапан искусственным. Операция была тяжелой и длилась около восьми часов: мне разрезали грудную клетку, останавливали сердце, вшивали клапан. В это время специалисты Института педиатрии, акушерства и гинекологии следили за состоянием ребеночка. Все обошлось: мы вместе перенесли операцию нормально. Сын родился на шесть недель раньше срока, но врачи тщательно проверили его сердечко, работу других органов и сказали, что у него все в порядке.
Детей любим и, конечно, хотели иметь своего малыша. Но муж считал, что решение — рожать ребенка или нет — только за мной. Если здоровье не позволит, значит, сможем усыновить ребенка.К счастью, судьба подарила нам Давида. Сейчас ему два года и три месяца. А во время второй беременности показатели работы сердца резко ухудшились, и врачи сказали, что без операции не обойтись. На 22-й неделе беременности в Институте сердечно-сосудистой хирургии имени Амосова мне заменили аортальный клапан искусственным. Операция была тяжелой и длилась около восьми часов: мне разрезали грудную клетку, останавливали сердце, вшивали клапан. В это время специалисты Института педиатрии, акушерства и гинекологии следили за состоянием ребеночка. Все обошлось: мы вместе перенесли операцию нормально. Сын родился на шесть недель раньше срока, но врачи тщательно проверили его сердечко, работу других органов и сказали, что у него все в порядке.
* Давид ждет маму с братиком, которые скоро должны вернуться домой из Киева
Вячеслав на один день приехал из Кривого Рога навестить жену и младшего сынишку.
— Когда малыш появился на свет, я увидел его первым — жена после кесарева сечения, проводившегося под наркозом, находилась в реанимации, а врачи познакомили меня с сыном, — говорит Вячеслав. — Мне кажется, он похож на Надю. Очень жду, когда жену и ребенка выпишут, и семья соберется уже дома. Это счастье! Мы и подумать не могли, что рождение второго сына станет для нас такой проблемой. Врачи спасли жизнь и Наде, и малышу, да, собственно, спасли всю нашу семью. Теперь я это отчетливо понимаю и очень благодарен всем, кто боролся за жену и ребенка. Когда Наде делали операцию на сердце, я целый день провел возле операционной. Из палаты жену увезли в восемь утра, а затем я увидел ее вечером, когда Надю на каталке вывезли из операционной. Она была в сознании и сразу меня узнала. Только тогда врачи сказали, что и с Надей, и с малышом все в порядке. Ребенка хотим назвать Платоном или Родионом. Имя, как и старшему, выбираем по церковному календарю. Чтобы у ребенка был ангел-хранитель.
— Мы с сынулей уже в отдельной палате, но я пока кормлю его грудным молоком из бутылочки, чтобы контролировать, сколько он съедает, — говорит Надежда. — За один раз выпивает 30—40 миллилитров. Надо следить и за тем, как ребенок набирает вес. Находясь здесь, в Институте педиатрии, акушерства и гинекологии, видишь, какие почти безнадежные ситуации возникают то с мамой, то с ребенком, а врачам удается делать невероятные вещи, выполняя сложнейшие операции, применяя новые схемы лечения.
— Врачи понимают, что это естественное желание женщины — родить ребенка. И стараются в этом помочь…
— Когда я вышла замуж, желание стать мамой меня не покидало. Мы с мужем обращались ко многим врачам с вопросом, можно ли мне беременеть, но конкретного ответа не получали. В основном все говорили, что лучше сначала сделать операцию на сердце, а потом думать о беременности. Как пройдет тяжелая операция, что будет со мной после нее, тоже никто сказать не мог. Да и каких гарантий от врачей я могла требовать? И тут судьба свела меня с замечательным доктором из Института педиатрии, акушерства и гинекологии (сейчас она работает в другом месте), которая очень уверенно мне сказала: «В следующий раз ты приедешь к нам беременной и станешь на учет. Наблюдать тебя должны опытные специалисты. Но рожать самостоятельно при твоем диагнозе нельзя. Придется делать кесарево сечение».
Да и каких гарантий от врачей я могла требовать? И тут судьба свела меня с замечательным доктором из Института педиатрии, акушерства и гинекологии (сейчас она работает в другом месте), которая очень уверенно мне сказала: «В следующий раз ты приедешь к нам беременной и станешь на учет. Наблюдать тебя должны опытные специалисты. Но рожать самостоятельно при твоем диагнозе нельзя. Придется делать кесарево сечение».
— А как проходила первая беременность?
— Я чувствовала себя нормально, сердце не беспокоило и показатели были в пределах нормы. Мы живем на шестом этаже. Когда поднималась пешком домой, появлялась небольшая одышка. Но главное, что меня согревало, — я носила малыша, чувствовала его, мы с мужем разговаривали с ним. На 39-й неделе в Киеве, в Институте педиатрии, акушерства и гинекологии Юлия Владимировна Давыдова сделала мне кесарево сечение. Давид (имя сыну мы дали по святцам) родился доношенным. Врачи его обследовали, проверили, не передался ли порок сердца по наследству, и сказали, что ребенок здоров. Мы с мужем, наши родители, моя старшая сестра были на седьмом небе от счастья.
Мы с мужем, наши родители, моя старшая сестра были на седьмом небе от счастья.
— Вы сразу решили, что одного ребенка в семье мало?
— Мы планировали второго, но, возможно, не так быстро. Тем не менее и вторая беременность началась у меня нормально. Проблемы появились на втором месяце и оказались достаточно серьезными. Но в первом триместре беременности делать операцию нельзя: она опасна для ребенка. Пришлось ждать 20 недель.
— После операции вы почувствовали себя лучше?
— Да. Стало гораздо легче дышать. Оказывается, мне с детства не хватало воздуха, но я не знала, что бывает по-другому… Такого результата не ожидала.
* «Мы с женой очень благодарны врачам, которые помогли нам с Надей стать счастливыми родителями», — говорит Вячеслав. Фото Сергея ТУШИНСКОГО, «ФАКТЫ»
О проблемах, которые Надю могут настигнуть во время второй беременности, предупреждала принимавшая у женщины первые роды профессор Юлия Давыдова.
— Видимо, Надежда недооценила серьезность своего состояния, хотя после первых родов я взяла с нее обещание сначала устранить порок сердца, а затем рисковать — рожать второго ребенка, — говорит руководитель отдела акушерских проблем экстрагенитальной патологии Института педиатрии, акушерства и гинекологии Национальной академии медицинских наук Украины профессор Юлия Давыдова. — Счастье, что все сложилось удачно. Ведь во время кесарева сечения была большая угроза кровотечения. В Украине уже четвертый год работает программа акушерской кардиологии, участниками которой являются два академических института — наш и Национальный институт сердечно-сосудистой хирургии имени Н. М. Амосова. Организационные проблемы мы решаем сообща: есть договоренность между директором Института педиатрии, акушерства и гинекологии академиком Юрием Антипкиным и директором Института сердечно-сосудистой хирургии имени Н. М. Амосова академиком Василием Лазоришинцем о создании мультидисциплинарных команд, в которые входят кардиохирурги, анестезиологи, акушеры-гинекологи, неонатологи. Например, когда заведующий отделением патологии аорты Виталий Кравченко с коллегами оперировал Надю, за состоянием будущего ребенка следили акушеры-гинекологи и специалисты ультразвуковой диагностики. Наркоз давал опытнейший анестезиолог Валерий Литвиненко. И операцию пациентка перенесла нормально.
Например, когда заведующий отделением патологии аорты Виталий Кравченко с коллегами оперировал Надю, за состоянием будущего ребенка следили акушеры-гинекологи и специалисты ультразвуковой диагностики. Наркоз давал опытнейший анестезиолог Валерий Литвиненко. И операцию пациентка перенесла нормально.
Бывали случаи, когда женщина должна была находиться под постоянным контролем кардиологов и кардиохирургов, а родоразрешение наши специалисты проводили на базе Института сердечно-сосудистой хирургии. В каждом случае вместе решаем, что и как делать, где должна находиться пациентка, в чем заключается помощь ребенку.
* Юлия Давыдова (справа) и Алиса Лиманская (слева) считают, что в Украине должен существовать реестр, куда заносятся все дети, перенесшие операции на сердце, чтобы их состояние можно было отслеживать. Фото Сергея ТУШИНСКОГО, «ФАКТЫ»
— Программа акушерской кардиологии создана для тех женщин, у которых есть проблемы с сердцем?
— Да. Но не только для них. Бывает, эти проблемы обнаруживаются уже во время беременности, и никто не знает, почему вдруг у практически здоровой женщины сердце перестает перекачивать кровь, растягивается — и у нее возникает кардиомиопатия. Это состояние, которое в некоторых случаях требует даже пересадки сердца. Иногда сердце дает сбой, потому что в детстве девочке сделали операцию, устраняя порок. Но, выйдя замуж, некоторые скрывают от мужа и знакомых этот факт, не говорят о нем и врачу, наблюдающему за беременностью. В результате приходится принимать срочные меры, чтобы спасти маму и будущего ребенка.
Но не только для них. Бывает, эти проблемы обнаруживаются уже во время беременности, и никто не знает, почему вдруг у практически здоровой женщины сердце перестает перекачивать кровь, растягивается — и у нее возникает кардиомиопатия. Это состояние, которое в некоторых случаях требует даже пересадки сердца. Иногда сердце дает сбой, потому что в детстве девочке сделали операцию, устраняя порок. Но, выйдя замуж, некоторые скрывают от мужа и знакомых этот факт, не говорят о нем и врачу, наблюдающему за беременностью. В результате приходится принимать срочные меры, чтобы спасти маму и будущего ребенка.
— За последние лет 20 в детской кардиохирургии многое изменилось…
— Сейчас мы с сотрудниками института имени Амосова ведем еще одно направление — создаем реестр всех детей, прооперированных в Украине по поводу порока сердца. Ежегодно таких прибавляется около пяти тысяч. Они не должны исчезать из поля зрения кардиологов. Правильно было бы, чтобы за этим следили и родители. Как только девочка достигнет периода половой зрелости, надо, чтобы врач оценил состояние ее сердечно-сосудистой системы. В реестр заносятся и имеющие патологию беременные. Информируем об этом специалистов областных и районных центров, чтобы они при первой необходимости могли направить к нам женщину, нуждающуюся в помощи.
Как только девочка достигнет периода половой зрелости, надо, чтобы врач оценил состояние ее сердечно-сосудистой системы. В реестр заносятся и имеющие патологию беременные. Информируем об этом специалистов областных и районных центров, чтобы они при первой необходимости могли направить к нам женщину, нуждающуюся в помощи.
— А как же утверждение детских кардиохирургов: «После того как ребенку устранили порок сердца, он не отличается от здоровых детей»?
— Бывает и так, но не всегда. Организм непредсказуем. Кроме того, некоторые пороки могут передаваться по наследству, и их лучше заметить в период внутриутробного развития. Сейчас для этого есть все возможности.
— Скольких женщин пришлось оперировать по поводу заболевания сердца во время беременности?
— За последние четыре года — более двадцати. При этом материнская смертность сведена практически к нулю. В этом году уже успешно проведены две операции. Беременность прерывать не понадобилось. Могу с гордостью сказать, что благодаря правильному ведению таких сложных беременных нам удается «дорастить» ребенка до 37—39 недель. Это доношенные детки. Даже в лучших клиниках США, где помогают беременным с сердечной патологией, этот срок гораздо меньше — 34 недели.
Могу с гордостью сказать, что благодаря правильному ведению таких сложных беременных нам удается «дорастить» ребенка до 37—39 недель. Это доношенные детки. Даже в лучших клиниках США, где помогают беременным с сердечной патологией, этот срок гораздо меньше — 34 недели.
К сожалению, у беременных обостряются не только проблемы с сердцем. Однако если женщина в положении и вынашивает ребенка, у врачей одна задача — сохранить две жизни.
— Человечество год от года не становится здоровее, о чем свидетельствует статистика, но желание женщины выполнить свое предназначение — продолжить род — остается столь же сильным, — говорит ведущий научный сотрудник отдела акушерских проблем экстрагенитальной патологии ИПАГ, доцент кафедры внутренней медицины № 2 Национального медуниверситета имени А. А. Богомольца Алиса Лиманская. — Все чаще нам приходится оказывать помощь беременным, которые страдают аутоиммунными заболеваниями. Во всем мире за последние десять лет число таких пациенток увеличилось вдвое. Это больные ревматоидным артритом, системной красной волчанкой, псориазом, тромбоцитопенией, болезнью Крона, патологией щитовидной железы, сахарным диабетом первого типа, аутоиммунными гепатитами. Проявления заболеваний очень отличаются, и каждый раз, подбирая схему лечения, надо знать, что используется в мировой медицинской практике, отслеживать индивидуальную реакцию организма женщины. И помнить о главном: врач должен сделать все, чтобы качество жизни матери и будущего малыша было нормальным.
Это больные ревматоидным артритом, системной красной волчанкой, псориазом, тромбоцитопенией, болезнью Крона, патологией щитовидной железы, сахарным диабетом первого типа, аутоиммунными гепатитами. Проявления заболеваний очень отличаются, и каждый раз, подбирая схему лечения, надо знать, что используется в мировой медицинской практике, отслеживать индивидуальную реакцию организма женщины. И помнить о главном: врач должен сделать все, чтобы качество жизни матери и будущего малыша было нормальным.
«ФАКТИ»
Ірина Дубська
01.02.2018 р.
Джерело: http://fakty.ua/257142-operaciyu-na-serdce-mne-prishlos-sdelat-vo-vremya-beremennosti-vrachi-spasli-i-menya-i-synishku
Врожденные пороки сердца у детей
Врожденный порок сердца — болезнь сердечных клапанов, при которых орган начинает работать неправильно. В результате врождённого изменения строения клапанного аппарата, сердечных перегородок, стенок или отходящих от сердца крупных сосудов наступает нарушение кровотока сердца. Заболевание может прогрессировать. В ряде случаев возможен летальный исход.
Заболевание может прогрессировать. В ряде случаев возможен летальный исход.
Врожденные пороки сердца встречаются с частотой 6-8 случаев на каждую тысячу родов, что составляет 30% от всех пороков развития. Они занимают первое место по смертности новорожденных и детей первого года жизни. После первого года жизни смертность резко снижается, и в период от 1 года до 15 лет погибают не более 5% детей.
Чем раньше выявлен врожденный порок сердца, тем больше надежды на своевременное его лечение.
Причины
- Вирус краснухи.
- Вирусы гриппа, а также некоторые другие, если их действие приходится на первые 3 месяца беременности.
- Бактериальные инфекции.
- Наличие генетической предрасположенности.
Симптомы
- Голубой или синюшный цвет кожи, губ, ушных раковин.
- Появление синюшной кожи при кормлении грудью, крике малыша.
- Побледнение кожи и похолодание конечностей (при «бледных пороках»).
- Шумы в сердце.
- Признаки сердечной недостаточности.
- Изменения на электрокардиограмме, рентгеновских снимках, при эхокардиографическом исследовании (УЗИ сердца).
Конечно, при таких симптомах обеспокоенные родители немедленно обращаются к врачу, и порок сердца диагностируется в первые месяцы жизни ребенка, либо при рождении во время сопутствующих первых осмотров. Небольшие дефекты проявляют себя иногда только необычными шумами в сердце при прослушивании во время регулярных осмотров у детского врача.
Даже имея врожденный порок сердца, некоторое время после рождения ребёнок может выглядеть внешне вполне здоровым в течение первых десяти лет жизни. Однако в дальнейшем порок сердца начинает проявлять себя: ребенок отстает в физическом развитии, появляется одышка при физических нагрузках, бледность или даже синюшность кожи.
Для установки истинного диагноза необходимо комплексное обследование сердца с применением современного высокотехнологичного оборудования.
Хирургическое лечение является наиболее эффективным, причём операции зачастую делают новорожденным и детям от первого года жизни. Чаще всего вопрос о хирургическом лечении ставится еще до рождения ребенка, если это касается «синих пороков». Поэтому в таких случаях роды должны протекать в роддомах при кардиохирургических больницах. Терапевтическое лечение необходимо, если сроки операции можно перенести на более поздний срок. Если вопрос касается «бледных пороков», то лечение будет зависеть от того, как будет себя вести порок по мере роста ребенка. Скорее всего, все лечение будет терапевтическим.
Профилактика
Так как причины возникновения врождённых пороков сердца до сих пор мало изучены, сложно определить необходимые профилактические мероприятия, которые гарантировали бы предотвращение развития врождённых пороков сердца. Однако забота родителей о своем здоровье может значительно снизить риск появления врожденных заболеваний у ребенка.
Подробнее о детской кардиологии в клинике «ЮгМед»
Больше женщин испытывают остановку сердца во время родов, чем сообщается.
Остановка сердца во время родов встречается редко, но, согласно новому исследованию, опубликованному в журнале Anesthesiology , о ней все еще серьезно не сообщается.
Остановка сердца у матери — это когда во время или после родов сердце матери перестает биться. Это может быть вызвано чрезмерным кровотечением, сердечной недостаточностью, сердечным приступом, преэклампсией, инфекцией крови и эмболией околоплодными водами — все это может привести к нерегулярному сердечному ритму или снижению притока крови и кислорода к сердцу.
Помимо потенциально смертельного исхода для матери, остановка сердца у матери может привести к рождению ребенка мертвым, хотя врачи обычно пытаются сделать кесарево сечение, чтобы обеспечить выживание ребенка. Исследования показывают, что ребенок должен родиться в течение 5 минут после остановки сердца у матери, чтобы избежать каких-либо неврологических проблем.
Исследователи, стоящие за новым исследованием, изучили данные о более чем 56 миллионах родов в больницах. Они обнаружили, что среди этих родов произошло 4843 случая остановки сердца.
Они обнаружили, что среди этих родов произошло 4843 случая остановки сердца.
Это означает, что 1 из 11 749 рождений закончился остановкой сердца у матери — это вдвое больше, чем ранее сообщалось в медицинской литературе.
Исследователи также заметили, что выживаемость матери после остановки сердца улучшилась с 52% в 1998 году до 60% к 2011 году. Сердечно-легочная реанимация часто казалась успешной, и команда отмечает, что выживаемость на 60% также выше, чем ранее. было сообщено.
«60% выживаемости при остановке сердца — это хорошо, но материнская смертность в США остается неприемлемо высокой», — говорит автор исследования д-р.Джилл М. Мхайр, доцент анестезиологии Университета Арканзаса медицинских наук в Литл-Роке.
«Эта информация поможет поставщикам медицинских услуг провести наиболее эффективную сердечно-легочную реанимацию матери, когда на кону стоит жизнь и матери, и ребенка», — добавляет она.
Команда доктора Мхайра обнаружила, что основной причиной остановки сердца было обильное кровотечение, на которое приходилось 47,7% всех случаев. На сердечную недостаточность и эмболию околоплодными водами приходилось по 13 человек.3% случаев остановки сердца и инфекция крови вызвали 11,2% случаев остановки сердца у матери.
Исследование также показало, что пожилые женщины, чернокожие женщины или матери, получающие медицинскую помощь по программе Medicaid, наиболее подвержены риску остановки сердца у матери.
В исследовании 2012 года, опубликованном в журнале Journal of Perinatal and Neonatal Nursing , были опубликованы аналогичные результаты, предполагающие, что чернокожие женщины в 3,7 раза чаще умирают от осложнений беременности, чем белые женщины. Это исследование также выдвинуло гипотезу о том, что сердечные события у матери в США занижены из-за непоследовательных государственных систем отчетности.
«Это редкие события с высокими ставками в акушерских отделениях, и подготовка команды имеет решающее значение для обеспечения того, чтобы каждый был готов действовать быстро и эффективно», — говорит д-р Мхайр. «К счастью, врачи-анестезиологи являются экспертами в ведущих реанимационных бригадах при остановке сердца у матери и других чрезвычайных ситуациях, которые случаются в родильном зале».
Заболевания сердца и беременность: знайте о рисках
Заболевания сердца и беременность: знайте о рисках
Беременность нагружает ваше сердце и систему кровообращения, но многие женщины с сердечными заболеваниями рожают здоровых детей.Знайте о рисках и о том, как предотвратить осложнения.
Персонал клиники Мэйо
Если у вас сердечное заболевание, во время беременности вам потребуется особый уход. Вот что вам нужно знать о сердечных заболеваниях и беременности.
Как беременность влияет на сердце?
Беременность нагружает сердце и сердечно-сосудистую систему. Во время беременности объем вашей крови увеличивается на 30–50 процентов, чтобы обеспечить питание растущего ребенка, ваше сердце перекачивает больше крови каждую минуту, а частота сердечных сокращений увеличивается.
Работа и доставка увеличивают нагрузку на сердце. Во время родов — особенно при толчке — у вас будут резкие изменения кровотока и давления. Через несколько недель после родов нагрузка на сердце вернется к уровню, который был до того, как вы забеременели.
Какие риски?
Риски зависят от характера и тяжести вашего сердечного заболевания. Например:
- Проблемы с сердечным ритмом. Незначительные нарушения сердечного ритма часто встречаются во время беременности.Обычно они не вызывают беспокойства. Если вам нужно лечение от аритмии, вам, скорее всего, дадут лекарства, так же, как если бы вы не были беременны.
Проблемы с сердечным клапаном. Наличие искусственного сердечного клапана, рубцевания или порока развития сердца или клапанов может увеличить риск осложнений во время беременности. Если ваши клапаны не работают должным образом, у вас могут возникнуть проблемы с переносимостью усиленного кровотока, возникающего во время беременности.
Кроме того, искусственные или аномальные клапаны несут повышенный риск потенциально опасной для жизни инфекции внутренней оболочки сердца (эндокардит) и сердечных клапанов.Механические искусственные сердечные клапаны также представляют серьезный риск во время беременности из-за необходимости корректировки использования антикоагулянтов, потенциальной опасности для жизни свертывания крови (тромбоза) сердечных клапанов. Прием антикоагулянтов также может подвергнуть риску вашего развивающегося ребенка.
- Застойная сердечная недостаточность. По мере увеличения объема крови может ухудшаться застойная сердечная недостаточность.
- Врожденный порок сердца Если вы родились с сердечным заболеванием, у вашего ребенка также больше риск развития сердечного порока.Вы также можете подвергаться риску сердечных заболеваний во время беременности и преждевременных родов.
Некоторые сердечные заболевания вызывают больше осложнений, чем другие?
Определенные сердечные заболевания, особенно сужение митрального или аортального клапана, могут представлять опасность для жизни матери или ребенка. В зависимости от обстоятельств, некоторые сердечные заболевания требуют серьезного лечения, например операции на сердце, прежде чем вы попытаетесь зачать ребенка.
Беременность не рекомендуется женщинам с редким врожденным заболеванием — синдромом Эйзенменгера или высоким кровяным давлением, которое поражает артерии легких и правого полушария сердца (легочная гипертензия).
А как насчет лекарств?
Лекарства, которые вы принимаете во время беременности, могут повлиять на вашего ребенка. Однако часто преимущества перевешивают риски. Если вам нужны лекарства для контроля состояния сердца, ваш лечащий врач назначит самое безопасное лекарство в наиболее подходящей дозе.
Принимайте лекарство точно в соответствии с предписаниями. Не прекращайте прием лекарства и не корректируйте дозу самостоятельно.
Как мне подготовиться к беременности?
Перед тем, как вы попытаетесь зачать ребенка, запишитесь на прием к кардиологу и врачу, который будет заниматься вашей беременностью.Скорее всего, вас направят к акушеру, который специализируется на беременностях с очень высоким риском (специалист по медицине плода). Возможно, вы также захотите поговорить с другими членами вашей медицинской бригады, например, с вашим семейным врачом.
Ваша медицинская бригада оценит, насколько хорошо вы справляетесь с заболеванием сердца, и примет решение об изменении лечения, которое может вам потребоваться, прежде чем вы забеременеете.
Некоторые лекарства, применяемые для лечения сердечных заболеваний, не используются во время беременности. В зависимости от обстоятельств ваш лечащий врач может скорректировать дозировку или сделать замену и объяснить связанные с этим риски.
Чего мне ожидать во время дородовых посещений?
Во время беременности вы часто будете навещать своего врача. Ваш вес и артериальное давление, вероятно, будут проверяться при каждом посещении, и вам могут потребоваться частые анализы крови и мочи.
Частота посещения кардиолога во время беременности будет зависеть от тяжести состояния вашего сердца. Ваш лечащий врач может использовать определенные тесты для оценки вашей сердечной функции, в том числе:
- Эхокардиограмма. Это тип ультразвука, который использует звуковые волны для создания изображений вашего сердца и структур внутри вашего сердца.
- Электрокардиограмма. Этот тест регистрирует электрическую активность вашего сердца.
Как я могу убедиться, что с моим ребенком все в порядке?
Ваш лечащий врач будет следить за развитием вашего ребенка на протяжении всей беременности. Регулярные ультразвуковые исследования могут использоваться для отслеживания роста вашего ребенка, а специализированные ультразвуковые исследования могут использоваться для выявления аномалий сердца плода.Вашему ребенку может потребоваться наблюдение или лечение после родов.
Как предотвратить осложнения?
Забота о себе — лучший способ позаботиться о своем ребенке. Например:
- Приходите на прием к врачу во время беременности. Регулярно посещайте врача на протяжении всей беременности.
- Принимайте лекарства в соответствии с предписаниями. Ваш лечащий врач пропишет самое безопасное лекарство в наиболее подходящей дозе.
- Больше отдыхайте. По возможности старайтесь спать ежедневно и избегайте тяжелых физических нагрузок.
- Следите за прибавкой в весе. Набор правильного веса способствует росту и развитию вашего ребенка. Набор слишком большого веса создает дополнительную нагрузку на ваше сердце.
- Управляйте тревогой. Задавайте вопросы о своем прогрессе. Узнайте, чего ожидать во время родов. Знание того, что происходит, поможет вам расслабиться.
- Знайте, что запрещено. Избегайте курения, алкоголя, кофеина и запрещенных наркотиков.
О каких признаках или симптомах я должен сообщить своему врачу?
Обратитесь к своему врачу, если у вас есть какие-либо признаки или симптомы, которые вас беспокоят, в частности:
- Затрудненное дыхание
- Одышка при физической нагрузке или в покое
- Учащенное сердцебиение, учащенное сердцебиение или нерегулярный пульс
- Боль в груди
- Кровавый кашель или кашель по ночам
А как насчет труда и доставки?
Ваш лечащий врач может порекомендовать роды в медицинском центре, специализирующемся на беременностях с высоким риском.Если есть опасения по поводу вашего сердца или кровообращения или вам необходимо присутствие определенных специалистов во время родов, роды могут быть вызваны.
Специальное оборудование может использоваться для наблюдения за вами во время родов. Ваш пульс и ритм могут потребовать контроля во время родов.
Ваши схватки и частота сердечных сокращений вашего ребенка будут постоянно контролироваться. Вместо того чтобы лечь на спину, вас могут попросить лечь на бок и подтянуть одно колено к груди.
Чтобы уменьшить стресс от боли, ваш врач может порекомендовать вам вводить лекарство через катетер в позвоночник (эпидуральную анестезию) или делать инъекцию в позвоночник (спинальный блок) для снятия боли. Если вы рожаете естественным путем, ваш лечащий врач может ограничить ваши толчки с помощью щипцов или вакуум-экстрактора, чтобы помочь вашему ребенку родить.
Если вы подвержены риску эндокардита, вы можете пройти курс лечения антибиотиками непосредственно до и после родов.
Кесарево сечение из-за сердечной недостаточности — редкость.Если у вас возникнет акушерская проблема, которая приведет к кесареву сечению, будут приняты особые меры предосторожности, чтобы контролировать работу вашего сердца во время родов. Ваш врач может порекомендовать назначить свидание, чтобы вызвать роды в контролируемых условиях, если у вас есть определенные формы тяжелого сердечного заболевания во время беременности.
Смогу ли я кормить ребенка грудью?
Кормление грудью рекомендуется большинству женщин с сердечными заболеваниями, даже тем, кто принимает лекарства. Заранее обсудите возможные корректировки лечения со своим врачом.
Если у вас врожденная проблема с сердцем, которая значительно увеличивает риск эндокардита, ваш врач, вероятно, обсудит риск мастита во время кормления грудью. Эта довольно распространенная инфекция может представлять особый риск в вашей ситуации. В некоторых случаях рекомендуется сцеживание и кормление грудным молоком.
21 августа 2020 г.
Показать ссылки
- Waksmonski CA, et al. Приобретенный порок сердца и беременность. https://www.uptodate.com/home. По состоянию на 16 мая 2017 г.
- Nanna M, et al. Беременность осложнилась пороком клапанов сердца. Журнал Американской кардиологической ассоциации. 2014; 3: e0007.
- Waksmonski CA, et al. Беременность у женщин с врожденным пороком сердца: Общие принципы. https://www.uptodate.com/home. По состоянию на 16 мая 2017 г.
- Пренатальный уход. Департамент здравоохранения и социальных служб. http://womenshealth.gov/publications/our-publications/fact-sheet/prenatal-care.html. По состоянию на 18 мая 2017 г.
- Сердечные нарушения при беременности.Руководство Merck Professional Version. http://www.merckmanuals.com/professional/gynecology-and-obstetrics/pregnancy-complicated-by-disease/heart-disorders-in-pregnancy. По состоянию на 16 мая 2017 г.
- Regitz-Zagrosek V, et al. Ведение сердечно-сосудистых заболеваний во время беременности. Актуальные проблемы кардиологии. 2014; 39: 85.
Узнать больше Подробно
Продукты и услуги
- Книга: Руководство клиники Мэйо по здоровой беременности
.
Эпидуральная анестезия: «У меня случился сердечный приступ во время родов, и я умерла на 23 секунды»
Мария * не могла понять, почему у нее было такое сильное, пугающее чувство страха по поводу своей беременности. В конце концов, это был ее четвертый ребенок, и ни с одним из остальных не было проблем. Но что-то не давало ей покоя, когда она готовилась к четвертым родам и третьему кесареву сечению в январе этого года.
«У меня было такое чувство, будто я никогда больше не увижу своих детей.
Ее наклонили вперед над стулом для проведения блокады позвоночника, которая понадобится ей для операции, то, что она делала раньше без каких-либо проблем.
«Я почувствовала, как игла вошла мне в спину, и изо всех сил пыталась удержаться на месте, потому что меня очень раздражает щекотка», — вспоминает Мария. «И доктор, и я смеялись, и я немного расслабился. «Это не так уж плохо», — подумал я. «Все будет хорошо».
Мария испугалась перед родами. Источник: iStock.
Она думала, что все будет хорошо.
Но когда персонал больницы положил Марию на операционный стол, ее внезапно сотрясла острая боль в груди.
«Я думала, это ребенок давит на мои органы», — вспоминает она. Чувство усилилось, и она села прямо.
«Меня вырвет!» — воскликнула она.
И это последнее, что она помнит.
Когда она вернулась в сознание, она услышала слабый далекий звук людей, выкрикивающих ее имя: «Мария, Мария…!»
Она открыла глаза и умоляла за своего мужа. В голове у нее колотилось, она была напугана и сбита с толку.
«У вас была небольшая проблема», — сказал ей доктор, когда ее глаза бегали по комнате, и ее голова кружилась.«Но сейчас мы родим твою дочь».
К счастью, девочка Марии, которой сейчас пять месяцев, родилась благополучной и здоровой. И только после этого врач рассказал ей, что случилось.
Мария и ее ребенок сейчас в безопасности, но все могло быть иначе. Источник: предоставлено.
Беспокоитесь о труде? Судя по всему, держание за руки помогает облегчить боль. Кроме того, вы поймете, почему акт рождения самый пугающий, который когда-либо видел этот папа.
«Я был в нескольких секундах от того, чтобы меня здесь не было»
У Марии случилась остановка сердца, а в ней все еще оставался ребенок. Она была клинически мертва, и ее сердце остановилось на целых 23 секунды.
«У меня было столько эмоций — ужас, замешательство, тревога», — вспоминает Мария. «То, чего я боялся, сбылось».
К счастью, Мария и ее дочь кажутся физически здоровыми после травмы, но Мария говорит, что этот опыт оставил у нее крайнее беспокойство и признаки посттравматического стресса.
Опыт оставил ей шрам. Источник: iStock.
«У нас на днях был день рождения моей четырехлетней дочери, и я все время плакала, потому что не могла перестать думать, что я в секундах от того, чтобы не быть рядом с детьми», — говорит она. «Я думаю об этом каждый день».
«Я хотела бы пятого ребенка, но теперь после всего, через что я прошла, я бы никогда не могла им рисковать», — говорит она. «Это значительно усилило мою тревогу. Мне даже трудно заснуть, потому что мне кажется, что я снова нахожусь на операционном столе.
Она начала посещать консультанта по поводу симптомов посттравматического стрессового расстройства, но изо всех сил пытается смириться с масштабами того, что ей пришлось пережить, и снова и снова спрашивает себя, можно ли было что-то сделать, чтобы предотвратить это. «В больнице мне сказали, что это очень редкое осложнение, но я все время задаюсь вопросом — так ли оно редко? Следует ли мне лучше понять риски? Неужели я один из миллиона? »
Неужели это так редко?
Представитель Австралийско-новозеландского колледжа анестезиологов (ANZCA) сказал Kidspot, что остановка сердца после введения анестетика возникает, когда у пациента очень быстро падает артериальное давление.Они добавили, что они «крайне редки», и типичный результат, когда это происходит, — «полное выздоровление».
Однако анализ двух крупных исследований остановки сердца во время спинальной анестезии в 2001 году пришел к выводу, что это, возможно, менее «редко», чем часто описывается.
«Остановка сердца во время спинномозговой анестезии описывается как« очень редкая »,« необычная »и« неожиданная », но на самом деле они довольно распространены», — говорится в исследовании, опубликованном в журнале «Anesthesia and Analgesia». Исследование показало, что на каждые 10 000 введенных спинальных анестетиков приходится семь остановок сердца.В исследовании отмечается, что это высокий показатель по сравнению с случаями остановки сердца по любой причине, когда пациенту проводится внесердечная операция, а это только три случая на каждые 10000.
Исследования показывают, что это происходит чаще, чем предполагалось. Источник: iStock.
Мария говорит, что не хочет тревожить других будущих мам и знает, что все процедуры сопряжены с риском. Но она призывает мам задавать любые вопросы до того, как им сделают блокаду позвоночника, чтобы они были полностью осведомлены о рисках.
«Ты думаешь про себя, со мной этого не случится», — говорит она. «Но я доказываю, что это может случиться и действительно произойдет».
У моего ребенка остановилось сердце во время родов. Может быть, это вина врача?
Когда ребенок готов к родам, будущие родители и их семьи доверяют медицинским работникам, которые им помогают. Они верят, что им и их ребенку был предоставлен надлежащий дородовой уход, и они верят, что они будут продолжать получать наилучший уход во время и после родов и родов.В большинстве случаев их доверие оправдано, и мама и ребенок вернутся домой из больницы счастливыми и здоровыми. Однако в некоторых случаях возникают сложности, и надежды и ожидания новых родителей рушатся, а их доверие разрушается.
Остановка сердца может иметь пожизненный эффект
Одно из возможных осложнений — остановка сердца у ребенка во время родов. В редких случаях остановка сердца у новорожденных может иметь разрушительные последствия, вплоть до смерти.Остановка сердца происходит, когда сердце по какой-то причине перестает биться. Это может быть более серьезным, чем сердечный приступ, когда есть закупорка одной из артерий, доставляющих кислород к сердцу. В отличие от взрослых, которые обычно страдают от остановки сердца из-за ишемической болезни сердца, новорожденные, у которых останавливается сердце, обычно страдают от остановки сердца из-за респираторных заболеваний. Гипоксемия (низкий уровень кислорода в крови) или затруднения дыхательных путей, вызывающие затрудненное дыхание, часто являются причинами остановки сердца у младенцев.Поскольку причина остановки сердца у младенцев во время родов часто носит респираторный характер, будущие осложнения могут включать повреждение головного мозга, неврологические проблемы и другие проблемы, возникающие из-за недостатка кислорода. Эти условия могут быть тяжелыми и длиться всю жизнь.
Кто виноват в остановке сердца у ребенка?
Иногда эти осложнения неизбежны, и их невозможно обнаружить или лечить, пока они не возникнут. Могут быть вовлечены генетические факторы (врожденные пороки сердца), респираторные инфекции или обструкции дыхательных путей, лечение которых невозможно до рождения ребенка.Однако бывают случаи, когда остановка сердца происходит из-за неправильного наблюдения или диагностики со стороны медицинских работников. Во время схваток и родов необходимо постоянно контролировать частоту сердечных сокращений и артериальное давление ребенка. Если это не так и происходит остановка сердца, это можно рассматривать как халатность со стороны врачей или другого персонала больницы.
Другая область, в которой врачи могут ошибаться, — это диагностика врожденного порока сердца, пока ребенок еще находится в утробе матери. Сердце развивается на ранних стадиях плода, и во многих случаях дефекты можно обнаружить и исправить с помощью внутриутробной хирургии.Если такие дефекты поддаются обнаружению, но врач упускает их из виду и у ребенка останавливается сердце во время схваток или родов, это можно рассматривать как халатность или халатность.
Что делать, когда случилось самое худшее
Если у вас или кого-то из ваших знакомых был ребенок, у которого во время родов случилась остановка сердца, возможно, вы стали жертвой врачебной халатности или халатности. В этих случаях крайне важно, чтобы ваши записи были проверены медицинскими и юридическими экспертами. В штате Росс Феллер Кейси есть врачи-юристы, которые обладают квалификацией, чтобы оценить вашу ситуацию и определить, есть ли у вас случай.
Пожалуйста, свяжитесь с нашей фирмой для получения бесплатной консультации. Адвокаты Росс Феллер Кейси работают на случай непредвиденных обстоятельств, поэтому с вас не будет взиматься плата, если только ваше дело не приведет к финансовому оздоровлению.
Число сердечных приступов, связанных с беременностью, увеличивается, чаще всего у женщин от 30 лет и старше
(LWA / Dann Tardif, Getty Images)
Сердечные приступы, связанные с беременностью, особенно в период после родов, учащаются среди женщин согласно новому исследованию, которым исполнилось 30 лет.
Хотя все еще считается редкостью, исследование почти 11,3 миллионов записей о беременности, родах и послеродовых случаях показало, что почти три четверти из 913 женщин, перенесших сердечные приступы с 2003 по 2015 год, были в возрасте 30 лет и старше.
Увеличение числа случаев острого инфаркта миокарда (медицинское название сердечного приступа) «произошло синхронно с увеличением возраста матери, а также с ростом ожирения», согласно авторам исследования, опубликованного во вторник в Journal of the American. Сердечная ассоциация.Это также может быть связано с увеличением до беременности других традиционных факторов риска сердечных заболеваний, таких как диабет, высокий уровень холестерина, высокое кровяное давление и курение.
Из числа женщин, перенесших сердечные приступы в исследовании, 37% испытали его во время беременности, 12% во время родов и 51% в послеродовом периоде.
«Беременность — это сердечно-сосудистый стресс-тест», — сказала старший автор доктор Кэтлин Стергиопулос, руководитель амбулаторной эхокардиографии в больнице Св. Франциска, Кардиологический центр в Рослине, Нью-Йорк.При нормальной беременности кровяное давление чаще всего снижается в первом и втором триместре, а затем повышается до уровня, существовавшего до беременности, к третьему триместру.
«Люди часто забывают о послеродовом периоде, но это период высокого риска из-за изменений в сердечно-сосудистой системе матери», — сказала она. «Большинство пациентов выписываются из больницы к тому времени, когда симптомы проявляются. Когда дома рождается ребенок, матери в последнюю очередь хотят вернуться в больницу.
«Может ли у меня сердечный приступ или у меня может быть инсульт, это почти не находится в поле зрения женщин, но особенно не в поле зрения молодых женщин», — сказал Стергиопулос, который изучает сердечные заболевания во время беременности в течение 12 лет.
Хотя случаи остаются редкими, Стергиопулос предупреждает, что важно знать факторы риска сердечного приступа во время беременности, которые включают известную ишемическую болезнь сердца, гестационные нарушения высокого кровяного давления, высокий уровень холестерина, условия свертывания крови, историю злоупотребления психоактивными веществами, историю курения. и ожирение.
Она рекомендует женщинам с сердечно-сосудистыми заболеваниями или с высоким риском их развития во время беременности работать с командой специалистов, в идеале до беременности, во время и после родов.
Эта область акушерства сердечно-сосудистых заболеваний расширяется отчасти за счет увеличения числа женщин, которые становятся матерями в более старшем возрасте и имеют другие существующие сердечные заболевания или сердечно-сосудистые риски.
«Когда мы стареем, когда мы думаем о беременности, нам действительно нужны эти подробные обсуждения с вашим гинекологом о возможных рисках», — согласился доктор Лакшми Мехта, неинвазивный кардиолог из Университета штата Огайо в Колумбусе. который не принимал участия в исследовании.
«Беременность может вызвать большой стресс для организма, особенно для сердца», — сказала Мехта, руководившая написанием научного заявления Американской кардиологической ассоциации, опубликованного в мае, в котором содержится призыв к беременным женщинам с сердечными заболеваниями лечить специализированные кардио- акушерские бригады.
«Если у вас есть сердечный анамнез, вам действительно нужна кардио-акушерская бригада — кардиолог, акушер, анестезиолог, правильная команда игроков, которая поможет довести вас до конца».
Стергиопулос сказал, что в будущих исследованиях следует специально изучить социально-экономический статус и расу как другие потенциальные факторы риска сердечных заболеваний во время беременности.
«Интересно, что государственное страхование — страхование Medicaid — появилось в качестве предиктора (сердечных приступов).Так что, вероятно, существует социально-экономический фактор, но он не был полностью изучен », — сказала она.
«Было также указание на то, что черная раса была фактором, еще одной областью, которая требует дальнейшего изучения. Это исследование в основном было сосредоточено на факторах риска и сроках, что было отличной отправной точкой. Я рассматриваю это исследование как отличный сигнал, а не как решенную головоломку. . »
Если у вас есть вопросы или комментарии по поводу этой истории, пишите на [email protected].
Женщины подвергаются наибольшему риску сердечной недостаточности через несколько недель после родов — ScienceDaily
Сердечная недостаточность является основной причиной материнской заболеваемости и смертности в США.S. — частота смертей, связанных с беременностью, увеличилась более чем вдвое в период с 1987 по 2011 год. Тем не менее, многое о госпитализации по поводу сердечной недостаточности до, во время и после родов неизвестно.
Исследование, проведенное в Университете Иллинойса в Чикаго, показало, что женщины подвергаются наибольшему риску сердечной недостаточности в течение шести недель после родов, известных как послеродовой период.
«Это открытие подтверждает, что госпитализация в связи с родами является« окном возможностей »для выявления женщин из группы высокого риска и разработки стратегий наблюдения перед выпиской», — сказал ведущий автор исследования Мулубрхан Могос, доцент кафедры медсестер UIC.
Результаты исследования также предполагают, что сердечная недостаточность является серьезной клинической проблемой среди относительно молодых женщин репродуктивного возраста, особенно среди женщин с наличием дополнительных заболеваний или состояний, таких как гипертония, сказал Могос.
Исследование показало, что, хотя менее 2 процентов всех госпитализаций, связанных с беременностью, происходили в послеродовой период, почти 60 процентов госпитализаций по поводу сердечной недостаточности в связи с беременностью происходили в то же время.
Исследователи опубликовали свои выводы в журнале Circulation: Heart Failure .
По словам Могоса и его коллег, результаты исследования подчеркивают необходимость тщательного наблюдения за женщинами из группы высокого риска перед выпиской из больницы после родов и в послеродовой период. Как правило, женщин выписывают из больницы в течение двух-трех дней после родов, и их лечащие врачи снова не осматривают их раньше, чем через шесть недель.
В ходе исследования было проанализировано более 50 миллионов госпитализаций в связи с беременностью в США с 2001 по 2011 годы. С 2001 по 2006 год число диагнозов сердечной недостаточности среди послеродовых госпитализаций ежегодно увеличивалось на 7,1 процента, затем показатели стабилизировались до 2011 года, окончательного год проанализирован.
Частота сердечной недостаточности в дородовой период или до родов увеличивалась в среднем на 4,9 процента в год с 2001 по 2011 год, что может быть связано, по крайней мере частично, с наличием высокого кровяного давления, диабета или другого риска. Исследователи обнаружили, что факторы или состояния, которые были у женщин до беременности, а также улучшенное тестирование для выявления сердечной недостаточности.
По словам исследователей, женщины, которым был поставлен диагноз сердечной недостаточности — до и после родов, — как правило, были старше и чернокожими. Согласно исследованию, женщины были из южных штатов США, жили в районах проживания с низким доходом и вели рискованное поведение, в том числе употребляли табак, наркотики и алкоголь.
Могос и его соавторы пришли к выводу, что матери из группы риска нуждаются в тщательном наблюдении в послеродовом периоде, в идеале со стороны многопрофильной группы, в которую входят специалисты по сердечной недостаточности.Это внимание было связано с лучшими результатами и меньшим количеством повторных госпитализаций.
«Медицинское просвещение об ожиданиях и их статусе риска во время госпитализации в связи с родами может дать женщинам возможность немедленно обратиться за поддержкой к своим социальным сетям и поставщику медицинских услуг», — сказал Могос.
Кроме того, «существует необходимость в повышении осведомленности и мерах общественного здравоохранения для устранения факторов риска и продвижения стратегий профилактики среди исторически неблагополучных групп», — сказал он.
Беременность и болезни сердца и системы кровообращения
Сара Брили исследует проблемы беременности и вашего сердца и встречает двух женщин, которые боролись с проблемами со здоровьем.
«В этой стране риск беременности низкий, — говорит доктор Сара Торн, кардиолог-консультант больницы Королевы Елизаветы в Бирмингеме, специализирующаяся на врожденных пороках сердца и пороках сердца во время беременности у взрослых.
«Тем не менее, сердечные заболевания являются самой большой причиной материнской смертности в Великобритании.К концу первого триместра объем работы вашего сердца увеличивается на 50 процентов; это должно поддерживаться в течение шести месяцев ».
Если у вас сердечное заболевание, перед зачатием проконсультируйтесь со специалистом. «Важно видеть правильного кардиолога, желательно вместе с акушером», — советует д-р Торн. «Если вас осматривает служба по борьбе с врожденными пороками сердца, они должны обладать необходимой степенью знаний, но если вы посещаете общего кардиолога, вам может потребоваться направление к специалисту.”
Она говорит, что женщинам следует быть особенно осторожными, если они страдают кардиомиопатией или заболеваниями, поражающими аорту (например, синдромом Марфана или синдромом Лойса-Дитца) или стенозом митрального или аортального клапана.
Легочная артериальная гипертензия (которая встречается редко, но чаще встречается у женщин) может быть чрезвычайно опасной во время беременности, поэтому женщинам обычно не рекомендуется иметь ребенка.
«Важно не забеременеть случайно, — говорит доктор Торн. «Подумайте о контрацепции.Есть несколько сердечных заболеваний, при которых вы не сможете принимать комбинированные таблетки. Если вы принимаете таблетки, содержащие только прогестагены, посоветуйтесь, чтобы выбрать наиболее эффективную.
«Беременность может ухудшить ваше состояние, поэтому подумайте, как бы вы справились с ребенком», — добавляет д-р Торн. «А если у вас сердечное заболевание, возможно, лучше будет иметь семью лет 20-ти — не откладывайте».
Некоторые женщины не осознают, что у них есть сердечные заболевания, пока не возникнут проблемы, и, хотя их число невелико, сердечные приступы являются одной из основных причин материнской смертности в развивающихся странах.Перед беременностью стоит снизить риски. «Худейте, если у вас избыточный вес, регулярно занимайтесь спортом, бросьте курить и справьтесь с такими проблемами, как высокое кровяное давление», — говорит доктор Торн.
Послеродовая кардиомиопатия
Эта редкая форма сердечной недостаточности, также называемая послеродовой кардиомиопатией, возникает на последнем месяце беременности или в течение пяти месяцев после родов. Симптомы включают усталость, одышку, опухшие лодыжки, опухшие шейные вены и ощущение пропущенного сердцебиения или учащенного сердцебиения.
Преэклампсия
Это поражает до шести процентов женщин во второй половине беременности или вскоре после родов. Ранние признаки включают высокое кровяное давление и белок в моче. Женщины проходят обследование на наличие этих заболеваний во время дородовых консультаций, поскольку симптомы могут быть неочевидными. В большинстве случаев заболевание протекает в легкой форме, но при отсутствии лечения могут возникнуть серьезные осложнения как для матери, так и для ребенка.Обычно это проходит после рождения.
Хотя точная причина неизвестна, диабет и высокое кровяное давление могут увеличить ваши шансы на развитие преэклампсии, поэтому важно вести здоровый образ жизни, чтобы максимально снизить риск.
Гестационный диабет
Гестационный диабет довольно часто встречается во время беременности, особенно после 28 недель. Он поражает до 18 из каждых 100 рожениц в Англии и Уэльсе.
Симптомы включают сухость во рту, частые позывы к мочеиспусканию, усталость и такие инфекции, как молочница.Его можно контролировать с помощью диеты и упражнений, но некоторым женщинам нужны лекарства.
Без лечения он может вызвать преждевременные роды или проблемы со здоровьем ребенка, такие как низкий уровень сахара в крови. Это часто проходит после родов, но вы подвергаетесь повышенному риску при будущих беременностях. Это также означает, что вы подвержены повышенному риску развития диабета 2 типа.
Исследование редких условий
Самопроизвольное расслоение коронарной артерии (SCAD) происходит, когда внутренние слои коронарной артерии отрываются от внешнего слоя.Это может привести к сердечному приступу и смертельному исходу.
Восемьдесят процентов больных составляют женщины, а 30 процентов находятся на поздних сроках беременности или недавно родили. Мы финансируем первое в Великобритании исследование этого плохо изученного состояния.
