Киста бейкера коленного сустава у детей: Лечение Кисты Бейкера у детей
Лечение Киста Бейкера — Ортопедия Руслана Сергиенко
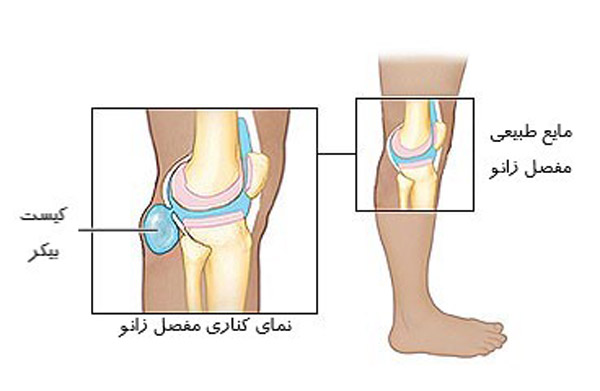
Киста Бейкера (Беккера, подколенная киста) – это результат воспалительного процесса слизистых межсухожильных сумок между сухожилиями средней головки икроножной и полуперепончатой мышц. Такие межсухожильные слизистые сумки являются вариантом развития и существуют у половины здоровых людей. Заболевание развивается только тогда, когда в этих сумках развивается воспалительный процесс, сопровождающийся увеличением сумок в размерах, болью и нарушением движений в коленных суставах.
ПРИЧИНЫ КИСТЫ БЕЙКЕРА (Беккера, подколенной кисты)
Причиной развития воспаления являются воспалительные заболевания самого коленного сустава: заболевания менисков, деформирующий остеоартроз.
Слизистые сухожильные сумки имеют связь с полостью коленного сустава через узкое щелевидное отверстие. При воспалениях внутренней оболочки коленного сустава воспалительная жидкость из полости сустава попадает в сумку, накапливается там и вызывает образование кисты. Киста имеет специальный клапан (так называемую заглушку), которая препятствует обратному оттоку жидкости из кисты в полость сустава.
Киста имеет специальный клапан (так называемую заглушку), которая препятствует обратному оттоку жидкости из кисты в полость сустава.
ЧТО ПРЕДСТАВЛЯЕТ СОБОЙ КИСТА БЕЙКЕРА КОЛЕННОГО СУСТАВА?
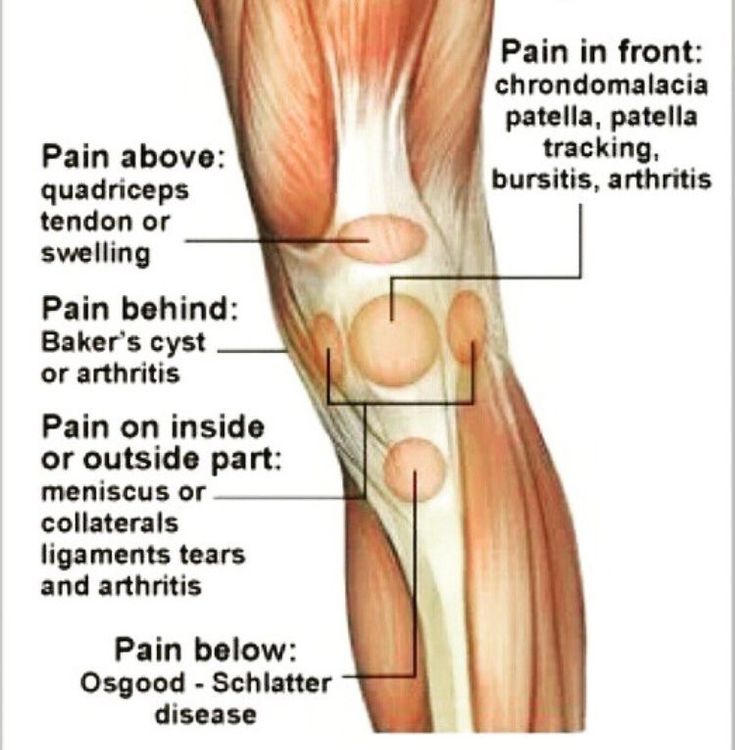
Киста представляет собой плотное эластичное образование округлой формы в верхнем углу подколенной ямки, несколько смещенное кнутри. При прощупывании ощущается болезненность.
Для уточнения диагноза проводят ультразвуковое исследование коленного сустава или магниторезонансную томографию (МРТ).
Ультразвуковое исследование выявило кисту Бейкера.
Вид многокамерной кисты Бейкера на МРТ.
ОСЛОЖНЕНИЯ КИСТЫ БЕЙКЕРА
Наиболее частое осложнение кисты Беккера – это ее разрыв, при этом жидкость из кисты проникает в брюшко икроножной мышцы. Развивается это осложнение у каждого 10 пациента с кистой Бейкера. Разрыв кисты Бейкера проявляется утолщением икры, могут появиться краснота, местное повышение температуры, боль и припухлость по задней поверхности голени.
Ввиду своего анатомического расположения киста Бейкера может служить фактором затруднения оттока крови по венам голени, воспаления стенок вен (тромбофлебита) с дальнейшей закупоркой просвета вены сгустком крови (тромбоз).
Естественно, при сгибании коленного сустава, например, при приседании, происходит сдавливание кисты и окружающих ее мягких тканей. Возникает боль, человек не может полностью присесть.
В некоторых случаях возможно отложение солей кальция в самой кисте, в результате чего киста уплотняется, пациент начинает ее сильнее «чувствовать», киста сильнее сдавливает окружающие ткани, вызывая серьезные угрозы для здоровья пациента.
ЛЕЧЕНИЕ КИСТЫ БЕЙКЕРА КОЛЕННОГО СУСТАВА
Консервативное лечение
Консервативное лечение кисты заключается в лечении заболевания, которое привело к ее образованию. Обычно это воспалительные заболевания суставов, которые дают необходимый «субстрат» для заполнения кисты воспалительной жидкостью.
До недавнего времени лечение кисты Бейкера заключалось в пунктировании кисты. Кисту протыкали пункционной иглой, удаляли жидкость, а в полость кисты вводили гормональные препараты — глюкокортикостероиды.
Кисту протыкали пункционной иглой, удаляли жидкость, а в полость кисты вводили гормональные препараты — глюкокортикостероиды.
Однако, на сегодняшний день, этот метод лечения считается неэффективным, так как через некоторое время после пункции в кисте снова набирается жидкость, которая поступает в нее из полости сустава, а выйти обратно она не может из- за клапана, который пропускает жидкость только в одном направлении — из полости сустава в кисту. Поэтому единственный выход в этой ситуации – устранение клапана, а это возможно только путем удаления клапана с помощью артроскопии.
Оперативное лечение
Ранее стандартом оперативного лечения являлось удаление кисты. В подколенной области над кистой проводился длинный разрез 10 – 15 сантиметров. Аккуратно разделяя мягкие ткани подколенной области (во избежание повреждения подколенных сосудов и нервов) выделялась киста. Место соединения кисты с полостью коленного сустава прошивалось, перевязывалось и киста отсекалась.
Такие операции достаточно травматичны для пациентов, требуют длительного пребывания в стационаре (7 и более дней), часто сопровождаются образованием болезненных рубцов в подколенной области, более серьезной реабилитации, и больших сроков восстановления после операции.
Удаления кисты с помощью артроскопии
Артроскопия – наиболее современный и «малотравматичный» метод хирургического лечения кисты Бейкера.
Киста Бейкера коленного сустава: симптомы и лечение
Киста Бейкера представляет собой доброкачественную опухоль, которая выпячивается наружу в области подколенной ямки. Иногда ее называют грыжей или бурситом подколенной ямки.
Эта патология дает о себе знать, когда достигает внушительных размеров и начинает воздействовать на окружающие нервные волокна, кровеносные сосуды и мягкие ткани. Сдавливание сопровождается болезненными ощущениями, нарушениями функции коленного сустава.
В ряде случаев киста Бейкера становится причиной появления неприятных ощущений в голени, стопе.
Киста формируется в оболочке, имеет жидкостное содержимое. По внешнему виду напоминает пузырь, который расположился под коленным суставом. Различают несколько видов кисты Бейкера, которые подлежат исключительно хирургическому лечению или могут рассасываться самостоятельно.
Причины развития заболевания
Факторы, способствующие формированию кисты Бейкера, изучаются много лет. Современные травматологи и ортопеды выделяют ряд причин, которые влекут за собой развитие новообразования:
-
Тяжелый физический труд.
-
Интенсивные спортивные занятия с нагрузкой на коленные суставы.
-
Воспалительные процессы в суставе. Двигательная активность коленного сочленения зависит от синовиальной жидкости, которая выполняет функцию амортизатора. Она омывает все структурные элементы сустава и, как бы смазывает их.
 Во время воспаления происходит вытекание синовиальной жидкости из сустава в сухожильную сумку. Вернуться обратно она не может, так как этому препятствует клапан. Так образуется киста. Причем, чем дольше длится воспаление, тем больше жидкости вырабатывается в коленном суставе и выводится из него, тем больше становится размер кисты Бейкера.
Во время воспаления происходит вытекание синовиальной жидкости из сустава в сухожильную сумку. Вернуться обратно она не может, так как этому препятствует клапан. Так образуется киста. Причем, чем дольше длится воспаление, тем больше жидкости вырабатывается в коленном суставе и выводится из него, тем больше становится размер кисты Бейкера. -
Дистрофические изменения, вызванные остеоартрозом, остеоартритом, ревматоидным артритом.
-
Травмы — разрыв коленных связок, повреждения хрящей, мениска.
-
Лишний вес, который оказывает чрезмерную нагрузку на коленные суставы.
Симптомы кисты Бейкера
Начальный этап формирования кисты Бейкера не приносит человеку каких-либо неприятных ощущений. Симптоматика нарастает по мере увеличения новообразования. Боль появляется при сдавливании близлежащих нервных волокон. Вовлечение в процесс нервных окончаний и окружающих мягких тканей влечет за собой ряд неприятных симптомов:
-
чувство покалывания в нижней части ноги;
-
онемение подошвы;
-
ограничение в движении;
-
чувство распирания под коленом;
-
отек;
-
боль, которая усиливается при физической активности, ходьбе;
-
изменение пигментации кожи сначала над областью кисты, а затем на всей конечности.

Коварство кисты Бейкера в том, что за длительным бессимптомным течением следует быстрый рост и развитие осложнений.
Отсутствие медицинского лечения вызывает:
-
Атрофию мышц голени вследствие передавливания кровеносных сосудов и нервов. Больной испытывает постоянную боль, поэтому щадит ногу и ограничивает физические нагрузки. Мнимое спокойствие конечности дает менее выраженные неприятные ощущения.
-
Расстройство местной чувствительности, появление трофических язв. Воздействие на окружающие питающие сосуды, нарушение иннервации неизменно провоцирует развитие тромбофлебита, а в тяжелых случаях — гангрены, которая плохо поддается консервативному лечению.
-
Сдавливание коленной вены — приводит к застою венозной крови, в дальнейшем флебиту, тромбозу и варикозному расширению вен.
-
Разрыв оболочки кисты. Тяжелое состояние, которое сопровождается выраженным отеком голени, интенсивным болевым синдромом, повышением температуры тела.
-
Тромбоэмболия, ишемия — самые тяжелые осложнения, которые могут привести к летальному исходу.
При осмотре и пальпации кисты определяется несколько болезненное продолговатое новообразование под коленом, которое имеет упругую, плотную структуру. Размер опухоли может варьироваться от незначительного до большого. На ранних стадиях кисты кожа над ней не изменяет цвет.
Как лечить кисту Бейкера коленного сустава
Терапевтическая тактика при кисте Бейкера зависит от длительности развития патологии, размеров образования, клинической картины. Лечение может быть, как консервативным, так и хирургическим. К консервативным методам относят физиотерапевтические процедуры, назначение симптоматических лекарственных препаратов, пунктирование кисты.
Пункция заключается в эвакуации жидкого содержимого кисты шприцем и дальнейшем введении одного из глюкокортикоидных препаратов (дипроспан, флостерон). Все манипуляции выполняют под общим или местным обезболиванием и с обязательным контролем УЗИ.
Из медикаментозных препаратов назначают:
Препараты прописываются только врачом, все инъекции выполняют в условиях лечебного учреждения.
Комплекс лечебной физкультуры
Лечебную физкультуру назначают пациентам, перенесшим хирургическую операцию по удалению кисты Бейкера, либо как дополнительный метод при консервативном лечении.
Занятия ЛФК преследуют несколько целей:
-
укрепить связки коленного сустава;
-
растянуть ягодичные, бедренные, икроножные и четырехглавые мышцы;
-
растянуть подколенные сухожилия.
Специально разработанные упражнения способствуют устранению усталости, снижению тонуса напряженных мышц, восстановлению кровоснабжения в конечности.
В комплекс ЛФК входят следующие упражнения:
-
поочередное сгибание и разгибание ног в коленях, сидя на стуле;
-
аналогичное упражнение, но с утяжелителями на лодыжках;
-
приседания на стул и подъемы на ноги;
-
подтягивание ног к груди, сидя на полу.
Для максимального лечебного эффекта необходимо выполнять упражнения под наблюдением специалиста – реабилитолога.
Пациент должен соблюдать определенные правила:
-
Разогревать мышцы перед началом занятий.
-
Не заниматься спортивными тренировками, во время которых на колени оказывается интенсивная нагрузка.
-
Не переутомлять мышцы ног, выполнять все упражнения размеренно. При усталости мышц тренировку останавливают.
-
Все упражнения выполняются на специальной поверхности.
Всем пациентам с кистой Бейкера в подколенной ямке рекомендованы длительные пешие прогулки (до 20 км в день), плавание в бассейне, занятия на велотренажере. Узнать о комплексе ЛФК можно по ссылке.
Физиотерапия
Физиотерапевтические процедуры назначают после купирования острого воспалительного процесса или в реабилитационном периоде после операции.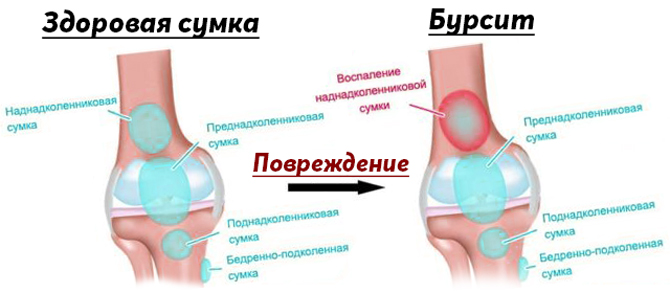 Выраженный эффект получают при проведении ряда сеансов:
Выраженный эффект получают при проведении ряда сеансов:
-
механической вытяжки — препятствует развитию атрофии;
-
массажа коленного сустава и нижних отделов ноги — для восстановления кровоснабжения и питания мягких тканей;
-
электрофореза — активизирует регенерацию тканей, нормализацию обменных процессов;
-
УВЧ, инфракрасной лазерной терапии — для облегчения боли, устранения очага воспаления и отёчности;
-
магнитотерапии — восстанавливает обменные процессы и восстанавливает поврежденные ткани на клеточном уровне;
-
сероводородных, радоновых ванн — для профилактики тромбофлебита, варикозного расширения вен, стимуляции местного кровообращения.
В процессе физиотерапии постоянно оценивается состояние поврежденного коленного сустава, степень его двигательной активности. Подробно о методах физиотерапии можно узнать здесь.
Оперативное вмешательство
Хирургическое удаление кисты Бейкера коленного сустава осуществляется по определенным показаниям:
-
неэффективность медикаментозного и физиотерапевтического лечения;
-
чрезмерно большой размер новообразования;
-
наличие признаков разрыва оболочки кисты;
-
признаки некротических изменений в области подколенной ямки;
-
нарушение двигательных функций в коленном суставе.
Хирургическое удаление новообразования выполняют одним из способов: традиционно, с помощью артроскопа или лазером.
Традиционное удаление проводят под местной анестезией. Врач делает разрез над кистой, выделяет ее и резецирует. После удаления проводят ревизию операционной раны, коагулируют кровеносные сосуды и послойно ушивают.
Артроскопия подразумевает малоинвазивное хирургическое удаление кисты Бейкера. В ходе операции практически не травмируются мягкие ткани, не повреждаются кровеносные сосуды. Удаление кисты происходит специальными инструментами. Весь процесс отображается на мониторе, так как в коленный сустав вводят микровидеокамеру.
Удаление кисты происходит специальными инструментами. Весь процесс отображается на мониторе, так как в коленный сустав вводят микровидеокамеру.
Лазер обеспечивает высокую температуру — до 800 °С, с помощью которой выполняется коагуляция кисты. Жидкостное содержимое эвакуируют, в полость кисты вводят световод. Далее происходит его нагревание и склеивание стенок полости.
Особенности лечения заболевания у детей
Киста Бейкера чаще всего обнаруживается у детей в возрасте до 7 лет. Как правило, патология не появляется самостоятельно, а на фоне воспалительных заболеваний суставов или после травм. Симптомы заболевания практически ничем не отличаются от клинической картины, развивающейся у взрослых.
Если киста Бейкера не вызывает у ребенка неприятных ощущений и не отличается быстрым ростом, за ней наблюдают некоторое время. Хирургическое лечение назначают только при выраженном нарушении двигательной функции коленного сустава. У детей хорошего терапевтического результата удается получить систематическими физиотерапевтическими процедурами и занятиями ЛФК.
Лечение Кисты Бейкера в Набережных Челнах
Поставить верный диагноз, выявить первопричину патологического процесса и назначить адекватное лечение при кисте Бейкера может только опытный врач. В Центре восстановительной медицины в Набережных Челнах специалист в области ортопедии и травматологии без труда диагностирует и лечит любые патологии суставов.
Стоимость услуг клиники можно узнать по ссылке. Задать любые вопросы, касающиеся лечения кисты Бейкера и других патологий опорно-двигательного аппарата, записаться на прием к врачу можно по телефонам +7 (8552) 78-09-35, +7 (953) 482-66-62. Важно помнить, что своевременное обращение к специалисту ускоряет процесс выздоровления, поэтому не ждите, звоните прямо сейчас!
Киста Бейкера | Ортопедия Средней Джорджии
< Вернуться назад
При лечении основных заболеваний, таких как остеоартрит, у вас будет гораздо больше шансов избежать кисты Бейкера.
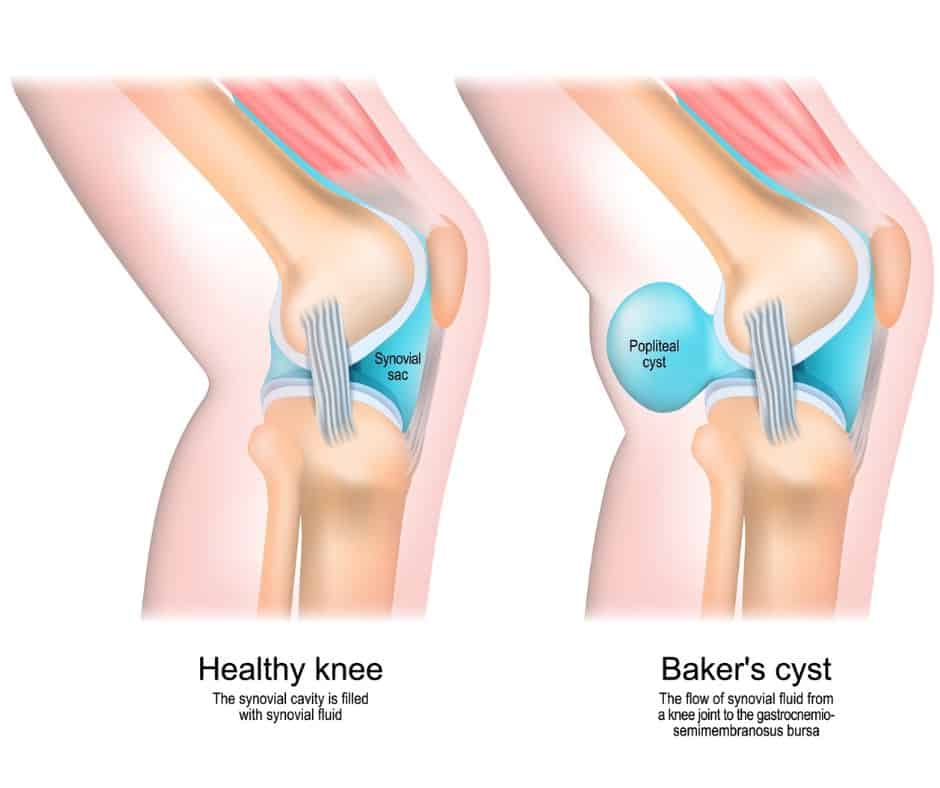
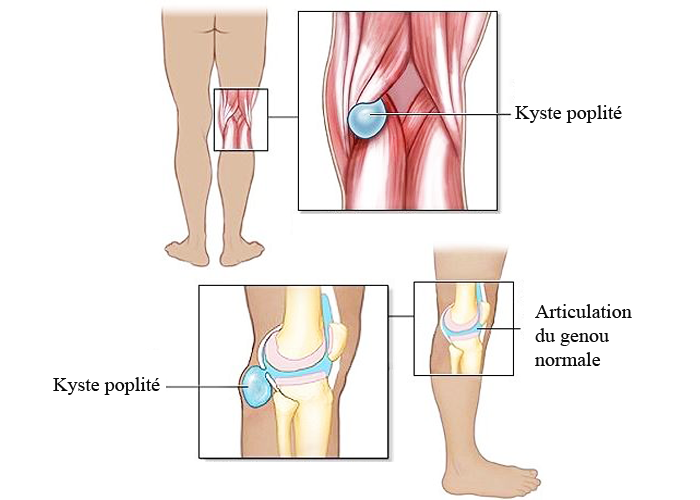
Киста Бейкера — это киста (заполненный жидкостью мешок), которая образуется на задней поверхности колена. Кисты Бейкера обычно не очень болезненны, но могут доставлять дискомфорт и вызывать ощущение полноты и стеснения в задней части колена. Это кисты, заполненные загустевшей суставной жидкостью, которая обычно вытекает из коленного сустава.
Кисты Бейкера обычно не очень болезненны, но могут доставлять дискомфорт и вызывать ощущение полноты и стеснения в задней части колена. Это кисты, заполненные загустевшей суставной жидкостью, которая обычно вытекает из коленного сустава.
Причины
Киста Бейкера образуется, когда синовиальная (суставная) жидкость, которая обычно находится внутри коленного сустава, вытекает из суставной щели в заднюю часть бедра. Эта жидкость образует мешок, который можно прощупать на задней части колена. Кисты Бейкера вызваны воспалением в колене, которое вызывает отек сустава. Отек колена увеличивает давление внутри коленного сустава и вызывает утечку суставной жидкости из суставной щели. Кисты Бейкера у взрослых обычно являются результатом травмы или состояния в колене, например разрыва хряща мениска или остеоартрита. Кисты Бейкера также могут появляться у детей, чаще всего в возрасте от 4 до 7 лет. Кисты Бейкера у детей обычно исчезают по мере взросления ребенка, но должны быть осмотрены врачом.
Симптомы
Киста Бейкера может ощущаться как небольшая шишка под кожей на задней части колена. Киста может вызывать дискомфорт и скованность в колене, а также может стать более опухшей и болезненной, если колено неоднократно сгибается.
Факторы риска
Наиболее распространенными факторами, которые могут способствовать возникновению кисты Бейкера, являются состояния, вызывающие отек коленного сустава, такие как разрыв хряща мениска или остеоартрит.
Диагностика
Ваш врач может диагностировать кисту Бейкера, осмотрев ваше колено и узнав больше об истории опухоли. Рентгеновские снимки могут быть сделаны, чтобы определить, какие основные условия в колене могут способствовать образованию кисты. Магнитно-резонансная томография (МРТ) может использоваться для визуализации поврежденных структур коленного сустава, которые могут вызывать воспаление и кисту Бейкера.
Лечение
Большинство кист Бейкера исчезают сами по себе, без лечения, если проходит основное воспаление в коленном суставе.
Лечение, которое также может оказаться полезным, включает:
- Отдых . Все действия, которые вызывают боль и воспаление в коленном суставе, должны быть ограничены. Поговорите со своим врачом о плане постепенного возвращения к полной активности.
- Лед. Пакеты со льдом можно использовать в течение примерно 20 минут каждый час, чтобы облегчить боль и уменьшить отек.
- Бинты/компрессионные бинты . Ваш врач может порекомендовать вам наложить на колено мягкую эластичную повязку или повязку, чтобы уменьшить отек.
- Высота . Подъем колена должен помочь уменьшить боль и отек. В идеале стопа должна быть поднята выше колена, а колено — выше бедра.
- Лекарство. Ваш врач может назначить противовоспалительные препараты.
В более тяжелых случаях врач может использовать иглу для дренирования жидкости из кисты, чтобы уменьшить давление и боль. Это может быть только временным решением, поскольку киста может снова наполниться жидкостью, если основное воспаление в коленном суставе сохраняется. Если киста Бейкера сохраняется и связана с основным заболеванием колена, таким как разрыв хряща мениска или остеоартрит, может быть рекомендована операция для исправления основного состояния в колене, что поможет устранить кисту.
Если киста Бейкера сохраняется и связана с основным заболеванием колена, таким как разрыв хряща мениска или остеоартрит, может быть рекомендована операция для исправления основного состояния в колене, что поможет устранить кисту.
Клинические характеристики и особенности визуализации при УЗИ и МРТ
На этой странице
РезюмеВведениеМетодыРезультатыОбсуждениеЗаключениеБлагодарностиСсылкиАвторское правоСтатьи по теме
Подколенные кисты, или кисты Бейкера, считаются редкими у детей и могут иметь определенные особенности по сравнению со взрослыми. Мы изучили данные 80 детей с 55 кистами Бейкера, обследованных в течение 7 лет, и сопоставили клиническую картину с результатами УЗИ и МРТ. Распространенность подколенных кист составила 57% при артрите коленных суставов, 58% при синдроме гипермобильности и 28% без факторов риска. Только у одного пациента была травма в анамнезе и была обнаружена ипсилатеральная киста. Средний объем кисты составил 3,4 мл; кисты были больше у мальчиков. У больных артритом эхогенные кисты встречались в 53%. Сообщение кисты с суставной щелью было замечено в 64% на УЗИ и в 86% на МРТ. В заключение, кисты Бейкера являются обычным явлением в предварительно отобранной клинической популяции детей. Детей с кистами Бейкера следует обследовать на наличие основного артрита и наследственной гипермобильности суставов, в то время как спорадические кисты Бейкера, по-видимому, также распространены.
У больных артритом эхогенные кисты встречались в 53%. Сообщение кисты с суставной щелью было замечено в 64% на УЗИ и в 86% на МРТ. В заключение, кисты Бейкера являются обычным явлением в предварительно отобранной клинической популяции детей. Детей с кистами Бейкера следует обследовать на наличие основного артрита и наследственной гипермобильности суставов, в то время как спорадические кисты Бейкера, по-видимому, также распространены.
1. Введение
Подколенные кисты или кисты Бейкера представляют собой растянутую икроножно-полуперепончатую сумку. Первое описание подколенных кист относится к Адамсу в 1840 г., а Бейкер изучал эти кисты в контексте внутрисуставных патологий и выпота коленного сустава [1]. Кисты Бейкера часто обнаруживаются при визуализирующих исследованиях у взрослых с зарегистрированной распространенностью от 10% до 41% [2] и обычно считаются эпифеноменом лежащей в основе воспалительной или дегенеративной артропатии в этой возрастной группе. Напротив, у детей из детской популяции редко обнаруживаются кисты Бейкера.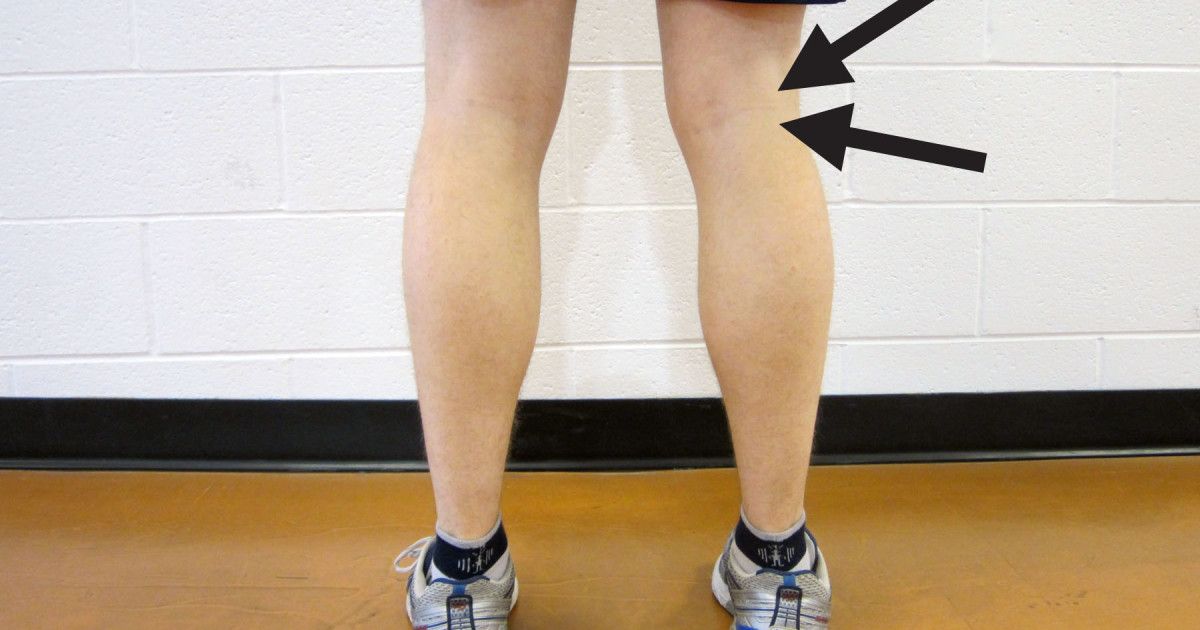 Зарегистрированная распространенность колеблется от 2,4% в небольшой проспективной бессимптомной популяции при скрининге [3] до 6,3% в МРТ-исследовании детей с болью в колене [4]. Кисты Бейкера, по-видимому, часто встречаются при ювенильном ревматоидном артрите [5], где исследования обнаружили подколенные кисты в 61% случаев и продемонстрировали связь с суставным выпотом [6]. До сих пор ведутся споры по вопросу, сообщаются ли кисты Бейкера у детей с внутренней суставной щелью [7, 8]. Синовиальные кисты также могут быть обнаружены в других местах, помимо коленного сустава [9].].
Зарегистрированная распространенность колеблется от 2,4% в небольшой проспективной бессимптомной популяции при скрининге [3] до 6,3% в МРТ-исследовании детей с болью в колене [4]. Кисты Бейкера, по-видимому, часто встречаются при ювенильном ревматоидном артрите [5], где исследования обнаружили подколенные кисты в 61% случаев и продемонстрировали связь с суставным выпотом [6]. До сих пор ведутся споры по вопросу, сообщаются ли кисты Бейкера у детей с внутренней суставной щелью [7, 8]. Синовиальные кисты также могут быть обнаружены в других местах, помимо коленного сустава [9].].
Мы рассмотрели данные о педиатрической популяции с клиническими подозрениями на кисту Бейкера, чтобы оценить распространенность и характеристики подколенных кист в клинически определенных подгруппах по данным УЗИ и магнитно-резонансной томографии. Кроме того, мы изучали наличие сообщения кисты с пространством коленного сустава и связь с суставным выпотом.
2. Пациенты и методы
Наше исследование основано на ретроспективном анализе данных 80 последовательных пациентов, которые были обследованы по поводу клинически подозреваемых подколенных кист в нашем отделении в период с мая 2003 г. по сентябрь 2010 г. Пациенты были осмотрены и направлены квалифицированными педиатрами из поликлиника и отделение детской ревматологии в нашем учреждении. В исследуемую группу вошли 34 женщины и 46 мужчин со средним возрастом лет (разброс 1,9 лет). ⋯ 2 года). Средний возраст не показал существенной гендерной разницы (годы мужчин и лет женщин; независимая выборка — тест).
по сентябрь 2010 г. Пациенты были осмотрены и направлены квалифицированными педиатрами из поликлиника и отделение детской ревматологии в нашем учреждении. В исследуемую группу вошли 34 женщины и 46 мужчин со средним возрастом лет (разброс 1,9 лет). ⋯ 2 года). Средний возраст не показал существенной гендерной разницы (годы мужчин и лет женщин; независимая выборка — тест).
Всем пациентам проводилось плановое УЗИ коленного сустава по поводу болей в суставах и/или подколенного отека. Ультрасонографические исследования (линейные датчики 7–14 МГц, модели Elegra, Sequoia, Acuson 2000, Siemens Medical, Эрланген, Германия) проводились ординаторами под наблюдением опытных детских рентгенологов. Оба колена были обследованы у 67 пациентов, правое колено только у 6 и левое колено только у 7 пациентов, всего 147 обследований суставов. Все суставы сканировали в В-режиме спереди и сзади в поперечной и сагиттальной плоскостях. Подколенные кисты определяли как хорошо очерченные образования, распространяющиеся из пространства между сухожилиями медиальной головки икроножной мышцы и сухожилием полуперепончатой мышцы [10]. Все кисты были классифицированы как анэхогенные, гипоэхогенные или со смешанным внутренним сигналом. Допплерография проводилась всем пациентам для оценки синовиальной гиперперфузии. Импульсно-волновой допплер с цветовым кодированием и/или энергетический допплер применялись у всех пациентов (доплеровская частота ≥5 МГц, частота повторения импульсов от 500 до 1000 Гц, низкочастотный фильтр и настройка усиления чуть ниже уровня шума), как считалось целесообразным. экзаменатором. Сужение дистального контура кисты, нечеткие края и скопление жидкости вокруг очага поражения считались признаками разрыва кисты [10]. Информация о трехмерных объемных измерениях, признаках разрыва или расслоения кисты и наличии сообщения кисты с полостью коленного сустава, суставного выпота, синовиального утолщения и синовиальной гиперперфузии была взята из отчетов ультразвукового исследования.
Все кисты были классифицированы как анэхогенные, гипоэхогенные или со смешанным внутренним сигналом. Допплерография проводилась всем пациентам для оценки синовиальной гиперперфузии. Импульсно-волновой допплер с цветовым кодированием и/или энергетический допплер применялись у всех пациентов (доплеровская частота ≥5 МГц, частота повторения импульсов от 500 до 1000 Гц, низкочастотный фильтр и настройка усиления чуть ниже уровня шума), как считалось целесообразным. экзаменатором. Сужение дистального контура кисты, нечеткие края и скопление жидкости вокруг очага поражения считались признаками разрыва кисты [10]. Информация о трехмерных объемных измерениях, признаках разрыва или расслоения кисты и наличии сообщения кисты с полостью коленного сустава, суставного выпота, синовиального утолщения и синовиальной гиперперфузии была взята из отчетов ультразвукового исследования.
Ультрасонография сопровождалась МРТ коленного сустава у 16 из 80 пациентов (20%) для оценки артритических поражений костей и хрящей и при подозрении на внутреннее заболевание коленного сустава при обследовании 24 из 147 коленных суставов (16%). Девятнадцать исследований МРТ были выполнены на сканере 1,5 Тесла (MAGNETOM Symphony, Siemens Medical, Эрланген, Германия), а одно недавнее исследование было проведено на сканере 3 Тесла (MAGNETOM Trio, Siemens Medical). Протокол МРТ-исследования был индивидуально адаптирован к клиническому вопросу, но он содержал последовательности как T1w, так и PDw/T2w с толщиной среза ≤3 мм как минимум в двух пространственных измерениях. Шести пациентам с подозрением или диагнозом артрита внутривенно вводили контрастное вещество, содержащее гадолиний. Диагностические критерии кисты Бейкера на МРТ включали изоинтенсивный сигнал жидкости T2w и соответствующий низкий сигнал в последовательностях T1w. Регистрировали наличие неоднородного сигнала T2w, признаков подтекания жидкости, внутренних перегородок, утолщения стенки и периферического усиления контраста. Кроме того, искали другие причины подколенных отеков, такие как лимфаденопатия, расширение сосудов или опухолевые поражения, а также признаки внутреннего поражения коленного сустава, включая менископатию, разрыв крестообразной связки и костно-хрящевые поражения.
Девятнадцать исследований МРТ были выполнены на сканере 1,5 Тесла (MAGNETOM Symphony, Siemens Medical, Эрланген, Германия), а одно недавнее исследование было проведено на сканере 3 Тесла (MAGNETOM Trio, Siemens Medical). Протокол МРТ-исследования был индивидуально адаптирован к клиническому вопросу, но он содержал последовательности как T1w, так и PDw/T2w с толщиной среза ≤3 мм как минимум в двух пространственных измерениях. Шести пациентам с подозрением или диагнозом артрита внутривенно вводили контрастное вещество, содержащее гадолиний. Диагностические критерии кисты Бейкера на МРТ включали изоинтенсивный сигнал жидкости T2w и соответствующий низкий сигнал в последовательностях T1w. Регистрировали наличие неоднородного сигнала T2w, признаков подтекания жидкости, внутренних перегородок, утолщения стенки и периферического усиления контраста. Кроме того, искали другие причины подколенных отеков, такие как лимфаденопатия, расширение сосудов или опухолевые поражения, а также признаки внутреннего поражения коленного сустава, включая менископатию, разрыв крестообразной связки и костно-хрящевые поражения.
Для настоящего исследования все изображения и отчеты были просмотрены и переоценены двумя детскими радиологами на основе консенсуса. Вся работа в этом исследовании проводилась в соответствии с Хельсинкской декларацией 1964 г. Информированное согласие на все рутинные визуализирующие исследования было получено от родителей и, по возможности, от пациента.
2.1. Статистика
Все данные представлены как среднее ± стандартное отклонение. Межгрупповое сравнение категориальных данных проводили с помощью критерия хи-квадрат или точного критерия Фишера, в зависимости от обстоятельств. Различия в средних значениях между исследуемыми группами были проверены с помощью теста независимой выборки или теста парной выборки, в зависимости от ситуации. Межгрупповое сравнение по среднему возрасту и размеру кисты проводилось с помощью теста Крускала-Уоллиса (метод Монте-Карло). Двумерный корреляционный анализ Пирсона использовался для изучения связи между непрерывными переменными. Модель бинарной логистической регрессии, использующая пошаговый прямой выбор переменных, была приспособлена для поиска и получения оценок значимых факторов риска.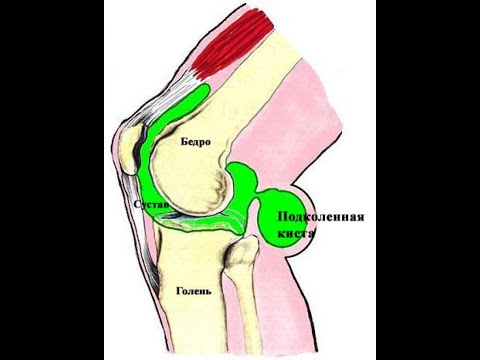 Все анализы были выполнены с помощью программного пакета SPSS 13.0 для Windows (SPSS Inc., Чикаго, Иллинойс, США).
Все анализы были выполнены с помощью программного пакета SPSS 13.0 для Windows (SPSS Inc., Чикаго, Иллинойс, США).
3. Результаты
3.1. Характеристики пациентов
У семнадцати пациентов был диагностирован артрит (ювенильный ревматоидный артрит, артрит Лайма, неклассифицированный олиго- или полиартрит и односторонний или двусторонний гонартрит). Другой пациент страдал гипофосфатазией. Клиническое обследование выявило гипермобильность суставов с подозрением на синдром доброкачественной гипермобильности суставов у шести в остальном здоровых пациентов. У другого пациента МРТ показала двусторонние области стероид-индуцированного двустороннего остеонекроза в дистальном отделе бедренной кости и проксимальном отделе большеберцовой кости. Только один пациент имел травму в анамнезе и сообщил о искривлении коленного сустава за четыре месяца до обследования. В общей сложности у 26 (33%) из 80 пациентов были факторы риска развития подколенных кист, связанные с коленным суставом. Боль в колене была отмечена в 56% случаев, а подколенный отек наблюдался в 29% случаев.% исследуемой группы. У одного больного заподозрен синдром PFAPA (периодическая лихорадка, афтозный стоматит, фарингит, аденит).
Боль в колене была отмечена в 56% случаев, а подколенный отек наблюдался в 29% случаев.% исследуемой группы. У одного больного заподозрен синдром PFAPA (периодическая лихорадка, афтозный стоматит, фарингит, аденит).
3.2. Ультрасонография
Данные сравнения пациентов с артритом, гипермобильностью суставов и др. приведены в табл. 1. Всего при УЗИ выявлено 55 кист Бейкера в 147 обследованных коленных суставах (37%) у 46 из всех 80 пациентов. Двадцать четыре (44%) из 55 кист были расположены справа и 31 (56%) слева (критерий Хи-квадрат). Из 46 пациентов с кистами Бейкера у 37 были односторонние и у 9 — односторонние.были двусторонние подколенные кисты. Наличие кисты Бейкера на УЗИ было в значительной степени связано с подколенной опухолью (тест Хи-квадрат), но не с болью в колене (тест Хи-квадрат). Диагностический критерий пальпируемой подколенной припухлости имел чувствительность 65%, специфичность 92%, положительное прогностическое значение 84%, отрицательное прогностическое значение 82% и диагностическую точность 82% по сравнению с сонографическим исследованием. выводы в качестве справки.
выводы в качестве справки.
Средний размер кисты составлял мл, в диапазоне от 0,5 мл до 16 мл, с большим объемом у мальчиков ( мл против мл, независимый выборочный тест). Не было выявлено корреляции между возрастом пациента и размером подколенной кисты (Pearson’s , ). Все кисты имели характерное расположение в медиальной подколенной ямке с наибольшим поперечным диаметром примерно на уровне большеберцово-бедренной суставной щели. Выхода кисты за пределы подколенной ямки не наблюдалось. Шестьдесят пять процентов () кист показали хорошо очерченную, неутолщенную стенку кисты и анэхогенный внутренний сигнал (рис. 1), тогда как 35% () имели гомогенный гипоэхогенный внутренний сигнал или смешанную эхогенность (), утолщение стенки кисты (), перегородки ( ), или комбинация этих результатов (рис. 2). Кисты со внепросветным скоплением жидкости, свидетельствующие о разрыве или расслоении, поражении мягких тканей или аневризмах крупных подколенных сосудов в нашей группе не встречались.
Обнаружено, что 35 кист (64%) сообщаются с задней полостью коленного сустава. Эти кисты были значительно больше, чем кисты, не сообщающиеся с внутренней суставной щелью ( мл против мл, независимый образец — тест). Не было выявлено связи между долей сообщающихся кист и возрастом пациентов. Выпот различной степени наблюдали в 27 (18%) суставах. Существовала значительная связь между наличием суставного выпота и наличием кисты Бейкера, но не с размером кисты, поскольку мы обнаружили 15 кист в 27 суставах с и 40 кист среди 120 суставов без суставного выпота (критерий Хи-квадрат). Синовиальное утолщение и гиперперфузия были продемонстрированы у 11 пациентов. У всех этих пациентов был диагностирован артрит, а у восьми из них были обнаружены кисты Бейкера, в том числе два случая двусторонних кист. Наличие синовита было достоверно связано с подколенными кистами (точный тест Фишера). Пациенты с артритом и кистами Бейкера были значительно старше, чем пациенты с кистами Бейкера, не связанными с артритом (по сравнению с годами, тест независимой выборки), часто были женщинами (50% по сравнению с 16%, тест Хи-квадрат) и имели более высокую частоту неанэхогенных кисты (53% против 17%, тест Хи-квадрат) и выпот в суставах (73% против 13%, тест Хи-квадрат).
Эти кисты были значительно больше, чем кисты, не сообщающиеся с внутренней суставной щелью ( мл против мл, независимый образец — тест). Не было выявлено связи между долей сообщающихся кист и возрастом пациентов. Выпот различной степени наблюдали в 27 (18%) суставах. Существовала значительная связь между наличием суставного выпота и наличием кисты Бейкера, но не с размером кисты, поскольку мы обнаружили 15 кист в 27 суставах с и 40 кист среди 120 суставов без суставного выпота (критерий Хи-квадрат). Синовиальное утолщение и гиперперфузия были продемонстрированы у 11 пациентов. У всех этих пациентов был диагностирован артрит, а у восьми из них были обнаружены кисты Бейкера, в том числе два случая двусторонних кист. Наличие синовита было достоверно связано с подколенными кистами (точный тест Фишера). Пациенты с артритом и кистами Бейкера были значительно старше, чем пациенты с кистами Бейкера, не связанными с артритом (по сравнению с годами, тест независимой выборки), часто были женщинами (50% по сравнению с 16%, тест Хи-квадрат) и имели более высокую частоту неанэхогенных кисты (53% против 17%, тест Хи-квадрат) и выпот в суставах (73% против 13%, тест Хи-квадрат).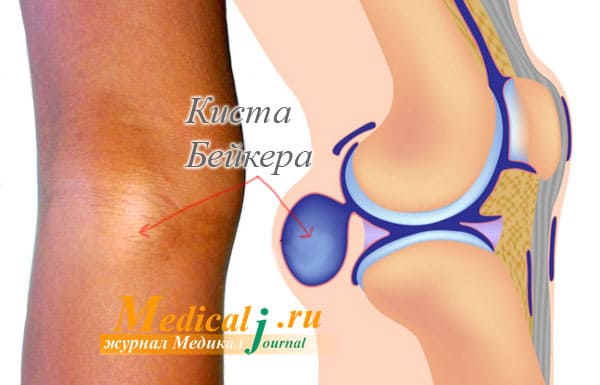 Кисты Бейкера у этих пациентов, однако, были сопоставимы по размеру с другими пациентами (11).
Кисты Бейкера у этих пациентов, однако, были сопоставимы по размеру с другими пациентами (11).
При логистической бинарной регрессии с анализом по каждому пациенту наличие кист Бейкера было значимо связано с мужским полом (отношение шансов 2,9, 95% доверительный интервал 1,2 ⋯ 7,4) и наличием артрита или гипермобильности суставов (отношение шансов 3,2 , 95% ДИ 1,1 ⋯ 9,0).
3.3. MR Imaging
Мы обследовали 24 коленных сустава (только правосторонний, только левосторонний, двустороннее исследование) у 16 пациентов (таблица 1). Во всех 14 коленных суставах у 11 пациентов с ультрасонографически идентифицированной кистой Бейкера на МРТ была обнаружена соответствующая киста, в то время как МРТ не выявила каких-либо дополнительных кист или некистозных подколенных патологий. Средний объем кисты, измеренный на МРТ, существенно не отличался от соответствующего измерения УЗИ ( мл против мл, парный образец-тест). Две кисты показали перегородки, а одна киста показала дискретное периферическое усиление контраста. Корреляция с ультразвуковым исследованием показала утолщение стенки контрастирующей кисты на УЗИ, в то время как перегородки, видимые на МРТ в двух кистах, не были изображены на УЗИ. На МРТ было обнаружено, что 12 (86%) из 14 кист Бейкера сообщаются с суставной щелью. Остальные две кисты были классифицированы как несообщающиеся кисты как на УЗИ, так и на МРТ. Повышенная внутренняя эхогенность, наблюдаемая в четырех кистах, не была связана с каким-либо заметным изменением сигнала на МРТ. Суставной выпот наблюдался как на МРТ, так и на УЗИ в 5 суставах, на МРТ только в 2 случаях и на УЗИ только в 1 случае. Отсутствие суставного выпота при обоих методах визуализации было задокументировано в 16 суставах. Наш единственный пациент с историей деформации коленного сустава показал линейное увеличение сигнала в заднем роге и промежуточной части латерального мениска без распространения на поверхность мениска, что указывает на дегенеративную менископатию.
Корреляция с ультразвуковым исследованием показала утолщение стенки контрастирующей кисты на УЗИ, в то время как перегородки, видимые на МРТ в двух кистах, не были изображены на УЗИ. На МРТ было обнаружено, что 12 (86%) из 14 кист Бейкера сообщаются с суставной щелью. Остальные две кисты были классифицированы как несообщающиеся кисты как на УЗИ, так и на МРТ. Повышенная внутренняя эхогенность, наблюдаемая в четырех кистах, не была связана с каким-либо заметным изменением сигнала на МРТ. Суставной выпот наблюдался как на МРТ, так и на УЗИ в 5 суставах, на МРТ только в 2 случаях и на УЗИ только в 1 случае. Отсутствие суставного выпота при обоих методах визуализации было задокументировано в 16 суставах. Наш единственный пациент с историей деформации коленного сустава показал линейное увеличение сигнала в заднем роге и промежуточной части латерального мениска без распространения на поверхность мениска, что указывает на дегенеративную менископатию.
4. Обсуждение
Наша исследовательская группа до сих пор является крупнейшей зарегистрированной серией последовательных педиатрических пациентов с подколенными кистами. Одним из важных результатов является то, что направление пациентов педиатрами, прошедшими обучение в области ревматологии, привело к высокому уровню положительных результатов в этой когорте исследования. Таким образом, клиническое обследование подколенного отека может эффективно сфокусировать визуализирующие исследования, проводимые у пациентов с подозрением на подколенные кисты. Напротив, крупное исследование МРТ с 393 участниками, обследованными на предмет боли в колене, подколенного отека или того и другого в течение шести лет, обнаружило только 25 кист с распространенностью 6% [4]. Исходя из нашего опыта, боль в колене сама по себе является очень неспецифическим предиктором подколенных кист и должна быть подтверждена другими клиническими данными.
Одним из важных результатов является то, что направление пациентов педиатрами, прошедшими обучение в области ревматологии, привело к высокому уровню положительных результатов в этой когорте исследования. Таким образом, клиническое обследование подколенного отека может эффективно сфокусировать визуализирующие исследования, проводимые у пациентов с подозрением на подколенные кисты. Напротив, крупное исследование МРТ с 393 участниками, обследованными на предмет боли в колене, подколенного отека или того и другого в течение шести лет, обнаружило только 25 кист с распространенностью 6% [4]. Исходя из нашего опыта, боль в колене сама по себе является очень неспецифическим предиктором подколенных кист и должна быть подтверждена другими клиническими данными.
Высокая распространенность односторонних и двусторонних кист Бейкера у пациентов с артритом в нашем исследовании хорошо согласуется с данными, представленными Szer et al. [6], обнаружившие кисты у 61% больных ювенильным ревматоидным артритом. Другие исследования показали более низкую распространенность артрита у детей — менее 1%, 10% и 14% [11–13]. Мы предполагаем, что эта вариация, скорее всего, является результатом систематической ошибки при отборе со стороны направляющих клиницистов. Как и в [6], мы показали связь между суставным выпотом и подколенными кистами, хотя размер кисты не коррелировал с наличием суставного выпота. Как сообщалось ранее, артрит Лайма может быть связан с кистами Бейкера [14]. Мы обнаружили две кисты Бейкера у четырех пациентов с артритом Лайма. И клиницисты, и детские радиологи должны знать об этой возможной связи, особенно в географических регионах, где артрит Лайма является эндемичным.
Другие исследования показали более низкую распространенность артрита у детей — менее 1%, 10% и 14% [11–13]. Мы предполагаем, что эта вариация, скорее всего, является результатом систематической ошибки при отборе со стороны направляющих клиницистов. Как и в [6], мы показали связь между суставным выпотом и подколенными кистами, хотя размер кисты не коррелировал с наличием суставного выпота. Как сообщалось ранее, артрит Лайма может быть связан с кистами Бейкера [14]. Мы обнаружили две кисты Бейкера у четырех пациентов с артритом Лайма. И клиницисты, и детские радиологи должны знать об этой возможной связи, особенно в географических регионах, где артрит Лайма является эндемичным.
Травматизм в анамнезе может не быть частой причиной кист Бейкера у детей [4], но, тем не менее, его следует учитывать, как указывает один пациент с дегенеративной менископатией из нашего исследования. Некоторые другие редкие причины кист Бейкера, такие как пигментированный виллонодулярный синовит [15], или некоторые состояния, имитирующие подколенные кисты, включая аневризму подколенной артерии или венозную аневризму, тромбоз подколенной глубокой вены или образования мягких тканей [16–18], не были выявлены. видели в нашей исследовательской группе.
видели в нашей исследовательской группе.
Основное внимание в нашем исследовании уделялось ультразвуковой визуализации, поскольку УЗИ широко доступно, неинвазивно и эффективно с точки зрения диагностической ценности и стоимости. В более раннем исследовании взрослых пациентов сообщалось о 100% чувствительности УЗИ для 21 случая подколенных кист по сравнению с МРТ, основанной на обнаружении жидкости между полуперепончатым и медиальным сухожилиями икроножной мышцы в связи с задней кистой коленного сустава [18]. Высокая частота эхогенных кист Бейкера, наблюдаемая у наших пациентов с артритом, может помочь направить диагностические усилия у пациентов с подколенными кистами неизвестной этиологии.
Хотя МРТ была проведена только у 20% исследуемой популяции, мы не обнаружили существенных расхождений между двумя методами обнаружения подколенных кист. Однако МРТ может объективно продемонстрировать более широкий спектр внутри- и внесуставных патологий и должна представлять собой следующий диагностический шаг, когда УЗИ не дает исчерпывающего ответа на клинический вопрос.
Несмотря на давние и продолжающиеся споры о происхождении синовиальных кист, считается, что кисты Бейкера представляют собой выпячивания икроножно-полуперепончатой сумки и подикроножной сумки. Вопрос о том, сообщаются ли кисты Бейкера у детей с суставной щелью, является предметом спорных дискуссий. В разных исследованиях приводятся широко противоречивые данные. В большинстве случаев можно продемонстрировать щелевидное расширение жидкостного сигнала, идущее от кисты к суставной капсуле и заканчивающееся в непосредственной близости от последней. Широко открытый канал, соединяющий кисту с суставной щелью, редко встречается даже у взрослых. В этом отношении основным ограничением нашего исследования является ретроспективный способ анализа данных. В нашей исследовательской группе большинство кист Бейкера были оценены как демонстрирующие такую коммуникацию при УЗИ и чаще при МРТ. Несоответствие, наблюдаемое между двумя модальностями, скорее всего, можно отнести к ретроспективному дизайну исследования. Цифровые архивные МРТ-исследования облегчают ретроспективный обзор всего исследования изображений. С другой стороны, выбор и документирование репрезентативных УЗ-сканов в значительной степени зависят от личного опыта и данных обстоятельств во время обследования и гораздо менее подходят для ретроспективной оценки. Кроме того, зондовое пальпирование кисты Бейкера для демонстрации сообщения с внутренней суставной щелью до сих пор не было частью рутинной ультразвуковой оценки в нашем учреждении, что еще больше ограничивает вероятность обнаружения сообщения кисты на УЗИ. Определенный ответ на вопрос, действительно ли существует сообщение между двумя отделами, вероятно, потребует артрографического подхода с пункцией кисты. В нашем исследовании, в отличие от ранее опубликованных данных [4], наличие суставного выпота было достоверно связано с распространенностью подколенной кисты, в то время как не было никакой связи между наличием выпота и размером кисты. Здесь снова режим ретроспективного исследования накладывает ограничения, поскольку данные о количественном определении выпота в суставах и его распределении в компартментах коленного сустава не могут быть надежно получены с помощью ретроспективного анализа из отчетов УЗИ и документации изображений.
Цифровые архивные МРТ-исследования облегчают ретроспективный обзор всего исследования изображений. С другой стороны, выбор и документирование репрезентативных УЗ-сканов в значительной степени зависят от личного опыта и данных обстоятельств во время обследования и гораздо менее подходят для ретроспективной оценки. Кроме того, зондовое пальпирование кисты Бейкера для демонстрации сообщения с внутренней суставной щелью до сих пор не было частью рутинной ультразвуковой оценки в нашем учреждении, что еще больше ограничивает вероятность обнаружения сообщения кисты на УЗИ. Определенный ответ на вопрос, действительно ли существует сообщение между двумя отделами, вероятно, потребует артрографического подхода с пункцией кисты. В нашем исследовании, в отличие от ранее опубликованных данных [4], наличие суставного выпота было достоверно связано с распространенностью подколенной кисты, в то время как не было никакой связи между наличием выпота и размером кисты. Здесь снова режим ретроспективного исследования накладывает ограничения, поскольку данные о количественном определении выпота в суставах и его распределении в компартментах коленного сустава не могут быть надежно получены с помощью ретроспективного анализа из отчетов УЗИ и документации изображений.
К счастью, большинство кист Бейкера у детей регрессируют спонтанно или после успешного лечения основной патогенной причины [19]. В настоящее время большинство специалистов УЗИ могут с уверенностью диагностировать подколенную кисту, если они могут продемонстрировать кистозное поражение в медиальной подколенной ямке с типичной щелевидной изогнутой вершиной в близком пространственном отношении к заднемедиальной щели коленного сустава.
5. Заключение
Кисты Бейкера, хотя обычно редко встречаются у детей, обнаруживают относительно высокую распространенность в определенных детских подгруппах, а именно у пациентов с артритом и доброкачественным синдромом гипермобильности суставов. Клиническое обследование может эффективно ограничить количество ложноотрицательных визуализирующих исследований кист Бейкера. Диагноз подколенной кисты может быть установлен на УЗИ с высокой диагностической точностью, которая обычно достаточна для диагностики подколенной опухоли. Кисты с эхогенным внутренним сигналом являются частой находкой в пораженных артритом коленных суставах и должны инициировать дальнейшие диагностические шаги у детей без известного анамнеза артрита. Магнитно-резонансная томография поддерживает диагностику у этих пациентов и облегчает оценку всего органа. По нашим данным, большинство кист Бейкера у детей, по-видимому, сообщаются с полостью коленного сустава.
Магнитно-резонансная томография поддерживает диагностику у этих пациентов и облегчает оценку всего органа. По нашим данным, большинство кист Бейкера у детей, по-видимому, сообщаются с полостью коленного сустава.
Конфликт интересов
Авторы заявляют об отсутствии конфликта интересов.
Вклад авторов
М. Бир и Х. Нойбауэр задумали и разработали исследование, а также отвечали за обзор литературы. H. Neubauer провел анализ и интерпретацию данных и подготовил документ. Х. Гиршик, Х. Морбах, Т. Шварц и К. Вирт участвовали в сборе исходных данных и пересмотре статьи. Все авторы прочитали и одобрили статью.
Благодарности
Эта публикация финансировалась Немецким исследовательским фондом (DFG) и Вюрцбургским университетом в рамках программы финансирования Open Access Publishing.
Ссылки
W. M. Baker, «Об образовании синовиальных кист в ноге в связи с заболеванием коленного сустава», Clinical Orthopaedics and Related Research , vol.
 13, стр. 245–261, 1877.
13, стр. 245–261, 1877.Посмотреть по адресу:
Google Scholar
Д. Л. Янзен, К. Г. Петерфи, Дж. Р. Форбс, П. Ф. Дж. Тирман и Х. К. Генант, «Кистозные поражения вокруг коленного сустава: результаты МРТ», Американский журнал рентгенологии , том. 163, нет. 1, pp. 155–161, 1994.
Посмотреть по адресу:
Google Scholar
R. Seil, S. Rupp, P. Jochum, O. Schofer, B. Mischo, and D. Kohn, «Prevalence подколенных кист у детей. Сонографическое исследование и обзор литературы», Архив ортопедической и травматологической хирургии , том. 119, нет. 1–2, стр. 73–75, 1999.
Посмотреть по адресу:
Сайт издателя | Google Scholar
M. De Maeseneer, C. Debaere, B. Desprechins и M. Osteaux, «Подколенные кисты у детей: распространенность, внешний вид и связанные с ними результаты МРТ», Pediatric Radiology , vol.
 29, нет. 8, стр. 605–609, 1999.
29, нет. 8, стр. 605–609, 1999.Посмотреть по адресу:
Сайт издателя | Google Scholar
А. Р. Сослоу, «Подколенные кисты у педиатрического пациента», Annals of Emergency Medicine , vol. 16, нет. 5, pp. 588–591, 1987.
Просмотр по адресу:
Google Scholar
И. С. Зер, М. Клейн-Гительман, Б. А. ДеНардо и др., «Ультрасонография в изучении распространенности и подколенный кисты у детей с выпотом в коленном суставе», The Journal of Rheumatology , vol. 19, pp. 458–462, 1992.
Просмотр по адресу:
Google Scholar
П. Г. Линдгрен и Р. Виллен, «Gastrocnemio-semimembranosus bursa and its ratio to the коленный сустав. I. Анатомия и гистология», Acta Radiologica , vol. 18, нет. 5, pp. 497–512, 1977.
Посмотреть по адресу:
Google Scholar
RJ Touloukian, «Подколенные кисты в детстве», Surgery , vol. 69, нет. 4, pp. 629–632, 1971.
Посмотреть по адресу:
Google Scholar
Дж. Рот, И. Шеер, С. Крафт, Р. Кейтцер и Т. Рибель, «Необычные синовиальные кисты у детей». », European Journal of Pediatrics , vol. 165, нет. 3, стр. 178–181, 2006.
Посмотреть по адресу:
Сайт издателя | Google Scholar
TH Helbich, M. Breitenseher, S. Trattnig, S. Nehrer, L. Erlacher и F. Kainberger, «Сономорфологические варианты подколенных кист», Journal of Clinical Ultrasound , vol. 26, нет. 3, стр. 171–176, 1998.
Посмотреть по адресу:
Сайт издателя | Google Scholar
М.
 Целлерини, С. Салти, С. Трапани, Г. Д’Элиа, Ф. Фальчини и Н. Виллари, «Корреляция между клинической и ультразвуковой оценкой коленного сустава у детей с моноартикулярным или малосуставной ювенильный ревматоидный артрит» Детская радиология , том. 29, нет. 2, стр. 117–123, 1999.
Целлерини, С. Салти, С. Трапани, Г. Д’Элиа, Ф. Фальчини и Н. Виллари, «Корреляция между клинической и ультразвуковой оценкой коленного сустава у детей с моноартикулярным или малосуставной ювенильный ревматоидный артрит» Детская радиология , том. 29, нет. 2, стр. 117–123, 1999.Посмотреть по адресу:
Сайт издателя | Google Scholar
D. Sureda, S. Quiroga, C. Arnal, M. Boronat, J. Andreu и L. Casas, «Ювенильный ревматоидный артрит коленного сустава: оценка с помощью УЗИ», Radiology , vol. 190, нет. 2, pp. 403–406, 1994.
Посмотреть по адресу:
Google Scholar
R.M. Rennebohm, R.B. Towbin, W.E. ревматоидный артрит» Американский журнал рентгенологии , том. 140, нет. 1, pp. 123–125, 1983.
Просмотр по адресу:
Google Scholar
T.
 H. Magee, L. S. Segal, B. Ostrov, B. Groh, and K. L. Vanderhave, «Болезнь Лайма, представляющая собой подколенную кисту в дети », Journal of Pediatric Orthopedics , vol. 26, нет. 6, стр. 725–727, 2006.
H. Magee, L. S. Segal, B. Ostrov, B. Groh, and K. L. Vanderhave, «Болезнь Лайма, представляющая собой подколенную кисту в дети », Journal of Pediatric Orthopedics , vol. 26, нет. 6, стр. 725–727, 2006.Посмотреть по адресу:
Сайт издателя | Google Scholar
П. Л. Михан и Т. Дафтари, «Пигментный виллонодулярный синовит, проявляющийся подколенной кистой у ребенка. История болезни», Journal of Bone and Joint Surgery A , vol. 76, нет. 4, pp. 593–595, 1994.
Посмотреть по адресу:
Google Scholar
А. Э. Гуд, «Ревматоидный артрит, киста Бейкера и «тромбофлебит»», Артрит и ревматизм 9 0069, том. 7, pp. 56–64, 1964.
Посмотреть по адресу:
Google Scholar
Т. Т. Миллер, Р. Б. Старон, Т. Кенигсберг, Т.