Каких врачей проходят до года по месяцам: Плановый осмотр ребенка до года – таблица графика врачей
Каких врачей проходят новорожденные по месяцам?
На протяжении первого года жизни мама с ребенком должны регулярно посещать различных врачей, которые будут наблюдать за развитием малыша.
Содержание
- Первый медосмотр в роддоме
- Таблица осмотра врачами грудничка на первом году жизни
- Прием в 1 месяц
- Прием в 3 месяца
- Прием в полугодовалом возрасте
- Медосмотр в 9 месяцев
- Обход врачей в год
Первый медосмотр в роддоме
Первый медосмотр новорожденный малыш проходит непосредственно после появления на свет в роддоме у врача, который называется неонатолог, он оценивает общее состояние ребенка и показатели по шкале Апгар.
В течение 4-5 последующих суток, пока мама и малыш находятся в роддоме, неонатолог посещает грудничка ежедневно, проводя осмотр и наблюдая за состоянием новорожденного. При необходимости, неонатолог может назначить лабораторные исследования крови, консультацию врачей более узкой специализации, и дать малышу направление на ультразвуковое исследование головного мозга.
По возвращении женщины с младенцем домой, на протяжении первого месяца жизни их регулярно посещают врач-педиатр и патронажная сестра из детского медицинского учреждения. Врач визуально осматривает ребенка, проверяет его рефлексы, ощупывает родничок, дает матери необходимые советы и делает замеры окружности головы и грудной клетки.
Медсестра показывает новоиспеченной маме как обрабатывать пуповину, очищать носовые пазухи и ушные раковины, пеленать и купать кроху.
Таблица осмотра врачами грудничка на первом году жизни
| Возраст ребенка | Каких врачей необходимо пройти |
| 1 месяц | Педиатр Невролог Офтальмолог Хирург Ортопед Отоларинголог |
| 2 месяца | Педиатр |
| 3 месяца | Педиатр Невролог Ортопед |
| 4 месяца | Педиатр |
| 5 месяцев | Педиатр |
| 6 месяцев | Педиатр Невролог Ортопед Хирург |
| 7 месяцев | Педиатр |
| 8 месяцев | Педиатр |
| 9 месяцев | Педиатр Стоматолог Невролог |
| 10 месяцев | Педиатр |
| 11 месяцев | Педиатр |
| 12 месяцев | Педиатр Невролог Офтальмолог Хирург Ортопед Отоларинголог Стоматолог Психиатр (по показаниям) |
Прием в 1 месяц
По достижению малышом месячного возраста визиты из поликлиники прекращаются. Приходит время первого планового осмотра у участкового педиатра. Во время приема врач проводит визуальный осмотр ребенка, прослушивает его легкие и бронхи, проверяет состояние слизистых оболочек носа и ротовой полости, оценивает насколько затянулся родничок, выслушивает жалобы матери, направляет в прививочный кабинет и рассказывает, каких врачей должен пройти кроха.
Приходит время первого планового осмотра у участкового педиатра. Во время приема врач проводит визуальный осмотр ребенка, прослушивает его легкие и бронхи, проверяет состояние слизистых оболочек носа и ротовой полости, оценивает насколько затянулся родничок, выслушивает жалобы матери, направляет в прививочный кабинет и рассказывает, каких врачей должен пройти кроха.
Медсестра замеряет рост грудничка, окружности головы и грудной клетки, взвешивает.
Подобные осмотры у педиатра малютка должен проходить ежемесячно, чтобы врач мог контролировать развитие малыша, оценивать его параметры и общее состояние организма перед прививкой.
Наряду с посещением педиатра, в возрасте 1-го месяца, грудничку необходимо пройти определенных специалистов:
- невролог;
- офтальмолог;
- хирург;
- ортопед;
- отоларинголог.
Эти осмотры являются обязательными, невзирая на полное отсутствие жалоб со стороны родителей и удовлетворительное состояние младенца. Грамотный специалист сможет выявить даже незначительное отклонение от нормы в развитии малыша, поставить правильный диагноз и назначить своевременное лечение.
Грамотный специалист сможет выявить даже незначительное отклонение от нормы в развитии малыша, поставить правильный диагноз и назначить своевременное лечение.
Невролог
Осмотр врача-невролога является обязательным для грудных детей и должен проходить регулярно, один раз в три месяца. Такое частое посещение врача совершенно небезосновательно, так как неврологическое состояние крохи меняется довольно быстро, он интенсивно растет, у него появляются новые навыки и умения. Невролог в состоянии оценить развитие ребенка, его психоэмоциональное состояние, своевременно обнаружить начавшуюся патологию и указать родителям, на чем необходимо сконцентрироваться в будущем.
На осмотре в месячном возрасте, невролог проводит оценку рефлексов новорожденного, обращает внимание на тонус мышц, позу ребенка, форму его головы, состояние родничка, цвет кожных покровов и выражение лица.
При необходимости невролог обязан отправить новорожденного на повторное УЗИ головного мозга, позволяющего выявить изменения в его структуре, исключить образование кист, гидроцефалию и высокое внутричерепное давление.
Офтальмолог
Первый раз врач-офтальмолог осматривает кроху в роддоме, чтобы исключить наличие зрительных патологий. На приеме в 1 месяц, он исследует внутреннюю поверхность глазного яблока новорожденного и проверяет его на предрасположенность к косоглазию.
Хирург
Прием хирурга проводится с целью обнаружения различных патологий внутренних органов, пупочной и паховой грыж, кривошеи и сосудистых образований на теле и голове ребенка. Хирург должен направить грудничка на ультразвуковое исследование брюшной полости, чтобы убедиться, что внутренние органы находятся на местах и нормально функционируют.
Ортопед
Врач-ортопед обращает внимание на костно-мышечную систему ребенка, на наличие таких отклонений, как врожденный вывих бедра, кривошея или косолапость. Ортопед должен проверить симметричность складок на ногах, ягодицах и руках малыша, проконтролировать их сгибание и разгибание, исключить у новорожденного рахит, а при подозрении на заболевание, назначить исследования крови и УЗИ тазобедренных суставов.
Отоларинголог
Первое обследование слуха у новорожденных проводится в роддоме, но на плановом приеме в поликлинике, врач-отоларинголог должен повторить аудиоскрининг и при выявленных отклонениях отправить малыша на дальнейшее обследование в сурдологический центр.
Прием в 3 месяца
Крохе исполнилось три месяца и его вновь ждет небольшая диспансеризация, на этот раз, помимо очередного приема у педиатра, ему нужно получить консультацию врачей невролога и ортопеда.
Для достигшего трехмесячного возраста крохи, очень важен осмотр невролога. На данном этапе врожденные рефлексы ребенка практически угасли, он учится захватывать предметы, оживляется при появлении знакомы лиц, держит головку в вертикальном положении и пытается приподнимать ее из положения лежа на животе. Если эти навыки отсутствуют или развиты слабо, невролог должен посоветовать родителям малыша пройти курс массажа или физиотерапии, для расслабления его мышцы и снятия повышенного тонуса.
В 3 месяца, врач-ортопед повторно осматривает ребенка на наличие отклонений в развитии тазобедренных суставов. В начале жизни тело малыша находится в фазе активного роста, а ортопед должен оценить насколько правильно формируется его костно-мышечная система и как идет распределение нагрузки на суставы. Направление крохи на УЗИ тазобедренных суставов, поможет проконтролировать процесс образования ядра окостенения в головке бедра и избежать нарушений в развитии опорно-двигательного аппарата.
В начале жизни тело малыша находится в фазе активного роста, а ортопед должен оценить насколько правильно формируется его костно-мышечная система и как идет распределение нагрузки на суставы. Направление крохи на УЗИ тазобедренных суставов, поможет проконтролировать процесс образования ядра окостенения в головке бедра и избежать нарушений в развитии опорно-двигательного аппарата.
Рахит
На приеме ортопед обязательно должен проверить грудничка на признаки такого серьезного заболевания, как рахит:
- вытертые волосы на затылке;
- потливость ладошек;
- не зарастающий родничок;
- выпирающие ребра;
- повышенная возбудимость.
Рахит возникает на фоне быстрого роста организма и характеризуется нарушением минерального обмена.
Рахит негативно влияет на костно-мышечную систему малыша, делая кости хрупкими, а мышцы слабыми, обрекая кроху на жизнь с серьезными последствиями.
Зачастую рахит удается выявить у детей возрастом от 1 месяца и до года.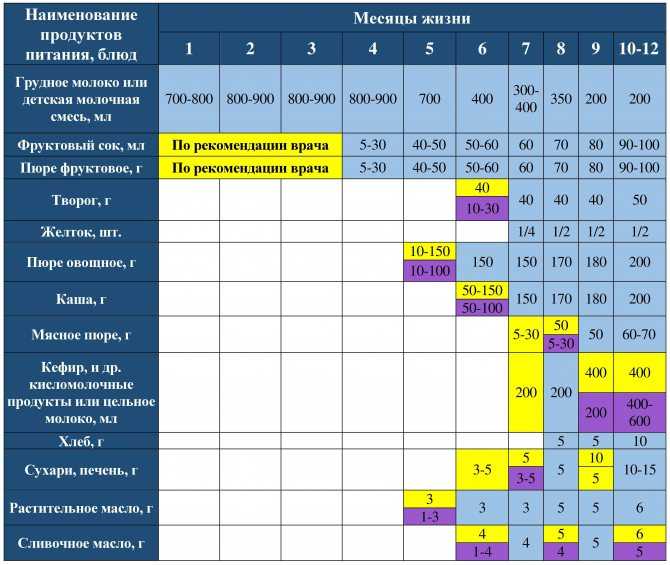
Для профилактики заболевания рахит, врач назначает ребенку прием витамина Д3 в профилактических дозах, по 1-2 капли, а при наличии его признаков – в лечебных, по 6-10 капель.
При своевременном лечении заболевания рахит в подавляющем большинстве случаев удается избежать деформаций скелета у ребенка и расстройства его нервной системы.
Прием в полугодовалом возрасте
В возрасте 6 месяцев малыша вновь ждут невролог, хирург и ортопед. К этому периоду грудничок уже многому научился, он самостоятельно переворачивается со спины на животик и обратно, лежа на животе, опирается на руки и высоко поднимает голову и плечи, а некоторые юные дарования уже пробуют вставать возле опоры. Малыш уверенно держит в ручках погремушку и способен перекладывать ее из одной руки в другую, а наиболее развитые дети умеют сидеть, опираясь на спинку дивана или кресла.
Оценить приобретенные навыки ребенка, его психоэмоциональное состояние и мышечный тонус, и должен врач-невролог при визите в медицинское учреждение в 6 месяцев.
Хирург и ортопед должны исключить рахит, патологии тазобедренных суставов, проверить опорно-двигательный аппарат малыша, его умение опираться на ножки, переворачиваться и присаживаться, держась за руки взрослого человека.
Медосмотр в 9 месяцев
К 9 месяцам мама и малыш впервые посещают стоматолога, даже если кроха не имеет ни единого зуба. Детский стоматолог оценит состояние полости рта, даст маме необходимые рекомендации по ее уходу и осмотрит уздечку языка, отвечающую за будущую речь ребенка.
Невролог вновь оценивает новые навыки малыша, его умение стоять и передвигаться при помощи родителей, проверяет развитие мелкой моторики, интересуется, какие слова и слоги знает ребенок и умеет ли повторять за взрослыми простые движения.
Обход врачей в год
Список врачей для медосмотра ребенка, достигшего первого рубежа, практически не отличается от перечня, выданного ему в возрасте одного месяца, за исключением того, что в него входит стоматолог. Как правило, к 12 месяцам, малыш имеет от 4 до 12 зубов, стоматологу нужно оценить их здоровье и проверить правильность прикуса ребенка.
Как правило, к 12 месяцам, малыш имеет от 4 до 12 зубов, стоматологу нужно оценить их здоровье и проверить правильность прикуса ребенка.
Очень важен для годовалого малыша осмотр ортопеда, поскольку кроха уже уверенно стоит на ногах и передвигается сам или с помощью взрослых. На этом приеме ортопед должен проконтролировать, как малыш ставит ножки и опирается на стопу, определить пропорциональность его тела и головы, проверить работу суставов и сформированность костно-мышечной системы, окончательно исключить рахит.
Невролог вновь оценивает развитие мелкой моторики малыша, проверяет умение захватывать мелкие предметы двумя пальчиками, спрашивает у мамы название каких предметов и каких частей тела он знает и умеет показывать, сколько слов у него в лексиконе. При выявленных отклонениях, невролог может направить ребенка и его родителей на консультацию к психиатру.
Осмотр хирурга годовалому малышу надо пройти для выявления паховой и пупочной грыж, если они имеются. У мальчиков врач осматривает половые органы, проверяет опустились ли яички в мошонку, нет ли в них скопившейся жидкости, смотрит как расположен мочеиспускательный канал. Осмотр помогает выявить наличие заболеваний на ранней стадии, и предотвратить появления серьезных проблем в жизни будущего мужчины.
Осмотр помогает выявить наличие заболеваний на ранней стадии, и предотвратить появления серьезных проблем в жизни будущего мужчины.
Окулисту на приеме нужно осмотреть глазное дно и оптическую систему глаза ребенка.
Отоларинголог смотрит строение ушей, носовых проходов и гортани, выявляет искривление перегородки, если оно имеется и еще раз оценивает слух малыша.
Календарь обследований и прививок детей до года
Cтатья была обновлена 15 сентября 2021 года
Разбираемся, когда нужно сдавать анализы, проходить просмотры и делать прививки.
Одни из самых важных исследований, неонатальный и аудиологический скрининги малышу проведут еще в роддоме.
- Скрининг новорожденных на врожденный гипотиреоз, фенилкетонурию, адреногенитальный синдром, муковисцидоз и галактоземию
У малыша возьмут кровь для проведения скрининг-теста на пять самых распространенных генетических заболеваний и нарушений обмена веществ. Эти заболевания встречаются довольно редко, но отказываться от скрининга ни в коем случае не стоит, так как своевременно выявление заболевания может спасти жизнь или значительно облегчить состояние ребенка. Обычно анализ проводят на 3-7 сутки жизни ребенка. Если к этому моменту мама с малышом уже выпишутся, забор крови проведет патронажная сестра на дому.
Эти заболевания встречаются довольно редко, но отказываться от скрининга ни в коем случае не стоит, так как своевременно выявление заболевания может спасти жизнь или значительно облегчить состояние ребенка. Обычно анализ проводят на 3-7 сутки жизни ребенка. Если к этому моменту мама с малышом уже выпишутся, забор крови проведет патронажная сестра на дому.
- Аудиологический скрининг
Проводится врачом-неонатологом при помощи специального прибора, оснащенного электроакустическим зондом, на 3–4 сутки жизни малыша. Исследование позволяет с высокой точностью проверить слуховые потенциалы мозга ребенка и выявить нарушения слуха.
Дополнительно в роддоме малышу может быть назначено УЗИ головного мозга (нейросонография), УЗИ сердца, тазобедренных суставов и органов брюшной полости. Эти исследования не являются обязательными на данном этапе, их проведение назначает врач-неонатолог исходя из состояния ребенка.
На 2–3 день после выписки районный врач-педиатр и/или патронажная медсестра должны осмотреть малыша на дому. Предполагается что домашние осмотры должны проходить каждую неделю вплоть до достижения малышом 1 месяца, но на практике, в случае если ребенок здоров и не требует тщательного наблюдения, врач может ограничиться телефонным звонком.
Предполагается что домашние осмотры должны проходить каждую неделю вплоть до достижения малышом 1 месяца, но на практике, в случае если ребенок здоров и не требует тщательного наблюдения, врач может ограничиться телефонным звонком.
Нижеприведенный перечень исследований и осмотров малыша основан на действующем приказе Министерства Здравоохранения Российской Федерации (N514н, действует с 1 января 2018 года). Как правило, практика проведения осмотров в районных поликлиниках соответствует этому приказу, но во многих коммерческих учреждениях от нее сегодня отходят, и ведут наблюдение детей без диагностированных заболеваний и патологий в более «облегченном варианте», предполагающим приемы у педиатра только в дни прививок или перед ними.
КАЛЕНДАРЬ ОБСЛЕДОВАНИЙ И ПРИВИВОК ДЕТЕЙ ДО ГОДА*
| Осмотры | Анализы и обследования | Прививки | |
|---|---|---|---|
| 1-я неделя |
|
|
|
| 1 месяц |
|
|
|
| 2 месяца |
|
|
|
| 3 месяца |
|
| |
| 4,5 месяца |
|
| |
| 5 месяцев |
| ||
| 6 месяцев |
|
| |
| 7 месяцев |
| ||
| 8 месяцев |
| ||
| 9 месяцев |
| ||
| 10 месяцев |
| ||
| 11 месяцев |
| ||
| 12 месяцев |
|
|
|
* Детям, относящимся к группе риска (например, детям, чьи мамы больны вирусным гепатитом B или перенесли его в третьем триместре беременности) вакцинация от гепатита В проводится по другой схеме.
** В субъектах Российской Федерации с высокими показателями заболеваемости туберкулезом, а также при наличии в окружении новорожденного больных туберкулезом, детей прививают другой вакциной- БЦЖ.
*** Прививку делают инактивированной вакциной.
**** Согласно календарю прививок, вакцинация проводится только детям из группы риска. Но сегодня многие родители совместно с педиатрами принимают решение привить и не относящихся к группе риска детей, чтобы защитить их от болезней, вызываемых гемофильной палочкой, например, менингита.
*****Третья вакцинация и последующие ревакцинации против полиомиелита проводятся живой или инактивированной вакциной
По схеме, приведенной в календаре, прививаются дети, получившие все вакцины вовремя и не имеющие противопоказаний для вакцинации. А если какие-то прививки откладывались или пропускались, педиатр разрабатывает индивидуальный график вакцинации для малыша. Помимо вакцин, входящих в календарь прививок, врач может предложить дополнительные, например, против гриппа, гепатита А или ротавируса. В некоторых регионах при вакцинации руководствуются региональными, расширенными календарями. Обычно дополнительные прививки попадают в календари регионов, эндемичных по какому-либо заболеванию, например, клещевому энцефалиту.
В некоторых регионах при вакцинации руководствуются региональными, расширенными календарями. Обычно дополнительные прививки попадают в календари регионов, эндемичных по какому-либо заболеванию, например, клещевому энцефалиту.
Прививать детей в государственных и коммерческих поликлиниках могут как отечественными, так и зарубежными вакцинами, зарегистрированными и разрешенных к применению в России.
Данные о всех прививках вносятся медицинскими работниками в сертификат о профилактических прививках, документ в форме небольшой книжечки, который всегда хранится у родителей. Не забывайте брать его с собой на вакцинации: при поступлении ребенка в детский сад или школу вас попросят предъявить заполненную по всем правилам прививочную книжку.
*Приложение к приказу Министерства здравоохранения Российской Федерации от 13 апреля 2017 г. N 175н
При использовании любых материалов с сайта nutriclub.ru ссылка на сайт обязательна.
© Nutriclub, 2020
Вам также будет интересно
- breadcrumb» data-qa=»component.breadcrumb»>
Nutriclub — здоровое питание и развитие ребенка
0-12 месяцев
Здоровье и развитие ребенка от рождения до года
Календарь обследований и прививок детей до года
Требования к образованию для семейной медицины
Подготовка семейных врачей – это процесс, который начинается в медицинской школе, продолжается в ординатуре и продолжается на протяжении всей карьеры врача. Семейные врачи никогда не перестают приобретать новые знания и навыки, стремясь обеспечить наилучший уход за своими пациентами.
Медицинское образование
Медицинская школа
Все семейные врачи начинают свое обучение, окончив аккредитованную медицинскую школу или школу остеопатической медицины. Во время учебы в медицинской школе учащиеся сдают экзамены на доске, либо шаги 1 и 2 Экзамена на получение медицинской лицензии в США (USMLE ) , либо уровни 1 и 2 Комплексного экзамена на получение лицензии на остеопатическую медицину в Соединенных Штатах, а также проходят основные должности или периоды. клинической инструкции. Сдача обоих экзаменов, основных научных курсов и стажировок дает студентам степень доктора медицины (MD) или доктора остеопатической медицины (DO), что дает им право начать полную клиническую подготовку по программе ординатуры.
Во время учебы в медицинской школе учащиеся сдают экзамены на доске, либо шаги 1 и 2 Экзамена на получение медицинской лицензии в США (USMLE ) , либо уровни 1 и 2 Комплексного экзамена на получение лицензии на остеопатическую медицину в Соединенных Штатах, а также проходят основные должности или периоды. клинической инструкции. Сдача обоих экзаменов, основных научных курсов и стажировок дает студентам степень доктора медицины (MD) или доктора остеопатической медицины (DO), что дает им право начать полную клиническую подготовку по программе ординатуры.
Резидентура по семейной медицине
Следующим шагом после окончания медицинского вуза является получение резидентуры по семейной медицине. Студенты подают заявление и проходят собеседование для размещения программы резидентуры в течение последнего года обучения в медицинской школе. Большинство программ проживания в Соединенных Штатах входят в общенациональный процесс сопоставления для обработки заявок и выбора резидентов.
Студенты, окончившие медицинскую школу за пределами США, считаются международными выпускниками медицинских вузов (IMG) и должны соответствовать определенным критериям, установленным Комиссией по образованию для иностранных медицинских выпускников (ECFMG), и получить сертификат ECFMG, чтобы подать заявление в США программа резидентуры.
Узнайте о требованиях к IMG »
Программы резидентуры по семейной медицине, аккредитованные Советом по аккредитации последипломного медицинского образования (ACGME), требуют трехлетнего обучения. Некоторые резидентуры по семейной медицине предлагают четырехлетний план обучения, в то время как другие, сочетающие обучение по семейной медицине с другой специальностью, например психиатрией, требуют пяти лет.
Как и в случае с другими специальностями, программы резидентуры по семейной медицине предъявляют особые требования, включая определенное количество месяцев в каждой области обучения, которое необходимо пройти для сертификации совета директоров. Резидентуры по семейной медицине предназначены для предоставления комплексного опыта в амбулаторных, общественных и стационарных условиях в течение трех лет концентрированного обучения и практического обучения. Прогулка по матчу включает в себя таблицу, в которой сравниваются требования к резидентуре по семейной медицине с требованиями по другим специальностям, таким как педиатрия.
Резидентуры по семейной медицине предназначены для предоставления комплексного опыта в амбулаторных, общественных и стационарных условиях в течение трех лет концентрированного обучения и практического обучения. Прогулка по матчу включает в себя таблицу, в которой сравниваются требования к резидентуре по семейной медицине с требованиями по другим специальностям, таким как педиатрия.
Первый год резидентуры называется годом интернатуры. Это время включает в себя ротацию в основных медицинских дисциплинах, а также время, отводимое каждую неделю клинике преемственности семейной медицины для оказания постоянной помощи группе пациентов. В течение года стажировки большинство резидентов также готовятся и сдают выпускной экзамен USMLE или COMLEX-USA. На втором и третьем годах резидентуры дополнительное внимание уделяется основным специальностям и областям специализации, при этом увеличивается время, проводимое в клинике преемственности семейной медицины.
Требования во время резидентуры
Во время обучения резиденты должны соответствовать требованиям аккредитации образования в резидентуре по семейной медицине ACGME и требованиям для получения сертификации Американским советом семейной медицины (ABFM) или Американским остеопатическим советом семейных врачей (AOBFP) . Конкретный необходимый образовательный опыт для обучения в резидентуре по семейной медицине зависит от программы, хотя несколько месяцев тратятся на обязательные ротации в каждой из следующих областей: акушерство, педиатрия, общая хирургия, неотложная медицина и стационарное лечение (включая реанимацию). Каждый ординатор проводит несколько ночей в месяц «по вызову» и по очереди по всей больнице.
Конкретный необходимый образовательный опыт для обучения в резидентуре по семейной медицине зависит от программы, хотя несколько месяцев тратятся на обязательные ротации в каждой из следующих областей: акушерство, педиатрия, общая хирургия, неотложная медицина и стационарное лечение (включая реанимацию). Каждый ординатор проводит несколько ночей в месяц «по вызову» и по очереди по всей больнице.
После завершения обучения и выполнения всех требований резиденты имеют право сдать сертификационный экзамен ABFM или AOBFP. Ближе к концу ординатуры врачи также подают заявление на получение государственной лицензии, которая определяет, где они могут практиковать в качестве сертифицированного семейного врача. Хотя в каждом штате действуют разные требования к начальной медицинской лицензии, все врачи должны пройти этап 3 USMLE или уровень 3 COMLEX-USA.
Чтобы узнать о конкретных программах резидентуры, посетите Справочник ординаторов AAFP »
Расширенное/дополнительное обучение
Комбинированные программы по семейной медицине
Комбинированные программы обычно требуют пятилетнего обучения. По окончании обучения резиденты имеют право на получение двух сертификатов по специальности. В настоящее время существует пять видов объединенных программ резидентуры по семейной медицине (FM):
По окончании обучения резиденты имеют право на получение двух сертификатов по специальности. В настоящее время существует пять видов объединенных программ резидентуры по семейной медицине (FM):
- FM-неотложная медицина
- FM-внутренняя медицина
- FM-психиатрия
- ФМ-профилактика
- FM-остеопатическая нервно-мышечная медицина
Программы двойной специальности предназначены для предоставления резидентам, завершившим их, сертификатов обоих советов; они также должны пройти повторную сертификацию с каждой доской.
Стипендии
После резидентуры врачи, желающие пройти повышение квалификации в области семейной медицины, получают дополнительные возможности. Тем не менее, стажировка не требуется, чтобы практиковать широкую семейную медицину или развивать область интересов. Семейные врачи могут выбрать стипендию в качестве варианта после резидентуры, потому что более концентрированное обучение помогает им удовлетворить потребности сообщества или профессиональные цели. Некоторые области стипендий:
Некоторые области стипендий:
- Наркологическая медицина
- Развитие факультета
- Гериатрия
- Акушерство
- Профилактическая медицина
- Исследования
- Спортивная медицина
Как правило, стипендии длятся еще 12 месяцев после обучения в резидентуре (хотя они различаются в зависимости от программы) и проводятся в рамках существующих программ резидентуры. Некоторые из них предназначены исключительно для образовательных целей, в то время как другие ведут к сертификатам о дополнительных квалификациях (CAQ), которые предлагаются вместе с другими советами по медицинским специальностям.
Поиск доступных возможностей в Справочнике стипендий AAFP »
Сертификаты дополнительной квалификации (CAQ)
Семейные врачи могут получить сертификат узкой специализации в другой выбранной области, если они пройдут дополнительное обучение и сдадут экзамены. Семейная медицина однозначно требует, чтобы ее врачи имели сертификацию в области семейной медицины и области узкой специализации.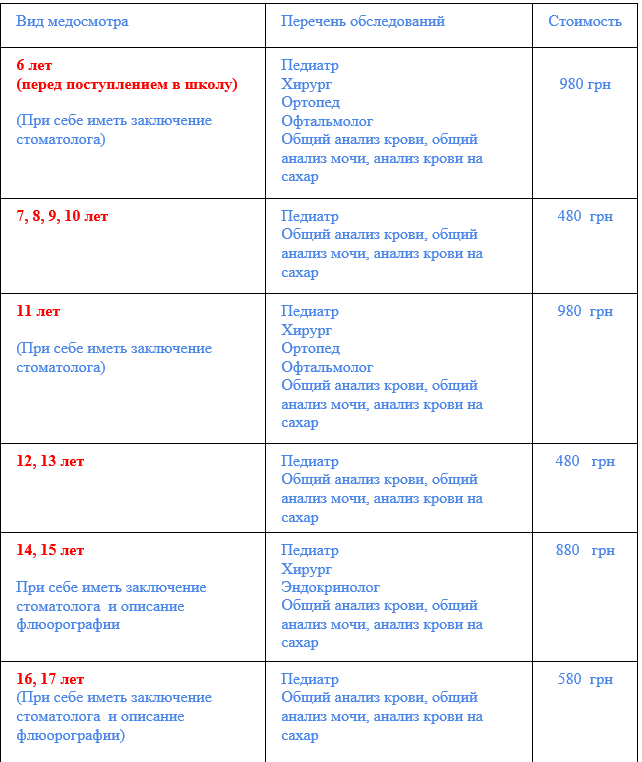 CAQ действительны в течение десяти лет, и врачи должны подать заявку на повторную сертификацию для продления сертификата (в дополнение к повторной сертификации в области семейной медицины через десять лет). AAFP поддерживает CAQ как способ улучшить академическое и административное развитие врачей.
CAQ действительны в течение десяти лет, и врачи должны подать заявку на повторную сертификацию для продления сертификата (в дополнение к повторной сертификации в области семейной медицины через десять лет). AAFP поддерживает CAQ как способ улучшить академическое и административное развитие врачей.
В настоящее время ABFM предлагает CAQ в следующих областях:
- Подростковая медицина
- Гериатрическая медицина
- Хоспис и паллиативная медицина
- Обезболивающее
- Снотворное
- Спортивная медицина
Узнайте больше о CAQ на веб-сайте ABFM »
Профессия доктора медицины (MD): Медицинская энциклопедия MedlinePlus ремонтные организации, учебные заведения и организации здравоохранения.
Медицинская практика в Соединенных Штатах восходит к началу 1600-х годов. В начале 17 века медицинская практика в Англии делилась на три группы: врачи, хирурги и аптекари.
Врачи считались элитой. Чаще всего они имели высшее образование. Хирурги обычно проходили обучение в больнице и проходили стажировку. Они часто выполняли двойную роль парикмахера-хирурга. Аптекари также изучили свои роли (прописывание, изготовление и продажа лекарств) в процессе ученичества, иногда в больницах.
Чаще всего они имели высшее образование. Хирурги обычно проходили обучение в больнице и проходили стажировку. Они часто выполняли двойную роль парикмахера-хирурга. Аптекари также изучили свои роли (прописывание, изготовление и продажа лекарств) в процессе ученичества, иногда в больницах.
Это различие между медициной, хирургией и фармацевтикой не сохранилось в колониальной Америке. Когда в Америку прибыли подготовленные в университетах доктора медицины из Англии, от них ожидалось, что они также будут проводить операции и готовить лекарства.
Медицинское общество Нью-Джерси, основанное в 1766 году, было первой организацией медицинских работников в английских колониях. Он был разработан, чтобы «сформировать программу, охватывающую все вопросы, представляющие наибольшую важность для профессии: регулирование практики, образовательные стандарты для учеников, графики оплаты и этический кодекс». Позже эта организация стала Медицинским обществом Нью-Джерси.
Профессиональные общества начали регулировать медицинскую практику, проверяя и лицензируя практикующих врачей, еще в 1760 году. К началу 1800-х годов медицинские общества отвечали за установление правил, стандартов практики и сертификацию врачей.
К началу 1800-х годов медицинские общества отвечали за установление правил, стандартов практики и сертификацию врачей.
Естественным следующим шагом для таких обществ стала разработка собственных программ обучения врачей. Эти программы, связанные с обществом, назывались «собственными» медицинскими колледжами.
Первой из таких частных программ был медицинский колледж Медицинского общества графства Нью-Йорк, основанный 12 марта 1807 года. Повсюду начали появляться частные программы. Они привлекли большое количество студентов, потому что устранили две особенности медицинских школ при университетах: длительное общее образование и длительный лекционный период.
Для борьбы со многими злоупотреблениями в медицинском образовании в мае 1846 г. был проведен национальный съезд. Предложения этого съезда включали следующее:
- Стандартный этический кодекс для профессии , включая курсы домедицинского образования
- Создание национальной медицинской ассоциации
5 мая 1847 г. собралось около 200 делегатов, представляющих 40 медицинских обществ и 28 колледжей из 22 штатов и округа Колумбия. Они решили провести первую сессию Американской медицинской ассоциации (АМА). Натаниэль Чепмен (1780-1853) был избран первым президентом ассоциации. АМА стала организацией, имеющей большое влияние на вопросы, связанные со здравоохранением в Соединенных Штатах.
собралось около 200 делегатов, представляющих 40 медицинских обществ и 28 колледжей из 22 штатов и округа Колумбия. Они решили провести первую сессию Американской медицинской ассоциации (АМА). Натаниэль Чепмен (1780-1853) был избран первым президентом ассоциации. АМА стала организацией, имеющей большое влияние на вопросы, связанные со здравоохранением в Соединенных Штатах.
AMA установила образовательные стандарты для докторов медицины, включая следующие:
- Гуманитарное образование в области искусств и наук
- Свидетельство об окончании ученичества перед поступлением в медицинский колледж
- Степень доктора медицины, охватывающая 3 года обучения , включая две 6-месячные лекции, 3 месяца, посвященные диссекции, и как минимум одну 6-месячную сессию посещения больницы
В 1852 году стандарты были пересмотрены, чтобы добавить дополнительные требования:
- Медицинские школы должны были предоставить 16-недельный курс обучения, который включал анатомию, медицину, хирургию, акушерство и химию.

- Выпускники должны были быть не моложе 21 года. обучения, 2 года из которых были под руководством приемлемого практикующего врача
Между 1802 и 1876 годами было создано 62 довольно стабильных медицинских училища. В 1810 году в США обучалось 650 студентов и 100 выпускников медицинских школ. К 1900, это число возросло до 25 000 студентов и 5 200 выпускников. Почти все эти выпускники были белыми мужчинами.
Дэниел Хейл Уильямс (1856–1931) был одним из первых темнокожих докторов медицины. После окончания Северо-Западного университета в 1883 году доктор Уильямс практиковал хирургию в Чикаго, а позже сыграл главную роль в создании больницы Провидент, которая до сих пор обслуживает южную сторону Чикаго. Раньше чернокожие врачи считали невозможным получить привилегию заниматься медициной в больницах.
г. Элизабет Блэквелл (1821-1920) после окончания Женевского медицинского колледжа в северной части штата Нью-Йорк стала первой женщиной, получившей степень доктора медицины в Соединенных Штатах.
Медицинский факультет Университета Джона Хопкинса открылся в 1893 году. Он упоминается как первая медицинская школа в Америке «настоящего университетского типа, с достаточными ресурсами, хорошо оборудованными лабораториями, современными преподавателями, посвященными медицинским исследованиям и обучению, и свою собственную больницу, в которой обучение врачей и лечение больных сочетались с оптимальным преимуществом обоих». Он считается первым и образцом для всех последующих исследовательских университетов. Медицинская школа Джона Хопкинса послужила образцом для реорганизации медицинского образования. После этого многие некачественные медицинские школы закрылись.
Медицинские школы в основном превратились в фабрику по выдаче дипломов, за исключением нескольких школ в крупных городах. Два события изменили это. Первым был «Отчет Флекснера», опубликованный в 1910 году. Абрахам Флекснер был ведущим педагогом, которого попросили изучить американские медицинские школы. Его крайне негативный отчет и рекомендации по улучшению привели к закрытию многих некачественных школ и созданию стандартов качества для настоящего медицинского образования.
Другая разработка принадлежит сэру Уильяму Ослеру, канадцу, который был одним из величайших профессоров медицины в современной истории. Он работал в Университете Макгилла в Канаде, а затем в Университете Пенсильвании, прежде чем был принят на работу в качестве первого главного врача и одного из основателей Медицинской школы Университета Джона Хопкинса. Там он организовал первую резидентуру (после окончания медицинского института) и первым привел студентов к постели больного. До этого студенты-медики учились по учебникам только до тех пор, пока не выходили на практику, поэтому у них было мало практического опыта. Ослер также написал первый всеобъемлющий научный учебник по медицине, а затем поступил в Оксфорд в качестве профессора-регента, где был посвящен в рыцари. Он установил ориентированную на пациента помощь и множество этических и научных стандартов.
К 1930 г. почти все медицинские школы требовали для поступления степень по гуманитарным наукам и предлагали 3-4-летнюю учебную программу по медицине и хирургии. Во многих штатах также требовалось, чтобы кандидаты прошли годичную стажировку в больнице после получения степени в признанной медицинской школе, чтобы получить лицензию на медицинскую практику.
Во многих штатах также требовалось, чтобы кандидаты прошли годичную стажировку в больнице после получения степени в признанной медицинской школе, чтобы получить лицензию на медицинскую практику.
Американские врачи начали специализироваться только в середине 20 века. Люди, возражавшие против специализации, говорили, что «специальности действуют несправедливо по отношению к врачу общей практики, подразумевая, что он некомпетентен для надлежащего лечения определенных классов заболеваний». Они также заявили, что специализация имеет тенденцию «унижать врача общей практики в глазах общественности». Однако по мере расширения медицинских знаний и методов многие врачи решили сосредоточиться на определенных областях и осознали, что их набор навыков может быть более полезным в некоторых ситуациях.
Экономика также играла важную роль, поскольку специалисты обычно получали более высокие доходы, чем врачи общей практики. Споры между специалистами и специалистами широкого профиля продолжаются и в последнее время подогреваются вопросами, связанными с современной реформой здравоохранения.
СФЕРА ПРИМЕНЕНИЯ
Медицинская практика включает в себя диагностику, лечение, исправление, консультирование или предписание по поводу любого человеческого заболевания, недомогания, травмы, немощи, уродства, боли или другого состояния, физического или психического, реального или воображаемого.
РЕГЛАМЕНТ ПРОФЕССИИ
Медицина была первой из профессий, требующих лицензирования. В законах штатов о медицинском лицензировании изложены «диагностика» и «лечение» заболеваний человека в медицине. Любой человек, который хотел диагностировать или лечить в рамках своей профессии, мог быть обвинен в «медицинской практике без лицензии».
Сегодня медицина, как и многие другие профессии, регулируется на нескольких уровнях:
- Медицинские школы должны придерживаться стандартов Американской ассоциации медицинских колледжей
- Лицензирование — это процесс, который осуществляется на уровне штата в соответствии с конкретными законами штата.
- Сертификация проводится национальными организациями с едиными национальными требованиями к минимальным стандартам профессиональной деятельности
быть выпускником утвержденной медицинской школы и сдать экзамен на получение медицинской лицензии в США (USMLE), шаги с 1 по 3. Шаги 1 и 2 выполняются во время учебы в медицинской школе, а шаг 3 завершается после некоторой медицинской подготовки (обычно от 12 до 18 месяцев). , в зависимости от штата). Люди, получившие медицинские степени в других странах, также должны соответствовать этим требованиям, прежде чем заниматься медициной в Соединенных Штатах.
Шаги 1 и 2 выполняются во время учебы в медицинской школе, а шаг 3 завершается после некоторой медицинской подготовки (обычно от 12 до 18 месяцев). , в зависимости от штата). Люди, получившие медицинские степени в других странах, также должны соответствовать этим требованиям, прежде чем заниматься медициной в Соединенных Штатах.
С появлением телемедицины возник вопрос о том, как решать вопросы лицензирования штатов, когда лекарства распределяются между штатами посредством телекоммуникаций. Принимаются законы и инструкции. Некоторые штаты недавно установили процедуры признания лицензий врачей, практикующих в других штатах, в чрезвычайных ситуациях, например, после ураганов или землетрясений.
Сертификация: MD, которые хотят специализироваться, должны заполнить дополнительные 3-9лет работы в аспирантуре по специальности, после чего сдают аттестационные экзамены. Семейная медицина – специальность с широчайшим объемом обучения и практики. Врачи, претендующие на практику по специальности, должны быть сертифицированы советом директоров в этой конкретной области практики.
