Как спровоцировать преждевременные роды: Что провоцирует роды — роддом «Лелека»
Можно заниматься сексом во время беременности? Полезен ли секс во время беременности? Чем опасен секс во время беременности?
- Безопасно
ли заниматься сексом во время беременности?
Для женщины совершенно безопасно продолжать заниматься
сексом на протяжении всей беременности. На самом деле, сексуальное влечение
женщины может усиливаться в определенные сроки беременности.
Секс не причинит вреда ребенку в любом периоде
нормальной неосложненной беременности. Ребенок защищен мышечной стенкой матки,
амниотической жидкостью и слизистой пробкой, которая развивается в шейке матки.
Некоторые люди считают, что сексуальная активность или
оргазм могут повредить ребенку, увеличить вероятность выкидыша или вызвать ранние
роды. При физиологической, нормально протекающей беременности ни одно из этих утверждений не является
правдой.
- Может
ли секс спровоцировать начало родовой деятельности?
По результатам проведенных исследований было
обнаружено, что секс во время беременности не связан с повышенным риском
преждевременных родов. Однако, многие врачи считают, что необходимо избегать
Однако, многие врачи считают, что необходимо избегать
половых контактов на более поздних сроках. На более поздних сроках беременности
рекомендуется выбирать позиции, которые не оказывают давления на живот
беременной. Если женщина лежит на спине, вес ребенка может оказать
дополнительное давление на ее внутренние органы или основные сосуды таза. Беременная
женщина может чувствовать себя более комфортно в положениях, где она может
контролировать глубину и скорость проникновения.
- Когда
необходимо воздержаться от секса?
Врач может посоветовать женщине избегать половых
контактов во время беременности при следующих состояниях:
Заболевания шейки матки, которые могут увеличить
вероятность выкидыша или преждевременных родов.
Беременность двойней.
Предлежание плаценты, где плацента частично или
полностью перекрывает внутренний зев шейки матки.
Истмикоцервикальная недостаточность, когда шейка
открывается преждевременно
История преждевременных родов в анамнезе.
Любые вагинальные кровотечения.
Подтекание амниотической жидкости.
Очень важно, чтобы беременная женщина защищала себя и
своего ребенка от инфекций, передающихся половым путем (ИППП). Это означает
использование барьерной контрацепции в виде презервативов.
- Как влияет беременность на сексуальное влечение?
Беременность влияет на сексуальное влечение людей
по-разному, и нет типичной реакции. Повышение уровня гормонов и увеличение
притока крови к гениталиям может увеличить сексуальное влечение, особенно во
втором триместре. У некоторых женщин может наблюдаться снижение полового
влечения, вызванное колебаниями гормонов, ощущением дискомфорта в организме,
снижением уровня энергии или физической активности.
В некоторых случаях беспокойство и напряжение,
испытываемые обоими партнерами, могут сделать их менее заинтересованными в
сексе. Важно открыто говорить о сексе, чтобы оба партнера чувствовали себя
комфортно.
- В чем преимущества секса во время беременности?
Лучшие оргазмы. Увеличение притока крови к гениталиям
может означать увеличение числа более сильных оргазмов для беременных женщин.
Поддерживание формы. Секс сжигает калории и может
помочь поддерживать обоих партнеров в форме.
Связь между партнерами. Некоторые пары считают, что
сексуальная активность во время беременности сближает их.
Увеличение счастья. Оргазм приводит к выделению
эндорфинов, которые могут помочь матери и ребенку чувствовать себя счастливыми
и расслабленными.
Специалисты по этой проблеме
СоноваМаринаМусабиевна
Акушер-гинеколог, эндоскопический хирург-гинеколог, врач ультразвуковой диагностики, гинеколог-эндокринолог, онкогинеколог
Доктор медицинских наук, доцент, врач высшей квалификационной категории.
КапитановаОльгаВладимировна
Акушер- гинеколог, врач ультразвуковой диагностики
Кандидат медицинский наук .
Поделиться страницей
Лечение зубов во время беременности
Многие женщины во время беременности сталкиваются с необходимостью посетить врача-стоматолога. В организме будущих матерей происходят изменения гормонального фона, на формирование плода затрачиваются внутренние ресурсы, возрастает потребность в кальции и других микроэлементах. Эти факторы негативно отражаются на полости рта, провоцируя кариес, воспаление десен или корней зубов. Заболевания ротовой полости сопровождаются болевыми ощущениями и выделением токсинов, отравляющих организм женщины изнутри. Они могут вызвать токсикоз и другие осложнения беременности. Поэтому важно пройти осмотр у врача и своевременно начать лечение.
Поэтому важно пройти осмотр у врача и своевременно начать лечение.
Цены
Наименование услуги
Лечение кариеса
от 3500
Лечение пульпита
от 2500
Лечение периодонтита
от 4000
Реминерализация зубов
Пломба временная
Герметизация фиссур
Удаление зуба беременным
от 2500
Все цены
Нужно ли посещать стоматолога в каждом триместре
Во время беременности обязательно следует посещать стоматолога. Иммунитет будущей матери снижается, что повышает риск разрушения костной ткани. Также уменьшается скорость выделения слюны и повышается ее вязка из-за изменений в работе желез. Это приводит к повышению кислотности pH.
Нередко при беременности отмечается недостаток кальция и магния. Такой дефицит уменьшает минерализирующую способность слюны. Она прекращает омывать зубы, снабжать их эмаль минералами и удалять остатки пищи. Риски развития кариеса и заболеваний десен резко повышаются. Поэтому женщине необходимо регулярно посещать врача и не пренебрегать лечением зубов при беременности на ранних сроках.
Она прекращает омывать зубы, снабжать их эмаль минералами и удалять остатки пищи. Риски развития кариеса и заболеваний десен резко повышаются. Поэтому женщине необходимо регулярно посещать врача и не пренебрегать лечением зубов при беременности на ранних сроках.
Важно! Крайне нежелательно проводить серьезные стоматологические манипуляции в первый и третий триместры, поскольку в первом закладываются органы и системы ребенка, а в третьем возбудимость матки значительно повышается. Любые раздражители могут спровоцировать преждевременные роды или выкидыш.
Наиболее безопасным для лечения зубов во время беременности считается второй триместр.
Категорически запрещено при беременности терпеть боль и заниматься самолечением с использованием домашних средств. Сильная и продолжительная боль угнетает психологическое состояние женщины, она постоянно переживает, совершает необдуманные поступки и становится раздражительной. Все это отрицательно влияет на ребенка.
Все это отрицательно влияет на ребенка.
При каких симптомах следует идти к врачу
Помощь стоматолога необходима при наличии следующих симптомов:
- Боль. Даже если болевой синдром возник 1-2 раза, следует обратиться к стоматологу и выяснить причину дискомфорта.
- Воспаление во рту. Отличается быстрым распространением при отсутствии своевременного лечения.
- Высокая чувствительность. Зубы реагируют на холодное и горячее из-за повреждения эмали.
- Кровоточивость десен. Кровь появляется при чистке зубов. Часто достаточно купить новую зубную щетку, но в некоторых случаях требуется серьезное лечение.
При поверхностном и среднем кариесе лечение может проходить без анестезии, так как в патологический процесс еще не вовлечен нерв.
Как лечить зубы во время беременности
Для обезболивания при беременности используют примакаин и ультракаин. В них содержится минимум адреналина. Примакаин назначают беременным женщинам и детям, поскольку он не проникает в плаценту и обладает достаточно коротким периодом полураспада. Ультракаин не попадает через плаценту и не проникает в грудное молоко, поэтому его можно применять в период лактации.
В них содержится минимум адреналина. Примакаин назначают беременным женщинам и детям, поскольку он не проникает в плаценту и обладает достаточно коротким периодом полураспада. Ультракаин не попадает через плаценту и не проникает в грудное молоко, поэтому его можно применять в период лактации.
При беременности нежелательно проводить отбеливание зубов и имплантацию. Отбеливать зубы запрещено по причине использования раствора, который опасен для плода. Также отбеливание истончает эмаль без того хрупких во время беременности зубов, что грозит ее разрушением. Имплантация требует больших затрат ресурсов организма женщины на приживление, кроме того, она сопровождается использованием лекарственных средств, негативно влияющих на плод.
Лечение зубов при беременности с анестезией не запрещено. Врачи отдают предпочтение современным местным анестетикам. Они благополучно переносятся организмом, гипоаллергенны и не нанесут вред малышу. Запрещено использовать анестезию с высоким содержанием адреналина. Такие медикаменты применяли в клиниках раньше и они могли вызывать мышечные спазмы. Хирургические вмешательства во время беременности назначают только при травмах зубов и гнойно-воспалительных процессах в ротовой полости. Другие операции относятся к плановым и их можно отложить до послеродового периода.
Такие медикаменты применяли в клиниках раньше и они могли вызывать мышечные спазмы. Хирургические вмешательства во время беременности назначают только при травмах зубов и гнойно-воспалительных процессах в ротовой полости. Другие операции относятся к плановым и их можно отложить до послеродового периода.
Рентген во время беременности
Проходить рентген разрешается преимущественно во второй половине беременности. Врач-стоматолог выдает направление только при наличии серьезной угрозы здоровью. Также запрещено проводить исследования с применением визиографа и томографа, поскольку их действие основано на рентген-излучении.
Профилактика заболеваний ротовой полости
На этапе планирования беременности в обязательном порядке следует посетить стоматолога. Врач проведет полный осмотр, назначит лечение и профилактику. В каждом триместре рекомендуется осуществлять профессиональную чистку зубов. Важно правильно ухаживать за полостью рта дома. Зубную пасту следует выбирать с минимальным содержанием лаурилсульфита или вообще без него. Также в составе не должны присутствовать мятные масла.
Также в составе не должны присутствовать мятные масла.
Полезно беременной женщине использовать реминерализирующие гели для снижения чувствительности зубов, укрепления твердых тканей и стабилизации кариеса в стадии пятна. Также следует откорректировать рацион питания — употреблять побольше кисломолочных и молочных продуктов. В них в большом количестве содержится кальций, который важен для здоровья зубов. При кровоточивости десен в меню необходимо включить продукты, содержащие витамин C.
Преждевременные роды: диагностика и лечение
БЕВЕРЛИ А. ФОН ДЕР ПУЛ, M.D.
Преждевременные роды и родоразрешение являются одними из самых сложных акушерских осложнений, с которыми сталкивается семейный врач. В Соединенных Штатах преждевременные роды происходят примерно у одного из 10 новорожденных и являются причиной не менее 75 процентов неонатальных смертей, за исключением случаев, связанных с врожденными пороками развития. Хотя причина преждевременных родов неизвестна, семейные врачи, оказывающие акушерскую помощь, должны знакомить себя и своих пациенток с предрасполагающими факторами риска. Консультации перед зачатием должны делать акцент на планировании семьи, питании, «методах безопасного секса», лечении заболеваний, передающихся половым путем, и воздержании от сигарет, алкоголя, наркотиков и вредных условий труда. Уровень заболеваемости плода может быть снижен благодаря ранней и точной диагностике преждевременных родов, вмешательству для отсрочки преждевременных родов, назначению кортикостероидов и оказанию неонатальной помощи. Исследования биохимических маркеров, таких как фетальный фибронектин, возможных инфекционных этиологий, таких как бактериальный вагиноз, и использование более селективной токолитической терапии дают надежду на то, что новые терапевтические подходы могут повысить показатели выживаемости плода.
В Соединенных Штатах преждевременные роды происходят примерно у одного из 10 новорожденных и являются причиной не менее 75 процентов неонатальных смертей, за исключением случаев, связанных с врожденными пороками развития. Хотя причина преждевременных родов неизвестна, семейные врачи, оказывающие акушерскую помощь, должны знакомить себя и своих пациенток с предрасполагающими факторами риска. Консультации перед зачатием должны делать акцент на планировании семьи, питании, «методах безопасного секса», лечении заболеваний, передающихся половым путем, и воздержании от сигарет, алкоголя, наркотиков и вредных условий труда. Уровень заболеваемости плода может быть снижен благодаря ранней и точной диагностике преждевременных родов, вмешательству для отсрочки преждевременных родов, назначению кортикостероидов и оказанию неонатальной помощи. Исследования биохимических маркеров, таких как фетальный фибронектин, возможных инфекционных этиологий, таких как бактериальный вагиноз, и использование более селективной токолитической терапии дают надежду на то, что новые терапевтические подходы могут повысить показатели выживаемости плода.
К сожалению, за последние 40 лет частота преждевременных родов не уменьшилась. В Соединенных Штатах преждевременные роды происходят примерно у одного из 10 новорожденных и являются причиной не менее 75 процентов неонатальных смертей, за исключением случаев, связанных с врожденными пороками развития. 1
Преждевременные роды определяются как роды, которые происходят до завершения 37-й недели беременности. В настоящее время врачи должны диагностировать и лечить преждевременные роды на фоне серьезных разногласий по поводу эффективности профилактических и терапевтических методов. В этой статье предлагается подход к диагностике и лечению преждевременных родов, который согласуется с рекомендациями, недавно установленными Американским колледжем акушеров и гинекологов (ACOG). 2
Этиология и эпидемиология
В большинстве случаев причина преждевременных родов не диагностируется, и этиология, вероятно, многофакторная.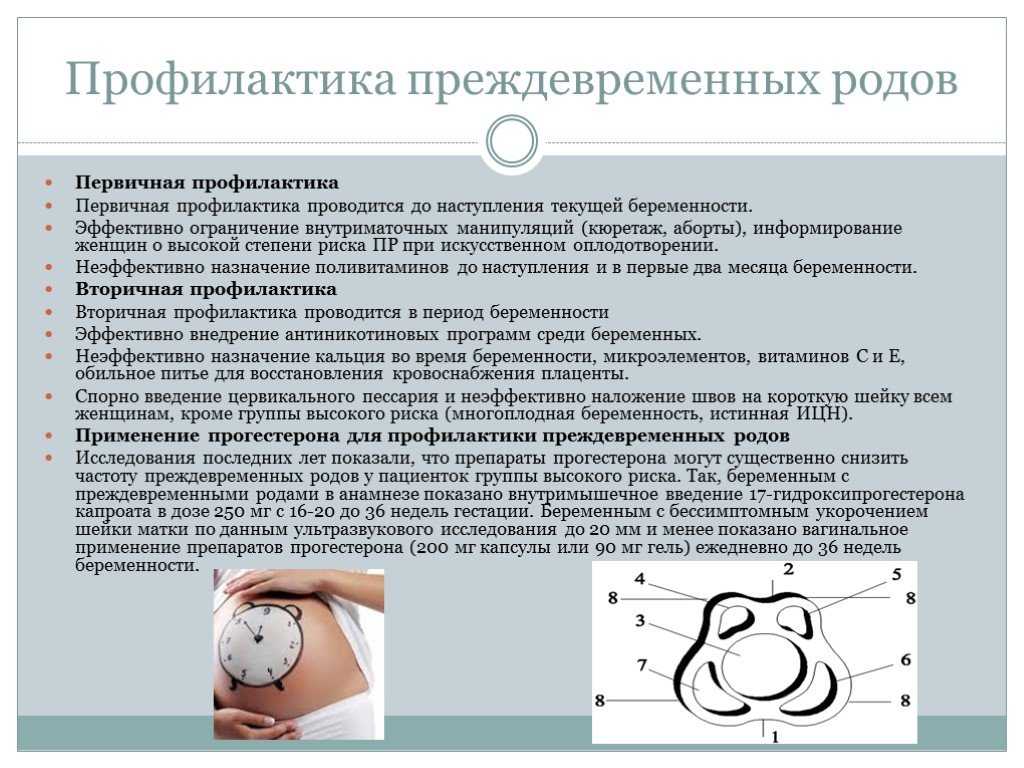 Клинические факторы, связанные с преждевременными родами, перечислены в Таблице 1 . В 25 процентах преждевременных родов роды вызываются по различным медицинским показаниям матери и плода; примерно 30 процентов преждевременных родов связаны с преждевременным разрывом плодных оболочек (PROM). Преждевременные роды потенциально можно предотвратить менее чем у половины матерей, рожающих раньше 37 недель беременности. 3 Следовательно, семейные врачи должны выявлять всех женщин с ранними преждевременными родами или с риском преждевременных родов.
Клинические факторы, связанные с преждевременными родами, перечислены в Таблице 1 . В 25 процентах преждевременных родов роды вызываются по различным медицинским показаниям матери и плода; примерно 30 процентов преждевременных родов связаны с преждевременным разрывом плодных оболочек (PROM). Преждевременные роды потенциально можно предотвратить менее чем у половины матерей, рожающих раньше 37 недель беременности. 3 Следовательно, семейные врачи должны выявлять всех женщин с ранними преждевременными родами или с риском преждевременных родов.
| Материнский фактор | |
| Низкий социально-экономический статус ≥40 лет | |
| Низкий вес до беременности | |
| Курение | |
| Злоупотребление психоактивными веществами | |
| Анамнез матери | |
| Преждевременные роды в анамнезе | |
| Аборт во втором триместре в анамнезе | |
| Увеличение объема матки | |
| Аномалии матки | |
| Травма | |
| Инфекция | |
Поскольку семейные врачи часто имеют возможность наблюдать пациентку до зачатия, они могут влиять на некоторые материнские факторы, связанные с преждевременными родами. Всем женщинам, особенно моложе 18 или старше 40 лет, следует предложить обучение и/или вмешательство по вопросам планирования семьи, курения, злоупотребления психоактивными веществами, плохого питания, заболеваний, передающихся половым путем, и неблагоприятных условий труда, которые могут нанести вред плоду. В сельских и городских районах с недостаточным уровнем обслуживания женщинам с высоким риском преждевременных родов также следует оказывать дородовую помощь. Кроме того, исход беременности может быть оптимизирован за счет лечения ранее существовавших заболеваний, таких как гипертония и диабет.
Всем женщинам, особенно моложе 18 или старше 40 лет, следует предложить обучение и/или вмешательство по вопросам планирования семьи, курения, злоупотребления психоактивными веществами, плохого питания, заболеваний, передающихся половым путем, и неблагоприятных условий труда, которые могут нанести вред плоду. В сельских и городских районах с недостаточным уровнем обслуживания женщинам с высоким риском преждевременных родов также следует оказывать дородовую помощь. Кроме того, исход беременности может быть оптимизирован за счет лечения ранее существовавших заболеваний, таких как гипертония и диабет.
Пороки развития матки, которые предрасполагают пациенток к преждевременным родам, включают двурогую или единорогую матку и миомы матки, особенно подслизистые и субплацентарные миомы. Женщинам, у которых диагностированы пороки развития матки до зачатия, может быть предложено противозачаточное средство или хирургическое вмешательство, если это применимо. Несостоятельность шейки матки из-за травмы или воздействия диэтилстильбэстрола может привести к безболезненному раскрытию шейки матки и преждевременным родам. Оба этих состояния могут реагировать на наложение серкляжа; однако контролируемых испытаний, подтверждающих этот подход, не проводилось.
Оба этих состояния могут реагировать на наложение серкляжа; однако контролируемых испытаний, подтверждающих этот подход, не проводилось.
Инфекции мочеполового тракта являются важным и излечимым фактором, связанным с преждевременными родами. Женщины с Neisseria gonorrhoeae, Chlamydia trachomatis, Treponema pallidum, Trichomonas vaginalis, Gardnerella vaginalis или стрептококками группы B имеют более высокие показатели преждевременных родов. Хотя причина и следствие окончательно не определены, диагностика и лечение этих инфекций необходимы для предотвращения перинатальной передачи. 4
Наличие у матери в анамнезе одного или нескольких абортов во втором триместре или преждевременных родов в анамнезе также увеличивает риск последующих преждевременных родов. Женщинам с таким анамнезом следует предоставить возможность эффективного планирования семьи.
Маркеры преждевременных родов и родоразрешения
В ряде исследований были предприняты попытки определить клинические и биохимические маркеры преждевременных родов и родоразрешения, связанные с общей плохой прогностической ценностью (таблицы 2 и 3) . 5–17 Наиболее многообещающим из этих маркеров является присутствие фетального фибронектина в шеечно-влагалищном секрете, который, если он положительный (определяется как более 50 нг на мл) после 20 недель беременности, указывает на децидуальное нарушение. 14 В 1995 году Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США маркировало иммуноферментный анализ фетального фибронектина для использования в качестве скринингового теста на преждевременные роды. У пациентов с симптомами фетальный фибронектин имеет превосходную чувствительность (от 69 до 93 процентов) 14–17 и отрицательную прогностическую ценность до 99,7 процента (или, другими словами, один шанс из 333 родов в течение одной недели после отрицательного результата теста). 15 Положительная прогностическая ценность (PPV), то есть способность предсказать, что у пациентки с положительным результатом теста будут преждевременные роды, достигает 83 процентов у пациенток с симптомами.
5–17 Наиболее многообещающим из этих маркеров является присутствие фетального фибронектина в шеечно-влагалищном секрете, который, если он положительный (определяется как более 50 нг на мл) после 20 недель беременности, указывает на децидуальное нарушение. 14 В 1995 году Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США маркировало иммуноферментный анализ фетального фибронектина для использования в качестве скринингового теста на преждевременные роды. У пациентов с симптомами фетальный фибронектин имеет превосходную чувствительность (от 69 до 93 процентов) 14–17 и отрицательную прогностическую ценность до 99,7 процента (или, другими словами, один шанс из 333 родов в течение одной недели после отрицательного результата теста). 15 Положительная прогностическая ценность (PPV), то есть способность предсказать, что у пациентки с положительным результатом теста будут преждевременные роды, достигает 83 процентов у пациенток с симптомами. В будущем наибольшая ценность теста может заключаться в выявлении симптоматического пациента с отрицательным результатом теста, которого затем можно будет наблюдать без лекарственного вмешательства.
В будущем наибольшая ценность теста может заключаться в выявлении симптоматического пациента с отрицательным результатом теста, которого затем можно будет наблюдать без лекарственного вмешательства.
| Маркер | Тест | Чувствительность (%) | Специфичность (%) | PPV (%) | NPV (%) | Цервикальный или вагинальный 14–17 | от 69 до 93 | от 72 до 86 | от 13 до 83 | от 81 до 99 |
|---|---|---|---|---|---|
| Цитокин (интерлейкин-6) | Сыворотка 907 5,086 50 | от 73 до 85 | от 47 до 57 | от 67 до 86 | |
| Амниотическая жидкость 15 | 52 | 100 | 100 | 79 | 12 | от 71 до 76 | от 12 до 14 | — |
| Эстриол | Слюна 7 | 71 | 77 | 27 | 77 | Сыворотка 6 | от 6 до 35 | от 67 до 69 | от 7 до 32 | — |
| Маркер | Тест | Чувствительность (%) | Специфичность (%) | PPV (%) | NPV (%) |
|---|---|---|---|---|---|
| Факторы риска 8,9 | от 88 до 92 | от 23 до 30 | от 94 до 98 | от 41 до 76 | |
| Оценка длины шейки матки | Мануальное обследование 10,15,17 | от 8 до 64 | от 68 до 96 | от 7 до 32 | от 89 до 94 | 5 УЗИ 1,12 | от 76 до 100 | 55 до 59 | 55-75 | 93 до 100 |
| Мониторинг активности матки | Ощущение пациенткой 13 | NS | NS | ||
| Токодинамометрия 10,15,17 | от 18 до 58 | от 45 до 94 | от 7 до 20 | от 82 до 94 | |
| 7 15,17 | от 8 до 36 | 89 до 95 | от 21 до 82 | от 82 до 97 |
Фетальный фибронектин не является полезным скрининговым тестом в невыбранных популяциях (PPV: от 13 до 36 процентов). 18 В настоящее время нельзя рекомендовать общее использование теста из-за его стоимости (примерно 215 долларов США), отсутствия доступных лабораторий, проводящих тест, и недостаточности данных, подтверждающих клиническое преимущество.
18 В настоящее время нельзя рекомендовать общее использование теста из-за его стоимости (примерно 215 долларов США), отсутствия доступных лабораторий, проводящих тест, и недостаточности данных, подтверждающих клиническое преимущество.
Предотвращение преждевременных родов
Хотя проспективные рандомизированные исследования, проведенные в США, не показали, что обучение пациенток с высоким риском преждевременных родов и медицинского персонала, ухаживающего за ними, снижает частоту преждевременных родов, исследования во Франции показали снижение числа преждевременных родов после реализации образовательной программы по вопросам преждевременных родов. 19 До тех пор, пока дальнейшие исследования не разрешат разногласия, семейные врачи, оказывающие акушерскую помощь, должны включать выявление риска и информирование о признаках и симптомах преждевременных родов в рутинную дородовую помощь. Хотя постельный режим и снижение активности не снижают частоту преждевременных родов при беременностях с высоким риском, снижение активности является разумным, если женщина испытывает усиленные сокращения матки при активности. Поскольку данные не показывают явных преимуществ мониторинга активности матки в домашних условиях, в настоящее время это не рекомендуется для предотвращения преждевременных родов. 20
Поскольку данные не показывают явных преимуществ мониторинга активности матки в домашних условиях, в настоящее время это не рекомендуется для предотвращения преждевременных родов. 20
Документирование точного гестационного возраста как можно раньше имеет первостепенное значение в диагностике и ведении преждевременных родов. Документация гестационного возраста должна включать запись последней менструации (ПМЦ) для расчета правила Нэгеле (ПМП + 7 дней — 3 мес), начало учащения, первые тоны сердца плода, слышимые при ультразвуковом допплеровском исследовании, и первые сердечные тоны выслушиваются фетоскопом. Кроме того, при необходимости следует провести раннее обследование органов малого таза и ультразвуковое исследование во втором триместре.
Осознание того, что жизнеспособность плода напрямую связана с гестационным возрастом, улучшит уход за пациентом. В некоторых учреждениях выживаемость плода приближается к 90 процентам на сроке от 24 до 27 недель беременности и к 98 процентам на сроке от 28 до 31 недели беременности у пациенток с преждевременными родами, которых лечат токолизом. 21 Врачи, оказывающие акушерскую помощь, должны знать процентили жизнеспособности плода в своем учреждении и должны направлять пациенток с риском преждевременных родов в учреждение, предоставляющее эту неотложную помощь. Офисный персонал, а также сотрудники отделений неотложной помощи и медсестры родовспоможения также должны знать протокол сортировки пациенток с риском преждевременных родов.
21 Врачи, оказывающие акушерскую помощь, должны знать процентили жизнеспособности плода в своем учреждении и должны направлять пациенток с риском преждевременных родов в учреждение, предоставляющее эту неотложную помощь. Офисный персонал, а также сотрудники отделений неотложной помощи и медсестры родовспоможения также должны знать протокол сортировки пациенток с риском преждевременных родов.
Диагностика
Выявление симптомов преждевременных родов поможет обеспечить надлежащее обследование, диагностику и лечение пациентки. Признаки и симптомы, которые, по-видимому, предсказывают преждевременные роды, включают частые схватки (более четырех в час), спазмы, давление в области таза, чрезмерные выделения из влагалища, боли в спине и пояснице. Поскольку симптомы преждевременных родов могут быть неспецифическими, семейные врачи Университета Алабамы в Бирмингеме используют критерии преждевременных родов Кризи и Херрона. 22 Диагноз преждевременных родов должен быть поставлен у пациентки в сроке от 20 до 36 недель, на шестом дне беременности, если сокращения матки происходят с частотой четыре раза в 20 минут или восемь раз в 60 минут и сопровождаются одним из следующее: PROM, раскрытие шейки матки более 2 см, сглаживание более 50 процентов или изменение раскрытия или сглаживания шейки матки, обнаруженное при серийных обследованиях.
Ведение преждевременных родов
При подозрении на преждевременные роды необходимо собрать полный анамнез, включая текущие симптомы пациентки, предполагаемую дату родов, историю болезни, прием лекарств и аллергии. Перед физикальным обследованием необходимо получить чистую или катетеризированную мочу для анализа мочи и посева. Затем можно провести общий физикальный осмотр, включая вагинальное исследование с использованием стерильного зеркала.
Выделения из влагалища или скопившуюся жидкость следует проверить на наличие папоротника, а при подозрении на ПРПО можно провести тест на нитразин. Необходимо получить влажный препарат и препарат гидроксида калия (КОН), поскольку бактериальный вагиноз тесно связан с преждевременными родами. 23,24 Кроме того, рекомендуется посев шейки матки на C. trachomatis и N. gonorrhoeae из-за их связи с преждевременными родами. Также необходимо получить ректовагинальную культуру на стрептококк группы В. Если задокументирован преждевременный преждевременный разрыв плодных оболочек (PPROM), пальцевое исследование проводить не следует. Расширение и сглаживание шейки матки можно оценить во время влагалищного исследования. Если нет признаков PPROM, может быть выполнено осторожное пальцевое исследование.
Расширение и сглаживание шейки матки можно оценить во время влагалищного исследования. Если нет признаков PPROM, может быть выполнено осторожное пальцевое исследование.
После завершения гинекологического осмотра пациентку следует уложить в горизонтальное положение на бок и внешне контролировать сердечные тоны и сокращения плода. Если сокращения матки наблюдаются не реже чем каждые 15 минут, можно ввести внутривенно болюсно 500 мл физиологического раствора или лактата Рингера. Это быстрое внутрисосудистое расширение может уменьшить сокращения раздраженной матки и помочь врачу отличить это состояние от преждевременных родов. Затем скорость внутривенного восполнения жидкости можно довести до 100 мл в час. Если схватки сохраняются, можно подкожно ввести однократную дозу тербуталина сульфата (бретин, бриканил) 0,25 мг, чтобы дать время обсудить варианты лечения, перевести пациентку или дифференцировать преждевременные роды от раздраженной матки.
При наличии возможности может быть выполнено ультразвуковое исследование для определения гестационного возраста, предлежания, расположения плаценты и наличия аномалий развития плода. Если выполняется амниоцентез, амниотическую жидкость можно отправить для получения окраски по Граму, определения уровня глюкозы, отношения лецитин/сфингомиелин, а также посева и определения чувствительности. 25
Если выполняется амниоцентез, амниотическую жидкость можно отправить для получения окраски по Граму, определения уровня глюкозы, отношения лецитин/сфингомиелин, а также посева и определения чувствительности. 25
История пациентки, физикальное обследование, лабораторные и ультразвуковые данные должны быть тщательно оценены, чтобы определить, соответствует ли она критериям преждевременных родов или является ли она кандидатом на парентеральную токолитическую терапию. Перед началом терапии необходимо учитывать несколько абсолютных и относительных противопоказаний (Таблица 4) . 2 Литература четко подтверждает эффективность парентеральных токолитиков в отсрочке родов на 24–48 часов. 26–28 Такая задержка увеличивает время, которое может потребоваться для положительного эффекта дополнительной терапии кортикостероидами или для перевода в специализированный лечебный центр, способный принять преждевременные роды и недоношенного ребенка. Вклад пациентки и ее семьи после того, как они рассмотрели преимущества и риски, имеет жизненно важное значение для принятия решения о начале терапии.
Правообладатель не предоставлял права на воспроизведение данного объекта на электронных носителях. Отсутствующий элемент см. в оригинальной печатной версии этой публикации.
Терапия кортикостероидами
Терапия кортикостероидами в настоящее время является единственным методом лечения, улучшающим выживаемость плода при применении у женщин с преждевременными родами между 24 и 34 неделями беременности. 29 Исследования показали снижение частоты внутрижелудочковых кровоизлияний, респираторного дистресс-синдрома и смертности даже при продолжительности лечения менее 24 часов, хотя оптимальные положительные эффекты начинаются через 24 часа после терапии и сохраняются в течение семи дней. 29 Терапия кортикостероидами также эффективна у беременных женщин со сроком гестации менее 30–32 недель с PPROM и отсутствием признаков хориоамнионита. Схемы лечения включают бетаметазон в дозе 12 мг внутримышечно каждые 24 часа в течение двух дней или дексаметазон в дозе 6 мг внутримышечно каждые 12 часов в течение двух дней.
Парентеральная токолитическая терапия
Препараты, используемые для токолиза, включают сульфат магния, ритодрин (Ютопар), тербуталин, нифедипин (Адалат, Прокардия) и индометацин (Индоцин). 30 Недавние исследования показали, что антоцин (Атозибан), ингибитор рецептора окситоцина (не помеченный FDA для этой цели), также может быть эффективным. 31,32
Трудно оценить эффективность этих препаратов из-за невозможности установить окончательный диагноз родов и отсутствия единого мнения относительно определения успешного лечения преждевременных родов. Тем не менее, следует подчеркнуть, что токолитическая терапия не показала однозначного улучшения исхода плода.
Сульфат магния
По сравнению с бета-адреномиметиками, сульфат магния часто используется в качестве терапии первой линии при токолизе, поскольку он очень эффективен и связан с меньшим количеством побочных эффектов. 27,28 Сульфат магния оказывает центральное действие, уменьшая судороги и блокируя нервно-мышечную передачу. Механизм предотвращения сокращения матки неизвестен, но может быть связан с действием антагонистов кальция. Нагрузочную дозу от 4 до 6 г следует вводить внутривенно в течение 15–30 минут. Затем проводят непрерывную инфузию от 1 до 4 г в час для поддержания уровня магния в диапазоне от 4 до 6 мэкв. Инфузию продолжают до достижения покоя матки в течение 12-24 часов. Обычно тербуталин в дозе от 2,5 до 5,0 мг вводят перорально за 30 минут до прекращения инфузии сульфата магния, а затем каждые два-четыре часа для контроля сокращений; однако недавний метаанализ 33 не поддерживает роль пероральной терапии после разрешения острого эпизода. Производство перорального ритодрина было прекращено в 1995 году из-за проблем, связанных с дозировкой и эффективностью препарата у женщин при преждевременных родах. Пероральный тербуталин является более экономичной альтернативой.
Механизм предотвращения сокращения матки неизвестен, но может быть связан с действием антагонистов кальция. Нагрузочную дозу от 4 до 6 г следует вводить внутривенно в течение 15–30 минут. Затем проводят непрерывную инфузию от 1 до 4 г в час для поддержания уровня магния в диапазоне от 4 до 6 мэкв. Инфузию продолжают до достижения покоя матки в течение 12-24 часов. Обычно тербуталин в дозе от 2,5 до 5,0 мг вводят перорально за 30 минут до прекращения инфузии сульфата магния, а затем каждые два-четыре часа для контроля сокращений; однако недавний метаанализ 33 не поддерживает роль пероральной терапии после разрешения острого эпизода. Производство перорального ритодрина было прекращено в 1995 году из-за проблем, связанных с дозировкой и эффективностью препарата у женщин при преждевременных родах. Пероральный тербуталин является более экономичной альтернативой.
Осложнения, связанные с применением сульфата магния, обобщены в таблице 5 . 2 Побочные эффекты у матери включают тошноту, рвоту, гипотензию, головную боль и более серьезные последствия угнетения дыхания и отека легких. Поскольку сульфат магния проникает через плаценту, побочные эффекты у плода включают снижение мышечного тонуса и вялость. Немедленным противоядием от отравления магнием является инфузия глюконата кальция.
Поскольку сульфат магния проникает через плаценту, побочные эффекты у плода включают снижение мышечного тонуса и вялость. Немедленным противоядием от отравления магнием является инфузия глюконата кальция.
Правообладатель не предоставлял права на воспроизведение данного объекта на электронных носителях. Отсутствующий элемент см. в оригинальной печатной версии этой публикации.
Бета-миметические агенты
Бета-миметические препараты, наиболее часто используемые в Соединенных Штатах, представляют собой ритодрин и тербуталин для внутривенного введения, хотя ритодрин является единственным препаратом, одобренным FDA для токолиза. 34 Ритодрин и тербуталин стимулируют бета- 2 рецепторы, что приводит к расслаблению мускулатуры матки и гладкой мускулатуры легких с незначительным воздействием на бета- 1 сердечные рецепторы. Внутривенно ритодрин вводят в начальной дозе от 0,05 до 0,1 мг в минуту и увеличивают с 15-минутными интервалами до 0,35 мг в минуту. Обычная доза тербуталина составляет 0,25 мг подкожно каждые 1-6 часов.
Обычная доза тербуталина составляет 0,25 мг подкожно каждые 1-6 часов.
Как отмечалось ранее, пероральный тербуталин в дозе от 2,5 до 5,0 мг можно назначать каждые четыре часа, хотя метаанализ 33 литературы не выявил значительных преимуществ пероральной токолитической поддерживающей терапии по сравнению с одним наблюдением. Целью пероральной поддерживающей терапии бета-миметиками является предотвращение сокращений матки, которые приводят к изменению шейки матки. Дозировку подбирают таким образом, чтобы свести к минимуму сокращения плода и поддерживать частоту сердечных сокращений матери в пределах 90 и 105 ударов в минуту. Пероральную токолитическую терапию в случае ее применения следует продолжать до 35-37 недель беременности.
Осложнения, вызванные терапией бета-миметиками, перечислены в таблице 5 . 2 Поскольку внутривенное введение бета-миметиков может вызывать сильную гипотензию и тахикардию, следует часто контролировать артериальное давление пациента. Ишемия миокарда также связана с внутривенным введением ритодрина; Терапию следует прекратить и немедленно выполнить электрокардиограмму, если у пациента появляется боль в груди или развивается аритмия. Отека легких можно избежать, ограничивая нагрузку натрия и общей жидкости максимум 2500–3000 мл в сутки. Следует контролировать поступление и выделение жидкости, ежедневный вес, почасовую частоту дыхания и признаки скопления жидкости в легких. Поскольку у пациентов, получающих бета-миметическую терапию, наблюдались гипергликемия и кетоацидоз, уровень глюкозы в сыворотке крови следует измерять исходно и повторять с 12-часовыми интервалами у пациентов без диабета и с двухчасовыми интервалами у пациентов с диабетом, получающих внутривенное введение. жидкости. Метаболические изменения, гипогликемию или сердечные аритмии и гипокалиемию следует лечить соответствующим образом.
Ишемия миокарда также связана с внутривенным введением ритодрина; Терапию следует прекратить и немедленно выполнить электрокардиограмму, если у пациента появляется боль в груди или развивается аритмия. Отека легких можно избежать, ограничивая нагрузку натрия и общей жидкости максимум 2500–3000 мл в сутки. Следует контролировать поступление и выделение жидкости, ежедневный вес, почасовую частоту дыхания и признаки скопления жидкости в легких. Поскольку у пациентов, получающих бета-миметическую терапию, наблюдались гипергликемия и кетоацидоз, уровень глюкозы в сыворотке крови следует измерять исходно и повторять с 12-часовыми интервалами у пациентов без диабета и с двухчасовыми интервалами у пациентов с диабетом, получающих внутривенное введение. жидкости. Метаболические изменения, гипогликемию или сердечные аритмии и гипокалиемию следует лечить соответствующим образом.
Препараты второго ряда при токолизе
Индометацин и блокаторы кальциевых каналов являются препаратами второго ряда для лечения преждевременных родов. Индометацин, ингибитор простагландина, подавляет выработку цитокинов, которые могут спровоцировать роды. Исследования 35,36 продемонстрировали способность индометацина ингибировать преждевременные роды в течение 48 часов при сроке беременности менее 32 недель. Индометацин в дозе 100 мг можно ввести ректально и повторить через один-два часа, если схватки сохраняются. Пероральная доза 25 мг каждые четыре-шесть часов не должна продолжаться более 48 часов из-за потенциальных побочных эффектов на плод. Использование индометацина при лечении преждевременных родов было связано с маловодием и временным сужением артериального протока.
Индометацин, ингибитор простагландина, подавляет выработку цитокинов, которые могут спровоцировать роды. Исследования 35,36 продемонстрировали способность индометацина ингибировать преждевременные роды в течение 48 часов при сроке беременности менее 32 недель. Индометацин в дозе 100 мг можно ввести ректально и повторить через один-два часа, если схватки сохраняются. Пероральная доза 25 мг каждые четыре-шесть часов не должна продолжаться более 48 часов из-за потенциальных побочных эффектов на плод. Использование индометацина при лечении преждевременных родов было связано с маловодием и временным сужением артериального протока.
Блокаторы кальциевых каналов, такие как нифедипин, ингибируют сокращение гладких мышц, что приводит к расслаблению матки. Несколько небольших исследований показали, что эффективность нифедипина аналогична эффективности ритодрина. 30,37
В большинстве протоколов нифедипин вводят перорально в нагрузочной дозе 30 мг, затем по 20 мг каждые 4–8 ч в течение 24 ч, а затем в поддерживающей дозе 10 мг каждые 8 ч до 35 до 37 недель беременности или родов. 37 Потенциальные осложнения препаратов второго ряда перечислены в таблице 5 . 2
37 Потенциальные осложнения препаратов второго ряда перечислены в таблице 5 . 2
Emerging Treatments
Ингибиторы окситоцина представляют собой потенциальный новый терапевтический агент для лечения преждевременных родов. Хотя точный механизм действия неизвестен, маточные окситоциновые рецепторы и/или окситоцин могут играть этиологическую роль в гиперактивности матки у женщин с преждевременными родами. Исследования двух антагонистов окситоцина, антоцина 32 и перорально активного непептидилового антагониста окситоцина, 38 предполагают высокий уровень эффективности и небольшое количество побочных эффектов (в первую очередь тошноту и рвоту). В настоящее время проводятся испытания фазы III для изучения влияния антоцина на преждевременную родовую деятельность.
Антибиотикотерапия
Определенные материнские инфекции, такие как отмеченные ранее, могут играть потенциальную этиологическую роль в преждевременных родах.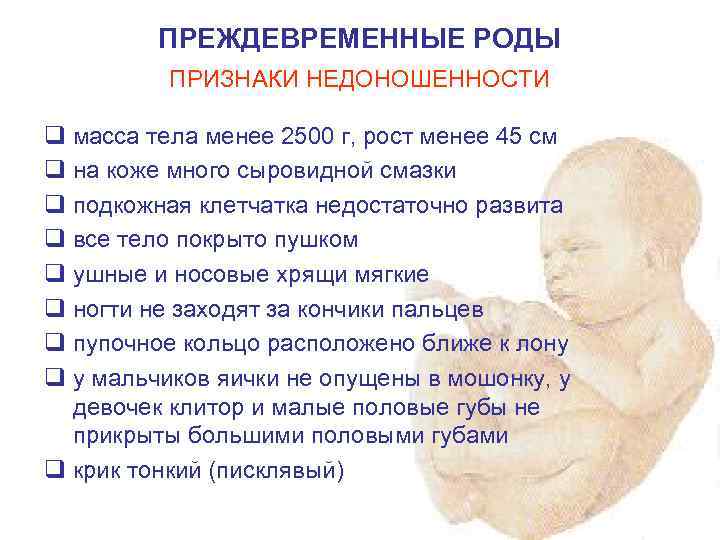 Поэтому женщинам с заболеваниями, передающимися половым путем, инфекциями мочевыводящих путей, тяжелыми респираторными инфекциями и вагинитами следует проводить соответствующее лечение. Пациентов с интактными амниотическими оболочками и наличием в анамнезе положительной культуры стрептококка группы В обычно лечат внутривенным введением пенициллина. Этот подход основан на предположении, что лечение предотвратит перинатальную передачу инфекции, хотя этот подход не обосновывается в отношении предотвращения преждевременных родов. Беременность и роды могут быть продлены у женщин, принимавших эритромицин, ампициллин и клиндамицин (клеоцин). 39
Поэтому женщинам с заболеваниями, передающимися половым путем, инфекциями мочевыводящих путей, тяжелыми респираторными инфекциями и вагинитами следует проводить соответствующее лечение. Пациентов с интактными амниотическими оболочками и наличием в анамнезе положительной культуры стрептококка группы В обычно лечат внутривенным введением пенициллина. Этот подход основан на предположении, что лечение предотвратит перинатальную передачу инфекции, хотя этот подход не обосновывается в отношении предотвращения преждевременных родов. Беременность и роды могут быть продлены у женщин, принимавших эритромицин, ампициллин и клиндамицин (клеоцин). 39
Заключительный комментарий
Несмотря на то, что диагностика и лечение преждевременных родов вызывают разногласия, есть области консенсуса. Консультирование перед зачатием и ранний дородовой уход, который выявляет и лечит состояния риска, могут оптимизировать исход беременности. Врач должен постараться точно установить дату беременности пациентки, попытаться диагностировать преждевременные роды на ранней стадии и принять соответствующее решение по ведению пациентки. Это решение может включать перевод на третье место или управление с соответствующей консультацией. Фетальный фибронектин, биохимический маркер, может быть полезным диагностическим инструментом в будущем, но в настоящее время нет достаточных данных об исходах, чтобы оправдать его использование. Следует лечить документально подтвержденные инфекции, такие как венерические заболевания, инфекции мочевыводящих путей и вагинит. Для отсрочки родов следует использовать токолитическую терапию для введения кортикостероидов. В настоящее время кортикостероидная терапия является единственным методом лечения, улучшающим выживаемость плода и исходы. Необходимы дальнейшие исследования, чтобы найти маркер с высокой положительной прогностической ценностью преждевременных родов. Интервенционные исследования также необходимы для оценки результатов.
Это решение может включать перевод на третье место или управление с соответствующей консультацией. Фетальный фибронектин, биохимический маркер, может быть полезным диагностическим инструментом в будущем, но в настоящее время нет достаточных данных об исходах, чтобы оправдать его использование. Следует лечить документально подтвержденные инфекции, такие как венерические заболевания, инфекции мочевыводящих путей и вагинит. Для отсрочки родов следует использовать токолитическую терапию для введения кортикостероидов. В настоящее время кортикостероидная терапия является единственным методом лечения, улучшающим выживаемость плода и исходы. Необходимы дальнейшие исследования, чтобы найти маркер с высокой положительной прогностической ценностью преждевременных родов. Интервенционные исследования также необходимы для оценки результатов.
Преждевременные роды – что вам нужно знать
Медицинское заключение Drugs.com. Последнее обновление: 2 апреля 2023 г.
- Примечания по уходу
- Последующий уход
- Амбулатория
- Разрядка
- Стационарное лечение
- Испанский
Что такое преждевременные роды?
Преждевременные (преждевременные) роды возникают, когда матка сокращается и шейка открывается раньше, чем обычно. Шейка – это отверстие матки. Преждевременные роды случаются после 20-й недели беременности, но до 37-й недели. У вас может быть преждевременный разрыв плодных оболочек (PROM). PROM означает, что воды отошли до начала родов. Ранние роды могут привести к тому, что вы родите ребенка до того, как он или она будет готов к рождению.
Шейка – это отверстие матки. Преждевременные роды случаются после 20-й недели беременности, но до 37-й недели. У вас может быть преждевременный разрыв плодных оболочек (PROM). PROM означает, что воды отошли до начала родов. Ранние роды могут привести к тому, что вы родите ребенка до того, как он или она будет готов к рождению.
Что вызывает преждевременные роды?
Причина иногда неизвестна. Следующие факторы могут вызвать ранние роды:
- Большая матка или короткая шейка матки могут привести к преждевременным родам.
- Хроническое заболевание , такое как высокое кровяное давление, диабет или ожирение, может вызвать ранние роды.
- Инфекция , такая как инфекция мочевыводящих путей или вагинальная инфекция, может ослабить мембраны (подкладки) амниотического мешка вокруг вашего ребенка. Это может привести к преждевременному разрыву плодных оболочек и преждевременным родам.

- Проблемы с плацентой , такие как предлежание плаценты или отделение плаценты, могут вызвать преждевременные роды.
- Повреждение живота или матки также может вызвать преждевременные роды в некоторых случаях.
Что увеличивает риск преждевременных родов?
- Вы беременны двумя или более детьми.
- Вам меньше 17 или больше 35 лет.
- Вы снова забеременели менее чем через 6 месяцев после родов.
- В прошлом у вас были преждевременные роды или преждевременные роды.
- У вас не было дородового ухода.
- Вы курите, пьете алкоголь или употребляете уличные наркотики во время беременности.
- У вас недостаточный вес. Слишком малая прибавка в весе во время беременности также может увеличить риск преждевременных родов.
Каковы признаки и симптомы преждевременных родов?
Вы можете не знать, что у вас преждевременные роды. Часто бывают преждевременные сокращения (напряжение и расслабление матки) и они не замечаются. Ниже приведены признаки и симптомы, указывающие на преждевременные роды:
Ниже приведены признаки и симптомы, указывающие на преждевременные роды:
- Схватки становятся сильнее и ближе друг к другу
- Изменения вагинальных выделений, например увеличение количества выделений или выделений водянистого или кровянистого характера
- Боль в пояснице
- Давление внизу живота
- Вагинальные выделения или кровотечения
Как лечат преждевременные роды?
Раннее начало лечения может привести к задержке родов. Вам может понадобиться любое из следующего:
- Может быть рекомендован постельный режим . Возможно, вам придется лечь на левый бок, что улучшит кровообращение в матке и у ребенка. Ваш лечащий врач скажет вам, когда можно вставать с постели.
- Лекарство может быть назначено для прекращения схваток, если ваш ребенок еще не готов к рождению. Вам также могут понадобиться определенные лекарства, если ваши преждевременные роды не могут быть остановлены, и ваш лечащий врач считает, что вы родите ребенка раньше срока.
 Эти лекарства способствуют созреванию легких, головного мозга и органов пищеварения вашего ребенка. Они также помогают снизить риск рождения ребенка с церебральным параличом. Если у вас PROM, жидкость из влагалища или прямой кишки будет проверена на стрептококковую инфекцию. Вам могут дать антибиотики, чтобы предотвратить стрептококковую инфекцию во время родов. Антибиотики также могут быть использованы для предотвращения начала родов. Вам также могут понадобиться стероиды, чтобы снизить риск осложнений из-за преждевременных родов.
Эти лекарства способствуют созреванию легких, головного мозга и органов пищеварения вашего ребенка. Они также помогают снизить риск рождения ребенка с церебральным параличом. Если у вас PROM, жидкость из влагалища или прямой кишки будет проверена на стрептококковую инфекцию. Вам могут дать антибиотики, чтобы предотвратить стрептококковую инфекцию во время родов. Антибиотики также могут быть использованы для предотвращения начала родов. Вам также могут понадобиться стероиды, чтобы снизить риск осложнений из-за преждевременных родов.
Варианты лечения
Следующий список лекарств так или иначе связан с этим заболеванием или используется для его лечения.
- нифедипин
- Прометриум
- прогестерон
- Эндометрин
- Криноне
Посмотреть дополнительные варианты лечения
Позвоните по местному номеру службы экстренной помощи (911 в США), если:
- Вы видите или чувствуете, что во влагалище что-то попало.

Когда мне следует позвонить своему врачу?
- У вас ярко-красное безболезненное вагинальное кровотечение.
- Ваши симптомы не улучшаются или ухудшаются.
- У вас отошли воды или вы чувствуете, как из влагалища вытекает или сочится теплая вода.
- У вас есть схватки, которые становятся сильнее и ближе друг к другу в течение более 1 часа.
- Вы заметили, что ваш ребенок стал меньше двигаться.
- У вас спазмы в животе, давление или напряжение.
- У вас изменились выделения из влагалища.
- У вас жар.
- У вас возникает жжение при мочеиспускании или вы мочитесь реже, чем обычно.
- У вас есть вопросы или опасения по поводу вашего состояния или ухода.
Соглашение об уходе
Вы имеете право помочь спланировать свое лечение. Узнайте о состоянии вашего здоровья и способах его лечения. Обсудите варианты лечения с поставщиками медицинских услуг, чтобы решить, какую помощь вы хотите получить.
