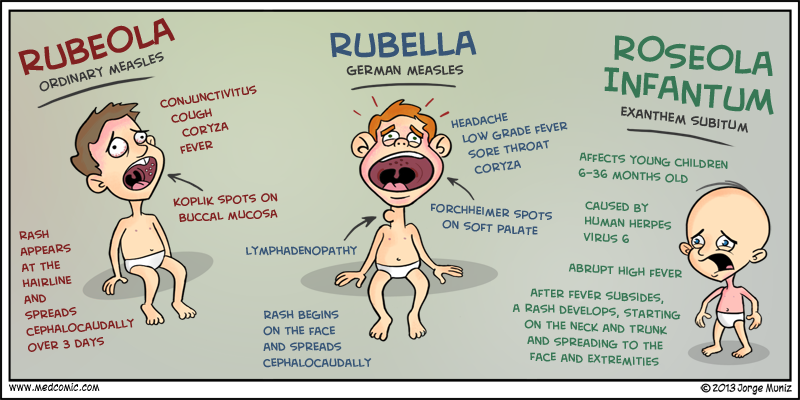
Как отличить краснуху от аллергии: Не спутайте краснуху с аллергией
Как отличить краснуху от аллергии
Заболевания краснуха и аллергия похожи в своих проявлениях. В некоторых случаях врачи не могут распознать, какая именно болезнь настигла ребёнка. Очень важно знать, как их отличить. Особенно мамам будущих женщин, ведь именно девочкам желательно переболеть краснухой до беременности и быть уверенными, что это осталось в прошлом.
Для чего необходимо различать краснуху и аллергию?
Любой акушер-гинеколог на приёме будет расспрашивать беременную женщину, болела ли она краснухой, для того, чтобы исключить возможность заражения в таком положении. У ребёнка перенёсшего краснуху в утробе матери наблюдаются при рождении различные дефекты, и он умирает в первые месяцы жизни.
Также от верного диагноза зависит дальнейшее лечение больного и его скорейшее выздоровление. При аллергии необходим приём антигистаминных препаратов, а при краснухе борются с симптомами её проявления, используя противовирусные препараты, спреи для горла, витамины, иммуностимулирующие и жаропонижающие средства.
Признаки аллергических проявлений
Симптомы аллергических реакций зависят от возбудителя. От того, какая именно часть тела подвержена атаке аллергена и зависят проявления. Это могут быть: дыхательные пути, кожные покровы или пищеварительная система.
Выделяют следующие признаки:
- Сильное и частое чихание.
- Обильные носовые выделения, при этом они жидкие и прозрачные.
- Кожные высыпания, сопровождающиеся зудом. Могут быть в виде сыпи, крапивницы или волдырей.
- Приступы одышки.
- Отёк глаз, краснота и слезотечение.
- Чувство онемения языка.
- Отёки губ и слизистых оболочек полости рта.
- Интоксикация организма, сопровождающаяся тошнотой и рвотой.
Что такое анафилактический шок?
В редких случаях, когда аллергическая реакция атаковала весь организм, происходит анафилактический шок, который может закончиться печальным исходом, если вовремя не оказать помощь человеку.
При этом с организмом человека происходит следующее:
- Отекает горло и полость рта.

- Трудно глотать и произносить слова.
- На любых участках кожного покрова может появиться сыпь.
- Кода краснеет и появляется зуд.
- Падает давление, и человек резко чувствует усталость.
- Возникают приступы рвоты.
- Пульс слабеет и кружится голова. Человек может впадать в обмороки.
Признаки краснухи
Прежде всего, краснуха характеризуется увеличенными лимфатическими узлами, притом в разных местах человеческого тела. Их видно невооружённым взглядом. Чаще всего поражается шея и затылок.
Данное заболевание также сопровождается кожными высыпаниями и повышением температуры тела.
Первоначально пятна сыпи распространяются на лице и шее. Через несколько часов она распространяется на спине, сгибах рук и ягодицах. Сыпь представлена небольшими прыщиками, разбросанными в зоне поражения, овальной или круглой формы. При этом данные пятна между собой не сливаются. Беспокойства высыпания не вызывают. Они не чешутся и не шелушатся, а через три дня проходят, оставляя после себя красные пятна.
Повышение температуры вызвано индивидуальными особенностями организма. У некоторых детей она сильно повышена, а у других не возникает вовсе.
Что общего между заболеваниями?
Иногда аллергические реакции проявляются во время приёма медикаментозных средств от простуды, при этом как у детей, так и у взрослых может присутствовать увеличение температурного режима тела. А так как краснуха сопровождается повышенной температурой, спутать заболевания не составит труда.
Отличительные особенности краснухи и аллергии
Более точно определить заболевание помогает характер сыпи на теле человека.
- Во время краснухи небольшие прыщи покрывают равномерно всё тело человека, при аллергии видны локальные высыпания. Чаще всего данные места сопровождаются сильным зудом и шелушением, в то время как краснуха ни вызывает беспокойства.
- Аллергия возникает практически сразу после воздействия аллергена, в то время как краснуха выявляется на первый или второй день после заболевания.
- Сыпь, которая характерна для краснухи, становится меньше на вторые сутки. При этом пятна бледнеют, уменьшается их количество, и они превращаются в мелкие точки, а через два дня полностью исчезают.
- Самым характерным признаком для краснухи является образование в полости рта розовых пятен, которые при сливании переходят на твердое небо.
- Кроме того аллергия может быть представлена не только точечными прыщами, а также и красными пятнами и волдырями, которые сопровождаются зудом и шелушением. Чаще всего при аллергии поражаются слизистые оболочки, лицо, руки и ягодицы.
- Грудные дети до шестимесячного возраста не болеют краснухой. У остальных детей могут наблюдаться признаки полиартрита, опухают и болят суставы.
- Прием антигистаминных препаратов во время краснухи неэффективен и не облегчает состояние больного.
- Некоторые люди во время аллергии склонны к отекам. У них отекают глаза, губы, слизистая оболочка полости рта. Именно это первым делом отличает данное заболевание от краснухи.

Диагностика в медицинской лаборатории
Лабораторные исследования помогут различить, что именно возникло у человека аллергия или краснуха. Но при этом придется провести несколько анализов и комплексное обследование.
Во время аллергии в крови человека находятся антитела, которые носят название иммуноглобулины класса А. Но при этом склонность к аллергии ещё не означает что человек не болеет краснухой. Для этого проводят целую серию проб и тестов, на которые больного направляет врач.
Во время проведения анализа крови проводят идентификацию вируса по титрам специфических антител. Увеличение того или иного титра говорит о присутствии определенного вируса или аллергена в крови человека.
Для проведения данной процедуры используют следующие методы:
- Иммуноферментный анализ.
- Иммунофлюоресценция.
- Серологические реакции с парными сыворотками, которые проводят через каждые 10 дней.
Если титры увеличиваются в 4 раза и больше то диагноз подтверждается.
При возникновении симптомов, указывающих на проявления аллергии или краснухи, немедленно обращайтесь за помощью к медицинским работникам. Не пытайтесь лечить себя и своих детей самостоятельно, для избегания неприятных последствий самолечения.
Сыпь на теле. Как отличить инфекцию от аллергии?
Очень многие заболевания проявляются в виде различных высыпаний на теле. Как правило, сыпь при различных болезнях отличается по характеру локализации, по форме, по цвету и т.д. Но бывает и так, что многие высыпания инфекционного или грибкового происхождения очень похожи на сыпь при стандартной аллергической реакции.
Опасность заключается в том, что человек, полагая, что у него аллергия, не спешит к дерматологу, а самостоятельно (чего делать категорически нельзя) покупает антигистаминный препарат в аптеке. В это время в его организме может прогрессировать опасная инфекция, проявляясь в виде сыпи на теле.
Чтобы обезопасить себя от такого опасного заблуждения, нужно иметь представление о том, как отличить инфекционное или грибковое заболевание от симптомов аллергии.
Как отличить самые опасные инфекционные заболевания от аллергии?
Краснуха имеет одно очень существенное отличие — увеличенные лимфоузлы. Сыпь краснухи обычно распространяться начинает с лица, а уже потом по всему телу, в отличие от аллергической сыпи, которая проявляется либо сразу на всем теле, либо локализовано, не переходя на другие участки тела. И последнее — краснуха всегда сопровождается высокой температурой.
Сыпь скарлатины проявляется в виде характерных мелких точек, которые очень быстро исчезают. А потом начинается усиленное шелушение ладоней и подошв, кожа с них может слазить пластами.
А потом начинается усиленное шелушение ладоней и подошв, кожа с них может слазить пластами.
Корь – тяжелое заболевание, в первый день которого поднимается температура, появляется слабость, головная боль, сухой кашель, боли в горле, охриплость голоса. И только через 3-4 дня лицо, живот и шея больного покрываются сыпью, распространяющейся затем по всему телу.
Реже получается спутать с аллергией ветряную оспу, так как сыпь при ней очень характерная – пузырьки с прозрачной жидкостью, окружённые красной каймой.
Еще одна неприятная и весьма опасная менингококковая инфекция проявляется в виде геморрагических высыпаний с подкожными кровоизлияниями. Локализуется сначала на ногах в виде обычных папул, возле которых через некоторое время возникают геморрагии, склонные к слиянию. Сопровождаться такое состояние может лихорадкой и менингеальными явлениями (тошнотой, рвотой, головными болями).
Естественно, что при подобных симптомах немедленно нужно обращаться за квалифицированной медицинской помощью.
Как отличить грибковые заболевания от аллергии?
Грибок чаще проявляется на волосистых участках тела, либо на пальцах рук и ног, ногтях. Сначала заметными становятся покраснения с шелушениями, которые постепенно расширяются. Кожа в самой середине начинает очищаться, такие поражения имеют форму колец. Аллергия же проявляется в виде сыпи.
Отдельно стоит сказать о таком заболевании, как лишай. Спутать розовые шелушащиеся пятна с аллергией сложно, но все же такие симптомы часто пугают молодых мам, когда проявляются на теле младенцев. Возбудителем лишая также могут являться грибки и вирусы, но истинной причиной заболевания является сниженный иммунитет.
Чаще всего лишай проявляет себя в виде розовых шелушащихся пятен, очаги заболевания локализуются на животе, ногах, плечах, а иногда на волосистой части головы и гениталиях. В некоторых случаях возможно увеличение лимфатических узлов и повышение температуры тела. При лишае сыпь имеет четкие очертания, а при аллергии – расплывчатые. Лечение в этом случае нужно начинать незамедлительно, иначе лишай может перейти в хроническую форму.
В некоторых случаях возможно увеличение лимфатических узлов и повышение температуры тела. При лишае сыпь имеет четкие очертания, а при аллергии – расплывчатые. Лечение в этом случае нужно начинать незамедлительно, иначе лишай может перейти в хроническую форму.
И последнее, о чем стоит сказать – это псориаз, болезнь, которую очень часто считают заразной, в силу пугающего вида. Между тем псориаз – это хроническое неинфекционное заболевание, очень упорное и неизлечимое. Ничего общего с вирусами, грибками, инфекциями и, тем более, аллергией оно не имеет. Современные медики полагают, что псориаз может быть разновидностью сложных аутоиммунных заболеваний.
Отличительной чертой псориаза является появление на коже ярко-красных бляшек различных размеров и форм, покрытых серебристо-белыми чешуйками. Места высыпаний — локти, колени, голова, пояснично-крестцовая область.
В заключение, еще раз напомним, что при появлении высыпаний на теле самого различного характера, не стоит списывать все на аллергию и самостоятельно назначать себе препараты.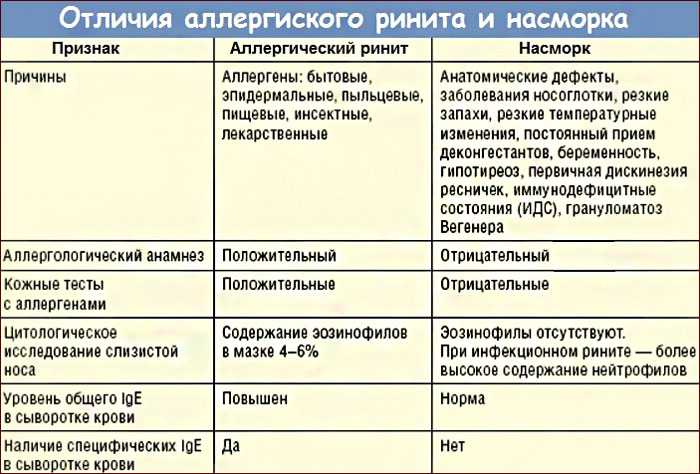 Не поленитесь – сходите к дерматологу. Ведь каждое из описанных здесь заболеваний требует абсолютно различного подхода в лечении, которое адекватно может назначить только врач.
Не поленитесь – сходите к дерматологу. Ведь каждое из описанных здесь заболеваний требует абсолютно различного подхода в лечении, которое адекватно может назначить только врач.
СТАТЬИ НА ТЕМУ:
Грибковые заболевания кожи и ногтевых пластинок кистей и стоп, меры борьбы и профилактики
Сыпь на животе
Все статьи
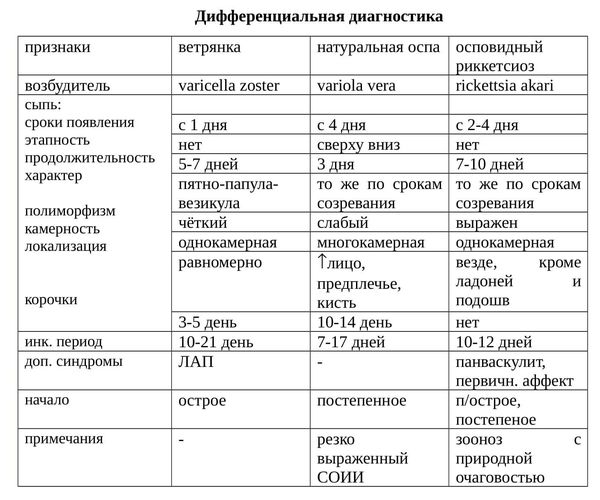
Корь, ветрянка или аллергическая реакция? Как определить пятна на ребенке
Фото: iStock
Как отличить небольшую аллергическую реакцию, ветряную оспу от вспышки кори?
Когда у вашего ребенка появляются пятна на коже, родители иногда не могут понять, что это такое и почему они вообще появились.
«Любой новый родитель скажет вам, что прыщи могут вызвать у него беспокойство, — говорит Джеки Холл, руководитель группы медсестер Healthy at Hand для
Как лечить корь?
Специфического лечения кори не существует, но состояние обычно улучшается в течение 7–10 дней.
Если симптомы кори причиняют дискомфорт вам или вашему ребенку, вы можете предпринять некоторые меры для их лечения, пока вы ждете, пока ваш организм борется с вирусом.
- Отдыхайте и пейте много жидкости, чтобы избежать обезвоживания.
- Парацетамол или ибупрофен можно использовать для снижения температуры и облегчения любой боли, если вам или вашему ребенку некомфортно. (Аспирин не следует давать детям до 16 лет).
Заразна ли корь?
Не ходите на работу или в школу в течение как минимум четырех дней с момента появления первой коревой сыпи, чтобы снизить риск распространения инфекции.
Важно избегать контакта с людьми, более уязвимыми к инфекции, такими как маленькие дети и беременные женщины.
Вы можете избежать заражения корью, сделав прививку от кори, эпидемического паротита и краснухи (MMR). Корь маловероятна у людей, которые полностью иммунизированы или ранее заразились инфекцией.
Предоставлено: iStock
Вакцинация двумя дозами вакцины MMR, как указано в ПОДРОБНЕЕ: Boots представляет службу вакцинации против ветряной оспы
Затем начинают появляться несколько зудящих красных приподнятых пятен на шее, лице, груди, спине или других частях тела. Они превращаются в маленькие пузырьки, наполненные жидкостью, которые могут вызывать зуд и боль.
Они превращаются в маленькие пузырьки, наполненные жидкостью, которые могут вызывать зуд и боль.
Ребенок может быть заразным в течение нескольких дней до появления пятен и в течение пяти или более дней после того, как пятна станут видны.
Почему ветряная оспа так заразна? Как это распространяется?
«Ветряная оспа очень заразна, — подтверждает доктор Стефани Оои. «90% восприимчивых контактов заболевают».
Она объясняет, что вирус может передаваться воздушно-капельным путем, а также при прямом контакте.
Вы можете просто находиться в одной комнате с больным ветряной оспой и заразиться, даже если у вас нет с ними физического контакта», — продолжает она. «Кроме того, вы заразны за 1-2 дня до появления каких-либо пятен, и может пройти 1-2 недели, прежде чем пятна появятся после того, как у вас есть вирус».
Некоторые люди подвергаются более высокому риску серьезного заболевания в случае заражения ветряной оспой. К ним относятся:
- Беременные женщины
- Новорожденные
- Люди с ослабленной иммунной системой
Помните, что ветряная оспа может передаваться при контакте с предметами, зараженными вирусом, такими как игрушки, постельное белье или одежда.
Вы можете попытаться предотвратить его распространение, очищая любые предметы или поверхности дезинфицирующим средством и регулярно стирая зараженную одежду или постельное белье.
Как лечить ветряную оспу? Есть ли лекарство?
Ветряная оспа обычно протекает в легкой форме, и ее можно лечить дома, и большинство людей чувствуют себя лучше в течение недели или около того. Тем не менее, некоторые люди могут заболеть более серьезно и им необходимо обратиться к врачу.
«Лекарства» как такового нет. Доктор Стефани рассказывает: «Большинство случаев легкие и должны пройти сами по себе. Есть несколько вещей, которые вы можете сделать дома, чтобы помочь.
- Отдыхайте и пейте много жидкости, чтобы избежать обезвоживания.
- При лихорадке могут помочь обезболивающие, например, парацетамол. Ибупрофен не следует давать детям с ветряной оспой, так как это может привести к их тяжелому заболеванию, и не давайте аспирин детям до 16 лет.
- Всегда читайте пакет или листовку, прилагаемую к лекарству, чтобы проверить, подходит ли оно и сколько нужно принимать.
 Поговорите с фармацевтом или врачом общей практики, если вы не уверены.
Поговорите с фармацевтом или врачом общей практики, если вы не уверены. - Вы можете купить препараты для местного применения, чтобы нанести их непосредственно на сыпь, или назначить пероральный антигистаминный препарат, чтобы уменьшить зуд и успокоить кожу — некоторые антигистаминные препараты не подходят для маленьких детей, поэтому сначала проконсультируйтесь с фармацевтом.
- Противовирусное лекарство под названием ацикловир может быть рекомендовано, если существует риск тяжелого течения ветряной оспы, и у вас уже есть симптомы.
«Также доступна вакцина против ветряной оспы, но это скорее профилактический вариант, чем лечение», — объясняет д-р Стефани.
«Это дается в NHS всем, кто имеет тесный контакт с кем-то, у кого низкая иммунная система, например. если проходят химиотерапию, те, у кого была удалена селезенка. Если вы не относитесь к этой категории, но хотите сделать прививку, вы можете сделать это в частном порядке. Я бы посоветовал сначала поговорить с вашим лечащим врачом, чтобы узнать об этом больше».
Предоставлено: iStock
Каковы наилучшие способы успокоить ветряную оспу у младенцев и малышей?
По словам доктора Стефани Оой, несколько вещей могут быть полезными:
- Парацетамол можно давать при температуре или если кажется, что пятна вызывают дискомфорт.
- Держите ногти коротко и надевайте на руки носки.
- Много жидкости. Им может не хотеться много есть, поэтому важно следить за тем, чтобы они оставались хорошо увлажненными.
- Одежда из хлопка поможет им чувствовать себя более комфортно.
- легко наносится и может помочь предотвратить дальнейшее заражение кожи. Лосьон Каламин немного более грязный и сушит кожу.
- После ванны промокните кожу насухо (а не растирайте).
Мусс PoxClin
Лучше ли детям болеть ветряной оспой в раннем возрасте?
Как правило, у взрослых симптомы выражены хуже, поэтому лучше, если они заразятся в детстве. Иногда люди устраивают вечеринки с ветряной оспой — я бы не советовал этого делать, так как в некоторых случаях дети могут сильно заболеть.
Аллергические реакции
Была ли у моего ребенка аллергическая реакция?
Аллергические волдыри — это волдыри, красноватые, приподнятые пятна на коже, которые могут быстро появляться на разных частях тела.
Они склонны к зуду и обычно возникают из-за воздействия аллергена, такого как шерсть и перхоть животных, травы или продукты питания и добавки.
Как лечить аллергическую реакцию?
Антигистаминные препараты, такие как Пиритон, могут помочь уменьшить симптомы и прогрессирование заболевания. Чаще всего сыпь проходит быстро в течение 24 часов, но если есть сопутствующий отек лица, губ или какие-либо проблемы с дыханием, позвоните по номеру 9.99.
ПОДРОБНЕЕ: Детскую экзему можно вылечить купанием в грудном молоке, утверждает мама двоих детей
Хотите больше информации и вдохновения о воспитании детей и образе жизни? Просто нажмите «Нравится» на нашем
Краснуха — симптомы и причины
Обзор
Краснуха
Краснуха
Краснуха приводит к мелкой розовой сыпи, которая появляется на лице, туловище (показано на изображении), а затем руки и ноги.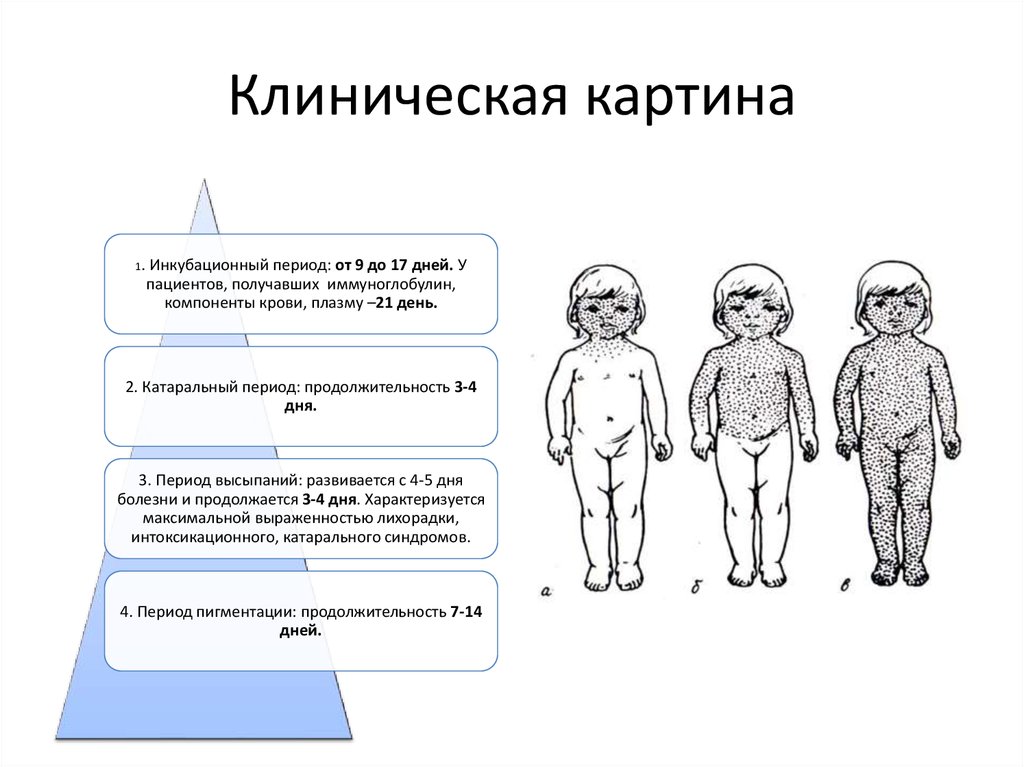
Краснуха – это заразная вирусная инфекция, наиболее известная своей отличительной красной сыпью. Ее также называют краснухой или трехдневной корью. Эта инфекция может вызывать легкие симптомы или не вызывать их вовсе у большинства людей. Однако это может вызвать серьезные проблемы у нерожденных детей, чьи матери заразились во время беременности.
Краснуха — это не то же самое, что корь, но эти две болезни имеют некоторые общие признаки и симптомы, такие как красная сыпь. Краснуху вызывает другой вирус, чем корь, и краснуха не так заразна и не так серьезна, как корь.
Вакцина против кори, эпидемического паротита и краснухи (MMR) безопасна и высокоэффективна для профилактики краснухи. Вакцина обеспечивает пожизненную защиту от краснухи.
Во многих странах краснуха встречается редко или вообще отсутствует. Однако, поскольку вакцина используется не везде, вирус по-прежнему вызывает серьезные проблемы у детей, матери которых заразились во время беременности.
Продукты и услуги
- Книга: Руководство клиники Майо по здоровой беременности
- Книга: Руководство клиники Майо по воспитанию здорового ребенка
Симптомы
Признаки и симптомы краснухи часто трудно заметить, особенно у детей . Признаки и симптомы обычно появляются через две-три недели после контакта с вирусом. Обычно они длятся от 1 до 5 дней и могут включать:
- Легкую лихорадку 102 F (38,9 C) или ниже
- Головная боль
- Заложенность или насморк
- Красные, зудящие глаза
- Увеличенные болезненные лимфатические узлы у основания черепа, задней части шеи и за ушами
- Мелкая розовая сыпь, которая начинается на лице и быстро распространяется на туловище, а затем на руки и ноги, прежде чем исчезнуть в том же порядке
- Боли в суставах, особенно у молодых женщин
Когда обратиться к врачу
Если вы считаете, что вы или ваш ребенок могли заразиться краснухой, или если вы заметили признаки или симптомы, которые могут быть краснухой, обратитесь к своему поставщику медицинских услуг.
Если вы планируете забеременеть, проверьте свою карту прививок, чтобы убедиться, что вы получили вакцину MMR . Если вы беременны и у вас развивается краснуха, особенно в первом триместре, вирус может вызвать смерть или серьезные врожденные дефекты у развивающегося плода. Краснуха во время беременности является наиболее частой причиной врожденной глухоты. Лучше всего защититься от краснухи до беременности.
Если вы беременны, вам, скорее всего, придется пройти плановое обследование на наличие иммунитета к краснухе. Но если вы никогда не получали вакцину и думаете, что могли заразиться краснухой, немедленно обратитесь к своему лечащему врачу. Анализ крови может подтвердить, что у вас уже есть иммунитет.
Записаться на прием в клинику Майо
Причины
Краснуха вызывается вирусом, который передается от человека к человеку. Он может распространяться, когда инфицированный человек кашляет или чихает. Он также может распространяться при прямом контакте с инфицированной слизью из носа и горла. Он также может передаваться от беременных женщин их нерожденным детям через кровоток.
Он также может передаваться от беременных женщин их нерожденным детям через кровоток.
Человек, инфицированный вирусом, вызывающим краснуху, заразен примерно за неделю до появления сыпи и примерно через неделю после исчезновения сыпи. Инфицированный человек может распространять болезнь до того, как человек осознает, что у него она есть.
Краснуха редко встречается во многих странах, поскольку большинство детей прививаются против этой инфекции в раннем возрасте. В некоторых частях мира вирус все еще активен. Это следует учитывать перед поездкой за границу, особенно если вы беременны.
После того, как вы переболели этой болезнью, вы обычно приобретаете постоянный иммунитет.
Осложнения
Краснуха — легкая инфекция. У некоторых женщин, переболевших краснухой, возникает артрит пальцев, запястий и коленей, который обычно длится около месяца. В редких случаях краснуха может вызвать ушную инфекцию или воспаление головного мозга.
Однако, если вы беременны во время заражения краснухой, последствия для вашего будущего ребенка могут быть тяжелыми, а в некоторых случаях и смертельными. До 90% детей, рожденных от матерей, переболевших краснухой в течение первых 12 недель беременности, заболевают синдромом врожденной краснухи. Этот синдром может вызвать одну или несколько проблем, включая:
До 90% детей, рожденных от матерей, переболевших краснухой в течение первых 12 недель беременности, заболевают синдромом врожденной краснухи. Этот синдром может вызвать одну или несколько проблем, включая:
- Задержку роста
- Катаракта
- Глухота
- Проблемы с развитием сердца (врожденные пороки сердца)
- Проблемы с развитием других органов
- Проблемы с умственным развитием и обучением
Наибольший риск для плода возникает в течение первого триместра, но воздействие на более поздних сроках беременности также опасно.
Профилактика
Вакцина против краснухи обычно вводится в виде комбинированной вакцины против кори, эпидемического паротита и краснухи (КПК). Эта вакцина может также включать вакцину против ветряной оспы (ветряной оспы) ⸺ вакцину MMRV. Медицинские работники рекомендуют детям получать вакцины MMR в возрасте от 12 до 15 месяцев и повторно в возрасте от 4 до 6 лет — перед поступлением в школу.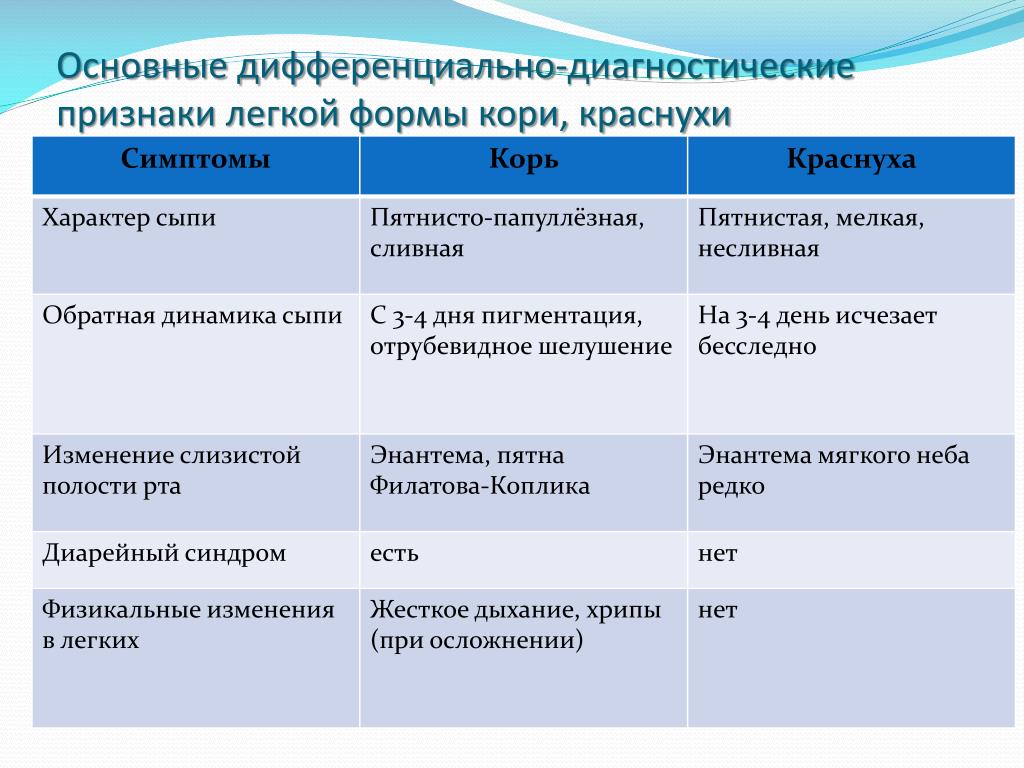
Вакцина MMR предотвращает краснуху и защищает от нее на всю жизнь. Получение вакцины может предотвратить краснуху во время будущих беременностей.
Дети, рожденные женщинами, получившими вакцину или уже имеющими иммунитет, обычно защищены от краснухи в течение 6–8 месяцев после рождения. Если ребенку требуется защита от краснухи в возрасте до 12 месяцев — например, в связи с определенными зарубежными поездками — вакцину можно сделать уже в возрасте 6 месяцев. Но дети, которые вакцинированы рано, все равно должны быть вакцинированы позже в рекомендуемом возрасте.
Предоставление вакцины MMR в виде комбинации рекомендуемых вакцин может предотвратить задержку защиты от кори, эпидемического паротита и краснухи ⸺ и с меньшим количеством прививок. Комбинированная вакцина так же безопасна и эффективна, как и вакцины, вводимые по отдельности.
Нет доказанной связи между вакциной MMR и аутизмом
Широко распространены опасения по поводу возможной связи между вакциной MMR и аутизмом. Однако в обширных отчетах Американской академии педиатрии, Национальной академии медицины и Центров по контролю и профилактике заболеваний делается вывод об отсутствии научно доказанной связи между 9Вакцина 0180 MMR и аутизм.
Однако в обширных отчетах Американской академии педиатрии, Национальной академии медицины и Центров по контролю и профилактике заболеваний делается вывод об отсутствии научно доказанной связи между 9Вакцина 0180 MMR и аутизм.
Эти организации отмечают, что аутизм часто выявляют у малышей в возрасте от 18 до 30 месяцев, то есть примерно в то время, когда детям вводят первую вакцину MMR . Но это совпадение во времени не следует принимать за причинно-следственную связь.
Вам нужна вакцина MMR?
Вам не нужна вакцина, если:
- Вы получили две дозы вакцины MMR после достижения 12-месячного возраста.
- Сделайте анализ крови, который покажет, что вы невосприимчивы к кори, эпидемическому паротиту и краснухе.
- Родились до 1957 года. Люди, родившиеся до 1957 года, скорее всего, болели корью, свинкой и краснухой в детстве и имеют иммунитет.
 Однако без анализа крови, показывающего иммунитет, рекомендуется вакцина MMR .
Однако без анализа крови, показывающего иммунитет, рекомендуется вакцина MMR .
Получите вакцину, если вы не получили две дозы вакцины MMR в возрасте старше 12 месяцев или анализ крови, чтобы показать, что вы невосприимчивы к кори, эпидемическому паротиту и краснухе.
Обеспечение иммунитета особенно важно, если вы:
- Небеременная женщина детородного возраста
- Посещать колледж, ремесленное училище или высшее учебное заведение
- Работа в больнице, медучреждении, детском саду или школе
- Планируйте поездку за границу или круиз
Вакцина , а не рекомендуется для:
- Беременных женщин или женщин, которые планируют забеременеть в течение следующих четырех недель
- Люди, у которых была опасная для жизни аллергическая реакция на желатин, антибиотик неомицин или предыдущую дозу вакцины MMR
Если у вас рак, заболевание крови или другое заболевание, или вы принимаете лекарства, влияющие на вашу иммунную систему, поговорите со своим лечащим врачом, прежде чем делать прививку MMR .
